показания к анализу, норма, причины патологии и методы лечения
В статье рассмотрим, по каким причинам обнаруживаются лейкоциты в мокроте. Мокрота представляет собой выделения из дыхательных путей, имеющих патологический характер и появляющихся в результате кашля. Отхаркивание является свидетельством нарушения функциональности внутренних выстилок респираторного тракта. Лабораторное исследование мокроты широко используется в диагностических целях при патологиях бронхов и легких.
Результаты процедуры позволяют дифференцировать заболевания, которые протекают в сопровождении кашля и других типичных клинических симптомов. Собрать мокроту для последующего лабораторного исследования можно своими силами или при помощи бронхоскопии – специальной медицинской манипуляции. О чем говорят лейкоциты в мокроте, интересно многим.
Необходимость исследования мокроты
Основной целью проведения указанного исследования является уточнение предполагаемого диагноза. У здоровых людей мокрота не продуцируется.
Прогрессирование патологических процессов в легких или бронхах приводит к изменениям активности деятельности соответствующих структур, сопровождается развитием болезненности в груди, одышки, кашля. Кроме того, увеличивается количество продуцируемой слизи, возможно присоединение бактериальной микрофлоры. В результате у пациента развивается кашель с выделением мокроты. Что означают лейкоциты в данном секрете, важно выяснить заранее.
Учитывая предполагаемый диагноз и результаты визуального анализа, специалист определяет соответствующее исследование. Использование разнообразных вариантов анализа мокроты позволяет произвести оценку физико-химических свойств жидкости, изменения цитологического характера (наличие раковых клеток), бактериальной инвазии. Очень часто обнаруживаются лейкоциты в мокроте в большом количестве.
Разновидности исследований
Исследование бронхиального секрета может осуществляться не только с использованием специализированного оборудования, но и невооруженным взглядом.
С учетом патологии, которую подозревает специалист, могут применяться следующие диагностические исследования:
- Общее лабораторное исследование мокроты. Врач производит оценку физических характеристик слизи, выделяемой в результате кашля.
- Микроскопическое (цитологическое) исследование. Чтобы провести соответствующую диагностику, лаборант использует микроскоп. Путем увеличения изображения осуществляется исследование жидкости. Данная методика позволяет определить наличие или отсутствие патологических клеток, способных появляться в слизи при определенных патологиях.
- Химическое. В данном случае производится оценка изменений, происходящих в метаболизме реснитчатого эпителия и альвеолоцитов бронхов.
- Бакпосев мокроты (бактериологическое исследование). Данное исследование основано на высевании бактерий, которые получены из мокроты, на питательную среду. Если колония начинает расти, то это говорит о наличии возбудителя в дыхательной системе. Важное преимущество посева – возможность определения чувствительности бактерий к определенным противомикробным медикаментам в условиях лаборатории.
При тяжелых формах патологий респираторного тракта с целью своевременной диагностики пациенту могут быть назначены все варианты исследований. Учитывая полученные результаты, специалист осуществляет подбор необходимой терапии. В норме лейкоциты в мокроте отсутствуют.
Общее лабораторное исследование
Стоит отметить, что макроскопическое или общее исследование мокроты позволяет произвести оценку слизистого секрета сразу после его получения. Данный вариант анализа применяется специалистами множество лет. Еще до изобретения современных анализаторов и микроскопов доктора определяли диагноз на основании внешнего вида отхаркиваемой слизи.
При диагностическом исследовании специалист обращает свое внимание на определенные аспекты.
Количество
В сутки может выделяться 50-1500 мл мокроты – все зависит от базового заболевания, которое нарушает нормальную секрецию бокаловидных клеток. Патологии респираторного характера вроде пневмонии и бронхита вызывают выделение около 200 мл мокроты в сутки. Лейкоциты в анализе присутствуют не всегда.
Резкий рост данного показателя наблюдается, когда в респираторном тракте скапливается кровь или гной, которые затем естественным путем покидают пути дыхания. Так, при бронхоэктатической болезни, дренированном абсцессе, гангрене легкого может выделяться до полутора литров мокроты.
Что еще показывает исследование мокроты? О лейкоцитах и других клетках в секрете расскажем ниже.
Характер
По характеру отхаркиваемой при кашле жидкости пульмонологи классифицируют мокроту на следующие виды:
- Кровянистая. Когда в жидкость, отхаркиваемую в процессе кашля, попадают порции крови или отдельные эритроциты, она приобретает характерный окрас. Подобная симптоматика указывает на повреждение сосудов. Вероятные причины – актиномикоз, инфаркт легкого, травма, рак.
- Слизистая. Является благоприятным признаком. Патологии, при которых выделяется слизистая мокрота – трахеит, хронические формы бронхита, бронхиальная астма.
- Слизисто-гнойная. Свидетельствует о дополнительном присоединении бактериальной инфекции. Помимо кашля и мокроты происходит выделение жидкости, представляющей собой продукты жизнедеятельности патогенных организмов и бактерии, уничтоженные иммунными клетками. Вероятные патологии – гангрена, бактериальные формы пневмонии, абсцесс легкого.
- Гнойная. Возникает по тем же причинам, что и слизисто-гнойная. Основным отличием является то, что в ней содержится большее количество продуктов тканевого распада и гноя.
Оценка характера секрета позволяет понять патологический процесс, развивающийся в системе дыхания, подобрать адекватную терапию, особенно, если в мокроте повышены лейкоциты.
Цвет
Цвет ее меняется в зависимости от ее характера. Вероятны следующие комбинации:
- Слизистая. Может быть прозрачной или иметь сероватый цвет.
- Слизисто-гнойная. Имеет серый или желтый цвет, может содержать гнойные вкрапления.
- Гнойная. Мокрота имеет коричневый, зеленый, темно-желтый окрас.
- Кровянистая. Включает разнообразные оттенки красного. Следует помнить, что красноватый цвет указывает на присутствие в мокроте видоизмененных эритроцитов. Если повреждается сосуд, то мокрота становится розовой или алой.
Запах
Примерно в 75% случаев мокрота характерного запаха не имеет. Единственным исключением является гнойная жидкость. Такой аромат обусловлен присутствием в слизи отмерших частичек тканей. В отдельных случаях может отмечаться фруктовый запах – когда прорывается киста в легком, в которой развивался гельминт (эхинококк).
Слоистость
Слизистый секрет, выделяемый в процессе кашля, имеет преимущественно гомогенную структуру. Мокрота, разделяющаяся на слои, свидетельствует о развитии следующих заболеваний:
- Абсцесс легкого. В данном случае мокрота разделяется на два слоя – гнилостный и серозный.
- Гангрена легкого. В этом случае к первым двум слоям добавляется третий – пенистый. Его появление обусловлено жизнедеятельностью определенных микроорганизмов, выделяющих газовые пузырьки.
Визуальный анализ мокроты позволяет быстро определить диагноз, не проводя дополнительных исследований.
Примеси
В слизистом секрете могут содержаться следующие примеси: серозная жидкость, гной, эритроциты. Наличие указанных включений позволяет специалисту определить степень поражения легочных тканей, понять, какая патология является первичной в каждом конкретном клиническом случае.
Химические исследования мокроты
Химическое исследование бронхиального секрета позволяет определить, насколько выражен патологический процесс. С учетом полученных результатов врач подбирает соответствующие методы лечения, позволяющие стабилизировать функциональность реснитчатого эпителия.
Реакция
Нормальным уровнем кислотности мокроты считается pH 7-11. При прогрессировании процесса распада тканей легкого возникает окисление секрета. В этом случае показатель кислотности составляет 6. Причины изменения значений кислотности базируются на нарушенном обмене минералов и солей.
Белок
В выделяемой мокроте практически всегда присутствует белок. В норме его показатель составляет 0,3%. Небольшое повышение данного показателя (до 1-2%) может свидетельствовать о прогрессировании туберкулеза. Существенное повышение – до 10-20% — является признаком формирования крупозной пневмонии. Лабораторный анализ мокроты с определением концентрации белка позволяет отличить указанные болезни на фоне исследования клинической картины (боль в груди, одышка, кашель) и результатов иных диагностических исследований. Какова норма лейкоцитов в анализе мокроты, пациенты спрашивают часто. Об этом далее.
Желчные пигменты
Желчные пигменты (микрочастицы холестерина) могут выделяться в мокроту, если имеются следующие патологии:
- Злокачественные новообразования респираторного тракта.
- Энтерококковая киста.
- Абсцесс.
Микроскопическое исследование
Микроскопическое исследование бронхиального секрета позволяет определить присутствие микроорганизмов или клеток (которые в норме должны отсутствовать) при помощи оптического аппарата.
Эпителиальные клетки
Присутствие эпителиальных клеток в мокроте является вариантом нормы. В ходе микроскопического исследования специалист обращает внимание на резкий рост количества клеток, возникновение эпителиальных цилиндров. Данная картина указывает на повреждение дыхательного пути и его внутренних оболочек.
Альвеолярные макрофаги
Основная функция этих клеток заключается в обеспечении локального иммунитета. Мокрота может содержать незначительное количество альвеолярных макрофагов. При резком возрастании их концентрации можно судить о наличии хронических форм воспалительных процессов (трахеит, астма, бронхоэктатическая болезнь, бронхит).
Лейкоциты в мокроте
Этот показатель является очень информативным. В норме лейкоциты в мокроте должны отсутствовать. Причем данное правило равнозначно для мужчин и женщин. Наличие лейкоцитов в мокроте говорит о присутствии острого воспалительного процесса, который может развиваться на фоне бактериального заражения. Это значит, что в организме могут присутствовать следующие патологии: бронхоэктатическая болезнь, пневмония, абсцесс. Методы лечения врач подбирает в зависимости о того, какая именно болезнь спровоцировала повышенные лейкоциты в мокроте.
Рассмотрим этот вопрос подробнее.
На практике в норме лейкоцитов в мокроте у женщин и мужчин содержатся от 2 до 5 единиц. Главным образом это нейтрофилы, но могут быть и другие разновидности белых кровяных телец. Что значит, если отклонились от нормы лейкоциты в мокроте у женщин и мужчин? Это зависит от того, какие их виды там определяются.
Вышеупомянутые нейтрофилы присутствуют в анализе в том случае, если у человека какая-то бактериальная инфекция органов дыхания: бронхит, пневмония и т.д. Также в слизи могут быть найдены эозинофилы. Они являются признаком аллергических заболеваний: аллергии на пыльцу, бронхиальной астмы, даже заражения гельминтами. Иногда в мокроте находят лимфоциты, и это свидетельствует о возможном заболевании человека коклюшем, туберкулезом.
К примеру, обнаружено 30 лейкоцитов в мокроте. Это может свидетельствовать об остром бронхите. При этом, секрет светлого цвета и кроме лейкоцитов, макрофагов, кокковой флоры в большом количестве, в нем может наблюдаться незначительная примесь эритроцитов.
20 лейкоцитов в мокроте могут появиться при бронхоэктатической болезни либо также при бронхите в острой форме. Диагноз ставится на основании других показателей.

Эритроциты
Эритроциты в мокроте обнаруживаются, если происходят разрывы больших или мелких сосудов. Характер кровотечения специалист определяет по концентрации этих тел. Стоит отдельно отметить появление в бронхиальном секрете видоизмененных эритроцитов, проникающих через расширенные сосудистые стенки в отсутствии разрыва последних. Типичным примером патологии является крупозная пневмония.
Эластические волокна
Присутствие таких волокон в слизистом секрете указывает на серьезное поражение легких, сопровождающееся распадом тканей. Основными примерами подобных патологий служат: туберкулез, поздние стадии бронхоэктатической болезни, гангрена, рак, сопровождающийся деструктивными поражениями паренхимы органа.
Опухолевые клетки
Появление атипичных клеток в бронхиальном секрете указывает на развивающийся онкологический процесс. Чтобы уточнить локализацию и тип патологии, необходимо провести дополнительные исследования.
Стоит отметить, что при помощи микроскопического исследования можно установить также дифференциацию клеток. Чем меньше измененные клетки похожи на исходные, тем хуже прогноз патологии.
Выявление туберкулезных микобактерий
Что значат лейкоциты в мокроте теперь известно. Микробиологическое исследование секрета – одна из наиболее важных методик верификации туберкулеза. Возбудителем патологии является палочка Коха.
Наличие микроорганизма определяется при помощи микроскопа. С целью визуализации возбудителя следует произвести окрашивание биоматериала по методу Циля-Нильсена. Когда в мокроте обнаруживается палочка Коха, специалист в результатах анализа указывает БК (+). Это говорит о том, что в жидкости был выявлен возбудитель. Подобных пациентов следует изолировать. Если результат – БК (-), то это значит, что пациент бактерию не распространяет.
Бакпосев при инфекционных патологиях легких
Бактериологическое исследование мокроты при воспалительных поражениях респираторного тракта в основном применяется с целью верификации внебольничных инфекций (актиномикоз, пневмония и прочие).
Проводят бактериологическое исследование в три этапа:
- Забор бронхиальной слизи для анализа.
- Посев мокроты на питательную среду, которая прошла предварительную подготовку.
- Пересев требуемой колонии, изучение физических, химических характеристик патогена.
Если есть необходимость, устанавливается восприимчивость микроорганизмов к противомикробным медикаментам путем дополнительной пробы на чувствительность. Для этого в чашку Петри помещают кружки бумаги, которые обработаны антибиотическими средствами. Те лекарства, вокруг которых произошло максимальное разрушение колонии, рекомендованы для использования при терапии конкретного пациента.
Показания к назначению общего лабораторного исследования
Врач может рекомендовать общее лабораторное исследование бронхиального секрета практически при любой патологии, которая сопровождается кашлем и отхаркиванием мокроты. Но указанное диагностическое исследование редко используется при вирусных сезонных инфекциях. В подобных случаях регресс кашля и других симптомов отмечается при соблюдении пациентом постельного режима и обильном питье.
Исследование мокроты требуется при подозрении на развитие следующих патологий:
- Пневмокониозы – профессиональные патологии бронхолегочной системы.
- Хронические формы бронхита.
- Бронхиальная астма.
- Гангрена легкого.
- Злокачественные новообразования.
- Абсцесс легкого.
- Туберкулез.
Подтверждение предполагаемого диагноза осуществляется при помощи инструментальных, физикальных, лабораторных методов.
Подготовка к исследованию
Процесс подготовки пациента к сбору бронхиального секрета для исследования является очень ответственным, от него может зависеть качество исследования. Если игнорировать простые рекомендации, в слизи могут появиться дополнительные примеси, которые помешают лаборанту определить первопричины развития кашля и бронхолегочной патологии.
Рекомендации:
- Подготовка емкости. Лучшим вариантом является использование контейнеров, продаваемых в аптеках. Если подобная емкость отсутствует, можно использовать поллитровую банку или небольшой пластиковый бак. Но важно принимать во внимание, что подобная тара очень неудобна и может применяться лишь в нетипичных обстоятельствах, если нет возможности использовать нормальный контейнер.
- За пару часов до сбора мокроты пациенту следует почистить зубы, прополоскать полость рта. Удаление слюны и частиц пищи позволяет повысить точность диагностического исследования.
- Получить врачебную консультацию. Специалист подробно расскажет, как правильно собирать бронхиальный секрет для исследования.
Если пациент сдает мокроту впервые, ему нередко необходимо несколько попыток, чтобы правильно выполнить процедуру.
Сдача биоматериала
Помимо нюансов, описанных выше, необходимо отметить, что собирать бронхиальную слизь рекомендовано утром. Основная причина такого рекомендации – с ночи в бронхах скапливается довольно много секрета, что значительно облегчает его отхаркивание. Собирать мокроту можно и в другое время суток, но необходимо учитывать, что качество и количество исследуемого биоматериала снизится.
При сборе мслизи следует придерживаться следующего алгоритма:
- Сделать глубокий вдох, задержать воздух на 10 секунд.
- Плавно выдохнуть.
- Сделать повторно 2 вдоха.
- На третьем выдохе следует выталкивать воздух из груди с силой и откашливаться.
- Поднести контейнер к губам, сплюнуть слизь.
Если придерживаться данного алгоритма, то можно собрать достаточное для исследования количество бронхиальной слизи. Если возникают трудности, можно лечь на бок, слегка наклониться вперед. Чтобы ускорить отхождение мокроты, можно дополнительно провести паровую ингаляцию или воспользоваться муколитическим препаратом.
Сбор бронхиального секрета указанным способом не исключает, что в исследуемый образец попадет слюна. Альтернатива этому – бронхоскопия. Во время процедуры врач использует эндоскоп, чтобы исследовать состояние реснитчатого эпителия и собрать требуемое количество слизи для проведения анализа.
Сбор мокроты в домашних условиях
Сбор материала для исследования можно проводить дома, придерживаясь указанного выше алгоритма. Важно плотно закрывать контейнер после того, как в него была помещена слизь. Кроме того, доставить образец в лабораторию следует в кратчайшие сроки. В противном случае информативность анализа может снизиться.
Специалисты отмечают, что примерно в половине случаев пациенты, собирая мокроту дома, нарушают установленные правила. В связи с этим возникает необходимость повторной сдачи анализов.

Расшифровка исследования, нормальные показатели
Что означает: «Лейкоциты в мокроте повышены», расскажет врач. Расшифровку анализа осуществляет фтизиатр или пульмонолог. Нормальными являются следующие показатели:
- Количество – 10-100 мл.
- Цвет – отсутствует.
- Запах – отсутствует.
- Слоистость – отсутствует.
- Кислотность – нейтральная, либо щелочная.
- Характер – слизистая.
- Примеси – отсутствуют.
После исследования слизи лаборант заполняет специальный бланк, в который вносит определенные показатели. Если проводится микроскопическое исследование, в специальные графы вносят количество содержащихся в слизи клеток. Иногда бывает много лейкоцитов в мокроте, а также эритроцитов, макрофагов.
Таким образом, исследование секрета, отделяемого во время кашля – эффективный диагностический метод, позволяющий выявить патологические изменения в дыхательной системе и вовремя назначить адекватную терапию.
Мы рассмотрели, что означают лейкоциты в мокроте в большом количестве.
Клеточные элементы мокроты. — Студопедия
К клеточным элементам мокроты относят плоский эпителий, цилиндрический эпителий, альвеолярные макрофаги, опухолевые клетки, лейкоциты и эритроциты.
Клетки плоского эпителия попадают в мокроту из полости рта, носоглотки, надгортанника и голосовых связок.
Одиночные клетки плоского эпителия встречаются в мокроте почти всегда; в большом количестве — при воспалительных процессах в ротовой полости и значительной примеси слюны к мокроте.
Цилиндрический эпителий, выстилающий слизистую оболочку трахеи и бронхов, встречается в мокроте в большом количестве (в виде скоплений или группами) при трахеитах, бронхитах, бронхиальной астме.
Альвеолярные макрофаги — большие клетки округлой формы с наличием включений темно-бурого цвета в цитоплазме. Они относятся к клеткам ретикулогистиоцитарной системы и встречаются при различных воспалительных процессах в бронхах и легочной ткани (бронхит, пневмония, пневмокониоз).
Сидерофаги или “клетки сердечных” пороков — альвеолярные макрофаги, содержащие в своей цитоплазме гемосидерин в виде золотисто-желтых включений (отек легких, инфаркт легкого).
Опухолевые клетки — обычно крупные с вакуолизированной цитоплазмой и ядрами, имеющими четкую хроматиновую сеть, встречаются в мокроте в виде одиночных клеток или конгломератов. При обнаружении таких клеток данный препарат и остальную мокроту подвергают специальному цитологическому исследованию.
Лейкоциты почти всегда содержатся в мокроте в большем или меньшем количестве, что зависит от характера мокроты. Чем больше гноя имеется в мокроте, тем больше в ней находится нейтрофильных лейкоцитов. Эозинофилы встречаются при бронхиальной астме, эозинофильных инфильтратах в легких (синдром Лефлера), эхинококкозе легкого и гельминтозах.
Эритроциты — круглые или слегка овальные клетки, желтовато-коричневатые (свежие) или бесцветные (потерявшие пигмент), размером меньше лейкоцитов. Единичные эритроциты могут выявляться в любой мокроте. В большом количестве встречаются в мокроте, окрашенной кровью и содержащей ее в виде прожилок (рак легкого, инфаркт легкого, туберкулез, бронхоэктазы, отек легкого).
показания к анализу, норма, причины патологии и методы лечения — МедиаМедик
Содержание статьи:
В статье рассмотрим, по каким причинам обнаруживаются лейкоциты в мокроте. Мокрота представляет собой выделения из дыхательных путей, имеющих патологический характер и появляющихся в результате кашля. Отхаркивание является свидетельством нарушения функциональности внутренних выстилок респираторного тракта. Лабораторное исследование мокроты широко используется в диагностических целях при патологиях бронхов и легких.
Результаты процедуры позволяют дифференцировать заболевания, которые протекают в сопровождении кашля и других типичных клинических симптомов. Собрать мокроту для последующего лабораторного исследования можно своими силами или при помощи бронхоскопии – специальной медицинской манипуляции. О чем говорят лейкоциты в мокроте, интересно многим.
Вам будет интересно:Псориаз суставов: причины, симптомы с фото, диагностика и лечение
Необходимость исследования мокроты
Основной целью проведения указанного исследования является уточнение предполагаемого диагноза. У здоровых людей мокрота не продуцируется.
Прогрессирование патологических процессов в легких или бронхах приводит к изменениям активности деятельности соответствующих структур, сопровождается развитием болезненности в груди, одышки, кашля. Кроме того, увеличивается количество продуцируемой слизи, возможно присоединение бактериальной микрофлоры. В результате у пациента развивается кашель с выделением мокроты. Что означают лейкоциты в данном секрете, важно выяснить заранее.
Учитывая предполагаемый диагноз и результаты визуального анализа, специалист определяет соответствующее исследование. Использование разнообразных вариантов анализа мокроты позволяет произвести оценку физико-химических свойств жидкости, изменения цитологического характера (наличие раковых клеток), бактериальной инвазии. Очень часто обнаруживаются лейкоциты в мокроте в большом количестве.
Разновидности исследований
Вам будет интересно:Вегетативный невроз: симптомы, причины, методы лечения и споры врачей о болезни
Исследование бронхиального секрета может осуществляться не только с использованием специализированного оборудования, но и невооруженным взглядом.
С учетом патологии, которую подозревает специалист, могут применяться следующие диагностические исследования:
При тяжелых формах патологий респираторного тракта с целью своевременной диагностики пациенту могут быть назначены все варианты исследований. Учитывая полученные результаты, специалист осуществляет подбор необходимой терапии. В норме лейкоциты в мокроте отсутствуют.
Общее лабораторное исследование
Вам будет интересно:Паразиты в мозгу: причины возникновения, симптомы, методы лечения
Стоит отметить, что макроскопическое или общее исследование мокроты позволяет произвести оценку слизистого секрета сразу после его получения. Данный вариант анализа применяется специалистами множество лет. Еще до изобретения современных анализаторов и микроскопов доктора определяли диагноз на основании внешнего вида отхаркиваемой слизи.
При диагностическом исследовании специалист обращает свое внимание на определенные аспекты.
Количество
В сутки может выделяться 50-1500 мл мокроты – все зависит от базового заболевания, которое нарушает нормальную секрецию бокаловидных клеток. Патологии респираторного характера вроде пневмонии и бронхита вызывают выделение около 200 мл мокроты в сутки. Лейкоциты в анализе присутствуют не всегда.
Резкий рост данного показателя наблюдается, когда в респираторном тракте скапливается кровь или гной, которые затем естественным путем покидают пути дыхания. Так, при бронхоэктатической болезни, дренированном абсцессе, гангрене легкого может выделяться до полутора литров мокроты.
Что еще показывает исследование мокроты? О лейкоцитах и других клетках в секрете расскажем ниже.
Характер
По характеру отхаркиваемой при кашле жидкости пульмонологи классифицируют мокроту на следующие виды:
Оценка характера секрета позволяет понять патологический процесс, развивающийся в системе дыхания, подобрать адекватную терапию, особенно, если в мокроте повышены лейкоциты.
Цвет
Цвет ее меняется в зависимости от ее характера. Вероятны следующие комбинации:
Запах
Примерно в 75% случаев мокрота характерного запаха не имеет. Единственным исключением является гнойная жидкость. Такой аромат обусловлен присутствием в слизи отмерших частичек тканей. В отдельных случаях может отмечаться фруктовый запах – когда прорывается киста в легком, в которой развивался гельминт (эхинококк).
Слоистость
Вам будет интересно:Гинеколог в Кемерово. Женские консультации и медицинские центры в Кемерово
Слизистый секрет, выделяемый в процессе кашля, имеет преимущественно гомогенную структуру. Мокрота, разделяющаяся на слои, свидетельствует о развитии следующих заболеваний:
Визуальный анализ мокроты позволяет быстро определить диагноз, не проводя дополнительных исследований.
Примеси
В слизистом секрете могут содержаться следующие примеси: серозная жидкость, гной, эритроциты. Наличие указанных включений позволяет специалисту определить степень поражения легочных тканей, понять, какая патология является первичной в каждом конкретном клиническом случае.
Химические исследования мокроты
Химическое исследование бронхиального секрета позволяет определить, насколько выражен патологический процесс. С учетом полученных результатов врач подбирает соответствующие методы лечения, позволяющие стабилизировать функциональность реснитчатого эпителия.
Реакция
Нормальным уровнем кислотности мокроты считается pH 7-11. При прогрессировании процесса распада тканей легкого возникает окисление секрета. В этом случае показатель кислотности составляет 6. Причины изменения значений кислотности базируются на нарушенном обмене минералов и солей.
Белок
В выделяемой мокроте практически всегда присутствует белок. В норме его показатель составляет 0,3%. Небольшое повышение данного показателя (до 1-2%) может свидетельствовать о прогрессировании туберкулеза. Существенное повышение – до 10-20% — является признаком формирования крупозной пневмонии. Лабораторный анализ мокроты с определением концентрации белка позволяет отличить указанные болезни на фоне исследования клинической картины (боль в груди, одышка, кашель) и результатов иных диагностических исследований. Какова норма лейкоцитов в анализе мокроты, пациенты спрашивают часто. Об этом далее.
Желчные пигменты
Желчные пигменты (микрочастицы холестерина) могут выделяться в мокроту, если имеются следующие патологии:
Микроскопическое исследование
Микроскопическое исследование бронхиального секрета позволяет определить присутствие микроорганизмов или клеток (которые в норме должны отсутствовать) при помощи оптического аппарата.
Эпителиальные клетки
Присутствие эпителиальных клеток в мокроте является вариантом нормы. В ходе микроскопического исследования специалист обращает внимание на резкий рост количества клеток, возникновение эпителиальных цилиндров. Данная картина указывает на повреждение дыхательного пути и его внутренних оболочек.
Альвеолярные макрофаги
Основная функция этих клеток заключается в обеспечении локального иммунитета. Мокрота может содержать незначительное количество альвеолярных макрофагов. При резком возрастании их концентрации можно судить о наличии хронических форм воспалительных процессов (трахеит, астма, бронхоэктатическая болезнь, бронхит).
Лейкоциты в мокроте
Этот показатель является очень информативным. В норме лейкоциты в мокроте должны отсутствовать. Причем данное правило равнозначно для мужчин и женщин. Наличие лейкоцитов в мокроте говорит о присутствии острого воспалительного процесса, который может развиваться на фоне бактериального заражения. Это значит, что в организме могут присутствовать следующие патологии: бронхоэктатическая болезнь, пневмония, абсцесс. Методы лечения врач подбирает в зависимости о того, какая именно болезнь спровоцировала повышенные лейкоциты в мокроте.
Рассмотрим этот вопрос подробнее.
На практике в норме лейкоцитов в мокроте у женщин и мужчин содержатся от 2 до 5 единиц. Главным образом это нейтрофилы, но могут быть и другие разновидности белых кровяных телец. Что значит, если отклонились от нормы лейкоциты в мокроте у женщин и мужчин? Это зависит от того, какие их виды там определяются.
Вышеупомянутые нейтрофилы присутствуют в анализе в том случае, если у человека какая-то бактериальная инфекция органов дыхания: бронхит, пневмония и т.д. Также в слизи могут быть найдены эозинофилы. Они являются признаком аллергических заболеваний: аллергии на пыльцу, бронхиальной астмы, даже заражения гельминтами. Иногда в мокроте находят лимфоциты, и это свидетельствует о возможном заболевании человека коклюшем, туберкулезом.
К примеру, обнаружено 30 лейкоцитов в мокроте. Это может свидетельствовать об остром бронхите. При этом, секрет светлого цвета и кроме лейкоцитов, макрофагов, кокковой флоры в большом количестве, в нем может наблюдаться незначительная примесь эритроцитов.
20 лейкоцитов в мокроте могут появиться при бронхоэктатической болезни либо также при бронхите в острой форме. Диагноз ставится на основании других показателей.
Эритроциты
Эритроциты в мокроте обнаруживаются, если происходят разрывы больших или мелких сосудов. Характер кровотечения специалист определяет по концентрации этих тел. Стоит отдельно отметить появление в бронхиальном секрете видоизмененных эритроцитов, проникающих через расширенные сосудистые стенки в отсутствии разрыва последних. Типичным примером патологии является крупозная пневмония.
Эластические волокна
Присутствие таких волокон в слизистом секрете указывает на серьезное поражение легких, сопровождающееся распадом тканей. Основными примерами подобных патологий служат: туберкулез, поздние стадии бронхоэктатической болезни, гангрена, рак, сопровождающийся деструктивными поражениями паренхимы органа.
Опухолевые клетки
Появление атипичных клеток в бронхиальном секрете указывает на развивающийся онкологический процесс. Чтобы уточнить локализацию и тип патологии, необходимо провести дополнительные исследования.
Стоит отметить, что при помощи микроскопического исследования можно установить также дифференциацию клеток. Чем меньше измененные клетки похожи на исходные, тем хуже прогноз патологии.
Выявление туберкулезных микобактерий
Что значат лейкоциты в мокроте теперь известно. Микробиологическое исследование секрета – одна из наиболее важных методик верификации туберкулеза. Возбудителем патологии является палочка Коха.
Наличие микроорганизма определяется при помощи микроскопа. С целью визуализации возбудителя следует произвести окрашивание биоматериала по методу Циля-Нильсена. Когда в мокроте обнаруживается палочка Коха, специалист в результатах анализа указывает БК (+). Это говорит о том, что в жидкости был выявлен возбудитель. Подобных пациентов следует изолировать. Если результат – БК (-), то это значит, что пациент бактерию не распространяет.
Бакпосев при инфекционных патологиях легких
Бактериологическое исследование мокроты при воспалительных поражениях респираторного тракта в основном применяется с целью верификации внебольничных инфекций (актиномикоз, пневмония и прочие).
Вам будет интересно:Клиника «Око» (Рязань): адрес и режим работы
Проводят бактериологическое исследование в три этапа:
Если есть необходимость, устанавливается восприимчивость микроорганизмов к противомикробным медикаментам путем дополнительной пробы на чувствительность. Для этого в чашку Петри помещают кружки бумаги, которые обработаны антибиотическими средствами. Те лекарства, вокруг которых произошло максимальное разрушение колонии, рекомендованы для использования при терапии конкретного пациента.
Показания к назначению общего лабораторного исследования
Врач может рекомендовать общее лабораторное исследование бронхиального секрета практически при любой патологии, которая сопровождается кашлем и отхаркиванием мокроты. Но указанное диагностическое исследование редко используется при вирусных сезонных инфекциях. В подобных случаях регресс кашля и других симптомов отмечается при соблюдении пациентом постельного режима и обильном питье.
Исследование мокроты требуется при подозрении на развитие следующих патологий:
Подтверждение предполагаемого диагноза осуществляется при помощи инструментальных, физикальных, лабораторных методов.
Подготовка к исследованию
Процесс подготовки пациента к сбору бронхиального секрета для исследования является очень ответственным, от него может зависеть качество исследования. Если игнорировать простые рекомендации, в слизи могут появиться дополнительные примеси, которые помешают лаборанту определить первопричины развития кашля и бронхолегочной патологии.
Рекомендации:
Если пациент сдает мокроту впервые, ему нередко необходимо несколько попыток, чтобы правильно выполнить процедуру.
Сдача биоматериала
Помимо нюансов, описанных выше, необходимо отметить, что собирать бронхиальную слизь рекомендовано утром. Основная причина такого рекомендации – с ночи в бронхах скапливается довольно много секрета, что значительно облегчает его отхаркивание. Собирать мокроту можно и в другое время суток, но необходимо учитывать, что качество и количество исследуемого биоматериала снизится.
При сборе мслизи следует придерживаться следующего алгоритма:
Если придерживаться данного алгоритма, то можно собрать достаточное для исследования количество бронхиальной слизи. Если возникают трудности, можно лечь на бок, слегка наклониться вперед. Чтобы ускорить отхождение мокроты, можно дополнительно провести паровую ингаляцию или воспользоваться муколитическим препаратом.
Сбор бронхиального секрета указанным способом не исключает, что в исследуемый образец попадет слюна. Альтернатива этому – бронхоскопия. Во время процедуры врач использует эндоскоп, чтобы исследовать состояние реснитчатого эпителия и собрать требуемое количество слизи для проведения анализа.
Сбор мокроты в домашних условиях
Сбор материала для исследования можно проводить дома, придерживаясь указанного выше алгоритма. Важно плотно закрывать контейнер после того, как в него была помещена слизь. Кроме того, доставить образец в лабораторию следует в кратчайшие сроки. В противном случае информативность анализа может снизиться.
Специалисты отмечают, что примерно в половине случаев пациенты, собирая мокроту дома, нарушают установленные правила. В связи с этим возникает необходимость повторной сдачи анализов.
Расшифровка исследования, нормальные показатели
Что означает: «Лейкоциты в мокроте повышены», расскажет врач. Расшифровку анализа осуществляет фтизиатр или пульмонолог. Нормальными являются следующие показатели:
После исследования слизи лаборант заполняет специальный бланк, в который вносит определенные показатели. Если проводится микроскопическое исследование, в специальные графы вносят количество содержащихся в слизи клеток. Иногда бывает много лейкоцитов в мокроте, а также эритроцитов, макрофагов.
Таким образом, исследование секрета, отделяемого во время кашля – эффективный диагностический метод, позволяющий выявить патологические изменения в дыхательной системе и вовремя назначить адекватную терапию.
Мы рассмотрели, что означают лейкоциты в мокроте в большом количестве.
Источник
разновидности рака, диагностика, лечение в Израиле
Автор reon На чтение 8 мин. Опубликовано
Опухоль лёгких – это образование в виде маленького узелка овальной формы, локализующееся в области органов дыхания. Слизистая оболочка бронхов выстлана многорядным мерцательным призматическим эпителием с большим или меньшим содержанием бокаловидных клеток. В мелких бронхах эпителий становится двурядным и затем однослойным кубическим.

Эпителий альвеолярных бронхиол, ходов и альвеол содержит кроющие и секреторные клетки. Кроющие элементы — это полигональные клетки большого размера с овальными или округлыми ядрами. Секреторные клетки небольших размеров кубической формы расположены между кроющими элементами поодиночке или небольшими группами. Ядра их округлые, лежат центрально. Цитоплазма негомогенная, зернистая. В собственном слое слизистой оболочки бронхов встречаются лимфоидные фолликулы. В подслизистой оболочке располагаются секреторные отделы сложных желез смешанного характера. В полости альвеол находятся макрофаги (пылевые клетки).
Цитологическое исследование легких
Цитологическому исследованию при поражении легких подвергается следующий материал: мокрота (лучше утренняя, собранная незадолго до исследования после обязательного тщательного полоскания полости рта), содержимое бронхов (полученное при бронхоскопии путем аспирации содержимого пораженного бронха или смыва с него), соскоб или отпечаток с пораженного участка бронха (полученные при проведении бронхоскопии), пунктаты опухоли легкого.

В цитологических препаратах мокроты и материале, полученном непосредственно из бронха, присутствуют клетки всех слоев плоского эпителия бронха и клетки эпителия полости рта, носоглотки, гортани. Клетки цилиндрического эпителия обнаруживаются в мокроте при сильном кашле, непосредственно после бронхоскопии, а также в смывах и соскобах с пораженного бронха. Они могут быть дегенеративно изменены, иногда теряют часть цитоплазмы, округляются.
Бокаловидные клетки в исследуемом материале встречаются редко.
Почти постоянно в мокроте присутствуют альвеолярные макрофаги. Это крупные, средние, иногда мелкие клетки округлой, овальной формы с эксцентрично расположенным небольшим ядром. Хроматин в ядрах равномерно распределен, имеет мелко- или крупнопетлистый, стушеванный рисунок.
Часто контуры ядер четко очерчены. Цитоплазма клеток хорэшо выражена, заполнена пылевыми частицами. Располагаются данные клеточные элементы обширными скоплениями. В мокроте встречаются гистиоциты округлой формы, средних и мелких размеров, с небольшими ядрами.
При туберкулезе в мокроте и смывах с бронхов могут обнаруживаться клетки Пирогова — Ланг-ганса и эпителиоидные, а при лимфогранулематозе — клетки Березовского – Штернберга и атипичные ретикулярные клетки. Они обычно располагаются среди клеток весьма пестрого состава (лимфоидных элементов, эозинофилов, нейтрофилов, плазматических клеток и других составных элементов мокроты).
Разновидности рака легкого
Рак легкого возникает либо из покровного эпителия бронхов (цилиндрического или метаплазированного), либо из эпителия прилегающих желез.
Различают экзофитный рак, когда опухоль растет в просвет бронха, и эндофитный, когда опухоль инфильтрирует стенку бронха. По гистологическому строению различают дифференцированные (плоскоклеточные с ороговением и без ороговения и железистые раки) и недифференцированные анапластические раки, к которым относятся: недифференцированный круглоклеточный (лимфоцитоподобный) рак, недифференцированный овсяноклеточный рак и недифференцированный крупноклеточный рак с резко выраженным полиморфизмом клеток.
Кроме того, выделяют аденоматоз легкого, который описывают под названиями: злокачественный аденоматоз, альвеолярный рак легкого, аденоматозный рак легкого и др. При микроскопическом исследовании в этом случае обнаруживают пролиферацию однорядного кубического или высокого призматического эпителия со светлой вакуолизированной цитоплазмой, часто с образованием сосочков.
Плоскоклеточный рак
Клетки плоскоклеточного рака с ороговением располагаются по препарату разрозненно, скоплениями, в виде микроскопически мелких тканевых клочков и чрезвычайно редко в виде луковиц среди элементов мокроты, слизи и бесструктурных масс, состоящих из остатков цитоплазмы, чешуек и клеток с исчезающими еле заметными ядрами. Клетки опухоли бывают мелких, средних и крупных размеров, самые разнообразные по форме — округлые, полигональные, вытянутые, лентовидные, в виде ракетки и т. д.
Ядра их крупные, чаще всего гиперхромные, плотные, с грубым, неравномерно распределенным хроматином, неровными контурами, весьма разнообразные по форме (округлые, палочковидные, треугольные). Иногда они занимают небольшую часть клетки. В клетках, находящихся в состоянии некробиоза, ядра разрушаются, становятся еле заметными.
 Иногда даже в четко очерченной клетке видны лишь контуры бывшего на этом месте ядра. Ядрышки определяются редко. Они небольшие и плохо просматриваются. Цитоплазма у многих клеток обильная, плотная, блестящая, часто с признаками жировой дегенерации. При плоскоклеточном раке с ороговением нередко отмечается раннее ороговение. В таких случаях у молодых клеток небольшого размера с крупным нежным ядром цитоплазма представляется плотной, яркой и блестящей.
Иногда даже в четко очерченной клетке видны лишь контуры бывшего на этом месте ядра. Ядрышки определяются редко. Они небольшие и плохо просматриваются. Цитоплазма у многих клеток обильная, плотная, блестящая, часто с признаками жировой дегенерации. При плоскоклеточном раке с ороговением нередко отмечается раннее ороговение. В таких случаях у молодых клеток небольшого размера с крупным нежным ядром цитоплазма представляется плотной, яркой и блестящей.
Клетки плоскоклеточного рака без ороговения располагаются скоплениями в виде комплексов, реже разрозненно. Клетки крупных размеров преимущественно -округлой формы. Крупные ядра занимают большую часть клетки, обычно в центре. Хроматин ядер нежный, точечный, мелко- или крупнопетлистый, распределен равномерно. Изредка встречаются множественные гипертрофированные ядрышки. Цитоплазма клеток скудная и негомогенная.
Железистый рак
При железистой форме рака клетки в препарате представлены в основном в виде железистых структур, округлых и папиллярных образований. Они крупных и средних размеров, округлой, овальной и призматической формы.
 Ядра округлые, овальные или бобовидные занимают большую часть клетки и расположены в ней эксцентрично. Хроматин ядер нежный, мелкоглыбчатый или мелкопетлистый, распределен равномерно. Встречаются дву- и трехъядерныс клетки. Часто в ядрах содержатся множественные и гипертрофированные ядрышки.
Ядра округлые, овальные или бобовидные занимают большую часть клетки и расположены в ней эксцентрично. Хроматин ядер нежный, мелкоглыбчатый или мелкопетлистый, распределен равномерно. Встречаются дву- и трехъядерныс клетки. Часто в ядрах содержатся множественные и гипертрофированные ядрышки.
Цитоплазма в одних клетках лишь узким ободком окружает ядро, в других она обильная, вакуолизированная, а в некоторых клетках содержит очень крупные вакуоли.
Аденоматоз
Клеточные элементы при аденоматозе располагаются в виде железистых округлых и папиллярных структур небольших размеров. Клетки мелкие, кубической или призматической формы с крупными, занимающими большую часть клетки округлыми ядрами.
Контуры ядер ровные, четкие. Нежный хроматин распределен по территории ядра равномерно. Цитоплазма в одних клетках еле заметная, скудная, в других как бы вытянутая в одну сторону.
Недифференцированный рак
При недифференцированном мелкоклеточном раке опухолевые клетки представлены в мокроте плотными группами, следующими друг за другом по тяжу слизи или отдельными скоплениями.
Клетки небольших размеров, округлые, иногда по внешнему виду напоминают лимфоциты. Ядра их крупные, плотные, гиперхромные, занимают почти всю клетку и чрезвычайно редко содержат ядрышки. Хроматин ядер компактный, фигуры митозов встречаются очень редко. Цитоплазма еле заметным ободком окружает ядро. Наряду с клетками небольших размеров встречаются и более крупные, расположенные также разрозненно или в виде плотных структур.

В комплексах вследствие крайне плотного расположения клеток, последние, сдавливют друг друга и приобретают самые разнообразные формы (треугольную, палочковидную, полулунную и т. д.). Ядра таких клеток обычно принимают форму самих клеток.
Недифференцированный полиморфноклеточный рак
При недифференцированном полиморфноклеточном раке клеточные элементы расположены чаше разрозненно, реже скоплениями или отдельными группами. Встречаются как небольшие по размеру клетки с полиморфными ядрами, так и гигантские, с крупными, занимающими почти всю клетку ядрами, а также иногда многоядерные клетки.
Хроматин ядер компактный, часто смазанного рисунка, в некоторых ядрах просматриваются ядрышки. Цитоплазма в одних клетках лишь небольшим ободком окружает ядро, а в других представляется обильной и вакуолизированной.
Правильное заключение и диагноз
При сопоставлении цитологических и гистологических заключений при раковых заболеваниях легкого выявляются определенные параллели. Так, по цитологической картине аналогично гистологической классификации выделяют плоскоклеточный рак с ороговением и без ороговения, железистый рак, аденоматоз, недифференцированный мелкоклеточный и недифференцированный полиморфно-клеточный рак.
В то же время установить недифференцированный овсяноклеточный рак и дифференцировать его от лимфоцитоподобного рака затруднительно, так как в мокроте изолированные клетки округляются, и на основании цитологической картины в таких случаях можно говорить только лишь о недифференцированном мелкоклеточном раке.
Дифференциальный диагноз
В мокроте и смывах с бронхов у отдельных больных с воспалительными процессами и доброкачественными новообразованиями в легких (при астматическом бронхите, бронхоэктатической болезни, пневмосклерозе, туберкулезе, пневмонии, гамартоме, хондроме, аденоме), которые сопровождаются сильным, надсадным кашлем, встречаются полиморфные метаплазированные клетки крупных размеров с выраженными признаками атипии.
Они округлой формы, ядра их крупные с неровными контурами и содержат неравномерно-распределенный хроматин. Цитоплазма клеток чаще всего с признаками дистрофии и ороговения. Подобные клетки бывает трудно отличить от клеток плоскоклеточнщюдэлка…
Диагностика при воспалении легких
При воспалении легких могут встречаться отдельно лежащие клетки и железистоподобные структуры из укрупненных округлых клеток с очень нежными крупными ядрами, необильной цитоплазмой, которая узким ободком окружает ядро. Отличительным признаком таких клеток от клеток железистого рака является их мономорфность и нежное строение ядра.
При хронических воспалительных процессах в препаратах можно обнаружить округлые и железистоподобные структуры, состоящие из мелких клеток кубического и призматического эпителия. При просмотре свежего нативного препарата можно увидеть движение ресничек. В окрашенных препаратах реснички часто не сохраняются и описанные структуры могут быть приняты за комплексы раковых клеток.
Гистиоидные элементы, альвеолярные клетки, имеющие крупное нежное ядро и вакуолизированную цитоплазму, моноцитоидные элементы с крупными бобовидными или лапчатыми нежными ядрами, приходится дифференцировать с клетками, принадлежащими железистому раку.
В таких случаях следует обращать внимание на окружающий фон и отыскивать клетки и структуры, характерные для рака, или, наоборот, скопления макрофагов или моноцитоидных элементов, имеющих морфологические признаки, сходные с трудно дифференцируемыми клетками.
В цитограммах мокроты и смывах с бронхов у больных с воспалительными процессами в легких встречаются скопления лимфэидных элементов и цилиндрического эпителия, которые в результате дистрофии представляются округлыми, утратившими часть цитоплазмы. Подобные элементы трудно отличить от клеток недифференцированного мелкоклеточного рака.
Отсутствие в таких случаях плотных структур и комплексов, мономорфность ядер и их плотные ровные контуры нехарактерны для клеток рака. Однако иногда дифференциальная диагностика оказывается весьма трудной, и тогда необходимо просмотреть несколько порций мокроты, чтобы судить о принадлежности обнаруженных клеток к лимфоидным элементам, цилиндрическому эпителию или к клеткам недифференцированного мелкоклеточного рака.
Лечение рака легких в Израиле
Лечение рака легких в Израиле – это современные эффективные и безопасные терапевтические методики. Например, в Топ Ихилов опухоли легкого успешно удаляют не вскрывая грудную клетку и не нарушая целостность ребер с помощью щадящей торакоскопической операции. Она проводится через 3 небольших разреза, благодаря чему кровопотеря сводится к минимуму, а сроки реабилитации значительно сокращаются. Узнайте подробнее заполнив заявку ниже.
ИССЛЕДОВАНИЕ МОКРОТЫ — Студопедия
Исследование мокроты предусматривает определение физических свойств мокроты, ее микроскопическое исследование в нативном мазке и бактериологическое исследование в окрашенных препаратах.
Сбор материала
Мокроту, получаемую при откашливании утром до приема пищи, собирают в чистую сухую склянку. Перед исследованием больной должен почистить зубы и тщательно прополоскать рот водой.
Физические свойства
Мокроту помещают в чашку Петри, рассматривают на светлом и темном фоне, описывают ее свойства. Количество мокроты за сутки при различных патологических процессах может быть различно: так например, при бронхите — скудное (5-10 мл), при абсцессе легкого, бронхоэктазах — большое количество (до 200—300 мл).
Деление на слои наблюдается в случаях опорожнения больших полостей в легком, например, абсцесса легкого. В этом случае мокрота образует 3 слоя: нижний слой состоит из детрита, гноя, верхний слой — жидкий, на поверхности его иногда имеется третий — пенистый слой. Такую мокроту называют трехслойной.
Характер: характер мокроты определяет содержание слизи, гноя, крови, серозной жидкости, фибрина. Характер ее может быть слизистый, слизисто-гиойный, слизисто-гнойно-кровянистый и т.п.
Цвет: зависит от характера мокроты, от выдыхаемых частиц, которые могут окрашивать мокроту. Так например, желтоватый, зеленоватый цвет зависит от наличия гноя, «ржавая» мокрота -от распада эритроцитов, встречается при крупозной пневмонии. Прожилки крови в мокроте или красная мокрота может быть при примеси крови (туберкулез, бронхоэктазы). Серый и черный цвет придает мокроте уголь.
Консистенция: зависит от состава мокроты, жидкая — в основном от наличия серозной жидкости, клейкая — при наличии слизи, вязкая — фибрина.
Запах: свежевыделенная мокрота обычно без запаха. Неприятный запах свежевыделенной мокроты обычно появляется при абсцессе легкого, при гангрене легкого — гнилостный.
Микроскопическое исследование
Нативные препараты готовят, выбирая материал из разных мecт мокроты, берут также для исследования все частицы, выделяющиеся окраской, формой, плотностью.
Отбор материала производят металлическими палочками, помещают его на предметное стекло и покрывают покровным. Материал не должен выходить за покровное стекло.
Лейкоциты: всегда содержатся в мокроте, количество их зависит от характера мокроты.
Эозинофилы: распознаются в нативном препарате по более темной окраске и наличию в цитоплазме четкой, одинаковой, преломляющей свет зернистости. Часто располагаются в виде больших скоплений. Эозинофилы встречаются при бронхиальной астме, других аллергических состояниях, гельминтозе, эхинококке легкого, новообразованиях, эозинофильном инфильтрате.
Эритроциты: имеют вид дисков желтого цвета. Единичные эритроциты могут встречаться в любой мокроте, в большом количестве — в мокроте, содержащей примесь крови: новообразованиях легкого, туберкулезе, инфаркте легкого.
Клетки плоского эпителия: попадают в мокроту из полости рта, носоглотки, большого диагностического значения не тлеют.
Цилиндрический мерцательный эпителий: выстилает слизистую оболочку гортани, трахеи, бронхов. В большом количестве обнаруживается при острых катарах верхних дыхательных путей, бронхитах, бронхиальной астме, новообразованиях легкого, пневмосклерозе и др.
Альвеолярные макрофаги: большие клетки различной величины, чаще круглой формы, с наличием в цитоплазме включений черно-бурого цвета. Встречаются чаще в слизистой мокроте с небольшим количеством гноя. Обнаруживаются при различных патологических процессах: пневмонии, бронхитах, профессиональных заболеваниях легких и др. Альвеолярные макрофаги, содержащие гемосидерин, старое название — «клетки сердечных пороков», имеют в цитоплазме золотисто-желтые включения. Для их выявления применяют реакцию на берлинскую лазурь. Ход реакции: кусочек мокроты помещают на предметное стекло, прибавляют 2 капли 5% раствора соляной КИОЛОТЫ и 1-2 капли 5% раствора желтой кровяной соли. Перемешивают стеклянной палочной и по-крывают покровным стеклом. Гемосидерин, лежащий внутриклеточно, окрашивается в голубой или синий цвет. Эти клетки обнаруживаются в мокроте при застойных явлениях в легких, инфарктах легкого.
Жирное перерождение клетки (липофаги, жировые шары): чаще округлые, цитоплазма их заполнена жиром. При прибавлении к препарату судана Ш капли окрашиваются в оранжевый цвет. Группы таких клеток встречаются при новообразованиях легкого, актиномикозе, туберкулезе и др.
Эластические волокна: в мокроте имеют вид извзитых блестящих волокон. Как правило располагаются на фоне лейкоцитов и детрита. Наличие их указывает на распад ткани легкого. Обнаруживаются при абсцессе, туберкулезе, новообразованиях легкого.
Коралловые волокна: Грубые ветвящиеся образования с бугристыми утолщениями вследствие отложения на волокнах жирных кислот и мыл. Их обнаруживают в мокроте при кавернозном туберкулезе.
Обызвествленные эластические волокна — грубые, пропитанные солями извести палочковидные образования. Обнаруживают при распаде петрифицированного очага, абсцессе легкого, новообразованиях, Элемента распада петрифицированнго очага носят название тетрады Эрлиха: I) обызвествленные эластические волокна; 2)аморфные соли извести; 3) кристаллы холестерина; 4) микобактерии туберкулеза.
Спирали Куршмана_- уплотнены, закрученные в спираль слизевые образования. Центральная часть резко преломляет свет и выглядит спиралью, по периферии свободно лежащая слизь образует мантию. Спирали Куршмана образуются при бронхиальной астме.
Кристаллические образования: кристаллы Шарко-Лейдена, вытянутые блестящие ромбы, можно обнаружить в желтоватых кусочках мокроты, содержащих большое количество эозинофилов. Их образование связывают с распадом эозинофилов,
Кристаллы гематоидина: имеют форму ромбов и иголок золотистого цвета. Образуются при распаде гемоглобина при кровоизлияниях, распаде новообразований. В препарате мокроты видны обычно на фоне детирита, эластических волокон.
Кристаллы холестерина: бесцветные четырехугольники с обломанными ступенеобразным углом, обнаруживаются при распаде жирно перерожденных клеток, в полостях. Встречаются при туберкулезе, абсцессе легкого, новообразованиях.
Пробки Дитриха: мелкие желтовато-серые зернышки с неприятным запахом, содержатся в гнойной мокроте. Микроскопически представляют собой детрит, бактерии, кристаллы жирных кислот в виде игл и капелек жира. Образуются при застое мокроты в полостях при абсцессе легкого, бронхоэктазах.
Бактериологическое исследование
Исследование на туберкулезные микобактерии: Препарат готовят из гнойных частиц мокроты, высушивают
на воздухе и фиксируют над пламенем горелки. Окрашивают по
Цилю-Нильсону.
Методика окрашивания: Реактивы:
I) карболовый фуксин,
2) 2% спиртовой раствор соляной кислоты,
3) водный раствор 0,5% метиленового синего.
Ход окраски:
1. На препарат кладут кусочек фильтровальной бумаги и наливают раствор карболового фуксина.
2. Препарат нагревают над пламенем горелки до появления паров, охлаждают и снова нагревают (так 3 раза).
3. С остывшего стекла снимают фильтровальную бумагу. Обесцвечивают мазок в солянокислом спирте до полного отхождения краски.
4. Промывают водой.
5. Докрашивают препарат метиленовнм синим 20-30 секунд.
6. Промывают водой и высушивают на воздухе. Микроскопируют с иммерсионной системой. Туберкулезные микобактерии окрашиваются в красный цвет,
все остальные элементы мокроты и бактерии — в синий. Туберкулезные микобактерии имеют вид тонких, слегка изогнутых палочек с утолщениями на концах или посередине.
При окраске по Цилю-Нильсону в красный цвет красятся также кислотоупорные сапрофиты. Дифференциальная диагностика туберкулезных микробактерий и кислотоупорных сапрофитов ведется методами посева и заражения животных.
Исследование мокроты может проводиться также методом флотации. Метод Потенжера: ход исследования:
1. Свежевыделенную мокроту (не более 10-15 мл) помещают в узкогорлую бутылку, приливают двойное количество едкой щелочи, смесь энергично встряхивают (10-15 мин).
2. Приливают I мл ксилола (можно бензина, толуола) и около 100 мл дистиллированной вода для разжижения мокроты. Снова встряхивают 10-15 мин.
3. Доливают дистиллированную воду до горлышка бутылки и оставляют стоять на 10-50 мин.
4. Образовавшийся верхний слой (беловатый) снимают по каплям пипеткой и наносят на предметные стекла, предварительно нагретые до 60°. Каждую последующую каплю наносят на подсохшую предыдущую.
5. Препарат фиксируют и красят по Цилю-Нильсону.
Исследование на другие бактерии:
Другие бактерии, встречающиеся в мокроте, например, стрептококки, стафилококки, диплобациллы и др. могут быть распознаны только методом посева. Бактериологическое исследование препарата в этих случаях имеет только ориентировочное значение. Препараты красят метиленовым синим, фуксином или по граму. Окраска по Граму: Реактивы: I) карболовый раствор генцианвиолета,
2) раствор Люголя,
3) 96° спирт,
4) 40% раствор карболового фуксина.
Ход исследования:
1. На фиксированный препарат кладут полоску фильтровальной бумаги, наливают раствор генцианвиолета, красят 1-2 мин.
2. Бумажку снимают и препарат заливают раствором Люголя на 2 минуты.
3. Раствор Люголя сливают и прополаскивают препарат в спирте до серого цвета.
4. Промывают водой и окрашивают 10-15 секунд раствором фуксина.
| 5. МОКРОТА ПРИ РАЗЛИЧНОЙ ПАТОЛОГИИ ОРГАНОВ ДЫХАНИЯ | |||
| Нозологическая форма | Колич. Макрос.
Хар-р изучен. | Микроскопия | |
| I | |||
| Бронхит | Скудное,за- | Цилиндрический эпи- | |
| тем боль- | телий ,лейкоциты,иног- | ||
| шое. Слизи - | да эритроциты,много | ||
| стая или | флоры,макрофаги . | ||
| слизисто- | |||
| гнойная | |||
| Бронхопневмо- | Большое | Цилиндрический эпите- | |
| ния | количество | лий, альвеолярный эпи- | |
| слизистой | телий, лейкоциты, | ||
| -или слизис- | пневмококки | ||
| ТО-ГНОЙНОЙ | |||
| Крупозная | Скудное,за- | Свертки | Макрофаги, лейкоциты, |
| пневмония | тем обиль- | фибрина, | эритроциты, кристал- |
| ное к-во | изменен- | лы гематоидина, | |
| ржавой мо- | ная | гемосидерин, пневмо- | |
| кроты | кровь | кокки | |
| Бронхиальная | Скудное, | Спирали | Цилиндрический эпи- |
| астма | слизистая | Куршмана | телий, кристаллы |
| Шарко-Лейдена, | |||
| эозинофилы | |||
| Бронхоэктати- | Обильное | Пробки | Лейкоциты сплошь, |
| ческая бо- | (утром- | Дитриха | кристаллы жирных |
| лезнь | полным | кислот,гематоидина, | |
| ртом) | холестерина, обильная разнообразная флора |
Приложение: посуда и оборудование: Препарат промывают водой и высушивают на воздухе. Смотрят с иммерсией.
1. Чашки Петри.
2. Инструменты для отбора мокроты: металлические палочки с расплющенными концами, препаровальные иглы и др.
3. Предметные стекла.
4. Покровные стекла.
5. Горелки
6. Лотки
7. Дезинфицирующая жидкость.
8. Микроскоп.
Продолжение таблицы I
Абсцесс легкого Обильное, гнойная, со зловонным запахом Обрывки ткани легкого. Сплошь лейкоциты, эластические волокна, кристаллы жирных кислот, гематоидина, хо-лестерша, разнообразная обильная флора
Туберкулез легких
Различное, рисовидные тельца слизисто-гнойная, иногда с примесью крови Микобактерии туберкулёза, эластические волокна, различные кристаллы
Рак
Различное, слизисто-кровянистое Обрывки ткани. Атипические клетки.
Анализы мокроты — Студопедия
| Характеристика мокроты | Больной А | Больной Б |
| Количество,мл | 20,0 | 150,0 |
| Цвет | бесцветный | розовый |
| Характер | слизистый | серозный |
| Консистенция | тягучая | пенистая, жидкая |
| Запах | без особенностей | без запаха |
| Эозинофилы | скоплениями | не обнаружены |
| Эпителий | мерцательный,
цилиндрический | плоский и альвеолярный
единичный |
| Кристалы Шарко-Лейдена | обнаружены | не обнаружены
|
| Спирали Куршмана | обнаружены | не обнаружены |
Попытайтесь на основании сопоставления высказать свое суждение о характере приступа удушья у этих больных.
Задача №2
При флюорографическом исследовании на одном из предприятий выявлены больные В и Г, у которых в верхней доле правого легкого имелись сходные изменения: очаг просветвления (полость) диаметром 4 см с плотной капсулой, усиленный легочный рисунок за счет пневмофиброза (разрастание соединительной ткани). Из анамнеза выявлено, что оба болеют несколько лет, по 1 – 2 месяца в году лежат в стационаре. Отмечают субфебрильную температуру по вечерам, небольшую одышку, выделение мокроты.
Результаты исследование мокроты
| Характеристика мокроты | Больной В | Больной Г |
| Цвет | желтовато-зеленоватый | золотисто-серый |
| Характер | гнойно-слизистый | гнойный |
| Консистенция | вязкая | вязкая |
| Форма | 2-слойная | 2-слойная, клочковатая |
| Запах | гнилостный | гнилостный, затхлый |
| Лейкоциты | покрывают все поле зрения | покрывают все поле зрения |
| Эритроциты | нет | 15 – 20 в поле зрения |
| Эпителий | плоский, альвеолярный | альвеолярный, много |
| Эластические волокна | обнаружены | обнаружены |
| Микроорганизмы | стрептококки | палочки Коха |
| Другие элементы | нет | кристаллы гематоидина |
Вспомните, при каких заболеваниях возможно образование полости в легких? Какие особенности приобретает мокрота в этих случаях?
Задача № 3
На прием к врачу поликлиники обратились больные А и Б с жалобами на субфебрильную температуру, слабость, потливость, кашель с небольшим количеством мокроты. До этого в течение недели они лечились по поводу острого респираторного заболевания (ОРЗ).
Для уточнения диагноза мокрота больных направлена на исследование.
Что такое плоский эпителий? (с иллюстрациями)
Плоский эпителий — это научное название типа клетки, обнаруженной в организме человека. Эти клетки составляют внешний слой кожи, а также выстилают внутренние органы. Их называют «плоскими» или «чешуйчатыми» из-за их характерной тонкой плоской формы.

Клетки плоского эпителия составляют внешний слой кожи.
Существует много разных видов эпителиальных клеток, но все они имеют разные общие цели: защита, абсорбция, секреция, фильтрация и сенсорная рецепция. Плоские клетки отличаются от других типов барьерных клеток тем, что они плоские.С их неровными краями и смещенным ядром они часто напоминают жареное яйцо. Они также известны как «ячейки тротуара», поскольку они подходят друг к другу, как камни мостовой неправильной формы, если смотреть сверху.

Плоский эпителий выстилает внутренние органы.
Плоский эпителий делится на две подкатегории по толщине. Простая ткань имеет толщину всего в одну клетку и служит выстилкой и пористым барьером. Многослойная ткань имеет несколько слоев, чтобы лучше служить защитным покрытием.

Клетки многослойного плоского эпителия повреждаются при появлении царапин или незначительных ссадин.
Клеточный барьер, образованный простым плоским эпителием, гладкий и гибкий.Это делает его идеальной подкладкой для сердечных мышц, артерий, брюшной полости, грудной полости или груди. Эти части тела подвергаются постоянным ритмичным движениям и сокращениям, поэтому важно, чтобы ткани, составляющие их, были гладкими и по возможности без трения.

Плоскоклеточный рак обычно встречается на участках тела, которые часто подвергаются воздействию солнечного света.
Простая ткань также является диффузионным клеточным барьером, позволяющим газам и жидкостям проходить сквозь них постепенно. Эти клетки выстилают полипы внутри легких, где углекислый газ заменяется кислородом, и внутренности капилляров, по которым распространяется насыщенная кислородом кровь.Рот, пищевод, анус и влагалище также выстланы им. Пористая природа клеток позволяет различным жидкостям просачиваться через них, помогая пищеварению и смазке.
Многослойный плоский эпителий с его множественными слоями клеток образует внешний слой кожи. Если простой эпителий снижает трение между полостями тела и органами, то многослойный эпителий предназначен для защиты внешних тканей от царапин и ссадин.Самый внешний слой состоит из слоя мертвых белковых клеток, называемого кератином, который является водонепроницаемым и предотвращает потерю влаги.
Несмотря на свою роль защитника, рак может развиться, когда многослойный эпителий подвергается воздействию высоких уровней УФ-лучей. Базально-клеточная карцинома, которая возникает в нижнем слое кожи, может проявляться в виде язвы светлого цвета.Плоскоклеточная карцинома, которая возникает в среднем слое кожи, может образовывать чешуйчатую шишку. Эти кожные заболевания являются одними из самых распространенных видов рака в США.

Плоский эпителий, наиболее распространенный тип многослойного эпителия в организме человека, образует слизистую оболочку заднего прохода..
Простой плоский эпителий — скачать видео на ppt онлайн
Презентация на тему: «Простой плоский эпителий» — стенограмма презентации:
1
Простой плоский эпителий
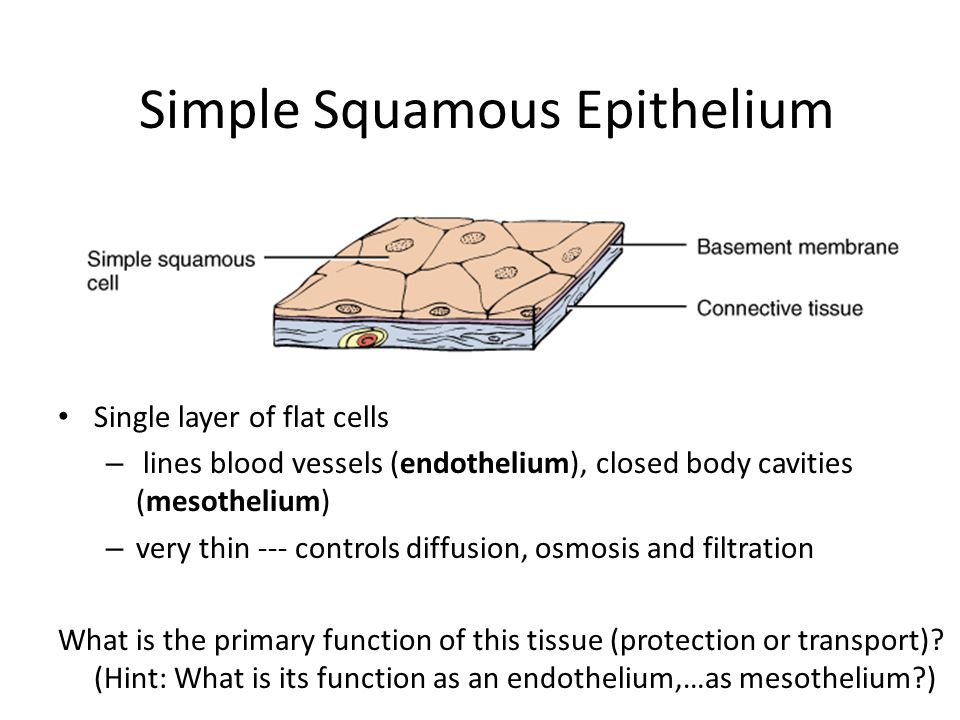
Однослойные плоские клетки выстилают кровеносные сосуды (эндотелий), закрытые полости тела (мезотелий) очень тонкие — контролируют диффузию, осмос и фильтрацию Какова основная функция этой ткани (защита или транспортировка)? (Подсказка: какова его функция как эндотелий … как мезотелий?)
2
Примеры простого плоского эпителия
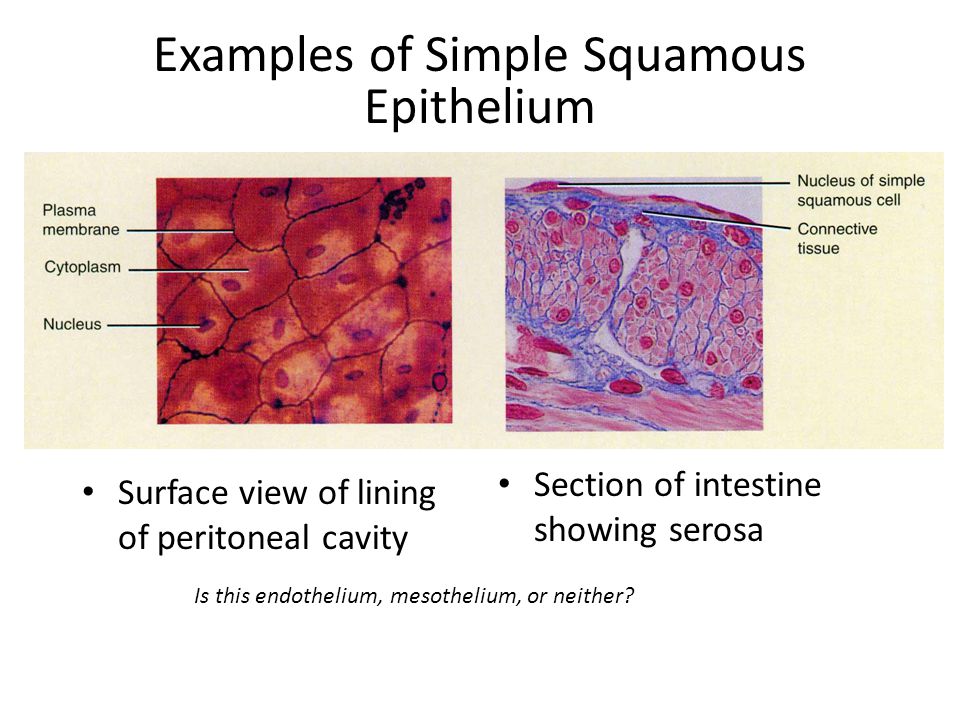
Разрез кишечника с серозной оболочкой Вид поверхности слизистой оболочки брюшной полости Это эндотелий, мезотелий или ни то, ни другое?
3
Простой кубовидный эпителий
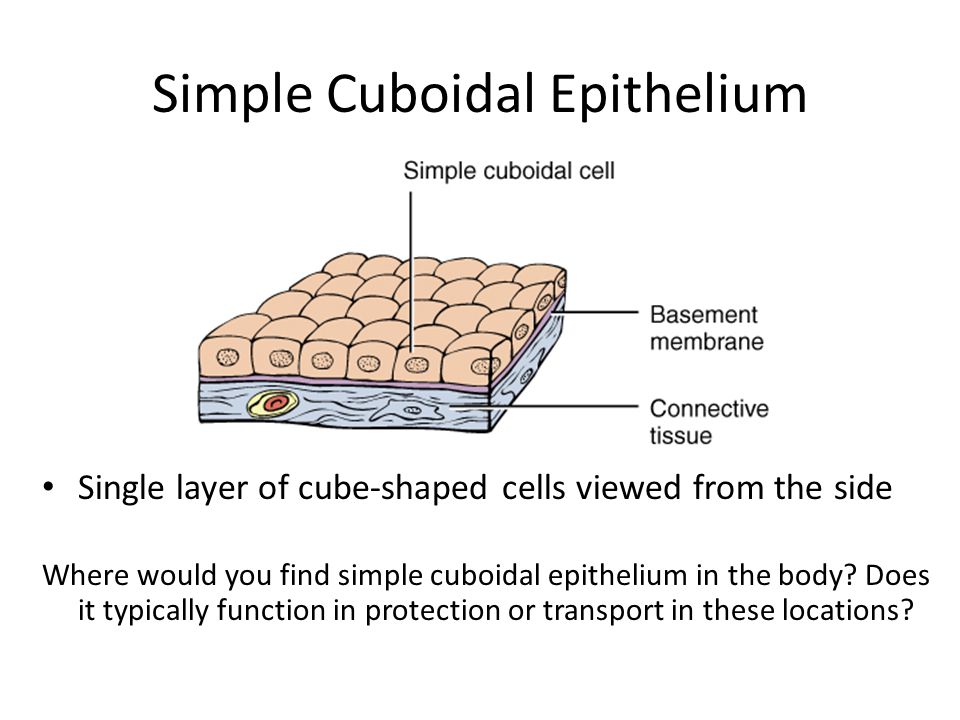
Однослойный кубовидный эпителий, вид сбоку Где вы найдете простой кубовидный эпителий в теле? Как правило, он используется для защиты или транспортировки в этих местах?
4
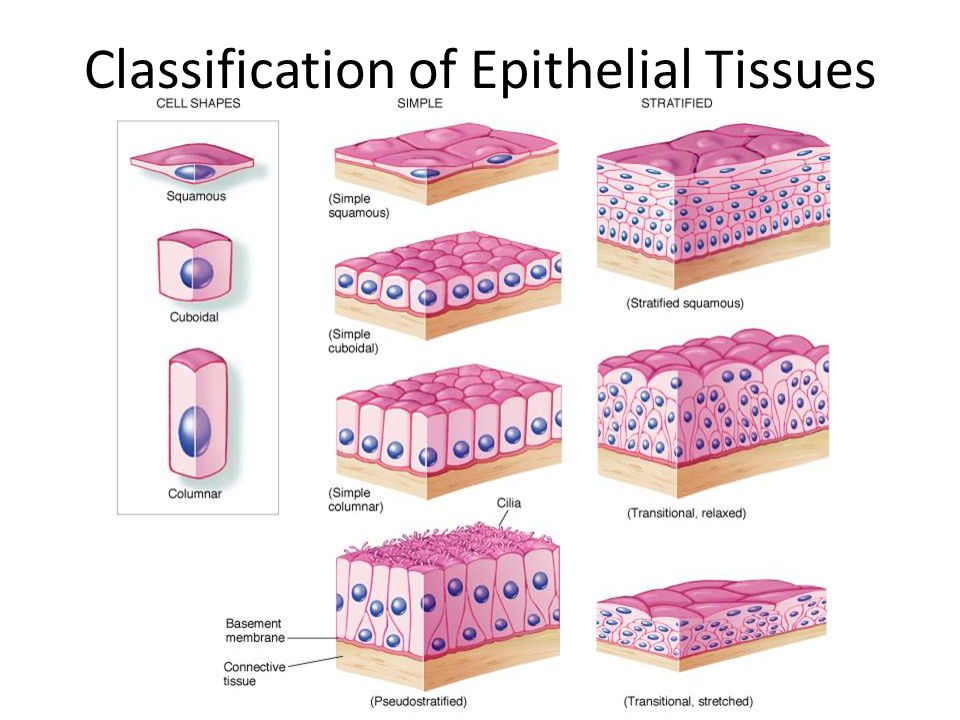
Классификация эпителиальных тканей
5
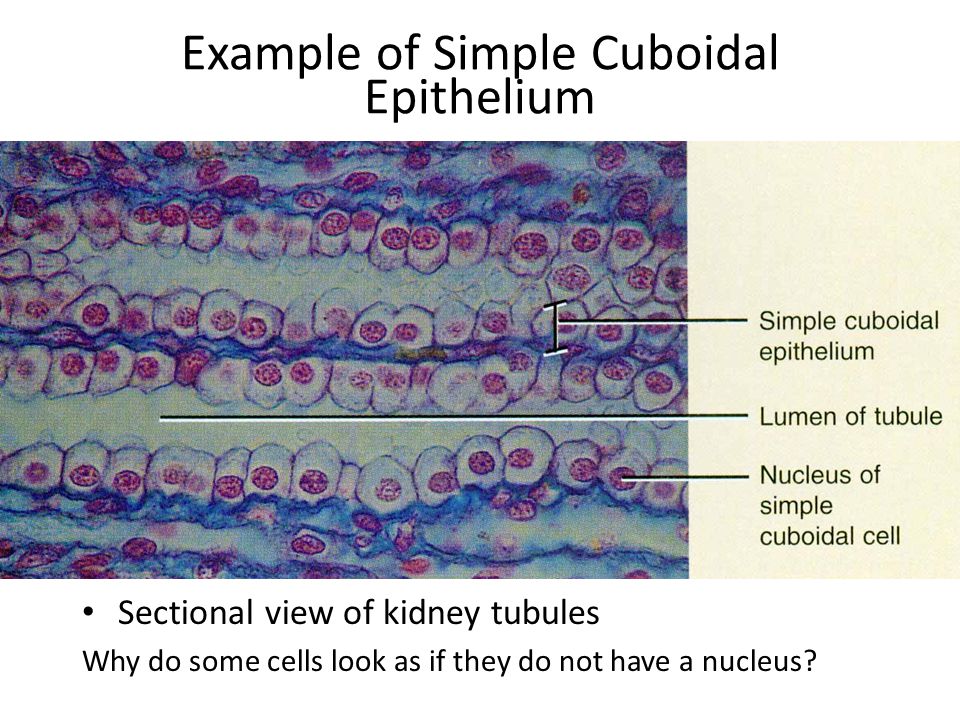
Пример простого кубовидного эпителия
Вид в разрезе почечных канальцев Почему некоторые клетки выглядят так, как будто у них нет ядра?
6
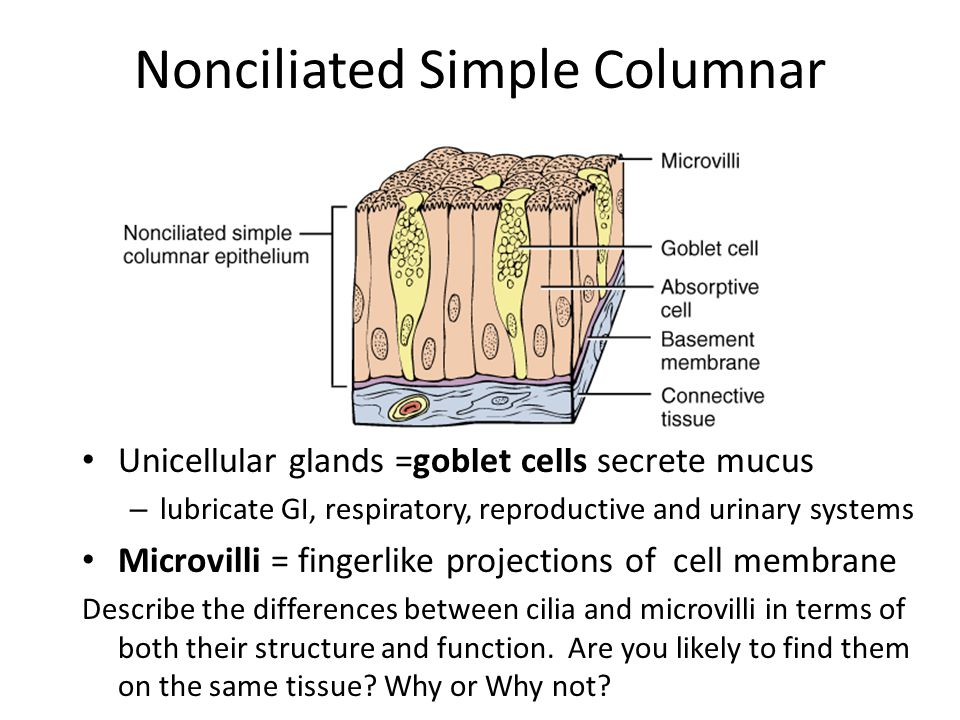
Nonciliated Simple Columnar
Одноклеточные железы = бокаловидные клетки выделяют слизь, смазывают желудочно-кишечный тракт, дыхательную, репродуктивную и мочевую системы. Микроворсинки = пальцеобразные выступы клеточной мембраны. Опишите различия между ресничками и микроворсинками с точки зрения их структуры и функции.Скорее всего, вы найдете их на одной и той же ткани? Почему или почему нет?
7
Пример: простой столбчатый эпителий без ресниц
Срез тонкой кишки Термин «щеточная кайма» часто используется для описания этой ткани. Что оно относится к?
8
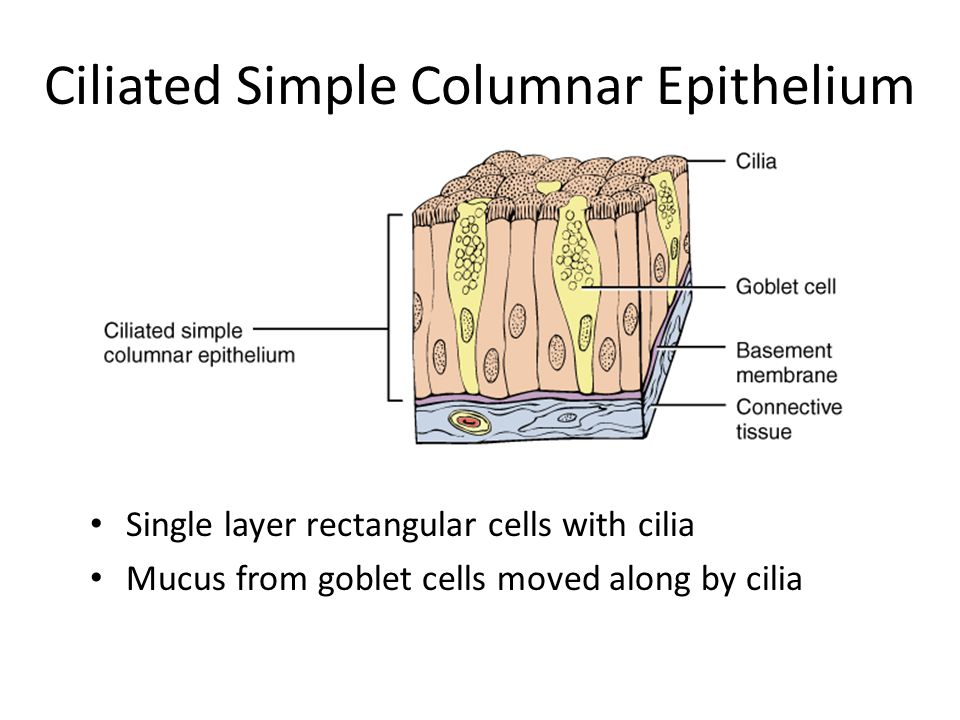
Ресничный простой столбчатый эпителий
Однослойные прямоугольные клетки с ресничками Слизь бокаловидных клеток, перемещаемая ресничками
9
Пример мерцательного простого столбчатого эпителия
Отрезок маточной трубы Как еще называют этот орган?
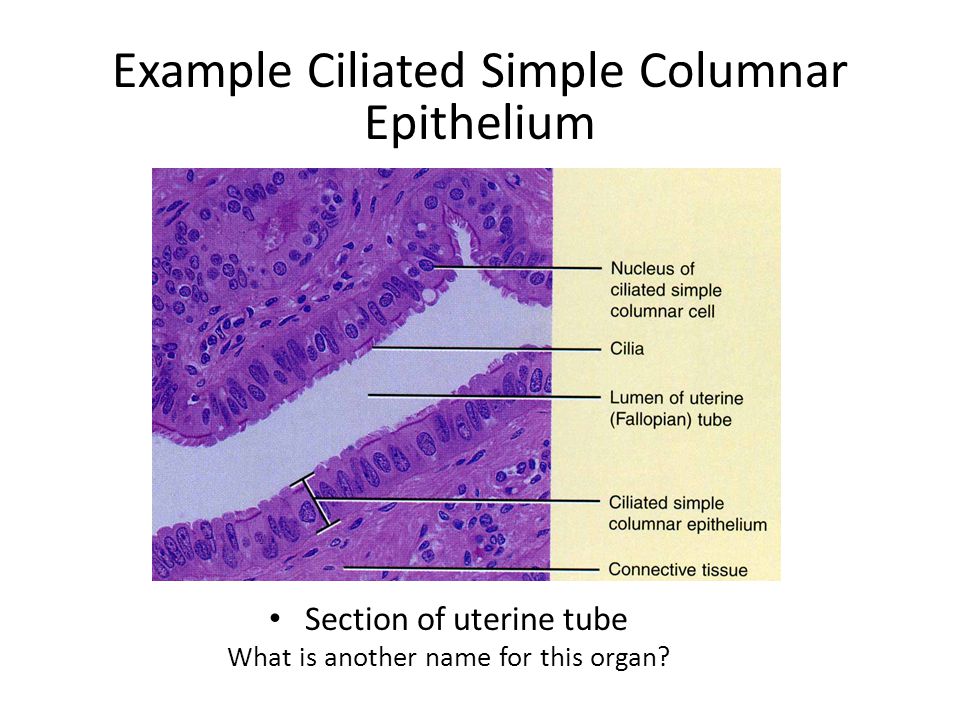
10
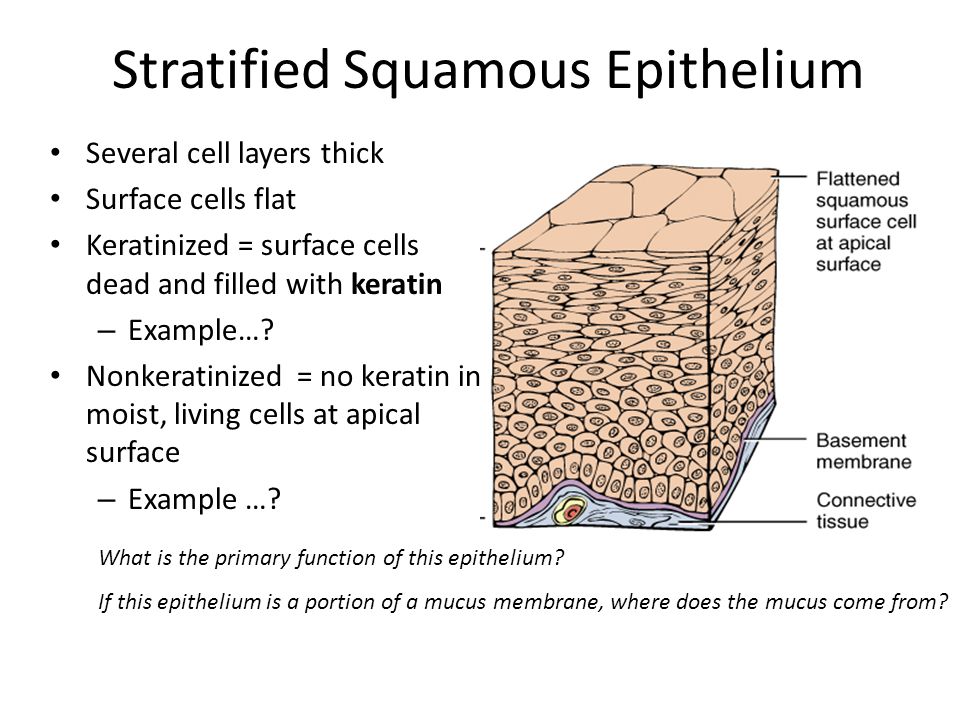
Многослойный плоский эпителий
Толщина нескольких слоев клеток Поверхностные клетки плоские Кератинизированные = поверхностные клетки мертвы и заполнены кератином Пример…? Отсутствие ороговения = отсутствие кератина во влажных живых клетках на апикальной поверхности Пример…? Какова основная функция этого эпителия? Если этот эпителий является частью слизистой оболочки, откуда эта слизь?
.
