Заболевания органов дыхания и беременность
Наиболее частыми заболеваниями дыхательных путей у беременных являются
острый ринит, ларингит и трахеит
. Наибольшую потенциальную опасность для беременной и плода представляют, прежде всего, вирусные инфекции (вирус гриппа, респираторно-синцитиальный вирус). Заболевания, вызванные этими вирусами, приводят к интоксикации, активизации латентной инфекции, поражению внутренних органов.
Проникая через плаценту, вирус может привести к внутриутробному инфицированию, к преждевременному прерыванию беременности, к порокам развития и внутриутробной гибели плода. Кроме того, вирусная инфекция способствует повышенной кровопотери в родах или при прерывании беременности. У беременных чаще выявляются тяжелые и осложненные формы гриппа, пневмонии.
Показаниями для госпитализации в инфекционный стационар беременной с вирусной инфекцией являются: выраженные симптомы интоксикации или тяжелые осложнения (пневмония, миокардит, поражение центральной нервной системы). В остальных случаях возможно лечение дома. Больную следует изолировать. При отсутствии
В остальных случаях возможно лечение дома. Больную следует изолировать. При отсутствии
отеков
рекомендуется обильное питье (молоко, щелочные минеральные воды). При болях в горле — полоскание отварами трав, обладающими противовоспалительным действием. При кашле следует назначить отхаркивающую микстуру, содержащую термопсис или алтейный корень. Аскорбиновая кислота в дозе 1 г в сутки способствует предотвращению кровоизлияний, профилактике осложнений. Антибиотики при вирусной инфекции не назначают. В большинстве случаев грипп не является показанием к прерыванию беременности. Однако пациенткам, перенесшим грипп в начале беременности, можно рекомендовать более углубленное обследование с использованием ультразвуковой диагностики, с определением уровня сывороточных маркеров (ХГЧ, РАРР-А, АФП) и в ряде случаев с применением инвазивных методов диагностики (
амниоцентез
,
кордоцентез
). При родоразрешении пациентки в остром периоде заболевания повышается опасность развития послеродовых гнойно-септических осложнений. В период эпидемии гриппа необходимо проведение профилактических мероприятий, направленных на ограничение контактов беременной с окружающими, ношение защитных масок, применение оксолиновой мази, полоскание носоглотки. Принимая во внимание, что иммунизация живой или инактивированной противогриппозной вакциной не влияет на течение беременности, во II и Ш триместрах беременности вакцинация от гриппа возможна. Профилактическое лечение ремантадином, амантадином, ингибиторами нейроаминида беременным и кормящим родильницам не проводят.
В период эпидемии гриппа необходимо проведение профилактических мероприятий, направленных на ограничение контактов беременной с окружающими, ношение защитных масок, применение оксолиновой мази, полоскание носоглотки. Принимая во внимание, что иммунизация живой или инактивированной противогриппозной вакциной не влияет на течение беременности, во II и Ш триместрах беременности вакцинация от гриппа возможна. Профилактическое лечение ремантадином, амантадином, ингибиторами нейроаминида беременным и кормящим родильницам не проводят.
Острый бронхит.
Физиологические изменения, происходящие во время беременности, в частности, набухание слизистой оболочки бронхов, высокое стояние и ограничение движения диафрагмы затрудняют отхождение мокроты. Эти обстоятельства создают благоприятные условия для затяжного течения острого бронхита у беременных. Бронхит чаще всего развивается вследствие инфекционного, и в частности, вирусного поражения и нередко сочетается с ларингитом и трахеитом.
Обычно на течение беременности острый бронхит не оказывает влияния, однако при его затяжном течении возможно развитие внутриутробного инфицирования плода. В этой связи необходимо лечение заболевания уже на ранних стадиях его развития. Лечение бронхита заключается в борьбе с интоксикацией и восстановлении нарушенной функции бронхов. В этом случае больным назначают питье: горячий чай с медом и лимоном, молоко с содой или со щелочной минеральной водой, липовый чай, отвары чабреца, термопсиса, мать-и-мачехи. Возможно применение отхаркивающих и муколитических средств (бромгексин, бисольвон), а также противокашлевых средств (либексин, глаувент). При осложненном и затяжном течении бронхита, которое сопровождается развитием гнойных процессов, необходимо проведение антибактериальной терапии: со II триместра могут применяться полусинтетические пенициллины, цефалоспорины. При выявлении признаков
внутриутробной инфекции
применяют максимальные терапевтические дозы препаратов с целью создания необходимой лечебной концентраций антибиотиков в крови плода и околоплодных водах.
Хронический бронхит
— это воспалительное заболевание средних и крупных бронхов, имеющее рецидивирующее течение, когда периоды кашля с отделением мокроты, длящиеся по 2-3 месяца, беспокоят пациентку в течение более чем двух лет подряд. Осложнения и опасности хронического бронхита аналогичны таковым при острой форме данного заболевания. Лечение обострения простого хронического бронхита также носит аналогичный характер и направлено на улучшение дренажной функции бронхов и борьбу с интоксикацией. Антибиотики назначают при появлении гнойной мокроты и выраженных симптомах интоксикации. При длительном течении хронического бронхита и частых его обострениях часто отмечается рождение детей с низкой массой тела. При этом не исключается также внутриутробное инфицирование и более высокая частота послеродовых гнойно-воспалительных осложнений. Неосложненный хронический бронхит не является противопоказанием к беременности. В качестве профилактики обострения бронхита во время беременности необходимо обследование и лечении воспалительных заболеваний придаточных пазух носа, санация полости рта. Роды у больных бронхитом протекают, в основном, без осложнений.
Роды у больных бронхитом протекают, в основном, без осложнений.
Более неблагоприятное влияние на течение беременности, родов и состояние плода оказывает хронический обструктивный бронхит. При появлении признаков бронхообструкции, сопровождающейся латентной дыхательной недостаточностью, беременность переносится труднее. Терапия при данной форме заболевания должна быть направлена на лечение бронхообструктивного синдрома. Для подготовки к родам и выбора метода родоразрешения показана госпитализация в акушерский стационар за 2 недели до родов. Родоразрешение беременных с хроническим обструктивным бронхитом целесообразно проводить через естественные родовые пути. Показаниями к кесареву сечению являются: наличие тяжелых обструктивных нарушений, дыхательная недостаточность 3-4 ст., наличие спонтанных пневмотораксов в анамнезе и сопутствующих заболеваний и
осложнений беременности
.
Прерывание беременности
в I триместре показано только при наличии легочно-сердечной недостаточности. В более поздние сроки эти пациентки нуждаются в стационарном лечении, которое направлено на улучшение вентиляционной способности легких, лечение гипоксии. В зависимости от результатов лечения решается вопрос о продолжении беременности и ведении родов.
В более поздние сроки эти пациентки нуждаются в стационарном лечении, которое направлено на улучшение вентиляционной способности легких, лечение гипоксии. В зависимости от результатов лечения решается вопрос о продолжении беременности и ведении родов.
Пневмония
— это инфекционное заболевание легких, преимущественно бактериальной природы. Заболеваемость пневмонией среди беременных составляет 0,12%. Чаще всего (92%) она встречается во II и Ш триместрах беременности. Пневмония у беременных протекает более тяжело, что обусловлено рядом особенностей, связанных с беременностью, а именно: с высоким стоянием диафрагмы, ограничивающим движение легких, с дополнительной нагрузкой на сердечно-сосудистую и дыхательную системы. Возбудителями пневмонии чаще всего являются ассоциации таких микроорганизмов как: пневмококк, гемофильная палочка, а также клебсиелла, золотистый стафилококк, нейссерия, грамотрицательные энтеробактерии. В целом ряде случаев возбудителями пневмонии бывают хламидии, микоплазма, легионелла, риккетсии.
Клинические проявления пневмонии у беременных могут носить стертый характер, напоминая острую респираторную вирусную инфекцию (ОРВИ), и характеризуются умеренным кашлем и незначительной одышкой. При отсутствии должного внимания и лечения это влечет за собой тяжелое и затяжное течение пневмонии. В ряде случаев в качестве осложнений в подобной ситуации может быть формирование абсцесса или пневмосклероза.
При лечении пневмонии у беременных применяют антибиотики — пенициллины или цефалоспорины I и II поколения. При пневмонии средней степени тяжести необходима госпитализация в стационар. При этом в рамках антибактериальной терапии назначают полусинтетические пенициллины или цефалоспорины второй генерации. Лечение тяжелой пневмонии проводят с применением цефалоспоринов III поколения в сочетании с макролидами. Назначение отхаркивающих средств, а также применение банок, горчичников, ингаляций проводят при наличии кашля, болях в горле. Целесообразно проведение жаропонижающей и дезинтоксикационной терапии. При тяжелом течении заболевания вопрос о пролонгировании беременности решается индивидуально. Тяжелое течение пневмонии с выраженной дыхательной недостаточностью при доношенной беременности может быть показанием к экстренному родоразрешению.
При тяжелом течении заболевания вопрос о пролонгировании беременности решается индивидуально. Тяжелое течение пневмонии с выраженной дыхательной недостаточностью при доношенной беременности может быть показанием к экстренному родоразрешению.
Бронхиальная астма
представляет собой хроническое воспалительное заболевание дыхательных путей, чаще инфекционно-аллергического характера. Выделяют три стадии этого заболевания: предастма (хронический астмоидный бронхит, хроническая пневмония с проявлениями бронхоспазма), приступы удушья и астматическое состояние. У беременных может встречаться любая из этих стадий.
Характер лечения
бронхиальной астмы
обусловлен формой заболевания и сроком беременности. Необходимо также учитывать влияние лекарственных препаратов на плод.
Лечение осуществляется под контролем врача. Лечение астмоидного состояния необходимо проводить в стационаре.
Беременные, страдающие бронхиальной астмой, должны находиться на диспансерном учете у
терапевта
в женской консультации. В ранние сроки беременности показана госпитализация больной в терапевтический стационар для ее обследования и решения вопроса о сохранении беременности. Последующее наблюдение за беременной осуществляется совместно с терапевтом. При ухудшении состояния больной требуется срочная госпитализация при любых сроках беременности. Обязательна госпитализация в стационар за 2-3 недели до родов для обследования и подготовки к родоразрешению. Больные бронхиальной астмой рожают обычно через естественные родовые пути при доношенной беременности. В том случае, если состояние пациентки ухудшается, лечение неэффективно, появляются симптомы легочно-сердечной недостаточности, показано досрочное родоразрешение. Тяжелая дыхательная и легочно-сердечная недостаточность, аномальная родовая деятельность, гипоксия плода служат показаниями для родоразрешения путем кесарева сечения. В раннем
В ранние сроки беременности показана госпитализация больной в терапевтический стационар для ее обследования и решения вопроса о сохранении беременности. Последующее наблюдение за беременной осуществляется совместно с терапевтом. При ухудшении состояния больной требуется срочная госпитализация при любых сроках беременности. Обязательна госпитализация в стационар за 2-3 недели до родов для обследования и подготовки к родоразрешению. Больные бронхиальной астмой рожают обычно через естественные родовые пути при доношенной беременности. В том случае, если состояние пациентки ухудшается, лечение неэффективно, появляются симптомы легочно-сердечной недостаточности, показано досрочное родоразрешение. Тяжелая дыхательная и легочно-сердечная недостаточность, аномальная родовая деятельность, гипоксия плода служат показаниями для родоразрешения путем кесарева сечения. В раннем
послеродовом периоде
у женщины, страдающей бронхиальной астмой, возможно развитие кровотечения. Послеродовой период нередко сопровождается гнойно-воспалительными осложнениями. У 15% родильниц наблюдается обострение бронхиальной астмы.
У 15% родильниц наблюдается обострение бронхиальной астмы.
Запись к специалистам по телефону единого колл-центра:
+7(495)636-29-46 (м. «Щукинская» и «Улица 1905 года»). Вы можете также записаться к врачу на нашем сайте, мы Вам перезвоним!
Изменения дыхательной и имунной систем при беременности
Во время беременности возникает новая функциональная система
мать-плацента-плод
, обусловливающая целый ряд изменений в организме женщины. Эти изменения касаются всех органов и систем материнского организма. Они направлены на обеспечение оптимальных условий для развития плода, благоприятного течения беременности и успешного ее завершения.
Изменения дыхательной системы
Изменения, происходящие в дыхательной системе во время беременности, носят приспособительный характер в связи с тем, что потребность в кислороде в этот период значительно возрастает. Во время беременности в системе дыхания происходят следующие изменения: учащение дыхания, увеличение дыхательного объема, возрастание минутного объема дыхания, увеличение альвеолярной вентиляции легких, увеличение жизненной емкости легких, увеличение работы дыхательных мышц из-за повышенной потребности в кислороде, снижение содержания кислорода в артериальной крови, снижение парциального давления углекислого газа в связи с гипервентиляцией.
Во время беременности в системе дыхания происходят следующие изменения: учащение дыхания, увеличение дыхательного объема, возрастание минутного объема дыхания, увеличение альвеолярной вентиляции легких, увеличение жизненной емкости легких, увеличение работы дыхательных мышц из-за повышенной потребности в кислороде, снижение содержания кислорода в артериальной крови, снижение парциального давления углекислого газа в связи с гипервентиляцией.
Изменения со стороны сосудов дыхательных путей приводят к застою крови в капиллярах и набуханию слизистой оболочки носа, ротоглотки и трахеи. Во время беременности могут отмечаться симптомы ринита, изменение голоса. Эти симптомы могут усиливаться при перегрузке организма жидкостью, возникновении
отеков
, повышении артериального давления или при
гестозе
.
Матка при беременности смещает
диафрагму
вверх, однако общая емкость легких изменяется незначительно из-за компенсаторного увеличения переднезаднего и поперечного размеров грудной клетки, а также увеличения межреберных промежутков. Несмотря на смещение вверх, диафрагма во время дыхания у беременных двигается в большей степени, чем у небеременных.
Несмотря на смещение вверх, диафрагма во время дыхания у беременных двигается в большей степени, чем у небеременных.
Дыхание
при беременности больше
диафрагмальное
, чем грудное, что имеет определенные преимущества при положении пациентки на спине.
Одышка
, которая часто отмечается при беременности, обусловлена увеличением дыхательного объема, а не частотой дыхания.
Прогрессивное
увеличение минутной вентиляции
начинается с самых ранних сроков беременности и ко II триместру достигает своего максимального прироста. Это происходит за счет увеличения дыхательного объема и увеличения частоты дыхания. Из-за того, что мертвое пространство остается неизменным, альвеолярная вентиляция к концу беременности становится выше.
Изменения иммунной системы
Изменения в иммунной системе у женщины при беременности направлены на обеспечение развития плода, который является антигенно-чужеродным телом для материнского организма. Изменения, происходящие до 16 недель беременности, направлены на создание благоприятного иммунного фона для имплантации плодного яйца, роста и развития плода и плаценты.
Изменения, происходящие до 16 недель беременности, направлены на создание благоприятного иммунного фона для имплантации плодного яйца, роста и развития плода и плаценты.
Иммунокомпетентные клетки
репродуктивной системы и регионарных лимфатических узлов, реагируя на эмбрион, обеспечивают
местный иммунитет матки
при беременности. Одновременно происходит развитие общих, системных иммунных реакций.
При распознавании антигенов плода антигенраспознающие материнские клетки сенсибилизируются по отношению к отцовским антигенам, которые имеются у плода. При физиологическом течении беременности в материнском организме параллельно развиваются иммунные механизмы, ограничивающие активность сенсибилизированных клеток и направленные на подавление ответной реакции по отношению к отцовским антигенам плода. Клеточным реакциям, направленным на отторжение плода, препятствуют повышение активности супрессорных лимфоцитов и появление «блокирующих» антител.
Растворимые факторы, определяющие подавление иммунного ответа, являются блокирующими. Поступая в кровь, они вызывают
разные иммуносупрессивные эффекты
на различных стадиях развития беременности.
Блокирующие антитела
не вызывают патологических изменений в плаценте и у плода, так как не попадают к плоду и не циркулируют в его крови. В случае снижения в крови беременных содержания «блокирующих» факторов беременность может прерваться.
Супрессорные лимфоциты
обнаруживаются в крови женщин, начиная с 5-8 недель беременности. Супрессорная активность лимфоцитов у женщин с физиологическим течением беременности наиболее выражена в I и II триместрах и ниже в III триместре. Угнетение специфических иммунных реакций у беременной частично компенсируется усилением факторов
неспецифической защиты организма
. Происходит активация системы
фагоцитов
, усиление ответа
нейтрофилов и моноцитов
. Увеличение продукции активных форм кислорода у беременных способствует противоинфекционной защите.
Увеличение продукции активных форм кислорода у беременных способствует противоинфекционной защите.
Плацента
играет важную роль в обеспечении иммунологической защиты плода, выполняя роль иммунорегуляторного барьера. Функционирование плаценты в качестве иммунологического барьера обусловлено локальными иммунорегуляторными реакциями на границе мать-плод благодаря наличию антигенов гистосовместимости. Материнские антитела, связавшись с антигенами, фиксируются на плаценте, что не позволяет им попадать в кровоток плода. Рецепторы, расположенные в основном на мембранах синцитиотрофобласта, связывают материнские антитела, способствуя их транспорту к плоду и созданию у него пассивного иммунитета. Расположенные в плаценте рецепторы при связывании
комплексов антиген-антитело
защищают плод от опасных иммунных комплексов.
В
трофобласте
с самых ранних сроков беременности вырабатывается множество иммунологически активных веществ. В большей степени они оказывают местное, а не общее иммуноподавляющее действие. Функциональная активность иммунокомпетентных клеток, в частности, присутствующих в плаценте, обусловливается секрецией ими
В большей степени они оказывают местное, а не общее иммуноподавляющее действие. Функциональная активность иммунокомпетентных клеток, в частности, присутствующих в плаценте, обусловливается секрецией ими
цитокинов
, являющихся веществами межклеточного взаимодействия и продуцирующихся в ответ на антигенные воздействия.
Важная роль в предотвращении отторжения плода придается
иммуносупрессивному белку ТУ6
. Этот белок вызывает антипролиферативный эндокринный эффект и вызывает апоптоз клеток, его экспрессирующих. Одним из важнейших медиаторов при беременности является
Интерлейкин-2
, который необходим для нормального течения процессов, связанных с плацентацией, так как участвует в созревании и функционировании клеток трофобласта. Достоверное снижение экспрессии рецепторов к Интерлейкин-2 отмечается в I триместре беременности. К числу иммуносупрессивных белков, продуцируемых клетками репродуктивной системы, относится
фактор некроза опухоли (ФНО)
, который обнаруживается в больших количествах в период раннего органогенеза.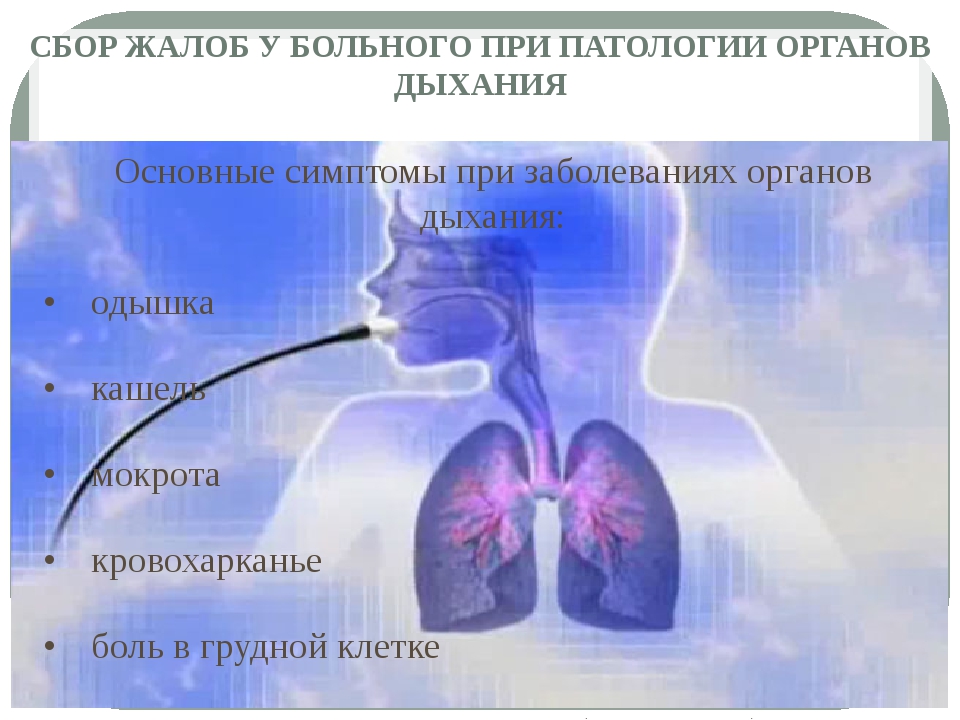 Таким образом, в изменения иммунной системы, возникающие в организме беременной, вовлекаются как клеточное, так и
Таким образом, в изменения иммунной системы, возникающие в организме беременной, вовлекаются как клеточное, так и
гуморальное
ее звенья. Могут изменяться количественные показатели иммунокомпетентных клеток и их функциональные свойства, активируются супрессорные механизмы, продуцируются «блокирующие» факторы.
Среди факторов, обеспечивающих иммунологическую защиту плода и нормальное течение беременности, значительную роль играют
фибриноидный и сиаловый слои
, которые регулируют процессы перехода антител к внутренним структурам плаценты, что препятствует инвазии цитотоксических Т-клеток. В самые ранние сроки после оплодотворения плодное яйцо начинает вырабатывать
фактор ранней беременности
, регулирующий процесс имплантации бластоцисты и обладающий иммуносупрессивным действием. В системной супрессии иммунитета принимает участие ряд гормонов, уровни которых во время беременности значительно повышены.
Хорионический гонадотропин человека (ХГЧ)
обладает иммуносупрессивными свойствами в отношении пролиферации лимфоцитов. Кроме того, он изменяет функциональную активность клеток
моноцитарно-макрофагального ряда
.
Плацентарный лактоген
, являясь одним из основных гормонов беременности, обладает способностью угнетать пролиферативный ответ Т- и В-лимфоцитов на
митогены
.
Прогестерон и эстрогены
оказывают локальное иммуносупрессивное действие на цитотоксические клетки. Этот эффект предотвращает раннюю сенсибилизацию матери к отцовским антигенам, которые экспрессируются позже на трофобласте.
С ранних сроков беременности плацента продуцирует множество белков, обладающих иммуносупрессивной активностью. Таким образом, эволюционно-приспособительные механизмы, позволяющие вынашивать плод, обусловлены взаимодействием между иммунной системой матери, плацентой и гуморальными факторами, включая антитела, медиаторы межклеточного взаимодействия, белки и гормоны.
Запись к специалистам по телефону единого колл-центра:
+7(495)636-29-46 (м. «Щукинская» и «Улица 1905 года»). Вы можете также записаться к врачу на нашем сайте, мы Вам перезвоним!
Хронический бронхит и беременность. Причины, симптомы и лечение бронхита у беременных
БЕРЕМЕННОСТЬ И ХРОНИЧЕСКИЙ БРОНХИТ
Хронический бронхит — хроническое воспалительное заболевание бронхов, обусловленное длительным раздражением воздухоносных путей летучими поллютантами бытового и производственного характера и/или инфекционным повреждением, характеризующееся перестройкой эпителиальных структур слизистой оболочки, гиперсекрецией слизи и нарушением очистительной функции бронхов.
КОД ПО МКБ-10
J40. Бронхит, не уточнённый как острый или хронический.
J20. Острый бронхит.
J41.0. Простой хронический бронхит.
J42. Хронический бронхит неуточнённый.
J44.9. ХОБЛ неуточнённая.
О.99.5. Болезни органов дыхания, осложняющие беременность, деторождение и послеродовой период.
ЭПИДЕМИОЛОГИЯ
Распространённость хронического бронхита составляет 7–10% общего числа обследованного населения. Доля хронического бронхита в структуре болезней дыхания нетуберкулёзной этиологии составляет от 30 до 60%. В последние годы отмечают рост частоты хронического бронхита. Болезнь поражает наиболее трудоспособную часть населения в возрасте 20–40 лет.
ПРОФИЛАКТИКА БРОНХИТА ПРИ БЕРЕМЕННОСТИ
Профилактика включает борьбу с курением, закаливание организма, лечение очагов инфекции в носоглотке, вакцинацию против гриппа в период ожидаемой эпидемии, соблюдение правил личной гигиены, предупрежднение загрязнения окружающей среды.
КЛАССИФИКАЦИЯ
В настоящее время принято выделять три формы бронхита: острый, рецидивирующий, хронический. Выделяют простой, гнойный и обструктивный хронический бронхит (ХОБ). Сочетание ХОБ с эмфиземой лёгких носит название ХОБЛ. Выделяют IV степени тяжести ХОБЛ: лёгкую, среднюю, тяжёлую и очень тяжёлую. В течение заболевания можно выделить стадии обострения и ремиссии.
ЭТИОЛОГИЯ (ПРИЧИНЫ) БРОНХИТА
Наиболее частая причина хронического бронхита — вирусы, реже бактерии. Среди бактерий наибольшее значение имеют S. pneumoniae, B. catarrhalis, H. Influenzae. Возросла роль хламидий и микоплазм (от 25 до 40%). Раздражающее действие на слизистую оболочку бронхов оказывают аэрополлютанты и неиндифферентная пыль (свободные радикалы табачного дыма, пары формальдегида, бензопирена, винилхлорида; озона, оксидов серы, азота, органических соединений). Хронические инфекции ЛОР-органов и частые ОРВИ также способствуют развитию заболевания.
ПАТОГЕНЕЗ ОСЛОЖНЕНИЙ ГЕСТАЦИИ
Развитию осложнений беременности и перинатальной патологии способствуют обострения ХОБ и ХОБЛ, сопровождаемые сужением просвета бронхов и нарушением газообмена (гиперкапния, гипоксемия). Среди общих эффектов имеет значение системное воспаление и наличие оксидативного стресса с повышенной концентрацией цитокинов и активацией клеток воспаления. При этом развивается ДВС-синдром. Все эти процессы приводят к гипоксии плода, метаболическим нарушениям в плаценте, микротромбозам и нарушению микроциркуляции с формированием плацентарной недостаточности. Внутриутробная инфекция у беременных с ХОБ и ХОБЛ связана со снижением противовирусной и противомикробной защиты.
Все эти процессы приводят к гипоксии плода, метаболическим нарушениям в плаценте, микротромбозам и нарушению микроциркуляции с формированием плацентарной недостаточности. Внутриутробная инфекция у беременных с ХОБ и ХОБЛ связана со снижением противовирусной и противомикробной защиты.
КЛИНИЧЕСКАЯ КАРТИНА (СИМПТОМЫ) ХРОНИЧЕСКОГО БРОНХИТА У БЕРЕМЕННЫХ
При хроническом простом (необструктивном) бронхите в фазе ремиссии пациенты жалоб не предъявляют. При физикальном обследовании отклонений от нормы не обнаруживают. Обострение заболевания, как правило, возникает ранней весной и поздней осенью. Период обострения сопровождается кашлем с выделением мокроты, возможно возникновение затруднённого дыхания. Самочувствие больных определяется соотношением двух основных синдромов — кашлевого и интоксикационного (повышение температуры тела, головная боль, слабость, потливость и т.д.). Основными признаками ХОБ считают кашель с выделением мокроты и одышку, сопровождаемую сухими дискантовыми хрипами, которые могут быть слышны на расстоянии. Присоединение инфекции усугубляет все признаки заболевания. Мокрота становится гнойной, появляются признаки интоксикации. Обострения также могут быть связаны с неадекватной физической нагрузкой или повышенным воздействием экзогенных факторов. По мере прогрессирования ХОБ промежутки между обострениями становятся короче.
Присоединение инфекции усугубляет все признаки заболевания. Мокрота становится гнойной, появляются признаки интоксикации. Обострения также могут быть связаны с неадекватной физической нагрузкой или повышенным воздействием экзогенных факторов. По мере прогрессирования ХОБ промежутки между обострениями становятся короче.
ОСЛОЖНЕНИЯ ГЕСТАЦИИ
Угроза прерывания беременности, кровотечение, перинатальная патология (гипоксия, повреждение ЦНС гипоксического генеза, ЗРП у 19%, внутриутробная инфекция у 30%).
ДИАГНОСТИКА БРОНХИТА ПРИ БЕРЕМЕННОСТИ
АНАМНЕЗ
При сборе анамнеза следует обратить внимание на контакты с инфекционными больными, частые простудные заболевания, присутствие факторов риска, таких, как курение, проживание в неблагоприятной экологической обстановке, профессиональные вредности, наличие хронических болезней лёгких у родственников обследуемого. Важным прогностическим фактором считают необъяснимое снижение массы тела, чувство дискомфорта в грудной клетке.
ФИЗИКАЛЬНОЕ ОБСЛЕДОВАНИЕ
При осмотре больного ХОБ выявляют признаки гиперинфляции лёгких: бочкообразная грудная клетка, горизонтальное направление рёбер, втяжение нижних рёбер при вдохе, участие в дыхании вспомогательных мышц. При физикальном обследовании больных в период ремиссии не отмечают отклонений от нормы. У больных острым бронхитом и при обострении хронического определяют покраснение слизистой оболочки глотки, шейную лимфаденопатию, выделения из носа, увеличение миндалин, болезненность синусов при пальпации, повышение температуры тела. Перкуторные данные в начале заболевания часто не изменены. При развитии эмфиземы определяют коробочный перкуторный звук, снижение подвижности нижних краёв лёгких, уменьшение сердечной тупости. Участки с коробочным перкуторным звуком нередко чередуются с участками притупления. При аускультации в период ремиссии дыхание везикулярное или ослаблено при наличии эмфиземы лёгких, на отдельных участках может быть жёстким, с небольшим количеством хрипов. В периоде обострения выслушиваются сухие или влажные хрипы. При бронхоспазме на фоне удлинённого выдоха слышны сухие свистящие хрипы, количество которых увеличивается при форсированном дыхании.
В периоде обострения выслушиваются сухие или влажные хрипы. При бронхоспазме на фоне удлинённого выдоха слышны сухие свистящие хрипы, количество которых увеличивается при форсированном дыхании.
ЛАБОРАТОРНЫЕ ИССЛЕДОВАНИЯ
В клиническом анализе крови изменения могут отсутствовать. Повышение Hb и Ht свидетельствуют о гипоксемии.
Умеренный лейкоцитоз и повышение СОЭ — аргументы в пользу инфекционной причины обострения ХОБ. Низкий уровень альбумина при биохимическом исследовании крови отражает пониженный питательный статус и является фактором неблагоприятного прогноза у больных ХОБ. При исследовании мокроты для определения групповой принадлежности возбудителя производят микроскопию с окраской по Граму. Для подбора рациональной антибиотикотерапии культуру исследуют на чувствительность к антибиотикам. Состояние фетоплацентарного комплекса оценивают с помощью определения уровня АФП, b-ХГЧ, эстриола, ПЛ, прогестерона, кортизола на сроке 17–20 нед, 24 и 32 нед.
ИНСТРУМЕНТАЛЬНЫЕ ИССЛЕДОВАНИЯ
Спирометрия с проведением бронходилатационного теста позволяет выявить бронхообструктивный синдром и его обратимость. Снижение объёма форсированного выдоха менее 80% от нормальных значений, а отношение объёма форсированного выдоха к жизненной ёмкости лёгких менее 70% — признаки бронхиальной обструкции. Прирост объёма форсированного выдоха ³15% от нормы свидетельствует об обратимости бронхиальной обструкции, более характерной для БА, хотя и не исключает диагноз ХОБ. Рентгенологическое исследование органов грудной клетки, позволяющее исключить пневмонию, плеврит, пневмоторакс, опухоль, проводят только по жизненным показаниям при необходимости уточнения диагноза. Всем беременным показано проведение УЗИ на 11–12 нед, 22–24 нед и 30– 32 нед беременности для диагностики возможных пороков развития, НБ, признаков внутриутробной инфекции и ЗРП.
Снижение объёма форсированного выдоха менее 80% от нормальных значений, а отношение объёма форсированного выдоха к жизненной ёмкости лёгких менее 70% — признаки бронхиальной обструкции. Прирост объёма форсированного выдоха ³15% от нормы свидетельствует об обратимости бронхиальной обструкции, более характерной для БА, хотя и не исключает диагноз ХОБ. Рентгенологическое исследование органов грудной клетки, позволяющее исключить пневмонию, плеврит, пневмоторакс, опухоль, проводят только по жизненным показаниям при необходимости уточнения диагноза. Всем беременным показано проведение УЗИ на 11–12 нед, 22–24 нед и 30– 32 нед беременности для диагностики возможных пороков развития, НБ, признаков внутриутробной инфекции и ЗРП.
С 28 нед беременности возможно проведение кардиомониторного наблюдения за состоянием плода (КТГ).
ДИФФЕРЕНЦИАЛЬНАЯ ДИАГНОСТИКА
Дифференциальную диагностику проводят с БА, туберкулёзом, пневмонией, саркоидозом, фиброзирующим альвеолитом, коклюшем, профессиональными заболеваниями (например, с асбестозом).
ПОКАЗАНИЯ К КОНСУЛЬТАЦИИ ДРУГИХ СПЕЦИАЛИСТОВ
Тяжёлое течение заболевания с выраженной интоксикацией, дыхательной недостаточностью и СН, подозрение на инфекционную патологию (туберкулёз, коклюш), развитие осложнений в виде синусита, отита.
ПРИМЕР ФОРМУЛИРОВКИ ДИАГНОЗА
Беременность 35 нед. Обструктивный хронический бронхит. Фаза обострения. Угроза преждевременных родов. ЗРП II степени.
ПРОФИЛАКТИКА И ПРОГНОЗИРОВАНИЕ ОСЛОЖНЕНИЙ ГЕСТАЦИИ
Профилактика осложнений гестации заключается в своевременном лечении инфекционного процесса и нормализации ФВД.
ЛЕЧЕНИЕ ОСЛОЖНЕНИЙ ГЕСТАЦИИ
Лечение осложнений гестации по триместрам
I триместр. При наличии признаков бронхообструкции пульмонологом должна быть назначена бронхолитическая, противовоспалительная терапия с использованием ингаляционных b-адреномиметиков, холинолитиков и глюкокортикоидов. При наличии гнойной мокроты необходимо провести антибактериальную терапию с учётом чувствительности микрофлоры и возможного влияния лекарственных препаратов на плод. Лечение угрозы прерывания беременности проводят по общепринятым правилам.
Лечение угрозы прерывания беременности проводят по общепринятым правилам.
II и III триместры. При бактериальной инфекции проводят антибактериальную терапию с учётом влияния лекарственных средств на плод. При обнаружении внутриутробной инфекции — внутривенное введение иммуноглобулина с последующим назначением интерферонов. Лечение угрозы прерывания беременности и плацентарной недостаточности осуществляют по общепринятым схемам.
Лечение осложнений в родах и послеродовом периоде
В родах показано обезболивание для профилактики аномалий родовой деятельности и кровотечения. Профилактика гипоксии плода, лечение аномалий родовой деятельности осуществляют общепринятыми методами. В послеродовом периоде в первые сутки родильнице следует назначить сокращающие матку препараты, провести профилактическую антибиотикотерапию.
ОЦЕНКА ЭФФЕКТИВНОСТИ ЛЕЧЕНИЯ
Эффективность лечения оценивают с помощью УЗИ, данных КТГ, анализов крови на гормоны фетоплацентарного комплекса, спирометрии (ФВД).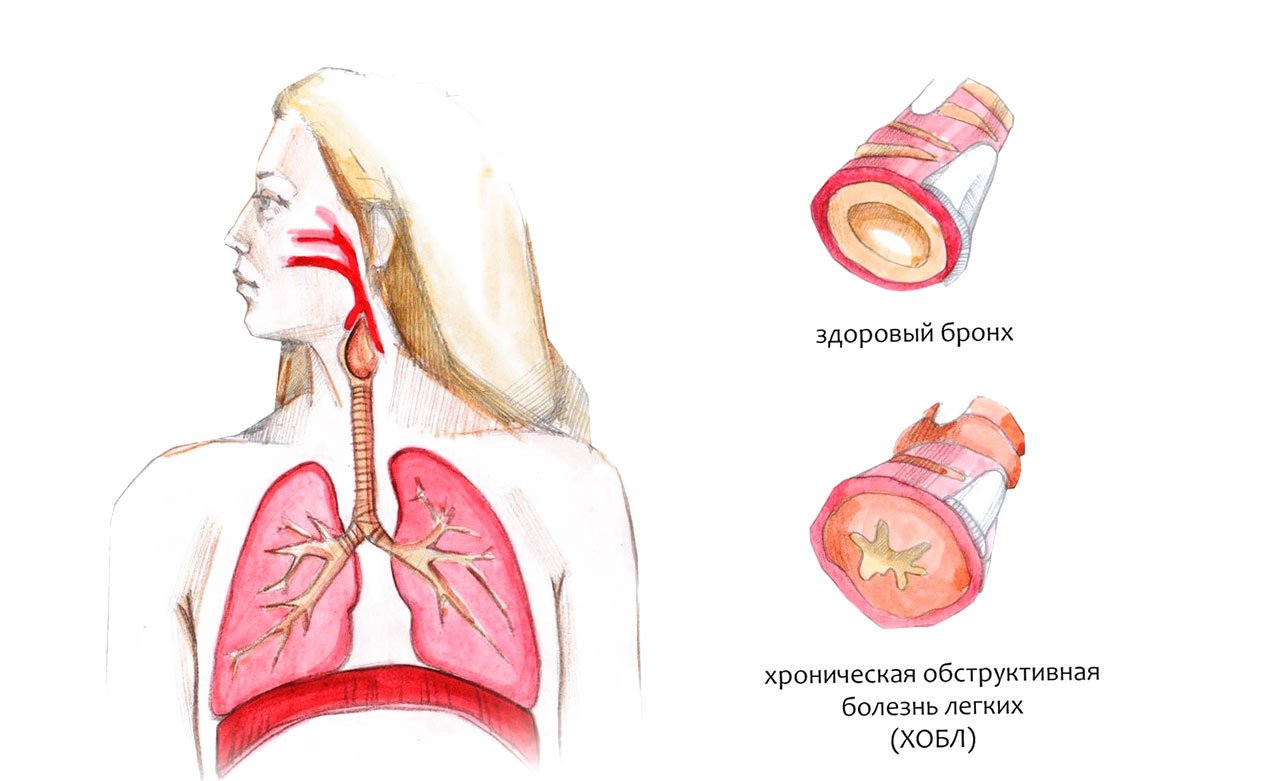
ВЫБОР СРОКА И МЕТОДА РОДОРАЗРЕШЕНИЯ
Родоразрешение в острый период сопряжено с высоким риском аномалий родовой деятельности, кровотечения, а также послеродовых гнойно-септических осложнений. В связи с этим родоразрешение лучше проводить после стихания острого инфекционного процесса. При отсутствии такой возможности и развитии родовой деятельности в период обострения бронхита показано проведение в родах антибактериальной и дезинтоксикационной терапии. При доношенной беременности предпочтительным является ведение родов через естественные родовые пути. Показание к КС у больных с ХОБ и ХОБЛ — наличие сердечно-лёгочной недостаточности, снижение объёма форсированного выдоха <60% нормы, наличие спонтанных пневмотораксов в анамнезе, наличие несостоятельного рубца на матке, узкий таз и другая акушерская патология.
ИНФОРМАЦИЯ ДЛЯ ПАЦИЕНТКИ
Лечение хронического бронхита в период беременности обязательно. Существуют препараты для лечения этой патологии, разрешённые для применения при беременности. При стабильном состоянии пациентки, отсутствии обострений заболевания беременность и роды протекают без осложнений.
При стабильном состоянии пациентки, отсутствии обострений заболевания беременность и роды протекают без осложнений.
особенности течения заболевания. Лечение пневмонии у беременных в Москве
Пневмония у беременных представляет серьёзную угрозу не только для здоровья женщины, но и для будущего ребёнка. В Юсуповской больнице созданы все условия для лечения пневмонии: уютные палаты с центральной вентиляцией, оснащённые кондиционерами, позволяющими поддерживать комфортный температурный режим, внимательное и уважительное отношение персонала к пациентам, индивидуальное полноценное питание.
Лечат беременных с пневмонией кандидаты и доктора медицинских наук, врачи высшей категории, ведущие специалисты в области пульмонологии. Обследование беременных женщин проводят на высокотехнологичных аппаратах. Для лечения пациенток применяют современные эффективные препараты, обладающие минимальным спектром побочных эффектов. Врачи при составлении индивидуальной схемы терапии учитывают особенности течения пневмонии во время беременности.
Факторы риска развития пневмонии у беременных
Воспаление лёгких у беременных чаще развивается в холодное время года. Провоцирующим фактором является переохлаждение. Эпидемии гриппа способствуют учащению случаев пневмоний, вызванных вирусами. Воспаление лёгких развивается под воздействием следующих факторов:
- курение;
- злоупотребление спиртными напитками;
- приём наркотиков;
- анемия беременных;
- ВИЧ-инфекция;
- муковисцидоз;
- бронхиальная астма;
- приём глюкокортикоидов.
Во время беременности в организме женщины происходят изменения, влияющие на клинические проявления пневмонии и действие лекарственных препаратов, используемых для лечения заболевания. Отмечаются гиперемия и отёк слизистой оболочки верхних дыхательных путей, повышение секреции слизи, что обусловлено повышенным уровнем эстрогенов. Течение и лечение пневмонии у беременных в третьем семестре имеет свои особенности. Поперечный размер грудной клетки у беременной женщины увеличивается, диафрагма поднимается на 4см, при этом сохраняется функция грудных мышц. Имеют место изменения в показателях функции внешнего дыхания, уменьшается остаточная ёмкость лёгких. Это приводит к снижению дыхательного резерва выдоха на 20 %, повышению ранней обструкции дыхательных путей и снижению содержания кислорода в крови. На 30-50% повышается минутная вентиляция лёгких без изменения частоты дыхания, что приводит к возрастанию потребления кислорода на 20 %. Вследствие воздействия эстрогенов на дыхательный центр беременные ощущают нехватку воздуха. Во время беременности вследствие повышенного содержания в крови кортизола и прогестерона снижается уровень иммунитета, что способствует развитию пневмонии, особенно во II и III триместрах.
Поперечный размер грудной клетки у беременной женщины увеличивается, диафрагма поднимается на 4см, при этом сохраняется функция грудных мышц. Имеют место изменения в показателях функции внешнего дыхания, уменьшается остаточная ёмкость лёгких. Это приводит к снижению дыхательного резерва выдоха на 20 %, повышению ранней обструкции дыхательных путей и снижению содержания кислорода в крови. На 30-50% повышается минутная вентиляция лёгких без изменения частоты дыхания, что приводит к возрастанию потребления кислорода на 20 %. Вследствие воздействия эстрогенов на дыхательный центр беременные ощущают нехватку воздуха. Во время беременности вследствие повышенного содержания в крови кортизола и прогестерона снижается уровень иммунитета, что способствует развитию пневмонии, особенно во II и III триместрах.
Причины пневмонии у беременных
Воспаление лёгких у беременных преимущественно вызывает пневмококк. Причиной вирусной пневмонии у беременных часто становятся вирусы гриппа, парагриппа, аденовирусы и вирус ветряной оспы. Нередко заболевание развивается вследствие комбинации пневмококка, вирусов, гемофильной палочки и золотистого стрептококка. Пневмонии на основе сниженного иммунитета чаще наблюдаются у ВИЧ-инфицированных беременных. Причиной воспаления лёгких у них является пневмококк, пневмоциста или синегнойная палочка.
Нередко заболевание развивается вследствие комбинации пневмококка, вирусов, гемофильной палочки и золотистого стрептококка. Пневмонии на основе сниженного иммунитета чаще наблюдаются у ВИЧ-инфицированных беременных. Причиной воспаления лёгких у них является пневмококк, пневмоциста или синегнойная палочка.
Возбудитель пневмонии может проникнуть в респираторные отделы лёгких экзогенным и эндогенным путём. Внешнее инфицирование характерно для респираторных вирусов, хламидий, микоплазм, легионелл, некоторых видов высоковирулентных пневмококков, стафилококков и стрептококков. Они попадают в лёгкие либо с вдыхаемым воздухом, либо путём микроаспирации слизи, обсеменённой возбудителем, из носоглотки и ротоглотки. Эндогенный путь характерен для клебсиеллы, кокковой флоры, протея, синегнойной и кишечной.
Диагностика пневмонии
Пневмония у беременных проявляется следующими общими симптомами:
- острое начало заболевания;
- лихорадка 38оС и выше;
- интоксикация;
- одышка.

Пациентки предъявляют жалобы на наличие сухого или влажного кашля, боли в грудной клетке, кровохарканья. При пальпации отмечается усиление голосового дрожания. Во время перкуссии врачи определяют притупление перкуторного звука над поражёнными воспалительным процессом отделами лёгких. Аускультативно выслушивается ослабленное или жёсткое дыхание, звучные мелкопузырчатые хрипы или крепитация. Иногда клиническая картина пневмонии у беременных при ограниченном очаговом поражении лёгких может проявляться стёртой симптоматикой и протекать под маской острого респираторного заболевания.
Особенно неблагоприятно протекает воспаление лёгких у беременных вследствие вирусной инфекции. Пациенток беспокоит выраженная одышка и кашель, боли в грудной клетке. У них имеет место кровохарканье, лихорадка, выраженная дыхательная недостаточность, развивается респираторный дистресс-синдром. В анализе крови определяется повышенное содержание лимфоцитов, увеличение скорости оседания эритроцитов. Для подтверждения вирусной природы пневмонии врачи Юсуповской больницы выполняют электронную микроскопию или используют метод полимеразной цепной реакции.
Для подтверждения вирусной природы пневмонии врачи Юсуповской больницы выполняют электронную микроскопию или используют метод полимеразной цепной реакции.
Объём поражения лёгких определяют при помощи рентгенографии органов грудной клетки в двух проекциях. Во время обследования используют защитный свинцовый фартук. Для уточнения локализации поражения и структуры лёгких делают спиральную компьютерную томографию. Ультрасонография лёгких позволяет уточнить локализацию и определить объём плеврального выпота.
Возбудитель выявляют при помощи микроскопии мокроты. После посева материала на питательную среду определяют чувствительность микроорганизмов к антибиотикам. Для того чтобы определить общее состояние организма, беременным делают клинический и биохимический анализ крови, коагулограмму, определяют кислотно-основное равновесие и газы артериальной крови.
Лечение пневмонии у беременных
Лечение воспаления лёгких у беременных проводят в клинике терапии. Не позже четырёх часов после установления диагноза врачи назначают антибиотики. Выбор антибиотика основывается на его вероятной эффективности лечения пневмонии. Пульмонологи Юсуповской больницы учитывают тяжесть течения и предполагаемый возбудитель, а также доказанную безопасность применения антибактериального препарата во время беременности.
Хороший профиль безопасности имеют бета-лактамные антибиотики (пенициллины, карбапенемы, цефалоспорины, монобактамы). Они свободно проходят через плаценту, проникают в грудное молоко. Макролиды плохо проникают через плаценту, их концентрация в крови плода не превышает 6 % от концентрации в крови матери. Наиболее эффективным и безопасным антибиотиком при беременности считается спирамицин.
При тяжёлом течении пневмонии у беременных, в случаях выявления устойчивых к бета-лактамам стрептококков и стафилококков используют гликопептиды и оксазолидиноны. При беременности противопоказаны антибиотики класса фторхинолонов, тетрациклины и котримоксазол. Из противовирусных препаратов у беременных используется осельтамивир при постгриппозной пневмонии и ацикловир при развитии воспаления лёгких на фоне ветряной оспы. При микозных пневмониях предпочтение отдают амфотерицину. Лечение пневмонии при беременности во 2 триместре проводят в клинике терапии.
Для купирования надсадного непродуктивного кашля назначают противокашлевые препараты (либексин, глаувент). Улучшают отхождение мокроты муколитики, мукорегуляторы (сироп термопсиса, алтея, подорожника). Их принимают внутрь. Лазолван назначают в виде ингаляций через небулайзер, вводят внутривенно или рекомендуют принимать внутрь. Восстанавливают проходимость бронхов бета 2-агонисты (вентолин). Через назальную канюлю или лицевую маску проводят оксигенотерапию. При неэффективности внешней вентиляции лёгких или развитии острого респираторного дистресс-синдрома беременных переводят на искусственную вентиляцию лёгких.
Тактика ведения беременных с пневмонией
Пневмония не является противопоказанием для дальнейшего вынашивания беременности. При тяжелом течении заболевания вопрос решается индивидуально. Если воспаление лёгких развилось на фоне гриппа или других вирусных инфекций в начале первого триместра, существует высокий риск врождённых аномалий плода. В этом случае вопрос пролонгации беременности решают совместно с гинекологами.
При пневмонии накануне родов следует отсрочить родовую деятельность по причине возможности утяжеления основного заболевания и вызванных им осложнений. Пациенткам назначают гинипрал или бриканил. Если беременность недоношена, пациентке внутривенно капельно вводят 10% раствор сульфата магния на 200 мл физиологического раствора натрия хлорида. При тяжелом течении пневмонии, осложнённой дыхательной недостаточностью, женщину родоразрешают.
Если на фоне пневмонии началась родовая деятельность, роды ведут через естественные родовые пути, осуществляя мониторинг за состоянием матери и плода. Во втором периоде родов при наличии опасности развития дыхательной и сердечно-сосудистой недостаточности выполняют кесарево сечение. По показаниям производят вакуум-экстракцию или накладывают акушерские щипцы. В качестве анестезиологического пособия используют методы регионарной анестезии на фоне обязательной респираторной поддержки.
Беременным женщинам следует внимательно относиться к состоянию своего здоровья. При подозрении на пневмонию звоните по телефону клиники. В Юсуповской больнице работают врачи, имеющие опыт ведения беременных с воспалением лёгких.
Бронхиальная астма при беременности — причины, симптомы, диагностика и лечение
Бронхиальная астма при беременности — это атопическое бронхоспастическое заболевание органов дыхания, возникшее во время гестации или существовавшее ранее и способное оказать влияние на ее течение. Проявляется приступами характерного удушья, малопродуктивным кашлем, одышкой, шумным свистящим дыханием. Диагностируется с помощью физикальных методов обследования, лабораторного определения маркеров аллергических реакций, спирографии, пикфлоуметрии. Для базисного лечения используют комбинации ингаляционных глюкокортикоидов, антилейкотриенов, бета-агонистов, для купирования приступов — бронходилататоры короткого действия.
Общие сведения
Бронхиальная астма (БА) — наиболее распространенная патология дыхательной системы при беременности, встречается у 2-9% пациенток. По наблюдениям акушеров-гинекологов и пульмонологов, прогрессирование болезни отмечается у 33-69% беременных. При этом у части женщин состояние остается стабильным и даже улучшается. Легкие формы БА диагностируют у 62% женщин, среднетяжелые — у 30%, тяжелые — у 8%. Хотя обострение заболевания возможно на любом сроке беременности, чаще оно возникает во II триместре, а в течение 4 последних недель обычно наступает спонтанное улучшение, обусловленное увеличением содержания свободного кортизола. Актуальность своевременной диагностики БА связана с практически полным отсутствием осложнений при правильном медикаментозном контроле.
Бронхиальная астма при беременности
Причины
Возникновение заболевания у беременной женщины провоцируется теми же факторами, что у небеременных пациенток. Значительную роль в развитии бронхиальной астмы играет атопия — наследственная предрасположенность к аллергическим болезням за счет гиперсенсибилизации организма с усиленным синтезом иммуноглобулина (IgE). Пусковым моментом бронхоспастических состояний в этих случаях становится действие внешних триггеров — домашних аллергенов (пыли, паров ЛКМ, стройматериалов), пыльцы растений, шерсти животных, пищевых продуктов, фармацевтических препаратов, табачного дыма, профессиональных вредностей и др. Появление симптомов у предрасположенных беременных может быть спровоцировано респираторными вирусными инфекциями, хламидиями, микобактериями туберкулеза, кишечными и другими паразитами.
Тема влияния изменений при гестации на возникновение и течение БА пока считается недостаточно изученной. По данным разных авторов в сфере акушерства, в ряде случаев дебют заболевания связан именно с беременностью, а его симптоматика может сохраниться или полностью исчезнуть после родов. Выявлен ряд нейроэндокринных, иммунных и механических факторов, способствующих развитию бронхоспазма при гестации. Они же вызывают обострение болезни и утяжеление его симптоматики у беременных женщин с бронхиальной астмой:
- Усиленная секреция эндогенных бронхоконстрикторов. Материнская часть плаценты и ткани матки синтезируют простагландин F2α, стимулирующий сокращение гладкой мускулатуры. Его концентрация повышается к концу гестации, обеспечивая своевременное начало родов. Вещество также провоцирует дыхательную обструкцию за счет спазма гладкомышечных волокон бронхов.
- Повышение концентрации иммуноглобулина Е. Высокий уровень IgE — важное звено патогенеза атопической реакции на действие сенсибилизирующих факторов. Иммунная перестройка в ответ на постоянное воздействие антигенов плода приводит к увеличению содержания этого иммуноглобулина в крови беременной женщины и повышает вероятность развития бронхоспазма и астмы.
- Увеличение количества α-адренорецепторов. Гормональные сдвиги, возникающие к концу беременности, направлены на обеспечение адекватной родовой деятельности. Стимуляция α-адренорецепторов сопровождается усилением сократительной активности миометрия. Количество таких рецепторов также увеличивается в бронхах, что облегчает и ускоряет возникновение бронхоспазма.
- Снижение чувствительности к кортизолу. Глюкокортикоиды оказывают комплексный противоастматический эффект, влияющий на разные звенья патогенеза заболевания. При беременности из-за конкуренции с другими гормонами легочные рецепторы становятся менее чувствительными к кортизолу. В результате повышается вероятность спазмирования бронхов.
- Изменение механики дыхания. Стимулирующее действие прогестерона способствует возникновению гипервентиляции и повышению парциального давления углекислого газа в I триместре. Давление растущей матки во II-III триместрах и усиление сопротивления сосудов малого круга кровообращения потенцируют появление одышки. В таких условиях легче развивается бронхоспазм.
Дополнительным фактором, повышающим вероятность возникновения БА в период гестации, является вызванная прогестероном отечность слизистых оболочек, в том числе выстилающих дыхательные пути. Кроме того, в связи с расслаблением гладкой мускулатуры пищеводно-желудочного сфинктера у беременных чаще формируется гастроэзофагеальный рефлюкс, служащий триггером для развития бронхоспазма. Обострение заболевания у пациентки с проявлениями бронхиальной астмы также может наступить при отказе от поддерживающего лечения глюкокортикоидными препаратами из-за боязни причинить вред ребенку.
Патогенез
Ключевым звеном развития астмы при беременности является повышение реактивности бронхиального дерева, вызванное специфическими изменениями со стороны вегетативной нервной системы, угнетением циклических нуклеотидов (цАМФ), дегрануляцией тучных клеток, влиянием гистамина, лейкотриенов, цитокинов, хемокинов, других медиаторов воспаления. Действие триггерных аллергенов запускает обратимую обструкцию бронхов с повышением сопротивления дыхательных путей, перерастяжением альвеолярной ткани, несоответствием между вентиляцией легких и их перфузией. Конечным этапом респираторной недостаточности становятся гипоксемия, гипоксия, нарушения метаболизма.
Классификация
При ведении беременных, страдающих бронхиальной астмой, используют клиническую систематизацию форм заболевания с учетом степени тяжести. Критериями классификации при таком подходе служат частота возникновения приступов удушья, их длительность, изменение показателей внешнего дыхания. Существуют следующие варианты бронхиальной астмы при беременности:
- Эпизодическая (интермиттирующая). Приступы удушья наблюдаются не чаще раза в неделю, ночью беспокоят пациентку не больше 2 раз в месяц. Периоды обострений длятся от нескольких часов до нескольких суток. Вне обострений функции внешнего дыхания не нарушены.
- Легкая персистирующая. Характерные симптомы возникают в течение недели несколько раз, но не больше раза в день. При обострениях возможно нарушение сна и привычной активности. Пиковая скорость на выдохе и его секундный объем при форсированном дыхании в течение суток изменяются на 20-30%.
- Персистирующая средней тяжести. Отмечаются ежедневные приступы. Удушье ночью развивается чаще, чем раз в неделю. Изменены физактивность и сон. Характерно снижение на 20-40% пиковой скорости выдоха и его секундного объема при форсировании с суточной вариативностью показателей более 30%.
- Тяжелая персистирующая. Беременную беспокоят ежедневные приступы с частыми обострениями и появлением ночью. Существуют ограничения для физической активности. Базовые показатели оценки функций внешнего дыхания снижены более чем на 40%, а их суточные колебания превышают 30%.
Симптомы астмы при беременности
Клиническая картина заболевания представлена приступами удушья с коротким вдохом и длинным затрудненным выдохом. У части беременных классической симптоматике предшествует аура — заложенность носа, чихание, кашель, появление на коже сильно зудящей уртикарной сыпи. Для облегчения дыхания женщина принимает характерную позу ортопноэ: садится или становится, наклонившись вперед и приподняв плечи. При приступе отмечается прерывистая речь, возникает малопродуктивный кашель с отхождением небольшого количества стекловидной мокроты, дистанционно слышны свистящие хрипы, учащается сердцебиение, наблюдается цианоз кожи и видимых слизистых.
В дыхании обычно участвует вспомогательная мускулатура — плечевой пояс, брюшной пресс. Межреберные промежутки расширяются и втягиваются, а грудная клетка приобретает цилиндрическую форму. На вдохе раздуваются крылья носа. Удушье провоцируется действием определенного аэроаллергена, неспецифического ирританта (табачного дыма, газов, резких парфюмов), физической нагрузкой. Периодически симптоматика развивается ночью, нарушая сон. При затяжном течении возможно появление боли в нижних отделах грудной клетки, связанное с перенапряжением диафрагмы. Приступ завершается спонтанно или после использования бронходилататоров. В межприступном периоде клинические проявления обычно отсутствуют.
Осложнения
При отсутствии должного медикаментозного контроля у беременной с признаками бронхиальной астмы развиваются респираторная недостаточность, артериальная гипоксемия, нарушается периферическая микроциркуляция. В результате у 37% пациенток отмечается ранний токсикоз, у 43% — гестоз, у 26% — угроза прерывания беременности, а у 14,2% наступают преждевременные роды. Возникновение гипоксии на сроках, когда происходит закладка основных органов и систем ребенка, приводит к формированию врожденных аномалий развития. По результатам исследований, пороки сердца, нарушения развития ЖКТ, позвоночника, нервной системы наблюдаются почти у 13% детей, выношенных женщинами с обострениями и приступами удушья в 1 триместре.
Циркулирующие в крови иммунные комплексы повреждают эндотелий маточно-плацентарных сосудов, что приводит к фетоплацентарной недостаточности в 29% случаев беременности при БА. Задержка развития плода обнаруживается у 27% пациенток, гипотрофия — у 28%, гипоксия и асфиксия новорожденных — у 33%. Каждый третий ребенок, рожденный женщиной с клиникой бронхиальной астмы, имеет недостаточную массу тела. Этот показатель еще выше при стероидозависимой форме болезни. Постоянное взаимодействие с антигенами матери сенсибилизирует ребенка к аллергенам. В будущем 45-58% детей имеют повышенный риск развития аллергических заболеваний, чаще болеют ОРВИ, бронхитами, пневмониями.
Диагностика
Появление у беременной повторяющихся приступов удушья и внезапного малопродуктивного кашля является достаточным основанием для комплексного обследования, позволяющего подтвердить или опровергнуть диагноз бронхиальной астмы. В гестационном периоде существуют определенные ограничения по проведению диагностических тестов. Из-за возможной генерализации аллергической реакции беременным не назначают провокационные и скарификационные тесты с вероятными аллергенами, провокационные ингаляции гистамина, метахолина, ацетилхолина и других медиаторов. Наиболее информативными для постановки диагноза бронхиальной астмы при беременности являются:
- Перкуссия и аускультация легких. Во время приступа над легочными полями отмечается коробочный звук. Нижние границы легких смещены вниз, их экскурсия практически не определяется. Выслушивается ослабленное дыхание с рассеянными сухими хрипами. После кашля преимущественно в задненижних отделах легких усиливаются свистящие хрипы, которые у части пациенток могут сохраняться между приступами.
- Маркеры аллергических реакций. Для бронхиальной астмы характерно повышение уровней гистамина, иммуноглобулина E, эозинофильного катионного белка (ECP). Содержание гистамина и IgE обычно увеличено как в период обострения, так и между астматическими приступами. Нарастание концентрации ECP свидетельствует о специфическом иммунном ответе эозинофилов на комплекс «аллерген + иммуноглобулин E».
- Спирография и пикфлоуметрия. Спирографическое исследование позволяет на основании данных о секундном объеме форсированного выдоха (ОВФ1) подтвердить функциональные нарушения внешнего дыхания по обструктивному или смешанному типу. В ходе пикфлоуметрии обнаруживается скрытый бронхоспазм, определяется степень его выраженности и суточная вариативность пиковой скорости на выдохе (ПСВ).
Дополнительными критериями диагностики служат повышение содержания эозинофилов в общем анализе крови, выявление эозинофильных клеток, кристаллов Шарко-Лейдена и спиралей Куршмана в анализе мокроты, наличие синусовой тахикардии и признаков перегрузки правого предсердия и желудочка на ЭКГ. Дифференциальная диагностика проводится с хроническими обструктивными заболеваниями легких, муковисцидозом, трахеобронхиальной дискинезией, констриктивным бронхиолитом, фиброзирующим и аллергическим альвеолитом, опухолями бронхов и легких, профессиональными болезнями респираторных органов, патологией сердечно-сосудистой системы с сердечной недостаточностью. По показаниям пациентку консультируют пульмонолог, аллерголог.
Лечение астмы при беременности
При ведении больных с БА важно обеспечить качественный мониторинг состояния беременной, плода и поддерживать на нормальном уровне респираторную функцию. При стабильном течении заболевания женщину трижды за беременность осматривает пульмонолог — на 18-20, 28-30 неделях гестации и перед родами. Функция внешнего дыхания контролируется при помощи пикфлоуметрии. С учетом высокого риска возникновения фетоплацентарной недостаточности регулярно выполняются фетометрия и допплерография плацентарного кровотока. При выборе схемы фармакотерапии учитывают тяжесть бронхиальной астмы:
- При интермиттирующей форме БА базисное лекарственное средство не назначается. Перед вероятным контактом с аллергеном, при появлении первых признаков бронхоспазма и в момент приступа применяют ингаляционные короткодействующие бронходилататоры из группы β2-агонистов.
- При персистирующих формах БА: рекомендована базисная терапия ингаляционными глюкокортикоидами категории В, которые в зависимости от тяжести астмы комбинируют с антилейкотриенами, β-агонистами короткого или долгого действия. Приступ купируется с помощью ингаляционных бронходилататоров.
Использование системных глюкокортикостероидов, повышающих риск развития гипергликемии, гестационного диабета, эклампсии, преэклампсии, рождения ребенка с малым весом, оправдано только при недостаточной эффективности базисной фармакотерапии. Не показаны триамцинолон, дексаметазон, депо-формы. Предпочтительны аналоги преднизолона. При обострении важно предупредить или уменьшить возможную гипоксию плода. Для этого дополнительно применяют ингаляции с четвертичными производными атропина, кислород для поддержания сатурации, в крайних случаях обеспечивают искусственную вентиляцию легких.
Хотя при спокойном течении бронхиальной астмы рекомендуется родоразрешение путем естественных родов, в 28% случаев при наличии акушерских показаний выполняется кесарево сечение. После начала родовой деятельности пациентка продолжает прием базисных препаратов в тех же дозировках, что и при гестации. При необходимости для стимуляции маточных сокращений назначают окситоцин. Использование в подобных случаях простагландинов может спровоцировать бронхоспазм. В период грудного вскармливания необходимо принимать базисные антиастматические средства в дозах, которые соответствуют клинической форме заболевания.
Прогноз и профилактика
Адекватная терапия бронхиальной астмы на этапе беременности позволяет полностью устранить опасность для плода и минимизировать угрозы для матери. Перинатальные прогнозы при контролируемом лечении не отличаются от прогнозов для детей, выношенных здоровыми женщинами. С профилактической целью пациенткам из группы риска, склонным к аллергическим реакциям или страдающим атопическими болезнями, рекомендован отказ от курения, ограничение контактов с бытовыми, производственными, пищевыми, растительными, животными экзоаллергенами. Беременным с БА для снижения частоты обострений показаны занятия ЛФК, лечебный массаж, специальные комплексы дыхательных упражнений, спелеотерапия.
Болезни органов дыхания и беременность лекция
Ñòóäåíòû, àñïèðàíòû, ìîëîäûå ó÷åíûå, èñïîëüçóþùèå áàçó çíàíèé â ñâîåé ó÷åáå è ðàáîòå, áóäóò âàì î÷åíü áëàãîäàðíû.
Ðàçìåùåíî íà https://www.allbest.ru/
Âîåííî-ìåäèöèíñêàÿ àêàäåìèÿ èì Ñ.Ì.Êèðîâà
Êàôåäðà àêóøåðñòâà è ãåíåêîëîãèè
ÐÅÔÅÐÀÒ
Òåìà: Çàáîëåâàíèÿ ñèñòåì îðãàíîâ äûõàíèÿ ïðè áåðåìåííîñòè
Ñàíêò-Ïåòåðáóðã
2016 ã
Ââåäåíèå
Íàèáîëåå ÷àñòûìè çàáîëåâàíèÿìè äûõàòåëüíûõ ïóòåé ó áåðåìåííûõ ÿâëÿþòñÿ îñòðûé ðèíèò, ëàðèíãèò è òðàõåèò. Íàèáîëüøóþ ïîòåíöèàëüíóþ îïàñíîñòü äëÿ áåðåìåííîé è ïëîäà ïðåäñòàâëÿþò, ïðåæäå âñåãî, âèðóñíûå èíôåêöèè (âèðóñ ãðèïïà, ðåñïèðàòîðíî-ñèíöèòèàëüíûé âèðóñ). Çàáîëåâàíèÿ, âûçâàííûå ýòèìè âèðóñàìè, ïðèâîäÿò ê èíòîêñèêàöèè, àêòèâèçàöèè ëàòåíòíîé èíôåêöèè, ïîðàæåíèþ âíóòðåííèõ îðãàíîâ.
Ïðîíèêàÿ ÷åðåç ïëàöåíòó, âèðóñ ìîæåò ïðèâåñòè ê âíóòðèóòðîáíîìó èíôèöèðîâàíèþ, ê ïðåæäåâðåìåííîìó ïðåðûâàíèþ áåðåìåííîñòè, ê ïîðîêàì ðàçâèòèÿ è âíóòðèóòðîáíîé ãèáåëè ïëîäà. Êðîìå òîãî, âèðóñíàÿ èíôåêöèÿ ñïîñîáñòâóåò ïîâûøåííîé êðîâîïîòåðè â ðîäàõ èëè ïðè ïðåðûâàíèè áåðåìåííîñòè. Ó áåðåìåííûõ ÷àùå âûÿâëÿþòñÿ òÿæåëûå è îñëîæíåííûå ôîðìû ãðèïïà, ïíåâìîíèè.
Ïîêàçàíèÿìè äëÿ ãîñïèòàëèçàöèè â èíôåêöèîííûé ñòàöèîíàð áåðåìåííîé ñ âèðóñíîé èíôåêöèåé ÿâëÿþòñÿ: âûðàæåííûå ñèìïòîìû èíòîêñèêàöèè èëè òÿæåëûå îñëîæíåíèÿ (ïíåâìîíèÿ, ìèîêàðäèò, ïîðàæåíèå öåíòðàëüíîé íåðâíîé ñèñòåìû).  îñòàëüíûõ ñëó÷àÿõ âîçìîæíî ëå÷åíèå äîìà. Áîëüíóþ ñëåäóåò èçîëèðîâàòü. Ïðè îòñóòñòâèè îòåêîâ ðåêîìåíäóåòñÿ îáèëüíîå ïèòüå (ìîëîêî, ùåëî÷íûå ìèíåðàëüíûå âîäû). Ïðè áîëÿõ â ãîðëå — ïîëîñêàíèå îòâàðàìè òðàâ, îáëàäàþùèìè ïðîòèâîâîñïàëèòåëüíûì äåéñòâèåì. Ïðè êàøëå ñëåäóåò íàçíà÷èòü îòõàðêèâàþùóþ ìèêñòóðó, ñîäåðæàùóþ òåðìîïñèñ èëè àëòåéíûé êîðåíü. Àñêîðáèíîâàÿ êèñëîòà â äîçå 1 ã â ñóòêè ñïîñîáñòâóåò ïðåäîòâðàùåíèþ êðîâîèçëèÿíèé, ïðîôèëàêòèêå îñëîæíåíèé. Àíòèáèîòèêè ïðè âèðóñíîé èíôåêöèè íå íàçíà÷àþò.  áîëüøèíñòâå ñëó÷àåâ ãðèïï íå ÿâëÿåòñÿ ïîêàçàíèåì ê ïðåðûâàíèþ áåðåìåííîñòè. Ïðè ðîäîðàçðåøåíèè ïàöèåíòêè â îñòðîì ïåðèîäå çàáîëåâàíèÿ ïîâûøàåòñÿ îïàñíîñòü ðàçâèòèÿ ïîñëåðîäîâûõ ãíîéíî-ñåïòè÷åñêèõ îñëîæíåíèé.  ïåðèîä ýïèäåìèè ãðèïïà íåîáõîäèìî ïðîâåäåíèå ïðîôèëàêòè÷åñêèõ ìåðîïðèÿòèé, íàïðàâëåííûõ íà îãðàíè÷åíèå êîíòàêòîâ áåðåìåííîé ñ îêðóæàþùèìè, íîøåíèå çàùèòíûõ ìàñîê, ïðèìåíåíèå îêñîëèíîâîé ìàçè, ïîëîñêàíèå íîñîãëîòêè. Ïðèíèìàÿ âî âíèìàíèå, ÷òî èììóíèçàöèÿ æèâîé èëè èíàêòèâèðîâàííîé ïðîòèâîãðèïïîçíîé âàêöèíîé íå âëèÿåò íà òå÷åíèå áåðåìåííîñòè, âî II è Ø òðèìåñòðàõ áåðåìåííîñòè âàêöèíàöèÿ îò ãðèïïà âîçìîæíà. Ïðîôèëàêòè÷åñêîå ëå÷åíèå ðåìàíòàäèíîì, àìàíòàäèíîì, èíãèáèòîðàìè íåéðîàìèíèäà áåðåìåííûì è êîðìÿùèì ðîäèëüíèöàì íå ïðîâîäÿò.
1. Îñòðûé áðîíõèò
Îñòðûé áðîíõèò
Ôèçèîëîãè÷åñêèå èçìåíåíèÿ, ïðîèñõîäÿùèå âî âðåìÿ áåðåìåííîñòè, â ÷àñòíîñòè, íàáóõàíèå ñëèçèñòîé îáîëî÷êè áðîíõîâ, âûñîêîå ñòîÿíèå è îãðàíè÷åíèå äâèæåíèÿ äèàôðàãìû çàòðóäíÿþò îòõîæäåíèå ìîêðîòû. Ýòè îáñòîÿòåëüñòâà ñîçäàþò áëàãîïðèÿòíûå óñëîâèÿ äëÿ çàòÿæíîãî òå÷åíèÿ îñòðîãî áðîíõèòà ó áåðåìåííûõ. Áðîíõèò ÷àùå âñåãî ðàçâèâàåòñÿ âñëåäñòâèå èíôåêöèîííîãî, è â ÷àñòíîñòè, âèðóñíîãî ïîðàæåíèÿ è íåðåäêî ñî÷åòàåòñÿ ñ ëàðèíãèòîì è òðàõåèòîì.
Îáû÷íî íà òå÷åíèå áåðåìåííîñòè îñòðûé áðîíõèò íå îêàçûâàåò âëèÿíèÿ, îäíàêî ïðè åãî çàòÿæíîì òå÷åíèè âîçìîæíî ðàçâèòèå âíóòðèóòðîáíîãî èíôèöèðîâàíèÿ ïëîäà.  ýòîé ñâÿçè íåîáõîäèìî ëå÷åíèå çàáîëåâàíèÿ óæå íà ðàííèõ ñòàäèÿõ åãî ðàçâèòèÿ. Ëå÷åíèå áðîíõèòà çàêëþ÷àåòñÿ â áîðüáå ñ èíòîêñèêàöèåé è âîññòàíîâëåíèè íàðóøåííîé ôóíêöèè áðîíõîâ.  ýòîì ñëó÷àå áîëüíûì íàçíà÷àþò ïèòüå: ãîðÿ÷èé ÷àé ñ ìåäîì è ëèìîíîì, ìîëîêî ñ ñîäîé èëè ñî ùåëî÷íîé ìèíåðàëüíîé âîäîé, ëèïîâûé ÷àé, îòâàðû ÷àáðåöà, òåðìîïñèñà, ìàòü-è-ìà÷åõè. Âîçìîæíî ïðèìåíåíèå îòõàðêèâàþùèõ è ìóêîëèòè÷åñêèõ ñðåäñòâ (áðîìãåêñèí, áèñîëüâîí), à òàêæå ïðîòèâîêàøëåâûõ ñðåäñòâ (ëèáåêñèí, ãëàóâåíò). Ïðè îñëîæíåííîì è çàòÿæíîì òå÷åíèè áðîíõèòà, êîòîðîå ñîïðîâîæäàåòñÿ ðàçâèòèåì ãíîéíûõ ïðîöåññîâ, íåîáõîäèìî ïðîâåäåíèå àíòèáàêòåðèàëüíîé òåðàïèè: ñî II òðèìåñòðà ìîãóò ïðèìåíÿòüñÿ ïîëóñèíòåòè÷åñêèå ïåíèöèëëèíû, öåôàëîñïîðèíû. Ïðè âûÿâëåíèè ïðèçíàêîâ âíóòðèóòðîáíîé èíôåêöèè ïðèìåíÿþò ìàêñèìàëüíûå òåðàïåâòè÷åñêèå äîçû ïðåïàðàòîâ ñ öåëüþ ñîçäàíèÿ íåîáõîäèìîé ëå÷åáíîé êîíöåíòðàöèé àíòèáèîòèêîâ â êðîâè ïëîäà è îêîëîïëîäíûõ âîäàõ.
2. Õðîíè÷åñêèé áðîíõèò
Õðîíè÷åñêèé áðîíõèò — ýòî âîñïàëèòåëüíîå çàáîëåâàíèå ñðåäíèõ è êðóïíûõ áðîíõîâ, èìåþùåå ðåöèäèâèðóþùåå òå÷åíèå, êîãäà ïåðèîäû êàøëÿ ñ îòäåëåíèåì ìîêðîòû, äëÿùèåñÿ ïî 2-3 ìåñÿöà, áåñïîêîÿò ïàöèåíòêó â òå÷åíèå áîëåå ÷åì äâóõ ëåò ïîäðÿä. Îñëîæíåíèÿ è îïàñíîñòè õðîíè÷åñêîãî áðîíõèòà àíàëîãè÷íû òàêîâûì ïðè îñòðîé ôîðìå äàííîãî çàáîëåâàíèÿ. Ëå÷åíèå îáîñòðåíèÿ ïðîñòîãî õðîíè÷åñêîãî áðîíõèòà òàêæå íîñèò àíàëîãè÷íûé õàðàêòåð è íàïðàâëåíî íà óëó÷øåíèå äðåíàæíîé ôóíêöèè áðîíõîâ è áîðüáó ñ èíòîêñèêàöèåé. Àíòèáèîòèêè íàçíà÷àþò ïðè ïîÿâëåíèè ãíîéíîé ìîêðîòû è âûðàæåííûõ ñèìïòîìàõ èíòîêñèêàöèè. Ïðè äëèòåëüíîì òå÷åíèè õðîíè÷åñêîãî áðîíõèòà è ÷àñòûõ åãî îáîñòðåíèÿõ ÷àñòî îòìå÷àåòñÿ ðîæäåíèå äåòåé ñ íèçêîé ìàññîé òåëà. Ïðè ýòîì íå èñêëþ÷àåòñÿ òàêæå âíóòðèóòðîáíîå èíôèöèðîâàíèå è áîëåå âûñîêàÿ ÷àñòîòà ïîñëåðîäîâûõ ãíîéíî-âîñïàëèòåëüíûõ îñëîæíåíèé. Íåîñëîæíåííûé õðîíè÷åñêèé áðîíõèò íå ÿâëÿåòñÿ ïðîòèâîïîêàçàíèåì ê áåðåìåííîñòè.  êà÷åñòâå ïðîôèëàêòèêè îáîñòðåíèÿ áðîíõèòà âî âðåìÿ áåðåìåííîñòè íåîáõîäèìî îáñëåäîâàíèå è ëå÷åíèè âîñïàëèòåëüíûõ çàáîëåâàíèé ïðèäàòî÷íûõ ïàçóõ íîñà, ñàíàöèÿ ïîëîñòè ðòà. Ðîäû ó áîëüíûõ áðîíõèòîì ïðîòåêàþò, â î áåç îñëîæíåíèé.
Áîëåå íåáëàãîïðèÿòíîå âëèÿíèå íà òå÷åíèå áåðåìåííîñòè, ðîäîâ è ñîñòîÿíèå ïëîäà îêàçûâàåò õðîíè÷åñêèé îáñòðóêòèâíûé áðîíõèò. Ïðè ïîÿâëåíèè ïðèçíàêîâ áðîíõîîáñòðóêöèè, ñîïðîâîæäàþùåéñÿ ëàòåíòíîé äûõàòåëüíîé íåäîñòàòî÷íîñòüþ, áåðåìåííîñòü ïåðåíîñèòñÿ òðóäíåå. Òåðàïèÿ ïðè äàííîé ôîðìå çàáîëåâàíèÿ äîëæíà áûòü íàïðàâëåíà íà ëå÷åíèå áðîíõîîáñòðóêòèâíîãî ñèíäðîìà. Äëÿ ïîäãîòîâêè ê ðîäàì è âûáîðà ìåòîäà ðîäîðàçðåøåíèÿ ïîêàçàíà ãîñïèòàëèçàöèÿ â àêóøåðñêèé ñòàöèîíàð çà 2 íåäåëè äî ðîäîâ. Ðîäîðàçðåøåíèå áåðåìåííûõ ñ õðîíè÷åñêèì îáñòðóêòèâíûì áðîíõèòîì öåëåñîîáðàçíî ïðîâîäèòü ÷åðåç åñòåñòâåííûå ðîäîâûå ïóòè. Ïîêàçàíèÿìè ê êåñàðåâó ñå÷åíèþ ÿâëÿþòñÿ: íàëè÷èå òÿæåëûõ îáñòðóêòèâíûõ íàðóøåíèé, äûõàòåëüíàÿ íåäîñòàòî÷íîñòü 3-4 ñò., íàëè÷èå ñïîíòàííûõ ïíåâìîòîðàêñîâ â àíàìíåçå è ñîïóòñòâóþùèõ çàáîëåâàíèé è îñëîæíåíèé áåðåìåííîñòè. Ïðåðûâàíèå áåðåìåííîñòè â I òðèìåñòðå ïîêàçàíî òîëüêî ïðè íàëè÷èè ëåãî÷íî-ñåðäå÷íîé íåäîñòàòî÷íîñòè.  áîëåå ïîçäíèå ñðîêè ýòè ïàöèåíòêè íóæäàþòñÿ â ñòàöèîíàðíîì ëå÷åíèè, êîòîðîå íàïðàâëåíî íà óëó÷øåíèå âåíòèëÿöèîííîé ñïîñîáíîñòè ëåãêèõ, ëå÷åíèå ãèïîêñèè.  çàâèñèìîñòè îò ðåçóëüòàòîâ ëå÷åíèÿ ðåøàåòñÿ âîïðîñ î ïðîäîëæåíèè áåðåìåííîñòè è âåäåíèè ðîäîâ.
áåðåìåííàÿ áðîíõèò ïëîä
3. Ïíåâìîíèÿ
Ïíåâìîíèÿ — ýòî èíôåêöèîííîå çàáîëåâàíèå ëåãêèõ, ïðåèìóùåñòâåííî áàêòåðèàëüíîé ïðèðîäû. Çàáîëåâàåìîñòü ïíåâìîíèåé ñðåäè áåðåìåííûõ ñîñòàâëÿåò 0,12%. ×àùå âñåãî (92%) îíà âñòðå÷àåòñÿ âî II è Ø òðèìåñòðàõ áåðåìåííîñòè. Ïíåâìîíèÿ ó áåðåìåííûõ ïðîòåêàåò áîëåå òÿæåëî, ÷òî îáóñëîâëåíî ðÿäîì îñîáåííîñòåé, ñâÿçàííûõ ñ áåðåìåííîñòüþ, à èìåííî: ñ âûñîêèì ñòîÿíèåì äèàôðàãìû, îãðàíè÷èâàþùèì äâèæåíèå ëåãêèõ, ñ äîïîëíèòåëüíîé íàãðóçêîé íà ñåðäå÷íî-ñîñóäèñòóþ è äûõàòåëüíóþ ñèñòåìû. Âîçáóäèòåëÿìè ïíåâìîíèè ÷àùå âñåãî ÿâëÿþòñÿ àññîöèàöèè òàêèõ ìèêðîîðãàíèçìîâ êàê: ïíåâìîêîêê, ãåìîôèëüíàÿ ïàëî÷êà, à òàêæå êëåáñèåëëà, çîëîòèñòûé ñòàôèëîêîêê, íåéññåðèÿ, ãðàìîòðèöàòåëüíûå ýíòåðîáàêòåðèè.  öåëîì ðÿäå ñëó÷àåâ âîçáóäèòåëÿìè ïíåâìîíèè áûâàþò õëàìèäèè, ìèêîïëàçìà, ëåãèîíåëëà, ðèêêåòñèè.
Êëèíè÷åñêèå ïðîÿâëåíèÿ ïíåâìîíèè ó áåðåìåííûõ ìîãóò íîñèòü ñòåðòûé õàðàêòåð, íàïîìèíàÿ îñòðóþ ðåñïèðàòîðíóþ âèðóñíóþ èíôåêöèþ (ÎÐÂÈ), è õàðàêòåðèçóþòñÿ óìåðåííûì êàøëåì è íåçíà÷èòåëüíîé îäûøêîé. Ïðè îòñóòñòâèè äîëæíîãî âíèìàíèÿ è ëå÷åíèÿ ýòî âëå÷åò çà ñîáîé òÿæåëîå è çàòÿæíîå òå÷åíèå ïíåâìîíèè.  ðÿäå ñëó÷àåâ â êà÷åñòâå îñëîæíåíèé â ïîäîáíîé ñèòóàöèè ìîæåò áûòü ôîðìèðîâàíèå àáñöåññà.
Ïðè ëå÷åíèè ïíåâìîíèè ó áåðåìåííûõ ïðèìåíÿþò àíòèáèîòèêè — ïåíèöèëëèíû èëè öåôàëîñïîðèíû I è II ïîêîëåíèÿ. Ïðè ïíåâìîíèè ñðåäíåé ñòåïåíè òÿæåñòè íåîáõîäèìà ãîñïèòàëèçàöèÿ â ñòàöèîíàð. Ïðè ýòîì â ðàìêàõ àíòèáàêòåðèàëüíîé òåðàïèè íàçíà÷àþò ïîëóñèíòåòè÷åñêèå ïåíèöèëëèíû èëè öåôàëîñïîðèíû âòîðîé ãåíåðàöèè. Ëå÷åíèå òÿæåëîé ïíåâìîíèè ïðîâîäÿò ñ ïðèìåíåíèåì öåôàëîñïîðèíîâ III ïîêîëåíèÿ â ñî÷åòàíèè ñ ìàêðîëèäàìè. Íàçíà÷åíèå îòõàðêèâàþùèõ ñðåäñòâ, à òàêæå ïðèìåíåíèå áàíîê, ãîð÷è÷íèêîâ, èíãàëÿöèé ïðîâîäÿò ïðè íàëè÷èè êàøëÿ, áîëÿõ â ãîðëå. Öåëåñîîáðàçíî ïðîâåäåíèå æàðîïîíèæàþùåé è äåçèíòîêñèêàöèîííîé òåðàïèè. Ïðè òÿæåëîì òå÷åíèè çàáîëåâàíèÿ âîïðîñ î ïðîëîíãèðîâàíèè áåðåìåííîñòè ðåøàåòñÿ èíäèâèäóàëüíî. Òÿæåëîå òå÷åíèå ïíåâìîíèè ñ âûðàæåííîé äûõàòåëüíîé íåäîñòàòî÷íîñòüþ ïðè äîíîøåííîé áåðåìåííîñòè ìîæåò áûòü ïîêàçàíèåì ê ýêñòðåííîìó ðîäîðàçðåøåíèþ.
4. Áðîíõèàëüíàÿ àñòìà
Áðîíõèàëüíàÿ àñòìà ïðåäñòàâëÿåò ñîáîé õðîíè÷åñêîå âîñïàëèòåëüíîå çàáîëåâàíèå äûõàòåëüíûõ ïóòåé, ÷àùå èíôåêöèîííî-àëëåðãè÷åñêîãî õàðàêòåðà. Âûäåëÿþò òðè ñòàäèè ýòîãî çàáîëåâàíèÿ: ïðåäàñòìà (õðîíè÷åñêèé àñòìîèäíûé áðîíõèò, õðîíè÷åñêàÿ ïíåâìîíèÿ ñ ïðîÿâëåíèÿìè áðîíõîñïàçìà), ïðèñòóïû óäóøüÿ è àñòìàòè÷åñêîå ñîñòîÿíèå. Ó áåðåìåííûõ ìîæåò âñòðå÷àòüñÿ ëþáàÿ èç ýòèõ ñòàäèé.
Õàðàêòåð ëå÷åíèÿ áðîíõèàëüíîé àñòìû îáóñëîâëåí ôîðìîé çàáîëåâàíèÿ è ñðîêîì áåðåìåííîñòè. Íåîáõîäèìî òàêæå ó÷èòûâàòü âëèÿíèå ëåêàðñòâåííûõ ïðåïàðàòîâ íà ïëîä.
Ëå÷åíèå îñóùåñòâëÿåòñÿ ïîä êîíòðîëåì âðà÷à. Ëå÷åíèå àñòìîèäíîãî ñîñòîÿíèÿ íåîáõîäèìî ïðîâîäèòü â ñòàöèîíàðå.
Áåðåìåííûå, ñòðàäàþùèå áðîíõèàëüíîé àñòìîé, äîëæíû íàõîäèòüñÿ íà äèñïàíñåðíîì ó÷åòå ó òåðàïåâòà â æåíñêîé êîíñóëüòàöèè.  ðàííèå ñðîêè áåðåìåííîñòè ïîêàçàíà ãîñïèòàëèçàöèÿ áîëüíîé â òåðàïåâòè÷åñêèé ñòàöèîíàð äëÿ åå îáñëåäîâàíèÿ è ðåøåíèÿ âîïðîñà î ñîõðàíåíèè áåðåìåííîñòè. Ïîñëåäóþùåå íàáëþäåíèå çà áåðåìåííîé îñóùåñòâëÿåòñÿ ñîâìåñòíî ñ òåðàïåâòîì. Ïðè óõóäøåíèè ñîñòîÿíèÿ áîëüíîé òðåáóåòñÿ ñðî÷íàÿ ãîñïèòàëèçàöèÿ ïðè ëþáûõ ñðîêàõ áåðåìåííîñòè. Îáÿçàòåëüíà ãîñïèòàëèçàöèÿ â ñòàöèîíàð çà 2-3 íåäåëè äî ðîäîâ äëÿ îáñëåäîâàíèÿ è ïîäãîòîâêè ê ðîäîðàçðåøåíèþ. Áîëüíûå áðîíõèàëüíîé àñòìîé ðîæàþò îáû÷íî ÷åðåç åñòåñòâåííûå ðîäîâûå ïóòè ïðè äîíîøåííîé áåðåìåííîñòè.  òîì ñëó÷àå, åñëè ñîñòîÿíèå ïàöèåíòêè óõóäøàåòñÿ, ëå÷åíèå íåýôôåêòèâíî, ïîÿâëÿþòñÿ ñèìïòîìû ëåãî÷íî-ñåðäå÷íîé íåäîñòàòî÷íîñòè, ïîêàçàíî äîñðî÷íîå ðîäîðàçðåøåíèå. Òÿæåëàÿ äûõàòåëüíàÿ è ëåãî÷íî-ñåðäå÷íàÿ íåäîñòàòî÷íîñòü, àíîìàëüíàÿ ðîäîâàÿ äåÿòåëüíîñòü, ãèïîêñèÿ ïëîäà ñëóæàò ïîêàçàíèÿìè äëÿ ðîäîðàçðåøåíèÿ ïóòåì êåñàðåâà ñå÷åíèÿ.  ðàííåìïîñëåðîäîâîì ïåðèîäå ó æåíùèíû, ñòðàäàþùåé áðîíõèàëüíîé àñòìîé, âîçìîæíî ðàçâèòèå êðîâîòå÷åíèÿ. Ïîñëåðîäîâîé ïåðèîä íåðåäêî ñîïðîâîæäàåòñÿ ãíîéíî-âîñïàëèòåëüíûìè îñëîæíåíèÿìè. Ó 15% ðîäèëüíèö íàáëþäàåòñÿ îáîñòðåíèå áðîíõèàëüíîé àñòìû.
Ñïèñîê èñïîëüçóåìîé ëèòåðàòóðû
1. Èíôåêöèè â àêóøåðñòâå è ãèíåêîëîãèè. Ìàêàðîâà Î.Â., Àëåøêèíà Â.À., Ñàâ÷åíêî Ò.Í. Ìîñêâà., Ìåäïðåññ-èíôîðì, 2007.
2. Íåâûíàøèâàíèå áåðåìåííîñòè, èíôåêöèÿ, âðîæäåííûé èììóíèòåò. Î.Â. Ìàêàðîâ, Ë.Â. Êîâàëü÷óê, Ë.Â. Ãàíêîâñêàÿ, È.Â. Áàõàðåâà, Î.À. Ãàíêîâñêàÿ. Ìîñêâà, ÃÝÎÒÀÐ-Ìåäèà, 2007 ã.
Ðàçìåùåíî íà Allbest.ru
…
неонатальных респираторных заболеваний | NHLBI, NIH
Неонатальные респираторные заболевания часто встречаются у недоношенных новорожденных, рожденных до 32 недель беременности, потому что их легкие не могут вырабатывать достаточное количество сурфактанта, пенистого вещества, которое сохраняет легкие полностью расширенными.
К неонатальным респираторным заболеваниям относятся:
Помимо преждевременных родов, к факторам риска неонатальных респираторных заболеваний относятся низкий или высокий вес при рождении для гестационного возраста; инфекции, врожденные или приобретенные при прохождении по родовым путям; осложнения во время беременности или родов; врожденные пороки легких или сердца; и наличие мутации в гене, контролирующем выработку сурфактанта.
Чтобы предотвратить или снизить вероятность неонатального респираторного заболевания, вызванного преждевременными родами, ваш врач может прописать лекарства, называемые кортикостероидами, чтобы ускорить развитие легких вашего ребенка, если у вас появятся признаки раннего начала родов.
После рождения ваш врач проверит вашего ребенка на наличие признаков и симптомов респираторных заболеваний, таких как очень медленное или нерегулярное дыхание, учащенное дыхание, шумное или булькающее дыхание, слабый крик, учащенное сердцебиение, кряхтение, раздувание ноздрей. при каждом вдохе синеватый оттенок кожи и губ вашего ребенка или напряжение мышц между ребрами при дыхании.
Врач вашего новорожденного может диагностировать респираторное заболевание на основе медицинского осмотра, уровней кислорода и углекислого газа в крови, измеренных датчиком кожи, или рентгеновского снимка грудной клетки. Эхокардиограмма может быть выполнена, чтобы проверить возможные проблемы с сердцем, которые могут вызывать симптомы у вашего ребенка.
Если у вашего новорожденного респираторное заболевание, лечение может включать в себя отсасывание выделений изо рта и горла, кислородную терапию или применение устройства постоянного положительного давления в дыхательных путях (CPAP) в носу или рту.Вашему ребенку также могут быть интубированы интубации, для чего в дыхательные пути вставляют небольшую трубку, прикрепленную к опоре вентилятора. При тяжелом респираторном заболевании вашему ребенку может потребоваться аппарат искусственного кровообращения, называемый экстракорпоральной мембранной оксигенацией. В зависимости от респираторного заболевания новорожденных, другие методы лечения могут включать заместительную терапию сурфактантами и введение оксида азота в легкие для улучшения кровотока, кофеин для регулирования дыхания или антибиотики или другие лекарства для лечения инфекции.
Неонатальные респираторные заболевания могут привести к низкому уровню кислорода в организме, поражающему жизненно важные органы, такие как сердце, мозг и почки.Они также могут приводить к долгосрочному повреждению легких, частым инфекциям легких и задержке развития. При тщательном лечении осложнения неонатальных респираторных заболеваний могут со временем пройти. Узнайте больше об исследованиях по улучшению качества жизни новорожденных с респираторными заболеваниями в разделе «Исследования для вашего здоровья».
Заболевания щитовидной железы и беременность | NIDDK
На этой странице:
Заболевание щитовидной железы — это группа заболеваний, поражающих щитовидную железу.Щитовидная железа — это небольшая железа в форме бабочки в передней части шеи, которая вырабатывает гормоны щитовидной железы. Гормоны щитовидной железы контролируют то, как ваше тело использует энергию, поэтому они влияют на работу почти каждого органа вашего тела — даже на то, как ваше сердце бьется.
Щитовидная железа — это небольшая железа на шее, вырабатывающая гормоны щитовидной железы.
Иногда щитовидная железа производит слишком много или слишком мало этих гормонов. Слишком много гормона щитовидной железы называется гипертиреозом и может вызвать ускорение многих функций вашего организма.«Гипер» означает, что щитовидная железа сверхактивна. Узнайте больше о гипертиреозе во время беременности. Недостаток гормона щитовидной железы называется гипотиреозом и может вызвать замедление многих функций вашего организма. «Гипо» означает, что щитовидная железа недостаточно активна. Узнайте больше о гипотиреозе при беременности.
Если у вас проблемы с щитовидной железой, вы все равно можете иметь здоровую беременность и защитить здоровье своего ребенка, регулярно проходя тесты функции щитовидной железы и принимая любые лекарства, которые прописывает врач.
Какую роль играют гормоны щитовидной железы при беременности?
Гормоны щитовидной железы имеют решающее значение для нормального развития мозга и нервной системы вашего ребенка.В течение первого триместра — первых 3 месяцев беременности — ваш ребенок зависит от вашего запаса гормона щитовидной железы, который поступает через плаценту. Примерно на 12 неделе щитовидная железа вашего ребенка начинает работать сама по себе, но она не вырабатывает достаточного количества гормонов щитовидной железы до 18–20 недель беременности.
Два гормона, связанных с беременностью — хорионический гонадотропин человека (ХГЧ) и эстроген — вызывают повышение уровня гормонов щитовидной железы в крови. Щитовидная железа немного увеличивается у здоровых женщин во время беременности, но обычно этого недостаточно для того, чтобы медицинский работник почувствовал это во время физического осмотра.
Проблемы с щитовидной железой трудно диагностировать во время беременности из-за более высокого уровня гормонов щитовидной железы и других симптомов, которые возникают как при беременности, так и при заболеваниях щитовидной железы. Некоторые симптомы гипертиреоза или гипотиреоза легче обнаружить, и они могут побудить вашего врача проверить вас на эти заболевания щитовидной железы.
Другой тип заболевания щитовидной железы, послеродовой тиреоидит, может возникнуть после рождения ребенка.
Гипертиреоз при беременности
Каковы симптомы гипертиреоза при беременности?
Некоторые признаки и симптомы гипертиреоза часто возникают при нормальной беременности, включая учащенное сердцебиение, проблемы с жарой и усталость.
Другие признаки и симптомы могут указывать на гипертиреоз:
- быстрое и нерегулярное сердцебиение
- дрожащие руки
- Необъяснимая потеря веса или отсутствие нормального набора веса во время беременности
Что вызывает гипертиреоз при беременности?
Гипертиреоз у беременных обычно вызывается болезнью Грейвса и встречается у 1–4 из 1000 беременностей в Соединенных Штатах. 1 Болезнь Грейвса — аутоиммунное заболевание.При этом заболевании ваша иммунная система вырабатывает антитела, которые заставляют щитовидную железу вырабатывать слишком много гормонов щитовидной железы. Это антитело называется иммуноглобулином, стимулирующим щитовидную железу, или TSI.
Болезнь Грейвса может впервые проявиться во время беременности. Однако, если у вас уже есть болезнь Грейвса, ваши симптомы могут улучшиться во втором и третьем триместрах. Некоторые части вашей иммунной системы менее активны на более поздних сроках беременности, поэтому ваша иммунная система вырабатывает меньше TSI. Возможно, поэтому симптомы улучшаются. Болезнь Грейвса часто снова обостряется в первые несколько месяцев после рождения ребенка, когда уровни TSI снова повышаются.Если у вас болезнь Грейвса, ваш врач, скорее всего, будет ежемесячно проверять вашу функцию щитовидной железы на протяжении всей беременности и, возможно, потребуется лечение вашего гипертиреоза. 1 Слишком высокий уровень гормонов щитовидной железы может нанести вред вашему здоровью и здоровью вашего ребенка.
Если у вас болезнь Грейвса, ваш врач, скорее всего, будет ежемесячно проверять вашу функцию щитовидной железы во время беременности.
В редких случаях гипертиреоз во время беременности связан с гиперемезисом беременных — сильной тошнотой и рвотой, которые могут привести к потере веса и обезвоживанию.Эксперты считают, что сильная тошнота и рвота вызваны высоким уровнем ХГЧ на ранних сроках беременности. Высокий уровень ХГЧ может привести к тому, что щитовидная железа вырабатывает слишком много гормона щитовидной железы. Этот тип гипертиреоза обычно проходит во второй половине беременности.
Реже один или несколько узлов или шишек в щитовидной железе производят слишком много гормона щитовидной железы.
Как гипертиреоз может повлиять на меня и моего ребенка?
Нелеченный гипертиреоз во время беременности может привести к
- выкидыш
- преждевременные роды
- низкий вес при рождении
- преэклампсия — опасное повышение артериального давления на поздних сроках беременности
- тиреоидный шторм — внезапное серьезное ухудшение симптомов
- Застойная сердечная недостаточность
В редких случаях болезнь Грейвса может поражать щитовидную железу ребенка, вызывая выработку слишком большого количества гормонов щитовидной железы.Даже если ваш гипертиреоз был излечен с помощью лечения радиоактивным йодом для разрушения клеток щитовидной железы или хирургической операции по удалению щитовидной железы, ваше тело все равно вырабатывает антитела к TSI. Когда уровни этого антитела высоки, TSI может попасть в кровоток вашего ребенка. Подобно тому, как TSI заставляет вашу собственную щитовидную железу вырабатывать слишком много гормонов щитовидной железы, это также может привести к тому, что щитовидная железа вашего ребенка вырабатывает слишком много гормонов.
Сообщите своему врачу, если у вас была операция или лечение радиоактивным йодом от болезни Грейвса, чтобы он или она мог проверить ваши уровни TSI.Если они очень высокие, ваш врач будет контролировать вашего ребенка на предмет проблем, связанных с щитовидной железой, на более поздних сроках беременности.
Сообщите своему врачу, если вы перенесли операцию или лечили болезнь Грейвса радиоактивным йодом.
Сверхактивная щитовидная железа у новорожденного может привести к
- учащенное сердцебиение, которое может привести к сердечной недостаточности
- раннее закрытие мягкого места черепа ребенка
- плохая прибавка в весе
- Раздражительность
Иногда увеличенная щитовидная железа может давить на трахею ребенка и затруднять дыхание ребенку.Если у вас болезнь Грейвса, ваша медицинская бригада должна внимательно следить за вами и вашим новорожденным.
Как врачи диагностируют гипертиреоз при беременности?
Ваш врач изучит ваши симптомы и сделает несколько анализов крови для измерения уровня гормонов щитовидной железы. Ваш врач может также искать антитела в вашей крови, чтобы определить, не вызывает ли болезнь Грейвса ваш гипертиреоз. Узнайте больше о тестах щитовидной железы и о том, что означают их результаты.
Как врачи лечат гипертиреоз при беременности?
Если у вас во время беременности гипертиреоз легкой степени, вам, вероятно, не потребуется лечение.Если ваш гипертиреоз связан с гиперемезисом беременных, вам нужно только лечение рвоты и обезвоживания.
Если у вас более серьезный гипертиреоз, ваш врач может назначить антитиреоидные препараты, которые заставляют вашу щитовидную железу вырабатывать меньше гормонов щитовидной железы. Это лечение предотвращает попадание слишком большого количества гормона щитовидной железы в кровоток вашего ребенка. Возможно, вам захочется обратиться к специалисту, например эндокринологу или специалисту в области медицины матери и плода, который будет внимательно следить за вашим ребенком, чтобы убедиться, что вы получаете правильную дозу.
Врачи чаще всего лечат беременных женщин антитиреоидным препаратом пропилтиоурацилом (ПТУ) в течение первых 3 месяцев беременности. Другой тип антитиреоидного лекарства, метимазол, легче принимать и имеет меньше побочных эффектов, но с несколько большей вероятностью вызывает серьезные врожденные дефекты, чем ПТУ. Врожденные дефекты, принимаемые обоими лекарствами, встречаются редко. Иногда врачи переходят на метимазол после первого триместра беременности. Некоторым женщинам в третьем триместре антитиреоидные препараты больше не нужны.
Небольшие количества антитиреоидного лекарства попадают в кровоток ребенка и снижают выработку гормона щитовидной железы у ребенка. Если вы принимаете антитиреоидные препараты, ваш врач назначит минимально возможную дозу, чтобы избежать гипотиреоза у вашего ребенка, но достаточную для лечения высоких уровней гормонов щитовидной железы, которые также могут повлиять на вашего ребенка.
Антитиреоидные препараты могут вызывать побочные эффекты у некоторых людей, в том числе
- аллергические реакции, такие как сыпь и зуд
- редко — снижение количества лейкоцитов в организме, что может затруднить борьбу с инфекцией.
- печеночная недостаточность, в редких случаях
Прекратите прием антитиреоидных препаратов и немедленно позвоните своему врачу, если у вас возникнут какие-либо из этих симптомов во время приема антитиреоидных препаратов:
- пожелтение кожи или белков глаз, называемое желтухой
- тупая боль в животе
- постоянная боль в горле
- лихорадка
Если вы не получили ответа от врача в тот же день, обратитесь в ближайшее отделение неотложной помощи.
Вам также следует обратиться к врачу, если какой-либо из этих симптомов впервые появится во время приема антитиреоидных препаратов:
- Повышенная утомляемость или слабость
- потеря аппетита
- кожная сыпь или зуд
- легкие синяки
Если у вас аллергия на антитиреоидные препараты или у вас есть серьезные побочные эффекты, ваш врач может рассмотреть возможность операции по удалению части или большей части вашей щитовидной железы. Лучшее время для операции на щитовидной железе при беременности — второй триместр.
Лечение радиоактивным йодом не подходит для беременных женщин, поскольку оно может повредить щитовидную железу ребенка.
Гипотиреоз при беременности
Каковы симптомы гипотиреоза при беременности?
Симптомы недостаточной активности щитовидной железы у беременных часто такие же, как и у других людей с гипотиреозом. Симптомы включают
- крайняя усталость
- проблемы с холодом
- мышечные судороги
- запор тяжелый
- проблемы с памятью или концентрацией
У вас могут быть симптомы гипотиреоза, например проблемы с простудой.
В большинстве случаев гипотиреоз во время беременности протекает в легкой форме и может не иметь симптомов.
Что вызывает гипотиреоз при беременности?
Гипотиреоз у беременных обычно вызывается болезнью Хашимото и встречается у 2–3 из каждых 100 беременностей. 1 Болезнь Хашимото — аутоиммунное заболевание. При болезни Хашимото иммунная система вырабатывает антитела, которые атакуют щитовидную железу, вызывая воспаление и повреждения, которые делают ее менее способной вырабатывать гормоны щитовидной железы.
Как гипотиреоз может повлиять на меня и моего ребенка?
Нелеченный гипотиреоз во время беременности может привести к
Эти проблемы чаще всего возникают при тяжелом гипотиреозе.
Поскольку гормоны щитовидной железы очень важны для развития мозга и нервной системы вашего ребенка, нелеченный гипотиреоз — особенно в течение первого триместра — может вызвать низкий IQ и проблемы с нормальным развитием.
Как врачи диагностируют гипотиреоз при беременности?
Ваш врач изучит ваши симптомы и сделает несколько анализов крови для измерения уровня гормонов щитовидной железы. Ваш врач может также искать определенные антитела в вашей крови, чтобы определить, не вызывает ли болезнь Хашимото ваш гипотиреоз.Узнайте больше о тестах щитовидной железы и о том, что означают их результаты.
Как врачи лечат гипотиреоз при беременности?
Лечение гипотиреоза включает замену гормона, который ваша собственная щитовидная железа больше не может производить. Ваш врач, скорее всего, пропишет вам левотироксин, лекарство от гормона щитовидной железы, аналогичное Т4, одному из гормонов, которые обычно вырабатывает щитовидная железа. Левотироксин безопасен для вашего ребенка и особенно важен до тех пор, пока он или она не сможет вырабатывать собственный гормон щитовидной железы.
Ваша щитовидная железа вырабатывает гормон второго типа, T3. На ранних сроках беременности Т3 не может попасть в мозг вашего ребенка, как Т4. Вместо этого любой Т3, в котором нуждается мозг вашего ребенка, производится из Т4. Т3 входит в состав многих препаратов для лечения щитовидной железы, изготовленных из щитовидной железы животных, таких как Armor Thyroid, но не полезен для развития мозга вашего ребенка. Эти лекарства содержат слишком много Т3 и недостаточно Т4, и их не следует использовать во время беременности. Эксперты рекомендуют использовать только левотироксин (Т4) во время беременности.
Некоторым женщинам с субклиническим гипотиреозом — легкой формой заболевания без явных симптомов — лечение может не потребоваться.
Ваш врач может назначить левотироксин для лечения гипотиреоза.
Если у вас был гипотиреоз до беременности и вы принимаете левотироксин, вам, вероятно, потребуется увеличить дозу. Большинство специалистов по щитовидной железе рекомендуют сразу же принимать две дополнительные дозы препарата для щитовидной железы в неделю. Обратитесь к врачу, как только узнаете, что беременны.
Ваш врач, скорее всего, будет проверять уровень гормонов щитовидной железы каждые 4–6 недель в течение первой половины беременности и, по крайней мере, один раз через 30 недель. 1 Возможно, вам придется изменить дозу несколько раз.
Послеродовой тиреоидит
Что такое послеродовой тиреоидит?
Послеродовой тиреоидит — это воспаление щитовидной железы, которое поражает примерно 1 из 20 женщин в течение первого года после родов. 1 и чаще встречается у женщин с диабетом 1 типа.Воспаление вызывает утечку накопленного гормона щитовидной железы из щитовидной железы. Сначала утечка повышает уровень гормонов в крови, что приводит к гипертиреозу. Гипертиреоз может длиться до 3 месяцев. После этого некоторое повреждение вашей щитовидной железы может привести к ее снижению. Ваш гипотиреоз может длиться до года после рождения ребенка. Однако у некоторых женщин гипотиреоз не проходит.
Не все женщины с послеродовым тиреоидитом проходят обе фазы.Некоторые проходят только фазу гипертиреоза, а некоторые — только фазу гипотиреоза.
Каковы симптомы послеродового тиреоидита?
Гипертиреоидная фаза часто протекает бессимптомно или только в легкой форме. Симптомы могут включать раздражительность, проблемы с жаром, усталость, проблемы со сном и учащенное сердцебиение.
Симптомы гипотиреоидной фазы могут быть ошибочно приняты за «детскую хандру» — усталость и капризность, которые иногда возникают после рождения ребенка. Симптомы гипотиреоза также могут включать проблемы с простудой; сухая кожа; проблемы с концентрацией внимания; и покалывание в руках, руках, ступнях или ногах.Если эти симптомы возникают в первые несколько месяцев после рождения ребенка или у вас развивается послеродовая депрессия, как можно скорее поговорите со своим врачом.
Что вызывает послеродовой тиреоидит?
Послеродовой тиреоидит — это аутоиммунное заболевание, сходное с болезнью Хашимото. Если у вас послеродовой тиреоидит, возможно, у вас уже была легкая форма аутоиммунного тиреоидита, которая обостряется после родов.
Послеродовой тиреоидит может длиться до года после рождения ребенка.
Как врачи диагностируют послеродовой тиреоидит?
Если у вас есть симптомы послеродового тиреоидита, ваш врач назначит анализы крови для проверки уровня гормонов щитовидной железы.
Как врачи лечат послеродовой тиреоидит?
Гипертиреоидная стадия послеродового тиреоидита редко требует лечения. Если вас беспокоят симптомы, врач может назначить бета-блокатор — лекарство, замедляющее сердечный ритм. Антитиреоидные препараты бесполезны при послеродовом тиреоидите, но если у вас болезнь Грейвса, она может ухудшиться после рождения ребенка, и вам могут потребоваться антитиреоидные препараты.
Вероятность появления симптомов на стадии гипотиреоза выше. Ваш врач может назначить лекарство от гормонов щитовидной железы, чтобы облегчить симптомы. Если гипотиреоз не исчезнет, вам нужно будет принимать гормоны щитовидной железы всю оставшуюся жизнь.
Безопасно ли кормить грудью, пока я принимаю бета-адреноблокаторы, гормоны щитовидной железы или антитиреоидные препараты?
Некоторые бета-адреноблокаторы безопасны для использования во время грудного вскармливания, потому что лишь небольшое их количество обнаруживается в грудном молоке.Лучше всего использовать минимально возможную дозу для облегчения симптомов. Лишь небольшое количество гормона щитовидной железы попадает вашему ребенку через грудное молоко, поэтому его можно безопасно принимать во время кормления грудью. Однако в случае антитиреоидных препаратов ваш врач, скорее всего, ограничит вашу дозу до не более 20 миллиграммов (мг) метимазола или, реже, 400 мг ПТУ.
Заболевание щитовидной железы и прием пищи во время беременности
Что мне следует есть во время беременности, чтобы поддерживать свою щитовидную железу и щитовидную железу моего ребенка в хорошем состоянии?
Поскольку щитовидная железа использует йод для производства гормонов щитовидной железы, йод является важным минералом для вас во время беременности.Во время беременности ваш ребенок получает йод из своего рациона. Во время беременности вам понадобится больше йода — около 250 мкг в день. 1 Хорошими источниками йода являются молочные продукты, морепродукты, яйца, мясо, птица и йодированная соль — соль с добавлением йода. Эксперты рекомендуют принимать витамины для беременных со 150 микрограммами йода, чтобы убедиться, что вы получаете их достаточно, особенно если вы не используете йодированную соль. 1 Вам также нужно больше йода во время кормления грудью, так как ваш ребенок получает йод с грудным молоком.Однако слишком много йода из добавок, таких как морские водоросли, может вызвать проблемы с щитовидной железой. Поговорите со своим врачом о плане питания, который подходит вам, и о том, какие добавки вам следует принимать. Узнайте больше о здоровом питании и питании во время беременности.
Клинические испытания
Национальный институт диабета, болезней пищеварительной системы и почек (NIDDK) и другие подразделения Национального института здоровья (NIH) проводят и поддерживают исследования многих заболеваний и состояний.
Что такое клинические испытания и подходят ли они вам?
Клинические испытания являются частью клинических исследований и лежат в основе всех достижений медицины. Клинические испытания ищут новые способы предотвращения, обнаружения или лечения заболеваний. Исследователи также используют клинические испытания, чтобы изучить другие аспекты лечения, такие как улучшение качества жизни людей с хроническими заболеваниями. Узнайте, подходят ли вам клинические испытания.
Какие клинические испытания открыты?
Клинические испытания, которые в настоящее время открыты и набираются, можно посмотреть на сайте www.ClinicalTrials.gov.
Список литературы
[1] Александр Е.К., Пирс Е.Н., Брент Г.А. и др. Рекомендации 2017 года Американской тироидной ассоциации по диагностике и лечению заболеваний щитовидной железы во время беременности и в послеродовом периоде. Щитовидная железа. , 2017; 27 (3): 315–389.
Оценка беременных женщин, подвергшихся воздействию респираторных вирусов
ДЖОН У. ЭЛИ, доктор медицинских наук, ДЖЕРОМ Янковиц, доктор медицины, и НОЭЛЛ БАУДЛЕР, доктор медицины, Медицинский колледж Университета Айовы, Айова-Сити, Айова
Am Fam Physician . 2000 15 мая; 61 (10): 3065-3072.
См. Соответствующий информационный бюллетень для пациентов о респираторных инфекциях во время беременности, написанный авторами этой статьи.
Пренатальные пациенты часто подвергаются респираторным вирусам дома и на работе. Понятно, что эти пациенты могут быть обеспокоены и потребовать немедленных ответов и советов от своих врачей. Хотя большинство женщин, подвергшихся ветряной оспе, обладают иммунитетом, можно провести серологическое тестирование и лечить восприимчивых пациентов с помощью иммуноглобулина против ветряной оспы.Если дородовой пациент инфицирован вирусом ветряной оспы, риск внутриутробных проявлений составляет менее 2 процентов. Женщины, пережившие пятое заболевание, могут пройти серологическое тестирование, чтобы определить вероятность заражения. Если пренатальный пациент заражается пятым заболеванием в течение первых 20 недель беременности, риск проявлений у плода составляет около 9 процентов и включает неиммунную водянку и смерть. Цитомегаловирус, который является наиболее распространенной врожденной инфекцией, обычно протекает бессимптомно у матери.Вероятность развития ранних или поздних неврологических проявлений у инфицированных плодов составляет 25%. Доказательства вреда от других распространенных респираторных вирусов противоречивы.
Беременные женщины часто подвергаются респираторным вирусам. Иногда вирус может нанести вред плоду. С врачами могут связаться по понятным причинам тревожные дородовые пациенты, которым нужна информация и совет. Пациенты обычно задают следующие вопросы: «Каковы мои шансы заразиться?» «Если я заразлюсь, каковы шансы, что ребенок пострадает?» «Что инфекция может сделать с ребенком?» и «Как узнать, пострадал ли ребенок?»
Вероятность заражения матери зависит от ее иммунного статуса и характера заражения.Риск для плода зависит от иммунного статуса матери и гестационного возраста плода (таблица 1). Хотя плод может заразиться на любом сроке беременности, инфекции в первом триместре обычно более опасны. Возможные исходы включают отсутствие вреда для плода, потерю плода, пороки развития плода, преждевременные роды, ограничение роста плода или послеродовую инфекцию.1 Пороки развития могут включать нарушение развития определенных тканей (например, микрофтальм, микроцефалия) и воспалительные реакции и рубцевание (например,g., хориоретинит, катаракта) .2
Посмотреть / распечатать таблицу
ТАБЛИЦА 1
Распространенные респираторные вирусы при беременности
| Заболевание | Восприимчивость при беременности | Заболеваемость при беременности | Инкубационный период | Заразный период | Частота атак | Риск проявлений плода в случае инфицирования матери |
|---|---|---|---|---|---|---|
Ветряная оспа | 10% | 1/7 500 | 11 до 2 до появления сыпи до появления корки на всех поражениях (обычно с 5 по 6 день) | 18% (случайные) | 2% в первые 20 недель беременности | |
90% (домохозяйства) | ||||||
Пятая болезнь | 50% | <1/100 | от 4 до 14 9 0319 | От 5 до 10 дней до появления сыпи и других симптомов | 5% (случайные) | 9% в первые 20 недель беременности |
20% (в классе) | ||||||
50% (домохозяйство) | <1% после 20 недель беременности | |||||
Цитомегаловирус | 2% (нижняя СЭС) | инфекция от 1 до (первичная инфекция) | Неизвестно | Неизвестно | От 50 до 80% | Первичная инфекция: 4% |
50% (средняя и верхняя SES) | Рецидивирующая | От 19% до 1,5% | ||||
Простуда | Высокая | Высокая | От 1 до 3 | домохозяйство Первые 2-3 дня симптомов | 9000 | Неизвестно |
Грипп | Различный | Различный | От 1 до 5 | обычно проявляются через 9 часов до 7 часов От 10 до 20%) | Неизвестно | |
Краснуха | 20% | Редко | От 12 до 23 дней до | После появления сыпи Немного | от 50 до 60% (домохозяйство) | 85% до 9 недель |
52% от 9 до 12 недель 90 003 | ||||||
Редко через 16 недель |
ТАБЛИЦА 1
Распространенные респираторные вирусы при беременности
| Болезнь | Восприимчивость при беременности | Заболеваемость при беременности | Инкубационный период | Частота атак | Риск проявлений плода в случае инфицирования матери | |
|---|---|---|---|---|---|---|
Ветряная оспа | 10% | 1 / 7,500 | дней до 11–21 63 | 18% (случайный) | 2% в первые 20 недель беременности | |
90% (домохозяйство) | ||||||
Пятая болезнь | 50% | <1/100 | от 4 до 14 | От 5 до 10 дней до появления сыпи и других симптомов | 5% (случайные) | 9% в первые 20 недель беременности |
20% (в классе) | ||||||
50% (домохозяйство) | <1% после 20 недель беременности | |||||
Цитомегаловирус | 2% (нижняя СЭС) | инфекция от 1 до (первичная инфекция) | Неизвестно | Неизвестно | От 50 до 80% | Первичная инфекция: 4% |
50% (средняя и верхняя SES) | Рецидивирующая | От 19% до 1,5% | ||||
Простуда | Высокая | Высокая | От 1 до 3 | домохозяйство Первые 2-3 дня симптомов | 9000 | Неизвестно |
Грипп | Различный | Различный | От 1 до 5 | обычно проявляются через 9 часов до 7 часов От 10 до 20%) | Неизвестно | |
Краснуха | 20% | Редко | От 12 до 23 дней до | После появления сыпи Немного | от 50 до 60% (домохозяйство) | 85% до 9 недель |
52% от 9 до 12 недель 90 003 | ||||||
Редко через 16 недель |
Ветряная оспа
ИСТОРИЯ
Ветряная оспа (ветряная оспа) вызывается высококонтагиозным ДНК-вирусом герпеса, который передается через дыхательные пути.При серологическом тестировании установлено, что около 80 процентов женщин, не болевших ветряной оспой, обладают иммунитетом.3 Материнский опоясывающий лишай не подвергает риску плод и не имеет никакого значения для беременности.3 Иногда ветряная оспа развивается у восприимчивых матерей. после контакта с больными опоясывающим герпесом. Среди женщин, инфицированных ветряной оспой, от 10 до 30 процентов заболевают пневмонией, вызванной ветряной оспой, которая может быть более тяжелой у беременных женщин и связана с уровнем смертности до 40 процентов.4 Введение вакцины против ветряной оспы рекомендуется небеременным восприимчивым женщинам детородного возраста.5
ИНФЕКЦИЯ ПЛОДА И НЕОНАТА
Первичный риск ветряной оспы у матери на ранних сроках беременности — это инфицирование плода, которое может привести к синдрому врожденной ветряной оспы. В первые 20 недель беременности риск развития эмбриопатии после заражения матери ветряной оспой составляет менее 2 процентов.6–9 Врожденная ветряная оспа чаще всего возникает в течение первых 20 недель беременности, но инфекция на поздних сроках беременности также может привести к врожденной ветряной оспе.10 Синдром врожденной ветряной оспы характеризуется гипоплазией конечностей, кожным рубцеванием, хориоретинитом, микрофтальмией, синдромом Хорнера, катарактой, корковой атрофией, умственной отсталостью, микроцефалией и низким весом при рождении.2
Если ветряная оспа проявляется у матери более чем за пять дней до родов, по существу нет риска для новорожденного, вероятно, потому что антитела к ветряной оспе были переданы плоду.11 Иммуноглобулин G (IgG), иммуноглобулин M (IgM) и иммуноглобулин A (IgA) вырабатываются через два-пять дней после первоначальной инфекции и достигают максимум через две-три недели.Однако инфекция ветряной оспы у матери в период между пятью днями до и двумя днями после родов представляет значительный риск для новорожденного. Неонатальная ветряная оспа — тяжелая инфекция, которая проявляется поражениями кожи и пневмонией и имеет уровень смертности до 31 процента.12,13 В первые 10 дней жизни до 50 процентов этих младенцев будут поражены.
ВЕДЕНИЕ ПОСЛЕ ЭКСПОЗИЦИИ
Матери, которые могут быть инфицированы ветряной оспой, не должны входить в приемную клиники, поскольку другие пациенты могут подвергаться риску заражения.Обычно ветряная оспа у матери диагностируется клинически, но инфекция подтверждается, если в течение 14–21-дневного периода происходит четырехкратное повышение уровня специфических для ветряной оспы антител IgG14.
Поскольку большинство пациентов обладают иммунитетом, серологическое исследование следует проводить сразу после воздействия ветряная оспа, если результаты могут быть получены в течение 96 часов (рис. 1). Если результаты не могут быть получены в ближайшее время или если серология указывает на восприимчивость, мать должна получить 625 единиц иммуноглобулина против ветряной оспы (VZIG) внутримышечно в течение 96 часов после заражения.15 VZIG назначается для предотвращения или облегчения инфекции у матери; неизвестно, предотвращает ли это врожденную ветряную оспу.
Просмотр / печать Рисунок
Постконтактное лечение ветряной оспы
РИСУНОК 1.
Алгоритм, показывающий постконтактное лечение ветряной оспы у беременных женщин. (VZIG = иммуноглобулин против ветряной оспы; IM = внутримышечно; IV = внутривенно)
Постконтактное лечение ветряной оспы
РИСУНОК 1.
Алгоритм, показывающий лечение ветряной оспы у беременных после контакта. (VZIG = иммуноглобулин против ветряной оспы; IM = внутримышечно; IV = внутривенно)
Если у матери развивается тяжелый случай ветряной оспы (например, токсический вид, высокая температура, пневмония, менингит или более 300 кожных поражений), ацикловир ( Зовиракс) можно вводить в дозе 800 мг перорально четыре раза в день или 10 мг на кг внутривенно каждые восемь часов в течение пяти дней. Ацикловир, вероятно, безопасен для использования во время беременности, 16,17, хотя он не был одобрен U.S. Food and Drug Administration для этого показания.
Мы рекомендуем инфицированным матерям пройти ультразвуковое обследование на 18 и 28 неделе беременности, но при этом ультразвуковое исследование может не выявить синдром врожденной ветряной оспы. Кордоцентез использовался для диагностики инфекции плода18 и может быть рассмотрен, когда результаты ультразвукового исследования неоднозначны. Если сыпь появляется у матери в течение пяти дней до или двух дней после родов, новорожденного следует изолировать и получить 125 единиц ВЗИГ внутримышечно.14,19
Пятое заболевание
ИСТОРИЯ ВОПРОСА
Пятое заболевание (инфекционная эритема) вызывается парвовирусом человека B19, одноцепочечным ДНК-вирусом, поражающим только людей4. Болезнь передается через респираторные секреты и из рук в рот. перевод.
Дети с пятым заболеванием обращаются с широко распространенной кружевной эритематозной сыпью с покраснением скулов («удары по щекам»). Взрослые с пятым заболеванием реже развивают лицевую сыпь и чаще болеют артралгиями, хотя у 20 процентов взрослых симптомы отсутствуют.Текущие руководящие принципы не рекомендуют отстранение от работы, где присутствует пятое заболевание, из-за низкого риска для плода.20
ИНФЕКЦИЯ ПЛОДА И НЕОНАТАЛА
Хотя инфекции парвовируса человека B19 не являются тератогенными, они могут разрушать предшественники эритроидов и вызывать анемию плода , что может привести к последующей сердечной недостаточности, неиммунной водянке и смерти.21 Уровень трансплацентарной передачи составляет примерно 30 процентов.22 Когда материнская инфекция происходит до 20 недель беременности, частота потери плода составляет 9 процентов.Однако в одной большой серии исследований 23 риск потери плода не увеличивался, когда материнская инфекция произошла после 20 недель беременности. Среди младенцев, переживших заражение парвовирусом, не было обнаружено никаких отклонений или поздних эффектов после 7–10 лет наблюдения23. После контакта с парвовирусом в семье риск гибели плода оценивается менее чем в 2,5%; после воздействия на рабочем месте риск составляет менее 1,5 процента2.
УПРАВЛЕНИЕ ПОСЛЕ ВОЗДЕЙСТВИЯ
Беременным женщинам, подвергшимся воздействию парвовируса, следует пройти серологическое тестирование.Антитела IgG обычно обнаруживаются к седьмому дню болезни, сохраняются неопределенно долго и, в отсутствие антител IgM, указывают на иммунитет. Антитела IgM появляются через три дня после начала болезни и могут сохраняться от 30 до 60 дней. Если серологическое исследование указывает на восприимчивость или недавнее инфицирование, следует проводить еженедельное ультразвуковое исследование в течение четырех-восьми недель после контакта (или двух-шести недель после заражения) для выявления водянки. Переливание плода может быть рассмотрено для отечных плодов, хотя произошло спонтанное разрешение.4
Цитомегаловирус
ИСТОРИЯ ВОПРОСА
Цитомегаловирус (ЦМВ) — наиболее частая врожденная инфекция, встречающаяся в 1% всех беременностей. Инфекция не дает пожизненного иммунитета. Реактивация скрытой ЦМВ чаще встречается во время беременности, но повреждение плода в результате реактивации встречается редко.7 Передача инфекции происходит при контакте со слюной или мочой или половым путем.
Поскольку инфекции ЦМВ протекают бессимптомно, большинство из них не обнаруживаются. Иногда у инфицированных пациентов развивается гепатит, пневмония, тромбоцитопения, болезнь, похожая на мононуклеоз, или синдром Гийена-Барре.2 Более типичные проявления включают пациентов с неожиданным повышением уровня ферментов печени или беременных медсестер, которые обнаруживают, что они ухаживают за пациентами, инфицированными ЦМВ.
Женщины, у которых развивается синдром гетерофил-отрицательного мононуклеоза, должны пройти обследование на ЦМВ-инфекцию и токсоплазмоз. Женщины, работающие в сфере здравоохранения или дневного ухода за детьми, должны соблюдать универсальные меры предосторожности, мыть руки после работы с подгузниками и избегать прикосновений к младенцам.4 Пренатальный серологический скрининг на ЦМВ-инфекцию не рекомендуется даже у пациентов из группы высокого риска, поскольку интерпретация результатов анализа затруднена и серореактивность не исключает перинатальной передачи инфекции.4
ИНФЕКЦИЯ ПЛОДА И НЕОНАТА
ЦМВ может повредить плод на любой стадии беременности.7 Около 1 процента всех новорожденных инфицированы ЦМВ внутриутробно, но 90 процентов этих новорожденных не имеют симптомов и выглядят нормальными при рождении (рис. ) .2 Среди инфицированных младенцев, у которых не было симптомов при рождении, у 10-20 процентов развиваются поздние неврологические последствия, такие как потеря слуха, психомоторная отсталость, задержка речевого развития и нарушения обучения.2
Просмотр / печать Рисунок
Врожденная цитомегаловирусная инфекция
РИСУНОК 2.
Алгоритм, показывающий риск инвалидности, связанной с врожденной цитомегаловирусной инфекцией.
Врожденная цитомегаловирусная инфекция
РИСУНОК 2.
Алгоритм, показывающий риск инвалидности, связанной с врожденной цитомегаловирусной инфекцией.
Примерно у 10 процентов младенцев, инфицированных ЦМВ внутриутробно, развивается болезнь цитомегалического включения, которая характеризуется гепатоспленомегалией, желтухой, тромбоцитопенией, хориоретинитом, атрофией зрительного нерва, умственной отсталостью, церебральными кальцификациями, глухотой и микроцефалией.2 Младенцы с симптомами при рождении имеют высокий уровень смертности и высокий риск развития неврологических проявлений.
Младенец может заразиться ЦМВ при рождении или грудном вскармливании. Хотя такие инфекции иногда вызывают пневмонию, большинство инфекций у новорожденных носят субклинический характер и не имеют последствий. 2,7,24
ВЕДЕНИЕ ПОСЛЕ ЭКСПОЗИЦИИ
ЦМВ-инфекция у матери может быть диагностирована по четырехкратному увеличению титра антител IgG по сравнению с 14 — до 21-дневного периода.Единственный положительный тест бесполезен, потому что у 50 процентов взрослых есть антитела. Первичная инфекция предполагается по наличию антител IgM, но сероконверсия является более точным признаком инфекции, поскольку IgM может присутствовать и при отсутствии острой инфекции.20
Периодические ультразвуковые исследования могут использоваться для выявления задержки роста плода, кальцификатов в плодах. мозг и печень, а также другие проявления ЦМВ-инфекции. При подозрении на инфицирование плода на УЗИ можно получить околоплодные воды для посева или проведения полимеразной цепной реакции.Кровь плода необходимо проверить на антитела IgM, гамма-глутарилтрансферазу, гемоглобин и количество тромбоцитов. Решения о прерывании беременности часто бывают сложными и обычно требуют консультации.
Грипп и простуда
Грипп обычно купируется самостоятельно у здоровых молодых людей. Однако в случае развития пневмонии она может быть опасной для жизни и может быть более серьезной во время беременности.25 Вакцина от гриппа рекомендуется всем женщинам, которые будут находиться во втором или третьем триместре беременности во время сезона гриппа.26
Поскольку грипп обычно не приводит к виремии, трансплацентарная инфекция возникает редко.27 Высказывались опасения по поводу возможной связи между гриппом на ранних сроках беременности и анэнцефалией, 28 но нет убедительных доказательств того, что грипп отрицательно влияет на плод4. , 29
Гриппоспецифичные антитела передаются плоду внутриутробно и защищают новорожденного. Однако восприимчивые новорожденные подвергаются повышенному риску заражения гриппом с проявлениями от легкого насморка до сепсиса.Амантадин (Симметрел) может обладать тератогенным действием, и его следует назначать только в необычных обстоятельствах, таких как тяжелая гриппозная пневмония. Если грипп возник на поздних сроках беременности, по возможности следует отложить роды до выздоровления матери, чтобы новорожденный мог приобрести трансплацентарные антитела. Обычно это происходит через пять дней после появления симптомов.
Простуда — наиболее частое острое заболевание, поражающее людей. В финском исследовании 30 матерей детей с анэнцефалией с большей вероятностью, чем пациентки из контрольной группы, запомнили простуду в первом триместре беременности.Однако данных о том, что простуда в первом триместре является причиной анэнцефалии, в настоящее время недостаточно, чтобы беспокоить мать. Нет рекомендаций по серологическому исследованию или наблюдению за плодом после простуды.
Краснуха
До того, как вакцина стала доступной в 1969 году, врожденная краснуха была основной причиной пороков развития новорожденных. В настоящее время ежегодно регистрируется менее 20 случаев2. Хотя вакцина не вызвала пороков развития, ее следует избегать во время беременности, а контрацепцию следует использовать в течение трех месяцев после вакцинации.Восприимчивую мать следует вакцинировать в ближайшем послеродовом периоде, независимо от того, планирует ли она кормить грудью.31
Риск для плода зависит от срока беременности (таблица 1). Беременным женщинам, инфицированным краснухой, следует немедленно пройти серологическое обследование на IgG и IgM. Если первичная краснуха диагностирована в первом триместре беременности, пациентку следует проконсультировать о возможности прерывания беременности.2 Если антитела IgG присутствуют во время контакта, мать должна быть уверена, что у нее иммунитет.31
Другие вирусы
Отдельные сообщения о пороках развития плода связаны с другими респираторными вирусами. Тем не менее, отсутствие согласованных моделей оправдывает уверенность матерей, переживших корь, 2 эпидемического паротита, 2,4,7 аденовируса, респираторно-синцитиальный вирус (бронхиолит), 19,32 вирус Эпштейна-Барра (инфекционный мононуклеоз) 1,33 и Вирус герпеса человека 6 (розеола) .34 Инфекция в первом триместре беременности, вызванная паротитом или вирусом герпеса человека 6, может увеличить риск самопроизвольного аборта, 34,35, но повышение риска кори, инфекционного мононуклеоза или респираторно-синцитиального вируса не зарегистрировано.
Прерывание беременности
Мы выступаем за недиректное консультирование пациентки по поводу прерывания беременности. Мать информируется о возможности прерывания беременности, но также получает максимум информации о риске порока развития. Пациентам могут сказать, что исходный риск серьезных пороков развития для всех беременностей составляет от 2 до 3 процентов. Ветряная оспа, например, добавит еще 2 процента, а общий риск составит от 4 до 5 процентов. В таких обсуждениях серьезность порока развития часто передается лучше, чем его вероятность.Эти вопросы трудно четко изложить, и тщательное обсуждение часто требует консультации.
Беременность и астма: устранение симптомов
Беременность и астма: устранение симптомов
Астма во время беременности может представлять опасность для здоровья вас и вашего ребенка. Знайте, как избежать триггеров и безопасно принимать лекарства.
Персонал клиники Мэйо
Астма — хроническое заболевание легких. Если вы беременны, астма может повлиять на ваше здоровье и здоровье вашего ребенка.Узнайте, что вам нужно знать об астме и беременности.
Почему астма во время беременности вызывает беспокойство?
Если вы эффективно лечите астму и ее хорошо контролируют во время беременности, риск осложнений, связанных с астмой, невелик или отсутствует. Однако тяжелая или плохо контролируемая астма во время беременности может увеличить риск возникновения различных проблем, в том числе:
- Осложнение беременности, характеризующееся повышенным артериальным давлением и признаками поражения другой системы органов, часто почек (преэклампсия)
- Ограничение роста плода
- Преждевременные роды
- Необходимость кесарева сечения
В крайнем случае жизнь ребенка может оказаться под угрозой.
Может ли беременность ухудшить астму?
Астма подразделяется на четыре основные категории, от наименее до наиболее тяжелой. Хотя беременность может вызвать обострение, улучшение или сохранение астмы, исследования показывают, что тяжесть астмы во время беременности связана с тяжестью астмы до беременности. Симптомы чаще усугубляются у людей с тяжелой астмой.
Если астма проходит, улучшение обычно происходит постепенно по мере прогрессирования беременности. При обострении астмы усиление симптомов наиболее заметно в течение первого и третьего триместров беременности.
Некоторые женщины могут испытывать более серьезные признаки и симптомы астмы на ранних сроках беременности, потому что они прекращают принимать лекарства после беременности. Любые изменения, которые вы вносите в свой режим приема лекарств, также могут повлиять на тяжесть астмы.
Безопасно ли принимать лекарства от астмы во время беременности?
Любые лекарства, которые вы принимаете во время беременности, потенциально опасны. Некоторые опасения были высказаны по поводу использования системных глюкокортикоидов — типа стероидов — во время беременности.Они были связаны с повышенным риском развития расщелины ротовой полости у младенцев, преэклампсии, гестационного диабета, низкого веса при рождении и проблем с надпочечниками. Однако большинство лекарств от астмы можно безопасно использовать во время беременности.
Кроме того, во время беременности безопаснее принимать лекарства от астмы, чем испытывать симптомы астмы или приступ астмы. Если у вас проблемы с дыханием, ваш ребенок может не получать достаточно кислорода.
Если вам нужно лекарство для контроля симптомов астмы во время беременности, ваш лечащий врач назначит наиболее безопасное лекарство в наиболее подходящей дозировке.Принимайте лекарство в соответствии с предписаниями. Не прекращайте прием лекарства и не корректируйте дозировку самостоятельно. В зависимости от типа лекарств, которые вы принимаете, и ваших симптомов, ваш лечащий врач может контролировать вашу астму во время дородовых посещений. В других случаях вам может потребоваться проконсультироваться с семейным врачом или специалистом по астме на протяжении всей беременности.
Можно ли делать уколы от аллергии во время беременности?
Если вы начали курс прививок от аллергии до беременности, вы можете продолжить курс уколов во время беременности.Однако начинать курс уколов от аллергии во время беременности не рекомендуется. Уколы от аллергии могут вызвать опасную аллергическую реакцию, известную как анафилаксия, особенно в начале курса терапии. Анафилаксия при беременности может быть фатальной как для матери, так и для ребенка.
Потребуются ли мне специальные тесты?
Если у вас плохо контролируемая астма, астма средней или тяжелой степени или вы восстанавливаетесь после тяжелого приступа астмы, ваш лечащий врач может порекомендовать серию ультразвуковых исследований, начиная с 32 недели беременности, чтобы контролировать рост и активность вашего ребенка.
Ваш лечащий врач может также порекомендовать вам уделять пристальное внимание уровню активности вашего ребенка.
Что мне делать, чтобы подготовиться к беременности?
Если у вас астма, запишитесь на прием до зачатия к врачу, который будет заниматься вашей беременностью, а также к семейному врачу и специалисту по астме. Они оценят, насколько хорошо вы справляетесь со своей астмой, и рассмотрят любые изменения в лечении, которые вам могут потребоваться до начала беременности.Поскольку симптомы астмы могут усиливаться во время беременности, ваша медицинская бригада будет внимательно следить за вашим состоянием.
Что я могу сделать, чтобы предотвратить осложнения?
Забота о себе — лучший способ позаботиться о своем ребенке. Например:
- Приходите на прием к врачу во время беременности. Регулярно посещайте врача на протяжении всей беременности. Поделитесь любыми вопросами или проблемами, которые могут у вас возникнуть.
- Принимайте лекарства в соответствии с предписаниями. Если у вас есть опасения по поводу принимаемых вами лекарств, проконсультируйтесь со своим врачом.
- Не курите. Если вы курите, попросите своего врача помочь вам бросить курить. Курение может усугубить астму, а курение во время беременности может вызвать проблемы со здоровьем для вас и вашего ребенка.
- Избегайте и управляйте триггерами. Избегайте воздействия пассивного курения и других потенциальных раздражителей, таких как пыль и шерсть животных.
- Контроль гастроэзофагеальной рефлюксной болезни (ГЭРБ). ГЭРБ — хроническое заболевание пищеварительной системы, вызывающее кислотный рефлюкс и изжогу — может ухудшить симптомы астмы. Если у вас разовьется ГЭРБ, вы сможете уменьшить симптомы, приподняв изголовье кровати, есть небольшими порциями, подождав не менее трех часов после еды, прежде чем лечь, и избегая продуктов, которые могут вызывать изжогу.
- Распознавать предупреждающие знаки. Убедитесь, что вы знаете первые признаки и симптомы обострения астмы, такие как кашель, стеснение в груди, одышка или хрипы.Поговорите со своим врачом о домашних процедурах и о том, когда обращаться за медицинской помощью.
А как насчет работы и доставки?
Большинство женщин не испытывают серьезных симптомов астмы во время родов. Если вы принимаете лекарства от астмы, продолжайте их принимать во время родов.
Смогу ли я кормить ребенка грудью?
Кормление грудью рекомендуется женщинам, страдающим астмой, даже если вы принимаете лекарства.
Будет ли у моего ребенка астма?
Считается, что ряд факторов увеличивает шансы человека на развитие астмы, в том числе наличие одного из родителей или брата или сестры, страдающего астмой, и мать, которая курила во время беременности.Обязательно поговорите с врачом вашего ребенка о любых проблемах, которые у вас могут возникнуть по поводу здоровья вашего ребенка.
22 апреля 2020 г.
Показать ссылки
- Габбе С.Г. и др., Ред. Заболевания органов дыхания при беременности. В кн .: Акушерство: нормальная и проблемная беременность. 7-е изд. Филадельфия, Пенсильвания: Эльзевир; 2017. https://www.clinicalkey.com. По состоянию на 13 апреля 2018 г.
- Litonjua AA, et al. Факторы риска астмы. https://www.uptodate.com/contents/search. По состоянию на 12 апреля 2018 г.
- Комитет по практическим бюллетеням Американского колледжа акушеров и гинекологов (ACOG) — акушерство. Бюллетень ACOG № 90: Астма при беременности. Акушерство и гинекология. 2008; 111: 457.
- Weinberger SE, et al. Физиология и клиническое течение астмы при беременности. https://www.uptodate.com/contents/search. По состоянию на 12 апреля 2018 г.
- Schatz M, et al. Ведение астмы во время беременности. https://www.uptodate.com/contents/search. По состоянию на 12 апреля 2018 г.
- Что такое астма? Национальный институт сердца, легких и крови. https://www.nhlbi.nih.gov/health-topics/asthma. По состоянию на 13 апреля 2018 г.
Узнать больше Подробно
Продукты и услуги
- Книга: Руководство клиники Мэйо по здоровой беременности
.
Состояние здоровья детей | Респираторные заболевания
Проблемы с легкими и дыхательной системой
Дыхательная система восприимчива к ряду заболеваний, а легкие — к широкому спектру нарушений, вызванных загрязнителями в воздухе.
Наиболее частые проблемы дыхательной системы:
Астма . Более 20 миллионов человек в Соединенных Штатах болеют астмой, и это причина №1 того, что дети часто пропускают школу. Астма — это хроническое воспалительное заболевание легких, при котором дыхательные пути сужаются и сужаются. Приступ астмы, часто вызываемый раздражителями в воздухе, такими как сигаретный дым, включает сокращение мышц и отек слизистой оболочки крошечных дыхательных путей. В результате сужение дыхательных путей мешает воздуху течь должным образом, вызывая хрипы и затрудненное дыхание, иногда до такой степени, что это опасно для жизни.Борьба с астмой начинается с плана ведения астмы, который обычно включает в себя предотвращение триггеров астмы и, иногда, прием лекарств.
Бронхиолит . Не путать с бронхитом, бронхиолит — это воспаление бронхиол, мельчайших ветвей бронхиального дерева. Бронхиолит поражает в основном младенцев и детей младшего возраста и может вызывать хрипы и серьезное затруднение дыхания. Обычно это вызвано специфическими вирусами в зимнее время, включая респираторно-синцитиальный вирус (RSV).
Хроническая обструктивная болезнь легких (ХОБЛ). ХОБЛ — это термин, который описывает два заболевания легких — эмфизему и хронический бронхит:
- Длительное курение часто вызывает эмфизему , и, хотя оно редко поражает детей и подростков, оно может иметь свои корни в подростковом и детском возрасте. Разговор с детьми о курении — ключевая часть профилактики заболеваний, связанных с курением. При эмфиземе легкие производят чрезмерное количество слизи, и альвеолы повреждаются.Становится трудно дышать и получать достаточно кислорода в кровь.
- При бронхите , распространенном заболевании взрослых и подростков, воспаляются оболочки, выстилающие большие бронхи, и вырабатывается чрезмерное количество слизи. У человека появляется сильный кашель, чтобы избавиться от слизи. Курение сигарет — основная причина хронического бронхита у подростков.
Другие условия
Простуда . Простуда, вызываемая более чем 200 различными вирусами, вызывающими воспаление в верхних дыхательных путях, является наиболее распространенной респираторной инфекцией.Симптомы могут включать небольшой жар, кашель, головную боль, насморк, чихание и боль в горле.
Кашель . Кашель — это симптом болезни, а не сама болезнь. Существует много разных типов кашля и множество разных причин, от не очень серьезных до опасных для жизни. Некоторые из наиболее частых причин, поражающих детей, — это простуда, астма, синусит, сезонная аллергия, круп и пневмония. Среди наиболее серьезных причин кашля — туберкулез (ТБ) и коклюш (коклюш).
Муковисцидоз (МВ) . Муковисцидоз, поражающий более 30 000 детей и молодых людей в Соединенных Штатах, является наиболее распространенным наследственным заболеванием, поражающим легкие. Поражая в первую очередь дыхательную и пищеварительную системы, муковисцидоз приводит к тому, что слизь в организме становится чрезмерно густой и липкой. Слизь может закупорить дыхательные пути в легких и сделать человека более уязвимым для бактериальных инфекций.
Рак легких. Рак легких, вызванный аномальным ростом клеток в легких, является основной причиной смерти в Соединенных Штатах и обычно вызывается курением сигарет.Он начинается в слизистой оболочке бронхов и развивается долго, поэтому обычно это заболевание у взрослых. Симптомы включают продолжительный кашель, который может вызывать кровь, боль в груди, охриплость голоса и одышку. Воздействие газообразного радона (газ, который встречается в почве и камнях) также может вызвать рак легких. Радон чаще встречается в некоторых частях Соединенных Штатов. Вы можете проверить уровень радона в вашем доме с помощью набора для радона, доступного в вашем местном магазине товаров для дома или хозяйственном магазине.
Пневмония .Это воспаление легких обычно возникает из-за бактериальной или вирусной инфекции. Пневмония вызывает лихорадку и воспаление легочной ткани и затрудняет дыхание, потому что легким приходится работать тяжелее, чтобы переносить кислород в кровоток и удалять углекислый газ из крови. Обычными причинами пневмонии являются грипп (грипп) и инфицирование бактерией Streptococcus pneumoniae .
Легочная гипертензия. Это когда артериальное давление в артериях легких аномально высокое, а это означает, что сердцу приходится усерднее работать, чтобы перекачивать кровь против этого высокого давления.Легочная гипертензия может возникнуть у детей из-за врожденного (присутствующего при рождении) порока сердца или из-за состояния здоровья, такого как ВИЧ-инфекция.
Болезни органов дыхания новорожденных
Несколько респираторных заболеваний могут повлиять на новорожденного, только впервые начинающего дышать. Недоношенные дети подвержены повышенному риску таких заболеваний, как:
- Респираторный дистресс-синдром новорожденного. У недоношенных детей может не хватать сурфактанта в легких. Сурфактант помогает держать альвеолы ребенка открытыми; без сурфактанта легкие разрушаются, и ребенок не может дышать.
- Апноэ недоношенных (АОП) . Апноэ — это медицинский термин, который означает, что кто-то перестал дышать. Апноэ недоношенных (АОП) — это состояние, при котором недоношенные дети перестают дышать на 15-20 секунд во время сна. АОП обычно происходит от 2 дней до 1 недели после рождения ребенка.Чем ниже вес ребенка и уровень недоношенности при рождении, тем больше вероятность, что у ребенка будут периоды АОП.
Несмотря на то, что некоторые респираторные заболевания невозможно предотвратить, многие хронические заболевания легких и респираторных заболеваний можно предотвратить, отказавшись от курения, избегая контакта с загрязнителями и раздражителями, часто мыть руки, чтобы избежать заражения, и регулярно проходить медицинские осмотры.
- Бронхолегочная дисплазия (БЛД) . БЛД включает аномальное развитие легочной ткани.Иногда это заболевание называют хроническим заболеванием легких или ХЗЛ. Это заболевание у младенцев, характеризующееся воспалением и рубцеванием легких. Чаще всего он развивается у недоношенных детей, рожденных с недоразвитыми легкими.
- Аспирация мекония . Аспирация мекония — это когда новорожденный вдыхает (аспирирует) смесь мекония (первые каловые массы ребенка, обычно выделяемые после рождения) и околоплодных вод во время схваток и родов. Вдыхаемый меконий может вызвать частичную или полную блокировку дыхательных путей ребенка.
- Стойкая легочная гипертензия новорожденных (PPHN). В матке кровообращение ребенка идет в обход легких. Обычно, когда ребенок рождается и начинает дышать воздухом, его или ее тело быстро адаптируется и начинает процесс дыхания. PPHN — это когда организм ребенка не переходит от кровообращения плода к кровообращению новорожденного. Это состояние может вызывать такие симптомы, как учащенное дыхание, учащенное сердцебиение, респираторный дистресс и цианоз (кожа с синим оттенком).
- Преходящее тахипноэ новорожденных (ТТН) . Учащенное дыхание у доношенного новорожденного (более 60 вдохов в минуту) называется преходящим тахипноэ.
Процедуры
Хотя некоторые респираторные заболевания невозможно предотвратить, многие хронические заболевания легких и респираторных заболеваний можно предотвратить, отказавшись от курения, избегая воздействия загрязняющих и раздражающих веществ, часто мыть руки, чтобы избежать заражения, и регулярно проходить медицинские осмотры.
Осложнения и состояния беременности и респираторное здоровье
Исходная информация
Общая информация Астма Астма — это сложное заболевание, поражающее легкие, которое поддается лечению, но не поддается лечению.1 У большинства людей астму можно хорошо контролировать в большинстве случаев, хотя некоторые люди
Дополнительная информация
Беременность и злоупотребление психоактивными веществами
Беременность и злоупотребление психоактивными веществами Введение Во время беременности вы не просто «едите для двоих». Вы также дышите и пьете за двоих, поэтому важно тщательно продумать, что вы кладете в свой
.
Дополнительная информация
OET: Прослушивание Часть A: Грипп
Тест на прослушивание, часть B Отведенное время: 23 минуты В этой части вы услышите доклад медицинского исследователя о критических заболеваниях гриппа A / h2N1 у беременных и женщин в послеродовом периоде.Вы получите
Дополнительная информация
Профиль здоровья в Сент-Луисе
Профиль здоровья в городе Сент-Луис Показатели здоровья в городе Сент-Луис показывают, что в городе много проблем со здоровьем. Чтобы выделить несколько, городские показатели заболеваний, передающихся половым путем (например, ВИЧ / СПИД,
Дополнительная информация
Как лечить апл
Кевин Пайл Ки ссылается на рекомендации Британского общества гематологии.Br J Haem 2012; 157: 47-58 Punnialingam, Khamashta. Curr Rheumatol Rep 2013; 15: 318 Alijotas-Reig. Lupus 2013; 22: 6-17 Cervera et al. Ann
Дополнительная информация
Профилактика хронических заболеваний
Приоритетные направления департаментов здравоохранения округа Следующая информация была получена через Департамент здравоохранения штата Нью-Йорк. Он был предоставлен им участниками программы технической поддержки
.
Дополнительная информация
Здоровье матери и ребенка
Глава 3: Здоровье матери и ребенка Дети — прирожденные имитаторы, которые действуют как их родители, несмотря на все попытки научить их хорошим манерам.Анонимное знакомство порождает презрение — и детей. Марк Твен
Дополнительная информация
Долгосрочное воздействие загрязнения воздуха
SCARP hälsostudier в Стокгольме SCARP Hälsostudier Epidemiologisk och Experimentell design Effekter relaterade до kort- och långtidsexponering Studier from Göteborg, Stockholm och Umeå Exponering от
Дополнительная информация
Вакцинация для беременных
Вакцинация для беременных Ричард Х.Бейги, доктор медицинских наук, доцент кафедры репродуктивных наук отделения акушерства / гинекологии / RS Magee-Женская больница медицинского центра Университета Питтсбурга No Conflicts
Дополнительная информация
Отделение хирургии
Что такое эмфизема? 2004 Регенты Мичиганского университета Эмфизема — хроническое заболевание легких, характеризующееся истончением и чрезмерным расширением легкоподобных пузырей (булл) в легочной ткани.
Дополнительная информация
Респираторно-синцитиальный вирус (RSV)
Респираторно-синцитиальный вирус (РСВ) Что это такое? — распространенный вирус, поражающий слизистую оболочку дыхательных путей — нос, горло, дыхательное горло, бронхи и бронхиолы (дыхательные пути легких). RSV найдено
Дополнительная информация
Иммунитет и как действуют вакцины
1 Введение Иммунитет — это способность человеческого организма защищаться от инфекционных заболеваний.Защитные механизмы организма сложны и включают в себя врожденные (неспецифические, неадаптивные) механизмы
Дополнительная информация
ПОЖАЛУЙСТА, ПЕРЕДАВАЙТЕ РАЗБОРНО
Информация о пациенте, ПОЖАЛУЙСТА, ПЕЧАТИ РАЗГОВОРНО Имя пациента: Дата рождения: Пол: Адрес пациента: Город: Штат: Почтовый индекс: Домашний телефон: Сотовый телефон: Работа: Электронная почта: SSN: Работодатель: Род занятий: Семейное положение: Занят: Полный
Дополнительная информация
ФАКТИЧЕСКИЙ БЮЛЛЕТЕНЬ ОБ АВСТРАЛИИ И НОВОЙ ЗЕЛАНДИИ
ФАКТИЧЕСКИЙ БЮЛЛЕТЕНЬ АВСТРАЛИИ И НОВОЙ ЗЕЛАНДИИ Что такое мертворождение? В Австралии и Новой Зеландии мертворождение — это смерть ребенка до или во время родов, начиная с 20-й недели беременности, или 400 граммов веса при рождении.
Дополнительная информация
Злоупотребление алкоголем и курение
Злоупотребление алкоголем и курение Важные факторы риска туберкулеза? 18-й Швейцарский симпозиум по туберкулезу Швейцарская ассоциация легких 26 марта 2009 г. Кнут Лённрот Департамент по борьбе с туберкулезом ВОЗ, Женева Полное внедрение Глобального стандарта
Дополнительная информация
Как выставить счет за беременность
Счета по беременности и родам Период по беременности и родам — для целей выставления счетов акушерский период начинается с даты первого визита, во время которого была подтверждена беременность, и продолжается до конца послеродового периода
Дополнительная информация
Клаудиа Бентон, MSN, RN-BC, PHN Эрин Слэк, магистр здравоохранения, 12 февраля 2014 г.
Клаудиа Бентон, MSN, RN-BC, PHN Эрин Слэк, магистр здравоохранения, 12 февраля 2014 г. Представьте основные местные данные, в том числе яркие точки, области, требующие улучшения, и интересующие данные. Предоставьте сводный список областей для улучшения
Дополнительная информация
NUR 106 Уход за матерью и ребенком
Департамент высшего образования штата Алабама, представляющий государственную двухгодичную систему образования штата Алабама NUR 106 План обучения по уходу за матерями и детьми Действующий: 2006 Номер версии: 2006-1 НАША
Дополнительная информация
Легочные партнеры Ричмонда
Pulmonary Associates of Richmond Имя: Первый адрес: Город: Номер домашнего телефона: Номер рабочего телефона: Номер мобильного телефона: Состояние: Почтовый индекс: Пол: Номер социального страхования: Направляющий врач: При рождении: Работодатель: Врач первичной медицинской помощи: Работа
Дополнительная информация
ПРЕИМУЩЕСТВА грудного вскармливания
ПРЕИМУЩЕСТВА грудного вскармливания У кормления грудью много преимуществ.Даже если вы можете делать это в течение короткого времени, иммунная система вашего ребенка может получить пользу от грудного молока. Вот много других преимуществ
Дополнительная информация
Важные факты, которые следует помнить
Важные факты, которые следует запомнить Если вы беременны или пытаетесь забеременеть, или если вы знаете кого-то, кто забеременеет, следует помнить несколько важных моментов: Регулярно посещайте врача. Получи побольше
Дополнительная информация
Детское здоровье и уход:
Здоровье детей и уход за детьми: краткое изложение вопросов В чем проблема? Основа для здорового роста и развития в более поздние годы закладывается в значительной степени в первые шесть лет жизни.
Дополнительная информация
ДЕСЯТЬ ПРИЧИН СМЕРТИ
ИНФОРМАЦИОННЫЙ БЮЛЛЕТЕНЬ ДЕСЯТЬ ПРИЧИН СМЕРТИ ДЕСЯТЬ ВЕДУЩИХ ПРИЧИН СМЕРТИ В ГРУППЕ С ШИРОКИМИ ДОХОДАМИ 2002 Страны с высоким уровнем доходов Смертность в миллионах% смертей Ишемическая болезнь сердца 1,34 17,1 Инсульт и другие с 0,77 9,8
Дополнительная информация

