Редкие и атипичные синдромы и заболевания
Редкие (орфанные) заболевания — это группа патологий с небольшой распространенностью каждой из них в общей популяции.
Орфанные заболевания характеризуются широким разнообразием симптомов и признаков, причем у пациентов, страдающих одной и той же редкой патологией, симптомы и признаки могут сильно различаться. Несмотря на низкую распространенность в общей популяции какой-то одной редкой болезни, группа орфанных патологий включает около 7 000 заболеваний. Таким образом, в совокупности, редкими болезнями и синдромами во всем мире страдают сотни тысяч людей.
Распространенность каждого орфанного заболевания в общей популяции не превышает 1 пациента на 2 000 человек — это критерий, принятый в Европейском союзе. В России редкими предлагается считать заболевания «с распространенностью не более 10 случаев на 100 000 населения» — 1 пациент на 10 000 человек.
Многие редкие заболевания являются генетическими и, следовательно, наблюдаются уже в момент рождения ребенка или в раннем детстве (хондродисплазии, проксимальная спинальная мышечная атрофия, нейрофиброматоз, несовершенный остеогенез, муковисцидоз, синдром Ретта). Однако более 50% орфанных заболеваний проявляются в зрелом возрасте, например: болезнь Хантингтона, болезнь Крона, боковой амиотрофический склероз, саркома Капоши, рак щитовидной железы. Существуют и редкие заболевания, которые имеют инфекционную природу, например: некоторые аутоиммунные патологии и редкие виды рака.
Однако более 50% орфанных заболеваний проявляются в зрелом возрасте, например: болезнь Хантингтона, болезнь Крона, боковой амиотрофический склероз, саркома Капоши, рак щитовидной железы. Существуют и редкие заболевания, которые имеют инфекционную природу, например: некоторые аутоиммунные патологии и редкие виды рака.
На сегодняшний день причины возникновения большинства орфанных заболеваний неизвестны. Лечения для многих редких синдромов и болезней также не существует. Тем не менее, в последние годы медицина достигла значительных успехов в диагностике, лечении и даже предотвращении некоторых из них.
Значимость орфанных заболеваний определяется не только большим количеством страдающих от них людей, но и высокой стоимостью лекарств для патогенетической терапии. Однако для подавляющего числа редких болезней и синдромов лекарственных препаратов, воздействующих на причину их развития, не существует. Поэтому многие пациенты вынуждены ограничиваться симптоматической терапией, что говорит о высокой социальной значимости орфанных заболеваний. Кроме того, летальность некоторых редких патологий — например, с выраженными нарушениями метаболизма — достигает высоких показателей, и часть пациентов с такими нарушениями не доживает до совершеннолетия.
Кроме того, летальность некоторых редких патологий — например, с выраженными нарушениями метаболизма — достигает высоких показателей, и часть пациентов с такими нарушениями не доживает до совершеннолетия.
Нередко нетипичная клиническая картина, недостаточная осведомленность части врачей о проявлениях орфанных заболеваний, трудности с адекватным лабораторным тестированием приводят к поздней диагностике редких болезней и синдромов и их неправильному лечению.
В своей практике врач любой специальности может столкнуться как с редкими заболеваниями, так и с атипичными проявлениями часто встречающейся патологии. Так, хирург может столкнуться с атипичным характером болевого синдрома при остром аппендиците в случае тазового расположения аппендикса, гастроэнтеролог или терапевт — с нетипичными проявлениями гастроэзофагеальной рефлюксной болезни (чувство комка в горле, кашель, нарушения сердечного ритма), кардиолог — с атипичным болевым синдромом при инфаркте миокарда (боль в области нижней челюсти, в верхних отделах живота). В связи с этим, задачей врача любой специальности является своевременное распознавание атипичных и редких синдромов и определение дальнейшей тактики ведения.
В связи с этим, задачей врача любой специальности является своевременное распознавание атипичных и редких синдромов и определение дальнейшей тактики ведения.
Врачи клиники Рассвет уделяют большое внимание самоподготовке и изучению сложных и редких заболеваний, что позволяет своевременно диагностировать и лечить орфанные патологии и, в то же время, выявлять частые заболевания с атипичной (необычной) картиной течения.
Universitätsklinikum Heidelberg: Детская неврология, лечение эпилепсии
Клиника нейропедиатрии Гейдельбергского центра детской и подростковой медицины вместе с Центром лечения эпилепсии занимается лечением и изучением неврологических заболеваний в детском возрасте. Мы тесно сотрудничаем с международными исследователями и врачами, чтобы предложить каждому ребенку сорвеменную и индивидуальную диагностику и терапию.
Всемирно известная Лаборатория изучения нарушений обмена веществ позволяет быстро осуществить диагностику при подозрении на наследственные метаболические нарушения. В результате возможна целенаправленная терапия (в частности заместительная ферментная терапия). В нашем сертифицированном Центре лечения эпилепсии осуществляются различные виды диагностики, лечение наследственной эпилепсии, оценка необходимости операции для лечения эпилепсии у детей и взрослых. Мы располагаем обширным опытом в лечении инфекционных заболеваний, например, аутоиммунного воспаления мозга, рассеянного склероза и инфекционных заолеваний головного мозга (например, боррелиоза и менингита).
Head of Division of Neuropaediatrics and Pediatric Metabolic Medicine
Эпилепсия и эпилептические энцефалопатии у детей
- В нашем сертифицированном Центре лечения эпилепсии осуществляются различные виды диагностики, лечение наследственной эпилепсии, оценка необходимости операции для лечения эпилепсии у детей и взрослых.

- Наша клиника сертфицирована в качестве центра лечения эпилепсии и клиники амбулаторного лечения пациентов с эпилепсией.
Нейродегенеративные и нейрометаболические нарушения
- Всемирно известная Лаборатория изучения нарушений обмена веществ позволяет быстро осуществить диагностику при подозрении на наследственные метаболические нарушения. В результате возможна целенаправленная терапия (в частности заместительная ферментная терапия).
Инфекционные заболевания центральной нервной системы
- Мы располагаем обширным опытом в лечении инфекционных заболеваний, например, аутоиммунного воспаления мозга, рассеянного склероза и инфекционных заолеваний головного мозга (например, боррелиоза и менингита).
Нервно-мышечные заболевания периферической нервной системы
- Наша нейрофизиологическая лаборатория и современные анализы позволяют установить точный диагноз при миопатии, нейропатии и других заболеваниях, связанных с повреждениями нервов, независимо от происхождения (врожденное, инфекционное или аутоиммунное заболевание).

- Мы предлагаем широкий спектр видов диагностики от клинического обследования до исследования мышечной ткани и современных генетических исследований.
- Мы участвуем в международных исследованиях и с помощью современных методик осуществляем лечение спинальной мышечной атрофии («Нусинерсен»), врожденных миастенических синдромов и мышечной дистрофии.
Нарушения моторных функций
- Благодаря междисциплинарному взаимодействию с отделениями детской ортопедии и нейрохирургии (специализированная консультация по вопросам тонуса) мы разрабатываем и осуществляем индивидуальную терапию для детей с нарушениями двигательных функций, в частности медикаментозную и инвазивную терапию (интратекальная терапия баклофеном, селективная дорсальная ризотомия, глубокая стимуляция мозга)
Функциональные болевые синдромы или психосоматические заболевания с неврологическими симптомами.
Чтобы помочь детям с такими различными проблемами, мы работаем в команде детских неврологов, специально обученных детских медсестер и специалистов по психологии, эрготерапевтов, физиотерапии, логопедии, социальной педагогике и диетологии. Пациентов с нейрохирургическими проблемами мы обслуживаем вместе с коллегами соответствующих операционных отделений. Для диагностического прояснения ситуации, лечения и долгосрочного контроля мы располагаем стационарными и амбулаторными отделениями. Мы лечим пациентов с нейрохирургическими показаниями в тесном взаимодействии с хирургическиими отделениями. Наша команда нейрохирургов обладает обширным опытом и квалификацией в лечении заболеваний у детей и взрослых, в частности используя современные техники внутриутробной хирургии и лечения новорожденных.
Медицинская диагностика включает в себя весь спектр современных методов исследования университетской детской клиники, например:
- электроэнцефалограмма (стандарт, сон, долговременная, видео),
- нейрофизиология (вызванный потенциал, нейрография, электромиография),
- длительный ЭЭГ-видеомониторинг для диагностики устойчивых к лечению эпилепсий,
- магнитная энцефалография,
- визуализация (ультразвук, КТ, МРТ, СПЕКТ, ПЭТ),
- специальные лабораторные исследования, прежде всего, для врожденных нарушений обмена веществ.

Картины болезней и данные обследования обсуждаются всеми специалистами на междисциплинарном уровне.
Центр лечения эпилепсии включает в себя специализированные амбулаторное и стационарное отделения для тяжело поддающихся лечению эпилепсий. Центр входит в состав нейропедиатрического отделения, в котором работают высокоспециализированные врачи, младший и средний медперсонал. Здесь проводится сложнейшая дохирургическая диагностика эпилепсии у детей и подростков с симптоматическими эпилепсиями с неудовлетворительной реакцией на медикаменты. Структурное повреждение головного мозга у этих пациентов может вызывать припадки. Если удается локализовать место образования эпилептических припадков, оперативное удаление нездоровой ткани может привести к полному прекращению приступов. Решение о приемлемости такой операции как метода лечения всегда принимается экспертами в индивидуальном порядке после обширной диагностики эпилепсии.
Решение о приемлемости такой операции как метода лечения всегда принимается экспертами в индивидуальном порядке после обширной диагностики эпилепсии.
Наши пациенты размещаются в двух- и трехместных палатах с ванной комнатой и телевизором. Мы понимаем, что для вас важно находиться рядом с ребенком круглосуточно, размещение родителей зависит от возраста ребенка, пожалуйста, укажите его во время приема. Здоровые дети – братья и сестры – в течение дня могут находиться под присмотром в специально организованных детских комнатах «Планета ребенка» в главном здании.
Многие пациенты страдают редкими заболеваниями, и вместе с Центром лечения редких заболеваний мы прилагаем все усилия для быстрой диагностики и лечения. Для этого мы используем специализированные и самые современные методы диагностики.
Самые необычные психопатологические синдромы
Психопатологический синдром – это совокупность симптомов психически больного человека, которые регулярно повторяются и объединены общими механизмами происхождения. Синдромы бывают самыми разными и порой выражаются в виде крайне необычных проявлений. Ниже мы расскажем о нескольких психопатологических синдромах, которые встречаются нечасто и отличаются экстраординарностью симптомов.
Синдромы бывают самыми разными и порой выражаются в виде крайне необычных проявлений. Ниже мы расскажем о нескольких психопатологических синдромах, которые встречаются нечасто и отличаются экстраординарностью симптомов.
Синдром Капгра
Это расстройство, при котором больной уверен, что кого-то из его окружения, например, близкого родственника, заменил двойник (симптом отрицательного двойника). Иногда таким пациентам может казаться, что место их близких заняли клоны или инопланетяне. Это часто является симптомом шизофрении и неврологических болезней.
Есть предположение, что бред отрицательного двойника появляется из-за отсутствия эмоционального отклика на знакомые лица.
Также при синдроме Капгра человек, напротив, может принимать неизвестных ему людей за знакомых и родственников (симптом положительного двойника). Кроме того больной может утверждать, что плохие поступки, в которых его обвиняют, на самом деле совершает его двойник, который в точности на него похож.
Есть предположение, что бред отрицательного двойника появляется из-за отсутствия эмоционального отклика на знакомые лица. Это может происходить из-за физиологических нарушений в работе головного мозга. Дело в том, что когда мы видим и идентифицируем человека как знакомого, зрительная информация передается в веретенообразную извилину, которая, в том числе, отвечает за распознавание лиц. Полученные результаты направляются из веретенообразной извилины в миндалевидное тело, где осуществляется эмоциональная проверка и вырабатывается соответствующая реакция. При повреждении волокон, которые связывают веретенообразную извилину и миндалевидное тело, происходит разрыв связи между восприятием информации и эмоциями. Это может привести к тому, что человек хорошо понимает, кто перед ним, но не узнает его и не чувствует с ним эмоциональной связи.
Синдром Мюнхгаузена
Синдром Мюнхгаузена – это хроническое расстройство, при котором больной намеренно симулирует симптомы заболеваний и наносит себе увечья, чтобы подвергнуться медицинскому лечению и всяческим обследованиям. Синдром был назван в честь Карла Фридриха Иеронима, барона фон Мюнхгаузена, который известен историями о своих выдуманных подвигах.
Синдром был назван в честь Карла Фридриха Иеронима, барона фон Мюнхгаузена, который известен историями о своих выдуманных подвигах.
Пациенты с синдромом Мюнхгаузена постоянно требуют внимания к себе и своим симптомам и могут вести себя агрессивно, если не получают необходимой им поддержки. Такой больной может сам причинять себе вред или боль, чтобы его страдания выглядели максимально правдоподобно. Люди, подверженные этому заболеванию даже способны подделывать свои анализы, чтобы добиться внимания врачей или госпитализации. Симуляция болезни позволяет человеку с синдромом Мюнхгаузена окружить себя заботой, которую он не дополучает в обычной жизни.
Причины синдрома до конца не изучены. Есть много предположений, и все они строятся исключительно вокруг психологических причин. Одно из них состоит в том, что это заболевание развивается из-за недостатка внимания со стороны взрослых в детстве. Часто синдромом Мюнхгаузена проявляется на фоне психической травмы, например, из-за пережитого физического или сексуального насилия.
Читайте также
Мифы о диагностике психических заболеваний
Расстройство периодических движений конечностей
Это такой синдром, при котором человек непроизвольно и регулярно двигает руками и ногами во сне. Его часто путают с синдромом беспокойных ног, однако при расстройстве периодических движений конечностей больной не просто хочет шевелить ногами из-за дискомфорта, а осуществляет именно непроизвольные движения. При этом синдроме больной в основном двигает пальцами ног, лодыжками, коленями и бедрами. Движения конечностей обычно происходят с периодическими интервалами от 20 до 40 секунд. В основном они возникают только в первую половину ночи во время фаз медленного сна.
Люди, страдающие этим расстройством, часто просыпаются посреди ночи и из-за этого постоянно чувствуют сонливость в течение дня. Во многих случаях расстройство периодических движений конечностей сопровождается другими медицинскими проблемами, такими как болезнь Паркинсона или нарколепсия. Болезни сердца, апноэ сна, а также наличие психических расстройств повышают риски развития расстройство периодических движений конечностей.
Болезни сердца, апноэ сна, а также наличие психических расстройств повышают риски развития расстройство периодических движений конечностей.
Синдром Ганзера
Это крайне редкое диссоциативное расстройство, которое впервые было описано немецким психиатром Зигбертом Йозефом Ганзером на основе наблюдений за тюремными заключенными. Поэтому этот синдром иногда называют тюремным психозом. Основные симптомы этого заболевания – нарушение сознания и коммуникации в форме приблизительных ответов. Например, на вопросы вроде «сколько ног у кошки?», такие больные отвечают: «примерно 4». Также пациенты, страдающие синдромом Ганзера, не могут решать простейшие арифметические уравнения, однако их ответы близки к правильным. При этом часто встречается правильное выполнение более сложных действий и задач.
В большинстве случаев симптомы синдрома Ганзера исчезают через несколько дней после психоза или после того, как человек перестает подвергаться стрессовой ситуации.
В большинстве случаев появлению синдрома Ганзера предшествует сильный стресс, а за ним следует период психоза, сопровождаемый амнезией. У больных этим расстройством могут возникать галлюцинации и бредовые фантазии, связанные с психотравмирующей ситуацией. Они могут испытывать беспокойство, панику, депрессивное состояние, ступор или, напротив, двигательное возбуждение. Во время острой фазы симптомов человеку может потребоваться госпитализация и психиатрическая помощь .
Многие психиатры описывали подобные нарушения у солдат, находящихся в стрессовых условиях. Зачастую это расстройство наблюдается у больных эпилепсией и шизофренией. В большинстве случаев симптомы синдрома Ганзера исчезают через несколько дней после психоза или после того, как человек перестает подвергаться стрессовой ситуации.
Синдром Диогена
Синдром Диогена также называют синдром старческого убожества или патологическим накопительством. Это психическое расстройство, которое характеризуется социальной изоляцией, пренебрежительным отношением к бытовым вопросам и склонностью к бессистемному накоплению ненужных вещей, а также отсутствием критического отношения к своему состоянию.
Чаще всего это расстройство встречается у пожилых людей и сопровождается сильными изменениями характера: больные становятся более эмоционально неустойчивы, раздражительны и иногда даже агрессивны. У таких людей теряется реалистичность установок и появляется враждебность по отношению к тем, кто предлагает им свою помощь. Пациенты, страдающие синдромом Диогена, не заботятся о личной гигиене и чистоте своего дома. Со временем их жилище превращается в склад старых и никому не нужных вещей, которые мешают свободно перемещаться по дому. При этом страдают и основные психические функции больных. Наиболее часто синдром Диогена возникает у людей, которые в свое время были очень активны и успешны в профессиональном плане, но вынуждены были отойти от дел.
Предположительно, развитие этого расстройство происходит по нескольким основным причинам. Синдром может появиться у человека, пережившего травму головы или операцию на мозге, вследствие чего происходит повреждение нейронов, отвечающих за принятие решений. Также это расстройство может развиться из-за возрастных дегенеративных изменений в тех же отделах головного мозга. Вероятнее всего синдром Диогена связан как с поражением некоторых зон коры в лобных долях полушарий головного мозга, так и с повреждением более глубоких подкорковых структур.
Также это расстройство может развиться из-за возрастных дегенеративных изменений в тех же отделах головного мозга. Вероятнее всего синдром Диогена связан как с поражением некоторых зон коры в лобных долях полушарий головного мозга, так и с повреждением более глубоких подкорковых структур.
Основные варианты неврологической патологии детей первого года жизни, признаки (симптомы) неврологии у грудничков и новорожденных
Для выявления заболеваний нервной системы, проявляющихся специфической задержкой психомоторного развития, важное значение имеет оценка сопутствующих задержке развития неврологических и психопатологических признаков. Возрастная незрелость нервной системы ребенка первого года жизни определяет фрагментарность и недифференцированность наблюдаемых у него признаков. Организм, особенно новорожденного и грудного ребенка, реагирует на различные вредности ограниченным числом типовых реакций, характер которых в первую очередь зависит от возрастной фазы нервно-психического развития. Ниже представлены основные варианты, отражающие преимущественно тип нервно-психического реагирования на первом году жизни.
Ниже представлены основные варианты, отражающие преимущественно тип нервно-психического реагирования на первом году жизни.
Общий осмотр новорожденного — на что обращать внимание родителям
Учитывая высокую частоту перинатальной патологии нервной системы и возможные трудности получения квалифицированной специализированной помощи, несомненным представляется острейшая необходимость в получении родителями соответствующей научно-популярной информации.
Что мы можем увидеть сами? — общий осмотр новорожденного
Ребенок в норме ритмично дышит, совершает автоматические движения конечностями в достаточном объеме и симметрично. Малейшие ограничения движения в руках или ногах должны быть основанием для целенаправленного исследования — нет ли двигательных нарушений? Важное значение имеет характер и громкость плача ребенка. Многое может подсказать поза новорожденного. В одних случаях ребенок вял, малоподвижен, иногда — буквально распластан. В других случаях, наоборот, тонус в конечностях равномерно повышен — при пеленании сразу же обращает на себя внимание своеобразная тугоподвижность конечностей. Очень важно не пропустить при осмотре даже небольших судорожных подергиваний.
Очень важно не пропустить при осмотре даже небольших судорожных подергиваний.
Очень многое дает осмотр головки новорожденного. Родовая опухоль типична для большинства новорожденных. Чем больше размеры этой опухоли, тем, следовательно, труднее прошло рождение ребенка, и такой ребенок должен быть предметом особенно внимательного обследования. У некоторых детей обращают на себя внимание кровоподтеки на лице, шее, туловище как следствие травматичных родов — в этих случаях чаще обнаруживаются и неврологические симптомы.
Деформации головы ( так называемая «конфигурация») практически всегда указывает на родовую травму черепа, и среди этих детей значительно чаще встречается черепно-мозговая симптоматика, что вполне понятно и легко объяснимо.
В повседневной практике иногда недооценивается кефалогематома обычно лишь потому, что она «часто встречается» и «находится вне черепа». Действительно, речь идет о поднадкостничной гематоме, иногда весьма значительной по размерам. Она действительно часто встречается, но это не может служить доводом «против» — это травма, и важна для диагноза даже не кефалогематома сама по себе, а то, о чем она свидетельствует, — на уровне такой гематомы в подлежащих участках мозга несомненно существуют участки микрокровоизлияний, которые вне зависимости от возраста пациента свидетельствуют о контузии мозга. Одним из важных показателей трудностей с родоразрешением является такой признак, как нахождение костей черепа друг на друга. Эта небольшая дислокация обычно не приводит к повреждению подлежащих тканей мозга, но с несомненностью указывает на то, что череп плода проходил по родовым путям, испытывая большое сопротивление — в этих случаях нередко выявляются и признаки повреждения нервной системы.
Одним из важных показателей трудностей с родоразрешением является такой признак, как нахождение костей черепа друг на друга. Эта небольшая дислокация обычно не приводит к повреждению подлежащих тканей мозга, но с несомненностью указывает на то, что череп плода проходил по родовым путям, испытывая большое сопротивление — в этих случаях нередко выявляются и признаки повреждения нервной системы.
Большую роль в оценке состояния ребенка играет состояние родничков: напряжение, выбухание родничков является очень грозным симптомом повышения внутричерепного давления. О многом говорят врачу размеры головки новорожденного: признаки гидроцефалии, если они обнаружены с первых дней жизни, обычно свидетельствуют о внутриутробной патологии мозга, тогда как постепенное развитие гидроцефалии может быть нередко следствием родового повреждения головного мозга.
Здесь следует отметить катастрофическую частоту неоправданно расширенного диагноза «гипертензионно-гидроцефальный синдром», который во многих больницах и поликлиниках ставится по поводу и без повода. Самое ужасное, что в подобных случаях сразу же начинается массивная и длительная терапия диакарбом, не только неоправданная, но изнуряющая ребенка.
Самое ужасное, что в подобных случаях сразу же начинается массивная и длительная терапия диакарбом, не только неоправданная, но изнуряющая ребенка.
У некоторых новорожденных головка имеет размеры меньше нормальных, и к тому же мозговая часть черепа меньше лицевой — иногда, это свидетельствует о внутриутробной и генетической патологии (микроцефалия) и, к сожалению, имеет тяжелые последствия. В последнее время все чаще встречаются дети с очень ранним закрытием родничка при этом темп роста головки у таких новорожденных отчетливо отстает от нормы.
Достаточно часто встречается признак «короткой шеи», и он обычно очень демонстративен и бросается в глаза. Создается впечатление, что шея у ребенка очень короткая (хотя никакого анатомического дефекта нет), голова кажется расположенной прямо на плечах. С возрастом степень этих проявлений постепенно убывает. У этих же детей обращает на себя внимание выраженность поперечных складок на шее с упорным мокнутием в области этих складок. Можно предполагать, что симптом короткой шеи возникает в результате перерастяжения шеи в процессе тяжелых родов с последующим рефлекторным сокращением ее по типу «феномена гармошки». Позднее именно у этих детей появляется еще один очень важный признак — резкое защитное напряжение шейно-затылочных мышц.
Позднее именно у этих детей появляется еще один очень важный признак — резкое защитное напряжение шейно-затылочных мышц.
Оценка состояния брюшной стенки очень важна. Известно, что у многих новорожденных живот дряблый, распластанный, и в этих случаях нельзя исключить нарушение сократительной способности брюшных мышц в результате родовых повреждений грудного отдела спинного мозга. Особенно это демонстративно при преимущественно односторонней локализации поражения — «слабая» половина брюшной стенки слегка выпячивается, пупок смещается при крике. При двустороннем поражении судить об этом труднее. Бывает полезен следующий тест: если у такого новорожденного слабый плач, то при давлении рукой врача на живот ребенка голос становится значительно громче.
Столь же неблагоприятным следует считать приапизм — спонтанную эрекцию полового члена у новорожденного. Педиатры нередко сталкиваются с этим признаком, но не знают, как его трактовать. В то же время в неврологии взрослых этот симптом хорошо известен и свидетельствует о значительной спинальной патологии.
Мы попробовали рассмотреть некоторые возможности общего осмотра новорожденного для поиска признаков, позволяющих заподозрить ту или иную неврологическую патологию.
Каждый из перечисленных выше признаков не может считаться доказательным, но в совокупности они приобретают большой диагностический смысл. В любом случае, разрешить ваши сомнения сможет только врач, специализирующийся в области неонатальной неврологии.
<< Вернуться к оглавлению
Перинатальная мозговая депрессия (нервная гиповозбудимость)
Малая двигательная и психическая активность ребенка, которая всегда ниже его дви-гательных и интеллектуальных возможностей; высокий порог и длительный отсроченный период возникновения всех рефлекторных и произвольных реакций. Депрессия часто сочетается с низкими мышечным напряжением и рефлексами, замедленной переключаемостью нервных процессов, эмоциональной вялостью, пониженной мотивацией и слабостью волевых усилий.
Гиповозбудимость может быть выражена в различна степени и проявляться либо эпизодически, либо стойко. Эпизодическое возникновение синдрома характерно для соматических заболеваний, особенно патологии желудочно-кишечного тракта, сопровождающихся гипотрофией. Иногда легкие, но стойкие проявления синдрома могут быть обусловлены типом высшей нервной деятельности. Преобладание мозговой депрессии в первые месяцы жизни наблюдают при недоношенности, у детей, перенесших кислородное голодание, внутричерепную родовую травму. Выраженная и стойкая депрессия часто сопровождается задержкой психомоторного развития, которая приобретает некоторые характерные особенности.
Эпизодическое возникновение синдрома характерно для соматических заболеваний, особенно патологии желудочно-кишечного тракта, сопровождающихся гипотрофией. Иногда легкие, но стойкие проявления синдрома могут быть обусловлены типом высшей нервной деятельности. Преобладание мозговой депрессии в первые месяцы жизни наблюдают при недоношенности, у детей, перенесших кислородное голодание, внутричерепную родовую травму. Выраженная и стойкая депрессия часто сопровождается задержкой психомоторного развития, которая приобретает некоторые характерные особенности.
Задержка психомоторного развития при гиподинамическом синдроме характеризуется замедленным формированием всех условных рефлексов. В период новорожденности и в первые месяцы жизни это проявляется в отставании развития условного рефлекса на время кормления; в дальнейшем задерживается развитие всех пищевых условных рефлексов (рефлекс на положение кормления, вид груди или бутылки с молоком и т. д.), задерживается развитие пищевой, а затем зрительной и слуховой доминанты и чувствительных локальных реакций. Особенно характерна задержка развития цеп-ных двигательных сочетанных рефлексов, что наиболее отчетливо начинает проявляться со второго полугодия жизни! Такой ребенок в возрасте 6-8:мес не похлопывает рукой по одеялу или игрушке, не стучит предметом об предмет, к концу года не производит повторных выбрасываний предмета, не вкладывает предмет в предмет. Это проявляется также в голосовых реакциях: ребенок редко повторяет звуки, слоги, т. е. выполняя однократные движения и произнося отдельные звуки, он не стремится к их повторению. В результат задержки формирования условных рефлексов на сочетании слова с предметом или действием как в конкретной, так и в неконкретной ситуации начальное понимание речи и подчинение словесным :командам у этих детей происходит в более поздние сроки. При этом формируется отставание таких функций, как предметно-манипулятивная деятельность, ползанье, лепет, понимание речи, собственная речь.
Особенно характерна задержка развития цеп-ных двигательных сочетанных рефлексов, что наиболее отчетливо начинает проявляться со второго полугодия жизни! Такой ребенок в возрасте 6-8:мес не похлопывает рукой по одеялу или игрушке, не стучит предметом об предмет, к концу года не производит повторных выбрасываний предмета, не вкладывает предмет в предмет. Это проявляется также в голосовых реакциях: ребенок редко повторяет звуки, слоги, т. е. выполняя однократные движения и произнося отдельные звуки, он не стремится к их повторению. В результат задержки формирования условных рефлексов на сочетании слова с предметом или действием как в конкретной, так и в неконкретной ситуации начальное понимание речи и подчинение словесным :командам у этих детей происходит в более поздние сроки. При этом формируется отставание таких функций, как предметно-манипулятивная деятельность, ползанье, лепет, понимание речи, собственная речь.
При варианте гиповозбудимости в более поздние сроки отмечают формирование положительных эмоциональных реакций. Это проявляется как при общении со взрослым, так и в спонтанном поведении ребенка. В период новорожденности при общении со взрослым у таких детей обычно отсутствует ротовое внимание, в возрасте 2 мес не выражена или слабо выражена реакция радостного оживления при виде взрослого и ласковом голосе. Часто вместо мимики оживления у ребенка можно видеть только реакцию сосредоточения. Улыбка появляется позже 8-9 нед, для ее возникновения требуется комплекс раздражителей, включая и проприоцептивные, их повторность; латентный период возникновения улыбки в ответ на раздражитель удлинен.
Это проявляется как при общении со взрослым, так и в спонтанном поведении ребенка. В период новорожденности при общении со взрослым у таких детей обычно отсутствует ротовое внимание, в возрасте 2 мес не выражена или слабо выражена реакция радостного оживления при виде взрослого и ласковом голосе. Часто вместо мимики оживления у ребенка можно видеть только реакцию сосредоточения. Улыбка появляется позже 8-9 нед, для ее возникновения требуется комплекс раздражителей, включая и проприоцептивные, их повторность; латентный период возникновения улыбки в ответ на раздражитель удлинен.
В состоянии бодрствования ребенок остается вялым, пассивным, ориентировочные реакции возникают в основном на сильные раздражители. Реакция на новизну вялая и в большинстве случаев имеет характер пассивного изумления, когда ребенок с широко раскрытыми глазами остается неподвиж-ным при виде нового предмета, не предпринимая активных попыток приблизиться к нему, захватить его. Чем более длительный период отсутствуют активное бодрствование и ориентировочно-исследовательское поведение, тем более выражено отставание в психомоторном развитии.
Комплекс оживления — одно из основных проявлений активных форм эмоционального поведения у ребенка первых месяцев жизни — при гиповозбудимости либо отсутствует, либо проявляется в рудиментарной форме: слабой мимической реакцией без блеска глаз и голосовых реакций или отсутствием двигательного компонента, отчетливых вегетативных проявлений. Активные отрицательные эмоцио-нальные реакции также слабо выражены и почти не отражаются на общем поведении ребенка.
Особенности эмоциональной сферы определяют вторичное недоразвитие интонационной выразительности голосовых реакций, а также специфику формирования сенсорных функций. Так, на втором возрастном этапе гиповозбудимый ребенок обычно хорошо фиксирует и прослеживает предмет, но движения глазных яблок за перемещающимся предметом у него начинаются не сразу, а после определенного латентно-го периода, как это характерно для новорожденного: глаза как бы постоянно догоняют перемещающийся в поле зрения предмет. Эти зрительные реакции отличаются непостоянством, и для их возникновения часто необходимы специальные оптимальные условия: определенное состояние ребенка, до-статочная сила и длительность раздражителя и др. Во второй возрастной период указанные реакции наиболее отчетливо и часто возникают не в положении на спине, а в вертикальном положении на руках у взрослого. Особенностью зрительного восприятия при гиповозбудимости на этом возрастном этапе является также то, что ребенок спонтанно почти не рассматривает окружающие предметы, у него отсутствует активный поиск раздражителя. Гиповозбудимый ребенок обычно поворачивает голову и глаза к невидимому источнику звука после неоднократного повторения и длительного латентного периода; слуховое восприятие, так же как и зрительное, обычно не приобретает доминантного характера.
Во второй возрастной период указанные реакции наиболее отчетливо и часто возникают не в положении на спине, а в вертикальном положении на руках у взрослого. Особенностью зрительного восприятия при гиповозбудимости на этом возрастном этапе является также то, что ребенок спонтанно почти не рассматривает окружающие предметы, у него отсутствует активный поиск раздражителя. Гиповозбудимый ребенок обычно поворачивает голову и глаза к невидимому источнику звука после неоднократного повторения и длительного латентного периода; слуховое восприятие, так же как и зрительное, обычно не приобретает доминантного характера.
Задержка психомоторного развития при синдроме гиповозбудимости характеризуется диспропорцией развития, которая проявляется во всех формах сенсорно-моторного поведения. Так, при достаточном развитии дифференцирована эмоциональных реакций на «своих» и «чужих» ребенок проявляет активной радости на общение со знакомыми протеста на общение с незнакомыми лицами, т. е. на в возрастных этапах остается выраженной недостаточная активность общения. Наряду со своевременным развитием отдельных сенсорных функций наблюдается отставание в формировании интерсенсорных связей, особенно в системе тактильно-кинестетического анализатора, поэтому гиповозбудимые дети позже начинают рассматривать и сосать свои руки, ощупывать игрушки, у них с задержкой формируется зрительно-моторная координация. Отсутствие активного исследовательского поведения выражается в диспропорциональности развития зрительного восприятия. Поэтому при достаточном развитии у ребенка дифференцированного зрительного восприятия может сохраняться автоматический характер прослеживания предмета.
Наряду со своевременным развитием отдельных сенсорных функций наблюдается отставание в формировании интерсенсорных связей, особенно в системе тактильно-кинестетического анализатора, поэтому гиповозбудимые дети позже начинают рассматривать и сосать свои руки, ощупывать игрушки, у них с задержкой формируется зрительно-моторная координация. Отсутствие активного исследовательского поведения выражается в диспропорциональности развития зрительного восприятия. Поэтому при достаточном развитии у ребенка дифференцированного зрительного восприятия может сохраняться автоматический характер прослеживания предмета.
При динамической количественной оценке возрастного развития ребенок с синдромом гиповозбудимости в разные периоды теряет 7-9 баллов, причем максимальную потерю наблюдают в возрасте 4-5 мес, когда в норме должны активно формироваться первые интерсенсорные связи и активные формы поведения.
<< Вернуться к оглавлению
Перинатальная мозговая гипервозбудимость
Двигательное беспокойство, эмоциональная неустойчивость, нарушение сна, усиление врожденных рефлексов, повышенная рефлекторная возбудимость, тенденция к патологическим движениям часто в сочетании со сниженным порогом судорожной готовности. Гипервозбудимость в причинном отношении мало специфична и может наблюдаться у детей с перинатальной патологией, некоторыми наследственными ферментопатиями и другими обменными нарушениями, врожденной детской нервностью и при минимальной мозговой дисфункции. Выраженного отставания в психомоторном развитии у этих детей может и не быть, но при тщательном обследовании обычно удается отметить некоторые негрубые отклонения.
Гипервозбудимость в причинном отношении мало специфична и может наблюдаться у детей с перинатальной патологией, некоторыми наследственными ферментопатиями и другими обменными нарушениями, врожденной детской нервностью и при минимальной мозговой дисфункции. Выраженного отставания в психомоторном развитии у этих детей может и не быть, но при тщательном обследовании обычно удается отметить некоторые негрубые отклонения.
Для нарушения психомоторного развития при синдроме гипервозбудимости характерно отставание в формировании произвольного внимания, дифференцированных двигательных и психических реакций, что придает психомоторному развитию своеобразную неравномерность. У таких детей к концу первого года жизни обычно хорошо выражены познавательный интерес к окружающему, активные формы общения, и в то же время при сильных эмоциях может проявляться общий комплекс оживления с диффузными двигательными реакциями.
Все двигательные, сенсорные и эмоциональные реакции на внешние стимулы у гипервозбудимого ребенка возникают быстро, после короткого латентного периода и так же быстро угасают. Освоив те или иные двигательные навыки, дети беспрерывно двигаются, меняют позы, постоянно тянутся каким-либо предметам и захватывают их. При этом манипулятивная исследовательская деятельность, подражательные игры и жесты у них выражены слабо. Обычно дети проявляют живой интерес к окружающему, но повышенная эмоциональная лабильность нередко затрудняет их контакт с окружающими. У многих из них отмечается длительная реакция страха на общение с незнакомыми взрослыми с активными реакциями протеста. Обычно синдром гипервозбудизмости сочетается с повышенной психичской истощаемостью. При оценке возрастного развития гипервозбудимого ребенка обычно относят не к группе задержки, а к «группе риска», если гипервозбудимость не сочетается с другими неврологическими нарушениями.
Освоив те или иные двигательные навыки, дети беспрерывно двигаются, меняют позы, постоянно тянутся каким-либо предметам и захватывают их. При этом манипулятивная исследовательская деятельность, подражательные игры и жесты у них выражены слабо. Обычно дети проявляют живой интерес к окружающему, но повышенная эмоциональная лабильность нередко затрудняет их контакт с окружающими. У многих из них отмечается длительная реакция страха на общение с незнакомыми взрослыми с активными реакциями протеста. Обычно синдром гипервозбудизмости сочетается с повышенной психичской истощаемостью. При оценке возрастного развития гипервозбудимого ребенка обычно относят не к группе задержки, а к «группе риска», если гипервозбудимость не сочетается с другими неврологическими нарушениями.
<< Вернуться к оглавлению
Послеродовое расстройство регуляции внутричерепного давления
Гипертензионно-гидроцефальный синдром
Повышение и неустойчивость внутричерепного давления у детей раннего возраста часто сочетается с гидроцефальными проявлениями, которые характеризуется расширением определенных внутримозговых пространств в результате скопления избыточное количества спинномозговой жидкости. Повышение внутричерепного давления у новорожденных и грудных детей может быть преходящим или постоянным, гидроцефалия — компенсированной или субкомпенсированной, что наряду с анатомо-физиологическими особенностями раннего возраста и обусловливает широкий диапазон клинических проявлений.
Повышение внутричерепного давления у новорожденных и грудных детей может быть преходящим или постоянным, гидроцефалия — компенсированной или субкомпенсированной, что наряду с анатомо-физиологическими особенностями раннего возраста и обусловливает широкий диапазон клинических проявлений.
В большинстве случаев при гипертензионно-гидроцефальном синдроме имеет место увеличение размеров головы, что выясняется путем динамического измерения ее окружности и сравнения с динамикой роста и массы тела. Патологическим считают прирост окружности головы, превышающий нормальный более чем на 2 сигмальных отклонения. По мере увеличения окружности головы выявляется диспропорция между мозговым и лицевым черепом. Увеличение черепа может быть асимметричным вследствие односторонне патологического процесса либо дефекта ухода за ребенком.
Повышение внутричерепного давления у грудных детей сопровождается также расхождением черепных швов, что можно определить при пальпации и рентгенологическом исследовании. Расхождение швов наступает быстро при прогрессирующей гидроцефалии и более медленно, когда внутричерепное давление повышено нерезко или стабилизировалось. При перкуссии черепа отмечают звук «треснувшего горшка».
Расхождение швов наступает быстро при прогрессирующей гидроцефалии и более медленно, когда внутричерепное давление повышено нерезко или стабилизировалось. При перкуссии черепа отмечают звук «треснувшего горшка».
Другим признаком повышения внутричерепного давления является выбухание и увеличение большого родничка. При выраженном гидроцефальном синдроме могут быть открыты малый и боковые роднички. Следует, однако, иметь в виду, что изменение черепных швов и родничков выявляется лишь на определенной стадии развития патологического процесса, поэтому их отсутствие при однократном осмотре нельзя расценивать как свидетельство против наличия гипертензионно-гидроцефального синдрома.
При повышении внутричерепного давления у новорожденных и грудных детей расширяется венозная сеть волосистой части головы и истончается кожа на висках.
Неврологическая симптоматика при гипертензионно-гидроцефальном синдроме зависит как от степени выраженности синдрома и его прогрессирования, так и от тех изменений мозга, которые явились его причиной. В первую очередь меняется поведение детей. Они становятся легко вoзбyдимыми, раздражительными, крик — резким, пронзительным, сон — поверхностным, дети часто просыпаются. Такой комплекс признаков более характерен для преобладания гипертензионного синдрома. При гидроцефальном синдроме, наоборот, дети в большинстве случаев сонливые. Снижение аппетита, срыгивания, рвота приводят к уменьшению массы тела. Поражение черепных нервов проявляется симптомом «заходящего солнца», сходящимся косоглазием, горизонтальным нистагмом.
В первую очередь меняется поведение детей. Они становятся легко вoзбyдимыми, раздражительными, крик — резким, пронзительным, сон — поверхностным, дети часто просыпаются. Такой комплекс признаков более характерен для преобладания гипертензионного синдрома. При гидроцефальном синдроме, наоборот, дети в большинстве случаев сонливые. Снижение аппетита, срыгивания, рвота приводят к уменьшению массы тела. Поражение черепных нервов проявляется симптомом «заходящего солнца», сходящимся косоглазием, горизонтальным нистагмом.
Мышечный тонус меняется в зависимости от выраженности внутричерепной гипертензии и течения заболевания. В первые месяцы жизни при повышении внутричерепного давления, особенно если оно сопровождается гипервозбудмостью и объем черепа не увеличен, мышечный тонус часто бывает повышенным, сухожильные рефлексы высокими, с расширенной зоной, иногда наблюдаются клонусы стоп. При гидроцефальном синдроме с умеренно выраженной внутричерепной гипертензией вначале наблюдают мышечную гипотонию. Если гидроцефалия прогрессирует, в дальнейшем можно отметить нарастание мышечного тонуса, раньше в ногах. Это связано с растяжением пирамидных волокон парасагиттальной области за счет увеличения желудочков мозга.
Если гидроцефалия прогрессирует, в дальнейшем можно отметить нарастание мышечного тонуса, раньше в ногах. Это связано с растяжением пирамидных волокон парасагиттальной области за счет увеличения желудочков мозга.
У новорожденных и грудных детей при гипертензионно-гидроцефальном синдроме часто выражен тремор рук. Он может быть частым, мелкоразмашистым или редким, крупноразмашистым типа гемибализма. Судороги наблюдаются значительно реже, они возникают обычно при быстром нарастании внутричерепной гипертензии.
Изменения на глазном дне у маленьких детей развивается не обязательно в связи с возможностью увеличения объема черепа за счет расхождения черепных швов. Однако в ряде случаев можно обнаружить расширение вен, стушеванность границ соска зрительного нерва, а в дальнейшем, при прогрессировании гидроцефалии, его отек и атрофию.
Важное значение для диагностики гипертензионного синдрома имеет определение давления спинномозговой жидкости при люмбальной пункции, которое в норме у новорожденных составляет 50-100 мм вод. ст., у грудных-60-150 мм вод. ст. При гипертензионном синдроме ликворное давление у грудных детей может повышаться до 200-3Q мм вод. ст. и выше. Состав спинномозговой жидкости при гипертензионно-гидроцефальном синдроме зависит от особенностей патологического процесса, в результате которого он возник, характера течения синдрома, стадии его развития. Чаще наблюдают нормальный состав ликвора, но могут быть белково-клеточная или клеточно-белковая диссоциация.
ст., у грудных-60-150 мм вод. ст. При гипертензионном синдроме ликворное давление у грудных детей может повышаться до 200-3Q мм вод. ст. и выше. Состав спинномозговой жидкости при гипертензионно-гидроцефальном синдроме зависит от особенностей патологического процесса, в результате которого он возник, характера течения синдрома, стадии его развития. Чаще наблюдают нормальный состав ликвора, но могут быть белково-клеточная или клеточно-белковая диссоциация.
Наряду с клиническими, офтальмологическими и ликворологическими данными для диагностики гипертензионно-гидроцефального синдрома важное значение имеют: трансиллюминация череепа, ЭхоЭГ, краниография, компьютерная томография.
Метод трансиллюминации безопасен, ее можно проводить неоднократно и в амбулаторных условиях. Принцип метода заключается в распространении лучей света в пространстве, заполненном жидкостью. В норме у новорожденных грудных детей вокруг тубуса с источником света возникает кольцо свечения шириной от 0.5 до 3 см в зависимости от плотности костей черепа. Наиболее интенсивное свечение наблюдают в лобных областях (до 3 см), наименьшее в затылочной области (0,5—1 см). Увеличение границ свечения возникает при расширении субарахноидального пространства до 0,5 см. Просвечивание полостей внутримозговой ткани или желудочков возможно только при толщине мозговой ткани менее 1 см.
Наиболее интенсивное свечение наблюдают в лобных областях (до 3 см), наименьшее в затылочной области (0,5—1 см). Увеличение границ свечения возникает при расширении субарахноидального пространства до 0,5 см. Просвечивание полостей внутримозговой ткани или желудочков возможно только при толщине мозговой ткани менее 1 см.
У детей с наружной и внутренней гидроцефалией выявляют симметричное свечение. Асимметричное свечение имеет место при одностороннем расширении желудочка и суоарахноидального пространства.
На ЭхоЭГ при гидроцефалии регистрируют увеличение количества отраженных эхо-сигналов, вентрикулярного индекса (норма 1,9) и амплитуды эхопульсаций. В случае асимметричного расширения желудочковой системы м-эxo смещено в сторону, противоположную увеличенному желудочку.
У детей грудного возраста при легком повышении внутричерепного давления без расхождения черепных швов краниография не дает достаточной информации для диагностики. В то же время именно краниограмма может дать объективные доказательства повышения внутричерепного давления. При прогрессировании гидроцефалии на краниограммах уже спустя 2-3 нед наблюдают расхождение черепных швов, чаще венечного и стреловидного. Асимметричное расширение черепных швов указывает на локализацию очага поражения. Истончение костей свода чeрeпa и выраженные пальцевые вдавления у детей первого года жизни указывают на относительную давность процесса приведшего к ограничению внутричерепного пространства.
При прогрессировании гидроцефалии на краниограммах уже спустя 2-3 нед наблюдают расхождение черепных швов, чаще венечного и стреловидного. Асимметричное расширение черепных швов указывает на локализацию очага поражения. Истончение костей свода чeрeпa и выраженные пальцевые вдавления у детей первого года жизни указывают на относительную давность процесса приведшего к ограничению внутричерепного пространства.
Компьютерная томография — безопасный и безболезнен ный метод рентгенологического исследования черепа и мозговых структур, лучевая нагрузка при котором минимЯ ная (0,3 нагрузки при получении обычной рентгеногра черепа). Для детей раннего возраста значение указанных преимуществ очень велико. Кроме того, ее можно проводить амбулаторно. Компьютерная томография дает четкое представление о размерах желудочков мозга при гидроцефалии, а также о наличии и локализации очагов поражения.
Глубина и характер задержки психомоторного развив при гидроцефалии и гипертензионном синдроме варьируют в широких пределах в зависимости от первичных изменений нервной системы, вызвавших гидроцефалию, и от вторично обусловленных нарастающей гипертензией. Если деструктивные изменения мозга, вызвавшие гидроцефалию, были выраженными, даже в случае компенсации гидроцефалии консервативными или хирургическими мероприятиями, развитие ребенка значительно задерживается. В то же время присоединение и прогрессирование гипертензионно-гидроцефального синдрома при любой патологии делает задержку развития еще более выраженной и своеобразной, несмотря на компенсацию первичного процесса. Наконец, при своевременной эффективной компенсации и первичного процесса, и гидроцефалии легкая задержка развития, чаще парциальная, быстро ликвидируется.
Если деструктивные изменения мозга, вызвавшие гидроцефалию, были выраженными, даже в случае компенсации гидроцефалии консервативными или хирургическими мероприятиями, развитие ребенка значительно задерживается. В то же время присоединение и прогрессирование гипертензионно-гидроцефального синдрома при любой патологии делает задержку развития еще более выраженной и своеобразной, несмотря на компенсацию первичного процесса. Наконец, при своевременной эффективной компенсации и первичного процесса, и гидроцефалии легкая задержка развития, чаще парциальная, быстро ликвидируется.
<< Вернуться к оглавлению
Page Not Found | European Lung Foundation
Sorry about that! Something went a little wrong there and we’ve encountered some kind of problem.
You can either click «Back» in your browser and try again, choose something else from the menu, or drop us a line to let us know there’s a problem.
Alternatively, we’ve had a look around the site for what you seem to be looking for and have found the following results:
По вашему запросу ничего не найдено. Попробуйте ввести похожие по смыслу слова, чтобы получить лучший результат.
Попробуйте ввести похожие по смыслу слова, чтобы получить лучший результат.
Our projects
AirPROM
AirPROM (Airway Disease Predicting Outcomes through Patient Specific Computational Modelling) brings together experts and current research to build a computational model of the lung as a new way of characterising asthma and COPD. (Website in English)
DRAGON
DRAGON will use artificial intelligence (AI) and machine learning to deliver a decision support system for precise coronavirus diagnosis using CT scanning.
A full project website will be available in early 2021. See below for information about the work packages, project partners and how to get involved.EARIP
Bringing together experts to define how to reduce asthma deaths and hospitalisations across Europe. A ‘roadmap’ of priorities for clinicians, researchers, industry, and patient groups will be used to persuade EU funding policy makers to invest in asthma.

Healthy Lungs for Life
Healthy Lungs for Life is one of the largest ever lung health campaigns, raising awareness of the importance of healthy lungs through a full range of events, projects and promotional activities.
Four themes are highlighted as part of the campaign: breathing clean air, quitting smoking, vaccination and being active.SmokeHaz
SmokeHaz is a collaboration between the European Respiratory Society (ERS), European Lung Foundation (ELF) and the UKCTAS. The organisations joined forces to provide a website aimed at policy makers focused on the respiratory health hazards associated with smoking.
U-BIOPRED
A large scale public-private research initiative. Information and samples from more than 1,000 adults and children are being used to learn more about different types of asthma to ensure better diagnosis and treatment for each person. (Website in English)
Lung cancer patient priorities
FRESH AIR
FRESH AIR is an EU Horizon 2020 project which aims to improve the health of people at risk of or suffering from chronic lung conditions in countries where resources are limited, such as Uganda, Vietnam, the Kyrgyz Republic and Greece.
 By training local healthcare professionals in these countries, FRESH AIR will introduce effective actions for preventing, diagnosing and treating lung conditions. Smoke and indoor pollution are specific areas that the project will focus on.
By training local healthcare professionals in these countries, FRESH AIR will introduce effective actions for preventing, diagnosing and treating lung conditions. Smoke and indoor pollution are specific areas that the project will focus on.3TR
3TR is the largest IMI project yet, focussing on diseases autoimmune, inflammatory and allergic diseases including COPD and asthma. The project aims to provide insights into mechanisms of response and non-response to treatment across different diseases.
Невролог для родителей о детях
Что общего между ребенком, боящимся выйти к доске, и отличником, страдающим кожной аллергией и тиками?
Между импульсивным ребенком, который грубит учителям и бьет одноклассников, и боязливым и неуверенным в себе троечником с головными болями и нарушением внимания?
Между беспокойным, раздражительным, нервничающим по любому поводу ребенком и его соседом по парте страдающим расстройством сна и энурезом, которому ничего не интересно, на которого не действуют ни окрики, ни двойки?
В основе многих этих проявлений поведения у детей лежат нарушения механизмов развития нервной системы…
Чем же объясняются нарушения нервной деятельности у малыша, если видимых изменений в мозге не определяется?
Дело в том, что внешне правильно сформированный мозг еще не является гарантией нормальной его работы. Испытав неблагоприятные влияния в критическом периоде (внутриутробно, в процессе родов или в новорожденном), мозг «выходит из расписания» своего развития в наиболее ответственную фазу. Формирование важнейших функций не успевает «укладываться» в отведенный для этого оптимальный возрастной период, в своеобразный пик пластичности нервной системы, и тогда, кроме уже сказанного, у малыша могут развиться и необратимые состояния ….
Испытав неблагоприятные влияния в критическом периоде (внутриутробно, в процессе родов или в новорожденном), мозг «выходит из расписания» своего развития в наиболее ответственную фазу. Формирование важнейших функций не успевает «укладываться» в отведенный для этого оптимальный возрастной период, в своеобразный пик пластичности нервной системы, и тогда, кроме уже сказанного, у малыша могут развиться и необратимые состояния ….
Но если бы все, что происходит в периоде детства было необратимым, то и детские болезни нервной системы были бы неизлечимы…
А это не так!
Как лечить болезни мозга? На это ответят наши детские неврологи и психоневрологи.
Детскому психоневрологу, в отличие от взрослого невропатолога, приходится встречаться практически со всей патологией, присущей организму:
- поражением нервной системы внутриутробно и в родах в результате различных неблагоприятных факторов
- нарушениями моторного развития (от темповых задержек формирования начальных двигательных навыков до парезов и параличей)
- родовой и бытовой черепно-мозговой травмой и их последствиями
- эпилепсией, др.
 судорожными состояниями
судорожными состояниями - расстройствами сна, в том числе пароксизмальными
- нарушениями мозгового кровообращения (инсультами) как в острой, так и в хронической стадии
- гидроцефалией врожденного и приобретенного характера
- «помолодевшим» рассеянным склерозом, опухолями мозга др. прогрессирующими заболеваниями нервной системы
- болями различного происхождения
- наследственными нервно-мышечными заболеваниями и др. генетическими заболеваниями с поражением нервной системы
- нарушением поведения, проблемами адаптации, невротическими реакциями и привычками (тики, заикания, недержание мочи, навязчивости, страхи и др.)
- заболеваниями психической сферы (ранней детской шизофренией, аутизмом, задержками психического развития — интеллектуальной недостаточностью различной степени выраженности)
- расстройствами, «сопровождающими» хронические соматические заболевания
и многими другими расстройствами, кроме, пожалуй, очень небольшого круга генетических состояний, возраст-зависимых, но и они имеют тенденцию к омоложению…
Перинатальное поражение нервной системы — собирательный диагноз, подразумевающий нарушение функции или структуры головного (энцефалопатии) и спинного мозга различного происхождения, возникающее в перинатальный период (с 28 недели внутриутробного развития, включая родовой акт, до периода соответствующего первой неделе жизни ребенка с характерными для него процессами адаптации новорожденного к условиям внешней среды). Причинами, влияющими на возникновение симптомов ППНС могут быть:
Причинами, влияющими на возникновение симптомов ППНС могут быть:
- внутриутробные инфекции (краснуха, герпес, цитомегаловирус, сифилис и др.)
- обострения хронических заболевании будущей матери с неблагоприятными изменениями метаболизма
- интоксикации
- действие различных видов излучения
- генетическая обусловленность
- длительный безводный период
- отсутствие или слабая выраженность схваток и неизбежная в этих случаях стимуляция родовой деятельности
- недостаточное раскрытие родовых путей
- стремительные роды
- применение ручных родовспомогательных приемов
- кесарево сечение
- обвитие плода пуповиной
- большая масса тела и размеры плода
- нейроинфекции
- травмы
Следствием этих причин является нарушение дыхания и кровообращения (асфиксия, гипоксия), энергодефицит сердца и мозга, недостаточность отдельных органов или функциональных систем (полиорганная недостаточность), приводящая в некоторых случаях к необратимым явлениям.
Родовая травма новорождённых это повреждения органов и тканей плода, которые возникают во время родов в результате несоответствия между родовыми изгоняющими силами (схватками, потугами) и эластичностью тканей плода. К предрасполагающим причинам относят: токсикозы беременных, сердечно-сосудистые заболевания матери, инфекции, перенесенные во время беременности, нарушения обмена веществ, недонашивание и перенашивание беременности и др. Особую роль в возникновении родовой травмы играет внутриутробная асфиксия (гипоксия) плода.
Иногда травмы сопровождаются внутричерепными кровоизлияниями, отёком головного мозга с повышением внутричерепного давления, с развитием гидроцефалии (водянки мозга), переломами ключиц и плечевых костей, позвоночника, повреждениями лицевого нерва и параличами плечевого сплетения и др.
Черепно-мозговая травма ( в т.ч. бытовая). Травмы головы могут быть очень разными по степени тяжести: от небольшого ушиба мягких тканей головы до серьезных повреждений черепа и головного мозга. У маленьких детей даже порой внешне «безобидные» падения с небольшой высоты могут скрывать под собой переломы черепа, его внутренней платины с повреждением ткани мозга. Механическая травма черепа приводит к сдавлению мозговой ткани, натяжению и смещению ее слоев, и временному резкому повышению внутричерепного давления. Смещение мозгового вещества может сопровождаться разрывом мозговой ткани и сосудов (кровоизлияниям), ушибом мозга. Обычно эти механические нарушения дополняются сложными изменениями в мозге и их последствиями.
У маленьких детей даже порой внешне «безобидные» падения с небольшой высоты могут скрывать под собой переломы черепа, его внутренней платины с повреждением ткани мозга. Механическая травма черепа приводит к сдавлению мозговой ткани, натяжению и смещению ее слоев, и временному резкому повышению внутричерепного давления. Смещение мозгового вещества может сопровождаться разрывом мозговой ткани и сосудов (кровоизлияниям), ушибом мозга. Обычно эти механические нарушения дополняются сложными изменениями в мозге и их последствиями.
Эпилепсия, хроническое психоневрологическое заболевание, характеризующееся склонностью к повторяющимся внезапным припадкам. Припадки бывают различных типов (судорожные и безсудорожные), но в основе любого из них лежит очень высокая электрическая активность нервных клеток головного мозга.
Эпилепсия известна с древнейших времен. Эпилептические припадки отмечались у многих выдающихся людей, таких, как апостол Павел и Будда, Юлий Цезарь и Наполеон, Гендель и Данте, Ван Гог и Нобель. Ее распространенность достигает 15–20 случаев на 1000 человек. Кроме того, примерно у каждого двадцатого ребенка хотя бы раз отмечались судороги при повышении температуры. Различают эпилепсию как самостоятельное заболевание, эпилептические синдромы (при различных заболеваниях головного мозга) и эпилептические реакции на внезапно возникшие внешние стимулы (отравления, интоксикации, влияния условий внешней среды, травмы, стрессы и др.)
Ее распространенность достигает 15–20 случаев на 1000 человек. Кроме того, примерно у каждого двадцатого ребенка хотя бы раз отмечались судороги при повышении температуры. Различают эпилепсию как самостоятельное заболевание, эпилептические синдромы (при различных заболеваниях головного мозга) и эпилептические реакции на внезапно возникшие внешние стимулы (отравления, интоксикации, влияния условий внешней среды, травмы, стрессы и др.)
Пароксизмальные расстройства сна (парасомнии). Пароксизмальные нарушения сна известны со времен античности и описаны в трудах Гиппократа и Аристотеля. Отдельные из них имеют сходство с эпилепсией, как по проявлениям, так и по диагностическим характеристикам. К настоящему времени известно большое число самостоятельных синдромов, возникающих во сне, которые связанны с особенностями развития нервной системы ребенка (включая общемедицинские, неврологические, эмоциональные, социальные проблемы, факторы окружающей среды). Это такие как энурез, ночные страхи и кошмары, вегетативные нарушения (избыточная потливость, нарушения частоты дыхания, приступы удушья и сердцебиения), бруксизм (скрежет зубами), избыточная двигательная активность во время сна, вздрагивания, снохождение, сноговорения, приступообразные ночные боли, судороги в конечностях, нарушения пробуждения после сна.
Наряду с этими расстройствами сна выделяют и нарушения ритма «сон-бодрствование», связанные с расстройствами засыпания (диссомнии), а так же расстройства сна при сопутствующих заболеваниях (ОРВИ, ринит, различные болевые синдромы, период прорезывания зубов у детей и др.), расстройства сна могут отмечаться и при психиатрических заболеваниях и др.
Нарушения мозгового кровообращения у детей. У детей возможно развитие всех видов нарушений мозгового кровообращения, начиная с их начальных проявлений (в виде головных болей, головокружений, расстройств сознания, задержек интеллектуального развития и др.) и заканчивая инсультами. Болезни крови, опухоли мозга, неправильное развитие стенок самих мозговых сосудов (аневризмы), сахарный диабет, употребление алкоголя и наркотиков могут привести к сосудистым заболеваниям мозга, как у взрослых, так и у детей. Достаточно высока вероятность их развития при болезнях сердца, нарушениях сердечного ритма, пороках сердца и воспалительных заболеваниях мышцы сердца. Воспалительные заболевания сосудов мозга — васкулиты — также могут быть причиной нарушения мозгового кровообращения. У детей чаще встречается васкулит при ревматизме. Нарушения мозгового кровообращения головного и спинного мозга у детей могут быть и отдаленными последствиями родовой травмы позвоночника.
Воспалительные заболевания сосудов мозга — васкулиты — также могут быть причиной нарушения мозгового кровообращения. У детей чаще встречается васкулит при ревматизме. Нарушения мозгового кровообращения головного и спинного мозга у детей могут быть и отдаленными последствиями родовой травмы позвоночника.
Нервный ребенок — это раздражительный, непослушный ребенок, который не умеет и не хочет владеть собой. Причем под этот родительский «диагноз» попадает практически 90%, совершенно различных детей. Рождение нервного ребёнка может зависеть от того, что будущая мать нервничала, страдала от токсикоза, тяжело рожала. Но даже в том случае, когда нет ни одной из перечисленных причин, и ваш ребенок родился и растет в благополучных условиях, причиной нервозности может стать врожденная недостаточность определенных структур мозга. Под понятием «нервный ребенок» с точки зрения медицины может скрываться как ребенок с повышенной эмоциональной чувствительностью, так и с аномалиями развития характера, неврозом, с органическими нарушениями деятельности головного мозга.
Нервным ребенок также становится, когда недосыпает, весь день смотрит телевизор, слушает ужастики, когда в доме очень шумно и многолюдно, в семье ссорятся, когда он единственный ребенок в семье, и любящие его взрослые выполняют любой его каприз или желание, думая, что в этом и заключается истинная любовь.
Если вас что-то тревожит в поведении нервного ребенка, непременно обратитесь к врачу: неврологу, психоневрологу, клиническому психологу. В большинстве случаев речь идет не о серьезных психических отклонениях, а об обычных недомоганиях, которые, если их вовремя «захватить», довольно легко поддаются коррекций. Специалисты смогут выяснить причину, с помощью различных видов обследования — ультразвукового исследования (УЗИ), электроэнцефалографии (ЭЭГ), лабораторных анализов, нейропсихологического и патопсихологического обследования. Лечение нервного ребенка комплексное – медикаментозное (психофармакотерапия), психосоциальное лечение (направлено на коррекцию микросоциальной среды, окружающей ребенка, на формирование поддержки и помогающих взаимоотношений), психотерапия (направлена на коррекцию поведения),
Невротические реакции — это психогенные расстройства, которые появляются из-за ссор, конфликтов, «загрызающего» чувства одиночества, каких-либо страхов. Невротическая реакция легко возникает из-за пережитого печального или страшного для человека события. Подталкивает к ним и напряжённый ритм современной жизни и школьные нагрузки, и всё чаще они обнаруживаются у самых незащищённых — у наших детей. Конечно же, жизнь маленького человечка не обходится без проблем. Но и проблемы детишек бывают разные. Одно дело, когда они укладываются в рамки возрастных норм развития. Но некоторые малышовые проблемы могут решить только специалисты, такие как тики, заикания, энурез, синдром гиперактивности с дефицитом внимания сосание пальцев и языка, раскачивания телом и головой (яктация), мастурбация (онанизм), возникший в допубертатном возрасте, кусание ногтей (онихофагия), выдёргивание волос (трихотилломания) и др.
Невротическая реакция легко возникает из-за пережитого печального или страшного для человека события. Подталкивает к ним и напряжённый ритм современной жизни и школьные нагрузки, и всё чаще они обнаруживаются у самых незащищённых — у наших детей. Конечно же, жизнь маленького человечка не обходится без проблем. Но и проблемы детишек бывают разные. Одно дело, когда они укладываются в рамки возрастных норм развития. Но некоторые малышовые проблемы могут решить только специалисты, такие как тики, заикания, энурез, синдром гиперактивности с дефицитом внимания сосание пальцев и языка, раскачивания телом и головой (яктация), мастурбация (онанизм), возникший в допубертатном возрасте, кусание ногтей (онихофагия), выдёргивание волос (трихотилломания) и др.
При задержке психического развития помощь оказывает детский невролог, психоневролог, психиатр. Родители не всегда осознают желательность раннего обращения к данным специалистам, хотя именно они могут оказать помощь в проблемах ребенка, в том числе поведенческих и эмоциональных. Обязательна консультация эндокринолога, кардиолога, т.к. причины задержки могут крыться в неврологических, гормональных нарушениях, болезнях сердечно-сосудистой системы. Возможно, ребенку понадобится проведение дополнительных исследований -МРТ (магнитно-резонансная томография), компьютерная томография (КТ), ультразвуковые исследования (УЗИ), ЭЭГ (электроэнцефалография). Для более точного понимания причин происхождения проблем ребенка.
Обязательна консультация эндокринолога, кардиолога, т.к. причины задержки могут крыться в неврологических, гормональных нарушениях, болезнях сердечно-сосудистой системы. Возможно, ребенку понадобится проведение дополнительных исследований -МРТ (магнитно-резонансная томография), компьютерная томография (КТ), ультразвуковые исследования (УЗИ), ЭЭГ (электроэнцефалография). Для более точного понимания причин происхождения проблем ребенка.
По показаниям могут назначаться лекарства, улучшающие память и внимание, уменьшающие возбудимость и развивающие усидчивость. У детей, в отличие от взрослых, больше резервов и возможностей организма. При своевременной помощи явления задержки психического развития в дальнейшем заметно сглаживаются, происходит хорошая адаптация в быту
Что такое синдром дефицита внимания и гиперактивности (СДВГ) ?
«Гиперактивность» — это неусидчивость, невнимательность и импульсивность, частые ночные пробуждения, встречается чаще всего в детском возрасте и влияет на общую атмосферу в Вашей семье и на социальное будущее Вашего ребенка. Этот синдром — «сборная солянка» самых различных болезней, их причину необходимо выяснить.
Этот синдром — «сборная солянка» самых различных болезней, их причину необходимо выяснить.
Раннее органическое поражение головного мозга в перинатальном периоде (например, осложнения во время беременности, родовая травма, гипоксия в родах), а также генетические и социально-психологические факторы (семейные конфликты, дефекты в воспитании, острые и хронические стрессы, снижающие устойчивость нервной системы к внешним и внутренним воздействиям).
«Дети-катастрофы», «трудные дети» — так называют детей с СДВГ. Действительно, они доставляют столько хлопот родителям, постоянно попадают в какие-то неприятные ситуации, так как у них часто не развито чувство самосохранения и контроль за поведением. В школе они не могут усвоить учебный материал, находиться за партой в течение всего урока. При этом такие дети чаще всего не обнаруживают задержку психического развития или выраженных неврологических нарушений, хотя повышенная возбудимость может проявляться и при различных ранних поражениях нервной системы (травмы головы, нейроинфекции и т. д.). Такие дети требуют индивидуального подхода в учебном процессе, поэтому важны рекомендации педагога. Не стоит считать таких детей агрессивными и опасными для других детей. С возрастом в процессе социального взаимодействия явления гиперактивности становятся менее выражены. Иногда такие люди становятся лидерами, обладают повышенной работоспособностью.
д.). Такие дети требуют индивидуального подхода в учебном процессе, поэтому важны рекомендации педагога. Не стоит считать таких детей агрессивными и опасными для других детей. С возрастом в процессе социального взаимодействия явления гиперактивности становятся менее выражены. Иногда такие люди становятся лидерами, обладают повышенной работоспособностью.
При СДВГ может помочь невролог, психоневролог, психиатр, медицинский психолог (клинический психолог), а еще лучше – все вместе, ведь тогда у врачей будет возможность обсудить схему комплексного лечения, что будет наиболее эффективным.
Так, нужно обязательно выяснить, каково состояние физического здоровья, не являются ли особенности поведения ребенка следствием органических нарушений в головном мозгу ультразвуковые исследования (УЗИ), ЭЭГ (электроэнцефалография), МРТ (магнитно-резонансная томография), консультация невролога.
Важно оценить состояние сердечно-сосудистой системы (проконсультироваться у терапевта, кардиолога), определить уровень гормонов и получить консультацию эндокринолога.
Лечение – комплексное — биологическое, психологическое и социальное. Медикаментозное лечение (психофармакотерапия) направлено на уменьшение двигательного беспокойства, улучшение функций познания окружающего мира, нормализацию сна.
Энурез
Энурез (второе название — недержание мочи) – неспособность человека «дотерпеть» до туалета, постоянная борьба с мокрыми простынями.
Приучение малыша к горшку является одним из этапов общего психического и физического развития ребенка. Возраст, в котором уже можно говорить об энурезе у ребенка, должен составлять не менее 4-5 лет.
Причины энуреза самые различные — психическая травма, аномалии развития мочевыводящих путей, недоразвитие пояснично-крестцового отдела позвоночника, неправильный режим дня, нерациональное питание, эндокринные нарушения, задержка созревания нервной системы.
Энурез может быть как самостоятельным заболеванием, так и проявлением какой-либо другой болезни. Различают энурез дневной и ночной, первичный и вторичный. При первичном энурезе отмечается отсутствие предшествующего контроля за опорожнением мочевого пузыря. О вторичном энурезе говорят в том случае, если человек, как минимум, 6 месяцев контролировал процесс мочеиспускания, а потом опять начал мочиться в штаны или постель, вследствие влияния урологических, неврологических, психических или эндокринных заболеваний.
Различают энурез дневной и ночной, первичный и вторичный. При первичном энурезе отмечается отсутствие предшествующего контроля за опорожнением мочевого пузыря. О вторичном энурезе говорят в том случае, если человек, как минимум, 6 месяцев контролировал процесс мочеиспускания, а потом опять начал мочиться в штаны или постель, вследствие влияния урологических, неврологических, психических или эндокринных заболеваний.
При энурезе отмечаются стойкие нарушения сна, проблемы с засыпанием и пробуждением, чрезмерно глубокий сон, ночные страхи, сноговорение и снохождение. Если такого ребенка разбудить насильно, то можно наблюдать нарушение ориентации с двигательным возбуждением, страхами.
Кто поможет при энурезе?
При энурезе поможет, психоневролог. Дополнительно нужно обследоваться, чтобы исключить порок развития мочевого тракта и позвоночника, сахарный диабет, заболевания центральной нервной системы. Понадобятся консультации педиатра, эндокринолога, лабораторные исследования, ультразвуковое исследование почек и мочевого пузыря (УЗИ), ЭЭГ (электроэнцефалография).
Лечение энуреза – комплексное. Медикаментозное лечение (психофармакотерапия) направлено на устранение тревоги и страхов, стабилизацию настроения. Психотерапия – на устранение эмоциональных расстройств и изменение поведения, в частности соблюдение распорядка дня, пищевого и питьевого режима — ограничение жидкости, употребление продуктов только с малым содержанием жидкости. Другие немедикаментозные методы воздействия – иглорефлексотерапия, мануальная терапия.
ГОЛОВНАЯ БОЛЬ У ДЕТЕЙ
Дети довольно часто жалуются на головную боль. В большинстве своем она носит, как говорят врачи, доброкачественный характер и лишь в редких случаях становиться проявлением серьезного общего или неврологического заболевания. А потому важно не отмахиваться от робкой жалобы ребенка, который порой еще и не может четко сформулировать, что у него болит. Родительская тревога, побуждающая их обращаться к врачу для выявления причин нездоровья ребенка, объяснима и оправдана.
Почему же у детей болит голова?
Острая головная боль у детей является в первую очередь одним из основных симптомов острых нейроинфекционных заболеваний, а также пароксизмальных состояний, в то время как хроническая головная боль является частым проявлением вегетодистонии, неврозов.
Наиболее частая ГОЛОВНАЯ БОЛЬ НАПРЯЖЕНИЯ. В ее основе — болезненное сокращение мышц мягких тканей головы (скальпа) или шейно-затылочной области.. Головная боль напряжения связана, как правило, с эмоциональными стрессами. А какие стрессы у ребенка? Их не счесть. Это, например, подготовка к контрольной или экзаменам, пропажа любимого домашнего животного, ссора с другом… Полный ребенок, которому не хочется раздеваться в присутствии одноклассников, часто жалуется на головную боль перед уроками физкультуры. Длительность такой боли обычно не превышает 1 — 2 часов. Конечно, контрольные, экзамены в школе врач не в силах отменить, но вот над устранением, смягчением стрессорных воздействий надо потрудиться и родителям, и учителям, и врачу. Врач обычно назначает профилактические средства.
Врач обычно назначает профилактические средства.
Наиболее характерный тип сосудистой головной боли — МИГРЕНЬ. Это заболевание связывают с генетически обусловленными изменениями мозговых сосудов. Приступы мигрени у детей, как и у взрослых, провоцируют физические и умственные перегрузки, эмоциональные стрессы, изменения атмосферного давления, погодных условий, аллергические реакции: например, так любимые ребенком сыр и шоколад могут стать причиной головной боли.
Чаще у детей бывает простая форма мигрени. Фаза, предшествующая возникновению приступа боли, включает в себя раздражительность, недомогание, головокружение, тошноту, затуманивание зрения или появление пятен перед глазами, резкое изменение настроения.
Родителям следует знать: у страдающего мигренью ребенка особо чувствительный тип нервной системы, которая реагирует на разные раздражители болевыми ощущениями по ходу сосудов головного мозга и скальпа. Поэтому очень важно с помощью врача максимально выявить все факторы, провоцирующие приступы, и по возможности исключить их из жизни детей.
Нередко у детей диагностируют ПСИХОГЕННУЮ ГОЛОВНУЮ БОЛЬ. Она может быть связана с депрессией, страхом перед поступлением в школу, усиливаться при трудностях усвоения школьной программы и отсутствии контакта со сверстниками или родителями. Такие дети требуют консультации психоневролога и психолога.
Бывает, что родители опасаются, что головная боль у их ребенка вызвана ОПУХОЛЬЮ МОЗГА. Хотя это наиболее редкая причина, она должна быть исключена путем тщательного обследования. У детей опухоли локализуются в основном в задней черепной ямке, вызывают затруднение оттока спинномозговой жидкости, повышают ее давление. Боль при этом ощущается в затылке или шее, сопровождается тошнотой и рвотой. Ребенок нередко выглядит вялым, безразличным. Наблюдается шаткость походки. Развитие гемипареза (слабости в мышцах левых или правых конечностей) может свидетельствовать о развитии опухоли в одном из полушарий мозга. Наиболее информативная диагностическая процедура для подтверждения или исключения опухоли головного мозга — компьютерная томография, на которую обычно и направляют пациента.
Крайне редко у детей наблюдается невралгическая боль имеющая пароксизмальный характер. Это короткие, следующие друг за другом приступы пронизывающей, режущей, жгучей боли с локализацией в области лица (краниальная невралгия или прозопалгия) с присутствием зон, раздражение которых провоцирует приступ (прикосновение, умывание, прием пищи и т.д.), сюда в частности относится невралгия тройничного нерва.
Помимо этого, выделяют лекарственную головную боль, вызванную приемом некоторых лекарственных препаратов, например антигистаминных, антибиотиков и др.
Головная боль, связанная со злоупотреблением различных анальгетиков, чаще нестероидных противовоспалительных средств, а также противомигренозных средств, называется абузусной, или риккошетной. Известна также головная боль кофеиновой абстинении у любителей крепкого чая и кофе при невозможности выпить любимый напиток еще и еще раз.
Если у ребенка головная боль сочетается с высокой температурой и напряжением мышц шеи, затрудняющим сгибание головы вперед, есть основание заподозрить МЕНИНГИТ. В таких случаях без промедления обращайтесь к врачу.
В таких случаях без промедления обращайтесь к врачу.
Смешанная головная боль. Головная боль представляет собой лишь субъективный симптом, который сопровождает разные заболевания. Чтобы успешно лечить головную боль, необходимо, прежде всего, выяснить механизм ее возникновения, так как различные типы головной боли требуют совершенно разного подхода.
Обследование детей, страдающих головной болью, начинается с тщательного изучения жалоб, истории развития заболевания и внимательного врачебного осмотра. Если при осмотре выявляют симптомы органического поражения центральной нервной системы, то проводятся специальные инструментальные и лабораторные исследования для уточнения диагноза. Помощь по головной боли оказывают неврологи и психоневрологи. Для правильной диагностики важны исследования —УЗИ сосудов (Допплерографическое исследование), ЭЭГ, МРТ, КТ, осмотр окулиста и пр. специалистов по показаниям.
Их не надо бояться. Напротив, не затягивая, выполните все предписанное врачом. Ибо только тогда результат лечения вашего ребенка будет обеспечен максимально
Ибо только тогда результат лечения вашего ребенка будет обеспечен максимально
Лечение головной боли. В нашем центре применяется патогенетический подход к лечению головной боли. Он включает в себя не только медикаментозную терапию, а также нетрадиционные методы в лечении (иглорефлексотерапию, мануальную терапию), психологическую коррекцию, рациональную психотерапию и рекомендации по изменению образа жизни (поведенческая медицина).
Артрит у детей — причины, симптомы, диагностика и лечение артрита у ребенка в Москве в клинике «СМ-Доктор»
ПОЛУЧИТЬ
КОНСУЛЬТАЦИЮ
Содержание:
Описание заболевания
Симптомы
Причины
Мнение эксперта
Диагностика
Лечение
Профилактика
Вопросы
Артрит у детей – это группа заболеваний, характеризующихся воспалением одного или нескольких суставов различного происхождения. Диагностикой и лечением патологии занимается ревматолог.
Описание заболевания
Артрит сопровождается болевым синдромом в пораженных частях тела и опасен своими осложнениями. В ряде случаев заболевание ведет к развитию деформаций в суставах или образованию контрактур. В будущем это может снижать трудоспособность пациента и становиться причиной инвалидизации.
Согласно статистике, 1 ребенок из 1000 страдает от артрита. Мальчики сталкиваются с поражением суставов в 2-3 раза реже девочек. Патология может возникать у детей от 0 до 18 лет. Однако чаще всего страдают пациенты в возрасте до возраста 5-6 лет.
Независимо от своего происхождения артриты способны запускать аутоиммунные процессы в организме, которые характеризуются системностью. Патогенетические звенья заболевания помимо суставов начинает поражать кожу, мышцы и внутренние органы.
Виды артритов у детей:
- Ювенильный ревматоидный артрит (ЮРА). Аутоиммунное заболевание, которое часто становится причиной деформации суставов и последующего снижения трудоспособности во взрослом возрасте.

- Ревматический артрит. Болезнь является следствием негативного воздействия стрептококков. Кроме суставов, в патологический процесс часто вовлекается сердечно-сосудистая система.
- Ювенильный анкилозирующий спондилоартрит. Более редкая форма артритов, сопровождающаяся поражением позвоночника с постепенным развитием его деформации.
- Реактивные артриты. Группа патологий, которые характеризуются поражением суставов на фоне жизнедеятельности бактерий и вирусов, размножающихся преимущественно в желудочно-кишечном тракте или мочевыделительной системе пациента.
Болезнь может протекать остро или хронически. Задача родителей и врачей состоит в своевременном выявлении патологии и предотвращении ее перехода в латентное состояние. такой подход снижает риск развития осложнений.
Симптомы артрита детей
Основным симптомом всех видов артритов является боль в пораженном суставе. Ее характеристика может отличаться в зависимости от причины возникновения болезни и индивидуальных особенностей организма.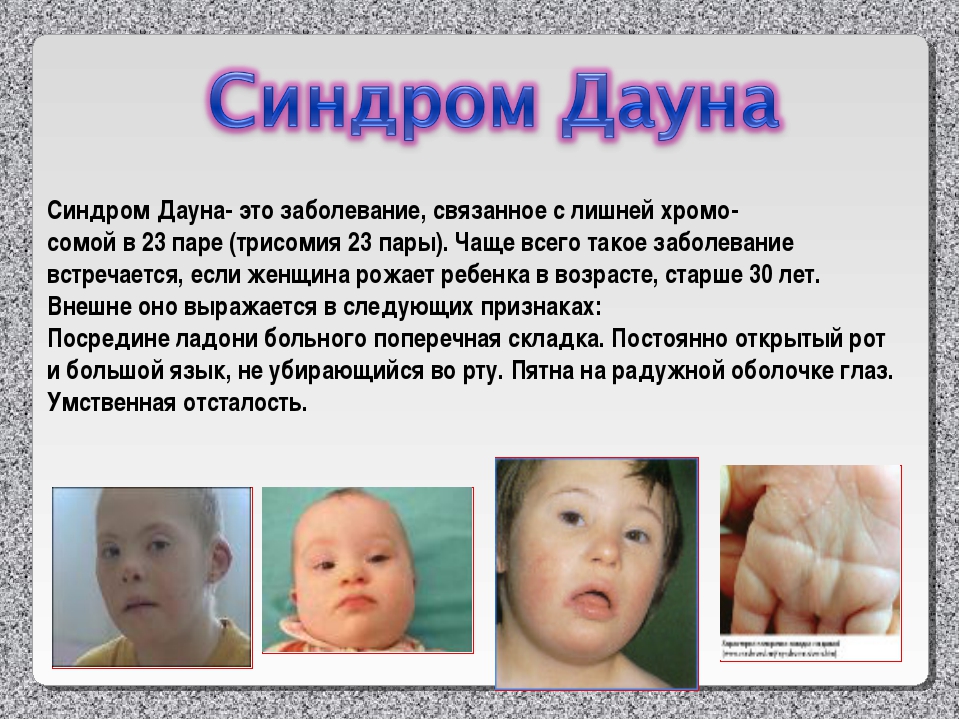
Однако каждое заболевание имеет свои особенности, заключающиеся в излюбленной локализации, интенсивности боли, наличии деформации суставов и т.д. В таблице приведена дифференциальная диагностика суставного синдрома при разных артритах. Это поможет родителям сориентироваться в разнообразии симптоматики и, ничего не упустив, вовремя обратиться к детскому ревматологу.
|
Характеристика / Болезнь |
ЮРА |
Ревматический артрит |
Ювенильный анкилозирующий спондилоартрит |
Реактивный артрит |
|
Локализация |
Мелкие суставы (кисть, стопа) |
Большие суставы (плечевой, локтевой, коленный) |
Суставы ног с вовлечением в процесс спины |
Колени, стопы |
|
Интенсивность |
Выраженная |
Выраженная |
Умеренная |
Выраженная |
|
Особенности |
Симметрическое поражение, утренняя скованность больше 30 минут |
Асимметрическое поражение, мигрирующий характер боли |
Снижение подвижности позвоночника |
Сочетание с воспалением конъюнктивы, половых органов, асимметрическое поражение |
|
Деформации суставов |
Деформации по типу «лебединой шеи», «ласт моржа» |
Образование деформаций не характерно |
Окостенение суставов позвоночника с потерей подвижности |
Деформации образуются крайне редко |
Кроме суставного синдрома, разные артриты могут сопровождаться и другими признаками:
- классические симптомы воспаления – покраснение, отек, снижение функциональной активности, повышение локальной температуры кожи над очагом поражения;
- лихорадка до 38-39оС;
- мышечная боль;
- утренняя скованность – необходимость разрабатывать пораженные суставы после пробуждения;
- увеличение в размерах близлежащих лимфатических узлов.

Снижение функции суставов может проявляться хромотой, невозможностью удерживать ручку, карандаш, выполнять бытовые действия.
Причины артрита у детей
Артриты у детей могут быть следствием влияния как внутренних, так и внешних факторов. Чаще всего болезнь развивается на фоне следующих ситуаций:
- Перенесенные вирусные или бактериальные инфекции. Особенно опасны воспалительные процессы в пищеварительном тракте или мочевыделительной системе.
- Аутоиммунные нарушения. Ювенильный ревматоидный артрит является следствием неправильного функционирования иммунной системы, когда образуются агрессивные иммунные клетки против собственных тканей.
- Травмы и оперативные вмешательства с нарушением правил асептики и антисептики. Ушибы, открытые переломы, гематомы увеличивают риск развития воспаления в суставе.
- Генетическая предрасположенность. Предопределяет сниженную резистентность соединительной ткани к неблагоприятному внешнему воздействию (особенно опасна дисплазия соединительной ткани).

- Механическое повреждение внутрисуставных тканей на фоне ожирения, слишком интенсивных занятий спортом и подъем ребенком непомерных тяжестей.
Мнение эксперта
Ревматологи подчеркивают, что артриты у детей являются очень коварными заболеваниями, которые способны приводить к инвалидизации ребенка. Стойкие деформации суставов могут остаться на всю жизнь и тем самым снижать трудоспособность пациента. Именно поэтому нужно вовремя обращаться к ревматологу за специализированной помощью, направленной точно в цель. Раннее начало терапии способствует снижению рисков развития осложнений. Кроме того, длительность лечения на начальных стадиях болезни существенно короче, чем в запущенных случаях.
Диагностика артрита у детей
Установление диагноза артрита начинается еще на этапе первичной консультации. Врач оценивает общее состояние ребенка и детализирует жалобы, проводит осмотр и оценивает функциональную активность пораженных суставов.
Для установления причины заболевания ревматолог назначает лабораторные и инструментальные методы обследования:
- Общий и биохимический анализ крови. Оценивается выраженность воспалительного процесса в организме.
- Анализ крови на специфические маркеры воспаления – антистрептолизин О, фибриноген, С-реактивный белок.
- Анализ крови на HLA-B27. Этот маркер указывает на анкилозирующий спондилоартрит.
- Анализ крови на цитруллинированный виментин (MCV) – маркер ревматоидного артрита.
- УЗИ пораженных суставов. Врач оценивает объем синовиальной жидкости, размеры полости сустава, состояние поверхностей хрящей.
- Рентгенография пораженных суставов. Это исследование необходимо для оценки степени поражения костной ткани.
- МРТ суставов. Показано в трудных клинических случаях.
Еще одним эффективным методом диагностики является артроскопия. Это инвазивная эндоскопическая процедура, которая предусматривает введение в полость сустава тонкого зонда с видеокамерой на конце. С его помощью врач осматривает патологический участок изнутри. Главным минусом такой процедуры является ее инвазивность. Поэтому артроскопия назначается в последнюю очередь, когда неинвазивные методы обследования не могут помочь в установлении объективного диагноза.
С его помощью врач осматривает патологический участок изнутри. Главным минусом такой процедуры является ее инвазивность. Поэтому артроскопия назначается в последнюю очередь, когда неинвазивные методы обследования не могут помочь в установлении объективного диагноза.
При выявлении симптомов поражения других органов и систем ребенка осматривают смежные специалисты – кардиолог, ортопед, инфекционист, офтальмолог.
Лечение артрита у детей
Артрит у детей – патология, требующая комплексного лечения. Кроме купирования болевого синдрома, перед врачом стоит задача нормализовать функцию иммунной системы пациента и предотвратить переход болезни в хроническую стадию в тех случаях, когда это возможно. Для этого используются преимущественно консервативные методы лечения.
Консервативное лечение
Независимо от типа артрита консервативная терапия направлена на решение следующих задач:
- Устранение боли и воспаления в пораженных суставах.

- Выведение из организма продуктов жизнедеятельности микроорганизмов, ставших причиной болезни.
- Оптимизация функции иммунной системы.
- Восстановление функции пораженного сустава.
- Предотвращение развития контрактур и деформаций.
Достичь этих целей с помощью одних лишь медикаментов не всегда возможно. Поэтому ревматологи используют комплексный подход, включающий следующие компоненты:
- Противовоспалительные препараты. Они включают как обычные нестероидные противовоспалительные средства, так и гормоны. Иногда пациентам назначаются препараты «тяжелой артиллерии» — цитостатики. Однако в педиатрии их стараются избегать из-за побочных эффектов.
- Физиотерапия. Упор делается на локальные противовоспалительные и восстанавливающие процедуры – УВЧ, магнитотерапия, ультразвук.
- Массаж и ЛФК.
- Бальнеотерапия, отдых в курортных зонах.
Комплексное влияние на пораженные суставы в частности и организм в целом способствуют активации внутренних защитных механизмов и, следовательно, более быстрое восстановление суставов. При своевременном обращении к врачу удается справиться с болезнью и предотвратить развитие осложнений.
При своевременном обращении к врачу удается справиться с болезнью и предотвратить развитие осложнений.
Хирургическое лечение
Операции по поводу артрита в детской практике проводятся крайне редко. Они показаны только при органической деформации суставов и стойких контрактурах.
Профилактика артрита у детей
Профилактика артритов предполагает устранение провоцирующих факторов. Конечно, изменить собственную ДНК никто пока не может. Однако можно вовремя лечить ангину, избегать контактов с больными ОРВИ людьми, рационализировать физические нагрузки, избегая непосильного перенапряжения.
При наличии в семье родственников, страдающих артритом, рекомендуется хотя бы раз в год посещать ревматолога и сдавать базовый набор анализов для выявления доклинических изменений. Это позволит вовремя начать терапию, если будет диагностирована патология.
Вопросы
- Какой врач занимается лечением артрита у детей?
Выявлением и лечением артрита занимается детский ревматолог.
- Всегда ли при артритах развиваются деформации?
Стойкие деформации характерны для ювенильного ревматоидного артрита и анкилозирующего спондилоартрита. Однако они возникают не всегда. Основой профилактики деформации является своевременное обращение к врачу и целенаправленное лечение. - Можно ли вылечить артрит народными средствами?
Народная медицина не является научно обоснованной формой лечения. Это означает, что прогнозировать действие тех или иных лекарственных растений на организм ребенка не представляется возможным. Используя методы народной медицины, теряется драгоценное время, и патологический процесс может принимать агрессивное течение. Для эффективной борьбы с артритами требуется применение медикаментозных средств, направленных на прерывание порочного круга имеющихся в организме изменений. Народная медицина может выступать в роли вспомогательной терапии, но никак не базовой, и только после консультации с лечащим врачом. - Всегда ли надо пить «гормоны» при артритах у детей?
Гормональная терапия назначается детям только с определенными формами артритов при наличии абсолютных показаний.
Источники
- Ревматология: Клинические рекомендации / под ред. Акад. РАМН Е.Л. Насонова. – 2-е изд., испр. и доп. — М.: ГЭОТАР-Медиа, 2010. – 752 с.
- Assier E., Boissier M.-C., Dayer J.-M. Interleukin-6: from identification of the cytokine to development of targeted treatments. Joint Bone Spine 2010;77(6):532–6.
- Nam J.L., Wintrop K.L., van Vollenhoven R.F. et al. Current evidence for the management of rheumatoid arthritis with biological disease-modifying antirheumatic drugs: a systemic literature rewires informing the EULAR recommendations for the management of RA.
Врачи:
Записаться на прием
Мы гарантируем неразглашение персональных данных и отсутствие рекламных рассылок по
указанному вами телефону. Ваши данные необходимы для обеспечения обратной связи и
организации записи к специалисту клиники.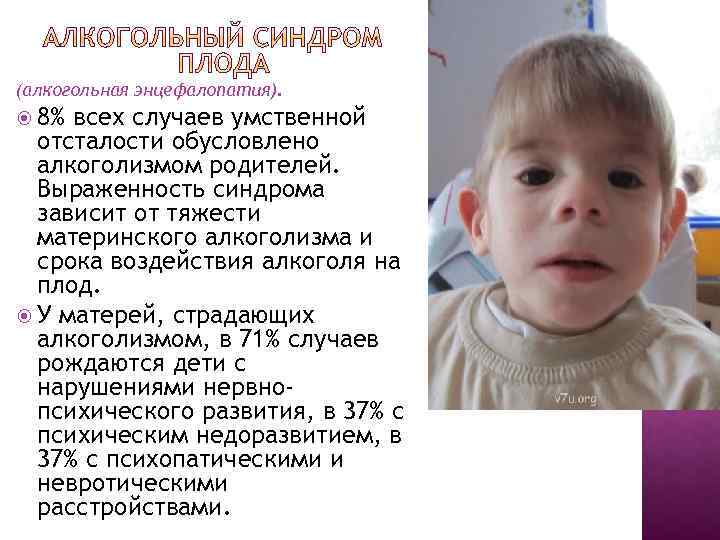
Что такое врожденные пороки сердца?
Врожденные пороки сердца (ВПС) — наиболее распространенный вид врожденных пороков. По мере развития медицинской помощи и лечения младенцы с ИБС живут дольше и здоровее. Узнайте больше фактов о CHD ниже.
Что такое врожденные пороки сердца (ВПС)?
ВПС присутствуют при рождении и могут повлиять на структуру сердца ребенка и его работу. Они могут влиять на то, как кровь течет через сердце и выходит к остальному телу.ИБС может варьироваться от легкой (например, небольшое отверстие в сердце) до тяжелой (например, отсутствие или плохо сформированные части сердца).
Приблизительно у каждого четвертого ребенка, рожденного с пороком сердца, имеется критическая ВПС (также известная как критический врожденный порок сердца). 1 Младенцам с критической ИБС в первый год жизни требуется хирургическое вмешательство или другие процедуры.
Типы
Ниже приведены примеры различных типов CHD.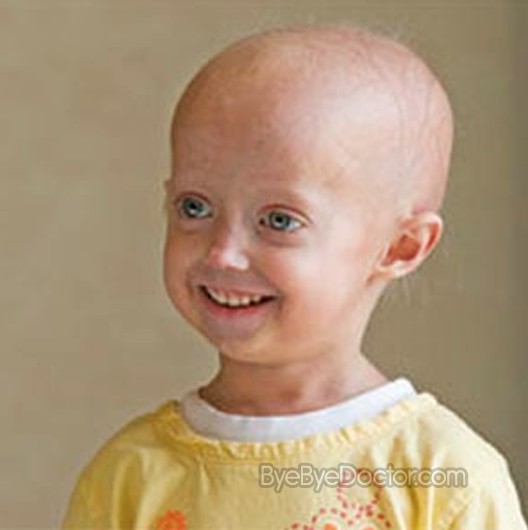 Типы, отмеченные звездочкой (*), считаются критическими ВПС.
Типы, отмеченные звездочкой (*), считаются критическими ВПС.
Признаки и симптомы
Признаки и симптомы ИБС зависят от типа и серьезности конкретного дефекта. Некоторые дефекты могут иметь несколько признаков или симптомов или не иметь их. Другие могут вызвать у ребенка следующие симптомы:
- Ногти или губы, окрашенные в синий цвет
- Учащенное или затрудненное дыхание
- Усталость при кормлении
- Сонливость
Диагностика
Некоторые ВПС могут быть диагностированы во время беременности с помощью специального вида ультразвукового исследования, называемого эхокардиограммой плода, при котором создаются ультразвуковые изображения сердца развивающегося ребенка.Однако некоторые ВПС не обнаруживаются до рождения или в более позднем возрасте, в детстве или в зрелом возрасте. Если поставщик медицинских услуг подозревает, что у него может быть ИБС, ребенок может пройти несколько тестов (например, эхокардиограмму) для подтверждения диагноза.
Лечение
Лечение ВПС зависит от типа и серьезности имеющегося дефекта. Некоторым пострадавшим младенцам и детям может потребоваться одна или несколько операций для восстановления сердца или кровеносных сосудов. Некоторых можно вылечить без хирургического вмешательства с помощью процедуры, называемой катетеризацией сердца.Длинная трубка, называемая катетером, проходит через кровеносные сосуды в сердце, где врач может проводить измерения и снимки, проводить анализы или устранять проблему. Иногда порок сердца невозможно полностью устранить, но эти процедуры могут улучшить кровоток и улучшить работу сердца. Важно отметить, что даже если порок сердца был устранен, многие люди с ВПС не излечиваются. См. Дополнительную информацию о жизни с ИБС ниже.
Причины
Причины ИБС у большинства младенцев неизвестны.Некоторые дети имеют пороки сердца из-за изменений в их индивидуальных генах или хромосомах . Считается, что ИБС вызывается сочетанием генов и других факторов, таких как окружающая среда, диета матери, состояние здоровья матери или прием лекарств матери во время беременности. Например, определенные состояния матери, такие как ранее существовавший диабет или ожирение, были связаны с пороками сердца у ребенка. 2,3 Курение во время беременности, а также прием некоторых лекарств также связаны с пороками сердца. 2,3
Например, определенные состояния матери, такие как ранее существовавший диабет или ожирение, были связаны с пороками сердца у ребенка. 2,3 Курение во время беременности, а также прием некоторых лекарств также связаны с пороками сердца. 2,3
Подробнее об исследованиях по ИБС »
Жизнь с CHD
По мере развития медицинской помощи и лечения младенцы с ВПС живут дольше и здоровее. Многие дети с ВПС сейчас доживают до взрослого возраста. По оценкам, более двух миллионов человек в Соединенных Штатах живут с ИБС. Многие люди с ВПС без особых трудностей ведут самостоятельную жизнь. У других со временем может развиться инвалидность. Некоторые люди с ИБС имеют генетические проблемы или другие состояния здоровья, повышающие их риск инвалидности.
Даже при улучшенном лечении многие люди с ИБС не излечиваются, даже если их порок сердца был устранен. У людей с ВПС со временем могут развиться другие проблемы со здоровьем, в зависимости от их конкретного порока сердца, количества сердечных пороков, которые у них есть, и серьезности порока сердца. Например, некоторые другие проблемы со здоровьем, которые могут развиться, включают нерегулярное сердцебиение (аритмии), повышенный риск инфицирования сердечной мышцы (инфекционный эндокардит) или слабость в сердце (кардиомиопатия).Людям с ИБС необходимы плановые осмотры у кардиолога (кардиолога), чтобы оставаться максимально здоровыми. Им также могут потребоваться дальнейшие операции после первых операций в детстве. Людям с ИБС важно регулярно посещать врача и обсуждать с ним свое здоровье, в том числе конкретное состояние сердца.
Например, некоторые другие проблемы со здоровьем, которые могут развиться, включают нерегулярное сердцебиение (аритмии), повышенный риск инфицирования сердечной мышцы (инфекционный эндокардит) или слабость в сердце (кардиомиопатия).Людям с ИБС необходимы плановые осмотры у кардиолога (кардиолога), чтобы оставаться максимально здоровыми. Им также могут потребоваться дальнейшие операции после первых операций в детстве. Людям с ИБС важно регулярно посещать врача и обсуждать с ним свое здоровье, в том числе конкретное состояние сердца.
Подробнее о жизни с CHD »
Список литературы
- Остер М, Ли К, Хонейн М, Коларуссо Т, Шин М, Корреа А.Временные тенденции выживаемости младенцев с критическими врожденными пороками сердца. Педиатрия . 2013; 131 (5): e1502-8.
- Дженкинс К.Дж., Корреа А., Файнштейн Д.А., Ботто Л., Бритт А.Е., Дэниэлс С.Р., Эликсон М., Уорнес, Калифорния, Уэбб К.Л. Ненаследственные факторы риска и врожденные сердечно-сосудистые дефекты: текущие знания: научное заявление Совета Американской кардиологической ассоциации по сердечно-сосудистым заболеваниям у молодежи: одобрено Американской академией педиатрии.
 Тираж .2007; 115 (23): 2995-3014.
Тираж .2007; 115 (23): 2995-3014. - Пател СС, Бернс TL. Негенетические факторы риска и врожденные пороки сердца. Pediatr Cardiol. 2013; 34 (7): 1535-55.
Таблицы роста для детей с синдромом Дауна
Таблицы роста для детей с синдромом Дауна в США доступны для загрузки ниже. Эти диаграммы могут помочь медицинским работникам отслеживать рост детей с синдромом Дауна и оценивать, насколько хорошо растет ребенок с синдромом Дауна по сравнению со сверстниками с синдромом Дауна.
Диаграммы клинического роста
Клинические карты представлены в метрических единицах (килограммах и сантиметрах). Каждая таблица доступна для мальчиков и девочек. Каждая диаграмма показывает 5 -й , 10 -й , 25 -й , 50 -й , 75 -й , 90 -й и 95 -й процентили. Доступны следующие графики:
Для детей от рождения до 3 лет:
- Масса в килограммах *
- Длина / рост в сантиметрах (длина измеряется, если ребенок не может стоять без опоры, в этом случае измеряется рост)
- Окружность головы (измерение вокруг головы ребенка в наибольшей области)
- Удельная масса
* Кривые весовых процентилей начинаются в возрасте 0 месяцев; другие кривые роста «от рождения до 3 лет» начинаются в возрасте 1 месяца.
Для лиц в возрасте 2-20 лет:
- Масса
- Высота
- Окружность головы
0-36 месяцев
Мальчики
Вес в килограммах pdf icon [PDF — 718K]
Длина / высота в сантиметрах значок pdf [PDF — 620K]
Окружность головы значок в формате pdf [PDF — 655K]
Вес в килограммах на длину в сантиметрах значок pdf [PDF — 742K]
Девочки
Вес в килограммах pdf icon [PDF — 133K]
Длина / высота в сантиметрах значок pdf [PDF — 140K]
Окружность головы значок в формате pdf [PDF — 136K]
Вес в килограммах на длину в сантиметрах значок pdf [PDF — 134K]
2-20 лет
1,2
Мальчики
Вес в килограммах pdf icon [PDF — 691K]
Высота в сантиметрах значок pdf [PDF — 715K]
Окружность головы значок в формате pdf [PDF — 623K]
Девочки
Вес в килограммах pdf icon [PDF — 124K]
Высота в сантиметрах значок pdf [PDF — 137K]
Окружность головы значок в формате pdf [PDF — 169K]
1 Графики роста индекса массы тела (ИМТ) доступны по адресу https: // www. cdc.gov/growthcharts/clinical_charts.htm
cdc.gov/growthcharts/clinical_charts.htm
2 См. публикацию Земеля и др., внешний значок для графиков роста индекса массы тела (ИМТ) для выборки детей с синдромом Дауна
Методы и разработки
Для получения дополнительной информации о методах и разработке графиков роста для детей с синдромом Дауна, пожалуйста, посетите http://pediatrics.aappublications.org/content/early/2015/10/21/peds.2015-1652.abstractexternal icon.
Фон
Приведенная ниже информация поможет вам прочитать и интерпретировать графики роста детей с синдромом Дауна.
Что такое процентиль?
Процентили — это наиболее часто используемый показатель для оценки размеров и моделей роста отдельных детей в Соединенных Штатах. Процентили ранжируют положение индивида, указывая, какой процент эталонной совокупности этот индивид будет равен или превосходить. Контрольная популяция — это группа лиц, модели роста которых использовались для разработки диаграмм роста.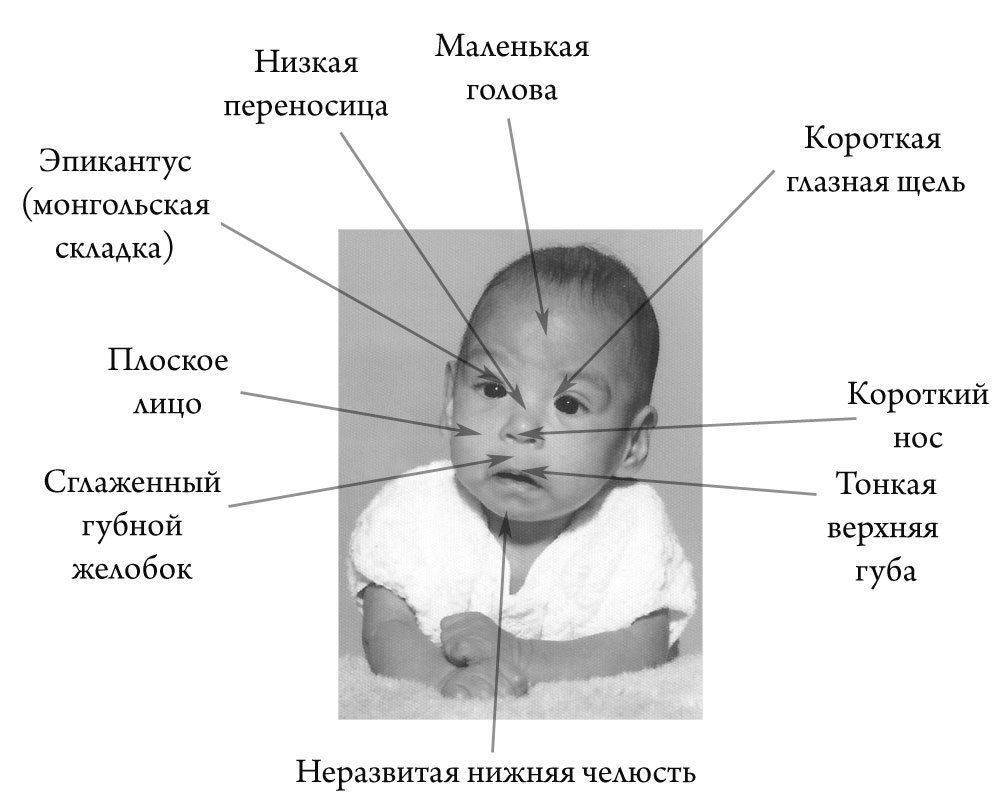
Что такое z-оценка?
Z-оценка — это показатель того, как индивид соотносится со средним значением для контрольной совокупности.Z-показатель имеет прямое отношение к процентилям. Для получения дополнительной технической информации об этих оценках и о том, как они рассчитываются, посетите https://www.cdc.gov/growthcharts/growthchart_faq.htm.
Мой ребенок находится на уровне 5-го процентиля в таблице или ниже, что мне делать?
Если вас беспокоит рост вашего ребенка, поговорите с лечащим врачом вашего ребенка.
Какие соображения следует учитывать при использовании этих диаграмм?
Специализированные таблицы роста, такие как эти новые таблицы роста для детей с синдромом Дауна, содержат полезные справочные данные о росте детей с синдромом Дауна, но могут иметь некоторые ограничения.Например, для этого исследования исследователи измерили рост группы из 637 человек с синдромом Дауна, набранных из медицинских и общественных мест, в основном из Филадельфии. Эти дети могут не быть репрезентативными для всех детей с синдромом Дауна в Соединенных Штатах. Для получения дополнительной информации о методах и разработке диаграмм роста для детей с синдромом Дауна, пожалуйста, посетите http://pediatrics.aappublications.org/content/early/2015/10/21/peds.2015-1652.абстракциявнешний значок.
Эти дети могут не быть репрезентативными для всех детей с синдромом Дауна в Соединенных Штатах. Для получения дополнительной информации о методах и разработке диаграмм роста для детей с синдромом Дауна, пожалуйста, посетите http://pediatrics.aappublications.org/content/early/2015/10/21/peds.2015-1652.абстракциявнешний значок.
Номер ссылки
Земель Б.С., Пипан М., Столлингс В.А., Холл В., Шадт К., Фридман Д.С., Торп П. Таблицы роста для детей с синдромом Дауна в США. Педиатрия . 2015 1 ноября; 136 (5): e1204-11.
Трисомия 21 (синдром Дауна) | Детская больница Филадельфии
Трисомия 21 — наиболее распространенная хромосомная аномалия у людей, от которой ежегодно страдают около 5000 новорожденных и более 350 000 человек в Соединенных Штатах.
Трисомия 21, также известная как синдром Дауна, является генетическим заболеванием, вызванным дополнительной хромосомой. Большинство младенцев наследуют по 23 хромосомы от каждого родителя, всего 46 хромосом. Однако младенцы с синдромом Дауна в конечном итоге получают три хромосомы в положении 21 вместо обычной пары.
Однако младенцы с синдромом Дауна в конечном итоге получают три хромосомы в положении 21 вместо обычной пары.
Другие примеры трисомии встречаются в положениях 13 и 18. Трисомия 21 — самая распространенная из трех, встречающаяся в 1 из каждых 691 рождений. Заболевание было впервые обнаружено в 1866 году британским врачом Джоном Лэнгдоном Дауном и позже названо в его честь.
По мере роста вашего ребенка с синдромом Дауна он подвергается большему риску определенных медицинских проблем, и у него может развиться:
Проблемы в любой из этих областей могут повлиять на развитие и поведение вашего ребенка.
Синдром Дауна возникает из-за дополнительной копии хромосомы 21, которая может заставить тело и мозг развиваться иначе, чем у ребенка без синдрома.
Риск рождения ребенка с синдромом Дауна увеличивается с возрастом женщины — женщинам старше 35 часто рекомендуется пройти пренатальное генетическое тестирование их нерожденных детей, — но, поскольку у более молодых женщин рождается больше детей, они рожают 80 процентов детей. младенцы с синдромом Дауна.
младенцы с синдромом Дауна.
Симптомы синдрома Дауна могут включать:
- Отличительные черты лица
- От легкой до средней степени умственной отсталости
- Проблемы с сердцем, почками и щитовидной железой
- Многочисленные респираторные инфекции, от простуды до бронхита и пневмонии
- Скелетные аномалии, включая заболевания позвоночника, бедра, стопы и кистей рук
- Гибкие суставы и слабые, гибкие мышцы
- Чрезмерно тихий ребенок
- Менее реагирует на раздражители
- Нарушение зрения и слуха
- Мизинец, загнутый внутрь
- Большое пространство между большим и вторым пальцами стопы
- Одиночная глубокая складка на подошвах стопы и одной или обеих рук
Тесты для подтверждения синдрома Дауна часто проводят до рождения ребенка с помощью амниоцентеза или биопсии ворсин хориона (CVS).Для амниоцентеза игла вводится через брюшную стенку матери в амниотический мешок, и небольшой образец околоплодных вод берется и исследуется в лаборатории.
Если вашему ребенку не был поставлен пренатальный диагноз синдрома Дауна, диагностика обычно начинается при рождении на основании его внешнего вида. Врачи запросят у вас подробный семейный медицинский анамнез, проведут физический осмотр вашего ребенка и проанализируют хромосомы вашего ребенка. После постановки диагноза может быть назначено дополнительное тестирование, чтобы помочь врачам лучше понять, как синдром Дауна может повлиять на вашего ребенка, и помочь выявить любые ранние осложнения этого расстройства.
Тесты могут включать:
- Генетическое тестирование , в котором образец слюны вашего ребенка используется для идентификации ДНК вашего ребенка.
- Анализы крови , которые могут помочь определить использование и эффективность лекарств, биохимические заболевания и функцию органов.
- Рентгеновские снимки , дающие изображения костей.
- Магнитно-резонансная томография (МРТ) , в которой используется комбинация больших магнитов, радиочастоты и компьютера для получения подробных изображений органов и структур внутри тела.

- Компьютерная томография (КТ) , в которой используется комбинация рентгеновских лучей и компьютерных технологий для получения изображений поперечного сечения («срезов») тела.
- EOS imaging , технология визуализации, которая создает трехмерные модели из двух плоских изображений. В отличие от компьютерной томографии, изображения EOS выполняются, когда ребенок находится в вертикальном или стоячем положении, что позволяет улучшить диагностику — для некоторых состояний — благодаря положению с опорой на вес.
Нет лекарства от синдрома Дауна.Лечение назначается при возникновении определенных проблем, таких как проблемы с сердцем, мышечная слабость или искривление позвоночника, которые требуют лечения.
В Детской больнице Филадельфии (CHOP) мы практикуем совместную, ориентированную на семью помощь. Команда опытных врачей, в которую входят хирурги и врачи мирового уровня, детские медсестры, физиотерапевты и эрготерапевты, психологи и другие специалисты, будут сотрудничать с вами в уходе за вашим ребенком.
У многих детей с синдромом Дауна также диагностируется множество вторичных состояний, которые присутствуют при рождении и могут быть вылечены, когда ваш ребенок маленький.Это часто верно для таких состояний, как проблемы с сердцем, аномалии рук и ног.
В других случаях осложнения синдрома Дауна могут стать очевидными — или проблемными — только по мере роста вашего ребенка. Это часто верно для деформаций позвоночника, таких как сколиоз и состояния бедра, которые могут потребовать хирургической коррекции.
Состояние каждого ребенка индивидуально, поэтому лечение подбирается индивидуально. В зависимости от потребностей вашего ребенка, его вылечят специалисты кардиологии, ортопедии, эндокринолога и другие.Лечение может включать терапию, операцию или дополнительные услуги поддержки для вашего ребенка и семьи.
Помощник по уходу может помочь вам собрать самую важную информацию об уходе за вашим ребенком в одном месте.
Ваш ребенок с синдромом Дауна должен находиться под наблюдением врача и в зрелом возрасте. Эксперты программы «Трисомия 21» в CHOP помогут вам организовать уход за вашим ребенком с синдромом Дауна на всех этапах его роста. Программа Трисомии 21 — одна из немногих программ Детской больницы, которая занимается лечением пациентов старше 18 лет и в пожилом возрасте.
Эксперты программы «Трисомия 21» в CHOP помогут вам организовать уход за вашим ребенком с синдромом Дауна на всех этапах его роста. Программа Трисомии 21 — одна из немногих программ Детской больницы, которая занимается лечением пациентов старше 18 лет и в пожилом возрасте.
Советы для перехода к взрослой жизни
Если вашему ребенку была сделана операция, ему нужно будет проконсультироваться с хирургом примерно через одну-две недели после операции, а затем снова через три и шесть месяцев после операции. После этого настоятельно рекомендуется проводить ежегодный мониторинг со стороны обученных врачей, чтобы гарантировать, что любые проблемы будут обнаружены и устранены как можно скорее.
Во время последующих посещений вашему ребенку может потребоваться дополнительное рентгеновское обследование и другие диагностические исследования. Цель постоянного мониторинга — помочь выявить любые нарушения в росте или развитии и решить проблемы со здоровьем по мере их появления.
Последующее наблюдение, постоянная поддержка и услуги доступны в нашем главном кампусе и во всей нашей сети обслуживания CHOP. Наша команда стремится к сотрудничеству с родителями и лечащими врачами, чтобы обеспечить вашему ребенку наиболее актуальную, всестороннюю и специализированную помощь.
Кроме того, врачи могут порекомендовать вашему ребенку обратиться к нескольким различным специалистам, поскольку в диагностике синдрома Дауна может быть задействовано очень много систем организма.
Например, ваш ребенок может видеть:
- Врач-ортопед по вопросам, связанным с костями и мышцами, в частности для диагностики и лечения нестабильности шейного отдела позвоночника, нестабильности бедра и возможности вывиха бедра.
- Кардиолог по вопросам, связанным с сердцем. Может быть заказана эхокардиограмма, чтобы сделать снимки сердца вашего ребенка, чтобы помочь диагностировать или исключить пороки сердца.
- Детский аудиолог, обученный выявлять, диагностировать, лечить и контролировать проблемы со слухом.

- Детский офтальмолог (глазной врач), который может оценить зрение вашего ребенка и поставить диагноз, а также лечить глаза или проблемы со зрением.
- Детский эндокринолог для проверки функции щитовидной железы.Гормоны щитовидной железы играют важную роль в росте, развитии и обмене веществ вашего ребенка. Уровни щитовидной железы проверяются с помощью анализа крови.
- Генетик для индивидуального или семейного консультирования.
- Пульмонолог при любых проблемах с дыханием.
- Невролог по вопросам нервной системы и головного мозга.
- Физиотерапевты и эрготерапевты для развития физических способностей и навыков вашего ребенка.
В 1983 году ожидаемая продолжительность жизни людей с синдромом Дауна составляла 25 лет; однако сегодня исполнилось 60 лет.Этому быстрому росту в значительной степени способствовали достижения кардиологии. Поскольку наука и технологии продолжают совершенствоваться, а тонкости синдрома Дауна исследуются и открываются, ожидается, что ожидаемая продолжительность жизни людей с синдромом Дауна также будет увеличиваться.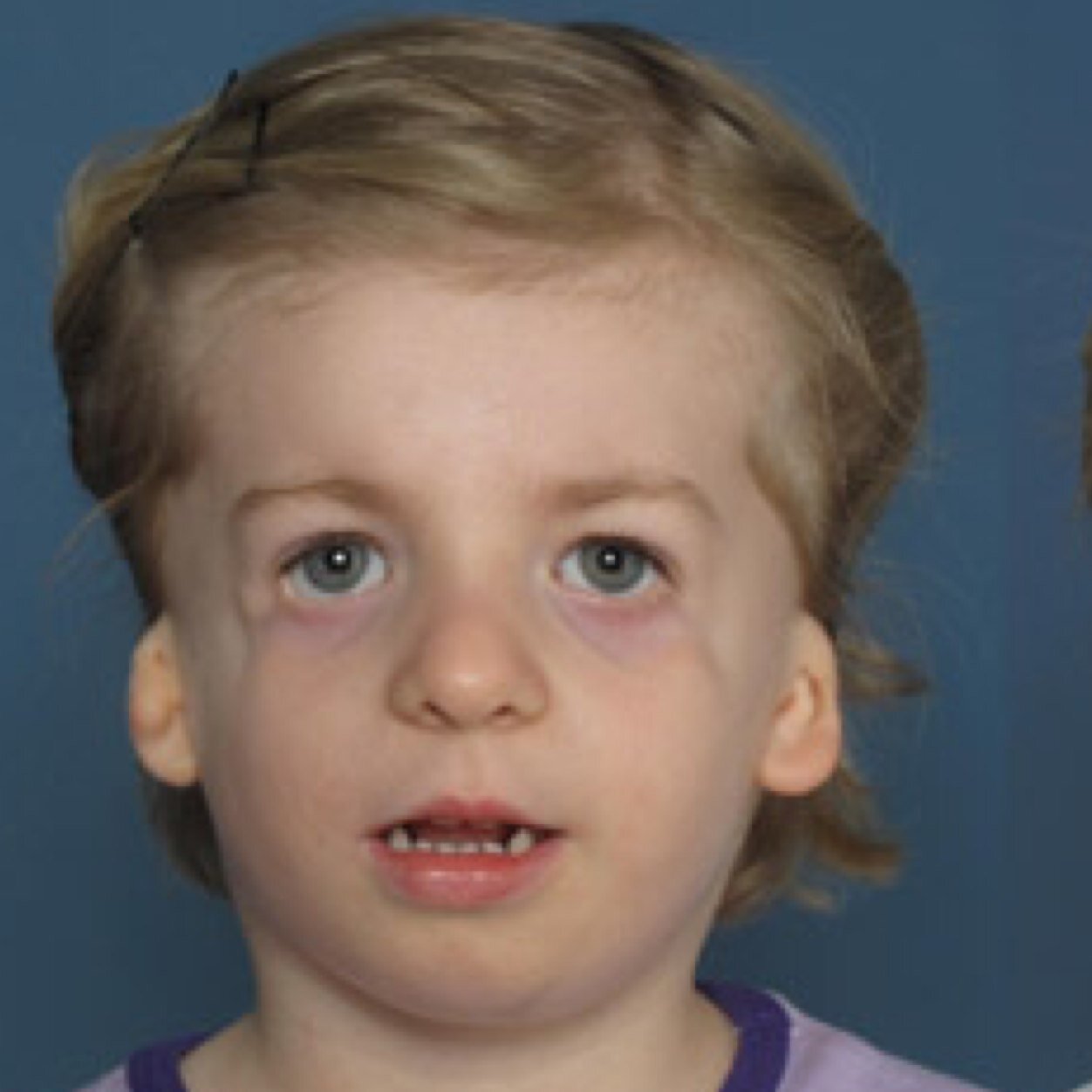
Сегодня дети с синдромом Дауна посещают обычные учебные классы школ по всей стране. В некоторых случаях они интегрированы в определенные курсы, в то время как в других ситуациях студенты полностью включены в обычный класс по всем предметам.Степень интеграции зависит от способностей ребенка.
Многие люди с синдромом Дауна учились в колледже, живут самостоятельно и сохраняют работу. Эти люди — трудолюбивые и преданные своему делу сотрудники. Стимулирующая домашняя обстановка, позитивная поддержка со стороны семьи и друзей, качественные образовательные программы и хорошее здравоохранение позволяют людям с синдромом Дауна полностью раскрыть свой потенциал и вести полноценную жизнь. Будьте изобретательны, настойчивы и возлагайте большие надежды.
Несмотря на успехи, дети с синдромом Дауна по-прежнему имеют более высокий риск развития определенных заболеваний, таких как сердечные заболевания, желудочно-кишечные аномалии и деменция.Ранняя диагностика и лечение этих связанных состояний приводит к лучшим результатам.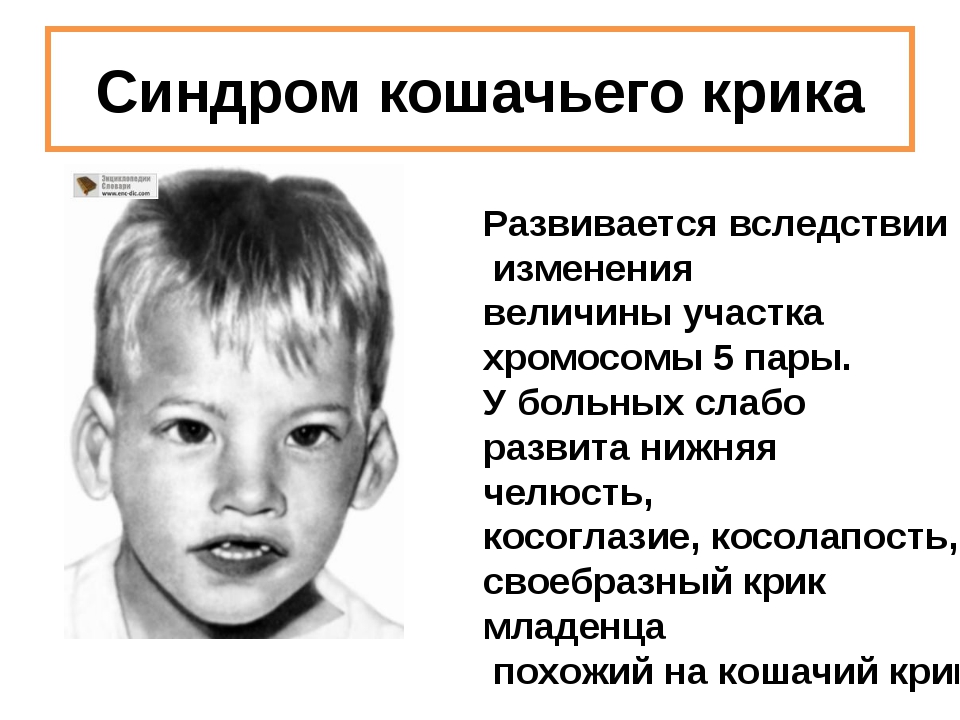
При регулярном медицинском обслуживании и надежной системе поддержки дети с синдромом Дауна могут прожить долгую, полную и счастливую жизнь.
Синдром Дауна | Симптомы и причины
Что вызывает синдром Дауна?
Синдром Дауна — распространенное генетическое заболевание, которое возникает, когда у ребенка есть дополнительная копия хромосомы 21.
Хромосомы — это структуры внутри каждой клетки человека, содержащие ДНК.Эти крошечные структуры, которые дети наследуют от своих родителей, играют ключевую роль в определении того, как будет развиваться ребенок, например, будет ли он высоким или низким, иметь темную или светлую кожу, вьющиеся или прямые волосы.
Обычно яйцеклетка матери и сперма отца начинаются с 23 хромосом. Когда яйцеклетка и сперматозоид встречаются при зачатии, ребенок наследует по 23 хромосомы от каждого родителя, в результате чего получается 46 хромосом.
При синдроме Дауна изменение происходит во время деления клетки, так что яйцеклетка или сперматозоид имеют дополнительную 21 хромосому.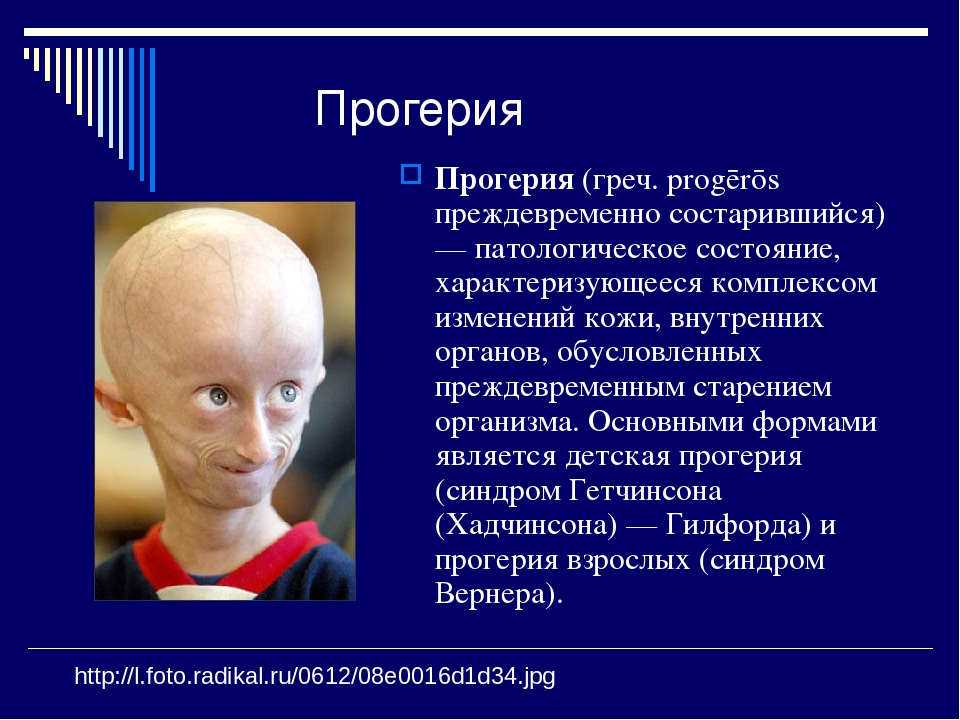 Исследователи до сих пор не уверены, что заставляет клетки делиться таким образом (хотя вероятность этого увеличивается с увеличением возраста матери). Если эта яйцеклетка или сперматозоид оплодотворяются, у ребенка появляются три копии двадцать первой хромосомы или трисомии 21. Этот дополнительный генетический материал вызывает проблемы со здоровьем и развитием синдрома Дауна.
Исследователи до сих пор не уверены, что заставляет клетки делиться таким образом (хотя вероятность этого увеличивается с увеличением возраста матери). Если эта яйцеклетка или сперматозоид оплодотворяются, у ребенка появляются три копии двадцать первой хромосомы или трисомии 21. Этот дополнительный генетический материал вызывает проблемы со здоровьем и развитием синдрома Дауна.
Каковы симптомы синдрома Дауна?
Синдром Дауна может поражать детей физически, когнитивно и поведенчески.Каждый ребенок с этим заболеванием уникален и может обладать следующими характеристиками в разной степени или не обладать вовсе.
Физические характеристики
Дети с синдромом Дауна обладают некоторыми из следующих физических особенностей:
- глаза, наклоненные вверх, от внутреннего угла к внешнему
- маленькие ушки, которые могут немного загибаться вверху
- рот меньше среднего, а язык больше
- нос меньше среднего, с уплощенной переносицей
- короткие коренастые руки и ноги
- широкое пространство между большим и вторым пальцами стопы
- короткие шеи и маленькие руки с короткими пальцами
- Одна складка, которая проходит прямо через ладонь, и вторая складка, которая загибается большим пальцем вниз, а не три складки на ладони
- Рост ниже среднего
- Низкий мышечный тонус (гипотония) по всему телу и чрезмерно расшатанные суставы
Психологические, когнитивные и поведенческие симптомы
Большинство детей с синдромом Дауна достигают вех в развитии позже, чем другие дети, включая способность ходить и говорить. У них часто бывает умственная отсталость от легкой до умеренной степени, и у них могут быть определенные проблемы с вниманием, вербальной памятью и выразительным общением.
У них часто бывает умственная отсталость от легкой до умеренной степени, и у них могут быть определенные проблемы с вниманием, вербальной памятью и выразительным общением.
Поведенческие проблемы, такие как упрямство, импульсивность и вспышки гнева, могут чаще встречаться у детей с синдромом Дауна. Многие дети громко разговаривают сами с собой, чтобы понять и обработать информацию.
С другой стороны, многие дети с синдромом Дауна обладают сильными социальными навыками. Даже в младенчестве многие используют невербальное общение для связи с другими.Они часто хорошо учатся наглядно, лучше всего понимают информацию, когда видят ее через изображения, предметы или демонстрации. Многие дети с синдромом Дауна учатся читать слова раньше, чем ожидают их родители или учителя.
Синдром Дауна | Бостонская детская больница
Синдром Дауна и умственная отсталость
Большинство детей с синдромом Дауна имеют определенный уровень умственной отсталости, обычно от легкой до умеренной. Люди с легкой степенью умственной отсталости обычно могут научиться делать повседневные вещи, например читать, работать и самостоятельно пользоваться общественным транспортом. Людям с умеренной умственной отсталостью обычно требуется дополнительная поддержка.
Люди с легкой степенью умственной отсталости обычно могут научиться делать повседневные вещи, например читать, работать и самостоятельно пользоваться общественным транспортом. Людям с умеренной умственной отсталостью обычно требуется дополнительная поддержка.
Многие дети с синдромом Дауна могут посещать обычные классы, хотя им может потребоваться дополнительная помощь или изменения. Благодаря широко распространенным программам специального образования и сообществ, все больше и больше людей с синдромом Дауна заканчивают среднюю школу, посещают колледжи и работают в своих сообществах.
Чтобы помочь детям с синдромом Дауна раскрыть свой наивысший потенциал, родители могут как можно раньше обратиться за помощью в программы помощи. По закону каждый штат должен предоставлять услуги по развитию и специальному обучению для детей с синдромом Дауна, начиная с рождения с ранним вмешательством и затем продолжая государственное образование до 21 года.
Синдром Дауна и проблемы со здоровьем
У детей с синдромом Дауна могут быть самые разные проблемы со здоровьем. Около половины из них рождаются с врожденным пороком сердца — структурной проблемой сердца, развивающейся во время беременности.
Около половины из них рождаются с врожденным пороком сердца — структурной проблемой сердца, развивающейся во время беременности.
К наиболее частым врожденным порокам сердца у детей с синдромом Дауна относятся:
У многих детей с пороками сердца также развивается легочная гипертензия — состояние, которое может вызвать длительное повреждение легких, если его не лечить.
Другие проблемы со здоровьем, которые обычно возникают у детей с синдромом Дауна, включают:
Как мы лечим синдром Дауна
Бостонская детская больница с синдромом Дауна — одна из старейших и крупнейших программ для детей с синдромом Дауна и их семей.Программа является узкой специализацией Центра развивающей медицины.
С самого первого визита в Boston Children’s молодые родители работают с командой профессионалов, стремящихся поддержать все клинические, физические и эмоциональные потребности своего ребенка. Мы предоставляем специализированную медицинскую помощь, ресурсы, поддержку и защиту детям с синдромом Дауна от рождения до 22 лет и регулярно направляем пациентов в другие специализированные клиники Boston Children’s, в зависимости от потребностей ребенка. Мы также помогаем родителям связаться с другими семьями с синдромом Дауна и подключить их к общественным и образовательным услугам, подходящим для их ребенка.
Мы также помогаем родителям связаться с другими семьями с синдромом Дауна и подключить их к общественным и образовательным услугам, подходящим для их ребенка.
Для детей, рожденных с пороками сердца, наш Кардиологический центр является крупнейшим в США и одним из самых специализированных в мире. Мы предоставляем полный спектр услуг, а наши специалисты имеют обширный опыт лечения редких проблем с сердцем с результатами, которые являются одними из лучших в мире.
Поддержка будущих родителей, которым поставили пренатальный диагноз синдрома Дауна
Программа по лечению синдрома Дауна тесно сотрудничает с Центром расширенной помощи плоду. В зависимости от потребностей семьи мы предоставляем дородовые консультации, чтобы ответить на вопросы и помочь будущим родителям узнать больше о синдроме Дауна.Мы предлагаем конфиденциальные, недирективные консультации семьям, не уверенным в своих планах, предоставляя безопасную возможность собрать информацию и принять обоснованное решение о беременности.
Для семей с вероятным или подтвержденным диагнозом, которые планируют продолжить беременность, дородовой визит становится первым клиническим посещением, когда мы начинаем помогать планировать будущее ребенка. Мы обсуждаем общие медицинские условия, проблемы развития, образование и ресурсы в сообществе.
Синдром Ди Джорджи | Детская черепно-лицевая программа Dell
Что такое синдром ДиДжорджи?
Синдром ДиДжорджи (СДД) — это генетическое заболевание, которое, среди прочего, может вызывать пороки сердца, плохое функционирование иммунной системы ребенка и волчью пасть.Он возникает во время внутриутробного развития плода и проявляется рядом симптомов, которые у детей различаются по частоте и степени тяжести.
Это заболевание связано с хромосомой 22 в организме человека. Ряд других заболеваний, таких как велокардиофациальный синдром и синдром Шпринцена-Голдберга, также был связан с развитием хромосомы 22 в ткани плода. Эти расстройства наряду с синдромом ДиДжорджи часто также называют синдромом делеции 22q11.2.
Эти расстройства наряду с синдромом ДиДжорджи часто также называют синдромом делеции 22q11.2.
Что вызывает синдром ДиДжорджи?
Синдром ДиДжорджи возникает, когда часть хромосомы 22 удаляется у развивающегося плода.В ядре большинства живых клеток находится хромосома, несущая генетическую информацию для создания большего количества клеток. У каждого человека есть две копии хромосомы 22, которые они наследуют от каждого из родителей.
У ребенка с синдромом ДиДжорджи удаленная часть хромосомы 22 приводит к отсутствию 30-40 генов. Конкретные роли и функция этих генов до сих пор не совсем понятны, но они известны как область 22q11.2 хромосомы 22.
Делеция этих генов может происходить в сперме отца, яйцеклетке матери или на ранних стадиях внутриутробное развитие.В редких случаях эта делеция может быть унаследована от родителя, у которого также отсутствует генетическая информация в хромосоме 22.
Каковы симптомы синдрома ДиДжорджи?
Из-за большого количества и серьезности симптомов, возникающих из-за синдрома ДиДжорджи, дети часто получают лечение у различных специалистов, включая черепно-лицевых хирургов, детских кардиологов и гематологов.
Некоторые симптомы синдрома ДиДжорджи могут присутствовать у младенцев при рождении, однако другие симптомы могут проявляться только со временем в младенчестве и раннем детстве.Синдром ДиДжорджи может поражать различные системы органов и структуры тела, поэтому у некоторых детей этого не происходит.
Пороки сердца — общая черта синдрома ДиДжорджи, поэтому у детей могут возникать проблемы с кровью и кровообращением. Цианоз, состояние, возникающее из-за плохого кровообращения, при котором кожа ребенка становится синеватой, может быть признаком проблемы с сердцем.
Синдром ДиДжорджи часто связан с гипопаратиреозом, который вызывает дефицит кальция в крови ребенка. Это также часто влияет на работу вилочковой железы.Нарушение работы вилочковой железы приводит к снижению функционирования иммунной системы ребенка.
Расщелина неба — еще одна частая черта синдрома ДиДжорджи. Расщелина неба может стать причиной проблем с кормлением и желудочно-кишечного тракта у младенцев.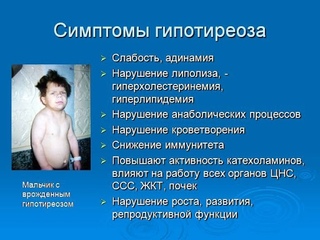
Какие методы лечения синдрома Ди Джорджи?
Хотя от синдрома ДиДжорджи нет лекарства, лечение обычно позволяет исправить серьезные проблемы, такие как порок сердца или крайне низкий уровень кальция. При необходимости можно решать или контролировать другие проблемы со здоровьем, а также проблемы развития, поведения или психического здоровья.
Существуют лекарства и процедуры, которые лечат различные расстройства, возникающие в результате синдрома ДиДжорджи, и их можно использовать для ускорения развития ребенка и помощи ему в нормальном функционировании мира.
Добавки кальция и витамина D обычно используются для лечения гипопаратиреоза, а легкое нарушение функции вилочковой железы обычно не требует ухода или вакцинации, в отличие от других детей.
Тяжелая дисфункция тимуса может привести к тяжелым и даже опасным для жизни инфекциям.Для лечения этого состояния часто используются трансплантаты костного мозга и крови. Расщелина неба и пороки сердца обычно требуют хирургического лечения.
В зависимости от особенностей синдрома ДиДжорджи у ребенка различные методы лечения могут помочь им компенсировать любую задержку в развитии, вызванную его нарушениями. Логопедия, трудотерапия и развивающая терапия могут принести пользу ребенку, страдающему синдромом ДиДжорджи.
Синдром Питта-Хопкинса — NORD (Национальная организация по редким заболеваниям)
С публикацией все большего числа серий случаев мы улучшаем картину сопутствующих симптомов и прогнозов людей с синдромом Питта-Хопкинса.Однако многое в этом расстройстве до конца не изучено. Важно отметить, что у пораженных людей могут быть не все симптомы, описанные ниже. Родители должны поговорить с лечащим врачом и медперсоналом своих детей об их конкретном случае, сопутствующих симптомах и общем прогнозе.
Младенцы с синдромом Питта-Хопкинса могут иметь пониженный мышечный тонус (гипотония) и выглядеть ненормально «гибкими». Гипотония может влиять на питание и моторику, например ходьбу. Проблемы с кормлением могут возникать в младенчестве, но, как правило, проходят с возрастом. Их можно охарактеризовать как очень тихих и чрезмерно спящих. У некоторых младенцев может быть аномально маленькая окружность головы (послеродовая микроцефалия).
Их можно охарактеризовать как очень тихих и чрезмерно спящих. У некоторых младенцев может быть аномально маленькая окружность головы (послеродовая микроцефалия).
Больные младенцы и дети сталкиваются с задержкой в достижении основных этапов развития, в том числе в сидении или поднятии головы вверх. Обычно они значительно задерживают обучение ходьбе. Некоторые дети могут ходить только с посторонней помощью, в то время как другие могут не ходить. Большинству детей нужна фиксация для стабилизации расшатанных лодыжек.Дети, которые могут ходить, могут иметь неустойчивую походку с широкой походкой. Они могут демонстрировать нарушение координации (атаксия) и быть неуклюжими. Речь значительно задерживается. Некоторые дети развивают способность говорить несколько слов, но многие дети не могут говорить. Большинство детей обладают лучшими восприимчивыми языковыми навыками, а это означает, что они могут понимать больше информации, которую им говорят, чем они могут говорить сами. Эти дети могут воспользоваться вспомогательными устройствами для общения, включая доски с картинками и говорящие устройства на базе планшетов. Многие могут учиться и общаться с помощью языка жестов.
Многие могут учиться и общаться с помощью языка жестов.
Большинство пораженных детей имеют умственную отсталость от средней до тяжелой степени. Однако нарушения речи и моторики затрудняют определение истинных умственных способностей ребенка. Достижения в области технологий и новые методы лечения позволили затронутым детям достичь большего, чем первоначально предполагалось, и некоторые врачи и родители считают, что существует более широкий диапазон интеллектуальных способностей, чем обычно сообщается в медицинской литературе.
Младенцы и дети обычно имеют отличительные черты лица. Эти особенности включают аномально широкий рот с полной нижней губой; широко расставленные зубы; расширенные ноздри; широкая переносица; острый, опущенный кончик носа; уши слегка чашевидной формы; и глубоко посаженные глаза, слегка наклоненные вверх с выступающим надглазничным гребнем. У них может быть выступающая верхняя губа, которая дважды изогнута (лук Купидона), пухлые щеки, а также выступающая нижняя часть лица и подбородок. Эти отличительные черты лица могут стать более выраженными или заметными с возрастом.
Эти отличительные черты лица могут стать более выраженными или заметными с возрастом.
Дети с синдромом Питта-Хопкинса могут иметь нерегулярное или ненормальное дыхание. У них могут возникать повторяющиеся эпизоды, когда они дышат очень быстро (гипервентиляция), часто за которыми следуют эпизоды, когда они с трудом дышат или на мгновение перестают дышать (кризы апноэ). Апноэ может вызвать цианоз — состояние, при котором кожа приобретает синеватый оттенок из-за недостатка кислорода. Нарушения дыхания могут быть вызваны стрессом, сильными эмоциями или усталостью. Проблемы с дыханием обычно не возникают во время сна.Возраст начала нарушения дыхания может варьироваться и колеблется от 7 месяцев до 7 лет.
Больные дети описываются как общительные и счастливые, часто смеющиеся и улыбающиеся. Смех может возникать спонтанно или в неподходящее время. Однако некоторые дети могут быть тихими или замкнутыми в своем собственном мире (эгоцентризм) и испытывать трудности в общении. Также случаются эпизоды агрессии, крика или возбуждения, часто в ответ на неожиданные изменения в распорядке дня. Дополнительные поведенческие проблемы являются общими и могут включать гиперактивность, беспокойство, членовредительство и застенчивость. Дети с синдромом Питта-Хопкинса также демонстрируют стереотипные движения рук, которые включают хлопки в ладоши, хлопанье руками, взмахи руками, мытье рук, скрещивание пальцев и частые движения руки в рот. Также могут наблюдаться тряски головой, удары головой, раскачивание тела, скрежетание зубами (бруксизм) и выдергивание волос. Дети могут многократно и многократно играть с игрушкой и могут проявлять интерес к одной конкретной части игрушки.
Дополнительные поведенческие проблемы являются общими и могут включать гиперактивность, беспокойство, членовредительство и застенчивость. Дети с синдромом Питта-Хопкинса также демонстрируют стереотипные движения рук, которые включают хлопки в ладоши, хлопанье руками, взмахи руками, мытье рук, скрещивание пальцев и частые движения руки в рот. Также могут наблюдаться тряски головой, удары головой, раскачивание тела, скрежетание зубами (бруксизм) и выдергивание волос. Дети могут многократно и многократно играть с игрушкой и могут проявлять интерес к одной конкретной части игрушки.
Судороги могут возникать чуть менее чем у половины людей и обычно начинаются в детстве, но иногда присутствуют с рождения или развиваются уже в подростковом возрасте. Большинство детей страдают запорами, которые могут быть очень серьезными. Гастроэзофагеальный рефлюкс был зарегистрирован менее чем у половины больных. У большинства людей болевой порог высокий.
Дополнительные симптомы могут включать чрезмерное слюнотечение (особенно в молодом возрасте), тяжелую близорукость (миопию), косоглазие (косоглазие) и аномальное искривление хрусталика глаза (астигматизм).




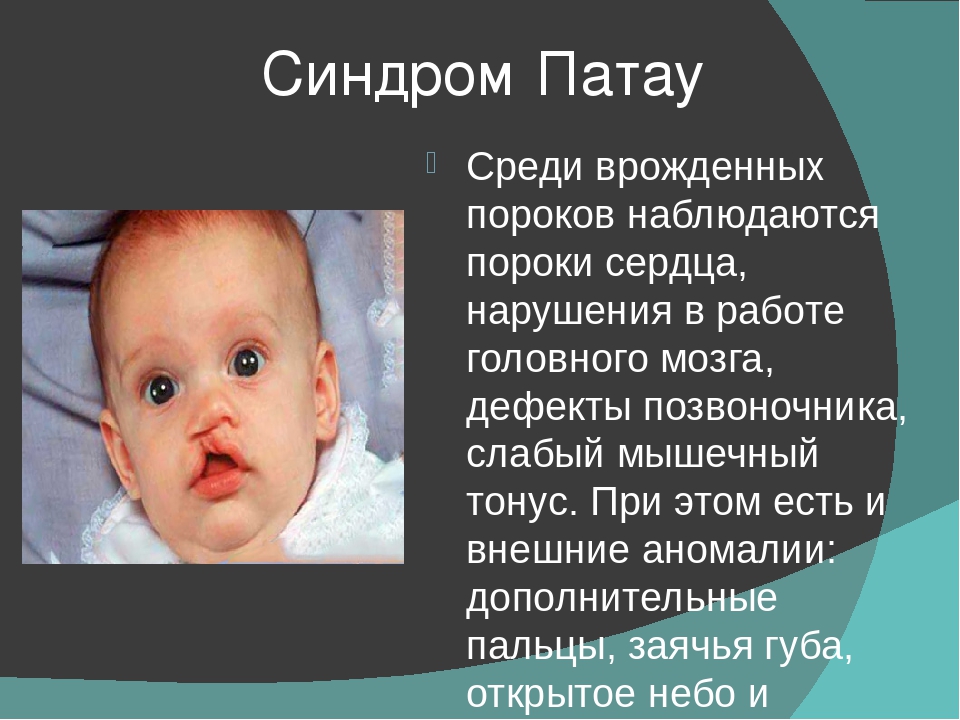
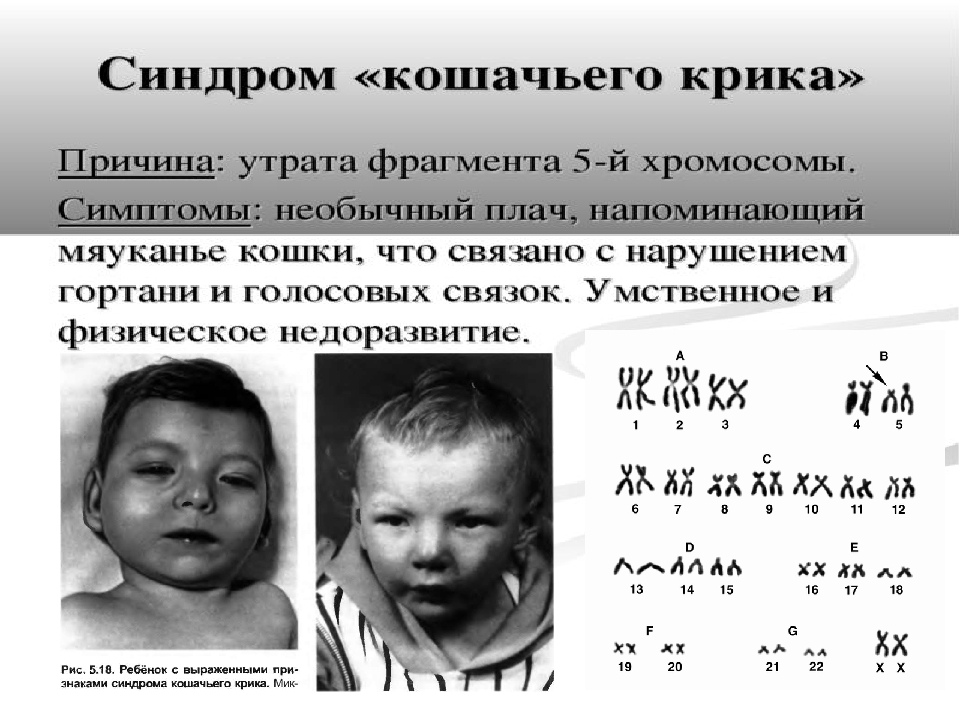
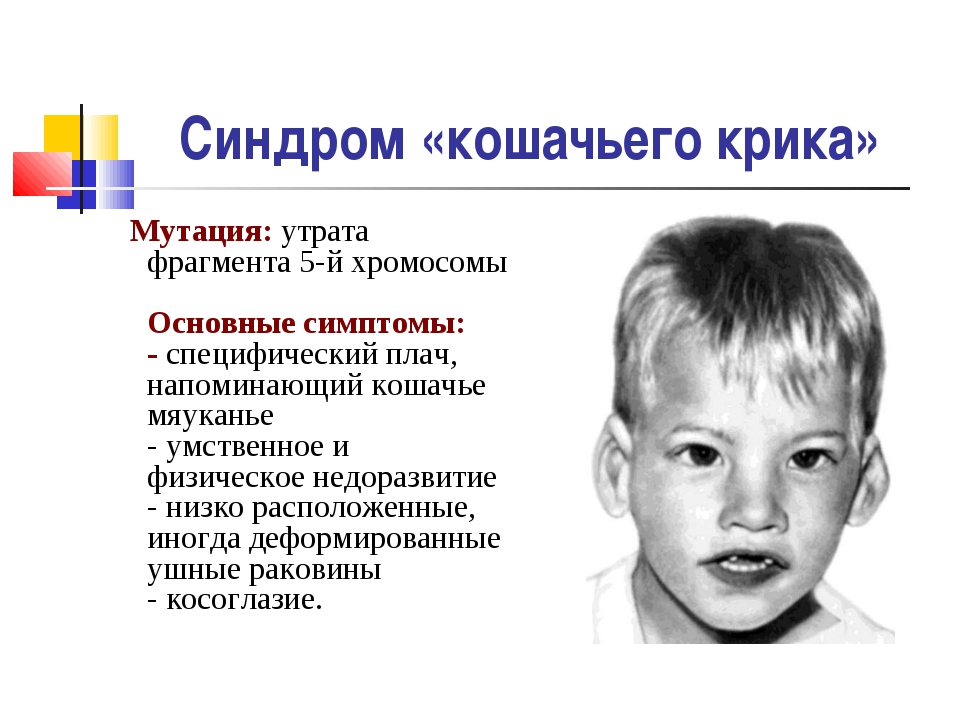 By training local healthcare professionals in these countries, FRESH AIR will introduce effective actions for preventing, diagnosing and treating lung conditions. Smoke and indoor pollution are specific areas that the project will focus on.
By training local healthcare professionals in these countries, FRESH AIR will introduce effective actions for preventing, diagnosing and treating lung conditions. Smoke and indoor pollution are specific areas that the project will focus on. судорожными состояниями
судорожными состояниями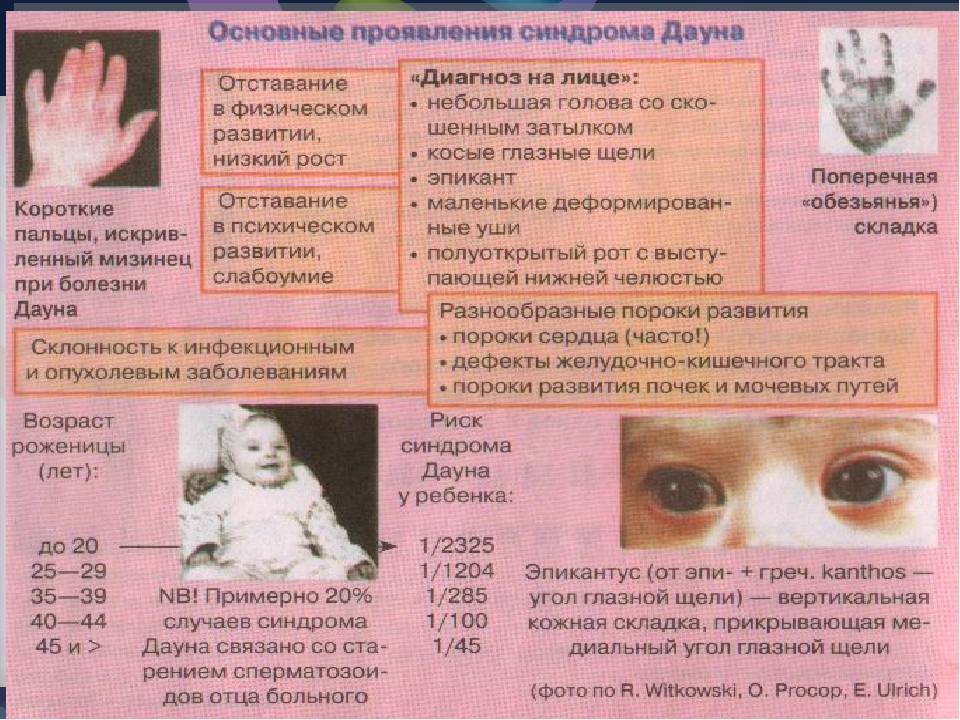


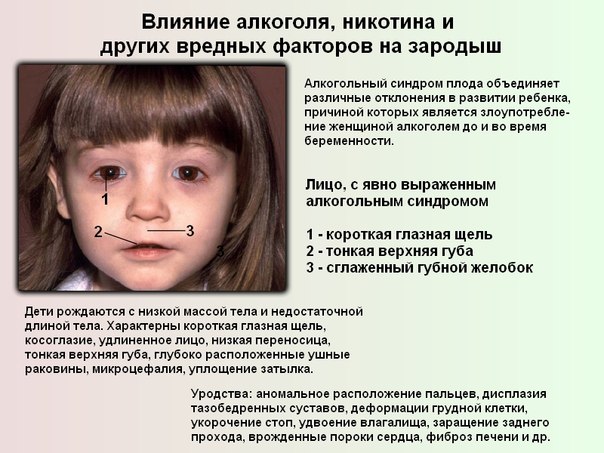


 Тираж .2007; 115 (23): 2995-3014.
Тираж .2007; 115 (23): 2995-3014.