«Сохранить здоровые почки у детей»
ЛЮБЕРЦЫ. 06 марта. INLUBERTSY.RU — В преддверии Всемирного дня почки, который отмечается в этом году 9 марта, заведующая поликлиническим отделением № 1 Московского областного центра охраны материнства и детства в Люберцах , заслуженным работником здравоохранения Московской области Галина Толстова дала интервью городскому сайту ИнфоЛюберцы.
Фото: ИнфоЛюберцы
— Галина Петровна, прежде чем начать наш разговор, давайте напомним читателям, что собой представляют наши почки.
— Почка присутствует в организме человека как парный бобовидный орган, который входит в систему органов мочевыделения. Расположены почки за пристеночным листком брюшины в поясничной области, по бокам от двух последних грудных и двух первых поясничных позвонков.
— Понятно. А что такое почечная недостаточность у детей?
— Это патология функциональных способностей почек, при которой пропадает способность почек выводить шлаки и отработанные «материалы» из человеческого организма.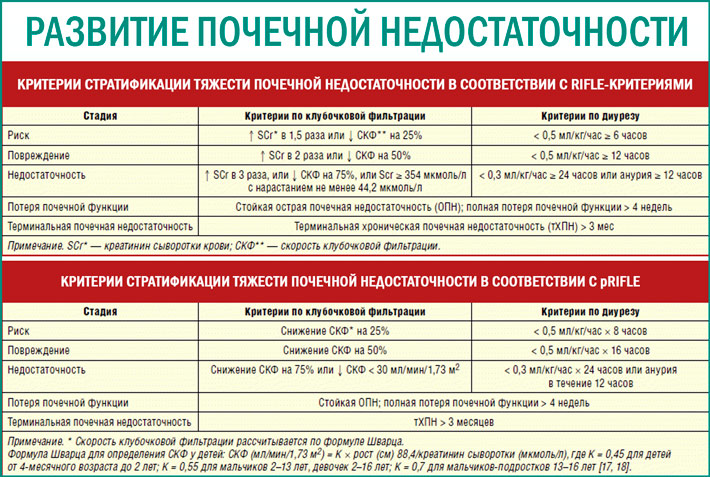 При почечной недостаточности происходит дисбаланс всех видов обменов, что в конечном счете влечет за собой отказ систем организма.
При почечной недостаточности происходит дисбаланс всех видов обменов, что в конечном счете влечет за собой отказ систем организма.
— Почечная недостаточность как-то подразделяется?
— Существует 2 вида почечной недостаточности: острая и хроническая. Острая почечная недостаточность возникает у детей в результате различных врожденных аномалий мочевыделительной системы (МВС) или хронических воспалительных процессах в МВС. Согласно статистике, 3 ребенка из 1 миллиона страдают врожденной почечной недостаточностью, которая впоследствии может принять хроническую форму. В возрасте до пяти лет динамика заболеваемости возрастает: 5 детей на 100 тысяч.
— Какие профилактические меры должны предпринимать родители, чтобы предупредить почечную недостаточность у детей?
— Как известно, любое заболевание легче предупредить, чем лечить. Причиной почечной недостаточности у детей младшего возраста является гемолитико-уремический синдром как осложнение тяжелой кишечной инфекции и аномалии развития почек и МВС, а в более старшем возрасте — хронические заболевания МВС.
В настоящее время предусмотрено обследование детей раннего возраста с целью выявления возможной врожденной или приобретенной патологии: в возрасте до 2 месяцев необходимо сделать УЗИ-скрининг мочевыделительной системы, следует неоднократно проводить исследование мочи у детей первого года жизни, а затем — ежегодную диспансеризацию с обследованием в том числе мочевыделительной системы — забор анализов мочи, осмотры гинеколога (девочек) и уролога-андролога (мальчиков).
Если среди родственников уже имеются люди, страдающие заболеваниями почек, ребенок попадает в группу риска по наследственному фактору, и в этом случае необходимо проводить регулярные медицинские обследования в независимости от того, имеются у ребенка угрожающие симптомы или нет.
Важная роль отведена семье: должны прививаться правильные санитарно-гигиенические навыки по уходу за наружными половыми органами. Ребенку необходимо правильно подбирать белье, научить правильному уходу за ним.
Родители должны следить за питанием ребенка, в рационе должно присутствовать достаточное количество жидкости.
Нельзя допускать травм и переохлаждения спины в области поясницы. Также обязательным условием является своевременное лечение других заболеваний, особенно связанных с мочеполовой системой.
— А ночное недержание мочи у детей тоже является симптомом?
— Если до 3-4 лет случаи недержания мочи во время сна не являются патологией, то в более старшем возрасте – это явный признак сбоев в работе организма, и нужно обратиться к врачу. При этом надо помнить, что развитие навыков опрятности — это прежде всего соблюдение правильного водного режима, т. е. не надо нагружать ребенка жидкостью на ночь.
— Какие симптомы должны сразу же насторожить родителей детей с имеющимся заболеванием почек и МВС?
— Общие симптомы известны, но только на их основании нельзя поставить правильный диагноз: необходимы лабораторные исследования мочи, крови, необходимо проведение УЗ исследования почек и МВС и т.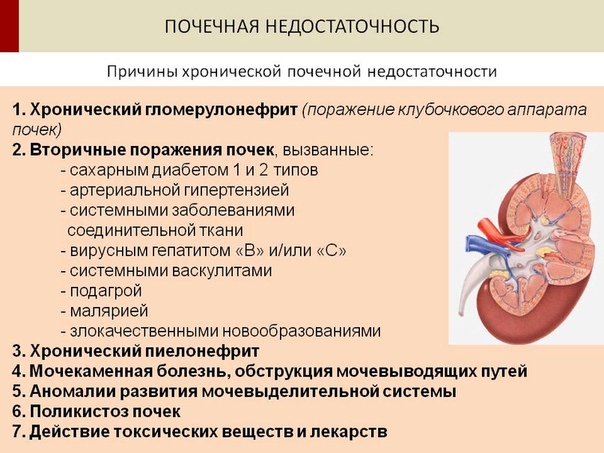 д. И все же первые признаки заболевания нельзя пропустить. К ним относятся: отсутствие аппетита у ребенка, доходящее до полного отказа от пищи; диарея вместе с рвотой и тошнотой; отеки конечностей; увеличение печени и вздутие живота; серый цвет лица; ломкие волосы; запах аммиака изо рта, минимальное выделение мочи и т.д. Также тревогу родителей должна вызвать явная задержка роста у ребенка.
д. И все же первые признаки заболевания нельзя пропустить. К ним относятся: отсутствие аппетита у ребенка, доходящее до полного отказа от пищи; диарея вместе с рвотой и тошнотой; отеки конечностей; увеличение печени и вздутие живота; серый цвет лица; ломкие волосы; запах аммиака изо рта, минимальное выделение мочи и т.д. Также тревогу родителей должна вызвать явная задержка роста у ребенка.
— Вы перечислили физические показатели. А можно ли разглядеть признаки почечной недостаточности ребенка по его поведению?
— Да, конечно, в качестве вспомогательных признаков, например, должны сразу насторожить резкие перепады настроения у сына или дочери, неожиданная апатия, которая вдруг сменяется периодом резкого возбуждения. Если у ребенка обнаружились все перечисленные симптомы, то уже нужно бить во все колокола, требуется экстренная госпитализация, потому что возникла угроза жизни. Даже присутствие части этих симптомов уже говорит о серьезности ситуации, о необходимости немедленного обращения к педиатру.
— Как лечится почечная недостаточность у детей?
— На ранней стадии болезни обычно применяют консервативное лечение, целью которого является восстановление функции почек, обезболивание, снятие воспалений, восстановление электролитического баланса в организме.
— Ну и, конечно, большое значение для «почечных» больных имеет диета?
— Совершенно верно. Ребенку нужно восстановить необходимое количество жидкости, уменьшить нагрузку на почки за счет легкой и полезной пищи.
Так, жирное, сладкое, продукты с избытком соли и белка нужно исключить из рациона. Можно обратиться и к средствам народной медицины, но исключительно как к вспомогательным. Например, показаны мочегонные чаи с брусникой, шиповником и гранатом.
— А когда требуется гемодиализ?
— Если почки перестают выполнять функцию фильтра, назначают гемодиализ. Это специальная процедура очищения крови при помощи аппарата «искусственная почка». Гемодиализ — это этап для подготовки к трансплантации почки.
Гемодиализ — это этап для подготовки к трансплантации почки.
— В Люберцах ведь есть кабинет гемодиализа?
— Да, при Люберецкой детской больнице уже несколько лет действует полностью укомплектованный кабинет гемодиализа, там оказывается помощь детям с острой почечной недостаточностью.
От редакции: Итак, резюмируем: почечная недостаточность – заболевание серьезное, требующее своевременного обращения к врачу, соблюдения его рекомендаций в лечении и питании больного ребенка. Нельзя надеяться только лишь на самоизлечение и на чудо. От оперативности, вдумчивого отношения к проблеме почечной недостаточности, дисциплинированности самих родителей зависит дальнейшая судьба ребенка
Источник: http://inlubertsy.ru/interview/galina-tolstova-sohranit-zdorovye-pochki-u-detey
Почечная недостаточность — НЦЗД
Что такое почечная недостаточность?
Это состояние организма, когда ваши почки не могут больше работать так, чтобы поддерживать ваше здоровье. Со временем (от нескольких месяцев до нескольких лет) почки могут полностью утратить способность обеспечивать очищение организма и, как следствие, нормальную жизнедеятельность. Такое состояние называют терминальной стадией хронической почечной недостаточности.
Со временем (от нескольких месяцев до нескольких лет) почки могут полностью утратить способность обеспечивать очищение организма и, как следствие, нормальную жизнедеятельность. Такое состояние называют терминальной стадией хронической почечной недостаточности.
Хроническая почечная недостаточность (ХПН) является неизбежным исходом многих хронических заболеваний почек. Количество таких больных постоянно растет. В 2010 г. 2 млн человек в мире имели последнюю (терминальную) стадию ХПН, т.е. находились на гемодиализе, перитонеальном диализе или нуждались в донорской почке. За последние 20 лет это число увеличилось в 4 раза. Количество больных с начальными стадиями ХПН превышает число больных с последней стадией ХПН более чем в 50 раз.
Хроническая болезнь почек (англ. chronic kidney disease, сокр. ХБП) — повреждение почек либо снижение их функции в течение 3 месяцев и более. Заболевание классифицируется на 5 стадий, которые различаются по тактике ведения больного и риску развития терминальной почечной недостаточности и сердечно-сосудистых осложнений.
Современная классификация основана на двух показателях — скорости клубочковой фильтрации (СКФ) и признаках почечного повреждения (протеинурия,альбуминурия). В зависимости от их сочетания выделяют пять стадий хронической болезни почек.
| стадия | описание | СКФ, мл/мин |
| 1 | Признаки нефропатии, нормальная СКФ | > 90 |
| 2 | Признаки нефропатии, легкое снижение СКФ | 60-89 |
| 3А | Умеренное снижение СКФ | 45-59 |
| 3Б | Выраженное снижение СКФ | 30-44 |
| 4 | Тяжелое снижение СКФ | 15-29 |
| 5 | Терминальная хроническая почечная недостаточность | < 15 |
Стадии 3—5 соответствуют определению хронической почечной недостаточности (снижение СКФ 60 и менее мл/мин). Стадия 5 соответствует терминальной хронической почечной недостаточности (уремия).
Хроническая почечная недостаточность (ХПН) может быть следствием заболеваний почек (хронический диффузный гломерулонефрит, хронический пиелонефрит, амилоидоз почек и др.), динамических или механических нарушений проходимости мочевых путей (почечнокаменная болезнь, сужение уретры и т. д.), сердечно-сосудистых и коллагеновых болезней, эндокринных нарушений (например, сахарный диабет) и др.
Как хроническая почечная недостаточность (ХПН) может проявить себя?
Когда начинает развиваться почечная недостаточность, нарушаются важные функции. В вашей крови накапливаются избыточная жидкость и продукты жизнедеятельности. В результате накопления воды и продуктов обмена, а также из-за снижения выработки определенных гормонов у Вас может появиться чувство недомогания.
Признаки хронической почечной недостаточности часто появляться очень медленно:
- снижение количества мочи
- отечность лица, рук, ног
- снижение или потеря аппетита
- зуд кожных покровов
- чувство хронической усталости
- высокое артериальное давление
Как можно помочь почкам при ХПН?
Необходимо чтобы с самого начала заболевания (или его выявления) Вас наблюдал нефролог! На ранних стадиях ХПН Ваш врач будет подбирать терапию с целью замедлить прогрессирование заболевания и появления некоторых симптомов.
Однако позднее Вам потребуется лечение, которое заменит большинство из утраченных функции почек, три варианта:
- перитонеальный диализ
- гемодиализ
- пересадка почки
Что такое диализ?
Диализ – это процедура, которая замещает такие функции как:
- удаление избытка воды
- удаление продуктов обмена
Существует два вида диализа:
- перитонеальный диализ (ПД)
- гемодиализ (ГД)
Учитывая, что развитие терминальной стадии хронической почечной недостаточности в большинстве случаев неизбежно (в некоторых случаях, спустя десятилетия), весь период до проведения заместительной почечной терапии необходим тщательный динамический контроль за состоянием показателей большинства органов и систем врачом-нефрологом.
Врачи нашего отделения уже не один год имеют дело с хронической почечной недостаточностью у детей и делают все возможное, чтобы продлить время до назначения заместительной почечной терапии.
Причины и лечение острой почечной недостаточности у детей | Андриянова
1. Moghal N. E, Brocrlebank J. T., Meadow S. R. A review of acute renal failure in children: incidence, etiology and outcome. Clin. Nephrol. 1998; 49 (2): 91—95.
2. Зверев Д. В. Гемолитико-уремический синдром у детей; эффективность перитонеального диализа. Нефрология и диализ 2000; 2 (1—2).
3. Anderson R. J., Schrier R. W. Острая почечная недостаточность. В кн.: Браунвальд Е (ред.) Внутренние болезни. 6. М. Медицина; 1995. 231—246.
4. Зверев Д. В., Музуров А. Л., Долецкий А. С. Перитонеальный диализ при острой почечной недостаточности у детей. Анестезиология и реаниматология 2002; 1: 32—35.
5. Шарипов А. М., Умарова З. С. Диагностика острой почечной недостаточности в педиатрической нефрологиии. Анестезиология и реаниматология 2001; 1: 70—72.
6. Begue R. E., Mehta D. I., Blecker U. Escherichia coli and hemolytic uremic syndrome. South. Med. J. 1998; 91: 798—804.
7. Mencha B. S., Marthnez de Azagra A., de Vicent A. A. et al. Uremic hemolytic syndrome. Analysis of 43 cases. An. Esp. Pediatr. 1999; 50(5): 467—470.
8. Smith G. C. Лечение острой почечной недостаточности. Реаниматология и интенсивная терапия 2001; 1: 11—15
9. Kellum J. A., M. Decker J. Use of dopamine in acute renal failure: A metaanalysis.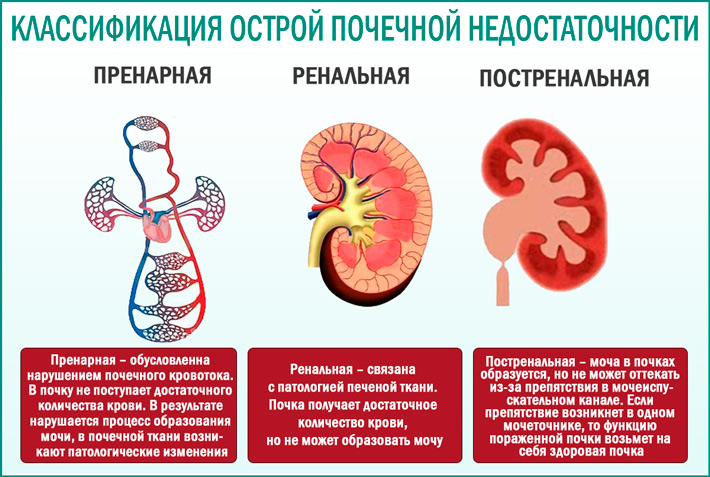 Crit. Care Med. 2001; 29 (8): 1526—1531.
Crit. Care Med. 2001; 29 (8): 1526—1531.
10. Marai I., Levi Y. Dopamine in acute renal failure. Harefuah 2001; 140 (7): 644—647, 677.
11. Andreoli S. P. The pathophsysiology of the hemolytic uremic syndrome. Curr. Opin Nephrol. Hypertens. 1999; 8 (4): 459—464.
12. Zurowska A., Gockowska Z., Czarniak P., Marczak E. Changing clinical course of hemolytic uremic syndrome in children. Pol. Merkuriusz Lek. 2000; 8 (46): 234—235.
13. Foreman J. W. Почечная недостаточность. В кн.: Полин Р. А., Дитмар М. Ф. (ред.) Секреты педиатрии. М. -СПб.; 1999. 575.
14. Kaplan B. S., Meyers K. E., Schulman S. L. The pathogenesis and treatment of Hemolytic Uremic syndrome. J.A.S.N. 1998: 1126—1132.
J.A.S.N. 1998: 1126—1132.
15. Spizzirri F. D., Rahman R. C. Childhood hemolytic uremic syndrome in Argentina — long — term follow-up and prognostic features. Pediatr. Nephrol. 1997; 11: 156—160.
16. Папаян А. В., Панков Е. А. Аспекты этиопатогенеза, лечения и прогнозирования гемолитико-уремического синдрома у детей. В кн.: 1 конгр. Педиатров-нефрологов России. СПб.; 1996. 337.
Диагноз: почечная недостаточность
Медикаментозное лечение
Если вам необходим диализ — гемодиализ или перитонеальный диализ — ваш лечащий врач пропишет вам индивидуально подобранные лекарственные препараты. Вы всегда должны знать все лекарства, которые вы принимаете. Это значит, что вы должны знать их названия, для чего они назначаются и как их принимать. Всякий раз, когда у вас возникают проблемы с лекарствами или любые вопросы, не стесняйтесь обращаться к врачу или медсестре вашего центра. Нарушенная почечная функция и гемодиализ могут существенно повлиять на эффект лекарств. Проконсультируйтесь с врачом, прежде чем вносить изменения в примем лекарственных средств.
Нарушенная почечная функция и гемодиализ могут существенно повлиять на эффект лекарств. Проконсультируйтесь с врачом, прежде чем вносить изменения в примем лекарственных средств.
Далее приведены препараты, которые назначаются наиболее часто.
Антигипертензивные средства
Большинство пациентов страдают от повышения артериального давления (артериальной гипертензии). Артериальное давление необходимо регулировать с помощью ограничений потребления соли и жидкости. В случае сохранения гипертензии пациенту назначается гипотензивная терапия. Однако необходимо помнить, что никакие препараты не могут повлиять на избыточное поступление натрия (соли) и жидкости в организм, а значит, не убирают причину повышения артериального давления.
Витамин D
Витамин D поступает в организм с пищей и солнечным светом и должен пройти стадии активации в печени и почках. Витамин D облегчает усвоение организмом кальция, поступающего с едой. Кальций необходим для поддержания здорового состояния костей и передачи нервных импульсов. Люди с заболеваниями почек принимают витамин D в предварительно активированной форме, чтобы он мог использоваться организмом.
Люди с заболеваниями почек принимают витамин D в предварительно активированной форме, чтобы он мог использоваться организмом.
Железо
Железо является жизненно важным структурным компонентом гемоглобина, ключевого компонента, который содержится в нормальных эритроцитах (красных кровяных тельцах) и переносит кислород. Без железа организму трудно создать достаточное количество полноценных эритроцитов. Тактика ведения пациентов с дефицитом железа включает рекомендации по приему специальных препаратов, однако, чаще всего препараты железа вводятся внутривенно непосредственно во время процедуры диализа или после ее окончания.
Эритропоэтин (EPO или ЭПО)
Эритропоэтин, часто упоминаемый как ЭПО, это гормон, вырабатываемый в основной массе почками. ЭПО стимулирует работу красного костного мозга по производству эритроцитов. Поскольку синтез эритропоэтина у пациентов с хроническим заболеванием почек снижен, уровень эритроцитов в крови снижается, что приводит к анемии.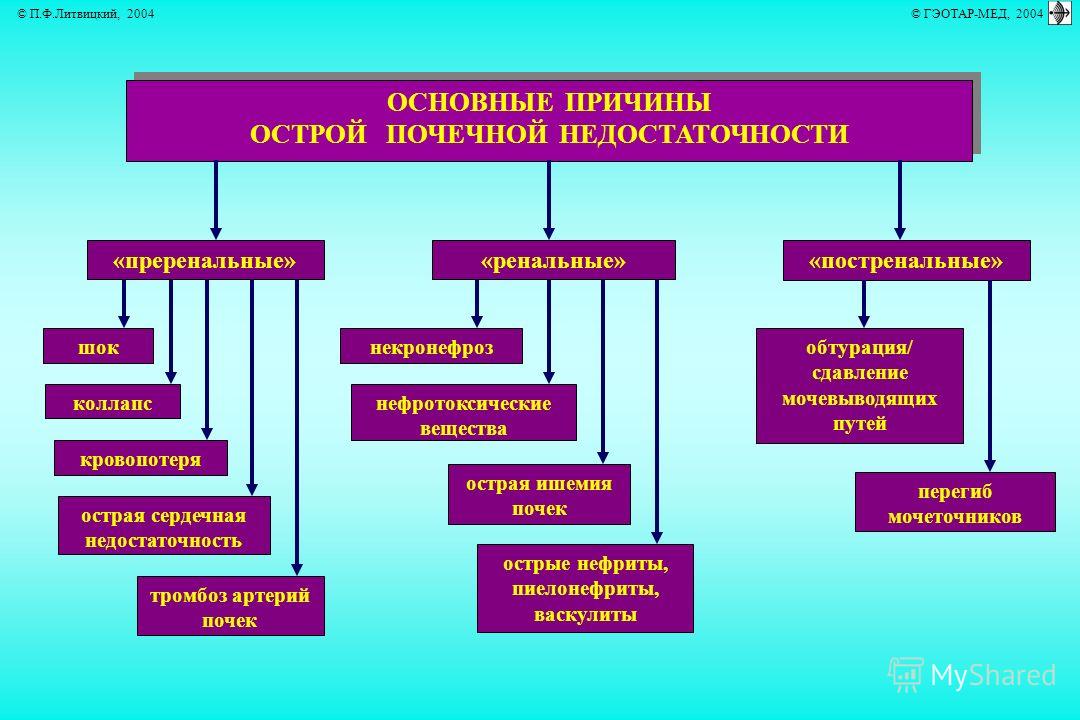 Синтетический эритропоэтин может вводиться внутривенно или под кожу в качестве заменителя эритропоэтина, вырабатываемого собственным организмом, для того, чтобы сохранить необходимый для нормального функционирования и самочувствия уровень эритроцитов.
Синтетический эритропоэтин может вводиться внутривенно или под кожу в качестве заменителя эритропоэтина, вырабатываемого собственным организмом, для того, чтобы сохранить необходимый для нормального функционирования и самочувствия уровень эритроцитов.
Фосфат-связывающие препараты (фосфат-биндеры)
Наши почки в нормальном состоянии выделяют фосфаты, получаемые с пищей. При хронической почечной недостаточности этот процесс нарушается. Поэтому уровень фосфата в крови и в клетках повышается, что приводит к внекостной кальцификации мягких тканей, например, кожи или сосудов глаз, это может приводить к раздражению кожи и глаз. Другими возможными отрицательными эффектами являются кальциноз сосудов, что приводит к развитию болезней сердечно-сосудистой системы. Диализ может только помочь снизить избыток фосфата, но не влияет на его поступление в организм. Таким образом, требуется регулировать его уровень в организме посредством низкофосфатной диеты и правильно подобранных фосфат-связывающих препаратов. Такие препараты «связывают» фосфат и уменьшают его всасывание в кровь из кишечника.
Такие препараты «связывают» фосфат и уменьшают его всасывание в кровь из кишечника.
Руководство для пациентов с хронической болезнью почек
В основу настоящего руководства для пациентов легло подготовленное в 2017 году эстонское руководство по лечению «Профилактика и ведение больных с хронической болезнью почек» и обсуждаемые в нем темы вместе с рекомендациями. Рекомендации руководства для пациентов были составлены с учетом результатов анализа научной литературы, основанной на принципах доказательной медицины. В данном руководстве для пациентов Вы найдете рекомендации, которые наиболее важны с точки зрения пациента. Руководство для пациентов было составлено в сотрудничестве с нефрологами и в нем учитаны возможности системы здравоохранения Эстонии. Ясность текста руководства для пациентов и важность описываемых тем была оценена и со стороны пациентов, и обратная связь от них помогла пополнить данное руководство.
Руководство для пациентов предназначено для больных хронической болезнью почек, а также для их близких. В руководстве для пациентов объясняются сущность заболевания и его возможные причины, диагностика, виды лечения и возможные осложнения. Также в руководстве стараются ответить на вопросы о питании и ежедневном образе жизни.
Хроническая болезнь почек является медленно протекающим заболеванием и на начальных стадиях не вызывает у пациента особенно много жалоб. В группу заболеваний хронической болезнью почек входит целый ряд заболеваний почек, в случае которых почечная функция снижается в течение нескольких лет или десятилетий. Если у Вас диагностирована хроническая болезнь почек, то может случиться, что в Ваш образ жизни и режим питания нужно ввести изменения, чтобы удержать почечную функцию на должном уровне. Вы сами можете сделать очень много, чтобы помочь лечению.
|
Обычно у человека две почки, которые напоминают по форме фасоль и прилегают к задней брюшной стенке под ребрами. Обе почки имеют размер сжатого мужского кулака.
Обе почки имеют размер сжатого мужского кулака.
Здоровые почки:
- занимаются удалением из тела конечных продуктов обмена веществ и лишней жидкости
- помогают удерживать кровяное давление под контролем
- помогают вырабатывать красные кровяные тельца
- помогают сохраняться костям здоровыми
ЗДОРОВЫЕ ПОЧКИ
Представьте, что Ваши почки – это кофейный фильтр. Когда готовят кофе, фильтр удерживает в себе кофейный порошок, но в то же время позволяет жидкости двигаться через него.
Почки делают нечто подобное – они удерживают, оставляют необходимые вещества в организме, но в то же время фильтруют из организма ненужные ему вещества. Конечные продукты обмена веществ, которые отфильтровывают почки, появляются в организме в ходе процессов расщепления, связанных с питанием, питьем, приемом лекарств, и нормальной мышечной работой.
В каждой почке находится около миллиона маленьких фильтров, которые называются клубочками. В клубочках формируется первичная моча, которая протекает через небольшие канальцы, где часть жидкости всасывается обратно. Функциональной единицей почки является нефрон – специфическая структура, состоящая из клубочка и системы канальцев. Нефроны удаляют из крови остаточные вещества и излишнюю жидкость в виде мочи в почечную лоханку, далее моча переносится в мочеточники, а после этого – в мочевой пузырь.
В клубочках формируется первичная моча, которая протекает через небольшие канальцы, где часть жидкости всасывается обратно. Функциональной единицей почки является нефрон – специфическая структура, состоящая из клубочка и системы канальцев. Нефроны удаляют из крови остаточные вещества и излишнюю жидкость в виде мочи в почечную лоханку, далее моча переносится в мочеточники, а после этого – в мочевой пузырь.
В случае хронической почечной болезни ухудшаются почечные функции – почки больше не могут фильтровать в достаточной степени остаточные вещества и очищать кровь. Способность почек к фильтрованию оценивают на основании специального показателя — скорости клубочковой фильтрации (СКФ).
Хроническая болезнь почек является медленно протекающим заболеванием и на начальных стадиях не вызывает у пациента особенно много жалоб. В группу заболеваний хронической болезнью почек входит целый ряд заболеваний почек, в случае которых почечная функция снижается в течение нескольких лет или десятилетий. При помощи своевременной диагностики и лечения можно замедлить и даже приостановить прогрессирование болезни почек.
При помощи своевременной диагностики и лечения можно замедлить и даже приостановить прогрессирование болезни почек.
В ходе международных исследований почечной функции у многих людей было обнаружено, что почти у каждого десятого было найдено нарушение работы почек в той или иной степени.
Что является причиной хронической болезни почек?
Тремя самыми распространенными причинами хронических почечных заболеваний являются диабет, повышенное кровяное давление и гломерулонефрит.
- Диабет – в случае данной болезни повреждаются разные органы, в том числе почки и сердце, а также кровеносные сосуды, нервы и глаза. При длительном диабетическом поражении почек у многих пациентов повышается кровяное давление и нужно применять соответствующее лечение.
- Повышенное кровяное давление (гипертония, первичная артериальная гипертензия) – в ходе гипертонии кровяное давление невозможно контро- лировать и оно начинает превышать пределы нормы (более 140/90 мм рт.
 ст.). Если такое состояние будет постоянным, оно может стать причиной хронического почечного заболевания, инсульта мозга или инфаркта мио- карда.
ст.). Если такое состояние будет постоянным, оно может стать причиной хронического почечного заболевания, инсульта мозга или инфаркта мио- карда. - Гломерулонефрит – заболевание, возникающее вследствие нарушения работы иммунной системы, в ходе которого фильтрационную функцию почек нарушает иммунное воспаление. Болезнь может поражать только почки, а может распространяться на весь организм (васкулиты, волчаночный нефрит). Гломерулонефрит часто сопровождается повышенным кровяным давлением.
Многие другие состояния могут стать причиной хронической почечной болезни, например:
- наследственные заболевания – как, например, поликистозная болезнь почек, вследствие которой на протяжении лет в почках возникает большое количество кист, которые повреждают функционирующую почечную ткань и поэтому развивается почечная недостаточность. Другие наследственные заболевания почек встречаются значительно реже (синдром Альпорта, болезнь Фабри и др.
 )
) - проблемы, обусловленные препятствиями, находящимися в почках и моче- выводящих путях – как, например, врожденный порок мочеточника, камни в почках, опухоли или увеличение предстательной железы у мужчин
- повторные инфекции мочевыводящих путей или пиелонефриты.
У каждого ли человека может развиться хроническая болезнь почек?
Хроническая болезнь почек может развиться в любом возрасте. Самый большой риск заболеть возникает у тех людей, у который присутствуют один или несколько следующих факторов риска:
- диабет
- повышенное кровяное давление
- у членов семьи ранее встречались болезни почек
- возраст старше 50 лет
- длительное потребление лекарств, которые могут повредить почки
- лишний вес или ожирение
Каковы симптомы хронической болезни почек?
Если хроническая болезнь почек прогрессирует, то в крови повышается уровень содержания конечных продуктов обмена веществ. Это, в свою очередь, является причиной плохого самочувствия. Могут возникнуть разные проблемы со здоровьем – такие как повышенное кровяное давление, малокровие (анемия), болезни костной ткани, преждевременное обызвествление сердечно-сосудистой системы, изменение цвета, состава и объема мочи (см. Осложнения хронической болезни почек).
Это, в свою очередь, является причиной плохого самочувствия. Могут возникнуть разные проблемы со здоровьем – такие как повышенное кровяное давление, малокровие (анемия), болезни костной ткани, преждевременное обызвествление сердечно-сосудистой системы, изменение цвета, состава и объема мочи (см. Осложнения хронической болезни почек).
При прогрессировании болезни основными симптомами могут быть:
- слабость, чувство обессиленности
- одышка
- проблемы со сном
- отсутствие аппетита
- сухая кожа, зуд кожи
- мышечные спазмы, особенно по ночам
- отеки в ногах
- отеки вокруг глаз, особенно по утрам
Стадии тяжести хронической болезни почек
Всего имеется пять стадий тяжести хронической болезни почек (см. таблицу 1). Стадия тяжести повреждения почек зависит от скорости клубочковой фильтрации (СКФ), с помощью которой оценивается функция почек. От стадии тяжести хронической болезнью почек зависит дальнейшее лечение.
От стадии тяжести хронической болезнью почек зависит дальнейшее лечение.
Таблица 1. Стадии тяжести болезни почек
| Стадия тяжести | Описание | СКФ |
| 1 | Имеет место повреждение почек (альбуминурия или белок в моче), но при этом СКФ в пределах нормы. | СКФ > 90 мл/мин |
| 2 | Небольшое снижение СКФ | СКФ 60–89 мл/мин |
| 3A 3B | Умеренное снижение СКФ (возникают ранние симптомы почечной недостаточности) | СКФ 45-59 мл/мин СКФ 30-44 мл/мин |
| 4 | Тяжелое снижение СКФ (т. е. стадия предиализа, возникают поздние симптомы почечной недостаточности). е. стадия предиализа, возникают поздние симптомы почечной недостаточности). | СКФ 15-29 мл/мин |
| 5 | Конечная, терминальная стадия почечной недостаточности (возникает уремия, необходима почечно-заместительная терапия). | СКФ |
|
Для диагностики болезни почек существует два простых анализа, которые Вам может назначить семейный врач.
Анализ крови: скорость клубочковой фильтрации (СКФ) и уровень креатинина в сыворотке. Креатинин является одним из тех конечных продуктов обмена белка, уровень которого в крови зависит от возраста, пола, объема мышечной массы, питания, физической активности, от того, какие продукты перед сдачей пробы (например, было съедено много продуктов из мяса), а также некоторых лекарств. Креатинин выделяется из организма через почки, а если работа почек замедляется, то уровень креатинина в плазме крови увеличивается. Определение уровня креатинина само по себе недостаточно для диагностики хронической болезни почек, поскольку ее значение начинает превышать верхний предел нормы только тогда, когда СКФ уменьшилась в два раза. СКФ рассчитывается при помощи формулы, включающей четыре параметра, которые учитывают показание уровня креатинина, возраст, пол и расу пациента. СКФ показывает, на каком уровне находится способность почек к фильтрации. В случае хронической болезни почек показатель СКФ показывает стадию тяжести болезни почек (см.
Креатинин является одним из тех конечных продуктов обмена белка, уровень которого в крови зависит от возраста, пола, объема мышечной массы, питания, физической активности, от того, какие продукты перед сдачей пробы (например, было съедено много продуктов из мяса), а также некоторых лекарств. Креатинин выделяется из организма через почки, а если работа почек замедляется, то уровень креатинина в плазме крови увеличивается. Определение уровня креатинина само по себе недостаточно для диагностики хронической болезни почек, поскольку ее значение начинает превышать верхний предел нормы только тогда, когда СКФ уменьшилась в два раза. СКФ рассчитывается при помощи формулы, включающей четыре параметра, которые учитывают показание уровня креатинина, возраст, пол и расу пациента. СКФ показывает, на каком уровне находится способность почек к фильтрации. В случае хронической болезни почек показатель СКФ показывает стадию тяжести болезни почек (см.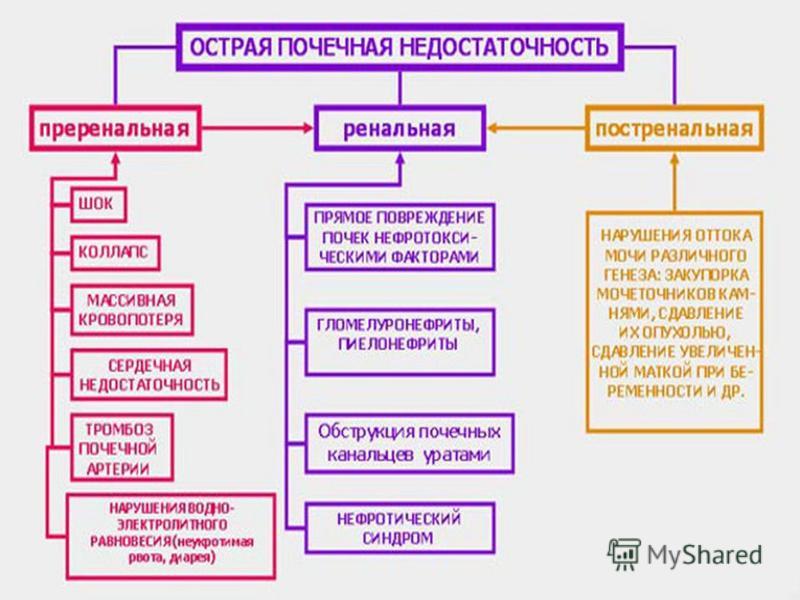 таблицу 1).
таблицу 1).
Анализ мочи: в моче определяется содержание альбумина, кроме этого опре- деляется отношение к друг другу значений альбумина и креатинина в моче. Альбумин — это такой белок в моче, который обычно попадает в мочу в минимальных количествах. Даже небольшое увеличение уровня альбумина в моче у некоторых людей может быть ранним признаком начинающейся болезни почек, особенно у тех, у кого есть диабет и повышенное кровяное давление. В случае нормальной функции почек альбумина в моче должно быть не больше чем 3 мг/ ммоль (или 30 мг/г). Если выделение альбумина увеличивается еще больше, то это уже говорит о болезни почек. Если выделение альбумина превышает 300 мг/г, то в мочу выделяются и другие белки и это состояние называют протеинурией.
|
Если после получения результатов анализа мочи у врача появится подозрение, что имеет место болезнь почек, то дополнительно проводится повторный анализ мочи на альбумин. Если альбуминурия или протеинурия обнаруживается повторно в течение трех месяцев, то это говорит о хронической болезни почек.
Дополнительные обследования
Ультразвуковое обследование почек: при диагностике хронической болезни почек является обследованием первичного выбора. Ультразвуковое обследование позволяет оценивать форму почек, их размер, расположение, а также определить возможные изменения в ткани почек и/или другие отклонения, которые могут препятствовать нормальной работе почек. Ультразвуковое обследование почек не требует специальной подготовки и не имеет рисков для пациента.
При необходимости и при подозрении на урологическое заболевание могут назначить ультразвуковое обследование мочевыводящих путей (а также анализ остаточной мочи), для мужчин могут назначить и ультразвуковое обследование предстательной железы и направить на консультацию к урологу. При необходимости и при подозрении на гинекологическое заболевание женщину направляют на консультацию к гинекологу.
При необходимости и при подозрении на гинекологическое заболевание женщину направляют на консультацию к гинекологу.
Что нужно знать об обследовании с контрастным веществом, если у Вас хроническая почечная болезнь?
Такие диагностические обследования, как магнитно-резонансная томография, компьютерная томография и ангиография используются для диагностики и лечения разных заболеваний и травм. Во многих случаях используются внутривенные и внутриартериальные контрастные вещества (с содержанием йода или гадолиния), что позволяет увидеть исследуемые органы или кровеносные сосуды.
Что особенно важно сделать перед проведением обследования с контрастным веществом?
Если Вам назначили обследование с контрастным веществом, то нужно определить свою СКФ.
Вместе с лечащим врачом Вы сможете обсудить и оценить пользу или вред своему здоровью. Если обследование все же необходимо провести, соблюдайте следующие правила подготовки:
Если обследование все же необходимо провести, соблюдайте следующие правила подготовки:
- За день до обследования и день после обследования пейте много жидкости (воду, чай и др.). Если Вы находитесь на лечении в больнице, то Вам через вену инфузионным путем введут необходимое количество жидкости. При нахождении на больничном лечении после обследования с контрастным веществом (в течение 48-96 часов) обычно назначается определение уровня креатинина в крови для оценки почечной функции. В амбулаторном обследовании с контрастным веществом Вашу почечную функцию сможет оценить Ваш семейный врач.
- Обсудите со своим лечащим врачом вопросы о том, какие лекарства нельзя принимать до обследования с контрастным веществом. Некоторые лекарства (антибиотики, лекарства против повышенного давления и др.) вместе с контрастными веществами начинают действовать как яд. За день до и день после обследования ни в коем случае нельзя принимать метформин – лекарство от диабета.
- Между двумя обследования с контрастным веществом при первой же воз- можности нужно оставить достаточно времени, что контрастное вещество, которое использовали при первом обследовании, успело выйти из организма.
 Важно исключать повторные обследования с большим объемом контрастного вещества.
Важно исключать повторные обследования с большим объемом контрастного вещества.
Как действует контрастное вещество на почки?
Иногда контрастное вещество может повредить работу почек. Самым большим риском является повреждение почек именно у больных хронической болезнью почек. Существует два редко встречающихся, но очень серьезных заболевания, которые могут возникнуть вследствие введения контрастного вещества: нефро- патия и нефрогенный системный фиброз.
Что такое нефропатия, возникшая вследствие введения контрастного вещества?
Нефропатия, возникшая вследствие введения контрастного вещества, встре- чается редко, она может возникнуть у примерно 6% пациентов. Риск заболеть особенно высок у диабетиков, а также у людей с хронической болезнью почек.
В случае нефропатии, вызванной контрастным веществом, возникает резкое снижение функции почек в течение 48-72 часов после обследования. В боль- шинстве случае это состояние проходит и человек поправляется, но в редких случаях могут возникнуть серьезные проблемы как в почках, так и в сердечно- сосудистой системе.
В боль- шинстве случае это состояние проходит и человек поправляется, но в редких случаях могут возникнуть серьезные проблемы как в почках, так и в сердечно- сосудистой системе.
Что такое нефрогенный системный фиброз?
Нефрогенный системный фиброз является очень редким, но тяжелым заболеванием, которое повреждает кожу и другие органы. Нефрогенный системный фиброз представлен у некоторых пациентов с хронической болезнью почек на последних стадиях развития (4%), которые прошли магнитно-резонансную томографию с контрастным веществом, включающим гадолиний. Болезнь может развиться в течение периода от 24 часов до 3 месяцев начиная со дня проведения с контрастным веществом, включающим гадолиний.
Данное заболевание является очень редким и у людей с легким нарушением функций почек или с нормальной функцией почек возникновение нефрогенного системного фиброза замечено не было.
|
Возможности лечения хронической болезни почек зависят от стадии тяжести болезни почек, от сопутствующих заболеваний и других проблем со здоровьем.
Лечение может включать в себя:
- Лечение повышенного кровяного давления
- Лечение диабета
- В случае лишнего веса – его снижение.
- Изменение образа жизни: здоровое питание, уменьшение количества по- требляемой соли, достаточная физическая активность, отказ от курения, ограничение потребления алкоголя (см. Чем Вы сами можете помочь лечению?).

- Лечение диализом и пересадка почки в случае хронической болезни почек на последних стадиях тяжести развития (стадия тяжести 5).
- Психологическая консультация и поддержка.
Лечение высокого кровяного давления в случае хронической болезни почек
Что такое кровяное давление?
Кровяное давление – это давление, которое создается текущей в кровяных сосудах кровью на стенки кровяных сосудов. Единицей измерения кровяного давления является миллиметр ртутного столба (сокращенно мм рт. ст.) и кровяное давление определяется двумя числами – систолическое и диастолическое кровяное давление – например, 130/80 мм рт. ст. Систолическое давление или верхнее значение давления, означает уровень давления крови в момент, когда сердце выбрасывает кровь из камеры, т.е. при сжатии сердца.
Диастолическое давление или нижнее значение давления, означает уровень давления крови в момент, когда сердце находится в моменте расслабления.
Повышенное кровяное давление (гипертония) является распространенным заболеванием и часто сам человек не знает, что его показатель давления выше нормы. При прогрессировании болезни основными симптомами могут быть:
• головная боль
• учащенное сердцебиение
• усталость
• нарушение равновесия
Нелеченое повышенное давление может стать причиной поражения почек, заболеваний сердечно-сосудистой системы, инсульта или глазных болезней. Повышенное кровяное давление может стать причиной повреждения почечных артерий и снизить функциональную способность почек. Почки с поврежденными артериями больше не могут выводить из организма конечных продуктов обмена веществ или излишнюю жидкость. Из-за излишней жидкости давление начинает повышаться еще больше.
Важно удерживать давление крови в пределах нормы. Независимо от возраста давление крови не должно превышать 140/90 мм рт.ст..
Если у Вас есть хроническая болезнь почек и присутствуют дополнительные факторы риска (например альбуминурия, диабет, заболевания сердечно- сосудистой системы), то давление крови нужно удерживать на уровне 130/80 мм рт. ст..
ст..
Лучшим способом для измерения кровяного давления и для удержания его под контролем является самостоятельное измерение кровяного давления на дому (и в аптеке) при помощи аппарата для измерения кровяного давления.
Обсудите план лечения со своим лечащим врачом. При необходимости врач направит Вас на контрольное обследование к кардиологу или глазному врачу. Кроме приема лекарств в виде таблеток и контроля кровяного давления важную роль в лечении играет здоровый образ жизни (см. Чем Вы сами можете помощь лечению?).
Лечение диабета в случае хронической болезни почек
Что такое диабет?
Диабет является хронической болезнью, в ходе которой содержание сахара в крови превышает нормальные показатели. Также возникают нарушения обмена углеводов, жиров и белков. В норме у здорового человек поджелудочная железа выделяет инсулин в количестве, достаточном для уравновешивании уровня содержания сахара в крови. В случае диабета выделение инсулина из поджелудочной железы нарушается и инсулина выделяется слишком мало или его выделение прекращается. Поэтому начинает расти уровень сахара в крови. Такое состояние начинает нарушать работу мышц и многих других органов, в том числе почек, сердца, кровяных сосудов, нервов и глаз.
В случае диабета выделение инсулина из поджелудочной железы нарушается и инсулина выделяется слишком мало или его выделение прекращается. Поэтому начинает расти уровень сахара в крови. Такое состояние начинает нарушать работу мышц и многих других органов, в том числе почек, сердца, кровяных сосудов, нервов и глаз.
Диабет I типа
Обычно начинается в детстве и возникает, если организм не может продуцировать инсулин в нужном количестве. Для удержания уровня сахара в крови под контро- лем всегда используется лечение инсулином.
Диабет II типа
Может формироваться медленно и сначала без симптомов. Причинами развития диабета II типа преимущественно являются наследственность (наличие заболе- вания у близких родственников), излишний вес, метаболический синдром (повышенное давление, ожирение в поясничной области, повышенное кровяное давление), а также диабет беременных. Если у человека диабет II типа, его организм по-прежнему продуцирует инсулин, но его уровень очень низок или его нельзя использовать правильным способом.
В случае диабета II типа уровень сахара иногда возможно удерживать под контролем при помощи правильного питания/диеты или физической активности, но обычно все же необходимо лечение таблетками и/или инсулином.
Для профилактики повреждения почек и/или при замедления прогрессирования заболеваний очень важно удерживать уровень сахара в крови под контролем. По результатам многих обследований лучшее значение гликированного гемоглобина (HbA1c) у людей с диабетом было 53 ммоль/моль или менее 7%.
Уровень крови в крови можно измерить самостоятельно при помощи глюкометра. Так Вы сможете сами измерить уровень сахара в крови и следить за удержанием его на правильном уровне. Спросите совета и дополнительной информации у своего семейного врача/медсестры, эндокринолога или мед- сестры, специализирующейся на диабете.
Для измерения уровня сахара в крови лучше всего подходит время перед едой (натощак) или через 1,5-2 часа после приема пищи. Ниже приведены рекомендуемые значения уровня сахара в крови.
Ниже приведены рекомендуемые значения уровня сахара в крови.
| Сахар в крови (ммоль/л) | В норме | Слишком высокий |
| До еды | > 6,5 | |
| 1,5–2 часов после еды | > 8,0 | |
| Гликогемоглобин HbA1C (в %) | > 8,0 | |
| Гликогемоглобин HbA1C (в ммоль/моль) | > 64 |
|
Что нужно знать о лекарствах, если у Вас хроническая болезнь почек?
Лекарства от гипертонии
В случае хронической почечной болезни для лечения гипертонии используются ингибиторы ангиотензинпревращающего фермента (АПФ) – эналаприл, рами- прил, фозиноприл, каптоприл и др., или блокаторы рецепторов ангиотензина II (БРА) — например, валсартан, тельмисартан, лосартан, олмесартан, кандесартан. Исследования показали, что данные лекарства задерживают прогрессирование хронической болезни почек.
В то же время данные лекарства повышают риск возникновения гипрекалиемии (содержание калия в сыворотке крови поднимается на опасный уровень), риск увеличивается при одновременном употреблении обоих групп лекарств. Риск гиперкалиемии увеличивается в связи с уменьшением показателем почечной функции (СКФ).
Риск гиперкалиемии увеличивается в связи с уменьшением показателем почечной функции (СКФ).
Всем людям с хронической болезнью почек рекомендуются регулярные проверки уровня СКФ у семейного врача или другого лечащего врача, частота проверок зависит от функций почек и сопутствующих рисков.
Лекарства против диабета
Первичным выбором лекарств при лечении диабета II типа является метформин. Метформин применяют с целью контроля уровня сахара в крови и уменьшения содержания холестерина, и кроме этого он уменьшает риск возникновения сердечно- сосудистых заболеваний. В случае хронической болезни почек из-за нарушенной функции почек присутствует риск возникновения ацидоза, обусловленного приемом лекарств.
Если Ваш СКФ от 30 до 45 мл/мин/1,73 м2 (стадия G3B), то дозу принимаемого метформина нужно уменьшить, если Ваш СКФ меньше 30 мл/мин/1,73 м2 (стадия G4–G5), то прием лекарства нужно уменьшить и использовать для этого другие лекарства. Обсудите план лечения со своим лечащим врачом.
Обсудите план лечения со своим лечащим врачом.
Другие распространенные лекарства, которые используют для лечения разных заболеваний
Статины
Статины используются для профилактики заболеваний сердечно-сосудистых заболеваний. Статины уменьшают содержание холестерина в крови. Использование статинов у пациентов с хронической болезнью почек дает хорошие результаты при профилактике серьезных сердечно-сосудистых заболеваний.
Аспирин
Аспирин часто используют в первичной профилактике сердечно-сосудистых заболеваний. Аспирин обладает разжижающим кровь свойством и поэтому вместе с потреблением аспирина повышается риск кровотечений. Если у Вас есть какое-либо заболевание сердечно-сосудистой системы, то при приеме аспирина Вы должны оценить вместе с врачом соотношение возможной пользы и риска кровотечения, при этом надо учитывать состояние своего здоровья и сопутствующие заболевания.
Нестероидные противовоспалительные средства
Если Вы регулярно употребляете нестероидные противовоспалительные средства (НПВС) — например, ибупрофен, напроксен, диклофенак или целекоксиб, то желательно проводить проверку функции почек не реже раза в год. Избегайте прием НПВС, если Ваш показатель СКФ слишком низок (до 30 мл/мин/1,73 м2). Не принимайте НПВС вместе с аспирином. Если кардиолог назначил Вам аспирин, проконсультируйтесь с врачом, какие лекарства для лечения болезней суставов и лечения боли можно будет безопасно принимать вместе с ним.
Дигоксин
Дигоксин — это широко используемое лекарство для лечения сердечной недостаточности и определенных типов нерегулярной сердечной деятельности. В случае хронической болезни почек дигоксин нужно принимать осторожно и учитывать состояние почечной функции. При уменьшении почечной функции концентрация дигоксина в крови может увеличится и вследствие этого может возникнуть накопление дигоксина в организме.
Антибиотики
Аминогликозиды являются антибиотиками определенного типа, которые используются для лечения разнообразных бактериальных заболеваний (например воспаление легких, острый бронхит и другие воспалительные заболевания). Использование аминогликозидов является распространенной причиной токсического повреждения почек, возникающего из-за приема лекарств (нефротоксических лекарств). Иногда все же прием аминогликозидов необходим. Аминогликозиды назначает врач, который при помощи анализа крови контро- лирует и концентрацию лекарства в крови.
Витамин D
До начала приема витамина D обязательно проконсультируйтесь со своим семейным или лечащим врачом. В случае недостатка витамина D и хронической болезни почек желателен прием витамина D, исходя из определенного уровня содержания витамина D (25-OH).
Чтобы избежать передозировки витамина D, нужно отслеживать уровень витамина D в крови, частоту контрольных обследований назначает семейный врач.
| Уровень витамина D в сыворотке: | |
| авитаминоз | |
| 25–50 nmol/L | тяжелый гиповитаминоз |
| 50–75 nmol/L | гиповитаминоз |
| > 75 nmol/L | достаточный уровень |
| > 300 nmol/L | токсичный уровень |
Источник: Haiglate Liit
При приеме витамина D могут возникнуть побочные действия, которые могут зависеть от стадии тяжести хронической болезни почек (излишнее количество кальция в крови, быстрое прогрессирование хронической болезни почек и др.).
|
Осложнения хронической болезни почек
Возникновение осложнений хронической болезни почек зависит напрямую от тяжести нарушения функций почек, что может быть обнаружено при помощи определения уровня СКФ и числовых показателей альбуминурии/протеинурии. При уменьшении СКФ осложнения встречаются чаще и они становятся более тяжелыми.
При уменьшении СКФ осложнения встречаются чаще и они становятся более тяжелыми.
Основные осложнения:
- Недоедание, одной из причин которого может быть недостаточное количество калорий и/или белка в пище.
- Метаболический ацидоз – это нарушение кислотно-щелочного баланса, причиной которого является нарушенная работа почек. Почки не фильтруют достаточно крови и из-за этого уменьшается выделение кислоты (ионов водорода).
- Содержание в крови калия начинает превышать норму (гиперкалиемия), если выделение калия уменьшается из-за нарушения функций почек. Причиной этого может быть потребление продуктов с большим содержанием калия и прием лекарств, которые нарушают выделение калия (например, ингибиторы ангиотензинпревращающего фермента, блокаторы рецепторов ангиотензина II, диуретики и др).
- Нарушения баланса минеральных веществ (недостаток кальция и витамина D и излишнее содержание фосфора) и болезни костной системы (ренальная остеодистрофия).
 Риск появления заболеваний костной системы больше всего тогда, когда хроническая болезнь почек достигает стадии тяжести 3a-5. Уровень в крови фосфора, витамина D и кальция оценивается при проведении анализа крови.
Риск появления заболеваний костной системы больше всего тогда, когда хроническая болезнь почек достигает стадии тяжести 3a-5. Уровень в крови фосфора, витамина D и кальция оценивается при проведении анализа крови.
Заболевания костной системы являются частыми осложнениями хронической болезни почек, поскольку из-за повреждения почек из организма через кровь не выделяются излишние фосфаты и таким образом возникает гиперфункция паращитовидной железы (увеличивается уровень гормона паращитовидной железы – паратгормона), что, в свою очередь, является причиной вымывания кальция из костей.
Такие нарушения баланса содержания кальция и фосфора приводят в случае отсутствия лечения к нарушению окостенения, болям в костях и переломам. В случае нарушения баланса кальция и фосфора образования костной ткани (кальцификаты) начинают покрывать внутренние органы и кровеносные сосуды, что является причиной нарушения функционирования данных органов.
- Анемия может возникнуть вследствие нарушенного эритропоэза (эритро- поэзом называют процесс образования красных кровяных телец или эритро- цитов) и низкого уровня железа в крови.

- Заболевания сердечно-сосудистой системы, которые способствуют дисли- пидемии (увеличение содержания холестерина в крови и изменение его структуры).
Хроническая болезнь почек часто сопровождается заболеваниями сердца. Из-за небольшой физической активности, неправильного питания и лишнего веса может увеличиться уровень холестерина в крови, что в свою очередь, может повредить артериальные кровеносные сосуды во всех органах и увеличить риск появления сердечно-сосудистых заболеваний.
Анемия в случае хронической болезни почек
Если почки заболели или повреждены, они не продуцируют в достаточном количестве эритропоэтин (ЭПО). Эритропоэтин, выработанный почками, не- обходим для формирования в костном мозге красных кровяных телец (эритроцитов). Эритроциты занимаются транспортировкой кислорода в организме. Если почки не вырабатывают в достаточном количестве эритропоэтин, и из-за этого уменьшается количество эритроцитов, то начинает развиваться малокровие или анемия. Анемия возникает у большинства пациентов с хронической болезнью почек.
Анемия возникает у большинства пациентов с хронической болезнью почек.
Другой распространенной причиной возникновения анемии является недостаточное содержание железа, витамина В и фолиевой кислоты.
Симптомы анемии:
- бледность
- чувство усталости
- нехватка энергии в ежедневной деятельности
- отсутствие аппетита
- нарушения сна
- снижение концентрации внимания
- головокружения и боли в голове
- учащенное сердцебиение
- одышка и нехватка воздуха
Анемия встречается чаще всего у пациентов:
- с умеренно и тяжело пораженной функцией почек (стадия тяжести хрони- ческой болезни почек 3 или 4)
- с конечной стадией почечной недостаточности (стадия тяжести 5)
Не у всех людей с хронической болезнью почек появляются симптомы анемии. Если у Вас хроническая болезнь почек, то для проверки на возможную анемию нужно определять уровень гемоглобина (Hb) в крови не реже одного раза в год. Гемоглобин является частью красных кровяных телец, которые переносят кислород по всему телу. При слишком низком уровне гемоглобина мы имеем дело с анемией — важно выяснить причину анемии, чтобы запланировать правильную схему лечения.
Гемоглобин является частью красных кровяных телец, которые переносят кислород по всему телу. При слишком низком уровне гемоглобина мы имеем дело с анемией — важно выяснить причину анемии, чтобы запланировать правильную схему лечения.
Лечение анемии зависит от видов вызывающих ее причин. Лечение анемии очень важно, так как оно помогает предупреждать заболевания сердца и возникновение других проблем со здоровьем. Если у Вас уже есть какое-либо заболевание сердца, то лечение анемии поможет уменьшить риск его прогрессирования.
Возможности лечения анемии:
- Специальное лечение лекарствами, стимулирующими эритропоэтин (ESA). Врач обсудит с Вами пользу и риски ESA до начала лечения и проконтролирует действие ESA во время лечения. Лечение ESA не всегда оправдано, иногда достаточно приема препаратов с железом.
- Железосодержащие препараты. Для большинства людей прием железо-содержащих препаратов безопасен. Если у Вас аллергия на некоторые лекарства, сообщите об этом врачу.
 В некоторых редких случаях побочными действиями препаратов железа могут быть низкое кровяное давление, тошнота, рвота, понос, и возникновение избытка железа в организме. Некоторые реакции могут быть опасными и повредить здоровью.
В некоторых редких случаях побочными действиями препаратов железа могут быть низкое кровяное давление, тошнота, рвота, понос, и возникновение избытка железа в организме. Некоторые реакции могут быть опасными и повредить здоровью. - Врач сделает анализ Вашей крови для контроля содержания в ней железа и вынесет решение по поводу более безопасного и правильного метода для приема препаратов с железом. Железо можно принимать как в виде еды, таблеток, так и через инъекции.
- Витамин B12 или фолиевая кислота. Эти препараты помогают сбалансировать лечение анемии. Для того, чтобы помочь обеспечить согласованное и безопасное лечение, врач может в случае хронической болезни почек и анемии порекомендовать Вам прием витамина В12 и фолиевой кислоты или добавить в Ваш рацион содержащие их продукты.
- Переливание крови. Если уровень гемоглобина в Вашей крови упадет на слишком низкий уровень, то Вам могут назначить переливание крови (красных кровяных телец).
 Красные кровяные тельца вводят в Ваш организм через вену и это увеличит их содержание в крови, что, в свою очередь, увеличит и снабжение организма кислородом.
Красные кровяные тельца вводят в Ваш организм через вену и это увеличит их содержание в крови, что, в свою очередь, увеличит и снабжение организма кислородом.
|
В случае хронической болезни почек нет какой-либо определенной показанной для данного заболевания диеты. Ваш лечащий врач проконсультирует Вас на тему рекомендаций по режиму питания согласно тому, как изменяется функция почек во время болезни. Врач оценит на основании результатов анализов крови, получаете ли Вы из пищи необходимые питательные вещества и калории в достаточном количестве. При прогрессировании хронической болезни почек может начаться накопление некоторых веществ в организме (например, калий). В случае хронической болезни почек важно питаться полноценно, следить за объемом пищи и ее разнообразием. Все это поможет почкам лучше справиться со своей функцией. Отслеживание диеты при помощи Вашего лечащего врача и ее целесообразное изменение поможет защитить Ваши почки и предупредить прогрессирование хронической болезни почек. В случае легкого поражения почек в качестве основы режима питания можно взять так называемую пирамиду питания, но в случае тяжелого поражения почек диету нужно обязательно согласовать с врачом.
В случае хронической болезни почек важно питаться полноценно, следить за объемом пищи и ее разнообразием. Все это поможет почкам лучше справиться со своей функцией. Отслеживание диеты при помощи Вашего лечащего врача и ее целесообразное изменение поможет защитить Ваши почки и предупредить прогрессирование хронической болезни почек. В случае легкого поражения почек в качестве основы режима питания можно взять так называемую пирамиду питания, но в случае тяжелого поражения почек диету нужно обязательно согласовать с врачом.
Определите свой интервал здорового веса и старайтесь удерживать Ваш вес в его пределах. Интервал здорового веса можно легко рассчитать при помощи формулы индекса массы тела (ИМТ) (вес человека в килограммах делят на возведенный в квадрат рост человека в метрах). Лучше обсудить дополнительно с врачом, насколько действительны для Вас полученные значения.
Индекс массы тела:
- до 19 – недостаточная масса телa
- 19-24,9 – нормальный вес
- 25-29,9 – избыточная масса тела
- более 30 – ожирение
Если Вы слишком много теряете в весе, Ваш врач может порекомендовать специальные пищевые добавки. Если же вес тела слишком большой, это является большой нагрузкой для почек. В данном случае нужно обсудить с врачом, как именно можно понемногу снизить вес, без того, чтобы это было опасным для Вашего здоровья. Если вес тела увеличивается слишком быстро, обязательно проинформируйте об этом врача. Внезапное увеличение веса тела, которое сопровождается отеками, проблемами с дыханием и увеличением кровяного давления, может быть знаком того, что в Вашем организме накопляется слишком много жидкости.
Если же вес тела слишком большой, это является большой нагрузкой для почек. В данном случае нужно обсудить с врачом, как именно можно понемногу снизить вес, без того, чтобы это было опасным для Вашего здоровья. Если вес тела увеличивается слишком быстро, обязательно проинформируйте об этом врача. Внезапное увеличение веса тела, которое сопровождается отеками, проблемами с дыханием и увеличением кровяного давления, может быть знаком того, что в Вашем организме накопляется слишком много жидкости.
Натрий
Натрий – это минеральное вещество, которое помогает регулировать обмен жидкости между кровью и тканями в организме, функции нервной системы и сохранять кислотно-щелочной баланс. Излишний натрий влияет на объем жидкости в организме и это может быть причиной увеличения кровяного давления, а также отека ног. В случае хронической болезни почек нужно ограничить содержание натрия в пище.
Натрий находится в большом количестве в соли, а также в продуктах, в которые добавлена соль. Больше всего соли находится в готовых соусах (например соевый соус), в приправах (чесночная или луковая соль), в готовых продуктах (супы в банках, консервы, сухие супы, бульоны), в обработанных продуктах (например ветчина, бекон, колбасы, копченая рыба), в соленых снэках, картофельных чипсах, соленых орехах и печеньях, в большинстве продуктов быстрого приготовления.
Больше всего соли находится в готовых соусах (например соевый соус), в приправах (чесночная или луковая соль), в готовых продуктах (супы в банках, консервы, сухие супы, бульоны), в обработанных продуктах (например ветчина, бекон, колбасы, копченая рыба), в соленых снэках, картофельных чипсах, соленых орехах и печеньях, в большинстве продуктов быстрого приготовления.
Некоторые рекомендации для уменьшения потребления соли:
- Покупайте свежие продукты и готовьте из них дома.
- Выбирайте продукты с меньшим содержанием соли. Не используйте при приготовлении продуктов соли больше, чем одну щепотку.
- Избегайте добавления соли во время еды.
- При добавлении приправ используйте свежие или сушеные травы и пряности, лимонный сок, ароматический уксус.
- Не используйте заменители соли, если врач их не рекомендовал. Большинство заменителей соли содержит излишнее количество калия.
- Старайтесь не есть фастфуд и готовые продукты, так как они содержат много скрытой соли.

- Внимательно читайте этикетки, чтобы выбирать продукты с меньшим содержанием соли.
Белки
Белки необходимы для нормальной деятельности мышц и тканей, для заживания ран и борьбы с инфекциями. Белки могут быть животного и растительного происхождения. Для ежедневной деятельности необходимы оба вида белков. Источниками животных белков являются, например, яйца, рыба, курица, красное мясо, молочные продукты и сыр. Источниками растительных белков являются овощи и зерновые культуры, бобовые и орехи.
В случае хронической болезни почек потребление как слишком большого, так и слишком малого количества белка может ухудшить состояние Вашего здоровья. Сбалансированное потребление белков поможет Вам уменьшать как нагрузку на почки, так и содержание конечных продуктов обмена веществ в крови, и таким образом замедлить прогрессирование заболевания. В то же время белковые продукты нельзя полностью исключать из рациона, так как безбелковая диета может стать причиной слабости, усталости и недоедания. Врач поможет Вам определить, сколько белка должна содержать Ваша пища в зависимости от состояния функции почек. Если из-за хронической болезни почек в пище ограничено содержание белков, то это значит, что может существенно уменьшиться и источник калорий. В таком случае Вы должны получать недостающие калории из других источников, которые не содержат белка. Например, можно увеличить потребление углеводов или добавить в свой рацион растительные жиры.
Врач поможет Вам определить, сколько белка должна содержать Ваша пища в зависимости от состояния функции почек. Если из-за хронической болезни почек в пище ограничено содержание белков, то это значит, что может существенно уменьшиться и источник калорий. В таком случае Вы должны получать недостающие калории из других источников, которые не содержат белка. Например, можно увеличить потребление углеводов или добавить в свой рацион растительные жиры.
Некоторые рекомендации для разумного потребления белков:
- Вы должны знать, какое количество белков Вы можете потреблять за один день.
- Изучите, какие продукты содержат белок и выберите среди них наиболее подходящие для Вас.
- Старайтесь съедать за один раз небольшое количество белка.
Калий
Калий является важным минеральным веществом, которое помогает правильной работе мышц, нервов и сердца. Слишком высокое или слишком низкое количество калия в крови может быть опасным для организма. Обычно излишний калий удаляется из организма через почки. Если хроническая болезнь почек прогрессирует, то уровень калия в крови начинает расти, поскольку почки не способны более выводить из организма излишний калий (см. “Осложнения хронической болезни почек”). Уровень в крови калия оценивается регулярно при проведении анализа крови. Если содержание калия в крови слишком низкое, Ваш врач может назначить заменители калия. В случае, если содержание калия слишком высокое, назначаются лекарства, которые могут сбалансировать уровень калия в крови. Содержание калия в организме можно успешно регулировать и при помощи изменения диеты.
Обычно излишний калий удаляется из организма через почки. Если хроническая болезнь почек прогрессирует, то уровень калия в крови начинает расти, поскольку почки не способны более выводить из организма излишний калий (см. “Осложнения хронической болезни почек”). Уровень в крови калия оценивается регулярно при проведении анализа крови. Если содержание калия в крови слишком низкое, Ваш врач может назначить заменители калия. В случае, если содержание калия слишком высокое, назначаются лекарства, которые могут сбалансировать уровень калия в крови. Содержание калия в организме можно успешно регулировать и при помощи изменения диеты.
Если Вы должны ограничить потребление продуктов, содержащих калий, то:
- Изучите, какие продукты содержат наибольшее и наименьшее количество калия и делайте выбор в сторону здорового рациона.
- Внимательно читайте этикетки, чтобы выбирать продукты, не содержащие хлорид калия.
Фосфор и кальций
Фосфор является минеральным веществом, играющим важную роль в функционировании клеток, в регуляции мышечной работы, деятельности мозга и нервной системы, в формировании зубов и костей. Фосфор получают прежде всего из продуктов животного происхождения. Здоровые почки выделяют из организма излишние фосфаты, но в случае хронической болезни почек на далеко зашедших стадиях почки могут не справляться с этой задачей.
Фосфор получают прежде всего из продуктов животного происхождения. Здоровые почки выделяют из организма излишние фосфаты, но в случае хронической болезни почек на далеко зашедших стадиях почки могут не справляться с этой задачей.
Кальций является минеральным веществом, важным для формирования цельных, здоровых костей и зубов, для свертывания крови и для функционирования сердца и нервов. Несколько продуктов, которые являются хорошими источниками кальция, часто содержат слишком много фосфора.
Если содержание фосфора в крови слишком большое, то содержание кальция уменьшается и кальций вымывается из костей. Кальций начинает накапливаться в кровеносных сосудах, суставах, мышцах и сердце – там, где обычно он не должен быть (см. “Осложнения хронической болезни почек”).
Для того, чтобы предупредить вымывание кальция из костей и уменьшить уровень фосфатов в крови, нужно ограничить потребление продуктов, которые содержат в большом количестве фосфор (например молочные продукты, бобы, горох, орехи, семена, продукты из зерновых культур, кока-кола).
Врач может назначить Вам лекарства, которые называют фосфор-связывающими препаратами. Лекарство нужно принимать во время еды согласно назначенной врачом частоте. Лекарство связывает фосфор таким образом, что он не может попасть в кровь.
- В некоторые упакованные продукты добавляется фосфор. Чтобы избежать потребление излишнего фосфора, обязательно прочитайте этикетку.
Потребление жидкости
В случае легкой и умеренной стадии тяжести хронической болезни почек потребление жидкости обычно не ограничивают. Обсудите с врачом или медсестрой, сколько Вы должны потреблять жидкости. Если Вы чувствуете, что в теле начи- нает накапливаться жидкость и ноги опухают, обязательно проинформируйте об этом врача. Если болезнь почек все больше прогрессирует, может понадобится ограничение суточных объемов потребляемой воды.
Если врач предписал Вам ограниченное потребления жидкости, то:
- Уточните, какое максимальное количество жидкости Вы можете потреблять за сутки.
 Каждый день начинайте с наполнения кувшина разрешенным количеством воды. Если в течение дня Вы пьете также кофе или чай, вылейте из кувшина соответствующее количество жидкости. Если кувшин опустел, то это значит, что уже Вы использовали назначенный лимит жидкости.
Каждый день начинайте с наполнения кувшина разрешенным количеством воды. Если в течение дня Вы пьете также кофе или чай, вылейте из кувшина соответствующее количество жидкости. Если кувшин опустел, то это значит, что уже Вы использовали назначенный лимит жидкости. - Нужно помнить, что многие твердые продукты также содержат жидкость, также нужно для расчета потребляемой жидкости необходимо учитывать и жидкость в супах.
- Старайтесь выбирать полезные здоровью напитки. Контролируйте содер- жание сахара, фосфора и кальция в напитках.
- Если иногда Вы едите консервы, то жидкость из консервов также учитывайте в расчете дневного лимита или сливайие лишнюю жидкость из консервной банки перед едой.
Если Вы вегетарианец
Если Вы вегетарианец, то oбязательно проинформируйте об этом своего врача. Диета вегетарианцев может содержать продукты со слишком большим количеством калия и фосфора, и, в то же время, содержать меньше белка. С каждодневной пищей нужно получать сбалансированное и правильно скомбинированное количество растительных белков и необходимое количество калорий. В то же время нужно держать под контролем уровень калия и фосфора в крови. Если еда недостаточно калорийна, то для производства энергии организм начинает потреблять белки.
С каждодневной пищей нужно получать сбалансированное и правильно скомбинированное количество растительных белков и необходимое количество калорий. В то же время нужно держать под контролем уровень калия и фосфора в крови. Если еда недостаточно калорийна, то для производства энергии организм начинает потреблять белки.
|
Потребление алкоголя и курение
Курение может оказывать серьезное долговременное действие на функции почек. Курение повреждает кровеносные сосуды. Люди с хронической болезнью почек чаще подвержены заболеваниям сердечно-сосудистой системы, чем здоровые люди. Курение играет при этом роль вспомогательного фактора риска. Если у Вас хроническая болезнь почек, то вместе с врачом нужно найти лучший способ бросить курить.
В случае хронической болезни почек потребление алкоголя не противопоказано полностью. Однако принимать алкоголь можно только в очень умеренных количествах. Излишнее потребление алкоголя может повредить печень, сердце и мозг и стать причиной серьезных проблем со здоровьем.
Однако принимать алкоголь можно только в очень умеренных количествах. Излишнее потребление алкоголя может повредить печень, сердце и мозг и стать причиной серьезных проблем со здоровьем.
Женщинам не рекомендуется употреблять алкоголь в количестве более 1-2 единиц, а мужчинам – более 2-3 единиц за день. В течение одной недели по крайней мере три дня подряд нужно сделать безалкогольными. Одна единица алкоголя приравнивается с 10 граммами абсолютного алкоголя. Одной единицей является, например, крепкий алкогольный напиток (4 сл), рюмка вина (12 сл) или 250 мл 4% пива.
Физическая активность
Физическая активность и занятия спортом в случае хронической болезни почек не противопоказаны. Наоборот, достаточный объем физической активности помогает лучше справляться с болезнью.
Умеренная физическая активность важна, так как:
- дает Вам энергию
- улучшается сила и упругость мышц
- помогает Вам расслабиться
- помогает удерживать кровяное давление под контролем
- уменьшает содержание холестерина и триглицеридов в крови
- улучшает сон, делает его более глубоким
- помогает удерживать здоровый вес
- помогает предупреждать возникновение заболеваний сердца и диабета
- растет уверенность в себе и улучшается общее самочувствие
Каждый день Вы можете тренироваться только небольшой период времени, но влияние тренировки длится весь день. До начала регулярных тренировок обязательно поговорите со своим врачом. Врач может помочь Вам выбрать подходящие виды спорта исходя из Вашего состояния здоровья и раннего опыта тренировок. При необходимости лечащий врач направит Вас на консультацию к врачу восстановительной медицины.
До начала регулярных тренировок обязательно поговорите со своим врачом. Врач может помочь Вам выбрать подходящие виды спорта исходя из Вашего состояния здоровья и раннего опыта тренировок. При необходимости лечащий врач направит Вас на консультацию к врачу восстановительной медицины.
Хорошо подходят аэробные тренировки – ходьба, скандинавская ходьба, походы, плавание, водная гимнастика, езда на велосипеде (как в помещениях, так и на открытом воздухе), езда на лыжах, аэробика или другая деятельность, где необходима работа большой группы мышц. Если предпочитаются более спокойные тренировки, то для этого хорошо подходит йога.
Если Вы ранее не занимались спортом регулярно, то начинайте с легких тренировок, которые длятся 10-15 минут в день. Постепенно увеличивая нагрузку, Вы можете увеличить продолжительность тренировки до 30-60 минут и Вы тренироваться в большинстве дней недели. Начните свою тренировку с разминки и заканчивайте растяжкой, эти упражнения помогут Вам предупредить травмы. Старайтесь встроить свой график тренировок в план дня — тренировки можно проводить, например, утром или вечером. После основного приема пищи нужно подождать с тренировкой примерно один час. Также не рекомендуется проводить тренировки непосредственно перед сном (приблизительно один час).
Старайтесь встроить свой график тренировок в план дня — тренировки можно проводить, например, утром или вечером. После основного приема пищи нужно подождать с тренировкой примерно один час. Также не рекомендуется проводить тренировки непосредственно перед сном (приблизительно один час).
Самым простым способом контролировать то, насколько Вам подходит трени- ровка:
- во время тренировки Вы должны быть способны говорить с компаньоном без одышки.
- в течение приблизительно одного часа после тренировки пульс должен восстановиться, самочувствие должно обычным. Если данные пункты не выполнены, то в следующий раз нужно тренироваться в более спокойном режиме
- мышцы не должны болеть настолько, чтобы это было препятствием для следующей тренировки
- интенсивность тренировки должна быть на уровне удобной нагрузки
И все же есть некоторые знаки, говорящие о том, что Вы должны отказаться от тренировок или прервать их:
- чувствуете себя очень уставшим
- во время тренировки возникает одышка
- чувствуете боль в груди, частота сердцебиений учащается внезапно или становится нерегулярной.

- чувствуете боль в животе
- в мышцах ног возникают спазмы
- возникает головокружение или сонливость
Помните, что регулярная физическая активность не дает “разрешение” на неконтролируемое потребление продуктов, которые должны быть ограничены. Диета и тренировка должны действовать совместно. Если Вы чувствуете, что кроме увеличения физической активности вырос и Ваш аппетит, обсудите это с врачом или диетологом. Они помогут изменить рацион так, чтобы количество потребляемых калорий было бы достаточным.
|
Если у Вас диагностирована хроническая болезнь почек, то сначала это может вызвать негативные чувства. Информация о диагнозе может сначала вызвать шок, в нее бывает трудно поверить — может возникнуть тревожность в связи с каким-либо конкретной ситуацией (например обследование, процедура) или в общем (потеря контроля над своей жизнью, снижение качества жизни).
Человек может рассердиться, обвинять других и отрицать ситуацию – это первичные нормальные эмоции, но по прошествии некоторого времени человек должен начать признавать болезнь и привыкнуть к ней. После этого уже можно справится с необходимыми изменениями жизни, исходящих из хронической болезни почек. Если негативные чувства остаются сильными на протяжении времени и являются причиной ежедневных проблем, о них обязательно нужно рассказать врачу. На приеме у врача легче говорить о том, что является причиной физического неудобства: усталость, плохое самочувствие, головокружение и др. О своих чувствах всегда говорить сложнее и этого стараются избегать. Забота о психологическом состоянии также важна, признание своих чувств и воз- можность высказаться о них позволяют нам освободиться от них, и врач сможет найти возможность Вам помочь.
О своих чувствах всегда говорить сложнее и этого стараются избегать. Забота о психологическом состоянии также важна, признание своих чувств и воз- можность высказаться о них позволяют нам освободиться от них, и врач сможет найти возможность Вам помочь.
Стресс в основном появляется из-за изменений, которые нужно вводить в свою жизнь: менять рацион питания, зависимый от состояния почечной функции, привыкнуть к заболеванию, помнить о приеме лекарств. Вы можете получить много новой информации одновременно, и понимание ее может быть сложным. Лучший способ справиться со стрессом – признать, что проблема существует, ей нужно заниматься и это займет время. Общее плохое самочувствие и усталость (как физическая, так и эмоциональная) могут в какой-то момент довольно частыми. Вы можете чувствовать себя усталым и легко уязвимым вплоть до слез. Может быть представлено несколько симптомов – например, раздражительность, потеря личности, потеря интереса к происходящему вокруг, проблемы со сном. Эмоциональное истощение является причиной общей усталости. Такое состояние может возникнуть и прогрессировать медленно и практически незаметно. Если чувство печали уже становится отчаянным или безнадежным, из-за усталости нет больше мотивации делать что-либо, и такое состояние длится дольше чем 2 недели, то нужно проинформировать об этом врача.
Эмоциональное истощение является причиной общей усталости. Такое состояние может возникнуть и прогрессировать медленно и практически незаметно. Если чувство печали уже становится отчаянным или безнадежным, из-за усталости нет больше мотивации делать что-либо, и такое состояние длится дольше чем 2 недели, то нужно проинформировать об этом врача.
Не смотря на то, что Вы не можете изменить диагноз, со своей стороны Вы можете сделать много для того, чтобы лучше справиться с болезнью:
- Обратите внимание на свои эмоции, не отрицайте их. Даже если Вы думаете, что эти эмоции не связаны с болезнью, расскажите о них, так как удержание в себе эмоций увеличивает стресс. Поделитесь ими с людьми, которым Вы доверяете – близкими, друзьями, своим врачом, медсестрой. Никто не может читать Ваши мысли, но люди всегда могут прийти Вам на помощь.
- Находите и читайте информацию о хронической болезни почек и о ее лечении, будьте активны при принятии решений, касающихся плана лечения.
 Не бойтесь задавать вопросы. До визита к врачу запишите все свои возникшие вопросы. Многие пациенты признают, что информированность о своей болезни и лечении помогает им чувствовать себя задействованным в процессе лечения. Если Вам кажется, что Вы не можете запомнить всю сказанное доктором, возьмите с собой на прием близкого человека или запишите полученную важную информацию.
Не бойтесь задавать вопросы. До визита к врачу запишите все свои возникшие вопросы. Многие пациенты признают, что информированность о своей болезни и лечении помогает им чувствовать себя задействованным в процессе лечения. Если Вам кажется, что Вы не можете запомнить всю сказанное доктором, возьмите с собой на прием близкого человека или запишите полученную важную информацию. - Старайтесь активно менять свой образ жизни и придерживайтесь реко- мендаций врача.
- Позаботьтесь о себе. Порадуйте себя любимыми занятиями: слушайте успокаивающую музыку, читайте любимую литературу или журналы, посещайте театр, совершайте прогулки на природе. Совершенно нормально сообщать людям о том, что Вы чувствуете, что не хотите и не успеваете участвовать в социальной деятельности.
- Если Вы чувствуете, что не хотите говорить о своих тревогах и обсуждать их, ведите дневник. Иногда запись своих мыслей помогает лучше справиться со своими чувствами и это в какой-то момент может облегчить и разговоры о них.

- При необходимости нужно прибегнуть к профессиональной помощи. В случае постоянных социальных проблем и перепадов настроения спросите врача, к какому специалисту Вы должны обратиться.
- Принимайте помощь, если Вы нуждаетесь в ней. Если люди предлагают помощь, значит они действительно хотят Вам помочь. Это придает им уверенность в том, что они участвуют в Вашей жизни и Вы нуждаетесь в них. Ваши близкие и друзья могут быть основным опорным пунктом Вашей поддержки.
- Местные объединения пациентов с хронической болезнью почек или группы поддержки являются хорошими местами для общения с другими пациентами. Там Вы можете получить и практические советы, обучающие курсы и эмо- циональную поддержку.
Свободное время и отпуск
Не отказывайтесь от своих любимых занятий и хобби. Они помогут Вам расслабиться, держать контакт с друзьями и отвлечься. Вы сами можете решить, насколько много Вы хотите говорить о своей болезни. Отдых является важным, так как это то время, которое Вы можете провести со своими близкими вдалеке от ежедневных обязанностей. Если Вы планируете путешествие, проинформируйте об этом врача. Проконтролируйте, сделаны ли Вам необходимые анализы, запасены ли все необходимые лекарства, и узнайте, в какие медицинские учреждения при необходимости можно будет обратиться.
Отдых является важным, так как это то время, которое Вы можете провести со своими близкими вдалеке от ежедневных обязанностей. Если Вы планируете путешествие, проинформируйте об этом врача. Проконтролируйте, сделаны ли Вам необходимые анализы, запасены ли все необходимые лекарства, и узнайте, в какие медицинские учреждения при необходимости можно будет обратиться.
Работа
Возможность работы является для всех людей важным источником хорошей самооценки и удовлетворенности своей жизнью. Диагноз хронической болезни почек еще не значит, что Ваша трудоспособность потеряна вплоть до того момента, когда заболевание начнет непосредственно влиять на деятельность, связанную с работой и ежедневными обязанностями (например, ограничения во время заместительного лечения для почек, которые становятся необходимыми в последних стадиях тяжести хронической болезни почек). Конечно, Вы должны обсудить с врачом и допустимые в случае Вашей болезни продолжительность рабочих часов и виды работы (например, поднятие тяжести). Ваш лечащий врач сможет направить Вас на прием к врачу восстановительного лечения, который научит Вас правильным движениям или рабочим приемам. Вашего работодателя нужно проинформировать о том, нуждаетесь ли Вы в изменениях рабочего режима.
Ваш лечащий врач сможет направить Вас на прием к врачу восстановительного лечения, который научит Вас правильным движениям или рабочим приемам. Вашего работодателя нужно проинформировать о том, нуждаетесь ли Вы в изменениях рабочего режима.
Медицинское страхование
В Эстонии действует система медицинского страхования, работающая на принципах солидарного страхования. Принцип солидарности означает, что все лица, имеющие медицинскую страховку, получают одинаковую медицинскую помощь, независимо от объема их денежного вклада, личных медицинских рисков или возраста. Право на медицинское страхование есть у людей, которые являются постоянными жителями Эстонии или находятся в Эстонии на основании срочного вида на жительство, или права на жительство, если за них выплачивается социальный налог. Кроме этих категорий, право на медицинское страхование имеют дети в возрасте до 19 лет, школьники, студенты, военнослужащие срочной службы, беременные, безработные, находящиеся в отпуске по уходу за ребенком, супруги-иждивенцы, пенсионеры, опекуны инвалидов, лица с частичной или отсутствующей трудоспособностью и лица, заключившие договор о добровольном страховании. Расходы на лечение застрахованного человека оплачивает Больничная касса. Статус медицинского страхования Вы можете проконтролировать на государственном портале www.eesti.ee в рубрике “Данные о медицинском страховании и семейном враче”.
Расходы на лечение застрахованного человека оплачивает Больничная касса. Статус медицинского страхования Вы можете проконтролировать на государственном портале www.eesti.ee в рубрике “Данные о медицинском страховании и семейном враче”.
Денежные компенсации
Больничная касса платит застрахованным лицам многие денежные компенсации, такие как компенсации по нетрудоспособности, дополнительная компенсация за лекарства и компенсации за услуги лечение зубов и искусственного оплодотворения. Подробную информацию о денежных компенсациях Вы можете прочитать на интернет-странице http://haigekassa.ee/ru/cheloveku/denezhnye-kompensacii
Лекарства, медицинские вспомогательные средства и вспомогательные средства
Льготные лекарства
Не смотря на то, что лекарства сейчас очень дорогие, часть их стоимости помогает компенсировать Больничная касса. Льготная скидка на лекарства, т.е. полная и частичная оплата лекарств является одним из способов обеспечения населения доступными по цене лекарствами. Это помогает избегать такой ситуации, когда человек не может начать необходимое лечение из-за слишком высокой цены на него. При покупке каждого рецепта покупатель должен оплатить обязательную долю самофинансирования, которая зависит от льготной ставки на данном рецепте. Ее величина составляет около 1-3 евро. К оставшейся части цены рецепта применяется льготная ставка согласно проценту выписанного рецепта. Таким образом покупатель дополнительно к обязательной доле финансирования платит и оставшуюся после вычета льготы часть цены. В случае, если для данного лекарства установлена предельная цена и цена покупаемого лекарства превышает предельную цену, то кроме доли обязательного финансирования и доли, оставшейся после вычета льготы, покупатель должен оплатить и часть цены, превышающей предельную цену. Последнюю долю называют часть стоимости рецепта, оплату которой невозможно избежать при выборе дорогой лекарственной упаковки. Покупатель рецепта при рациональном выборе лекарства с таким же действующим веществом, но со стоимостью не выше предельной цены может сэкономить значительные суммы.
Это помогает избегать такой ситуации, когда человек не может начать необходимое лечение из-за слишком высокой цены на него. При покупке каждого рецепта покупатель должен оплатить обязательную долю самофинансирования, которая зависит от льготной ставки на данном рецепте. Ее величина составляет около 1-3 евро. К оставшейся части цены рецепта применяется льготная ставка согласно проценту выписанного рецепта. Таким образом покупатель дополнительно к обязательной доле финансирования платит и оставшуюся после вычета льготы часть цены. В случае, если для данного лекарства установлена предельная цена и цена покупаемого лекарства превышает предельную цену, то кроме доли обязательного финансирования и доли, оставшейся после вычета льготы, покупатель должен оплатить и часть цены, превышающей предельную цену. Последнюю долю называют часть стоимости рецепта, оплату которой невозможно избежать при выборе дорогой лекарственной упаковки. Покупатель рецепта при рациональном выборе лекарства с таким же действующим веществом, но со стоимостью не выше предельной цены может сэкономить значительные суммы.
Медицинские вспомогательные средства
Больничная касса компенсирует застрахованным необходимые медицинские вспомогательные средства, которые используются на дому и с помощью которых можно лечить болезни и травмы или применение которых препятствует углублению болезни. Потребность в медицинских вспомогательных средствах оценивает лечащий врач и оформляет дигитальную карту для приобретения медицинского вспомогательного средства со льготой. Для покупки медицинского вспомогательного средства нужно обратиться в аптеку или в фирму, заключившую договор с Больничной кассой и предоставить взятый с собой документ, удостоверяющий личность.
Подробную информацию о льготных лекарствах и медицинских вспомогательных средствах Вы можете прочитать на интернет-странице.
Вспомогательные средства
Вспомогательные средства – это изделие или средство, с помощью которого можно предупредить возникшим или врожденным пороком здоровья или прогрессирование заболевания, компенсировать нарушение функций, обусловленное каким-либо повреждением или пороком здоровья, а также сохранять физическую и социальную независимость, работоспособность и активность.
Вспомогательные средства можно купить или взять в прокат на основании личной карты вспомогательных средств.
Основанием ходатайства о получении личной карты вспомогательных средств является справка от врача или потребность в вспомогательном средстве, которое было установлено реабилитационной группой специалистов. Потреб- ность во вспомогательном средстве не должна быть зафиксирована в справке врача или реабилитационном плане с точностью кода ISO, но должна быть записана в понятной для всех форме. Из нее должно быть ясно, в каком именно вспомогательном средстве нуждается человек. В случае некоторых вспомогательных средств (например протезы голени, инвалидные кресла, инвароллеры и др.) потребность смогут определить только врач-специалист или реабилитационная группа специалистов.
Точную информацию по поводу вспомогательных средств Вы можете найти на интернет-странице.
Оценка работоспособности
Начиная с 1 января 2017 года вместо нетрудоспособности оценивается трудоспособность. Трудоспособность и/или порок здоровья определяют индивидуально для каждого человека соответственно его состоянию здоровья. Трудоспособность оценивает касса по безработице и порок здоровья определяет департамент социального страхования.
Трудоспособность и/или порок здоровья определяют индивидуально для каждого человека соответственно его состоянию здоровья. Трудоспособность оценивает касса по безработице и порок здоровья определяет департамент социального страхования.
Оценка трудоспособности — это окончательное установление трудоспособ- ности человека, при этом учитывается состояние здоровья человека и оценка своей трудоспособности самим человеком. Касса по безработице подтверждает частичную трудоспособность или ее отсутствие на срок до пяти лет, до не дольше года вступления в пенсионный возраст. Дополнительную информацию об оценке трудоспособности Вы можете найти на интернет-странице кассы по безработице.
Определение порока здоровья
Порок, недостаток здоровья – это возникшая по причине состояния здоровья ущербность или отклонение, в случае которых у человека возникают препятст- вия и проблемы со способностью справится с ежедневной деятельностью и участием в жизни общества.
Ходатайствовать об установлении порока здоровья возможно, если:
- из-за проблем со здоровьем Вам трудно справиться с ежедневной деятел ностью и участвовать в жизни общества
- по сравнению с Вашими ровесниками Вы чаще нуждаетесь в руководстве, контроле и помощи
Порок здоровья устанавливается как для детей и людей рабочего возраста, так и для пенсионеров по старости. Подробную информацию можно прочитать на интернет-странице.
- About Chronic Kidney Disease: a Guide for Patients. National Kidney Foundation. 2013–2014.
- Chronic Kidney Disease (CKD). National Institute of Diabetes and Digestive and Kidney Diseases.
- Description of High Blood Pressure.
- Diabeet. Patsiendi infomaterjal. Ida-Tallinna Keskhaigla.
- D-vitamiinist. Patsiendijuhend. TÜ Kliinikum 2014.
- End Stage Renal Disease. New Patient Education Manual 2012.
 Carolinas HealthCare System Renal Services. Charlotte, North Carolina.
Carolinas HealthCare System Renal Services. Charlotte, North Carolina. - Kidney Disease Education. DaVita Inc.
- Hidden Health Risks. Kidney Disease, Diabetes, and High Blood Pressure. National Kidney Foundation, 2014.
- Kroonilise neeruhaiguse ennetus ja käsitlus, RJ-N/16.1-2017 Ravijuhendite nõukoda. 2017.
- Kuidas tervislikult toituda.
- Living with Kidney Disease A comprehensive guide for coping with chronic kidney Disease. Second edition. Ministry of Health and Kidney Health New Zealand. 2014. Wellington: Ministry of Health.
- National Kidney Foundation. A to Z Health Guide.
- Rosenberg, M., Luman, M., Kõlvald, K., Telling, K., Lilienthal K., Teor, A., Vainumäe, I., Uhlinova, J., Järv, L. (2010). Krooniline neeruhaigus – vaikne ja salajane haigus. Tartu Ülikooli Kirjastus.
- Sprague, S.M. (2012). The value of measuring Bone Mineral Density in CKD non-dialysis & dialysis patients.
 Compact Renal.
Compact Renal. - The Emotional Effects of Kidney Failure.
- Täiskasvanute kõrgvererõhktõve patsiendijuhend, PJ-I/4.1-2015 Ravijuhendite Nõukoda. 2015
- Virtanen, J. Metaboolne atsidoos. Eesti Arst 2016; 95 (10): 650–655.
ОСЛОЖНЕНИЯ И ИСХОДЫ БЕРЕМЕННОСТИ ПРИ ХРОНИЧЕСКОЙ ПОЧЕЧНОЙ НЕДОСТАТОЧНОСТИ | Никольская
1. Никольская ИГ, Новикова СВ, Баринова ИВ, Федотова АВ, Будыкина ТС, Долгиева ЛУ, Крупская МС. Хроническая болезнь почек и беременность: этиология, патогенез, классификация, клиническая картина, перинатальные осложнения. Российский вестник акушера-гинеколога. 2012;12(5):21–30. (Nikol’skaya IG, Novikova SV, Barinova IV, Fedotova AV, Budykina TS, Dolgieva LU, Krupskaya MS. [Chronic kidney disease and pregnancy: etiology, pathophysiology, classification, clinical picture and perinatal complications]. Rossiyskiy vestnik akushera-ginekologa. 2012;12(5):21–30. Russian).
2012;12(5):21–30. Russian).
2. Никольская ИГ, Новикова СВ, Будыкина ТС, Цивцивадзе ЕБ, Микаелян АВ, Егорова НВ. Беременность при хронической почечной недостаточности: тактика ведения и родоразрешения при консервативно-курабельной стадии. Российский вестник акушера-гинеколога. 2012;12(6):21–8. (Nikol’skaya IG, Novikova SV, Budykina TS, Tsivtsivadze EB, Mikaelyan AV, Egorova NV. [Pregnancy in chronic renal failure: strategies of management and delivery at its conservatively curable stage]. Rossiyskiy vestnik akushera-ginekologa. 2012;12(6):21–8. Russian).
3. Прокопенко ЕИ, Никольская ИГ. Беременность у женщин с хронической почечной недостаточностью. Врач. 2013;(8):9–17.
4. (Prokopenko EI, Nikol’skaya IG. [Pregnancy in women with chronic renal failure]. Vrach. 2013;(8):9–17. Russian).
Vrach. 2013;(8):9–17. Russian).
5. Прокопенко ЕИ, Никольская ИГ, Ватазин АВ. Хроническая болезнь почек и беременность: учебное пособие. М.: У Никитских ворот; 2013. 31 c. (Prokopenko EI, Nikol’skaya IG, Vatazin AV. Chronic kidney disease and pregnancy: a textbook. Moscow: U Nikitskikh vorot; 2013. 31 p. Russian).
6. Шрайер РВ, ред. Руководство по нефрологии. Пер. с англ. М.: ГЭОТАР-Медиа; 2009. 560 с. (Schrier RW, editor. Manual of nephrology. Moscow: GEOTAR-Media; 2009. 560 p. Russian).
7. National Kidney Foundation. K/DOQI clinical practice guidelines for chronic kidney disease: evaluation, classification, and stratification. Am J Kidney Dis. 2002;39(2 Suppl 1):S1–266.
8. KDIGO Clinical Practice Guideline for Acute Kidney Injury. Kidney Int Suppl. 2012;2(1): 1–126.
KDIGO Clinical Practice Guideline for Acute Kidney Injury. Kidney Int Suppl. 2012;2(1): 1–126.
9. Kidney Disease Improving Global Outcomes (KDIGO) Acute Kidney Injury Work Group. KDIGO Clinical Practice Guideline for Acute Kidney Injury. Kidney Int. 2012;2(1 Suppl):1–26.
10. Levey AS, Eckardt KU, Tsukamoto Y, Levin A, Coresh J, Rossert J, De Zeeuw D, Hostetter TH, Lameire N, Eknoyan G. Definition and classification of chronic kidney disease: a position statement from Kidney Disease: Improving Global Outcomes (KDIGO). Kidney Int. 2005;67(6):2089–100.
11. Edipidis K. Pregnancy in women with renal disease. Yes or no? Hippokratia. 2011;15(Suppl 1):8–12.
12. Pipili C, Grapsa E, Koutsobasili A, Sorvinou P, Poirazlar E, Kiosses D, Xatzigeorgiou G. Pregnancy in dialysis-dependent women – the importance of frequent dialysis and collaborative care: a case report. Hemodial Int.2011;15(3):306–11.
13. Бибиков БТ, Томилина НА. Состояние заместительной терапии больных с хронической почечной недостаточностью в Российской Федерации в 1998–2009 гг. (Отчет по данным Российского регистра заместительной почечной терапии). Нефрология и диализ. 2011;(3):151–248. (Bibikov BT, Tomilina NA. [Status of renal replacement therapy in patients with chronic renal failure in the Russian Federation in 1998– 2009 (the report based on data from the Russian Registry of Renal Replacement Therapy)]. Nefrologiya i dializ. 2011;(3):151–248. Russian).
14. Нагайцева СС, Швецов МЮ, Герасимов АН, Журавлева ЕА, Шилов ЕМ. Исследование альбуминурии как маркера хронической болезни почек у взрослого трудоспособного населения. Альманах клинической медицины. 2014;30:37–45. (Nagaytseva SS, Shvetsov MYu, Gerasimov AN, Zhuravleva EA, Shilov EM. [Assessment of albumin uria as a marker of chronic kidney disease in adult capable population]. Al’manakh klinicheskoy meditsiny. 2014;30:37–45. Russian).
15. Шилов ЕМ, Козловская НЛ, Бобкова ИН, Швецов МЮ, Ватазин АВ. Хроническая болезнь почек и программа народосбережения Российской Федерации. Клиническая нефрология. 2010;(3):29–38. (Shilov EM, Kozlovskaya NL, Bobkova IN, Shvetsov MYu, Vatazin AV. [Chronic kidney disease and the program of maintenance of the population of the Russian Federation]. Klinicheskaya nefrologiya. 2010;(3):29–38. Russian).
16. Imbasciati E, Gregorini G, Cabiddu G, Gammaro L, Ambroso G, Del Giudice A, Ravani P. Pregnancy in CKD stages 3 to 5: fetal
17. and maternal outcomes. Am J Kidney Dis. 2007;49(6):753–62.
18. Piccoli GB, Attini R, Vasario E, Conijn A, Biolcati M, D’Amico F, Consiglio V, Bontempo S, Todros T. Pregnancy and chronic kidney disease: a challenge in all CKD stages. Clin J Am Soc Nephrol. 2010;5(5):844–55.
19. Гурьева ВМ, Петрухин ВА, Бурумкулова ФФ, Холдина МА. Планирование беременности и профилактика фетоплацентарной недостаточности у женщин группы высокого риска. Вопросы гинекологии, акушерства и перинатологии. 2012;(3):77–9. (Gur’eva VM, Petrukhin VA, Burumkulova FF, Kholdina MA. [Pregnancy planning and prevention of feto-placental insufficiency in high risk women]. Voprosy ginekologii, akusherstva i perinatologii. 2012;(3):77–9. Russian).
20. Davison JM, Lindheimer MD. Chronic renal disease. Clin Obstet Gynecol. 1984;27(4): 891–901.
21. Fischer MJ, Lehnerz SD, Hebert JR, Parikh CR. Kidney disease is an independent risk factor for adverse fetal and maternal outcomes in pregnancy. Am J Kidney Dis. 2004;43(3): 415–23.
22. Nevis IF, Reitsma A, Dominic A, McDonald S, Thabane L, Akl EA, Hladunewich M, Akbari A, Joseph G, Sia W, Iansavichus AV, Garg AX. Pregnancy outcomes in women with chronic kidney disease: a systematic review. Clin J Am Soc Nephrol. 2011;6(11):2587–98.
23. Piccoli GB, Fassio F, Attini R, Parisi S, Biolcati M, Ferraresi M, Pagano A, Daidola G, Deagostini MC, Gaglioti P, Todros T. Pregnancy in CKD: whom should we follow and why? Nephrol Dial Transplant. 2012;27 Suppl 3:iii111–8.
24. Trevisan G, Ramos JG, Martins-Costa S, Barros EJ. Pregnancy in patients with chronic renal insufficiency at Hospital de Clinicas of Porto Alegre, Brazil. Ren Fail. 2004;26(1):29–34.
25. Williams D, Davison J. Chronic kidney disease in pregnancy. BMJ. 2008;336(7637):211–5.
26. Савельева ГМ. Справочник по акушерству, гинекологии и перинатологии. М.: МИА; 2006. 720 с. (Savel’eva GM. A guide on obstetrics, gynaecology and perinatology. Moscow: MIA; 2006.720 p. Russian).
27. Логутова ЛС, ред. Экстрагенитальная патология и беременность: практическое руководство. М.: Литтерра; 2012. (Logutova LS, editor. Extragenital disorders and pregnancy: a practical guide. Moscow: Litterra; 2012. Russian).
28. Sergio F, Maria Clara D, Gabriella F, Giorgia S, Sara De Carolis, Giancarlo P, Alessandro C. Prophylaxis of recurrent preeclampsia: low-molecular-weight heparin plus lowdose aspirin versus low-dose aspirin alone. Hypertens Pregnancy. 2006;25(2):115–27.
29. Гайтон АК, Холл ДЭ. Медицинская физиология. Пер. с англ. М.: Логосфера; 2008. 1296 p. (Guyton AK, Hall DE. Medical physiology. Moscow: Logosfera; 2008. 1296 p. Russian).
30. Гомазков ОА. Молекулярные и физиологические аспекты эндотелиальной дисфункции. Роль эндогенных химических регуляторов. Успехи физиологических наук. 2004;31(4):48–62. (Gomazkov OA. [Molecular and physiologic aspects of endothelial dysfunction.The role of endogenous chemical mediators]. Uspekhi fiziologicheskikh nauk. 2004;31(4):48–62. Russian).
31. Смирнов АВ, Жлоба АА, Барабанова ВВ, Чефу СГ, Береснева ОН, Сиповский ВГ, Добронравов ВА. Гипергомоцистеинемия как фактор повреждения почек. Нефрология. 2004;8(Прилож. 2):284. (Smirnov AV, Zhloba AA, Barabanova VV, Chefu SG, Beresneva ON, Sipovskiy VG, Dobronravov VA. [Hyperhomocysteinemia as a risk factor for obstetric complications]. Nefrologiya. 2004;8(Suppl 2):284. Russian).
32. Nurk E, Tell GS, Refsum H, Ueland PM, Vollset SE. Factor V Leiden, pregnancy complications and adverse outcomes: the Hordaland Homocysteine Study. QJM. 2006;99(5):289–98.
33. Owen EP, Human L, Carolissen AA, Harley EH, Odendaal HJ. Hyperhomocysteinemia – a risk factor for abruptio placentae. J Inherit Metab Dis. 1997;20(3):359–62.
34. Боброва ЛА. Поражение почек при наследственных и приобретенных тромбофилиях: Автореф. дис. … канд. мед. наук. М.; 2010. 24 с. (Bobrova LA. Renal damage in hereditary and acquired thrombophilias. Abstract of the dissertation on the degree of candidate of medical sciences. Moscow; 2010. 24 p. Russian).
35. Knight M, Duley L, Henderson-Smart DJ, King JF. WITHDRAWN: Antiplatelet agents for preventing and treating preeclampsia.
36. Cochrane Database Syst Rev. 2007;(2):CD000492.
37. Gris JC, Chauleur C, Molinari N, Mares P, Fabbro-Peray P, Quere I, Lefrant JY, Haddad B, Dauzat M. Addition of enoxaparin to aspirin for the secondary prevention of placental vascular complications in women with severe pre-eclampsia. The pilot randomized controlled NOH-PE trial. Thromb Haemost. 2011;106(6):1053–61.
38. Urban G, Vergani P, Tironi R, Ceruti P, Vertemati E, Sala F, Pogliani E, Triche EW, Lockwood CJ, Paidas MJ. Antithrombotic prophylaxis in multiparous women with preeclampsia or intrauterine growth retardation in an antecedent pregnancy. Int J Fertil Womens Med. 2007;52(2–3):59–67.
39. Guler T, Polat ZA, Yayci E, Atacag T, Cetin A. Effects of low molecular weight heparins and unfractionated heparin on viability of human umbilical vein endothelial cells. Arch Gynecol Obstet. 2013;287(2):217–22.
40. Sobel ML, Kingdom J, Drewlo S. Angiogenic response of placental villi to heparin. Obstet Gynecol. 2011;117(6):1375–83.
41. Fischer MJ. Chronic kidney disease and pregnancy: maternal and fetal outcomes. Adv Chronic Kidney Dis. 2007;14(2):132–45.
42. Vikse BE, Irgens LM, Leivestad T, Skjaerven R, Iversen BM. Preeclampsia and the risk of end-stage renal disease. N Engl J Med. 2008;359(8):800–9.
43. Мондоева СС, Суханова ГА, Подзолкова НМ, Левина АА, Васильев СА. Влияние гипергомоцистеинемии на репродуктивные потери и ее коррекция во время беременности. Гематология и трансфузиология. 2009;54(6):34–7. (Mondoeva SS, Sukhanova GA, Podzolkova NM, Levina AA, Vasil’ev SA. [The influence of hyperhomocysteinemia on reproductive losses and its correction during pregnancy]. Gematologiya i transfuziologiya. 2009;54(6):34–7. Russian).
44. Шалина РИ, Ефимов ВС, Гришин ВЛ, Москвина СП. Коррекция гемокоагуляции как способ предупреждения преэклампсии беременных. В: Тромбозы и геморрагии, ДВС-синдром. Проблемы лечения. М.; 1997. с. 167–8. (Shalina RI, Efimov VS, Grishin VL, Moskvina SP. Correction of blood coagulation as a way to prevent pre-eclampsia in pregnancy. In: Thromboses and hemorrhages, DIC syndrome. Problems of treatment. Moscow; 1997. p. 167–8. Russian).
45. Dodd JM, McLeod A, Windrim RC, Kingdom J. Antithrombotic therapy for improving maternal or infant health outcomes in women considered at risk of placental dysfunction. Cochrane Database Syst Rev. 2013;7:CD006780.
46. Fielder K, Wurfel W. Effectivity of heparin in assisted reproduction. Kidney Int Suppl. 2012;2(1):1–126.
47. Mackenzie R, Walker M, Armson A, Hannah ME. Progesterone for the prevention of preterm birth among women at increased risk: a systematic review and meta-analysis of randomized controlled trials. Am J Obstet Gynecol. 2006;194(5):1234–42.
48. Никольская ИГ, Будыкина ТС, Бочарова ИИ, Новикова СВ, Ефанов АА, Ширман ЛИ, Крупская МС. Бактериурия у беременных с хронической болезнью почек и осложнения в перинатальном периоде. Российский вестник акушера-гинеколога. 2014;14(1): 44–50. (Nikol’skaya IG, Budykina TS, Bocharova II, Novikova SV, Efanov AA, Shirman LI, Krupskaya MS. [Bacteriuriain pregnant women with chronic kidney disease and complications of the perinatal period]. Rossiyskiy vestnik akusherainekologa. 2014;14(1):44–50. Russian).
49. Koleganova N, Piecha G, Ritz E, Becker LE, Muller A, Weckbach M, Nyengaard JR, Schirmacher P, Gross-Weissmann ML. Both high and low maternal salt intake in pregnancy alter kidney development in the offspring. Am J Physiol Renal Physiol. 2011;301(2):F344–54.
50. Roy-Clavel E, Picard S, St-Louis J, Brochu M. Induction of intrauterine growth restriction with a low-sodium diet fed to pregnant rats. Am J Obstet Gynecol. 1999;180(3 Pt 1):608–13.
51. Sathishkumar K, Elkins R, Yallampalli U, Yallampalli C. Protein restriction during pregnancy induces hypertension and impairs endothelium-dependent vascular function in adult female offspring. J Vasc Res. 2009;46(3):229–39.
52. Woods LL, Weeks DA, Rasch R. Programming of adult blood pressure by maternal protein restriction: role of nephrogenesis. Kidney Int. 2004;65(4):1339–48.
53. Европейские рекомендации по оптимальной практике гемодиализа (часть 1). Нефрология и диализ. 2005;(Прилож.):65–74. (European Best Practice Guidelines for Haemodialysis (Part 1). Nefrologiya i dializ. 2005; (Suppl):65–74. Russian).
54. Даугирдас ДжТ, Блейк ПДж, Инг ТС, ред. Руководство по диализу. Пер. с англ. 3-е изд. Тверь: Триада; 2003. 744 c. (Daugirdas JT, Blake PG, Ing TS, editors. Handbook of dialysis. 3rd ed. Tver’: Triada; 2003. 744 p. Russian).
55. Хатшуков АХ, Османов АХ, Мамхегова ТР. Ведение беременности у пациенток на гемодиализе. Нефрология и диализ.
56. ;7(2):177–80. (Khatshukov AKh, Osmanov AKh, Mamkhegova TR. [Management of pregnancy in patients on hemodialisys]. Nefrologiya i dializ. 2005;7(2):177–80. Russian).
57. Cornelis T, Odutayo A, Keunen J, Hladunewich M. The kidney in normal pregnancy and preeclampsia. Semin Nephrol. 2011;31(1): 4–14.
58. Dogan OT, Polat ZA, Karahan O, Epozturk K, Altun A, Akkurt I, Cetin A. Antiangiogenic activities of bemiparin sodium, enoxaparin sodium, nadroparin calcium and tinzaparin sodium. Thromb Res. 2011;128(4):e29–32.
59. Sanchez-Ferrer CF. Bemiparin: pharmacological profile. Drugs. 2010;70 Suppl 2:19–23.
60. Белобородова ЕВ, Баймурадова СМ. Гипергомоцистеинемия как фактор риска развития акушерских осложнений. В: Материалы VI Российского форума «Мать и дитя»; Москва, 12–15 октября 2004 г. М.; 2004. с. 26–8. (Beloborodova EV, Baymuradova SM. Hyperhomocysteinemia as a factor of kidney damage. In: Proceedings of 6th Russian Forum “Mother and Child”; Moscow, 2004 Oct 12–15. Moscow; 2004. p. 26–8. Russian).
61. Добронравов ВА, Жлоба АА, Трофименко ИИ. Гипергомоцистеинемия как системная проблема с точки зрения нефролога. Нефрология. 2006;10(2):7–15. (Dobronravov VA, Zhloba AA, Trofimenko II. [Hyperhomocysteinemia as a systemic problem from a nephrologist’s point of view]. Nefrologiya. 2006;10(2):7–15. Russian).
62. Hofmann MA, Lalla E, Lu Y, Gleason MR, Wolf BM, Tanji N, Ferran LJ Jr, Kohl B, Rao V, Kisiel W, Stern DM, Schmidt AM. Hyperhomocysteinemia enhances vascular inflammation and accelerates atherosclerosis in a murine model. J Clin Invest. 2001;107(6):675–83.
Страница не найдена |
Страница не найдена |
404. Страница не найдена
Архив за месяц
ПнВтСрЧтПтСбВс
22232425262728
12
12
1
3031
12
15161718192021
25262728293031
123
45678910
12
17181920212223
31
2728293031
1
1234
567891011
12
891011121314
11121314151617
28293031
1234
12
12345
6789101112
567891011
12131415161718
19202122232425
3456789
17181920212223
24252627282930
12345
13141516171819
20212223242526
2728293031
15161718192021
22232425262728
2930
Архивы
Мар
Апр
Май
Июн
Июл
Авг
Сен
Окт
Ноя
Дек
Метки
Настройки
для слабовидящих
Почечная недостаточность у детей | Детская больница Филадельфии
Почечная недостаточность — это временное или постоянное повреждение почек, которое приводит к потере нормальной функции почек. Есть два разных типа почечной недостаточности: острая и хроническая. Острая почечная недостаточность начинается внезапно и потенциально обратима. Хроническая почечная недостаточность медленно прогрессирует в течение как минимум трех месяцев и может привести к стойкой почечной недостаточности. Причины, симптомы, лечение и исходы острого и хронического заболевания различны.
Состояния, которые могут привести к острой или хронической почечной недостаточности, могут включать, помимо прочего, следующее:
Причины острой почечной недостаточности
- Снижение кровотока к почкам на некоторое время. Это может произойти в результате кровопотери, хирургического вмешательства или шока.
- Непроходимость или закупорка мочевыводящих путей.
- Гемолитико-уремический синдром. Почечная недостаточность, обычно вызванная инфекцией кишечной палочки, развивается в результате обструкции мелких функциональных структур и сосудов внутри почки.
- Проглатывание некоторых лекарств, которые могут вызвать отравление почек.
- Гломерулонефрит. Заболевание почек, поражающее клубочки. Во время гломерулонефрита клубочки воспаляются и ухудшают способность почек фильтровать мочу.
- Любое состояние, которое может нарушить приток кислорода и крови к почкам, например остановка сердца.
Причины хронической почечной недостаточности
- Длительная непроходимость или закупорка мочевыводящих путей.
- Синдром Альпорта. Наследственное заболевание, вызывающее глухоту, прогрессирующее поражение почек и дефекты глаз.
- Нефротический синдром. Состояние, имеющее несколько разных причин. Нефротический синдром характеризуется содержанием белка в моче, низким содержанием белка в крови, высоким уровнем холестерина и отеком тканей.
- Поликистоз почек. Генетическое заболевание, характеризующееся ростом многочисленных кист, заполненных жидкостью в почках.
- Цистиноз.Наследственное заболевание, при котором аминокислота цистин (обычное соединение, строящее белок) накапливается в определенных клеточных телах почек, известных как лизосомы.
Симптомы острой и хронической почечной недостаточности могут быть разными. Ниже приведены наиболее частые симптомы острой и хронической почечной недостаточности. Однако каждый ребенок может испытывать симптомы по-разному.
Острые симптомы могут включать:
(Симптомы острой почечной недостаточности во многом зависят от первопричины.)
Кровоизлияние
Лихорадка
Сыпь
Кровавая диарея
Сильная рвота
Боль в животе
Нет диуреза или высокий диурез
История недавнего заражения
Бледная кожа
История приема некоторых лекарств
История травм
Отек тканей
Воспаление глаза
Определяемое новообразование в брюшной полости
Воздействие тяжелых металлов или токсичных растворителей
Хронические симптомы могут включать:
Плохой аппетит
Рвота
Боль в костях
Головная боль
Задержка роста
Недомогание
Большой диурез или его отсутствие
Рецидивирующие инфекции мочевыводящих путей
Недержание мочи
Бледная кожа
Неприятный запах изо рта
Нарушение слуха
Определяемое новообразование в брюшной полости
Набухание ткани
Раздражительность
Плохой мышечный тонус
Изменение умственной активности
Симптомы острой и хронической почечной недостаточности могут напоминать другие состояния или медицинские проблемы.Всегда консультируйтесь с врачом вашего ребенка для постановки диагноза.
В дополнение к медицинскому осмотру и полной истории болезни врач вашего ребенка может назначить следующие диагностические тесты:
Анализы крови. Анализы крови определяют количество клеток крови, уровень электролитов и функцию почек.
Анализы мочи.
Рентген грудной клетки. Диагностический тест, использующий невидимые лучи электромагнитной энергии для создания изображений внутренних тканей, костей и органов на пленке.
Сканирование костей. Метод ядерной визуализации для оценки любых дегенеративных и / или артритных изменений суставов; для выявления заболеваний и опухолей костей; для определения причины боли в костях или воспаления.
УЗИ почек (также называемое сонографией). Неинвазивный тест, в котором датчик пропускают через почку, производя звуковые волны, которые отражаются от почки, передавая изображение органа на видеоэкран.Тест используется для определения размера и формы почки, а также для обнаружения новообразований, камней в почках, кисты или других препятствий или аномалий.
Электрокардиограмма (ЭКГ или ЭКГ). Этот тест регистрирует электрическую активность сердца, выявляет аномальные ритмы (аритмии или аритмии) и обнаруживает повреждение сердечной мышцы.
Биопсия почек. Эта процедура включает в себя извлечение образцов тканей (с помощью иглы или во время операции) из тела для исследования под микроскопом.
Специфическое лечение почечной недостаточности определит врач вашего ребенка на основании:
Возраст вашего ребенка, общее состояние здоровья и история болезни
Степень заболевания
Тип заболевания (острое или хроническое)
Толерантность вашего ребенка к определенным лекарствам, процедурам или методам лечения
Ожидания по течению болезни
Ваше мнение или предпочтение
Лечение острой почечной недостаточности зависит от основной причины.Лечение может включать:
Госпитализация
Введение жидкостей внутривенно в больших объемах (для восполнения истощенного объема крови)
Диуретическая терапия или лекарственные препараты (для увеличения диуреза)
Тщательный мониторинг важных электролитов, таких как калий, натрий и кальций
Лекарства (для контроля артериального давления)
Особые диетические требования
В некоторых случаях у детей могут развиться тяжелые электролитные нарушения и уровень токсичности определенных продуктов жизнедеятельности, которые обычно выводятся почками.У детей также может развиться перегрузка жидкостью. В этих случаях может быть показан диализ.
Лечение хронической почечной недостаточности зависит от степени сохраняющейся функции почек. Лечение может включать:
Лекарства (для роста, предотвращения потери плотности костной ткани и / или для лечения анемии)
Диуретическая терапия или лекарственные препараты (для увеличения диуреза)
Особые диетические ограничения
Диализ
Трансплантация почки
Большинство детей с почечной недостаточностью наблюдаются педиатром и нефрологом (врачом, специализирующимся на нарушениях или заболеваниях почек).
Почечная недостаточность у детей — медицинские состояния
Замечательный уход за детьми
- Координационная помощь при беременности с повышенным риском: Детские нефрологи в Детской больнице Университета Раша работают в тесном сотрудничестве с беременными женщинами и специалистами по медицине плода в Центре медицины плода и новорожденного, чтобы выявлять нерожденных детей, которым может потребоваться диализ после рождения почек. проблемы, в том числе почечная недостаточность.
- Совершенство в трансплантации почки: Команда педиатрических специалистов по пересадке почки в Rush имеет опыт в самых передовых методах трансплантации детей.Раш уже почти 30 лет активно участвует в программах обмена органами. Команда трансплантологов вашего ребенка всегда готова отреагировать, когда орган станет доступен.
- Забота о ребенке в целом: Специалисты по детской жизни в детской больнице Университета Раша помогут вашему ребенку справиться с эмоциональными, физическими и социальными проблемами, связанными с почечной недостаточностью.
- Обезболивание и поддерживающая терапия: Педиатрическая поддерживающая и паллиативная помощь в детской больнице Университета Раша будет работать с вами и вашим ребенком, чтобы справиться с болью и другими симптомами почечной недостаточности.
Что такое почечная недостаточность у детей?
Почки обычно выводят шлаки и лишнюю жидкость из организма ребенка с мочой. Когда почки не выполняют свою работу, отходы и другие вещества накапливаются в крови, а не выводятся с мочой.
Есть два типа почечной недостаточности:
- Острая почечная недостаточность возникает внезапно. Это может быть вызвано заболеванием, поражающим все тело, инфекцией почек, травмой или приемом лекарств.Как только причина устранена, почки обычно заживают. Иногда лечение с фильтрацией крови, называемое диализом, используется, чтобы очистить организм ребенка от токсинов, которые накапливались, когда почки не работали должным образом.
- Хроническая почечная недостаточность возникает с течением времени и обычно носит постоянный характер. Это может быть вызвано острой почечной недостаточностью, которая не проходит, врожденным дефектом или хроническим заболеванием почек. Медикаменты и диета могут замедлить снижение функции почек вашего ребенка. Однако в конечном итоге вашему ребенку, вероятно, потребуется пересадка почки для лечения хронической почечной недостаточности.
Причины почечной недостаточности
У взрослых почечная недостаточность обычно вызвана диабетом и высоким кровяным давлением. У детей причины почечной недостаточности разные:
- Определенные генетические нарушения, или наследственные заболевания передаются по наследству и могут нанести вред почкам. Примеры включают поликистоз почек и синдром Альпорта.
- Врожденные дефекты почек или мочевыводящих путей могут препятствовать нормальной работе почек ребенка.
- Заболевания клубочков, такие как гломерулонефрит, могут повредить фильтры в почках (клубочки).
Симптомы почечной недостаточности
У ребенка с почечной недостаточностью симптомы могут отсутствовать, пока функция почек не станет ниже 15 процентов. Тогда у вашего ребенка могут появиться следующие симптомы:
- Высокое кровяное давление
- Изменения мочеиспускания, недостаточное или слишком сильное
- Удерживающая жидкость
- Кровавый стул
- Одышка
- Чувство усталости
- Легко синяки
- Тошнота или рвота
- Сложность концентрации
Помощь при почечной недостаточности в Rush
Диагностика
Если у вашего ребенка симптомы почечной недостаточности, обратитесь к педиатру.Если ваш ребенок уже находится под наблюдением детского нефролога (врача, который занимается детьми с проблемами почек), обратитесь к этому врачу, если состояние вашего ребенка изменится или ухудшится.
Врач вашего ребенка может назначить следующие тесты для диагностики почечной недостаточности:
- Анализы крови для контроля функции почек вашего ребенка
- Визуализирующие обследования, , такие как УЗИ почек, КТ или МРТ, для получения подробных изображений почек вашего ребенка
- Сцинтиграфия почек, , при которой используется небольшое количество радиоактивного материала для наблюдения за работой почек
- Биопсия, для исследования небольшого образца ткани почек вашего ребенка
Лечение
В зависимости от типа почечной недостаточности у вашего ребенка может потребоваться краткосрочное или долгосрочное лечение, включая диализ и / или пересадку почки.
Вашему ребенку также может потребоваться лечение, чтобы устранить причину отказа почек. Сюда могут входить лекарства, подавляющие иммунную систему.
Лечение: диализ
Диализ искусственно очищает кровь вашего ребенка, фильтруя отходы и лишнюю воду из крови вашего ребенка, до тех пор, пока почки не восстановятся. Есть два типа диализа:
- Гемодиализ использует аппарат для откачки крови вашего ребенка через фильтр, а затем обратно в тело ребенка.Вашему ребенку потребуется это лечение несколько раз в неделю.
- Перитонеальный диализ использует специальный раствор, который вводится в брюшную полость вашего ребенка для впитывания шлаков и лишней жидкости. Затем использованный раствор сливают из живота вашего ребенка. Процесс слива раствора и добавления нового раствора можно повторять дома снова и снова, пока ваш ребенок спит.
Лечение: пересадка почки
Трансплантация почки — это операция по помещению здоровой почки в организм вашего ребенка.Почка может быть получена от живого донора или недавно умершего. После трансплантации почки вашему ребенку необходимо будет принимать лекарства и проходить регулярные осмотры, чтобы убедиться, что новая почка функционирует нормально.
Лечение осложнений
Команда по уходу за вашим ребенком также будет следить за вашим ребенком на предмет осложнений почечной недостаточности и при необходимости лечить их. Многопрофильная бригада по уходу за вашим ребенком, в которую могут входить педиатрические нефрологи, педиатры, детские урологи, хирурги-трансплантологи и другие, будет работать вместе над устранением любого из следующих возможных осложнений:
- Анемия: Поврежденные почки могут не вырабатывать достаточное количество гормона эритропоэтина, который помогает вырабатывать красные кровяные тельца.Вашему ребенку могут потребоваться инъекции эритропоэтина, чтобы заменить этот гормон.
- Проблемы роста: Обычно почки помогают регулировать уровень фосфора и кальция в организме ребенка, что влияет на рост костей. Лекарства или инъекции могут помочь вашему ребенку расти и улучшить здоровье костей.
- Ослабленная иммунная система: Когда отходы накапливаются в крови вашего ребенка, это может сделать его более уязвимым для болезней. Прививки могут предотвратить некоторые инфекции.
- Трудности в обучении или развитии: Отходы в крови могут замедлить работу нервов и мозга. Это может помешать вашему ребенку сконцентрироваться или развить определенные навыки.
Причины болезней почек у детей
У детей часто развиваются заболевания почек по другим причинам, чем у взрослых.
К причинам заболевания почек у детей относятся:
Врожденные дефекты
Врожденные дефекты — это аномальные физические или биологические состояния, которые случаются с ребенком во время его роста в утробе матери.Врожденные дефекты могут быть результатом экологической проблемы или генетического заболевания. Общие врожденные дефекты, связанные с почками, включают:
- Рождение с одной почкой вместо двух (почечная агенезия или единственная почка)
- Рождение с двумя почками, но одна не работает (почечная дисплазия)
- Родиться с неправильной локализацией почки (внематочная почка)
Большинство детей, рожденных с врожденным дефектом почек, не имеют серьезных проблем со здоровьем.У детей, рожденных с единственной почкой или одной неработающей почкой, может быть больше шансов заболеть заболеванием почек в более позднем возрасте. Если ребенок родился с врожденным дефектом почек, обсудите с педиатром ребенка, как часто его следует проверять на наличие признаков заболевания почек.
Для получения дополнительной информации посетите:
Вернуться к началу
Генетические болезни
Генетическое заболевание, также известное как наследственное заболевание, передается через гены родителей их детям.Генетические заболевания нельзя предотвратить, но есть лекарства, которые могут помочь в лечении некоторых из них.
Синдром Альпорта
Синдром Альпорта вызван мутациями в трех генах, которые определяют форму определенных частей тела. В результате части почек, ушей и глаз не растут правильно. Синдром Альпорта всегда вызывает заболевание почек и может вызвать потерю слуха и проблемы с глазами. Симптомы могут проявляться в разном возрасте, от раннего детства до позднего подросткового возраста или даже взрослого возраста.Узнайте больше о синдроме Альпорта.
Аутосомно-рецессивная поликистозная болезнь почек (ARPKD)
Существует два типа поликистозной болезни почек: аутосомно-рецессивная поликистозная болезнь почек (ARPKD) и аутосомно-доминантная поликистозная болезнь почек (ADPKD). По сравнению с аутосомно-доминантной поликистозной болезнью почек (ADPKD) аутосомно-рецессивная поликистозная болезнь почек (ARPKD) встречается гораздо реже, и симптомы возникают раньше в жизни.
Аутосомно-рецессивная поликистозная болезнь почек (ARPKD) вызывает образование кист в почках и печени.Кисты делают почки намного крупнее, чем они должны быть, и поэтому повреждают ткань почек. Симптомы болезни могут проявиться еще до рождения и могут вызвать опасные для жизни проблемы у младенцев. Узнайте больше об аутосомно-рецессивной поликистозной болезни почек (ARPKD).
Нефропатический цистиноз
Цистиноз — это генетическое заболевание, при котором цистин, строительный блок белка, накапливается в клетках организма. Это может вызвать повреждение органов тела, включая почки, глаза, поджелудочную железу, печень и мозг.Люди с цистинозом должны унаследовать мутировавший ген от каждого родителя, чтобы развить заболевание.
Нефропатический цистиноз — наиболее распространенный тип цистиноза, симптомы которого проявляются в раннем детстве. Согласно исследованиям этого заболевания, 95% случаев цистиноза — это нефротический цистиноз. По данным исследовательской сети цистиноза, в любой момент времени в Соединенных Штатах насчитывается от 500 до 600 детей с цистинозом и около 15-20 новых пациентов ежегодно. Двумя основными симптомами нефропатического цистиноза являются поражение почек и глаз, которое при отсутствии лечения может привести к почечной недостаточности или слепоте.
Не существует лекарства от нефропатического цистиноза, но есть лекарства, которые могут замедлить его прогрессирование за счет снижения количества цистина, который накапливается в организме. Эти методы лечения могут позволить пациентам с этим заболеванием прожить более долгую жизнь с меньшим количеством осложнений для здоровья. Узнайте больше о цистинозе.
Для получения дополнительной информации посетите:
Вернуться к началу
Инфекция
Инфекция возникает, когда в организм проникает патологический тип или слишком много бактерий или вирусов.Некоторые инфекции обычно поражают почки. Следующие заболевания почек связаны с инфекциями:
Гломерулонефрит
Гломерулонефрит, иногда называемый гломерулярной болезнью, включает повреждение крошечных фильтров в почках, называемых клубочками. Гломерулонефрит может возникать внезапно или медленно с течением времени. Некоторыми причинами гломерулонефрита являются стрептококковые бактерии (бактерии, вызывающие стрептококковое воспаление горла), бактериальная инфекция сердца и вирусные инфекции, такие как ВИЧ, гепатит B и гепатит C.Узнайте больше о гломерулонефрите.
Гемолитико-уремический синдром (ГУС)
Гемолитико-уремический синдром (ГУС) у детей обычно вызывается бактериями E. coli, реже — другими бактериями и вирусами. ГУС разрушает эритроциты, которые блокируют фильтры почек, что приводит к повреждению и отказу почек.
ГУС, вызванный кишечной палочкой, является основной причиной острой или внезапной почечной недостаточности у детей. По оценкам Национального института здоровья (NIH), примерно 2 из 100 000 детей получают ГУС.Узнайте больше о HUS.
Для получения дополнительной информации посетите:
Вернуться к началу
Нефротический синдром
Нефротический синдром — это группа симптомов, которые вместе показывают, что почки работают не так, как должны. Нефротический синдром у детей обычно возникает в возрасте от двух до шести лет. Наиболее частыми причинами нефротического синдрома у детей являются диабет и болезнь минимальных изменений. Узнайте больше о нефротическом синдроме.
Вернуться к началу
Системные болезни
Системное заболевание — это заболевание, поражающее все тело, а не часть тела или один орган.Диабет и волчанка являются примерами системных заболеваний, которые могут вызывать заболевание почек.
Диабет
Хотя диабет является основной причиной заболевания почек у взрослых, он не является частой причиной заболевания почек у детей. У детей может развиться диабет как 1-го, так и 2-го типа.
Со временем неконтролируемый диабет может привести к заболеванию почек. Когда человек страдает диабетом, его организм не может производить или использовать инсулин. Инсулин регулирует уровень сахара в крови, поддерживая его на здоровом уровне.Если диабет не держать под контролем, в крови накапливается слишком много сахара, что приводит к повреждению крошечных фильтров почек. Узнайте больше о диабете здесь.
Признаки и симптомы диабета аналогичны для типа 1 и типа 2. Если вы заметили какие-либо симптомы диабета, проконсультируйтесь с педиатром вашего ребенка.
Для получения дополнительной информации посетите:
Волчанка
Волчанка — это аутоиммунное заболевание, которое заставляет иммунную систему атаковать здоровые клетки тела, что приводит к боли, воспалению (отеку) и повреждению всех частей тела, включая почки.
Детская волчанка называется системной красной волчанкой (СКВ). По данным Arthritis Foundation, СКВ поражает от 5 000 до 10 000 детей в Соединенных Штатах. Во всех возрастных группах волчанка чаще встречается у девочек, чем у мальчиков. Признаки и симптомы волчанки могут начаться в детстве или позже. Узнайте больше о волчаночном нефрите.
Для получения дополнительной информации посетите:
Вернуться к началу
Травма
Иногда травма, серьезная физическая травма, такая как обезвоживание, кровотечение или операция, могут повредить почки.Травма может вызвать сильное падение артериального давления, а это означает, что почки получают меньше крови. Это может повредить почки и привести к их внезапной остановке.
Очень важно лечить травму, как только она случится, чтобы избежать необратимого повреждения почек. Иногда диализ используется временно, чтобы поддерживать стабильный кровоток через почки до тех пор, пока артериальное давление не вернется к норме. Иногда травму, которая происходит внутри тела, невозможно увидеть. Если ваш ребенок получил тяжелую физическую силу или удар по телу или голове, немедленно обратитесь к врачу.
Для получения дополнительной информации посетите:
Вернуться к началу
Блокировка мочи и рефлюкс
Мочевыделительная система, в которую входят почки, мочевой пузырь и мочеточники, выводит шлаки из организма с мочой. Моча проходит из почек через две тонкие трубки, называемые мочеточниками, в мочевой пузырь, а затем выходит из организма.
Закупорка мочевыводящей системы может произойти у детей или даже у младенцев, которые все еще развиваются в утробе матери. Это может вызвать проблемы с мочевым пузырем, почками и легкими.Врач может использовать тест, называемый ультразвуком, чтобы увидеть закупорки в системе. Иногда закупорка проходит сама по себе, а в других случаях требуется операция.
Рефлюкс мочи возникает, когда клапан или дверной проем между мочевым пузырем и мочеточником не работает и не закрывается полностью. В некоторых случаях антибиотики могут помочь справиться с рефлюксом мочи, но иногда требуется операция.
Закупорки и рефлюкс в мочевыводящей системе могут вызвать накопление мочи в почках и вызвать необратимое повреждение почек или почечную недостаточность.
Для получения дополнительной информации посетите:
Вернуться к началу
Почечная недостаточность у детей | Детская больница Колорадо
Как лечат почечную недостаточность у детей?
Лечение зависит от причины почечной недостаточности, от того, является ли она острой или хронической, и, что наиболее важно, от степени тяжести. Это также зависит от терпимости вашего ребенка к определенным методам лечения и ваших семейных предпочтений.
Лечение может включать наблюдение, лекарства и изменение диеты.Когда у ребенка тяжелая почечная недостаточность, лечение может включать диализ, при котором мы используем машину для фильтрации отходов и воды из их крови.
В качестве последней меры некоторым детям с наиболее тяжелой хронической почечной недостаточностью потребуется пересадка почки. Это когда мы заменяем одну из их почек здоровой почкой, подаренной другим человеком, живым или умершим. Одной здоровой почки достаточно, чтобы поддерживать здоровье человека.
Какова жизнь после трансплантации почки?
Мы ожидаем, что после того, как эти пациенты выздоровеют после операции по трансплантации, дети, которым была сделана трансплантация почек, будут жить полноценной нормальной жизнью.
Им нужно будет принимать лекарства всю оставшуюся жизнь, чтобы иммунная система их организма не боролась с их новой почкой, и им потребуется регулярное последующее лабораторное обследование.
Почему стоит выбрать Детский Колорадо для лечения почечной недостаточности?
Наша педиатрическая бригада по уходу за почками имеет большой опыт ухода за детьми с заболеваниями почек. Мы — многопрофильная группа врачей, медсестер, диетологов, социальных работников и других педиатров, обеспечивающих уход, ориентированный на ребенка.У нас также есть единственная в регионе программа педиатрического диализа и трансплантации почки. Это делает нас оптимальным выбором для комплексного ухода за почками у детей.
Кроме того, мы тесно сотрудничаем с нашим Центром по уходу за плодами, где иногда мы можем обнаружить проблемы с почками еще до рождения. Мы также сотрудничаем с другими специалистами, такими как отделение детской урологии, где мы вместе лечим заболевания, затрагивающие почки и нижние мочевыводящие пути. Типичный пример таких состояний — врожденные аномалии почек и мочевыводящих путей (CAKUT).
Хроническая болезнь почек у детей
За последние 20 лет заболеваемость
хроническая болезнь почек (ХБП) у детей неуклонно растет.
Что такое ХБП?
ХБП — хроническое заболевание, при котором необратимо повреждены почки. Функция почек снижена, и со временем она ухудшается. ХБП также называют
хроническая болезнь почек или
Хроническая почечная недостаточность . Он поражает людей всех возрастов и рас.
Что вызывает ХБП?
Причины ХБП у детей очень разные, чем у взрослых.
У младенцев и детей : Врожденные дефекты,
врожденные аномалии и
наследственные заболевания, такие как поликистоз почек, являются наиболее частыми причинами ХБП. Частый
Инфекции мочевыводящих путей (ИМП) у детей следует незамедлительно лечить и дополнительно обследовать, так как аномалии мочевыводящих путей потенциально могут привести к ХБП.У подростков : У детей старше 12 лет гломерулонефрит (воспаление почек) является наиболее частой причиной почечной недостаточности. Другие состояния, которые могут повредить почки, такие как нефротический синдром, или заболевания, поражающие многие органы, такие как волчанка, также являются распространенными причинами.
У взрослых : ХБП в основном вызывается
диабет и
высокое кровяное давление. В отличие от взрослых, высокое кровяное давление обычно не вызывает почечную недостаточность у детей, но часто вызвано почечной недостаточностью.Однако важно отметить, что
Многие факторы риска ХБП, такие как ожирение, ведущее к диабету 2 типа, начинаются в детстве и могут способствовать прогрессированию заболевания почек во взрослом возрасте. .
Каковы общие симптомы ХБП у детей?
По мере прогрессирования ХБП симптомы у детей могут включать:
Отек и / или отечность вокруг глаз, стоп и лодыжек
Частое мочеиспускание или, у детей 5 лет и старше, длительное ночное недержание мочи
Задержка или медленный рост по сравнению со сверстниками аналогичной возрастной группы
Потеря аппетита и хроническая тошнота
Усталость
Частые сильные головные боли от высокого кровяного давления
Анемия и бледность снижение выработки эритроцитов
Как диагностируется ХБП?
ХБП диагностируется разными способами.Некоторые проблемы с почками обнаруживаются еще до рождения
УЗИ. Иногда у детей диагностируют другие заболевания, при которых, как известно, чаще встречаются проблемы с почками. Обычно есть другие опасения по поводу здоровья ребенка, которые приводят к диагностике ХБП.
В зависимости от проблем со здоровьем или симптомов ребенка его или ее педиатр может провести следующие анализы:
Общий анализ мочи : У ребенка будет собираться моча для проверки на белок.
Белок в моче может быть признаком поражения почек.Анализы крови : Анализы крови могут помочь показать многие вещи, включая уровень функции почек, химический уровень в крови и уровень эритроцитов, все из которых почки помогают контролировать. Иногда также проводятся специализированные анализы крови, которые могут помочь диагностировать определенные заболевания почек, такие как волчанка.
Ультразвук и рентгеновские лучи : Фотографии почек помогают выявить любые повреждения почек и окружающих структур.Они также могут подсказать, что вызвало проблему с почками.
Биопсия почек : Берут небольшой кусочек ткани почек и исследуют под микроскопом, чтобы определить причину и степень повреждения почек.
Какие бывают виды ХБП?
ХБП используется для определения степени оставшейся функции почек. Поскольку функция почек со временем снижается, стадия ХБП меняется. Когда человеку впервые ставят диагноз, он может находиться на любой из пяти стадий; не все переходят от стадии 1 к стадии 5.
Вызываемое значение
Скорость клубочковой фильтрации (СКФ) определяется, чтобы помочь оценить функцию почек. Обратите внимание, что значения СКФ для определения стадии ХБП указаны для детей старше 2 лет, поскольку значения СКФ для детей до 2 лет низкие из-за продолжающегося роста почек.
Как лечится ХБП?
ХБП считается необратимым поражением почек, которое невозможно вылечить. Однако произошли значительные улучшения в уходе за детьми с ХБП, которые могут замедлить прогрессирование болезни и предотвратить развитие других серьезных состояний.
Основными целями лечения являются:
Помощь в лечении состояния, которое может быть причиной ХБП
Контроль симптомов ХБП
Замедление прогрессирования ХБП с помощью правильной диеты и лекарств
Подготовка при возможной почечной недостаточности (стадия 5) и необходимости диализа и / или трансплантации почки
Кто оказывает медицинскую помощь ребенку с ХБП?
Педиатр ребенка продолжит наблюдение за обычным медицинским обслуживанием, включая
прививки.Педиатр будет работать с
детский нефролог, который поможет контролировать здоровье ребенка, включая диету и лекарства. Другой
педиатрические специалисты, такие как детский уролог, могут быть включены в программу ухода за ребенком в зависимости от потребностей ребенка в уходе и его или ее собственных характеристик.
Родители и другие лица, осуществляющие уход дома, являются краеугольным камнем ухода за своим ребенком, поскольку они оказывают эмоциональную поддержку и помогают своему ребенку соблюдать правильную диету и принимать все прописанные лекарства.
Дополнительная информация:
Информация, содержащаяся на этом веб-сайте, не должна использоваться вместо медицинской помощи и рекомендаций вашего педиатра. Ваш педиатр может порекомендовать различные варианты лечения в зависимости от индивидуальных фактов и обстоятельств.
Хроническая болезнь почек | Симптомы и причины
Что вызывает хроническое заболевание почек у детей?
Это сложный вопрос.Помните, что хроническая болезнь почек (ХБП) — это состояние, при котором почки не работают должным образом. Это может быть связано с пороком развития, образованием рубцовой ткани на почках или другими причинами.
Примерно половина всех случаев ХБП в детском возрасте возникает из-за врожденных (присутствующих при рождении) аномалий почек или мочевого пузыря, таких как:
- Обструкция почек, препятствующая попаданию в них крови
- рефлюкс из мочевого пузыря обратно в почки, который может вызвать хроническую инфекцию
- диспластические почки , которые никогда не формировались правильно и не могут функционировать должным образом
У другой половины детей с ХБП это может быть вызвано одним или несколькими приобретенными заболеваниями.Многие случаи связаны с нефротическим синдромом, совокупностью симптомов и признаков, сосредоточенных вокруг четырех основных компонентов:
- белок в моче
- Низкий уровень белка в крови, так как он выводится с мочой
- припухлость тела (отек), особенно вокруг щиколоток и глаз. Это происходит потому, что белки, удерживающие воду в кровеносных сосудах вашего ребенка, теряются с мочой, поэтому вода просачивается в ткани тела.
- высокий холестерин — чтобы компенсировать низкий уровень белка, организм вырабатывает жир в виде холестерина.
Фокальный сегментарный гломерулосклероз (ФСГС)
Иногда нефротический синдром вызывается серьезным заболеванием, называемым фокально-сегментарным гломерулосклерозом (ФСГС). ФСГС вызывает рубцевание на тех частях почек, которые фильтруют кровь. Лечить сложно, потому что:
- его точные причины неясны.
- он может повториться в недавно пересаженной почке, иногда в течение нескольких часов.
ФСГС и другие состояния, вызывающие рубцевание почек, имеют тенденцию к ухудшению со временем, потому что рубцовая ткань заставляет почки работать тяжелее, что, в свою очередь, приводит к образованию большего количества рубцовой ткани.
Детский исследователь Элизабет Дж. Браун, доктор медицины, обнаружила ген, связанный с FSGS. Эти открытия имеют решающее значение для определения того, что вызывает болезнь, и как можно разработать эффективное лечение.
Другие факторы, которые могут вызвать ХБП, включают:
Важно отметить, что причины ХБП у взрослых, как правило, разные. Чаще всего причиной ХБП у взрослых является диабет, гипертония и просто старение.
Каковы симптомы ХБП?
ХБП сложно диагностировать на ранней стадии, потому что на самых ранних стадиях она часто не вызывает видимых симптомов.Когда симптомы появляются, они часто неспецифичны и не обязательно указывают на проблемы с почками вашего ребенка. Некоторые из этих симптомов включают:
- усталость
- проблемы с концентрацией
- нарушение сна, синдром беспокойных ног
- в целом плохое самочувствие
- лихорадка
- потеря аппетита
Дети обычно не испытывают боли, если у них нет инфекции почек или другого органа.
Некоторые причины заболеваний почек у детей
Когда родители впервые узнают, что у их ребенка заболевание почек, они могут задаться вопросом, что они могли сделать, чтобы предотвратить его. Эти чувства обычны. Однако в большинстве случаев никто не может знать, что у их ребенка заболевание почек, и обычно ничего нельзя было сделать, чтобы его остановить. Сосредоточение внимания на том, что можно сделать сейчас, например, на правильном лечении, следовании советам врача, работе с медицинской бригадой вашего ребенка и изучению всего, что можно о болезни, — это лучший способ помочь вашему ребенку после постановки диагноза.
Следующая информация раскрывает некоторые из распространенных причин заболеваний почек у детей и популярные методы лечения.
Врожденные дефекты и закупорка
В большинстве случаев дети с заболеваниями почек рождаются с проблемами мочевыводящих путей. Мочевыводящие пути состоят из почек, мочеточников, мочевого пузыря и уретры.
Некоторые дети рождаются с заболеваниями, при которых уретра сужается или закупоривается.Это предотвращает выход мочи из организма. Обычно проводится операция по устранению закупорки. Длительное лечение может включать прием лекарств и дополнительную операцию.
Другое заболевание почек, называемое гидронефрозом плода, может развиться, пока ребенок находится в утробе матери, в младенчестве или в детстве. В этом случае наблюдается сужение или увеличение одной или обеих почек. Может потребоваться операция, хотя легкие случаи могут пройти и без нее. Если во время беременности диагностирован гидронефроз плода, врач будет часто осматривать будущего ребенка, чтобы увидеть, как прогрессирует состояние, и выяснить, как его лечить.
Инфекции мочевыводящих путей (ИМП)
У младенца или ребенка развивается инфекция мочевыводящих путей (ИМП), когда бактерии попадают в мочевыводящие пути. Когда поражен только мочевой пузырь, состояние известно как цистит. Когда поражаются и почки, ИМП называется пиелонефритом, более серьезной инфекцией, которая может привести к рубцеванию и необратимому повреждению почек.
Инфекции мочевыводящих путей обычно легко диагностируются у детей старшего возраста и взрослых.Симптомы включают частое болезненное мочеиспускание и мутную или кровянистую мочу. Если ИМП затрагивает почки, также могут возникнуть жар и боль в спине.
Сложнее диагностировать ИМП у грудного ребенка или ребенка ясельного возраста. Иногда у младенца с ИМП рвота или жидкий стул. Молодые люди могут испытывать боли в животе, повышенную температуру или мочиться в постель.
Для диагностики ИМП берется образец мочи для проверки роста бактерий.Если ребенку назначают антибиотики, облегчение обычно наступает в течение 12-24 часов. Если ИМП поражает почки, может потребоваться госпитализация и внутривенное введение лекарств.
Рефлюксные расстройства и ИМП
Рефлюкс часто диагностируется после того, как у ребенка ИМП. Это происходит, когда моча возвращается из мочевого пузыря в почки. Это связано с дефектом «клапанов» между мочеточниками и мочевым пузырем. Рефлюкс может вызвать инфекцию, разносящую почки.Это может быть серьезно и может привести к повреждению почек.
Иногда для коррекции рефлюкса делают хирургическое вмешательство, но большинство детей лечат антибиотиками.
Заболевания почек: нефротический синдром
Нефротический синдром обычно возникает у детей в возрасте от 6 месяцев до 5 лет, хотя может возникать у людей любого возраста. Мальчики в два раза чаще заболевают нефротическим синдромом, чем девочки.Нефротический синдром возникает, когда почки поражены и не могут удерживать белок от попадания в мочу. Часто он появляется впервые после того, как ребенок переболел простудой или инфекцией.
Причина нефротического синдрома неизвестна. Обычно это лечится преднизоном. Иногда врачи назначают иммунодепрессанты.
Хотя нефротический синдром неизлечим, большинство детей хорошо переносят лечение, и многие «перерастают» болезнь к тому времени, когда они достигают подросткового возраста.
Признаки заболевания почек или ИМП
Проконсультируйтесь с врачом, если у вашего ребенка обнаружены какие-либо из следующих признаков:
- Необъяснимая субфебрильная температура
- Отек вокруг глаз, стоп и лодыжек
- Боль в пояснице
- Высокое кровяное давление
- Постоянные боли в животе
- Частые сильные головные боли
- Частое ночное недержание мочи, особенно если проблема повторяется после того, как у ребенка на некоторое время прекратилось ночное недержание мочи (у детей 5 лет и старше)
- Моча с неприятным запахом
- Мутная, кровянистая или темно-коричневая моча
- Плохое питание, рвота или хроническая диарея (у новорожденных и младенцев)
- Плохой аппетит (у детей старшего возраста)
- Медленный рост или прибавка в весе
- Слабая струя мочи, подтекание или раздувание струи мочи
- Плач при мочеиспускании (у младенцев)
- Болезненное мочеиспускание (у детей старшего возраста)
- Слабость, чрезмерная усталость или потеря энергии
- Кожа бледная или «блеклый» вид
.

 Знайте значение своих основных показателей — скорости клубочковой фильтрации (СКФ) и уровеня креатинина в сыворотке. Попросите Вашего врача объяснить их значение.
Знайте значение своих основных показателей — скорости клубочковой фильтрации (СКФ) и уровеня креатинина в сыворотке. Попросите Вашего врача объяснить их значение. Вы также должны информировать лечащего врача о том, что другой врач назначил Вам какой-либо курс лечения.
Вы также должны информировать лечащего врача о том, что другой врач назначил Вам какой-либо курс лечения.


 ст.). Если такое состояние будет постоянным, оно может стать причиной хронического почечного заболевания, инсульта мозга или инфаркта мио- карда.
ст.). Если такое состояние будет постоянным, оно может стать причиной хронического почечного заболевания, инсульта мозга или инфаркта мио- карда. )
)
 Важно исключать повторные обследования с большим объемом контрастного вещества.
Важно исключать повторные обследования с большим объемом контрастного вещества. Попросите Вашего врача объяснить их значение.
Попросите Вашего врача объяснить их значение.

 Некоторые лекарства могут повредить почки.
Некоторые лекарства могут повредить почки. Риск появления заболеваний костной системы больше всего тогда, когда хроническая болезнь почек достигает стадии тяжести 3a-5. Уровень в крови фосфора, витамина D и кальция оценивается при проведении анализа крови.
Риск появления заболеваний костной системы больше всего тогда, когда хроническая болезнь почек достигает стадии тяжести 3a-5. Уровень в крови фосфора, витамина D и кальция оценивается при проведении анализа крови.
 В некоторых редких случаях побочными действиями препаратов железа могут быть низкое кровяное давление, тошнота, рвота, понос, и возникновение избытка железа в организме. Некоторые реакции могут быть опасными и повредить здоровью.
В некоторых редких случаях побочными действиями препаратов железа могут быть низкое кровяное давление, тошнота, рвота, понос, и возникновение избытка железа в организме. Некоторые реакции могут быть опасными и повредить здоровью. Красные кровяные тельца вводят в Ваш организм через вену и это увеличит их содержание в крови, что, в свою очередь, увеличит и снабжение организма кислородом.
Красные кровяные тельца вводят в Ваш организм через вену и это увеличит их содержание в крови, что, в свою очередь, увеличит и снабжение организма кислородом.
 Каждый день начинайте с наполнения кувшина разрешенным количеством воды. Если в течение дня Вы пьете также кофе или чай, вылейте из кувшина соответствующее количество жидкости. Если кувшин опустел, то это значит, что уже Вы использовали назначенный лимит жидкости.
Каждый день начинайте с наполнения кувшина разрешенным количеством воды. Если в течение дня Вы пьете также кофе или чай, вылейте из кувшина соответствующее количество жидкости. Если кувшин опустел, то это значит, что уже Вы использовали назначенный лимит жидкости. Снижение веса тела поможет почкам дольше работать в нормальном режиме.
Снижение веса тела поможет почкам дольше работать в нормальном режиме.
 Гуляйте, проводите легкие тренировки или займитесь садом или огородом
Гуляйте, проводите легкие тренировки или займитесь садом или огородом Не бойтесь задавать вопросы. До визита к врачу запишите все свои возникшие вопросы. Многие пациенты признают, что информированность о своей болезни и лечении помогает им чувствовать себя задействованным в процессе лечения. Если Вам кажется, что Вы не можете запомнить всю сказанное доктором, возьмите с собой на прием близкого человека или запишите полученную важную информацию.
Не бойтесь задавать вопросы. До визита к врачу запишите все свои возникшие вопросы. Многие пациенты признают, что информированность о своей болезни и лечении помогает им чувствовать себя задействованным в процессе лечения. Если Вам кажется, что Вы не можете запомнить всю сказанное доктором, возьмите с собой на прием близкого человека или запишите полученную важную информацию.
 Carolinas HealthCare System Renal Services. Charlotte, North Carolina.
Carolinas HealthCare System Renal Services. Charlotte, North Carolina. Compact Renal.
Compact Renal.