Синдром желтухи у детей — презентация онлайн
1. Приняла: Жолдыбаева А.М Выполнил:Сәрсенқұл Н
Синдром желтухи у детей
2. Содержание
Общие сведение
Типа желтухи у новорожденных
Типа желтухи по билирубинового обмена
Признаки желтухи
Причины желтухи у новорожденных ( конъюгационных
гипербилирубинемий, транзиторной гипербилирубинемии
новорожденных, желтухи недоношенных новорожденных)
Желтуха от материнского молока, при синдроме Криглера–НайяраЖелтуха,
при гипотиреозе
Гемолитическая болезнь новорожденных
Правило Камера
Диагностика
Лечение
Литература
3. Желтуха у детей
Желтуха – это окрашивание кожи и слизистых оболочек в желтый цвет. Развитие
желтухи связано с повышенным содержанием в крови особого вещества из группы
желчных пигментов, которое называется билирубин. Этот красный желчный пигмент
является главным пигментом желчи и продуктом обмена гемоглобина, именно он
придает желчи характерный золотисто-желтый цвет. После отщепления молекулы
После отщепления молекулы
железа от молекулы гемоглобина отщепляется и гемоглобин (белковая часть вещества).
Под влиянием окислителей происходит ряд биохимических реакций, в результате
которых остается билирубин, который не содержит в своей молекуле белок. Такой
билирубин называют непрямым, или свободным. Этот тип билирубина попадает в
плазму крови, «прикрепляется» к белку альбумину и в таком виде циркулирует в крови.
Непрямой билирубин не растворяется в воде, ядовит, не проходит через почечный
фильтр и почками не выделяется. В печеночной клетке к молекуле непрямого
билирубина присоединяются две молекулы вещества, которое называется глюкуроновой
кислотой, и образуется другой вид билирубина – прямой билирубин, или связанный. Он
не ядовит, растворяется в воде, проходит через почечный барьер и выделяется с мочой.
Именно прямой билирубин хорошо проникает в ткани и обуславливает желтушное
окрашивание кожи, склер, слизистых оболочек.
• Желтуха, или визуальное проявление гипербилирубинемии, включает
синдромы различного происхождения, общей чертой которых является
желтушное прокрашивание кожи и слизистых оболочек. Всего насчитывается
около 50 заболеваний, которые сопровождаются появлением желтушности
кожных покровов. У взрослых прокрашивание кожи происходит при
повышении уровня билирубина более 34 мкмоль/л, у новорожденных — при
уровне билирубина от 70 до 120 мкмоль/л.
• Желтухи периода новорожденности, обусловленные накоплением в крови
избыточного количества билирубина, встречаются часто и иногда требуют
проведения неотложных лечебных мероприятий. Непрямой билирубин
является нейротоксическим ядом и при определенных условиях
(недоношенность, гипоксия, гипогликемия, длительная экспозиция и т. д.)
вызывает специфическое поражение подкорковых ядер и коры головного мозга
— так называемую билирубиновую энцефалопатию. По различным данным, на
первой неделе жизни желтуха встречается у 25–50% доношенных и у 70–90%
недоношенных новорожденных.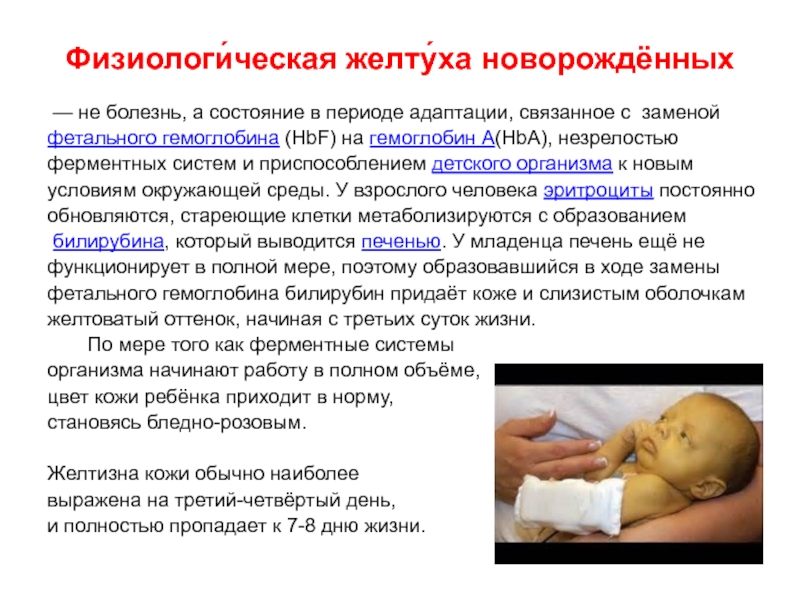
• Билирубин является конечным продуктом катаболизма гема и образуется
преимущественно вследствие распада гемоглобина (около 75%) с
участием гемоксигеназы, биливердинредуктазы, а также неферментных
восстанавливающих веществ в клетках ретикулоэндотелиальной системы
(РЭС). Другими источниками билирубина являются миоглобин и
гемсодержащие ферменты печени (около 25%).
5. Типа желтухи у новорожденных
Наследственная
Приобретенная
I. Гемолититическая
мембранапатия
эритроцитов,
энзимопатия
эритроцитов,
гемоглобинопатии
II. Врожденные
изменения функции
печени
Нарушение функции
захвата билирубина
(синдром Жильбера)
Нарушение
коньюгации
билирубина (синдром
Криглера-Наджара I,
II) нарушение
экскреции билирубина
(синдром Дабина —
Джонсона и Ротора).
При гипотиреозе,
галактоземии,
фруктоземии
тирозинозе, болезни
Нимана-Пика и др.
III. Механическая
Механическая
Аномалия
желчевыводящих
путей, семейный
холестаз,
муковисцидоз,
недостаток
антитрипсина
IV Смешанного генеза
Гемолитическая
болезень
новорожденных,
гемотома полицитемия,
полиполиглобулия,
гемолиз под действие
лекарственных веществ
Гемолитическая
болезень
новорожденных,
гемотома полицитемия,
полиполиглобулия,
гемолиз под действие
лекарственных веществ
Синдром сгущения
желчи, воспалительные
изменения
желчевыводящих путей,
сдавление
желчевыводящих путей
извне. Парез кишечника
и другие нарушения
функции кишечника.
Физиологическая
желтуха
новорожденных
Желтуха
у недоношенных
Желтуха при
врожденных инфекциях
Желтуха при ДВСсиндроме
Естественный изомер билирубина — непрямой свободный билирубин — хорошо растворим в
липидах, но плохо растворим в воде. В крови он легко вступает в химическую связь с альбумином,
образуя билирубин-альбуминовый комплекс, благодаря чему в ткани поступает только менее 1%
образующегося билирубина. Теоретически одна молекула альбумина может связать две молекулы
Теоретически одна молекула альбумина может связать две молекулы
билирубина. В комплексе с альбумином билирубин попадает в печень, где он путем активного
транспорта проникает в цитоплазму, связывается с Y- и Z-протеинами и транспортируется в
эндоплазматический ретикулум. Там под влиянием уридиндифосфатглюкуронилтрансферазы
(УДФГТ) происходит соединение молекул билирубина с глюкуроновой кислотой и образуется
моноглюкуронидбилирубин (МГБ). При транспортировке МГБ через цитоплазматическую мембрану
в желчные капилляры происходит присоединение второй молекулы билирубина и образуется
диглюкуронидбилирубин (ДГБ). Конъюгированный билирубин является водорастворимым,
нетоксичным и выводится из организма с желчью и мочой. Далее билирубин в виде ДГБ
экскретируется в желчные капилляры и выводится вместе с желчью в просвет кишечника. В
кишечнике под влиянием кишечной микрофлоры происходит дальнейшая трансформация молекул
билирубина, в результате которой образуется стеркобилин, выводящийся с калом.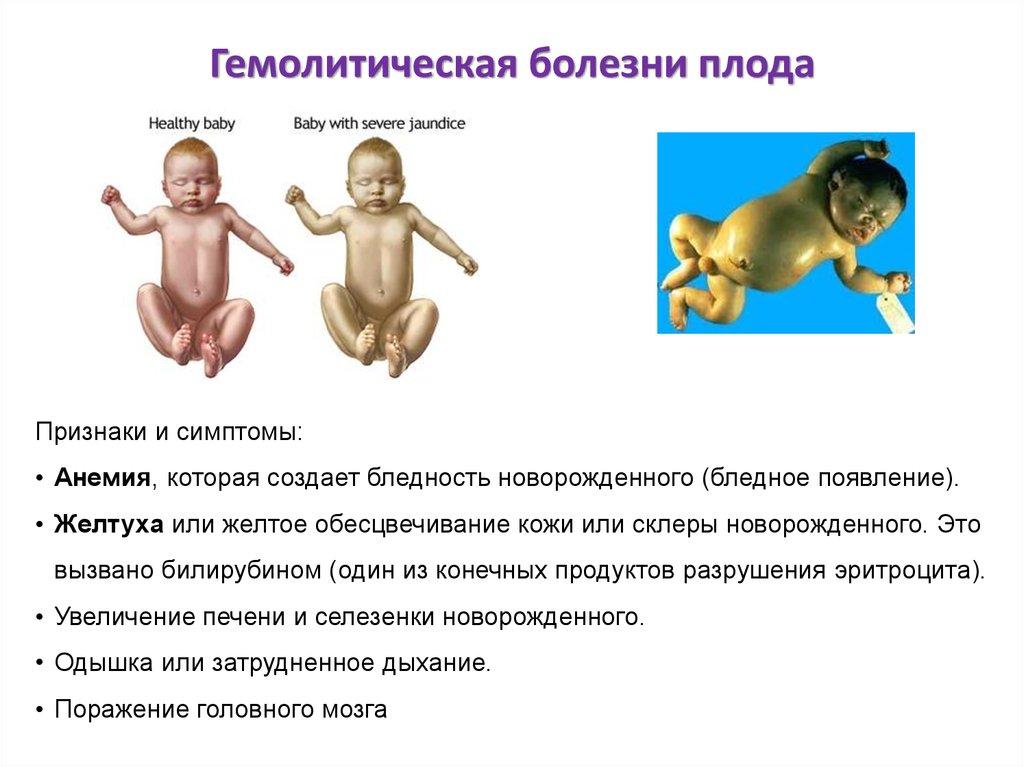
Практически все этапы билирубинового обмена у новорожденных характеризуются рядом
особенностей: относительно большее количество гемоглобина на единицу массы тела, умеренный
гемолиз эритроцитов даже в нормальных условиях, даже у здорового доношенного новорожденного
ребенка содержание Y- и Z-протеинов, а также активность УДФГТ резко снижены в первые сутки
жизни и составляют 5% от активности таковых систем у взрослых. Повышение концентрации
билирубина приводит к повышению активности ферментных систем печени в течение 3–4 дней
жизни. Полное становление ферментных систем печени происходит к 1,5–3,5 мес жизни.
Морфофункциональная незрелость, эндокринные расстройства (гипотиреоз, повышение в женском
молоке прогестерона), нарушения углеводного обмена (гипогликемия), наличие сопутствующей
инфекционной патологии существенно удлиняют сроки становления ферментных систем печени.
Процессы выведения билирубина из организма также несовершенны, с чем связана повышенная
кишечная реабсорбция билирубина. Заселение кишечника новорожденного нормальной кишечной
Заселение кишечника новорожденного нормальной кишечной
микрофлорой резко сокращает количество билирубина, всасываемого из кишечника, и способствует
нормализации процессов его выведения из организма.
7. Все желтухи принято делить по уровню блока билирубинового обмена:
на надпеченочные (гемолитические), связанные с повышенным
распадом эритроцитов, когда клетки печени не способны
утилизировать лавинообразно образующиеся большие количества
билирубина;
печеночные (паренхиматозные), связанные с наличием
воспалительного процесса, нарушающего функции клеток печени;
подпеченочные (механические), связанные с нарушением оттока
желчи.
8. На патологический характер желтухи всегда указывают следующие признаки:
Появление желтухи в первые сутки жизни, уровень билирубина более
220 мкмоль/л, почасовой прирост билирубина более 5 мкмоль/л в час
(более 85 мкмоль/л в сутки), длительность ее более 14 дней,
волнообразное течение заболевания, появление желтухи после 14-го
дня жизни.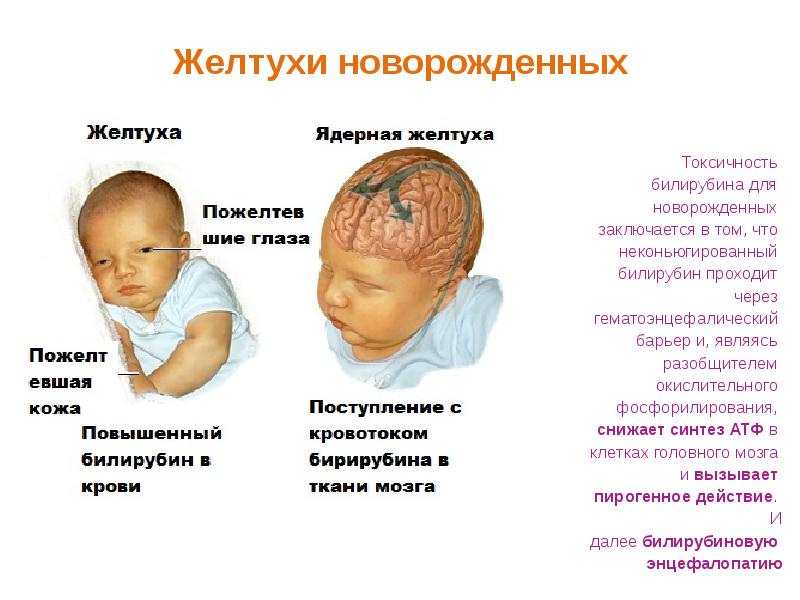
9. Причины желтухи у новорожденных
Наиболее частой причиной конъюгационных гипербилирубинемий у новорожденных
является несоответствие между нормальной продукцией билирубина и несовершенной
системой его выведения из организма вследствие незрелости ферментных систем
печени. Для конъюгационной желтухи характерно появление ее на 3-и сутки жизни,
отсутствие увеличения печени и селезенки, изменений в окраске стула и мочи,
анемического симптомокомплекса.
Для транзиторной гипербилирубинемии новорожденных характерно появление
желтухи в возрасте более 36 ч жизни. Почасовой прирост билирубина не должен
превышать 3,4 мкмоль/л ч (85,5 мкмоль в сутки). Наибольшая интенсивность
желтушного прокрашивания кожи приходится на 3–4-е сутки, при этом максимальный
уровень билирубина не поднимается выше 204 мкмоль/л. Для транзиторной
гипербилирубинемии характерно прогрессирующее снижение уровня билирубина и
интенсивности желтухи после 4 сут и угасание ее к 8–10-м суткам. Общее состояние
Общее состояние
ребенка при этом не нарушается. Лечение не требуется.
Для желтухи недоношенных новорожденных характерно более раннее начало (1–2-е
сутки жизни), что создает трудности при дифференциации ее с гемолитической
болезнью новорожденных. Однако данные анамнеза (группа крови матери и ребенка,
отсутствие сенсибилизации) и лабораторных исследований (нормальный уровень
гемоглобина, эритроцитов, отсутствие ретикулоцитоза) помогают поставить правильный
диагноз. Длительность конъюгационной желтухи у недоношенных — до 3 нед.
10. Желтуха от материнского молока
• В 1963 г. И. М. Ариасом была описана «желтуха от
материнского молока» (прегнановая желтуха) у детей,
находящихся на грудном вскармливании. Патогенез этого вида
желтухи до конца не выяснен. Однако считается, что ее
причиной является низкая конъюгация билирубина, являющаяся
следствием тормозящего влияния прегнандиола, который
содержится в избыточном количестве в крови некоторых
женщин в послеродовом периоде, а также пониженная
экскреция билирубина. Длительность желтухи составляет от 3
Длительность желтухи составляет от 3
до 6 нед. Диагностическим тестом является отмена грудного
вскармливания на 2–3-и сутки, на фоне чего желтуха начинает
быстро разрешаться. При возобновлении вскармливания грудью
уровень билирубина снова начинает расти.
11. Синдром Жильбера (конституциональная печеночная дисфункция)
• Синдром Жильбера (конституциональная печеночная дисфункция) —
наследственное заболевание, наследуемое по аутосомно-доминантному
типу. Частота в популяции составляет 2–6%. Причиной является
наследственное нарушение конъюгации непрямого билирубина
вследствие нарушения захвата последнего печеночной клеткой. У
новорожденных заболевание имеет сходство с транзиторной желтухой.
Случаев ядерной желтухи не описано. Прогноз благоприятный.
Диагноз ставится на основании семейного анамнеза, длительно
сохраняющейся гипербилирубинемии при отсутствии других
патологических изменений. Назначение фенобарбитала приводит к
резкому уменьшению желтушности, что также свидетельствует о
наличии данного заболевания.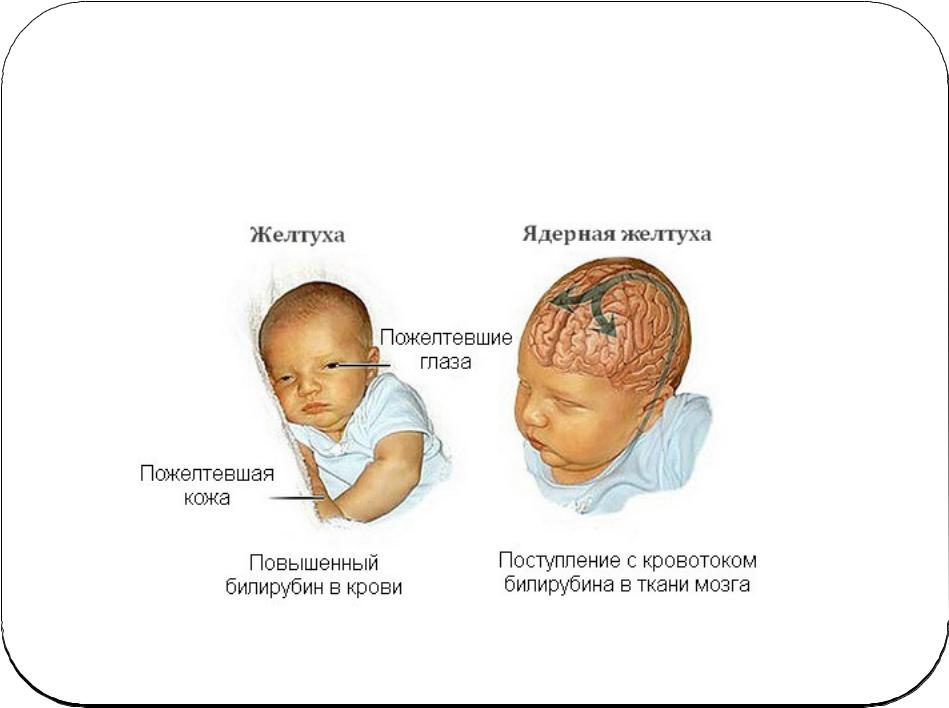
• Наследуемое нарушение пигментного обмена при синдроме Криглера–
Найяра обусловлено отсутствием (I тип) или очень низкой
активностью (II тип) глюкуронилтрансферазы в клетках печени.
12. При синдроме Криглера–Найяра
• При синдроме Криглера–Найяра I типа заболевание наследуется по
аутосомно-рецессивному типу. Характерна интенсивная желтуха с
первых дней жизни с повышением уровня непрямого билирубина
сыворотки крови в 15–50 раз выше нормы, полным отсутствием
прямой фракции билирубина. При естественном течении заболевания
в большинстве случаев происходит прокрашивание ядер мозга, может
отмечаться летальный исход. Назначение фенобарбитала
неэффективно. Единственным способом лечения являются проведение
фототерапии и трансплантация печени.
• При II типе заболевания, которое наследуется по аутосомнодоминантному типу, наряду с менее интенсивной желтухой и уровнем
непрямого билирубина в 15–20 раз больше нормы, в крови
определяется прямая фракция билирубина. Отличительной чертой
Отличительной чертой
является положительный ответ на назначение фенобарбитала.
Прогностически синдром Криглера–Найяра II типа более
благоприятный. Развитие билирубиновой энцефалопатии наблюдается
крайне редко.
13. Желтуха при гипотиреозе
• Желтуха при гипотиреозе отмечается у новорожденных в
зависимости от степени недостаточности функции щитовидной
железы и сочетается с другими симптомами заболевания,
такими, как крупный вес при рождении, выраженный отечный
синдром, низкий тембр голоса новорожденного, ранние и
упорные запоры и др. В биохимическом анализе крови наряду с
непрямой гипербилирубинемией отмечается повышение
холестерина. Скрининг-тест на гипотиреоз положительный, в
крови повышен уровень тиреотропного гормона при снижении
Т4. Длительная (от 3 до 12 нед) желтуха при гипотиреозе
обусловлена замедлением всех метаболических процессов, в том
числе и созревания глюкуронилтрансферазных систем печени.
Своевременная постановка диагноза (в течение первого месяца
жизни) и назначение заместительной терапии тиреоидином или
L-тироксином приводят к нормализации билирубинового
обмена.
14. Гемолитическая болезнь новорожденных
Гемолитическая болезнь новорожденных возникает в результате несовместимости крови матери и
ребенка по резус-фактору, его подтипам или группам крови. Заболевание протекает в виде отечной,
желтушной и анемической форм. Отечная форма наиболее тяжелая и проявляется врожденной
анасаркой, выраженной анемией, гепатоспленомегалией. Как правило, такие дети нежизнеспособны.
Желтушная и анемическая формы заболевания более благоприятны, но также могут представлять
угрозу здоровью ребенка. При легком течении уровень гемоглобина в пуповинной крови составляет
более 140 г/л, уровень непрямого билирубина в сыворотке крови менее 60 мкмоль/л. В этом случае
достаточно проведения консервативной терапии. При гемолитической болезни новорожденных
средней степени тяжести и тяжелом течении может потребоваться проведение операции заменного
переливания крови. В клинической картине желтуха либо врожденная, либо появляется в течение
В клинической картине желтуха либо врожденная, либо появляется в течение
первых суток жизни, имеет бледно-желтый (лимонный) оттенок, неуклонно прогрессирует, на фоне
чего может появляться неврологическая симптоматика билирубиновой интоксикации. Всегда
отмечается гепатоспленомегалия. Изменения цвета кала и мочи нехарактерно.
Поражение структур центральной нервной системы (ЦНС) происходит при повышении уровня
непрямого билирубина в сыворотке крови у доношенных новорожденных выше 342 мкмоль/л.
Для недоношенных детей этот уровень колеблется от 220 до 270 мкмоль/л, для глубоконедоношенных
— от 170 до 205 мкмоль/л. Однако необходимо помнить, что глубина поражения ЦНС зависит не
только от уровня непрямого билирубина, но и от времени его экспозиции в тканях головного мозга и
сопутствующей патологии, усугубляющей тяжелое состояние ребенка.
Профилактические мероприятия для предупреждения развития гемолитической болезни
новорожденных, которые должны проводиться уже в женской консультации, заключаются в
постановке на учет всех женщин с резус-отрицательной и с 0(I) группой крови, выяснении данных
анамнеза в плане наличия фактора сенсибилизации, определении уровня резус-антител и при
необходимости проведении досрочного родоразрешения.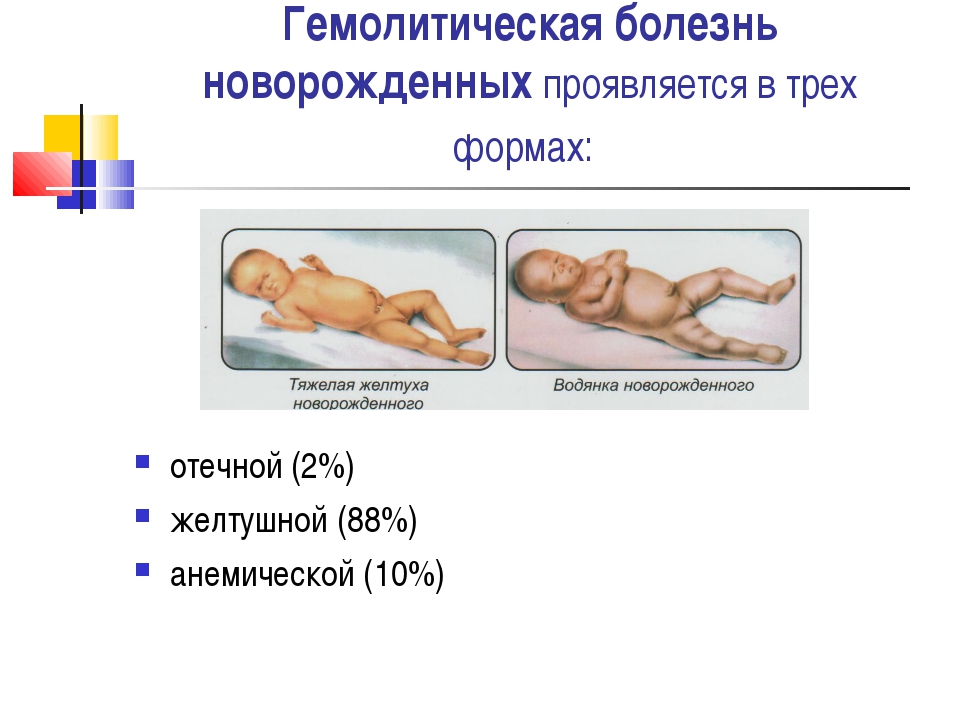 Всем женщинам с резус-отрицательной
Всем женщинам с резус-отрицательной
кровью в первый день после родов показано введение анти-D-глобулина.
При развитии гемолитической болезни новорожденному проводится заменное переливание крови, в
дооперационном периоде применяют фото- и инфузионную терапию.
15. Правило Камера
16. Обобщая вышесказанное, отметим, что диагностические мероприятия при неонатальных желтухах должны учитывать ряд положений.
При сборе анамнеза необходимо обратить внимание на возможный семейный характер заболевания:
имеют значение случаи затяжной желтухи, анемии, спленэктомии у родителей или родственников.
Анамнез со стороны матери должен обязательно содержать сведения о группе крови и резус-факторе
у нее и отца ребенка, наличии предыдущих беременностей и родов, операций, травм, переливаний
крови без учета резус-фактора. У женщины во время беременности могут быть выявлены нарушение
толерантности к глюкозе, сахарный диабет, инфекционный процесс. Необходимо также выяснить, не
принимала ли женщина препараты, оказывающие влияние на билирубиновый обмен.
Анамнез новорожденного включает определение срока гестации, масса-ростовых показателей,
оценки по шкале Апгар при рождении, выяснение характера вскармливания (искусственного или
естественного), времени появления желтушного прокрашивания кожи.
Физикальное обследование помогает определить оттенок желтухи, установить ориентировочный
уровень билирубина при помощи иктерометра. Определяется наличие кефалогематом или обширных
экхимозов, геморрагических проявлений, отечного синдрома, гепатоспленомегалии. Следует
обращать внимание на характер окраски мочи и стула. Важным диагностическим моментом является
правильная трактовка неврологического статуса ребенка.
Лабораторные методы включают клинический анализ крови с определением гематокрита, мазок
периферической крови (необходимы для диагностики нарушений формы и размеров эритроцитов),
определение группы крови и резус-фактора у матери и ребенка (позволяет установить причину
гемолитической болезни новорожденных).
• Кроме того, проведение прямой и непрямой пробы Кумбса позволит
предположить, имеет ли место несовместимость крови матери и ребенка по
редким факторам.
• Биохимический анализ крови (определение общего билирубина и его фракций,
уровня трансаминаз печени, щелочной фосфатазы, концентрации общего
белка, альбумина, глюкозы, мочевины и креатинина, холестерина и
триглицеридов, С-реактивного белка, тимоловой пробы и т. д.) позволяет не
только диагностировать вид желтухи, но и собрать данные о состоянии других
органов и систем, имеющие большое значение при назначении радикальных
способов лечения (например, об изначальной функции почек очень важно
иметь представление до проведения заменного переливания крови, так как
одним из осложнений этой операции является острая почечная
недостаточность).
• Метод Эберлейна (определение фракций прямого билирубина — моно- и
диглюкуронидбилирубина) имеет значение при дифференциальной
диагностике механических и паренхиматозных желтух.
• Необходимо также проведение тестов на выявление инфекционного агента в
крови, стадии заболевания (ПЦР, иммуноферментный анализ, определение
количества и вида иммуноглобулинов, определение авидности и аффинности
антител, реакция Вассермана и др.).
• Определение профиля гормонов щитовидной железы проводится при
подозрении на гипотиреоз.
• Осмотическая резистентность эритроцитов, электрофорез гемоглобина,
скрининг-тесты на определение глюкозо-6-фосфатдегидрогеназы проводятся с
целью уточнения причины наследственных гемолитических анемий.
• Потовая проба при подозрении на муковисцидоз проводится у детей старше 1
мес жизни; в раннем неонатальном периоде можно практиковать определение
содержания альбумина в меконии.
• Анализы включают также определение содержания a-1-антитрипсина в
сыворотке крови, УЗИ головного мозга, внутренних органов брюшной
полости.
• Рентгенологический метод, компьютерная томография проводятся при
подозрении на кишечную непроходимость, внутричерепные кровоизлияния,
фиброэзофагогастродуоденоскопия — при подозрении на пилоростеноз.
Чрескожная биопсия печени проводится в спорных случаях с целью
верификации диагноза.
• До начала проведения лечебных мероприятий необходимо определить способ
кормления новорожденного: грудное вскармливание не допускается при
гемолитической болезни новорожденных, галактоземии, тирозинемии.
20. Лечение гипербилирубинемий
Рассмотрим сновные методы лечения гипербилирубинемий.
Фототерапия на современном этапе — самый эффективный метод лечения непрямой гипербилирубинемии. Суть действия
фототерапии заключается в фотоизомеризации непрямого билирубина, т. е. превращении его в водорастворимую форму. В
настоящее время существует несколько разновидностей ламп синего света, с длиной волны 410–460 нм, позволяющих выбрать
необходимую схему лечения (непрерывную, прерывистую). Современные оптико-волоконные аппараты Biliblanket лишены
практически всех побочных эффектов, компактны, не нарушают обычного режима ребенка и общения его с матерью. Фототерапию
начинают проводить, когда есть угроза роста билирубина до токсического значения. Лампы располагают на расстоянии 20–40 см
Лампы располагают на расстоянии 20–40 см
от уровня кожи ребенка, мощность излучения должна составлять не менее 5–9 нВТ/см2/нм. Фототерапия проводится непрерывно,
прерывать ее можно только на время кормления и визитов матери. Глаза и наружные половые органы ребенка закрываются
светонепроницаемой тканью. Если фототерапию применяют у новорожденного с прямой гипербилирубинемией, можно наблюдать
изменение цвета кожных покровов — синдром «бронзового ребенка». К осложнениям фототерапии относятся ожоги кожи,
непереносимость лактозы, гемолиз, дегидратация, гипертермия и загар. При проведении фототерапии обязательны мероприятия по
поддержанию постоянного водного баланса новорожденного.
Инфузионная терапия применяется для предотвращения нарушений водного баланса при проведении фототерапии с
использованием ламп с недифференцированным светом; при этом физиологическая потребность в жидкости увеличивается на 0,5–
1,0 мл/кг/ч. Основой инфузионной терапии являются растворы глюкозы, к которым добавляются мембраностабилизаторы (с целью
уменьшения процессов перекисного окисления), электролиты, сода (при необходимости их коррекции), кардиотрофики и
препараты, улучшающие микроциркуляцию. Для ускорения выведения билирубина из организма иногда применяют методику
Для ускорения выведения билирубина из организма иногда применяют методику
форсированного диуреза. Возможно введение в схему инфузионной терапии растворов альбумина в дозе 1 г/кг в сутки.
Целесообразность применения индукторов микросомальных ферментов печени (фенобарбитал, зиксорин, бензонал) объясняется
способностью последних повышать содержание лигандина в клетках печени и активность глюкуронилтрансферазы. Данные
индукторы используются при нарушении процессов конъюгации. Фенобарбитал применяется в дозе 5 мг/кг в сутки, курс лечения
не должен превышать 4–6 дней. Возможна схема применения фенобарбитала, при которой используются высокие нагрузочные
дозы — 20–30 мг/кг в первые сутки, затем 5 мг/кг в последующие, однако высокие дозы фенобарбитала оказывают сильное
седативное действие и могут вызвать нарушение дыхания, апноэ у новорожденного.
Энтеросорбенты (смекта, полифепан, энтеросгель, холестирамин, агар-агар и др.) включаются в терапию с целью прервать
печеночно-кишечную циркуляцию билирубина. Однако они не оказывают существенного влияния на уровень сывороточного
Однако они не оказывают существенного влияния на уровень сывороточного
билирубина. Тем не менее, учитывая отсутствие токсического влияния этих препаратов, их можно применять при лечении
гипербилирубинемий, но только как вспомогательный метод.
Синтетические металлопорфирины ранее широко использовались при лечении непрямых гипербилирубинемий.
Механизм их действия основан на конкурентном ингибировании гемоксигеназы, приводящем к снижению продукции
билирубина. В настоящее время эти препараты в лечении неонатальных желтух не используются, так как был отмечен
фототоксический эффект олово-протопорфирина IX.
Заменное переливание крови проводится при неэффективности консервативных методов терапии, прогрессирующем
нарастании уровня билирубина, при наличии абсолютных показаний, т. е. когда есть угроза развития ядерной желтухи.
Заменное переливание крови выполняется в объеме двух объемов циркулирующей крови, что позволяет заменить до
85% циркулирующих эритроцитов и снизить уровень билирубина в 2 раза. Показаниями к проведению данной
Показаниями к проведению данной
процедуры в настоящее время являются: отечно-анемическая форма гемолитической болезни новорожденных, когда
переливание проводится в первые 2 ч жизни; уровень непрямого билирубина пуповинной крови выше 60 мкмоль/л;
уровень гемоглобина пуповинной крови ниже 140 г/л; почасовой прирост билирубина выше 6 мкмоль/л; почасовой
прирост билирубина выше 8,5 мкмоль/л при падении гемоглобина ниже 130 г/л; наличие прогрессирующей анемии;
превышение билирубина в последующие сутки выше 340 мкмоль/л.
Из холеретиков и холекинетиков — при явлениях холестаза (за исключением атрезии внепеченочных желчных
протоков и нарушения синтеза желчных кислот вследствие ферментопатии) могут использоваться магния сульфат,
аллохол, однако в настоящее время предпочтение отдается препарату урсодезоксихолевой кислоты — урсофальк,
который выпускается в виде суспензии, отличается легкостью дозирования для новорожденных, характеризуется
быстрым и отчетливым терапевтическим эффектом. Начальная лечебная доза составляет 15–20 мг/кг в сутки. При
Начальная лечебная доза составляет 15–20 мг/кг в сутки. При
недостаточной эффективности доза может быть увеличена до 30–40 мг/кг в сутки. При проведении длительного
лечения используют поддерживающую дозу 10 мг/кг в сутки.
Коррекция жирорастворимых витаминов проводится при гипоплазиях и атрезиях желчевыводящих путей и длительно
существующих явлениях холестаза в дооперационном периоде. Витамин Д3 — 30 000 МЕ внутримышечно 1 раз в
месяц или по 5000-8000 МЕ внутрь ежедневно. Витамин А — 25 000–50 000 МЕ внутримышечно 1 раз в месяц или
5000-20000 МЕ внутрь 1 раз в сутки. Витамин Е — 10 мг/кг внутримышечно; 25 МЕ/кг в сутки внутрь 1 раз в 2 нед.
Витамин К — 1 мг/кг 1 раз в 1–2 нед.
Коррекция микроэлементов: кальций — 50 мг/кг в сутки внутрь, фосфор — 25 мг/кг в сутки внутрь, цинка сульфат —
1 мг/кг внутрь в сутки.
Увеличение белковой и калорийной нагрузки у таких детей необходимо для обеспечения нормального
роста и развития, кроме того в питании должны присутствовать среднецепочечные триглицериды.
Потребность у таких новорожденных в белках — 2,5–3 г/кг, жирах — 8 г/кг, углеводах — 15–20 г/кг,
калориях — 150 ккал/кг (60% — углеводы, 40% — жиры).
При синдроме Аладжилля, несиндромальной форме гипоплазии внутрипеченочных желчных
протоков, перинатальном склерозирующем холангите методы этиопатогенетического лечения
отсутствуют. Формирование цирроза печени при этих процессах служит показанием к
трансплантации печени.
Внепеченочные причины развития синдрома холестаза являются показанием к удалению причины
холестаза или проведению операции по Касаи, с последующей профилактикой развития
инфекционных процессов и склеротических изменений желчных протоков. Противовоспалительная
терапия включает назначение высоких доз преднизолона внутривенно в течение первой недели после
операции (10 > 2 мг/кг в сут), затем 2 мг/кг/сут внутрь в течение 1–3 мес.
При гипербилирубинемии, вызванной метаболическими нарушениями, чаще всего прибегают к
консервативным методам лечения. При галактоземии применяется диета, не содержащая галактозу и
При галактоземии применяется диета, не содержащая галактозу и
лактозу. На первом году жизни используются лечебные смеси: NAN безлактозный, Нутрамиген,
Прегистимил и другие смеси, не содержащие лактозу. При тирозинемии назначается диета, не
содержащая тирозин, метионин и фенилаланил (лофенолак, ХР Аналог, ХР Аналог LCP, Афенилак,
Фенил-Фри, Тетрафен 40 и др.). в последние годы также используется ингибитор фермента 4гидроксифенилпируват-диоксигеназы — нитисинон, который назначают из расчета 1 мг/кг/сут,
перорально. При фруктоземии необходимо исключить из питания продукты, содержащие фруктозу,
сукрозу и мальтозу. Назначаются препараты, компенсирующие недостаток желчных кислот —
холевой и дезоксихолевой из расчета 10 мг/кг/сут.
При заместительной энзимотерапии чаще всего используется креон 10 000, доза препарата
подбирается соответственно недостаточности функции поджелудочной железы, панкреатин — по
1000 ЕД липазы/кг/сут.
23. Литература
Абрамченко В. В., Шабалов Н. П. Клиническая перинатология. Петрозаводск: ООО «Издательство Интел Тех», 2004.
В., Шабалов Н. П. Клиническая перинатология. Петрозаводск: ООО «Издательство Интел Тех», 2004.
424 с.
Болезни плода и новорожденного, врожденные нарушения обмена веществ/под ред. Р. Е. Бермана, В. К. Вогана. М.:
Медицина, 1991. 527 с.
Дегтярев Д. Н., Иванова А. В., Сигова Ю. А. Синдром Криглера-Найяра//Российский вестник перинатологии и
педиатрии. 1998. № 4. С. 44–48.
Комаров Ф. И., Коровкин Б. Ф., Меньшиков В. В. Биохимические исследования в клинике. М.: АПП «Джангар», 2001.
Неонатология/под ред. Т. Л. Гомеллы, М. Д. Каннигам. М.: Медицина, 1998. 640 с.
Папаян А. В., Жукова Л. Ю. Анемии у детей. СПб.: Питер, 2001.
Руководство по фармакотерапии в педиатрии и детской хирургии. Неонатология/под ред. А. Д. Царегородцева, В. А.
Таболина. М.: Медпрактика-М, 2003.
Таболин В. А. Билирубиновый обмен у новорожденных. М.: Медицина, 1967.
Шабалов Н. П. Неонатология: пособие для врачей. СПб., 1996. Т. 1, 2.
Шерлок Ш., Дули Д. Заболевания печени и желчных путей: практическое руководство/под ред.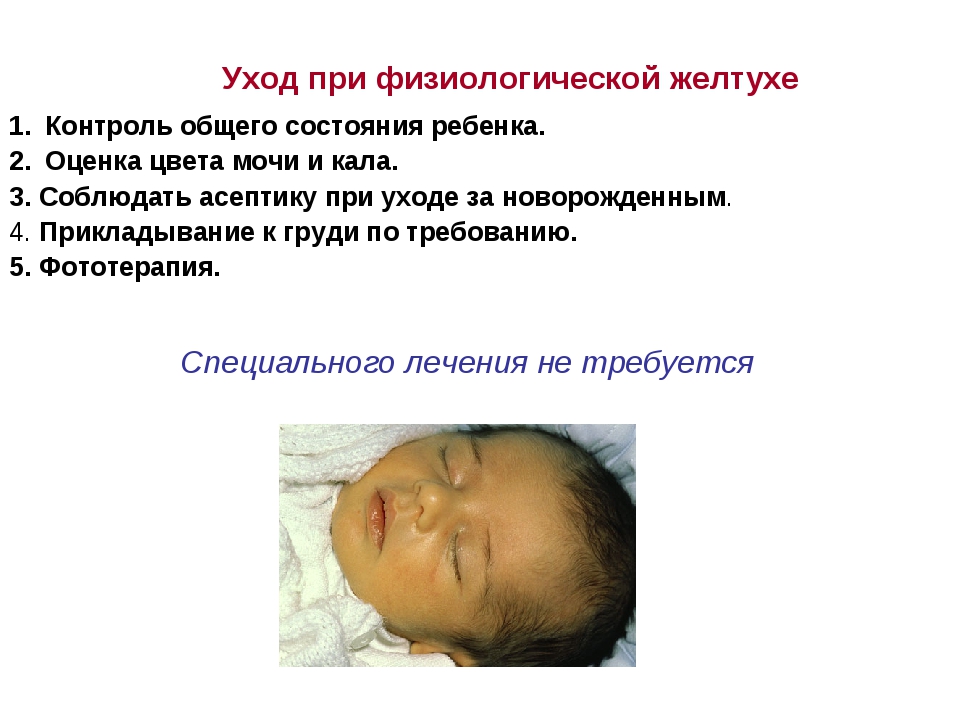 З. Г. Апросиной, Н. А.
З. Г. Апросиной, Н. А.
Мухина: пер. с англ. М.: ГЭОТАР Медицина, 1999. 864 с.
Подымова С. Д. Болезни печени. М., Медицина. 1993.
Balistreri W. F. Nontransplant options for the treatment of metabolic liver disease: saving livers while saving
lives//Hepatology. 1994; 9: 782–787.
Bernard O. Early diagnosis of neonatal cholestatic jaundice//Arch. Pediatr. 1998; 5: 1031–1035.
Nedim Hadzie, Giorgina Mieli-Vergani. Chronic liver disease in childhood. Int. Semin. Paediatr. Gastroenterol. Nutr. 1998; 7:
1–9.
Презентация на тему: ЖЕЛТУХИ
НОВОРОЖДЕННЫХ
Кафедра госпитальной педиатрии с курсами поликлинической педиатрии и ПДО
профессор Фазлеева Л.К.
Желтушный синдром
– клиническое проявление гипербилирубинемии. У взрослых желтушность кожи и слизистых появляется при уровне билирубина более 34 мкмоль/л, у доношенных новорожденных при 85 мкмоль/л, у недоношенных детей при уровне билирубина более 120 мкмоль/л.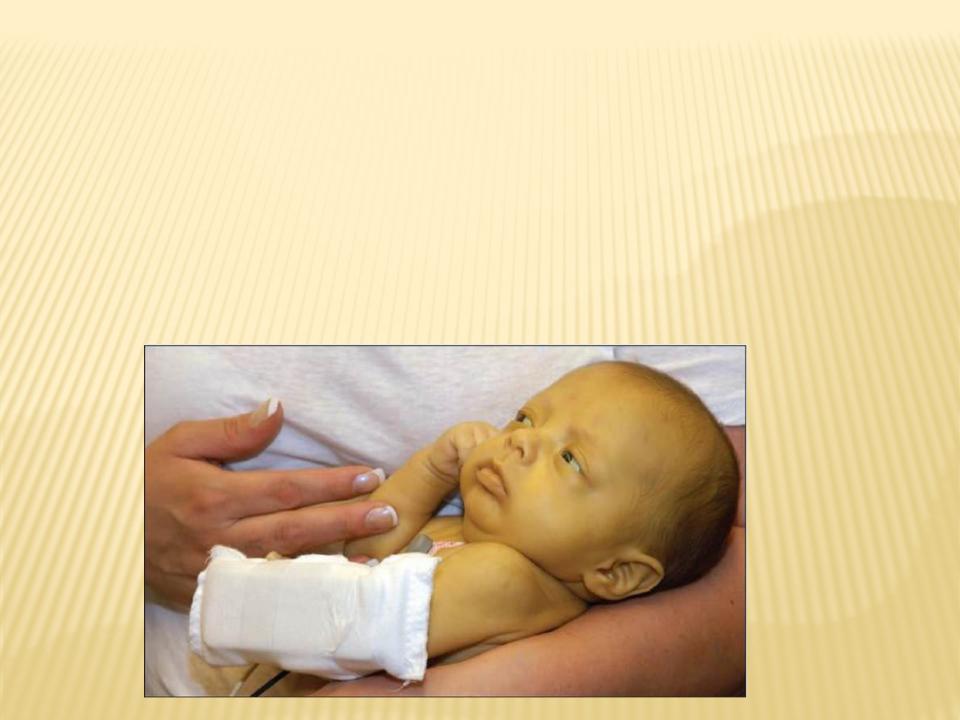
Это зависит от выраженности жировой ткани, в которой растворяется непрямая фракция билирубина.
Метаболизм гемоглобина
Гемоглобин
Гем
Глобин
гемоксигеназа
Биливердин
гидролиз, отщепляется Fe
Непрямой билирубин
уридиндифосфоглюкуронилтрансфераза
МГБ – моноглюкуронидбилирубина
билирубинглюкуронилтрансфераза
ДГБ – диглюкуронидбилирубин
кишечная флора
Уробилиноген
Стеркобилин Часть в кровь | Через почки- |
Улавливается | |
купферовскими клетками | уробилин |
Причины транзиторного повышения
концентрации билирубина в крови после
рождения
1. Повышена скорость образования
билирубина за счет:
а) физиологической полицитемии;
б) более короткой продолжительности жизни эритроцитов, содержащих фетальный гемоглобин;
в) катаболической направленности обмена веществ, приводящей к образованию билирубина из неэритроцитарных источников (миоглобин, пирролы, печеночный цитохром и др. ).
).
2. Снижена функциональная
способность печени по выведению билирубина:
а) снижен захват билирубина гепатоцитом;
б) снижена активность глюкуронил- трансферазы и других ферментных систем гепатоцитов (активность ГТФ увеличивается на 50% в течение первой недели, достигая уровня взрослых только к 1-2 месяцам жизни).
в) снижена экскреция за счет узких желчных капилляров.
3. Повышено повторное поступление
(рециркуляция) непрямого билирубина из кишечника в кровь в связи с:
а) высокой активностью фермента — глюкуронидазы в кишечнике;
б) поступлением части крови из кишечника через венозный (аранцев проток) в нижнюю полую вену, минуя печень;
в) транзиторным дисбиоценозом кишечника.
Физиологическая желтуха
Обусловлена транзиторным повышением концентрации билирубина в крови, связанным с физиологическими особенностями обмена веществ в периоде ранней неонатальной адаптации.
Клинические критерии:
Динамика желтухи:
-появляется спустя 24-36 часов после рождения;
-нарастает в течение первых 3-4 дней жизни;
-начинает угасать с конца 1-й недели жизни;
-исчезает на 2-3-й неделе жизни;
Особенности клинической картины:
-кожные покровы имеют оранжевый оттенок;
-общее состояние ребенка – удовлетворительное;
-не увеличены размеры печени и селезенки;
-обычная окраска кала и мочи.
Лабораторные критерии:
•концентрация билирубина в пуповинной крови (момент рождения) – < 51 мкмоль;
•концентрация гемоглобина в пуповинной крови соответствует норме;
•почасовой прирост билирубина в первые сутки жизни < 5,1 мкмоль/л/час;
•максимальная концентрация общего Bi на 3-4 сутки в периферической или венозной крови ≤ 256 мкмоль/л у доношенных, ≤ 171 мкмоль/л у недоношенных;
•общий билирубин крови повышается за счет непрямой фракции;
•относительная доля прямой фракции менее 10%;
•нормальные значения гемоглобина, эритроцитов и ретикулоцитов в клинических анализах крови.
Желтуха патологическая
1.Время появления — в первые сутки и с 10-го дня .
2.Длительность — более 10 дней.
3.Волнообразное течение.
4.Почасовой прирост более 5 мкмоль/л.
5.Уровень Bi в сыворотке пуповинной крови > 60 мкмоль/л:
-в первые 12 часов > 85 мкмоль/л;
-на вторые сутки > 171 мкмоль/л;
-далее > 205-222 мкмоль/л.
6.Уровень прямого Bi > 26 мкмоль/л в любой день жизни;
7.Темная моча и ахоличный стул;
8.Бледность и зеленоватый оттенок кожных покровов;
9.Ухудшение общего состояния на фоне нарастания желтушного синдрома.
Механическая желтуха | Презентация к уроку на тему:
Слайд 1
Механическая желтуха
Слайд 2
Желтуха- синдром, развивающийся вследствие накопления в крови избыточного количества билирубина. Надпечёночная Печёночная Подпечёночная
Слайд 3
Причины механической желтухи Холедохолитиаз (60-85%) Стеноз БДС (10-12%) Индуративный панкреатит (4-8%) Опухоли головки поджелудочной железы и БДС Первичносклерозирующий холангит Перихоледохеальный лимфаденит
Слайд 4
Пигментный обмен Гемоглобин в РЭС печени, селезёнке, костном мозге превращается в билирубин. Клетки РЭС выделяют в кровь непрямой, свободный билирубин. Печёночная клетка захватывает, здесь он отделяется от альбумина. В эндоплазматической сети билирубин связывается с глюкуроновой кислотой, становится растворимым в воде и даёт быструю (прямую) реакцию с диазореактивом.
Слайд 5
Пигментный обмен Образующийся пигмент называется связанным или прямым билирубином. В таком виде он выделяется в протоки, в желчь. В кишечнике под воздействием кишечной флоры билирубин превращается в уробилиноген . Около 10% его всасывается из кишечника в кровь и расщепляется печенью. Большая часть выделяется с калом.
Слайд 6
Пигментный обмен печени (норма).
Слайд 7
Пигментный обмен печени (подпечёночный блок).
Слайд 8
Клинические варианты механической желтухи Желтушно-болевая (40%) Желтушно-панкреатическая (20%) Желтушно-холециститная (27%) Желтушно-безболевая (8%) Желтушно-септическая (5,5%)
Слайд 9
Основные симптомы Боль – в правом подреберье и эпигастральной области, острая, иррадиирующая Тошнота, рвота – рефлекторная Желтуха – через 12-24 часа Кожный зуд Обесцвеченный кал Тёмная моча Лейкоцитоз Гипербилирубинемия за счёт прямой фракции
Слайд 10
Желтушно-болевая форма- обструкция холедоха камнем Боль – интенсивная, острая в правом подреберье, эпигастрии, иррадиирующая в правое плечо, лопатку. Больные беспокойные. Тошнота Рвота Гипертермия – чаще рефлекторная (раздражение центра терморегуляции) Желтуха появляется через 12-24 часа от начала приступа. Сначала темнеет моча, затем склеры и кожа. Желтуха может быть транзиторной – если камень вентильный и нарастающий, если камень ущемлён
Больные беспокойные. Тошнота Рвота Гипертермия – чаще рефлекторная (раздражение центра терморегуляции) Желтуха появляется через 12-24 часа от начала приступа. Сначала темнеет моча, затем склеры и кожа. Желтуха может быть транзиторной – если камень вентильный и нарастающий, если камень ущемлён
Слайд 11
Желтушно-болевая форма Кожный зуд – редко, больше при онкологической патологии. Обесцвеченный кал Живот может быть мягким и безболезненным (или незначительно болезненный) Пульс в норме или учащён Лейкоцитоз умеренный Симптомы острого холецистита отсутствуют.
Слайд 12
II . Желтушно-панкреатическая форма Возникает, как правило, при ущемлении камня в БДС, когда наряду с желчной гипертензией развивается и панкреатическая, что нередко приводит к развитию панкреатита.
Слайд 13
Желтушно-панкреатическая форма Болевой синдром как при о.панкреатите (опоясывающие боли) болевой шок падение АД. Больные кричат, мечутся, анальгетики не эффективны наркотический сон. Неукротимая рвота Энзимная интоксикация (учащение пульса, лейкоцитоз со сдвигом влево, клиника ферментативного перитонита) Тёмная моча желтуха светлый кал Пальпаторно – регидность и резкая болезненность в эпигастрии и подреберьях Амилаземия и амилазурия
Слайд 14
III . Желтушно-холецистная форма Причина желтухи двоякая: — либо камень холедоха приводит к обструкции и воспалению ЖП; — либо воспаление ЖП переходит на протоки, вызывая их непроходимость. Может быть и ферментативный холецистит. В клинической картине превалируют симптомы острого холецистита. С него начинается заболевание, а через сутки появляется желтуха.
Желтушно-холецистная форма Причина желтухи двоякая: — либо камень холедоха приводит к обструкции и воспалению ЖП; — либо воспаление ЖП переходит на протоки, вызывая их непроходимость. Может быть и ферментативный холецистит. В клинической картине превалируют симптомы острого холецистита. С него начинается заболевание, а через сутки появляется желтуха.
Слайд 15
IV . Желтушно-безболевая форма Возникает редко при ЖКБ, чаще при онкологической патологии. Особенность в том, что при этой форме отсутствует болевой приступ. Желтуха появляется исподволь.
Слайд 16
V . Желтушно-септическая форма Это холангит – обструктивный. Он может начаться сразу, если желчные протоки уже инфицированы, или осложнить любую другую форму из перечисленных выше. Это тяжёлая группа больных.
Слайд 17
Желтушно-септическая форма Основные симптомы : Боль в правом подреберье Ознобы, гектическая температура тела Желтуха Гиперлейкоцитоз со сдвигом влево. Осложнения: Холангиогенные абсцессы печени Сепсис Летальность – 9-38%
Слайд 18
Диагностика Билирубинемия за счёт прямой фракции Гиперхолестеринемия Желчные пигменты в моче Ахолия Щелочная фосфатаза (сначала в норме) УЗИ — 96-98% (главный признак – холангиоэктазия Гастродуоденоскопия + РХПГ Чрезкожная чрезпечёночная холангиография Компьютерная томография Лапароскопия
Слайд 19
Ретроградная халангиопанкреатография
Слайд 20
Тактика Все действия направлены на быстрейшую разгрузку печёночного дерева.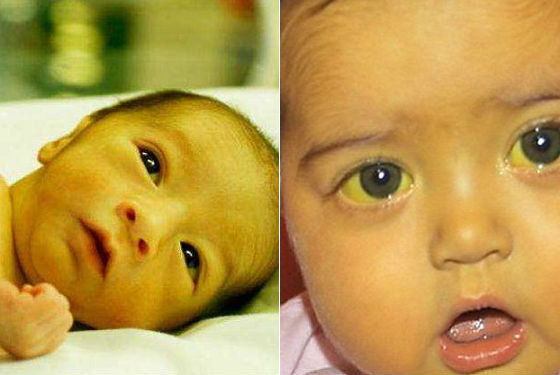 Способы: Назобилиарный дренаж ЭПСТ Стент Лапароскопическая холецистостомия При сочетании желтухи с острым холециститом или панкреатитом, тактическое решение определяет патология ЖП или ПЖ.
Способы: Назобилиарный дренаж ЭПСТ Стент Лапароскопическая холецистостомия При сочетании желтухи с острым холециститом или панкреатитом, тактическое решение определяет патология ЖП или ПЖ.
Слайд 21
Папилосфинктеротомия
Слайд 22
Назобилиарный дренаж
Слайд 23
Стенты гепатико-холедоха.
Слайд 24
Тактика При отсутствии эндоскопических методов разгрузки желчных протоков и отсутствии деструкции ЖП или ПЖ начинается консервативная терапия. Чаще она бывает успешной и со 2-3 суток от начала лечения билирубинемия снижается. Тогда, когда этого не происходит, билирубинемия не снижается, консервативная терапия не более 6-7 суток, затем операция.
Слайд 25
Тактика !!! Появление клинических признаков холангита является показанием к срочному оперативному вмешательству и дренированию протоков.
Слайд 26
Интраоперационные методы исследования Пальпация Определение диаметра гепатикохоледоха (в норме 6-8 мм) Холангиография Холедохотомия и ревизия Зондирование Холедохоскопия УЗИ
Слайд 27
Объём операции Холецистэктомия Холедохотомия – глухой шов СДХДА Трансдуоденальная ПСТ Летальность 6-20%
Слайд 28
Спасибо за внимание!
Дуоденальная непроходимость | Морозовская ДГКБ ДЗМ
Причиной врожденной непроходимости двенадцатиперстной кишки могут быть как пороки развития самой кишки (атрезия, мембрана, стеноз), так и окружающих двенадцатиперстную кишку органов и сосудов (кольцевидная поджелудочная железа, предуоденальная воротная вена, перитониальные тяжи, сдавливающие двенадцатиперстную кишку).
Частота дуоденальной непроходимости составляет 1 случай на 5000-10000 новорожденных (P.Puri, M.Hollwarth 2009). Может сочетаться с другими аномалиями внутриутробного развития: врожденные пороки сердца, незавершенный поворот кишечника, атрезия пищевода, аномалии мочевыделительной системы, аноректальные пороки развития. В 30% случаев сочетается с синдромом Дауна.
Диагноз дуоденальной непроходимости можно заподозрить при антенатальном обследовании с 14-той неделе беременности. По данным УЗИ определяется многоводие, увеличение размеров желудка и начальных отделов двенадцатиперстной кишки. Так же могут быть выявлены другие аномалии развития. Учитывая частое сочетание дуоденальной непроходимости с синдромом Дауна, родителям рекомендуется выполнить кордоцентез и кариотипирование, особенно в тех случаях, когда дуоденальная непроходимость сочетается с пороком сердца.
Дети, часто рождаются недоношенными или с низкой массой тела. Клиническими проявлениями дуоденальной непроходимости является рвота, возникающая в первые двое суток жизни ребенка.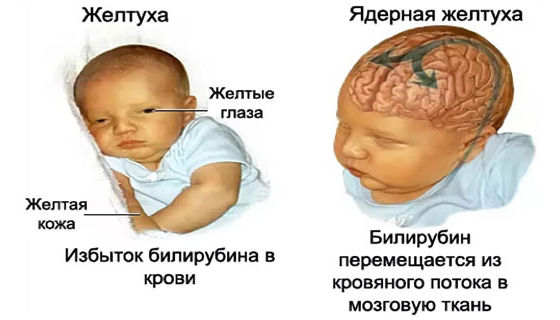 Рвота может быть с примесью желчи или без нее, в зависимости от уровня непроходимости двенадцатиперстной кишки. Обращает на себя внимание запавший живот. Из ануса может отходить как окрашенный стул, так и прозрачная слизь, что так же обусловлено уровнем непроходимости дуоденум. У таких детей рано проявляется и быстро нарастает желтуха. Наибольшую сложность в диагностике вызывает частичная непроходимость двенадцатиперстной кишки. Клинические проявления в этом случае смазаны. Рвота может носить эпизодический характер, из ануса отходит окрашенный стул, ребенок не набирает в весе, желтуха носит затяжной характер.
Рвота может быть с примесью желчи или без нее, в зависимости от уровня непроходимости двенадцатиперстной кишки. Обращает на себя внимание запавший живот. Из ануса может отходить как окрашенный стул, так и прозрачная слизь, что так же обусловлено уровнем непроходимости дуоденум. У таких детей рано проявляется и быстро нарастает желтуха. Наибольшую сложность в диагностике вызывает частичная непроходимость двенадцатиперстной кишки. Клинические проявления в этом случае смазаны. Рвота может носить эпизодический характер, из ануса отходит окрашенный стул, ребенок не набирает в весе, желтуха носит затяжной характер.
Основной метод диагностики непроходимость двенадцатиперстной кишки – рентгенологическое исследование, которое начинают с обзорной рентгенографии в вертикальном положении. Типичным рентгенологическим симптомом дуоденальной непроходимости, является наличие двух газовых пузырей с уровнями жидкости в желудке и в двенадцатиперстной кишке (симптом двойного пузыря) и отсутствие газа в нижележащих отделах кишечника. Для подтверждения диагноза, в случае частичной кишечной непроходимости необходимо выполнение рентгеноконтрастного исследования желудочно-кишечного тракта с водорастворимым контрастом.
Для подтверждения диагноза, в случае частичной кишечной непроходимости необходимо выполнение рентгеноконтрастного исследования желудочно-кишечного тракта с водорастворимым контрастом.
При УЗИ удается четко визуализировать расширенный желудок и двенадцатиперстную кишку. В режиме реального времени удается достоверно проследить перистальтические движения расширенной двенадцатиперстной кишки и характерное маятникообразное перемещение ее содержимого.
Непроходимость двенадцатиперстной кишки является абсолютно корригируемой патологией. Однако сочетание с сопутствующими аномалиями развития может ухудшать течение послеоперационного периода. При антенатальной диагностике дуоденальной непроходимости или при выявлении патологии сразу после рождения, новорожденного ребенка необходимо перевести в специализированный стационар.
Экстренная хирургическая помощь при данном виде кишечной непроходимости не показана. Больные нуждаются в проведение предоперационной подготовки. После дополнительного обследования ребенка, стабилизации биохимического состава крови, коррекции водно-электролитных изменений выполнятся оперативное лечение.
В зависимости от причины дуоденальное непроходимости выполняется мембранэктомия или дуоденодуоденоанастомоз по Кимура. С целью раннего энтерального кормления в послеоперационном периоде проводится зонд в тощую кишку (за зону анастомоза).
После восстановления пассажа по кишечнику начинается кормление в желудок, одновременным уменьшением объема вводимого в кишку. При достижении полного кормления через рот зонд из тонкой кишки удаляется.
В настоящее время широко применятся лапароскопическое формирование дуодено-дуоденоанастомоза. Данная методика является менее травматичной, способствует быстрому восстановлению в послеоперационном периоде и обеспечивает хороший косметический результат.
Детская желтуха: причины, симптомы и лечение
Детская желтуха — это состояние, при котором кожа ребенка и белая часть глаза становятся желтыми. Желтуха — распространенное заболевание у младенцев, от которого страдают более 50 процентов всех новорожденных.
Желтуха особенно часто встречается у недоношенных детей — мальчиков чаще, чем девочек. Обычно он появляется в течение первой недели жизни ребенка.
Обычно он появляется в течение первой недели жизни ребенка.
У здорового доношенного ребенка детская желтуха редко является поводом для беспокойства; она имеет тенденцию уйти сама по себе.Однако, если лечение необходимо, младенцы, как правило, реагируют на неинвазивную терапию.
В редких случаях невылеченная детская желтуха может привести к повреждению мозга и даже смерти.
Поделиться на Pinterest Причиной желтухи является избыток билирубина, продукта жизнедеятельности, образующегося при расщеплении эритроцитов.
Детская желтуха вызвана избытком билирубина. Билирубин — это побочный продукт, образующийся при расщеплении красных кровяных телец. Обычно он расщепляется в печени и выводится из организма с калом.
До рождения ребенка у него есть гемоглобин другой формы. После рождения они очень быстро разрушают старый гемоглобин. Это приводит к образованию более высокого, чем обычно, уровня билирубина, который должен быть отфильтрован печенью из кровотока и отправлен в кишечник для выведения.
Однако недоразвитая печень не может отфильтровать билирубин так быстро, как он вырабатывается, что приводит к гипербилирубинемии (избытку билирубина).
Желтуха у младенцев при кормлении грудью — обычное явление.Это происходит у новорожденных, находящихся на грудном вскармливании, в двух отдельных формах:
- Желтуха грудного вскармливания — возникает в первую неделю жизни, если ребенок плохо ест или если молоко матери поступает медленно.
- Желтуха грудного молока — это связано с тем, что вещества, содержащиеся в грудном молоке, препятствуют процессу распада билирубина. Это происходит через 7 дней жизни, достигая максимума через 2-3 недели.
Некоторые случаи тяжелой детской желтухи связаны с основным заболеванием; к ним относятся:
- заболевание печени
- серповидно-клеточная анемия
- кровотечение из-под кожи головы (кефалогематома) — вызванное тяжелыми родами
- сепсис — инфекция крови
- аномалия эритроцитов ребенка
- закупорка желчных протоков или кишечник
- резус или несовместимость по системе АВО — когда мать и ребенок имеют разные группы крови, материнские антитела атакуют эритроциты ребенка
- большее количество красных кровяных телец — чаще встречается у маленьких детей и близнецов
- дефицит фермента
- бактериальные или вирусные инфекции
- гипотиреоз — недостаточная активность щитовидной железы
- гепатит — воспаление печени
- гипоксия — низкий уровень кислорода
- некоторые инфекции, включая сифилис и краснуху
Общие факторы риска детской желтухи:
- Преждевременные роды — недоношенные дети сильно недоношены развитая печень и меньше испражнений, это означает более медленную фильтрацию и нечастое выведение билирубина.

- Грудное вскармливание — дети, которые не получают достаточного количества питательных веществ или калорий из грудного молока или становятся обезвоженными, более склонны к развитию желтухи.
- Резус или несовместимость по системе АВО — когда у матери и ребенка разные группы крови, материнские антитела проходят через плаценту и атакуют красные кровяные тельца плода, вызывая ускоренный распад.
- Синяки во время родов — из-за этого красные кровяные тельца разрушаются быстрее, что приводит к повышению уровня билирубина.
Наиболее распространенным признаком детской желтухи является желтая кожа и склеры (белки глаз). Обычно это начинается с головы и распространяется на грудь, живот, руки и ноги.
Симптомы детской желтухи могут также включать:
- сонливость
- бледный стул — у детей, вскармливаемых грудью, стул должен быть зеленовато-желтым, а у детей, вскармливаемых из бутылочки, должен быть зеленовато-горчичный цвет
- плохое сосание или кормление
- темная моча — моча новорожденного должна быть бесцветной
Симптомы тяжелой детской желтухи включают:
- желтый цвет живота или конечностей
- сонливость
- неспособность набрать вес
- плохое кормление
- раздражительность
Врачи рекомендуют младенцам пройти обследование на желтуху перед выпиской из больницы и еще раз через 3-5 дней после рождения, когда уровень билирубина самый высокий.
Врачи, скорее всего, диагностируют желтуху только по внешнему виду. Однако степень желтухи будет определяться путем измерения уровня билирубина в крови. Уровни билирубина можно проверить с помощью анализа крови на билирубин сыворотки (SBR) или устройства чрескожного билирубинометра, которое измеряет количество определенного света, проходящего через кожу.
Если желтуха у младенца сохраняется более 2 недель, врачи могут провести дополнительные анализы крови и мочи для выявления основных заболеваний.Однако для детей, находящихся на грудном вскармливании, которые в остальном хорошо себя чувствуют, правильно кормят и набирают вес, это может быть нормальным явлением.
Поделиться на Pinterest Фототерапия, изображенная здесь, — это лечение детской желтухи, которая не проходит сама по себе.
Как правило, лечение легкой желтухи у младенцев не требуется, поскольку она имеет тенденцию исчезать сама по себе в течение 2 недель.
Если у ребенка тяжелая желтуха, его может потребовать повторно отправить в больницу для лечения, чтобы снизить уровень билирубина в кровотоке. В некоторых менее тяжелых случаях лечение может проводиться дома.
В некоторых менее тяжелых случаях лечение может проводиться дома.
Некоторые варианты лечения тяжелой желтухи включают:
- Фототерапия (световая терапия) — лечение световыми лучами. Младенца помещают под специальный свет, закрытый пластиковым экраном, чтобы отфильтровать ультрафиолетовое излучение. Свет изменяет структуру молекул билирубина, чтобы они могли выводиться из организма.
- Обменное переливание крови — кровь ребенка повторно забирается и затем заменяется (заменяется) донорской кровью.Эта процедура будет рассматриваться только в том случае, если фототерапия не работает, потому что ребенку необходимо будет находиться в отделении интенсивной терапии (ОИТ) для новорожденных.
- Внутривенный иммуноглобулин (IVIg) — в случае резус-несовместимости или несовместимости по системе ABO ребенку может быть проведено переливание иммуноглобулина; это белок в крови, который снижает уровень материнских антител, которые атакуют красные кровяные тельца младенца.

Если желтуха вызвана чем-то другим, может потребоваться операция или медикаментозное лечение.
При отсутствии лечения желтуха может привести к осложнениям.
- Острая билирубиновая энцефалопатия : Состояние, вызванное накоплением билирубина в головном мозге (билирубин токсичен для клеток мозга). Признаки острой билирубиновой энцефалопатии у ребенка с желтухой включают лихорадку, вялость, пронзительный плач, плохое питание и выгибание тела или шеи. Немедленное лечение может предотвратить дальнейшее повреждение.
- Ядро (ядерная желтуха) : потенциально смертельный синдром, который возникает, если острая билирубиновая энцефалопатия вызывает необратимое повреждение головного мозга.
Другие серьезные, но редкие осложнения включают глухоту и церебральный паралич.
Лучший способ снизить вероятность развития желтухи у младенцев — это хорошо кормить их. В течение первой недели жизни или около того младенцев, находящихся на грудном вскармливании, следует кормить 8-12 раз в день, а детей, вскармливаемых смесью, следует кормить 1-2 унциями смеси каждые 2-3 часа.
Детская желтуха: причины, симптомы и лечение
Детская желтуха — это состояние, при котором кожа ребенка и белая часть его глаза становятся желтыми.Желтуха — распространенное заболевание у младенцев, от которого страдают более 50 процентов всех новорожденных.
Желтуха особенно часто встречается у недоношенных детей — мальчиков чаще, чем девочек. Обычно он появляется в течение первой недели жизни ребенка.
У здорового доношенного ребенка детская желтуха редко является поводом для беспокойства; она имеет тенденцию уйти сама по себе. Однако, если лечение необходимо, младенцы, как правило, реагируют на неинвазивную терапию.
В редких случаях невылеченная детская желтуха может привести к повреждению мозга и даже смерти.
Поделиться на Pinterest Причиной желтухи является избыток билирубина, продукта жизнедеятельности, образующегося при расщеплении эритроцитов.
Детская желтуха вызвана избытком билирубина. Билирубин — это побочный продукт, образующийся при расщеплении красных кровяных телец. Обычно он расщепляется в печени и выводится из организма с калом.
Обычно он расщепляется в печени и выводится из организма с калом.
До рождения ребенка у него есть гемоглобин другой формы. После рождения они очень быстро разрушают старый гемоглобин. Это приводит к образованию более высокого, чем обычно, уровня билирубина, который должен быть отфильтрован печенью из кровотока и отправлен в кишечник для выведения.
Однако недоразвитая печень не может отфильтровать билирубин так быстро, как он вырабатывается, что приводит к гипербилирубинемии (избытку билирубина).
Желтуха у младенцев при кормлении грудью — обычное явление. Это происходит у новорожденных, находящихся на грудном вскармливании, в двух отдельных формах:
- Желтуха грудного вскармливания — возникает в первую неделю жизни, если ребенок плохо ест или если молоко матери поступает медленно.
- Желтуха грудного молока — это связано с тем, что вещества, содержащиеся в грудном молоке, препятствуют процессу распада билирубина.
 Это происходит через 7 дней жизни, достигая максимума через 2-3 недели.
Это происходит через 7 дней жизни, достигая максимума через 2-3 недели.
Некоторые случаи тяжелой детской желтухи связаны с основным заболеванием; к ним относятся:
- заболевание печени
- серповидно-клеточная анемия
- кровотечение из-под кожи головы (кефалогематома) — вызванное тяжелыми родами
- сепсис — инфекция крови
- аномалия эритроцитов ребенка
- закупорка желчных протоков или кишечник
- резус или несовместимость по системе АВО — когда мать и ребенок имеют разные группы крови, материнские антитела атакуют эритроциты ребенка
- большее количество красных кровяных телец — чаще встречается у маленьких детей и близнецов
- дефицит фермента
- бактериальные или вирусные инфекции
- гипотиреоз — недостаточная активность щитовидной железы
- гепатит — воспаление печени
- гипоксия — низкий уровень кислорода
- некоторые инфекции, включая сифилис и краснуху
Общие факторы риска детской желтухи:
- Преждевременные роды — недоношенные дети сильно недоношены развитая печень и меньше испражнений, это означает более медленную фильтрацию и нечастое выведение билирубина.

- Грудное вскармливание — дети, которые не получают достаточного количества питательных веществ или калорий из грудного молока или становятся обезвоженными, более склонны к развитию желтухи.
- Резус или несовместимость по системе АВО — когда у матери и ребенка разные группы крови, материнские антитела проходят через плаценту и атакуют красные кровяные тельца плода, вызывая ускоренный распад.
- Синяки во время родов — из-за этого красные кровяные тельца разрушаются быстрее, что приводит к повышению уровня билирубина.
Наиболее распространенным признаком детской желтухи является желтая кожа и склеры (белки глаз). Обычно это начинается с головы и распространяется на грудь, живот, руки и ноги.
Симптомы детской желтухи могут также включать:
- сонливость
- бледный стул — у детей, вскармливаемых грудью, стул должен быть зеленовато-желтым, а у детей, вскармливаемых из бутылочки, должен быть зеленовато-горчичный цвет
- плохое сосание или кормление
- темная моча — моча новорожденного должна быть бесцветной
Симптомы тяжелой детской желтухи включают:
- желтый цвет живота или конечностей
- сонливость
- неспособность набрать вес
- плохое кормление
- раздражительность
Врачи рекомендуют младенцам пройти обследование на желтуху перед выпиской из больницы и еще раз через 3-5 дней после рождения, когда уровень билирубина самый высокий.
Врачи, скорее всего, диагностируют желтуху только по внешнему виду. Однако степень желтухи будет определяться путем измерения уровня билирубина в крови. Уровни билирубина можно проверить с помощью анализа крови на билирубин сыворотки (SBR) или устройства чрескожного билирубинометра, которое измеряет количество определенного света, проходящего через кожу.
Если желтуха у младенца сохраняется более 2 недель, врачи могут провести дополнительные анализы крови и мочи для выявления основных заболеваний.Однако для детей, находящихся на грудном вскармливании, которые в остальном хорошо себя чувствуют, правильно кормят и набирают вес, это может быть нормальным явлением.
Поделиться на Pinterest Фототерапия, изображенная здесь, — это лечение детской желтухи, которая не проходит сама по себе.
Как правило, лечение легкой желтухи у младенцев не требуется, поскольку она имеет тенденцию исчезать сама по себе в течение 2 недель.
Если у ребенка тяжелая желтуха, его может потребовать повторно отправить в больницу для лечения, чтобы снизить уровень билирубина в кровотоке. В некоторых менее тяжелых случаях лечение может проводиться дома.
В некоторых менее тяжелых случаях лечение может проводиться дома.
Некоторые варианты лечения тяжелой желтухи включают:
- Фототерапия (световая терапия) — лечение световыми лучами. Младенца помещают под специальный свет, закрытый пластиковым экраном, чтобы отфильтровать ультрафиолетовое излучение. Свет изменяет структуру молекул билирубина, чтобы они могли выводиться из организма.
- Обменное переливание крови — кровь ребенка повторно забирается и затем заменяется (заменяется) донорской кровью.Эта процедура будет рассматриваться только в том случае, если фототерапия не работает, потому что ребенку необходимо будет находиться в отделении интенсивной терапии (ОИТ) для новорожденных.
- Внутривенный иммуноглобулин (IVIg) — в случае резус-несовместимости или несовместимости по системе ABO ребенку может быть проведено переливание иммуноглобулина; это белок в крови, который снижает уровень материнских антител, которые атакуют красные кровяные тельца младенца.

Если желтуха вызвана чем-то другим, может потребоваться операция или медикаментозное лечение.
При отсутствии лечения желтуха может привести к осложнениям.
- Острая билирубиновая энцефалопатия : Состояние, вызванное накоплением билирубина в головном мозге (билирубин токсичен для клеток мозга). Признаки острой билирубиновой энцефалопатии у ребенка с желтухой включают лихорадку, вялость, пронзительный плач, плохое питание и выгибание тела или шеи. Немедленное лечение может предотвратить дальнейшее повреждение.
- Ядро (ядерная желтуха) : потенциально смертельный синдром, который возникает, если острая билирубиновая энцефалопатия вызывает необратимое повреждение головного мозга.
Другие серьезные, но редкие осложнения включают глухоту и церебральный паралич.
Лучший способ снизить вероятность развития желтухи у младенцев — это хорошо кормить их. В течение первой недели жизни или около того младенцев, находящихся на грудном вскармливании, следует кормить 8-12 раз в день, а детей, вскармливаемых смесью, следует кормить 1-2 унциями смеси каждые 2-3 часа.
Детская желтуха: причины, симптомы и лечение
Детская желтуха — это состояние, при котором кожа ребенка и белая часть его глаза становятся желтыми.Желтуха — распространенное заболевание у младенцев, от которого страдают более 50 процентов всех новорожденных.
Желтуха особенно часто встречается у недоношенных детей — мальчиков чаще, чем девочек. Обычно он появляется в течение первой недели жизни ребенка.
У здорового доношенного ребенка детская желтуха редко является поводом для беспокойства; она имеет тенденцию уйти сама по себе. Однако, если лечение необходимо, младенцы, как правило, реагируют на неинвазивную терапию.
В редких случаях невылеченная детская желтуха может привести к повреждению мозга и даже смерти.
Поделиться на Pinterest Причиной желтухи является избыток билирубина, продукта жизнедеятельности, образующегося при расщеплении эритроцитов.
Детская желтуха вызвана избытком билирубина. Билирубин — это побочный продукт, образующийся при расщеплении красных кровяных телец. Обычно он расщепляется в печени и выводится из организма с калом.
Обычно он расщепляется в печени и выводится из организма с калом.
До рождения ребенка у него есть гемоглобин другой формы. После рождения они очень быстро разрушают старый гемоглобин. Это приводит к образованию более высокого, чем обычно, уровня билирубина, который должен быть отфильтрован печенью из кровотока и отправлен в кишечник для выведения.
Однако недоразвитая печень не может отфильтровать билирубин так быстро, как он вырабатывается, что приводит к гипербилирубинемии (избытку билирубина).
Желтуха у младенцев при кормлении грудью — обычное явление. Это происходит у новорожденных, находящихся на грудном вскармливании, в двух отдельных формах:
- Желтуха грудного вскармливания — возникает в первую неделю жизни, если ребенок плохо ест или если молоко матери поступает медленно.
- Желтуха грудного молока — это связано с тем, что вещества, содержащиеся в грудном молоке, препятствуют процессу распада билирубина.
 Это происходит через 7 дней жизни, достигая максимума через 2-3 недели.
Это происходит через 7 дней жизни, достигая максимума через 2-3 недели.
Некоторые случаи тяжелой детской желтухи связаны с основным заболеванием; к ним относятся:
- заболевание печени
- серповидно-клеточная анемия
- кровотечение из-под кожи головы (кефалогематома) — вызванное тяжелыми родами
- сепсис — инфекция крови
- аномалия эритроцитов ребенка
- закупорка желчных протоков или кишечник
- резус или несовместимость по системе АВО — когда мать и ребенок имеют разные группы крови, материнские антитела атакуют эритроциты ребенка
- большее количество красных кровяных телец — чаще встречается у маленьких детей и близнецов
- дефицит фермента
- бактериальные или вирусные инфекции
- гипотиреоз — недостаточная активность щитовидной железы
- гепатит — воспаление печени
- гипоксия — низкий уровень кислорода
- некоторые инфекции, включая сифилис и краснуху
Общие факторы риска детской желтухи:
- Преждевременные роды — недоношенные дети сильно недоношены развитая печень и меньше испражнений, это означает более медленную фильтрацию и нечастое выведение билирубина.

- Грудное вскармливание — дети, которые не получают достаточного количества питательных веществ или калорий из грудного молока или становятся обезвоженными, более склонны к развитию желтухи.
- Резус или несовместимость по системе АВО — когда у матери и ребенка разные группы крови, материнские антитела проходят через плаценту и атакуют красные кровяные тельца плода, вызывая ускоренный распад.
- Синяки во время родов — из-за этого красные кровяные тельца разрушаются быстрее, что приводит к повышению уровня билирубина.
Наиболее распространенным признаком детской желтухи является желтая кожа и склеры (белки глаз). Обычно это начинается с головы и распространяется на грудь, живот, руки и ноги.
Симптомы детской желтухи могут также включать:
- сонливость
- бледный стул — у детей, вскармливаемых грудью, стул должен быть зеленовато-желтым, а у детей, вскармливаемых из бутылочки, должен быть зеленовато-горчичный цвет
- плохое сосание или кормление
- темная моча — моча новорожденного должна быть бесцветной
Симптомы тяжелой детской желтухи включают:
- желтый цвет живота или конечностей
- сонливость
- неспособность набрать вес
- плохое кормление
- раздражительность
Врачи рекомендуют младенцам пройти обследование на желтуху перед выпиской из больницы и еще раз через 3-5 дней после рождения, когда уровень билирубина самый высокий.
Врачи, скорее всего, диагностируют желтуху только по внешнему виду. Однако степень желтухи будет определяться путем измерения уровня билирубина в крови. Уровни билирубина можно проверить с помощью анализа крови на билирубин сыворотки (SBR) или устройства чрескожного билирубинометра, которое измеряет количество определенного света, проходящего через кожу.
Если желтуха у младенца сохраняется более 2 недель, врачи могут провести дополнительные анализы крови и мочи для выявления основных заболеваний.Однако для детей, находящихся на грудном вскармливании, которые в остальном хорошо себя чувствуют, правильно кормят и набирают вес, это может быть нормальным явлением.
Поделиться на Pinterest Фототерапия, изображенная здесь, — это лечение детской желтухи, которая не проходит сама по себе.
Как правило, лечение легкой желтухи у младенцев не требуется, поскольку она имеет тенденцию исчезать сама по себе в течение 2 недель.
Если у ребенка тяжелая желтуха, его может потребовать повторно отправить в больницу для лечения, чтобы снизить уровень билирубина в кровотоке. В некоторых менее тяжелых случаях лечение может проводиться дома.
В некоторых менее тяжелых случаях лечение может проводиться дома.
Некоторые варианты лечения тяжелой желтухи включают:
- Фототерапия (световая терапия) — лечение световыми лучами. Младенца помещают под специальный свет, закрытый пластиковым экраном, чтобы отфильтровать ультрафиолетовое излучение. Свет изменяет структуру молекул билирубина, чтобы они могли выводиться из организма.
- Обменное переливание крови — кровь ребенка повторно забирается и затем заменяется (заменяется) донорской кровью.Эта процедура будет рассматриваться только в том случае, если фототерапия не работает, потому что ребенку необходимо будет находиться в отделении интенсивной терапии (ОИТ) для новорожденных.
- Внутривенный иммуноглобулин (IVIg) — в случае резус-несовместимости или несовместимости по системе ABO ребенку может быть проведено переливание иммуноглобулина; это белок в крови, который снижает уровень материнских антител, которые атакуют красные кровяные тельца младенца.

Если желтуха вызвана чем-то другим, может потребоваться операция или медикаментозное лечение.
При отсутствии лечения желтуха может привести к осложнениям.
- Острая билирубиновая энцефалопатия : Состояние, вызванное накоплением билирубина в головном мозге (билирубин токсичен для клеток мозга). Признаки острой билирубиновой энцефалопатии у ребенка с желтухой включают лихорадку, вялость, пронзительный плач, плохое питание и выгибание тела или шеи. Немедленное лечение может предотвратить дальнейшее повреждение.
- Ядро (ядерная желтуха) : потенциально смертельный синдром, который возникает, если острая билирубиновая энцефалопатия вызывает необратимое повреждение головного мозга.
Другие серьезные, но редкие осложнения включают глухоту и церебральный паралич.
Лучший способ снизить вероятность развития желтухи у младенцев — это хорошо кормить их. В течение первой недели жизни или около того младенцев, находящихся на грудном вскармливании, следует кормить 8-12 раз в день, а детей, вскармливаемых смесью, следует кормить 1-2 унциями смеси каждые 2-3 часа.
Желтуха: от новорожденного до возраста 2 месяцев
Пробел в образовании
Желтуха новорожденного — частый клинический признак, указывающий на гипербилирубинемию.Клиницисты должны ознакомиться с дифференциальной диагностикой гипербилирубинемии у новорожденных и младенцев младшего возраста, а также с важностью раннего направления всех пациентов с холестатической желтухой к детскому гастроэнтерологу или гепатологу.
Цели
После прочтения этой статьи читатели должны уметь:
Распознать желтуху как признак гипербилирубинемии и определить факторы риска желтухи новорожденных.
Объясните метаболизм билирубина.
Определите гипербилирубинемию и дифференцируйте типы гипербилирубинемии у новорожденных и младенцев.
Объясните широкий спектр дифференциальных диагнозов неонатальной желтухи.
Признать важность скрининга и последующего наблюдения после выписки для предотвращения тяжелой неконъюгированной гипербилирубинемии.

Опишите лечение желтухи новорожденных, включая холестаз.
Термин «желтуха », происходит от французского слова jaune , что означает «желтый». Это изменение цвета кожи, склер и слизистых оболочек на желтоватый оттенок, вызванное отложением в тканях пигментированного билирубина.Желтуха также известна как желтуха , от древнегреческого слова иктерос, обозначающее желтуху. Желтуха — частый клинический признак новорожденных, особенно в первые 2 недели после рождения. Первое описание желтухи новорожденных и окрашивания мозга новорожденного билирубином относится к XVIII веку. Обнаружение желтухи при физикальном обследовании является индикатором гипербилирубинемии. Это отличается от каротинемии, которая также может проявляться бледно-желто-красным цветом кожи и вызвана высоким уровнем каротина в крови.
У детей старшего возраста и взрослых нормальный уровень общего билирубина в сыворотке составляет менее 1,5 мг / дл (26 мкмоль / л), а доля конъюгированной фракции составляет менее 5%. (1) Гипербилирубинемия определяется как общий уровень билирубина в сыворотке выше 1,5…
(1) Гипербилирубинемия определяется как общий уровень билирубина в сыворотке выше 1,5…
Желтуха у новорожденного
Метаболизм билирубина (рис. 1)
Примерно 75% продукции билирубина
происходит из гема, высвобождаемого из гемоглобина в старых циркулирующих
эритроцитов ретикулоэндотелиальной системы (РЭС) в
селезенка, печень и костный мозг.Остальные ок. 25% это
создается «неэффективным» эритропоэзом и от
гемсодержащие белки (миоглобин, каталаза, цитохромы,
так далее.). Гем превращается гемоксигеназой в биливердин,
который восстанавливается до билирубина биливердинредуктазой.
От РЭС
билирубин выделяется в плазме, где он очень плотно связывается с
альбумин и транспортируется в печень, где клетки печени
принять его. Здесь и с помощью лигандина билирубин
транспортируется в эндоплазматический ретикулум, где
конъюгирован с диглюкуронидом билирубина путем связывания с глюкуроновой кислотой
кислоты с помощью уридиндифосфоглюкуронилтрансферазы.Это делает билирубин более водорастворимым и может выводиться из организма.
с желчью.
В просвете кишечника в течение первой недели
жизни, β-глюкуронидаза может отщеплять глюкуроновую кислоту, после чего
билирубин может реабсорбироваться из кишечника. Таким образом, есть
энтерогепатическая рециркуляция неконъюгированного билирубина.
РИС. 1. Обмен билирубина. RES:
Ретикулоэндотелиальная система
Гипербилирубинемия у новорожденного
У новорожденных развивается гипербилирубинемия из-за:
из:
- Производство большого билирубина, в два раза больше на кг
масса тела, как у взрослых, вызванная высоким гематокритом и
короткое время жизни эритроцитов (90 дней у доношенных детей) - Низкое выведение билирубина, так как печеночная
процессы незрелые - Энтерогепатическая рециркуляция
При рождении у новорожденного нет желтухи, так как билирубин может пройти
через плаценту и выводится матерью.При рождении
концентрация билирубина в плазме новорожденного немного выше
чем у матери, на 15-40 мкмоль / л. После рождения
После рождения
Концентрация билирубина в плазме младенца увеличивается. Если оно
превышает 60-80 мкмоль / л, появится желтая окраска кожи
[1].
Начинается с лица и распространяется оттуда вниз по
тело и конечности к ладоням рук и
подошвы стоп [2]. У доношенных новорожденных гипербилирубинемия.
наиболее часто достигает кульминации на 3-5 день жизни, у недоношенных новорожденных
чаще всего на 5-7 день жизни.Причина в том, что
функция печени созревает и энтерогепатическая рециркуляция
уменьшается.
Последний, потому что кишечник заселен бактериями.
который может превращать билирубин в стеркобилин, который затем
выводится с калом. Средний максимальный билирубин в плазме
концентрация у доношенных новорожденных составляет ок. 90-100 мкмоль / л. В
неосложненная гипербилирубинемия почти весь билирубин в плазме
несопряженная и сопряженная фракция пренебрежимо мала
[3].
Степень тяжести желтухи зависит от:
- Гестационный возраст.Чем меньше срок беременности, тем
более незрелая печень и, следовательно, выше плазма
концентрация билирубина.
- Пол. У мальчиков концентрация билирубина выше, чем у мальчиков.
девушки [4]. - Семейные факторы. Если у младенца была тяжелая желтуха,
существует повышенный риск того, что его братья и сестры также получат
это [5]. - Race. В среднем у монголоидной расы выше
концентрация билирубина в плазме выше, чем у представителей европеоидной расы,
который снова имеет более высокую концентрацию, чем негроидный
раса [4]. - Питание. Младенцы, кормящиеся грудным молоком, имеют более высокий
концентрация билирубина, чем у младенцев, питающихся смесью,
так называемая желтуха грудного молока [6]. - Время первого приема пищи и частота приемов пищи. В
раньше младенец ест свою первую пищу и чем больше он
имеет, тем ниже концентрация билирубина в плазме, поскольку
энтерогепатическая рециркуляция тем самым снижается из-за
сокращение времени прохождения через кишечник [7].
Фактор, способствующий повышению билирубина в плазме
концентрация может быть полицитемией, кефалгематомой и
внушения. Дополнительными факторами могут быть гемолиз
Дополнительными факторами могут быть гемолиз
изоиммунизация (иммунизация резус и АВО) или
сфероцитоз, глюкозо-6-фосфатдегидрогеназа эритроцитов
дефицит, галактоземия, сепсис, кишечная непроходимость,
гепатит и др.
Только неконъюгированный билирубин токсичен. Его токсическое действие на
клетки до сих пор не совсем понятны. В высоких концентрациях в плазме
билирубин в виде кислоты может осаждаться на фосфолипидных мембранах.
Поэтому считается, что токсичность билирубина
pH-зависимый [8].
Когда концентрация билирубина в плазме становится очень высокой,
у младенцев могут быть признаки и симптомы центральной нервной системы
вовлечение, острая билирубиновая энцефалопатия. На этапе 1
у младенцев могут проявляться следующие клинические симптомы: вялость,
плохое сосание, гипотония, ступор и слабый рефлекс Моро. Немного
когортные исследования [9,10] обнаружили связь между
гипербилирубинемия и незаметные отдаленные эффекты в перспективе
младенцы, но в большинстве исследований такие отношения не
наблюдаемый.
В фазе 2 (классическая ядерная желтуха) у младенцев могут быть:
следующие симптомы: гипертонус, опистотонус, пронация
спазмы рук, судороги, апноэ, лихорадка и пронзительный
крик (рис. 2). Эти младенцы почти всегда страдают
необратимое повреждение мозга, такое как снижение слуха, дистония или
атетоидный церебральный паралич, задержка психомоторного развития и
паралич взора снизу вверх.
РИС. 2. Младенец родился недалеко от срока и имел
крайняя гипербилирубинемия из-за резус-группы крови
иммунизация.Он развил классическую ядерную желтуху с
опистотонус, гипертонус, пронационные спазмы верхних
конечности, судороги и лихорадка.
По ядерной желтухе преимущественное распространение получают
билирубин в бледном шаре, субталамических ядрах,
гиппокамп, скорлупа, таламус и ядра черепных нервов,
особенно 3, 4 и 6 [11]. Магнитно-резонансная томография
(МРТ) аномалии видны в бледном шаре и
субталамические ядра [12].
В последние годы промышленно развитый мир стал свидетелем
увеличивается количество доношенных или недоношенных детей с классической
kernicterus [13,14].
Причинами этого могут быть:
- Младенцы ранее выписанные из родильных домов
палата, так что желтуха достигает апогея после выписки из
палата. - Риск ядерной желтухи у доношенных или недоношенных детей
был недооценен. - Лишь очень немногие врачи видели младенцев, страдающих от
классическая ядерная желтуха. - Число иммигрантов увеличилось. Может быть
клинически сложно оценить выраженность желтухи
с темной кожей. - Больше матерей хотят кормить своих новорожденных младенцев,
приводит к учащению гипербилирубинемии,
так называемая желтуха, связанная с грудным вскармливанием [6]. Это
отчасти потому, что кормление грудным молоком, как уже упоминалось, приводит к
высокой концентрации билирубина в плазме, отчасти потому, что
младенцы на грудном вскармливании часто получают меньше питания, чем
младенцы на искусственном вскармливании.
Мониторинг
Проведено первичное обследование на желтуху.
визуально, оценивая частично его интенсивность, а частично — насколько
прогрессировал.На основании этого решается,
необходимо для измерения чрескожной концентрации билирубина
с билирубинометром. Это измерение производится либо на
на лбу или на груди. От инструмента пучок света
передается на кожу, и отраженный свет анализируется
[15].
Если чрескожная концентрация билирубина превышает
определенный предел, определяется концентрация билирубина в плазме
[16]. Измерение концентрации чрескожного билирубина
в основном работает в родильных домах в здоровом или близком сроке
младенцы (гестационный возраст 35-36 недель), но может при
Преимущество также можно использовать в отделениях интенсивной терапии новорожденных
у младенцев гестационного возраста> 32 недель
[16].
В связи с увеличением количества младенцев с классической
ядерная желтуха и трудность оценки интенсивности
желтуха у младенцев с темной кожей, обследование доношенных и
недоношенных младенцев было предложено путем измерения
чрескожная концентрация билирубина [15], в конце выдоха
окись углерода или их комбинация [17].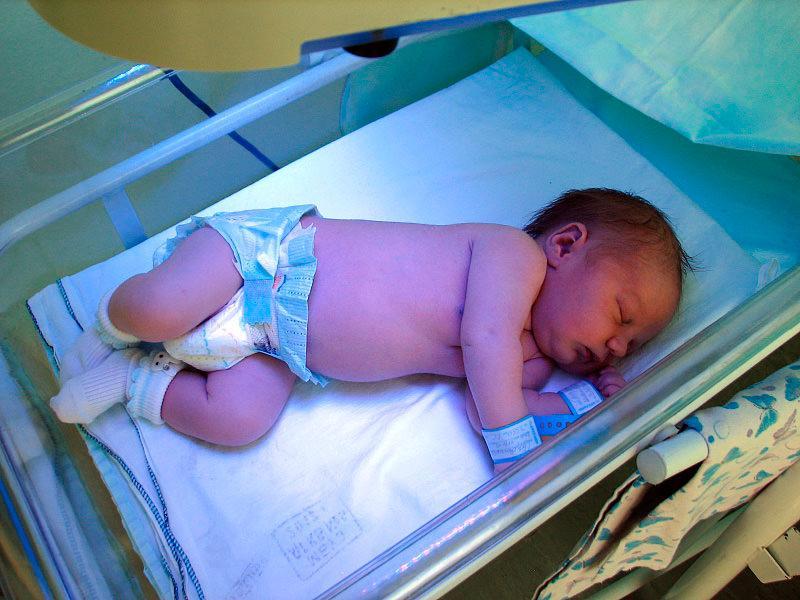 2004 год
2004 год
рекомендации AAP (Американской академии педиатрии) рекомендуют
систематическая оценка перед выпиской на предмет риска
гипербилирубинемия.Это можно сделать, измерив билирубин.
уровень с использованием концентрации общего билирубина в плазме или
чрескожный билирубин и / или оценка клинических факторов риска
[18].
Обычно концентрация общего билирубина в плазме составляет
определяется, и считается идентичным
концентрация неконъюгированного билирубина как концентрация
конъюгированный билирубин у новорожденных без заболеваний печени, как
упомянуто, незначительно [3]. При подозрении на заболевание печени,
определяется фракционный билирубин, т.е.е. концентрация
неконъюгированный, а также конъюгированный билирубин.
Определение
свободный билирубин в плазме в основном используется для исследований
целей. Развитие желтухи в течение первых 24 часов после
жизнь всегда требует определения билирубина плазмы.
Лечение
Фототерапия
Фототерапия является предпочтительным методом лечения.
Облучение кожи синим или сине-зеленым светом
превращает билирубин в фотобилирубины, которые являются изомерами
соединения билирубина.В то время как билирубин является жирорастворимым и
очень трудно растворяется в воде, фотобилирубины более полярны
и легко растворяется в воде.
Они могут выводиться через
печень с желчью без конъюгации. Свет влияет на кожу
на глубину 1-2 мм [19] и желтую окраску кожи
исчезает на облученных участках. Глаза младенцев должны быть
во время лечения, чтобы избежать риска травмирования
сетчатка. Фототерапия не имеет значимых побочных эффектов,
но
- младенцы часто страдают секреторной диареей
[20] - наблюдается повышенная незаметная потеря воды из
кожа.Поэтому недоношенным детям требуется дополнительная жидкость, которая
особенно важно для крайне недоношенных новорожденных - можно наблюдать экзантему
- при воздействии света на младенцев с заболеваниями печени, a
серо-коричневое изменение цвета кожи, плазмы и мочи может быть
наблюдается состояние, известное как синдром бронзового ребенка.
Пигменты образуются при воздействии билирубина и меди.
порфирины на свет [21]. Условие предположительно нет
важность [22].
Обменное переливание
При обменном переливании кровь младенца обменивается, часто
через пупочную вену с объемом вдвое больше, чем у младенца
объем крови, так что большая часть билирубина удаляется.Эта процедура влечет за собой значительную болезненность в виде
некротический энтероколит, кровообращение и сепсис,
даже смертность.
Олово-мезопорфирин для инъекций [23]
Это очень многообещающий метод лечения, который еще не применялся.
клинического использования пока нет. Олово-мезопорфирин — аналог гема, который
конкурирует с гемом за сайты связывания гемоксигеназы.
Это уменьшает разрушение гема и, следовательно, производство
билирубина, снижая потребность в фототерапии
значительно.Может использоваться в профилактических целях и в
развитая гипербилирубинемия. Кажется, что лечение не имеет
побочные эффекты значимости.
Профилактика острой билирубиновой энцефалопатии
Следующее предположительно может помочь в сокращении
частота тяжелой гипербилирубинемии:
- Пересмотренный взгляд на риск острого билирубина
энцефалопатия с очень высоким билирубином в плазме
концентрации, как кажется, больше, чем обычно
мысль. - Обеспечение того, чтобы все матери после родов получали оба
устная и письменная информация о желтухе у новорожденного
младенец. - Будьте более либеральными в добавлении детских смесей в
ситуации, когда грудное вскармливание трудно
учреждать. - Скрининг младенцев некавказского происхождения на предмет
риск развития высокой концентрации билирубина в плазме
может быть разумным. - При утверждении руководств по фототерапии и
обменные переливания существуют, их нужно соблюдать.
Гипербилирубинемия и желтуха | Детская больница Филадельфии
Гипербилирубинемия — это состояние, при котором происходит накопление билирубина в крови, вызывающее изменение цвета глаз и кожи на желтый, называемое желтухой. Низкий уровень билирубина у новорожденных — обычное дело, не вызывает никаких проблем и проходит самостоятельно в первую неделю жизни. Однако некоторые состояния, такие как недоношенность, инфекция или определенные заболевания крови, могут привести к быстрому накоплению билирубина до токсичного уровня.
Низкий уровень билирубина у новорожденных — обычное дело, не вызывает никаких проблем и проходит самостоятельно в первую неделю жизни. Однако некоторые состояния, такие как недоношенность, инфекция или определенные заболевания крови, могут привести к быстрому накоплению билирубина до токсичного уровня.
В зависимости от причины гипербилирубинемии желтуха может появиться при рождении или в любое время после него.
Билирубин — это естественный побочный продукт, образующийся при распаде красных кровяных телец. Печень взрослого человека превращает неконъюгированный билирубин в конъюгированную форму, которая выводится из организма. Во время беременности плацента выделяет билирубин, но когда ребенок рождается, незрелая печень ребенка должна взять на себя эту роль. Существует несколько причин гипербилирубинемии и желтухи, в том числе следующие:
Физиологическая желтуха. Физиологическая желтуха возникает как «нормальная» реакция на ограниченную способность ребенка выводить билирубин в первые дни жизни из-за незрелости печени.
 Обычно это проходит к первой неделе жизни.
Обычно это проходит к первой неделе жизни.При кормлении грудью желтуха. В течение первых нескольких дней грудного вскармливания, когда у матери мало молока и у ребенка возникают проблемы с прикладыванием и кормлением, ребенок может обезвоживаться. Поскольку билирубин выводится с мочой и стулом, снижение мочеиспускания и нечастый стул приводят к накоплению билирубина.Несмотря на то, что это обычное явление для доношенных новорожденных, недоношенные и поздние недоношенные дети более восприимчивы к этой проблеме, потому что у них может быть некоординированное сосание, а также легкая утомляемость. Как только наладится эффективное грудное вскармливание, эта проблема исчезнет.
Желтуха грудного молока. Примерно у 2 процентов детей, находящихся на грудном вскармливании, желтуха развивается после первой недели. Он достигает своего пика примерно в двухнедельном возрасте и может сохраняться до трех-двенадцати недель. Считается, что желтуха грудного молока вызвана веществом в грудном молоке, которое увеличивает реабсорбцию билирубина через кишечник.
 Грудное вскармливание обычно можно продолжить или прервать лишь ненадолго.
Грудное вскармливание обычно можно продолжить или прервать лишь ненадолго.Желтуха от гемолиза. Желтуха может возникнуть при увеличении распада эритроцитов (гемолизе), например, при несоответствии групп крови матери и плода, что приводит к несовместимости по системе АВО или гемолитической болезни новорожденного (резус-болезнь). Повышенный гемолиз также может возникнуть, если у ребенка во время родов возникли синяки или гематома.
Желтуха, связанная с нарушением функции печени. Желтуха может быть связана с длительным нарушением функции печени из-за инфекции и других факторов.
Гипербилирубинемия — очень распространенное явление, поражающее примерно 60 процентов доношенных новорожденных, а у 80 процентов недоношенных детей развивается желтуха.
Хотя низкие уровни билирубина обычно не вызывают беспокойства, большие его количества могут циркулировать в тканях мозга и вызывать судороги и повреждение мозга.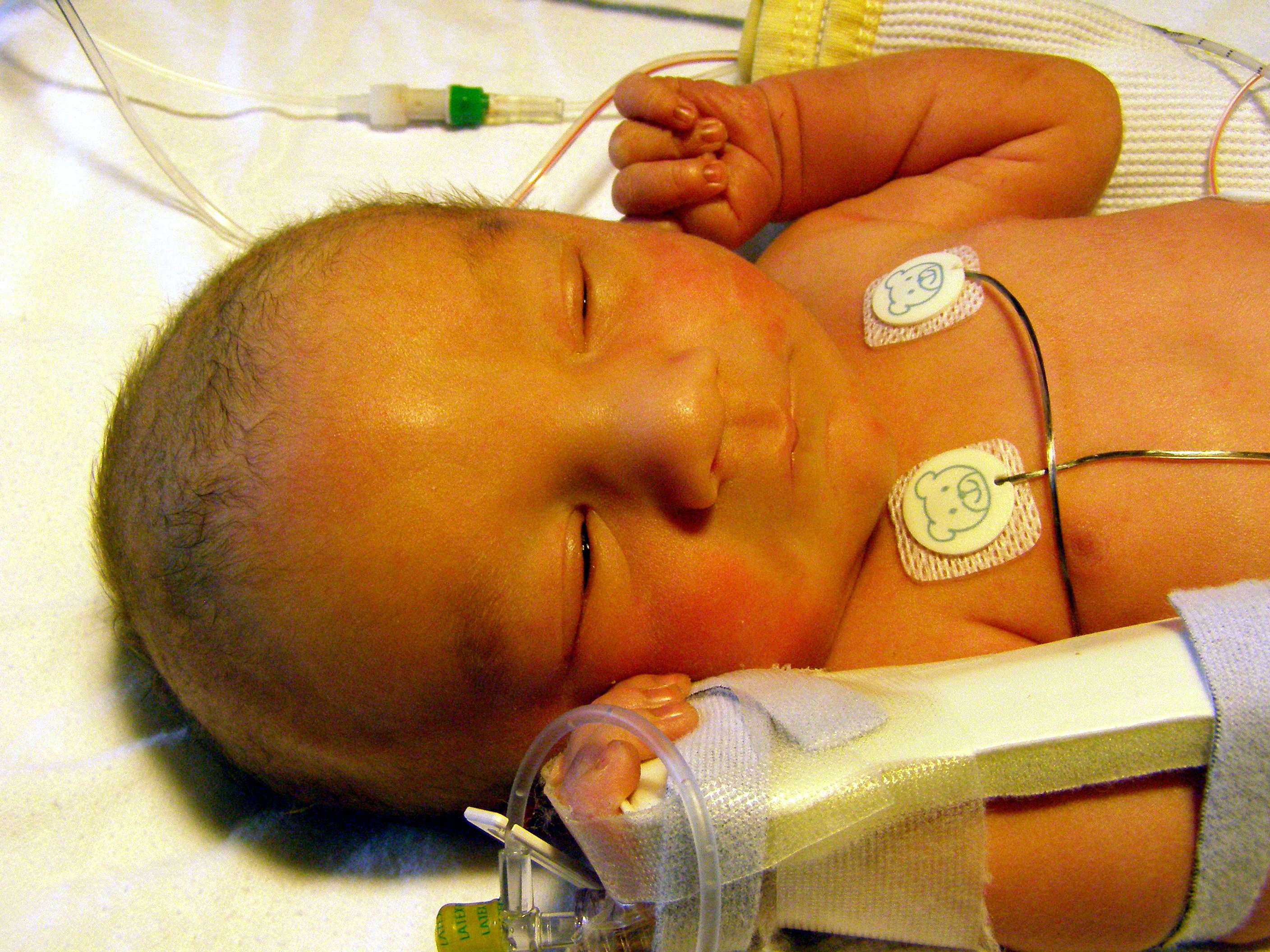 Это состояние называется ядерной желтухой.
Это состояние называется ядерной желтухой.
Повышенный билирубин проявляется в желтом изменении цвета глаз, слизистой оболочки и кожи ребенка, которое обычно начинается с головы и движется вниз.Перед выпиской в больницу у большинства детей будет проверяться уровень билирубина с помощью кожного (чрескожного) зонда или анализа крови. Другие симптомы желтухи могут включать плохое питание или летаргию.
Симптомы гипербилирубинемии могут напоминать другие состояния или медицинские проблемы. Всегда консультируйтесь с лечащим врачом вашего ребенка для постановки диагноза.
Время появления желтухи помогает в диагностике. Желтуха, появляющаяся в первые 12-24 часа, может быть серьезной проблемой и может потребовать раннего лечения.Когда желтуха появляется на второй или третий день, она обычно «физиологическая» или связана с обезвоживанием. Врач обычно полагается на инструмент или график билирубина, чтобы решить, когда уровень билирубина становится опасным, поскольку младенцы в возрасте нескольких дней могут переносить более высокие уровни билирубина по сравнению с младенцами младше 48 часов. Когда желтуха появляется к концу первой недели, это может быть связано с инфекцией. Позднее появление желтухи на второй неделе часто связано с кормлением грудным молоком, но может иметь и другие причины.
Когда желтуха появляется к концу первой недели, это может быть связано с инфекцией. Позднее появление желтухи на второй неделе часто связано с кормлением грудным молоком, но может иметь и другие причины.
Диагностические процедуры гипербилирубинемии могут включать:
Уровни прямого и непрямого билирубина. Анализ крови может определить, связан ли билирубин с другими веществами печенью так, чтобы он мог выводиться (прямой), или циркулирует в кровотоке (непрямой).
Количество красных кровяных телец может использоваться для определения, слишком много или слишком мало эритроцитов у ребенка.
Подсчет ретикулоцитов определяет количество молодых эритроцитов, которое является показателем образования красных кровяных телец.
Группа крови и тестирование на несовместимость по ABO или резус-фактор (тест Кумба)
Лечение зависит от многих факторов, включая причину гипербилирубинемии и уровень билирубина. Цель состоит в том, чтобы не допустить повышения уровня билирубина до опасного уровня, минимизируя при этом любые негативные последствия лечения. Лечение может включать:
Цель состоит в том, чтобы не допустить повышения уровня билирубина до опасного уровня, минимизируя при этом любые негативные последствия лечения. Лечение может включать:
Фототерапия. Во время фототерапии ребенка помещают в ультрафиолетовый свет.Для начала фототерапии может потребоваться несколько часов, и она используется в течение дня и ночи. Во время фототерапии необходимо защищать глаза малыша и следить за температурой. Уровень билирубина в крови проверяется каждые 6-12 часов, чтобы убедиться, что фототерапия работает.
В особых случаях может потребоваться обменное переливание крови для замены крови ребенка свежей кровью в попытке быстро снизить уровень билирубина. Это делается по согласованию с неонатологом.
Достаточное увлажнение при грудном вскармливании или сцеживании грудного молока. Американская академия педиатрии рекомендует по возможности продолжать грудное вскармливание.
 Дети, находящиеся на грудном вскармливании и получающие фототерапию обезвоженными или страдающими чрезмерной потерей веса, могут получать добавку сцеженного молока или смеси.
Дети, находящиеся на грудном вскармливании и получающие фототерапию обезвоженными или страдающими чрезмерной потерей веса, могут получать добавку сцеженного молока или смеси. Лечение любой первопричины гипербилирубинемии, например инфекции
Хотя гипербилирубинемию нельзя полностью предотвратить, раннее распознавание и лечение важны для предотвращения повышения уровня билирубина до опасного уровня.
Оценка и лечение неонатальной гипербилирубинемии
1. Бутани В.К.,
Старк AR,
Lazzeroni LC, г.
и другие.;
Первоначальная оценка клинического тестирования и оценка риска для универсального скрининга на группу скрининга гипербилирубинемии.
Скрининг перед выпиской на тяжелую неонатальную гипербилирубинемию позволяет выявить младенцев, нуждающихся в фототерапии. J Педиатр .
2013; 162 (3): 477–482 . …
…
2.Сгро М,
Кэмпбелл Д.,
Шах В.
Заболеваемость и причины тяжелой неонатальной гипербилирубинемии в Канаде. CMAJ .
2006. 175 (6): 587–590.
3. Гамалелдин Р,
Искандер I,
Сеуд I,
и другие.
Факторы риска нейротоксичности у новорожденных с тяжелой неонатальной гипербилирубинемией. Педиатрия .
2011; 128 (4): e925 – e931.
4. Майзелс М.Дж.,
Бутани ВК,
Боген Д,
Ньюман ТБ,
Старк AR,
Watchko JF.Гипербилирубинемия у новорожденного> или = 35 недель беременности: обновленная информация с уточнениями. Педиатрия .
2009. 124 (4): 1193–1198.
5. Подкомитет Американской академии педиатрии по гипербилирубинемии.
Ведение гипербилирубинемии у новорожденного на сроке 35 и более недель [опубликованные поправки опубликованы в Pediatrics. 2004; 114 (4): 1138]. Педиатрия .
2004. 114 (1): 297–316.
6. Ip S,
Ip S,
Чанг М,
Кулиг Дж.,
и другие.;
Подкомитет Американской академии педиатрии по гипербилирубинемии.
Основанный на фактах обзор важных вопросов, касающихся неонатальной гипербилирубинемии. Педиатрия .
2004; 114 (1): e130 – e153.
7. Майзелс М.Дж.,
Дериддер Дж. М.,
Кринг Е.А.,
Баласубраманиам М.
Регулярные чрескожные измерения билирубина в сочетании с клиническими факторами риска улучшают прогноз последующей гипербилирубинемии. Дж Перинатол .2009. 29 (9): 612–617.
8. Керен Р.,
Луан Х,
Фридман С,
Сэддлмайр S,
Cnaan A,
Бутани ВК.
Сравнение альтернативных стратегий оценки риска для прогнозирования значительной неонатальной гипербилирубинемии у доношенных и недоношенных детей. Педиатрия .
2008; 121 (1): e170 – e179.
9. Керен Р.,
Бутани ВК,
Луан Х,
Нихтанова С,
Cnaan A,
Schwartz JS.
Выявление новорожденных с риском значительной гипербилирубинемии: сравнение двух рекомендуемых подходов. Арч Дис Детский .
2005. 90 (4): 415–421.
10. Целевая группа превентивных служб США.
Скрининг младенцев на гипербилирубинемию для предотвращения хронической билирубиновой энцефалопатии: рекомендация Целевой группы профилактических служб США. Педиатрия .
2009. 124 (4): 1172–1177.
11. Американская академия семейных врачей. Клинические рекомендации: гипербилирубинемия, младенцы. https://www.aafp.org/patient-care/clinical-recommendations/all/hyperbilirubinemia.html. По состоянию на 10 марта 2014 г.
12. Трикалинос Т.А.,
Чанг М,
Лау Дж,
Ип С.
Систематический обзор скрининга на билирубиновую энцефалопатию у новорожденных. Педиатрия .
2009. 124 (4): 1162–1171.
13. Кузневича МВт,
Эскобар Г.Дж.,
Ньюман ТБ.
Влияние универсального скрининга билирубина на тяжелую гипербилирубинемию и использование фототерапии. Педиатрия .
Педиатрия .
2009. 124 (4): 1031–1039.
14. Петерсен JR,
Окородуду АО,
Мохаммад А.А.,
Фернандо А,
Shattuck KE.Связь чрескожного тестирования на билирубин в больнице со снижением частоты повторных госпитализаций по поводу гипербилирубинемии. Clin Chem .
2005. 51 (3): 540–544.
15. Суреш Г.К.,
Кларк RE.
Экономическая эффективность стратегий, направленных на предотвращение ядерной желтухи у новорожденных. Педиатрия .
2004. 114 (4): 917–924.
16. Баррингтон К.Дж., Шанкаран К; Канадское педиатрическое общество; Комитет по плодам и новорожденным. Рекомендации по выявлению, лечению и профилактике гипербилирубинемии у доношенных и поздних недоношенных новорожденных.http://www.cps.ca/en/documents/position/hyperbilirubinemia-newborn. По состоянию на 20 января 2014 г.
17. Варваригу А,
Фузас С,
Скилогианни Э,
Мантагу L,
Bougioukou D,
Мантагос С.
Чрескожная номограмма билирубина для прогнозирования значительной неонатальной гипербилирубинемии. Педиатрия .
2009. 124 (4): 1052–1059.
18. Бессер I,
Перри Ж.,
Меснер О,
Змора Э,
Токер А.
Рекомендованные результаты анализов крови для новорожденных, которым требуется фототерапия по поводу гипербилирубинемии. Изр Мед Ассо Дж. .
2010. 12 (4): 220–224.
19. Майзельс М.Дж.,
Кринг Э.
Восстановление уровня билирубина в сыворотке после интенсивной фототерапии. Arch Pediatr Adolesc Med .
2002. 156 (7): 669–672.
20. Ас-Саеди С.А.
Отскок гипербилирубинемии у доношенных детей после фототерапии. Саудовская медицина J .
2002. 23 (11): 1394–1397.
21. Кумар П.,
Чавла Д,
Деорари А.
Световая диодная фототерапия при неконъюгированной гипербилирубинемии у новорожденных. Кокрановская база данных Syst Rev .
2011; (12): CD007969.
22. Акобенг А.К.
Неонатальная желтуха. Clin Evid Concise .
2004; 12: 84–85.
23. Ньюман ТБ,
Кузневича МВт,
Лильестранд П,
Wi S,
Маккаллох C,
Эскобар GJ.
Количество, необходимое для лечения фототерапией в соответствии с рекомендациями Американской академии педиатрии. Педиатрия .
2009. 123 (5): 1352–1359.
24. Аспберг С.,
Дальквист Дж.
Кахан Т,
Келлен Б.Подтвержденная связь между неонатальной фототерапией или желтухой новорожденных и риском детской астмы. Pediatr Allergy Immunol .
2010; 21 (4 пт 2): e733 – e739.
25. Дальквист Г,
Каллен Б.
Показания к тому, что фототерапия является фактором риска развития инсулинозависимого диабета. Уход за диабетом .
2003. 26 (1): 247–248.
26. Матичард Э.,
Le Hénanff A,
Сандерс А,
Легуядек J,
Крикс Б,
Декамп В.Влияние неонатальной фототерапии на количество меланоцитарных невусов у детей. Дерматол Арки .
Дерматол Арки .
2006. 142 (12): 1599–1604.
27. Bauer J,
Бюттнер П.,
Лютер H,
Виркер Т.С.,
Möhrle M,
Гарбе К.
Фототерапия синим светом желтухи новорожденных не увеличивает риск развития меланоцитарных невусов. Дерматол Арки .
2004. 140 (4): 493–494.
28. Кемпер К.,
Форсайт Б,
Маккарти П.
Желтуха, прекращение грудного вскармливания и уязвимый ребенок. Педиатрия .
1989. 84 (5): 773–778.
29. Brethauer M,
Кэри Л.
Материнский опыт лечения желтухи новорожденных. MCN Am J Matern Детские сестры .
2010. 35 (1): 8–14.
30. Усатин Д,
Лильестранд П,
Кузневича МВт,
Эскобар Г.Дж.,
Ньюман ТБ.
Влияние неонатальной желтухи и фототерапии на частоту амбулаторных посещений в первый год. Педиатрия .
2010. 125 (4): 729–734.
31.Gourley GR.
Кормление грудью, желтуха новорожденных и ядерная желтуха.:max_bytes(150000):strip_icc()/level-2-nicu-getty-Alvis-Upitis-56a765b33df78cf772958db0.jpg) Семин Неонатол .
Семин Неонатол .
2002. 7 (2): 135–141.
32. Бертини Г.,
Дэни С,
Трончин М,
Rubaltelli FF.
Действительно ли грудное вскармливание способствует ранней желтухе новорожденных? Педиатрия .
2001; 107 (3): E41.
33. Уиллис СК,
Хэннон PR,
Scrimshaw SC.
Влияние опыта матери с новорожденным с желтухой на отношения грудного вскармливания. J Fam Pract .
2002; 51 (5): 465.
34. Ньюман Т. Б.,
Лильестранд П,
Джереми RJ,
и другие.;
Группа изучения желтухи и вскармливания младенцев.
Результаты среди новорожденных с уровнем общего билирубина в сыворотке 25 мг на децилитр или более. N Engl J Med .
2006. 354 (18): 1889–1900.
35. Джангаард К.А.,
Упал БД,
Доддс Л,
Аллен AC.
Результаты в популяции здоровых доношенных и недоношенных детей с уровнем билирубина в сыворотке> или = 325 микромоль / л (> или = 19 мг / дл), родившихся в Новой Шотландии, Канада, в период с 1994 по 2000 год.



 Это происходит через 7 дней жизни, достигая максимума через 2-3 недели.
Это происходит через 7 дней жизни, достигая максимума через 2-3 недели.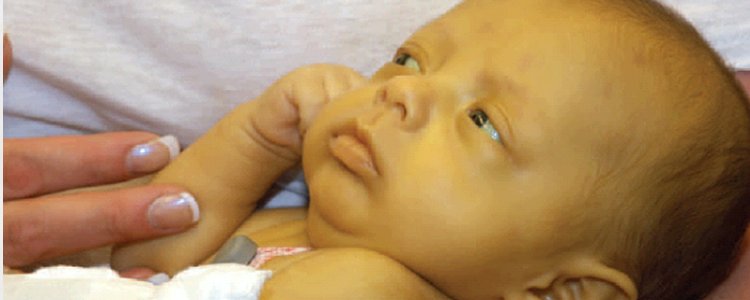
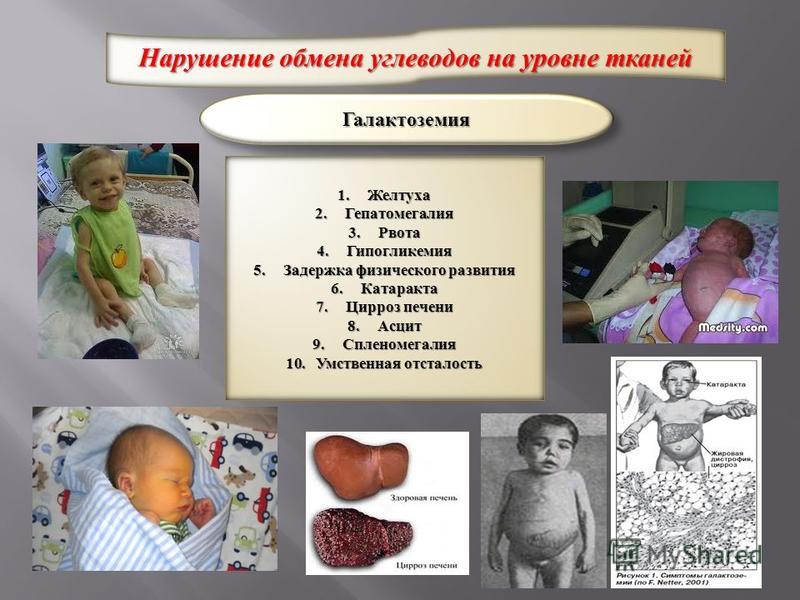
 Это происходит через 7 дней жизни, достигая максимума через 2-3 недели.
Это происходит через 7 дней жизни, достигая максимума через 2-3 недели.




 Грудное вскармливание обычно можно продолжить или прервать лишь ненадолго.
Грудное вскармливание обычно можно продолжить или прервать лишь ненадолго. Дети, находящиеся на грудном вскармливании и получающие фототерапию обезвоженными или страдающими чрезмерной потерей веса, могут получать добавку сцеженного молока или смеси.
Дети, находящиеся на грудном вскармливании и получающие фототерапию обезвоженными или страдающими чрезмерной потерей веса, могут получать добавку сцеженного молока или смеси.