что это такое, лечение, клиника, причины
Гематологические диагнозы, как правило, трудно обнаружить на ранних стадиях. Они не дают выраженных объективных проявлений, а признаки, заметные самому пациенту, не вызывают большого дискомфорта до некоторых пор. Однако существуют исключения, они с самого старта сопровождаются выраженными клиническими признаками.
Тромбоцитопеническая пурпура — это гетерогенное заболевание, характеризуется нарушением свертываемости крови в результате снижения концентрации тромбоцитов (красных кровяных пластинок) менее 150 х 109/л, при норме 200-400*109/л. Итогом становится развитие геморрагического диатеза (сыпи), покрывающего большие площади тканей.
Болезнь нестабильна. В любой момент может случиться критическое по интенсивности кровотечение, стоящее больному жизни. Потому медлить с обследованием нельзя.
Задача диагностики и терапии таких пациентов ложится на плечи гематолога. Как правило, все мероприятия проводятся в стационаре.
Основу лечения составляет применение кортикостероидов, медикаментов, для снижения силы иммунного ответа и естественной стимуляции кроветворения.
Это небыстрый процесс, требуется от 2 до 6 недель. Затем показаны регулярные профилактические осмотры у профильного специалиста. Прогнозы зависят от формы нарушения, качества проводимого лечения и своевременности вмешательства.
Механизм развития
Тромбоцитарная пурпура — это сложное заболевание, оно имеет массу патогенетических вариантов, но основа всегда одна и та же. Это снижение концентрации, синтеза тромбоцитов и как итог — скорости свертывания, а значит постоянные риски для здоровья и жизни.
Чаще всего заболевание манифестирует в детские годы, до 2-4 лет. Чуть реже у подростков. Известны случаи развития и у пожилых людей.
Это не аксиома, возможно становление патологического процесса в любой период. Женщины и мужчины страдают одинаково часто, половых особенностей у диагноза нет.
Расстройство формируется в результате одного или группы факторов.
Среди таковых можно назвать:
- Прямое влияние антител организма матери на плод.
- Прием некоторых лекарственных препаратов.
- Переливание крови и неадекватный ответ на чужие тромбоциты.
- Аутоиммунная реакция (наиболее часто).
- Влияние инфекционного агента.
Это неполный перечень провоцирующих факторов.
Виновник вызывает первые проявления тромбоцитопенической пурпуры не сразу, а постепенно. Клинические признаки обнаруживаются спустя 2-4 недели, что усложняет диагностику, особенно, если врач недостаточно осведомлен о течении болезни.
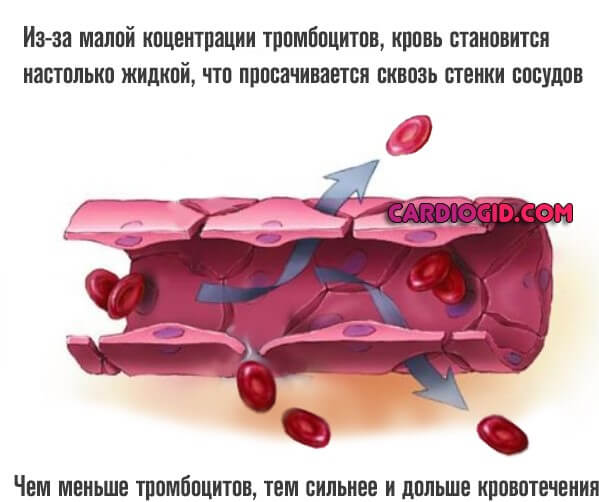
Количество тромбоцитов в крови падает. Это результат скудной выработки красных кровяных пластинок, их раннего разрушения или неправильного распределения. Вариантов может быть несколько, но суть остается прежней.
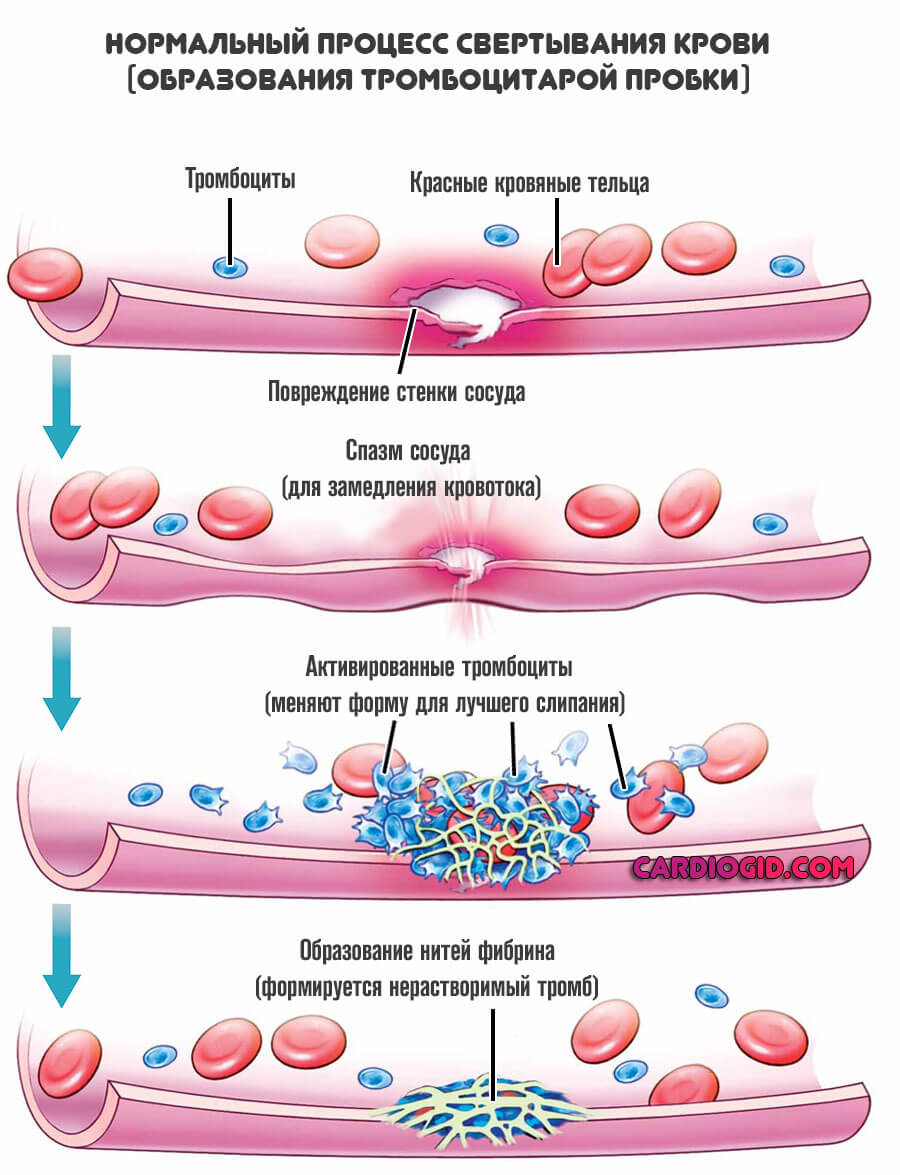

Характерное отличие этой формы нарушения — при малой концентрации форменных клеток, они в полной мере сохраняют свои функциональные качества. Потому вероятность компенсации расстройства и ее продолжительность выше, чем при другом процессе — тромбоцитопатии.
Свертываемость падает, начинаются множественные малые по размерам кровоизлияния. В подкожно-жировую клетчатку, слизистые оболочки.
Встречаются и куда более опасные осложнения. Вероятность таковых варьируется в пределах 15%. Возможны грозные последствия с массивным излиянием крови и гибелью больного. Или же тяжелой инвалидностью, как, например, при поражении сетчатки глаза. Это чревато утратой зрения.
Механизм известен достаточно, но множественность факторов делает сложным как описание, так и диагностику, лечение патологического процесса.
Классификация
Типизировать тромбоцитопеническую пурпуру можно несколькими способами. Первый и основной критерий базируется на происхождении заболевания.
- Аутоиммунная форма. Самая распространенная, и в то же время опасная. Складывается в результате сбоя в работе защитных сил организма. Иммунитет начинает воспринимать собственные тромбоциты как чужеродные и уничтожает их.
В частности страдает костный мозг, напрямую участвующий в процессе кроветворения. Восстановление не представляется возможным без применения кортикостероидов или даже цитостатиков для угнетения неадекватной реакции.
Трудности лечения связаны со стойкостью нарушения, его стереотипностью и склонностью к рецидивам, стоит только ослабить контроль и понизить дозу препарата раньше времени.
- Изоиммунная форма (аллоиммунная). Распространена менее. В основе лежит ответ организма на поступление в кровь чужеродных тромбоцитов. Такая ситуация возможна после переливания.
Также встречается иммунологическая несовместимость матери и плода. С вероятностью не менее 60% ребенок родится с заложенным заболеванием.
Проявляется оно несколько позднее, к 2-4 годам. При тяжелом течении беременности необходимо внимательно наблюдать за состоянием ребенка, чтобы не пустить момент начала расстройства.
- Идиопатическая тромбоцитопеническая пурпура (ИТП). Она же болезнь Верльгофа. Втречается в 45% клинических ситуаций. Как и следует из названия, обнаружить причину патологического процесса в таких условиях невозможно. По ходу течения, диагноз иногда пересматривается, уточняется.
- Гетероиммунная разновидность (гаптеновая). В этом случае тромбоциты разрушаются под влиянием химических агентов со стороны. Продуктов жизнедеятельности микроорганизмов, метаболитов лекарственных средств. Возможно повреждение вирусами.
- Отдельно называют трансиммунную форму. Она характеризуется прямой передачей специфических антител от матери к ребенку. Манифестация происходит рано.
Второй способ классифицировать тромбоцитическую пурпуру — оценить характер болезни.
- Острая. Начинается стремительно, сопровождается полным симптоматическим комплексом. Дает выраженные нарушения свертываемости.
В перспективе короткого времени возможно развитие критических отклонений, смертельно опасных кровотечений в головной мозг, желудочно-кишечный тракт. Сетчатку глаза с формированием отслоения и перспективами полной слепоты.
Терапия срочная, без помощи вероятность гибели составляет от 30 до 50% и даже выше.
- Хроническая. Встречается несколько чаще. Дает вялую клинику, но само заболевание протекает месяцами и годами без спонтанного исчезновения.
Переход в ремиссию если и возможен без медицинской помощи, то ненадолго. Вероятность смертельно опасных кровотечений все еще сохраняется, хотя они и ниже, чем при острой разновидности болезни.
Обе классификации используются для уточнения диагноза, тактики терапии.
Внимание:
Сложность этиологии, также неоднородность проявлений делает тромбоцитопеническую пурпуру непростой в плане обследования. Вероятность ошибки значительна, даже при достаточном опыте первичный диагноз часто пересматривается.
Симптомы и признаки
Клинические признаки зависят от конкретной формы, но в незначительной мере. Примерный идентичен всегда.
- Геморрагическая сыпь. Составляет основу клиники тромбоцитопенической пурпуры. Если говорить проще, то это небольшие кровоизлияния. Обычно подкожные, расположенные в наружных слоях дермы, потому хорошо заметные даже невооруженным глазом.
Очаги кровоизлияний по петехиально-пятнистому (синячковому) типу множественные. Средний размер одного пятна — от 1 до 10 мм, редко больше. Оттенок варьируется от слабо розового до фиолетового, алого.
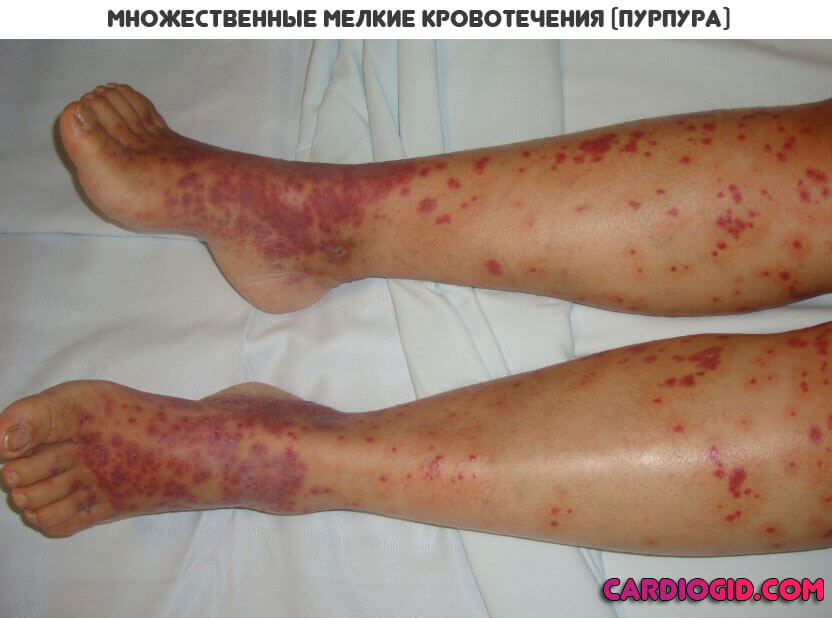
В качестве высыпаний встречаются крупные синяки, гематомы. Локализация — наружная поверхность конечностей. Живот, паховая область. Реже туловище, голова и лицо.
С течением времени отдельные очаги могут сливаться, создавая единые по площади поражения. Типичный клинический признак присутствует с самого начала болезни, он хорошо заметен.
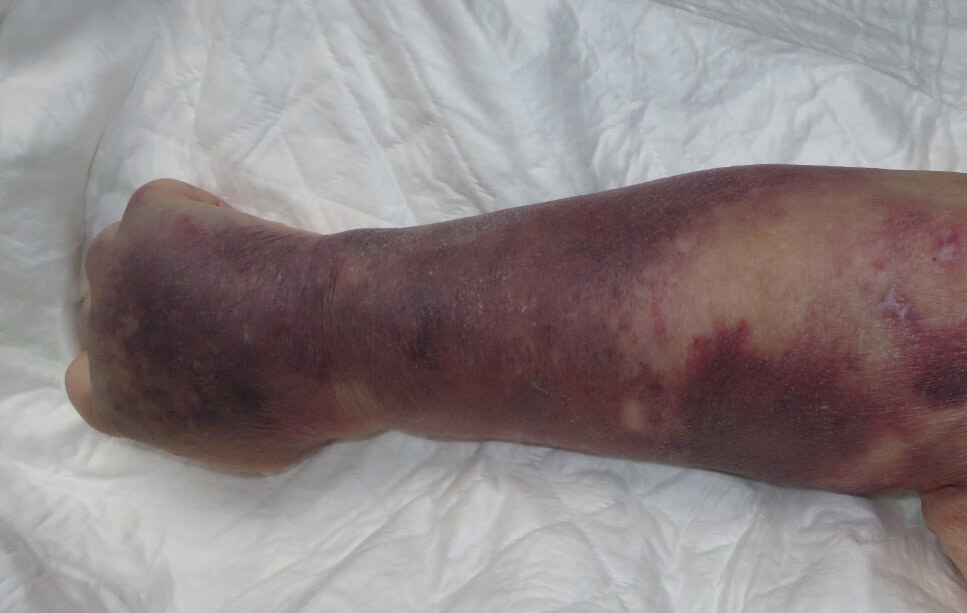
Учитывая, что геморрагическая сыпь почти всегда оказывается проявлением пурпуры, именно это состояние и подозревают в первую очередь.
- Кровоизлияния в слизистые оболочки. Хорошо заметны при визуальной оценке ротовой полости. Страдает небо, миндалины. Обнаруживаются изменения со стороны десен, век, носа.

Возможны продолжительные, малые по интенсивности кровотечения при проведении гигиенических процедур. Зачастую провокатора не требуется вообще.
- Естественный менструальный цикл сопровождается интенсивным отделением крови. Это так называемая меноррагия, при склонности к сбоям присутствует большие риски критических, смертельно опасных нарушений.
Женщина с тромбоцитопенической пурпурой обязательно должна наблюдаться у гинеколога (помимо профильного специалиста).
Внимание:
Острые состояния сопровождаются спонтанными кровотечениями, без причины. Риск летального исхода реален, если не начать лечение с каждым днем он только увеличивается.
Медикаментозная форма дает вялые симптомы, не всегда пациенты обращаются к врачам в таком случае. В 98% ситуаций патологический процесс сходит на нет сам. Без терапии, спустя несколько недель или месяцев. Но риски все так же сохраняются, потому расслабляться и в такой ситуации не стоит.
Возможны массивные внутренние кровотечения, в том числе желудочно-кишечные, локализованные в структурах головного мозга. Подобные состояния на фоне нарушений свертываемости почти не лечатся, потому и шансы на выживание более чем туманные.
Помимо описанных симптомов обнаруживается тахикардия при нормальном артериальном давлении. Это результат падения объемов циркулирующей в организме крови.
Типичным последствием тромбоцитопенической пурпуры выступает анемия. Снижение количества гемоглобина, а значит и качества клеточного дыхания.
Начинается почти сразу после манифестации патологического процесса, накладывает на клиническую картину дополнительные отпечатки. Требуется терапия препаратами железа, возможно применение витамина B12, все зависит от формы расстройства.
Симптоматика типична, но это не облегчает диагностику.
Причины
Частично вопрос уже был затронут ранее. Если говорить о конкретных факторах-провокаторах:
- Отягощенная семейная история. До конца влияние этого момента не изучено, но уже можно говорить о повышенных рисках, если один или, тем более, несколько родственников по восходящей линии имели тромбоцитическую пурпуру в анамнезе.
- Прием некоторых медикаментов. Противовоспалительных нестероидного происхождения, антибиотиков и прочих. Вариантов множество. Лекарственная форма имеет нестабильное течение и склонна к самостоятельному регрессу спустя какое-то время.
- Инфекционные процессы любой локализации. Вирусные, бактериальные или грибковые. Особую опасность несут штаммы герпеса, пиогенная флора (например, золотистый стафилококк).
- Проведенные оперативные вмешательства. В недавнем прошлом. Таким образом организм может ответить на травмирующий фактор извне.
- Переливание крови. Сравнительно редко тромбоцитопеническая пурпура такого происхождения дает критические нарушения. Обычно это преходящее расстройство, но протекает оно остро. и требуется стационарная помощь.
- Прямая передача антител плоду.
- Иммунологическая несовместимость матери и ребенка.
- Аутоиммунные процессы. Воспалительные. По типу красной волчанки, ревматизма, артрита, тиреоидита (поражение щитовидной железы). Вопрос не в локализации, а в самой сути явления.
Такие патологические процессы сопровождаются гиперсенсибилизацией организма, повышением чувствительности к малейшему влиянию.
Толчком к пурпуре может стать все что угодно. От аллергена в пище до перенесенной простуды или длительного нахождения на солнце.
- Врожденные патологии костного мозга. Приводят к недостаточному синтезу тромбоцитов. Это хроническое расстройство, оно требует постоянного медикаментозного лечения, регулярных осмотров у гематолога.
Лейкозы, злокачественные опухоли.
Причины всегда болезнетворные. Но не во всех случаях удается обнаружить виновника нарушения.
Часто врачи говорят об идиопатической форме, тогда терапия сводится к купированию симптомов и предотвращению прогрессирования.
Диагностика
Обследование — задача гематолога. Как правило, процесс первичен, потому привлекать других врачей не приходится почти никогда. За редкими исключениями.
Доктор оценивает клинические данные. Жалобы пациента на здоровье и самочувствие. Это позволяет составить представление о симптомах, подвести комплекс признаков под определенные схемы, выдвинуть гипотезы.
Также важно собрать анамнез. Перенесенные и текущие заболевания, особенности беременности у матери (если известны такие моменты), вредные привычки и прочие факты.
Оба рутинных исследования играют большую роль в первичной диагностике. Затем начинается собственно выявление патологического процесса.
- Общий анализ крови. Дает представление о концентрации тромбоцитов в биоматериале. Надежный и информативный метод, несмотря на всю простоту.
- Коагулограмма. Оценке подлежит скорость свертывания жидкой ткани.
- При необходимости назначается иммунологическое исследование, ИФА.
- В сложных и спорных случаях проводится пункция костного мозга. Обычно диагноз очевиден и без столь радикальных мер.
Диагностика сравнительно проста. Заболевание обнаруживается и классифицируется по совокупности объективных данных и полученной от пациента информации в части анамнеза, жалоб.
Лечение
Терапия преимущественно медикаментозная. Применяются лекарства нескольких типов.
- Кортикостероиды. Преднизолон, в более сложных случаях — Дексаметазон, как мощный аналог. Для купирования воспалительных процессов, торможения аутоиммунной реакции. Клинические проявления при использовании таких средств резко ослабевают.
- Гипериммунные глобулины. назначаются с той же целью.
- Применяются цитостатики. Обычно эта категория показана в рамках лечения раковых заболеваний. Они замедляют рост так называемых «быстрых» клеток. Волос, ногтей, опухолей.
К таковым же относятся и структуры защитных сил организма. Иммунная тромбоцитопеническая пурпура лечится с помощью препаратов данной групп всегда, без них смысла в терапии нет, конкретные наименования подбираются врачом. Такие медикаменты крайне опасны.
При выраженных нарушениях функций крови возможно переливание плазмы, жидкой фракции. По показаниям.
Не всегда консервативные методики достаточно эффективны. В такой ситуации перспективным вариантом становится удаление селезенки.
Согласно исследованиям и полученным статистическим данным, вероятность благоприятного исхода при такой терапии достигает почти 70%.
Лечение ориентировано на особенности в каждом конкретном случае, тем более, что и форм пурпуры существует несколько.
Прогноз
Как ни парадоксально, он почти всегда благоприятен. При манифестации в детском возрасте (до 6 лет) а также полноценном лечении, летальность едва составляет 10%. В остальных ситуациях удается достичь стойкого восстановления.
У взрослых пациентов старшей группы шансы на успех несколько ниже. Излечение или переход в качественную ремиссию достигаются в 70-80% ситуаций.
Названные выкладки справедливы для всех описанных выше форм, но при условии проведения курса терапии. Для контроля состояния здоровья человека, коррекции лечения необходимы регулярные осмотры у гематолога.
Возможные осложнения
Среди наиболее вероятных — массивные кровотечения в желудочно-кишечный тракт. Также нередко встречается геморрагический инсульт, особенно при остром течении болезни.
Возможное отслоение сетчатки глаза. Так или иначе, исходом без качественной терапии выступает смерть или инвалидность. Не всегда, но риски такого сценария крайне велики.

В заключение
Пурпура тромбоцитопеническая, хотя и относится к сравнительно редким заболеваниям, и находится на первом месте в числе геморрагических диатезов, трудно поддается коррекции, особенно в острой форме.
Не всегда однозначно понятна причина становления проблемы, что делает диагностику, а затем и подбор курса терапии сложной задачей. В любом случае, медлить с походом к гематологу нельзя, от момента начала коррекции зависит прогноз.
Тромбоцитопеническая пурпура у детей и взрослых: симптомы и лечение
 Ответственными за сворачиваемость крови являются её структурные элементы – тромбоциты, или красные кровяные пластинки.
Ответственными за сворачиваемость крови являются её структурные элементы – тромбоциты, или красные кровяные пластинки.
Если по каким-либо причинам развивается их дефицит, то процессы свертываемости крови замедляются, чем создаются условия для возникновений самопроизвольных, полиморфных или множественных капиллярных кровоизлияний в слизистые оболочки, кожные поверхности.
Подобные кровотечения часто наблюдаются в деснах, носовой полости, матке и других органах.
Тромбоцитопеническая пурпура – так называется данное заболевание, согласно МКБ-10, принадлежащее к группе геморрагических диатезов и причисляемое учеными к нарушениям иммунологического характера с кодом D69.
Среди других геморрагических синдромов тромбоцитопения удерживает по частоте прочное первое место.
Чаще всего им заболевают в раннем и дошкольном периоде, среди взрослых оно встречается в 2-3 раза чаще у женщин, чем у мужчин.
Классификация
Тромбоцитопеническая пурпура подразделяется на несколько видов заболеваний, разных по своим этиологическим, клиническим и патогенетическим особенностям.
Это:
- Болезнь Верльгофа (идиопатический вариант заболевания, когда причины неизвестны),
 Симптомокомплекс Верльгофа (симптоматическая, или фульминантная тромбоцитопения), возникающая независимо от иммунных нарушений,
Симптомокомплекс Верльгофа (симптоматическая, или фульминантная тромбоцитопения), возникающая независимо от иммунных нарушений,- Появление изоиммунной тромбоцитопенической пурпуры характерно для последствий переливания крови,
- Трансиммунная тромбоцитопеническая пурпура наблюдается у новорожденных, когда материнские антитела проникают через плаценту, и беременность осложняется подавлением тромбоцитоза у плода.
- Гетероиммунная тромбоцитопеническая пурпура – повреждение тромбоцитарных антигенов агентами вирусов, лекарств,
- Аутоиммунная тромбоцитопения является следствием аутоиммунных патологий,
Многие ученые характеризуют тромбоцитопеническую пурпуру как общий комплекс симптомов различных заболеваний, которым свойственна кровоточивость и скачки уровня тромбоцитов.
С этой точки зрения подразделяют тромбоцитопеническую пурпуру на первичную и вторичную, при наличии связи с другой патологией.
Существует риск спутать тромбоцитопеническую пурпуру с таким видом геморрагии, как тромботическая тромбоцитопеническая пурпура (ТТП), или болезнь Мошковича, у которой симптомы схожие, но в основе имеются нарушения микроциркуляции крови и, вследствие этого, множественные тромбозы.
Данное заболевание встречается впервые только в пожилом возрасте, преимущественно у женщин, и имеет тяжелое агрессивное течение, выражающееся в интенсивном образовании тромбов с сопутствующей этому ишемией.
По характеру протекания выделяется 3 формы тромбоцитопенической пурпуры:
- Острая, характерная преимущественно для детского возраста. Ей свойственны недолгая продолжительность (до полугода), завершающаяся стабилизацией уровня тромбоцитов и отсутствие рецидивов.
- Хроническая, выявляющаяся у взрослого населения. Длительность её всегда более 6 месяцев
- Рецидивирующая форма характеризуется чередующимися циклами нормального уровня тромбоцитов с эпизодами тромбоцитопенической пурпуры.
Особенности течения тромбоцитопенической пурпуры
Продолжительность и тяжесть тромбоцитопенической пурпуры во многом зависят от провоцирующего фактора.
Ввиду этого выделяются три поведения тромбоцитопенической пурпуры:
- Если провоцирующим фактором устанавливается воздействие лекарственных или химических средств, то течение тромбоцитопенической пурпуры обычно не выходит за рамки 3-х месячного срока и выздоровление наступает самопроизвольно.
- Если заболевание спровоцировано радиационным облучением, то состояние больного характеризуется как тяжелое из-за обширных кровотечений, диатеза, поражения костного мозга.
- Детская форма (инфантильная), возникающая чаще до 2-3 летнего возраста, развивается стремительно, тяжело протекает, рискуя перейти в хроническую форму.

Определение пурпуры
Тромбоцитопеническая пурпура включает в себя три этапа:
- Геморрагическая стадия (криз), выражающаяся всем комплексом симптоматики и значительным снижением тромбоцитов в крови.
- Ремиссия, при которой внешние признаки тромбоцитопенической пурпуры отступают, но данные лабораторных анализов, свидетельствующие о недуге, пока сохраняются.
- Клинико-гематологическая ремиссия, при которой показатели крови нормализуются, новые симптомы не возникают.
В чем искать причины болезни?
Учеными не достигнуто общего мнения насчет причин, вызывающих тромбоцитопеническую пурпуру – споры по этому поводу рискуют затянуться надолго.
Изучение факторов, ведущих к разрушению красных кровяных пластинок, их сопоставление и анализ ведется постоянно и является неоценимым для расшифровки причин тромбоцитопенической пурпуры.
Пока же ученые могут точно сказать, что в более чем 45% случаев причины тромбоцитопенической пурпуры установить не удается, то есть заболевание является явлением идиопатического характера.
Установлено решающее значение для возникновения тромбоцитопенической пурпуры:
- Переохлаждения, обморожения,
- Наследственной предрасположенности,
- Телесных повреждений,
- Стресса,
- Интенсивного ультрафиолета и радиации,
- Аллергических реакций на медикаменты, соли тяжелых металлов, химикаты.
Сочетаемые факторы значительно усугубляют ситуацию.
Причина тромбоцитопенической пурпуры, заключающаяся в недостаточной выработке тромбоцитов клетками костного мозга из-за нарушений их функционирования, наблюдается при болезни Верльгофа.
Современные достижения относительно причин тромбоцитопенической пурпуры отдают первенство иммунной и вирусной этиологии – именно они наиболее полно объясняют последние достижения диагностики.
 Согласно иммунной гипотезе происхождения тромбоцитопенической пурпуры, в результате какого-либо заболевания у человека образуются антитела к своим же собственным тромбоцитам, которые вскоре разрушаются вследствие аутоиммунного механизма.
Согласно иммунной гипотезе происхождения тромбоцитопенической пурпуры, в результате какого-либо заболевания у человека образуются антитела к своим же собственным тромбоцитам, которые вскоре разрушаются вследствие аутоиммунного механизма.
Иммунные клетки, которые должны стоять на страже «своих», почему-то теряют «память» и принимают свои собственные тромбоциты за чужеродные объекты, истребляя их.
Жизнь тромбоцитов и так очень краткосрочна, всего 10 суток, а при тромбоцитопенической пурпуре они разрушаются уже через несколько часов.
Установлено, что в 40 % случаев причиной тромбоцитопенической пурпуры являются перенесенные инфекции, особенно вирусные.
Наиболее представлена связь с возникновением тромбоцитопенической пурпуры следующих инфекций:
- Гриппа,
- Аденовируса,
- Ветряной оспы,
- Мононуклеоза,
- Краснухи,
- Кори,
- Коклюша,
- Свинки (паротита).
Бактериальные причины тромбоцитопенической пурпуры изучены мало, так как подобные случаи манифестации недуга крайне редки.
Но доказано, что тромбоцитопеническая пурпура серьезно осложняет течение:
- Малярии,
- Септического эндокардита
- Брюшного тифа,
- Лейшманиозов,
Важное значение для возникновения тромбоцитопенической пурпуры отводится:
- Нарушениям образования форм тромбоцитов при различных формах анемии, лейкозах, ретикулезах, опухолях
- Состоянию селезенки, как органа, отличающегося готовностью уничтожать «лишние» тромбоциты.
- Образованию тромбопластина и серотонина, которые имеют влияние на продолжительность кровотечений и процессы тромбообразования.
Симптомы тромбоцитопенической пурпуры
Тромбоцитопеническая пурпура начинается, когда снижение тромбоцитов в крови регистрируется до значения 50 тыс.ед/мкл и ниже. Фактор, запускающий заболевание, обычно действует за 2-3 недели до этого.
Характерными симптомами являются разного размера бордовые болезненные высыпания на слизистых и коже разной глубины.
Они могут представлять собой:
- Единичные мелкие капиллярные точки (петехии),
- Сгруппированные участки мелких высыпаний, образующие разные геометрические фигуры,
- Обширные пятна множественного характера.
Сыпь при тромбоцитопении, представляющая собой кровоизлияния, может быть:
- Сухой,
- Влажной, кровоточащей по ночам вне зависимости от какого-либо воздействия.
Зависимость риска развития геморрагического синдрома от уровня тромбоцитов
| Число тромбоцитов (тыс. Ед/мкл) | Симптомы |
| Больше 50 | Нет |
| 30-50 | Незначительные травмы могут приводить к образованию гематом |
| 10-30 | Внезапное появление гематом и петехий |
| Меньше 10 | Возможность возникновения внутренних кровотечений |
Название заболевания указывает на цвет сыпи – пурпурный, включающий в себя все оттенки красного. При запустевании кровоподтеки образуют насыщенный зеленые и желтые оттенки, вследствие чего общий фон кровоизлияний обычно очень яркий
Чаще всего высыпания обнаруживаются спереди туловища, на верхних и нижних конечностях, редко – на шее и лице.
Одновременно с кожными высыпаниями проявляются пятна и на слизистых:
- Вокруг миндалин и на них,
- На своде неба,
- В конъюнктиве и сетчатке глаз.
Пятна тромбоцитопенической пурпуры выбирают и труднодоступные для осмотра врача места, которые видны только при помощи специальных аппаратов:
- На внутренних органах, что отличается особой болезненностью,
- В толще жировой ткани,
- На поверхности оболочек мозга,
- Барабанная перепонка.
Характерные для тромбоцитопенической пурпуры кровотечения также подразделяются по степени интенсивности и формам.
Они могут быть:
 Десневые, в том числе из лунки при удаленном зубе,
Десневые, в том числе из лунки при удаленном зубе,- Носовые,
- В виде включений в рвотных массах, моче или испражнениях,
- Из мест прикрепления миндалин после их удаления,
- В виде кровохарканья,
- При интенсивных менструациях.
Общая клиника тромбоцитопенической пурпуры характеризуется:
- Снижением тонуса,
- Сердечно-сосудистая система подвергается осложнениям в виде нарушений ритма температура тела не повышается,
- Увеличивается в размерах селезенка.
При острой форме тромбоцитопенической пурпуры регистрируется увеличение лимфоузлов, особенно у детей.
Диагностика
При появлении симптомов тромбоцитопенической пурпуры важно осведомить врача о тех, факторах, которые могли явиться провокаторами состояния.
Следует детально описать:
- Похожие явления у родственников,
- Предположения относительно факторов, запустивших заболевание, их время воздействия,
- Зависимость кровотечений от механического или другого воздействия,
- Характер кровоточивости.
После визуального осмотра пациента врач-гематолог назначает комплексный анализ крови, включающий в себя:
- Выявление уровня падения тромбоцитов,
- Количественное значение эритроцитов,
- Измерение гемоглобина,
- Определение формы и зернистости сохранившихся тромбоцитов,
- Установление времени кровотечения,
- Измерение антитромбоцитарных антител,
- Наблюдение за ретракцией кровяного сгустка (отделение сыворотки).
- Анализ костного мозга путем пункции, малое количество тромбоцитов в котором указывает на заболевание.
Важно дифференцировать первые симптомы тромбоцитопенической пурпуры от вторичной тромбоцитопении, которая специфична для следующих патологий, при которых тоже имеет место пурпурная симптоматика:
- Лейкозов,
- Системной волчанки,
- Тромбоцитопатий,
- Злокачественных новообразований,
- Гемофилий,
- Геморрагического васкулита,
- Маточных кровотечений.

Петехии и пурпуры
Лечение тромбоцитопенической пурпуры
В случае, если тромбоцитопеническая пурпура не затрагивает других органов и систем, кровотечения не представляют серьезной опасности, а уровень тромбоцитов снижен умеренно (не ниже 50 тыс.Ед./мкл), то характер заболевания признается легким и лечение не назначается.
При более высоком снижении тромбоцитарного уровня, то есть заболевании средней тяжести, могут быть назначены медикаменты для снижения риска кровотечений, при наличии негативного анамнеза у больного.
При значительно низком уровне тромбоцитов (ниже 30 тыс.Ед./мкл) больной подлежит обязательному лечению в специализированном отделении гематологического профиля.
Применяются следующие лечебные мероприятия:
- Гормональная терапия как противник аутоиммунных процессов,
- Плазмаферез в качестве кровоочистительной процедуры,
- Введение глобулинов, облегчающих иммунные реакции,
- Кровоостанавливающие процедуры,
- Цитостатическая терапия (иммунодепрессанты), подавляющие аутоиммунные процессы,
- Переливание плазмы и эритроцитов,
- Введение препаратов, улучшающих микроциркуляцию (трентал).
Норма тромбоцитов в крови
| Возраст | Значение, тыс./мкл |
| Дети | |
| До 1 года | 160-390 |
| 1 год – 10 лет | 180-320 |
| 10 – 16 лет | 180-350 |
| Мужчины | |
| Старше 16 лет | 200-400 |
| Женщины | |
| до 16 лет | 180-340 |
| Менструация и неделя после ее завершения | 75-220 |
| Здоровая женщина после 16 лет | 180-320 |
| Беременность | 100-420 |
Возможные осложнения
Самый опасный период тромбоцитопенической пурпуры – острая фаза, чреватая различными осложнениями от кровоизлияний (анемии, инфекции, судороги, кровоизлияния в головной мозг).
Инсульт считается самым тяжелым осложнением, возникающим нередко внезапно и сопровождающимся рвотой, неврологическими симптомами, нарушенным сознанием.
У маленьких детей с диагнозом «тромбоцитопеническая пурпура» высок риск присоединения инфекции, если высыпания локализуются в ротовой полости. Чаще всего это стоматит и гингивит.
В случае интенсивных кровотечений при тяжелом течении тромбоцитопенической пурпуры нередко нарастают симптомы геморрагической анемии (малокровия).
При переходе тромбоцитопенической пурпуры в хроническую стадию анемия приобретает признаки железодефицитной формы, характеризующейся недостатком гемоглобина в крови.
Тромбоцитопеническая пурпура: прогноз
Прогноз такого заболевания, как тромбоцитопеническая пурпура, в большинстве случаев благоприятный – в 75% наступает полное выздоровление, у детей этот показатель достигает 90%.
Летальный исход при тромбоцитопенической пурпуре является достаточно редким случаем, возникающим преимущественно при тромботических вариантах заболевания, сопровождающихся тяжелыми нарушениями работы важных внутренних органов (сердца, легких, головного мозга) из-за массивных внутренних кровотечений.
Профилактические мероприятия
Чтобы исключить вероятность повторения симптомов тромбоцитопенической пурпуры или их обострения, врачи рекомендуют:
 Придерживаться по возможности гипоаллергенной диеты, исключив алкоголь, острую и жареную пищу.
Придерживаться по возможности гипоаллергенной диеты, исключив алкоголь, острую и жареную пищу.- Воздерживаться от продолжительного нахождения на солнце, УВЧ-процедур.
- Отказаться от приема препаратов, снижающих склеивание тромбоцитов, чем повысить кровоточивость (индометацин, ибупрофен, аспирин, снотворные).
- Не проводить вакцинацию недавно переболевшим детям.
- Взрослым больным воздержаться от введения антигриппозной вакцины.
- Исключить контакт с больными инфекционными заболеваниями.
Несмотря на то, что тромбоцитопеническая пурпура является малоизученным заболеванием, современная медицина предлагает достаточно средств и методов лечения, а также предупреждения недуга.
Задача каждого относящегося ответственно к своему здоровью индивида – вовремя выявить у себя неясные сыпи или кровотечения и обратиться за помощью к профессионалам.
Только в этом случае риск познать на себе, что это такое – тромбоцитарная пурпура, будет сведен к минимуму.
Видео: Тромбоцитопеническая пурпура
 Загрузка…
Загрузка…
6 этиологических факторов, симптомы, методы лечения
Что представляет собой тромбоцитопеническая пурпура у детей?
Тромбоцитопеническая пурпура (ТП), или болезнь Верльгофа, представляет собой расстройство свёртывания крови, характеризующееся уменьшением количества тромбоцитов в крови.
Тромбоциты — это клетки в крови, которые помогают остановить кровотечение. Их снижение приводит к лёгким кровоподтёкам, кровоточащим дёснам и внутреннему кровотечению.
Термин «тромбоцитопения» означает уменьшение количества тромбоцитов в крови, а «пурпура» предполагает наличие фиолетовых пятен и петехий на коже (геморрагий), вызванных внутренним кровотечением из мелких кровеносных сосудов.
Заболевание вызвано иммунной реакцией на собственные тромбоциты.
Причины
Этиологические факторы
Точная причина ТП неизвестна, поэтому её иногда называют идиопатической. Болезнь не заразна, то есть ребёнок не может «подхватить» её, играя с другими детьми с ТП.
Часто у ребёнка может быть вирусная инфекция за три недели до развития ТП. Считается, что организм, создавая антитела против вируса, «случайно» также продуцирует антитело, которое прилипает к тромбоцитам.
Иммунная система идентифицирует любые клетки с антителами как инородные тела и уничтожает их.
Инфекция Helicobacter pylori ассоциируется с аутоиммунными заболеваниями, в том числе и с ТП, патология может также возникать при ВИЧ и других гематологических расстройствах, в том числе при хроническом лимфоцитарном лейкозе, лимфогранулематозе, неходжкинской лимфоме.
Генетические вариации в нескольких генах обнаружены у некоторых пациентов с ТП и могут увеличить риск развития аномальных иммунных реакций. Однако вклад этих генетических изменений в развитие иммунной тромбоцитопении неясен.
Были исследования, связанные с изучением некоторых лекарств, вызывающих ТП. Некоторые лекарства могут привести к изменению функции тромбоцитов. В настоящее время никакой прямой связи с каким-либо конкретным лекарством, которое может вызвать ТП, не было обнаружено.
У новорождённых ТП может быть вызвана материнскими антителами, перенесёнными на эмбриональные тромбоциты. Различия эмбриональных и материнских тромбоцитарных антигенов могут приводить к разрушению тромбоцитов плода.
Предрасполагающие факторы развития хронической ТП у детей


Они таковы:
- частые и упорные кровотечения, наблюдаемые за полгода до обострённой ТП;
- отсутствует связь между обострением и воздействием каких-нибудь провоцирующих критериев;
- наличие у пациента хронических очагов инфекции;
- развитие ТП у девочек в период полового созревания.
Классификация
| Критерий | Характеристика
| ||
| Механизм развития | Гетероимунная, возникает при модификации антигенной структуры тромбоцитов из-за воздействия некоторых факторов (вирусов, новых антигенов, полуантигенов), характерно острое течение | Аутоиммунная, возникает, когда вырабатываются аутоантитела, атакующие собственные неизменённые тромбоциты; характеризуется хроническим, рецидивирующим течением
| |
| Период | Обострения (криз) | Ремиссии
| |
| Клиническая: геморрагии отсутствуют, но число тромбоцитов снижено | Клинико-гематологическая – отсутствуют клинические и лабораторные признаки дефицита тромбоцитов | ||
| Тяжесть патологии | Лёгкая: синяки и петехии, случайные незначительные носовые кровотечения, очень небольшое нарушение повседневной жизни | Умеренная – более серьезные повреждения кожи и слизистых, более обильные носовые кровотечения; число тромбоцитов 55 – 105 х 10*9 /л | Тяжёлая – долгие и обильные кровотечения, кожные проявления, уровень тромбоцитов 35 – 55 х 10*9 /л, постгеморрагическая анемия, симптомы, серьёзно влияющие на качество жизни |
| Течение | Острая (менее полугода) | Хроническая (больше полугода): с редкими рецидивами или регулярно рецидивирующая | |
Симптомы
Проявления пурпуры у новорождённых
У младенца следует подозревать ТП, если у него по всему телу появляются петехии вскоре после рождения, а анализы крови показывают тяжелую тромбоцитопению. Клинические проявления могут варьировать от ограниченных или распространенных кожных петехий или синяков на коже, до обильных кровотечений или внутричерепного кровоизлияния.
Проявления у детей
У ранее здорового ребёнка внезапно возникают генерализованные петехии. Родители часто заявляют, что накануне ребёнок хорошо себя чувствовал, а теперь покрыт синяками и фиолетовыми точками. Часто происходит кровотечение из десен и слизистых оболочек, особенно при глубокой тромбоцитопении. Возможно наличие предшествующей вирусной инфекции за 1-4 недели до начала проявлений ТП. Спленомегалия, лимфаденопатия (увеличение селезёнки и лимфоузлов соответственно), боль в костях и бледность встречаются редко.
Наличие аномальных проявлений, таких как гепатоспленомегалия (увеличение печени и селезёнки), боль в костях или суставах, или выраженная лимфаденопатия, указывает на другие заболевания (например, лейкемию).


Проявления у взрослых
У взрослых часто наблюдается хроническая ТП, которая развивается медленно.
Симптомы включают:
- петехии;
- кровоподтёки;
- кровотечение из носа и дёсен;
- черные волдыри в ротовой полости;
- усталость;
- тяжелые менструальные периоды у женщин.
Редко могут возникнуть следующие проявления:
- кровоизлияния в сетчатку глаза и мозг;
- кровотечение из ушей;
- кровь в моче;
- кровотечения в кишечнике.
Диагностика


Для диагностики ТП необходимо исключить другие возможные причины кровотечения и низкого уровня тромбоцитов, например, основное заболевание или лекарства, которые ваш ребёнок может принимать.
Специалисту потребуется собрать анамнез, провести физикальный осмотр и выполнить несколько лабораторных исследований.
Полный анализ крови
Это исследование используется для определения количества клеток крови, включая тромбоциты, в образце. При ТП количество лейкоцитов и эритроцитов обычно нормальное, но число тромбоцитов снижено.
Исследование мазка крови
Этот метод часто используется для подтверждения уровня тромбоцитов, обнаруженных при полном анализе крови. Образец крови помещают на слайд и исследуют под микроскопом.
Исследование костного мозга
Этот тест помогает определить причину низкого количества тромбоцитов, хотя некоторые гематологи не рекомендую использование этого метода для детей с ТП.
У пациентов с ТП костный мозг будет в норме, потому что низкое число тромбоцитов обусловлено разрушением этих клеток в кровотоке и селезёнке, а не нарушениями в костном мозге.
Другие исследования
Анализ крови на ВИЧ должен проводиться в группах риска, особенно среди сексуально активных подростков. Прямой тест на антиглобулин следует делать, если есть необъяснимая анемия, чтобы исключить синдром Эванса (аутоиммунная гемолитическая анемия и тромбоцитопения).
Лечение
Цель медицинского обслуживания пациента с ТП — увеличить число тромбоцитов до безопасного уровня. Для ТП нет лекарств, и рецидивы могут возникать спустя годы после, казалось бы, успешного медицинского или хирургического лечения.
Медикаментозная терапия
Стероиды


Использование стероидов – основа лечения этого расстройства. Эта группа лекарств помогает подавлять иммунную систему. Способ введения и дозировка определяется количеством тромбоцитов и наличием какого-либо активного кровотечение. Внутривенные вливания метилпреднизолона или дексаметазона могут проводиться в чрезвычайных ситуациях. При более мягких формах можно использовать пероральные формы преднизолона.
По мере того, как количество тромбоцитов нормализуется, дозировка стероидов постепенно снижается. Почти 60% -90% пациентов испытывают рецидивы во время снижения дозировки или прекращения приёма. Долгосрочное использование стероидов не рекомендуется, так как это может вызвать различные побочные эффекты.
Иммуносупрессоры
Иммунодепрессанты, такие как азатиоприн и микофенолата мофетил, становятся всё более популярными из-за их эффективности при лечении ТП. При хронических и стойких патологиях, когда иммунный патогенез уже установлен, может быть использован химиотерапевтический агент, винкристин. Однако препарат вызывает серьёзные побочные эффекты и поэтому его следует использовать только с осторожностью при лечении ТП. Это особенно важно для детей, так как они более уязвимы.
Иммуноглобулин
Это лекарство, содержащее антитела, являющиеся продуктом крови человека, это означает, что антитела были собраны у многочисленных доноров. Точно неизвестно, как именно средство работает при лечении ТП, но считается, что дополнительные антитела останавливают лейкоциты от разрушения тромбоцитов. Препарат работает довольно быстро, обычно в течение нескольких дней. К сожалению, эффект длится недолго (всего несколько недель). Лекарство обычно дам тся до операции, или при наличии значительных кровотечений, когда уровень тромбоцитов необходимо срочно повысить.
Ритуксимаб
Этот препарат изначально использовался для лечения рака, но он также уже почти 20 лет применяется в терапии ТП. Подобно стероидам, он останавливает иммунную систему, разрушающую тромбоциты, но имеет меньше побочных эффектов, чем стероиды. Это искусственно созданное антитело, которое влияет на лейкоциты. Он не сделан из донорской крови человека. Обычно эффект достигается через несколько недель, хотя некоторые люди реагируют на лечение спустя несколько месяцев.


Агонисты рецептора тромбопоэтина Ромиплостим и Эльтромбопаг
Эти два препарата стали доступны в последние несколько лет. Рецепторы тромбопоэтина находятся на поверхности клеток, которые делают тромбоциты в костном мозге; эти препараты используют эти рецепторы для сообщения клетке сделать больше тромбоцитов. Препараты можно использовать только в сочетании с другими матодами лечения. Ромиплостим используется в виде подкожных инъекцией, обычно один раз в неделю. Эльтромбопаг выпускается в форме таблеток, которые нужно принимать раз в день. Вещество не поглощается кишечником без кальция, поэтому необходимо есть продукты с высоким содержанием кальция в течение четырёх часов до или после приёма препарата.
Терапию следует продолжать до исчезновения клинических и лабораторных проявления, это может занять несколько лет. Лекарства не излечивают лежащую в основе проблему, они просто призывают организм продуцировать больше тромбоцитов, чтобы заменить те, которые уничтожаются.
Лечение Helicobacter Pylori
У некоторых детей с ТП есть инфекция в желудке — Helicobacter pylori. Иногда её терапия антибиотиками и антацидами в течение двух недель может вылечить или улучшить ТП. Увеличение тромбоцитов после лечения инфекции не всегда постоянно, но терапия относительно безопасна и поэтому может быть рекомендована для детей.
Дапсон
Это антибактериальное средство, но его также можно использовать для лечения ТП. Точно неизвестно, как работает препарат, видимо, он уменьшает аутоиммунный процесс, что может остановить иммунную систему от нападения на тромбоциты. Принимается в виде таблетки один раз в день и имеет несколько побочных эффектов.
Транексамовая кислота
Этот препарат способствует более длительному сохранению сгусткам крови, как только они образуются. Сгустки более стабильны, чем обычно, и более устойчивы. Препарат не лечит ТП, но может быть полезен при кровотечениях, пока число тромбоцитов невелико. Таблетка принимается 3 или 4 раза в день. Есть противопоказания.


Почему нельзя делать переливание тромбоцитов?
Тромбоциты, продуцируемые костным мозгом, здоровы. Их низкое количество обусловлено атакой иммунитета на них. Если пациент получит тромбоциты от донора, они будут уничтожены вашей иммунной системой. Переливание тромбоцитов бывает полезным в качестве неотложного лечения, если есть сильное кровотечение, так как они помогут сформировать сгусток, но этот метод не эффективен для долгосрочного предотвращения кровотечения.
Хирургическое лечение
Поскольку в основном тромбоциты разрушаются, когда они находятся в селезенке, её удаление (спленоэктомия) может вылечить патологию. Спленэктомия используется для лечения ТП в течение десятилетий и предоставляет наилучшие шансы на исцеление. Из каждых трёх человек, которым была проведена операция, двое не будут нуждаться в дальнейшем лечении.
Спленэктомия приводит к пожизненному повышению риска сепсиса от инфицирования бактериями.
У детей риск бактериального сепсиса после спленэктомии оценивается в 1-2%. Многие педиатры рекомендуют отложить операцию до достижения детьми 5-летнего возраста.
Если запланирована спленэктомия, следует сделать ребёнку вакцину от гемофильной палочки за 14 дней до операции. Также детей старше двух лет необходимо вакцинировать от Streptococcus pneumoniae и менингококковой инфекции.
Диета
Диета играет определенную роль в лечении ТП. Употребление правильных продуктов поможет ребёнку чувствовать себя лучше и энергичнее.
Некоторые питательные элементы, такие как витамин K и кальций, имеют естественные компоненты, важные для свертывания крови. Ими богата тёмно-листовая зелень (шпинат). Очень много кальция содержится в молочных продуктах, но специалисты не рекомендуют чрезмерно его употреблять, так как это может ухудшить симптомы аутоиммунных заболеваний. Добавка витамина D также играет роль в повышении иммунной системы при ТП.
Советы по организации питания следующие:
- по возможности рекомендуется употреблять только натуральные продукты;
- следует заменить животные и искусственные жиры на растительные;
- необходимо ограничить потребление красного мяса;
- следует избегать потенциально антитромбоцитарных фруктов, таких как ягоды, помидоры и виноград.


Прогноз
Правильное лечение гарантирует высокую вероятность наступления ремиссии. Редко пурпура тромбоцитопеническая у детей может перейти в хроническую форму с частыми рецидивами. В целом прогноз хороший, но является переменным и зависит от интенсивности симптомов. Пациенты могут по-разному реагировать на один и тот же режим лечения.
Рекомендации родителям
Если у ребёнка есть ТП, родителям нужно научиться наилучшим образом предотвращать травмы и кровотечения:
- для маленького ребёнка сделайте окружающую среду максимально безопасной. Набивка кровати мягкими материалами, наличие шлемов и защитной одежды необходимы, когда количество тромбоцитов невелико;
- контактные спортивные состязания, езду на велосипедах и грубые игры необходимо ограничить;
- избегайте лекарств, содержащих аспирин, поскольку они могут влиять на способность организма контролировать кровотечение;
- до восстановления от болезни ребёнку нельзя делать прививки, особенно те, которые содержат живые аттенуированные вирусы. К ним относятся вакцины от кори, эпидемического паротита, краснухи и пероральные полиовакцины. Кроме того, не следует делать инъекции в мышцу.
Заключение
Хотя нет известной причины ТП и нет лекарств от этой болезни, прогноз обычно благоприятный.
Обычно организм прекращает продуцировать антитела, которые атакуют тромбоциты, и патология исчезает самостоятельно. Цель лечения — сохранить тромбоциты ребёнка в безопасном диапазоне, пока организм не исправит проблему.
В целом, профилактика серьёзных кровотечений является самым важным фактором прогноза. Обеспечение безопасной среды, своевременная медицинская помощь и постоянное медицинское обслуживание — всё это поможет ребёнку прожить долгую, здоровую жизнь.
Тромбоцитопеническая пурпура — причины, осложнения, диагностика
Снижение уровня тромбоцитов замедляет процесс остановки кровотечений из сосудов. Результатом данного нарушения служит развитие заболевания, которое называют тромбоцитопеническая пурпура. О причинах патологии, видах и симптомах — далее в статье.
Что за патология
Тромбоцитопеническая пурпура — нарушение, характеризующееся дефицитом кровеносных тел. Изменения вызваны сбоем иммунной системы. Гибель клеток крови происходит за счет подавления иммунитетом их деятельности.
Следствием патологии является увеличение протромбинового времени.

Виды и классификация
Тромбоцитопеническая пурпура разделяется на четыре типа:
- идиопатическая пурпура;
- геморрагическая;
- острая;
- иммунная.
Идиопатическая тромбоцитопеническая пурпура вызвана изменением активности макрофагов. Воспринимая тромбоциты как чужеродный объект, «клетки-пожиратели» уничтожают их в больших количествах. Отклонение от показателей нормы (50х109/л).
Геморрагическая пурпура сопровождается формированием гиалиновых тромбов в сосудах, нарушающих микроциркуляцию.
Критическое усиление кровоточивость провоцирует резкое падение уровня тромбоцитов. В период ремиссии сохраняются лабораторные признаки патологии — отклонение от показателей нормы.
Острая форма заболевания характерна для пациентов в возрасте от 2-7 лет. Признаки тромбоцитопенической пурпуры у детей сохраняются на протяжении полугода, исчезая после нормализации числа красных кровяных телец.
Для иммунной формы характерно образование антител к оболочке кровяных пластинок. Изменение ее свойств в результате влияния лекарственных средств или вирусов обеспечивает благоприятное протекание заболевания. С очищением организма клетки меняют состав, прекращая образование антител.

Классифицируют четыре вида болезни:
- симптоматический — вызван влиянием внешних факторов;
- изоиммунный — развивается на фоне переливания крови;
- аутоиммунный — возникает ввиду перенесенных иммунных патологий;
- трансиммунный — распространен у новорожденных детей.
Причины возникновения
Причинами для развития тромбоцитопенической пурпуры служат следующие факторы:
- злокачественные опухоли, вызывающие формирование метастаз головного мозга;
- последствия перенесенных вирусных заболеваний;
- иммуннологические патологии;
- нарушение кровообращения;
- радиационное облучение;
- эклампсия;
- синдром внутрисосудистого свертывания;
- хромосомные патологии плода.
Механизм развития болезни и локализация
Тромбоцитопеническая пурпура развивается поэтапно. Первые клинические признаки болезни диагностируют через 3 недели после перенесенной инфекции. Иммунитет вырабатывает антитела, разрушающие структуру тромбоцитов, вследствие чего их количество отклоняется от нормы, нарушается их распределение.
Уменьшение свертываемости крови провоцирует множественные излияния в подкожный слой. Низкая концентрация кровяных пластинок делает ее аномально жидкой.
При осложненных формах тромбоцитарной пурпуры обильное кровотечение не поддается остановке. Поражения локализуются на поверхности нижних и верхних конечностей в виде багровых язв, покрытых сухой коркой.
Возможные осложнения
Повышен риск обильного кровоизлияния в желудочно-кишечный тракт. Хроническая форма болезни также является причиной геморрагического инсульта.
Поражение слизистых оболочек вызывает отслоение сетчатки глаза. Тромбоцитопеническая пурпура при отсутствии лекарственной терапии, вовремя оказанных мер по ее устранению грозит пациенту летальным исходом или инвалидностью.
Для предотвращения развития осложнений необходимо вовремя обнаружить симптомы заболевания и приступить к лечению.

Проявления
Болезнь Верльгофа можно распознать по следующим признакам:
- геморрагическая сыпь красного или багрового цвета на наружном слое дермы, слизистых оболочках;
- кровяные сгустки в слюне и моче;
- увеличение времени кровотечения при незначительных повреждениях кожи;
- тахикардия;
- легкое головокружение;
- рвота с примесью крови.
Начальную стадию заболевания можно обнаружить по результатам анализа крови.
Диагностика
Диагностика тромбоцитопенической пурпуры осуществляется исходя из показателей проведенных исследований и анализов:
- кровотечения вызывают анемию;
- пункция костного мозга показывает норму кроветворения;
- выявлены антитромбоцитарные антитела;
- снижение серотонина в составе крови;
- отсутствие сокращения кровяных сгустков;
- гематологическое исследование показывает снижение тромбоцитов.
Кто в группе риска
В группе риска — пациенты в возрасте от 20-30 лет и беременные женщины. Реже тромбоцитопеническая пурпура диагностируется у подростков, детей от 3 лет, пожилых люди.
При выявлении первых признаков патологии необходимо незамедлительно приступать к лечению. О вероятности развития болезни Верльгофа свидетельствуют анализы крови, предрасположенность к анемии и наличие в составе крови антител тромбоцитов.
Материал подготовлен
специально для сайта venaprof.ru
под редакцией врача Канцер М.А.
Специальность: инфекционные заболевания, общая гигиена, вирусология.
|
Тромбоцитопеническая пурпура (болезнь Верльгофа) — заболевание, характеризующееся склонностью к кровоточивости, обусловленной тромбоцитопенией (снижением содержания тромбоцитов в крови до 150×109/л) при нормальном или увеличенном количестве мегакариоцитов в красном костном мозге.
Тромбоцитопеническая пурпура — наиболее распространённое заболевание из группы геморрагических диатезов. Частота выявления новых случаев тромбоцитопенической пурпуры составляет от 10 до 125 на 1 млн населения в год. Заболевание, как правило, манифестирует в детском возрасте. До 10-летнего возраста заболевание встречается с одинаковой частотой у мальчиков и девочек, а после 10 лет и у взрослых — в 2-3 раза чаще у лиц женского пола.
Этиология и патогенез
При тромбоцитопенической пурпуре тромбоцитопения развивается вследствие разрушения тромбоцитов посредством иммунных механизмов. Антитела к собственным тромбоцитам могут появляться спустя 1-3 нед после перенесённых вирусных или бактериальных инфекций, профилактических прививок, приёма лекарственных препаратов при индивидуальной их непереносимости, переохлаждения или инсоляции, после хирургических операций, травм. В ряде случаев какую-либо определённую причину выявить не удаётся. Поступившие в организм антигены (например, вирусы, лекарственные средства, в том числе вакцины) оседают на тромбоцитах больного и индуцируют иммунный ответ. Антитромбоцитарные антитела относят преимущественно к IgG. Реакция «Аг-AT» происходит на поверхности тромбоцитов. Продолжительность жизни тромбоцитов, нагруженных антителами, при тромбоцитопенической пурпуре снижена до нескольких часов вместо 7-10 дней в норме. Преждевременная гибель тромбоцитов происходит в селезёнке. Кровоточивость при тромбоцитопенической пурпуре обусловлена снижением количества тромбоцитов, вторичным повреждением сосудистой стенки в связи с выпадением ангиотрофической функции тромбоцитов, нарушением сократительной способности сосудов из-за понижения концентрации серотонина в крови, невозможностью ретракции кровяного сгустка.
Клиническая картина
Заболевание начинается исподволь или остро с появления геморрагического синдрома. Тип кровоточивости при тромбоцитопенической пурпуре петехиально-пятнистый (синячковый). По клиническим проявлениям выделяют два варианта тромбоцитопенической пурпуры: «сухой» — у больного возникает только кожный геморрагический синдром; «влажный» — кровоизлияния в сочетании с кровотечениями. Патогномоничные симптомы тромбоцитопенической пурпуры — кровоизлияния в кожу, слизистые оболочки и кровотечения. Отсутствие этих признаков вызывает сомнение в правильности диагноза.
Характерные изменения внутренних органов при тромбоцитопенической пурпуре отсутствуют. Температура тела обычно нормальная. Иногда выявляют тахикардию, при аускультации сердца — систолический шум на верхушке и в точке Боткина, ослабление I тона, обусловленные анемией. Увеличение селезёнки нехарактерно и скорее исключает диагноз тромбоцитопенической пурпуры.
По течению выделяют острые (длительностью до 6 мес) и хронические (продолжительностью более 6 мес) формы заболевания. При первичном осмотре установить характер течения заболевания невозможно. В зависимости от степени проявления геморрагического синдрома, показателей крови в течении заболевания выделяют три периода: геморрагический криз, клиническая ремиссия и клинико-гематологическая ремиссия.
Лабораторные исследования
Характерны снижение содержания тромбоцитов в крови вплоть до единичных в препарате и увеличение времени кровотечения. Длительность кровотечения не всегда соответствует степени тромбоцитопении, так как она зависит не только от количества тромбоцитов, но и от их качественных характеристик. Значительно снижена или не наступает вообще ретракция кровяного сгустка. Вторично (в результате тромбоцитопении) изменяются плазменно-коагуляционные свойства крови, что проявляется недостаточностью образования тромбопластина в связи с дефицитом 3-го тромбоцитарного фактора. Нарушение образования тромбопластина приводит к снижению потребления протромбина в процессе свёртывания крови. В некоторых случаях при тромбоцитопенической пурпуре в период криза отмечают активацию фибринолитической системы и повышение антикоагулянтной активности (антитромбины, гепарин). У всех больных с тромбоцитопенией снижена концентрация серотонина в крови. Эндотелиальные пробы (жгута, щипка, молоточковая, уколочная) в период гематологического криза положительны. В красной крови и лейкограмме (при отсутствии кровопотерь) изменений не находят. При исследовании красного костного мозга обычно выявляют нормальное или повышенное содержание мегакариоцитов.
Диагностика и дифференциальная диагностика
Диагностика тромбоцитопенической пурпуры основана на характерной клинической картине и лабораторных данных.
Тромбоцитопеническую пурпуру необходимо дифференцировать от острого лейкоза, гипо- или аплазии красного костного мозга, системной красной волчанки, тромбоцитопатий.
Лечение
В период геморрагического криза ребёнку показан постельный режим с постепенным его расширением по мере угасания геморрагических явлений. Специальной диеты не назначают, однако при кровоточивости слизистой оболочки полости рта дети должны получать пищу в охлаждённом виде.
Патогенетическая терапия аутоиммунной тромбоцитопенической пурпуры включает назначение глюкокортикоидов, выполнение спленэктомии и использование иммунодепрессантов.
В последнее время для лечения тромбоцитопенической пурпуры применяют также даназол (синтетический препарат андрогенного действия), препараты интерферона (реаферон, интрон-А, роферон-А), анти-D-Ig (анти-D). Однако положительный эффект от их применения нестойкий, возможны побочные действия, что делает необходимым дальнейшее изучение механизма их действия и определения их места в комплексной терапии данного заболевания. Для уменьшения выраженности геморрагического синдрома в период повышенной кровоточивости назначают внутривенно или внутрь аминокапроновую кислоту из расчёта 0,1 г/кг (противопоказана при гематурии). Препарат относится к ингибиторам фибринолиза, а также усиливает агрегацию тромбоцитов. Применяют также гемостатическое средство этамзилат в дозе 5 мг/кг/сут внутрь или внутривенно капельно. Препарат обладает также ангиопротекторным и проагрегантным действием. Для остановки носовых кровотечений используют тампоны с перекисью водорода, адреналином, аминокапроновой кислотой; гемостатическую губку, фибринную, желатиновую плёнки. При лечении постгеморрагической анемии у детей с тромбоцитопенической пурпурой применяют средства, стимулирующие кроветворение, так как регенераторные способности кроветворной системы при этом заболевании не нарушаются. Переливание отмытых эритроцитов, подобранных индивидуально, проводят только при выраженной острой анемии. Профилактика Первичная профилактика не разработана. Вторичная профилактика сводится к предупреждению рецидивов заболевания. При вакцинации детей с тромбоцитопенической пурпурой необходимы индивидуальный подход и особая осторожность. Школьников освобождают от занятий физкультурой; следует избегать инсоляции. С целью профилактики геморрагического синдрома больным не следует назначать препараты, тормозящие агрегацию тромбоцитов (например, салицилаты, индометацин, барбитураты, кофеин, карбенициллин, нитрофураны и др.). После выписки из стационара дети подлежат диспансерному наблюдению в течение 5 лет. Показано исследование крови с подсчётом содержания тромбоцитов 1 раз в 7 дней, в дальнейшем (при сохранении ремиссии) ежемесячно. Обязательно исследование крови после каждого перенесённого заболевания. Прогноз Исходом тромбоцитопенической пурпуры могут быть выздоровление, клиническая ремиссия без нормализации лабораторных показателей, хроническое рецидивирующее течение с геморрагическими кризами и в редких случаях — летальный исход в результате кровоизлияния в головной мозг (1-2%). При современных методах лечения прогноз для жизни в большинстве случаев благоприятный. Оригинал статьи www.eurolab.ua Иллюстрации с сайта: © 2011 Thinkstock.
Источник: Детские болезни. Баранов А.А. // 2002.
|
Пурпура тромбоцитопеническая — фото, симптомы и лечение у детей и взрослых
Рубрика: Сосуды и сердце
Что это такое? Пурпура тромбоцитопеническая (заболевание Верльгофа) – это патология, входящая в многочисленную группу геморрагических (кровавых) диатезов. Характеризуется образованием подкожных кровоизлияний (геморрагий) и кровотечений из слизистых оболочек у детей и взрослых.
Своим проявлением обязана качественной, либо количественной недостаточностью тромбоцитов – тромбоцитопении, обусловленной недостаточной секрецией, либо повышенным распадом красных телец крови. И тромбоцитопатии, вследствие нарушений процесса гемостаза, приводящего к неполноценности тромбоцитов и тромбоцитарной дисфункции.
Первые признаки пурпуры тромбоцитопенической у детей обоего пола могут проявиться еще до достижения пубертатного возраста. В более старшем возрасте (20-40 лет), заболеванию больше подвержен женский пол.
- Всему этому мы обязаны дисфункциями в селезенке, отвечающщей за многие процессы в организме, в том числе за кроветворение и иммунитет.
Быстрый переход по странице
Виды пурпуры тромбоцитопенической, фото

Пурпура тромбоцитопеническая фото у ребенка

симптомы на коже, фото 2
Развитие разных видов заболевания обусловлено несколькими факторами – в соответствие генезиса, клинических проявлений и многих иных причин. Включает самостоятельный вид и приобретенный (иммунный и не иммунный фактор):
- Идеопатический – иммунный вид тромбоцитопенической пурпуры (аутоиммунная болезнь) – самостоятельный вид, первичное проявление, спровоцированное антителами, ускоряющими деструктивные процессы разрушения тромбоцитов;
- Аллоиммунный (изоиммунный и трансиммунный) – резус-конфликтный вид, неонатальная патология. Обусловлен тромбоцитарной несовместимостью (внутриутробный конфликт мать-ребенок, заражение больной матерью, либо вследствие иммунной реакции организма в ответ на многократные гемотрансфузии -переливания крови).
- Гаптеновый (гетероиммунный) – следствие секреции антител на воздействие внешних факторов (вирусов, лекарств и т. д.), изменяющих структурное строение тромбоцитов.
Согласно клиническим характеристикам, тромбоцитопеническая пурпура бывает:
- Острого течения, проявляясь в основном у детей. Продолжается не больше полугода. После заживления, рецидивов не отмечается.
- Хронического, характерного при тромбоцитопенической пурпуре у взрослых. Заболевание может быть длительным – более полугода.
- Рецидивирующего, отличающегося циклическим проявлением.
Клинические признаки пурпуры выражены изолированными подкожными геморрагиями – «сухая форма» и в сочетании с кровотечениями из слизистых структур – «влажной формой».
Симптомы тромбоцитопенической пурпуры у взрослых

тромбоцитопеническая пурпура у взрослых фото
Развитие хронической аутоиммунной тромбоцитопенической пурпуры у взрослых начинается постепенно. Провоцирующий фактор при этом, как правило установить невозможно. Существует версия о связи генезиса с присутствием в организме хронических очагов инфекции, либо с вредными химическими веществами.
Стертый (субклинический) длительный период болезни не позволяет выявить ее своевременно, чем объясняется случайное ее обнаружение при плановом обследовании.
Геморрагический синдром развивается медленно, проявляясь вначале единичными синяками и точечными подкожными геморрагиями, постепенно развиваясь до выраженных геморрагий – кровохаркания, кровавой рвоты и поноса, примесями крови в урине.
Локализация подкожных кровоизлияний находится как правило на коже спереди конечностей и туловища. Нередко, в местах проведения инъекций. Подкожные геморрагии на лице, слизистой конъюнктивы и губ говорит о тяжелом процессе. Крайне тяжелая клиника характеризуется геморрагиями в глазной сетчатке и головном мозге с развитием тяжелой анемии.
Наличие на поверхности слизистой рта, наполненных кровью разных размеров булл и везикул, может быть предвестником развития геморрагических процессов в структуре мозга. Спонтанно, заболевание у взрослых разрешается крайне редко.
Тромбоцитопеническая пурпура у детей, фото

Тромбоцитопеническая пурпура у детей фото
Чаще всего идиопатическая тромбоцитопеническая пурпура в детском возрасте имеет острое развитие. У детишек от 2-х до 6-ти лет начинается спустя две, четыре недели после заболеваний вирусного характера или вакцинации. У таких малышей частота заболеваний не отличается по половой принадлежности, лишь по достижении пубертатного возраста, девочки подвержены заболеванию вдвое чаще.
Развитие патологии бурное, геморрагии появляются быстро и внезапно. Характерная особенность – многоцветная раскраска (полихромность). Подкожные геморрагические отметины проявляются различной окраски – алых, багровых и зеленоватых тонов.
Они могут образовываться спонтанно и несимметрично, точечной локализацией и более крупной – множественными экхимозами, способными сливаться. Вызвать их могут – сдавливание и пережатие при неудобной позе во сне, либо самый незначительный ушиб.
Типичные симптомы осторой тромбоцитопенической пурпуры – носовые и маточные геморрагии, кровотечения из ранки, удаленного зуба. При тяжелых процессах отмечаются обострения состояния ребенка в виде желудочно-кишечных или почечных геморрагий с появлением примесей крови в испражнениях и моче.
Дальнейшее развитие усложняется постгеморрагической анемией, кровавыми пузырьками в полости рта, обильной кровоточивостью и поражением глазной сетчатки.
Симптоматика геморрагий в головном мозге может проявляться:
- Сильными головными болями и головокружением;
- Внезапными рвотой и судорогами;
- Патологической неврологической симптоматикой – опущением уголков рта, асимметрией глаз, нарушением активных двигательных функций и речи.
У некоторых детишек отмечается небольшое увеличение размеров селезенки (умеренная спленомегалия). Температура у ребенка и общее самочувствие, как правило, не изменяется.
У девочек-подростков характерны длительные менструальные циклы. Длительность острого процесса ИТП – от одного до двух месяцев, иногда может продлиться до полугода. У определенной категории детей возможен переход болезни в хроническую стадию.
При хронической тромбоцитопенической пурпуре у подростков и маленьких детей возможны проявления спонтанной ремиссии. По остальным признакам, заболевание у детей проходит аналогично тромбоцитопенической пурпуре у взрослых.
Лечение тромбоцитопенической пурпуры, препараты
Комплекс подбора методик для лечения пурпуры тромбоцитопенической обусловлен тяжестью клинических проявлений и периодом заболевания. Включает консервативные и оперативные методики. Основной принцип лечения строится:
- На обязательной госпитализации.
- Полном режиме покоя до восстановления стабильной гемограммы тромбоцитарного уровня.
- Полноценном калорийном рационе (с дробным приемом охлажденной жидкой пищи).
- Назначении гемостатического лечения – внутривенных и капельных инъекций «Кислоты эпсилонаминокапроновой» и местных средств в виде губок, фибриновых пленок, тампонов, пропитанных «Тромбином», перекисью, либо эпсилонаминокапроновой кислотой.
- Препаратов улучшающих склеивание тромбоцитов и образование тромбов, препятствующих кровотечению – «Дациона», «Кальция пантотената», «Адроксона» или «Этамзилата».
- Кортикостероидов в виде «Преднизолона» при обильных, повторяющихся геморрагиях.
- 4-х дневный курс капельного введения иммуноглобулинов.
- Витаминные комплексы и препараты фитотерапии – шиповника, крапивы, водяного перца и многих других.
При состояниях, угрожающих жизни пациента, либо при тяжелом развитии анемии, прибегают к методу гемотрансфузии. Лишь при неэффективности консервативного лечения пурпуры тромбоцитопенического генезиса, может быть использован хирургический метод удаления селезенки – спленэктомия.
В самых крайних случаях, в сочетании с гормональными средствами назначаются препараты цитостатиков – «Имурана», «Циклофосфана», «Винбластина», «Меркаптопурина» или «Винкристина».
Прогноз при тромбоцитопенической пурпуре, в своем большинстве – благоприятный. Летальность среди заболевших взрослых и детей отмечается в исключительных случаях. Пациенты с таким диагнозом должны стоять на диспансерном учете не менее пяти лет.
Пурпура тромбоцитопеническая — фото, симптомы и лечение у детей и взрослых
Быстрый переход по странице
Что это такое? Пурпура тромбоцитопеническая (заболевание Верльгофа) – это патология, входящая в многочисленную группу геморрагических (кровавых) диатезов. Характеризуется образованием подкожных кровоизлияний (геморрагий) и кровотечений из слизистых оболочек у детей и взрослых.
Своим проявлением обязана качественной, либо количественной недостаточностью тромбоцитов – тромбоцитопении, обусловленной недостаточной секрецией, либо повышенным распадом красных телец крови. И тромбоцитопатии, вследствие нарушений процесса гемостаза, приводящего к неполноценности тромбоцитов и тромбоцитарной дисфункции.
Первые признаки пурпуры тромбоцитопенической у детей обоего пола могут проявиться еще до достижения пубертатного возраста. В более старшем возрасте (20-40 лет), заболеванию больше подвержен женский пол.
- Всему этому мы обязаны дисфункциями в селезенке, отвечающщей за многие процессы в организме, в том числе за кроветворение и иммунитет.
Виды пурпуры тромбоцитопенической, фото

Пурпура тромбоцитопеническая фото у ребенка

симптомы на коже, фото 2
Развитие разных видов заболевания обусловлено несколькими факторами – в соответствие генезиса, клинических проявлений и многих иных причин. Включает самостоятельный вид и приобретенный (иммунный и не иммунный фактор):
- Идеопатический – иммунный вид тромбоцитопенической пурпуры (аутоиммунная болезнь) – самостоятельный вид, первичное проявление, спровоцированное антителами, ускоряющими деструктивные процессы разрушения тромбоцитов;
- Аллоиммунный (изоиммунный и трансиммунный) – резус-конфликтный вид, неонатальная патология. Обусловлен тромбоцитарной несовместимостью (внутриутробный конфликт мать-ребенок, заражение больной матерью, либо вследствие иммунной реакции организма в ответ на многократные гемотрансфузии -переливания крови).
- Гаптеновый (гетероиммунный) – следствие секреции антител на воздействие внешних факторов (вирусов, лекарств и т. д.), изменяющих структурное строение тромбоцитов.
Согласно клиническим характеристикам, тромбоцитопеническая пурпура бывает:
- Острого течения, проявляясь в основном у детей. Продолжается не больше полугода. После заживления, рецидивов не отмечается.
- Хронического, характерного при тромбоцитопенической пурпуре у взрослых. Заболевание может быть длительным – более полугода.
- Рецидивирующего, отличающегося циклическим проявлением.
Клинические признаки пурпуры выражены изолированными подкожными геморрагиями – «сухая форма» и в сочетании с кровотечениями из слизистых структур – «влажной формой».
Симптомы тромбоцитопенической пурпуры у взрослых

тромбоцитопеническая пурпура у взрослых фото
Развитие хронической аутоиммунной тромбоцитопенической пурпуры у взрослых начинается постепенно. Провоцирующий фактор при этом, как правило установить невозможно. Существует версия о связи генезиса с присутствием в организме хронических очагов инфекции, либо с вредными химическими веществами.
Стертый (субклинический) длительный период болезни не позволяет выявить ее своевременно, чем объясняется случайное ее обнаружение при плановом обследовании.
Геморрагический синдром развивается медленно, проявляясь вначале единичными синяками и точечными подкожными геморрагиями, постепенно развиваясь до выраженных геморрагий – кровохаркания, кровавой рвоты и поноса, примесями крови в урине.
Локализация подкожных кровоизлияний находится как правило на коже спереди конечностей и туловища. Нередко, в местах проведения инъекций. Подкожные геморрагии на лице, слизистой конъюнктивы и губ говорит о тяжелом процессе. Крайне тяжелая клиника характеризуется геморрагиями в глазной сетчатке и головном мозге с развитием тяжелой анемии.
Наличие на поверхности слизистой рта, наполненных кровью разных размеров булл и везикул, может быть предвестником развития геморрагических процессов в структуре мозга. Спонтанно, заболевание у взрослых разрешается крайне редко.
Тромбоцитопеническая пурпура у детей, фото

Тромбоцитопеническая пурпура у детей фото
Чаще всего идиопатическая тромбоцитопеническая пурпура в детском возрасте имеет острое развитие. У детишек от 2-х до 6-ти лет начинается спустя две, четыре недели после заболеваний вирусного характера или вакцинации. У таких малышей частота заболеваний не отличается по половой принадлежности, лишь по достижении пубертатного возраста, девочки подвержены заболеванию вдвое чаще.
Развитие патологии бурное, геморрагии появляются быстро и внезапно. Характерная особенность – многоцветная раскраска (полихромность). Подкожные геморрагические отметины проявляются различной окраски – алых, багровых и зеленоватых тонов.
Они могут образовываться спонтанно и несимметрично, точечной локализацией и более крупной – множественными экхимозами, способными сливаться. Вызвать их могут – сдавливание и пережатие при неудобной позе во сне, либо самый незначительный ушиб.
Типичные симптомы осторой тромбоцитопенической пурпуры – носовые и маточные геморрагии, кровотечения из ранки, удаленного зуба. При тяжелых процессах отмечаются обострения состояния ребенка в виде желудочно-кишечных или почечных геморрагий с появлением примесей крови в испражнениях и моче.
Дальнейшее развитие усложняется постгеморрагической анемией, кровавыми пузырьками в полости рта, обильной кровоточивостью и поражением глазной сетчатки.
Симптоматика геморрагий в головном мозге может проявляться:
- Сильными головными болями и головокружением;
- Внезапными рвотой и судорогами;
- Патологической неврологической симптоматикой – опущением уголков рта, асимметрией глаз, нарушением активных двигательных функций и речи.
У некоторых детишек отмечается небольшое увеличение размеров селезенки (умеренная спленомегалия). Температура у ребенка и общее самочувствие, как правило, не изменяется.
У девочек-подростков характерны длительные менструальные циклы. Длительность острого процесса ИТП – от одного до двух месяцев, иногда может продлиться до полугода. У определенной категории детей возможен переход болезни в хроническую стадию.
При хронической тромбоцитопенической пурпуре у подростков и маленьких детей возможны проявления спонтанной ремиссии. По остальным признакам, заболевание у детей проходит аналогично тромбоцитопенической пурпуре у взрослых.
Лечение тромбоцитопенической пурпуры, препараты
Комплекс подбора методик для лечения пурпуры тромбоцитопенической обусловлен тяжестью клинических проявлений и периодом заболевания. Включает консервативные и оперативные методики. Основной принцип лечения строится:
- На обязательной госпитализации.
- Полном режиме покоя до восстановления стабильной гемограммы тромбоцитарного уровня.
- Полноценном калорийном рационе (с дробным приемом охлажденной жидкой пищи).
- Назначении гемостатического лечения – внутривенных и капельных инъекций «Кислоты эпсилонаминокапроновой» и местных средств в виде губок, фибриновых пленок, тампонов, пропитанных «Тромбином», перекисью, либо эпсилонаминокапроновой кислотой.
- Препаратов улучшающих склеивание тромбоцитов и образование тромбов, препятствующих кровотечению – «Дациона», «Кальция пантотената», «Адроксона» или «Этамзилата».
- Кортикостероидов в виде «Преднизолона» при обильных, повторяющихся геморрагиях.
- 4-х дневный курс капельного введения иммуноглобулинов.
- Витаминные комплексы и препараты фитотерапии – шиповника, крапивы, водяного перца и многих других.
При состояниях, угрожающих жизни пациента, либо при тяжелом развитии анемии, прибегают к методу гемотрансфузии. Лишь при неэффективности консервативного лечения пурпуры тромбоцитопенического генезиса, может быть использован хирургический метод удаления селезенки – спленэктомия.
В самых крайних случаях, в сочетании с гормональными средствами назначаются препараты цитостатиков – «Имурана», «Циклофосфана», «Винбластина», «Меркаптопурина» или «Винкристина».
Прогноз при тромбоцитопенической пурпуре, в своем большинстве – благоприятный. Летальность среди заболевших взрослых и детей отмечается в исключительных случаях. Пациенты с таким диагнозом должны стоять на диспансерном учете не менее пяти лет.
0
0
голос
Article Rating
Тромботическая тромбоцитопеническая пурпура | NHLBI, NIH
Тромботическая тромбоцитопеническая пурпура (ТТП) — редкое заболевание крови. При ТТП тромбы образуются в мелких кровеносных сосудах по всему телу.
Сгустки могут ограничивать или блокировать приток богатой кислородом крови к органам тела, таким как мозг, почки и сердце. В результате могут развиться серьезные проблемы со здоровьем.
Повышенное свертывание, которое происходит при ТТП, также расходует тромбоциты (PLATE-let) в крови. Тромбоциты — это фрагменты клеток крови, которые способствуют образованию тромбов.Эти фрагменты клеток слипаются, закрывая небольшие порезы и разрывы на стенках кровеносных сосудов и останавливая кровотечение.
При меньшем количестве тромбоцитов в крови могут возникнуть проблемы с кровотечением. Люди с ТТП могут кровоточить внутри своего тела, под кожей или с поверхности кожи. При порезах или травмах они также могут кровоточить дольше обычного.
«Тромботик» (throm-BOT-ik) относится к образующимся тромбам. «Тромбоцитопенический» (throm-bo-cy-toe-PEE-nick) означает, что в крови меньше тромбоцитов, чем обычно.«Пурпура» (PURR-purr-ah) относится к пурпурным синякам, вызванным кровотечением под кожей.
Кровотечение под кожей также может вызвать появление крошечных красных или пурпурных точек на коже. Эти маленькие точки называются петехиями (peh-TEE-kee-ay). Петехии могут выглядеть как сыпь.
Пурпура и петехии

Пурпура и петехии на коже. На фотографии показаны два типа синяков, которые часто наблюдаются при ДВС-синдроме. Более крупные красные, коричневые и пурпурные точки — это пурпура, а более мелкие красные и пурпурные точки — петехии.
TTP также может вызывать разрушение красных кровяных телец быстрее, чем организм может их заменить. Это приводит к гемолитической анемии (HEE-moh-lit-ick uh-NEE-me-uh) — редкой форме анемии. Анемия — это состояние, при котором в организме количество эритроцитов ниже нормы.
Отсутствие активности фермента ADAMTS13 (типа белка в крови) вызывает ТТП. Ген ADAMTS13 контролирует фермент, который участвует в свертывании крови. Фермент расщепляет большой белок, называемый фактором фон Виллебранда, который объединяется с тромбоцитами, образуя тромбы.
Типы тромботической тромбоцитопенической пурпуры
Два основных типа TTP — наследование и приобретение. «Унаследовано» означает, что заболевание передается от родителей к детям через гены. Этот тип ТТП в основном поражает новорожденных и детей.
В унаследованном TTP ген ADAMTS13 неисправен и не побуждает организм вырабатывать нормальный фермент ADAMTS13. В результате активность ферментов отсутствует или изменяется.
Приобретенная ТТП — более распространенный тип расстройства.«Приобретенный» означает, что вы не родились с расстройством, но у вас оно развивается. Этот тип ТТП чаще встречается у взрослых, но может поражать детей.
В приобретенном TTP ген ADAMTS13 не является дефектным. Вместо этого организм вырабатывает антитела (белки), которые блокируют активность фермента ADAMTS13.
Неясно, какие триггеры унаследовали и приобрели ВДП, но некоторые факторы могут иметь значение. Эти факторы могут включать:
- Некоторые заболевания и состояния, такие как беременность, рак, ВИЧ, волчанка и инфекции
- Некоторые медицинские процедуры, такие как хирургия и трансплантация стволовых клеток крови и костного мозга
- Некоторые лекарства, такие как химиотерапия, тиклопидин, клопидогрель, циклоспорин А, гормональная терапия и эстрогены
- Хинин — вещество, которое часто содержится в тонизирующей воде и пищевых продуктах для здоровья
Если у вас есть TTP, вы иногда можете услышать, что это называется TTP – HUS.ГУС, или гемолитико-уремический синдром, — это заболевание, напоминающее ТТП, но чаще встречается у детей. Проблемы с почками также усугубляются при ГУС. Хотя некоторые исследователи считают, что ТТП и ГУС — это две формы одного синдрома, недавние данные свидетельствуют о том, что у каждого из них разные причины.
Outlook
ТТП — редкое заболевание. Это может привести к летальному исходу или вызвать длительные повреждения, такие как повреждение мозга или инсульт, если не лечить сразу.
ВДП обычно возникает внезапно и длится несколько дней или недель, но может продолжаться и месяцами.Рецидивы (или вспышки) могут возникать у 60% людей с приобретенным типом ТТП. Многие люди, унаследовавшие ТТП, часто страдают обострениями болезни, требующими лечения.
Лечение ТТП включает вливание свежезамороженной плазмы и плазмаферез, также называемый плазмаферезом (PLAZ-ma-feh-RE-sis). Эти методы лечения значительно улучшили видимость заболевания.
.
Идиопатическая тромбоцитопеническая пурпура | Johns Hopkins Medicine
Что такое иммунная тромбоцитопеническая пурпура?
Иммунная тромбоцитопеническая пурпура (ИТП) — это заболевание крови, характеризующееся снижением количества тромбоцитов в крови. Тромбоциты — это клетки крови, которые помогают остановить кровотечение. Снижение тромбоцитов может вызвать легкие синяки, кровоточивость десен и внутреннее кровотечение. Это заболевание вызвано иммунной реакцией на собственные тромбоциты. Его также называют аутоиммунной тромбоцитопенической пурпурой.
- Тромбоцитопения означает снижение количества тромбоцитов в крови.
- Пурпура относится к пурпурному изменению цвета кожи, как при синяке.
ИТП — довольно распространенное заболевание крови, которое может развиться как у детей, так и у взрослых.
Существует две формы ИТП:
- Острая тромбоцитопеническая пурпура. Обычно поражает маленьких детей в возрасте от 2 до 6 лет. Симптомы могут быть следствием вирусного заболевания, такого как ветряная оспа.Острая ИТП обычно начинается внезапно, и симптомы обычно исчезают менее чем через 6 месяцев, часто в течение нескольких недель. Лечение часто не требуется. Расстройство обычно не повторяется. Острая ИТП — наиболее частая форма заболевания.
- Хроническая тромбоцитопеническая пурпура. Заболевание может развиться в любом возрасте, а симптомы могут длиться минимум 6 месяцев, несколько лет или всю жизнь. У взрослых эта форма встречается чаще, чем у детей, но она действительно поражает подростков.У женщин он встречается чаще, чем у мужчин. Хроническая ИТП может часто повторяться и требует постоянного наблюдения у специалиста по крови (гематолога).
Что вызывает идиопатическую тромбоцитопеническую пурпуру?
При ИТП иммунная система стимулируется атаковать собственные тромбоциты вашего тела. Чаще всего это результат выработки антител против тромбоцитов. В небольшом количестве случаев вид белых кровяных телец, называемых Т-клетками, напрямую атакует тромбоциты. Эта ошибка иммунной системы может быть результатом любого из следующих действий:
- Лекарства (включая лекарства, отпускаемые без рецепта) могут вызывать аллергию, которая перекрестно реагирует с тромбоцитами.
- Инфекции, обычно вирусные, включая вирусы, вызывающие ветряную оспу, гепатит С и СПИД, могут вызывать образование антител, которые перекрестно реагируют с тромбоцитами.
- Беременность
- Иммунные расстройства, такие как ревматоидный артрит и волчанка
- Лимфомы низкой степени злокачественности и лейкозы могут давать аномальные антитела против белков тромбоцитов.
- Иногда причина иммунной тромбоцитопенической пурпуры неизвестна.
Каковы симптомы идиопатической тромбоцитопенической пурпуры?
Нормальное количество тромбоцитов находится в диапазоне от 150 000 до 450 000.При ИТП количество тромбоцитов составляет менее 100000. К тому времени, когда произойдет сильное кровотечение, у вас может быть меньше 10 000 тромбоцитов. Чем ниже количество тромбоцитов, тем выше риск кровотечения.
Поскольку тромбоциты помогают остановить кровотечение, симптомы ИТП связаны с усилением кровотечения. Однако каждый человек может испытывать симптомы по-разному. Симптомы могут включать:
- Пурпурный цвет кожи после того, как под нее «просочилась» кровь. Синяк — это кровь под кожей.У людей с ИТП могут быть большие синяки от неизвестной травмы. Синяки могут появиться в суставах локтей и коленей просто от движения.
- Крошечные красные точки под кожей, возникающие в результате очень небольших кровотечений.
- Носовые кровотечения
- Кровотечение во рту и / или в деснах и вокруг них
- Обильные менструальные периоды
- Кровь в рвоте, моче или стуле
- Кровотечение в голове. Это самый опасный симптом ИТП. Любая травма головы, которая возникает, когда тромбоцитов недостаточно для остановки кровотечения, может быть опасной для жизни.
Симптомы ИТП могут быть похожи на другие медицинские проблемы. Всегда консультируйтесь со своим врачом для постановки диагноза.
Как диагностируется идиопатическая тромбоцитопеническая пурпура?
В дополнение к полной истории болезни и физическому осмотру вы можете сдать следующие анализы:
- Общий анализ крови (CBC). Измерение размера, количества и зрелости различных клеток крови в определенном объеме крови (для измерения тромбоцитов.
- Дополнительные анализы крови и мочи. Эти тесты проводятся для измерения времени кровотечения и выявления возможных инфекций, включая специальный анализ крови, называемый тестом на антитромбоцитарные антитела.
- Тщательный анализ лекарств
Исторически требовалось аспирация костного мозга для диагностики ИТП. Это может не быть абсолютно необходимым перед лицом положительного теста на антитромбоцитарные антитела, но его обычно проводят, чтобы посмотреть на продукцию тромбоцитов и исключить любые аномальные клетки, которые может продуцировать костный мозг, которые могут снизить количество тромбоцитов.Аспирация костного мозга необходима для постановки диагноза, если тест на антитромбоциты отрицательный.
Как лечится идиопатическая тромбоцитопеническая пурпура?
Специфическое лечение идиопатической тромбоцитопенической пурпуры будет назначено вашим лечащим врачом на основании:
- вашего возраста, общего состояния здоровья и истории болезни
- степени заболевания
- вашей переносимости определенных лекарств, процедур или методов лечения
- Ожидания в отношении течения болезни
- Ваше мнение или предпочтение
При необходимости лечения двумя наиболее распространенными формами немедленного лечения являются стероиды и внутривенный гамма-глобулин:
- Стероиды. Стероиды помогают предотвратить кровотечение за счет снижения скорости разрушения тромбоцитов. Стероиды, если они эффективны, приведут к увеличению количества тромбоцитов в течение 2–3 недель. Побочные эффекты могут включать раздражительность, раздражение желудка, увеличение веса, высокое кровяное давление и прыщи.
- Внутривенный гамма-глобулин (ИВГГ). Внутривенный гамма-глобулин (IVGG) — это белок, который содержит множество антител, а также замедляет разрушение тромбоцитов. IVGG работает быстрее, чем стероиды (в пределах от 24 до 48 часов).
Другие методы лечения ИТП могут включать:
- Rh иммуноглобулин. Это лекарство временно останавливает разрушение тромбоцитов селезенкой. Чтобы это лекарство было эффективным, у вас должен быть положительный резус-фактор и у вас должна быть селезенка.
- Смена лекарств. Если предполагаемой причиной является лекарство, может потребоваться отмена или изменение лекарства.
- Лечение инфекций. Если инфекция является причиной ИТП, то лечение инфекции может привести к увеличению количества тромбоцитов.
- Спленэктомия. В некоторых случаях может потребоваться удаление селезенки, поскольку это наиболее активный сайт разрушения тромбоцитов, опосредованного антителами. Это чаще рассматривается у людей с хронической ИТП для снижения скорости разрушения тромбоцитов.
- Переливание тромбоцитов. Людям с сильным кровотечением или перед операцией может потребоваться переливание тромбоцитов.
- Ритуксимаб (Ритуксан). Это лекарство представляет собой антитело, вырабатываемое в лаборатории против белка, обнаруженного в клетках крови, вырабатывающих антитела.Он замедляет выработку антитромбоцитарных антител.
- Ромиплостим (N-пластина) и элтромбопаг (Промакта). Эти препараты были недавно одобрены для лечения ИТП, при котором другие виды лечения не помогли. Они стимулируют костный мозг производить больше тромбоцитов.
- Изменение образа жизни. Это может включать в себя использование защитного снаряжения и избегание определенных действий.
Основные сведения об иммунной тромбоцитопенической пурпуре
- Идиопатическая тромбоцитопеническая пурпура — это заболевание крови, характеризующееся аномальным снижением количества тромбоцитов в крови.
- Уменьшение количества тромбоцитов может привести к легким синякам, кровоточивости десен и внутреннему кровотечению.
- ИТП может быть острым и разрешиться менее чем за 6 месяцев или хроническим и длиться более 6 месяцев.
- Варианты лечения включают различные лекарства, которые могут уменьшить разрушение тромбоцитов или увеличить их производство.
- В некоторых случаях требуется операция по удалению селезенки.
Следующие шаги
Советы, которые помогут вам получить максимальную отдачу от визита к врачу:
- Перед визитом запишите вопросы, на которые вы хотите получить ответы.
- Возьмите с собой кого-нибудь, кто поможет вам задать вопросы и запомнить, что вам говорит поставщик.
- Во время посещения запишите названия новых лекарств, методов лечения или тестов, а также все новые инструкции, которые дает вам поставщик.
- Если у вас назначена повторная встреча, запишите дату, время и цель этого визита.
- Узнайте, как вы можете связаться с вашим провайдером, если у вас возникнут вопросы.
,
Тромботическая тромбоцитопеническая пурпура — Genetics Home Reference
Тромботическая тромбоцитопеническая пурпура — это редкое заболевание, которое вызывает образование тромбов (тромбов) в мелких кровеносных сосудах по всему телу. Эти сгустки могут вызвать серьезные проблемы со здоровьем, если они блокируют сосуды и ограничивают приток крови к таким органам, как мозг, почки и сердце. Осложнения, возникающие в результате этих сгустков, могут включать неврологические проблемы (такие как изменения личности, головные боли, спутанность сознания и невнятная речь), лихорадку, нарушение функции почек, боли в животе и проблемы с сердцем.
Сгустки крови обычно образуются для остановки кровопотери в местах повреждения кровеносных сосудов. У людей с тромботической тромбоцитопенической пурпурой тромбы образуются даже при отсутствии видимых повреждений. Сгустки крови образуются из скоплений клеток, называемых тромбоцитами, которые циркулируют в крови и способствуют свертыванию. Поскольку для образования сгустков у людей с тромботической тромбоцитопенической пурпурой используется большое количество тромбоцитов, в кровотоке доступно меньшее количество тромбоцитов. Пониженный уровень циркулирующих тромбоцитов известен как тромбоцитопения.Тромбоцитопения может приводить к появлению небольших участков кровотечения непосредственно под поверхностью кожи, что приводит к появлению пурпурных пятен, называемых пурпурой.
Это заболевание также приводит к преждевременному разрушению красных кровяных телец (гемолизу). Когда кровь проталкивается мимо сгустков внутри кровеносных сосудов, эритроциты могут распадаться. Состояние, называемое гемолитическим, возникает, когда эритроциты разрушаются быстрее, чем организм может их заменить. Этот тип анемии приводит к бледности, пожелтению глаз и кожи (желтухе), утомляемости, одышке и учащенному сердцебиению.
Существуют две основные формы тромботической тромбоцитопенической пурпуры: приобретенная (ненаследуемая) и семейная (наследственная). Приобретенная форма обычно появляется в позднем детстве или в зрелом возрасте. У пораженных людей может быть один эпизод признаков и симптомов или, что более часто, они могут испытывать множественные рецидивы с течением времени. Семейная форма этого расстройства встречается гораздо реже и обычно проявляется в младенчестве или раннем детстве, хотя может появиться и в более позднем возрасте. У людей с семейной формой признаки и симптомы часто повторяются на регулярной основе и могут возвращаться во время стресса, например, во время болезни или беременности.
.
Иммунная тромбоцитопения (ИТП) — Диагностика и лечение
Диагноз
Чтобы диагностировать иммунную тромбоцитопению, ваш врач попытается исключить другие возможные причины кровотечения и низкого количества тромбоцитов, такие как основное заболевание или лекарства, которые вы или ваш ребенок можете принимать.
Анализы крови позволяют проверить уровень тромбоцитов. В редких случаях взрослым может потребоваться исследование костного мозга, чтобы исключить другие проблемы.
Лечение
Людям с легкой иммунной тромбоцитопенией может потребоваться только регулярный мониторинг и проверка тромбоцитов.Дети обычно поправляются без лечения. Большинству взрослых с ITP в конечном итоге потребуется лечение, поскольку состояние часто становится тяжелым или долгосрочным (хроническим).
Лечение может включать в себя ряд подходов, таких как прием лекарств для увеличения количества тромбоцитов или операция по удалению селезенки (спленэктомия). Поговорите со своим врачом о рисках и преимуществах вашего лечения. Некоторые люди считают, что побочные эффекты лечения более обременительны, чем последствия самого заболевания.
Лекарства
Ваш врач поговорит с вами о лекарствах или добавках, которые вы принимаете без рецепта, и о том, нужно ли вам прекратить прием лекарств, которые могут препятствовать функции тромбоцитов. Примеры включают аспирин, ибупрофен (Адвил, Мотрин IB, другие) и гинкго билоба.
Лекарства для лечения ITP могут включать:
- Стероиды. Ваш врач, скорее всего, назначит вам пероральный кортикостероид, например преднизон.Как только количество тромбоцитов вернется к безопасному уровню, вы можете постепенно прекратить прием препарата под руководством врача. Не рекомендуется длительное использование этих лекарств, поскольку они могут увеличить риск инфекций, высокого уровня сахара в крови и остеопороза.
- Иммунный глобулин. Если кортикостероиды не помогают, ваш врач может сделать вам инъекцию иммуноглобулина. Этот препарат также можно использовать, если у вас критическое кровотечение или вам нужно быстро увеличить анализ крови перед операцией.Эффект обычно проходит через пару недель.
- Препараты, повышающие выработку тромбоцитов. Лекарства, такие как ромиплостим (Nplate) и элтромбопаг (Promacta), помогают костному мозгу вырабатывать больше тромбоцитов. Эти препараты могут увеличить риск образования тромбов.
- Лекарства прочие. Ритуксимаб (Ритуксан, Труксима) помогает увеличить количество тромбоцитов за счет снижения реакции иммунной системы, которая повреждает ваши тромбоциты. Но этот препарат также может снизить эффективность вакцинации, которая может потребоваться, если вы позже выберете операцию по удалению селезенки.
Surgery
Если ваше состояние тяжелое или сохраняется, несмотря на начальное медикаментозное лечение, ваш врач может предложить операцию по удалению селезенки. Это быстро устраняет основной источник разрушения тромбоцитов в вашем теле и улучшает количество тромбоцитов, хотя это работает не для всех. Жизнь без селезенки постоянно увеличивает вашу восприимчивость к инфекции.
Неотложная помощь
Сильное кровотечение, хотя и редко, может произойти при применении ITP .Неотложная помощь обычно включает переливание концентратов тромбоцитов. Стероиды и иммуноглобулин также можно вводить через трубку в вену.
Дополнительная информация
Показать дополнительную информацию
Клинические испытания
Изучите исследования клиники Мэйо, в которых тестируются новые методы лечения, вмешательства и тесты как средства предотвращения, обнаружения, лечения или контроля этого заболевания.
Образ жизни и домашние средства
Если у вас иммунная тромбоцитопения, попробуйте:
- Избегайте контактных видов спорта. В зависимости от риска кровотечения, удары головой во время занятий такими видами спорта, как бокс, боевые искусства и футбол, могут вызвать кровотечение в мозгу. Поговорите со своим врачом о том, какие занятия безопасны для вас.
- Следите за признаками инфекции. Если вам удалили селезенку, обратите внимание на любые признаки инфекции, включая лихорадку, и немедленно обратитесь за медицинской помощью. Инфекции могут быть более серьезными у людей без селезенки.
- Будьте осторожны с лекарствами, отпускаемыми без рецепта. Лекарства, отпускаемые без рецепта, такие как аспирин и ибупрофен (Адвил, Мотрин IB и другие), могут нарушать функцию тромбоцитов.
Подготовка к приему
Поскольку низкое количество тромбоцитов может не вызывать симптомов, проблема часто обнаруживается при сдаче анализа крови по другой причине. Чтобы диагностировать иммунную тромбоцитопению, ваш врач, скорее всего, назначит дополнительные анализы крови, которые потребуют забор небольшого количества крови из вены на руке.Он также может направить вас к специалисту по заболеваниям крови (гематологу).
Что вы можете сделать
Вот несколько шагов, которые вы можете предпринять, чтобы подготовиться к встрече:
- Перечислите все симптомы, которые вы испытываете, включая те, которые кажутся не связанными с причиной, по которой вы записались на прием.
- Перечислите ключевую личную информацию, включая серьезные стрессы, изменения в жизни, недавние болезни или медицинские процедуры, такие как переливание крови.
- Перечислите все лекарства, витаминов и пищевых добавок, которые вы принимаете, включая дозы.
- Попросите члена семьи или друга пойти с вами. Помимо поддержки, он или она может записать информацию, полученную от вашего врача или другого персонала клиники во время приема.
- Список вопросов, которые следует задать врачу. Подготовка списка вопросов поможет вам максимально эффективно проводить время вместе.
Вопросы о ITP могут включать:
- Сколько тромбоцитов у меня в крови?
- У меня опасно низкий уровень тромбоцитов?
- Что вызывает мой ITP ?
- Мне нужно больше тестов?
- Это состояние временное или длительное?
- Какие методы лечения доступны и что вы порекомендуете?
- Что будет, если я ничего не сделаю?
- Каковы возможные побочные эффекты лечения, которое вы предлагаете?
- Есть ли какие-то ограничения, которым я должен следовать?
- Есть ли общая альтернатива прописываемому вами лекарству?
- У вас есть брошюры или другие печатные материалы, которые я могу взять с собой? Какие сайты вы рекомендуете?
,

 Симптомокомплекс Верльгофа (симптоматическая, или фульминантная тромбоцитопения), возникающая независимо от иммунных нарушений,
Симптомокомплекс Верльгофа (симптоматическая, или фульминантная тромбоцитопения), возникающая независимо от иммунных нарушений, Десневые, в том числе из лунки при удаленном зубе,
Десневые, в том числе из лунки при удаленном зубе, Придерживаться по возможности гипоаллергенной диеты, исключив алкоголь, острую и жареную пищу.
Придерживаться по возможности гипоаллергенной диеты, исключив алкоголь, острую и жареную пищу.