Остеопатия для беременных
Несомненно, самыми серьёзными травмами для человека являются те, которые произошли во внутриутробный период и первые три года жизни ребёнка. Поэтому совершенно необходимо лечить мать и ребёнка во время беременности, и продолжать лечение первые годы жизни.
Здоровье будущей матери — особая тема в разговоре о преимуществах остеопатии. Ведь методы остеопатии помогают справиться с гинекологическими недугами, решить до- и послеродовые проблемы женщин, остеопатическое лечение возможно даже во время беременности. В «ОСТЕО-КЛИНИК» отношение к беременным женщинам самое внимательное. Специалисты, занимающиеся будущими мамами, работают в контакте с акушерами-гинекологами, что позволяет избежать трудностей при вынашивании ребенка и родах, а значит — родовых травм у младенца.
Изменения во время беременности
Беременности сопутствует особый гормональный фон, который ведёт к тому, что мышцы, связки, хрящи (например, лобковый симфиз) и даже кости «размягчаются», становятся более пластичными. Сочленения костей таза «ослабевают», и кости становятся более легко смещаемыми, возникают блоки (фиксация в неподвижном положении).
Прибавка веса за весь период беременности может спровоцировать смещение позвонков и нарушение осанки, что, в свою очередь, ведёт к поражениям нервов и мышц, нарушению подвижности суставов. Поскольку большая часть этой «добавочной» массы располагается в области живота, центр тяжести тела у беременной женщины смещается вперёд. Чтобы уравновесить это смещение, естественные изгибы позвоночника увеличиваются ещё сильнее. Особенно это касается поясничного отдела позвоночника, откуда и возникают боли в пояснице.
Беременная матка растёт, и по мере её роста все внутренние органы смещаются вверх и назад, поднимаясь к диафрагме, в том числе желудок, кишечник, печень, желчный пузырь. Особенно страдают правый и левый углы толстого кишечника, что нередко служит причиной запоров.
Растущая матка поджимает печень, желудок и диафрагму. Последняя полностью не опускается. В результате ножки диафрагмы никогда не расслабляются, отчего рано или поздно возникает ощущение боли в спине. К тому же лёгкие полностью не расширяются и в них возникают застойные явления, что проявляется одышкой, особенно в положении лёжа на спине.
При спазме диафрагмы нарушается подвижность пищевода, который проходит через диафрагму. Следствием являются изжога, отрыжка, тошнота.
Напряжение в диафрагме приводит также к спазму нижней полой вены. Это может привести к отёкам и варикозу. Посещение врача-остеопата позволит избежать этих недугов.
Остеопатия и проблемы беременных
Остеопаты могут изменить прогноз беременности и снять многие женские проблемы во время беременностии родов:
• боли в спине, крестце, отёки, головные боли, одышку и др.
• проблемы с пищеварением, запоры
• тянущие боли внизу живота, тонус матки, угрозу выкидыша
• восстановить подвижность тазовых костей, что очень важно во время родов
• подготовить тазовое дно и шейку матки к родам, что предотвратит впоследствии разрывы в родах
• в послеродовой период — опущение внутренних органов, боли в спине, геморрой, варикоз вен нижних конечностей
Безопасность и комфорт
Мягкие безопасные техники направлены на восстановление подвижности спазмированных тканей.
Процедура очень комфортна для пациента. После процедур уходят головокружение, головная боль, одышка, изжога, тяжесть и боль в спине. Живот становится мягким, исчезает напряжение в матке.
Когда следует обратиться к остеопату
1. Идеально, если женщина ещё до беременности придёт на приём к остеопату, который подготовит её к беременности и затем к родам.
2. Если во время беременности Вас беспокоят боли в спине, головные боли, отёчность и варикоз, запоры.
3. Если ничего не беспокоит, то стоит показаться доктору за две недели до родов, чтобы подготовить шейку матки и мышцы промежности к родам. Этот же срок оптимален, чтобы устранить дисфункции, связанные с костями таза, крестца, поясницы.
4. Через месяц-полтора после родов. Особенно это необходимо тем женщинам, которые прошли через кесарево сечение, эпизио- и перинеотомии, получили разрывы в родах.
Если у женщины есть боль, то следует обращаться к остеопату на любом сроке беременности. Если острой необходимости нет, то с 12-ти недель.
Диафрагмы. – OsteoLife
Беременность это радость, но довольно часто можно услышать от будущих мамочек жалобы на боли в спине, тяжесть в желудке, изжогу, отрыжку, запоры, отеки. Все эти, казалось бы не связанные друг с другом жалобы, могут быть следствием напряжения диафрагмы. Точнее диафрагм!
- Первая диафрагма – это палатка мозжечка, часть краниосакрального механизма, подвижность которого значимо влияет на состояние нейроэндокринной системы, циркуляцию жидкостей, состояние ЦНС.
- Вторая диафрагма – грудная, обеспечивающая торакоабдоминальное дыхание и должный транспорт кислорода в тканях. Это большая мышца в форме купола, отделяющая грудную клетку от брюшной полости и участвующая в акте дыхания. Своими ножками диафрагма крепится к позвоночнику. При вдохе легкие расширяются и она опускается, а при выдохе поднимается.
- Третья диафрагма – это тазовое дно, которое обеспечивает дренаж малого таза и хороший возврат крови от нижних конечностей.
Что же происходит во время беременности и почему иногда бывает достаточно нескольких визитов к остеопату, чтобы избавиться от неприятных симптомов?
Во время беременности увеличиваются наклон крестца и ротация таза кпереди за счет беременной матки, это компенсаторно приводит к усилению физиологических дуг и дополнительному напряжению на уровне крестцово-поясничного, пояснично-грудного, шейно-грудного, шейно-затылочного шарниров позвоночника.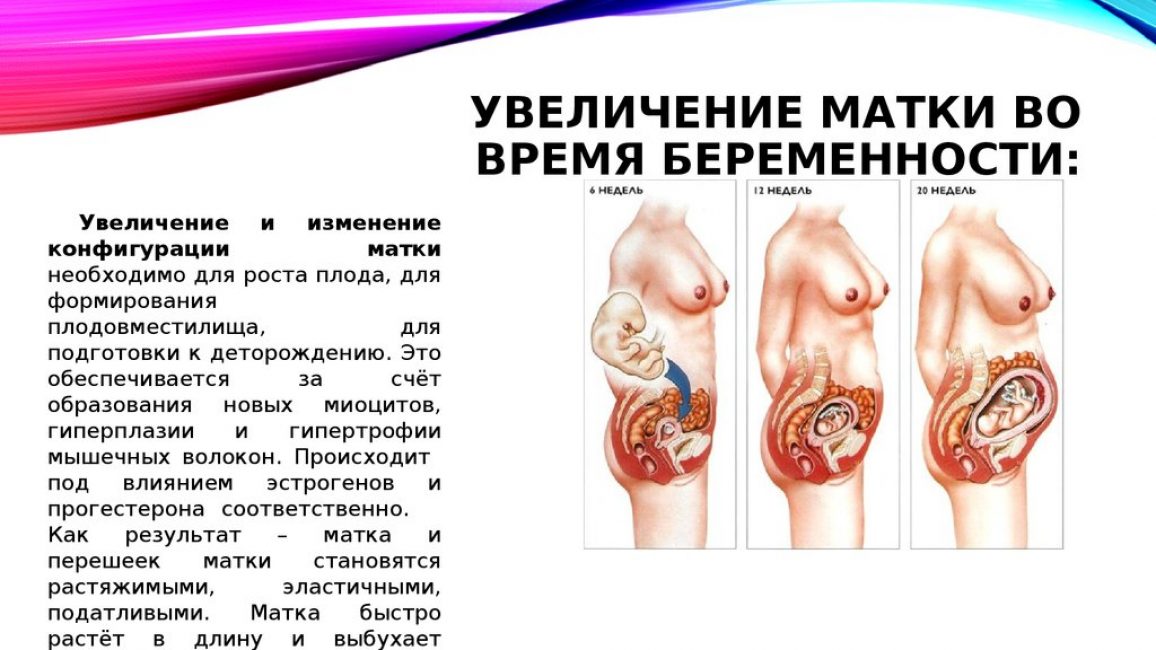 Напряжение передается на тазовую и грудную диафрагму, верхнюю грудную апертуру и палатку мозжечка.
Напряжение передается на тазовую и грудную диафрагму, верхнюю грудную апертуру и палатку мозжечка.
По мере роста беременной матки все внутренние органы смещаются вверх и назад, поднимаясь к диафрагме. Печень и желудок, прижатые к диафрагме, не позволяют ей полностью опускаться. Она как будто застревает. Из-за увеличения наклона крестца во время беременности возникает компрессия на уровне между нижним поясничным позвонком и крестцом, увеличивается поясничный лордоз, что приводит к натяжению ножек диафрагмы. Ножки диафрагмы не могут расслабиться от чего рано или поздно возникнут боли в пояснице – ведь ножки крепятся к позвоночнику. Легкие не полностью расширяются, в них возникают застойные явления, что ведет к одышке.
Через диафрагму проходит пищевод и нижняя полая вена, несущая кровь от нижней половины тела. Спазм диафрагмы нарушает подвижность пищевода, который проходит через диафрагму. Как следствие возникают изжога, отрыжка и тошнота. Спазм влияет и на нижнюю полую вену – развиваются отеки и варикозная болезнь у беременных.
Напряжение на уровне шейно-грудного перехода приводит к ограничению подвижности на уровне 6-7 шейных и 1 грудного позвонков, 1 ребра и ключицы. Это напряжение оказывает влияние на нейроэндокринную систему, влияя на кровообращение головы и верхних конечностей.
Напряженные ножки грудной диафрагмы приводят к опущению диафрагмального центра и натяжению связок центральной апоневротической оси. Это приводит к ограничению подвижности на уровне затылочной кости и 1 шейного позвонка. Что в свою очередь приведет к напряжению мембран черепа. А это нарушает внутримозговой кровоток, особенно венозный.
Асинхронность движения между диафрагмами приводит к нарушению циркуляции жидкостей и состоянию стаза.
Беременность – это период, когда особенно необходимо хорошее взаимодействие всех трех диафрагм. Если нам удается отрегулировать все системы, то мы способствуем освобождению собственных регулирующих сил, что позволит женщине сохранить здоровье.
Конечно же идеальная ситуация, если женщина еще до беременности обратится к остеопату для диагностики и коррекции. Если же вышеперечисленные симптомы появились во время беременности, постарайтесь организовать свой визит к остеопату как можно быстрее. В этом случае работает правило – чем раньше начато лечение, тем лучше. Качественное дыхание во время беременности необходимо как для нормального маточно-плацентарного кровообращения, так и для гормонального обмена.
И.А. Егорова, Е.Л. Кузнецова.
Остеопатия в акушерстве и педиатрии
Page not found | rotunda
- English
- polski
- Română
- Русский
- 简体中文
- Donate
- News
- Contacts
- Careers
- Home
- Visitor Information
- About Rotunda
- News
- FAQ’s
- Planning a Baby
- Ovulation Calculator
- Fertility Treatment
- Pregnancy
- Due Date Calculator
- Crisis Pregnancy
- Care Options
- First Visit
- Further Antenatal Visits
- Healthy Pregnancy
- Problems and Concerns
- Birth
- Preparing for Labour
- Hospital Bag
- Stages Of Labour
- Labour & Birth
- Assisted Delivery
- Post Natal Care For Mother
- Baby Care
- Caring For Baby
- Feeding Baby
- Neonatal Unit
- Paediatric Outpatients
- Women’s Health
- Gynaecology
- Colposcopy
- Admission Preparation
- Support
- Specialist Clinics
- Parent Education
- Clinical Nutrition and Dietetics
- Physiotherapy
- Breastfeeding
- Birth Reflections
- Mental Health
- Bereavement
- Sexual Assault – SATU
- Advice for Partners
- Rotunda Private
Page Not Found
Back Home
Rotunda Links
- • Contact Us
- • History
- • Governance
- • Freedom of Information
- • Latest Reports
Patient Admin
- • Patient Rights
- • Patient Safety
- • Feedback/Complaints
- • Healthcare Records
- • Online Privacy Notice
Research
- • Perinatal Ireland
- • Mother and Baby CTNI
- • Ethics, Education, and Library
- • Research Department
Healthcare Professionals
- • Laboratory Medicine
- • GP Information
- • Careers
© 2021 rotunda.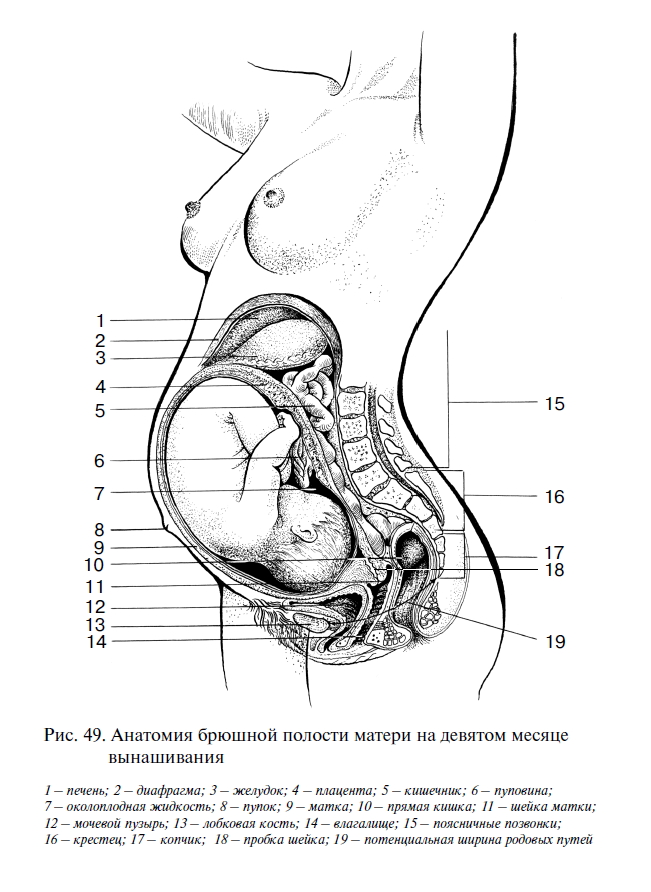
- Home
- Visitor Information
- About Rotunda
- News
- FAQ’s
- Planning a Baby
- Ovulation Calculator
- Fertility Treatment
- Pregnancy
- Due Date Calculator
- Crisis Pregnancy
- Care Options
- First Visit
- Further Antenatal Visits
- Healthy Pregnancy
- Problems and Concerns
- Birth
- Preparing for Labour
- Hospital Bag
- Stages Of Labour
- Labour & Birth
- Assisted Delivery
- Post Natal Care For Mother
- Baby Care
- Caring For Baby
- Feeding Baby
- Neonatal Unit
- Paediatric Outpatients
- Women’s Health
- Gynaecology
- Colposcopy
- Admission Preparation
- Support
- Specialist Clinics
- Parent Education
- Clinical Nutrition and Dietetics
- Physiotherapy
- Breastfeeding
- Birth Reflections
- Mental Health
- Bereavement
- Sexual Assault – SATU
- Advice for Partners
- Rotunda Private
- English
- polski
- Română
- Русский
- 简体中文
- Donate
- News
- Contacts
- Careers
Search
Page not found | rotunda
- English
- polski
- Română
- Русский
- 简体中文
- Donate
- News
- Contacts
- Careers
- Home
- Visitor Information
- About Rotunda
- News
- FAQ’s
- Planning a Baby
- Ovulation Calculator
- Fertility Treatment
- Pregnancy
- Due Date Calculator
- Crisis Pregnancy
- Care Options
- First Visit
- Further Antenatal Visits
- Healthy Pregnancy
- Problems and Concerns
- Birth
- Preparing for Labour
- Hospital Bag
- Stages Of Labour
- Labour & Birth
- Assisted Delivery
- Post Natal Care For Mother
- Baby Care
- Caring For Baby
- Feeding Baby
- Neonatal Unit
- Paediatric Outpatients
- Women’s Health
- Gynaecology
- Colposcopy
- Admission Preparation
- Support
- Specialist Clinics
- Parent Education
- Clinical Nutrition and Dietetics
- Physiotherapy
- Breastfeeding
- Birth Reflections
- Mental Health
- Bereavement
- Sexual Assault – SATU
- Advice for Partners
- Rotunda Private
Page Not Found
Back Home
Rotunda Links
- • Contact Us
- • History
- • Governance
- • Freedom of Information
- • Latest Reports
Patient Admin
- • Patient Rights
- • Patient Safety
- • Feedback/Complaints
- • Healthcare Records
- • Online Privacy Notice
Research
- • Perinatal Ireland
- • Mother and Baby CTNI
- • Ethics, Education, and Library
- • Research Department
Healthcare Professionals
- • Laboratory Medicine
- • GP Information
- • Careers
© 2021 rotunda.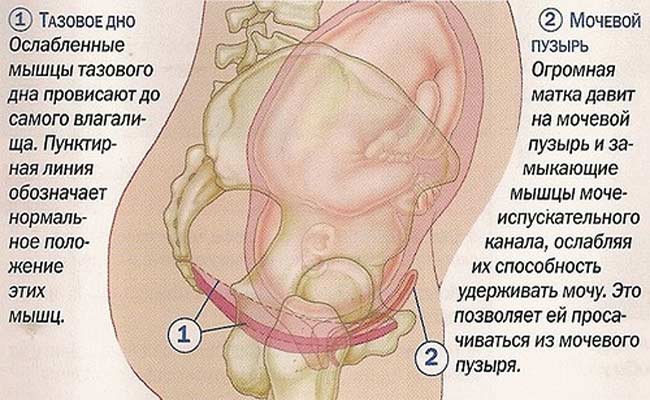
- Home
- Visitor Information
- About Rotunda
- News
- FAQ’s
- Planning a Baby
- Ovulation Calculator
- Fertility Treatment
- Pregnancy
- Due Date Calculator
- Crisis Pregnancy
- Care Options
- First Visit
- Further Antenatal Visits
- Healthy Pregnancy
- Problems and Concerns
- Birth
- Preparing for Labour
- Hospital Bag
- Stages Of Labour
- Labour & Birth
- Assisted Delivery
- Post Natal Care For Mother
- Baby Care
- Caring For Baby
- Feeding Baby
- Neonatal Unit
- Paediatric Outpatients
- Women’s Health
- Gynaecology
- Colposcopy
- Admission Preparation
- Support
- Specialist Clinics
- Parent Education
- Clinical Nutrition and Dietetics
- Physiotherapy
- Breastfeeding
- Birth Reflections
- Mental Health
- Bereavement
- Sexual Assault – SATU
- Advice for Partners
- Rotunda Private
- English
- polski
- Română
- Русский
- 简体中文
- Donate
- News
- Contacts
- Careers
Search
Диастаз прямых мышц живота и диастаз лона. Решаемые проблемы беременности. Интервью с д.м.н., профессором М.А. Чечневой
— Что такое диастаз мышц и что такое диастаз лонного сочленения?
— Беременность — удивительное и прекрасное время, но это ещё и период дополнительных нагрузок, который становится, несомненно, испытанием на прочность для женского организма.
Ранее существовавшая бытовая точка зрения, что беременность омолаживает и придаёт сил, ничем не подтверждается. Во время вынашивания ребёнка на организм матери ложатся значительные дополнительные нагрузки, которые часто ведут к проявлению проблем, невидимых до беременности.
Диастаз прямых мышц живота — это расхождение внутренних краёв мышц по белой линии живота (соединительнотканная структура) на расстояние более 27 мм. Диастаз лонных костей — одно из проявлений ассоциированной с беременностью тазовой опоясывающей боли. Эта патология поражает всё тазовое кольцо, крестцово- подвздошные сочленения и симфиз. И они, безусловно, имеют общие причины для появления.
Формированию подобных проблем способствует уменьшение прочности коллагена соединительной ткани. Одна из причин — врождённая предрасположенность, так называемая дисплазия соединительной ткани, когда ткани очень эластичные, растяжимые. Во время беременности в организме женщины увеличивается продукция гормона релаксина, который снижает синтез коллагена и усиливает его распад. Это предусмотрено природой для создания максимальной эластичности родовых путей. Однако попутно под действие релаксина попадают и другие структуры, например передняя брюшная стенка и лонное сочленение.
— Как влияет диастаз мышц и диастаз лонного сочленения на беременность и роды?
— Расхождение прямых мышц живота наблюдается примерно у 40 % беременных. Во время беременности оно не даёт серьёзных осложнений, угрожающих жизни матери или состоянию плода. Однако неполноценность работы прямых мышц живота заставляет перераспределять нагрузку на мышцы спины, что может привести к пояснично-тазовым болям и, соответственно, дискомфорту в спине. Во время родов мышцы живота участвуют в потугах, и нарушение их анатомии и функции может повлиять на родовой акт.
С диастазом лонного сочленения дела обстоят сложнее. Как уже говорилось, это только одно из проявлений нарушения структуры и функции лонного сочленения (симфизиопатия) во время беременности. Оно встречается примерно у 50 % беременных в разной степени выраженности: в 25 % случаев приводит к ограничению подвижности беременной, в 8 % — к тяжёлым нарушениям вплоть до инвалидизации.
Оно встречается примерно у 50 % беременных в разной степени выраженности: в 25 % случаев приводит к ограничению подвижности беременной, в 8 % — к тяжёлым нарушениям вплоть до инвалидизации.
При симфизиопатии страдают связки лонного сочленения и хрящи, соединяющие лонные кости. Всё это приводит к выраженной боли в лонном сочленении, тазовых костях, пояснице, а также к нарушению походки и невозможности без посторонней помощи встать или лечь. У женщин с синдромом тазовой опоясывающей боли отмечаются значительные уровни дискомфорта, снижения трудоспособности и депрессии с сопутствующими социальными и экономическими проблемами. Они включают нарушение сексуальной активности при беременности, синдром хронической боли, риск венозной тромбоэмболии из-за длительной неподвижности и даже обращение за ранней индукцией родов или операцией кесарева сечения, чтобы прекратить боли.
Во время родов у такой пациентки может произойти разрыв лонного сочленения, может потребоваться операция по его восстановлению.
— Как предупредить развитие диастаза мышц и лона в период беременности и родов? Какие факторы увеличивают вероятность его развития?
— Нет рецепта, который будет стопроцентным. В медицинской литературе существует прекрасный термин «модификация образа жизни». Какие бы заболевания мы ни исследовали, будь то симфизиопатия, сахарный диабет или преэклампсия, группу риска патологии всегда составляют женщины с избыточным весом. К беременности нужно готовиться, нужно быть в хорошей физической форме. Во время беременности нужно следить за прибавкой веса. Рекомендация «кушать за двоих» не просто ошибочна, а крайне вредна. Беременные должны сохранять разумную физическую активность. Слабые и дряблые мышцы живота в сочетании с крупными размерами плода, несомненно, увеличивают риск диастаза.
Факторами риска симфизиопатии в многочисленных исследованиях называют тяжёлый физический труд и предшествующие травмы костей таза. Такие факторы, как время, прошедшее от предыдущих беременностей, курение, использование гормональной контрацепции, перидуральная анестезия, этническая принадлежность матери, число предыдущих беременностей, плотность костной ткани, вес и гестационный возраст плода (переношенный плод), не связаны с повышенным риском развития симфизиопатии.
— Как диагностировать диастаз прямых мышц и диастаз лонного сочленения?
— В большинстве случаев диагноз диастаза прямых мышц живота можно поставить клиническим путём. Бывает, достаточно осмотра, пальпации и простых измерений.
В положении стоя можно увидеть расхождение мышц, когда у женщины не выражена подкожно-жировая клетчатка. При этом диастаз определяется в виде вертикального дефекта между прямыми мышцами.
При напряжении брюшного пресса в зоне диастаза наблюдается продольное выпячивание. Особенно хорошо такое выпячивание заметно, если пациентку в положении лежа попросить поднять голову и ноги. При необходимости можно измерить ширину дефекта просто с помощью линейки.
Самым точным методом диагностики может быть ультразвуковое исследование. При УЗИ хорошо видны внутренние края прямых мышц и может быть измерено расстояние между ними на разных уровнях.
Компьютерная томография применяется в диагностике диастаза крайне редко, в основном в научных исследованиях.
Для диагностики симфизиопатии и диастаза лонного сочленения не существует какого-то одного теста как «золотого стандарта».
Первое место, конечно, занимает опрос и осмотр пациентки. Обращаем внимание на походку беременной, на то, как она садится, ложится и как встает. Для симфизиопатии характерна «утиная походка», когда беременная переваливается с ноги на ногу. При пальпации в области лона отмечается болезненность и отёк. Используются так называемые болевые провокационные тесты, например мат-тест (подтягивание ногой к себе мнимого коврика, мата).
Для оценки качества жизни, уровня боли и нетрудоспособности используются анкеты-опросники: «Качество жизни, обусловленное здоровьем» (HRQL), «Индекс нетрудоспособности Освестри» (ODI), «Индекс оценки нетрудоспособности» (DRI), «Эдинбургская шкала послеродовой депрессии» (EPDS), «Индекс мобильности при беременности» (PMI) и «Оценка тазового кольца» (PGQ).
Из инструментальных методов наиболее широко используются УЗИ, реже компьютерная или магнитно-резонансная томография. УЗИ позволяет оценить состояние связок лонного сочленения и межлонного диска, степень выраженности изменений и риск естественных родов.
УЗИ позволяет оценить состояние связок лонного сочленения и межлонного диска, степень выраженности изменений и риск естественных родов.
— Какое лечение необходимо при диастазе прямых мышц или лонного сочленения?
— Первична профилактика: при планировании и во время беременности необходимо укреплять все группы мышц тазового пояса, а также тазовой диафрагмы.
Чаще диастаз прямых мышц исчезает самостоятельно в течение первых месяцев после родов. Специальные физические упражнения для коррекции работы мышц, для придания им тонуса и восстановления их основных функций должны выполняться под руководством грамотного инструктора. Есть виды физических упражнений, которые могут, наоборот, ухудшить ситуацию при диастазе прямых мышц живота. В некоторых случаях, когда нет эффекта от лечебной физкультуры, приходится прибегать к хирургической коррекции дефекта. В настоящее время практикуется и эндоскопическая, и открытая хирургия. Выбор метода зависит от величины и локализации дефекта.
При симфизиопатии лечебная гимнастика снижает поясничную и тазовую боль. Положительный эффект при симфизиопатии имеет акупунктура и ношение тазового бандажа.
Начальное лечение при расхождении лонного сочленения должно быть консервативным даже при наличии тяжёлых симптомов. Лечение включает постельный режим и использование тазового бандажа или стягивающего таз корсета. Раннее назначение физиотерапии с дозированной лечебной гимнастикой позволит избежать осложнений, связанных с длительной иммобилизацией. Ходьбу следует осуществлять с помощью вспомогательных устройств типа ходунков.
В большинстве случаев (до 93 %) симптомы дисфункции тазового кольца, в том числе лонного сочленения, прогрессивно стихают и полностью исчезают через шесть месяцев после родов. В остальных случаях он сохраняется, приобретая хронический характер. Однако если диастаз превышает 40 мм, то может потребоваться хирургическое лечение. Большинство исследований рекомендует хирургическое вмешательство только после отказа от консервативного лечения, неадекватного увеличения диастаза или его рецидива. Описано несколько операций, включая наружную фиксацию и открытую репозицию лонных костей с внутренней фиксацией.
Описано несколько операций, включая наружную фиксацию и открытую репозицию лонных костей с внутренней фиксацией.
Лучший совет по профилактике, диагностике и лечению: задайте грамотному доктору все вопросы, которые вас беспокоят. Только совместные усилия доктора и пациентки могут преодолеть все проблемы и найти оптимальные пути решения.
Диафрагмальная грыжа — симптомы, современные методы диагностики и лечения
Грыжа пищеводного отверстия диафрагмы (диафрагмальная грыжа) возникает, если через пищеводное отверстие диафрагмы — отверстие, через которое пищевод из грудной полости проникает в брюшную — брюшная часть пищевода, часть желудка или брюшная часть пищевода вместе с частью желудка смещается в грудную полость. Иногда через пищеводное отверстие диафрагмы в грудную полость могут смещаться и другие органы, расположенные в полости живота.
В начале заболевания смещение органов полости живота в грудную полость возникает периодически, под воздействием физических нагрузок, кашля, рвоты, переедания и т.д. Затем такое выпадение становится более частым или постоянным. Чаще всего встречается грыжа аксиальная или скользящая. При этом в пищеводное отверстие диафрагмы выпадает брюшная часть пищевода или конечный отдел пищевода с частью желудка.
Причины заболевания
Причиной диафрагмальной грыжи бывает повышенная эластичность тканей ограничивающих пищеводное отверстие диафрагмы. Такая эластичность может быть врожденной. Иногда встречается аномалия развития — так называемый «короткий пищевод с грудным желудком». Но чаще грыжа возникает в течение жизни пациента под воздействием условий, способствующих повышению внутрибрюшного давления: тяжелый физический труд, ожирение, асцит (накопление жидкости в брюшной полости), эндокринные заболевания. Иногда к грыже пищеводного отверстия диафрагмы приводит беременность. Имеет значение ослабление и истончение связок и соединительной ткани с возрастом.
Имеет значение ослабление и истончение связок и соединительной ткани с возрастом.
Записаться на консультацию перед операцией
Первая консультация бесплатно!
Симптомы заболевания
Одной из самых распространенных жалоб является изжога (возникает вследствие рефлюкса желудочного содержимого в пищевод). При грыже диафрагмы изжога чаще возникает ночью или после еды. Так же изжога может возникнуть после физической нагрузки, при этом часто сопровождается болью.
Боль при грыже пищеводного отверстия диафрагмы возникает у 40 – 50% пациентов. Боль бывает довольно интенсивной, ощущается загрудинно, имеет жгучий характер и, поэтому, нередко путается пациентами с болью при стенокардии. Боль при грыже пищевода чаще всего связана с наклонами, физической нагрузкой и усиливаются в положении лежа. При перемене положения тела боль часто стихает.
Следующим частым симптомом грыжи пищеводного отверстия диафрагмы является отрыжка. Отрыжка — непроизвольное внезапное выделение газов через рот из желудка или пищевода, иногда с примесью содержимого желудка, встречается у 30 — 73% больных. Отрыгивание происходит желудочным содержимым или воздухом. Отрыжке, как правило, предшествует чувство распирания в подложечной области. Данное состояние возникает после еды или во время разговора. Прием спазмолитиков бывает неэффективным, облегчение приносит лишь отрыжка значительным количеством пищи.
Затруднение при прохождении пищи по пищеводу при грыже пищеводного отверстия диафрагмы носит перемежающийся характер. Часто провоцируется приемом очень холодной или наоборот очень горячей пищей, а также нервными перегрузками. Постоянный характер затруднений прохождения пищи по пищеводу должен насторожить в отношении осложнений.
Предупреждение переломов: диагностика и лечение остеопороза со скидкой
17 апреля – День здоровой стопы
Консультация ЛОР-хирурга с эндоскопическим обследованием перед операцией за 1500р
Total Body Scan (МРТ всего тела) с выгодой 48%
Ночная скидка 30% на компьютерную томографию и МРТ
Скидка 20% на лазерное удаление сосудистых звездочек на теле и лице
Диагностика Helicobacter pylori (прием врача + тест) за 3500р.
Биоимпедансометрия + консультация эндокринолога за 4500р
Консультации ведущих врачей Госпитального центра за 1990р (вместо 3800р)
Ночная консультация педиатра
Есть вопросы?
Оставьте телефон –
и мы Вам перезвоним
Осложнения
Осложнением грыжи пищеводного отверстия диафрагмы чаще всего бывает рефлюкс-эзофагит, но может развиться пептическая язва пищевода, при длительном течении которой в свою очередь может произойти рубцовый стеноз (сужение) пищевода. Встречаются острое и хроническое кровотечение из пищевода, перфорация пищевода или ущемление грыжи в пищеводном отверстии диафрагмы.
Диагностика
Диагноз грыжи пищеводного отверстия диафрагмы устанавливают при рентгеновском исследовании. Часто бывает достаточно обычной рентгеноскопии пищевода и желудка при помощи контрастирования барием. Для уточнения диагноза проводят эзофагогасроскопию.
Лечение
Назначается диета с дробным питанием небольшими порциями, лечение запоров. Обязательно используется лечебная физкультура. Выполнение определенных упражнений позволяет избежать смещения желудка. Применяются препараты для уменьшения желудочной секреции и снижения кислотной агрессивности желудочного содержимого, нормализации дискинезий желудочно-кишечного тракта.
Возникновение осложнений грыжи пищеводного отверстия диафрагмы является показанием для назначения оперативного лечения.
Наши ведущие специалисты
Преимущества Госпитального центра
Индивидуальная схема лечения для каждого пациента
Для каждого пациента в обязательном порядке, ещё на догоспитальном этапе, разрабатывается индивидуальная схема лечения, с учетом всех особенностей организма: возраста, состояния здоровья, анамнеза заболевания и т. д. – данный подход позволяет минимизировать риски как во время операции, так и в послеоперационном периоде, и как следствие, обеспечить максимально быструю реабилитацию при минимальном сроке нахождения в стационаре.
д. – данный подход позволяет минимизировать риски как во время операции, так и в послеоперационном периоде, и как следствие, обеспечить максимально быструю реабилитацию при минимальном сроке нахождения в стационаре.
Мультидисциплинарный подход
Медицинский персонал Госпитального центра представляет собой единую команду, составленную из врачей – экспертов разной специализации, что позволяет осуществлять мультидисциплинарный подход. Мы лечим пациента, видя перед собой не список имеющихся у него заболеваний, а человека, проблемы которого взаимосвязаны и взаимообусловлены. Предпринимаемые лечебные меры всегда направлены на общее улучшение здоровья, самочувствия и качества жизни больного, а не исчерпываются устранением симптомов конкретного заболевания.
Оперативное лечение любого уровня сложности
Оперирующие врачи Госпитального центра владеют передовыми и высокотехнологичными способами выполнения операций. Сочетание высокой квалификации врачей и инновационного оборудования позволяет проводить оперативное лечение самого высокого уровня сложности.
Высокотехнологичные, малоинвазивные методы лечения
Основу методологии лечения, проводимого в Госпитальном центре, составляют принципы минимизации рисков для пациента и максимально быстрой реабилитации.
Осуществление подобного подхода возможно только при использовании самых высокотехнологичных методик, современного оборудования и применения последних достижений медицинской науки.
Квалификация врачей в сочетании с современным оборудованием позволяет нам успешно реализовывать данный подход к лечению.
Fast-track хирургия
Fast-track — это комплексная методика, позволяющая свести к минимуму сроки пребывания пациента в стационаре без ущерба качества лечения.
В основе подхода лежит минимизация хирургической травмы, снижение риска послеоперационных осложнений и ускоренное восстановление после хирургических операций, что обеспечивает нашим пациентам минимальное время пребывания в стационаре.
Даже такие сложные операции, как, например, холецистэктомия, благодаря данному подходу требуют пребывания в стационаре не более 3-х дней.
Персональное врачебное наблюдение в послеоперационном периоде
Для полного исключения развития возможных осложнений ранний послеоперационный период все пациенты, независимо от сложности операции, проводят в отделении реанимации под индивидуальным наблюдением врача-реаниматолога.
Перевод пациента в палату осуществляется только при полном отсутствии даже минимально возможных рисков.
Информирование родственников 24/7
Мы максимально открыты и проявляем заботу не только о пациенте, но и его близких. Информация о состоянии здоровья пациентов предоставляется родственникам семь дней в неделю, 24 часа в сутки.
Посещение пациентов так же возможно в любое удобное время.
Высококомфортабельные одно- и двухместные палаты
К услугам пациентов просторные комфортабельные палаты одно- и двухместного размещения, оборудованные всем необходимым для отдыха и восстановления.
В детском отделении наши маленькие пациенты размещаются совместно с родителями.
Налоговый вычет
Согласно налоговому законодательству РФ каждый пациент имеет право на компенсацию до 13% от суммы, потраченной им на свое лечение, а так же лечение близких родственников.
Наши специалисты подготовят для вас пакет документов для налоговой инспекции на возврат 13% от суммы расходов на лечение, а так же дадут рекомендации по различным способам взаимодействия с налоговой инспекцией.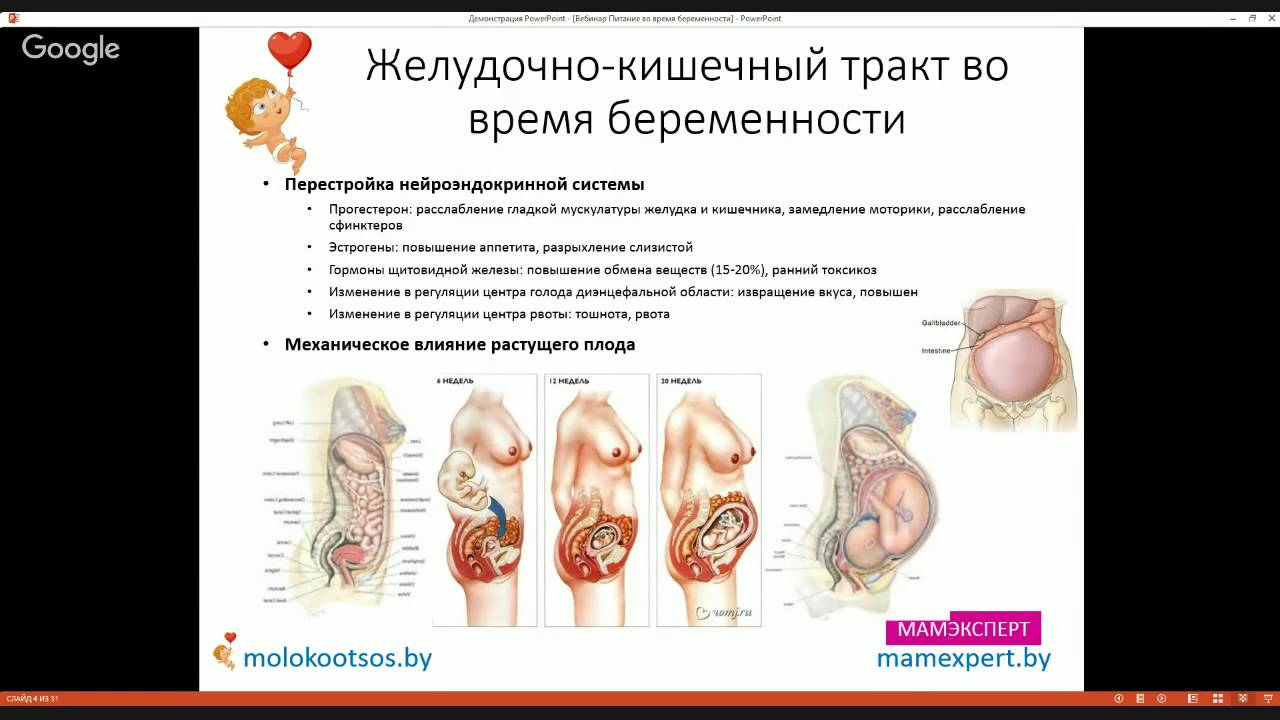
Контакты
+7 (499) 583-86-76
Москва, улица Бакунинская, дом 1-3
Ближайшая станция метро: Бауманская
Восстановление после родов — Neonatus
Движение головы может сместить любую часть таза из ее нормального положения, в этом случае нарушается баланс тазовых костей, а крестец и копчик могут оказаться в неестественном положении. В будущем это может стать причиной разнообразных проблем.
Очень важный момент: если неестественное положение крестца, возникшее в результате родов, не будет скорректировано в первые несколько недель после родов, то по мере того, как связки потеряют эластичность, которая была свойственная во время беременности, крестец может остаться зафиксированным в неправильном положении.
Неправильное положение крестца и таза в родах способствует не только искривлению осанки, но также ограничивает подвижность в поясничном отделе. Это вызывает чрезмерную нагрузку на поясницу, и она может привести к различным проблемам со спиной, от общих болей до серьезного повреждения позвоночного диска. Боли в спине могут возникнуть сразу или появиться позже. Однако надо помнить, что истоки проблемы восходят к изменению осанки, произошедшей во время родов.
Необходимость поднимать ребенка и ухаживать за ним в послеродовом периоде влечет за собой дополнительную нагрузку. Эта нагрузка в сочетании с остаточным напряжением в позвоночнике после беременности и родов, может сделать спину очень уязвимым местом.
Проблемы в послеродовом периоде могут возникнуть и в грудной клетке. Плечи могу сутулиться, а грудная клетка останется закругленной. Это вызывает остаточное напряжение в диафрагме. В результате может появиться множество симптомов, включая затрудненное дыхание, боли в шее, плечах, усталость, головная боль, изжога, или усилить варикоз из-за того, что отток крови от сердца через диафрагму ограничен. С этим напряжением легко справится остеопатия.
С этим напряжением легко справится остеопатия.
Время после родов может быть очень сложным в эмоциональном плане. Многие мамы испытывают необъяснимый упадок и сил и депрессию в течении недель и месяцев после родов.
Такая мама может не ощущать связь с ребенком, он может раздражать ее. Чувства вины за негативные эмоции и мысли еще больше угнетают молодую маму. Послеродовая депрессия очень часто имеет физическую причину. Во время родов крестец может из естественного положения в тазу проникнуть глубже и ниже. Такое положение крестца вызывает напряжение оболочек спинного и головного мозга, в результате нагрузку испытывает сам мозг, что может повлиять на биохимические процессы в мозге и спровоцировать послеродовую депрессию.
Остеопатическое лечение помогает восстановить женщину после беременности и родов, как физически, так и эмоционально.
Послеродовый период длится 6 недель, это самое оптимальное время для восстановления здоровья женщины. Иногда достаточно 1-3 сеансов чтобы привести в порядок тело после родов.
Часто мы забываем о себе, заботясь о родившемся малыше, но надо помнить: мы и только мы отвечаем за свое здоровье и жизнь, а подрастающему малышу и его папе нужна здоровая и жизнерадостная женщина. Успехов вам! Берегите себя!
Одышка и боли в ребрах при беременности
Изменения в вашем теле и гормонах во время беременности являются причиной множества различных симптомов. Двумя частыми жалобами являются одышка и боль в ребрах. Вот что вам нужно знать о причинах и методах лечения этих неудобств при беременности, а также о том, как с ними справиться и когда обращаться к врачу.
Одышка
Беременность может буквально захватить дух. Взаимодействие с другими людьми
Одышка — это медицинский термин, обозначающий одышку или одышку, и это очень распространенный симптом беременности.Фактически, от 60% до 70% будущих мам говорят, что иногда у них возникает одышка.
Симптомы
Когда у вас одышка, вам может казаться, что вам трудно дышать или как будто вы дышите тяжело. Вот как это описывают некоторые будущие мамы.
Вот как это описывают некоторые будущие мамы.
- Чтобы получить достаточно воздуха, требуется больше работы. Может показаться, что вам нужно подумать о дыхании или вам нужно приложить больше усилий, чтобы сделать глубокий вдох, вместо того, чтобы он был таким естественным, как обычно.
- Стеснение в горле или груди. Вам может казаться, что ваши дыхательные пути или легкие сжимаются, и воздуху труднее попасть через горло в легкие.
- Вы не получаете достаточно кислорода. Вам может казаться, что ваше дыхание недостаточно интенсивное или сильное, чтобы вдохнуть тот воздух, который вам нужен.
Причины
Вы можете почувствовать одышку в любое время во время беременности, но чаще всего это происходит в последнем триместре.Вы можете не знать, почему это происходит, но вот некоторые из причин, связанных с беременностью.
- Гормоны. Гормоны беременности влияют на ваше сердце и легкие, что может привести к изменениям в вашем дыхании, которые вы можете заметить или не заметить.
- Растущая матка. По мере того, как ваша матка перерастает в брюшную полость, она начинает давить на диафрагму (мышцу, которая помогает дышать). Это может переполнить ваши легкие и дать им меньше места для расширения, что затруднит глубокий вдох.
- Как носишь. Женщины носят по-разному. Ношение выше и ближе к диафрагме и легким может вызвать одышку. Низкое ношение может дать вашим легким немного больше места и уменьшить одышку.
- Упражнение. Дородовые упражнения полезны для вас. Однако перебор может вызвать боль, головокружение и одышку. Обязательно выполняйте упражнения в здоровом темпе и делайте частые перерывы. Вам также следует избегать обезвоживания и прислушиваться к сигналам своего тела, чтобы знать, когда нужно сбавить скорость и остановиться.
- У вас кратные.
 Когда вы беременны более чем одним ребенком, они занимают еще больше места в вашем и без того забитом животе.
Когда вы беременны более чем одним ребенком, они занимают еще больше места в вашем и без того забитом животе. - Ваш вес. Ожирение и набор лишнего веса во время беременности могут привести ко многим проблемам со здоровьем, включая одышку и другие нарушения дыхания.
Сроки
У одышки много причин, а это значит, что она может начаться на любом сроке беременности.
Первый триместр: На ранних сроках беременности изменение гормонов может повлиять на то, как вы дышите.Они могут изменить ваш характер дыхания и вызвать одышку. Вы также можете чувствовать усталость и потребность в большем количестве кислорода.
Второй триместр: Если вы похожи на некоторых женщин, вы можете начать замечать одышку во втором триместре. Скорее всего, это связано с изменениями в вашей дыхательной (легкие и дыхание) и сердечно-сосудистой (сердце и кровь) систем, а также с расширением вашего живота.
Третий триместр: Одышка обычно усиливается в третьем триместре.К 31-34 неделе растущий ребенок и матка занимают намного больше места в брюшной полости. Ваш ребенок и матка достаточно велики, чтобы давить на диафрагму и переполнять легкие. Диафрагма — это мышца, которая помогает вам дышать, поэтому вам может казаться, что сделать глубокий вдох труднее.
Окончание беременности: Последние недели беременности могут принести некоторое облегчение. Когда ребенок садится в положение для родов, это может дать вам немного больше места для дыхания.При первой беременности ребенок обычно опускается в таз между 36 и 38 неделями. Однако при беременностях после первой ребенок может не ронять до самого конца или даже до начала родов.
Диагностика
Вы всегда должны говорить со своим врачом о симптомах беременности и дискомфорте на приемах по дородовой помощи. Врач может задать вам вопросы и осмотреть вас, чтобы убедиться, что вы чувствуете себя нормально.
Чтобы диагностировать одышку, ваш врач:
- Проверьте свое дыхание и частоту сердечных сокращений.
- Спросите вас о ваших привычках к занятиям спортом и повседневной деятельности.
Ваш врач может также захотеть проверить наличие каких-либо других состояний, помимо беременности, которые могут вызывать ваши симптомы.
Прочие факторы
Время от времени у всех возникает небольшая одышка, и этому есть много причин.
В большинстве случаев это совершенно нормально и не о чем беспокоиться. Однако, если небольшая одышка превращается в затрудненное дыхание или у вас появляется боль вместе с одышкой, это может быть признаком серьезной проблемы со здоровьем.
Другие условия, которые могут повлиять на ваше дыхание:
- Анемия
- Астма
- Аллергическая реакция
- Беспокойство
- Простуда или грипп
- Пневмония
- Состояние легких
- Состояние сердца
- Гипертиреоз
- Что-то блокирует дыхательные пути
- Тромбоэмболия легочной артерии (тромб в легких)
Лечение
Одышка, связанная с беременностью, обычно не требует лечения.Но ваш врач:
- Контролируйте свое дыхание и частоту сердечных сокращений на приемах к врачу.
- Расскажет вам о физических упражнениях и вашей повседневной деятельности.
- Предоставим вам информацию и ответим на ваши вопросы.
- Лечите любые другие проблемы со здоровьем, которые могут быть причиной проблемы.
- При необходимости направьте вас к другим врачам.
Копинг
Когда у вас одышка из-за беременности, это может немного раздражать, но это редко бывает опасно и вряд ли помешает вашей повседневной жизни.
Даже если кажется, что вы вдыхаете недостаточно воздуха, вы и ваш ребенок на самом деле получаете весь необходимый вам кислород.
Вы не слишком много можете сделать, чтобы предотвратить это, тем более, что ваш живот расширяется в третьем триместре. Но вот несколько вещей, которые вы можете сделать, чтобы пройти через это.
- Поменяйте позицию. Сядьте прямо или встаньте, чтобы дать легким больше места для расширения и впитывания большего количества воздуха.
- Обратите внимание на свою осанку. Правильная осанка во время беременности может помочь уменьшить одышку и повысить комфорт как во время, так и после беременности.
- Сон на склоне. Используйте подушки или клин для сна, чтобы поддержать верхнюю часть тела и уменьшить давление на легкие во время сна.
- Сохраняйте спокойствие. Нервность или напряжение могут затруднить дыхание.
- Притормозить. Если вы занимаетесь спортом или быстро двигаетесь, сделайте перерыв, чтобы отдышаться.
- Освободите место для дыхания. Подтяните свое тело, подняв руки над головой, чтобы освободить больше места для расширения легких, и сделайте глубокий вдох.
- Дыхательные упражнения. Изучите и практикуйте дыхательные упражнения и техники. Они помогут при глубоком дыхании, а также при расслаблении и боли во время родов.
- Следите за своим весом. Следуйте рекомендациям врача по увеличению веса во время беременности. Если вы набираете слишком много жидкости, это может усилить одышку, особенно при движении.
- Подожди. Иногда мало что можно сделать, кроме как подождать. Возможно, вам просто придется иметь дело с неприятными симптомами, пока ваш ребенок не родится.
Когда звонить врачу
Когда вы чувствуете одышку во время беременности, она обычно проходит, когда вы меняете позу и немного отдыхаете. Но вам следует вызвать врача или обратиться в больницу, если:
- У вас кашель с одышкой.

- Одышка усиливается.
- У вас проблемы с дыханием и разговором.
- Ваше сердце колотится.
- У вас боль в груди.
- Вы чувствуете головокружение или слабость.
- У вас жар.
- У вас отек и одышка.
- Вы хрипите.
- Ваши пальцы рук и ног или губы становятся синими.
Боль в ребрах
Боль в ребрах — еще одна распространенная жалоба на беременность, особенно в последнем триместре.Боль в ребрах и одышка часто возникают вместе, поскольку боль в ребрах может затруднить глубокий вдох и вызвать одышку.
Причины, связанные с беременностью
Беременность и изменения в организме, которые идут вместе с ним могут повлиять на опорно-двигательный аппарат, особенно ваши ребра Ребра боль во время беременности, как правило, результат.:
- Гормоны . Гормоны беременности, особенно прогестерон и релаксин, расслабляют и расслабляют мышцы и связки вашего тела.Эти изменения помогут вам пережить беременность и роды, но они также могут вызвать болезненные ощущения в ребрах и других частях тела.
- Растущая матка . По мере того, как ваш ребенок растет и ваша матка растягивается до верхней части живота, он может давить на ваши реберные кости.
- Положение ребенка . Тело ребенка может лежать так, что давит на ваши ребра, особенно если вы миниатюрны, ребенок крупный, вы носите высоко или у ребенка тазовое предлежание.
- Удар ногой . В течение последнего триместра ножки и ступни вашего ребенка развиты, сильны и готовы к пинку. Иногда эти удары могут попасть вам прямо в ребра.
- Увеличение веса . Избыточный вес, который вы несете, особенно в груди, может вызвать боли в спине, плечах и грудной клетке.
- Изжога . Изжога и несварение желудка могут ощущаться как жжение в задней части горла или в груди. Это может даже казаться болью в груди и ребрах.

Другие причины
подсказок
Ваше тело создано для того, чтобы растягиваться и расти во время беременности. Но это не значит, что временами это не неудобно. Возможно, вам не удастся избежать этого, но вы можете попытаться облегчить его. Чтобы бороться с болью в ребрах во время беременности, вы можете:
- Поддерживайте здоровый вес.
- Соблюдайте осанку.
- Носите удобную свободную одежду.
- Ешьте здоровую пищу, чтобы предотвратить увеличение веса, газы и вздутие живота, запоры и камни в желчном пузыре, которые могут вызвать боль.
- Стабилизируйте, укрепляйте и растягивайте мышцы и суставы с помощью безопасных пренатальных упражнений или йоги для беременных.
- Носите поддерживающий бюстгальтер, который вам подходит.
- Попробуйте использовать пояс для живота для беременных или повязку на живот, чтобы поддержать живот.
- Если вы весь день сидите за столом по работе, вам следует делать перерывы, вставать и часто двигаться.
- Выполняйте упражнения по глубокому дыханию.
- Примите теплый (не горячий) душ или ванну.
- Попробуйте теплые компрессы или пакеты со льдом на больном месте.
- Используйте дополнительные подушки или подушки для тела, чтобы вам было удобно в постели.
- Не принимайте обезболивающие, не посоветовавшись предварительно с врачом. Ваш врач может порекомендовать Тайленол (ацетаминофен) для снятия дискомфорта.
- Спросите своего врача о том, чтобы обратиться за помощью к специалисту по альтернативной медицинской помощи, например, к хиропрактику или иглотерапевту.
Когда волноваться
Вы должны сообщить своему врачу, если вы испытываете какие-либо боли во время беременности, даже если считаете, что это нормально.Вам следует немедленно обратиться к врачу или обратиться в отделение неотложной помощи, если:
- У вас постоянная боль.
- Боль возникает внезапно.

- Становится хуже.
- Вы считаете, что боль ненормальная.
Слово от Verywell
Когда вы ждете, нет ничего необычного в том, что вам нужно чаще останавливаться, чтобы перевести дыхание или почувствовать боли в ребрах. Эти симптомы могут быть раздражающими и сильными или лишь слегка беспокоящими.В большинстве случаев эти проблемы являются нормальным явлением и редко вызывают беспокойство.
Однако вам всегда следует обсуждать все свои симптомы со своим врачом, даже если вы считаете, что они являются лишь частью беременности. Всегда лучше перестраховаться и попросить врача проверить это.
Причины и советы по облегчению
Наиболее частые причины боли в ребрах во время беременности различаются в зависимости от триместра. В этом разделе мы рассмотрим возможные причины и причины их возникновения.
Давление растущего плода
В конце второго триместра и в третьем триместре матка расширяется вверх, чтобы вместить развивающийся плод.По мере того, как плод становится все больше и больше, они могут начать давить на ребра.
Перенос лишнего веса плода также может вызвать большее напряжение в мышцах брюшной полости, что, в свою очередь, может оказывать давление на мышцы ребер, вызывая мышечные боли.
Эта боль обычно слабая или умеренная. Если боль сильная, лучше обратиться к врачу.
Положение плода
Обычно ближе к концу второго триместра плод меняет положение и переворачивается вверх дном так, чтобы голова была обращена вниз, а ступни были направлены к ребрам.
В этом новом положении плод может давить на ребра. Их движения также начинают влиять на тело женщины. Их движения руками и ногами, особенно удары ногами, могут вызывать боли в ребрах и других местах.
Беременная женщина обычно ощущает этот тип боли в ребрах под грудью на той стороне, где находится ребенок. Узнайте больше о положении ребенка в утробе матери здесь.
Боль в круглой связке
Боль в круглой связке — частая жалоба при беременности. Круглые связки — это пара тяжей из фиброзной ткани, которые соединяют переднюю часть матки с пахом. По мере роста матки во время беременности она может давить на круглые связки, что может вызвать резкую боль при движении.
Круглые связки — это пара тяжей из фиброзной ткани, которые соединяют переднюю часть матки с пахом. По мере роста матки во время беременности она может давить на круглые связки, что может вызвать резкую боль при движении.
Боль в круглой связке может возникнуть в любое время примерно с начала второго триместра. Женщины могут чувствовать боль в области ребер, спины или таза.
Камни в желчном пузыре
Беременные женщины имеют более высокий риск развития камней в желчном пузыре, чем другие люди, из-за повышения уровня эстрогена и трудностей с опорожнением желчного пузыря.
Согласно одному исследованию, примерно у 12% беременных женщин развиваются камни в желчном пузыре.
Желчные камни могут вызывать или не вызывать симптомы. Когда это происходит, люди обычно испытывают боль в правом верхнем углу живота.
Камни в желчном пузыре могут появиться в любое время во время беременности. Некоторым женщинам может потребоваться операция по их удалению после беременности.
Инфекция мочевыводящих путей
Женщины имеют более высокий риск развития инфекции мочевыводящих путей (ИМП) во время беременности, особенно в третьем триместре.
Беременность может изменить бактерии в мочевыводящих путях, и женщинам может быть труднее опорожнить мочевой пузырь, если плод оказывает на него давление. Оба эти фактора увеличивают риск ИМП.
Без лечения ИМП может вызвать боль в почках, которая может ощущаться как боль в ребрах.
Человек должен обратиться к врачу, если у него есть следующие симптомы, поскольку у него могут быть ИМП:
Изжога
Во время беременности организм вырабатывает гормон релаксин.Этот естественный гормон отвечает за подготовку мышц и связок к родам.
Релаксин может вызывать боль в разных частях тела, в том числе вокруг таза и под ребрами. Иногда эта боль может быть вызвана изжогой. Релаксин вызывает изжогу, потому что расслабляет пищевод, трубку, по которой пища переносится изо рта в желудок, позволяя кислоте в желудке подниматься выше, чем обычно.
Изжога может начаться уже в первом триместре и длиться на протяжении всей беременности.
Запор
Запор вызывает боль в животе и нечастые или задержанные испражнения, которые могут быть тяжелыми, когда они возникают. Иногда беременная женщина может ощущать связанную с запором боль в верхней части живота, под ребрами.
Узнайте больше о запорах при беременности здесь.
Преэклампсия
Преэклампсия и синдром HELLP, которые врачи считают вариантом преэклампсии, — это два осложнения, которые могут возникнуть во время беременности и вызвать боль под ребрами.
Боль в верхнем правом квадранте, которую может вызвать преэклампсия и HELLP-синдром, — это боль в печени. Люди испытывают боль в печени по-разному. Некоторые ощущают это как боль в плече, в то время как другие ощущают боль возле линии бюстгальтера или серьезную изжогу, не поддающуюся лечению антацидами.
И преэклампсия, и HELLP-синдром возникают в конце второго и третьего триместра.
Признаки и симптомы включают:
- белок в моче
- высокое кровяное давление
- головные боли, не поддающиеся лечению
- недомогание
- возвращение тошноты
- сильная изжога
- затрудненное мочеиспускание
- отек рук и лицо
- внезапное прибавление в весе
- нарушения зрения, в том числе пятна зрения, называемые плавающими глазами
- боль в правом верхнем квадранте живота
Преэклампсия и синдром HELLP являются опасными осложнениями беременности, которые могут быть опасными для жизни обеих женщин и ребенок.Эти проблемы требуют немедленной медицинской помощи.
Если у женщины преэклампсия, врач может порекомендовать ранние роды, если преимущества перевешивают риски. Если такие симптомы, как высокое кровяное давление, не проходят, женщине может потребоваться прием лекарств от кровяного давления после родов.
Боль в верхней части живота во время беременности: третий триместр
Поделиться на PinterestБоль в животе может возникнуть в третьем триместре, так как матка начинает переполнять внутренние органы.
Боль в животе или животе чаще возникает на ранних сроках беременности, когда гормональные сдвиги могут вызвать тошноту и рвоту при утреннем недомогании.В середине второго триместра, примерно на 20 неделе, боль в животе обычно проходит.
В третьем триместре боль в животе может появиться снова, поскольку матка начинает теснить органы. Некоторые женщины испытывают изжогу или ощущение, что кожа живота растягивается.
Боль в животе в третьем триместре может указывать на более серьезную проблему, если она:
- возникает с другими симптомами, такими как зуд
- ощущается внезапно или интенсивно
- постоянно
- находится в определенном месте
- появляется рядом лихорадка, тошнота или рвота
- появляются вместе с вагинальным кровотечением
Многие причины боли в верхней части живота в третьем триместре безвредны.Однако, поскольку преждевременные роды, проблемы с плацентой и другие проблемы могут представлять опасность для женщины и ребенка, важно проявлять осторожность и сообщать врачу или акушерке о любых необычных симптомах.
Возможные причины боли в верхней части живота в третьем триместре включают:
Запор и газы
Запор — одна из наиболее частых жалоб при беременности.
В течение первого триместра гормональные сдвиги могут вызвать запор. К третьему триместру матка оказывает значительное давление на кишечник, что затрудняет опорожнение кишечника.
Смутное ощущение распирания в верхней части живота или живота иногда является признаком сильного запора. Другие симптомы могут включать газы, напряжение при дефекации, а также очень жесткую или тонкую дефекацию.
Может помочь употребление в пищу продуктов, богатых клетчаткой. Прием слабительных средств также может принести облегчение, но важно поговорить с врачом или акушеркой, прежде чем принимать какие-либо лекарства во время беременности.
Кислотный рефлюкс
Изжога — распространенный симптом, которым, по оценкам, страдают 17–45 процентов женщин во время беременности. Гормон беременности прогестерон может вызвать кислотный рефлюкс и изжогу.
Гормон беременности прогестерон может вызвать кислотный рефлюкс и изжогу.
По мере роста матки давление на пищеварительный тракт может усугубить эту проблему. Многие беременные женщины испытывают кислотный рефлюкс в положении лежа.
Боль в верхней части живота может быть вызвана кислотным рефлюксом, если боль распространяется вверх по груди и в горло или включает ощущение жжения. Некоторые женщины отрыгивают или испытывают газы.
Могут помочь безрецептурные лекарства от изжоги, небольшие порции еды и выбор менее кислой диеты.
Растяжение кожи
Некоторые беременные сообщают о сильном ощущении растяжения кожи. По мере расширения матки это ощущение может распространяться на верхнюю часть живота. Если кожа чешется и ощущается стянутой, а боль ощущается снаружи желудка, а не глубоко в животе, причиной может быть растяжение кожи.
Мягкие массирующие движения, нанесение на нее лосьона и теплый душ иногда могут уменьшить дискомфорт.
Боль и напряжение в мышцах
Мышцы живота должны растягиваться, чтобы приспособиться к растущему плоду.Давление матки на нижнюю часть тела также может изменить то, как человек ходит или двигается, увеличивая вероятность получения травмы.
Ощущение боли при наклонах или подъеме может означать травму живота или мышц груди. Отдых и растяжка могут помочь при легких травмах. Люди могут обратиться к врачу по поводу травм, которые не проходят самостоятельно.
Проблемы с желчным пузырем
Боль в верхней правой части живота, под ребрами или рядом с ними, может означать, что имеется проблема с печенью или желчным пузырем.
Если возникает тошнота или рвота, или если боль возникает волнообразно или приступами, это может быть признаком камней в желчном пузыре. При отсутствии лечения камни в желчном пузыре могут заблокировать желчный проток и вызвать проблемы с печенью.
Если камни в желчном пузыре не проходят сами по себе, врач может порекомендовать удалить желчный пузырь.
Проблемы с печенью
Гормональные изменения, связанные с беременностью, могут вызывать состояние, называемое внутрипеченочным холестазом беременности (IHP), или холестазом. У большинства женщин первым симптомом является зуд.Некоторые также испытывают боль в верхней части живота, тошноту, рвоту или пожелтение глаз или кожи.
Врач должен внимательно следить за здоровьем печени у человека с IHP. В некоторых случаях им нужно будет рано родить, чтобы предотвратить серьезные осложнения, включая печеночную недостаточность и травмы развивающегося ребенка.
Панкреатит
Панкреатит — это воспаление поджелудочной железы. Инфекции, травмы и проблемы с другими органами, включая печень и желчный пузырь, могут вызвать панкреатит.
Панкреатит может вызывать боль в верхней части живота, истощение, тошноту или изменение цвета стула.
В зависимости от причины панкреатита женщине может потребоваться пребывание в больнице. В некоторых случаях врач может порекомендовать антибиотики или жидкости.
Травма селезенки
Боль в верхней части живота, особенно слева, может означать, что есть проблема с селезенкой.
Удар в живот может вызвать ушиб или травму селезенки. Инфекции могут вызвать разрыв селезенки.В редких случаях селезенка может разорваться по непонятной причине.
Повреждения селезенки вызывают сильную внезапную боль. Женщина может чувствовать головокружение или головокружение, и ей необходимо обратиться за неотложной помощью. Хирургу может потребоваться удаление селезенки.
Сокращения
Истинные схватки обычно начинаются в верхней части матки, вызывая ощущение сильного сжатия, которое становится все более болезненным. У женщины, которая чувствует схватки, начинающиеся в верхней части живота, могут начаться схватки.
Немедленно позвоните медицинскому работнику. Если есть вагинальное кровотечение, обратитесь в отделение неотложной помощи.
Боль в верхней части живота во время беременности: третий триместр
Поделиться на PinterestБоль в животе может возникнуть в третьем триместре, так как матка начинает переполнять внутренние органы.
Боль в животе или животе чаще возникает на ранних сроках беременности, когда гормональные сдвиги могут вызвать тошноту и рвоту при утреннем недомогании. В середине второго триместра, примерно на 20 неделе, боль в животе обычно проходит.
В третьем триместре боль в животе может появиться снова, поскольку матка начинает теснить органы. Некоторые женщины испытывают изжогу или ощущение, что кожа живота растягивается.
Боль в животе в третьем триместре может указывать на более серьезную проблему, если она:
- возникает с другими симптомами, такими как зуд
- ощущается внезапно или интенсивно
- постоянно
- находится в определенном месте
- появляется рядом лихорадка, тошнота или рвота
- появляются вместе с вагинальным кровотечением
Многие причины боли в верхней части живота в третьем триместре безвредны.Однако, поскольку преждевременные роды, проблемы с плацентой и другие проблемы могут представлять опасность для женщины и ребенка, важно проявлять осторожность и сообщать врачу или акушерке о любых необычных симптомах.
Возможные причины боли в верхней части живота в третьем триместре включают:
Запор и газы
Запор — одна из наиболее частых жалоб при беременности.
В течение первого триместра гормональные сдвиги могут вызвать запор. К третьему триместру матка оказывает значительное давление на кишечник, что затрудняет опорожнение кишечника.
Смутное ощущение распирания в верхней части живота или живота иногда является признаком сильного запора. Другие симптомы могут включать газы, напряжение при дефекации, а также очень жесткую или тонкую дефекацию.
Может помочь употребление в пищу продуктов, богатых клетчаткой. Прием слабительных средств также может принести облегчение, но важно поговорить с врачом или акушеркой, прежде чем принимать какие-либо лекарства во время беременности.
Кислотный рефлюкс
Изжога — распространенный симптом, которым, по оценкам, страдают 17–45 процентов женщин во время беременности. Гормон беременности прогестерон может вызвать кислотный рефлюкс и изжогу.
Гормон беременности прогестерон может вызвать кислотный рефлюкс и изжогу.
По мере роста матки давление на пищеварительный тракт может усугубить эту проблему. Многие беременные женщины испытывают кислотный рефлюкс в положении лежа.
Боль в верхней части живота может быть вызвана кислотным рефлюксом, если боль распространяется вверх по груди и в горло или включает ощущение жжения. Некоторые женщины отрыгивают или испытывают газы.
Могут помочь безрецептурные лекарства от изжоги, небольшие порции еды и выбор менее кислой диеты.
Растяжение кожи
Некоторые беременные сообщают о сильном ощущении растяжения кожи. По мере расширения матки это ощущение может распространяться на верхнюю часть живота. Если кожа чешется и ощущается стянутой, а боль ощущается снаружи желудка, а не глубоко в животе, причиной может быть растяжение кожи.
Мягкие массирующие движения, нанесение на нее лосьона и теплый душ иногда могут уменьшить дискомфорт.
Боль и напряжение в мышцах
Мышцы живота должны растягиваться, чтобы приспособиться к растущему плоду.Давление матки на нижнюю часть тела также может изменить то, как человек ходит или двигается, увеличивая вероятность получения травмы.
Ощущение боли при наклонах или подъеме может означать травму живота или мышц груди. Отдых и растяжка могут помочь при легких травмах. Люди могут обратиться к врачу по поводу травм, которые не проходят самостоятельно.
Проблемы с желчным пузырем
Боль в верхней правой части живота, под ребрами или рядом с ними, может означать, что имеется проблема с печенью или желчным пузырем.
Если возникает тошнота или рвота, или если боль возникает волнообразно или приступами, это может быть признаком камней в желчном пузыре. При отсутствии лечения камни в желчном пузыре могут заблокировать желчный проток и вызвать проблемы с печенью.
Если камни в желчном пузыре не проходят сами по себе, врач может порекомендовать удалить желчный пузырь.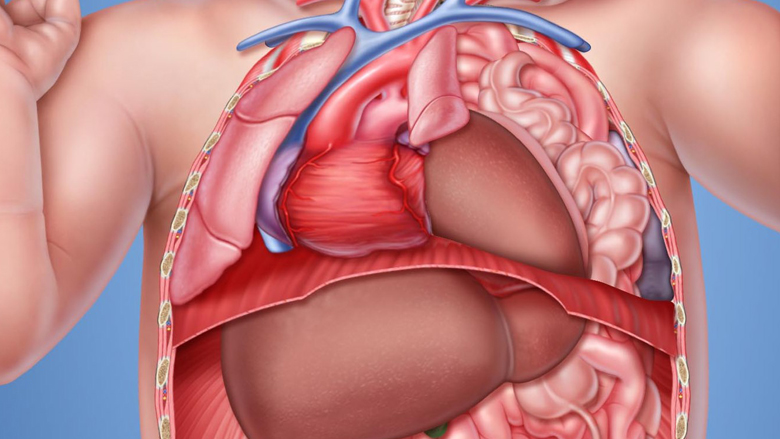
Проблемы с печенью
Гормональные изменения, связанные с беременностью, могут вызывать состояние, называемое внутрипеченочным холестазом беременности (IHP), или холестазом. У большинства женщин первым симптомом является зуд.Некоторые также испытывают боль в верхней части живота, тошноту, рвоту или пожелтение глаз или кожи.
Врач должен внимательно следить за здоровьем печени у человека с IHP. В некоторых случаях им нужно будет рано родить, чтобы предотвратить серьезные осложнения, включая печеночную недостаточность и травмы развивающегося ребенка.
Панкреатит
Панкреатит — это воспаление поджелудочной железы. Инфекции, травмы и проблемы с другими органами, включая печень и желчный пузырь, могут вызвать панкреатит.
Панкреатит может вызывать боль в верхней части живота, истощение, тошноту или изменение цвета стула.
В зависимости от причины панкреатита женщине может потребоваться пребывание в больнице. В некоторых случаях врач может порекомендовать антибиотики или жидкости.
Травма селезенки
Боль в верхней части живота, особенно слева, может означать, что есть проблема с селезенкой.
Удар в живот может вызвать ушиб или травму селезенки. Инфекции могут вызвать разрыв селезенки.В редких случаях селезенка может разорваться по непонятной причине.
Повреждения селезенки вызывают сильную внезапную боль. Женщина может чувствовать головокружение или головокружение, и ей необходимо обратиться за неотложной помощью. Хирургу может потребоваться удаление селезенки.
Сокращения
Истинные схватки обычно начинаются в верхней части матки, вызывая ощущение сильного сжатия, которое становится все более болезненным. У женщины, которая чувствует схватки, начинающиеся в верхней части живота, могут начаться схватки.
Немедленно позвоните медицинскому работнику. Если есть вагинальное кровотечение, обратитесь в отделение неотложной помощи.
Боль в верхней части живота во время беременности: третий триместр
Поделиться на PinterestБоль в животе может возникнуть в третьем триместре, так как матка начинает переполнять внутренние органы.
Боль в животе или животе чаще возникает на ранних сроках беременности, когда гормональные сдвиги могут вызвать тошноту и рвоту при утреннем недомогании. В середине второго триместра, примерно на 20 неделе, боль в животе обычно проходит.
В третьем триместре боль в животе может появиться снова, поскольку матка начинает теснить органы. Некоторые женщины испытывают изжогу или ощущение, что кожа живота растягивается.
Боль в животе в третьем триместре может указывать на более серьезную проблему, если она:
- возникает с другими симптомами, такими как зуд
- ощущается внезапно или интенсивно
- постоянно
- находится в определенном месте
- появляется рядом лихорадка, тошнота или рвота
- появляются вместе с вагинальным кровотечением
Многие причины боли в верхней части живота в третьем триместре безвредны.Однако, поскольку преждевременные роды, проблемы с плацентой и другие проблемы могут представлять опасность для женщины и ребенка, важно проявлять осторожность и сообщать врачу или акушерке о любых необычных симптомах.
Возможные причины боли в верхней части живота в третьем триместре включают:
Запор и газы
Запор — одна из наиболее частых жалоб при беременности.
В течение первого триместра гормональные сдвиги могут вызвать запор. К третьему триместру матка оказывает значительное давление на кишечник, что затрудняет опорожнение кишечника.
Смутное ощущение распирания в верхней части живота или живота иногда является признаком сильного запора. Другие симптомы могут включать газы, напряжение при дефекации, а также очень жесткую или тонкую дефекацию.
Может помочь употребление в пищу продуктов, богатых клетчаткой. Прием слабительных средств также может принести облегчение, но важно поговорить с врачом или акушеркой, прежде чем принимать какие-либо лекарства во время беременности.
Кислотный рефлюкс
Изжога — распространенный симптом, которым, по оценкам, страдают 17–45 процентов женщин во время беременности. Гормон беременности прогестерон может вызвать кислотный рефлюкс и изжогу.
Гормон беременности прогестерон может вызвать кислотный рефлюкс и изжогу.
По мере роста матки давление на пищеварительный тракт может усугубить эту проблему. Многие беременные женщины испытывают кислотный рефлюкс в положении лежа.
Боль в верхней части живота может быть вызвана кислотным рефлюксом, если боль распространяется вверх по груди и в горло или включает ощущение жжения. Некоторые женщины отрыгивают или испытывают газы.
Могут помочь безрецептурные лекарства от изжоги, небольшие порции еды и выбор менее кислой диеты.
Растяжение кожи
Некоторые беременные сообщают о сильном ощущении растяжения кожи. По мере расширения матки это ощущение может распространяться на верхнюю часть живота. Если кожа чешется и ощущается стянутой, а боль ощущается снаружи желудка, а не глубоко в животе, причиной может быть растяжение кожи.
Мягкие массирующие движения, нанесение на нее лосьона и теплый душ иногда могут уменьшить дискомфорт.
Боль и напряжение в мышцах
Мышцы живота должны растягиваться, чтобы приспособиться к растущему плоду.Давление матки на нижнюю часть тела также может изменить то, как человек ходит или двигается, увеличивая вероятность получения травмы.
Ощущение боли при наклонах или подъеме может означать травму живота или мышц груди. Отдых и растяжка могут помочь при легких травмах. Люди могут обратиться к врачу по поводу травм, которые не проходят самостоятельно.
Проблемы с желчным пузырем
Боль в верхней правой части живота, под ребрами или рядом с ними, может означать, что имеется проблема с печенью или желчным пузырем.
Если возникает тошнота или рвота, или если боль возникает волнообразно или приступами, это может быть признаком камней в желчном пузыре. При отсутствии лечения камни в желчном пузыре могут заблокировать желчный проток и вызвать проблемы с печенью.
Если камни в желчном пузыре не проходят сами по себе, врач может порекомендовать удалить желчный пузырь.
Проблемы с печенью
Гормональные изменения, связанные с беременностью, могут вызывать состояние, называемое внутрипеченочным холестазом беременности (IHP), или холестазом. У большинства женщин первым симптомом является зуд.Некоторые также испытывают боль в верхней части живота, тошноту, рвоту или пожелтение глаз или кожи.
Врач должен внимательно следить за здоровьем печени у человека с IHP. В некоторых случаях им нужно будет рано родить, чтобы предотвратить серьезные осложнения, включая печеночную недостаточность и травмы развивающегося ребенка.
Панкреатит
Панкреатит — это воспаление поджелудочной железы. Инфекции, травмы и проблемы с другими органами, включая печень и желчный пузырь, могут вызвать панкреатит.
Панкреатит может вызывать боль в верхней части живота, истощение, тошноту или изменение цвета стула.
В зависимости от причины панкреатита женщине может потребоваться пребывание в больнице. В некоторых случаях врач может порекомендовать антибиотики или жидкости.
Травма селезенки
Боль в верхней части живота, особенно слева, может означать, что есть проблема с селезенкой.
Удар в живот может вызвать ушиб или травму селезенки. Инфекции могут вызвать разрыв селезенки.В редких случаях селезенка может разорваться по непонятной причине.
Повреждения селезенки вызывают сильную внезапную боль. Женщина может чувствовать головокружение или головокружение, и ей необходимо обратиться за неотложной помощью. Хирургу может потребоваться удаление селезенки.
Сокращения
Истинные схватки обычно начинаются в верхней части матки, вызывая ощущение сильного сжатия, которое становится все более болезненным. У женщины, которая чувствует схватки, начинающиеся в верхней части живота, могут начаться схватки.
Немедленно позвоните медицинскому работнику. Если есть вагинальное кровотечение, обратитесь в отделение неотложной помощи.
Боль в верхней части живота во время беременности: третий триместр
Поделиться на PinterestБоль в животе может возникнуть в третьем триместре, так как матка начинает переполнять внутренние органы.
Боль в животе или животе чаще возникает на ранних сроках беременности, когда гормональные сдвиги могут вызвать тошноту и рвоту при утреннем недомогании. В середине второго триместра, примерно на 20 неделе, боль в животе обычно проходит.
В третьем триместре боль в животе может появиться снова, поскольку матка начинает теснить органы. Некоторые женщины испытывают изжогу или ощущение, что кожа живота растягивается.
Боль в животе в третьем триместре может указывать на более серьезную проблему, если она:
- возникает с другими симптомами, такими как зуд
- ощущается внезапно или интенсивно
- постоянно
- находится в определенном месте
- появляется рядом лихорадка, тошнота или рвота
- появляются вместе с вагинальным кровотечением
Многие причины боли в верхней части живота в третьем триместре безвредны.Однако, поскольку преждевременные роды, проблемы с плацентой и другие проблемы могут представлять опасность для женщины и ребенка, важно проявлять осторожность и сообщать врачу или акушерке о любых необычных симптомах.
Возможные причины боли в верхней части живота в третьем триместре включают:
Запор и газы
Запор — одна из наиболее частых жалоб при беременности.
В течение первого триместра гормональные сдвиги могут вызвать запор. К третьему триместру матка оказывает значительное давление на кишечник, что затрудняет опорожнение кишечника.
Смутное ощущение распирания в верхней части живота или живота иногда является признаком сильного запора. Другие симптомы могут включать газы, напряжение при дефекации, а также очень жесткую или тонкую дефекацию.
Может помочь употребление в пищу продуктов, богатых клетчаткой. Прием слабительных средств также может принести облегчение, но важно поговорить с врачом или акушеркой, прежде чем принимать какие-либо лекарства во время беременности.
Кислотный рефлюкс
Изжога — распространенный симптом, которым, по оценкам, страдают 17–45 процентов женщин во время беременности.Гормон беременности прогестерон может вызвать кислотный рефлюкс и изжогу.
По мере роста матки давление на пищеварительный тракт может усугубить эту проблему. Многие беременные женщины испытывают кислотный рефлюкс в положении лежа.
Боль в верхней части живота может быть вызвана кислотным рефлюксом, если боль распространяется вверх по груди и в горло или включает ощущение жжения. Некоторые женщины отрыгивают или испытывают газы.
Могут помочь безрецептурные лекарства от изжоги, небольшие порции еды и выбор менее кислой диеты.
Растяжение кожи
Некоторые беременные сообщают о сильном ощущении растяжения кожи. По мере расширения матки это ощущение может распространяться на верхнюю часть живота. Если кожа чешется и ощущается стянутой, а боль ощущается снаружи желудка, а не глубоко в животе, причиной может быть растяжение кожи.
Мягкие массирующие движения, нанесение на нее лосьона и теплый душ иногда могут уменьшить дискомфорт.
Боль и напряжение в мышцах
Мышцы живота должны растягиваться, чтобы приспособиться к растущему плоду.Давление матки на нижнюю часть тела также может изменить то, как человек ходит или двигается, увеличивая вероятность получения травмы.
Ощущение боли при наклонах или подъеме может означать травму живота или мышц груди. Отдых и растяжка могут помочь при легких травмах. Люди могут обратиться к врачу по поводу травм, которые не проходят самостоятельно.
Проблемы с желчным пузырем
Боль в верхней правой части живота, под ребрами или рядом с ними, может означать, что имеется проблема с печенью или желчным пузырем.
Если возникает тошнота или рвота, или если боль возникает волнообразно или приступами, это может быть признаком камней в желчном пузыре. При отсутствии лечения камни в желчном пузыре могут заблокировать желчный проток и вызвать проблемы с печенью.
Если камни в желчном пузыре не проходят сами по себе, врач может порекомендовать удалить желчный пузырь.
Проблемы с печенью
Гормональные изменения, связанные с беременностью, могут вызывать состояние, называемое внутрипеченочным холестазом беременности (IHP), или холестазом. У большинства женщин первым симптомом является зуд.Некоторые также испытывают боль в верхней части живота, тошноту, рвоту или пожелтение глаз или кожи.
Врач должен внимательно следить за здоровьем печени у человека с IHP. В некоторых случаях им нужно будет рано родить, чтобы предотвратить серьезные осложнения, включая печеночную недостаточность и травмы развивающегося ребенка.
Панкреатит
Панкреатит — это воспаление поджелудочной железы. Инфекции, травмы и проблемы с другими органами, включая печень и желчный пузырь, могут вызвать панкреатит.
Панкреатит может вызывать боль в верхней части живота, истощение, тошноту или изменение цвета стула.
В зависимости от причины панкреатита женщине может потребоваться пребывание в больнице. В некоторых случаях врач может порекомендовать антибиотики или жидкости.
Травма селезенки
Боль в верхней части живота, особенно слева, может означать, что есть проблема с селезенкой.
Удар в живот может вызвать ушиб или травму селезенки. Инфекции могут вызвать разрыв селезенки.В редких случаях селезенка может разорваться по непонятной причине.
Повреждения селезенки вызывают сильную внезапную боль. Женщина может чувствовать головокружение или головокружение, и ей необходимо обратиться за неотложной помощью. Хирургу может потребоваться удаление селезенки.
Сокращения
Истинные схватки обычно начинаются в верхней части матки, вызывая ощущение сильного сжатия, которое становится все более болезненным. У женщины, которая чувствует схватки, начинающиеся в верхней части живота, могут начаться схватки.
Немедленно позвоните медицинскому работнику. Если есть вагинальное кровотечение, обратитесь в отделение неотложной помощи.
Боль в ребрах при беременности — Frombumps2Babies
Что вызывает боль в ребрах во время беременности?
Вот почему вы можете испытывать боль в ребрах во время беременности.
- Растущий ребенок и матка: По мере роста ребенка матка расширяется, занимая все больше места в матке. Это доходит до стадии, когда все органы подталкиваются к ребрам, создавая давление в мышцах и затрудняя дыхание.Те, у кого более крупные дети и более короткая талия, очень склонны к переломам ребер во время беременности.
- Движения ребенка и внутриутробное положение: Положение и движения ребенка будут оказывать постоянное давление на ребра, вызывая дискомфорт и боль в ребрах. Частота движений увеличивается с каждым днем, становясь все труднее и сильнее. Кроме того, тазовое положение плода оказывает дополнительное давление на грудную клетку, вызывая боль
- Увеличение размера груди: По мере роста груди ее увеличивающийся вес оказывает большее давление на грудную клетку и поясницу.Это не только меняет осанку, но и опускает плечо, вызывая боль в ребрах и спине.
- Инфекции мочевыводящих путей: Боль в ребрах — один из побочных эффектов ИМП. Когда инфекция мочевыводящих путей распространяется по почкам, она вызывает чувство жжения и увеличивает частоту мочеиспускания, вызывая боль и дискомфорт в ребрах
- Гормональные изменения: Гормоны релаксин и прогестерон влияют на все мышцы, связки и суставы тазовой области и позвоночника.Следовательно, это приводит к болям в грудной клетке и спине
Что такое развальцовка ребер?
Боль в ребрах во время беременности может быть постоянной проблемой, особенно в третьем триместре. Ваша грудная клетка может быть слегка болезненной или очень болезненной и ушибленной. Вы можете испытывать дискомфорт с обеих сторон или с обеих сторон, хотя обычно он сильнее на правой стороне ребер. Боль возникает внутри и под ребрами по мере роста матки.
Что вызывает расширение ребра?
Потребность в кислороде увеличивается во время беременности, потому что также увеличивается базальный уровень метаболизма и масса будущей мамы.Подсчитано, что во время родов женщине потребуется примерно на 20% больше кислорода, чем обычно. Она также выдыхает больше углекислого газа, который запускает и без того чувствительную дыхательную систему, чтобы немного увеличить частоту дыхания. Следовательно, именно это снижение уровня углекислого газа приводит к тому, что беременные женщины испытывают одышку при физической активности. Ваша диафрагма должна будет работать больше, что может привести к ощущению «колющего шва» из-за усталости диафрагмальных мышц.
Многие будущие женщины заметят, что ребенок начинает давиться под ребрами и грудью.Это восходящая матка по мере того, как живот растягивается вверх и наружу по мере роста ребенка. Это также может вызвать одышку. Таким образом, восходящая матка все больше препятствует опусканию диафрагмы, что необходимо для глубокого дыхания. Это может подтолкнуть диафрагму вверх как минимум на 4 см к концу беременности. Следовательно, это возрастающее давление толкает грудную клетку в стороны и вперед, что приводит к боли в передней части нижних ребер, также известной как расклешение ребер. Это давление на ребра и диафрагму также может привести к боли в плече, потому что в диафрагме есть нервы, которые могут передавать боль в плечи.
По мере того, как ваша грудь становится больше, она также оказывает давление на ребра. Во время беременности ваша грудь может увеличиться на одну полную чашку или больше. Избыточный вес тянет ваши плечи вперед и вниз, создает нагрузку на верхнюю часть спины, шею и часто вызывает боль в области грудной клетки.
По мере роста ребенка движение ребер и грудного отдела позвоночника становится ограниченным, что влияет на движение грудной клетки и диафрагмы. Лимфатической системе требуется, чтобы диафрагма работала как насос, помогая оттоку лимфы обратно в венозную систему и сердце.Нарушается баланс жидкости и электролитов, что приводит к задержке жидкости в организме (что хорошо видно на лодыжках).
Что я могу сделать, чтобы получить облегчение?
Боль в ребрах во время беременности может причинить наибольший дискомфорт, когда вы находитесь в сидячем положении. Особенно важно соблюдать правильную осанку. Постарайтесь сидеть прямо, расправив плечи. При сутулости живот сдавливается, что усиливает боль.
Вот действительно эффективное упражнение для временного облегчения.Встаньте лицом к стене. Поставьте ноги на 40 см от стены, скрестите руки перед лицом. Затем обопритесь скрещенными руками о стену, сдвинув их вверх по стене над головой и потянувшись как можно дальше. Удерживайте положение так долго, насколько это удобно. Это поднимает диафрагму и грудную клетку над маткой. Практика растяжки грудной клетки в дверном проеме также может быть полезной, потому что она также помогает вращать плечи вверх и назад, что также может помочь отвести ребра от матки.
Особенно важно, чтобы поддерживающий бюстгальтер не был слишком тесным. Бюстгальтеры из-под проволоки могут слишком сильно давить на ребра. Возможно, сейчас самое подходящее время, чтобы купить хороший бюстгальтер для кормления. Обычно они предлагают хорошую поддержку, но не слишком тугие, и будут полезны после рождения ребенка. Растяжка и пренатальная йога отлично подходят для того, чтобы ваше тело было длинным и расслабленным. Чем меньше вы сжаты, тем меньше будет болеть грудная клетка.
Также могут быть эффективны дыхательные упражнения и упражнения на расслабление.Существует множество техник, с помощью которых можно мягко растянуть и приподнять ребра от матки. Применение этих методов к груди, груди и животу действительно может облегчить сильную боль и давление со стороны вашего тела, хотя вам понадобится друг или партнер, чтобы помочь вам. Назначение визита к физиотерапевту также может помочь облегчить боль в ребрах во время беременности. Комбинация массажа, мягких движений, тренировок позы, пилатеса и поддержки / кинезиотейпа может быть очень эффективной.
ПРИМЕЧАНИЕ. Если вы испытываете боль в ребрах и боках, которая проникает в спину, или жжение или боль при мочеиспускании, вам следует обратиться к своему врачу. Это может быть признаком инфекции мочевыводящих путей.
Когда звонить врачу?
Боль в ребрах обычно возникает на поздних сроках беременности. Немедленно обратитесь к врачу, если боль сопровождается следующими симптомами:
- Тошнота
- Головная боль
- Головокружение
- Плавающие в глазах
Боль в ребрах во время беременности обычно исчезает после опускания матки на последних неделях беременности.По мере приближения срока родов пространство в области живота увеличивается, а давление под ребрами уменьшается.
А пока вы можете следовать нескольким советам, чтобы немного облегчить боль.
Что вы можете сделать, чтобы облегчить боль в ребрах во время беременности?
Хотя от этой боли нет лекарства, вы можете принять некоторые меры для временного облегчения.
- Носите свободную одежду: Избегайте тесной одежды, так как она увеличивает давление и усугубляет боль в ребрах.Носите свободную одежду, в которой удобно и легче дышать. Также возьмите бюстгальтер для беременных или бюстгальтер для кормления, который снимет давление с грудной клетки.
- Откинуться назад: Боль в ребрах усиливается, когда вы наклоняетесь вперед. Итак, постарайтесь сохранить осанку, отклоняясь назад. Это также снимает давление с тяжелой груди. Растяжка спины увеличивает пространство в животе и снижает нагрузку на мышцы грудной клетки и поясницы.
- Используйте подушки для поддержки: Используйте подушки, чтобы опереться на неровность, чтобы снять напряжение с мышц ребер.Он снимает боль и давление с тела.
- Делайте короткие перерывы: Не оставайтесь в одном и том же сидячем или стоячем положении слишком долго. Передвигайтесь, совершайте короткие прогулки или занимайтесь легкими упражнениями.
- Получите массаж: Попросите вашего партнера сделать массаж по бокам и в области ребер, чтобы снять мышечное напряжение и напряжение, или позвоните нам по телефону frombumps2babies и запишитесь на массаж для беременных 07920192881
- Теплая водяная баня: Теплый душ успокоит и расслабит болезненные мышцы.

 Когда вы беременны более чем одним ребенком, они занимают еще больше места в вашем и без того забитом животе.
Когда вы беременны более чем одним ребенком, они занимают еще больше места в вашем и без того забитом животе.

