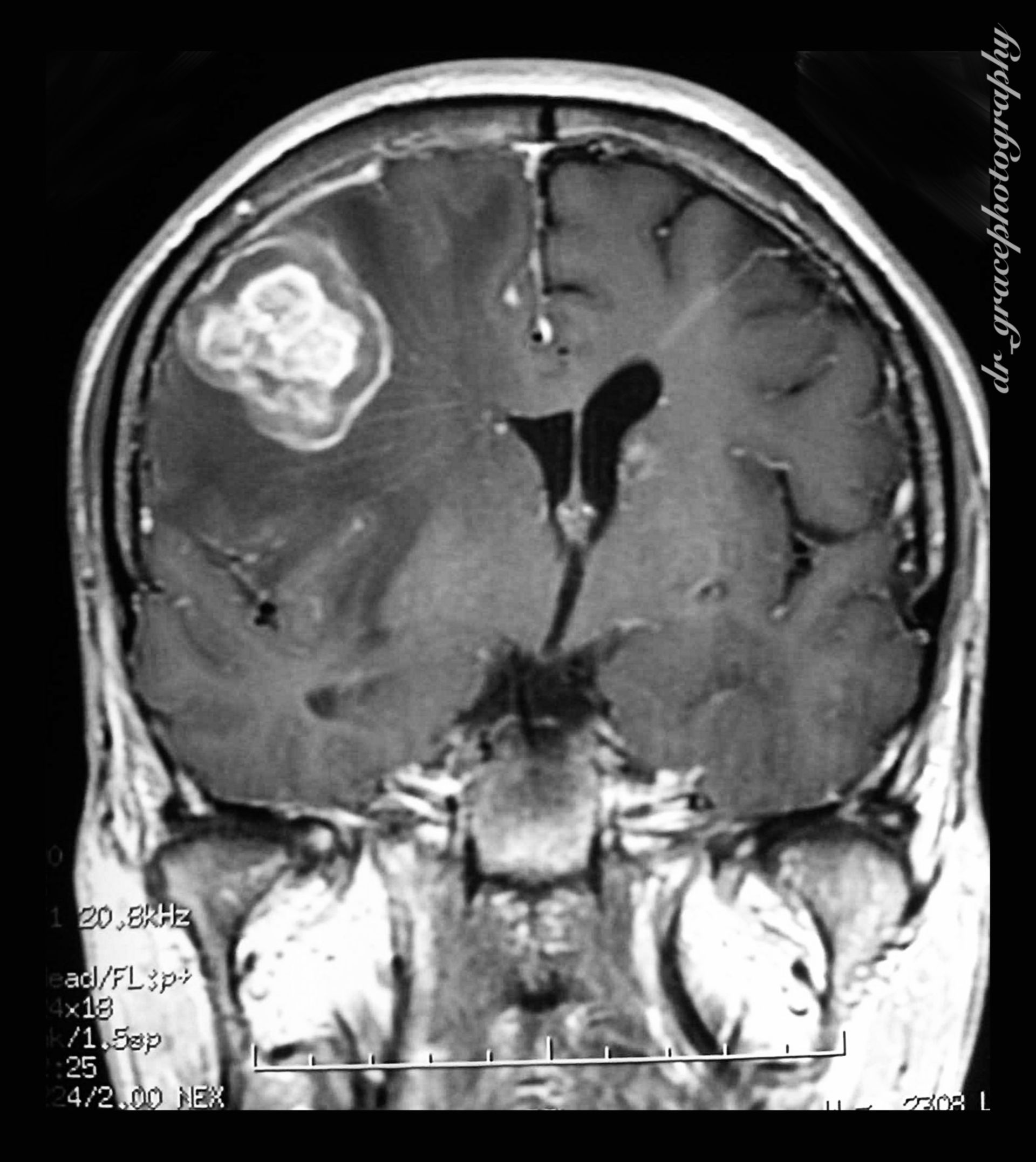
С чем можно спутать очаги демиелинизаций на мрт
МРТ головного мозга. Т2-взвешенная аксиальная МРТ. Рассеянный склероз. Цветовая обработка изображения.
Демиелинизация – это разрушение оболочки аксона, отростка нервной клетки. Миелиновая оболочка играет роль «изоляции электропровода». При её нарушении нарушается проводимость электрического импульса.
Демиелинизирующие заболевания имеют вирусное происхождение и протекают по аутоиммунному типу. То есть, вирус только запускает сбой иммунной системы. Известны 3 основных демиелинизирующих заболевания – рассеянный склероз, острый диссеминирующий энцефаломиелит и прогрессирующая мультифокальная лейкоэнцефалопатия. МРТ СПб обладает мнгими центрами, где выявляют рассеянный склероз. МРТ в СПб демиелинизаций в наших клиниках занимает большое место, мы выявляем эти процессы как в НИИ нейрохирургии им.А.Л.Поленова, так и на открытом МРТ.
Рассеянный склероз (множественный склероз, РС) – аутоиммунное демиелинизирующее заболевание ЦНС. Процесс состоит из локального разрушения миелина, повреждения аксонов, глиоза и образования бляшек.
Процесс состоит из локального разрушения миелина, повреждения аксонов, глиоза и образования бляшек.
Частота составляет около 2 на 1000 населения. Соотношение М:Ж как 1:2. Возраст пациентов от 2 до74 лет. Однако у детей и лиц старше 50 лет заболевание встречается редко, пик частоты – 35 лет. Типично первый приступ расеянного склероза отмечается около 20 лет.
Клиника: известно несколько вариантов течения РС. Обычно волнообразное, с прогрессирующим неврологическим дефицитом от рецидива к рецидиву. Клинические признаки – чувствительные и двигательные нарушения, зрительные нарушения, тазовые расстройства (80%).
Разными авторами предлагались критерии постановки диагноза. Все они основанный результатах МРТ головного мозга. Главным для постановки диагноза служит наличие нескольких (от 2 до 9) типично расположенных на МРТ очагов. Локализация очагов может быть любая, но типичная – нижняя треть мозолистого тела, перивентрикулярно (вокруг желудочков мозга), ствол, спинной мозг. Форма очагов округлая и овоидная, направленная радиально от желудочков на сагиттальных (боковых) МРТ (симптом “пальца” или Доусона), что отражает перивенулярный (вокруг вен) процесс. Существует много предложений по оценке активности процесса. К сожалению, все способы оценки активности очень недостоверны. Обычно края активных очагов нечёткие, отмечается слабое контрастирование. Чувствительность и специфичность МРТ на самых ранних стадиях составляет 70-80%. Однако через очень короткий срок течения заболевания точность МРТ уже приближается к 100%.
Существует много предложений по оценке активности процесса. К сожалению, все способы оценки активности очень недостоверны. Обычно края активных очагов нечёткие, отмечается слабое контрастирование. Чувствительность и специфичность МРТ на самых ранних стадиях составляет 70-80%. Однако через очень короткий срок течения заболевания точность МРТ уже приближается к 100%.
МРТ головного мозга. Рассеянный склероз. Аксиальная МРТ Т2-взвешенного типа. Перивентрикулярные очаги.
К редким агрессивным формам рассеянного склероза относится опухолевидный тип Марбурга и концентрический тип Бало. Бляшки достигают больших размеров с отеком и “слоистостью” в связи с частыми обострениями. Агрессивные варианты яркие на МРТ типа ДВИ и хорошо контрастируются.
МРТ головного мозга. Т2-взвешенная аксиальная МРТ. Рассеянный склероз, Концентрический тип Бало.
МРТ головного мозга, Тот же пациент. Диффузионно-взвешенная МРТ.
Острый диссеминирующий энцефаломиелит (постинфекционный энцефалит) – это аутоиммунное заболевание, возникающее после вирусной инфекции или вакцинации (3-6% случаев).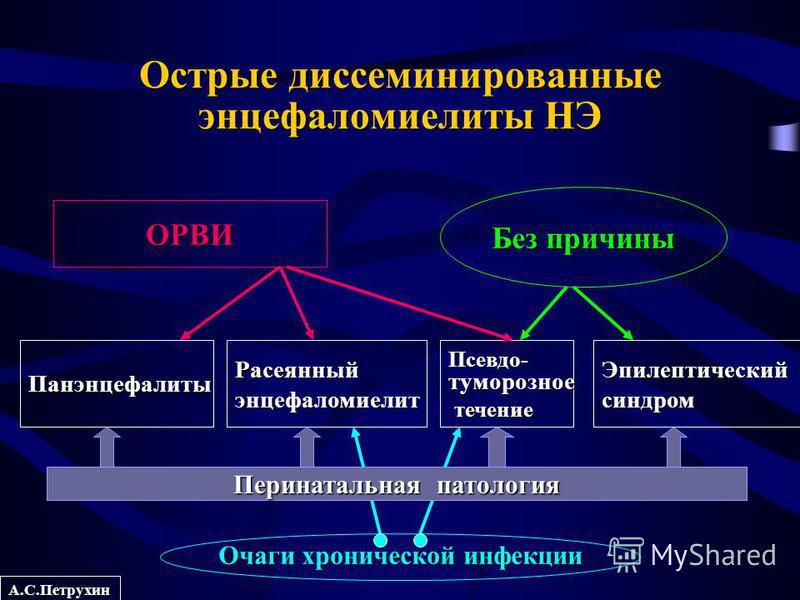 Патофизиология ОДЭМ очень напоминает ранние стадии рассеянного склероза.
Патофизиология ОДЭМ очень напоминает ранние стадии рассеянного склероза.
Частота составляет около 1 на 100 тыс. населения. Возраст заболевших может быть любым, но 80% заболевших – дети до 10 лет. Латентный период (период от заражения до первых проявлений заболевания) составляет от 2 до 20 дней. Начало заболевания острое в виде лихорадки, нарушения сознания, летаргии, судорог (25%), может быть неврит зрительного нерва, гемипарез, атаксия (шаткость). Лабораторные исследования неспецифичны. Смертность даже при обычном течении составляет 10-30%. Вариантом заболевания является сверхострый геморрагический ОДЭМ, смертность при котором особенно высокая. При лёгком течении заболевания наблюдается полное выздоровление.
Чувствительность МРТ при ОДЭМ составляет 80-90%, причём у части больных изменения выявляются только через месяц от начала симптомов. МР признаки показывают демиелинизацию – множественные несимметричные, часто сливные очаги. Бывают кровоизлияния в очаги. Локализация в отличие от РС любая. В первые 1,5-2 месяца число очагов увеличивается. Характерным признаком ОДЭМ является исчезновение очагов по мере выздоровления, что занимает несколько месяцев.
В первые 1,5-2 месяца число очагов увеличивается. Характерным признаком ОДЭМ является исчезновение очагов по мере выздоровления, что занимает несколько месяцев.
МРТ головного мозга. ОДЭМ. Аксиальные МРТ Т2-взвешенного типа. Динамика процесса.
Прогрессирующая мультифокальная лейкоэнцефалопатия (ПМЛ)- демиелинизирующее заболевание вирусной этиологии, развивающееся на фоне иммунодефицита. ПМЛ характерное осложнение СПИДа, составляя 1-4% случаев смертности при СПИДе. Этиология ПМЛ в отличие от РС хорошо известна – заболевание вызывает JC вирус из группы паповавирусов, это реактивация латентной («спящей») инфекции на фоне иммунодефицита. Вирус поражает олигодендроциты (клетки производящие миелиновую оболочку нерва), разрушает их, что приводит к демиелинизации. Клинические проявления нарастают постепенно, от небольших неврологических расстройств до нарушения сознания и смерти в течение 9-12 месяцев.
При МРТ выявляются несимметричные участки демиелинизации, преимущественно, в теменных и затылочных долях. Они часто сливные и распространяются до подкорковых зон.
Они часто сливные и распространяются до подкорковых зон.
МРТ головного мозга. ПМЛ. Ранние проявления. Аксиальная МРТ Т2-взвешенного типа.
О демиелинизациях можно также читать в статье “Лучевая диагностика инфекционных заболеваний головного мозга” на нашем сайте. При МРТ в СПб в наших клиниках при выявлении очагового поражения мы видим главную задачу в дифференциальной диагностике, так сходные очаги встречаются при многих заболеваниях.
Острый рассеянный энцефаломиелит — Википедия. Что такое Острый рассеянный энцефаломиелит
Материал из Википедии — свободной энциклопедии
Острый рассеянный энцефаломиелит (сокр. ОРЭМ) (Острый диссеминированный рассеянный энцефаломиелит, ОДЭМ) — острое однофазное демиелинизирующее заболевание нервной системы[1]. Для ОРЭМ обязательно наличие общемозговых и очаговых симптомов.
В настоящее время выделяют также Рецидивирующий ОРЭМ, который проявляется стереотипными, характерными для ОРЭМ эпизодами неврологического дефицита, и при этом нет признаков, характерных для РС (в частности, по МРТ — отсутствие т. н. «старых» очагов, неконтрастирующихся).
н. «старых» очагов, неконтрастирующихся).
Этиология
ОРЭМ может возникать после воздействия вирусных или бактериальных агентов:
- Вирусы: энтеровирусы, вирус кори, эпидемического паротита (англ.)русск., краснухи (англ.)русск., ветряной оспы, вирус Эпштейна — Барр, цитомегаловирус, вирус простого герпеса первого типа, гепатита A, вирусы Коксаки и вирус Зика[2]; и др.
- Бактерии: Borrelia burgdorferi (англ.)русск.[3]; и др.
- Возможно спонтанное возникновение заболевания без предшествующей атаки инфекционного агента.
Клинические проявления
В клинической картине ОДЭМ можно выявить несколько групп симптомов.
- Очаговые симптомы могут быть представлены всем возможным разнообразием поражения участков головного мозга в различном сочетании друг с другом. Чаще всего это проявляется
- Пирамидный синдром — от появления пирамидных знаков до гемипарезов.
- Мозжечковый синдром — от нистагма и минимальной интенции до грубой атаксии, туловищной атаксии.

- Экстрапирамидный синдром — симптомы паркинсонизма, дистонические проявления.
- Глазодвигательные нарушения — различной степени офтальмопарез.
- Общемозговые симпомы. Без их наличия диагноз ОДЭМ ставится под вопрос, и более вероятен дебют Рассеянного склероза. Нужно также понимать, что эти признаки должны появляться так же остро, как и остальные симптомы заболевания.
- Симптомы поражения периферической нервной системы — не характерны, но возможны. Полинейропатия — самое частое проявление.
- Общеинфекционный синдром. Начало ОРЭМ может быть связано с предшествующей инфекцией или вакцинацией, но также может самостоятельно проявляться с повышением температуры, астенией.
Диагностика
Диагноз ОРЭМ подтверждается:
- МРТ головного мозга с контрастированием. Классическая МР-картина ОРЭМ легко узнаваема — большие, часто сливные очаги в разных участках головного мозга, все очаги контрастируются, что свидетельствует об остроте процесса.

- Люмбальная пункция.
Дифференциальный диагноз
Необходимо исключить энцефалиты инфекционного генеза, в том числе прогрессирующую мультифокальную лейкоэнцефалопатию.
Лечение
- Патогенетическое лечение:
- Симптоматическая терапия — для купирования отдельных симптомов заболевания, по необходимости:
Исход и прогноз
- Выздоровление с остаточной симптоматикой или без неё (чаще). Очаги по МРТ головного мозга могут сохраняться в течение всей жизни.
- В будущем возможно возникновение эпизодов с другой картиной неврологического дефицита, а так же по МРТ, то есть переход в Рассеянный склероз.
- Возникновение повторных эпизодов неврологического дефицита с характерной картиной ОРЭМ (очаговая + общемозговая симптоматика), отсутствие «старых» очагов по МРТ — переход в Рецидивирующий ОРЭМ.
При своевременно начатом лечении смерть от ОРЭМ бывает очень редко, и наступает от отека мозга.
Примечания
Демиелинизация головного мозга: симптомы, лечение
Миелин – это жироподобное вещество, образующее оболочку нервных волокон. Эта оболочка выполняет роль изоляции, не давая возбуждению перекинуться на соседние волокна. В то же время в миелиновой оболочке есть своеобразные окна – пространства, где миелин отсутствует. Их наличие намного ускоряет процесс передачи нервного импульса. При нарушении миелинизации нервных волокон нарушается проводимость нервной ткани, и возникают различные неврологические нарушения.
Эта оболочка выполняет роль изоляции, не давая возбуждению перекинуться на соседние волокна. В то же время в миелиновой оболочке есть своеобразные окна – пространства, где миелин отсутствует. Их наличие намного ускоряет процесс передачи нервного импульса. При нарушении миелинизации нервных волокон нарушается проводимость нервной ткани, и возникают различные неврологические нарушения.
При возникновении демиелинизирующих процессов в головном мозге нарушаются восприятие, координация движений, мыслительные функции. В тяжёлых случаях этот процесс может привести к инвалидизации и смерти пациента. В настоящее время известно три демиелинизирующих заболевания головного мозга:
- Рассеянный склероз.
- Прогрессирующая мультифокальная лейкоэнцефалопатия.
- Острый диссеминирующий энцефаломиелит.
Причины демиелинизирующих процессов
Демиелинизирующие процессы считаются аутоиммунным поражением мозга. Среди причин того, почему собственная ткань воспринимается иммунной системой как чужеродная, могут быть:
- Ревматические болезни.

- Врождённые нарушения в структуре миелина.
- Врожденная или приобретённая патология иммунной системы.
- Инфекционные поражения нервной системы.
- Болезни обмена веществ.
- Опухолевые и паранеопластические процессы.
- Интоксикации.
При всех этих заболеваниях происходит разрушение миелиновой оболочки нервной ткани и замещение её соединительнотканными образованиями.
Рассеянный склероз
Это самое частое из демиелинизирующих заболеваний. Его особенность в том, что очаги демиелинизации находятся сразу в нескольких частях центральной нервной системы, поэтому симптомы носят разнообразный характер. Первые признаки заболевания появляются в возрасте около 25 лет, чаще у женщин. У мужчин рассеянный склероз встречается реже, но прогрессирует более стремительно.
Симптомы
Симптомы рассеянного склероза зависят от того, какие отделы центральной нервной системы наиболее поражены заболеванием. В связи с этим выделяют несколько групп:
- Пирамидные симптомы – парезы конечностей, спазмы мышц, судороги, усиление сухожильных рефлексов и ослабление кожных.

- Стволовые симптомы – нистагм (дрожание глаз) в различных направлениях, уменьшение выраженности мимики, затруднённая фокусировка взгляда.
- Тазовые симптомы – дисфункции тазовых органов, встречается при поражении ядер спинного мозга.
- Мозжечковые симптомы – нарушение координации движений, шаткая походка, головокружение.
- Зрительные – выпадение полей зрения, снижение чувствительности к цветам, снижение контрастности восприятия, скотомы (тёмные пятна перед глазами).
- Нарушения чувствительности – парестезии (мурашки), нарушение вибрационной и температурной чувствительности, чувство давления в конечностях.
- Психические симптомы – ипохондрия, апатия, сниженное настроение.
Эти симптомы редко возникают все вместе, поскольку заболевание развивается постепенно в течение многих лет.
Диагностика
Самый частый метод диагностики рассеянного склероза – МРТ. Она позволяет выявить очаги демиелинизации головного мозга. На снимках они выглядят как более светлые овальные вкрапления на фоне головного мозга. Типичное расположение – вблизи желудочков мозга и ниже около коры. При длительном течении заболевания очаги сливаются, увеличивается размер желудочков мозга (признак атрофии).
Она позволяет выявить очаги демиелинизации головного мозга. На снимках они выглядят как более светлые овальные вкрапления на фоне головного мозга. Типичное расположение – вблизи желудочков мозга и ниже около коры. При длительном течении заболевания очаги сливаются, увеличивается размер желудочков мозга (признак атрофии).
Метод вызванных потенциалов позволяет определить степень нарушения нервной проводимости. При этом оцениваются кожные, зрительные и слуховые потенциалы.
Электронейромиография – метод, аналогичный ЭКГ, позволяет определить очаги разрушения миелина, увидеть их границы и оценить степень поражения нервов.
Иммунологические методы определяют наличие антител в ликворе и вирусных антигенов.
Кроме перечисленных методов могут быть применены и другие, например, позволяющие установить наличие интоксикации.
Лечение
Полное излечение от рассеянного склероза невозможно, но существуют весьма эффективные методики патогенетического и симптоматического лечения. В частности, хорошо зарекомендовало себя применение интерферонов – ребиф, бетаферон. На фоне этих препаратов замедляются темпы прогрессирования заболевания, снижается частота обострений, реже развиваются состояния, приводящие к инвалидности.
В частности, хорошо зарекомендовало себя применение интерферонов – ребиф, бетаферон. На фоне этих препаратов замедляются темпы прогрессирования заболевания, снижается частота обострений, реже развиваются состояния, приводящие к инвалидности.
Для подавления аутоиммунной активности применяются цитостатические препараты, для снижения интенсивности воспаления – кортикостероиды. Также эффективно введение иммуноглобулина. Ведутся исследования препаратов, предотвращающих разрушение миелина.
Для удаления патологических комплексов антиген-антитело используются методы плазмафереза и иммунофильтрации ликвора.
Для поддержания когнитивных функций назначают ноотропные препараты (пирацетам), нейропротекторы, аминокислоты (глицин), успокоительные препараты.
Пациентам рекомендуется соблюдение режима дня, умеренная физическая активность на свежем воздухе, санаторно-курортное лечение.
Прогрессирующая мультифокальная лейкоэнцефалопатия
В отличие от рассеянного склероза развивается при значительном угнетении иммунной системы.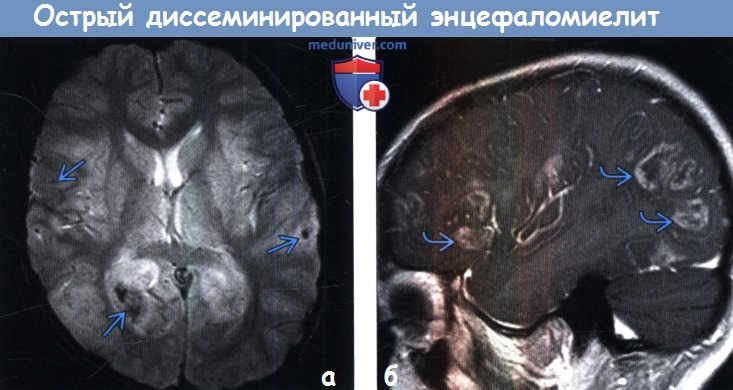 Её причина – активизация полиомавируса (распространён у 80% людей). Поражение мозга носит асимметричный характер, среди симптомов – выпадение чувствительности, нарушение движений в конечностях, вплоть до гемипареза, гемианопсия (потеря зрения на один глаз). Нарушения всегда развиваются с одной стороны. Характерно быстрое развитие деменции и изменений личности. Заболевание считается неизлечимым.
Её причина – активизация полиомавируса (распространён у 80% людей). Поражение мозга носит асимметричный характер, среди симптомов – выпадение чувствительности, нарушение движений в конечностях, вплоть до гемипареза, гемианопсия (потеря зрения на один глаз). Нарушения всегда развиваются с одной стороны. Характерно быстрое развитие деменции и изменений личности. Заболевание считается неизлечимым.
Острый диссеминирующий энцефаломиелит
Это полиэтиологическое заболевание, поражающее головной и спинной мозг. Очаги демиелинизации рассеяны во многих участках центральной нервной системы. Симптомы – сонливость, головная боль, судорожный синдром, нарушения, вызванные поражением определённой области ЦНС. Лечение заболевания зависит от причины, вызвавшей его в данном конкретном случае. После выздоровления могут оставаться неврологические дефекты – парезы, параличи, нарушения зрения, слуха, координации.
Похожие записи
Демиелинизирующее заболевание головного мозга
Демиелинизирующие заболевания головного мозга — аутоиммунные неврологические заболевания, которые сопровождаются разрушением миелина нейронов белого вещества нервной системы.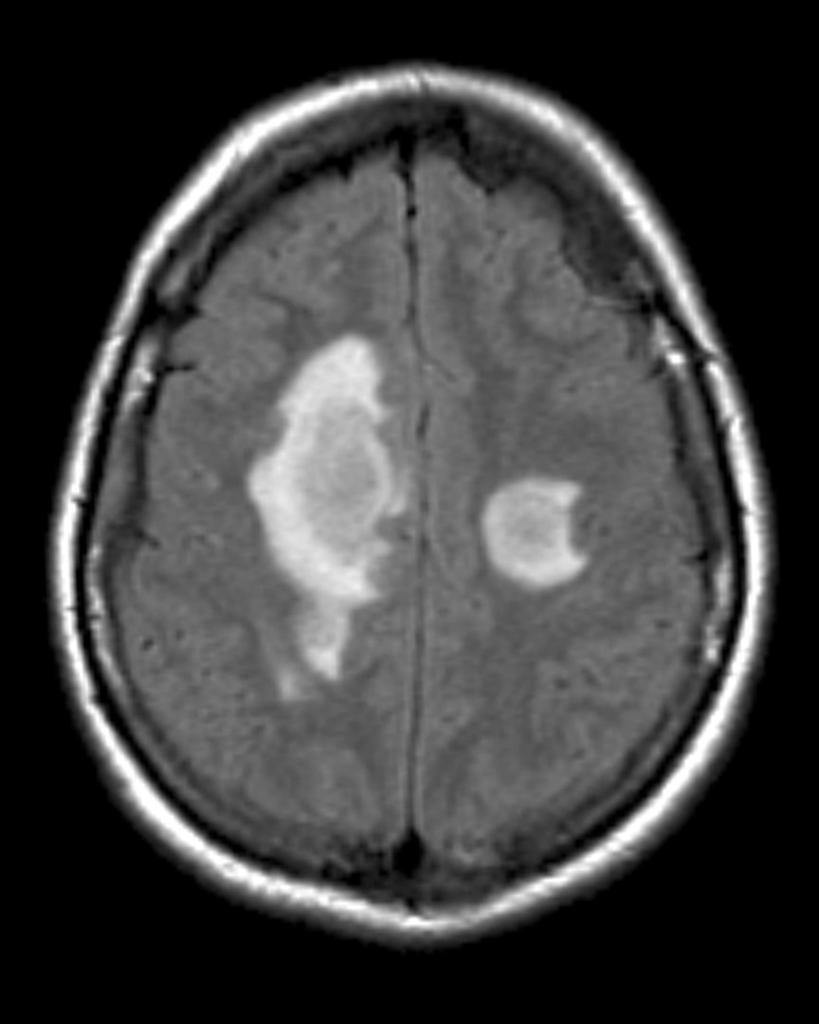 Это вызывает прерывание электрических импульсов (сигналов) в пораженных нервах.
Это вызывает прерывание электрических импульсов (сигналов) в пораженных нервах.
Сущность патологии
Нейроны – это нервные волокна и клетки, покрытые миелиновой оболочкой. Миелин – жироподобное вещество, которое обволакивает эти нейроны. Она нужна для того, чтобы возникшее возбуждение не задевало другие волокна, являясь своеобразным изолятором.
При нейродегенерации на месте пораженного нейрона образуется и разрастается фиброзная ткань. Она плотная и не обладает способностью проведения импульсов. Иначе говоря, демиелинизация – это всегда органическое поражение мозга. Зона поражения имеют круглую, овальную форму. Клинические проявления при этом специфичны и определяются локализацией нейрона.
Эти патологии зависят от географии: они чаще встречаются выше экватора: Северной Америке, Европе, Сибири и Центральной России. Болеют чаще европейцы; чаще женский пол, в возрасте от 20 до 40 лет. При наследственной расположенности и неблагоприятных факторах процесс аутоиммунизации запускается самостоятельно.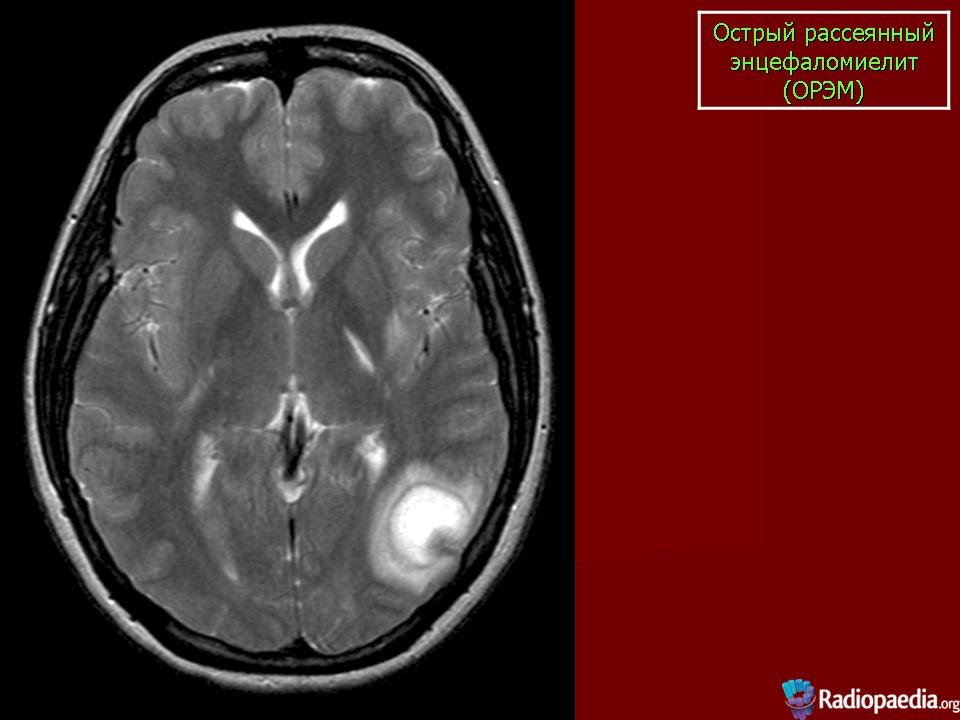 Генные мутации ведут к тому, что начинается продукция антител, которые проходят сквозь ГЭБ и вызывают деструкцию миелина и воспаление нейронов.
Генные мутации ведут к тому, что начинается продукция антител, которые проходят сквозь ГЭБ и вызывают деструкцию миелина и воспаление нейронов.
Следующий по важности патогенетический механизм в демиелинизации – инфекционный. Здесь организм в ответ на инфекцию начинает вырабатывать антитела против составляющих белков возбудителей. Но они могут быть похожими на собственные белки и организм воюет против них и своих.
На первых этапах эти нарушения частично обратимы и проведение импульсов как-то частично сохраняется; миелин еще способен частично восстановиться. Но со временем поражение миелиновых оболочек нарастает, отростки нейронов просто «оголяются», передаваться сигналам не по чему. Это уже необратимый статус. Все эти заболевания считаются ОЗГМ.
К подобным демиелинизирующим патологиям головного мозга относят 3 основных: РС; ПМЛЭ; острый диссеминирующий энцефаломиелит. Также к демиелинизации ЦНС относят болезнь Александера, Девика, Марбурга, лейкодистрофии, панэнцефалит и др.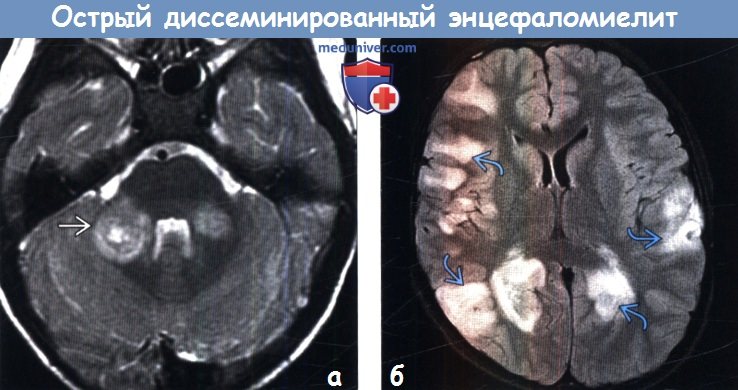
Механизм развития
Иммунная система принимает миелин за патогенный чужеродный элемент и начинает вырабатывать против него антитела, чтобы разрушить его.
На пораженном участке идет рост соединительной (фиброзной) ткани. Миелиновая оболочка не целостная ткань; в ней имеются т.н. окна, где нет миелина. Благодаря этим окнам, скорость передачи импульса намного повышается.
Процесс демиелинизации приводит к нарушениям всех основных жизненно важных функций. Итогом всегда становится инвалидизация и летальный исход, сегодня эти патологии не излечиваются.
Классификация патологии
Демиелинизация или нейродегенеративные заболевания головного мозга (НДЗ) происходит в 2 видах: миелинопатия и миелинокластия:
- Миелинокластия – разрушается под действием патологических факторов уже сформированный нормальный миелин.
- Миелинопатия – идет разрушение дефектного миелина, генетически обусловленного. Это недоразвитие миелина.
Демиелинизация может затрагивать ЦНС или ВНС.
Этиология явления
Точные причины не выяснены и сегодня. Но имеются способствующие факторы: врожденные патологии структуры миелина; ревматические заболевания; инфекции ЦНС; метаболические нарушения; хронические интоксикации; опухоли. Риск развития патологий усиливают 3 катализатора:
- Генетический фактор – нарушения появляются на фоне наследственных заболеваний (аминоацидурия, лейкодистрофия и др.).
- Приобретенный фактор – разрушение миелиновых оболочек может быть инфекционного генеза: при попадании в кровь инфекции извне или заражение инфекцией при проведении вакцинации. 3. На фоне других нервных патологий: диффузного и рассеянного склероза, миелита на разных уровнях спинного мозга, деструкция нейронов. Роль катализаторов меньшего масштаба могут играть гиповитаминозы определенных витаминов, миелинозы, метаболические нарушения.
Симптомы по патологиям
Рассеянный склероз (РС) – наиболее частое демиелинизирующее заболевание головного мозга. Болеет РС около 2 млн. населения.
Болеет РС около 2 млн. населения.
Причины неизвестны; предполагается роль наследственности, инфекций. Частота выше в тех странах, где мало света, т.е. выше от экватора.
Склерозом это заболевание называется потому, что разрушенные оболочки заменяются соединительной тканью. Рассеянным оно названо потому, что множественные очаги разной давности демиелинизации (характерно для РС), разбросаны по разным отделам, без какой-либо закономерности.
Воспаление носит хронический постоянный характер и дает многообразие и смену проявлений. При РС наступает органическое поражение ЦНС. Могут поражаться сразу по несколько отделов нервной системы, поэтому так различается симптоматика. Болеют чаще молодые женщины в возрасте 25 лет.
Условно все симптомы объединены в 7 групп:
- Поражение ствола мозга и ч.м.н. – горизонтальный и вертикальный нистагм; ослабление мимики; бульбарный синдром; нарушения речи, глотания, птоз лица, офтальмоплегия – паралич мышц глаза.
- Нарушения пирамидного пути – нарушения сухожильных рефлексов (их повышение), парезы, параличи, клонусы, судорожный синдром, спастическое состояние мышц;
- 3.
 Нарушения работы органов малого таза – дизурии, часто недержание мочи; импотенция, запоры.
Нарушения работы органов малого таза – дизурии, часто недержание мочи; импотенция, запоры. - Мозжечковые поражения – нарушения двигательной координации; асинергии (нет сочетанности движений), мышечная гипотония; дисметрия (“перескок“ цели при движениях).
- Нарушения чувствительности – температурной, болевой, тактильной и пр.
- Нарушения зрения – восприятие цвета нарушено, снижена острота зрения, контрастность и яркость зрительного восприятия, поле зрения сужено, имеется диплопия.
- Психологические отклонения: поведения, интеллекта, настроения. Эмоциональный фон в большинстве депрессивный; далее идет присоединение слабоумия и нарушения мышления.
Отмечено, что прогноз РС более благоприятен тогда, когда патология начинается с поражения n.opticus и сферы чувствительности.
Двигательные расстройства всегда указывают на вовлечение в процесс разрушения проводящих путей и мозжечка, и прогноз тогда заметно хуже. Продолжительность жизни при РС около 25 лет с лечением; без лечения – не более 15 лет, причем, последние 6-7 лет в полном параличе.
Болезнь Марбурга
Считается наиболее опасной, развивается внезапно. Симптомы нарастают стремительно и больной погибает за несколько месяцев. Некоторые ученые считают эту патологию разновидностью РС.
Начало заболевания напоминает любую инфекцию: с повышением температуры, лихорадкой и судорогами. Быстро формируются нарушения двигательного характера, нарушается сознание и все виды чувствительности. Патогномоничным признаком является развитие менингеального синдрома с резкой цефалгией, ВЧГ и рвотой без облегчения.
Злокачественность проявлений связана с тем, что данная патология характеризуется поражением стволовой части мозга, где проходят все проводящие пути и находятся все ядра черепных нервов.
Прогрессирующая мультифокальная лейкоэнцефалопатия (ПМЛЭ)
ПМЛЭ – это органическое заболевание характерно больше для пожилых, повреждения ЦНС при нем множественные. Лейкоэнцефалопатии протекают молниеносно; демиелинированные очаги располагаются асимметрично и в разных участках нервной системы.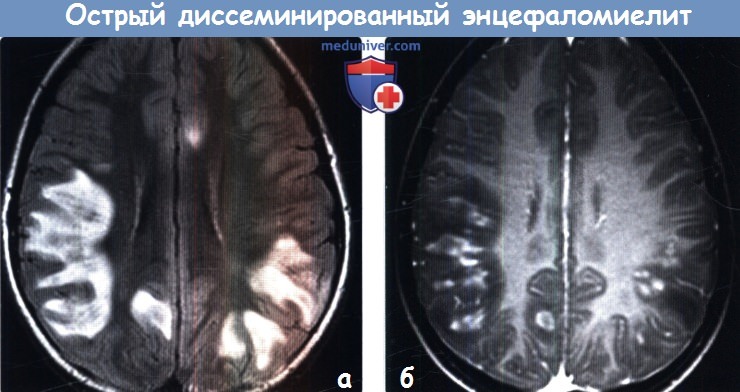 Диагностика патологии достаточно сложна на начальных этапах заболевания.
Диагностика патологии достаточно сложна на начальных этапах заболевания.
Причиной считается полиомавирус человека 2, носителем которого являются 80% населения. Пусковым моментом к появлению патологии становится снижение иммунитета.
Симптомы: среди них можно отметить судороги, нарушения равновесия, зрения, пространственной координации. Кроме того, развиваются моно- и гемипарезы. Интеллект снижается до глубокой деменции, что относится к сфере нарушений психики. Заболевание сопровождается дефектами иммунитета.
Острый диссеминирующий энцефаломиелит
Это полиэтиологическое дегенеративное заболевание (НДЗ) головного мозга, которое сопровождается и процессами разрушения миелина в спинном мозге. Из симптомов можно назвать: цефалгии выраженного характера, постоянную сонливость, судороги. Другие нарушения определяются зоной поражения.
Лечение этиотропное; выздоровление может наступить, но с остаточными неврологическими дефектами: в виде параличей, парезов, координационных, зрительных и слуховых нарушений.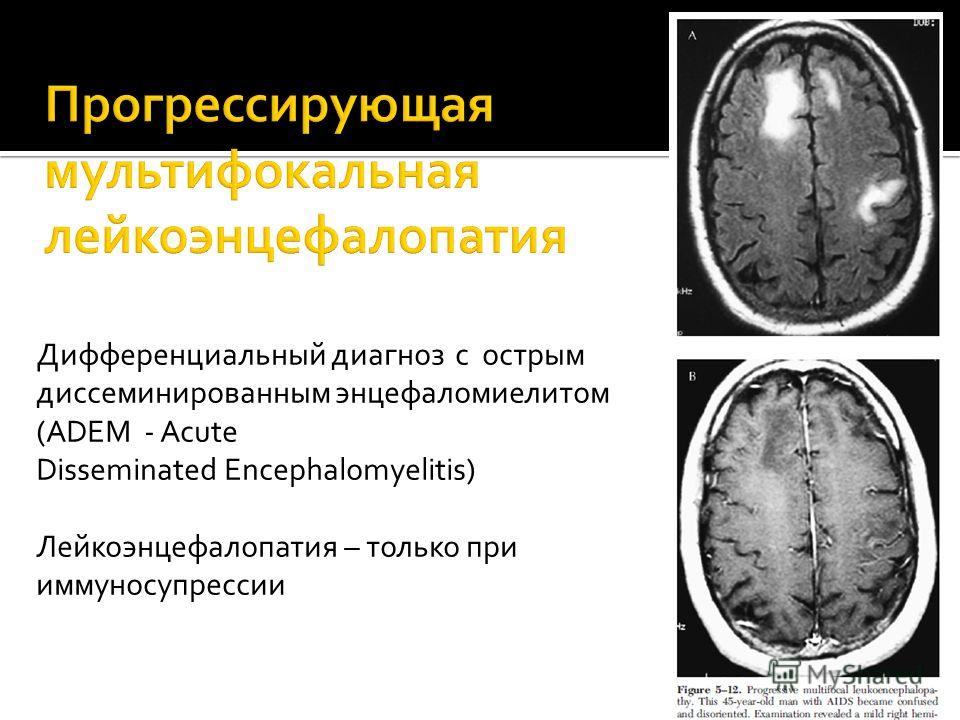
Другие патологии
Оптикомиелит или болезнь Девика – селективно поражаются зрительный нерв и сегментарно спинной мозг (поперечный миелит). Зрение может утрачиваться до полной слепоты. Теряется способность к различению цветов.
К ним присоединяются пара- и тетрапарезы на уровне разрушенного сегмента, нарушения функционирования органов малого таза. Большой процент летальности, но не исключается и полное выздоровление. Он не является разновидностью РС, при нем другие лечение и прогноз.
Болезнь Александера или демиелинизирующая лейкодистрофия — очень редкое наследственное заболевание. Проявляется больше у детей до года, но может быть и у взрослых.
Связано с патологией гена в 17 хромосоме. У таких детей отмечается задержка умственного развития, масса головного мозга растет за счет гидроцефалии, лихорадка, судорожный синдром, гипотония мышц, пирамидные знаки.
Летальный исход наступает при явлениях центральной тетраплегии. У взрослых патология течет постепенно,с фазами ремиссий.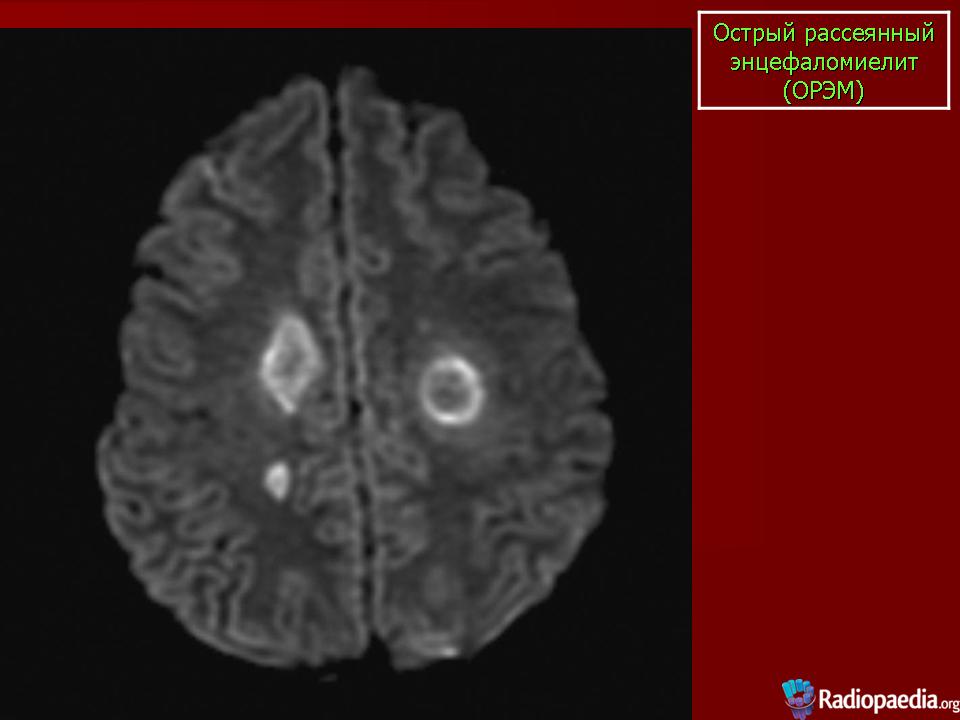
Но прогрессирование продолжается и заканчивается патология летально. Общие проявления патологий — они определяются участком зоны поражения и ее функциональными особенностями.
При поражении пирамидальных путей:
- Появляются парезы и параличи конечностей, патологические рефлексы, повышение рефлексов.
- Нарушения в стволовой части мозга: нарушения дыхания, глотания, речи, мимики; со стороны ВНС – скачки АД, спазмирование сосудов, глазные яблоки не совершают движений. Если к стволовым нарушениям в продолговатом мозге присоединяются спинномозговые поражения, полностью нарушается всякая чувствительность.
- Поражение нижних сегментов спинного мозга: состоит из признаков нарушения работы органов малого таза — актов дефекации, наступает импотенция, запоры, развиваются нарушения со стороны мочевого пузыря;
- Мозжечок: полностью нарушается пространственная ориентация, также нарушено равновесие; развиваются центральные параличи и парезы; нарушается синхронность движений.

- При вовлечении в процесс поражений зрительного нерва нарушается цветовое восприятие, четкости; может полностью наступить слепота;
- Нарушения когнитивности при наличии множества очагов демиелинизации: память, внимание, поведение, характер.
Диагностические мероприятия
Основным диагностическим методом при демиелинизации мозга головы остается МРТ. Сегодня применение МРТ — это главный информативный и популярный метод. Он четко определяет пораженный участок с очагами демиелинизации в головном мозге. Тогда уже по величине пораженной зоны, ее локализации можно определиться с выбором лечения и прогнозировать будущее больного.
Электромиография – ее применяют при выявлении нарушений периферической нервной системы. Здесь регистрируются нейроимпульсы и выявляются нарушения проводимости. Если демиелинизация связана с аутоиммунными нарушениями, исследуют ликвор на уровень ауто антител.
Паразитарные заболевания головного мозга также могут вызывать неврологические симптомы, зависящие от места расположения цист, и повышение ВЧД, зрительные нарушения и пр. Известно 3 паразитарных нозологии в головном мозге: цистицеркоз, токсоплазмоз и эхинококкоз. Цисты сдавливают мозговую ткань (нейроны), чем и вызывают симптоматику. Дифференциация происходит при проведении той же МРТ и применении серологических методов.
Известно 3 паразитарных нозологии в головном мозге: цистицеркоз, токсоплазмоз и эхинококкоз. Цисты сдавливают мозговую ткань (нейроны), чем и вызывают симптоматику. Дифференциация происходит при проведении той же МРТ и применении серологических методов.
Общее лечение
Демиелинизирующие процессы в головном мозге не вылечиваются полностью. Целью лечения становится приостановление прогрессирования патологии, остановить дальнейший рост очагов и уменьшение выраженности симптомов, уменьшить активность патологий. Лечение направлено на продление жизни и улучшение ее качества. Хуже всего поддается лечению процессы со стажем.
Лечение неспецифично, делится на симптоматическое и патогенетическое. Патогенетическое лечение направляется на подавление деструкции миелина, уменьшение циркулирующих антител. Общепризнанными помощниками при этом становятся интерфероны – Ребиф, Авонекс, Копаксон, Бетаферон.
Бетаферон – наиболее часто применятся при лечении РС. Применение в дозе 8млн. ед. в сутки на протяжении длительного времени снижает риск прогрессирования болезни на 30%. Интерфероны не дают развиваться осложнениям.
ед. в сутки на протяжении длительного времени снижает риск прогрессирования болезни на 30%. Интерфероны не дают развиваться осложнениям.
Лечение интерферонами можно назвать разновидностью специфической терапии. Для подавления продукции аутоантител применяют иммуноглобулины – Сандоглобулин, Веноглобулин, ИмБио, Биовен. Они назначаются при обострениях процесса демиелинизирующих болезней курсом на 5 дней и вводятся в/венно.
Также лечением можно считать метод фильтрации ликвора (СМЖ) от аутоантител – ликвосорбция или иммунофильтрация. При этом удаляются антигены и вводятся иммуноглобулины. Курс лечения состоит из 8 процедур. Метод применяется уже 20 лет и хорошо себя зарекомендовал.
При лечении применяется цитостатики, плазмаферез, ГКС. При плазмаферезе из крови также удаляются циркулирующие в крови аутоантитела и иммунные комплексы.
Из гормонов применяют ГКС – Дексаметазон, Преднизолон – они ведут к падению иммунитета и подавлению синтеза антимиелиновых белков. Кроме того, имеют противовоспалительное действие.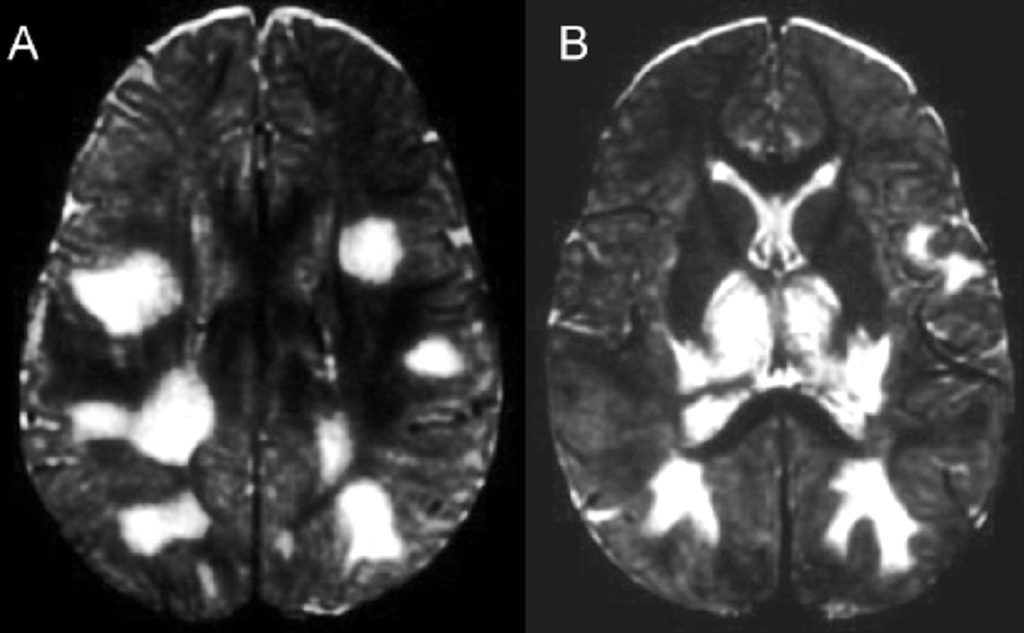 Дозы их большие, но срок применения не больше недели.
Дозы их большие, но срок применения не больше недели.
Цитостатики (метотрексат, циклофосфамид) – лечение ими используют в тяжелых случаях с выраженным прогрессированием процесса.
К симптоматической терапии можно отнести применение ноотропов (повышают устойчивость нервных волокон к разным повреждениям и восстанавливают проводимость нейронов), анальгетиков, НПВС, противосудорожных (Диазепам, Реланиум), нейропротекторов (Мексидол, Эмоксипин, Глютаминовая кислота, Глицин и др.), миорелаксантов (Мефедол, Миокаин, Мидокалм) при центральных параличах.
Ноотропы лучше сочетать с другими нейропротекторами комплексными аминокислотами. Обязательным является назначение витаминов гр.В, особенно В1, при психических нарушениях – антидепрессанты.
Миорелаксанты – снимают повышение спастичности мышц и облегчают выполнение различных движений. Человек в результате этих заболеваний инвалидизируется; он не может себя обслуживать, принимать лекарства, двигаться, глотать и пр.
Эффект от лечения проявляется только, если лечение было проведено на ранних этапах развития заболевания. Созданы препараты, которые могут прекращать процесс миелинизации; они находятся в стадии исследования.
Всё,что нужно знать про Эхинококк,чтобы избежать это опасное заболевание
МРТ головного мозга: ответы на самые частые вопросы
Органическое поражение головного мозга Продолжительность терапии
Операция. Удаление каверномы головного мозга.
Лекция № 9 Синдромы органического поражения головного мозга
Операция. Эндоскопическое удаление цистицеркозной кисты 4-го желудочка головного мозга
Эндоскопическое удаление цистицеркозной кисты 4-го желудочка головного мозга
Какие симптомы характерны для рака? Цви Бернштейн
Демиелинизирующие заболевания на МРТ
Нейродегенеративные болезни — Владимир Муронец
Эпилепсия, болезнь Паркинсона, сколиоз, нейроны, нервные сигналы, травматология, мышцы(Левашов Н.В.)
Органическое эмоционально лабильное расстройство
Диалог с нейрохирургом. 7 мифов о головном мозге
Ртуть и дегенерация нейронов головного мозга
Резидуальное органическое поражение центральной нервной системы РОП ЦНС
Нарушение мозгового кровообращения — причины, симптомы и лечение
Сосудистые заболевания головного мозга
органическое заболевание головного мозга с суицидальными мыслями на фоне алкоголизации супруга
Демиелинизация мозга: что это такое, причины, симптомы, диагностика, лечение, демиелинизирующие заболевание
Патологическое состояние организма, при котором происходит уничтожение миелина мозга, принято называть демиелинизацией. Данное состояние считается опасным, потому как оно отражается на функционировании организма в целом. В последнее время всё больше людей обращаются с жалобами на характерные симптомы, после чего у них диагностируется демиелинизирующее заболевание головного мозга.
Патология центральной нервной системы встречается и у детей, и у взрослых, поэтому в группу риска входит любой человек. Подобную болезнь нельзя полностью вылечить, но можно ослабить её проявления и замедлить развитие.
Что это
Демиелинизирующие заболевания – это патологические состояния, при которых происходит атрофия оболочки нервных волокон. Возникает разрушение нейронных связей, а также наблюдаются проблемы с проводниковой функцией головного мозга. Данный диагноз может быть поставлен человеку любого возраста и пола, и во всех случаях он несёт опасность для жизни.
Как известно, нейроны обладают длинными отростками, покрытыми миелиновой оболочкой. В нормальном состоянии они могут быстро и правильно передавать нервные импульсы. Когда миелин начинает разрушаться, отросток теряет сообщение с иными нейронами, либо данный процесс становится затруднительным. Как итог, наносится вред той области, которая имеет прямую связь с патологическим нервом.
При разрушении миелина могут возникнуть разнообразные симптомы, которые будет сложно игнорировать. Нельзя дать однозначный прогноз демиелинизирующего процесса, потому как многое зависит от формы недуга, локализации поражения и значимости разрушенной структуры. Из этого можно сделать вывод, что пациенты с данным диагнозом могут прожить разное время.
Если вовремя начать лечение, тогда демиелинизирующее заболевание головного мозга можно приостановить.
Основные причины появления патологии
Существует немало поводов, из-за которых может появиться демиелинизирующий процесс. Есть причины, которые зависят от образа жизни человека, но есть и такие факторы, на которые никак невозможно повлиять.
Естественно, если пациент в силах избежать неблагоприятных поводов, то он должен позаботиться о сохранении своего здоровья. Следует понимать, что именно приводит к возникновению патологического процесса.
Провоцирующие факторы:
- Различные вирусные инфекции, такие как корь и краснуха.
- Плохая наследственность. Дефекты связаны с образованием миелиновой оболочки.
- Прохождение вакцинации от гепатита.
- Постоянный стресс.
- Вредные привычки, например, злоупотребление спиртными напитками, приём наркотиков и курение.
- Проблемы с метаболизмом.
- Различные сильные интоксикации ядовитыми продуктами, а также вредными веществами, например, ацетоном или краской.
- Появление и развитие новообразований.
- Аутоиммунная болезнь, приводящая к разрушению миелиновой оболочки.
Независимо от причины, демиелинизация головного мозга крайне опасна, она требует врачебного наблюдения. Нельзя патологию пускать на самотек, потому как это приведёт к серьёзным осложнениям.
Разновидности
Демиелинизация головного мозга разделяется на два вида, которые имеют значительные отличия. У людей встречается миелинокластия, а также миелинопатия. В первом случае происходит разрушение уже образовавшегося полноценного миелина из-за появившихся негативных факторов.
При миелинопатии происходит уничтожение дефектного миелина, который считается недоразвитым. Обе патологии способны затрагивать ВНС, а также ЦНС. Для лучшего понимания ситуации следует знать заболевания, которые приводят к демиелинизирующему процессу:
- Рассеянный склероз. Он является одним из наиболее частых и известных недугов, который воздействует на отделы центральной нервной системы.
- Болезнь Марбурга. Она является острой вирусной патологией, при которой отмечается значительная интоксикация организма. Опасность недуга в том, что он поражает различные органы, а также часто заканчивается летальным исходом.
- Диссеминирующий энцефаломиелит острого вида. Определяется как воспалительный процесс, вызванный инфекцией, либо проведённой вакцинацией. Затрагивает центральную нервнуюсистему и способствует образованию очагов демиелинизации.
- Заболевание Девика. Оно также называется оптикомиелитом, поражает зрительный нерв и спинной мозг. Для недуга характерно возникновение воспалительного процесса, который и приводит к разрушению миелина.
- Мультифокальная лейкоэнцефалопатия. При данной патологии поражается белое вещество мозга и провоцируется слабоумие. Возникнуть болезнь может из-за проблем с сосудами, вирусов, а также в связи с нарушением кровоснабжения головы.
Демиелинизирующие заболевания нервной системы имеют различные симптомы. При их появлении необходимо обратиться к врачу для дальнейшей диагностики. Если не назначить своевременно лечение, тогда патологические процессы способны значительно сократить срок жизни.
Признаки
Когда возникают очаги демиелинизации, симптомы можно заметить уже на начальных стадиях. Поначалу их можно спутать с другими патологиями, либо объяснить внешними раздражителями. Из-за этого не все люди сразу идут к врачу, потому как не понимают, насколько серьёзными являются негативные проявления.
Основные симптомы демиелинизирующих заболеваний головного мозга:
- Появление хронической усталости, человеку не удаётся отдохнуть. Наблюдается высокая утомляемость.
- Проблемы с мелкой моторикой. Пациент может страдать от тремора конечностей, а также утратить их чувствительность.
- Патологии внутренних органов. Часто демиелинизирующие болезни центральной нервной системы приводят к проблемам с органами малого таза. Человек может страдать от недержания каловых масс, либо от неконтролируемого мочеиспускания.
- Тревожат неврологические нарушения. Способна нарушаться координация, возможно появление припадков эпилепсии. Конкретные симптомы будут зависеть от того, какая область головного мозга повреждена.
- Расстройства психики. Когда происходит поражение мозга, нередко возникают проблемы с эмоциональным состоянием пациента. Психические расстройства несложно заметить, потому как они выражаются в повышенной забывчивости, в появлении галлюцинаций, а также в снижении умственной способности.
Во многом данные симптомы напоминают слабоумие и иные расстройства психики, из-за чего бывает сложно поставить диагноз.
Если демиелинизирующие заболевания ЦНС потревожили в раннем возрасте, тогда у ребенка может присутствовать отставание в развитии. Также он начинает вести себя неадекватно, возможна чрезмерная депрессивность, агрессия, апатия.
Данные проявление в сумме с другими симптомами дают повод заподозрить у себя демиелинизирующие болезни центральной нервной системы. Для того чтобы поставить точный диагноз, придётся пройти ряд обследований.
Методы диагностики
Недостаточно знать проявления болезни для того, чтобы узнать точный диагноз. Даже опытный врач не сможет однозначно сказать, какой недуг вызвал у человека ряд отклонений. Очаги демиелинизации головного мозга можно выявить при проведении исследований. Врач сам направит на нужные процедуры, а затем по результатам поставит диагноз.
Нередко пациентам назначается магнитно-резонансная томография, которая является популярной процедурой при подозрениях на патологии головного мозга. С её помощью можно понять, существуют ли патологические очаги, где они находятся, а также какое имеют количество.
Также назначают электронейромиографию, благодаря которой тоже можно выявить локализацию заболевания. Также данная процедура поможет определить стадию распада нервной структуры.
Существует также новый метод диагностики, который используется при подозрениях на демиелинизацию головного мозга. С его помощью можно проанализировать процесс проведения нервных импульсов благодаря записи электрической активности головной области. Если структура будет демиелинизировать, тогда такой вариант исследования позволит узнать немало важной информации.
Способы терапии
Демиелинизирующие болезни центральной нервной системы на данный момент не поддаются лечению. Именно поэтому терапия направлена на замедление развития патологии, а также на борьбу с аутоиммунными процессами. В задачу врача, помимо этого, входит уменьшение симптомов недуга.
Нельзя однозначно сказать, какое лечение будет эффективным для конкретного пациента. Способ терапии подбирается индивидуально в зависимости от состояния здоровья и от реакции организма на лечение.
Нередко людям предлагают использовать лекарство, содержащее интерферон. Он действует на иммунную систему и убирает антитела, которые имеются в крови пациента. Средство нужно вводить под кожу, либо в вену. Длительный курс лечения поспособствует тому, что уменьшится риск быстрого прогрессирования недуга.
Гормоны нужно принимать для того, чтобы устранить агрессивные биохимические соединения, которые рушат нейронную оболочку.
Плазмафарез назначается для фильтрации ликвора, который помогает удалять ненужные антитела из сосудов головного мозга. Ноотропы применяются для устранения симптомов и защиты ЦНС от патологии.
Благодаря им происходит стимуляция умственных процессов, а также средства предупреждают гибель нейронов.
Нередко прописываются противовоспалительные препараты, которые эффективны при данном отклонении. Они нужны для того, чтобы замедлить реакцию организма на воспаленные ткани. Также лекарства способствуют тому, что сосудистая сеть нервной системы перестаёт быть чрезмерно проницаемой для аутоиммунных комплексов.
Демиелинизирующие болезни хоть и не излечиваются полностью, однако поддаются коррекции. Если вовремя начать лечиться, тогда можно замедлить патологические изменения и ослабить симптомы. Пациентам стоит пересмотреть свой образ жизни и избавиться от вредных привычек, улучшить питание. Профилактические меры в комплексе с лечением поспособствуют улучшению самочувствие при демиелинизирующих патологиях мозга.
Источник: https://nevrology.net/sindromy-i-zabolevaniya/patologii-golovnogo-mozga/demieliniziruyushhee-zabolevanie.html
Демиелинизирующее заболевание головного мозга и ЦНС: причины развития и прогноз
Для исключения неблагоприятного прогноза рекомендуется следовать всем назначениям врача, проводить своевременное обследование.
Демиелинизация
Что такое демиелинизация головного мозга станет понятным, если вкратце рассказать об анатомии и физиологии нервной клетки.
Нервные импульсы идут от одного нейрона к другому, к органам через длинный отросток, называемый аксоном. Многие из них покрывает миелиновая оболочка (миелин), которая обеспечивает быструю передачу импульса. На 30% она состоит из белков, остальное в ее составе – липиды.
Механизм развития
В некоторых ситуациях происходит разрушение миелиновой оболочки, что говорит о демиелинизации. Два основных фактора ведут к развитию этого процесса. Первый связывают с генетической предрасположенностью.
Без влияния каких-либо очевидных факторов некоторые гены инициируют синтез антител и иммунных комплексов. Вырабатываемые антитела способны проникнуть через гемато-энцефалитный барьер и вызвать разрушение миелина.
В основе другого процесса лежит инфекция. Организм начинает продуцировать антитела, разрушающие белки микроорганизмов. Однако в некоторых случаях белки патологических бактерий и нервных клеток воспринимаются как одинаковые. Происходит путаница, и организм поражает свои собственные нейроны.
На начальных этапах поражения процесс можно остановить и повернуть вспять. Со временем разрушение оболочки доходит до такой степени, что она полностью исчезает, оголяя аксоны. Исчезает вещество для передачи импульсов.
Причины
В основе демиелинизирующих патологий лежат следующие основные причины:
- Генетическая. У части больных отмечают мутацию генов, отвечающих за белки миелиновой оболочки, иммуноглобулины, шестой хромосомы.
- Инфекционные процессы. Запускаются болезнью Лайма, краснухой, цитомегаловирусными инфекциями.
- Интоксикация. Длительное употребление алкоголя, наркотиков, психотропных веществ, воздействие химических элементов.
- Нарушение обмена веществ. Вследствие сахарного диабета происходит нарушение питания нервных клеток, что ведет к гибели миелиновой оболочки.
- Новообразования.
- Стрессы.
В последнее время все больше ученых считает, что механизм зарождения и развития носит сочетанный характер. На фоне наследственной обусловленности под воздействием окружающей среды, патологий развиваются демиелинизирующие заболевания головного мозга.
Отмечается, что чаще всего они возникают у жителей Европы, некоторых районов США, центра России и Сибири. Реже встречаются они у населения Азии, Африки, в Австралии.
Классификация
Описывая демиелинизацию, врачи говорят о миелинокластии – нарушении оболочки нейронов вследствие генных факторов.
Поражение, появляющееся из-за болезней других органов, свидетельствует о миелинопатии.
Патологические очаги возникают в головном мозге, спинном, периферических отделах нервной системы. Они могут обладать генерализированным характером – в этом случае повреждение затрагивает оболочки в различных частях тела. При изолированном поражение наблюдается на ограниченном участке.
Заболевания
В медицинской практике выделяется несколько болезней, характеризующихся демиелинизирующими процессами головного мозга.
К ним относится рассеянный склероз – в этой форме они встречаются чаще всего. Среди других проявлений – патологии Марбурга, Девика, прогрессирующая мультифокальная лейкоэнцефалопатия, синдром Гийена-Барре.
Рассеянный склероз
Страдает рассеянным склерозом приблизительно 2 миллиона населения планеты. Больше чем в половине случаев патология развивается у людей от 20 до 40 лет.
Прогрессирует она медленно, поэтому первые признаки обнаруживаются только спустя несколько лет. В последнее время ее диагностируют у детей от 10 до 12 лет. Встречается она чаще у женщин, жителей городов.
Заболевают больше люди, проживающие вдали от экватора.
Диагностику заболевания осуществляют с помощью магнитно-резонансной томографии. При этом обнаруживаются множественные очаги демиелинизации. Преимущественно их обнаруживают в белом веществе головного мозга. Одновременно сосуществуют свежие и старые бляшки. Это является признаком постоянного процесса, объясняет прогрессирующий характер патологии.
У больных развиваются параличи, повышаются рефлексы сухожилий, возникают локальные судороги. Страдает мелкая моторика, нарушается глотание, голос, речь, чувствительность, способность держать равновесие. Если происходит поражение зрительного нерва, снижается зрение, восприятие цветов.
Человек становится раздражительным, склонным к депрессии, апатии. Иногда, наоборот, отмечаются приступы эйфории. Постепенно нарастают расстройства когнитивной сферы.
Прогноз считается относительно благоприятным, если заболевание на начальных стадиях поражает только чувствительные и зрительные нервы. Поражение двигательных нейронов ведет к расстройству функций мозга и его отделов: мозжечка, пирамидной и экстрапирамидной системы.
Болезнь Марбурга
Острое течение демиелинизации, приводящее к гибели, характеризует болезнь Марбурга. По данным некоторых исследователей, патология представляет собой вариант рассеянного склероза. На первых этапах происходит поражение преимущественно ствола мозга, а также проводящих путей, этим обусловлена ее скоротечность.
Болезнь начинает проявляться как обычное воспаление, сопровождающееся повышенной температурой. Могут возникать судороги. За короткое время в области поражения оказывается миелиновое вещество. Появляются двигательные нарушения, страдает чувствительность, нарастает внутричерепное давление, процесс сопровождается рвотой. Больной жалуется на сильные головные боли.
Патология связана с демиелинизацией спинного отдела мозга и зрительных нервных отростков. Быстро развивается паралич, отмечаются расстройства чувствительности, нарушается работа органов, расположенных в тазовой области. Повреждение зрительного нерва ведет к слепоте.
Прогноз неблагоприятный, особенно это касается взрослых.
Прогрессирующая мультифокальная лейкоэнцефалопатия
Преимущественно у людей старшего возраста обнаруживаются признаки демиелинизирующего заболевания ЦНС, характеризующие прогрессирующую мультифокальную лейкоэнцефалопатию.
Повреждение нервных волокон ведет к парезам, возникновению непроизвольных движений, нарушениям координации, снижению интеллекта в течение короткого времени. В тяжелых случаях развивается деменция.
Синдром Гийена-Барре
Аналогичное развитие имеет синдром Гийена-Барре. Поражаются в большей степени периферические нервы. У больных, преимущественно мужчин, возникают парезы. Они страдают от сильных болей в мышцах, костях, суставах. О дисфункции вегетативной системы говорят признаки аритмии, изменения давления, повышенной потливости.
Симптомы
К основным проявлениям демиелинизирующего заболевания нервной системы относят:
- Двигательные нарушения. Возникают парезы, тремор, непроизвольные движения, повышается ригидность мышц. Наблюдаются нарушения координации движений, глотания.
- Неврологические. Могут возникать эпилептические приступы.
- Потеря чувствительности. Больной неправильно воспринимает температуру, вибрацию, давление.
- Внутренние органы. Отмечается недержание мочи, дефекации.
- Психоэмоциональные нарушения. У больных отмечают сужение интеллекта, галлюцинации, повышается забывчивость.
- Зрительные. Обнаруживается расстройство зрения, нарушается восприятие цветов, яркости. Они часто появляются первыми.
- Общее самочувствие. Человек быстро устает, становится сонливым.
Диагностика
Основной метод обнаружения очагов демиелинизации головного мозга – магнитно-резонансная томография. Она позволяет составить точную картину болезни. Введение контрастного вещества четче их очерчивает, позволяя выделить новые поражения белого вещества головного мозга.
Другие методы обследования включают пробы крови, исследование спинномозговой жидкости.
Лечение
Основная цель лечения – замедление разрушения миелиновых оболочек нервных клеток, нормализация функционирования иммунной системы, борьба с антителами, поражающими миелин.
Иммуностимулирующее и противовирусное воздействие оказывают интерфероны. Они активизируют фагоцитоз, делают организм более устойчивым к инфекциям. Назначаются Копаксон, Бетаферон. Показано внутримышечное введение.
Иммуноглобулины (ИмБио, Сандоглобулин) компенсируют естественные антитела человека, повышают возможности пациента противостоять вирусам. Назначаются преимущественно в период обострения, вводятся внутривенно.
Для проведения гормональной терапии назначается Дексаметазон и Преднизалон. Они ведут к уменьшению выработки антимиелиновых белков и предотвращают развитие воспаления.
С целью подавления иммунных процессов в тяжелых случаях используют цитостатики. К этой группе относится, например, Циклофосфамид.
Помимо лекарственного лечения, используется плазмаферез. Цель этой процедуры – очистка крови, удаление из нее антител, токсинов.
Проводится очистка спинномозговой жидкости. Во время процедуры через фильтры проводят ликвор с целью очистки его от антител.
Современные исследователи проводят лечение стволовыми клетками, пытаются применить знания и опыт генной биологии. Однако в большинстве случаев полностью остановить демиелинизацию невозможно.
Важной частью лечения является симптоматическое. Терапия направлена на улучшение качества и продолжительности жизни больного. Назначаются ноотропные препараты (Пирацетам). Их действие связывают с повышением умственной активности, улучшением внимания и памяти.
Противосудорожные лекарства уменьшают спазмы мышц и связанные с ними болевые ощущения. Это Фенобарбитал, Клоназепам, Амизепам, Вальпарин. Для снятия ригидности назначают миорелаксанты (Мидокалм).
Характерная психоэмоциональ
Острый диссеминированный энцефаломиелит (ОДЭМ)
Что такое острый диссеминированный энцефаломиелит?
Острый диссеминированный энцефаломиелит (ОДЭМ) — редкое неврологическое заболевание. Он поражает детей больше, чем взрослых, но может повлиять на кого угодно.
Каковы причины и / или факторы риска, связанные с острым диссеминированным энцефаломиелитом?
Мы знаем, что ADEM обычно следует за какой-либо инфекцией. В 50–75% случаев началу заболевания предшествует вирусная или бактериальная инфекция, обычно это боль в горле или кашель (инфекция верхних дыхательных путей).С ADEM связано множество различных бактерий, вирусов и других инфекций, но заболевание не вызвано каким-либо одним инфекционным агентом. Большинство случаев ADEM начинается примерно через 7-14 дней после заражения.
ADEM является иммунной реакцией на инфекцию. В этой реакции иммунная система вместо того, чтобы бороться с инфекцией, вызывает воспаление в центральной нервной системе. Воспаление определяется как сложный биологический ответ организма на вредные раздражители, такие как инфекционные агенты, поврежденные клетки или раздражители.Воспаление — это защитная попытка устранить повреждающие раздражители и начать процесс заживления. В случае ADEM иммунный ответ также отвечает за демиелинизацию, процесс, при котором миелин, покрывающий многие нервные волокна, удаляется.
Каковы симптомы острого диссеминированного энцефаломиелита?
Более половины пациентов болеют, обычно инфекцией, за две-четыре недели до развития ADEM. Большинство этих болезней являются вирусными или бактериальными, часто не более чем инфекцией верхних дыхательных путей.У детей с ADEM возникают продолжительные и сильные головные боли. Кроме того, во время курса ADEM у пациента поднимается температура.
Наряду с этим паттерном у пациентов обычно появляются неврологические симптомы, которые могут включать:
- спутанность сознания, сонливость и даже кома
- Неустойчивость и падение
- Нечеткое зрение или двоение в глазах (иногда)
- Проблемы с глотанием
- Слабость рук или ног
У взрослых с ADEM чаще встречаются моторные (движение) и сенсорные (покалывание, онемение) симптомы.В целом, то, что вызывает диагноз ADEM, — это быстро развивающееся заболевание с неврологическими симптомами, часто с лихорадкой и головной болью, обычно после инфекции верхних дыхательных путей, и которое имеет значительные результаты МРТ и спинномозговой жидкости, согласующиеся с ADEM.
Далее: Диагностика и тесты
Последний раз проверял медицинский работник Cleveland Clinic 28.01.2019.
Список литературы
Получите полезную, полезную и актуальную информацию о здоровье и благополучии
е Новости
Клиника Кливленда — некоммерческий академический медицинский центр.Реклама на нашем сайте помогает поддерживать нашу миссию. Мы не поддерживаем продукты или услуги, не принадлежащие Cleveland Clinic.
Политика
Острый диссеминированный энцефаломиелит (ADEM) по сравнению с MS
Как при ADEM, так и при рассеянном склерозе симптомы включают потерю зрения, мышечную слабость и онемение конечностей.
Проблемы с равновесием и координацией, а также трудности при ходьбе — обычное явление.В тяжелых случаях возможен паралич.
Симптомы различаются в зависимости от места повреждения в ЦНС.
ADEM
Симптомы ADEM появляются внезапно. В отличие от MS, они могут включать:
В большинстве случаев эпизод ADEM является единичным случаем. Выздоровление обычно начинается в течение нескольких дней, а большинство людей полностью выздоравливает в течение шести месяцев.
MS
MS длится всю жизнь. При ремиттирующих формах РС симптомы приходят и уходят, но могут привести к накоплению инвалидности.Люди с прогрессирующими формами РС испытывают неуклонное ухудшение состояния и стойкую инвалидность. Узнайте больше о различных типах рассеянного склероза.
Любое заболевание может развиться в любом возрасте. Однако ADEM чаще поражает детей, а рассеянный склероз — молодых людей.
ADEM
По данным Национального общества рассеянного склероза, более 80 процентов случаев ADEM в детстве происходит у детей младше 10 лет. Большинство других случаев возникает у людей в возрасте от 10 до 20 лет.ADEM редко диагностируется у взрослых.
Эксперты считают, что ADEM ежегодно поражает 1 из 125 000–250 000 человек в Соединенных Штатах.
Это чаще встречается у мальчиков, чем у девочек, поражая мальчиков в 60% случаев. Это наблюдается у всех этнических групп по всему миру.
Он чаще появляется зимой и весной, чем летом и осенью.
ADEM часто развивается в течение нескольких месяцев после заражения. Менее чем в 5% случаев это может быть вызвано иммунизацией.Однако врачи не всегда могут определить триггерное событие.
MS
MS обычно диагностируется в возрасте от 20 до 50 лет. Большинство людей получают диагноз в возрасте от 20 до 30 лет.
РС поражает женщин больше, чем мужчин. Самый распространенный тип рассеянного склероза, RRMS, поражает женщин в два-три раза чаще, чем у мужчин.
Заболеваемость у кавказцев выше, чем у людей другой национальности. Это становится более распространенным, чем дальше человек от экватора.
Эксперты считают, что около 1 миллиона человек в Соединенных Штатах болеют РС.
РС не передается по наследству, но исследователи полагают, что существует генетическая предрасположенность к развитию РС. Наличие у родственника первой степени родства — например, брата или сестры или родителей — с РС немного увеличивает ваш риск.
Из-за схожих симптомов и появления повреждений или рубцов на головном мозге ADEM легко изначально ошибочно диагностировать как атаку РС.
MRI
ADEM обычно состоит из одной атаки, тогда как MS включает несколько атак.В этом случае может помочь МРТ головного мозга.
МРТ позволяет различать более старые и новые поражения. Наличие множественных более старых поражений в головном мозге больше соответствует РС. Отсутствие более старых поражений может указывать на любое состояние.
Другие тесты
При попытке отличить ADEM от РС врачи также могут:
- запросить вашу историю болезни, включая недавнюю историю болезней и прививок
- спросить о ваших симптомах
- выполнить люмбальную пункцию (спинномозговую пункцию). ) для проверки наличия инфекций в спинномозговой жидкости, таких как менингит и энцефалит.
- Выполните анализы крови для проверки на наличие других типов инфекций или состояний, которые можно спутать с ADEM. от рассеянного склероза, включая внезапную лихорадку, спутанность сознания и, возможно, даже кому.Это редко бывает у людей с РС. Подобные симптомы у детей чаще встречаются при АДЕМ.
Причина ADEM не совсем понятна. Специалисты заметили, что более чем в половине случаев симптомы возникают после бактериальной или вирусной инфекции. В очень редких случаях симптомы развиваются после вакцинации.
Однако в некоторых случаях причинное событие неизвестно.
ADEM, вероятно, вызван чрезмерной реакцией иммунной системы на инфекцию или вакцину. Иммунная система сбивается с толку, идентифицирует и атакует здоровые ткани, такие как миелин.
Большинство исследователей полагают, что причиной рассеянного склероза является генетическая предрасположенность к развитию заболевания в сочетании с вирусным или экологическим триггером.
Ни одно из состояний не является заразным.
Для лечения этих состояний можно использовать такие препараты, как стероиды и другие инъекционные препараты.
ADEM
Цель лечения ADEM — остановить воспаление в головном мозге.
Внутривенные и пероральные кортикостероиды направлены на уменьшение воспаления и обычно могут контролировать ADEM.В более сложных случаях может быть рекомендована внутривенная терапия иммуноглобулинами.
В лекарствах длительного действия нет необходимости.
MS
Целенаправленное лечение может помочь людям с РС управлять отдельными симптомами и улучшить качество их жизни.
Терапия, модифицирующая заболевание, используется для долгосрочного лечения как ремиттирующего РС (RRMS), так и первично-прогрессирующего MS (PPMS).
Около 80 процентов детей с ADEM будут иметь один эпизод ADEM.Большинство из них полностью выздоравливает в течение нескольких месяцев после болезни. В небольшом количестве случаев второй приступ ADEM происходит в течение первых нескольких месяцев.
Более серьезные случаи, которые могут привести к длительным нарушениям, встречаются редко. По данным Информационного центра по генетическим и редким заболеваниям, «небольшая часть» людей с диагнозом ADEM в конечном итоге заболевает РС.
РС со временем ухудшается, и от этого нет лекарства. Лечение может продолжаться.
При любом из этих состояний можно вести здоровую и активную жизнь.Если вы думаете, что у вас или у вашего близкого может быть ADEM или MS, обратитесь к врачу для постановки правильного диагноза.
Stats Острый диссеминированный энцефаломиелит — Острый диссеминированный энцефаломиелит Карта
Помогите нам помочь большему количеству людей | Посмотреть ещё
Посмотреть большеПереключить навигацию
Острый диссеминированный энцефаломиелит
- Дом
- Карта
- Форум
- Статистика
- Рассказы
- Популярные вопросы
- Совет
- Карты болезней
- Закрыть
- Присоединиться к карте
- Проведите опрос
- Логин
ru
- Английский
- Español
- Italiano
- Português
- Deutsch
- Чештина
- Polski
16 Состояния, которые обычно принимают за рассеянный склероз
Мигрень — это тип головной боли, которая может вызывать сильную боль; пульсация; чувствительность к свету, звукам или запахам; тошнота и рвота; помутнение зрения; головокружение и обмороки.
В исследовании, опубликованном в мае 2019 года в журнале Multiple Sclerosis and Related Disorders , исследователи из Медицинского центра Cedars-Sinai в Лос-Анджелесе обнаружили, что мигрень является наиболее частым правильным диагнозом у испытуемых, которым был поставлен неверный диагноз РС, и встречается у 16 процентов. из них.
Тем не менее, согласно исследованию, опубликованному в апреле 2016 года в журнале Clinical Neurology and Neurosurgery , головные боли — и в частности мигрень — действительно часто возникают при РС.Согласно исследованию, опубликованному в марте 2019 года в журнале Neurologia , они также в значительной степени связаны с другими типами боли, а также с депрессией, которая очень часто встречается у людей с РС.
Мигрень бывает трудно диагностировать, и врачи используют некоторые из тех же инструментов для диагностики головных болей, что и при рассеянном склерозе, включая сбор анамнеза и проведение тщательного неврологического обследования.
3. Радиологически изолированный синдром
Люди с радиологически изолированным синдромом не имеют симптомов рассеянного склероза, но у них обнаруживаются поражения головного мозга, выявленные с помощью МРТ, подобные тем, которые обнаруживаются у людей с рассеянным склерозом.По данным Международной федерации рассеянного склероза, у многих, но не у всех людей с радиологически изолированным синдромом позже разовьется прогрессирующий РС, поэтому исследователи считают, что это состояние может быть ранним признаком РС.
В настоящее время нет руководств по лечению радиологически изолированного синдрома. Но в исследовании « Рассеянный склероз и связанные с ним заболевания », проведенном в мае 2019 года, до 10 процентов людей, которым был поставлен неверный диагноз и лечились от РС, на самом деле имели радиологически изолированный синдром.
4. Спондилопатии
Спондилопатии — это совокупность заболеваний позвонков, которые обычно сопровождаются воспалением. Пример — анкилозирующий спондилит. Симптомы этих расстройств, которые частично совпадают с симптомами рассеянного склероза, включают боль в суставах и утомляемость.
Согласно исследованию Cedars-Sinai, опубликованному в мае 2019 года, до 7% ошибочных диагнозов РС были действительно спондилопатиями.
Согласно исследованию Cedars-Sinai, невропатию или повреждение нервов также можно ошибочно принять за рассеянный склероз.Фактически, 7% людей с невропатией в исследовании получили ошибочный диагноз РС.
Под невропатией обычно понимают «периферическую невропатию» или повреждение нервной системы за пределами головного и спинного мозга (которые составляют центральную нервную систему). Периферические нервы соединяют головной и спинной мозг с остальной частью тела.
Периферическая невропатия особенно часто встречается у людей с диабетом, поскольку высокий уровень глюкозы в крови повреждает периферические нервы.
Как и люди с рассеянным склерозом, люди с невропатией могут испытывать потерю координации, мышечную слабость или трудности при ходьбе или движении руками или ногами.Однако существует несколько видов нейропатии — сенсорная, моторная и вегетативная — каждая со своим набором симптомов, многие из которых отличаются от общих симптомов РС.
СВЯЗАННЫЙ: Онемение ступней: это MS? Или что-то другое?
6. Конверсионные и психогенные расстройства
Конверсионные и психогенные расстройства — это состояния, при которых психологический стресс превращается в физическую проблему, такую как слепота или паралич, для которых невозможно найти медицинскую причину.В исследовании, опубликованном в сентябре 2016 года в журнале Neurology , 11 процентов субъектов, у которых определенно или вероятно ошибочно диагностирован РС, действительно имели конверсионное или психогенное расстройство.
7. Невромиелит зрительного спектра расстройство (NMOSD)
NMOSD — это воспалительное заболевание, которое, как и рассеянный склероз, поражает миелиновые оболочки — защитное покрытие нервных волокон — зрительных нервов и спинного мозга. Но в отличие от РС, он обычно щадит мозг на ранних стадиях.Симптомы NMOSD могут быть похожи на рассеянный склероз, но также могут включать внезапную потерю зрения или боль в одном или обоих глазах, онемение или потерю чувствительности в руках и ногах, трудности с контролем мочевого пузыря и кишечника, а также неконтролируемую рвоту и икоту.
Лечение рассеянного склероза неэффективно и может даже ухудшить NMOSD, поэтому получение точного диагноза чрезвычайно важно. Анализ крови, известный как тест на антитела NMO IgG, может помочь отличить MS от NMOSD.
Волчанка — это хроническое аутоиммунное заболевание, которое, как и рассеянный склероз, чаще поражает женщин, чем мужчин.Это может вызвать мышечные боли, отек суставов, усталость и головные боли. Отличительным признаком волчанки является сыпь в форме бабочки, покрывающая щеки и переносицу, но только у половины людей с волчанкой появляется эта сыпь. Единого диагностического теста на волчанку не существует, и поскольку ее симптомы похожи на симптомы многих других состояний, ее иногда называют «великим подражателем».
Ревматологи (врачи, специализирующиеся на заболеваниях мышц и суставов) обычно диагностируют волчанку на основе ряда лабораторных тестов и количества симптомов, характерных для волчанки, которые есть у человека.
9. Инсульт
Инсульт возникает, когда часть мозга перестает получать постоянный приток крови и, следовательно, не получает кислород и питательные вещества, необходимые для выживания. Симптомы инсульта обычно быстро развиваются и включают потерю зрения; потеря чувствительности в конечностях, обычно с одной стороны тела; трудности при ходьбе; и трудности с речью — все это также может быть признаком обострения или обострения рассеянного склероза.
Возраст человека, у которого проявляются симптомы, может помочь установить правильный диагноз.«Хотя РС может возникать у 70-летних, если человек старше, вы склонны думать об инсульте, а не о РС», — говорит Беркс. Инсульт требует немедленного внимания; если вы думаете, что у вас инсульт, позвоните 911.
Фибромиалгия и рассеянный склероз имеют похожие симптомы, включая головные боли, боли в суставах и мышцах, онемение и покалывание в конечностях, проблемы с памятью и усталость. Как и рассеянный склероз, фибромиалгия чаще встречается у женщин, чем у мужчин. Но, в отличие от рассеянного склероза, фибромиалгия не проявляется на МРТ как поражения головного мозга.
11. Синдром Шегрена
Синдром Шегрена — еще одно аутоиммунное заболевание, и симптомы многих аутоиммунных заболеваний накладываются друг на друга, говорит Беркс. Болезнь Шегрена вызывает усталость и мышечно-скелетную боль и чаще встречается у женщин, чем у мужчин. Но явными признаками являются сухость глаз и сухость во рту, которые не связаны с РС.
«Усталость и скелетно-мышечная боль — общие симптомы рассеянного склероза, но они также являются общими симптомами многих других заболеваний», — добавляет доктор Коэн.
СВЯЗАННЫЙ: Достижения в диагностике MS
12. Васкулит
Васкулит — это воспаление кровеносных сосудов, которое может вызывать симптомы, имитирующие РС, по данным Американского колледжа ревматологии. В зависимости от типа васкулита симптомы могут включать боль, онемение, покалывание и слабость в конечностях, а также когнитивные проблемы, — говорит Кэтлин Костелло, NP, научный сотрудник Центра РС Джонса Хопкинса в Балтиморе и вице-президент доступ к услугам здравоохранения в Национальном обществе рассеянного склероза.
Васкулит, поражающий кожу или органы тела, например почки, может быть диагностирован путем выполнения биопсии образцов ткани, взятых из этой области. Некоторые типы васкулита также можно диагностировать путем анализа крови на наличие антинейтрофильных цитоплазматических антител (ANCA).
Миастения — это хроническое аутоиммунное заболевание, которое вызывает мышечную слабость, которая обычно приходит и уходит, но со временем прогрессирует. Слабость возникает из-за нарушения передачи нервных импульсов к мышцам.У многих людей первыми признаками миастении являются опущенные веки и двоение в глазах. Как и рассеянный склероз, он также может вызывать затруднения при ходьбе, речи, жевании и глотании. Если врач подозревает миастению, ряд тестов может помочь подтвердить или исключить диагноз.
14. Саркоидоз
Саркоидоз — еще одно воспалительное аутоиммунное заболевание, которое имеет общие симптомы с рассеянным склерозом, включая усталость и снижение зрения. Но саркоидоз чаще всего поражает легкие, лимфатические узлы и кожу, вызывая кашель или свистящее дыхание, увеличение лимфатических узлов и шишки, язвы или участки обесцвечивания на коже.
Дефицит витамина B12 может вызывать симптомы, похожие на рассеянный склероз, такие как усталость, спутанность сознания, онемение и покалывание в руках и ногах. Это потому, что витамин B12 играет роль в метаболизме жирных кислот, необходимых для поддержания миелиновой оболочки. Дефицит витамина B12 можно определить с помощью простого анализа крови.





 Нарушения работы органов малого таза – дизурии, часто недержание мочи; импотенция, запоры.
Нарушения работы органов малого таза – дизурии, часто недержание мочи; импотенция, запоры.