Мочевая кислота — маркер и/или новый фактор риска развития сердечно-сосудистых осложнений? | Кобалава Ж.Д., Толкачева В.В., Караулова Ю.Л.
Российский университет дружбы народов, Москва
Эпидемиология и этиология гиперурикемии
Гиперурикемия – нередкая находка в клинической практике. Значительное влияние на уровень мочевой кислоты (УМК) оказывают демографические факторы: география, раса, пол и возраст. По данным разных исследований, гиперурикемия наблюдается у 2% взрослого населения США, 17% населения Франции, 7% – Испании, 19,3% – России [4,8]. Чаще она встречается у представителей черной расы и у мужчин. Низкий уровень урикемии у женщин репродуктивного возраста объясняется влиянием эстрогенов на канальцевую экскрецию уратов, повышение их почечного клиренса. С началом менопаузы уровень урикемии приближается или равен таковому у мужчин соответствующего возраста. Эти физиологические изменения сопровождаются увеличением частоты встречаемости подагры [8]. У мужчин УМК остается довольно постоянным в течение всей жизни. У детей УМК всегда ниже, чем у взрослых, во время пубертантного периода он повышается, достигая взрослых значений. Алкоголь, нарушение почечной функции и ожирение также ассоциируются с более высоким уровнем мочевой кислоты.
У детей УМК всегда ниже, чем у взрослых, во время пубертантного периода он повышается, достигая взрослых значений. Алкоголь, нарушение почечной функции и ожирение также ассоциируются с более высоким уровнем мочевой кислоты.
Гиперурикемия – нередкая находка в клинической практике. Значительное влияние на уровень мочевой кислоты (УМК) оказывают демографические факторы: география, раса, пол и возраст. По данным разных исследований, гиперурикемия наблюдается у 2% взрослого населения США, 17% населения Франции, 7% – Испании, 19,3% – России [4,8]. Чаще она встречается у представителей черной расы и у мужчин. Низкий уровень урикемии у женщин репродуктивного возраста объясняется влиянием эстрогенов на канальцевую экскрецию уратов, повышение их почечного клиренса. С началом менопаузы уровень урикемии приближается или равен таковому у мужчин соответствующего возраста. Эти физиологические изменения сопровождаются увеличением частоты встречаемости подагры [8]. У мужчин УМК остается довольно постоянным в течение всей жизни.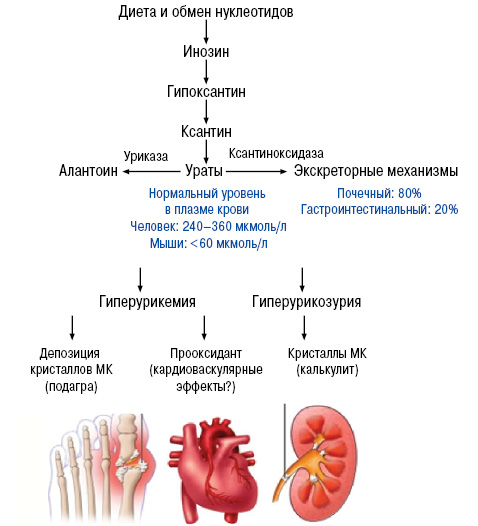 У детей УМК всегда ниже, чем у взрослых, во время пубертантного периода он повышается, достигая взрослых значений. Алкоголь, нарушение почечной функции и ожирение также ассоциируются с более высоким уровнем мочевой кислоты.
У детей УМК всегда ниже, чем у взрослых, во время пубертантного периода он повышается, достигая взрослых значений. Алкоголь, нарушение почечной функции и ожирение также ассоциируются с более высоким уровнем мочевой кислоты.
Мочевая кислота (МК) является конечным продуктом пуринового метаболизма. Это слабая органическая кислота, свыше 98% которой ионизируется в мононатриевый урат. По концентрации последнего определяется УМК. Мочевая кислота, синтезируется главным образом, в селезенке, затем поступает в общий кровоток, где только небольшой ее процент (менее 4%) связывается с белком. Экскретируется МК почками.
Нормальный уровень МК составляет 6,5–7 мг/дл у мужчин и 6–6,5 мг/дл у женщин. Уровень МК более 7,0 мг/дл связан с повышенным риском развития подагры или нефролитиаза. Гиперурикемия может возникать вследствие повышенной продукции и/или снижения почечной экскреции МК. Наиболее частые причины повышения УМК представлены в таблице 1 [6,8].
В последнее время накапливается все больше данных о роли МК в развитии сердечно–сосудистых заболеваний, сопоставимой с другими метаболическими факторами риска. Обнаружено, что у пациентов с артериальной гипертонией, ИБС, застойной сердечной недостаточностью и/или нарушением почечной функции наблюдается более высокий УМК, чем в здоровой популяции. Злокачественная гипертония также связана со значимым повышением УМК.
Обнаружено, что у пациентов с артериальной гипертонией, ИБС, застойной сердечной недостаточностью и/или нарушением почечной функции наблюдается более высокий УМК, чем в здоровой популяции. Злокачественная гипертония также связана со значимым повышением УМК.
Клинические исследования
Положительная связь между УМК и коронарными и сердечно–сосудистыми заболеваниями установлена почти 50 лет назад. Первые предположения, что УМК может быть связан с сердечно–сосудистыми заболеваниями, появились в Британском медицинском журнале в 1886 году. К концу века проницательные клиницисты уже знали, что у пациентов, страдающих подагрой, значительно чаще встречаются сердечно–сосудистые заболевания. Затем, к середине XX века Samuel Levine обнаружил, что у пациентов с доказанными коронарными заболеваниями значительно повышен УМК по сравнению с группой контроля, одинаковой по возрасту и полу. Эти клинические наблюдения дали толчок официальным эпидемиологическим исследованиям второй половины XX века. В исследованиях наблюдали как популяцию в целом, так и группы пациентов с определенными заболеваниями. Для большинства из них вопрос об УМК был вторичным, главным было найти общие предпосылки развития сердечно–сосудистых и особенно коронарных заболеваний. Большинство исследований подтвердило роль мочевой кислоты, как фактора риска сердечно–сосудистых заболеваний [6]. В таблицах 2 и 3 суммированы основные исследования по мочевой кислоте.
В исследованиях наблюдали как популяцию в целом, так и группы пациентов с определенными заболеваниями. Для большинства из них вопрос об УМК был вторичным, главным было найти общие предпосылки развития сердечно–сосудистых и особенно коронарных заболеваний. Большинство исследований подтвердило роль мочевой кислоты, как фактора риска сердечно–сосудистых заболеваний [6]. В таблицах 2 и 3 суммированы основные исследования по мочевой кислоте.
Просмотреть таблицу 2
The Chicago Industry Heart Study включало исследование исходного УМК. Это 12–летнее проспективное исследование началось в начале 60–х годов, наблюдались 2400 рабочих. При оценке, кроме УМК, также и других факторов риска, было обнаружено, что УМК независимо связан с повышением сердечно–сосудистой заболеваемости и смертности, но только у женщин. Подобная тенденция наблюдалась и у мужчин, однако учет других важных факторов риска сделал эту связь незначимой [6].
Первым исследованием подобного рода среди американской популяции было National Health and Nutrition Epidemiologic Study (NHANES). 14000 пациентов, случайно выбранных с 1970 по 1971 год, представляющих внутреннюю американскую популяцию, наблюдались с момента включения в исследование до летального исхода. Первые результаты, опубликованные в 1984 году, выявили связь между исходным уровнем МК и сердечно–сосудистыми исходами, но связь была независимо значимой только у женщин [6,9].
10 лет спустя Michael H. Alderman et al. перепроверили эти результаты, наблюдая этих пациентов до 1992 года. За это время показатель смертности увеличился более чем в 2 раза (1593 случая). С большей уверенностью теперь можно было говорить о достоверной связи УМК с сердечно–сосудистыми событиями. Ранее выявленная только у женщин положительная связь УМК с сердечно–сосудистой заболеваемостью была обнаружена и у мужчин. Более того, разделение наблюдаемых на расы показало, что УМК у черных и женщин был выше, чем у белых и мужчин. Фактически риск развития сердечно–сосудистых заболеваний у черных мужчин увеличивался только в 2 раза, в то время как у черных женщин – в 8 раз. Более высокий показатель наблюдался у женщин старше 45 лет. Аналогичные результаты были получены и в исследовании Honolulu Heart Study [9].
Фактически риск развития сердечно–сосудистых заболеваний у черных мужчин увеличивался только в 2 раза, в то время как у черных женщин – в 8 раз. Более высокий показатель наблюдался у женщин старше 45 лет. Аналогичные результаты были получены и в исследовании Honolulu Heart Study [9].
Gertler et al. еще в 1951 году сообщили о связи между УМК и инфарктом миокарда. С тех пор проведенные большие эпидемиологические исследования подтвердили положительную связь между повышением уровня мочевой кислоты и риском коронарных заболеваний как в общей популяции [7,20], так и среди гипертензивных пациентов [7,21,24]. Вопрос о том, является ли высокий УМК независимым фактором риска развития коронарных заболеваний, случайным повышением или маркером дегенеративных сосудистых заболеваний, еще пока не решен. Возможным механизмом, посредством которого УМК может влиять на коронарный риск, является увеличение адгезии и агрегации тромбоцитов, антиоксидантной способности и образования свободных радикалов, оксидантный стресс и поражение почек при артериальной гипертонии [19], однако точный механизм пока не установлен.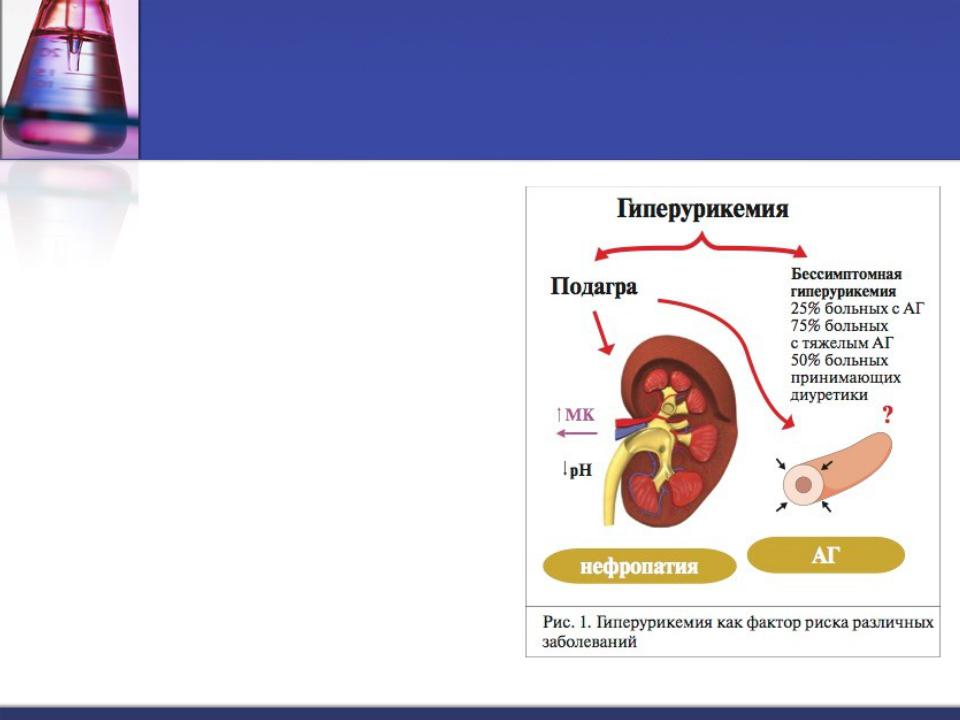
Несмотря на то, что многочисленные исследования выявили, что связь между УМК и коронарной заболеваемостью обусловлена гипертонией, использованием диуретиков, гиперлипидемией или ранее существующими коронарными заболеваниями, в некоторых исследованиях обнаружена независимая от этих факторов связь. Finnish Study выявило независимую связь между УМК и смертностью от сердечно–сосудистых заболеваний у женщин без заболеваний сердца в период с 5 по 12 год наблюдения, а не в первые 5 лет. Подобная связь у мужчин не наблюдалась. Chicago Heart Association Detection in Industry Study выявило независимую связь между УМК и риском смертности от сердечно–сосудистых заболеваний у женщин, у мужчин аналогичной связи обнаружено не было. В дальнейшем исследовании, включившем более 6000 женщин в возрасте 35–64 лет, независимая связь между УМК и коронарной заболеваемостью наблюдалась в основном у женщин от 55 до 64 лет (то есть в постменопаузе), которую предположительно объяснили гормональным влиянием. Причины половых различий пока не ясны. Считается, что определенную роль играют половые гормоны. Женщины, которые принимают препараты эстрогена и прогестерона, имеют значительно более низкий уровень МК, чем те, которые их никогда не принимали. Женщины в постменопаузе имеют более высокий уровень МК, чем остальные.
Причины половых различий пока не ясны. Считается, что определенную роль играют половые гормоны. Женщины, которые принимают препараты эстрогена и прогестерона, имеют значительно более низкий уровень МК, чем те, которые их никогда не принимали. Женщины в постменопаузе имеют более высокий уровень МК, чем остальные.
В исследовании ARIC не было выявлено связи между УМК и ранними проявлениями атеросклероза (толщина интимы–медии сонной артерии при ультрасонографии) у мужчин и женщин после установления всех факторов риска. Учитывая различные результаты при исследовании частоты сердечно–сосудистых заболеваний и их непостоянство в различных популяционных исследованиях и различных возрастных группах, можно сказать, что независимая роль УМК в развитии коронарной заболеваемости у женщин очень мала [7].
Наиболее впечатляющие результаты были получены в исследованиях Anker et al. в Великобритании у пациентов с застойной сердечной недостаточностью. Первоначально при наблюдении 112 пациентов было выявлено, что УМК – наиболее сильный предиктор не только выживания, но и частоты госпитализаций. Позже эти результаты были подтверждены при наблюдении отдельной группы из 182 пациентов с застойной сердечной недостаточностью. Фактически оказалось, что УМК – более сильный предиктор исходов, чем фракция выброса или потребление кислорода. В зависимости от показателя УМК (>или< 565 ммоль/л (9,7 мг/дл)) и показателя VO2 (>или< 14 мл/кг/мин) всех пациентов с застойной сердечной недостаточностью можно разделить на 4 группы по прогнозу 3–х летней ожидаемой смертности, которая может колебаться от 6% до 77% [6].
Позже эти результаты были подтверждены при наблюдении отдельной группы из 182 пациентов с застойной сердечной недостаточностью. Фактически оказалось, что УМК – более сильный предиктор исходов, чем фракция выброса или потребление кислорода. В зависимости от показателя УМК (>или< 565 ммоль/л (9,7 мг/дл)) и показателя VO2 (>или< 14 мл/кг/мин) всех пациентов с застойной сердечной недостаточностью можно разделить на 4 группы по прогнозу 3–х летней ожидаемой смертности, которая может колебаться от 6% до 77% [6].
Несколько проспективных исследований показали связь УМК с сердечно–сосудистыми заболеваниями у пациентов с артериальной гипертонией. Два недавно завершившихся длительных эпидемиологических исследования, в которые включались пациенты с артериальной гипертонией, выявили сильную независимую связь исходного УМК с сердечной заболеваемостью и смертностью. Эта связь значительно усиливалась на фоне лечения. Первое проспективное исследование включало 7978 пациентов, которым проводилось системное лечение гипертонии [11]. Было зарегистрировано 548 случаев заболеваемости и смертности. Стратификационный анализ показал, что связь между УМК и сердечно–сосудистой заболеваемостью имелась во всех подгруппах, включая пациентов с/без признаков болезней почек, получающих терапию диуретиками, и тех, кто такой терапии не получал. Основываясь на ценности УМК и контроле всех известных факторов риска, можно говорить о сильной независимой связи с сердечно–сосудистой заболеваемостью. Фактически, различие в 1,45 мг/дл (0,086 ммоль/л) связано с 22% различий в событиях. Этот показатель можно представить лучше, если сравнить УМК с другими известными факторами риска. При мультивариантном анализе увеличение УМК на 1 мг/дл увеличивает частоту сердечно–сосудистых событий на 10% у пациентов с артериальной гипертонией, что равноценно повышению САД на 10 мм рт.ст. или повышению уровня холестерина на 20 мг/дл. Анализ этих данных показал взаимосвязь между использованием диуретиков, УМК и сердечными событиями: у пациентов на диуретической терапии с повышением УМК развитие сердечно–сосудистых событий встречается значительно чаще [6].
Было зарегистрировано 548 случаев заболеваемости и смертности. Стратификационный анализ показал, что связь между УМК и сердечно–сосудистой заболеваемостью имелась во всех подгруппах, включая пациентов с/без признаков болезней почек, получающих терапию диуретиками, и тех, кто такой терапии не получал. Основываясь на ценности УМК и контроле всех известных факторов риска, можно говорить о сильной независимой связи с сердечно–сосудистой заболеваемостью. Фактически, различие в 1,45 мг/дл (0,086 ммоль/л) связано с 22% различий в событиях. Этот показатель можно представить лучше, если сравнить УМК с другими известными факторами риска. При мультивариантном анализе увеличение УМК на 1 мг/дл увеличивает частоту сердечно–сосудистых событий на 10% у пациентов с артериальной гипертонией, что равноценно повышению САД на 10 мм рт.ст. или повышению уровня холестерина на 20 мг/дл. Анализ этих данных показал взаимосвязь между использованием диуретиков, УМК и сердечными событиями: у пациентов на диуретической терапии с повышением УМК развитие сердечно–сосудистых событий встречается значительно чаще [6].
Дальнейшие исследования в этой области проводились Franse et al., которые наблюдали за уровнем МК среди участников SHEP исследования, получающих антигипертензивную терапию диуретиками [22]. В этом плацебо–контролируемом исследовании экспериментальным препаратом был диуретик. К концу 1 года наблюдения только у 50% пациентов, получающих активную терапию, УМК увеличился, по крайней мере, на 1 мг/дл. Затем все пациенты были разделены на 2 группы: тех, у кого УМК повышался по сравнению с плацебо группой, и тех, у кого он не изменился. В этом исследовании было отмечено положительное влияние лечения на уменьшение частоты развития инфаркта миокарда, но только у тех пациентов, у кого УМК не поднимался выше 1 мг/дл. Пациенты с увеличением УМКі0,06 ммоль/л имели такой же показатель сердечно–сосудистой заболеваемости, как в плацебо группе (относительный риск 0,96; 95% CI, 0,67–1,39). Пациенты с повышением УМК<0,06 ммоль/л имели значимо меньший риск по сравнению с группой плацебо (относительный риск 0,56; 95% CI, 0,37–0,85) [1,11].
Ряд исследований подчеркивали роль инсулинорезистентности и ожирения. Инсулинорезистентность определенно может повышать АД, увеличивая тубулярную реабсорбцию натрия или повышая активность симпатической нервной системы. В некоторых популяционных исследованиях наблюдалась связь гиперурикемии с САД и ДАД. После установления ИМТ эта связь значительно ослабилась, что может свидетельствовать о большой роли ожирения в данных взаимоотношениях [7].
Механизмы, лежащие в основе повышения УМК у пациентов с артериальной гипертонией, точно не известны. Нет данных о том, что повышенный УМК увеличивает сосудистый риск или смертность независимо от других сердечно–сосудистых факторов риска, даже при использовании диуретиков [21]. Таблица 3 суммирует результаты большинства исследований по УМК и сердечно–сосудистому риску у данных пациентов [7].
Связь между УМК и сердечно–сосудистой заболеваемостью наблюдалась, по крайней мере, в 20 эпидемиологических и клинических исследованиях, включающих свыше 100000 пациентов [15–18,25]. Детальный обзор показывает, что по результатам связь между УМК и частотой коронарных заболеваний, смертностью от сердечно–сосудистых заболеваний и смертностью от любых причин является спорной. Более чем в половине исследований (11 из 20, 55%) [15–18] найдена значимая независимая связь между УМК и клиническими событиями в большинстве подгрупп (у женщин). Остальные исследования привели к выводу, что вышеуказанная связь не может быть объяснена взаимодействием между мочевой кислотой и другими факторами риска [25]. Это противоречие может быть объяснено комплексом взаимосвязей между УМК, сердечно–сосудистыми факторами риска, различным дизайном популяционных исследований и анализом результатов, что может быть проиллюстрировано на примере Фрамингемского исследования [10,25]. Это общепопуляционное исследование не выявило какой–либо связи между УМК с сердечно–сосудистыми событиями после стабилизации наиболее меняющихся факторов. Только 1/3 мужчин и 30% женщин страдали артериальной гипертонией, 5% мужчин и 10% женщин принимали диуретики во время исследования УМК, а функция почек вообще не принималась в расчет.
Детальный обзор показывает, что по результатам связь между УМК и частотой коронарных заболеваний, смертностью от сердечно–сосудистых заболеваний и смертностью от любых причин является спорной. Более чем в половине исследований (11 из 20, 55%) [15–18] найдена значимая независимая связь между УМК и клиническими событиями в большинстве подгрупп (у женщин). Остальные исследования привели к выводу, что вышеуказанная связь не может быть объяснена взаимодействием между мочевой кислотой и другими факторами риска [25]. Это противоречие может быть объяснено комплексом взаимосвязей между УМК, сердечно–сосудистыми факторами риска, различным дизайном популяционных исследований и анализом результатов, что может быть проиллюстрировано на примере Фрамингемского исследования [10,25]. Это общепопуляционное исследование не выявило какой–либо связи между УМК с сердечно–сосудистыми событиями после стабилизации наиболее меняющихся факторов. Только 1/3 мужчин и 30% женщин страдали артериальной гипертонией, 5% мужчин и 10% женщин принимали диуретики во время исследования УМК, а функция почек вообще не принималась в расчет. В противоположность, Verdecchia et al. [18] обнаружили, что повышение УМК у белых пациентов с нелеченной артериальной гипертонией предсказывает повышение риска сердечно–сосудистой заболеваемости и смертности от любых причин. Уровень сывороточных уратов >=6,2 мг/дл у мужчин и >=4,6 мг/дл у женщин связан с повышенным риском сердечно–сосудистых событий (1,73; 95% CI, 1,02–3,79) и смертности от любых причин (1,63; 95% CI, 1,02–2,57). Так как в это исследование включались только нелеченые пациенты, информации о прогностическом значении и изменении УМК на фоне антигипертензивного лечения нет [8].
В противоположность, Verdecchia et al. [18] обнаружили, что повышение УМК у белых пациентов с нелеченной артериальной гипертонией предсказывает повышение риска сердечно–сосудистой заболеваемости и смертности от любых причин. Уровень сывороточных уратов >=6,2 мг/дл у мужчин и >=4,6 мг/дл у женщин связан с повышенным риском сердечно–сосудистых событий (1,73; 95% CI, 1,02–3,79) и смертности от любых причин (1,63; 95% CI, 1,02–2,57). Так как в это исследование включались только нелеченые пациенты, информации о прогностическом значении и изменении УМК на фоне антигипертензивного лечения нет [8].
С повышением УМК растет риск развития подагры и нефролитиаза, однако лечить бессимптомную гиперурикемию нецелесообразно. В Hypertension Detection and Follow–up Program частота подагрических атак составляла 2,7% за 5–летний период. Более того, не было связи между повышенным УМК и уровнем креатинина крови, что говорит о том, что ни исходный УМК, ни его изменения не вызывались повреждением почек на фоне лечения. Предполагалось, что УМК крови будет увеличиваться в результате того, что на последней фазе пуринового метаболизма образуются реактивные кислородные радикалы, которые играют важную роль в повреждении тканей, и их количество повышается у пациентов с артериальной гипертонией. Мочевая кислота может также влиять на атеросклеротический процесс путем влияния на выработку цитокинов. Способствует ли назначение аллопуринола, ингибирующего ксантиноксидазу и снижающего синтез мочевой кислоты, в дополнение к антигипертензивной терапии максимальному положительному влиянию на сердечно–сосудистую систему, остается пока областью для дальнейших исследований [8].
Предполагалось, что УМК крови будет увеличиваться в результате того, что на последней фазе пуринового метаболизма образуются реактивные кислородные радикалы, которые играют важную роль в повреждении тканей, и их количество повышается у пациентов с артериальной гипертонией. Мочевая кислота может также влиять на атеросклеротический процесс путем влияния на выработку цитокинов. Способствует ли назначение аллопуринола, ингибирующего ксантиноксидазу и снижающего синтез мочевой кислоты, в дополнение к антигипертензивной терапии максимальному положительному влиянию на сердечно–сосудистую систему, остается пока областью для дальнейших исследований [8].
Механизм, объясняющий повышение УМК, пока полностью не ясен. Основываясь на предыдущих исследованиях, предполагают, что повышение УМК у пациентов с артериальной гипертонией возникает вследствие нарушения почечной экскреции, а именно уменьшения канальцевой секреции мочевой кислоты [8,13]. Такое снижение секреции может быть связано с повышением канальцевой реабсорбции натрия, индуцированной инсулином. Селективная инсулинорезистентность характерна для пациентов с артериальной гипертонией, а инсулин обладает сильным натрийудерживающим эффектом, который сопровождается снижением почечной экскреции мочевой кислоты. Гиперинсулинемия также способна повышать активность симпатической нервной системы, которая может способствовать повышению УМК в крови. Мнение о том, что гиперурикемия может являться показателем инсулинорезистентности, недавно подтвердилось 8–летним исследованием, доказавшим связь между УМК и инсулинорезистентностью [14]. Таким образом, гиперурикемия у пациентов с артериальной гипертонией может свидетельствовать об инсулинорезистентности, которая определенно связана с повышением сердечно–сосудистой заболеваемости.
Селективная инсулинорезистентность характерна для пациентов с артериальной гипертонией, а инсулин обладает сильным натрийудерживающим эффектом, который сопровождается снижением почечной экскреции мочевой кислоты. Гиперинсулинемия также способна повышать активность симпатической нервной системы, которая может способствовать повышению УМК в крови. Мнение о том, что гиперурикемия может являться показателем инсулинорезистентности, недавно подтвердилось 8–летним исследованием, доказавшим связь между УМК и инсулинорезистентностью [14]. Таким образом, гиперурикемия у пациентов с артериальной гипертонией может свидетельствовать об инсулинорезистентности, которая определенно связана с повышением сердечно–сосудистой заболеваемости.
Предполагают, что существует несколько потенциальных механизмов, благодаря которым УМК может играть патогенетическую роль в развитии сердечно–сосудистой заболеваемости или, наоборот, воздействовать на клинические проявления у пациентов с установленным атеросклерозом, но ни один из них пока не подтвержден. Очевидно, что повышенный УМК усиливает оксигенацию липопротеидов низкой плотности и способствует липидной пероксигенации. Повышенный УМК связан с увеличенной продукцией свободных кислородных радикалов. Оксидантный стресс и повышение оксигенации липопротеидов низкой плотности в стенке артерий может играть роль в прогрессировании атеросклероза. Мочевая кислота может быть вовлечена в адгезию и агрегацию тромбоцитов. Это породило гипотезу о том, что гиперурикемия повышает риск коронарного тромбоза у пациентов с уже имеющимися коронарными заболеваниями [7].
Очевидно, что повышенный УМК усиливает оксигенацию липопротеидов низкой плотности и способствует липидной пероксигенации. Повышенный УМК связан с увеличенной продукцией свободных кислородных радикалов. Оксидантный стресс и повышение оксигенации липопротеидов низкой плотности в стенке артерий может играть роль в прогрессировании атеросклероза. Мочевая кислота может быть вовлечена в адгезию и агрегацию тромбоцитов. Это породило гипотезу о том, что гиперурикемия повышает риск коронарного тромбоза у пациентов с уже имеющимися коронарными заболеваниями [7].
Предполагают, что повышение УМК отражает повреждение эндотелия [23]. Эндотелиальная дисфункция, проявляющаяся снижением эндотелий–зависимой сосудистой релаксации в результате действия NO, обычна для пациентов с сахарным диабетом и артериальной гипертонией и играет роль в развитии атеросклероза. В эндотелиальных клетках присутствует ксантин–оксид, который является генератором свободных кислородных радикалов. УМК и ксантин–оксид определяются гораздо в большей концентрации в сосудах, пораженных атеросклерозом, чем в здоровой сосудистой ткани. Если этот механизм верен, то повышение УМК может быть точным маркером биологического феномена, тесно связанного с прогрессированием атеросклероза, не являясь непосредственно причиной развития процесса сосудистого повреждения, в котором может быть виновен ксантин–оксид [6].
Если этот механизм верен, то повышение УМК может быть точным маркером биологического феномена, тесно связанного с прогрессированием атеросклероза, не являясь непосредственно причиной развития процесса сосудистого повреждения, в котором может быть виновен ксантин–оксид [6].
Во многих исследованиях обнаружено, что УМК связан с гиперлипидемией, в особенности с гипертриглицеридемией. Более сильная связь была выявлена именно с триглицеридами, а не с холестерином, что привело к предположению, что триглицериды являются промежуточным звеном между повышением УМК и повышением уровня холестерина. Была отмечена слабая связь между УМК и липопротеидами высокой плотности. Не ясно, почему гиперурикемия связана с группой факторов риска, но предполагают, что УМК вместе с увеличением липопротеидов низкой плотности может быть частью синдрома инсулинорезистентности, который ведет к коронарной заболеваемости. Инсулинорезистентность и гиперинсулинемия могут снижать почечную экскрецию МК независимо от ожирения и клиренса креатинина. Вероятно, инсулин увеличивает канальцевую реабсорбцию натрия, что сопровождается увеличением реабсорбции МК. Инсулинорезистентность связывает гипертонию, гипертриглицеридемию и гиперурикемию. Однако МК связана с триглицеридами независимо от уровня инсулина натощак и ожирения, показывая, что механизм, лежащий в основе данной связи, только частично относится к инсулинорезистентности и ожирению [7].
Вероятно, инсулин увеличивает канальцевую реабсорбцию натрия, что сопровождается увеличением реабсорбции МК. Инсулинорезистентность связывает гипертонию, гипертриглицеридемию и гиперурикемию. Однако МК связана с триглицеридами независимо от уровня инсулина натощак и ожирения, показывая, что механизм, лежащий в основе данной связи, только частично относится к инсулинорезистентности и ожирению [7].
Повышенный УМК, очевидно, связан также с почечной сосудистой резистентностью и имеет обратную зависимость от почечного кровотока. УМК коррелирует с экскрецией альбуминов с мочой, которые являются предвестниками развития нефросклероза, а нарушение почечной гемодинамики предшествует нарушению метаболизма мочевой кислоты у пациентов с нефропатией. Таким образом, гиперурикемия у пациентов с артериальной гипертонией наиболее вероятно отражает нарушение почечной гемодинамики.
Собственные данные
На кафедре внутренних болезней РУДН (Москва) проведено изучение состояния обмена МК у 491 больного артериальной гипертонией [1,2]. Частота встречаемости гиперурикемии среди больных артериальной гипертонией с метаболическим синдромом составляет 37,8% [2], без метаболического синдрома – 22% [1]. При увеличении длительности заболевания число пациентов с гиперурикемией достоверно не изменялось. Практически неизученным является значение нарушений пуринового обмена в изменении суточного профиля АД. В наших наблюдениях у пациентов с повышенным УМК наблюдались более низкая степень суточного индекса систолического и диастолического давления и высокая вариабельность АД, при этом отмечена прямая корреляционная взаимосвязь между УМК и уменьшением СИ САД, СИ ДАД и вариабельностью АД [2]. Установлены достоверные связи между содержанием мочевой кислоты в крови со среднесуточным значением среднего АД (r=0,06, р<0,01), уровнем САД в дневное время (r=0,33, р<0,01) и суточным индексом ДАД (r=–0,3, р<0,001) [1].
Частота встречаемости гиперурикемии среди больных артериальной гипертонией с метаболическим синдромом составляет 37,8% [2], без метаболического синдрома – 22% [1]. При увеличении длительности заболевания число пациентов с гиперурикемией достоверно не изменялось. Практически неизученным является значение нарушений пуринового обмена в изменении суточного профиля АД. В наших наблюдениях у пациентов с повышенным УМК наблюдались более низкая степень суточного индекса систолического и диастолического давления и высокая вариабельность АД, при этом отмечена прямая корреляционная взаимосвязь между УМК и уменьшением СИ САД, СИ ДАД и вариабельностью АД [2]. Установлены достоверные связи между содержанием мочевой кислоты в крови со среднесуточным значением среднего АД (r=0,06, р<0,01), уровнем САД в дневное время (r=0,33, р<0,01) и суточным индексом ДАД (r=–0,3, р<0,001) [1].
Был проведен корреляционный анализ между показателями суточного мониторирования АД и содержанием МК крови. Больные были разделены на 2 группы в зависимости от концентрации мочевой кислоты. 1–я с концентрацией МК крови выше 300 мкмоль/л (48% пациентов) и 2–я с концентрацией меньше 300 мкмоль/л (52% пациентов).У больных артериальной гипертонией с метаболическим синдромом прямую и достоверную корреляцию с УМК имеет САДН, ИВ, достоверная обратная зависимость отмечена между САДН и СИ САД и ДАД. В 1–й группе больных корреляционные данные сохранялись, а корреляция с СИ САД и ДАД была выше и достоверней. Во 2–й группе больных достоверных корреляционных отношений между показателями суточного мониторирования и уровнем мочевой кислоты не отмечалось. Полученные данные свидетельствуют, что группа больных с уровнем мочевой кислоты выше 300 мкмоль/л представляет собой особую группу, в которой риск развития поражения органов–мишеней усугубляется не только метаболическими расстройствами, но и нарушением суточного профиля АД. Данные корреляционного анализа между УМК и метаболическими факторами риска, такими как холестерин, ЛПНП, ЛПВП, триглицериды и глюкоза сыворотки крови, свидетельствуют о наличии сильной корреляционной зависимости, которая более выражена у больных 1–й группы [2].
Больные были разделены на 2 группы в зависимости от концентрации мочевой кислоты. 1–я с концентрацией МК крови выше 300 мкмоль/л (48% пациентов) и 2–я с концентрацией меньше 300 мкмоль/л (52% пациентов).У больных артериальной гипертонией с метаболическим синдромом прямую и достоверную корреляцию с УМК имеет САДН, ИВ, достоверная обратная зависимость отмечена между САДН и СИ САД и ДАД. В 1–й группе больных корреляционные данные сохранялись, а корреляция с СИ САД и ДАД была выше и достоверней. Во 2–й группе больных достоверных корреляционных отношений между показателями суточного мониторирования и уровнем мочевой кислоты не отмечалось. Полученные данные свидетельствуют, что группа больных с уровнем мочевой кислоты выше 300 мкмоль/л представляет собой особую группу, в которой риск развития поражения органов–мишеней усугубляется не только метаболическими расстройствами, но и нарушением суточного профиля АД. Данные корреляционного анализа между УМК и метаболическими факторами риска, такими как холестерин, ЛПНП, ЛПВП, триглицериды и глюкоза сыворотки крови, свидетельствуют о наличии сильной корреляционной зависимости, которая более выражена у больных 1–й группы [2].
Таким образом, у пациентов с концентрацией МК более 300 мкмоль/л более выражены метаболические факторы риска, и их содержание находится в прямой зависимости от УМК.
Установлена прямая связь между значением индекса массы тела и содержанием в крови триглицеридов (r=0,34, р<0,001), МК (r=0,22, р<0,01) и глюкозы (r=–0,37, р<0,01) по группе в целом и более отчетливая – в подгруппе мужчин: триглицериды (r=0,42, р<0,01), МК (r=0,38, р<0,01) и глюкоза (r=0,4, р<0,01). Полученные данные свидетельствуют о неблагоприятном прогностическом значении повышения индекса массы тела у пациентов с артериальной гипертонией [1,5].
Изучение УМК был проведено и в группе больных артериальной гипертонией с гипертрофией левого желудочка. Более высокие значения МК выявлены у больных с DD–генотипом (ID полиморфизмом гена АПФ). При проведении многофакторного корреляционного анализа выявлена достоверная связь между индексом массы миокарда левого желудочка и УМК (r=0,271). При пошаговом регрессионном анализе установлено, что развитие гипертрофии левого желудочка ассоциируется с УМК у пациентов старше 60 лет (р=0,0542) [3].
При пошаговом регрессионном анализе установлено, что развитие гипертрофии левого желудочка ассоциируется с УМК у пациентов старше 60 лет (р=0,0542) [3].
Препараты, влияющие на уровень мочевой кислоты
Признание того, что диуретики повышают частоту подагрических атак, привело врачей к мысли о гиперурикемическом эффекте этих препаратов. Неудивительно, что в 1970–х годах, когда антигипертензивная терапия стала более распространенной, измерение УМК стало стандартной процедурой при гипертонии. В последующем, при более детальном изучении было установлено, что гиперурикемический эффект диуретиков является дозозависимым.
Некоторые препараты используются для снижения образования мочевой кислоты, например, аллопуринол. Препарат обладает способностью ингибировать ксантиноксидазу, участвующую в превращении гипоксантина в ксантин и ксантина в МК. Недавние контролируемые исследования у пациентов с сахарным диабетом и мягкой артериальной гипертонией показали, что аллопуринол способен не только тормозить действие ксантин оксидазы, но и улучшать эндотелий–зависимую сосудистую релаксацию [12].
Недавно интерес к роли мочевой кислоты усилился в связи с появлением лозартана – блокатора ангиотензиновых рецепторов. Этот препарат по своей сути уникален, так как вместе со своим неактивным предшественником имеет способность блокировать реабсорбцию секретированной мочевой кислоты в проксимальном канальце почки, значительно снижая УМК [6]. Неудивительно, что интерес к возможным благоприятным эффектам привел к началу большого количества исследований [6].
По данным некоторых авторов, благоприятное влияние на УМК могут оказывать антагонисты кальция, в частности, исрадипин [1].
Литература:
1. Кобалава Ж.Д. ‘’ Клиническое и фармакодинамическое обоснование выбора антигипертензивных препаратов у больных эссенциальной гипертонией с сопутствующими факторами риска’’ Диссертация на соискание ученой степени доктора медицинских наук. Москва–1997, стр.181,216,280, 292.
2. Дроздов В.Н. «Обмен мочевой кислоты у больных гипертонической болезнью с метаболическим синдромом « Автореферат диссертации на соискание ученой степени кандидата медицинских наук. Москва–1999.
Москва–1999.
3. Караулова Ю.Л. «Клинико–генетические детерминанты чувствительности/ устойчивости гипертрофии левого желудочка к антигипертензивной терапии». Автореферат диссертации на соискание ученой степени кандидата медицинских наук. Москва–2001.
4. Бритов А.Н. «Вопросы профилактики и лечения гипертонии на популяционном уровне». Клин. Мед.–1984, №9.
5. Бугаева Н.В., Балкаров И.М. «Артериальная гипертония и нарушение пуринового обмена» Тер. Архив–1996.–Т.68, №1–стр 36–39.
6. Alderman MH: Serum Uric Acid As a Cardiovascular Risk Factor for Heart Disease. Current Hypertension Reports 2001, 3:184–189.
7. Goya Wannamethee S.: Serum Uric Acid Is Not an Independent Risk Factor for Coronary Heart Disease. Current Hypertension Reports 2001, 3:190–196.
8. Ruilope LM, Garcia–Puig J.: Hyperuricemia and Renal Function. Current Hypertension Reports 2001, 3:197–202.
9. Fang J, Alderman MN: Serum uric acid and cardiovascular mortality – The NHANES 1 Epidemiologic Follow–up Study, 1971–1992. JAMA 2000, 283:2404–2410.
JAMA 2000, 283:2404–2410.
10. Culleton BF, Larson MG, Kannel WB, Levy D: Serum uric acid and risk for cardiovascular disease and Death: The Framingham Heart Study. Ann Intern Med 1999, 131:7–13.
11. Alderman MH, Cohen H, Madhavan S, Kivlighn S: Serum uric acid and cardiovascular events in successfully treated hypertensive patients. Hypertension 1999, 34:144–150.
12. Butler R, Morris AD, Belch JJF, et al.: Allopurinol normalizes endothelial dysfunction in type 2 diabetics with mild hypertension. Hypertension 2000, 35:746–751.
13. Garcia Puig J, Ruilope LM: Uric acid as a cardiovascular risk factor in arterial hypertension. J Hypertens 1999, 17:869–872.
14. Kerkalainen P, Sarlund H, Laakso M: Long– term association of cardiovascular risk factors with impaired insulin secretion and insulin resistance. Metabolism 2000, 49:1247–1254.
15. Alderman MH, Cohen H, Madhavan S, Kivlighn S: Serum uric acid and cardiovascular events in successfully treated hypertensive patients. Hypertension 1999, 34:144–150.
Hypertension 1999, 34:144–150.
16. Franse LV, Pahor M, DiBari M, et al.: Serum uric acid, diuretic treatment and risk of cardiovascular events in the Systolic Hypertension in the Elderly Program (SHEP). J Hypertens 2000, 18:1149–1154.
17. Fang J, Alderman MH: Serum uric acid and cardiovascular mortality. The NHANES ( Epidemiologic Follow–up Study, 1971–1992. JAMA 2000, 283:2404–2410.
.18. Verdecchia P, Schillaci G, Reboldi GP, et al.: The relation between serum uric acid and risk of cardiovascular disease in essential hypertension. The Piuma study. . Hypertension 2000,36:1072–1078.
19. Johnson RJ, Kivlighn SD, Kim Y–G, et al.: Reappraisal of the pathogenesis and consequences of hyperuricaemia in hypertension, cardiovascular disease, and renal disease. Am J Kidney Dis 1999, 33:225–234.
20. Culleton BF, Larson MG, Kannel WB, Levy D: Serum uric acid and risk for cardiovascular disease and death: the Framingham Heart Study. Ann Intern Med 1999, 131:7–13.
21. Alderman MH, Cohen H, Madhavan S, Kivlighn S: Serum uric acid and cardiovascular events in successfully treated hypertensive patients. Hypertension 1999, 34: 144–150.
22. France LV, Pahor M, Di Bari M, et al.: Serum uric acid, diuretic treatment and risk of cardiovascular events in the Systolic Hypertension in the Elderly Program (SHEP). J Hypertens 2000, 18:1149–1154.
23. Bagnati M, Perugini C, Cau C, et al.: When and why a water –soluble antioxidant becomes pro–oxidant during copper–induced low–density lipoprotein oxidation: a study using uric acid. Biochem J 1999, 340:143–152.
24. Verdecchia P, Schillaci G, Reboldi G, et al.: Relation between serum uric acid and risk of cardiovascular disease in essential hypertension: the Piuma Study. Hypertension 2000, 36:1072.
25. Culleton BF, Larson MG, Kannel WB, Levy D: Serum uric acid and risk for cardiovascular disease and death: The Framingham Heart Study. Ann Intern Med 1999, 131:7–13.
.
Подагра, гиперурикемия и сердечно-сосудистые заболевания. Подходы к фармакотерапии | #08/18
Подагра — системное тофусное заболевание, включающее рецидивирующий артрит периферических суставов вследствие перенасыщения жидкостей организма мочевой кислотой (МК) у лиц с гиперурикемией (ГУ) и отложением кристаллов моноурата натрия (МУН) в различных тканях. Болезнь обусловлена внешними средовыми и/или генетическими факторами.
Бессимптомная ГУ представляет состояние при повышенной концентрации МК (> 6,8 мг/дл (404 мкмоль/л)) без суставного синдрома и может длиться годами и выявляться случайно при обследовании. Причиной ГУ в 10% является избыточное образование МК, в 90% — нарушенное ее выведение [1, 2].
Соль МК — кристаллы МУН, первично осаждаются в тканях с более низкой температурой и слабой васкуляризацией (сухожилия, связки, отдаленные периферические участки суставов) или без васкуляризации (хрящи ушной раковины). Формирование и отложение кристаллов МУН in vivo зависит не только от концентрации МК, pH и температуры, но также регулируется концентрацией хлорида натрия и присутствием некоторых компонентов соединительной ткани, вероятно фрагментов протеогликанов [3, 4].
Формирование и отложение кристаллов МУН in vivo зависит не только от концентрации МК, pH и температуры, но также регулируется концентрацией хлорида натрия и присутствием некоторых компонентов соединительной ткани, вероятно фрагментов протеогликанов [3, 4].
О распространенности ГУ в российской популяции пациентов с артериальной гипертонией (АГ), протекающей на фоне метаболического синдрома (МС) и сахарного диабета, позволяют судить результаты наблюдательной программы, которая проводилась в 2017 г. с участием 880 врачей в 395 лечебно-профилактических учреждениях. В программу было включено 9617 пациентов (возраст 30–80 лет, 4176 (43,42%) мужчин, 5441 (56,58%) женщина).
В результате проведенного анализа данных ГУ выявлена у 37% мужчин и 63% женщин. Повышенный уровень МК, ассоциированной с МС, преимущественно у пациентов пожилого возраста (60–69 лет) с АГ, сахарным диабетом и суставным синдромом. Индекс массы тела у мужчин составил в среднем 29,44 и у женщин — 30,16, что в обоих случаях превышает норму. Среди пациентов с ГУ и сопутствующей АГ в 70,51% отмечался суставной синдром, в 49,9% — МС, в 33,41% — сахарный диабет [5].
Среди пациентов с ГУ и сопутствующей АГ в 70,51% отмечался суставной синдром, в 49,9% — МС, в 33,41% — сахарный диабет [5].
Гиперурикемия и ССЗ — взаимосвязи и механизмы развития
Взаимосвязь между повышением уровня МК в сыворотке крови и сердечно-сосудистыми заболеваниями (ССЗ) обсуждается не один десяток лет. Впервые гипотеза об ассоциации уровня МК с ССЗ была опубликована в «Британском медицинском журнале» в 1886 г., но только в настоящее время идея истинного причинно-следственного взаимодействия нашла свое подтверждение благодаря данным, полученным в процессе многочисленных клинико-эпидемиологических исследований. В ближайшем будущем, вследствие распространенности ГУ, ожирения и нарушений метаболизма, а также в результате старения человечества ожидается еще большее увеличение частоты ГУ и рост ССЗ [6, 7]. Этот феномен связывается с быстрым экономическим развитием и изменением образа жизни общества с более высоким социально-экономическим статусом [8, 9].
ГУ на фоне постоянного хронического воспаления с суставным синдромом при тофусной подагре способствуют возникновению ССЗ. В ходе проведения крупных эпидемиологических исследований было показано, что ГУ и подагра являются независимыми факторами риска развития фатальных сердечно-сосудистых осложнений; тем самым она не только ухудшает качество жизни, но и серьезно сокращает ее продолжительность [10–12].
В ходе проведения крупных эпидемиологических исследований было показано, что ГУ и подагра являются независимыми факторами риска развития фатальных сердечно-сосудистых осложнений; тем самым она не только ухудшает качество жизни, но и серьезно сокращает ее продолжительность [10–12].
Повышение распространенности ГУ преимущественно связано с факторами образа жизни, такими как обильный прием богатой пуринами пищи (мяса, гусиных потрохов, морепродуктов), фруктозы, злоупотребление алкоголем, прием небольших доз ацетилсалициловой кислоты и мочегонных тиазидового ряда. Нарушение метаболизма является фактором риска для ГУ у более чем 50% пациентов с подагрой и исходно — с общим симптомом МС. Подагра тесно связана не только с АГ и заболеваниями сосудов, но и с сахарным диабетом, ожирением [13–15].
Во многих исследованиях выявлены корреляции между уровнем МК, АГ, дислипидемией (гипертриглицеридемией), где в качестве связующего звена выступает инсулинорезистентность (ИР), показана прямая корреляционная связь между ГУ и систолическим АД (САД) и диастолическим АД (ДАД).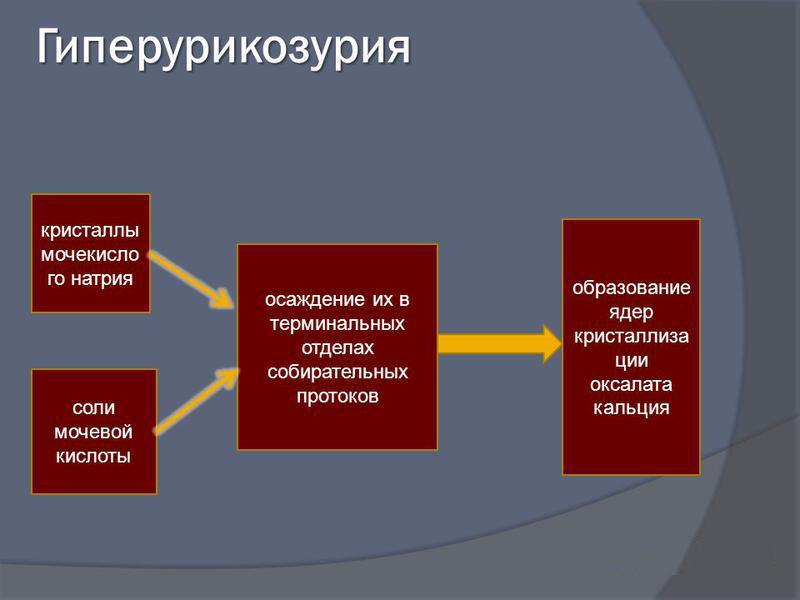 При подагре в большей степени повышаются показатели диастолического и среднего АД. В нескольких проспективных исследованиях была продемонстрирована связь уровня МК с сердечно-сосудистыми осложнениями у пациентов с АГ, которая усугублялась на фоне лечения диуретиками. Увеличение уровня МК на 1 мг/дл у пациентов с АГ приводит к повышению частоты сердечно-сосудистых осложнений на 10% [16, 17]. По данным E. Borona и соавт., у больных АГ ИР выявлялась в 58% случаев, при гипертриглицеридемии — у 84,2%, при снижении уровня холестерина липопротеидов высокой плотности — у 88,1%, при нарушенной толерантности к глюкозе — у 65,9%, при сочетании с сахарным диабетом 2 типа — у 83,9%; в случае же наличия сочетания ГУ и ИР выявлялась в 62,8% случаев [18]. В современных зарубежных исследованиях было показано наличие прямой линейной зависимости между наличием ИР и выраженностью ГУ у больных подагрой, которая становилась более выраженной при сочетании с висцеральным ожирением, внося свою лепту в развитие атеросклероза у таких больных [19].
При подагре в большей степени повышаются показатели диастолического и среднего АД. В нескольких проспективных исследованиях была продемонстрирована связь уровня МК с сердечно-сосудистыми осложнениями у пациентов с АГ, которая усугублялась на фоне лечения диуретиками. Увеличение уровня МК на 1 мг/дл у пациентов с АГ приводит к повышению частоты сердечно-сосудистых осложнений на 10% [16, 17]. По данным E. Borona и соавт., у больных АГ ИР выявлялась в 58% случаев, при гипертриглицеридемии — у 84,2%, при снижении уровня холестерина липопротеидов высокой плотности — у 88,1%, при нарушенной толерантности к глюкозе — у 65,9%, при сочетании с сахарным диабетом 2 типа — у 83,9%; в случае же наличия сочетания ГУ и ИР выявлялась в 62,8% случаев [18]. В современных зарубежных исследованиях было показано наличие прямой линейной зависимости между наличием ИР и выраженностью ГУ у больных подагрой, которая становилась более выраженной при сочетании с висцеральным ожирением, внося свою лепту в развитие атеросклероза у таких больных [19].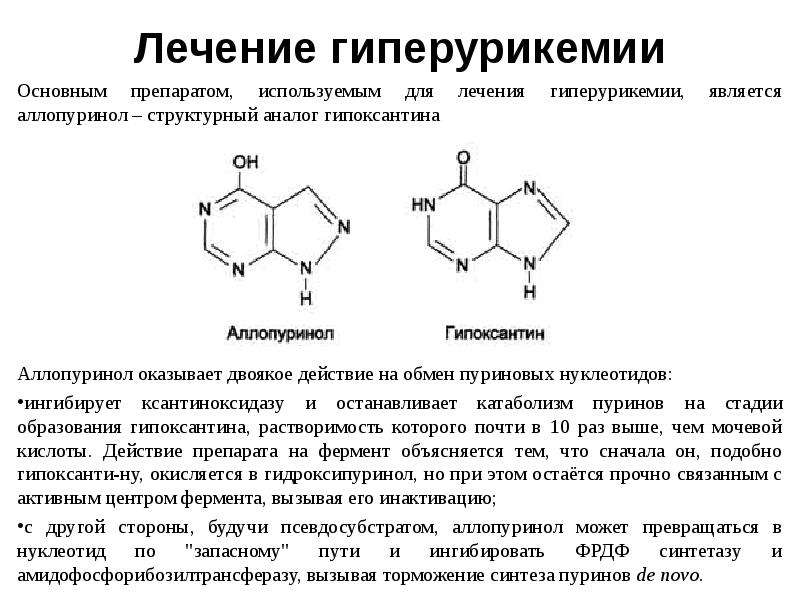 Предполагается, что при ожирении не только снижается почечная экскреция уратов, что можно отчасти объяснить ГИ, но и значительно возрастает их продукция [20].
Предполагается, что при ожирении не только снижается почечная экскреция уратов, что можно отчасти объяснить ГИ, но и значительно возрастает их продукция [20].
К числу основных механизмов развития АГ и сердечно-сосудистых нарушений при подагре относится ассоциация ИР с повышенной симпатической активностью, обусловливающей антинатрий-уретический эффект, активацию ренин-ангиотензин-альдестероновой системы, прессорное действе на стенки сосудов и их спазм, что увеличивает сердечный выброс и приводит к гиперволемии. Гипоталамо-гипофизарная система активируется и под действием лептина, что приводит к гиперсимпатикотонии и повышению АД [21]. В результате развивающейся в этих условиях тканевой ишемии происходит стимулирование клеточного распада энергоемкой субстанции аденинтрифосфата до аденозина и ксантина и повышение выработки ксантиноксидазы. Под действием последней осуществляется расщепление ксантина, что приводит к гиперпродукции МК и свободных радикалов О2, особенно в условиях развития реперфузии при ишемическом повреждении [22, 23].
S. Ouppatham и соавт. (2008) провели исследование более 5500 тайских военных, в котором установили, что ГУ способствует повышению САД и ДАД. Данное исследование интересно тем, что перед оценкой распространенности АГ у обследованных с ГУ из анализа были исключены пациенты, имеющие потенциальные факторы риска АГ, в том числе признаки поражения почек, не связанные с ГУ. Авторам удалось доказать, что ГУ является независимым фактором риска АГ [24]. Эти данные нашли подтверждение в исследовании in vitro M. Mazzali и соавт. (2001), которое продемонстрировало, что растворенная МК является биологически активной молекулой, способной оказывать прогипертензивный эффект на эндотелий сосудов и почки [25]. Помимо влияния ГУ на формирование коронарного атеросклероза, в ряде исследований показана ее тесная связь с развитием атеросклеротического поражения сонных артерий, инсультом, преэклампсией и сосудистой деменцией [26, 27].
Тактика ведения больных с ГУ и ССЗ
Врачи общей практики в большинстве своей врачебной деятельности оказывают первую помощь и играют ведущую роль в ведении пациентов с подагрой, которая является излечимой болезнью, но ее лечение у большинства пациентов по-прежнему является далеко не оптимальным, особенно у лиц пожилого возраста. Только 50% пациентов с подагрой получают терапию, снижающую уровень МК в сыворотке крови, и даже в этом случае дозы препаратов недостаточны для эффективного снижения ее до целевого уровня [28].
Только 50% пациентов с подагрой получают терапию, снижающую уровень МК в сыворотке крови, и даже в этом случае дозы препаратов недостаточны для эффективного снижения ее до целевого уровня [28].
Одной из основных задач в алгоритме ведения пациентов с подагрой является рационализация терапии с основным акцентом на сердечно-сосудистые факторы риска и метаболическую безопасность препаратов. До сих пор в большинстве случаев мы ограничивались лишь рекомендациями по диете, основываясь на ограничении потребления пуринов и алкоголя. Избыточное потребление алкоголя издавна ассоциировалось с ГУ и подагрой. Было неоднократно показано, что среди больных подагрой еженедельный прием алкоголя в два раза выше, чем в контрольной группе такого же пола, веса и возраста. Прием алкоголя, изолированно или в сочетании с высокопуриновой пищей, оказывает больший эффект на сывороточное содержание МК, чем применение высокопуриновой диеты. Считается, что недостаточная эффективность умеренных доз аллопуринола, проявляющаяся атаками артрита, является отражением того, что больной продолжает принимать алкоголь, вызывающий быстрое изменение концентрации МК. Механизм действия алкоголя заключается не только в высоком содержании пуриновых компонентов в ряде напитков, например, в пиве и вине. Острый алкогольный эксцесс приводит к гиперлактатемии, оказывающей тормозящее влияние на экскрецию МК. Такой же эффект оказывает свинец, содержащийся в портвейне и виски. Метаболизируясь в организме, этанол оказывает стимулирующее действие на образование пуринов. И, наконец, этанол ингибирует преобразование аллопуринола в его активный метаболит оксипуринол, в связи с чем экскреция почками неметаболизированного аллопуринола растет, а уратснижающий эффект падает [29]. Недавно было показано, что снижение веса, достигаемое умеренным ограничением углеводов и калоража пищи в сочетании с пропорциональным повышением белка и ненасыщенных жирных кислот, приводило у больных подагрой к значительному уменьшению уровня МК и дислипидемии. Эти данные свидетельствуют о необходимости пересмотра рекомендаций по диете для больных подагрой [30].
Важнейшее значение приобретает метаболическая безопасность препаратов, применяемых для лечения АГ, ишемической болезни сердца (ИБС), хронической сердечной недостаточности (ХСН) у больных подагрой. Под этим понятием желательно понимать не только влияние на липидный и углеводный обмен, но и влияние на пуриновый обмен. Препараты, обладающие метаболической нейтральностью и не вызывающие липидных нарушений и ИР, могут заведомо считаться как не вызывающие ГУ. Это более всего относится к ингибиторам АПФ, блокаторам рецепторов АТ1, антагонистам кальция и агонистам имидазолиновых рецепторов. Наибольшие трудности в плане выбора терапевтической тактики вызывает ХСН у больных подагрой. С одной стороны, немногие больные с сердечной недостаточностью могут держать натриевый баланс без диуретиков, что закономерно приводит к обострению и хронизации подагрического артрита, с другой стороны, применение нестероидных противовоспалительных средств в этом случае быстро вызывает отрицательные гемодинамические эффекты. Помимо этого, доказано, что низкие дозы ацетилсалициловой кислоты вызывают ГУ и снижение функции почек, особенно у пожилых больных в течение первой недели применения [31].
В свете современных представлений о заболевании это определение полностью отражает суть комплекса метаболических нарушений, сопровождающих нарушение обмена МК, что еще раз доказывает важную роль ГУ как независимого фактора риска атеросклероза и фатальных сердечно-сосудистых катастроф. А общепринятое более 30 лет назад положение о том, что ГУ является следствием, а не самостоятельной причиной ССЗ и высокой смертности от них, может быть подвергнуто сомнению, что особенно актуально для пациентов как с подагрой, так и при бессимптомной ГУ. Поэтому стратегия ведения пациента должна включать в себя скрининг и коррекцию пуринового, в том числе и асимптоматической ГУ, липидного и углеводного обмена, профилактику развития кардиоваскулярных осложнений [32, 33].
Тактика уратснижающей терапии
Назначение уратснижающей терапии должно обсуждаться с каждым пациентом. Эта терапия показана всем лицам, начиная с первого обострения заболевания, тем более при наличии тофусов и уратной нефропатии. Уратснижающую терапию рекомендуется начинать сразу же после установления диагноза у пациентов до 40 лет и/или у пациентов с высоким уровнем МК в сыворотке крови (более 8 мг/дл (480 мкмоль/л)) и/или с такими сопутствующими заболеваниями, как почечная недостаточность, АГ, ИБС, сердечная недостаточность и др.
Целевым уровнем МК следует считать менее 6 мг/дл (360 ммоль/л), т. е. ниже точки супернасыщения МУН, и его необходимо поддерживать на протяжении всей жизни. С целью растворения имеющихся подагрических тофусов, профилактики обострений хронической подагрической артропатии необходимо стремиться к сывороточной концентрации МК в сыворотке крови < 5 мг/дл (300 ммоль/л) [34]. Но при этом не рекомендуется поддерживать уровень МК 3 мг/дл и ниже в долгосрочной перспективе [35].
Уратснижающую терапию следует начинать с низких доз и их последующим титрованием. Эффективная уратснижающая терапия предупреждает повторное появление тофусов после растворения всех кристаллов. У больных с нормальной функцией почек аллопуринол рекомендуется как препарат первой линии. Стартовая доза 100 мг в день, с дальнейшим повышением на 100 мг каждые 2–4 недели в максимальной дозе 900 мг/сутки до достижения целевого уровня МК в крови. Предполагается, что каждые 100 мг аллопуринола снизят концентрацию МК на 1 мг/дл. Благоприятный терапевтический эффект может быть достигнут, когда начальная доза препарата будет равняться приблизительно 100–200 мг, поддерживающая доза 300–600 мг и максимальная — 700–900 мг/сутки. Если не удается достичь нужного уровня МК, следует заменить аллопуринол на фебуксостат или урикозурические препараты (пробенецид или бензбромарон) или комбинировать аллопуринол и урикозурик. Если отмечается непереносимость аллопуринола, то начинать терапию можно с фебуксостата или урикозурических препаратов [36, 37].
Пациентам с нарушениями функции почек дозу аллопуринола подбирают под контролем клиренса креатинина. Если не удается достичь целевого уровня МК в сыворотке крови, больному назначают фебуксостат или бензбромарон в комбинации с аллопуринолом или без него, за исключением пациентов с расчетной скоростью клубочковой фильтрации менее 30 мл/мл. Рекомендуется регулярно определять расчетную скорость клубочковой фильтрации и уровень МК в крови.
В случае развития подагры у лиц, находящихся на терапии петлевыми или тиазидными диуретиками, при возможности нужно сменить мочегонный препарат. У больных подагрой с АГ следует назначать лозартан или блокаторы кальциевых каналов, у больных с гиперлипидемией — статины или фенофибрат [38].
У пациентов с тяжелым микрокристаллическим артритом с наличием тофусов, приводящим к инвалидизации и низкому качеству жизни, при невозможности достичь требуемого уровня МК любыми доступными препаратами или их комбинаций в максимальной дозе, показана пеглотиказа [39].
Заключение
Таким образом, ведение пациента с подагрой или гиперурикемией должно включать скрининг и коррекцию пуринового, липидного и углеводного обменов, а также мероприятия, направленные на предотвращение кардиоваскулярных осложнений.
Дальнейшее изучение теоретических аспектов МС при подагре, влияния коррекции углеводного обмена, гиперлипидемий на течение болезни, изучение метаболической безопасности препаратов различных классов для лечения собственно подагры и сопутствующей патологии — все это необычайно важно в практическом плане и полностью отражает положения последних европейский рекомендаций.
Литература
- Maiuolo J., Oppedisano F., Gratteri S. et al. Regulation of uric acid metabolism and excretion // Int. J. Cardiol. 2016; 213: 8–14. DOI: 10.1016/j.ijcard.2015.08.109, indexed in Pubmed: 26316329.
- Gaffo A. L., Lawrence E. N., Saag K. G. Gout. Hyperuricemia and cardiovascular disease: how strong is the evidence for a causal link? // Arthritis Res. Therapy. 2009; 11 (Issue 4): 240–249.
- Kumar H. K. V. S., Marwaha V. Chronic Tophaceous Gout // Int. J. Med. Health Sci. 2012; 1 (1): 31–32.
- Насонов Е. Л., Насонова В. А. Ревматология: национальное руководство. М.: ГЕОТАР-Медиа, 2008. 720 с.
- Компания «ЭГИС» собрала статистику о распространенности гиперурикемии в сочетании с артериальной гипертензией и сопутствующими заболеваниями среди российских пациентов // Поликлиника. Спецвыпуск. 2017; 4: 16.
- Smith E., Hoy D., Cross M. et al. The global burden of gout: estimates from the Global Burden of Disease 2010 study // Ann. Rheum. Dis. 2014; 73 (8): 1470–1476. DOI: 10.1136/annrheumdis2013204647; indexed in Pubmed: 24590182.
- Roddy E., Choi H. K. Epidemiology of gout. Rheum. Dis. Clin. North Am. 2014; 40 (2): 155–175. DOI: 10.1016/i.rdc.2014.01.001; indexed in Pubmed: 24703341.
- Conen D., Wietlisbach V., Bovet P. et al. Prevalence of hyperuricemia and relation of serum uric acid with cardiovascular risk factors in a developing country // BMC Public Health. 2004; 4: 9. DOI: 10.1186/1471245849; indexed in Pubmed: 15043756.
- Qiu L., Cheng Xq., Wu J. et al. Prevalence of hyperuricemia and its related risk factors in healthy adults from Northern and Northeastern Chinese provinces // BMC Public Health. 2013; 13: 664, DOI: 10.1186/1471245813664; indexed in Pubmed: 23866159.
- Liu S. C., Xia L., Zhang J. et al. Gout and risk of myocardial infarction: a systematic review and meta-analysis of cohort studies // PLoS ONE. 2015; 10: e 0134088.
- Clarson L. E., Hider S. L., Belcher J. et al. Increased risk of vascular disease associated with gout: a retrospective, matched cohort study in the UK clinical practice research datalink // Ann. Rheum. Dis. 2015; 74: 642–647.
- Choi H. K., Curhan G. Independent impact of gout on mortality and risk for coronary heart disease // Circulation. 2007; 116: 894–900.
- Norvik J. V., Storhaug H. M., Ytrehus K. et al. Overweight modifies the longitudinal association between uric acid and some components of the metabolic syndrome: The Tromso Study // BMC Cardiovasc. Disord. 2016; 16: 85–98.
- Perlstein T. S., Gumieniak O., Williams G. H. et al. Uric acid and the development of hypertension: the normative aging study // Hypertension. 2006; 48 (6): 1031–1036. DOI: 10.1161/01.HYP.0000248752.08807.4 c. indexed in Pubmed: 17060508.
- Syamala S., Li J., Shankar A. Association between serum uric acid and prehypertension among US adults // J. Hypertens. 2007; 25 (8): 1583–1589. DOI: 10.1097/HJH.0b013e32813aeb6c; indexed in Pubmed: 17620953.
- Hyon K., Choi E., Ford S. et al. Prevalence of the Metabolic Syndrome in Patients With Gout: The Third National Health and Nutrition Examination Survey // Arthr. Rheum. 2007; 57: 1: 109–115.
- Puig J. G., Martínez M. A. Hyperurecemia, Gout and the Metabolic Syndrome // Curr. Opin. Rheumatol. 2008; 20: 2: 187–191.
- Borona E., Kiechl S., Willeit J. et al. Prevalence of insulin resistance in metabolic disorders // Diabetes. 1998; 47: 1643–1649.
- Lakka H. M., Laaksonen D. E., Lakka T. A. et al. The metabolic syndrome and total and cardiovascular disease mortality in middleaged men // JAMA. 2002; 288: 2709–2716.
- Dessein P., Shipton E., Stanwix A. et al. Beneficial effects of weight loss associated with moderate calorie/carbohydrate restriction, and increased proportional intake of protein and unsaturated fat on serum urate and lipoprotein levels in gout: a pilot study // Ann. Rheum. Dis. 2000; 59: 539–543.
- Rho Y. H., Choi S. J., Lee Y. H. et al. The prevalence of metabolic syndrome in patients with gout: A multicenter study // J. Korean Med. Sci. 2005; 20: 1029–1033.
- Edwards N. L. The role of hyperuricemia and gout in kidney and cardiovascular disease // Clev. Clin. J. Med. 2008; 75: 13–16.
- Johnson R. J., Kang D. H., Feig D. et al. Is there a pathogenetic role for uric acid in hypertension and cardiovascular and renal disease? // Hypertension. 2003; 41: 1183–1190.
- Ouppatham S., Bancha S., Choovichian P. The relationship of hyperuricemia and blood pressure in the Thai army population // J. Postgrad. Med. 2008; 54 (4): 259–262.
- Mazzali M., Hughes J., Kim Y. G. et al. Elevated uric acid increases blood pressure in the rat by a novel crystal-independent mechanism // Hypertension. 2001; 38 (5): 1101–1106.
- Feig D. I., Kang D., Johnson R. J. Uric acid and cardiovascular risk // N. Engl. J. Med. 2008; 359 (17): 1811–1821.
- Sidiropoulos P. I., Karvounaris S. A., Boumpas D. T. Metabolic syndrome in rheumatic diseases: epidemiology, pathophysiology and clinical implications // Arthr. Res. Ther. 2008; 10: 207–216.
- Воробьев П. А., Цурко В. В., Елисеева М. Е. Подагра в гериатрической практике (Методические рекомендации. Часть I) // Клин. геронтол. 2016; 3–4 (22): 3–9.
- Janssens H. J., van de Lisdonk E. H., Bor H. et al. Gout, just a nasty event or a cardiovascular signal? A study from primary care // Fam. Pract. 2003; 20: 413–416.
- Bhansing K. J., Bon L., Janssen M. et al. Gout: a clinical syndrome illustrated and discussed // Nether. J. Med. 2010; 68 (9): 352–359.
- Janssens H. J., van de Lisdonk E. H., Janssen M. et al. Gout, not induced by diuretics? A case-control study from primary care // Ann. Rheum. Dis. 2006; 65 (8): 1080–1083.
- Akkineni R., Tapp S.
Модифицируемые факторы риска развития подагры
Автор Предложить Статью На чтение 16 мин. Опубликовано
Обновлено
Модифицируемые факторы риска развития подагры
Гиперурикемия — главный фактор риска развития подагры. Причинами, которые ведут к гиперурикемии, являются: мужской пол, этнический фактор, потребление алкоголя, диета с избыточным потреблением легкоусвояемых углеводов.
По результатам Фрамингемского исследования установлено, что степень урикемии определяет риск возникновения подагры. Так, у 16 — 17% лиц обоего пола с урикемией 7-7,9 мг/дл наблюдались подагрические артриты, при гиперурикемии 8 — 8,9 мг/дл — у 25%, а при гиперурикемии более 9 мг/дл — у 90% мужчин.
Связь уровня мочевой кислоты с заболеваемостью подагрой продемонстрирована в проспективных исследованиях — среди жителей Новой Зеландии (New Zealand Maoris) и жителей Северной Америки (Normative Aging Study). G.W. Brauer с соавт. установили, что распространенность подагры возросла в 4 раза среди мужчин, имеющих показатель мочевой кислоты свыше 6 мг/дл (360 ммоль/л) в сравнении с теми, у кого значение мочевой кислоты было ниже этого уровня. Аналогичные результаты получены в Normative Aging Study, продолжавшемся в течение 15 лет среди 2046 участников, не страдающих подагрой. Ежегодный прирост новых случаев подагры у мужчин был ОД % с уровнем мочевой кислоты менее 416 ммоль/л; 0,4% — с уровнями 416 — 475 ммоль/л; 0,8 % — с уровнями 476 — 534 ммоль/л; 4,3 % — с уровнями 535 — 594 ммоль/л и 7,0 % — с уровнями более 595 ммоль/л.
К.С. Lin с соавт. показали, что ключевым предиктором развития подагры, основанным на ретроспективном анализе повторно обращавшихся мужчин с бессимптомной гиперурикемией, был показатель мочевой кислоты в сыворотке крови. Воздействие алкоголя, использование мочегонных лекарственных средств и избыточная масса тела являлись дополнительными факторами, способствующими развитию подагры у мужчин с бессимптомной гиперурикемией.
В проспективном исследовании, проведенном в Новой Зеландии, были получены данные о межполовых различиях сывороточной концентрации мочевой кислоты крови: для мужчин характерен более высокий её уровень. S.Y. Chen с соавт. при обследовании 12179 мужчин, страдающих подагрой и проживающих на Тайване, установили, что самый высокий уровень мочевой кислоты сыворотки крови обнаружен в молодом возрасте (19-44 года) и отмечено его снижение с возрастом.
Чрезмерное употребление алкоголя, особенно в редких случаях, является самым важным фактором в развитии подагры у мужчин с бессимптомной гиперурикемией. И, наоборот, в недавнем исследовании Nutritional and Health Survey, проведенном на Тайване, обнаружена высокая частота гиперурикемии у больных подагрой, не связанная с высоким потреблением алкоголя.
Распространенность нарушений пуринового обмена в последние десятилетия значительно возросла и регистрируется в популяции довольно часто (от 2 до 27%), но не всегда сопровождается клиническими проявлениями подагры. В большинстве случаев гиперурикемия протекает бессимптомно и изолированный повышенный уровень мочевой кислоты сыворотки крови не является диагностическим признаком подагры. В то же время, в момент острого приступа подагры концентрация мочевой кислоты у 39 — 42% больных снижается до нормальных цифр. В двух исследованиях установлена меньшая диагностическая ценность уровня мочевой кислоты у больных подагрой, особенно в период острого подагрического артрита. Так, авторами были выявлены более низкие концентрации мочевой кислоты даже в пределах нормального диапазона в период острой атаки подагрического артрита по сравнению с межприступным периодом подагры. В другом исследовании обнаружено увеличение почечного выведения мочевой кислоты в период острого подагрического артрита. Н.К. Choi с соавт. пришли к выводу, что вышеуказанная связь не может быть объяснена взаимодействием между мочевой кислотой и другими факторами риска.
R.J. Johnson с соавт. предположили, что мочевая кислота обладает определенными антиоксидантными способностями и, таким образом, может оказывать определенный «протективный» эффект по крайней мере в отношении сердечно-сосудистой патологии, являясь своего рода компенсаторным механизмом, направленным на преодоление окислительного стресса. Однако это противоречит данным о связи между гиперурикемией и неблагоприятным прогнозом при заболеваниях сердечно-сосудистой системы.
Из внешнесредовых факторов безусловное значение имеют диетические, среди них — избыточное потребление алкоголя. Взаимосвязь подагры с интенсивным приемом алкоголя показана в многочисленных исследованиях. Данные клинического исследования, проведенные Y. Zhang и его коллегами из Бостонского Университета (США), свидетельствуют о провоцирующем влиянии алкоголя на развитие острого приступа подагры. Авторами установлено, что при обследовании 179 пациентов, перенесших хотя бы один приступ подагры за прошедший год, даже небольшие и средние дозы алкоголя способны вызывать обострение заболевания. Приступ подагры в два раза чаще случался у тех, кто выпивал 5-6 порций алкоголя за 48 часов, по сравнению с теми, кто не употреблял алкоголь. При употреблении 7 или более порций алкоголя риск возрастал в 2,5 раза. Относительный риск развития подагры среди коренного населения Австралии, связанный с регулярным употреблением алкоголя в 2,5 раза выше, чем в популяции.
Связь подагры с приемом алкоголя изучалась в проспективном исследовании the Health Professionals Follow-up Study between (HPFS), проведенном американскими учеными с 1986 по 1998 гг. в одной из ведущих больниц штата Массачусетс. Авторами получены данные о достоверной связи между количеством употребляемых алкогольных напитков, а также характером алкоголя и риском развития подагры.
Единичные исследования свидетельствуют и о значении характера алкоголя. Так, пиво имеет более высокое содержание пуринов, включая быстро реабсорбирующийся гуанозин, вызывающий гипериродукцию уратов; кроме того, оно содержит и иные вещества, способствующие поражению суставов. Свинец, входящий в состав компонентов крепких алкогольных напитков (виски, портвейна и др.), снижает экскрецию мочевой кислоты.
В исследовании, проведенном среди 1515 коренных жителей на острове Кинмен (Тайвань), по мнению К.С. Lin с соавт., самым важным фактором риска в развитии подагры являлось чрезмерное потребление алкоголя. C.R. Sharpe установил, что частота приступов артрита у молодых больных подагрой ассоциируется с приемом алкоголя. В тоже время, H.Y. Chang с соавт. не обнаружено связи между большим количеством потребляемого алкоголя и частотой подагрического артрита.
Описано несколько механизмов алькогольиндуцированной гиперурикемии. В частности, острое алкогольное опьянение приводит к увеличению циркулирующих в крови уровней лактата и гидроксибутирата, являющихся конкурентами уратов, в условиях лактат-атщцемии снижается экскреция уратов. Хроническое потребление алкоголя связано со стимуляцией синтеза пуринов путем усиления деградации аденозинтрифосфата до аденозинмонофосфата через конверсию ацетата до ацетилкоэнзима А. Имеются данные о стимулирующем действии алкоголя на синтез уратов, а так же об ингибирующем его влиянии на образование активного метаболита аллопуринола — оксипуринола, с чем связан низкий эффект аллопуринола у продолжающих употреблять алкоголь больных подагрой. М.К. Vanderberg с соавт. отмечают, что у больных, страдающих подагрой и систематически потребляющих алкоголь, острые приступы артрита развиваются при более низком сывороточном уровне мочевой кислоты крови, по отношению к пациентам подагрой, которые воздерживаются от приема алкоголя (7,7±1,3 мг/дл против 10,1±1,3 мг/дл, р<0,01). C.R. Sharpe установил, что частота приступов артрита у молодых больных подагрой ассоциируется с приемом алкоголя.
Многие исследователи указывают на воздействие «алиментарного» фактора, мотивируя увеличение риска подагры с потреблением продуктов с большим содержанием пуринов. Третье национальное исследование здоровья и питания (NHANES Ш), проведенное в США, выявило подобную ассоциацию между диетическими факторами у лиц с гиперурикемией, а не с подагрой. Ведь у большинства пациентов с гиперурикемией не развивается подагрический артрит. В то же время в отдельных исследованиях не доказана роль пуринов как алиментарного фактора риска в развитии подагры.
В исследовании, проводившемся в течение 12 лет (1986 — 1998), показано достоверное различие в риске развития подагры с качеством съедаемых продуктов и их количеством. Так, самый высокий риск установлен у любителей морепродуктов (OR=1,51), самый низкий — у лиц, употребляющих много молочных продуктов (OR=0,56), При сравнении количества съедаемых мясных продуктов отмечено достоверное различие в риске развития подагры в группах с самым низким и самым высоким квинтилями (OR=1,41). Этими же исследователями установлено, что риск развития подагры у мужчин, потребляющих значительное количество морепродуктов, выше, чем у лиц с нормальной массой тела, по сравнению с лицами, имеющими избыточную массу тела.
Кофе, чай и потребление напитков с кофеином.
Недавно опубликованы данные, свидетельствующие о значительном снижении риска развития подагры у мужчин старше 40 лет в зависимости от увеличения количества потребляемого кофе, но информация о влиянии кофе и его компонентов на сывороточный уровень мочевой кислоты и инсулина крови ограничена.
К настоящему времени накоплены доказательства, показывающие, что артериальная гипертония является фактором риска развития подагры. В восьмилетием проспективном наблюдении, проведенном под руководством Т. Grodzicki с соавт., установлено четырехкратное увеличение риска подагры у мужчин при наличии артериальной гипертензии. По данным различных исследователей, последняя предшествует развитию острого подагрического артрита у подавляющего большинства пациентов, как и абдоминальное ожирение и дислипидемия.
Патогенетическими основами развития артериальной гипертонии и сердечно-сосудистых нарушений у больных с подагрой, по мнению различных авторов, является инсулинорезистентность и собственно гиперурикемия.
В экспериментальном исследовании D.-H. Kang с соавт. показали токсическое действие мочевой кислоты и её солей на структуры почечного интерстиция. На модели субтотальной нефрэктомии продемонстрировали, что при развитии гиперурикемии, связанной с введением животным блокатора ксантиноксидазы, выраженность гломерулосклероза значительно увеличивается. Кроме того, избыток мочевой кислоты вызывает и пролиферацию гладкомышечных клеток сосудов клубочка.
Известно, что распространенность ишемической болезни сердца при подагре, а также риск сердечно-сосудистых событий при подобных сочетаниях выше, чем в популяции в целом.
По результатам исследований последних десятилетий связь между уровнем мочевой кислоты у больных подагрой и частотой коронарных заболеваний, смертностью от сердечно-сосудистых заболеваний является спорной. Популяционное исследование The Framingham Heart Study не выявило какой-либо связи между уровнем мочевой кислоты и сердечно-сосудистыми событиями. В то же время, по данным R.D. Abbott с соавт., при 32-летнем наблюдении за 5209 мужчинами и женщинами, не имевшими при первичном обследовании признаков сердечно-сосудистых заболеваний, выявлено, что подагра является значительным фактором риска развития ИБС для мужчин. Установлено, что подагра ассоциируется с повышением в 1,6 раза риска ИБС у мужчин, в то же время у женщин взаимосвязи между подагрой и ИБС не установлено.
Голландские исследователи обнаружили более выраженные различия в частоте регистрации факторов риска ИБС у больных подагрой по сравнению с лицами контрольной группы по истечении 11 лет наблюдения за 261 больным с впервые выявленной первичной подагрой. У пациентов с подагрой чаще выявлялось ожирение — 56% против 30%, артериальная гипертензия — 43% против 18% и гиперхолестеринемия — 14% против 6% соответственно в сравниваемых группах, причем указанные различия были статистически достоверными. Было предположено, что сахарный диабет II типа и артериальная гипертензия могут играть роль в развитии подагры, но подагра не вносит никакого вклада в развитие ИБС. Аналогичные данные были получены в исследовании Meharry-Hopkins: подагра не является фактором риска ИБС независимо от этнической принадлежности мужчин подагрой.
L. Niskanen с соавт., наблюдая в течение 11,9 лет за 1423 мужчинами среднего возраста (жителями Восточной Финляндии), установили достоверную связь уровня мочевой кислоты с риском сердечно-сосудистой и общей смертности. Эта ассоциация не зависит от наличия у мужчин подагры или метаболического синдрома. Однако опубликованные результаты 7-летнего post hoc исследования Multiple Risk Factor Intervention Trial (MRFIT), участниками которого были 12866 мужчин, исходно не имевших признаков поражения коронарных артерий, показали, что гиперурикемия (>7,0 мг/дл) и подагра повышают риск развития острого инфаркта миокарда в 1,11 и 1,26 раза соответственно.
Проспективное исследование Health Professionals Follow-Up Study уникально тем, что впервые была установлена связь подагры и риска смерти. За 12 лет наблюдения было отмечено 5825 смертельных случаев от всех причин, которые включали 2132 смертельных случаев от сердечно-сосудистых заболеваний и 1576 смертельных случаев от ишемической болезни сердца у 51297 участников исследования (мужчин) в возрасте 40 — 75 лет.
В научной литературе описано несколько возможных механизмов, по которым мочевая кислота может увеличивать риск сердечно-сосудистых заболеваний при гиперурикемии и подагре. R.J. Johnson с соавт. в экспериментальных исследованиях на животных убедительно показали, что незначительные повышения мочевой кислоты могут привести к повреждению структур почечного тубулоинтерстиция, которое, в свою очередь, активизирует систему ренина ангиотензиновой системы приведет к повышению артериального давления. Кроме того, одним из важнейших путей реализации патогенетической связи подагры и ИБС является эндотелиальная дисфункция сосудистого русла. Клинические исследования показали, что аллопуринол улучшает функцию эндотелия. Обнаружено, что в атеросклеротически измененных сосудах уровень мочевой кислоты и ксантиноксида, являющегося генератором свободных радикалов, гораздо выше, чем в неизмененных сосудах. Гипотеза о том, что гиперурикемия может быть маркером прогрессирования атеросклероза вследствие повреждающего действия ксантиноксида, нуждается в подтверждении. Обсуждается также влияние мочевой кислоты на процессы адгезии и агрегации тромбоцитов, что наряду с другими факторами увеличивает риск атеротромбоза, в частности тромбоза коронарных артерий. И, наконец, клинические исследования, продемонстрировавшие эффективность лозартана в лечении больных подагрой, также представили аргументы в пользу роли нарушений обмена мочевой кислоты в развитии сердечно-сосудистых заболеваний, причем показана обратимость изменений между результатами болезни и уровнем мочевой кислоты.
Ожирение является фактором развития подагры, и именно снижение веса является защитой против болезни. Относительный риск подагры составляет 1,95 у мужчин с ИМТ 25 — 29,9 кг/м2, увеличивается до 2,33 — с ИМТ 30,0 — 34,9 кг/м2 и 2,97 для мужчин с ИМТ более 35 кг/м2.
В 1968 году A. Myers с соавт. опубликованы результаты популяционного исследования (из 6000 человек) по изучению связи лишнего веса с частотой гиперурикемии и развитием сердечно-сосудистых заболеваний и указано на существование прямой корреляции.
Самое большое проспективное исследование — Health Professionals Follow-up Study between (HPFS), в котором скрининг прошли 47150 мужчин, установило тесную ассоциацию между подагрой и абдоминальным ожирением. В ходе исследования за 12 лет наблюдения выявлено 730 новых случаев подагры (1,6%). Большинство из участников исследования имело избыточную массу тела (свыше 25 кг/м2). Увеличение за период наблюдения относительной массы тела у мужчин, начиная с 21-летнего возраста, на 12 кг сопровождалось двухкратным риском развитая подагры в сравнении с лицами того же возраста и не изменивших вес; в то же время, вероятность развития подагры у лиц, потерявших 6 кг массы тела, значительно меньше.
Аналогичные данные были получены в разных этнических популяциях. У коренных жителей Австралии относительный риск подагры связанный с индексом массы тела более 25 кг/м, был в 3,3 раза выше, чем среди лиц группы сравнения.
Данные научных исследований свидетельствуют, что фактором риска развития подагры являются гиперлипидемия и гипертриглицеридемия. Важнейшей причиной дислипидемии при подагре является инсулинорезистентность и гиперипсулинемия. F. Cardona с соавт. сообщают, что нарушение липидного обмена у больных подагрой может иметь генетическую основу.
Исследования, проведенные в 60-х годах, не выявили доказанной связи между подагрой и сахарным диабетом, между сывороточными уровнями мочевой кислоты и глюкозы крови. Однако накопленные данные свидетельствуют о прямой взаимосвязи метаболизма глюкозы и инсулина с обменом мочевой кислоты. Так, влияние уровня глюкозы и инсулина на уратный обмен характеризуется разнонаправленным действием. Выраженная гипергликемия у больных с декомпенсированным сахарным диабетом, приводя к снижению канальцевой реабсорбции уратов в почках, способствует снижению уровня мочевой кислоты в крови. И напротив, гиперинсулинемия, выполняющая предикторную роль в генезе сахарного диабета, вызывает повышенную канальцевую реабсорбцию ионов натрия и мочевой кислоты в проксимальных канальцах почек, приводит к гиперурикемии и артериальной гипертонии.
Кроме того, данные эпидемиологических и экспериментальных исследований позволяют считать гиперуриксмию одним из основных факторов риска инсулиннезависимого сахарного диабета. В клиническом исследовании, проведенном И.В. Мадяновым с соавт. показано, что гиперурикемия способствует развитию сахарного диабета (СД). Авторы работы полагают, что гиперурикемия при СД может играть самостоятельную патогенетическую роль. В популяционном эпидемиологическом исследовании выявлена ассоциация гиперурикемии с сахарным диабетом и основными факторами риска СД (ожирением, артериальной гипертонией, гиперлипидемией и гиперинсулинемией). По мнению авторов, на ранних стадиях развития сахарного диабета превалирует гиперинсулинемия и, следовательно, гиперурикемия; и наоборот, клинически выраженный диабет с декомпенсацией ассоциируется с низким уровнем мочевой кислоты.
Помимо метаболических факторов развитию гиперурикемии при сахарном диабете, И.В. Мадянов с соавт. придают поражению почек. Авторы отмечают наличие у пациентов с нормальной концентрацией мочевой кислоты высокого уровня гликемии и глюкозурии, и наоборот, ассоциацию гиперурикемии с абдоминальным ожирением и показателями артериального давления. Результаты исследований последних лет свидетельствуют о том, что поражение почек возможно обусловлено отложением уратных кристаллов и повышением системного артериального давления вследствие увеличения экспрессии ренина юкста-гломерулярными клетками под действием мочевой кислоты. Количество ренина в юкста-гломерулярных клетках экспериментальных животных удавалось уменьшить при назначении аллопуринола.
В настоящее время изучаются локально-почечные механизмы фибринолиза под действием мочевой кислоты и её солей, однако доступные публикации являются единичными.
В исследовании G. Denis с соавт. показано наличие генетической связи развития первичной подагры с нарушениями углеводного обмена. Инсулинорсзистентность, наследуемая геном или набором генов, проявляется in utero и на ранних стадиях жизни. Совокупность факторов риска (кластер), связанных с инсулинорезистентностью, формируется в детском и подростковом возрасте. К 40 годам метаболические расстройства представляют сложное сочетание из 6 — 8 и более взаимосвязанных, подобно порочному кругу, нарушений у одного и того же больного, причем, неблагоприятное изменение одного из составляющих усугубляет другой. У генетически предрасположенных лиц, унаследовавших ген или группы генов сахарного диабета, артериальной гипертонии, атеросклероза можно ожидать раннее развитие атеросклероза, артериальной гипертензии и инсулиннезависимый сахарный диабет (ИНСД).
Как показано в исследовании GPRD (General Practice Research Database) английской популяции, после поправки на возраст и пол, инсулиннезависимый сахарный диабет встречается чаще у больных подагрой по сравнению с лицами, страдающими остеоартрозом. По результатам крупного исследования, проведенного на Тайване с участием более 12 тыс. мужчин, страдающих подагрой, наибольшая частота ИНСД выявлена у больных подагрой по отношению к лицам контрольной группы независимо от возраста, то есть, как у лиц молодого, среднего возраста, так и пожилых. Кроме того, сахарный диабет II типа показал самую высокую зависимость с риском подагры в группе мужчин молодого возраста.
Установлена неблагоприятная роль повышенного уровня мочевой кислоты у пациентов, страдающих сахарным диабетом. Сывороточный уровень мочевой кислоты, по данным ряда исследований, был независимым фактором риска инсульта и повышения риска смерти у пациентов с диабетом.
К факторам риска возникновения подагры относят хроническую почечную недостаточность, прием диуретических лекарственных средств.
Неблагоприятные факторы внешней среды. Общеизвестно различное влияние региональных (географических и этнических) особенностей на развитие заболеваний, связанных с подагрой. Высокую частоту подагры среди юродских жителей, достигающую 7%, выявило выборочное обследование 4590 городских и сельских жителей в 1980-е годы в Венгрии. Четырехкратное превышение частоты подагры у городских жителей в сравнении с жителями, проживающими в сельской местности, отмечено С.Т. Chou с соавт. Распространенность подагры среди сельского населения в западной Индии по данным исследования WHO-ILAR COPCORD составила 0,12%. Динамика частоты подагры в зависимости от географической широты показана в исследованиях, проведенных в Китае. Так, Q. Zeng с соавт. отметили более быстрый рост подагры в южных районах, чем в северных.
Подагра, наряду с другими хроническими мышечно-скелетными заболеваниями, включена в широкую программу предупреждения и контроля неинфекционных заболеваний с такими факторами риска, как ожирение, снижение физической активности, стресс и курение.
Таким образом, в настоящее время отечественными и зарубежными исследователями накоплен большой материал по изучению влияния отдельных факторов на развитие подагры. Гиперурикемия является определяющим фактором в патогенезе заболевания, другие факторы риска — артериальная гипертензия, дислипидемия, сахарный диабет, злоупотребление алкоголем и прочие относятся к категории способствующих.
Подагра
Подагра — это разнофакторное по причине возникновения заболевание, поражающее многие органы и системы. Патология связана с проблемами синтеза пуринов и характеризуется отложением в тканях организма солей уратов, приводя к воспалительным процессам. За счет этого в крови повышается уровень мочевой кислоты (гиперурикемия).
Этиология и патогенез
Первичная гиперурикемия
Основным причинным фактором заболевания являются генетические нарушения в системе ферментов, принимающих участвующих в ресинтезе нуклеотидов из пуринов, при этом наблюдается:
— Увеличение производства пуринов (метаболический тип гиперурикемии), характеризующийся высокой урикозурией и чрезмерным выведением мочевой кислоты (более распространенная форма).
— Снижение выведения мочевой кислоты почками (почечный тип гиперурикемии).
— Сочетание первого и второго.
Повышение активности фермента приводит к недостаточному использованию в организме пуринов и увеличению количества уратов. Такой тип гиперурикемии характерен для синдрома Леша-Найена. Чрезмерное образование пуринов может начаться под действием высокой активности фермента фосфорибозилпирофосфатазы, участвующей в синтезе предшественников пуринов.
Вторичная гиперурикемия.
Развивается как следствие других заболеваний, применения лекарственных препаратов, химических веществ.
Наличие гиперурикемии обуславливает повышение выделения мочевой кислоты и отложения уратов в тканях (мочекислый натрий избирательно накапливается в суставах, влагалищах сухожилий, околосуставных сумках суставов, коже, почках) и синовиальной жидкости, что приводит к выпадению их в виде кристаллов (проникают в хрящ и синовиальную оболочку, где откладываются в виде игольчатых образований). В дальнейшем эти кристаллы через взаимодействие с моноцитами, макрофагами приводят к повышению уровня противовоспалительных цитокинов, хемокинов — развивается артрит.
Особенностью острого подагрического артрита служит самоограничивающийся характер, что связано с тем, что кристаллы уратов индуцируют синтез противовоспалительных цитокинов. Уратные камни обладают способностью связывать на своей поверхности аполипопротеины В и Е, благодаря которым нейтрофилы теряют способность выбрасывать гранулы с клеточными ферментами.
Классификация
— Острый подагрический артрит.
— Межприступный период.
— Хроническая тофусная подагра.
Клиническая картина
Острый артрит при подагре возникает неожиданно. Боль нарастает быстро, появляются покраснение кожных покровов, отечность и нарушение функции суставов, чаще одного. Эти проявления достигают максимума за несколько часов и сопровождаются повышением температуры тела, иногда до 40 градусов Цельсия.
Острый подагрический артрит
Чаще развивается в ночное время или утром. При подагрической атаке, как правило, поражается первый плюснефаланговый сустав. Характерная особенность острого подагрического артрита — спонтанное выздоровление и отсутствие симптомов между приступами вплоть до развития хронической формы болезни.
При этом у мужчин в патологический процесс вовлекаются преимущественно суставы стопы, особенно большого пальца, а у женщин в начале заболевания развивается олиго- или полиартрит и поражаются суставы кистей.
У лиц пожилого возраста в большинстве случае возникает полиартрикулярное воспаление — поражение суставов верхних конечностей, быстрое развитие тофусов. Появление артрита часто совпадает с приемом диуретиков.
Межприступная подагра и рецидивирующий подагрический артрит
При отсутствии лечения повторный приступ возникает, как правило, в течение года. Период между атаками болезни сокращается. Воспаляются периартрикулярные ткани, и в мягких тканях образуются единичные тофусы, обычно безболезненные.
Хроническая тофусная подагра
Развитие тофусов, хронического артрита, поражения почек, мочекаменной болезни. Локализация тофусов: под- или внутрикожно в области пальцев кистей и стоп; коленных, локтевых суставов; ушных раковин. Тофусы могут образовываться во всех частях тела.
Диагностика
Выявление повышение уровня мочевой кислоты в крови недостаточно для постановки диагноза, т. к. всего 10 % людей, у которых наблюдаются описанные признаки, болеют подагрой.
Рентгенография — специфический симптом «пробойника»: округлые, четко очерченные дефекты костной ткани в эпифизах, чаще в области первого плюснефалангового сустава.
Лабораторные исследования — содержание мочевой кислоты в сыворотке крови, суточной моче; определение ее клиренса.
Клинический анализ крови — увеличение СОЭ до 20-30 мм/час, умеренный лейкоцитоз.
Биохимический анализ крови — повышение уровня С-реактивного белка.
Общий анализ мочи — снижение ее плотности; альбуминурия, лейкоцитурия, микрогематурия.
Для постановки диагноза используют особые классификационные признаки.
Дифференциальный диагноз
Подагрический артрит следует дифференцировать с септическим артритом, пирофосфатной артропатией, реактивным артритом, ревматоидным артритом, обострением остеоартроза, псориатическим артритом.
Лечение
Бессимптомная гиперурикемия требует лечения при содержании мочевой кислоты в крови выше 0,54 ммоль/л, риске развития острого приступа или образования камней из уратов.
Лечебное питание — малопуриновая диета. Из рациона исключают печень, почки, мозги, легкие, мясные и грибные продукты. Кроме того, стоит отказаться от острых блюд, приправ, бобовых, чая, кофе, какао, шоколада, спиртных напитков.
При всех формах подагры рекомендуется пить много молока; отвары плодов шиповника, яблок; свежевыжатые фруктовые соки; мочегонный чай.
Лечение острого подагрического артрита — применяют нестероидные противовоспалительные препараты первой линии, колхицин, глюкокортикоиды (местно и системно).
Терапию следует назначать как можно раньше, желательно в первые 24 часа.
Базисная противоподагрическая терапия — антигиперурикемическая терапия с применением аллопуринола предотвращает рецидивы подагрического артрита и развитие осложнений, связанных с неконтролируемой гиперурикемией.
Оценка эффективности лечения — снижение концентрации мочевой кислоты; уменьшение дозировок нестероидных противовоспалительных препаратов, колхицина и глюкокортикоидов; редкие обострения подагры.
Прогноз
При подагрическом артрите благоприятный, но в 20-50 % случаев в лоханочной системе почек могут сформироваться мочекислые камни. 18-25 % больных подагрой умирает, и причиной этого становится хроническая почечная недостаточность.
Гиперурикемия — Hyperuricemia — qaz.wiki
Гиперурикемия — это аномально высокий уровень мочевой кислоты в крови . В условиях pH жидкости организма мочевая кислота существует в основном в виде урата, ионной формы. Концентрации мочевой кислоты в сыворотке крови более 6 мг / дл для женщин, 7 мг / дл для мужчин и 5,5 мг / дл для молодежи (до 18 лет) определяются как гиперурикемия. Количество уратов в организме зависит от баланса между количеством пуринов, потребляемых с пищей, количеством уратов, синтезируемых в организме (например, за счет клеточного обмена ), и количеством уратов, которые выводятся с мочой или через желудочно-кишечный тракт. тракт. Гиперурикемия может быть результатом увеличения выработки мочевой кислоты, снижения выведения мочевой кислоты или как увеличения выработки, так и снижения экскреции.
Причины
Многие факторы способствуют гиперурикемии, включая генетику , инсулинорезистентность , перегрузку железом , гипертонию , гипотиреоз , хроническое заболевание почек , ожирение , диету , использование диуретиков (например, тиазидов , петлевых диуретиков ) и чрезмерное употребление алкогольных напитков . Из них наиболее важным является употребление алкоголя.
Причины гиперурикемии можно разделить на три функциональных типа: повышенное производство мочевой кислоты, снижение экскреции мочевой кислоты и смешанный тип. Причины увеличения производства включают высокий уровень пурина в рационе и усиление пуринового метаболизма . Причины снижения экскреции включают заболевание почек, определенные лекарства и конкуренцию за выведение между мочевой кислотой и другими молекулами. Смешанные причины включают высокий уровень алкоголя и / или фруктозы в рационе, а также голодание.
Повышенное производство мочевой кислоты
Богатая пуринами диета — частая, но незначительная причина гиперурикемии. Одной диеты обычно недостаточно, чтобы вызвать гиперурикемию (см. Подагра ). Пища с высоким содержанием пуринов, аденина и гипоксантина может усугубить симптомы гиперурикемии.
Различные исследования показали, что более высокий уровень мочевой кислоты положительно связан с потреблением мяса и морепродуктов и обратно связан с потреблением молочной пищи.
Гиперурикемия, проявляющаяся в виде подагры, является частым осложнением трансплантации твердых органов . Помимо нормальных вариаций (с генетическим компонентом), синдром лизиса опухоли вызывает чрезмерный уровень мочевой кислоты, что в основном приводит к почечной недостаточности . Синдром Леша-Нихана также связано с чрезвычайно высоким уровнем мочевой кислоты.
Снижение выведения мочевой кислоты
Основными лекарствами, которые способствуют гиперурикемии за счет снижения экскреции, являются первичные противурикозурические средства . Другие лекарственные средства и агенты включают диуретики , салицилаты , пиразинамид , этамбутол , никотиновую кислоту , циклоспорин , 2-этиламино-1,3,4-тиадиазол и цитотоксические агенты .
Ген SLC2A9 кодирует белок, который помогает транспортировать мочевую кислоту в почках. Известно, что несколько однонуклеотидных полиморфизмов этого гена имеют значительную корреляцию с мочевой кислотой крови. Было показано, что гиперурикемия, косегрегированная с несовершенным остеогенезом, связана с мутацией в GPATCH8 с использованием секвенирования экзома.
А кетогенная диета ухудшает способность почек выводить из организма мочевой кислоты, из — за конкуренции в области перевозок между мочевой кислотой и кетонами .
Повышенное содержание свинца в крови достоверно коррелирует как с нарушением функции почек, так и с гиперурикемией (хотя причинная связь между этими корреляциями неизвестна). В исследовании с участием более 2500 человек, проживающих на Тайване, уровень свинца в крови, превышающий 7,5 мкг / дл (небольшое повышение), имел отношение шансов 1,92 (95% ДИ: 1,18-3,10) для почечной дисфункции и 2,72 (95% ДИ: 1,64). -4,52) при гиперурикемии.
Смешанный тип
Причины гиперурикемии смешанного типа имеют двоякое действие, увеличивая выработку и уменьшая выведение мочевой кислоты.
Высокое потребление алкоголя ( этанола ), которое является важной причиной гиперурикемии, имеет двойное действие, которое усугубляется несколькими механизмами. Этанол увеличивает производство мочевой кислоты за счет увеличения выработки молочной кислоты , отсюда и лактоацидоз . Этанол также увеличивает плазменные концентрации гипоксантина и ксантина за счет ускорения деградации адениновых нуклеотидов и является возможным слабым ингибитором ксантиндегидрогеназы. В качестве побочного продукта процесса ферментации пиво дополнительно содержит пурины. Этанол снижает выведение мочевой кислоты, способствуя обезвоживанию и (редко) клиническому кетоацидозу .
Высокое потребление фруктозы с пищей в значительной степени способствует гиперурикемии. В большом исследовании, проведенном в Соединенных Штатах, потребление четырех или более сахаросодержащих безалкогольных напитков в день дало отношение шансов для гиперурикемии 1,82. Повышенное производство мочевой кислоты является результатом вмешательства продукта метаболизма фруктозы в метаболизм пуринов. Это вмешательство имеет двойное действие, увеличивая превращение АТФ в инозин и, следовательно, мочевую кислоту, и увеличивая синтез пурина. Фруктоза также подавляет выведение мочевой кислоты, по-видимому, конкурируя с мочевой кислотой за доступ к транспортному белку SLC2A9. Эффект фруктозы в снижении выведения мочевой кислоты усиливается у людей с наследственной (генетической) предрасположенностью к гиперурикемии и / или подагре.
Голодание заставляет организм перерабатывать собственные (богатые пуринами) ткани для получения энергии. Таким образом, как и диета с высоким содержанием пуринов, голодание увеличивает количество пурина, превращающегося в мочевую кислоту. Очень низкокалорийные диеты не хватает углеводов может вызвать крайней гиперурикемия; включение некоторого количества углеводов (и уменьшение количества белка) снижает уровень гиперурикемии. Голодание также снижает способность почек выводить мочевую кислоту из-за конкуренции за транспорт между мочевой кислотой и кетонами.
Диагностика
Гиперурикемию можно обнаружить с помощью анализов крови и мочи.
лечение
Лекарства, снижающие концентрацию мочевой кислоты:
Лекарства, используемые для лечения гиперурикемии, делятся на две категории: ингибиторы ксантиноксидазы и урикозурические средства . Людям, у которых возникают повторяющиеся приступы подагры, рекомендуется одна из этих двух категорий препаратов. Доказательства того, что люди с бессимптомной гиперурикемией могут принимать эти лекарства, неясны.
Ингибиторы ксантиноксидазы
Ингибиторы ксантиноксидазы, включая аллопуринол , фебуксостат и топироксостат , снижают выработку мочевой кислоты, препятствуя действию ксантиноксидазы .
Урикозурика
Uricosuric агенты ( бензбромарон , benziodarone , пробенецид , lesinurad , сульфинпиразон , ethebencid, zoxazolamine и ticrynafen ) увеличивают экскрецию мочевой кислоты, путем уменьшения реабсорбции мочевой кислоты после его отфильтровывают из крови через почки.
Некоторые из этих препаратов используются как указано иное , другие используются не по прямому назначению . У людей, получающих гемодиализ , севеламер может значительно снизить уровень мочевой кислоты в сыворотке крови, по-видимому, за счет адсорбции уратов в кишечнике. У женщин использование комбинированных оральных контрацептивов значительно снижает уровень мочевой кислоты в сыворотке крови. Следуя принципу Ле Шателье , снижение концентрации мочевой кислоты в крови может позволить любым существующим кристаллам мочевой кислоты постепенно растворяться в крови, откуда растворенная мочевая кислота может выводиться из организма. Точно так же поддержание более низкой концентрации мочевой кислоты в крови должно уменьшить образование новых кристаллов. Если у человека хроническая подагра или известные тофусы , то в суставах и других тканях может скопиться большое количество кристаллов мочевой кислоты, и может потребоваться агрессивное и / или длительное использование лекарств. Осаждение кристаллов мочевой кислоты и, наоборот, их растворение, как известно, зависят от концентрации мочевой кислоты в растворе, pH , концентрации натрия и температуры.
Немедикаментозные методы лечения гиперурикемии включают диету с низким содержанием пуринов (см. Подагра ) и разнообразные пищевые добавки. Лечение солями лития использовалось, поскольку литий улучшает растворимость мочевой кислоты.
pH
PH сыворотки нельзя изменить ни безопасно, ни легко. Методы лечения, которые изменяют pH, в основном изменяют pH мочи, чтобы предотвратить возможное осложнение урикозурической терапии: образование мочевых кислотных камней в почках из-за повышенного содержания мочевой кислоты в моче (см. Нефролитиаз ). Лекарства, которые имеют аналогичный эффект, включают ацетазоламид .
Температура
Сообщается, что низкая температура является триггером острой подагры. Примером может быть день, проведенный в холодной воде, после которого на следующее утро последовал приступ подагры. Считается, что это происходит из-за зависящего от температуры осаждения кристаллов мочевой кислоты в тканях при температуре ниже нормальной. Таким образом, одна из целей профилактики — держать руки и ноги в тепле, а замачивание в горячей воде может иметь терапевтический эффект.
Прогноз
Повышенный уровень предрасполагает к подагре и, если очень высокий, к почечной недостаточности . Метаболический синдром часто представляет с гиперурикемией. Прогноз благоприятный при регулярном употреблении аллопуринола .
У людей с подагрой и, соответственно, гиперурикемией значительно ниже вероятность развития болезни Паркинсона , если они также не нуждаются в диуретиках .
Животные
У далматинских собак недостаток уриказы (генетический признак, зафиксированный в этой породе) способствует гиперурикемии и соответствующей гиперурикозурии .
Смотрите также
Ссылки
дальнейшее чтение
внешние ссылки
Что такое гиперурикемия, каковы симптомы и как ее лечить
Гиперурикемия – это патологическое состояние, при котором в крови увеличивается количество мочевой кислоты. До 14-летнего возраста нормой является ее содержание в пределах 120-320 мкмоль/л, такие же показатели должны быть у женщин. Для мужчин нормальное содержание колеблется от 210 до 420 мкмоль/л. Повышение параметров считается одной из причин подагры, оседания в почках конкрементов и снижения иммунитета.
Виды и механизм заболевания
Причиной гиперурикемии считается сбой метаболизма пуринов. Данные вещества организм использует для выработки жизненно важных нуклеиновых кислот. Большое их количество поступает извне с пищей, остальное синтезируется самостоятельно. Мочевая кислота является продуктом распада пуринов и в норме из организма выделяется почками в том же объеме, что и при поступлении. При усиленном синтезе или нарушениях в функционировании мочевыводящей системы происходит накопление пуринов.
Встречается первичная (врожденная) и вторичная гиперурикемия. В первом случае объем мочевой кислоты увеличивается из-за генетической предрасположенности, во втором рост обусловлен болезнями или диетой.
По механизму развития болезни различают три типа гиперурикемии:
- Метаболический. Характерно увеличение синтеза мочевой кислоты и высокое содержание ее в моче (гиперурикозурия). При этом объем крови, который очищается почками за минуту, остается нормальным или чуть превышает норму.
- Почечный. Синтез мочевой кислоты остается в нормальных пределах или немного понижен, но уменьшается объем выведенного из организма вещества.
- Смешанный. Отмечаются признаки первого и второго типов гиперурикемии. Диагностируется гиперуратурия – это когда в средней порции мочи содержится аномально высокое количество уратов и мочевой кислоты. В крови содержание вещества также превышает норму.
Каждый пятый человек в мире страдает от болезни. Дети почти не подвержены патологии, гиперурикемия диагностируется лишь у 3% от общего количества. С каждым годом частота случаев сбоев метаболизма пуринов значительно увеличивается. Специалисты связывают рост гиперурикемии с ухудшением экологической обстановки.
Причины гиперурикемии
Предрасполагающим фактором является злоупотребление богатой пуринами пищей. Сюда относятся фастфуд, грибы, копчености, бобовые, жареные блюда, виноград, кофе, жирное мясо и субпродукты. Повышение мочевой кислоты провоцируется употреблением спиртных напитков в больших количествах, особенно с низким процентным содержанием алкоголя (пива или виноградных вин).
Гиперурикемия часто развивается под воздействием хронического стресса, в результате длительного голодания, алкогольной или медикаментозной интоксикации.
Прием некоторых лекарственных препаратов нередко становится причиной гиперурикемии. Это такие лекарства:
- диуретики,
- нестероидные противовоспалительные препараты (НПВП),
- антибактериальные средства,
- цитостатики,
- аспирин,
- никотиновая кислота,
- теофиллин, кофеин и производные от них.
Вторичную гиперурикемию могут вызвать сахарный диабет, ожирение, гипертония, болезни лимфы и крови, онкология, псориаз. Патологические состояния, приводящие к нарушениям работы или воспалениям почек, также вызывают гиперурикемию.
Переизбыток мочевой кислоты бывает при дефиците витамина В12, сильном токсикозе при вынашивании ребенка, острых инфекциях, аллергии.
Симптомы у взрослых и детей
Коварство этой патологии заключается в том, что чаще всего встречается бессимптомная гиперурикемия. Аномальное количество вещества может быть выявлено при биохимических исследованиях крови, проводимых в профилактических целях.
Даже если процесс сопровождается образованием уратных конкрементов в почках, симптоматика может отсутствовать из-за их медленного формирования.
По мере прогрессирования гиперурикемии могут беспокоить следующие симптомы:
- боли в мышцах и суставах, в животе,
- астения,
- непроизвольно возникающие подергивания конечностей и тики на лице,
- повышенная потливость,
- ночные позывы к опорожнению мочевого пузыря,
- ухудшение моторики желчевыводящих путей – усиливается слюноотделение, появляются метеоризм, отрыжка и запоры.
Симптомы гиперурикемии у детей проявляются так же, как и у взрослых. Ребенок жалуется на суставные и мышечные боли, подергивания лица и конечностей, учащенное ночное мочеиспускание. У него отмечаются избыточная масса тела, болезненность в поясничной области, дискомфорт в уретре, признаки интоксикации, непереносимость слишком громких звуков, яркого света и резкого аромата.
Чем вредит человеку повышенная мочевая кислота
Избыточное количество пуриновых соединений очень быстро разносится кровотоком по всему организму. Отмечаются проблемы общего и местного плана:
- Постоянная интоксикация приводит к снижению иммунитета, из-за чего появляются инфекции почек: гломеруло- и пиелонефрит.
- Избыток мочевой кислоты оседает в мочевыводящей системе, несмотря на нормальное состояние входящих в нее органов.
- Уратные отложения способствуют развитию подагры. Болезнь характеризуется острой болью в суставах и ограничением амплитуды движений.
Особенно опасна гиперурикемия для беременных. Мочевая кислота и ее соли обладают сильным патогенным воздействием на плод, вызывая врожденные аномалии разной степени тяжести.
Изменения при гиперурикемии могут быть как локальные, ограниченные одним участком ткани, так и системные, затрагивающие весь организм.
Как определяют проблему
Самым точным методом подтверждения гиперурикемии считается биохимический анализ сыворотки крови. Назначают также общий анализ мочи, УЗИ мочевыделительной системы. При подозрении на подагру выполняется рентген почек и суставов.
Для более точной диагностики в течение 4-5 дней до взятия анализов следует придерживаться простых правил:
- исключить алкоголь,
- ограничить употребление продуктов и блюд с высоким содержанием пуринов,
- анализы сдавать утром, не ранее, чем через 8 часов после последнего употребления пищи.
Как лечить гиперурикемический синдром
Основным направлением в лечении гиперурикемии является диета. По итогам исследования дополнительно к правильному питанию может назначаться медикаментозное лечение. Применение рецептов народной медицины облегчает симптоматику гиперурикемии и способствует более быстрому удалению излишков кислоты из организма.
Медикаментозное лечение
Лекарственная терапия направлена на усиленное выведение пуриновых соединений. При наличии симптомов гиперурикемии назначаются такие препараты, как Пробенецид и Аллопуринол. Дозировка и продолжительность применения лекарственных средств устанавливается терапевтом с учетом особенностей протекания болезни.
Диета
Лечение гиперурикемии начинается с правильного питания. Рекомендуется исключить из рациона следующие продукты:
- спиртные напитки,
- жирные рыбу и мясо,
- насыщенные бульоны,
- консервацию,
- копченые изделия,
- колбасу,
- блюда с желатином.
При гиперурикемии ограничиваются овощи, фрукты, зелень и прочие продукты с высоким содержанием мочевой кислоты.
Основу рациона должны составлять:
- овощи и фрукты, содержащие много калия,
- ярко-красные и темные ягоды,
- кисломолочные продукты, вареные яйца, овощные супы.
Содержащиеся в них элементы понижают уровень мочевой кислоты, тем самым способствуя длительной ремиссии или выздоровлению от гиперурикемии. Предпочтение отдается таким методам готовки, как на пару или тушение с небольшим количеством жидкости. Овощи и фрукты желательно есть в свежем виде.
Очень важно при гиперурикемии обеспечить правильный питьевой режим, за день выпивать не менее 2 литров жидкости. Благодаря увеличенному объему воды «промывается» мочевыделительная система, моча становится менее насыщенной, тем самым предупреждается отложение в почках камней. В воду можно добавлять соки – клюквенный, брусничный или лимонный. Лечебным эффектом обладает минеральная вода со щелочью.
Улучшению состояния при гиперурикемии способствует один разгрузочный день в неделю.
Рецепты народной медицины
В комплексе с лечением гиперурикемии, назначенным специалистом, допускается использовать рецепты народной медицины. Для этих целей широко применяются:
- Свежевыжатый сок из картофеля. Применяется 3 раза в день по ¼ или половине стакана. На каждый прием готовится свежая порция. Во время лечения рекомендуется убрать рыбу и мясо из рациона.
- Отвар из листьев или почек березы. 2 ст.л. заливаются 400 мл кипящей воды и отвариваются четверть часа. Процеженный напиток пить в объеме до 100 мл на один раз трижды за сутки.
- Сок из свежих крапивных листьев. Измельченное сырье отжимают, полученный сок принимают по 1 ч.л. 3 раза в день.
- Смесь лимона и чеснока. Лимон в количестве 4 штук и три головки чеснока измельчить, заварить 1-1,5 л кипятка и оставить на 24 часа. После процеживания пить по четверти стакана в течение дня.
- Стручковая фасоль. 40 г измельченных стручков залить литром воды, поставить на огонь и отваривать примерно час. После остывания и процеживания принимать по 1 ст.л. 6 раз в день.
- Настойка из цветков сирени. 2 ст.л. сырья залить в стеклянной емкости стаканом спирта. После недельного настаивания процедить. Пить настойку можно не больше 25 капель на один прием, в течение дня использовать три раза.
Для лечения гиперурикемии используются щавелевые корневища, трава ряски, ольховая кора, корень сабельника.
Народная медицина не является панацеей. Используя домашние рецепты, при гиперурикемии нельзя отменять лекарственные препараты и назначения лечащего врача.
Загрузка…
Гиперурикемия: симптомы, лечение и многое другое
Распространена ли гиперурикемия?
Гиперурикемия возникает, когда в крови слишком много мочевой кислоты. Высокий уровень мочевой кислоты может привести к нескольким заболеваниям, включая болезненный артрит, называемый подагрой. Повышенный уровень мочевой кислоты также связан с такими заболеваниями, как сердечные заболевания, диабет и болезнь почек.
Частота гиперурикемии резко возросла с 1960 года. Последнее значительное исследование гиперурикемии и подагры показало, что 43.3 миллиона американцев страдают этим заболеванием.
Мочевая кислота образуется при расщеплении пуринов в организме. Пурины — это химические вещества, содержащиеся в определенных продуктах питания. Обычно это:
- красное мясо
- мясо органов
- морепродукты
- бобы
Обычно ваше тело избавляется от мочевой кислоты при мочеиспускании. Гиперурикемия возникает, когда ваш организм либо вырабатывает слишком много мочевой кислоты, либо не может ее вывести. Обычно это происходит потому, что ваши почки не выводят его достаточно быстро.
Избыточный уровень мочевой кислоты в крови может привести к образованию кристаллов. Хотя они могут образовываться в любом месте тела, они, как правило, образуются в суставах и вокруг них, а также в почках. Защитные лейкоциты вашего тела могут атаковать кристаллы, вызывая воспаление и боль.
Только около одной трети людей с гиперурикемией испытывают симптомы. Это называется бессимптомной гиперурикемией.
Хотя гиперурикемия не является заболеванием, если уровень мочевой кислоты остается высоким, со временем это может привести к нескольким заболеваниям.
Подагра
Подагра, иногда называемая подагрическим артритом, встречается примерно у 20 процентов людей с гиперурикемией. Быстрое падение уровня мочевой кислоты также может вызвать подагру. Подагра может проявляться отдельными приступами или обострениями. Некоторые люди страдают хронической подагрой, которая включает в себя несколько приступов, которые происходят в течение коротких периодов времени.
Подагра может поражать любой сустав в вашем теле, но часто сначала появляются обострения на большом пальце ноги. Ступни, лодыжки, колени и локти также являются частыми участками подагры.
Приступы подагры обычно возникают внезапно, часто ночью. Приступы достигают пика интенсивности примерно через 12-14 часов. Даже без лечения приступы подагры обычно проходят в течение двух недель.
Симптомы подагры могут включать:
- сильную боль в суставах
- скованность суставов
- трудности с движением пораженных суставов
- покраснение и отек
- деформированные суставы
тофагозная подагра
Если у вас была гиперурикемия несколько раз лет кристаллы мочевой кислоты могут образовывать скопления, называемые тофусами.Эти твердые шишки находятся под кожей, вокруг суставов и на изгибе в верхней части уха. Tophi может усилить боль в суставах и со временем повредить суставы или сдавить нервы. Они часто видны невооруженным глазом и могут уродовать.
Камни в почках
Кристаллы мочевой кислоты могут вызвать накопление камней в почках. Часто камни маленькие и выводятся с мочой. Иногда они могут становиться слишком большими, чтобы проходить и блокировать части мочевыводящих путей.
Симптомы камней в почках включают:
- боль или ноющие боли в пояснице, боку, животе или паху
- тошнота
- усиление позывов к мочеиспусканию
- боль при мочеиспускании
- затрудненное мочеиспускание
- кровь в моче
- моча с неприятным запахом
Если у вас есть инфекция почек, у вас может возникнуть жар или озноб.
Это скопление мочи — идеальная зона для размножения бактерий. В результате при камнях в почках часто возникают инфекции мочевыводящих путей.
Подробнее: Что такое инфекция мочевыводящих путей (мочевого пузыря)? »
Гиперурикемия может быть у любого человека, но она чаще встречается у мужчин, чем у женщин, и ваш риск увеличивается с возрастом. У вас также больше шансов получить его, если вы выходец из тихоокеанских островов или афроамериканец.
Несколько факторов риска связаны с гиперурикемией:
- употребление алкоголя
- некоторые лекарства, особенно лекарства от болезней сердца
- воздействие свинца
- воздействие пестицидов
- заболевание почек
- высокое кровяное давление
- высокий уровень глюкозы в крови
- гипотиреоз
- ожирение
- экстремальные уровни физической активности
Ваш врач может назначить анализы крови и мочи для измерения уровня креатинина, который определяет функцию почек, а также уровень мочевой кислоты.
Кровь обычно берут из вены на руке, как правило, на внутренней стороне локтя или на тыльной стороне руки. Мочевая кислота обычно содержится в моче, поскольку ваше тело выделяет ее. Ваш врач может назначить 24-часовой сбор мочи, если в вашей крови обнаружен повышенный уровень мочевой кислоты.
Этот анализ мочи затем повторяется после диеты с ограничением пуринов, что помогает определить:
- вы едите слишком много продуктов с высоким содержанием пуринов
- ваше тело вырабатывает слишком много мочевой кислоты
- ваше тело не t выделяет достаточное количество мочевой кислоты
Если вы испытываете симптомы подагры, ваш врач захочет проверить любую жидкость, скопившуюся в ваших суставах.Это делается с помощью тонкой иглы для забора жидкости из сустава. Его отправят в лабораторию, где его исследуют на наличие кристаллов мочевой кислоты. Наличие этих кристаллов указывает на подагру.
Лечение гиперурикемии зависит от ее причины. Если ваша гиперурикемия протекает бессимптомно, лечение не рекомендуется. В этой ситуации нет доказанной пользы от терапии, снижающей уровень мочевой кислоты.
Если ваша гиперурикемия связана с основным заболеванием, состояние необходимо лечить:
Подагра
Подагра лечится одним или несколькими из следующих лекарств:
- Нестероидные противовоспалительные препараты (НПВП) могут помочь предотвратить или уменьшить тяжесть подагры.К ним относятся ибупрофен (Advil, Motrin IB), напроксен (Aleve, Naprosyn) и целекоксиб (Celebrex), колхицин
- (Colcrys) часто используется для профилактики или лечения подагры, особенно для людей, которые плохо переносят НПВП.
- Пробенецид помогает снизить уровень мочевой кислоты за счет увеличения мочеиспускания и используется для предотвращения приступов подагры.
- Аллопуринол (Zyloprim) и фебуксостат (Uloric) помогают предотвратить подагру, уменьшая количество мочевой кислоты в кровотоке.
Лечение тошнотворной подагры такое же, как и при подагре.Если тофусы становятся настолько большими, что мешают движению суставов, повреждают окружающие ткани или выступают через кожу, возможно, их необходимо удалить хирургическим путем.
Во время этой процедуры на коже над тофусом делается надрез и удаляется. В редких случаях повреждения суставов может быть рассмотрена операция по замене суставов.
Камни в почках
Если у вас камни в почках размером менее 5 миллиметров (мм), ваш врач может посоветовать вам пить много воды и принимать безрецептурные обезболивающие, пока камни не пройдут.
Камни в почках размером 5 мм и более реже проходят сами по себе. Некоторые врачи назначают такие лекарства, как тамсулозин (фломакс), для расслабления мышц мочевыводящих путей. Это может облегчить и сделать менее болезненным прохождение камней.
Могут потребоваться дополнительные методы. Экстракорпоральная шоу-волновая литотрипсия — это неинвазивная процедура, при которой ультразвуковая энергия или ударные волны направляются через вашу кожу на камень в почках. Ударные волны разбивают большой камень на более мелкие части, которые легче проходят через мочевыводящую систему.
Если камни больше 10 мм, возможно, вам потребуется удалить их хирургическим путем.
Уретероскопическая операция выполняется путем пропускания через уретру 2-миллиметрового эндоскопа. Он проходит через мочевой пузырь прямо в мочеточники — трубки, соединяющие почки с мочевым пузырем.
После этого хирург сможет выполнить удаление камня. Если камни необходимо сначала фрагментировать, можно установить стенты, чтобы облегчить отток мочи. Это может помочь облегчить боль и сохранить мочеточники расширенными, чтобы облегчить прохождение фрагментированных или растворяющихся камней.
Определенные диетические изменения могут помочь снизить уровень мочевой кислоты в крови. Если ваша гиперурикемия связана с подагрой, изменения в диете могут снизить риск приступа подагры и замедлить прогрессирование любого повреждения суставов.
Если вы считаете, что изменение диеты может быть полезным, проконсультируйтесь с врачом. Они могут помочь вам определить, подходит ли вам этот вариант.
Если вы все же скорректируете свой рацион, вы должны продолжать соблюдать режим лечения, рекомендованный врачом. Изменения в диете не следует использовать в качестве лечения первой линии.
Помните, что мочевая кислота образуется при расщеплении пуринов в организме. Хотя пурин встречается в природе, он также присутствует в некоторых продуктах питания. Отказ от этих продуктов может быть полезным.
Чего следует избегать. гребешки и мидии
Помимо уменьшения пуринов, вам следует пить больше жидкости, особенно воды.Сохранение гидратации было связано с меньшим количеством приступов подагры. Общее практическое правило — выпивать восемь стаканов жидкости по 8 унций каждый день. Поговорите со своим врачом о том, сколько вам следует пить.
Вы также должны регулярно заниматься спортом и поддерживать здоровый вес. Ваш врач может дать конкретные рекомендации, которые лучше всего соответствуют вашим потребностям.
Бессимптомная гиперурикемия — RightDiagnosis.com
Бессимптомная гиперурикемия: связанные темы
Эти темы о медицинских состояниях или симптомах могут иметь отношение к
Медицинская информация при бессимптомной гиперурикемии:
Бессимптомная гиперурикемия как заболевание
Бессимптомная гиперурикемия : Тип или связь с заболеванием Подагра.
»Введение: Подагра
Бессимптомная гиперурикемия: заболевания, связанные с
Бессимптомная гиперурикемия : Бессимптомная гиперурикемия указана в нашей базе данных как тип (или связанный с) следующих заболеваний:
Бессимптомная гиперурикемия как подтип подагры
Подагра (заболевание): Болезненные суставы, чаще всего большой палец ноги.
Подагра :
Подагра — одно из самых болезненных ревматических заболеваний.Это
возникает из-за отложений игольчатых кристаллов мочевой кислоты в
… (Источник: отрывок из книги «Вопросы и ответы о подагре»: НИАМС)
Этот тип артрита возникает из-за отложений
игольчатые кристаллы мочевой кислоты в соединительной ткани сустава … (Источник: выдержка из Вопросы и ответы об артрите и ревматических заболеваниях: NIAMS)
Подагра — это заболевание суставов, вызванное высоким уровнем мочевой кислоты в крови.
Иногда образуется мочевая кислота … (Источник: выдержка из книги «Ожирение: NWHIC»)
Подагра чаще всего возникает у пожилых
мужчины.Он поражает пальцы ног, лодыжки, локти, запястья и кисти рук. An
острый … (Источник: выдержка из Arthritis Advice — Age Page — Health Information: NIA)
Интересные медицинские статьи:
Медицинские словари:
Другие темы в медицинском словаре
Узнать больше
Найдите, чтобы узнать больше о бессимптомной гиперурикемии:
»Следующая страница: Бессимптомный нейросифилис
Медицинские инструменты и изделия:
Инструменты и услуги:
Медицинские изделия:
Форумы и доски сообщений
- Задайте или ответьте на вопрос в досках:
Высокий уровень мочевой кислоты и подагра
Высокая концентрация мочевой кислоты в крови, называемая гиперурикемией, может быть связана с артритной подагрой, а также с другими заболеваниями, такими как гипертония.Многие медицинские работники рекомендуют лечить гиперурикемию с помощью диеты, изменения образа жизни и / или лекарств.
На этой странице объясняется, что такое мочевая кислота, как развивается гиперурикемия, ее связь с подагрой и другими заболеваниями, а также как снизить уровень мочевой кислоты в крови.
Мочевая кислота
При расщеплении пуринов организм вырабатывает мочевую кислоту. Пурины — это органические химические вещества, которые естественным образом обнаруживаются в клетках человека, а также в продуктах питания. После того, как организм расщепляет пурины, мочевая кислота попадает в кровоток.
Мочевая кислота не обязательно вредна — фактически, в определенных условиях организма она может действовать как антиоксидант. 1 , 2 Большая часть мочевой кислоты перерабатывается почками и выводится с мочой. Некоторое количество выводится с калом.
объявление
Подагра, гиперурикемия и пурины
(увеличенное изображение)
Как развивается гиперурикемия
Низкий уровень мочевой кислоты в кровотоке — это нормально. Уровень мочевой кислоты может стать слишком высоким, если происходит одно или несколько из следующих событий:
- Почки не могут должным образом фильтровать и вымывать мочевую кислоту из кровотока
- Человек ест продукты и напитки с высоким содержанием пуринов
- Организм производит слишком много мочевой кислоты
Когда организм производит слишком много мочевой кислоты, это обычно имеет генетическую причину.
Гиперурикемия и подагра
Когда возникает гиперурикемия, избыток мочевой кислоты может откладываться в суставах, где она может образовывать кристаллы мочевой кислоты, также называемые кристаллами урата. Эти кристаллы могут вызывать раздражение суставов и стимулировать реакцию иммунной системы, которая вызывает воспаление суставов. Возникающая в результате боль в суставах, отек, покраснение и тепло называются приступом или обострением подагры.
У большинства людей с гиперурикемией подагра отсутствует. Фактически:
- По оценкам экспертов, более 21% населения страдает гиперурикемией, в то время как только 4% страдает подагрой. 3
- Возможны гиперурикемия и наличие кристаллов мочевой кислоты в суставах, но при этом не наблюдается никаких воспалительных симптомов подагры.
Эти факты предполагают, что гиперурикемия может быть лишь одним из факторов, способствующих развитию подагры. 4 Исследователи изучают, почему у некоторых людей с гиперурикемией развивается подагра, а у других — нет.
Подробнее: Все о подагре — симптомы, диагностика, лечение
Гиперурикемия не приводит к псевдоподаграм
В отличие от подагры, псевдоподагра не связана с гиперурикемией.Псевдоподагра вызывается кристаллами фосфата кальция и вызывает симптомы, похожие на подагру.
Подробнее: Все о псевдоподагре — симптомы, диагностика, лечение
Гиперурикемия и другие заболевания
Люди с гиперурикемией, будь то симптоматическая или бессимптомная, с большей вероятностью будут иметь другие медицинские проблемы. Неясно, способствует ли гиперурикемия развитию или обострению этих заболеваний.
Состояния, связанные с гиперурикемией, включают, но не ограничиваются:
Хроническая болезнь почек
При образовании кристаллов мочевой кислоты они могут накапливаться в почках и вызывать камни в почках.(Есть разные типы камней в почках; камни мочевой кислоты — это только один тип.) По оценкам экспертов, среди людей, страдающих подагрой, почти 14% сообщают о камнях в почках. 5
Гипертония (высокое кровяное давление)
Известно, что высокий уровень мочевой кислоты связан с высоким кровяным давлением. Ограниченные данные свидетельствуют о том, что лечение гиперурикемии может предотвратить или отсрочить развитие гипертонии. 4
Некоторые лекарства от артериального давления могут повышать уровень мочевой кислоты в крови.
Болезни сердца
Ишемическая болезнь сердца и застойная сердечная недостаточность связаны с гиперурикемией. Одно исследование показало, что около половины пациентов, которые были госпитализированы или умерли от сердечной недостаточности, также страдали гиперурикемией. 6
Некоторые исследователи предполагают, что фермент, производящий мочевую кислоту, а не сама мочевая кислота, связан с ишемической болезнью сердца. 4
Сахарный диабет 2 типа
Бессимптомная гиперурикемия связана с диабетом 2 типа.Некоторые исследователи предполагают, что уровень мочевой кислоты может влиять на работу поджелудочной железы и ухудшать инсулинорезистентность. 4
Необходимы дополнительные исследования, чтобы понять связь между вышеуказанными заболеваниями и гиперурикемией.
Диагностика гиперурикемии
Можно измерить количество мочевой кислоты в крови и моче. Для диагностики обычно используется образец крови, и измерение часто выражается в миллиграммах мочевой кислоты на децилитр крови (мг / дл).Диагноз гиперурикемии рассматривается в 7 , 8 :
- Мужчины с концентрацией более 7,0 мг / дл
- Женщины с концентрацией более 6,0 мг / дл
Важно отметить, что уровни мочевой кислоты в крови естественным образом колеблются, и то, что считается «нормальным», может варьироваться в зависимости от лаборатории, проводящей анализ.
Не стандартное испытание
В отличие от лабораторных тестов для определения количества клеток крови и холестерина, лабораторный тест для измерения концентрации мочевой кислоты не считается рутинным в Северной Америке и Европе. 4 Врач обычно назначает этот анализ только в том случае, если у него есть причина — например, он подозревает, что у пациента подагра или есть риск ее возникновения.
Бессимптомная гиперурикемия
Признаки и симптомы гиперурикемии обычно связаны с кристаллами уратов, обнаруженными в суставах, сухожилиях или почках. 2 Считается, что люди с аномально высоким уровнем мочевой кислоты и отсутствием симптомов или признаков отложения уратов страдают бессимптомной гиперурикемией. 9
объявление
Лечение гиперурикемии
Лечить или нет гиперурикемию — и как ее лечить — обычно зависит от того, вызывает ли она симптомы.
- Если гиперурикемия вызывает приступ подагры, рекомендуется лечение.
- Немедленное лечение для снижения уровня мочевой кислоты может облегчить симптомы продолжающегося приступа подагры.
- Регулярный прием лекарств и определенные изменения образа жизни могут снизить уровень мочевой кислоты в организме, снижая риск будущих приступов подагры.
- Если гиперурикемия не вызывает признаков или симптомов (бессимптомная гиперурикемия), рекомендации по лечению менее ясны.
- Использования мочевой кислоты-сахароснижающие препараты для лечения бессимптомной гиперурикемии может оказать положительное влияние на здоровье, но эта идея является спорной. 4 Длительное употребление этих препаратов несет в себе потенциальные побочные эффекты и риски для здоровья. 9
- Хотя использование лекарств вызывает споры, многие врачи соглашаются, что даже бессимптомная гиперурикемия является признаком необходимости изменения образа жизни.
Подробнее о лечении подагры
Изменения образа жизни, которые могут снизить гиперурикемию, включают:
- Употребление цельных продуктов, растительная диета с низким содержанием пуринов.
- Похудение с помощью диеты и физических упражнений может помочь снизить уровень мочевой кислоты в крови. 10
- Регулярные упражнения и отказ от малоподвижного образа жизни. Исследования показывают, что выполнение этих двух действий — независимо от потери веса — может снизить риск гиперурикемии. 11 , 12
Людям, которые заинтересованы в лечении гиперурикемии с помощью диеты, рекомендуется узнать о пуринах, которые содержатся в продуктах питания и напитках.По оценкам экспертов, диета с низким содержанием пуринов может снизить уровень мочевой кислоты до 15%. 9
См. Диета для профилактики подагры
Список литературы
- 1. Стюарт Д. Д., Ланглуа В., Ноун Д. Гиперурикемия и гипертония: связи и риски. Integr Blood Press Control. 2019; 12: 43-62. Опубликовано 24 декабря 2019 г.. Doi: 10.2147 / IBPC.S184685
- 2. Эль Риди Р., Таллима Х. Физиологические функции и патогенный потенциал мочевой кислоты: обзор. J Adv Res. 2017; 8 (5): 487-493. DOI: 10.1016 / j.jare.2017.03.003
- 3. Чжу Й, Пандья Б.Дж., Чой Х.К. Распространенность подагры и гиперурикемии среди населения США в целом: Национальное обследование здоровья и питания 2007-2008 гг. Arthritis Rheum 2011; 63 (10): 3136–41. DOI: 10.1002 / art.30520
- 4.Yip K, Cohen RE, Pillinger MH. Бессимптомная гиперурикемия: действительно ли она бессимптомна? Curr Opin Rheumatol. 2020; 32 (1): 71-79. DOI: 10.1097 / BOR.0000000000000679
- 5.Kramer HM, Curhan G. Связь между подагрой и нефролитиазом: Национальное исследование здоровья и питания III, 1988–1994 гг.Am J Kidney Dis. 2002 Июль; 40 (1): 37-42. PubMed PMID: 12087559. doi: 10.1053 / ajkd.2002.33911
- 6. Палаццуоли А., Руокко Г., Де Виво О, Нути Р., Маккаллоу, Пенсильвания. Распространенность гиперурикемии у пациентов с острой сердечной недостаточностью с пониженной или сохраненной фракцией выброса. Am J Cardiol. 2017; 120 (7): 1146-1150. DOI: 10.1016 / j.amjcard.2017.06.057. Как указано в Yip K, Cohen RE, Pillinger MH. Бессимптомная гиперурикемия: действительно ли она бессимптомна? Curr Opin Rheumatol. 2020; 32 (1): 71-79. DOI: 10.1097 / BOR.0000000000000679
- 7.de Oliveira EP, Burini RC. Повышенная концентрация мочевой кислоты в плазме: причины и последствия. Diabetol Metab Syndr. 2012; 4: 12. Опубликовано 4 апреля 2012 г. doi: 10.1186 / 1758-5996-4-12
- 8. Майуоло Дж., Оппедисано Ф., Граттери С., Мусколи С., Моллаче В. Регулирование метаболизма и выведения мочевой кислоты. Int J Cardiol. 2016; 213: 8-14. doi: 10.1016 / j.ijcard.2015.08.109
- 9. Пол Б.Дж., Аноопкумар К., Кришнан В. Бессимптомная гиперурикемия: пора ли вмешаться ?. Clin Rheumatol.2017; 36 (12): 2637-2644. DOI: 10.1007 / s10067-017-3851-y
- 10. Рамирес-Сандовал Дж. К., Мадеро М. Лечение гиперурикемии при хроническом заболевании почек. Contrib Nephrol. 2018; 192: 135-146. DOI: 10,1159 / 000484288
- 11. Юань С., Чжан З.В., Ли З.Л. Побочные эффекты антацидов, гиперурикемия, можно облегчить с помощью длительных аэробных упражнений за счет ускорения обмена АТФ. Biomed Pharmacother. 2018; 99: 18-24. DOI: 10.1016 / j.biopha.2018.01.052
- 12.Park DY, Kim YS, Ryu SH, Jin YS. Связь между сидячим поведением, физической активностью и гиперурикемией.Vasc Health Risk Manag. 2019; 15: 291-299. Опубликовано 13 августа 2019 г. doi: 10.2147 / VHRM.S200278
Подагра / гиперурикемия — симптомы, диагностика и лечение
Известная как «болезнь королей и царь болезней», подагра изучалась врачами и причиняла страдания бесчисленному количеству людей, по крайней мере, со времен Гиппократа. Подагра, которая раньше была основной причиной болезненного и приводящего к инвалидности хронического артрита, была почти побеждена достижениями в исследованиях. К сожалению, многие люди с подагрой продолжают страдать, потому что знания об эффективных методах лечения медленно распространяются среди пациентов и их врачей.
Диагностируйте свои симптомы прямо сейчас!
- Проверьте общее состояние вашего здоровья
- определить дефицит питательных веществ
- Обратитесь к врачу для рассмотрения вашего случая (по желанию)
Четыре фазы подагры включают бессимптомное повышение уровня мочевой кислоты, острый подагрический артрит, множественные приступы с интервалами между приступами и хроническую тошнотворную подагру, при которой узелковые массы кристаллов мочевой кислоты (тофусы) откладываются в различных областях мягких тканей тело.Пациенты с бессимптомной гиперурикемией не нуждаются в лечении, но следует предпринять усилия для снижения уровня уратов, побуждая их внести изменения в диету или образ жизни.
Мочевая кислота — продукт химического распада пуриновых оснований, составляющих генетический материал, ДНК. Когда клетки умирают и высвобождают ДНК из своих хромосом, пурины превращаются в мочевую кислоту, которая выводится с мочой и, в меньшей степени, кишечным трактом. Уровень растворенной в кровотоке мочевой кислоты напрямую связан с этим тонким балансом между выработкой и выведением мочевой кислоты.Нормальный уровень составляет примерно 2-7 мг / дл.
Хотя известно, что избыток мочевой кислоты вызывает подагру, недавние исследования показывают, что в надлежащих концентрациях в крови она обладает антиоксидантными свойствами и помогает защитить клетки и ткани от раздражения и повреждений, вызываемых синглетными атомами кислорода и свободными гидроксильными радикалами. Эта защита может предотвратить износ и старение тканей, а также другие свободнорадикальные заболевания.
Таким образом, мочевая кислота по-новому представляет собой важную часть сбалансированной функции человека, а не просто продукт жизнедеятельности.Обладая различными эффектами, мочевая кислота по своей биохимии чем-то похожа на холестерин: как и холестерин, она вырабатывается в организме и поступает с пищей; некоторые люди генетически предрасположены к повышенным уровням; и, в то время как правильное количество необходимо для важных функций, избыток может привести к проблемам (холестерин, по-видимому, вызывает гораздо большее беспокойство в этом отношении, чем мочевая кислота).
Заболеваемость; Причины и развитие
Подагра у женщин возникает почти исключительно после менопаузы.У женщин подагра развивается в более старшем возрасте, чем у мужчин, и у них вдвое больше случаев гипертонии, почечной недостаточности и воздействия диуретиков. Начало подагры до 30 лет у мужчин или до менопаузы у женщин является необычным и вызывает беспокойство по поводу связанного с ним наследственного ферментативного дефекта или почечного заболевания.
Приступ острого подагрического артрита вызывается воспалительной реакцией организма на периодическое отложение игольчатых кристаллов мочевой кислоты. Когда эти кристаллы попадают в организм лейкоцитов, клетки выделяют ферменты, вызывающие воспаление.
Воспалительный процесс при подагре не связан с инфекцией. Скорее, это вызвано отложением в суставе кристаллов мочевой кислоты, обычно из-за избытка мочевой кислоты в кровотоке. Это может быть вызвано увеличением выработки организмом, недостаточным выведение мочевой кислоты почками или повышенным потреблением продуктов, содержащих пурины, которые метаболизируются в мочевую кислоту в организме. Определенное мясо, морепродукты, сушеный горох и фасоль особенно богаты пуринами.Алкогольные напитки также могут значительно повысить уровень мочевой кислоты и спровоцировать приступы подагры. Подагра сильно связана с ожирением, гипертонией, гиперлипидемией, диабетом и обезвоживанием. Семейная закономерность наблюдается в 5-15% случаев.
В большинстве случаев причиной является недостаточное выведение мочевой кислоты почками. Среди наиболее распространенных предрасполагающих факторов — почечная недостаточность по любой причине, диуретики, обезвоживание, гормональные заболевания, употребление алкоголя и использование низких доз аспирина.Около 10% людей с гиперурикемией имеют избыточное производство мочевой кислоты. У некоторых из этих пациентов могут быть заболевания крови и костного мозга или унаследованные ферментативные аномалии. Некоторые из них связаны с метаболическими изменениями из-за ожирения, но для большинства точная причина не определена.
Признаки и симптомы
Приступы обычно сопровождаются перемежающейся болью в суставах, припухлостью, покраснением и теплом. Другие симптомы включают:
- Быстрое начало сильной боли в суставах, отека и покраснения, часто начинающееся ночью после приема алкогольных напитков, препаратов, повышающих уровень мочевой кислоты, или продуктов с высоким содержанием пуринов.
- В 90% начальных эпизодов поражается единственный сустав, особенно сустав у основания большого пальца ноги. Подагрический артрит большого пальца ноги поражает около 90% пациентов в течение некоторого времени в течение их болезни. Стопа, пятка, лодыжка, колено, руки, запястья и локти — это некоторые из других суставов, которые часто поражаются.
- Атаки обычно длятся от нескольких дней до нескольких недель.
- Приступы хорошо поддаются лечению.
- Частота последующих атак переменная.5-10% пациентов никогда больше не будут беспокоиться, но у большинства рецидивы наступают в течение года.
Диагностика и тесты
Гиперурикемия (американский английский) или гиперурикемия (британский английский) — это наличие высокого уровня мочевой кислоты в крови.Верхний предел нормы составляет 360 микромоль / л (6 мг / дл) для женщин и 400 микромоль / л (6,8 мг / дл) для мужчин. [1] Рекомендуемые дополнительные знанияПричиныГиперурикемия вызывается либо ускоренным образованием мочевой кислоты в результате метаболизма пуринов, либо нарушением экскреции в почках, либо высоким уровнем фруктозы в пище. [2] [3] Употребление в пищу продуктов, богатых пуринами, является одной из основных причин гиперурикемии. Другие причины, связанные с питанием, — это потребление белков и жиров, а также голодание. Голод приводит к тому, что организм превращает собственную мышечную массу в энергию, при этом пурины попадают в кровоток. Состав продуктов на основе пуриновых основ различен. Считается, что продукты с более высоким содержанием пуриновых оснований аденина и гипоксантина более эффективны при обострении гиперурикемии. [4] Людям не хватает уратоксидазы — фермента, разрушающего мочевую кислоту. Повышенный уровень предрасполагает к подагре и (если очень высокий) почечной недостаточности. Помимо нормальной изменчивости (с генетическим компонентом), синдром лизиса опухоли производит чрезмерные уровни мочевой кислоты, что в основном приводит к почечной недостаточности. Синдром Леша-Найхана также связан с чрезвычайно высоким уровнем мочевой кислоты. Метаболический синдром часто проявляется гиперурикемией, в то время как гиперурикемический синдром также часто встречается у далматинских собак. Chizyński K, Rózycka M (2005). Becker MA, Schumacher HR, Wortmann RL, et al (2005). «Фебуксостат в сравнении с аллопуринолом у пациентов с гиперурикемией и подагрой». N. Engl. J. Med. 353 (23): 2450-61. DOI: 10.1056 / NEJMoa050373. PMID 16339094. — | |||||||||||||||||||||||
Ультразвуковые характеристики первого плюснефалангового сустава при подагре и бессимптомной гиперурикемии: сравнение с пациентами с нормоурикемией
Аннотация
Задача
Первый плюснефаланговый сустав (MTP1) часто поражается при подагре.Целью этого исследования было выявить ультразвуковые особенности сустава MTP1 у людей с подагрой и людей с бессимптомной гиперурикемией по сравнению с контрольной группой с нормоурикемией.
Методы
Пациенты с подагрой (n = 23) и бессимптомной гиперурикемией (n = 29), а также участники контрольной группы с нормоурикемией того же возраста и пола (n = 34) прошли полутоновую и мощную ультразвуковую оценку двусторонних суставов MTP1 с помощью одного опорно-двигательный аппарат рентгенолог. На момент сканирования ни у одного из участников не было клинических признаков воспаления суставов.Статические изображения были позже прочитаны 2 опорно-двигательным аппаратом радиологов на наличие двойного контура знака, отложение солей, эрозия, выпот, синовиальной гипертрофию, синовит и хрящевой толщина.
Полученные результаты
По сравнению с контрольными участниками с нормоурикемией, участники с подагрой и участники с бессимптомной гиперурикемией чаще имели знак двойного контура (отношение шансов [OR] 3,91, P = 0,011 и OR 3,81, P = 0,009, соответственно).
