Эмпиема желчного пузыря — причины, симптомы, диагностика и лечение
Эмпиема желчного пузыря – это накопление в полости желчного пузыря большого количества гнойного содержимого, происходящее при участии бактериальной инфекции на фоне обтурации пузырного протока. Проявляется сильными болями, повышением температуры до высоких цифр, симптомами интоксикации. Диагноз устанавливают на основе физикальных данных, УЗИ печени и желчного пузыря, показателей лабораторных исследований (общего и биохимического анализа крови, посевов крови и содержимого желчного пузыря). Лечение эмпиемы желчного пузыря хирургическое с обязательным назначением антибактериальных препаратов до и после оперативного вмешательства.
Общие сведения
Эмпиема желчного пузыря – одно из осложнений острого холецистита, характеризующееся накоплением в полости желчного пузыря большого количества гнойного экссудата; часто сопровождается непроходимостью желчевыводящих путей. В отличие от гнойного холецистита, при котором гнойно-воспалительный процесс развивается на фоне ишемии стенки желчного пузыря без обтурации протока, эмпиема формируется при нарушенном оттоке желчи.
В отличие от гнойного холецистита, при котором гнойно-воспалительный процесс развивается на фоне ишемии стенки желчного пузыря без обтурации протока, эмпиема формируется при нарушенном оттоке желчи.
Приблизительно 5-15% случаев острого холецистита могут заканчиваться таким грозным осложнением. Чаще всего данное состояние возникает у пациентов с желчнокаменной болезнью, опухолями желчного пузыря и холедоха. Болеют преимущественно женщины среднего возраста с избытком массы тела, сопутствующими заболеваниями. Поскольку калькулезный холецистит достаточно широко распространен, то и эмпиема желчного пузыря, как его осложнение, является актуальной проблемой, тем более что без немедленной хирургической помощи возможен летальный исход.
Эмпиема желчного пузыря
Причины
Главной причиной эмпиемы желчного пузыря является калькулезный или некалькулезный холецистит. Иногда патология возникает при злокачественных опухолях, которые полностью или частично перекрывают холедох, а также при раке желчного пузыря. Важным фактором развития эмпиемы является бактериальная инфекция. Чаще всего ее вызывают такие возбудители, как кишечная палочка, клостридии, стафилококк, синегнойная палочка, клебсиелла.
Важным фактором развития эмпиемы является бактериальная инфекция. Чаще всего ее вызывают такие возбудители, как кишечная палочка, клостридии, стафилококк, синегнойная палочка, клебсиелла.
Существует несколько групп пациентов, которые больше предрасположены к развитию эмпиемы желчного пузыря, чем другие. Это пациенты:
- с сахарным диабетом,
- люди со значительным избытком массы тела,
- с врожденными гемоглобинопатиями
- с разного рода иммунодефицитами.
Патогенез
Механизм развития эмпиемы желчного пузыря состоит из нескольких этапов. В норме продуцируемая печенью желчь попадает в желчный пузырь, затем часть ее выводится в двенадцатиперстную кишку и принимает участие в процессе пищеварения. Остальная часть резорбируется стенками желчного пузыря. При формировании воспаления в полости желчного пузыря появляется экссудат, а поглощающие способности его стенок резко снижаются.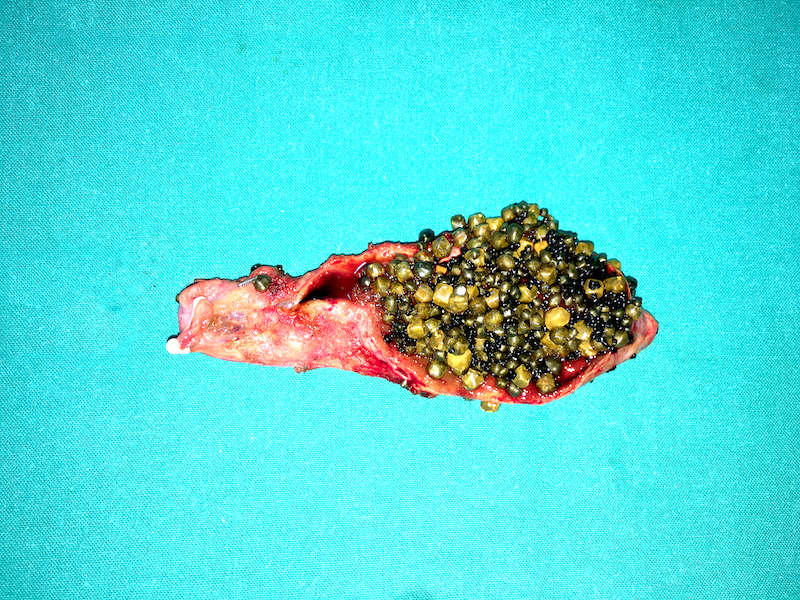 Кроме того, камни либо опухоли могут перекрывать выход в холедох или его просвет.
Кроме того, камни либо опухоли могут перекрывать выход в холедох или его просвет.
В результате в желчном пузыре накапливается жидкость, стенки его растягиваются, из просвета кишечника в пузырь попадают бактерии. Воспалительный процесс из серозной стадии переходит в гнойную, а обтурация холедоха препятствует выведению накопившейся желчи и экссудата. Дальнейшее растяжение желчного пузыря может привести к атрофии его стенок, разрывам, развитию гангрены.
Симптомы
Основными клиническими проявлениями эмпиемы желчного пузыря являются интенсивная резкая боль в области правого подреберья, значительное повышение температуры, интоксикация. Они могут развиваться на фоне менее выраженных симптомов острого холецистита. О том, что холецистит осложнился эмпиемой, может свидетельствовать значительное усиление боли, повышение температуры до 39-40 градусов, иногда появление или увеличение желтушности склер и слизистых, резкая общая слабость, тошнота, рвота.
Следует заметить, что у пациентов с сахарным диабетом симптомы заболевания могут быть стертыми. Поэтому при малейших признаках острого или обострениях хронического холецистита таких больных следует направить в хирургическое отделение для наблюдения, детального обследования и определения тактики лечения.
Осложнения
Эмпиема желчного пузыря опасна из-за многих осложнений. Значительное растяжение и атрофия стенок ведут к прободению желчного пузыря. Перфорация может быть прикрытой или полной. При полной перфорации быстро формируется перитонит. При попадании инфекции в кровяное русло развивается генерализированный сепсис с очень неблагоприятным исходом. К послеоперационным осложнениям эмпиемы желчного пузыря относятся раневая инфекция, разного рода кровотечения, повреждение холедоха, подпеченочный абсцесс.
Диагностика
При пальпации живота в правом подреберье можно легко определить увеличенный в размерах и напряженный желчный пузырь, не имеющий склонности к уменьшению. Сама пальпация очень болезненная. Дифференцировать эмпиему желчного пузыря нужно с холангитом и другими формами острого холецистита (гангренозной, гнойной и т. д.). Для подтверждения диагноза осуществляют:
Сама пальпация очень болезненная. Дифференцировать эмпиему желчного пузыря нужно с холангитом и другими формами острого холецистита (гангренозной, гнойной и т. д.). Для подтверждения диагноза осуществляют:
- УЗИ желчного пузыря. Эхогенная картина не слишком специфична и достаточно изменчива. На мониторе можно увидеть изменение структуры, толщины стенок, значительное увеличение объема пузыря. Внутри органа визуализируется скопление желчи, возможно с газовыми пузырьками, неоднородным осадком, хлопьями. В перипузырном пространстве обнаруживается выпот и скопление жидкости.
- Клинические и биохимические анализы. В общем анализе крови можно обнаружить значительное увеличение СОЭ, повышение числа лейкоцитов, сдвиг лейкоцитарной формулы влево. Биохимические пробы печени при эмпиеме желчного пузыря часто остаются в пределах нормы, за исключением тех случаев, когда заболевание сопровождается значительной обструкцией. Тогда в крови повышается уровень билирубина, иногда щелочной фосфатазы.

- Бакпосев. Для того чтобы скорректировать антибактериальную терапию, после проведенной операции выполняют бактериологическое исследование содержимого желчного пузыря. Часто в крови больных выявляется бактериемия, которая может быть признаком сепсиса или угрозы его возникновения.
Лечение эмпиемы желчного пузыря
Основная цель лечения эмпиемы желчного пузыря – предотвращение возможных осложнений и удаление пораженного органа. При этой патологии показана холецистэктомия. Перед операцией желательно стабилизировать гемодинамические показатели больного, провести дезинтоксикационную терапию. Обязательно внутривенно назначают антибиотики. Если состояние пациента тяжелое, и операцию в ближайшие часы провести не удается, осуществляют декомпрессию желчного пузыря путем постановки чреспеченочного дренажа под четким рентгенологическим контролем.
В послеоперационном периоде продолжают антибиотикотерапию с учетом чувствительности патогенной флоры до полной нормализации уровня лейкоцитов в крови. Сначала препараты вводят внутривенно, затем можно перевести больного на пероральный прием. При необходимости антибактериальную терапию продолжают и после выписки пациента из стационара.
Сначала препараты вводят внутривенно, затем можно перевести больного на пероральный прием. При необходимости антибактериальную терапию продолжают и после выписки пациента из стационара.
Прогноз и профилактика
Данная патология имеет серьезный прогноз и без своевременной хирургической помощи может закончиться летально. Исход во многом зависит от стадии процесса и наличия осложнений. Если эмпиема желчного пузыря диагностирована вовремя, нет перфорации и признаков сепсиса, лечение может быть довольно успешным. В случае возникновения перитонита, генерализированного сепсиса прогноз не слишком благоприятный, так как процент смертности при таких осложнениях довольно высокий. Многое зависит от возраста пациента, наличия сопутствующей патологии.
Основа профилактики эмпиемы желчного пузыря – своевременное выявление и лечение желчнокаменной болезни, хронического холецистита. Пациентам с сахарным диабетом, гемоглобинопатиями, иммунодефицитами нужно периодически проходить плановые медицинские осмотры, которые включают УЗИ органов брюшной полости, УЗИ печени и желчного пузыря.
операция и послеоперационный период, симптомы и причины
Содержание статьи
Одним из самых опасных осложнений холецистита считается гнойный холецистит. Нужно в срочном порядке приступить к лечению, но сначала пройти обследования. Чтобы добиться положительной динамики, больной должен соблюдать рекомендации врача и отказаться от самолечения, которое может привести к летальному исходу.
Что такое гнойный холецистит?
Это серьезная болезнь, опасная осложнениями. В процессе болезни происходит скопление гнойного экссудата в области, где расположен желчный пузырь, что опасно перитонитом, панкреатитом или сепсисом.
Заболевание сложно диагностировать, поскольку симптомы схожи с признаками других болезней. Зачастую пациенты не могут описать жалобы, а свое тяжелое состояние списывают на патологию в послеоперационный период. Эта болезнь встречается в 3% случаях. Женщины намного чаще подвержены ей.
Болезнь развивается так быстро, что ее порой не успевают диагностировать. В правой половине брюшины скапливается гной, развивается интоксикация организма. Выделяют 3 формы холецистита:
В правой половине брюшины скапливается гной, развивается интоксикация организма. Выделяют 3 формы холецистита:
- Флегмона.
- Абсцесс.
- Эмпиема (рисунок справа).
Диагностика сложна даже в острый период, поскольку присутствуют дополнительные факторы. При пальпации боль становится сильнее и растекается по брюшной полости. Это первый признак того, что воспаление поразило большую часть брюшины. Печень и желчный пузырь увеличиваются в размерах.
Причины появления
Пациенты задаются вопросом, почему возникает это серьезное заболевание. Причин появления болезни много:
- снижение кровоснабжения пузырных стенок. Это происходит в случае потери крови и обезвоживания;
- нервные потрясения;
- хроническая сердечная недостаточность;
- опухоль;
- камни в почках или печени;
- сахарный диабет;
- атеросклероз;
- длительный прием наркотических средств.
Это основные причины возникновения гнойного холецистита. Они провоцируют застой крови, мешают оттоку желчи, нарушают работу желчного пузыря. Его стенки растягиваются из-за скопления лишней жидкости, прогрессирует ишемия.
Они провоцируют застой крови, мешают оттоку желчи, нарушают работу желчного пузыря. Его стенки растягиваются из-за скопления лишней жидкости, прогрессирует ишемия.
Холецистит может возникнуть также в случае серьезных травм брюшной полости, после хирургического вмешательства, кишечной инфекции, ожогов. Причиной возникновения нагноения в брюшной полости иногда выступает беременность.
Выявить гнойный холецистит сложно, так как болезнь нередко возникает на фоне других серьезных патологий. Пациент жалуется на сильную боль, особенно при нажатии на правый бок. Приступ напоминает желчную колику, картина смазана, и врач путает эти заболевания.
Во время обострения пациент не может подняться, ему приходится лежать на боку с поджатыми ногами. Кожа становится бледной, учащается сердцебиение, усиливается потливость. Боль отдает в плечо и ниже, в лопатку. Температура быстро поднимается, у больного начинается озноб. При гнойном холецистите поражаются другие органы, возникают метеоризм, тошнота и рвота.
Диагностика
Врачам сложно диагностировать гнойный холецистит. После собирания анамнеза и предварительного исследования назначается детальное обследование, чтобы подтвердить заболевание. Пациент сдает ряд анализов: общий анализ крови, на инфекцию, биохимический.
Но этого не всегда достаточно. Регулярно проводится осмотр больного, и врач обращает внимание на цвет эпидермиса. Часто на фоне болезни возникает желтуха. В этом случае назначают дополнительные анализы, чтобы исключить паразитарную инвазию. На фоне общей картины понижается гемоглобин, состояние больного ухудшается. Больной в обязательном порядке сдает печеночные пробы.
Чтобы установить все детали и подтвердить воспалительный процесс, предписывается инструментальная методика:
- УЗИ;
- динамическая гепатобилисцинтиграфия;
- компьютерная томография;
- гастродуоденоскопия.
Лечение и диета
Проводить терапию необходимо под строгим наблюдением врача в стационаре, больного готовят к операции. Медлить нельзя, так как патология развивается быстро, жизни пациента угрожает опасность. Если не назначить всестороннее обследование и лечение на ранней стадии, возможно потерять орган. Для облегчения симптомов врач прописывает лекарственные препараты, в том числе анальгезирующие средства, которые снижают болезненность.
Медлить нельзя, так как патология развивается быстро, жизни пациента угрожает опасность. Если не назначить всестороннее обследование и лечение на ранней стадии, возможно потерять орган. Для облегчения симптомов врач прописывает лекарственные препараты, в том числе анальгезирующие средства, которые снижают болезненность.
Если во время диагностики обнаружены инфекционные агенты, назначаются противовирусные, антибактериальные и противогрибковые препараты. В редких случаях применяют антибиотики широкого спектра действия. В случае если при обследовании обнаружена инвазия паразитарного типа, предписывается дополнительная терапия. К основному списку лекарств добавляют жаропонижающие, противовоспалительные и спазмолитические лекарственные средства.
Современное хирургическое вмешательство проводится по методу лапароскопии. Этот способ относительно новый и малоинвазивный. Весь желчный пузырь не удаляется, хирург иссекает только пораженные участки и откачивает гной.
Но иногда по жизненным показаниям проводить операцию нельзя. В этом случае проводится биопсия желчного пузыря. Во время процедуры промывают пораженную область, выкачивают гнойный экссудат, локально вводят антибиотики и дезинфицирующие препараты. Операция под общей анестезией невозможна в случае преклонного возраста, а также общего тяжелого состояния больного. Лечащие врачи анализируют ситуацию и принимают оптимальное решение, которое спасет жизнь пациенту.
В этом случае проводится биопсия желчного пузыря. Во время процедуры промывают пораженную область, выкачивают гнойный экссудат, локально вводят антибиотики и дезинфицирующие препараты. Операция под общей анестезией невозможна в случае преклонного возраста, а также общего тяжелого состояния больного. Лечащие врачи анализируют ситуацию и принимают оптимальное решение, которое спасет жизнь пациенту.
Помимо лекарственных препаратов, которые снижают воспаление и уменьшают боль, больной должен соблюдать диету, которую назначит лечащий врач. Необходимо пить много жидкости — отвар шиповника, фруктовые соки (желательно разбавлять теплой кипяченой водой), чай, кисель.
Разрешены нежирные супы, жидкие каши, фруктовые муссы. Постепенно вводить в рацион рыбу и мясо, главное, чтобы они были нежирными и приготовлены на пару. Можно включить в рацион белый хлеб (лучше сухарики) и молочнокислые продукты.
Размер порции и калорийность увеличиваются по мере выздоровления больного. Но строго запрещены соленые и копченые продукты, консервы и маринады, алкоголь, газированные напитки, кофе и острая еда.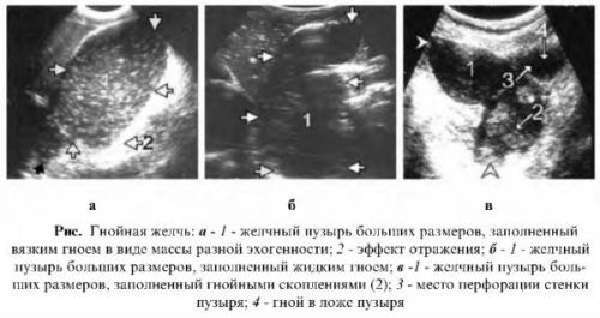 В первое время после хирургического вмешательства придется отказаться от молока, чеснока, лука и бобовых.
В первое время после хирургического вмешательства придется отказаться от молока, чеснока, лука и бобовых.
Профилактика заболевания
Любое заболевание можно предупредить и избежать тяжелых последствий. Чтобы снизить риск гнойного холецистита, медики рекомендуют соблюдать простые правила:
- лечить инфекционные болезни вовремя;
- отказаться от быстрых перекусов на бегу;
- регулярно посещать кабинет УЗИ;
- составить режим дня и следовать ему;
- заниматься спортом и вести здоровый образ жизни;
- контролировать вес;
- избегать стрессовых ситуаций;
- постараться не перегружать организм и не выполнять тяжелую физическую работу.
Гнойный холецистит — опасное, серьезное заболевание. Игнорировать болезнь ни в коем случае нельзя, в итоге могут возникнуть осложнения, которые приведут к гибели больного. Каждому пациенту нужно соблюдать простые правила, которые помогут не только восстановить организм после болезни, но и держать тело в тонусе.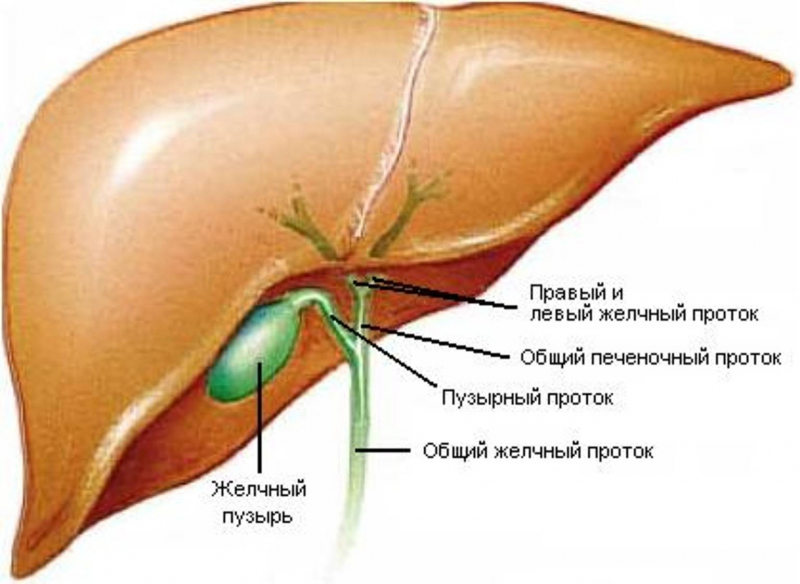
Видео
клинические проявления, последствия после операции
Содержание статьи
Высокая интенсивность жизни в современном обществе не лучшим образом сказалась на полноценности рациона многих людей. Это обстоятельство привело к тому, что проблемы пищеварения уже становятся привычной хронической патологией пищеварительного тракта. И пока страдающие такими разладами пациенты пытаются унять неприятные симптомы с помощью разрекламированных фармакологических препаратов, в их организме развиваются опасные заболевания, как например, гангренозный холецистит.
Чаще всего симптомами острой формы этой патологии страдают лица старше 40 лет, а также те, кто склонен к неумеренности в питании. У пожилых людей болезнь проявляется чаще.
У пожилых людей болезнь проявляется чаще.
Что такое гангренозный холецистит
По сути, это патологический процесс с образованием очага воспаления и отмиранием тканей желчного пузыря, а также деструктивными изменениями желчных протоков. В процессе прогрессирования болезнь провоцирует выраженную интоксикацию организма, способствует развитию инфекции и воспаления в брюшной полости. Аномалия развивается на фоне ухудшения микроциркуляции лимфы и крови в места локализации органа.
Около 90% пациентов подвержены одному из самых опасных его последствий – в процессе прогрессирования заболевание провоцирует гангрену. Как следствие, развивается некроз локальных очагов, с поражением всей стенки желчного пузыря, омертвением тканей и клеток органа.
В медицине принято различать несколько категорий данной патологии, имеющих отличия по таким признакам:
- Этиологические факторы. Болезнь бывает первичной и вторичной форм. В первом случае она проявляется редко и обычно является следствием нарушения кровотока в пузырчатой артерии.

- Течение болезни. Существует острая и стертая формы. При первой интенсивность прогрессирования и распространения патологических процессов по тканям органа более высокая. Стертая форма характеризуется более выраженными симптомами, не сильными болезненными ощущениями.
Симптомы заболевания
Один из характерных признаков для гангренозной формы холецистита – гангрена желчного пузыря, которую сопровождает воспаление брюшины. Одновременно при клиническом осмотре диагностируются такие клинические симптомы заболевания:
- болезненность с правой стороны живота, имеющая ноющий, режущий, тянущий характер. Симптоматика может отличаться по мере развития патологии, при сильных болях это ощущение передается в смежные органы пищеварительного тракта и ткани всей полости;
- беспричинное резкое повышение температуры;
- повышенное сердцебиение;
- стабильное ощущение сонливости;
- умеренные или сильные боли в голове;
- внезапная смена настроения – пациент после периода апатии неожиданно становится энергичным и возбужденным;
- патологии стула – резко сменяющие друг друга запоры и диарея.

Одновременно с клиническими проявлениями острого гангренозного холецистита появляются увеличение в объеме всего живота, а также желтушность слизистых видимых оболочек рта, глаз, носа. Из-за этого симптома болезнь иногда называют желтухой. Кожа во время развития заболевания становится бледной.
Причины холецистита
Основными этиологическими факторами данной патологии желчного пузыря считаются аномалии местного кровотока и интенсивное распространение воспалительного процесса из других органов или тканей. Вместе с тем провоцирующими при гангренозном холецистите факторами являются:
- несбалансированность рациона, нарушения режима приема пищи, прием недоброкачественных продуктов;
- сбои в гормональной физиологии;
- патологии и нарушения структуры желчи.
Как вторичное патологическое состояние болезнь возникает на фоне таких заболеваний, как стрептококковая инфекция, брюшной тиф, гнойное содержимое в самом пузыре или смежных органах.
Наиболее влиятельной причиной медики называют первичные формы воспаления желчного пузыря – флегмонозное и калькулезное воспаление стенок органа.
Не меньше эпизодов возникновения этой болезни отмечено на фоне негативного воздействия патогенной анаэробной микрофлоры.
Лечение и операция
Только корректная диагностика позволяет определить, что могло предшествовать тяжелому состоянию пациента. Исходя из врач подбирает максимально результативный курс лечения. Используются результаты лабораторных исследований и методы аппаратно-инструментальной диагностики желчного пузыря:
- эхокардиограмма;
- компьютерная томография;
- ультразвуковое исследование;
- эндоскопия кишечника и желудка;
- рентгенография;
- дуоденальное многофракционное зондирование пузыря.
При гангренозной форме холецистита консервативное лечение неэффективно, поэтому врач назначает оперативное удаление пострадавших частей органа одним из двух методов:
- Лапаротомия – хирургическое удаление пузыря или его частей через разрез в брюшной полости.

- Лапароскопия – удаление пострадавших тканей через несколько мелких разрезов.
Чтобы избежать осложнения после операции при гангренозном холецистите, назначается курс антибиотикотерапии, для купирования болезненных ощущений применяются анельгетики Кеталонг, Спазмолгон.
Период реабилитации после такой процедуры зависит от физиологии пациента и степени развития самой болезни. Также влияет методика проведения операции. Обычно швы снимают через 14-21-й день при отсутствии осложнений и последствий.
Видео
Гнойный холецистит: что это за болезнь, её причины, симптомы, возможное лечение
Гнойный холецистит — это одна из форм воспаления жёлчного пузыря, при которой воспалительный процесс под влиянием определённых факторов переходит в гнойный.
Такое состояние грозит пациенту развитием серьёзных осложнений, характеризующихся высокой вероятностью смерти. Если холецистит гнойный, то его лечение возможно только с применением хирургических методов. Это чрезвычайно опасно для жизни состояние, требующее немедленного вмешательства медиков.
Суть патологии
Гнойное воспаление в стенках жёлчного пузыря — крайне болезненное и опасное заболевание. Опасность его в том, что большие количества экссудата в полости пузыря приводят к перфорации его стенок, что, в свою очередь, чревато очень серьёзными последствиями.
Если гнойное содержимое попадает в полость брюшины через перфорированные стенки, развиваются состояния, угрожающие жизни пациента: перитониты, септические поражения, абсцессы. Другая опасность нагноения в жёлчном пузыре в том, что развивается патология очень быстро, но при этом не имеет специфических признаков.
Гнойный процесс может развиваться у тяжёлых пациентов с патологиями брюшной полости, находящихся в реанимации.
Тяжесть состояния не позволяет таким пациентам описывать свои симптомы, а методов, позволяющих диагностировать гнойный процесс в таком состоянии, нет.
Причины гнойного холецистита
В большинстве случаев причина воспаления жёлчного пузыря кроется в желчнокаменной болезни. Это один из наиболее частых факторов, приводящих к нагноению. Механизм же развития воспалительного и гнойного процесса заключается в том, что под влиянием определённых факторов нарушается проходимость или моторика органа.
К ним относятся:
- паразитарные инвазии,
- инфекционные заболевания, протекающие в кишечнике, печени или жёлчном пузыре,
- закупорка конкрементом или патологическим новообразованием протока жёлчного пузыря.
Также имеют, значение факторы, приводящие к недостаточному кровоснабжению пузырных стенок. К ишемии приводят:
- уменьшение общего объёма крови в организме вследствие травматической кровопотери или дегидратации,
- шоковые состояния,
- недостаток функциональности сердца и сосудов,
- сахарный диабет,
- атеросклероз,
- приём некоторых лекарственных или наркотических средств.

Из-за нарушения кровоснабжения стенки пузыря его функциональность значительно сокращается: происходит застой и изменение параметров жёлчи, ухудшается перистальтика. В результате застойных явлений ишемия прогрессирует, начинаются некротические процессы, а сама стенка перфорируется.
У пациентов с патологиями органов брюшной полости в тяжёлом состоянии, находящихся в реанимации, нарушение кровоснабжения происходит вследствие того, что питательные вещества поступают в организм не через желудочно-кишечный тракт. Часто у них наблюдается вторичная ишемия.
Из-за дефицита кровоснабжения иммунные механизмы на поражённом участке не работают, поэтому легко происходит инфицирование через кровь или из соседних органов по протоке, выводящей жёлчь. Кроме инфекционных агентов, в развитии гнойного процесса могут играть роль паразитирующие микроорганизмы, скапливающиеся в протоке или самом органе.
В результате паразитарной инвазии жёлчный пузырь может воспаляться также из-за застойных явлений и нарушения кровоснабжения пузырной стенки.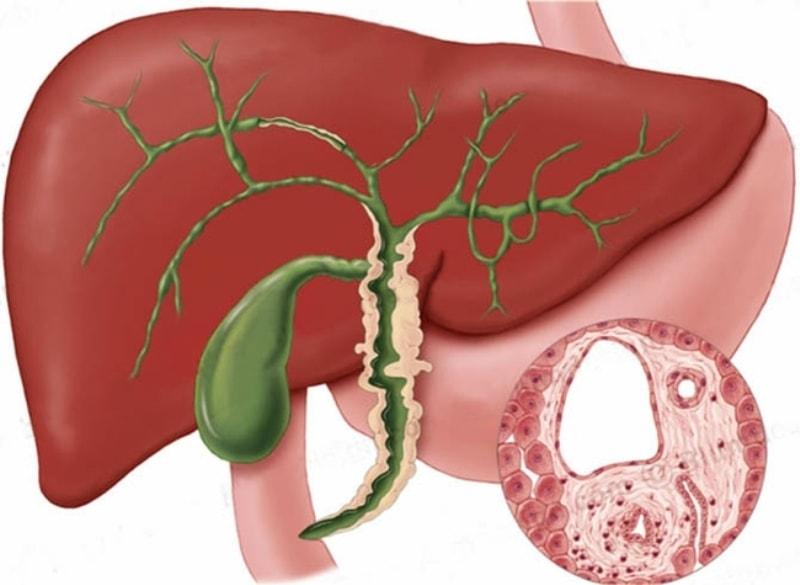
Клиническая картина заболевания
Острый, стремительно развивающийся гнойный холецистит, обычно характеризуется острой, интенсивной, ярко выраженной болью с правой стороны брюшины. Ощущения могут иррадиировать под лопатку, в область плеча.
Симптомы любого гнойного процесса это, прежде всего, острая болезненность и повышение температуры. Болезненные приступы продолжительны, при этом наблюдается увеличение сердечного ритма, выступление испарины, бледность кожных покровов.
Протекание гнойного процесса характеризуется значительным повышением температуры. У пациентов наблюдаются лихорадочные явления, обильное потоотделение. При низком уровне иммунитета и у людей преклонного возраста температура может держаться в пределах субфебрилитета.
У пациентов с гнойным холециститом отмечается комплекс диспептических симптомов: тошнота, рвота, метеоризм. Пациенты жалуются на рези в животе. Может наблюдаться изменение цвета кожи и глазных склер, кожные покровы из-за разлития жёлчи становятся желтоватыми, хотя этот признак не является специфическим при нагноении жёлчного пузыря.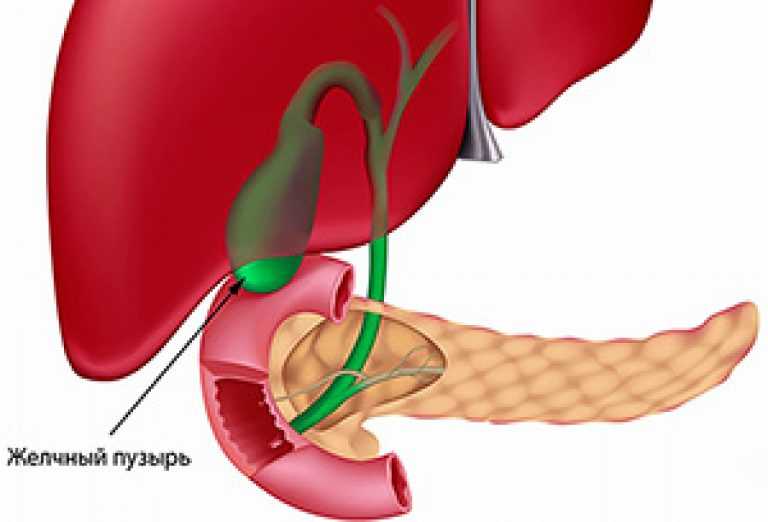
Диагностические методы
При проведении физикального осмотра выявляется уплотнение и увеличение объёма жёлчного пузыря, некоторое выпирание нагноённой области. К выраженным диагностическим признакам гнойного холецистита также относят жалобы пациентов на приступы сильной боли в правом боку, высокую температуру, проявления интоксикации организма.
Проводится общий анализ крови. При протекании воспалительных и гнойных процессов увеличивается СОЭ, наблюдается лейкоцитоз, признаки анемии, изменение состава и консистенции крови.
Кровь становится более густой, в ней могут быть выявлены токсические виды лейкоцитов. Проводятся печёночные пробы, изучается анамнез на предмет выявления провоцирующих факторов.
Также проводится исследование под названием динамическая сцинтиграфия гепатобилиарной системы для оценки общей функциональности органа и степень оттока жёлчи.
Назначаются исследования, позволяющие визуально оценить состояние жёлчного пузыря и протекание в нём гнойного процесса. К таким методам относятся ультразвук, компьютерная томография, магнитно-резонансная томография.
Для дифференциации гнойного холецистита от инфаркта обязательно проводят электрокардиограмму, так как иногда сердечные приступы по ощущениям могут напоминать жёлчную или печёночную колику.
Лечение гнойного холецистита
Лечение нагноения жёлчного пузыря проводится исключительно в условиях стационара с применением хирургических методов. Вмешательство медиков при таком процессе требуется в кратчайшие сроки, так как патология развивается стремительно и может очень быстро привести к летальному исходу.
Кроме того, при отсутствии лечения патология приводит к необратимым изменениям и полной или частичной утрате органом функциональности.
Медикаментозное лечение применяется для облегчения симптомов и подготовки пациента к проведению оперативного вмешательства. Обязательно применяются анальгезирующие средства, так как гнойный холецистит протекает чрезвычайно болезненно.
При выявлении инфицирования и определении типа инфекционного агента назначаются антибактериальные, противовирусные, противогрибковые средства. Могут применяться антибиотики широкого спектра действия. Если диагностирована паразитарная инвазия, проводится терапия от выявленного типа паразитирующих организмов. Лечение включает использование жаропонижающих, спазмолитических, противовоспалительных препаратов.
Сегодня хирургическое лечение проводится в основном с применением метода лапароскопии. Это малоинвазивный метод, позволяющий минимизировать травмирование пациента во время проведения операции. В большинстве случаев гнойного холецистита показано удаление поражённого патологическим процессом органа.
Если по каким-либо причинам проведение операции невозможно, проводится биопсия поражённого органа, отводится гнойный экссудат, промывается пузырная полость, в неё вводятся растворы антибиотиков и дезинфицирующие средства.
Оперативное вмешательство с общей анестезией может быть невозможным по причине преклонного возраста пациента или его крайне тяжёлого состояния. Так как прогрессирование нагноения часто грозит летальным исходом, медиками оцениваются риски: что в данном случае более опасно для больного — хирургическое вмешательство или его отсутствие. Действовать медики должны в любом случае незамедлительно.
Диета при гнойном холецистите
Режим питания при протекании гнойного холецистита является одним из самых важных аспектов лечения. В первые два или три дня после начала гнойного процесса пациентам показано полное голодание.
После этого пища начинает вводиться постепенно, преимущественно жидкой или полужидкой консистенции, небольшими порциями с соблюдением диетических норм.
Пока наблюдается острая симптоматика, принимаемая пища должна быть максимально щадящей для органов пищеварительного тракта.
Рекомендовано тёплое питьё: разбавленные фруктовые соки, отвар шиповника, некрепкий чёрный или зелёный чай. Из еды предпочтение отдаётся максимально измельчённой пище: протёртым супам, полужидким слизистым кашам, киселям, фруктовым муссам и желе.
В рацион постепенно добавляются нежирные сорта мяса или рыбы, приготовленные методом паровой обработки, нежирные молочнокислые продукты, протёртые каши, подсушенный белый хлеб.
По мере выздоровления пациентам увеличивают калорийность рациона, однако диета всё равно должна соблюдаться. Необходимо исключить жирные, жареные, чрезмерно острые или солёные продукты, консерванты, копчёности. Противопоказан алкоголь. Не рекомендуется пить сладкие газированные напитки, крепкий кофе и чай. В первые три или четыре недели заболевания необходимо исключить из рациона бобовые, чеснок, лук, редьку, цельное молоко.
Прогноз и осложнения заболевания
Нагноение жёлчного пузыря всегда имеет неблагоприятный прогноз, так как прогрессирует очень быстро и чревато развитием опасных последствий. Гнойное воспаление жёлчного пузыря может привести к развитию поддиафрагмального абсцесса, холангита, перитонитов, чреватых высокой вероятностью летального исхода. Возможно также попадание гноя в кровеносную систему, и общее заражение организма (сепсис).
В некоторых случаях эмпиема или нагноение перетекают в деструктивные формы холецистита: флегмонозную или гангренозную. Нередко даже при эффективном лечении жёлчный пузырь в значительной мере или полностью утрачивает функциональность.
Это происходит в результате обширного рубцевания стенок пузыря и пространства вокруг него. Утрата жёлчным пузырём функциональности может в свою очередь привести (и очень часто приводит) к развитию панкреатита.
Видео
Калькулезный холецистит.
Загрузка…
Флегмонозный холецистит: его причины, признаки, лечение
Острый флегмонозный холецистит является одной из стадий развития воспалительного процесса в жёлчном пузыре. В большинстве случаев воспаление в этом органе спровоцировано инфекционными агентами или желчно-каменной болезнью. Эти факторы способствуют обтурации протоков и нарушению оттока жёлчи.
Патогенез заболевания
Когда в жёлчном пузыре происходит застой жёлчи в результате нарушения её оттока, состав жидкости меняется. В ней начинается активная жизнедеятельность и размножение инфекционных агентов. Постепенно внутреннее давление на стенки органа нарастает, что приводит к воспалительному процессу и образованию гноя.
В этой стадии, когда образуется гной, холецистит и переходит во флегмонозную форму. Эта стадия уже называется деструктивной, так как приводит к существенным, и во многом необратимым, изменениям в структуре органа.
Воспалительный выпот, гной пропитывают стенки органа, что приводит к её утолщению. Во флегмонозной форме в стенках появляются многочисленные мелкие кровоизлияния и очаги гнойного процесса. Воспаление приводит к патологическим изменениям слизистой оболочки: в ней начинают формироваться рубцы в очагах протекания некротических процессов.
Стенки органа под влиянием внутреннего давления расширяются, жёлчь с примесями слизи, гноя, а также конкрементами, если холецистит калькулёзный, распирает и увеличивает его. Характерным признаком, отличающим флегмонозную форму заболевания от катаральной, является наличие в жёлчном пузыре гнойного содержимого белого или желтоватого цвета.
Гнойный процесс протекает бурно, жидкость наполняет пузырь, раздувая его и делая его стенки напряжёнными. Это главная причина усиления болевых ощущений.
Причины
Причиной развития флегмонозного холецистита является катаральная стадия заболевания, лечение которой не проводилось или было неэффективным.
Воспаление жёлчного пузыря начинается вследствие нарушения или полного прекращения оттока жёлчи и изменением её состава.
Почти всегда холецистит является осложнением желчнокаменной болезни. Острый обтурационный процесс начинается, когда камень блокирует проток органа.
Клиническая картина
Протекание гнойного процесса всегда характеризуется значительным повышением общей и местной температуры. У пациента проявляются признаки интоксикации. воспалительный процесс выходит за рамки поражённого органа и начинает негативно влиять на состояние всего организма. Во флегмонозной стадии болевые ощущения усиливаются.
Особенно выраженными болевые ощущения становятся, если пациент нарушает диету, принимает алкоголь, подвергается чрезмерной физической нагрузке. Также причиной нарастания боли может послужить эмоциональное перенапряжение, стрессовое состояние.
Острый калькулёзный флегмонозный холецистит протекает со следующими симптомами:
- рвота содержимым желудка и жёлчного пузыря,
- артериальная гипотензия,
- общая слабость, сниженный тонус,
- приступы выступления холодной испарины,
- ощущение вкуса жёлчи во рту, горькая отрыжка,
- изменение характеристик мочи и кала.
Болевые ощущения возникают в правом боку и усиливаются при перемене положения тела, глубоких вдохах. На этой стадии заболевания симптоматика катаральной формы усиливается: рвота становится чаще, боль сильнее, наблюдается тахикардия. В некоторых случаях заметно вздутие живота вследствие нарушений функционирования гладкой мускулатуры кишечника.
Диагностические мероприятия
В первую очередь врачом изучается история болезни пациента. Флегмонозная форма всегда развивается из катаральной, а сам холецистит в 95% случаев является осложнением наличия конкрементов в протоках органа. При физикальном осмотре пациента можно почувствовать небольшое вздутие живота. При пальпации правого подреберья пациент испытывает выраженные болевые ощущения. Также врач может нащупать воспалённый жёлчный пузырь.
Обязательно назначаются общие анализы крови и мочи. При протекании воспалительного процесса ускоряется СОЭ, увеличивается содержание лейкоцитов. В зависимости от значений этих показателей также можно определить стадию патологического процесса. Также проводится биохимический анализ крови для выявления признаков холестаза.
Для визуальной оценки состояния поражённого воспалением органа применяются такие методы, как ультразвуковое и рентгенографическое исследование, компьютерная и магнитно-резонансная томография. В сложных случаях назначается биопсия. Для уточнения диагноза могут быть дополнительно проведены эндоскопические исследования, дуоденальное зондирование.
Лечение флегмонозного холецистита
Пациенты с флегмонозным холециститом обязательно подлежат госпитализации.
Лечение проводится комплексное, направленное сразу на несколько целей. Симптоматика заболевания очень острая, поэтому в первую очередь необходимо устранить проявления. Также назначается терапия, направленная на устранение провоцирующих факторов заболевания.
В подавляющем большинстве случаев помогает только хирургия. Тактика выжидания и применения исключительно медикаментозного лечения практикуется только в катаральной стадии. Во флегмонозной форме терапия лекарственными средствами используется для устранения острых симптомов и поддержания состояния пациента, укрепления иммунитета.
Для подавления жизнедеятельности инфекционных агентов применяются антибиотики. Их подбирают в зависимости от типа и вида возбудителя. Для устранения интоксикации организма назначают сорбирующие препараты. Для облегчения болевых ощущений применяются анальгезирующие средства и спазмолитики.
Для купирования воспалительного процесса используют нестероидные препараты. Также назначаются противорвотные лекарственные средства. Для поддержки организма в борьбе с инфекционным процессом назначаются иммуномодуляторы.
Диета
Важным моментом в лечении заболевания является питание. В период обострения рекомендовано вообще отказаться от употребления пищи на один-три дня. Такие меры принимаются только по рекомендации и под контролем лечащего врача.
В дальнейшем пациента переводят на щадящий рацион, исключающий острые, жирные и солёные продукты. Вся пища, раздражающая пищеварительный тракт, запрещена к употреблению.
Питание дробное, маленькими порциями. Для облегчения работы органов желудочно-кишечного тракта блюда должны быть протёртыми или максимально измельчёнными.
Хирургическое лечение
Проведение хирургических вмешательства практически всегда показаны на флегмонозной стадии холецистита. Показаниями являются:
- утрата органом функциональности,
- сложное течение патологии,
- частые рецидивы.
Чаще всего пациентам рекомендуется избавиться хирургическим путём от источника заболевания — самого поражённого жёлчного пузыря. В тяжёлых случаях для облегчения состояния пациента используют установку дренажной системы для отведения гнойного содержимого.
Холецистэктомия может проводиться двумя способами: проведением лапароскопии или открытой полостной операции. При невозможности оперативного вмешательства, например, у очень пожилых или тяжёлых пациентов, может быть проведено дробление конкрементов.
Такое лечение может проводиться при помощи медикаментов или специального аппарата. Однако в таких случаях всегда остаётся риск повторного образования камней.
Возможные осложнения
При отсутствии адекватного лечения возможны тяжёлые последствия. Самым вероятным исходом в таком случае является прогрессирование заболевания, когда из флегмонозного холецистит становится гангренозным.
В этой форме болезнь может послужить причиной летального исхода. При наступлении гангрены стенка жёлчного пузыря перфорируется, что может послужить причиной истечения жёлчи в брюшную полость.
При своевременно и грамотно проводимом лечении последствия не такие серьёзные, но всё же развитие осложнений возможно. Вероятность этого зависит от возраста и общего состояния пациента, наличия у него сопутствующих заболеваний и особенностей протекания патологического процесса. Если диагностирован флегмонозный калькулёзный холецистит, то его прогрессирование может привести к развитию эмпиемы жёлчного пузыря. Это может произойти в случае, когда воспаление купировано, но проток остался облитерированным или закупоренным камнем.
В некоторых случаях рубцевание, разрастание соединительной ткани приводит к развитию склеротических изменений в жёлчном пузыре. Такое состояние является причиной утолщения стенок органа, потере ими эластичности.
Множественные рубцовые образования делают стенки пузыря не способными сокращаться. Орган постепенно преобразуется в плотный мешок, внутри которого находятся гной, песок, камни. Если содержимого в пузыре нет, он может превратиться в нефункциональный комок фиброзной ткани, плотно присоединённой к печени.
Иногда флегмонозный калькулёзный холецистит приводит к кальцинированию стенок жёлчного пузыря. В этом случае он становится плотным и твёрдым, такое состояние называется ещё «фарфоровым» пузырём.
Последствия флегмонозного холецистита
Следует также отметить, что флегмонозная стадия холецистита не проходит бесследно даже при успешном лечении, так как изменения, происходящие в воспалённом органе, необратимы. При любом исходе заболевания стенки органа становятся более плотными и менее эластичными. В очагах протекания воспалительного процесса слизистая оболочка становится истончённой, на ней образуются мелкие язвочки.
Гладкая мускулатура жёлчного пузыря также подвергается патологическим изменениям. Она становится более толстой и плотной в результате разрастания соединительной ткани. Если процесс принимает хроническую форму, то с каждым новым рецидивом эти изменения усугубляются.
Видео
Острый каменный и бескаменный холецистит. Формы холецистита. Боль при холецистите.
Загрузка…
Гнойный холецистит — причины, симптомы и лечение
Гнойный холецистит – это острое гнойное воспаление желчного пузыря, быстро прогрессирующее и часто приводящее к развитию осложнений (перфорации желчного пузыря, перитонита и др.). В клинической картине преобладают боли в правом подреберье, интоксикация, лихорадка, тошнота и рвота желчью, диспепсия.
Наиболее подвержены гнойному холециститу женщины старше 50 лет, виной этому могут быть гормональные нарушения, увлечение диетами. Холецистит гнойного характера редко встречается у детей. Если больной с острым холециститом вовремя не обратится к врачу, то прогноз может быть не благоприятным.
Гнойный холецистит начинает развиваться на фоне ишемии желчного пузыря, которая может быть следствием сердечной недостаточности, сахарного диабета и наркотической зависимости. Холецистит часто проявляется как осложнение желчнокаменной болезни, в результате которой циркуляция желчи нарушается. Желчь сгущается и скапливается в пузыре, растягивая его. Постепенно болезнь прогрессирует: возникает некроз и перфорация стенок органа.
Содержание статьи
Подробнее о патологии
При развитии болезни в полости жёлчного пузыря скапливается гнойное вещество. Коварство недуга заключается в том, что у него отсутствует яркая, характерная симптоматика и нет точных признаков. В основном страдают гнойным холециститом женщины старше 50 лет, дети — крайне редко. Врачи выделяют 3 экссудативных формы холецистита: флегмона — гнойное воспаление разливается в стенках органа; абсцесс — гной располагается на внутренней стенке пузыря; эмпиема — воспаление, охватывающее все полости жёлчного пузыря.
Клиническая картина гнойного холецистита определяется развивающейся интоксикацией. сборе анамнеза больные выделяют следующие признаки: приступообразные боли с правой стороны в области рёбер; желтушность кожного покрова; высокая температура тела. Диагностика заболевания в острый период довольно затруднительна, так как болезнь нередко сопровождается дополнительными факторами (лишняя масса тела, энтероколит и т.д.).
В медицине острое воспаление желчного пузыря, сопровождающееся гноем, называют гнойным холециститом. Он быстро прогрессирует и в большинстве случаев приводит к осложнениям. Характеризуется холецистит с гноением болезненными ощущениями под ребрами с правой стороны и признаками интоксикации. Для подтверждения диагноза требуется проведение диагностики, которая включает в себя УЗИ, анализы крови и другие методы обследования. Вылечить гнойное воспаление желчного можно лишь с помощью оперативного вмешательства, но также обязательно проводится антибактериальная, дезинтоксикационная и обезболивающая терапия.
Если вовремя не обратиться к врачу, больному грозят серьезные осложнения, а именно:
- скопление гнойной отечной жидкости в пузыре с желчью, что в результате приводит к прободению стенок этого органа;
- появление острого воспаления поджелудочной, а также сепсиса и гнойного поражения брюшины.
Описываемое заболевание встречается крайне редко, но его сложностью является отсутствие специфической симптоматики, с помощью которой можно было быстро выявить недуг. Особенно часто развивается холецистит с гноем у пациентов, состояние которых настолько тяжелое, что они не способны описать беспокоящие их симптомы. Болезнь в этом случае прогрессирует без видимых признаков и выявляется лишь при полном диагностическом обследовании.
Симптоматику патологии условно делят на 2 группы:
Местные — постоянная, усиливающаяся боль. Она располагается в верхней части живота. Наиболее болезненное место — расположение жёлчного пузыря. Боль может отдавать в плечевую зону и под правую лопатку. При прощупывании верхней части живота боль резко усиливается, а мышцы брюшной стенки находятся в тонусе. Спустя некоторое время она распространяется по всему животу. Это говорит о том, что воспаление поразило большую часть брюшины. При прощупывании размер жёлчного пузыря, печени значительно увеличен.
Общие — боль, жёлтый оттенок кожного покрова, привкус горечи во рту, рвота, тошнота, диарея, повышение температуры тела, снижение аппетита. Увеличение печени происходит при застойных процессах, а также при развитии плохого оттока жёлчи.
Суть патологии
Гнойное воспаление в стенках жёлчного пузыря — крайне болезненное и опасное заболевание. Опасность его в том, что большие количества экссудата в полости пузыря приводят к перфорации его стенок, что, в свою очередь, чревато очень серьёзными последствиями. Если гнойное содержимое попадает в полость брюшины через перфорированные стенки, развиваются состояния, угрожающие жизни пациента: перитониты, септические поражения, абсцессы.
Другая опасность нагноения в жёлчном пузыре в том, что развивается патология очень быстро, но при этом не имеет специфических признаков. Гнойный процесс может развиваться у тяжёлых пациентов с патологиями брюшной полости, находящихся в реанимации. Тяжесть состояния не позволяет таким пациентам описывать свои симптомы, а методов, позволяющих диагностировать гнойный процесс в таком состоянии, нет.
Причины возникновения
Основным патогенетическим механизмом развития гнойного холецистита является ишемия стенки желчного пузыря. Нарушение кровоснабжения может возникнуть на фоне следующих состояний и заболеваний:
- снижение общего объема циркулирующей крови (кровотечение, обезвоживание), шок, острая или хроническая сердечная недостаточность;
- сдавление желчного пузыря опухолями, камнями, окружающими органами; атеросклероз, сахарный диабет, сгущение крови;
- прием наркотических препаратов (кокаиномания).
Ишемия стенки является причиной нарушения сократительной активности желчного пузыря, застоя и сгущения желчи, ухудшения ее эвакуации. Вследствие этого происходит перерастяжение стенок пузыря, что приводит к прогрессированию ишемии, развитию некроза и перфорации пузырной стенки. Интенсивная инфузионная терапия вызывает резкое восстановление кровообращения в ишемизированных участках, что только усугубляет патологические изменения, поэтому лечение патологии – только хирургическое.
У пациентов отделений интенсивной терапии, находящихся в крайне тяжелом состоянии, механизм развития ишемии несколько иной. Холецистокининовый путь стимуляции сокращения желчного пузыря у них не функционирует из-за невозможности поступления пищи и жидкости через пищеварительный тракт. Кроме того, у таких больных часто развивается обезвоживание, централизация кровообращения. Все это приводит к первичному сгущению и застою желчи, перерастяжению желчного пузыря, обструкции и сдавлению сосудов пузырной стенки и вторичной ее ишемии на этом фоне.
В ишемизированной стенке желчного пузыря местные иммунные механизмы не работают, поэтому чаще всего колонизация бактериями происходит гематогенным путем (через воротную вену или печеночную артерию). Однако нередки случаи восходящей инфекции, когда возбудители попадают в желчный пузырь из кишечника (при наличии кишечной инфекции, вызванной клебсиеллой, кокками, кишечной палочкой), ретроградно по желчевыводящим путям. Развившийся воспалительный процесс приводит к экссудации в просвет желчного пузыря, прогрессированию пузырной гипертензии и формированию патогенетического порочного круга.
Причиной застоя желчи и последующей ишемии также могут быть паразитарные инвазии (лямблиоз) – скопления паразитов в пузырном протоке или желчном пузыре препятствуют нормальной динамике желчи. Предрасполагают к развитию гнойного холецистита тяжелые травмы, обширные оперативные вмешательства (особенно на органах брюшной полости, сердце и сосудах), сальмонеллез, ожоги, беременность и недавние роды, длительное голодание и парентеральное питание, шок, атеросклероз, панкреатит, перитонит, сепсис, сахарный диабет, СПИД.
Диагностические методы
При проведении физикального осмотра выявляется уплотнение и увеличение объёма жёлчного пузыря, некоторое выпирание нагноённой области. К выраженным диагностическим признакам гнойного холецистита также относят жалобы пациентов на приступы сильной боли в правом боку, высокую температуру, проявления интоксикации организма. Для диагностики гнойного холецистита проводят общий анализ крови.
При протекании воспалительных и гнойных процессов увеличивается СОЭ, наблюдается лейкоцитоз, признаки анемии, изменение состава и консистенции крови. Кровь становится более густой, в ней могут быть выявлены токсические виды лейкоцитов.
Проводятся печёночные пробы, изучается анамнез на предмет выявления провоцирующих факторов.
Также проводится исследование под названием динамическая сцинтиграфия гепатобилиарной системы для оценки общей функциональности органа и степень оттока жёлчи.
Назначаются исследования, позволяющие визуально оценить состояние жёлчного пузыря и протекание в нём гнойного процесса. К таким методам относятся ультразвук, компьютерная томография, магнитно-резонансная томография.
Для дифференциации гнойного холецистита от инфаркта обязательно проводят электрокардиограмму, так как иногда сердечные приступы по ощущениям могут напоминать жёлчную или печёночную колику.
Лечение
При гнойном холецистите лечение должно быть оперативным, так как отказ от него или отсрочка операции ведет к резкому увеличению летальности или развитию тяжелых изменений в желчном пузыре, печени и окружающих органах. Летальность после операций по поводу хронических холециститов колеблется от 0,2 до 0,5 %, а при гнойном холецистите она втрое больше. Причина значительной летальности при данном заболевании прежде всего в запаздывании с операцией. Это приводит к развитию перитонита или тяжелых анатомо-физиологических изменений в желчных путях и печени, особенно у пожилых больных.
Своевременная операция у больных острым, а также рецидивирующим холециститом предупреждает развитие гнойных форм; она не только снижает летальность, но и часто приводит к полному выздоровлению с восстановлением трудоспособности. Одним из серьезных осложнений холецистита является обструкция общего желчного протока камнем или воспалительным инфильтратом и развитие механической желтухи.
Помимо тяжелейших нарушений многочисленных и сложных функций печени, застой во вне- и внутрипеченочных желчных путях приводит к развитию восходящей инфекции — холангита (иногда гнойного), гепатита, панкреатита, поддиафрагмального абсцесса. Прогрессирующее воспаление приводит к деструктивным изменениям в стенке пузыря (флегмона, гангрена) с последующим развитием перфорации и перитонита. Иногда перфорации в свободную брюшную полость не происходит вследствие развития спаек с соседними органами (сальник, толстая кишка и др.), в остальных случаях развивается гнойный перитонит, который иногда прогрессирует очень быстро.
При осложненном холецистите (флегмона, прободение или угроза перфорации желчного пузыря, гангрена, обтурация общего желчного протока с желтухой, нарастающий перитонит и др.) необходима экстренная операция. При эмпиеме желчного пузыря операцию можно отложить на 2—3 дня для подготовки больного. Значительная часть гнойных холециститов сопровождается явлениями острого панкреатита, который весьма отягощает прогноз.
Непосредственные причины смерти больных с гнойным холециститом: в 50 % случаев — перитонит, в 25 % — восходящий гнойный холангит, в 14 % — абсцессы печени, в 11 % случаев — другие причины. У всех больных гнойным холециститом необходимо исследовать кровь и мочу на амилазу. Повышенная активность амилазы и соответствующие данные УЗИ дают возможность вовремя установить диагноз холецистопанкреатита и начать лечение.
Огромное значение для летального исхода имеют поздняя госпитализация в хирургическое отделение и запаздывание с оперативным вмешательством. Целесообразность ранней операции при остром холецистите требует точных показаний и противопоказаний к этому вмешательству. К абсолютным показаниям к экстренной операции при остром холецистите относят подозрение на перфорацию, гангрену или флегмону желчного пузыря и перитонит. У остальных больных острым холециститом необходимость неотложной операции определяется динамикой клинической картины при настойчивом консервативном лечении и осложнениями.
При определении срочности оперативного вмешательства следует ориентироваться на следующие критерии:
- при подозрении на перфорацию, гангрену, флегмону желчного пузыря показана экстренная операция по жизненным показаниям. Эти больные составляют 20 % всех оперированных по поводу острого холецистита;
- при неуклонном ухудшении клинической картины или при отсутствии улучшения, несмотря на энергичное лечение с применением антибиотиков в течение 24—48 или 72 ч, показана неотложная операция. Эти больные составляют 45 % оперированных по поводу острого холецистита;
- при тяжелых и повторных приступах острого холецистита, которые при комплексной терапии с применением антибиотиков затихли, а воспалительные явления уменьшились, операцию производят на 5—14-й день от начала лечения, т.е. в фазе затихания острого холецистита. Эти больные составляют 35 % оперированных.
Сказанное справедливо и для больных с эмпиемами желчного пузыря. Оперативное вмешательство менее опасно в фазе затихания воспаления. Однако если процесс продолжает прогрессировать, то выжидание более опасно, чем экстренная операция. Так, при катаральных формах острого холецистита (30 % больных) летальных исходов, как правило, не бывает. Вынужденные операции у крайне тяжело, порой безнадежно больных увеличивают число летальных исходов.
Если исключить из статистики данные о больных, оперированных по жизненным показаниям (перфорация, гангрена, перитонит), летальность больных острым холециститом составит 1—1,5 %. Большое значение для исходов оперативного лечения при гнойном холецистите имеет методика обезболивания и радикальной операции. При гнойном холецистите всегда в той или иной степени нарушены функции печени и выражен эндотоксикоз. В связи с этим предпочтение следует отдавать таким методам обезболивания, которые не усиливают токсикоз, и таким наркотическим средствам, которые не обладают гепатотоксическими свойствами.
Среди операций лучший прогноз при холецистэктомии, но не всегда состояние больных позволяет ее выполнить. Так, по нашим наблюдениям, у 97 % больных операция закончилась холецистэктомией. У 3% больных выполняли холецистостомию, а когда состояние после стихания воспаления и уменьшения эндотоксикоза улучшилось, выполнили холецистэктомию. Поражение магистральных протоков при остром холецистите определяет механическую желтуху, холангит или сопутствующий панкреатит. Наружное или внутреннее дренирование общего желчного протока выполняют у 17-20 % больных.
Показанием к холедохотомии служат желтуха, холангит, холецистопанкреатит, холедохолитиаз. При больших изменениях в подпеченочной области (инфильтрат, рубцы, спайки и т.д.) у больных гнойным холециститом большое значение имеет техника холецистэктомии. Удаление желчного пузыря при гнойном холецистите начинают от дна, что облегчает ориентировку в измененных тканях в области ворот печени, гепатодуоденальной связки и уменьшает опасность повреждения сосудов, общего желчного протока, печеночных протоков и т.д. Перед холецистэктомией обязательны тщательный осмотр и пальпация желчного пузыря, желчных путей и окружающих органов.
Операцией выбора при остром холецистите у больных старческого возраста должна быть холецистэктомия из лапаротомного доступа с одномоментной коррекцией патологии магистральных желчных протоков. Малоинвазивные, паллиативные вмешательства показаны при объективно установленной высокой степени операционного риска (более 30 баллов по Apache III).
При механической желтухе у таких больных целесообразны первичное экстренное эндоскопическое вмешательство (ЭРХПГ — ЭПСТ, назобилиарное дренирование) и последующая неотложная холецистэктомия. У крайне тяжело больных, стариков с серьезными сопутствующими заболеваниями во время лапароскопии можно выполнить чрескожное дренирование желчного пузыря с последующей его санацией через дренаж. Эта лапароскопическая операция позволяет уменьшить интоксикацию, улучшить состояние больного, а в ряде случаев обойтись без операции.
Особое место занимает хирургическая тактика при остром холецистите и механической желтухе. Разрешив механическую желтуху до операции, сокращают объем оперативного вмешательства: операция включает холецистэктомию и дренирование подпеченочного пространства, а необходимость в холедохотомии, дренировании желчных путей отпадает.
Эндоскопическая папиллотомия, устранение рубцовой структуры, удаление камней, назобилиарное дренирование желчных протоков позволяют ликвидировать механическую желтуху и холангит без открытого вмешательства на желчных протоках. При невозможности выполнения РПХГ, эндоскопического вмешательства на большом дуоденальном сосочке интраоперационная холангиография и интраоперационное УЗИ позволяют дифференцировать причину желтухи и выполнить оперативное вмешательство на протоках.
Сначала выполняют холецистэктомию, а затем оперативное вмешательство на протоках. Методом выбора при остром холецистите может быть лапароскопическая холецистэктомия, но ее возможности при гнойном холецистите ограничены. Противопоказания к этому вмешательству: перфорация желчного пузыря, перивезикальный абсцесс, гнойный перитонит, воспалительный инфильтрат, захватывающий шейку пузыря, гепатодуоденальную связку.
Частота перехода от лапароскопической холецистэктомии к открытой при остром гнойном холецистите достигает 37 % (при плановых операциях — 4—5 %). При эмпиеме пузыря конверсия достигает 83 %, при гангренозном холецистите — 50 %, при флегмонозной — 21 % (СажинА.В.,2002). Послеоперационное лечение должно быть направлено на борьбу с гнойной инфекцией, интоксикацией. Больше значение имеют антибиотикотерапия с применением препаратов широкого спектра действия и инфузионная, дезинтоксикационная терапия.
Использование антибиотиков при лечении
Применение антибиотиков при остром холецистите часто приводит к быстрой и полной ликвидации воспалительных явлений. При гнойном холецистите антибиотики, как правило, способствуют снижению температуры, нередко до нормы, уменьшению или прекращению болей в области желчного пузыря, снижению гнойной интоксикации, улучшению самочувствия и т.д.
Вся клиническая картина, казалось бы, свидетельствует о прекращении воспалительного процесса, но нередко после такого лечения во время операции обнаруживают эмпиему желчного пузыря, перивезикальный абсцесс и др. Ложное благополучие в связи с применением антибиотиков не должно вводить в заблуждение при определении показаний к срочному оперативному лечению.
При легких приступах острого холецистита энергичное лечение антибиотиками обычно приводит к стиханию острых явлений и, как правило, экстренная операция не показана.
Питание при патологии
Пищевой режим в острый период болезни (острый холецистит или обострение хронического холецистита) строится с расчетом максимального щажения всей пищеварительной системы. С этой целью в первые дни болезни рекомендуется введение только жидкости. Назначают теплое питье (некрепкий чай, минеральная вода и сладкие соки пополам с кипяченой водопроводной водой, сладкие соки из фруктов и ягод, разведенные водой, отвар шиповника) небольшими порциями.
Через 1—2 дня (в зависимости от уменьшения остроты болевого синдрома) назначают в ограниченном количестве протертую пищу: слизистые и протертые супы (рисовый, манный, овсяный), протертую кашу (рисовую, овсяную, манную), кисели, желе, мусс из сладких фруктов и ягод. Далее в диету можно включать нежирный творог, нежирное мясо в протертом виде, приготовленное на пару, нежирную отварную рыбу. Разрешаются белые сухари. Пищу дают небольшими порциями (5—6 раз в день).
Через 5—10 дней после начала болезни назначают диету вполне полноценную, но с некоторым ограничением жиров. Пищу готовят в основном в протертом виде, исключаются холодные и жареные блюда. Разрешаются вегетарианские супы (0,5 тарелки) с протертыми овощами и крупами, молочный суп. Нежирные сорта мяса и рыбы в виде суфле, паровых котлет, курицу можно принимать куском, но в отварном виде. Из молочных продуктов разрешаются некислый творог (лучше домашнего приготовления), белковые омлеты, молоко, неострые сорта сыров, сливочное масло. Овощи назначают сырые, в протертом виде. Рекомендуются спелые и сладкие фрукты и блюда из них. Хлеб только белый, подсушенный.
Исключают из рациона бобовые (горох, чечевицу, фасоль), овощи и зелень, богатые эфирными маслами (чеснок, лук, редис, редьку). Переход на более разнообразную диету осуществляется при исчезновении всех острых явлений через 3—4 недели при хорошем общем состоянии больного, при восстановлении аппетита. С этого момента разрешают те же блюда, но уже в непротертом виде. Протирают только жилистое мясо и овощи, очень богатые клетчаткой (капусту, морковь, свеклу). Жареные продукты исключаются.
Можно давать блюда из тушеных продуктов, а также в запеченном виде (после предварительного отваривания). 1/3 часть жиров дают в виде растительного масла. Растительное масло (оливковое, подсолнечное, кукурузное) добавляют в салаты, в овощные и крупяные гарниры. Наряду с белым хлебом (200 г) разрешаются небольшие количества ржаного сеяного, из муки обойного помола (100 г).
Профилактика заболевания
Для предотвращения развития патологий врачи рекомендуют придерживаться следующих правил:
- своевременно лечить инфекционные, воспалительные болезни;
- проводить регулярно ультразвуковое исследование органов брюшной полости;
- придерживаться правильного питания, исключая еду быстрого приготовления, фастфуд, жиры животного происхождения;
- соблюдать правильный режим дня; вести активный образ жизни;
- поддерживать вес, не давая ему увеличиваться;
- устранить факторы, приводящие к развитию стрессовых, депрессивных состояний;
- исключить физические и умственные перегрузки.
Холецистит с гнойным содержимым — серьёзное заболевание, сопровождающееся скоплением гнойной жёлчи в полости органа. При игнорировании признаков болезнь может спровоцировать серьёзное осложнение, которое в итоге приведёт к летальному исходу. Соблюдение простых правил, поможет быстро восстановиться организму и предотвратить повторное развитие недуга.
Источники:
https://www.krasotaimedicina.ru/diseases/zabolevanija_gastroenterologia/purulent-cholecystitis
https://pechen.org/holecistit/gnojnyj.html
https://pechen1.ru/holecistit/gnoynyiy.html
http://pishchevarenie.ru/zhelch/cholecystitis/gnojnyj.html
zapechen.ru/bolezni-pecheni/holetsistit/gnoynyiy-holetsistit.html
https://medbe.ru/materials/infektsii-v-khirurgii/infektsii-v-abdominalnoy-khirurgii-gnoynyy-kholetsistit/
http://www.redov.ru/medicina/holecistit_ot_koliki_do_skalpelja/p3.php
Данный материал носит исключительно субъективный характер и не является руководством к действию. Определить точный диагноз и назначить лечение может только квалифицированный специалист.
Последнее изменение: 19.03.2020
Болезнь желчного пузыря | Johns Hopkins Medicine
Что такое болезнь желчного пузыря?
Заболевание желчного пузыря включает воспаление, инфекцию, камни или закупорку желчного пузыря. Желчный пузырь — это мешок, расположенный под печенью. Он накапливает и концентрирует желчь, вырабатываемую печенью. Желчь способствует перевариванию жиров и выделяется из желчного пузыря в верхний отдел тонкой кишки в ответ на пищу (особенно жиры). Типы заболеваний желчного пузыря включают:
- Холецистит (воспаление желчного пузыря)
- Камни в желчном пузыре
- Хроническое бескаменное заболевание желчного пузыря (при котором естественные движения, необходимые для опорожнения желчного пузыря, не работают)
- Гангрена или абсцессы
- ткань желчного пузыря
- Врожденные пороки желчного пузыря
- Склерозирующий холангит
- Опухоли желчного пузыря и желчных протоков
Симптомы
Наиболее легким и наиболее частым симптомом болезни желчного пузыря является перемежающаяся боль при желчном пузыре.Как правило, пациент испытывает постоянную хватающую или грызущую боль в правом верхнем углу живота возле грудной клетки, которая может быть сильной и распространяться в верхнюю часть спины. Некоторые пациенты с желчной коликой испытывают боль за грудиной. Может возникнуть тошнота или рвота.
От 1 до 3 процентов людей с симптомами желчных камней развивают воспаление желчного пузыря (острый холецистит), которое возникает, когда камни или ил блокируют проток. Симптомы похожи на симптомы желчной колики, но более стойкие и тяжелые.Они включают сильную и постоянную боль в правом верхнем углу живота, которая может длиться несколько дней. Боль часто усиливается при вдохе. Около трети пациентов имеют жар и озноб. Возможны тошнота и рвота.
Хроническая болезнь желчного пузыря включает камни в желчном пузыре и легкое воспаление. В таких случаях желчный пузырь может покрыться рубцами и стать жестким. Симптомы хронического заболевания желчного пузыря включают жалобы на газы, тошноту и дискомфорт в животе после еды и хроническую диарею.
Камни, застрявшие в общем желчном протоке, могут вызывать симптомы, аналогичные тем, которые вырабатываются камнями, которые застревают в желчном пузыре, но они также могут вызывать:
- Желтуху
- Темная моча, более светлый стул или и то, и другое
- Учащенное сердцебиение и резкое падение артериального давления
- Лихорадка, озноб, тошнота и рвота с сильной болью в правом верхнем углу живота
Диагноз
- Анализы крови
- Ультразвук и другие методы визуализации
Лечение
Для удаления может потребоваться хирургическое вмешательство желчный пузырь, если у пациента есть желчные камни или желчный пузырь не функционирует нормально.В большинстве случаев это можно выполнить лапароскопически (через небольшие разрезы) в амбулаторных условиях.
Каковы общие проблемы желчного пузыря? Симптомы, причины, диагностика, лечение и профилактика
Если у вас есть камни в желчном пузыре или другая проблема с желчным пузырем, у вас может развиться боль в животе, которая может варьироваться от легкой до мучительной. Эти приступы могут длиться от 30 минут до нескольких часов. (3)
Желчный пузырь расположен в правой верхней части живота.«Если есть какие-либо проблемы, обычно человек жалуется на боль в этом месте, прямо под ребрами», — объясняет Томаш Рогула, доктор медицинских наук, директор центра желудочно-кишечной метаболической хирургии в Медицинском центре Geauga при университетских больницах в Шардоне, штат Огайо.
Если желчный камень полностью блокирует поток желчи в желчный пузырь или тонкий кишечник, помимо боли могут возникнуть следующие симптомы:
- Тошнота или потеря аппетита
- Усталость
- Потеря веса
- Желтуха (пожелтение кожи и глаз)
- Лихорадка и озноб
- Зуд
- Ночная потливость
- Темная моча
- Жирный или светлый стул (4)
Желчные камни могут никогда не вызывать боли, и их можно обнаружить шанс на сканирование изображений, выполненное по несвязанным причинам.В этом случае дальнейшее лечение не требуется. (3)
Хотя камни в желчном пузыре являются наиболее частой причиной симптомов желчного пузыря, желчные протоки могут блокироваться или сужаться из-за редких причин, таких как рак желчного пузыря. (2)
Рак желчного пузыря обычно не вызывает никаких симптомов до поздних стадий. Даже в этом случае симптомы частично совпадают с симптомами других проблем с желчным пузырем, поэтому идентифицировать их бывает сложно. (5)
На слизистой оболочке желчного пузыря могут образовываться доброкачественные новообразования, известные как полипы (только около 5% из них злокачественные).Эти полипы могут не вызывать никаких симптомов или могут вызывать следующее:
- Тошнота
- Рвота
- Периодическая боль в правом верхнем углу живота (6)
Подробнее о симптомах проблемы с желчным пузырем
Операция по удалению желчного пузыря (холецистэктомия) Информация для пациентов от SAGES
Что такое лапароскопическая операция по удалению желчного пузыря (лапароскопическая холецистэктомия)?
Что такое желчный пузырь?
Желчный пузырь — это небольшой орган в верхней части живота.Живот — это область в центре вашего тела, в которой находится множество органов, включая желудок и желчный пузырь.
Что делает желчный пузырь?
Желчный пузырь собирает и хранит жидкость, называемую желчью, которая помогает организму расщеплять пищу. В желчном пузыре могут образовываться небольшие твердые отложения, называемые желчными камнями. Это обычное состояние. Если камни в желчном пузыре вызывают проблемы со здоровьем, врачи могут сделать операцию по их удалению. Например, вам может потребоваться операция, если ваш желчный пузырь больше не работает должным образом и вы испытываете боль.Ваш врач поговорит с вами об этом.
Анатомия: желчный пузырь, печень, поджелудочная железа
В прошлом врачи делали большой разрез (разрез) на животе, чтобы удалить желчный пузырь. Это называется открытой операцией. Сегодня врачи могут делать эту операцию с помощью крошечных инструментов и всего нескольких небольших порезов. Это называется лапароскопической хирургией, потому что основной инструмент называется лапароскопом (скажем, «LAP-uh-ruh-scope»). Минимально инвазивная хирургия — это общий термин для операции с использованием этих небольших инструментов.
Что вызывает проблемы с желчным пузырем?
Часто причиной являются камни в желчном пузыре.Эти небольшие твердые отложения образуются в желчном пузыре. Они также могут попасть в желчный проток, который соединяет желчный пузырь с кишечником.
У вас больше шансов получить камни в желчном пузыре, если вы:
- Женщина,
- Имеют детей,
- имеют избыточный вес, или
- старше 40 лет.
Вы также можете получить камни в желчном пузыре, если бы они были у других членов вашей семьи. У врачей нет последовательного способа предотвратить образование камней в желчном пузыре.
Каковы симптомы проблем с желчным пузырем?
Симптомы могут включать:
- Острая боль в животе,
- Тошнота и рвота,
- Расстройство желудка,
- лихорадка и
- Желтая кожа. Желтуха — это медицинский термин для обозначения желтого цвета кожи и глаз.Вы можете получить желтуху, если желчные камни заблокируют желчный проток.
Как врачи находят проблемы с желчным пузырем?
Ваш врач, вероятно, назначит тест, который называется ультразвуком. Он показывает внутреннюю часть тела с помощью звуковых волн. Вы бодрствуете во время теста, и это не больно.
Если вам нужно больше тестов, вы можете пройти компьютерную томографию или тест, который называется сканированием HIDA. При сканировании HIDA используется инъекция красителя, чтобы показать, насколько хорошо работают ваш желчный пузырь и желчные протоки.
Как врачи лечат проблемы с желчным пузырем?
Удаление желчного пузыря обычно является лучшим способом лечения проблем с желчным пузырем.Вы можете получить некоторое облегчение, изменив свой рацион. Например, может помочь употребление меньшего количества жиров. Но камни в желчном пузыре редко проходят сами по себе.
Возможно, вы слышали о методах лечения камней в желчном пузыре или их таяния (растворения). К сожалению, они обычно не работают.
Каковы преимущества лапароскопической хирургии желчного пузыря?
- Меньший разрез — несколько небольших разрезов, каждый длиной менее одного (1) дюйма, вместо 5-7-дюймового разреза при открытой хирургии.
- Боль меньше, чем после открытой операции.
- Более быстрое восстановление, чем открытая операция — вы можете пойти домой в тот же день, когда вам сделают операцию. Вы также можете быстрее вернуться к обычным занятиям.
Подходит ли вам лапароскопическое удаление желчного пузыря?
Лапароскопическое удаление желчного пузыря может быть правильным выбором для вас, потому что это наиболее распространенный вид хирургии желчного пузыря. Это может быть не вариант, если:
- У вас серьезные проблемы с желчным пузырем, или
- У вас ранее была операция на верхней части живота.
Спросите своего семейного врача или другого поставщика медицинских услуг, подходит ли вам эта операция. Вам также следует поговорить с хирургом, имеющим подготовку и квалификацию для проведения лапароскопической хирургии желчного пузыря. Они могут помочь вам решить.
Как мне подготовиться к лапароскопическому удалению желчного пузыря?
Вам потребуется полное медицинское обследование. Возможно, вам потребуются тесты, чтобы убедиться, что вы достаточно здоровы для операции.
Хирург, который будет делать вам лапароскопическое удаление желчного пузыря, расскажет вам о рисках и преимуществах операции.Затем вы подпишете форму, в которой говорите, что вы понимаете и соглашаетесь с операцией. В кабинете хирурга вам подскажут, что делать и чего избегать перед операцией. Точные инструкции зависят от вашего хирурга, но вот несколько общих действий.
- Примите душ вечером перед операцией или в то же утро. Ваш хирург может попросить вас использовать мыло с антибиотиком. Пожалуйста, не брейте область живота.
- Прекратите есть и пить в то время, когда врач скажет вам перед операцией.
- Утром в день операции вы можете принимать лекарства, разрешенные врачом.Запивайте их глотком воды.
- Возможно, вам придется прекратить прием некоторых лекарств перед операцией. К ним относятся антикоагулянты, пищевые добавки и лекарства, влияющие на вашу иммунную систему. Поговорите со своим хирургом, когда планируете лапароскопическое удаление желчного пузыря.
Вам понадобится кто-нибудь, чтобы отвезти вас домой после операции. Вам также понадобится, чтобы кто-то остался с вами на ночь. Спросите своего врача или медсестру, какая помощь вам может понадобиться.
Как проводится лапароскопическое удаление желчного пузыря?
Вам будет проведена общая анестезия для лапароскопического удаления желчного пузыря.Это означает, что вы спите во время операции. По окончании операции хирург закрывает вам разрезы с помощью крошечных швов, скоб, хирургической ленты или клея. Они исчезают по мере заживления, поэтому врачу не нужно удалять их позже.
Когда вы засыпаете, хирург делает разрез возле вашего пупка и вставляет небольшое устройство, называемое портом. Порт создает отверстие, через которое ваш хирург может заполнить брюшную полость газом. Это создает пространство для выполнения операции. Далее через порт вставляют небольшую камеру.Камера показывает операцию на экране в операционной. Как только хирург станет ясно видеть, он вставляет больше портов, чтобы вставить длинные и узкие инструменты. Наконец, они осторожно отсоединяют желчный пузырь и выводят его через один из разрезов. Для большинства операций требуется 3 или 4 разреза, но для некоторых требуется больше.
Разрезы после малоинвазивной (лапароскопической) операции
Ваш хирург может использовать хирургического робота для выполнения вашей операции. Делается так же, как описано выше. Ваш врач направляет робота вместо того, чтобы управлять инструментами вручную.Это обычно называют роботизированной хирургией.
Во время операции вам могут сделать специальный рентгеновский снимок желчного пузыря и желчных протоков. На этом рентгеновском снимке можно обнаружить камни в желчном протоке. Если они у вас есть, хирургу могут потребоваться дополнительные процедуры во время операции. Или вам может потребоваться другая процедура, чтобы удалить их позже.
Очень важно знать об обучении и опыте своего врача до операции. Спросите об их опыте выполнения лапароскопического удаления желчного пузыря и открытых операций на желчном пузыре.
Что делать, если мне не удастся провести лапароскопическое удаление желчного пузыря?
Некоторые люди не могут пройти лапароскопическое удаление желчного пузыря. Если вы один из этих людей, вам может быть сделана открытая операция. Вот несколько причин для открытия или перехода на открытую операцию:
- Ваш желчный пузырь имеет серьезные повреждения — например, шрамы или воспаление.
- У вас есть рубцовая ткань в брюшной полости от ранее проведенной операции.
- У вас ожирение — это значит, что у вас очень большой вес.
- Хирург плохо видит ваше тело через лапароскоп.
- У вас проблемы с кровотечением во время операции.
Это не осложнение (проблема), если ваш хирург решит перейти на открытую операцию. Они поменяются местами, если открытая операция будет для вас наиболее безопасным вариантом. Ваш хирург может не знать об этом до начала лапароскопии. Они наилучшим образом оценят наиболее безопасную для вас операцию.
Каковы возможные осложнения лапароскопического удаления желчного пузыря?
Вы, вероятно, вернетесь к нормальной деятельности в течение одной недели.Осложнения — это проблемы, которые возникают во время оказания медицинской помощи или после нее. У большинства людей, перенесших лапароскопическое удаление желчного пузыря, осложнений мало или они отсутствуют вовсе.
Осложнения лапароскопического удаления желчного пузыря (холецистэктомии) случаются нечасто. Они могут включать кровотечение, инфекцию в операционной, грыжи, сгустки крови и проблемы с сердцем. Грыжа — это когда небольшой участок кишечника (кишечника) или другой ткани выпячивается через покрывающие его мышцы.
Вы также должны знать, что любая операция может повредить другие части тела.Это маловероятно, но возможно. Операция на желчном пузыре может повредить близлежащие области, такие как общий желчный проток, толстый кишечник (толстая кишка) или тонкий кишечник. Если это произойдет, вам может потребоваться еще одна операция. Также возможно, что желчь может просочиться в брюшную полость после операции на желчном пузыре.
Большинство осложнений после операции на желчном пузыре случаются редко, а это значит, что их почти никогда не бывает. Если вас беспокоят возможные осложнения, спросите своего хирурга.
Чего ожидать после операции
Чего мне следует ожидать после операции по удалению желчного пузыря (холецистэктомии)?
Возвращение домой
Вероятно, вы можете пойти домой в день операции или остаться в больнице на ночь.Перед тем, как пойти домой, вы должны уметь пить жидкости.
Будет ли мне больно?
После операции вы почувствуете небольшую боль. Боль в местах разрезов и в животе — обычное явление. У вас также может быть боль в плечах. Это из воздуха, введенного вам в брюшную полость во время операции. Боль в плече должна исчезнуть через 24-48 часов.
Вы можете принимать лекарства, отпускаемые без рецепта, для облегчения боли, если только ваш врач не запретит вам это делать. Ацетаминофен (Тайленол®) и ибупрофен (Адвил®) являются примерами обезболивающих, отпускаемых без рецепта.Также может помочь прикладывание льда к разрезу. Спросите своего врача или медсестру о том, как правильно использовать лед.
Ваш хирург может прописать вам небольшое количество наркотического обезболивающего, чтобы облегчить боль. Многие люди восстанавливаются после операции, не принимая никаких обезболивающих, но некоторым понадобится наркотик на несколько дней. Если у вас есть вопросы о боли после операции, спросите хирурга или медсестер. Они должны быть в состоянии сказать вам, как долго продлится боль и чего ожидать.
После операции вы можете почувствовать тошноту (тошноту) или рвоту (рвота).Это может случиться после операции и анестезии. Вы должны почувствовать себя лучше через день или два. Сообщите своему врачу или медсестре, если вы продолжаете рвоту или чувствуете тошноту.
Деятельность
Вы должны быть настолько активными, насколько позволяет ваше тело. Врачи рекомендуют гулять. Вы можете подниматься и спускаться по лестнице в день операции. На следующий день можно снять повязку, если она у вас есть, и принять душ. Вы можете чувствовать себя немного лучше каждый день после возвращения домой. Если нет, позвоните своему врачу.
Вероятно, вы сможете вернуться к нормальной активности примерно через неделю после лапароскопического удаления желчного пузыря.
Если вы выполняете физическую работу с поднятием тяжестей, спросите своего врача, когда вы сможете вернуться к работе. Вы можете водить машину через 24 часа после анестезии, если не принимаете наркотические обезболивающие.
Если у вас была открытая операция с большим разрезом, вам нужно больше времени на восстановление. Вероятно, вам нужно будет остаться в больнице в течение нескольких дней после операции. Ожидайте, что вы вернетесь к полной активности через 4-6 недель.Вы, вероятно, будете восстанавливаться медленнее и другими способами. Ваш врач может сказать вам, чего ожидать.
Когда обращаться к врачу после операции
Вам необходимо посетить хирурга через 2–3 недели после операции.
Когда обращаться к врачу после лапароскопической холецистэктомии
Обязательно позвоните своему хирургу или семейному врачу, если у вас возникнут какие-либо из перечисленных ниже проблем.
- Температура выше 101 градуса F (38,5 C)
- Сильная боль или опухоль в животе
- Желтая кожа (желтуха)
- Чувство тошноты или рвота (тошнота или рвота) — Если вы не можете есть или пить, обратитесь к врачу.
- Кровь или гной, исходящие из любого из небольших порезов в операционной — или покраснение, которое распространяется или усиливается.
- Боль, которую не помогают лекарства
- Проблемы с дыханием или кашель, который не проходит.
Позвоните в офис своего врача, если у вас есть другие вопросы о вашем выздоровлении.
Признаки заболевания желчного пузыря у людей
- Органы тела
- Надпочечники
- Анус
- Приложение
- Мочевой пузырь
- Кости
- Костный мозг
- Мозг
- Бронхи
- Диафрагма
- Уши
- Пищевод
- Глаза
- Фаллопиевы трубы
- Желчный пузырь
- Гениталии
- Сердце
- Гипоталамус
- Суставы
- Почки
- Толстая кишка
- Гортань
- Печень
- Легкие
- Лимфатические узлы
- Глотка
- Молочные железы
- Брыжейка
- Устье
- Носовая полость
- Нос
- Яичник
- Поджелудочная железа
- Шишковидная железа
- Паращитовидные железы
- Гипофиз
- Простата
- Прямая кишка
- Слюнные железы
- Кожа
- Тонкий кишечник
- Спинной мозг
- Селезенка
- Желудок
- зубы
- Вилочковая железа
- Трахея
- Щитовидная железа
- Язык
- Мочеточники
- Уретра
- Матка
- 80-й орган
- Системы тела
- Система кровообращения
- Пищеварительная система
- Экскреторная система
- Эндокринная система
- Покровная система
- Лимфатическая система
- Мышечная система
- Нервная система
- Дыхательная система
- Репродуктивная система
- Скелетная система
- Болезни человека
- Медицинские статьи
- Дом
- Органы человеческого тела
- Надпочечники
- Анус
- Приложение
- Мочевой пузырь
- Кости
- Костный мозг
- Мозг
- Бронхи
- Диафрагма
- Уши
Удаление желчного пузыря — Осложнения — NHS
Удаление желчного пузыря (холецистэктомия) считается относительно безопасной процедурой, но, как и все операции, существует небольшой риск осложнений.
Инфекция
У некоторых людей после удаления желчного пузыря развивается рана или внутренняя инфекция.
Признаки возможной инфекции включают усиливающуюся боль, отек или покраснение, а также вытекание гноя из раны.
Обратитесь к терапевту, если у вас появятся эти симптомы, так как вам может потребоваться короткий курс антибиотиков.
Кровотечение
Кровотечение может возникнуть после операции, хотя это бывает редко.Если это произойдет, вам может потребоваться дополнительная операция, чтобы остановить это.
Подтекание желчи
При удалении желчного пузыря используются специальные зажимы для герметизации трубки, соединяющей желчный пузырь с основным желчным протоком.
Но после удаления желчного пузыря желчная жидкость может иногда вытекать в живот (брюшную полость).
Симптомы утечки желчи включают боль в животе, плохое самочувствие, лихорадку и опухший живот.
Иногда эту жидкость можно слить.Иногда требуется операция, чтобы слить желчь и промыть животик изнутри.
Вытекание желчи происходит примерно в 1% случаев.
Травма желчного протока
Желчный проток может быть поврежден при удалении желчного пузыря.
Если это происходит во время операции, возможно, сразу удастся исправить.
В некоторых случаях после первоначальной операции требуется дополнительная операция.
Травма кишечника, кишечника и сосудов
Хирургические инструменты, используемые для удаления желчного пузыря, также могут повредить окружающие структуры, такие как кишечник, кишечник и кровеносные сосуды.
Этот тип травмы встречается редко и обычно поддается лечению во время операции.
Иногда после этого замечаются травмы и требуется дальнейшая операция.
Тромбоз глубоких вен
Некоторые люди подвергаются более высокому риску образования тромбов после операции.
Это известно как тромбоз глубоких вен (ТГВ) и обычно возникает в вене ноги.
Это может быть серьезно, потому что сгусток может перемещаться по телу и блокировать кровоток в легкие (тромбоэмболия легочной артерии).
Вам могут дать специальные компрессионные чулки для ношения после операции, чтобы предотвратить это.
Риски от общего наркоза
Есть несколько серьезных осложнений, связанных с общим наркозом, но они очень редки.
Осложнения включают аллергическую реакцию и смерть. Быть здоровым и здоровым до операции снижает риск возникновения каких-либо осложнений.
Синдром после холецистэктомии
У некоторых людей после операции возникают симптомы, похожие на те, что вызваны желчными камнями, в том числе:
Это состояние известно как постхолецистэктомический синдром (ПКС).Считается, что это вызвано утечкой желчи в такие области, как желудок, или желчными камнями, оставшимися в желчных протоках.
В большинстве случаев симптомы легкие и непродолжительные, но могут сохраняться в течение многих месяцев.
Если у вас стойкие симптомы, вам следует обратиться за советом к своему терапевту.
Вам может помочь процедура по удалению оставшихся камней в желчном пузыре или лекарства для облегчения симптомов.
Последняя проверка страницы: 3 декабря 2018 г.
Срок следующей проверки: 3 декабря 2021 г.
Боль в желчном пузыре
Последний отзыв доктораМария 7 августа 2018 года.
Что такое боль в желчном пузыре?
Желчные камни — это отложения пищеварительной жидкости, затвердевшие в желчном пузыре. Желчный пузырь содержит желчь, представляющую собой пищеварительную жидкость, которая попадает в тонкий кишечник.
Камни в желчном пузыре образуют множество размеров от маленьких, как песчинка, до больших, как мячи для гольфа. У многих людей образуется только один желчный камень, в то время как есть другие, у которых одновременно образуется довольно много желчных камней.
Желчные камни довольно распространены в США. Людям, у которых есть симптомы этих желчных камней, обычно требуется операция по удалению желчного пузыря. Камни в желчном пузыре, которые не вызывают никаких симптомов или признаков, обычно не нуждаются в лечении.
Расположение боли в желчном пузыре
Желчный пузырь — это небольшой орган грушевидной формы на правой стороне брюшной полости, прямо под печенью. Расположение боли в желчном пузыре включает правое плечо, между лопатками, центр живота ниже грудины.
Симптомы боли в желчном пузыре
В некоторых случаях симптомы или признаки камней в желчном пузыре могут не развиваться. Но если желчный камень застревает в протоке и вызывает закупорку, могут развиться симптомы и признаки, например:
- Резкая, а также быстро усиливающаяся боль в центре живота, прямо под грудиной
- Внезапная, а также быстро нарастающая боль в правой верхней части живота
- Дискомфорт в правом плече
- Дискомфорт в спине между лопатками
- Дискомфорт, продолжающийся от нескольких минут до нескольких часов
При появлении каких-либо тревожных симптомов следует записаться на прием к врачу.Немедленно обратитесь за медицинской помощью, если развиваются симптомы или признаки серьезного осложнения, связанного с камнями в желчном пузыре, например:
- Боль в области живота настолько сильна, что вы не можете сидеть спокойно или не можете найти удобное положение
- Пожелтение белков глаз, а также кожи
- Озноб с высокой температурой
Причины боли в желчном пузыре
Медицинские работники не уверены, что является причиной или причинами образования камней в желчном пузыре. Но они считают, что камни в желчном пузыре могут развиться, когда:
Желчь состоит из избыточного холестерина
Обычно желчь содержит химические вещества, растворяющие холестерин, выделяемый печенью.Однако, если в желчи содержится больше холестерина, чем можно разжижить, холестерин может превратиться в кристаллы, а затем в камни. Холестерин в желчи не связан с уровнем холестерина в крови.
Желчь состоит из избыточного билирубина
Это химическое вещество, которое вырабатывается при расщеплении красных кровяных телец. Определенные условия могут привести к тому, что печень вырабатывает слишком много билирубина, включая инфекции желчных путей, заболевания крови, а также цирроз печени.
Желчный пузырь не опорожняется должным образом
Если желчный пузырь опорожняется не полностью или недостаточно часто. Это может привести к чрезмерной концентрации желчи и способствовать образованию желчных камней.
Виды желчных камней, образующихся в желчном пузыре, включают:
Холестериновые камни в желчном пузыре
Это наиболее частая форма желчных камней, обычно желтого цвета. Эти камни в желчном пузыре состоят в основном из холестерина, который не растворяется, но они также могут содержать дополнительные компоненты.
Пигментные камни в желчном пузыре
Это черные или темно-коричневые камни, образующиеся, когда желчь содержит чрезмерное количество билирубина.
Факты, которые могут увеличить риск образования камней в желчном пузыре, включают:
- Возраст 60 лет и старше
- Быть женщиной
- Быть американцем мексиканского происхождения
- Быть американским индейцем
- Беременность
- Ожирение или избыточный вес
- Соблюдайте диету с высоким содержанием холестерина
- Диета с высоким содержанием жиров
- Диета с низким содержанием жиров
- Диабет
- Семейный анамнез желчных камней
- Похудание быстро
- Препараты, снижающие уровень холестерина
- Лекарства, содержащие эстроген, такие как препараты для гормональной терапии
Желчнокаменные осложнения
Воспаление желчного пузыря
Когда желчный камень блокируется в шейке желчного пузыря, это может вызвать воспаление желчного пузыря, известное как холецистит.Это может вызвать сильную боль или жар.
Закупорка общего желчного протока
Желчные камни могут блокировать протоки, по которым желчь проходит от печени или желчного пузыря к тонкой кишке. Инфекция желчных протоков — холангит — может привести к желтухе.
Закупорка протока поджелудочной железы
Проток, идущий от поджелудочной железы к общему желчному протоку, известен как проток поджелудочной железы. Панкреатические соки, которые помогают пищеварению, проходят через проток поджелудочной железы. Камень в желчном пузыре может вызвать закупорку протока, что может вызвать панкреатит или воспаление поджелудочной железы.Это вызывает постоянную сильную боль в животе и обычно требует госпитализации.
Рак желчного пузыря
Люди с желчными камнями в анамнезе имеют повышенный риск рака желчного пузыря. Но рак желчного пузыря встречается крайне редко, поэтому даже при повышенном риске; вероятность этого рака еще довольно мала.
Лечение боли в желчном пузыре
Процедуры и тесты, обычно выполняемые для диагностики камней в желчном пузыре, состоят из:
Фотографии желчного пузыря
Врач захочет сделать УЗИ брюшной полости или компьютерную томографию для визуализации желчного пузыря.Изображения могут быть оценены для выявления признаков камней в желчном пузыре.
Тесты для проверки желчных протоков на наличие камней
Это тест с использованием отличительного красителя, который выделяет желчные протоки на изображениях, помогая врачу определить, вызывает ли желчный камень обструкцию. Тесты могут состоять из «гепатобилиарной иминодиуксусной кислоты» или HIDA-сканирования, МРТ или «эндоскопической ретроградной холангиопанкреатографии» или ERCP. С помощью этого процесса можно удалить камни в желчном пузыре, обнаруженные с помощью ERCP.
Анализы крови на осложнения
Эти тесты могут выявить инфекции, панкреатит, желтуху или другие проблемы, вызванные желчными камнями.
Камни в желчном пузыре, не вызывающие симптомов и признаков
Желчные камни, которые не вызывают никаких симптомов, но обнаруживаются во время компьютерной томографии или УЗИ при других состояниях, обычно не нуждаются в лечении.
Врач может порекомендовать пациенту внимательно следить за признаками осложнений, связанных с желчными камнями, такими как очень сильная боль в правой верхней части живота.Если симптомы желчнокаменной болезни появятся в будущем, человеку потребуется лечение. Но большинству людей с камнями в желчном пузыре, которые не вызывают никаких симптомов, вероятно, никогда не понадобится лечение.
Лечение камней в желчном пузыре, вызывающих симптомы и признаки
Эти варианты лечения состоят из:
Хирургическое удаление желчного пузыря, известное как холецистэктомия
Врач может одобрить операцию по удалению желчного пузыря, особенно если желчные камни часто повторяются.Когда желчный пузырь отделен, желчь будет течь непосредственно из печени в тонкий кишечник, а не задерживаться в желчном пузыре. Желчный пузырь не нужен для жизни, и его удаление не влияет на способность переваривать пищу, но может вызвать диарею.
Растворение камней в желчном пузыре с помощью лекарств
Лекарства, которые можно принимать внутрь, могут способствовать растворению камней в желчном пузыре. Однако часто для растворения желчных камней таким образом может потребоваться несколько месяцев или даже лет. В настоящее время существует экспериментальная терапия, которая включает инъекции лекарств от камней в желчном пузыре для быстрого растворения камней в желчном пузыре.Тестирование продолжается, чтобы показать, является ли процедура эффективной и безопасной. Лекарства от камней в желчном пузыре используются нечасто и предназначены для тех, кто не может перенести операцию.
Обезболивающее для желчного пузыря
Лучший способ облегчить боль, вызванную камнями в желчном пузыре, — это внести некоторые изменения в образ жизни, которые предотвратят образование камней в желчном пузыре. Они состоят из:
Не пропускать приемы пищи
Придерживайтесь обычного времени приема пищи каждый день. Пост или пропуск любых приемов пищи может увеличить риск развития желчных камней
Большинство дней недели — упражнения
Сидячий образ жизни может увеличить риск образования камней в желчном пузыре, поэтому сделайте физическую активность нормальной частью каждого дня.Если в последнее время вы не были очень активны, начните медленно и работайте не менее 30 минут каждый день в течение недели
Медленно худеем
Если вам необходимо похудеть, делайте это медленно, так как быстрая потеря веса увеличивает риск образования камней в желчном пузыре.
Сохраняйте здоровый вес
Избыточный вес, а также ожирение увеличивают риск образования желчных камней. Уменьшите количество потребляемых калорий и увеличьте физическую активность.
Придерживайтесь диеты с высоким содержанием клетчатки, включая полезные жиры
Придерживайтесь диеты, полной фруктов и овощей.Эти продукты с высоким содержанием клетчатки могут помочь предотвратить образование желчных камней. Также включайте в рацион ненасыщенные и полезные жиры. К ним относятся орехи, а также рыба.
Принимайте витаминные добавки
Люди, которые не получают достаточного количества витамина C, витамина E или кальция, имеют повышенный риск образования желчных камней, но недостаточно доказательств, чтобы утверждать, что добавки, содержащие эти витамины, предотвращают образование желчных камней.



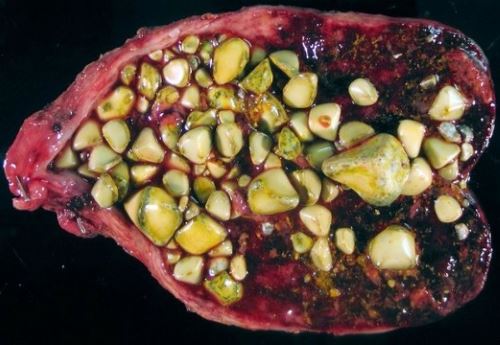

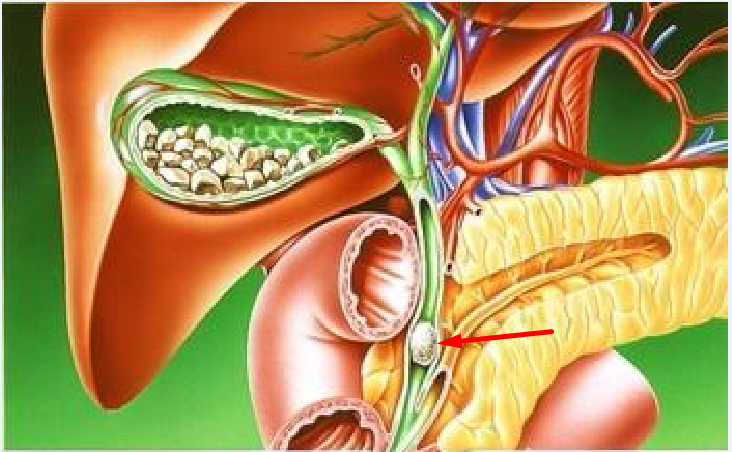 Тяжесть состояния не позволяет таким пациентам описывать свои симптомы, а методов, позволяющих диагностировать гнойный процесс в таком состоянии, нет.
Тяжесть состояния не позволяет таким пациентам описывать свои симптомы, а методов, позволяющих диагностировать гнойный процесс в таком состоянии, нет.