Как избежать заражения холерой
Холера – острая кишечная инфекция, возникающая при поражении человека холерным вибрионом. Холера проявляется выраженной частой диареей, обильной многократной рвотой. При своевременном лечении после подавления инфекции наступает выздоровление.
Холера – это острая кишечная инфекция, возникающая при поражении человека холерным вибрионом. Холера проявляется выраженной частой диареей, обильной многократной рвотой, что приводит к значительной потере жидкости и обезвоживанию организма. Признаками дегидратации служат сухость кожных покровов и слизистых, снижением тургора тканей и сморщивание кожи, заострение черт лица, олигоанурия. Диагноз холеры подтверждается результатами бактериологического посева каловых и рвотных масс, серологическими методиками. Лечение включает изоляцию холерного больного, парентеральную регидратацию, терапию тетрациклиновыми антибиотиками.
Общие сведения
Холера – особо опасная инфекция, вызываемая энтеропатогенной бактерией Vibrio cholerae, протекающая с развитием тяжёлого гастроэнтерита и выраженным обезвоживанием вплоть до развития дигидратационного шока. Холера имеет тенденцию к эпидемическому распространению и высокую летальность, поэтому отнесена ВОЗ к высокопатогенным карантинным инфекциям. Наиболее часто эпидемические вспышки холеры регистрируются в странах Африки, Латинской Америки, Юго-Восточной Азии. По оценкам ВОЗ, ежегодно холерой заражается 3-5 млн. человек, около 100-120 тыс. случаев заболевания заканчивается смертельно. Т. о., на сегодняшний день холера остается глобальной проблемой мирового здравоохранения.
Характеристика возбудителя
На сегодняшний день обнаружено более 150 типов холерных вибрионов, различающихся по серологическим признакам. Холерные вибрионы разделяют на две группы: А и В. Холеру вызывают вибрионы группы А. Холерный вибрион представляет собой грамотрицательную подвижную бактерию, выделяющую в процессе жизнедеятельности термостабильный эндотоксин, а также термолабильный энтеротоксин (холероген).
Холерный вибрион представляет собой грамотрицательную подвижную бактерию, выделяющую в процессе жизнедеятельности термостабильный эндотоксин, а также термолабильный энтеротоксин (холероген).
Возбудитель устойчив к действию окружающей среды, сохраняет жизнеспособность в проточном водоеме до нескольких месяцев, до 30 часов в сточных водах. Хорошей питательной средой является молоко, мясо. Холерный вибрион погибает при химическом дезинфицировании, кипячении, высушивании и воздействии солнечного света. Отмечается чувствительность к тетрациклинам и фторхинолонам.
Резервуаром и источником инфекции является больной человек или транзиторный носитель инфекции. Наиболее активно выделяются бактерии в первые дни с рвотными и фекальными массами. Тяжело выявить инфицированных лиц с легко протекающей холерой, однако они представляют опасность в плане заражения. В очаге обнаружения холеры обследованию подвергаются все контактировавшие, вне зависимости от клинических проявлений. Заразность с течением времени уменьшается, и обычно к 3-й неделе происходит выздоровление и освобождение от бактерий. Однако в некоторых случаях носительство продолжается до года и более. Удлинению срока носительства способствуют сопутствующие инфекции.
Заразность с течением времени уменьшается, и обычно к 3-й неделе происходит выздоровление и освобождение от бактерий. Однако в некоторых случаях носительство продолжается до года и более. Удлинению срока носительства способствуют сопутствующие инфекции.
Холера передается бытовым (грязные руки, предметы, посуда), пищевым и водным путем по фекально-оральному механизму. В настоящее время особое место в передаче холеры отводится мухам. Водный путь (загрязненный источник воды) является наиболее распространенным. Холера является инфекцией с высокой восприимчивостью, наиболее легко происходит заражение людей с гипоацидозом, некоторыми анемиями, зараженных гельминтами, злоупотребляющих алкоголем.
Симптомы холеры
Инкубационный период при заражении холерным вибрионом продолжается от нескольких часов до 5 дней. Начало заболевания острое, обычно ночью или утром. Первым симптомом выступает интенсивный безболезненный позыв к дефекации, сопровождающийся дискомфортным ощущением в животе. Первоначально стул имеет разжиженную консистенцию, но сохраняет каловый характер. Довольно быстро частота дефекаций увеличивается, достигает 10 и более раз за сутки, при этом стул становится бесцветным, водянистым. При холере испражнения обычно не зловонны в отличие от других инфекционных заболеваний кишечника. Повышенная секреция воды в просвет кишечника способствует заметному увеличению количества выделяемых каловых масс. В 20-40% случаев кал приобретает консистенцию рисового отвара. Обычно испражнения имеют вид зеленоватой жидкости с белыми рыхлыми хлопьями, похожими на рисовые.
Первоначально стул имеет разжиженную консистенцию, но сохраняет каловый характер. Довольно быстро частота дефекаций увеличивается, достигает 10 и более раз за сутки, при этом стул становится бесцветным, водянистым. При холере испражнения обычно не зловонны в отличие от других инфекционных заболеваний кишечника. Повышенная секреция воды в просвет кишечника способствует заметному увеличению количества выделяемых каловых масс. В 20-40% случаев кал приобретает консистенцию рисового отвара. Обычно испражнения имеют вид зеленоватой жидкости с белыми рыхлыми хлопьями, похожими на рисовые.
Нередко отмечается урчание, бурление в животе, дискомфорт, переливание жидкости в кишечнике. Прогрессирующая потеря жидкости организмом приводит к проявлению симптомов обезвоживания: сухость во рту, жажда, затем появляется ощущение похолодания конечностей, звон в ушах, головокружение. Эти симптомы говорят о значительном обезвоживании и требуют экстренных мер по восстановлению водно-солевого гомеостаза организма.
Поскольку к диарее зачастую присоединяется частая рвота, потеря жидкости усугубляется. Рвота возникает обычно спустя несколько часов, иногда на следующие сутки после начала диареи. Рвота обильная, многократная, начинается внезапно и сопровождается интенсивным ощущением тошноты и болью в верхней части живота под грудиной. Первоначально в рвотных массах отмечаются остатки непереваренной пищи, затем желчь. Со временем, рвотные массы также становятся водянистыми, приобретая иногда вид рисового отвара.
При рвоте происходит быстрая потеря организмом ионов натрия и хлора, что приводит к развитию мышечных судорог, сначала в мышцах пальцев, затем всех конечностей. При прогрессировании дефицита электролитов мышечные судороги могут распространиться на спину, диафрагму, брюшную стенку. Мышечная слабость и головокружение нарастает вплоть до невозможности подняться и дойти до туалета. При этом сознание полностью сохраняется.
Выраженной болезненности в животе, в отличие от большинства кишечных инфекций, при холере не отмечается. 20-30% больных жалуются на умеренную боль. Не характерна и лихорадка, температура тела остается в нормальных пределах, иногда достигает субфебрильных цифр. Выраженная дегидратация проявляется снижением температуры тела.
20-30% больных жалуются на умеренную боль. Не характерна и лихорадка, температура тела остается в нормальных пределах, иногда достигает субфебрильных цифр. Выраженная дегидратация проявляется снижением температуры тела.
Сильное обезвоживание характеризуется побледнением и сухостью кожных покровов, снижением тургора, цианозом губ и дистальных фаланг пальцев. Сухость характерна и для слизистых оболочек. С прогрессированием дегидратации отмечают осиплость голоса (снижается эластичность голосовых связок) вплоть до афонии. Черты лица заостряются, живот втягивается, под глазами проявляются темные круги, сморщивается кожа на подушечках пальцев и ладонях (симптом «рук прачки»). При физикальном исследовании отмечается тахикардия, артериальная гипотензия. Снижается количество мочи.
При дальнейшей потере жидкости (потеря более 10% массы тела) и ионов происходит прогрессирование дегидратации. Возникает анурия, значительная гипотермия, пульс в лучевой артерии не прощупывается, периферическое артериальное давление не определяется.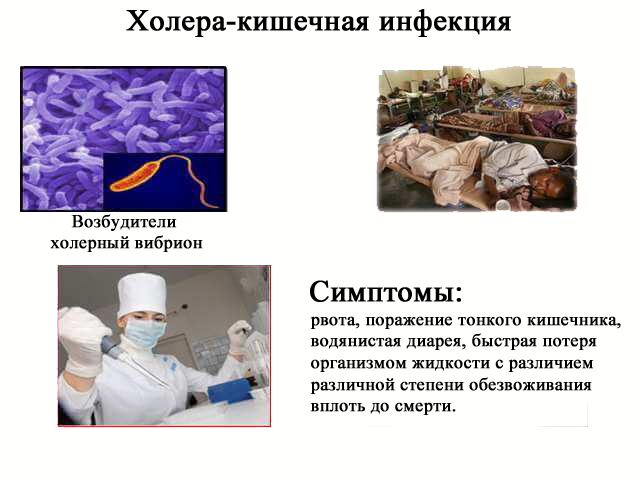 При этом диарея и рвота становятся менее частыми в связи с параличом кишечной мускулатуры. Данное состояние называют дегидратационным шоком.
При этом диарея и рвота становятся менее частыми в связи с параличом кишечной мускулатуры. Данное состояние называют дегидратационным шоком.
Дегидратация организма различается по стадиям: на первой стадии потеря жидкости не превышает 3% от массы тела, вторая и третья стадии подразумевает потерю в размере 3-6 и 6-9% массы тела соответственно, и на четвертой стадии (дигидратационный шок) потеря жидкости превышает 9% массы тела. Нарастание клинических проявлений холеры может прекратиться на любом этапе, течение может быть стертым. В зависимости от тяжести дегидратации и скорости нарастания потери жидкости различают холеру легкого, среднетяжелого и тяжелого течения. Тяжелая форма холеры отмечается у 10-12% пациентов. В случаях молниеносного течения развитие дегидратационного шока возможно в течение первых 10-12 часов.
Холера может осложняться присоединением других инфекций, развитием пневмонии, тромбофлебита и гнойного воспаления (абсцесс, флегмона), тромбозом сосудов брыжейки и ишемией кишечника. Значительная потеря жидкости может способствовать возникновению расстройств мозгового кровообращения, инфарктом миокарда.
Значительная потеря жидкости может способствовать возникновению расстройств мозгового кровообращения, инфарктом миокарда.
Диагностика холеры
Тяжело протекающая холера диагностируется на основании данных клинической картины и физикального обследования. Окончательный диагноз устанавливают на основании бактериологического посева каловых или рвотных масс, кишечного содержимого (секционный анализ). Материал для посева необходимо доставить в лабораторию не позднее 3-х часов с момента получения, результат будет готов через 3-4 суток.
Существуют серологические методики выявления заражения холерным вибрионом (РА, РНГА, виброцидный тест, ИФА, РКА), но они не являются достаточными для окончательной диагностики, считаясь методами ускоренного ориентировочного определения возбудителя. Ускоренными методиками для подтверждения предварительного диагноза можно считать люминисцентно-серологический анализ, микроскопию в темном поле иммобилизованных О-сывороткой вибрионов.
Лечение холеры
Поскольку основную опасность при холере представляет прогрессирующая потеря жидкости, ее восполнение в организме является основной задачей лечения этой инфекции. Лечение холеры производится в специализированном инфекционном отделении с изолированной палате (боксе), оборудованной специальной койкой (койка Филипса) с весами и посудой для сбора испражнений. Для точного определения степени дегидратации ведут учет их объема, регулярно определяют гематокрит, уровень ионов в сыворотке, кислотно-щелочной показатель.
Первичные регидратационные мероприятия включают восполнение имеющегося дефицита жидкости и электролитов. В тяжелых случаях производится внутривенное введение полиионных растворов. После этого производят компенсаторную регидратацию. Введение жидкости происходит в соответствии с ее потерями. Возникновение рвоты не является противопоказанием к продолжению регидратации. После восстановления водно-солевого баланса и прекращения рвоты начинают антибиотикотерапию. При холере назначают курс препаратов тетрациклинового ряда, а в случае повторного выделения бактерий – хлорамфеникол.
При холере назначают курс препаратов тетрациклинового ряда, а в случае повторного выделения бактерий – хлорамфеникол.
Специфической диеты при холере нет, в первые дни могут рекомендовать стол N°4, а после стихания выраженной симптоматики и восстановления кишечной деятельности (3-5-й лень лечения) — питание без особенностей. Перенесшим холеру рекомендовано увеличить в рационе содержащие калия продукты (курага, томатный и апельсиновый соки, бананы).
Прогноз и профилактика холеры
При своевременном и полном лечении после подавления инфекции наступает выздоровление. В настоящее время современные препараты эффективно действуют на холерный вибрион, а регидратационная терапия способствует профилактике осложнений.
Специфическая профилактика холеры заключается в однократной вакцинации холерным токсином перед посещением регионов с высоким уровнем распространения этого заболевания. При необходимости через 3 месяца производят ревакцинацию. Неспецифические меры профилактики холеры подразумевают соблюдение санитарно-гигиенических норм в населенных местах, на предприятиях питания, в районах забора вод для нужд населения. Индивидуальная профилактика заключается в соблюдении гигиены, кипячении употребляемой воды, мытье продуктов питания и их правильной кулинарной обработке. При обнаружении случая холеры эпидемиологический очаг подлежит дезинфекции, больные изолируются, все контактные лица наблюдаются в течение 5-ти дней на предмет выявления возможного заражения.
Неспецифические меры профилактики холеры подразумевают соблюдение санитарно-гигиенических норм в населенных местах, на предприятиях питания, в районах забора вод для нужд населения. Индивидуальная профилактика заключается в соблюдении гигиены, кипячении употребляемой воды, мытье продуктов питания и их правильной кулинарной обработке. При обнаружении случая холеры эпидемиологический очаг подлежит дезинфекции, больные изолируются, все контактные лица наблюдаются в течение 5-ти дней на предмет выявления возможного заражения.
ОСТОРОЖНО: ХОЛЕРА! (памятка для населения)
Холера — острая кишечная инфекция, вызываемая при попадании в органы пищеварения бактерии — холерного вибриона.
Источник болезни и механизм передачи. Источником инфекции является человек, больной типичной формой, а также бессимптомной формой, реконвалесцент (выздоравливающий человек) и здоровый носитель.
Заражение происходит главным образом при питье необеззараженной воды, заглатывании воды при купании в загрязненных водоемах, во время умывания. Заражение может происходить при употреблении пищи, инфицированной во время кулинарной обработки, её хранения, мытья или раздачи, особенно продуктами, не подвергающимися термической обработке (моллюски, креветки, вяленая и слабосоленая рыба). Возможен контактно-бытовой (через загрязненные руки) путь передачи. Фекально-оральным путем холерный вибрион попадает в кишечник и вызывает воспаление, что и обуславливает основные клинические симптомы.
Заражение может происходить при употреблении пищи, инфицированной во время кулинарной обработки, её хранения, мытья или раздачи, особенно продуктами, не подвергающимися термической обработке (моллюски, креветки, вяленая и слабосоленая рыба). Возможен контактно-бытовой (через загрязненные руки) путь передачи. Фекально-оральным путем холерный вибрион попадает в кишечник и вызывает воспаление, что и обуславливает основные клинические симптомы.
Основные симптомы. Инкубационный период длится от нескольких часов до 5 суток, чаще 1-2 дня. Тяжесть заболевания варьирует от бессимптомной формы до тяжёлых состояний с резким обезвоживанием и смертью в течение 1-2 суток. Для типичной клинической картины холеры характерно: острое начало, диарея: обильный стул от 3 до 30 в сутки; характерный стул: кашицеобразные или жидкие каловые массы, сначала бело-серого цвета, затем бесцветные, без запаха и примеси крови, с плавающими хлопьями. Всё это напоминает «рисовый отвар». Боли в животе обычно не бывает. Также характерной является рвота: внезапная, частая, фонтаном, сначала съеденной пищей, затем жидкая типа «рисового отвара». Повышение температуры: обычно отсутствует, в тяжёлых случаях температура она понижена до 35-35,5°С. (особенность — только у детей может быть повышение температуры тела). Далее развивается обезвоживание: жажда, сухость слизистых и кожи, заострившиеся черты лица, западающие глаза, слабость, заторможенность, нарушение сознания, кома. Количество мочи уменьшается, вплоть до ее исчезновения. Появляются судороги жевательных и икроножных мышц, одышка. Наиболее частым осложнением при холере в настоящее время является пневмония.
Также характерной является рвота: внезапная, частая, фонтаном, сначала съеденной пищей, затем жидкая типа «рисового отвара». Повышение температуры: обычно отсутствует, в тяжёлых случаях температура она понижена до 35-35,5°С. (особенность — только у детей может быть повышение температуры тела). Далее развивается обезвоживание: жажда, сухость слизистых и кожи, заострившиеся черты лица, западающие глаза, слабость, заторможенность, нарушение сознания, кома. Количество мочи уменьшается, вплоть до ее исчезновения. Появляются судороги жевательных и икроножных мышц, одышка. Наиболее частым осложнением при холере в настоящее время является пневмония.
Лечение. При подозрении на холеру больного обязательно госпитализируют. Назначаются лекарственные препараты, направленные на поддержание водно-солевого баланса организма, антибиотики и др., которые назначаются только врачом.
Если у вас диарея, особенно тяжелая, и вы находитесь в районе, где зарегистрирована холера, немедленно обратитесь за медицинской помощью к врачу или другому медицинскому специалисту. В ожидании медицинской помощи пейте воду и другие несладкие жидкости.
В ожидании медицинской помощи пейте воду и другие несладкие жидкости.
Профилактика. Обязательное соблюдение санитарно-гигиенических мер:
употребляйте гарантированно безопасную воду и напитки (кипяченая вода, дезинфицированная вода, напитки и вода в фабричной упаковке)
тщательно мойте фрукты и овощи безопасной водой
употребляйте в пищу горячие продукты, прошедшие тщательную тепловую обработку. Приготовленные пищевые продукты, оставленные в течение нескольких часов при комнатной температуре, без дополнительного разогревания могут стать источником инфекции.
избегайте питания с лотков, в не сертифицированных государством кафе и ресторанах
при купании в водоемах и бассейнах не допускайте попадания воды в рот не употребляйте в пищу лед, если не уверены в качестве воды, из которой он приготовлен не ешьте мороженое сомнительного происхождения пейте пастеризованное молоко только после кипячения
не употребляйте в пищу сорта экзотических видов рыб и других даров моря, особенно без термической обработки
соблюдайте элементарные правила личной гигиены (мытье руки после посещения туалета, перед едой и курением)
Еще раз напоминаем: при первых признаках заболевания – обращайтесь за медицинской помощью. Берегите свое здоровье!
Берегите свое здоровье!
Опубликовано: 01 июля 2016
Холера. Причины, симптомы и признаки, диагностика и лечение болезни.
Холера – это заболевание, которое проявляется выраженной диареей и рвотой, быстро приводящими к обезвоживанию.
Холера – особо опасная кишечная инфекция, которая вызывается холерным вибрионом. Она поражает преимущественно тонкий кишечник, проявляется жидким стулом, рвотой и интоксикацией. Во время болезни человек теряет до 40 литров жидкости в сутки, что может привести к смертельному обезвоживанию.
Холерный вибрион паразитирует не только в организме человека. Со сточными водами бактерии попадают в водоемы. Там они могут жить в мелких водорослях, ракообразных и моллюсках. Другие животные не болеют холерой.
Возбудители холеры любят и пресную, и морскую воду. Они могут месяцами жить и размножаться в теплой прибрежной воде.
Для того чтобы болезнь развилась, в организм должно попасть не менее миллиона бактерий. Такое количество возбудителя содержится в стакане зараженной воды.
Больше других рискуют люди с низкой кислотностью желудочного сока. Дело в том, что холерный вибрион погибает в желудке под воздействием соляной кислоты.
Наиболее восприимчивы люди с первой группой крови. Почему так происходит, ученые не установили до сих пор.
Дети 3-5 лет заболевают холерой чаще всего. Они чаще взрослых купаются в загрязненных водоемах и при этом рискуют напиться воды. А вот новорожденные, чьи матери переболели холерой, имеют врожденный иммунитет.
У 9 из 10 заразившихся людей признаки болезни не развиваются. Может проявиться лишь легкое расстройство пищеварения. Но при этом бактерии живут у них в кишечнике и выделяются с калом.
У восприимчивых людей холера может развиться очень быстро и менее чем за сутки вызвать смертельное обезвоживание.
Некоторые больные теряют жидкости больше собственного веса, при условии ее своевременного пополнения.
Если с первых часов болезни давать человеку по стакану жидкости каждые 15 минут, то за 3-5 дней можно победить холеру даже без лекарств.
Оптимальная температура для жизни бактерий 16-40 градусов. Лучше всего холерный вибрион чувствует себя при температуре 36-37°C. Поэтому активно развивается в организме человека и в мелких водоемах в тропических странах. Он устойчив к низким температурам и не гибнет при замораживании.
Холерный вибрион погибает при высушивании, воздействии солнечного света, нагревании до 60°C и выше, при контакте с кислотами. Поэтому люди с повышенной кислотностью желудочного сока редко заболевают. Быстро погибает при обработке кислотами и дезрастворами.
Возбудитель холеры любит щелочную среду. В почве, на загрязненных пищевых продуктах и предметах холерный вибрион может прожить несколько недель. А в воде несколько месяцев.
В почве, на загрязненных пищевых продуктах и предметах холерный вибрион может прожить несколько недель. А в воде несколько месяцев.
Источник инфекции: больной человек, бактерионоситель, который выделяет холерный вибрион, но не имеет признаков болезни.
У больного человека кал и рвотные массы прозрачные и не имеют характерного вида и запаха. Поэтому следы загрязнения остаются незамеченными, что приводит к быстрому распространению инфекции.
Механизм передачи холеры фекально-оральный – больной человек выделяет бактерии при рвоте и поносе. Проникновение в организм здорового человека происходит через рот. Невозможно заразиться холерой воздушно капельным путем.
Пути передачи:
- Водный (основной) – через загрязненную испражнениями воду. В теплых пресных и соленых водоемах, загрязненных сточными водами, концентрация бактерий очень высока. Люди заражаются, употребляя воду и во время купания.
 Такой водой опасно мыть посуду и продукты.
Такой водой опасно мыть посуду и продукты. - Контактно-бытовой – через предметы, дверные ручки, посуду, белье, загрязненные рвотными массами или испражнениями больного.
- Пищевой – через устрицы, мидии, креветки, молочные продукты, фрукты, рыбные и мясные блюда не прошедшие тепловую обработку. На продукты бактерии попадают с грязной водой, от носителей или посредством мух.
Риски развития холеры
Купание в загрязненных водоемах, мытье в них посуды, употребление воды.
Употребление в пищу морепродуктов, особенно сырых моллюсков.
Посещение стран с низким уровнем жизни, где отсутствуют водопровод и канализация, не соблюдаются санитарные нормы.
Большие лагеря беженцев, где не соблюдается санитария, и нет безопасных источников питьевой воды.
Войны, социальные катаклизмы, когда появляется дефицит питьевой воды.
В группе риска люди, страдающие гастритами с пониженной кислотностью и ахилией (состояние при котором в желудочном соке отсутствует соляная кислота).
Для того чтобы остановить распространение холеры, очень важно вовремя изолировать больного человека, соблюдая соответствующие меры предосторожности. Это позволяет избежать заражения здоровых людей.
С момента заражения до появления симптомов проходит от нескольких часов до 5 суток. Чаще всего 1-2 дня.
Болезнь может протекать в разных формах, в зависимости от особенностей организма. У одних людей это стертые формы с незначительным расстройством пищеварения. Другие на протяжении первых суток теряют до 40 литров жидкости, что приводит к летальному исходу. Тяжелее других холеру переносят дети и пожилые люди.
Понос возникает с первых часов болезни. Если испражнения приобретают каловый характер – это говорит об улучшении. Рвота возникает спустя 3-5 часов с начала болезни. Жажда на всем протяжении болезни. Количество мочи уменьшается и она темнеет. Сухость слизистых оболочек рта и глаз через 10-15 часов после начала болезни. Судороги с 1-го дня болезни до улучшения состояния. Частый пульс слабого наполнения. Дыхание частое и неглубокое. Кожа сухая бледная, в тяжелых случаях синюшная. Холодная на ощупь. Ее эластичность снижена. Если сжать складку кожи двумя пальцами, подержать 2 секунды и отпустить, то потребуется время, чтобы кожа выровнялась. Сонливость, вялость раздражительность
Частый пульс слабого наполнения. Дыхание частое и неглубокое. Кожа сухая бледная, в тяжелых случаях синюшная. Холодная на ощупь. Ее эластичность снижена. Если сжать складку кожи двумя пальцами, подержать 2 секунды и отпустить, то потребуется время, чтобы кожа выровнялась. Сонливость, вялость раздражительность
Лечение больных холерой проводится только в инфекционном отделении стационара в изолированном боксе.
Больной нуждается в постельном режиме на весь период болезни, пока есть клинические проявления: тошнота, рвота, слабость.
Специальных ограничений в питании нет. В первые дни болезни назначают диету N°4. Она показана при заболеваниях кишечника, сопровождающихся сильными поносами. Это жидкие, полужидкие и протертые блюда, сваренные или приготовленные на пару.
Рекомендуется ограничить потребление жиров и углеводов, а также продуктов, вызывающих гниение и брожение в кишечнике.
Запрещены: супы на крепких мясных и рыбных бульонах, молочные супы, свежий хлеб и мучные изделия, жирные сорта мяса и рыбы, колбасы, консервы, цельное молоко и кисломолочные продукты, бобовые, пшено, ячневая и перловая крупа, макаронные изделия, сырые овощи и фрукты, сухофрукты, сладости, мед, варенье, кофе, газированные напитки
Рекомендованы: супы на обезжиренном бульоне с добавлением паровых кнелей и фрикаделек, яичных хлопьев.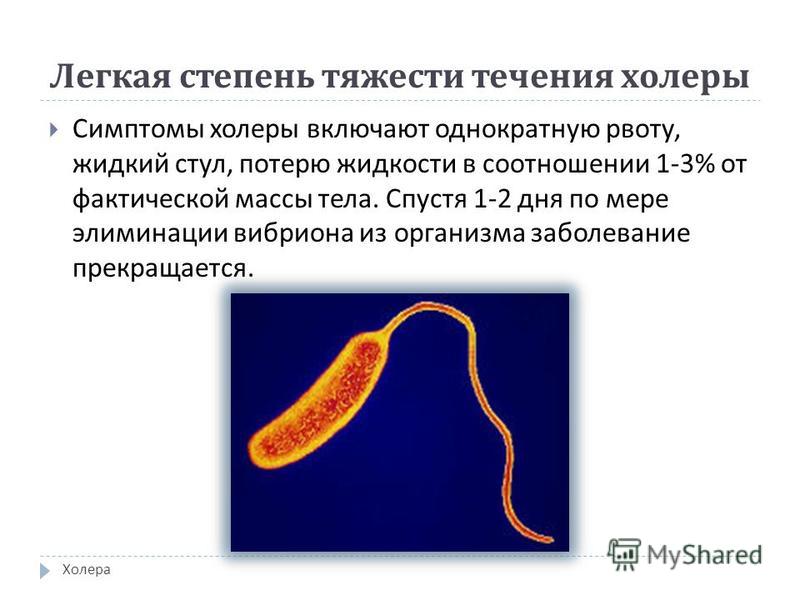 Слизистых отваров круп, каши на воде из манной крупы, протертого риса, овсяная, гречневая, сухари из пшеничного хлеба высшего сорта, суфле из отварного мяса, сваренные на пару котлеты, кнели, фрикадельки. Используют нежирные сорта мяса: кроликов, кур, индеек говядины, телятины, свежий кальцинированный или пресный протертый творог в виде парового суфле, 1-2 яйца в день в виде омлета или всмятку, чай, отвар из шиповника, сушеной черники, смородины, айвы
Слизистых отваров круп, каши на воде из манной крупы, протертого риса, овсяная, гречневая, сухари из пшеничного хлеба высшего сорта, суфле из отварного мяса, сваренные на пару котлеты, кнели, фрикадельки. Используют нежирные сорта мяса: кроликов, кур, индеек говядины, телятины, свежий кальцинированный или пресный протертый творог в виде парового суфле, 1-2 яйца в день в виде омлета или всмятку, чай, отвар из шиповника, сушеной черники, смородины, айвы
Такая строгая диета назначается на 3-4 дня до нормализации стула. Потом переходят на диету N° 15. Она не имеет строгих ограничений.
Запрещены: жирные сорта мяса, острые приправы, копчености
После болезни необходимы продукты, содержащие калий: картофель в «мундире», курага, черная смородина, виноград. Запасы калия восполняются в организме медленно. Поэтому эти продукты необходимо употреблять на протяжении 2-х месяцев.
Восстановление водно-солевого баланса необходимо проводить с первых часов болезни. Важно, чтобы организм получал больше жидкости, чем он теряет.
Важно, чтобы организм получал больше жидкости, чем он теряет.
Антибиотики при холере.
Длительность лечения зависит от тяжести протекания холеры и составляет 3-5 дней. После перенесенного заболевания у человека остается стойкий иммунитет.
Диспансерное наблюдение над переболевшими устанавливают на 3 месяца. В первый месяц необходимо сдавать анализы 1 раз в 10 дней. В дальнейшем 1 раз в месяц.
Холера: симптомы, возбудители и причины болезни, профилактика и лечение
- Болезнь Холера пришла в Европу в далеком девятнадцатом веке.
- Холерные вибрионы являются возбудителем и причиной заболевания, а первые симптомы заметить не трудно, они очень ярко выражены.
- Своевременная профилактика и лечение играют важную роль в выздоровлении.
Врач-терапевт: Азалия Солнцева ✓ Статья проверена доктором
Холера, возбудитель и причины болезни
Возбудитель холеры называется Vibriocholerae. Это бактериальный вибрион-биовар, имеющий вид запятой со жгутиком. Попадая в питательную среду, образует дисковидную колонию голубоватого оттенка.
Это бактериальный вибрион-биовар, имеющий вид запятой со жгутиком. Попадая в питательную среду, образует дисковидную колонию голубоватого оттенка.
Разделяют два вида вибриона – классический (Vibriocholeareasiaticae) и Эль-Тор (VibrioEl-Tor). Наличие типоспецифических О-антигенов подразделяет их на серологические типажи: Инаба, Огава и Гикошима.
Водное или бытовое заражение возможно устойчивыми штаммами биовара. Приобретенная особенность мутации в неблагоприятных условиях обеспечивает изменение его видовой формы. При низкой температуре обитания мутированный вид возбудителя сохраняет активность вне тела носителя.
Источником заражения являются больной любой стадии заболевания или вибриононоситель. Естественные выделения заболевшего достигают 30 л жидкости в сутки, в 1 мл которой насчитывается 107-110 вибрионов.
Степень опасности зависит от клинической стадии протекания болезни. При алгидной и гастроэнтерческих формах инфицирование ограничивается узким кругом близких людей.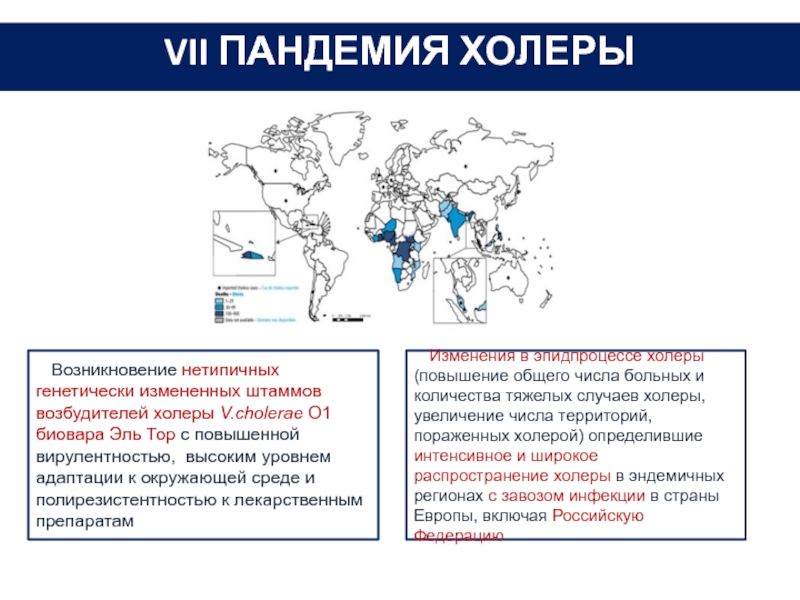 Более легкое течение болезни (атипичное или стертое) способствует социальному распространению.
Более легкое течение болезни (атипичное или стертое) способствует социальному распространению.
Пассивный носитель вибриона также является источником заражения. Выделение классического биовара носителем происходит в течение 2 месяцев после болезни. Биовар Эль-Тор сохраняется в естественных выделениях носителя до 7 лет после перенесенного заболевания.
Согласно статистическим данным, после холерной вспышки среднее количество носителей классического вибриона достигает 20% от общего показателя переболевших людей. Носителями холеры Эль-Тор становятся до 50% выживших пациентов.
Факторы, которые являются передаточными для холерного вибриона
К ним относят:
- Вода – открытые водоемы, щелочные сточные воды. Благоприятная для размножения бактерий среда обитания. Провоцирует вспышки заражения при контактных или пищевых способах.
- Быт – инфицирование через предметы обихода. Низкий уровень санитарной гигиены, несвоевременное обнаружение латентных носителей являются способствующими условиями эпидемиологического роста.

- Пища – редкий вид распространения. Инфицирование через употребление пищевых продуктов недостаточной термической обработки.
- Кислотная среда пищевого продукта отрицательно влияет на жизнедеятельность бактерий холеры.
- Эпидемиологический рост болезни зависит от социального уровня населенного пункта в районе обнаружения вспышки заболевания.
- Возбудитель инфекции, холерный вибрион, обретает благоприятные условия размножения при низком уровне санитарии, отсутствии контрольных мероприятий очистки водоснабжения, высокой степень загрязнения территорий отходами жизнедеятельности, повышенной концентрация летающих насекомых.
Основная группа риска эпидемий — старшая возрастная категория людей. Особо восприимчивы к инфицированию люди с пониженной кислотностью, анацидным гастритом, носители глистных инвазий. Приобретение эндемичными районами стойкого иммунитета обуславливает преимущественно уровень детской заболеваемости.
Невыявленные атипичные патологии характерны длительным носительством латентного вибриона, что обуславливает посезонную сохранность биовара Эль-Тор.
Развитие болезни происходит от 5 часов до 5 суток, чаще 1-3 суток. Редкие проявления продромального периода, слабости, похолодания конечностей, учащенного сердцебиения, усложняют диагностирование стертых и атипичных форм заболевания.
Основные периоды течения болезни
- Холерный энтерит. Период инкубации от 6 до 35 часов. Симптомы – водянистый обильный понос, по окраске напоминающий отвар риса, испражнения имеют картофельный или рыбий запах. Первое время после заражения испражнения больного достигают 10 раз в течение суток.
- Холерный гастроэнтерит.
Более интенсивное обезвоживание вследствие появления сопровождающей понос рвоты. Состав желудочного содержимого изменяется до молочного цвета. Бесконтрольный выброс жидких испражнений беловатого цвета сохраняется. Период появления дополнительных симптомов жажды, учащенного сердцебиения, тремора конечностей.
Одновременно наблюдается понижение артериального давления, температуры тела, уменьшение испражнений мочевого пузыря, заострение лицевых черт.

- Алгидная форма характеризуется быстрым переходом – от 3 до 10 часов с момента инфицирования.
Больной находится в полном сознании, отмечается понижение температуры тела, падение артериального давления, обезвоживание, учащенное дыхание. Покрытие кожи липкое, цианоз конечностей. Внешние признаки ухудшаются: потеря голоса, орбитальное западание глаз, втягивание щек, распространяющиеся судорожные движения.
Показания периферического анализа крови: лейкоцитоз, лимфопения, повышенное СОЭ, увеличение эритроцитов, гемоглобина.
Выявление четырех этапов обезвоживания
Клиническое обезвоживание при инфицировании подразделяется на четыре этапа.
- Первый этап характеризуется выбросом испражнений, рвотных масс до 4 раз на сутки, падением массы тела до 3%. Наблюдается удовлетворительное состояние больного, незначительная слабость, сухость во рту. Спонтанное выздоровление сроком до двух дней. Проявление свойственно 40-60% инфицированного населения в период разгара или спада эпидемии.

- При начале второго этапа обезвоживания количество фекально-рвотного выброса увеличивается до 20 раз, меняется окраска испражнений. Наблюдается нарастание дефицита массы до 6%, появление цианоза, умеренной слабости, головокружения, судорог, икоты, снижение показателей артериального давления. Химическое исследование крови — колебания баланса электролитов, плотности плазмы. Возникновение присуще 25-35% инфицированных, в период 3-4 дней возможно выздоровление при лечении солевыми растворами.
- Обезвоживание третьего этапа типично похудением до 9% общей массы. Испражнения очень частые, постоянная рвота, жажда, судороги, выраженный цианоз. По гемодинамическим показателям сгущение, лейкоцитоз. Возникновение характерно у 15-25% больных.
- Признаки четвертого этапа самые опасные для жизни человека. У больного отмечается резкая потеря веса почти 10% общей массы, ухудшение состояния, анурия, тахикардия, гипокалиемия, прострация. Без своевременного лечения инфицированный впадает в коматозное состояние.
 Летальному исходу предшествуют потеря сознания, коллапс, судороги. Отдышка до 45 дыханий за 60 секунд в комплексе с падением артериального давления обозначает начало асфиксической стадии.
Летальному исходу предшествуют потеря сознания, коллапс, судороги. Отдышка до 45 дыханий за 60 секунд в комплексе с падением артериального давления обозначает начало асфиксической стадии.
При недостаточной медикаментозной терапии возможность летального исхода увеличивается.
Хронические формы туберкулеза, энтероколита, анацидный гастрит способствуют быстрому переходу в особо опасную алгидную форму холеры.
Установление диагноза заболевания
Основывается на проявлении типичной клинической симптоматики при вспышках заболевания. При выявлении носителя, выделения и бытовые вещи окружающих требуют немедленно обследования.
При заборе, транспортировке биоматериала важно учитывать чувствительность бактерий холеры к высокой температуре, кислотной среде и дезинфицирующим средствам.
- Микроскопическое исследование биоматериала на предмет наличия активного вибриона.
- Помещение биологического материала в питательную среду бактерий холеры для обнаружения жизнеспособных бактерий.

- Воздействие на вибрионы щелочной сывороткой. Процедура проводится с целью определения типа холерного возбудителя.
Чистая культура вибриона может появиться на любом из этапов диагностики.
Дифференциальная диагностика болезни
Дифференцирование холеры с пищевыми токсическими инфекциями, отравлениями сальмонеллезом, вирусным гастроэнтеритом, интоксикацией пестицидами, мухоморами, тяжелыми солями металлов является важнейшим периодом начала лечения болезни.
Сальмонеллезный гастроэнтерит – клиника обезвоживания не больше 2 степени. Характерна последовательность симптоматики – первоначальная боль в животе, сопровождающаяся тошнотой, рвота, субфебрильная температура тела, понос. Испражнения зеленоватого цвета, слизистой консистенции. При пальпации живота обнаружение признаков увеличенного размера печени, селезенки.
Интоксикация сопровождается резкими желудочными болями, поражением печени, желтушностью кожи. Для точного дифференцирования холеры важно своевременно отличить симптоматику данного заболевания от признаков других недомоганий.
Эффективное лечение патологии
Своевременная терапия, направленная на снижение интоксикации организма, восстановление водного баланса и нормализацию деятельности сердца значительно повышает возможность выздоровления, однако срок полного излечения зависит от протекающей стадии заболевания.
Классификация способов лечения:
- Первичная терапия (парентальная) – назначение препаратов, компенсирующих электролитный дефицит. Активно применяются солевые растворы «Квартасиль», раствор Филлипса № 1 и № 2 при нормированных показателях крови, «Хлосиль», «Ацесиль». Результативность назначенной терапии зависит от объема и скорости введения препарата. Критерий прекращения терапии – нормализация артериального давления, пульса, температуры тела, исчезновение цианоза.
- Компенсаторная терапия (перорально-парентеральная)– направлена на коррекцию процесса потери существующего электролитного баланса. Применяется «Оролит», «Регидрон», «Гастролит». Время лечения зависит от динамических показателей гемостаза и количества выброса жидкости.

После получения данных бактериологического исследования в комплекс противохолерной терапии включаются антибиотики (Тетрациклин, Доксациклин, Левомицетин). Лечение реконвалесцентов необходимо проводить по аналогичной схеме.
Профилактика популяризации вибриона
По окончании 36 часового срока после прекращения приема антибиотиков, при условии троекратного негативного результата бактериологического посева, больной подлежит выписке на дальнейшее амбулаторное наблюдение.
Раннее выявление с последующим полным изолированием от общества больных и реконвалесцентов – важнейший элемент профилактики болезни.
Профилактические меры также включают холерное изолирование (полная изоляция выявленного больного), провизорное изолирование (госпитализация диагностированных на стадии острая кишечная инфекция невыясненной этиологии для установления точного диагноза) и обсервационную изоляцию (обследование носителя вибриона, контактных лиц).
Препятствующие распространению эпидемии профилактические мероприятия:
- Тщательные исследование определенных границ ячейки выявленной вспышки.

- Профилактическая, заключительная дезинфекция.
- Бактериологический посев среды обитания.
- Ограниченное пользование местным водоснабжением.
- Санитарный контроль и вакцинация населения. По эпидемиологическим показателям проводится ревакцинация через три месяца.
Прогнозируемый процесс течения заболевания
Своевременная диагностика и лечение заболевания, широкое использование регидратации существенно снижает риск смертельного исхода. Клиника обезвоживания 3 и 4 степени практически минимизирует шансы больного на выздоровление.
Эпидемия холеры – исторические факты
Болезнь известна с древних времен. Теоретически условно классифицируются такие периоды вспышек эпидемии холеры.
Первый период – до 1814 года в восточной стороне Азии.
Второй период – эпидемическое течение захватило Китай, Японию, Филиппины, Африку. До 1926 года вспышки холеры обнаружены на юге России и Закавказье.
Третий период 1926-1960 гг. – опустошительная эпидемия эндемических регионов юго-восточных Азиатских областей. 1937-1939 года на острове Целебес (Индонезия) зафиксирован случай холероподобного заражения с уровнем летальности более 70%.
1937-1939 года на острове Целебес (Индонезия) зафиксирован случай холероподобного заражения с уровнем летальности более 70%.
Четвертый период длится по настоящее время. В 1970-1980 годах зарегистрированы случаи возникновения данного вибриона на европейском континенте. С 70-х годов, вспышки болезни ежегодно регистрируются не менее чем в 40 мировых странах. В некоторых африканских регионах сформированы эндемично устойчивые очаги.
Несмотря на предпринимаемые меры, существует высокая вероятность заболевания холерой. В последнее время все чаще диагностируются инфекционные болезни, вызванные обоими видами биоваров одновременно.
Холера
Холера — острое антропонозное инфекционное заболевание, вызванное заражением вибрионом Vibrio cholerae и последующим его размножением в просвете тонкого кишечника с развитием диареи/рвоты и выраженного обезвоживания вследствие резкого нарушения водно-электролитного баланса (потери внеклеточной жидкости и солей), часто сопровождающееся гиповолемическим (дегидратационным) шоком. В настоящее время распространена преимущественно холера, возбудителем которой является вибрион Эль-Тор, протекающая часто в стертых форм и возможностью длительного вибрион носительства. В странах, эндемичных по холере болеют преимущественно дети 1-5 лет. В регионах в других, ранее свободных от холеры регионах заболеваемость среди взрослых и детей не отличается.
В настоящее время распространена преимущественно холера, возбудителем которой является вибрион Эль-Тор, протекающая часто в стертых форм и возможностью длительного вибрион носительства. В странах, эндемичных по холере болеют преимущественно дети 1-5 лет. В регионах в других, ранее свободных от холеры регионах заболеваемость среди взрослых и детей не отличается.
Несмотря на отсутствие в настоящее время пандемий холеры, которые были характерны для периода (1817-1926 гг.) на протяжении которого было зарегистрировано шесть опустошительных пандемий холеры, это заболевание продолжает оставаться угрозой для человеческой популяции до настоящего времени.
Это во многом обусловлено существенными изменениями патогенных свойств возбудителя холеры, который зачастую оказывается слабо и даже авирулентным, вызывая заболевание в крайне легкой (атипичной) форме или приводит к транзиторному носительству.
Актуальность проблемы вызвана и тем, что значительная группа вибрионов, считавшихся ранее не холерными, приобрели способность вырабатывать высоко вирулентный токсин и вызывать заболевания, клинически не отличимые от холеры (так называемые вибрионы-хамелеоны). При этом, такие вибрионы имеют значительный эпидемический потенциал, сопровождаются тяжелым течением и высокой смертностью (до 5%). К тому же ситуация осложняется отсутствием эффективных профилактических средств против вибрионов-хамелеонов, что способствует их быстрому распространению.
При этом, такие вибрионы имеют значительный эпидемический потенциал, сопровождаются тяжелым течением и высокой смертностью (до 5%). К тому же ситуация осложняется отсутствием эффективных профилактических средств против вибрионов-хамелеонов, что способствует их быстрому распространению.
Согласно статистике ВОЗ, в среднем регистрируется 3-5 млн. случаев заболевания холерой в год и 100-120 тыс. случаев смерти. Относится к особо опасным инфекциям.
Классическая холера, как в виде спорадических случаев, так и в виде локальных эпидемиологических вспышек регистрируется в Бангладеш, Таиланде, Непале, Индии, Индонезии, Пакистане, Иране, Афганистане, Гаити, Камеруне, Нигерии, Сомали, Уганде и других странах Африки и Юго-Восточной Азии. Так, в 2011 г. в Гаити с диагноз «холера» был поставлен в 426 785 случаях, при этом, погибли — 6170 человек, а госпитальная летальность составила 1,7%. Следует отметить, что многие случаи болезни, особенно атипичные формы заболевания не регистрируются, что обусловлено ограниченными возможностями эпиднадзора. В РФ заболевания холерой носят в основном спорадический завозной характер.
В РФ заболевания холерой носят в основном спорадический завозной характер.
Особенностью клиники современной холеры является увеличение количество больных с субклиническими формами и вирусоносителей. На 1 выявленного больного с манифестной формой заболевания приходится 50-100 носителей.
При этом, холерные вибрионы в настоящее время приобрели устойчивость к большинству ранее используемых в лечении антибактериальных препаратов.
В этой связи большое значение приобретает своевременное выявление лиц с подозрением на холеру и соблюдение профилактических мер при поездках и контактах с людьми из стран «неблагополучных» по холере.
Патогенез
Входными воротами возбудителя является пищеварительный тракт, в который холерные вибрионы попадают с инфицированной пищей/водой, где частично погибают.
Вибрионы, преодолевшие желудочный барьер попадают в тонкий кишечник, щелочная среда которого способствует их размножению и быстрой колонизации его на слизистой оболочке и в ее просвете.
Вибрионы проникают к мембранам энтероцитов, где и происходит их адгезия, после чего вибрионы утрачивают подвижность и в процессе размножения формируют своеобразные колонии в форме бляшек.
Возникновение холерного синдрома обусловлено выделением вибрионами токсических веществ: экзотоксина холерогена и нейраминидазы, которая усиливает действие холерогена. Этот токсин, проникая в структуру клеток, нарушает их метаболизм, активирует синтез вазоактивного интестинального пептида и ферментов гуанидинциклаза и аденилциклаза.
Как следствие возрастает синтез цАМФ (циклического аденозинмонофосфата) и (цГМФ гуанидинмонофосфата), что и повышает интенсивность процесса секреции в кишечнике, вызывающего активизацию выделения в просвет кишечника изотонической жидкости при одновременной блокаде натриевого насоса с нарушением обратного всасывания жидкости. Возникает диарея, а несколько позже присоединяется рвота. Потеря изотонической жидкости, содержащей ионы хлора, натрия, калия составляет 15-20 л и более, что не характерно при кишечных инфекциях другой этиологии.
Соответственно эти явления обуславливают быстро развивающуюся изотоническую дегидратацию, сгущение крови, гипогидремию, гипергиротеинемию, дисбаланс электролитов, что нарушает кровоснабжение тканей и приводит к ацидозу, гипоксии и экстраренальной азотемии. На фоне таких нарушений больной может погибнуть из-за развившихся гиповолемического шока, тромбогеморрагического синдрома, нарушений мочеиспускания вплоть до анурии или холерной комы. Схематически этапы патогенеза холеры представлены на схеме ниже.
Классификация
- В основу классификации положено несколько признаков.
- По выраженности клинической симптоматики различают: типичную, атипичную, стертую, субклиническую и транзиторное носительство холерных вибрионов.
- Клинико-патогенетическая классификация:
- гиповолемическая экзотоксическая форма;
- нормоволемическая эндотоксическая форма;
- экзоэндотоксическая смешанная форма;
- нормоволемическая атоксическая форма;
- субклиническая форма.

По тяжести течения выделяют легкую, среднетяжелую и тяжелую формы.
Причины холеры и факторы, способствующие заболеванию
Большинство людей знает какие бактерии являются возбудителями холеры. Это холерный вибрион. В доступной прессе можно встретить информацию об выделении возбудителя холеры в пробах воды, отбираемых в рамках гигиенического мониторинга состояния воды открытых водоемов и запрете на купание и ловле рыбы в них.
Этиология
Микробиология характеризует холерный вибрион как изогнутые короткие палочки («запятая Коха») размерами 1,5-3 мкм х 0,2-0,6 мкм, имеют один длинный жгутик, обеспечивающий их выраженную подвижность. Спор, капсул не образует.
Все патогенные вибрионы обладают сходными культуральными и морфологическими характеристиками.
Вибрионы холеры представлены классический биоваром (Vibrio cholerae biovar cholerae), вибрионом Эль-Тор (Vibrio cholerae biovar eltor) и переходным между первыми двумя сероваром, возникший в результате мутации Vibrio cholerae О139 Bengal.
Вибрионы обладают общим для всех вибрионов холеры термолабильным жгутиковым Н-антигеном и липополисахаридным термостабильным О1-соматическим антигеном клеточной стенки, содержащим группоспецифический и типоспецифические антигены В и С. Таким образом, возбудителями холеры являются вибрионы холеры (vibrio cholerae) серогруппы О1 (биовары cholerae и eltor) и серогруппы О139. В зависимости от характеристики типоспецифических антигенов у серогруппы О1 различают 3 серологических типа: Ogawa, Inaba и Hikojima. Все условно патогенные и непатогенные V. cholera называют НАГ-вибрионы (неагглютинирующиеся вибрионы).
Однако, современными исследованиями доказана (при наличии благоприятных условий) возможность трансформации холерных в НАГ-вибрионы и обратно, а также их способность вызывать заболевание.
Холерные вибрионы образуют несколько видов токсинов, определяющих их патогенные свойства: энтеротоксин, эндотоксины Inaba и Ogawa, цитотоксин, мембранотоксин, вибриоцины; метаболитов (путресцин, кадаверин), активизирующих кишечную секрецию и ферментов – амилазу, муциназу, протеазу, нейраминидазу, обеспечивающие подвижность вибрионов и способствующих разжижению слизи.
Холерные вибрионы относительно устойчивы (особенно биовар Эль-Toр) к факторам внешней среды: сохраняют жизнеспособность в воде, сточных канализационных водах, почве, морской воде, в пляжном песке, на продуктах на протяжении 1-4 месяцев.
При этом, при определенных условиях вибрионы могут размножаться в водоемах, иле. Малоустойчивы к высушиванию и прямому солнечному свету.
При нагревании погибают при температуре 80 С в течение 5 минут, чувствительны к дезинфицирующим средствам и особенно к кислотам.
Эпидемиология
Источник инфекции — больной с манифестной/субклинической формами, выделяющий холерные вибрионы во внешнюю среду с испражнениями.
Интенсивность выделения холерного вибриона зависит от формы и тяжести течения заболевания: особую опасность представляют пациенты с тяжелой формой холеры с многократной диареей и рвотой при которой необеззараженные испражнения попадают в водоемы и в дальнейшем в систему питьевого водозабора или водоемы, используемые для отдыха, или загрязняют продукты питания.
Больные со стертыми/субклиническими формами несмотря на то, что они выделяют меньшее количество вибрионов, однако, в силу своей активности этот контингент играет значимую роль и являются опасными в отношении распространения инфекции.
Носители-реконвалесценты, продолжающие выделять вибрионы, здоровые (транзиторные) носители периодически (выделяющие возбудителя болезни) и пациенты со стертыми/субклиническими формами составляют основную эпидемически значимую группу людей, поскольку они в большинстве случаев не идентифицируются, редко обращаются за медицинской помощью и при тесном контакте с другими людьми представляют в отношении их инфицирования существенную опасность. Согласно данным ВОЗ инфицирующей дозой для холеры является 100 млрд вибрионов.
Холера, как и другие острые кишечные инфекционные болезни имеет фекально-оральный механизм распространения. Основные пути передачи, через которые реализуется механизм распространения холерного вибриона — водный, алиментарный и контактно-бытовой. Соотношение различных видов путей передачи холерных вибрионов приведено в таблице ниже (В.П. Малый).
Соотношение различных видов путей передачи холерных вибрионов приведено в таблице ниже (В.П. Малый).
Водный путь инфицирования.
Возникновение большинства эпидемий связано с водным фактором инфицирования, происходящее при употреблении зараженной вибрионами воды из открытых водоемов, при повреждении сетей водопровода и при заглатывании инфицированной воды во время купания и использовании для хозяйственных целей/приготовления пищи (мытье продуктов — овощей, фруктов, зелени). Основные причины попадания вибрионов в водоемы — неэффективная очистка/обеззараживание сточных и канализационных вод. Водоемы могут также служить временным резервуаром возбудителя, долго сохраняясь в иле водоемов и слизи канализационных систем, а также в организме рыб, ракообразных, лягушек и моллюсков. В таких случаях источником заболевания могут быть и плохо проваренные рыба и морепродукты. Одной из форм сохранения холерного вибриона в естественных биотопах (в водоемах) является трансформация патогенных вибрионов в L-формы, которая происходит при температуре воды
Холера
Холера – это острая кишечная инфекция, возникающая при поражении человека холерным вибрионом.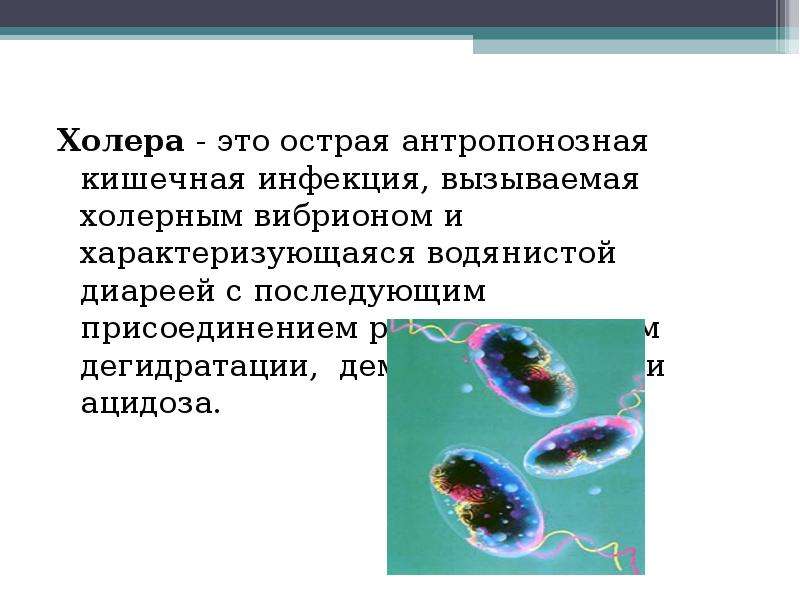 Холера проявляется выраженной частой диареей, обильной многократной рвотой, что приводит к значительной потере жидкости и обезвоживанию организма. Признаками дегидратации служат сухость кожных покровов и слизистых, снижением тургора тканей и сморщивание кожи, заострение черт лица, олигоанурия. Диагноз холеры подтверждается результатами бактериологического посева каловых и рвотных масс, серологическими методиками. Лечение включает изоляцию холерного больного, парентеральную регидратацию, терапию тетрациклиновыми антибиотиками.
Холера проявляется выраженной частой диареей, обильной многократной рвотой, что приводит к значительной потере жидкости и обезвоживанию организма. Признаками дегидратации служат сухость кожных покровов и слизистых, снижением тургора тканей и сморщивание кожи, заострение черт лица, олигоанурия. Диагноз холеры подтверждается результатами бактериологического посева каловых и рвотных масс, серологическими методиками. Лечение включает изоляцию холерного больного, парентеральную регидратацию, терапию тетрациклиновыми антибиотиками.
Холера – особо опасная инфекция, вызываемая энтеропатогенной бактерией Vibrio cholerae, протекающая с развитием тяжелого гастроэнтерита и выраженным обезвоживанием вплоть до развития дигидратационного шока.
Холера имеет тенденцию к эпидемическому распространению и высокую летальность, поэтому отнесена ВОЗ к высокопатогенным карантинным инфекциям. Наиболее часто эпидемические вспышки холеры регистрируются в странах Африки, Латинской Америки, Юго-Восточной Азии. По оценкам ВОЗ, ежегодно холерой заражается 3-5 млн. человек, около 100-120 тыс.
По оценкам ВОЗ, ежегодно холерой заражается 3-5 млн. человек, около 100-120 тыс.
случаев заболевания заканчивается смертельно. Т. о., на сегодняшний день холера остается глобальной проблемой мирового здравоохранения.
Холера
На сегодняшний день обнаружено более 150 типов холерных вибрионов, различающихся по серологическим признакам. Холерные вибрионы разделяют на две группы: А и В. Холеру вызывают вибрионы группы А. Холерный вибрион представляет собой грамотрицательную подвижную бактерию, выделяющую в процессе жизнедеятельности термостабильный эндотоксин, а также термолабильный энтеротоксин (холероген).
Возбудитель устойчив к действию окружающей среды, сохраняет жизнеспособность в проточном водоеме до нескольких месяцев, до 30 часов в сточных водах. Хорошей питательной средой является молоко, мясо. Холерный вибрион погибает при химическом дезинфицировании, кипячении, высушивании и воздействии солнечного света. Отмечается чувствительность к тетрациклинам и фторхинолонам.
Резервуаром и источником инфекции является больной человек или транзиторный носитель инфекции. Наиболее активно выделяются бактерии в первые дни с рвотными и фекальными массами. Тяжело выявить инфицированных лиц с легко протекающей холерой, однако они представляют опасность в плане заражения.
В очаге обнаружения холеры обследованию подвергаются все контактировавшие, вне зависимости от клинических проявлений. Заразность с течением времени уменьшается, и обычно к 3-й неделе происходит выздоровление и освобождение от бактерий. Однако в некоторых случаях носительство продолжается до года и более.
Удлинению срока носительства способствуют сопутствующие инфекции.
Холера передается бытовым (грязные руки, предметы, посуда), пищевым и водным путем по фекально-оральному механизму. В настоящее время особое место в передаче холеры отводится мухам.
В настоящее время особое место в передаче холеры отводится мухам.
Водный путь (загрязненный источник воды) является наиболее распространенным.
Холера является инфекцией с высокой восприимчивостью, наиболее легко происходит заражение людей с гипоацидозом, некоторыми анемиями, зараженных гельминтами, злоупотребляющих алкоголем.
Инкубационный период при заражении холерным вибрионом продолжается от нескольких часов до 5 дней. Начало заболевания острое, обычно ночью или утром. Первым симптомом выступает интенсивный безболезненный позыв к дефекации, сопровождающийся дискомфортным ощущением в животе.
Первоначально стул имеет разжиженную консистенцию, но сохраняет каловый характер. Довольно быстро частота дефекаций увеличивается, достигает 10 и более раз за сутки, при этом стул становится бесцветным, водянистым.
При холере испражнения обычно не зловонны в отличие от других инфекционных заболеваний кишечника. Повышенная секреция воды в просвет кишечника способствует заметному увеличению количества выделяемых каловых масс. В 20-40% случаев кал приобретает консистенцию рисового отвара.
В 20-40% случаев кал приобретает консистенцию рисового отвара.
Обычно испражнения имеют вид зеленоватой жидкости с белыми рыхлыми хлопьями, похожими на рисовые.
Нередко отмечается урчание, бурление в животе, дискомфорт, переливание жидкости в кишечнике.
Прогрессирующая потеря жидкости организмом приводит к проявлению симптомов обезвоживания: сухость во рту, жажда, затем появляется ощущение похолодания конечностей, звон в ушах, головокружение.
Эти симптомы говорят о значительном обезвоживании и требуют экстренных мер по восстановлению водно-солевого гомеостаза организма.
Поскольку к диарее зачастую присоединяется частая рвота, потеря жидкости усугубляется. Рвота возникает обычно спустя несколько часов, иногда на следующие сутки после начала диареи.
Рвота обильная, многократная, начинается внезапно и сопровождается интенсивным ощущением тошноты и болью в верхней части живота под грудиной. Первоначально в рвотных массах отмечаются остатки непереваренной пищи, затем желчь.
Со временем, рвотные массы также становятся водянистыми, приобретая иногда вид рисового отвара.
При рвоте происходит быстрая потеря организмом ионов натрия и хлора, что приводит к развитию мышечных судорог, сначала в мышцах пальцев, затем всех конечностей.
При прогрессировании дефицита электролитов мышечные судороги могут распространиться на спину, диафрагму, брюшную стенку.
Мышечная слабость и головокружение нарастает вплоть до невозможности подняться и дойти до туалета. При этом сознание полностью сохраняется.
Выраженной болезненности в животе, в отличие от большинства кишечных инфекций, при холере не отмечается. 20-30% больных жалуются на умеренную боль. Не характерна и лихорадка, температура тела остается в нормальных пределах, иногда достигает субфебрильных цифр. Выраженная дегидратация проявляется снижением температуры тела.
Холера
Холера – острое инфекционное заболевание, вызываемое холерными вибрионами, характеризующееся фекально-оральным механизмом передачи и протекающее с развитием деминерализации и дегидратации различной степени тяжести.
В этой статье речь пойдет о путях заражения и возбудителе холеры, симптомах заболевания, а также о современных методах диагностики холеры. Также в статье рассказывается о мероприятиях по профилактике холеры и способах лечения данной болезни.
Природа возникновения заболевания
Заболевание относится к числу карантинных инфекций ввиду способности к пандемическому распространению. В развитых странах встречается крайне редко, но возбудитель холеры довольно часто встречается в странах Африки, Южной и Юго-восточной Азии, Южной Америки.
Возбудитель холеры – холерный вибрион Vibrio cholerae, устойчивый к низким температурам и сохраняющий жизнеспособность в открытых водоемах на протяжении нескольких месяцев.
Во внешней среде и на пищевых продуктах возбудитель холеры выживает в течение 3-5 дней, а воздействие прямых солнечных лучей сокращает его жизненный цикл до 8-10 часов.
Холерный вибрион погибает при кипячении и под воздействием различных средств дезинфекции, высокочувствителен к высушиванию, хлорсодержащим препаратам и кислой среде. Поэтому различные дезинфицирующие средства или кипячение нередко используются как меры профилактики холеры.
Поэтому различные дезинфицирующие средства или кипячение нередко используются как меры профилактики холеры.
Источник возбудителя холеры – это всегда больной человек или бациллоноситель (человек, побывавший в неблагоприятном по холере регионе). Заражение происходит фекально-оральным путем. В неблагоприятных регионах большинство эпидемий напрямую связано с употреблением загрязненной бактериями воды.
В быту возбудитель холеры нередко напрямую попадает в воду и на пищу с инфицированными рвотными массами и калом, которые при холере не имеют окраски и специфического запаха, не вызывают брезгливости у окружающих, чем и создают иллюзию безопасности.
Поэтому, хотя и случаи передачи заболевания от человека к человеку крайне редки, каждому, кто находился в контакте с больным, в целях профилактики холеры следует придерживаться строгих правил личной гигиены.
Различают пищевые, водные, контактно-бытовые и смешанные эпидемии холеры. Восприимчивость человека к возбудителю холеры очень высока, но современные методы диагностики холеры позволяют выявить заболевание достаточно быстро и предотвратить развитие эпидемии.
Симптомы холеры
Основной симптом холеры – жидкий стул, начинающийся, как правило, внезапно. Затем к диарее присоединяется рвота. На начальной стадии заболевания боль в животе и судороги могут отсутствовать, но затем и они присоединяются к симптомам заболевания. Быстрой потерей жидкости объясняются такие симптомы холеры, как острое чувство жажды, головокружение и усталость.
Степени тяжести заболевания
Когда потеря жидкости достигает критического значения, симптомы холеры в виде поражения ЖКТ отходят на второй план, уступая место нарушению деятельности основных систем организма. Тяжесть этих нарушений определяется степенью дегидратации:
- первая степень – неявно выраженная дегидратация;
- вторая степень – масса тела уменьшается на 4-5%, снижается уровень гемоглобина и число эритроцитов, ускоряется СОЭ. Пациенты ощущают головокружение, жажду и сухость во рту. Наблюдается посинение губ и пальцев рук, возможны судороги жевательных и икроножных мышц, появляется осиплость голоса;
- третья степень – потеря массы тела достигает 8-9%.
 К обострению вышеперечисленных симптомов присоединяется снижение температуры тела и падение артериального давления, возможен коллапс. В крови понижается концентрация хлора и калия, сама кровь значительно сгущается;
К обострению вышеперечисленных симптомов присоединяется снижение температуры тела и падение артериального давления, возможен коллапс. В крови понижается концентрация хлора и калия, сама кровь значительно сгущается; - четвертая степень – потеря массы тела превышает 10%. Пациент впадает в состояние прострации, развивается шок. Черты лица заостряются, кожа становится холодной и синюшной, нарастает частота и продолжительность тонических судорог. Отмечается резкое падение артериального давления и приглушенность тонов сердца. Лечение холеры на четвертой степени дегидратации малоэффективно.
Тяжелая форма холеры приходится на одного из двадцати заболевших. Развиваться может стремительно и без правильного лечения и ухода приводит к летальному исходу за считанные часы. Поэтому при первых же симптомах холеры необходимо немедленно обращаться к врачу.
Диагностика холеры
Диагностика холеры производится на основании эпидемиологических, анамнестических, лабораторных и клинических исследований.
Обязательным является лабораторное обследование больных. Современная диагностика холеры объединяет в себе так называемое «классической исследование», растягивающееся на 36 часов, и ускоренные методы, позволяющие выделить холерный эмбрион уже через 2-5 часов с момента начала исследования.
Главный метод диагностики холеры – бактериологический. Такой метод направлен на выделение культуры возбудителей из рвотных и каловых масс. В случае смерти пациента диагностику холеры осуществляют с помощью исследования отрезков тонкой кишки.
Лечение холеры
Госпитализация обязательна для всех заболевших. Ведущая роль в лечении холеры отводится восстановлению водно-солевого баланса организма и борьбе с обезвоживанием. Применяют растворы, содержащие хлорид калия и натрия, бикарбонат натрия и глюкозу.
Растворы вводят с помощью капельницы. При тяжелом обезвоживании допустимо струйное введение жидкости, которое проводят до нормализации пульса. Во время лечения холеры в рацион пациента включают продукты богатые солями калия (картофель, томаты, курагу).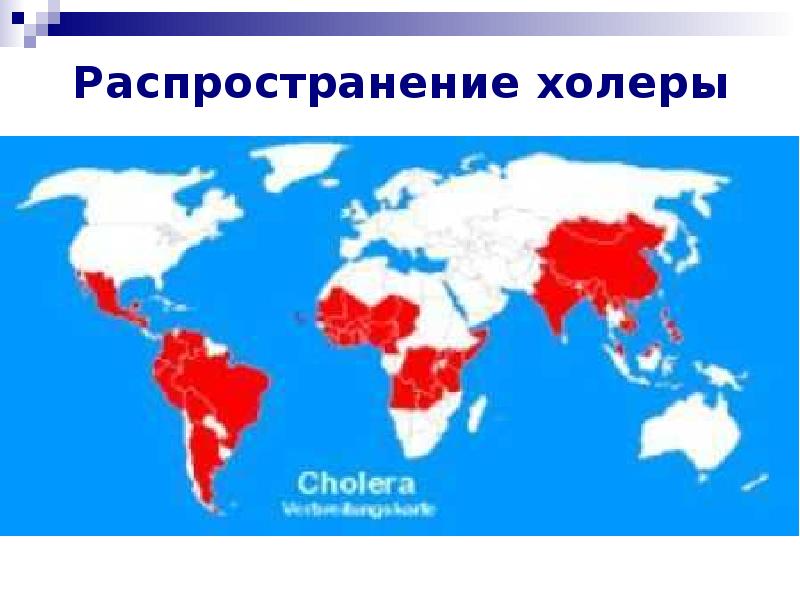
Терапия с помощью антибиотиков проводится только больным с тяжелой третьей и четвертой степенью дегидратации. В таких случаях лечение холеры осуществляется с помощью левомицетина или тетрациклина.
Лечение холеры заканчивается выпиской пациента только после подтверждения отрицательных анализов бактериологических исследований. Во многом успех лечения холеры зависит от того, насколько вовремя больной обратился за медицинской помощью.
Профилактика холеры
После того как человек перенес это опасное заболевание, пожизненный иммунитет к болезни у него не вырабатывается. Поэтому важность профилактики холеры сложно переоценить.
Мероприятия по профилактике холеры направлены на осуществление эпидемиологического надзора, предупреждение распространения инфекции на территорию страны людьми, побывавшими в неблагополучных по холере регионах, улучшение санитарно-коммунального состояния населенных пунктов.
Специфической профилактикой холеры считают вакцинацию. Эффективность ее спорна.
Холера: причины, симптомы, лечение, диагностика и профилактика
Прежде чем раскрыть симптоматику болезни и воздействие на организм, дадим определение болезни. Холера – вирусное инфекционное заболевание, возбудителем является микроорганизм Vibrio cholerae. Основное место поражения – тонкая кишка. У больного наблюдается жидкий стул, рвота, интоксикация.
Болея, человек лишается до 40 литров жидкости в сутки, вызывая обезвоживание, риск смертельного исхода. Каждый год болезнь поражает более 5 миллионов человек – 3-5% погибают. Относится к инфекциям, представляющим особую опасность для жизни человека.
Для холеры характерны диспепсические синдромы, при которых ярко выражено обезвоживание организма.
Паразит имеет жгутик, с помощью которого он передвигается в организме. Существует более 200 разновидностей бактерии. 2 из них служат зачинщиками болезни – Vibrio cholerae и Vibrio eltor.
Vibrio cholerae и Vibrio eltor
История
Болезнь холера известна с античности, в Европу пришла в 19 веке. Пик пандемии в России произошел во второй половине 19 века, совпав с Крымской войной – смертность исчислялась шестизначными цифрами. В 1854 году в центре Лондона заразилось холерой более 500 человек. Доклад Дж.Сноу о влиянии системы водоснабжения на распространение холеры дал стимул к усовершенствованию канализации.
Открыл холерную бактерию Ф. Пачини в 1853 году и Э.Недзвецкий в 1872 году.
Холера распространилась по всем уголкам земного шара. Основные очаги заражения – страны Африки, Латинской Америки. Инфекционное распространение связано с антисанитарией, в которой живет человек. Возбудителями являются микробы, содержащиеся на предметах и необработанных продуктах.
История болезни начинала путь с древности, забрав жизни десятков миллионов людей. Относиться к лечению нужно серьёзно. Инфекционные болезни унесли больше жизней, чем войны!
Свойства холерного вибриона
Вырабатывая яд, микробы повреждают слизистую кишки. Под действием отравы нарушается водно-солевой баланс, происходит обезвоживание организма у человека.
Свойства токсинов:
- Разрушение эпителия тонкого кишечника.
- Раздражают пищеварительную трубку, вызывая рвотные побуждения, жидкие испражнения.
- Нарушают водно-солевой баланс.
Бактерия развивается при 16-40С. Оптимальный вариант существования холерного вибриона – 36-37С. Температура ниже ноля не страшна.
- Погибает паразит под воздействием солнечных лучей, при температуре свыше 60С, взаимодействии с кислотными соединениями.
- Возбудитель болезни не восприимчив к щелочи, на продуктах питания, поверхностях и почве бактерии живут до месяца, в воде – пару месяцев.
- Патогенез во время холеры:
- Заражённая еда, жидкость → проникновение в тонкую кишку → присасывание бактерии к стенкам кишечника → увеличение популяции микроба на слизистой оболочке кишки → выделение токсинов СТХ, яд дезориентирует нормальную работу тонкой кишки → из-за токсинов, нарушается водно-солевой баланс, водные и соляные частички выходят из кишечника → клетки обезвоживаются и погибают, бактерии покидают организм вместе с мертвыми клетками.
Этиология недуга: источник заболевания – бактерия, представленная биотипом болезни и Эль-Тор. Клиника холеры Бенгал обладает способностью выделять схожий с биотипом холерной бактерии экзотоксин.
Причины возникновения холеры
Причины болезни:
- Зараженный человек.
- Носитель бактерии. По внешним признакам не выглядит заряженным.
Испражнения и рвота больного без запаха. Заражённые вещества не замечаются, что приводит к распространению инфекционного заболевания.
Механизм передачи бактерий – фекально-оральный, вибрионы выходят из организма через кал, при рвоте. Воздушно-капельным путем болезнь не передается.
Основные пути инфицирования холерой:
- Через воду: в загрязнённой воде высокое содержание бактерий. Во время купания существует огромный риск заражения. Мыть посуду, продукты питания в такой воде не рекомендуется.
- Контактно-бытовой: предметы обихода, ручки дверей, посуда, белье и другие предметы, с которыми контактировал больной, полны возбудителями болезни.
- Пищевой: молочная и рыбная продукция, фрукты и овощи, не прошедшие тепловую обработку. Возбудитель холеры попадает на продукты через воду, носителя, мух.
Симптоматика болезни
Признаки холеры:
- Рвота от употребляемой пищи.
- Повышение температуры тела.
- Обезвоживание организма: сухость в ротовой полости.
- Стул при холере: жидкий, бесцветный, бело-серый.
Инкубационный период холеры – пару часов, чаще 2–3 суток.
Классификация заражения:
- Стёртая.
- Лёгкая.
- Средней тяжести.
- Тяжёлая.
- Очень тяжёлая.
Выделяют 4 степени дегидратации:
- Первая – обезвоживание составляет 1-3% от массы тела.
- Вторая фаза – 4-6% от общего веса больного (средняя тяжесть).
- Третья – больной теряет 7-9% общей жидкости человека.
- Четвертая – дегидратация более 9%.
Для стертой формы холеры характерен разовый жидкий стул, отсутствие обезвоживания, лихорадка отсутствует. Первые признаки – резкий позыв к стулу, водянистое испражнение.
Отсутствует болевой синдром, растёт число «походов» на стул, увеличивается объём испражнения. В результате обезвоживания проявляется недомогание, желание пить, сухость в ротовой полости.
Период болезненного состояния – 1-2 суток.
При потере жидкости на второй стадии инфекция прогрессирует, понос сочетается с часто повторяющейся рвотой. По цветовой гамме фекалии и рвота идентичны. Наблюдается сухость в ротовой полости, бледная глазная сетчатка, увядание кожи. Частота испражнений – до 10 раз за день. Выраженные осложнения: судороги конечностей, хрипота голоса. Длительность протекания болезни – до 5 дней.
Для тяжёлой формы характерен эксикоз из-за сильного жидкого стула (теряется до 1,5 литров жидкости за 1 акт испражнения). Симптомы: вялость кожи, появление тахипноэ, нарастание тахикардии, нитевидный пульс, быстро падающее АД, снижение мочевыделения.
Алгидный тип холеры (тяжелее по форме) – скорое развитие инфекции, сопровождаемое сильной рвотной массой, частыми позывами к стулу. Ослаблен иммунитет. Температура тела через пару часов достигает 34-35С. У больного теряется более 12% жидкости в организме. Симптомы холеры: одышка, анурия, развитие паралича кишечных мышц.
Внешний вид больного:
- запавшие глаза;
- потеря голоса;
- тусклость склер;
- втянутый живот.
Лабораторная диагностика показывает результаты анализов: плотность крови превышает 1,035; индекс соотношения объёма эритроцитов к общему объёму плазмы – 0,65-0,7л/л.
Опасность развития холеры у детей до 3 лет
Наиболее подвержены холере дети младше трехлетнего возраста. Обезвоживание хуже переносится малышами. Детям значительно сложнее определить уровень дегидратации, опираясь на плотность плазмы. Для чёткого и верного анализа следует взвешивать малыша.
Дифференциальная характеристика симптомов отлична от протекания у взрослых. Особенность холерного вибриона у малышей:
- Безосновательное повышение температуры.
- Адинамия.
- Ярко выраженные эпилептиформные припадки.
Время протекания болезни – до 10 суток. Своевременная регидратация, возмещение электролитов – главная цель быстрого восстановления организма.
Диагностика
При эпидемиологической вспышке диагноз заболевания не представляет трудностей. В местностях, где холера не проявлялась, необходимо бактериальное подтверждение.
Методы диагностики заболевания:
- объективный – тяжесть недуга определяется симптомами;
- бактериологический – сдаётся посев испражнений, рвотных масс. Определяется возбудитель холеры;
- серологический – с использованием сыворотки крови определяется наличие антигена вибриона;
- относительная плотность плазмы – помогает установить степень заболевания.
- экспресс-диагностика.
Заболевание важно вовремя диагностировать, чтобы назначить правильное лечение холеры, избежать последствия.
Лечение болезни
Методы борьбы с болезнью включают:
- Госпитализация, с последующим лечением в инфекционном отделении.
- Назначение специального режима: на время инфицирования больному требуется постельный режим, соблюдать санитарные правила. Пока проявляются тошнота, рвота, недомогание, больного желательно поместить на кровать Филипса, со специальным отверстием в области таза. Забор материала проводится через пару часов: необходимо оценивать количество жидкости, потерянной больным. На основе анализов больному вводится необходимая доза солевого раствора, во избежание обезвоживания. Запрещено применять физиопроцедуру, всевозможные виды массажей, лечебной физкультуры. Сестринский уход – необходимое условие в выполнении требований.
- Карантин в домашних условиях: помещение больного в отдельную комнату, использование личной посуды, вещей.
- Соблюдение специальной диеты: меньше потребляйте углеводы, жиры. Запрещённые продукты:
- Жирные бульоны.
- Супы на молочной продукции.
- Мучные изделия.
- Кисломолочные продукты.
- Свежие и сушёные фрукты, овощи.
- Сладкое – варенье, мёд, сахар.
- Острая пища.
- Копчёная продукция.
Разрешены продукты:
- Суп на воде с рисом, овсяной кашей.
- Каши на воде.
- Сухарики.
- Котлеты на пару с нежирной мясной продукции: курица, телятина, крольчатина.
- Компот из смородины, айвы.
- Обезжиренный творог.
Лечение медикаментами
Чтобы бороться с обезвоживанием, пациенту необходимо пить, вводить вовнутрь кишечника раствор из воды и соли. При тяжелой форме заболевания раствор вводится в вену.
Чтобы уничтожить бактерию, используют антибиотики:
Необходимо проконсультироваться с врачом, определяющим дозировку, количество приёмов в день.
Народные методы лечения холеры
Холера не лечится народными средствами! Народные методы лечения не рекомендуется использовать как основные – их используют как сопутствующие главным.
- Согревание – при пониженной температуре пациенту следует наложить горелки на организм, температура комнаты не должна быть меньше 35С.
- Барвинок малый. Рецепт: 1 ч.л. высушенной травы заварить в стакане воды. Остудить, процедить, принимать по 100 мл трижды на день. Напиток помогает от жидкого стула, дезинфицирует кишечник.
- Красное вино, содержащее танин, останавливает популяцию холерных бактерий.
- Ромашковый, мятный чай. Развести в равной доле травы. 5 ст.л. смешанного материала развести в литре жидкости. Прокипятить. Пить 1,5-2 литра на день малыми дозами. Обладает антивоспалительными свойствами.
Последствия болезни
Отсутствие шагов к излечению недуга, затягивание приводит к:
- Гиповолемическому шоку (пониженное артериальное давление).
- Нарушению функций почек. Характеризуется уменьшением выделения азотистого шлака, плотности мочи, ацидозом.
- Мышечным судорогам.
- Тромбофлебиту.
- Нарушению дыхания.
- Острому нарушению кровообращения в мозге.
- Повторному инфицированию иными типами микробов.
Профилактика
За лицами, приезжими из неблагополучных по холере стран, необходимо наблюдать не менее 5 суток.
Санпин (Санитарные нормы и правила) про холеру включают мероприятия, препятствующие распространению болезни на территории страны.
Чтобы чёрная холера дальше не развивалась, важно своевременно изолировать зараженного человека. Необходимо соблюдать меры предосторожности. Профилактика и лечение играют важную роль в выздоровлении.
Профилактика холеры:
- Больной человек перемещается в отдельное помещение – изолятор. После исчезновения симптомов его высвобождают. Важно провести 3 диагностирования с периодичностью раз на день. Результаты исследования должны показать отсутствие микробов в организме.
- Собирают контактировавших с заражённым – трижды берут анализ крови, назначают лечение антибиотиками.
- Рабочее место и помещение, в котором находился больной, необходимо продезинфицировать. Делается на протяжении 3 ч после госпитализации.
Во время дезинфекции необходимо соблюдать меры предупреждения, исключающие вероятность заражения – проводить процедуру в специальной одежде, перчатках, маске.
Прививка от недуга
Специфическая профилактика включает вакцину, вводимую под кожу. Экстренная профилактика включает использование препаратов, препятствующих распространению бактерий.
Прививка от холеры – важный этап для предупреждения возникновения заболевания. Эффективность медикаментов, вводимых под кожу, не доказана до конца – их не рекомендуется использовать. Вакцина против холеры – не универсальный защитный метод. Является дополнением к остальным мероприятиям, убивающим источник инфекции и вирус.
Вакцинация помогает выявить носителей инфекции у взрослых и детей, исключить распространение болезни. В дополнение к вакцине принимают буферный раствор – для защиты препарата от действия кислоты желудка. Вводится 2 дозы с интервалом в 1 неделю. Вакцина Dukoral защищает организм на полгода. Можно делать прививку детям старше 2 лет.
Холера – кишечная инфекция, вызываемая различными бактериями, способными привести к серьёзным нарушениям организма и смерти!
19 лет назад в Казань пришла холера — Реальное время
В 2001 году 52 казанца заразились холерой, источником инфекции стало озеро в Азино. А сейчас в мире идет седьмая пандемия холеры, которая до нас не добралась
В ночь с 23 на 24 июля 2001 года скорая доставила трех подростков в инфекционную больницу на Вишневского. Пациентов 13—14 лет, у которых были рвота, понос и высокая температура, сразу поместили в реанимацию. Так в Казань на пороге XXI века пришла холера — мэр Казани Камиль Исхаков назвал это «позором, который нужно смывать общими усилиями». О событиях 19-летней давности, беспрецедентных мерах по обеззараживанию холерного очага в Азино, героизме врачей и «бесстрашии» жителей микрорайона — в материале «Реального времени».
Могли умереть за несколько часов
Тогда юные пациенты инфекционки рассказали врачам, что накануне они спасались от жары, купаясь в озере неподалеку от дома — между Азино и Малыми Клыками, где купание было запрещено. А на следующий день предварительные анализы показали, что у мальчишек — классическая холера. Промедли доктора с реанимацией, дети могли погибнуть. Спасая их от обезвоживания, реаниматологи влили внутривенно каждому около 7 литров растворов лекарственных препаратов.
— Холера опасна тем, что вызывает многократный жидкий стул. В итоге человек может умереть за несколько часов от обезвоживания, как это случилось с великим русским композитором Чайковским, который заразился холерой, когда попросил воды в трактире — и ему дали выпить некипяченую воду, — говорит главный внештатный специалист эпидемиолог Минздрава Татарстана Дмитрий Лопушов.
Онищенко сообщил, что, по мнению эпидемиологов, в Казань холеру завезли из традиционных источников — стран Юго-Восточной, Центральной и Средней Азии. Фото tatarstan.ru
Одна смерть и 51 выздоровление
Число пациентов с опасным диагнозом увеличивалось не по дням, а по часам в буквальном смысле. 29 июля от холеры скончался 40-летний мужчина. В Казань прибыл Главный государственный санитарный врач России Геннадий Онищенко. На брифинге в кабмине он сообщил, что, по мнению эпидемиологов, в Казань холеру завезли из традиционных источников — стран Юго-Восточной, Центральной и Средней Азии. И пророчески пообещал, что количество заболевших на тот момент — 33 человека — далеко не предел: «Уже выявлено 132 человека, купавшихся в злосчастном азинском водоеме, и 210 — контактировавших с больными. Скорее всего, среди этих людей окажутся не только носители холерного вибриона, но и непосредственно зараженные».
К 7 августа 2001 года количество заболевших выросло до 67, более половины из них не достигли совершеннолетия, а самому младшему пациенту едва исполнилось 6 месяцев. А всего, по данным татарстанского специализированного журнала «Healthy Nation», «52 человека оказались больными, 18 — вибриононосителями, из них в Казани выявлены и пролечены 51 больной и 17 вибриононосителей». Был также зафиксирован вынос холеры в Алькеевский и Высокогорский районы республики: татарстанцы любят не только купаться во время жары в водоемах, где это запрещено, но и выезжать за город, в гости, несмотря на объявленные жесткие противоэпидемические меры. К счастью, случаев заболевания за пределами столицы не было.
— Вспышку холеры удалось быстро локализовать — у нас не было очагов за пределами Азино, — вспоминает Дмитрий Лопушов, принимавший участие в противоэпидемических мероприятиях 2001 года. — Больные поступали из одного микрорайона — те люди, которые поступали в инфекционную больницу, жили поблизости от озера.
Полностью погасить вспышку холеры удалось к 16 августа 2001 года. Врачи справились с поставленными перед ними задачами, несмотря на то, что, по словам тогдашнего министра здравоохранения республики Камиля Зыятдинова, практически не имели опыта борьбы с холерой, а в городе не объявляли карантин. Быстрому эффекту от противоэпидемических мер способствовал и погодный фактор: жара спала, купальщиков на городских водоемах стало меньше.
«Вспышку холеры удалось быстро локализовать — у нас не было очагов за пределами Азино», — вспоминает Дмитрий Лопушов, принимавший участие в противоэпидемических мероприятиях 2001 года. Фото: minzdrav.tatarstan.ru
Боролись огнем, хлоркой и полицией
«Холерное озеро» появилось в микрорайоне Азино-1 из-за того, что вдоль водоема — выше уровня поверхности воды — на возвышенном участке прорвало самотечный канализационный коллектор, по которому сточные воды от Азино-1 и Азино-2 поступали в канализационную насосную станцию рядом с поселком Вознесенское. Стоки попали в озеро, где купались (несмотря на запрещающие таблички) и устраивали пикники местные жители. Версия об этом пути заражения подтвердилась, когда в лаборатории установили идентичность культур холерных вибрионов из водоема, от больных и от вибриононосителей, купавшихся в озере.
Холеру также нашли в пробах воды из реки Ноксы, отобранных в районе поселка Вознесенское и в пробе из сточной воды канализационной насосной станции на Ноксинском спуске. Всюду спешно выставили предупреждения о запрещении купания, а на водоемах в Азино-1 — милицейские посты.
С источником заражения расправились самым жестким способом: с целью дезинфекции озеро осушили, дно засыпали толстым слоем хлорки, затем залили соляркой и подожгли. Продезинфицировали также соседние водоемы, канализационный коллектор и прилегающую к ним территорию. А главное — починили дырявый коллектор.
А еще в городе закрыли из-за антисанитарного состояния шесть рынков и обработали хлоркой 117 частных туалетов.
Водоемы периодически обследуются на наличие холерного вибриона — в начале летнего сезона и в течение лета санврачи отбирают пробы. Фото 19.rospotrebnadzor.ru
«Пациента № 1» не нашли
— Важно понимать, что холерный вибрион не живет и не размножается в канализации — он попадает туда с выделениями человека, болеющего холерой, — говорит Дмитрий Лопушов. — А заражение происходит, когда эти выделения заглатываются с водой, например, при купании. От человека к человеку при общении, воздушно-капельным путем, например, эта инфекция не передается. Чтобы заболеть холерой, надо, чтобы в организм как-то попали выделения больного. Также не заболеешь холерой, искупавшись в водоеме, где купание запрещено. Так можно заболеть другими инфекциями, а холерой — нет, тут должен вначале быть завозной случай, возможно, с малосимптомным или бессимптомным течением заболевания. Все с такого человека начинается. Но в 2001 году того человека, с которого все началось, найти не удалось.
По словам главного внештатного эпидемиолога татарстанского Минздрава, в мире идет седьмая пандемия холеры, и то, что мы здесь о холере не слышим, не означает, что ее нет. Природные очаги холеры, в частности, есть в Индии, Средней Азии, а у нас бывают единичные завозные случаи. Чтобы предотвратить заражение, принимаются меры:
— Водоемы у нас периодически обследуются на наличие холерного вибриона — в начале летнего сезона и потом, в течение лета санврачи отбирают пробы. Проверяют не только предназначенные для купания пляжи, а все водоемы. Так что к табличкам «Купаться запрещено» стоит относиться всерьез, если не хочешь заболеть, в частности, холерой. Кроме того, если человек попадает в больницу с жидким стулом, независимо от предполагаемого диагноза, ему обязательно делают, кроме назначенных анализов, анализ на холеру.
К табличкам «Купаться запрещено» стоит относиться всерьез, если не хочешь заболеть, в частности, холерой. Фото Олега Тихонова
«Были такие, кто двери не открывал»
В холеру 2001 года Дмитрий Лопушов только начинал свою карьеру — он был координатором бригад подворных обходов от Кировского района Казани.
— Мы проводили поквартирные обходы, выявляли заболевших, — вспоминает он. — Не все, кстати, были рады тогда медиков видеть. В основном люди относились к нашим визитам с пониманием, но были и такие, кто нам двери не открывал. Ведь, понимаете, опасность заболевания осознают не все, есть люди, для которых главный аргумент: «Не хочу, чтобы меня забрали в больницу».
В день, по словам Лопушова, медики обходили сотни квартир, до тысячи человек. Работали с утра до ночи:
— Например, у нас был так называемый турецкий дом на проспекте Победы, где 21 подъезд — несколько дней мы его обходили… Хорошо еще, что ходили мы в облегченных защитных костюмах, не то, что при коронавирусе…
С 24 июля в инфекционной больнице развернули 35 коек для холерных больных, 95 — для провизорных, 25 — для общавшихся с больными холерой. В подворных обходах было занято 435 медработников — им удалось охватить более 700 тысяч человек. В итоге в Советском районе обнаружили 171 больного острыми кишечными инфекциями, из них 15 — холерных. В Приволжском районе холерных больных не оказалось — только вибриононосители. В основном они заразились при купании. Но нежелание обращаться к врачам привело к тому, что в городе возникли еще и 54 семейных очага — в результате контактно-бытового пути распространения инфекции.
Остается сказать, что холера добралась до Казани не впервые: куда больше бед городу принесла первая российская эпидемия 1830—1831 гг. Фото iske-kazan.ru
Старая знакомая
Очаг холеры в Казани просуществовал 22 дня. За это время было проведено свыше 11 тысяч исследований сточных вод и воды из казанских водоемов, было выделено семь культур холерных вибрионов. В лабораториях, по данным Минздрава РТ, работали 14 врачей, 36 фельдшеров-лаборантов, 23 санитарки.
Холерный вибрион, выделенный из водоема в микрорайоне Азино-1, был признан идентичным штаммам, выделенным от больных. В дальнейшем эти штаммы изучались в научно-исследовательском противочумном институте Ростова-на-Дону, где была подтверждена их эпидемиологическая опасность.
Остается сказать, что холера добралась до Казани не впервые: куда больше бед городу принесла первая российская эпидемия 1830—1831 гг., а в прошлом веке холера гостила в Татарстане в 1913-м (тогда в городе умер крестьянин — от заболевания, очень похожего по симптомам на холеру), 1922 и 1942 годах.
Инна Серова
ОбществоМедицинаВластьПроисшествия Татарстан Министерство здравоохранения Республика Татарстан
Холера: причины, симптомы, диагностика, лечение и профилактика — МедОбоз,- последние новости здоровья
Кишечная инфекция острого характера, острозаразное заболевание с тяжелым течением и высокой степенью летальности.
Причины холеры
Возбудителем заболевания являются бактерии вида Vibrio cholerae. Естественные эндемические очаги расположены в Африке, Латинской Америке, Юго-Восточной Азии. Источником и резервуаром болезни является больной человек, наибольшую опасность представляют больные люди со стертой симптоматикой болезни. Заражение происходит при употреблении продуктов питания приготовленных, произведенных или упакованных при несоблюдении санитарно-гигиенических норм; контактно-бытовым путем, при несоблюдении правил личной гигиены, через грязные руки, общие предметы быта; водным путем, при заглатывании воды во время купании в открытых, загрязненных водоемах или во время мытья рук и умывания. Наивысшая заболеваемость холей наблюдается в летне-осенний период.
Симптомы холеры
Инкубационный период составляет от 4 часов до пяти суток. Симптоматические проявления болезни: боль в голове, повышение температуры тела до 37-38° С, диарея, рвота, вздутие живота, боль в животе, чувство переполнения в животе, обезвоживание, сухость кожи и слизистых, бледность кожных покровов, жажда, слабость, упадок сил, боль и слабость в мышцах, судороги, учащенное сердцебиение, пониженное артериальное давление.
Диагностика холеры
В случае эпидемии заболевания, постановка диагноза осуществляется исходя из клинической картины болезни. Для диагностики используется лабораторной метод — бактериологическое исследование, с целью выявления возбудителя холеры. Также проводят дифференциальную диагностику холеры с целью исключения сальмонеллеза, острой дизентерии Зонне, острых форм гастроэнтеритов, пищевых отравлений, ротавирусных гастроэнтеритов.
Лечение холеры
В ходе медикаментозного лечения, применяют антибиотики Офлоксацин, Канамицин, а также средства восстанавливающие водно-солевой баланс в организме — Трисоль, Регидрон.
Профилактика холеры
Отказ от посещения опасных регионов для которых характерны вспышки холеры, соблюдение санитарно-гигиенических норм, употребление чистой питьевой воды, обеззараживание сточных вод, регулярное проведение исследований качества питьевой воды, и воды в открытых водоемах на холерный вибрион, вакцинация людей в эндемические очагах.
Холера — Cholera — qaz.wiki
Эта статья о бактериальном заболевании. Для блюда см. Холера (еда) .
Бактериальная инфекция тонкого кишечника
| Холера | |
|---|---|
| Другие названия | Азиатская холера, эпидемия холеры |
| Человек с сильным обезвоживанием из-за холеры, вызывающей запавшие глаза и морщинистые руки и кожу. | |
| Специальность | Инфекционное заболевание |
| Симптомы | Обильный водянистый понос , рвота , мышечные судороги. |
| Осложнения | Обезвоживание , нарушение электролитного баланса |
| Обычное начало | От 2 часов до 5 дней после воздействия |
| Продолжительность | Несколько дней |
| Причины | Vibrio cholerae распространяется фекально-оральным путем |
| Факторы риска | Плохая санитария , недостаток чистой питьевой воды , бедность |
| Диагностический метод | Тест стула |
| Профилактика | Улучшенная санитария, чистая вода , мытье рук , вакцины против холеры |
| Уход | Пероральная регидратационная терапия , добавки цинка , внутривенные жидкости , антибиотики |
| Частота | 3–5 млн человек в год |
| Летальные исходы | 28 800 (2015) |
Холера является инфекция из тонкой кишки некоторых штаммов этого бактерии холерных вибрионов . Симптомы могут варьироваться от нулевых до легких и тяжелых. Классический симптом — обильный водянистый понос, который длится несколько дней. Также могут возникнуть рвота и мышечные судороги . Диарея может быть настолько серьезной, что в течение нескольких часов приводит к сильному обезвоживанию и нарушению электролитного баланса . Это может привести к запавшим глазам , холодной коже, снижению эластичности кожи и появлению морщин на руках и ногах. Обезвоживание может привести к коже , чтобы превратить голубовато . Симптомы появляются от двух часов до пяти дней после заражения.
Холера вызывается целым рядом видов из холерного вибриона , с некоторыми типами производства более тяжелое заболевание , чем другие. Он распространяется в основном через небезопасную воду и небезопасную пищу , загрязненную человеческими фекалиями, содержащими бактерии. Недоваренные морепродукты — распространенный источник. Люди — единственное животное, пораженное этим заболеванием. Факторы риска заболевания включают плохие санитарные условия , недостаток чистой питьевой воды и бедность . Есть опасения, что повышение уровня моря приведет к увеличению заболеваемости. Холеру можно диагностировать с помощью анализа стула . Доступен экспресс- тест с помощью щупа, но он не такой точный.
Методы профилактики холеры включают улучшение санитарных условий и доступ к чистой воде . Вакцины против холеры, вводимые перорально , обеспечивают разумную защиту примерно на шесть месяцев. Они обладают дополнительным преимуществом защиты от другого типа диареи, вызываемой кишечной палочкой . Первичное лечение — пероральная регидратационная терапия — замена жидкости слегка сладковатыми и солеными растворами . Предпочтительны растворы на основе риса. Добавки цинка полезны для детей. В тяжелых случаях может потребоваться внутривенное введение жидкости , например лактата Рингера , и могут быть полезны антибиотики . Определение того, к какому антибиотику чувствительна холера, может помочь в выборе.
По оценкам, холера поражает 3-5 миллионов человек во всем мире и вызывает 28 800–130 000 смертей в год. Хотя с 2010 года он классифицируется как пандемия , в развитых странах он встречается редко . Больше всего страдают дети. Холера возникает как вспышками, так и хронически в определенных регионах . Районы с постоянным риском заболевания включают Африку и Юго-Восточную Азию . Риск смерти среди пострадавших обычно составляет менее 5%, но может достигать 50%. Отсутствие доступа к лечению приводит к более высокому уровню смертности. Описания холеры на санскрите встречаются еще в V веке до нашей эры . Изучение холеры в Англии Джоном Сноу между 1849 и 1854 годами привело к значительным успехам в области эпидемиологии . За последние 200 лет произошло семь крупных вспышек , унесших миллионы смертей.
Признаки и симптомы
Типичная холерная диарея, похожая на «рисовую воду».
Основные симптомы холеры — обильная диарея и рвота прозрачной жидкостью. Эти симптомы обычно появляются внезапно, через полдня или пять дней после попадания бактерий в организм. Диарея часто описывается как «рисовая вода» по природе и может иметь рыбный запах. У нелеченного человека с холерой может возникнуть диарея от 10 до 20 литров (от 3 до 5 галлонов США) в день. Тяжелая холера без лечения убивает около половины заболевших. Если не лечить тяжелую диарею, это может привести к опасному для жизни обезвоживанию и дисбалансу электролитов . Оценки соотношения бессимптомных и симптоматических инфекций колеблются от 3 до 100. Холеру прозвали «голубой смертью», потому что кожа человека может стать голубовато-серой из-за чрезмерной потери жидкости.
Лихорадка возникает редко и должна вызывать подозрение на вторичную инфекцию. Пациенты могут быть вялыми, у них могут быть запавшие глаза, сухость во рту, холодная липкая кожа или морщинистые руки и ноги. Дыхание Куссмауля , глубокое и затрудненное дыхание, может возникать из-за ацидоза из-за потери бикарбоната в стуле и лактоацидоза, связанного с плохой перфузией . Артериальное давление падает из-за обезвоживания, периферический пульс частый и нитевидный, а диурез со временем уменьшается. Мышечные спазмы и слабость, нарушение сознания, судороги или даже кома из-за электролитного дисбаланса — обычное явление, особенно у детей.
Причина
Передача инфекции
Бактерии холеры были обнаружены в моллюсках и планктоне .
Передача обычно происходит фекально-оральным путем с зараженной пищей или водой из-за плохой санитарии . Большинство случаев холеры в развитых странах являются результатом передачи через пищу, тогда как в развивающихся странах это чаще всего через воду. Передача через пищу может происходить, когда люди собирают морепродукты, такие как устрицы, в водах, зараженных сточными водами , поскольку холерный вибрион накапливается в планктонных ракообразных, а устрицы поедают зоопланктон .
Люди, инфицированные холерой, часто страдают диареей, и передача болезни может происходить, если этот очень жидкий стул, в просторечии называемый «рисовой водой», загрязняет воду, используемую другими людьми. Одно событие диареи может вызвать увеличение в миллион раз количества холерных вибрионов в окружающей среде. Источником заражения обычно являются другие больные холерой, когда их необработанные диарейные выделения попадают в водные пути, грунтовые воды или источники питьевой воды . Питье любой загрязненной воды и употребление в пищу любых продуктов, промытых в воде, а также моллюсков, обитающих в пораженном водном пути , может привести к заражению человека. Холера редко передается напрямую от человека к человеку .
V. cholerae также существует вне человеческого организма в естественных источниках воды, либо сама по себе, либо посредством взаимодействия с фитопланктоном , зоопланктоном или биотическим и абиотическим детритом. Питье такой воды также может привести к заболеванию, даже без предварительного заражения фекалиями. Однако в водной среде существует избирательное давление, которое может снизить вирулентность V. cholerae . В частности, модели на животных показывают, что профиль транскрипции патогена изменяется по мере его подготовки к проникновению в водную среду. Это изменение транскрипции приводит к потере способности V. cholerae культивироваться на стандартных средах, фенотип, называемый « жизнеспособным, но не культивируемым » (VBNC) или, более консервативно, « активным, но не культивируемым » (ABNC). Одно исследование показывает, что культивируемость V. cholerae падает на 90% в течение 24 часов после попадания в воду, и, кроме того, эта потеря культивируемости связана с потерей вирулентности.
Существуют как токсичные, так и нетоксичные штаммы. Нетоксичные штаммы могут приобретать токсичность через умеренный бактериофаг .
Восприимчивость
Чтобы вызвать холеру у нормального здорового взрослого человека, обычно необходимо проглотить около 100 миллионов бактерий. Однако эта доза меньше у пациентов с пониженной кислотностью желудочного сока (например, у тех, кто принимает ингибиторы протонной помпы ). Дети также более восприимчивы, причем у детей в возрасте от двух до четырех лет самые высокие показатели инфицирования. Восприимчивость людей к холере также зависит от их группы крови , причем люди с кровью группы O являются наиболее восприимчивыми. Люди с пониженным иммунитетом , такие как больные СПИДом или дети, страдающие от недоедания , более склонны к тяжелому заболеванию, если они заразятся. Любой человек, даже здоровый взрослый в среднем возрасте, может столкнуться с тяжелым заболеванием, и случай каждого человека следует оценивать по потере жидкости, желательно после консультации с профессиональным поставщиком медицинских услуг .
Муковисцидоз генетическая мутация известен как дельта-f 508 в организме человека был сказана , чтобы поддерживать селективное гетерозиготное преимущество : гетерозиготные носители мутации (которые, таким образом , не зависят от муковисцидоза) являются более устойчивыми к В. холерных инфекциям. В этой модели генетический дефицит белков канала регулятора трансмембранной проводимости при муковисцидозе препятствует связыванию бактерий с кишечным эпителием , тем самым уменьшая эффекты инфекции.
Механизм
При употреблении в пищу большинство бактерий не выживают в кислых условиях человеческого желудка . Немногочисленные выжившие бактерии сохраняют свою энергию и запасенные питательные вещества во время прохождения через желудок, прекращая производство белка . Когда выжившие бактерии выходят из желудка и достигают тонкой кишки , они должны продвигаться через густую слизь , выстилающую тонкий кишечник, чтобы достичь стенок кишечника, где они могут прикрепиться и развиваться.
Как только бактерии холеры достигают стенки кишечника, им больше не нужны жгутики для перемещения. Бактерии перестают вырабатывать белок флагеллин, чтобы сохранить энергию и питательные вещества, изменяя смесь белков, которые они экспрессируют в ответ на изменение химического окружения. Достигнув стенки кишечника, V. cholerae начинает вырабатывать токсичные белки , вызывающие у инфицированного человека водянистую диарею. Это переносит размножающиеся новые поколения бактерий V. cholerae в питьевую воду следующего хозяина, если не будут приняты надлежащие санитарные меры.
Токсин холеры (CTX или КТ) представляет собой олигомерный комплекс, состоящий из шести белковых субъединиц : одна копия A — субъединицы (часть А), и пять экземпляров B — субъединицы (часть B), соединенных дисульфидной связью . Пять субъединиц B образуют пятичленное кольцо, которое связывается с ганглиозидами GM1 на поверхности клеток кишечного эпителия. Часть A1 субъединицы A представляет собой фермент, который ADP-рибозилирует G-белки , в то время как цепь A2 входит в центральную пору кольца субъединицы B. После связывания комплекс попадает в клетку посредством рецепторно-опосредованного эндоцитоза . Попав внутрь клетки, дисульфидная связь восстанавливается, и субъединица A1 освобождается для связывания с человеческим белком-партнером, называемым фактором ADP-рибозилирования 6 (Arf6). Связывание подвергает его активный центр, что позволяет ему постоянно ribosylate в альфа — субъединицу Gs от гетеротримерного G белка . Это приводит к конститутивной продукции цАМФ , что, в свою очередь, приводит к секреции воды, натрия, калия и бикарбоната в просвет тонкой кишки и быстрому обезвоживанию. Ген, кодирующий токсин холеры, был введен в V. cholerae путем горизонтального переноса гена . Вирулентные штаммы V. cholerae несут разновидность умеренного бактериофага под названием CTXφ .
Микробиологи изучили генетические механизмы, с помощью которых бактерии V. cholerae отключают производство некоторых белков и включают производство других белков, поскольку они реагируют на серию химических сред, с которыми они сталкиваются, проходя через желудок через слизистый слой тонкой кишки и стенке кишечника. Особый интерес был генетические механизмы , с помощью которых бактерии холеры превращают на производство белка токсинов , которые взаимодействуют с механизмами клетки — хозяина для перекачки хлорид — ионов в тонком кишечнике, создавая ионную давление , которое предотвращает ионов натрия от входа в клетку. Ионы хлора и натрия создают в тонком кишечнике соленую воду, которая посредством осмоса может пропускать до шести литров воды в день через кишечные клетки, вызывая огромное количество диареи. Если не лечить должным образом, хозяин может быстро обезвоживаться.
Вставляя отдельные последовательные участки ДНК V. cholerae в ДНК других бактерий, таких как E. coli , которые не производят белковые токсины естественным путем, исследователи исследовали механизмы, с помощью которых V. cholerae реагирует на изменение химической среды обитания. желудок, слизистые оболочки и стенка кишечника. Исследователи обнаружили сложный каскад регуляторных белков, контролирующих экспрессию детерминант вирулентности V. cholerae . В ответ на химическую среду стенок кишечника бактерии V. cholerae продуцируют белки TcpP / TcpH, которые вместе с белками ToxR / ToxS активируют экспрессию регуляторного белка ToxT. Затем ToxT напрямую активирует экспрессию генов вирулентности, которые производят токсины, вызывая диарею у инфицированного человека и позволяя бактериям колонизировать кишечник. Текущие исследования направлены на обнаружение «сигнала, который заставляет бактерии холеры перестать плавать и начать колонизировать (то есть прикрепляться к клеткам) тонкой кишки».
Генетическая структура
Амплифицированный фрагмент полиморфизма длины дактилоскопии пандемии изолятов из V.cholerae , показал изменение генетической структуры. Были определены два кластера : кластер I и кластер II. По большей части, кластер I состоит из штаммов 1960-х и 1970-х годов, тогда как кластер II в основном содержит штаммы 1980-х и 1990-х годов, что основано на изменении структуры клона. Эта группа штаммов лучше всего видна у штаммов с африканского континента.
Устойчивость к антибиотикам
Во многих регионах мира устойчивость бактерий холеры к антибиотикам возрастает. В Бангладеш , например, большинство случаев резистентны к тетрациклину , триметоприм-сульфаметоксазолу и эритромицину . Быстрые диагностические анализа методы доступны для идентификации множественной лекарственной устойчивостью случаев. В исследованиях in vitro были обнаружены противомикробные препараты нового поколения, которые эффективны против бактерий холеры .
Диагностика
Быстрое Щуп тест доступен для определения наличия холерных вибрионов . В тех образцах, которые дали положительный результат, необходимо провести дополнительное тестирование для определения устойчивости к антибиотикам. В эпидемических ситуациях клинический диагноз может быть поставлен на основании анамнеза пациента и проведения краткого обследования. Лечение обычно начинают без подтверждения лабораторным анализом или до него.
Образцы стула и мазков, собранные на острой стадии заболевания, до введения антибиотиков, являются наиболее полезными образцами для лабораторной диагностики. При подозрении на эпидемию холеры наиболее частым возбудителем является V. cholerae O1. Если V. cholerae серогруппы O1 не изолирован, лаборатория должна проверить наличие V. cholerae O139. Однако, если ни один из этих организмов не изолирован, необходимо отправить образцы стула в справочную лабораторию.
О заражении V. cholerae O139 следует сообщать и бороться с ним так же, как и о заражении V. cholerae O1. Сопутствующее диарейное заболевание следует называть холерой, и о ней необходимо сообщать в Соединенных Штатах.
Профилактика
Профилактическая прививка от холеры в 1966 г.
Всемирная организация здравоохранения (ВОЗ) рекомендует сосредоточить внимание на предупреждения, готовности и реагирования для борьбы с распространением холеры. Они также подчеркивают важность эффективной системы наблюдения. Правительства могут сыграть свою роль во всех этих областях.
Хотя холера может быть опасной для жизни, предотвратить заболевание, как правило, несложно при соблюдении надлежащих санитарных правил. В развитых странах из-за почти универсальных передовых методов очистки воды и санитарии холера встречается редко. Например, последняя крупная вспышка холеры в США произошла в 1910–1911 гг. Холера представляет опасность в основном в развивающихся странах .
Эффективные методы санитарии, если они введены и соблюдаются вовремя, обычно достаточны, чтобы остановить эпидемию. На пути передачи холеры есть несколько точек, в которых ее распространение может быть остановлено:
- Стерилизация: Правильная утилизация и обработка всех материалов, которые могли контактировать с фекалиями жертв холеры (например, одежда, постельные принадлежности и т. Д.), Имеют важное значение. Их следует продезинфицировать , вымыв горячей водой, если возможно , используя хлорный отбеливатель . Руки, которые касаются больных холерой или их одежды, постельного белья и т. Д., Следует тщательно очистить и продезинфицировать хлорированной водой или другими эффективными противомикробными средствами.
- Обработка сточных вод и фекального осадка : в районах, пораженных холерой, сточные воды и фекальный осадок необходимо обрабатывать и обрабатывать осторожно, чтобы остановить распространение этого заболевания через человеческие экскременты . Обеспечение санитарии и гигиены — важная профилактическая мера. Необходимо предотвращать открытую дефекацию , сброс неочищенных сточных вод или сброс фекального ила из туалетов с выгребной ямой или септических резервуаров в окружающую среду. Во многих зонах, пораженных холерой, степень очистки сточных вод низкая . Поэтому внедрение сухих туалетов, которые не способствуют загрязнению воды , поскольку они не смываются водой, может быть интересной альтернативой унитазам со смывом .
- Источники. Вокруг загрязненных источников воды следует размещать предупреждения о возможном заражении холерой с указаниями о том, как обеззаразить воду (кипячение, хлорирование и т. Д.) Для возможного использования.
- Очистка воды : всю воду, используемую для питья, стирки или приготовления пищи, следует стерилизовать кипячением, хлорированием , обработкой озоном воды, стерилизацией ультрафиолетовым светом (например, дезинфекцией воды солнечными лучами ) или антимикробной фильтрацией в любом месте, где может присутствовать холера. Хлорирование и кипячение часто являются наименее дорогими и наиболее эффективными средствами остановки передачи инфекции. Тканевые фильтры или фильтрация сари , хотя и являются очень простыми, значительно снизили заболеваемость холерой при использовании в бедных деревнях в Бангладеш, которые полагаются на неочищенную поверхностную воду. Более эффективные противомикробные фильтры, такие как те, что присутствуют в походных наборах для индивидуальной очистки воды, являются наиболее эффективными. Просвещение в области общественного здравоохранения и соблюдение надлежащей санитарии имеют первостепенное значение для предотвращения передачи холеры и других заболеваний и борьбы с ними.
Мытье рук с мылом или золой после посещения туалета, а также перед работой с пищей или приемом пищи также рекомендуется ВОЗ в Африке для профилактики холеры.
Наблюдение
Подход к моделированию с использованием спутниковых данных может расширить наши возможности по разработке карт риска холеры в нескольких регионах земного шара.
Эпиднадзор и оперативная отчетность позволяют быстро сдерживать эпидемии холеры. Холера существует как сезонное заболевание во многих эндемичных странах, возникающее ежегодно в основном в сезон дождей . Системы наблюдения могут обеспечивать раннее предупреждение о вспышках, что приводит к скоординированным ответным действиям и помогает в подготовке планов готовности. Эффективные системы эпиднадзора также могут улучшить оценку риска потенциальных вспышек холеры. Понимание сезонности и местоположения вспышек дает рекомендации по улучшению мероприятий по борьбе с холерой для наиболее уязвимых слоев населения. Чтобы профилактика была эффективной, важно сообщать о случаях заболевания национальным органам здравоохранения.
Вакцинация
Эвихол-плюс оральная вакцина от холеры
Испанский врач Жауме Ферран-и-Клуа в 1885 году разработал прививку от холеры, впервые иммунизировавшую людей против бактериального заболевания. Однако его вакцина и прививка были довольно спорными и были отклонены его коллегами и несколькими следственными комиссиями. Российско-еврейский бактериолог Вальдемар Хаффкин успешно разработал первую вакцину против холеры для человека в июле 1892 года. Он провел масштабную программу вакцинации в Британской Индии .
Доступен ряд безопасных и эффективных пероральных вакцин против холеры. Всемирная организация здравоохранения (ВОЗ) имеет три преквалифицированные пероральные вакцины против холеры (OCV): Дуорал, Санчол и Эвихол. Дукорал , инактивированная цельноклеточная вакцина для перорального введения, имеет общую эффективность около 52% в течение первого года после введения и 62% во второй год с минимальными побочными эффектами. Он доступен более чем в 60 странах. Однако в настоящее время Центры по контролю и профилактике заболеваний (CDC) не рекомендуют его для большинства людей, путешествующих из США в эндемичные страны. Вакцина Vaxchora , которую рекомендует Управление по санитарному надзору за качеством пищевых продуктов и медикаментов США (FDA), представляет собой пероральную аттенуированную живую вакцину , которая эффективна в виде однократной дозы.
Было установлено, что одна инъекционная вакцина эффективна в течение двух-трех лет. У детей младше пяти лет защитная эффективность была на 28% ниже. Однако по состоянию на 2010 год он имеет ограниченную доступность. Ведется работа по исследованию роли массовой вакцинации. ВОЗ рекомендует иммунизацию групп высокого риска, таких как дети и люди с ВИЧ , в странах, где это заболевание является эндемическим . Если люди получают широкую иммунизацию, возникает коллективный иммунитет с уменьшением количества заражения в окружающей среде.
ВОЗ рекомендует рассматривать оральную вакцинацию против холеры в регионах, где болезнь носит эндемический характер (с сезонными пиками), в рамках ответных мер на вспышки или в условиях гуманитарного кризиса, во время которого высок риск холеры. Оральная вакцина против холеры (OCV) была признана дополнительным средством профилактики и борьбы с холерой. Всемирная организация здравоохранения (ВОЗ) преквалифицировала три бивалентные вакцины против холеры — Dukoral (SBL Vaccines), содержащие нетоксичную B-субъединицу холерного токсина и обеспечивающую защиту от V. cholerae O1; и две вакцины, разработанные с использованием той же передачи технологии — ShanChol (Shantha Biotec) и Euvichol (EuBiologics Co.), которые содержат двухвалентные оральные убитые холерные вакцины O1 и O139. Оральная вакцинация против холеры может быть применена в самых разных ситуациях в районах, эндемичных по холере, и в местах гуманитарных кризисов, но четкого консенсуса нет.
Сари фильтрация
Женщины у пруда в деревне Матлаб, Бангладеш, моют посуду и овощи. Женщина справа кладет сари-фильтр на емкость для сбора воды (или калаш ), чтобы фильтровать воду для питья.
«Фильтр сари», разработанный для использования в Бангладеш , представляет собой простой и экономичный технологический метод уменьшения загрязнения питьевой воды. Использованная ткань сари предпочтительна, но можно использовать и другие типы использованной ткани с некоторым эффектом, хотя эффективность будет значительно варьироваться. Использованная ткань более эффективна, чем новая ткань, поскольку повторная стирка уменьшает расстояние между волокнами. Собранная таким образом вода имеет значительно меньшее количество патогенов — хотя она не обязательно будет совершенно безопасной, это улучшение для бедных людей с ограниченными возможностями. В Бангладеш было обнаружено, что такая практика снижает заболеваемость холерой почти вдвое. Это включает в себя складывание сари от четырех до восьми раз. Между использованиями ткань следует ополаскивать в чистой воде и сушить на солнце, чтобы убить любые бактерии на ней. Нейлон ткань появляется на работу , а также , но не как доступные.
Уход
Продолжение еды ускоряет восстановление нормальной функции кишечника. ВОЗ обычно рекомендует это в случаях диареи, независимо от ее первопричины. В учебном пособии CDC, специально предназначенном для лечения холеры, говорится: «Продолжайте кормить ребенка грудью, если у ребенка водянистая диарея, даже когда вы путешествуете для лечения. Взрослые и дети старшего возраста должны продолжать часто есть».
Жидкости
Самая распространенная ошибка при уходе за больными холерой — недооценка скорости и объема необходимой жидкости. В большинстве случаев холеру можно успешно лечить с помощью пероральной регидратационной терапии (ОРТ), которая очень эффективна, безопасна и проста в применении. Растворы на основе риса предпочтительнее, чем растворы на основе глюкозы из-за большей эффективности. В тяжелых случаях со значительным обезвоживанием может потребоваться внутривенная регидратация. Лактат Рингера — предпочтительный раствор, часто с добавлением калия. Могут потребоваться большие объемы и продолжение замены до исчезновения диареи. В первые два-четыре часа может потребоваться введение 10% от массы тела человека в жидкости. Этот метод был впервые опробован в массовом масштабе во время Освободительной войны Бангладеш и оказался очень успешным. Несмотря на широко распространенное мнение, фруктовые соки и коммерческие газированные напитки, такие как кола, не идеальны для регидратации людей с серьезными кишечными инфекциями, а их чрезмерное содержание сахара может даже повредить поглощению воды.
Если коммерчески производимые растворы для пероральной регидратации слишком дороги или труднодоступны, решения могут быть приготовлены. Один из таких рецептов требует 1 литра кипяченой воды, 1/2 чайной ложки соли, 6 чайных ложек сахара и добавленного бананового пюре для калия и улучшения вкуса.
Электролиты
Поскольку вначале часто возникает ацидоз , уровень калия может быть нормальным, даже если произошли большие потери. По мере устранения обезвоживания уровень калия может быстро снижаться, и поэтому его необходимо восполнить. Это можно сделать, потребляя продукты с высоким содержанием калия, такие как бананы или кокосовая вода.
Антибиотики
Лечение антибиотиками в течение одного-трех дней сокращает течение болезни и уменьшает тяжесть симптомов. Использование антибиотиков также снижает потребность в жидкости. Однако люди выздоровеют без них, если поддерживать достаточную гидратацию. ВОЗ рекомендует антибиотики только пациентам с тяжелым обезвоживанием.
Доксициклин , как правило , используется первая строка, хотя некоторые штаммы из V.cholerae , показали сопротивление . Тестирование на устойчивость во время вспышки может помочь сделать правильный выбор в будущем. Другие антибиотики, доказавшие свою эффективность, включают котримоксазол , эритромицин , тетрациклин , хлорамфеникол и фуразолидон . Также можно использовать фторхинолоны , такие как ципрофлоксацин , но сообщалось о резистентности.
Антибиотики улучшают результаты у тех, кто как сильно, так и не сильно обезвожен. Азитромицин и тетрациклин могут работать лучше, чем доксициклин или ципрофлоксацин .
Добавка цинка
В Бангладеш добавка цинка уменьшала продолжительность и тяжесть диареи у детей с холерой при назначении с антибиотиками и регидратационной терапией по мере необходимости. Это уменьшило продолжительность болезни на восемь часов и количество стула при диарее на 10%. Добавки также эффективны как для лечения, так и для предотвращения инфекционной диареи, вызванной другими причинами, у детей в развивающихся странах.
Прогноз
Если людей, больных холерой, лечить быстро и правильно, уровень смертности составляет менее 1%; однако при нелеченой холере смертность возрастает до 50–60%.
Для некоторых генетических штаммов холеры, таких как тот, что присутствовал во время эпидемии 2010 г. на Гаити и вспышки 2004 г. в Индии, смерть может наступить в течение двух часов после заболевания.
Эпидемиология
По оценкам, от холеры страдают от 3 до 5 миллионов человек во всем мире, и по состоянию на 2010 год она является причиной 58 000–130 000 смертей в год. Это происходит в основном в развивающихся странах . Считается, что в начале 1980-х годов уровень смертности превышал три миллиона в год. Трудно подсчитать точное количество случаев, поскольку многие не регистрируются из-за опасений, что вспышка может оказать негативное влияние на туризм в стране. Холера остается эпидемией и эндемична во многих регионах мира. В октябре 2016 года в разрушенном войной Йемене началась вспышка холеры . ВОЗ назвала это «самой страшной вспышкой холеры в мире».
Хотя многое известно о механизмах распространения холеры, это не привело к полному пониманию того, что вызывает вспышки холеры в одних местах, а не в других. Отсутствие обработки человеческих фекалий и недостаточная очистка питьевой воды значительно облегчают его распространение, но водоемы могут служить резервуаром , а морепродукты, отправленные на большие расстояния, могут распространять болезнь. Холера не была известна в Америке большую часть 20-го века, но снова появилась к концу того же века.
История вспышек
Слово холера происходит от греческого : χολέρα kholera от χολή kholē «желчь». Холера, вероятно, берет свое начало на Индийском субконтиненте, о чем свидетельствует ее распространенность в этом регионе на протяжении веков.
Заболевание появляется в европейской литературе уже в 1642 году, по описанию голландского врача Якоба де Бондта в его De Medicina Indorum. («Индорум» в названии относится к Ост-Индии. Он также дал первые европейские описания других болезней.)
Считается, что ранние вспышки на Индийском субконтиненте были результатом плохих условий жизни, а также наличия бассейнов со стоячей водой , которые создают идеальные условия для развития холеры. Заболевание впервые распространилось по торговым путям (по суше и по морю) в Россию в 1817 году, позже в остальную Европу и из Европы в Северную Америку и остальной мир (отсюда и название «азиатская холера»). За последние 200 лет произошло семь пандемий холеры , причем седьмая пандемия возникла в Индонезии в 1961 году.
Первая пандемия холеры произошла в Бенгальском регионе Индии, недалеко от Калькутты , начиная с 1817 по 1824 Болезнь диспергированного из Индии в Юго — Восточной Азии, Ближнего Востока, Европы и Восточной Африки. Считается, что перемещение кораблей и персонала британской армии и флота способствовало размаху пандемии, поскольку корабли доставляли людей с болезнью к берегам Индийского океана, из Африки в Индонезию и на север, в Китай и Японию. Вторая пандемия длилась с 1826 по 1837 г. и особенно пострадали в Северной Америке и Европе в связи с результатом достижений в области транспорта и мировой торговли, и увеличение миграции людей, в том числе солдат. Третья пандемия извергался в 1846 году, сохранялась до 1860 года , продлен до Северной Африки, и достигли Южной Америки, впервые конкретно затрагивающей Бразилии. Четвёртая пандемия длилась с 1863 по 1875 г. распространился из Индии в Неаполь и Испанию. Пятая пандемия произошла в 1881–1896 гг., Началась в Индии и распространилась на Европу, Азию и Южную Америку. Шестая пандемия началась 1899-1923. Эти эпидемии были менее смертельными благодаря большему пониманию бактерий холеры. Египет, Аравийский полуостров, Персия, Индия и Филиппины больше всего пострадали во время этих эпидемий, в то время как другие регионы, такие как Германия в 1892 году (прежде всего, город Гамбург, где умерло более 8 600 человек) и Неаполь в 1910–1911 годах также испытали сильные вспышки. Седьмая пандемия возникла в 1961 году в Индонезии и отмечен появлением нового штамма, прозванный Эль — Тор , который все еще сохраняется (по состоянию на 2018 год) в развивающихся странах.
Широкое распространение холера получила в 19 веке. С тех пор погибли десятки миллионов человек. В одной только России с 1847 по 1851 год от этой болезни погибло более миллиона человек. Во время второй пандемии он убил 150 000 американцев. Между 1900 и 1920 годами в Индии от холеры умерло около восьми миллионов человек. Холера стала первым заболеванием, о котором сообщают в Соединенных Штатах, из-за значительного воздействия, которое она оказала на здоровье. Джон Сноу , в Англии , был первым , чтобы определить важность загрязненной воды в качестве причины в 1854. Холера не теперь уже не считается актуальной угрозой для здоровья в Европе и Северной Америке из — за фильтрации и хлорирования водоснабжения, но по- прежнему в значительной степени влияет на населения в развивающихся странах .
В прошлом суда ходили под желтым карантинным флагом, если кто-либо из членов экипажа или пассажиров болел холерой. Никто на борту судна, плавающего под желтым флагом, не будет допущен на берег на длительный период, обычно от 30 до 40 дней.
Исторически в фольклоре существовало много различных заявленных лекарств. Многие из старых лекарств основывались на теории миазмов . Некоторые считали, что переохлаждение живота делает человека еще более восприимчивым, а фланелевые и холерные пояса были обычным явлением в армейских аптечках. Согласно Ганеману, во время вспышки болезни в Неаполе в 1854–1855 гг. Применялась гомеопатическая камфора . В книге TJ Ritter «Mother’s Remedies» томатный сироп указан как домашнее средство из Северной Америки. По словам Уильяма Томаса Ферни, девясил рекомендован в Соединенном Королевстве. Первая эффективная вакцина для человека была разработана в 1885 году, а первый эффективный антибиотик — в 1948 году.
Случаи холеры гораздо реже встречаются в развитых странах, где правительства помогли наладить практику санитарии воды и эффективное лечение. В Соединенных Штатах, например, раньше была серьезная проблема холеры, аналогичная той, что существует в некоторых развивающихся странах. В 1800-х годах произошло три крупных вспышки холеры, которые можно отнести к распространению холерного вибриона по внутренним водным путям, таким как канал Эри, и по маршрутам вдоль Восточного побережья . Остров Манхэттен в Нью-Йорке коснулся Атлантического океана, где холера скопилась недалеко от побережья. В то время в Нью-Йорке не было такой эффективной системы санитарии, как сегодня, поэтому холера смогла распространиться.
Cholera morbus — это исторический термин, который использовался для обозначения гастроэнтерита, а не конкретно холеры.
Исследовать
Роберт Кох (третий справа) в экспедиции по исследованию холеры в Египте в 1884 году, через год после того, как он обнаружил V. cholerae.
Как избежать листовки холеры ; Аберистуит ; Август 1849 г.
Один из основных вкладов в борьбу с холерой был сделан врачом и пионером в области медицины Джоном Сноу (1813–1858), который в 1854 году обнаружил связь между холерой и загрязненной питьевой водой. Доктор Сноу предложил микробное происхождение эпидемии холеры в 1849 году. В своем крупном обзоре «современного состояния» 1855 года он предложил по существу полную и правильную модель причины болезни. В двух новаторских эпидемиологических полевых исследованиях он смог продемонстрировать, что загрязнение сточных вод человека было наиболее вероятным вектором болезни в двух крупных эпидемиях в Лондоне в 1854 году. Его модель не сразу была принята, но была признана более правдоподобной, поскольку медицинская микробиология разработаны в течение следующих 30 лет или около того. За свою работу по холере Джон Сноу часто считается «отцом эпидемиологии».
Бактерия была выделена в 1854 году итальянским анатомом Филиппо Пачини , но ее точная природа и его результаты не были широко известны. В том же году каталонец Хоаким Бальселлс-и-Паскуаль открыл бактерию, а в 1856 году, вероятно, Антониу Аугусто да Коста Симойнс и Хосе Феррейра де Маседу Пинту , два португальца, сделали то же самое.
В период с середины 1850-х до 1900-х годов города в развитых странах вложили огромные средства в обеспечение чистой водой и хорошо разделенную инфраструктуру очистки сточных вод. Это устранило угрозу эпидемии холеры со стороны крупных развитых городов мира. В 1883 году Роберт Кох с помощью микроскопа определил V. cholerae как бациллу, вызывающую заболевание.
Хемендра Нат Чаттерджи , бенгальский ученый, который первым сформулировал и продемонстрировал эффективность соли для пероральной регидратации (ПРС) при диарее . В своей статье 1953 года, опубликованной в The Lancet , он утверждает, что прометазин может остановить рвоту во время холеры, и тогда возможна пероральная регидратация. Состав раствора для восполнения жидкости состоял из 4 г хлорида натрия , 25 г глюкозы и 1000 мл воды .
Профессор Самбху Натх Де , открывший токсин холеры и успешно продемонстрировавший передачу возбудителя холеры бактериальным кишечным токсином.
Индийский ученый-медик Самбху Нат Де открыл токсин холеры , животную модель холеры , и успешно продемонстрировал метод передачи возбудителя холеры Vibrio cholerae .
Роберт Аллан Филлипс , работающий во втором отделении медицинских исследований ВМС США в Юго-Восточной Азии, оценил патофизиологию болезни с использованием современных методов лабораторной химии и разработал протокол регидратации. Его исследования побудили Фонд Ласкера вручить ему свою премию в 1967 году.
Совсем недавно, в 2002 г., Alam et al. , изучили образцы стула пациентов в Международном центре диарейных болезней в Дакке, Бангладеш . В ходе различных экспериментов, которые они провели, исследователи обнаружили корреляцию между прохождением V. cholerae через пищеварительную систему человека и повышенным состоянием инфекционности. Кроме того, исследователи обнаружили, что бактерия создает гиперинфицированное состояние, при котором гены , контролирующие биосинтез аминокислот , системы захвата железа и образование периплазматических комплексов нитратредуктазы, индуцируются непосредственно перед дефекацией. Эти индуцированные характеристики позволяют холерным вибрионам выживать в стуле «рисовой воды», в среде с ограниченным содержанием кислорода и железа, у пациентов с инфекцией холеры.
Общество и культура
Политика здравоохранения
Во многих развивающихся странах холера по-прежнему достигает своих жертв через загрязненные источники воды, а в странах, не имеющих надлежащих санитарно-технических средств, заболеваемость этой болезнью выше. Правительства могут сыграть в этом свою роль. В 2008 году, например, вспышка холеры в Зимбабве отчасти была вызвана ролью правительства, согласно отчету Института Джеймса Бейкера . Неспособность правительства Гаити обеспечить безопасную питьевую воду после землетрясения 2010 года также привела к увеличению числа случаев холеры.
Точно так же вспышка холеры в Южной Африке усугубилась проводимой правительством политикой приватизации программ водоснабжения. Богатая элита страны могла позволить себе безопасную воду, в то время как другим приходилось использовать воду из зараженных холерой рек.
По словам Риты Р. Колвелл из Института Джеймса Бейкера , если холера действительно начнет распространяться, готовность правительства имеет решающее значение. Способность правительства сдерживать болезнь до того, как она распространится на другие районы, может предотвратить большое число погибших и развитие эпидемии или даже пандемии. Эффективный эпиднадзор за заболеваниями может гарантировать, что вспышки холеры будут обнаружены как можно скорее и будут приняты надлежащие меры. Часто это позволяет программам общественного здравоохранения определять и контролировать причину случаев, будь то антисанитарная вода или морепродукты, в которых скопилось много образцов холерного вибриона . Наличие эффективной программы эпиднадзора способствует способности правительства предотвращать распространение холеры. В 2000 году в штате Керала в Индии район Коттаям был признан «пострадавшим от холеры»; Это заявление привело к созданию целевых групп, которые сконцентрировались на просвещении граждан с помощью 13 670 информационных сессий о здоровье человека. Эти целевые группы способствовали кипячению воды для получения безопасной воды и предоставляли хлор и соли для пероральной регидратации. В конечном итоге это помогло контролировать распространение болезни на другие районы и свести к минимуму смертность. С другой стороны, исследователи показали, что большинство граждан, инфицированных во время вспышки холеры в 1991 году в Бангладеш, жили в сельских районах и не были признаны государственной программой эпиднадзора. Это ограничивало возможности врачей выявлять случаи холеры на раннем этапе.
По словам Колвелла, качество и инклюзивность системы здравоохранения страны влияет на борьбу с холерой, как это произошло во время вспышки холеры в Зимбабве . Хотя санитарные меры важны, когда правительства быстро отреагируют и будут иметь легкодоступные вакцины, в стране будет меньше смертных случаев от холеры. Доступность вакцин может быть проблемой; Если правительства не проводят вакцинацию, только богатые могут позволить себе их, и это нанесет больший урон бедным слоям населения страны. Скорость, с которой руководители правительства реагируют на вспышки холеры, важна.
Помимо вклада в эффективную или находящуюся в упадке систему общественного здравоохранения и водоотведения, правительство может оказывать косвенное влияние на борьбу с холерой и эффективность мер по борьбе с холерой. Правительство страны может повлиять на ее способность предотвращать болезни и контролировать их распространение. Быстрые ответные меры правительства, подкрепленные полностью функционирующей системой здравоохранения и финансовыми ресурсами, могут предотвратить распространение холеры. Это ограничивает способность холеры вызывать смерть или, по крайней мере, снижение уровня образования, поскольку дети не ходят в школу, чтобы свести к минимуму риск заражения.
Известные случаи
- Смерть Чайковского традиционно связывают с холерой, которая, скорее всего, заразилась в результате употребления загрязненной воды несколькими днями ранее. Мать Чайковского умерла от холеры, а его отец в это время заболел холерой, но полностью выздоровел. Однако некоторые ученые, включая английского музыковеда и авторитета Чайковского Дэвида Брауна и биографа Энтони Холдена , предположили, что его смерть была самоубийством.
- Вспышка холеры на Гаити в 2010 году . Через десять месяцев после землетрясения 2010 года по Гаити прокатилась вспышка , причиной которой стала база миротворцев Организации Объединенных Наций из Непала . Это самая серьезная вспышка холеры в новейшей истории, а также самая документированная вспышка холеры в современном общественном здравоохранении.
- Считается, что Адам Мицкевич , польский поэт и писатель, умер от холеры в Стамбуле в 1855 году.
- Сади Карно , физик, основатель термодинамики (ум. 1832)
- Карл X , король Франции (ум. 1836)
- Джеймс К. Полк , одиннадцатый президент Соединенных Штатов (ум. 1849)
- Карл фон Клаузевиц , прусский солдат и немецкий военный теоретик (ум. 1831)
- Эллиот Бовилл , главный судья поселений проливов (1893 г.)
- Никола Тесла , сербско-американский изобретатель , инженер и футурист, известный своим вкладом в разработку современной системы электроснабжения переменного тока (AC) , заболел холерой в 1873 году в возрасте 17 лет. Он был прикован к постели в течение девяти месяцев и был при смерти. несколько раз, но выжил и полностью выздоровел.
В популярной культуре
В отличие от туберкулеза («чахотки»), который в литературе и искусстве часто романтизировался как болезнь обитателей демимондаина или людей с артистическим темпераментом, холера — болезнь, которая почти полностью поражает низшие классы, живущие в грязи и нищете. Это, а также неприятное течение болезни, которое включает в себя обильную диарею с рисовым отваром, кровотечение изо рта и сильные мышечные сокращения, которые продолжаются даже после смерти, препятствовали тому, чтобы болезнь была романтизирована, или даже фактическое представление болезни в массовой культуре.
- 1889 роман Mastro-дон Джезуальдо от Верга представляет ход эпидемии холеры по всему острову Сицилия , но не показывает страдания жертв.
- В повести Томаса Манна « Смерть в Венеции» , впервые опубликованной в 1912 году под названием Der Tod in Venedig , Манн «представил болезнь как символ окончательной« звериной деградации »сексуально трансгрессивного автора Густава фон Ашенбаха». Вопреки фактам о том, насколько сильно убивает холера, Манн заставляет своего главного героя мирно умереть на пляже в шезлонге. Лукино Висконти «s 1971 киноверсия также сокрыта от аудитории фактического хода болезни. Новеллы Манна была также сделана в оперу по Бенджамина Бриттена в 1973 году, его последний, и в балете Джона Ноймайера за его Гамбургского балета компании, в декабре 2003 года *
- В романе Габриэля Гарсии Маркеса 1985 года « Любовь во время холеры» холера — это «вырисовывающееся фоновое присутствие, а не центральная фигура, требующая отвратительного описания». Роман был адаптирован в 2007 году для одноименного фильма режиссера Майка Ньюэлла .
Примеры стран
Замбия
В Замбии массовые вспышки холеры произошли с 1977 года, чаще всего в столице страны Лусаке. В 2017 году в Замбии была объявлена вспышка холеры после лабораторного подтверждения холерного вибриона O1, биотипа Эль-Тор, серотипа Огава в образцах стула двух пациентов с острой водянистой диареей. Число случаев быстро увеличивалось с нескольких сотен случаев в начале декабря 2017 года до примерно 2000 к началу января 2018 года. С усилением дождей количество новых случаев увеличивалось ежедневно, достигнув пика в первую неделю января 2018 года. зарегистрировано более 700 случаев.
В сотрудничестве с партнерами Министерство здравоохранения Замбии (МЗ) начало комплексные ответные меры общественного здравоохранения, которые включали усиление хлорирования муниципального водоснабжения Лусаки, обеспечение аварийного водоснабжения, мониторинг и тестирование качества воды, усиленный эпиднадзор, эпидемиологические исследования, холеру кампания вакцинации, агрессивное ведение больных и обучение медицинских работников, а также лабораторное тестирование клинических образцов.
Министерство здравоохранения Замбии провело кампанию реактивной однократной пероральной вакцины против холеры (OCV) в апреле 2016 года в трех лусакских соединениях, после чего в декабре был проведен упреждающий второй раунд.
Индия
В Индии город Калькутта в штате Западная Бенгалия в дельте Ганга был описан как «родина холеры» с регулярными вспышками и ярко выраженной сезонностью. В Индии, где болезнь носит эндемический характер, вспышки холеры случаются ежегодно между засушливым сезоном (март – апрель) и сезоном дождей (сентябрь – октябрь). Индия также отличается высокой плотностью населения, небезопасной питьевой водой, открытыми сточными водами и плохой санитарией, которые обеспечивают оптимальную нишу для выживания, жизнеобеспечения и передачи холерного вибриона .
Демократическая Республика Конго
В Гоме в Демократической Республике Конго холера оставила неизгладимый след в истории человечества и истории болезни. Пандемии холеры в XIX и XX веках привели к развитию эпидемиологии как науки, и в последние годы она продолжала способствовать развитию концепций экологии болезней, базовой мембранной биологии и трансмембранной передачи сигналов, а также использования научной информации и лечения. дизайн.
Заметки
Рекомендации
дальнейшее чтение
- Арнольд, Дэвид. «Холера и колониализм в Британской Индии». Прошлое и настоящее 113 (1986): 118-151 онлайн .
- Азизи, Мохаммад Хоссейн и Ф. Азизи. «История вспышек холеры в Иране в XIX и XX веках». Ближневосточный журнал болезней пищеварительной системы 2.1 (2010 г.): 51+ онлайн .
- Билсон, Джеффри. Темный дом: холера в Канаде девятнадцатого века (Университет Торонто, 1980).
- Купер, Дональд Б. «Новая« черная смерть »: холера в Бразилии, 1855-1856». История социальных наук 10.4 (1986): 467-488 онлайн .
- Эхенберг, Майрон. Африка во время холеры: история пандемий с 1817 года по настоящее время (Cambridge UP, 2011). выдержка
- Эванс, Ричард Дж. «Эпидемии и революции: холера в Европе девятнадцатого века». Прошлое и настоящее 120 (1988): 123-146. онлайн
- Эванс, Ричард Дж. Смерть в Гамбурге: общество и политика в годы холеры (Penguin, 2005) отрывок .
- Гилберт, Памела К. Холера и нация: лечение социального тела в викторианской Англии »(SUNY Press, 2008).
- Хэмлин, Кристофер. Холера: биография (Oxford UP, 2009). выдержка
- Хубер, Валеска. «Пандемии и политика различий: переписывание истории интернационализма через холеру девятнадцатого века». Journal of Global History 15.3 (2020): 394-407 онлайн .
- Хубер, Валеска. «Объединение земного шара по болезням? Международные санитарные конференции по холере, 1851–1894». Исторический журнал 49.2 (2006): 453-476 онлайн .
- Дженсон, Дебора, Виктория Сабо и исследовательская группа студентов гуманитарной лаборатории Гаити ФХИ Герцога. «Холера на Гаити и в других регионах Карибского бассейна, 19 век». Новые инфекционные болезни 17.11 (2011 г.): 2130+ онлайн .
- Котар, С.Л., и Дж. Э. Гесслер. Холера: всемирная история (МакФарланд, 2014). выдержка
- Кудлик, Кэтрин Джин. Холера в послереволюционном Париже: история культуры (U of California Press, 1996).
- Легро, Доминик. «Глобальная эпидемиология холеры: возможности снизить бремя холеры к 2030 году». Журнал инфекционных болезней 218.suppl_3 (2018): S137-S140. онлайн
- Мухарджи, Проджит Бихари. «Облако холеры в« британском мире »девятнадцатого века: история объекта-без-сущности». Бюллетень истории медицины 86.3 (2012): 303-332 онлайн .
- Розенберг, Чарльз Э. Годы холеры: Соединенные Штаты в 1832, 1849 и 1866 годах . (2-е изд. 1987 г.) онлайн
- Рот, Митчел. «Холера, общество и общественное здравоохранение в Сакраменто и Сан-Франциско — золотой лихорадке». Pacific Historical Review 66.4 (1997): 527-551 онлайн .
- Сноуден, Фрэнк М. Неаполь во время холеры, 1884-1911 гг. (Кембриджский университет, 1995 г.).
- Винтен-Йохансен, Питер, изд. Исследование холеры на Брод-стрит: история в документах (Broadview Press, 2020). относительно 1850-х годов в Англии.
- Винтен-Йохансен, Питер и др. Холера, хлороформ и медицина: жизнь Джона Сноу (2003).
Внешние ссылки
| Викискладе есть медиафайлы по теме холеры . |
| Поищите информацию о холере в Викисловаре, бесплатном словаре. |
Информационный бюллетень по холере
Последняя редакция: август 2017 г.
Что такое холера?
Холера — это бактериальное заболевание, которое вызывает диарею (жидкий стул / фекалии) и вызывается бактериями Vibrio cholerae . Хотя ежегодно в Соединенных Штатах выявляется лишь несколько случаев, многие случаи выявляются каждый год в некоторых частях Африки, Южной и Центральной Америки и Юго-Восточной Азии.
Кто болеет холерой?
Холера — редкое заболевание в США.S., риску могут подвергаться те, кто едет в зарубежные страны, где происходят вспышки, и те, кто потребляет сырые или недоваренные морепродукты из теплых прибрежных вод, которые могут подвергаться загрязнению сточными водами. В обоих случаях риск невелик. Люди, живущие в местах с неадекватной очисткой воды, плохой санитарией и несоответствующей гигиеной (чистотой), подвергаются большему риску заболевания холерой.
Как распространяется холера?
Бактерии холеры передаются с фекалиями.Он распространяется через еду или питье пищи или воды, загрязненной фекалиями (фекалиями) инфицированного человека. Это чаще происходит в слаборазвитых странах, где отсутствует надлежащее водоснабжение и канализация. Маловероятно, что холера передается напрямую от одного человека к другому.
Каковы симптомы холеры и когда они появляются?
Люди, инфицированные холерой, могут испытывать водянистую диарею от легкой до тяжелой степени (жидкий стул / фекалии), рвоту и обезвоживание (потеря воды в организме, вызывающая слабость или головокружение).Симптомы могут появиться через несколько часов до пяти дней после еды или питья зараженной пищи или воды.
Как диагностируется холера?
Холера диагностируется, когда бактерии холеры, Vibrio cholerae , обнаруживаются в образце стула или ректальном мазке.
Как лечить холеру?
Холеру можно легко и успешно вылечить путем немедленного восполнения жидкости и солей, теряемых при диарее (жидкий стул / фекалии). Пациентов можно лечить с помощью раствора для пероральной регидратации, предварительно расфасованной смеси сахара и солей, смешанных с водой в больших количествах.Этот раствор используется во всем мире для лечения диареи. В тяжелых случаях также требуется внутривенное восполнение жидкости. При быстрой регидратации умирает менее 1% больных холерой.
Антибиотики сокращают течение и уменьшают тяжесть заболевания, но они не так важны, как регидратация. Лицам, у которых в странах, где наблюдается холера, развиваются тяжелая диарея и рвота, следует незамедлительно обратиться за медицинской помощью.
Делает ли перенесенное заражение холерой иммунитетом человека?
Люди могут снова заразиться холерой, если снова подвергаются воздействию бактерий.
Есть ли вакцина от холеры?
FDA недавно одобрило однократную дозу живой пероральной вакцины против холеры под названием Vaxchora (лиофилизированный CVD 103-HgR) для взрослых от 18 до 64 лет, которые путешествуют в зону активной передачи холеры с токсигенным холерным вибрионом O1 (штамм бактерий, обычно вызывает холеру). Вакцина обычно не рекомендуется большинству путешественников из Соединенных Штатов, поскольку большинство людей не посещают районы активной передачи холеры. Существуют две другие пероральные инактивированные (или неживые вакцины против холеры), Dukoral® и ShanChol®, но эти вакцины недоступны в США.S. Ни одна вакцина против холеры не обеспечивает 100% защиты, и вакцинация против холеры не заменяет стандартные меры профилактики и контроля.
Как предотвратить распространение холеры?
Самая важная профилактическая мера — избегать употребления сырых продуктов или воды в зарубежных странах, где встречается холера, за исключением случаев, когда известно, что они безопасны или не подвергались надлежащему лечению (например, запечатанная бутилированная, кипяченая или химически очищенная вода). Кроме того, важно часто мыть руки чистой водой с мылом или очищающим средством для рук на спиртовой основе, особенно перед едой или приготовлением пищи и после посещения туалета.
источников инфекции и факторов риска | Холера
Человек может заразиться холерой, выпив воду или приняв пищу, зараженную бактериями холеры. Крупные эпидемии часто связаны с фекальным загрязнением источников воды или продуктов, продаваемых на улице. Заболевание иногда распространяется через употребление в пищу сырых или недоваренных моллюсков, которые являются загрязненными естественным путем.
Люди, которые с большей вероятностью подвержены воздействию холеры, включают медицинский персонал, лечащий больных холерой, работников, ответственных за реагирование на холеру, и путешественников в зоне активной передачи холеры, которые не могут или не всегда соблюдают меры предосторожности в отношении безопасной пищи и воды и меры личной гигиены.
Лица с ахлоргидрией (отсутствие соляной кислоты в пищеварительных желудочных соках), группой крови O, хроническими заболеваниями, а также лица, не имеющие доступа к регидратационной терапии и медицинским услугам, с большей вероятностью будут иметь тяжелое заболевание от холеры и страдать от неблагоприятных исходов.
Солоноватоводные и морские воды являются естественной средой для возбудителей холеры Vibrio cholerae серогруппы O1 или O139. Нет известных животных-хозяев для Vibrio cholerae, , однако бактерии легко прикрепляются к хитинсодержащим панцирям крабов, креветок и других моллюсков, которые могут быть источником человеческих инфекций при употреблении в пищу в сыром или недоваренном виде.
Эпидемия холеры вызывается токсигенной инфекцией Vibrio cholerae серогрупп O1 или O139.
- Только токсикогенные штаммы серогрупп O1 и O139 вызвали массовые эпидемии и сообщаются Всемирной организации здравоохранения (ВОЗ) как «холера».
- V. cholerae O1 имеет два биотипа, Классический и Эль-Тор, и каждый биотип имеет отдельные серотипы, Инаба, Огава и редко Хикодзима. Симптомы инфекции неразличимы, хотя большая часть людей, инфицированных биотипом Эль-Тор, остается бессимптомной или имеет лишь легкую форму болезни.
- В последние годы инфекции классического биотипа Vibrio cholerae O1 стали довольно редкими и ограничены некоторыми частями Бангладеш и Индии.
Многие другие серогруппы Vibrio cholerae, с геном холерного токсина или без него, могут вызывать холероподобное заболевание, как и нетоксигенные штаммы серогрупп O1 и O139.
Щелкните здесь, чтобы получить дополнительную информацию о заболевании, вызванном не-O1 и не-O139 инфекциями серогруппы V. cholerae .
В США заболеваемость холерой очень низкая (0-5 случаев в год) и обычно возникает из-за приема зараженной пищи или международных поездок. С 1991 года наблюдается умеренный рост завозных случаев, связанных с путешествиями и продолжающимися эпидемиями.
Холера — основная причина эпидемической диареи во всем развивающемся мире. В течение последних шести десятилетий в Азии, Африке и Латинской Америке продолжается глобальная пандемия. В 2017 году в 34 странах зарегистрировано в общей сложности 1 227 391 случай, включая 5 654 смертельных исхода (коэффициент летальности 0.5%) Всемирной организации здравоохранения (ВОЗ) 1 . Информация о холере занижена, и предполагается, что ежегодно происходит 2,9 миллиона случаев заболевания и 95 000 случаев смерти. В районах с ограниченными ресурсами по-прежнему регистрируется подавляющее большинство случаев заболевания, при этом на африканском континенте отмечается самый высокий уровень смертности.
Массовая миграция населения в городские центры в развивающихся странах создает нагрузку на существующую инфраструктуру водоснабжения и санитарии и увеличивает риск заболеваний. Эпидемии — это маркер бедности и отсутствия элементарной санитарии.Существует несколько путей распространения холеры, а это означает, что для успешной профилактики могут потребоваться различные меры в разных областях.
Естественная инфекция и имеющиеся в настоящее время вакцины предлагают неполную защиту на относительно короткий срок; мультивалентных вакцин против инфекции O139 нет.
Простая регидратационная процедура спасает жизни, но материально-техническое обеспечение доставки в отдаленные районы остается сложной в периоды эпидемий. Сопутствующее лечение антибиотиками полезно, но может быть затруднено из-за растущей устойчивости к противомикробным препаратам.Естественные резервуары бактерий в теплых прибрежных водах делают искоренение маловероятным.
Передача холеры
Холера вызывается штаммами бактерий Vibrio cholerae . Существует более 100 видов холерного вибриона, лишь некоторые из которых, как известно, вызывают холеру. Бактерии обычно вызывают тяжелую острую диарею с жидким стулом и многократной рвотой.
Водянистый понос обычно бледный и непрозрачный по внешнему виду и также известен как «стул из рисовой воды» из-за его сходства с водой, которую использовали для мытья риса.Этот понос изобилует бактериями, которые могут загрязнить питьевую воду в случае плохой санитарии и заразить других людей, пьющих воду.
Передача холеры
Бактерии, вызывающие холеру, присутствуют в стуле или других сточных водах, которые могут проникать в водные пути, почву или источники питьевой воды и загрязнять их. Питье зараженной воды или даже просто мыть ею продукты, кухонные принадлежности или кулинарные изделия может привести к передаче инфекции.
Бактерии также могут прикрепляться к зоопланктону, присутствующему в соленой, солоноватой и даже пресной воде.Бактерии прикрепляются к хитиновому экзоскелету этого планктона.
Проглатывание и выживание человека
Как только бактерия попадает в организм при употреблении в пищу зараженной пищи или воды, она должна выжить, пройдя через пищеварительный тракт. Около двух третей попавших в организм бактерий могут выжить в условиях сильной кислоты, вырабатываемой слизистой оболочкой стенок желудка. Как только эти бактерии попадают в тонкий кишечник, они начинают производить длинные хвостовидные структуры, называемые жгутиками, которые помогают им размножаться и перемещаться через кишечную слизь, пока они не достигнут стенок кишечника.Достигнув стенок кишечника, бактерии образуют на своей поверхности пальцевидные выступы, называемые фримбриями или пили, которые они используют, чтобы держаться за стенки кишечника. Здесь бактерии начинают производить токсичные белки, вызывающие водянистую диарею, и они действуют как сосуд для переноса новых размножающихся бактерий во внешнюю среду, где они могут быть поглощены другим хозяином. Симптомы холеры могут проявиться через 2 часа после заражения или через 5 дней после него.
Дополнительная литература
Причины, симптомы, лечение и профилактика
Холера — инфекционное заболевание, вызывающее тяжелую водянистую диарею, которая при отсутствии лечения может привести к обезвоживанию и даже смерти. Это вызвано употреблением пищи или питьевой воды, зараженной бактерией под названием Vibrio cholerae .
Холера была распространена в США в 1800-х годах, до того как современные системы очистки воды и сточных вод устранили ее распространение через загрязненную воду. Ежегодно в США регистрируется только около 10 случаев холеры.S. и половина из них приобретены за границей. В редких случаях зараженные морепродукты вызывали вспышки холеры в США, однако вспышки холеры по-прежнему являются серьезной проблемой в других частях мира. По данным Всемирной организации здравоохранения, ежегодно регистрируется от 1,3 до 4 миллионов случаев.
Заболевание чаще всего встречается в местах с плохой санитарией, скученностью, войной и голодом. Обычно это регионы Африки, Южной Азии и Латинской Америки. Если вы отправляетесь в один из этих регионов, знание следующих фактов о холере может помочь защитить вас и вашу семью.
Причины холеры
Vibrio cholerae , бактерия, вызывающая холеру, обычно содержится в продуктах питания или воде, загрязненных фекалиями инфицированного человека. Общие источники включают:
- Городское водоснабжение
- Лед из муниципальной воды
- Продукты питания и напитки, продаваемые уличными торговцами
- Овощи, выращенные на воде, содержащие отходы жизнедеятельности человека
- Сырая или недоваренная рыба и морепродукты, выловленные в водах, загрязненных сточными водами
Когда человек потребляет зараженную пищу или воду, бактерии выделяют в кишечнике токсин, который вызывает тяжелую диарею.
Маловероятно, что вы заразитесь холерой только от случайного контакта с инфицированным человеком.
Симптомы холеры
Симптомы холеры могут проявиться через несколько часов или даже через пять дней после заражения. Часто симптомы легкие. Но иногда они бывают очень серьезными. Примерно у каждого 20 инфицированного человека наблюдается тяжелая водянистая диарея, сопровождающаяся рвотой, которая может быстро привести к обезвоживанию. Хотя у многих инфицированных людей симптомы могут быть минимальными или отсутствовать, они все же могут способствовать распространению инфекции.
Продолжение
Признаки и симптомы обезвоживания включают:
Если не лечить, обезвоживание может привести к шоку и смерти в считанные часы.
Лечение и профилактика холеры
Есть вакцина от холеры. И CDC, и Всемирная организация здравоохранения имеют конкретные рекомендации относительно того, кому следует делать эту вакцину.
Вы можете защитить себя и свою семью, используя только кипяченую воду, воду, прошедшую химическую дезинфекцию, или воду в бутылках.Обязательно используйте бутилированную, кипяченую или химически продезинфицированную воду для следующих целей.
- Питье
- Приготовление еды или напитков
- Изготовление льда
- Чистка зубов
- Мытье лица и рук
- Мытье посуды и принадлежностей использовать для еды или приготовления пищи
- Мытье фруктов и овощей
Чтобы продезинфицировать воду, кипятите ее в течение одной минуты (или 3 минуты на больших высотах) или отфильтруйте и используйте коммерческое химическое дезинфицирующее средство.Вам также следует избегать сырых продуктов, включая следующие:
- Неочищенные фрукты и овощи
- Непастеризованное молоко и молочные продукты
- Сырое или недоваренное мясо или моллюски
- Рыба, пойманная на тропических рифах, которая может быть заражена
Продолжение
Если у вас разовьется тяжелая водянистая диарея и рвота — особенно после употребления сырых моллюсков или поездки в страну, где эпидемия холеры — немедленно обратитесь за медицинской помощью.Холера хорошо поддается лечению, но, поскольку обезвоживание может произойти быстро, важно сразу же начать лечение холеры.
Гидратация — основа лечения холеры. В зависимости от того, насколько серьезна диарея, лечение будет состоять из пероральных или внутривенных растворов для восполнения потерянной жидкости. Антибиотики, убивающие бактерии, не входят в состав неотложной помощи в легких случаях. Но они могут наполовину сократить продолжительность диареи, а также уменьшить выведение бактерий, тем самым помогая предотвратить распространение болезни.
Департамент сельского хозяйства | Холера
Инфекции людей
Инфекции животных
Интернет-ресурсы
Ссылки
Этиология
Холера возникает в результате инфицирования Vibrio cholerae , грамотрицательной, факультативно анаэробной палочки семейства Vibrionaceae. Две серогруппы 01 и 0139 («Бенгалия») могут вызывать заболевание. Серогруппа O1 содержит два серологически неразличимых биотипа: классический и Эль-Тор. Легкие или бессимптомные инфекции чаще встречаются у биотипа Эль-Тор.Холера, вызываемая серогруппой 0139, возникла в 1992 г. в ходе эпидемий в Индии и Бангладеш.
Географическое распространение
Холера эндемична на Ближнем Востоке, в Африке, Центральной и Южной Америке, некоторых частях Азии и на побережье Мексиканского залива США, но вспышки могут возникать в любой стране. Крупные эпидемии периодически возникают в менее развитых странах; вспышки в развитых странах обычно локализуются из-за улучшения санитарных условий.
Трансмиссия
Передается фекально-оральным путем.Инфекции особенно распространены после употребления зараженной воды или пищи. Случаи заболевания иногда наблюдаются у людей, которые ели сырых или недоваренных моллюсков, особенно устриц, из загрязненных вод.
V. cholerae выделяется с калом и рвотными массами. Жизнеспособные организмы можно найти в кале до 50 дней, на стекле до месяца, на монетах в течение недели, в почве или пыли до 16 дней и на кончиках пальцев от 1 до 2 часов. Бактерии хорошо выживают в воде и могут оставаться жизнеспособными в моллюсках, водорослях или планктоне в прибрежных регионах.
Дезинфекция
V. cholerae чувствителен ко многим дезинфицирующим средствам, включая 0,05% гипохлорита натрия, 70% этанола, 2% глутарового альдегида, 8% формальдегида, 10% перекиси водорода и дезинфицирующих средств на основе йода. Организмы толерантны к щелочным условиям, но чувствительны к кислотам и холоду.
Инфекции у людей
Инкубационный период
Инкубационный период составляет от нескольких часов до 5 дней. Большинство инфекций проявляются через 2–3 дня.
Клинические признаки
Холера возникает внезапно с безболезненным водянистым поносом, иногда сопровождающимся рвотой. Инфекции могут быть субклиническими, легкими и самоограничивающимися, а также молниеносными и тяжелыми. В более серьезных случаях наблюдается сильная потеря жидкости; могут возникнуть жажда, олигурия, сильное обезвоживание, ацидоз, мышечные судороги и шок. Большинство случаев длятся от 2 до 7 дней, но смерть может наступить в течение нескольких часов, если потеря жидкости высока. Самостоятельно купирующийся гастроэнтерит наблюдается после заражения патогенными штаммами, отличными от O1 / O139.
Коммуникабельность
Да. Большинство людей выделяют V. cholerae при диарее и в течение нескольких дней после выздоровления. Некоторые люди переносят организм в желчном пузыре в течение нескольких месяцев. Сообщалось о редких долгосрочных носителях; одна женщина была бессимптомным носителем в течение 12 лет, прежде чем ее инфекция исчезла спонтанно.
Диагностические тесты
Холеру можно диагностировать, наблюдая за характерной подвижностью организма во время прямого микроскопического исследования кала в светлом или темном поле; добавление специфических антител к В.cholerae останавливает движение. Бактерии также можно идентифицировать в кале с помощью иммунофлуоресценции. В некоторых лабораториях может быть доступен анализ полимеразной цепной реакции (ПЦР) или другие генетические тесты.
V. cholerae можно выделить из кала или ректальных мазков. Отчетливые желтые колонии видны на селективном агаре тиосульфат-цитрат-желчные соли-сахароза (TCBS). Также можно использовать другие селективные и неселективные среды, включая питательный агар и агар с солями желчных кислот. Для идентификации носителей могут потребоваться процедуры обогащения и селективные среды.Идентификация проводится с помощью экспресс-теста агглютинации на предметных стеклах или иммунофлуоресценции. Биохимические тесты также могут быть полезны, особенно для неагглютинируемых вибрионов группы O 1. Также может быть полезен «струнный тест» — образование слизистой струны при эмульгировании колонии в 0,5% водном дезоксихолате натрия. Классический биотип и биотип Эль-Тор можно дифференцировать по гемагглютинации куриных клеток, гемолизу, чувствительности к полимиксину или чувствительности к бактериофагам.
Повышение титра также является диагностическим.Серологические тесты включают тесты на агглютинацию, фиксацию комплемента и тесты для обнаружения антитоксических антител. Также могут быть доступны иммуноферментные анализы (ELISA) и пассивная гемагглютинация.
Лечение и вакцинация
Лечение основано на восполнении жидкости и восстановлении электролитного баланса. Антибиотики уменьшают объем стула, уменьшают выделение организмов и сокращают течение болезни, но сами по себе могут быть неэффективными.
Вакцины были разработаны, но их эффективность ограничена; некоторые вакцины эффективны только в течение короткого периода времени, особенно у детей.
Заболеваемость и смертность
Эндемическая холера и эпидемии периодически наблюдаются в уязвимых группах населения, где санитарные условия и условия окружающей среды способствуют распространению V. cholerae . В развитых странах с хорошей санитарией вспышки обычно ограничены. Примерно от 0 до 5 случаев заболевания ежегодно происходит в Соединенных Штатах.
Холера редко бывает смертельной, если утерянные жидкости и электролиты должным образом восполнены. Смертность при правильном лечении составляет менее 1%, и большинство пациентов выздоравливают в течение 3-7 дней.В нелеченых случаях летальность превышает 50%. Смерть может наступить в течение нескольких часов, если диарея сильная.
Инфекции животных
Человек является единственным естественным хозяином для V. cholerae . У экспериментально инфицированных кроликов, мышей и шиншилл диарея может быть вызвана бактериями или их токсинами. Собаки восприимчивы, если им вводят большие дозы бактерий.
Интернет-ресурсы
Список литературы
«Бактериальные инфекции, вызванные грамотрицательными палочками.”В The Merck Manual , 17-е изд. Под редакцией М. Бирс и Р. Берков. Станция Уайтхаус, Нью-Джерси: Merck and Co., 1999. 8 ноября 2002 г.
«Холера». Центры по контролю и профилактике заболеваний , июль 2002 г. 8 декабря 2002 г.
Финкельштейн Р.А. «Холера, Vibrio cholerae, O1 и O139, и другие патогенные вибрионы.”В Медицинская микробиология . 4-е изд. Под редакцией Сэмюэля Барона. Нью-Йорк; Черчилль Ливингстон, 1996 г. 8 декабря 2002 г.
«Паспорт безопасности материала — Vibrio cholerae , серогруппа O1, серогруппа O139 (Бенгалия)». Канадский лабораторный центр по контролю заболеваний , февраль 2001 г. 8 декабря 2002 г.
Copyright 2003, ISU
Центр продовольственной безопасности и общественного здравоохранения
Колледж ветеринарной медицины Университета штата Айова
Эймс Айова США 50011
Телефон: 515 294 7189
Факс: 515 294 8259
Электронная почта: cfsph @ iastate.edu
Cholera — New World Encyclopedia
| Vibrio cholerae : Бактерия, вызывающая холеру (изображение на SEM) | ||
|---|---|---|
| ICD- | -O: | |
| ICD-9 | 001 | |
| OMIM | [1] | |
| MedlinePlus | 000303 | |
Холера, также называется Азиатская холера или эпидемическая холера, — тяжелое диарейное заболевание, поражающее людей и вызываемое бактерией Vibrio cholerae . [1] Холера передается и распространяется среди людей через потребление воды и пищи, зараженной бактериями.
Холера — болезнь, которую достаточно предотвратить, и ее причиной является как личная, так и человеческая ответственность. Заражение бактериями Vibrio cholerae чаще всего происходит из-за отсутствия надлежащих санитарных условий (чистой воды). Зараженные человеческие фекалии в системе водоснабжения могут распространять болезнь, так же как и сельскохозяйственные культуры, обработанные инфицированными человеческими фекалиями. Некоторые морепродукты, если их есть сырыми или недоваренными и полученные из загрязненной воды, также могут содержать бактерии.Редко холера передается от человека к человеку. Как личные действия (такие как соблюдение правил гигиены, кипячение и фильтрация воды, забота о потребляемых пищевых продуктах и т. Д.), Так и социальные действия (очистка сточных вод, хлорирование воды, предупреждения о загрязненных источниках воды и т. Д.) Могут предотвратить вспышки заболеваний.
Холера — это острое заболевание, которое имеет внезапное начало и имеет тенденцию к краткосрочному течению. В своих наиболее тяжелых формах холера является одним из известных заболеваний с наиболее быстрым смертельным исходом, если не будет обеспечено лечение.К счастью, болезнь холеры не только предотвратима, но и лечится с помощью регидратации и антибиотиков.
Холера больше не представляет серьезной угрозы для здоровья в Соединенных Штатах и других развитых странах из-за соблюдения надлежащих санитарных норм. С другой стороны, развивающиеся страны постоянно сталкиваются с угрозой вспышек холеры. Холера, которую называют «болезнью бедняков», активно встречается в странах третьего мира, таких как Индия, Пакистан, Камбоджа и т. Д.По данным Всемирной организации здравоохранения, единичная вспышка холеры в этих странах может затронуть от 0,2 до 1 процента местного населения.
Термин «холера» также используется для обозначения различных болезней, поражающих домашних животных. Эти заболевания, характеризующиеся тяжелым гастроэнтеритом, поражают таких животных, как свиньи, куры и индюки.
Симптомы
Симптомы холеры обычно проявляются через один-три дня после приема зараженной пищи или воды.Большинство случаев холеры протекает в легкой форме; однако у одного из 20 пациентов будут тяжелые симптомы. Симптомы включают симптомы со стороны общего желудочно-кишечного тракта (ЖКТ), в частности расстройство желудка и массивную водянистую диарею. Симптомы также могут включать ужасные спазмы мышц и желудка, а также рвоту и лихорадку на ранних стадиях. На более поздних стадиях заболевания диарея обычно переходит в «стул из рисовой воды» (почти прозрачный с белыми пятнышками), а разорванные капилляры могут окрашивать кожу в черный или синий цвет.Также часто встречаются впавшие глаза и щеки с синими губами.
Симптомы холеры вызваны значительной потерей жидкости организмом, вызванной энтеротоксинами, производимыми V. cholerae . Энтеротоксины часто цитотоксичны и убивают клетки, изменяя проницаемость эпителиальных клеток кишечной стенки, создавая больше пор в клеточных мембранах. V. cholerae, , продуцирующая холерный токсин, представляет собой грамотрицательную анаэробную палочковидную бактерию. Энтеротоксин действует на слизистую оболочку эпителия тонкой кишки и вызывает характерную для этого заболевания массивную диарею.
Токсин холеры взаимодействует с белками G и циклическим АМФ в слизистой оболочке кишечника, открывая ионные каналы и изменяя проницаемость клеток. Когда ионы попадают в просвет (слизистую оболочку) кишечника, жидкости организма (в основном вода) выходят из организма по принципу осмоса. Это приводит к сильной диарее, так как жидкость выводится из организма. Организм «обманом» заставляет выпускать огромное количество жидкости в тонкий кишечник. который проявляется в жидкой диарее до 20 литров (или 20 процентов массы тела) у взрослого, что приводит к сильному обезвоживанию.Это радикальное обезвоживание может привести к смерти в течение дня из-за коллапса кровеносной системы.
Любой может заболеть холерой; однако младенцы, дети и пожилые люди более восприимчивы к фатальным последствиям холеры, поскольку они быстрее обезвоживаются.
Лечение
Медсестры рекомендуют пациентам пить большое количество раствора для пероральной регидратации, чтобы противодействовать массовому обезвоживанию, вызванному холерой.
В своих наиболее тяжелых формах холера является одним из известных заболеваний с наиболее быстрым смертельным исходом при отсутствии лечения: у здорового человека может развиться гипотензия в течение часа после появления симптомов и он может умереть в течение 2-3 часов.Чаще, однако, без регидратации, которая является наиболее распространенным методом лечения, болезнь прогрессирует от первого жидкого стула до шока за 4-12 часов, а смерть наступает через 18 часов до нескольких дней. [2] К счастью, болезнь холеры поддается лечению. Как правило, пациенты должны получать столько жидкости, сколько они теряют, что может достигать двадцати литров из-за диареи.
Лечение холеры обычно состоит из агрессивной регидратации для замещения потерянных жидкостей и электролитов коммерческими или вручную смешанными растворами сахарной соли.Обычно используется 1 чайная ложка (чайная ложка) соли + 8 чайных ложек сахара в 1 литре чистой / кипяченой воды. Это простое и экономичное решение, созданное Всемирной организацией здравоохранения для пероральной регидратации, оказалось полезным в качестве метода лечения не только холеры, но и других подобных заболеваний. Обильные инъекции жидкости внутривенно через капельницу используются в запущенных случаях обезвоживания. Без регидратации уровень смертности может достигать 10-50 процентов из-за серьезного обезвоживания, вызываемого холерой.
Антибиотики тетрациклинового ряда, которые обычно используются только в более тяжелых случаях, могут играть роль в сокращении продолжительности и тяжести холеры, хотя лекарственная устойчивость начинает возникать, [3] и их влияние на общую смертность ставится под сомнение. [4] Другие антибиотики, которые использовались, включают ципрофлоксацин и азитромицин, [5] , хотя снова была описана лекарственная устойчивость. [6]
Без лечения уровень смертности от холеры достигает 50 процентов; но с лечением уровень смертности может быть значительно ниже 1 процента. [7] Типичное время восстановления для пациентов составляет от трех до шести дней.
Эпидемиология
Профилактика
Хотя холера может быть опасной для жизни, в принципе ее почти всегда легко предотвратить при соблюдении надлежащих санитарных правил. В Соединенных Штатах и Западной Европе из-за передовых систем очистки воды и санитарии холера больше не представляет серьезной угрозы. Последняя крупная вспышка холеры в Соединенных Штатах произошла в 1911 году. Однако каждый, особенно путешественник, должен знать, как передается болезнь и что можно сделать для ее предотвращения.Если вовремя внедрить надлежащие санитарные методы, обычно достаточно, чтобы остановить эпидемию. На пути передачи есть несколько точек, в которых распространение может быть остановлено:
- Кровать для больных: Надлежащая утилизация и обработка инфицированных микробами фекальных отходов (а также всей одежды и постельных принадлежностей, которые вступают с ними в контакт), производимых жертвами холеры, являются обязательными. первостепенной важности.
- Канализация: очистка общих сточных вод перед их попаданием в водные пути или подземные водопроводы предотвращает возможное распространение болезни среди необнаруженных пациентов.
- Источники: Предупреждения о заражении холерой, размещенные вокруг загрязненных источников воды, с инструкциями по обеззараживанию воды.
- Стерилизация: кипячение, фильтрация и хлорирование воды убивает бактерии, вырабатываемые больными холерой, и предотвращает распространение инфекций, если они действительно возникают. Фильтрация, хлорирование и кипячение воды на сегодняшний день являются наиболее эффективными средствами остановки передачи инфекции. Все материалы (одежда, постельные принадлежности и т. Д.), Которые контактируют с больными холерой, следует стерилизовать в горячей воде с использованием (по возможности) хлорного отбеливателя.Руки и другие части, соприкасающиеся с больными холерой или их одеждой и т. Д., Должны быть тщательно очищены и стерилизованы. Вся вода, используемая для питья, мытья или приготовления пищи, должна быть стерилизована путем кипячения, хлорирования или использования йодных таблеток в любом месте, где может присутствовать холера. Тканевые фильтры, хотя и являются очень простыми, значительно снизили заболеваемость холерой при использовании в бедных деревнях Бангладеш, которые полагаются на неочищенную поверхностную воду.
- Потребление пищи: Сведите к минимуму потребление сырых продуктов, таких как устрицы и моллюски, особенно тех, которые происходят из прибрежных вод, где холера существует естественным образом.Ешьте приготовленную пищу и ешьте ее, пока она еще горячая. Сосредоточьтесь на употреблении фруктов с толстой неповрежденной кожицей, которую необходимо очистить перед употреблением.
В целом просвещение в области общественного здравоохранения и надлежащая санитария являются ограничивающими факторами в предотвращении передачи.
Вакцина доступна для путешественников и жителей районов, где холера, как известно, представляет собой активную угрозу. К сожалению, это не очень эффективно. В настоящее время Центр США по контролю и профилактике заболеваний (CDCP) не рекомендует вакцину для путешественников, поскольку она обеспечивает максимум 25-50% иммунитета против болезни на срок до шести месяцев.Рекомендуется применять надлежащие методы санитарии и общие меры предосторожности, описанные выше.
Восприимчивость
Недавние эпидемиологические исследования показывают, что на предрасположенность человека к холере (и другим диарейным инфекциям) влияет его группа крови: люди с кровью типа O наиболее восприимчивы, [8] , в то время как люди с кровью типа AB — самый стойкий.
Около одного миллиона бактерий V. cholerae , как правило, необходимо проглотить, чтобы вызвать холеру у нормально здоровых взрослых, хотя повышенная восприимчивость может наблюдаться у лиц с ослабленной иммунной системой, лиц с пониженной кислотностью желудочного сока (например, при применении антацидов) , или те, кто недоедает. V. cholerae чувствительны к кислоте, а кислая среда желудка служит первой линией защиты от холеры. Пониженная кислотность из-за слабой иммунной системы или использования лекарств, которые уменьшают или блокируют выработку кислоты в желудке, способствует выживанию V. cholerae и вызывает более серьезные симптомы заболевания.
Также была выдвинута гипотеза, что генетическая мутация муковисцидоза сохраняется у людей благодаря селективному преимуществу: гетерозиготные носители мутации (которые, таким образом, не подвержены муковисцидозу) более устойчивы к V.cholerae инфекций. [9] В этой модели генетическая недостаточность белков канала регулятора трансмембранной проводимости муковисцидоза препятствует связыванию бактерий с эпителием желудочно-кишечного тракта, тем самым снижая эффекты инфекции.
Передача
Рисунок смерти, приносящей холеру, в Le Petit Journal .
Холера редко передается напрямую от одного человека к другому, а скорее передается фекально-оральным путем. Больные холерой переносят сильный понос.Эта очень жидкая диарея, которую часто сравнивают с «рисовым отваром», наполнена бактериями, которые могут распространяться в антисанитарных условиях и заражать источники воды, используемые другими людьми. Холера передается через населенные пункты при употреблении в пищу загрязненной фекалиями воды, содержащей бактерии холеры. Источником заражения обычно являются другие больные холерой. Когда их невылеченные выделения из диареи попадают в водные пути, грунтовые воды или питьевую воду, бактерии распространяются легко и быстро.
Кроме того, зараженная вода и любые продукты, промытые в ней, могут вызвать инфекцию. Типичным примером является популяция моллюсков, обитающих в пораженных водоемах. V. cholerae естественным образом встречается в планктоне пресных, солоноватых (вода более соленая, чем пресная вода, но не такая соленая, как морская), и соленых вод, связанных в основном с веслоногими ракообразными в зоопланктоне. Существуют как токсичные, так и нетоксичные штаммы. Однако нетоксичные штаммы могут приобретать токсичность через лизогенный бактериофаг. [10] Прибрежные вспышки холеры обычно следуют за цветением водорослей. Это делает холеру зоонозом или инфекционным заболеванием, которое может передаваться от одного вида животных к другому или от животных, как диких, так и домашних, человеку.
Биохимия бактерии
V. cholerae
Большинство бактерий V. cholerae в загрязненной воде, которую пьет потенциальный хозяин, не выживают в очень кислых условиях человеческого желудка. [11] Но те немногие бактерии, которым удается выжить в условиях повышенной кислотности желудка, сохраняют свою энергию и запасенные питательные вещества во время опасного прохождения через желудок, прекращая выработку большей части белка.Когда выжившим бактериям удается выйти из желудка и достичь благоприятных условий в тонком кишечнике, им необходимо продвинуться через густую слизь, выстилающую тонкий кишечник, чтобы добраться до стенки кишечника, где они могут процветать. Таким образом, они начинают производство полого цилиндрического белка , флагеллина , чтобы образовать жгутики, изогнутые хлыстовые хвосты, которые бактерии вращают, чтобы продвигаться через пастообразную слизь, выстилающую тонкий кишечник.
Как только бактерии холеры достигают стенки кишечника, им больше не нужны пропеллеры жгутиков, чтобы двигаться самостоятельно. Реагируя на изменившееся химическое окружение, они прекращают производство белка флагеллина и снова сохраняют энергию и питательные вещества, изменяя смесь белков, которые они производят. Достигнув стенки кишечника, бактерии начинают вырабатывать токсичные белки, вызывающие у инфицированного человека водянистую диарею, которая несет в себе размножающиеся и процветающие новые поколения В.cholerae попадут в питьевую воду следующего хозяина, если не будут приняты надлежащие санитарные меры.
Микробиологи изучили генетические механизмы, с помощью которых бактерии V. cholerae выключают производство некоторых белков и включают производство других белков, поскольку они реагируют на серию химических сред, с которыми они сталкиваются, проходя через желудок, через слизистый слой тонкого кишечника и стенка кишечника. [12] Особый интерес представляют генетические механизмы, с помощью которых бактерии холеры включают выработку белка токсинов, которые взаимодействуют с механизмами клетки-хозяина, которые затем перекачивают ионы хлора в тонкий кишечник, создавая ионное давление, которое препятствует проникновению ионов натрия. вход в камеру.Ионы хлора и натрия создают в тонком кишечнике соленую водную среду, через которую осмос может протягивать до 20 литров воды через кишечные клетки, что затем вызывает огромное количество диареи. Хозяин может быстро обезвоживаться, если не принимать соответствующую смесь разбавленной соленой воды и сахара для восполнения потери воды и солей в крови при диарее.
Путем вставки по отдельности последовательных участков ДНК V. cholerae в ДНК других бактерий, таких как E.coli, , которые естественным образом не производят белковые токсины, исследователи смогли выяснить отдельные части механизмов, с помощью которых V. cholerae реагирует на изменение химической среды желудка, слизистых слоев и стенки кишечника. Исследователи обнаружили, что существует сложный каскад регуляторных белков, который контролирует экспрессию детерминант вирулентности V. cholerae . Реагируя на химическую среду стенки кишечника, V.cholerae продуцируют белки TcpP / TcpH, которые вместе с белками ToxR / ToxS активируют экспрессию регуляторного белка ToxT. Затем ToxT напрямую активирует экспрессию генов вирулентности, которые продуцируют токсины, вызывающие диарею у инфицированного человека и позволяющие бактериям колонизировать инфицированный кишечник. Текущие исследования направлены на обнаружение «сигнала, который заставляет холерные бактерии перестать плавать и начать колонизировать (то есть прикрепляться к клеткам) тонкой кишки.» [13]
История
Происхождение и распространение
Изначально холера была эндемиком Индийского субконтинента, при этом река Ганг, вероятно, служила резервуаром загрязнения. Она распространилась по торговым путям (как по суше, так и по морю) в Россию, затем в Западную Европу, а затем из Европы в Северную Америку. Теперь это больше не считается проблемой в Европе и Северной Америке из-за фильтрации воды и хлорирования воды.
- 1816-1826: Первая пандемия холеры: Ранее ограниченная пандемия началась в Бенгалии, Индия, а затем распространилась по остальной части Индии к 1820 году.Прежде чем отступить, он простирался до Китая и Каспийского моря.
- 1829-1851: Вторая пандемия холеры: Болезнь достигла Европы, включая Лондон и Париж в 1832 году. В Лондоне от нее пострадали 6 536 человек; в Париже погибло 20 000 человек (из 650 000 населения) и около 100 000 погибло по всей Франции. В том же году она достигла России (бунты холеры), Квебека и Онтарио (Канада), а также Нью-Йорка, а к 1834 году достигла тихоокеанского побережья Северной Америки.
- 1849: Вторая крупная вспышка в Париже.В Лондоне это была самая страшная вспышка в истории города, унесшая жизни 14 137 жизней. Вспышка, как сообщается, началась, когда 22 сентября 1848 года у моряка в Саутварке была диагностирована болезнь. Вспышка продолжалась и в 1849 году. [14] Вспышка также унесла 5 308 жизней в портовом городе Ливерпуль, Англия, и 1834 человека. в Халле, Англия. Вспышка в Северной Америке унесла жизнь бывшего президента США Джеймса К. Полка. Холера распространилась по системе реки Миссисипи, унеся жизни более 4500 человек в Св.Луис, более 3000 человек в Новом Орлеане и тысячи в Нью-Йорке [15] В 1849 году холера распространилась по тропе Калифорнии и Орегона, когда сотни людей погибли по пути в Юту, Орегон и во время золотой лихорадки в Калифорнии. [16]
- 1852-1860: Третья пандемия холеры: В основном затронула Россия, где погибло более миллиона человек. В 1853-1845 годах эпидемия в Лондоне унесла жизни 10738 человек.
- 1854: Вспышка холеры в Чикаго унесла жизни 1424 человека. [17] Вспышка болезни в Сохо в Лондоне была остановлена путем снятия ручки насоса с Брод-стрит комитетом, инициированным врачом Джоном Сноу. [18]
- 1863-1875: Четвертая пандемия холеры: Распространяется главным образом в Европе и Африке.
- 1866: Вспышка в Северной Америке. В Лондоне локальная эпидемия в Ист-Энде унесла жизни 5 596 человек как раз в то время, когда Лондон завершал строительство основных систем канализации и очистки воды — Ист-Энд был еще не завершен. Уильям Фарр, используя работу Джона Сноу (врача) и др. al. в отношении загрязненной питьевой воды, являющейся вероятным источником заболевания, удалось относительно быстро идентифицировать Ист-Лондонскую компанию по водоснабжению как источник зараженной воды.Быстрые действия предотвратили дальнейшие смертельные случаи. [19]
- 1881-1896: Пятая пандемия холеры: Вспышка 1892 года в Гамбурге, Германия, была единственной крупной вспышкой в Европе; около 8600 человек погибли в Гамбурге, что вызвало серьезные политические потрясения в Германии, так как контроль над городом был снят с городского совета, который не обновил систему водоснабжения Гамбурга. Это была последняя серьезная вспышка холеры в Европе.
- 1899-1923: Шестая пандемия холеры: Эта пандемия мало повлияла на Европу из-за достижений в области общественного здравоохранения, но Россия снова сильно пострадала.
- 1961-1970-е годы: Седьмая пандемия холеры: Она началась в Индонезии и получила название Эль Тор в честь штамма и достигла Бангладеш в 1963 году, Индии в 1964 году и СССР в 1966 году. Из Северной Африки она распространилась в Италию. к 1973 году. В конце 1970-х годов были небольшие вспышки в Японии и в южной части Тихого океана. Также было много сообщений о вспышке холеры недалеко от Баку в 1972 году, но информация об этом была скрыта в Советском Союзе. Эта пандемия в конечном итоге достигла Латинской Америки в 1991 году.Только в том году было зарегистрировано 400 000 случаев заболевания и 4 000 смертей в 16 странах Америки.
- Январь 1991 г. — сентябрь 1994 г .: Вспышка в Южной Америке, по-видимому, инициированная сбросными водами с судов. Начиная с Перу, было зарегистрировано 1,04 миллиона случаев заболевания и почти 10 000 смертей. Возбудителем был O1, штамм Эль Тор, с небольшими отличиями от седьмого пандемического штамма. В 1992 году в Азии появился новый штамм — не-O1, неагглютинируемый вибрион (NAG) под названием O139 Bengal .Впервые он был обнаружен в Тамилнаду, Индия, и какое-то время вытеснил Эль Тор в южной Азии, прежде чем его распространенность снизилась с 1995 года до примерно 10 процентов всех случаев. Он считается промежуточным между El Tor и классическим штаммом и относится к новой серогруппе. Имеются данные о появлении резистентности широкого спектра к таким лекарствам, как триметоприм, сульфаметоксазол и стрептомицин.
Ложное сообщение о холере
Устойчивый миф гласит, что эпидемия 1885 года в Чикаго убила 90 000 человек от холеры и брюшного тифа.Эта история не имеет под собой фактов. В 1885 году прошел проливной ливень, который вымыл реку Чикаго и сопутствующие ей загрязнители в озеро Мичиган на достаточно большое расстояние, так что городское водоснабжение было загрязнено. К счастью, в городе не было холеры и, как известно, не было смертельных исходов. Однако это заставило город более серьезно относиться к очистке сточных вод.
Другая историческая информация
В прошлом люди, путешествующие на кораблях, вывешивали желтый флаг, если один или несколько членов экипажа болели холерой.Лодкам с желтым флагом не разрешается выходить на берег в любой гавани в течение длительного периода времени, обычно от 30 до 40 дней. [20]
Известные жертвы холеры
За свою долгую историю холера унесла жизни нескольких известных людей. Некоторые были положительно затронуты болезнью, в то время как другие предположительно скончались из-за холеры. Например, плач и пафос в последней части последней симфонии Петра Ильича Чайковского заставляли думать, что Чайковский предчувствовал смерть.«Через неделю после премьеры его симфонии № 6 (Чайковский) (Шестая симфония) Чайковский умер — 6 ноября 1893 года. Причиной этого недомогания и боли в животе подозревали, что он намеренно заразился холерой, выпив зараженный Накануне во время обеда с Модестом Чайковским (его братом и биографом) он, как говорят, налил воду из крана из кувшина в свой стакан и выпил несколько глотков. Поскольку вода не была кипяченой, и холера снова свирепствовала. Санкт-Петербург, Россия, такая связь была вполне вероятной….» [21]
Другие известные люди, которые скончались от холеры, включают:
- Джеймс К. Полк, экс-президент США
- Мэри Эбигейл Филмор, дочь бывшего президента США Милларда Филмора
- Эллиот Фрост, сын американского поэта Роберта Фроста
- Николя Леонар Сади Карно, французский физик, ответственный за такие концепции, как эффективность Карно, теорема Карно, тепловая машина Карно и другие
- Георг Вильгельм Фридрих Гегель, считался одним из представителей немецкого идеализма
- Сэмюэл Чарльз Стоу, сын Харриет Бичер-Стоу
- Карл фон Клаузевиц, прусский солдат, известный своим военным трактатом, Вом Криге
- Джордж Брэдшоу, создатель железнодорожного расписания
- Адам Мицкевич, польский поэт и писатель
- Август фон Гнайзенау, прусский фельдмаршал
- Уильям Дженкинс Уорт, U.С. генерал во время американо-мексиканской войны
- Джон Блейк Диллон, один из основателей движения «Молодая Ирландия»
- Дэниел Морган Бун, основатель Канзас-Сити, штат Миссури и сын Дэниела Буна
- Джеймс Кларенс Манган, ирландский поэт
- Мохаммед Али Мирза, Довлатшахи из Персии
- Андо Хиросигэ, японский художник по гравюрам укиё-э
- Хуан де Вераменди, мексиканский губернатор Техаса и тесть Джима Боуи
- Великий герцог Константин Павлович из России
- Уильям Шелли, сын Мэри Шелли
- Уильям Годвин, отец Мэри Шелли
- Судья Дэниел Стэнтон Бэкон, тесть Джорджа Армстронга Кастера
- Инесса Арманд, любовница Ленина и мать его сына Андре
- Хонинбо Сусаку, известный игрок в го (восточноазиатская настольная игра), известный своей игрой
Александр Дюма, отец, французский автор Три мушкетера и 9011 8 Граф Монте-Кристо, также заразился холерой во время эпидемии в Париже 1832 года и чуть не умер, прежде чем написал эти два романа.
Исследования
Главный вклад в борьбу с холерой был сделан врачом и ученым-самоучкой Джоном Сноу (1813-1858), который обнаружил связь между холерой и загрязненной питьевой водой в 1854 году, а также Генри Уайтхедом, англиканским священником , который помог Джону Сноу найти и проверить источник болезни — зараженный колодец в Лондоне. Их выводы и труды были широко распространены и впервые твердо установили определенную связь между микробами и болезнями.Чистая вода и качественная очистка сточных вод, несмотря на их большие инженерные и финансовые затраты, с этого времени постепенно стали приоритетом во всех крупных развитых городах мира. Роберт Кох 30 лет спустя, в 1885 году, с помощью микроскопа идентифицировал V. cholerae как бациллу, вызывающую заболевание. Бактерия была первоначально выделена тридцатью годами ранее (1855 г.) итальянским анатомом Филиппо Пачини, но ее точная природа и его результаты не были широко известны во всем мире.
Холера использовалась в лаборатории для изучения эволюции вирулентности.
Примечания
- ↑ K.J. Райан и К.Г. Рэй (ред.), Sherris Medical Microbiology (McGraw Hill, 2004, ISBN 0838585299).
- ↑ К. МакЛеод, Наше чувство Сноу: Джон Сноу в медицинской географии, Социальные науки и медицина 50 (7-8): 923-935 (PubMed, 2000). Проверено 27 февраля 2017 г.
- ↑ С.К. Бхаттачарья, «Оценка современного лечения холеры.» Expert Opin Pharmacother 4 (2): 141-6 (PubMed, 2003). Проверено 27 февраля 2017 г.
- ↑ VK Parsi,» Cholera «, Prim. Care Update Ob Gyns 8 (3): 106 -109 (PubMed, 2001). Проверено 27 февраля 2017 г.
- ↑ D. Saha et al., «Разовая доза азитромицина для лечения холеры у взрослых», New England Journal of Medicine 354 (23): 2452 –2462. (2006).
- ↑ BVS Krishna, AB Patil и MR Chandrasekhar, «Устойчивый к фторхинолонам Vibrio cholerae , выделенный во время вспышки холеры в Индии», Trans R Soc Trop Med Hyg 100 (3): 224-226 (2006).
- ↑ Д. Сак, Р. Сак, Г. Наир и А. Сиддик, «Холера», Ланцет, 363 (9404): 223-33 (PubMed, 2004). Проверено 27 февраля 2017 г.
- ↑ Д. Свердлов, Э. Минц, М. Родригес, Э. Техада, К. Окампо, Л. Эспехо, Т. Барретт, Дж. Петцельт, Н. Бин и Л. Семинарио, «Тяжелая опасная для жизни холера, связанная с группой крови O в Перу: последствия для эпидемии в Латинской Америке», Journal of Infectious Diseases 170 (2): 468-72 (PubMed, 1994). Проверено 27 февраля 2017 года.
- ↑ Дж. Бертранпетит и Ф. Калафель, «Генетическая и географическая изменчивость муковисцидоза: эволюционные соображения», Симпозиум Фонда Ciba 197: 97-114; обсуждение 114-118 (PubMed, 1996). Проверено 27 февраля 2017 г.
- ↑ BMJ Publishing Group Ltd и Королевский колледж педиатрии и здоровья детей, «Открытие фага холеры», Архив болезней в детстве в Интернете, 76: 274 (1997). Проверено 27 февраля, 2017.
- ↑ Л. Хартвелл, Л.Худ, М. Л. Голдберг, А. Е. Рейнольдс, Л. М. Сильвер и Р. К. Верес, Генетика: от генов к геномам, стр. 551-2, 572-4 (Бостон: Mc-Graw Hill, 2006, ISBN 0073227382).
- ↑ В. ДиРита, К. Парсо, Г. Джандер и Дж. Мекаланос, «Регуляторный каскад контролирует вирулентность холерного вибриона», Proceedings of the National Academy of Sciences of the United States of America 88 (12): 5403-5407 (PubMed, 1991). Проверено 27 февраля 2017 г.
- ↑ Hartwell, p. 574.
- ↑ стр.Бингем, Н. К. Верландер и М. Дж. Чил, «Джон Сноу, Уильям Фарр и вспышка холеры в Лондоне в 1849 году: переработка данных подчеркивает важность водоснабжения», Журнал Королевского института общественного здравоохранения 118 : 387-394 (2004). Проверено 27 февраля 2017 г.
- ↑ C.E. Rosenberg, Годы холеры: Соединенные Штаты в 1832, 1849 и 1866 гг. (The University of Chicago Press, 1987, ISBN 978-0226726779).
- ↑ Консорциум академических библиотек штата Юта, «Следы надежды: сухопутные дневники и письма, 1846-1869, Консорциум академических библиотек Юты ».Проверено 27 февраля 2017 г.
- ↑ Энциклопедия Чикаго, Эпидемии Проверено 27 февраля 2017 г.
- ↑ Джон Сноу, «О способах передачи холеры», Эдинбургский медицинский журнал 1: 668-670 (1855-56) ). Проверено 27 февраля 2017 года.
- ↑ S. Johnson, The Ghost Map (Riverhead Hardcover, 2006, ISBN 978-1594489259), 209.
- ↑ Philip A. Mackowiak и P. Sehdev, «Происхождение карантина, « Clinical Infectious Diseases 35: 1071-1072 (Общество инфекционных болезней Америки, 2002).Проверено 27 февраля 2017 года. , 282-283.
Ссылки
- Хартвелл, Л. Х., Л. Худ, М. Л. Голдберг, А. Э. Рейнольдс, Л. М. Сильвер и Р. К. Верес. Генетика: от генов к геномам . Бостон: Мак-Гроу Хилл, 2006. ISBN 0073227382
- Джонсон, С. Карта призраков .Riverhead Hardcover, 2006. ISBN 978-1594489259
- Neumayr, A. Музыка и медицина: Шопен, Сметана, Чайковский, Малер: заметки об их жизни, творчестве и истории болезни . Medi-Ed Press, 1997. ISBN 978-0936741086
- Розенберг, К. Э. Годы холеры: Соединенные Штаты в 1832, 1849 и 1866 годах . The University of Chicago Press, 1987. ISBN 978-0226726779
- Райан, К.Дж., и К.Г. Рэй (ред.). Шерис Медицинская микробиология . Макгроу Хилл, 2004.ISBN 0838585299
Внешние ссылки
Все ссылки получены 16 февраля 2017 г.
Кредиты
Энциклопедия Нового Света Писатели и редакторы переписали и завершили статью Википедия
в соответствии со стандартами New World Encyclopedia . Эта статья соответствует условиям лицензии Creative Commons CC-by-sa 3.0 (CC-by-sa), которая может использоваться и распространяться с указанием авторства. Кредит предоставляется в соответствии с условиями этой лицензии, которая может ссылаться как на участников New World Encyclopedia, , так и на самоотверженных добровольцев Фонда Викимедиа.Чтобы процитировать эту статью, щелкните здесь, чтобы просмотреть список допустимых форматов цитирования. История более ранних вкладов википедистов доступна исследователям здесь:
История этой статьи с момента ее импорта в Энциклопедию Нового Света :
Примечание. могут применяться ограничения на использование отдельных изображений, на которые распространяется отдельная лицензия.
Прямая передача через домохозяйства используется в моделях динамики болезни и вмешательства при холере
Abstract
Хотя несколько основных свойств вспышек холеры являются общими для большинства условий — патофизиология болезни, водный характер передачи и другие — недавние результаты показывают, что передача внутри домохозяйств может играть более значительную роль в вспышках холеры, чем считалось ранее. .Важные особенности вспышек холеры давно эффективно моделируются с помощью математических и вычислительных подходов, но мало что известно о том, как вариативность прямой передачи через домохозяйства может влиять на динамику эпидемии. В этом исследовании мы строим математическую модель холеры, которая включает передачу внутри домохозяйств и между ними. Мы наблюдаем, что изменение масштабов передачи инфекции в домашних условиях изменяет множество характеристик динамики болезни, включая тяжесть и продолжительность вспышек.Примечательно то, что мы наблюдаем, что передача инфекции в домашних условиях влияет на эффективность возможных вмешательств в области общественного здравоохранения (например, водоподготовка, антибиотики, вакцины). Мы обнаружили, что вакцинация более эффективна, чем обработка воды или введение антибиотиков, когда присутствует прямая передача инфекции в домашних условиях. Подводя итоги, мы помещаем эти результаты в рамки существующих моделей холеры и размышляем о ее последствиях для эпидемиологии и общественного здравоохранения.
Образец цитирования: Meszaros VA, Miller-Dickson MD, Baffour-Awuah F Junior, Almagro-Moreno S, Ogbunugafor CB (2020) Прямая передача через домохозяйства позволяет использовать модели динамики заболеваний и вмешательств при холере.PLoS ONE 15 (3):
e0229837.
https://doi.org/10.1371/journal.pone.0229837
Редактор: Абдалла М. Сами,
Факультет естественных наук, Университет Айн-Шамс (АГУ), ЕГИПЕТ
Поступила: 03.10.2019; Одобрена: 14 февраля 2020 г .; Опубликовано: 12 марта 2020 г.
Авторские права: © 2020 Meszaros et al. Это статья в открытом доступе, распространяемая в соответствии с условиями лицензии Creative Commons Attribution License, которая разрешает неограниченное использование, распространение и воспроизведение на любом носителе при условии указания автора и источника.
Доступность данных: Данные и код можно найти по следующему адресу: https://github.com/OgPlexus/WAIT.
Финансирование: Автор (ы) не получил специального финансирования для этой работы.
Конкурирующие интересы: Авторы заявили, что никаких конкурирующих интересов не существует.
Введение
Инфекции, передающиеся через воду, продолжают представлять значительную угрозу для здоровья человека. Среди наиболее распространенных инфекций, передающихся через воду, является холера, вызываемая грамотрицательной бактерией Vibrio cholerae , передаваемой через употребление зараженной воды или пищи [1].Новые эпидемии часто вызываются стихийными бедствиями или социальными конфликтами, которые способствуют увеличению потребления загрязненной воды [2, 3]. Поскольку холера так тесно связана с водоснабжением, многие усилия общественного здравоохранения были сосредоточены на важности качества воды для предотвращения вспышек. Недавние исследования показали, что в определенных условиях прямая передача инфекции в домашних условиях может играть все более важную роль в развитии современных вспышек [4–7]. Мы можем особенно ожидать, что прямая передача инфекции в домашних условиях повлияет на динамику заболевания в местах с высокой плотностью населения, например, связанных с перемещенными группами населения (например,грамм. лагеря беженцев) [8, 9].
Представление о том, что вспышки холеры могут быть вызваны или поддерживаться прямой передачей в домохозяйствах, которая может происходить между людьми внутри и между домохозяйствами, может изменить объектив, через который мы изучаем и потенциально вмешиваемся в вспышки холеры. Учитывая то, как недавно эпидемиологи занимались спецификой прямой передачи в домохозяйствах, нам еще предстоит в полной мере оценить степень, в которой прямая передача в домохозяйствах может изменить динамику вспышек холеры.И хотя существует много важных моделей непрямой передачи холеры через резервуары [10–21], а некоторые из них исследуют теоретические последствия прямой передачи в домохозяйствах [22, 23], мы остаемся в неведении относительно того, как недавние выводы о прямой передаче в домохозяйствах передача может особенно повлиять на нашу картину динамики болезни холеры и вмешательств.
В этом исследовании мы строим математическую модель холеры в условиях высокой плотности населения и случайного смешивания популяций.В отличие от предыдущих исследований, наша модель сочетает в себе особенности моделей, которые включают передачу через воду, с параметрами, основанными на недавних эмпирических данных о прямой передаче в домашних условиях. Мы наблюдаем, что вспышка в условиях высокой плотности, характерная для большого количества прямой передачи в домохозяйствах, может напоминать вспышку, вызванную исключительно передачей через воду, но с некоторыми критическими отличиями, особенно в отношении эффективности вмешательств. Следовательно, эпидемии холеры с высокой плотностью передачи и прямой передачей в домохозяйствах предполагают различные стратегии вмешательства для значимого подавления передачи.Наши результаты подчеркивают необходимость большего количества данных о прямой передаче инфекции в домашних условиях в условиях высокой плотности населения, поскольку это может иметь важные последствия для динамики болезни и оптимальных мер вмешательства.
Модель динамики болезни при передаче в домашних условиях
Описание
Мы представляем динамическую модель холеры, основанную на серии обыкновенных дифференциальных уравнений (ОДУ). Модель включает динамику как прямой передачи инфекции в домашних условиях, так и потока болезней через водоемы, как и другие математические модели инфекций, передающихся через воду [22, 24].Мы кодифицировали нашу итерацию как фреймворк Waterborne, Abiotic и другие косвенно передаваемые или (W.A.I.T.), и будем называть его таковым на протяжении всего исследования.
Структура нашей модели адаптирована из математической модели вспышки на Гаити 2010 г. [10]. Модель описывает вспышку эпидемии холеры и рассчитана на население в 500000 человек (что приблизительно соответствует количеству людей в городе среднего размера во многих странах, затронутых холерой).
Чтобы исследовать недостаточно изученную роль прямой передачи в домохозяйствах в рамках эпидемии холеры, модель позволяет нам исследовать влияние прямой передачи среди восприимчивого населения в качестве косвенного показателя передачи внутри домохозяйств и между ними.По всему тексту мы называем в этой модели все случаи передачи, не передаваемые через воду, в окружающей среде как «прямую», «домашнюю» или «прямую бытовую» передачу. Мы используем эти термины как синонимы. Создав структуру, которая позволяет нам комбинировать разные пути передачи, нам предоставляется возможность наблюдать, как различные стратегии передачи влияют на бремя болезни и идеальные стратегии вмешательства.
(1)
(2)
(3)
(4)
(5)
(6)
(7)
Блок-схема
Модель может быть визуализирована с помощью модифицированной компартментальной диаграммы, которая содержит информацию о распространении возбудителей болезней и хозяев в системе, как показано на рис. 1.Модель включает семь обыкновенных дифференциальных уравнений — по одному для каждого отсека — и двадцать два параметра. Компартменты S , I , A , R и V представляют группы восприимчивых, симптоматически инфицированных, бессимптомно инфицированных, выздоровевших и вакцинированных лиц соответственно. Отделения W H и W L представляют собой всего бактерий V. cholerae каждого типа (с высокой или низкой инфекционностью) в одном водном резервуаре, доступном для всех людей в пределах население.
Рис. 1. Динамическая компартментальная модель холеры, передаваемая через воду, абиотические и другие косвенно передающиеся (W.A.I.T.).
Верх : Эта диаграмма представляет собой разновидность стандартной диаграммной схемы. Зеленые стрелки выделяют поток популяции хостов через систему. Внизу : здесь красные стрелки показывают поток болезней в системе.
https://doi.org/10.1371/journal.pone.0229837.g001
Некоторые особенности модели, которые также отражают результаты предыдущих исследований [10, 25, 26], включают следующее:
- Болезнь передается восприимчивым людям S через зараженную питьевую воду из любого из двух резервуаров или через прямую передачу в домашних условиях.Доля людей S , которые переезжают либо в A , либо в I , затем определяется как p и 1 — p соответственно
- Резервуарные отсеки W H и W L различаются тем, сколько нужно V. cholerae от каждого для заражения индивидуума, причем резервуар с высокой инфекцией ( W H ) с более низкой минимальной инфекционной дозой.Со временем популяция V. cholerae в резервуаре с высокой инфекцией естественным образом распадается на популяцию с более низкой инфекционностью.
- Есть две группы инфицированных людей: I -инфицированные люди имеют значительно более высокую скорость экскреции и могут лечиться антибиотиками, что снижает скорость их выделения. У -инфицированных особей уровень естественной экскреции ниже.
- Люди входят в систему и выходят из нее через постоянный естественный коэффициент рождаемости, а также показатели смертности от инфицированных и неинфицированных.
- Инфекция удаляется из системы либо через бактериальный распад в резервуаре с низкой инфекцией, либо через смерть инфицированных людей.
- Количество вакцинированных лиц S моделируется как доля от общей численности популяции, и люди возвращаются в восприимчивый компартмент по мере ослабления их иммунитета, индуцированного вакциной.
- I и A — люди выздоравливают от болезни с естественной скоростью, I — люди, получавшие антибиотики, выздоравливают быстрее, и выздоровевшее состояние обеспечивает временный иммунитет, который после угасания будет поддерживать людей в уязвимое население.
- Важно отметить, что параметры прямой передачи основаны на эмпирическом исследовании передачи инфекции в домашних хозяйствах в Бангладеш [7].
Аналитические уравнения и параметры
Набор обыкновенных дифференциальных уравнений (уравнения 1–7) определяет динамику системы. Прямая бытовая передача осуществляется через срок η . Этот термин означает общую суточную долю всех возможных взаимодействий между восприимчивыми людьми и инфицированными (симптоматическими и бессимптомными), которые приводят к инфекции.Как указывалось ранее, передача в домохозяйствах осуществляется с помощью эмпирического исследования, в котором оцениваются уровни передачи холеры через домохозяйства в Бангладеш [7].
В нашей схеме моделирования (W.A.I.T.) динамика окружающей среды также реализуется в рамках собственного набора дифференциальных уравнений. Эти термины количественно определяют вероятность заражения людей V. cholerae при ежедневном потреблении воды α и минимальной инфекционной дозе κ для каждого резервуара.
Для любого пути передачи (домашнего или водного) параметр p масштабирует скорость передачи, служа долей людей, которые переезжают в отделение A (бессимптомно), тогда как 1 — p служит показателем фракции, которые перемещаются в отсек I (симптоматический). p , следовательно, является экспрессией факторов хозяина на уровне популяции.
Другие примечательные термины включают τ , коэффициент вакцинации, который представляет суточную долю S — людей, получающих вакцинацию; ξ с , скорость выделения симптоматических индивидуумов, которая на три порядка больше, чем у бессимптомных случаев, и может быть снижена с помощью введения антибиотиков; λ — относительная скорость выздоровления у получавших антибиотики; и θ , доля лиц с симптомами, получающих антибиотики.В таблице 1 перечислены параметры и значения, использованные в этом моделировании.
Начальные условия, использованные во всех симуляциях, включали популяцию из 500 000 восприимчивых людей с небольшим начальным количеством Vibrio cholerae , присутствующим в каждом резервуаре, чтобы вызвать вспышку (5 клеток при t = 0). Кроме того, значения компартментов с симптомами, бессимптомных, вакцинированных и восстановленных были установлены на ноль в начале каждого цикла.
Анализ чувствительности параметров и базового репродуктивного соотношения
Базовое репродуктивное число, R 0 , является спорным показателем в эпидемиологии, но его можно интерпретировать как сигнатуру средней заразности патогена в данной ситуации [27, 28].В этой модели, учитывая номинальные параметры, мы находим, что R 0 = 8,37 , это значение согласуется с диапазонами репродуктивного отношения ( R 0 = 3–19), определенными по прошлым эпидемиям. вычислительные модели холеры [19, 25]. Оценки репродуктивного коэффициента холеры различаются в литературе, что соответствует разным эпидемическим условиям и контекстам. В файле S1 мы описываем, как численное значение для R 0 было вычислено в модели, представленной в этом исследовании.
Исследована относительная чувствительность R 0 к изменению параметров модели. Были проведены как анализ чувствительности к независимым параметрам, так и анализ частичного коэффициента ранговой корреляции (PRCC) [45]. PRCC выполнялся на 500 итерациях с 50 выборками на итерацию. На рис. 2 показаны результаты этих исследований. Здесь мы находим, что наибольшую независимую (некоррелированную) чувствительность имеют p , κ L , W и α , а p , π , W и α удерживают наибольшую взаимосвязанную чувствительность по среднему значению.Эти параметры включают в себя два параметра, сильно связанных с экологическими аспектами модели: расход воды α и общий размер водохранилища W . Как независимый, так и корреляционный анализ чувствительности согласуются в отношении чувствительности параметров модели на R 0 .
Рис. 2. Анализ чувствительности R 0 .
Слева : график торнадо, показывающий независимую чувствительность R 0 к изменениям параметров модели.Черные полосы указывают значение R 0 , когда соответствующий параметр увеличен на на 25% от его номинального значения. Белые полосы показывают значение R 0 , когда соответствующий параметр уменьшен на на 25%. Справа : Анализ коэффициента частичной ранговой корреляции (PRCC) был выполнен в отношении R 0 , выделив взаимосвязанные чувствительности каждого из параметров модели. Синие столбцы показывают среднее значение каждого PRCC с полосами ошибок, равными одному стандартному отклонению.Этот анализ был проведен путем выборки однородных распределений 15% вокруг номинальных значений параметров модели в соответствии с методами, предоставленными Блоуером и Доулатабади (1994) [45].
https://doi.org/10.1371/journal.pone.0229837.g002
Следует отметить, что p (доля бессимптомных случаев) является наиболее чувствительным параметром в модели с большим отрывом. Долю инфицированных лиц, у которых отсутствуют симптомы, можно рассматривать как среднюю характеристику модельной популяции.По нашей оценке, высокая чувствительность в R 0 из-за p обусловлена относительно большим различием между показателями выведения симптоматической ( ξ S ) и бессимптомной ( ξ ). A ) лиц ( ξ S / ξ A ∼ 10 3 ). При этом, если доля лиц, которые попадают в бессимптомный отсек, p , увеличивается, базовое репродуктивное соотношение заметно снижается.
При равновесии без болезней — режиме, при котором рассчитывается R 0 — коэффициент прямой передачи η показывает низкую чувствительность к базовому репродуктивному числу, что указывает на то, что вариации в скорости передачи в домашних хозяйствах могут не приводить к значительным изменениям в стоимости R 0 . Таким образом, хотя коэффициент η может иметь заметное влияние на динамический пик инфекции или на временные шкалы, связанные со вспышкой инфекции, он не может существенно повлиять на взрывоопасность (с точки зрения R 0 ) зараза есть изначально.В более общем плане это можно интерпретировать как ограничение метрики R 0 в отношении характеристик эпидемии, которые она фиксирует: она не является всеобъемлющей. Помимо R 0 , полное и правильное понимание динамики эпидемии требует тщательного анализа характерных для модели характеристик (например, поведения пика инфекции).
Зараженные популяции в нашей модели (как бессимптомные, так и симптоматические) сначала увеличиваются — уходя от состояния равновесия, свободного от болезней, — и в конечном итоге достигают стабильных ненулевых (хотя и малых) равновесных значений (см. Рис. 3 (a)).Это согласуется с R 0 > 1, а также с анализом собственных значений матрицы Якоби в состоянии равновесия без болезней (показано в дополнительном приложении). Все собственные значения матрицы Якоби для системы ODE в состоянии равновесия без болезней являются действительными числами, причем два значения больше нуля, что указывает на нестабильность равновесия без болезней. Мы представляем матрицу Якоби системы и соответствующие ей собственные значения в дополнительном приложении.
Рис. 3. Динамика базовой модели в зависимости от передачи и очистки воды в домашних условиях: (а) инфицированных и (б) выздоровевших популяций, а также (в) комбинированная бактериальная нагрузка в водоемах, приведенная к максимальной бактериальной нагрузке. значение во всех 3 случаях.
Линии соответствуют различным эпидемическим условиям, включая сценарий отсутствия передачи в домохозяйствах, один сценарий передачи в домохозяйствах и один, когда передача в домах сочетается с вмешательством по очистке воды (что снижает количество передачи через потребление загрязненной воды).
https://doi.org/10.1371/journal.pone.0229837.g003
Динамика модели: дополнительные эффекты прямой передачи инфекции в домашних условиях
Введение инфекции между людьми внутри и между домохозяйствами в модели холеры оказывает существенное влияние на динамику вспышек. Чтобы продемонстрировать это влияние, с помощью моделирования были исследованы три сценария: (i) отсутствие передачи в домохозяйствах ( η = 0), (ii) передача в домохозяйствах при стандартном потреблении воды ( η и α = номинальные значения), и (iii) бытовая передача с очисткой воды (снижение потребления загрязненной воды) ( η = номинальное значение и 0.5 α ). Моделирование проводилось с разрешением 10 000 временных шагов в течение 60 дней для всех трех случаев. На рис. 3–5 показаны различные аспекты динамики заболевания, а также эффекты возможных вмешательств в каждом сценарии. Рис. 3 (a) демонстрирует увеличение в 5,63 раза пикового числа инфицированных лиц, когда вводятся реалистичные коэффициенты передачи инфекции в домашних хозяйствах [7]. На рис. 3 (b) показаны увеличенные пиковые значения общего числа выздоравливающих индивидуумов по мере того, как больше агентов втягивается в восстановленные отсеки из-за увеличения популяции инфицированных индивидуумов.Эта корреляция является примером того, как передача в домашних хозяйствах увеличивает интенсивность эпидемии в рамках модели. Общий поток людей, проходящих через систему, увеличивается в соответствии с увеличением передачи в домохозяйствах. В дополнительном приложении мы приводим информацию о том, как различные сценарии передачи влияют на общее количество инфекций на протяжении всей модели.
Рис. 4. Пиковое поведение инфицированного населения: тепловая карта максимального общего инфицированного населения в зависимости от условий (прямой) передачи в домохозяйстве (1 — p ) η и pη .
По осям X и Y параметры передачи домохозяйств обозначены как кратные их номинальным модельным значениям, как показано в таблице 1. Верхний левый угол обозначает область, где pη = (1 — p ) η = 0, и передачи в домашних условиях не происходит. В то время как нижний правый угол обозначает область, где η = номинальная стоимость модели. Интенсивность в градациях серого на тепловой карте представляет пиковое общее количество инфицированного населения. Сравнивая интенсивность верхнего левого угла с нижним правым, мы видим увеличение пика общего инфицированного населения по мере того, как вводится передача инфекции в домашних условиях и ее эффекты усиливаются.
https://doi.org/10.1371/journal.pone.0229837.g004
Рис. 5. Сравнение эффективности вмешательств в условиях передачи инфекции в домашних условиях.
Существует три гипотетических сценария вмешательства и их влияние на динамику общей популяции инфицированных лиц в случаях, когда (прямая) передача в домашних условиях (а) отсутствует и (б) присутствует. Основные оси Y на фиг. (A) и (b) идентичны. На вставке к рис. (A) выделены области, x = от 0 до 40 (дни) и y = от 0 до 6 ⋅ 10 3 , чтобы лучше различать различия в динамике кривых.
https://doi.org/10.1371/journal.pone.0229837.g005
На рис. 4 показаны характеристики пикового общего числа инфицированных и то, как они видоизменяются при передаче в домохозяйствах. Хотя есть несколько характеристик эпидемии, которые можно использовать для того, чтобы уловить это влияние, мы учитываем пиковое количество инфицированных людей, потому что это означает состояние, в котором инфекция наносит наибольший урон. Каждый из 250 000 пикселей шкалы серого, составляющих тепловую карту, представляет собой один прогон модели передачи холеры в домашних условиях.Для каждого прогона мы наносим на график пик общей (в сумме I + A ) инфицированной популяции, модулируя скорость передачи в компартменты A и I с помощью условий прямой передачи, pη и ( 1 — п ) η соответственно. Все остальные параметры модели остаются постоянными, поддерживаются на их номинальных значениях, как показано в таблице 1. Оси x и y показывают доли номинальных значений pη и (1 — p ) η , соответственно, из таблицы 1.В верхнем левом углу, где pη = (1 — p ) η = 0, нет передачи домашнего хозяйства. Пик общего инфицированного населения здесь находится на самом низком уровне, 5647. Это равно тому же значению, которое мы видим на пике сплошной кривой на рис. 3 (а). По мере того, как мы увеличиваем η и, таким образом, количество случаев передачи инфекции в домашних условиях, мы видим резкое увеличение пикового числа всех инфицированных людей (нижний правый угол).
Наибольшее пиковое значение, которое мы наблюдаем, 31787, появляется в правом нижнем углу графика, где условия передачи домохозяйств являются наибольшими.Это значение соответствует пику штрих-пунктирной линии на рис. 3 (а). Таким образом, реализация прямой передачи инфекции в домашних условиях в этой модели увеличивает пиковую общую численность инфицированного населения примерно в 5,63 раза. Следует отметить: ожидается, что p будет приблизительно фиксированным свойством хостов, тогда как прямая передача в домохозяйстве модулируется исключительно периодом η , представляющим различные уровни передачи между и внутри домохозяйства. Таким образом, мы рассматриваем только пиковые значения заражения по диагональным элементам тепловой карты как соответствующие (или реалистичные) сценарии.Остальное пространство на тепловой карте демонстрирует степень, в которой сродство на уровне хозяина к симптоматическим или бессимптомным типам инфекции может влиять на пиковые уровни инфекции.
Как и несколько других моделей, W.A.I.T. Схема моделирования, используемая в этом исследовании, позволяет нам независимо моделировать динамику экологических резервуаров с помощью набора отдельных дифференциальных уравнений. На рис. 3 (c) мы наблюдаем, что нормализованный пик общей бактериальной нагрузки резервуара в 2,95 раза больше для случая, когда присутствует передача в домашних условиях.Кроме того, пиковая бактериальная нагрузка сдвигается на 0,63 раза на следующий день при моделировании, когда вводится передача инфекции в домашних условиях. Этот феномен «позднего прибытия» также наблюдается среди инфицированного и выздоровевшего населения. В рамках модели это указывает на то, что общая продолжительность эпидемии также немного увеличивается, когда вводится передача инфекции в домашних условиях.
Схемы вмешательства
Изучив влияние передачи инфекции в домашних условиях на динамику заболевания, мы проанализировали ряд возможных выборочных вмешательств: вакцинация, введение антибиотиков и очистка воды (снижение потребления загрязненной воды).Каждый из них был реализован путем изменения параметров модели, относящихся к этому вмешательству. Мы сравниваем влияние этих вмешательств в случаях с передачей инфекции в домашних условиях и без нее. Обратите внимание, что эти схемы вмешательства предполагают, что внедрение происходит в начале инфекции.
На рис. 5 показано общее количество инфицированных лиц как с симптомами, так и без симптомов в условиях, использующих различные схемы вмешательства. В случае отсутствия прямой передачи инфекции в домохозяйстве (рис. 5а) снижение потребления загрязненной воды ( α ) оказывает сильное влияние на динамику заболевания: a 0.Снижение потребления загрязненной воды в 5 раз обеспечивает сокращение пикового числа инфицированных людей примерно в 0,5 раза. В аналогичных условиях при отсутствии прямой передачи увеличение числа вакцинаций и антибиотиков в 1,5 раза обеспечивает меньшее относительное снижение пикового числа инфицированных лиц. Это демонстрирует, что для эпидемий холеры, вызванных в основном передачей через воду, а не через домашние хозяйства, можно было бы ожидать (что неудивительно), что нацеливание на потребление воды будет лучшим способом ослабить эпидемию.
В качестве альтернативы, наше исследование условий с высоким уровнем передачи инфекции в домашних условиях (рис. 5b) показывает, что вакцинация оказывается наиболее эффективной стратегией. Мы прогнозируем, что в условиях высокого уровня передачи инфекции в домашних условиях программы экстренной вакцинации будут более эффективными, чем вмешательства, основанные на очистке воды. Причина этого: вакцинация напрямую модулирует долю контактов между людьми, в которых участвует инфицированный человек, путем удаления инфицированных людей из населения и предотвращения возникновения взрывной вспышки.В условиях незначительной передачи инфекции в домашних условиях вакцинация косвенно снижает распространение инфекции, удаляя инфицированных людей, которые могут внести свой вклад в цикл передачи путем заражения водоема.
Обсуждение
В этом исследовании мы предлагаем структуру моделирования холеры в условиях высокой плотности и хорошо перемешанного населения, которая полностью охватывает два разных пути передачи: стандартная передача через промежуточный резервуар окружающей среды (через воду) и непосредственно между хозяевами в и между домохозяйствами.Вопрос о том, как эти два пути взаимодействуют, важен на фоне относительно новых результатов, которые подчеркивают важность передачи инфекции в домашних условиях [4–7]. Важно отметить, что структура нашей модели позволяет исследовать, как различные масштабы передачи инфекции в домашних хозяйствах влияют на динамику болезни. Недавняя модель населенных пунктов с высокой плотностью населения эффективно смоделировала эту динамику, но сделала это для одного лагеря беженцев с определенным набором значений параметров [9]. Наша модель, в качестве альтернативы, исследует пространство возможных параметров прямой передачи, которые могут относиться к различным параметрам холеры высокой плотности.
Мы обнаружили, что вариативность передачи инфекции в домашних условиях изменяет способ распространения болезни. Интересно, что наличие прямой передачи не только влияет на R 0 , но, скорее, изменяет специфические особенности заболевания, которые не могут быть зафиксированы с помощью R 0 . Например, вариативность передачи инфекции в домашних условиях влияет как на максимальное количество случаев во время вспышки, так и на продолжительность данной вспышки. Принимая во внимание, что R 0 более прямо говорит о «взрывоопасности» вспышки, о том, насколько быстро она прогрессирует на начальном этапе.Этот результат важен для понимания специфики вспышек холеры и общего канона математической эпидемиологии. Что касается вспышек холеры, передача в домашних условиях может пагубно влиять на исход болезни, увеличивая тяжесть и продолжительность данной вспышки. Что касается более широкого обсуждения математической эпидемиологии, случай передачи в домохозяйстве подчеркивает пределы R 0 как инструмент для оценки серьезности эпидемий. Хотя он остается мощным показателем определенных характеристик вспышки, чрезмерное внимание к нему как к определяющей характеристике эпидемии может ввести в заблуждение.
Поскольку холера остается серьезной глобальной проблемой здравоохранения в густонаселенных временных поселениях, наши результаты показывают, что сектор общественного здравоохранения должен учитывать, насколько динамика вспышек чувствительна к различным характеристикам передачи. В частности, характер и масштабы передачи инфекции в домашних условиях могут иметь существенное влияние не только на траекторию заболевания, но и на то, какие стратегии вмешательства могут быть наиболее эффективными для предотвращения или ослабления данной эпидемии. Наши результаты подтверждают недавние открытия, свидетельствующие о том, что вакцины могут быть особенно эффективными в условиях высокой плотности населения и большого количества случаев передачи инфекции в домашних условиях [9].То есть очистка воды и антибиотики, которые могут иметь значение в других условиях, вероятно, будут менее эффективными в борьбе с эпидемиями в лагерях беженцев и связанных с ними местах, где уровень передачи инфекции в домашних условиях высок. Это можно объяснить, подчеркнув природу условий высокой плотности: передача может происходить слишком быстро (между людьми), чтобы более структурные (например, очистка воды) или постинфекционные (например, антибиотики) вмешательства оказали столь же значимый эффект. Вакцины, однако, могут снизить пик инфекции, уменьшая количество людей, попадающих в среду с высокой плотностью населения, предотвращая как количество людей, способных к прямой передаче, так и вклад болезней в общее водоснабжение.
В заключение мы призываем эпидемиологов осознать, что эпидемии — это разнообразные экологические явления, для которых в разных условиях могут потребоваться особые и специфические вмешательства. Наши результаты призывают исследовательское сообщество изучать эпидемии с повышенным уровнем детализации, поскольку основные свойства могут быть определены по частям.
Вспомогательная информация
Файл S1. Дополнительное приложение.
Здесь мы описываем набор дополнительных анализов и расчетов, относящихся к содержанию основного текста.Это включает:
- Расчет общего количества случаев в зависимости от прямого заражения
- Схема метода определения коэффициента воспроизводства ( R 0 ) для модели домашнего (прямого) заражения холерой.
- Обсуждение стабильности системы при свободном от болезней равновесии.
https://doi.org/10.1371/journal.pone.0229837.s001
(PDF)
Благодарности
Авторы выражают благодарность Т.Тогун, Н. Харрис, С. Робинсон, А. Мурилло, М. Родригес, К. Кастильо-Чавес, Л. Гомес и С. Скарпино за различные статьи по этой теме. Авторы также хотели бы поблагодарить 2 анонимных рецензентов за их полезные отзывы о черновике рукописи.
Ссылки
- 1.
Клеменс Дж. Д., Наир Дж. Б., Ахмед Т., Кадри Ф., Холмгрен Дж. Холера. Ланцет. 2017 сентябрь; 390 (10101): 1539–1549.
- 2.
Уотсон Дж. Т., Гейер М., Коннолли Массачусетс. Эпидемии после стихийных бедствий.Возникающие инфекционные заболевания. 2007 Янв; 13 (1): 1. pmid: 17370508
- 3.
Дюреаб Ф.А., Шибиб К., Аль-Юсуфи Р., Ян А. Йемен: вспышка холеры и продолжающийся вооруженный конфликт. Журнал инфекции в развивающихся странах. 2018 Май; 12 (05): 397–403. pmid: 31865306
- 4.
Rahman Z, Rahman MD, Rashid M, Monira S, Johura FT, Mustafiz M и др. Vibrio cholerae передается через воду среди домашних контактов с больными холерой в эндемичных по холере прибрежных деревнях Бангладеш, 2015–2016 гг. (Испытание CHoBI7).Границы общественного здравоохранения. Октябрь 2018; 6 (1): 1635.
- 5.
Рафик Р., Рашид М., Монира А., Рахман З., Махмуд М. Д., Мустафиз М. и др. Передача инфекционного холерного вибриона через питьевую воду среди домашних контактов с больными холерой (исследование CHoBI7). Границы микробиологии. 2016 Октябрь; 7 (1): 1635. pmid: 27803695
- 6.
Джордж CM, Хасан К., Монира С., Рахман З., Саиф-Ур-Рахман К.М., Рашид М. и др. Проспективное когортное исследование, сравнивающее контакт с водой и контакт с водой изолятов холерного вибриона в семьях больных холерой в сельских районах Бангладеш.PLoS «Забытые тропические болезни». 2018 июл; 12 (7): e0006641. pmid: 30052631
- 7.
Сугимото Д.Д., Кёпке А.А., Кенах Э.Е., Халлоран М.Э., Чоудхури Ф., Хан А.И. и др. Бытовая передача холерного вибриона в Бангладеш. PLOS «Забытые тропические болезни». 2014 Ноябрь; 8 (11): e3314. pmid: 25411971
- 8.
Кул М.Э., Крукс А., Хейлегиоргис А. Моделирование заболеваний в лагерях беженцев: многоагентный системный подход. Материалы Зимней имитационной конференции 2013 г. Моделирование: принятие решений в сложном мире.2013 декабрь: 1697–1706. - 9.
Хавумаки Дж., Меза Р., Фарес С. Р., Дате К., Айзенберг М.С. Сравнение альтернативных стратегий вакцинации против холеры в лагере беженцев Маэла: использование модели передачи в практике общественного здравоохранения. BMC Инфекционные болезни. 2019 декабрь; 19 (1075): 1–17.
- 10.
Эндрюс Дж. Р., Басу С. Динамика передачи и борьба с холерой на Гаити: модель эпидемии. Ланцет. 2011 Апрель; 377 (9773): 1248–1255.
- 11.
Codeço CT. Эндемическая и эпидемическая динамика холеры: роль водоема.BMC Инфекционные болезни. 2001 фев; 1 (1): 1–14. pmid: 11208258
- 12.
Бертуццо Э., Касагранди Р., Гатто М., Родригес-Итурбе И., Ринальдо А. О пространственно явных моделях эпидемий холеры. Журнал Интерфейса Королевского общества. Июль 2009 г .; 7 (43): 321–333.
- 13.
Эпидемия холеры на Гаити, 2010 г .: использование модели передачи для объяснения пространственного распространения болезни и определения оптимальных мер контроля. Анналы внутренней медицины. 2011 Май; 154 (9): 593–601. pmid: 21383314
- 14.Мари Л., Бертуццо Э., Ригетто Л., Касагранди Р., Гатто М., Родригес-Итурбе I и др. Моделирование эпидемий холеры: роль водных путей, мобильность людей и санитария. Журнал Интерфейса Королевского общества. 2012 февраль; 9 (67): 376–388.
- 15.
Айзенберг М.С., Шуай З., Тьен Дж. Х., Ван ден Дрише П. Модель холеры в неоднородной среде с водой и движением человека. Математические биологические науки. 2013 ноябрь; 246 (1): 105–112. pmid: 23958383
- 16.
Sun GQ, Xie JH, Huang SH, Jin Z, Li MT, Liu L.Динамика передачи холеры: математическое моделирование и стратегии борьбы. Коммуникации в нелинейной науке и численном моделировании. 2017 Апрель; 45 (1): 235–244.
- 17.
Акман О., Шефер Э. Эволюционный вычислительный подход для исследования оценки параметров модели холеры. Журнал биологической динамики. 2016 Май; 9 (1): 147–158.
- 18.
Акман О., Ромадан М.К., Шефер Э. Исследование моделей холеры: понимание методов сравнения моделей.Письма по биоматематике. Июль 2016; 3 (1): 93–118.
- 19.
Нейлан Р.М., Гафф Х., Шефер Э., Фистер К.Р. Моделирование оптимальных стратегий вмешательства при холере. Вестник математической биологии. 2010 Март; 72 (8): 2004–2018.
- 20.
Mwasa A, Tchuenche JM. Математический анализ модели холеры с вмешательствами общественного здравоохранения. Журнал биосистем. 2011 Апрель; 105 (3): 190–200. pmid: 21540075
- 21.
Аль-Арида М., Мваса А., Жан Т.М., Смит Р.Дж.Моделирование холеры с помощью образования и хлорирования. Журнал биологических систем. 2013 декабрь; 21 (4): 20.
- 22.
Тьен Дж. Х., Эрн Д. Множественные пути передачи и динамика болезней в модели патогенов, передающихся через воду. Вестник математической биологии. 2010 август; 72 (6): 1506–1533. pmid: 20143271
- 23.
Шуай З., Ван ден Дрише П. Глобальная динамика моделей холеры с дифференциальной инфекционностью. Математические биологические науки. 2011 декабрь; 234 (2): 118–126. pmid: 22001141
- 24.Ли М., Ма Дж., Ван ден Дрише П. Модель динамики болезней передающихся через воду патогенов в случайной сети. Журнал математической биологии. 2015 Октябрь; 71 (4): 961–977. pmid: 25326654
- 25.
Хартли DM, Моррис JG младший, Смит DL. Гиперинфекция: критический элемент способности V. cholerae вызывать эпидемии? PLOS Medicine. 2005 декабрь; 3 (1): e7. pmid: 16318414
- 26.
Департамент по экономическим и социальным вопросам, Отдел народонаселения. Перспективы мирового населения. Обзор 2008 г., основные моменты, рабочий документ.Объединенные народы. 2008. - 27.
Детский фонд Организации Объединенных Наций (ЮНИСЕФ). Ministère De La Santédu Cameroun, Données Choléra UNICEF. 2014. - 28.
Рахаман М.М., Маджид М.А., Алам А.К., Ислам MR. Эффекты доксициклина у пациентов с активной очисткой от холеры: двойное слепое клиническое испытание. Американское общество микробиологии. Октябрь 1976 г., 10 (4): 610–612.
- 29.
Колай Г., Бовонг С., Хоу Р., Азиз-Алауи М., Кадивел М. Математическая оценка роли факторов окружающей среды в динамической передаче холеры.Коммуникации в нелинейной науке и численном моделировании. 2019 Февраль; 67 (1): 203–222.
- 30.
Benenson AS, Mosley WH, Fahimuddin M, Oseasohn RO. Полевые испытания вакцины против холеры в Восточном Пакистане. 2. Эффективность в поле. Бык Всемирная организация здравоохранения. 1968. 38 (3): 359–372.
- 31.
Капер Дж. Б., Моррис Дж. Дж. Мл., Левин ММ. Холера. Clin Microbiol Rev.1995, январь; 8 (1): 48–86. pmid: 7704895
- 32.
Левин М.М., Капер Дж. Б., Херрингтон Д., Лосонский Г., Моррис Дж. Г., Клементс М. Л. и др.Добровольные исследования делеционных мутантов Vibrio cholerae O1, полученных рекомбинантными методами Infect Immun. 1988 Jan; 56 (1): 161–167.
- 33.
Вудворд МЫ, Мосли У.М., Маккормак ВМ. Спектр холеры в сельских районах Восточного Пакистана. I. Соотношение бактериологических и серологических результатов. J Infect Dis. 1970 May; 121: Suppl 121: 10+.
- 34.
Thiem VD, Deen JL, Von L, Canh DG, Anh DD, Park JK и др. Долгосрочная эффективность против холеры пероральной убитой цельноклеточной вакцины, произведенной во Вьетнаме.Вакцина. 2006 15 мая; 24 (20): 4297–303. pmid: 16580760
- 35.
Сур Д., Лопес А.Л., Канунго С., Пейсли А., Манна Б., Али М. и др. Эффективность и безопасность модифицированной цельноклеточной оральной вакцины против холеры в Индии: промежуточный анализ кластерного рандомизированного двойного слепого плацебо-контролируемого исследования. PLoS «Забытые тропические болезни». 2011 Октябрь; 5 (10): e1289.
- 36.
Хартли Д.М., Моррис Дж. Г., Смит Д.Л. Холера и меры реагирования на землетрясение на Гаити. Всемирная организация здравоохранения: Панамериканская организация здравоохранения.2011; 1 (18): 1–9.
- 37.
Разовая доза азитромицина при детской холере. Индийская педиатрия. 2010 Apr; 47 (4): 305–306. pmid: 20431157
- 38.
Оценка водных ресурсов Гаити, мобильный район инженерного корпуса армии США и инженерно-топографический центр. Армия США. 1999 Август - 39.
Альмагро-Морено С., Тейлор Р. Холера: резервуары окружающей среды и влияние на передачу болезней. Microbiol Spectr. 2013 декабрь; 1 (2): 0003–2012.
- 40.Блауэр С., Доулатабади Х. Анализ чувствительности и неопределенности сложных моделей передачи заболеваний: модель ВИЧ в качестве примера. Международное статистическое обозрение. 1994 август; 62 (2): 229–243.
- 41.
Холланд Дж. Примечания по R0. Неопубликовано. Стэнфордский университет: факультет антропологических наук. Май 2007. - 42.
Айени АО. Внутренний источник воды, санитария и высокий риск бактериологических заболеваний в городских трущобах: случай холеры в Макоко, Лагос, Нигерия.Журнал загрязнения окружающей среды и здоровья человека. 2014 Янв; 2 (1): 12–15.
- 43.
Дикманн О., Хестербик Дж., Робертс М. Построение матриц следующего поколения для компартментальных моделей эпидемий. Журнал интерфейса Королевского общества. 6 июня 2010 г .; 7 (47): 873–85.
- 44.
Алам А., Ларок Р., Харрис Дж., Вандерпурт С., Райан Е., Кадри Ф. и др. Гиперинфективность холерного вибриона, передаваемого через человека, может быть смоделирована ростом новорожденных мышей. Инфекция и иммунитет.2005 Октябрь; 73 (10): 6674–6679. pmid: 16177344
- 45.
Меррелл Д.С., Батлер С.М., Кадри Ф., Долганов Н.А., Алам А., Коэн МБ и др. Вызванное хозяином эпидемическое распространение бактерии холеры. Природа. 2002 июнь; 417 (1): 642–645. pmid: 12050664
.

 Такой водой опасно мыть посуду и продукты.
Такой водой опасно мыть посуду и продукты.


 Летальному исходу предшествуют потеря сознания, коллапс, судороги. Отдышка до 45 дыханий за 60 секунд в комплексе с падением артериального давления обозначает начало асфиксической стадии.
Летальному исходу предшествуют потеря сознания, коллапс, судороги. Отдышка до 45 дыханий за 60 секунд в комплексе с падением артериального давления обозначает начало асфиксической стадии.


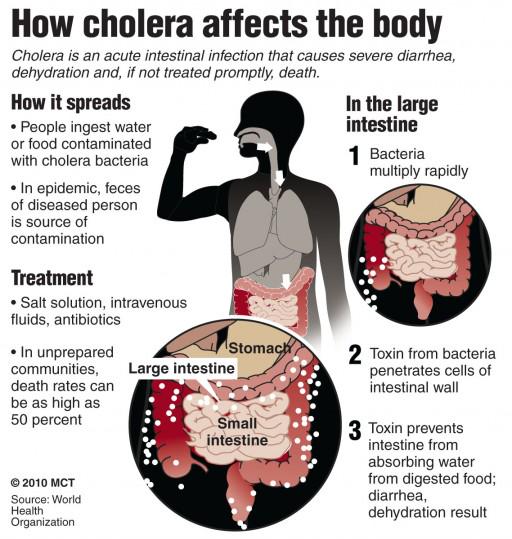
 К обострению вышеперечисленных симптомов присоединяется снижение температуры тела и падение артериального давления, возможен коллапс. В крови понижается концентрация хлора и калия, сама кровь значительно сгущается;
К обострению вышеперечисленных симптомов присоединяется снижение температуры тела и падение артериального давления, возможен коллапс. В крови понижается концентрация хлора и калия, сама кровь значительно сгущается;