Компетентно о здоровье на iLive
Диагностика инсулиномы
В диагностике инсулиномы используют функциональные пробы. Распространение получил тест с голоданием в течение суток и с назначением низкокалорийной диеты (с ограничением углеводов и жиров) на протяжении 72 ч. У больных с инсулиномой развиваются симптомы гипогликемии, но даже при их отсутствии в течение дня регистрируется концентрация глюкозы в крови ниже 2,77 ммоль/л. Клетки инсулиномы автономно продуцируют инсулин независимо от содержания глюкозы в крови, и коэффициент инсулин/глюкоза высок (за счет снижения содержания глюкозы и повышения уровня инсулина), что является патогномоничным. Диагностическая точность теста с голоданием практически 100%.
Используют также инсулиносупрессивный тест. Введением экзогенного инсулина индуцируется гипогликемическое состояние. В норме снижение концентраци глюкозы крови, вызванное экзогенным инсулином, приводит к супрессии высвобождения эндогенного инсулина и С-пептида. Клетки инсулиномы продолжают продуцировать гормон. Высокие уровни С-пептида, несоразмерные с низкой концентрацией глюкозы, свидетельствуют о наличии инсулиномы. Диагностическая ценность теста столь же высока, как и пробы с голоданием. Недостаток этих проб — у больных с инсулиномой не удается избежать развития гипогликемии и нейроглюкопении, что требует стационарных условий для их проведения.
Высокие уровни С-пептида, несоразмерные с низкой концентрацией глюкозы, свидетельствуют о наличии инсулиномы. Диагностическая ценность теста столь же высока, как и пробы с голоданием. Недостаток этих проб — у больных с инсулиномой не удается избежать развития гипогликемии и нейроглюкопении, что требует стационарных условий для их проведения.
Инсулинпровокационный тест направлен на высвобождение эндогенного инсулина путем внутривенного введения глюкозы (0,5 г/кг) или глюкагона (1 мг) или сахаропонижающих производных сульфонилмочевины (например, толбутамида в дозе 1 г). Но повышение сывороточного инсулина у больных с инсулиномой существенно выше, чем у здоровых лиц, только в 60-80% случаев. Частота положительного теста стимуляции высвобождения инсулина значительно повышается при одновременном введении глюкозы и кальция (5 мг/кг). Клетки инсулиномы более чувствительны к раздражению кальцием, чем нормальные В-клетки. Кроме того, при этом тесте компенсируется развитие гипогликемии инфузией глюкозы.
Наряду с определением в натощаковой сыворотке глюкозы, инсулина и С-пептида в диагностике инсулиномы может помочь радиоиммунное исследование проинсулина. Однако гиперпроинсулинемия возможна не только у больных с органическим гиперинсулинизмом, но и у больных с уремией, циррозом печени, тиреотоксикозом, у лиц, принявших инсулин или сахаропонижающие препараты, например, с суицидальной целью.
Дифференцируют состояния спонтанной гипогликемии от внепанкреатических заболеваний без наличия гиперинсулинизма: от гипофизарной и/или надпочечниковой недостаточности, тяжелых поражений печени (недостаточная продукция глюкозы), экстрапанкреатических злокачественных опухолей, например от большой фибросаркомы (повышенное потребление глюкозы), галактоземии и болезней накопления гликогена (энзимная недостаточность), от заболеваний ЦНС (недостаточное потребление углеводов). Диагностике помогают клинические и лабораторные данные, обусловленные каждой из вышеперечисленных групп заболеваний. В разграничении их с инсулиномой применяют определение иммунореактивного инсулина и С-пептида в крови натощак наряду с определением содержания глюкозы и проведением пробы с внутривенным введением глюкозы и кальция. Гиперинсулинемия и положительный характер инсулинопровокационного теста будут свидетельствовать в пользу инсулиномы. Тесты с голоданием и гипокалорийной диетой в ряде случаев противопоказаны (например, при первичном или вторичном гипокортицизме).
Гиперинсулинемия и положительный характер инсулинопровокационного теста будут свидетельствовать в пользу инсулиномы. Тесты с голоданием и гипокалорийной диетой в ряде случаев противопоказаны (например, при первичном или вторичном гипокортицизме).
Следует провести дифференциальную диагностику между органической гипогликемией и токсической (алкогольной, а также медикаментозной, вызванной введением инсулина или сахаропонижающих производных сульфонилмочевины). Алкогольная гипогликемия протекает без гиперинсулинемии. Введение экзогенного инсулина или сахаропонижающих препаратов приводит к повышенному содержанию иммунореактивного инсулина в крови при нормальном или пониженном уровне С-пептида, так как оба пептида образуются в эквимолярных количествах из проинсулина и поступают в кровоток.
При реактивных (постпрандиальных) формах гиперинсулинизма — повышенном тонусе блуждающего нерва, предстадиях сахарного диабета, позднем демпинг-синдроме — натощак величина глюкозы крови нормальна.
У новорожденных и маленьких детей изредка встречается гиперплазия инсулоцитов — незидиобластоз, которая может быть причиной органической гипогликемии (незидиобласты — эпителиальные клетки мелких панкреатических ходов, которые дифференцируются в инсулинкомпетентные клетки). У маленьких детей незидиобластоз на основе клинических и лабораторных данных неотличим от инсулиномы.
Диагностика инсулиномы
[9], [10], [11]
симптомы, диагностика, лечение, что это такое
Под инсулиномой поджелудочной железы, симптомы которой не имеют специфического проявления, подразумевают доброкачественное, реже злокачественное, новообразование. Развивается недуг вследствие патологического роста бета-клеток эндокринной области органа. Расположенные на так называемых островках Лангерганса бета-клетки отвечают за синтез гормона инсулина. Как известно, основная задача инсулина сводится к регулированию уровня глюкозы в крови. При развитии опухоли это биологически активное вещество вырабатывается в избыточном количестве.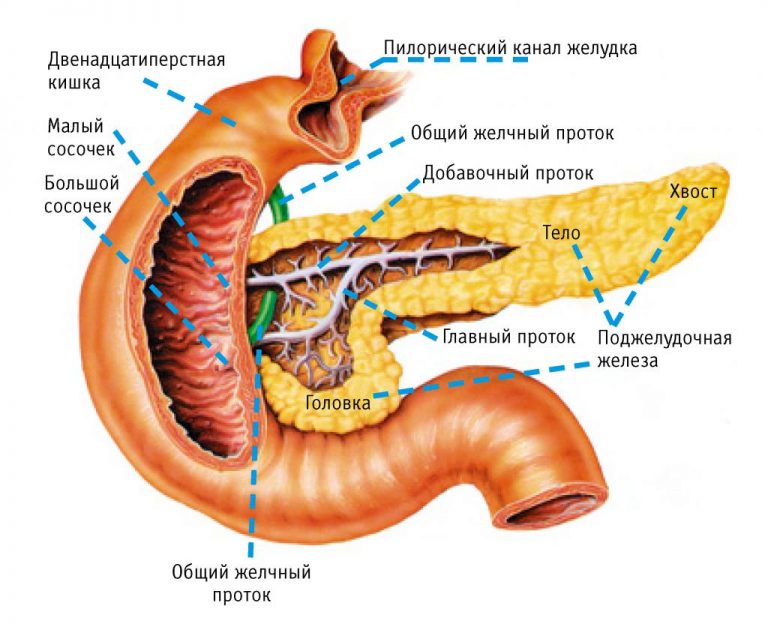 Подобная автономная активность бета-клеток ведет к возникновению гипогликемии.
Подобная автономная активность бета-клеток ведет к возникновению гипогликемии.
Признаки заболевания инсулиномой встречаются как у мужчин, так и у женщин с одинаковой частотой. Чаще всего недуг поражает людей среднего возраста.
Современная медицина не указывает конкретные причины развития патологии. Среди возможных факторов, вызывающих опухоль, выделяют наследственную предрасположенность, анорексию, заболевания ЖКТ, гипофиза, щитовидной железы и надпочечников, поражение печени.
Симптомы инсулиномы
Симптомы заболевания зависят от локализации и вида патологического процесса. Так, если опухоль образовалась в головке железы, то признаки заболевания будут такими же, как и при компрессии двенадцатиперстной кишки: тупые боли в области пупка, рвота, головные боли, слабость, нарушение сна и пр. При сдавливании желчных протоков, желчь не может нормально двигаться. В этом случае у больного проявляется механическая желтуха.
Ввиду неспецифичности клинических проявлений инсулома поджелудочной железы очень тяжело диагностируется. Часто больному с гормональной опухолью ставят ошибочные диагнозы эпилепсии, инсульта, опухоли головного мозга. Пациента лечат от вегетососудистой дистонии, психоза и неврастении. Случалось, что приступы инсулиномы путали с опьянением.
Часто больному с гормональной опухолью ставят ошибочные диагнозы эпилепсии, инсульта, опухоли головного мозга. Пациента лечат от вегетососудистой дистонии, психоза и неврастении. Случалось, что приступы инсулиномы путали с опьянением.
Признаки гипоглкемического приступа
Условно признаки инсулиомы (инсуломы) разделяют на возникшие во время гипогликемического приступа и после острого проявления недуга.
Симптоматика приступа гипогликемии может как иметь ярко выраженную картину, так и протекать совсем незаметно. Признаками острого проявления болезни могут служить:
- Резкое снижение уровня сахара в крови. Приступ гипоглекемии происходит спонтанно, чаще всего по утрам или после физической нагрузки.
- Вегетативные проявления: тахикардия, дрожь, потливость, бледность кожи, выраженная слабость, головокружение, приступ голода.
Циркулирующая в крови глюкоза призвана питать клетки головного мозга. При ее низком уровне происходит энергетическое голодание головного мозга, в результате чего поражается центральная нервная система. Прогрессируя, болезнь приводит к снижению слуха и зрения, нарушению координации. Возникшее психомоторное возбуждение проявляется в виде агрессии или необоснованной тревоги. Больной испытывает нарушение сознания, вплоть до комы. Повреждение нервной ткани провоцирует параличи и парезы.
Прогрессируя, болезнь приводит к снижению слуха и зрения, нарушению координации. Возникшее психомоторное возбуждение проявляется в виде агрессии или необоснованной тревоги. Больной испытывает нарушение сознания, вплоть до комы. Повреждение нервной ткани провоцирует параличи и парезы.
Из-за резкого снижения уровня глюкозы в крови происходит нарушение питания миокарда. В результате этого возникает риск ишемии и инфаркта.
Симптомы болезни в латентном периоде
В период временного стихания признаком гормональной опухоли является высокий аппетит. Для пациентов с диагнозом инсулинома поджелудочной железы характерна избыточная масса тела. Больные постоянно испытывают тягу к сладкому, что может привести к ожирению.
Известны случаи и резкого истощения пациента на фоне отвращения к пище.
Для латентной фазы характерны:
- боль в мышцах;
- головная боль;
- неврологические нарушения;
- снижение умственных способностей;
- нарушение слуха и зрения;
- апатия;
- нарушение стула (запор или диарея).

Среди неврологических нарушений отмечают:
- паралич лицевого нерва;
- парез мышц лица и глаз;
- нистагм;
- асимметрию сухожильных рефлексов;
- неравномерность брюшных рефлексов;
- возникновение патологии рефлексов Бабинского, Россолимо, Маринеску-Родовича, Оппенгейма.
Умственные нарушения сопровождаются снижением памяти, утратой профессиональных навыков, потерей интереса к окружающей действительности. Хроническая гипоксия головного мозга сохраняется даже после хирургического удаления инсуломы. У мужчин на фоне заболевания может развиться импотенция.
Диагностика заболевания
Для устранения причин гипогликемии диагностика инсулиномы происходит в условиях стационара. После сбора информации, полученной от больного или его родственников, врач составляет анамнез болезни. Доктором отмечаются все недомогания пациента, характер болевых ощущений и пр. При визуальном осмотре пациента определяется цвет кожных покровов, неврологические симптомы, адекватность восприятия и т.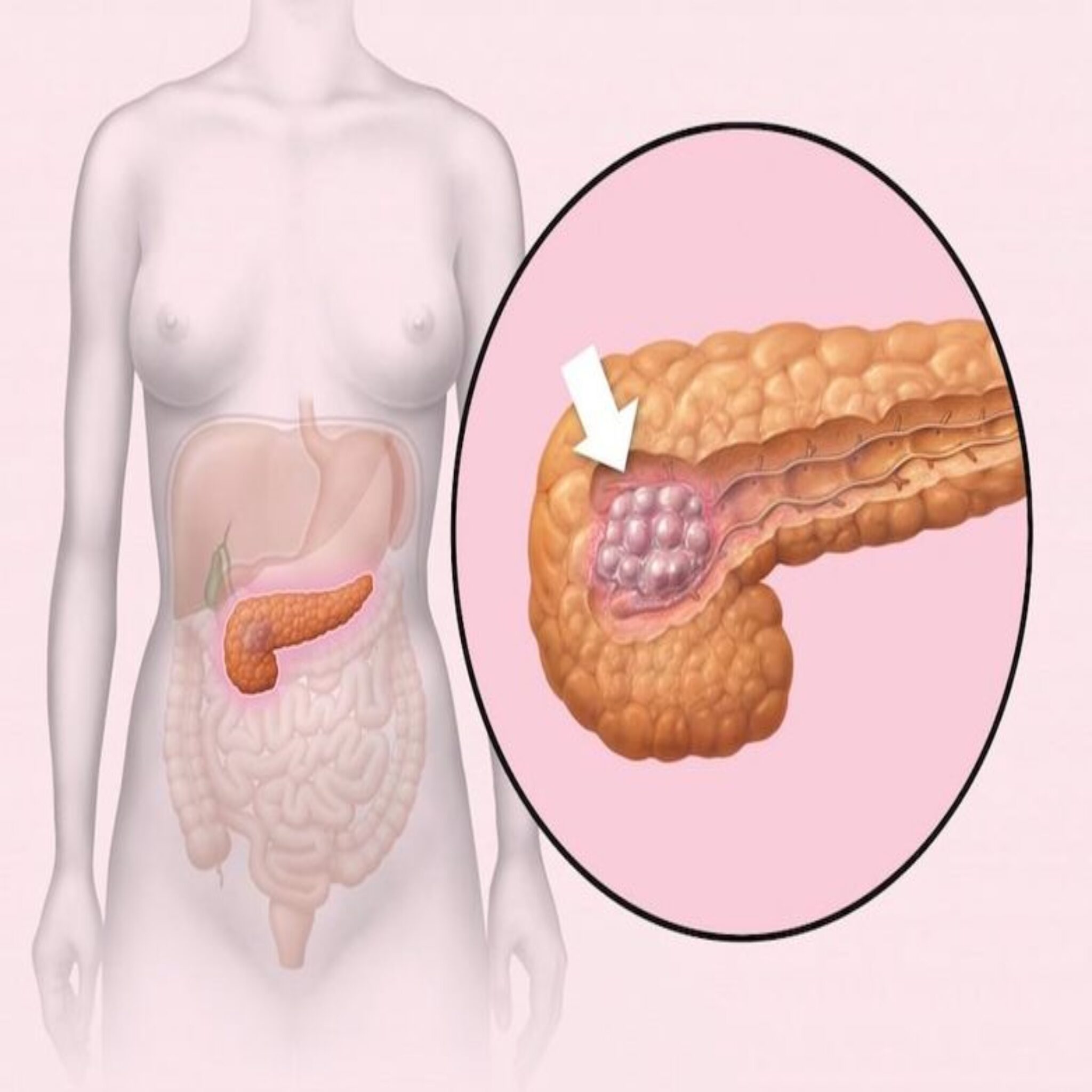 п.
п.
При подозрении на инсулому обязательной является лабораторная диагностика крови пациента. Определяется уровень сахара в крови, наличие белка, уровень гемоглобина. Больному также назначаются провокационные тесты с голоданием. Под строгим контролем врачей больной отказывается от пищи на сутки. В этот период за ним наблюдают специалисты и отмечают возникновение специфических признаков гипогликемии.
Следующим специальным тестом может быть инсулинопровакационный тест, когда больному внутривенно вводят глюкозу. Преднамеренное введение глюкозы приводит к выбросу эндогенного инсулина. Если высвобожденного гормона определяется выше, чем нормальные значения, у больного диагностируют инсулиному.
Если первые два теста показали положительные результаты, далее проводится точное определение местоположения опухоли с помощью УЗИ брюшной полости и поджелудочной железы.![]() Размер опухоли устанавливается путем проведения МРТ железы. Для установления типа опухоли проводится взятие проб ткани поджелудочной железы путем лапароскопии.
Размер опухоли устанавливается путем проведения МРТ железы. Для установления типа опухоли проводится взятие проб ткани поджелудочной железы путем лапароскопии.
Лечение заболевания
Перед началом лечения инсуломы определяют ее форму. Чаще всего при доброкачественных образованиях эндокринологи настаивают на хирургической тактике:
- На ранних стадиях процесса и при небольшом объеме новообразования проводят энуклеацию — удаление клеток опухоли. К такой операции прибегают, если новообразование находится на поверхности железы.
- При расположении опухоли на хвосте органа проводят резекцию. При этом хирургическом вмешательстве удаляются не только клетки опухоли, но и часть самого органа.
- Локализованная инсулома на головке железы поражает некоторую часть двенадцатиперстной кишки. В таком случае проводят панкреатодуальную резекцию с удалением небольшой площади кишки.
Почти в 80% случаев хирургического удаления инсуломы наступает клиническое выздоровление. Для поддержания нормального уровня сахара в крови пациенту рекомендуется сбалансированное питание. В рацион включают сладкие фрукты, мед, кисель, варенье. Все эти продукты должны употребляться пациентом в пределах суточной нормы.
Для поддержания нормального уровня сахара в крови пациенту рекомендуется сбалансированное питание. В рацион включают сладкие фрукты, мед, кисель, варенье. Все эти продукты должны употребляться пациентом в пределах суточной нормы.
При неоперабельных инсуломах назначается консервативная терапия. Такое лечение направлено на профилактику гипогликемии. Назначают препараты, содержащие адреналин, глюкагон, норадреналин и т. п. В качестве поддерживающей терапии врач может назначить Омепразол и другие подобные лекарственные средства.
При злокачественных образованиях проводится химиотерапия с использованием Стрептозотоцина, Доксорубицина и т. д.
Пациенты, у которых диагностировали такую опухоль, постоянно должны находиться под строгим наблюдением невролога и эндокринолога. Раннее определение недуга и своевременное лечение болезни, как правило, гарантируют положительный результат.
Инсулинома поджелудочной железы: симптомы и методы лечения
Поджелудочная железа орган эндокринной системы, от функциональности которого зависит процесс пищеварения, а также обмен глюкозы в организме.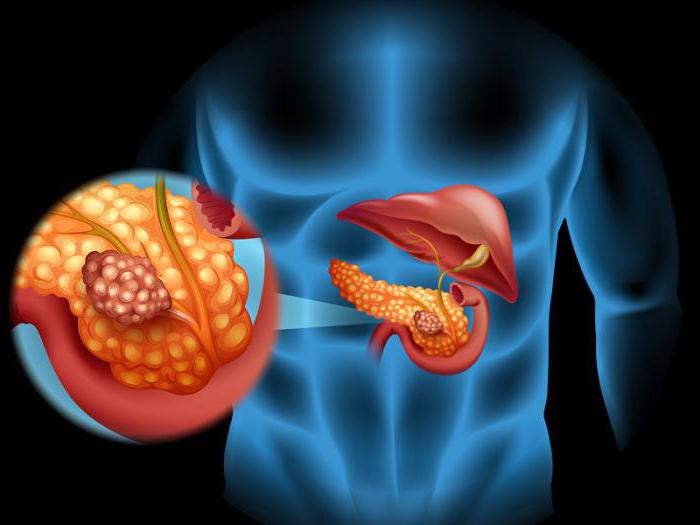 Любые патологические процессы в железе чреваты сбоями в работе ЖКТ, а также эндокринной системы. Одним из заболеваний, которому может подвергнуться орган инсулинома.
Любые патологические процессы в железе чреваты сбоями в работе ЖКТ, а также эндокринной системы. Одним из заболеваний, которому может подвергнуться орган инсулинома.
Это гормонально-активная опухоль, в большинстве случаев доброкачественного характера (85-90%), которая исходит из -клеток островков Лангерганса. Инсулинома сама продуцирует инсулин, избыток которого со временем становится предвестником гипогликемического синдрома. Такие образования чаще обнаруживают в возрасте после 40 лет. Локализоваться инсулинома может в любом участке поджелудочной. Наличие данной патологии чревато развитием опасных симптомов и последствий, поэтому важно своевременно выявить опухоль и удалить её.
Причины и механизм развития
Поджелудочная железа синтезирует инсулин, который способствует нормализации уровня глюкозы в крови. При образовании в органе инсулиномы, опухолевые b-клетки начинают бесконтрольно продуцировать гормон. То есть, механизм регуляции синтеза инсулина нарушается.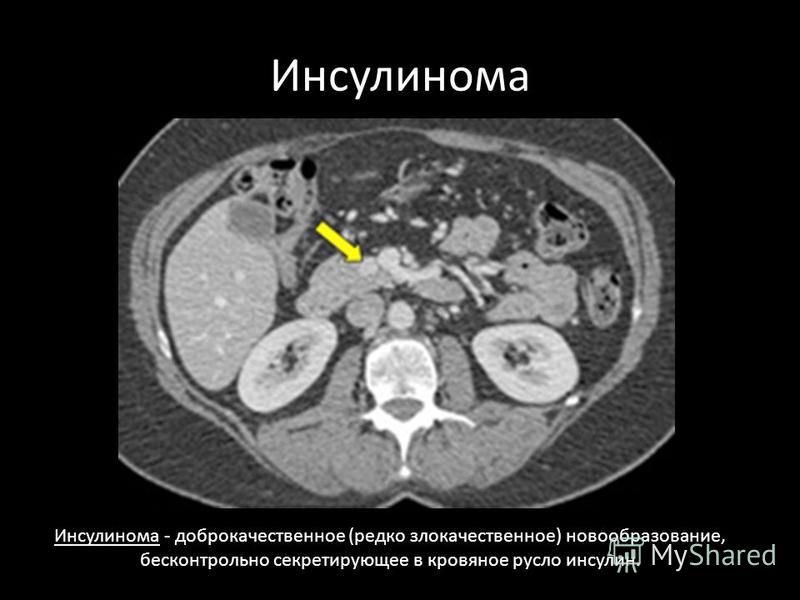 Это приводит к резкому падению уровня сахара в крови, создаются предпосылки для гипогликемии. При этом состоянии активизируется выброс в кровь кортизола, глюкагона, норадреналина, что вызывает адренергические симптомы.
Это приводит к резкому падению уровня сахара в крови, создаются предпосылки для гипогликемии. При этом состоянии активизируется выброс в кровь кортизола, глюкагона, норадреналина, что вызывает адренергические симптомы.
Исходя из природы инсулином, их разделяют на:
- имеющие доброкачественную природу (код по МКБ 10 D13.7),
- злокачественные (код по МКБ С25.4).
Точные причины, которые дают толчок формированию инсулиномы, пока не известны. Многие специалисты предполагают, что пусковой механизм опухолевого образования кроется в нарушениях работы ЖКТ вследствие каких-то заболеваний.
Благоприятными факторами роста пролактиномы могут стать:
- длительные голодания, которые приводят к истощению организма,
- анорексия,
- энтероколит,
- операции на желудке,
- поражение печени токсинами,
- нарушение всасывания углеводов,
- почечная глюкозурия,
- дефицит тиреоидных гормонов,
- надпочечниковая недостаточность, с падением уровня глюкокортикоидов,
- дисфункция гипофиза.

Узнайте о признаках и симптомах рака яичек у мужчин, а также о методах лечения онкопатологии.
О причинах галактореи молочной железы и о лечении заболевания прочтите по этому адресу.
Признаки и симптомы
Клиническая картина патологии проявляется фазами латентного течения и обострением гипогликемии и реактивной гиперадреналинемии. При отсутствии приступов о наличии инсулиномы может указывать сильный аппетит, который со временем может привести к набору веса.
Организм реагирует на это характерными признаками:
- холодный пот,
- тремор,
- нарушение сердечного ритма,
- парестезии конечностей,
- приступ эпилепсии и потеря сознания, вплоть до комы.
Симптомы новообразования в поджелудочной могут быть схожи с неврологическими нарушениями, для которых характерны:
- головная боль,
- нарушение координации,
- слабость мышц,
- спутанность сознания,
- галлюцинации,
- приступы беспричинной агрессии или чувства эйфории.

После внутривенного введения раствора глюкозы состояние пациента нормализуется, но о приступе он может не помнить. Из-за нарушения питания сердца гипогликемический синдром может привести к инфаркту миокарда. Нарушения центральной и периферической нервной системы могут проявлять себя даже в период латентного течения заболевания.
Между приступами гипогликемии инсулинома может напоминать о себе такими признаками:
- ухудшение зрения,
- апатия,
- снижение умственных способностей,
- миалгия.
Симптомы опухоли в поджелудочной железе во многом схожи с другими заболеваниями (эпилепсия, ВСД, инсульт). Это часто затрудняет диагностику, пациенту могут неправильно поставить диагноз.
На заметку! Выраженным симптомом опухоли является острая гипогликемия, которая развивается натощак в результате сбоев механизмов адаптации ЦНС. Приступ сопровождается резким снижением глюкозы до 2,5 ммоль/л и ниже.
Диагностика
Во время посещения специалиста сначала проводится сбор анамнеза. Врач выясняет, имеются ли у пациента родственники, страдающие заболеваниями поджелудочной железы. Нужно определить, когда и какие подозрительные симптомы начали проявляться впервые.
Врач выясняет, имеются ли у пациента родственники, страдающие заболеваниями поджелудочной железы. Нужно определить, когда и какие подозрительные симптомы начали проявляться впервые.
Если после проведения анализа крови была выявлена гипогликемия, то для того, чтобы выяснить ее причины и определить наличие инсулиномы, назначаются инструментальные исследования:
- Проба с голоданием намеренное провоцирование гипогликемии и характерной для инсулиномы триады Уиппла.
- Инсулиносупрессивный тест создание гипогликемического состояния, при котором растет уровень С-пептида, а сахар резко падает.
- Инсулинопровокационная проба внутривенно вводят глюкозу, вследствие чего в кровь выбрасывается инсулин. При наличии опухоли концентрация гормона будет значительно выше нормы.
При положительном результате проведенных проб назначают дальнейшую инструментальную диагностику, которая может подтвердить наличие инсулиномы:
- УЗИ,
- МРТ,
- сцинтиграфия,
- ангиография,
- лапароскопия.

Необходимо дифференцировать инсулиному от:
- рака надпочечников,
- надпочечниковой недостаточности,
- демпинг-синдрома,
- медикаментозной гипогликемии.
Эффективные методы лечения
Как правило, при наличии инсулиномы рекомендуется ее удаление. Объем и сложность вмешательства зависят от локализации и размеров опухоли. Одиночное образование, которое находится неглубоко на поверхности железы, может быть иссечено путем энуклеации. При множественных инсулиномах, а также имеющих большие размеры, проводят дистальную субтотальную панкреатэктомию. При ее неэффективности делают тотальную панкреатэктомию. В ходе операции проводят динамическое определение уровня глюкозы.
Осложнения, которые могут возникнуть после вмешательства:
- панкреонекроз,
- абсцесс брюшины,
- перитонит,
- свищи в поджелудочной железе.
Если опухоль не операбельная, то назначают консервативную терапию.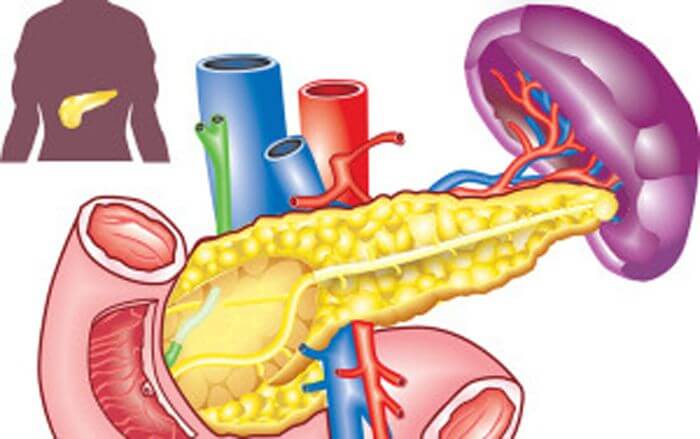 Ее цель профилактика гипогликемического синдрома. Приступы гипогликемии купируют введением растворов глюкагона, адреналина, глюкокортикоидов. Пациентам рекомендуется для повышения ровня сахара употребление углеводных продуктов.
Ее цель профилактика гипогликемического синдрома. Приступы гипогликемии купируют введением растворов глюкагона, адреналина, глюкокортикоидов. Пациентам рекомендуется для повышения ровня сахара употребление углеводных продуктов.
При сохраняющейся гипогликемии проводят лечение Диазоксидом в сочетании с Натрийуретиком. Другими вариантами препаратов, подавляющих синтез инсулина, могут быть Фенитоин, Варапамил. Злокачественные инсулиномы требуют проведения курсов химиотерапии Доксорубицином или Стрептозоцином.
Анализ крови на гликированный гемоглобин: что означает и какова норма показателей при сахарном диабете? У нас есть ответ!
О симптомах и методах лечения гиперпролактинемического гипогонадизма у мужчин узнайте из этой статьи.
На странице https://fr-dc.ru/vnutrennaja-sekretsija/shhitovidnaya/hait.html прочтите о том, что означают диффузные изменения щитовидной железы по типу ХАИТ.
Прогноз выздоровления
После удаления новообразования благоприятный исход наблюдается в 65-80% случаев. Чем раньше выявлена патология, тем выше шанс полного выздоровления. 5-10% случаев инсулиномы заканчиваются летальным исходом после проведения хирургического вмешательства. Рецидивы диагностируют у 3% пациентов.
Чем раньше выявлена патология, тем выше шанс полного выздоровления. 5-10% случаев инсулиномы заканчиваются летальным исходом после проведения хирургического вмешательства. Рецидивы диагностируют у 3% пациентов.
Десятая часть инсулином перерождается в злокачественные образования. Рост опухоли может распространиться метастазами на другие органы и системы. Прогноз выживаемости в течение 2 лет 60%.
Инсулинома опухоль в поджелудочной, которая продуцирует инсулин, которого в организме становится выше нормы, при этом уровень глюкозы начинает резко падать, вызывая приступ гипогликемии. Такое состояние может быть крайне опасным для здоровья и жизни пациента. Необходимо пройти тщательное обследование, чтобы определить, является ли инсулинома причиной проблемы. При ее выявлении рекомендуется хирургическое вмешательство и дальнейшее наблюдение пациента у эндокринолога и хирурга (при необходимости у онколога).
Видео о причинах образования, симптомах и методах лечения инсулиномы поджелудочной железы:
youtube.com/embed/Q0EcrPs4wUI» frameborder=»0″ allow=»autoplay, encrypted-media» allowfullscreen=»»/>
основные симптомы и методы лечения
Поджелудочная железа в организме человек имеет важную функцию, поэтому все нарушения в её деятельности могут иметь самые тяжелые последствия. Что такое инсулинома, почему это новообразование может стать причиной необратимых последствий для жизнедеятельности человека?
Инсулинома — редкое опухолевидное образование в поджелудочной железе, когда секретируется много инсулина. При диагностике проводится тест, при котором человек голодает от 2 до 3 суток, в это время измеряется глюкозный и инсулиновый уровень, в итоге делается эндоскопическое УЗИ. Лечиться заболевание хирургическим путем (лечение не всегда возможно, болезнь очень тяжелая). Успешность лечения во многом зависит от того, насколько своевременно выявлена болезнь.
Насколько распространена инсулинома поджелудочной железы
Болезнь редкая — на 1 миллион человек наблюдается не больше 2 случаев, но среди всех новообразований гормональнальноактивного типа болезнь составляет почти 80 процентов. Новообразования бывают одиночными (чаще всего в спорадических формах) и множественными (играет роль наследственность). До проведения хирургического вмешательства это создает определенные сложности. Локализация инсулином в 98 процентах случаев в поджелудочной железе, но редко они имеют внепанкреагическую локализацию.
Новообразования бывают одиночными (чаще всего в спорадических формах) и множественными (играет роль наследственность). До проведения хирургического вмешательства это создает определенные сложности. Локализация инсулином в 98 процентах случаев в поджелудочной железе, но редко они имеют внепанкреагическую локализацию.
Злокачественное образование бывает частью структуры синдрома мэн первого типа. Такая структура содержит опухолевидные образования, обладающие повышенной активностью и опухолевидные образования на коре надпочечников (в большинстве случаев они не гормонально активные).
Хорошо то, что в большинстве случаев новообразование носит доброкачественный характер, злокачественный вид оно имеет в каждом 4,5 случае. Чем больше диаметр инсулиномы, тем больше вероятность её злокачественности.
В чем причины заболевания
В мышцах и печени уровень образования гликогена повышается, в результате головной мозг не получает достаточного количества энергетического субстрата. В первое время начинаются неврологические нарушения функционального типа, если в это время не начать лечение, то в центральной нервной системе начинают формироваться морфологические изменения. Развивается цереброастения, в результате интеллектуальные способности человека стремительно снижаются.
В первое время начинаются неврологические нарушения функционального типа, если в это время не начать лечение, то в центральной нервной системе начинают формироваться морфологические изменения. Развивается цереброастения, в результате интеллектуальные способности человека стремительно снижаются.
Если человек не принимает вовремя пищу, то начинаются гипоглекимические приступы, степень тяжести у них разная. Клетки коры головного мозга ощущают острый энергетический дефицит, они начинают отекать и развивается гипогликемическая кома.
У взрослых людей основные причины заболевания следующие:
- желудок подвергался хирургическому вмешательству;
- сформирована гипогликемия, которая стимулируется глюкозой;
- дисфункция вегетативного типа;
- гипогликемия аутоимунного типа;
- человек в больших дозах применяет препараты, которые стимулируют инсулиновые секреции;
- в почках недостаточность в хронической форме.
Инсулинома поджелудочной железы её симптомы
Новообразование начинает развитие на голодный желудок. Опасно то, что первичные признаки часто носят стертый характер, они схожи с психиафизическими и неврологическими расстройствами. Чаще всего признаки болезни следующие: человек ощущает постоянную слабость, сердцебиение учащенное, неутолимое чувство голода, повышенное выделение пота, высокая степень возбудимости). Инсулинома её симптомы часто схожи с другими болезнями, поэтому, человек не обращается вовремя к врачу. Поэтому от такого заболевания возникают настолько тяжелые последствия. Например, одним из признаков болезни является головная боль, но этот признак характерен для большого числа болезней.
Опасно то, что первичные признаки часто носят стертый характер, они схожи с психиафизическими и неврологическими расстройствами. Чаще всего признаки болезни следующие: человек ощущает постоянную слабость, сердцебиение учащенное, неутолимое чувство голода, повышенное выделение пота, высокая степень возбудимости). Инсулинома её симптомы часто схожи с другими болезнями, поэтому, человек не обращается вовремя к врачу. Поэтому от такого заболевания возникают настолько тяжелые последствия. Например, одним из признаков болезни является головная боль, но этот признак характерен для большого числа болезней.
Новообразование не имеет специфической симптоматики, что в значительной степени затрудняет своевременную диагностику. Болезненный анамнез может идти на протяжении нескольких лет. Клинические проявления самые широкие, симптомы психоневрологического характера распространены больше всего. Наблюдаются нарушения в движении, в речи, поведение человека становится странным, поступки непредсказуемыми. Память и умственные способности стремительно снижаются, профессиональные навыки теряются, человек страдает от амнезии. Потом начинают проявлять себя другие симптомы, они характерны для развившейся в острой форме нейрогликипении и реакции вегетативного типа.
Память и умственные способности стремительно снижаются, профессиональные навыки теряются, человек страдает от амнезии. Потом начинают проявлять себя другие симптомы, они характерны для развившейся в острой форме нейрогликипении и реакции вегетативного типа.
Человек не может без труда проснуться, долгое время после сна наблюдается дезориентация, на самые простые вопросы человек долгое время не может ответить, на контакты с окружающими людьми человек не идет. Говорит больной однотипными фразами, они постоянно повторяются, движения спонтанные, не нужные, однообразные. Часто и сильно болит голова, она кружится. В большом количестве отделяется пот, часто мучает внутренняя дрожь и озноб. Периодически наступает вазомоторное возбуждение и припадочное состояние. Характерный симптом — человек сразу после принятия пищи ощущает чувство голода, такое ощущение, что в желудке у него пусто. Это связано с тем, что гастроэнтеральная система нарушена.
Когда патологический процесс углубляется, человек чувствует себя оглушенным, руки страдают от тремора (дрожат и дрожь невозможно унять), мышцы подергиваются, человек страдает от судорог, наступает кома. Ситуация усугубляется тем, что у человека наступает ретроградная амнезия, поэтому об особенностях приступа пациенты подробно рассказать не могут, что значительно затрудняет диагностику.
Ситуация усугубляется тем, что у человека наступает ретроградная амнезия, поэтому об особенностях приступа пациенты подробно рассказать не могут, что значительно затрудняет диагностику.
Больные не могут насытиться, пищу едят в больших количествах, поэтому через определенное время начинается ожирение.
Если заболевание длится долгое время, то между приступами состояние человека становится другим. Высшие корковые функции центральной нервной системы страдают от нарушений, интеллектуальная и поведенческая сфера резко меняются, память и умственные способности становятся хуже, навыки профессии со временем утрачиваются. Больной проявляет необоснованное чувство агрессии и негативизма, характер меняется в худшую сторону.
Способы диагностики заболевания
Если у человека наблюдаются характерные симптомы, глюкозный уровень в кровяной сыворотке надо оценить в первую очередь. Если есть гипогликемия, то оценивается инсулиновый уровень в каждом образце крови, взятом в одно и то же время. Надо учитывать, что признаки заболевания проявляются на голодный желудок, если человек потребляет значительное количество пищи, которая содержит углеводы, то симптоматика снижается.
Для выявления опухолевого очага необходимо сделать эндоскопические УЗИ и ПЭТ. Делается компьютерная томография, но такой метод не дает гарантии точной информативности. Инсулинома её диагностика должны осуществляться своевременно, при обследовании признаков болезни надо применять не один, а несколько способов диагностики, тогда точность результатов обследования будет более высокой.
Клиническая картина чаще всего наблюдается яркая, но могут ставятся такие диагнозы, как алкогольное опьянение, нарушение обращения крови в мозгу, приступы эпилепсии.
О методах лечения инсулиномы поджелудочной железы
Если своевременно начать хирургическое лечение, то больной полностью излечивается в 90 процентах случаев. Если образование одиночное и не отличается большими размерами, расположено на поверхности, то её удаляют энуклеационным путем. Если сформирована крупная одиночная аденома и она расположена глубоко, то необходимо делать субтотальную панкреатэктомию.
Если невозможно контролировать симптоматику, то нередко делается пробная химиотерапия, но она не является максимально эффективной.
Оптимальный способ лечения является самым радикальным — хирургическое вмешательство. Но опухоль не всегда возможно удалить, тогда проводится симптоматическая терапия, которая носит профилактический характер. Больному прописывается дробно питаться углеводистой пищей, в вены периодически вводится глюкоза или глюкагон.
О профилактике и прогнозах
Нередко больному назначается диспансерное наблюдение, человек обследуют хирург и эндокринолог, часто в дело вступает онколог, если в этом возникает необходимость. После того, как было осуществлено хирургические вмешательство, надо провести гормональное обследование, сделать УЗИ печени. Если имеются показания, делается магнитно-резонансная терапия и компьютерная томография в области брюшной полости. Эти меры необходимо своевременно принять для того, чтобы болезнь не начала рецидивировать и не образовывались метастазы.
В качестве профилактики специалисты рекомендуют часто принимать углеводистую пищу небольшими порциями. Если говорить о прогнозах, то вовремя начатое радикальное лечение часто носит благоприятный характер.
Какая связь между жиром и инсулином?
Операция пациенту с инсулиномами
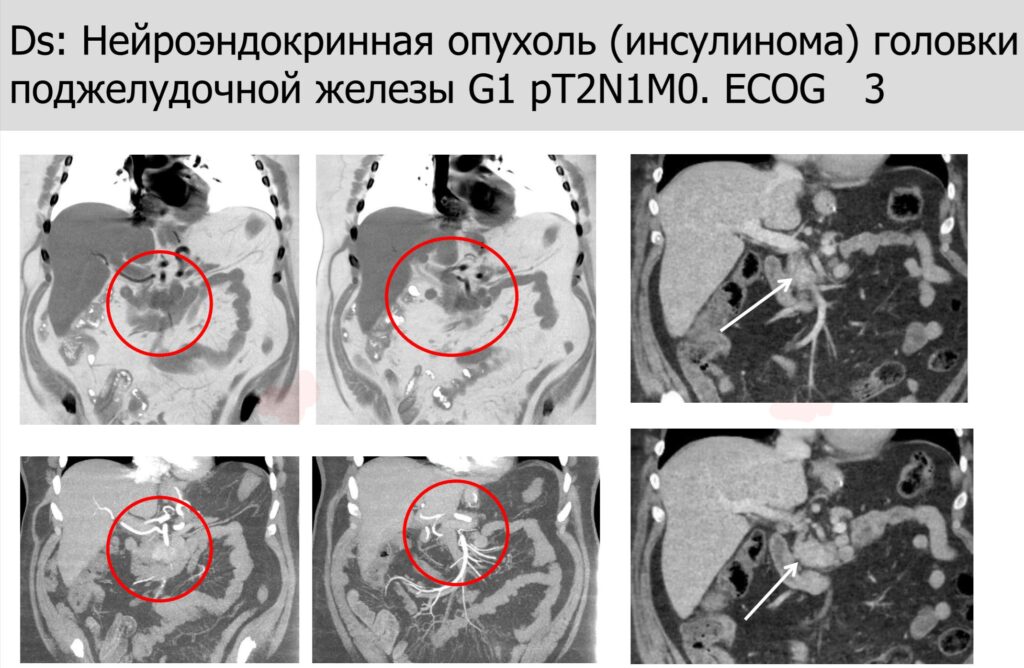
Клинический случай. Злокачественная инсулинома
Лапароскопическая энуклеация инсулиномы — нейроэндокринной опухоли поджелудочной железы.
инсулинома. Лапароскопическая операция
Поджелудочная и инсулин
Инсулинома поджелудочной железы: симптомы, диагностика
Что такое инсулинома?
Итак, инсулинома представляет собой гормонально-активную опухоль островков поджелудочной. В наиболее критичных случаях она приводит к гиперинсулинизму. В большинстве случаев новообразование идентифицируется в возрасте от 40 до 60 лет, в детском возрасте опухоли практически не встречаются. Располагается инсулинома обычно в головке, теле или хвосте органа, в единичных случаях выявляют экстрапанкреатическое расположение.
Диета при инсулиноме
Рацион питания должен быть только щадящим. При инсулиноме пациенту нужно будет отказаться от употребления соленых, копченых, острых, жирных и жареных блюд, а также свести к минимуму газированные напитки и кофе.
Предпочтение все тем продуктам, которые содержат клетчатку. Простые (рафинированные) углеводы – полностью исключены. Это сахар, торты, пирожные, шоколад, а также продукты с высоким ГКИ: картофель, белый хлеб, сдоба, цельное молоко.
Усилен питьевой режим, нужно выпивать в день не менее 2-х литров чистой воды, но ни в коем случае не употреблять кофе и сладкую газировку.
Какие могут быть последствия и осложнения есть такое заболевание, как инсулома
Желтушность кожи
Несмотря на то, что в большей степени такая опухоль, как инсулинома, она может стать причиной серьезных осложнений:
- Перерастание опухоли из доброкачественной в злокачественную форму.
- Появление желтизны на кожных покровах.
- Пищеварение будет нарушено, так как в кишечник не будет поступать необходимого количества желчи.
- Непроходимость кишечника. Это происходит тогда, когда опухоль перекрывает просвет 12 перстной кишки.
Последствия инсулиномы поджелудочной железы могут касаться как ее доброкачественной опухоли, так и малигнизации. Само перерождение — уже осложнение, оно бывает в 10% случаев. Но даже если этого не происходит, отмечается:
- неврологическая симптоматика с нарушением работы лицевого и языкоглоточного нерва;
- ухудшение памяти, зрения, умственных способностей;
- у мужчин возможна импотенция;
- ожирение.
Состояния гипогликемии могут приводить к развитию комы, инфаркта миокарда.
Какое лечение поджелудочной железы должно быть, если есть инсулинома доброкачественного типа
Если говорить о лечение железы при инсулиноме, то чаще всего оно будет только хирургического характера. Но, прежде, чем будет проводиться операция, врачи должны убедиться в том, что опухоль имеет доброкачественную форму.
Резекция поджелудочной железы
- Резекция. Суть такой операции будет заключаться в том, что необходимо будет удалить некоторую часть данного органа. Эту операцию проводят только в тех случаях, когда опухоль располагается в хвосте.
- Вылущивание опухоли.
- Резекция панкреатодуальная, когда проводится удаление не только самой опухоли, но и небольшой части двенадцатиперстной кишки. Это делается только тогда, когда опухоль располагается в головке железы.
Так же можно будет использовать и другой способ лечения опухоли. Для этого надо будет принимать препараты блокаторы, которые будут блокировать разрастание опухоли.
Кроме того, специалисты могут назначить принимать такие препараты, как омепразол, ранитидин, циметидин. Если после прохождения курса лечения инсулиномы медикаментозным методом улучшений не наступило, тогда врачи будут вынуждены применить хирургический способ лечения.
После того, как опухоль будет удалена, обязательно нужно кушать следующий ряд продуктов, которые помогут поддерживать в организме необходимое количество сахара. Эти продукты обязательно должны легко усваиваться.
Мёд для поддержки сахара в крови
- Мед.
- Кисель.
- Сахар.
- Фрукты, в которых есть достаточное количество сахара.
- Конфеты.
- Варенье.
Для того чтобы чувствовать себя хорошо, вышеперечисленные продукты должны употребляться в строгом соответствии с нормой.
Если говорить о лечение злокачественной инсулиномы, то в большинстве случаев она является операбельной. Благодаря современной медицине и новейшим технологиям, опухоль можно полностью удалить. После проведенной операции, больной обязательно должен будет пропить полный курс ферментов для поддержания поджелудочной, а так же дополнительно вводить инсулин, который должен вырабатываться в организме.
Кроме того, после операции по удалению злокачественной инсулиномы необходимо пройти лучевую терапию, которая поможет удить раковые клетки, если таковые остались на органе, на котором проводилась операция. Количество таких процедур будет зависеть от того, какой размер имела опухоль, а так же от места ее расположения на поджелудочной. Эта процедура имеет положительную динамику, но имеет существенный минус, который заключается в том, что происходит облучение всего организма.
В большинстве случаев лечение инсулиномы поджелудочной железы — хирургическое. Это приводит к полному выздоровлению пациента в 80% случаев. В случае невозможности проведения операции применяют лечение препаратами, снижающими секрецию инсулина. Также важно дробное частое питание углеводного характера. Для профилактики приступов гипогликемии вводится глюкоза.
Рекомендации по лечению сводятся к оперативному удалению образования. В России первую операцию провел хирург А.Д. Очкин в 1949 году – результат был положительным.
Выбор вида операции зависит от расположения и размера опухоли. Небольшое образование удаляется при помощи инсулинэктомии либо части самого органа. Операция считается крайне сложной для врача и пациента. Летальный исход после оперативного вмешательства держится на уровне 5% от всего количества заболевших.
Инсулинома в поджелудочной железе
Установлен ряд противопоказаний к проведению операции:
- Опухоль переросла в злокачественную с множественным разрастанием метастаз;
- Присутствуют хронические заболевания в области сердечно-сосудистой системы;
- Проводилось неудачное оперативное вмешательство на поджелудочной железе.
В этом случае назначается консервативная терапия:
- Приступы снимаются введением дозы глюкозы;
- Курс гормональной терапии – больной принимает адреналин, глюкокортикостероиды;
- Злокачественное новообразование снижается химиотерапией.
При раннем обращении к врачу пострадавшему гарантировано полное выздоровление. Послеоперационное восстановление при доброкачественном течении патологии держится на уровне 80%. Процент выздоровевших после злокачественного заболевания чуть меньше – 50% могут прожить более 2 лет.
Медикаментозное лечение не устраняет источник заболевания и не может привести к полному выздоровлению пациента.
Случаи применения консервативной терапии:
- отказ больного человека от проведения хирургического вмешательства;
Инсулинома поджелудочной железы: симптомы, причины
Содержание статьи:
Инсулинома — злокачественная (в 15% случаев), а также доброкачественная (85-90%) опухоль, развивающаяся в клетках островков Лангерганса. Она имеет автономную гормональную активность и вызывает гиперинсулинизм. Инсулин начинает бесконтрольно выделяться, что приводит к гипогликемическому синдрому – так называется совокупность нейрогликопенических и адренергических симптомов.
Среди всех опухолей поджелудочной железы, обладающих гормональной активностью, инсулинома занимает около 70%.
Примерно 10% из них — это часть множественного эндокринного аденоматоза первого типа. Чаще всего инсулинома развивается у людей в возрасте от 40 до 60 лет, очень редко обнаруживаются у детей.
Инсулинома может находиться в любом отделе поджелудочной железы (хвосте, голове, теле). Иногда у нее может быть экстра-панкреатическая локализация, например, в воротах селезенки, стенке желудка, двенадцатиперстной кишки, печени, сальнике. Как правило, размеры новообразования достигают 1,5 – 2 см.
Механизм возникновения гипогликемии при инсулиноме
Развитие данного состояния объясняется тем, что происходит неконтролируемое выделение инсулина b-клетками опухоли. В норме если уровень глюкозы в крови понижается, то продукция инсулина и его выброс в кровоток также снижается.
В опухолевых клетках этот механизм нарушен и при снижении концентрации сахара секреция инсулина не тормозится, что и приводит к развитию гипогликемического синдрома.
Наиболее остро гипогликемию чувствуют клетки головного мозга, которые используют глюкозу, как основной энергетический источник. В связи с этим при развитии опухоли начинается нейрогликопения, а при затяжном процессе в ЦНС происходят дистрофические изменения.
При гипогликемии происходит выброс в кровоток контринсулярных соединений – гормонов глюкагона, норадреналина, кортизола, что приводит к появлению адренергических симптомов.
Симптомы инсулиномы
В развитии опухоли существуют периоды и симптомы относительного благополучия, которые сменяются клинически выраженными проявлениями гипогликемии и реактивной гиперадреналинемии. В периоды затишья заболевание может проявляться только лишь повышенным аппетитом и развитием ожирения.
В результате нарушения механизмов адаптации в ЦНС и действия антиинсулиновых факторов может возникнуть острый гипогликемический приступ.
Он начинается на голодный желудок, обычно утром, после долгого перерыва между приемами пищи. Во время приступа симптомы указывают на то, что уровень глюкозы в крови падает до 2,5 ммоль/литр и ниже.
Нейрогликопенические симптомы заболевания похожи на обычные психиатрические или неврологические нарушения. Больные чувствуют мышечную слабость, у них путается сознание, начинается головная боль.
Иногда гипогликемический приступ может сопровождаться психомоторным возбуждением:
- у пациента появляется двигательное беспокойство,
- эйфория,
- галлюцинации,
- немотивированная агрессия,
- бессвязные крики.
Симпатико-адреналовая система на внезапную гипогликемию реагирует тремором, появлением холодного пота, страхом, парестезией, тахикардией. Если приступ прогрессирует, то возникают эпилептические припадки, теряется сознание, может начаться кома.
Приступ обычно купируют внутривенным введением глюкозы. После возвращения сознания больные, как правило, ничего не помнят о произошедшем.
Приступ может вызвать инфаркт миокарда в результате нарушения трофики сердечной мышцы, а также гемиплегию и афазию (локальные поражения в нервной системе), плюс есть вероятность, что может случиться инсулиновая кома, это состояние уже потребует неотложной помощи.
Хроническая гипогликемия у больных с инсулиномой приводит к нарушению работы нервной системы, что влияет на фазу относительного благополучия.
В периоде между приступами могут быть нарушения зрения, ухудшение памяти, миалгия, апатия. Даже если удалить опухоль, то энцефалопатия и снижение интеллектуальных способностей и прочие симптомы обычно сохраняется, поэтому прежний социальный статус человека и его профессиональные способности утрачиваются.
Мужчины при частых приступах гипогликемии могут стать импотентами.
Неврологическое обследование больных с опухолью выявляет:
- асимметрию сухожильных и периостальных рефлексов;
- снижение брюшных рефлексов или их неравномерность;
- нистагм;
- парез взора вверх;
- патологические рефлексы Бабинского, Россолимо, Маринеску-Радовича.
Из-за того что клинические симптомы обычно полиморфны и неспецифичны, больным с инсулиномой иногда ставят неверные диагнозы, например, эпилепсию или опухоли в головном мозге, а также инсульт, психоз, неврастению, вегетососудистую дистонию и другие.
Диагностика инсулиномы и ее причины
При первичном приеме врач должен выяснить у пациента анамнез болезни поджелудочной железы. Особое внимание необходимо уделить тому, имелись ли у прямых родственников человека какие-либо патологии поджелудочной железы, а также определить, когда начали появляться первые признаки опухоли.
Для того чтобы понять причины гипогликемии и была распознана инсулинома, проводят комплексные лабораторные исследования, визуальные инструментальные обследования, лабораторные тесты:
- Проба с голоданием: намеренная провокация гипогликемии и типичной для инсулиномы триады Уиппла – падение глюкозы в крови до 2,76 ммоль/литр (или ниже), проявления нервно-психического характера на фоне голодания, возможность снятия приступа вливанием глюкозы в вену или приемом внутрь.
- Для создания гипогликемического состояния вводят экзогенный инсулин (инсулиносупрессивный тест). При этом содержание С-пептида в крови во много раз возрастает, а глюкоза имеет очень низкое значение.
- Инсулинопровокационный тест – внутривенно вводят глюкагон или глюкозу, в результате чего происходит выброс инсулина поджелудочной железой. Количество инсулина у здоровых лиц значительно ниже, чем у людей с опухолью. При этом инсулин и глюкоза находятся в соотношении 0,4 (в норме эта цифра должна быть меньше).
Если результаты этих проб будут положительными, то инсулинома подвергается дальнейшим исследованиям. Для этого делают ультразвуковое исследование, магнитно-резонансную томографию и сцинтиграфию поджелудочной железы, селективную ангиографию (введение контрастного вещества с дальнейшим рентгенологическим изучением), интраоперационную ультрасонографию железы, диагностическую лапароскопию.
Инсулинома должна быть отличена от:
- алкогольной или лекарственной гипогликемии,
- а также рака надпочечников,
- гипофизарной и надпочечниковой недостаточности,
- галактоземии,
- демпинг-синдрома.
Терапия инсулиномы
Обычно инсулинома требует лечения хирургическим путем. Объем операции зависит от размеров инсулиномы и ее локализации. В некоторых случаях делают инсулиномэктомию (энуклеацию опухоли), а иногда резекцию участков поджелудочной железы.
Успешность операции оценивают путем динамического определения концентрации глюкозы в ходе вмешательства.
Среди послеоперационных осложнений можно назвать:
панкреонекроз поджелудочной железы, а если диагностируется геморрагический панкреонекроз, причина смерти при осложнении именно в нем. ;
- абсцесс брюшной полости;
- свищи поджелудочной железы;
- перитонит.
Если инсулинома неоперабельна, то лечение проводят консервативным путем, проводят профилактику гипогликемии, купирование приступов с помощью глюкагона, адреналина, глюкокортикоидов, норадреналина. На начальных этапах больным обычно рекомендуется прием повышенного количества углеводов.
При злокачественных инсулиномах делают химиотерапию с доксорубицином или стрептозотоцином.
Прогноз при инсулиноме
Вероятность клинического выздоровления после иссечения инсулиномы составляет от 65 до 80%. Чем раньше диагностировать и провести хирургическое лечение опухоли, тем легче поддаются коррекции изменения в нервной системе.
Смертельный исход после операции наступает в 5-10% случаев. У 3% больных может наступить рецидив.
В 10% случаев может наступить злокачественное перерождение, при этом начинается разрушающий рост опухоли, а в отдаленных органах и системах возникают метастазы.
При злокачественных опухолях прогноз, как правило, неблагоприятный, только 60% пациентов выживают еще в течение двух лет.
Люди с данным заболеванием в анамнезе находятся на учете у невролога и эндокринолога. Они должны сбалансировать свое питание, бросить вредные привычки и ежегодно проходить медосмотры с определением уровня глюкозы в крови.
Инсулинома (инсулиновые опухоли) | Healthhype.com
Что такое инсулинома?
Инсулинома — это редкая опухоль поджелудочной железы, приводящая к избытку инсулина. Поджелудочная железа вырабатывает несколько ферментов и гормонов, включая гормон инсулин. В случае инсулиномы поджелудочная железа вырабатывает слишком много инсулина, что может нарушить нормальный обмен веществ. Инсулин контролирует уровень сахара (глюкозы) в крови, перемещая сахар в клетки. Гормонопродуцирующие опухоли поджелудочной железы также известны как эндокринные опухоли поджелудочной железы.
В нормальных условиях поджелудочная железа перестает вырабатывать инсулин, как только сахар в крови становится низким. Уровень сахара в крови снова медленно повышается и выходит на нормальный уровень. Однако в случае инсулиномы поджелудочная железа продолжает вырабатывать инсулин, который продолжает перемещать сахар в клетки. Из-за этого уровень сахара в крови падает до опасно низкого уровня. Это может привести к легким и тяжелым симптомам, начиная от беспокойства и голода до судорог, комы или смерти.
Расположение и изображения
Инсулиномы происходят из инсулино-продуцирующих клеток поджелудочной железы, называемых островковыми клетками.Поджелудочная железа — удлиненная железа, расположенная в верхней части живота. Обычно нет местных симптомов, связанных с опухолью, таких как боль.
Изображение инсулиномы, удаленной хирургическим путем, полученное из Wikimedia Commons
Изображение клеток инсулиномы из Wikimedia Commons
Об опухолях инсулиномы
В основном инсулиномы побуждают инсулиномы продуцировать больше клеток поджелудочной железы .Однако некоторые инсулиномы могут вызывать секрецию клетками поджелудочной железы и других гормонов, таких как гастрин, адренокортикотропный гормон (АКТГ), 5-гидроксииндоловая кислота, хорионический гонадотропин человека, глюкагон и соматостатин. Эффекты этих опухолей не ограничиваются только функциями инсулина.
Инсулинома может вызывать кратковременное высвобождение инсулина. Это приводит к большим колебаниям уровня сахара в крови. Более 90% инсулином локализованы и не распространяются. Однако в 10% случаев инсулиномы могут быть злокачественными (раковыми) и распространяться.В большинстве случаев будет только одна инсулинома. Однако одновременно может присутствовать более одной инсулиномы. Множественные инсулиномы связаны с заболеванием эндокринной системы, которое называется множественной эндокринной неоплазией 1 типа (МЭН 1).
Признаки и симптомы
Пациенты с инсулиномой имеют три характерных признака, называемых триадой Уиппла, а именно:
- Наличие симптомов низкого уровня сахара в крови (гипогликемии), таких как двоение в глазах, помутнение зрения, учащенное сердцебиение и слабость.
- Низкий уровень сахара в крови обнаруживается одновременно с появлением симптомов.
- Исчезновение симптомов после введения глюкозы.
Другие симптомы могут включать следующее:
- Путаница
- Провалы в памяти
- Аномальное поведение
- Бессознательное состояние
- Судороги
- Потоотделение
- Затруднения при ходьбе
- Учащенное сердцебиение
- Чаще всего возникает нервозность
- Голод
- ночью, рано утром или через несколько часов после еды
- Состояние, ухудшающееся после упражнений или употребления алкоголя
- Избыточная масса тела
Осложнения инсулиномы
Нелеченые инсулиномы могут привести к серьезным осложнениям, связанным с гипогликемией.Это также увеличивает риск комы и случайных падений при обмороке. Однако хирургическое удаление инсулиномы также может привести к осложнениям. Наиболее частыми из всех осложнений являются кровотечение и образование свищей поджелудочной железы из-за утечки. Здесь панкреатический секрет вытекает из поврежденной поджелудочной железы и приводит к образованию свищей.
Из-за повреждения поджелудочной железы во время операции у некоторых пациентов могут образовываться псевдокисты поджелудочной железы, что может привести к воспалению поджелудочной железы (панкреатиту) или формированию абсцесса.Удаление большой части поджелудочной железы может привести к снижению уровня инсулина, поскольку инсулин-продуцирующие клетки удаляются. В конечном итоге это приводит к постоянному состоянию сахарного диабета.
Причины инсулиномы
Точные причины инсулиномы изучены недостаточно. Пациенты с генетическим заболеванием MEN1 (множественная эндокринная неоплазия 1 типа) имеют повышенный риск развития множественных инсулином. Точно так же пациенты с множественными инсулиномами имеют повышенный риск развития МЭН1.Даже в отсутствие MEN1 инсулиномы связаны с генетическими факторами.
Диагностика и тесты
Одних симптомов обычно недостаточно для диагностики инсулиномы. Многие другие состояния могут вызывать эти изменения уровня глюкозы в крови, которые приводят к появлению симптомов. Поэтому важно провести дополнительное диагностическое исследование для выявления инсулиномы.
- Лабораторные тесты: образцы мочи и крови могут быть проверены на уровни глюкозы натощак, C-пептида, проинсулина и инсулина.
- Визуальные исследования: позитронно-эмиссионная томография (ПЭТ), магнитно-резонансная томография (МРТ) или ультразвуковое исследование брюшной полости могут визуализировать инсулиному.
Лекарства от инсулином
Лекарства от инсулином помогают ограничить воздействие чрезмерно высоких уровней инсулина в организме. Гипогликемия является одной из основных проблем, поскольку уровень глюкозы в крови может достигать опасно низкого уровня. Поэтому пациенты с инсулиномами, которые нелегко вылечить, должны часто есть, чтобы предотвратить гипогликемию.
- Диазоксид назначают для уменьшения секреции инсулина. Побочные эффекты могут включать задержку натрия в организме, повышенный риск сердечной недостаточности и чрезмерное оволосение на теле.
- Гидрохлоротиазиды рекомендуются пациентам, принимающим диазоксид, для контроля отека и задержки натрия. Гидрохлоротиазиды усиливают гипергликемический эффект диазоксидов.
- Октреотид также можно назначать для предотвращения гипогликемии и рекомендуется пациентам, которые не реагируют на диазоксид.
- Химиотерапия рекомендуется в редких случаях, когда опухоль не поддается лечению, увеличивается в размерах или не может быть удалена хирургическим путем. Схема терапии включает стрептозотоцин в сочетании с 5-фторурацилом или доксорубицином, хлорозотоцином и интерфероном.
Хирургия инсулиномы
Единственную опухоль можно легко удалить. Однако при наличии множественных опухолей части поджелудочной железы обычно удаляются с помощью процедуры, известной как частичная панкреатэктомия.Тем не менее, тотальной панкреатэктомии следует избегать, поскольку для выработки ферментов поджелудочной железы требуется не менее 15% поджелудочной железы. Хирургическое удаление опухоли затрудняется, если инсулиномы находятся в головке, теле и хвосте поджелудочной железы. В таких случаях можно провести процедуру Уиппла, но она не обязательно гарантирует успешное удаление опухоли.
Хирургическое удаление инсулином считается излечивающим у 90% пациентов и является предпочтительным методом лечения. Может быть выполнена открытая операция или лапароскопическая операция.Перед операцией пациентам назначают диазоксид и декстрозу для предотвращения гипогликемии. Высокий уровень кальция может привести к осложнениям у пациентов, перенесших операцию по инсулиноме. Следовательно, у пациентов с МЭН 1 паращитовидная железа удаляется перед операцией на инсулиному, что предотвращает осложнения, связанные с высоким уровнем кальция.
Диета
Пациентам рекомендуется часто есть, чтобы избежать гипогликемии, и потреблять углеводы каждые 2-3 часа, чтобы избежать гипогликемии, хотя такой подход может привести к увеличению веса.Поскольку физические упражнения усугубляют симптомы гипогликемии у пациентов с инсулиномой, пациентам рекомендуется избегать их.
Прогноз
Более 95% инсулином являются доброкачественными и безвредными, и их полное удаление обычно приводит к долгосрочному излечению. Однако у 5% пациентов доброкачественные инсулиномы могут появиться снова через несколько лет после хирургического удаления. Химиотерапия дает частичный ответ у 50% пациентов и полностью излечивает 20% пациентов.
Артикул:
http: // emedicine.medscape.com/article/283039-overview
http://www.surgery.usc.edu/divisions/tumor/pancreasdiseases/web%20pages/Endocrine%20tumors/pancreatic%20tumors/insulinoma.html
http://www.nlm.nih.gov/medlineplus/ency/article/000387.htm
Рак поджелудочной железы: симптомы, причины, лечение
Анатомия печени и поджелудочной железы
Что такое рак поджелудочной железы?
Рак поджелудочной железы возникает, когда клетки поджелудочной железы бесконтрольно размножаются.В результате может образоваться масса ткани. Иногда это образование доброкачественное (не злокачественное). Однако при раке поджелудочной железы образование является злокачественным (злокачественным).
Что такое поджелудочная железа?
Поджелудочная железа — это железа, которая находится за желудком. Основная задача поджелудочной железы — помочь в расщеплении пищи и регулировать уровень сахара в крови в организме. Поджелудочная железа участвует в поддержании уровня сахара в крови, потому что она вырабатывает инсулин и глюкагон, два гормона, которые контролируют уровень сахара в крови.Поджелудочная железа является экзокринной железой , , потому что она вырабатывает ферменты для пищеварения, и эндокринной железой, потому что она производит гормоны, такие как инсулин и глюкагон.
Какие типы рака поджелудочной железы?
Есть два типа опухолей, которые растут в поджелудочной железе: экзокринные и нейроэндокринные опухоли. Около 93% всех опухолей поджелудочной железы являются экзокринными опухолями, а наиболее распространенный вид рака поджелудочной железы называется аденокарциномой. Аденокарцинома поджелудочной железы — это то, что обычно имеют в виду, когда говорят, что у них рак поджелудочной железы или рак поджелудочной железы.Самый распространенный тип начинается в протоках поджелудочной железы и называется протоковой аденокарциномой.
Существуют более редкие формы экзокринных опухолей, в том числе одна, которая становится все более распространенной — внутрипротоковое муцинозное новообразование (IPMN). Он начинается как доброкачественный, но со временем может вырасти и стать злокачественным.
Остальные опухоли поджелудочной железы, около 7% от общего числа, представляют собой нейроэндокринные опухоли (NET), называемые сетями поджелудочной железы (PNET). Этот тип опухоли также называют опухолью островковых клеток или карциномой островковых клеток.Если у вас опухоль островковых клеток, вы также можете услышать их название, основанное на типе гормона, который вырабатывает клетка — например, инсулинома — это опухоль в клетке, которая производит инсулин.
Симптомы нейроэндокринного рака поджелудочной железы могут отличаться от традиционных симптомов рака поджелудочной железы, таких как желтуха или потеря веса. Это связано с тем, что некоторые PNET продолжают производить гормоны с избытком.
Кто заболевает раком поджелудочной железы?
По данным Американского онкологического общества, рак поджелудочной железы составляет примерно 3% всех онкологических заболеваний и 7% всех случаев смерти от рака в Соединенных Штатах.У мужчин встречается несколько чаще, чем у женщин. Ожидалось, что на 2019 год около 56770 взрослых в США будет диагностирован рак поджелудочной железы.
Что вызывает рак поджелудочной железы?
Нет однозначного ответа. Мы не знаем, что вызывает рак поджелудочной железы. Исследования выявили некоторые факторы риска.
Каковы факторы риска рака поджелудочной железы?
Средний риск развития рака поджелудочной железы в течение жизни составляет примерно 1 из 64. Фактор риска — это то, что увеличивает вероятность того, что вы заболеете.Есть факторы риска, которые возникают в результате поведения, и их можно изменить. Эти типы факторов риска рака поджелудочной железы включают:
- Курение сигарет, сигар и других видов табака.
- Болеют диабетом, особенно диабетом 2 типа, который связан с ожирением. Новое развитие диабета в пожилом возрасте (например, у кого-то в возрасте 70 лет) и у кого-то с нормальным весом или индексом массы тела может быть признаком рака поджелудочной железы.
- Ожирение также является фактором риска.Ношение веса на талии — фактор риска, даже если вы не страдаете ожирением.
- Подверженность воздействию химикатов, используемых химчистками и металлистами.
- Хронический панкреатит, воспаление поджелудочной железы, иногда связанное с курением и употреблением большого количества алкоголя.
Есть также факторы риска, которые нельзя изменить. К ним относятся:
- Наследственность, включая некоторые состояния, вызывающие хронический панкреатит, и в том числе семейный анамнез рака поджелудочной железы.Также важно знать семейный анамнез рака груди, поскольку наследственные заболевания, связанные с раком груди, называемые синдромами BRCA, связаны с раком поджелудочной железы.
- Быть старше 40 лет.
- Мужчина.
- Быть афроамериканцем или евреем-ашкенази.
Каковы признаки и симптомы рака поджелудочной железы?
Рак поджелудочной железы не всегда проявляется симптомами, особенно на ранних стадиях. Однако рак поджелудочной железы может вызвать следующее:
- Боль в верхней части живота, которая может распространяться на спину.
- Пожелтение кожи и белков глаз (желтуха), возможно, с зудом.
- Потеря аппетита.
- Похудание.
- Тромбы.
Ваш лечащий врач может заподозрить рак поджелудочной железы, если у вас есть некоторые симптомы и у вас недавно развился диабет или панкреатит.
Далее: Диагностика и тесты
Последний раз проверял медицинский работник Cleveland Clinic 01.09.2020.
Список литературы
Получите полезную, полезную и актуальную информацию о здоровье и благополучии
е Новости
Клиника Кливленда — некоммерческий академический медицинский центр.Реклама на нашем сайте помогает поддерживать нашу миссию. Мы не поддерживаем продукты или услуги, не принадлежащие Cleveland Clinic.
Политика
Инфогалактика: ядро планетарных знаний
Инсулинома — это опухоль поджелудочной железы, происходящая из бета-клеток и выделяющая инсулин. Это редкая форма нейроэндокринной опухоли.Большинство инсулином являются доброкачественными, поскольку они растут исключительно в своем источнике в поджелудочной железе, но у меньшинства метастазы. Инсулиномы относятся к функциональной группе PanNET («функциональные», потому что они увеличивают выработку инсулина; «PanNET» как аббревиатура от нейроэндокринной опухоли поджелудочной железы). [1] В классификации медицинских предметных рубрик инсулинома является единственным подтипом «островково-клеточной аденомы». [2]
Бета-клетки секретируют инсулин в ответ на повышение уровня глюкозы в крови.Результирующее повышение уровня инсулина снижает уровень глюкозы в крови до нормального уровня, после чего дальнейшая секреция инсулина прекращается. Напротив, секреция инсулина инсулиномами не регулируется должным образом глюкозой, и опухоли будут продолжать секретировать инсулин, вызывая снижение уровня глюкозы ниже нормы.
В результате у пациентов появляются симптомы низкого уровня глюкозы в крови (гипогликемия), которые улучшаются после еды. Диагноз инсулиномы обычно ставится биохимическим путем при низком уровне глюкозы в крови, повышенном уровне инсулина, проинсулина и С-пептида и подтверждается локализацией опухоли с помощью медицинской визуализации или ангиографии.Окончательное лечение — операция.
Характеристики
Инсулиномы — это редкие нейроэндокринные опухоли, частота которых оценивается от 1 до 4 новых случаев на миллион человек в год. Инсулинома — один из наиболее распространенных типов опухолей, возникающих из островков клеток Лангерганса (эндокринные опухоли поджелудочной железы). Оценка злокачественности (метастазов) колеблется от 5% до 30%. Более 99% инсулином возникают в поджелудочной железе, в редких случаях из эктопической ткани поджелудочной железы. Около 5% случаев связаны с опухолями паращитовидных желез и гипофиза (множественная эндокринная неоплазия 1 типа) и чаще бывают множественными и злокачественными.Большинство инсулином имеют небольшие размеры, менее 2 см.
Признаки и симптомы
У пациентов с инсулиномами обычно развиваются нейрогликопенические симптомы. К ним относятся повторяющиеся головные боли, летаргия, диплопия и нечеткость зрения, особенно при физических упражнениях или голодании. Тяжелая гипогликемия может вызвать судороги, кому и необратимые неврологические нарушения. Симптомы, возникающие в результате катехоламинергической реакции на гипогликемию (т. Е. Тремор, учащенное сердцебиение, тахикардия, потливость, голод, беспокойство, тошнота), встречаются не так часто.Иногда наблюдается резкое увеличение веса.
Диагностика
Диагноз инсулиномы подозревается у пациента с симптоматической гипогликемией натощак. Для постановки диагноза «истинная гипогликемия» необходимо соблюдение условий триады Уиппла:
- Симптомы и признаки гипогликемии,
- сопутствующий уровень глюкозы в плазме 45 мг / дл (2,5 ммоль / л) или менее и
- Обратимость симптомов при введении глюкозы.
Анализы крови
Для диагностики инсулиномы необходимы следующие анализы крови:
Если возможно, также может быть полезен уровень проинсулина.Другие анализы крови могут помочь исключить другие состояния, которые могут вызвать гипогликемию.
Испытания на подавление
Обычно выработка эндогенного инсулина подавляется в условиях гипогликемии. Можно провести 72-часовое голодание, обычно контролируемое в условиях больницы, чтобы увидеть, не снижается ли уровень инсулина, что является убедительным показателем наличия инсулин-секретирующей опухоли.
- Во время теста пациент может принимать жидкости без калорий и кофеина.Уровень глюкозы в капиллярной крови измеряется каждые 4 часа с помощью измерителя отражательной способности, пока не будут получены значения <60 мг / дл (3,3 ммоль / л). Затем частоту измерения уровня глюкозы в крови увеличивают до каждого часа, пока значения не станут <49 мг / дл (2,7 ммоль / л). В этот момент или когда у пациента появляются симптомы гипогликемии, проводится анализ крови на уровни глюкозы, инсулина, проинсулина и С-пептида в сыворотке. Затем на этом этапе голодание прекращается и гипогликемия лечится с помощью внутривенного введения декстрозы или углеводсодержащей пищи или напитков.
Диагностическая визуализация
Инсулинома может быть локализована неинвазивными методами, с использованием ультразвука, компьютерной томографии или методов МРТ. Сканирование пентетреотида индия-111 более чувствительно, чем ультразвук, КТ или МРТ для обнаружения опухолей, положительных по рецепторам соматостатина, но не является хорошим диагностическим инструментом для инсулином. Эндоскопическое УЗИ имеет чувствительность 40-93% (в зависимости от локализации опухоли) для выявления инсулином. [3]
Иногда требуется ангиография с чрескожной чреспеченочной катетеризацией вены поджелудочной железы для анализа крови на уровень инсулина.Кальций можно вводить в выбранные артерии, чтобы стимулировать высвобождение инсулина из различных частей поджелудочной железы, что можно измерить путем отбора проб крови из соответствующих вен. Использование кальциевой стимуляции улучшает специфичность этого теста.
Во время операции по удалению инсулиномы интраоперационное ультразвуковое исследование иногда может локализовать опухоль, что помогает хирургу в проведении операции и имеет более высокую чувствительность, чем неинвазивные методы визуализации.
Лечение
Файл: Инсулинома.jpg
Общий вид инсулиномы с типичным красно-коричневым видом опухоли.
Окончательное лечение — хирургическое удаление инсулиномы. Это может включать удаление части поджелудочной железы (процедура Уиппла и дистальная резекция поджелудочной железы).
Лекарства, такие как диазоксид и соматостатин, могут использоваться для блокирования высвобождения инсулина для пациентов, которые не являются кандидатами на хирургическое вмешательство или у которых иным образом есть неоперабельные опухоли.
Стрептозотоцин используется при карциномах островковых клеток, которые производят чрезмерное количество инсулина.Используется комбинированная химиотерапия: доксорубицин + стрептозотоцин или фторурацил + стрептозоцин у пациентов, которым доксорубицин противопоказан. [1]
При метастазирующих опухолях с внутрипеченочным ростом может использоваться окклюзия печеночной артерии или эмболизация. [2]
Прогноз
Большинство пациентов с доброкачественными инсулиномами можно вылечить хирургическим путем. Стойкая или рецидивирующая гипогликемия после операции, как правило, возникает у пациентов с множественными опухолями. Приблизительно у двух процентов пациентов после операции развивается сахарный диабет.
История
Гипогликемия была впервые обнаружена в 19 веке. В 1920-х годах, после открытия инсулина и его использования в лечении диабетиков, гиперинсулинизм подозревался как причина гипогликемии у недиабетиков. Новаторское описание гиперинсулинизма как причины гипогликемии было опубликовано Силом Харрисом в 1924 году. Первое сообщение о хирургическом излечении гипогликемии путем удаления опухоли островковых клеток было сделано в 1929 году.
См. Также
Внешние ссылки
Дополнительные изображения
Инсулинома поджелудочной железы (1).JPG
Инсулинома поджелудочной железы (2) .JPG
Инсулинома поджелудочной железы (3) Хромогранин A.JPG
Инсулинома поджелудочной железы (4) Иммуоокрашивание инсулина.JPG
Список литературы
- ↑ Бернс, WR; Edil, BH (март 2012 г.). «Нейроэндокринные опухоли поджелудочной железы: рекомендации по ведению и обновлению». Современные методы лечения онкологии . 13 (1): 24–34. DOI: 10.1007 / s11864-011-0172-2.PMID 22198808.
- ↑ Веб-сайт MeSH, дерево по адресу: «Pancreatic Neoplasms [C04.588.322.475]», по состоянию на 16 октября 2014 г.
- ↑ Сотудехманеш Р., Хедаят А., Ширазиан Н., Шахраини С., Айнечи С., Зейнали Ф., Колахдузан С. (июнь 2007 г.). «Эндоскопическая ультрасонография (ЭУЗИ) при локализации инсулиномы». Эндокринная . 31 (3): 238–41. DOI: 10.1007 / s12020-007-0045-4. PMID 179. CS1 maint: несколько имен: список авторов (ссылка)
- Ларсен П.Р., Уильямс Р.Л. (2003). Учебник эндокринологии Вильямса (10-е изд.). Филадельфия: У. Б. Сондерс. ISBN 0-7216-9184-6 .
- Doppman JL, Chang R, Fraker DL, et al. (Август 1995 г.). «Локализация инсулином в области поджелудочной железы путем внутриартериальной стимуляции кальцием». Анналы внутренней медицины . 123 (4): 269–73. DOI: 10.7326 / 0003-4819-123-4-199508150-00004. PMID 7611592.
- Сервис FJ. Инсулинома . В: UpToDate, Rose, BD (Ed), UpToDate, Waltham, MA, 2005.
Wikizero — Insulinoma
Инсулинома — это опухоль поджелудочной железы, происходящая из бета-клеток и выделяющая инсулин. Это редкая форма нейроэндокринной опухоли.Большинство инсулином являются доброкачественными, поскольку они растут исключительно в своем источнике в поджелудочной железе, но у меньшинства метастазы. Инсулиномы относятся к группе функциональных нейроэндокринных опухолей поджелудочной железы (PNET) («функциональные», потому что они увеличивают выработку инсулина). [1] В классификации медицинских предметных рубрик инсулинома является единственным подтипом «островково-клеточной аденомы». [2]
Бета-клетки секретируют инсулин в ответ на повышение уровня глюкозы в крови. Возникающее в результате повышение уровня инсулина снижает уровень глюкозы в крови до нормального уровня, после чего дальнейшая секреция инсулина прекращается.Напротив, секреция инсулина инсулиномами не регулируется должным образом глюкозой, и опухоли продолжают секретировать инсулин, вызывая снижение уровня глюкозы ниже нормы.
В результате у пациентов появляются симптомы низкого уровня глюкозы в крови (гипогликемия), которые улучшаются после еды. Диагноз инсулиномы обычно ставится биохимическим путем на основании низкого уровня глюкозы в крови, повышенного уровня инсулина, проинсулина и С-пептида и подтверждается локализацией опухоли с помощью медицинской визуализации или ангиографии.Окончательное лечение — операция.
Признаки и симптомы [править]
У пациентов с инсулиномами обычно развиваются нейрогликопенические симптомы. К ним относятся повторяющиеся головные боли, летаргия, диплопия и нечеткость зрения, особенно при физических упражнениях или голодании. Тяжелая гипогликемия может вызвать судороги, кому и необратимые неврологические нарушения. Симптомы, возникающие в результате катехоламинергической реакции на гипогликемию (т. Е. Тремор, учащенное сердцебиение, тахикардия, потливость, голод, беспокойство, тошнота), встречаются не так часто.Иногда наблюдается резкое увеличение веса. [ необходимая ссылка ]
Диагноз [править]
У пациента с симптоматической гипогликемией натощак подозревается диагноз инсулиномы. Для постановки диагноза «истинная гипогликемия» необходимо соблюдение условий триады Уиппла: [ цитата необходима ]
- симптомов и признаков гипогликемии,
- сопутствующий уровень глюкозы в плазме 45 мг / дл ( 2,5 ммоль / л) или менее, и
- обратимость симптомов при введении глюкозы.
Анализы крови [править]
Эти анализы крови необходимы для диагностики инсулиномы: [ цитата необходима ]
Если возможно, также может быть полезен уровень проинсулина. Другие анализы крови могут помочь исключить другие состояния, которые могут вызвать гипогликемию.
Тесты подавления [править]
Обычно выработка эндогенного инсулина подавляется в условиях гипогликемии. 72-часовое голодание, обычно контролируемое в условиях больницы, может быть выполнено, чтобы увидеть, не снижается ли уровень инсулина, что является сильным индикатором наличия инсулин-секретирующей опухоли.
- Во время теста пациент может принимать жидкости без калорий и кофеина. Уровень глюкозы в капиллярной крови измеряется каждые 4 часа с помощью измерителя отражательной способности, пока не будут получены значения <60 мг / дл (3,3 ммоль / л). Затем частоту измерения уровня глюкозы в крови увеличивают до каждого часа, пока значения не станут <49 мг / дл (2,7 ммоль / л). В этот момент или когда у пациента появляются симптомы гипогликемии, проводится анализ крови на уровни глюкозы, инсулина, проинсулина и С-пептида в сыворотке.Затем на этом этапе голодание прекращается и гипогликемия лечится с помощью внутривенного введения декстрозы или углеводсодержащей пищи или напитков. [ необходимая ссылка ]
Диагностическая визуализация [править]
Инсулинома может быть локализована неинвазивными методами, с использованием ультразвука, компьютерной томографии или методов МРТ. Сканирование на основе пентетреотида индия-111 более чувствительно, чем УЗИ, КТ или МРТ для обнаружения опухолей, положительных по рецепторам соматостатина, но не является хорошим диагностическим инструментом для инсулином.Эндоскопическое УЗИ имеет чувствительность 40-93% (в зависимости от локализации опухоли) для выявления инсулином. [3]
Иногда требуется ангиография с чрескожной чреспеченочной катетеризацией панкреатической вены для анализа крови на уровень инсулина. Кальций можно вводить в выбранные артерии, чтобы стимулировать высвобождение инсулина из различных частей поджелудочной железы, что можно измерить путем отбора проб крови из соответствующих вен. Использование кальциевой стимуляции улучшает специфичность этого теста. [ необходима ссылка ]
Во время операции по удалению инсулиномы интраоперационное ультразвуковое исследование иногда может локализовать опухоль, что помогает хирургу в операции и имеет более высокую чувствительность, чем неинвазивные методы визуализации. [ необходимая ссылка ]
Лечение [править]
Общий вид инсулиномы, показывающий типичный красно-коричневый вид опухоли
Окончательное лечение — хирургическое удаление инсулиномы.Это также может включать удаление части поджелудочной железы (процедура Уиппла и дистальная панкреатэктомия). Лекарства, такие как диазоксид и соматостатин, могут использоваться для блокирования высвобождения инсулина у пациентов, которые не являются кандидатами на хирургическое вмешательство или у которых иным образом есть неоперабельные опухоли. Стрептозотоцин используется при карциномах островковых клеток, которые производят чрезмерное количество инсулина. Используется комбинированная химиотерапия, либо доксорубицин и стрептозотоцин, либо фторурацил и стрептотозоцин у пациентов, которым доксорубицин противопоказан.При метастазирующих опухолях с внутрипеченочным ростом может использоваться окклюзия печеночной артерии или эмболизация. [ необходимая ссылка ]
Прогноз [править]
Большинство пациентов с доброкачественными инсулиномами можно вылечить хирургическим путем. Стойкая или рецидивирующая гипогликемия после операции, как правило, возникает у пациентов с множественными опухолями. Около 2% пациентов после операции заболевают сахарным диабетом. [ необходима ссылка ]
Заболеваемость [править]
Инсулиномы — это редкие нейроэндокринные опухоли, заболеваемость которых оценивается от одного до четырех новых случаев на миллион человек в год.Инсулинома — один из наиболее распространенных типов опухолей, возникающих из островков клеток Лангерганса (эндокринные опухоли поджелудочной железы). Оценка злокачественности (метастазов) колеблется от 5 до 30%. Более 99% инсулином возникают в поджелудочной железе, в редких случаях из эктопической ткани поджелудочной железы. Около 5% случаев связаны с опухолями паращитовидных желез и гипофиза (множественная эндокринная неоплазия 1 типа) и чаще бывают множественными и злокачественными. Большинство инсулином имеют небольшие размеры, менее 2 см. [ необходима ссылка ]
История [править]
Гипогликемия была впервые обнаружена в 19 веке. В 1920-х годах, после открытия инсулина и его использования в лечении диабетиков, гиперинсулинизм подозревался как причина гипогликемии у недиабетиков. Новаторское описание гиперинсулинизма как причины гипогликемии было опубликовано Силом Харрисом в 1924 году. Первое сообщение о хирургическом лечении гипогликемии путем удаления опухоли островковых клеток было сделано в 1929 году. «Genentech и Axel Ulrich клонируют ген человеческого инсулина». Tacomed.com . Архивировано из оригинала 27 сентября 2017 года. Проверено 13 июня 2017 года.
Книги [править]
- Ларсен П.Р., Уильямс Р.Л. (2003). Учебник эндокринологии Вильямса (10-е изд.). Филадельфия: У. Б. Сондерс. ISBN 978-0-7216-9184-8 .
- Doppman JL, Chang R, Fraker DL, et al. (Август 1995 г.). «Локализация инсулином в области поджелудочной железы путем внутриартериальной стимуляции кальцием». Анналы внутренней медицины . 123 (4): 269–73. DOI: 10.7326 / 0003-4819-123-4-199508150-00004. PMID 7611592. S2CID 20993342.
- Служба FJ. Инсулинома . In: UpToDate, Rose, BD (Ed), UpToDate, Waltham, MA, 2005.
Внешние ссылки [править]
Симптомы нейроэндокринных опухолей поджелудочной железы
Ver esta página en español
Нейроэндокринные опухоли поджелудочной железы (НЭО поджелудочной железы или PNET), также называемые эндокринными опухолями поджелудочной железы или опухолями островковых клеток, представляют собой опухоли, которые образуются в результате аномального роста продуцирующих гормоны клеток в поджелудочной железе, называемых островковыми клетками.Поджелудочная железа вырабатывает гормоны, регулирующие уровень сахара в крови, выработку кислоты в желудке, скорость всасывания пищи и количество воды в кишечнике. Нейроэндокринные опухоли поджелудочной железы являются функциональными (вырабатывают гормоны) или нефункциональными (не производят гормоны).
Функциональные нейроэндокринные опухоли поджелудочной железы могут вызывать избыточное производство определенных гормонов поджелудочной железой, что приводит к появлению ряда симптомов. В следующей таблице описаны симптомы, характерные для функциональных нейроэндокринных опухолей поджелудочной железы.
| Тип | Избыточное производство гормонов | Симптомы |
|---|---|---|
| Гастринома (синдром Золлингера-Эллисона) | гастрин | Кислотный рефлюкс, жгучая боль в животе, диарея, избыток жира в стуле и потеря веса. |
| Глюкаганома | глюкагон | Высокий уровень сахара в крови, сильный отек или раздражение кожи, язвы во рту, анемия и потеря веса. |
| Инсулинома | инсулин | Низкий уровень сахара в крови, который может вызвать учащенное сердцебиение, дрожь, потоотделение, спутанность сознания и судороги. |
| Соматостатинома | соматостатин | Поскольку этот гормон подавляет выработку ряда других гормонов, симптомы неспецифичны. К ним относятся диабет, камни в желчном пузыре, потеря веса, диарея, избыток жира в стуле, тошнота и рвота. |
| Опухоль, высвобождающая вазоактивный кишечный пептид (VIPoma) (синдром Вернера-Моррисона) | вазоактивный кишечный пептид (VIP) | Сильная водянистая диарея, которая может привести к снижению уровня калия в крови, вызывая мышечную слабость, усталость и тошноту. |
Нефункциональные нейроэндокринные опухоли поджелудочной железы не вызывают избыточную выработку гормонов поджелудочной железой. Обычно они обнаруживаются из-за боли или желтухи, вызванной большим размером опухоли.
Для получения дополнительной информации о нейроэндокринных опухолях поджелудочной железы обратитесь в Центральную ассоциацию пациентов по бесплатному телефону 877-272-6226 или по электронной почте: [email protected]. Партнеры доступны с понедельника по пятницу с 7:00 до 17:00 по тихоокеанскому времени.
Информация предоставлена организацией Pancreatic Cancer Action Network, Inc.(«PanCAN») не заменяет медицинские консультации, диагностику, лечение или другие медицинские услуги. PanCAN может предоставлять вам информацию о врачах, продуктах, услугах, клинических испытаниях или методах лечения, связанных с раком поджелудочной железы, но PanCAN не рекомендует и не поддерживает какие-либо конкретные ресурсы здравоохранения. Кроме того, обратите внимание, что любая личная информация, которую вы предоставляете персоналу PanCAN во время общения по телефону и / или электронной почте, может храниться и использоваться, чтобы помочь PanCAN выполнить свою миссию по оказанию помощи пациентам и поиску способов лечения и лечения рака поджелудочной железы.Сохраненная составная информация может быть u
Типы рака поджелудочной железы — Сеть действий по борьбе с раком поджелудочной железы
На этой странице:
Опухоли поджелудочной железы представляют собой экзокринных или нейроэндокринных (эндокринных) опухолей . Это основано на типе клетки, в которой они начинаются. Знание типа опухоли важно, потому что каждый тип действует по-разному и реагирует на разные методы лечения.
Внутри этих типов биология каждой опухоли различна.Тестирование биомаркеров дает пациентам информацию о биологии их опухоли.
Каждый больной раком поджелудочной железы индивидуален. Пациенты, которые получают лечение на основе их биологических особенностей, могут жить дольше. Сеть действий по борьбе с раком поджелудочной железы настоятельно рекомендует всем пациентам с раком поджелудочной железы пройти генетическое тестирование на унаследованные мутации как можно скорее после постановки диагноза и анализа биомаркеров опухолевой ткани, чтобы определить наилучшие варианты лечения.
Экзокринные опухоли поджелудочной железы
Около 93 процентов случаев рака поджелудочной железы — это экзокринные опухоли.Они начинаются в экзокринных клетках поджелудочной железы, которые производят ферменты, которые помогают пищеварению.
Аденокарцинома
Самый распространенный тип рака поджелудочной железы — аденокарцинома . Примерно 9 из 10 человек с раком поджелудочной железы имеют этот тип рака.
Аденокарцинома — это экзокринная опухоль. Он начинается в клетках, выстилающих проток поджелудочной железы, которые производят ферменты для пищеварения.
Само слово «аденокарцинома» может относиться к раку других органов.Но если рак начался в поджелудочной железе, это аденокарцинома поджелудочной железы. Узнать больше о:
Другие экзокринные опухоли
Ацинарно-клеточная карцинома — очень редкая форма рака поджелудочной железы. Некоторые опухоли могут привести к тому, что поджелудочная железа вырабатывает слишком много липазы — фермента, переваривающего жиры. Уровень липазы поджелудочной железы можно измерить в крови.
Внутрипротоковое папиллярно-муцинозное новообразование (IPMN) — это опухоль, которая растет из основного протока поджелудочной железы или из боковых ветвей протока.При постановке диагноза IPMN может быть доброкачественным (не раком). Но есть шанс стать раком. Этот риск высок, когда IPMN начинается в главном протоке поджелудочной железы.
Муцинозное кистозное новообразование с инвазивной аденокарциномой — редкая злокачественная опухоль.