Видео Хирургический гемостаз. Гемостатический компрессионный шов по Перейре
Название: Хирургический гемостаз. Гемостатический компрессионный шов по Перейре
Страна: Украина
Язык: Русский
Продолжительность: 02:04
Формат: mp4
В качестве альтернативных путей гемостаза, либо при неэффективности перевязки внутренних подвздошных артерий, возможно применения гемостатического шва по Перейре (шов Перейра), эффективность которого сравнима со швом по Б.Линчу. Его отличие от предыдущего способа заключается в том, что накладывают не один непрерывный, а несколько отдельных циркулярных швов в поперечной матки плоскости. Швы последовательно накладывают и завязывают, продвигаясь от дна к шейке матки. Затягивание и компрессия матки более легкие и контролируемые. В видеоролике описаны преимущества методики наложения компрессионных швов на матку с гемостатической целью.
Также рекомендуем посмотреть
Название: Модификация шва по B-Lynch при атоническом маточном кровотечении
Язык: Испанский
Продолжительность: 10:16
Формат: mp4
… Смотреть видео
Название: Хирургический гемостаз. Экстирпация матки
Страна: Украина
Язык: Русский
Продолжительность: 01:35
Формат: mp4
В условиях когда все хирургические манипуляции не достигли эффекта необходимо вы… Смотреть видео
Название: Хирургический гемостаз. Осуществление перевязки крупных сосудов матки
Страна: Украина
Язык: Русский
Продолжительность: 03:10
Формат: mp4
При неэффективности введения простагландинов в миометрий переходят к наложению л… Смотреть видео
Название: Хирургический гемостаз. Гемостатический компрессионный шов по методике B-Lynch
Гемостатический компрессионный шов по методике B-Lynch
Страна: Украина
Язык: Русский
Продолжительность: 01:49
Формат: mp4
В качестве следующей меры используют гемостатический компрессионный шов по Б.Лин… Смотреть видео
Название: Техника наложения шва по B-Lynch при послеродовом кровотечении
Страна: США
Продолжительность: 02:09
Формат: mp4
В кратком видеоролике показана оперативная техника наложения шва по B-Lynch при … Смотреть видео
Способ остановки послеродового кровотечения
Изобретение относится к медицине, хирургии, акушерству и может быть применено для остановки послеродового кровотечения.
Несмотря на значительные достижения акушерской науки и практики, послеродовые кровотечения продолжают занимать первое — второе места в структуре материнской смертности — в мире 25%, в Российской Федерации — 16% в течение последних 7 лет без тенденции к дальнейшему снижению (Радзинский В.Е., Галина Т.В. Кирбасов Н.П., Маркарян Н.М. Резервы снижения кровотопери при абдоминальном родоразрешении. Результаты рандомизированного исследования. Акушерство и гинекология. 20015; 6: 40-45). При этом гипо- и атонические кровотечения составляют более 70% в структуре всех акушерских кровотечений (Higgins L., Mechery J., Tomlinson A.J. Does carbetocin for prevention of postpartum haemorrhage at caesarean section provide clinical or financial benefit compared with oxytocin? J. Obstet. Gynaecol. 2011; 31(8): 732-9). Для лечения послеродовых кровотечений, обусловленных атонией матки, в настоящее время применяют: инъекции утеротонических препаратов, бимануальную компрессию матки, внутриматочную баллонную тампонаду, селективную деваскуляризацию матки путем перевязки магистральных артерий или с помощью ангиографической эмболизации, маточные компрессионные швы и удаление матки.
Целью всех этих лечебных мероприятий является: минимизация кровопотери, сохранение детородной функции, недопущение таких жизнеугрожающих осложнений, как геморрагический шок, некроз передней доли гипофиза, гипоксическая энцефалопатия и коагулопатия.
Медикаментозная терапия примерно в 1% случаев оказывается неэффективной (Prendiville et al. Active versus expectant management in the third stage of labour. Cochrane Database of Systematic Reviews 2000, Issue 3; Elgafor el Sharkwy L.A. Carbetocin versus sublingual misoprostol plus oxytocin infusion for prevention of postpartum hemorrhage at cesarean section in patients with risk factors: a randomized, open trail study. Arch. Gynecol. Obstet. 2013; 288(6): 1231-6.), а частота ургентной послеродовой гистерэктомии, предпринимаемой после безуспешного применения всего арсенала консервативных мероприятий, составляет 1-3 на 1000 родов (Francous К. et al. Is peripartum hysterectomy more common in multiple gestations. Obstet Gynec 2005; 105: 1369-1372).
Известно, что радикальные методы остановки акушерских кровотечений способны дискредитировать функцию тазового дна в связи с изменениями кровоснабжения, иннервации и лимфодренажа этих органов и развитием полигландулярных, полисистемных синдромов (Kozek-Langenecker S.A. Perioperative coagulation monitoring. Best Pract Res Clin Anaesthesiol. 2010; 24: 27-40).
Гистерэктомия при послеродовом кровотечении в настоящее время рассматривается как нежелательное и экстремальное средство не только потому, что ведет к утрате генеративной функции, но и в связи с техническими трудностями, связанными с выделением нижнего сегмента матки, сопровождающегося риском повреждения мочевого пузыря и мочеточника.
В последние годы разработано несколько новых, более простых и менее инвазивных методик борьбы с массивным послеродовым кровотечением в попытке уйти от большого хирургического вмешательства и сохранить детородную функцию.
Наиболее близким по технической сущности и достигаемому результату к настоящему изобретению является способ лечения послеродового кровотечения, заключающийся в наложении компрессионных швов на матку по Б-Линчу, впервые описанный в 1997 году (B-Lynch С.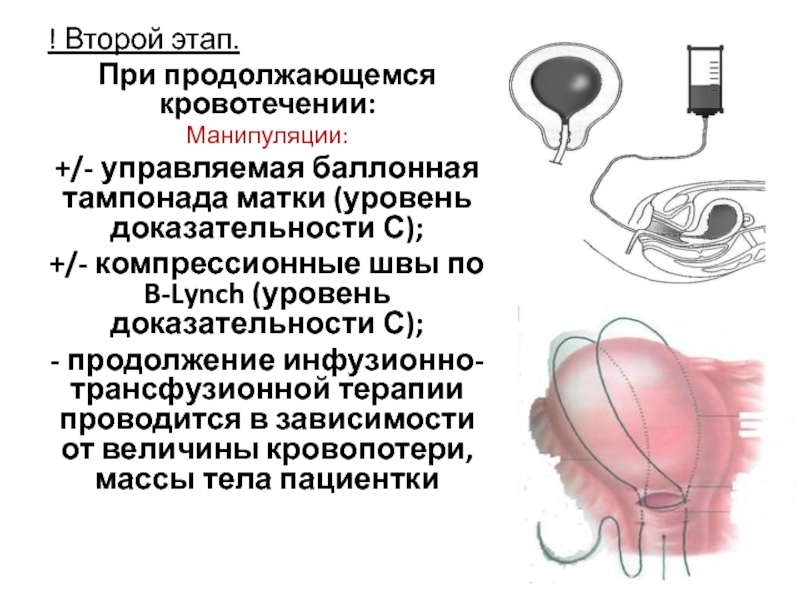 , Coker A. et al. The B-Lynch surgical technique for the control of massive post partum hemorrhage: an alternative to hysterectomy. Five cases reported. Br. J. Obstet Gynaecol, 1997; 104: 372-375). Известный способ предполагает наложение на матку так называемых «рюкзачковых» швов. Матка дважды одной нитью опоясывается в продольном направлении на расстоянии 4 см от каждого латерального края.
, Coker A. et al. The B-Lynch surgical technique for the control of massive post partum hemorrhage: an alternative to hysterectomy. Five cases reported. Br. J. Obstet Gynaecol, 1997; 104: 372-375). Известный способ предполагает наложение на матку так называемых «рюкзачковых» швов. Матка дважды одной нитью опоясывается в продольном направлении на расстоянии 4 см от каждого латерального края.
Известен способ наложения компрессионного шва на матку, заключающийся в наложении двух продольных и двух поперечных швов через весь миометрий (Matsubara S., Kuwata Т., Yoshiba Т., Usui R., Ohkuchi A. Uterine compression suture for cesarean hysterectomy: possible applications to conditions other than atonic bleeding. J. Clin. Case Rep 2014, 4:5).
Известен способ наложения компрессионных гемостатических швов на матку по типу «песочных часов» (Debjyoti Santra, Sumanta Kumar Mondal, Debmalya Maity, Debasis Das, Utpal Ghosh. Hour Glass Compression Suture in the Management of Primary PPH. IOSR Journal of Dental and Medical Sciences. 2014; 5(1): 35-40): заключающийся в наложении двух восьмиобразных швов в продольном направлении на расстоянии 4 см от каждого латерального края.
Известен гемостатический компрессионный шов на матку по типу «английской булавки» (Ali Abdelhamed M.Mostfa and Mostafa M. Zaitoun Safety pin suture for management of atonic postpartum hemorrhage. Obstetrics and Gynecology. 2012; Article ID 405795, doi:10.5402/2012/405795): первый вкол иглы осуществляется через миометрий на 3 см от правого ребра и на 3 см ниже нижнего разреза на матке, выкол производится на задней стенке матки. Нить проходить по всей задней поверхности матки, перекидывается через дно и второй вкол осуществляется на передней стенке на 4-5 см ниже дна и приблизительно на 4 см от края правого ребра, игла проходит через миометрий и выкол осуществляется на задней поверхности матки, нить перекидывается через дно матки. Швы подтягиваются с умеренным сдавлением матки и фиксируются узлом на передней стенке матки.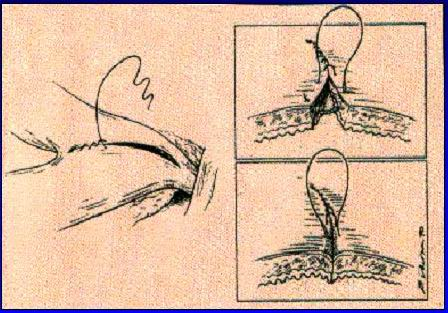 Второй шов накладывается симметрично на левую сторону.
Второй шов накладывается симметрично на левую сторону.
Известен способ наложения гемостатических компрессионных швов на матку, предложенный Shamsun Nahar (Shamsun Nahar, Shamim Fatema Nargis, Merina Khannam. Simple technique of uterine compression sutures for prevention of primary postpartum hemorrhage during caesarian secrion. Pak J. Med Sci. 2010; 26(2): 319-323). Способ предполагает наложение на матку трех швов: матка трижды одной нитью опоясывается в продольном направлении.
Известен способ наложения компрессионного гемостатического шва на матку, предложенный Dusan Stanojevic (Dusan Stanojevic, Marija Stanojevic, Milena Zamurovic, Anka Cirovic, Amira Hajric, Snezana Rakic, Pavle Srbinovic. Uterine compression suture technique in the management of severe postpartum haemorrhage as an alternative to hysterectomy. Srp. Arh.Celok. Lek. 2009; 137(11-12): 638-640): шов накладывается волнообразно по задней стенке матки вверх, начинаясь от правой маточно-крестцовой связки до правого угла матки, захватывая миометрий и не приникая в полость матки. Нитка перекидывается через дно матки и волнообразный шов продолжается по передней стенке. Второй шов делается симметрично на левой стороне матки. Затем накладываются еще два поперечных шва на центральную часть матки с целью ее сдавления.
Известен гемостатический шов по Хайману (Anamika Majumdar, Kallol Mallick, Bipin Vasava, Kanan T. Desai, Malati Dalal. A descriptive study on Hayman suture technique to control postpartum hemorrhage. Journal of Obstetrics and Gynaecology 2012; 34: 79-83): способ предполагает наложение на матку «рюкзачковых» швов на матку дважды одной нитью опоясывается в продольном направлении на расстоянии 4 см от каждого латерального края и фиксируя шов в области дна матки.
Известен компрессионный гемостатический шов, предложенный Cho J.H.: множественный квадратный шов (Cho J.H., Jun H.S., Lee CN. Hemostatic suturing technique for uterine bleeding during cesarean delivery.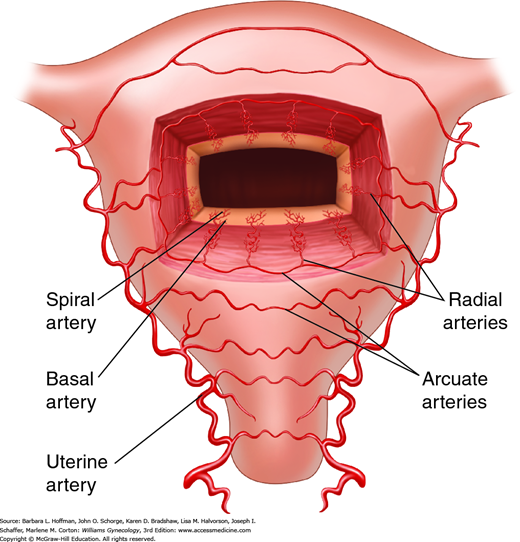 Obstet Gynecol. 2000; 96: 129-31): на матку в переднезаднем направлении сквозь всю толщу миометрия накладываются четыре шва в виде квадрата.
Obstet Gynecol. 2000; 96: 129-31): на матку в переднезаднем направлении сквозь всю толщу миометрия накладываются четыре шва в виде квадрата.
Известен способ лечения послеродового кровотечения путем наложения тампонирующих скобкообразных швов на матку (RU 2394509): накладывают горизонтальные сквозные швы, с помощью которых целенаправленно тампонируется плацентарная площадка противоположной стенкой полости матки. Швы накладывают преимущественно в пределах плацентарной площадки. Швы выполняют горизонтальными рядами с длиной шва 2,0-2,5 см, а расстояние между швами выбирают в поперечном направлении в пределах 3,0-3,5 см друг от друга, а между рядами поперечных швов по вертикали, один над другим — на расстоянии 5,0-5,5 см. Перед завязыванием узлов выполняют бимануальный прием сдавления матки, с помощью которого выбирается сила давления противоположной стенки матки на плацентарную площадку, необходимая для остановки кровотечения. Завязыванием узлов лишь фиксируется достигнутый гемостаз.
Принцип действия перечисленных швов заключается в «продолжительном компрессионном воздействии на внутриорганную сосудистую систему матки», тем самым является вариантом идеи перевязки сосудов, кровоснабжающих матку. Только в данном случае лигируются уже не внутренние подвздошные или маточные артерии, а следующие по ходу сосудистые ветви: аркуатные артерии — наиболее крупные внутриорганные сосуды первого порядка, отходящие от восходящей ветви маточной артерии к телу матки в горизонтальном направлении в количестве 10-15 ветвей и дугообразно охватывающие переднюю и заднюю стенки органа.
Недостатки вышеописанных швов: во-первых, в их просвет попадают значительные объемы мышечной ткани, во-вторых, для лигирования внутриорганной сосудистой системы матки приходится применять значительное усилие при затягивании швов, что неизбежно ведет к избыточному сдавливанию и возможному повреждению мышечной ткани, нарушению кровоснабжения миометрия с переходом в частичный или полный некроз матки, в третьих, в послеродовом периоде в результате инволюции матки возможно провисание швов и образование открытых нитяных петель, несущих потенциальный риск ущемления и нарушения проходимости кишки.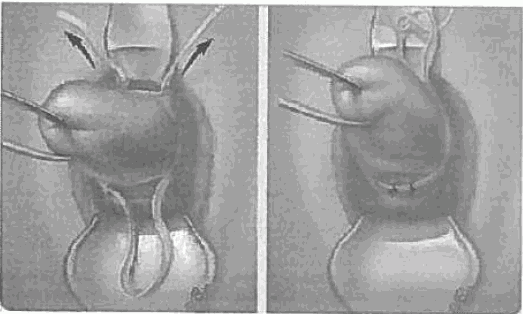 Описаны такие осложнения, как рубцово-ишемическая дегенерация миометрия, прорезывание швов сквозь толщу стенки матки, пиометра, внутриматочные синехии, нарушающие отток менструальных выделений, наружные спаечные процессы в брюшной полости и др., которыми в ряде случаев сопровождается применение данного метода.
Описаны такие осложнения, как рубцово-ишемическая дегенерация миометрия, прорезывание швов сквозь толщу стенки матки, пиометра, внутриматочные синехии, нарушающие отток менструальных выделений, наружные спаечные процессы в брюшной полости и др., которыми в ряде случаев сопровождается применение данного метода.
Эффективность компрессионных гемостатических швов составляет 90%. Имеются сообщения о необходимости дополнительной перевязки магистральных сосудов (Nelson G.S., O’Brien J.M. The uterine sandwich for persistent uterine atony: combining the B-Lynch compression suture and an intrauterine Bakri balloon. Am. J. Obstet Gynecol 2007; 196; 9-10).
Задачей настоящего изобретения является разработка и создание способа остановки послеродового кровотечения, обладающего улучшенными характеристиками, в первую очередь, в отношении сохранения анатомической и функциональной целостности матки.
Кроме того, повышение эффективности и снижение процента осложнений, простота инструкций, быстрота и безопасность выполнения в кризисной ситуации ургентной хирургии явились бы весьма ценными характеристиками вновь разработанного способа.
Для решения поставленной задачи разработан новый способ остановки послеродового кровотечения, в котором задействован другой механизм достижения гемостаза, а именно локальное наложение гемостатического шва на участок кровотечения — плацентарную площадку.
Для остановки кровотечения в общей хирургии используется, во-первых, наложение жгута выше места кровотечения, во-вторых, сдавление кровоточащего сосуда снаружи, длительная компрессия на стенки поврежденного сосуда приводит к их смыканию, а в дальнейшем включаются процессы тромбообразования, что обеспечивает надежную остановку кровотечения.
Суть маточного кровотечения при атонии и гипотонии заключается в том, что потеря крови происходит из зияющих спиральных артерий плацентарной площадки.
В предлагаемом нами способе остановки маточного кровотечения отсутствует массивное, продольное, избыточное компрессионное воздействие на ткани миометрия и всю внутриорганную сосудистую систему. Наложение предлагаемого сборочного наружно-маточного надплацентарного гемостатического шва является целенаправленным воздействием на систему спиральных артерий, открывающихся на дне плацентарного ложа с минимальным воздействием на остальные ткани миометрия.
Наложение предлагаемого сборочного наружно-маточного надплацентарного гемостатического шва является целенаправленным воздействием на систему спиральных артерий, открывающихся на дне плацентарного ложа с минимальным воздействием на остальные ткани миометрия.
Предлагаемый способ остановки послеродового кровотечения заключается в том, что со стороны серозной оболочки матки миометрий области плацентарной площадки прошивается сборочным (по типу кисета) швом, не проникающим в полость матки (Фигуры 1, 2). Шовный материал прокладывается на 1/3 миометрия и стягивается в поперечном направлении по типу «кисета» одной нитью. Наложенный шов завязывается с усилием, достаточным для остановки кровотечения.
Предлагаемый способ остановки послеродового маточного кровотечения обеспечивает отсутствие компрессионно-ишемического повреждения миометрия, снижает интраоперационную кровопотерю и общую травматичность, уменьшает риск возникновения спаечных процессов в полости матки, а также снижает возможность ущемления кишки при возможном провисании длинных швов вследствие инволюции матки, обеспечивает свободный отток лохий в послеродовом периоде.
Таким образом, компрессия спиральных артерий плацентарной площадки осуществляется сборочным наружно-маточным швом через миометрий. не приникая в полость матки, с помощью которого происходит сдавление зияющих сосудов с минимальной травматизацией окружающих тканей.
Существенным отличительным признаком предлагаемого шва является то, что при его использовании достигается сохранение кровотока в этих наиболее крупных ветвях маточной артерии, обеспечивающих основное кровоснабжение мышцы матки (фигура 3).
В отличие от известных аналогов предлагаемый гемостатический наружно-маточный надплацентарный сборочный шов не уменьшает объем полости матки, что создает условия для дополнительной установки маточного катетера.
В случае послеродового кровотечения, возникающего в результате предлежания или низкого прикрепления плаценты, при хорошо сократившемся теле матки, область наложения шва с хорошим гемостатическим эффектом ограничивается только нижним маточным сегментом, в основном областью плацентарной площадки.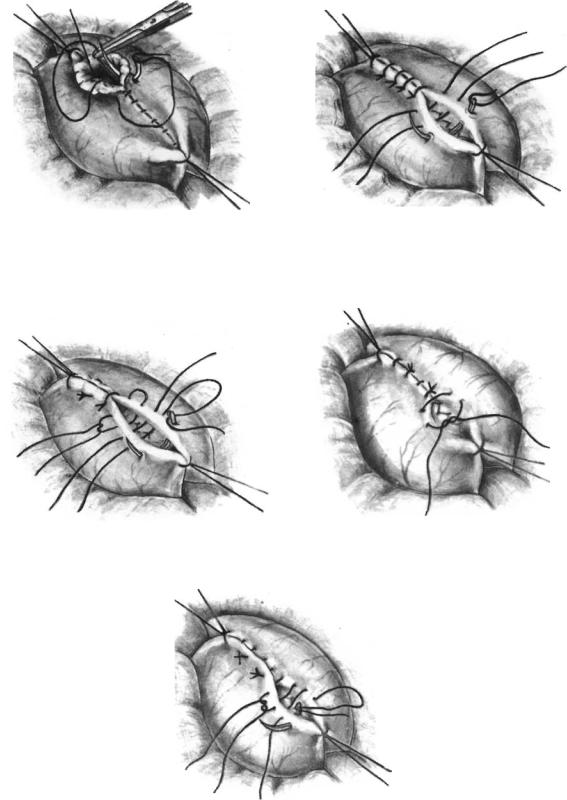
В результате создан способ остановки послеродового маточного кровотечения, механизм действия которого основывается на сдавлении зияющих спиральных артерий области плацентарного ложа путем наложения серозно-мышечного сборочного шва сохраняющего кровоток в остальной сосудистой системе, питающей миометрий (в аркуатных и радиальных артериях).
Существенной технической частью нашего способа является то, что швы завязывают без применения бимануальной компрессии матки в отличие от всех существующих аналогов.
В качестве шовного материала могут быть использованы абсорбируемые плетеные многонитчатые нити (Dexon, Vicryl, Monocryl). Шов накладывают изогнутой иглой длиной 70 мм (фигура 4).
Проведено клиническое испытание предложенного способа остановки послеродового кровотечения путем наложения гемостатического наружно-маточного надплацентарного сборочного шва. Исследования проведены на базе Бюджетного учреждения здравоохранения Омской области «Областная клиническая больница» (БУЗОО «ОКБ») «Родильный дом». В исследование было включено 94 пациентки с кровотечением после кесарева сечения. Все женщины были разделены на две группы в зависимости от лечебной тактики. Основную группу составили 65 женщин, к которым применялся гемостатический наружно-маточный надплацентарный сборочный шов, в группу сравнения вошли 29 женщин, к которым применялась традиционная акушерская тактика. Эффективность лечения оценивали по двум критериям: объем кровопотери и число гистерэктомий.
Традиционная тактика при кровопотере, превышающей физиологическую, включала: массаж матки, ручное обследование полости матки, инвазионную и трасфузионную терапию с применением свежезамороженной плазмы, эритроцитарной массы, тромбоконцентрата, ингибиторов протеаз, а также хирургических методов гемостаза: перевязка маточных артерий.
Среди акушерских кровотечений более половины 57 (60,6%) случаев были обусловлены нижнесегментными кровотечениями (предлежание плаценты, неполноценность рубца на матке после операции кесарево сечение, многоплодная беременность), в остальных случаях — гипотоническими кровотечениями (39,36%). Из нозологий преобладали аномалии расположения плаценты — предлежание плаценты (25,50%) и аномалии прикрепление плаценты — вращение плаценты (12,31%).
Из нозологий преобладали аномалии расположения плаценты — предлежание плаценты (25,50%) и аномалии прикрепление плаценты — вращение плаценты (12,31%).
В соответствии с использованными в настоящей работе критериями эффективности наиболее выраженный гемостатический эффект получен в основной группе. При стандартной акушерской тактике количество случаев гистерэктомий было значимо больше, чем в основной группе (31,03% против 6,15%, р=0,02).
Кровопотеря 2000 мл и более, зарегистрирована у 16,2% женщин основной группы и у в 27,6% случаев среди пациенток группы сравнения (р=0,03). Общий объем кровопотери женщин в основной группе был значимо меньше, чем в группе сравнения (2402±203 мл против 1926±108 мл).
Клинические примеры
Пациентка А., 28 лет, прооперирована в плановом порядке по поводу центрального предлежания плаценты. После отделения плаценты кровопотеря составила 700 мл на область нижнего сегмента матки наложен гемостатический наружно-маточный надплацентарный сборочный шов. Кровотечение было остановлено. Общая кровопотеря 1000 мл. Послеродовый период протекал гладко. Пациентка выписалась на 6 сутки.
Пациентка Б., 24 года. Своевременные роды крупным плодом (масса 4100 г). В раннем послеродовом периоде, через 18 минут после отделения последа появились обильные кровяные выделения из половых путей в объеме 800 мл. Произведено ручное обследование матки. Матка дряблая, кровотечение продолжается, объем кровопотери достиг 1300 мл. Пациентка переведена в операционную. Произведена нижнесрединная лапаротомия, на матку наложен гемостатический наружно-маточный надплацентарный сборочный шов. Кровотечение остановлено. Общая кровопотеря 1700 мл. Послеродовый период протекал гладко. Выписана на 8 сутки.
Пациентка М., 28 лет, прооперирована в плановом порядке по поводу диамниотической, дихориальной двойни, поперечное положение обоих плодов. Интраоперационно отмечается повышенная кровоточивость из плацентарного ложа.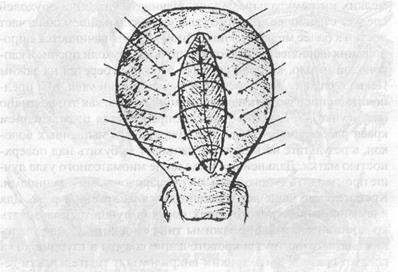 Кровопотеря достигла 1200 мл. Произведено наложение гемостатического наружно-маточный надплацентарного сборочного шва. Кровотечение было остановлено. Общая кровопотеря 1800 мл. Послеродовый период протекал гладко. Пациентка выписалась на 6 сутки.
Кровопотеря достигла 1200 мл. Произведено наложение гемостатического наружно-маточный надплацентарного сборочного шва. Кровотечение было остановлено. Общая кровопотеря 1800 мл. Послеродовый период протекал гладко. Пациентка выписалась на 6 сутки.
Способ остановки послеродового кровотечения, заключающийся в наложении гемостатического наружно-маточного надплацентарного шва, для чего сборочный шов накладывают в поперечном направлении одной нитью со стороны серозной оболочки матки в области плацентарной площадки на 1/3 миометрия без проникновения в полость матки, затем нить стягивают в поперечном направлении по типу «кисета» и завязывают шов с усилием, достаточным для остановки кровотечения, без применения бимануальной компрессии матки.
Эхографические и эластографические характеристики состояния матки в зависимости от техники восстановления ее целости при кесаревом сечении
ФГБУ Научный центр акушерства, гинекологии и перинатологии им. В.И. Кулакова Минздрава России, Москва
Цель исследования. Изучить особенности состояния матки и возможности использования эхо- и эластографии в раннем и отдаленном послеоперационном периоде для оценки изменений в миометрии в зависимости от типа накладываемого шва.
Материал и методы. В исследование вошли 129 женщин после операции кесарева сечения. У 57 пациенток матку зашивали непрерывным однослойным швом, у 30 – однослойным с блокировкой (по Ревердену) и у 42 – двуслойным. Зашивание матки с прошиванием всех слоев производили у 102 пациенток, у 27 – стенку матки восстанавливали без прокола эндометрия. Через 3 месяца после операции кесарева сечения на контрольное обследование обратились 34 пациентки. Из них у 15 во время кесарева сечения стенка матки была восстановлена однослойным швом, у 9 – однослойным с блокировкой, у 10 – двухслойным швом: в том числе у 22 – с проколом эндометрия, у 7 – без прокола эндометрия. На первом этапе проводили ультразвуковое исследование в В-режиме. На втором этапе проводили оценку эластичности тканей в реальном времени с помощью компрессионной эластографии с расчетом эластографического индекса (ЭИ). Во всех 129 наблюдениях исследования проводили на четвертые сутки после родоразрешения, а у 34 – также через 3 месяца после кесарева сечения.
На втором этапе проводили оценку эластичности тканей в реальном времени с помощью компрессионной эластографии с расчетом эластографического индекса (ЭИ). Во всех 129 наблюдениях исследования проводили на четвертые сутки после родоразрешения, а у 34 – также через 3 месяца после кесарева сечения.
Результаты исследования. При однослойном обвивном и однослойном с блокировкой швом, в сравнении с двухслойным отмечается снижение продолжительности операции (р=0,005) и (р=0,0172). На 4 сутки в послеоперационном периоде показатели гемоглобина были выше при однослойном обвивном шве по сравнению со швом с блокировкой (р=0,03). На 4 сутки после операции длина шейки матки имеет наименьшие значения после зашивания раны матки в два слоя. При ультразвуковой оценке через 3 месяца после кесарева сечения, статистических достоверных данных, в зависимости от метода зашивания стенки матки, не получено. Однако максимальные значения ЭИ получены у женщин с двухслойной техникой шва матке.
Заключение. При использовании однослойной методики зашивания стенки матки преимуществами являются снижение продолжительности операции и более высокие значения гемоглобина и гематокрита в раннем послеоперационном периоде. В этот период длина шейки матки у женщин с двуслойной техникой зашивания матки меньше, чем при однослойной. Несмотря на отсутствие различий в толщине миометрия в области рубца на матке в послеоперационном периоде, показатели жесткости ткани в этой области наиболее высокие при двухслойной технике зашивания матки.
Нами выявлены различия в состоянии рубца на матке при однослойной и двуслойной технике зашивания матки. Необходимо продолжение исследований для определения, насколько выявленные различия связаны с морфофункциональным состоянием рубца при последующей беременности.
кесарево сечение
шов на матке
УЗИ шва
эластография
1. Enkin M.W., Wilkinson C. Single versus two layer suturing for closing the uterine incision at caesarean section. Cochrane Database Syst. Rev. 2006; (3): CD000130.
Rev. 2006; (3): CD000130.
2. Стрижаков А.Н., Баев О.Р., Рыбин М.В., Христофорова А.В. Модификация кесарева сечения. Акушерство и гинекология. 1997; 5: 33-8.
3. Кулаков В.И., Чернуха Е.А., Комисарова Л.М. Кесарево сечение. М.: Триада-Х; 2004. 320с.
4. Ананьев В.А. Результаты кесарева сечения при наложении однорядного и двухрядного шва на матку. Акушерство и гинекология. 2000; 4: 26-9.
5. Chapman S.J., Owen J., Hauth J.C. One- versus two- layer closure of a low transverse Cesaetean: the next pregnancy. Obstet. Gynecol. 1997; 89(1): 16-8.
6. Краснопольский В.И., Логутова Л.С., Буянова С.Н. Репродуктивные проблемы оперированной матки. М.: Миклош; 2006. 160с.
7. Tucker J.M., Hauth J.C., Hodgkins P., Owen J., Winkler C.L. Trial of labor after a one- or two-layer closure of a low transverse uterine incision. Am. J. Obstet. Gynecol. 1993; 168(2): 545-6.
8. Bujold E., Bujold C., Hamilton E.F., Harel F., Gauthier R.J. The impact of a single-layer or double-layer closure on uterine rupture. Am. J. Obstet. Gynecol. 2002; 186(6):1326-30.
9. Dodd J.M., Anderson E.R., Gates S. Surgical techniques for uterine incision and uterine closure at the time of caesarean section. Cochrane Database Syst. Rev. 2008; (3): CD004732.
10. Durnwald C., Mercer B. Uterine rupture, perioperative and perinatal morbidity after single-layer and double-layer closure at cesarean delivery. Am. J. Obstet. Gynecol. 2003; 189(4): 925-9.
11. Yazicioglu F., Gökdogan A., Kelekci S., Aygün M., Savan K. Incomplete healing of the uterine incision after caesarean section: Is it preventable? Eur. J. Obstet. Gynecol. Reprod. Biol. 2006; 124(1): 32-6.
12. Шляпников М.Е. Клинико-экспериментальное обоснование оптимизации гистерографии при кесаревом сечении. Вопросы гинекологии, акушерства и перинатологии. 2004; 3(2): 14-9.
13. Roberge S., Bujold E. Single versus double layer closure and risk of uterine rupture: systematic review and meta-analysis. » //_2007 г
» //_2007 г
Ученый секретарь диссертационного совета, доктор медицинских наук,
профессор Александр Михайлович Шулутко
ОБЩАЯ ХАРАКТЕРИСТИКА РАБОТЫ
Актуальность проблемы
Несмотря на существенный прогресс акушерско-гинекологической помощи за последнее столетие, ряд проблем остаются не решенными до сих пор Одной из ведущих причин материнской смертности являются акушерские кровотечения, составляя в чистом виде 20-25%, как конкурирующая причина 42%, а как фоновая -до 78% (Серов В Н ) Ежегодно от послеродовых кровотечений в мире погибает до 125 тысяч женщин (Hayman RG Arulkumaran S Steer PJ) А если учитывать все кровотечения в акушерстве, то эта цифра будет еще больше Из тех женщин, которым удается сохранить жизнь, многие лишаются дальнейшей репродуктивной функции вследствие радикальных операций (удаление матки) Традиционное ведение пациенток с послеродовыми кровотечениями включает в себя ряд мероприятий ручное и инструментальное обследование полости матки, зашивание разрывов мягких тканей родовых путей, введение утеротонических средств внутривенно и в шейку матки, наружный массаж матки, введение тампона с эфиром в задний свод влагалища, наложение клемм на шейку матки В случае продолжающегося кровотечения, выполняется хирургическое лечение экстирпация матки, или надвлагалшцная ампутация матки, последнее возможно в случае сформированной шейки и при отсутствии нарушений свертываемости крови В случае массивной кровопотери, развития ДВС синдрома, неадекватного гемостаза в процессе операции выполняют перевязку внутренних подвздошных артерий Эта методика в большинстве случаев является заключительным этапом лечения
Следует отметить, что причинами возникновения гипотонических и атонических кровотечений являются недостаточность ретракции миометрия и тромбообразования в сосудах плацентарной площадки
Нарушения функциональной способности миометрия к началу родов обусловлены двумя группами факторов К первой группе относятся состояния или заболевания матери гестозы, заболевания сердечно-сосудистой системы, печени, почек, дыхательных путей, ЦНС, нейроэндокринные расстройства, острые и хронические инфекции Во вторую группу входят причины, способствующие анатомической и функциональной неполноценности матки аномалии расположения плаценты, задержка в полости матки частей последа, преждевременная отслойка
нормально расположенной плаценты, пороки развития матки, приращение и плотное прикрепление плаценты, воспалительные заболевания матки (эндометрит), миома матки, многоплодие, крупный плод, изменения деструктивного характера в плаценте Помимо причин, которые могут приводить к развитию гипотонии и атонии существуют предрасполагающие факторы, способствующие развитию подобных состояний К ним относятся аномалии родовой деятельности, приводящие к длительному или быстрому и стремительному течению родов, несвоевременное излитие околоплодных вод, быстрое извлечение плода при акушерских операциях; назначение в больших дозах препаратов тономоторного действия, чрезмерно активное ведение третьего периода родов, необоснованное применение (при неотделившейся плаценте) таких приемов, как метод Абуладзе, Гентера, Креде-Лазаревича, наружный массаж матки, потягивание за пуповину и др
В настоящее время считается, что в генезе гипотонии и атонии матки помимо функциональных нарушений миометрия существенную роль играют изменения в системе гемостаза, которые приводят к недостаточности тромбообразования в сосудах плацентарной площадки
Нарушение гемокоагуляционных свойств крови при гипо- и атонических кровотечениях подтверждается двухфазностью изменений в системе гемостаза, при сравнительно небольшой кровопотере (15—20% ОЦК) Кратковременная фаза гиперкоагуляции сменяется фазой гипокоагуляции Предрасполагающими факторами для возникновения подобных состояний являются преждевременная отслойка нормально расположенной плаценты, эмболия околоплодными водами, внутриутробная гибель плода, гестозы, разрыв матки, гипотония матки, экстрагенитальная патология.
К нарушениям системы гемостаза в родах нередко приводит длительная гемодшпоционная терапия (реополиглюкин) с антикоагулянтами у беременных с АФС, анти-ХГ антителами и у женщин с гипо- и изокоагуляцией, не характерной данному сроку беременности
Отдельно стоить отметить беременных пациенток с множественными миоматозными узлами больших размеров По данным литературы свыше 70 % женщин с миомой и беременностью находятся в возрасте старше 30 лет, причем половина из них — первобеременные (Э К Айламазян) Как правило, беременность,
роды и послеродовой период у женщин с миомой матки протекают не очень гладко и сопровождаются рядом осложнений Если же говорить о гипотонических кровотечениях, то миома матки больших размеров сама по себе может являться предрасполагающим фактором для развития последних Частота оперативного родоразрешения у женщин с миомой матки намного выше, нежели у основной массы беременных и составляет (60-80%). При этом стоит отметить, что в случае родоразрешения беременных с миомой матки путем операции кесарево сечения могут возникнуть дополнительные трудности В норме оперативное родоразрешение сопровождается кровопотерей в 400 — 500 мл, в случае наличия миомы эта цифра может заметно возрастать, особенно если параллельно выполняется миомэкгомия Традиционно проведение последней выполняется по строгим показаниям Однако в связи с внедрением в акушерскую практику различных методик позволяющих сохранять матку при различных осложнениях возникающих в родах и послеродовом периоде все больше авторов предлагает расширение показаний к миомэктомии во время оперативного родоразрешения
Таким образом, высокая частота акушерских кровотечений, приводящих к смерти пациенток или утрате репродуктивной функции у молодых женщин, побуждает продолжать исследования в направлении разработки более эффективных способов их лечения. В связи с этим проблема рационального хирургического лечения акушерских кровотечений, в частности перевязки внутренних подвздошных артерий является в настоящее время аюуальной, так как выполнение перевязки внутренних подвздошных артерий на первом этапе позволяет в кратчайшие сроки остановить 1фовотечение, и тем самым не допустить массивной кровопотери и развития ДВС синдрома. При этом появляется возможность сохранения матки, а, следовательно, и дальнейшей репродуктивной функции женщины
При этом появляется возможность сохранения матки, а, следовательно, и дальнейшей репродуктивной функции женщины
Нелью настоящей работы является повышение эффективности лечения тяжелых гипотонических кровотечений после родов и оперативного родоразрешения.
Задачи исследования:
1. Оценить существующие принципы лечения акушерских кровотечений
2 Разработать показания к применению органосберегающих операций (кругового компрессионного шва на матку, шва по Линчу и перевязки внутренних подвздошных артерий) при гипотонических кровотечениях
3 Изучить возможность использования компрессионных швов и перевязки магистральных сосудов для профилактики кровотечений при оперативном родоразрешении беременных с множественной миомой матки
4 Разработать и обосновать поэтапную акушерскую и хирургическую тактику ведения женщин с послеродовыми гипотоническими кровотечениями
5. Изучить особенности менструальной и генеративной функций у пациенток после органосберегающих операций на органах малого таза
Научная новизна исследования
В данной работе впервые доказано преимущество выполнения перевязки внутренних подвздошных артерий первым этапом оперативного лечения акушерских кровотечений, а также использование компрессионных швов на матку различной модификации Это позволило снизить общую кровопотерю в раннем послеродовом периоде и в ряде случаев сохранить репродуктивную функцию
Впервые нами была доказана целесообразность выполнения плановой перевязки внутренних подвздошных артерий с целью снижения кровопотери во время операции, у беременных с миомой матки больших размеров или с множественными узлами, которым во время оперативного родоразрешения производили миомэктомию
Нами была разработана тактика ведения родильниц с послеродовыми кровотечениями с использованием органосберегающих операций
Практическая значимость
На основании полученных результатов метод органосберегающего хирургического лечения, включающий наложение компрессионных швов на матку и выполнение перевязки внутренних подвздошных артерий, может быть рекомендован как этап в последовательности мероприятий направленных на борьбу с акушерскими гипотоническим кровотечениями
При оперативном родорарешении беременных с миомой матки выполнение перевязки внутренних подвздошных артерий в плановом порядке перед проведением миомэктомии может быть рекомендовано с целью снижения общей кровопотери
Положения, выносимые на защиту
1. Сохранение репродуктивной функции женщин при лечении тяжелых гипотонических кровотечений возможно при этапном проведении органосберегающих хирургических вмешательств (наложение кругового компрессионного шва на матку и шва по Линчу, перевязка внутренних подвздошных артерий) 2 Перевязка подвздошных артерий в качестве этапа оперативного родоразрешения при сочетании беременности с множественной миомой матки уменьшает риск возникновения интра- и послеоперационного кровотечений и не нарушает в дальнейшем репродуктивную функцию
Сохранение репродуктивной функции женщин при лечении тяжелых гипотонических кровотечений возможно при этапном проведении органосберегающих хирургических вмешательств (наложение кругового компрессионного шва на матку и шва по Линчу, перевязка внутренних подвздошных артерий) 2 Перевязка подвздошных артерий в качестве этапа оперативного родоразрешения при сочетании беременности с множественной миомой матки уменьшает риск возникновения интра- и послеоперационного кровотечений и не нарушает в дальнейшем репродуктивную функцию
Внедрение результатов работы в клиническую практику
Разработанный алгоритм ведения пациенток с кровотечениями в раннем послеродовом периоде и пациенток угрожающих по кровотечению во время оперативного родоразрешения путем операции кесарева сечения внедрен в работу родильного дома №17 г Москва и акушерских отделений клиники акушерства и гинекологии ММА им И М Сеченова Материалы диссертации используются при чтении лекций на кафедре акушерства и гинекологии №1 лечебного факультета ММА им ИМ Сеченова
Апробация работы
Апробация диссертации состоялась на научно-методической конференции кафедры акушерства и гинекологии № 1 лечебного факультета ММА им И М Сеченова 27 июня 2007 года
Публикации результатов работы
По теме диссертации опубликовано 4 научные работы
Объем н структура диссертации
Работа изложена на 107 страницах машинописного текста и состоит из введения, обзора литературы, клинической характеристики пациенток, описания методов обследования, результатов собственных исследований, обсуждения, выводов и практических рекомендаций Список литературы состоит из 125 источников, из которых 40 отечественных и 85 зарубежных авторов Диссертация иллюстрирована 32 таблицами и 5 рисунками
СОДЕРЖАНИЕ РАБОТЫ Материалы и методы исследования
В клинике акушерства и гинекологии им В Ф Снегирева Московской медицинской академии им ИМ Сеченова за период с 1999 по 2007 гг было проведено обследование и лечение 40 пациенток Помимо этого ретроспективно были оценены истории родов 60 женщин Все пациентки были разделены на 4 группы
В первую группу вошли 25 родильниц с послеродовыми гипотоническими кровотечениями, неподдающиеся лечению консервативными методами Из них 8 пациенткам на хирургическом этапе лечения было выполнено наложение компрессионного кругового шва и шва по Линчу При этом в 3 случаях данным объемом удалось ограничиться, а в 5 случаях дополнительно была выполнена перевязка внутренних подвздошных артерий В 17 случаях производилась только перевязка внутренних подвздошных артерий, при этом в 2 случаях объем оперативного лечения был расширен до экстирпации матки
Вторая группа была представлена 25 женщинами с послеродовыми кровотечениями, которым на хирургическом этапе лечения была произведена экстирпация матки или надвлагалищная ампутация матки
В третью группу вошли 15 беременных с миомой матки, которым при оперативном родоразрешении была выполнена в плановом порядке перевязка внутренних подвздошных артерий с последующей миомэкгомией
Четвертую группу составили 35 беременных женщин с миомой матки, которым во время оперативного родоразрешения была произведена миомэктомия, при этом в 4
случаях объем оперативного лечения был расширен до экстирпации матки, в связи с возникшим гипотоническим кровотечением
Следует отметить, что вторая и четвертая группа оценивались ретроспективно в качестве групп сравнения
Таблица 1
Распределение женщин по группам
группа Количество больных
1 Пациентки с послеродовыми кровотечениями, которым выполнена перевязка внутренних подвздошных артерий в комбинации с компрессионными швами 25
2 Пациентки с послеродовыми кровотечениями, которым выполнена экстирпация или надвлагалищная ампутация матки (ретроспективно) 25
3 Беременные с миомой матки, которым выполнена плановая перевязка внутренних подвздошных артерий во время оперативного родоразрешения с последующей миомэктомией 15
4 Беременные с миомой матки, которым выполнена миомэкгомия во время оперативного родоразрешения (ретроспективно) 35
Клиническое и клинико-лабораторное обследование беременных и родильниц проводили в динамике по общепринятым методикам
До родов анатомические особенности внутренних половых органов женщин и состояние плода уточняли при трансабдоминальном ультразвуковом исследовании В послеоперационном периоде применяли трансвагинальное ультразвуковое исследование органов малого таза с допплерометрическим исследованием кровотока в сосудах матки. Использовали ультразвуковой аппарат «Toshiba SSH-140A», в котором совмещены пульсационный допплеровский датчик и ультразвуковой датчик, работающий в режиме серой шкалы, что позволяло получать изображение сосуда с одновременной регистрацией кривых скоростей кровотока Также использовали цветовое допплеровское картирование кровотока внутренних подвздошных артерий и
Использовали ультразвуковой аппарат «Toshiba SSH-140A», в котором совмещены пульсационный допплеровский датчик и ультразвуковой датчик, работающий в режиме серой шкалы, что позволяло получать изображение сосуда с одновременной регистрацией кривых скоростей кровотока Также использовали цветовое допплеровское картирование кровотока внутренних подвздошных артерий и
сосудов матки В ряде случаев для оценки кровотока в сосудах малого таза использовали мультиспиральную компьютерную томографию с контрастированием
Комплекс мер для борьбы с акушерскими кровотечениями включал в себя ряд этапов После опорожнения мочевого пузыря проводили наружный массаж маткн, при этом одновременно внутривенно, внутримышечно или подкожно вводили препараты, сокращающие мускулатуру матки окситоцин, метнлэргометрин Затем осматривали родовые пути, имеющиеся разрывы зашивали, при продолжающемся кровотечении под внутривенным наркозом производили ручное обследование стенок послеродовой матки При отсутствии эффекта от ручного обследования начинали внутривенное введение свежезамороженной донорской плазмы. Одновременно с этим в переднюю стенку тела матки, через брюшную стенку по ультразвуковому тучу вводили раствор энзапроста в дозировке 0,2-0,5 мл Следующим этапом в случае отсутствия эффекта от проведенных мероприятий накладывали клеммы на шейку матки Была использована методика наложения клемм по Бакшееву шейка матки с каждой стороны захватывалась 3-4 аборцангами Зажимы накладывали так, чтобы одна ветвь щипцов располагалась на внутренней поверхности боковой стенки матки, а вторая — наружной После наложения аборцанги несколько подтягивали книзу В случае продолжающегося кровотечения переходили к оперативным мероприятиям
В асеггтческих условиях, под эндотрахеальным наркозом выполняли поперечное надлобковое чревосечение
Первым этапом выполняли наложение кругового компрессионного шва на матку и шва по Линчу Матку выводили в рану, иглу проводили на уровне внутреннего зева по задней стенке матки у места отхождения крестцово-маточных связок, далее — через широкую маточную связку под собственной связкой яичника и выводили под круглой маточной связкой с одной стороны. Затем свободный конец нити проводили таким же путем с другой стороны Концы нити связывали на уровне внутреннего зева по передней стенке, при этом формировали петлю на уровне внутреннего зева
Затем свободный конец нити проводили таким же путем с другой стороны Концы нити связывали на уровне внутреннего зева по передней стенке, при этом формировали петлю на уровне внутреннего зева
Наложение шва по Линчу производили по следующей методике- проведение лигатуры начинали на 3 см ниже разреза на матке с правой стороны, в случае возникновения гипотонического кровотечения во время кесарева сечения В том случае если гипотоническое кровотечение возникало после самопроизвольных родов,
10
иглу проводили в нижнем маточном сегменте, на уровне пузырно-маточной складки, затем — через полость матки, и выводили на 3 см выше верхнего края разреза на матке и на 4 см от ребра матки Далее нить укладывали вертикально на переднюю стенку, дно и заднюю стенку матки, после чего проводили иглу на уровне правой крестцово-маточной связки, лигатуру снова выводили в полость матки и затем наружу на уровне левой крестцово-маточной связки Шовный материал проводили вертикально в обратном направлении и заканчивали шов на 3 см выше и ниже разреза Связывание концов нити выполняли после зашивания разреза на матке
Вторым этапом, при отсутствии эффекта от наложения компрессионных швов, производили перевязку внутренних подвздошных артерий Пальпаторно оценивали расположение бифуркации общей подвздошной артерии При помощи ножниц вскрывали париетальную брюшину над бифуркацией общей подвздошной артерии с одной стороны, прослеживали ход наружной и внутренней подвздошных артерий, мочеточника и, используя диссектор, из окружающих тканей выделяли внутреннюю подвздошную артерию Под выделенную артерию с помощью иглы Дешампа или мягкого зажима проводили нерассасывающуюся нить и сосуд лигировали Аналогичную манипуляцию выполняли с противоположной стороны За состоянием больной наблюдали в течение 20 минут и при продолжающемся кровотечении объем операции расширяли до экстирпации матки
Все полученные результаты специального обследования пациенток нами были обработаны методом вариационной статистики, с вычислением средней арифметической величины (М), ошибки средней (m) Вероятность возможной ошибки каждого показателя вычисляли по статистическому критерию Стьюдента Вычисления были выполнены с использованием пакета статистических программ Microsoft Excel 2003
Различия между сравниваемыми величинами считали статистически достоверными при уровне значимости р s 0,05 и t г 2
Результаты исследования и их обсуждение
Возраст беременных колебался от 19 до 46 лет и составил в среднем 33,6±4,9
года
Первобеременных пациенток было 24 (24%) В первой группе — 9 (36%), во второй — 4 (16%), в третьей — 6(40%) и в четвертой — 7 (20%) Первородящих — 63
11
(63%). Соответственно по группам: 16 (64%), 12 (48%), 10 (66,7%), 25 (71,4%). Повторные роды были у 37 пациенток (37%): в первой труппе — 9 (36%), во второй -13 (52%), в третьей — 5(33,3%) и в четвертой — 10 (28,6%).
Соответственно по группам: 16 (64%), 12 (48%), 10 (66,7%), 25 (71,4%). Повторные роды были у 37 пациенток (37%): в первой труппе — 9 (36%), во второй -13 (52%), в третьей — 5(33,3%) и в четвертой — 10 (28,6%).
Таблица 2.
Распределение обследованных пациенток по возрасту
□ женщины моложе 30 лет
■ женщины старше 30 лет
1-ая 2-ая 3-я 4-ая группа группа группа группа
Число беременностей в анамнезе у обследованных женщин варьировало от I до 5. Искусственные аборты были у 10 пациенток. Число абортов у каждой конкретной пациентки варьировало от 1 до 3. Осложнений после искусственных абортов не было ни у одной пациентки. Количество родов составило от 1 до 3. Оперативные роды были у 3 пациенток.
При анализе соматического статуса у 52% пациенток имелись сопутствующие экстрагенитальные заболевания, причем у 23% женщин отмечалось сочетание 2-3 хронических экстрагенитальных заболевания, а у 4% — более 3. У 26% беременных в анамнезе были гинекологические заболевания инфекционно-воспалительного характера. Гинекологические заболевания невоспалительного характера были отмечены у 57% беременных. В анамнезе у 22% имелась эктопия шейки матки, 21,1% из них была выполнена диатермокоагуляция. В целом, оперативные вмешательства на органах репродуктивной системы перенесли 10% женщин, причем наиболее часто в анамнезе встречались указания на миомэкгомию.
Общая гинекологическая заболеваемость составила 74%
У большинства пациенток течение беременности осложнилось различной акушерской патологией
Гестационный срок на момент родоразрешения у всех беременных был не менее 37 недель, в среднем 38-39 недель Во всех случаях было головное предлежание плода
Статистически значимой разницы в длительности и особенностях течения родов у женщин 1 и 2 групп выявлено не было
Общая продолжительность родов составила в среднем 9 час 9 мин (549 мин ± 4 мин) Длительность первого периода родов составила в среднем 8 час 33 мин (513 мин)
Большинство женщин (82%) были родоразрешены путем операции кесарева сечения в плановом или экстренном порядке Это было связано с тем, что в третьей и четвертой группах оперативное родоразрешение выполнялось в 100% случаях, дополняясь миомэктомией
У всех пациенток 1 и 2 групп в послеродовом периоде возникло гипотоническое кровотечение
С целью его остановки под внутривенным наркозом через 5-10 минут после окончания третьего периода родов проводили осмотр родовых путей Во всех случаях разрывы шейки матки были зашиты отдельными викриловыми швами При разрывах стенок промежности целостность ее была восстановлена послойно Одновременно с этим всем пациенткам производили наружный массаж матки, а также внутривенное и внутримышечное введение метилэргометрина (1мл) Всем пациенткам после самопроизвольных родов было произведено ручное обследование стенок полости послеродовой матки, с последующим ультразвуковым контролем В 10% был обнаружен дефект плацентарной ткани, остатки которой были удалены во время манипуляции
Учитывая продолжающееся гипотоническое кровотечение, всем пациенткам в первой группе в переднюю стенку тела матки по ультразвуковому лучу вводили раствор энзапроста в дозировке 0,2-0,5 мл, во второй группе препарат вводили в шейку матки Процедуру выполняли под строгим контролем артериального давления Повышение артериального давления наблюдали в 3 случаях При этом разница
систолического давления не превышала 20 мм рт ст, а диастолического 10 мм рт ст
Одновременно с введением энзапроста начинали внутривенное введение свежезамороженной донорской плазмы из расчета 20 мл на 1 кг веса больной Эти мероприятия занимали от 10 до 15 минут от начала гипотонического кровотечения
Принимая во внимание отсутствие эффекта от проводимой терапии, 16 пациенткам были наложены клеммы по Бакшееву шейка матки с каждой стороны захватывалась 3-4 аборцангами Зажимы накладывали так, чтобы одна ветвь щипцов располагалась на внутренней поверхности боковой стенки матки, а вторая -наружной После наложения аборцанги несколько подтягивали книзу В 2-х случаях были наложены клеммы по Генкелю-Тиканадзе Во всех случаях в момент наложения клемм кровотечение прекращалось У 10 пациенток оно возобновилось через 5-15 минут, при наложенных клеммах У 8 пациенток клеммы лежали от 60 до 120 мин, но после их снятия кровотечение возобновилось
При плановом и экстренном кесаревом сечении гипотония матки развивалась во время операции и проявлялась дряблостью мышечной стенки и кровотечением В 6 случаях кровотечение возникло через 30 мин после окончания операции, в связи с чем, пациенткам была произведена релапаротомия Интраоперационно всем женщинам в тело матки вводили энзапрост в дозировке 0,2-0,5 мл, под контролем артериального давления
Во второй группе в большинстве случаев 92% была выполнена экстирпация матки без придатков В 8% объем был ограничен надвлагалищной ампутацией матки без придатков
В первой группе у 8 пациенток поэтапно на матку накладывали круговой компрессионный шов и/или шов по Линчу. В 12% случаях кровотечение остановилось В 20% случаев кровотечение продолжалось, и операция была дополнена двусторонней перевязкой внутренних подвздошных артерий с положительным эффектом У 17 пациенток была выполнена двусторонняя перевязка внутренних подвздошных артерий, без наложения компрессионных швов В 92% случаев бы получен эффективный гемостаз Через 20 мин экспозиции передняя брюшная стенка зашивалась В 2 случаях (8%) матка оставалась дряблой,
В 12% случаях кровотечение остановилось В 20% случаев кровотечение продолжалось, и операция была дополнена двусторонней перевязкой внутренних подвздошных артерий с положительным эффектом У 17 пациенток была выполнена двусторонняя перевязка внутренних подвздошных артерий, без наложения компрессионных швов В 92% случаев бы получен эффективный гемостаз Через 20 мин экспозиции передняя брюшная стенка зашивалась В 2 случаях (8%) матка оставалась дряблой,
кровотечение продолжалось, в связи, с чем объем оперативного лечения был расширен до экстирпации матки без придатков
Общая кровопотеря в первой группе составила в среднем 1631,25 мл. Во второй группе в среднем 1877,78±51,2 мл
Длительность оперативного лечения в первой группе составила в среднем 95,45 мин Во второй группе 112,23 мин
Таблица 3
Кровопотеря и длительность оперативного лечения в группах 1 и 2
Группа 1 Группа 2
Общая кровопотеря 1631,25±27,3 мл 1877,78±51,2 мл
Длительность оперативного лечения 95,45±7,2 мин 112,23±12,1 мин
В 3 и 4 группах во время кесарева сечения 50 пациенткам была выполнена миомэктомия 15 пациенткам, которые составили 3 группу, после извлечения плода и зашивания разреза на матке, планово производили перевязку внутренних подвздошных артерий, перед миомэктомией
В среднем общий размер узлов составил 5,4 ± 1,2 см Максимальный размер узла миомы составил 12,0 х 9,0 см Во всех случаях узлы располагались межмышечио, или субсерозно-межмышечно, преимущественно по задней стенке и в дне, а также по передней стенке мапси
Миомэктомию во всех случаях выполняли после зашивания матки В третьей группе ни в одном из случаев не возникло, возможного в такой ситуации, гипотонического кровотечения и не потребовался переход на более радикальный объем оперативного вмешательства (надвлагалищная ампутация или экстирпация матки)
В четвертой группе у 4 (11,5%) пациенток операция осложнилась гипотоническим кровотечением, потребовавшим расширения объема оперативного лечения до надвлагалищной ампутации матки в 3 случаях и до экстирпации в 1
Общая кровопотеря во время операции в третьей группе в среднем составила 845,2±42,1 мл, что на 33% меньше чем в четвертой группе, где средняя кровопотеря составила 1261,4*25,4 мл
Объем внутривенной трансфузии свежезамороженной плазмы колебался от 700 и до 1200, и составил за время наблюдения в среднем 861,34±75,26
Средняя длительность операции составила в третьей группе 84,45±15,8 мин В четвертой группе длительность операции составила в среднем 76,85±12,4
Таблица 4
Кровопотеря и длительность оперативного лечения в группах 3 и 4
Группа 3 Группа 4
Общая кровопотеря 845,2+42,1 1261,4+25,4
Длительность оперативного лечения 84,45±15,8 76,85+12,4
Интраоперацнонных осложнений ни в одной из групп не было
В послеоперационном периоде состояние всех женщин контролировали и оценивали при помощи лабораторных и инструментальных методов Оценивали показатели общих анализов крови и мочи, биохимического и гемостазиологического исследования крови
В общем анализе крови у пациенток в динамике первой недели послеродового периода количество гемоглобина колебалось от 45 до 90 г/л, количество эритроцитов от 2,6 до 4,4 1012/л, лейкоцитов — от 4,4 до 15,2 109/л, СОЭ — от 6 до 55 мм/ч, палочкоядерных нейтрофилов от 1 до 16%, сегментоядерных нейтрофилов — от 44 до 90%, лимфоцитов — от 3 до 40%, моноцитов от 1 до 11%, эозинофилов от 0 до 7%
В общем анализе крови во Н-ой группе в динамике первой недели послеродового периода количество гемоглобина колебалось от 91 до 140 г/л, количество эритроцитов от 3,1 до 4,4 1012/л, лейкоцитов — от 5,7 до 15,3 109/л, СОЭ — от 8 до 48 мм/ч, палочкоядерных нейтрофилов от 1 до 11%, сегментоядерных нейтрофилов- от 52 до 85%, лимфоцитов — от 7 до 39%, моноцитов от 1 до 8%, эозинофилов от 0 до 9%
В послеродовом периоде изучали показатели гемостаза Учитывая наличие обширной внутренней раневой поверхности и соответственное усиление процессов локального тромбообразования в матке, изменения исследуемых параметров гемостаза в течение первых суток послеродового периода (рост количества тромбоцитов, увеличение концентрации фибриногена) представлялись физиологическими
При изучении основных биохимических показателей крови родильниц было выявлено достоверное снижение количества общего белка в обеих группах на 3-й сутки после родов по сравнению с аналогичными данными перед родоразрешением -63,5±1,0 г/л и 58,9±1,7 г/л — в 1-ой группе, и 65,9±1,2 г/л и 61,4±2,16 г/л — во Н-ой группе соответственно (р<0,05) Также на 3 сутки после родов было отмечено достоверное (р<0,05) повышения уровня глюкозы в крови у женщин, родоразрешенных абдоминальным путем и повышение уровня мочевины в обеих группах
Для контроля за течением послеродового периода, состояния послеоперационного шва мы проводили ультразвуковое исследование на 3 — 5 — 7 сутки
У трех родильниц после абдоминального родоразрешения при ультразвуковом исследовании было выявлено гематома подкожно-жировой клетчатки (1 случай), подапоневротическая гематома (2 случая). Ввиду небольших размеров гематом хирургического лечения не потребовалось
В течение первых 2-х недель послеродового периода идет постепенное уменьшение всех размеров матки В меньшей степени уменьшается переднезадний размер матки Различная скорость инволюции разных отделов матки объясняется самой особенностью строения миометрия
Полость матки в течение первых 3-х суток после родов визуализировалась у всех родильниц как четко контурированное щелевидное эхонегативное образование, средние размеры которого составляли 0,7±0,1 см в первой группе 0,64±0,218 см — в третьей и 1,0±0,2 в четвертой, с вариабельностью от 1,5 см до сомкнутого состояния
Проведенное нами ультразвуковое исследование кривых скоростей кровотока в маточных артериях, аркуатных, радиальных и спиральных артериях (таблица 6), продемонстрировало, что в первые сутки отмечалось снижение систоло-диастолического отношения, пульсационного индекса и индекса резистентности Нормализация этих показателей наступала в среднем через 6 месяцев после перевязки внутренних подвздошных артерий и наложения компрессионных швов на матку
Количество проведенных койко-дней в стационаре после операции отражено в таблице 5
Таблица 5
Средний койко-день
Группа 1 Группа 2 Группа 3 Группа 4
Послеоперационный койко-день 9,8 11,32 7,38 8,21
Таблица 6
Показатели кровотока в сосудах матки через 6 месяцев после перевязки внутренних подвздошных артерий и наложения компрессионных швов
Группа]
Индекс Пульсационный Индекс (ПИ) Систоло-Диастолическое отношение (СДО) Индекс Резистентности (ИР)
Маточные артерии 2,43±0,11 (1,42-3,63) 8,55±0,56 (3,97-14,41) 0,88±0,01 (0,73 — 0,93)
Аркуатные артерии 1,69±0,11 (1,00 — 2,83) 5,23±0,49 (2,50-9,50) 0,78*0,02 (0,60-0,89)
Радиальные артерии 1,32±0,09 (0,67 — 2,00) 3,89±0,24 (2,00 — 5,00) 0,71 ±0,02 (0,50-0,80)
Базальные артерии 1,16±0,14 (0,67-2,50) 2,87±0,24 (1,00 — 4,00) 0,57±0,44 (0,33 — 0,73)
Спиральные артерии Определялся только венозный кровоток со средней скоростью 2,8 см/с (1-4 см/с)
Пациенток после оперативного вмешательства наблюдали от 12 до 36 месяцев После наложения компрессионных швов на матку и/или перевязки внутренних подвздошных артерий кровоснабжение матки восстанавливалось в течение 3-6 месяцев Это было подтверждено данными допплерометрии, цветового допплеровского картирования и мультиспиральной компьютерной томографии с контрастированием
Восстановление менструальной функции у женщин с сохраненными матками в наших исследованиях происходило через 4-6 месяцев при наличии лактации, при подавлении — через 1,5-2 месяца
При анализе отдаленных результатов восстановление репродуктивной функции по нашим данным было в 4 случаях Беременность наступила у 4 пациенток после перевязки внутренних подвздошных артерий в сроки от 12 до 36 месяцев В двух
случаях было выполнено прерывание беременности по желанию женщин В двух случаях пациентки на сроке доношенной беременности были родоразрешены
Гипотоническое кровотечение представляет серьезную угрозу не только для здоровья, но и для жизни родильницы Наш опыт позволяет сделать вывод о том, что своевременное выполнение определенных хирургических мероприятий (наложение кругового компрессионного шва, шва по Линчу на матку и/или перевязка внутренних подвздошных артерий) при акушерских кровотечениях позволяет уменьшить кровоснабжение матки, благодаря чему появляется возможность остановить маточное кровотечение, сохранив при этом орган Следует отметить, что гемостатический эффект перевязки внутренних подвздошных артерий обусловлен не прекращением кровотока в маточных артериях, а изменением его характера и направления. После лигирования внутренних подвздошных артерий начинает функционировать система анастомозов, позволяющая в достаточной мере осуществлять доставку крови к органам малого таза, и в частности, к матке Таким образом, после перевязки внутренних подвздошных артерий кровь поступает в маточные артерии не из крупного артериального сосуда с резкими перепадами давления в разные фазы сердечного цикла, а из сети мелких артерий с незначительными изменениями пульсового давления Артериальный кровоток в маточных артериях по своим характеристикам после перевязки приближается к венозному Указанные изменения наблюдаются сразу после перевязки внутренних подвздошных артерий, из чего следует, что основным фактором остановки кровотечения является не ишемизация матки, а резкое снижение пульсового давления в маточных артериях, вследствие чего кровотечение останавливается за счет тромбообразования
Наложение компрессионных швов на матку приводит к временному сдавлению миометрия в трех плоскостях, что также приводит к улучшению тромбообразования в сосудах плацентарной площадки или в сосудах лож удаленных миоматозных узлов
Подобная тактика органосберегающего оперативного лечения пациенток репродуктивного возраста с гипотоническими кровотечениями позволяет сохранить женщинам менструальную и генеративную функции, что особенно важно для воплощения в жизнь национального проекта по развитию акушерства и детства
Тактика ведения акушерских кровотечений (схема).
Акушерское послеродовое кровотечение
Гипо-или атония матки
Частичное | плотное | прикрепле |
ние плаценты, задержка частей последа
Дефекты гемостаза
Наружный | массаж матки
Ручное обследование стенок послеродовой матки
| коррекция| гемостаза
Внутривенное, интрацервикальное введение утеротонических препаратов
Наложение клемм по Бакшееву или _ Генкелю-Тиканадзе
Разрыв матки
[мишисчпа
| Зашивание| | разрыва I матки
Введение лростагландина (энзапрост 0,2-0,5 мл) в стенку матки по УЗ-лучу или интраоперационно
С
Наложение компрессионных швов на матку
| Перевязка внутренних подвздошных артерий
Разрывы мягких тканей родового канала
| Зашивание] | разрывов I
Ьмттвмкшмммядгмж-мйАЯ
Ампутация или экстирпация матки
выводы
1 Продолжающееся гипотоническое кровотечение в послеродовом и в послеоперационном периодах, при неэффективности консервативных методов его остановки, является показанием к наложению на матку компрессионных швов и/или перевязки внутренних подвздошных артерий
2 Соблюдение определенной этапности хирургических вмешательств при лечении гипотонических кровотечений (круговой компрессионный шов на матку, шов по Линчу, перевязка внутренних подвздошных артерий) и только после этого при отсутствии достаточного гемостаза — ампутация или экстирпация матки, позволяет сохранить этот орган репродуктивной системы в 88,0 % случаев
3 При операции кесарево сечение у женщин с множественной миомой матки и угрозой возникновения гипотонического кровотечения необходимо производить плановую перевязку внутренних подвздошных артерий При недостаточной сократимости матки могут быть также использованы компрессионные швы
4 Применение операции перевязки подвздошных артерий в плановом порядке, как этапа оперативного родоразрешения у беременных женщин с множественной миомой матки значительно (на 33%) снижает объем интраоперационной кровопотери, а также риск возможного возникновения послеоперационных кровотечений
5 После наложения компрессионных швов на матку и/или перевязки внутренних подвздошных артерий кровоснабжение матки восстанавливается в течение 3-6 месяцев Это способствует у оперированных больных полному восстановлению нарушенной репродуктивной функции
ПРАКТИЧЕСКИЕ РЕКОМЕНДАЦИИ
1 В случае возникновения послеродовых гипотонических кровотечений и неэффективности консервативных методов лечения, необходимо срочно приступить к органосберегающей операции
2 У таких больных на первом этапе хирургического вмешательства следует применить наложение кругового компрессионного шва на матку, а при
недостаточной эффективности этой операции, шов по Линчу При продолжающемся кровотечении необходимо произвести перевязку внутренних подвздошных артерий При отсутствии эффективного гемостаза необходимо производить операцию удаления матки Подобная тактика позволила сохранить репродуктивную функцию у 88% пациенток
3. При операции кесарево сечение у беременных с множественной миомой
матки и планируемой миомэктомией перевязку внутренних подвздошных артерий необходимо производить в плановом порядке после извлечения плода с целью уменьшения интраоперационной кровопотери и профилактики послеоперационного кровотечения. При недостаточной сократимости матки, после удаления узлов миомы целесообразно наложение компрессионных швов Это позволяет избежать операции удаления матки
Список работ, опубликованных по теме диссертации.
1. Ищенко АИ, Липман АД, Ищенко А А, Бахвалова А А Перевязка
магистральных сосудов в профилактике и лечении кровотечений в акушерстве -в кн Международный конгресс «Современные технологии в диагностике и лечении гинекологических заболеваний» / Под ред акад Кулакова В И -Паетори, М, 2005 — с 318-319
2 Ищенко АИ, Липман АД, Ищенко А А, Бахвалова А А Перевязка
внутренних подвздошных артерий в профилактике и лечении кровотечений в акушерстве // Материалы первого Всероссийского научного форума «Инновационные технологии медицины XXI века» М, 2005 — с 114-115
3. Ищенко АИ, Липман АД, Ищенко А А, Бахвалова А А Перевязка внутренних подвздошных артерий при лечении послеродовых кровотечений // Российский медицинский форум «Фундаментальная наука и практика», тезисы докладов, 2006 — с 60
4. Ищенко А А, Липман А Д, Ищенко А И, Трифонова Н С Тактика ведения пациенток с акушерскими кровотечениями в раннем послеродовом периоде // Вопросы гинекологии, акушерства и перинатологии — 2006, т 5 №6, с 36-40
ММЛ им. H M Семенов:) I loxuiiicniio в печать , 2007 г
|мрпж IUU экэемпнлрио
Кровотечения в послеродовом периоде, Письмо Минздравсоцразвития России от 13 марта 2008 года №1812-ВС
Кровотечения в послеродовом периоде
Аннотация
В Российской Федерации кровотечения в послеродовом периоде являются ведущей причиной в структуре материнской смертности.
В представленном информационном письме даны стандарты величины физиологической, патологической и массивной кровопотери. Указаны ятрогенные причины «акушерской агрессии», приводящей к патологической кровопотере.
В письме приведен алгоритм мероприятий по борьбе с акушерскими кровотечениями, приведены новые методы остановки кровотечений и возмещения кровопотери — трансфузия СЗП, аутоплазмодонорство, реинфузия аутоэритроцитов, использование VII рекомбинантного фактора «Ново-Севен».
Перечислены основные ошибки при лечении ПРК, приводящие к летальности и определен круг специалистов, необходимых для адекватного оказания помощи.
Даны четкие рекомендации по тактике ведения рожениц с ПРК, включающие 3 раздела: объективную оценку кровопотери с учетом массы тела и ОЦК, гемостаза, последовательность мероприятий по остановке кровотечения и адекватную инфузионно-трансфузионную терапию.
Рекомендована этапность оказания помощи и стремление к органосохраняющей терапии.
Определены принципы первоначальной ИТТ с рекомендацией ее проведения с остановкой кровотечения.
Предложены организационные меры для административной, акушерской и анестезиологической службы.
Настоящее информационное письмо составлено на основании резолюции IX Всероссийского научного форума «Мать и дитя» (2007) известными специалистами нашей страны:
академик РАМН, профессор Г.М.Савельева, академик РАМН, профессор Г.Т.Сухих, академик РАМН, профессор В.Н.Серов, академик РАМН, профессор А.Н.Стрижаков, профессор В.Е.Радзинский, профессор М.А.Курцер, профессор Р.И.Шалина, профессор Е.А.Чернуха, профессор И.Н.Костин, профессор Т.А.Федорова, д.м.н. С.В.Сокологорский, д.м.н. О.В.Рогачевский.
Список сокращений:
АЧТВ — активированное частичное тромбопластиновое время
ВОЗ — всемирная организация здравоохранения
ГЭК — гидроксиэтилированный крахмал
ИТТ — инфузионно-трансфузионная терапия
ОЦК — объем циркулирующей крови
ПРК — послеродовое кровотечение
СЗП — свежезамороженная плазма
ШИ — шоковый индекс
Введение
Одной из главных причин материнской смертности во всем мире являются кровотечения во время беременности и в родах.
Так, из 530000 женщин, умирающих в мире в связи с беременностью и родами, около 200000 умирают от кровотечений. Всего в мире от причин, связанных с беременностью и родами, в среднем умирает одна женщина в минуту, по причине же акушерских кровотечений умирает одна женщина каждые три минуты. Из них 50% вызваны гипо- или атонией матки в послеродовом периоде. Кровотечения входят в «большую пятерку» причин материнской смертности, состоящую из: сепсиса, эклампсии, клинически узкого таза и «опасного» аборта (ВОЗ). Основная доля материнских смертей приходится на страны Африки (47,8%), Азии (47,5%) и страны Карибского бассейна (4,2%), в то время как доля развитых стран составляет 0,5%.
Несмотря на стабильное снижение показателя материнской смертности в России за последние годы, он остается в 3-4 раза выше (26,2 на 100000 живорожденных в 2006 году), чем в развитых странах (6 на 100000 живорожденных). Это требует дальнейших усилий при выработке оптимальных стандартов профилактики материнской смертности в Российской Федерации.
Доля кровотечений в структуре причин материнской смертности в России составляет 14,7% (2006), что ниже чем в развивающихся странах (20,0%), но, в то же время, выше чем, например, в Скандинавии (1,7%). Из 1447196 родов в 2006 году в России от причин, связанных с беременностью и родами, умерли 378 женщин, из них 57 по причине кровотечений. В среднем в России умирает одна женщина в сутки от причин, связанных с беременностью и родами, причем каждая седьмая из них — от кровотечения.
Нередко кровотечение в послеродовом периоде определяется ятрогенными факторами, связанными с «акушерской агрессией» в процессе родов: немотивированной индукцией и стимуляцией родовой деятельности, использованием пособия «по Кристеллеру», способствующего травматизму, амниотомией при «незрелой» шейке матки, что повышает частоту кесарева сечения. Частота кровотечений при кесаревом сечении в 4 раза выше, чем при самопроизвольных родах.
В последние годы удалось добиться снижения смертности от массивных акушерских кровотечений за счет внедрения новых методов остановки кровотечений и возмещения кровопотери: трансфузия донорской свежезамороженной плазмы, аутоплазмадонорство, интраоперационная реинфузия отмытых аутоэритроцитов, применение рекомбинантного активированного фактора свертывания VIIа.
Анализ летальности при кровотечениях показал, что основными причинами являются:
— несвоевременный гемостаз;
— неправильная оценка кровопотери;
— неадекватная инфузионно-трансфузионная терапия;
— несоблюдение этапности мероприятий по остановке кровотечений.
Интенсивная терапия акушерских кровотечений требует интеграции деятельности высококвалифицированных специалистов различного профиля, таких как акушер, трансфузиолог, сосудистый хирург, гематолог и др., а также соответствующего лекарственного и материального обеспечения в учреждениях родовспоможения.
Причины послеродовых кровотечений
В настоящее время причины послеродовых кровотечений (ПРК) по частоте встречаемости распределяются следующим образом:
— гипотонические кровотечения;
— кровотечения, обусловленные травмами матки и родовых путей;
— коагулопатия.
Каждой основной причине кровотечения соответствуют определенные этиологические факторы и факторы риска, представленные в табл.1.
Таблица 1. Причины послеродовых кровотечений
Таблица 1
Нарушение сократительной функции матки | Перерастяжение матки | — многоводие — многоплодие — крупный плод |
«Истощение» сократительной способности миометрия | — быстрые роды — затяжные роды — высокий паритет (> 5 родов) | |
Инфекция | — хориоамнионит — лихорадка в родах — хроническая вирусно-бактериальная инфекция | |
Анатомические / ункциональные особенности матки | — пороки развития матки — миома матки — предлежание плаценты — оперированная матка | |
Задержка частей последа | — дефект последа — гипотония матки — частичное плотное прикрепление плаценты — частичное вращение плаценты | |
Задержка сгустков крови в полости матки | — гипотония матки — гематометра | |
Травмы родовых путей | Разрывы шейки матки, влагалища, промежности | — быстрые роды — оперативные вагинальные роды — крупный плод |
Травматический разрыв матки во время кесарева сечения | — неправильное положение плода — низкое расположение предлежащей части | |
Разрыв матки | — оперированная матка — несоответствие размеров плода и таза матери | |
Выворот матки | — высокий паритет — расположение плаценты в дне матки (тракция за пуповину) | |
Нарушения коагуляции | Врожденные заболевания крови (гемофилия А, болезнь Виллебрандта) | — наследственные коагулопатии — заболевания печени |
Приобретенные заболевания крови при беременности: идиопатическая тромбоцитопения, тромбоцитопения при ДВС-синдроме | — гестоз — НЕLLР-синдром — антенатальная гибель плода — тяжелая инфекция — эмболия околоплодными водами | |
Лечение антикоагулянтами и препаратами, влияющими на тромбоциты | — ятрогенная гипокоагуляция |
Выделение основных причин маточного кровотечения является в большой мере условным, так как нередко они бывают комбинированными. Например, гипотоническое маточное кровотечение ведет к нарушению гемостаза; кровотечения, обусловленные первично нарушением гемостаза различной этиологии, сочетаются с гипотонией матки.
Для борьбы с акушерскими кровотечениями предлагаются следующие рекомендации:
1. Объективная оценка кровопотери и выявление нарушений гемостаза.
2. Мероприятия по остановке кровотечения.
3. Адекватная инфузионно-трансфузионная терапия (ИТТ).
1. Методы оценки величины кровопотери и нарушений гемостаза
— Визуальный метод (ошибка 30%).
— Гравиметрический метод (ошибка 20%).
— Измерение мерной емкостью (кружка, лоток с нанесенной градуировкой).
При визуальном методе определения кровопотери следует прибавлять 30% от предполагаемой величины, при гравиметрическом методе — 20%
Для экстренного определения состояния гемостаза рекомендуется проведение теста по Lee White или Е.П.Иванову (1983). Объективные данные о системе гемостаза получаются при анализе данных тромбоэластограммы, числа и агрегации тромбоцитов, АЧТВ, протромбинового индекса, содержания Антитромбина III, фибриногена, продуктов деградации фибрина/фибриногена, показателей фибринолиза.
Кровопотеря в родах до 500 мл (менее 0,5% от массы тела) принято считать физиологической. Частота кровопотери более 500 мл колеблется от 3% до 5%. Кровопотерю 1,1-1,5% от массы тела (800-1000 мл) считают патологической, более 1,5% (более 1000 мл) — массивной.
Кровопотерю в истории родов следует выражать в процентах по отношению к массе тела и к ОЦК. Стадии геморрагического шока и величина кровопотери отражены в табл.2.
Таблица 2. Объем кровопотери и клинические стадии геморрагического шока (для женщин массой 60 кг и при объеме циркулирующей крови 4500 мл)
Таблица 2
Показатели | Класс кровотечения | |||
1 | 2 | 3 | 4 | |
Кровопотеря (мл) | 1000 | 1000-1500 | 1500-2000 | 2100 |
(% ОЦК)* | <= 15 | 15-25 | 25-35 | >= 35 |
(% массы тела) | <= 1,5 | 1,5-2,5 | 2,5-3,5 | >= 3,5 |
ЧСС/мин. | N | <= 100 | 100-120 | 120-160 |
Систолическое АД, мм рт.ст. | N | >= 100 | 80-100 | <= 60-68 |
Пульсовое давление, мм рт.ст.** | <= 30 | <= 30 | Значительно снижено | |
ШИ*** | 0,85-1,0 | 1,0-1,5 | Снижено >= 1,5 | |
Заполнение капилляров | >= 2 | >= 2 | Не определяется | |
Частота дыхания в минуту | N | >= 20 | 30-50 | |
Диурез | N | Снижен | Олигурия | Анурия |
Сознание | N | N | Беспокойство, возбуждение | Заторможенность, сопор |
Тяжесть/стадия шока | Нет | Легкий/I | Умеренный/II | Тяжелый/III |
ОЦК = масса тела х 75 мл
Примечание: * % массы тела х 15 = % ОЦК, если ОЦК пациентки составляет 1/10 массы тела.
** При исходном АД более 100 мм рт.ст.
*** Шоковый индекс (ШИ) — ЧСС/систолическое АД.
2. Мероприятия по остановке кровотечения
Остановка кровотечения проводится одновременно с инфузионной терапией.
Рекомендуется базовый алгоритм действий при акушерских кровотечениях в послеродовом периоде (см. приложение 1). Использование аналогичного алгоритма в отдельных клиниках развитых стран мира позволило снизить материнскую смертность от кровотечений в 4 раза (1,7% до 0,45%).
Остановка кровотечения проводится в 2 этапа. Необходимо строго соблюдать последовательность основных этапов лечения послеродовых кровотечений.
На первом этапе проводятся мероприятия направленные на:
I. Сокращение матки при ее гипотонии.
— Ручное обследование матки, бимануальная компрессия матки.
— Введение утеротоников (схема N 1).
— Промежуточные мероприятия между первым и вторым этапами следующие: клеммирование маточных артерий по Бакшееву, внутриматочный гемостатический баллон, сдавление брюшной аорты.
Внутриматочный баллон — это простейшее приспособление, состоящее из самого баллона, резервуара и полой трубки, их соединяющей. Проведение баллонной тампонады имеет целый ряд преимуществ: быстрота применения, простота использования, стерильность, атравматичность, не требует анестезии. Введение баллона может быть осуществлено акушеркой, что дает выигрыш времени.
II. Ушивание разрывов при травме.
III. Коррекция гемостаза.
На втором этапе осуществляется лапаротомия (кровопотеря 1500 мл и продолжается). С момента начала операции желательно проводить интраоперационную реинфузию отмытых аутоэритроцитов, используя аппарат для интраоперационной реинфузии аутологичной крови. Последовательность мероприятий определяется наличием или отсутствием хирурга, способного перевязать внутренние подвздошные артерии.
При наличии возможности первоначально производится перевязка внутренних подвздошных артерий, при отсутствии эффекта — гемостатические компрессионные швы на матку.
При отсутствии возможности перевязки внутренних подвздошных артерий первоначально проводится ишемизация матки путем наложения зажимов и лигатур на сосудистые пучки маточных и яичниковых артерий; гемостатические компрессионные швы (Б-Линча/В-Linch/, Перейра, стягивающие швы на нижний сегмент).
При отсутствии эффекта от перевязки сосудов осуществляется гистерэктомия.
В клиниках, где имеются соответствующее оборудование и персонал проводится ангиографическая эмболизация сосудов матки.
3. Принципы адекватной инфузионно-трансфузионной терапии (ИТТ)
ИТТ проводится одновременно с остановкой кровотечения. Состав ее в зависимости от величины кровопотери представлен в табл.3.
Таблица 3. Первоначальная инфузионно-трансфузионная терапия при акушерском кровотечении (масса тела — 60 кг, ОЦК — 4500 мл)
Таблица 3
Кровопотеря (мл) | до 1000 | 1000-1500 | 1500-2100 | 2100 и более |
Кровопотеря % ОЦК | до 15 | 15-25 | 25-35 | 35 и более |
Кровопотеря% массы тела | до 1,5 | 1,5-2,5 | 2,5-3,5 | 3,5 и более |
Кристаллоиды (мл) | х3 | 2000 | 2000 | 2000 |
Коллоиды 6% ГЭК 130/0,4 или 4% МЖ (мл) | 500-1000 | 1000-1500 | 2000 | |
Свежезамороженная плазма (мл/кг) | 12-Л5 | 20-30 | 20-30 | |
Эритроцитарная масса (мл) | 250-500 и более Нb <60-70 г/л | |||
При исходном нарушении гемостаза — терапия, направленная на устранение причины.* | ||||
_________________
* При исходных нарушениях гемостаза с профилактической целью осуществляется переливание свежезамороженной плазмы на первых этапах кровопотери.
Все препараты крови необходимо переливать с использованием лейкоцитарных фильтров (приказ Минздрава России и РАМН N 244/63 от 03.07.2001).
В зарубежной и отечественной литературе сообщается о положительном опыте использования при послеродовых кровотечениях вследствие коагулопатии рекомбинантного активированного фактора свертывания VIIа (Ново-Севен) в дозе 90-100 мкг/кг.
Однако, требуются дальнейшие научные исследования по определению адекватной дозы, показаний и противопоказаний по использованию рекомбинантного активированного фактора свертывания VIIа.
Эффективность терапии кровотечения во многом зависит от слаженности работы персонала, быстро действующего в следующих направлениях:
— Мобилизация свободного персонала. Необходим постоянный контроль за пациенткой вызвать на помощь сосудистого хирурга, акушера-гинеколога, владеющего оперативной техникой в полном объеме, анестезиолога-реаниматолога, лаборанта.
— Оценивают состояние и осуществляют контроль жизненно важных функций организма (АД, пульс, температура, частота дыхания).
— В зависимости от тяжести состояния определяют, где будет оказываться помощь (малая или большая операционная), и транспортировка пациентки.
— Катетеризируют одну или две периферические вены (NN 14-16G) для инфузионно-трансфузионной терапии и инфузии утеротоников.
— Катетеризируют мочевой пузырь (мочевой пузырь должен быть пустым).
— Группа крови и резус-принадлежность должны быть обязательно определены при поступлении в медицинское учреждение; производят забор крови для анализа на совместимость, для проведения теста по Lее-White, Е.П.Иванову; для определения показателей гемостаза.
— Доставляют препараты крови (в соответствии с группой и резус-принадлежностью).
Схема N 1
Схема введения утеротоников при гипотоническом кровотечении
Время введения | Препарат | Дозировка |
Одномоментно | Окситоцин в\в | бед. |
Первые 30 минут | Окситоцин + Энзапрост в\в | 10ед. + 2,5 мг |
Поддерживающая доза | Окситоцин + Энзапрост в\в | 10 ед. + 5 мг |
Одномоментно | Энзапрост в шейку матки | 5 мг |
Приложение N 1. Очередность мероприятий по остановке маточных кровотечений в раннем послеродовом периоде
Приложение N 1
1 этап | Гипотония матки | Утеротоники (окситоцин, простагландины). Ручное обследование матки с удалением содержимого | однократно! |
Травма родовых путей | Осмотр родовых путей, ушивание разрывов (при разрыве матки — лапаротомия) | ||
Нарушение коагуляции | Терапия, направленная на нормлизацию гемостаза (переливание СЗП, криопреципитата, тромбоцитарной массы) | ||
При подготовке к лапаротомии | Клеммирование маточных артерий (по Бакшееву) | Внутриматочный гемостатический баллон |
кровопотеря 1500 мл
2 этап | Лапаротомия | Эмболизация маточных артерий | ||||||||||||||
Наложение зажимов на сосудистые пучки (маточные, яичниковые артерии) вызов сосудистого хирурга (отсутствие специалиста) | Перевязка внутренних подвздошных артерий (наличие специалиста) | |||||||||||||||
При отсутствии эффекта | При отсутствии эффекта | |||||||||||||||
Гемостатические компрессионные швы на матку (Б-Линча, Перейра, «матрасный шов», «стягивающие нижний сегмент») | Гемостатические компрессионные швы на матку (Б-Линча, Перейра, «матрасный шов», «стягивающие | При отсутствии эффекта | ||||||||||||||
При отсутствии эффекта | нижний сегмент») | |||||||||||||||
(При появлении возможности) | ||||||||||||||||
Перевязка внутренних | гистерэктомия | |||||||||||||||
подвздошных артерий | ||||||||||||||||
Электронный текст документа
подготовлен ЗАО «Кодекс» и сверен по:
Нормативные документы
для главного врача,
N 5, 2008 год
Программа дистанционного медицинского обучения навыкам хирургического гемостаза в акушерстве. Участник (№1)
Дистанционное обучение давно стало очень популярно, а в условиях современной эпидемиологической ситуации жизненно необходимо.
Однако обучение врачей с использованием симуляционных технологий подразумевает отработку в первую очередь практических навыков, что невозможно сделать дистанционно, при отсутствии у обучаемого необходимых тренажеров.
Программа повышения квалификации дистанционного медицинского обучения навыкам хирургического гемостаза в акушерстве представляет собой дистанционную лекцию и фильм, демонстрирующий тренинги на реалистичном запатентованном тренажере матки (патент на полезную модель № 198996).
- Тренажер представляет собой реалистичную модель матки,которая позволяет объяснить и наглядно продемонстрировать технику выполнения навыков хирургического гемостаза.
Теоретическая часть лекции посвящена алгоритму действий врача акушера-гинеколога при послеродовом гипотоническом кровотечении, особенностям анатомии и кровоснабжения матки, существующим современным методикам хирургического этапа остановки послеродового кровотечения.
Обучающие видео-тренинги подробно показывают и описывают технику наложения различных видов гемостатических компрессионных швов на матку (швы по Б-Линчу, по Перейра, по Хьюману, по Чо, скобкообразные тампонирующие швы, различные методики прошивания плацентарной площадки), а также технику перевязки маточных сосудов. Кроме демонстрации техники выполнения навыков, разбираются показания к данным техникам, необходимые инструменты и условия их выполнения, возможные ошибки. Также врач получает инструкцию, как используя подручный материал, подготовить тренажер матки самостоятельно и с помощью медицинских инструментов, используя видео-тренинг, легко повторить и отработать все представленные техники в любое удобное время.
Преимущества: Новизной нашей программы является то, что в ней плотно переплетается теория и практика, а также возможность врача акушера – гинеколога отработать до автоматизма необходимые навыки, находясь на дистанционном обучении. Простой самодельный тренажер для отработки навыков на рабочем месте легко может сделать каждый и многократно использовать в своей работе. А используя видео-тренинги и обратную связь с преподавателями симуляционного центра, обучающийся может получить ответ на вопросы и оценку своей работы.
Авторский коллектив:
Панова И. А. – д. м. н., доцент, зав. кафедрой акушерства и гинекологии, анестезиологи и реаниматологии ФГБУ «Ив НИИ МиД им. В.Н. Городкова» Минздрава РФ
Рокотянская Е. А. – к. м. н., доцент кафедры акушерства и гинекологии, анестезиологи и реаниматологии ФГБУ «Ив НИИ МиД им. В.Н. Городкова» Минздрава РФ
Сытова Л. А. – к.м.н., доцент кафедры акушерства и гинекологии, анестезиологи и реаниматологии ФГБУ «Ив НИИ МиД им. В.Н. Городкова» Минздрава РФ
Салахова Л.М. — к.м.н., ассистент кафедры акушерства и гинекологии, анестезиологи и реаниматологии ФГБУ «Ив НИИ МиД им. В.Н. Городкова» Минздрава РФ
Возможности 3D упьтразвуковой диагностики приращения плаценты
Цель исследования. Определить информативность 3D ультразвукового исследования в диагностике приращения плаценты во время беременности.
Материал и методы. Основную группу составили 6 беременных с приращением плаценты, контрольную — 30 женщин с физиологическим течением беременности, родов и послеродового периода. В 8—12 нед, 18—24 нед и 32—36 нед гестации беременным выполняли 3D энергетическое допплеровское картирование плацентарного кровотока.
Результаты. Определены оптимальные гестационные сроки и значения плацентарных индексов васкуляризации и кровотока по данным 3D допплерометрии, соответствующие высокому риску приращения плаценты.
Заключение. Высокий риск приращения плаценты, по данным 3D допплерометрии плацентарного кровотока, определяет необходимость осуществления быстрого перехода к радикальному хирургическому лечению при неэффективности органосохраняющих подходов в случае возникновения кровотечения при кесаревом сечении, в последовом или раннем послеродовом периоде.
Приращение плаценты является клиническим состоянием, при котором вся плацента или ее часть врастает в стенку матки. Приращение плаценты классифицируют по степени ее инвазии в миометрий, выделяя placenta accreta vera (ворсины проникают в субмукозную зону миометрия), placenta increta (ворсины проникают в миометрий) и placenta percreta (инвазия миометрия и серозы матки, прилежащих органов — мочевого пузыря и др.) [1]. Приращение плаценты может спровоцировать спонтанный разрыв матки во время беременности или родов, вызвать массивное акушерское кровотечение (3—5 л) во время кесарева сечения, в последовом и послеродовом периодах в результате отсутствия отделения плаценты от матки, что запускает патогенетические механизмы диссеминированного внутрисосудистого свертывания крови, респираторного дистресс-синдрома взрослых, электролитного дисбаланса, почечной недостаточности, синдрома Шихана [2]. Приращение плаценты — потенциально угрожающее жизни состояние, ассоциированное с перинатальной и материнской смертностью (7,4—10%), требует мультидисциплинарного подхода и длительной госпитализации, поскольку сопровождается постгеморрагическими, посттрансфузионными, тромбоэмболическими (2,1%) и гнойно-септическими (28%) осложнениями, ятрогенным повреждением прилежащих органов при гистерэктомии (цистотомия— 15,4%, повреждение мочеточников — 2,1—5%, кишечника, повреждение нейроваскулярных структур ретроперитонеума и стенок таза) [2—5].
Этиопатогенез приращения плаценты в настоящее время остается не совсем изученным. Согласно одной из гипотез, врастание плацентарной ткани в стенку матки происходит в результате дефектной децидуализации (отсутствие decidua basalis, неполноценное развитие фибриноидного слоя), аномального гравидарного ремоделирования маточных сосудов, избыточной инвазии трофобласта вследствие хирургических вмешательств на матке [6, 7]. Ранее было выяснено, что иммунофенотип вневорсинчатого трофобласта при приращении плаценты идентичен таковому при нормальной плацентации, что позволило считать отсутствие децидуальной оболочки важным компонентом патогенеза врастания ворсин в миометрий, тогда как гиперактивности инвазии трофобласта не придавали значения [8]. Недавние исследования in vitro позволили установить, что цитотрофобласт секретирует факторы инвазии трофобласта, в то время как децидуальная оболочка не играет значимой роли в регуляции этого процесса [9]. Напротив, данные некоторых исследователей объясняют, что инвазия трофобласта в более крупные сосуды глубоких слоев миометрия при приращении определяется доступом к ним, а не патологической неконтролируемой инвазией трофобласта в глубокие слои миометрия [7]. P. Tantbirojn и соавт. предположили, что placenta increta и percreta возникают из-за расхождения краев рубца, обеспечивающего трофобласту доступ к крупным глубоким сосудам миометрия [7]. G. Garmi и соавт. показали, что индуцированный in vitro острый разрез децидуальной оболочки, имитирующий кесарево сечение in vivo, увеличивает инвазию клеток трофобласта [6]. Авторы выяснили, что полное сближение резаных краев децидуальной оболочки in vitro снижает степень ее инвазии, заставляя вести себя подобно интактной, а изменение анатомии децидуальной оболочки повышает инвазивный потенциал клеток трофобласта [6].
Основным фактором риска приращения плаценты является ее предлежание при наличии рубца на матке после кесарева сечения [10]. При этом каждое последующее кесарево сечение увеличивает риск приращения плаценты при вновь наступившей беременности (табл. 1).
На встречаемость приращения плаценты влияет вариант наложения швов на разрез матки при кесаревом сечении. Переход с традиционного 2-рядного шва на однорядный в нижнем сегменте матки позволил сократить время операции, но такое изменение техники операции повлекло ряд отдаленных осложнений: разрыв матки по рубцу, приращение плаценты [12].
К группе высокого риска приращения плаценты также относятся женщины с операциями на матке (кюретаж матки, гистерорезектоскопия с удалением субмукозной миомы, полипов эндометрия, синехий, метропластика при пороках развития, консервативная миомэктомия с проникновением в полость матки, эндоваскулярная эмболизация узлов миомы) [13—15]. Факторы риска приращения плаценты включают случаи наступления беременности при наличии болезней матки (хронический эндометрит, синдром Ашермана, аномалии развития) и ее опухолей, деформирующих полость (субмукозная и интерстициальная миома), гипертензия, ассоциированная с беременностью, возраст женщины старше 35 лет, курение, наличие в анамнезе 5 и более беременностей, ручное отделение и выделение последа при предыдущих родах [16].
Исследование распространенности приращения плаценты показало, что за последние 60 лет частота этой патологии возросла в десятки раз [12, 17]. В 50-х годах XX века приращение плаценты встречалось с частотой 1 случай на 30 000 родов, тогда как в 70-е годы эта цифра увеличилась до 1 случая на 4027— 7000 родов, в 80-е годы — 1 случай на 2510 родов и в 90-е годы — 1 случай на 533 родов [18— 21]. В настоящее время средняя частота приращения плаценты составляет 1 случай на 1000—2500 родов [22]. Учитывая тенденцию к росту частоты кесарева сечения во всем мире, прогнозируют параллельное возрастание встречаемости приращения плаценты [23].
На данный момент не существует 100% антенатальной диагностики приращения плаценты [24]. Верифицировать этот диагноз обычно можно только после прерывания беременности или родоразрешения, выполнив гистологическое исследование удаленной матки, которое продолжает оставаться золотым стандартом диагностики данной патологии [7]. Опыт ведущих патоморфологов свидетельствует, что для установления диагноза приращения плаценты достаточно выявить несколько ворсин, находящихся в глубоких бухтах базальной пластинки или в прилежащем эндои миометрии плацентарного ложа [25].
Заподозрить приращение при предлежании плаценты до родов позволяет клиническая картина (микроили макрогематурия при прорастании в мочевой пузырь, острый живот с признаками внутрибрюшного кровотечения при прорастании за пределы серозной оболочки матки, влагалищное кровотечение во II—III триместрах) в сочетании с данными 2D и 3D сонодопплерографии при наличии анамнеза операций на матке (кесарево сечение, миомэктомия и т. д.) [4]. Ряд исследователей определили, что 2D УЗИ обладает высокой чувствительностью (89%) и специфичностью (98%) в диагностике приращения плаценты [26]. По данным J. С. Shih и соавт., 3D энергетическое допплеровское картирование повышает чувствительность (до 97%) и специфичность (до 92%) сонодопплерографии в диагностике приращения плаценты [27]. Однако задача диагностики приращения осложняется его скудной клинической картиной и отсутствием специфических ультразвуковых признаков при нормальной локализации и неглубокой инвазии плаценты в миометрий [4]. При этом помощь может оказать магнитнорезонансная томография, проведение которой сопровождается внутривенным введением беременным контраста гадолиния, что крайне нежелательно [17]. Биохимически приращение плаценты проявляется ростом уровней а-фетопротеина (а-ФП более 2,5 МоМ) и рхорионического гонадотропина человека (р-ХГЧ более 2,5 МоМ) в крови беременных во II триместре гестации [28, 29]. Высокое содержание а-ФП и р-ХГЧ в крови наблюдается также при хромосомных аномалиях плода, что резко снижает специфичность биохимической диагностики приращения плаценты [28].
Сталкиваясь во время кесарева сечения, в последовом или послеродовом периодах с неожиданным массивным маточным кровотечением в результате антенатально недиагностированного приращения плаценты, особенно при отсутствии видимых дефектов последа, акушеры-гинекологи могут предпринимать неэффективные при данной патологии попытки медикаментозной и хирургической этапной остановки кровотечения, используя управляемую баллонную тампонаду матки, гемостатические компрессионные швы на матку, лигирование маточных, яичниковых, подвздошных артерий. Это приводит лишь к увеличению кровопотери и запоздалому принятию решения о гистерэктомии. Поэтому возникает необходимость дальнейшей разработки диагностических критериев приращения плаценты с помощью неинвазивных, безопасных для матери и плода методов. Проблема становится актуальной в условиях появления консервативных органосохраняющих подходов к лечению женщин с приращением плаценты (введение метотрексата и/или эмболизация маточных артерий после оставления плаценты in situ, варианты метропластики). Желательно, чтобы методы диагностики позволяли установить верный диагноз до родов, даже при неглубокой инвазии плаценты в миометрий, оптимизируя тем самым тактику ведения беременных с применением мультидисциплинарного подхода к их родоразрешению и дальнейшему наблюдению [30].
Цель настоящей работы — определение информативности 3D УЗИ в диагностике приращения плаценты во время беременности.
Материал и методы
Настоящее исследование проводили на базе Витебского областного клинического родильного дома с 2009 г. по 2013 г. (11 652 родов). В исследование включили 36 женщин с одноплодной маточной беременностью. Основную группу составили 6 беременных с частичным приращением плаценты. Верификация диагноза «приращение плаценты» была выполнена на основании морфологического исследования удаленной матки. Средний возраст беременных основной группы составил 31,5±3,1 года, все женщины были родоразрешены в сроке 37,7 [36,6—39,7] нед, вес новорожденных составил 3420 [2540—3775] г (17—74%о для данного срока гестации). В контрольную группу вошли 30 женщин в возрасте 26,4±5,7 года с физиологическим течением беременности, родов и послеродового периода, родившие здоровых доношенных детей весом 3430 [3048—3812] г (56—60% для данного гестационного возраста) в сроке 39,1 [37,2—41,0] нед.
Всем пациенткам на протяжении беременности проводили общеклиническое обследование, 2D УЗИ плода с определением локализации плаценты, плацентометрией, оценкой количества околоплодных вод и структуры стенки матки, 2D и 3D допплерометрией маточноплацентарного кровотока на аппарате «Voluson 730 Expert» («GE Medical Systems», Австрия) трансабдоминальным (АВ2-7) и трансвагинальным (IC5-9H) датчиками. У 18 женщин 3D энергетическое допплеровское картирование плацентарного кровотока в 8—12 нед гестации выполняли трансвагинальным датчиком (RIC2-5H), у 29 беременных в 18—24 нед и у 35 женщин в 32—36 нед гестации — трансабдоминальным датчиком (RAB2-5L). 3D допплеровское исследование плацентарного кровотока в I триместре беременности проводили во всем объеме плацентарной ткани. Во II и III триместрах выбирали доступные для 3D сканирования зоны плаценты (центральные, парацентральные и краевые), уделяя особое внимание местам, расположенным над областью рубцов на матке.
Постпроцессинговую обработку сканированных объемов ткани плаценты осуществляли в программе «VOCAL» (Virtual Organ Computer-aided AnaLysis) с измерением объема плацентарной ткани, получением гистограммы ее сосудистого компонента и расчетом индекса васкуляризации (VI, процентное содержание сосудистых элементов в объеме плацентарной ткани) и индекса кровотока (FI, средняя интенсивность кровотока, то есть перфузии).
Статистический анализ выполняли с использованием программ STATISTICA, v 6.0, и Microsoft Excel 2003 методами параметрической и непараметрической статистики. Данные описывали с помощью среднего арифметического значения и стандартного отклонения (М±т), медианы и межквартильного размаха (Ме [25%о—75%о]). Сравнение данных в основной и контрольной группах выполняли с использованием U-критерия Манна—Уитни. При анализе таблиц сопряженности двух качественных признаков и установлении факта наличия уровня значимости для малых выборок использовали двусторонний точный критерий Фишера. ROCанализ выполняли для оценки метода диагностики приращения плаценты по данным 3D допплерометрии плаценты путем расчета оптимального порога отсечения для индексов васкуляризации и кровотока. Различия показателей между группами считали достоверным при Р<0,05.
Выводы
ЛИТЕРАТУРА
1. Konijeti R., Rajfer J., Askari A. // Reviews in urology.— 2009.— Vol. 11, № 3.— P. 173—176.
2. Placenta accreta. Committee Opinion No. 529. American College of Obstetricians and Gynecologists // Obstet. Gynecol.— 2012.— Vol. 120.— P. 207—211.
3. Baughman W. C., Corteville J. E., Shah R. R. // Radio Graphics.— 2008.— Vol. 28, № 7.— P. 190S—1916.
4. Comstock C. H. // Ultrasound Obstet. Gynecol.— 2005.— Vol. 26.— P. 89—96.
5. Russo M, Krenz E. I., Hart S. R., Kirsch D. // The Ochsner J.— 2011.— Vol. 11.— P. 84—88.
6. Garmi G., Goldman S., Shalev E., Salim R. // Obstet. Gynecol.— 2011.— Vol. 117, № 1.— Р. 55—59.
7. Tantbirojn P., Crum C. P., Parast M. M. // Placenta.— 2008,— Vol. 29, № 7.— P. 639—645.
8. Earl U., Bulmer J. N., Briones A. // Placenta.— 1987.— Vol. 8, № 3.— P. 273—282.
9. Cohen M., Wuillemin C., Irion O., Bischof P. // Neuroendocrinol. Letters.— 2010.— Vol. 31, №2.— P. 193—197.
10. Usta I. M., Hobeika E. M., Musa A. A., et al. // Am. J. Obstet. Gynecol.— 200S.— Vol. 193.— P. 1045—1049.
11. Silver R. M., Landon M. B., Rouse D. J., et al. //Obstet. Gynecol.— 2006.— Vol. 107, № 6.— P. 1226—1232.
12. Курцер M. А., Бреслав И. Ю., Лукашина М. В. и др. // Акуш. гин.— 2011.— № 4.— С. 118—122.
13. Sivan E., Spira M., Achiron R., et al. // Am. J. Perinatol.— 2010.— Vol. 27, № 6.— P. 455—461.
14. Pron G., Mocarski E., Bennett J., et al. // Obstet. Gynecol.— 200S.— Vol. 10S.— P. 67—76.
15. Bonduki C. E., Feldner P. C., da Silva J., et al. // Clinics.— 2011.— Vol. 66, № S.— P. 807—810.
16. Al-Serehi A., Mhoyan A, Brown M., et al. //J. Ultrasound Med.— 2008.— Vol. 27.— P. 1623—1628.
17. Cheung C. S., Chan B. C. //Int. J. Women’s Health.— 2012.— Vol. 4.— P. 587—594.
18. Breen J. L., Neubecker R., Gregori C. A., Franklin J. E. Jr. //Obstet. Gynecol.— 1977.— Vol. 49, № 1.— P. 43—47.
19. Read J. A., Cotton D. B., Miller F. C. // Obstet. Gynecol.— 1980.— Vol. 56, № 1.— P. 31—34.
20. Miller D. A., Chollet J. A., Goodwin T. M. //Am. J. Obstet. Gynecol.— 1997.— Vol. 177, № 1.— P. 210—214.
21. Wu S., Kocherginsky M., Hibbard J. U. //Am. J. Obstet. Gynecol.— 200S.— Vol. 192.— P. 1458—1461.
22. Eller A. G., Porter T. F, Soisson P., Silver R. M. // BJOG.— 2009.— Vol. 116, № S.— P. 648—654.
23. Sinha P., Mishra M. // J. Obstet. Gynaecol.— 2012.— Vol. 32, № 7.— P. 621—623.
24. Benirschke K., Burton G. J., Baergen R. N. Pathology of the Human Placenta.— New York, 2012.
25. Милованов А. П. Патологоанатомический анализ причин материнских смертей.— М., 2003.
26. Wong H. S., Cheung Y. K., Zuccollo J., et al. // J. Clin. Ultrasound.— 2008.— Vol. 9.— P. 551—559.
27. Shih J. C., Palacios Jaraquemada J. M., Su Y. N., et al. // Ultrasound Obstet. Gynecol.— 2009.— Vol. 33, № 2.— P. 193—203.
28. Zelop C., Nadel A., Frigoletto F. D., et al. // Obstet. Gynecol.— 1992.— Vol. 80, № 4.— P. 693—694.
29. Mazouni C., Gorincour G., Juhan V., et al. //Placenta.— 2007.— Vol. 28, № 7.— P. 599—603.
30. Grobman W. A., Gersnoviez R., Landon M. B., et al. // Obstet. Gynecol.— 2007.— Vol. 110, № 6.— P. 1249—1255.
31. Moschos E., Wells C. E., Twickler D. M. // J. Ultrasound Med.— 2014.— Vol. 33, № 3.— P. 475—481.
Поступила 13.05.14.
Адрес для корреспонденции:
Фомина Марина Петровна.
Витебский государственный медицинский университет. 210023, г. Витебск, пр-т Фрунзе, 27; сл. тел. (8-212) 27-23-SI.
Ключевые слова: 3D энергетическое допплеровское картирование, плацентарный кровоток, приращение плаценты
Автор(ы):
Фомина М. П., Дивакова Т. С., Рослик Л. А.
Медучреждение:
Витебский государственный медицинский университет, Витебский областной клинический родильный дом
конечностей и вещей — важность компрессионных швов матки
Факторы риска, связанные с повышенной частотой ПРК после родов через естественные родовые пути, включают увеличение продолжительности первого и второго периодов родов, более высокую максимальную дозу окситоцина и продолжительность их применения, лечение сульфатом магния во время родов (при преждевременных родах или тяжелой преэклампсии), и эпизиотомия. 2 Факторы риска, повышающие вероятность ПРК после кесарева сечения, включают приросшую плаценту (оставшуюся прикрепленной после родов), предлежание плаценты (низкорасположенное), отслойку плаценты (преждевременное отрывание от стенки матки), низкий анализ крови при поступлении ( гематокрит <30%) и предшествующий рубец на матке.К другим факторам, которые стоит отметить в обеих группах, относятся многоплодные роды, крупный ребенок, естественные роды> 4 и мертворождение. 1
Традиционные методы лечения послеродового кровотечения, связанного с атонией матки, включают перевязку маточной артерии, марлевую или баллонную тампонаду или даже гистерэктомию, если это необходимо для спасения жизни матери. Однако в 1997 году доктор Би-Линч и его команда первыми изобрели новую технику компрессионного шва матки для лечения ПРК, которая привела к улучшению результатов при сохранении фертильности у женщин. 3
Компрессионные швы матки сжимают сосуды стенки матки, замедляют кровоток, усиливают сокращение мышц матки и повышают способность крови к быстрому свертыванию. В настоящее время существует три метода наложения швов (B-Lynch, Hayman и Pereira), но все они доказали свою значимость в сокращении времени кровотечения, улучшении времени восстановления матки и снижении риска побочных реакций. 4
Рекомендация Всемирной организации здравоохранения (ВОЗ) по профилактике и лечению послеродового кровотечения гласит: «В первую очередь следует попробовать консервативные хирургические подходы. Если они не работают, за ними следует проводить более инвазивные процедуры. В качестве первого вмешательства можно попытаться наложить компрессионные швы ». 5
Limbs & Things, работающая с дизайном, созданным доктором Кэрол Симмонс, акушером-гинекологом из Южной Каролины, предлагает эффективную и доступную модель для обучения навыкам, связанным с компрессионным швом.Послеродовой компрессионный шов для конечностей и вещей «Матка» включает маточные артерии, вены и широкую связку, обучая навыкам всех трех распространенных типов компрессионного шва, а также рассечения широкой связки и перевязки маточных артерий. Каждую модель можно использовать до 20 раз, что позволяет учащемуся приобрести компетентность, а также уверенность в выполнении процедуры в безопасной, не возникающей в чрезвычайной ситуации среде.
Компрессионный шовный материал матки — это дополнительный модуль популярной линейки продуктов PROMPT Flex, позволяющий акушерской бригаде легко перейти от доставки к идентификации и лечению ПРК и использованию компрессионного шва.Для дальнейшего моделирования реальной жизни серию PROMPT Flex можно использовать с моделированными пациентами, чтобы обеспечить постоянное общение относительно чрезвычайного сценария.
ПРК продолжает оставаться ведущей причиной материнской заболеваемости и смертности во всем мире с заметным расовым различием в частоте осложнений в 3-5 раз выше у чернокожих женщин. Эмили Петерсен, доктор медицины, медицинский сотрудник Центров по контролю и профилактике заболеваний (CDC), заявляет: «Эти различия губительны для семей и сообществ, и мы должны работать над их устранением; Существует острая необходимость в выявлении и оценке сложных факторов, способствующих этим диспропорциям, и в разработке мероприятий, которые позволят сократить число предотвратимых смертей, связанных с беременностью.” 6
Используя линейку продуктов PROMPT Flex, бригады акушерства могут научиться выявлять ПРК и быстро реагировать на них с целью уменьшения числа предотвратимых материнских осложнений во всем мире для всех женщин, делая роды безопасными для семей.
Чтобы узнать больше о модуле компрессионного шва для матки и его использовании в сочетании с нашей линейкой PROMPT Flex, пожалуйста, свяжитесь с нашей командой.
Ссылки:
1: Kellie FJ.Лечебные методы профилактики кровопотери при кесаревом сечении. DOI: 10.1002 / 14654858.CD007576.pub2
2: Miller CM, Cogn S, Carvalho B, Blumfeld YJ, Butwick AJ. Послеродовое кровотечение после естественных родов: факторы риска и исходы для матери. doi: 10.1038 / jp.2016.225
3: Мацубара С., Яно Х, Окути А., Кувата Т., Усуи Р., Сузуки М. Компрессионные швы матки при послеродовом кровотечении: обзор. 92: 378-385
4: Jiang H, Wang L, Liang J. Компрессионный шов на матке является эффективным методом лечения послеродового кровотечения.doi: 10.12669 / pjms.36.2.1072
5: ВОЗ
6: Пресс-релиз CDC
Новый метод лечения неконтролируемого послеродового кровотечения
Объектив . Наиболее часто описываемая техника модифицированного шва B-Lynch может не подходить для всех пациентов с дряблой атонической маткой. Дизайн исследования . Был проведен ретроспективный анализ двенадцати пациенток с неконтролируемым послеродовым кровотечением, перенесших эту процедуру с марта 2007 г. по сентябрь 2012 г.В этом новом методе швы накладываются на нижний сегмент матки и попеременно затягиваются для остановки маточного кровотечения. Результатов . Средняя продолжительность процедуры составила 4 минуты (диапазон 2–7 минут). Средняя кровопотеря составила 1625 мл (диапазон 1300–1900 мл). Было замечено, что одиннадцать пациентов (91,66%) имели успешный результат только с этой техникой. Ни одному пациенту не потребовалась гистерэктомия, а одному пациенту (8,33%) потребовалась дополнительная двусторонняя перевязка внутренней подвздошной артерии. Все пациенты наблюдались в течение минимум 2 лет, и ни один из них не сообщил о проблемах с бесплодием. Заключение . Этот метод прост, быстр и эффективен. В течение наблюдаемых 2 лет неблагоприятного воздействия на потенциал фертильности не наблюдалось; однако требуется долгосрочное наблюдение, чтобы прокомментировать его фактическую скорость. Этот метод не может заменить стандартную модифицированную технику B-Lynch при неконтролируемом послеродовом кровотечении, но может использоваться при неотзывчивой, дряблой и атонической матке.
1. Введение
Послеродовое кровотечение остается одной из ведущих причин материнской заболеваемости и смертности [1].В развитых странах на нее приходится 0,1% материнской смертности [2] и примерно ежегодно умирают около 125 000 женщин во всем мире [3]. Более десяти лет модифицированный шов B-Lynch был стандартной техникой для лечения неконтролируемого послеродового кровотечения [4–6], но у некоторых пациентов он не давал положительного результата. В развивающихся странах это может привести к экстренной гистерэктомии или материнской смертности из-за неадекватного медицинского обслуживания. Чтобы избежать или снизить частоту таких предотвратимых осложнений, мы попытались модифицировать оригинальную технику модифицированного шва B-Lynch и представить наши результаты, наблюдаемые у оперированных пациентов с неконтролируемым ПРК.
2. Материалы и методы
Ретроспективное исследование было проведено среди всех женщин, у которых с марта 2007 г. по сентябрь 2012 г. было диагностировано послеродовое кровотечение. Данные были проанализированы в отношении общего количества и способа родов, количества случаев послеродового кровотечения. , их осложнения и продолжительность пребывания в больнице. Кровопотеря оценивалась на основании количества мазков (один маленький полностью насыщенный тампон размером 10 × 10 см: потеря крови около 60 мл; один большой полностью насыщенный тампон размером 45 × 45 см: кровопотеря около 350 мл).Пациенты с ПРК после естественных родов и без атонии матки были исключены из исследования.
Этот метод был описан и разработан соответствующим автором. Он был использован в качестве вторичной процедуры у первого пациента после неудачной модификации шва B-Lynch, а затем в качестве первичной процедуры у других одиннадцати пациентов (таблица 1). Первичным показанием для этих 11 пациенток была стойкая атоническая матка, которая не реагировала на другие консервативные меры, включая утеротоники (в / в окситоцин, эргометрин, карбопрост и мизопростол) и массаж матки.Утеротоническое лечение включало болюсную дозу 5 единиц окситоцина с последующей инфузией 20 единиц окситоцина; Дали 0,2 мг эргометрина и повторили 2-3 раза; 250 мкг карбопроста вводили внутримиометриальным путем и повторяли 2-3 раза; 1000 мкг мизопростола было введено ректально. Все пациенты были выписаны минимум через 8 дней пребывания в больнице и регулярно наблюдались.
| ||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
| O: исход; S: успешно; EBL: оценочная кровопотеря; MBLS: модифицированный шовный материал B-Lynch; ASTS: альтернативное последовательное затягивание швов; APH: кровотечение перед родами; МП: лечение; ПП: предлежание плаценты; ПРОМ: предродовой разрыв перепонки; CPD: головно-тазовая диспропорция; LPV: утечка через влагалище; СЗП: свежезамороженная плазма; LSCS: кесарево сечение нижнего сегмента. | ||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
3. Техника альтернативного последовательного затягивания швов (ASST)
3.1. Положение и техника
После индукции анестезии пациента позиционируют, очищают и накидывают драпировкой для кесарева сечения нижнего сегмента. После родов, если наблюдается атоническое ПРК, начинают лечение (как описано в разделе 2) и массаж матки. Если пациент не реагирует на это лечение, тогда начинают реанимацию с организацией и переливанием адекватной крови и продуктов крови.Если медикаментозное лечение не помогает, матку выводят наружу и применяют бимануальное сжатие для оценки возможности метода альтернативного последовательного затягивания швов (модифицированный метод B-Lynch). Накладывают два шва Викрил номер 2, желательно на прямые иглы. Первая игла (правая сторона) вводится в матку выше (1-2 см) отражения мочевого пузыря и на 1-2 см медиальнее латерального края нижнего сегмента матки и на 1-3 см ниже нижнего разреза матки. Затем иглу из этой точки введения в переднюю стенку вынимают из задней стенки на том же уровне.Затем оба свободных конца швов завязывают узлом (двойной набросок) на дне матки. Затем узел удерживают зажимом для артерий. Аналогичным образом накладывается еще один шов, завязывается вокруг глазного дна и удерживается артериальным зажимом с левой стороны. Затем открывают артериальные щипцы с правой стороны, нить затягивают дальше, и снова зажимают щипцы в месте дальнейшего затягивания. Теперь аналогичная процедура повторяется с левой стороны. Такое альтернативное последовательное затягивание обоих швов повторяют 3-4 раза до полного сжатия матки и остановки кровотечения.Оба шва могут быть затянуты примерно на 3–5 см от их дополнительной длины от начального уровня затяжки с помощью этой техники альтернативного последовательного затягивания швов. Наконец, с обеих сторон накладывается один квадратный узел, чтобы зафиксировать швы. Теперь линия разреза наблюдается при любом кровотечении; при отсутствии кровотечения матка закрывается в обычном порядке.
3.2. Послеоперационное ведение
Все пациентки наблюдались на предмет гиповолемии и сокращения матки. Обследование вульвы проводилось для выявления любых вагинальных кровотечений.Все пациенты были выписаны минимум через 8 дней пребывания в больнице. Пациенты регулярно наблюдались через 1,5, 3, 6, 12 и 24 месяца после индексной процедуры.
4. Результаты
Всего у 199 пациенток было послеродовое атоническое кровотечение, из которых у 174 пациенток оно развилось после родов через естественные родовые пути и у 25 пациенток после кесарева сечения. Тринадцать из 25 пациентов ответили на утеротоники массажем матки; оставшиеся двенадцать пациентов не ответили на лечение и, следовательно, лечились с помощью этой техники.Средняя продолжительность процедуры составила 4 минуты (диапазон 2–7 минут). Средняя кровопотеря составила 1625 мл (диапазон 1300–1900 мл). Средняя продолжительность пребывания в стационаре составила 10 дней (от 8 до 16 дней).
Одиннадцать пациентов (91,66%) показали успешный результат только с помощью этой техники. Ни одному пациенту не потребовалась гистерэктомия, а одному пациенту (8,33%) потребовалась дополнительная двусторонняя перевязка внутренней подвздошной артерии. У двух пациентов наблюдалась послеоперационная лихорадка в течение 3 дней, а у двоих — легкая поверхностная инфекция, и все они хорошо выздоровели при консервативном лечении.Все пациенты имели минимальное наблюдение в течение 2 лет, и ни один из них не сообщил о каких-либо проблемах с бесплодием.
5. Обсуждение
Послеродовое кровотечение — потенциально опасное для жизни осложнение, связанное с родами плода [1]. Это может произойти после естественных родов (4%) или кесарева сечения (6%) [7, 8]. Обычно это непредсказуемо и остается проблемой для акушеров во всем мире. В развивающихся странах из-за таких факторов, как высокая распространенность беременных женщин с высоким риском, недоступность продуктов крови и / или резервной копии операционной / отделения интенсивной терапии может еще больше усложнить ситуацию.Факторы риска ПРК включают анемию, неконтролируемую гипертензию, многоплодную беременность, многоплодную беременность, коагулопатию, ранее испуганную матку, длительные роды и инструментальные роды [2, 7, 8]. Некоторые распространенные основные причины включают атонию матки, задержку зачатия, аномальную имплантацию плаценты, маточные травмы и невыявленные коагулопатии [9].
Самым важным шагом в лечении послеродовых кровотечений является выявление основной причины и ее устранение [4]. В большинстве случаев ПРК можно контролировать с помощью традиционных методов лечения, таких как утеротоники, массаж матки и баллонная тампонада [4].Неконтролируемое ПРК обычно лечат с помощью различных техник наложения маточных швов (B-Lynch, модифицированный B-Lynch и квадратный шов) или с помощью хирургических процедур ступенчатой деваскуляризации. Эти методы дают разные результаты, и многим пациентам в конце концов требуется экстренная гистерэктомия [4, 5, 10, 11].
Шов B-Lynch был впервые описан и показал себя как наиболее эффективный метод наложения швов при неконтролируемом послеродовом кровотечении из-за атонической матки. Но это требует экспертизы и повторного открытия матки.В результате в литературе описано множество осложнений (частичный некроз или слущивание стенки матки, стеноз шейки матки и гематометра) [12]. Hayman et al. [5] самостоятельно выполнили модифицированный оригинальный шовный материал B-Lynch. Они не открывали полость матки и использовали шов Викрил или Дексон № 2 для остановки кровотечения. На длинную прямую иглу накладывают швы для фиксации матки спереди назад, прямо над отражением мочевого пузыря, а затем завязывают на дне матки.С тех пор модифицированный шовный материал стал одним из самых популярных и стандартных методов лечения неконтролируемого послеродового кровотечения [5, 6, 13].
Этот метод также используется для остановки массивного маточного кровотечения из-за аномальной имплантации плаценты, аборта в середине триместра и у пациентов с нарушениями свертывания крови [5, 12, 13]. Для наложения этих швов использовался ряд шовных материалов, таких как Dexon (полигликолевая кислота), Vicryl (полиглактин 910), PDS (полидиоксанон), Prolene (моноволоконный полипропилен) и нейлон [14, 15].Многие центры используют специально разработанную моноволоконную нить Monocryl (полиглекапрон 25, Ethicon) с прочностью на разрыв 60% через 7 дней, 0% через 21 день и полной абсорбцией через 90–120 дней [14, 15]. Kaoiean [16] сообщил об успешном исходе наложения шва B-Lynch у 23 из 24 пациентов. Один пациент не ответил, и ему выполнили экстренную гистерэктомию. Xiao и Zhang сообщили об успешном исходе у пациента с послеродовым кровотечением, которым удалось справиться с помощью комбинации B-Lynch и модифицированного шва Cho [17].Marasinghe et al. [18] провели проспективное обсервационное исследование для оценки эффективности модифицированного закрепленного шва B-Lynch при послеродовой атонической матке у 17 женщин. Они сообщили об успешных результатах у 13 пациентов (76%), в то время как 4 пациентам (24%) потребовалась экстренная послеродовая гистерэктомия. Kayem et al. [19] провели проспективное популяционное исследование, чтобы оценить исходы у матери после наложения компрессионного шва на матку и охарактеризовать факторы риска акушерской гистерэктомии. Двести одиннадцати женщинам наложили компрессионный шов на матку для остановки послеродового кровотечения.Общая частота неудач, приведших к гистерэктомии, составила 25%. Однако не было значительных различий в частоте неудач между швами B-Lynch, модифицированными швами B-Lynch и другими методами наложения швов. Они сообщили, что женщины были более склонны к гистерэктомии, если они были в возрасте 35 лет и старше, были повторнородящими, имели вагинальные роды или имели задержку от 2 до 6 часов от родов до сжатия маточного шва. Таким образом, одна или комбинация этих методов наложения швов дала разные результаты в различных опубликованных исследованиях.У многих пациентов матка может оставаться дряблой, что может привести к экстренной гистерэктомии или материнской смертности из-за неадекватного медицинского обслуживания. Такие сложные ситуации заставили нас внести некоторые изменения в модифицированную технику B-Lynch.
Этот модифицированный метод (альтернативное последовательное затягивание швов) был использован в качестве вторичной процедуры у первого пациента для неудачного модифицированного шва B-Lynch, а затем в качестве первичной процедуры у других одиннадцати пациентов. Мы полагаем, что в некоторых случаях матка оставалась дряблой, поскольку ее нельзя было полностью сжать стандартной модифицированной техникой наложения швов B-Lynch.Но когда мы использовали эту технику, можно было сжимать матку более эффективно и контролировать кровотечение. Мы использовали швы Vicryl № 2 у всех наших пациентов из-за отсутствия шва Monocryl (полиглекапрон 25, Ethicon). В этой технике использовались два шва Викрил номер 2, предпочтительно на прямых иглах. Первая игла (правая сторона) вводится в матку выше (1-2 см) отражения мочевого пузыря, на 1-2 см медиальнее латерального края нижнего сегмента матки и на 1-3 см ниже нижнего разреза матки.Затем иглу из этой точки введения в переднюю стенку вынимают из задней стенки на том же уровне. Затем оба свободных конца швов завязывают узлом (двойной набросок) на дне матки. Затем узел удерживают зажимом для артерий (рис. 1). Аналогичным образом накладывается еще один шов, завязывается вокруг глазного дна и удерживается артериальным зажимом с левой стороны. Затем открывают артериальные щипцы с правой стороны, нить затягивают дальше, и снова зажимают щипцы в месте дальнейшего затягивания.Теперь аналогичная процедура повторяется с левой стороны. Такое альтернативное последовательное затягивание обоих швов повторяют 3-4 раза до полного сжатия матки и остановки кровотечения. Наконец, с обеих сторон накладывается один квадратный узел, чтобы зафиксировать швы.
В опубликованной литературе сообщается о почти 75–100% успешных результатах применения модифицированной нити B-Lynch [18, 19]. Но в нашем исследовании только у одиннадцати пациентов (91,66%) результат был успешным. Ни одному пациенту не потребовалась гистерэктомия, и только одному пациенту (8.33%) потребовали дополнительной двусторонней перевязки внутренней артерии. Все пациенты имели минимальное наблюдение в течение 2 лет, и ни один из них не сообщил о каких-либо проблемах с бесплодием. Слабые стороны этого исследования включают ретроспективный характер, отсутствие контроля и короткие сроки наблюдения.
Этот метод прост, быстр и эффективен (91,66% успешных результатов). В течение наблюдаемых 2 лет неблагоприятного воздействия на потенциал фертильности не наблюдалось; тем не менее, требуется долгосрочное наблюдение, чтобы прокомментировать его фактическую скорость. Этот метод не может заменить стандартный метод B-Lynch [20] или модифицированный метод B-Lynch при неконтролируемом послеродовом кровотечении, но может использоваться при неотзывчивой, дряблой и атонической матке.
Раскрытие информации
Часть этого документа была представлена на Arab Health Gynae Conference (2012).
Конфликт интересов
Конфликт интересов отсутствует.
Вклад авторов
Подтверждено, что оба автора внесли свой вклад в эту статью; работа оригинальная.
Шов Мацубара-Яно: простой компрессирующий шов матки при послеродовом кровотечении во время кесарева сечения
B-Lynch C, Coker A, Lawal AH, Abu J, Cowen MJ (1997) Хирургическая техника B-Lynch для контроль массивного послеродового кровотечения: альтернатива гистерэктомии? Сообщается о пяти случаях.Br J Obstet Gynaecol 104: 372–375
Статья
CAS
PubMed
Google ученый
Hayman RG, Arulkumaran S, Steer PJ (2002) Компрессионные швы матки: хирургическое лечение послеродового кровотечения. Obstet Gynecol 99: 502–506
CAS
PubMed
Google ученый
Cho JH, Jun HS, Lee CN (2000) Гемостатическая техника наложения швов при маточном кровотечении во время кесарева сечения.Obstet Gynecol 96: 129–131
CAS
PubMed
Google ученый
Matsubara S, Yano H, Taneichi A, Suzuki M (2009) Компрессионный шов матки против надвигающегося рецидива инверсии матки сразу после репозиции лапаротомии. J Obstet Gynaecol Res 35: 819–823
Статья
PubMed
Google ученый
Matsubara S, Yano H, Ohkuchi A, Kuwata T., Usui R, Suzuki M (2013) Компрессионные швы матки при послеродовом кровотечении: обзор.Acta Obstet Gynecol Scand 92: 378–385
Статья
PubMed
Google ученый
Matsubara S, Kuwata T, Baba Y, Usui R, Suzuki H, Takahashi H, Ohkuchi A, Suzuki M (2014) Новый «маточный бутерброд» от кровотечения при кесаревом сечении из-за предлежания плаценты. Aust NZ J Obstet Gynaecol 54: 283–286
Статья
Google ученый
Ogoyama M, Takahashi H, Usui R, Baba Y, Suzuki H, Ohkuchi A, Matsubara S (2017) Гемостатический эффект внутриматочного баллона при послеродовом кровотечении с особым упором на одновременное использование процедуры «удержания шейки матки» (Мацубара).Eur J Obstet Gynecol Reprod Biol 210: 281–285
Артикул
PubMed
Google ученый
Takahashi H, Ohkuchi A, Usui R, Suzuki H, Baba Y, Matsubara S (2018) Техника удержания шейки матки Мацубара-Такахаши при массивном послеродовом кровотечении у пациентов с предлежанием плаценты с или без нарушений спектра срастания плаценты. Int J Gynaecol Obstet 140: 357–364
Статья
PubMed
Google ученый
Американский колледж акушеров и гинекологов (2006) Практический бюллетень ACOG: руководство по клиническому ведению для акушеров-гинекологов № 76, октябрь 2006 г .: послеродовое кровотечение. Obstet Gynecol 108: 1039–1047
Артикул
Google ученый
Minakami H, Maeda T., Fujii T., Hamada H, Iitsuka Y, Itakura A. et al. (2014) Рекомендации для акушерской практики в Японии: Японское общество акушерства и гинекологии (JSOG) и Японская ассоциация акушеров и Гинекологи (JAOG) издание 2014 г.J Obstet Gynaecol Res 40: 1469–1499
Статья
PubMed
Google ученый
Matsubara S (2010) Компрессионный шов на матку может быть полезен не только для гемостаза при послеродовом кровотечении, но и для профилактики острого рецидива инверсии матки. Arch Gynecol Obstet 281: 1081–1082
Артикул
PubMed
Google ученый
Мацубара С., Баба Ю. (2013) М.Ю. (Мацубара-Яно) компрессирующий шов матки для предотвращения острого рецидива инверсии матки.Acta Obstet Gynecol Scand 92: 734–735
Статья
PubMed
Google ученый
Мацубара С., Кувата Т. (2011) Удерживание шейки матки может вызвать сокращение матки при атоническом кровотечении. Acta Obstet Gynecol Scand 90: 1454–1455
Артикул
PubMed
Google ученый
Jauniaux E, Ayres-de-Campos D, FIGO Placenta Accreta Diagnosis and Management Expert Consensus Panel (2018) Консенсусное руководство FIGO по расстройствам спектра приращения плаценты: введение.Int J Gynaecol Obstet 140: 261–264
Статья
Google ученый
Jauniaux E, Collins S, Burton GJ (2018) Спектр приросшей плаценты: патофизиология и основанная на доказательствах анатомия для пренатальной ультразвуковой визуализации. Am J Obstet Gynecol 218: 75–87
Статья
Google ученый
Allen L, Jauniaux E, Hobson S, Papillon-Smith J, Belfort MA, FIGO Placenta Accreta Diagnosis and Management Expert Consensus Panel (2018) Консенсусное руководство FIGO по расстройствам спектра приращения плаценты: неконсервативное хирургическое лечение.Int J Gynaecol Obstet 140: 281–290
Статья
Google ученый
Collins SL, Ashcroft A, Braun T, Calda P, Langhoff-Roos J, Morel O et al (2016) Предложение по стандартизированным ультразвуковым дескрипторам аномально инвазивной плаценты (AIP). Ультразвуковой акушерский гинекол 47: 271–275
Артикул
CAS
PubMed
Google ученый
Sentilhes L, Gromez A, Razzouk K, Resch B, Verspyck E, Marpeau L (2008) Шов B-Lynch для массивного стойкого послеродового кровотечения после ступенчатой деваскуляризации матки.Acta Obstet Gynecol Scand 87: 1020–1026
Статья
PubMed
Google ученый
Mallappa Saroja CS, Nankani A, El-Hamamy E (2010) Компрессионные швы матки, обновленная информация: обзор эффективности, безопасности и осложнений наложения швов B-Lynch и других техник сжатия матки при послеродовом кровотечении. Arch Gynecol Obstet 281: 581–588
Артикул
PubMed
Google ученый
Kayem G, Kurinczuk JJ, Alfirevic Z, Spark P, Brocklehurst P, Knight M (2011) Компрессионные швы матки для лечения тяжелого послеродового кровотечения. Obstet Gynecol 117: 14–20
Статья
PubMed
Google ученый
Sentilhes L, Goffinet F, Kayem G (2013) Управление приросшей плацентой. Acta Obstet Gynecol Scand 92: 1125–1134
CAS
PubMed
Google ученый
Джоши В.М., Шривастава М. (2004) Частичный ишемический некроз матки после наложения компрессионного шва. BJOG 111: 279–280
Статья
PubMed
Google ученый
Готтлиб А.Г., Пандипати С., Дэвис К.М., Гиббс Р.С. (2008) Некроз матки: осложнение компрессионных швов матки. Obstet Gynecol 112: 429–431
Артикул
PubMed
Google ученый
Cowan AD, Miller ES, Grobman WA (2014) Последующий исход беременности после наложения швов B-Lynch. Obstet Gynecol 124: 558–561
Статья
PubMed
Google ученый
Fuglsang J (2014) Позднее репродуктивное здоровье после наложения швов B-Lynch: последующее исследование после 10 лет клинического использования швов B-Lynch. Fertil Steril 101: 1194–1199
Артикул
PubMed
Google ученый
Rathat G, Do Trinh P, Mercier G, Reyftmann L, Dechanet C, Boulot P et al (2011) Синехия после наложения компрессионных швов матки. Fertil Steril 95: 405–409
Артикул
PubMed
Google ученый
Компрессионные швы «To B or not to B»
Абстрактные
Эта статья направлена на обзор материнской заболеваемости, а также краткосрочных и долгосрочных осложнений, связанных с различными типами компрессионных швов матки, используемых при лечении послеродового кровотечения.Базы данных PubMed и Medline не подвергались систематическому поиску выявленных осложнений компрессионных швов матки. Осложнения после наложения компрессионного шва на матку кажутся редкими, но, вероятно, о них не сообщается. После наложения компрессионных швов матки были зарегистрированы анатомические искажения и спайки матки, послеоперационные инфекционные осложнения, проблемы с фертильностью и разрыв матки при последующей беременности. Общий недостаток доказательств ограничивает возможность давать рекомендации по мониторингу после использования компрессионных швов матки, но возможная гистероскопия и тщательное общение кажутся разумными.Неутвержденный контрольный список для послеоперационного консультирования, основанный на имеющихся доказательствах, был создан, чтобы помочь больнице разбор полетов и консультирование между врачом и пациентом.
Ключевые слова
материнская заболеваемость, послеродовое кровотечение, вторичное бесплодие, компрессионные швы матки, разрыв матки, синехии матки
Введение
Доктор Кристофер Би-Линч, акушер из Великобритании, первым сообщил об использовании компрессирующего шва матки (UCS) для лечения тяжелой атонии матки в условиях послеродового кровотечения (PPH) [1].Было разработано несколько модификаций шовного материала B-Lynch, две из которых обычно сообщаются — это швы Хеймана и Чо [2, 3]. Требуется надлежащее послеоперационное консультирование пациентов, поскольку существует риск последующей беременности, но этот процесс трансляции знаний используется недостаточно. Цель состоит в том, чтобы рассмотреть ранние и более поздние осложнения, связанные с использованием UCS для лечения ПРК, чтобы спровоцировать обсуждение последующего риска и помочь в тщательном консультировании пациента. Был создан контрольный список для опроса пациентов и инструмент для объяснения.
Методы
В
базах данных PubMed / Medline / Ovid был проведен поиск выявленных осложнений UCS. Первоначально поиск проводился по рандомизированным контролируемым испытаниям, но затем был расширен до всех уровней доказательности. Предпочтение было отдано опубликованным систематическим обзорам с последующим поиском в базах данных, завершенным после даты публикации каждого систематического обзора, в попытке включить всю текущую литературу.
Результаты
Сводятся три наиболее распространенных типа UCS с точки зрения размещения, преимуществ и возможных соображений (Таблица 1; Рисунок 1).Все методы рекомендуют рассасывающийся шов, чтобы минимизировать риск грыжи кишечника из-за оставшихся петель шва во время нормальной послеродовой инволюции матки [1].
Таблица 1. Краткое изложение преимуществ и рекомендаций для различных типов компрессионных швов матки (UCS), используемых при лечении послеродового кровотечения [1-3]
Тип шва | Преимущества | Соображения |
Б-Линч | — один непрерывный шов создает равномерное давление — может использовать Бакри одновременно — только тип с реестром процедур — гистеротомия позволяет исследовать полость матки | — требуется гистеротомия |
Хейман | — не требует гистеротомии — быстро разместить | — риск неравномерного давления между независимыми швами — риск неустановленной непроходимости зева шейки матки — невозможно использовать Bakri одновременно |
Чо | — может разрешить более целенаправленное сжатие для определенных областей atony — не требует гистеротомии | — нельзя использовать Bakri одновременно — возможный риск заражения, если прерывается равномерная инволюция — множественные проколы иглой могут вызвать усиление кровотечения |
Рисунок 1. Техника и наложение описанных типов компрессионных швов матки (ПСК).
А) Б-Линч, Б) Хейман, В) Чо
Не было опубликовано ни Кокрановских, ни всеобъемлющих систематических обзоров относительно частоты или лечения всех возможных осложнений после использования UCS. Осложнения случаются редко и о них потенциально не сообщается.
Послеоперационные осложнения: анатомическое искажение и инфекция
Данные о послеоперационных осложнениях минимальны.Сообщалось о доказательствах более низкого качества с инфекционными или анатомическими осложнениями. Наиболее частым послеоперационным заболеванием ПСК является искажение анатомии матки, однако также существуют сообщения об отсутствии наблюдаемого искажения матки. Сообщалось о необычной форме матки, вертикальных бороздках и мышечных дефектах матки с различными размерами и глубиной дефекта [4-8]. Сообщалось о плохих акушерских исходах, связанных с наблюдаемым истончением матки и рубцеванием на участках UCS, с отсутствием или значительным уменьшением толщины эндометрия или миометрия [6-8].Сообщалось о некрозе матки по типу размещения ПСК в раннем послеоперационном периоде, связанном с риском послеродовой гистерэктомии [4,6].
Сообщалось о пиометре и гематометре [4]. Повышенная частота послеродового эндометрита после установки ПСК была значительной по сравнению с отсутствием ПСК для экстренного кесарева сечения по Suzuki et al. [5]. Такие переменные, как общее время разрыва плодных оболочек, количество обследований и хирургическая подготовка, в анализе не учитывались [5].
Плодородие будущего
Имеется ограниченное количество исследований об исследованиях или лечении женщин после ПСК, которые хотели последующую беременность, но страдали вторичным бесплодием. Эрозия швов B-Lynch через стенку матки наблюдалась как в раннем послеродовом периоде, так и позже при вторичном бесплодии [4,9]. Сообщается об успешной беременности после удаления шовного материала с помощью оперативной гистероскопии [9].
В систематическом обзоре оценивались исходы менструального цикла или фертильности у женщин, перенесших ПСК по поводу ПРК [10].В общей сложности 125 женщин с переменными выходами сообщили, что у 91,5% нормальное возобновление менструаций в течение шести месяцев после UCS, а у 85,71% женщин, которые выразили желание последующей беременности, были успешные результаты [10]. Исследование случай-контроль не обнаружило статистически значимых различий в выкидышах, частоте маточных беременностей или преждевременных родах у женщин, получавших UCS при кесаревом сечении, по сравнению с контрольной группой, соответствующей возрасту и паритету, с кесаревым сечением без UCS [11]. Дополнительная литература по UCS сообщает о диапазоне от 38.От 1% до 47,4% живорождений у женщин, выразивших желание следующей беременности [12,13].
Гистероскопия, гистеросальпингограмма, соногистерограмма или их комбинация определили, что наиболее частой находкой после UCS были маточные синехии, но также наблюдались нормальные полости [4]. Обследование полости матки проводилось от пятнадцати дней до двух лет после родов [4]. В отдельном ретроспективном исследовании сообщалось о нормальной полости матки у 68% женщин с 16% маточными синехиями при гистероскопии в течение 3-6 месяцев после родов [14].Оперативное гистероскопическое удаление синехий в течение 3-6 месяцев после UCS сообщило об успешных исходах спонтанной беременности [14].
Разрыв матки
Сообщения о разрыве матки после UCS редки, с разрывом матки на 20, 32 и 33 неделе беременности [6-8]. В этих случаях во время операции были обнаружены вертикальный передний разрыв матки, края которого были задокументированы как истонченные и / или рубцовые. Не было замечено никаких доказательств компрометации нижнего сегмента матки.Во всех трех отчетах предполагалось, что дефект дна был связан с расположением предыдущего ПСК [6-8].
Спайки внутрибрюшные
Не было найдено систематических обзоров частоты внутрибрюшинных спаек после UCS. Семилетняя когорта наложения шва B-lynch была описана в 28 случаях с кесаревыми родами [15]. Из этой когорты у семи женщин было повторное кесарево сечение, а у трех были обнаружены спаечные процессы в брюшной полости, хотя дальнейшая оценка степени тяжести была минимальной [15].Сообщалось о статистически значимом увеличении частоты спаек брюшной полости (во время повторного сечения) с предыдущим UCS по сравнению с контрольной группой, соответствующей возрасту и паритету [11]. Никаких существенных различий во времени операции или предполагаемой кровопотере с этими увеличенными спаечными процессами не было [11].
Обсуждение
В целом данные, связанные с осложнениями UCS, имеют тенденцию быть низкого качества (отчеты о случаях или ретроспективные исследования), со значительной разнородностью и редкими исходами.Эта нехватка дополнительно оправдывает необходимость дополнительных исследований и обсуждения среди акушеров будущих клинических рекомендаций по ведению пациентов после UCS по поводу послеродовых кровотечений.
Анатомические искажения матки и связанный с ними риск основаны на ограниченных данных, что создает систематическую ошибку отбора. Клинические последствия этих анатомических находок не определены. В случаях, когда сообщалось о некрозе матки, использовались либо несколько типов UCS, либо одновременно несколько типов UCS [4]. Следовательно, если требуются дополнительные швы с использованием нескольких техник, возможен риск повышенного натяжения швов, ишемии и некроза матки [4,6].Рекомендуется наблюдение за послеродовой инфекцией. По-видимому, нет повышенного риска послеродового эндометрита, и антибиотикопрофилактика в настоящее время не оправдана [5].
Распространенность синехий полости матки после UCS не определена, но обычно сообщается [4,9,14]. Частота распространенности синехий после ИСКП ограничена несколькими факторами, поскольку исследования носили наблюдательный характер или были зарегистрированы случаи, когда только часть женщин с ПСК проходила дальнейшую оценку.Клиническое значение синехий не было хорошо изучено, но лечение выявленных синехий после UCS привело к положительным исходам беременности [9,14]. Сообщения об успешной беременности после восстановления синехий с помощью оперативной гистероскопии подчеркивают необходимость скрининга женщин с помощью гистероскопии или визуализации полости матки после UCS [9,14]. Некоторые данные свидетельствуют о том, что это следует делать через 3–6 месяцев после родов [14]. Согласно критериям ВОЗ для обоснования скрининговых тестов, этот тест имеет относительно низкий риск, выявление синехий однозначно, и существует приемлемое лечение [16].Политика затрат и рисков и выгод требует дальнейшего изучения, тем более что в большинстве случаев, исследованных с помощью гистероскопии, синехий не было [14]. Вторичное бесплодие у женщин, получивших UCS, вероятно, должно включать оценку полости матки из-за возможного риска внутриутробных синехий.
Сообщается о
результатах фертильности после UCS для женщин. Однако данные ограничены небольшим числом и большим разбросом. Результаты сосредоточены на пациентах, которые желали следующей беременности, с большими промежутками между наблюдениями за пациентами, которые желали беременности в гораздо более поздние сроки [10].Только одно исследование было направлено на изучение последующих осложнений беременности (выкидыш или преждевременные роды), оставив еще один пробел в знаниях [11].
Риск разрыва матки после ПСК не определен. Общее количество выполненных процедур ПСК и последующего разрыва матки, вероятно, занижено. Многие авторы предполагают связь между нарушением заживления матки и более поздним разрывом матки [6-8]. Сообщалось о разрыве матки в анамнезе с длительной послеоперационной гипертермией после первоначального кесарева сечения и ПСК, но никаких дополнительных объяснений или подробностей предоставлено не было [7].В связи с этим возникает вопрос, может ли ишемия ткани или повреждение после установки ПСК с послеродовой инфекцией или чрезмерным натяжением швов быть связанными со слабостью матки и возможным разрывом.
Рутинные рекомендации по повторному кесаревому сечению при последующих беременностях после ПСК не будут основаны на доказательствах, учитывая отсутствие поддающегося расчету риска разрыва. Однако разумно и уместно обсудить с пациенткой, что о разрывах матки сообщалось при последующих беременностях, при обсуждении вариантов повторного кесарева сечения или пробных родов при естественных родах.
Повышенный риск внутрибрюшинных спаек, связанный с предыдущим использованием UCS, имеет минимальные клинические последствия с отсутствием статистически различающейся кровопотери или увеличения времени операции по сравнению с повторным кесаревым сечением [11]. Тщательная хирургическая техника, позволяющая избежать спаек, по-прежнему является стандартом лечения.
Риски материнской заболеваемости после помещения UCS для лечения ПРК должны потребовать проведения беседы между акушером и пациентом в больнице перед выпиской.На рисунке 2 показан пример контрольного списка для консультирования пациентов, не прошедшего валидацию, на основе зарегистрированных операционных и послеоперационных заболеваемости.
Рисунок 2. представляет собой пример неутвержденного контрольного списка для консультирования пациентов, основанного на сообщенных операционных и послеоперационных заболеваниях.
Заключение
Сохранение матки после использования UCS для послеродовых кровотечений требует проведения в больнице опроса пациентов и консультирования относительно рисков послеоперационных осложнений, возможных проблем с фертильностью и риска разрыва матки.Требуются дополнительные доказательства для лучшего руководства будущей клинической практикой в послеродовой и последующей беременности после размещения ПСК для послеродовых кровотечений.
Список литературы
- Allam MS, B-Lynch C (2005) B-Lynch и другие техники компрессионного шва матки. Int J Gynaecol Obstet 89: 236-241. [Crossref]
- Cho JH, Jun HS, Lee CN (2000) Техника гемостатического наложения швов при маточном кровотечении во время кесарева сечения. Obstet Gynecol 96: 129-131. [Crossref]
- Hayman RG, Arulkuraman S, Steer PJ (2002) Компрессионные швы матки: хирургическое лечение послеродового кровотечения. Акушерский гинекол 99: 502-506. [Crossref]
- Amorim-Costa C, Mota R, Rebelo C, Silva PT (2011) Компрессионные швы матки при послеродовом кровотечении: нужна ли обычная послеоперационная оценка полости? Acta Obstet Gynecol Scand 90: 701-706.[Crossref]
- Suzuki Y, Matsuzaki S, Mimura K, Kumasawa K, Tomimatsu T и др. (2017) Исследование периоперационных осложнений, связанных с применением компрессионных швов матки. Int J Gynaecol Obstet 139: 28-33. [Crossref]
- Harlow FH, Smith RP, Nortje J, Anigbogu BO, Tyler X (2017) Катастрофический разрыв матки, связанный с прирастанием плаценты после предыдущих швов B-Lynch. J Obstet Gynaecol . Впереди печать.
- Petchor K, Richards B, Paterson H (2010) Антенатальный катастрофический разрыв на 32 неделе беременности после предыдущего наложения шва B-lynch. BJOG 117: 889-891. [Crossref]
- Шилпа Д., Бхаскар М., Арихант М. (2014) Разрыв матки после B-линча: отчет о болезни и обзор литературы. J Obstet Gynaecol India 64: 362-363. [Crossref]
- Staff S, Uotila J, Tinkanen H (2014) Вторичное бесплодие после наложения шва B-Lynch: показание к гистероскопии в качестве диагностической процедуры первой линии? Acta Obstet Gynecol Scand 93: 721-723.[Crossref]
- Doumouchtsis SK, Nikolopouls K, Talaulikar VS, Krishna A, Arulkumaran S (2014) Результаты менструального цикла и фертильности после хирургического лечения послеродового кровотечения: систематический обзор. BJOG 121: 382-388. [Crossref]
- An GH, Ryu HM, Kim MY, Han JY, Chung JH и др. (2013) Исход последующих беременностей после наложения компрессионных швов на матку при послеродовом кровотечении. Акушерский гинекол 122: 565-570.[Crossref]
- Лю С., Матур М., Тагор С. (2014) Осложнения и исход беременности после наложения компрессионного шва матки при послеродовом кровотечении: опыт единого центра. J Obstet Gynaecol 34: 383-386. [Crossref]
- Тадакава М., Сугавара Дж., Сайто М., Нисигори Х., Уцуномия Х. и др. (2014) Фертильность и исходы беременности после наложения швов B-Lynch при послеродовом кровотечении. J Obstet Gynaecol Res 41: 559-564.[Crossref]
- Jamard A, Turck M, Cheret-Benoist A, Dreyfus M, Benoist G (2014) Риск маточных синехий после компрессионных швов матки во время послеродового кровотечения. Gynecol Obstet Fertil 42: 681-685. [Crossref]
- Baskett TF (2007) Компрессионные швы матки при послеродовом кровотечении: эффективность, заболеваемость и последующая беременность. Акушерский гинекол 110: 68-71. [Crossref]
- Wilson JMG, Jungner G (1968) Принципы и практика скрининга на болезни. Всемирная организация здравоохранения . Документы по общественному здравоохранению № 34
[Полный текст] Шов для сгибания матки: модифицированный компрессионный шов для матки B-Lynch fo
Цель: Целью данного исследования было сообщить о нашем клиническом опыте наложения шва для сгибания матки, который был модифицирован по сравнению с B-Lynch Компрессионный шов матки для лечения атонии матки во время кесарева сечения.
Материалы и методы: Это ретроспективное описательное исследование, описывающее использование новой техники — сгибательного шва матки — для лечения атонии матки во время кесарева сечения.Период исследования длился с января 2009 года по декабрь 2017 года в больнице Удонтани, Удонтани, Таиланд. Атонию матки во время кесарева сечения лечили с помощью ручного сдавливания, внутривенного введения окситоцина, метилэргоновина малеата и простагландинов, а затем наблюдали в течение 10-15 минут перед наложением шва для сгибания матки в случаях неудачного лечения. После операции у пациенток наблюдались вагинальные кровотечения, гематометра, инфекции. Также были проанализированы результаты УЗИ матки на 1, 7 и 30 дни после операции.
Результаты: Пятьдесят семь пациенток с атонией матки во время кесарева сечения получили сгибательный шов матки. Средний возраст пациентов составил 27,0 (15–44 года). Тридцать четыре пациента были первородящими. Показаниями к кесареву сечению были цефалопазовые диспропорции в 27 (47,4%) случаях и предыдущее кесарево сечение в 11 (19,3%) случаях. Ни послеоперационного обильного кровотечения, ни гистерэктомии не наблюдалось. Гематометры и серьезных послеоперационных осложнений после операции не было.Расчетное время наложения сгибающего шва матки составляет всего 2–3 минуты, и его очень легко выполнить.
Заключение: Техника наложения шва сгибанием матки, которая была модифицирована по сравнению с швом B-Lynch, была недорогой, быстрой и эффективной при лечении атонической послеродовой матки у женщин, перенесших кесарево сечение.
Ключевые слова: B-Lynch, атония матки, кесарево сечение, компрессионный шов матки, сгибательный шов матки
Введение
Атония матки часто встречается как во время родов через естественные родовые пути, так и во время кесарева сечения. 1 Без соответствующего лечения это может привести к тяжелому послеродовому кровотечению и материнской смертности. Во всем мире атония матки является наиболее частой причиной послеродового кровотечения, которое, по оценкам, вызывает смерть женщины каждые 10 минут во всем мире, особенно в развивающихся странах. 2,3
Атония матки обычно лечится такими лекарствами, как окситоцин, эргометрин, мизопростол или сульпростон. 4 и хирургическим вмешательством в случае неудачного лечения. 5 Хирургическое лечение атонии матки включает перевязку маточной артерии, перевязку внутренней подвздошной артерии или гистерэктомию. 4 В случае атонии матки во время кесарева сечения 25% случаев отреагировали на консервативное лечение с помощью массажа матки и утеротоников, а в остальных случаях потребовалось хирургическое вмешательство. 6
В 1997 году B-Lynch et al. 7 сообщили о методе наложения компрессионного шва на матку для лечения послеродового кровотечения с хорошим результатом.Эту технику практиковали и модифицировали многие центры по всему миру. 8–14 Из-за практического использования этой техники компрессионный шов на матке использовался для предотвращения послеродового кровотечения в случае атонии матки во время кесарева сечения или в случаях высокого риска, таких как хориоамнионит, преэклампсия, затяжные роды, вторичные роды. остановка стадии, многоплодие и лечение сульфатом магния с хорошим результатом лечения. 6,14,15
Однако для компрессионного шва для матки B-Lynch требуется специальная широкая изогнутая игла и длинный шов.Также необходимо повторно открыть матку для исследования внутриматочной полости, что требует времени и неудобно. По этой причине мы разработали новую технику, которая требует меньше времени и более удобна для лечения атонии матки во время кесарева сечения (первоначально описанного вторым автором) в отделении акушерства и гинекологии больницы Удонтани, Таиланд.
Материалы и методы
В период с января 2009 года по декабрь 2017 года были изучены медицинские карты пациентов, у которых была атония матки во время операции кесарева сечения и которым был наложен сгибающий шов матки по новой методике, основанной на компрессионном шве B-Lynch.
Техника наложения швов сгибанием матки выполнялась в следующие этапы:
- Больным выполнено низкое поперечное кесарево сечение по акушерским показаниям.
- После рождения ребенка и плаценты внутримышечно вводили 5–10 ЕД окситоцина, наложили шов на матку атравматическим однослойным хромовым кетгутом номер 1 и хирург оценил сокращение матки. Если была обнаружена атония матки, пошагово вводили окситоцин внутривенно, метилэргоновина малеат (Methergin ® ) и сульпростон (Nalador ® ).
- Если сокращение не улучшилось после 10–15 минут лечения, применялось хирургическое вмешательство с наложением сгибающего шва матки.
- Шовный материал представлял собой атравматический хромовый кетгут номер 1 диаметром 75 см с круглой иглой 40 мм.
- Техника наложения швов (Рисунок 1) следующая:
- Выполняется экстериоризация матки из брюшной полости.
- Шов сначала начинается на 1-2 см ниже правого нижнего края и на 3-4 см от боковой границы кесарева сечения без повторного открытия полости матки.Этот подход рекомендуется для хирурга, стоящего справа от пациента.
- Затем нить накладывают на верхний край разреза на 1-2 см выше и на 3-4 см от левой боковой границы, не слишком глубоко, чтобы избежать прокола через заднюю стенку.
- Затем он подается спереди и вертикально по дну, а затем возвращается назад и вниз, чтобы войти в заднюю стенку матки на том же уровне, что и верхняя передняя точка входа. Нить накладывают горизонтально по средней линии матки на глубину ~ 1-2 см, не слишком глубоко, чтобы избежать прокола передней стенки.
- Нить вводят сзади и вертикально по дну, чтобы лежать спереди и вертикально по дну с левой стороны, как это происходит с правой стороны. Таким же образом игла вводится в левую сторону через кесарево сечение.
- Ассистент удерживает матку в положении перед сгибанием, затем нить натягивается с умеренным натяжением, чтобы удерживать матку в положении сгибания, и шов надежно завязывается.
- Матка помещается обратно в брюшную полость, места кровотечения проверяются и зашиваются, а затем брюшная стенка послойно закрывается.(Дополнительный видеофайл показывает это более подробно [Дополнительные материалы].)
- После операции пациенты получали окситоцин капельно в течение не менее 8 часов. Высота дна матки и кровопотеря оценивались через 1 и 2 часа после операции. Жизненно важные функции, высоту дна дна и лохии оценивали каждый день.
- Ультрасонография была проведена через 24 часа и на 7 и 30 дни после операции для оценки состояния матки.
Рис. 1 Техника наложения швов при сгибании матки. |
В этом ретроспективном исследовании изучались медицинские записи на предмет возраста, беременности, родов, показаний к кесареву сечению, предоперационных токолитиков, расчетной кровопотери до и после наложения швов, лекарств, используемых для лечения атонической матки, времени наложения швов и операции, расчетной крови потеря через 24 часа, фебрильная заболеваемость и сонографические данные, сделанные через 24 часа, 7 дней и 1 месяц после операции.Телефонные интервью были проведены для оценки послеоперационной фертильности пациентов на момент исследования.
Это исследование было одобрено комитетом по этическим исследованиям больницы Удонтани (№ 22/2559). Ретроспективное использование данных пациентов было разрешено директором и комитетом по этическим исследованиям больницы Удонтхани. Комитет по этике отказался от согласия пациентов на просмотр их медицинских записей, поскольку данные в этом исследовании представляли собой сводные данные с обезличенными людьми.Все пациенты, включенные в это исследование, предоставили письменное информированное согласие. Родитель или законный опекун предоставили письменное информированное согласие для всех пациентов младше 18 лет.
Анализ данных
Описательная статистика пациентов и кровопотери была представлена в виде среднего значения и стандартного отклонения, например возраста. Категориальные переменные были представлены в виде чисел и процентов. Все статистические анализы проводились с использованием Stata13 (StataCorp LP, College Station, TX, USA).
Результаты
С января 2009 г. по декабрь 2017 г. было в общей сложности 37 843 родов, из которых 16 678 были кесаревыми сечениями (44,1%). У 57 пациенток, перенесших кесарево сечение, во время операции была атония матки, которая не поддалась лечению. Этим пациенткам наложили сгибающий шов матки по новой методике, которая была модифицирована по сравнению с компрессионным швом B-Lynch. Характеристики пациентов представлены в таблице 1.
Таблица 1 Характеристика пациентов |
Послеродовое кровотечение диагностировано в некоторых случаях; однако в большинстве случаев наложение сгибающего шва на матку выполняли после атонии матки, но до возникновения тяжелой кровопотери (таблица 2).
Таблица 2 Результаты лечения |
Во всех случаях использовался хромовый кетгут № 1, расчетное время для этой операции составляло 2–3 минуты. Во всех случаях послеродовая гистерэктомия не потребовалась. Послеоперационная гематометра при УЗИ не обнаружена. Ранним послеоперационным осложнением была послеоперационная фебрильная заболеваемость в пяти случаях (8,8%), которые отреагировали на лечение антибиотиками.Все пациенты были выписаны из больницы через 3–4 дня после операции, послеоперационных осложнений через 7 и 30 дней после родов не выявлено (таблица 2).
Послеоперационная фертильная функция пациента была оценена исследователями в ходе телефонного интервью. Резекция маточных труб была произведена с помощью кесарева сечения в 22 случаях, поскольку пациенты требовали стерилизации перед операцией. Из оставшихся 26 пациентов связались по телефону, в четырех случаях была беременность после процедуры и в 13 случаях использовались противозачаточные средства.В ходе телефонного интервью не было обнаружено поздних осложнений (таблица 2).
Обсуждение
Атония матки — наиболее частая причина чрезмерного послеродового кровотечения, которое также является наиболее частой причиной материнской смертности в развивающихся странах. 6,16,17 Раннее, агрессивное и скоординированное вмешательство специалистов здравоохранения для минимизации кровопотери является ключевым фактором, позволяющим избежать трагического исхода. 5 Атония матки во время кесарева сечения является частым осложнением, поскольку у пациенток с кесаревым сечением обнаруживаются многие факторы риска, такие как длительные роды и многоплодная беременность.
Компрессионный шов матки — эффективный способ лечения атонии матки. Впервые об этом сообщил B-Lynch et al. 7 в 1997 г. со средней степенью успеха 97%, варьирующейся от 76 до 100%. 18 Би-Линч также описал в своем первом отчете, что «рентабельность этой процедуры может побудить развивающиеся страны рассмотреть возможность ее применения в случае необходимости как в профилактических, так и в терапевтических целях». В некоторых сообщениях этот метод использовался для профилактики в случаях риска послеродового кровотечения, таких как свидетель Иеговы с тройней, 19 эклампсия, многоплодная беременность, хориоамнионит, длительная вторая стадия и атония матки после родов. 15
В 2010 году автор сообщил об этой модифицированной технике B-Lynch в 12 случаях атонии матки во время кесарева сечения без осложнений. 20 В этом исследовании сообщается о долгосрочном использовании этой техники за 9 лет нашего опыта. Сгибающий шов матки, модифицированный по сравнению с техникой B-Lynch, использовался как для лечения, так и для профилактики послеродового кровотечения в случае атонии матки во время кесарева сечения. Наиболее частым показанием в этом исследовании была диспропорция головного мозга, которая могла вызвать атонию матки после рождения. 4
Причины для модификации техники B-Lynch в нашей ситуации заключались, во-первых, в том, что оригинальный компрессирующий шов матки должен был повторно открыть матку для наложения шва через полость матки. Однако в этом исследовании атония матки изначально лечилась медикаментозно, и наложение швов на матку проводилось в ожидании эффекта от лечения. Повторное открытие матки может увеличить кровопотерю и потребовать много времени.
Более того, шовный материал и игла являются важными причинами для нашей модификации техники B-Lynch.Оригинальная техника B-Lynch и другие модифицированные техники, такие как Hayman и Cho 7,10,21 , требуют специальной длинной изогнутой иглы для наложения швов через переднюю и заднюю стенки матки. В нашей ситуации для кесарева сечения в акушерской операционной сложно найти эту специальную иглу, поэтому использование хромового кетгута № 1 с иглой 40 мм, который является нашим стандартным шовным материалом для закрытия миометрия при кесаревом сечении, довольно просто и удобно. Эту технику можно выполнить всего за 2 или 3 минуты по сравнению с 9.3 ± 2,8 минуты с использованием техники B-Lynch. 22
Наш метод не позволяет повторно открыть полость матки. Поэтому поперечный задний нижний маточный шов не должен быть слишком глубоким, пока он не перейдет к передней мышечной стенке матки, чтобы предотвратить закупорку крови и лохий, которые могут вызвать инфекцию или гематометру. 23 Основная сила, останавливающая кровотечение в нашей модифицированной методике, исходила от сгибания матки, а не от прямого сжатия матки шовным материалом.Это сгибание сжимает переднюю и заднюю стенки матки вместе, и шовный материал функционирует только для удержания матки в этом положении, поэтому нет необходимости плотно связывать шовный материал для создания прямого давления на матку, как в технике B-Lynch. , что может вызвать некроз миометрия или деформацию матки. 24–27
Сгибание матки также позволяет связать матку швом длиной всего 75 см. Однако нас беспокоили кровоток и послеродовые лохии, поэтому мы проследили все случаи с помощью УЗИ на первый, седьмой и тридцатый дни после родов.Мы также рекомендуем тем, кто будет использовать эту технику сгибания матки, повторно обследовать пациентов с помощью УЗИ, чтобы предотвратить осложнения.
Результаты послеродового ультразвукового исследования во всех случаях нормальные, гематометры и других осложнений не выявлено. В некоторых случаях после наложения швов на сгибание матки во время следующей беременности проводилось повторное кесарево сечение. Однако функция фертильности и осложнения после этого метода нуждаются в дальнейшей долгосрочной оценке.
Ограничение этого исследования заключалось в том, что большинство случаев проводилось при атонии матки после неудачного лечения, но до того, как произошла тяжелая послеродовая кровопотеря, поэтому эффективность этой процедуры для лечения тяжелого кровотечения не была четко продемонстрирована.
Заключение
Техника наложения швов сгибанием матки, модифицированная по сравнению с операцией B-Lynch, была недорогой, быстрой, простой в исполнении и эффективной при лечении атонической послеродовой матки у женщин, перенесших кесарево сечение.
Благодарности
Мы благодарим доктора Таммануна Виситтанавата, директора больницы Удонтхани, за грантовую поддержку. Это исследование было представлено на 69-м ежегодном конгрессе Японского общества акушерства и гинекологии в качестве устной презентации.Аннотация опубликована в http://www.myschedule.jp/jsog2017/search/detail_program/id:190.
Раскрытие информации
Авторы сообщают об отсутствии конфликта интересов в этой работе.
Список литературы
1. | Sheldon WR, Blum J, Vogel JP, et al. Ведение послеродового кровотечения, риски и исходы для матери: результаты многостранового исследования Всемирной организации здравоохранения по здоровью матерей и новорожденных. БЖОГ . 2014; 121 (Приложение 1): 5–13. | |
2. | Недели A. Профилактика и лечение послеродового кровотечения: что мы знаем и что нам делать дальше? БЖОГ . 2015; 122 (2): 202–210. | |
3. | Эдхи М.М., Аслам Х.М., Накви З., Хашми Х. «Послеродовое кровотечение: причины и лечение». BMC Res Notes . 2013; 6 (236): 236. | |
4. | Каннингем Ф.Г., Левено К.Дж., Блум С.Л., Даше Дж.С., Хоффман Б.Л., Кейси Б.М. и др. Акушерство Уильямса . 25-е изд. Нью-Йорк: McGraw Hill 2018. . | |
5. | Абдул-Кадир Р., Маклинток С., Дуклой А.С. и др. Оценка и лечение послеродового кровотечения: консенсус международной группы экспертов. Переливание крови . 2014. 54 (7): 1756–1768. | |
6. | Нахар С.Н., Ханнам М. Простая техника наложения компрессионных швов на матку для предотвращения первичного послеродового кровотечения во время кесарева сечения. Пак Дж. Медицина . 2010. 26: 319–323. | |
7. | B-Lynch C, Coker A, Lawal AH, Abu J, Cowen MJ. Хирургическая техника B-Lynch для остановки массивного послеродового кровотечения: альтернатива гистерэктомии? Сообщается о пяти случаях. Br J Obstet Gynaecol . 1997. 104 (3): 372–375. | |
8. | El-Hamamy E, B-Lynch C. Всемирный обзор использования техники компрессионного шва матки в качестве альтернативы гистерэктомии при лечении тяжелого послеродового кровотечения. J Obstet Gynaecol . 2005. 25 (2): 143–149. | |
9. | Бхал К., Бхал Н., Мулик В., Шанкар Л.Компрессионный шов на матке — ценный метод остановки кровотечения при кесаревом сечении нижнего сегмента. J Obstet Gynaecol . 2005. 25 (1): 10–14. | |
10. | Cho JH, Jun HS, Lee CN. Гемостатическая техника наложения швов при маточном кровотечении во время кесарева сечения. Акушерский гинекол . 2000. 96 (1): 129–131. | |
11. | Ghezzi F, Cromi A, Uccella S, Raio L, Bolis P, Surbek D.Техника Хеймана: простой метод лечения послеродового кровотечения. БЖОГ . 2007. 114 (3): 362–365. | |
12. | Перейра А., Нунес Ф., Педросо С., Сараива Дж., Ретто Х., Мейриньо М. Компрессионные маточные швы для лечения послеродового кровотечения, вызванного атонией матки. Акушерский гинекол . 2005. 106 (3): 569–572. | |
13. | El-Sokkary M, Wahba K, El-Shahawy Y.Спасение матки при атоническом послеродовом кровотечении с использованием «модифицированного линчевого шва». BMC Беременность и роды . 2016; 16 (251): 251. | |
14. | Kaya B, Guralp O, Tuten A, Unal O, Celik MO, Dogan A. Какой щадящий метод матки следует использовать при атонии матки во время кесарева сечения? Баллон Бакри или шовный материал B-Lynch? Arch Gynecol Obstet . 2016; 294 (3): 511–517. | |
15. | Вачани МВА. Профилактический шов B-Lynch во время экстренного кесарева сечения у женщин с высоким риском атонии матки: пилотное исследование. Интернет-журнал гинекологии и акушерства . 2006; 7 (1). | |
16. | Всемирная организация здравоохранения. Рекомендации ВОЗ по профилактике и лечению послеродового кровотечения . Женева: ВОЗ; 2012. | |
17. | Всемирная организация здравоохранения. Материнская смертность — глобальная книга фактов . Женева: ВОЗ; 1991. | |
18. | Мацубара С., Яно Х, Окути А., Кувата Т., Усуи Р., Сузуки М. Компрессионные швы матки при послеродовом кровотечении: обзор. Acta Obstet Gynecol Scand . 2013. 92 (4): 378–385. | |
19. | Калу Э., Уэйн К., Краучер К., Финдли И., Манёнда И.Тройная беременность по свидетельству Иеговы: рекомбинантный человеческий эритропоэтин и добавка железа для минимизации риска чрезмерной кровопотери. БЖОГ . 2002. 109 (6): 723–725. | |
20. | Songthamwat M. Модифицированная методика B-Lynch для предотвращения первичного послеродового кровотечения во время кесарева сечения. Медицинский журнал больницы Удонтани . 2010. 18 (3): 41–46. | |
21. | Хейман Р.Г., Арулкумаран С., Стир П.Дж. Компрессионные швы матки: хирургическое лечение послеродового кровотечения. Акушерский гинекол . 2002. 99 (3): 502–506. | |
22. | Аль Риями Н., Хуэй Д., Херер Э., Нево О. Маточные компрессионные швы как эффективное средство лечения послеродового кровотечения: серия случаев. Представитель AJP . 2011; 1 (1): 047–052. | |
23. | Очоа М., Аллер А.Д., Стили М.Л. Пиометрия после гемостатического квадратного шва. Акушерский гинекол . 2002. 99 (3): 506–509. | |
24. | B-Lynch C. Частичный ишемический некроз матки после наложения компрессионного шва корсетом матки. BJOG: Международный журнал акушерства и гинекологии . 2005. 112 (1): 126–127. | |
25. | Джоши В.М., Шривастава М. Частичный ишемический некроз матки после наложения компрессионного шва. БЖОГ . 2004. 111 (3): 279–280. | |
26. | Treloar Ej AR, Andrews HS. Бейли Дж. И. Некроз матки после наложения шва B-Lynch при первичном послеродовом кровотечении. БЖОГ . 2006. 4: 486–488. | |
27. | Бегум Дж., Паллав П.Гхош С. Би-Линч: техника сохранения или деформации матки? Отчет о болезни с обзором литературы. J Clin Диагностика . 2014; 8 (4): OD01 – OD03. |
Границы | Новое съемное сжатие матки фиксирующим швом в лечении тяжелого послеродового кровотечения
Введение
Послеродовое кровотечение (ПРК) — опасное для жизни осложнение родов. Это основная причина материнской смертности (1), от которой страдают от 1 до 13% рождений во всем мире (2).В Марокко в 2009 г. было зарегистрировано около 132 случаев ПРК на 100 000 человек, у которых было зарегистрировано осложнение ПРК. Это происходит примерно в 4% случаев вагинальных родов и 6% случаев кесарева сечения (3). Определение ПРК различается у разных авторов; как правило, это потеря более 500 мл крови после родов через естественные родовые пути или 1000 мл после кесарева сечения (2). Критериями тяжести являются неконтролируемое кровотечение после начального медикаментозного лечения ПРК, гемодинамическая нестабильность, даже реанимация кристаллоидами и эритроцитами, а также наличие нарушений свертывания крови.Затем показано хирургическое вмешательство. С момента первой публикации техники B-lynch в 1997 г. (4) были описаны различные компрессионные швы матки, которые выполнялись в качестве альтернативы гистерэктомии. Основанные на компрессионных швах, они доказали свою ценность и безопасность при лечении массивных ПРК (5). Недавно сообщалось, что синехия матки является частым осложнением этих швов с частотой 18–54%, что, безусловно, снижает фертильность (6, 7). Швы, проходящие через всю толщину как передней, так и задней стенок матки, вызывают инфекцию.
Чтобы предотвратить синехию и использовать два механизма контроля маточного кровотечения, мы разработали концепцию и провели с 2006 по 2011 год новую процедуру наложения компрессионного бандажа матки (первоначально описанную первым автором) у 15 пациенток с тяжелыми ПРК в гинекологическом отделении акушерства. университетской больницы Мохаммеда VI, Марракеш, Марокко.
Материалы и методы
Описание хирургической техники
Принцип метода — съемный маточный корсетный шов, который прижимает матку к лобку.
Под общей анестезией пациента помещают в положение Ллойда Дэвиса, устанавливают мочевой катетер и помещают ассистента между ног пациента для оценки вагинального кровотечения. Можно использовать тот же разрез, что и при кесаревом сечении, или, если ПРК возникает после родов через естественные родовые пути, можно выполнить как разрез ниже середины пупка, так и поперечный разрез. После экстериоризации матки и исследования таза проводится тест для оценки эффективности. Мы продолжаем изгибаться вперед и сдавливать матку против лобка, если кровотечение уменьшилось или остановилось, процедура имеет высокий шанс остановить ПРК.Сначала снизу отражается брюшина мочевого пузыря. Используя скользящую не рассасывающуюся шовную проволоку номер 2 с круглой ручной иглой диаметром 70 мм или проводником, первый шов накладывается снаружи, проходя через всю толщину передней брюшной стенки сразу над лобком и на 2 см латерально от него. средняя линия. То же самое, начиная с правой или левой стороны. После этого иглу проводят через нижний сегмент матки от передней к задней стенке как можно ниже, под ушитую гистеротомию и на 2 см внутрь от креста маточной артерии.Затем проволоку пропускают как скобу, чтобы сжать дно матки примерно на 3 или 4 см внутри границы роговицы. Наконец, последний шов накладывается изнутри наружу через брюшную стенку на 2 см выше первого теменного шва, но на 4 см сбоку от средней линии. Та же процедура проводится с другой стороны срединной линии. Наконец, правую и левую нижние конечности завязывают спереди, за ними следуют верхние конечности с дополнительными изгибами и сдавлением матки к лобку (рис. 1–4).Броски видны на коже. Эффективность сразу проверяется. Максимум через 24–48 часов броски разрезают и снимают швы простым вытяжением проволокой без какой-либо анестезии.
Рис. 1. Первый кожный шов .
Рис. 2. Второй маточный шов, вид сзади .
Рисунок 3.Подтяжка швов .
Рис. 4. Окончательное положение шва на коже.
Население Персонажи
Первоначально этот метод использовался у 12 первородящих пациенток с тяжелым ПРК, определяемым как неконтролируемое кровотечение после начального утеротонического лечения, с гемодинамической нестабильностью даже после реанимации кристаллоидами и эритроцитами и после перевязки сосудов.Целью было предотвратить гистерэктомию. После первоначального успеха методика была применена в 3 случаях сразу после неудачного лечения.
Результаты
В наших 15 процедурах, как описано в таблице 1, ПРК произошло в 11 случаях (73%) после родов через естественные родовые пути и в 4 случаях (27%) после кесарева сечения. Восемьдесят процентов были вызваны атонией матки. В 11 случаях методика была реализована вторично после разрыва только сосудистой лигатуры, а в 1 случае — после частичной резекции матки по поводу срастания плаценты.Был достигнут стопроцентный гемостаз; одна (7%) вторичная гистерэктомия была выполнена по поводу рецидива кровотечения через 3 часа. Одна смерть наступила вследствие преэклампсии с нарушением мозгового кровообращения. Особых осложнений не отмечено. Во время послеоперационного наблюдения у всех пациенток восстановился нормальный менструальный цикл. Было предпринято пять попыток беременности, и три нормальных беременности были достигнуты.
Таблица 1 . Популяционные символы и результаты техники .
Обсуждение
Мы описываем инновационный метод, который является простым, эффективным, легким в освоении, опробованным с успешным результатом для контроля тяжелых ПРК в качестве альтернативы более сложным операциям, таким как гистерэктомия. В этой методике используются два механизма контроля кровотечения: сдавливание участка плаценты за счет плотного сжатия стенок матки и препятствие кровотоку через маточные артерии за счет крайнего сгибания матки вперед.
Предотвращение синехии матки возможно, потому что полость матки соблюдается, нет необходимости открывать полость с помощью новой гистеротомии по сравнению с исходным швом B-Lynch (4–8), а шовный материал не проходит на всю толщину как передней, так и передней части матки. задняя стенка тела матки по сравнению с чередующимися швами (9) или компрессионными швами U (10).Также известно, что воспаление вокруг швов и инфекция являются причиной синехий. Итак, самая инновационная особенность нашей техники — снятие шва через 24 или 48 часов. Это первый случай, когда после компрессионного наложения маточного шва следует удаление шва, и эти три детали могут быть ключом к предотвращению синехий за счет снижения риска инфицирования. Внутри полости матки нет инородного тела, и после снятия швов проводят спонтанный дренаж шейки матки; следовательно, можно избежать пиометры.Кроме того, снятие швов предотвращает со временем сращивание стенок эндометрия, что само по себе увеличивает риск инфицирования.
Заключение
Съемный ортез матки, сдавливающий шов лобка, является многообещающим, простым, безопасным и эффективным методом лечения тяжелого ПРК, адаптированным к большинству причин ПРК, от атонии матки до приросшей плаценты. Это может предотвратить синехию и помочь сохранить фертильность, уважая полость матки, а точнее, путем чрескожного снятия шва через 24–48 часов.Мы думаем, что этот метод заслуживает того, чтобы его применяли в большем количестве с дополнительным систематическим контролем гистероскопии, чтобы доказать его превосходство в профилактике синехий.
Заявление о конфликте интересов
Авторы заявляют, что исследование проводилось при отсутствии каких-либо коммерческих или финансовых отношений, которые могут быть истолкованы как потенциальный конфликт интересов.
Список литературы
1. Price N, B-Lynch C. Техническое описание корсета B-Lynch для лечения массивного послеродового кровотечения и обзор опубликованных случаев. Int J Fertil Womens Med (2005) 50 (4): 148–63.
Pubmed Аннотация | Pubmed Полный текст | Google Scholar
3. Американский колледж акушеров и гинекологов. Послеродовое кровотечение, Информационный бюллетень ACOG № 243 . Вашингтон, округ Колумбия: Американский колледж акушеров и гинекологов (1998).
Google Scholar
4. Би-Линч С., Кокер А., Лаваль А.Х., Абу Дж., Коуэн М.Дж.Хирургическая техника B-Lynch для остановки массивного послеродового кровотечения: альтернатива гистерэктомии? Сообщается о пяти случаях. Br J Obstet Gynaecol (1997) 104 : 372–5. DOI: 10.1111 / j.1471-0528.1997.tb11471.x
Pubmed Аннотация | Pubmed Полный текст | CrossRef Полный текст | Google Scholar
8. Фергюсон Дж. Э., Буржуа Ф. Дж., Андервуд ПБ. Нить B-Lynch при послеродовом кровотечении. Obstet Gynecol (2000) 95 : 1020–2.DOI: 10.1016 / S0029-7844 (99) 00590-6
CrossRef Полный текст | Google Scholar
10. Hackethal A, Brueggmann D, Oehimke F, Tinneberg UR, Zygmunt MT, Muenstedt K. Компрессионные U-швы матки при первичном послеродовом кровотечении после кесарева сечения: сохранение фертильности с помощью простой и эффективной техники. Репродукция Человека (2008) 23 : 74–9. DOI: 10.1093 / humrep / dem364
Pubmed Аннотация | Pubmed Полный текст | CrossRef Полный текст | Google Scholar
Ключевые слова: послеродовое кровотечение, хирургическое лечение, компрессионные швы матки, компрессионные швы на матке, консервативное лечение
Образец цитирования: Aboulfalah A, Fakhir B, Ait Ben Kaddour Y, Asmouki H и Soummani A (2014) Новая съемная компрессия матки фиксирующим швом при лечении тяжелого послеродового кровотечения. Фронт. Surg. 1 : 43. DOI: 10.3389 / fsurg.2014.00043
Поступило: 26 июля 2014 г .; Принята в печать: 20 октября 2014 г .;
Опубликовано онлайн: 17 ноября 2014 г.
Редактировал:
Иссам Лебби, частная клиника акушерства, гинекологии и репродуктивной медицины, Dream Center, Тунис
Авторское право: © 2014 Aboulfalah, Fakhir, Ait Ben Kaddour, Asmouki and Soummani. Это статья в открытом доступе, распространяемая в соответствии с условиями лицензии Creative Commons Attribution License (CC BY).Использование, распространение или воспроизведение на других форумах разрешено при условии указания автора (авторов) или лицензиара и ссылки на оригинальную публикацию в этом журнале в соответствии с принятой академической практикой. Запрещается использование, распространение или воспроизведение без соблюдения этих условий.
* Для переписки: Абдеррахим Абулфала, отделение гинекологии и акушерства, университетская больница Мохаммеда VI, кв. 5, резиденция Имане 8, rue Ibn Toumert Gueliz, Марракеш 40000, Марокко, электронная почта: aboulfalaha @ gmail.com
Переосмысление компрессионного шва на матке при атоническом послеродовом кровотечении, Acta Obstetricia et Gynecologica Scandinavica
Послеродовое кровотечение (ПРК) — одна из основных причин материнской заболеваемости и смертности во всем мире. Атоническая матка — наиболее частая причина тяжелых послеродовых кровотечений. 1 Эталонным стандартом лечения атонического ПРК является адекватная утеротоника и массаж дна матки, при необходимости с использованием бимануального сжатия матки, внутриматочной баллонной тампонады и коррекции коагулопатии.Пациентам, которые сопротивляются этому лечению, требуется артериальная эмболизация или хирургические вмешательства, такие как компрессионные швы матки (UCS) или гистерэктомия.
В 1997 году Christopher Balogun-Lynch и др. Сообщили об инновационной гемостатической технике, называемой швом B-Lynch. 2 Они сообщили о пяти случаях наложения швов B-Lynch (два после родов через естественные родовые пути и три после кесарева сечения) и заявили, что швы B-Lynch являются альтернативой гистерэктомии. 2 Шовный материал B-Lynch является оригинальной формой различных UCS, доступных для трудноизлечимых атонических ПРК, и спасает жизни женщин и матки.B-Lynch и Javaid объясняют, что существует два механизма, с помощью которых UCS может приводить к гемостазу: один — усиливать сокращение мышц матки, а другой — блокировать сосудистое пространство матки. 3 Было разработано несколько модификаций шовного материала B-Lynch, и показатели успеха UCS варьируются от 61% до 100% без существенной разницы в методах наложения швов. 4-6 Однако доказательства преимуществ UCS скудны, сообщалось о 7 и UCS с такими осложнениями, как частичный некроз матки, тазовая боль, синехии, пиометра, эндометриоз и разрыв матки при последующей беременности. 4 Поскольку причины успеха или неудачи гемостаза с помощью UCS полностью не изучены, мы пересматриваем UCS с двух точек зрения: какой тип атонического PPH действительно нуждается в UCS и какие хирургические вмешательства эффективны.
Во-первых, при каком типе атонического послеродового кровотечения следует проводить ПСК — это клиническая головоломка. Атоническое ПРК остается диагнозом исключения. Во многих случаях гемостаза можно достичь путем увеличения сокращений матки, но в некоторых случаях, даже если матка хорошо сокращена и коагулопатия устранена, гемостаза не может быть достигнут. 8 В последнем случае маточное кровотечение продолжается, в результате чего в матке накапливаются сгустки крови, что приводит к кажущейся атоничности матки, несмотря на способность сокращаться. 8 В течение последнего десятилетия мы использовали динамическую компьютерную томографию для оценки тяжелых послеродовых кровотечений. 8 Большинство пациентов не поддавались традиционному лечению и были переведены в нашу больницу. В нашем исследовании ни в одном случае атонического ПРК не потребовалась артериальная эмболизация или лапаротомия, если экстравазация контраста не наблюдалась в артериальной фазе (n = 16). 8 С другой стороны, когда обнаруживалась утечка контрастного вещества в артериальной фазе (n = 14), в 50% случаев требовалась артериальная эмболизация, а в 36% случаев гемостаз достигался путем прямого сдавливания. точки кровотечения с помощью внутриматочного баллона. 8 Это указывает на то, что существует подгруппа атонических ПРК, при которой трудно остановить кровотечение традиционным лечением, которую мы назвали PRACE (послеродовое кровотечение, устойчивое к лечению, показывающее экстравазацию артериального контраста на динамической КТ). 8 Эти данные свидетельствуют о том, что хирургические вмешательства, такие как ПСК или гистерэктомия, не нужны при отсутствии PRACE, хотя мы должны признать, что КТ имеет ограниченную доступность, особенно в развивающихся странах, и что КТ не подходят для гемодинамически нестабильные пациенты.
Возникает вопрос, эффективны ли обычные ПСК для гемостаза при PRACE. Ранее мы определили точное местоположение кровотечения у женщин с PRACE. 8 Исследование показало, что место артериального кровотечения обычно представляет собой одну точку, а не плоскость. 8 Кровь в матку поступает в основном из маточных артерий, но также из яичников и вагинальных артерий. 9 Эти сосуды анастомозируют друг с другом, разветвляясь от боковой стороны матки к миометрию и переходя на противоположную сторону (рис. 1А). 9 Учитывая приток крови к матке и расположение швов, вероятно, что UCS может достичь гемостаза, если место кровотечения близко к центру полости матки, но если место кровотечения более латерально, чем швы, то ПСК, скорее всего, будет неэффективным для PRACE.Предполагая, что гемостаз возможен при кровотечении из центральных двух третей полости матки, мы исследовали 14 случаев PRACE, о которых ранее сообщалось 8 , чтобы увидеть, может ли UCS достичь гемостаза. Три из восьми случаев PRACE (37,5%) из верхней части матки (верхняя PRACE) и все шесть случаев PRACE (100%) из нижней части матки (нижняя PRACE) имели кровотечение из внешней трети просвета матки, причем девять из них 14 случаев (64,3%) не смогли достичь гемостаза даже после выполнения UCS (рис. 1B).Эти данные свидетельствуют о том, что верхний, а не нижний, PRACE является относительно благоприятным кандидатом для UCS.
РИСУНОК 1
Открыть в программе просмотра рисунков PowerPoint
Схема кровотечения и гемостатического шва. A, Схема питающих сосудов матки (слева) и вид тела матки в месте кровотечения по короткой оси (справа). B. Иллюстрация позиционного отношения между точкой кровотечения в виртуальной полости матки и компрессионными швами. Точки кровотечения обозначены кружками в соответствии с позицией 8.Предполагалось, что возможен гемостаз внутри швов. Случаи предполагаемого несостоятельности компрессионных швов матки обведены черным кружком, а случаи с ожидаемым успехом — белым. C. Репрезентативные динамические КТ-изображения с контрастной экстравазацией в случае тяжелого послеродового кровотечения, поперечный слева и сагиттальный разрез справа. Стрелки обозначают точку кровотечения. D, Наложение швов на одну точку кровотечения с использованием тупых прямых игл [Цветной рисунок можно посмотреть в wileyonlinelibrary.com]
Наконец, мы хотели бы обсудить наше мнение о роли UCS при лечении атонических ПРК после вагинальных и кесарева сечения соответственно. Сообщается, что вагинальные роды имеют самые высокие шансы как фактор, требующий гистерэктомии, несмотря на то, что они подверглись UCS. 5 Вероятно, это связано с тем, что точки кровотечения обычно находятся на боковой стороне. 8 Действительно, все, кроме одного случая нижнего PRACE, произошли после вагинальных родов, 8 , тогда как более половины верхнего PRACE были после кесарева сечения. 8 Следовательно, вероятность успеха гемостаза была бы низкой, если бы ПСК выполнялись после вагинальных родов без знания точки кровотечения. Значение UCS при кесаревом сечении не совсем понятно. Количество ПСК, выполненных после кесарева сечения, в 10 раз больше, чем после вагинальных родов, 5 , вероятно, потому, что процедура может выполняться одновременно во время родов. Это указывает на то, что многие из ПСК, выполняемых при кесаревом сечении, являются профилактическими вмешательствами, а эффективность профилактического ПСК при атонии матки при кесаревом сечении сомнительна. 10 Когда место кровотечения находится вокруг центра верхней части матки (рис. 1С), гемостаз достигается с помощью стандартной ПСК. Если динамическая компьютерная томография показывает, что точка кровотечения находится на боковой стороне полости матки, будет применяться минимально инвазивный метод, такой как простой наложение швов на одну точку кровотечения с использованием тупых прямых игл (рис. 1D), а не традиционной UCS. быть более эффективным в достижении гемостаза независимо от способа доставки.
