Как отличить розеолу от краснухи
Розеолу еще называют внезапной экзантемой, детской трехдневной лихорадкой и псевдокраснухой. Распознать ее можно по определенной симптоматике и некоторым особенностям.
Что такое розеола
Розеола – это инфекционная болезнь из группы детских вирусных инфекций (чаще всего ею болеют дети до пяти лет, особенно малыши от девяти месяцев до полутора-двух лет). Переболев один раз, ребенок будет иметь иммунитет к розеоле. Возбудитель этой инфекции – вирус герпеса 6 типа (который был открыт в 1986 году и о котором на сегодняшний день известно не так много, как о вирусах 1-5 типов).
Кстати, некоторые ученые уверены, что симптом хронической усталости вызывает именно вирус герпеса 6 типа. Передается вирус от человека к человеку воздушно-капельным путем.
Как протекает псевдокраснуха
Инкубационный период розеолы у детей – три-семь дней, но в некоторых случаях болезнь проявляется и спустя две недели после заражения. Обычно розеола развивается в острой форме.
Симптомы розеолы
- Резкий скачок температуры до 39-40 градусов (кашля и насморка нет).
- Лихорадка длится около трех дней (высокая температура сбивается тяжело).
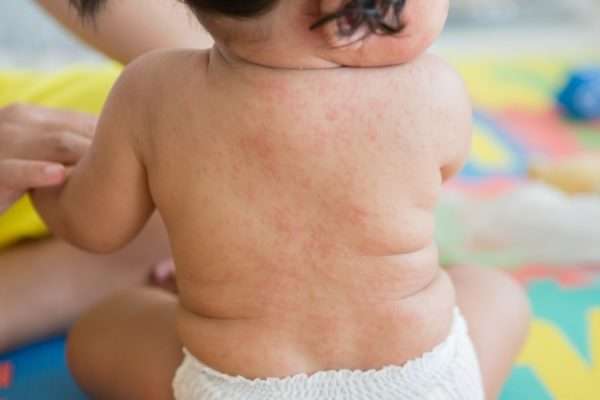
- Затем температура резко нормализуется, а на теле ребенка появляется сыпь темно-розового цвета (мелкие, слегка выпуклые точки или пятнышки, диаметр – до 5 мм). Обычно высыпания локализуются на животе, спине, груди, иногда – шее, лице, конечностях, ягодицах. При розеоле нет зуда и какого-либо дискомфорта для малыша. Безо всякого лечения спустя три-четыре дня сыпь проходит самостоятельно. Иногда даже бывает так, что родители не замечают сыпи, потому что она появляется и за ночь проходит. Сыпь при розеоле не заразна и это признак того, что ребенок уже выздоравливает и не является источником распространения инфекции.
- При заболевании часто увеличиваются затылочные и шейные лимфоузлы. Очень редко возможны диарея, ринит, покраснение горла, пятна на языке и мягком небе.
Важно! Когда у ребенка резко поднимается температура (начинается лихорадка), возможны фебрильные судороги (даже с потерей сознания).
Нужно срочно вызывать скорую помощь.
Возможные осложнения при розеоле
Обычно розеола не требует лечения и проходит самостоятельно. Но, по статистике, около 13 % детей с первичной инфекцией герпеса 6 типа были госпитализированы с подозрением на сепсис.
Главные осложнения при розеоле связаны с воздействием вируса на центральную нервную систему. Чаще всего это проявляется судорогами, реже – выбуханием большого родничка или менингоэнцефалитом. Такие осложнения могут возникнуть у малышей от года до полутора.
Как отличить розеолу от краснухи
Оба этих заболевания вызываются вирусами, оба считаются «детскими инфекциями» и в раннем возрасте, как правило, протекают легко.
Лечить эти заболевания, по словам медиков, не нужно, да и не существует как такового лечения. Организм ребенка сам может побороть вирус, родители просто должны ему в этом помочь. После болезни вырабатывается пожизненный иммунитет к обоим заболеваниям.
Различия краснухи и розеолы:
Краснуха начинается с высыпаний и высокой температуры. Часто именно сыпь – первый симптом заболевания. При розеоле наоборот, сыпь – признак выздоровления. При краснухе часто увеличиваются лимфоузлы на затылке (плотные, болезненные). Также могут увеличиться подчелюстные. При розеоле слегка напухают шейные, расположенные под челюстью. Оба заболевания лечения не требуют и в детском возрасте протекают легко. Но важно знать, чем именно переболел ребенок, чтобы понимать, нужно ли делать прививку от этой болезни. Кстати, сыпь при розеоле имеет такую особенность: если на пятнышко надавить и подержать 10 секунд, оно побледнеет. При краснухе же останется изначального цвета. В одной из предыдущих статей мы писали о том, как отличить корь от ветрянки, краснухи и других заболеваний.
Нужно ли обращаться к врачу?
Обязательно нужно, потому что симптомы розеолы похожи на симптомы других болезней, причем не таких безобидных. Только специалист может поставить правильный диагноз.
ложная краснуха, ответы врачей, консультация
2016-02-01 06:56:23
Спрашивает ирина:
Здравствуйте! Подскажите пожалуйста, могли ли быть ложными мои результаты. Беременность 37 недель, сдала анализы на краснуху в ноябре! IgG- 30,3 (реф знач меньше 5) и igm- 1.50 (реф знач меньше 0.9). Через месяц в этой же лаборатории снова сдала igG 45,igm 1.64.реф знач те же.признаков болезни нет!никто не из окружающих не болел.Всегда была уверенна что есть иммунитет так как все прививки от краснухи есть и последняя была 8 лет назад в 2007 году в 23года сейчас 31,после которой были антитела в нужном количестве так так сдавала перед первой беременностью. Скажите что этот такое? По узи все хорошо!скоро уже на роды а тут такое переливание
02 февраля 2016 года
Отвечает Босяк Юлия Васильевна:
Здравствуйте, Ирина!
Успокойтесь, все у Вас нормально. Наличие Ig G свидетельствует о выработанном иммунитете, любой врач об этом скажет. Никакой краснухи у Вас нет.
2011-07-18 15:44:14
Спрашивает Юлия В.:
Добрый день,планируя с мужем беременность я отправилась к геникологу.Она мне назначила несколько анализов,вот результаты первого из них.
АНАЛИЗ НА TORCH:
Антитела IgG к Toxoplasma gondi(ECLIA)-368,4 МЕ/МЛ (ДИАПОЗОН НОРМЫ:МЕНЕЕ 1,0-ОТРИЦАТЕЛЬНЫЙ РЕЗУЛЬТАТ.ОТ 1,0 ДО 30,0 СОМНИТЕЛЬНЫЙ РЕЗУЛЬТАТ.БОЛЕЕ ИЛИ РАВНО 30,0 ПОЛОЖИТЕЛЬНЫЙ РЕЗУЛЬТАТ).
Антитела IgG к цитомегаловирусу(CLIA)-4,3 МЕ/МЛ (ДИАПОЗОН НОРМЫ:МЕНЕЕ 0,4-ОТРИЦАТЕЛЬНЫЙ РЕЗУЛЬТАТ.ОТ 0,4 ДО 0,6 СОМНИТЕЛЬНЫЙ РЕЗУЛЬТАТ.БОЛЕЕ 0,6 ПОЛОЖИТЕЛЬНЫЙ РЕЗУЛЬТАТ).
Антитела IgG к вирусу краснухи(ECLIA)-64,28 МЕ/МЛ (ДИАПОЗОН НОРМЫ:МЕНЕЕ 10,0-ОТРИЦАТЕЛЬНЫЙ РЕЗУЛЬТАТ.БОЛЕЕ ИЛИ РАВНО 10,0 ПОЛОЖИТЕЛЬНЫЙ РЕЗУЛЬТАТ).
Антитела IgG к HSV 1/2 (CLIA)-14,2 ИНДЕКС (ДИАПОЗОН НОРМЫ:МЕНЕЕ 0,9-ОТРИЦАТЕЛЬНЫЙ РЕЗУЛЬТАТ.ОТ 0,9 ДО 1,1 СОМНИТЕЛЬНЫЙ РЕЗУЛЬТАТ.БОЛЕЕ 1,1 ПОЛОЖИТЕЛЬНЫЙ РЕЗУЛЬТАТ).
С этими результатами анализов я отправилась к врачу.Она их долго рассматривала,протирала очки,несколько раз спрашивала не болела ли я краснухой,и на ответ НЕТ,ещё раз спрашивала ТОЧНО?А в конце приема перенаправила меня к другому специалисту,которая назначила ещё анализы.
Вот их результаты:
Антитела IgM к Toxoplasma gondii (ECLIA)-0.244 Индекс (менее 0,80 — отрицательный результат;
от 0,8 до 1,0 — сомнительный результат;
более или 1,0 — положительный результат)
Антитела IgМ к цитомегаловирусу(CMV)CLIA -от 15 до 30 — сомнительный результат;
более 30 — положительный результат.)
С этими анализами я иду на прием через неделю,но страшно боюсь плохих новостей,т.к. реакция перврго врача ввела меня в недоумение.Перечитала много информации на форумах и совсем запуталась. Хорошо ли наличие антител в крови,или нет.Подскажите что означают эти результаты,можно ли с ними начинать зачатие,нужно ли проверяться мужу?Нужно ли делать прививку от краснухи, или все не так страшно и мои страхи просто ложные и надуманные!
Заранее Вам благодарна, и большое спасибо сайту за помощь!!
P.s На одном из форумах прочитала совет: «Выгнать из дома кота,т.к. он главный виновник токсоплазмоза!!»А у меня тоже кот.но он член семьи,как его можно выгнать и куда? :)Правда что от него можно заразиться?
15 августа 2011 года
Отвечает Консультант медицинской лаборатории «Синэво Украина»:
Добрый день, Юлия! Начну с того, что мужа по торч-инфекциям обследовать не нужно (!), так как торч-инфекции могут повлиять на беременность и развитие малыша лишь в том случае, если ими больна будущая мама малыша. Результаты Ваших анализов вполне сносные. Наличие антител в крови в Вашем случае это вариант нормы. Свидетельствуют Ваши результаты анализов о том, что к токсоплазмам у Вас уже есть стойкий пожизненный иммунитет. Благодаря наличию такого иммунитета Вы сама больше никогда не будете болеть токсоплазмозом. Поэтому, во-первых, Ваш кот может оставаться дома, он больше для Вас не страшен, даже если сам заболеет токсоплазмозом. Во-вторых, результаты анализов по токсоплазмам обязательно сохраните на будущее, чтобы больше не тратить силы на ненужные теперь для Вас исследования. В-третьих, лечиться от токсоплазм Вам больше никогда в жизни не придется. Кстати, Ваш иммунитет защищает не только Вас от токсоплазм (на всю жизнь), но и всех Ваших будущих деток на весь период беременности и 6-12 месяцев после родов (пока в их крови будут циркулировать Ваши антитела IgG к токсоплазмам). Вакцинироваться от краснухи Вам не нужно, так как у Вас уже есть иммунитет к ней. Либо Вы были вакцинированы от краснухи в детстве, либо переболели краснухой бессимптомно. Сейчас нужно дополнительно методом ИФА определить авидность IgG к вирусу краснухи в крови. Если авидность будет высокой, значит. Иммунитет сформирован полностью, причем сформировался он более года назад. По аналогии с токсоплазмами, краснухой Вы сама больше никогда не заболеете, а малыши будут защищены от краснухи Вашими антителами всю беременность и 6-12 месяцев после родов. Что касается ЦМВ и ВПГ ½, то Вы, как и большинство взрослых, пожизненный носитель этих вирусов. Само по себе носительство этих вирусов для Вашего будущего малыша не опасно. Главное, чтобы перед зачатием и во время беременности не произошла их активация. А чтобы такую активацию не пропустить, перед зачатием, в каждом триместре беременности и дополнительно при появлении сыпи или симптомов ОРВИ во время нее, Вам нужно проверять активность этих вирусов. С этой целью Вам нужно методом ПЦР анализ крови (ЦМВ, ВПГ ½), мочи и слюны (ЦМВ) на ДНК вирусов. Если ДНК вирусов у Вас не обнаружена (особенно в крови), значит, вирусы спят, вреда не причиняют, беременности и малышу не мешают, лечения не требуют. Будьте здоровы!
2011-06-03 16:54:29
Спрашивает м:
Здравствуйте! В июле 2010 года я сдавала анализ на иммуноглобулины М и G к краснухе — оба показателя отрицательны. Хотела делать прививку, но инфекционист сказал, что мне делать ее нельзя, тк постоянно болею простудой, ангиной и тп (раз в месяц). После этого я планировала беременность, в декабре 2010 была стимуляция овуляции, 3 января 2011 я забеременела. 10 марта 2011 года в ЖК пришел мой анализ, в котором м было отрицательно, а g — 226, что, согласно референсным значениям той лаборатории, говорило о высоком иммунитете. Я этот анализ не видела и не интересовалась, тк по собственной инициативе за 2 дня до этого сдавала тот же анализ, но в другом месте. Результат был отрицательный (точнее, были небольшие цифры, но они укладывались в референсные значения отрицательного результата, а именно — меньше 5). оба эти анализа я сдавала в самом начале 3 месяца, после перенесенной двусторонней пневмонии и ОРВИ. Сейчас идет 24 неделя, я случайно увидела тот положительный анализ из ЖК и, честно говоря, испугалась. Пересдала в другом месте, там снова по обоим пунктам меньше 5-ти. Сейчас жду анализ на авидность. УЗИ у меня в норме, за исключением гиперэхогенного фокуса в левом желудочке, но врач сказал, что ничего страшного в этом нет. Очень боюсь, что могла переболеть в период первого триместра и что заболевание повлияло на зрение и слух ребенка (на узи не видно). Кроме авидности сейчас жду повторный анализ на краснуху из ЖК. если и он будет отрицательным, могу ли я быть уверенной, что тот положительный анализ был ложным? Посоветуйте тактику дальнейших действий. спасибо.
07 июня 2011 года
Отвечает Серпенинова Ирина Викторовна:
Здравствуйте! Честно говоря, я ни в коем случае не хочу обидеть лабораторию ЖК, но считаю, что положительный анализ был ложным. Сложно представить, что Вы не заметили,как переболели краснухой.
Изолированный гиперэхогенный фокус в желудочках сердца- обычно, доброкачественная находка, при сочетании с экстракардиальными аномалиями может указывать на хромосомные аномалии.

Читать дальше
Генитальный герпес
ГГ является одной из самих распространенных вирусных инфекций человека. Свыше 90% населения земного шара инфицировано ВПГ, и до 20% из них имеют те или иные клинические проявления инфекции.
Герпетические инфекции представляют собой группу…

Читать дальше
Генитальный герпес
Однажды заразившись генитальным герпесом, вы останетесь с ним навсегда. В большинстве случаев у больных имеются только незначительно выраженные проявления или наблюдается полностью бессимптомное наличие вируса. Но это не значит, что он не требует внимания

Читать дальше
Генеральный директор ВОЗ обрушилась с критикой на Интернет
На проходящей сейчас в Москве сессии Европейского регионального комитета Всемирной организации здравоохранения (ВОЗ) генеральный директор этой организации Маргарет Чен выступила с речью, в которой в частности обвинила мировое Интернет-сообщество в подрыве авторитета ВОЗ и других организаций, которые принимают стратегические решения в области здравоохранения всей планеты. По словам Чен, набирающая сейчас во всем мире силу кампания против вакцинации прививками, защищающими от кори, краснухи и гриппа, во многом стала порождением агитации в Интернете, и подобные кампании с ложными идеями в будущем могут представлять прямую угрозу здоровью населения всей планеты.
Обычно краснуха у детей (в отличие от взрослых и, особенно – у беременных женщин, у которых вирус может вызывать уродства плода) протекает достаточно легко. Госпитализация требуется редко, например, если ребенок совсем маленький, у него есть сопутствующие хронические заболевания, или болезнь протекает с осложнениями.
Для лечения краснухи у детей врачи не назначают ни антибиотики, ни противовирусные. Для скорейшего выздоровления ребенку настоятельно рекомендуется соблюдать постельный режим, обильное питье (вода, компоты, морсы, травяной чай), при повышении температуры врач может назначить жаропонижающее на основе ибупрофена или парацетамола. Также ребенок должен хорошо высыпаться, а вот телевизор и гаджеты нужно максимально ограничить.
При наличии высыпаний во рту следует соблюдать лечебную диету. Во-первых, никаких соленых, копченых, острых продуктов, исключить все жареное. Продукты лучше отваривать, тушить или запекать, главное, чтобы они не травмировали слизистую рта. Хорошо подойдут бульоны, супы, каши, пюре. Следите, чтобы еда и напитки не были слишком горячими или наоборот холодными.
Также постарайтесь чаще убирать комнату, где находится больной ребенок – проветривайте ее, делайте влажную уборку, продезинфицируйте поверхности и игрушки. Если есть возможность, приобретите или позаимствуйте кварцевую или бактерицидную лампу, чтобы обеззаразить помещение.
— При осложненной форме краснухе ребенка госпитализируют, но чаще всего в детском возрасте болезнь протекает в легкой форме, и ребенок может лечиться амбулаторно. Что касается медикаментозного лечения: доказанной эффективности ни один препарат не имеет, но мы можем назначать симптоматическое лечение. Если есть лихорадка – давать препараты на основе парацетамола или ибупрофена. Если обезвоживание – ребенка надо отпаивать. Если произошло бактериальное наслоение – только тогда проводить антибиотикотерапию. Все-таки нужно помнить, что краснуха – это вирус, а против вируса врачи еще ничего не придумали, кроме вакцин, — объясняет врач-педиатр Диля Айсувакова.
выявить симптомы и начать лечение
Краснуха у детей диагностируется часто. Инфекционная болезнь передается бытовым и воздушно-капельным путем. Краснуха проявляется внезапно. Латентный период длится 11 — 20 дней. По истечении этого времени на теле ребенка образуется сыпь. Болезнь сопровождается повышенной температурой тела с лихорадкой.

Общая информация о краснухе, проявления у детей
Высыпания могут быть умеренными или ярко выраженными. Сыпь при краснухе у детей локализуется на лице, голове, возле ушей. По мере прогрессирования болезни поражается кожа рук и нижних конечностей. Она проявляется обильной сыпью. На теле образуются овальные или круглые пятна, они не превышают 3,5 мм. в диаметре. Пятна не возвышаются над поверхностью кожи.
Папулезные высыпания диагностируются очень редко. Пятна распространяются «толчками». Локализуется на спине, руках и ягодицах. На лице меньше элементов. Ладонные и подошвенные поверхности чистые. У одних детей преобладают крупные элементы, у других — мелкие. Пятна могут сливаться между собой и образовывать поля. Такие проявления напоминают скарлатину.
Если болезнь не сопровождается сыпью, родители думают, что ребенок подхватил вирус ОРЗ. При краснухе лимфатические узлы увеличены, по цвету — розоватые. Они обретают прежний размер, когда патологические пятна исчезают. У большинства диагностируется воспаленная полость рта, ее поверхность красная, прослеживается зернистость. Микроорганизмы, вызвавшие краснуху, не нарушают функции внутренних органов, но у некоторых наблюдаются проблемы с сердечным ритмом.
Лечение болезни у ребенка
Чтобы вылечить инфекцию, необходимо принимать симптоматические лекарства, назначенные врачом. Если болезнь дала осложнения, врач назначает антибактериальные средства. При краснухе средней тяжести ребенка не госпитализируют. Сильная лихорадка требует соблюдения постельного режима.
Могут быть назначены витамины. Они укрепляют организм и повышают его резистентность к инфекциям. Антигистаминные лекарства помогают устранить ярко выраженную сыпь. В редких случаях патология сопровождается конъюнктивитом. Для лечения требуется УВЧ.

Патогенез, причины возникновения
Инфекция возникает из-за того что в организм попадает агент, принадлежащий к группе «Тогавирусы». Болезнь часто передается воздушно-капельным путем. Редко человек заражается трансплацентарным способом (вирус может передаваться от зараженной матери к еще не родившемуся ребенку). Возбудитель болезни погибает при воздействии ультрафиолета и перепада температур. Низкая влажность тоже губительна для тогавируса.
Если патология протекает скрыто, человек всё-равно распространяет ее возбудителей. Симптомы краснухи у детей могут быть слабовыраженными. Если больной посещает учебное заведение, он заражает других детей. Чтобы избежать эпидемий, нужно ограждать зараженного. Болезнь обостряется весной-летом. Она не несет угрозы для жизни, если лечение профессиональное.
Что представляет собой коревая краснуха
Есть врожденная и приобретенная. Первая развивается, когда ребенок, находящийся в утробе, подхватывает возбудителя от матери. Заражение происходит через кровь. Приобретенная коревая краснуха передается воздушно-капельным способом. Зараженный человек распространяет возбудителя до того как проявляются симптомы. Пациент становится особо опасным в первый день возникновения сыпи.
Распространена субклиническая форма, когда человек заражается при контакте с больным. Патология характеризуется высоким уровнем контагиозности, он достигает 80%. Если у матери имеется иммунитет к микроорганизмам, провоцирующим коревую краснуху, ребёнок проявляет устойчивость к инфекции в течение года. Заболевание часто выявляется у детей возрастом от трех до одиннадцати лет. Максимальная длительность скрытого периода составляет 21 день.
Коревая краснуха сопровождается выраженными симптомами. После того как заканчивается скрытый период, наступает продромальный. Он длится двое суток. Патология сопровождается полиаденитом. При таком расстройстве увеличиваются лимфоузлы. Продромальный период характеризуется повышением температуры, отметка достигает 38 градусов.

Коревая краснуха проявляется слабовыраженными катаральными явлениями. Слизистая оболочка дыхательных путей краснеет, умеренно поражается конъюнктива. Сыпь покрывает все тело. По типу она обычная или пятнисто-папулезная. Отдельные фрагменты сливаются и образуют неровный рисунок. На второй день после появления сыпи ее элементы становятся более мелкими, патология напоминает скарлатину.
Высыпания проходят через три дня, кожа, как правило, не шелушится. Подростки тяжелее переносят инфекцию в отличие от детей. У пациентов возрастом от 11 до 16 лет проявляется интоксикация. Также повышается температура, возникает озноб. В зависимости от тяжести, пациент может ощущать ломоту в мышцах. Коревая краснуха сопровождается сухим кашлем, першением в горле. Иногда болезнь проявляется насморком, поражением конъюнктивы.
Подробнее об осложнениях
Вероятность последствий зависит от степени тяжести краснухи. Энцефалит диагностируется у одного пациента из 5000. Опасная болезнь может настигнуть и взрослого. Оболочки головного мозга воспаляются до того как возникает сыпь. Редко высыпания появляются до аутоиммунного энцефалита.
Тяжёлая болезнь развивается внезапно. У пациента ухудшается самочувствие, сознание становится спутанным. В тяжелых случаях появляются судороги. Они ведут к нарушению дыхательных функций. Судорожный синдром также отражается на работе сердца. Несвоевременная врачебная помощь ведет к трагическому исходу. Поражение центральной нервной системы — еще одно осложнение. Болезнь проявляется парезом или параличом, развивается в 20% случаев.
Врождённая краснуха тоже опасна. Она может повлечь осложнения через 3 — 4 года. Если поражение происходит во внутриутробном периоде, нарушаются функции мозга будущего ребенка. Он отстает в психическом развитии. Последствия врожденной краснухи трудно поддаются лечению.
Вакцинация против краснухи
Чтобы обезопасить ребенка от болезни, необходимо выполнить прививку. Ребенка вакцинируют в возрасте 12 месяцев, затем в 6 и 12 лет. Врачи применяют комбинированные лекарства. Благодаря таким средствам, организм формирует иммунитет не только против краснухи, но и других опасных патологий. Комбинированные сыворотки обеспечивают профилактику кори, паротита.

Вакцинация — наиболее эффективная профилактическая мера. Она обеспечивает стойкий иммунитет к болезни. Процедуру проводят по с графику. В России и других странах мира применяется комплексная вакцина, содержащая неактивный вирус. Прививка может потребоваться девушке-подростку или взрослой женщине. Наблюдения показали, что массовая вакцинация влияет на уровень заболеваемости, снижая его. Благодаря прививке, удается сократить случаи врождённые формы патологии.
Укрепление иммунитета ребенка
Родители интересуются, как лечить краснуху у детей? Врач может назначить биологически активные добавки. Витамины — это органические вещества, необходимые для слаженной работы организма. Человек получает их с пищей. Органические вещества укрепляют иммунитет и обеспечивают профилактику болезней. При дефиците витаминов человек становится слабым, раздражительным, подверженным болезням.

Краткое описание витаминов
- Витамин С или аскорбиновая кислота. Органическое вещество отвечает за процессы кроветворения. Оно улучшает функции ЦНС и комплексно укрепляет иммунитет. Если не хватает витамина С, он становится слабым, раздражительным, быстро утомляемым. При значительном дефиците проявляются хронические заболевания. Аскорбиновая кислота нейтрализуется при воздействии горячего тепла. Она содержится в овощах, а также цитрусовых. Чтобы восполнить нехватку жизненно важного вещества, следует есть свежую зелень.
- Витамин B1 отвечает за обмен углеводами и аминокислотами. Такие реакции нужны для слаженной работы организма. Если не хватает витамина B, он становится подверженным краснухе, болезням ЖКТ и сердечно-сосудистым патологиям. Витамин B есть в дрожжах. Чтобы восполнить нехватку ценного вещества, нужно принимать витаминно-минеральные комплексы.
- Витамин А. Он отвечает за функционирование внутренних органов. Если хватает витамина А, у него хорошее зрение. В тяжёлых случае дефицита развивается куриная слепота. Витамин А есть в рыбе, моркови, зелёном луке.
- Витамин D. Органический компонент вырабатывается, когда на кожу воздействует ультрафиолет. Витамин D также содержится в рыбе, яйцах, молоке.
- Витамин Е. Он улучшает функции мочеполовой системы и способствует усвоению жиров. Витамин Е в хлебе и салате. Чтобы восполнить нехватку этого компонента, следует есть зелёные овощи. Организм хорошо отреагирует на салаты, заправленные растительным маслом.
Проявление болезни в период беременности
Патология часто настигает беременных, так как имеет высокий уровень контагиозности. Опасность краснухи в том, что она может привести к порокам развития младенца. Бывают случаи, когда после вакцинации организм женщины не проявляет устойчивость к вирусу. В половине случаев краснуха у детей протекает без выраженных симптомов. У взрослых наблюдается слабость, кашель, боль в голове и мышцах.
Клиническая картина проявляется после того, как заканчивается инкубационный период. Взрослому нужно прощупать лимфоузлы, расположенные за ушами. При развитии краснухи они увеличиваются. Папулаобразная сыпь появляется на лице и распространяется по всему телу. Краснуха сопровождается отечностью лимфатических узлов. У беременной женщины те же симптомы, что и у остальных взрослых пациентов. Болезнь несет угрозу для здоровья будущего ребенка. Она может привести к самопроизвольному прерыванию беременности.

Возбудитель патологии проникает к ребёнку через плаценту. В дальнейшем он достигает внутренних органов. Состояние беременной женщины не ухудшается, однако возрастает риск гибели ребенка внутри утроба. Краснуха также повышает риск преждевременных родов. Патология может привести к пороку сердца ребенка, поражению глаз, нарушению функции слухового аппарата. Тяжелым осложнением является врожденная дистрофия. При такой патологии нарушается кровоснабжение внутренних органов.
Если заражение произошло во внутриутробном периоде, ребенок рождается с диагнозом ДЦП. Проводя УЗИ, врач выявляет, что печень ребенка увеличена. У некоторых младенцев появляется желтуха. В трети случаев такие осложнения — причина летального исхода. Может быть диагностирована хроническая экзема, воспаление лёгких, болезнь васкулит. В юношеском возрасте нарушается слух, возникает предрасположенность к сахарному диабету. Учитывая вышесказанное, следует сделать вывод, что краснуха при беременности требует срочного, компетентного лечения.
Применение народных средств
Перед тем как использовать домашние лекарства, нужно убедиться в отсутствии аллергической реакции. Рекомендуется проконсультироваться с врачом. Лечение краснухи у детей должно быть комплексным и грамотным. Самостоятельная терапия запрещена. Нельзя использовать лекарства без предписания врача. В народной медицине есть несколько средств, облегчающие течение краснухи.
- Средство № 1. Чтобы его приготовить, надо смешать 30 грамм шиповника, 40 грамм корней одуванчика, предварительно измельченных, 20 грамм сухих листьев крапивы. Указанное количество ингредиентов заливают 600 мл. кипятка. Настой становится готовым через 24 часа. Перед употреблением следует процедить его и смешать с небольшим количеством меда. Принимать по 30 грамм дважды в сутки;
- Средство № 2. Для приготовления лекарства следует взять по 15 грамм малины, липы и брусники. Если есть возможность, добавьте такое же количество мать-и-мачехи. Ингредиенты смешивают, заливают 600 мл кипятка. Принимают по 20 грамм дважды в день на голодный желудок;
- Средство № 3. Оно состоит из березовых почек, полыни и череды. Чтобы улучшить состав отвара, рекомендуется добавить 10 грамм цветков клевера или одуванчика. Все ингредиенты соединяют, после заливают 450 мл. воды. Лекарство становится готовым через 12 часов. Его принимают по 30 мл. 3 или 4 раза в сутки.
Если краснуха сопровождается простудой, рекомендуется готовить гипоаллергенные смеси с медом. Они смягчают горло, укрепляют иммунитет и способствуют выздоровлению.

Псевдокраснуха и как она проявляется
Болезнь не несет угрозы для здоровья ребенка, но лечить ее нужно вовремя. Ложная краснуха у детей — патология, возникающая при воздействии вируса Herpes virus 6. Второе название — розеола. Болезнь сопровождается лихорадкой и кожной сыпью. Псевдокраснуха часто выявляется у детей до четырех лет. Патология передается воздушно-капельным путем и протекает по-разному.
Длительность скрытого периода — до шести дней. Ребенок старше четырех лет подхватывает розеолу через игрушки, предметы быта. Ложную краснуху часто сравнивают в другими заболеваниями. Чтобы определить точный диагноз, необходимо провести комплексное обследование. Лечение болезни индивидуально. Врач назначает лекарства для укрепления иммунитета.
Розеола проявляется стремительным повышением температуры. Парацетамол в этом случае неэффективен. Ребенок ощущает слабость, у него наблюдается лихорадка. Аппетит при такой патологии снижен. Если краснуха сопровождается судорогами, ребенок может потерять сознание. Патология требует комплексного лечения.
Как Вы относитесь к обязательной вакцинации?
Poll Options are limited because JavaScript is disabled in your browser.
Положительно, это предотвращает множество болезней. 62%, 2121 голос
2121 голос 62%
2121 голос — 62% из всех голосов
Негативно, это все промыслы правительства, чтобы легче нами управлять. 24%, 831 голос
831 голос 24%
831 голос — 24% из всех голосов
Нейтрально, мне кажется это никак не влияет на мое здоровье. 13%, 459 голосов
459 голосов 13%
459 голосов — 13% из всех голосов
Всего голосов: 3411
Голосовало: 3394
17 января, 2018
×
Вы или с вашего IP уже голосовали.
Коревая краснуха у детей: симптомы и лечение
Коревая краснуха – детское инфекционное заболевание. Переболев им однажды, человек получает стойкий иммунитет. Возбудитель был выявлен и описан в сороковые года прошлого века. Тогда же стало возможным создание эффективной вакцины. Многочисленные исследования подтвердили, что внутриутробное заражение вызывает многочисленные поражения всех внутренних систем. Взрослые тоже тяжело переносят инфекцию. Она вызывает осложнения, значительно ухудшающие качество жизни, поэтому так важно знать, как можно уберечь себя от нежелательных последствий.

Этиология и патогенез коревой краснухи
Инфекция развивается, когда в организм человека попадает болезнетворный микроорганизм, принадлежащий к семейству РНК-содержащих вирусов. Он единственный представитель рода Rubivirus, относящегося к семейству Togaviridae. Вирион имеет сферическую форму, который покрыт оболочкой с гликопротеиновыми шипами. Они помогают ему цепляться к рецепторам донорской клетки. Геном вируса – однолинейная плюс-РНК. Она связана с нуклеокапсидным белком.
Попадая во внешнюю среду, вирус быстро погибает при высушивании. Он боится ультрафиолетового облучения, перепадов температур, воздействия эфира. Сохраняет все свои свойства активности после длительного воздействия аномально низких температур.

Во внешнюю среду возбудитель краснухи попадает с капельками носоглоточной слизи. Поэтому передается инфекция преимущественно воздушно-капельным путем. Возможен и трансплацентарный путь передачи (от матери плоду).
Этой инфекцией не болеют дети до года, находящиеся на грудном вскармливании. Если мать успела переболеть коревой краснухой в детстве, у нее в крови есть специфические иммуноглобулины. Они передаются грудничку вместе с грудным молоком, поэтому у младенца формируется пассивный иммунитет к инфекции. Медики фиксируют сезонные подъемы заболеваемости. Пик приходится на период с марта по июнь.
Вирус попадает в организм здорового человека через верхние дыхательные пути. Оседает на слизистых, проходит адаптацию, а потом начинает активно размножаться. Лимфатическая система выступает в качестве транспортного депо. При помощи нее возбудитель коревой краснухи попадает в кровь и разносится по всему организму. При тяжелых формах инфекции становится возможным поражение всех внутренних систем.

Факторы риска инфицирования
Риски инфицирования увеличиваются при прямом контакте с больным краснухой, у которого проявляются все ее характерные симптомы, контакте с детьми грудного возраста с диагностикой врожденной краснухи (у них течение инфекции может продлеваться до полутора лет). Вероятность заразиться при прямом контакте на улице составляет 60%. Контакт с больным в замкнутом помещении приводит к заражению в 100% случаях.
Инкубационный период
Инкубационный период у детей длится 11-21 день, у взрослых он удлиняется до 23 дней. В последние семь дней носитель вируса становится опасным для окружающих. В этот период он чувствует себя хорошо, у него нет никаких признаков недомогания, поэтому больной не ограничивает себя в контактах с окружающими. Это объясняет высокую контагиозность вируса.
Сроки карантина
Изоляции подлежат отдельные лица, у которых были выявлены характерные признаки вирусной инфекции. Если в детском саду был выявлен случай заражения, на карантин закрывается группа, которую посещал больной ребенок или весь детский сад. Мероприятия такого плана устанавливаются и для школ.

Сроки рассчитываются, исходя из наибольшего времени заразности. В случае с коревой краснухой это три недели. В это время новых детей не принимают, отменяются все запланированные увеселительные мероприятия, поездки, туристические походы, спортивные соревнования. Для прогулок детям, находящимся на карантине, выбирается другое время.
В самом помещении детсада ежедневно производится влажная уборка с применением дезинфицирующих средств. Обязательно осуществляется кварцевание. Если ребенок раньше болел коревой краснухой, он может посещать без опасения детский сад и школу. Решение о продлении карантина или о его снятии принимает медицинский персонал и заведующий детским учреждением.
Признаки и симптомы болезни
Существует несколько форм заболевания, у каждой свои особенности проявления клинической картины. В медицине коревая краснуха делится на два вида:
- врожденную,
- приобретенную.

Врожденная краснуха диагностируется у новорожденных в том случае, если заражение произошло внутриутробным путем. Оно практически всегда приводит к развитию сложных пороков. Степень их тяжести зависит от того, на каком сроке беременности произошло инфицирование женщины.
Если заболевание коревой краснухой активировалось до 10 недели беременности, в большинстве случаев случается внутриутробная смерть эмбриона. Плод выживает – в 9 из 10 случаях становится возможным появление множественных дефектов развития. Среди них задержка роста, дефекты глаз, пороки сердца, стеноз легочной артерии, невриты, дефекты ЦНС и костей, глухота, увеличение печени и селезенки, сложные формы гепатита. Поэтому инфицирование является прямым показанием к прерыванию беременности.
Женщина, заболевшая коревой краснухой в период с 10 по 16 неделю, то число детей, рожденных с перечисленными пороками, падает в соотношении 1х10.
Заражение в период после 16 недели редко приводит к появлению дефектов, но риски существуют.

Приобретенная краснуха диагностируется тогда, когда ребенок заболевает ею на втором году жизни или в более поздние сроки. Существует две формы течения приобретенной инфекции: типичная и атипичная.
Типичная имеет три стадии развития: легкую, среднюю, тяжелую. Для ее течения характерно присутствие классической клинической картины. Она развивается по следующему сценарию.
После завершения инкубационного периода наступает продромальный этап развития инфекции. Он может длиться от 5-6 часов до двое суток. Больной в это время начинает испытывать недомогание, он может жаловаться на головную боль, слабость, головокружение. Отмечается увеличение лимфатических узлов, расположенных в верхней части туловища (околоушные, затылочные). Одновременно с этим на слизистой зева появляются бледно-розовые пятнышки (энантема). Температура тела поднимается до 38 градусов. У малышей продромальный период имеет слабовыраженный характер. У взрослых все этапы течения сопряжены с усилением всех возможных клинических проявлений.
После завершения продромального периода на всей поверхности тела появляется пятнисто-папулезная сыпь. Ее характер может быть и розеолезный. Отдельные элементы часто сливаются между собой. Больше всего сыпи появляется на ногах, руках, спине, наружной стороне бедер и ягодицах. Через два дня число высыпаний сокращается, они уменьшаются в размерах, становятся мелкими, как при скарлатине. Спустя три дня она исчезает так же внезапно, как появляется. На поверхности кожи не остается следов. Этот классический сценарий течения инфекции наблюдается только у малышей до 9 лет.
У подростков и взрослых больных краснуха протекает более тяжело. Температура тела поднимается до 40 градусов, это явление вызывает появление ярко выраженного приступа лихорадки (сильный озноб, боль в мышцах, тошнота, рвота). Больного беспокоит сухой кашель, насморк, зуд в горле и в глазах.
Атипичная форма инфекции может протекать без выраженных симптомов, или сопровождаться проявлениями, свойственными другим не менее опасным инфекциям (корь, скарлатина, ОРВИ). Человек в этом случае тоже жалуется на появление озноба, головной боли, насморка, першение в горле. У него наблюдается покраснение глаз, которое сопровождается обильным слезотечением. Температура повышается до 39 градусов. В отдельных случаях возникает диарея. При этом сыпь на теле отсутствует. Так как подобные признаки имеют и другие заболевания, для постановки диагноза обязательно применяется дифференциальная диагностика.
Дифференциальная диагностика
Опытный врач легко отличит коревую краснуху от других инфекций вирусного происхождения.
Ее течение вызывает появление высыпаний, у которых размеры отдельных элементов меньше, чем размеры папул ветрянки. Они имеют специфическую выпуклость, которая делает их внешне похожими на узелки. При ветрянке сыпь напоминает пузырьки, заполненные жидкостью. Также коревая краснуха не сопровождается зудом.
Очень сложно отличить от коревой краснухи розеолу розовую. Не зря это заболевание имеет второе название – ложная краснуха. У обеих инфекций есть общие проявления, но у них разный возбудитель. В первом случае – это герпес шестого типа, во втором – РНК-вирус, представитель рода Rubivirus. При розеоле высыпания появляются на четвертый день с момента заражения. Они не сопровождаются воспалением лимфатических узлов и повышением температуры тела. При постановке диагноза для исключения ошибок врач использует возможности лабораторной диагностики.

Лабораторное определение инфекции
При возникновении сомнений в постановке диагноза врач использует лабораторные методы исследования. В их список обязательно входит общий анализ крови и серологическое исследование.
Совместный синтез крови показывает изменения, характерные для вирусных заболеваний (увеличение СОЭ, понижение количества лейкоцитов, наличие плазматических клеток).Серологическое исследование может быть осуществлено с применением разных методик.
ИФА (иммуноферментный анализ сыворотки крови) способен показать наличие специфических антител, но оно косвенно подтверждает течение инфекции. Такое исследование проводится дважды – в день обращения и через неделю. Увеличение количества антител указывает на активность иммунного ответа, поэтому становится возможна постановка точного диагноза даже при отсутствии сыпи. ПЦР (полимеразная цепная реакция) позволяет выявить и идентифицировать возбудителя инфекции, определить его количественные показатели.

Методы лечения
Лечение коревой краснухи у малышей проводится в домашних условиях. При появлении сыпи ребенка необходимо уложить в постель и обеспечить ему обильный питьевой режим, легкое питание.
Специфического лечения не существует. Если малыш хорошо переносит повышенную температуру тела, нет необходимости давать жаропонижающие средства. У больных, в анамнезе которых значится аллергический статус, высыпания способны спровоцировать сильный зуд. Купировать его нужно антигистаминными средствами.
В случае, когда инфекция приводит к воспалению суставов, снимать боль следует анальгетиками. При появлении конъюнктивита показан прием «Альбуцида». По назначению врача можно принимать витаминные комплексы (они помогают производить профилактику ДВС-синдрома), иммуностимуляторы (повышают работу защитных сил организма, сокращают сроки течения инфекции).

Госпитализации подлежат дети и взрослые, у которых появляются признаки осложнений. При поражениях нервной системы требуется применение экстренного комплекса медикаментозного лечения. К больному применяется противовоспалительная, противосудорожная, дегидратационная и дезинтоксикационная терапия.
Для предотвращения распространения инфекции важно изолировать ребенка, выделить ему отдельную комнату, посуду, средства личной гигиены. Заходить к больному нужно в марлевой повязке на лице. Важно постараться исключить возможность контакта больного с беременными женщинами.
Способы профилактики
Существует два вида профилактики коревой краснухи: специфическая и неспецифическая.

Специфическая осуществляется при помощи проведения обязательной вакцинации. Она включена в национальный реестр прививок. Обычно прививка делается одновременно с вакциной от паротита, которая легче переносится в возрасте от года до полутора лет. Малышам производится подкожная или внутримышечная инъекция.
Повторная вакцинация в возрасте шести лет. У всех без исключения после прививки через двадцать дней появляется иммунитет и держится он двадцать лет.
Вакцинации подлежат не все дети. Прививка противопоказана:
- детям, у которых в анамнезе есть первичный или вторичный иммунодефицит,
- малышам с аллергией на неомицин.
Женщинам, планирующим стать матерью, не болевшим в детстве краснухой, медики настоятельно рекомендуют тоже сделать прививку. Она поможет избежать серьезных трагедий.

Меры неспецифической профилактики направлены на предотвращение распространения инфекции и укрепление иммунитета. Важно вовремя выявлять носителей вируса, представляющих угрозу окружающим, изолировать их на срок плюс восемь дней после исчезновения сыпи на теле. Взрослым, у которых нет иммунитета, важно стараться избегать контакта с больными детьми, в периоды вспышек пить поливитаминные комплексы.
Постоянное укрепление иммунитета – залог сохранения здоровья. Делать это нужно, выстраивая правильное питание, соблюдая режим работы и отдыха. Полезно беречь себя от стрессов и физических перегрузок.
На протяжении всей жизни необходимо строго соблюдать правила личной гигиены.
Осложнения и последствия
У малышей от двух до девяти лет в отдельных случаях возникают осложнения в виде ангины, ларингита, воспаления уха. У подростков, особенно женского пола, течение инфекции вызывает появление симптомов артрита (опухают суставы пальцев рук, локтей, коленей, кожа поверх них становится красной). Артрит может развиться после того, как с тела сойдет сыпь. В редких случаях диагностируется тромбоцитопения, у 50% больных она становится хронической.
Максимальную угрозу представляют поражения дыхательной, сердечно-сосудистой и центральной нервной системы. В 35% случаях больные с подобными осложнениями погибают. У тех, кто выживает, отмечаются остаточные явления, заметно ухудшающие качество жизни.
В одном случае на пять тысяч больных после коревой краснухи развивается аутоиммунный энцефалит – воспаление головного мозга. Подобное осложнение выявляется чаще у подростков и взрослых больных. В 1975 году была зафиксирована связь между течением коревой краснухи и развитием панэнцефалита. Вирус провоцирует изменение белого вещества – оно становится серым, и мягким. Поражаются и сосуды головного мозга. Заболевание вызывает у людей снижение координации движения, угасание интеллекта. Переход в хроническую форму заканчивается смертью пациента.
Краснуха у детей – симптомы
Казалось бы, признаки краснухи каждая опытная мама знает практически наизусть. Но это острое заболевание инфекционного происхождения способно маскироваться под другие патологии, включая аллергию, внося путаницу при постановке диагноза. Более того, есть еще одна причина, из-за которой не сразу определяется именно краснуха у детей – симптомы появляются спустя период инкубации вируса, составляющий около 20 дней.
Как начинается краснуха у детей?
Заражение описываемым вирусом чаще всего происходит воздушно-капельным и контактным путем. Патологические клетки размножаются и начинают накапливаться в биологических жидкостях – крови и лимфе. Когда их концентрация достигает значений, имеющих токсическое действие на организм малыша, у ребенка появляются первые признаки краснухи:
- увеличение лимфатических узлов, которые расположены у затылка и нижней задней стороне шеи;
- чувство першения в глотке;
- легкий насморк;
- сухой кашель;
- повышение температуры тела до субфебрильных отметок, не более 37-38 градусов;
- усталость, сильная сонливость;
- пониженный аппетит;
- ноющая слабая боль в мышцах;
- головная боль.
У детей с пониженным иммунитетом температура может повышаться до 39 градусов, но это явление непродолжительно.
В инкубационный период и при наличии ранних признаков инфицирования вирусом малыш особенно заразен.
Как проявляется краснуха у детей в дальнейшем?
Вышеперечисленные симптомы начинаю стихать примерно на 1-3 сутки, после чего у детей при краснухе появляется сыпь. Она имеет соответствующий названию болезни цвет, представляет собой круглые или правильные овальные пятнышки малого диаметра.
Высыпания сначала поражают шею, волосистую часть головы, кожу за ушами и живот. В течение последующих 24 часов они распространяются на лицо, внешнюю поверхность конечностей, все туловище, редко единичные элементы образуются и на слизистых оболочках во рту.
Краснуха – не слишком серьезное заболевание для малыша. Высыпания не доставляют особого дискомфорта, поэтому кроха чувствует лишь некоторую слабость. Стоит заметить, что симптомы краснухи у привитых детей выражены менее явно, что облегчает и ускоряет выздоровление ребенка.
В целом, период болезни длится 3-4 дня. После этого сыпь постепенно исчезает, самочувствие малютки значительно улучшается и он быстро возвращается к обычной активности.
Ложная краснуха у детей
Одним из заболеваний, которое очень часто путают с краснухой, является розовая инфекционная розеола. Эта патология протекает аналогично рассматриваемой вирусной болезни:
- повышение температуры тела (гипертермия) до 38-39 градусов, как правило – кратковременное;
- острое начало;
- признаки легкой простуды;
- высыпания на теле и лице в виде маленьких красных точек.
При этом в крови малыша тоже наблюдается повышение скорости оседания эритроцитов и количества нейтрофилов.
Отличить розеолу розовую можно по некоторым характерным особенностям:
- сыпь возникает не во время повышения температуры, а спустя 3 дня после ее нормализации;
- затылочные лимфатические узлы не увеличиваются.
Но единственным способом поставить правильный диагноз является анализ крови на наличие вируса герпеса 6 типа.
Осложнения краснухи у детей
Последствия описанной болезни бывают крайне редко. Они обычно возникают у ослабленных малышей с выраженными иммунодефицитными состояниями.
Среди осложнений встречаются такие патологии:
- ангина;
- пневмония;
- артрит суставов;
- отит;
- тромбоцитопеническая пурпура.
В крайне редких случаях у детей старшего возраста могут развиться такие негативные последствия краснухи как повреждения тканей головного мозга, например, энцефалит и менингоэнцефалит.
ОАК. Выявляется лейкопения, относительный лимфоцитоз, плазматические клетки (до 10-30%).
Серология.
— Выявление антител к вирусу краснухи IgМ в одном образце сыворотки. Ig M, не проникающий через плаценту, свидетельствует о приобретённой и/или недавно перенесенной краснухе. Они выявляются с первых дней инфекции, исчезают через 1,5 мес. после ее начала и не появляются при контакте с вирусом у уже имеющего иммунитет человека. В спорных случаях берутся 2 пробы с интервалом 10-15 дней, и если во второй пробе нарастание концентрации IgM составляет более 30%, ставится окончательный диагноз первичной инфекции. Ложно-положительные результатыспецифического IgM теста были зарегистрированы у лиц с другими вирусными инфекциями (например,вызванными вирусом Эпштейна-Барра, инфекционным мононуклеозом, цитомегаловирусом, парвовирусом В19) и при наличии ревматоидного фактора (РФ ).
— Значительный (более чем 4-кратный) рост титра специфического иммуноглобулина G (IgG), наблюдаемого в парных сыворотках с интервалом 2-3 недели (минимум 10 дней). Чтобы продемонстрировать, 4-кратный рост специфических для краснухи антител IgG, первый образец сыворотки должен быть получен и тестирован как можно скорее, во время острой фазы инфекции. Часть образца этой первой сыворотки должна быть заморожена и сохранена для повторного тестирования позже. Второй образец сыворотки собирается через 2-3 недели и исследуется в той же лаборатории, одновременно с первым (ранее замороженным) образцом сыворотки. Уровни IgG сравниваются между первым и вторым образцом в реакциях РСК, ИФА, РИФ.
ПЦР. является высокоинформативным методом в первые дни энантемного периода.
Диагностика краснухи у женщин, планирующих беременность.
Оптимально исследование крови женщин с помощью ИФА на наличие IgM-и IgG-антител к вирусу краснухи. При обнаружении IgG-антител (в том числе при обнаружении высокоавидных IgG-антител) и отсутствии антител класса IgM считается, что женщина перенесла краснуху или вакцинирована против нее и имеет иммунитет, напряженность которого в случае реинфицирования достаточна для предупреждения развитие плацентита и заражения плода вирусом краснухи. В этом варианте клинико-лабораторный мониторинг по краснухе во время беременности не проводится.
При обнаружении только IgM-антител или IgM- и IgG-антител, а также низкоавидных IgG-антител (как при наличии, так и отсутствии какой-либо клинической симптоматики) данное исследование повторяют или исследуют кровь в ПЦР. Положительный результат повторного исследования является основанием для постановки диагноза «краснуха». В этом случае проводят терапию в соответствии с формой течения заболевания (бессимптомная или манифестная) и рекомендуют женщине воздерживаться от беременности в течение 3 месяцев. В течение 1 месяца после выздоровления проводится диспансерное наблюдение с посещением врача-инфекциониста, а при необходимости, и других специалистов 1 раз в 2 недели. При этом варианте во время беременности клинико-лабораторный мониторинг по краснухе также не проводится.
При отрицательном результате ИФА женщину необходимо вакцинировать против краснухи, после чего ей рекомендуют воздерживаться от беременности в течение 3 месяцев. При отказе от вакцинации или при невозможности ее проведения после наступлении беременности проводится обязательный клинико-лабораторный мониторинг. При этом кровь беременной исследуют на IgM- и IgG-антитела дважды — в первый и второй триместры беременности. После 20 недель беременности необходимость в мониторинге отпадает.
Диагностика краснухи у беременных
При проведении клинико-лабораторного мониторинга по краснухе возможны следующие ситуации:
1. В сыворотке крови в первом триместре беременности отсутствуют антитела к вирусу краснухи. В этом случае повторное обследование проводится во втором триместре (до 20 недели). При отсутствии сероконверсии дальнейший мониторинг не проводится.
Введение человеческого гамма-глобулина беременным после возможного контакта с целью профилактики инфицирования плода не рекомендуется, так как это не предотвращает поражения плода, а лишь облегчает течение болезни.
2. Антитела класса IgM отсутствуют, но обнаруживаются IgG-антитела (в том числе высокоавидные IgG-антитела). В этом случае делается заключение о наличие у беременной напряженного иммунитета, приобретенного за счет перенесенной в прошлом краснухи или вакцинации. В дальнейшем мониторинг не проводится.
3. Обнаружены IgM-антитела при отсутствии IgG-антител, или выявлены и те, и другие, или только низкоавидные IgG-антитела. В этом случае рекомендуется исследование сыворотки крови в ПЦР или повторная постановка ИФА через 10-14 дней на IgM- и IgG-антитела. Положительная ПЦР, или повторное выявление в ИФА IgM-антител, или достоверное (в 4 раза) увеличение содержания IgG-антител являются основаниями для постановки диагноза «краснуха», после чего ставится вопрос о прерывании беременности.
При возникновении у беременной женщины заболевания, сходного по клинике с краснухой, или при ее контакте с больным краснухой необходимо в кратчайшие сроки обследовать и беременную, и бывшего с ней в контакте больного. При этом возможны следующие ситуации:
1. Если в течение первых 10 дней от первого дня контакта или 4 дней от начала заболевания в сыворотке крови беременной обнаружены IgG-anti-Rubella (в том числе высокоавидные) и отсутствуют IgM-антитела, высока вероятность того, что она уже перенесла краснуху в прошлом или была против нее вакцинирована, соответственно, контакт с больным не представляет для нее угрозы, а текущее заболевание не является краснухой. И все же обследование в этом случае повторяют через 10-14 дней, чтобы избежать ошибки вследствие неправильно собранного эпиданамнеза о днях контакта и убедиться в действительном отсутствии реинфекции.
1.1. Если повторное исследование дало те же результаты, делается окончательный вывод об отсутствии у беременной краснухи.
1.2. Если при повторном исследовании обнаружены IgM-антитела и/или достоверное увеличение содержания IgG-антител, рекомендуется исследование сыворотки крови в ПЦР и еще одно исследование на IgM- и IgG-антитела через 10-14 дней после повторного.
Отрицательные результаты в ПЦР, отсутствие IgM-антител и по-прежнему высокий уровень IgG-антител позволяют сделать вывод о том, что настоящее заболевание не является краснухой (а у беременной, бывшей в контакте, — реинфекция).
2. Если в течение первых 10 дней от первого дня контакта или 4 дней от начала заболевания в сыворотке крови беременной не обнаружены ни IgG-, ни IgM-антитела, необходимо через 10-14 дней повторить обследование.
Если при первичном обследовании обнаружены IgM-антитела, необходимо сразу же исследовать сыворотку крови в ПЦР и повторить исследование на антитела через 10-14 дней.
2.1. Если в повторном обследовании также не обнаружены специфические антитела обоих классов, текущее заболевание у беременной не является краснухой. Здоровую беременную, имевшую контакт с соответствующим больным, через 10-14 дней вновь обследуют на наличие в крови специфических антител; при отрицательных результатах этого (третьего) обследования предположение о возможном инфицировании снимается.
2.2. Положительная ПЦР после первичного выявления IgM-антител, или подтверждение при повторном исследовании наличия IgM-антител, или выявление при повторном исследовании антител обоих классов к вирусу краснухи дает основания для вывода о том, что настоящее заболевание у беременной является краснухой (или контакт с больным закончился развитием краснухи у беременной).
Следует заметить, что если кровь беременной, имевшей контакт с больным краснухой, взята для исследования IgM-антител позже 6 недели с момента контакта, антитела этого класса уже могут не определяться, так как период обнаружения их в крови составляет 6-8 недель от инфицирования.
При заболевании краснухой после 28 недель беременная берется на особый учет в группу высокого риска. В дальнейшем проводятся профилактические мероприятия по защите плода, лечение фетоплацентарной недостаточности, профилактика и лечение внутриутробной гипоксии плода, невынашиваемости, септических осложнений общепринятыми методами.
Роды следует вести как угрожающие аномалиями родовой деятельности, кровотечением, септическими осложнениями, асфиксией новорожденного.Для диагностики краснухи у беременных используют реакцию бласттрансформации лимфоцитов. Первое исследование сыворотки беременной, контактировавшей с больным краснухой, проводят не позднее 12-го дня после контакта.
Для диагностики краснухи у беременных используют также реакцию бласттрансформации лимфоцитов. Первое исследование сыворотки беременной, контактировавшей с больным краснухой, проводят не позднее 12-го дня после контакта.
рубелла
\ n
Симптомы
\ n
У детей болезнь, как правило, легкая, с такими симптомами, как сыпь, низкая температура (<39 ° C), тошнота и легкий конъюнктивит. Сыпь, которая возникает в 50–80% случаев, обычно начинается на лице и шее, а затем прогрессирует вниз по телу и длится 1–3 дня. Набухшие лимфатические узлы за ушами и в области шеи являются наиболее характерной клинической особенностью. Инфицированные взрослые, чаще женщины, могут развить артрит и болезненные суставы, которые обычно длятся от 3 до 10 дней.
\ n
Как только человек заражается, вирус распространяется по всему организму в течение 5-7 дней. Симптомы обычно появляются через 2–3 недели после воздействия. Наиболее заразный период обычно составляет 1–5 дней после появления сыпи.
\ n
Когда женщина заражается вирусом краснухи на ранних сроках беременности, у нее есть 90% вероятность передачи вируса своему плоду. Это может привести к смерти плода, или это может вызвать CRS. Дети с CRS могут выделять вирус в течение года или более.
\ n
Синдром врожденной краснухи
\ n
Дети с CRS могут страдать нарушениями слуха, дефектами глаз и сердца и другими нарушениями в течение всей жизни, включая аутизм, сахарный диабет и дисфункцию щитовидной железы — многие из которых требуют дорогостоящей терапии, операций и другого дорогостоящего ухода.
\ n
Наибольший риск развития ХЛБ отмечен в странах, где женщины детородного возраста не имеют иммунитета к этому заболеванию (либо в результате вакцинации, либо из-за наличия краснухи). До введения вакцины до 4 новорожденных на каждые 1000 живорожденных рождались с CRS.
\ n
Вакцинация
\ n
Вакцина против краснухи представляет собой живой аттенуированный штамм, и однократная доза дает более 95% длительного иммунитета, который аналогичен таковому, вызванному естественной инфекцией.
\ n
Вакцины против краснухи доступны либо в моновалентной форме (вакцина, направленная только на один патоген), либо чаще в комбинации с другими вакцинами, такими как вакцины против кори (MR), кори и эпидемического паротита (MMR), или кори, эпидемического паротита и ветряная оспа (MMRV).
\ n
Побочные реакции после вакцинации, как правило, умеренные. Они могут включать боль и покраснение в месте инъекции, низкую температуру, сыпь и мышечные боли. Кампании массовой иммунизации в Американском регионе с участием более 250 миллионов подростков и взрослых не выявили каких-либо серьезных побочных реакций, связанных с вакциной.
\ n
Ответ ВОЗ
\ n
ВОЗ рекомендует всем странам, которые еще не внедрили вакцину против краснухи, рассмотреть возможность сделать это с использованием существующих, хорошо зарекомендовавших себя программ иммунизации против кори.На сегодняшний день в четырех регионах ВОЗ установлены цели по устранению этой предотвратимой причины врожденных дефектов. В 2015 году Американский регион ВОЗ стал первым в мире, который был объявлен свободным от эндемичной передачи краснухи.
\ n
Число стран, использующих вакцины против краснухи в своей национальной программе, продолжает неуклонно расти. По состоянию на декабрь 2018 года 168 из 194 стран ввели вакцины против краснухи, и глобальный охват оценивался в 69%. Зарегистрированные случаи заболевания краснухой снизились на 97%: с 670 894 случаев в 102 странах в 2000 году до 14 621 случая в 151 стране в 2018 году.Показатели CRS являются самыми высокими в регионах ВОЗ Африки и Юго-Восточной Азии, где охват вакцинацией является самым низким.
\ n
В апреле 2012 года в рамках Инициативы по борьбе против кори, которая теперь известна как Инициатива по борьбе с корью и краснухой, был запущен Глобальный стратегический план по борьбе против кори и краснухи, охватывающий период 2012–2020 годов. План включает ряд глобальных целей на 2020 год.
\ n
К концу 2020 года
\ n
- \ n
- Обеспечить элиминацию кори и краснухи как минимум в 5 регионах ВОЗ.
\ n
\ n
На основании доклада об оценке Глобальной консультативной группы экспертов (SAGE) ВОЗ по иммунизации от 2018 г., посвященного Глобальному плану действий в отношении вакцин (GAGE), борьба с краснухой отстает, 26 стран все еще вводят вакцину, а две регионы (африканское и восточное средиземноморье) еще не установили целевые показатели по ликвидации краснухи или борьбе с ней
\ n
SAGE рекомендует как можно быстрее включить вакцинацию против краснухи в программы иммунизации, чтобы обеспечить дополнительные успехи в борьбе с краснухой. Являясь одним из основателей Инициативы по борьбе против кори и краснухи, ВОЗ оказывает техническую поддержку правительствам и сообществам в улучшении программ плановой иммунизации и проведении целевых кампаний вакцинации. Кроме того, Глобальная лабораторная сеть ВОЗ по кори и краснухе поддерживает диагностику случаев краснухи и КЛБ и отслеживание распространения вирусов краснухи.
«,» datePublished «:» 2019-10-04T07: 00: 00.0000000 + 00: 00 «,» image «:» https://www.who.int/images/default-source/imported/rwanda-measles- rubella -cinine.jpg? sfvrsn = a7078766_0 «,» publisher «: {» @ type «:» Organization «,» name «:» Всемирная организация здравоохранения: WHO «,» logo «: {» @ type «:» ImageObject » , «URL»: «http://www.who.int/Images/SchemaOrg/schemaOrgLogo.jpg», «ширина»: 250, «высота»: 60}}, «dateModified»: «2019-10-04T07: 00: 00,0000000 + 00: 00» , «mainEntityOfPage»: «https://www.who.int/news-room/fact-sheets/detail/rubella», «@context»: «HTTP: // схемы.орг», «@ типа»: «Статья»};
,
краснуха | Queensland Health
Queensland Health Руководящие принципы для подразделений общественного здравоохранения
История изменений
| Версия | Дата | Изменения |
|---|---|---|
| 1,0 | Ноябрь 2010 | Полный пересмотр руководства |
| 2,0 | Июнь 2015 | Полный пересмотр руководства |
| 3.0 | Июнь 2019 | Пересмотр определений случаев |
Инфекционный агент
- Вирус краснухи является тогавирусом рода Rubivirus.
 начало страницы
начало страницы
Критерии уведомления — Rubella
Отчетность
Обе подтвержденных случаев и вероятных случаев должны быть уведомлены.
Подтвержденный случай
Подтвержденный случай требует лабораторных окончательных доказательств только .
Лабораторные окончательные доказательства
Выделение вируса краснухи
ИЛИ
Обнаружение вируса краснухи с помощью тестирования нуклеиновых кислот
ИЛИ
Сероконверсия IgG или значительное повышение уровня антител или повышение титра в четыре раза или более по сравнению с рублем к рублю Вирус в отсутствие недавней вакцинации против краснухи. Результаты должны быть установлены путем параллельного тестирования парных сывороток.
ИЛИ
Обнаружение специфического для краснухи IgM при отсутствии недавней вакцинации против краснухи *.(Обратите внимание, что у беременных женщин результат должен быть подтвержден в справочной лаборатории **).
Вероятный случай
Вероятный случай требует:
Клинические доказательства
И
Лабораторные свидетельства ИЛИ эпидемиологические доказательства .
Клинические данные
Генерализованная макулопапулезная сыпь
И
лихорадка
И
артралгия / артрит ИЛИ лимфаденопатия ИЛИ конъюнктивит.
Эпидемиологические доказательства
Эпидемиологическая связь устанавливается при наличии:
контакта между двумя людьми, связанными с вероятным способом передачи, в то время, когда:
a) один из них может быть заразным (около 1 недели не ранее чем через 4 дня после появления сыпи)
И
b) у другого заболевание начинается в течение 14-23 (обычно 14-17) дней после этого контакта через
И
по меньшей мере в одном случае в цепь эпидемиологически связанных случаев (которые могут включать много случаев) лабораторно подтверждена.
Лабораторные свидетельства
У беременной женщины обнаружение специфического для краснухи IgM, которое не было подтверждено в контрольной лаборатории, в отсутствие недавней вакцинации против краснухи. **
* см. Также раздел «Лабораторные аспекты».
** Необходимость подтверждения в справочной лаборатории является частью национального определения случая. В Квинсленде, Патологии Квинсленда, QML и S & N все используют EIA для IgM против краснухи. Каждый из них считается действительным результатом IgM без необходимости тестирования в другой лаборатории.Однако следует учитывать вероятность ложноположительного IgM, особенно у беременной женщины. Пожалуйста, обратитесь к разделу Лабораторные аспекты для более подробной информации.
 начало страницы
начало страницы
Критерии уведомления — врожденная краснуха
Сообщается о врожденной краснухе на основании соответствующих данных живого или мертворожденного ребенка, выкидыша или прерывания беременности. Синдром врожденной краснухи описывается как часть врожденной инфекции краснухи.
Отчетность
Оба подтвержденных случая и вероятных случаев должны быть уведомлены.
Подтвержденный случай
Подтвержденный случай требует лабораторных окончательных доказательств (плод) .
ИЛИ
Лабораторные окончательные доказательства (младенец) И эпидемиологические доказательства .
Лабораторные окончательные доказательства
Фетал
Выделение или обнаружение вируса краснухи из соответствующего клинического образца (i.е. кровь или ткань плода, амниотическая жидкость, образец ворсинок хориона) с помощью анализа культуры или нуклеиновых кислот.
Младенец
Выделение или обнаружение вируса краснухи в соответствующем клиническом образце у младенца путем анализа культуры или нуклеиновых кислот.
ИЛИ
Обнаружение специфических к краснухе антител IgM в сыворотке крови младенца.
Эпидемиологические доказательства
Мать подтвердила краснуху во время беременности (см. Определение краснухи — не врожденное).
Вероятный случай
Вероятный случай требует:
Эпидемиологические доказательства (инфекция 1-го триместра).
ИЛИ
Эпидемиологические доказательства (инфекция во 2 и 3 триместрах) И лабораторные свидетельства (младенец) .
Младенческая
Высокий / повышенный уровень IgG, специфичный для краснухи, в первый год жизни.
Критерии уведомления — врожденный синдром краснухи
Отчетность
Следует сообщать как о подтвержденных, так и о вероятных случаях.
Подтвержденный случай
Подтвержденный случай требует лабораторных определений (плод или ребенок), , как описано выше И клинических данных.
Клинические данные
Живой или еще рожденный младенец с ЛЮБОЙ из следующих совместимых дефектов:
- Катаракта
- Врожденная глаукома
- Врожденный порок сердца
- Дефект слуха
- Микроцефалия
- Развитие пигментной ретинопатии задержка
- Пурпура
- Гепатоспленомегалия
- Менинигоэнцефалит
- Заболевание лучевой кости
- Другие дефекты не лучше объяснить альтернативным диагнозом.
Вероятный случай
Вероятный случай требует лабораторных свидетельств (младенец) ИЛИ эпидемиологических доказательств, , как описано выше.
И клинические доказательства
Клинические доказательства
(как для подтвержденного случая CRS).
Процедура уведомления
Патологические лаборатории
Для уведомления о микробиологическом или серологическом подтверждении краснухи или синдрома врожденной краснухи обычными средствами.
Лабораторные аспекты
IgM вырабатывается рано после вакцинации, достигает пика через 1 месяц и длится примерно 1 месяц и более, но может сохраняться дольше при низких уровнях. При острой инфекции IgM обычно обнаруживается вскоре после появления сыпи, достигает пика приблизительно через 7 дней после появления сыпи и остается обнаруживаемым в течение 4–12 недель.
Поскольку заболеваемость краснухой в Австралии низкая, большая доля IgM-положительных тестов, скорее всего, будет ложноположительной.Ложноположительные тесты сывороточной краснухи на IgM могут проводиться из-за наличия ревматоидных факторов (указывающих на ревматологическое заболевание) или перекрестно реагирующего IgM или инфекции другими вирусами.
Параллельное тестирование повторных образцов и обнаружение вируса краснухи дикого типа с помощью ПЦР может использоваться для устранения неопределенностей в серологической оценке подозреваемых случаев. Лучшими образцами для обнаружения ПЦР являются мазок из горла или носоглотки или моча. Кровь может быть использована, но не подтверждена.
Особую осторожность следует соблюдать при обнаружении IgM краснухи у беременной женщины, у которой в анамнезе не было случаев заболевания или контакта с подобной краснухе болезнью.Несмотря на то, что это не рекомендуется, многие беременные женщины, у которых нет известной подверженности краснухе, проходят тестирование на IgM краснухи в рамках дородового наблюдения. Если результаты теста на краснуху являются IgM-положительными для лиц, которые не имеют или имеют низкий риск заражения краснухой, следует провести дополнительную лабораторную оценку. Лабораторная оценка аналогична описанной в IgM-положительном разделе , Приложение 1 — Серологическая оценка беременных женщин, подвергшихся воздействию краснухи .
Отчетность в NOCS
Rubella
Должны быть уведомлены как подтвержденные, так и вероятные случаи.
Подтвержденный случай
Подтвержденный случай требует только лабораторных окончательных доказательств.
Вероятный случай
Вероятный случай требует клинических доказательств И либо лабораторных внушающих доказательств ИЛИ эпидемиологических доказательств.
Синдром врожденной краснухи
Должны быть уведомлены как подтвержденные, так и вероятные случаи.
Подтвержденный случай
Подтвержденный случай требует лабораторных окончательных доказательств И клинических доказательств.
Вероятный случай
Вероятный случай требует лабораторных доказательств (матери или ребенка) И клинических доказательств.
Цели эпиднадзора
- Мониторинг эпидемиологии краснухи и синдрома врожденной краснухи в Квинсленде для информирования инициатив общественного здравоохранения.
- Для выявления случаев и вспышек краснухи, чтобы обеспечить соответствующие ответные меры общественного здравоохранения.
Значимость и возникновение для общественного здравоохранения
Поскольку краснуха, как правило, является легкой формой заболевания с неспецифическими симптомами, ее часто трудно диагностировать клинически.Тем не менее, краснуха имеет значение для общественного здравоохранения, потому что инфекция во время беременности может вызвать выкидыш (до 20% случаев в первые 8 недель беременности), гибель плода и врожденные аномалии.
Синдром врожденной краснухи встречается у 90% детей, рожденных женщинами, которые приобретают краснуху в первом триместре беременности. Риск одного врожденного дефекта падает примерно до 10–20% к 16-й неделе, и дефекты редки, когда материнская инфекция возникает после 20-й недели беременности.Наиболее распространенными врожденными дефектами являются катаракта, пороки сердца и нарушения слуха.
Заболеваемость врожденной краснухой заметно уменьшилась с начала программы вакцинации школьниц в Австралии в начале 1970-х годов. Австралия имеет возможность ликвидировать эндемическую краснуху с уровнями заболеваемости менее одного случая на 100 000 населения с 2002 г.Клинически это обычно неотличимо от фебрильной сыпи, вызванной корью, денге, парвовирусом B19, вирусом герпеса человека 6, вирусом Коксаки, эховирусом, аденовирусом или скарлатиной. Сыпь возникает у 50–80% людей, инфицированных краснухой.
У детей обычно мало или совсем нет конституциональных симптомов, но у взрослых может наблюдаться 1–5-дневное продромарго с низкой температурой, головной болью, недомоганием, легким насморком и конъюнктивитом. Постаурикулярная, затылочная и задняя шейная лимфаденопатия является наиболее характерной клинической особенностью и предшествует сыпи на 5–10 дней.Многие случаи (до 50%) являются субклиническими.
Осложнения краснухи не распространены, но обычно они чаще встречаются у взрослых, чем у детей.
Артралгия или артрит могут возникать у 70% взрослых женщин, которые заражаются краснухой, но редко встречаются у детей и взрослых мужчин. Часто поражаются пальцы, запястья и колени. Симптомы суставов, как правило, возникают примерно в одно и то же время или вскоре после появления сыпи и могут длиться до 1 месяца; хронический артрит встречается редко.
Энцефалит возникает в одном из 6000 случаев, чаще у взрослых (особенно у женщин), чем у детей.Оценки смертности варьируются от 0 до 50%.
Геморрагические проявления встречаются примерно в одном на 3000 случаев, чаще встречаются у детей, чем у взрослых. Эти проявления могут быть вторичными по отношению к низким уровням тромбоцитов и повреждению сосудов, при этом наиболее распространенным проявлением является тромбоцитопеническая пурпура. Могут возникнуть желудочно-кишечные, церебральные или внутричерепные кровоизлияния. Эффекты могут длиться от нескольких дней до нескольких месяцев, и большинство пациентов выздоравливают.
Дополнительные осложнения включают орхит, неврит и редкий поздний синдром прогрессирующего панэнцефалита.
Врожденный синдром краснухи (CRS)
Краснуха важна, потому что она может вызывать аномалии в развивающемся плоде. Синдром врожденной краснухи — это заболевание, возникающее в результате заражения вирусом эмбриональной / фетальной краснухи.
CRS встречается у 90% младенцев, рожденных женщинами, инфицированными краснухой в первые 10 недель беременности. Инфекция на ранних сроках беременности несет наибольший риск внутриутробной смерти, самопроизвольного аборта и врожденных пороков развития основных систем органов.Риск возникновения дефектов снижается, когда материнская инфекция возникает после 12-й недели беременности, и дефекты редки, когда материнская инфекция возникает после 20-й недели.
Конкретные признаки и симптомы синдрома врожденной краснухи могут быть классифицированы как временные, например. низкий вес при рождении; например, постоянный глухота; и развития, например близорукость. Распространенными проявлениями являются: катаракта, микрофтальмия, врожденная глаукома, микроцефалия, менингоэнцефалит, задержка развития, открытый артериальный проток, дефекты межпредсердной или желудочковой перегородки, пурпура, гепатоспленомегалия, желтуха и рентгенопрозрачное заболевание костей.Умеренный и тяжелый CRS обычно распознается при рождении. Легкий CRS с незначительным поражением сердца или нарушением слуха может не обнаруживаться в течение месяцев или даже лет после рождения. Сахарный диабет в позднем детстве наблюдается у детей с ХЛБ в 50 раз чаще, чем без него.
Водохранилища
Люди — единственный известный водоем.
 начало страницы
начало страницы
Режим передачи
Распространение капель и прямой контакт с выделениями из носоглотки людей, инфицированных вирусом краснухи.
Вакцина против вируса краснухи обычно не передается от вакцинированных лиц к восприимчивым контактам. Вакцинный вирус секретируется в грудное молоко, и сообщалось о редких случаях передачи вакцинного вируса через грудное молоко. Тем не менее, симптомы у новорожденного были слабыми или отсутствовали, и послеродовая вакцинация женщин не должна быть отсрочена из-за грудного вскармливания.
 начало страницы
начало страницы
Инкубационный период
От 14–17 дней с диапазоном 14–21 дней.
Период коммуникабельности
Краснуха очень общительна. Период общения составляет примерно одну неделю до и по крайней мере 4 дня после появления сыпи. Люди с краснухой наиболее заразны, когда появляется сыпь.
Младенцы с синдромом врожденной краснухи выделяют вирус в своих глоточных секретах и моче на срок до 1 года после рождения и поэтому могут передавать вирус восприимчивым людям, ухаживающим за ними.
Восприимчивость и резистентность
Иммунитет обычно остается постоянным после естественной инфекции и считается продолжительным на протяжении всей жизни после иммунизации.Девяносто пять процентов людей сероконвертируют после 1 дозы вакцины, содержащей краснуху. Однако реинфекция краснухи может происходить у людей, которые обладают как естественным, так и прививочным иммунитетом.
Повторная инфекция не связана с отсутствием нейтрализующих антител, а виремия встречается редко. В некоторых исследованиях реинфекция приводит только к бустерному ответу IgG без IgM, тогда как в других появление IgM предполагает значительную репликацию вируса. Клиническая краснуха была зарегистрирована во время реинфекции вакцинированных и естественно иммунных людей.Сообщалось о редких случаях синдрома врожденной краснухи после повторного заражения во время беременности. Риск передачи плода, вероятно, составляет менее 5% в первом триместре (по крайней мере, 80% при первичной инфекции).
Младенцы, рожденные от иммунных матерей, обычно защищены в течение 6–9 месяцев, в зависимости от количества материнских антител, приобретенных трансплацентарно.
 начало страницы
начало страницы
Управление
Случаи
Расследование
Проконсультировавшись с лечащим врачом, убедитесь в лабораторном подтверждении и всей соответствующей клинической и демографической информации.Определить статус вакцинации против краснухи.
Лабораторное подтверждение рекомендуется для всех спорадических случаев краснухи и всех подозреваемых случаев синдрома врожденной краснухи.
Ограничение
Согласно текущим рекомендациям NHMRC исключать случаи краснухи из школы / учреждения / работы до 4 дней после появления сыпи или до полного выздоровления, в зависимости от того, что дольше. Избегайте контакта с женщинами детородного возраста и беременными женщинами.
В больницах, в соответствии с текущими руководящими указаниями по контролю за инфекциями штата Квинсленд, пациентам с подозрением или подтвержденной краснухой следует обращаться с мерами предосторожности при контакте с каплями до 7 дней после появления сыпи или до полного выздоровления, в зависимости от того, что дольше. Меры предосторожности при контактной изоляции должны применяться к детям в возрасте до 12 месяцев с ХЛБ, если только культура мочи и глотки не является отрицательной для вируса краснухи.
Младенцы с синдромом врожденной краснухи должны быть исключены из ухода за детьми и избегать контакта с беременными женщинами в течение первых 12 месяцев жизни, если образцы мочи и глотки не являются отрицательными для вируса краснухи либо по культурам, либо по NAT после трехмесячного возраста.
Консультирование
Следует информировать пациента о характере инфекции и способе ее передачи. Если другие прививки не завершены, рекомендуем наверстать упущенное после выздоровления.
Беременные случаи
Если пациентка беременна, получите информацию о количестве недель беременности в начале заболевания. Немедленно передайте случай своему акушеру / клиницисту для консультации относительно рисков внутриутробной инфекции краснухи и соответствующих последующих действий.Если возможно, проконсультируйтесь с направляющим врачом для определения исхода беременности.
Контакты
Отслеживание контактов
Да
Определение
Любое лицо, которое может подвергнуться воздействию секрета носа или горла человека с краснухой в течение их инфекционного периода. Хотя передача краснухи обычно связана с повторным воздействием, передача была задокументирована после одного воздействия.
Расследование
Расставьте приоритеты расследования на основе вероятности передачи.Первоочередными должны быть люди, которые занимаются делом в рамках домохозяйства, люди, которые посещают тот же класс в школе или учреждении по уходу за детьми, что и дело, и люди, которые работают или имеют социальные контакты по делу. Особое внимание следует уделить выявлению всех беременных женщин, которые могли быть подвергнуты воздействию, и обеспечению того, чтобы их осмотрел их врач и провел серологическое тестирование на краснуху.
За исключением беременных женщин и женщин, планирующих беременность, адекватное доказательство иммунитета к краснухе включает в себя:
а) письменную документацию о получении двух доз вакцины, содержащей краснуху, введенной до или после первого дня рождения
б) в лаборатории доказательство иммунитета
в) рождение до 1966 года.
Беременные женщины и женщины, которые планируют беременность, должны пройти серологическое тестирование.
Любой контакт, у которого нет достаточных доказательств иммунитета, является восприимчивым контактом.
Менеджмент
Контакты с небеременными
Всем восприимчивым небеременным контактам в возрасте от 12 месяцев и старше следует предлагать однократную дозу вакцины MMR, при условии отсутствия противопоказаний к вакцине. Это не предотвратит заболевание, если контакт уже заражен.Женщинам, которые планируют беременность, следует рекомендовать не забеременеть в течение 28 дней после получения вакцины.
Рекомендуется, чтобы все восприимчивые люди избегали контакта с делом в течение не менее 4 дней после появления сыпи.
Контакты с беременными
Направляйте контакты беременных к своим клиницистам для серологической оценки специфических к краснухе антител IgM и IgG (см. Приложение) и консультирования относительно рисков внутриутробной инфекции краснухи. Если у женщины титр антител IgG ниже защитного уровня или уровень IgG отрицателен и остается бессимптомным, второй образец крови должен быть взят через 28 дней после воздействия и протестирован параллельно с первым для выявления субклинической инфекции.Если у женщины появляются симптомы, образцы для ПЦР на краснуху и кровь на краснуху и другую вирусную серологию следует собрать и проверить как можно скорее, чтобы подтвердить диагноз краснухи и исключить другие соответствующие вирусные заболевания.
Чувствительные беременные контакты должны избегать дальнейшего контакта с больным и с близкими больными в течение 6 недель (два инкубационных периода) после появления симптомов краснухи в последнем случае.
Надзор за CRS следует осуществлять, когда подтверждены или документированы вероятные случаи краснухи в обстановке, где беременные женщины могли подвергаться воздействию.
Постконтактная профилактика для восприимчивых беременных контактов с иммуноглобулином
Постконтактная профилактика с помощью NHIG (20 мл путем глубокой внутримышечной инъекции в разделенных дозах) в течение 72 часов после воздействия краснухи может снизить — но не устранит — риск для краснухи. Экспериментальные исследования, проведенные в 1960-х годах, подтвердили эффективность пассивных антител в предотвращении как виремии, так и клинической краснухи, однако в реальной практике имелись многочисленные неудачи в применении гамма-глобулина для предотвращения врожденных аномалий плода.В одном исследовании пациентов с СРБ до 6% матерей рассказывали истории получения гамма-глобулина после воздействия краснухи. Более новые внутривенные гамма-глобулины не имеют высоких концентраций антител к краснухе, вероятно потому, что антитела теперь являются результатом иммунизации, а не болезни, поэтому можно ожидать более высокую частоту неудач.
Чувствительные беременные контакты с подтвержденными случаями краснухи должны обсудить PEP со своим акушером / клиницистом, включая откровенное обсуждение рисков и возможных выгод.Серологическое наблюдение реципиентов имеет важное значение. IgM следует делать один раз каждые 2 недели в течение 2 месяцев после последнего контакта со случаем, чтобы установить, происходит ли задержка или субклиническая инфекция.
Администрация NHIG
NHIG можно получить в Банке Красного Креста. PHU отвечает за уведомление акушера / лечащего врача о процессе доступа к NHIG для своего пациента, если это необходимо. (См. Следующую веб-страницу для формы заказа и контактные данные для CSL: http: // www.blood.gov.au/NHIg (по состоянию на 13 апреля 2015 года).
NHIG следует вводить путем глубокой внутримышечной инъекции, используя иглу подходящего размера. NHIG следует вводить медленно в мышцу, чтобы уменьшить боль. Этот продукт не следует вводить внутривенно из-за возможных серьезных побочных эффектов, и, следовательно, следует попытаться отвести шприц после введения иглы внутримышечно, чтобы убедиться, что игла не находится в маленьком сосуде. Специальный препарат для внутривенного введения (NHIG [внутривенно]) был разработан для пациентов, которым требуются большие дозы иммуноглобулина.
Контакты в медицинских учреждениях
Любой медицинский работник, у которого нет достаточных доказательств иммунитета, должен быть отстранен от работы, начиная с 7 дней после воздействия краснухи и продолжая до
a) 21 день после последнего воздействия
ИЛИ
b) 7 дней после появления сыпи, если болезнь развивается или до полного выздоровления, в зависимости от того, что дольше.
Восприимчивым небеременным работникам здравоохранения должна быть предложена вакцина MMR, хотя вакцинация после контакта не предотвратит заражение краснухой после воздействия.
Управление вспышками
- Выявление потенциально восприимчивых групп и мест высокого риска для повышения осведомленности и вакцинации.
- Оповещение врачей общей практики, отделений неотложной помощи и учреждений по уходу за детьми для улучшения эпиднадзора и выявления случаев.
- Исключить неиммунных беременных женщин с рабочих мест с выявленной передачей.
- A
.
Серологическое тестирование на краснуху и CRS в условиях низкой распространенности
Обнаружение IgM и IgG
Хотя краснуха была официально объявлена об удалении из Соединенных Штатов в 2004 году, продолжающаяся активность краснухи во многих других странах может привести к спорадическим случаям или вспышкам в США. Обнаружение специфических антител IgM в образце сыворотки, собранном в течение первых нескольких дней после появления сыпи, может предоставить предполагаемое свидетельство текущей или недавней инфекции вирусом краснухи.Оптимальным моментом сбора сыворотки является пять дней после появления симптомов (лихорадка и сыпь), когда> 90% случаев будут положительными на IgM.
В день появления сыпи только около 50% случаев являются IgM-положительными. Следовательно, если сыворотка, собранная менее чем через пять дней после начала заболевания, является отрицательной, потребуется второй образец, чтобы подтвердить / исключить краснуху. Статус IgG против краснухи определяют для каждой сыворотки, полученной в CDC для тестирования краснухи, чтобы помочь в классификации случая. Интерпретация результатов лабораторных исследований краснухи должна всегда учитывать соответствующие клинические и эпидемиологические данные.
IgG Avidity Detection
Поскольку ни один анализ не является специфичным на 100%, серологическое тестирование случаев, не связанных с краснухой, с использованием любого анализа иногда дает ложноположительные результаты IgM. В Соединенных Штатах, где эндемичная циркуляция краснухи была ликвидирована и вероятность заражения этой болезнью внутри страны низка, большинство подозреваемых случаев не являются краснухой. Сыпь и лихорадка чаще встречаются из-за ряда других вызывающих сыпь заболеваний, таких как парвовирус B19, энтеровирусы, такие как коксаки, вирусы эховирус или герпесвирус человека-6 (розеола).Присутствие ревматоидного фактора также может приводить к ложноположительному IgM.
Важно отличать реактивность IgM, вызванную первичной инфекцией, от реакции, вызванной устойчивостью IgM или перекрестной реактивностью с другими антигенами, особенно у беременных женщин. Хотя регулярный скрининг IgM беременных женщин не рекомендуется, поставщики иногда неправильно назначают тесты на IgM. Измерение авидности антител к краснухе IgG можно использовать для различения недавней и отдаленной инфекции краснухи.Авидность антител (общая сила связывания между антигеном и антителом) увеличивается со временем; это известно как созревание иммунного ответа. По мере созревания иммунного ответа антитела с низкой авидностью заменяются антителами с высокой авидностью. Эти различия в авидности могут быть обнаружены с использованием белковых денатурантов, таких как диэтиламин (DEA), на стадии промывания иммуноферментного анализа (EIA) IgG краснухи. При острых вирусных инфекциях краснухи специфический IgG низкой авидности длится до трех месяцев после появления ответа IgG.Наличие антител с высокой авидностью, которые развиваются примерно через три месяца после заражения, свидетельствует о наличии отдаленной инфекции. Разрыв между низкими и высокими уровнями жадности должен быть установлен с помощью стандартизированных сывороток и определенного набора ОВОС.
Для беременных женщин тестирование на авидность наиболее полезно на ранних сроках беременности, чтобы помочь исключить инфекцию краснухи в первом триместре, когда риск врожденных дефектов, вызванных краснухой, является самым высоким. Это не так полезно на поздних сроках беременности, потому что авидность будет высокой к третьему триместру, если инфекция произошла в первом триместре.
Серологическое тестирование на синдром врожденной краснухи (CRS)
Врожденный синдром краснухи (CRS), который может возникнуть, когда женщина заражена краснухой во время беременности, состоит из множества возможных врожденных дефектов, включая катаракту, потерю слуха, пороки сердца, нарушения развития и низкий вес при рождении. CRS был ликвидирован в Соединенных Штатах в 2004 году, но случаи все еще могут быть импортированы беременными женщинами, которые заразились краснухой в эндемичной стране. В редких случаях CRS может возникать в Соединенных Штатах, когда восприимчивые беременные женщины подвергаются завозным случаям краснухи.
случаев CRS могут быть диагностированы у новорожденных и детей младшего возраста с помощью обнаружения IgM краснухи. Подозреваемые случаи должны быть проверены как можно ближе к рождению, и снова в возрасте 1 месяца, если первоначальный тест на IgM отрицательный. В возрасте 3 месяцев примерно в 50% случаев в сыворотке крови обнаруживается определяемый IgM против краснухи. Кроме того, наличие IgG краснухи у младенца после снижения уровня материнских антител (в возрасте 9 месяцев) и отсутствие вакцинации или воздействия краснухи подтвердит CRS.
Для получения дополнительной информации об образцах крови (сыворотки) см. Сбор, хранение и отгрузка образцов.
Начало страницы
,
краснуха (немецкая корь) — NHS
Краснуха (немецкая корь) — редкое заболевание, которое вызывает пятнистую сыпь. Это обычно поправляется приблизительно через 1 неделю. Это может быть серьезно, если вы заболели, когда беременны.
Проверьте, нет ли у вас или вашего ребенка краснухи
Основным симптомом краснухи является красная или розовая пятнистая сыпь.
Сыпь появляется через 2–3 недели после появления краснухи.
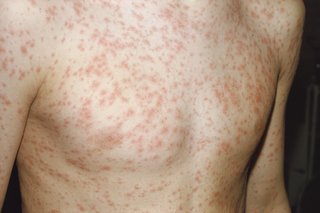
Сыпь начинается за ушами и распространяется на голову, шею и тело.
Кредит:
пр. PH. FRANCESCHINI / CNRI / НАУЧНАЯ ФОТОБИБЛИОТЕКА
https://www.sciencephoto.com/media/259748/view
Сыпь может быть трудно заметить на темной коже, но она может быть грубой или неровной.
Кредит:
DR P.MARAZZI / НАУЧНАЯ ФОТОБИБЛИОТЕКА
https://www.sciencephoto.com/media/259492/view
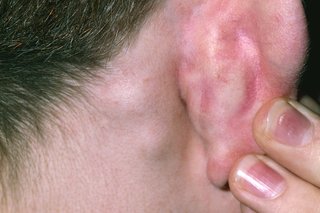
У вас могут быть комки (опухшие железы) на шее или за ушами.
Предоставлено:
DR P. MARAZZI / НАУЧНАЯ ФОТОБИБЛИОТЕКА
https://www.sciencephoto.com/media/259236/view
Краснуха также может вызывать:
- ноющие пальцы, запястья или колени
- при высокой температуре 38C или выше
- кашель
- чихание и насморк
- головные боли
- боль в горле
- боль в глазах, красные глаза
Коронавирус
В настоящее время может быть трудно понять, что делать, если ваш ребенок плохо себя чувствует.
Важно доверять своим инстинктам и получать медицинскую помощь, если она вам нужна.
Несрочный совет: позвоните врачу общей практики, если:
- у вас или у вашего ребенка симптомы краснухи
Краснуха может передаваться другим. Лучше позвонить, прежде чем войти. Врач может предложить поговорить по телефону.
Срочный совет: немедленно позвоните акушерке, родильному отделению или терапевту, если вы беременны и у вас есть:
- новая сыпь
- был в тесном контакте с кем-то, кто имеет краснуху
Краснуха может быть серьезным во время беременности.
Как ухаживать за собой или своим ребенком
Краснуха обычно поправляется примерно через 1 неделю.
Это может помочь:
- побольше отдыхать
- пить много жидкости, например воду или тыкву
- принимать парацетамол или ибупрофен (не давать аспирин детям до 16 лет)
Важно
После появления сыпи не посещайте ясли, школу или работу в течение 5 дней.
Также старайтесь избегать тесного контакта с беременными женщинами.
Краснуха заразна за 1 неделю до появления симптомов и в течение 4 дней после появления сыпи.
Как избежать распространения или ловли краснухи
Краснуха распространяется при кашле и чихании.
Чтобы уменьшить риск распространения или ловли:
До
часто мыть руки с мылом и теплой водой
использовать ткани, когда вы кашляете или чихаете
выбрасывают использованные ткани в мусорное ведро
Не
не делятся столовыми приборами, чашками, полотенцами, одеждой или постельными принадлежностями
Краснуха во время беременности
Краснуха очень редко встречается во время беременности.Но если вы заболеете во время беременности, краснуха может навредить вашему ребенку.
Это может вызвать:
- потеря ребенка (выкидыш)
- серьезные проблемы после рождения ребенка — такие как проблемы со зрением, слухом, сердцем или мозгом
Риск является самым высоким, если вы получаете краснуху на ранних сроках беременности.
Не ожидается риска для вашего ребенка, если вы заболели краснухой после 20 недели беременности.
Получите прививку от краснухи
Вакцина MMR может предотвратить краснуху.Он также защищает вас от кори и эпидемического паротита.
Вакцина MMR предлагается всем детям в Великобритании. 2 дозы могут обеспечить пожизненную защиту от кори, эпидемического паротита и краснухи.
Спросите у своего врача общей практики, если вы не уверены, что вам или вашему ребенку сделали прививку. Они могут дать это бесплатно в NHS.
Узнайте больше о вакцине MMR.
Последняя проверка страницы: 18 сентября 2018 года
Следующая проверка должна быть завершена: 18 сентября 2021 года
,
