10 важных советов по подготовке к колоноскопии кишечника
Колоноскопия — обязательная процедура для людей после 50 лет, рекомендованная от 40, а также желательная при неприятностях с пищеварением, хронических заболеваниях, проблемах с кожей и при плохом самочувствии. Однако, это не УЗИ, которое можно пройти в любой момент. Процедура сложная и порой сопровождается хирургическими действиями, например, удалением обнаруженных полипов. Сегодня мы расскажем обо всех этапах подготовки к колоноскопии кишечника, что обязан сделать пациент, чтобы обследование прошло максимально эффективно.
В чем состоит подготовка к процедуре?
Введение зонда в кишечник на глубину около метра требует полного опорожнения органа от каловых масс, кроме того, инвазивные процедуры всегда несут риск при наличии проблем со здоровьем пациента. Поэтому в подготовительный период необходимо принять обязательные меры:
- Обследование человека на наличие противопоказаний.
- Соблюдение специальной диеты в течение 5 суток перед колоноскопией.

- Очищение кишечника слабительными препаратами накануне процедуры.
Правильно проведенная подготовка позволит эффективно и безопасно обследовать нижние отделы органа, а также устранить попутно источники кровотечения, удалить полипы. Если пациент по каким-то причинам не сможет добиться полного очищения, то процедура теряет смысл. Стенки будут покрыты переваренной пищей, а некоторые места станут совсем непроходимыми для зонда.
Мнение эксперта
Ольга Юрьевна Ковальчук
Врач, эксперт
Конечно, можно проверить кишечник на заболевания без колоноскопии, но все эти методы значительно уступают в достоверности, а кроме того, исключительно инвазивная процедура позволяет не только обследовать, но и действовать хирургически.
Противопоказания к колоноскопии кишечника
Предварительная диагностика помогает выявить проблемы со здоровьем, которые не позволяют провести мероприятие в связи с высоким риском для жизни:
- Прободение — попросту дырка в стенке органа;
- Перитонит — когда содержимое попадает в брюшную полость и вызывает очень опасное воспаление.
 Если вовремя не провести операцию, происходит сепсис и смерть пациента;
Если вовремя не провести операцию, происходит сепсис и смерть пациента; - Тяжелые патологии сердца, например, перенесенный острый инфаркт. Любые вмешательства могут спровоцировать ухудшение состояния или рецидив.
Также во время подготовительной диагностики обнаруживают относительные противопоказания к колоноскопии кишечника, которые требуют предварительного лечения или более осторожного отношения при проведении процедуры:
- Ослабленное или тяжелое состояние организма;
- Значительное внутреннее кровотечение;
- Проблемы со свертываемостью крови;
- Инфекционное воспаление.
Внимание! Если у вашего близкого родственника — мамы, папы, бабушек и дедушек, братьев и сестер были случаи раковых, опухолевых заболеваний, полипов кишечника, то это прямое показание к прохождению колоноскопии.
Диагностика
Начинается подготовка к процедуре с обследования пациента:
- Общие анализы крови и мочи;
- Биохимия;
- Стандартные пробы на ВИЧ, гепатит, КСР;
- Коагулограмма;
- Кардиограмма;
- Проверка кала на скрытую кровь;
- Заключение терапевта;
- Осмотр проктолога.

Конечно, в конкретном случае иногда назначают и дополнительные диагностические процедуры, что связано с состоянием пациента и наличием у него противопоказаний или ограничений.
Диета перед колоноскопией кишечника
Некоторые продукты не только долго перевариваются, но и в переработанном виде налипают на стенки органа, ухудшают перистальтику и провоцируют запоры. Избавиться от содержимого при их употреблении невозможно за один день. Это, например, мука высшего сорта, а, вернее, изделия из нее — хлеб, печенье, макароны и т.д. Загрязняют кишечник и жирные продукты. Бобовые, капуста, орехи и цельное молоко провоцируют вздутие. Исключение всех подобных элементов называют бесшлаковой диетой, которую и назначают перед колоноскопией на срок от 3 до 5 суток.
Что кушать в период подготовки?
Разрешено употреблять фрукты и овощи, но только в обработанном виде, сырые провоцируют метеоризм. Утром допустимо съесть кашу на воде, а вечером кисломолочные продукты с пониженной жирностью. Вместо мяса, лучше раз в день приготовить кусок постной рыбы на пару. От специй, соусов и сладкого придется отказаться.
Вместо мяса, лучше раз в день приготовить кусок постной рыбы на пару. От специй, соусов и сладкого придется отказаться.
Внимание! Все аспекты диеты перед колоноскопией мы описали в отдельной статье, где можно найти перечень разрешенных и запрещенных продуктов.
Меню бесшлаковой диеты на время подготовки к колоноскопии
Трудно сориентироваться по одним рекомендованным продуктам из таблицы. Гораздо понятнее, когда есть расписанные приемы пищи.
День первый (до обследования кишечника 3 суток):
- Завтрак — геркулес на воде. Для вкуса можно подсолить или добавить немного меда.
- Обед — куриная грудка и тушеные овощи, кроме картофеля.
- Ужин — творог 5% жирности и кефир 2,5%. Их можно смешать или съесть по отдельности.
День второй (до колоноскопии осталось 48 часов):
- Завтрак — паровая рыба (минтай, сазан, щука, хек и др.) и чай с крекерами (3-4 шт.).
- Обед — тушеные или отварные овощи, кроме картофеля и бобовых.
 Например, кабачок, перец, огурец, помидор.
Например, кабачок, перец, огурец, помидор. - Ужин — кефир до 2,5% жирности и омлет на пару из 2 яиц и 100 мл молока.
День третий (накануне обследования кишечника):
- Завтрак — овощи в вареном виде и чашка зеленого чая.
- Обед — суп с рисом на постном бульоне, можно добавить репчатый лук (без обжарки), морковь.
- Ужин — во второй половине дня ничего есть не рекомендуется, но можно пить компоты, морсы, чаи.
Важно не только ориентироваться на списки продуктов, которые разрешены перед колоноскопией, но и соблюдать меру по объему употребляемой пищи. За день не более 3 приемов по 250-300 гр. в каждом, а вот допустимые напитки разрешается пить в неограниченном количестве. Чтобы выдержать жесткий режим потребления еды и не сорваться, можно побаловать себя медом или желе, а в чай и творог добавлять сахар.
Стоит также отметить, что заключительный раз кушают в 15 часов, если обследование назначено на первую половину дня, либо в 17:00, когда процедура состоится после обеда.
Внимание! Задумываясь о том, что лучше мрт или колоноскопия кишечника, следует понимать, что подготовка требуется и в том, и другом случае.
Диета для больных сахарным диабетом
Такие пациенты не могут использовать меню, предложенное выше. Так как их дневной рацион и режим отличается во многом. Здесь важно, чтобы ни сами приемы пищи, ни их количество и промежутки не спровоцировали подъем уровня сахара в крови или, наоборот, резкий спад. Имеет значение и вид инсулина, если он назначен, так как разные препараты отличаются по периоду действия. Поэтому в плане подготовки диабетика к колоноскопии кишечника следует подойти индивидуально, диету ему должен назначить лечащий врач.
Очищение кишечника медикаментами накануне процедуры
С помощью бесшлакового питания мы добились уменьшения объема пребывающих в органе каловых масс, а также снизили нагрузку, благодаря чему стенки в спокойном состоянии. Места, где было воспаление или трещины немного пришли в норму. Но на стенках и в полости еще остаются фрагменты кала, поэтому требуется быстрое и полное опорожнение. Сегодня с целью очищения кишечника перед колоноскопией используют специальные препараты в форме растворов. При разведении получается довольно большой объем жидкости, которая омывает кишечник, не всасываясь в кровь. Медикаменты имеют противопоказания и разный характер действия, назначают лекарство индивидуально каждому пациенту.
Но на стенках и в полости еще остаются фрагменты кала, поэтому требуется быстрое и полное опорожнение. Сегодня с целью очищения кишечника перед колоноскопией используют специальные препараты в форме растворов. При разведении получается довольно большой объем жидкости, которая омывает кишечник, не всасываясь в кровь. Медикаменты имеют противопоказания и разный характер действия, назначают лекарство индивидуально каждому пациенту.
Мовипреп
Из 4-х пакетиков порошка готовят 2 литра раствора по инструкции. Их необходимо пить в течение 2 часов, по стакану каждые 15-20 минут. Кроме того, дополнительно за это время придется употребить литр воды, морса или зеленого чая. Примерно через 30-40 минут, судя по отзывам других пациентов, возникнет потребность в дефекации. В течение 1,5-2 часов придется только пить раствор, и опорожнять кишечник. По инструкции рекомендовано закончить прием Мовипреп в промежутке от 2 до 4 часов перед колоноскопией. Поэтому при утренней процедуре, очищение производят поздним вечером, а если обследование назначено на вторую часть дня, то прием растворов проводят в 2 этапа — половина вечером и остальное утром.
Недостаток Мовипрепа — единая дозировка для всех, не учитывается вес, возраст пациента, поэтому врач может скорректировать количество лекарства для очищения кишечника перед колоноскопией.
Фортранс
Порошок добавляют в чистую воду. Один на литр. Объем подготовленного раствора рассчитывают по массе тела. На каждые 20 кг 1 пакетик. Пить нужно накануне процедуры вечером, по 200 мл с промежутком 15 минут. Крайне неприятный вкус, поэтому не исключена рвота. Чтобы предотвратить, можно жевать после него ломтик лимона.
Дюфалак
Жидкий экстракт разбавляют 2 литрами воды. И принимают аналогичным образом вечером перед колоноскопией. Завершение процедуры, когда из кишечника выходит едва окрашенная или прозрачная жидкость.
Эндофальк
Дозировка схожа с Фортрансом. Примерно 1 пакетик на 20-25 кг веса. Растворяют в литре воды. Употребляют накануне процедуры.
Лавакол
Этим средством можно очистить кишечник утром, если обследование назначено после обеда. Одна разовая доза размешивается в 250 мл воды. На каждые 5 кг необходимо по пакетику. Процедура очищения занимает 3-4 часа. Пить по глотку, а не стаканами. Обладает отталкивающим вкусом, поэтому возможны рвотные позывы, для профилактики следует преждевременно принять 1 таблетку Мотилиума.
Одна разовая доза размешивается в 250 мл воды. На каждые 5 кг необходимо по пакетику. Процедура очищения занимает 3-4 часа. Пить по глотку, а не стаканами. Обладает отталкивающим вкусом, поэтому возможны рвотные позывы, для профилактики следует преждевременно принять 1 таблетку Мотилиума.
Справка! В основном перед колоноскопией используют Фортранс и Лавакол, которые содержат одинаковое действующее вещество. Разница в производителе, соответственно, это Франция и Россия. А также в цене — первый дороже более чем в двое.
Флит-фосфо сода
В день перед колоноскопией употребляют 1 раствор после завтрака из 50 мл препарата и 150 мл воды. Перед сном повторяют прием аналогичным образом.
Доказано, что данный медикамент обладает повышенным раздражающим действием на слизистую оболочку кишечника, поэтому при наличии трещин или воспаления у пациента Флит-фосфо сода в подготовке к колоноскопии использовать нельзя.
Касторовое масло
Это старое, абсолютно безопасное, но малоэффективное средство для очищения кишечника. В целях подготовки к обследованию не годится. Однако можно использовать его на этапе диеты, перед применением других препаратов, чтобы усилить результат.
В целях подготовки к обследованию не годится. Однако можно использовать его на этапе диеты, перед применением других препаратов, чтобы усилить результат.
Нужно ли делать клизму дома или в больнице перед колоноскопией?
Трудоемкий, но также эффективный способ очищения кишечника сегодня используют редко, например, если больной уже находится в стационаре. Чтобы достичь нужного результата в домашних условиях, необходимо 4 раза ввести в кишечник по 2 литра жидкости. Дважды вечером и также утром, с промежутком в 1-2 часа. Используют воду или очень слабый раствор соды температурой 30-33 градуса. В качестве приспособления кружка Эсмарха или крупная спринцовка с длинным наконечником.
Если пациенту назначены препараты для очистки, то делать клизму нет необходимости. Кроме того, этот метод менее эффективен, более травматичен для слизистой кишечника и трудновыполним для домашних условий.
Подготовка к колоноскопии под наркозом
Сегодня обследование кишечника можно провести в состояние медикаментозного сна, что исключает негативные ощущения у пациента. Перед процедурой потребуется сдать все необходимые анализы, о которых мы говорили выше, кроме того, дополнительно иногда назначают исследования на протромбин, креатинин, АлАТ, АсАТ, МНО. Решение о возможности проведения колоноскопии под наркозом принимает анестезиолог на основании заключения терапевта и результатов анализов.
Перед процедурой потребуется сдать все необходимые анализы, о которых мы говорили выше, кроме того, дополнительно иногда назначают исследования на протромбин, креатинин, АлАТ, АсАТ, МНО. Решение о возможности проведения колоноскопии под наркозом принимает анестезиолог на основании заключения терапевта и результатов анализов.
Внимание! Если обследование осуществляют в состоянии медикаментозного сна, то пациенту нельзя пить воду в этот день.
Что приготовить с собой в больницу?
Если человек выбрал для проведения колоноскопии частную клинику, то, скорее всего, набор из простыни, туалетной бумаги, и одноразовых тапочек предоставят. Но это нужно уточнить заранее. Рекомендуется взять следующий набор:
- Влажные салфетки. Вообще, даже в период приема слабительных препаратов такое средство лучше туалетной бумаги, потому что не приводит к раздражению;
- Халат или свободную футболку;
- Носки;
- Тапочки;
- Документы — паспорт, полис, мед карту с результатами анализов и ЭКГ.

Для особо стеснительных продают специальные шортики для колоноскопии с отверстием сзади. Надев их, пациент будет чувствовать себя более комфортно.
Подготовка к обследованию кишечника в стационаре
Если человек не уверен в том, что сможет самостоятельно питаться по правилам бесшлаковой диеты, а также выполнить меры по очистке органа, то он может остаться в больнице на 3-4 дня, в течение которых подготовка пройдет под контролем врачей. Пациенту назначат лечебный стол, и проследят за процессом приема специальных препаратов накануне процедуры.
Подготовку в стационаре назначают пожилым и тяжелобольным пациентам, а также тем, у кого есть относительные противопоказания и риск развития осложнений. Кроме того, у некоторых при приеме Фортранса или Лавакола открывается рвота, тогда врач может назначить введение растворов через назогастральный зонд. Это трубочка, которую через ноздрю опускают до желудка и вливают лекарство.
Мнение эксперта
Ольга Юрьевна Ковальчук
Врач, эксперт
Если последовательно соблюдать рекомендации врача, то очистить кишечник можно прекрасно и дома, совсем необязательно брать больничный и ложиться в стационар. Современные препараты безопасно и эффективно справляются со своей задачей.
Современные препараты безопасно и эффективно справляются со своей задачей.
Психологическая готовность к колоноскопии
Процедура очень неприятная и даже порой болезненная. Для многих это большой шаг из-за религиозных или этических представлений, банального стыда перед врачами. На самом деле, доктора считают такие страхи глупыми и надуманными. Колоноскопия — единственный метод профилактики наиболее распространенного онкологического заболевания — рака кишечника. Начинается смертельно опасный процесс с появления маленького полипа, который нельзя обнаружить ни на УЗИ, ни с помощью анализов, да и МРТ не всегда их видит. А при колоноскопии врач не только найдет образование, но и тут же удалит его. Поэтому подумайте, стоит ли ваша жизнь нескольких минут страха и стыда.
Заключение
youtube.com/embed/Hzwst2C0a9s» frameborder=»0″ allowfullscreen=»allowfullscreen»/>
Подготовка к обследованию кишечника — 50% самой процедуры. Поэтому к назначениям доктора нужно отнестись внимательно и ответственно. Не стесняйтесь попросить записать порядок действий, которые придется совершить вам. Самостоятельная замена препарата на клизму или другой медикамент может привести к невозможности проведения колоноскопии из-за недостаточно очищенного кишечника.
Подготовка к колоноскопии: особенности, диета, рекомендации
Колоноскопия позволяет с высокой точностью диагностировать заболевания кишечника, в первую очередь воспалительные, опухолевые, рубцовые изменения. Но проведение данной процедуры довольно неприятно для пациента и требует подготовки толстого кишечника. В данной статье будет подробно рассмотрено, как подготовиться к колоноскопии кишечника.
Что такое колоноскопия, когда её назначают?
Перед тем, как выяснять, как подготовиться к колоноскопии, нужно разобраться, зачем назначают это исследование кишечника. Цель обследования – выявление патологий стенки кишечника, взятие биопсии, проведение малотравматичных вмешательств, удаление полипов толстого кишечника.
Цель обследования – выявление патологий стенки кишечника, взятие биопсии, проведение малотравматичных вмешательств, удаление полипов толстого кишечника.
Для процедуры используется специальный мягкий колоноскоп, который вводится в анальное отверстие и против перистальтики кишечника продвигается вплоть до сигмовидной кишки. Прибор оснащён лампочкой, видеокамерой и набором инструментов для проведения вмешательств на стенках толстого кишечника.
Показания для колоноскопии – часто возникающая кишечная непроходимость, боли в животе после операций, выделения из кишечника, кровь или слизь в кале, подготовка пациента к гинекологическим операциям. Поскольку процедура колоноскопии достаточно информативна, то в список показаний к назначению данной процедуры входит и подозрение на различные заболевания кишечника.
Противопоказания
Противопоказания для колоноскопии делятся на абсолютные и относительные. Абсолютные показания для обследования – тяжёлые патологии сердца и лёгких, состояния после острого инфаркта миокарда, перитонит, прободение стенки кишечника. При их наличии от колоноскопии следует отказаться.
При их наличии от колоноскопии следует отказаться.
Относительные противопоказания – это заболевания, при которых проведение процедуры может негативно сказаться на состоянии пациента, но колоноскопию назначают, если это необходимо. К таким состояниям относятся общее тяжёлое состояние пациента, нарушения свёртываемости крови, неправильно проведённое очищение кишечника до процедуры, кишечные кровотечения.
Общие рекомендации по подготовке
Подготовка к колоноскопии играет крайне важную роль в проведении процедуры. Каловые массы, метеоризм и нарушенная перистальтика нарушают ход обследования, поэтому очищение кишечника становится принципиально важным. Для этого назначаются слабительные препараты, специальная диета и режим.
Подготовка к колоноскопии начинается за 1-2 недели до процедуры. Для начала пациенту рекомендуется отказаться от приёма противодиарейных и железосодержащих препаратов. Во-вторых, нужно ограничить физическую нагрузку, в третьих – пить больше воды.
За три-четыре дня перед процедурой необходимо сдать общий анализ крови и мочи, чтобы подтвердить безопасность обследования. Ещё один важный анализ – коагулограмма. Её тоже проводят перед исследованием, чтобы убедиться, что не случится кровотечения.
На приёме у врача необходимо рассказать обо всех препаратах, которые принимает пациент. От некоторых из них придётся отказаться, поскольку железосодержащие препараты могут дать ложноположительную реакцию при обследовании на скрытую кровь, кроверазжижающие – спровоцировать кровотечение во время исследования, противодиарейные средства искажают видимый результат.
Меню: бесшлаковая диета
Подготовка к колоноскопии предполагает назначение специальной бесшлаковой диеты за 3-4 дня до обследования. Она включает в себя употребление большого количества воды и ограничение продуктов, вызывающих бродильные процессы и метеоризм. Также за 4-5 дней нужно отказаться от продуктов, которые могут повредить стенку кишечника, например, ягод с косточками.
Пациенту следует употреблять до 3 литров воды или другой жидкости в день. Из напитков рекомендуются кисломолочные продукты, фруктовые соки, разбавленные водой, некрепкий чай (чёрный или зелёный). Сахар в чай класть не следует, но можно съесть 1 ложку мёда в день.
Перед обследованием можно есть диетическое мясо (курица, кролик, телятина, нежирная говядина), нежирную рыбу, гречневую или рисовую кашу (на воде или молоке), белый хлеб, творог, допустимы некоторые фрукты (по рекомендации врача). Еда перед исследованием должна быть легкоусваиваемой, последний приём пищи должен быть вечером дня перед обследованием. В день исследования разрешается употребление воды в небольшом количестве, но за 1-2 часа до начала процедуры его нужно прекратить.
Диета для подготовки к колоноскопии называется бесшлаковой, поскольку предполагает исключение из неё продуктов, образующих в кишечнике большое количество каловых масс и газов.
Из рациона необходимо исключить бобовые, грибы, дрожжевую выпечку, газированные напитки. До проведения колоноскопии нельзя употреблять и жирную пищу, а также переедать. Количество употребляемой жидкости нужно уточнить у врача – в некоторых случаях на потребление воды тоже накладывается ограничение.
До проведения колоноскопии нельзя употреблять и жирную пищу, а также переедать. Количество употребляемой жидкости нужно уточнить у врача – в некоторых случаях на потребление воды тоже накладывается ограничение.
Читайте подробнее «Бесшлаковая диета перед колоноскопией» примерное меню на 4 дня
Очищение кишечника – клизма или слабительное?
Очищение кишечника – важный этап подготовки к колоноскопии. Каловые массы значительно затрудняют исследование кишечника, а иногда делают его невозможным. Поэтому их необходимо полностью удалить перед проведением процедуры. Это можно сделать двумя основными способами – проведя очистительную клизму вечером накануне и утром до исследования или принимая слабительные препараты. Оба этих метода имеют свои преимущества и недостатки.
Использование клизмы – наиболее старый и эффективный метод удаления каловых масс из кишечника. Процедура проводится 4 раза – 3 из них вечером, 1 утром того дня, когда проводится манипуляция. Данный способ подготовки применим только в стационаре. Первая клизма ставится примерно в 7 часов вечера. Вторая и третья ставятся с интервалом 1,5 часа. Утренняя клизма завершает процесс подготовки к колоноскопии.
Первая клизма ставится примерно в 7 часов вечера. Вторая и третья ставятся с интервалом 1,5 часа. Утренняя клизма завершает процесс подготовки к колоноскопии.
Суть процедуры состоит в том, что пациенту вводится 1,5 литра тёплой воды во время каждой клизмы. Использование солевых растворов нежелательно, поскольку они оказывают раздражающее действие на слизистую кишечника. Кроме того, большое количество вводимой жидкости и сложность проведения манипуляции требует обязательной госпитализации пациента и создаёт риск разрывов слизистой, поэтому данный метод постепенно уступает свои позиции использованию слабительных средств.
Очищение кишечника с помощью слабительных препаратов можно провести в домашних условиях. Этот метод более безопасен для слизистой, не вызывает её повреждений и разрывов, которые могут грозить кровотечением после завершения процедуры. В аптеках можно купить несколько средств, предназначенных для подготовки к колоноскопии. Перед тем, как применять каждое из них, необходимо внимательно изучить инструкцию. Препараты, применяемые для подготовки к колоноскопии:
Препараты, применяемые для подготовки к колоноскопии:
- Фортранс;
- Дюфалак;
- Флит.
Наиболее популярное средство – Фортранс. Он используется для подготовки пациентов к операциям и исследованиям на прямой кишке. Способ применения достаточно прост – несколько пакетиков препарата растворяют в большом количестве воды из расчёта 1 пакетик на 1л. Литр готового средства должен приходиться на 20кг массы тела пациента. Проще говоря, человеку весом 60кг требуется 3л готового раствора..
Принимать Фортранс можно постепенно в течение суток до процедуры или половину выпить вечером, вторую половину – утром. В этом случае проведение колоноскопии рекомендуется только через 3 часа после приёма лекарства. Слабительное действие раствора Фортранс обеспечивает постепенное удаление из кишечника каловых масс.
Ещё два популярных раствора для проведения подготовки к колоноскопии – Дюфалак и Флит. Дюфалак представляет собой лекарственный препарат в виде эмульсии во флаконе. Принимать его следует, разведя содержимое флакона в 2л воды. Его рекомендуется пить за сутки до колоноскопии, утром того же дня, когда проводится исследование, он не успеет оказать нужного эффекта.
Принимать его следует, разведя содержимое флакона в 2л воды. Его рекомендуется пить за сутки до колоноскопии, утром того же дня, когда проводится исследование, он не успеет оказать нужного эффекта.
Приём Флита несколько менее удобен. Препарат употребляется двумя дозами – утром и вечером (или наоборот, в зависимости от того, на какое время назначено проведение обследования). Кроме того, необходимо пить как можно больше жидкости, а диета становится ещё более строгой – после приёма Флита желательно только пить, а еду заменить бульоном.
Особенности подготовки дома и в стационаре
Подготовка к колоноскопии кишечника может проводиться как в домашних условиях, так и в больнице под наблюдением врача. Решение о возможности того или иного варианта подготовки тоже принимает врач после проведения предварительных диагностических манипуляций. Диета является неотъемлемым этапом процедуры в любом случае.
Преимущества подготовки в стационаре – она происходит под наблюдением врача, который всегда может объяснить тонкости. Специалисту легче проконтролировать, насколько пациент соблюдает диету, выбрать способ очищения кишечника – клизма или приём растворов (чаще всего это Фортранс), вовремя заметить и отреагировать на ухудшение состояния пациента (например, после клизмы).
Специалисту легче проконтролировать, насколько пациент соблюдает диету, выбрать способ очищения кишечника – клизма или приём растворов (чаще всего это Фортранс), вовремя заметить и отреагировать на ухудшение состояния пациента (например, после клизмы).
Но такая подготовка требует времени – пациенту необходимо взять больничный лист не только на несколько часов исследования, но и на ближайшие дни до него, а возможно и после, если будут выявлены какие-либо риски.
В домашних условиях пациенты обычно предпочитают принимать препараты, а не ставить клизмы. Но следует помнить, что и подготовка в привычных условиях требует времени. Действие слабительных не позволит вести активный образ жизни, и каждые 2-3 часа пациенту нужно будет в туалет. Но в целом такой способ позволяет сэкономить нервы пациента и продолжать работать (за небольшим исключением) во время подготовки.
Заключение
Процедура колоноскопии занимает не более часа, но позволяет выявить многие заболевания кишечника.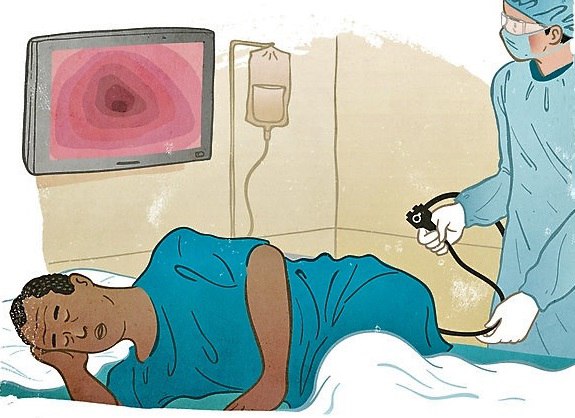 Правильная подготовка к ней – важная часть исследования, позволяющая сделать результат достоверным.
Правильная подготовка к ней – важная часть исследования, позволяющая сделать результат достоверным.
Как подготовиться к колоноскопии | 1ANALIZ.RU
Рубрика: Подготовка к сдаче Опубликовано 22.12.2017 ·
Комментарии: Комментарии к записи Колоноскопия кишечника подготовка к процедуре отключены ·
На чтение: 7 мин
·
Просмотры:
— 2 565
Колоноскопия кишечника — что нужно делать перед процедурой
Колоноскопия это эндоскопический метод исследования толстого кишечника. Оборудование (колоноскоп) сегодня имеется практически в каждой больнице или диагностическом центре.
Метод незаменим для диагностики многих заболеваний: полипов, опухолей, язвенного поражения кишечника. Исследование назначают для дифференциальной диагностики расстройств стула, снижения веса, различных кровотечений.
Как проводится процедура
Технология колоноскопии проста, но для пациента может быть достаточно неприятна. Положение больного — на левом боку (ноги сгибают и максимально приводят к животу). После анестезии в анальное отверстие вводят колоноскоп, который по мере продвижения выводит на монитор картинку слизистой оболочки кишечника.
После анестезии в анальное отверстие вводят колоноскоп, который по мере продвижения выводит на монитор картинку слизистой оболочки кишечника.
Эндоскопический зонд имеет несколько частей:
- гибкая трубка;
- специальный окуляр;
- трубки для подачи воздуха;
- щипцы для взятия биоматериала со слизистой оболочки.
Современные модели имеют камеры, позволяющие получать изображение в режиме реального времени. Самое неприятное ощущение для пациента создает воздух, который подается для расправления петель кишечника. Если он чрезмерно растягивает кишку, возникает боль.
Поэтому, колоноскопию всегда делают под анестезией. Обычно это местное использование анальгетиков и спазмолитиков.
В отдельных случаях показан общий наркоз: у детей до 12 лет, у людей с низким порогом болевой чувствительности, если в кишечнике есть деструктивные процессы (язвы, спайки), травмирование которых значительно усиливает болезненность.
ВАЖНО! Процедура длится не более 15-20 минут (при отсутствии других диагностических или лечебных мероприятий).
Кроме терпения и спокойствия, от пациента требуется правильная подготовка, которая должна полностью освободить толстую кишку. В противном случае диагностическая ценность колоноскопии снижается.
Колоноскопия кишечника
Этапы подготовки к исследованию
Выделяю два этапа подготовки к колоноскопии: первый начинается дома за 4-5 дней до процедуры, второй — непосредственно в стационаре. Рассмотрим их подробнее.
Первый этап
За несколько дней обязательно переходят на бесшлаковую диету, которая снижает газообразование и значительно уменьшает образование кала. Из рациона исключаются следующие продукты:
- Многие первые блюда — борщи, супы на жирном бульоне или молоке, окрошка.
- Мясные продукты — жирные сорта (свинина, говядина, баранина, птица), колбасы, сосиски, сардельки.
- Выпечка, белый хлеб.
- Все орехи, сухофрукты, бобовые.
- Каши за исключением овсяной и рисовой.
- Капуста в любом виде, фрукты и ягоды, имеющие мелкие неперевариваемые косточки (клубника, черная смородина, киви и другие).

- Жирные молочные — цельное молоко, йогурт, сметана, сливки.
- Все специи и приправы.
- Спиртное и газированная вода.
Какие продукты разрешены:
- Пшеничный хлеб из муки только первого сорта, макароны сорта А.
- Каши овсяная и рисовая.
- Яйца предпочтительнее в виде омлета, можно вареные.
- Картофель отварной в мундире.
- Масла растительные и сливочные используют только для приготовления пищи.
- Супы на обезжиренном бульоне.
- Мясные котлеты на пару из нежирного мяса.
- Рыба отварная нежирных сортов.
- Молочные с низким содержанием жира: творог, йогурт.
- Из фруктов больше подходят абрикосы, бананы.
- Сахар или мед можно употреблять в ограниченных количествах для подслащивания пищи.
- Некрепкий чай и кофе.
Пища должна быть протертая, количество приемов пищи не меньше четырех, последний прием пищи за сутки до исследования должен быть в 12:00, затем можно пить только воду и чай.
Второй этап
Проводится в стационаре в день проведения колоноскопии. Его цель — полностью очистить кишечник. Для этого используют несколько способов.
Очистительные клизмы
Клизму ставят дважды: накануне вечером в домашних условиях и непосредственно перед процедурой. Этапы многоступенчатого очищения с помощью клизм следующие:
- Накануне днем нужно принять слабительное — 150 мл сернокислой магнезии или касторовое масло (2 столовые ложки). После следует дождаться самостоятельного стула.
- Вечером рекомендовано самостоятельно сделать очистительные клизмы с помощью кружки Эсмарха. Количество жидкости, вводимое в кишечник, должно быть не менее 2-х литров. Для облегчения этого процесса лучше принять положение, стоя на коленях. Температура воды должна быть не более 30 °С. Примерное время процедур — 7 часов вечера и повторная через час.
- Утром в день колоноскопии делают третью и четвертую клизмы по тем же принципам, что и накануне.
Такой метод подготовки простой и доступный. Но он подходит не всем пациентам — при геморрое, трещинах заднего прохода клизмы становятся болезненными и противопоказаны.
Но он подходит не всем пациентам — при геморрое, трещинах заднего прохода клизмы становятся болезненными и противопоказаны.
[ads-pc-2]
Препараты, облегчающие опорожнение кишечника
Альтернативным методом подготовки являются слабительные средства. Существуют несколько проверенных препаратов, которые успешно справляются с этой задачей:
- «Лавакол». Это порошок, который перед употреблением растворяют в стакане (200 мл) воды. В общей сложности необходимо выпить три литра такого раствора за несколько приемов. Обычная схема: по 200 мл каждые 15-20 минут. Начинают за 20 часов до колоноскопии. Тогда можно добиться полного очищения кишечника. Пища во время приема препарата должна быть только жидкая. После 21:00 есть запрещено вообще.
- «Дюфалак». Препарат является суспензией, 200 мл растворяют в трех литрах воды и выпивают за несколько часов. Начало очищения — 14:00 накануне исследования.
- «Фортранс» — слабительное средство, выпускаемое в пакетиках. Содержимое одного растворяют в стакане воды. Если вес пациента менее 80 кг, ему потребуется три пакетика, если более 80 кг — четыре. Накануне обедают жидкой пищей, через 4 часа начинают прием средства каждые 20 минут по одной дозе. Стул появляется через 1,5 часа после первого пакетика и прекращается через три часа после приема последнего. В зависимости от времени процедуры рассчитывают время приема слабительного.
- «Эндофальк» — препарат имеет неприятный горьковатый вкус, но не вызывает тошноту. При весе менее 80 кг необходимо три пакетика, все их растворяют в 3 л воды. Два литра слабительного выпивают накануне, начиная с 16:00 небольшими порциями. Стул будет через час после приема средства. Оставшийся литр нужно принять рано утром за 4 часа до колоноскопии.
- «Флит». Современное средство, которое удобно и эффективно очищает кишечник перед колоноскопией. Принимают по 45 мл утром и вечером накануне процедуры (предварительно разводят в полстакане воды). Основное условие — во время приема можно пить только воду, на обед только жидкую пищу. Дополнительно каждую дозу следует запивать несколькими стаканами воды. Эффект наступает в промежуток от 30 минут до 6 часов.
Более подробную информацию о разрешенных слабительных для подготовки кишечника к колоноскопии необходимо уточнять у лечащего врача. Препараты могут иметь противопоказания и не подходить конкретному пациенту по многим причинам.
Микроклизмы
Удобный способ очищения с помощью препарата «Микролакс». Это современное средство в виде небольшого количества раствора, расфасованного в специальные тубы. Его вводят в прямую кишку трехкратно с интервалом 5-10 минут.
Эффект наступает очень быстро — через 20-30 минут после использования. Это удобно, так как «Микролакс» можно применять сразу в день исследования. Он не имеет противопоказаний как клизмы и не вызывает неприятных ощущений как большое количество слабительного средства.
[ads-pc-1]
Показания
Возможности метода очень широкие, часто это единственный способ точно поставить диагноз больному. Колоноскопия позволяет выяснить такие вопросы:
- Наличие воспалительных процессов и особенностей моторики. Это дает возможность поставить диагнозы колита различной этиологии, недифференцированных расстройств стула (хронический запор или понос).
- Точное определение диаметра кишки и спаечного процесса. Колоноскопия сразу показывает инородное тело в любом отделе толстого кишечника, сужение просвета спайкой (она тут же может быть удалена малоинвазивным способом).
- Обнаружение мельчайших патологических образований — опухолей, язв, геморроидальных узлов, участков кровоизлияния.
- Источник кишечного кровотечения с одновременными манипуляциями по его остановке.
- Лечебные мероприятия: удаление полипов, опухолей.
Колоноскопию обязательно нужно пройти пациентам, имеющим такие жалобы: постоянные боли в животе, субфебрильная температура, хронические поносы или запоры, выделения крови или слизи с калом, быстрая потеря массы тела, склонность к анемии, неблагоприятная наследственность по онкологическим заболевания или язвенным процессам в кишечнике.
ВАЖНО! По современным медицинским стандартам колоноскопию следует делать всем пациентам старше 40 лет с частотой один раз в пять лет с профилактической целью.
Противопоказания
Как и любая медицинская процедура, колоноскопия имеет некоторые ограничения:
- Тяжелые заболевания сердца и сосудов (инфаркт миокарда, сердечная недостаточность третьей степени), нестабильное артериальное давление.
- Заболевания легких, приводящие к легочной недостаточности.
- Любое нарушение целостности кишечной стенки (перитонит, прободение язвы).
- Обострение хронических заболеваний толстого кишечника (язвенного колита) и острые воспаления (кишечные инфекции).
- Сильное кровотечение из стенки кишечника.
- Нарушение свертывания, которое может привести к кровотечения при малейшем травмировании.
- Паховая и пупочная грыжа.
- Беременность.
Список полных противопоказаний к проведению колоноскопии имеется у лечащего врача, поэтому процедура проводится только по его направлению.
— 2 565
Полипы толстой кишки: причины, симптомы и лечение
Полип толстой кишки — это небольшой нарост ткани, который выступает из слизистой оболочки части толстой кишки, известной как толстая кишка.
Полипы встречаются часто, и с возрастом они становятся все чаще. Колоректальные полипы, которые представляют собой полипы толстой или прямой кишки, по оценкам, встречаются как минимум у 30 процентов взрослых людей в возрасте 50 лет и старше в США.
Колоректальные полипы также встречаются у детей с поражением, по оценкам, 6%, а у детей, страдающих кишечным кровотечением, этот показатель увеличивается до 12%.
Большинство полипов толстой кишки или кишечника безвредны, но некоторые из них могут перерасти в рак. Если они это сделают, то на то, чтобы стать злокачественными, может пройти много лет.
В этой статье мы подробно рассмотрим полипы толстой кишки, включая их причины, методы лечения и способы предотвращения их возникновения.
Различные типы полипов несут разные факторы риска. Кроме того, размер полипа связан с его потенциальной серьезностью.
Обзор 2014 г. пришел к выводу, что полипы размером 5 миллиметров (мм) или меньше имели небольшой риск стать злокачественными, в то время как полипы между 1.5 и 3,5 сантиметра (см) имели потенциал злокачественности от 19 до 43 процентов.
Наиболее распространенными типами полипов являются гиперпластические и аденоматозные полипы:
Гиперпластические полипы
Гиперпластические полипы или воспалительные полипы обычно безвредны и не вызывают опасений из-за низкого потенциала злокачественности. Эти полипы редко становятся злокачественными.
Аденомы
Аденомы, или аденоматозные полипы, не являются злокачественными, но в будущем они могут стать злокачественными.Более крупные аденомы с большей вероятностью станут злокачественными. Врачи обычно рекомендуют удалять аденомы.
Злокачественные полипы
Злокачественные полипы — это полипы, содержащие раковые клетки. Лучшее лечение этих полипов будет зависеть от тяжести рака и общего состояния здоровья человека.
Люди с полипами толстой кишки часто не имеют признаков или симптомов заболевания.
Врачи обычно обнаруживают эти полипы во время обычных тестов или тестов на другое заболевание.Врач может порекомендовать пожилым людям и людям с факторами риска полипов толстой кишки проходить регулярный скрининг. Когда врачи обнаруживают полипы на ранней стадии, есть больше шансов, что они смогут полностью удалить новообразования без осложнений.
Когда полипы толстой кишки действительно вызывают симптомы, люди могут заметить следующее:
- Кровотечение из прямой кишки. Это наиболее распространенный симптом полипов, хотя он также может быть признаком других заболеваний, таких как геморрой или незначительные разрывы заднего прохода.
- Боль в животе. Крупные полипы, которые частично блокируют кишечник, могут вызывать спазмы и боль в животе.
- Изменение цвета табуретов. Незначительное кровотечение из полипа может вызвать появление красных полос в стуле, а при сильном кровотечении стул может выглядеть черным. Однако другие факторы также могут изменить цвет стула, например продукты питания, лекарства и пищевые добавки.
- Железодефицитная анемия. Если полипы со временем кровоточат, у человека может развиться дефицит железа. Анемия может вызвать слабость, бледность кожи, одышку, головокружение или обморок.
- Изменение привычек кишечника, которое продолжается дольше недели, включая запор или диарею.
Люди либо рождаются с полипами толстой кишки, либо развивают их в течение жизни.
Врачи еще не знают точных причин полипов толстой кишки, но их появление может быть связано со следующими факторами образа жизни:
- диета с высоким содержанием жиров
- употребление большого количества красного мяса
- недостаточное потребление клетчатки
- курение сигареты
- ожирение
У некоторых людей генетические факторы заставляют клетки толстой кишки размножаться больше, чем они должны.Когда это происходит в толстой кишке, люди получают полипы толстой кишки. Когда это происходит в прямой кишке, у людей возникают колоректальные полипы.
У людей более высокая вероятность развития полипов толстой кишки, если у них есть следующие наследственные состояния:
- семейный аденоматозный полипоз (FAP)
- Синдром Гарднера
- Синдром Пейтца-Егерса
Люди с этими состояниями имеют повышенный риск развития рак в нескольких органах, включая тонкий кишечник и толстую кишку.
Определенные факторы риска повышают вероятность развития полипов толстой кишки. К ним относятся:
- ожирение
- отсутствие физических упражнений
- курение сигарет
- употребление алкоголя
- воспалительные заболевания кишечника (ВЗК), такие как язвенный колит или болезнь Крона
- семейный анамнез полипов толстой кишки
- неконтролируемый диабет 2 типа
- Афро-американское происхождение, так как это увеличивает риск рака толстой кишки
Врач может порекомендовать пожилым людям и людям с факторами риска полипов толстой кишки регулярно проходить скрининговые обследования, особенно после 50 лет.
Врач может начать с изучения истории болезни человека, оценки факторов риска и проведения медицинского осмотра. Если они подозревают полипы толстой кишки, они могут порекомендовать дальнейшие анализы. Раннее обнаружение полипов толстой кишки может снизить риск осложнений.
Скрининговые экзамены могут включать:
- Колоноскопия . Во время колоноскопии врач вставляет в задний проход трубку с подсветкой, называемую колоноскопом, для исследования толстой кишки. Затем они могут удалить любые полипы или взять биопсию, при которой образец ткани удаляется и отправляется в лабораторию для исследования под микроскопом.
- Гибкая сигмоидоскопия . Укороченная версия колоноскопа, называемая сигмоидоскопом, используется для исследования ограниченного участка толстой кишки. Если врач обнаружит полипы, ему нужно будет выполнить колоноскопию, чтобы удалить их.
- Виртуальная колоноскопия . Это неинвазивная процедура, при которой врач использует методы визуализации для исследования толстой кишки. Они могут включать рентгеновские снимки, компьютерную томографию или магнитно-резонансную томографию. Эти тесты могут быть менее чувствительными, чем колоноскопические тесты. Человеку, возможно, придется проглотить раствор бария, чтобы сделать рентгеновские снимки более четкими.
- Табурет экзамен . Врачи могут также проверить наличие крови в стуле или исследовать ДНК стула. В зависимости от результатов они могут затем провести колоноскопию для дальнейшего исследования.
Врачи обычно лечат полипы толстой кишки, удаляя их. Они также могут предложить определенные изменения образа жизни, чтобы предотвратить повторное появление полипов толстой кишки.
Врачи могут удалить полипы толстой кишки следующими методами:
- Колоноскопия . Врачи могут использовать режущий инструмент или электрическую проволочную петлю на конце колоноскопа для выполнения полипэктомии или удаления полипа.Для небольших полипов врачи могут ввести жидкость под полип, чтобы поднять и изолировать его от окружающей области для более легкого удаления.
- Лапароскопия . Во время лапароскопии врач сделает небольшой разрез в брюшной полости или тазу и вставит в кишечник инструмент, называемый лапароскопом. Они используют эту технику для удаления слишком больших полипов, которые невозможно удалить с помощью колоноскопии.
- Удаление ободочной и прямой кишки . Эта процедура, известная как полная проктоколэктомия, необходима только в случае тяжелого состояния или рака.Врачи рекомендуют этот вариант пациентам с редкими наследственными заболеваниями, такими как семейный аденоматозный полипоз (FAP). FAP — это наследственное заболевание, которое вызывает рак толстой и прямой кишки, и удаление полипа может предотвратить развитие рака.
После удаления полипа врач отправит его на лабораторное исследование, где специалисты проверит его на наличие рака.
Патолог, специализирующийся на анализе образцов тканей, исследует ткань полипа под микроскопом и проверяет, доброкачественная она или предраковая.Рекомендуемый интервал времени для следующей колоноскопии будет основан на этой информации плюс количестве и размере полипов.
Людям, у которых уже есть полипы или рак толстой кишки, врач может назначить аспирин и коксибы (ингибиторы ЦОГ-2), чтобы предотвратить образование новых полипов. Людям с семейным анамнезом полипов толстой кишки рекомендуется генетическое консультирование, чтобы предотвратить их развитие.
Люди могут снизить риск развития полипов толстой кишки, приняв такие привычки здорового образа жизни, как:
- диета с низким содержанием жиров
- диета с высоким содержанием фруктов, овощей и клетчатки
- поддержание нормальной массы тела
- бросить курить или отказаться от курения
- избегать чрезмерного употребления алкоголя
Люди, у которых были полипы толстой кишки, должны проходить регулярные осмотры толстой кишки, поскольку у них более высока вероятность развития других.
Полип — это разрастание ткани на слизистой оболочке толстой и прямой кишки, которая выступает в кишечник.
У людей с полипами толстой кишки симптомы обычно отсутствуют. Большинство полипов толстой кишки безвредны, хотя некоторые из них могут стать злокачественными. Удаление полипа — лучший способ вылечить полипы толстой кишки и предотвратить развитие рака.
Люди с факторами риска должны проходить регулярные обследования на полипы толстой кишки, особенно если они старше 50 лет.
Если у человека есть полипы, ему следует следовать советам врача о прохождении обследований и изменении образа жизни, чтобы помочь справиться с этим заболеванием.
Подготовка и процедура колоноскопии — Colonoscopy.com
Похожие и свежие вопросы
Колоноскопия — это медицинская процедура, при которой врачи используют гибкую камеру для визуального исследования толстой кишки на предмет полипов, опухолей и других аномальных новообразований, которые могут привести к серьезным медицинским проблемам, таким как рак прямой кишки. Колоноскопия также может использоваться для диагностики воспалительного заболевания кишечника (ВЗК), дивертикулеза и других более редких форм колита.Американское онкологическое общество рекомендует всем мужчинам и женщинам проходить колоноскопию или аналогичную процедуру желудочно-кишечного скрининга каждые 10 лет, начиная с 50-летнего возраста. Те, у кого в семейном анамнезе есть рак толстой кишки или ранние полипы толстой кишки, должны проходить обследование раньше (как минимум 10 лет до раннего возраста постановки диагноза.) Хотя многие врачи проводят колоноскопию, ее обычно проводят гастроэнтерологи, колоректальные хирурги и проктологи.
Процедура колоноскопии
Для проведения колоноскопии врачи используют колоноскоп, который представляет собой разновидность эндоскопа, для визуального исследования длины толстой кишки и дистальной части тонкой кишки.Колоноскоп представляет собой гибкую трубку диаметром сантиметр или размером с мизинец, которая имеет отсос, воздух и волоконно-оптическую камеру.
Во время процедуры колоноскопии врач помещает колоноскоп в прямую кишку, чтобы исследовать толстую кишку с помощью компьютера, подключенного к камере колоноскопа, на предмет воспаления, кровотечения, опухолей, язв, полипов или других типов аномальных новообразований. Если врач замечает какие-либо аномалии в слизистой оболочке толстой кишки во время процедуры, он или она может выполнить полипэктомию с использованием специального оборудования через каналы колоноскопа для удаления полипов или других новообразований.Затем эти новообразования исследуются, чтобы определить, являются ли они злокачественными или предраковыми, с помощью биопсии, которая будет считана патологом и обычно проводится в течение 1-2 недель после процедуры.
Что такое колоноскопия?
Колоноскопия редко вызывает сильную боль и обычно занимает от 15 минут до 1 часа. В начале процедуры пациентам дают халат и инструктируют лечь на левый бок. Обычно врач сначала выполняет пальцевое ректальное исследование, а затем осматривает задний проход на предмет закупорки, прежде чем медленно перемещать колоноскоп по всей длине толстой кишки.
Большинство колоноскопий выполняется под умеренным седативным действием или под легкой анестезией. Это лекарство обычно предоставляет эндоскопист и всегда находится под пристальным наблюдением медсестры или техника, которые находятся в палате на протяжении всей процедуры. Пациенты, в основе которых лежит серьезное беспокойство, болезни сердца или легких и в анамнезе принимали хронические обезболивающие, должны уведомить своих врачей до прохождения этой процедуры, поскольку под наблюдением анестезиолога могут быть предложены такие альтернативы, как глубокая седация.
Так как толстая кишка изогнута и имеет много поворотов, врачи будут расширять ее, вводя воздух или воду через колоноскоп, чтобы не повредить стенку толстой кишки. Достигнув конца толстой кишки, врач приступит к фактическому обследованию, так как легче исследовать слизистую оболочку кишечника, когда зонд медленно удаляется из толстой кишки. Пациент может испытывать легкий дискомфорт при прохождении колоноскопа через толстую кишку, особенно при резких поворотах; однако сильная боль встречается нечасто.
Поскольку диаметр колоноскопа меньше диаметра среднего стула, пациенты обычно считают его безболезненным, хотя вздутие толстой кишки воздухом иногда вызывает дискомфорт. Обычно пациенты ничего не чувствуют, даже если врач выполняет полипэктомию.
Регулярное глубокое дыхание во время процедуры колоноскопии может предотвратить спазмы и помочь пациенту расслабиться. Пациентов могут попросить сменить положение, и у них может появиться желание выпустить газ во время процедуры, что совершенно нормально.Как правило, рекомендуется вывод газов на протяжении всей процедуры, и пациенты должны быть уверены, что в случае выделения газов стул не будет.
Подготовка к колоноскопии
Хотя сама процедура колоноскопии может показаться неудобной, многие пациенты подтверждают, что подготовка к колоноскопии на самом деле более трудна, чем сама процедура. Подготовка к колоноскопии обычно занимает 1-2 дня. Во время этого подготовительного периода пациенты обычно должны оставаться дома, чтобы часто пользоваться ванной.
Во время подготовки к колоноскопии пациенты должны очищать толстую кишку от твердой пищи. Чтобы полностью очистить толстую кишку, пациенты должны прекратить есть твердую пищу за 1-2 дня до теста и могут пить только прозрачные жидкости, такие как яблочный сок, куриный бульон, лимонад и воду. Типичная рекомендация — не есть продукты, которые вы не можете четко видеть, поскольку употребление твердой пищи может повлиять на результаты колоноскопии и иногда может потребовать повторного обследования или досрочного прекращения обследования.Обычно для подготовки кишечника требуется не менее 4 литров слабительного. Обычно все это принимается за ночь перед процедурой в течение трехчасового курса, но также делалось разделенное дозирование, при котором пациент принимал первые 3 литра накануне вечером и последний литр за 6 часов до процедуры для повышения урожайности. с экзамена.
Часто врачи-колоноскопы назначают слабительное или другой тип подготовки толстой кишки, который вызывает жидкий и нечастый стул, а иногда и диарею.При подготовке к колоноскопии пациентам настоятельно рекомендуется пить много прозрачной жидкости, чтобы избежать обезвоживания, хотя следует избегать молочных продуктов или жидкостей с фиолетовым, красным или оранжевым цветом. Как правило, после завершения подготовки кишечника стул пациента должен быть прозрачным и похожим на мочу по прозрачности и консистенции.
Колоноскопия считается «золотым стандартом» для диагностики полипов толстой кишки и выявления колоректального рака. Как и все тесты в медицине, у него есть небольшая вероятность пропуска ранних полипов, полипов, скрытых за большими складками в толстой кишке, и меньших / плоских полипов, которые могут быть скрыты за стулом, если подготовка неадекватна.
Осложнения при колоноскопии
Как и все медицинские процедуры, колоноскопия может вызвать небольшие осложнения. Эти осложнения включают риск пропущенной патологии (отсутствие полипа), боль, дискомфорт, кровотечение (менее 1: 300 случаев), инфекцию, вздутие живота, необходимость повторения процедуры и нечасто, но наиболее серьезно — риск перфорации. Перфорация возникает, когда в слизистой оболочке толстой кишки возникает небольшой разрыв или отверстие, для восстановления которых может потребоваться хирургическое вмешательство и что в редких случаях может привести к смерти.Эти и другие риски всегда следует обсуждать с вашим эндоскопистом перед выполнением процедуры. Свяжитесь с врачом-специалистом бесплатно, если вы хотите получить дополнительную информацию о колоноскопии.
Пересмотрен 12/12/2011 Дэвидом М. Ноланом, доктором медицины.
Дипломант Американского совета по внутренней медицине, 2011 г.
В настоящее время работает научным сотрудником по гастроэнтерологии в UCI 2011-2014 гг.
Наблюдение за колоноскопией после полипэктомии | IntechOpen
1.Введение
Наблюдение становится обычным явлением в практике колоноскопии, потому что в настоящее время обнаруживается большое количество пациентов с колоректальными полипами в результате более широкого использования скрининга на колоректальный рак и, в частности, из-за резкого увеличения количества скрининговых колоноскопий. Хотя термин «колоректальный полип» не является синонимом колоректальной аденомы, две трети колоректальных полипов являются аденомами, и большинство колоректального рака возникает от них. Таким образом, удаление колоректальных полипов с помощью колоноскопической полипэктомии снижает риск будущего колоректального рака (Winawer et al., 1993; Аткин и др., 2010).
Пациент с одной колоректальной аденомой имеет от 30 до 50% вероятность наличия второй синхронной аденомы в другом месте толстой и прямой кишки в это время, и у него есть 30-50% вероятность развития метахронной аденомы когда-нибудь в будущем (Winawer et al., 2006; Arditi et al., 2009). Поэтому, чтобы свести к минимуму риск развития колоректального рака в будущем, пациенты с аденомами обычно включаются в программу наблюдения после полипэктомии.
Эпиднадзор после полипэктомии означает периодическое обследование толстой кишки для выявления и удаления пропущенных синхронных и новых метахронных аденом и рака путем скрининга или других средств после обнаружения и удаления предракового поражения.Как правило, это не относится к использованию колоноскопии или других процедур для наблюдения за полипом или рецидивом рака после диагностики колоректального рака.
В этой главе дается обзор обоснования, недавней литературы и текущих рекомендаций по постполипэктомическому надзору с акцентом на необходимость адаптации стратегий надзора к тщательно продуманной индивидуальной оценке факторов риска, связанных с характеристиками исходной аденомы и тех отдельного пациента.
2. Риск колоректальной аденомы или рака после полипэктомии
Целью постполипэктомического надзора является снижение риска развития и смерти от колоректального рака путем выявления и удаления последующих аденом и раковых образований. Крупнейшее исследование риска развития колоректального рака после удаления аденомы в толстой или прямой кишке было проведено в 2010 году в больнице Святого Марка, Лондон, Atkin et al. и исследование включало использование гибкого скрининга с помощью сигмоидоскопии (Atkin et al., 2010). После того, как 113 195 человек были отнесены к контрольной группе и 57 237 человек были отнесены к группе вмешательства, за ними наблюдали в среднем 11,2 года. Заболеваемость колоректальным раком у пациентов, перенесших ректороманоскопию, снизилась на 23% (отношение рисков: 0,77, 95% ДИ: 0,70-0,84), а смертность снизилась на 31% (отношение рисков: 0,69, ДИ: 0,59-0,82). При анализе по протоколу после поправки на систематическую ошибку самостоятельного выбора пациентов, прошедших ректороманоскопию, заболеваемость колоректальным раком у людей, посещающих скрининг, снизилась на 33% (отношение рисков: 0.67, ДИ: 0,60–0,76), а смертность снизилась на 43% (отношение рисков: 0,57, ДИ: 0,45–0,72). Относительный риск колоректального рака после полипэктомии во всех ранее опубликованных исследованиях варьировал от 0,2 (диапазон: 0,1–0,6) в Национальном исследовании полипов до 1,3 (диапазон: 0,6–2,3) в последующем исследовании аденомы Фунена (Winawer et al. ., 1993; Meagher, Stuart 1994; Citarda et al., 2001; Lund et al., 2001; Bertario et al., 2003; Loeve et al., 2005; Atkin et al., 2010). Разницу можно частично объяснить включением или исключением пациентов с большими полипами на сидячей кости, а также другими факторами, такими как характеристики пациента на исходном уровне, продолжительность наблюдения, комплаентность пациента и качество начальной колоноскопии и полипэктомии.Риск колоректального рака у пациентов после полипэктомии ниже, чем у населения в целом.
2.1. Концепция развитой аденомы как суррогатного маркера колоректального рака
Основываясь на исследованиях распространенности аденомы после аутопсии, исследованиях последующей колоноскопии после полипэктомии и совокупной заболеваемости колоректальным раком в течение жизни, оказывается, что только около 5 % колоректальных аденом претерпевают злокачественную трансформацию (Muto et al., 1975; Stryker et al., 1987; Фогельштейн и др., 1988; Центр и др., 2009; Hong et al., 2010). Эти последующие наблюдения, а также растущая информация о молекулярной генетике последовательности аденома-карцинома все больше смещают акцент с простого поиска и сбора большого количества клинически незначимых аденом на стратегии, которые сосредоточены на способах надежного обнаружения и резекции реже, но клинически гораздо опаснее запущенной аденомы.
Колоректальный канцерогенез — это многоступенчатый процесс, который происходит в течение многих лет и является результатом прогрессирующего накопления генетических и эпигенетических изменений.Аденома — это моноклональное производное одной эпителиальной стволовой клетки, которая либо наследует, либо приобретает первое из этих многих генетических изменений. Каждый дополнительный генетический «удар», который, вероятно, вызван канцерогенными факторами окружающей среды, приводит к новому клону дочерних клеток с преимуществом роста, которое позволяет клону захватить развивающийся полип. Причина, по которой большинство небольших простых канальцевых аденом остаются маленькими и клинически доброкачественными, заключается в том, что они никогда не развивают дополнительных генетических изменений, необходимых для их развития (Vogelstein et al., 1988).
Обсервационные исследования также сообщили о различном поведении небольших канальцевых аденом и продвинутых аденом. Большинство предыдущих исследований естественного течения небольших колоректальных аденом не показали увеличения размера, изменений, которые потребовали бы лечения в течение нескольких лет, и что злокачественная трансформация встречается редко. Hoff et al. сообщили, что 215 полипов диаметром менее 5 мм были оставлены in situ у 112 человек в течение 2-летнего периода наблюдения для определения скорости их роста.По истечении 2 лет 49% аденом увеличились в размерах и 14% регрессировали. Хотя общая масса аденомы увеличилась на 36%, ни одна из них не выросла до размера более 5 мм и ни у одной из них не развилась дисплазия или рак высокой степени (Hoff et al., 1986). С другой стороны, Эйде сообщил, что риск развития рака при аденоме размером 1 см составлял 3% в год для норвежского населения (Eide 1986). Страйкер и др. показали значительный злокачественный потенциал больших аденом. До появления колоноскопии 226 пациентов с большими полипами (> 1 см), обнаруженными с помощью бариевой клизмы, но отказавшимися от их удаления хирургическим путем, наблюдались в течение 20 лет.Последующее наблюдение за этими нелеченными пациентами показало, что 37% полипов увеличились, 21 инвазивный рак развился на участке полипа и 11 видов рака развился на другом участке. Совокупный риск рака через 5, 10 и 20 лет составлял 2,5, 8 и 24% соответственно (Stryker et al., 1987).
На основе большого объема высококачественных научных данных, опубликованных за последнее десятилетие, была утверждена концепция продвинутой аденомы как суррогатного биологического индикатора риска рака (Winawer and Zauber 2002).Хотя колоректальный рак был бы более идеальным показателем результата, развитая аденома была принята в качестве раннего показателя эффективности, поскольку для выводов, которые необходимо было бы сделать, если рак использовался в качестве показателя результата, потребовался бы гораздо больший период времени.
В последних рекомендациях по надзору после полипэктомии принята концепция развитой аденомы, а в руководствах введена концепция стратификации риска пациентов во время полипэктомии на тех, у кого с большей или меньшей вероятностью разовьется последующая серьезная неоплазия (Bond 2000 ; Davila et al., 2006; Winawer et al., 2006; Sung et al., 2008; Arditi et al., 2009; Schmiegel et al., 2009; Cairns et al., 2010). Однако единообразное определение развитой аденомы еще не установлено, но большинство определений включают, что развитая аденома — это аденома с дисплазией высокой степени или аденома размером> 10 мм или с ворсинчатым компонентом (≥25 %), а запущенная неоплазия — это запущенная аденома и инвазивный рак. Синхронная аденома — это аденома, которая диагностируется одновременно с индексным колоректальным новообразованием.От 30 до 50 процентов толстой кишки с одной аденомой будут содержать как минимум еще одну синхронную аденому. Метахронная аденома — это аденома, которая диагностируется как минимум через 3-6 месяцев после диагноза предыдущей аденомы.
2.2. Колоноскопия является предпочтительной процедурой для наблюдения после полипэктомии
Колоноскопия является предпочтительным методом для наблюдения после полипэктомии. Он предлагает преимущества полной визуализации всей толстой кишки, обнаружения и удаления полипов и диагностического отбора образцов рака.Раннее контролируемое одинарное слепое исследование, в котором сравнивалась точность между колоноскопией и бариевой клизмой с двойным контрастом, выполненные у одних и тех же пациентов, продемонстрировало чувствительность бариевой клизмы с двойным контрастом и колоноскопии для обнаружения полипов 67% и 94% соответственно (Durdey et al. др., 1987; Винавер и др., 2000).
Компьютерная томография (КТ) колонографии в настоящее время изучается для наблюдения за пациентами с колоректальным раком или полипами. Уже было показано, что КТ-колонография более точна, чем бариевая клизма с двойным контрастом для обнаружения полипов, а также имеет аналогичную или большую точность, чем колоноскопия, для обнаружения больших (≥ 1 см) полиповидных аденом, хотя точность быстро падает для средних и небольшие полипы (Kim et al.2007; Benson et al., 2010). Однако главным ограничением КТ-колонографии по сравнению с обычной колоноскопией является то, что, как и в случае с бариевой клизмой, этот метод имеет только диагностическую ценность. При обнаружении подозрительного поражения или клинически значимого новообразования пациенту необходимо пройти последующую колоноскопию для подтверждения и резекции поражения. Учитывая, что у пациента с одной колоректальной аденомой вероятность развития новой метахронной аденомы составляет 30–50%, необходимость проведения двух дорогостоящих анализов сделает такое наблюдение дорогостоящим и неудобным.
3. Качество исходной колоноскопии
Качество исходной колоноскопии важно для четкой визуализации синхронности и прогнозирования риска последующей неоплазии. Для оценки качества колоноскопии было предложено несколько прямых и косвенных показателей качества, включая статус подготовки кишечника и другие параметры для выполнения колоноскопии, а параметры включают частоту интубации слепой кишки, время отмены и частоту обнаружения аденомы.До сих пор отсутствуют объективные данные, относящиеся к любой из этих мер для оценки наиболее важного результата скрининговой колоноскопии, а именно последующей заболеваемости аденомой или колоректальным раком. Тем не менее, рабочая группа с участием многих обществ США определила высококачественную колоноскопию как колоноскопию, которая достигает слепой кишки, в ней мало фекальных остатков и минимальное время выхода из слепой кишки составляет 6–10 минут (Rex et al., 2002). С учетом текущих рекомендаций, предполагающих, что интервалы между контрольными колоноскопическими исследованиями после полипэктомии должны быть увеличены для повышения эффективности использования ресурсов, потребность в высококачественной колоноскопии имеет первостепенное значение.
3.1. Подготовка кишечника
Даже небольшое количество фекалий может скрыть колоректальные аденомы, запущенные аденомы и рак. В ретроспективной оценке более 5000 колоноскопий, выполненных за 3,5-летний период, Leaper et al. выявили 17 пациентов с пропущенным колоректальным раком. Плохая подготовка кишечника была отмечена у 6 из этих пациентов, что свидетельствует о том, что качество очищения может повлиять на диагностические возможности во время колоноскопии (Leaper et al., 2004). В более крупном ретроспективном исследовании Harewood et al.проанализировали влияние адекватности подготовки кишечника на обнаружение полиповидных поражений для приблизительно 93 000 колоноскопий, зарегистрированных в базе данных Clinical Outcome Research Initiative. Подозреваемые новообразования были выявлены в 26490 колоноскопах (29%) в целом, с более высокими показателями выявления случаев с адекватной подготовкой (оцененной эндоскопистом как отлично или хорошо) по сравнению с случаями с неадекватной подготовкой (удовлетворительной или плохой) (29% против 26%). соответственно P <.0001). Хотя значительные поражения (полип> 9 мм или массовое поражение) были обнаружены примерно в 7% колоноскопий, независимо от качества подготовки (P =.82), поражения размером ≤ 9 мм с большей вероятностью выявлялись при адекватной или недостаточной подготовке кишечника (22% против 19%, соответственно P <0,0001) (Harewood et al., 2003). Хотя риск прогрессирующей неоплазии увеличивается с увеличением размера полипа, дисплазия высокой степени и карцинома могут возникать в аденомах любого размера. Дисплазия высокой степени наблюдалась в 0,9–3,4% аденом размером ≤5 мм и от 3,6 до 12,5% аденом размером от 5 или 6 до 10 мм.
Кроме того, проспективное исследование Froehlich et al.сообщили, что обнаружение неоплазии, включая полипы любого размера, а также большие поражения (> 10 мм), было связано с качеством подготовки кишечника; полипы были обнаружены у 29% пациентов с качественной очисткой по сравнению с 24% пациентов с некачественной очисткой (P <0,007). Выявление полипов любого размера в значительной степени зависело от качества очистки (промежуточное качество по сравнению с препаратом низкого качества: OR: 1,73, 95% ДИ: 1,28-2,36; препарат высокого качества по сравнению с низким качеством: OR: 1.46, 95% ДИ: 1,11–1,93). Для полипов размером ≥ 10 мм OR составлял 1,83 (95% ДИ: 1,11–3,05) для чистки среднего качества и 1,72 (95% ДИ: 1,11–2,67) для высококачественной очистки, соответственно (Froehlich et al., 2005). Более того, плоские и вдавленные поражения встречаются реже, чем выступающие, но они чаще содержат прогрессирующую неоплазию, включая инвазивную карциному. Парра-Бланко и др. сообщили, что количество плоских поражений, обнаруженных у пациентов с неадекватной подготовкой кишечника, было значительно ниже, чем у пациентов с адекватной подготовкой кишечника (9 vs.28, соответственно, P = 0,002) (Parra-Blanco et al., 2006).
3.2. Уровень выявления аденомы
В одном из самых важных исследований прошлого года Kaminski et al. продемонстрировали, что частота выявления аденомы для отдельных эндоскопистов, которая является наиболее часто предлагаемым показателем качества при скрининге колоректального рака, действительно является независимым предиктором риска последующего колоректального рака после скрининговой колоноскопии. Среди 45 026 пациентов, которые были зачислены в национальную программу скрининга колоноскопии, при поиске в национальных и региональных реестрах рака в Польше было выявлено 42 интервала колоректального рака.У большинства онкологических больных не было семейного анамнеза колоректального рака (83,3%) и полипов, выявленных при скрининговом обследовании (92,9%). Только один рак (2,4%) был связан с неполной резекцией полипа во время процедуры скрининга. У 186 эндоскопистов, участвовавших в исследовании, средний уровень выявления аденомы составил 12,2%. 42 случая рака с интервалом произошли после процедур, проведенных 32 эндоскопистами, при этом три эндоскописта внесли свой вклад в три случая каждый и четыре — по два случая каждый. Была отмечена сильная связь между частотой выявления аденомы и последующей идентификацией интервальных раковых заболеваний (P = 0.008), со значительными соотношениями рисков для тех эндоскопистов, у которых частота выявления аденомы составляет менее 11%, 11–14,9% и 15–19,9%, по сравнению с теми эндоскопистами, у которых частота обнаружения аденомы превышает 20% (P = 0,02 для всех сравнений). ). Частота выявления аденомы является независимым предиктором риска интервального колоректального рака после скрининговой колоноскопии (Kaminski et al., 2010).
3.3. Время отмены
В многочисленных опубликованных сериях оценивалась корреляция между долей пациентов с выявленными полипами или аденомами и продолжительностью колоноскопической отмены.Barclay и др. Сравнили частоту выявления новообразований у 12 гастроэнтерологов, у которых среднее время отмены колоноскопии составляло менее 6 минут, с показателями тех гастроэнтерологов, у которых среднее время отмены составляло 6 минут или более. Между гастроэнтерологами наблюдались большие различия в частоте обнаружения аденомы (от 9,4% до 32,7%) и во времени вывода колоноскопа от слепой кишки до заднего прохода (диапазон: от 3,1 до 16,8 минут). По сравнению с колоноскопистами со средним временем отмены менее 6 минут, эти колоноскописты со средним временем отмены 6 минут и более имели более высокие показатели выявления любых новообразований (28.3% против 11,8%, соответственно, P <0,001) и поздней неоплазии (6,4% против 2,6%, соответственно, P = 0,005) (Barclay et al., 2006). Кроме того, большинство серий также показали значительную связь между скоростью абстиненции и частотой обнаружения полипа или аденомы, а в некоторых сериях была показана связь между скоростью абстиненции и обнаружением высыпаний высокого риска на основе размера или гистологии.
3.4. Интубация слепой кишки
Интубация слепой кишки определяется как введение наконечника колоноскопа в головку слепой кишки, чтобы можно было полностью осмотреть медиальную стенку слепой кишки проксимальнее илеоцекального клапана.Целевые показатели успешной интубации слепой кишки составляют 90% для всех колоноскопий и 95% для скрининговых колоноскопий. Однако, поскольку почти все предыдущие исследования исключили из анализа колоноскопию с неполной интубацией слепой кишки, существует очень пугающая информация о влиянии неполной колоноскопии на выявление прогрессирующей неоплазии с помощью контрольной колоноскопии. В последующем исследовании аденомы Фунена, проведенном Йоргенсеном и его коллегами, 53 пациента с неполной начальной колоноскопией прошли по крайней мере 1 полную колоноскопию во время наблюдения; продвинутая неоплазия была обнаружена у 6 из этих пациентов.Область новой продвинутой неоплазии была покрыта первоначально неполной колоноскопией у трех из шести пациентов, а затем эта область была покрыта у четырех из шести, прежде чем была обнаружена продвинутая неоплазия. Недавно обнаруженная прогрессирующая неоплазия была связана с неполной колоноскопией при первоначальном обследовании (OR: 2,5; 95% CI: 1,0-6,3) (Jorgensen et al., 1995).
3.5. Полнота полипэктомии
При отсутствии увеличивающей эндоскопии в сочетании с распылением красителя часто невозможно определить гистологический тип полипа с помощью эндоскопического исследования.Миниатюрные полипы (<5 мм) могут быть неотличимы от гиперпластических полипов и аденом. Кроме того, необычный большой гиперпластический полип может имитировать аденому. По этой причине следует рассмотреть возможность удаления всех полипов. Увеличивающая эндоскопия, вероятно, станет все более доступной, а эндоскопическая диагностика может снизить потребность в удалении мельчайших полипов у пациентов с множественными поражениями. Маленьких полипов может быть слишком много, чтобы их можно было полностью удалить. У субъектов с множественными небольшими полипами для гистологического исследования необходимо провести биопсию не менее трех образцов.Риск рака связан с количеством аденом, поэтому документальное подтверждение типа полипа имеет прогностическое значение и имеет значение для наблюдения. Горячая биопсия и электрокоагуляция использовались для удаления крошечных полипов, но разрушение образца затрудняет его гистологическое исследование, а горячая биопсия и электрокоагуляция могут оставить остаточный полип. Полипэктомия с холодной ловушкой - эффективная альтернатива, она не влияет на гистологию (Deenadayalu and Rex 2005).
Поражения диаметром менее 2 см можно легко пересечь одним наложением петли с подслизистой инъекцией.Включение небольшой части нормальной слизистой оболочки, прилегающей к границам полипа, не представляет проблемы, при условии, что эта часть нормальной слизистой оболочки также лежит на пузыре, заполненном подслизистой жидкостью. Однако полипы на сидячих местах более 2 см в диаметре могут потребовать частичного удаления, но это затруднит гистологическую оценку или может оказаться невозможным полностью удалить их по частям. Об остаточной неопластической ткани сообщалось примерно в одной трети случаев после частичной резекции полипов на сидячих местах более 2 см в диаметре.Область может быть татуирована стерильными чернилами для облегчения последующей оценки. Татуировка также определит место для последующей хирургической резекции. Повторная очищающая колоноскопия для обеспечения полной полипэктомии необходима после частичной резекции больших полипов на сидячей кости. Такие полипы часто содержат значительное количество ворсинчатой ткани с высоким потенциалом злокачественного новообразования, и они имеют тенденцию к локальному рецидиву после колоносоопической резекции даже в тех случаях, когда первоначальная полипэктомия казалась полной.Повторная очищающая колоноскопия должна быть выполнена через 3-6 месяцев, чтобы подтвердить, что резекция завершена (Winawer et al., 2006; Cairns et al., 2010). Чтобы уменьшить частоту рецидивов полипа на участке полипэктомии, основание и края полипа можно обработать термическим способом. Хотя многие эндоскописты лечат небольшие остаточные фрагменты аденомы после удаления крупных полипов с помощью термической обработки, это не было изучено ни для одного устройства, кроме коагулятора аргоновой плазмы (Zlatanic et al., 1999). Если ткань полипа сохраняется после двух или трех обследований, то пациентов с низкой хирургической болезненностью обычно следует направлять на хирургическую резекцию. Когда у пациентов обнаруживаются эти большие полипы на сидячих местах, их необходимо проинформировать во время первоначального диагноза о важности соблюдения всего курса лечения и последующего наблюдения. Большинство опытных специалистов по колоноскопии были свидетелями трагических случаев, когда пациента частично лечили путем частичной петлевой полипэктомии, а затем он был потерян для последующего наблюдения, а пациент вернулся позже с запущенным раком в месте полипа.
4. Предикторы последующих прогрессирующих аденом
Повышенный риск рецидивов аденом после полипэктомии является результатом поражений, пропущенных во время первоначальной колоноскопии, а также действительно повышенного риска развития новообразований новообразований из-за экологических и генетических факторов риска которые относятся к пациенту. Другими словами, характеристики исходной аденомы и пациента служат маркером повышенного риска колоректальной неоплазии. Хотя во время наблюдения во многих исследованиях пытались определить факторы риска метахронной неоплазии, эти исследования различались по уровням классификации факторов риска и по определению распространенной неоплазии.Кроме того, исследования также охватывали различные периоды последующей оценки, и в них использовались различные меры воздействия, такие как OR, относительные риски, отношения рисков и стандартизованные коэффициенты заболеваемости. Чтобы прояснить эти вопросы, Мартинес и его коллеги опубликовали объединенный анализ с использованием индивидуальных данных из 8 проспективных исследований (Исследование по профилактике антиоксидантных полипов, Национальное исследование полипов, Исследование по профилактике полипов кальция, исследование волокон пшеничных отрубей, Совместное исследование по делам ветеранов, исследование аспирина фолиевой кислоты и урсодезоксихолия. Acid Study), в котором участвовали 9167 мужчин и женщин в возрасте от 22 до 80 с ранее удаленными колоректальными аденомами, чтобы количественно оценить их риск развития последующей прогрессирующей аденомы или рака, а также определить факторы, связанные с развитием прогрессирующей колоректальной неоплазии во время наблюдения (Martinez et al. ., 2009).
4.1. Характеристики исходных аденом
4.1.1. Множественность
Было показано, что базовая множественность позволяет прогнозировать последующее обнаружение прогрессирующих аденом. Объединенный анализ проспективных исследований показал, что количество аденом на исходном уровне было связано с повышенным риском (OR: 1,32, 95% CI: 1,25–1,40) для прогрессирующих аденом на момент наблюдения. Из рандомизированных контролируемых испытаний, за исключением исследований, включенных в объединенный анализ, последующее исследование аденомы Фунена и европейское исследование клетчатки и кальция показали, что множественность представляет повышенный риск прогрессирующей неоплазии во время наблюдения.Реестр колоректальных полипов Эрлангена, составленный Нуско и его коллегами, показал, что люди с 2 или более аденомами на исходном уровне с большей вероятностью, чем люди с 1 аденомой на исходном уровне, имели аденому, обнаруженную во время наблюдения (OR: 1,54, 95% ДИ: 1,12 –2,12).
Наблюдательные проспективные когортные исследования также показали, что множественность является фактором риска последующих прогрессирующих аденом и рака. Ноширвани и его коллеги сообщили, что количество аденом на исходном уровне было связано с повышенным риском (OR: 1.25, 95% ДИ: 1,13–1,38) для запущенных аденом при наблюдении в когорте клиники Кливленда. Однако исследование использования колоноскопии, описанное Пински и Бертарио и соавт. не смогли показать значительную связь между исходной множественностью и выявлением прогрессирующей аденомы во время последующей оценки.
| Исследование | Количество индексных аденом | Всего пациентов (N) | Пациенты с метахронной продвинутой неоплазией (N) | Скорректированное отношение OR / RR / HR (95% ДИ) (95% ДИ) | Йоргенсен (Последующее исследование аденомы Фунена) 1995 | 1 | не упоминается | 1 | |
| 2 | не упоминается | 1.3 (0,6-3,0) | |||||||
| ≥3 | не упоминается | 3,0 (1,2-7,1) | |||||||
| Noshirwani (Реестр аденомы Cleveland Clinic Foundation) 2000 | на 1 увеличение | 697 | 63 1,25 (1,13–1,38) | ||||||
| Nusko (Эрлангенский регистр колоректальных полипов) 2002 | 1 | не упоминается | 1 | ||||||
| ≥ 2 | не упоминается | 1.54 (1.12–1.12) | Bertario 2003 | 1 | 736 | 7 | 1 | ||
| ≥ 2 | 350 | 7 | 2.0 (0,7–5,8) | ||||||
| Bonithon-Kopp (Европейское исследование клетчатки и кальция) 2004 | 1 | 360 | 18 | 1 | |||||
| 2 | 109 | 8 1,4 (0,5 | |||||||
| ≥ 3 | 83 | 15 | 3,6 (1,64–7,89) | ||||||
| Мартинез (объединенный анализ) 2009 | 1 | 54653 | 49302 49302 54653 | 49302 49302 | 2054 | 271 | 1.39 (1,17–1,66) | ||
| 3 | 890 | 146 | 1,85 (1,46–2,34) | ||||||
| 4 | 326 | 68 | 2,41 (1,71–3,403) | 2,41 (1,71–3,403) | 377 | 94 | 3,87 (2,76–5,42) | ||
| Пинский (Исследование использования колоноскопии) 2009 | 1–2 малые трубчатые аденомы | не упоминаются | 1 | не упоминается | 1.5 (0,8–2,6) | ||||
| Приведенные ниже исследования были включены в объединенный анализ (Martinez et al. 2009) | |||||||||
| Winawer (Национальное исследование полипов) 1993 | 1 | 541 | 6 | 1 | |||||
| 2 | 200 | 4 | 1,5 (0,4-5,6) | ||||||
| ≥ 3 | 197 | 18 | 6,9 (2,6-18,3) | ||||||
| van Stantolk (Antixoid van Stantolk) 1998 | 1 или 2 | 393 | 13 | 1 | |||||
| ≥ 3 | 84 | 5 | 1.13 (0,40–3,18) | ||||||
| Martinez (Испытание волокон пшеничных отрубей) 2001 | 1 | 742 | 86 | 1 | |||||
| 2 | 284 | 28 | |||||||
| ≥3 | 261 | 32 | 1.01 (0.54–2.10) | ||||||
Таблица 1.
Множественность аденомы как фактор риска поздней неоплазии при наблюдении
4.1.2. Размер
Аденома размером более 1 см также может прогнозировать метахронные продвинутые аденомы в объединенном анализе проспективных исследований Мартинеса (OR, 1.68; 95% ДИ 1,39–2,02). Однако другие рандомизированные контролируемые испытания, в том числе последующее исследование аденомы Фюнена и Европейское исследование клетчатки и кальция, не обнаружили, что размер аденомы на исходном уровне является независимым прогностическим фактором прогрессирующей неоплазии на момент наблюдения. Размер аденомы был важен в проспективных наблюдательных когортных исследованиях, в которых оценивали распространенную неоплазию. Исследование Ноширвани, Эрлангенский регистр колоректальных полипов и исследование использования колоноскопии показало, что исходная аденома размером 1 см или больше по сравнению с исходной аденомой 1 см или меньше давала OR 3.68 (95% ДИ: 2,01–6,76), 1,81 (95% ДИ: 1,42–2,31) и 1,5 (95% ДИ: 1,03–2,3), соответственно, для последующей прогрессирующей неоплазии. Бертарио обнаружил, что пациенты с аденомами размером более 2 см по сравнению с аденомами 2 см или меньше на исходном уровне имели отношение рисков 4,0 (95% ДИ: 1,1–14,4) для развития аденом на поздних стадиях наблюдения.
| Исследование | Размер индексной аденомы (мм) | Всего пациентов (N) | Пациенты с метахронной продвинутой неоплазией (N) | Скорректированное отношение OR / RR / HR (95% C) |
| Йоргенсен (Последующее исследование аденомы Фунена) 1995 | ≤5 | не упоминается | 1 | |
| 6-10 | не упоминается | 1.2 (0,5–2,9) | ||
| «/> 10 | не упоминается | 1,2 (0,5–2,9) | ||
| Ноширвани (Реестр аденомы Cleveland Clinic Foundation) 2000 | <10 | не упоминается | 1 | |
| ≥ 10 | не упоминается | 3,68 (2,01-6,76) | ||
| Nusko (Эрлангенский регистр колоректальных полипов) 2002 | ≤10 | не упоминается | 1 | |
| не упоминается | 1.81 (1,42–2,31) | |||
| Bertario 2003 | ≤10 | 700 | 6 | 1 |
| 10-20 | 256 | 4 | 1,9 (0,5–6,6) | |
| 107 | 4 | 4,0 (1,1–14,4) | ||
| Bonithon-Kopp (Европейское исследование клетчатки и кальция) 2004 | <10 | 243 | 19 | 1 |
| ≥ 10 | 309 | 22 | 1.06 (0,54–2,06) | |
| Мартинес (объединенный анализ) 2009 | <5 | 2540 | 209 | 1 |
| 5-10 | 3115 | 287 | (0,9302 287 | ) |
| 10-20 | 2487 | 415 | 2,27 (1,84–2,78) | |
| ≥ 20 | 672 | 138 | 2,99 (2,24–4,00) | 1.56 (1,39–1,74) |
| Пинский (Исследование использования колоноскопии) 2009 | <10 | не упоминается | 1 | |
| ≥10 TA | не упоминается | 1,5 (1.03–2.3) | 1,5 (1.03–2.3) | |
| Приведенные ниже исследования были включены в объединенный анализ (Martinez et al. 2009) | ||||
| Winawer (Национальное исследование полипов) 1993 | ≤ 5 | 228 | 3 | 1 |
| 6-10 | 354 | 8 | 1.3 (0,3-5,2) | |
| «/> 10 | 356 | 17 | 2,2 (0,6-7,8) | |
| van Stolk (Испытание по профилактике антиксоидантных полипов) 1998 | <10 | 258 | 1 | |
| ≥ 10 | 219 | 7 | 0,49 (0,16–1,51) | |
| Martinez (испытание волокон пшеничных отрубей) 2001 | <5 | 395 | ||
| 6–10 | 543 | 52 | 0.88 (0,52–2,14) | |
| 10 | 349 | 58 | 2,27 (1,25–4,14) | |
Таблица 2.
Размер аденомы как фактор риска далеко зашедшей неоплазии на момент наблюдения
4.1.3. Гистология
Гистологический тип аденомы на исходном уровне также показал возможность прогнозирования метахронных распространенных аденом в объединенном анализе проспективных исследований Мартинеса (OR: 1,40, 95% CI: 1,17–1,68). Однако в рандомизированных исследованиях гистологический тип аденомы на начальном этапе не был значимым предиктором прогрессирующей неоплазии.В когортах наблюдателей ворсинчатая или тубуловиллярная аденома была значимым предиктором прогрессирующей неоплазии в исследовании использования колоноскопии, но не в исследовании Норширвани.
| Исследование | Гистология аденомы на индексном полипе | Всего пациентов (N) | Пациенты с метахронной продвинутой неоплазией (N) | Скорректированное отношение OR / RR / HR (%) | ||||
| Jorgensen (Последующее исследование аденомы Фунена) 1995 | Тубулярный | не упоминается | 1 | |||||
| Тубуловидный | не упоминается | 1.2 (0,6-2,7) | ||||||
| Ноширвани (Реестр аденомы Cleveland Clinic Foundation) 2000 | Трубчатый | не упоминается | 1 | |||||
| Другие | не упоминается | 1,37 (0,72-2,62) | 1,37 (0,72-2,62) Bertario 2003 | Трубчатый | 772 | 10 | 1 | |
| Тубуловидный | 205 | 3 | 1,5 (0,4–5,6) | |||||
| (0,2–10,2) | ||||||||
| Bonithon-Kopp (Европейское исследование клетчатки и кальция) 2004 | Трубчатый | 455 | 31 | 1 | ||||
| Тубуловидный / ворсинчатый | (0,76–3,67) | |||||||
| Мартинес (Объединенный анализ) 2009 | ||||||||
Колоноскопия (скрининг рака) | Университет здравоохранения штата Юта
Содержание
Просмотреть инфографику в полном размере.
Что такое колоноскопия?
Колоноскопия — это процедура, при которой обученный специалист использует длинную, гибкую, узкую трубку с источником света и крошечной камерой на одном конце, называемую колоноскопом или эндоскопом, для осмотра вашей прямой и толстой кишки. Колоноскопия может показать раздраженные и опухшие ткани, язвы, полипы и рак.
Почему врачи используют колоноскопию?
Колоноскопия может помочь врачу найти причину необъяснимых симптомов, например следующих:
- изменения активности кишечника
- Боль в животе
- кровотечение из ануса
- необъяснимая потеря веса
Врачи также используют колоноскопию как инструмент скрининга полипов толстой кишки и рака.Скрининг — это проверка на наличие болезней, когда у вас нет симптомов. Скрининг может выявить заболевания на ранней стадии, когда у врача больше шансов вылечить болезнь.
Скрининг рака толстой и прямой кишки
Ваш врач порекомендует пройти скрининг на рак толстой и прямой кишки в возрасте 50 лет, если у вас нет проблем со здоровьем или других факторов, повышающих вероятность развития рака толстой кишки.
Факторы риска колоректального рака включают следующее:
- кто-то из членов вашей семьи болел полипами или раком толстой или прямой кишки
- из личного анамнеза воспалительные заболевания кишечника, такие как язвенный колит и болезнь Крона
- другие факторы, например, если вы слишком много весите или курите сигареты
Если вы подвержены более высокому риску колоректального рака, ваш врач может порекомендовать пройти скрининг в более молодом возрасте, и вам может потребоваться более частое обследование.
Если вам больше 75 лет, поговорите со своим врачом о том, следует ли вам проходить обследование. Для получения дополнительной информации ознакомьтесь с текущими рекомендациями по скринингу на колоректальный рак Целевой группы профилактических услуг США (USPSTF).
Государственные планы медицинского страхования, такие как Medicare, и частные планы медицинского страхования иногда меняют, платят ли они за скрининговые тесты и как часто. Проконсультируйтесь со своим страховым планом, чтобы узнать, как часто ваша страховка покрывает скрининговую колоноскопию.
Посетите Национальный институт рака, чтобы узнать больше о раке прямой и толстой кишки.
Как подготовиться к колоноскопии?
Чтобы подготовиться к колоноскопии, вам нужно будет поговорить с врачом, организовать поездку домой, очистить кишечник и изменить диету.
Поговорите со своим врачом
Вам следует поговорить со своим врачом о любых имеющихся у вас заболеваниях, а также обо всех прописанных и безрецептурных лекарствах, витаминах и добавках, которые вы принимаете, включая следующие:
- аспирин или лекарства, содержащие аспирин
- нестероидные противовоспалительные препараты, такие как ибупрофен или напроксен
- Лекарства от артрита
- разбавители крови
- лекарства от диабета
- витаминов, содержащих железо или железосодержащие добавки
Заказать поездку домой
Из соображений безопасности нельзя садиться за руль в течение 24 часов после процедуры, так как успокаивающее или обезболивающее средство , используемое во время процедуры, требует времени, чтобы подействовать.Вам нужно будет запланировать поездку домой после процедуры.
Очистите кишечник и измените диету
Медицинский работник даст вам письменные инструкции по подготовке кишечника, которым нужно следовать дома перед процедурой. Медицинский работник назначает подготовку кишечника, чтобы в кишечнике почти не было стула. Полная подготовка кишечника позволяет вывести чистый стул. Стул внутри толстой кишки может помешать врачу четко увидеть слизистую оболочку кишечника.
Возможно, вам придется соблюдать жидкую диету за один-три дня до процедуры и избегать напитков, содержащих красный или фиолетовый краситель. В инструкциях будут даны конкретные указания о том, когда начинать и прекращать диету на прозрачных жидкостях. В большинстве случаев вы можете пить или есть следующее:
- бульон или бульон обезжиренный
- процеженный фруктовый сок, например яблочный или белый виноградный — врачи рекомендуют избегать апельсинового сока.
- вода
- кофе или чай без добавок, без сливок и молока
- спортивные напитки со вкусом лимона, лайма или апельсина
- Желатин с ароматизаторами, такими как лимон, лайм или апельсин
Ваш врач скажет вам перед процедурой, когда вам ничего не следует принимать внутрь.
Медицинский работник попросит вас выполнить инструкции по подготовке кишечника перед процедурой. Подготовка кишечника вызовет диарею, поэтому держитесь ближе к ванной.
Различные препараты для кишечника могут содержать разные комбинации слабительных, пилюль, которые вы проглатываете, или порошков, растворяемых в воде и других прозрачных жидкостях, а также клизм. Некоторым людям нужно будет выпить большое количество, часто галлон, жидкого слабительного в течение запланированного времени — чаще всего за ночь перед процедурой.Эта часть подготовки кишечника может показаться вам трудной; однако завершение подготовки очень важно. Ваш врач не сможет четко увидеть вашу толстую кишку, если подготовка не завершена.
Обратитесь к врачу, если у вас есть побочные эффекты, которые мешают вам завершить подготовку.
Как врачи проводят колоноскопию?
Обученный специалист выполняет колоноскопию в больнице или амбулаторном центре.
Медицинский работник вставит иглу для внутривенного введения (IV) в вену на руке, чтобы дать вам успокаивающее, обезболивающее или обезболивающее, чтобы вы могли расслабиться во время процедуры.Медицинский персонал будет следить за вашими жизненно важными показателями и обеспечивать вам максимальный комфорт.
Для процедуры вас попросят лечь на стол, пока врач вводит колоноскоп в ваш задний проход и медленно направляет его через прямую кишку в толстую кишку. Прицел закачивает воздух в толстую кишку, чтобы врач мог лучше видеть. Камера отправляет видеоизображение слизистой оболочки кишечника на монитор, позволяя врачу исследовать ткани кишечника. Врач может несколько раз передвинуть вас по столу, чтобы отрегулировать прицел для лучшего обзора.Как только зонд достигает отверстия в тонкой кишке, врач медленно извлекает его и снова исследует слизистую оболочку толстой кишки.
Во время процедуры врач может удалить полипы и отправить их в лабораторию для тестирования. Полипы толстой кишки часто встречаются у взрослых и в большинстве случаев безвредны. Однако в большинстве случаев рак толстой кишки начинается с полипов, поэтому их раннее удаление является эффективным способом предотвращения рака.
Врач также может провести биопсию. Вы не почувствуете биопсию.
Колоноскопия обычно занимает от 30 до 60 минут.
Чего мне следует ожидать после колоноскопии?
После колоноскопии можно ожидать следующее:
- Вы останетесь в больнице или поликлинике в течение 1-2 часов после процедуры.
- У вас могут возникнуть спазмы или вздутие живота в течение первого часа после процедуры.
- Успокаивающим или анестезиологическим средствам требуется время, чтобы полностью исчезнуть.
- К следующему дню следует ожидать полного выздоровления и вы сможете вернуться к своей обычной диете.
- После процедуры вы — друг или член семьи — получите инструкции о том, как позаботиться о себе после процедуры. Вы должны следовать всем инструкциям.
- Друг или член семьи должны будут отвезти вас домой после процедуры.
Если врач удалил полипы или выполнил биопсию, у вас может быть легкое кровотечение из ануса. Это кровотечение нормальное явление. Некоторые результаты колоноскопии доступны сразу после процедуры. После того, как действие седативных средств или анестезии закончится, врач поделится результатами с вами или, если вы выберете, с вашим другом или членом семьи.Патолог исследует ткань биопсии. Чтобы получить результаты биопсии, требуется несколько дней или больше времени.
Каковы риски колоноскопии?
Риски колоноскопии включают следующее:
- кровотечение
- Перфорация толстой кишки
- Ненормальная реакция на седативное средство, включая респираторные или сердечные проблемы
- Боль в животе
- смерти, хотя риск такой редкий
Кровотечение и перфорация — наиболее частые осложнения колоноскопии.В большинстве случаев кровотечение возникает у пациентов, которым удалили полипы. Врач может сразу же лечить кровотечение, возникшее во время колоноскопии. Однако кровотечение могло задержаться на срок до двух недель после процедуры. Врач диагностирует и лечит отсроченное кровотечение с помощью повторной колоноскопии. Врачу может потребоваться хирургическое лечение перфорации.
Исследование скрининговых колоноскопий обнаружило примерно два серьезных осложнения на каждые 1000 процедур.
Когда мне следует позвонить своему врачу?
Если после колоноскопии у вас появятся какие-либо из следующих симптомов, немедленно обратитесь за медицинской помощью:
- Сильная боль в животе
- лихорадка
- Продолжение кровавого испражнения или продолжающееся кровотечение из заднего прохода
- головокружение
- слабость *
* Предоставлено и предоставлено Национальным институтом диабета, болезней органов пищеварения и почек
.
Колоноскопия | Рак.Net
Слушайте подкаст Cancer.Net: Colonoscopy — What to Expect , адаптированный из этого содержания.
Колоноскопия — это способ, которым ваш врач может увидеть всю толстую кишку. Это может помочь найти причину проблем в части кишечника, называемой толстой кишкой. Врачи также используют его для проверки на рак прямой кишки.
О толстом и толстом кишечнике
Толстый кишечник — это основная часть вашей пищеварительной системы. Это помогает вашему организму перерабатывать пищу, которую он не использует, которая превращается в отходы.Толстая кишка — это самая большая часть толстой кишки. Он попадает в прямую кишку, где отходы собираются вместе с испражнениями. Прямая кишка впадает в задний проход, где испражнения покидают тело.
На рисунке ниже показаны различные части толстой и прямой кишки.
На этом рисунке показаны 5 отделов толстой и прямой кишки. Восходящая ободочная кишка является началом толстой кишки, в которую впадает тонкий кишечник; он начинается в нижней правой части живота, а затем ведет к поперечной ободочной кишке.Поперечная ободочная кишка пересекает верхнюю часть живота справа налево, приводя к нисходящей ободочной кишке, которая выводит отходы вниз по левой стороне. Наконец, сигмовидная кишка внизу выводит отходы еще на несколько дюймов вниз, до прямой кишки. Поперечный разрез прямой и сигмовидной кишки показывает, где отходы выходят из организма через задний проход. Авторское право 2004 г. Американское общество клинической онкологии. Роберт Морреале / Визуальные объяснения, ООО.
Как работает колоноскопия
Ваш врач вводит тонкую освещенную трубку через задний проход и прямую кишку в толстую кишку.Перед процедурой вы получите успокаивающее и обезболивающее, чтобы вам было удобнее. На трубке для колоноскопии есть небольшая камера. Он показывает вашему врачу изображения внутренней части толстой кишки по мере прохождения трубки. Врач также может взять через зонд небольшой образец ткани, чтобы исследовать его позже. Получение этого типа образца является частью теста, называемого биопсией.
Кто делает мою колоноскопию?
Врач, называемый гастроэнтерологом, или врачом по желудочно-кишечному тракту, обычно делает колоноскопию.Этот тип врача специализируется на пищеварительной системе. Хирург также может провести процедуру. В вашу бригаду также войдут медсестра и, возможно, специалист по анестезии.
Готовимся к колоноскопии
Возможно, вам сделают колоноскопию в кабинете врача или в больнице. Подготовка важна, потому что ваша толстая кишка должна быть как можно более чистой. Это позволит врачу хорошо видеть толстую кишку. Поэтому, когда вы планируете свою колоноскопию, вы получите подробные инструкции о том, как подготовиться.
Вот о чем следует помнить:
Сообщите своему врачу обо всех принимаемых вами лекарствах, включая витамины, травы или добавки. Обязательно спросите, следует ли вам принимать их в день обследования. Если вы принимаете разжижитель крови или ежедневный аспирин, возможно, вам придется прекратить прием за несколько дней до процедуры.
Сообщите врачу о любых имеющихся у вас аллергических реакциях на лекарства или заболеваниях.
Вам необходимо воздержаться от твердой пищи за 1-3 дня до процедуры.Вы можете пить прозрачные жидкости до определенного времени. Это может быть обезжиренный бульон или бульон, черный кофе, процеженный фруктовый сок или желатин.
Вам нужно будет принять слабительное или поставить себе клизму в определенное время перед колоноскопией. В офисе вашего врача вам подскажут, что использовать. Слабительное — это пилюля или порошок, который вы смешиваете с водой перед употреблением. Слабительное ускоряет процесс вывода шлаков из толстой кишки и заставляет испражняться чаще, чем обычно.
Пригласите друга или члена семьи отвезти вас домой. После процедуры вы будете спать.
Проверьте свою страховую защиту. Убедитесь, что он покрывает медицинский центр, где вам предстоит пройти анализ, врача, который будет проводить колоноскопию, и врача-анестезиолога, который даст вам успокаивающее средство .
Перед колоноскопией вас попросят подписать форму согласия. В нем будет указано, что вы понимаете риски и преимущества колоноскопии и соглашаетесь на ее проведение.Ваш врач или медсестра объяснят вам процедуру, прежде чем вы подпишете форму, и вы сможете задать вопросы.
Обсудите со своим лечащим врачом все, что вас беспокоит по поводу колоноскопии.
Во время процедуры
Ожидается, что процедура займет от 30 до 60 минут. Когда вы придете в больницу или кабинет врача, вы переоденетесь в больничную одежду. Вы будете в отдельной комнате, накинутой на тело простыней.
Медсестра или анестезиолог пропишет вам обезболивающее и успокоительное.Вы получите это через внутривенный зонд или капельницу. Внутривенно введена вена на руке. Вы можете почувствовать укол иглы для внутривенного вливания, когда она входит.
Чтобы начать процедуру, врач вдувает воздух через небольшую трубку в толстую кишку. Это слегка раздувает толстую кишку, чтобы врач мог лучше видеть. Возможно, во время процедуры вам потребуется сменить положение. Это поможет врачу переместить трубку для колоноскопии или улучшить обзор. Если вы спите, в этом вам помогут врач или медсестра.
Если у вас аномальный рост или полип в толстой кишке, врач удалит его. Или они могут взять небольшой образец ткани. Обычно это не вызывает боли, и врач остановит кровотечение. Если новообразование слишком велико или сложно удалить во время колоноскопии, врачи могут удалить его позже.
Во время процедуры вы можете чувствовать дискомфорт от длительного лежания без движения. Если вы не спите, у вас могут возникнуть судороги. Если да, сообщите об этом медсестре. Вы также можете сделать медленные глубокие вдохи, чтобы расслабиться.
Существует небольшой риск того, что трубка, используемая для колоноскопии, может проколоть толстую кишку. Это случается редко, но, если это произойдет, вам может потребоваться операция. Если вас это беспокоит, поговорите со своим лечащим врачом.
После процедуры
Вы будете оставаться в больнице или в кабинете врача, пока полностью не проснетесь. Вы не должны водить автомобиль, работать с механизмами или принимать важные решения в остальную часть дня. Друг или член семьи может отвезти вас домой.
На следующий день вы можете вернуться к нормальной деятельности.
Немедленно обратитесь к врачу, если у вас есть:
Вопросы, которые следует задать вашей медицинской бригаде
Перед колоноскопией подумайте о том, чтобы задать своему лечащему врачу следующие вопросы:
Почему вы рекомендуете мне сделать колоноскопию?
Что будет, если у меня его не будет?
Кто будет делать колоноскопию?
Что будет во время процедуры?
Сколько времени это займет?
Будет ли больно?
Могу ли я получить лекарства, чтобы мне было удобнее?
Каковы риски и преимущества колоноскопии?
Могу ли я принимать обычные лекарства в день процедуры? Какие из них я не должен брать? Когда я смогу принять их снова?
Как мне узнать, сколько мне будет стоить процедура?
Нужно ли мне избегать каких-либо действий после колоноскопии?
Когда я узнаю результаты?
Кто мне объяснит результаты?
Нужно ли мне больше тестов?
Связанные ресурсы
Виды эндоскопии
Скрининг рака
Дополнительная информация
Американский колледж гастроэнтерологии: колоноскопия
Национальный институт диабета, болезней органов пищеварения и почек: колоноскопия
.


 Если вовремя не провести операцию, происходит сепсис и смерть пациента;
Если вовремя не провести операцию, происходит сепсис и смерть пациента;
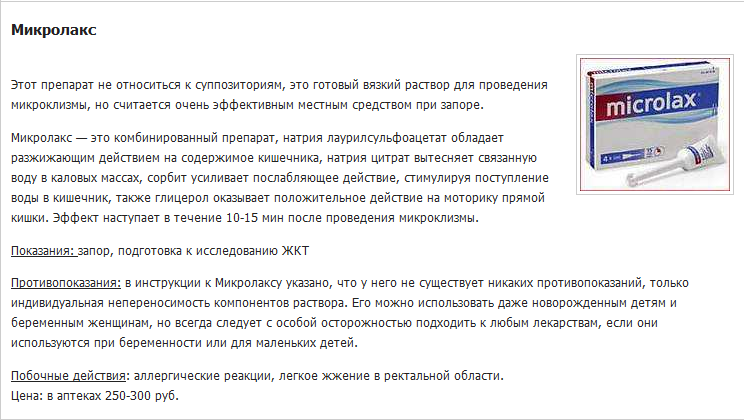 Например, кабачок, перец, огурец, помидор.
Например, кабачок, перец, огурец, помидор.

