Нейробластома | Фонд «Подари жизнь»
Суть болезни
Нейробластома – высокозлокачественная опухоль, характерная в основном для раннего детского возраста. Нейробластома представляет собой опухоль так называемой симпатической нервной системы – это одна из частей автономной (вегетативной) нервной системы, регулирующей работу внутренних органов. Наиболее характерная локализация опухоли при нейробластоме – забрюшинное пространство; часто опухоль возникает в одном из надпочечников. Однако первичная опухоль может возникнуть также в любом участке тела вдоль позвоночника – например, в грудном отделе (поражая средостение, то есть срединную область грудной клетки) или в области шеи.
Нейробластома обладает рядом необычных особенностей. Часто она ведет себя как агрессивное злокачественное новообразование со способностью к быстрому росту и развитию метастазов. Но в некоторых случаях нейробластома, напротив, проявляет способность к самопроизвольной регрессии, когда опухоль постепенно исчезает без лечения. Это явление чаще наблюдается у детей раннего возраста. Иногда клетки нейробластомы демонстрируют самопроизвольное «созревание» (дифференцировку), вплоть до превращения злокачественной опухоли в доброкачественную – ганглионеврому.
Выделяют также промежуточный тип опухоли – ганглионейробластому, которая сочетает в себе черты злокачественной опухоли (нейробластомы) и доброкачественной (ганглионевромы).
Как и у других опухолей, в развитии нейробластомы различают несколько стадий для определения стратегии лечения и прогноза.
Стадия I: Локализованная опухоль; возможно полное хирургическое удаление (возможно, с микроскопическими признаками остаточной опухоли). Отсутствие поражения лимфоузлов с обеих сторон тела.
Стадия IIA: Локализованная опухоль; возможно удаление большей ее части. Отсутствие поражения лимфатических узлов с обеих сторон тела.
Стадия IIB: Односторонняя опухоль; возможно полное удаление или удаление большей её части.
 Есть метастатическое поражение лимфатических узлов с той же стороны тела.
Есть метастатическое поражение лимфатических узлов с той же стороны тела.Стадия III: Опухоль, распространяющаяся на противоположную сторону тела с метастатическим поражением близлежащих лимфатических узлов или без него; или односторонняя опухоль с метастазами в лимфоузлах противоположной стороны тела; или срединная опухоль с метастазами в лимфатических узлах с обеих сторон.
Стадия IV: Распространённая опухоль с отдалёнными метастазами в лимфатических узлах, костях, костном мозге, печени и других органах, кроме случаев, относящихся к стадии IVS.
Стадия IVS: Локализованная первичная опухоль в соответствиями с определениями стадий I и II с метастатическим распространением, ограниченным печенью, кожей и/или костным мозгом. При этом возраст больного менее 1 года.
Примечание. Существует также эстезионейробластома – редкая злокачественная опухоль, возникающая из обонятельных рецепторных клеток. Несмотря на сходство названий, ее не следует путать с нейробластомой: эти опухоли различаются по своей природе и методам лечения.
Частота встречаемости и факторы риска
Нейробластома – опухоль детского возраста, практически не встречающаяся у взрослых. Чаще всего она возникает у детей до 2 лет (около половины всех случаев), однако затем частота резко падает с возрастом; у детей старше 10 лет нейробластома наблюдается крайне редко. Это связано с тем, что нейробластома является эмбриональной опухолью, то есть опухолью, развившейся из зародышевых клеток. Поскольку развитие симпатической нервной системы наиболее интенсивно происходит в раннем детском возрасте, то и вероятность ее опухолей наиболее высока в этом возрасте. Иногда опухоль наблюдается уже у новорожденных или даже обнаруживается в ходе ультразвукового исследования плода до рождения ребенка.
Общая заболеваемость нейробластомой – порядка 1 случая на 100 тысяч детей. Ее встречаемость среди детских солидных опухолей уступает только частоте опухолей центральной нервной системы, а у младенцев до года это самая частая опухоль. Мальчики и девочки болеют с приблизительно одинаковой частотой.
Мальчики и девочки болеют с приблизительно одинаковой частотой.
Факторы внешней среды, судя по всему, не оказывают влияния на риск возникновения нейробластомы. В очень редких случаях можно говорить о наследственной предрасположенности: бывает, что опухоль возникает у детей, в семье которых уже были случаи нейробластомы.
Признаки и симптомы
Cимптомы опухоли зависят от ее локализации. Так, при нейробластоме забрюшинного пространства увеличиваются размеры живота, больной может жаловаться на боль или дискомфорт; при пальпации обнаруживается плотная, практически несмещаемая опухоль. При росте опухоли в средостении могут отмечаться кашель, затрудненное дыхание и глотание, деформация грудной стенки. При распространении опухоли в спинномозговой канал возможны слабость или онемение ног, частичные параличи, нарушения функций мочевого пузыря и кишечника. При росте опухоли в ретробульбарном пространстве (за глазным яблоком) возможно выпячивание глаза – экзофтальм, синяки вокруг глаз.
Встречаются и такие симптомы, как повышенная температура и/или артериальное давление, беспокойство, учащенное сердцебиение, потеря веса и аппетита, иногда понос. Сдавление кровеносных и лимфатических сосудов вызывает отеки. Иногда наблюдаются непроизвольные движения глазных яблок, подергивания мышц.
Обычные области метастазирования нейробластомы – кости и костный мозг, а также лимфатические узлы. Так, если метастазы поражают кости, то характерно появление болей и хромоты. При поражении костного мозга возникает дефицит различных клеток крови; наблюдаются проявления анемии (бледность, слабость), тромбоцитопении (кровоточивость) и лейкопении (низкая сопротивляемость инфекциям). Лимфоузлы увеличиваются. Метастазы в кожу проявляются в виде синюшных или красноватых пятен; при метастазах в печень она может увеличиваться. Метастазы в головной мозг и легкие крайне редки.
К сожалению, в большинстве случаев опухоль обнаруживается уже на IV стадии, что сильно ухудшает прогноз.
Диагностика
В диагностике нейробластомы большое значение имеет биохимическое исследование мочи. Дело в том, что клетки этой опухоли выделяют значительные количества особых веществ – катехоламинов. К ним относятся адреналин, норадреналин, дофамин. Дальнейшая переработка катехоламинов в организме приводит к образованию таких веществ, как гомованилиновая кислота (ГВК) и ванилилминдальная кислота (ВМК). В подавляющем большинстве случаев нейробластомы уровни ГВК, ВМК и дофамина в моче и крови повышены, позволяя поставить предположительный диагноз. Простота анализа мочи на катехоламины приводит к идее скрининга, то есть обследования широкого круга младенцев при отсутствии симптомов заболевания с целью ранней диагностики. Опыт такого скрининга есть в ряде стран, однако у специалистов нет единого мнения о его эффективности: многие случаи нейробластомы, дополнительно выявляемые с его помощью, на деле заканчиваются самопроизвольной регрессией опухолевого процесса и не требуют лечения.
Биохимические тесты включают в себя также определение в крови уровня особого фермента – нейрон-специфической енолазы (NSE). Для оценки распространенности процесса и уточнения прогноза полезно измерение уровня другого фермента – лактатдегидрогеназы (ЛДГ, LDH). Могут использоваться и другие биохимические маркеры.
Для подтверждения диагноза «нейробластома» используется биопсия опухоли (а также участков, подозрительных на метастазы) с последующим гистологическим исследованием.
Необходимы также исследования костного мозга (костномозговые пункции из нескольких точек, трепанобиопсия), чтобы узнать, есть ли в нем опухолевые клетки.
Для установления распространенности опухоли используется сцинтиграфия с метаиодобензилгуанидином (123I-MIBG) – это фактически стандарт диагностики при нейробластоме. Но используются и другие визуализирующие методы: рентгенография грудной клетки, ультразвуковое исследование (УЗИ), компьютерная томография (КТ) и магнитно-резонансная томография (МРТ). Остеосцинтиграфия с технецием (99Tc) иногда применяется для уточнения поражения костей. Чувствительным методом является позитронно-эмиссионная томография (ПЭТ). Биохимические и визуализирующие исследования также используются и в ходе лечения для оценки ответа на терапию.
Остеосцинтиграфия с технецием (99Tc) иногда применяется для уточнения поражения костей. Чувствительным методом является позитронно-эмиссионная томография (ПЭТ). Биохимические и визуализирующие исследования также используются и в ходе лечения для оценки ответа на терапию.
Для оценки риска и прогноза развития болезни важно молекулярно-генетическое исследование опухолевых клеток. Первостепенное значение для прогноза имеет изучение амплификации (увеличения количества копий) и экспрессии (то есть «активности») онкогена N-MYC. Так, наличие более 10 копий гена N-MYC в клетках опухоли коррелирует с ее агрессивным ростом и ухудшением прогноза. Существенны и другие цитогенетические и молекулярно-генетические особенности, в том числе число хромосом в опухолевых клетках и определенные хромосомные дефекты.
Лечение
В зависимости от стадии опухоли, биохимических маркеров, генетических характеристик опухолевых клеток и возраста пациента можно разделить больных на группы низкого, промежуточного и высокого риска. При низком риске достаточно хирургического удаления опухоли; при промежуточном – хирургической операции и химиотерапии; при высоком риске необходимо интенсивное лечение комбинацией различных методов, включая трансплантацию костного мозга.
Большинство больных госпитализируется уже с обширной опухолью, и перед хирургической операцией им необходима химиотерапия. При нейробластоме опухоль часто имеет большие размеры и охватывает магистральные кровеносные сосуды (аорту, нижнюю полую вену и т.п.) или врастает в позвоночный канал. Химиотерапия в случае успеха приводит к сокращению размеров опухоли и дает возможность ее полного или частичного удаления. Чтобы справиться с остаточной опухолью, может применяться лучевая терапия и/или дальнейшая химиотерапия.
В протоколах химиотерапии при нейробластоме используются винкристин, циклофосфамид, доксорубицин, этопозид, препараты платины (цисплатин, карбоплатин), дакарбазин, ифосфамид и другие лекарства. В качестве побочного эффекта химиотерапии нередко возникает цитопения, поэтому больным могут быть нужны переливания компонентов донорской крови, факторы роста, а для лечения и профилактики инфекционных осложнений — антибиотики и противогрибковые препараты.
В качестве побочного эффекта химиотерапии нередко возникает цитопения, поэтому больным могут быть нужны переливания компонентов донорской крови, факторы роста, а для лечения и профилактики инфекционных осложнений — антибиотики и противогрибковые препараты.
Больным из группы высокого риска после удаления опухоли показана высокодозная химиотерапия с последующей аутологичной трансплантацией гемопоэтических стволовых клеток. В редких случаях применяется аллогенная трансплантация.
Для предотвращения рецидива нередко используется роаккутан (изотретиноин, 13-цис-ретиноевая кислота), принимаемый в течение нескольких месяцев после окончания основного курса терапии: он «перепрограммирует» оставшиеся клетки нейробластомы с опухолевого роста на нормальное созревание, снижая вероятность рецидива заболевания.
К сожалению, даже самое интенсивное лечение часто малоэффективно при IV стадии нейробластомы: у многих пациентов болезнь прогрессирует, несмотря на терапию, или рецидивирует после первоначального улучшения. Поэтому специалисты все время разрабатывают новые подходы к терапии этой крайне злокачественной опухоли. Применяются химиотерапевтические препараты из группы ингибиторов топоизомеразы I: топотекан (гикамтин) или иринотекан (кампто). Возможна радиоизотопная терапия метаиодобензилгуанидином (MIBG), меченным радиоактивным иодом-131, так как в большинстве случаев клетки нейробластомы обладают способность накапливать MIBG (на чем основано и его использование для диагностических целей). Изучается использование моноклональных антител (таких как динутуксимаб бета), которые связываются с клетками нейробластомы: это, судя по всему, эффективное, но пока еще крайне дорогостоящее лечение. Постоянно производятся клинические испытания новых препаратов и подходов к лечению.
Прогноз
Прогноз при нейробластоме зависит от стадии, на которой диагностирована опухоль, от возраста ребенка (у маленьких детей прогноз лучше, чем у старших), от генетических характеристик опухолевых клеток и от локализации первичной опухоли.
При обнаружении нейробластомы на I-II стадиях опухолевого процесса подавляющее большинство пациентов излечивается. К сожалению, намного чаще нейробластома диагностируется поздно. Среди больных из группы высокого риска, госпитализированных с IV стадией нейробластомы, пятилетняя выживаемость при современном лечении по-прежнему не превышает 40-50%. Однако все же она растет.
Необычна ситуация с младенцами в возрасте до года, у которых установлена стадия болезни IVS. Несмотря на отдаленные метастазы, шансы на выживание у таких детей высоки.
Нейробластома
Нейробластома – это патологическое новообразование, относящееся к опухолевым изменениям симпатической нервной системы, поражающее обычно только нервные клетки. Нейробластома берёт начало в эмбрионах нейробластов и считается одной из часто развивающихся, экстракраниальных и солидных бластом у детей. Нейробластома может локализоваться параллельно симпатическому стволу и в надпочечниковой области.
Эти опухоли отмечаются злокачественной формой и определяются сразу после рождения с возможной врождённой патологией. Опухолевое новообразование в виде нейробластомы является вторым заболеванием по частоте его диагностирования среди всех детских опухолей, которые выявляются ещё до трёхлетнего возраста.
По статистике, нейробластома ежегодно поражает детей в соотношении 7:1000000 до пятнадцатилетнего возраста. Первая клиническая симптоматика болезни не характеризуется своей специфичностью, а рассматривается как разного вида педиатрические заболевания. Нейробластома причины
В настоящее время точные причины образования нейробластомы не выяснены. Практически у 80% пациентов заболевание развивается спонтанно и только 20% можно отнести к наследственной предрасположенности, передающейся аутосомно-доминантным типом. В последнем варианте отмечается сравнительно молодой возраст больных с первичными, множественными проявлениями опухоли. Многие учёные-медики предполагают, что нейробластома развивается в результате несозревания эмбриональных нейробластов, которые не в состоянии перейти в нервные клетки или клетки надпочечников. Но при этом они продолжают процессы деления и размножения.
Но при этом они продолжают процессы деления и размножения.
Таким образом, иногда нейробласты не успевают до конца созреть на момент рождения и в итоге перерождаются в злокачественные клетки нейробластомы. В некоторых случаях нейробласты продолжают размножаться и образовывать опухоль, а затем метастазируют в другие ткани и органы. С ростом ребёнка созревание этих клеток значительно снижается, а вероятность развития нейробластомы гораздо увеличивается. Ещё одной причиной в возникновении злокачественного заболевания является мутация в клеточной структуре ДНК, которая может быть унаследована от родителей и, таким образом, повышать риск в развитии патологии.
Некоторые исследователи предполагают, что семейные нейробластомы возникают в результате наследования мутогенов, которые должны угнетать раковый рост. Но большинство нейробластом являются следствием мутаций не ДНК, а приобретены в ранней половине жизни. Такие мутации, возможно, имеются в родительских клетках, которые попадают в детский организм. Может быть, некоторые неблагоприятные факторы окружающей среды становятся причинами изменений в структуре ДНК, которые и приводят к развитию нейробластомы. Однако они не являются точно подтвержденными. Также почти у 30% пациентов в клетках данного заболевания выявляется амплификация и экспрессия онкогена, а это говорит о неблагоприятном прогнозе нейробластомы.
Кроме этого, существуют предположения о том, что происходит наследование одного вида мутации, а другая мутация развивается в соматической клетке. Во втором варианте: две мутации наблюдаются только в соматической клетке.
Нейробластома симптомы
Первичная симптоматика нейробластомы не характеризуется своей спецификой проявления, а имитирует разные другие заболевания педиатрии. Это можно объяснить возможным поражением сразу нескольких тканей и органов, а также нарушениями метаболического характера, которые вызваны развитием опухолевого процесса. В первую очередь клинические симптомы нейробластомы зависят от локализации опухолевого новообразования, имеющихся метастазов и количества вазоактивных продуктов, которые продуцируются тканью опухоли.
Нейробластома, которая растёт и инфильтрирует, располагаясь в области грудной клетки, брюшины, шеи и таза, может прорастать, сдавливать близлежащие структуры и вызывать характерный комплекс симптомов. Если нейробластома располагается в области шеи и головы, то при пальпации удаётся обнаружить опухолевые узлы и синдром Горнера. Проникая в грудную клетку, отмечаются признаки нарушенного дыхания, сдавливания вен и дисфагии. С локализацией в брюшинном пространстве, пальпируют имеющиеся опухолевые очаги.
При поражении органов таза, выявляются нарушения актов мочеиспускания и дефекации. Нейрообластома, прорастающая в межвертебральные отверстия и сдавливающая спинной мозг, вызывает характерные симптомы, такие как вялотекущий паралич обеих конечностей, затруднённое мочеиспускание при напряжённом мочевом пузыре. Нейробластома также проявляется основными клиническими симптомами в виде опухоли в области брюшного пространства, отёка, снижения веса, анемии и болей в костях в результате метастазов, а также лихорадочного состояния.
В основном пациенты с нейробластомой в 35% случаев предъявляют жалобы на боль и лихорадочные скачки температуры тела в 30%, а на потерю веса – в 20%. При распространении аномалии в заднее средостение у больных отмечается кашель постоянного характера, расстройства дыхания, дисфагия, а в дальнейшем выявляются изменения грудной клетки.
Во время поражений нейробластомой костного мозга развивается геморрагический синдром и анемия, при проникновении в ретробульбарное пространство, диагностируют синдром очков и экзофтальм. Для забрюшинной нейробластомы характерно врастание опухоли в спинномозговой канал, которая напоминает бугристую и каменную консистенцию с невозможным её смещением. Когда патологическое новообразование распространяется из полости грудного отдела в забрюшинное, то оно принимает вид гантели. Если нейробластома даёт метастазы в кожу, то появляются синюшно-багряные узлы, которые отличаются плотным содержимым. Клиническая картина, обусловленная метастазами, отличается своим многообразием.
Например, первым признаком распространения нейробластомы у новорожденных является стремительное увеличение в размерах печени, которое может сопровождаться кожными образованиями в виде голубоватого оттенка и изменениями в костном мозге. У старших пациентов детского возраста появляются болевые приступы в костях и увеличиваются лимфоузлы.
Также заболевание может протекать с характерными признаками лейкемии. У таких больных развиваются кожные и слизистые кровоизлияния, и анемия. Нарушения метаболического характера, которые провоцируются опухолевым ростом, приводят к развитию симптомов корпоративного свойства. Это проявляется в виде приступов потливости, водянистого стула, гипертензии и бледности кожи.
Нейробластома у детей
Нейробластома у детей развивается из незрелых клеток-мутантов, находящихся в симпатической нервной системе, которая является частью вегетативной нервной системы. А она, в свою очередь, контролирует функции соматических органов, которые недоступны самостоятельному контролю, например, мочевого пузыря, кишечника, кровообращения и сердца. Нейробластома у детей может образовываться в любых органах, которые имеют нервные окончания симпатической нервной системы.
Как правило, они локализуются в мозговом веществе надпочечников и вдоль позвоночника, где имеются нервные сплетения, т.е. в симпатическом стволе. А если нейробластома появилась в этом отделе, то она может распространиться в любые органы брюшного пространства (около 70%), груди, таза и шеи. Некоторые опухоли не покидают первоначально поражённый участок, а другие дают метастазы в лимфоузлы, костный мозг, печень, кости и кожу, гораздо реже – в лёгкие и головной мозг. Также нейробластомам свойственна определённая особенность, которая проявляется исчезновением опухоли спонтанного характера. У детей и подростков нейробластому диагностируют в 8% случаев от всей злокачественной патологии.
Например, в Германии ежегодно регистрируется почти 140 случаев этого заболевания среди детей до четырнадцати лет, т. е. 1:100000. Так как нейробластомы относятся к опухолям эмбрионального начала, то и частота заболеваемости отмечается выше у детей раннего возраста. В основном (90%) – это пациенты до шестилетнего возраста. Около 40% – это новорожденные и младенцы. Кроме того, заболевание чаще диагностируется среди мальчиков. Нейробластома у детей развивается вследствие мутаций в эмбриональных клетках, которые начинают происходить ещё до появления ребёнка. В этом случае меняются хромосомы и нарушаются регулирования функции генов. Но имеющиеся на сегодняшний день исследования, подтверждают непричастность нейробластомы к наследственному фактору. Хотя у 1% детей семейная наследственность всё же присутствует, при наличии в семьях случаев данного заболевания. Также нельзя с полной уверенностью утверждать, что влияние внешнего окружения (приём лекарственных препаратов, злоупотребление алкоголем и курением, различные вредные канцерогены) могут стать причиной в развитии нейробластомы у детей. Патологическое новообразование некоторое время может себя никак не проявлять. У многих детей, при имеющейся нейробластоме, протекание болезни проходит бессимптомно.
е. 1:100000. Так как нейробластомы относятся к опухолям эмбрионального начала, то и частота заболеваемости отмечается выше у детей раннего возраста. В основном (90%) – это пациенты до шестилетнего возраста. Около 40% – это новорожденные и младенцы. Кроме того, заболевание чаще диагностируется среди мальчиков. Нейробластома у детей развивается вследствие мутаций в эмбриональных клетках, которые начинают происходить ещё до появления ребёнка. В этом случае меняются хромосомы и нарушаются регулирования функции генов. Но имеющиеся на сегодняшний день исследования, подтверждают непричастность нейробластомы к наследственному фактору. Хотя у 1% детей семейная наследственность всё же присутствует, при наличии в семьях случаев данного заболевания. Также нельзя с полной уверенностью утверждать, что влияние внешнего окружения (приём лекарственных препаратов, злоупотребление алкоголем и курением, различные вредные канцерогены) могут стать причиной в развитии нейробластомы у детей. Патологическое новообразование некоторое время может себя никак не проявлять. У многих детей, при имеющейся нейробластоме, протекание болезни проходит бессимптомно.
Опухоль может быть обнаружена у ребёнка при плановом или случайном осмотре педиатром, а также во время проведения рентгенографии или УЗИ. Как правило, дети предъявляют свои первые жалобы именно тогда, когда опухоль достигает значительных размеров и прорастает в другие ткани и органы, мешая их работе. Вся симптоматика детской нейробластомы может складываться из многообразных симптомов и зависеть от её локализации и метастазов. Первое место среди них занимает сама опухоль, которую удаётся прощупать при пальпации. У большинства детей отмечается раздувание живота и припухлость в области шеи. Нейробластома при локализации в брюшном пространстве и надпочечниках, нарушает работу мочевыводящих путей ребёнка, что приводит к отклонениям мочевого пузыря.
Такой симптом, как затруднённое дыхание, появляется у детей при расположении опухоли в отделах грудной клетки и сдавливании ею лёгкого. А вот частичная парализация наблюдается при прорастании нейробластомы в спинной канал позвоночника. Редкими симптомами у детей считаются частые поносы и гипертензия, которые образуются из-за гормонов, выбрасываемых опухолевыми клетками. При локализации опухоли в шейном отделе появляется синдром Горнера с характерным западанием глазного яблока, односторонним сужением зрачка и опусканием век. Среди глазных симптомов выделяют экхимозу век, а также редким проявлением нейробластомы у детей может быть синдром опсоклонуса-миоклонуса.
А вот частичная парализация наблюдается при прорастании нейробластомы в спинной канал позвоночника. Редкими симптомами у детей считаются частые поносы и гипертензия, которые образуются из-за гормонов, выбрасываемых опухолевыми клетками. При локализации опухоли в шейном отделе появляется синдром Горнера с характерным западанием глазного яблока, односторонним сужением зрачка и опусканием век. Среди глазных симптомов выделяют экхимозу век, а также редким проявлением нейробластомы у детей может быть синдром опсоклонуса-миоклонуса.
На поздних стадиях заболевания у детей наблюдают вялое состояние, быструю утомляемость, общую слабость, лихорадочный подъём температуры без существенных причин, бледность, повышенную потливость, увеличение и припухлость узлов на шее и животе, запоры, снижение веса, как следствие рвоты и поносов, вздутие живота и боли в костях. Все эти клинические проявления могут быть следствием других заболеваний, поэтому в целях исключения, необходимо, вовремя обратиться к специалистам и провести все необходимые обследования. Нейробластома у новорожденных растёт довольно таки быстро и распространяется через лимфу и кровь. В основном она проникает и поражает печень, кости, кожу, костный мозг и лимфоузлы, расположенные отдалённо от участков первичного поражения (четвёртая стадия заболевания).
Кроме того, у младенцев нейробластома может спонтанно исчезать, т.е. она запрограммирована на клеточную смерть. Эта стадия у детей называется четвёртой группой S. У таких маленьких больных нейробластому диагностируют при значительных метастазах и увеличенной печени. Вначале эти метастазы стремительно растут, затем сдавливают лёгкие и органы в брюшном пространстве, а потом вырастают до смертельно больших размеров. После чего они без видимых причин сами медленно исчезают, или после применения низких доз полихимиотерапии. Такая регрессия нейробластомы спонтанного характера может наблюдаться и у детей на первой и третьей стадиях патологии. При имеющихся подозрениях на злокачественное заболевание, педиатр после визуального осмотра пациента и его семейного анамнеза, назначает различные виды лабораторных и инструментальных методов обследования.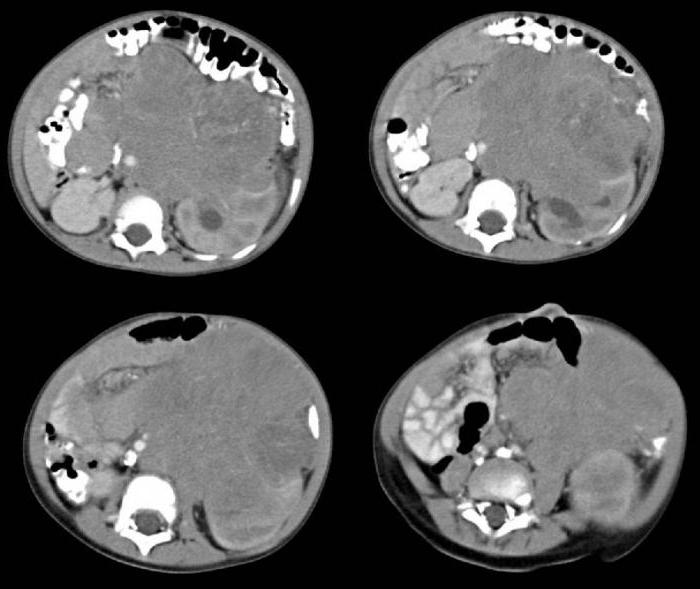 Это необходимо для исключения или подтверждения диагноза, выяснения определённой формы нейробластомы и её распространения в организме.
Это необходимо для исключения или подтверждения диагноза, выяснения определённой формы нейробластомы и её распространения в организме.
Только после этого врач сможет выбрать тактику терапевтического лечения и прогнозировать его исход. Основными методами терапии пациентов с нейробластомой являются хирургическая операция и полихимиотерапия. Если после такого комбинированного подхода к удалению опухоли остаются активные раковые клетки, то проводят лучевое облучение поражённого участка. Дополнительными методами терапии могут быть такие, как радиоактивная терапия йодом, высокодозная полихимиотерапия, а затем пересадка стволовых клеток (мегатерапия). Иногда у некоторых детей за процессом протекания нейробластомы просто наблюдают, ожидая спонтанного исчезновения патологии. В данном случае регулярно делают анализы нейробластомной ткани микроскопического и молекулярно-генетического свойства.
Основная цель для врачей в лечении ребёнка состоит не только в удалении опухоли, но и в максимальном снижении рисков осложнений после проведенной терапии, последствий через длительное время и побочных отклонений. Таким образом, всех детей после исследуемых образцов опухолевого материала, разделяют на три разные группы лечения. К первой относятся дети под наблюдением, во вторую, входят дети при среднем риске, а третью составляют маленькие пациенты с высоким риском.
Забрюшинная нейробластома
В области забрюшинного пространства локализуются многие соматические органы, системы и сосуды. К ним относятся почки с надпочечниками, а также мочеточники; поджелудочная железа, часть двенадцатиперстной и ободочной кишки, часть брюшной аорты и полой вены, грудной проток, стволы, лимфоузлы и сосуды. Поэтому при поражении злокачественной опухолью этих органов, забрюшинная нейробластома считается высокозлокачественной патологией, которая характерна в основном для маленьких детей.
Эта форма заболевания в 50% встречается среди детей двухлетнего возраста и объясняется своим происхождением из клеток зародыша. В некоторых случаях забрюшинную нейробластому диагностируют ещё на УЗИ плода.
В некоторых случаях забрюшинную нейробластому диагностируют ещё на УЗИ плода.
Преимущественно, опухоль начинает развиваться в надпочечнике. Однако первичная аномалия может локализоваться в любой части, параллельно позвоночнику, а затем метастазировать в близлежащие или отдалённые зоны. Забрюшинная нейробластома способна к быстрому прогрессированию, метастазированию и постепенному исчезновению. Последнее явление наблюдается только в самом раннем возрасте. Иногда клетки забрюшинной нейробластомы самопроизвольно дозревают, и злокачественное новообразование перерастает в ганглионеврому. Клиническая картина забрюшинной нейробластомы, в первую очередь, характеризуется значительно увеличенным животом, из-за которого появляются боли и определённый дискомфорт в этой области. Во время пальпации у больных обнаруживают плотной консистенции опухоль, которая практически не смещается.
На момент распространения забрюшинной нейробластомы появляется кашель, дыхание затруднённого характера, нарушаются процессы глотания, и деформируется грудная клетка. При поражении спинномозгового канала больные жалуются на онемение со стороны ног, общую слабость, частичные формы параличей, дисфункцию мочевого пузыря и кишечника. Затем повышается температура, увеличивается АД, учащается сердцебиение, снижается аппетит и вес, появляется беспокойство. При сдавливании сосудов лимфатической и кровеносной систем проявляются у больных и характерные отёки. После того как забрюшинная нейробластома даёт метастазы в лимфоузлы, костный мозг и кости, появляются боли и хромота. А при поражениях костного мозга больные становятся бледными, слабыми, у них наблюдается частая кровоточивость и сниженный иммунитет. При проникновении опухоли в печень, происходит её увеличение; при поражении кожи – красноватые и синие пятна.
Прогнозирование забрюшинной нейробластомы, как правило, зависит от локализации опухоли, стадии, возраста пациента, генетической структуры раковых клеток и места первичного развития опухоли. При первой и второй стадиях нейробластомы большинство пациентов имеют благоприятный прогноз. Но, в основном, это злокачественное новообразование диагностируют слишком поздно, уже на третьей или четвёртой стадиях болезни. А это отрицательно сказывается и на лечении, и на прогнозе. Около 60% имеют шансы на выздоровление с третьей стадией, а вот четвёртая даёт только 20% на пятилетнюю выживаемость после лечения. Среди новорожденных детей при четвёртой стадии S – 75%.
При первой и второй стадиях нейробластомы большинство пациентов имеют благоприятный прогноз. Но, в основном, это злокачественное новообразование диагностируют слишком поздно, уже на третьей или четвёртой стадиях болезни. А это отрицательно сказывается и на лечении, и на прогнозе. Около 60% имеют шансы на выздоровление с третьей стадией, а вот четвёртая даёт только 20% на пятилетнюю выживаемость после лечения. Среди новорожденных детей при четвёртой стадии S – 75%.
Стадии нейробластомы
До 1988 года существовала классификация данного заболевания, которая долгое время была очень популярной и включала систему TNM. Однако в этом же году была принята система стадий нейробластомы, которая прошла модифицирование с добавлением элементов обеих классификаций (INSS).
Для первой стадии нейробластомы характерна локализация опухоли на месте её первичного развития.
Для второй стадии – нейробластома покидает первичный очаг и прорастает в близлежащие ткани и органы.
Для третьей стадии нейробластомы – злокачественное новообразование распространяется вдоль позвоночника с двух сторон, поражая при этом лимфоузлы.
Для четвёртой стадии нейробластомы – патологическое заболевание прорастает в отдалённые ткани, костный мозг, кости и другие органы.
Нейробластома лечение
Данная патология на сегодня остаётся серьёзной проблемой в онкологии, хотя нейробластома изучается уже на протяжении ста лет и клиницистами, и учёными-медиками. Поэтому выбранная тактика лечения всегда будет зависеть от прогнозирования заболевания и реакции нейробластомы на сам процесс лечения. К сожалению, эта злокачественная патология на данный момент считается опухолью, которую очень трудно предсказать. Никто не знает, как она себя поведёт в следующий момент.
Одним из видов лечения заболевания остаётся традиционная химиотерапия. В лечении пациентов с нейробластомой, используя монохимиотерапию в обычных дозах, эффективными считаются такие препараты, как Мелфалан, Вепезид (VP -16), Цисплатин, Винкристин, Доксорубицин, Циклофосфамид и Тенипозид (VM -26), Карбоплатин и Ифосфамид. В последнее время широко применяется терапия высокими дозами с последующей трансплантацией стволовых клеток. Хирургический метод лечения, как правило, используется для абсолютного удаления первичной формы нейробластомы. Также с помощью оперативного вмешательства удаётся лечить местно распространённые или метастатические опухоли.
В последнее время широко применяется терапия высокими дозами с последующей трансплантацией стволовых клеток. Хирургический метод лечения, как правило, используется для абсолютного удаления первичной формы нейробластомы. Также с помощью оперативного вмешательства удаётся лечить местно распространённые или метастатические опухоли.
После проведения начального лечения химиотерапевтическими препаратами появляется возможность в радикальном удалении первичного очага опухоли, а также её метастазов в результате их повышенной регрессии. Иногда выполняют и повторную операцию, если первая оказалась неэффективной. На сегодняшний день роль лучевого облучения в лечении больных с нейробластомой значительно снизилась. Это объясняется прогрессией в развитии противоопухолевых лекарственных препаратов. А также лучевая терапия нейробластомы очень опасна отдалёнными повреждениями. Но в некоторых ситуациях её назначают по клиническим показаниям.
Лучевое облучение может быть назначено в тех случаях, когда с помощью хирургической операции не получилось достичь положительного эффекта, при малой эффективности полихимиотерапии, неоперабельной опухоли с местным распространением или опухоли метастатического характера, которая не реагирует на современные схемы химиотерапии. Дозы лучевого облучения будут зависеть от возраста пациента и размеров остаточного образования от опухоли. По мнению некоторых специалистов для грудничка адекватная доза – это 10 Гр на протяжении двух недель, а иногда и 12 Гр. Конечно же, с увеличением возраста и суммарное количество лучевого излучения тоже повышается. Например, после трёх лет она может составлять до 45 Гр. Очень часто такая тактика лучевой терапии приводит к полной регрессии нейробластомы или её значительного уменьшения.
При последнем варианте возможно дальнейшее проведение хирургической операции по удалению остатков патологического процесса. А вот симптоматического эффекта удаётся достичь после разового облучения в 5 Гр. При удовлетворительном состоянии ребёнка используют только дозу в 3 Гр за пять фракций. Во время назначения лучевой терапии нейробластомы захватывают не только поражённый очаг, но и прилежащие ткани в радиусе двух сантиметров. Таким образом, применение лучевого облучения должно проводиться строго индивидуально для каждого пациента. Иногда даже при неоперабельных формах нейробластомы бывает достаточно назначения только одной дозы излучения, чтобы достичь необходимого результата, который даёт спонтанное созревание.
Во время назначения лучевой терапии нейробластомы захватывают не только поражённый очаг, но и прилежащие ткани в радиусе двух сантиметров. Таким образом, применение лучевого облучения должно проводиться строго индивидуально для каждого пациента. Иногда даже при неоперабельных формах нейробластомы бывает достаточно назначения только одной дозы излучения, чтобы достичь необходимого результата, который даёт спонтанное созревание.
Так как нейробластома в основном локализуется в области брюшного пространства, то целесообразно проведение облучения двумя встречными противолежащими полями. При поражениях задней поверхности средостения облучают не только опухолевый процесс, но и по всей ширине грудные позвонки, чтобы исключить деформации в позвоночнике. После достижения его верхних пределов максимально защищают спинной мозг от излучения. Это также касается и плечевых суставов. Но в настоящее время для больных с третьей стадией нейробластомы стараются применять агрессивные методы полихимиотерапии вместо лучевого облучения. Важным моментом в использовании лучевой терапии считается защита тазобедренных суставов. У девочек стараются выводить из облучающей зоны яичники, используя при этом оперативное их перемещение. Это даёт возможность избежать стерилизации и сохранение гормональной функции.
За последние десятилетия широко стал применяться в лечении нейробластомы радиоактивный йод-131. А вот на первой стадии заболевания возможно только оперативное удаление опухоли, которого бывает достаточно для излечения пациента. Однако больные находятся под динамическим наблюдением, так как не исключены рецидивы нейробластомы или появления отдалённых метастазов. На второй стадии также достаточно только оперативного лечения. Исключением является паравертебральная нейробластома, которой необходимо дополнительное проведение химиолучевой терапии.
Третью стадию нейробластомы начинают лечить с назначения химиотерапевтических препаратов, а затем уже проводят операцию. Хотя однозначно трудно сказать в её необходимости до шестимесячного возраста, потому что течение нейробластомы в этот период достаточно благоприятно. А вот третья, неоперабельная стадия и четвёртая – это очень трудно решаемая задача для врачей онкологов. Для таких пациентов назначают агрессивные методы оперативного лечения, и применяется высокодозная полихимиотерапия с последующей пересадкой стволовых клеток. Единственно важным фактором в прогнозировании заболевания можно считать возраст больного с нейробластомой.
А вот третья, неоперабельная стадия и четвёртая – это очень трудно решаемая задача для врачей онкологов. Для таких пациентов назначают агрессивные методы оперативного лечения, и применяется высокодозная полихимиотерапия с последующей пересадкой стволовых клеток. Единственно важным фактором в прогнозировании заболевания можно считать возраст больного с нейробластомой.
Все маленькие пациенты до первого года своей жизни имеют все шансы на благоприятный исход. А затем существенными признаками являются локализация и стадии болезни. При первой и четвёртой S стадиях нейробластомы пятилетняя выживаемость достигает 90%, а при остальных этот показатель с каждой стадией уменьшается. Ретроперитонеальная опухоль надпочечника характеризуется худшим прогнозом, а вот нейробластома средостения отличается неплохими результатами.
Новости о лечении онкологических заболеваний
Причины и симптомы нейробластомы у детей крайне разнообразны и мало изучены. Это серьезное заболевание, которое, как правило, обнаруживается у малышей до 3 лет. Опухоль считается низкодифференцируемой. Она крайне быстро увеличивается и дает метастазы.
Классификация
С учетом типа и расположения нейробластома у детей бывает:
- медуллобластомой;
- ретинобластомой;
- нейрофибросаркомой;
- симпатобластомой.
Очень часто это заболевание путают со злокачественной опухолью, которая называется эстезионейробластома. Она встречается крайне редко и ее выделяют в отдельную онкологическую болезнь.
Медуллобластома
Подобная нейробластома у детей возникает в мозжечковой области головного мозга. Она не подлежит хирургическому лечению. Эта форма развивается очень быстро. Из-за увеличения новообразования у ребенка нарушается координация движений.
Симпатобластома
Такая нейробластома у детей развивается в надпочечниках и в тканях симпатический нервной системы. Возникает и у младенцев после рождения, и у плода в утробе женщины на третьем триместре.
Ретинобластома
Такая нейробластома у детей локализуется на тканях глазной сетчатки. Симптомы нейробластомы – резкое и беспричинное ухудшение зрения. Если опухоль будет и дальше расти, то в головном мозге появятся метастазы.
Нейрофибросаркома
Подобная нейробластома у детей образуется в симпатическом отделе. Из-за нее появляется много метастаз, которые переходят в кости, лимфатические узлы.
Причины
Не установлены факторы, которые способствуют появлению злокачественного образования и его разрастанию. К основным причинам, согласно мнению врачей и ученых, относятся мутации. Определенную роль играет наследственная предрасположенность. Также влияют инфекционные болезни, которым подвергается женщина во время беременности. Из-за различных патологических явлений могут возникать генетические отклонения. Риск возникновения рака у новорожденного или еще нерожденного ребенка значительно возрастает, если на него воздействуют канцерогены.
Стадии
На первой стадии нейробластомы у детей опухоль не более 5 мм. Метастазы в этот период не появляются. У этой нейробластомы симптомы проявляются крайне редко, поэтому заболевание очень сложно диагностировать.
На второй стадии нефробластомы у детей опухоль возрастает до 1 см. Постепенно поражаются рядом расположенные лимфоузлы.
На третьей стадии нейробластомы симптомы уже будут хорошо заметны. Опухоль активно разрастается и поражает органы на другой стороне тела. Новообразование может увеличиваться до 10 см.
На четвертой стадии признаки нейробластомы у детей проявляются еще и из-за того, что раковые клетки переходят в более отдаленные области тела. На этом этапе возможно появление сразу нескольких опухолей в разных частях организма.
Запись на лечение в онкологический центр
Диагностика и лечение на ранней стадии чаще дает положительный результат, вот почему необходимо как можно раньше записаться на прием в онкологический центр. При нейробластоме у детей прогнозы и результативность терапии будут положительными при раннем обнаружении заболевания.
В любом случае, чем раньше обратиться в клинику, тем больше будет шансов на успех. При первых появлениях симптомов нейробластомы срочно запишитесь к онкологу. Вероятность смертельного исхода полностью зависит от стадии нейробластомы у детей. Если своевременно удалить новообразование и применить радикальные меры, то прогнозы благоприятные. Исключение составляют только случаи, когда поражен мозжечок.
Лечение нейробластомы у детей в Германии
Нейробластома представляет собой эмбриональное злокачественное новообразование, которое возникает в результате мутации незрелых клеток симпатической нервной системы. Наиболее часто данная опухоль возникает в мозговом слое надпочечников, а также в симпатическом стволе позвоночника по обеим его сторонам.
Нейробластома является одним из наиболее агрессивных раковых заболеваний, которое, как правило, появляется у детей в возрасте до 6 лет. У взрослых этот вид опухоли встречается крайне редко. Более того, данный вид рака имеет несколько необычных характерных особенностей: с одной стороны, это быстрорастущее новообразование, способное давать метастазы во все органы жизнедеятельности. С другой стороны, нейробластома имеет способность внезапно регрессировать без всякой видимой причины, вплоть до полнейшего исчезновения без какого-либо терапевтического вмешательства.
Симптомы заболевания
Вся сложность ранней диагностики данной патологии заключается в том, что на начальных стадиях она протекает практически бессимптомно, дети начинают жаловаться только, когда опухоль уже достигла значительных размеров и дала метастазы. И все же родителям стоит обратить внимание на следующие тревожные симптомы:
- Черные круги под глазами
- Быстрая утомляемость, вялость
- Беспричинное повышение температуры тела
- Вздутие живота, поносы, запоры
- Тошнота, рвота, плохой аппетит
- Боли в разных частях тела
Диагностика и лечение нейробластомы у детей в Германии
При подозрении на нейробластому в первую очередь проводится биохимическое исследование мочи, поскольку данное заболевание характеризуется высоким уровнем конечных продуктов обмена катехоломинов: дофамина, адреналина и норадреналина. Этот на первый взгляд простой анализ помогает выявить до 90% всех подобных патологий на их начальной стадии.
Далее, для уточнения размера опухоли, ее локализации, а также степени распространения метастазов назначаются следующие обследования:
- УЗИ органов брюшной полости и малого таза
- Компьютерная, магнитно-резонансная и позитронно-эмиссионная томография (КТ, МРТ, ПЭТ)
- Биопсия с последующими гистологическими исследованиями
- Сцинтиграфия
- Остеосцинтиграфия, необходимая для определения степени поражения костных тканей
- Рентгенография грудной клетки
- Аспирационная биопсия костного мозга и многое другое
Непосредственно лечение нейробластомы у детей в Германии осуществляется комплексно и индивидуального для каждого маленького пациента. Прогноз течения заболевания составляется на основании таких показателей как: возраст ребенка (чем младше ребенок, тем выше вероятность полного выздоровления), стадия развития опухоли (нейробластомы I и II степени, как правило, полностью излечивается), место локализации раковых клеток и т.д.
Радикальное хирургическое удаление нейробластомы возможно в тех случаях, когда опухоль на начальных стадиях достаточно локализирована. Одной их особенностей этого вида рака является то, что микроскопические остатки новообразования редко дают метастазы. Таким образом, для излечения пациента достаточно одной операции с последующим наблюдением.
Химиотерапия представляет собой один из самых действенных способов борьбы с раковыми клетками. Обычно она назначается после хирургического вмешательства или, при наличии распространенного процесса, вместо него. На сегодняшний день в Германии используется новое поколение препаратов высокой эффективности: платины, ифисфамид, эпиподофилотоксины, адрибластин и т.д.
Лучевая терапия. Решение о применении лучевой терапии принимается индивидуально для каждого ребенка, с учетом возможного вреда данной процедуры для дальнейшего развития растущего организма. Как правило, облучения применяется при нерадикальном хирургическом удалении опухоли, малой эффективности химиотерапии, а также при неоперабельной или метастатической опухоли.
Терапия радиоактивным йодом (MIBG). Данный вид лечения представляет собой внутреннее облучение препаратами радиоактивного йода, который локально накапливается в опухоли, уничтожая раковые клетки.
Иммуннотерапия – это методика пробуждения собственной иммунной системы ребенка, которая активно включается в борьбу со злокачественными новообразованиями.
«В Сант Жоан де Деу нашему сыну поставили диагноз и лечили нейробластому, и уже через месяц мы смогли вернуться домой»
Даниилу четыре года, и он приехал из Украины для лечения нейробластомы в Испанию, в Барселонский госпиталь Сант Жоан де Деу.
Нейробластома — это опухоль, которая возникает в вегетативной нервной системе, что позволяет ей выживать в родовом канале, и, которая, наиболее часто возникает у детей в первые 5 лет жизни.
В Сант Жоан де Деу нашему сыну поставили диагноз и лечили нейробластому, и уже через месяц мы смогли вернуться домой. Когда мы рассказали об этом семье и друзьям, им это показалось невероятным. В нашей стране мы потратили несколько месяцев на то, чтобы выяснить, что случилось с Даниилом, и никто не мог нам этого сказать, несмотря на то, что ему провели много обследований, — рассказывает Таня (мама мальчика) с видимым облегчением.
Семья Даниила приехала в Барселону 6 апреля из Украины. Через 14 дней, после обследований и постановки диагноза, 20 апреля — Даниила положили в операционную, и команда хирургов по онкологии удалила опухоль. Клеток опухоли больше не осталось. Доктор Жауме Мора и команда Отделения онкологии смогли определить тип нейробластомы у Даниила и, проанализировав биологические характеристики опухоли, решили, что у него нет необходимости в дополнительном лечении.
Несколько лет назад исследовательская группа по опухолям развития в Госпитале Сант Жоан де Деу во главе с Жауме Мора определила несколько генетических маркеров, которые позволяют прогнозировать агрессивность каждой нейробластомы всего за 24 часа, чтобы более точно назначать подходящее лечение.
Наличие этой системы прогнозирования с самого начала является ключом к тому, чтобы не подвергать детей ненужному лечению, — говорит онколог.
Благодаря этой системе, 50% нейробластом могут быть вылечены только неагрессивной хирургией, как это произошло в случае Даниила. Остальные 50% нейробластом очень агрессивны, и для лечения нейробластомы необходимо использовать весь доступный в настоящее время терапевтический арсенал: химиотерапию, хирургическое вмешательство, лучевую терапию и иммунотерапию.
Выбор госпиталя на основании отзывов и рекомендаций других украинских семей
Семья Даниила приняла решение лечить своего сына в Испании в Госпитале Сант Жоан де Деу, так как они получили «очень хорошие рекомендации от других семей из Украины, которые проходили лечение в Барселоне», — вспоминает отец Александр.
Нам сказали, что этот госпиталь специализируется на различных детских опухолях и, в частности, на нейробластоме, и мы долго не думали. Мы не рассматривали другие варианты.
Однако добраться до Барселоны было нелегко. Из-за пандемии COVID-19 многие европейские страны закрыли свои границы, а многие авиакомпании отменили свои рейсы. Но семья не сдалась и решила приехать на машине.
Мы очень боялись, что из-за погоды ухудшится здоровье Даниила и что опухоль распространится, — вспоминает мама мальчика.
Всем троим удалось без проблем покинуть Украину, но они не смогли пересечь польскую границу и после нескольких попыток были вынуждены вернуться в свою страну. В отчаянии, они пытались стучать во все двери, пока один бизнесмен не предоставил в их распоряжение частный самолет, чтобы отвезти их из Киева во Франкфурт. Оказавшись в Германии, они вылетели в Барселону.
65 семей со всего мира привозят детей для лечения нейробластомы в Сант Жоан де Деу
Все больше и больше семей со всего мира привозят своих детей в Госпиталь Сант Жоан де Деу для лечения нейробластомы, опухоли, для которой существуют различные направления исследований и лечения.
В 2019 году 65 человек приехали для лечения нейробластомы в Испанию, в основном, из Китая, а также из Австралии, Аргентины, России, Германии и Южной Африки.
Большинство из этих семей приезжают для проведения иммунотерапии последнего поколения (naxitamab и omburtamab), которая доступна в Европе только в этом госпитале. Результаты исследований, проведенных за последние 3 года в Сант Жоан де Деу, демонстрируют выживаемость для пациентов с нейробластомой высокого риска, превышающую 85%, и для пациентов с рецидивом или заболеванием, невосприимчивым к традиционному лечению, возможность излечения.
Как мамы объединились и основали фонд против рака
Лечение
Мария: У нас доступны не все существующие виды диагностики. Некоторые родители только из информации в нашей группе узнавали про MIBG — исследование с радиоактивным йодом, которое обязательно по протоколу лечения. Родители говорили, что их врач об этом не упоминал. Когда такое происходит, родители начинают копать дальше. Они приезжают на консультацию в Москву в центр высокого уровня, им назначают этот анализ, а они в шоке: его нужно было делать постоянно каждые три месяца. В такие моменты я думала: значит, все не зря, ребенок получит полное обследование. Мы делаем правильное дело.
Детей в России лечат по двум протоколам: американскому и немецкому — своего у нас нет. Иногда часть необходимых по протоколу анализов просто технически невозможно сделать. Мы начали с этим бороться: с нашей подачи в Центре имени Димы Рогачева введен специфический для нейробластомы анализ мочи на катехоламины. Мы также проводим акцию «Йод круглый год». Производство очень важного для диагностики нейробластомы препарата с изотопом йода на два месяца в год уходит на каникулы. Это препарат со сроком годности 13 часов — его нельзя заготовить заранее. В течение двух месяцев дети не могут получить исследование, которое помогает обнаружить отдаленные метастазы: снимок тела ребенка, где светятся метастазы. Простого МРТ и КТ в этих случаях недостаточно.
Психологи говорят — и я это тоже чувствовала, — что связь между родителями и детьми очень сильна, и ребенок чувствует эмоциональное состояние родителей. Когда мама и папа боятся, ребенок ощущает атмосферу стресса и страха. Было много таких моментов, тяжелых разговоров. Я была свидетелем разговора с девочкой, которая винила себя за то, что они в больнице, за то, что мама плачет. Она считала себя плохой, потому что болеет: «Лучше бы я умерла, вам всем будет хорошо от этого».
При этом отделение детской онкологии — это не слезы и боль целыми днями. Это игры, смех: дети прикольные, веселые; в больницу часто приходят аниматоры, клоуны, знаменитости. Это такая парадоксальная атмосфера. С одной стороны — риск смерти, который висит в воздухе. Все держат в голове, что у любого ребенка, даже с хорошим прогнозом, что-то может пойти не так, и он может умереть. А с другой стороны, это такое детское жизнелюбие и сумасшедшая энергетика — что-то невероятное. Несмотря на близость смерти, жизни там больше.
Юлия: Главным открытием последних двух лет для меня стало то, что я в корне неверно оценивала болезнь на первых этапах нашего лечения. Успокаивала себя тем, что в итоге смогу навсегда вычеркнуть нейробластому из памяти. Сейчас я понимаю, что мы связаны с диагнозом на всю жизнь, несмотря на исход. И надо просто смириться с этим. Да, это часть нашей жизни, и она страшная. Да, у моего ребенка рак, я этого никогда не скрываю и порой ловлю себя на том, что излишне откровенна с людьми. Наверное, страшно, что я говорю об этом буднично. Но, кажется, внутренне я с этим примирилась — и от этого мне намного легче.
Не просто объяснить, что мы пять лет живем с диагнозом, и ребенок с раком четвертой стадии ходит в школу, что у него нормальная жизнь практически без ограничений. Уже постфактум я понимаю, что люди в шоке. Но такая реакция понятна: я знаю, каково это — услышать такое в нашем обществе, стигматизированном темой рака. Мы не привыкли видеть условно нездоровых людей среди нас, не привыкли говорить о них буднично. Мы знаем, что где-то это есть, но можем не знать, что девочка, которая живет с нами в одном подъезде, не гуляет, потому что не может спуститься на инвалидной коляске по лестнице в подъезде. Или мальчик с диагнозом рак не выходит из дома, потому что боится подхватить на улице вирусы. С тяжелым диагнозом ты приобретаешь еще кучу проблем, которых не должно быть в цивилизованном обществе со всесторонней поддержкой. У нас, кроме основного заболевания, приходится бороться со стигмами, о которых говорят из каждого утюга.
Я совершила много ошибок, потому что мы долго не рассказывали о диагнозе широкому кругу друзей и знакомых. Весь первый год болезни мы лечились и сидели дома. Мы не приглашали к себе друзей, не ходили в гости сами. Мы думали, это просто черная полоса. Она закончится, и наступит белая — в которой ничего больше не будет напоминать о диагнозе. Я убеждена, что ребенку надо знать про свою болезнь: для каждого возраста есть свое объяснение. Главное, чтобы было поменьше секретов, таинственного чего-то, что ты не можешь объяснить. Дети прекрасно все чувствуют.
Сейчас мы дошли до продвинутого уровня сознательности. Парень у нас очень контактный: весь район — это его друзья, у него везде товарищи. Ребенок знает про свой диагноз, и так как он живет обычной нормальной жизнью, спокойно может рассказать своим одноклассникам и друзьям, что ездил на обследование. Недавно я застала во дворе такую картину: он поднял майку и хвалился своим крутым, на весь живот, шрамом. Звучит это, наверное, диковато, но мы свыклись с тем, что нейробластома — это часть нашей жизни, нам приходится с ней сосуществовать. Кажется, что мы постоянно бежим с ней наперегонки, и пока нам удается ее опередить.
Лечение нейробластомы в Израиле
Нейробластома является редким видом рака, который развивается в части периферической нервной системы (нервы, которые отходят от ЦНС и соединяются с другими органами и частями тела). Так как определенные клетки периферической нервной системы сосредоточены в надпочечниках, нейробластома часто начинает расти именно там.
Нейробластома развивается в очень ранних формах нервных клеток, которые обычно обнаруживаются у развивающегося ребенка. Именно поэтому у детей на начальном этапе жизни может развиться этот рак. По сути, нейробластома — это рак, который чаще всего обнаруживается у младенцев. Раковые опухоли обычно возникают в области живота, шеи, груди, таза и надпочечников. Нейробластома имеет свойство поражать другие части тела, в том числе кости.
На начальных стадиях болезнь протекает бессимптомно, ее обнаруживают случайно, при проведении рентгена или УЗИ по другой причине. Нейробластома дает о себе знать, когда опухоль выросла, и начались метастазы. Внешне это выражается в припухлости живота, увеличении лимфоузлов, пальпации припухлости в районе живота или шеи. Возможны затруднения дыхания или мочеиспускания.
Общие симптомы нейробластомы на поздней стадии:
-
Общая слабость, вялость, недомогание, сонливость
-
Постоянно повышенная температура и обильное потовыделение
-
Вздутый живот
-
Расстройства ЖКТ (постоянные поносы или наоборот, запоры)
-
Резкая потеря веса из-за отсутствия аппетита
-
Сильные боли в костях и суставах
Классификация стадий нейробластомы
1 стадия — опухоль полностью удалена хирургически без факторов риска, находилась в одной анатомической зоне
2а стадия — опухоль удалена не полностью, рост опухоли происходит только с одной стороны от позвоночника, лимфатические узлы не поражены
2b стадия — опухоль удалена частично или полностью. В той же части со стороны позвоночника, где расположена опухоль, лимфоузлы поражены.
3 стадия — частично удаленная опухоль, которая начала рост или поразила лимфоузлы на противоположной стороне позвоночного столба
4 стадия — опухоль дала отдаленные метастазы
4s стадия — только у детей до 18 месяцев, метастазы только в коже, печени и костном мозге
Диагностика нейробластомы
-
Осмотр и консультация детского онколога
-
Анализы мочи и крови
-
Пункция спинного мозга
-
МРТ, КТ, УЗИ
-
Биопсия клеток опухоли и анализ на мутацию гена N-MYC
-
Сцинтиграфия костей
Лечение нейробластомы
-
Удаление опухоли хирургическим методом
-
Радиотерапия
-
Полихимиотерапия и цитостатик
-
Пересадка костного мозга
-
Таргетная лучевая терапия (используется радиоактивный йод)
-
Иммунотерапия при помощи новейшего препарата UNITUXIN (блокировка клеток опухоли для предотвращения их роста и развития)
Нейробластома у детей | Этапы, лечение и прогноз
Причины нейробластомы
Большинство клеток нейробластомы имеют аномалии, связанные с определенной хромосомой (хромосома № 1), а более злокачественные опухоли часто имеют несколько копий онкогена MYCN в опухолевых клетках, но также может присутствовать ряд других генетических аномалий. .
Вероятность наличия заболевания у будущего брата или сестры ребенка с нейробластомой составляет около 1 процента.
В настоящее время проводятся исследования, чтобы определить, может ли воздействие токсичных веществ, загрязнителей окружающей среды или радиации на мать во время беременности быть связано с развитием болезни.
Симптомы нейробластомы
Симптомы нейробластомы сильно различаются в зависимости от размера, локализации и распространения опухоли; однако наиболее частые симптомы включают:
- Новообразование в брюшной полости, ощущаемое во время осмотра или видимое как вздутие живота
- Неконтролируемое движение глаз, вызванное опухолью
- Отек и синяк в области вокруг глаз, вызванные метастазами (распространение опухоли)
- Сдавление почки или мочевого пузыря опухолью может вызвать изменения мочеиспускания
- Боль, хромота или слабость могут быть связаны с поражением костей
- Анемия или синяк могут присутствовать при поражении костного мозга
- Паралич и слабость могут присутствовать при поражении спинного мозга
- Может присутствовать диарея, вызванная веществом, продуцируемым опухолью (вазоактивным кишечным пептидом или VIP)
- Лихорадка
- Высокое кровяное давление и учащенное сердцебиение могут возникать в зависимости от расположения опухоли и органов, которые опухоль сжимает
Диагностика нейробластомы
В некоторых случаях нейробластома может быть обнаружена до рождения с помощью ультразвукового исследования плода.Однако по большей части необходимо провести полное медицинское и физическое обследование, а также выполнить большое количество диагностических тестов и процедур. Сюда могут входить:
- Анализы крови — Они должны включать общий анализ крови, биохимический анализ крови, а также функциональные пробы почек и печени.
- Определение уровней экскреции катехоламинов в моче и плазме. — Эти уровни обычно выше нормы из-за образования опухоли.
- Множественные исследования изображений — Они выполняются для оценки первичной опухоли и определения степени и местоположения любых метастазов.
- Ультрасонография — Этот метод визуализации использует высокочастотные звуковые волны и компьютер для создания изображений кровеносных сосудов, тканей и органов. Он используется для просмотра функций внутренних органов и оценки кровотока по различным сосудам. Часто это первый тест для выявления опухоли брюшной полости.
- Компьютерная томография (также называемая компьютерной томографией или компьютерной томографией) — это процедура диагностической визуализации, в которой используется комбинация рентгеновских лучей и компьютерных технологий для получения изображений поперечного сечения тела. Компьютерная томография показывает подробные изображения любой части тела, включая кости, мышцы, жир и органы. КТ-сканирование более детализировано, чем стандартные рентгеновские снимки.
- Магнитно-резонансная томография (МРТ) — В этой процедуре используется комбинация больших магнитов, радиочастоты и компьютера для получения подробных изображений органов и структур внутри тела.
- Сканирование костей — это рентгеновские снимки кости, которые делаются после того, как введенный краситель поглощается костной тканью. Сканирование костей используется для обнаружения опухолей и аномалий костей.
- Сканы MIBG — MIBG — это вещество, избирательно поглощаемое клетками нейробластомы. MIBG помечен небольшим количеством радиоактивного йода, который затем может быть локализован в теле пациента с помощью сканирования ядерной медицины. Это сканирование показывает расположение опухолей в теле пациента.
- Биопсия и / или аспирация костного мозга — Берут небольшое количество жидкости и ткани костного мозга, обычно из тазовых костей, для дальнейшего изучения количества, размера и зрелости клеток крови и / или аномальных клеток.
- Биопсия первичной опухоли и / или метастатических очагов
Стадии нейробластомы
Диагностика нейробластомы включает определение стадий и классификацию заболевания, чтобы можно было определить стратегии лечения и сделать прогноз.Различные стадии, классифицированные Международной системой определения стадий нейробластомы (INSS), описаны ниже:
- Стадия 1 включает опухоль, которая не пересекает среднюю линию тела. Опухоль полностью резецирована (удалена) и не распространилась на другие участки тела. В лимфатических узлах на той же стороне тела, что и опухоль, раковые клетки отсутствуют.
- Стадия 2A включает опухоль, которая не пересекает среднюю линию тела.Хотя вся видимая опухоль удалена, удаление опухоли не завершено. Эта стадия опухоли не распространилась на другие участки тела, а в лимфатических узлах на той же стороне, что и опухоль, опухолевые клетки отсутствуют.
- Стадия 2B включает опухоль, которая может быть удалена полностью или не полностью, но не распространилась на другие части тела. В лимфатических узлах на той же стороне, что и опухоль, опухолевые клетки присутствуют, а на противоположной — нет.
- Стадия 3 включает опухоль, которая пересекает среднюю линию тела и не удалена полностью.В лимфатических узлах могут присутствовать или не присутствовать опухолевые клетки. Эта стадия также включает опухоль, которая не пересекает среднюю линию, но имеет лимфатические узлы на противоположной стороне тела с опухолевыми клетками.
- Стадия 4 включает опухоль, которая метастазировала в отдаленные лимфатические узлы, костный мозг, печень, кожу и / или другие органы (кроме тех, которые определены на стадии 4S).
- Стадия 4S включает опухоль, метастазирующую в печень, кожу и / или костный мозг, но не в кости.Эта стадия обычно встречается у детей младше 1 года.
Лечение нейробластомы
Решения, касающиеся стратегии лечения, должны приниматься совместно родителями и лечащим (-и) врачом (-ями) ребенка. Необходимо учитывать ряд факторов:
- Возраст ребенка, история болезни и общее состояние здоровья
- Степень заболевания
- Толерантность ребенка к определенным лекарствам, процедурам или методам лечения
Лечение включает в себя широкий спектр подходов.В зависимости от индивидуальных обстоятельств эти подходы используются либо по отдельности, либо в комбинации:
- Хирургия. Это делается для удаления первичной опухоли и определения стадии метастазов у пациента.
- Химиотерапия
- Лучевая терапия
- Пересадка крови и костного мозга
- Иммунотерапия
Несмотря на преимущества этих методов лечения, каждое лечение имеет определенные побочные эффекты. Пристальное внимание уделяется этим побочным эффектам и антибиотикам для предотвращения или лечения инфекций.Также предоставляется другая поддерживающая терапия.
Кроме того, постоянно открываются новые методы для улучшения подходов к лечению и уменьшения побочных эффектов.
Прогноз нейробластомы
Как и при любом раке, прогноз и долгосрочное выживание могут сильно различаться. Хотя немедленная медицинская помощь и агрессивная терапия имеют первостепенное значение, прогноз зависит от целого ряда факторов. К ним относятся:
- Степень заболевания
- Размер и расположение опухоли
- Наличие или отсутствие метастазов
- Вид патологии (благоприятный или неблагоприятный)
- Биологические факторы, такие как количество копий на опухолевую клетку онкогена N-myc, который является опухолеспецифическим белком
- Ответ опухоли на терапию
- Переносимость детьми определенных лекарств, процедур и методов лечения
В зависимости от различных прогностических факторов дети относятся к категориям низкого, среднего или высокого риска, и для каждой группы риска были разработаны различные протоколы лечения.
При нынешних методах лечения пациенты с низким риском (стадии 1 и 2) несут более 90 процентов долгосрочной выживаемости, независимо от возраста.
У пациентов из группы повышенного риска и на более поздних стадиях заболевания выживаемость снижается. Лечение детей на более поздних стадиях нейробластомы гораздо более агрессивно, включая химиотерапию, лучевую терапию и трансплантацию крови и костного мозга.
Однако, несмотря на лечение, на более поздних стадиях нейробластомы прогноз гораздо менее оптимистичный.
Последующее наблюдение
Непрерывное последующее наблюдение абсолютно необходимо для определения ответа на лечение, рецидива заболевания и отдаленных эффектов лечения.
Cincinnati Children’s — это международный специализированный центр для лечения детей и молодых людей с нейробластомой высокого риска и с рецидивом нейробластомы. Наши преподаватели возглавляют национальные усилия по разработке новых таргетных методов лечения, иммунологических подходов и трансплантации стволовых клеток.
У нас есть ряд активных схем лечения рецидивирующей нейробластомы.Ознакомьтесь с нашими исследованиями.
Нейробластома — Детство: симптомы и признаки
НА ЭТОЙ СТРАНИЦЕ : Вы узнаете больше об изменениях тела и других вещах, которые могут сигнализировать о проблеме, которая может потребовать медицинской помощи. Используйте меню для просмотра других страниц.
Многие симптомы нейробластомы вызваны давлением опухоли или болью в костях, если рак распространился на кости. Боль в костях может стать причиной хромоты, отказа от ходьбы или утраты возможности ходить.Другие симптомы могут включать:
Шишка или образование в брюшной полости, груди, шее или тазу.
Поражения кожи или узелки под кожей с синими или пурпурными пятнами
Выпуклые глаза и темные круги под глазами, если рак распространился за глаза
Изменения в глазах, такие как черные глаза, опущенное веко, суженный зрачок, проблемы со зрением или изменение цвета радужной оболочки
Боль в груди, затрудненное дыхание или постоянный кашель
Боль в руках, ногах или других костях
Боль в спине или слабость, онемение или паралич ног, если опухоль распространилась на спинной мозг
Лихорадка и анемия, то есть низкий уровень эритроцитов
Постоянная диарея или высокое кровяное давление, вызванные гормонами, выделяемыми опухолью
Вращающие движения глаз и внезапные мышечные подергивания, вероятно, из-за проблем с иммунной системой, вызванных болезнью
Иногда у детей с нейробластомой нет ни одного из этих изменений.Или причиной симптома может быть другое заболевание, не являющееся раком.
Если вас беспокоят какие-либо изменения, которые переживает ваш ребенок, проконсультируйтесь с лечащим врачом. Ваш врач спросит, как долго и как часто ваш ребенок испытывает симптомы, в дополнение к другим вопросам. Это поможет выяснить причину проблемы, которая называется диагностикой.
Если диагностирована нейробластома, облегчение симптомов остается важной частью ухода и лечения.Это может называться паллиативной или поддерживающей терапией. Обязательно поговорите с медицинским персоналом о симптомах, которые испытывает ваш ребенок, включая любые новые симптомы или изменение симптомов.
Следующий раздел в этом руководстве — Диагностика. В нем объясняется, какие тесты могут потребоваться, чтобы узнать больше о причине симптомов. Используйте меню, чтобы выбрать другой раздел для чтения этого руководства.
Нейробластома | NB | MedlinePlus
Что такое нейробластома?
Нейробластома — это тип рака, который формируется в нервных клетках, называемых нейробластами.Нейробласты — это незрелая нервная ткань. Обычно они превращаются в рабочие нервные клетки. Но при нейробластоме они образуют опухоль.
Нейробластома обычно начинается в надпочечниках. У вас есть два надпочечника, по одному на каждой почке. Надпочечники вырабатывают важные гормоны, которые помогают контролировать частоту сердечных сокращений, артериальное давление, уровень сахара в крови и реакцию организма на стресс. Нейробластома также может начаться в области шеи, грудной клетки или спинного мозга.
Что вызывает нейробластому?
Нейробластома вызывается мутациями (изменениями) генов.В большинстве случаев причина мутации неизвестна. В некоторых других случаях мутация передается от родителя к потомку.
Каковы симптомы нейробластомы?
Нейробластома часто начинается в раннем детстве. Иногда это начинается еще до рождения ребенка. Наиболее частые симптомы вызваны давлением опухоли на близлежащие ткани по мере ее роста или распространением рака на кости. Среди них
- Шишка в животе, шее или груди
- Выпуклые глаза
- Темные круги вокруг глаз
- Боль в костях
- Вздутие живота и затрудненное дыхание у младенцев
- Безболезненные синеватые образования под кожей у младенцев
- Невозможность двигать частью тела (паралич)
Как диагностируется нейробластома?
Для диагностики нейробластомы лечащий врач вашего ребенка проведет различные тесты и процедуры, которые могут включать
- История болезни
- Неврологический осмотр
- Визуализирующие обследования, такие как рентген, компьютерная томография, ультразвук, МРТ или MIBG-сканирование.При сканировании MIBG небольшое количество радиоактивного вещества вводится в вену. Он путешествует по кровотоку и прикрепляется к любым клеткам нейробластомы. Сканер обнаруживает клетки.
- Анализы крови и мочи
- Биопсия, при которой образец ткани берется и исследуется под микроскопом
- Аспирация и биопсия костного мозга, при которой костный мозг, кровь и небольшой кусок кости удаляются для исследования
Какие методы лечения нейробластомы?
Лечение нейробластомы включает:
- Наблюдение, также называемое бдительным ожиданием, при котором поставщик медицинских услуг не назначает никакого лечения, пока признаки или симптомы вашего ребенка не появятся или не изменятся
- Хирургия
- Лучевая терапия
- Химиотерапия
- Высокодозная химиотерапия и лучевая терапия с спасением стволовых клеток.Ваш ребенок получит высокие дозы химиотерапии и облучения. Это убивает раковые клетки, но также убивает здоровые клетки. Таким образом, вашему ребенку сделают пересадку стволовых клеток, обычно из его или ее собственных клеток, собранных ранее. Это помогает заменить утраченные здоровые клетки.
- Йод 131-MIBG терапия, лечение радиоактивным йодом. Радиоактивный йод накапливается в клетках нейробластомы и убивает их излучаемой радиацией.
- Таргетная терапия, при которой используются лекарства или другие вещества, которые атакуют определенные раковые клетки с меньшим вредом для нормальных клеток
NIH: Национальный институт рака
Симптомы нейробластомы (NB) | Дети с онкологическими заболеваниями Великобритания
Симптомы, которые могут указывать на нейробластому, включают:
- Потеря апетита
- Усталость
- Боль в костях
- Маленькие шишки синего цвета
- Слабость в ногах
- Вздутие живота
- Затруднение глотания и дыхание
Для диагностики рака нейробластомы могут потребоваться различные тесты и исследования.К ним относятся анализы крови, мочи или костного мозга, рентген, КТ или МРТ и сканирование mIBG (см. Ниже). Эти тесты подтверждают диагноз и помогают врачам определить лучший способ лечения опухоли.
mIBG — это вещество, которое поглощается клетками нейробластомы. Его вводят путем инъекции с небольшим количеством радиоактивного йода, чтобы опухоли можно было увидеть с помощью радиационного сканера. mIBG также можно использовать для доставки лечения непосредственно к опухоли.
Опухолевые клетки берутся с помощью биопсии, чтобы посмотреть на хромосомы и «биологические маркеры» и помочь определить тип и интенсивность необходимого лечения.Если обнаружен определенный уровень маркера MYCN, это указывает на то, что опухоль имеет высокий риск и что лечение должно быть более интенсивным.
Стадия нейробластомы
Стадия рака показывает, насколько далеко он разросся или распространился. Этап важен, потому что он помогает определить лучшее лечение. Существует четыре основных стадии рака нейробластомы:
Стадия 1 означает, что опухоль находится в одной части тела и не распространилась. Его можно полностью удалить хирургическим путем.
Этап 2 разделен на 2A и 2B. В 2А опухоль не может быть полностью удалена хирургическим путем из-за ее размера или положения, но ни в каких лимфатических узлах нет раковых клеток. На стадии 2B полностью удалить опухоль может или невозможно, но она распространилась на близлежащие лимфатические узлы.
Стадия 3 означает, что опухоль не может быть полностью удалена хирургическим путем, и есть либо опухоль с обеих сторон тела (по обе стороны от позвоночника), либо опухоль с одной стороны тела и лимфатические узлы, содержащие раковые клетки с другой.
Стадия 4 означает, что рак распространился на части тела, находящиеся на некотором расстоянии от того места, где он возник.
Stage 4S — особый случай, так как он имеет лучший внешний вид, чем другие ступени. Стадия 4S означает, что ребенок младше одного года на момент постановки диагноза. Опухоль могла распространиться на печень или кожу, но не на кости. И не более 10% клеток костного мозга составляют клетки нейробластомы.
Дети с болезнью 4S стадии почти всегда поправляются при очень небольшом лечении или вообще без лечения.Эти опухоли регрессируют спонтанно или после успешной химиотерапии, которая назначается только в том случае, если опухоль вызывает симптомы. Они полностью исчезают или развиваются в доброкачественную опухоль, называемую ганглионевромой. Многим из этих детей после первоначальных диагностических тестов и обследований потребуется тщательное наблюдение в течение нескольких лет.
Международная группа риска нейробластомы (INRG) разработала новую систему стадирования. Эта система проверяет, присутствуют ли в опухоли определенные «определяемые имиджем факторы риска» до лечения.Эти факторы риска можно обнаружить с помощью сканирования и помочь врачам понять степень заболевания.
Стадия L1 — опухоль локализована и не распространилась на близлежащие жизненно важные структуры. Его можно удалить хирургическим путем.
Стадия L2 — опухоль локализована, но имеет «определяемые с помощью изображения факторы риска» и не может быть безопасно удалена хирургическим путем.
Стадия M — опухоль распространилась на другие части тела.
Стадия MS — опухоль распространилась на кожу, печень и / или костный мозг у детей младше 18 месяцев.Если рак распространился на отдаленные части тела, это называется вторичным или метастатическим раком.
Сохранить
Сохранить
Сохранить
Сохранить
Вернуться к началу
Рецидивирующая и рефрактерная нейробластома — Центр детского рака и заболеваний крови Дана-Фарбер / Бостон
Рецидив нейробластомы относится к возвращению нейробластомы
у пациентов, которые уже прошли курс лечения по поводу заболевания. Примерно
половина детей, которые проходят лечение от нейробластомы высокого риска и достигают
начальная ремиссия вернет болезнь.
Кроме того, примерно у 15 процентов детей из групп высокого риска
нейробластома, опухоль не поддается первичному лечению. Эти дети
говорят, что у них рефрактерная нейробластома. Тактика лечения детей
с рефрактерной нейробластомой аналогична таковой для детей с рецидивом
нейробластома.
Дети и подростки с рецидивом или рефрактерным заболеванием
нейробластому лечат в детском центре Дана-Фарбер / Бостон через нейробластому.
Программа,
одна из крупнейших и наиболее опытных программ детской нейробластомы в
Мир.
Наши специалисты по нейробластоме известны своим лечением
детей с самыми сложными случаями, а также за их опыт в
предоставление специализированного лечения. Мы одни из примерно 10
центры в стране, и первый и единственный центр в Новой Англии, предлагающий терапию MIBG, передовой вариант лечения для
нейробластома, которая доставляет целевое излучение для уничтожения клеток нейробластомы.
Продолжайте читать, чтобы узнать больше о рецидиве нейробластомы,
или посетите нашу нейробластому
страница для более общего обзора нейробластомы.
Каковы симптомы рецидива нейробластомы?
Как и в случае недавно диагностированной нейробластомы,
симптомы рецидива нейробластомы могут сильно различаться в зависимости от размера
и местонахождение опухоли и распространилась ли опухоль.
Хотя нейробластома обычно начинается в брюшной полости,
особенно в тканях надпочечников, это может также начаться в нервных окончаниях.
ткани шеи, груди или таза. Эти опухоли часто распространяются (метастазируют)
в другие части тела, включая лимфатические узлы, печень, кости и кости
костный мозг.
Симптомы рецидива нейробластомы могут включать:
- ан
образование в брюшной полости, которое ощущается во время осмотра или рассматривается как опухоль
живот - увеличено
лимфатические узлы на шее - опухоль
и синяки вокруг глаз - необъяснимое
лихорадка, боль в костях или хромота, вызванные поражением костей или костного мозга - слабость
или паралич, вызванный сдавлением спинного мозга опухолью - вес
потеря или плохой аппетит - неконтролируемый
движения глаз или ног, вызванные аутоиммунным ответом на опухоль, могут протекать бессимптомно и быть
обнаружено сканированием, сделанным как обычная проверка
Как диагностируется рецидив нейробластомы?
Чтобы поставить диагноз рецидива нейробластомы, ваш врач
можем заказать различные тесты, в том числе:
- изображения
исследования, такие как компьютерная томография (КТ или CAT), магнитная
сканирование с помощью резонансной томографии (МРТ) или костей для оценки опухоли и
определить степень и расположение метастазов - метаиодобензилгуанидин
(MIBG) сканирование, при котором используется радиоактивный химикат, который поглощается большинством
нейробластомы и специализированный сканер для определения наличия
нейробластома - кость
биопсия костного мозга и / или аспирация, чтобы определить, являются ли клетки нейробластомы
распространились на костный мозг - моча
тест для измерения конкретных химических веществ, вырабатываемых клетками нейробластомы - кровь
анализы, включая общий анализ крови, биохимический анализ крови, а также анализ почек и
функциональные пробы печени
В некоторых случаях ваш врач может также назначить биопсию опухоли в
какие хирурги или интервенционные радиологи удаляют часть
опухоль или вся опухоль, в зависимости от расположения и размера опухоли.Педиатрический
патологи проанализируют опухоль, и будут проведены другие важные анализы, чтобы
определить биологию опухоли, например, генетические исследования для поиска генов, которые могут
быть нацеленным на использование новых препаратов
После завершения всех анализов врачи смогут
наметьте лучшие варианты лечения.
Как лечится рецидивирующая или рефрактерная нейробластома?
Стандартного лечения рецидивирующей нейробластомы не существует.
Скорее, наш подход к лечению индивидуален для каждого пациента в зависимости от
несколько факторов, в том числе:
- Степень рецидива
- период времени от предшествующей обработки
- вид предварительной обработки
Варианты лечения рецидивирующей нейробластомы включают:
- MIBG-терапия с использованием радиоактивного изотопа,
легко абсорбируется большинством нейробластом и может использоваться
для обнаружения нейробластомы в организме или для доставки радиации, чтобы убить
клетки нейробластомы - химиотерапия, обычно с использованием комбинации
химиотерапевтические агенты, не используемые для лечения впервые выявленной нейробластомы - Иммунотерапия, обычно проводимая в сочетании с химиотерапией, с использованием унитуксина (динутуксимаба), антитела, которое связывается с поверхностью клеток нейробластомы
Мы также предлагаем инновационные клинические испытания экспериментальных агентов (Фаза 1 или
2) для детей с рецидивирующей или рецидивирующей нейробластомой.Некоторые из них были
запущены нашими врачами, в то время как другие доступны через наши
участие в совместных группах, таких как Новые подходы к терапии нейробластомы
(NANT), Детская онкологическая группа (COG) и педиатрическая
Консорциум исследователей онкологической экспериментальной терапии (POETIC).
Если у вас есть вопросы
или вам нужен совет о том, подойдет ли конкретное испытание для вашего
ребенок, отправьте электронное письмо нашей команде клинических испытаний в Clinicaltrials @ danafarberbostonchildrens.орг. Мы можем помочь вам сориентироваться в
опции.
Каковы долгосрочные перспективы у детей с рецидивом нейробластомы?
В настоящее время очень сложно вылечить рецидивирующую нейробластому высокого риска. У некоторых пациентов это можно лечить как хроническое заболевание.
Какие исследования проводятся в отношении рецидивирующей или рефрактерной нейробластомы?
Исследования являются главным приоритетом в Dana-Farber / Boston Children’s,
и наши врачи постоянно работают над переводом лабораторных данных в
клиническая терапия.
Возможно, ваш ребенок будет иметь право на
участвовать в одном из текущих клинических испытаний программы нейробластомы. Помимо запуска наших
собственные клинические испытания, мы также предлагаем большинство исследований фазы I в Новой Англии для
дети с рецидивом болезни через Детскую онкологическую группу и
консорциум «Новые подходы к терапии нейробластомы» (NANT).
Наши текущие исследовательские усилия сосредоточены на улучшении общепринятых методов лечения.
для вновь диагностированной и рецидивирующей или рецидивирующей нейробластомы изучение
генетические причины заболевания и разработка новых методов лечения.Например,
недавние лабораторные исследования и исследования на животных, проведенные исследователями из Дана-Фарбер / Бостон
Дети сосредоточились на способах противодействия усилению MYCN,
одна из наиболее распространенных генетических особенностей агрессивных нейробластом.
Наши исследователи также
разоблачая взаимосвязь между нейробластомой и геном ALK. Мы
работают над методами лечения, направленными на этот ген, и могут улучшить лечение новых
диагностированная и рецидивирующая нейробластома.
Нейробластома
Что такое нейробластома?
Нейробластома — это рак, который начинается в молодых нервных клетках, называемых нейробластами. У здорового ребенка эти клетки становятся нервами, контролирующими такие функции, как сердцебиение и кровяное давление. В нейробластоме некоторые нейробласты не созревают. Вместо этого они превращаются в опухоли.
Врачи не знают, что вызывает изменения в клетках, которые приводят к этому заболеванию.
Многие семьи никогда не слышали о нейробластоме до ее развития у ребенка.Доктора нашей программы по нейробластоме известны во всем мире своими услугами по лечению младенцев, детей, подростков и молодых людей с этим заболеванием.
Программа по нейробластоме является частью нашего Центра рака и заболеваний крови Детского центра Сиэтла. Если вы хотите записаться на прием, попросите вашего основного лечащего врача направить вас.
Если у вас есть направление или вы хотите получить второе мнение, позвоните в центр по телефону 206-987-2106.
Провайдеры, узнайте, как направить пациента.
Почему выбирают Seattle Children’s для лечения нейробластомы?
- Наши врачи помогают устанавливать национальные стандарты лечения нейробластомы.Они являются мировыми лидерами в разработке новых методов лечения детей на всех стадиях и уровнях риска заболевания. Уровень риска означает, насколько сложно лечить нейробластому.
- Джули Р. Пак — бывший председатель Научного комитета по нейробластоме Детской онкологической группы (COG), всемирной организации специалистов по детскому раку.
- Лечение детей с нейробластомой высокого риска изменилось по всей Северной Америке в результате национального исследования COG, проведенного Парк.Исследование показало, что 2 трансплантации костного мозга плюс иммунотерапия значительно улучшили выживаемость детей с нейробластомой высокого риска. Она также провела многоцентровое исследование COG, которое привело к принятию нового режима химиотерапии в качестве первого метода лечения пациентов с нейробластомой высокого риска.
- Кроме того, Парк сыграл ключевую роль в разработке комбинированного химиоиммунотерапевтического лечения, которое улучшило результаты для детей с нейробластомой, которая плохо реагирует на раннее лечение (рефрактерная) или возвращается (рецидивирующая).
- Если лечение вашего ребенка включает пересадку костного мозга, мы выполняем пересадку здесь, в Seattle Children’s, в тесном сотрудничестве с нашим партнером Фредом Хатчем. Фред Хатч стал пионером в области трансплантации костного мозга и является одним из крупнейших центров трансплантации в мире.
Seattle Children’s — единственный центр на северо-западе Тихого океана, который принадлежит NANT (Новые подходы к терапии нейробластомы). NANT работает над поиском новых методов лечения пациентов с нейробластомой, которая плохо контролируется лечением или возвращается.Д-р Джули Р. Парк возглавляет NANT, а д-р Навин Пинто — ведущий исследователь клинических испытаний NANT в Детском центре Сиэтла.
Являясь лидером в исследованиях нейробластомы, мы можем предложить новейшие методы лечения, изучаемые в ходе клинических испытаний. Новейшие методы лечения (фаза 1) особенно важны, если у вашего ребенка нейробластома:
- Высокий риск
- Устойчив к лечению
- Возвращается после лечения
В настоящее время в Seattle Children’s проводятся исследования:
- Перепрограммирование Т-клеток организма, борющихся с инфекциями, для поиска и уничтожения клеток нейробластомы.Узнайте больше о клинических испытаниях фазы 1 STRIvE и ENCIT-01. У нас есть один из крупнейших в стране испытаний иммунотерапии CAR Т-клетками для детей и молодых людей.
- Способ пройти лучевую терапию внутрь тела вашего ребенка и проникнуть в его раковые клетки через кровоток. Узнайте больше о I-131-MIBG.
- Новые смеси противоопухолевых (химиотерапевтических) препаратов.
- Сочетание таргетной терапии с химиотерапией или лучевой терапией.
- Исследования по выявлению биомаркеров, которые могут привести к новым целевым методам лечения некоторых форм нейробластомы.
- Наша специальность — лечение детских болезней, помогая им вырасти здоровыми и продуктивными взрослыми.
- Команда заботливых экспертов сосредоточится на вашем ребенке в целом. Мы не просто лечим их рак.
- При необходимости ваш ребенок будет получать помощь от специалистов по питанию, обезболиванию, аптеке, паллиативной помощи, физиотерапии и эмоциональному здоровью.Узнайте больше о поддерживающей терапии, которую мы предлагаем.
- Дети не реагируют на болезни, боль и лекарства так, как взрослые. Они нуждаются в уходе, разработанном специально для них, и заслуживают его. Наши эксперты сосредотачиваются на том, как сегодняшнее лечение повлияет на растущее тело в будущем. Мы планируем лечение вашего ребенка на основе многолетнего опыта и новейших исследований в отношении того, что лучше всего и наиболее безопасно для детей.
- Мы знаем, что подростки и молодые люди, больные раком, сталкиваются с другими проблемами, чем маленькие дети.Наша программа по борьбе с раком для подростков и молодых взрослых ориентирована на их потребности, которые могут включать сохранение фертильности.
- Диагноз нейробластома может вызывать опасения. Мы помогаем сразу же предпринять позитивные шаги, предлагая приём в течение 1–3 дней детям, у которых может быть рак. Если потребности не являются срочными, новых пациентов можно осмотреть через 1-2 недели.
- Во время посещений мы находим время, чтобы объяснить состояние вашего ребенка.Мы поможем вам полностью понять варианты лечения и сделать выбор, который подходит вашей семье.
- Наши врачи, медсестры, специалисты по детской жизни и социальные работники помогают вашему ребенку и вашей семье преодолеть трудности, связанные с их болезнью. Мы подключаем вас к ресурсам сообщества и группам поддержки.
- В Seattle Children’s мы работаем со многими детьми и семьями со всего Северо-Запада и за его пределами. Независимо от того, живете ли вы поблизости или далеко, мы можем помочь с финансовыми консультациями, обучением, размещением, транспортом, услугами переводчика и духовной помощью.Прочтите о наших услугах для пациентов и их семей.
Симптомы нейробластомы
В большинстве случаев родители и врачи не знают о наличии заболевания до тех пор, пока опухоли не станут достаточно большими, чтобы их можно было почувствовать или вызвать симптомы.
Симптомы нейробластомы зависят от того, где находится опухоль или опухоли. Чаще всего опухоли нейробластомы начинаются в нервах надпочечников, которые располагаются над почками. Но эти опухоли могут начаться в любой части тела.Грудь, шея, таз и спинной мозг — другие общие места.
Эти симптомы могут быть вызваны нейробластомой или другими проблемами со здоровьем. Проконсультируйтесь с врачом, если у вашего ребенка:
- Шишка, которую можно увидеть или почувствовать
- Боль или слабость в какой-либо части тела
- Увеличенный живот или проблемы с дефекацией
- Чувство усталости, раздражительности или одышки
- Головокружение, дурнота или бледность, чем обычно
- Выпученные глаза или темные круги вокруг глаз
Диагностика нейробластомы
Чтобы поставить диагноз вашему ребенку, врач позвонит:
- Обследование на наличие признаков рака
- Спросите о здоровье вашего ребенка
Врач вашего ребенка также может:
- Проведите анализ крови вашего ребенка, чтобы определить уровень химических веществ, которые вырабатываются или повышаются при нейробластоме.
- Спросите о мышлении и движениях вашего ребенка.
- Сделайте простые тесты, чтобы проверить их мышцы, рефлексы и координацию. Они сообщают врачу о проблемах с нервной системой вашего ребенка.
Если у вашего ребенка может быть нейробластома, другие тесты помогут определить уровень риска и распространилась ли она.
Уровни риска и стадии нейробластомы
Врачи определяют уровень риска и стадию рака у вашего ребенка, чтобы спланировать наилучшее лечение.
Уровень риска означает, насколько сложно лечить нейробластому.
Нейробластома низкого и среднего риска имеет хорошие шансы на излечение. Нейробластому высокого риска вылечить очень сложно.
Группа риска основана на:
- Возраст вашего ребенка, в котором врачи диагностируют болезнь
- Стадия болезни
- Особенности раковых клеток
Врач вашего ребенка объяснит уровень риска для вашего ребенка.
Важно выяснить, есть ли рак только в одном месте или распространился. Этот процесс называется постановкой.
Этапы основаны на том, что:
- Есть опухоли более чем в 1 месте
- Хирурги могут удалить все видимые опухоли
- Рак распространился и где
- Рак поражает их лимфатические узлы
Чтобы определить стадию нейробластомы вашего ребенка и спланировать оптимальное лечение, врачи:
- Возьмите небольшой образец ткани для проверки под микроскопом.Это называется аспирацией костного мозга или биопсией. Он показывает, распространилась ли нейробластома на мягкую внутреннюю часть кости (костный мозг).
- Сделайте снимки внутри тела ребенка (визуализирующие исследования), чтобы найти опухоли или места, где активен рак. Фотографии могут быть изготовлены с использованием:
- Рентгеновские снимки
- КТ (компьютерная томография)
- МРТ (магнитно-резонансная томография) сканирование
- MIBG (метайодобензилгуанидин) сканирование
- Сканирование позитронно-эмиссионной томографии (ПЭТ)
Варианты лечения нейробластомы
Наша цель — помочь вашему ребенку победить болезнь и добиться благополучия.Каждый участник программы нейробластомы работает над тем, чтобы вылечить болезнь вашего ребенка, поддержать вашу семью во время лечения, предотвратить серьезные побочные эффекты и обеспечить последующий уход.
У нас есть опыт лечения детей, подростков и молодых людей со всеми уровнями риска и стадиями заболеваний. Лечение вашего ребенка будет зависеть от:
- Относится ли их нейробластома к низкому, среднему или высокому риску
- Насколько хорошо он реагирует на первое лечение
- Рецидивирует ли он после лечения (рецидивирующий)
Предлагаем следующие варианты:
Большинству детей с нейробластомой проводят хирургическое вмешательство.Первой операцией вашего ребенка может быть биопсия. Это означает, что врачи берут небольшой образец опухолевых клеток для проверки на рак.
Врачи удалят как можно больше опухоли. Это зависит от того, где находится рак, и от уровня его риска. Иногда опухоль удаляется во время той же операции, что и биопсия.
У некоторых детей опухоль распространилась на другие части тела или слишком велика для безопасного удаления во время биопсии. В этом случае после биопсии и диагностики ваш ребенок получит химиотерапию, которая поможет контролировать опухоль.Позже хирурги удаляют как можно большую часть опухоли. Исследования показали отличные результаты при нейробластоме низкого и среднего риска, даже если не удалить всю опухоль.
Даже когда врачи могут удалить опухоль целиком, они могут подозревать или знать, что раковые клетки все еще находятся в организме вашего ребенка. Они часто используют химиотерапию, облучение или и то, и другое, чтобы убить оставшиеся раковые клетки.
Ваш ребенок получит лекарство, чтобы он уснул без боли (общая анестезия) во время операции.Операция проводится в нашем госпитале в Сиэтле.
Узнайте больше о хирургии для лечения рака в Детском центре Сиэтла.
Общая (системная) химиотерапия означает введение лекарств, которые проходят по всему телу вашего ребенка, чтобы убить раковые клетки. При нейробластоме лекарство, скорее всего, будет введено в вену вашего ребенка. Это называется внутривенной инфузией.
Врачи вашего ребенка могут посоветовать химиотерапию всего тела:
- В качестве основной обработки
- Чтобы уменьшить опухоль перед другим видом лечения, например операцией
- Чтобы убить любые раковые клетки, распространившиеся на другие части тела вашего ребенка
Дети с нейробластомой проходят химиотерапию в нашем кампусе больницы в Сиэтле:
Набор лекарств и продолжительность их приема зависят от типа нейробластомы вашего ребенка.Исследователи изучают новые смеси лекарств, чтобы найти те, которые лучше всего работают против каждого типа нейробластомы.
Узнайте больше о химиотерапии в Детском центре Сиэтла.
Лучевая терапия использует частицы высокой энергии для уничтожения раковых клеток. Машина посылает в тело дозу радиации. Врачи направляют излучение на то место, где они знают или подозревают о раке.
Мы лечим нейробластому с помощью рентгеновских лучей и протонной терапии.Лучшее лучевое лечение для вашего ребенка зависит от его опухоли.
Seattle Children’s может предложить такую форму лечения, при которой радиация попадает в раковые клетки вашего ребенка через кровоток. Этот вид излучения называется терапией I-131-MIBG.
Радиоактивный йод присоединен к химическому веществу под названием MIBG, которое нацелено на опухоли нейробластомы. Ваш ребенок получает этот настой через вену.
Наши врачи работали с исследовательскими группами COG и NANT, чтобы предложить эту терапию детям с нейробластомой высокого риска, которая плохо поддается лечению или которая возвращается. Врачи Seattle Children также изучают, поможет ли терапия I-131-MIBG детям, у которых впервые диагностирована нейробластома высокого риска.
Если у вашего ребенка нейробластома высокого риска, он может получить очень высокие дозы химиотерапевтических препаратов и пересадку собственного костного мозга.Это называется аутотрансплантацией костного мозга.
Высокие дозы химиотерапии лечат опухоли более эффективно, чем низкие дозы химиотерапии. Но лекарства повреждают способность костного мозга производить новые клетки крови. Вот почему вашему ребенку требуется вливание его здоровых клеток, которые были удалены из организма вашего ребенка и сохранены перед высокодозной химиотерапией.
Вторая трансплантация с использованием клеток от здорового донора теперь является частью стандартной терапии для детей с нейробластомой высокого риска.Национальное клиническое исследование COG фазы 3, проведенное доктором Джули Парк, показало, что двойная трансплантация значительно улучшила 3-летнюю выживаемость пациентов.
Мы делаем трансплантации здесь, в Seattle Children’s, в тесном сотрудничестве с нашим партнером Фредом Хатчем. Узнайте больше о нашей программе трансплантации крови и костного мозга у детей.
После трансплантации ваш ребенок получит еще 6 месяцев лечения. Цель состоит в том, чтобы убить любые раковые клетки, которые могут вырасти снова и вызвать возвращение болезни.
Многие из наших пациентов с нейробластомой принимают участие в научных исследованиях наряду со стандартным лечением.Эти исследования называются клиническими испытаниями.
Наше национальное лидерство в исследованиях нейробластомы означает больше возможностей для детей с высоким риском, рефрактерной или рецидивирующей нейробластомой. Эти возможности недоступны в большинстве лечебных центров.
Врач вашего ребенка расскажет вам о любых новых вариантах лечения, которые могут помочь вашему ребенку. Затем вы можете решить, хотите ли вы, чтобы ваш ребенок принял участие в исследовательском исследовании. Это твой выбор.
Последующий уход
Последующее наблюдение важно после окончания лечения, независимо от того, какое лечение получал ваш ребенок.Порядок последующего наблюдения будет зависеть от рака вашего ребенка и его лечения. Большинство детей посещают каждые 3–12 месяцев в течение 5 лет.
Большинство детей поступают в кампус детской больницы Сиэтла для последующего наблюдения. Если вы живете далеко от Сиэтла, ваш ребенок может получить дополнительную помощь у онкологического врача в вашем районе.
Во время последующих посещений мы проверим вашего ребенка на:
- Признаки возвращения нейробластомы
- Последствия, которые могут проявиться через месяцы или годы после лечения
Наша программа для выживших после рака предусматривает долгосрочное наблюдение, чтобы помочь молодым людям оставаться здоровыми после лечения от рака в детстве.
Программа долгосрочного наблюдения для людей, перенесших трансплантацию костного мозга, предлагается в рамках нашего партнерства с Seattle Cancer Care Alliance.
Чего ожидать
Узнайте, как подготовиться и чего ожидать, когда вы придете в Детский центр рака и болезней крови Сиэтла.
Познакомьтесь с вашей командой
Перейти к роли:
Выберите рольГематолог-онкологиВрачи ядерной медициныРадиационный онкологПрофессиональные поставщики медицинских услуг Технологи ядерной медициныРадиационная безопасностьСоциальный работникМедсестра-координатор
Гематологи-онкологи
Нашей программой по нейробластомам руководят врачи, прошедшие специальную подготовку по диагностике, лечению и профилактике заболеваний крови и рака.Эта отрасль медицины называется гематология-онкология.
Вернуться к началу
Врачи ядерной медицины
В нашу команду входят врачи, специально обученные использованию радиоактивных веществ для диагностики, лечения и исследования болезней.
Вернуться к началу
Онколог-радиолог
Наш онколог-радиолог обладает высокой квалификацией в области использования высокоэнергетических лучей для лечения рака, опухолей и других заболеваний.
Вернуться к началу
Провайдеры продвинутой практики
Провайдеры продвинутой практики включают опытных практикующих медсестер (ARNP) и фельдшеров (PA).Они работают в тесном сотрудничестве с врачами и могут оказывать помощь самостоятельно. Эти поставщики услуг ставят диагноз и лечат пациентов, а также могут выписывать лекарства. Во время лечения вашего ребенка они могут отвечать на вопросы, делиться советами и обучать пациентов и их семьи.
Вернуться к началу
Технологи ядерной медицины
Наши технологи ядерной медицины готовят радиоактивный материал.Он используется для создания изображений изнутри тела вашего ребенка. Изображения помогают врачам диагностировать болезнь и отслеживать лечение.
Лиза Алдапе, CNMT, руководитель ПЭТ / КТ ядерной медицины
Вернуться к началу
Сотрудник по радиационной безопасности
Наш специалист по радиационной безопасности наблюдает за безопасным использованием радиации для диагностики и лечения вашего ребенка.Это включает внешнее облучение и терапию I-131-MIBG. Он проверяет уровни радиационного облучения, чтобы защитить безопасность вашего ребенка, семьи и других людей.
Вернуться к началу
Социальный работник
Команда социальных работников Seattle Children’s оказывает эмоциональную и практическую поддержку на протяжении всего лечения вашего ребенка.Команда помогает вашей семье получить необходимые ресурсы. Они координируют уход между медицинской бригадой по нейробластоме, семьями и сообществом.
Вернуться к началу
Координатор медсестер
Наша медсестра-координатор является ключевым контактным лицом для вашей семьи.Она предоставляет образовательные ресурсы, отвечает на вопросы, координирует последующие действия и предоставляет результаты лабораторных исследований.
Вернуться к началу
Запись на прием
Провайдеры, узнайте, как направить пациента.
Телемедицина в Детском центре Сиэтла
Вам могут предложить прием по телемедицине (виртуальный). Узнать больше.
Ссылки по теме
Оплата услуг
Узнайте об оплате ухода в Seattle Children’s, включая страховое покрытие, выставление счетов и финансовую помощь.
Для медицинских работников
Нейробластома — Физиопедия
Определение / Описание
Нейробластома — это форма рака, которая возникает в нервных клетках, особенно в симпатической нервной системе. [1] Рак обнаруживается в примитивных клетках плода или эмбриона, а затем раковые клетки размножаются у маленького ребенка. [2] Рак обычно возникает в следующих областях тела: забрюшинная область, заднее средостение, таз и шея. [3]
Распространенность
Нейробластома чаще всего диагностируется у детей в возрасте до 5 лет, но может быть диагностирована и у детей старшего возраста. [3] Нейробластома является наиболее распространенной формой рака у младенцев в возрасте до одного года и составляет примерно 28% всех онкологических заболеваний у младенцев.Нейробластома является наиболее частой формой смерти от рака в этой популяции, с частотой 65 случаев на миллион младенцев в возрасте до одного года. [4] Эта форма рака у детей является наиболее часто диагностируемой экстракраниальной солидной опухолью. В настоящее время в Соединенных Штатах новые случаи нейробластомы диагностируются у более 500 детей в год. Распространенность немного выше среди кавказцев по сравнению с цветными детьми. [2] По сравнению со всеми другими видами рака у детей, на нейробластому приходится 7 случаев.8% случаев всех онкологических заболеваний у детей во всем мире. [4] Ежегодно диагностируется около 1/100 000 детей. [5]
Этиология / причины
Причина нейробластомы неизвестна, она неинфекционная. Нейробластома иногда может быть связана с генетической связью от родителя или члена семьи. Редко, когда может быть установлена генетическая связь между родителем и ребенком. [1]
Характеристики / Клиническая картина
Нейробластома бывает разных форм в зависимости от места ее проявления и размера опухоли.Представление нейробластомы изменяется, если рак распространился (метастаз), и если опухоль выделяет гормоны. На момент постановки диагноза пациенту клетки нейробластомы уже распространились на другие части тела в 73% случаев. Общие признаки и симптомы пациента включают следующие описания. [6]
Основные признаки и симптомы опухоли:
- Отек : Если лимфатические и кровеносные сосуды заблокированы из-за давления со стороны опухоли, отек будет накапливаться.Накопление отеков является обычным явлением на ногах, а также на мужской мошонке. Закупорка кровеносных сосудов препятствует правильной циркуляции жидкости по телу и обратно к сердцу. [2]
- Изменения кишечника / мочевого пузыря : Опухоль, расположенная рядом с мочевым пузырем или толстой кишкой, может влиять на мочеиспускание и дефекацию. У пациента может наблюдаться увеличение или уменьшение дисфункции кишечника и мочевого пузыря и / или дискомфорт в нижней части живота. [2]
- Отек лица : Опухоли, расположенные на шее возле верхней полой вены, могут вызывать отек в области шеи или головы. Ребенок может жаловаться или демонстрировать трудности с глотанием и дыханием. [2]
- Слабость / Дисфункция движения : У пациента может наблюдаться снижение силы, снижение чувствительности и уменьшение движения из-за опухоли, расположенной рядом с позвоночником, которая оказывает давление на нервный корешок. Если пациент ходит, может отмечаться анталгическая походка.Пациент, который еще не ходит, демонстрирует уменьшение движений конечностей. Близость опухоли к нервному корешку или спинному мозгу может вызвать сдавление спинного мозга, ведущее к радикулопатии. Признаки радикулопатии включают слабость, онемение, покалывание и т. Д., В первую очередь, в распределении дерматома. [2]
- Визуальные изменения : У пациента могут быть опущенные веки (птоз) и уменьшение размера зрачка (миоз) из-за давления на III черепной нерв, оккуломоторный нерв. [2]
- Одышка: У пациента с опухолью, расположенной в грудной полости, может возникнуть нехватка воздуха и затрудненное глотание. [2]
Метастатические опухоли Признаки и симптомы:
- Хромота / боль при ходьбе : Нейробластомы обычно метастазируют в кости и вызывают боль при ходьбе или общую боль в костях. У ребенка с метастазами нейробластомы в кость может наблюдаться анталгическая походка, усиление боли при движении и снижение силы.Если рак распространяется на позвоночник, у пациента может возникнуть слабость, снижение чувствительности и, возможно, даже паралич конечностей из-за давления опухоли на спинной мозг. [2] Более крупные кости — частые места метастазов у младенцев. Пропорционально большие кости включают бедренную кость, плечевую кость и череп. [8] [9]
- Изменения кожного покрова : Кожные изменения, такие как синевато-пурпурные поражения, напоминающие чернику, могут появиться на коже, если нейробластома распространилась на покровную систему. [2]
- Изменения личности: У ребенка могут быть изменения личности, включая утомляемость, раздражительность и общую слабость. Эти изменения могут указывать на то, что нейробластома метастазировала в костный мозг, вызывая снижение количества лейкоцитов, красных кровяных телец и / или количества тромбоцитов. Изменения также могут быть связаны с увеличением кровотечения из небольших порезов или царапин и увеличением числа инфекций. [2] ‘
- Визуальные изменения : Синяки вокруг глаз могут указывать на то, что опухоль распространилась на глазную область.Пациент также может иметь выпученный глаз или глаза. [2] Экхимоз или отек глаза придает вид глаз енота. Такое предлежание часто встречается у детей с опухолями орбитальной области. Предполагается, что метастазирование опухолей в орбитальную область происходит из-за различий в пропорциях у младенцев относительно их больших черепов по сравнению с их скелетом. [9]
Гормональные признаки и симптомы:
Нейробластомы отличаются от многих других форм рака, потому что, хотя это случается редко, они могут выделять гормоны.Гормоны могут вызывать различные изменения, которые называются паранеопластическим синдромом. [9] Предполагаемая причина паранеопластического синдрома связана с гормональными изменениями, вызванными атаками лейкоцитов на здоровое тело. Иммунная система вырабатывает В-клетки, продуцирующие антитела, и Т-лимфоциты, направленные против опухоли. Иммунная система ошибочно атакует тело и мозг, которые по своим характеристикам похожи на опухоль. [10] Опухоли способны вырабатывать гормоны, предшественники гормонов, ферменты и цитокины.Производство этих белков может присутствовать в утробе матери как в эмбриональных, так и в эмбриональных клетках. Однако клетки могут не присутствовать в нормальных взрослых клетках. Эти вещества служат онкомаркерами. Симптомы могут включать следующее: лихорадка, диарея, повышение артериального давления, учащенное сердцебиение, покраснение (покраснение / покраснение) кожи, удары пальцев рук или ног, потеря веса и потоотделение (потливость). [9] [11]
Редким проявлением нейробластомы в категории паранеопластического синдрома является пациент с синдромом танцующих глаз / танцующих ног, также известным как синдром опсоклонуса-миоклонуса-атаксии.Этот синдром включает мышечные спазмы, нескоординированные движения, быстрые движения глаз и затрудненную речь. [1] Предполагаемая причина синдрома опсоклонуса-миоклонуса-атаксии — это попытки иммунных клеток в организме бороться с раком и спутать здоровые клетки, такие как клетки мозга, с опухолевыми клетками. Другими словами, мозг попадает под перекрестный огонь борьбы иммунной системы, что приводит к синдрому опсоклонуса, миоклонии и атаксии. [10]
[12]
Стадии нейробластомы:
Этап 1: Процент детей, которым поставлен диагноз на этом этапе, составляет 21%.
Первичная опухоль локализована и изолирована в одной части тела. Лимфатические узлы с обеих сторон отрицательны на рак. Рак нейробластомы на этой стадии можно удалить хирургическим путем. После удаления опухоли может остаться микроскопическая остаточная раковая ткань. [13]
Стадия 2: Процент детей, которым поставлен диагноз на этой стадии, составляет 15%.
- 2A: Первичная опухоль на этой стадии ограничена одной областью. Однако его нельзя полностью удалить хирургическим путем из-за его большего размера, близости к другим органам или общего расположения.Лимфатические узлы с обеих сторон тела отрицательны на наличие метастазов. [13]
- 2B: Первичная опухоль на этой стадии ограничена одной областью тела. Опухоль может или не может быть полностью удалена хирургическим путем. Лимфатические узлы на той стороне тела, где расположена опухоль, положительны для метастазирования нейробластомы. Лимфатические узлы на противоположной стороне тела отрицательны на метастазы. [13]
Этап 3: Процент детей, которым поставлен диагноз на этом этапе, составляет 17%.
Следующее описание представлений относится к стадии 3. Первое проявление стадии 3 происходит, когда первичная опухоль пересекает область спинного мозга / срединную линию тела. Лимфатические узлы могут иметь или не иметь метастазов. Вторым проявлением стадии 3 может быть первичная опухоль, расположенная на одной стороне тела, в то время как метастазы обнаруживаются в лимфатических узлах на противоположной стороне тела. Третьим представлением стадии 3 может быть первичная опухоль, расположенная на одной стороне тела, в то время как метастазы обнаруживаются с двух сторон в лимфатических узлах. [13]
Стадия 4: Процент детей, которым поставлен диагноз на этой стадии, составляет 41%.
Эта стадия проявления возникает, когда клетки нейробластомы обнаруживаются в дистальных лимфатических узлах, печени, костном мозге или дополнительных органах. [13]
Стадия 4S: Процент детей, которым поставлен диагноз на этой стадии, составляет 6%.
Представление на этой стадии обычно встречается у младенцев. Первичная опухоль изолирована в одной области тела, но опухоль метастазирует в другие области тела, такие как костный мозг, печень или кожу.Костные метастазы в этой категории встречаются редко, менее 10%. [13]
Сопутствующие заболевания
Сопутствующие сопутствующие заболевания нейробластомы включают: Синдром Дауна, генетические аномалии, СПИД, лучевая терапия, химиотерапия и лучевая терапия. [2] Исследования показали, что очаговая узловая гиперплазия печени проявляется примерно через десять лет после постановки диагноза. [14] Органная недостаточность является обычным явлением после лечения нейробластомы, включая печеночную недостаточность, почечную недостаточность, снижение иммунологической резистентности, потерю клеток крови, продуцируемых костным мозгом. [15] Наличие генетической связи не подтверждено. Нейробластома иногда может быть связана с нейрофиброматозом у детей, синдромом Беквита-Видемана и несидиобластозом, состоянием поджелудочной железы. [5]
Дифференциальная диагностика
Рабдомиосаркома и опухоль Вильмса. [11]
Диагностические тесты / лабораторные тесты / лабораторные значения
Если у ребенка есть признаки и симптомы, перечисленные выше, необходимо запланировать медицинский осмотр для дальнейшего обследования.Врачу необходимо будет собрать подробный анамнез, включая медицинский, хирургический, лекарственный и т. Д. Следующие диагностические и лабораторные тесты могут быть назначены для диагностики нейробластомы.
- Анализы крови и мочи позволяют обнаружить нейробластому на наличие катехоламинов. У пациента 9/10 раз будут присутствовать катехоламины или их метаболиты в моче, если они положительны на нейробластому. [7] Катехоламины — это гормоны, выделяемые симпатической нервной системой, и наличие нейробластомы может увеличить количество катехоламинов в моче или крови.Обычными катехоламинами, которые измеряются во время этих тестов, являются HVA (гомованиловая кислота) и VMA (ваниллилминдальная кислота). [2] Анализы крови покажут высокий уровень норадреналина или дофамина, что является обычным признаком у пациентов с нейробластомой. [16]
- MIBG Scan — это радиоактивное сканирование, включающее инъекцию метайодобензилгуанидина в вену пациента с подозрением на нейробластому. Опухоль поглощает соединение, и проводится предварительное сканирование тела, иногда требуется несколько сканирований в течение 1-3 дней.Сканирование обнаруживает и определяет размер нейробластомы. [4]
- Визуализация — это разновидность сканирования, используемая для определения диагноза нейробластомы. Поскольку нейробластома часто диагностируется после того, как она метастазирует в другие области, для определения степени метастазирования можно использовать множественные изображения. [4]
- Биопсия опухоли нейробластомы включает рассечение опухоли, после чего клетки будут исследованы патологом на предмет признаков рака.Биопсия может быть опухолью или костным мозгом. При анализе костного мозга длинная полая игла вводится в грудину или подвздошную кость. Затем клетки анализируются патологом на предмет рака. [15]
Системное участие
Нейробластома, оставленная без лечения, может метастазировать в другие системы организма, упомянутые выше в разделе «Характеристики / клиническая картина». Множественные системы могут быть поражены первичной или метастазирующей опухолью. Лечение нейробластомы, такое как химиотерапия и лучевая терапия, может повлиять на несколько систем.Следующие системы могут быть затронуты, включая: Нервная система, костно-мышечная система, желудочно-кишечный тракт, мочеполовая, сердечно-легочная, репродуктивная и покровная системы. [3]
Медицинский менеджмент
Химиотерапия — это неселективный препарат, который разрушает быстрорастущие воспроизводящиеся клетки на определенных этапах цикла роста. [17] Наиболее распространенными химиотерапевтическими препаратами, используемыми для борьбы с нейробластомой, являются: эпотозид, даунорубицин, карбоплатин и циклофосфамид. [6] Чаще всего химиотерапия назначается внутривенно. Препарат используется при опухолях нейробластомы, расположенных в печени, легких, лимфатических узлах, костном мозге и многих других органах. Химиотерапия чаще всего используется в тандеме с хирургическим вмешательством в качестве неоадъюнктивной или дополнительной терапии. [18]
Лучевая терапия имеет множество целей, включая следующие; разрушение оставшихся опухолевых клеток после операции на опухоли, уменьшение размера опухоли до операции, лечение больших опухолей, на которые может не повлиять химиотерапия, в тандеме с химиотерапией как часть терапии высокими дозами, включая трансплантацию стволовых клеток (нейробластома высокого риска пациентов), и, наконец, для снятия боли. [18] Радиация разрушает раковые клетки, посылая формирующие энергию ионы в раковые клетки, которые вытесняют электроны из атомов. В результате радиация может разрушить раковые клетки или изменить гены. Подобно химиотерапии, радиационные клетки разрушают делящиеся клетки. [17]
Операция может быть выполнена для удаления всей опухоли или ее частей с последующей лучевой или химиотерапией. Опухоли, которые дали метастазы или выросли в области повышенного риска, не могут быть полностью удалены с помощью резекции.Области высокого риска удаления опухоли включают крупные кровеносные сосуды, поражение органов и нервы. [18]
Терапия трансплантацией стволовых клеток используется для пациентов, у которых диагностирована нейробластома высокого риска. Эти пациенты вряд ли поправятся с помощью других методов лечения. Трансплантация стволовых клеток включает сбор собственной крови ребенка для образования новых стволовых клеток. Этот процесс называется аферезом, при котором собранная кровь проходит через машину, которая отделяет стволовые клетки от крови, а затем возвращает кровь обратно в организм ребенка.Затем стволовые клетки сохраняются для использования в будущем. Затем пациента лечат высокими дозами радиации и химиотерапией. После лечения стволовые клетки пациента возвращаются в организм пациента аналогично процессу переливания крови. В течение 3-4 недель стволовые клетки начинают формировать здоровые клетки крови в костном мозге. Во время этого лечения существует высокий риск инфицирования и кровотечения из-за снижения количества тромбоцитов. [18]
Иммунотерапия включает терапию, которая является как пассивной, так и активной.Активная терапия использует текущую иммунную систему для борьбы с уже существующими раковыми клетками. Существуют также противораковые вакцины, предназначенные только для уничтожения раковых клеток. Пассивная иммунотерапия использует искусственные иммунные белки, такие как моноклональные антитела. [17]
Управление физиотерапией
Качество жизни — важная тема, когда речь идет о лечении детей с нейробластомой и любой формой детского рака. Побочные эффекты лечения рака / лекарств (химиотерапия, лучевая терапия и т. Д.) И симптомы рака само по себе может привести к риску следующих опорно-двигательного аппарата и неврологических проблем. [17]
- Неврологические изменения, в том числе (периферическая невропатия и радикулопатия)
- Musculoskeletal изменения (атрофия и контрактура суставов вследствие радиационного фиброза)
- Задержка развития
- Обобщенный эффект снижения выносливости, повышения утомляемости и снижения силы.
Эффекты не ограничиваются физическими потерями, но также включают психосоциальные изменения.При лечении ребенка с нейробластомой и раком учитываются следующие психосоциальные аспекты. [17]
Исследования также обнаружили поздние эффекты рака у детей, включая следующие презентации. [17]
- Сенсорные изменения (изменения зрения и потеря слуха)
- Изменения в развитии (нарушение обучаемости и функциональные нарушения)
- Системные изменения (репродуктивные проблемы, сердечно-легочные заболевания, остеопороз, неравномерный рост конечностей и снижение общего роста)
- Повышенный риск вторичного рака
Приведенные выше презентации важны для скрининга и определения физиотерапевтического лечения ребенка с раком или нейробластомой.Лечебная физкультура должна включать в себя ряд соображений, направленных на устранение ограничений или недостатков конкретного пациента. Когда это возможно, терапевты могут использовать групповую терапию для уменьшения социальной изоляции и получения психосоциальных преимуществ. Реабилитационное лечение Wii может устранить многие недостатки у ребенка с онкологическими заболеваниями, такие как баланс, сила и выносливость. [17]
ACSM (Американский колледж спорта и медицины) рекомендует больным раком выполнять 30-45 минут кардиоупражнений 3-5 дней в неделю.Пациент может ходить, ездить на велосипеде и т. Д., Чтобы развивать сердечно-сосудистую систему, силу и поддерживать функциональную активность. Исследования показали, что пациенты, которые тренируются на этом рекомендуемом уровне, обладают повышенной выносливостью, уменьшением тошноты, уменьшением общей утомляемости и повышением общего качества жизни. [19]
Противопоказания для аэробных упражнений Лабораторные значения: [9]
| Подсчет тромбоцитов | <50,000 / мм3 |
| Гемоглобин | <10 г / дл |
| Подсчет лейкоцитов | <3000 / мм3 |
| Абсолютные гранулоциты | <2500 / мм3 |
В целом, исследования показали, что лечение ПК способствует повышению качества жизни онкологического пациента с неизлечимым или поддающимся лечению диагнозом. [17]
Примеры использования / Примеры использования
ресурсов
Список литературы
- ↑ 1,0 1,1 1,2 Клиника Мэйо: нейробластома. http://www.mayoclinic.com/health/neuroblastoma/DS00780 (по состоянию на 9 марта 2011 г.).
- ↑ 2,00 2,01 2,02 2,03 2,04 2,05 2,06 2,07 2,08 2,09 2,10 2.11 2,12 2,13 2,14 Американское онкологическое общество: нейробластома. http://www./Cancer/Neuroblastoma/DetailedGuide/neuroblastoma-what-is-cancer (по состоянию на 2 марта 2011 г.).
- ↑ 3,0 3,1 3,2 Гудман К.С., Фуллер К.С. Патология: значение для физиотерапевта. 3-е издание. Сент-Луис, Миссури: Saunders Elsevier, 2009.
- ↑ 4,0 4,1 4,2 4,3 Национальный институт рака: нейробластома.http://www.cancer.gov/cancertopics/types/neuroblastoma (по состоянию на 9 марта 2011 г.).
- ↑ 5,0 5,1 Детская исследовательская больница Сент-Джуда: нейробластома. http://www.stjude.org/Medical/neuroblast.htm (по состоянию на 10 марта 2011 г.)
- ↑ 6,0 6,1 Справочный центр Ped-Onc: нейробластома. http://www.ped-onc.org/diseases/neuro.html (по состоянию на 4 марта 2011 г.).
- ↑ 7,0 7,1 Поддержка рака Макмиллана: нейробластома.http://www.macmillan.org.uk/Cancerinformation/Cancertypes/Childrenscancers/Typesofchildrenscancers/Neuroblastoma.aspx (по состоянию на 4 марта 2011 г.).
- ↑ Стеббинс, М. Нейробластома: лечение распространенных злокачественных новообразований у детей. JAAPA 2010; Ноябрьский выпуск. http://www.jaapa.com/neuroblastoma-management-of-a-common-childhood-malignancy/article/189770/ (по состоянию на 4 марта 2011 г.)
- ↑ 9,0 9,1 9,2 9,3 9,4 Гудман, Снайдер.Дифференциальный диагноз для физиотерапевтов: поиск направления. Сент-Луис, штат Миссури. 2007 г.
- ↑ 10,0 10,1 Опсоклонус-миоклонус США и другие страны: что такое синдром опсоклонуса-миоклонуса? http://www.omsusa.org/ (по состоянию на 9 марта 2011 г.)
- ↑ 11,0 11,1 Medscape Ссылка: нейробластома. http://emedicine.

 Есть метастатическое поражение лимфатических узлов с той же стороны тела.
Есть метастатическое поражение лимфатических узлов с той же стороны тела.