|
Инфекция верхних дыхательных путей
|
Шейная лимфаденопатия с небольшой болезненностью или без нее
Гиперемия зева, ринит, кашель
|
Клиническая оценка
|
|
Инфекции ротоглотки (фарингит, стоматит, абсцесс зуба)
|
Только шейная лимфаденопатия (часто болезненная)
Клинически выявленная инфекция ротоглотки
|
Клиническая оценка
|
|
|
Симметричная лимфаденопатия, наиболее типично — в области шеи, реже — в аксиллярных и паховых областях
Лихорадка, гиперемия зева, сильная слабость
Часто — спленомегалия
Характерно для подростков и молодых взрослых
|
Тест на гетерофильные антитела
Иногда — серологический тест на вирус Эпштейна — Барр
|
|
|
Обычно — шейная или надключичная лимфаденопатия, иногда с признаками воспаления или наличием отделяемого
Часто у пациентов с ВИЧ инфекцией
|
Туберкулиновая проба или IGRA (тест на высвобождение гамма интерферона)
Обычно требуется аспирация лимфатического узла или биопсия
|
|
ВИЧ инфекция (первичная инфекция)
|
Генерализованная лимфаденопатия
Обычно — лихорадка, общее недомогание, кожная сыпь, артралгии
Часто — ВИЧ позитивный статус по данным анамнеза или образ жизни, связанный с высоким риском заражения ВИЧ
|
Анализ на антитела к ВИЧ
Иногда — исследование на ВИЧ РНК (при подозрении на раннюю стадию инфекции)
|
|
|
За исключением вторичного сифилиса, только паховая лимфаденопатия (размягченный лимфатический узел или наличие отделяемого позволяют заподозрить сифилитическую лимфогранулему)
Часто — дизурические симптомы, выделения из уретры
Иногда — изменения в области гениталий
При вторичном сифилисе — часто распространенные изменения кожи и слизистых, генеарлизованная лимфаденопатия
|
Прстой герпес — культуральные исследваония
Хламидийные инфекцияии — тесты, основанные на выявлении нуклеиновых кислот
Сифилис — серологические исследования
|
|
|
Обычно — видимое локальное повреждение (или анамнестически установленный факт недавней травмы) дистально от места лимфаденопатии
Иногда — только эритема, болезненность изолированного лимфатического узла (чаще шейного) без явных признаков повреждения лимфатического узла
|
Обычно клиническая оценка
Болезнь кошачьих царапин — исследование титра антител сыворотки
|
|
|
Билатеральная, безболезненая шейная или аксиллярная лимфаденопатия
Иногда — гриппоподобный синдром, гепатоспленомегалия
Часто контакт с кошачьими экскрементами
|
Серологическое тестирование
|
|
|
Факторы риска -(географический регион, контакт)
|
Может быть разной
|
|
|
Слабость, лихорадка, потеря веса, спелномегалия
При остром лейкозе — часто спонтанные гематомы, кровоточивость
|
Общий анализ крови, мазок периферической крови, проточная цитометрия, исследование костного мозга
|
|
|
Безболезненная аденопатия (локальная или генерализованная), лимфатические узлы плотноэластической консистенции, иногда — бугристые
Часто: лихорадка, ночное потоотделение, потеря веса, спелномегалия
|
Биопсия лимфоузла или проточная цитометрия
|
|
Метастазы опухоли (часто головы и шеи, щитовидной железы, молочной железы, легких)
|
Один или несколько безболезненных, локально расположеных лимфатических узлов
Узлы часто плотные, иногда фиксированы к близлежащим тканям
|
Исследования с целью поиска певичной опухоли
|
заболевания соединительной ткани
| ||
|
|
Генерализованная лимфаденопатия
Типичны артриты и артралгии
Иногда — сыпь на скулах, другие кожные изменения
|
Клинические критерии, тесты на антитела
|
|
|
Безболезненная аденопатия (локальная или генерализованная)
Часто — кашель и/или одышка, лихорадка, недомогание, мышечная слабость, потеря веса, артралгии
|
Рентгенография ил КТ грудной полости
При выявлении изменений в легких — биопсия лимфатического узла
|
|
|
Болезненная шейная лимфаденопатия у детей
Лихорадка (часто > 39°С), сыпь на коже туловища,малиновый язык, шелушение кожи стоп, ладоней, вокруг ногтей
|
Клинические критерии
|
|
|
|
Может быть разной
|
Другие состояния
| ||
|
Лекарственные препараты, как аллопуринол, антибиотики (цефалоспорины, пенициллины, сульфониламиды), атенолол, каптоприл, карабмазепин, фенитоин, пириметамини хинидин
|
Прием препарата по данным анамнеза
За исключением фенитоина, реакции по типу сывороточной болезни (сыпь, артрит и/или артралгии, миалгия, лихорадка)
|
Клиническая оценка
|
|
Силиконовые имплантаты молочных желез
|
Локализованная лимфаденопатия
|
Исключение других причин лимфаденопатии
|
Лимфаденопатия. Что делать? | Рак. Клиника. Диагностика. Лечение
Что делать? | Рак. Клиника. Диагностика. Лечение
Проблема дифференциального диагноза лимфаденопатий имеет большое значение для врачей многих специальностей, включая терапевтов общего профиля, гематологов, онкологов, педиатров, хирургов, инфекционистов. К кому обратится больной с увеличенными лимфоузлами — вопрос случая, особенно если учесть, что к увеличению лимфатических узлов приводит множество причин. Однако в большинстве случаев врач общей практики участвует только на первых этапах обследования больного и вскоре обращается к специалисту, обычно онкогематологу. Задача гематолога и любого врача, исследующего больного с лимфаденопатией, — поставить нозологический диагноз. Если врач придерживается позиции «исключить свое», он обречен на частые ошибки. При таком подходе резко сужается диагностический кругозор. Приступая к диагностическому поиску, надо быть готовым к любому заболеванию .
В связи с чрезвычайным разнообразием болезней, проявляющихся увеличением лимфоузлов, любой диагностический алгоритм будет несовершенным. Эффективный дифференциальный диагноз предполагает знание, по крайней мере, основных причин увеличения лимфоузлов. Основная проблема диагностики лимфаденопатий состоит, прежде всего, в сходстве клинической картины опухолевых и неопухолевых лимфаденопатий. Лимфадениты и реактивные гиперплазии лимфоузлов являются важной составляющей синдрома «лимфаденопатий» и занимают большое место в работе гематолога и онколога. По данным исследования в Гематологическом научном центре Минздравсоцразвития России (ГНЦ) неопухолевые лимфаденопатий составляют 30% среди первичных обращений к гематологу по поводу увеличенных лимфатических узлов [7]. Результаты ретроспективного исследования 1000 больных с неопухолевыми лимфаденопатиями показали, что нозологический диагноз устанавливается всего в 50% случаев. Частота выполнения биопсий у больных с неопухолевыми лимфаденопатиями (ЛАП) составила 46%. При этом только у трети подвергнутых биопсии больных с неопухолевыми лимфаденопатиями она имела решающее значение в постановке диагноза.
Эффективный дифференциальный диагноз предполагает знание, по крайней мере, основных причин увеличения лимфоузлов. Основная проблема диагностики лимфаденопатий состоит, прежде всего, в сходстве клинической картины опухолевых и неопухолевых лимфаденопатий. Лимфадениты и реактивные гиперплазии лимфоузлов являются важной составляющей синдрома «лимфаденопатий» и занимают большое место в работе гематолога и онколога. По данным исследования в Гематологическом научном центре Минздравсоцразвития России (ГНЦ) неопухолевые лимфаденопатий составляют 30% среди первичных обращений к гематологу по поводу увеличенных лимфатических узлов [7]. Результаты ретроспективного исследования 1000 больных с неопухолевыми лимфаденопатиями показали, что нозологический диагноз устанавливается всего в 50% случаев. Частота выполнения биопсий у больных с неопухолевыми лимфаденопатиями (ЛАП) составила 46%. При этом только у трети подвергнутых биопсии больных с неопухолевыми лимфаденопатиями она имела решающее значение в постановке диагноза. В остальных случаях морфологическое исследование биопсиро- ванного лимфоузла может констатировать только отсутствие опухоли, но не диагноз. В 10% случаях с исходным диагнозом неопухолевая лимфаденопа- тия при повторной биопсии диагностируются опухоли или неклассифициру- емая редкая патолог ия. Нередко разграничить лимфатическую опухоль и реактивный процесс не удается. Это особенно касается диагностически трудных случаев, пограничных состояний, атипично протекающих лимфопролиферативных процессов. Диагноз в таких случаях устанавливается Тбяыюбф временем.
В остальных случаях морфологическое исследование биопсиро- ванного лимфоузла может констатировать только отсутствие опухоли, но не диагноз. В 10% случаях с исходным диагнозом неопухолевая лимфаденопа- тия при повторной биопсии диагностируются опухоли или неклассифициру- емая редкая патолог ия. Нередко разграничить лимфатическую опухоль и реактивный процесс не удается. Это особенно касается диагностически трудных случаев, пограничных состояний, атипично протекающих лимфопролиферативных процессов. Диагноз в таких случаях устанавливается Тбяыюбф временем.
В данной работе представлены алгоритмы диагиосгики по обследованию и тактике ведения больных с лимфаденопатиями в виде протоколов и рекомендацией с целью улучшения диаг ностики неопушлевых лимфаденопатий. Они основаны на многодетном опыте работы ГНЦ, а также анализе литературы отечественных и зарубежных авторов, посвященной алгоритмам диагностики лимфаденопатий]
Основные понятия, используемые в рекомендациях.
Лимфаденопатия (ЛАП)-увеличение лимфоузлов любой природы.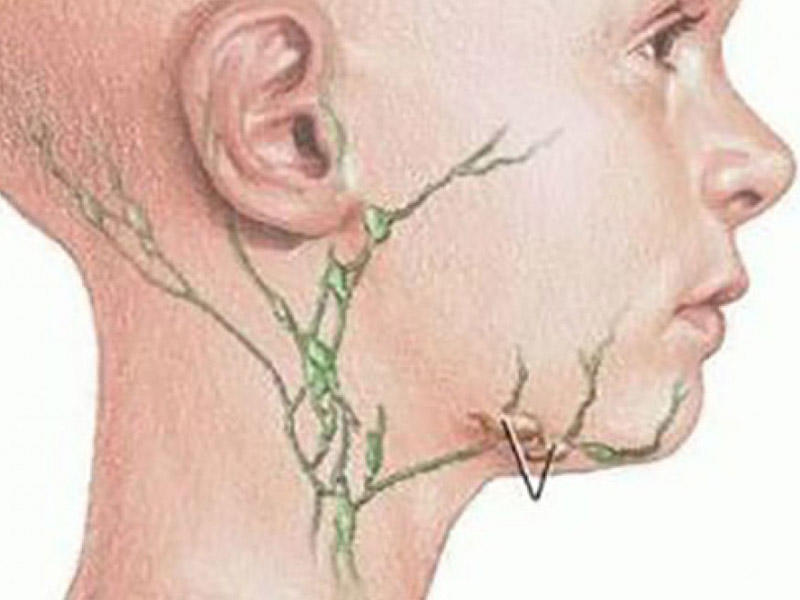 Термин носит исключительно обобщающий характер. Понятие «лимфаденопатия» употребляется:
Термин носит исключительно обобщающий характер. Понятие «лимфаденопатия» употребляется:
I при обсуждении дифференциального диагноза
- для обозначения случаев, когда диагноз по разным причинам так и не был установлен.
Лимфаденит — увеличение лимфоузла, обусловленное воспалительной реакцией непосредственно в ткани узла. При этом воспалительная реакция вызвана тем, что возбудитель или иные субстанции попадают непосредственно в лимфоузел. Лимфаденит отличается от увеличения лимфоузла, обусловленного иммунной реакцией на удаленный очаг инфекции, генерализованную инфекцию или аутоиммунный процесс. Характер воспаления и гистологических изменений в лимфоузле может быть разным.
Реактивная гиперплазия лимфоузла — увеличение лимфоузла, обусловленное иммунной реакцией на удаленный очаг инфекции, генерализованную инфекцию, аутоиммунные процессы. Клинически, до биопсии, провести границу между лимфаденитом и реактивной гиперплазией лимфоузла невозможно у большинства больных.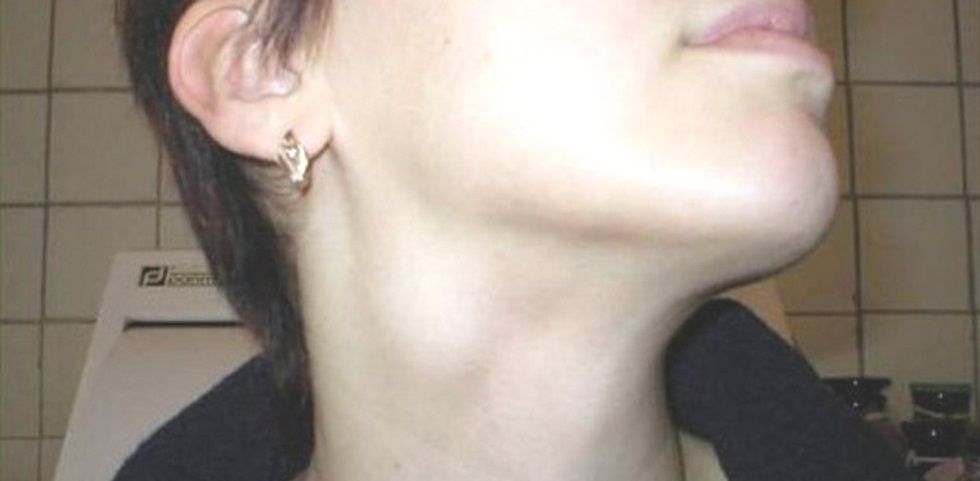 Увеличение лимфоузлов до/без биопсии можно трактовать как лимфаденит в следующих случаях:
Увеличение лимфоузлов до/без биопсии можно трактовать как лимфаденит в следующих случаях:
- четкая ассоциация увеличенных лимфоузлов с первичным очагом
- наличие отчетливых признаков локального воспаления: покраснение кожи над лимфоузлом, спаянность лимфоузла с кожей или подкожной клетчаткой, флюктуация, образование свища
- увеличение лимфоузлов в контексте инфекционного заболевания, сопровождающегося лимфаденитами, когда диагноз установлен исходя из других доминирующих признаков.
В других случаях логично употребление термина «увеличение лимфоузлов» или «лимфаденопатия», подчеркивая неясность процесса.
Принципиальное значение имеет разделение лимфаденопатий на локальные и генерализованные. При неопухолевых лимфаденопатиях уместно также выделить понятие «регионарная лимфаденопатия», т.е. увеличение одной или нескольких смежных групп лимфатических узлов при наличии фиксированного очага проникновения инфекта. Локальная лимфаденопатия — это увеличение строго одной группы лимфатических узлов.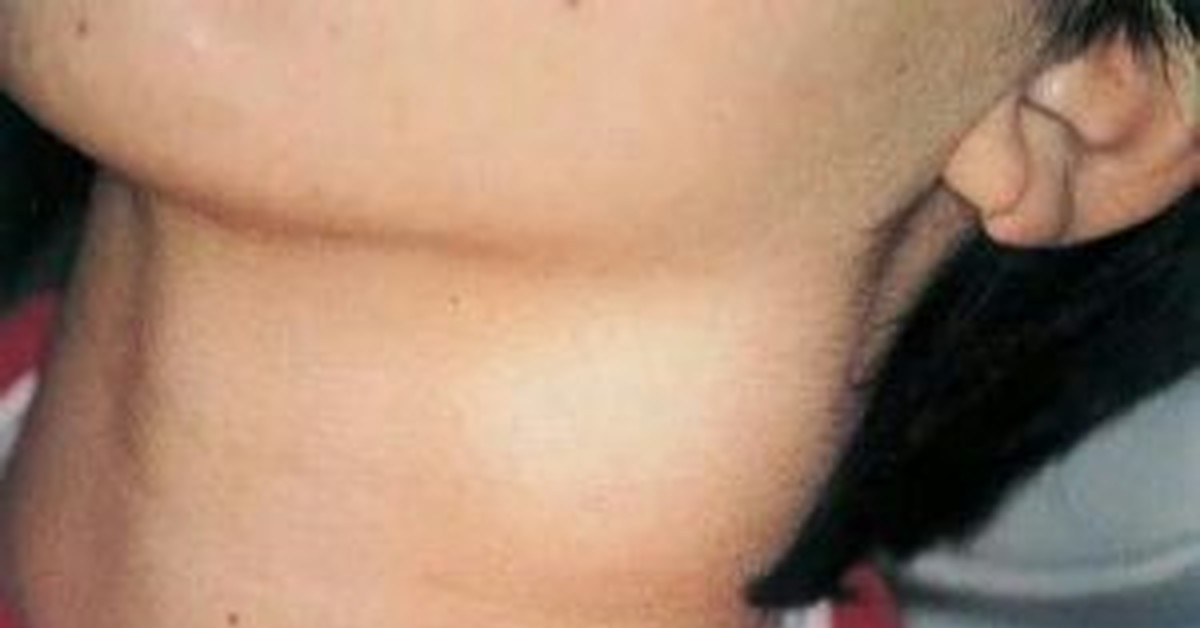 Под генерализованной лимфаденопатией понимается увеличение лимфоузлов в двух или более непересекающихся зонах. Например, увеличение лимфоузлов в шейной и подмышечной области с одной стороны при наличии очага на руке будет регионарной лимфаденопатией. То же самое касается увеличения шейных лимфоузлов с двух сторон у больного с тонзиллитом или увеличения подколенных и паховых лимфоузлов при инфекции стопы. Это касается ситуаций, когда в регионарной зоне имеется очаг инфекции или известно место ее проникновения в организм, а также, когда лимфаденопатия укладывается в клиническую картину инфекционного или другого заболевания, где она не является доминирующим признаком. В связи с этим важно осмотреть больного и тщательно изучить области, прилегающие к увеличенным лимфоузлам.
Под генерализованной лимфаденопатией понимается увеличение лимфоузлов в двух или более непересекающихся зонах. Например, увеличение лимфоузлов в шейной и подмышечной области с одной стороны при наличии очага на руке будет регионарной лимфаденопатией. То же самое касается увеличения шейных лимфоузлов с двух сторон у больного с тонзиллитом или увеличения подколенных и паховых лимфоузлов при инфекции стопы. Это касается ситуаций, когда в регионарной зоне имеется очаг инфекции или известно место ее проникновения в организм, а также, когда лимфаденопатия укладывается в клиническую картину инфекционного или другого заболевания, где она не является доминирующим признаком. В связи с этим важно осмотреть больного и тщательно изучить области, прилегающие к увеличенным лимфоузлам.
Исходя из природы увеличения лимфоузлов, выделяются опухолевые и неопухолевые формы ЛАП. По давности процесса ЛАП можно разделить на непродолжительную (менее 2 месяца), затяжную (более 2 месяца), по течению — острую, хроническую и рецидивирующую. В случае обнаружения увеличенных лимфоузлов необходимо отметить следующие их характеристики: размер, болезненность, консистенция, спаянность, локализация.
В случае обнаружения увеличенных лимфоузлов необходимо отметить следующие их характеристики: размер, болезненность, консистенция, спаянность, локализация.
Размер. Вопрос нормы применительно к лимфатическим узлам имеет относительное значение: нормальные размеры и локализация зависят от возраста, географического региона, профессии и других факторов. Пальпируемые лимфоузлы выявляются чаще у детей и подростков, чем у взрослых, поскольку в детском возрасте происходят многочисленные контакты с «новыми» возбудителями. У взрослых лимфоузлы размером до 1,0-1,5 см считаются нормальными.
Болезненность. Болевой симптом лимфоузлов обычно возникает вследствие воспалительного процесса или нагноения, но он может вызываться кровоизлиянием в ткань лимфоузла и некрозом. Наличие или отсутствие болезненности совершенно не позволяет исключить опухоль.
Консистенция Каменная плотность лимфоузла — признак рака, метаста- зировавшего в лимфоузел. Плотные лимфоузлы характерны для лимфатических опухолей. Более мягкие лимфоузлы — признак инфекционного, воспалительного процесса. В лимфоузлах с нагноением может выявляться флюктуация.
Более мягкие лимфоузлы — признак инфекционного, воспалительного процесса. В лимфоузлах с нагноением может выявляться флюктуация.
Спаянность. К спаянности могут приводить как неопухолевые процессы (туберкулез, саркоидоз, паховая лимфогранулема), так и опухоли.
Локализация. Увеличение лимфоузлов в некоторых областях поражения чаще связано с определенными болезнями.
Однако, основное правило, которым следует руководствоваться при диагностике опухолевых и неопухолевых лимфаденопатий и в решении вопроса о диагностической биопсии состоит в том, что возраст больного, размер и локализация лимфоузла не имеют решающего дифференциально-диагностического значения у конкретного бального.
Основные принципы рекомендаций:
1 При первичном осмотре необходимо констатировать локальную и генерализованную лимфаденопатию
- Биопсия по показаниям может быть выполнена на любом этапе диагностического поиска
- Биопсия не является конечным этапом диагностического поиска, если она установила неопухолевую природу лимфаденопатии!
Обследование больных подразделяется на три этапа:
- осмотр
- обследование
- ревизия данных
Каждый из этапов приводит к одному из перечисленных результатов
Результаты осмотра:
1 . Заподозрено заболевание, для подтверждения которого требуется специфическое исследование
Заподозрено заболевание, для подтверждения которого требуется специфическое исследование
- Намечен план диагностического поиска для исключения нескольких заболеваний
3 .Диагностической гипотезы или концепции не возникло
После проведения обследования могут быть сделаны следующие выводы:
- диагноз установлен
I для подтверждения диагноза требуются дополнительные обследования
- диагноз не установлен
В случае, если диагноз после обследования не установлен, выполняется ревизия полученных данных.
Алгоритм добиопсийной диагностики лимфаденопатий (локальной и регионарной).
Локальная лимфаденопатия может быть констатирована только после всестороннего осмотра больного. Даже если, по мнению пациента, проблема носит локальный характер, необходимо обязательно осмотреть все группы лимфоузлов.
1 этап. Первичный осмотр
Необходимо оценить клиническую картину, обращая внимание на следующее:
- Есть ли клиника острого инфекционного заболевания?
- Оценить локальные признаки воспаления.
 Нет ли очага в зоне дренирования лимфоузла, в том числе:
Нет ли очага в зоне дренирования лимфоузла, в том числе: - локальные инфекционные процессы, в т.ч. стоматогенные, ЛОР-
патология, воспалительные изменения глаз (окулогландулярный синдром).
| высыпания на коже
- опухоли
- укусы, царапины
- имплантат
- недавние операции
- Необходимо убедиться, что локальное образование является лимфоузлом.
В шейной области за лимфоузлы часто принимаются:
- боковые и срединные кисты шеи,
- заболевания слюнных желез,
- извитость (кинкинг синдром) и аневризмы сонных артерий (при пальпации выявляется пульсация)
- последствия перенесенного миозита или травматического повреждения
грудиноключично-сосцевидной мышцы в виде оссификации или склерозирования и уплотнения ее части,
- меганофиз VII шейного позвонка (шейные ребра — ортопедическая аномалия, как правило, двусторонняя).
- уплотнение соединительной клетчатки в области затылочных бугров.

Чаще всего шейные лимфоузлы путают с боковыми кистами шеи. Несолитарность объемного образования и наличие одновременно других воспалительных заболеваний в регионарной зоне приводит к нередкой ошибочной диагностике лимфаденита. Нередко этим больным с диагностической целью назначается биопсия предполагаемого увеличенного лимфоузла. Такая тактика неверна. Удаление кисты представляет собой отдельную операцию, существенно отличающуюся от биопсии лимфатического узла. Неверное проведение операции приводит к рецидивам кисты. Рецидивы, безусловно, возможны и при правильном проведении операции, однако вероятность рецидива при этом существенно ниже.
В диагностике боковой кисты шеи имеет значение типичная локализация (внутренняя поверхность кивательной мышцы, средняя треть с одной стороны).
Дифференциальный диагноз одностороннего объемного образования в области шеи типичной локализации требует обязательного ультразвукового исследования.
Меганофиз VII шейного позвонка представляет собой плотное и неподвижное образование.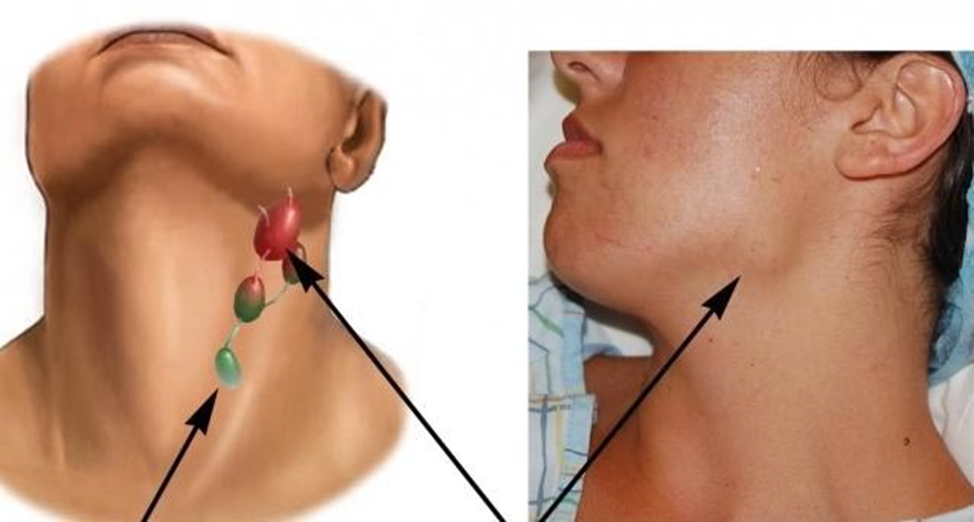 Диагностируется ультразвуковым и рентгенологическим исследованием.
Диагностируется ультразвуковым и рентгенологическим исследованием.
В подмышечной области за лимфоузлы часто принимается:
- добавочная долька молочной железы
-гидраденит
- привычный вывих плечевого сустава.
Диагноз добавочной дольки молочной железы ставится по консистенции образования, напоминающего молочную железу и наличием связи увеличения размеров и болезненности образования с менструальным циклом.
Гидраденит в отличие от лифмоузла располагается поверхностно. Такие случаи диагностируются с помощью ультразвукового исследования.
Привычный вывих диагностируется следующим образом: при поднятии руки на вверх у пациента появляется образование, которое имеет костную плотность. При опускании руки — образование исчезает.
- Оценить вероятность опухоли.
При веских подозрениях на опухоль необходимо немедленно делать биопсию.
- Оценить другие клинические признаки.
Если после осмотра диагноз высоко предположителен, могут потребоваться специфические исследования.
Необходимо помнить, что у одного больного может быть сочетание двух заболеваний!
Кроме того, у многих пациентов с опухолями поводом для обращения к врачу является именно инфекционное заболевание.
В Приложении, таблица I, приводятся основные клинические признаки заболеваний, сопровождающихся ЛАП.
II этап. Обследование.
План обследования больных зависит от предположений, возникших после осмотра.Рал обтеклнннческнх методов обследования должен быть назначен всем пациентам!
Эти исследовали* отнесены в группу облигатных методов. В случае, если на этапе первичного осмотра, либо при анализе результатов облигатных методов. возникает специфическая гипотеза, необходимо назначать дополнительные, факультативные методы обследования.
Ш
1 этап. Ревизия данных
На этом этапе необходимо провести анализ анамнестических и эпидемиологических данных, оценить значимость лимфаденопатии, решить вопрос о проведении биопсии и/или динамического наблюдения.
- Ревизия анамнестических и эпидемиологических данных.
Минорные или кажущиеся незначительными анамнестические данные часто помогают направить диагностический поиск в правильном русте, особенно при наличии инфекционных заболеваний. Кроме того, лнмфаденопа- тиа часто объясняется каким-то перенесенным процессом Очень распространенной является клиническая ситуация, при которой лимфоузлы остаются увеличенными после затихания местного инфекционного процесса в срок от нескольких дней до 2 месяцев, т.е. процесс регрессии лимфатического узла запаздывает по отношению к регрессии процесса в локальном очаге.
Лимфаденопатия может объясняться рецидивирующими инфекциями, дробен но часто в полости рта и носоглотки. Распространенной является затяжная 1 остаточная лимфаденопатия после EBV-инфекшш
Лимфаденопатия может быть связана с образом жизни больного, ролом занятий. путешествием, профессией, географическими факторами, контактом с асивотнымн. применением лекарственных препаратов, особенно антиконвульсантов (феннтоин <
Основные эпидемиологические данные, способные подсказать направление диагностического поиска, перечислены в Приложении, таблицы 3,4.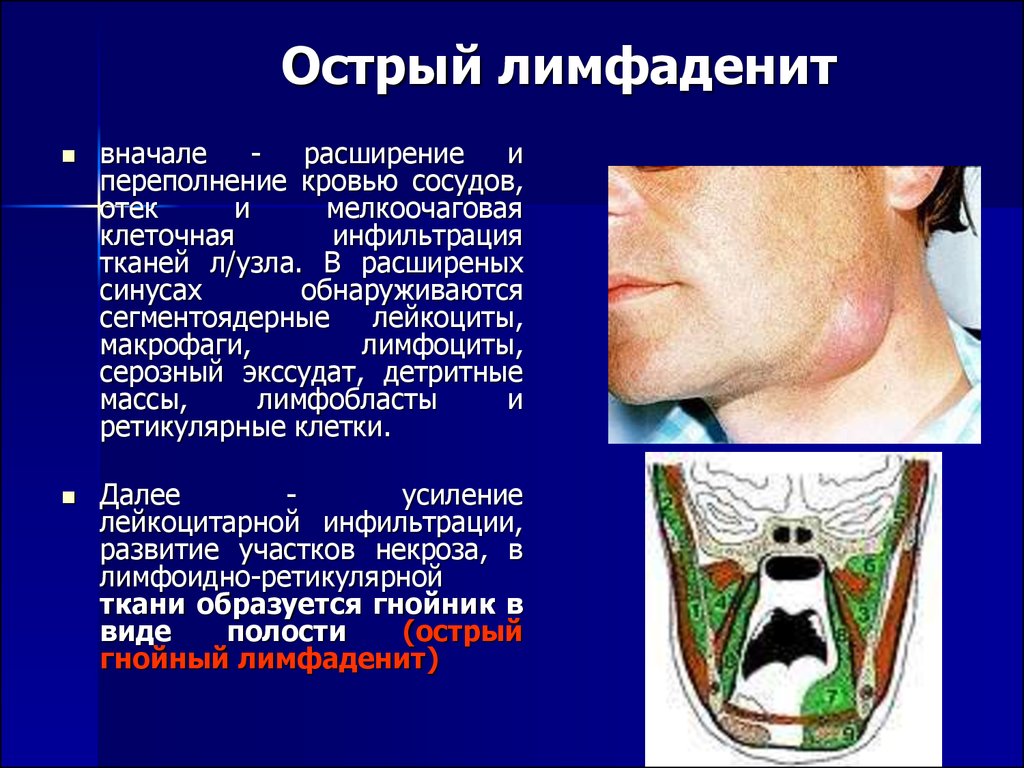 Целый ряд рнккетсноэод вызывают эндемичные инфекционные заболевания, сопровождающиеся лнмфаденопатней и передаются с укусами клешей. Эти заболевания проявляются однотипной клиникой и носят эндемичный характер.
Целый ряд рнккетсноэод вызывают эндемичные инфекционные заболевания, сопровождающиеся лнмфаденопатней и передаются с укусами клешей. Эти заболевания проявляются однотипной клиникой и носят эндемичный характер.
- Оценка значимости лимфаденопатии. Она определяется по размерам лимфоузлов и давности лимфаденопатии, а также по наличию других
- Решение вопроса о проведении биопсии.
Необходимость биопсии может быть очевидна при первичном осмотре. В таких случаях ее следует натачать сразу. Если необходимость в биопсии не очевидна, вопрос решается по совокупности признаков, иногда после динамического наблюдения. Кроме экстренных ситуаций, пациент должен быть исследован по приведенному списку до биопсии, поскольку, во- первых, хирург должен знать о возможных вирусных инфекциях, во-вторых, диагноз может быть поставлен и без биопсии.
Необъяснимая лимфаденопатия является показанием к биопсии. При недифференцированном подходе частота выполнения ненужных биопсий может достигать 20%.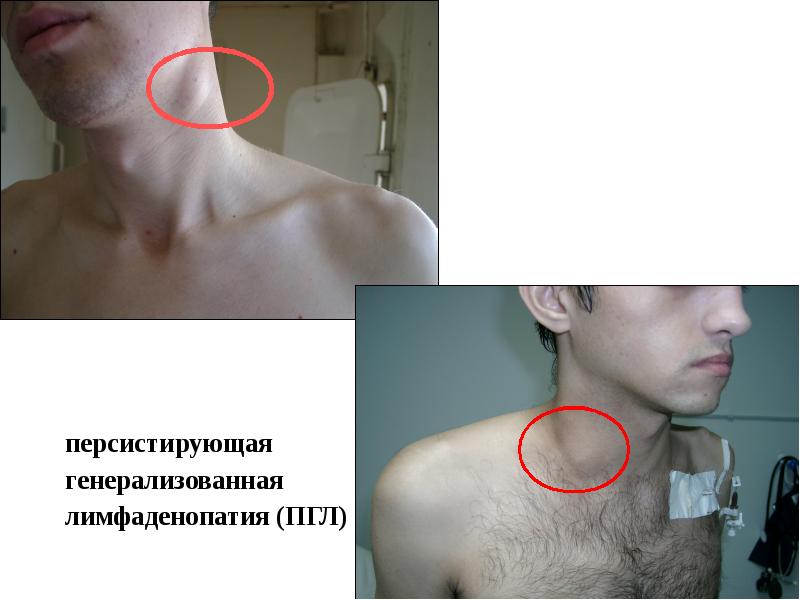 Даже в опытных руках частота выполнения ненужных биопсий не может быть сведена к нулю в силу онкологической настороженности.
Даже в опытных руках частота выполнения ненужных биопсий не может быть сведена к нулю в силу онкологической настороженности.
Динамическое наблюдение. Когда диагноз установить не удалось, целесообразно придерживаться динамического наблюдения — активное наблюдение не реже I раза в три месяца, обращая внимание на увеличение размеров лимфоузлов, селезенки, показатели ЛДГ, развернутый анализ периферической крови
Генерализованная лимфаднопатия. Добиопсийная диагностика
Генерализованной лимфаденопатией называется увеличение лимфоузлов в двух и более непересекающихся зонах.
Генерализованная лимфаденопатия у взрослых является предметом детального обследования!
Воздержаться от развернутого обследования допустимо в случаях явной инфекционной природы заболевания (ОРЗ, краснуха). В диагностике этого синдрома большое значение имеют другие клинические признаки и данные обследования. Поиск диагноза на I этапе у больных с локальной и генерализованной ЛАП различен. II этап (обследование) и III этап (ревизия данных) одинаковы.
II этап (обследование) и III этап (ревизия данных) одинаковы.
I этап. Первичный осмотр.
Необходимо оценить клиническую картину, обращая внимание на признаки, способные выявить наиболее частые причины генерализованной лим- фаднопатии.
- Есть ли клиника острого инфекционного заболевания? Прежде всего, необходимо выявить мононуклеозоподобный синдром.
- Необходимо убедиться, что лимфаденопатия действительно является генерализованной, а не обусловлена несколькими заболеваниями. Чаще всего этот вопрос возникает при одновременном увеличении шейных и паховых лимфоузлов.
- Необходимо оценить вероятность опухоли. При веских подозрениях на опухоль, например, лимфому Беркитта, необходимо немедленно делать биопсию.
- Другие важные клинические признаки, включая наличие параллельных синдромов и признаков поражения других органов (Приложение, таблица 1).
Лимфаденопатия, которую не удалось расшифровать после выполнения исследований, перечисленных в Приложении, таблица 2, называется необъяснимой. В редких случаях генерализованная лимфаденопатия может быть конституциональной. Часто она выявляется у худых людей. Генерализованная лимфаденопатия может быть остаточной после перенесенных тяжелых инфекций, тяжелых травм, операций. Больные с генерализованной ЛАП подлежат регулярному наблюдению. Если лимфаденопатия персистирует в течение 3 месяцев, показана биопсия.
В редких случаях генерализованная лимфаденопатия может быть конституциональной. Часто она выявляется у худых людей. Генерализованная лимфаденопатия может быть остаточной после перенесенных тяжелых инфекций, тяжелых травм, операций. Больные с генерализованной ЛАП подлежат регулярному наблюдению. Если лимфаденопатия персистирует в течение 3 месяцев, показана биопсия.
Л имфадсноиа гия остаточная, незначимая и конституциональная
Анализ больных с лимфалснопатиями позволил нам также выделить я сформулировать различия между тремя вариантами затяжногоувеличения лимфоузлов.
Остаточную лимфаденопатию констатируют, если в анамнезе имеется четкий эпизод инфекции. Она может быть как локальной, так и генерализованной.
Лимфаденопатия в таких случаях может быть обусловлена ш тниннм угасанием напряженного иммунного ответа, продолжающимся иммунным ответом в силу того, что возбудитель перс и сти руст, или склерозированием лимфоузла.
Незначимая лимфаденопатия в отличие от остаточной мшезапфуспюа только после обследования. Она связана с инфекцией, но в огличве от остаточной, в анамнезе нет документированного эпизода инфекции. Особенно часто встречается у детей и молодых людей. Наиболее характерным примером незначимой лимфаденопатии является увеличение подчелюстных в ия- ховых лимфоузлов. Увеличение лимфоузлов в этой зоне связано с их близостью к «входным воротам» множества инфекций, большинство из которых протекают субклинически. Пациенты с незначимой ЛАП подлежа! наблюдению.
Она связана с инфекцией, но в огличве от остаточной, в анамнезе нет документированного эпизода инфекции. Особенно часто встречается у детей и молодых людей. Наиболее характерным примером незначимой лимфаденопатии является увеличение подчелюстных в ия- ховых лимфоузлов. Увеличение лимфоузлов в этой зоне связано с их близостью к «входным воротам» множества инфекций, большинство из которых протекают субклинически. Пациенты с незначимой ЛАП подлежа! наблюдению.
Конституциональная ЛАП. Встречается у детей. У взрослых это казуистическая редкость. Наблюдается преимущественно у худых лиц и характеризуется со значительной давностью лимфаденопатии («сколько помню, всегда были увеличены лимфоузлы»).
Послебиопсийная диагностика лимфаденопатий
В случае, если в результате проведенной биопсии диагноз остается не ясен (прежде всего, это актуально для случаев, когда морфологическое исследование не выявило наличие опухоли), необходимо продолжение диагностического поиска.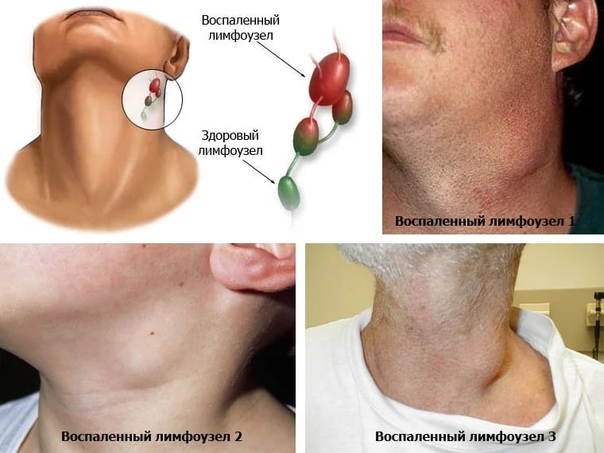 Алгоритм послебиопсийной диагностики представлен в Приложении, рисунок 2. Принцип послебиопсийной диагностики неопухолевых ЛАП основан на выделении гистологических групп изменений в тканях лимфоузла, которые должны направлять клинициста в определенное русло диагностического поиска. В большинстве случаев гистологическая диагностика при неопухолевых лимфаденопатиях не позволяет констатировать нозологический диагноз, и эта трудность является объективной. Мы полагаем, что один из способов улучшения качества диагностики состоит в тесной кооперации гистологов и клиницистов. Эта кооперация может осуществляться при наличии стандартизированных заключений. Если гистологические данные не позволяют установить диагноз, в заключении может быть указан доминирующий признак или дано подробное описание морфологии.
Алгоритм послебиопсийной диагностики представлен в Приложении, рисунок 2. Принцип послебиопсийной диагностики неопухолевых ЛАП основан на выделении гистологических групп изменений в тканях лимфоузла, которые должны направлять клинициста в определенное русло диагностического поиска. В большинстве случаев гистологическая диагностика при неопухолевых лимфаденопатиях не позволяет констатировать нозологический диагноз, и эта трудность является объективной. Мы полагаем, что один из способов улучшения качества диагностики состоит в тесной кооперации гистологов и клиницистов. Эта кооперация может осуществляться при наличии стандартизированных заключений. Если гистологические данные не позволяют установить диагноз, в заключении может быть указан доминирующий признак или дано подробное описание морфологии.
Нам показалось важным выделение из многообразных изменений лимфоузлов нескольких простых групп, которые могут служить отправной точкой для диагностики в сложных случаях.
На основании ведущего признака нами выделены 8 дифференциальнодиагностических групп:
- фолликулярная гиперплазия
- паракортикальная гиперплазия
- гранулематозный лимфаденит
- гнойно-некротический гранулематозный и гнойный лимфаденит
- синусный гистиоцитоз как ведущий признак
- некроз узла как ведущий признак
- атрофические изменения
- дерматопатический лимфаденит.

Выделенные группы не оригинальны и частично соответствуют подразделению, которого придерживаются гистологи. Как показывают наши данные, установить этиологический диагноз в результате гистологического исследования удается нечасто, поскольку морфологические проявления многих процессов сходны. Так, имея сходную картину, гранулематозное воспаление вызывается множеством причин. Поэтому логично объединить в группы процессы, обладающие сходной морфологической картиной. Сформиро- ванные нами группы носят патогенетический характер, приближены К ЮВ- нике, и каждая из них требует определенных дополнительных исследований. Таким образом, сужается диагностический поиск.
- Фолликулярная гиперплазия отражает преимущественно В- клеточный иммунный ответ. Она выявляется чаще всего, наименее следи- финна и обусловлена разными инфекциями и аутоиммунными заболеваниями. Наиболее частыми причинами фолликулярной гиперплазии вне связи с инфекцией в регионарной зоне являлись токсоплазмоз, СПИД, сифилис, системная красная волчанка, ревматоидный артрит, болезнь Кастлемана (ангио- фолликулярная гиперплазия лимфоузла), другие бактериальные и вирусные инфекции, как реакция лимфоузла на расположенный в зоне дренирования очаг инфекции — например наличие раны на коже, очага воспаления во рту.
 кариес и так далее.
кариес и так далее.
Выраженную фолликулярную гиперплазию необходимо дифференцировать от фолликулярной лимфомы (необходимо иммуногистохимическое исследование, выявление транслокации t( 14; 18), доказательство клональности).
- Паракортикальная гиперплазия возникает в результате пролиферации клеток в паракортикальной зоне и часто вызывается вирусами, запускающими преимущественно Т-клеточный иммунный ответ. Паракортикаль- ную гиперплазию чаще всего вызывают вирус Эпштейна-Барр, цитомегало- вирусная и другие вирусные инфекции, поствакцинальная реакция, а также изменений, сопутствующих разнообразным кожным процессам (дерматопа- тический лимфаденит). Основная сложность в трактовке паракортикальной гиперплазии связана с трудностью ее дифференциации от Т-клеточных лимфом. Это особенно касается случаев затяжной лимфаденопатии у лиц с ослабленной иммунной системой. Картина инфекционного мононуклеоза и других вирусных инфекций может быть неотличима от опухолевой. Определение Т-клеточной клональности не всегда помогает в дифференциальном диагнозе, поскольку у многих больных с вирусными инфекциями, особенно в острой фазе, наблюдается экспансия Т-клеточных клонов.
 Поэтому целесообразно определение Т-клеточной клональности в динамике. Во всех случаях, где речь идет о вирусной инфекции, наблюдается исчезновение доминирующего «клона» Т-лимфоцитов.
Поэтому целесообразно определение Т-клеточной клональности в динамике. Во всех случаях, где речь идет о вирусной инфекции, наблюдается исчезновение доминирующего «клона» Т-лимфоцитов.
То же самое касается иммунофенотипирования. Констатация опухоли по факту преобладания одной популяции клеток, например CD8+, не говорит об опухоли, поскольку в острой фазе инфекционного мононуклеоза может наблюдаться значительное увеличение числа CD8-I- клеток. Данные аберрантного иммунофенотипа также должны интерпретироваться с осторожностью. Активация Т-лимфоцитов может приводить к временной экспрессии антигенов, которые в обычных условиях не экспрессируются или слабо экспрессируются Т-лимфоцитами.
- Гранулематозный лимфаденит является следствием продуктивного воспаления, которое вызывается микобактериальными и, по литературным данным, грибковыми инфекциями, а также неинфекционными причинами. Диагностическое значение имеет только гранулематозный лимфаденит как доминирующий признак.
 Мелкие эпителиоидно-клеточные гранулемы и единичные скопления эпителиоидных гистиоцитов не имеют дифференциально-диагностического значения. Гранулематозный лимфаденит обусловлен туберкулезом, саркоидозом и токсоплазмозом, лимфаденитами, вызванными атипичными микобактериями (Mycobacteriumscrofulaceum и kansasii) и грибковыми инфекциями.
Мелкие эпителиоидно-клеточные гранулемы и единичные скопления эпителиоидных гистиоцитов не имеют дифференциально-диагностического значения. Гранулематозный лимфаденит обусловлен туберкулезом, саркоидозом и токсоплазмозом, лимфаденитами, вызванными атипичными микобактериями (Mycobacteriumscrofulaceum и kansasii) и грибковыми инфекциями.
Частота установления нозологического диагноза в категории гранулематозный лимфаденит относительно высока, поскольку гранулематозное воспаление часто носит специфический характер. Причинами неудовлетворительной диагностики могут быть редкие и трудно идентифицируемые возбудители, такие как М. scrofulaceum и М. kansasii, часто вызывающие шейные лимфадениты, особенно у детей и лиц молодого возраста. По-видимому, эти инфекции наблюдаются довольно часто и остаются недиагностированными. В связи с ростом числа иммунокомпрометированных больных можно предполагать недиагностированные грибковые инфекции.
- Гнойно-некротический гранулематозный лимфаденит и гнойный лимфаденит отражает гнойное воспаление и вызывается преимущественно бактериальными агентами, хотя встречается и при грибковых инфекциях.
 Наиболее частой причиной гранулематозного гнойно-некротического лимфаденита вне связи с инфекцией в регионарной зоне является фелиноз (болезнь кошачьей царапины), хламидийная инфекция, а также другие инфекционные болезни, характеризующиеся первичным аффектом в области входных ворот и регионарным лимфаденитом. Целый ряд инфекционных болезней, характеризующихся первичным аффектом в области ворот инфекции и регионарным лимфаденитом, также проявляет гистологическую картину гной- ВОГР или гнойно-некрш ического гранулематозного лимфаденита. К ним относятся клещевые пятнистые лихорадки (марсельская лихорадка, ЮММИЩр сыпной гиф Северной Азии и др,), лихорадка цуцугамуши, везукулярный риккетсиоз, содоку (болезнь укуса крысы).
Наиболее частой причиной гранулематозного гнойно-некротического лимфаденита вне связи с инфекцией в регионарной зоне является фелиноз (болезнь кошачьей царапины), хламидийная инфекция, а также другие инфекционные болезни, характеризующиеся первичным аффектом в области входных ворот и регионарным лимфаденитом. Целый ряд инфекционных болезней, характеризующихся первичным аффектом в области ворот инфекции и регионарным лимфаденитом, также проявляет гистологическую картину гной- ВОГР или гнойно-некрш ического гранулематозного лимфаденита. К ним относятся клещевые пятнистые лихорадки (марсельская лихорадка, ЮММИЩр сыпной гиф Северной Азии и др,), лихорадка цуцугамуши, везукулярный риккетсиоз, содоку (болезнь укуса крысы).
Гнойные лимфадениты имеют характерную клиническую но выявляются в лимфоузлах, регионарных для гнойных очагов, таких как фурункул, панариций, флегмона, мастит, абсцесс. В связи с распространенностью особую группу составляют одонтогенные лимфадениты,cunyKnf’ ющие заболеваниям зубов, рта и носоглотки. В гематологической практике таких больных почти нет, поскольку клиническая картина типична и биопсия лимфоузла выполняется редко.
В гематологической практике таких больных почти нет, поскольку клиническая картина типична и биопсия лимфоузла выполняется редко.
- Синусный гистиоцитоз — один из самых частых признаков в лимфоузлах, удаленных по поводу разных причин. Как ведущий признак он наблюдается при синусном гистиоцитозе с массивной лимфаденопатией (болезнь Розаи Дорфмана). Кроме того, синусный гистиоцитоз может быть проявлением неспецифической реакции лимфатических узлов на инфекцию или опухоль, реакция на лимфангиографию. Выявление выраженного синусного гистиоцитоза должно быть показанием к повторной биопсии или для проведения онкопоиска, в связи с частой ассоциацией его с опухолями, особенно у больных, имеющих генерализованную лимфаденопатию или конгломераты лимфоузлов. Таким образом, синусный гистиоцитоз — это гистологическая находка, на основании которой необходимо заподозрить опухоль и рассмотреть вопрос о повторной биопсии или поиска опухоли.
- Некроз узла как ведущий признак выделен в отдельную группу так же в связи с тем, что часто предшествует развитию опухоли.
 При гранулематозных и гнойно-некротических лимфаденитах некроз носит казеозный или гнойный характер, соответственно, и окружен гранулемами или грануляционной тканью. Здесь речь о коагуляционном, «сухом» некрозе узла. При выявлении некроза узла показано повторное проведение биопсии имеющихся или появляющихся в динамике увеличенных лимфоузлов. В редких случаях некроз может сопутствовать тяжелым инфекциям или выявляется на фоне обычных инфекций у больных с иммунодефицитом.
При гранулематозных и гнойно-некротических лимфаденитах некроз носит казеозный или гнойный характер, соответственно, и окружен гранулемами или грануляционной тканью. Здесь речь о коагуляционном, «сухом» некрозе узла. При выявлении некроза узла показано повторное проведение биопсии имеющихся или появляющихся в динамике увеличенных лимфоузлов. В редких случаях некроз может сопутствовать тяжелым инфекциям или выявляется на фоне обычных инфекций у больных с иммунодефицитом. - Атрофические изменения обнаруживаются в мелких лимфоузлах, удаленных в связи с онкопоиском преимущественно у пожилых людей, а также лиц, перенесших химиотерапию, лучевую терапию, получавших преднизо- лон. Выявление атрофических изменений не предполагает дополнительных диагностических исследований. Их следует трактовать как финальный диагноз, если нет других оснований, требующих продолжения дифференциально-диагностического поиска. В связи с этим атрофия лимфоузла, как ведущий признак, должна выноситься в гистологическое заключение.

8) Дерматопический лимфаденит имеет характерную морфологическую картину и выявляется в лимфатических узлах, прилегающих к пораженным областям кожи при различных кожных процессах.
Синдромы, важные в диагностике лимфаденопатий
Характерные клинические синдромы могут помочь клиницисту установить причину лимфаденопатии.
Мононуклеозоподобный синдром
Мононуклеозоподобный синдром характеризуется лимфаденопатией, фарингитом, утомляемостью, слабостью, лихорадкой и появлением атипичных мононуклеаров в периферической крови. Классическим возбудителем инфекционного мононуклеоза является вирус Эпштейна-Барр. Однако этот синдром может вызываться цитомегаловирусом, ВИЧ, токсоплазмой, а также вирусами гепатитов В и С.
Существует категория пациентов с затяжной и рецидивирующей лимфаденопатией, у которых диагноз установить не удается. Многие из этих больных имеют лихорадку и жалуются на выраженную утомляемость вплоть до развития нетрудоспособности. Обследование на многочисленные инфекции не дает результата. Вместе с тем, у многих из этих пациентов по серологическим данным выявляется картина реактивации или перенесенной инфекции вирусом Эпштейна-Барр (EBV) с необычно высоким титром антител к ядерным антигенам EBNA (ЕВV Nuclear Antigen). Интерпретация результатов серологических тестов у этих больных имеет большое значение для определения клинических вариантов ЕВ V инфекции.
Обследование на многочисленные инфекции не дает результата. Вместе с тем, у многих из этих пациентов по серологическим данным выявляется картина реактивации или перенесенной инфекции вирусом Эпштейна-Барр (EBV) с необычно высоким титром антител к ядерным антигенам EBNA (ЕВV Nuclear Antigen). Интерпретация результатов серологических тестов у этих больных имеет большое значение для определения клинических вариантов ЕВ V инфекции.
Серологическая диагностика CMV инфекции основана на выявлении нарастающего титра антител класса IgM в парных сыворотках в динамике.
Иифекции группы TORCH. К этим инфекциям относится токсоплазмоз (То — toxoplasmosis), краснуха (R — rubella), цитомегаловирусная (С — CMV) инфекция и герпетическая инфекция (Н — herpes simplex virus). Все они могут проявляться с лимфаденопатией и в период беременности вызывать тяжелые пороки развития у плода. Поэтому обследование беременных должно обязв» тельно включать скрининговые исследования этих инфекций.
Первичный очаг и регионарный лимфаденит
Синдром характеризуется наличием кожного очага и регионарным увеличением лимфатических узлов. В этот синдром попадает большинство случаев локальных лимфаденопатий, поскольку первичным очагом может быть любая локальная инфекция. Особую группу составляют риккетсиозы, пере- даваемые с укусами клещей семейства иксодовых. Все риккетсиозы имеют сходную клинику. Инкубационный период составляет чаше всего от 2 до 7 дней, клиническая картина характеризуется лихорадкой и розеолезно- папулезной сыпью, продолжительность заболевания — не более 2 недель. Во многих случаях наблюдается регионарный лимфаденит. В диагностике этих заболеваний имеет значение географический регион. При риккетсиозах комплекс первичного очага (первичный аффект), регионарного лимфаденита и (иногда) лимфангоита носит название первичного комплекса. Под первичным аффектом понимается локальный специфический дерматит в месте присасывания клеща — участок инфильтрации с гиперемией 5-30 мм, часто эволюционирующий в язву.
В этот синдром попадает большинство случаев локальных лимфаденопатий, поскольку первичным очагом может быть любая локальная инфекция. Особую группу составляют риккетсиозы, пере- даваемые с укусами клещей семейства иксодовых. Все риккетсиозы имеют сходную клинику. Инкубационный период составляет чаше всего от 2 до 7 дней, клиническая картина характеризуется лихорадкой и розеолезно- папулезной сыпью, продолжительность заболевания — не более 2 недель. Во многих случаях наблюдается регионарный лимфаденит. В диагностике этих заболеваний имеет значение географический регион. При риккетсиозах комплекс первичного очага (первичный аффект), регионарного лимфаденита и (иногда) лимфангоита носит название первичного комплекса. Под первичным аффектом понимается локальный специфический дерматит в месте присасывания клеща — участок инфильтрации с гиперемией 5-30 мм, часто эволюционирующий в язву.
Болезнь кошачьей царапины (БКЦ) не является редким заболеванием, однако на практике этот диагноз устанавливается редко. БКЦ следует предполагать в случаях, когда у пациента имеется лимфаденопатия и соответствующий эпидемиологический анамнез (контакт с кошкой). Диагностическое значение имеют серологические методы выявления антител к возбудителю заболевания I Bartonella henselae и проведение ПЦР анализа из биоп- татов лимфатических узлов или образования, развившегося в месте проникновения бартонеллы в организм человека (первичного аффекта).
БКЦ следует предполагать в случаях, когда у пациента имеется лимфаденопатия и соответствующий эпидемиологический анамнез (контакт с кошкой). Диагностическое значение имеют серологические методы выявления антител к возбудителю заболевания I Bartonella henselae и проведение ПЦР анализа из биоп- татов лимфатических узлов или образования, развившегося в месте проникновения бартонеллы в организм человека (первичного аффекта).
Бубоны
Под бубонами понимают значительное увеличение лимфатических узлов, которое сопровождается их нагноением и распадом. Классическая причина — чума. К этой же категории относятся тулярмия, содоку (болезнь укуса крысы), болезнь кошачьей царапины. В зарубежной литературе для обозначения бубонных поражений используется термин ульцерогландулярный синдром.
Окулогландулярный синдром (офтальмогландулярный синдром)
Определяется как конъюнктивит и увеличение переднеушных лимфоузлов. Чаще всего он обусловлен вирусным кератоконъюнктивитом. Этот синдром может быть манифестацией болезни кошачьей царапины, когда внедрение возбудителя происходит через конъюнктиву, или туляремии. В литературе окулогландулярный синдром нередко называется синдромом Парино. Синдром Парино относится ко всем случаям конъюнктивита и увеличения переднеушных лимфоузлов, включая бартонеллез, грибковые заболевания, в частности паракокцидиоидоз. Отметим, что существует и второй синдром Парино, представляющий собой парез взора вверх, возникающий при гидроцефалии, опухолях шишковидного тела, инсультах.
В литературе окулогландулярный синдром нередко называется синдромом Парино. Синдром Парино относится ко всем случаям конъюнктивита и увеличения переднеушных лимфоузлов, включая бартонеллез, грибковые заболевания, в частности паракокцидиоидоз. Отметим, что существует и второй синдром Парино, представляющий собой парез взора вверх, возникающий при гидроцефалии, опухолях шишковидного тела, инсультах.
Язва половых органов + паховый лимфаденит
Этот синдром может быть обусловлен следующими заболеваниями: герпетическая инфекция половых органов, сифилис, мягкий шанкр, венерическая лимфогранулема, травмированные остроконечные кондиломы.
Лимфадениты в паховой зоне могут быть вызваны кандидозом, хламидиозом (другие серотипы хламидий) и микоплазмозом.
Персистирующая генерализованная лимфаденопатия
Увеличение лимфоузлов как минимум в двух областях, кроме паховой, сохраняющееся в течение 3 месяцев, определяется как персистирующая генерализованная лимфаденопатия (ПГЛ). ПГЛ — одно из самых частых проявлений острой фазы ВИЧ-инфекции. Генерализованная лимфаденопатия у больных СПИД может быть вызвана не только вирусом иммунодефицита человека, но и HHV 8-го типа, цитомегаловирусной инфекцией, токсоплазмой, микобактериями, криптококками, трепонемами и, наконец, лимфомой.
ПГЛ — одно из самых частых проявлений острой фазы ВИЧ-инфекции. Генерализованная лимфаденопатия у больных СПИД может быть вызвана не только вирусом иммунодефицита человека, но и HHV 8-го типа, цитомегаловирусной инфекцией, токсоплазмой, микобактериями, криптококками, трепонемами и, наконец, лимфомой.
Синдром затяжной, персистирующей лимфаденопатии характерен хроническому токсоплазмозу, туберкулезу, бруцеллезу, саркоидозу.
Клинические варианты EBV-инфекции на основании серологических данных
| Клинические варианты | Антитела к IgM-VCA | Антитела к IgG-EA | Антитела к IgG-EBNA |
| Наивный статус | — | — | — |
| Ранняя фаза острой инфекции | + | + | — |
| Поздняя фаза острой инфекции | — | + | + |
| Латентная инфекция | — | — | + |
| Реактивация/атипичная реактивация | + | +/- | + |
| Хроническая персистирующая инфекция | — | -/+ | +, высокий титр |
| VCAI капсидный антиген, ЕА — ранний антиген, EBNA — ядерный антиген
|
Значение клинических признаков при лимфаденопатии
Увеличение селезенки
инфекционный мононуклеоз
лимфатические опухоли
острые н хронические лейкозы
ревматоидный артрит
системная красная волчанка
хронический гепатит с системными проявлениями
Кожные проявления
инфекционный мононуклеоз цитомегаловирусная инфекция ревматоидный артрит системная красная волчанка саркоидоз
лимфатические опухоли сывороточная болезнь риккетсиозы боррелиоз
чума, туляремия и др. инфекции
инфекции
ВИЧ-инфекция
сифилис
лейшманиоз
Увеит, хориоретинит, конъюнктивит
саркоидоз
токсоплазмоз
болезнь кошачьей царапины, туляремия герпесвирусные инфекции сифилис
Поражение легких и плевры
саркоидоз туберкулез рак легкого
системная красная волчанка герпесвирусные инфекции лимфатические опухоли острые и хронические лейкозы
Суставной синдром
ревматоидный артрит системная красная волчанка саркоидоз
сывороточная болезнь хронический вирусный гепатит ВИЧ-инфекция бруцеллез
иерсиниоз
Лихорадка, резистентная к антибиотикам
инфекционный моноиуклеоз
лимфатические опухоли
ревматоидный артрит
системная красная волчанка
сепсис (включая бактериальный эндокардит)
ВИЧ-инфекция
туберкулез, лейшманиоз
Методы обследования при лимфаденпатиях
Облигатные
- Общий анализ кропи, общий анализ мочи
- ВИЧ, сифилис, гепатиты
- Рентген или КТ грудной клетки
- УЗИ органов брюшной полости
Факультативные_________________________________________________ ____________
- Исследования на герпесвирусы:,СМУ, IBV, вирус простого герпеса 1,2 и др.

| Серологическая диагностика токсоплазмоза, бартонеллеза (болезнь кошачьей
царапины), бруцеллеза, риккетсиозы, боррелиоз и др. инфекционные заболевания
- Биохимия крови (белки, ферменты, билирубин, холестерин, ревматоидные пробы)
- Проба Манту, количественный ИФА на противотуберкулезные антитела
- Специфическая диагностика системной красной волчанки и ревматоидного артрита
- Биопсия лимфатического узла и/или экстранодального очага поражения с гистологическим, цитологическим, иммуногистохимическим и молекулярно-биологическим исследованиями.
- УЗИ лимфатических узлов с допплерографией
- Направление на консультацию к специалисту___________________________________
Таблица 3. Эпидемиологические данные, профессиональные факторы важные в диагностике лимфаденопатий.
| ||||||||||||||||||||||||||||||||||||
Лекарственные препараты, применение которых может вызвать увеличение лимфоузлов (в контексте гиперчувствительность)
| Препарат | Г руина |
| Аллопуринол | Антиметаболит |
| Атенолол (Тенормин) | Антигипертензивнь» препараты |
| Каптоприл | |
| Гидралазин (Апресолин) | |
| Карбамазепин (Тегретол) | Противосудорожные препараты |
| I Фенитоин (Дилантин) | |
| Примидон (Мизолин) | |
| Пенициллин | Антибиотические препфаты |
| Цефалоспорины | |
| Сульфаниламиды | |
| Пириметамин | Противомалярийныепрепараты |
| Хинин | |
| Сулиндак (Клинорил) | НСПВСипротиворевматические препараты |
| Препараты золота |
Заключение по лимфаденопатиям
Увеличение лимфоузлов — симптом, вызывающий серьезные опасения и тревогу у большинства больных. Нам кажется уместным там возможные причины лимфаденопатий, ход диагностичесгого поиска. Решение о временном отказе от биопсии обычно вызывает много вопросов. Необходимо объяснять пациентам, почему мы придерживаемся выжидательной тактики. Однако, воздерживаясь от биопсии необходимо продолжать активное наблюдение, поскольку при многих вариантах лимфом лимфоузлы могут временно уменьшаться в размере. Частота установления этнологического диагноза при неопухолевой лимфаденопатий не может быть равна 100%, поскольку это требует неоправданно обширных исследований при незначимой клинической ситуации. При проведении биопсии и учете харякго* ра изменений в лимфоузлах, указание в заключении доминирующего гистологического признака может повысить диагностическую эффективность,по скольку биопсия не является конечным этапом диагностического поиска при неопухолевых лимфаденопатиях. Важным фактором, позволяющим повысить эффективность диагностики, является тщательность обследования больного перед биопсией, это приводит к уменьшению числа ненужных биопсий.
Нам кажется уместным там возможные причины лимфаденопатий, ход диагностичесгого поиска. Решение о временном отказе от биопсии обычно вызывает много вопросов. Необходимо объяснять пациентам, почему мы придерживаемся выжидательной тактики. Однако, воздерживаясь от биопсии необходимо продолжать активное наблюдение, поскольку при многих вариантах лимфом лимфоузлы могут временно уменьшаться в размере. Частота установления этнологического диагноза при неопухолевой лимфаденопатий не может быть равна 100%, поскольку это требует неоправданно обширных исследований при незначимой клинической ситуации. При проведении биопсии и учете харякго* ра изменений в лимфоузлах, указание в заключении доминирующего гистологического признака может повысить диагностическую эффективность,по скольку биопсия не является конечным этапом диагностического поиска при неопухолевых лимфаденопатиях. Важным фактором, позволяющим повысить эффективность диагностики, является тщательность обследования больного перед биопсией, это приводит к уменьшению числа ненужных биопсий. С другой стороны, важнейшим аспектом диагностики лимфадешиан тий является раннее выявление опухолей. Синдром увеличенных периферических лимфатических узлов представляет собой сложную клиническую и патоморфологическую проблему. Необходимо четкое знание многообразия причин увеличения лимфатических узлов, алгоритмов диагностики, наличие лабораторных возможностей в дифференциальной диагностике этого синдрома. Предложенные нами алгоритмы не являются специализированными (для каждой нозологии), но ориентированы на амбулаторный прием гематолога и онколога. А также может быть использованы терапевтами, семейными врачами, хирургами, особенно работающими в амбулаторнополиклиническом звене.
С другой стороны, важнейшим аспектом диагностики лимфадешиан тий является раннее выявление опухолей. Синдром увеличенных периферических лимфатических узлов представляет собой сложную клиническую и патоморфологическую проблему. Необходимо четкое знание многообразия причин увеличения лимфатических узлов, алгоритмов диагностики, наличие лабораторных возможностей в дифференциальной диагностике этого синдрома. Предложенные нами алгоритмы не являются специализированными (для каждой нозологии), но ориентированы на амбулаторный прием гематолога и онколога. А также может быть использованы терапевтами, семейными врачами, хирургами, особенно работающими в амбулаторнополиклиническом звене.
Наиболее частые причины неопухолевой лимфаденопатии, встречающиеся в практике гематолога и методы их диагностики
| Болезнь | Подтверждающий метод диагностики |
| Инфекционный мононуклеоз | Антитела класса IgM к 1 |
| Цитомегаловирусная инфекция | Антитела класса IgM к CMV (нарастающий тигр), ПЦР |
| Токсоплазмоз | Антитела класса IgM к Toxoplasma gondii |
| СПИД | Серологическое исследование |
| Болезнь кошачьей царапины (фелиноз) | Антитела к Bartonella henselae |
| Сифилис | Серологическое исследование |
| Саркоидоз | Биопсия |
| Туберкулез | Проба Манту, биопсия, ПЦР |
| Хламидии, микоплазмы | Специфические антитела, ПЦР |
| Аутоиммунные заболевания (системная красная волчанка, ревматоидный артрит, болезнь Шегрена, дерматомиозит) | Биопсия |
НЕКОТОРЫЕ СТАТИСТИЧЕСКИЕ ДАННЫЕ ТЕСТОВОГО ИССЛЕДОВАНИЯ АЛГОРИТМОВ ДИАГНОСТИКИ ЛИМФАДЕНОПАТИЙ
Алгоритмы диагностики лимфаденопатий были тестированы у 446 больных с лимфаденопатией в специальном исследовании поликлинического отделения ГНЦ. Из них в конечном итоге 148 больных (30%) имели неопухолевую лимфаденопатию, 298 больных (70%) — опухоли. Среди них у 217 (49%) больных была констатирована локальная, у 229 (51%) генерализованная лимфаденопатия.
Из них в конечном итоге 148 больных (30%) имели неопухолевую лимфаденопатию, 298 больных (70%) — опухоли. Среди них у 217 (49%) больных была констатирована локальная, у 229 (51%) генерализованная лимфаденопатия.
Полученные данные показали, что спектры этиологической структуры при локальной и генерализованной лимфаденопатиях радикально отличаются. Если при локальной лимфаденопатии соотношение опухоль/не опухоль составляет 1:1 (48% и 52% соответственно), то при генерализованной лимфаденопатии 90% больных имели опухоль, и только 10% — неопухолевую лимфаденопатию. Анализ 217 больных с локальной лимфаденопатией показал, что в 64% случаев локально были увеличены лимфоузлы шейной области, среди них 63% пациентов имели неопухолевую лимфаденопатию, 33%-лимфоидные опухоли, 4%-метастазы рака. В 17% случав выявлено локальное увеличение подмышечных лимфоузлов. Среди них пациенты с неопухолевой лимфаденопатией составили 35%, опухолями лимфоидной при- роды-65%, метастазами рака -6%. В 11% случаев были увеличены надключичные лимфоузлы — в 30% случаев выявлена неопухолевая лимфадснопа- тия, 65% случаев — опухоли лимфоидной природы и в 5%-метастазы раза. Н 8% случаев I локальное увеличение паховых лимфоузлов, среди них соотношение опухоль/неопухоль составило 1:1. Метастазы рака в паховых лимфоузлах выявлено в 6% случаев. Поэтапная диагностика (осмотр, обследование, ревизия полученных данных), на которой основывается диагностический поиск, позволила повысить эффективность дифференциальной диагностики больных с неопухолевыми лимфаденопатиями. Результаты исследования показали, что при локальной ЛАП ключевым диагностическим этапом является осмотр (локальные инфекционные процессы, укусы, царапины, имплантат, высыпание на коже и оценка вероятности опухоли). У 50% больных с локальной лимфаденопатией диагноз был очевиден на первом этапе. При генерализованной ЛАП осмотр позволяет заподозрить диагноз у меньшего числа больных (30%). В основном диагноз ставится после второго этапа- этапа обследований (50%), оставшихся 20% больных диагноз ставится после повторного прохождения этапов диагностического поиска.
Н 8% случаев I локальное увеличение паховых лимфоузлов, среди них соотношение опухоль/неопухоль составило 1:1. Метастазы рака в паховых лимфоузлах выявлено в 6% случаев. Поэтапная диагностика (осмотр, обследование, ревизия полученных данных), на которой основывается диагностический поиск, позволила повысить эффективность дифференциальной диагностики больных с неопухолевыми лимфаденопатиями. Результаты исследования показали, что при локальной ЛАП ключевым диагностическим этапом является осмотр (локальные инфекционные процессы, укусы, царапины, имплантат, высыпание на коже и оценка вероятности опухоли). У 50% больных с локальной лимфаденопатией диагноз был очевиден на первом этапе. При генерализованной ЛАП осмотр позволяет заподозрить диагноз у меньшего числа больных (30%). В основном диагноз ставится после второго этапа- этапа обследований (50%), оставшихся 20% больных диагноз ставится после повторного прохождения этапов диагностического поиска.
В результате внедрения алгоритмов диагностики лимфаденопатий в виде рекомендаций в практику ФГБУ ГНЦ Минздравсоцразвития России диагностика некоторых инфекционных заболеваний (инфекции, вызванной гер- песвирусами, болезнь кошачьей царапины, СПИД, сифилис, токсоплазмоз) стала доступной без биопсии, благодаря прицельной диагностике инфекций и усовершенствования их интерпретации. Анализ этиологической структуры у больных с неопухолевыми лимфаденопатиями, подвергшихся диагностической биопсии, показал, что биопсия имела решающее значение в постановке нозологического диагноза в 42% случаев. Это пациенты с туберкулезным лимфаденитом, саркоидозом, с отложениями чужеродных материалов в лимфоузлах (силикон, липиды, меланин), с системной красной волчанкой и ревматоидным артритом, а также с разными кожными заболеваниями, обследуемые с целью исключения опухоли. В остальных 58% случаев диагноз был установлен по комплексу клинико-лабораторных данных. Число диагностических биопсий лимфатических узлов у больных с неопухолевыми лимфаденопатиями в два раза уменьшилось. Снижение числа биопсий привело к некоторым изменениям в распределении гистологических вариантов.
Анализ этиологической структуры у больных с неопухолевыми лимфаденопатиями, подвергшихся диагностической биопсии, показал, что биопсия имела решающее значение в постановке нозологического диагноза в 42% случаев. Это пациенты с туберкулезным лимфаденитом, саркоидозом, с отложениями чужеродных материалов в лимфоузлах (силикон, липиды, меланин), с системной красной волчанкой и ревматоидным артритом, а также с разными кожными заболеваниями, обследуемые с целью исключения опухоли. В остальных 58% случаев диагноз был установлен по комплексу клинико-лабораторных данных. Число диагностических биопсий лимфатических узлов у больных с неопухолевыми лимфаденопатиями в два раза уменьшилось. Снижение числа биопсий привело к некоторым изменениям в распределении гистологических вариантов.
В частности, более чем в 2 раза (со статистически достоверной разницей) снизилась частота выявления в лимфоузлах фолликулярной гиперплазии. Эго показывает, что снижение было обусловлено именно ненужными биопсиями. Кроме того, достоверно выросла частота выявления синусного гнети* оцитота как ведущего признака. Это говорит о том, что биопсии подвергаются диагностически трудные случаи.
Кроме того, достоверно выросла частота выявления синусного гнети* оцитота как ведущего признака. Это говорит о том, что биопсии подвергаются диагностически трудные случаи.
Основную трудность в диагностике представляют больные с гистологически неясной лимфаденопатией и клиническими проявлениями персистирующей инфекции (10% больных). Они были включены в группу шши- ных лимфопролиферативных синдромов». Проведенное исследование позволило нам выявить несколько частых диагностических проблем. Самая важная из них — игнорирование характера поражения лимфоузла при реак- тивной гиперплазии. В результате детального анализа морфологии лимфатических узлов у больных с неопухолевыми лимфаденопатиями были выделены главные и ведущие гистологические признаки, имеющие дифференциально-диагностические значения. Восемь характерных гистологических вариантов поражения лимфоузла для клинициста служили отправной точкой диагностики. Указание гистологом этих вариантов ориентирует клинициста на определенные диагностические исследования. Краткие заключения о том, что в лимфоузле выявлена картина вторичных (неспецифическнх, реактивных) изменений полностью лишает клинициста важного диагностического оружия.
Краткие заключения о том, что в лимфоузле выявлена картина вторичных (неспецифическнх, реактивных) изменений полностью лишает клинициста важного диагностического оружия.
Во многих случаях причиной диагностических ошибок стало недостаточное обследование больных перед биопсией. ВИЧ инфекция всегда должна быть исключена до биопсии! Биопсия лимфоузла при инфекционноммоно- нуклеозе и при других острых вирусных инфекциях нецелесообразна, так как может привести к ошибочной диагностике опухоли. Наше исследование показывает, что СПИД, инфекционный мононуклеоз, фелиноз, токсоплаз- моз, сифилис необходимо исключить серологическими методами до биопсии. Перечисленные инфекции, а также вирусные гепатиты, нередко вызывают мононуклеозоподобный синдром. Поэтому важен целенаправленный поиск атипичных мононуклеаров в мазке периферической крови и определение Т-клеточной клональности.
Нередкой проблемой является неверный выбор лимфоузла. Биопсии подлежат наиболее измененные лимфоузлы, а не наиболее удобные для хирургического удаления. Мы располагаем данными 40 (10%) больных у которых реактивные изменения предшествовали выявлению лимфатических опухолей. Дана характеристика изменений в непораженных опухолью лимфатических узлах у больных с лимфомами и лимфогранулематозом, а именно выявление таких ведущих признаков, как некроза узла и синусного гистиоцитоза, которые с высокой вероятностью свидетельствуют о наличии опухоли в организме. В конечном итоге, у этих больных после повторной биопсии диагностированы лимфома Ходжкина — у 19 больных и неходжкинские лимфомы -у 21 больного. Были вывялены случаи (6%) назначения химиотерапии по поводу предполагаемой лимфомы, тогда как на самом деле изменения в лимфоузле носили реактивный характер. Эти ошибки нередко связаны с плохим качеством гистологических препаратов и невозможностью выполнения иммуногистохимического исследования.
Мы располагаем данными 40 (10%) больных у которых реактивные изменения предшествовали выявлению лимфатических опухолей. Дана характеристика изменений в непораженных опухолью лимфатических узлах у больных с лимфомами и лимфогранулематозом, а именно выявление таких ведущих признаков, как некроза узла и синусного гистиоцитоза, которые с высокой вероятностью свидетельствуют о наличии опухоли в организме. В конечном итоге, у этих больных после повторной биопсии диагностированы лимфома Ходжкина — у 19 больных и неходжкинские лимфомы -у 21 больного. Были вывялены случаи (6%) назначения химиотерапии по поводу предполагаемой лимфомы, тогда как на самом деле изменения в лимфоузле носили реактивный характер. Эти ошибки нередко связаны с плохим качеством гистологических препаратов и невозможностью выполнения иммуногистохимического исследования.
Разработанные нами алгоритмы диагностики лимфаденопатий, в которых ключевую роль играет организация диагностического поиска с обязательным исследованием широкого спектра инфекций, а также клинических, цитоморфологических, иммунологических, молекулярных и серологических методов, позволили повысить диагностическую эффективность при неопухолевых лимфаденопатиях с 58% до 90%. Таким образом, современные диагностические возможности позволяют установить нозологический диагноз в большинстве случаев. Основными требованиями для установления верного диагноза лимфаденопатий является правильный алгоритм действий, а также тесная кооперация разных специалистов.
Таким образом, современные диагностические возможности позволяют установить нозологический диагноз в большинстве случаев. Основными требованиями для установления верного диагноза лимфаденопатий является правильный алгоритм действий, а также тесная кооперация разных специалистов.
Разработанные нами алгоритмы диагностики лимфаденопатий имеют несколько принципиальных отличий от всех предложенных ранее алгоритмов диагностики.
- Рекомендации прошли проверку в специальном исследовании.
- Рекомендации не являются специализированными, но ориентированы на амбулаторный прием гематолога и онколога.
- В рекомендации включена диагностика объемных нелимфоидных образований в шейной и подмышечной областях, которые часто принимаются за лимфоузлы.
- Биопсия лимфоузла не считается конечным этапом исследования. Предложен алгоритм послебиопсийной диагностики.
- Значительное место уделено молекулярным и иммуногистохимическим методам диагностики.
Основные заболевания, сопровождающиеся синдромом лимфаденопатии
Опухоли
I опухоли кроветворной системы, чаще всего лимфомогранулематоз, неходжкинские лимфомы и хронический лимфолейкоз. Увеличением лимфоузлов могут сопровождаться любые гемобластозы.
Увеличением лимфоузлов могут сопровождаться любые гемобластозы.
1 метастатические опухоли: чаще всего опухоли молочной железы, опухоли головы и шеи, опухоли легкого, опухоли ЖКТ, почек, предстательной железы, меланома. Большинство опухолей может метастазировать в лимфоузлы.__________________________________________
Иммунные реакции, реакции гиперчувствительности | сывороточная болезнь
- реакции на антиконвульсанты (дифенилгидантоин, карбамазепин), примидон, аллопуринол, индометацин, сульфаниламиды
- поствакцинальные лимфадениты__________________________________
БАКТЕРИАЛЬНЫЕ ИНФЕКЦИИ
Инфекции, передающиеся преимущественно через кожу и слизистые
- пиогенные бактерии, вызывающие банальные лимфадениты (ангины, рожа, и т.д.]
- болезнь кошачьей царапины
- бациллярный ангиоматоз
- содоку (болезнь укуса крысы)
- риккетсиозы (укус клеща плюс лимфаденит):
Марсельская лихорадка (в России — побережье Черного моря)
клещевой сыпной тиф Северной Азии (Новосибирская и Тюменская области, Красноярский край)
дальневосточный клещевой риккетсиоз (Дальний Восток РФ)
- лихорадка цуцугамуши (Приморский край) везикулярный риккетсиоз (Молдавия, Донецк)
- клещевой энцефалит (повсеместно)
- сифилис
- мягкий шанкр
- венерическая лнмфограиулема
- лимфадениты, вызванные другими серотипами хламидий
- микоплазменные инфекции 4
- донованоз (в развивающихся странах)
| споротрихоз (повреждение кожи)
I кожный нокардиоз (повреждение кожи)
I гранулема купальщиков (повреждение кожи)
| кожный лейшманиоз (укус москита)
- мелиоидоз (повреждение кожи)
Имеющие разные пути передачи
- туляремия
- бруцеллез
- чума
- лептоспироз
- листериоз
Передающиеся фекально-оральным путем
- иерсиниоз
- псевдотуберкулез
- брюшной тиф и паратифы А и В ВИРУСНЫЕ ИНФЕКЦИИ
- вирус Эпштейна-Барр I цитомегаловирус
- вирусы простого герпеса
I вирус опоясывающего лишая / ветрянки
- вирус иммунодефицита человека
- вирус кори
- вирус краснухи
- аденовирусы
- парагрипп вирусы, вызывающие острые респираторные инфекции
- вирус гепатита С
МИКОБАКТЕРИАЛ ЬНЫЕ ИНФЕКЦИИ | туберкулез, БЦЖит
- атипичные микобактерии (Mycobacteriurm viumintra cellulara M.
 scrofulact, М.kansasik др)
scrofulact, М.kansasik др) - лепра ГРИБЫ
- криптококкоз
- гистоплазмоз
- кокцидиомикоз
ИНФЕКЦИИ, ВЫЗВАННЫЕ ПРОСТЕЙШИМИ И ПАРАЗИТАМИ
- токсоплазмоз
- пневмоцистная инфекция
- трипаносомоз, филяриоз и другие_________
Аутоиммунные заболевания
- ревматоидный артрит
- системная красная волчанка
- дерматомиозит
- болезнь Шегрена
смешанные заболевания соедини тельной ткани
I аутоиммунный гепатит
- Аутоиммунный тирсондит
Неопухолевые лимфадепопатии в контексте клинико-лабораторных синдромов
I | болезнь Кимура
- болезнь Кикучи
- болезнь Кавасаки
I болезнь Кастлемана (ангиофолликулярная лимфоидная гиперплазия)
| синусный гистиоцитоз Розаи-Дорфмана с массивной лимфаденопатией
- прогрессивная трансформация герминальных центров__________________
Атипичные лимфопролиферативные заболевания
■ неклассифицируемые лимфопролиферативные заболевания
- затяжная фолликулярная гиперплазия
| затяжная паракортикальная гиперплазия
- EBV-ассоциированные и другие лимфопролиферативные синдромы у лиц с | иммунодефицитом:
- на фоне врожденных иммунодефицитов
- на фоне иммуносупрессивной терапии (введение антитимоцитарного глобулина, длительный прием метотрексата, азатиоприна, кортикостероидов, циклоспорина, такролимуса)
| после трансплантации
- Х-сцепленная лимфопролиферативная болезнь
- аутоиммунный лимфопролиферативный синдром_____________________
Лимфадепопатии, обусловленные отложениями чужеродных материалов
- дерматопатический лимфаденит (увеличение лимфоузлов, сопутствующее разнообразным кожным процессам)
- белковая лимфаденопатия (отложения в лимфоузлах амилоида)
- липидная лимфаденопатия
- силиконовая лимфаденопатия
- лимфаденопатия, вызванная отложениями металлов (после протезирования суставов, после приема препаратов золота)
- лимфаденопатия после лимфангиографии_________________________
Болезни накопления (инфильтрация лимфоузлов макрофагами, заполненными
отложениям метаболитов липидов)
I болезнь Гоше
| болезнь Ниманна-Пика ___________________________________
Прочие
Основные заболевания, сопровождающиеся синдромом лимфаденопатии
Опухоли
I опухоли кроветворной системы, чаще всего лимфомогранулематоз, неходжкинские лимфомы и хронический лимфолейкоз. Увеличением лимфоузлов могут сопровождаться любые гемобластозы.
Увеличением лимфоузлов могут сопровождаться любые гемобластозы.
1 метастатические опухоли: чаще всего опухоли молочной железы, опухоли головы и шеи, опухоли легкого, опухоли ЖКТ, почек, предстательной железы, меланома. Большинство опухолей может метастазировать в лимфоузлы.__________________________________________
Иммунные реакции, реакции гиперчувствительности | сывороточная болезнь
- реакции на антиконвульсанты (дифенилгидантоин, карбамазепин), примидон, аллопуринол, индометацин, сульфаниламиды
- поствакцинальные лимфадениты__________________________________
БАКТЕРИАЛЬНЫЕ ИНФЕКЦИИ
Инфекции, передающиеся преимущественно через кожу и слизистые
- пиогенные бактерии, вызывающие банальные лимфадениты (ангины, рожа, и т.д.]
- болезнь кошачьей царапины
- бациллярный ангиоматоз
- содоку (болезнь укуса крысы)
- риккетсиозы (укус клеща плюс лимфаденит):
Марсельская лихорадка (в России — побережье Черного моря)
клещевой сыпной тиф Северной Азии (Новосибирская и Тюменская области, Красноярский край)
дальневосточный клещевой риккетсиоз (Дальний Восток РФ)
- лихорадка цуцугамуши (Приморский край) везикулярный риккетсиоз (Молдавия, Донецк)
- клещевой энцефалит (повсеместно)
- сифилис
- мягкий шанкр
- венерическая лнмфограиулема
- лимфадениты, вызванные другими серотипами хламидий
- микоплазменные инфекции 4
- донованоз (в развивающихся странах)
| споротрихоз (повреждение кожи)
I кожный нокардиоз (повреждение кожи)
I гранулема купальщиков (повреждение кожи)
| кожный лейшманиоз (укус москита)
- мелиоидоз (повреждение кожи)
Имеющие разные пути передачи
- туляремия
- бруцеллез
- чума
- лептоспироз
- листериоз
Передающиеся фекально-оральным путем
- иерсиниоз
- псевдотуберкулез
- брюшной тиф и паратифы А и В ВИРУСНЫЕ ИНФЕКЦИИ
- вирус Эпштейна-Барр I цитомегаловирус
- вирусы простого герпеса
I вирус опоясывающего лишая / ветрянки
- вирус иммунодефицита человека
- вирус кори
- вирус краснухи
- аденовирусы
- парагрипп вирусы, вызывающие острые респираторные инфекции
- вирус гепатита С
МИКОБАКТЕРИАЛ ЬНЫЕ ИНФЕКЦИИ | туберкулез, БЦЖит
- атипичные микобактерии (Mycobacteriurm viumintra cellulara M.
 scrofulact, М.kansasik др)
scrofulact, М.kansasik др) - лепра ГРИБЫ
- криптококкоз
- гистоплазмоз
- кокцидиомикоз
ИНФЕКЦИИ, ВЫЗВАННЫЕ ПРОСТЕЙШИМИ И ПАРАЗИТАМИ
- токсоплазмоз
- пневмоцистная инфекция
- трипаносомоз, филяриоз и другие_________
Аутоиммунные заболевания
- ревматоидный артрит
- системная красная волчанка
- дерматомиозит
- болезнь Шегрена
смешанные заболевания соедини тельной ткани
I аутоиммунный гепатит
- Аутоиммунный тирсондит
Неопухолевые лимфадепопатии в контексте клинико-лабораторных синдромов
I | болезнь Кимура
- болезнь Кикучи
- болезнь Кавасаки
I болезнь Кастлемана (ангиофолликулярная лимфоидная гиперплазия)
| синусный гистиоцитоз Розаи-Дорфмана с массивной лимфаденопатией
- прогрессивная трансформация герминальных центров__________________
Атипичные лимфопролиферативные заболевания
■ неклассифицируемые лимфопролиферативные заболевания
- затяжная фолликулярная гиперплазия
| затяжная паракортикальная гиперплазия
- EBV-ассоциированные и другие лимфопролиферативные синдромы у лиц с | иммунодефицитом:
- на фоне врожденных иммунодефицитов
- на фоне иммуносупрессивной терапии (введение антитимоцитарного глобулина, длительный прием метотрексата, азатиоприна, кортикостероидов, циклоспорина, такролимуса)
| после трансплантации
- Х-сцепленная лимфопролиферативная болезнь
- аутоиммунный лимфопролиферативный синдром_____________________
Лимфадепопатии, обусловленные отложениями чужеродных материалов
- дерматопатический лимфаденит (увеличение лимфоузлов, сопутствующее разнообразным кожным процессам)
- белковая лимфаденопатия (отложения в лимфоузлах амилоида)
- липидная лимфаденопатия
- силиконовая лимфаденопатия
- лимфаденопатия, вызванная отложениями металлов (после протезирования суставов, после приема препаратов золота)
- лимфаденопатия после лимфангиографии_________________________
Болезни накопления (инфильтрация лимфоузлов макрофагами, заполненными
отложениям метаболитов липидов)
I болезнь Гоше
| болезнь Ниманна-Пика ___________________________________
Прочие
ОСОБЕННОСТИ ДИАГНОСТИКИ И ВЕДЕНИЯ БОЛЬНЫХ С ЛИМФАДЕНОПАТИЯМИ
Консультация гематолога или направление в специализированное гематологическое учреждение пациентов с увеличенными лимфоузлами показано в следующих случаях:
- Любая необъяснимая лимфаденопатия
- Лимфаденопатия с наличием выраженных симптомов интоксикации
- Лимфаденопатия с увеличением печени и селезенки
- Лимфаденопатия с изменениями показателей периферической крови | Отсутствие эффекта от эмпирической антибактериальной терапии
I Персистирование лимфоузлов после адекватного периода наблюдения
Показания к биопсии
Основные показания к биопсии следующие:
- высокая вероятность опухоли по клиническим данным
- необъяснимая ЛАП: после выполнения всех неинвазивных исследований, диагноз не установлен
- диагноз установлен по результатам неинвазивных методов исследования, однако, несмотря на лечение, лимфаденопатия персистирует.

Нельзя назвать размер лимфоузла, который обязательно подлежит биопсии. Тем не менее, у взрослых размер лимфоузла более 3 см вне связи с инфекцией должен рассматриваться как потенциальное показание к биопсии.
Показания к повторной биопсии
В гематологической практике нередко встречаются случаи лимфом, когда для подтверждения диагноза приходится выполнять несколько биопсий,особенно, у пациентов с реактивными лимфоузлами, прилежащих к опухоли или реактивными изменениями, предшествующими выявлению лимфатических опухолей. В редких случаях это связано с неверным выбором лимфоузла. У большинства таких пациентов биопсии подвергается один из наиболее измененных лимфоузлов, и, несмотря на значительное увеличение лимфоузлов и длительный анамнез, по результатам первой биопсии диагноз В установить не удается.
Показанием к повторной биопсии являются следующие гистологические изменения, выявленные в биопсированных лимфоузлах, не пораженных опухолью: 1) синусный гистиоцитоз, 2) паракортикальная реакция с обилием плазматических клеток и макрофагов, 3) склеротические изменения/сосудистая реакция, 4) некроз лимфоузла.
Выбор лимфоузла для биопсии
Неверный выбор лимфоузла ведет к диагностическим ошибкам. Целесообразно придерживаться следующих правил:
- для биопсии выбирают наиболее крупный, измененный и недавно увеличившийся лимфоузел
- физикальные характеристики лимфоузла имеют большее значение, чем локализация. При наличии нескольких конкурирующих лимфоузлов в разных зонах, порядок выбора по информативности: надключичный — шейный — подмышечный — паховый
- не следует биопсировать маленькие лимфоузлы, прилежащие к конгломерату. В таких случаях предпочтительнее парциальная резекция опухоли.
Организация процесса биопсии
Перед выполнением биопсии необходимо сформулировать наиболее ожидаемые результаты, поскольку от этого зависит, куда направить материал. Идеальным способом сохранения ткани лимфоузла для дальнейших исследований является глубокая заморозка ткани. Во многих случаях одного морфологического исследования недостаточно. Кроме него материалы, полученные при биопсии, могут быть исследованы:
- микробиологическими методами (посевы на среды, культуру ткани и пр.
 )
) - ПЦР на разнообразные инфекционные агенты (герпесвирусы, бартонел- лы, микобактерии, токсоплазмы и пр.) и для определения Т и В клеточной клональности.
Пункция лимфоузла
Может использоваться исключительно как ориентировочный метод диагностики в онкогематологической практике. Постановка диагноза лимфопролиферативного заболевания по пункции лимфоузла принципиально невозможна. Если вопрос касается первичной диагностики, следует выполнять биопсию. Обязательно проводить наряду с гистологическим также цитологическое исследование отпечатка биоптата.
Показания к пункции лимфатического узла:
- солитарное увеличение лимфоузла, без образования конгломератов (метастатическое поражение лимфоузлов, как правило, не сопровождается образованием конгломератов) при отсутствии косвенных данных за лимфопролиферативный процесс;
- жидкостный характер образования по ультразвуковым данным;
- получение материала для дополнительных исследований (например, молекулярных), когда биопсия уже выполнена.

Значение дополнительных исследований
Ультразвуковое исследование лимфатических узлов помогает:
- отличить лимфоузел от других образований
- точно определить размеры лимфоузлов, их количество и локализацию
- определить структуру лимфоузла
- дополнительное цветовое допплеровское картирование показывает варианты кровотока, т. е. васкуляризацию лимфоузла и позволяет отличить свежий процесс в лимфоузле от перенесенного в прошлом и оставившего только склеротические изменения, а иногда позволяет с высокой вероятностью недозревать опухолевый процесс и оценить активность остаточного опухолевого образования.
Компьютерная томография имеет преимущество перед УЗИ в тех случаях, когда необходимо оценить состояние лимфоузлов в недоступной для ультразвука локации, например, ретроперитонеальных и средостенных лимфоузлов.
Вопрос назначения антибиотиков
Чрезвычайно распространена практика назначения больным с необъяснимой лимфаденопатией эмпирической антибактериальной терапии. Антибиотики должны назначаться только при наличии четких данных о бактериальной природе заболевания и, при возможности, с учетом чувствительности возбудителя.
Антибиотики должны назначаться только при наличии четких данных о бактериальной природе заболевания и, при возможности, с учетом чувствительности возбудителя.
Вопрос о назначении эмпирической антибактериальной терапии при необъяснимой ЛАП не решен до сих пор, однако, широкое распространение антибиотикоустойчивых форм микроорганизмов говорит о необходимости воздерживаться от назначения антибиотиков без прямых показаний. Поскольку лимфаденопатия является не самостоятельным заболеванием, а синдромом, назначение антибактериального лечения зависит от установленного диагноза. Тем не менее, практика назначения антибиотиков чрезвычайно распространена, и этот вопрос обсуждается в литературе [10]. Большинство авторов отмечают, что антибиотики могут быть назначены при наличии явного инфекционного очага в регионарной зоне.
Если очага нет, показанием к эмпирической терапии антибиотиком широкого спектра является комбинация следующих признаков [14]:
- увеличение боковых шейных лимфоузлов, воспалительного характера
- возраст — моложе 30 лет
- недавно перенесенная инфекция верхних дыхательных путей
- негативные результаты серологических исследований на самых частых и вероятных возбудителей
- отсутствие признаков острофазной реакции (повышение СОЭ, С- реактивного белка, ЛДГ, 2-микроглобулина)
Физиотерапия
Физиотерапия включена в стандарты оказания медпомощи при абсцедирующих лимфаденитах и аденофлегмонах в центрах амбулаторной хирургии с однодневным стационаром (см. приказ Комитета Здравоохранения Правительства Москвы от 27 мая 2002 г N270). Физиотерапия может применяться в стадии реконвалесценции после гнойных лимфаденитов. Применение физиотерапии при лимфаденопатии неясного генеза опасно и недопустимо.
приказ Комитета Здравоохранения Правительства Москвы от 27 мая 2002 г N270). Физиотерапия может применяться в стадии реконвалесценции после гнойных лимфаденитов. Применение физиотерапии при лимфаденопатии неясного генеза опасно и недопустимо.
Группы периферических лимфоузлов, зоны дренирования и дифференциальный диагноз по локализации.
Увеличение лимфоузлов в некоторых областях поражения чаще связано с определенными болезнями. Увеличение затылочных лимфоузлов обычно вызвано инфекцией кожи головы, краснухой. Одностороннее увеличение передних околоушных лимфоузлов связано с патологией конъюнктивы и век, болезнью кошачьей царапины, эпидемическим кераз’иконыонктивитом и аденовирусной инфекцией. Увеличение подчелюстных и шейных лимфоузлов вызвано инфекцией зубов, десен, щек, гортани и глотки, но может быть проявлением метастаза рака и лимфомы. Увеличение надключичных лимфоузлов I очень серьезный симптом, практически всегда свидетельствующий об опухоли — метастазе рака или лимфомы, располагающихся в грудной клетке или животе (90% у лиц старше 40 лет и 25% у лиц моложе 40 лет).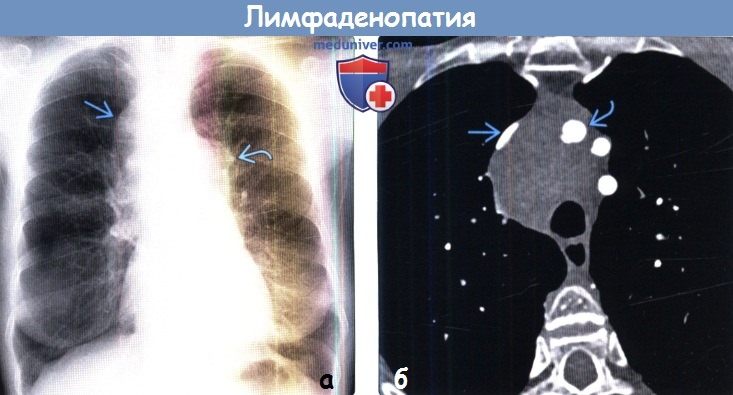 Увеличение надключичного лимфоузла справа обычно вызвано опухолью средостения, легкого, пищевода. К левому лимфатическому узлу лимфа приходит от органов грудной клетки и брюшной полости (Вирховская железа). Его увеличение может быть симптомом опухоли яичников, семенников и предстательной железы, мочевого пузыря, почек, поджелудочной железы, желудка. Нечасто увеличение надключичных лимфоузлов обусловлено воспалительным процессом в грудной клетке и брюшной полости. Увеличение подмышечных и локтевых лимфоузлов может быть вызвано травмой кистей и рук. Увеличение подмышечных и паховых лимфоузлов обычно обусловлено грибковой инфекцией или травмами ног и стоп или инфекцией урогенитальной сферы. Очень редко обнаруживаемый параумбиликальный лимфоузел (узел сестры Джозефины) может быть признаком опухоли органов живота или таза. Суммарные данные локализации лимфоузлов, зоны дренирования и наиболее частые причины увеличения лимфоузлов представлены в Приложении, таблица 8. На практике точное соответствие лимфоузла зоне дренирования не всегда соответствует, поэтому такая таблица носит условный, ориентировочный характер.
Увеличение надключичного лимфоузла справа обычно вызвано опухолью средостения, легкого, пищевода. К левому лимфатическому узлу лимфа приходит от органов грудной клетки и брюшной полости (Вирховская железа). Его увеличение может быть симптомом опухоли яичников, семенников и предстательной железы, мочевого пузыря, почек, поджелудочной железы, желудка. Нечасто увеличение надключичных лимфоузлов обусловлено воспалительным процессом в грудной клетке и брюшной полости. Увеличение подмышечных и локтевых лимфоузлов может быть вызвано травмой кистей и рук. Увеличение подмышечных и паховых лимфоузлов обычно обусловлено грибковой инфекцией или травмами ног и стоп или инфекцией урогенитальной сферы. Очень редко обнаруживаемый параумбиликальный лимфоузел (узел сестры Джозефины) может быть признаком опухоли органов живота или таза. Суммарные данные локализации лимфоузлов, зоны дренирования и наиболее частые причины увеличения лимфоузлов представлены в Приложении, таблица 8. На практике точное соответствие лимфоузла зоне дренирования не всегда соответствует, поэтому такая таблица носит условный, ориентировочный характер.
Перечень заболеваний, протекающих с лимфаденопатией
Перечень болезней, приводящих к увеличению лимфоузлов можно упорядочить по-разному. Некоторые авторы предпочитают классифицировать причины лимфаденопатий по патогенетическому принципу [3,4]. Другие работы носят более практичный характер и ориентированы на дифференциальный диагноз [1,11,12,16,18]. Сравнение перечней болезней и выделяемых авторами групп показывает два основных отличия:
- Перечень причин может быть более или менее подробным. Это особенно касается такого раздела как метастатическое поражение лимфоузлов.
Большинство опухолей может метастатировать в лимфатические лнмфвуэ» лы, поэтому перечень всегда будет неполным
Авторы придерживаются ратной группировки лимфаденошггаш,В‘ЯвОТ» симости от большей направленности на этиологическое или сиидромвлиое подразделение. Так, несколько болезней с неизвестной этиологией незом включаются авторами в разные категории. Например, граиулемяоз- ные лимфадениты относятся к разным категориям. В Приложении,таблица 9, представлены обобщенные данные перечней заболеваний, протекшищпк с лимфаденопатией, созданной на основании анализа литературы и собственного опыта [7]. В списке включены те заболевании, при которых лимфаденопатия может быть предметом дифференциального диагноза.
В Приложении,таблица 9, представлены обобщенные данные перечней заболеваний, протекшищпк с лимфаденопатией, созданной на основании анализа литературы и собственного опыта [7]. В списке включены те заболевании, при которых лимфаденопатия может быть предметом дифференциального диагноза.
Подчелюстной лимфаденит 🌟 Поликлиника №1 РАН
Лимфаденит представляет собой воспалительные изменения одного или группы лимфатических узлов. Поражаться могут лимфатические образования всех областей организма. Наиболее часто в медицинской практике наблюдаются лимфаденопатии шейной и подчелюстной области. Это заболевание обычно имеет вторичный генез. Если воспаление приобретает гнойный характер, то возможен прорыв инфекции с развитием абсцессов и флегмон. Из поднижнечелюстной области воспаление может перемещаться вдоль анатомических образований в различные отделы. Такие ситуации могут угрожать жизни.
Огромное количество заболеваний косвенно или напрямую может приводить к воспалению лимфатических узлов, особенно инфекционные заболевания. Лимфатическая система человека относится к иммунной системе организма и представлена лимфатическими сосудами и лимфатическими узлами. В этой системе циркулируют иммунные клетки. Лимфа (жидкость, которая оттекает от органов и тканей по лимфатическим сосудам к лимфатическим узлам) несет частицы патогенных микроорганизмов для распознавания иммунными клетками. В лимфатических узлах происходит подготовка и активация иммунных клеток (в основном лимфоцитов), которые мигрируют в патологический очаг, уничтожают бактерии и другие патогены, в результате наступает выздоровление. Возможны и другие причины лимфаденопатий: опухоли иммунной системы, системные заболевания, глистные инвазии, метастазы опухолей и другие, но встречаются они гораздо реже и их основные симптомы доминируют над увеличением лимфатических узлов (которое, кстати, не всегда имеет воспалительный характер). Чаще всего воспаление регионарных лимфоузлов подчелюстной области имеет одонтогенный характер. Это значит, что основным очагом инфекции служит воспалительный процесс в ротовой полости.
Лимфатическая система человека относится к иммунной системе организма и представлена лимфатическими сосудами и лимфатическими узлами. В этой системе циркулируют иммунные клетки. Лимфа (жидкость, которая оттекает от органов и тканей по лимфатическим сосудам к лимфатическим узлам) несет частицы патогенных микроорганизмов для распознавания иммунными клетками. В лимфатических узлах происходит подготовка и активация иммунных клеток (в основном лимфоцитов), которые мигрируют в патологический очаг, уничтожают бактерии и другие патогены, в результате наступает выздоровление. Возможны и другие причины лимфаденопатий: опухоли иммунной системы, системные заболевания, глистные инвазии, метастазы опухолей и другие, но встречаются они гораздо реже и их основные симптомы доминируют над увеличением лимфатических узлов (которое, кстати, не всегда имеет воспалительный характер). Чаще всего воспаление регионарных лимфоузлов подчелюстной области имеет одонтогенный характер. Это значит, что основным очагом инфекции служит воспалительный процесс в ротовой полости. Это чаще всего стоматологические проблемы — периостит, периодонтит, пародонтит, пульпит. Воспалительные заболевания органов дыхания приводят к увеличению лимфоузлов в шейной области – околоушных, тонзиллярных, затылочных и других. Выделяют катаральные формы воспаления и гнойные. В зависимости от вида процесса будет меняться тактика лечения.
Это чаще всего стоматологические проблемы — периостит, периодонтит, пародонтит, пульпит. Воспалительные заболевания органов дыхания приводят к увеличению лимфоузлов в шейной области – околоушных, тонзиллярных, затылочных и других. Выделяют катаральные формы воспаления и гнойные. В зависимости от вида процесса будет меняться тактика лечения.
Обнаружив такие изменения, пациенты обычно в первую очередь обращаются к терапевту. Однако, как было сказано ранее, если воспаление локализуется именно в подчелюстных узлах – следует предположить одонтогенный характер и обратиться к врачу-стоматологу.
Клиническая картина может отличаться в зависимости от локализации первичного очага. Собственно лимфаденит сопровождается пальпируемыми образованиями в подчелюстной области. Они будут иметь эластическую консистенцию, при пальпации возникают болезненные ощущения. Может отмечаться дискомфорт во время приема пищи, общее состояние обычно не изменяется. Такие симптомы свойственны катаральному (серозному) процессу. Если воспаление прогрессирует, лимфатический узел может полностью разрушаться гнойным процессом. В этом случае кожа над узлом становится горячей на ощупь, краснеет, температура тела повышается в зависимости от вида воспаления (развивается абсцесс или флегмона). сильные болевые ощущения дергающего или пульсирующего характера возникают уже в покое.
Если воспаление прогрессирует, лимфатический узел может полностью разрушаться гнойным процессом. В этом случае кожа над узлом становится горячей на ощупь, краснеет, температура тела повышается в зависимости от вида воспаления (развивается абсцесс или флегмона). сильные болевые ощущения дергающего или пульсирующего характера возникают уже в покое.
Диагностировать лимфаденит позволяет осмотр и пальпация пораженной области. В зависимости от того, что предполагает врач в качестве причины воспаления, будут назначены соответствующие методы диагностики. Обязательно проводят осмотр ротовой полости: можно констатировать воспалительные изменения зубов, слизистой ротовой полости, миндалин, глотки, гортани и других органов. Врач-стоматолог может назначить выполнение панорамного рентгенологического снимка, рентгенологическое исследование пазух носа. Всем пациентам показан общий анализ крови. При отсутствии патологии со стороны зубо-челюстного аппарата показана консультация терапевта, оториноларинголога.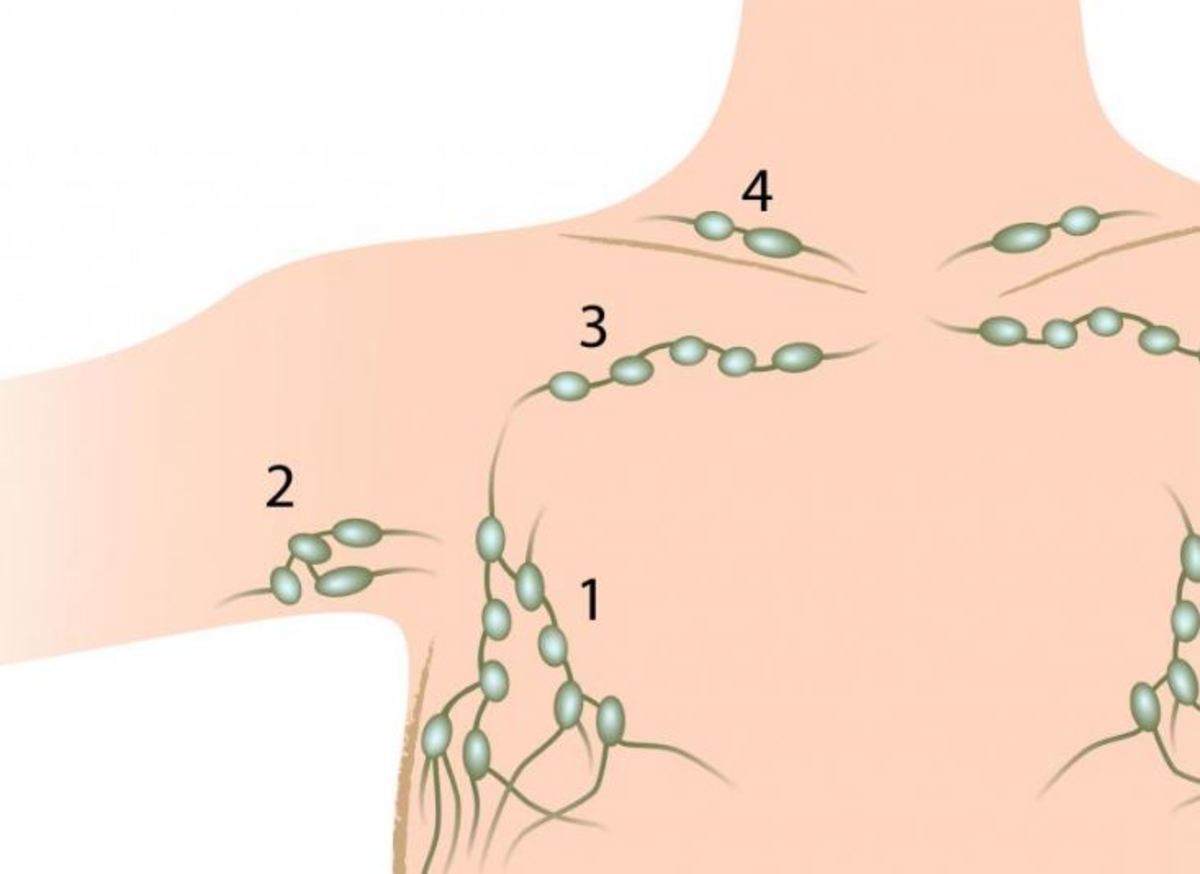 В некоторых ситуация требуется консультация онколога.
В некоторых ситуация требуется консультация онколога.
Из дополнительных методов используют мазки из ротоглотки для определения возбудители инфекционного процесса, биохимический анализ крови, УЗИ регионарных областей (позволит выявить увеличение недоступных пальпации узлов), различные методы визуализации органов головы и шеи (на наличие онкологической патологии), пункционная биопсия пораженного лимфатического узла с проведением цитологического и гистологического исследования и другие методы.
Лечение зависит от вида воспаления. В случае гнойного процесса показано хирургическое лечение – вскрытие и дренирование очага. Если воспаление катаральное, то в таком случае врач-стоматолог или отоларинголог проводит терапию основного заболевания (фарингита, тонзиллита, ларингита, периодонтита, периостита, пульпита и других). Лимфатические узлы в такой ситуации не в коем случае не вскрывают, а проводят консервативную терапию: УВЧ-терапия, мазевые повязки, нагревание с использованием источника сухого тепла.
Лимфаденопатия — Lymphadenopathy — qaz.wiki
Заболевание лимфатических узлов
Лимфоденопатия или лимфаденит является заболеванием из лимфатических узлов , в которых они ненормальные в размере или консистенции. Лимфаденопатия воспалительного типа (наиболее распространенный тип) — это лимфаденит , вызывающий опухание или увеличение лимфатических узлов. В клинической практике различие между лимфаденопатией и лимфаденитом проводится редко, и эти слова обычно рассматриваются как синонимы . Воспаление лимфатических сосудов известно как лимфангит . Инфекционный лимфаденит, поражающий лимфатические узлы на шее , часто называют золотухой .
Лимфаденопатия — частый и неспецифический признак . К распространенным причинам относятся инфекции (от незначительных, таких как простуда, до серьезных, таких как ВИЧ / СПИД ), аутоиммунные заболевания и рак . Лимфаденопатия также часто бывает идиопатической и проходит самостоятельно.
Причины
Увеличение лимфатических узлов считается распространенным признаком инфекционного, аутоиммунного или злокачественного заболевания. Примеры могут включать:
Менее распространенные инфекционные причины лимфаденопатии могут включать бактериальные инфекции, такие как болезнь кошачьих царапин , туляремия , бруцеллез или превотелла .
- Опухолевый :
- Аутоиммунный : системная красная волчанка и ревматоидный артрит могут иметь генерализованную лимфаденопатию.
- С ослабленным иммунитетом: СПИД . Генерализованная лимфаденопатия является ранним признаком заражения вирусом иммунодефицита человека (ВИЧ), вирусом, вызывающим синдром приобретенного иммунодефицита (СПИД). «Синдром лимфаденопатии» использовался для описания первой симптоматической стадии прогрессирования ВИЧ , предшествующей диагнозу СПИДа.
- Укусы некоторых ядовитых змей, таких как гадюка
- Неизвестный: болезнь Кикучи , прогрессивное преобразование зародышевых центров , саркоидоза , гиалиновые-сосудистых заболеваний вариант Кастельмана , болезни Rosai-Дорфман , болезнь Кавасаки , болезнь Кимура
Доброкачественная (реактивная) лимфаденопатия
Доброкачественная лимфаденопатия — частая находка при биопсии, которую часто путают со злокачественной лимфомой . Его можно разделить на основные морфологические паттерны , каждый из которых имеет свой собственный дифференциальный диагноз с определенными типами лимфомы. Большинство случаев реактивной фолликулярной гиперплазии легко диагностировать, но некоторые случаи можно принять за фолликулярную лимфому . Существует семь различных моделей доброкачественной лимфаденопатии:
Его можно разделить на основные морфологические паттерны , каждый из которых имеет свой собственный дифференциальный диагноз с определенными типами лимфомы. Большинство случаев реактивной фолликулярной гиперплазии легко диагностировать, но некоторые случаи можно принять за фолликулярную лимфому . Существует семь различных моделей доброкачественной лимфаденопатии:
Эти морфологические паттерны никогда не бывают чистыми. Таким образом, реактивная фолликулярная гиперплазия может иметь компонент паракортикальной гиперплазии. Однако это различие важно для дифференциальной диагностики причины.
Диагностика
Медицинское ультразвуковое исследование типичного нормального лимфатического узла: гладкий, слегка дольчатый овал с гипоэхогенной корой толщиной менее 3 см с центральными эхогенными воротами.
Ультрасонография подозреваемого злокачественного лимфатического узла:
— Отсутствие жировой ткани ворот
— Увеличение фокальной толщины коры более 3 см
— Ультразвуковая допплерография, которая показывает гиперемический кровоток в воротах и центральной части коры и / или аномальный (не прикорневой кортикальный) кровоток.
При шейной лимфаденопатии ( шеи ) обычно проводят осмотр горла, включая использование зеркала и эндоскопа .
На УЗИ , томография В-режиме изображает морфологию лимфатических узлов, в то время как мощность Доплер может оценить сосудистый рисунок. Признаки визуализации в B-режиме, которые могут отличить метастазы и лимфому, включают размер, форму, кальцификацию, потерю коренной архитектуры, а также внутриузловой некроз. Отек мягких тканей и матирование узлов на изображениях в B-режиме указывают на туберкулезный шейный лимфаденит или предшествующую лучевую терапию . Последовательный мониторинг размера узлов и сосудистости полезен для оценки ответа на лечение.
Тонкоигольная аспирационная цитология (FNAC) имеет чувствительность и процент специфичности 81% и 100% соответственно в гистопатологии злокачественной шейной лимфаденопатии. ПЭТ-КТ оказалась полезной при выявлении скрытых первичных карцином головы и шеи, особенно при использовании в качестве ориентира перед панендоскопией, и может побудить к принятию клинических решений, связанных с лечением, до 60% случаев.
Классификация
Лимфаденопатию можно классифицировать по:
- Размер, при котором лимфаденопатия у взрослых часто определяется как короткая ось одного или нескольких лимфатических узлов больше 10 мм.
- По степени:
- Локализованная лимфаденопатия : из-за локализованного пятна инфекции, например, инфицированное пятно на коже черепа вызывает опухание лимфатических узлов на шее с той же стороны.
- Генерализованная лимфаденопатия : из-за системной инфекции организма, например, гриппа или вторичного сифилиса.
- По локализации:
- Дерматопатическая лимфаденопатия : лимфаденопатия, связанная с кожным заболеванием.
- По злокачественности: доброкачественная лимфаденопатия отличается от злокачественных опухолей, которые в основном относятся к лимфомам или метастазам в лимфатические узлы .
Размер
- По размеру лимфаденопатия у взрослых часто определяется как короткая ось одного или нескольких лимфатических узлов больше 10 мм.
 Тем не менее, есть региональные различия, как показано в этой таблице:
Тем не менее, есть региональные различия, как показано в этой таблице:
| В общем-то | 10 мм |
| Паховый | 10-20 мм |
| Таз | 10 мм для яйцевидных лимфатических узлов, 8 мм для округлых |
| Шеи | |
|---|---|
| Обычно (не ретрофарингеально) | 10 мм |
| Югулогастральные лимфатические узлы | 11 мм или 15 мм |
| Ретрофарингеальный | 8 мм
|
| Средостение | |
| Средостение , как правило | 10 мм |
| Верхнее средостение и верхняя паратрахеальная | 7мм |
| Низкая паратрахеальная и субкаринальная | 11 мм |
| Верхняя часть живота | |
| Retrocrural пространство | 6 мм |
| Паракардиальный | 8 мм |
| Желудочно-печеночная связка | 8 мм |
| Верхняя парааортальная область | 9 мм |
| Портакавальное пространство | 10 мм |
| Porta hepatis | 7 мм |
| Нижняя парааортальная область | 11 мм |
Лимфаденопатия подмышечных лимфатических узлов может быть определена как твердые узлы размером более 15 мм без жировых ворот. Подмышечные лимфатические узлы могут быть в норме до 30 мм, если они в основном состоят из жира.
Подмышечные лимфатические узлы могут быть в норме до 30 мм, если они в основном состоят из жира.
У детей можно использовать короткую ось 8 мм. Однако паховые лимфатические узлы размером до 15 мм и шейные лимфатические узлы до 20 мм обычно являются нормальными у детей в возрасте до 8–12 лет.
Лимфаденопатия размером более 1,5–2 см увеличивает риск рака или гранулематозной болезни как причины, а не только воспаления или инфекции . Тем не менее, увеличение размера и стойкость со временем более указывают на рак.
Смотрите также
Рекомендации
внешние ссылки
- HPC: 13820 на сайте humpath.com (цифровые слайды)
<img src=»https://en.wikipedia.org//en.wikipedia.org/wiki/Special:CentralAutoLogin/start?type=1×1″ alt=»» title=»»>
в стадировании рака легкого и дифференциальной диагностике лимфаденопатий – тема научной статьи по клинической медицине читайте бесплатно текст научно-исследовательской работы в электронной библиотеке КиберЛенинка
Клинические исследования и опыт в онкологии
© А. М. Федунь, О.В. Дюкова, Е.Н. Богуш-Вишневская, Д.П. Коротин, П.А. Марусов, О.В. Железин, Р.Г. Пегов, 2018
М. Федунь, О.В. Дюкова, Е.Н. Богуш-Вишневская, Д.П. Коротин, П.А. Марусов, О.В. Железин, Р.Г. Пегов, 2018
УДК 616.24-006.04:616.428-079.4
МЕДИАСТИНОСКОПИЯ: В СТАДИРОВАНИИ РАКА ЛЕГКОГО И ДИФФЕРЕНЦИАЛЬНОЙ ДИАГНОСТИКЕ ЛИМФАДЕНОПАТИЙ
А.М. Федунь, о.В. Дюкова, Е.Н. Богуш-Вишневская, Д.п. коротин, п.А. Марусов, о.В. железин, р.Г. пегов
ГБУЗ НО «Нижегородский областной клинический онкологический диспансер», г. Нижний Новгород
MEDIASTINOSCOPY FOR LUNG CANCER STAGING. EXPERiENCE OF USING MEDIASTINOSCOPY FOR THE DIAGNOSIS OF DISEASES WITH SIGNS OF LESION OF MEDIASTINAL LYMPH NODES
A.M. Fedun, o.V. Dyukova, E.N. Bogush-Vishnevskaya, D.p. Korotin, p.A. Marusov, o.V. Zhelezin, R.G. pegov
pegov
Nizhny Novgorod Regional Clinical Oncology Center, Nizhny Novgorod
Федунь Андрей Миронович — кандидат медицинских наук, заведующий торакальным хирургическим отделением ГБУЗ НО «Нижегородский областной клинический онкологический диспансер»
603081, г. Нижний Новгород, ш. Анкудиновское, д. 1, тел.: (831) 465-15-41, +7-951-902-96-24, e-mail: [email protected]
Fedun A.M. — PhD (medicine), head of Thoracic Surgical Department of the Nizhny Novgorod Regional Clinical Oncology Center
1 Ankundinovskoe highway, Nizhny Novgorod, 603081, tel.: (831) 465-15-41, +7-951-902-96-24, e-mail: [email protected]
Реферат. Шейная медиастиноскопия является золотым стандартом для получения образцов лимфатических узлов, с целью морфологической диагностики патологии средостения. Она может быть использована при подозрении на лимфогенное метастазирование верифицированного рака легкого с целью уточнения степени распространенности процесса, в случаях неверифицированного рака легких для уточнения диагноза и определения стадии, для диагностики изолированной ме-диастинальной или внутригрудной лимфаденопатии неясной этиологии. В отечественной литературе имеется небольшое количество сообщений об использовании данного исследования в торакальных отделениях России. Целью нашего исследования было описать наш опыт применения шейной медиастиноскопии.
Она может быть использована при подозрении на лимфогенное метастазирование верифицированного рака легкого с целью уточнения степени распространенности процесса, в случаях неверифицированного рака легких для уточнения диагноза и определения стадии, для диагностики изолированной ме-диастинальной или внутригрудной лимфаденопатии неясной этиологии. В отечественной литературе имеется небольшое количество сообщений об использовании данного исследования в торакальных отделениях России. Целью нашего исследования было описать наш опыт применения шейной медиастиноскопии.
В ходе исследования проанализировано 279 пациентов, которым была выполнена шейная медиастиноскопия в нашей клинике с 2014 по 2016 гг. включительно.
Показаниями к шейной медиастиноскопии были: определение степени распространенности злокачественного процесса — 156 (61%) пациентов, саркоидоз — 75 (30%) пациентов, неспецифическая лимфаденопатия — 10 (4%), лимфопролифера-тивные заболевания — 9 (3,5%), туберкулез — 4 (1,6%), миеломная болезнь — 1 (0,4%) пациент. Мужчин было 184 (66,2%), женщин — 94 (33,8%). Распределение по возрасту в данной группе от 25 лет до 81 года. Средний возраст больных составил 55,9 лет. Наиболее часто выполнялась биопсия лимфоузлов 4 уровня для стадирования рака легкого — 137 (88%) и 2 уровня для диагностики саркоидоза Бека — 47 (63%).
Мужчин было 184 (66,2%), женщин — 94 (33,8%). Распределение по возрасту в данной группе от 25 лет до 81 года. Средний возраст больных составил 55,9 лет. Наиболее часто выполнялась биопсия лимфоузлов 4 уровня для стадирования рака легкого — 137 (88%) и 2 уровня для диагностики саркоидоза Бека — 47 (63%).
Шейная медиастиноскопия высокоинформативный метод диагностики патологии средостения. Его широкое использование наряду с развитием других малоинвазивных методов получения образцов ткани из лимфоузлов средостения свидетельствует о его преимуществе, особенно при раке легкого и изолированной медиастинальной лимфаденопатии. Ключевые слова: медиастиноскопия, рак легкого, медиастинальная лимфаденопатия, внутригрудная лимфаденопатия.
Abstract. Мediastinoscopy is the gold standard for obtaining samples of lymph nodes, for the purpose of morphological diagnosis of the pathology of the mediastinal organs. It can be used for suspected lymphogenous metastasis of verified lung cancer for the purpose of N-staging, with previously unconverted lung cancer for verifying lung cancer and determining the stage for the diagnosis of isolated mediastinal lymphadenopathy. In the literature there is a small number of reports on the use of this study in the thoracic departments of Russia is available in the literature.
It can be used for suspected lymphogenous metastasis of verified lung cancer for the purpose of N-staging, with previously unconverted lung cancer for verifying lung cancer and determining the stage for the diagnosis of isolated mediastinal lymphadenopathy. In the literature there is a small number of reports on the use of this study in the thoracic departments of Russia is available in the literature.
The purpose of our study is to report on our experience of using cervical mediastinoscopy.
The study analyzed 279 patients who underwent cervical mediastinoscopy in our clinic from 2014 to 2016 inclusive.
Clinical research and experience in oncology
7
ПОВОЛЖСКИЙ
ОНКОЛОГИЧЕСКИЙ
ВЕСТНИК
Том 9, №3. 2018
2018
Indications for cervical mediastinoscopy were: determination of the stage of malignant process — 156 (61%) patients, sarcoidosis — 75 (30%) patients, nonspecific lymphadenopathy — 10 (4%), lymphoproliferative diseases — 9 (3.5%), tuberculosis — 4 (1.6%), myeloma — 1 (0.4%) patient. There were 184 men (66.2%), women — 94 (33.8%). The distribution by age in this group is from 25 years to 81 years. The average age of patients was 55.9 years. The most common biopsy of level 4 lymph nodes for staging lung cancer was 137 (88%) and 2 levels for the diagnosis of sarcoidosis — 47 (63%).
Neck mediastinoscopy is a highly informative method of diagnosing the mediastinal pathology. Its widespread use, along with the development of other miniinvasive methods for obtaining tissue samples from the mediastinal lymph nodes, indicates its superiority, especially in lung cancer and isolated mediastinal lymphadenopathy. Key words: mediastinoscopy, lung cancer, mediastinal lymphadenopathy.
Key words: mediastinoscopy, lung cancer, mediastinal lymphadenopathy.
DOI: 10.32000/2078-1466-2018-3-7-10
Введение
Лимфаденопатия средостения может быть проявлением распространения злокачественного заболевания или симптомом, какого-либо заболевания при котором поражается данная группа лимфоузлов изолированно или в том числе. Гистологический диагноз является основным для установления распространения злокачественной опухоли по лимфатическим узлам, а также для подтверждения определенной патологии при наличии медиастинальной лимфаде-нопатии, так как от этого зависит прогноз и выбор адекватного лечения. Широкое использование КТ ОГК привело к тому что, внутригрудная лимфаденопатия, без каких-либо других клинических проявлений или с таковыми, часто стала встречаться во врачебной практике и доктора сталкиваются с трудностями установки диагноза и назначения соответствующего лечения. Рентгенологические признаки часто не коррелируют с морфологическими проявлениями болезни, что затрудняет принятие правильного терапевтического решения на основании данных клиники и КТ. Существуют различные методики получения образца лимфоузла средостения. Шейная медиастиноскопия является золотым стандартом для получения образцов лимфатических узлов, с целью морфологической диагностики патологии средостения. Она может быть использована при подозрении на лимфогенное ме-тастазирование верифицированного рака легкого с целью уточнения степени распространенности процесса, в случаях неверифицированного рака легких для уточнения диагноза и определения стадии, для диагностики изолированной медиастинальной или внутригрудной лимфаденопатии неясной этиологии. Недавно появившиеся менее инвазивные методы биопсии внутригрудных лимфоузлов, такие как эн-добронхиальная ультразвуковая трансбронхиальная аспирация (ЕВЫБ-ТВИА) и эндоскопическая эзофа-гиальная ультразвуковая тонкоигольная аспирация
Рентгенологические признаки часто не коррелируют с морфологическими проявлениями болезни, что затрудняет принятие правильного терапевтического решения на основании данных клиники и КТ. Существуют различные методики получения образца лимфоузла средостения. Шейная медиастиноскопия является золотым стандартом для получения образцов лимфатических узлов, с целью морфологической диагностики патологии средостения. Она может быть использована при подозрении на лимфогенное ме-тастазирование верифицированного рака легкого с целью уточнения степени распространенности процесса, в случаях неверифицированного рака легких для уточнения диагноза и определения стадии, для диагностики изолированной медиастинальной или внутригрудной лимфаденопатии неясной этиологии. Недавно появившиеся менее инвазивные методы биопсии внутригрудных лимфоузлов, такие как эн-добронхиальная ультразвуковая трансбронхиальная аспирация (ЕВЫБ-ТВИА) и эндоскопическая эзофа-гиальная ультразвуковая тонкоигольная аспирация
(EUS-FNA) используются в ряде клиник как целесообразная альтернатива.
Стандартизованный показатель заболеваемости раком легкого мужчин России практически не изменился за последние 20 лет и составил в 1999 г. 66,0 о/оооо. У женщин те же тенденции, но на значительно более низком уровне (6,9 о/оооо) [4].
Позднее проявление болезни очень часто приводит к вовлечению лимфатических узлов до момента установления диагноза и приводит к ограничению хирургического компонента лечения болезни [1].
С одной стороны, показания к использованию инвазивных методов диагностики с целью подтверждения поражения медиастинальных лимфатических узлов в настоящее время определены и понятны. Это: 1. Увеличенные л/у средостения обнаруженные при компьютерной томографии, 2. Центральные опухоли, 3. Увеличенные N1 лимфоузлы без увеличения медиастинальных. С другой, в ряде случаев возникают спорные вопросы, требуется ли это делать. В обзоре литературы «Методы стадирования немелкоклеточ-ного рака легкого» опубликованного в журнале CHEST подробно изложены частные аспекты диагностики.
В обзоре литературы «Методы стадирования немелкоклеточ-ного рака легкого» опубликованного в журнале CHEST подробно изложены частные аспекты диагностики.
На практике довольно часто встречается ситуация когда у пациента имеется гистологически подтвержденный рак легкого, а морфологического подтверждения поражения внутригрудных лимфатических узлов нет. Возникает вопрос о целесообразности применения инвазивных методов исследования при массивной медиастинальной инфильтрации подтвержденной при компьютерной томографии. Согласно данной статье предполагается, что КТ оценка медиастинальной стадии у пациентов с массивной медиастинальной инфильтрацией при отсутствии отдаленных метастазов обычно достаточна без инвазивного подтверждения.
Внутригрудная лимфаденопатия также возникает как симптом различных заболеваний, включая саркои-доз, туберкулез, лимфопролиферативные заболевания.
ONCOLOGY BULLETIN
OF THE VOLGA REGION
Vol. 9, no. 3. 2018
9, no. 3. 2018
В отечественной литературе имеется небольшое количество сообщений об использовании медиасти-носкопии в торакальных отделениях России.
целью нашего исследования было описать наш опыт применения шейной медиастиноскопии.
Методы
В ходе исследования проведен ретроспективный анализ данных 278 пациентов, которым была выполнена шейная медиастиноскопия в нашей клинике с 2014 по 2016 гг. включительно.
результаты и обсуждение
Показаниями к шейной медиастиноскопии были: стадирование рака — 156 (61%) пациентов, саркоидоз
— 75 (30%) пациентов, неспецифическая лимфадено-патия — 10 (4%), лимфопролиферативные заболевания — 9 (3,5%), туберкулез — 4 (1,6%), миеломная болезнь — 1 (0,4%) пациент. Средний возраст больных составил 55,9 лет. Мужчин было 184 (66,2%), женщин
Средний возраст больных составил 55,9 лет. Мужчин было 184 (66,2%), женщин
— 94 (33,8%). Распределение частоты зон взятия образцов лимфатических лимфоузлов было следующим: 4К — у 119 (26%) пациентов, 7 уровень — у 24 (5%) пациентов, 4Ь — у 37 (8%) пациентов, 2Ь — у 56 (12%) пациентов, 2К — у 215 (48%) пациентов.
Среди 156 пациентов, нуждающихся в определении степени распространенности процесса при наличии злокачественной опухоли эпителиального генеза в настоящее время или в анамнезе в 144 случаях (93%) было выявлено метастатическое поражение лимфа-
тических узлов. В 12 случаях (7%) — метастатическое поражение лимфатических узлов не было выявлено. Распределение гистологического диагноза в соответствии с показаниями к медиастиноскопии представлено в таблице 1. Определение степени распространенности злокачественной опухоли в таблице 2. Пациентов с внутригрудной лимфаденопатией без других рентгенологических признаков в нашем исследовании было 107.
Пациентов с внутригрудной лимфаденопатией без других рентгенологических признаков в нашем исследовании было 107.
Наиболее сложной для диагностики и лечения стала группа пациентов, у которых наблюдалась медиа-стинальная лимфоаденопатия на фоне диссемини-рованных поражений легочной ткани неуточненного генеза. Учитывая наличие диссеминированного процесса в легких, и распространенности патологического процесса, значительно отягощающих состояние больного, для большинства пациентов из данной группы выполнение диагностической медиастиноскопии стало «шагом отчаяния» и единственно возможным малоинвазивным диагностическим исследованием. В итоге у 3 пациентов данной группы по результатам гистологического анализа препаратов выявлена диссеминация аденогенного рака без ПВО, у 2-х — диссеминация плоскоклеточного рака легкого, в 2-х случаях — диссеминация в л/у средостения почеч-но-клеточного рака, в 1 случае — мтс перстневидного рака желудка, в 1 — мтс рака молочной железы, в 1 — мтс рака прямой кишки, в 3 случаях — легочно-медиастинальная форма саркоидоза. Только у 4 пациентов из данной группы после проведения медиа-стиноскопии диагноз не был верифицирован, на фоне реактивно увеличенных л/у средостения имелось поражение легочной ткани, требующее решения вопро-
Только у 4 пациентов из данной группы после проведения медиа-стиноскопии диагноз не был верифицирован, на фоне реактивно увеличенных л/у средостения имелось поражение легочной ткани, требующее решения вопро-
Таблица 1. Гистологический диагноз у пациентов с подозрением на злокачественное поражение лимфоузлов средостения Table 1. Histological diagnosis in patients with suspected malignant lesions of mediastinal lymph nodes
Гистология Количество Общее количество (%)
Злокачественное 144 (93%)
Плоскоклеточный 45 (31,2%)
Аденокарцинома 44 (30,5%)
Нейроэндокринный 34 (23,6%)
Железисто-солидный 18 (12,5%)
Солидный 3 (2%)
Доброкачественное 12 (7%)
Антракоз 6
Реактивная гиперплазия 5
Саркоидоз Бекка 1
clinical research and experience in oncology
9
ПОВОЛЖСКИЙ ОНКОЛОГИЧЕСКИЙ
ВЕСТНИК Том 9, №3.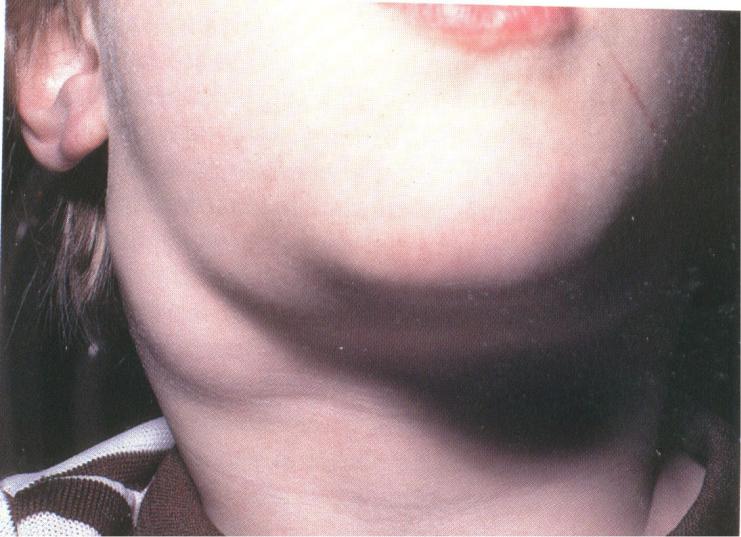 2018
2018
Таблица 2. Гистологический диагноз у пациентов с внутригрудной лимфаденопатией без других рентгенологических признаков
Table 2. Histological diagnosis in patients with intra-thoracic lymphadenopathy without other radiological signs
Гистология Количество Общее количество (%)
Злокачественное 12 (11,3%)
Лимфома 9 (8,41%)
Аденокарцинома 3 (2,8%)
Доброкачественное 95 (88,7%)
Саркоидоз Бекка 82 (77%)
Антракоз 1 (0,9%)
Реактивная гиперплазия 8 (7,47%)
Туберкулез 4 (3,73%)
са о методе проведении биопсии легочной ткани.
Отмечено 7 осложнений (2,51%), 5 из которых носили хирургический характер — 3 серомы послеоперационной раны, 2 гематомы послеоперационной раны, потребовавшие от 1 до 3 пункций, и 2 — общеклинических: желудочно-кишечное кровотечение в 1 случае, купированное консервативно и острая артериальная недостаточность левой верхней конечности на фоне тромбоза — в 1 случае. Летальных исходов не было.
Заключение
Таким образом, в настоящее время, для проведения диагностической медиастиноскопии при наличии диффузного поражения легочной ткани в комплексе с внутригрудной лимфаденопатией показания требуют уточнения.
В диагностике внутригрудной лимфаденопатией как изолированного рентгенологического симптома медиастиноскопия остается «золотым стандартом» диагностики, в случае, если выполнение малоин-вазивных диагностических исследований таких как ЕВиБ и БЫБ с тонкоигольной биопсией технически невозможно или при получении ложноотрицательных результатов от этих исследований.
Для достижения наилучших результатов в лечении, определение статуса «Ы» при злокачественных опухолях легких должно проводиться всем пациен-
там с НМРЛ при наличии по данным СКТ грудной клетки увеличенных л/у, согласно современных Международных протоколов ESTS. медиастиноскопия является высокоинформативным, наиболее безопасным и экономичным методом для проведения N-стадирования.
Литература
1. Раевская Н.В., Мотус И.Я., Сабадаш Е.В., и др. Информативность хирургических методов биопсии легкого в диагностике диффузных заболеваний легких, фтизиатрия и пульмонология // Фтизиатрия и пульмонология. — 2015. — №2. — С. 137148.
2. Меликян А.Л., Ковригина А.М., Никитин Е.А. Клинические рекомендации по диагностике лимфоаде-нопатий / Под руководством акад. В.Г. Савченко. — М.: Гематологический научный центр Минздрава России, 2013. — С. 12-37.
В.Г. Савченко. — М.: Гематологический научный центр Минздрава России, 2013. — С. 12-37.
3. Ezemba N., Ekpe E.E., Eze J.C. Challenges of lung cáncer management in a developing country // Niger J. Med. — 2012. — 21 (2). — P. 214-217.
4. Мерабишвили В.М., Дятченко О.Т. Статистика рака легкого (заболеваемость, смертность, выживаемость) // Практическая онкология. — 2000. — №3.
5. Мотус И.Я., Баженов А.В., Раевский Н.В., и др. Хирургическая диагностика диффузных поражений легких и внутригрудных лимфаденопатий. Состояние вопроса // РМЖ. — 2017. — №3. — С. 214-217.
симптомы, причины, диагностика, лечение и профилактика
Лимфаденитом называют заболевание лимфоузлов со специфическим или неспецифическим заражением. Пациент обычно ощущает недомогание, слабость, болезненность и заметное увеличение лимфатических узлов. Реакция в виде воспаления и гипертермии обусловлена защитной функцией лимфосистемы. Она обеспечивает защиту организма от распространения инфекции.
Реакция в виде воспаления и гипертермии обусловлена защитной функцией лимфосистемы. Она обеспечивает защиту организма от распространения инфекции.
Сама болезнь в большинстве историй протекает не самостоятельно, а как осложнение первопричины. Мельчайшие бактерии попадают в лимфу через слизистые оболочки или нарушенный кожный покров.
При лимфадените поражаются следующие типы лимфоузлов:
- шейные;
- локтевые;
- подчелюстные;
- подколенные;
- паховые;
- подмышечные.
Симптомы и признаки лимфаденита
Основными признаками или симптомами лимфаденита у взрослых являются:
- нагноения;
- фурункулы;
- флегмоны;
- гиперемия кожи возле лимфоузлов;
- боль в области лимфоузлов;
- мигрени;
- отсутствие аппетита или его заметное снижение;
- общее недомогание;
- отечность.

Далее может случиться скопление гноя и абсцесс. Если своевременно не вскрыть его, то содержимое имеет риск прорваться, вызвать лихорадку, тахикардию и поражение организма токсинами.
Заболевание «лимфаденит» в уже стойкой хронической форме не сопровождается острыми неприятными ощущениями. Сохраняется небольшая припухлость, боль слабо выражена.
У вас появились симптомы лимфаденита?
Точно диагностировать заболевание может только врач.
Не откладывайте консультацию — позвоните по телефону
+7 (495) 775-73-60
Причины возникновения
Чтобы разобраться с болезнью, нужно понять главные причины лимфаденита, который может возникнуть у мужчин, женщин и детей. Лимфаденит у взрослых образуется за счет воздействия и активного размножения стафилококков, стрептококков. Причиной заболевания также становятся продукты их распада и выделяемые токсины. Они проникают в лимфу контактным, лимфогенным и гематогенным путем.
В результате заражения инфекция быстро адаптируется к новым условиям, начинает свое активное размножение и распространение по организму.
Пути заражения
Первопричиной вторичного заболевания могут быть:
- трофические язвы;
- остеомиелит;
- кариес;
- отит;
- грипп;
- тонзиллит;
- ангина;
- туберкулез;
- гонорея;
- чума;
- сибирская язва;
- сифилис;
- туляремия.
Поэтому, если у вас появились перечисленные выше болезни, то постарайтесь поскорее их устранить. Это поможет избежать вторичной инфекции, бороться с которой довольно сложно.
Виды заболевания
Сам лимфаденит подразделяют на разные виды в зависимости от выбранной классификации:
- по интенсивности и длительности воспаления – острый, хронический, рецидивирующий;
- по этиологии – специфический, неспецифический;
- по характеру протекающего воспаления – гнойный, серозный;
- по месту локализации – подчелюстной, подмышечный, паховый, шейный, околоушной.

Возможные осложнения
Диагноз «лимфаденит» – это веский повод, чтобы обратиться к врачу и незамедлительно приступить к лечению. В противном случае не исключены серьезные последствия, которые могут проявить себя через:
- свищ;
- тромбофлебит;
- септикопиемию.
Если произойдет прорыв свища в пищевод или в бронхи, то есть высокая вероятность развития медиастинита, формирования бронхопульмональных или пищеводных свищей.
На фоне хронического лимфаденита часто происходят гнойные процессы в виде сепсиса или аденофлегмоны. Лимфоток нарушается, образуются рубцы, а здоровые ткани замещаются соединительными.
Когда следует обратиться к врачу
Лечит лимфаденит врач – сосудистый хирург. Записаться на первичный прием необходимо сразу же, после выявления первых симптомов лимфаденита. Болезнь активно развивается, принося боль, дискомфорт и угрозу для всего организма. Поэтому не стоит затягивать с посещением специалиста.
Поэтому не стоит затягивать с посещением специалиста.
Получить помощь сосудистого хирурга или помощь других специалистов вы можете в АО «Медицина» (клиника академика Ройтберга). У нас работают профессионалы своего дела, которые смогут быстро устранить лимфаденит лимфоузлов. Они подберут комплексное индивидуальное лечение с учетом имеющихся заболеваний, возраста и состояния пациентов.
Как происходит диагностика лимфаденита
Диагностика лимфаденита лица, шеи, подмышечных впадин проводится путем сбора анамнеза и совокупности клинических проявлений. Труднее разобраться с тяжелыми формами заболевания, на фоне которого уже возникли осложнения.
Врачу необходимо определить первопричину, источник появления лимфаденита, подобрать соответствующее лечение.
Также для диагностики используют:
- пункцию;
- сдачу проб Манту и Пирке на туберкулезную палочку;
- рентген грудной клетки;
- пальпацию увеличенных лимфоузлов;
- КТ и МРТ пораженных сегментов.

Обычно к исследованию заболевания подключаются также инфекционисты, венерологи, фтизиатры. Специалисты могут назначить:
- общий анализ крови;
- анализ на ВИЧ;
- осмотр ЛОРа;
- УЗИ лимфоузлов и органов брюшной полости.
Лечение
Лечение лимфаденита у взрослого при его катаральной или гиперпластической форме проводится консервативными методами. Для этого подключают:
- соблюдение покоя пациента;
- терапию антибиотиками;
- УВЧ;
- электрофорез;
- гальванизацию;
- покой пораженного участка тела;
- прием витаминов.
Дополнительно применяют препараты и мази с хорошим противовоспалительным эффектом, работающие на местном уровне.
Особое внимание уделяется лечению лимфаденита антибиотиками. Перед этим необходимо провести тест на чувствительность микроорганизмов к разным видам антибиотиков. Выбирают те препараты, к которым особо чувствительны возбудители.
Выбирают те препараты, к которым особо чувствительны возбудители.
Если речь идет о гнойном лимфадените, то потребуется вскрыть гнойники, удалить их содержимое и провести санацию пораженных участков.
При выявлении туберкулезной палочки пациента отправляют на лечение в условиях стационара. Это поможет постоянно наблюдать больного, контролировать его лечение и защитить других людей от потенциального заражения.
Для лечения хронической формы болезни нужно найти и вылечить основную причину, по которой страдают лимфоузлы. Только это поможет полностью избавиться от недуга, и больше никогда не вспоминать о нем.
Профилактика
Чтобы предупредить острый лимфаденит у взрослых, необходимо соблюдать некоторые рекомендации. В качестве профилактических мер рекомендуется не допускать:
- микротравм;
- трещин;
- потертостей;
- ссадин.
В случае появления очагов инфекции (ангина, кариес, фурункулы), нужно оперативно с ними бороться. Это поможет избежать образования подмышечного, подчелюстного, шейного, пахового лимфаденита.
Это поможет избежать образования подмышечного, подчелюстного, шейного, пахового лимфаденита.
Как записаться к специалисту
Чтобы получить помощь сосудистого хирурга при лечении хронического или острого лимфаденита вы можете записаться на прием в АО «Медицина» (клиника академика Ройтберга). Звонки по номеру +7(495)995-00-33 принимаются круглосуточно.
Клиника находится в ЦАО Москвы недалеко от станций метро «Маяковская», «Белорусская», «Новослободская», «Тверская», «Чеховская». Адрес: 2-й Тверской-Ямской пер., 10.
Органосохраняющая операция при раке молочной железы у молодой пациентки в НМИЦ хирургии им. А.В. Вишневского
Как и многие заболевания, рак молочной железы помолодел. Все чаще специалистам приходится наблюдать злокачественные образования у женщин 25-35 лет, — прежде для этой возрастной группы такая проблема была не характерна.
Это накладывает особую ответственность не только на врачей, но и на самих пациенток, которые должны научиться как можно раньше проявлять онкологическую настороженность.
Пациент, диагноз
Пациентка 32 лет. Диагноз: рак левой молочной железы, T2N1M0 IIb стадия. Люминальный В тип. Состояние после неоадъювантной полихимиотерапии (НАПХТ).
Как развивались события
К нам на консультацию обратилась пациентка с жалобами на образование в левой молочной железе.
Выполнено маммографическое исследование (ММГ): в верхне-наружном квадранте — опухоль размером 2,7х2,5 см, с неровными, нечеткими границами, разнокалиберные микрокальцинаты в центре образования.
УЗИ молочных желез: образование левой молочной железы 2,5х2,6х2,5 см, расположенное в верхне-наружном квадранте, с нечеткими контурами, с признаками васкуляризации. Аксиллярные лимфоузлы увеличены до 2 см, измененные — 2 лимфоузла с признаками метастатического поражения (mts).
Гистологическое заключение по результатам core-биопсии: инфильтративный рак неспецифического типа II степени злокачественности. Иммуногистохимическое исследование (ИГХ): РЭ — 8, РП — 6, Ki-67 — 70%, Her статус негативный.
Тонкоигольная аспирационная биопсия (ТАБ) аксиллярного лимфоузла – признаки mts рака молочной железы.
Мутаций генов BRCA I, II не выявлено.
Позитронно-эмиссионная томография (ПЭТ КТ) – признаки опухолевого образования левой молочной железы, аксиллярной лимфаденопатии.
Как принималось решение
Учитывая данные обследований, стадию заболевания, гистологическое заключение, ИГХ тип опухоли, возраст пациентки, было принято решение назначить на первом этапе лечения 6 курсов неоадъювантной полихимиотерапии (НАПХТ).
Пациентке выполнена разметка опухоли. Процедура проводится под ММГ специальным внутритканевым маркером, — он представляет собой мельчайшую металлическую скобку, которую располагают в зоне интереса из пистолета. Это делается для того, чтобы точно обозначить зону опухоли в целях контроля за ней в период проведения ХТ-лечения, а в дальнейшем для максимально точного хирургического вмешательства. Такая манипуляция — необходимый этап комплексного лечения новообразования и крайне актуальна в случае его полного регресса.
После 3 курсов НАПХТ отмечена положительная динамика: по данным ММГ размер опухолевого узла уменьшился до 1,7х2 см. После 6 курсов: ММГ — 1,2 х 1,5 см, УЗИ молочных желез – размер опухолевого узла до 1,5 см в диаметре. Регионарные лимфоузлы без особенностей.
После проведения химиотерапии планировалось хирургическое лечение. Учитывая положительный результат НАПХТ, предоперационную разметку опухоли и возраст пациентки, было принято решение выполнить органосохраняющее оперативное вмешательство в объеме радикальной резекции.
Риски и особенности ситуации
Особенности ситуации были связаны прежде всего с возрастом больной. Когда речь идет о таких молодых женщинах, существенным критерием успеха хирургического вмешательства становится еще и должный косметический эффект. Конечно, медицинская сторона вопроса приоритетна, однако неудовлетворительный эстетический результат способен заметно снизить качество жизни и самооценку.
Суть вмешательства
Интраоперационно выполнена оценка «чистоты» краев резекции с их срочным гистологическим исследованием; клипировано операционное ложе для дальнейшего проведения лучевой терапии.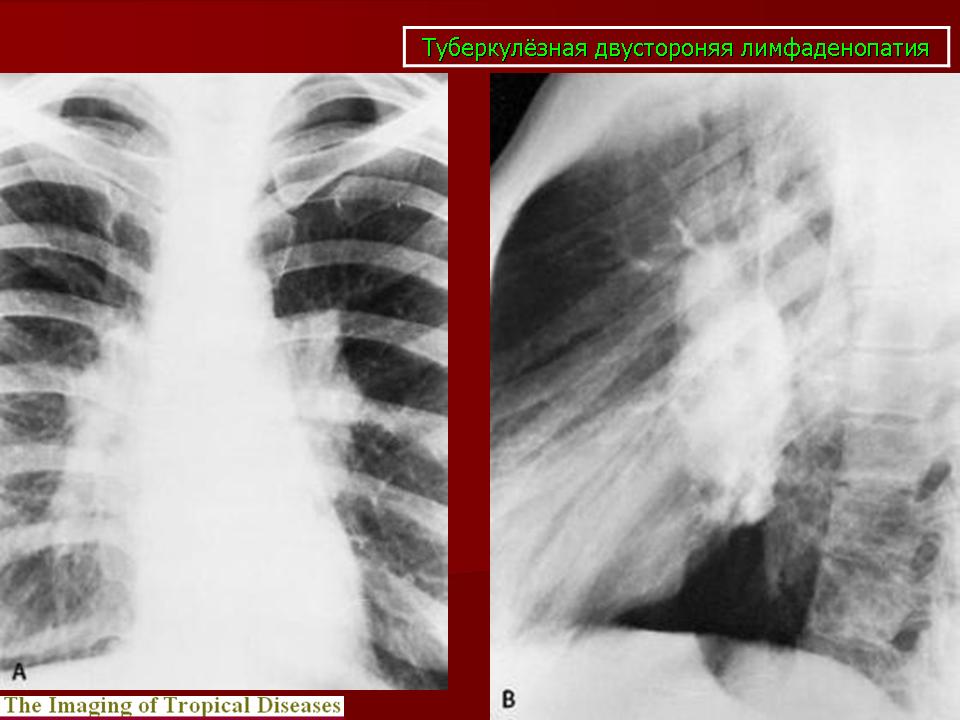 Из отдельного доступа проведена лимфаденэктомия (удалено 11 лимфоузлов).
Из отдельного доступа проведена лимфаденэктомия (удалено 11 лимфоузлов).
Плановое послеоперационное гистологическое исследование: резидуальная опухоль в виде единичных структур инвазивной карциномы неспецифического типа. Опухолевые клетки с выраженными дистрофическими изменениями. Максимальный размер инвазивного рака составляет 1,0 см в диаметре. В краях резекции без признаков опухолевого роста. В 10 лимфоузлах без метастазов, в одном — признаки полного лечебного патоморфоза.
В дальнейшем пациентке была проведена лучевая терапия. В настоящее время она получает гормонотерапию. Срок наблюдения — 1 год.
На очередном осмотре в июле 2020 года проведены ММГ, УЗИ молочных желез, ПЭТ КТ – без особенностей.
Комментарий хирурга
Наталья Юрьевна Германович, кандидат медицинских наук, маммолог-онколог, врач-хирург хирургического торакального отделения
«К сожалению, в последнее время мы все чаще имеем дело с пациентками 25-35 лет. У молодых женщин совсем маленькие дети, либо они планируют беременность, — и это вносит серьезные нюансы в работу специалиста. В частности, особую актуальность приобретает тема органосохраняющих операций.
В частности, особую актуальность приобретает тема органосохраняющих операций.
Нужно заметить, что еще лет 15 назад больные с опухолями молочных желез сразу отправлялись на операционный стол. Теперь ситуация изменилась принципиально, и благодаря современным методам обследования все решается индивидуально. Опухоли определенного типа, клиническая стадия онкологического процесса предусматривают на первом этапе назначение неоадъювантной химиотерапии. Случай, с которым мы имели дело, — как раз такой. Объем оперативного вмешательства у нашей пациентки оказался бы гораздо больше, если бы не проведенное предварительно химиотерапевтическое лечение.
Таким образом, речь идет о ярком примере современного индивидуального подхода: после обследования мы подобрали химиотерапию, затем обсудили вместе с пациенткой два вида хирургического вмешательства, которые были показаны. Первый — подкожная мастэктомия с имплантом (удаление тканей молочной железы с последующей установкой импланта). Второй — радикальная резекция пораженного участка и лимфоузлов с сохранением здоровых тканей молочной железы. Мы учли благоприятные результаты химиотерапии, возраст и пожелания пациентки и пришли к выводу, что предпочтительнее органосохраняющая операция. Ее мы и провели.
Мы учли благоприятные результаты химиотерапии, возраст и пожелания пациентки и пришли к выводу, что предпочтительнее органосохраняющая операция. Ее мы и провели.
Еще один актуальный момент. Мы всегда стремимся объяснить пациенткам, насколько важно правильно вести себя после операции. Конечно, нельзя погружаться в болезнь. Конечно, нужно жить полноценной жизнью. Но при этом совершенно необходимо контролировать ситуацию! Даже при самом безоблачном прогнозе следует регулярно приходить на обследования. К сожалению, некоторые пациентки действуют по принципу — удалил и забыл. Им кажется, что так они быстрее вернутся «в строй». Но рак — это хроническое заболевание, и исходить нужно из этого. Только когда пациентки соблюдают все предписания, им можно своевременно помочь, если возникнет рецидив опухоли. К счастью, многие с военной четкостью выполняют рекомендации врача. Но, увы, более чем достаточно и тех, кто проявляет непростительную беспечность.
Своих больных после операции я предпочитаю контролировать сама, — мне так спокойнее.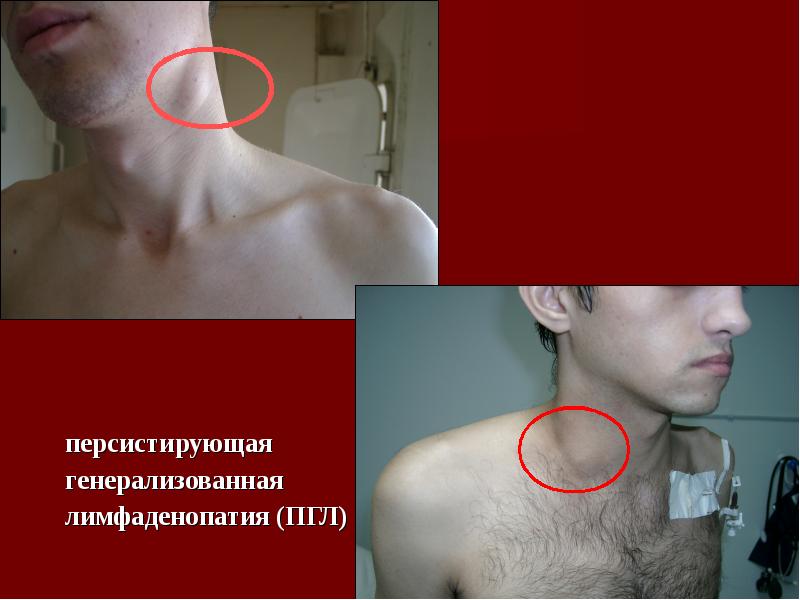 К счастью, наша молодая пациентка ведет себя разумно и дисциплинированно. Прогноз в ее случае благоприятный. Она активно работает и воспитывает двух замечательных сыновей».
К счастью, наша молодая пациентка ведет себя разумно и дисциплинированно. Прогноз в ее случае благоприятный. Она активно работает и воспитывает двух замечательных сыновей».
Операционная бригада
Оператор: Н.Ю. Германович
Ассистент: Г.А. Вишневская
Анестезиолог: Т.Н. Хлань
Операционная сестра: И.А. Егорова
Больше, чем «Нет необходимости в хирургии»
Острый неспецифический или первичный мезентериальный лимфаденит — это самоизлечивающееся воспалительное заболевание, поражающее брыжеечные лимфатические узлы, симптомы которого имитируют аппендицит или инвагинацию. Обычно это происходит у детей, подростков и молодых людей. Подсчет лейкоцитов и С-реактивный белок имеют ограниченную полезность при различении пациентов с мезентериальным лимфаденитом и без него. Ультрасонография, являющаяся основой диагностики, выявляет 3 или более мезентериальных лимфатических узла с диаметром по короткой оси 8 мм или более без какого-либо выявляемого основного воспалительного процесса. После установления диагноза рекомендуется поддерживающая терапия, включая обезвоживание и обезболивающие. Кроме того, очень важно успокоить пациентов и их семьи, объяснив состояние и заявив, что затронутые пациенты полностью выздоравливают без остатков в течение 2–4 недель.
После установления диагноза рекомендуется поддерживающая терапия, включая обезвоживание и обезболивающие. Кроме того, очень важно успокоить пациентов и их семьи, объяснив состояние и заявив, что затронутые пациенты полностью выздоравливают без остатков в течение 2–4 недель.
1. Введение
Острый неспецифический или первичный мезентериальный лимфаденит — это самоограничивающееся воспалительное состояние, поражающее брыжеечные лимфатические узлы [1, 2] (по всему тексту при использовании этого термина подразумевается префикс «неспецифический», если не указано иное).Обычно в учебниках это довольно распространенное состояние рассматривается не более чем как медицинское любопытство, которое необходимо исключительно с точки зрения дифференциальной диагностики с аппендицитом и инвагинацией. Недавно проведенные визуализационные исследования среди пациентов с подозрением на аппендицит или инвагинацию подтвердили, что острый мезентериальный лимфаденит является наиболее частым альтернативным диагнозом [3, 4]. Хотя широкое использование высококачественных визуализационных исследований теперь лучше характеризует мезентериальный лимфаденит, его естественное течение и соответствующее лечение четко не определены.Цель этого отчета — обобщить доступную информацию (даже если она ограничена) и дать рекомендации практикующим врачам, столкнувшимся с этим заболеванием.
Хотя широкое использование высококачественных визуализационных исследований теперь лучше характеризует мезентериальный лимфаденит, его естественное течение и соответствующее лечение четко не определены.Цель этого отчета — обобщить доступную информацию (даже если она ограничена) и дать рекомендации практикующим врачам, столкнувшимся с этим заболеванием.
2. История болезни
В течение долгого времени увеличение мезентериальных лимфатических узлов у молодых людей считалось неизменно причиной туберкулеза. Спустя несколько лет после Первой мировой войны было признано существование мезентериального лимфаденита как независимого клинического объекта нетуберкулезного происхождения [5]. В то время поставить точный диагноз мезентериального лимфаденита до операции было очень сложно [5].Неудивительно, что было заявлено, что «острый мезентериальный лимфаденит почти всегда путают с острым аппендицитом» и что «вряд ли существует абдоминальное заболевание, при котором обычно выполняется лапаротомия, которое не может быть имитировано больными мезентериальными железами» [6]. Первоначально некоторые рекомендовали хирургическое лечение мезентериального лимфаденита с аппендэктомией. Однако очень скоро было признано, что нет никаких оснований полагать, что аппендэктомия влияет на течение заболевания, которое в любом случае самоограничено и от которого окончательное выздоровление, по-видимому, неизменно [5, 6].Многие врачи в настоящее время считают мезентериальный лимфаденит не заболеванием, а его симптомы необъяснимыми.
Первоначально некоторые рекомендовали хирургическое лечение мезентериального лимфаденита с аппендэктомией. Однако очень скоро было признано, что нет никаких оснований полагать, что аппендэктомия влияет на течение заболевания, которое в любом случае самоограничено и от которого окончательное выздоровление, по-видимому, неизменно [5, 6].Многие врачи в настоящее время считают мезентериальный лимфаденит не заболеванием, а его симптомы необъяснимыми.
3. Определения: этиологическая гипотеза
Мезентериальный аденит можно разделить на две группы: неспецифические (или первичные) и вторичные. Первичный мезентериальный аденит — это лимфаденопатия, в основном правосторонняя, без выявляемого острого воспалительного процесса. Вторичный мезентериальный аденит связан с выявляемым внутрибрюшным воспалительным процессом [7].
4.Клиническая картина
Мезентериальный лимфаденит обычно встречается у детей, подростков и молодых людей обоих полов, хотя мужчины могут поражаться несколько чаще, чем женщины [1–4, 8–10]. Мезентериальный лимфаденит, вероятно, более распространен, чем острый аппендицит в первое десятилетие жизни [1–4, 8–10]. Острый аппендицит становится более частым во втором десятилетии жизни, в то время как мезентериальный лимфаденит явно нечасто встречается после 20 лет. Это часто следует за заболеванием верхних дыхательных путей или возникает в связи с ним.Соответствующие симптомы и признаки брыжеечного лимфаденита включают следующие [1–4, 8–10]: (i) Температура колеблется от 38,0 до 38,5 ° C, часто сообщается о рвоте и изменениях частоты и консистенции стула. (Ii) Боль отсутствует. обычно тяжелая, но, как правило, пациент не испытывает сильного прострации. Характер боли варьируется от дискомфорта до сильной колики. Распространение боли, как при аппендиците, ощущается как в околопупочной области, так и в правой подвздошной ямке. (Iii) Чувствительность максимальна в правой подвздошной ямке, но часто присутствует выше по направлению к эпигастрию (хотя это также нередкое место боли при аппендиците).
Мезентериальный лимфаденит, вероятно, более распространен, чем острый аппендицит в первое десятилетие жизни [1–4, 8–10]. Острый аппендицит становится более частым во втором десятилетии жизни, в то время как мезентериальный лимфаденит явно нечасто встречается после 20 лет. Это часто следует за заболеванием верхних дыхательных путей или возникает в связи с ним.Соответствующие симптомы и признаки брыжеечного лимфаденита включают следующие [1–4, 8–10]: (i) Температура колеблется от 38,0 до 38,5 ° C, часто сообщается о рвоте и изменениях частоты и консистенции стула. (Ii) Боль отсутствует. обычно тяжелая, но, как правило, пациент не испытывает сильного прострации. Характер боли варьируется от дискомфорта до сильной колики. Распространение боли, как при аппендиците, ощущается как в околопупочной области, так и в правой подвздошной ямке. (Iii) Чувствительность максимальна в правой подвздошной ямке, но часто присутствует выше по направлению к эпигастрию (хотя это также нередкое место боли при аппендиците). По нашему опыту, степень болезненности при лимфадените заметно меньше, чем при аппендиците, и ребенок, страдающий лимфаденитом, будет терпеть давление руки, чего не бывает у ребенка с воспаленным аппендиксом. Нежность также сильнее ощущается при лимфадените. В последнем случае область боли имеет тенденцию смещаться, когда ребенка перемещают из стороны в сторону (в отличие от более фиксированной области болезненности при аппендиците). Болезненность рикошета присутствует также примерно у четверти пациентов [1–4, 8–10] с мезентериальным лимфаденитом (вероятно, из-за поражения вышележащей брыжейки).Истинная ригидность живота обычно отсутствует.
По нашему опыту, степень болезненности при лимфадените заметно меньше, чем при аппендиците, и ребенок, страдающий лимфаденитом, будет терпеть давление руки, чего не бывает у ребенка с воспаленным аппендиксом. Нежность также сильнее ощущается при лимфадените. В последнем случае область боли имеет тенденцию смещаться, когда ребенка перемещают из стороны в сторону (в отличие от более фиксированной области болезненности при аппендиците). Болезненность рикошета присутствует также примерно у четверти пациентов [1–4, 8–10] с мезентериальным лимфаденитом (вероятно, из-за поражения вышележащей брыжейки).Истинная ригидность живота обычно отсутствует.
5. Лабораторные исследования: визуализация
Проявление мезентериального лимфаденита может клинически имитировать острый аппендицит, инвагинацию, запор, воспалительные заболевания кишечника, дивертикул Меккеля, перекрут яичника, базальную пневмонию, синдром Геноха-Шенлейна и инфекцию мочевыводящих путей [1] –4, 8–10].
Как и во многих случаях с острой абдоминальной болью, количество лейкоцитов и С-реактивный белок, являющиеся рутинной частью диагностического обследования, у пациентов с мезентериальным лимфаденитом часто слегка или умеренно повышены. Тем не менее, эти исследования имеют очень ограниченную полезность для различения пациентов с мезентериальным лимфаденитом и без него [3]. Анализ мочи может быть полезным для исключения инфекции мочевыводящих путей. Ультразвуковое исследование брюшной полости является основой диагностики. У субъектов, страдающих острым мезентериальным лимфаденитом, ультразвуковое исследование выявляет множественные увеличенные гипоэхогенные брыжеечные лимфатические узлы (отсутствие утолщенной тубулярной структуры с слепым концом в правом нижнем квадранте также предполагает диагноз мезентериального лимфаденита).Радиологическое определение брыжеечного лимфаденита, предложенное более 20 лет назад, представляет собой скопление из трех или более лимфатических узлов с диаметром короткой оси 5 мм или более в правом нижнем квадранте и в парааортальной области без идентифицируемого острого воспалительного процесса [ 11]. Более свежие данные (и наша повседневная клиническая практика) показывают, что использование диаметра короткой оси 8 мм или более по крайней мере в одном из аномально увеличенных лимфатических узлов (рис.
Тем не менее, эти исследования имеют очень ограниченную полезность для различения пациентов с мезентериальным лимфаденитом и без него [3]. Анализ мочи может быть полезным для исключения инфекции мочевыводящих путей. Ультразвуковое исследование брюшной полости является основой диагностики. У субъектов, страдающих острым мезентериальным лимфаденитом, ультразвуковое исследование выявляет множественные увеличенные гипоэхогенные брыжеечные лимфатические узлы (отсутствие утолщенной тубулярной структуры с слепым концом в правом нижнем квадранте также предполагает диагноз мезентериального лимфаденита).Радиологическое определение брыжеечного лимфаденита, предложенное более 20 лет назад, представляет собой скопление из трех или более лимфатических узлов с диаметром короткой оси 5 мм или более в правом нижнем квадранте и в парааортальной области без идентифицируемого острого воспалительного процесса [ 11]. Более свежие данные (и наша повседневная клиническая практика) показывают, что использование диаметра короткой оси 8 мм или более по крайней мере в одном из аномально увеличенных лимфатических узлов (рис.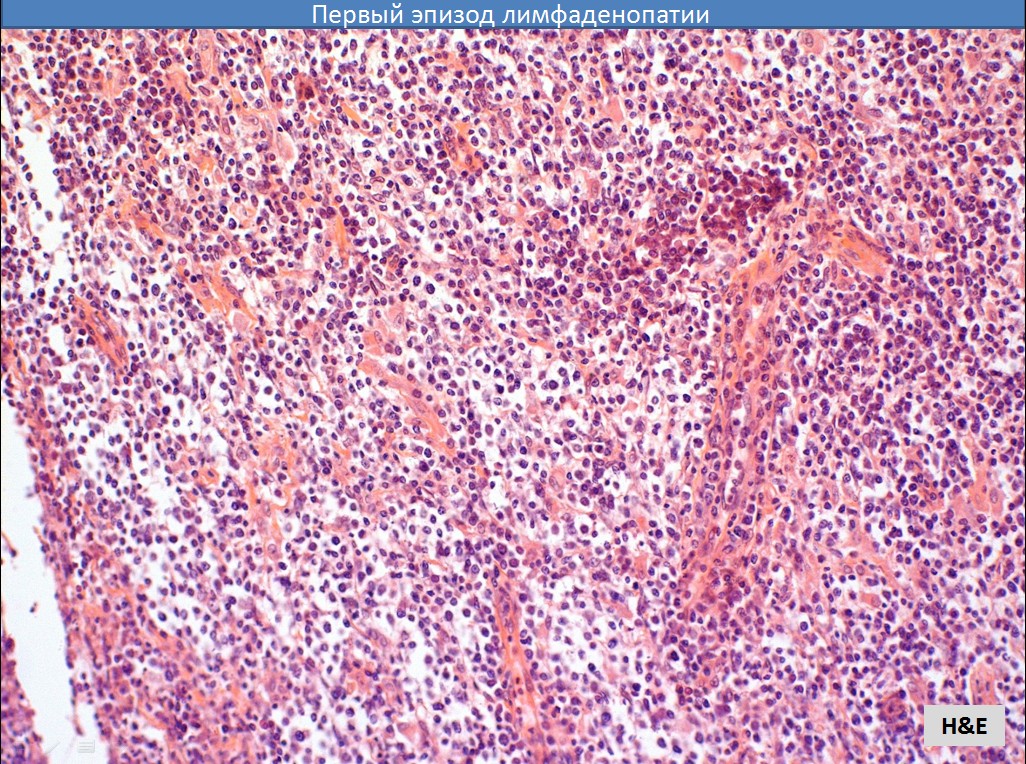 1) может быть более подходящим определением для этого состояния [8, 12 , 13].Увеличение лимфатических узлов также обнаруживается в некоторых случаях аппендицита (особенно в случаях, когда аппендикс перфорирован), но, как правило, узлы не такие многочисленные и не такие большие, как те, которые визуализируются у пациентов с мезентериальным лимфаденитом [3]. Злокачественные новообразования, чаще всего неходжкинские лимфомы, иногда имеют образования в брюшной полости и могут приводить к болезненности правого нижнего квадранта. В этих случаях часто встречается одновременное поражение брыжеечных, забрюшинных и тазовых лимфатических узлов.
1) может быть более подходящим определением для этого состояния [8, 12 , 13].Увеличение лимфатических узлов также обнаруживается в некоторых случаях аппендицита (особенно в случаях, когда аппендикс перфорирован), но, как правило, узлы не такие многочисленные и не такие большие, как те, которые визуализируются у пациентов с мезентериальным лимфаденитом [3]. Злокачественные новообразования, чаще всего неходжкинские лимфомы, иногда имеют образования в брюшной полости и могут приводить к болезненности правого нижнего квадранта. В этих случаях часто встречается одновременное поражение брыжеечных, забрюшинных и тазовых лимфатических узлов.
6.Сравнение первичного и вторичного мезентериального лимфаденита
Первичный или неспецифический мезентериальный лимфаденит обычно определяется как правосторонняя лимфаденопатия без выявленной основной воспалительной причины. У этих пациентов нет никаких других аномалий визуализации, за исключением небольшого утолщения терминальной стенки подвздошной кишки и слепой кишки [14]. С другой стороны, причиной вторичного мезентериального лимфаденита являются аппендицит, воспалительные заболевания кишечника и, реже, системные хронические воспалительные заболевания, такие как системная красная волчанка, саркоидоз и хроническая гранулематозная болезнь (см. Следующий список).
С другой стороны, причиной вторичного мезентериального лимфаденита являются аппендицит, воспалительные заболевания кишечника и, реже, системные хронические воспалительные заболевания, такие как системная красная волчанка, саркоидоз и хроническая гранулематозная болезнь (см. Следующий список).
Причины мезентериальной лимфаденопатии, кроме острого неспецифического мезентериального лимфаденита у детей, подростков и молодых людей
Хроническая (или подострая) форма заболевания (i) Воспалительные заболевания кишечника (ii) Системные хронические воспалительные заболевания (например, системная волчанка) erythematosus и саркоидоз) (iii) Злокачественные новообразования (iv) ВИЧ-инфекция (v) Туберкулез
Острое проявление (i) Аппендицит (ii) Вторичный мезентериальный лимфаденит инфекционного происхождения (iii) Зоонозные инфекции: иерсиниоз ( Yersinia enterocolitica) pseudotuberculosis ) и нетифоидная Salmonella инфекция (iv) Кишечная лихорадка (v) Инфекционный мононуклеоз (вирус Эпштейна-Барра, Toxoplasma gondii и Bartonella henselae )
, наконец, нет никакой связи с общепринятым мнением. между глютеновой болезнью и мезентериальным лимфаденитом.В большинстве случаев причиной мезентериального лимфаденита считается вирусный инфекционный терминальный илеит. Мезентериальный лимфаденит также наблюдался в контексте четко определенных зоонозных инфекций, таких как иерсиниоз (вызываемый либо Yersinia enterocolitica , либо Yersinia pseudotuberculosis ) и нетифоидной инфекцией Salmonella . Мы рекомендуем анализ стула на наличие этих микробов исключительно в том случае, если мезентериальный лимфаденит следует за диарейным заболеванием или возникает в связи с ним (особенно с кровью).В редких случаях мезентериальный лимфаденит также был связан с кишечной лихорадкой и инфекцией Эпштейна-Барра, Toxoplasma gondii, или Bartonella henselae . Мы рекомендуем проводить тестирование на эти причины железистой лихорадки, если мезентериальный лимфаденит связан с такими симптомами, как увеличение шейных лимфатических узлов, боль в горле, спленомегалия или гепатомегалия, а также абсолютный или атипичный лимфоцитоз периферической крови.
между глютеновой болезнью и мезентериальным лимфаденитом.В большинстве случаев причиной мезентериального лимфаденита считается вирусный инфекционный терминальный илеит. Мезентериальный лимфаденит также наблюдался в контексте четко определенных зоонозных инфекций, таких как иерсиниоз (вызываемый либо Yersinia enterocolitica , либо Yersinia pseudotuberculosis ) и нетифоидной инфекцией Salmonella . Мы рекомендуем анализ стула на наличие этих микробов исключительно в том случае, если мезентериальный лимфаденит следует за диарейным заболеванием или возникает в связи с ним (особенно с кровью).В редких случаях мезентериальный лимфаденит также был связан с кишечной лихорадкой и инфекцией Эпштейна-Барра, Toxoplasma gondii, или Bartonella henselae . Мы рекомендуем проводить тестирование на эти причины железистой лихорадки, если мезентериальный лимфаденит связан с такими симптомами, как увеличение шейных лимфатических узлов, боль в горле, спленомегалия или гепатомегалия, а также абсолютный или атипичный лимфоцитоз периферической крови. Наконец, у ВИЧ-инфицированных также наблюдается мезентериальный лимфаденит.
Наконец, у ВИЧ-инфицированных также наблюдается мезентериальный лимфаденит.
7. Ведение и результат
Первой целью лечения является быстрое выявление пациентов, которым требуется хирургическое вмешательство, и их соответствующее направление. Как указывалось ранее, острый мезентериальный лимфаденит проходит самостоятельно: предполагается, но не доказано, что боль в животе исчезает в течение 2-3 недель . После того, как диагноз окончательно установлен, рекомендуется поддерживающая терапия, включая гидратацию и обезболивающие с парацетамолом или нестероидными противовоспалительными средствами.Еще более важным является объяснение диагноза ясным и логичным образом (наличие увеличенных лимфатических узлов часто является источником беспокойства из-за связи со злокачественными новообразованиями), при необходимости успокаивая пациентов и их семьи и заявляя, что, хотя в большинстве случаев нет ясности, устранение причины и конкретное лечение, пострадавшие пациенты выздоравливают без последствий. Однако, по нашему опыту, избавление от страхов и опасений по поводу болезни может быть труднодостижимым в случаях с причинно-следственным неясным диагнозом, таким как мезентериальный лимфаденит.Это впечатление подтверждается литературой: например, беспокойство часто усиливается после того, как пациенты с абдоминальными симптомами убеждают, что болезнь отсутствует [15]. Таким образом, пациенты и семьи должны быть предупреждены о том, что прогресс может быть медленным, чтобы свести к минимуму разочарование, когда быстрого улучшения не происходит [8]. Целесообразно рассматривать период восстановления в пределах от одной до четырех недель (а иногда и больше). Пациентам может потребоваться дополнительный отдых до выздоровления. Наконец, во многих случаях полезно регулярно посещать врача, что сокращает частые посещения отделений неотложной помощи и позволяет избежать дорогостоящих и неуместных вмешательств.Очевидно, необходимы дальнейшие исследования, чтобы лучше определить естественное течение мезентериального лимфаденита.
Однако, по нашему опыту, избавление от страхов и опасений по поводу болезни может быть труднодостижимым в случаях с причинно-следственным неясным диагнозом, таким как мезентериальный лимфаденит.Это впечатление подтверждается литературой: например, беспокойство часто усиливается после того, как пациенты с абдоминальными симптомами убеждают, что болезнь отсутствует [15]. Таким образом, пациенты и семьи должны быть предупреждены о том, что прогресс может быть медленным, чтобы свести к минимуму разочарование, когда быстрого улучшения не происходит [8]. Целесообразно рассматривать период восстановления в пределах от одной до четырех недель (а иногда и больше). Пациентам может потребоваться дополнительный отдых до выздоровления. Наконец, во многих случаях полезно регулярно посещать врача, что сокращает частые посещения отделений неотложной помощи и позволяет избежать дорогостоящих и неуместных вмешательств.Очевидно, необходимы дальнейшие исследования, чтобы лучше определить естественное течение мезентериального лимфаденита.
Этическое одобрение
Этическое одобрение не применимо к данной статье с комментариями.
Конкурирующие интересы
Авторы заявляют, что у них нет конкурирующих интересов.
Вклад авторов
Россана Хелблинг, Элиза Конфиккони, Марио Дж. Бьянкетти, Грегорио П. Милани и Себастьяно А. Г. Лава подготовили первоначальную рукопись и написали окончательную версию, Марина Виттенбах предоставила исследования изображений, а Эмилио Ф.Фоссали и Флурим Хамитага комментировали рукопись на всех этапах. Россана Хелблинг и Элиза Конфиккони внесли равный вклад в эту работу.
Благодарности
Д-р Себастьяно А. Г. Лава в настоящее время является получателем исследовательских грантов от Фонда Этторе и Валерии Росси, Фонда Батзебер и Швейцарского национального научного фонда.
Контуры патологии — Острый неспецифический лимфаденит
Лимфатические узлы и селезенка, нелимфома
Лимфатические узлы — воспалительные / реактивные расстройства
Острый неспецифический лимфаденит
Тема завершена: 1 апреля 2017 г.
Незначительные изменения: 9 ноября 2020 г.
26 Copyright: 9 ноября 2020 г.
26 2021, Патология Контуры.com, Inc.
Поиск в PubMed: Острый неспецифический лимфаденит
просмотров страниц в 2020 г .: 7,086
просмотров страниц в 2021 г. по настоящее время: 739
Цитируйте эту страницу: Балакришна Дж. Острый неспецифический лимфаденит. Сайт PathologyOutlines.com. https://www.pathologyoutlines.com/topic/lymphnodesacutenonspecificlymphadenitis.html. По состоянию на 6 февраля 2021 г.
Определение / общее
- Острое воспаление лимфатических узлов
Основные особенности
- Увеличенные и болезненные, болезненные лимфатические узлы
- Микроскопическое исследование, если оно выполнено, покажет расширение пазухи с последующим накоплением нейтрофилов, расширение сосудов и отек капсулы.

Терминология
- Острый неспецифический лимфаденит, нетуберкулезный лимфаденит
Эпидемиология
- Обычная, в основном поражает детей
Участки
- Обычно поражаются шейные лимфатические узлы
- Острый неспецифический мезентериальный лимфаденит также относительно часто встречается у детей
Патофизиология
- Острое воспаление пораженного лимфатического узла / узлов, вызванное инфекционной или воспалительной этиологией
Этиология
- Чаще всего из-за вирусных инфекций
- Наиболее частыми бактериальными возбудителями являются Staphylococcus aureus и бета-гемолитический Streptococcus
- Воспаление участков дренирования или прямое воспаление лимфатических узлов может быть причиной
Клинические признаки
- Увеличенные болезненные / болезненные лимфатические узлы, покраснение вышележащей кожи, субфебрильная температура, недомогание
Диагноз
- Клинический осмотр, исключение конкретных причин
Лаборатория
- В зависимости от причины общий анализ крови может показать лейкоцитоз с нейтрофилией или лимфоцитоз, повышенное СОЭ и бактериальные / вирусные подтверждающие тесты могут быть положительными
Лечение
- Лечение основной причины, поддерживающая терапия
Общее описание
- Увеличенный лимфатический узел
- При бактериальной инфекции может возникнуть нагноение, ведущее к некрозу и образованию абсцесса.

Микроскопическое (гистологическое) описание
- Биопсия выполняется редко
- Микроскопическое исследование, если оно выполнено, покажет расширение пазухи с последующим накоплением нейтрофилов, расширение сосудов и отек капсулы.
- Гнойное воспаление бактериального происхождения
- Некротическое воспаление наблюдается при бубонной чуме и туляремии, болезни Стилла и некротическом лимфадените Кикучи
Микроскопические (гистологические) изображения
Изображения, размещенные на других серверах:
Острый лимфаденит
Описание цитологии
- Смешанные малые и большие лимфоциты с примесью нейтрофилов
Положительные пятна
- Зависит от этиологии
- Окраска по Граму выделяет бактерии, если они есть
Стиль обзора совета директоров Вопрос № 1
23-летняя женщина обратилась с жалобой на болезненное увеличение правого шейного лимфатического узла. Также она жалуется на субфебрильную температуру и чувство усталости. При осмотре на правом плече обнаружены три красные папулы размером 4 мм. При дополнительном запросе она сообщает, что у нее две кошки. Какой подтверждающий тест на данный момент является лучшим?
Также она жалуется на субфебрильную температуру и чувство усталости. При осмотре на правом плече обнаружены три красные папулы размером 4 мм. При дополнительном запросе она сообщает, что у нее две кошки. Какой подтверждающий тест на данный момент является лучшим?
A. Биопсия лимфатического узла
B. Биопсия поражения кожи
C. ПЦР
D. Серология
Ответ Совета директоров № 1
D. Серология
Серология на антитела IgG и IgM к Bartonella henslae Код подтверждает болезнь кошачьих царапин.Биопсия показана редко. В случае выполнения биопсия покажет лимфоидную гиперплазию, образование гранулемы, звездчатые абсцессы и пролиферацию сосудов в зависимости от стадии заболевания. ПЦР может быть проведена на биоптате для подтверждения диагноза.
Вернуться наверх
Лимфаденит | Johns Hopkins Medicine
Что такое лимфаденит?
Лимфаденит — это медицинский термин, обозначающий увеличение одного или нескольких лимфатических узлов, обычно вызванное инфекцией. Лимфатические узлы заполнены лейкоцитами, которые помогают организму бороться с инфекциями.Инфекция лимфатических узлов обычно происходит из-за того, что инфекция началась где-то в другом месте вашего тела. В редких случаях лимфатические узлы могут увеличиваться из-за рака.
Лимфатические узлы заполнены лейкоцитами, которые помогают организму бороться с инфекциями.Инфекция лимфатических узлов обычно происходит из-за того, что инфекция началась где-то в другом месте вашего тела. В редких случаях лимфатические узлы могут увеличиваться из-за рака.
В вашем теле около 600 лимфатических узлов, но нормальные лимфатические узлы можно прощупать только под челюстью, под руками и в области паха.
Нормальный лимфатический узел маленький и твердый. Когда лимфатические узлы инфицируются, они обычно увеличиваются в размерах, становятся болезненными и могут ощущаться в других частях вашего тела во время медицинского осмотра.
Инфекции, которые распространяются на лимфатические узлы, обычно вызываются бактериями, вирусами или грибками. Чтобы начать правильное лечение, важно узнать, как инфекция распространяется на ваши лимфатические узлы.
Лимфаденит бывает двух типов:
- Локальный лимфаденит. Это самый распространенный тип.
 Локализованный лимфаденит поражает один или несколько узлов, расположенных близко к области, где началась инфекция. Например, узлы, увеличенные из-за инфекции миндалин, могут ощущаться в области шеи.
Локализованный лимфаденит поражает один или несколько узлов, расположенных близко к области, где началась инфекция. Например, узлы, увеличенные из-за инфекции миндалин, могут ощущаться в области шеи. - Генерализованный лимфаденит. Этот тип инфекции лимфатических узлов возникает в двух или более группах лимфатических узлов и может быть вызван инфекцией, которая распространяется через кровоток, или другим заболеванием, поражающим все тело.
Что вызывает лимфаденит?
Лимфаденит возникает, когда один или несколько лимфатических узлов заражены бактериями, вирусом или грибком. Инфекция лимфатических узлов обычно происходит из-за того, что инфекция началась где-то в другом месте вашего тела.
Каковы симптомы лимфаденита?
Основной симптом лимфаденита — увеличение лимфатических узлов. Лимфатический узел считается увеличенным, если его ширина составляет около половины дюйма. Симптомы, вызванные инфицированным лимфатическим узлом или группой узлов, могут включать:
- Узлы, размер которых увеличивается
- Узлы, к которым больно прикасаться
- Узлы мягкие или спутанные
- Покраснение или красные полосы на коже над узлами
- Узлы, заполненные гноем (абсцесс)
- Жидкость, стекающая из узлов в кожу
Симптомы лимфаденита могут быть похожи на другие заболевания или проблемы. Всегда обращайтесь к своему врачу за диагнозом.
Всегда обращайтесь к своему врачу за диагнозом.
Как диагностируется лимфаденит?
Если у вас лимфаденит, наиболее важными частями вашего диагноза обычно являются ваш анамнез и медицинский осмотр, проведенный вашим лечащим врачом. Вас могут спросить о ваших симптомах, таких как озноб и лихорадка, о недавних путешествиях, о любых повреждениях кожи и недавнем контакте с кошками или другими животными. Затем во время медицинского осмотра ваш лечащий врач будет искать признаки инфекции рядом с увеличенными лимфатическими узлами.
Эти тесты могут потребоваться для постановки диагноза:
- Анализы крови на наличие инфекции
- Взятие образца ткани из лимфатического узла или жидкости из лимфатического узла для исследования под микроскопом
- Помещение жидкости из лимфатического узла в культуру, чтобы увидеть, какой тип микробов растет
Как лечится лимфаденит?
Ваш лечащий врач подберет лучшее лечение на основе:
- Сколько вам лет
- Общее состояние вашего здоровья и история болезни
- Как вы больны
- Насколько хорошо вы справляетесь с конкретными лекарствами, процедурами или терапией
- Ожидаемый срок действия состояния
- Ваше мнение или предпочтение
Точный вид лечения зависит от того, какой тип инфекции распространился на ваши лимфатические узлы. Как только инфекция распространилась на одни лимфатические узлы, она может быстро распространиться на другие и другие части вашего тела, поэтому важно найти причину инфекции и быстро начать лечение.
Как только инфекция распространилась на одни лимфатические узлы, она может быстро распространиться на другие и другие части вашего тела, поэтому важно найти причину инфекции и быстро начать лечение.
Лечение лимфаденита может включать:
- Антибиотики, вводимые внутрь или путем инъекций для борьбы с инфекцией, вызванной бактериями
- Лекарство от боли и лихорадки
- Лекарство от отеков
- Операция по дренированию лимфатического узла, заполненного гноем
Можно ли предотвратить лимфаденит?
Лучший способ предотвратить лимфаденит — обратиться к врачу при первых признаках инфекции или если вы заметили нежную припухлость, которая кажется небольшой шишкой прямо под кожей.Обязательно очищайте и используйте антисептик для любых царапин и трещин на коже и всегда соблюдайте правила гигиены.
Живете с лимфаденитом?
Принимайте все лекарства точно так, как предписано, и записывайтесь на все последующие приемы. Не принимайте лекарства, отпускаемые без рецепта, без предварительной консультации с врачом. Холодные компрессы и приподнятие пораженной части тела могут помочь облегчить боль и отек, пока лекарства действуют.
Не принимайте лекарства, отпускаемые без рецепта, без предварительной консультации с врачом. Холодные компрессы и приподнятие пораженной части тела могут помочь облегчить боль и отек, пока лекарства действуют.
В большинстве случаев лимфаденит быстро проходит при правильном лечении, но для того, чтобы опухоль лимфатических узлов исчезла, может потребоваться больше времени.Обязательно сообщите своему врачу, если симптомы лимфаденита вернутся.
Когда мне следует позвонить своему врачу?
Если симптомы ухудшаются или появляются новые симптомы, позвоните своему врачу.
Основные сведения о лимфадените
- Лимфаденит — это инфекция одного или нескольких лимфатических узлов.
- Инфекция лимфатических узлов обычно происходит из-за того, что инфекция началась где-то в другом месте вашего тела.
- Лимфаденит может вызывать увеличение, покраснение или болезненность лимфатических узлов.
- Лечение может включать антибиотики и лекарства для снятия боли и лихорадки.

- Раннее лечение инфекций может предотвратить развитие лимфаденита.
Следующие шаги
Советы, которые помогут вам получить максимальную пользу от визита к врачу:
- Знайте причину вашего визита и то, что вы хотите.
- Перед визитом запишите вопросы, на которые хотите получить ответы.
- Возьмите с собой кого-нибудь, кто поможет вам задать вопросы и запомнить, что вам говорит поставщик.
- Во время посещения запишите название нового диагноза и любые новые лекарства, методы лечения или тесты. Также запишите все новые инструкции, которые дает вам ваш провайдер.
- Узнайте, почему прописано новое лекарство или лечение и как они вам помогут. Также знайте, каковы побочные эффекты.
- Спросите, можно ли вылечить ваше состояние другими способами.
- Знайте, почему рекомендуется тест или процедура и что могут означать результаты.
- Знайте, чего ожидать, если вы не примете лекарство, не пройдете тест или процедуру.

- Если вам назначен повторный визит, запишите дату, время и цель этого визита.
- Знайте, как вы можете связаться со своим поставщиком медицинских услуг, если у вас возникнут вопросы.
Произошла ошибка при настройке вашего пользовательского файла cookie
Произошла ошибка при настройке вашего пользовательского файла cookie
Этот сайт использует файлы cookie для повышения производительности. Если ваш браузер не принимает файлы cookie, вы не можете просматривать этот сайт.
Настройка вашего браузера для приема файлов cookie
Существует множество причин, по которым cookie не может быть установлен правильно.Ниже приведены наиболее частые причины:
- В вашем браузере отключены файлы cookie. Вам необходимо сбросить настройки своего браузера, чтобы он принимал файлы cookie, или чтобы спросить вас, хотите ли вы принимать файлы cookie.
- Ваш браузер спрашивает вас, хотите ли вы принимать файлы cookie, и вы отказались.

Чтобы принять файлы cookie с этого сайта, используйте кнопку «Назад» и примите файлы cookie. - Ваш браузер не поддерживает файлы cookie. Если вы подозреваете это, попробуйте другой браузер.
- Дата на вашем компьютере в прошлом. Если часы вашего компьютера показывают дату до 1 января 1970 г.,
браузер автоматически забудет файл cookie. Чтобы исправить это, установите правильное время и дату на своем компьютере. - Вы установили приложение, которое отслеживает или блокирует установку файлов cookie.
Вы должны отключить приложение при входе в систему или уточнить у системного администратора.
Почему этому сайту требуются файлы cookie?
Этот сайт использует файлы cookie для повышения производительности, запоминая, что вы вошли в систему, когда переходите со страницы на страницу.Чтобы предоставить доступ без файлов cookie
потребует, чтобы сайт создавал новый сеанс для каждой посещаемой страницы, что замедляет работу системы до неприемлемого уровня.
Что сохраняется в файлах cookie?
Этот сайт не хранит ничего, кроме автоматически сгенерированного идентификатора сеанса в cookie; никакая другая информация не фиксируется.
Как правило, в файле cookie может храниться только информация, которую вы предоставляете, или выбор, который вы делаете при посещении веб-сайта.Например, сайт
не может определить ваше имя электронной почты, пока вы не введете его. Разрешение веб-сайту создавать файлы cookie не дает этому или любому другому сайту доступа к
остальной части вашего компьютера, и только сайт, который создал файл cookie, может его прочитать.
Лимфаденит — симптомы, причины, лечение
Лимфаденит — это воспаление лимфатических узлов, приводящее к отеку и болезненности лимфатических узлов. Лимфатические узлы, также называемые лимфатическими узлами, являются частью лимфатической системы.Лимфатическая система — это часть иммунной системы. Лимфатические узлы производят клетки, которые помогают организму бороться с инфекциями.
Воспаление лимфатических узлов может возникнуть из-за инфекций или неинфекционных причин. Инфекционные причины лимфаденита включают как вирусные инфекции, такие как ВИЧ или вирусы верхних дыхательных путей, так и бактериальные инфекции. Реже грибковые или паразитарные инфекции могут вызвать воспаление лимфатических узлов. Наиболее частыми бактериальными причинами лимфаденита являются инфекции Staphylococcus (staph) или Streptococcus (strep).Туберкулез (серьезная инфекция, поражающая легкие и другие органы) — еще одна бактериальная инфекция, которая также может вызывать лимфаденит. Лимфаденит также может возникать при наличии рака в лимфатических узлах, будь то первичный рак лимфатических узлов (лимфома) или метастатическая опухоль из других частей тела.
При лимфадените узлы набухают рядом с местом основной инфекции, воспаления или опухоли. Симптомы лимфаденита включают твердые, опухшие или болезненные лимфатические узлы.В целом, если узлы твердые и неподвижные, возможной причиной может быть рак, но в большинстве случаев увеличенные лимфатические узлы не представляют собой рак. Более мягкие и податливые узлы, скорее всего, являются результатом инфекционного или доброкачественного процесса.
Лимфаденит может быть результатом инфекционных заболеваний и передаваться от человека к человеку.
Обратитесь за неотложной медицинской помощью
(звоните 911) для серьезных симптомов, таких как твердые, опухшие или болезненные лимфатические узлы.Эти симптомы могут сочетаться с затрудненным дыханием, высокой температурой (выше 101 градуса по Фаренгейту), кожной инфекцией или абсцессом и учащенным пульсом (тахикардией).
Немедленно обратитесь за медицинской помощью , если вы лечитесь от лимфаденита, но легкие симптомы повторяются или сохраняются.
Определение, симптомы, причины и диагностика
Вероятно, в какой-то момент жизни у вас, например, были опухшие железы, например, когда вы переболели простудой или другой инфекцией. Опухшие железы — это на самом деле увеличенные лимфатические узлы, которые часто являются реактивными лимфатическими узлами.Вы также можете услышать это состояние, называемое реактивной лимфаденопатией.
У вас есть группы маленьких лимфатических узлов в форме бобов по всему телу. Они расположены в области шеи, подмышек, груди, живота и паха. Они являются частью лимфатической системы, которая также является частью вашей иммунной системы. Лимфатическая система помогает бороться с инфекциями и не дает им распространяться.
Ваш врач может использовать термин «реактивные лимфатические узлы» при осмотре вас на предмет опухоли или образования. Если у вас есть биопсия новообразования, вы также можете увидеть ссылку на реактивные лимфатические узлы при просмотре результатов лабораторных исследований.Это означает, что ваши лимфатические узлы реагируют на то, что происходит в вашем теле.
Однако обычно это не реакция ни на что серьезное. Фактически, в большинстве случаев реактивные лимфатические узлы безвредны. Реактивные лимфатические узлы не вызваны инфекцией или раком внутри самого лимфатического узла.
Прочтите, чтобы узнать больше о реактивных лимфатических узлах, причинах их возникновения и о том, когда вам следует беспокоиться.
Обычно вы не чувствуете собственные лимфатические узлы. Однако, когда они опухшие или реактивные, вы, скорее всего, почувствуете их, прижав руки к коже.Они могут казаться маленькими, как горошина, или большими, как мяч для гольфа. Вы даже можете увидеть опухоль на шее, подмышках или паху.
Имейте в виду, что у вас могут быть реактивные лимфатические узлы во многих областях вашего тела.
Помимо отека, при прикосновении к лимфатическим узлам можно почувствовать следующее:
В зависимости от основной причины у вас также может быть ряд других симптомов. Если ваши лимфатические узлы реагируют на инфекцию верхних отделов репарации, например, у вас может быть насморк, боль в горле или жар.
Увеличение лимфатических узлов может происходить только в одной части тела или в нескольких местах.
Реактивные лимфатические узлы — признак того, что ваша лимфатическая система усиленно работает, чтобы защитить вас. Лимфатическая жидкость накапливается в лимфатических узлах, чтобы задержать бактерии, вирусы или другие вредные патогены. Это помогает предотвратить распространение инфекции на другие части вашего тела.
Они также иногда возникают в результате аутоиммунного заболевания, например волчанки. Это состояния, при которых ваша иммунная система ошибочно атакует ткани нашего тела.
Кроме того, у детей часто возникают реактивные лимфатические узлы, когда они впервые контактируют с новыми микробами в детстве, даже если у них нет инфекции.
Некоторые распространенные бактериальные или вирусные инфекции, которые могут вызывать реактивные лимфатические узлы, включают:
Другие причины включают:
Расположение реактивных лимфатических узлов может помочь вам сузить причину. Например, увеличение лимфатических узлов на шее может быть вызвано инфекцией верхних дыхательных путей. Зубная инфекция может вызвать увеличение лимфатических узлов вокруг челюсти.ВИЧ, мононуклеоз и нарушения иммунной системы могут привести к увеличению лимфатических узлов по всему телу.
Увеличение лимфатических узлов редко вызвано раком. Когда они есть, это обычно связано с лимфомой или лейкемией, которые затрагивают лимфатическую систему. Однако увеличенные лимфатические узлы также могут быть признаком того, что другие типы рака, такие как рак груди, распространились (метастазировали) в ваши лимфатические узлы.
Запишитесь на прием к врачу, если вы заметили, что ваши лимфатические узлы становятся твердыми или неподвижными.
Реактивные лимфатические узлы обычно являются симптомом основной инфекции, поэтому врач начнет с того, что спросит о других ваших симптомах и измерит ваши жизненно важные признаки. Они также могут прощупать ваши лимфатические узлы и спросить, не испытываете ли вы при этом боли или нежности.
В зависимости от ваших симптомов и того, что они обнаруживают во время медицинского осмотра, они также могут заказать анализ крови или визуализацию, например МРТ. Они также могут решить провести биопсию лимфатического узла. Это включает использование иглы для взятия небольшого образца ткани и его анализа на наличие признаков рака.Если у вас рак, это также может помочь вашему врачу определить, распространяется ли он.
Увеличенные лимфатические узлы часто не нуждаются в лечении. Некоторые незначительные вирусные инфекции, такие как грипп, просто должны пройти своим чередом. Вирусные инфекции нельзя лечить антибиотиками.
Чтобы помочь с болезненными или болезненными лимфатическими узлами во время заживления, попробуйте:
При других инфекциях, например бактериальных, могут потребоваться антибиотики или другие лекарства. Если у вас аутоиммунное заболевание или рак, варианты лечения будут зависеть от типа и стадии вашего заболевания.
Реактивные лимфатические узлы обычно являются признаком того, что ваша иммунная система выполняет свою работу, борясь с инфекцией. По мере заживления они должны уменьшаться в размерах. Если они ощущаются жесткими или не уменьшаются до своего обычного размера по мере того, как ваша болезнь проходит (обычно в течение недели или двух), обратитесь к врачу.
Паховая лимфаденопатия — обзор
Паховая лимфаденопатия при заболеваниях, передающихся половым путем
Паховая лимфаденопатия, вызванная гнойными инфекциями или болезнью кошачьих царапин, обычно бывает односторонней.Выраженная двусторонняя (или односторонняя) аденопатия, особенно у мужчин, свидетельствует о нескольких заболеваниях, передающихся половым путем. Генитальный шанкр первичного сифилиса обычно сопровождается одним или несколькими отдельными, твердыми, негнойными, безболезненными, увеличенными узлами в одной или обеих паховых областях. Конституционные признаки отсутствуют. Вышележащая кожа не воспаляется. При вторичном сифилисе безболезненная генерализованная лимфаденопатия обычно предшествует характерной кожной сыпи.
Венерическая лимфогранулема (LGV) инфекции возникает после передачи половым путем отобранных сероваров Chlamydia trachomatis .Бессимптомное первичное поражение половых органов (безболезненная папула, везикула или эрозия) обычно носит временный характер. Первоначальным проявлением заболевания после гетеросексуальной передачи обычно является характерный паховый бубон, который возникает через 10–30 дней после полового контакта и через 1–2 недели после первичного поражения. Аденопатия чаще бывает односторонней. Первоначально узел является болезненным, дискретным, твердым и подвижным, но впоследствии воспалительный процесс затрагивает несколько узлов в этой области. На этой стадии часто встречаются озноб, лихорадка и конституциональные симптомы.В результате периаденита узлы фиксируются и превращаются в овальную или дольчатую массу. Масса прилипает к вышележащей коже, которая имеет лиловый оттенок. Развиваются очаги нагноения с множественными свищевыми ходами. Центральное продольное линейное углубление (так называемый признак канавки LGV) возникает при поражении узлов выше и ниже паховой связки. Знак бороздки, характерный для LGV, редко может быть вызван гнойным бактериальным лимфаденитом или лимфоматозным поражением паховых узлов.В последнее десятилетие в промышленно развитых странах произошла эпидемия LGV, в которой участвовали мужчины, практикующие секс с мужчинами; Хотя проктит был доминирующим клиническим признаком, паховый лимфаденит присутствовал примерно в 10% случаев. 74
Шанкроид обычно сопровождается болезненной, болезненной паховой лимфаденопатией. Первичное поражение представляет собой папулу или пустулу, которая прогрессирует, образуя чрезвычайно болезненную и нежную, но неиндуцированную язву с подрезанными краями, в отличие от сифилитического шанкра.Аутоинокуляция часто встречается при поражениях на противоположных или смежных участках кожи. Аденопатия шанкроида развивается примерно через 1 неделю после появления первичного поражения и, в отличие от LGV, присутствует, пока язва еще активна. Системные симптомы сопровождают шанкроид очень редко. Шанкроидный бубон обычно односторонний, состоит из сросшихся паховых узлов и более болезнен, чем при LGV. Может развиться однокамерное нагноение, хотя у большинства пациентов лимфаденит проходит без нагноения.Как и в случае с различными патогенами, у лиц, дважды инфицированных ВИЧ и Haemophilus ducreyi , наблюдается более тяжелая и обширная язвенно-желчная болезнь. 75
Первичная генитальная инфекция простого герпеса у мужчин и женщин часто связана с болезненной паховой аденопатией с признаками очагового некроза, вирусными внутриядерными цитопатическими эффектами и образованием гигантских клеток при поражении лимфатических узлов, подвергающихся биопсии.

 Что делать? | Рак. Клиника. Диагностика. Лечение
Что делать? | Рак. Клиника. Диагностика. Лечение Нет ли очага в зоне дренирования лимфоузла, в том числе:
Нет ли очага в зоне дренирования лимфоузла, в том числе:
 кариес и так далее.
кариес и так далее. Поэтому целесообразно определение Т-клеточной клональности в динамике. Во всех случаях, где речь идет о вирусной инфекции, наблюдается исчезновение доминирующего «клона» Т-лимфоцитов.
Поэтому целесообразно определение Т-клеточной клональности в динамике. Во всех случаях, где речь идет о вирусной инфекции, наблюдается исчезновение доминирующего «клона» Т-лимфоцитов. Мелкие эпителиоидно-клеточные гранулемы и единичные скопления эпителиоидных гистиоцитов не имеют дифференциально-диагностического значения. Гранулематозный лимфаденит обусловлен туберкулезом, саркоидозом и токсоплазмозом, лимфаденитами, вызванными атипичными микобактериями (Mycobacteriumscrofulaceum и kansasii) и грибковыми инфекциями.
Мелкие эпителиоидно-клеточные гранулемы и единичные скопления эпителиоидных гистиоцитов не имеют дифференциально-диагностического значения. Гранулематозный лимфаденит обусловлен туберкулезом, саркоидозом и токсоплазмозом, лимфаденитами, вызванными атипичными микобактериями (Mycobacteriumscrofulaceum и kansasii) и грибковыми инфекциями. Наиболее частой причиной гранулематозного гнойно-некротического лимфаденита вне связи с инфекцией в регионарной зоне является фелиноз (болезнь кошачьей царапины), хламидийная инфекция, а также другие инфекционные болезни, характеризующиеся первичным аффектом в области входных ворот и регионарным лимфаденитом. Целый ряд инфекционных болезней, характеризующихся первичным аффектом в области ворот инфекции и регионарным лимфаденитом, также проявляет гистологическую картину гной- ВОГР или гнойно-некрш ического гранулематозного лимфаденита. К ним относятся клещевые пятнистые лихорадки (марсельская лихорадка, ЮММИЩр сыпной гиф Северной Азии и др,), лихорадка цуцугамуши, везукулярный риккетсиоз, содоку (болезнь укуса крысы).
Наиболее частой причиной гранулематозного гнойно-некротического лимфаденита вне связи с инфекцией в регионарной зоне является фелиноз (болезнь кошачьей царапины), хламидийная инфекция, а также другие инфекционные болезни, характеризующиеся первичным аффектом в области входных ворот и регионарным лимфаденитом. Целый ряд инфекционных болезней, характеризующихся первичным аффектом в области ворот инфекции и регионарным лимфаденитом, также проявляет гистологическую картину гной- ВОГР или гнойно-некрш ического гранулематозного лимфаденита. К ним относятся клещевые пятнистые лихорадки (марсельская лихорадка, ЮММИЩр сыпной гиф Северной Азии и др,), лихорадка цуцугамуши, везукулярный риккетсиоз, содоку (болезнь укуса крысы). При гранулематозных и гнойно-некротических лимфаденитах некроз носит казеозный или гнойный характер, соответственно, и окружен гранулемами или грануляционной тканью. Здесь речь о коагуляционном, «сухом» некрозе узла. При выявлении некроза узла показано повторное проведение биопсии имеющихся или появляющихся в динамике увеличенных лимфоузлов. В редких случаях некроз может сопутствовать тяжелым инфекциям или выявляется на фоне обычных инфекций у больных с иммунодефицитом.
При гранулематозных и гнойно-некротических лимфаденитах некроз носит казеозный или гнойный характер, соответственно, и окружен гранулемами или грануляционной тканью. Здесь речь о коагуляционном, «сухом» некрозе узла. При выявлении некроза узла показано повторное проведение биопсии имеющихся или появляющихся в динамике увеличенных лимфоузлов. В редких случаях некроз может сопутствовать тяжелым инфекциям или выявляется на фоне обычных инфекций у больных с иммунодефицитом.

 scrofulact, М.kansasik др)
scrofulact, М.kansasik др) scrofulact, М.kansasik др)
scrofulact, М.kansasik др)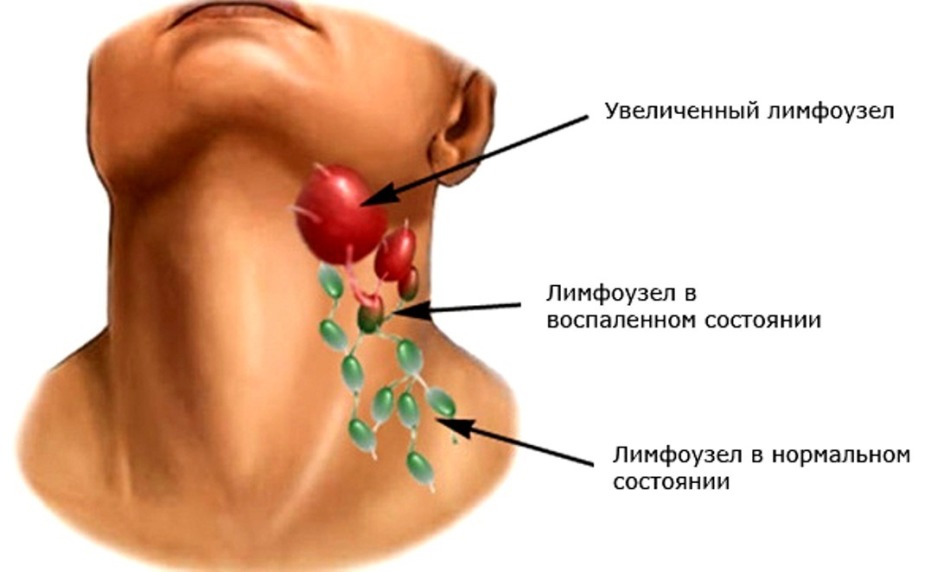
 )
)
 Тем не менее, есть региональные различия, как показано в этой таблице:
Тем не менее, есть региональные различия, как показано в этой таблице:




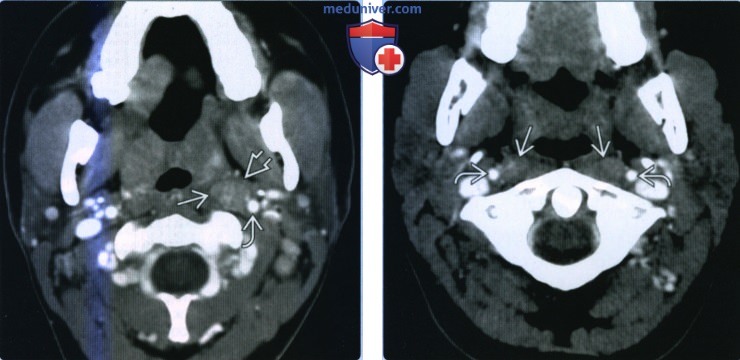 Локализованный лимфаденит поражает один или несколько узлов, расположенных близко к области, где началась инфекция. Например, узлы, увеличенные из-за инфекции миндалин, могут ощущаться в области шеи.
Локализованный лимфаденит поражает один или несколько узлов, расположенных близко к области, где началась инфекция. Например, узлы, увеличенные из-за инфекции миндалин, могут ощущаться в области шеи.

