что это такое и как лечить
Диагностика
Диагноз обструкции основан на тщательном осмотре пациента и использовании результатов дополнительных тестов, таких как:
- визуализационные обследования — абдоминальная рентгенография, абдоминальная компьютерная томография и абдоминальная ультрасонография . Они очень важны, поскольку они позволяют подтвердить клинический диагноз и определить тип обструкции;
- эндоскопическое обследование;
- морфология;
- биохимия периферической крови.
При механической абдоминальной рентгеноструктурной обструкции, выполняемой у стоящих или тяжело лежащих пациентов, он может показывать уровни жидкости в растянутых кишечных лучах — это связано с высвобождением потока кишечной жидкости, который разделяет жидкую и газовую фракции.
Мелкая кишечная механическая обструкция характеризуется короткими уровнями жидкости, высокой настройкой диафрагмы и падением толстой кишки. Однако в механической обструкции толстой кишки происходит растяжение ободочной отделки над препятствием с типичной выпуклостью стенок и образованием складок. Кроме того, уровни жидкости в толстой кишке менее многочисленны, но дольше, чем в тонком кишечнике. Компьютерная томография брюшной полости может указывать на возможную причину и уровень обструкции, аналогичную эндоскопии толстой кишки.
В морфологии крови наряду с увеличением дегидратации увеличивается гематокрит и количество эритроцитов, а при наличии некроза кишечника увеличивается количество лейкоцитов. Кроме того, механические нарушения могут быть отмечены нарушениями воды и электролита, почечной недостаточностью и ацидозом.
В функциональной обструкции брюшное УЗИ может проявлять свободную жидкость в брюшной полости, отложениях в желчных протоках и мочевых путях, а также изменениях в желчном пузыре и поджелудочной железе. Напротив, абдоминальный рентген может показывать воздух в свободной перитонеальной полости, что указывает на перфорирование желудочно-кишечного тракта.
В подсчете клеток крови наблюдается увеличение количества лейкоцитов и процент нейтрофилов в результате перитонита. Кроме того, гематокрит увеличивается, и количество эритроцитов увеличивается из-за постепенного обезвоживания. В особых ситуациях, когда причина препятствия не может быть установлена, проводится лапароскопия.
Правила лечения
Подозрительная обструкция, как механическая, так и функциональная, всегда требует консультации хирурга.
В случае механической обструкции ее быстрая диагностика и лечение чрезвычайно важны, чтобы избежать риска заболеваемости. Следует помнить, что лечение зависит от причины. Например, если причиной кишечной непроходимости является крупная опухоль кишечника, ее следует вырезать, а затем анастомозировать. Если причиной является захваченная грыжа, она сливается, а затем покрывает пластмассы. Однако спайки пересекаются. Важно, чтобы пациент был адекватно подготовлен к выполнению операции — облегчил возникновение гиповолемии и нарушения электролитов, вводил внутривенный антибиотик и всасывал содержимое желудка.
Отсутствие лечения может привести к обезвоживанию, гипотонии, шоку, мультиядерному провалу и, в конечном счете, к смерти.
В функциональной непроходимости кишечника лечение направлено на основное заболевание, которое является причиной симптомов (например, острый панкреатит, перитонит). Консервативное лечение рекомендуется в случае метаболической причины, а в некоторых случаях используются почечная и желчная колики — анальгетики. В других ситуациях рекомендуется открывать брюшную полость и соответствующие хирургические процедуры. Перед хирургическим вмешательством также необходима противоударная терапия и профилактика почечной недостаточности.
Закупорка желчных протоков — причины, симптомы, диагностика и лечение
Закупорка желчных протоков – механическое препятствие на пути продвижения желчи из печени и желчного пузыря в двенадцатиперстную кишку. Развивается на фоне желчнокаменной болезни, опухолевых и воспалительных заболеваний желчевыводящих путей, стриктур и рубцов общего желчного протока. Симптомами патологии являются боли в правом подреберье, желтуха, ахоличный кал и темная моча, значительное повышение уровня билирубина в крови. Диагноз ставится на основании исследований биохимических проб крови, РХПГ, УЗИ, МРТ и КТ органов брюшной полости. Лечение обычно хирургическое – возможно проведение эндоскопического, лапароскопического либо расширенного оперативного вмешательства.
Общие сведения
Закупорка желчных протоков — опасное осложнение различных заболеваний пищеварительной системы, которое приводит к развитию механической желтухи. Наиболее частой причиной закупорки желчных протоков является желчнокаменная болезнь, поражающая до 20% людей. По наблюдениям специалистов в сфере гастроэнтерологии и абдоминальной хирургии, женщины страдают ЖКБ в три раза чаще, чем мужчины.
Затруднение оттока желчи из печени и желчного пузыря сопровождается постепенным развитием клинической картины подпеченочной (механической) желтухи. Острая закупорка желчных путей может развиться сразу после приступа желчной колики, однако этому практически всегда предшествуют симптомы воспаления желчных путей. Несвоевременное оказание помощи пациенту с закупоркой желчных протоков может привести к развитию печеночной недостаточности и даже смерти больного.
Закупорка желчных протоков
Причины
Вызвать обструкцию желчных путей может как их закупорка изнутри, так и сдавление извне. Механическое препятствие оттоку желчи может быть полным или частичным, от степени обструкции зависит яркость клинических проявлений. Существует ряд заболеваний, которые могут способствовать нарушению прохождения желчи из печени в двенадцатиперстную кишку. Закупорка протоков возможна при наличии у пациента: конкрементов и кист желчных путей; холангита или холецистита; рубцов и стриктур протоков.
Патологическое состояние может возникать на фоне опухолей поджелудочной железы, гепатобилиарной системы; панкреатита, гепатита и цирроза печени; увеличения лимфатических узлов ворот печени; паразитарных инвазий; травм и оперативных вмешательств на желчных путях. Факторами риска являются ожирение или, наоборот, быстрая потеря веса; травмы правой половины брюшной полости; недавние оперативные вмешательства на желчных путях; инфекции гепатобилиарной системы и поджелудочной железы на фоне значительного ослабления иммунитета.
Патогенез
Патогенез закупорки желчных протоков многокомпонентный, началом обычно служит воспалительный процесс в желчных путях. Воспаление приводит к утолщению слизистой, сужению просвета протоков. Если в этот момент в протоки попадает конкремент, он не может самостоятельно покинуть холедох и вызывает полное или частичное перекрытие его просвета. Желчь начинает скапливаться в желчных путях, вызывая их расширение. Из печени желчь может сначала попадать в желчный пузырь, значительно растягивая его и вызывая обострение симптомов холецистита.
Если в желчном пузыре есть конкременты, они могут попадать в пузырный проток и перекрывать его просвет. При отсутствии оттока желчи по пузырному протоку может развиться эмпиема или водянка желчного пузыря. Неблагоприятным прогностическим признаком при закупорке желчных путей является секреция слизистой холедоха беловатой слизи (белой желчи) – это говорит о начале необратимых изменений в желчных протоках. Задержка желчи во внутрипеченочных протоках приводит к деструкции гепатоцитов, попаданию желчных кислот и билирубина в кровоток.
В кровь попадает активный прямой билирубин, не связанный с белками крови, из-за чего он вызывает значительное повреждение клеток и тканей организма. Желчные кислоты, содержащиеся в желчи, облегчают всасывание и обмен жиров в организме. Если желчь не попадает в кишечник, нарушается всасывание жирорастворимых витаминов А, D, Е, К. Из-за этого у пациента развивается гипопротромбинемия, нарушение свертываемости крови, другие симптомы гиповитаминоза. Дальнейший застой желчи во внутрипеченочных путях приводит к значительному повреждению паренхимы печени, развитию печеночной недостаточности.
Симптомы
Симптомы закупорки желчных протоков обычно появляются постепенно, острое начало встречается достаточно редко. Обычно развитию клиники желчной обструкции предшествует инфекция желчевыводящих путей. Пациент предъявляет жалобы на повышение температуры, потерю веса, схваткообразные боли в правом подреберье. Кожа приобретает желтушный оттенок, больного беспокоит зуд кожных покровов. Отсутствие желчных кислот в кишечнике приводит к обесцвечиванию кала, а повышенное выведение прямого билирубина почками — к появлению мочи темного цвета. При частичной закупорке возможно чередование обесцвеченных порций кала с окрашенными.
Осложнения
На фоне деструкции гепатоцитов нарушаются все функции печени, развивается острая печеночная недостаточность. В первую очередь страдает дезинтоксикационная деятельность печени, что проявляется слабостью, повышенной утомляемостью, постепенным нарушением функционирования других органов и систем (легких, сердца, почек, головного мозга). Если пациенту не будет оказана помощь до наступления этого этапа заболевания, прогноз крайне неблагоприятный. При отсутствии своевременного хирургического лечения патологии у больного может развиться сепсис, билирубиновая энцефалопатия, цирроз печени.
Диагностика
Начальные проявления закупорки желчных протоков напоминают симптомы холецистита или желчной колики, с которыми пациент может быть госпитализирован в отделение гастроэнтерологии. Предварительная диагностика осуществляется с помощью такого простого и безопасного метода, как ультрасонография поджелудочной железы и желчных путей. Если будут обнаружены конкременты желчных путей, расширение холедоха и внутрипеченочных желчных протоков, для уточнения диагноза может потребоваться проведение МР-панкреатохолангиографии, КТ желчевыводящих путей.
Для уточнения причины механической желтухи, расположения конкремента, степени закупорки желчных путей проводится чрескожная чреспеченочная холангиография, динамическая сцинтиграфия гепатобилиарной системы. Они позволяют обнаружить нарушение динамики желчи, ее оттока из печени и желчного пузыря. Наиболее информативным методом диагностики является ретроградная холангиопанкреатография. Данная методика включает в себя одновременное эндоскопическое и рентгенологическое исследование желчевыводящих путей. При обнаружении камней в просвете протока во время проведения этой процедуры может быть произведена экстракция конкрементов из холедоха. При наличии опухоли, сдавливающей желчный проток, берется биопсия.
В биохимических пробах печени отмечается повышение уровня прямого билирубина, щелочной фосфатазы, трансаминаз, амилазы и липазы крови. Протромбиновое время удлиняется. В общем анализе крови может быть выявлен лейкоцитоз со сдвигом лейкоформулы влево, снижение уровня эритроцитов и тромбоцитов. В копрограмме обнаруживается значительное количество жира, желчные кислоты отсутствуют.
Лечение закупорки желчных протоков
Всем пациентам требуется консультация абдоминального хирурга. После проведения всех обследований, выяснения локализации и степени обструкции, определяется тактика оперативного лечения. Если состояние пациента тяжелое, может потребоваться его перевод в отделение интенсивной терапии для проведения антибактериальной, инфузионной и дезинтоксикационной терапии.
До стабилизации состояния больного проведение расширенной операции может быть опасным, поэтому используют неинвазивные методики облегчения оттока желчи. К ним относят экстракцию конкрементов желчных протоков и назобилиарное дренирование при РПХГ (через зонд, введенный выше места сужения желчных протоков), чрезкожную пункцию желчного пузыря, холецистостомию и холедохостомию. Если состояние пациента не улучшается, может потребоваться более сложное вмешательство: чрескожное транспеченочное дренирование желчных протоков.
После того, как состояние больного нормализуется, рекомендуют использование эндоскопических методик лечения. Во время эндоскопии проводят расширение (эндоскопическое бужирование) желчных путей при их рубцовом стенозе и опухолевых стриктурах, введение в желчные пути специальной пластиковой или сетчатой трубки для сохранения их просвета (эндоскопическое стентирование холедоха). При обтурации конкрементом рубцово-суженного сосочка двенадцатиперстной кишки может потребоваться эндоскопическая баллонная дилатация сфинктера Одди.
Если удалить конкременты и другие препятствия для оттока желчи эндоскопическим способом не получается, требуется проведение расширенной операции. Во время такого оперативного вмешательства производится вскрытие холедоха (холедохотомия), поэтому в дальнейшем нужно предотвратить просачивание желчи через швы желчного протока в брюшную полость. Для этого производится наружное дренирование желчных путей по Керу (Т-образной трубкой), а после холецистэктомии — наружное дренирование желчных протоков по Холстеду (поливинилхлоридным катетером, введенным в культю пузырного протока).
Прогноз и профилактика
Прогноз при своевременном оказании медицинской помощи благоприятный. Значительно ухудшает течение заболевания и результаты лечения раковая обструкция холедоха. Профилактика заключается в лечении хронических воспалительных заболеваний гепатобилиарной системы, желчнокаменной болезни. Рекомендовано соблюдение здорового образа жизни, правильное питание с исключением жирной, жареной и экстрактивной пищи.
Обтурация желчевыводящих путей, что это такое?
Главная
Архив статей рассылки о желчекаменной болезни
Статьи о других болезнях
›
›
Что такое обтурация желчевыводящих путей — вот очередной ваш вопрос, на который я дам ответ в этой статье.
Давайте сначала разберемся с самим термином.
Что означает загадочное слово «обтурация»?
Как и большинство медицинских терминов, это слово латинского происхождения. Латинское слово «obturatio» переводится на русский язык, как «закупоривание». То есть, обтурация — это закупоривание чего-то. Чего?
Что может быть «закупоренным»?
Закупоренным может оказаться любой полый орган или структура организма. Например, бронх, кишечник, кровеносный сосуд, мочеточник.
В нашем случае речь идет о желчевыводящих путях. А это значит, что обтурация желчевыводящих путей — это не что иное, как закупоривание, нарушение проходимости желчевыводящих путей.
Хирурги Москвы
Хирурги Московской области
Подробная информация о каждом докторе, фото, рейтинг, отзывы, быстрая и удобная запись на прием.
Да, слово обтурация предполагает не только закупоривание какой-то структуры, но и нарушение ее проходимости.
Если говорить о желчевыводящих путях, то следует вспомнить, что они предназначены для транспортировки желчи от печени к двенадцатиперстной кишке.
Если вы помните, желчь вырабатывается в печени. Из печени она должна попасть в двенадцатиперстную кишку. Именно там она «работает».
Чтобы желчь могла проделать этот путь по просторам брюшной полости, природой был создан специальный путь, который люди назвали желчевыводящим. Очень разумное и логичное название, не правда ли?
Желчевыводящие пути — это не что иное, как система тонких трубочек, по которым желчь путешествует от печени к двенадцатиперстной кишке. Когда эта система трубочек оказывается закупоренной и поток желчи по ней прекращается, говорят об обтурации желчевыводящих путей.
Возникает закономерный вопрос: «А когда такое случается?»
Чаще всего тогда, когда в протоки попадает камень из желчного пузыря. При сокращении желчного пузыря, вместе с потоком желчи, в желчевыводящие протоки может попасть и камень. Он плотно вклинивается в узкий проток, перекрывая путь желчи.
Реже, но все же достаточно часто, встречается обтурация желчных протоков опухолью головки поджелудочной железы. Дело в том, что общий желчный проток часть своего пути проходит сквозь толщу головки этой железы. И когда в этом месте разрастается опухоль, она зачастую повреждает и перекрывает желчный проток. А это приводит к остановке движения желчи.
Опухоль печени тоже может перекрывать желчные пути нарушать пассаж желчи по ним.
Редко встречаются опухоли самих желчевыводящих путей. И это тоже неминуемо приводит к их перекрытию и закупорке. Движение желчи тоже прекращается.
Путь желчи может перекрыть и большая киста печени или увеличенный лимфоузел, если эти образования находятся в непосредственной близости от желчевыводящих путей. Они просто сдавливают тонкий проток, закрывают его просвет.
Это самые частые причины обтурации желчевыводящих путей. Возможно, есть и другие, но они крайне редки.
У вас есть вопросы?
Вы можете задать их мне вот здесь, или доктору, заполнив форму, которую вы видите ниже.
Предыдущая статья: Что такое печеночная долька?
Следующая статья: Полипы в желчном пузыре опасно ли это?
Закупорка желчных протоков – причины, симптомы, диагностика и лечение
Содержание статьи
Расстройства функциональности гепатобилиарной системы встречаются часто во врачебной практике. Одно из самых коварных заболеваний – желчнокаменная болезнь. Патология может годами не проявляться, пока у человека не возникнет приступ желчной колики. Состояние опасное, часто осложняется закупоркой протоков. Если забиты желчные протоки, то полностью перекрывается выход желчи из пузыря, что чревато нарастанием признаков интоксикации. Если врачи не помогут вовремя пациенту, из-за непроходимости желчных протоков наступит летальный исход. Нужно знать, как предотвратить грозное осложнение.
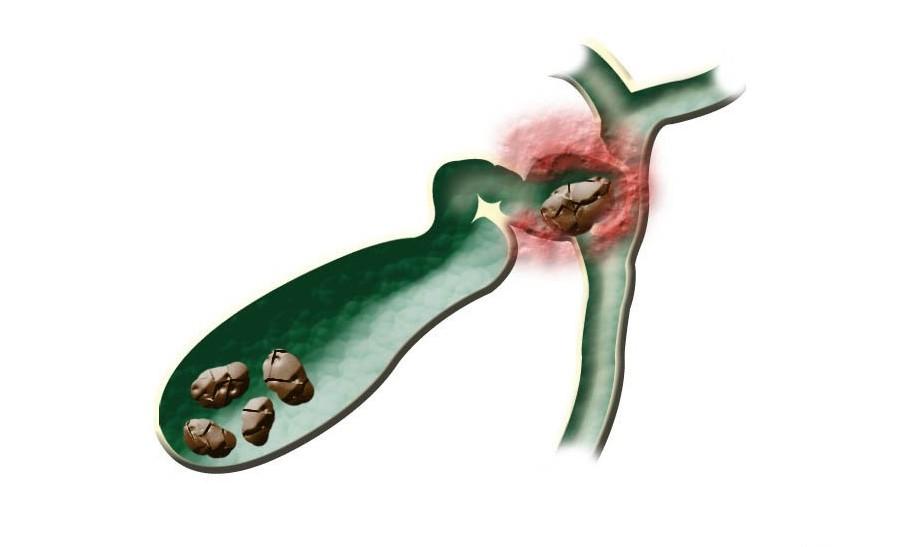

Характеристика заболевания
Закупорка желчных протоков – это механическое препятствие в протоках, мешающее выйти желчи из пузыря в двенадцатиперстную кишку.
Чаще всего возникает в виде осложнения ЖКБ, онкологии, из-за рубцов и других патофизиологических изменений. Закупорка желчных протоков приводит к развитию механической желтухи.
Осложнением чаще страдают женщины, нежели мужчины, так как из-за особенности физиологии и гормонального фона, ЖКБ больше присуща женскому полу.
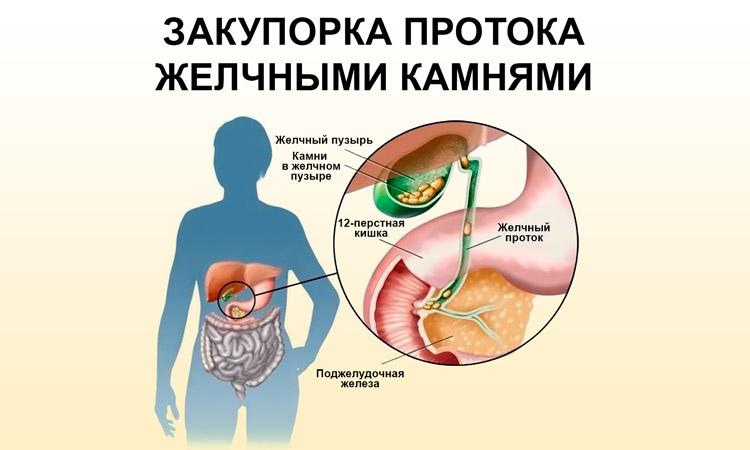

Если протоки частично перекрыты содержимым пузыря, то механическая желтуха нарастает постепенно, ведь камень может забивать желчные пути не сразу, а постепенно. Острая закупорка желчных протоков возникает в ходе развития приступа колики. Обычно перед обострением возникают предшествующие симптомы, поэтому на момент приступа большинство пациентов уже осведомлены о наличии ЖКБ в анамнезе. Если не помочь пациенту вовремя, болезнь вызывает острую печеночную недостаточность, что повышает риск смертности.
Описание, согласно классификации по МКБ 10 соответствует коду К83.1. В перечень заболеваний под этот код входят:
- Закупорка желчных протоков.
- Окклюзия желчных путей без закупорки конкрементами.
- Стеноз протока без камней.
- Патологическое сужение ходов без присутствия конкрементов.
Из данной классификации исключили холелитиаз – желчнокаменную болезнь.
Причины
Предшествуют обострению и закупорке болезни, провоцирующие данное состояние. Обычно патология возникает на фоне хронического воспаления и наличия конкрементов полости желчного пузыря. Чаще всего забивать желчные пути могут камни, возникающие при холецистите, на фоне ЖКБ. Также обструкция возникает при наличии рубцов и физиологического загиба органа.
Какие болезни провоцируют закупорку желчных протоков:
- Кисты желчных путей.
- Холецистит или холангит.
- Ранее перенесенные хирургические операции.
- Наличие злокачественного или доброкачественного опухолевого процесса в полости желчного пузыря и других органов гепатобилиарной системы.
- Наличие рубцов или стриктур в желчных протоках.
- Желчнокаменная болезнь в анамнезе.
- Дискинезия желчных путей.
- Воспаление поджелудочной железы.
- Цирроз печени, гепатиты.
- Обширная глистная инвазия.
- Увеличение лимфоузлов в области печеночных ворот.
Большинство расстройств функции гепатобилиарной системы провоцируют хронический воспалительный процесс в желчевыводящих путях. При патологии длительного течения стенки органов утолщаются, что ведет в перспективе к неблагоприятному физиологическому состоянию.

Большую роль в образовании конкрементов желчного пузыря играет образ жизни и наследственность. Если у родственников имеются расстройства гепатобилиарной системы, то нужно с молодого возраста приучить себя к правильному питанию. Приветствуется ограничение жирной, жареной и мучной пищи, вызывающей застой желчи. Долгое скопление жижи на фоне неполной эвакуации способствует появлению ЖКБ.
Симптоматика
Клиническая картина зависит от степени сужения просвета желчных путей и выраженности закупорки (частичная или полная). Обструкция включает ряд следующих симптомов:
- Болезненность. Возникает в области правого подреберья, там, где находится печень и желчный пузырь. Боли сильные и схваткообразные.
- Пожелтение кожи и склер. Если нарушение оттока желчи наблюдается долгое время, то у больного возникает чесотка.
- Каловые массы обесцвечиваются, становясь белыми. Моча же наоборот, темнеет, приобретая коричневый цвет. Если же сужение желчных путей частичное, то эти симптомы имеют периодическое течение.
- Повышение температуры тела. Развивается в ответ на возникновение воспалительного процесса, который провоцируется закупоркой желчных протоков. Воспаление возникает в желчных протоках и пузыре.
- Ухудшение самочувствия – проявляется слабостью и повышенной утомляемостью.

Если состояние запущено, то у больного возникают признаки интоксикации – рвота, тошнота, вздутие живота, расстройство стула. Если у пациента имеется недостаточность витамина К, отвечающего за свертываемость крови, патологическое состояние может вызвать геморрагический синдром, внутри желчного пузыря.
Факторы и группы риска
В группу риска входят пожилые люди, так как у них имеется уже из-за возрастных ухудшений несколько хронических заболеваний, включая проблемы с желчным пузырем. Вторая группа риска – женщины, имеющие в анамнезе более двух родов. Из-за избыточного содержания эстрогена в организме при беременности, на фоне усиленно растущей матки с плодом, возникает сдавливание желчного пузыря. Это приводит к застою желчи, что ведет к желчнокаменной болезни и обструкции желчных путей. В период вынашивания плода важно регулярно посещать врача и сдавать анализы, чтобы вовремя заподозрить ухудшения.


Факторы, способствующие появлению патологий гепатобилиарной системы:
- частое переедание;
- изобилие в рационе переработанной, жирной, мучной и жареной пищи;
- гиподинамия;
- наследственная склонность к заболеваниям печени и желчного;
- наличие холецистита, ЖКБ в анамнезе.
Первостепенный фактор, влияющий на здоровье пищеварительной системы – правильное питание. Если употреблять в пищу здоровую еду, то гепатобилиарная система будет хорошо функционировать.
Первая помощь
Существует безопасный алгоритм действий, помогающий при желчной колике (приступ, возникающий при закупорке желчных протоков) больному, до приезда врачей. Приступ обычно развивается после приема пищи. Нужно выполнить в строгом порядке следующие действия:
- Тесную одежду нужно расстегнуть или снять.
- Больного укладывают на правый бок. По возможности он должен постараться расслабиться.
- Может помочь теплая ванна, после принятия которой, на бок кладут пакет со льдом.
После этих действий желчная колика может ослабнуть или пройти. В любом случае нужно вызывать врача, чтобы выяснить, не является ли состояние опасным для жизни.
Диагностические мероприятия
Лечением болезней ЖКТ и гепатобилиарной системы занимается гастроэнтеролог или гепатолог. Именно к этим узкопрофильным специалистам нужно обращаться, если имеются жалобы на боли в правом подреберье, тошнота и рвота по утрам, привкус горечи во рту. Первичная диагностика – внешний осмотр больного, пальпаторное исследование. Это необходимо провести для сбора анамнеза и выявления увеличенных внутренних органов, а также степени их чувствительности.
Далее пациента отправляют на сдачу базовых анализов крови и мочи. Важно провести биохимическое исследование. Параллельно проводится УЗИ внутренних органов. Если в моче присутствует билирубин, а его показатели вместе печеночными пробами и щелочной фосфатазой в крови повышены, то это указывает на явное нарушение в работе печени и желчного. Обнаружение избыточного количества лейкоцитов прямо указывает на развитие воспалительного процесса.

Если с помощью УЗИ не смогли поставить окончательный диагноз (обнаружили стриктуры, новообразования, расширение холедоха, желчевыводящих путей), то пациента далее направляют для проведения таких видов диагностики:
- МРТ желчных протоков и всей гепатобилиарной системы.
- Биопсия с взятием материала в подозрительных участках.
- Кал для проведения копрограммы (чтобы проверить содержание желчных кислот).
После сбора полного анамнеза устанавливают диагноз.
Особенности лечения
Терапия направлена на устранение симптомов с использованием комплексного лечебного подхода. Метод лечения также зависит от степени сужения желчных протоков. В период обострения лечение направлено на проведение дезинтоксикационных мероприятий и прием антибиотиков, чтобы воспалительный процесс не вызвал инфицирование. В острый период нельзя проводить хирургическое вмешательство, нужно нормализовать жизненные показатели пациента.
Терапия
Консервативные методы лечения включают использование медикаментов, направленных на симптоматическое устранение боли и антибактериальных средств, убирающих воспаление. В восстановительный период параллельно используют дезинтоксикационное лечение, направленное на устранение последствий отравления, вызвавшего ухудшение самочувствия.
При закупорке желчных протоков пациент плохо себя чувствует. Исчезает аппетит, снижается масса тела. Из-за нарушенных функций ЖКТ происходит истощение организма, резко снижается работоспособность и наступает упадок сил. Консервативные методы лечения закупорки желчных путей препятствуют ухудшению самочувствия.
Антибактериальная
Для купирования воспалительного процесса назначают антибиотики широкого спектра действия. Так как в условии внутреннего инфицирования сложно узнать, к какому возбудителю наблюдается чувствительность, то дают сильные средства. Могут использовать медикаменты в форме таблеток или инъекций. Фармакологические группы – бета-лактамные – пенициллинового или цефалоспоринового ряда. Реже используют фторхинолоны или аминогликозиды.


Инфузионная
Инфузионный метод лечения направлен на введение в кровоток растворов конкретного объема и концентрации, направленных на улучшение функциональных физиологических качеств человека. При лечении закупорки желчных протоков используют антитоксические средства, натрия хлорид и глюкозу. Первый вариант помогает вывести из организма токсические вещества, хлорид натрия лечит обезвоживание и разжижает кровь. Глюкоза необходима для питания организма. Также показаны внутривенные инфузии с витаминными препаратами и аминокислотные капельницы. Эти компоненты наряду с глюкозой, входят в состав парентерального питания.
Дезинтоксикационная
Дезинтоксикационная терапия направлена не только на восстановление организма, но и выведение отравляющих веществ. Имеется схожее значение с инфузионным лечением. Существенное отличие – в ходе проведения дезинтоксикационной терапии могут назначать не только инфузионные растворы, выводящие из организма токсические соединения, но и антидоты. Дезинтоксикационную терапию чаще проводят при отравлении конкретным ядом.
Оперативное вмешательство
Какие малоинвазивные методы терапии могут использовать:
- Холедохолитотомия. Эта операция предполагает частичное удаление желчного пути, чтобы убрать закупорку конкрементами.
- Стентирование желчных протоков. Устанавливают металлический стент, необходимый для восстановления проходимости протоков.
- Дренаж желчных протоков посредством установки катетера в желчные пути через эндоскоп.
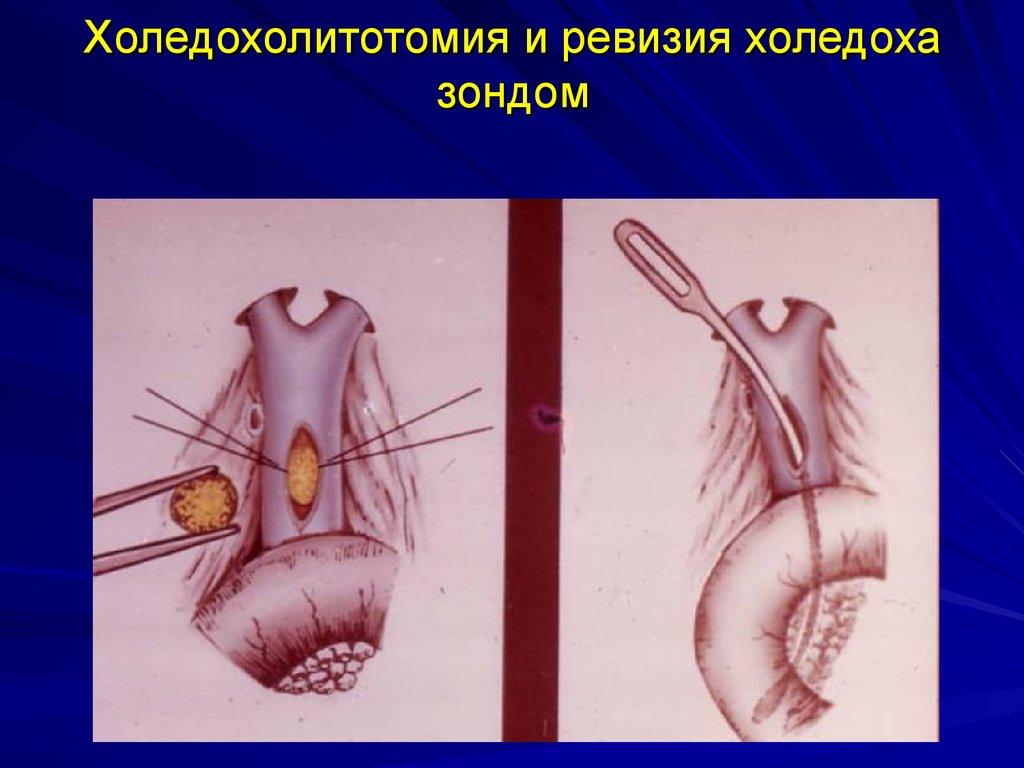

Когда проходимость желчных протоков восстановлена, а больной постепенно приходит в норму, врач решает, какой радикальный метод нужно использовать для полного излечения. Ведь не только конкременты вызывают закупорку желчных протоков. Перекрыть просвет желчных протоков могут новообразования, включая злокачественные опухоли. В такой ситуации требуется удалять желчный пузырь и протоки полностью.
Возможно проведение холецистэктомии лапароскопическим методом. В такой способ проведенная операция является малоинвазивной. После лапароскопии пациент быстрее реабилитируется, так как кровопотери незначительны. В ходе проведения хирургического вмешательства врач оценивает проходимость желчных путей. Если после удаления пузыря в желчных путях остаются камни, то это вызовет сильную боль в послеоперационный период.
Неинвазивные методики
К неинвазивным методам терапии относят консервативное лечение, не включающее использование инъекционных растворов. При обострении желчной колики используют спазмолитики и анальгетики, направленные на устранение спазма и боли во время приступа. Нужно принимать в составе комплексной терапии гепатопротекторы. Подойдут травы на основе силимарина, артишока.
Эндоскопические манипуляции
Эндоскопию используют как в диагностике, так и лечении. С помощью эндоскопа можно рассмотреть патофизиологические изменения в желчном пузыре и протоках, вызвавшие воспалительный процесс и приступ закупорки. Второй вариант лечения – эндоскопическая хирургия. С помощью малоинвазивной техники удается избежать многих полостных операций, включая иссечение желчного пузыря.

Это щадящая, малотравматичная и практически бескровная хирургия, которая вызывает минимальное количество осложнений в период реабилитации. Пациенты быстрее восстанавливаются после эндоскопической хирургии. Такой вариант терапии возможен только в том случае, если нет осложнений со стороны желчного пузыря, требующих иссечения.
Расширенная операция
Полное удаление органа вместе с желчными протоками.
Народная медицина
При наличии эпизодических колик не рекомендуется самостоятельно лечиться с помощью домашних метод с недоказанной эффективностью. Большинство медиков имеют негативные отзывы о самолечении народными методами. Ненадежные способы терапии чреваты последствиями, включая возникновение обострения, ухудшение самочувствия и появление осложнений. Перед началом использования народной медицины следует посоветоваться с ведущим врачом и по возможности согласовать рецепты.
Реабилитация
Длительность и тяжесть восстановительного периода зависит от типа манипуляции, который проводили. Если у больного, помимо закупоренных желчных путей, имеется ЖКБ в анамнезе, то предложат полное удаление. После иссечения пузыря пациент должен придерживаться строгой диеты. Правильное питание соблюдают всю оставшуюся жизнь. В первое время пациент ощущает боль в правом подреберье, могут возникать осложнения, вызванные быстрым поступлением концентрированной желчи, ведь теперь она уже не перерабатывается в желчном пузыре.
При проведении малоинвазивных манипуляций период восстановления короче и легче переносится. То же самое касается частичного иссечения. В любом случае необходимо придерживаться принципов здорового питания. Пациентам, склонным к расстройствам гепатобилиарной системы, рекомендуют придерживаться меню по диетическому столу номер 5.


Принцип питания:
- Отказ от жирных, острых, жареных, соленых блюд.
- Ограничение продуктов, вызывающих желчный застой.
- Овощи употребляют в готовом и протертом виде.
- Источники белка – нежирные сорта мяса и рыбы.
- Источники углеводов – вареные каши.
- Жиры употребляют в ограниченном количестве, предпочитая их растительном виде.
- Соблюдают принцип дробного питания.
- В день нужно выпивать не менее 1.5 литра чистой воды.
Особенности лечения у ребенка
У новорожденных может встречаться редкая врожденная патология – атрезия желчевыводящих путей. Протоки закупорены или отсутствуют. Единственный метод терапии – трансплантация печени или проведение портоэнтеростомии (искусственного создания желчевыводящих путей). Иных методов терапии нет. Если непроходимость выявлена у ребенка старшего возраста, то методы терапии показаны те же, что и у взрослых. Важно учитывать индивидуальные противопоказания к медикаментам.
Облегчение состояния при беременности
С целью сохранения жизни и здоровья плода, беременной хирургическую манипуляцию проводят только в крайнем случае, если ситуация угрожает женщине серьезно. В остальных ситуациях показана консервативная терапия и строгое соблюдение диеты до периода родоразрешения. Иногда после родов проблемы, связанные с гепатобилиарной системой, решаются самостоятельно.
Осложнения и прогноз
Возможно появление механической желтухи и печеночной недостаточности. В запущенных случаях развивается сепсис, приводящий к летальному исходу. Если больному оказана помощь вовремя, то прогноз благоприятный.
Профилактика
Предупреждение закупорки желчных протоков заключается в терапии ранее выявленных хронических болезней гепатобилиарной системы, включая ЖКБ. Больной должен соблюдать диетическое меню.
Заключение
Обструкция желчевыводящих путей часто приводит к тяжелым последствиям, связанным с заражением крови и печеночной недостаточностью. Это опасное состояние, требующее обязательного наблюдения со стороны врачей. При соблюдении всех рекомендаций, пациент быстро пойдет на поправку.
Дискинезия желчевыводящих путей: симптомы и лечение
Что такое дискинезия желчевыводящих путей
Дискинезия желчевыводящих путей — это нарушение моторики желчевыводящих путей. Под моторикой понимается работа системы «клапанов» и «насосов», перекачивающих желчь из желчного пузыря в двенадцатиперстную кишку. Моторика складывается из:
- способности желчного пузыря полностью опорожняться, выбрасывая желчь в протоки;
- способности желчных протоков сокращаться, проталкивая желчь наружу;
- способности сфинктера Одди вовремя открываться и закрываться, регулируя выведение желчи в просвет кишки.
Желчная система должна вовремя и в достаточной степени опорожняться от желчи. Если этого не происходит, можно говорить о дискинезии желчевыводящих путей (ДЖВП).
Заболевание также известно как
Акалькулезная холецистопатия.
На английском заболевание называется:
Причины
ДЖВП — функциональное заболевание, т. е. болезнь, при которой никаких нарушений в структуре внутренних органов нет — нарушается их работа, их согласованное функционирование. Причины этого не всегда ясны.
Спазм гладкой гладкой мускулатуры желчевыводящих путей может вызываться психоэмоциональными (стресс, депрессия) или гормональными факторами.
Могут сказываться последствия перенесенной операции по удалению желчного пузыря.
Немаловажную роль в развитии дискинезии играют свойства самой желчи. Когда она перенасыщена холестерином и микрокристаллами, то при прохождении по протокам может постепенно травмировать их стенки, нарушать работу сфинктеров и провоцировать хроническое воспаление, поэтому высокую распространенность ДЖВП в современном мире отчасти можно объяснить эпидемией ожирения, которое вызывает изменение состава желчи.
Кто в группе риска
- Страдающие ожирением и ведущие малоподвижный образ жизни;
- избыточно употребляющие пищу, богатую углеводами и вредными жирами;
- те, кому ранее было проведено удаление желчного пузыря;
- испытывающие депрессии, неврозы, постоянный стресс.
Как часто встречается
Общемировая распространенность ДЖВП в развитых странах составляет 15-25 %. В России, по разным данным, — от 1 % до 15 %. Чаще диагностируется у женщин.
Симптомы
Боль в животе разной интенсивности: от дискомфорта до выраженной билиарной (связанной с желчной системой) боли, которая локализуется в средней или правой верхних частях живота. Боли могут иррадиировать в спину, под правую лопатку. Они не зависят от приема пищи, опорожнения кишечника, иногда сопровождаются тошнотой и рвотой, которая не приносит облегчения.
Боли могут возникать без видимых причин, иногда на фоне стрессов, в предменструальном периоде, после приема лекарственных средств, оказывающих выраженное влияние на моторику желчных путей (эстрогены, опиоиды, соматостатин).
Диагностика заболевания
Как и при многих других функциональных заболеваниях, при ДЖВП диагноз ставится методом исключения. Врач сначала должен проверить наличие всех тех заболеваний, которые вызывают схожие симптомы, но причины их возникновения — структурные изменения в органах (камни желчного пузыря, опухоли, деформации желчных протоков и т. д.). Когда становится ясно, что других поражений нет, а характерные симптомы есть, врач диагностирует ДЖВП.
- Биохимический анализ крови — определение уровня трансаминаз (АЛТ, АСТ), панкреатической амилазы и липазы, билирубина. Если расстройство функциональное, то уровни всех показателей или в норме, или несколько повышены после болевых приступов.
- УЗИ брюшной полости проводят для исключения желчекаменной болезни, новообразований печени, желчных путей, поджелудочной железы.
- ФГДС — для исключения язвенной болезни и других органических поражений двенадцатиперстной кишки.
- Ультразвуковая холецистография позволяет оценить сократимость желчного пузыря, понять, насколько эффективно он выталкивает желчь после стимуляции. Исследование не слишком информативно, но может выявить сильные отклонения.
Если есть подозрения на другие патологии и осложнения, то могут быть назначены более сложные методы диагностики: магнитно-резонансная холангиопанкреатография, эндоскопическое УЗИ панкреатобилиарной зоны, эндоскопическая ретроградная холангиопанкреатография и манометрия сфинктера Одди.
Лечение
Образ жизни и вспомогательные средства
Диета при ДЖВП очень важна. Рекомендуется частое и дробное питание, ограничивают животные жиры, жареную пищу, крепкие мясные и рыбные бульоны, консервы и копчености, пряности, приправы и специи, маринады, газированные напитки, пиво, кофе, цитрусовые, полезны кисломолочные продукты, каши, бананы, печеные яблоки, картофельное пюре, овощные супы, отварное мясо (нежирная говядина, куриная грудка), некоторые минеральные воды.
Пищу лучше варить, тушить, запекать, готовить на пару. В течение 1,5-2 часов после приема пищи следует избегать длительных наклонов и горизонтального положения. Вне периода обострения диету расширяют и при хорошей переносимости питание организуют по обычным принципам.
Учитывая влияние психоэмоционального состояния на моторику желчевыводящих путей, пациенту нужно нормализовать сон, режим дня, обеспечить себе полноценный отдых.
Лекарства
- Спазмолитики, например гиосцин бутилбромид, мебеверин, тримебутин и гимекромон. Последний выборочно действует на сфинктер Одди. Самый распространенный спазмолитик — дротаверин (но-шпа) тоже можно применять, но он не обладает высокой избирательностью действия на желчные пути.
- Урсодезоксихолевая кислота улучшает качество желчи и оказывает противовоспалительное действие на эпителий и мышечный слой желчных путей. Нельзя принимать при панкреатите.
- Прокинетики (итоприд, домперидон) используются для устранения дискомфорта: тошноты, вздутия, тяжести в животе.
- Нестероидные противовоспалительные средства допустимо применять разово, для купирования болевого синдрома.
- Если есть серьезные основания предполагать нейрогенную причину боли, то возможно применение антидепрессантов, в частности амитриптилина.
Хирургические операции
Это эндоскопическая папиллосфинктеротомия при дисфункции сфинктера Одди и холецистэктомия при дискинезии желчного пузыря. При ДЖВП проводятся редко, по очень убедительным медицинским причинам и при отсутствии эффекта от лекарств.
Возможные осложнения
Поскольку ДЖВП может быть связана с качеством желчи, возникает предрасположенность к желчекаменной болезни и билиарному панкреатиту.
Профилактика
- Здоровый образ жизни;
- поддержание оптимального веса;
- физическая активность.
Прогноз
Общий прогноз течения ДЖВП, как правило, благоприятный. Однако дисфункция сфинктера Одди может вызывать мучительные симптомы и способствовать снижению трудоспособности, быть причиной частого обращения за медицинской помощью.
Какие вопросы нужно задать врачу
- Можно ли расценивать мои симптомы как проявления дискинезии желчевыводящих путей?
- Какие исследования необходимо провести для исключения других причин боли?
- Какая тактика лечения оптимальна?
- Можно ли добиться исчезновения симптомов только с помощью диеты и изменения образа жизни?
- Важно ли проконсультироваться с психотерапевтом?
- Когда нужно задуматься об оперативном лечении?
- Каковы эффективность и риски хирургического лечения?
Список использованной литературы
- Гастроэнтерология: национальное руководство / под ред. В. Т. Ивашкина, Т. Л. Лапиной. — М.: ГЭОТАР-Медиа, 2008. С. 574-580.
- Полунина Т. Е. Дискинезия желчевыводящих путей. Римский консенсус IV. Терапия. 2017;6(16): 16-28.
- Ивашкин В. Т., Маев И. В., Шульпекова Ю. О., Баранская Е. К., Охлобыстин А. В., Трухманов А. С., Лапина Т. Л., Шептулин А. А. Клинические рекомендации Российской гастроэнтерологической ассоциации по диагностике и лечению дискинезии желчевыводящих путей. Рос. журн. гастроэнтерол. гепатол. колопроктол. 2018; 28(3): 63-80.
- Functional gallbladder disorder in adults. Salam F Zakko, Wisam F Zakko.
Заболевания пищеварительной системы | Британника
Заболевание пищеварительной системы , любое заболевание пищеварительного тракта человека. Такие нарушения могут поражать пищевод, желудок, тонкий кишечник, толстый кишечник (толстую кишку), поджелудочную железу, печень или желчевыводящие пути. Распространенным заболеванием пищеварительной системы является гастроэзофагеальная рефлюксная болезнь (то есть попадание желудочного содержимого в пищевод), которое у некоторых людей регулярно вызывает изжогу. Цирроз печени в первую очередь возникает в результате чрезмерного употребления алкоголя, но он также может развиться после заражения вирусом гепатита С.К другим распространенным заболеваниям пищеварительной системы относятся пептические язвы, колоректальный рак и камни в желчном пузыре. Многие расстройства пищеварительной системы можно предотвратить с помощью диеты с низким содержанием жиров и высоким содержанием фруктов и овощей, ограниченного потребления алкоголя и периодических медицинских осмотров.
Британская викторина
Медицинские термины и викторина для первопроходцев
Какое из этих врожденных заболеваний характеризуется лишней хромосомой?
В этой статье обсуждаются распространенные инфекции, воспаления, язвы и рак, поражающие каждый орган пищеварительного тракта.Подробное обсуждение анатомии и физиологии пищеварительной системы см. В разделе пищеварительная система человека.
Рот и полость рта
Помимо местного заболевания, признаки, характерные для системных заболеваний, часто присутствуют во рту и в полости рта. Губы могут иметь трещины и эрозию в уголках при дефиците рибофлавина. Множественные коричневые веснушки на губах, связанные с полипами в тонкой кишке, характерны для синдрома Пейтца-Егерса. Скопление небольших желтых пятен на слизистой оболочке щек и за губами из-за наличия увеличенных сальных желез чуть ниже поверхности слизистой оболочки указывает на болезнь Фордайса.
Чаще всего язвы во рту возникают при афтозном стоматите. Эти язвы поражают каждого пятого кавказца. Проявления этого состояния варьируются от разрыва одного или двух маленьких болезненных пузырьков с образованием круглых или овальных язв, возникающих один или два раза в год и продолжающихся от семи до 10 дней, до глубоких язв диаметром один сантиметр (около полдюйма) или более. . Язвы часто бывают множественными, возникают в любом месте ротовой полости и могут сохраняться месяцами. Симптомы варьируются от легкого местного раздражения до сильной мучительной боли, мешающей говорить и есть.На участках предыдущих язв можно увидеть рубцы. Афтозные язвы иногда связаны со стрессом, но также могут быть отражением основного мальабсорбционного заболевания, такого как глютеновая болезнь. Лечение направлено на устранение предрасполагающей причины. Местные и системные кортикостероиды — наиболее эффективное лечение. Местные анестетики и анальгетики могут облегчить разговор и прием пищи. При более серьезном заболевании, синдроме Бехчета, подобные язвы возникают во рту и на гениталиях, а глаза могут воспаляться.
Получите эксклюзивный доступ к контенту из нашего первого издания 1768 с вашей подпиской.
Подпишитесь сегодня
Изменение цвета языка, обычно белого цвета, происходит из-за отложений эпителиального мусора, изношенных (или изношенных) бактерий и пищи. Это также происходит в условиях пониженного образования слюны. Это может быть острым, как при лихорадке, когда потеря воды через кожу чрезмерна. Изменение цвета языка становится хроническим из-за атрофии слюнных желез и при отсутствии надлежащей гигиены полости рта.Если человек заядлый курильщик, осадок окрашен в коричневый цвет. Изменение цвета языка на черный с образованием в центре плотной пленки меховидных нитевидных сосочков (черный волосатый язык) может быть связано с грибком с пигментированными нитями. Иногда это просто чрезмерное удлинение нитевидных сосочков.
Лысый язык (атрофический глоссит) с гладкой поверхностью из-за полной атрофии сосочков ассоциируется с недоеданием, тяжелой железодефицитной анемией, пернициозной анемией и пеллагрой, заболеванием кожи и слизистых оболочек из-за дефицита ниацина.Это заболевание эндемично для слаборазвитых стран, где бывают периоды голода.
Глубоко складчатый язык (мошонки языка) может быть связанно с врожденным изменением несущей ткани языка, но это может быть вызвано сифилисом, скарлатиной или брюшным тифом. В трещинах наблюдается легкое воспаление, которое вызывает легкий жгучий дискомфорт.
Географический язык, или мигрирующий эксфолиативный глоссит, описывает участки обнажения поверхности языка различных форм и размеров.Эти области постепенно реэпителизируются с отрастанием нитевидных сосочков только для того, чтобы воспалительный процесс начался в другом месте языка. Таким образом, залысины перемещаются вокруг языка. Эти изменения обычно не вызывают симптомов или, в лучшем случае, вызывают легкое жжение. Причина неизвестна, состояние может сохраняться годами. Нет лечения.
Болезнь Винсента (траншея во рту) — это язвенная некротическая инфекция десен, характеризующаяся спонтанным кровотечением из пораженных участков и неприятным запахом изо рта, исходящим из гангренозной ткани.Он эндемичен в странах, где наблюдается серьезное недоедание и плохая гигиена полости рта. Инфекция, вероятно, затрагивает несколько организмов, включая спирохеты и веретенообразные палочки. Неизвестно, передается ли он через слюноотделение во время поцелуев, но эпидемический рост его в военное время и его частота среди сексуально беспорядочных полов указывают на это. Болезнь Винсента лечится антибиотиками с последующей обрезкой краев десен для устранения поддесневых карманов.
Рак полости рта иногда вызывается хроническим термическим раздражением у заядлых курильщиков и часто ему предшествует лейкоплакия (бляшечные пятна, появляющиеся на слизистых оболочках щек, десен или языка).Точно так же рак ротовой полости может быть вызван привычкой держать табак между щекой и зубами. Эти виды рака возникают из плоских клеток, выстилающих слизистую оболочку полости рта. Рак слюнных желез и слизистых оболочек щек вызывает боль, кровотечение или затруднения при глотании. Лимфомы и другие опухоли лимфоидного происхождения могут сначала появиться в миндалинах или глоточных лимфатических узлах. Рак языка и костных структур твердого неба или носовых пазух может выступать в ротовую полость или глубоко проникать в окружающие ткани.
.
Обструкция желчных путей Википедия
Органная система
Желчные пути ( желчных путей или желчных путей ) относится к печени, желчному пузырю и желчным протокам, а также к тому, как они работают вместе, чтобы производить, хранить и выделять желчь. Желчь состоит из воды, электролитов, желчных кислот, холестерина, фосфолипидов и конъюгированного билирубина. Некоторые компоненты синтезируются гепатоцитами (клетками печени), остальные извлекаются из крови печенью.
Желчь секретируется печенью в небольшие протоки, которые соединяются, образуя общий печеночный проток. Между приемами пищи секретируемая желчь хранится в желчном пузыре. Во время еды желчь выделяется в двенадцатиперстную кишку, чтобы избавить организм от отходов, хранящихся в желчи, а также помочь в усвоении пищевых жиров и масел.
Конструкция []
Желчные пути — это путь, по которому желчь секретируется печенью, а затем транспортируется в двенадцатиперстную кишку, первую часть тонкой кишки.Желчевыводящие пути, характерные для большинства представителей семейства млекопитающих, часто называют деревом, потому что они начинаются с множества маленьких ветвей, которые заканчиваются в общем желчном протоке, иногда называемом стволом желчного дерева. Проток, ветви печеночной артерии и воротная вена образуют центральную ось портальной триады. Желчь течет в направлении, противоположном направлению крови, присутствующей в двух других каналах.
Система обычно называется желчевыводящими путями или системой, [2] и может включать использование термина «гепатобилиарный», когда он используется только для обозначения печени и желчных протоков. [3] Название желчных путей используется для обозначения всех протоков, структур и органов, участвующих в производстве, хранении и секреции желчи. [4]
Урочище выглядит следующим образом:
Функция []
Желчь секретируется печенью в небольшие протоки, которые соединяются, образуя общий печеночный проток. Между приемами пищи секретируемая желчь накапливается в желчном пузыре, где может абсорбироваться 80–90% воды и электролитов, оставляя желчные кислоты и холестерин.Во время еды гладкие мышцы стенки желчного пузыря сокращаются, в результате чего желчь выделяется в двенадцатиперстную кишку, чтобы избавить организм от отходов, хранящихся в желчи, а также способствовать усвоению пищевых жиров и масел за счет их растворения с помощью желчных кислот. .
Клиническое значение []
Давление внутри желчного дерева может вызвать образование камней в желчном пузыре и привести к циррозу печени.
Желчные пути также могут служить резервуаром для инфекций кишечника.Поскольку желчные пути являются внутренним органом, они не снабжены соматическими нервами, и желчная колика из-за инфекции и воспаления желчных путей не является соматической болью. Скорее, боль может быть вызвана растяжением просвета, которое вызывает растяжение стенки. Это тот же механизм, который вызывает боль при непроходимости кишечника. [ необходима цитата ]
Обструкция желчных путей может привести к желтухе, пожелтению кожи и белков глаз. [5]
Ссылки []
.
Злокачественная обструкция желчных путей: доказательства передовой практики
Что делать дальше? Стриктура доброкачественная? Это операбельно? Стоит ли ставить стент? Который из? Вот некоторые из вопросов, над которыми стоит задуматься при стриктурах желчных путей. В хирургических случаях остаются нерешенными вопросы о том, следует ли дренировать желчное дерево перед операцией. В паллиативных случаях главной целью остается снятие непроходимости. Варианты паллиативной терапии включают обходное хирургическое вмешательство, чрескожный дренаж и стентирование или эндоскопическое стентирование (транспапиллярное или эндоскопическое ультразвуковое исследование).В этом обзоре собраны научные основы этих вмешательств. В операбельных случаях не следует выполнять предоперационный дренаж желчных путей, если нет признаков холангита, задержки с хирургическим вмешательством или наличия сильной желтухи. В неоперабельных случаях транспапиллярное стентирование после сфинктеротомии предпочтительнее чрескожного дренирования. Использование пластиковых стентов (PS) не имеет преимуществ перед саморасширяющимися металлическими стентами (SEMS). В случае, если транспапиллярный дренаж невозможен, дренирование под контролем эндоскопической ультрасонографии (ЭУЗИ) по-прежнему является альтернативой чрескожным методам.Существенной разницы между типами SEMS нет, и ее индикация должна быть индивидуальной.
1. Введение
Новообразования, поражающие желчный проток, встречаются редко [1–5]. Несмотря на их редкость, оценки из базы данных эпиднадзора, эпидемиологии и конечных результатов (SEER) из Северной Америки показывают повышенную заболеваемость и плохой прогноз. Расчетная распространенность в 2012 г. составила 15 на 100 000 человек [6]. Подсчитано, что почти 20% субклинической желтухи возникает из-за злокачественной обструкции желчных протоков [7], разделенной на 2: 1 рака поджелудочной железы и других видов рака с обструкцией желчевыводящих путей, соответственно [8].Наиболее частыми причинами злокачественной обструкции желчных путей (MBO) являются аденокарцинома поджелудочной железы, холангиокарцинома, ампулярная / дуоденальная аденокарцинома, аденокарцинома желчного пузыря, лимфома и компрессионные метастатические проксимальные лимфатические узлы [9, 10].
Несмотря на технологические достижения, только 20% периампулярных опухолей могут быть операбельны во время презентации из-за их инвазивности, позднего появления симптомов и появления у пожилых людей [11–13]. По данным Бразильского национального института рака (INCA), на опухоли поджелудочной железы приходилось 2% злокачественных опухолей с оценкой около 17000 новых случаев в 2015 году.Принимая во внимание, что только 15–20% этих новообразований являются операбельными, количество неоперабельных MBO в Бразилии в 2015 году оценивается примерно в 13 000 пациентов [14].
Обструкция желчных путей и связанная с этим желтуха встречаются у 70–90% этих пациентов и имеют важные последствия, главным образом для качества жизни пациента, заболеваемости и общей смертности [15–19]. Варианты паллиативной терапии обструкции билиарного дерева включают хирургическое шунтирование, чрескожный внешний дренаж / стентирование и эндоскопическое стентирование.Для пациентов с резектабельными опухолями продолжаются дискуссии о необходимости предоперационного дренирования. Обычно MBO проявляется в виде безболезненной желтухи с анорексией и потерей веса. Иногда это может присутствовать при других доброкачественных состояниях (например, хроническом панкреатите) [9, 10]. Хотя диагноз может быть поставлен без биопсии ткани, важно иметь гистологическое подтверждение. Ткань можно получить с помощью интервенционной радиологии (пункция под контролем УЗИ / компьютерной томографии) или с помощью эндоскопических процедур, таких как эндоскопическая ретроградная холангиопанкреатография (ЭРХПГ) и эндоскопическая аспирация тонкой иглой под контролем УЗИ (EUS-FNA), хотя первое может быть связано с посевом в тракт иглы [20–23].
Для дальнейшей оценки стриктуры желчных протоков может потребоваться компьютерная томография (КТ) или магнитно-резонансная холангиопанкреатография (MRCP). Если наблюдается образование, образец ткани должен быть получен с помощью ранее упомянутых методов. Если новообразования не наблюдается, следует выполнить EUS и взять образец любого визуализированного поражения. ЭРХПГ с кистевой цитологией, холангиоскопией, эндомикроскопией и / или внутрипротоковым ультразвуком могут быть выполнены для дальнейшей оценки [9, 10, 24].
В рекомендациях Европейского общества гастроинтестинальной эндоскопии (ESGE) [25] рекомендуется устанавливать пластиковый стент для дренажа желчевыводящих путей, если диагноз обструкции желчных путей (злокачественная или доброкачественная) все еще не установлен. Несмотря на эту рекомендацию, пациенты с высоким клинико-иматологическим подозрением на MBO (т. Е. Пожилой пациент мужского пола, курильщик с высоким уровнем билирубина, анорексией и метастатическим заболеванием при визуализации) могут получить пользу от использования полностью покрытого саморасширяющегося металлического стента ( cSEMS), что позволяет избежать затрат и возможных осложнений другой ERCP.Однако в настоящее время практика заключается в установке пластикового стента (PS) в случаях холангита, так как данных о возможных преимуществах SEMS в этих случаях мало.
Цель этого обзора — изучить возможности дренирования желчевыводящих путей у пациентов со злокачественной обструкцией желчных путей.
2. Рабочие корпуса
2.1. Предоперационный дренаж
Рутинное использование предоперационного дренирования желчевыводящих путей (PBD) еще недостаточно определено, хотя ESGE рекомендует его использование при холангите, неоадъювантной терапии и отсроченных операциях.
Кокрановский метаанализ [26], включающий шесть рандомизированных контролируемых исследований (РКИ) с чрескожными и эндоскопическими вмешательствами, выявил серьезную заболеваемость и отсутствие изменений в смертности в группе, подвергшейся предоперационному дренированию. Однако клинический статус пациентов был довольно неоднородным среди исследований, и использовался стент PS. Имеется скудный материал об использовании саморасширяющихся металлических стентов (SEMS) для PBD.
Ретроспективное исследование, опубликованное в январе 2015 г. [27], оценивало использование чрескожного чреспеченочного дренажа желчных путей (PTBD) по сравнению с SEMS по сравнению с PS по сравнению с отсутствием дренажа в PBD.Результаты продемонстрировали значительно более высокий уровень стерильной желчи в группе без дренирования, хотя это открытие не привело к снижению инфицирования в период после процедуры. Различий между SEMS и PS не было. Тем не менее, в образце был установлен небольшой процент SEMS (15%), а средний уровень присутствия билирубина составлял 201 мкм моль / л. Степень желтухи используется в клинической практике для определения тяжести обструкции и начинает фигурировать в качестве важного фактора, на который следует обратить внимание в недавних статьях.Sauvanet et al. [17] опубликовали в августе 2015 года статью, демонстрирующую, что пороговое значение уровня билирубина в сыворотке крови 250–300 мкМ моль / л имело клиническое значение у пациентов с рецидивирующей желтухой после панкреатодуоденэктомии из-за аденокарциномы поджелудочной железы, а у пациентов с более высоким пороговым значением более высокая заболеваемость и смертность.
РКИ, опубликованное в августе 2015 года, добавило информацию не только о дренаже, но и об анализе типов дренажа. Было выявлено, что общая частота осложнений для cSEMS, PS и групп раннего хирургического вмешательства составляет 51%, 74% и 39% соответственно [28].Доказательства, собранные к настоящему времени при использовании предоперационного дренирования, показывают, что он может быть особенно полезен также при проксимальных обструкциях, и может быть лучший результат, если использовать SEMS [29, 30] в этой тенденции. Необходимы дополнительные исследования, чтобы определить возможную пользу у пациентов с высоким уровнем билирубина и длительным ожиданием операции (либо по логистическим причинам, либо из-за необходимости клинической компенсации / неоадъювантной химиолучевой терапии), а также топографии неоплазии, наиболее благоприятной для дренажа и оптимального материал для стента.В любом случае, если предоперационное дренирование было сочтено необходимым, необходимо обдумать тип вмешательства: чрескожное (ЧТБД) или эндоскопическое. PTBD имеет более высокую заболеваемость из-за риска кровотечения, связанного с пункцией, кожной инфекции и рецидива катетерного пути. Посев через кожный тракт является серьезной проблемой и может быть причиной до 5,2% потенциально излечимых случаев [31]. Тем не менее, некоторые исследования показали, что у пациентов с проксимальными опухолями эндоскопический дренаж может иметь меньший технический успех (38% случаев) [32] и предпочтительно должен иметь внутренний дренаж [33].Если выбрано PTBD, сфинктеротомия должна выполняться при транспапиллярной установке стента; Для предотвращения панкреатита при опухолях на расстоянии более 2 см от сосочков в качестве варианта транспапиллярного стентирования можно использовать супрапапиллярный стент [34, 35].
В этих статьях представлены доказательства в пользу той или иной терапии. Поскольку они использовали данные еще 14 лет назад, их данные могут быть неприменимы для текущей практики и технического успеха; поэтому для окончательного ответа необходимы дополнительные исследования относительно типа предоперационного дренирования.
Таким образом, имеющиеся к настоящему времени данные показывают, что пациентам с низким уровнем билирубина и запланированным ранним хирургическим вмешательством следует избегать предоперационного дренирования. По другим рутинным случаям PBD противоречивые данные предполагают, что следует анализировать индивидуальные сценарии случая.
3. Нерабочие дела
3.1. Паллиативный хирургический обходной анастомоз в сравнении с эндоскопическим дренированием
Хотя первоначальные результаты хирургического обходного анастомоза продемонстрировали низкую частоту рецидивирующей желтухи (2–5%), сама операция несет значительный риск послеоперационной заболеваемости и смертности у четверти пациентов в некоторые испытания [36, 37].Несмотря на доказательства большего количества осложнений при хирургической декомпрессии, ее рекомендуют у пациентов, у которых во время лапаротомии для плановой резекции опухоли обнаруживается неоперабельное заболевание, а также у отдельных пациентов с более длительным прогнозом выживаемости из-за более длительного облегчения желтухи [38 , 39].
Чтобы проанализировать возможные методы лечения неоперабельной MBO, РКИ сравнили некоторые из этих вмешательств и обнаружили, что, несмотря на более короткое время рецидива желтухи, частота осложнений была ниже в группе эндоскопии [40, 41].Недавний метаанализ 2015 года, касающийся хирургического обхода по сравнению с эндоскопическим стентированием для дистального неоперабельного MBO, не показал различий в успехе процедур, но наблюдались различия с лучшими результатами для эндоскопической терапии с 10% меньшей смертностью и 19% меньшими осложнениями, связанными с процедурой [42].
Таким образом, с паллиативной точки зрения использование эндоскопического доступа представляется благоприятным.
3.2. SEMS против PS
В современной практике обычно используются два основных типа материалов для стентов: пластик и металл.Несколько РКИ продемонстрировали, что SEMS связаны с большей проходимостью стента, но выживаемость очень похожа на PS. Некоторые исследования подтверждали выживаемость в группе SEMS [43–52], а некоторые — в группе PS [53, 54]. Статистически значимая разница в выживаемости была показана только в одном исследовании в пользу SEMS [55].
Последний мета-анализ металлического и пластикового стентирования при неоперабельном MBO [56], который включал стенты, вставленные через ERCP, включал тринадцать РКИ и продемонстрировал лучшую выживаемость примерно 1-2 месяца в группе SEMS.В этом метаанализе использование SEMS привело к снижению дисфункции на 24%, почти двойной проходимости (124 дня по сравнению с 250 днями) и большей выживаемости. Это также потребовало на 30% меньше повторных вмешательств по сравнению с PS. Несмотря на отсутствие статистических различий в стоимости и осложнениях между двумя группами стентов, было обнаружено численное различие в пользу SEMS (4 193,98 для SEMS против 4 728,65 для PS, и на 3% меньше осложнений).
Kim et al. [57] продемонстрировали улучшение выживаемости при метастатическом раке желчных путей около 9 месяцев в исследовании фазы II комбинированной химиотерапии гемцитабином и S-1, в отличие от выживаемости 3–4 месяцев в более ранних исследованиях.Это также верно для аденокарциномы поджелудочной железы, средняя общая выживаемость которой составляет 6,9 месяцев при новом лечении [58]. Поэтому, принимая во внимание качество жизни пациентов и адекватную паллиативную помощь с минимально возможным сроком пребывания в больнице и минимальной симптоматикой, SEMS всегда является первым вариантом.
Важным аспектом является рассмотрение всей стоимости лечения, а не стоимости конкретного инструмента. Следовательно, необходимо проспективное рандомизированное контролируемое исследование с уделением внимания конкретной популяции (краткосрочная ожидаемая выживаемость), чтобы выяснить, действительно ли SEMS более рентабельна в этой группе.
Краткое изложение представленных доказательств указывает на то, что использование SEMS рекомендуется. Даже в случаях короткого ожидаемого выживания, вопрос, который мы должны задать себе, заключается в том, почему бы не использовать SEMS, поскольку он не стоит дороже, имеет аналогичные осложнения и дает лучшие результаты [56].
3.3. Типы SEMS
Эндоскопические стенты, по-видимому, предлагают менее инвазивный вариант, но множество доступных конструкций и типов стентов усложнили выбор идеального стента для отдельных пациентов.Существует несколько комбинаций материалов, с антирефлюксными клапанами или без них, SEMS без покрытия (uSEMS), частично закрытые SEMS (pcSEMS) или cSEMS, а также различные виды сеток. Все они имеют различные возможные осложнения и противоречивую информацию в литературе [59–63]. На сегодняшний день два метаанализа продемонстрировали отсутствие преимуществ с точки зрения выживаемости или заболеваемости при cSEMS по сравнению с uSEMS [64, 65]. До сих пор нет SEMS, которая показала бы намного лучший результат по сравнению с другими.
Обычно uSEMS ассоциируется с обструкцией из-за врастания, в то время как cSEMS имеет более высокую скорость миграции и ассоциацию с холециститом при размещении через пузырный проток у пациентов, не подвергшихся холецистомии [59, 64].Ретроспективное исследование, проведенное в 2013 году, оценивало uSEMS по сравнению с cSEMS и показало, что частота нежелательных явлений составляет около 27% для обоих, врастание опухоли с рецидивирующей обструкцией чаще встречается в группе uSEMS (76% против 9%,
.
Обструкция желчного протока: причины и лечение
Обструкция желчных протоков — это закупорка труб, по которым желчь из печени попадает в желчный пузырь и тонкий кишечник.
Причины обструкции желчных протоков
Желчь — это жидкость, выделяемая печенью. Он включает холестерин, соли желчных кислот и продукты жизнедеятельности, такие как билирубин. Соли желчных кислот помогают организму расщеплять (усваивать) жиры. Желчь выходит из печени через желчные протоки и сохраняется в желчном пузыре.После еды он попадает в тонкий кишечник.
Когда желчные протоки закупориваются, в печени образуется желчь и желтуха (желтый цвет кожи) из-за повышения уровня билирубина в крови.
Возможные причины закупорки желчного протока включают:
-
 Кисты типичного желчного протока
Кисты типичного желчного протока - Увеличенные лимфоузлы в воротах печени
- Камни в желчном пузыре
- Воспаление желчных протоков
- Сужение желчевыводящих путей от рубцевания
- Травма в результате операции на желчном пузыре
- Опухоли желчных протоков или поджелудочной железы
- Новообразования, фактически распространившиеся на желчевыводящие пути
- Черви (сосальщики) печени и желчевыводящих путей.
Аспекты угроз состоят из:
- В анамнезе камни в желчном пузыре, стойкий панкреатит или рак поджелудочной железы.
- Травма брюшной полости.
- Текущая операция на желчных путях.
- Недавний рак желчных путей (например, рак желчных протоков).
Блокировка также может быть вызвана инфекциями. Это чаще встречается лицом к лицу с ослабленной иммунной системой.
Видео: что такое желчный проток и что такое непроходимость желчного протока?
Симптомы непроходимости желчных протоков
- Боль в животе справа вверху.
- Темная моча.
- Лихорадка.
- Зуд.
- Желтуха (желтый цвет кожи).
- Тошнота и рвота.
- Табуреты бледного цвета.
- Экзамены и тесты.
Ваш врач или медсестра осмотрит вас и пощупают ваш живот.
Следующие результаты анализа крови могут быть связаны с возможной непроходимостью:
- Повышенный уровень билирубина.
- Повышенный уровень щелочной фосфатазы.
- Повышенные ферменты печени.
Для исследования возможной закупорки желчного протока можно использовать следующие тесты:
- УЗИ брюшной полости.
- КТ брюшной полости.
- Эндоскопическая ретроградная холангиопанкреатография (ЭРХПГ).
- Чрескожная чреспеченочная холангиограмма (ЧТКА).
- Магнитно-резонансная холангиопанкреатография (MRCP).
Непроходимость желчного протока также может повлиять на результаты следующих тестов:
- Анализ крови на амилазу.
- Радионуклидное сканирование желчного пузыря.
- Анализ крови на липазу.
- Протромбиновое время (ПВ).
- Билирубин мочи.
Лечение непроходимости желчных протоков
Цель лечения — облегчить закупорку. От камней можно избавиться с помощью эндоскопа на всем протяжении ERCP.
Во многих случаях требуется операция, чтобы избежать закупорки. Желчный пузырь обычно удаляется хирургическим путем, если закупорка вызвана желчными камнями.Ваш поставщик медицинских услуг может выписать рецепт на антибиотики, если подозревается инфекция.
Если закупорка вызвана раком, возможно, потребуется расширить проток. Это лечение называется эндоскопическим или чрескожным (через кожу рядом с печенью) расширением. Возможно, потребуется поставить трубку для дренажа.
Прогноз (прогноз)
Если непроходимость не устранить, это может вызвать опасную для жизни инфекцию и опасное накопление билирубина.
Если засор сохраняется долгое время, это может привести к хроническому заболеванию печени.Большинство непроходимостей можно вылечить с помощью эндоскопии или хирургического вмешательства. Закупорки, вызванные раком, обычно имеют худший исход.
Возможные осложнения
При отсутствии лечения возможные проблемы включают инфекции, сепсис и заболевания печени, такие как билиарный цирроз.
Когда обращаться к медицинскому работнику
Позвоните своему врачу, если вы заметите изменение цвета мочи и стула или у вас возникла желтуха.
Профилактика
Помните обо всех возможных опасностях, которые у вас есть, чтобы вы могли быстро получить медицинский диагноз и лечение, если желчный проток окажется заблокированным. Само препятствие не может быть предотвращено.
Альтернативные названия: Обструкция желчных путей .
.

 Кисты типичного желчного протока
Кисты типичного желчного протока