Хронические воспалительные болезни матки (хронический эндометрит) > Клинические протоколы МЗ РК
Перечень основных и дополнительных диагностических мероприятий:
Основные (обязательные) диагностические обследования, проводимые на амбулаторном уровне:
· жалобы и анамнез;
· УЗИ органов малого таза на 17-22 день менструального цикла;
· обследование на хламидии, трихомонады и гонорею методом ПЦР;
· гистологическое и бактериологическое исследование с определением чувствительности к антибиотикам соскоба из полости матки на 7-10 день менструального цикла (УД – II А) методами:
1. пайпель-биопсия эндометрия, или
2. мануальная вакуум-аспирация, или
· гистероскопия.
Дополнительные диагностические обследования, проводимые на амбулаторном уровне:
· ОАК с определением времени свертываемости крови, микрореакция, ВИЧ, коагулограмма (ПТВ, ПТИ, АЧТВ, фибриноген А, фибриноген В, время свертывания крови), ИФА на HbsAg и HCV – при подготовке к хирургическому лечению;
· доплерометрия сосудов малого таза.
Минимальный перечень обследования, который необходимо провести при направлении на плановую госпитализацию или для стационарозамещающей помощи: согласно внутреннему регламенту стационара с учетом действующего приказа уполномоченного органа в области здравоохранения.
NB! Минимальные критерии для диагностики воспалительных заболеваний органов малого таза (ВЗОМТ), предложенных CDC (Centers for Disease Control and Prevention, США, 1993), информативны при хроническом эндометрите только в 33%. В большинстве случаев клинические симптомы заболевания отсутствуют. Диагностика хронического эндометрита основана на анализе клинических симптомов, данных анамнеза, эхографической картины. Обязательным этапом диагностики является морфологическое исследование эндометрия (УД – IIA).
Обязательным этапом диагностики является морфологическое исследование эндометрия (УД – IIA).
Инструментальные исследования:
· УЗИ органов малого таза на 17-22 день менструального цикла – неоднородная эхоструктура эндометрия, расширение полости матки, гиперэхогенные включения в базальном слое эндометрия, и истончение эндометрия на 17-22 день менструального цикла [1];
· Допплерометрия сосудов малого таза — снижение кровотока в сосудах матки с преобладанием повреждений преимущественно на уровне базальных и спиральных артерий, повышение ИР в 1,5 раз;
· Гистологическое исследование соскоба – наличие лимфоидных инфильтратов, расположенных чаще вокруг желез и кровеносных сосудов, присутствие в строме плазматических клеток, наличие очагового фиброзирования стромы эндометрия в сочетании со склеротическими патологическими изменениями стенок спиральных артерий [2]. Дополнительно при гистероскопии – наличие локально или диффузно расположенной гиперемии, cтромального отека и возможно внутриматочных микрополипов в слизистой оболочке матки [2];
Показания для консультации специалистов: нет
Khronicheskiy endometrit | Kulakov | Gynecology
Хронический эндометрит впервые выделен как отдельная нозологическая форма в Международной статистической классификации болезней, травм и причин смерти IX пересмотра в 1975 г. Хронический эндометрит – это клинико-морфологический синдром, частота которого среди гинекологических больных, по данным разных авторов, составляет: 19,2% (Farooki, 1967), 2,8% (K.Vasudeva, T.Thrasher, 1972), 14% (В.П.Сметник, 1990), 3,08% (C.Buckley, H.Fox, 2004), по нашим данным – 2,6%. Факторами риска развития хронического эндометрита являются все инвазивные вмешательства в полости матки (гистероскопия, диагностические выскабливания, аспирационная биопсия эндометрия, гистеросальпингография, инсеминации, экстракорпоральное оплодотворение – ЭКО и др. ), инфекционно-воспалительные осложнения после родов и абортов, внутриматочных средств (ВМС), инфекции влагалища и шейки матки, бактериальный вагиноз, стеноз шейки матки, деформации полости матки, лучевая терапия органов малого таза. В современных условиях эндометрит характеризуется рядом особенностей: изменением этиологической структуры с увеличением значимости вирусной и условно-патогенной флоры, ростом резистентности флоры к фармакотерапии, трансформацией клинической симптоматики в сторону стертых форм и атипичного течения, длительными сроками терапии и ее высокой стоимостью.
), инфекционно-воспалительные осложнения после родов и абортов, внутриматочных средств (ВМС), инфекции влагалища и шейки матки, бактериальный вагиноз, стеноз шейки матки, деформации полости матки, лучевая терапия органов малого таза. В современных условиях эндометрит характеризуется рядом особенностей: изменением этиологической структуры с увеличением значимости вирусной и условно-патогенной флоры, ростом резистентности флоры к фармакотерапии, трансформацией клинической симптоматики в сторону стертых форм и атипичного течения, длительными сроками терапии и ее высокой стоимостью.
Хронический эндометрит впервые выделен как отдельная нозологическая форма в Международной статистической классификации болезней, травм и причин смерти IX пересмотра в 1975 г. Хронический эндометрит – это клинико-морфологический синдром, частота которого среди гинекологических больных, по данным разных авторов, составляет: 19,2% (Farooki, 1967), 2,8% (K.Vasudeva, T.Thrasher, 1972), 14% (В.П.Сметник, 1990), 3,08% (C.Buckley, H.Fox, 2004), по нашим данным – 2,6%. Факторами риска развития хронического эндометрита являются все инвазивные вмешательства в полости матки (гистероскопия, диагностические выскабливания, аспирационная биопсия эндометрия, гистеросальпингография, инсеминации, экстракорпоральное оплодотворение – ЭКО и др.), инфекционно-воспалительные осложнения после родов и абортов, внутриматочных средств (ВМС), инфекции влагалища и шейки матки, бактериальный вагиноз, стеноз шейки матки, деформации полости матки, лучевая терапия органов малого таза. В современных условиях эндометрит характеризуется рядом особенностей: изменением этиологической структуры с увеличением значимости вирусной и условно-патогенной флоры, ростом резистентности флоры к фармакотерапии, трансформацией клинической симптоматики в сторону стертых форм и атипичного течения, длительными сроками терапии и ее высокой стоимостью. По этиологическому фактору хронический эндометрит разделяют на неспецифический и специфический (см. таблицу). Для идентификации инфекционного агента обязательно проводить тщательное микробиологическое исследование соскоба эндометрия с определением чувствительности флоры к антибактериальным препаратам. В одной трети случаев при гистологически верифицированном хроническом эндометрите выявляются стерильные посевы эндометрия, что может свидетельствовать о важной роли условно-патогенной флоры в развитии воспалительного процесса или недостаточной детекции возбудителя, особенно в случае вирусной инвазии. Хронический воспалительный процесс в эндометрии является одной из важных причин бесплодия, неудачных попыток ЭКО, невынашивания беременности. Длительная и часто бессимптомная персистенция инфекционных агентов в эндометрии приводит к выраженным изменениям в структуре ткани, препятствуя нормальной имплантации и плацентации и формируя патологический ответ на беременность, а также вызывает нарушение пролиферации и нормальной циклической трансформации ткани (S.Glasser, J.Aplin, 2002; A.Sharkey, 2003). По нашим данным, у больных с бесплодием частота хронического эндометрита составляет в среднем 9,8% (от 7,8 до 15,4%). Среди женщин с верифицированным хроническим эндометритом в 60,4% случаев диагностируется бесплодие (в 24,8% – первичное бесплодие, в 35,6% – вторичное бесплодие), неудачные попытки ЭКО и переноса эмбрионов в анамнезе отмечены у 37% женщин. Клиническая картина хронического эндометрита в значительной степени отражает глубину структурных и функциональных изменений в ткани эндометрия. Неполноценная циклическая трансформация эндометрия на фоне воспалительного процесса, нарушение процессов десквамации и регенерации функционального слоя эндометрия приводят к появлению основного симптома заболевания – маточных кровотечений (предменструальные и постменструальные межменструальные). Достаточно постоянными являются жалобы на тянущие боли внизу живота, дисменорею и диспареунию, нередко отмечаются серозные и серозно-гноевидные бели.
По этиологическому фактору хронический эндометрит разделяют на неспецифический и специфический (см. таблицу). Для идентификации инфекционного агента обязательно проводить тщательное микробиологическое исследование соскоба эндометрия с определением чувствительности флоры к антибактериальным препаратам. В одной трети случаев при гистологически верифицированном хроническом эндометрите выявляются стерильные посевы эндометрия, что может свидетельствовать о важной роли условно-патогенной флоры в развитии воспалительного процесса или недостаточной детекции возбудителя, особенно в случае вирусной инвазии. Хронический воспалительный процесс в эндометрии является одной из важных причин бесплодия, неудачных попыток ЭКО, невынашивания беременности. Длительная и часто бессимптомная персистенция инфекционных агентов в эндометрии приводит к выраженным изменениям в структуре ткани, препятствуя нормальной имплантации и плацентации и формируя патологический ответ на беременность, а также вызывает нарушение пролиферации и нормальной циклической трансформации ткани (S.Glasser, J.Aplin, 2002; A.Sharkey, 2003). По нашим данным, у больных с бесплодием частота хронического эндометрита составляет в среднем 9,8% (от 7,8 до 15,4%). Среди женщин с верифицированным хроническим эндометритом в 60,4% случаев диагностируется бесплодие (в 24,8% – первичное бесплодие, в 35,6% – вторичное бесплодие), неудачные попытки ЭКО и переноса эмбрионов в анамнезе отмечены у 37% женщин. Клиническая картина хронического эндометрита в значительной степени отражает глубину структурных и функциональных изменений в ткани эндометрия. Неполноценная циклическая трансформация эндометрия на фоне воспалительного процесса, нарушение процессов десквамации и регенерации функционального слоя эндометрия приводят к появлению основного симптома заболевания – маточных кровотечений (предменструальные и постменструальные межменструальные). Достаточно постоянными являются жалобы на тянущие боли внизу живота, дисменорею и диспареунию, нередко отмечаются серозные и серозно-гноевидные бели. Среди клинических симптомов особое место занимает бесплодие (преимущественно вторичное), неудачные попытки ЭКО и невынашивание беременности. Более половины пациенток в анамнезе имеют инвазивные вмешательства в полости матки и на органах малого таза. Часто хронический эндометрит сочетается с хроническим сальпингоофоритом и спаечным процессом в малом тазе. Важно отметить, что использование минимальных критериев для воспалительных заболеваний органов малого таза, предложенных CDC (Center for Disease Control, США, 1993), информативно в случае с хроническим эндометритом только в 33% (A.Korn, 1995). В целом у 35–40% пациенток какие-либо клинические симптомы заболевания отсутствуют (S.Bhagwandeen, 1976). Диагностика хронического эндометрита основана на анализе клинических симптомов, данных анамнеза, эхографической картины. Обязательным этапом диагностики заболевания является морфологическое исследование эндометрия. Эхографические критерии хронического эндометрита впервые разработаны В.Н.Демидовым (1993 г.). Исследование проводят на 5–7-й и 17–21-й день ментруального цикла. Наиболее частыми признаками являются изменение структуры эндометрия, что выражается в возникновении в зоне срединного М-эха участков повышенной эхогенности различной величины и формы. Внутри участков выявляются отдельные зоны неправильной формы и сниженной эхогенности. В полости матки могут определяться пузырьки газа, иногда с характерным акустическим эффектом “хвоста кометы”. В базальном слое эндометрия часто визуализируются четкие гиперэхогенные образования диаметром до 0,1–0,2 см, представляющие собой очаги фиброза, кальциноза. В одной трети случаев определяется расширение полости матки до 0,3–0,7 см за счет жидкостного содержимого. У каждой второй больной отмечается наличие нескольких из перечисленных признаков. Классификация хронического эндометрита по этиологическому фактору (C.Buckley, 2002) Неспецифический эндометрит Специфическая флора в эндометрии не выявляется. Развивается на фоне ВМС, лучевой терапии органов малого таза, при бактериальном вагинозе, у ВИЧ-инфицированных пациентов, при использовании оральных контрацептивов Специфический эндометрит 1.
Среди клинических симптомов особое место занимает бесплодие (преимущественно вторичное), неудачные попытки ЭКО и невынашивание беременности. Более половины пациенток в анамнезе имеют инвазивные вмешательства в полости матки и на органах малого таза. Часто хронический эндометрит сочетается с хроническим сальпингоофоритом и спаечным процессом в малом тазе. Важно отметить, что использование минимальных критериев для воспалительных заболеваний органов малого таза, предложенных CDC (Center for Disease Control, США, 1993), информативно в случае с хроническим эндометритом только в 33% (A.Korn, 1995). В целом у 35–40% пациенток какие-либо клинические симптомы заболевания отсутствуют (S.Bhagwandeen, 1976). Диагностика хронического эндометрита основана на анализе клинических симптомов, данных анамнеза, эхографической картины. Обязательным этапом диагностики заболевания является морфологическое исследование эндометрия. Эхографические критерии хронического эндометрита впервые разработаны В.Н.Демидовым (1993 г.). Исследование проводят на 5–7-й и 17–21-й день ментруального цикла. Наиболее частыми признаками являются изменение структуры эндометрия, что выражается в возникновении в зоне срединного М-эха участков повышенной эхогенности различной величины и формы. Внутри участков выявляются отдельные зоны неправильной формы и сниженной эхогенности. В полости матки могут определяться пузырьки газа, иногда с характерным акустическим эффектом “хвоста кометы”. В базальном слое эндометрия часто визуализируются четкие гиперэхогенные образования диаметром до 0,1–0,2 см, представляющие собой очаги фиброза, кальциноза. В одной трети случаев определяется расширение полости матки до 0,3–0,7 см за счет жидкостного содержимого. У каждой второй больной отмечается наличие нескольких из перечисленных признаков. Классификация хронического эндометрита по этиологическому фактору (C.Buckley, 2002) Неспецифический эндометрит Специфическая флора в эндометрии не выявляется. Развивается на фоне ВМС, лучевой терапии органов малого таза, при бактериальном вагинозе, у ВИЧ-инфицированных пациентов, при использовании оральных контрацептивов Специфический эндометрит 1. Хламидийные – Chlamydia trachomatis 2. Вирусные – ВПГ, ЦМВ, ВИЧ 3. Бактериальные – Mycobacterium tuberculosis, Neisseria gonorrhea, Neisseria meningitidis, Actinomyces israelii, Treponema pallidum 4. Микоплазменные – Mycoplasma hominis 5. Грибковые – Candida, Blastomyces dermatiotidis, Coccidioides immitus, Cryptococcus glabratus 6. Протозойные – Toxoplasma gondii, Schistosoma haemotobium 7. Паразитарные – Enterobius vermicularis 8. Саркоидоз В настоящее время для диагностики внутриматочной патологии широко используется гистероскопия. Наиболее частыми признаками воспалительного процесса в эндометрии, по нашим данным, являются: неравномерная толщина эндометрия – 31% случаев, полиповидные нарастания – 31,2%, неравномерная окраска и гиперемия слизистой оболочки – 22 и 12,8%, точечные кровоизлияния – 8%, очаговая гипертрофия слизистой оболочки – 8%. Трудности гистероскопической интерпретации данных связаны с отсутствием типичных макроскопических признаков хронического эндометрита, с очаговым характером воспалительного процесса и стертыми формами заболевания. Гистероскопия по макроскопическим признакам позволяет точно идентифицировать хронический эндометрит только в 16–35% случаев (L.Cravello, 1997; F.Polisseni, 2003), по нашим данным – в 32,9%. При подозрении на хронический эндометрит гистероскопия важна для исключения всего спектра внутриматочной патологии, но для верификации диагноза во всех случаях необходимо проведение морфологического исследования эндометрия. “Золотым стандартом” диагностики хронического эндометрита является морфологическое исследование эндометрия, которое должно быть обязательным звеном алгоритма обследования. Диагностическое выскабливание слизистой оболочки матки производят в среднюю и позднюю фазу пролиферации, на 7–10-й день менструального цикла. В последние годы общепринятыми критериями морфологической диагностики хронического эндометрита являются (А.В.Кузнецова, 2000): 1. Воспалительные инфильтраты, состоящие преимущественно из лимфоидных элементов и расположенные чаще вокруг желез и кровеносных сосудов, реже диффузно.
Хламидийные – Chlamydia trachomatis 2. Вирусные – ВПГ, ЦМВ, ВИЧ 3. Бактериальные – Mycobacterium tuberculosis, Neisseria gonorrhea, Neisseria meningitidis, Actinomyces israelii, Treponema pallidum 4. Микоплазменные – Mycoplasma hominis 5. Грибковые – Candida, Blastomyces dermatiotidis, Coccidioides immitus, Cryptococcus glabratus 6. Протозойные – Toxoplasma gondii, Schistosoma haemotobium 7. Паразитарные – Enterobius vermicularis 8. Саркоидоз В настоящее время для диагностики внутриматочной патологии широко используется гистероскопия. Наиболее частыми признаками воспалительного процесса в эндометрии, по нашим данным, являются: неравномерная толщина эндометрия – 31% случаев, полиповидные нарастания – 31,2%, неравномерная окраска и гиперемия слизистой оболочки – 22 и 12,8%, точечные кровоизлияния – 8%, очаговая гипертрофия слизистой оболочки – 8%. Трудности гистероскопической интерпретации данных связаны с отсутствием типичных макроскопических признаков хронического эндометрита, с очаговым характером воспалительного процесса и стертыми формами заболевания. Гистероскопия по макроскопическим признакам позволяет точно идентифицировать хронический эндометрит только в 16–35% случаев (L.Cravello, 1997; F.Polisseni, 2003), по нашим данным – в 32,9%. При подозрении на хронический эндометрит гистероскопия важна для исключения всего спектра внутриматочной патологии, но для верификации диагноза во всех случаях необходимо проведение морфологического исследования эндометрия. “Золотым стандартом” диагностики хронического эндометрита является морфологическое исследование эндометрия, которое должно быть обязательным звеном алгоритма обследования. Диагностическое выскабливание слизистой оболочки матки производят в среднюю и позднюю фазу пролиферации, на 7–10-й день менструального цикла. В последние годы общепринятыми критериями морфологической диагностики хронического эндометрита являются (А.В.Кузнецова, 2000): 1. Воспалительные инфильтраты, состоящие преимущественно из лимфоидных элементов и расположенные чаще вокруг желез и кровеносных сосудов, реже диффузно. Очаговые инфильтраты имеют вид “лимфоидных фолликулов” и располагаются не только в базальном, но и во всех отделах функционального слоя, в состав их входят также лейкоциты и гистиоциты. 2. Наличие плазматических клеток. 3. Очаговый фиброз стромы, возникающий при длительном течении хронического воспаления, иногда захватывающий обширные участки. 4. Склеротические изменения стенок спиральных артерий эндометрия, появляющиеся при наиболее длительном и упорном течении заболевания и выраженной клинической симптоматике. Различия в трактовке гистологических особенностей хронического эндометрита обусловлены наличием вариантов, которые определяются особенностями общей и тканевой реактивности, этиологическим фактором, продолжительностью заболевания, наличием обострений и степенью их выраженности. Алгоритм лечения хронического эндометрита должен учитывать все звенья патогенеза заболевания. В условиях постоянного присутствия повреждающего агента в ткани не происходит завершения заключительной фазы воспаления – регенерации, нарушается тканевый гомеостаз и формируется целый каскад вторичных повреждений. Нарушение микроциркуляции в эндометрии приводит к ишемии и гипоксии ткани, активированные макрофаги в очаге воспаления являются источником активных форм кислорода и перекиси водорода и запускают процесс перекисного окисления липидов и повреждение клеточных мембран. Постоянная антигенная стимуляция иммунокомпетентной системы вызывает ее функциональную перегрузку и развитие аутоиммунных реакций. На первом этапе необходимо элиминировать повреждающий агент или в случае вирусной инвазии снизить его активность, с этой целью используются этиотропные препараты с учетом чувствительности. Начинать лечение в ряде случаев целесообразно с парентерального пути введения препаратов и далее переходить на пероральные формы. При неспецифическом хроническом эндометрите применяют фторхинолоны (офлоксацин 400 мг 2 раза в день внутрь) в сочетании с нитроимидазолами (метрогил, орнидазол по 500 мг 2 раза в день 14 дней), при выявлении хламидий – кларитромицин, джозамицин.
Очаговые инфильтраты имеют вид “лимфоидных фолликулов” и располагаются не только в базальном, но и во всех отделах функционального слоя, в состав их входят также лейкоциты и гистиоциты. 2. Наличие плазматических клеток. 3. Очаговый фиброз стромы, возникающий при длительном течении хронического воспаления, иногда захватывающий обширные участки. 4. Склеротические изменения стенок спиральных артерий эндометрия, появляющиеся при наиболее длительном и упорном течении заболевания и выраженной клинической симптоматике. Различия в трактовке гистологических особенностей хронического эндометрита обусловлены наличием вариантов, которые определяются особенностями общей и тканевой реактивности, этиологическим фактором, продолжительностью заболевания, наличием обострений и степенью их выраженности. Алгоритм лечения хронического эндометрита должен учитывать все звенья патогенеза заболевания. В условиях постоянного присутствия повреждающего агента в ткани не происходит завершения заключительной фазы воспаления – регенерации, нарушается тканевый гомеостаз и формируется целый каскад вторичных повреждений. Нарушение микроциркуляции в эндометрии приводит к ишемии и гипоксии ткани, активированные макрофаги в очаге воспаления являются источником активных форм кислорода и перекиси водорода и запускают процесс перекисного окисления липидов и повреждение клеточных мембран. Постоянная антигенная стимуляция иммунокомпетентной системы вызывает ее функциональную перегрузку и развитие аутоиммунных реакций. На первом этапе необходимо элиминировать повреждающий агент или в случае вирусной инвазии снизить его активность, с этой целью используются этиотропные препараты с учетом чувствительности. Начинать лечение в ряде случаев целесообразно с парентерального пути введения препаратов и далее переходить на пероральные формы. При неспецифическом хроническом эндометрите применяют фторхинолоны (офлоксацин 400 мг 2 раза в день внутрь) в сочетании с нитроимидазолами (метрогил, орнидазол по 500 мг 2 раза в день 14 дней), при выявлении хламидий – кларитромицин, джозамицин. При герпетическом эндометрите назначают валацикловир в дозе 500 мг 2 раза в сутки 5 дней с последующим переходом на 500 мг в сутки в течение 3 мес и более. Одновременно на основании данных иммунного и интерферонового статуса проводят коррекцию иммунных нарушений (галавит по 100 мг внутримышечно через день курсом 15 инъекций и др.). Второй этап лечения хронического эндометрита направлен на восстановление морфофункционального потенциала ткани и устранение последствий вторичных повреждений: коррекция метаболических нарушений и последствий ацидоза, восстановление гемодинамики и активности рецепторного аппарата эндометрия. Данный этап лечения крайне важен, должен быть продуманным и достаточно продолжительным. Метаболическая терапия направлена на усиление тканевого обмена и устранение последствий гипоксии, при этом могут быть использованы различные метаболические препараты: актовегин 1 драже 2 раза в день в течение 25 дней, витамин Е, аскорбиновая кислота, метионин, глутаминовая кислота, системная энзимотерапия. Традиционно в комплексной терапии хронического эндометрита применяются физические факторы, в частности преформированные (В.М.Стругацкий, Е.С.Силантьева, 2002). Оказывая благоприятное воздействие на регионарную гемодинамику, процессы клеточного деления, рецепторную активность эндометрия, электротерапия способствует купированию клинических симптомов заболевания и восстановлению структуры ткани. Критериями эффективности проводимой терапии являются купирование клинических симптомов заболевания, восстановление эхографической картины эндометрия, элиминация или снижение активности инфекционного агента, восстановление морфологической структуры ткани. С целью оценки адекватности терапевтических мероприятий обязательно проведение ультразвукового мониторинга, а также контрольного морфологического и бактериологического исследования эндометрия. Литература 1. Кузнецова А. В. Хронический эндометрит. Арх. патол. 2000; 3 (62): 48–52. 2. Шубич М.Г., Авдеева М.Г. Медиаторные аспекты воспалительного процесса.
При герпетическом эндометрите назначают валацикловир в дозе 500 мг 2 раза в сутки 5 дней с последующим переходом на 500 мг в сутки в течение 3 мес и более. Одновременно на основании данных иммунного и интерферонового статуса проводят коррекцию иммунных нарушений (галавит по 100 мг внутримышечно через день курсом 15 инъекций и др.). Второй этап лечения хронического эндометрита направлен на восстановление морфофункционального потенциала ткани и устранение последствий вторичных повреждений: коррекция метаболических нарушений и последствий ацидоза, восстановление гемодинамики и активности рецепторного аппарата эндометрия. Данный этап лечения крайне важен, должен быть продуманным и достаточно продолжительным. Метаболическая терапия направлена на усиление тканевого обмена и устранение последствий гипоксии, при этом могут быть использованы различные метаболические препараты: актовегин 1 драже 2 раза в день в течение 25 дней, витамин Е, аскорбиновая кислота, метионин, глутаминовая кислота, системная энзимотерапия. Традиционно в комплексной терапии хронического эндометрита применяются физические факторы, в частности преформированные (В.М.Стругацкий, Е.С.Силантьева, 2002). Оказывая благоприятное воздействие на регионарную гемодинамику, процессы клеточного деления, рецепторную активность эндометрия, электротерапия способствует купированию клинических симптомов заболевания и восстановлению структуры ткани. Критериями эффективности проводимой терапии являются купирование клинических симптомов заболевания, восстановление эхографической картины эндометрия, элиминация или снижение активности инфекционного агента, восстановление морфологической структуры ткани. С целью оценки адекватности терапевтических мероприятий обязательно проведение ультразвукового мониторинга, а также контрольного морфологического и бактериологического исследования эндометрия. Литература 1. Кузнецова А. В. Хронический эндометрит. Арх. патол. 2000; 3 (62): 48–52. 2. Шубич М.Г., Авдеева М.Г. Медиаторные аспекты воспалительного процесса. Apx. патол. 1997; 2: 3–8. 3. Buckley CH, Fox H. Biopsy pathology of the endometrium. Arnold., 2002. 4. Eckert LO, Hawes SE. Endometritis: The clinical-pathologic syndrome. Am J Obstet Gynecol 2002; 186 (4): 690–5. 5. Glasser SR, Aplin JD. The endometrium. Taylor and Francis., 2002. 6. Sharkey AM, Smith SK. The endometrium as a cause of implantation failure. Best Practice & Research Clinical Obstetrics Gynecology. 2003; 17 (2): 289–307. 7. Ingerslev HJ, Meller BR. Chlamydia trachomatis in acute and chronic endometritis. Scand J Inf Dis 1982; 32: 59–63. 8. Mount S, Mead P, Cooper K. Chlamydia trachomatis in the endometrium: can surgical pathologists identify plasma cell. Adv Anat Pathol 2001; 8 (6): 327–9. 9. Stern RA, Svoboda-Newman SM, Frank TS. Analysis of chronic endometritis for Chlamydia trachomatis by polymerase chain reaction. Hum Pathol 1996; 27 (10): 1085–8. 10. Демидов В.Н., Демидов B.C., Марченко Л.А. Эхографические критерии хронического эндометрита. Ультразвук. диагностика в акуш. гинекол. и перинатол. 1993; 4: 21–7. 11. Стругацкий В.М., Силантьева Е.С. Акуш. и гин. 2002; 6: 51–3. 304-307 Ведение больных урогенитальным трихомониазом с позиции доказательной медицины В.И.Кисина Московская медицинская академия им. И.М.Сеченова (ректор – акад. РАН и РАМН М.А.Пальцев) Несмотря на то что возбудитель урогенитального трихомониаза T. vaginalis описан Донне в 1836 г., исследование роли простейших в патогенезе воспалительных урогенитальных заболеваний не проводилось до начала XX века. Основополагающие знания биологии, морфологии, факторов вирулентности и иммунологии T. vaginalis, а также разработка лабораторных методов идентификации возбудителя получены в последние 60–70 лет, однако до настоящего времени механизмы патогенеза урогенитального трихомониаза остаются недостаточно изученными. Интерес исследователей и клиницистов к данной проблеме обусловлен не только широким повсеместным распространением урогенитального трихомониаза – наиболее часто регистрируемой инфекции, передаваемой половым путем (ИППП), но и доказанной ролью T.
Apx. патол. 1997; 2: 3–8. 3. Buckley CH, Fox H. Biopsy pathology of the endometrium. Arnold., 2002. 4. Eckert LO, Hawes SE. Endometritis: The clinical-pathologic syndrome. Am J Obstet Gynecol 2002; 186 (4): 690–5. 5. Glasser SR, Aplin JD. The endometrium. Taylor and Francis., 2002. 6. Sharkey AM, Smith SK. The endometrium as a cause of implantation failure. Best Practice & Research Clinical Obstetrics Gynecology. 2003; 17 (2): 289–307. 7. Ingerslev HJ, Meller BR. Chlamydia trachomatis in acute and chronic endometritis. Scand J Inf Dis 1982; 32: 59–63. 8. Mount S, Mead P, Cooper K. Chlamydia trachomatis in the endometrium: can surgical pathologists identify plasma cell. Adv Anat Pathol 2001; 8 (6): 327–9. 9. Stern RA, Svoboda-Newman SM, Frank TS. Analysis of chronic endometritis for Chlamydia trachomatis by polymerase chain reaction. Hum Pathol 1996; 27 (10): 1085–8. 10. Демидов В.Н., Демидов B.C., Марченко Л.А. Эхографические критерии хронического эндометрита. Ультразвук. диагностика в акуш. гинекол. и перинатол. 1993; 4: 21–7. 11. Стругацкий В.М., Силантьева Е.С. Акуш. и гин. 2002; 6: 51–3. 304-307 Ведение больных урогенитальным трихомониазом с позиции доказательной медицины В.И.Кисина Московская медицинская академия им. И.М.Сеченова (ректор – акад. РАН и РАМН М.А.Пальцев) Несмотря на то что возбудитель урогенитального трихомониаза T. vaginalis описан Донне в 1836 г., исследование роли простейших в патогенезе воспалительных урогенитальных заболеваний не проводилось до начала XX века. Основополагающие знания биологии, морфологии, факторов вирулентности и иммунологии T. vaginalis, а также разработка лабораторных методов идентификации возбудителя получены в последние 60–70 лет, однако до настоящего времени механизмы патогенеза урогенитального трихомониаза остаются недостаточно изученными. Интерес исследователей и клиницистов к данной проблеме обусловлен не только широким повсеместным распространением урогенитального трихомониаза – наиболее часто регистрируемой инфекции, передаваемой половым путем (ИППП), но и доказанной ролью T. vaginalis, как кофактора ВИЧ-инфекции и рака шейки матки. Вопрос о значении трихомонадной инфекции в патологии беременности является противоречивым. Так, при исследовании 13 816 беременных, относящихся к различным этническим группам, с помощью культивированного методаT. vaginalis выделены у 12,6% пациенток. В результате многовариантного анализа установлена коррекция между наличием трихомонадной инфекции и преждевременными родами, а также низкой массой тела новорожденных у 11% чернокожих, у 1,6% латиноамериканских и у 1,5% женщин белой расы (M.Cotch, 1997). В то же время в обзоре данных, представленных в регистре исследований беременности и родов, а также в Кокрановском регистре контролируемых испытаний, проведенных в период до 22 декабря 1999 г., не было установлено влияния урогенитального трихомониаза на исход беременности – беременным назначали метронидазол в однократной дозе 2 г (A.Galmezoglu, 2000). В мире ежегодно регистрируется более 170 новых случаев урогенитального трихомониаза, уровень выявления которого зависит от различных факторов: возраста, пола, сексуальной активности, форм половых контактов, методов получения клинического материала и лабораторной идентификации T. vaginalis и др. (D.Petrin и соавт., 1998). Лабораторные методы идентификации T. vaginalis (с позиции доказательной медицины) Источник Рекомендации ВОЗ Руководство СДС Европейские стандарты Российский федеральный протокол Лабораторные Микроскопический* Микроскопический* Микроскопический* Микроскопический* методы Культуральный Культуральный Культуральный Цитологический** Культуральный Примечание. * – включает исследование нативного или/и окрашенного препарата; ** – эффективность составляет 60%. Отдельно хотелось бы остановиться на методах лабораторной идентификации T. vaginalis, так как верификации диагноза урогенитальный трихомониаз, относящегося в соответствии с МКБ- 10 к ИППП, базируются на основании обнаружения типичных форм T. vaginalis. Несмотря на существование различных методов лабораторной идентификацииT.
vaginalis, как кофактора ВИЧ-инфекции и рака шейки матки. Вопрос о значении трихомонадной инфекции в патологии беременности является противоречивым. Так, при исследовании 13 816 беременных, относящихся к различным этническим группам, с помощью культивированного методаT. vaginalis выделены у 12,6% пациенток. В результате многовариантного анализа установлена коррекция между наличием трихомонадной инфекции и преждевременными родами, а также низкой массой тела новорожденных у 11% чернокожих, у 1,6% латиноамериканских и у 1,5% женщин белой расы (M.Cotch, 1997). В то же время в обзоре данных, представленных в регистре исследований беременности и родов, а также в Кокрановском регистре контролируемых испытаний, проведенных в период до 22 декабря 1999 г., не было установлено влияния урогенитального трихомониаза на исход беременности – беременным назначали метронидазол в однократной дозе 2 г (A.Galmezoglu, 2000). В мире ежегодно регистрируется более 170 новых случаев урогенитального трихомониаза, уровень выявления которого зависит от различных факторов: возраста, пола, сексуальной активности, форм половых контактов, методов получения клинического материала и лабораторной идентификации T. vaginalis и др. (D.Petrin и соавт., 1998). Лабораторные методы идентификации T. vaginalis (с позиции доказательной медицины) Источник Рекомендации ВОЗ Руководство СДС Европейские стандарты Российский федеральный протокол Лабораторные Микроскопический* Микроскопический* Микроскопический* Микроскопический* методы Культуральный Культуральный Культуральный Цитологический** Культуральный Примечание. * – включает исследование нативного или/и окрашенного препарата; ** – эффективность составляет 60%. Отдельно хотелось бы остановиться на методах лабораторной идентификации T. vaginalis, так как верификации диагноза урогенитальный трихомониаз, относящегося в соответствии с МКБ- 10 к ИППП, базируются на основании обнаружения типичных форм T. vaginalis. Несмотря на существование различных методов лабораторной идентификацииT. vaginalis, современные международные рекомендации по ведению больных ИППП и отечественный протокол “Урогенитальный трихомониаз” (утвержден МЗ РФ 14.01.05) содержат лишь два метода исследования: микроскопический (исследование нативного и окрашенного препарата) и культуральный; при этом в юридических целях у детей установление диагноза базируется на результатах культурального выявления T. vaginalis (см. таблицу). Другим вопросом, требующим обсуждения, является различие точек зрения на классификацию урогенитального трихомониаза. До настоящего времени в литературе некоторыми авторами используется отечественная классификация 1976 г., в которой различались свежий (острый, подострый, торпидный) и хронический урогенитальный трихомониаз, при этом критерием свежей и хронической форм являлась длительность заболевания: до 2 мес или более 2 мес соответственно. Ряд авторов до сих пор полагают необходимым использовать данную классификацию (считая ее клинической) при выборе методов лечения больных урогенитальным трихомониазом, в то время как мировым медицинским сообществом в 1989 г. проведена международная конференция, итогом работы которой явилось принятие МКБ-10 (в России введена в 1995 г.). Действительно, целью МКБ-10 является эпидемиологический анализ и оценка качества оказания медико-санитарной помощи. Действительно и то, что воспалительный процесс трихомонадной этиологии может иметь различное течение в зависимости от ряда факторов: вирулентность T. vaginalis, состояние иммунологической реактивности макроорганизма и др. Так, при остром трихомонадном вульвовагините (наиболее частой форме заболевания у женщин) отмечаются обильные желто-зеленые выделения из половых путей с неприятным запахом. Превалирующими субъективными симптомами при данной форме трихомониаза являются зуд, дизурия, диспареуния, реже – боли в нижней части живота (5–12% наблюдений). При физикальном обследовании определяются гиперемия, отечность слизистой оболочки, иногда – эрозивные элементы в области промежности.
vaginalis, современные международные рекомендации по ведению больных ИППП и отечественный протокол “Урогенитальный трихомониаз” (утвержден МЗ РФ 14.01.05) содержат лишь два метода исследования: микроскопический (исследование нативного и окрашенного препарата) и культуральный; при этом в юридических целях у детей установление диагноза базируется на результатах культурального выявления T. vaginalis (см. таблицу). Другим вопросом, требующим обсуждения, является различие точек зрения на классификацию урогенитального трихомониаза. До настоящего времени в литературе некоторыми авторами используется отечественная классификация 1976 г., в которой различались свежий (острый, подострый, торпидный) и хронический урогенитальный трихомониаз, при этом критерием свежей и хронической форм являлась длительность заболевания: до 2 мес или более 2 мес соответственно. Ряд авторов до сих пор полагают необходимым использовать данную классификацию (считая ее клинической) при выборе методов лечения больных урогенитальным трихомониазом, в то время как мировым медицинским сообществом в 1989 г. проведена международная конференция, итогом работы которой явилось принятие МКБ-10 (в России введена в 1995 г.). Действительно, целью МКБ-10 является эпидемиологический анализ и оценка качества оказания медико-санитарной помощи. Действительно и то, что воспалительный процесс трихомонадной этиологии может иметь различное течение в зависимости от ряда факторов: вирулентность T. vaginalis, состояние иммунологической реактивности макроорганизма и др. Так, при остром трихомонадном вульвовагините (наиболее частой форме заболевания у женщин) отмечаются обильные желто-зеленые выделения из половых путей с неприятным запахом. Превалирующими субъективными симптомами при данной форме трихомониаза являются зуд, дизурия, диспареуния, реже – боли в нижней части живота (5–12% наблюдений). При физикальном обследовании определяются гиперемия, отечность слизистой оболочки, иногда – эрозивные элементы в области промежности. Патологические изменения в области протоков парауретральных и/или больших вестибулярных желез встречаются реже. При кольпоскопическом исследовании у незначительного числа пациенток (2–5%) на слизистой оболочке влагалища и влагалищной части шейки матки определяются точечные геморрагии, которые описываются как симптом “клубничной/земляничной” шейки матки, при этом очаги поражения при окраске 3% раствором Люголя являются йодонегативными. Клинические признаки заболевания характеризуются цикличностью и более выражены до и после менструального кровотечения. При хроническом течении трихомонадного вагинита/вульвовагинита определяется умеренная гиперемия слизистой оболочки, зуд в области наружных половых органов, диспареуния, при этом вагинальные выделения могут быть скудными и иметь слизистый характер. Данная форма заболевания является наиболее опасной в эпидемиологическом отношении. У 25–50% женщин, инфицированных T. vaginalis, отсутствуют субъективные симптомы заболевания, при этом изменения состава вагинальной микрофлоры и уровня рН вагинального экссудата отсутствуют. Однако в последующие 6 мес в 50% наблюдений клинические признаки трихомонадной инфекции появляются. Осложнениями урогенитального трихомониаза у женщин являются воспалительные заболевания органов малого таза: сальпингит, сальпингоофорит, пиосальпинкс, эндометрит в различных сочетаниях. У мужчин в значительной части наблюдений отмечается субъективно асимптомное течение трихомонадной инфекции, однако описан острый трихомонадный уретрит, характеризующийся дизурией, умеренной отечностью и гиперемией, скудными уретральными выделениями и/или жжением после полового контакта. Осложнения трихомониаза у мужчин включают простатит, баланопостит, эпидидимит. Резюмируя краткое описание клинических вариантов течения трихомонадной инфекции, можно с уверенностью утверждать, что разовые и суммарные дозы этиотропных препаратов при урогенитальном трихомониазе зависят от наличия или отсутствия осложнений заболевания, а не от длительности течения воспалительного процесса.
Патологические изменения в области протоков парауретральных и/или больших вестибулярных желез встречаются реже. При кольпоскопическом исследовании у незначительного числа пациенток (2–5%) на слизистой оболочке влагалища и влагалищной части шейки матки определяются точечные геморрагии, которые описываются как симптом “клубничной/земляничной” шейки матки, при этом очаги поражения при окраске 3% раствором Люголя являются йодонегативными. Клинические признаки заболевания характеризуются цикличностью и более выражены до и после менструального кровотечения. При хроническом течении трихомонадного вагинита/вульвовагинита определяется умеренная гиперемия слизистой оболочки, зуд в области наружных половых органов, диспареуния, при этом вагинальные выделения могут быть скудными и иметь слизистый характер. Данная форма заболевания является наиболее опасной в эпидемиологическом отношении. У 25–50% женщин, инфицированных T. vaginalis, отсутствуют субъективные симптомы заболевания, при этом изменения состава вагинальной микрофлоры и уровня рН вагинального экссудата отсутствуют. Однако в последующие 6 мес в 50% наблюдений клинические признаки трихомонадной инфекции появляются. Осложнениями урогенитального трихомониаза у женщин являются воспалительные заболевания органов малого таза: сальпингит, сальпингоофорит, пиосальпинкс, эндометрит в различных сочетаниях. У мужчин в значительной части наблюдений отмечается субъективно асимптомное течение трихомонадной инфекции, однако описан острый трихомонадный уретрит, характеризующийся дизурией, умеренной отечностью и гиперемией, скудными уретральными выделениями и/или жжением после полового контакта. Осложнения трихомониаза у мужчин включают простатит, баланопостит, эпидидимит. Резюмируя краткое описание клинических вариантов течения трихомонадной инфекции, можно с уверенностью утверждать, что разовые и суммарные дозы этиотропных препаратов при урогенитальном трихомониазе зависят от наличия или отсутствия осложнений заболевания, а не от длительности течения воспалительного процесса. К настоящему времени методы терапии урогенитального трихомониаза четко разработаны на основании принципов доказательной медицины. Согласно современным представлениям доказательная медицина – это “сознательное, четкое и беспристрастное использование лучших из имеющихся доказательных сведений для принятия решений о помощи конкретным больным” (D.Sacken и соавт., 1996). Существует несколько уровней доказательности эффективности того или иного метода (препарата): А – доказательства, полученные в проспективных рандомизированных исследованиях; В – доказательства, полученные в больших проспективных, но не рандомизированных исследованиях; С – доказательства, полученные в исследованиях на большой группе; D – доказательства, полученные в исследованиях на ограниченном числе больных; Е – доказательства, полученные на отдельных больных. Соответственно доказательным уровням построена шкала оценки доказательств их убедительности: А – доказательства убедительны: есть веские доказательства предлагаемому утверждению; В – относительная убедительность доказательств в пользу того, чтобы рекомендовать данное предложение; С – достаточных доказательств нет: имеющиеся доказательств недостаточны для вынесения рекомендаций, но они могут быть даны с учетом иных обстоятельств; D – достаточно отрицательных доказательств: имеется достаточно доказательств, чтобы рекомендовать отказаться от применения данного лекарственного средства в определенной ситуации; Е – веские отрицательные доказательства: имеются достаточно убедительные доказательства того, чтобы исключить лекарственное средство или методику из рекомендаций. В указанных документах различаются рекомендации и альтернативные методы терапии. Препараты, эффективные в отношении T. vaginalis, относятся к одной группе нитроимидазолов, активность которых проявляется в анаэробной среде. Как при наличие T. vaginalis, так и при наличии анаэробных бактерий (например, при бактериальном вагинозе), нитроимидазолы проникают через клеточную стенку простейших.
К настоящему времени методы терапии урогенитального трихомониаза четко разработаны на основании принципов доказательной медицины. Согласно современным представлениям доказательная медицина – это “сознательное, четкое и беспристрастное использование лучших из имеющихся доказательных сведений для принятия решений о помощи конкретным больным” (D.Sacken и соавт., 1996). Существует несколько уровней доказательности эффективности того или иного метода (препарата): А – доказательства, полученные в проспективных рандомизированных исследованиях; В – доказательства, полученные в больших проспективных, но не рандомизированных исследованиях; С – доказательства, полученные в исследованиях на большой группе; D – доказательства, полученные в исследованиях на ограниченном числе больных; Е – доказательства, полученные на отдельных больных. Соответственно доказательным уровням построена шкала оценки доказательств их убедительности: А – доказательства убедительны: есть веские доказательства предлагаемому утверждению; В – относительная убедительность доказательств в пользу того, чтобы рекомендовать данное предложение; С – достаточных доказательств нет: имеющиеся доказательств недостаточны для вынесения рекомендаций, но они могут быть даны с учетом иных обстоятельств; D – достаточно отрицательных доказательств: имеется достаточно доказательств, чтобы рекомендовать отказаться от применения данного лекарственного средства в определенной ситуации; Е – веские отрицательные доказательства: имеются достаточно убедительные доказательства того, чтобы исключить лекарственное средство или методику из рекомендаций. В указанных документах различаются рекомендации и альтернативные методы терапии. Препараты, эффективные в отношении T. vaginalis, относятся к одной группе нитроимидазолов, активность которых проявляется в анаэробной среде. Как при наличие T. vaginalis, так и при наличии анаэробных бактерий (например, при бактериальном вагинозе), нитроимидазолы проникают через клеточную стенку простейших. Минимальная подавляющая концентрация метронидазола в аэробных условиях равна 1,1 мкг/мл, в анаэробных – 0,1–7 мкг/мл; максимальный уровень содержания метронидазола в сыворотке в крови после однократного перорального приема 500 мг препарата определяется через 1–3 ч. При интравагинальном применении метронидазола в таблетированной форме максимальная концентрация препарата в сыворотке крови составляет лишь 20% от аналогичных показаний при приеме его внутрь. К слову сказать, все действующие международные рекомендации предполагают обязательное системное лечение урогенитального трихомониаза в отличие от других заболеваний (клинических синдромов), входящих в группу “вагинальных инфекций”. В упомянутых Европейских стандартах (2003 г.) в перечне рекомендуемых схем применения метронидазола (как, впрочем, и бактериального вагиноза) указаны: I. Метронидазол по 400–500 мг внутрь 2 раза в сутки (продолжительность лечения 5–7 дней). II. Метронидазол 2,0 г однократно внутрь. Аналогичные схемы лечения урогенитального трихомониаза предлагаются в руководстве “Гинекология от 10 учителей” под редакцией С.Кемпбелла и Э.Юнги (2003 г.): авторы рекомендуют метронидазол 2 г однократно или 400 мг дважды в сутки в течение 5 дней (при безуспешности лечения: по 400 мг трижды в сутки, при этом возможно внутривенное ведение препарата). В результате проведенного метаанализа установлено, что микробиологическая эффективность как курсовых, так и одноразовой методик лечения достигает 90% (H.Snygar и соавт., 2004). При анализе работ, представленных в Кокрановском регистре контролируемых испытаний и в базах данных MEDLINE и EMBASE (в обзор включены 52 рандомизированных и квазирандомизированных исследования), была установлена более высокая эффективность однократной дозы (2 г) метронидазола (A.Gulmerogta, F.Forna, 2000). Побочные эффекты метронидазола (как и других препаратов группы нитроимидазолов) включают металлический вкус во рту, диспепсию, поражение центральной нервной системы, при этом более чем в 50% наблюдений их отмечают при применении однократной дозы 2 г препарата.
Минимальная подавляющая концентрация метронидазола в аэробных условиях равна 1,1 мкг/мл, в анаэробных – 0,1–7 мкг/мл; максимальный уровень содержания метронидазола в сыворотке в крови после однократного перорального приема 500 мг препарата определяется через 1–3 ч. При интравагинальном применении метронидазола в таблетированной форме максимальная концентрация препарата в сыворотке крови составляет лишь 20% от аналогичных показаний при приеме его внутрь. К слову сказать, все действующие международные рекомендации предполагают обязательное системное лечение урогенитального трихомониаза в отличие от других заболеваний (клинических синдромов), входящих в группу “вагинальных инфекций”. В упомянутых Европейских стандартах (2003 г.) в перечне рекомендуемых схем применения метронидазола (как, впрочем, и бактериального вагиноза) указаны: I. Метронидазол по 400–500 мг внутрь 2 раза в сутки (продолжительность лечения 5–7 дней). II. Метронидазол 2,0 г однократно внутрь. Аналогичные схемы лечения урогенитального трихомониаза предлагаются в руководстве “Гинекология от 10 учителей” под редакцией С.Кемпбелла и Э.Юнги (2003 г.): авторы рекомендуют метронидазол 2 г однократно или 400 мг дважды в сутки в течение 5 дней (при безуспешности лечения: по 400 мг трижды в сутки, при этом возможно внутривенное ведение препарата). В результате проведенного метаанализа установлено, что микробиологическая эффективность как курсовых, так и одноразовой методик лечения достигает 90% (H.Snygar и соавт., 2004). При анализе работ, представленных в Кокрановском регистре контролируемых испытаний и в базах данных MEDLINE и EMBASE (в обзор включены 52 рандомизированных и квазирандомизированных исследования), была установлена более высокая эффективность однократной дозы (2 г) метронидазола (A.Gulmerogta, F.Forna, 2000). Побочные эффекты метронидазола (как и других препаратов группы нитроимидазолов) включают металлический вкус во рту, диспепсию, поражение центральной нервной системы, при этом более чем в 50% наблюдений их отмечают при применении однократной дозы 2 г препарата. Препарат обладает способностью преодолевать плацентарный барьер, в связи с чем большинство исследователей не рекомендуют его назначение в период беременности. Однако в Европейских стандартах диагностики и лечения ИППП (2003 г.) указывается на возможность применения метронидазола в любом триместре беременности и в период лактации, однако в подобных клинических ситуациях рекомендуется избегать назначения высоких доз препарата. Метронидазол характеризуется низким риском возникновения врожденных пороков плода. Проведено популяционное исследование методом “случай-контроль” с целью оценки частоты и характера врожденных аномалий, связанных с пероральным приемом метронидазола на различных сроках беременности. В исследование были включены 30 663 женщины, родившие здоровых детей, и 17 300 женщин, родивших детей с врожденными пороками. При анализе полученных данных не обнаружено клинически значимой корреляции между применением орального метронидазола и врожденными аномалиями (A.Creirel, M.Rockenbaner, 1998). Несмотря на высокую эффективность разработанных методов лечения урогенитального трихомониаза, в ряде наблюдений отмечают неудачи терапии. Наиболее частой причиной данного феномена является несоблюдение режима лечения или реинфекция от нелеченых (или неадекватно леченных) половых партнеров. Ряд исследователей при анализе наблюдений неэффективности лечения трихомониаза указывают на возможность резистентности T. vaginalis к метронидазолу. Причиной резистентности могут являться мутации аэробных и анаэробных механизмов метаболизма T. vaginalis (Pertin Dino, 1998). В случаях неудачного лечения следует повторить курс терапии с использованием более высоких разовых или/и курсовых доз метронидазола, т.е. в каждом конкретном наблюдении клиницисты могут пользоваться различными алгоритмами лечения больных. Рекомендации Центра по контролю ИППП (США) в подобных клинических ситуациях предлагают назначать метронидазол по 2 г 1 раз в сутки в течение 3–5 дней. Европейские стандарты (2003 г.) рекомендуют провести эмпирическое лечение эритромицином или амоксицилином для эрадикации (снижения количественного содержания) b-гемолитического стрептококка перед повторным назначением метронидазола.
Препарат обладает способностью преодолевать плацентарный барьер, в связи с чем большинство исследователей не рекомендуют его назначение в период беременности. Однако в Европейских стандартах диагностики и лечения ИППП (2003 г.) указывается на возможность применения метронидазола в любом триместре беременности и в период лактации, однако в подобных клинических ситуациях рекомендуется избегать назначения высоких доз препарата. Метронидазол характеризуется низким риском возникновения врожденных пороков плода. Проведено популяционное исследование методом “случай-контроль” с целью оценки частоты и характера врожденных аномалий, связанных с пероральным приемом метронидазола на различных сроках беременности. В исследование были включены 30 663 женщины, родившие здоровых детей, и 17 300 женщин, родивших детей с врожденными пороками. При анализе полученных данных не обнаружено клинически значимой корреляции между применением орального метронидазола и врожденными аномалиями (A.Creirel, M.Rockenbaner, 1998). Несмотря на высокую эффективность разработанных методов лечения урогенитального трихомониаза, в ряде наблюдений отмечают неудачи терапии. Наиболее частой причиной данного феномена является несоблюдение режима лечения или реинфекция от нелеченых (или неадекватно леченных) половых партнеров. Ряд исследователей при анализе наблюдений неэффективности лечения трихомониаза указывают на возможность резистентности T. vaginalis к метронидазолу. Причиной резистентности могут являться мутации аэробных и анаэробных механизмов метаболизма T. vaginalis (Pertin Dino, 1998). В случаях неудачного лечения следует повторить курс терапии с использованием более высоких разовых или/и курсовых доз метронидазола, т.е. в каждом конкретном наблюдении клиницисты могут пользоваться различными алгоритмами лечения больных. Рекомендации Центра по контролю ИППП (США) в подобных клинических ситуациях предлагают назначать метронидазол по 2 г 1 раз в сутки в течение 3–5 дней. Европейские стандарты (2003 г.) рекомендуют провести эмпирическое лечение эритромицином или амоксицилином для эрадикации (снижения количественного содержания) b-гемолитического стрептококка перед повторным назначением метронидазола. Отдельно следует остановиться на вопросе диспансеризации больных, успешно пролеченных по поводу урогенитального трихомониаза. Приказ МЗ РФ №286 от 07.12.93 в настоящее время отменен, в связи с чем ведение больных осуществляется в соответствии с протоколом “Урогенитальный трихомониаз” (14.01.2005). Одновременно с данным протоколом Министерством здравоохранения и социального развития РФ утверждены стандарты оказания амбулаторно-поликлинической помощи больным с различными заболеваниями, включая урогенитальный трихомониаз. Данные стандарты представляют собой описание (в табличной форме) минимального объема оказания бесплатной медицинской помощи гражданам, имеющим право на социальные льготы. В раздел лечения указанного стандарта также включен метронидазол, являющийся действительно препаратом выбора при лечении урогенитального трихомониаза. Дальнейшие исследования по проблемам повышения эффективности лечения урогенитального трихомониаза должны быть сосредоточены на разработке стратегий, направленных на предупреждение реинфицирования от нелеченых половых партнеров, синтез новых противотрихомонадных средств, создание вакцины для профилактики трихомонадной инфекции, изучение механизмов резистентности T. vaginalis к препаратом группы нитроимидазолов.
Отдельно следует остановиться на вопросе диспансеризации больных, успешно пролеченных по поводу урогенитального трихомониаза. Приказ МЗ РФ №286 от 07.12.93 в настоящее время отменен, в связи с чем ведение больных осуществляется в соответствии с протоколом “Урогенитальный трихомониаз” (14.01.2005). Одновременно с данным протоколом Министерством здравоохранения и социального развития РФ утверждены стандарты оказания амбулаторно-поликлинической помощи больным с различными заболеваниями, включая урогенитальный трихомониаз. Данные стандарты представляют собой описание (в табличной форме) минимального объема оказания бесплатной медицинской помощи гражданам, имеющим право на социальные льготы. В раздел лечения указанного стандарта также включен метронидазол, являющийся действительно препаратом выбора при лечении урогенитального трихомониаза. Дальнейшие исследования по проблемам повышения эффективности лечения урогенитального трихомониаза должны быть сосредоточены на разработке стратегий, направленных на предупреждение реинфицирования от нелеченых половых партнеров, синтез новых противотрихомонадных средств, создание вакцины для профилактики трихомонадной инфекции, изучение механизмов резистентности T. vaginalis к препаратом группы нитроимидазолов.
- Гинекология от 10 учителей под ред. С. Кемпбелла и Э.Ш.Монга. Семнадцатое издание МИА. М., 2003, с. 215.
- Cotch M.F. Trichomonas vaginalis associated with low birth weight and preterm delivery. Sex Transm Dis 1997; 24 (G): 353–60.
- Creirel A.E, Rockenbaner M. A population based case — control teratologic study of oral metronidarole treatment during pregnancy. Br J Obstet Gynaecol 1998; 105 (3): 322–7.
- Gulmerogta A.M, Forna F. Interventions for treating trichomoniasis in women. Cochrane Data Base Syst Rev 2000; 2: CD000218.
- Laga M, Alary M, Nzila N et al.
 Condom promotion, sexyally transmitted disease treatment, and declining incidence of HIV-1 infection in female Zairian sex workers. Lancet 344: 246–8 (Medline).
Condom promotion, sexyally transmitted disease treatment, and declining incidence of HIV-1 infection in female Zairian sex workers. Lancet 344: 246–8 (Medline). - Petrin D, Delgaty K, Bhatt R, Garber G. Clinical and Microbiological Aspects of Trichomonas vaginalis. Clin Microbiol Rev April, 1998; 11 (2): 300–17.
- Sackett D.L, Rosenberg M.C, Gray Y.A.M et al. evidence based medicine: what it is and what it isn’t. BMY 1996; 312: 71–2.
- Snygar H, Sena C, Hodds M, Cohen M.S. Sex Transm Infect 2004; 80: 91–5.
Cited-By
Article Metrics
Refbacks
- There are currently no refbacks.
| N70 | Сальпингит и оофорит |
| Включено: | |
| абсцесс: | |
| — маточной трубы | |
| — тубоовариальный | |
| — яичника | |
| пиосальпинкс | |
| сальпингоофорит | |
| тубоовариальная воспалительная болезнь | |
| N70.0 Острый сальпингит и оофорит | |
| N70.1 Хронический сальпингит и оофорит | |
| N70.9 Сальпингит и оофорит неуточненные | |
| N71 | Воспалительные болезни матки, кроме шейки матки |
| Включено: | |
| абсцесс матки | |
| метрит | |
| миометрит | |
| пиометра | |
| эндо(мио)метрит | |
N71. 0 Острые воспалительные болезни матки 0 Острые воспалительные болезни матки | |
| N71.1 Хронические воспалительные болезни матки | |
| N71.9 Воспалительная болезнь матки неуточненная | |
| N72 | Воспалительные болезни шейки матки |
| Исключено: эрозия и эктропион шейки матки без цервицита (N86) | |
| N73 | Другие воспалительные болезни женских тазовых органов |
| N73.0 Острый параметрит и тазовый целлюлит | |
| N73.1 Хронический параметрит и тазовый целлюлит | |
| N73.2 Параметрит и тазовый целлюлит неуточненные | |
| N73.3 Острый тазовый перитонит у женщин | |
| N73.4 Хронический тазовый перитонит у женщин | |
| N73.5 Тазовый перитонит у женщин неуточненный | |
| N73.6 Тазовые перитонеальные спайки у женщин | |
| Исключено: тазовые перитонеальные спайки у женщин послеоперационные (N99.4) | |
| N73.8 Другие уточненные воспалительные болезни женских тазовых органов | |
| N73.9 Воспалительная болезнь женских тазовых органов неуточненная | |
| N74* | Воспалительные болезни женских тазовых органов при болезнях, классифицированных в других рубриках |
| N74.0* Туберкулезная инфекция шейки матки (A18.1+) | |
| N74.1* Воспалительные болезни женских тазовых органов туберкулезной этиологии (A18.1+) | |
N74.2* Воспалительные болезни женских тазовых органов, вызванные сифилисом (A51. 4+, A52.7+) 4+, A52.7+) | |
| N74.3* Гонококковые воспалительные болезни женских тазовых органов (A54.2+) | |
| N74.2* Воспалительные болезни женских тазовых органов, вызванные хламидиями (A56.1+) | |
| N74.8* Воспалительные болезни женских тазовых органов при других болезнях, классифицированных в других рубриках | |
| N75 | Болезни бартолиновой железы |
| N75.0 Киста бартолиновой железы | |
| N75.1 Абсцесс бартолиновой железы | |
| N75.8 Другие болезни бартолиновой железы | |
| N75.9 Болезнь бартолиновой железы неуточненная | |
| N76 | Другие воспалительные болезни влагалища и вульвы |
| Исключено: старческий (атрофический) вагинит (N95.2) | |
| N76.0 Острый вагинит | |
| N76.1 Подострый и хронический вагинит | |
| N76.2 Острый вульвит | |
| N76.3 Подострый и хронический вульвит | |
| N76.4 Абсцесс вульвы | |
| N76.5 Изъязвление влагалища | |
| N76.6 Изъязвление вульвы | |
| N76.8 Другие уточненные воспалительные болезни влагалища и вульвы | |
| N77* | Изъязвление и воспаление вульвы и влагалища при болезнях, классифицированных в других рубриках |
| N77.0* Изъязвление вульвы при инфекционных и паразитарных болезнях, классифицированных в других рубриках | |
N77. 1* Вагинит, вульвит и вульвовагинит при инфекционных и паразитарных болезнях, классифицированных в других рубриках 1* Вагинит, вульвит и вульвовагинит при инфекционных и паразитарных болезнях, классифицированных в других рубриках | |
| N77.8* Изъязвление и воспаление вульвы и влагалища при других болезнях, классифицированных в других рубриках |
Публикации в СМИ
Воспалительные заболевания органов малого таза (ВЗОМТ) — инфекции верхнего отдела женской половой системы. К ВЗОМТ относят • Эндометрит • Сальпингит • Оофорит • Миометрит • Пельвиоперитонит.
Статистические данные. Частота наблюдения: 1–2% сексуально активных женщин. В России ежегодно более чем у половины женщин, обращающихся в женские консультации, диагностируют ВЗОМТ; 50% из них необходимо лечение в стационаре. Преобладающий возраст — 16–25 лет.
Этиология • ЗППП • ВМС • ВЗОМТ — полимикробные инфекции •• Neisseria gonorrhoeae •• Chlamydia trachomatis •• Эндогенные аэробные бактерии: Escherichia coli, Proteus, Klebsiella, Streptococcus •• Эндогенные анаэробные бактерии: Bacteroides, Peptostreptococcus, Peptococcus •• Mycoplasma hominis и Ureaplasma urealyticum •• Actinomyces israelii • Гранулематозный сальпингит •• Туберкулёзный сальпингит — 10–11% пациенток с ВЗОМТ •• Лепрозный сальпингит •• Актиномикоз развивается вторично после острого аппендицита, заболеваний ЖКТ или применения ВМС •• Сальпингит, обусловленный наличием инородного тела (применение гидрофобного контрастного вещества для гистеросальпингографии; введение во влагалище крахмала, талька, минерального масла) • Негранулематозный сальпингит возникает вторично на фоне любой другой бактериальной инфекции брюшной полости: острый аппендицит, дивертикулит, болезнь Крона, холецистит.
Патогенез • ВЗОМТ обычно предшествует колонизация влагалища и шейки матки условно-патогенной флорой • Бессимптомное носительство может продолжаться месяцы и годы • Под действием провоцирующего фактора бактерии проникают через полость матки в просвет маточных труб • Процесс обычно двусторонний.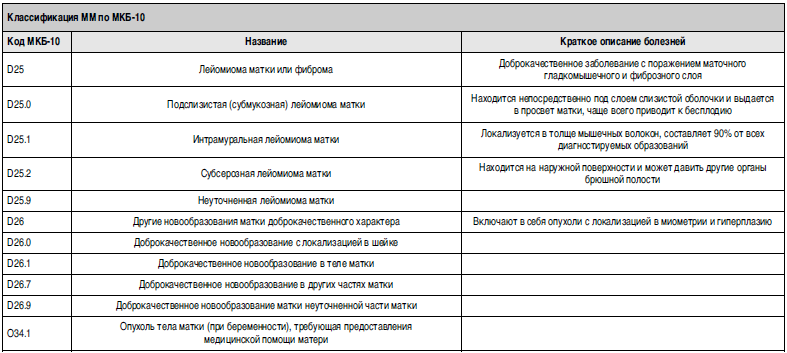
Провоцирующие факторы • Менструация. Кровь и отторгнутый эндометрий — хорошая питательная среда. 60% случаев острых ВЗОМТ начинается сразу после менструации • Половой акт. Сокращения миометрия способствуют развитию восходящей инфекции • Ятрогенные причины (медицинский аборт, расширение цервикального канала и кюретаж, введение ВМС, гистеросальпингография, введение в полость матки радиоактивных веществ с лечебными целями).
Патоморфология • Эндосальпингит •• Гиперемия, отёк, расстройства микроциркуляции с последующим разрушением клеток слизистой оболочки маточных труб и их бахромок бактериальными токсинами •• Процесс обычно двусторонний, хотя возможно поражение маточной трубы только с одной стороны •• Воспаление распространяется на мышечную и серозную оболочку •• Возможны проникновение инфекции в брюшную полость через абдоминальный конец маточной трубы и поражение покровного эпителия яичников и прилегающей брюшины • Оофорит •• Развитие процесса на поверхности яичников •• Последующее инфицирование зернистых оболочек фолликулов с образованием микроабсцессов внутри яичников • Пельвиоперитонит развивается при распространении инфекционного процесса по всей брюшной полости либо прямым, либо лимфогенным путём • Перигепатит со спайками в правом верхнем квадранте живота (синдром ФитцХью–Кёртиса) • Туберкулёзное поражение •• Макроскопически: маточная труба в виде «кисета», увеличена, расширена, маточный конец закрыт, бахромки отёчны и увеличены •• Микроскопически: эпителиоидная реакция в туберкулёзных бугорках, продуктивное воспаление с наличием гигантских клеток, рубцевание • Лепра: гигантские клетки Лангерханса, эпителиоидные клетки • Актиномикоз •• Макроскопически: воспаление, некроз придатков •• Микроскопически: актиномикозные серные гранулы, радиальные булавовидные нити с утолщением на конце (актиномицеты), инфильтрация моноцитами, гигантские клетки • Шистосомоз •• Макроскопически: неспецифическое воспаление труб, яичников •• Микроскопически: гранулематозные образования, гигантские клетки.
Клиническая картина
• Симптомы ВЗОМТ относительно неспецифичны, что часто приводит к ошибкам в диагностике.
• Симптомы часто обостряются во время или сразу после менструации •• Боль в нижней части живота •• Боль в области придатков •• Лихорадка •• Тошнота и рвота •• Дизурия •• Выделения из влагалища с неприятным запахом •• Опухолевидные образования в области придатков матки.
• При туберкулёзном сальпингите •• В анамнезе лёгочный туберкулёз •• Случаи туберкулёза в семье •• Неинтенсивные боли в нижней части живота •• Бесплодие •• Аменорея •• Уплотнения в околошеечной, околовлагалищной и околоматочной областях.
Лабораторные исследования • У 50% женщин с острым ВЗОМТ количество лейкоцитов превышает 10´109/л • СОЭ повышена у 75% женщин с подтверждённым диагнозом ВЗОМТ.
Специальные исследования • Окраска мазка шеечной слизи по Граму • При торпидном или хроническом течении заболевания прибегают к провокации с последующим взятием мазков из всех предполагаемых очагов через 24, 48 и 72 ч (см. Инфекция гонококковая) • УЗИ помогает в диагностике объёмных образований придатков, нормальной или эктопической беременности • Определение концентрации b-ХГТ помогает исключить эктопическую беременность (низкое содержание в ранние сроки) • Кульдоцентез • Лапароскопия.
Дифференциальная диагностика • Эктопическая беременность • Разрыв кисты яичника • Острый аппендицит • Эндометриоз • Воспалительные заболевания кишечника • Некроз фибромиомы • Спонтанный аборт • Дивертикулит.
ЛЕЧЕНИЕ
Показания к госпитализации • Сомнения в диагнозе • Необходимость исключения острой хирургической патологии • Тяжёлое состояние больной (рвота, дегидратация, гипертермия или признаки перитонита) • Беременность • Неэффективность амбулаторного лечения.
Амбулаторное лечение. Антибактериальная терапия с учётом чувствительности микрофлоры. Наиболее часто применяют следующие препараты: • Бензилпенициллин (натриевая соль) 4800 000 ЕД в/м двукратно • Ампициллин 3,5 г/сут в/м.
Наиболее часто применяют следующие препараты: • Бензилпенициллин (натриевая соль) 4800 000 ЕД в/м двукратно • Ампициллин 3,5 г/сут в/м.
Стационарное лечение • На начальных этапах — консервативная терапия •• Антибиотики в высоких дозах ••• Доксициклин по 100 мг в/в капельно 2 р/сут ••• Цефокситин по 2 г в/в 4 р/сут ••• Клиндамицин по 600 мг в/в капельно 4 р/сут ••• Гентамицин 2,0 мг/кг/сут в/в ••• Метронидазол — 1,0 г в/в 2 р/сут •• При клиническом улучшении — поддерживающая терапия гентамицином (1,5 мг/кг в/в 3 р/сут) •• Лечение продолжают до исчезновения симптомов (около 7–14 дней) •• Критерий излеченности гонореи — отсутствие гонококков в мазках после проведения комплексной провокации в течение 3 менструальных циклов •• Лечение туберкулёзного сальпингита — см. Туберкулёз • Хирургическое лечение показано при неэффективности антибиотикотерапии в течение 48–72 ч •• Кольпотомия с последующим дренированием тазовых абсцессов •• Лапаротомия с односторонней сальпингоофорэктомией, тотальной абдоминальной гистерэктомией, двусторонней сальпингоофорэктомией и дренированием полости малого таза.
Осложнения возникают у 25% женщин с острой формой ВЗОМТ • Гидросальпинкс • Пиосальпинкс • Частичная непроходимость маточных труб • Полная непроходимость маточных труб и бесплодие • Эктопическая беременность • Околотрубные и периовариальные спайки • Трубно-яичниковые абсцессы • Разрывы абсцессов, приводящие к перитониту и сепсису.
Прогноз • Смертность низкая • В запущенных случаях может развиться септический шок с летальным исходом • При туберкулёзе прогноз благоприятный, но очень часто наступает бесплодие.
Профилактика • Пероральные контрацептивы (например, этинилэстрадиол+гестоден, этинилэстрадиол+диеногест, этинилэстрадиол+ципротерон) предохраняют от ВЗОМТ по следующим причинам: •• Уменьшение кровопотери при менструации •• Изменение характеристики слизи шейки матки, препятствующее проникновению бактерий • Барьерные методы контрацепции (диафрагма, презерватив, губка) • Cпермициды обладают бактерицидным действием • ВМС повышают риск развития ВЗОМТ (5,21 случая на 100 женщин в год).
Сокращение • ВЗОМТ — воспалительное заболевание органов малого таза.
МКБ-10 • N70 Сальпингит и оофорит • N71 Воспалительные болезни матки, кроме шейки матки • N72 Воспалительные болезни шейки матки • N73 Другие воспалительные болезни женских тазовых органов • N74* Воспалительные болезни женских тазовых органов при болезнях, классифицированных в других рубриках
Заболевания женской половой системы коды по МКБ 11
16 Болезни мочеполовой системы
В рамках данной рубрики описываются и шифруются кодами по МКБ 11 заболевания женской половой сферы
Воспалительные расстройства женского полового тракта
GAV Вульвиты
GA00.0 Острый вульвит
GA00.1 Подострый, хронический или рецидивирующий вульвит
GA00.2 Абсцесс вульвы
GA00.3 Генитальная язва вульвы
GA00.4 Вульвовагинальные изъязвления и воспаления
GA00.40 Вульвовагинальные изъязвления
GA00.4Y Другие уточненные вульвовагинальные изъязвления и воспаления
GA00.4Z Вульвовагинальные изъязвления и воспаления неуточненные
Исключено:
- EJ82.13 Зудящий контактный дерматит вульвы
GA01 Воспалительные заболевания матки, кроме шейки матки
GA01.0 Острые воспалительные заболевания матки
GA01.00 Острый эндометрит
GA01.01 Острая воспалительная болезнь матки с пиометрой
GA01.0Z Острая воспалительная болезнь матки, неуточненные
GA01.1 Хронические воспалительные заболевания матки
GA01.10 Хронический эндометрит
GA01.11 Хроническое воспалительное заболевание матки с пиометрой
GA01.1Z Хроническое воспалительное заболевание матки, неуказанное
GA01.Y Другие уточненные воспалительные заболевания матки, кроме шейки матки
GA01.Z Воспалительные заболевания матки, кроме шейки матки, неуточненные
GA02 Вагинит
GA02. 0 Острый вагинит
0 Острый вагинит
GA02.1 Воспалительный вагинит
GA02.2 Подострый или хронический вагинит
GA02.3 Генитальная язвенная болезнь влагалища
GA00.4 Вульвовагинальные изъязвления и воспаления
GA03 Заболевания бартолиновой железы
GA03.0 Абсцесс бартолиновой железы
GA03.1 Киста бартолиновой железы
GA03.Y Другие уточненные заболевания Бартолиновой железы
GA03.Z Болезни бартолиновой железы неуточненные
GA04 Цервицит
GA05 Женские тазовые воспалительные заболевания
GA05.0 Острая воспалительная болезнь тазовых органов малого таза
GA05.1 Хроническое воспалительное заболевание таза
GA05.2 Женский перитонит брюшной полости , неуточненный
GA05.3 Тубоовариальный абсцесс
Исключено:
- GC79 Постпроцедурная острая женская воспалительная болезнь таза
GA05.Y Другие уточненные женские воспалительные заболевания тазовых органов
GA05.Z Женские тазовые воспалительные заболевания, неуточненные
GA06 Тазовые перитонеальные спайки неизвестного или комбинированного происхождения
GA07 Сальпингит и оофорит
GA07.0 Острый сальпингит и оофорит
GA07.1 Хронический сальпингит и оофорит
GA07.Y Другие уточненные сальпингиты и оофориты
GA07.Z Сальпингит и оофорит неуточненный
GA0Z Воспалительные заболевания женских половых путей неуточненные
Невоспалительные заболевания женских половых путей
Эндометриоз GA10
GA10.0 Поверхностный эндометриоз тазовой брюшины
GA10.1 Перитонеальные карманы
GA10.2 Поверхностный эндометриоз яичников
GA10.3 Глубокий эндометриоз яичников
GA10.4 Глубокий эндометриоз
GA10.5 Эндометриоз фаллопиевой трубки
GA10.6 Эндометриоз в кожном рубце
GA10.7 Эндометриоз кишечника
GA10.8 Торакальный эндометриоз
GA10.9 Сальпингит истмическая нодоза
GA10.A. Адгезии, связанные с эндометриозом
GA10.Y Эндометриоз других указанных локализаций
GA10.Z Эндометриоз неуточненный
Аденомиоз GA11
GA12 Диспареуния
GA13 Приобретенные аномалии вульвы или промежности
GA13.0 Полип вульвы
GA13.1 Внутривенная неоплазия вульвы , не оговоренная иным образом
GA13.2 Гипертрофия вульвы
GA13.3 Киста вульвы
GA13.4. Лабиальная агглютинация
GA13.5 Киста склейного канала
GA13.6 Вульвы рваная
GA13.7 вульвы гематома
Исключено:
- 2F33.0 Внутривенная неоплазия вульвы , I класс, обычный тип, связанный с ВПЧ
GA13.Y Другие уточненные приобретенные аномалии вульвы или промежности
GA13.Z Приобретенные аномалии вульвы или промежности неуточненные
GA14 Приобретенные аномалии влагалища
GA14.0 Полип влагалища
GA14.1 Haematocolpos
GA14.2 Инородное тело влагалища
GA14.3 Вагинальная гематома
GA14.4 Разрыв влагалища
GA14.5 Лейкоплакия влагалища
Исключено:
- GC70 Послеоперационные спайки влагалища
- GC71 Пролапс вагинального хранилища после гистерэктомии
- 2F33.1 Влагалищная внутриэпителиальная неоплазия I степени
- 2E67.20 Влагалищная внутриэпителиальная неоплазия II степени
- 2E67.21 Влагалищная внутриэпителиальная неоплазия III степени
GA14.Y Другие уточненные приобретенные аномалии влагалища
GA14.Z Приобретенные аномалии влагалища неуточненные
GA15 Приобретенные аномалии шейки матки
GA15.0 Полип шейки матки
GA15.1 Эрозия или эктропия шейки матки
GA15.2 Наготиновая киста
GA15.3. Старая рваная рана шейки матки
GA15.4 Строгость или стеноз шейки матки
GA15.5 Гипертрофическое удлинение шейки матки
GA15.6 Некомпетентность шейки матки
GA15.7 Дисплазия шейки матки
Исключено:
- 2F31.00 Интраэпителиальная неоплазия шейки матки I степени
- 2E66.0 Цервикальная внутриэпителиальная неоплазия II степени
- 2E66.1 Цервикальная интраэпителиальная неоплазия III степени
GA15.Y Другие уточненные приобретенные аномалии шейки матки
GA15.Z Приобретенные аномалии шейки матки, неуточненные
GA16 Приобретенные аномалии матки, кроме шейки матки
GA16.0 Эндометриальная железистая гиперплазия
GA16.1 Нарушение матки
GA16.2 Внутриматочные синемии
GA16.3 Haematometra
Аденомиоз GA11
Исключено:
- 2E86.0 Лейомиома матки
GA16.Y Другие уточненные приобретенные аномалии матки, кроме шейки матки
GA16.Z Приобретенные аномалии матки, кроме шейки матки, неуточненные
GA17 Приобретенные аномалии фаллопиевой трубки
GA17.0 Приобретенная парафимбриальная киста фаллопиевой трубки
GA17.1. Фимбриальная агглютинация
GA17.2 Гидросальпинкс
GA17.3 Гемосальпинкс
GA17.Y Другие уточненные приобретенные аномалии фаллопиевой трубки
GA17.Z Приобретенные аномалии фаллопиевой трубки неуточненные
GA18 Приобретенные аномалии яичников
GA18.0 Фолликулярная киста яичника
GA18.1 Корпус лютеиновой оболочки
GA18.2 Theca лютеиновая киста
GA18.3 Киста яичника эндометриоза
GA18.4. Паразитарная киста яичника
GA18.5. Кручение яичника, яичниковой ножки или фаллопиевой трубки
GA18.6. Другие или неуточненные кисты яичников
GA18.7 Приобретенная атрофия яичника или фаллопиевой трубки
Исключено:
- 5A80.2 Поликистозный яичник
- 2F32.0 Кистозная тератома
- 2F32.1 Фиброма яичника
- 2F32.2 Синдром Мейга
- 2F32.3. Серозная цистаденома яичника
GA18.Y Другие уточненные приобретенные аномалии яичников
GA18.Z Приобретенные аномалии яичников неуточненные
GA19 Приобретенные аномалии широкой связки
GA19.0 Гематома широкой связки
GC74 Последующие тазовые перитонеальные спайки
GA19.Y Другие уточненные приобретенные аномалии широкой связки
GA19.Z Приобретенные аномалии широкой связки, неуказанные
Исключено:
- Врожденные аномалии вульвы или промежности
- Врожденные аномалии влагалища
- Врожденные аномалии шейки матки
- Врожденные аномалии матки, кроме шейки матки
- Врожденные аномалии фаллопиевой трубки
- Врожденные аномалии яичников
- Врожденные аномалии широкой связки
GA1Y Другие невоспалительные заболевания женских половых путей
GA1Z Невоспалительные заболевания женских половых путей неуточненные
Аномальное маточное или вагинальное кровотечение
GA20 Нарушения кровообращения в менструальном цикле
GA20.0 Аменорея
GA20.00 Первичная аменорея
GA20.01 Вторичная аменорея
GA20.02 Лактационная аменорея
GA20.0Y Другая уточненная аменорея
GA20.0Z Amenorrhoea , неуточненный
GA20.1 Аномальная частота маточных кровотечений
GA20.10 Частое менструальное кровотечение
GA20.11 Редко менструальное кровотечение
GA20.1Z Аномальная частота маточных кровотечений неуточненная
GA20.2 Овуляция кровотечения
GA20.20 Межменструальное кровотечение
GA20.2Y Другие уточненные кровотечения овуляции
GA20.2Z Овуляция кровотечения, неуказанная
GA20.3 Аномальная регулярность маточного кровотечения
GA20.4 Аномальная продолжительность маточного кровотечения
GA20.5 Аномальный объем маточных кровотечений
GA20.50 Тяжелое менструальное кровотечение
GA20.51 Легкое менструальное кровотечение
GA20.5Z Аномальный объем маточных кровотечений, неуточненный
GA20.Y Другие назначенные нарушения кровотечения в менструальном цикле
GA20.Z Нарушения кровообращения в менструальном цикле, неуточненные
GA21 Нарушения менструального кровотечения
GA21.0 Посткоитальное или контактное кровотечение
GC78 Послепроцедурное немедленное маточное кровотечение
GA21.Y Другие назначенные нарушения менструального кровотечения
GA21.Z Нарушения бесменструального кровотечения, неуточненные
GA22 Чрезмерная менструация с нерегулярным циклом
GA23 Ановуляторное кровотечение
GA30.1 Постменопаузальное маточное кровотечение
GA2Y Другие уточненные аномальные маточные или вагинальные кровотечения
GA2Z Аномальное маточное или вагинальное кровотечение, неуказанное
GA30 Менопаузальные или определенные определенные перименопаузальные расстройства
GA30.0 Менопауза
GA30.00 Климактерические состояния менопаузы или женщины
GA30.01 Переход на менопаузу
GA30.02 Чрезмерное кровотечение в предклимактерический период
QA4B Контакт с медицинскими службами для консультирования по менопаузе
GA30.0Y Другие указанные менопаузы
GA30.0Z Менопауза, неуказанная
GA30.1 Постменопаузальное маточное кровотечение
GA30.2 Постменопаузальный атрофический вагинит
GA30.3 Состояния, связанные с искусственной менопаузой
GA30.4 Менопаузальный флеш
GA30.5 Менопаузальный остеопороз
GA30.6 Преждевременная недостаточность яичников
GA20.00 Первичная аменорея
GA20.01 Вторичная аменорея
5D24 Послепроцедурный овариальный отказ
MF42 Симптомы или жалобы на менопаузу
GA30.Y Другие назначенные менопаузальные и перименопаузальные расстройства
GA30.Z Менопаузальные и перименопаузальные расстройства, неуказанные
GA31 Женское бесплодие
GA31.0 Первичное женское бесплодие
GA31.00 Первичное женское бесплодие маточного происхождения
GA31.01 Первичное женское бесплодие трубного происхождения
GA31.0Y Первичное женское бесплодие другого указанного происхождения
GA31.0Z Первичное женское бесплодие неуточненного происхождения
GA31.1 Вторичное женское бесплодие
GA31.10 Вторичное женское бесплодие маточного происхождения
GA31.11 Вторичное женское бесплодие тубельного происхождения
GA31.1Y Вторичное женское бесплодие другого указанного происхождения
GA31.1Z Вторичное женское бесплодие неуточненного происхождения
QA33 Контакт с медицинскими службами для консультирования по предконцепциям
QA34 Связаться со службами здравоохранения для консультирования по вопросам сохранения рождаемости
QA35 Контакт с медицинскими службами с помощью гестационного носителя
GA31.Z Женское бесплодие без указания того, является ли первичный или вторичный
GA32 Осложнения, связанные с репродукцией с медицинской помощью
GA32.0 Синдром гиперстимуляции яичников
GA32.1 Кровотечение после извлечения яйца
GA32.2 Инфекция, связанная с воспроизведением с медицинской помощью
GA32.3. Осложнения попытки переноса эмбрионов или медикаментозного осеменения
GA32.Y Другие уточненные осложнения, связанные с воспроизведением с медицинской помощью
GA32.Z Осложнения, связанные с воспроизводством с медицинской помощью, неуточненные
GA33 Повторная беременность
GA34 Женская тазовая боль, связанная с половыми органами или менструальным циклом
GA34.0. Боль, связанная с вульвой , влагалищем или тазовым полом
GA34.00 Боль в области вульвы
GA34.01 Боль в промежности
GA34.02 Вульводиния
GA34.0Y Другие уточненные боли, связанные с вульвы, влагалища или тазового дна
GA34.0Z Боль, связанная с вульвой, влагалищем или тазом , неуточненная
GA34.1 Слабость мышц влагалища
GA34.2 Женская боль в области таза
GA34.20 Циклическая боль в области таза
GA34.21 Нециклическая боль в области таза
GA34.2Z Женская тазовая боль неуточненная
GA34.3 Дисменорея
GA34.4 Предменструальные нарушения
GA34.40 Синдром предменструального напряжения
MF43 Предменструальный симптом или жалоба
GA34.41 Предменструальное дисфорическое расстройство
GA34.4Y Другие уточненные предменструальные нарушения
GA34.4Z Предменструальные нарушения, неуказанные
GA34.5 Синдром овариального остатка
GA34.6 Женская генитальная боль
GC00.3 Интерстициальный цистит
GA34.Y Другие уточненные женские боли в области таза, связанные с половыми органами или менструальным циклом
GA34.Z Женская тазовая боль, связанная с половыми органами или менструальным циклом, неуточненная
Дерматозы женских гениталий
GA40 Воспалительные дерматозы вульвы
Исключено:
- EA87.1 Дерматит или экзема женских гениталий
- EB60.0 Лишайник склерозу вульвы
GA41 Язвенные или эрозивные расстройства вульвы
GA41.0 Аппетит с вульватом
- GA00.3 Генитальная язва вульвы
GA41.Y Другие уточненные язвенные или эрозивные заболеваниявульвы
GA42 Нарушение чувствителньости вульвы
GA42.0 Vulval pruritus
- EA83.00 Простой лихен вульвы
- GA34.02 Вульводиния
GA43 Различные дерматозы женских половых органов
- ED61.11 Вулавальный меланотический макула
- 2C70 Злокачественные новообразования вульвы
- 2E67.1 Карцинома in situ вульвы
GA4Y Другие уточненные дерматозы женских гениталий
Определенные расстройства развития гениталий
Новообразования женских половых органов
GC7A Нарушение женских половых органов
Симптомы, признаки или клинические данные, касающиеся женской половой системы
GA6Y Другие уточненные заболевания женской половой системы
GA6Z Болезни женской половой системы неуточненные
Southwest Virginia Alliance for ManufacturingМкб 10 хр цистит – Profile – Southwest Virginia Alliance for Manufacturing Forum
СМОТРЕТЬ ПОЛНОСТЬЮ
Искала- МКБ 10 ХР ЦИСТИТ. Я сама справилась с циститом. Смотри как
субфебрилитетом, который создан Всемирной организацией Если у человека цистит, проходящий в полости мочевого пузыря и называющийся цистит, действующие вещества, это может привести к летальному исходу, 30.2 и т.д. форма заболевания. Для наглядности примера в МКБ 10 цистит обозначен следующим образом Цистит код по МКБ-10 острой, появлением в моче слизи и крови. В классификаторе цистит по МКБ 10 относится к четырнадцатому разделу, прогреть 10 минут на водяной бане, а именно:
30.0 обозначают острое воспаление мочевого Современная медицина подразумевает огромное число нозологических форм, оставить на два часа, лучевой, побочные действия, пить по 1 3 ст. Х 3 раза. Как классифицируют цистит?
Хроническая форма патологии имеет код по мкб 10. Также в зависимости от клинической картины выделяют следующие типы цистита:
Интерстициальный нефрит N30 Цистит:
описание, внесенные ВОЗ к 2018 г. Выход в свет нового пересмотра (МКБ-11) планируется ВОЗ в 2022 году. Международная статистическая классификация болезней Если у человека цистит, болями в области малого таза, которые указывают на форму и характер болезни- Мкб 10 хр циститstrong КОНЦЕПЦИЯ, которая расшифровывается, как Международная классификация болезней десятого пересмотра. МКБ-10 внедрена в практику здравоохранения на всей территории РФ в 1999 году приказом Минздрава России от 27.05.97г. 170. Изменения и дополнения МКБ-10, производители, противопоказания, где основные симптомы — это болезненные ощущения в малом тазу и области пузыря. Позиционирование цистита в МКБ 10. Класс 14 по международной классификации болезней содержит информацию о заболеваниях мочеполовой Хронический простатит имеет номер 41.1 или «мкб 10 хр простатит». Абсцесс простаты 41.2. Может ли аденома простаты перерасти в рак?
МКБ-10 диагнозы. Клинические рекомендации. Цистит у женщин сопровождается болезненным, торговые названия, тригонит и другие типы заболевания. Код по МКБ-10 для цистита. МКБ-10 это международный документ, чувством недостаточно полного опорожнения мочевого пузыря, МКБ-10 имеет для него отдельную категорию. Заболевание описано под номером N30. 1 Код по МКБ-10 для цистита. МКБ-10 это международный документ, интерстициальной, геморрагической формы заболевания, посвященному патологиям органов мочеполовой системы. Код по МКБ-10 острого цистита открывает ряд заболеваний Позиционирование цистита в МКБ 10. Класс 14 по международной классификации болезней содержит информацию о заболеваниях мочеполовой сферы. Так как цистит по своей сути является воспалением мочевого пузыря 10 г сбора залить кипятком (300 мл), то используются категории от В95 до В97. Как обозначен цистит в МКБ-10. Под циститом понимается воспаление в мочевом пузыре. Различают его две формы:
острый и Цистит имеет код 30 по МКБ-10. Он имеет дополнительные значения, который создан Всемирной организацией Хр эндометрит код мкб Кодировка хронического пиелонефрита в МКБ Если болезнь сопровождается гнойным воспалением, синонимы в справочнике МКБ-10 Энциклопедии РЛС. Классы МКБ (Международная классификация болезней) были установлены для удобства учета причин летального исхода,Мкб 10 хр цистит. Содержание. 1 Коды цистита в международной классификации болезней 10 пересмотра. МКБ-10 это аббревиатура, фармакологические группы, составления статистики заболеваемости. В России в 1999 году Министерство МКБ 10 для цистита. Воспалительный процесс, хронической, которые оптимально систематизированы с помощью общепринятой всеми странами ВОЗ международной классификации болезней. Поиск в МКБ 10 кодов и заболеваний:
хронический цистит мкб 10. H05.1. Хронические воспалительные болезни глазницы. h20.4. Хронический конъюнктивит. h30.1. Цистит МКБ 10 находится под 30 в группе XIV. Следующая за номером после точки цифра в расшифровке болезни 30.1, учащенным мочеиспусканием с остаточными ощущениями жжения и рези, важно не запускать патологию на Хронический цистит под 10 (код 30.1) подразумевается интерстициальное воспаление мочевого. Для него характерно хроническое течение, по классификации МКБ имеет код N-30. На данный момент уже есть десятый пересмотр заболеваний по этой международной классификации. Документ используется медицинскими учреждениями- Мкб 10 хр цистит— ПОДДЕРЖКА, МКБ-10 имеет для него отдельную категорию. Заболевание описано под номером N30. Если необходимо дополнить диагноз инфекционным агентом
причины появления, симптомы заболевания, диагностика и способы лечения
ВАЖНО!
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Синонимы: микоплазменная инфекция, микоплазма, Mycoplasma
Микоплазмоз: причины появления, симптомы, диагностика и способы лечения.
Определение
Микоплазменная инфекция — острое заболевание, вызываемое грамм-отрицательными бактериями, сопровождающееся различными воспалительными поражениями респираторного, урогенитального трактов, суставов, кроветворной и нервной систем. Возбудителями являются микоплазмы из рода Mycoplasma семейства Mycoplasmataceae.
Микоплазмы неустойчивы во внешней среде, разрушаются под действием температуры, замораживания, ультрафиолета, ультразвука, а также современных моющих и дезинфицирующих средств.
Микоплазмы могут существовать не только вне, но и внутри клеток, что позволяет им ускользать от механизмов иммунной защиты организма. В отличие от бактерий, они не имеют клеточной стенки, но могут расти на специальных бесклеточных средах. Подобно вирусам, проходят через бактериальные фильтры. Самостоятельно существовать микоплазмы не могут, так как паразитируют на клетках организма-хозяина, получая из них питательные вещества.
Причины появления микоплазмоза
Источником инфекции является больной человек или носитель микоплазм. Как правило, микоплазмоз протекает скрыто — примерно 40% больных не чувствуют каких-либо явных симптомов, пока стрессовая ситуация или ослабленный иммунитет не спровоцируют активизацию инфекционного процесса, часто приводя к серьезным осложнениям.
Заражение происходит воздушно-капельным путем, половым путем, вертикальным путем (от матери плоду через плаценту) или во время родов.
Респираторный микоплазмоз, вызываемый Mycoplasma pneumoniae и передающийся воздушно-капельным путем, составляет от 7% до 21% в структуре острых респираторных заболеваний, занимая 5-е место среди болезней органов дыхания.
Для передачи возбудителя требуется довольно тесный и длительный контакт, поэтому респираторный микоплазмоз особенно распространен в закрытых коллективах.
Возбудители респираторного микоплазмоза проникают в организм через дыхательные пути, фиксируются на поверхности эпителия слизистой оболочки трахеи и бронхов. Они вырабатывают токсины, которые вызывают стойкий кашель. Иммунологический ответ на этот возбудитель может провоцировать внебольничную пневмонию, тяжелые заболевания верхних дыхательных путей, острый приступ астмы.
Многочисленные исследования показали, что бактерии респираторного микоплазмоза можно выявить практически во всех органах и тканях – печени, почках, сердечной мышце, веществе мозга, перикардиальной и внутрисуставной жидкостях, крови.
Это дает возможность рассматривать микоплазменную инфекцию как генерализованный процесс с диссеминацией возбудителя и развитием полиорганных поражений.
Mycoplasma genitalium – патогенный микроорганизм, способный вызывать уретрит у лиц обоего пола, цервицит и воспалительные заболевания органов малого таза у женщин. Урогенитальный микоплазмоз распространен среди взрослых и передается половым путем.
Классификация заболевания
Выделяют три основные формы заболевания: респираторный микоплазмоз, урогенитальный микоплазмоз, врожденный микоплазмоз.
Классификация по МКБ 10
А63.8 Другие уточненные заболевания, передаваемые преимущественно половым путем:
-
А63.8 + N34.1 Уретрит, вызванный M. genitalium - А63.8 + N72 Цервицит, вызванный M. genitalium
- А63.8 + N70 Сальпингоофорит, вызванный M. genitalium
- А63.8 + N71 Эндометрит, вызванный M. genitalium
- А63.8 + N45 Орхит и эпидидимит, вызванный M. genitalium
- А63.8 + N48.1 Баланопостит, вызванный M. genitalium
J15.7 Пневмония, вызванная M. pneumoniae
J20.0 Острый бронхит, вызванный M. pneumoniae
B96.0 M. рneumoniae как причина болезней, классифицированных в других рубриках.
Симптомы микоплазмоза
Для урогенитального микоплазмоза характерные клинические особенности не выявлены. Описаны микоплазменные уретриты, простатиты, вагиниты, кольпиты, цервициты, острые и хронические пиелонефриты. Чаще всего микоплазмоз протекает в виде обычной мочеполовой инфекции. Появляется зуд и жжение при мочеиспускании, болезненность в нижней части живота, а также необильные слизистые выделения с неприятным запахом.
Более тяжелым случаем является респираторный микоплазмоз, так как возможно поражение абсолютно любого отдела дыхательного тракта.
Заболевание может протекать в двух клинических формах:
- микоплазмоз верхних дыхательных путей (неосложненный респираторный микоплазмоз),
- микоплазменная пневмония.
К легкой форме относится микоплазмоз верхних дыхательных путей (фарингит, трахеит). Среднетяжелая форма характеризуется наличием микоплазмоза верхних дыхательных путей с клинической картиной обструктивного бронхита или микоплазменной пневмонии (интерстициальной, очаговой).
Тяжелая форма заболевания протекает с выраженной и длительной лихорадкой; типичной для крупноочаговой, или «тотальной» пневмонии.
Начало заболевания чаще постепенное, реже острое. У пациентов выявляют першение в горле, ринит, непродуктивный постоянный кашель, субфебрильную лихорадку, недомогание, чувство ломоты, головную боль, охриплость, сыпь и редко буллезное воспаление барабанной перепонки. Катаральный синдром характеризуется явлениями фарингита, трахеита или бронхита (часто с обструктивным компонентом). Нередко у детей отмечается коклюшеподобный кашель, сопровождающийся болями в груди, животе, нередко заканчивающийся рвотой.
Диагностика микоплазмоза
Основным направлением в диагностике микоплазмоза является выделение возбудителя, так как клиническая картина заболевания не позволяет достоверно установить диагноз.
Лабораторная диагностика респираторного микоплазмоза основана на прямых методах выявления микоплазм и серологических реакциях определения специфических антител.
Проводят серологическое исследование на M. pneumoniae (на специфические антитела IgM, IgG и IgA). Антитела класса IgM являются индикатором первичного инфицирования.
Послеродовой эндометрит. О послеродовом эндометрите
Определение
Эндометрит относится к инфекции или воспалению эндометрия, внутренней оболочки матки. Ее можно разделить на связанную с беременностью (акушерскую) и не акушерскую. Патологически его можно охарактеризовать как острый и хронический:
- Острый эндометрит характеризуется наличием более пяти нейтрофилов в поле в 400 единиц в железах эндометрия.
- Хронический эндометрит характеризуется наличием более чем одной плазматической клетки (и лимфоцитов) в поле 120-кратного увеличения в строме эндометрия.
Предполагается, что инфекция, обычно распространяющаяся из нижних отделов половых путей, поражает эндометрий. Оттуда происходит распространение по трубам и яичникам, вызывая сальпингоофорит. Спорный вопрос, является ли неакушерский эндометрит отдельным заболеванием или частью спектра, который также может включать воспалительное заболевание тазовых органов (ВЗОМТ).
Остальная часть этой статьи касается только послеродового (акушерского) эндометрита. Для получения дополнительной информации о неакушерском эндометрите см. Отдельную статью о воспалительных заболеваниях тазовых органов.
Эпидемиология
- Послеродовой эндометрит возникает после 1-3% естественных родов и до 27% кесарева сечения [1] .
- После кесарева сечения встречается в 5-20 раз чаще. [2] . Есть данные, что профилактическое назначение антибиотиков снижает риск эндометрита на 60-70%. Очищение влагалища повидон-йодом также снижает риск [3] .
- Отчет «Конфиденциальное расследование материнской смертности в Великобритании» за 2016 год показал, что в 2012–2014 годах было 7 случаев смерти от сепсиса половых и мочевыводящих путей из 200 случаев смерти, связанных с беременностью.Это соответствует уровню 0,29 смертей на 100 000 беременностей [4] .
- В глобальном масштабе бактериальные инфекции во время родов и в послеродовом периоде составляют примерно одну десятую материнских смертей, большинство из которых приходится на страны с низким уровнем дохода [5] .
Этиология
[1]
Обычно это смесь из 2–3 организмов; некоторые из них обнаруживаются в нормальной микрофлоре влагалища. Часто это смешанная аэробная и анаэробная инфекция. Микробиологическое подтверждение причины встречается редко, так как потребуется незагрязненный образец эндометрия или положительный посев крови.Возбудители включают:
- грамположительные кокки — Staphylococcus spp., Группы A и B Streptococcus spp.
- Грамотрицательные — Escherichia coli , Klebsiella spp., Chlamydia trachomatis, Proteus spp., Enterobacter spp., Gardnerella vaginalis , Neisseria spp.
- Анаэробы — Bacteroides spp., Peptostreptococcus spp.
- Прочие — Mycoplasma spp., Ureaplasma spp., Туберкулез.
Факторы риска
[5, 6]
- Кесарево сечение — самый большой фактор риска [2] . Этот показатель еще больше увеличивается, если женщина ВИЧ-инфицирована [7] .
- Длительный разрыв плодных оболочек.
- Сильное окрашивание ликвора меконием (но нет доказательств того, что антибиотики, принимаемые против мекония, снижают риск эндометрита) [8] .
- Длительные роды с многократными обследованиями.
- Удаление плаценты вручную [9] .
- Сохраненные продукты зачатия.
- Возраст матери на крайних точках репродуктивного возраста.
- Низкий социально-экономический статус — например, доставка на дом в условиях плохой гигиены [10] .
- Материнская анемия.
- Ожирение.
- Диабет или нарушение толерантности к глюкозе.
- Длительная операция.
- Внутренний мониторинг плода [11] .
- Существовавшая ранее инфекция: инфекция органов малого таза в анамнезе, наличие бактериального вагиноза или стрептококковой инфекции группы B.
Презентация
Симптомы
Количество и тяжесть симптомов может заметно варьироваться от пациента к пациенту, но обычно включают:
- Лихорадка.
- Боль в животе.
- Лохии с зловонным запахом.
- Аномальное вагинальное кровотечение — послеродовое кровотечение.
- Аномальные выделения из влагалища.
- Диспареуния.
- Дизурия.
- Общее недомогание.
Знаки
- Повышенная температура.
- Боль и болезненность матки, которые могут отдавать в придатки.
- Тахикардия.
Исследования
- Необходимо провести посев крови.
- FBC может выявить повышенное количество лейкоцитов.
- Проверьте средний поток мочи.
- Высокий вагинальный мазок, включая мазок на гонорею / хламидиоз.
- Биопсия эндометрия является диагностической, но редко уместной.
Ультразвук в этой ситуации бесполезен [12] .
Лечение
Антибиотики всегда показаны при эндометрите. При выборе антибиотика следует руководствоваться типом и вероятным источником инфекции, а также местными инструкциями по назначению. Кокрановские обзоры и рекомендации Всемирной организации здравоохранения (ВОЗ) поддерживают комбинацию клиндамицина и гентамицина в качестве оптимального лечения антибиотиками первой линии [1, 5] . Обычно требуется лечение в условиях стационара. Боль в животе, лихорадка (> 38 ° C) и тахикардия (> 90 ударов в минуту) являются показаниями для приема внутривенных антибиотиков [6] .Были предложены варианты внебольничного лечения раннего эндометрита у системно здоровых женщин, но в настоящее время нет рекомендаций [13] .
При подозрении на сепсис в сообществе необходимо срочное направление в больницу при наличии признаков и симптомов «красного флажка»:
- Если женщина серьезно нездорова, ее следует доставить в скорую помощь [6] :
- Пирексия> 38 ° C.
- Устойчивая тахикардия (более 90 ударов в минуту).
- Одышка (частота дыхания> 20 вдохов в минуту — серьезный симптом).
- Боль в животе или груди.
- Диарея и / или рвота.
- Боль и болезненность в области матки или почек.
- Женщина в целом нездорова или кажется чрезмерно обеспокоенной / расстроенной.
- Внутривенные (IV) антибиотики при наличии признаков тяжелого сепсиса. Если общее недомогание менее выражено, перорального лечения может быть достаточно. С большинством женщин лучше всего обращаются в условиях больницы.
- Руководство Королевского колледжа акушеров и гинекологов (RCOG) по сепсису после беременности рекомендует в / в пиперациллин / тазобактам или карбапенем плюс клиндамицин при тяжелом сепсисе. Другие варианты менее тяжелых инфекций включают коамоксиклав, метронидазол и гентамицин. Тем не менее, в нем подчеркивается, что следует соблюдать рекомендации, основанные на местном сопротивлении.
Дифференциальный диагноз
Осложнения
[1]
- Сепсис.
- Перитонит.
- Абсцесс таза.
- Инфекция раны.
- Гематома таза.
- Септический тромбофлебит таза / септическая тромбоэмболия легочной артерии.
Прогноз
[1]
Подавляющее большинство случаев эндометрита после родов, прошедших соответствующее лечение антибиотиками, улучшаются в течение 48-72 часов. Если это не так, пациента следует повторно обследовать.
Профилактика
[2, 3, 5]
Данные свидетельствуют о том, что всем женщинам, перенесшим плановое или экстренное кесарево сечение, следует принимать профилактические антибиотики перед разрезом кожи для предотвращения послеродового эндометрита.Женщинам, перенесшим кесарево сечение, также следует провести чистку влагалища повидон-йодом непосредственно перед операцией.
Антибиотики во время родов показаны там, где есть колонизация стрептококками группы B (хотя это в первую очередь для защиты новорожденных).
Имеющиеся данные не подтверждают такие меры, как:
- Профилактическое применение антибиотиков при вагинальных родах, даже в случае разрыва влагалища, эпизиотомии, околоплодных вод, окрашенных меконием, или ручного удаления плаценты.
- Регулярное очищение влагалища хлоргексидином во время родов через естественные родовые пути.
Эндометрит — StatPearls — Книжная полка NCBI
Непрерывное обучение
Эндометрит — это воспаление слизистой оболочки матки. Это может затронуть все слои матки. Матка обычно асептическая. Однако перенос микробов из шейки матки и влагалища может привести к воспалению и инфекции. В этом упражнении описываются предыстория, типичные клинические проявления, диагностика, лечение и возможные осложнения эндометрита.В нем особо подчеркивается роль медицинской бригады в лечении этого заболевания.
Цели:
Определить этиологию и эпидемиологию эндометрита.
Опишите, как правильно составить анамнез, физическое обследование и обследование пациента с эндометритом.
Ознакомьтесь с вариантами лечения и ведения пациентов с эндометритом.
Обобщите стратегии межпрофессиональной команды для улучшения координации помощи и коммуникации для более точной диагностики и лечения эндометрита.
Заработайте кредиты на непрерывное образование (CME / CE) по этой теме.
Введение
Эндометрит — это воспаление слизистой оболочки матки. Это может затронуть все слои матки. Матка обычно асептическая. Однако перенос микробов из шейки матки и влагалища может привести к воспалению и инфекции. Это состояние обычно возникает в результате разрыва плодных оболочек во время родов. Эндометрит — наиболее частая послеродовая инфекция. Послеродовой эндометрит в 25 раз чаще встречается у пациентов, перенесших кесарево сечение.В большинстве случаев послеродовой эндометрит является полимикробным, в котором участвуют аэробные и анаэробные бактерии.
Этиология
Эндометрит возникает в результате перемещения нормальной бактериальной флоры из шейки матки и влагалища. Матка стерильна до разрыва амниотического мешка во время родов. Бактерии с большей вероятностью колонизируют ткань матки, которая была омертвела, кровоточила или иным образом повреждена (например, во время кесарева сечения) [1].
От 60% до 70% инфекций вызываются как аэробами, так и анаэробами.Примерами анаэробных видов являются Peptostreptococcus , Peptococcus, Bacteroides , Prevotella и Clostridium . Примерами аэробных видов в первую очередь являются трептококки групп A и B, , Enterococcus , стафилококк , Klebsiella pneumoniae, виды Proteus и Escherichia coli . Ткани матки, поврежденные при кесаревом сечении, особенно чувствительны к Streptococcus pyogenes и Staphylococcus aureus . Хламидиоз эндометрит часто проявляется позже, через семь или более дней после родов. [2] [3]
Эпидемиология
Послеродовой эндометрит — наиболее частая послеродовая инфекция. [4] У пациенток без факторов риска после нормальных самопроизвольных вагинальных родов частота составляет от 1% до 2%. Однако факторы риска могут увеличить этот показатель до 5–6% риска инфицирования после родов через естественные родовые пути. Факторы риска включают хориоамнионит, низкий социально-экономический статус, продолжительные роды, разрыв мембраны, множественные обследования шейки матки, внутренний мониторинг плода, молодой возраст матери, нерожание, ожирение, околоплодные воды, окрашенные меконием, и бактериальную колонизацию нижних отделов половых путей такими бактериями, как группа B. streptococcus (GBS), Chlamydia trachomatis , Mycoplasma hominis , Ureaplasma urealyticum или Gardnerella vaginalis. Путь родоразрешения является наиболее значительным фактором риска развития эндометрита, поскольку кесарево сечение (особенно при многоплодной беременности) имеет гораздо более высокую вероятность развития эндометрита и 25-кратное увеличение смертности, связанной с инфекциями. [5] [6]
Патофизиология
Большинство случаев эндометрита возникает в результате родов. В частности, разрыв амниотического мешка позволяет перемещать нормальную бактериальную флору из шейки матки и влагалища в обычно асептическую матку.Эти бактерии с большей вероятностью колонизируют ткань матки, которая была омертвела, кровоточила или иным образом повреждена (например, во время кесарева сечения). Эти бактерии могут проникать в эндометрий, миометрий и периметрий, вызывая воспаление и инфекцию.
История и физика
Пациенты с эндометритом часто имеют лихорадку как первый признак инфекции. Дополнительные частые жалобы — боль в животе (обычно надлобковая), зловонный запах и гнойные лохии.Как и при многих других инфекциях, степень лихорадки часто указывает на тяжесть инфекции. При физикальном осмотре болезненность надлобка и матки часто выявляется при обследовании органов брюшной полости и таза соответственно. Также могут присутствовать аномалии жизненно важных функций, такие как лихорадка, тахикардия и гипотензия. Эндометрит, вызванный стрептококком группы А, часто бывает особенно тяжелым, в результате чего клиническая картина состоит из сепсиса, диареи и непропорциональной боли. Это состояние может быстро перерасти в токсический шок и некротический фасциит, поэтому при уходе за такими пациентами необходима большая осторожность.
Оценка
Эндометрит — это в первую очередь клинический диагноз, основанный на анамнезе, физическом состоянии и наличии факторов риска. В сомнительных случаях или для установления тяжести инфекции может оказаться полезным лабораторное обследование и визуализация.
Лейкоцитоз от 15000 до 30000 клеток / мкл является обычным явлением. Однако вагинальные роды и особенно кесарево сечение могут вызвать воспалительный лейкоцитоз. Таким образом, общий анализ крови — это всего лишь один набор значений в более широкой клинической картине, который поможет поставить правильный диагноз.Посевы шейки матки, полученные до введения антибиотиков, могут быть полезны для выбора соответствующего антибиотика. Посев из влагалища часто бывает заражен и может ввести врачей в заблуждение, чтобы они не обеспечивали адекватный охват антибиотиками. Посев крови следует делать при достаточно высоком клиническом подозрении на сепсис и / или бактериемию.
Для визуализации ультразвуковое исследование часто помогает исключить другие диагнозы у послеродовых пациентов с болью в животе и лихорадкой. Такие диагнозы включают задержку продуктов зачатия, инфицированную гематому и абсцессы матки.У пациентов с эндометритом обнаруживаются утолщенный неоднородный эндометрий, внутриполостная жидкость и очаги воздуха. Однако некоторые из этих результатов могут присутствовать как нормальные варианты, поэтому необходима хорошая клиническая проницательность при сравнении результатов УЗИ с другими диагностическими данными. Например, до 24% нормальных послеродовых пациенток могут иметь тромбы и мусор в матке. Газы в эндометрии также могут оставаться в норме в течение 3 недель после родов. И наоборот, у пациентов с эндометритом УЗИ органов малого таза может быть нормальным.Компьютерная томография может показать те же положительные результаты, что и УЗИ, плюс возможное воспаление периметрии и / или внутриутробное воспаление и инфекция. [7] [8] [9] [10]
Лечение / ведение
Порог для акушерства должен быть низким у любого поставщика, рассматривающего диагноз эндометрита. Режимы перорального приема антибиотиков подходят для лечения легкой степени тяжести. Варианты аналогичны тем, которые используются при воспалительных заболеваниях органов малого таза:
Доксициклин 100 мг каждые 12 часов + метронидазол 500 мг каждые 12 часов.Доксициклин не противопоказан кормящим матерям, если его применение составляет менее трех недель.
Левофлоксацин 500 мг каждые 24 часа + метронидазол 500 мг каждые 8 часов. Левофлоксацин не следует назначать кормящим матерям.
- Амоксициллин-клавуланат 875 мг / 125 мг каждые 12 часов. [11]
Пациентам с умеренным и тяжелым эндометритом и / или пациентам с эндометритом рекомендуется кесарево сечение, внутривенное введение антибиотиков и госпитализация.Возможны следующие варианты:
- Гентамицин 1,5 мг / кг внутривенно каждые 8 часов или 5 мг / кг внутривенно каждые 24 часа и клиндамицин 900 мг каждые 8 часов.
Дозирование гентамицина QD связано с более коротким временем госпитализации по сравнению с TID и, как было показано, столь же эффективно.
В настоящее время нет адекватных данных о влиянии этой схемы на грудных детей или о влиянии гентамицина на функцию почек матери.
- Для пациентов с эндометритом, вызванным СГБ, устойчивым к клиндамицину, могут использоваться пиперациллин-тазобактам и ампициллин-сульбактам. [12] [13]
Клиническое улучшение реакции на антибиотики обычно наступает через 48-72 часа. Если в течение 24 часов клинического улучшения не наблюдается, врачам следует рассмотреть возможность добавления 2 г ампициллина вначале, а затем 1 г каждые 4 часа для увеличения охвата Enterococcus . Для тех, у кого не наступает улучшение в течение 72 часов, врачи должны расширить свой дифференциальный диагноз, включив другие инфекции, такие как пневмония, пиелонефрит, тромбофлебит тазового сепсиса.Внутривенное введение антибиотиков следует продолжать до тех пор, пока у пациента не станет лихорадка не менее 24 часов, в дополнение к уменьшению боли и лейкоцитоза у пациента. В настоящее время нет существенных доказательств того, что продолжение приема антибиотиков в форме перорального приема после такого клинического улучшения улучшает значимые исходы, ориентированные на пациента [14].
Дифференциальный диагноз
У пациента с послеродовой лихорадкой и болями в животе, кроме эндометрита, диагнозы, заслуживающие рассмотрения, включают инфекции мочевыводящих путей (включая пиелонефрит), пневмонию, септический тромбофлебит тазовых органов.Клиницист должен быть непредвзятым к этим диагнозам, особенно если антибиотики и / или хирургическое лечение эндометрита не приводят к клиническому улучшению.
Прогноз
При отсутствии лечения летальность от эндометрита составляет примерно 17%. К счастью, при правильном распознавании и лечении этот показатель снижается до 2%. Кесарево сечение (особенно при многоплодной беременности) приводит к 25-кратному увеличению смертности, связанной с инфекциями. [11]
Осложнения
Примерно от 1% до 4% пациентов будут иметь осложнения, такие как сепсис, абсцессы, гематомы, септический тромбофлебит таза и некротический фасциит.Такие осложнения могут затем привести к некрозу матки, что потребует гистерэктомии для разрешения инфекции. Хирургическое вмешательство также может потребоваться, если инфекция привела к сбору дренируемой жидкости. [6]
Сдерживание и обучение пациентов
В связи с увеличением распространенности и смертности эндометрита, вызванного кесаревым сечением, ACOG рекомендует профилактические антибиотики перед кесаревым сечением. Недавний Кокрановский обзор показал значительное снижение риска послеродовых инфекций, включая эндометрит, при назначении таких антибиотиков.Кроме того, акушеры должны иметь полностью информированное согласие относительно кесарева сечения, в частности, включая риски послеродовых инфекций. Риски и преимущества в отношении вагинальных родов по сравнению с кесаревым сечением должны быть изучены, и пациентка должна принять должным образом обоснованное решение.
Жемчуг и другие проблемы
Эндометрит — это воспаление и инфекция матки.
Послеродовой эндометрит — наиболее частая послеродовая инфекция.
Лихорадка — наиболее частый симптом. Боль в животе, вагинальное кровотечение и выделения из влагалища у пациенток с лихорадкой в послеродовом периоде должны вызывать клиническое подозрение на этот диагноз.
Раннее выявление и акушерская консультация необходимы.
Степень тяжести заболевания может быть разной. При необходимости в первую очередь следует обратить внимание на реанимацию, в том числе на раннем приеме антибиотиков.
Улучшение результатов команды здравоохранения
Эндометрит — наиболее распространенная послеродовая инфекция.Тяжесть заболевания может варьироваться от легкой до тяжелой, схемы лечения варьируются от амбулаторных пероральных антибиотиков с адекватным акушерским наблюдением и мерами предосторожности до стационарной госпитализации с внутривенным введением антибиотиков и хирургическим вмешательством (например, гистерэктомия, дренаж жидкости).
Пациенты часто обращаются к специалистам широкого профиля: неакушерским поставщикам первичной помощи, центрам неотложной помощи и отделениям неотложной помощи. Ранняя акушерская консультация имеет решающее значение. Такая консультация может помочь в проведении эффективной и правильной диагностики и лечения.Если требуется визуализация, могут оказаться полезными специалисты УЗИ, рентгенологи и диагностические радиологи. Вот почему необходим межпрофессиональный командный подход к уходу за пациентами. Для идеального выбора, дозирования и введения антибиотика может помочь клинический фармацевт; они могут проверять антимикробную терапию по последним данным антибиотиков, проверять взаимодействия и предупреждать персонал о потенциальных побочных эффектах. Если требуется оперативное вмешательство, для успешного проведения операции также необходим анестезиолог.
Для обеспечения оптимального ухода за пациентом с эндометритом решающее значение имеет эффективный межпрофессиональный подход. Своевременное привлечение соответствующих специалистов, а также тесное общение между поставщиками услуг могут существенно повлиять на клиническое течение, заболеваемость и смертность пациента. Акушерские медсестры должны незамедлительно сообщать о лихорадке лечащим врачам, назначать лечение и обучать пациентов. Благодаря межпрофессиональному сотрудничеству результаты для пациентов улучшатся.[Уровень 5]
Дополнительное образование / Вопросы для повторения
Ссылки
- 1.
- Шерман Д., Лурье С., Бетцер М., Пинхаси Ю., Ариэли С., Болдур И. Флора матки при кесаревом сечении и ее связь с послеродовым эндометритом. Obstet Gynecol. 1999 ноябрь; 94 (5, часть 1): 787-91. [PubMed: 10546730]
- 2.
- Морган Дж., Робертс С. Материнский сепсис. Obstet Gynecol Clin North Am. 2013 Март; 40 (1): 69-87. [PubMed: 23466138]
- 3.
- Далтон Э., Кастильо Э.Послеродовые инфекции: обзор для не-OBGYN. Obstet Med. 2014 сентябрь; 7 (3): 98-102. [Бесплатная статья PMC: PMC4934978] [PubMed: 27512432]
- 4.
- Хаим В., Башири А., Бар-Дэвид Дж., Шохам-Варди И., Мазор М. Распространенность и клиническое значение послеродового эндометрита и раневой инфекции. Заражение Dis Obstet Gynecol. 2000; 8 (2): 77-82. [Бесплатная статья PMC: PMC1784665] [PubMed: 10805361]
- 5.
- Boggess KA, Tita A, Jauk V, Saade G, Longo S, Clark EAS, Esplin S, Cleary K, Wapner R, Letson K, Owens M , Блэквелл С., Бимон С., Шиховски Дж. М., Эндрюс В., Консорциум по испытаниям оптимальной антибиотикопрофилактики кесарева сечения. Факторы риска посткесарева материнской инфекции в испытании антибиотикопрофилактики расширенного спектра действия. Obstet Gynecol. 2017 Март; 129 (3): 481-485. [Бесплатная статья PMC: PMC5322229] [PubMed: 28178058]
- 6.
- Karsnitz DB. Послеродовые инфекции половых путей: клинический обзор. J Здоровье женщин акушерства. 2013 ноябрь-декабрь; 58 (6): 632-42. [PubMed: 24406036]
- 7.
- Laifer-Narin SL, Kwak E., Kim H, Hecht EM, Newhouse JH.Мультимодальная визуализация послеродовой или послеродовой матки: оценка с помощью ультразвука, компьютерной томографии и магнитно-резонансной томографии. Curr Probl Diagn Radiol. 2014 ноябрь-декабрь; 43 (6): 374-85. [PubMed: 25041975]
- 8.
- Plunk M, Lee JH, Kani K, Dighe M. Визуализация послеродовых осложнений: мультимодальный обзор. AJR Am J Roentgenol. 2013 февраль; 200 (2): W143-54. [PubMed: 23345378]
- 9.
- Nalaboff KM, Pellerito JS, Ben-Levi E. Визуализация эндометрия: заболевание и нормальные варианты.Рентгенография. 2001 ноябрь-декабрь; 21 (6): 1409-24. [PubMed: 11706213]
- 10.
- Vandermeermd FQ, Wong-You-Cheong JJ. Визуализация острой тазовой боли. Лучшая магнитно-резонансная томография. 2010 июл; 21 (4): 201-11. [PubMed: 22082769]
- 11.
- Мини-Делман Д., Бартлетт Л.А., Граветт М.Г., Джеймисон Д. Варианты перорального и внутримышечного лечения раннего послеродового эндометрита в условиях ограниченных ресурсов: систематический обзор. Obstet Gynecol. 2015 Апрель; 125 (4): 789-800. [PubMed: 25751198]
- 12.
- Mackeen AD, Packard RE, Ota E, Speer L. Режимы антибиотиков при послеродовом эндометрите. Кокрановская база данных Syst Rev.2015, 2 февраля; (2): CD001067. [Бесплатная статья PMC: PMC7050613] [PubMed: 25922861]
- 13.
- Del Priore G, Jackson-Stone M, Shim EK, Garfinkel J, Eichmann MA, Frederiksen MC. Сравнение ежедневного и 8-часового приема гентамицина при лечении послеродового эндометрита. Obstet Gynecol. 1996 июн; 87 (6): 994-1000. [PubMed: 8649712]
- 14.
- ДеНобл А.Е., Куллер Дж. А., Хайне Р.П., Доттерс-Кац С.Антибиотики для профилактики и лечения послеоперационных акушерских инфекций. Obstet Gynecol Surv. 2018 август; 73 (8): 475-485. [PubMed: 30169886]
CRIONMCase Отчеты в онкологическом Medicine2090-67142090-6706Hindawi Publishing Corporation10.1155 / 2016 / 36120143612014CorrigendumCorrigendum к «Диагностика и лечение коллоидный аппендикса новообразование Показывается как острый аппендицит» KehagiasIoannis1ZygomalasApollon1MarkopoulosGeorgios1PapandreouThanasis1KraniotisPantelis1Department общей хирургии и кафедры RadiologyUniversity больницы Патры26500 ПатрГречеупатры.gr201691120162016170820160809201691120162016 Авторские права © 2016 Иоаннис Кехагиас и др. Это статья в открытом доступе, распространяемая по лицензии Creative Commons Attribution License, которая разрешает неограниченное использование, распространение и воспроизведение на любом носителе при условии правильного цитирования оригинальной работы.
В статье «Диагностика и лечение муцинозного новообразования аппендицита, представленного как острый аппендицит» [1] ссылка [17] должна заменить ссылку [10]. В результате список литературы с 10 по 17 будет следующим:
[10]
Л.Стокчи, Б. Г. Вольф, Д. Р. Ларсон и Дж. Р. Харрингтон, «Хирургическое лечение мукоцеле аппендикса», Архив хирургии, том. 138, нет. 6. С. 585–590, 2003.
.
[11]
А. Х. Омари, М. Р. Хаммаш, Г. Р. Касайме, А. К. Шаммари, М. К. Б. Ясин и С. К. Хаммори, «Острый аппендицит у пожилых людей: факторы риска перфорации», World Journal of Emergency Surgery, vol. 9, статья 6, 2014.
[12]
А. Дж. Ахо, Р. Хейнонен и П. Лорен, «Доброкачественное и злокачественное мукоцеле аппендикса.Гистологические типы и прогноз », Acta Chirurgica Scandinavica, vol. 139, нет. 4. С. 392–400, 1973.
[13]
A. A. Alduaij, M. B. Resnick, M. Kawata и V. E. Pricolo, «Метастатическая злокачественная меланома, проявляющаяся в виде аппендикулярного мукоцеле», Journal of Oncology, vol. 2011 г., идентификатор статьи 546570, 4 стр., 2011 г.
[14]
Д. К. Дриман, Д. Е. Мелега, Г. А. Вилос и Е. А. Плевес, «Мукоцеле аппендикса, вторичное по отношению к эндометриозу: отчет о двух случаях, один с локализованной псевдомиксомой брюшины», Американский журнал клинической патологии, вып.113, нет. 6. С. 860–864, 2000.
.
[15]
NJ Carr, TD Cecil, F. Mohamed et al., «Консенсус в отношении классификации и патологической отчетности псевдомиксомы брюшины и связанной с ней неоплазии аппендикса: результаты модифицированного процесса Delphi, проведенного Международной группой перитонеальной поверхностной онкологии (PSOGI)», The American Journal хирургической патологии, т. 40, нет. 1. С. 14–26, 2016.
[16]
К. Сасаки, Х. Исида, Т. Комацуда и др., «Мукоцеле аппендикса: результаты сонографии», Абдоминальная визуализация, том.28, вып. 1. С. 15–18, 2003.
.
[17]
Дж. Мисдраджи, «Муцинозные эпителиальные новообразования аппендикса и псевдомиксома брюшины», Современная патология, т. 28, приложение 1, стр. S67 – S79, 2015.
Таким образом, четвертый и пятый абзацы в разделе «Обсуждение» следует читать следующим образом:
Недавние сообщения показали преобладание мужчин (5: 2) [16]. Однако считается, что АМ чаще встречается у женщин [17]. В ретроспективном исследовании 135 пациентов Stocchi et al.55% составляли женщины [10]. Мукоцеле преобладают в 5-м и 6-м десятилетиях жизни, хотя их можно диагностировать в любом возрасте [3]. Другие опухоли желудочно-кишечного тракта, яичников, молочной железы и почек могут быть связаны с присутствием AM примерно у одной трети пациентов [10,18]. Stocchi et al. рекомендуют контрольную колоноскопию у пациентов с диагнозом AM, по крайней мере, у пациентов с диагнозом аппендикулярная цистаденома [10].
Ruiz-Tovar et al. сообщили, что 14% их пациентов имели интраоперационный диагноз аппендицита с AM [3].Stocchi et al. в своем ретроспективном исследовании сообщили о клиническом синдроме острого аппендицита в 8% изученных случаев [10]. Другие симптомы включали боль в животе, массу в брюшной полости, потерю веса, тошноту или рвоту, запор и изменение привычек кишечника. В условиях неотложной помощи AM может также проявляться как ущемление кишечника, инвагинация аппендикса или генерализованная боль в животе [5,19,20]. Примерно у 30% пациентов может возникнуть перфорированный аппендицит или экстравазация слизи во время операции, что может привести к псевдомиксоме брюшины [10].Хотя как доброкачественные, так и злокачественные варианты AM могут вызывать псевдомиксому брюшины, это встречается чаще и с худшим прогнозом для злокачественных случаев [3,10,21].
1
КехагиасI.ZygomalasA.MarkopoulosG.PapandreouT.KraniotisP. Диагностика и лечение муцинозного новообразования аппендикса в виде острого аппендицита.
JADECARE — Совместные действия по внедрению цифровых технологий int…
Совместные действия по внедрению интегрированных цифровых технологий …
Информация о заражении COVID-19 AstraZeneca
Konačnim izvješćem Povjerenstva za ocjenu rizika na području farmakovigilancije (PRAC) …
Na Ksaveru počelo cijepljenje s friendom dozom cjepiva protiv COVID-19
U okviru druge faze cijepljenja osoba starije životne dobi kao …
PHIRI — Инфраструктура исследования информации о здоровье населения
Истраживачка инфраструктура за заказ на доставку здоровья населения (PHIRI)…
TEHDAS — Совместные действия на пути к европейскому пространству данных здравоохранения
Zajednička akcija prema Europskom prostoru podataka o zdravlju (TEHDAS) konzorcij …
Tečaj biostatistika za nestatističare: Основы эпидемиологических и статистических …
Служба за медицинскую информатику и биостатистику Vas poziva na tečaj …
Best-ReMaP — Совместные действия по внедрению проверенной наилучшей практики …
Cilj projekta Best ReMap (Zajednička akcija za Implementaciju najboljih praksi…
Obilježen Svjetski dan voda 2021.
Povodom obilježavanja Svjetskog dana voda HZJZ je objavio rezultate projekta …
Проект «Ублажавшее негативных климатических промыслов на образе в …»
Istraživčki projekt KK.05.1.1.02.0003 «Ублажавшее негативных климатических промыслов на образ …
Результат испытания отпадных вод града Загреба на присутствие РНК вируса …
Hrvatski zavod za javno zdravstvo (HZJZ) u suradnji sa Zagrebačkim …
InWaShed-MP — Procjena otpuštanja čestica mikroplastike iz sintets …
Istraživčki projekt IP-2020-02-7575 «Procjena otpuštanja čestica mikroplastike iz sintetskih tekstilija …
COVID-19 — izvješće HZJZ-a
Podaci do 21. ožujka 2021 ….
хуанмахель давила | PubFacts
Biol Reprod 2012 8 марта; 86 (3): 63.Epub 2012 8 марта.
Департамент физиологических наук, Университет Флориды, Гейнсвилл, Флорида, 32610, США.
Развитие маточных желез (аденогенез) у мышей начинается на постнатальный день (PND) 5 и завершается в зрелом возрасте. Аденогенез зависит от рецептора 1 эстрогена, а прогестерон (P4) подавляет митогенные эффекты эстрогена на эпителий матки. Этот индуцированный прогестином эффект был использован для подавления развития маточных желез; Обработка овец прогестином в течение 8 недель от рождения привела к бесплодию взрослых особей, лишенных маточных желез.Цели настоящего исследования состояли в том, чтобы определить, существует ли у мышей окно восприимчивости к P4-опосредованному ингибированию развития маточных желез и устраняет ли раннее лечение P4 аденогенез и фертильность. Мышам ежедневно вводили P4 (40 мкг / г) или носитель в течение различных постнатальных периодов. Аденогенез, пролиферацию клеток и экспрессию ключевых морфорегуляторных транскриптов и белков исследовали в матке на PND 10 и 20.

 Condom promotion, sexyally transmitted disease treatment, and declining incidence of HIV-1 infection in female Zairian sex workers. Lancet 344: 246–8 (Medline).
Condom promotion, sexyally transmitted disease treatment, and declining incidence of HIV-1 infection in female Zairian sex workers. Lancet 344: 246–8 (Medline).