Постинъекционные абсцессы
Постинъкционные абсцессы возникают от
нарушений правил асептики при выполнении
инъекций, либо от введения препаратов,
обладающих раздражающим действием в
ткани, неспособные их резорбировать
(введение диклофенака или реопирина в
подкожную клетчатку).
Чаще всего встречаются абсцессы после
инъекций в ягодичную область у тучных
людей, чаще женщин. Причиной является
инъекция недостаточно длинной иглой,
вследствие чего препарат, предназначенный
для внутримышечного введения, попадает
в подкожно-жировую клетчатку. Кроме
того, у полных женщин контуры ягодичной
области определяются нечетко, и инъекции
часто производятся не в ягодичную, а
нижнюю часть поясничной области, не
обладающей достаточным мышечным
массивом.
Из препаратов, инъекции которых вызывают
развитие абсцессов, наибольшее значение
имеют нестероидные противовоспалительные
препараты и ненаркотические анальгетики,
обладающие местнораздражающим действием.
Так же часто бывают абсцессы после
инъекций витаминов, биостимуляторов
(экстракт алоэ, стекловидное тело),
внутримышечного введения раствора
магнезии. Практически не бывает абсцессов
после введения антибиотиков.
Заболевание развивается постепенно.
Яркая клиника наблюдается через 7–14
дней. В месте инъекции появляется
болезненный инфильтрат. Боли сначала
беспокоят только при движении и пальпации,
затем и в покое. Характер их сначала
ноющий, затем сменяется на пульсирующий.
Интенсивность болей нарастает. Симптомы
общей интоксикации сначала выражены
слабо – субфебрильная температура,
незначительное недомогание. По мере
усиления болей лихорадка приобретает
гектический характер, нарастает общая
слабость, появляются головная боль,
тошнота. При осмотре в первые дни болезни
определяется болезненный инфильтрат
без четких границ, а при локализации
воспалительного очага в толще или под
большой ягодичной мышцей, инфильтрат
может не пальпироваться. По мере
нарастания болей и лихорадки инфильтрат
становится все более плотным. На коже
На коже
над ним появляется гиперемия. При
сформировавшемся абсцессе в центре
инфильтрата начинает пальпироваться
размягчение, а гиперемия приобретает
синюшный оттенок. Флюктуация определяется
редко, только при больших поверхностно
расположенных абсцессах. Необходимо
отметить, что при глубоком расположении
гнойника (под большой ягодичной мышцей)
гиперемия на коже может отсутствовать,
а контуры инфильтрата оставаться
нечеткими. В таких случаях следует
ориентироваться на сроки заболевания,
а в сомнительных случаях применять УЗИ
и пункции под контролем УЗИ. Диагностические
пункции «в слепую» редко бывают
эффективными и требуют определенных
хирургических навыков, отсутствующих
у врача общей практики.
Значительно реже наблюдаются абсцессы
после подкожного введения вакцин и
сывороток в подлопаточную область и
предплечья. Особенностью клиники в
данном случае является то, что
воспалительная местная и общая реакция
является нормальным ответом организма
на введение многих иммунных препаратов.
В этом плане следует отметить вакцины,
приготовленные с использованием
формалина или карболовой кислоты
(вакцина против клещевого энцефалита,
антирабическая акцина). Настороженность
должны привлекать случаи, сопровождающиеся
лихорадкой выше 38ºС, продолжительностью
более 3 дней, при увеличении размеров
инфильтрата, отсутствии эффекта от
назначения противогистаминных препаратов
и местной физиотерапии. Использование
УЗИ при данной патологии не всегда
бывает информативным, так как в толще
инфильтрата может образовываться
множество мелких гнойников. В то же
время следует отметить, что такие
гнойники обычно бывают асептическими
и поддаются консервативному лечению.
Больные с осложнениями вакцинации
подлежат госпитализации в хирургический
стационар для наблюдения и возможного
хирургического лечения.
Очень тяжело протекают постинъекционные
осложнения после паравазального введения
препаратов, предназначенных для
внутривенного введения, в первую очередь
хлористого кальция и цитостатиков.
При попадании хлористого кальция в
подкожную клетчатку мимо вены пациент
сразу испытывает сильное жжение в месте
инъекции. В этом случае важно сразу
прекратить введение препарата, не меняя
положение иглы отсоединить ее от шприца
и ввести в нее равное по объему количество
25%раствора сульфата магния. Он нейтрализует
хлорид кальция:
CaCl2+MgSO4=CaSO4↓+MgCl2.
Следом за этим место инъекции, из
нескольких дополнительных вколов,
инфильтрируется 15–25мл 0,25% раствором
новокаина. Накладывается полуспиртовый
компресс. В дальнейшем больной подлежит
наблюдению хирурга. При неблагоприятном
течении процесса наступает распространенный
некроз кожи и подкожной клетчатки с
образованием подкожной флегмоны, а
затем обширной раневой поверхности,
требующей пластического закрытия.
Показаниями к срочной госпитализации
являются:
Сохранение болей на протяжении нескольких
ближайших часов
Появление на коже синюшных или багровых
(затем становятся коричнево-черными)
пятен
Яркая гиперемия в месте инъекции
Лихорадка
Значительный отек предплечья и кисти
Признаки пареза нервов кисти
При паравазальном введении цитостатиков
(Фторурацил, Фторафур) ближайшие симптомы
осложнения, как правило, отсутствуют.
Через 1–2 недели в месте инъекции
образуется участок некроза, который
может инфицироваться с образованием
подкожной флегмоны. Вследствие прямого
действия введенного препарата
самостоятельное отторжение некротических
масс затягивается на многие недели, а
иногда и месяцы. Больные подлежат лечению
у хирурга. Раны после хирургической
обработки заживают плохо. Пересаженная
кожа часто отторгается. Заживление
часто заканчивается образованием грубых
келлоидных рубцов со склонностью к
изъязвлению.
описание и эффективные способы лечения, отзывы
Кожа — благоприятная среда для размножения патогенов, некоторые из которых не причиняют вреда до определенного момента. Стафилококки — одни из таких микроорганизмов. При специфических условиях они провоцируют появление фурункула, осложнением которого выступает абсцедирующий фурункул.
Состояние сопровождается острым воспалением устья фолликула, подкожной клетчатки, а также скоплением гноя. В некоторых случаях некротические массы проникают в кровь, угрожая жизни больного, поэтому патология требует своевременной комплексной терапии. Заниматься самолечением в данном случае противопоказано.
Заниматься самолечением в данном случае противопоказано.
Описание и код по МКБ 10
Фурункул начинает абсцедировать (когда к воспалительному процессу присоединяется вторичная инфекция), если на его поверхности отсутствует пузырек, необходимый для эвакуации некротических элементов. Гной начинает размягчать тканевые структуры, расплавляя их и провоцируя обширное воспаление глубоких слоев кожи. Абсцедировавший фурункул способен привести к заражению гнойными массами мышц, жировых структур и кровеносных сосудов.
Наиболее часто такие гнойники образуются на кожных участках, подвергающихся повышенному загрязнению и трению: бедрах, носу, подмышкой, предплечьях, грудной клетке, правой либо левой голени, шее, пояснице. Самое неприятное место локализации гнойника — перианальная область (участок заднего прохода). Такие образования сопровождаются особенно неприятной симптоматикой.
Проголосовало: 7
В международной классификации болезней фурункулу присвоен код L02.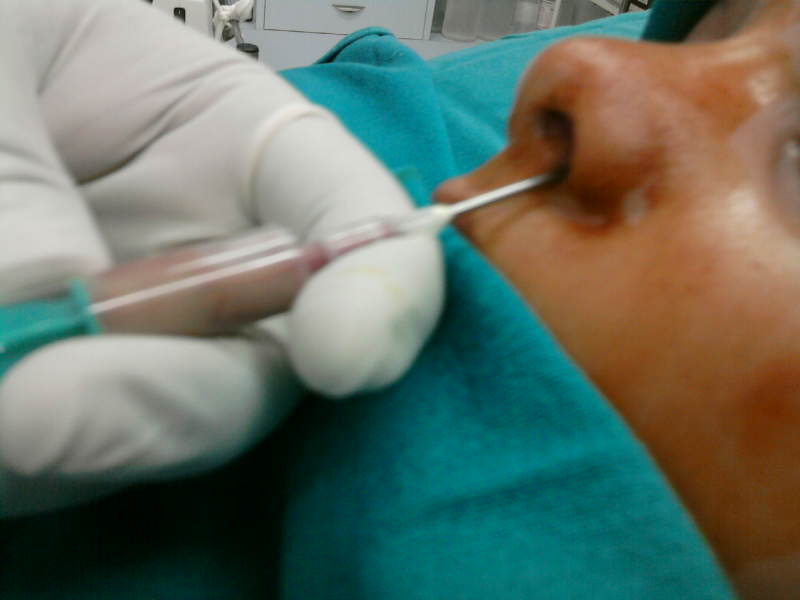 Но поскольку гнойники могут появляться на различных частях тела, то коды по МКБ-10 определяются исходя из локализации образования:
Но поскольку гнойники могут появляться на различных частях тела, то коды по МКБ-10 определяются исходя из локализации образования:
- на лице – L02.0;
- на ногах и руках – L02.4;
- на шее – L02.1;
- на ягодицах – L02.3;
- на туловище – L02.2;
- на иных частях тела – L02.8;
- с неуточненным расположением – L02.9.
Следует понимать, что фурункул и абсцесс — разные явления. Отличие фурункула от абсцесса заключается в том, что последний представляет собой скопление гноя, вызванное очаговой инфекцией, которое разрушает пораженные ткани.
Абсцессы образуются не только в подкожной клетчатке, но и в костных и мышечных структурах, внутренних органах. А фурункул появляется на фолликуле волоса, и есть высокая вероятность того, что он «созреет» и самоустранится (чего нельзя сказать об абсцессе).
Почему и от чего появляется: 5 причин
Абсцедирующая форма нагноений развивается на фоне:
- невылеченных фурункулов;
- некорректного самолечения — нагревания, выдавливания, прокалывания образований;
- повышенной потливости наряду с несоблюдением гигиенических правил;
- сбоя в работе сальных желез;
- пониженного иммунного статуса, когда организм не способен справиться с инфекцией, что значительно осложняет течение болезни.

В этих случаях стафилококковая флора начинает проявлять агрессивные свойства, поражая внутренние ткани все глубже.
Как выглядит абсцедирующий фурункул: фото и симптомы
Абсцедирующие гнойные образования сопровождаются яркой симптоматикой:
- сильной болезненностью в месте поражения;
- отечностью и покраснением прилегающих тканей;
- появлением шарообразного бугра, который постепенно твердеет и увеличивается в размерах;
- повышением температурных показателей;
- слабостью;
- чрезмерным потоотделением;
- головной болью.
Но фото ниже можно увидеть, как выглядит абсцедирующее нагноение на начальной стадии.
Лучшие способы лечения
Лечение абсцедирующего фурункула может проходить как амбулаторно, так и в условиях стационара. Выбор терапевтической модели зависит от выраженности патологических признаков и локализации гнойника.
Медикаментозный
Антибактериальная терапия имеет ключевое значение в терапии фурункулов. Грамотный прием антибиотиков позволяет устранить воспаление и предотвратить распространение инфекции по всему организму. Врачи (хирург или дерматолог) назначают препараты индивидуально в каждом случае, это может быть как мазь, так и капсулы с таблетками или растворы для введения внутривенно.
Грамотный прием антибиотиков позволяет устранить воспаление и предотвратить распространение инфекции по всему организму. Врачи (хирург или дерматолог) назначают препараты индивидуально в каждом случае, это может быть как мазь, так и капсулы с таблетками или растворы для введения внутривенно.
С полным списком чаще всего назначаемых антибиотиков вы можете ознакомиться здесь.
Помимо перорального приема антибиотиков, требуется и местное лечение. Раневые поверхности обрабатывают антисептиками, мазями с антибиотиками (как Левосин), регенеративными медикаментами (как Левомеколь), а также делают повязки, используя мазь Вишневского. При необходимости доктор назначает прием иммуномодулирующих препаратов и витаминно-минеральных комплексов, обезболивающих.
Хирургический
Оперативное лечение предусматривает вскрытие фурункула для удаления скопившегося гнойного содержимого. Хирург разрезает гнойник (под местной анестезией), вскрывает его, удаляет некротические массы и проводит санацию. В ряде случаев требуется установка дренажа и регулярное проведение перевязок (как правило, каждый день, иногда чаще, иногда реже, зависит от ситуации).
В ряде случаев требуется установка дренажа и регулярное проведение перевязок (как правило, каждый день, иногда чаще, иногда реже, зависит от ситуации).
После вскрытия образования врач производит забор гнойных масс для выявления возбудителя патологии и определения его чувствительности к антибактериальным средствам. На этапе заживления раны пациента направляют на физиотерапевтическое лечение: УВЧ-терапию, ультрафиолетовое воздействие. Эти манипуляции ускоряют восстановление клеточных структур, позволяя избежать образования сильных шрамов.
Нетрадиционный
Многие люди, желая поскорее избавиться от абсцедирующего фурункула, прибегают к народным способам лечения, применяют:
- мякоть алоэ;
- медово-яичные компрессы;
- мази, изготовленные из растительных компонентов.
Компрессы из мякоти алоэ наиболее просты в применении. Достаточно срезать лист растения, выдавить из него сок и смочить в нем марлевую ткань. Такую повязку следует приложить к больному месту, зафиксировать пластырем, и оставить на 3-4 часа, после чего сменить, и так 2-3 раза в день.
Не менее популярны и компрессы из яиц и меда. Для их приготовления нужно взять столовую ложку натурального меда, щепотку муки, 2 сырых желтка и пол чайной ложки соды. Все ингредиенты следует перемешать, и приложить приготовленную массу к очагу поражения, на 1-2 часа, и так 3-5 раз в день.
Врачи запрещают заниматься самолечением и использовать непроверенные способы терапии абсцесса, все это может усугубить процесс и спровоцировать серьезные осложнения.
Обязательно ли обращаться к врачу?
Вылечить абсцедирующую форму заболевания самостоятельно непросто, есть риск. Если запустить процесс, можно ухудшить ситуацию: гной начнет всасываться в кровяное русло, распространяя инфекцию по организму. При расположении образования на лице пациенту требуется срочная госпитализация, поскольку повышается риск опасных для жизни состояний.
В связи с попытками избавления от гнойников самостоятельно, больные поступают в медицинские учреждения уже с осложнениями. Поэтому единственный вариант успешного выздоровления — своевременное обращение к доктору, как только появится возможность, не нужно откладывать очный визит к врачу на потом, не рискуйте.
Последствия в виде осложнений
Опасность абсцедирующих фурункулов прямо пропорциональна их локализации. В плане осложнений наиболее опасно абсцедирующее образование на лице: гнойники на носу, верхней губе и носогубном треугольнике способны распространить инфекцию по головным венам. Это вызывает менингит — воспаление мозговых оболочек.
К другим не менее угрожающим осложнениям болезни относят:
- заражение крови — сепсис;
- воспаление лимфоузлов, вен и сосудов;
- паралич лица;
- тромбоз кавернозного синуса — закупорку тромботическими массами пазух головного мозга.
При локализации образования в области носовых пазух и отсутствии адекватной терапии развивается слепота.
Профилактика состояния
Для предотвращения абсцедирующих состояний рекомендуется:
- поддерживать иммунитет;
- тщательно соблюдать личную гигиену;
- обрабатывать антисептическими средствами любые кожные повреждения;
- отказаться от вредных привычек;
- наладить рацион питания и сон.

Запрещено удалять и прокалывать любые образования на коже. Только при своевременном обращении к специалисту можно предотвратить прогрессирование патологий.
Абсцедирующий фурункул у ребенка: наставление родителям
Если у ребенка появляется гнойный очаг — это повод для срочного обращения за медицинской помощью. Патологическое образование способно нанести непоправимый вред здоровью малыша, поэтому детям требуется помощь квалифицированного врача (хирурга или дерматолога).
В качестве первой помощи можно:
- обработать антисептиком здоровую кожу вокруг очага;
- наложить на гнойник компресс с Ихтиоловой мазью;
- при повышении температуры тела дать детское жаропонижающее средство (Ибуфен).
Другие терапевтические мероприятия должны применяться только по назначению доктора. Следует понимать, что в лечении детей не должно быть места безрассудному самолечению.
|
Окологлоточный абсцесс. Абсцесс, флегмона языка
Абсцесс, флегмона языка
Окологлоточный абсцесс
Источником инфицирования окологлоточного клетчаточного пространства служат в основном тонзиллит, ранения стенки глотки инородными телами, редко вторичное инфицирование из крыловидно-челюстного пространства, околоушной, поднижнечелюстной областей. В свою очередь абсцесс, флегмона окологлоточного пространства могут служить источником инфицирования переднего средостения по клетчатке сосудисто-нервного пучка шеи, заднего средостения по боковой и задней стенке глотки, а также прилежащих подъязычной и поднижнечелюстной областей.
Больные при окологлоточном абсцессе отмечают боли в глотке, резко усиливающиеся при глотании не только твердой, но и жидкой пиши, слюны. Из-за боли возможно ограничение открывания рта. При осмотре отмечают умеренную припухлость в области заднего края и под углом нижней челюсти, где при пальпации определяют болезненный инфильтрат. В глотке определяют выбухание соответствующей половины, гиперемию и отечность слизистой оболочки. Инструментальная пальпация припухлости в области боковой стенки глотки болезненна.
Инструментальная пальпация припухлости в области боковой стенки глотки болезненна.
Окологлоточный абсцесс становится следствием распространения процесса с соседних областей, как и инфицирование этих областей из окологлоточного пространства. Наружный поднижнечелюстной оперативный доступ позволяет осуществить адекватное дренирование не только окологлоточного пространства, но и смежных клетчаточных пространств, вовлеченных в гнойно-воспалительный процесс.
Вскрытие окологлоточных абсцессов производят разрезом по переднему краю грудино-ключично-сосцевидной мышцы кзади и на 1—1,5 см выше угла нижней челюсти. Отыскивают заднее брюшко двубрюшной мышцы и шилоподъязычную мышцу, которые оттягивают кзади, и расслаивают мягкие ткани; пальцем по направлению кпереди и кверху проникают в окологлоточное пространство, удаляют гной, полость дренируют.
Окологлоточный абсцесс развивается вторично, поэтому его вскрытию должно предшествовать устранение источника инфицирования — удаление зуба (чаще всего зуб мудрости), тонзиллэктомия при паратонзиллярных абсцессах, трепанация сосцевидного отростка при гнойном мастоидите, оперативное лечение гнойного среднего отита. Вскрытие парафарингеальных флегмон по Войно-Ясенецкому осуществляют через фасциальное ложе поднижнечелюстной железы и поднижнечелюстной фасциальный узел.
Вскрытие парафарингеальных флегмон по Войно-Ясенецкому осуществляют через фасциальное ложе поднижнечелюстной железы и поднижнечелюстной фасциальный узел.
Дугообразный разрез кожи начинают сразу же за углом нижней челюсти и проводят кпереди по нижнему краю до места перегиба лицевой артерии через край челюсти. Рассекают кожу, подкожную клетчатку и наружный листок капсулы подчелюстной железы в ее задней части. Далее по заднему краю т. mylohyoideus проникают через дно рта в парафарингеальное пространство, продвигая палец кнутри, вскрывают окологлоточную флегмону, абсцесс. Гной удаляют, полость обследуют пальцем, определяют гнойные затеки.
Преимущества доступа Войно-Ясенецкого — безопасность и кратчайший путь к гнойнику. Кроме того, доступ позволяет дренировать клетчаточные пространства дна полости рта, ложе околоушной железы — места распространения гнойного процесса из окологлоточного пространства. При расслаивании рыхлой ткани подчелюстного фасциального узла тупым путем исключаются повреждение сосудов и инфицирование соседних клетчаточных пространств.
Окологлоточный тонзиллогенный абсцесс вскрывают ротовым доступом через ложе удаленной миндалины. Для этого расширяют инструментом прободное отверстие в глоточной фасции, мышце, сжимающей глотку, и удаляют гной.
Абсцесс можно вскрыть также разрезом слизистой оболочки рта по крыловидно-челюстной складке: рассекают слизистый и подслизистый слои тканей и тупым путем с помощью сомкнутого кровоостанавливающего зажима, расслаивая глоточный апоневроз, проникают в окологлоточное пространство. Расположение в области окологлоточного пространства внутренней сонной артерии, внутренней яремной вены, подъязычного, блуждающего нервов требует большой осторожности.
Чтобы избежать ошибок в диагностике паратонзиллярного абсцесса (например, артериовенозная аневризма), до начала лечения производят диагностическую пункцию. При получении гноя показана абсцессотонзиллэктомия, что позволяет ликвидировать очаг воспаления. Если не представляется возможным удалить миндалину, абсцесс вскрывают по игле. Осторожно делают прокол тканей скальпелем на глубину не более 1 см.
Осторожно делают прокол тканей скальпелем на глубину не более 1 см.
Вскрытие паратонзиллярного абсцесса
Режущая поверхность скальпеля должна располагаться в направлении основания небного язычка. Зажимом расширяют доступ, удаляют гной.
Абсцесс, флегмона языка
Клетчаточное пространство корня языка расположено между фиксирующими его мышцами (подъязычная и подбородочно-язычная). Сзади это пространство сообщается с подъязычным пространством. Сосуды (язычные артерия и вены) и нервы (язычный и подъязычный) проходят в продольном направлении по нижней поверхности языка.
Источником инфицирования языка служат раны, эрозии, воспаление язычной миндалины.
Абсцесс, флегмона тела языка проявляются болями в языке, которые усиливаются при приеме пищи, глотании, а при флегмоне и абсцессе корня языка боли усиливаются при разговоре и глотании, дыхание затруднено. При локализации процесса ближе к кончику языка он асимметричен, одна из его половин увеличена, язык смещен в здоровую сторону, ощущается гнилостный запах изо рта.
Слизистая оболочка языка над припухлостью отечна, синюшна. При пальпации определяют плотный болезненный инфильтрат. В неясных случаях пункция разрешает сомнения. При абсцессе тела языка он увеличен, может не помещаться во рту, рот полуоткрыт. Пальпацией определяют инфильтрат в теле языка.
Абсцесс, флегмона корня языка протекают тяжело. Больной занимает вынужденное сидячее положение, его лицо одутловатое, отмечается одышка. Рот приоткрыт, из него вытекает слюна, ощущается гнойный запах. Язык вздут, не помещается во рту. Слизистая оболочка языка, дна полости рта отечна, синюшна, пальпация языка болезненна. При надавливании на язык больной ощущает боли в горле. Обращает на себя внимание припухлость тканей в подподъязычной области. Кожа над ней не изменена, а при пальпации определяют болезненный инфильтрат. Кожа над инфильтратом подвижна, легко смещается.
Инфильтрат с выраженной болезненностью четко определяется при его ощупывании между указательным пальцем, введенным в полость рта, и большим пальцем, расположенным в подподбородочной области. Пальпируемый при этом инфильтрат не имеет четких границ, расположен выше подъязычной кости снаружи и книзу от корня языка в полости рта.
Пальпируемый при этом инфильтрат не имеет четких границ, расположен выше подъязычной кости снаружи и книзу от корня языка в полости рта.
Абсцесс языка, расположенный ближе к его поверхности, выбухает, имеется размягчение или изъязвление спинки языка. Такой абсцесс вскрывают разрезом по тыльной или боковой поверхности. Предварительно пунктируют гнойник и разрез производят по игле. Вскрыв гнойник, удаляют гной.
Вскрыть и дренировать глубокий абсцесс или флегмону корня языка можно через срединный подподбородочный разрез. Операцию выполняют под общим обезболиванием, в тяжелых случаях при выраженной дыхательной недостаточности предварительно накладывают трахеостому, через которую выполняют интубационный наркоз.
Больного укладывают на спину с валиком под плечами и запрокинутой головой. Налаживают общее внутривенное обезболивание. Разрез кожи проводят по средней линии от подбородка до подъязычной кости.
Разрезы, применяемые для вскрытия флегмон лица:
1 — поднижнечелюстная флегмона; 2 — флегмоны дна полости рта, корня языка; 3 — подподбородочная флегмона; 4 — абсцесс корня языка
Рассекают кожу, подкожную клетчатку, фасции между передними брюшками двубрюшной мышцы и через шов челюстно-подъязычной мышцы проникают в подъязычное пространство. Вскрывают флегмону, абсцесс корня языка; полость гнойника дренируют.
Вскрывают флегмону, абсцесс корня языка; полость гнойника дренируют.
Хирургический доступ для вскрытия абсцесса подъязычного пространства и корня языка
В.К. Гостищев
Опубликовал Константин Моканов
абсцесс, что такое абсцесс, виды абсцессов
Что такое абсцесс?
Абсцесс (abscessus; лат., от abscedo, abscessum отделяться, нарывать; син.: апостема, гнойник, нарыв) — полость, заполненная гноем и отграниченная от окружающих тканей и органов пиогенной мембраной.
Виды Абсцессов.
абсцесс амебный
(a. amoebicus) — Абсцесс печени или головного мозга (реже других органов) при амебиазе, вызванный гематогенной диссеминацией Entamoeba histolytica или ее контактным проникновением в соседние органы; часто бывает множественным.
абсцесс аноректальный
(а. anorectalis) — Абсцесс, локализующийся в клетчатке, окружающей анальную часть прямой кишки и задний проход; возникает при подкожном пли подслизистом парапроктите.
абсцесс апикальный
(a. apicalis) — Абсцесс, локализующийся в области верхушки корня зуба; возникает при остром или обострившемся верхушечном периодонтите.
абсцесс аппендикулярный
(а. appendicularis) — Абсцесс, локализующийся в полости брюшины пли в ретроцекальной клетчатке и возникающий как осложнение острого аппендицита.
абсцесс асептический
(a. asepticus) Абсцесс, развивающийся в результате попадания в ткань веществ, способных вызвать нагноение без участия возбудителей гнойной инфекции.
абсцесс Броди
Броди абсцесс (В. С. Brodie, 1783—1862, англ. хирург) — хронический остеомиелит, вызванный маловирулентными штаммами стафилококков, протекающий с образованием небольшой, хорошо отграниченной гнойной полости в губчатом веществе длинной трубчатой кости.
абсцесс гангренозный
(a. gangraenosus; син.: Абсцесс гнилостный, Абсцесс путридный) — Абсцесс, содержащий гнилостный гной и секвестры или детрит.
абсцесс гангренозный газовый
(a. gangraenosusgaseus) — Абсцесс гангренозный, содержащий газ, образовавшийся в результате жизнедеятельности микроорганизмов.
абсцесс геморрагический
(a. haemorrhagicus) — Абсцесс, в содержимом которого имеется примесь крови; развивается при инфицировании и нагноении гематомы или вследствие кровоизлияния в полость Абсцесс. Абсцесс гнилостный (a. putridus) — см. Абсцесс гангренозный.
абсцесс головного мозга
(a. cerebri) — Абсцесс, формирующийся в тканях головного мозга в результате попадания в них возбудителей гнойной инфекции из других очагов или при черепно-мозговой травме.
абсцесс головного мозга кардиопатический
(a. cerebri cardiopathicus) — метастатический Абсцесс головного мозга, при котором источником метастаза является воспалительно измененный эндокард; возникает у детей с врожденными пороками сердца синего типа, гл. обр. при тетраде Фалло.
абсцесс головного мозга контактный
(a. cerebri contactus) — Абсцесс головного мозга, развивающийся в результате распространения возбудителей инфекции из близко расположенного очага гнойного воспаления (из среднего уха, околоносовых пазух, глазницы, костей черепа).
абсцесс головного мозга метастатический
(a. cerebri metastaticus) — Абсцесс головного мозга, развивающийся в результате гематогенного или лимфогенного распространения возбудителей гнойной инфекции из отдаленного гнойного очага или при септикопиемии.
абсцесс головного мозга отогенный
(a. cerebri otogenus) — Абсцесс головного мозга, развивающийся в результате распространения возбудителей инфекции из среднего уха при хроническом (реже остром) гнойном отите.
абсцесс головного мозга риногенный
(a. cerebri rhinogenus) — Абсцесс головного мозга, развивающийся в результате распространения возбудителей инфекции при гнойном воспалении или травме околоносовых пазух (чаще лобных).
абсцесс головного мозга травматический
(a. cerebri traumaticus) — Абсцесс головного мозга, развивающийся в результате инфицирования и нагноения тканей мозга, поврежденных при черепно-мозговой травме.
абсцесс головного мозга эзофагогенный
(a. cerebri oesophagogenus) —метастатический Абсцесс головного мозга, развивающийся в результате распространения возбудителей инфекции из пищевода при хроническом гнойном эзофагите; возникает чаще у детей с ожоговым сужением пищевода после длительного бужирования.
абсцесс горячий
(устар.; a. calidus) — см. Абсцесс острый.
абсцесс десневой
(a. gingivalis; син. А. субгингивальный) — Абсцесс, локализующийся в тканях десны; возникает при наличии патологического зубодесневого кармана или в результате механической травмы десны.
абсцесс Дюбуа
Дюбуа абсцесс — (P. Dubois, 1795—1871, франц. гинеколог; син. Беднара киста) — абсцесс вилочковой железы при врожденном сифилисе, имеющий вид кисты, выстланной плоским эпителием и содержащей лимфоциты, нейтрофильные гранулоциты, эпителиальные клетки и спирохеты.
абсцесс Дюпюитрена
Дюпюитрена абсцесс (g. Dupuytren, 1777—1835, франц. хирург) — абсцесс клетчатки малого таза, расположенный на его боковой стенке с вовлечением широкой связки матки и паховой связки; возникает как осложнение параметрита.
абсцесс забрюшинный
(a. retroperitonealis) — Абсцесс, локализующийся в забрюшинном пространстве; возникает при панкреатите, повреждениях задней стенки двенадцатиперстной кишки, паранефритах и т. д.
абсцесс заглоточный
(a. retropharyngeus; син.: Абсцесс позадиглоточный, Абсцесс ретрофарингеальный) — Абсцесс, локализующийся в заглоточном пространстве.
абсцесс заглоточный острый
(а. retropharyngeus acutus) — Абсцесс заглоточный, развивающийся в результате распространения возбудителей инфекции при острых воспалительных процессах в носоглотке и задних отделах носа (гл. обр. у детей), а также при травмах задней стенки глотки.
абсцесс заглоточный хронический
(a. retropharyngeus chronicus) — Абсцесс заглоточный, развивающийся в результате туберкулезного поражения верхних шейных позвонков или заглоточных лимфатических узлов.
абсцесс запоночный
Knopfen-abscess (нем.: син. абсцесс запоночный) — глубокий панариций, при котором гной проникает под эпидермис и отслаивает его в виде пузыря, имитируя поверхностный панариций; два очага скопления гноя (глубокий и субэпидермальный), соединенные узким ходом, напоминают по форме запонку.
абсцесс заушный
(a. retroauricularis) — Абсцесс, локализующийся в мягких тканях позади ушной раковины или под надкостницей сосцевидного отростка; развивается при мастоидите в результате прорыва гноя через наружный кортикальный слой сосцевидного отростка или при гнойном лимфадените.
абсцесс инкапсулированный
(а. incapsulatus) — Абсцесс, имеющий мощную пиогенную мембрану, в которой грануляционная ткань по периферии замещена толстой рубцовой оболочкой.
абсцесс интрамаммарный
(a. intramammarius) — Абсцесс, локализующийся в паренхиме молочной железы; возникает при глубокой форме гнойного мастита.
абсцесс ишиоректальный
(a. ischiorectalis) — Абсцесс, локализующийся в клетчатке седалищно-прямокишечного пространства; возникает при глубоком парапроктите.
абсцесс конгестивный
(устар.; а. congestivus) — Натечник — (abscessus congestivus; син.: абсцесс конгестивный, абсцесс натечный) — скопление гноя на значительном удалении от очага гнойного воспаления, образовавшееся вследствие перемещения гноя по межмышечным
пространствам; встречается гл. обр. при костно-суставном туберкулезе.
абсцесс кости
(a. ossis) — Абсцесс в компактном веществе кости; возникает при хроническом остеомиелите.
абсцесс легкого
(a. pulmotus) — Aбсцесс, развивающийся в легочной ткани как осложнение пневмонии, реже — в результате заноса возбудителей гнойной инфекции гематогенным, лимфогенным путем или с инородным телом.
абсцесс межкишечный
(a. interintestinalis) — Абсцесс локализующийся в брюшной полости между петлями кишечника; возникает при отграниченном гнойном перитоните.
абсцесс метастатический
(a. metastaticus; син. метастаз гнойный) — Абсцесс, развивающийся вследствие гематогенного или лимфогенного переноса возбудителей гнойной инфекции из отдаленного очага или при септикопиемии.
абсцесс метастатический пиемический
(a. metastaticus pyaemicus) — Абсцесс метастатический, чаще множественный, образующийся при пиемии и септикопиемии; является основным проявлением общей гнойной инъекции.
абсцесс миндаликовый
(a. tonsillaris; син. А. тонзиллярный) — А., развивающийся в паренхиме миндалины при хроническом тонзиллите.
абсцесс мозольный
(a. callosus) — подкожный или субэпидермальный Абсцесс, развивающийся в результате проникновения возбудителей гнойной инфекции через трещины кожной мозоли (чаще на ладони).
абсцесс натечный
Натечник — (abscessus congestivus; син.: абсцесс конгестивный, абсцесс натечный) — скопление гноя на значительном удалении от очага гнойного воспаления, образовавшееся вследствие перемещения гноя по межмышечным пространствам; встречается гл. обр. при костно-суставном туберкулезе.
абсцесс окологлоточный
(а. parapharyngeus; син. А. парафарингеальный) — Абсцесс, локализующийся в окологлоточном пространстве; возникает как осложнение воспалительных процессов в глотке, ротовой полости или среднем ухе.
абсцесс околоминдаликовый
(а. paratonsillaris; син.: Абсцесс паратонзиллярный, Абсцесс перитонзиллярный) — Абсцесс, формирующийся в околоминдаликовой клетчатке в результате предшествующего флегмонозного воспаления; в зависимости от локализации различают верхний (передневерхний), задний и наружный Абсцесс околоминдаликовый.
абсцесс острый
(a. acutus; син. Абсцесс горячий — устар.) — быстро развивающийся Абсцесс, сопровождающийся резко выраженными местными
acutus; син. Абсцесс горячий — устар.) — быстро развивающийся Абсцесс, сопровождающийся резко выраженными местными
воспалительными изменениями с нарушением общего состояния.
абсцесс парадентальный
(a. paradentalis) — Абсцесс, локализующийся в пародонте; возникает при наличии глубокого патологического зубодесневого или костного кармана.
абсцесс паратонзиллярный
(a. paratonsillaris) — см. Абсцесс околоминдаликовый.
абсцесс парауретральный
(а. paraurethralis) — Абсцесс, локализующийся в тканях, окружающих мочеиспускательный канал; возникает, напр., при воспалении желез мочеиспускательного канала у мужчин, при закупорке и инфицировании парауретрального протока у женщин.
абсцесс парафарингеальный
(а. parapharyngeus) — см. Абсцесс окологлоточный.
абсцесс пельвиоректальный
(а. pelviorectalis) — А., локализующийся в забрюшинной клетчатке малого таза вокруг прямой кишки; возникает при глубоком парапроктите.
абсцесс перисинуозный
(a. perisinuosus) — Абсцесс, локализующийся между внутренней костной стен кой сосцевидного отростка и сигмовидным синусом твердой мозговой оболочки; является, как правило, осложнением мастоидита.
абсцесс перитонзиллярный
(а. peritonsillaris) — см. Абсцесс околоминдаликовый.
абсцесс печени
(a. hepatis) — Абсцесс, развивающийся в ткани печени как следствие ее гнойного воспаления; является чаще всего результатом холангита.
абсцесс печени аскаридозный
(а. hepatis ascaridosus) — холангитический Абсцесс печени, развивающийся вследствие бактериального инфицирования общего желчного или печеночных протоков при проникновении и гибели в них аскарид.
абсцесс печени перихолецистический
(a. hepatis pericholecysticus) — Абсцесс печени, развивающийся вследствие распространения воспаления на ткань печени при гнойном холецистите.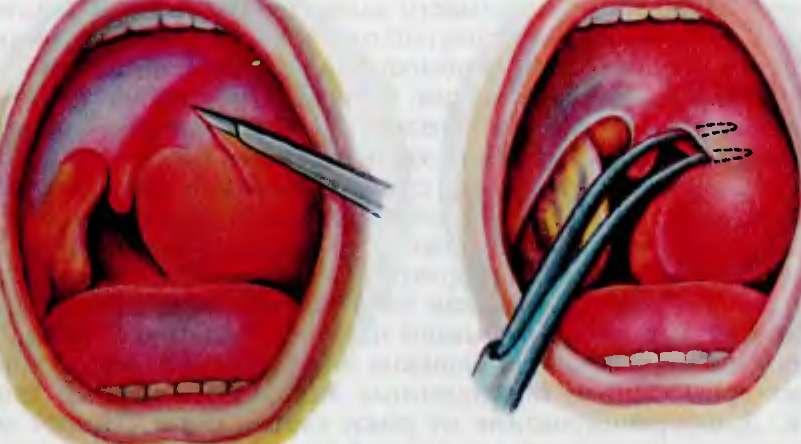
абсцесс печени пилефлебитический
(a. hepatis pylephlebiticus) — Абсцесс печени, развивающийся при пилефлебите в результате распространения процесса на конечные внутрипеченочные ветви воротной вены.
абсцесс печени холангиогенный
(a. hepatis cholangiogenus) — см. Абсцесс печени холангитический.
абсцесс печени холангитический
(a. hepatis cholangiticus; син. А. печени холангиогенный) — Абсцесс печени, локализующийся по ходу внутрипеченочных желчных протоков и возникающий как осложнение гнойного холангита.
абсцесс поддиафрагмальный
(а. subdiaphragmaticus) — Абсцесс, локализующийся в поддиафрагмальном пространстве брюшной полости; является, как правило, осложнением гнойных воспалительных процессов органов брюшной полости.
абсцесс поднадкостничный
(a. subperiostalis; син. А. субпериостальный) — А., локализующийся под надкостницей; возникает обычно при остром остеомиелите.
абсцесс подпеченочный
(a. subhepaticus) — Абсцесс, локализующийся в полости брюшины между нижней поверхностью печени и петлями кишечника; возникает в результате отграниченного гнойного перитонита.
абсцесс позадиглоточный
(a. retropharyngeus) — см. Абсцесс заглоточный.
абсцесс позадиматочный
(a. retrouterinus) — Абсцесс, локализующийся в прямокишечно-маточном углублении брюшной полости; возникает как осложнение аднексита или, реже, гнойного аппендицита.
абсцесс потовых желез множественный
(a. sudoriparus multiplex) — см. Псевдофурункулез.
абсцесс почечный
(a. renalis) — Aбсцесс, локализующийся в почечной паренхиме; одна из форм острого гнойного пиелонефрита.
абсцесс предпузырный
(a. praevesicalis) — Абсцесс, локализующийся в клетчатке, расположенной кпереди от мочевого пузыря; возникает, как правило, в результате парацистита.
абсцесс путридный
(a. putridus) — см. Абсцесс гангренозный.
абсцесс ретромаммарный
(a. retromammarius) — Абсцесс, локализующийся в клетчатке позади молочной железы; возникает при глубокой форме гнойного мастита.
абсцесс ретрофарингеальный
(а. retropharyngeus) — см. Абсцесс заглоточный.
абсцесс скуловой
гнойное воспаление скулового отростка височной кости, развивающееся обычно как осложнение острого гнойного среднего отита. = (a. zygomaticus) — Зигоматицит (zygomaticitis; анат. processus zygomaticus скуловой отросток + -ит; син. зигоматит)
абсцесс субареолярный
(a. subareolaris) — Абсцесс, локализующийся под кожей околососкового кружка молочной железы; возникает при поверхностной форме гнойного мастита.
абсцесс субгингивальный
(а. subgingivalis) — см. Абсцесс десневой.
абсцесс субдуральный
(a. subduralis) — Абсцесс, локализующийся под твердой мозговой оболочкой головного или спинного мозга.
subduralis) — Абсцесс, локализующийся под твердой мозговой оболочкой головного или спинного мозга.
абсцесс субпериостальный
(a. subperiostalis) — см. Абсцесс поднадкостничный.
абсцесс тонзиллярный
(a. tonsillaris) — см. Абсцесс миндаликовый.
абсцесс туберозный
(a. tuberosus) гнойное воспаление апокринных потовых желез, вызываемое стафилококками; обычно локализуется в подмышечных ямках. Син. Гидраденит (hidradenitis; гидр- + греч. aden железа + -ит)
абсцесс холодный
(a. frigidus) — хронический Абсцесс туберкулезной этиологии, характеризующийся слабой выраженностью местной воспалительной реакции и наличием казеозных масс.
абсцесс хронический
(a. chronicus) — Абсцесс, протекающий медленно, при мало выраженных общих и местных симптомах гнойного воспаления; возникает при некоторых инфекционных болезнях (туберкулез, актиномикоз и др. ) или при проникновении маловирулентных возбудителей гнойной инфекции.
) или при проникновении маловирулентных возбудителей гнойной инфекции.
абсцесс Чителли
Чителли абсцесс (S. Citelli, 1875—1947, итал. оториноларинголог; син. Чителли мастоидит) — глубокий натечный абсцесс шеи, образующийся как осложнение мастоидита вследствие прорыва гноя из перисинуозного абсцесса.
абсцесс экстрадуральный
(a. extraduralis) — см. Абсцесс эпидуральный.
абсцесс эпидуральный
(a. epiduralis; син. Абсцесс экстрадуральный) — Абсцесс, локализующийся между твердой мозговой оболочкой и костями черепа; образуется после открытой черепно-мозговой травмы или в результате нагноения эпидуральной гематомы, распространения гнойного воспаления из среднего уха или околоносовых пазух.
абсцесс эпидуральный спинальный
(a. epiduralis spinalis) — Абсцесс, локализующийся в эпидуральной клетчатке позвоночного канала; возникает при гнойном спинальном эпидурите.
Читайте также:
| [1] | Сарычев Л.П., Сарычев Ю.В., Пустовойт Х.Л., Сухомлин С.А., Супруненко С.М. Ведение пациентов с тупой травмой почек: клинический опыт 20 лет. Wiadomosci lekarskie (Варшава, Польша: 1960). 2018 [PubMed PMID: 29783255] |
| [2] | Сон DJ, Хонг Дж.Й., Ким К.Х., Чон Й.Х., Мён Д.С., Чо С.Б., Ли В.С., Кан Й.Дж., Ким Дж.В., Джу Й.Э. Абсцесс печени, вызванный инфекцией Clostridium haemolyticum после трансартериальной химиоэмболизации гепатоцеллюлярной карциномы: отчет о клиническом случае.Лекарство. Май 2018 г. [PubMed PMID: 29742715] |
| [3] | Serraino C, Elia C, Bracco C, Rinaldi G, Pomero F, Silvestri A, Melchio R, Fenoglio LM, Характеристики и лечение гнойного абсцесса печени: европейский опыт. Лекарство. Май 2018 г. [PubMed PMID: 29742700] Лекарство. Май 2018 г. [PubMed PMID: 29742700] |
| [4] | Cirocchi R, Afshar S, Shaban F, Nascimbeni R, Vettoretto N, Di Saverio S, Randolph J, Zago M, Chiarugi M, Binda GA, Перфорированный дивертикулит сигмовидной кишки: процедура Хартмана или резекция с первичным анастомозом — систематический обзор и мета- анализ рандомизированных контрольных исследований.Методики в колопроктологии. 11 июля 2018 г. [PubMed PMID: 29995173] |
| [5] | Göbel T, Rauen-Vossloh J, Hotz HG, Boldt A, Erhardt A, [Консервативное лечение синдрома асептического абсцесса с абсцессами селезенки при болезни Крона]. Zeitschrift fur Gastroenterologie. 2017 декабрь [PubMed PMID: 29212102] |
| [6] | Ленц Дж., Тобар М.А., Canders CP, Перигепатические, легочные и почечные абсцессы из-за разлитых желчных камней.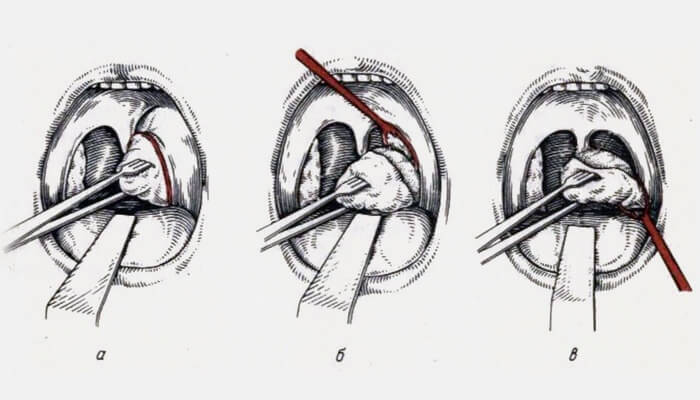 Журнал неотложной медицины. 2017 г., май [PubMed PMID: 28174034] Журнал неотложной медицины. 2017 г., май [PubMed PMID: 28174034] |
| [7] | Ли П.Х., Ти Ю.С., Фу С.Й., Ляо С.Х., Ван С.И., Сюй Ю.П., Йе С.Н., Ву Э.Х., Роль неконтрастной компьютерной томографии в оценке пациентов с хирургическим вмешательством брюшной полости. Американский хирург. 1 июня 2018 г. [PubMed PMID: 29981641] |
| [8] | Zens TJ, Rogers AP, Riedesel EL, Leys CM, Ostlie DJ, Woods MA, Gill KG, Экономическая эффективность и полезность [PubMed PMID: 29673611] |
| [9] | Guizzetti L, Zou G, Khanna R, Dulai PS, Sandborn WJ, Jairath V, Feagan BG, Разработка моделей клинического прогнозирования для хирургии и осложнений при болезни Крона.Журнал Крона [PubMed PMID: 258] |
| [10] | Chen CY, Lin MJ, Yang WC, Chang YJ, Gao FX, Wu HP, Клинический спектр внутрибрюшных абсцессов у детей, госпитализированных в педиатрическое отделение неотложной помощи. Журнал микробиологии, иммунологии и инфекций = Wei mian yu gan ran za zhi. 2018 9 августа [PubMed PMID: 30150137] Журнал микробиологии, иммунологии и инфекций = Wei mian yu gan ran za zhi. 2018 9 августа [PubMed PMID: 30150137] |
| [11] | Бакопулос А., Цилимиграс Д.И., Сирига М., Колякос Н., Нтоми В., Морис Д., Бистаракис Д., Шизас Д. Дивертикулит поперечной ободочной кишки, проявляющийся как толстокожий свищ.Летопись Королевского колледжа хирургов Англии. 16 августа 2018 г. [PubMed PMID: 30112933] |
| [12] | Йошиока Т., Кондо Ю., Фудзивара Т., Успешное лечение ран с использованием терапии ран отрицательным давлением без первичного закрытия у пациента, подвергающегося высококонтаминированной абдоминальной хирургии. Отчеты о хирургических случаях. 1 августа 2018 г. [PubMed PMID: 30069647] |
| [13] | Голубар С.Д., Хедрик Т., Гупта Р., Келлум Дж.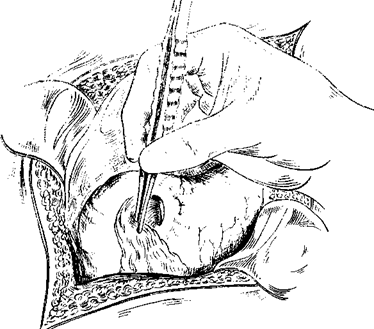 , Гамильтон М., Ган Т.Дж., Митен М.Г., Шоу А.Д., Миллер Т.Е., Совместное заявление Американского общества по усиленному восстановлению (ASER) и Инициативы периоперационного качества (POQI) по профилактике послеоперационного периода инфекция в рамках расширенного пути восстановления при плановой колоректальной хирургии.Периоперационная медицина (Лондон, Англия). 2017 [PubMed PMID: 28270910] , Гамильтон М., Ган Т.Дж., Митен М.Г., Шоу А.Д., Миллер Т.Е., Совместное заявление Американского общества по усиленному восстановлению (ASER) и Инициативы периоперационного качества (POQI) по профилактике послеоперационного периода инфекция в рамках расширенного пути восстановления при плановой колоректальной хирургии.Периоперационная медицина (Лондон, Англия). 2017 [PubMed PMID: 28270910] |
| [14] | Seifarth C, Kreis ME, Gröne J, Показания и особые хирургические методы при болезни Крона. Висзералмедизин. 2015 август [PubMed PMID: 26557836] |
| [15] | Zani A, Hall NJ, Rahman A, Morini F, Pini Prato A, Friedmacher F, Koivusalo A, van Heurn E, Pierro A, Исследование Европейской ассоциации детских хирургов по ведению педиатрического аппендицита.Европейский журнал детской хирургии: официальный журнал Австрийской ассоциации детской хирургии . .. [и др.] = Zeitschrift fur Kinderchirurgie. 15 августа 2018 г. [PubMed PMID: 30112745] .. [и др.] = Zeitschrift fur Kinderchirurgie. 15 августа 2018 г. [PubMed PMID: 30112745] |
Зубной абсцесс: симптомы, лечение и причины
Мы включаем продукты, которые, по нашему мнению, будут полезны нашим читателям. Если вы покупаете по ссылкам на этой странице, мы можем заработать небольшую комиссию. Вот наш процесс.
Зубной абсцесс или зубной абсцесс — это скопление гноя, которое образуется внутри зубов или десен.
Абсцесс обычно возникает в результате бактериальной инфекции, часто скопившейся в мягкой пульпе зуба.
Бактерии присутствуют в зубном налете, побочном продукте питания, слюны и бактерий во рту, которые прилипают к зубам и повреждают их и десны.
Если налет не удалить регулярной и правильной чисткой зубов щеткой и зубной нитью, бактерии могут распространиться внутри мягких тканей зуба или десен. В конечном итоге это может привести к абсцессу.
Краткие сведения о зубных абсцессах
Вот некоторые ключевые моменты о зубных абсцессах.Более подробная и вспомогательная информация находится в основной статье.
- Существует три типа зубных абсцессов: десневой, пародонтальный и периапикальный.
- Симптомы абсцессов зубов включают боль, неприятный привкус во рту и жар.
- Абсцессы зубов вызваны бактериальной инфекцией.
- Лечение абсцесса может включать операцию на корневых каналах.
- Чтобы уменьшить боль, лучше избегать холодных напитков и еды и использовать более мягкую зубную щетку.
Признаки и симптомы зубного абсцесса включают:
- боль в пораженной области при укусе или прикосновении к пораженной области
- чувствительность к холодной или горячей пище и жидкостям
- неприятный привкус во рту
- лихорадка
- общее плохое самочувствие
- затруднения при открывании рта
- затруднения глотания
- бессонница
Основным симптомом зубного абсцесса является боль.Это может быть пульсирующая боль, часто очень сильная. Боль обычно начинается внезапно и становится более интенсивной в следующие часы или дни. В некоторых случаях боль может передаваться в ухо, челюсть и шею.
Типы
Существует три типа зубных абсцессов:
- Десневой абсцесс: Абсцесс находится только в ткани десны и не влияет на зуб или периодонтальную связку.
- Пародонтальный абсцесс: T его абсцесс начинается в опорных структурах костной ткани зубов.
- Периапикальный абсцесс: этот абсцесс начинается в мягкой пульпе зуба.
Тип абсцесса определяет серьезность и локализацию симптомов.
Любой человек с симптомами, связанными с зубным абсцессом, должен немедленно обратиться к стоматологу. Абсцессы зубов легко диагностирует квалифицированный стоматолог.
Людям с проблемами глотания и дыхания следует сразу же обращаться в отделение неотложной помощи своей местной больницы.
Если вы не можете сразу попасть к стоматологу, обратитесь к семейному врачу.
Врач не может лечить абсцесс, но он может прописать лекарства и дать совет по уходу за собой и обезболиванию, а также, вероятно, знает самый быстрый способ получить неотложную помощь, если это необходимо.
Разрез: Абсцесс необходимо вырезать и удалить гной, содержащий бактерии. Врач введет местный анестетик.
Лечение периапикального абсцесса: Для удаления абсцесса используется лечение корневых каналов. Сверло используется для просверливания мертвого зуба, чтобы гной мог выйти наружу.Любая поврежденная ткань будет удалена из пульпы. Затем в пространство вставляется корневая пломба, чтобы предотвратить последующее заражение.
Лечение пародонтального абсцесса: Абсцесс будет дренирован, а пародонтальный карман очищен. Затем поверхность корня зуба будет сглажена путем масштабирования и строгания ниже линии десны. Это помогает зубу заживать и предотвращает дальнейшее заражение.
Хирургия
Людям с периапикальным абсцессом и рецидивирующей инфекцией может потребоваться хирургическое удаление пораженной ткани.Это сделает хирург-стоматолог.
Людям с пародонтальным абсцессом и рецидивирующей инфекцией может потребоваться изменение формы ткани десен и удаление пародонтального кармана. Эту процедуру выполнит хирург-стоматолог.
Если зубной абсцесс рецидивирует, даже после операции зуб может быть удален.
Обезболивание
Безрецептурные обезболивающие могут помочь уменьшить боль, пока человек ожидает лечения. Важно внимательно следить за информацией на упаковке.Обезболивающие используются только для уменьшения боли и не могут заменить визит к стоматологу.
Аспирин, ибупрофен или тайленол (парацетамол) являются эффективными обезболивающими. Однако некоторые из них не подходят для определенных типов пациентов (см. Ниже):
- Ибупрофен и астма: если вы страдаете астмой, не принимайте ибупрофен.
- Ибупрофен и язвы желудка: не принимайте ибупрофен, если у вас есть или когда-либо были язвы желудка.
- Аспирин и дети: Не давайте аспирин детям младше 16 лет.
- Аспирин и беременность и кормление грудью: Не принимайте аспирин, если вы беременны или кормите грудью.
В Интернете есть отличный выбор, если вы хотите купить аспирин, ибупрофен и тиленол.
Антибиотики
Антибиотики могут быть назначены для предотвращения распространения инфекции и могут приниматься вместе с обезболивающими. Примеры антибиотиков включают амоксициллин или метронидазол. Ни в коем случае не следует рассматривать антибиотики как способ замены лечения у стоматолога или отсрочки лечения.
Зубной абсцесс в большинстве случаев является осложнением зубной инфекции. Бактерии, часто бактерии, присутствующие в зубном налете, заражают и проникают в зуб.
Периапикальный абсцесс
Бактерии проникают в зуб через крошечные отверстия, вызванные кариесом или кариесом, которые образуются в твердом внешнем слое зуба. В конечном итоге кариес разрушает более мягкий слой ткани под эмалью, называемый дентином. Если кариес продолжается, отверстие в конечном итоге проникает в мягкую внутреннюю пульпу зуба и заражается.
Это известно как пульпит. По мере прогрессирования пульпита бактерии проникают в кость, которая окружает и поддерживает зуб, называемая альвеолярной костью, и формируется периапикальный абсцесс.
Пародонтальный абсцесс
Когда бактерии, присутствующие в зубном налете, поражают десны, у пациента возникает пародонтит. Десны воспаляются, что может привести к отделению ткани, окружающей корень зуба, от основания зуба.
Пародонтальный карман, крошечный промежуток, образуется, когда периодонтальная связка отделяется от корня.Карман легко пачкается, и его очень сложно содержать в чистоте. По мере накопления бактерий в пародонтальном кармане образуется пародонтальный абсцесс.
У пациентов могут развиться пародонтальные абсцессы в результате стоматологической процедуры, которая случайно привела к образованию пародонтальных карманов. Кроме того, использование антибиотиков при нелеченном периодонтите, которые могут маскировать симптомы абсцесса, может привести к образованию пародонтального абсцесса. Иногда повреждение десен может привести к пародонтальным абсцессам, даже если пародонтита нет.
Есть действия, которые вы можете предпринять дома, чтобы облегчить боль.
- Избегайте слишком горячей или слишком холодной еды и напитков.
- Жевание на боковой стороне рта без абсцесса, вероятно, будет менее болезненным.
- Не используйте зубную нить вокруг пораженного участка.
- Используйте очень мягкую зубную щетку.
Хотя домашние средства могут помочь человеку чувствовать себя комфортнее в ожидании лечения, важно посетить врача для лечения, чтобы избежать каких-либо осложнений зубного абсцесса.
В подавляющем большинстве случаев осложнения возникают только в том случае, если абсцесс не лечить. Однако осложнения могут возникнуть даже после, казалось бы, эффективного лечения, но это случается очень редко. Возможные осложнения включают:
Кисты зуба: Если абсцесс не лечить, на дне корня зуба может образоваться полость, заполненная жидкостью. Это называется зубной кистой. Существует значительный риск инфицирования кисты. Если это произойдет, пациенту потребуются антибиотики и, возможно, операция.
Остеомиелит: Бактерии абсцесса попадают в кровоток и поражают кости. У пациента будет повышенная температура тела, сильная боль в пораженной кости и, возможно, тошнота. Обычно пораженная кость находится рядом с местом абсцесса. Однако, поскольку он мог попасть в кровоток, любая кость в организме может быть поражена. Лечение включает пероральные или внутривенные антибиотики.
Тромбоз кавернозного синуса: Распространение бактерий вызывает образование тромба в кавернозном синусе, большой вене у основания головного мозга.Тромбоз кавернозного синуса лечится антибиотиками, а иногда и хирургическим вмешательством по дренированию синуса. В некоторых случаях состояние может быть фатальным. Это очень редкое осложнение.
Стенокардия Людвига: Это инфекция дна полости рта, вызванная распространением бактерий зубного абсцесса. Отек и сильная боль под языком и в шее. В тяжелых случаях пациенту может быть трудно дышать. Ангина Людвига — потенциально смертельное заболевание. Больных лечат антибиотиками.Людям с тяжелой стенокардией Людвига может потребоваться процедура по открытию дыхательных путей, если есть проблемы с дыханием.
Гайморит: Бактерии распространяются в небольшие пространства за скулами, называемые гайморовыми пазухами. Это не серьезное заболевание, но может быть болезненным. У пациента может подняться температура и появиться болезненные щеки. Иногда состояние проходит само по себе. В зависимости от степени тяжести врач может назначить антибиотики.
Дренирование перитонзиллярного абсцесса — HQMedEd.com
Перитонзиллярный абсцесс (ПТА) — наиболее распространенная инфекция в глубоком космосе головы / шеи, и тем не менее, дренирование всегда кажется легче сказать, чем сделать. Вот основанный на фактах обзор процедуры и несколько советов, которые помогут вам добиться успеха.
Основы
Слюнные железы Уэббера, расположенные чуть выше столбов миндалин, считаются виновниками, поскольку они могут закупориваться и воспаляться, что приводит к полимикробной инфекции 1 .
Классическое проявление боли в горле, «горячего картофельного» голоса, тризма и перитонзиллярного отека, отталкивающего язычок от пораженной стороны, может представлять спектр заболеваний от перитонзиллярного целлюлита до перитонзиллярного абсцесса. В то время как перитонзиллярный целлюлит можно лечить с помощью одних только антибиотиков, ЧТА необходимо либо аспирировать иглой, либо разрезать и дренировать. Фактически, PTA потенциально опасны для жизни без вмешательства.
Аспирация иглой, разрез и дренирование одинаково эффективны и имеют сопоставимую частоту отказов около 10%. 2 .Однако I&D приводит к усилению боли и увеличению кровотечений 3 . Какую процедуру вы бы предпочли?
Куда мне целиться?
Большинство ПТА развиваются в верхнем полюсе небной миндалины, поэтому это должна быть ваша первая цель 4 . Однако до 40% PTA могут находиться на средних или нижних полюсах. Если попытка осушить верхний полюс не увенчалась успехом, попробуйте еще раз на среднем полюсе, а затем еще одну попытку на нижнем полюсе. 5
Перитонзиллярный абсцесс, любезно предоставленный Робертсом и Хеджесом и доктором.Ghorayeb на www.ghorayeb.com
Чего мне следует избегать?
Сонная артерия, следующий вопрос.
Нет, но серьезно, внутренняя сонная артерия находится прямо там, кзади и латеральнее PTA. Как далеко? Трудно сказать, поскольку существует множество анатомических вариаций, включая изгибы, изгибы и петли ICA, когда она проходит через шею 6 . Каждый раз, когда вы откачиваете PTA, вы должны думать, что ICA может находиться на расстоянии от миллиметров до нескольких сантиметров от кончика вашей иглы 7 .
Анатомия шеи в разрезе, любезно предоставлено Робертсом и Хеджесом
Могу ли я вслепую ткнуть в нее?
Конечно, но зачем вам это?
Прежде всего, трудно отличить перитонзиллярный целлюлит от ПТА. Одно исследование показало, что даже клинические осмотры, проводимые ЛОР-докторами, имеют чувствительность 78% и специфичность 50% 2 . Какой ужасный способ диагностировать ЗБТ! Вместо того, чтобы угадывать, есть ли гнойный карман, для визуализации анатомии можно использовать ультразвук.
Во-вторых, мы используем ультразвук для установки капельниц и центральных линий, когда мы беспокоимся о поражении ближайшего кровеносного сосуда. Чем это отличается? Вы находитесь в пределах нескольких сантиметров от СОННОЙ АРТЕРИИ. Практически неразумно НЕ использовать ультразвук для диагностики PTA.
При этом о повреждении сонной артерии во время дренирования РТА никогда не сообщалось в медицинской литературе. 3 . Но ты бы не хотел быть первым!
Интраоральное ультразвуковое исследование
Внутриполостные зонды доступны во многих отделениях неотложной помощи.(Попробуйте называть их внутриротовыми, а не трансвагинальными датчиками.) Они использовались для точной диагностики PTA и помощи при прямой визуализации. 8-11 .
Поместив зонд в рот пациента, просканируйте нормальную миндалину и затем сравните с пораженной стороной. Абсцессы обычно представляют собой гипоэхогенные или сложные кистозные образования, которые заметно колеблются при сжатии зондом. Помимо измерения расстояния от слизистой оболочки до центра абсцесса, всегда измеряйте расстояние до сонной артерии.
Слева, 1,14 см до центра перитонзиллярного абсцесса. Справа, 3,57 см до внутренней сонной артерии
Если вы дренируете левостороннюю ЧТА под контролем ультразвука, поместите иглу в сагиттальную плоскость на левой стороне рта пациента, при этом ультразвук, поступающий с правой стороны рта, указывает влево. Таким образом, в сторону ВСА будет направлен ультразвуковой датчик, а не игла.
Советы и хитрости
- Обезболивание — В дополнение к местным и местным анестетикам для ротоглотки, парентеральные обезболивающие помогают пациентам шире открывать рот, настраивая вас на более успешную процедуру.Меньший по размеру высокочастотный изогнутый зонд.
- УЗИ — Если тризм затрудняет визуализацию, попробуйте использовать чрескожное УЗИ шейки матки вместо внутриротового УЗИ 1 . При этом не требуется, чтобы пациенты открывали рот так широко. Кроме того, у некоторых ED есть доступ к меньшим по размеру высокочастотным изогнутым датчикам, также известным как «детские».
- Спинальные иглы — Обязательно, если вы также используете ультразвук. Прикрепите спинномозговую иглу непосредственно к шприцу объемом 10 куб. См для техники, выполняемого одним человеком, или к трубке для внутривенного вливания, а затем к шприцу объемом 10 куб.
- Визуализация — Две распространенные техники включают использование ларингоскопа или модифицированного волоконно-оптического тазового зеркала 13 в качестве депрессора языка и источника света. Если позволить пациентам держать его самостоятельно, то рвотные рефлексы уменьшаются. Использование видеоларингоскопа идеально подходит для обучения. Резиденты выполняют процедуру, а присутствующие комментируют свою технику…
- Безопасность — Всегда надевайте на иглу предохранитель, чтобы она не попала глубже, чем ожидалось.Обычным вариантом является отрезание 1 см дистального конца интродьюсера спинномозговой иглы или крышки иглы весом 20 г. Менее идеальные методы, включая использование резиновой пробирки или задней части колпачка иглы, как показано ниже. Они рискуют соскользнуть назад, когда вы надавливаете на ротоглотку.
#FOAMed Resources
Хотите узнать больше? Обратите внимание на другие сайты #FOAMed:
Подкаст
EM Res с Бобом Стунцем @BobStuntz
ALiEM с Мишель Лин @M_Lin
Ультразвуковой подкаст с Мэттом и Майком @ultrasoundpod
Цитируемые работы
1.Пасси В. Патогенез перитонзиллярного абсцесса. Ларингоскоп. 1994; 104: 185-190. PMI 8302122
2. Пауэлл, Дж. И Уилсон, Дж. А. Обзор перитонзиллярного абсцесса, основанный на фактических данных. Clin. Отоларингол. 2012. 37: 136–145. PMI 22321140
3. Herzon F, Martin A. Медицинское и хирургическое лечение перитонзиллярных, заглоточных и парафарингеальных абсцессов. Текущие отчеты о заражении. 2006; 8: 196-202. PMI 16643771
4. Робертс Дж., Хеджес Дж. Клинические процедуры в неотложной медицине, 6-е изд.Филадельфия, Пенсильвания: Сондерс, 2014; 1303-1308
5. Скотт П.М., Лофтус В.К., Кью Дж. И др. Диагностика перитонзиллярных инфекций: проспективное ультразвуковое исследование, компьютерная томография и клиническая диагностика. J Laryngol Otol. 1999; 113: 229–232. PMI 10435129
6. Паульсен Ф., Тиллманн Б., Кристофидес С. и др. Изгиб и петлеобразование внутренней сонной артерии по отношению к глотке: частота, эмбриология и клинические последствия. J. Anat. 2000; 197; 373–381. PMI 11117624
7.Haeggstrom A, Gustafsson O, Engstrom C. Внутриротовое ультразвуковое исследование в диагностике перитонзиллярного абсцесса. Отоларингол Head Neck Surg. 1993; 108: 243-247. PMI 8464636
8. Бакли А., Мосс Э., Блокманис А. Диагностика перитонзиллярного абсцесса: значение интрамуральной сонографии. AJR. 1994; 162: 961-964. PMI 8141026
9. Блаивас М., Теодоро Д., Дуггал С. Дренирование перитонзиллярного абсцесса под ультразвуковым контролем врачом скорой помощи. Am J Emerg Med 2003. 21: 155–158. PMI 12671820
10.Лайон М. и Блайвас М. Интраоральное ультразвуковое исследование в диагностике и лечении подозрения на перитонзиллярный абсцесс в отделении неотложной помощи. Акад. Emerg. Med. 2005; 12: 85–88. PMI 15635144
11. Константино Т., Сатц В., Денкамп В., Гетт Х. Рандомизированное испытание, сравнивающее внутриротовое ультразвуковое исследование с пункционной пункционной аспирацией у пациентов с подозрением на перитонзиллярный абсцесс. Academic Emerg Med. 2012; 6: 626-631. PMI 22687177
12. Рехер М., Мантуани Д., Нагдев А. Выявление перитонзиллярного абсцесса с помощью чрескожного ультразвукового исследования шейки матки.Am J Emerg Med. 2013; 31: 267.e1-267.e3. PMI 22795424
13. Брауде Д., Шалит М. Новый подход для улучшения визуализации во время дренирования перитонзиллярного абсцесса. J Emerg Med. 2008; 3: 297–298. PMI 18296007
Медицинский центр округа Хеннепин | Скорая помощь
околоушный абсцесс — Тайбэйский медицинский университет
СПРАВОЧНАЯ ИНФОРМАЦИЯ: околоушный абсцесс — потенциально опасное для жизни заболевание, которое может распространяться глубоко в шейные пространства.Это нечасто в клинической практике. Чтобы свести к минимуму возникновение фатальных осложнений, после рассмотрения случаев в нашей больнице предлагаются соответствующие диагностические и терапевтические методы. МЕТОДЫ: Одиннадцати пациентам был поставлен диагноз околоушный абсцесс, и они лечились с ноября 1998 по ноябрь 2008 года. Они были проанализированы ретроспективно. Были сведены в таблицу все клинические симптомы и признаки пациентов, этиология, методы диагностики, бактериология, лечение антибиотиками и сроки хирургического вмешательства.Результаты. У одиннадцати пациентов диагностирован околоушный абсцесс. Восемь из них были мужчинами, а остальные трое — женщинами. Возраст составлял от 22 до 88 лет, средний возраст — 48,3 года. У семи пациентов был околоушный абсцесс на левой стороне, у остальных — на правой. Наиболее частыми симптомами на момент обращения были болезненная припухлость инфраурикулярной области (100%) и лихорадка (91%). Типичной этиологией были одонтогенные инфекции или плохая гигиена полости рта. Пациенты с ослабленным иммунитетом, такие как сахарный диабет и рак, подвергались более высокому риску заболевания этим заболеванием.КТ (компьютерная томография) предоставляет важную информацию о размере абсцесса, его расположении и относительном положении магистральных сосудов и дыхательных путей. В серии было шесть положительных результатов гнойных бактериальных культур. Три были Klebsiella pneumoniae, два — Staphylococcus aureus и один — Mycobacterium tuberculosis. Одному пациенту внутривенно вводили только антибиотики. В дополнение к лечению антибиотиками, восьми пациентам был проведен хирургический разрез и дренирование, а двум — пункционная аспирация гноя.Пациент, получавший внутривенные антибиотики, был мертв из-за сепсиса, в то время как у других было полное излечение болезни без рецидивов или последствий. ЗАКЛЮЧЕНИЕ: Всегда следует исключать летальные осложнения инфекции глубокого отдела шеи, если у пациента есть подозрение на наличие околоушного абсцесса. При лечении околоушного абсцесса следует назначать парентеральные антибиотики широкого спектра действия и адекватную гидратацию, а также начинать хирургическое вмешательство.
- сепсис
- паралич лицевого нерва
- околоушный абсцесс
.



 Абсцесс, флегмона языка
Абсцесс, флегмона языка