006. ПАРЦИАЛЬНАЯ КРАСНОКЛЕТОЧНАЯ АПЛАЗИЯ
Материалы представлены из учебного пособия РУДН
Анемии. Клиника, диагностика и лечение / Стуклов Н.И., Альпидовский В.К., Огурцов П.П. – М.: ООО «Медицинское информационное агентство», 2013. – 264 с.
Копирование и тиражирование материалов без указания авторов запрещено и преследуется по закону.
Парциальная красноклеточная аплазия костного мозга (ПККА) – Pure Red Cell Aplasia (PRCA) – заболевание или синдром, который клинически и лабораторно представлен глубокой анемий и избирательной (чистой) аплазией только красного ростка кроветворения – тяжелой нормохромной анемий с низким уровнем ретикулоцитов, отсутствием или резким снижением количества эритрокариоцитов в костном мозге без его общей гипоплазии, сохранностью лейко– и тромбоцитопоэза, высоким содержанием железа в сыворотке крови, отложением его в органах и коже, потребностью в трансфузиях эритроцитов. В России проблема диагностики и лечения ПККА наиболее полно изучена профессором Пивником А.В.ПККА в идиопатической форме выступает как самостоятельное заболевание, в симптоматической форме – как синдром и сочетается с другими заболеваниями. При ПККА определяется тяжелая нормохромная гипорегенераторная анемия с нормальными (при отсутствии длительного анамнеза заболевания) размерами печени и селезенки. Таким больным проводится исследование костного мозга: в миелограмме видно отсутствие клеток красного ряда, в трепанобиоптате – сохранное соотношение ядросодержащих клеток и жирового костного мозга, отсутствие эритрокариоцитов.
Механизм развития ПККА связан с образованием антител против эритрокариоцитов – предшественников эритроцитов. Наиболее часто патологические аутоантитела вырабатываются при системных коллагенозах (ревматоидный артрит, системная красная волчанка), хронических гепатитах, изолированном легочном гемосидерозе, геморрагическом васкулите. Обнаружен специфический вирус (парвовирус В19,PVB19), поражающий избирательно эритрокариоциты костного мозга и вызывающий ПККА, который относится к РНК-содержащим вирусам. PVB19 передается воздушно-капельным путем или трансфузионно, инфицирование проявляется признаками ОРВИ, в лабораторных тестах определяется легкая нормохромная гипо- арегенераторная анемия.
Формы ПККА:
1. Идиопатическая
2. Врожденная (наследственная) ПККА Даймонда-Блекфана
3. Аутоиммунная гемолитическая анемия, протекающая как парциальная красноклеточная аплазия (АИГА-ПККА)
4. ПККА в сочетании с М-градиентом
5. Вторичная (симптоматическая)
Идиопатическая форма ПККА
Заболевание дебютирует с постепенного появления и прогрессирования симптомов анемии. Основные жалобы обусловлены низкой концентрацией гемоглобина: головокружение, слабость, мушки пред глазами, сердцебиение, одышка при физической нагрузке, ходьбе.Как правило, при обращении к гематологу уже определяется тяжелая нормохромная гипорегенераторная анемия с нормальными (при отсутствии длительного анамнеза заболевания) размерами печени и селезенки. Тяжесть анемии обуславливает тяжелое состояние больных, наличие у них одышки в покое, признаков сердечно-сосудистой недостаточности.
Для установления диагноза необходимо провести исследование крови на ретикулоциты, провести стернальную пункцию и трепанобиопсию, исключить гемолитический характер анемии, обследовать на наличие онкологического и системного воспалительного заболевания, тимомы.
Основным методом лечения больных идиопатической ПККА является заместительная гемокомпонентная терапия. Учитывая постоянную зависимость больных от донорских эритроцитов, такое лечение проводится длительно, что рано или поздно приводит к иммунизации, то есть появлению антиэритроцитарных антител и непереносимости гемотрансфузий. Сенсибилизация изоантителами приводит к появлению тяжелых посттрансфузионных осложнений: гиперэргическая лихорадка, озноб, крапивница, трансфузии становятся неэффективными – отсутствует прирост концентрации гемоглобина. Единственным методом профилактики изосенсибилизации является изначальное выполнение транфузионной терапии только отмытыми эритроцитами (очищенными физиологическим раствором от примесей плазмы и разрушенных клеток). При развитии сенсибилизации к донорским эритроцитам необходимо проводить трансфузии только эритроцитарной массой по подбору (с предварительной проверкой совместимости эритроцитов донора и плазмы реципиента), уменьшить количество изоантител можно с помощью плазмафереза. При развитии резистентности к гемотрансфузиям (разрушении перелитых эритроцитов изоантителами, отсутствие прироста гемоглобина) возможно проведение спленэктомии.
Другими отдаленными пострансфузионными осложнениями, которые являются неизбежными и в ряде случаев вызывают гибель пациентов, являются трансмиссивные инфекции (вирусные гепатиты) и вторичный посттрансфузионный гемосидероз. Патогенез гемосидероза связан с накоплением железа в органах ретикулоэндотелиальной системы (РЭС: печень, селезенка, костный мозг), коже, надпочечниках, легких, сердце. Для вторичного гемосидероза характеренсеро-землистый оттенок кожи, увеличение размеров печени и селезенки, наличие симптомов поражения других органов (надпочечниковая недостаточность, пневмосклероз, кардиомегалия, сердечно-сосудистая недостаточность). Для профилактики и лечения гемосидероза необходимо проводить мониторинг сывороточного ферритина, и при увеличении его содержания более 1000 мкг/л показано назначение хелаторной терапии (дефероксамин, деферазирокс).
Прогноз при идиопатической ПККА неблагоприятный. Практически все больные погибают из-за прогрессирующей анемии, посттрансфузионных осложнений, острого лейкоза. Во многих случаях ПККА является первым симптомом гемобластоза, который развивается иногда через несколько лет от начала ПККА.
Врожденная (наследственная) ПККА Даймонда-Блекфана
Впервые описана в 1938 году, помимо признаков ПККА, патологии, связанной с гемосидерозом у зависимых от трансфузий донорских эритроцитов больных, выявляются соматические аномалии, связанные с врожденными хромосомными дефектами. Наиболее частыми клиническими признаками анемии Даймонда-Блекфана являются инфантилизм, монголоидные черты лица, нарушение осанки, крипторхизм, близорукость. Из особенностей кроветворения можно выделить наличие эритрокариоцитов в костном мозге иногда вплоть до гиперплазии эритроидного ростка, при обязательной стойкой ретикулоцитопении.
Лечение связано с заместительной терапией эритроцитарной массой по подбору или отмытыми эритроцитами. Возможно использовать короткие курсы глюкокортикостероидной терапии, иммуносупрессивной терапии циклоспорином А. Единственным патогенетическим методом лечения анемии при болезни Даймонда-Блекфана является аллогенная трансплантация костного мозга, меняющая кроветворение, но не вылечивающая от врожденных генетических аномалий.
Аутоиммунная гемолитическая анемия, протекающая как ПККА (АИГА-ПККА)
Этиология, как и при классической АИГА неизвестна, однако часто связана с приемом лекарственных препаратов (антибиотики, сульфаниламиды, нестероидные противовоспалительные препараты), перенесенными вирусными инфекциями, встречается в дебюте системного воспалительного заболевания (ревматоидный артрит, системная красная волчанка), тиреодита. При данном заболеванииотмечается сочетание повышенного разрушения эритроцитов и сниженного их образования. Основными признаками гемолиза являются непрямая билирубинемия, снижение продолжительности жизни эритроцитов и спленомегалия, однако данные маркеры гемолиза выражены незначительно по сравнению с классической АИГА, в связи с низкой массой циркулирующих эритроцитов. Нарушение продукции эритроцитов характеризуется ретикулоцитопенией на фоне гипо- или гиперплазии эритроидного ростка костного мозга, что характеризует эритропоэз, как неэффективный.
Лечение проводится по принципам терапии АИГА: преднизолон, циклоспорин А, циклофосфан, винкристин, метотрексат – направленной на блокирование аутоиммунного процесса.
Прогноз заболевания благоприятный. Смерть в основном от прогрессии анемии, инфекционных осложнений на фоне выраженной иммуносупрессии.
ПККА в сочетании с М-градиентом
Редкое заболевание, проявляющееся ПККА и парапротеинемией. Содержание общего белка в крови обычно немного повышенно – 87 – 95 г/л, при проведении иммуноэлектрофореза сыворотки крови выявляется парапротеин IgG, IgA, IgM классов (каппа и лямбда цепи встречаются одинаково часто). При данном заболевании доказан иммунный механизм развития ПККА, причем парапротеинемия определяется часто как до появления клиники ПККА, так и после достижения ремиссии анемии, иногда даже пожизненно.
Лечение связано с иммуносупрессивной терапией, обычно используется преднизолон в высоких дозах, так называемая «пульс-терапия» (500 – 1000 мг преднизолона или 20 – 40 мг дексаметазона 4 – 5 дней в/в капельно).
Прогноз благоприятный, возможно получение длительных ремиссий заболевания, однако сохраняющаяся парапротеинемия требует постоянного монитогинга, диспансерного наблюдения у гематолога для исключения рецидивов заболевания, манифестации системного коллагеноза или хронической инфекции, трансформации в лимфопролиферативное заболевание.
Вторичная (симптоматическая) ПККА
ПККА как синдром — явление не редкое, встречается при системных коллагенозах, тимоме, злокачественных опухолях, миелопролиферативных заболеваниях, начале острого лейкоза, лимфопролиферативных заболеваниях (Т-клеточных лимфомахс изолированным поражением костного мозга, волосатоклеточном лейкозе, хроническом лимфолейкозе, лимфоцитоме селезенки и др.).
Лечение связано с симптоматической гемотрансфузионной терапией, патогенетической терапией, направленной на иммуносупрессию (преднизолон, циклоспорин А, винкристин, азатиоприн, метотрексат) и спленэктомией, этиотропного лечения – противоопухолевые препараты, тимомэктомия.
Форма, обусловленная PVB19 инфекцией возникает у пациентов с иммунодефицитом, обусловленным лимфомой и ВИЧ в стадии вторичных заболеваний. Особенностью заболевания, является паразитирование парвовируса в ядерных клетках красного ростка костного мозга. Вирус существует у лиц с нормальным иммунитетом в течение 21 дня, затем элиминируется вирус-нейтрализующими антителами IgM с формированием пожизненного иммунитета, обусловленного IgG-антителами. Этот эпизод после острой инфекции протекает, как постинфекционная астения, уровень гемоглобина (Hb) постепенно нормализуется. При хронических наследственных гемолитических анемиях (серповидно-клеточная и другие гемоглобинопатии, микросфероцитоз и другие мембранопатии) с укорочением продолжительности жизни эритроцитов, выключение эритропоэза на 3 недели не перекрывается новой популяцией эритроцитов, возникают «апластические кризы» до степени анемической комы, когда по жизненным показаниям переливаются донорские эритроциты. У лиц с иммунодефицитом (ВИЧ-инфекция, повторные курсы полихимиотерапии, трансплантация органов и тканей) наблюдается персистенция вируса в течение многих месяцев. Для лечения PVB19 инфекции применяют внутривенный донорский иммуноглобулин (ВВИГ) в дозе 5 г белка в сутки от 7 до 14 дней, который используется и при реактивации инфекции.
Прогноз ПККА зависит от сроков установления основного заболевания и его курабельности, хотя тяжелая анемия является фактором плохого прогноза при лечении всех злокачественных процессов, от наличия посттрансфузионных осложнений (трансмиссивные инфекции, гемосидероз, резистентность к гемотрансфузиям), инфекционных осложнений на фоне иммуносупрессии.
Аплазия костного мозга : причины, симптомы, диагностика, лечение
Устранить болезнь при помощи этиотропного лечения (воздействовав на его причину) почти невозможно. Может помочь устранение провоцирующего фактора (например, отмена принимаемого лекарственного препарата, выезд из зоны радиации и пр.), но в этом случае лишь снижается скорость гибели костного мозга, а вот стабильное кроветворение этим способом восстановить не удаётся.
Иммуносупрессивное лечение проводится, если нельзя провести трансплантацию (нет подходящего больному донора). В этом случае используются лекарства из групп циклоспорина А либо антилимфоцитарного глобулина. Иногда их применяют совместно.
Применение ГМ-КСФ (лекарства, которые стимулируют выработку лейкоцитов). Это лечение используют, если количество лейкоцитов падает до уровня менее 2х109 г/л. Также в этом случае могут применяться кортикостероидные лекарственные средства.
Применяются анаболические стероиды, которые стимулируют образование белка.
В процессе лечения аплазии костного мозга применяются такие методы:
- Переливание элементов крови.
Выполняется переливание отмытыми эритроцитами (это донорские эритроциты, которые освобождают от белков) – этот метод уменьшает выраженность и количество негативных реакций на процедуру переливания. Делают такое переливание только, если существует угроза жизни больного. Таковыми являются следующие состояния:
- пациент впадает в анемическую кому;
- анемия тяжёлой степени тяжести (в этом случае показатель уровня гемоглобина падает ниже отметки 70 г/л).
Переливание донорских тромбоцитов осуществляют, если у пациента наблюдаются кровотечения и явно выраженное уменьшение числа тромбоцитов.
Кровоостанавливающую терапию проводят в зависимости от области, в которой началось кровотечение.
При возникновении инфекционных осложнений проводятся таки методы терапии:
- антибактериальное лечение. Его выполняют после того, как взяты мазки из носоглотки, а также моча и кровь на посев, чтобы определить, какой микроорганизм стал причиной возникновения инфекции, а также выявить его чувствительность к антибиотикам;
- обязательно выполняется системное противогрибковое лечение;
- местная обработка антисептиком участков, которые могут стать входными воротами инфекции (это те места, через которые бактерии, грибки или вирусы попадают в организм). Под такими процедурами обычно подразумевают полоскание рта с использованием по очереди разных лекарств.
Лекарства
При аплазии костного мозга обязательно используется медикаментозное лечение. Чаще всего применяют препараты, относящиеся к 3 лекарственным группам: это цитостатики (6-меркаптопурил, циклофосфан, метотрексат, циклоспорин А, а также имуран), иммунодепрессанты (дексаметазон, а также метилпреднизолон) и антибиотики (макролиды, цефалоспорины, хлорхинолоны, а также азалиды). Иногда могут применяться лекарства, корректирующие нарушения кишечной микрофлоры и проблемы с АД, ферментные лекарства и пр.
Метилпреднизолон прописывают внутрь. При пересадке органов – в дозировке не более 0,007 г/сут.
Побочные эффекты лекарственного препарата: вода, а также натрий могут задерживаться в организме, повышается АД, может наблюдаться потеря калия, остеопороз, мышечная слабость, лекарственный гастрит; может снижаться сопротивляемость разным инфекциям; подавление деятельности надпочечников, некоторые психические расстройства, проблемы с менструальным циклом.
Лекарство противопоказано при тяжёлой стадии гипертонической болезни; при 3 стадии недостаточности кровообращения, а кроме этого при беременности и остром эндокардите, а также нефритах, различных психозах, остеопорозе, язвах 12перстной кишки или желудка; после недавней операции; при активной стадии туберкулёза, сифилисе; людям пожилого возраста, а также детям младше 12 лет.
Метилпреднизолон с осторожностью назначают при наличии сахарного диабета, только если имеются абсолютные показания либо для лечения у пациентов с резистентностью к инсулину, с высокими титрами антиинсулиновых антител. При туберкулёзе или инфекционных болезнях использовать лекарство можно, лишь комбинируя его с антибиотиками либо препаратами, лечащими туберкулёз.
Имуран – в первый день разрешено применять дозу не более 5 мг на 1 кг веса человека в сутки (необходимо употребить в 2-3 приёма), но дозировка в целом зависит от режима иммуносупрессии. Размер поддерживающей дозы – 1-4 мг/кг веса в сутки. Её устанавливают в зависимости от толерантности организма пациента и его клинического состояния. Исследования указывают, что лечение с применением Имурана нужно проводить длительным курсом, даже применяя маленькие дозы.
При передозировке могут появиться язвы в горле, кровотечения и синяки, а также инфекции. Такие признаки более характерны при хронической передозировке.
Побочные эффекты – после пересадки костного мозга при лечении азатиоприном в сочетании с другими иммуносупрессорами у пациентов часто наблюдаются бактериальные, грибковые или вирусные инфекции. Среди прочих побочных реакций – аритмия, признаки менингизма, головные боли, поражение губ и ротовой полости, парестезии и пр.
Циклоспорин А применяют внутривенно – суточная доза разделяется на 2 приёма и вводится за 2-6 ч. Для начальной суточной дозы достаточно 3-5 мг/кг. Внутривенное применение является оптимальным в процессе лечения пациентов, которым была совершена трансплантация костного мозга. Перед пересадкой (4-12 час. однократно перед операцией) пациенту дают внутрь дозу 10-15 мг/кг, и далее такую же суточную дозу применяют последующие 1-2 нед. Позже дозу снижают до обычной поддерживающей (примерно 2-6 мг/кг).
Симптомами передозировки являются сонливость, сильная рвота, тахикардия, головные боли, развитие тяжёлой почечной недостаточности.
При приёме Циклоспорина необходимо следовать следующим мерам предосторожности. Терапию должны проводить в стационаре врачами, которые обладают большим опытом в лечении пациентов иммунодепрессантами. Нужно помнить, что вследствие приёма Циклоспорина предрасположенность к развитию злокачественных лимфопролиферативных опухолей возрастает. Именно поэтому нужно перед началом приёма решить, оправдывает ли положительный эффект от его лечения все сопряжённые с этим риски. При беременности препарат разрешается использовать лишь ввиду строгих показаний. Так как существует риск появления анафилактоидных реакций в результате внутривенного приёма, следует в целях профилактики принимать антигистаминные препараты, а также максимально быстро перевести пациента на пероральный способ введения лекарства.
Витамины
Если у больного наблюдаются кровотечения, помимо гемотерапии следует принимать 10% раствор хлористого кальция (внутрь), а также витамин К (в сутки по 15-20 мг). Кроме того, назначается аскорбиновая кислота в больших количествах (0,5-1 г/сут.) и витамин Р (в дозировке 0,15-0,3 г/сут.). Рекомендовано принимать фолиевую кислоту в больших дозах (максимум 200 мг/сут.), а также витамин В6, желательно в форме инъекций (по 50 мг пиридоксина ежедневно).
Физиотерапевтическое лечение
Чтобы активизировать работу костного мозга, применяется физиотерапевтическое лечение – диатермия трубчатых костей в области голеней либо грудины. Процедуру нужно проводить каждый день в течение 20 мин. Следует отметить, что этот вариант возможен только, если отсутствует выраженная кровоточивость.
Оперативное лечение
Пересадку костного мозга проводят в случае тяжёлой стадии аплазии. Результативность подобной операции повышается, если пациент находится в молодом возрасте, а также ему было выполнено малое количество переливаний элементов донорской крови (не больше 10-ти).
При таком лечении проводится извлечение у донора костного мозга и дальнейшая его пересадка реципиенту. Прежде, чем взвесь стволовых клеток будет введена, их обрабатывают при помощи цитостатиков.
После проведения пересадки пациенту предстоит длительный курс иммуносупрессивного лечения, которое необходимо для предотвращения возможного отторжения трансплантата организмом, а также предотвращения иных негативных иммунных реакций.
Парциальная красноклеточная аплазия — симптомы болезни, профилактика и лечение Парцинальной красноклеточной аплазии, причины заболевания и его диагностика на EUROLAB
Что такое Парциальная красноклеточная аплазия —
Парциальная красноклеточная аплазия (ПККА) — это синдром с резким подавлением продукции эритроцитов, изолированной нормохромной анемией и глубокой ретикулоцитопенией.
Впервые ПККА описал в 1922 г. Kaznelson. В дальнейшем был описан ряд случаев этого заболевания, при этом у значительной части больных выявлена опухоль вилочковой железы (тимома).
В последующем появились описания врожденной формы ПККА, которая проявлялась в первые 2 года жизни. В настоящее время описано не более 300 больных ПККА и показано, что это не одно, а несколько различных заболеваний. В одних случаях даже при длительном наблюдении за больным не удается выявить связи ПККА с какими-либо другими болезнями (идиопатическая форма ПККА). В других случаях ПККА связана с опухолью вилочковой железы; нередко этот синдром становится первым проявлением какого-либо гемобластоза. Некоторые авторы выделяют особую (подростковую) форму ПККА с благоприятным течением.
Что провоцирует / Причины Парцинальной красноклеточной аплазии:
Болезнь начинается постепенно. Жалобы, предъявляемые больными: на недомогание, на резкую слабость, быструю утомляемость, боли в области сердца.
При объективном осмотре таких больных наблюдается бледность кожных покровов, а также видимых слизистых оболочек, при этом отсутствует их желтушность. Как правило, температура тела в пределах нормы. В связи с гемосидерозом достаточно часто увеличивается печень. Селезенка увеличена редко.
Диагностика Парцинальной красноклеточной аплазии:
У большинства больных ПККА выявляется выраженная нормохромная анемия с малым количеством ретикулоцитов; число лейкоцитов чаще нормальное или даже увеличенное, однако у ряда больных выявляется умеренная лейкопения, иногда — нейтрофильный сдвиг влево. Количество тромбоцитов чаще нормальное, гораздо реже слегка сниженное. СОЭ значительно увеличена.
В костном мозге чаще выявляются угнетение эритроидного ростка при нормальном содержании мегакариоцитов и гранулоцитов, иногда фагоцитоз эритрокариоцитов макрофагами. В костном мозге соотношение между кроветворной частью и жиром нормальное; характерны структурные изменения.
Течение хроническое, в некоторых случаях получается достичь ремиссии, однако у большинства терапевтические мероприятия не приводят к полной нормализации гематологических показателей. У ряда больных на фоне ПККА начинают постепенно проявляться признаки гемобластоза. Выявляются палочкоядерный сдвиг или напоминающий пельгеровскую аномалию, появляются базофилия, эозинофилия, иногда моноцитоз. Цитогенетическое исследование на начальных этапах болезни не выявляет изменений. В редких случаях по мере прогрессирования процесса может выявиться клон опухолевых (лейкозных) клеток. Иногда постепенно выявляются признаки своеобразного миелопролиферативного заболевания без Ph’-хромосомы. В некоторых случаях развиваются эритромиелоз, острый недифференцируемый лейкоз, при котором на поверхности бластов можно обнаружить эритробластный антиген. У части больных ПККА выявляется М-градиент, в состав которого чаще всего входит IgG.
К каким докторам следует обращаться если у Вас Парциальная красноклеточная аплазия:
Гематолог
Терапевт
Вас что-то беспокоит? Вы хотите узнать более детальную информацию о Парцинальной красноклеточной аплазии, ее причинах, симптомах, методах лечения и профилактики, ходе течения болезни и соблюдении диеты после нее? Или же Вам необходим осмотр? Вы можете записаться на прием к доктору – клиника Eurolab всегда к Вашим услугам! Лучшие врачи осмотрят Вас, изучат внешние признаки и помогут определить болезнь по симптомам, проконсультируют Вас и окажут необходимую помощь и поставят диагноз. Вы также можете вызвать врача на дом. Клиника Eurolab открыта для Вас круглосуточно.
Как обратиться в клинику:
Телефон нашей клиники в Киеве: (+38 044) 206-20-00 (многоканальный). Секретарь клиники подберет Вам удобный день и час визита к врачу. Наши координаты и схема проезда указаны здесь. Посмотрите детальнее о всех услугах клиники на ее персональной странице.
Если Вами ранее были выполнены какие-либо исследования, обязательно возьмите их результаты на консультацию к врачу.
Если исследования выполнены не были, мы сделаем все необходимое в нашей клинике или у наших коллег в других клиниках.
У Вас ? Необходимо очень тщательно подходить к состоянию Вашего здоровья в целом. Люди уделяют недостаточно внимания симптомам заболеваний и не осознают, что эти болезни могут быть жизненно опасными. Есть много болезней, которые по началу никак не проявляют себя в нашем организме, но в итоге оказывается, что, к сожалению, их уже лечить слишком поздно. Каждое заболевание имеет свои определенные признаки, характерные внешние проявления – так называемые симптомы болезни. Определение симптомов – первый шаг в диагностике заболеваний в целом. Для этого просто необходимо по несколько раз в год проходить обследование у врача, чтобы не только предотвратить страшную болезнь, но и поддерживать здоровый дух в теле и организме в целом.
Если Вы хотите задать вопрос врачу – воспользуйтесь разделом онлайн консультации, возможно Вы найдете там ответы на свои вопросы и прочитаете советы по уходу за собой. Если Вас интересуют отзывы о клиниках и врачах – попробуйте найти нужную Вам информацию в разделе Вся медицина. Также зарегистрируйтесь на медицинском портале Eurolab, чтобы быть постоянно в курсе последних новостей и обновлений информации на сайте, которые будут автоматически высылаться Вам на почту.
Другие заболевания из группы Болезни крови, кроветворных органов и отдельные нарушения, вовлекающие иммунный механизм:
| B12-дефицитная анемия |
| Анемии, обусловленные нарушением синтеза утилизацией порфиринов |
| Анемии, обусловленные нарушением структуры цепей глобина |
| Анемии, характеризующиеся носительством патологически нестабильных гемоглобинов |
| Анемия Фанкони |
| Анемия, связанная со свинцовым отравлением |
| Апластическая анемия |
| Аутоиммунная гемолитическая анемия |
| Аутоиммунная гемолитическая анемия |
| Аутоиммунная гемолитическая анемия с неполными тепловыми агглютининами |
| Аутоиммунная гемолитическая анемия с полными Холодовыми агглютининами |
| Аутоиммунная гемолитическая анемия с тепловыми гемолизинами |
| Болезни тяжелых цепей |
| болезнь Верльгофа |
| Болезнь Виллебранда |
| болезнь Ди Гулъелъмо |
| болезнь Кристмаса |
| Болезнь Маркиафавы-Микели |
| Болезнь Рандю — Ослера |
| Болезнь тяжелых альфа-цепей |
| Болезнь тяжелых гамма-цепей |
| Болезнь Шенлейн — Геноха |
| Внекостномозговые поражения |
| Волосатоклеточный лейкоз |
| Гемобластозы |
| Гемолитико-уремический синдром |
| Гемолитико-уремический синдром |
| Гемолитическая анемия, связанная с дефицитом витамина Е |
| Гемолитическая анемия, связанная с дефицитом глюкозо-6-фосфатдегидрогеназы (Г-6-ФДГ) |
| Гемолитическая болезнь плода и новорожденного |
| Гемолитические анемии, связанные с механическим повреждением эритроцитов |
| Геморрагическая болезнь новорожденных |
| Гистиоцитоз злокачественный |
| Гистологическая классификация лимфогранулематоза |
| ДВС-синдром |
| Дефицит К-витаминзависимых факторов |
| Дефицит фактора I |
| Дефицит фактора II |
| Дефицит фактора V |
| Дефицит фактора VII |
| Дефицит фактора XI |
| Дефицит фактора XII |
| Дефицит фактора XIII |
| Железодефицитная анемия |
| Закономерности опухолевой прогрессии |
| Иммунные гемолитические анемии |
| Клоповое происхождение гемобластозов |
| Лейкопении и агранулоцитозы |
| Лимфосаркомы |
| Лимфоцитома кожи (болезнь Цезари) |
| Лимфоцитома лимфатического узла |
| Лимфоцитома селезенки |
| Лучевая болезнь |
| Маршевая гемоглобинурия |
| Мастоцитоз (тучноклеточный лейкоз) |
| Мегакариобластный лейкоз |
| Механизм угнетения нормального кроветворения при гемобластозах |
| Механическая желтуха |
| Миелоидная саркома (хлорома, гранулоцитарная саркома) |
| Миеломная болезнь |
| Миелофиброз |
| Нарушения коагуляционного гемостаза |
| Наследственная a-fi-липопротеинемия |
| Наследственная копропорфирия |
| Наследственная мегалобластная анемия при синдроме Леш — Найана |
| Наследственные гемолитические анемии, обусловленные нарушением активности ферментов эритроцитов |
| Наследственный дефицит активности лецитин-холестерин-ацилтрансферазы |
| Наследственный дефицит фактора X |
| Наследственный микросфероцитоз |
| Наследственный пиропойкилоцитоз |
| Наследственный стоматоцитоз |
| Наследственный сфероцитоз (болезнь Минковского-Шоффара) |
| Наследственный эллиптоцитоз |
| Наследственный эллиптоцитоз |
| Острая перемежающаяся порфирия |
| Острая постгеморрагическая анемия |
| Острые лимфобластные лейкозы |
| Острый лимфобластный лейкоз |
| Острый лимфобластный лейкоз |
| Острый малопроцентный лейкоз |
| Острый мегакариобластный лейкоз |
| Острый миелоидный лейкоз (острый нелимфобластный лейкоз, острый миелогенный лейкоз) |
| Острый монобластный лейкоз |
| Острый промиелоцитарный лейкоз |
| Острый промиелоцитарный лейкоз |
| Острый эритромиелоз (эритролейкоз, болезнь Ди Гульельмо) |
| Отдельные формы лейкозов |
| Пароксизмалъная холодовая гемоглобинурия |
| Пароксизмальная ночная гемоглобинурия (болезнь Маркьяфавы-Микели) |
| Патологическая анатомия поражения оболочек |
| Плазмоклеточный острый лейкоз |
| Полиорганная недостаточность |
| Поражение нервной системы |
| Порфирии |
| Принципы разделения злокачественных и доброкачественных опухолей системы крови |
| Приобретенные геморрагические коагулопатии |
| Причины гемобластозов |
| Пролимфоцитарный лейкоз |
| Ретикулез (ретикулогистиоцитоз, нелипидный ретикулоэндотелиоз, болезнь Абта-Леттерера-Сиве) |
| Серповидно-клеточная анемия |
| Серповидно-клеточная анемия |
| Синдром Дайемонда — Блекфана |
| Сублейкемический миелоз |
| Т-клеточный лейкоз-лимфома взрослых |
| Талассемия |
| Талассемия |
| Тромбофилий, связанные с дефицитом антитромбина III |
| Тромбоцитопатии |
| Тромбоцитопении |
| Фолиеводефицитная анемия |
| Хроническая лучевая болезнь |
| Хронический лимфолейкоз |
| Хронический лимфолейкоз (хронический лимфоидный лейкоз) |
| Хронический лимфоцитарный лейкоз |
| Хронический мегакариоцитарный лейкоз |
| Хронический миелоидный лейкоз |
| Хронический миелолейкоз |
| Хронический моноцитарный лейкоз |
| Хронический моноцитарный лейкоз |
| Хронический эритромиелоз |
| Цитостатическая болезнь |
| Энтеропатии и кишечный дисбактериоз |
| Эритремия |
| Эритремия (истинная полицитемия, эритроцитоз, болезнь Вакеза) |
| Эритропоэтическая копропорфирия |
| Эритропоэтическая протопорфирия |
| Эритропоэтические уропорфирии |
| Ювенильный миеломоноцитарный лейкоз |
Если Вас интересуют еще какие-нибудь виды болезней и группы заболеваний человека или у Вас есть какие-либо другие вопросы и предложения – напишите нам, мы обязательно постараемся Вам помочь.
Парциальная красноклеточная аплазия — Аутоиммунная гемолитическая анемия с антителами к эритрокариоцитам костного мозга — Анемии
Парциальная красноклеточная аплазия (ПККА) — аутоиммунное заболевание, связанное с воздействием антител, направленных в большинстве случаев против антигена эритрокариоцитов костного мозга. Проявляется выраженной анемией с ретикулоцитопенией, редукцией красного ростка костного мозга при нормальном количестве нейтрофилов и тромбоцитов.
Первое описание ПККА было сделано в 1922 г. В настоящее время известно около 300 случаев заболевания. Доказано, что парциальная красноклеточная аплазия — это не одно, а несколько различных заболеваний. В одних случаях даже при длительном наблюдении за больными установить связь ПККА с какими-либо другими заболеваниями не удается (идиопатическая форма ПККА), в других ПККА связана с опухолью вилочковой железы — тимомой.
Нередко ПККА является первым этапом какого-либо гемобластоза. Отмечена своеобразная клиническая картина ПККА при врожденной форме Даймонда—Блекфена. Выделена особая подростковая форма ПККА с благоприятным течением.
Патогенез парциальной красноклеточной аплазии
В настоящее время факт аутоиммунной природы большинства случаев ПККА не вызывает сомнений. Установлено, что в плазме больных ПККА имеются антитела, относящиеся к классу IgG, которые оказывают цитологическое действие на красные клетки костного мозга, а также ингибируют рост эритроидных колоний. Длительное введение мышам больного ПККА приводит к выраженной анемии и возрастанию количества эритропоэтина: сыворотка крови того же больного в состоянии ремиссии не оказывает влияния на эритропоэз.
Обнаружено, что в сыворотке крови значительной части больных ПККА выявляются антитела, направленные против общего межвидового антигена, находящегося на поверхности эритрокариоцитов мышей с эритробластозом Раушера. Этот антиген обнаруживается и на поверхности эритрокариоцитов человека, а также других млекопитающих. Антитела к указанному антигену выявляются в сыворотке крови у большинства взрослых больных ПККА независимо от того, появляются ли у этих больных в дальнейшем признаки гемобластоза или нет. Антитела не удается обнаружить в сыворотке крови у детей с синдромом Даймонда—Блекфена и у больных с подростковой формой заболевания. Огромное количество таких антител выявлено в сыворотке крови у больных тимомой.
На поверхности эритроцитов периферической крови больных ПККА имеются антитела, относящиеся чаще всего к классу IgA, реже к классу IgG. Эти антитела не удается выявить с помощью пробы Кумбса, они обнаруживаются лишь при использовании агрегатгемагглютинационной пробы. В отличие от антител, характерных для аутоиммунной гемолитической анемии с неполными тепловыми агглютининами, антитела, взятые с поверхности эритроцитов больных ПККА, фиксируются на всех донорских эритроцитах, кроме обработанных папаином: эти антитела направлены против антигена Pr. Антитела, элюированные с эритроцитов больных аутоиммунной гемолитической анемией, фиксируются как на неизмененных донорских эритроцитах, так и на обработанных папаином. Значение этих антител в патогенезе ПККА пока не установлено, но они выявляются как у взрослых людей, страдающих ПККА, так и у подростков, а также лиц с врожденной формой ПККА.
У некоторых больных ПККА в сыворотке крови обнаруживается М-градиент, т. е. имеются моноклональные антитела. Доказано, что у некоторых больных ПККА М-градиент — это антиидиопатические антитела, направленные против антител к эритробластному антигену. Наличием этих антител возможно и обусловлено более мягкое течение ПККА с М-градиентом.
Вероятно, не во всех случаях ПККА антитела направлены против эритробластного антигена. Кроме того, в настоящее время известны случаи ПККА, при которой обнаруживаются Т-киллеры, непосредственно уничтожающие эритрокариоциты.
Патогенез подростковой формы ПККА и врожденной формы Даймонда—Блекфена пока не выяснен. Иногда встречаются семейные случаи заболевания. Сывороточные антитела к эритробластному антигену при этом выявить не удается. На поверхности эритроцитов периферической крови обнаруживаются антитела, направленные против антигена Pr. Предполагается, что при синдроме Даймонда—Блекфена имеются иммунные лимфоциты, нарушающие эритроидное кроветворение, однако четких доказательств этого факта не получено. Нет твердой уверенности и в том, что синдром Даймонда—Блекфена является аутоиммунным заболеванием.
Клинические проявления парциальной красноклеточной аплазии
Болезнь начинается постепенно. Больные жалуются на резкую слабость, быструю утомляемость, боль в области сердца. Отмечается выраженная бледность кожи и слизистых оболочек без признаков желтушности. Температура тела не повышается. Иногда отмечается увеличение печени в связи с гемосидерозом. Селезенка изредка тоже увеличивается.
Лабораторные показатели парциальной красноклеточной аплазии
У большинства больных ПККА выявляется выраженная нормохромная анемия с низким количеством ретикулоцитов; число лейкоцитов чаще всего нормальное или даже увеличенное, однако у ряда больных выявляется умеренная лейкопения, иногда обнаруживается нетрофильный сдвиг влево. Количество тромбоцитов в большинстве случаев нормальное, значительно реже — слегка пониженное. Обнаруживается значительное повышение СОЭ.
В костном мозге чаще всего отмечается угнетение эритроидного ростка при нормальном количестве мегакариоцитов и гранулоцитов. Иногда выявляется фагоцитоз эритрокариоцитов макрофагами. В трепанате соотношение между кроветворной частью и жировым костным мозгом нормальное либо отмечается гиперплазия.
В некоторых случаях на первом этапе заболевания при низком уровне ретикулоцитов в костном мозге вместо редукции красного ростка отмечается его гиперплазия (неэффективный эритропоэз). Однако в дальнейшем этот этап сменяется редукцией красного ростка.
Болезнь протекает хронически. Участи больных удается получить ремиссию, однако у большинства лиц, страдающих ПККА, несмотря на массивную терапию, ремиссия отсутствует. У некоторых больных ПККА начинают постепенно проявляться признаки гемобластоза. Выявляется палочкоядерный сдвиг, напоминающий аномалию лейкоцитов Пельгера при отсутствии ее в семье больного. Отмечаются базофилия, эозинофилия, иногда моноцитоз. При цитогенетическом исследовании на начальных этапах заболевания изменений не отмечается. Иногда постепенно выявляется своеобразное миелопролиферативное заболевание без Rh-хромосомы. В некоторых случаях развивается эритромиелоз, иногда — острый лейкоз, недифференцируемый иммунологически, на поверхности бластов выявляется эритробластный антиген.
Подростковая форма ПККА
При подростковой форме ПККА начало также постепенное, но более быстрое, чем у взрослых. Температура тела нормальная. У некоторых больных удается пропальпировать селезенку. Морфологически эта форма не отличается от ПККА взрослых людей. Выявляется выраженная анемия при отсутствии ретикулоцитов, нормальном количестве нейтрофилов и тромбоцитов, отсутствии или резком снижении количества эритрокариоцитов костного мозга. М-градиент при подростковой форме отсутствует. Выявить в сыворотке антиэритробластные антитела не удается. На поверхности эритроцитов антитела обнаруживаются методом агрегатгемагглютинации, чаще всего они относятся к классу IgA, реже — IgG, направлены против антигена Pr. Развитие в дальнейшем не наблюдается. Больные подростковой формой ПККА значительно легче поддаются терапии, чем взрослые, ремиссии у них стойкие.
Синдром Даймонда—Блекфена
При синдроме Даймонда—Блекфена первые проявления заболевания возникают у детей в возрасте до 4 месяцев. Чаще всего обращает внимание резкая бледность ребенка. Иногда при случайном исследовании крови у таких детей выявляется выраженная анемия.
С увеличением степени анемии ребенок становится беспокойным, теряет аппетит. Появляется систолический шум над верхушкой сердца, который иногда принимают за признак врожденного порока сердца. Как и при анемии Фанкони, иногда наблюдаются изменения в больших пальцах рук. У некоторых больных наблюдается короткая шея, напоминающая шею у больных с синдромом Шерешевского—Тернера. Увеличение печени и селезенки не характерно, за исключением случаев множественных гемотрансфузий. В этих случаях гепатомегалия и увеличение селезенки связаны с гемосидерозом. Часто наблюдается задержка роста.
При исследовании крови выявляются выраженная анемия, ретикулоцитопения, угнетение красного ростка костного мозга при нормальном количестве нейтрофилов и тромбоцитов. Характерно увеличение содержания фетального гемоглобина.
Обнаружить в сыворотке у детей антитела к антигену эритробластов не удается. На поверхности эритроцитов с помощью метода агрегатгемагглюти- нации выявляются антитела чаще всего класса IgA, реже IgG против антигена Pr.
Диагностика ПККА
О ПККА у взрослых людей следует думать в тех случаях, если при выраженной анемии у больного отсутствуют ретикулоциты или резко снижено их количество при нормальном или почти нормальном уровне тромбоцитов и нейтрофилов. В костном мозге при этом чаще всего отсутствуют или почти отсутствуют эритрокариоциты при нормальном количестве гранулоцитов и мегакариоцитов, нет увеличения количества бластов.
Редукция красного ростка может наблюдаться не только при ПККА, но и при обычной форме АИГА с неполными тепловыми агглютининами в период тяжелого обострения, когда антител становится так много, что они уничтожают не только периферические эритроциты, против антигена которых они направлены, но и эритрокариоциты, на поверхности которых также имеется этот антиген, но в значительно меньшем количестве. При таких формах АИГА в отличие от ПККА отмечается повышение температуры тела. Поставить правильный диагноз помогает исследование специфичности антител (направленность их против антигена Pr, наличие в сыворотке антнэритробластных антител). Они нередко выявляются при ПККА и отсутствуют при АИГА.
Следует учитывать, что при хроническом T-лимфолейкозе иногда наступает редукция красного ростка кроветворения, что, возможно, связано с уничтожением T-лимфоцитами эритрокариоцитов.
После выявления ПККА возникает необходимость исключения опухоли вилочковой железы, для чего рентгенологически тщательно исследуют переднее средостение, а при подозрении на тимому производят пневмомедиастинографическое исследование.
У детей с синдромом Даймонда— Блекфена характерны те же изменения в крови, что и при других формах ПККА. Вследствие того что такие дети легко поддаются гликокортикоидной терапии, при первичном исследовании содержания ретикулоцитов и проведении стернальной пункции после назначения преднизолона возможны диагностические ошибки. В этих случаях обнаруживается раздражение красного ростка костного мозга, а не его угнетение и повышение содержания ретикулоцитов, а не понижение. Поэтому необходимы исследования костного мозга и содержания ретикулоцитов до назначения преднизолона или спустя некоторое время после его отмены, когда показатели крови снизятся.
Аплазия и гипоплазия костного мозга: что это такое, симптомы
Аплазия костного мозга (аплазия кроветворения) – синдромы костномозговой недостаточности, которые характеризуются подавлением функций кроветворения. У пациентов наблюдается дефицит всех видов кровяных клеток: лейкоцитов, эритроцитов и тромбоцитов. Первопричина аплазии кроветворения выявляется с помощью лабораторных методов. Способы лечения зависят от болезни, которая вызвала патологию. В международной классификации болезней (МКБ-10) аплазия костного мозга обозначается кодом D61.
Что такое аплазия костного мозга?
Костный мозг – орган кроветворной системы, который содержит как стволовые, так и созревшие клетки крови. Уменьшение количества всех клеток крови из-за приобретенной (часто) или врожденной (редко) аплазии костного мозга называется апластической анемией. Врожденные формы включают анемию Фанкони и синдром Даймонда-Блекфена.
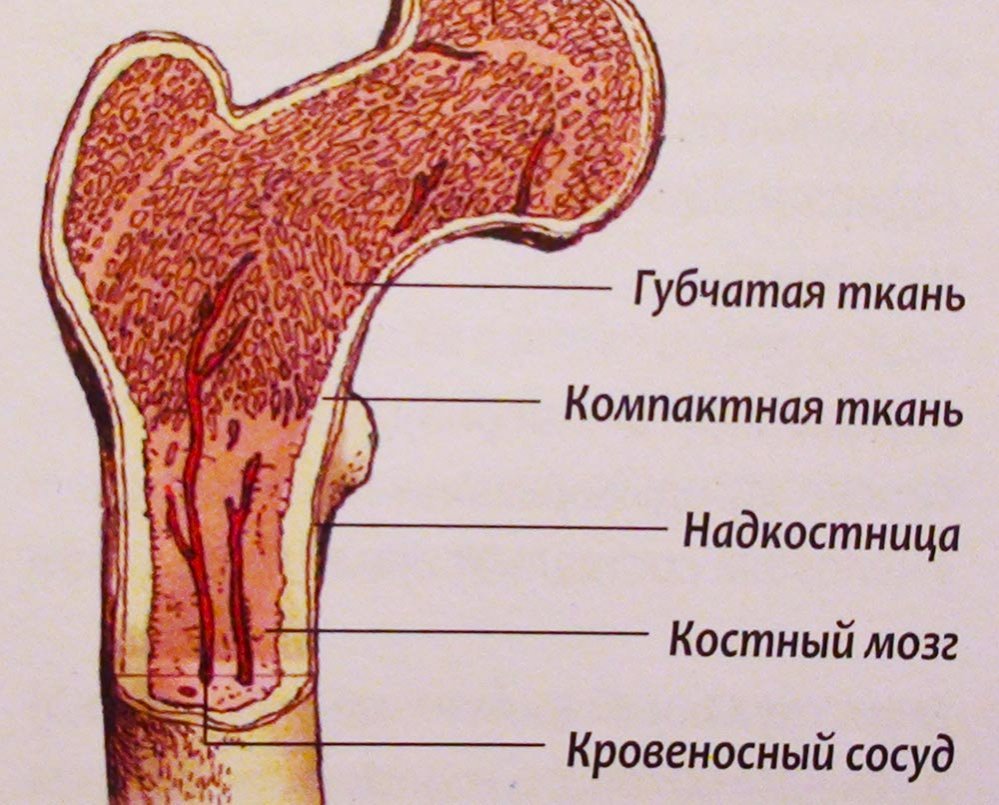
Аплазия костного мозга – состояние, при котором кроветворная функция костного мозга резко подавлена
Ежегодно возникает 0,2-0,3 случая на 100 000 человек. Около 200-300 человек в России страдают аплазией костного мозга. Болезнь опасна для жизни и отражается в измененной картине крови пациентов. Диагноз может затронуть даже здоровых молодых людей.
Если нарушается гемопоэз в костном мозге, могут образовываться дефектные кровяные клетки. Расстройство может затрагивать разные типы клеток (эритроциты, лейкоциты, тромбоциты). Симптомы аплазии кроветворной системы возникают потому, что количество клеток уменьшается настолько, что они не могут выполнять свою функцию в достаточной степени.
Классификация
По клиническому течению различают острую (до 1 месяца), подострую (от 1 до 6 месяцев) и хроническую форму (от полугода и дольше) заболевания. По тяжести грануло- и тромбоцитопении выделяют 3 степени:
- Легкую (тромбоцитов более 20х109/л, гранулоцитов – более 0,5х109/л).
- Тяжелую (тромбоцитов менее 20х109/л, гранулоцитов – менее 0,5х109/л).
- Очень тяжелую (тромбоцитов менее 20х109/л, гранулоцитов – менее 0,2х109/л).
Симптомы
Уменьшение концентрации эритроцитов вызывает слабость, усталость, одышку и учащенное сердцебиение, особенно во время физических нагрузок. У пациентов с анемией часто наблюдается бледность кожных покровов.

При аплазии костного мозга иммунная система снижается
Из-за уменьшения количества белых кровяных телец повышается восприимчивость к инфекционным заболеваниям. Поскольку иммунная система организма не может оптимально работать с уменьшенным количеством гранулоцитов, инфекция может привести к фатальным последствиям. Поэтому важно обратиться незамедлительно к врачу в таких ситуациях.
При уменьшенном количестве тромбоцитов нарушается свертывающая система крови. В результате возникают так называемые петехии – очень небольшое точечное кровотечение или кровоподтеки (гематома). Они также могут возникать спонтанно, без предварительной травмы. Даже относительно небольшое кровотечение или микротравма (например, при посещении стоматолога) может привести к летальному исходу.
Причины
По этиологии (причине возникновения) выделяют врожденную и приобретенную аплазию костного мозга.
Врожденная форма:
- Анемия Фанкони.
- Синдром Даймонда-Блекфена.
Приобретенная форма:
- Идиопатическая (>70% случаев).
- Лекарственная (10%): нестероидные противовоспалительные средства, хлорамфеникол, фенилбутазон, золото, пеницилламин, аллопуринол, фенитоин.
- Токсическая (10%).
- Вирусная (5%): особенно парвовирус B19 и вирус Эпштейна-Барр.
Поскольку во многих ситуациях фактор риска не может быть определен, большинство случаев заболевания следует классифицировать как идиопатические – без известной причины. Однако гипоплазия (или аплазия) костного мозга также может возникать как часть аутоиммунного заболевания, такого как системная красная волчанка.
Известно, что ряд цитотоксических препаратов увеличивает риск развития гипоплазии в области костного мозга. Следует отметить, что антиметаболиты вызывают только острую аплазию, тогда как алкилирующие вещества – хроническую.
Опасные осложнения
Гипоплазия, как и аплазия, костного мозга может протекать остро или хронически. Первыми предупредительными признаками могут быть нейтропения и тромбоцитопения. Иногда возникают клинические признаки анемии: усталость, общее чувство слабости, бледность кожи и слизистых оболочек. При хронической форме развиваются инфекции в области рта и шеи. Иногда увеличивается склонность к кровотечениям.
Диагностика
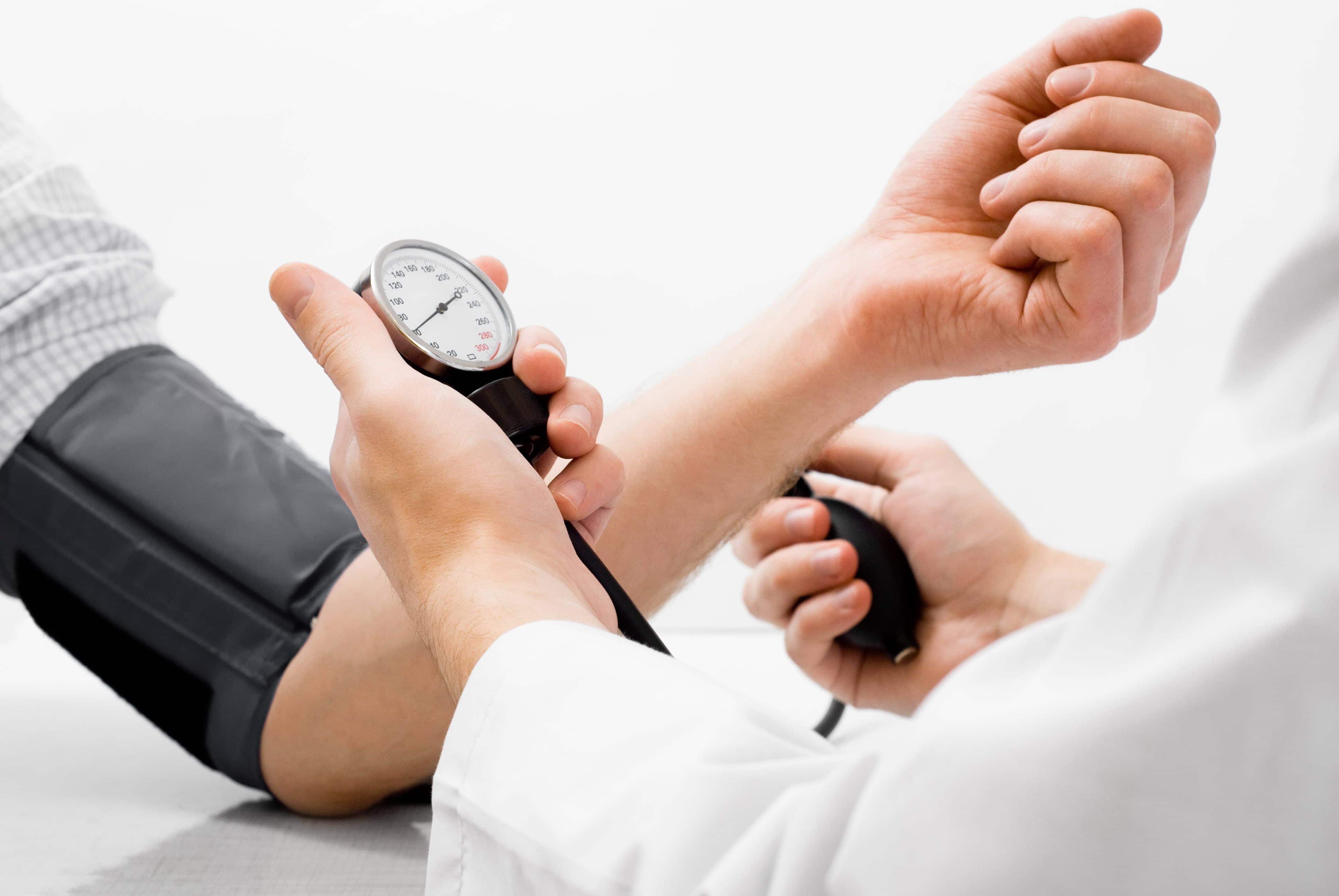
При физикальном осмотре больного определяют частоту пульса, так как при аплазии чаще всего он учащен
Вначале врач собирает анамнез, а затем проводит физический осмотр пациента. При подозрении на аплазию костного мозга назначают следующие обследования:
- Анализ крови.
- Гистологическое исследование.
- Цитогенетическое исследование.
При микроскопическом анализе выявляются «пустоты» в костном мозге. Это означает, что гемопоэтические клетки, которые содержатся у здоровых людей, отсутствуют и частично заменены жировыми клетками у пациентов с аплазией кроветворной системы.
Однако значительное снижение таких клеток также наблюдается при других заболеваниях. Врожденная недостаточность костного мозга или миелодиспластический синдром – распространенные причины гипоплазии кроветворной системы. Поэтому необходимы дальнейшие исследования, чтобы подтвердить диагноз.
Чтобы исключить лейкоз или миелодиспластический синдром и другие причины, может потребоваться цитогенетическое исследование. Возможные отклонения в количестве, а также в структуре хромосом могут быть обнаружены с помощью этого метода исследования. Приобретенная форма болезни обычно не характеризуется дефектами генетического материала. Выявление изменений в хромосомах, скорее всего, указывает на наличие миелодиспластического синдрома.
Лечение
Если известен фактор, вызывающий анемию – излучение, химические вещества, лекарства, – рекомендуется его устранить. Лечение зависит от тяжести заболевания. Терапия тяжелой и очень тяжелой аплазии кроветворной системы не отличается.
При легкой форме аплазии рекомендуется выжидательная терапия: пациент должен регулярно посещать врача и проходить плановые обследования. Ожидаемая продолжительность жизни этих пациентов не уменьшается даже при отсутствии лечения.
Болезнь была смертельной в XX веке. Сегодня аплазию можно вылечить трансплантацией стволовых клеток. Если донора нет, иммунодепрессанты могут остановить разрушение костного мозга.
При тяжелой и очень тяжелой аплазии костного мозга назначают следующие терапевтические меры:
- Трансплантация гемопоэтических стволовых клеток.
- Иммунодепрессивная терапия.
- Поддерживающая терапия.
Если имеется донор в семье (например, братья и сестры), пересадку костного мозга следует выполнить как можно скорее. Длительное ожидание перед трансплантацией и большое количество переливаний крови могут ухудшить исходное состояние пациента. Если не найдено подходящего донора, назначается иммунодепрессивная терапия. Предварительное планирование лечения в специализированном центре абсолютно необходимо при аплазии костного мозга.
При аллогенной трансплантации пациент получает стволовые клетки крови от другого человека. Предшественники клеток крови могут принадлежать родственнику или незнакомцу. Аллогенная пересадка незнакомого донора связана с относительно более высокими рисками из-за низкой совместимости тканей.
Иммуносупрессивная терапия

Иммуносупрессивное лечение проводится, если нельзя провести трансплантацию
Если подходящий донор не найден, рекомендуется проведение иммуносупрессивной терапии. В этом случае комбинация нескольких препаратов подавляет дефектную иммунную реакцию, которая привела к уменьшению кроветворных клеток в костном мозге.
В последние годы назначают комбинацию антитимоцитарного глобулина и циклоспорина. В течение первых 4 дней стационарного лечения антитимоцитарный глобулин вводят через вену. Кроме того, пациенты получают в течение 4 недель глюкокортикоидное средство. Как только у пациента улучшается самочувствие и показатели крови, его можно отпустить домой и давать лекарства в виде таблетки или жидкости.
После иммунодепрессивной терапии у около 30% пациентов возникает рецидив болезни. У около 20% пациентов развивается острый миелоидный лейкоз или пароксизмальная ночная гемоглобинурия. Если в первые 3-6 месяцев после введения препаратов не наблюдается заметного улучшения состава крови или после успешной терапии апластическая анемия снова рецидивирует, необходима трансплантация стволовых клеток. Повторная иммуносупрессивная терапия, как правило, не проводится.
Поддерживающая терапия
В зависимости от типа лечения (трансплантация костного мозга или применение иммунодепрессивных препаратов) требуется использовать различные поддерживающие меры, которые помогают бороться с побочными эффектами или осложнениями болезни. Иногда назначают симптоматические средства для уменьшения усталости.
Прогноз
Шансы на выздоровление пациента при своевременно начатом лечении достаточно высокие, хотя это опасное для жизни состояние. Аллогенная трансплантация гемопоэтических стволовых клеток приводит к выздоровлению 80-90% пациентов с гипоплазией в области костного мозга. Пересадка клеток от незнакомого донора также может вылечить пациентов с заболеваниями костного мозга. Однако у многих детей и подростков (около 20-30%) по-прежнему развиваются серьезные, а иногда и фатальные осложнения.
После завершения трансплантации пациенты должны обследоваться не реже одного раза в год у специалиста. Плановые обследования помогают своевременно лечить и предотвращать долгосрочные осложнения.
При возникновении симптомов анемии пациент в обязательном порядке должен обращаться за консультацией квалифицированного специалиста. Категорически запрещено заниматься самолечением, поскольку это может привести к непредсказуемым последствиям. Важно не откладывать визит к врачу и своевременно проходить плановые обследования, чтобы избежать осложнений.
Парциальная красноклеточная аплазия костного мозга
Парциальная красноклеточная аплазия костного мозга (ПККА) [Стр.55]
Апластический к. ( арегенераторный криз в старых руководствах, парциальная красноклеточная аплазия костного мозга) возникает у больного, как правило,… [Стр.587]
Парциальная красноклеточная аплазия (аутоиммунная гемолитическая анемия с антителами к эритрокариоцитам костного мозга)… [Стр.111]
См. подробнее Пивник А.В. Парциальная красноклеточная аплазия костного мозга/ Руководство по гематологии. Т.З/Под ред. А.И. Воробьёва. [Стр.89]
Парциальная красноклеточная аплазия с выраженной нормохромной анемией, ретикулоцитопенией, уменьшением эритропоэза в костном мозге. [Стр.226]
Данные миелограммы и трепанобиопсии костного мозга аналогичны описанным выше при парциальной красноклеточной аплазии. [Стр.112]
При некоторых заболеваниях наличие парапротеина имеет прогностическое значение. Например, парциальная красноклеточная аплазия костного мозга в присутствии моноклонального I G протекает, как правило, более благоприятно [6]. [Стр.417]
Парциальная красноклеточная аплазия кроветворения (ПККА) — аутоиммунное заболевание с избирательной аутоагрессией по отношению к одному эритроидному ростку костного мозга. [Стр.342]
Признаки гемолиза непрямая гипербилирубинемия, увеличение уровня ЛДГ, гемоглобинемия, иногда парциальная красноклеточная аплазия (костного мозга). [Стр.298]
Смотреть другие источники с термином Парциальная красноклеточная аплазия костного мозга:
[Стр.270]
[Стр.96]
[Стр.776]
[Стр.51]
[Стр.61]
[Стр.289]
[Стр.357]
[Стр.505]
[Стр.501]
[Стр.270]
[Стр.96]
[Стр.776]
[Стр.51]
[Стр.61]
[Стр.289]
[Стр.357]
[Стр.505]
[Стр.501]
[Стр.23]
[Стр.25]
[Стр.148]
[Стр.519]
[Стр.404]
[Стр.506]
[Стр.290]
[Стр.229]
[Стр.7]
[Стр.18]
[Стр.485]
[Стр.370]
[Стр.101]
[Стр.72]
[Стр.73]
[Стр.5]
[Стр.54]
[Стр.359]
[Стр.60]
[Стр.193]
[Стр.168]
[Стр.168]
[Стр.59]
[Стр.60]
[Стр.379]
Парциальная красноклеточная аплазия в сочетании с М-градиентом: обзор литературы и собственные клинические наблюдения
А.В. Пивник1,2, А.А.Петренко1, С.В. Кожурин3, С.А. Марьина3
1 Российский университет дружбы народов, ул. Миклухо-Маклая, д. 6, Москва, Российская Федерация, 117198
2 ГБУЗ «Московский клинический научный центр им. А.С. Логинова ДЗМ», ш. Энтузиастов, д. 86, Москва, Российская Федерация, 111123
3 ФГБУ «НМИЦ гематологии» Минздрава России, Новый Зыковский пр-д, д. 4а, Москва, Российская Федерация, 125167
Для переписки: Александр Васильевич Пивник, д-р мед. наук, профессор, ш. Энтузиастов, д. 86, Москва, Российская Федерация, 111123; тел.: 8(495)304-30-39; e-mail: [email protected]
Для цитирования: Пивник А.В., Петренко А.А., Кожурин С.В., Марьина С.А. Парциальная красноклеточная аплазия в сочетании с М-градиентом: обзор литературы и собственные клинические наблюдения. Клиническая онкогематология. 2018;11(3):273–80.
DOI: 10.21320/2500-2139-2018-11-3-273-280
РЕФЕРАТ
Обоснование. Парциальная красноклеточная аплазия (ПККА) — редкий синдром, который характеризуется уменьшением количества предшественников эритроидных клеток в костном мозге. М-градиент, представленный одним классом тяжелых и одним типом легких цепей у больных ПККА, — редкое сочетание, которое выделено в отдельную форму заболевания.
Цель. Представить клиническую картину, возможности диагностики и результаты лечения ПККА, протекающей с М-градиентом.
Материалы и методы. Анализу подвергнуты данные 10 пациентов. Эмпирически установлена наиболее эффективная схема лечения: циклофосфамид по 200–400 мг 2–3 раза в неделю до суммарной дозы 6–10 г и преднизолон ударными курсами 100–120 мг внутрь и 180–240 мг/сут в/в в течение 5 дней. На 6-й день инъекции преднизолона отменялись, а с 7-го дня начиналось снижение дозы препарата для приема внутрь с полной отменой через 2–3 дня. С интервалом 1 нед. курс повторялся 1–3 раза. У 4 больных проведен прицельный иммуноферментный анализ М-градиента с целью определить, является ли М-градиент суммой антител к эритрокариоцитам и антиидиотипических антител второго порядка к первым антителам.
Результаты. У 6 из 10 пациентов получены полные ремиссии ПККА в срок от 9 мес. до 22 лет наблюдения, у 4 — ремиссии не достигнуты. М-градиент представлен олигоклонами IgG (n = 9) и IgA (n = 1). При типировании он состоял из IgGλ (n = 4), IgGκ (n = 5) и IgAκ (n = 1). После выполнения иммуноферментного анализа М-градиента показано, что предполагаемые антитела первого и второго порядков не выявлены.
Заключение. Полученные результаты позволяют рассматривать гаммапатию при ПККА как результат олигоклональной гиперпродукции иммуноглобулинов без установленной патогенетической связи между М-градиентом и ПККА.
Ключевые слова: парциальная красноклеточная аплазия костного мозга, ПККА, анемия, М-градиент, моноклональная гаммапатия.
Получено: 5 февраля 2018 г.
Принято в печать: 11 мая 2018 г.
Читать статью в PDF
ЛИТЕРАТУРА
- Japson JH, Lovenstein L. Panhypoplasia in the bone marrow. 1. Demonstration of a plasma factor with anti-erythropoietin-like activity. Can Med Assoc J. 1968;99(3):99–101.
- Гериатрическая гематология. Заболевания системы крови в старших возрастных группах. Под ред. Л.Д. Гриншпун, А.В. Пивника. М.: Медиум, 2012. Т. 2. С. 438–41.[Grinshpun LD, Pivnik AV, eds. Geriatricheskaya gematologiya. Zabolevaniya sistemy krovi v starshikh vozrastnykh gruppakh. (Geriatric hematology. Blood disorders in elderly patients.) Moscow: Medium Publ.; 2012, vol. 2. pp. 438–41. (In Russ)]
- Charles RJ, Sabo KM, Kidd PG, Abkowitz JL. The pathophysiology of pure red cell aplasia: implications for therapy. Blood. 1996;87(11):4831–8.
- Lacy MQ, Kurtin PJ, Tefferi A. Pure red cell aplasia: association with large granular lymphocyte leukemia and the prognostic value of cytogenetic abnormalities. Blood. 1996;87(7):3000–6.
- Руководство по гематологии. Под ред. А.И. Воробьева. 3-е изд. перераб. и доп. М.: Ньюдиамед, 2005. Т. 3. С. 274–85.[Vorob’ev AI, ed. Rukovodstvo po gematologii. (Guidelines on hematology.) 3rd revised edition. Moscow: Newdiamed Publ.; 2005, vol. 3. pp. 274–85. (In Russ)]
- Идельсон Л.И., Тер-Григоров B.C., Пивник A.B., Эткин А.Ф. Клинико-иммунологические особенности парциальной красноклеточной аплазии сочетанной с моноклональной гаммапатией. Терапевтический архив. 1983;8:75–9.[Idel’son LI, Ter-Grigorov VC, Pivnik AV, Etkin AF. Clinical and immunological profile of pure red cell aplasia together with monoclonal gammopathy. Terapevticheskii arkhiv. 1983;8:75–9. (In Russ)]
- Пивник А.В. Парциальная красноклеточная аплазия костного мозга: клиника, вопросы патогенеза, диагностика, лечение: Дис. … канд. мед. наук. М., 1978.[Pivnik AV. Partsial’naya krasnokletochnaya aplaziya kostnogo mozga: klinika, voprosy patogeneza, diagnostika, lechenie. (Pure red cell aplasia in bone marrow: clinical presentation, pathogenesis, diagnostics, treatment.) [dissertation] Moscow; 1978. (In Russ)]
- Андреева Н.Е., Чернохвостова Е.В. Иммуноглобулинопатии. М.: Медицина, 1985. 240 c.[Andreeva NE, Chernokhvostova EV. Immunoglobulinopatii. (Immunoglobulinopathy.) Moscow: Meditsina Publ.; 1985. 240 p. (In Russ)]
- Эткин А.Ф., Пивник А.В., Мамиляева З.Х. Олигоклональная парапротеинемия при парциальной аплазии костного мозга. Гематология и трансфузиология. 1987;4:31–4.[Etkin AF, Pivnik AV, Mamilyaeva ZKh. Oligoclonal paraproteinemia in partial red cell aplasia in the bone marrow. Gematologiya i transfuziologiya. 1987;4:31–4. (In Russ)]
- Kobayashi T, Hanada T, Sato Y, et al. A case of pure red cell aplasia with monoclonal gammopathy: immune-mediated inhibition of erythropoiesis. Rinsho Ketsueki. 1987;28(11):2029–33.
- Balducci L, Hardy C, Dreiling B, et al. Pure red blood cell aplasia associated with paraproteinemia: in vitro studies of erythropoiesis. Haematologia (Budap). 1984;17(3):353–7.
- Gu H, Lee WI, Jeon Y, et al. Pure Red Cell Aplasia Associated with Monoclonal Gammopathy of Undetermined Significance and Literature Review. Clin Lab. 2017;63(2):373–8. doi: 10.7754/Clin.Lab.2016.160730.
- Murate T, Ohashi H, Ichikawa A, et al. A case of pure red cell aplasia with monoclonal gammopathy. Nihon Naika Gakkai Zasshi. 1992;81(8):1263–5.
- Shimmyozu K, Tara M, Okadome T, et al. Pure red cell aplasia with monoclonal gammopathy and von Willebrand disease. Rinsho Ketsueki. 1990;31(9):1468–73.
- Korde N, Zhang Y, Loeliger K, et al. Monoclonal gammopathy-associated pure red cell aplasia. Br J Haematol. 2016;173(6):876–83. doi: 10.1111/bjh.14012.
- Идельсон Л.И., Койфман М.М., Горина Л.Г., Оловников А.М. Применение агрегат-гемагглютинационной пробы и других методов для диагностики аутоиммунной гемолитической анемии с отрицательной прямой пробой Кумбса. Проблемы гематологии. 1975;6:91–9.[Idel’son LI, Koifman MM, Gorina LG, Olovnikov AM. Application of an aggregate-hemagglutination test and other assays for the diagnosis of autoimmune hemolytic anaemia with a negative direct antiglobulin test. Problemy gematologii. 1975;6:91–9. (In Russ)]
- Новости
- Здоровье
- Семья и дети
- Питание и диета
- Красота и мода
- Отношения
- Спорт
- О портале

Здоровье
- Диагностика
- КТ
- МРТ-диагностика
- Медицинские манипуляции
- Осмотр тела
- Эндоскопия (эндоскопия)
- Радионуклидная диагностика
- Рентген (рентгеновские исследования)
- Ультразвуковая диагностика (УЗИ)
- лечение
- Операции
- Медицинские специальности
- Лечение болезней
- Обзор лекарственных средств
- Альтернативная медицина
- Стволовые клетки
- Физиотерапия
- Переливание крови
- Трансплантация
- Болезни
- Беременность, роды и послеродовой период
- Синдромы
- Хирургические болезни
- Болезни зубов (стоматология)
- Болезни молочных желез (маммология)
- Болезни суставов, мышц и соединительной ткани (ревматология)
- Рак (онкология)
- Болезни иммунной системы (иммунология)
- Болезни крови (гематология)
- Болезни сердца и сосудов (кардиология)
- Психическое здоровье (психиатрия)
- Травмы и отравления
- Болезни кожи и подкожной клетчатки (дерматология)
- Болезни легких, бронхов и плевры (пульмонология)
- Болезни уха, горла и носа (отоларингология)
- Болезни эндокринной системы и нарушения обмена веществ (эндокринология)
- Инфекции, передающиеся половым путем (болезни, передающиеся половым путем)
- Гинекологические заболевания (гинекология)
- Болезни глаз (офтальмология)
- Болезни детей (педиатрия)
- Болезни печени и желчевыводящих путей
- Болезни прямой кишки и анальной области
- Болезни нервной системы (неврология)
- Болезни желудочно-кишечного тракта (гастроэнтерология)
- Болезни инфекционные и паразитарные
- Болезни мочеполовой системы
- Анализирует
- Анализы на гормоны
- Гематологические исследования
- Генетические исследования
- Определение наркотиков
- Пренатальная диагностика
- ПЦР (полимеразная цепная реакция, диагностика ПЦР)
- Серологические тесты
- Токсикологические исследования
- Онкомаркеров
- Диагностика аутоиммунных заболеваний
- Иммунитет
- Исследование системы гемостаза
- Исследование ферментов и изоферментов
- Контроль за наркотиками
- Микроэлементы
- Курс обмена пигмента
- Липиды, липопротеины и аполипопротеины
.
Атлас патологии костного мозга: гиперплазия эритроида
+ Исследование костного мозга
+ Исследование костного мозга
+ Гистологическая оценка стержня трепанобиопсии
+ Нормальный костный мозг
+ Клеточность костного мозга
+ Гематопоэз
+ Неопухолевые поражения костного мозга
+ Реактивные гемопоэтические изменения
+ Эритроидная гиперплазия
+ Миелоидная гиперплазия
+ эозинофилия
+ Увеличение количества мегакариоцитов
+ Гипоплазия и аплазия костного мозга
+ Апластическая анемия
+ Чистая аплазия красных клеток
+ Агранулоцитоз
+ Амегакариоцитарная тромбоцитопения
+ Анемии
+ Постгеморрагические анемии
+ Острая постгеморрагическая анемия
+ Хроническая постгеморрагическая анемия
+ Мегалобластная анемия
+ Сидеропеническая анемия
+ Хроническая анемия почек
+ Анемии хронических заболеваний
+ Гемолитические анемии
+ другие анемии
+ Стромальная реакция и воспаление костного мозга
+ Реактивный лимфоцитоз, доброкачественные лимфоцитарные агрегаты
+ Реактивный плазмацитоз
+ Гранулемы
+ Гемофагоцитарный синдром
+ Болезни накопления (тезауризмоз)
+ болезнь Гоше
+ болезнь Ниманна – Пика
+ Опухолевые заболевания костного мозга
+ Миелодиспластический синдром (МДС)
+ Рефрактерная цитопения с однолинейной дисплазией (RCUD)
+ Рефрактерная анемия с кольцевидными сидеробластами (RARS)
+ Рефрактерная цитопения с многолинейной дисплазией (RCMD)
+ Рефрактерная анемия с избыточными блатами (РАИБ)
+ МДС с изолированной делецией 5q (5q-синдром)
+ Неклассифицированный миелодиспластический синдром (МДС БДУ)
+ Миелопролиферативные новообразования
+ Истинная полицитемия (PV)
+ Эссенциальная тромбоцитемия (ЭТ)
+ Первичный миелофиброз (ПМФ)
+ Хронический миелоидный лейкоз (ХМЛ)
+ Хронический нейтрофильный лейкоз (CNL)
+ Хронический эозинофильный лейкоз (CEL)
+ Мастоцитоз
+ MPN неклассифицируемый (MPN-U)
+ Миелодиспластико-миелопролиферативные заболевания (MDS / MPD)
+ Хронический миеломоноцитарный лейкоз (ХММЛ)
+ Атипичный хронический миелоидный лейкоз (аХМЛ)
+ Ювенильный миеломоноцитарный лейкоз (JMML)
+ Миелодиспластические-миелопролиферативные заболевания, не поддающиеся классификации
+ Острый миелоидный лейкоз (ОМЛ)
+ Лимфопролиферативные заболевания
+ Острый лимфобластный лейкоз (ВСЕ)
+ Хронический лимфоцитарный лейкоз (ХЛЛ)
+ Пролимфоцитарный лейкоз (PLL)
+ Волосатоклеточный лейкоз (HCL)
+ Новообразования плазматических клеток
+ Миелома плазматических клеток (множественная)
+ солитарная плазмоцитома
+ Моноклональная гаммапатия неопределенной значимости (MGUS)
+ Другие лимфопролиферативные заболевания
+ Гистиоцитозы
+ Гистиоцитоз X (гистиоцитоз клеток Лангерганса)
+ Гистиоцитоз Леттерера-Сиве
+ Гистиоцитоз Ханда-Шюллера-Кристиана
+ эозинофильная гранулема
+ Гистиоцитарная саркома
+ Метастатическая инфильтрация костного мозга
.
Что такое костный мозг? Структура костного мозга, факты и функции
- Какие более полудюжины функций выполняют ваши кости?
- Каково расположение и состав костного мозга?
- Сколько клеток крови производит человеческий костный мозг каждый день?
- Костный мозг также производит кость?
- Что делает костный мозг красным или желтым?

Состоящая из сложной внешней и внутренней структуры, кость представляет собой жесткий орган, который выполняет множество важных функций в организме.
Например, кости придают форму и поддерживают ваше тело, защищают различные органы, хранят минералы, обеспечивают подвижность и производят клетки крови.
Что такое костный мозг и каковы его функции?
Костный мозг в ваших костях служит основным местом для производства красных кровяных телец (эритроцитов) и лейкоцитов (лейкоцитов).
Структура костного мозга может быть описана как смесь клеточных и неклеточных компонентов или соединительной ткани.
Костный мозг не только участвует в кроветворении (производстве клеток крови), но и помогает накапливать жир.В то время как красный костный мозг производит эритроциты, лейкоциты и тромбоциты, желтый костный мозг выполняет работу по хранению жиров.
Жир, накопленный в адипоцитах, может служить источником энергии в нужный момент.
Производство костных и мышечных клеток — некоторые другие функции костного мозга. Присутствующие в нем мезенхимальные стволовые клетки могут развиваться в хрящевые, костные или мышечные клетки.

Костный мозг Расположение:
Костный мозг находится в губчатых частях костей.В основном он располагается в ребрах, грудине, позвонках и костях таза.
Он может иметь красный или желтый цвет в зависимости от преобладания жировых клеток над кроветворными. Преобладание гемопоэтических клеток придает этой полутвердой ткани красный оттенок (как у новорожденного ребенка).
С другой стороны, он выглядит желтым из-за наличия гораздо большего количества жировых клеток (как у взрослых).
У взрослых в костномозговой (центральной) полости длинных костей находится желтый костный мозг, в то время как красный костный мозг присутствует в позвонках, грудины, ребрах, черепе и на концах длинных костей ног и рук.

Факты о костном мозге:
- В день костный мозг производит около 500 миллиардов клеток крови!
- Кости взрослого человека содержат около 2,6 кг костного мозга, что составляет около 4 процентов от общей массы тела.
- Знаете ли вы, что костный мозг новорожденного выглядит красным, а с возрастом постепенно желтеет?
- Желтый цвет костного мозга означает гораздо более высокую концентрацию жировых клеток.
- Красный костный мозг, состоящий из гемопоэтических стволовых клеток, вырабатывает эритроциты, лейкоциты и тромбоциты.
- Мезенхимальные стволовые клетки костного мозга участвуют в производстве костей, хрящей и адипоцитов (жировых клеток).
- Тяжелые заболевания костного мозга, например, некоторые виды рака, можно лечить с помощью трансплантатов.
- Только в США около десяти тысяч человек ежегодно нуждаются в трансплантации костного мозга.
- Лейкемия (чрезмерное производство лейкоцитов) ежегодно вызывает больше смертей среди детей, чем любой другой рак.
- Если вы пожертвуете костный мозг, он восстановится менее чем за два месяца (от 4 до 6 недель).
- используется для определения правильного совпадения для донорского костного мозга.
ДНК
.
Атлас патологии костного мозга
×
+ Введение
+ Используя этот атлас
+ Условия использования атласа
+ Технические примечания
+ Оборудование
+ Программное обеспечение
+ Как пользоваться атласом
+ Навигация по текстовым страницам
+ Управление картинками
+ Логотипы и этикетки
+ Что понадобится для использования атласа
+ Баги, проблемы
+ Netscape
+ Microsoft Internet Explorer
+ Некоторые другие интернет-ресурсы по дерматопатологии и патологии
+ Патология костного мозга
+ Исследование костного мозга
+ Исследование костного мозга
+ Гистологическая оценка стержня трепанобиопсии
+ Нормальный костный мозг
+ Клеточность костного мозга
+ Гематопоэз
+ Неопухолевые поражения костного мозга
+ Реактивные гемопоэтические изменения
+ Эритроидная гиперплазия
+ Миелоидная гиперплазия
+ эозинофилия
+ Увеличение количества мегакариоцитов
+ Гипоплазия и аплазия костного мозга
+ Апластическая анемия
+ Чистая аплазия красных клеток
+ Агранулоцитоз
+ Амегакариоцитарная тромбоцитопения
+ Анемии
+ Постгеморрагические анемии
+ Острая постгеморрагическая анемия
+ Хроническая постгеморрагическая анемия
+ Мегалобластная анемия
+ Сидеропеническая анемия
+ Хроническая анемия почек
+ Анемии хронических заболеваний
+ Гемолитические анемии
+ другие анемии
+ Стромальная реакция и воспаление костного мозга
+ Реактивный лимфоцитоз, доброкачественные лимфоцитарные агрегаты
+ Реактивный плазмацитоз
+ Гранулемы
+ Гемофагоцитарный синдром
+ Болезни накопления (тезауризмоз)
+ болезнь Гоше
+ болезнь Ниманна – Пика
+ Опухолевые заболевания костного мозга
+ Миелодиспластический синдром (МДС)
+ Рефрактерная цитопения с однолинейной дисплазией (RCUD)
+ Рефрактерная анемия с кольцевидными сидеробластами (RARS)
+ Рефрактерная цитопения с многолинейной дисплазией (RCMD)
+ Рефрактерная анемия с избыточными блатами (РАИБ)
+ МДС с изолированной делецией 5q (5q-синдром)
+ Неклассифицированный миелодиспластический синдром (МДС БДУ)
+ Миелопролиферативные новообразования
+ Истинная полицитемия (PV)
+ Эссенциальная тромбоцитемия (ЭТ)
+ Первичный миелофиброз (ПМФ)
+ Хронический миелоидный лейкоз (ХМЛ)
+ Хронический нейтрофильный лейкоз (CNL)
+ Хронический эозинофильный лейкоз (CEL)
+ Мастоцитоз
+ MPN неклассифицируемый (MPN-U)
+ Миелодиспластико-миелопролиферативные заболевания (MDS / MPD)
+ Хронический миеломоноцитарный лейкоз (ХММЛ)
+ Атипичный хронический миелоидный лейкоз (аХМЛ)
+ Ювенильный миеломоноцитарный лейкоз (JMML)
+ Миелодиспластические-миелопролиферативные заболевания, не поддающиеся классификации
+ Острый миелоидный лейкоз (ОМЛ)
+ Лимфопролиферативные заболевания
+ Острый лимфобластный лейкоз (ВСЕ)
+ Хронический лимфоцитарный лейкоз (ХЛЛ)
+ Пролимфоцитарный лейкоз (PLL)
+ Волосатоклеточный лейкоз (HCL)
+ Новообразования плазматических клеток
+ Миелома плазматических клеток (множественная)
+ солитарная плазмоцитома
+ Моноклональная гаммапатия неопределенной значимости (MGUS)
+ Другие лимфопролиферативные заболевания
+ Гистиоцитозы
+ Гистиоцитоз X (гистиоцитоз клеток Лангерганса)
+ Гистиоцитоз Леттерера-Сиве
+ Гистиоцитоз Ханда-Шюллера-Кристиана
+ эозинофильная гранулема
+ Гистиоцитарная саркома
+ Метастатическая инфильтрация костного мозга
+ Посттерапетические изменения кроветворения после трансплантации
+ Посттерапетические гемопоэтические изменения
+ Восстановление гемопоэза
+ Стойкие изменения кроветворения.
+ Посттрансплантационные изменения гемопоэза
+ Патология кости
+ Другие заболевания
Атлас патологии костного мозга
.
