Рак печени: диагностика и лечение
Рак печени подразделяется на первичный и вторичный (метастатический). Первичный, о котором пойдет речь в данной статье, представляет собой сравнительно редкое заболевание. К нему относятся по разным данным от 0,2% до 3% случаев диагностированного рака. Ежегодно в мире раком печени заболевают не менее 250 тысяч человек, большая часть которых проживает в развивающихся странах Африки и Юго-Восточной Азии. В России первичный рак печени ежегодно диагностируется примерно у 7 тысяч пациентов. Но количество выявленных заболевших быстро растет. За три последних десятилетия, с середины 1980-х годов, заболеваемость раком печени в России выросла втрое — с 1,6 до 4,6 случаев на 100 тыс. населения.
Что такое рак печени?
Печень является самым большим органом в теле человека, имеет пирамидальную форму и располагается в правом подреберье. Она разделена на два отдела, называемые долями. В отличие от большинства органов, имеет два источника кровоснабжения: печеночная артерия несет кровь, богатую кислородом, а воротная вена снабжает печень кровью, насыщенную питательными веществами из кишечника.
Печень — жизненно важный орган, без которого организм не может функционировать. Она расщепляет и хранит питательные вещества, поступающие из кишечника; производит желчь, необходимую для правильного пищеварения; играет важную роль в обеспечении свертываемости крови; помогает выводить отработанные вещества.
От 60% до 80% массы печени человека составляют гепатоциты – клетки, участвующие в синтезе и хранении белков, холестерина, играющие важную роль в трансформации углеводов, желчеобразовании, а также – в детоксикации и выводе из организма образующихся в нем субстанций.
Виды рака печени
Основными типами первичного рака являются:
Гепатоклеточная карцинома — результат злокачественного перерождения гепатоцитов. Наиболее часто встречающийся вид первичного рака печени: по разным данным, к ней относятся от 70% до 90% выявленных онкологических заболеваний данного органа. Карциномы образуются либо как одна опухоль, либо сразу в нескольких местах. Второй случай является превалирующим, он наиболее часто диагностируется у людей с повреждениями печени, такими как цирроз.
Карциномы образуются либо как одна опухоль, либо сразу в нескольких местах. Второй случай является превалирующим, он наиболее часто диагностируется у людей с повреждениями печени, такими как цирроз.
Фиброламеллярная карцинома – редкий подтип гепатоклеточной карциномы, который имеет более высокие шансы на успешное лечение, чем другие типы рака печени. Данная опухоль встречается редко, в основном — у детей и лиц моложе 35 лет. Она поражает небольшие участки ткани, не распространяясь на весь орган.
Рак желчевыводящих путей (внутрипеченочная холангиокарцинома). Один или два из каждых десяти диагностированных случаев рака печени начинаются в желчевыводящих путях, которые представляют собой тонкие трубки, переносящие желчь к желчному пузырю.
Гепатохолангиоцеллюлярная карцинома — тип первичного рака, совмещающий признаки как гепатокарциномы, так и холангиокарциномы. У некоторых больных могут одновременно развиться оба типа рака.
Цистаденокарцинома — редкая опухоль, которая диагностируется у взрослых, преимущественно у женщин, вследствие малигнизации доброкачественной цистаденомы или даже врожденной кисты. Имеет большие размеры, поликистозное строение, чаще локализуется в правой доле печени, содержит окрашенную желчью слизь.
Ангиосаркомы и гемангиомы начинаются в кровеносных сосудах в печени. Эти быстрорастущие опухоли обычно диагностируются на поздних стадиях.
Гепатобластома — очень редкий тип рака печени. Наиболее часто встречается у детей младше 4 лет. Крайне редко диагностируется у детей более старшего возраста и у взрослых пациентов. При ранней диагностике процент выживаемости составляет более 90%.
Причины и группы риска
Статистически достоверно доказано, что развитию рака печени способствуют следующие факторы:
Хронические заболевания. В первую очередь — вирусный гепатит В. Риск возникновения печеночноклеточного рака у носителей вируса возрастает в 200 раз.
К другим болезням, приводящим к раку данного органа, относятся цирроз печени,
гемохроматоз (избыточное содержание в организме железа), желчнокаменная болезнь, сахарный диабет, паразитарное заражение, а также сифилис и алкоголизм.
Воздействие вредных веществ. Работа на производствах, связанных с использованием мышьяка, ртути, хлорид винила может пагубно сказаться на состоянии печени. Развитие новообразований в этом органе связывают также с использованием некоторых промышленных продуктов, к примеру, хлорированных углеводородных растворителей. Небезобидны для печени некоторые пищевые продукты, такие, как арахис, соевые бобы, кукуруза, порой содержащие афлатоксины. Бездумное употребление некоторых витаминов, БАДов, оральных контрацептивов, анаболических стероидов также могут спровоцировать появление недоброкачественных новообразований в данном органе.
Наследственность. Наличие среди кровных родственников двух и более человек, заболевших раком печени, автоматически включает человека в группу риска.
Пол. Мужчины гораздо в большей степени рискуют заболеть раком печени, чем женщины. Возможно, причина в большей приверженности вредным привычкам – употреблению спиртного и курению, а также в потреблении стероидов.
Симптомы
На ранних стадиях первичного рака печени симптомы отсутствуют. А если они и есть, то варьируются от человека к человеку. С ростом опухоли могут появиться:
- потеря веса;
- боль в правом боку верхнего отдела брюшной полости или под правой лопаткой
- потеря аппетита;
- вздутие брюшной полости;
- твердое уплотнение под ребрами с правой стороны;
- усталость или слабость;
- тошнота или рвота;
- жар;
- желтизна кожи и глаз, а также потемнение мочи;
- чувство переедания после приема небольшого количества пищи;
- зуд;
- вспухшие вены на животе;
- ухудшение состояния при хроническом гепатите или циррозе.

Некоторые типы рака печени производят гормоны, которые могут вызывать:
- высокий уровень кальция в крови, провоцирующий запоры, тошноту или дезориентацию;
- низкий уровень сахара в крови, который может вызывать усталость или обморочные состояния;
- увеличение груди или уменьшение размера яичек у мужчин;
- высокое количество красных кровяных телец, которые становится причиной покраснения лица.
Стадии заболевания
Рак печени подразделяется на стадии в зависимости от размера и локализации опухоли.
I стадия. Единичная опухоль, которая не распространилась на близлежащие кровяные сосуды.
II стадия. К этой стадии относят один из двух вариантов проявления болезни:
- одна опухоль, которая распространилась на близлежащие кровяные сосуды;
- более одной опухоли, не превышающих 5 см в большем измерении каждая.
Стадия III А. К этой стадии относят один из двух вариантов проявления болезни:
- более одной опухоли размером больше 5 сантиметров;
- одна опухоль, которая распространилась на одну из основных ветвей кровяных сосудов рядом с печенью.
Стадия IIIB. В наличии одна или более опухолей любого размера, которые:
- распространились на близлежащие органы, за исключением желчного пузыря;
- прошла через оболочку брюшной полости.
Стадия IIIC. Рак распространился на близлежащие лимфатические узлы.
Стадия IV. Рак печени распространился за пределы органа на другие части тела, такие как кости или легкие. Опухоли любого размера также могут быть распространены на близлежащие кровяные сосуды и/или лимфатические узлы.
Диагностика
Рак печени трудно диагностировать. На ранних стадиях он обычно не имеет симптомов и опухоли не прощупываются. Если у врача возникает подозрение на рак печени, то диагностика проводится в следующем порядке:
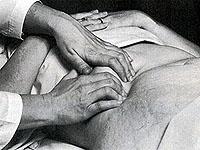
Физический осмотр. Врач прощупывает живот пациента для проверки печени, селезенки и близлежащих органов; проверяет живот на асциты – аномальное скопление жидкости; обследует кожу и глаза, выявляя признаки желтухи.
Врач прощупывает живот пациента для проверки печени, селезенки и близлежащих органов; проверяет живот на асциты – аномальное скопление жидкости; обследует кожу и глаза, выявляя признаки желтухи.
Лабораторные исследования. Обычный анализ крови обнаруживает альфа-фетопротеин, который может являться признаком рака печени. Другие анализы крови могут измерить, насколько хорошо работает ваша печень.
Ультразвуковое исследование. Современные аппараты УЗИ позволяют выявить рак печени на ранних стадиях.
Магнитно-резонансная томография (МРТ). Благодаря высокой разрешающей способности высокопольных (1,5Т) и сверхвысокопольных (3Т) магнитно-резонансных томографов, дополнительным уникальным программам с очень тонкими срезами в ходе исследования можно увидеть изменения структуры печени размером до нескольких миллиметров, выявить патологические процессы на их начальной стадии, а также провести дифференциальную диагностику патологических образований. При наличии объемных опухолей врач может назначить МРТ с контрастным болюсным усилением. Контрастное усиление — методика которая заключается во внутривенном введении контрастного вещества в зависимости от веса пациента. Она позволяет оценить степень кровоснабжения опухоли и судить о доброкачественном или злокачественном характере.
Если в ходе основного МР исследования органов брюшной полости и забрюшинного пространства выявлено наличие объемных образований в печени, то проводится динамическое контрастирование – методика, которая позволяет оценить степень кровоснабжения опухоли и судить о доброкачественном или злокачественном ее характере.
Компьютерная томография (КТ). Рентгеновское послойное исследование органов брюшной полости и забрюшинного пространства. Выполняется как без контраста, так и с болюсным контрастированием, то есть — с внутривенным введением рентгеноконтрастного препарата при помощи специального автоматического шприца. Стандартное КТ исследование позволяет выявить патологические изменения в печени. КТ с контрастным усилением применяется для исключения врастания опухолей в сосуды; при стадировании опухолевой патологии; для выявления показаний и противопоказаний к хирургическим вмешательствам или лучевой терапии.
КТ с контрастным усилением применяется для исключения врастания опухолей в сосуды; при стадировании опухолевой патологии; для выявления показаний и противопоказаний к хирургическим вмешательствам или лучевой терапии.
Ангиограмма. Врач вводит краситель в артерию, что позволяет видеть кровяные сосуды в печени в рентгеновских лучах.
Лапароскопия. Делается небольшой надрез на животе и затем вводится тонкая трубка с подсветкой (лапароскоп) для осмотра опухоли.
Биопсия печени. Биопсия и тонкоигольная аспирационная биопсия используются тогда, когда визуальные исследования не могут определить характер новообразования. В орган вводится длинная игла для забора крошечного образца ткани, который изучают под микроскопом.
Фьюжен биопсия. Современное направление в методике забора материала для гистологического анализа, сочетающее возможности магнитно-резонансной или компьютерной томографии и ультразвуковой диагностики. Перед проколом выполняется исследование на аппаратах КТ или МРТ. Основываясь на его результатах, врач планирует место прокола, рассчитывает ход биопсийной иглы и глубину проникновения. Сама биопсия проводится под контролем УЗИ. Метод обеспечивает максимальную точность попадания в пораженный участок.
Лечение
Хирургическая операция. Хирургия является основным способом лечения рака печени. Так как печень играет важную роль в свертывании крови, кровотечение после вмешательства является частым побочным эффектом. Основными типами хирургических операций при раке печени являются:
- пересадка печени. Пораженная заболеванием печень полностью удаляется и заменяется здоровым органом от донора. При циррозе печени или больших размерах опухоли является наиболее вероятным методом лечения. Однако имеется риск серьезной инфекции и других проблем со здоровьем;
- частичная гепатэктомия. Часть печени с раковыми клетками удаляется хирургическим путем. Операция требует особой виртуозности от хирурга: он должен тщательно удалить все поврежденные ткани, чтобы вылечить рак, и в тоже время — оставить достаточный объем печени для ее нормальной работы.

Абляция опухоли. Местное лечение, при котором тепло (радиочастотная абляция) или сверхнизкий холод (криохирургия или криотерапия) используются для заморозки или выжигания рака печени. Абляция показана в тех случаях, когда удаление опухоли хирургическим путем невозможно.
Эмболизация. Мельчайшие частицы из пластика или другого материала вводятся в артерии, которые несут кровь к опухоли. Они блокируют поток крови, что сдерживает рост рака печени.
Химиотерапия. Обычно не используется для лечения рака печени из-за малой эффективности.
Химиоэмболизация. Игла вводится в артерию в паху, а затем тонкая трубка ввинчивается в артерию, ведущую к печени. После этого к раковым клеткам подается высокая доза лекарства. Затем артерия блокируется, чтобы предотвратить снабжение печени кровью и дальнейшее развитие рака.
Лучевая терапия. Так как радиация вместе с раковыми клетками может разрушить и здоровые ткани печени, она применяется только в малых дозах. Лучевая терапия не излечивает рак печени, но она способна уменьшить опухоль и облегчить боль.
Помимо облучения на обычных линейных ускорителях, лечение на которых может занять 2-3 месяца, в Центре онкологии, радиохирургии и радиотерапии МИБС применяют так называемую конформную лучевую терапию. При этом современном подходе конфигурация облучающего пучка и интенсивность излучения скрупулезно рассчитываются с помощью специальных программ. Это позволяет добиться точного соответствия распределения дозы радиации форме новообразования, подать на мишень – в центр опухоли – максимально высокую дозу облучения, одновременно щадя периферийные нормальные ткани.
Лечение на аппарате Кибер-нож. Ткань печени обладает высокой чувствительностью к лучевому воздействию, что ограничивает применение стандартной лучевой терапии. Роботизированная радиохирургическая система Кибер-нож способна сфокусировать максимальную дозу облучения непосредственно на опухоли, в то же время сохраняя здоровую ткань печени.
Система Кибер-нож может применяться как при лечении первичного рака печени, так и в терапии очагов метастатического поражения (если химиотерапия неэффективна или если очаг слишком велик для иных методов локального воздействия, например, радиочастотной абляции). Возможно одномоментное облучение нескольких очагов поражения.
Протонная терапия. Пучок протонов доставляет высокие дозы радиации с большой точностью прямо в область локализации рака печени. Этот современный метод лучевой терапии уничтожает раковые клетки, минимально задевая нормальную ткань за пределами опухоли.
Решение о выборе тактики лечения конкретного пациента в МИБС принимается коллегиально врачами клинических и диагностических специальностей. На каждом этапе составляется индивидуальный план дальнейшего наблюдения и контроля эффекта, включающий все самые информативные диагностические методы, применяющиеся сегодня в ведущих онкологических центрах Европы и США.
Интерпретация результатов пальпации печени
Изменения, выявляемые | Причины |
Увеличение печени. | 1. 2. 3. 4. Некоторые |
Выраженное уплотнение | 1. Рак 2. 3. Хронические |
Крупная бугристость | 1. Рак 2. 3. Сифилитическое |
Резкая болезненность | 1. 2. Переход |
Характеристика желчного пузыря при некоторых патологических состояниях
Заболевания | Морфологические | Характеристика |
Холецистит | Воспалительная | — Резко — — — плохо смещается |
Водянка желчного | Обтурация пузырного | Значительно увеличен, |
Рак головки | Сдавление опухолью | Положительный — — — — — имеются |
Опухоль желчного | Прорастание опухолью | Увеличен, болезненный, |
Конец формы
Глубокая методическая скользящая
пальпация живота заболевающего
Этот вид пальпации называется глубокой,
поскольку при ее проведении рука
проникает вглубь брюшной полости. Она
носит таюке название скользящей, так
как различные свойства пальпируемых
органов оцениваются с помощью скольжения
пальпирующих пальцев по их поверхности,
и методической, поскольку она проводится
по установленному плану и в определенной
последовательности. Чаще всего при этом
применяют порядок, предложенный
Н.Д.Стражеско: сигмовидная кишка, слепая
кишка и червеобразный отросток, конечная
часть подвздошной кишки, восходящий и
нисходящий отделы ободочной кишки,
поперечная ободочная кишка, желудок,
печень, селезенка, поджелудочная железа
и почки.
Глубокая методическая скользящая
пальпация различных отделов толстой
кишки по Образцову—Стражеско—Василенко
выполняется в четыре этапа. Первый из
них включает в себя правильную по-становку
пальпирующей руки. Правая рука с несколько
согнутыми пальцами (а при пальпации
поперечной ободочной кишки — обе руки)
кладется на переднюю брюшную стенку
таким образом, чтобы кончики четырех
согнутых пальцев (II— V)
располагались вдоль оси пальпируемого
участка кишки перпендикулярно поверхности
органа. Понятно, что этот момент пальпации
предполагает хорошее знание особенностей
топографии органов брюшной полости.
Второй этап предусматривает некоторое
смещение кожи и формирование кожной
складки, которая в дальнейшем даст
возможность избежать натяжения кожи
при движении пальпирующей руки вглубь.
Третий этап глубокой пальпации
представляет собой погружение пальцев
пальпирующей руки вглубь брюшной
полости, которое производится во время
выдоха больного на фоне возникающего
при этом расслабления мышц передней
брюшной стенки.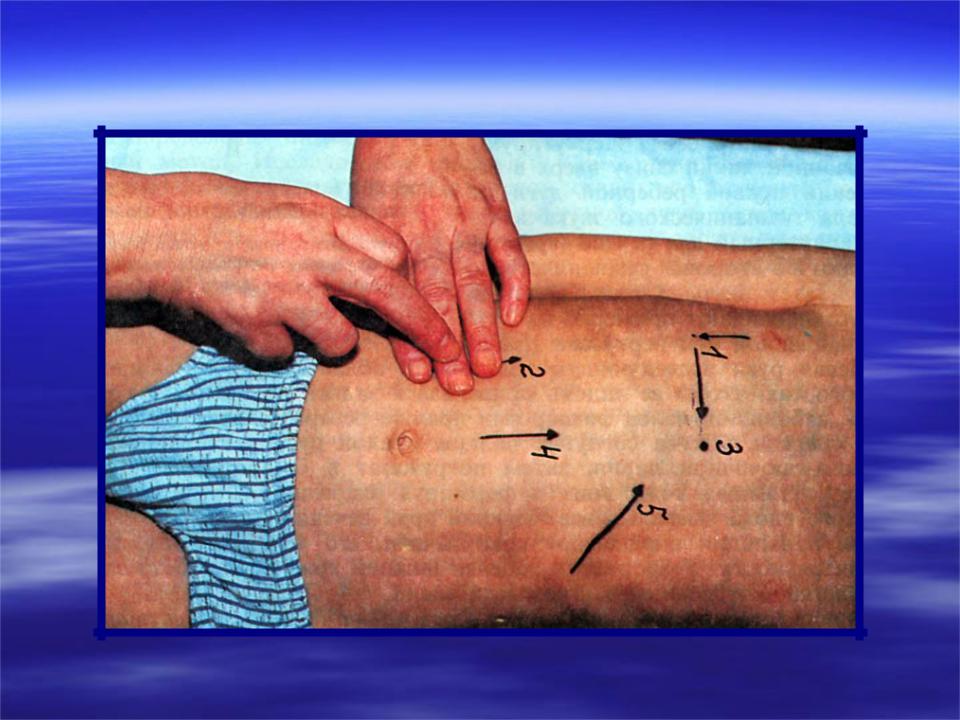 Последним четвертым
Последним четвертым
этапом глубокой пальпации является
скольжение пальцев правой руки по
поверхности кишки, прижатой к задней
брюшной стенке. Производя скольжение,
пальцы как бы «перекатываются»
(«переваливаются») через кишку, оценивания
в момент такого перекатывания ее
свойства: локализацию соответствующего
отдела толстой кишки и протяженность
пальпируемого участка, форму, диаметр
(в см), консистенцию (мягкая, плотная),
характер поверхности (гладкая, бугристая),
подвижность (смещаемость), наличие при
пальпации болезненности и урчания.
Собственный опыт показывает, что глубокая
пальпация живота относится к тем вопросам
пропедевтики внутренних болезней,
которые понимаются и усваиваются
студентами достаточно трудно.
Характерно, что когда студенты читают
в учебнике особенности проведения того
или иного этапа глубокой пальпации, их
заключение бывает, как правило,
единодушным: «Как это все сложно!» Когда
же они видят на занятии, как те или иные
этапы глубокой пальпации выполняются
преподавателем, их вывод бывает обычно
прямо противоположным: «Как это,
оказывается, все просто!» Ни то, ни другое
заключение студентов в общем-то,
по-видимому, не соответствует реальной
действительности. Конечно, технически
глубокая пальпация живота оказывается
на деле не столь сложной, как это видится
при чтении учебника, но и отнюдь не такой
простой, как это представляется со
стороны при оценке действий преподавателя.
Нужно сказать, что при выполнении каждого
из четырех этапов глубокой пальпации
студенты нередко допускают достаточно
типичные ошибки. Рассмотрим их более
подробно применительно к каждому этапу
Глубокая методическая скользящая
пальпация живота заболевающего —
Продолжение
Устанавливая руку для проведения
глубокой пальпации, студенты нередко
кладут ее плашмя таким образом, что с
передней брюшной стенкой соприкасается
вся ладонь. Проведение полноценной
глубокой пальпации при таком положении
руки (в частности, погружение и скольжение)
становится совершенно невозможным.
Необходимо иметь в виду, что глубокая
пальпация, в отличие от поверхностной,
осуществляется не всей ладонью, а именно
кончиками пальцев. Поэтому при постановке
пальпирующей руки пальцы ее должны быть
согнуты в межфаланговых суставах (как
это бывает при постановке рук на клавиши
фортепьяно). Показательно в этом плане,
что такой блестящий клиницист, как
В.Х.Василенко, много сделавший для
совершенствования метода глубокой
пальпации, проводил ее не ладонью, а
двумя согнутыми пальцами — указательным
и средним (кисть у Владимира Харитоновича
была очень крупной). Разумеется, при
обычных размерах кисти к этим двум
пальцам целесообразно добавить еще два
(безымянный и мизинец) таким образом,
чтобы глубокая пальпация проводилась
в итоге четырьмя пальцами.
Необходимо, кроме того, внимательно
следить, чтобы пальпирующие пальцы
располагались строго по оси пальпируемого
отрезка толстой кишки. Нередко, например,
поставив при пальпации сигмовидной
кишки пальцы параллельно ее длиннику
(т.е. в косом направлении), студенты потом
просто не удерживают такую постановку
пальцев, в результате чего они начинают
располагаться не в косом, а в вертикальном
направлении. Наиболее частая ошибка
при выполнении второго этапа глубокой
пальпации состоит в том, что студенты,
установив предварительно на брюшную
стенку согнутые пальцы, при образовании
кожной складки опять разгибают их, в
результате чего просто теряет смысл
тщательное выполнение первого этапа.
Формирование кожной складки нужно
производить таким образом, чтобы
установленные на первом этапе согнутые
пальцы не изменяли своего положения
(формирование кожной складки должно
происходить за счет движения всей
кисти).
Третий и четвертый этапы глубокой
пальпации получаются у студентов на
первых порах хуже всего. Нередко они
сливаются в один этап, причем выполняемый
таким образом, что ему трудно бывает
подобрать соответствующее название.
Проще говоря, сформировав кожную складку,
студенты, не обращая внимания на фазы
дыхания больного, стремятся проникнуть
вглубь живота, одновременно пытаясь
там что-то пропальпировать. Прежде чем
Прежде чем
погружать пальпирующие пальцы вглубь
брюшной полости, необходимо обязательно
попросить больного глубоко вдохнуть
(«животом») и выдохнуть, причем погружение
пальпирующих пальцев в брюшную полость
на выдохе больного должно быть очень
осторожным, бережным, без больших усилий.
Ни в коем случае при этом нельзя
преодолевать никакого сопротивления.
Здесь еще раз необходимо подчеркнуть,
что глубокая пальпация является
скользящей, а не давящей.
Глубокая методическая скользящая
пальпация живота заболевающего — Часть
3
Приходится, к сожалению, иногда
сталкиваться с такой ситуацией, когда
после занятий, посвященных пальпации
живота, больные (причем совсем не
гастроэнтерологического профиля)
начинают жаловаться на боли в животе,
отвечая при этом на вопрос о возможной
причине их появления: «Студенты намяли».
Сложным на первых порах оказывается
для студентов и выполнение последнего
этапа глубокой пальпации — скольжения.
Очень часто вместо скольжения погруженных
в брюшную полость пальцев приходится
наблюдать их очередное разгибание, в
результате чего кончики пальцев не
производят никакого скользящего
движения, а оказываются просто прижатыми
к задней брюшной стенке. Необходимо
очень четко обозначить последний этап
пальпации, проводя скользящее движение
всей кистью, причем согнутые пальцы в
момент скольжения должны сохранять то
же самое положение, какое им было придано
при выполнении первого этапа.
Нередко при проведении глубокой пальпации
живота бывает и так, что с первого раза
не удается пропальпировать те или иные
отделы толстой кишки. Это, кстати говоря,
часто объясняется вполне объективными
причинами и зависит порой от особенностей
их топографии. К сожалению, однако,
приходится в таких случаях наблюдать,
как студенты, не обнаружив с первого
раза какой-либо отрезок толстой кишки,
начинают совершать пальпирующей рукой
беспорядочные «копательные» движения,
вне всякой связи с теми или иными этапами
глубокой пальпации. В тех ситуациях,
когда с первого раза не удалось прощупать
соответствующие участки толстой кишки,
необходимо вновь повторить все четыре
этапа глубокой пальпации, лишь несколько
изменив место постановки пальпирующих
пальцев (чуть-чуть сместить их кнутри,
кнаружи и т. д.).
д.).
Пальпация каждого из отделов толстой
кишки имеет свои особенности. Так, при
прощупывании сигмовидной кишки пальцы
пальпирующей руки располагают в левой
паховой области на границе средней и
наружной третей linea umbilicoiliaceae sinistra (линии,
соединяющей пупок с передней верхней
остью подвздошной кости) параллельно
косому расположению сигмовидной кишки
(сверху и слева — вниз и вправо). При
формировании кожной складки кожа
сдвигается по направлению к пупку,
пальпирующие пальцы погружаются далее
на выдохе вглубь брюшной полости и
«перекатываются» через сигмовидную
кишку, скользя по ее поверхности (в
направлении сверху, справа и снутри —
вниз, влево и кнаружи). Сигмовидная кишка
прощупывается чаще, чем другие отделы
толстой кишки (в 91—95% случаев). В норме
она располагается в левой паховой
области, прощупывается на протяжении
20—25 см в виде безболезненного цилиндра
плотноэластической консистенции с
гладкой поверхностью диаметром 2—3 см,
смещаемого в пределах 3-5 см, не урчащего
и редко перистальтирующего. При очень
длинной брыжейке подвижность сигмовидной
кишки увеличивается, и тогда она
пальпируется не там, где обычно, а более
медиально или латерально.
Глубокая методическая скользящая
пальпация живота заболевающего — Часть
4
Диаметр сигмовидной кишки увеличивается
при скоплении в ней каловых масс,
опухолевом поражении. При спастическом
сокращении сигмовидной кишки (например,
при дизентерии) ее диаметр может,
наоборот, уменьшаться, и тогда сигмовидная
кишка прощупывается в виде плотного
тяжа толщиной «с карандаш». При
злокачественных новообразованиях
сигмовидная кишка становится плотной
консистенции, причем поверхность ее
приобретает неровный, бугристый характер,
а сама кишка теряет свою подвижность.
Твердая консистенция сигмовидной кишки
и ее четкообразная поверхность могут
отмечаться при скоплении в ее просвете
каловых камней (понятно, что в таких
случаях нормальные свойства сигмовидной
кишки могут восстанавливаться после
эффективной очистительной клизмы). При
При
наличии воспалительных изменений
(остром сигмоидите) сигмовидная кишка
при пальпации становится болезненной,
усиливается ее перистальтическая
активность, а при наличии в ее просвете
жидкого содержимого при пальпации
отмечается отчетливое урчание.
Слепая кишка пальпируется в правой
паховой области на границе средней и
наружной третей linea umbilicoiliaceae dextra причем
пальцы пальпирующей руки также
располагаются в косом направлении
параллельно длиннику слепой кишки
(сверху и справа — вниз и влево). Кожная
складка формируется сдвиганием кожи
по направлению к пупку, а скольжение
пальцев после их погружения в брюшную
полость осуществляется в направлении
сверху, снутри и слева — вниз, кнаружи
и вправо. При наличии напряжения мышц
брюшной стенки в правой паховой области
с целью его уменьшения В.П.Образцов
рекомендовал одновременно с пальпацией
слепой кишки надавливать лучевым краем
кисти и большим пальцем левой руки в
области пупка (сам В.П.Образцов назвал
такой прием «демпфом»).
В норме слепая кишка пальпируется в
75—85% случаев в виде цилиндра с грушевидным
расширением книзу, мягкоэластической
консистенции, диаметром 3—4 см,
безболезненного, смещаемого в пределах
2—3 см, слегка урчащего при пальпации.
При различных заболеваниях пальпаторные
свойства слепой кишки могут изменяться.
Так, при слабой фиксации ее к задней
брюшной стенке, длинной брыжейке, наличии
общей брыжейки с частью подвздошной
кишки появляется избыточная подвижность
слепой кишки, предрасполагающая к
возможному развитию частичной или даже
полной кишечной непроходимости. Напротив,
при очень короткой брыжейке, а также
при развитии спаечного процесса вокруг
слепой кишки (перитифлите) подвижность
ее уменьшается. При раковом поражении
консистенция слепой кишки становится
более плотной и бугристой (как писал
В.П.Образцов, в таких случаях прощупывается
по существу уже не кишка, а опухоль).
Глубокая методическая скользящая
пальпация живота заболевающего — Часть
5
Конечный отрезок подвздошной кишки
является единственным отделом тонкой
кишки, доступным пальпации; он обычно
прощупывается у 75—80% здоровых людей.
После пальпации слепой кишки пальцы
правой руки располагают несколько книзу
от linea umbilicoil-iaceae dextra под прямым углом к
слепой кишке. Поскольку терминальный
отрезок подвздошной кишки имеет
направление снизу и слева — вверх и
вправо, то пальпирующие пальцы скользят
в направлении сверху и слева — вниз и
вправо. Конечный отрезок подвздошной
кишки прощупывается на про¬тяжении
10—15 см в виде тонкостенного цилиндра,
мягкоэластической консистенции,
диаметром 1 — 1,5 см («с мизинец»),
безболезненного, хорошо перистальтирующего
и урчащего при пальпации. При терминальном
илеите (болезни Крона) конечный отрезок
подвздошной кишки становится более
плотным и болезненным при пальпации.
Червеобразный отросток удается
пропальпировать только в тех случаях,
когда он увеличивается в размерах и
становится более плотным. Даже В.П.Образцов
пальпировал его лишь у 10—15% больных, у
части из которых он оказывался к тому
же патологически измененным. Пальпация
червеобразного отростка в большинстве
случаев бывает затруднена из-за его
небольших размеров и изменчивости
положения. Кроме того, при пальпации
червеобразный отросток можно легко
спутать с дубликатурой брыжейки и
лимфатическим пучком. Восходящий и
нисходящий отделы ободочной кишки
прощупывают с помощью бимануальной
пальпации, предложенной В.Х.Василенко.
При этом для создания твердой подкладки
кисть левой руки располагают соответственно
под правую (при пальпации восходящего)
и левую (при пальпации нисходящего
отдела) поясничные области. Пальцы
пальпирующей руки устанавливают
параллельно оси указанных отделов
ободочной кишки (т.е. вертикально), при
формировании складки кожу сдвигают по
направлению к пупку, скольжение
погруженными в брюшную полость пальцами
ведут в направлении изнутри кнаружи.
Поперечная ободочная кишка прощупывается
в 60—70% случаев. Учитывая изменчивое
положение поперечной ободочной кишки
перед началом ее пальпации каким-либо
из способов (см. ниже) определяют нижнюю
границу желудка, после чего устанавливают
пальцы на 2—3 см ниже отмеченной границы
желудка. Пальпацию ободочной кишки
Пальпацию ободочной кишки
можно проводить либо одной правой рукой
(так, в частности, пальпировал
Н.Д.Стражеско), либо одновременно двумя
руками, т.е. бимануально (так, например,
проводил исследование В.П.Образцов).
При пальпации одной правой рукой пальцы
располагают вначале на 4-5 см вправо от
средней линии, а после исследования
правой половины ободочной кишки переносят
руку соответственно на 4—5 см влево от
средней линии. При использовании
бимануальной пальпации согнутые пальцы
обеих рук одновременно устанавливают
справа и слева от средней линии. При
формировании складки кожа сдвигается
вверх, а скольжение погруженными в
брюшную полость пальцами проводится в
направлении сверху вниз.
Глубокая методическая скользящая
пальпация живота заболевающего — Часть
6
Если поперечную ободочную кишку сразу
прощупать не удается, то пальпирующие
пальцы переносят выше или ниже
первоначального уровня. В норме поперечная
ободочная кишка располагается на уровне
пупка или на 1—2 см ниже его уровня и
пальпируется в виде поперечно
расположенного цилиндра, умеренно
плотной консистенции, диаметром 3—4 см,
подвижного, безболезненного, не урчащего.
При опухолевом поражении нижерасположенных
отделов толстой кишки поперечная
ободочная кишка увеличивается в размерах
и воспринимается пальпаторно как широкий
раздутый цилиндр, усиленно перистальтирующий
и урчащий при пальпации.
В необходимых случаях (например, при
подозрении на желудочно-кишечное
кровотечение) применяют пальцевое
исследование прямой кишки, которое
позволяет к тому же оценить состояние
окружающих ее органов и тканей (в
частности, предстательной железы, матки
и т.д.). Пальцевое исследование прямой
кишки проводят чаще всего в коленно-локтевом
положении больного или в поло¬жении
пациента на левом боку с подтянутыми к
животу ногами.
В отдельных случаях (например, у
тяжелобольных) допускается проведение
исследования в положении пациента на
спине с согнутыми в коленных суставах
и несколько разведенными нижними
конечностями.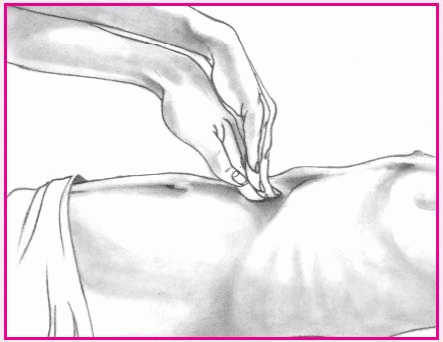 Исследование начинают с
Исследование начинают с
осмотра области анального отверстия,
позволяющего выявить изменения кожных
покровов (например, при экземе), трещины
и свищи области заднего прохода, выпадение
геморроидальных узлов или прямой кишки.
После этого указательный палец правой
руки в стерильной резиновой перчатке,
смазанной вазелином, осторожно вводят
в задний проход. Если в момент введения
отмечаются резкое сокращение и
болезненность наружного сфинктера
заднего прохода, то лучше предварительно
провести местную анестезию данной
области. Палец вводится в прямую кишку
легкими вращательными движениями в
соответствии с направле-нием просвета
прямой кишки.
Пройдя область сфинктера, палец
поворачивают по направлению к крестцовой
впадине, после чего он оказывается в
ампуле прямой кишки (максимально палец
удается обычно ввести на глубину до 12
см). Далее оценивают просвет ампулярной
части прямой кишки, состояние слизистой
оболочки ее стенок. У мужчин исследуют
расположенную спереди предстательную
железу (величину, консистенцию,
болезненность и т.д.), у женщин —
прямокишечно-влагалищную перегородку
и шейку матки. Кроме того, определяют
состояние параректальнои клетчатки,
внутренней поверхности крестца и
копчика. После извлечения пальца обращают
внимание на характер следов кала,
оставшихся на перчатке (неизмененная
кровь, следы дегтеобразного кала, слизь,
гной). Прямокишечное пальцевое исследование
помогает в диагностике различных
заболеваний прямой кишки (геморрой,
опухоли), параректальнои клетчатки
(парапроктит), предстательной железы
(простатит, аденома, рак), матки и
придатков, дугласова пространства
(скопление гнойного экссудата, метастазы
опухоли).
Глубокая методическая скользящая
пальпация живота заболевающего — Часть
7
Метод пальпации имеет большое значение
в распознавании опухолей брюшной
полости. Оценивая обнаруженное при
пальпации живота какое-либо опухолевидное
образование, необходимо иметь в виду,
что оно может представлять собой не
только истинную опухоль, но и измененные
органы брюшной полости (увеличенную
левую долю печени, блуждающую почку,
переполненный мочевой пузырь и т.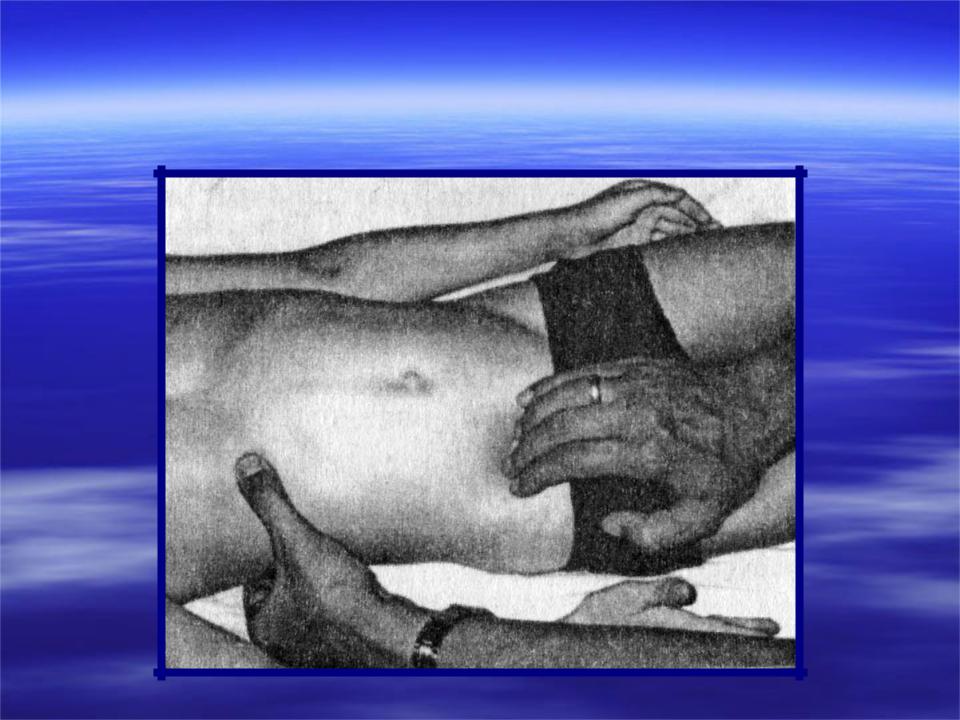 д.),
д.),
увеличенные мезентериальные лимфатические
узлы, воспалительные инфильтраты и
абсцессы, грыжевые выпячивания. Избежать
диагностических ошибок в указанных
случаях помогают тщательное исследование
органов брюшной полости и забрюшинного
пространства и установление их
топографических особенностей, правильная
оценка состояния «слабых мест» брюшной
стенки, своевременное выявление основного
заболевания (например, лимфогранулематоза).
Обнаруживаемые при пальпации живота
опухоли могут располагаться в брюшной
полости, брюшной стенке и забрюшинно.
Опухоли брюшной стенки обычно легко
распознаются уже при осмотре; они
располагаются поверхностно, продолжая
ощущаться пальпаторно и при напряжении
мышц брюшного пресса, сопровождают
движения брюшной стенки (втягиваются,
выпячиваются) при дыхании. Опухоли,
локализующиеся внутри брюшной полости,
характеризуются хорошей подвижностью
при дыхании, опускаясь при глубоком
вдохе, а также достаточной пассивной
подвижностью (смещаемостью) при пальпации
(за исключением случаев прорастания
окружающих тканей). Подвижность
забрюшинных опухолей (кроме небольших
опухолей почек и хвоста поджелудочной
железы) очень незначительна. Кроме того,
эти опухоли тесно прилегают к задней
стенке брюшной полости и обычно прикрыты
желудком или петлями кишечника.
Пропальпировав опухоль, определяют ее
форму, размеры, консистенцию (мягкая,
плотная, неоднородная), характер
поверхности (ровная, гладкая, неровная,
бугристая), наличие болезненности при
пальпации, смещаемость и подвижность,
а также устанавливают, по возможности,
принадлежность опухоли тому или иному
органу брюшной полости. При этом
необходимо иметь в виду, что опухоли
или кисты больших размеров приводят к
изменению нормальных топографических
соотношений между органами брюшной
полости. Завершая рассмотрение
особенностей проведения глубокой
пальпации живота, хотелось бы обратить
внимание еще на одну деталь. Когда
студентам не удается пропальпироватьте
или иные отделы толстой кишки (например,
восходящий и нисходящий отделы ободочной
кишки, поперечную ободочную кишку,
терминальный отрезок подвздошной кишки
и т.д.), то это подчас становится поводом
для пессимизма («Ну вот, в учебнике
написано, что эта кишка пальпируется в
70—80% случаев, а у меня ничего не
получается»).
Глубокая методическая скользящая
пальпация живота заболевающего — Часть
8
Здесь нужно заметить, что нередко имеются
объективные причины, затрудняющие, а
порой и делающие просто невозможным
прощупывание тех или иных участков
толстой кишки (асцит, метеоризм, ожирение).
Поэтому нам представляется очень важным,
чтобы студенты в каждом случае «неудачной
пальпации» постарались бы прежде всего
понять, почему у данного больного не
удалось пропальпировать тот или иной
отдел кишечника.
В этой связи стоит еще отметить, что
глубокая пальпация живота, в частности,
различных отделов толстой кишки,
разработана представителями русской
школы терапевтов и в предложенном ими
виде применяется преимущественно в
нашей стране. В современных учебниках
по терапии и хирургии, изданных, например,
в Германии, указывается, в частности,
что в животе в норме прощупываются
только «аорта, позвоночник и нижний
край печени», тогда как толстая кишка
и желудок пальпируются, наоборот, очень
редко и, как правило, при развитии в них
патологических изменений.
Безусловно, такую точку зрения нельзя
считать правильной, но, тем не менее,
она наглядно отражает трудности (в том
числе, и технические), с которыми сопряжен
такой непростой метод исследования,
как глубокая пальпация живота.
Результаты глубокой пальпации толстой
кишки описываются в истории болезни
следующим образом:
Глубокая методическая скользящая
пальпация живота по методу
Образцова-Стражеско-Василенко
Сигмовидная кишка пальпируется в левой
паховой области на границе средней и
наружной третей l. umbilicoiliaceae sinistra на
протяжении 15 см, цилиндрической формы,
диаметром 2 см, плотноэластической
консистенции, с гладкой поверхностью,
подвижная в пределах 4—5 см, безболезненная,
неурчащая. По такому же плану последовательно
описываются другие отделы толстой кишки
(слепая кишка, терминальный отрезок
подвздошной кишки и т.д.). Если какие-то
отделы толстой кишки прощупать не
удалось, то закончив в истории болезни
описание ее пальпируемых участков,
далее отмечают: «Остальные отделы
толстой кишки не пальпируются».
Фиброма — симптомы и признаки рака
Содержание статьи:
Подсчитано, что миома матки развивается у 70% женщин. Обычно они встречаются у женщин в возрасте от 30 до 40 лет и обычно уменьшаются в размерах после менопаузы. Фибромы яичников в онкологии встречаются редко и обычно обнаруживаются у женщин в возрасте 50 лет во время перименопаузы (переход к менопаузе) или постменопаузы.
Фиброма: происхождение и суть болезни
Причины дерматофибромы и других форм опухолей этого типа не известны. Некоторые исследователи считают, что фибромы могут образовываться как локализованная тканевая реакция после незначительной травмы. Иногда фибромы могут иметь генетический компонент, особенно у людей североевропейского происхождения. Сообщается, что некоторые лекарства, включая бета-блокаторы, вызывают изменения в фиброзной ткани. Кроме того, для части фибром возможно влияние гормональных сбоев или патологий эндокринных органов, включая проблемы со щитовидной и поджелудочной железой.
Определенное влияние могут оказать гипергидроз (усиленное потоотделение), воспалительные процессы на коже, особенно хронические, а также влияние длительного УФ-облучения, нерациональное питание и наличие вредных привычек.
Признаки и симптомы
Фибромы относят к доброкачественным образованиям. Они образуют опухолевидное разрастание тканей, внутри которого в основном фиброзная (или соединительная) ткань. Признаки фибромы возникают в результате неконтролируемого организмом, но медленного и ограниченного роста определенного участка тканей. Редко фибромы бывают злокачественными, и причины этого – травматизация и малигнизация образования. Разные виды фибром могут развиваться на любом месте, и если они имеют небольшие размеры, требуют активного наблюдения или удаления, если причиняют дискомфорт.
У некоторых женщин с миомой (фибромой) матки симптомы отсутствуют или проявляются только в легкой форме, в то время как у других женщин симптомы более тяжелые, изнуряющие. Общие симптомы опухоли включают:
- обильные или продолжительные менструальные выделения;
- аномальное кровотечение между менструациями;
- боль в области таза;
- частое мочеиспускание;
- люмбаго;
- боль во время полового акта;
- бесплодие.
Общие симптомы дерматофибромы связаны с дискомфортом, могут появляться и исчезать. Симптомы дерматофибромы не тяжелые и включают:
- изменение цвета со временем;
- зуд;
- периодическую припухлость над опухолью;
- возможное кровотечение при травме;
- чувствительность дерматофибромы к прикосновениям;
- небольшая шишка с приподнятой поверхностью.
Симптомы подошвенной фибромы не тяжелые и включают:
- расширение размеров со временем;
- твердая шишка в своде стопы;
- боль при надавливании, стоянии или ходьбе;
- распространение дополнительных фибром со временем.
Виды, характеристики фибром
Выделяется больше 10 различных морфологических вариантов. Патологи дают описание, как выглядит и чем отличается каждая форма после гистологического исследования – эластрофиброма, мягкая, плотная фиброма.
- Дерматофиброма – это единичное или множественное образование внутрикожной локализации, подвижное и безболезненное при прощупывании с неизмененным цветом.
- Десмоиднаяфибриома имеет другое название – агрессивный фиброз, относится к мезенхимальным опухолям, происходящим из избытка волокон коллагена и дифференцированных фибробластов. Они часто прогрессируют и рецидивируют, образуются в мягких тканях, забрюшинном пространстве или на брюшной стенке.
- Хондриомиксомы – это редкие опухоли, которые поражают костную ткань – края трубчатых костей, таз, ребра, позвонки, стопы, плюсну.
- Ангиофибриомы в области щек и носа, содержащие небольшие бугорки с соединительно-тканными волокнами.
Диагностика
Первоначально опытные специалисты – онкологи или хирурги многопрофильного центра «СМ-Клиника» проводят подробный осмотр пациента, фиксируют все жалобы, которые есть, проводят прощупывание образования и ставят предварительный диагноз. Затем нужно определение природы опухоли. После этого нужно провести УЗИ исследование тканей, где расположена опухоль, чтобы определить ее размер, природу, изменения в тканях. Если необходимо, проводят рентгенологическое обследование. Если остаются вопросы, нужно провести биопсию подозрительного участка, чтобы исключить злокачественный процесс.
Миомы могут быть обнаружены при пальпации (ощупывании пальцами или руками), выполняемой как часть тазового обследования, или диагностированы с помощью визуализационных процедур, таких как УЗИ, компьютерная томография (КТ) и магнитно-резонансная томография (МРТ).
Методы лечения
Дерматофибромы безвредны, и лечение не требуется, если нет тревожных симптомов или косметических проблем. Если пациент желает удалить дерматофиброму, возможно хирургическое лечение – операция. Важно оценить ее последствия: рубцы и изменения тканей, возникающие после хирургического иссечения, могут выглядеть хуже, чем исходная шишка.
При подошвенной фиброме нехирургические варианты лечения – предпочтительны, поскольку хирургическая процедура требует длительного периода восстановления и может привести к осложнениям, которые могут быть хуже, чем сама подошвенная фиброма. Неинвазивные методы лечения подошвенной фибромы включают:
- экстремальный холод или криодеструкция для уменьшения фибромы.
- прокладки или стельки для облегчения дискомфорта при ношении обуви.
- растяжку.
Большинство врачей согласны с тем, что для тяжелых случаев подошвенной фибромы разумнее всего прибегать к инвазивным методам лечения и хирургическим вмешательствам. Инвазивные методы лечения подошвенной фибромы включают:
- инъекции кортикостероидов в фиброму.
- хирургическое удаление всей подошвенной фасции (что связано с длительным периодом восстановления и высоким риском развития других проблем со стопой).
- хирургическое удаление фибромы (с высокой частотой рецидивов).
Лечение показано, когда дерматофибромы мешают или постоянно раздражаются. В этих случаях может быть выполнено хирургическое удаление, замораживание жидким азотом.
Лечение миомы матки зависит от размера, симптомов и других факторов. Бессимптомная миома может не требовать лечения. Миомэктомия (хирургическое удаление миомы матки) может выполняться для удаления миомы, которые мешают фертильности у женщин, которые хотят забеременеть. Гистерэктомия (хирургическое удаление матки) также обычно выполняется пациентам с тяжелыми симптомами миомы матки, но это не вариант для женщин, планирующих беременность. Безоперационное лечение миомы матки включает в себя лекарственные препараты, эмболизацию маточной артерии и целенаправленное ультразвуковое лечение.
Прогнозы, чем опасна фиброма
Дерматофиброма не имеет серьезных осложнений. Осложнения подошвенной фибромы обычно возникают в результате хирургических вмешательств. Это уплощение свода стопы, послеоперационное ущемление нерва, послеоперационный рост более крупных и рецидивирующих фибром.
Источники статьи:
- Десмоидная фиброма. Этапное, органосохранное хирургическое лечение. Хвастунов Р.А., Мозговой П.В., Луковскова А.А., Юсифова А.А. Волгоградский научно-медицинский журнал №2, 2017. с. 54-57
- https://www.ncbi.nlm.nih.gov/pmc/articles/PMC2927520/ Central odontogenic fibroma: a case report with long-term follow-up. Marco T Brazão-Silva, Alexandre V Fernandes, Antônio F Durighetto-Júnior, Sérgio V Cardoso, Adriano M Loyolacorresponding
- https://www.ncbi.nlm.nih.gov/pmc/articles/PMC3351722/ Literature survey on epidemiology and pathology of cardiac fibroma. SuguruTorimitsu, Tetsuo Nemoto, Megumi Wakayama, Yoichiro Okubo, Tomoyuki Yokose, Kanako Kitahara, Tsukasa Ozawa, Haruo Nakayama, Minoru Shinozaki, Daisuke Sasai, Takao Ishiwatari, Kensuke Takuma, Kazutoshi Shibuya
Информация в статье предоставлена в справочных целях и не заменяет консультации квалифицированного специалиста. Не занимайтесь самолечением! При первых признаках заболевания необходимо обратиться к врачу.
Читайте также
Болезни печени у кошек и их лечение с помощью диетического корма для кошек
Что такое заболевание печени?
Печень является крайне важным органом, который выполняет много функций, таких как расщепление и преобразование питательных веществ, выведение токсических веществ из крови и запасание витаминов и минералов. Поскольку печень отвечает за выведение из организма различных веществ, она подвержена самым разным негативным внешним воздействиям. Заболевания печени приводят к ее воспалению, известному как гепатит. Без лечения он может привести к потере функции органа, поскольку при данном состоянии здоровые клетки печени заменяются рубцовой тканью. Заболевания и поражение других органов и тканей также могут отрицательно влиять на функцию печени.
К счастью, заболевания печени можно эффективно контролировать, а и значительно снизить их прогрессирование. Многие кошки продолжают жить счастливо спустя годы после постановки диагноза. Правильное питание и регулярные консультации с ветеринарным специалистом — вот ключ к лечению заболевания печени вашей кошки.
Что может вызывать заболевания печени?
Ниже перечислены некоторые факторы риска развития заболеваний печени у кошек:
Возраст. Некоторые заболевания, в том числе печеночная недостаточность, распространены у старых кошек
Порода. Кошки некоторых пород, например сиамские, часто рождаются с определенными проблемами с печенью или имеют предрасположенность к их развитию.
Ожирение. У кошек с избыточной массой тела чаще развиваются заболевания печени.
Лекарства и химикаты. Лекарственные средства, содержащие ацетаминофен, могут вызвать повреждения печени у кошек
Есть ли у моей кошки заболевание печени?
Симптомы заболеваний печени могут быть очень похожи на признаки других болезней. Если вы заметили какие-либо из следующих симптомов у вашей кошки, обратитесь к ветеринарному врачу для полного обследования животного.
Симптомы, на которые следует обратить внимание:
- Плохой аппетит или потеря аппетита
- Резкое снижение веса
- Потеря веса
- Желтуха (пожелтение десен, белков глаз или кожи)
- Повышенная жажда
- Рвота или диарея
- Изменения в поведении
- Чрезмерное слюноотделение
- Потеря энергии или депрессия
Другие возможные симптомы заболеваний печени: моча темного цвета, бледные десны или скопление жидкости в брюшной полости, которое можно принять за внезапный набор веса. Ветеринарный врач может назначить различные диагностические тесты для выявления заболеваний печени у вашей кошки.
ВАЖНО. Симптомы заболевания печени не очень специфичны, что затрудняет их диагностику. Если кошки с лишним весом перестают есть, у них могут возникнуть угрожающие жизни осложнения. У кошек, потерявших аппетит на два-три дня, может наблюдаться липидоз печени — состояние, связанное с чрезмерным накоплением жира в печени, которое нарушает ее нормальную функцию. Если кошка отказывается от еды, немедленно обратитесь к ветеринарному врачу.
Важность питания
Если вашей кошке диагностировали заболевание печени, вероятно, вы задаетесь вопросом: «Как за ней ухаживать?». Лечение любого заболевания печени направлено на то, чтобы дать печени «отдохнуть» и минимизировать ее нагрузку, которая связана с переработкой жиров, белков, углеводов и лекарственных препаратов. Особенно важно при этом правильно кормить кошку. Давайте ей пищу с легкоусвояемыми углеводами, высококачественными жирами и ограниченным количеством соли, чтобы контролировать имеющееся повреждение печени и улучшить ее функцию.
Для постановки точного диагноза и для назначения правильного лечения всегда консультируйтесь со своим ветеринарным врачом и попросите порекомендовать вам лучший корм для здоровья печени вашего любимца.
Узнайте у ветеринарного специалиста:
- Какие продукты я не должен давать своей кошке из-за ее состояния здоровья?
- Спросите, как человеческая еда может повлиять на здоровье кошки?
- Вы бы порекомендовали корм Hill’s Prescription Diet для моей кошки?
- Спросите о специальных кормах для вашей кошки.
- В каком количестве и сколько раз в день вы должны кормить кошку рекомендованным кормом?
- Обсудите, какие лакомства вы можете давать своей кошке с рекомендуемой пищей.
- Насколько быстро появятся первые признаки улучшения состояния моей кошки?
- Можете ли вы предоставить мне письменные инструкции или брошюру со сведениями о заболевании печени, диагностированном у моей кошки?
- Как лучше связаться с вами или вашей ветеринарной клиникой, если у меня появятся вопросы (электронная почта/телефон)?
- Спросите, нужно ли вашей кошке последующее наблюдение.
- Уточните, будет ли вам отправлено письмо-напоминание или уведомление по электронной почте.
Клиническое обследование | Медицинский комплекс
При обращении пациента к врачу всегда проводится клиническое обследование по общепринятой методике, позволяющее выявить основные аспекты патологии.
Клиническое обследование включает:
- Подробный опрос: наводящие вопросы пациенту для сбора анамнеза болезни.
- Изучение истории болезни.
- Внешний осмотр больного.
- Пальпацию.
- Дифференциальную диагностику заболевания и формирование полной программы обследования.
- Предложение пациенту расширенного лабораторного исследования: анализы крови, мочи, кала.
- Заключительную беседу с пациентом: обсуждение результатов, лечебные рекомендации врача, назначение курса лечения.
Используемые методики позволяют выявить основные проблемы больного, поставить предварительный диагноз, определить спектр диагностических исследований, составить предварительную программу лечения.
Опрос пациента
При опросе больного врач узнаёт о причинах обращения в клинику, выявляет болевой синдром, выясняет предрасполагающие факторы, которые способствовали появлению и развитию патологического процесса. Рассказ пациента даёт возможность узнать о ключевых моментах заболевания, перенесённых им ранее болезнях, которые могли спровоцировать нынешнюю патологию.
Внешний осмотр
Внешний осмотр начинается с головы больного и заканчивается осмотром конечностей. При физикальном осмотре оценивается общий вид пациента, наличие отёчности, выявление асимметрии, целостность и состояние кожных покровов, волос и ногтей, отмечается цвет кожи лица, состояние слизистых оболочек и т.д.
Пальпация
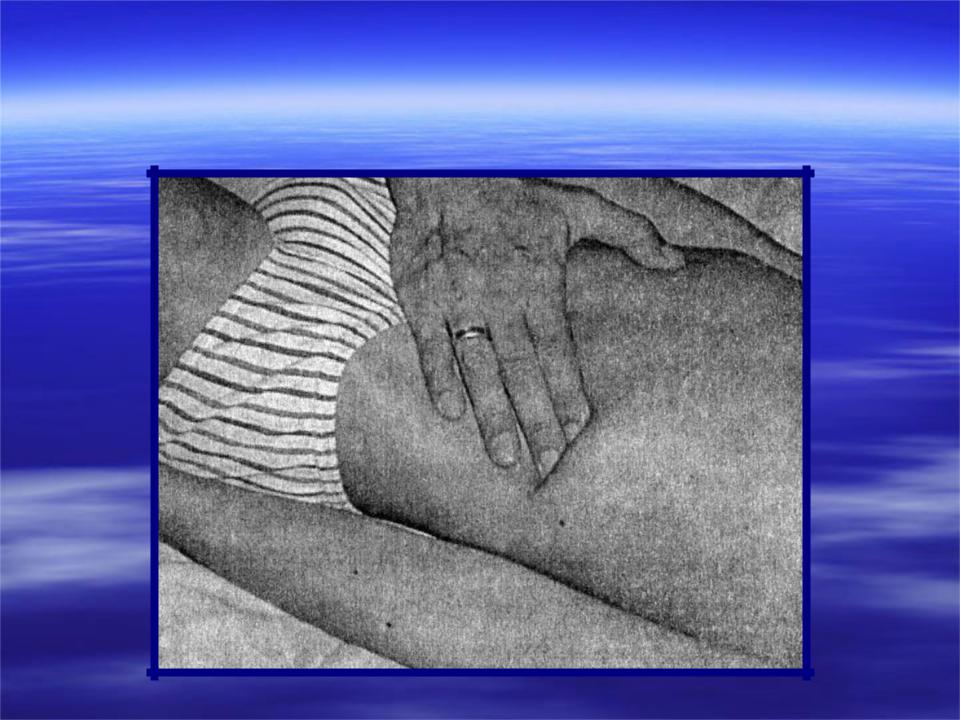
Ощупывание пальцами производится для обнаружения очагов припухлости, уплотнений, определения болезненного участка, появления экссудата. Пальпация начинается со здоровых участков и постепенно врач приближается патологическому очагу. Если припухлость твёрдая, то отмечается её размер и локализация. При обследовании живота обращается внимание на размеры печени и селезёнки. Ощупываются лимфатические узлы, выявляются их размер, болезненности при пальпации, плотность, подвижность.
Инструментальное обследование
Измеряются наиболее жизненно-важные признаки: температура тела, артериальное давление. С помощью инструментов производится осмотр полости рта: слизистой оболочки щёк, осмотр зубов, дёсен. Отмечают цвет и увлажнённость языка, налёт на нём, анатомические образования: валикообразные сосочки, лимфоидную ткань у корня. Инструментальную диагностику проводят рентгенологическим, ультразвуковым и прочими методами, позволяющими обнаружить объёмные образования, изменения размеров органов и пр. При необходимости назначают ЭКГ, кардиологические стресс-тесты, функциональные лёгочные тесты, рентгенографию грудной клетки, аудиограммы, полное сканирование тела КТ, исследование сосудов, маммографию женщинам и обследование простаты мужчинам.
Назначение лабораторных анализов
В результате обследования назначаются различные лабораторные анализы, для проведения которых чаще всего используют универсальные материалы: кровь, мочу. Анализ мочи, например, необходим для выявления содержания сахара, белка, глюкозы, клеток крови. При различных патологиях могут быть назначены анализы специализированных материалов, берущихся из очагов патологического процесса. Чаще всего применяют комплексный метод лабораторный исследований.
При различных заболеваниях клиническое обследование может быть более специфичным: гастроэнтерологическое обследование направлено на выявление заболеваний пищеварительного тракта; кардиологическое — сердечной системы; пульмонологическое — дыхательной системы и т.д.
Результаты проведённого клинического обследования в стандартном формате записываются в историю болезни и значительно облегчают работу всем другим специалистам, которые могут просмотреть записи и принять к сведению необходимые моменты.
В нашей поликлинике можно пройти полное клиническое обследование для выявления всех проблем в организме и получить точную картину его состояния.
Новообразования, что делать? — все о ветеринарной онкологии! / Ветеринарная клиника АСВЕТ Одинцово
Владельцам об онкологии животных
Основным условием эффективности лечения любого заболевания является ранняя диагностика, но особенно следует подчеркнуть важность этого положения в онкологии. В поздней стадии излечение злокачественной опухоли — редкое исключение.
Среди причин общей смертности у собак и кошек, опухолевые заболевания уверенно удерживают второе место. 1-ое и 2-ое занимают опухоли кожи и молочных желез соответственно. Учитывая большую частоту выявления онкологических болезней у домашних животных, онкологическую настороженность следует проявлять и врачам, и владельцам животных.
Когда владелец животного спрашивает у врача, что вызвало рак у его питомца, чаще всего, его вопрос абстрактный. Он не имеет намерения узнать, что такое гистоны, метилирование ДНК и канцерогенез 3 стадии. На самом деле владелец подразумевает: почему мое животное заболело; вы можете его вылечить; каков прогноз в отношении каждого метода лечения?
Наша задача заключается в том, чтобы сделать эту тайну понятной.
Почему мое животное заболело?
Нормальные (здоровые) клетки обладают саморегуляцией. Ненормальные (больные клетки) активируют ген-супрессор р53, который задерживает клеточное деление до тех пор, пока нарушения не будут исправлены. Если коррекции не произошло, р53 вызывает запрограммированную гибель клеток — апоптоз.
Раковые клетки несут мутации и ошибки в генах, в том числе и в гене р53. Они избегают апоптоза и таким образом, приобретают «бессмертие». После перерождения для нерегулируемых быстро делящихся раковых клеток характерно и постепенное изменение генотипа.
Генетические сбои могут быть спонтанными или могут быть вызваны вирусами, химическими веществами, паразитами, радиоактивным излучением, возникать под воздействием световых лучей, в результате нарушения эндокринных/метаболических процессов и др. механизмов.
Итак, опухоль — это группа клеток, характеризующаяся непрерывным ростом и размножением, не контролируемым организмом. «Бессмертие», постоянное деление и нарушение регуляции генов предоставляют раковым клеткам преимущества, которые доброкачественные клетки не имеют.
Доброкачественные опухоли, в отличие от злокачественных, не проникают за пределы тканей, в которых они начали развиваться, или в другие части организма. В большинстве случаев, прогноз при доброкачественных опухолях благоприятен. Однако они могут иметь тяжелые последствия, если, например, сдавливают жизненно важные структуры, такие, как кровеносные сосуды и нервы.
Злокачественные опухоли характеризуются местным прорастанием в окружающие ткани, высокой скоростью роста, поэтому они возникают вновь (рецидивируют) после хирургического удаления. Раковые клетки способны метастазировать. Метастазирование — это процесс распространения опухолевых клеток через межклеточные пространства в кровеносное русло и лимфу, дающий возможность возникновения новых очагов опухолевого роста в различных частях тела.
В зависимости от времени появления и места развития, различают ранние и поздние, регионарные и отдаленные метастазы. Чем раньше появляются метастазы, тем злокачественнее опухоль. Отдаленные метастазы (не регионарные лимфоузлы, органы) являются фактором неблагоприятного прогноза.
Важно отметить, что опухоли, которые развились как доброкачественные, могут со временем приобретать злокачественный характер. Также, выделяется определенная группа заболеваний, которые имеют высокий риск перехода в злокачественную опухоль: хронический гастрит, длительно не заживающие язвы слизистых оболочек и кожи, железистое перерождение эндометрия матки, аденофиброзная мастопатия, сопровождающиеся резкой пролиферацией эпителия и др.
Онкологическая настороженность владельца
К сожалению, зачастую животные с онкологическими заболеваниями поступают к врачам-онкологам при достаточно запущенных стадиях процесса. Это сказывается на выборе лечения животного, прогнозе, а также качестве жизни пациента. Для ранней диагностики и полного излечения важно внимательное и ответственное отношение к животному самих владельцев, знание основных признаков возможной злокачественности ряда заболеваний. Среди подавляющего большинства владельцев бытует мнение, что рак бывает только у пожилых старых животных. Такой стереотип снижает онкологическую настороженность, приводит к позднему обращению к врачу с уже неизлечимой стадией болезни.
Например, опухоли молочной железы собак занимают 25 % от всех опухолевых заболеваний у собак и стоят на втором месте по частоте встречаемости после опухолей кожи у самок. Пик заболевания приходится на возрастную группу 7 — 10 лет. Почти 50 % случаев у собак заболевание носит злокачественный характер и в 25 % случаев имеет неблагоприятный прогноз. Факторами развития данной патологии являются гормональные нарушения (отсутствие родов, частые ложные щенности, медикаментозное подавление лактации, кистозные перерождения в яичниках). Один из важных критериев прогноза жизни при раке молочной железы это размер опухоли. При величине опухоли молочных желёз более 3 см у кошек и более 5 см у собак ставят третью (из возможных четырёх) стадию процесса и рекомендуют животному не только хирургическую операцию, но ещё и химиотерапию. При четвертой стадии заболевания, даже при проводимой терапии, средняя продолжительность жизни составляет от 1-го до 2-х месяцев.
У кошек рак молочной железы отличается крайне агрессивным течением, высокой степенью злокачественности и плохим прогнозом. Только в 10 – 14 % случаев в молочной железе кошек можно встретить доброкачественные процессы, в то время, как злокачественные опухоли диагностируются в 86 – 90 %. Заболеванию подвержены преимущественно животные в возрасте от 10 – 12 лет, однако есть наблюдения заболевания кошек и в молодом возрасте. Опухоли молочных желез легко диагностируются самим владельцами. Но, к сожалению, часто обращение в клинику происходит уже тогда, когда опухоль разрастается до значительных размеров, и это начало беспокоить кошку или собаку.
Симптомы у больных онкологией разнообразны, они зависят, прежде всего, от локализации новообразования.
Рак кожи — наиболее распространенный вид рака у собак и кошек. Обнаружить образования можно во время купания и поглаживания Вашего питомца. Опухоли кожи и мягких тканей выглядят как утолщение на коже или под ней. Очень часто они не беспокоят животных, и владельцы обнаруживают их случайно. Некоторые опухоли кожи внешне похожи на обычный дерматит, и порой только отсутствие эффекта от лечения может натолкнуть на мысли исследования на онкологию. Если опухоль имеет нечеткие границы, неподвижна относительно подлежащих тканей, характеризуется быстрым ростом, прорастает кожные покровы (наличие изъязвлений) — это свидетельствует о злокачественном процессе и животному необходима консультация врача.
На наличие опухоли в ротовой полости у животного указывает усиленное слюнотечение, неприятный запах изо рта, нарушение глотания, потеря веса или ухудшение аппетита, а также увеличение и уплотнение нижнечелюстных и окологлоточных лимфоузлов, выявляемое при пальпации, потеря интереса к жевательным игрушкам, расчесывание рта лапами.
Признаки наличия опухоли в носовой полости — экзофтальм (выпячивание глазного яблока), асимметрия морды, чихание, хронические, не поддающиеся лечению, выделения из носа и глазных щелей, кровотечения, хрипы.
На скелетно-мышечные опухоли приходится 3,5 — 5% всех опухолей собак и кошек. Большинство из них — это новообразования костей, которые подразделяются на: первичные (остеосаркома, хондросаркома, фибросаркома) и метастатические.
Первичные костные опухоли преимущественно злокачественные (98% от общего числа) и по частоте встречаемости в 5 раз превосходят метастатические.
Остеосаркома или остеогенная саркома — это наиболее распространенная первичная злокачественная опухоль костей у собак и кошек. При остеогенной саркоме в основном поражаются конечности. Боль локализуется в месте опухоли, может появляться припухлость, разлитой отек. При этом, может нарушиться подвижность сустава, возникнуть патологический перелом конечности в области новообразования. Опухоли костей встречаются у собак в возрасте 6-7 лет, хотя, как считают, они возникают и раньше. Медленно развиваясь, иногда многие годы, ничем себя не проявляют. Первыми клиническими признаками опухоли, если она развивается в костях конечности, является хромота, явное нежелание собаки вставать со своего места, особенно после залеживания. Толчком к развитию остеосаркомы у животных крупных пород может стать перенесенная травма, хотя на сегодняшний день не ясно, так ли это на самом деле. Но высказываются предположения, что повреждения могут спровоцировать заболевание. Считается, что злокачественные опухоли кости — это болезни гигантских и крупных пород. Среди пациентов регистрируют сенбернаров, доберманов-пинчеров, ирландских сеттеров, датских догов, немецких овчарок, золотых ретриверов. И тем не менее, по мнению специалистов, размеры животного являются более весомым фактором появления остеосаркомы, нежели принадлежность к определенной породе.
Опухоли семенников составляют 15% от всех опухолей, возникающих у самцов. Средний возраст животных 7 лет. Образования легко обнаружить при осмотре и ощупывании мошонки. В большинстве случаев опухоли возникают в одном семеннике, причем около трети их поражают не опустившийся семенник. В таком случае опухоль располагается в паховом канале или в брюшной полости.
Опухоли преддверия влагалища — мочеполового канала, заканчивающегося наружным отверстием, — это преимущественно саркомы. Начальные стадии их развития протекают бессимптомно. Однако многие собаки в это время становятся беспокойными, часто мочатся. Позже, из половой щели начинает выделяться кровянистая слизь. Иногда она бывает кирпично-красной или напоминает мясные помои. Поэтому частое облизывание наружных половых органов может быть признаком развития опухоли у собаки. При сильном ее увеличении происходит выпячивание промежности. Опухоль стенки влагалища (чаще — доброкачественная лейомиома) встречается преимущественно у самок старше 5 лет. В отличие от саркомы, она представляет собой гладкий мышечный четко очерченный узел и не проявляет кровоточивости, благодаря чему, можно различить эти два заболевания. В случаях, когда новообразование растет в сторону окружающих влагалище тканей, его можно прощупать через промежность собаки. Клиническими симптомами будут являться затруднение акта мочеиспускания, реже -дефекации.
Выделения из препуция — кожной складки, прикрывающей пенис собаки, тоже должны настораживать владельца, особенно, если они усиливаются и становятся гнойными, грязно-коричневыми, с неприятным запахом (что происходит при распаде опухоли).
Опухоли внутренних органов у собак трудны для диагностики ввиду отсутствия каких-либо специфических признаков и клинических проявлений, которые могли бы указывать на опухолевое поражение того или иного органа. Даже когда опухоль достигает значительной величины и происходят изменения в деятельности организма, то и тогда симптоматика имеет весьма общий характер, не позволяющий заподозрить опухолевый процесс. К числу таких общих явлений, наблюдающихся, например, при опухолях печени и селезенки, можно отнести асцит (скопление жидкости в брюшной полости), бледность слизистых оболочек (как внешнее проявление анемии), слабость, отказ от пищи, жажду. Опухоли яичника в клиническом отношении могут проявляться в нарушении течки, удлинении фазы эструса с постоянными кровянистыми выделениями. При опухолях мочевого пузыря и почек могут отмечаться гематурия (кровь в моче), дизурические явления (нарушение мочеиспускания), слабость, адинамия. При опухолях желудка развиваются явления, связанные прежде всего с непроходимостью (рвота съеденным, истощение, слабость). Опухоли внутренних органов приводят к снижению их функции, что будет проявляться своими симптомами. Желтушность кожи и слизистых оболочек, снижение веса, проблемы с пищеварением могут появляться при онкологии печени. Опухоль на кишечнике может приводить к симптомам непроходимости – прежде всего частая, продолжительная рвота , нарушения стула (видимая кровь в стуле, изменение цвета, регулярности, затруднение акта дефекации).Поводом для немедленного обращения к врачу являются также кашель, одышка, нарушение координации движений, синкопы (кратковременные обмороки), непереносимость физических нагрузок.
Биохимические продукты опухолей на поздних стадиях часто вызывают недомогание и анорексию (отказ от корма). В то же время, другие вещества, могут опосредовать химические сигналы, имитирующие заживление раны, и в обманутом истощенном организме будут происходить катаболические процессы для предоставления опухоли белков и питательных веществ. Поэтому наиболее распространенным состоянием при раке является недоедание и кахексия (истощение).
Это далеко не полный список тревожных симптомов, которые могут проявляться как отдельно, так и сочетаться, требующих немедленного обследования и постановки диагноза.
Диагноз необходим для прогноза и правильного лечения
Диагностика начинается со сбора анамнеза. Врач попросит Вас оценить динамику роста опухоли, длительность и последовательность симптомов. Возраст и порода, пол, вид животного тоже учитываются.
Далее, для правильного лечения необходимо ответить на два основных вопроса:
1.Что это такое (включая диагностику и степень злокачественности)?
2.Распространяется ли опухоль (местно, регионарно, системно)?
Ответы на эти вопросы будут получены посредством диагностики и определения стадии новообразования.
Определение стадии — важно для установления степени поражения. Оно основывается на исследовании опухоли, местных и регионарных лимфатических узлов и отдаленных областей, таких как легкие. Области для исследования выбираются с учетом известных биологических характеристик опухоли.
Для определения типа опухоли и ее стадии проводится:
Минимальный спектр диагностики:
1. Тонкоигольная аспирационная биопсия -это цитологичекое исследование (на клеточном уровне). Процедура быстрая. Используется, чтобы дать первоначальную оценку опухоли и диагностировать либо воспаление, либо неоплазию. Когда результатов только одного цитологического исследования недостаточно, проводят биопсию (исследование на тканевом уровне).
2. Толстоигольная биопсия. Этот вид биопсии позволяет получить несколько больший по размеру участок ткани. Для ее проведения используется толстая игла, оснащенная режущим устройством. Преимущество данного вида биопсии заключается в том, что больший по размеру участок ткани для гистологического исследования позволяет точнее выставить диагноз.
3. Инцизионная биопсия. Этот метод биопсии заключается в проведении иссечения небольшого кусочка ткани опухоли. Он уже больше похож на оперативное вмешательство. Данный вид биопсии проводится под местной анестезией. Зачастую инцизионная биопсия проводится в случае, когда результатов аспирационной биопсии недостаточно.
Исследование ткани с использованием биопсии позволяет подтвердить результат цитологии и является «принятым стандартом диагностики» для оценки полноты удаления и определения стадии злокачественности опухоли, что помогает сделать прогноз.
Однако, повреждение опухоли может привести к тому, что раковые клетки могут быть превнесены в раневой канал, поэтому место прокола или разреза должно быть расположено таким образом, чтобы при иссечении оно также было удалено.
Наиболее частой формой биопсии у животных является полное удаление опухоли с последующим гистологическим исследованием.
4. Рентгенография грудной клетки и ультразвуковое исследование брюшной полости для исключения факта метастазирования опухоли.
5. Гематологические исследования (анализы крови).
Если расположение опухоли остается неизвестным или требуется дополнительная доказательная информация
применяются:
6. Эндоскопические методы исследования,
7. Магнитно-резонансная томография, компьютерная томография.
8. Лабораторные методы включают морфологическое исследование крови, костного мозга.
Если есть наличие жидкости в грудной и брюшной полостях — они тоже подвергаются цитологическому исследованию.
Если рак подтвержден
Прежде всего, необходимо постараться не впадать в отчаяние и не рассматривать рак как «последнее» заболевание нашего времени, прочно связанное со страданием. Ветеринарная онкология интенсивно развивается. Накопленные знания практикующих врачей в этой области позволят либо вылечить животное полностью, либо существенно продлить его жизнь, снизив интенсивность заболевания, т.е. улучшить состояние животного за счет снижения темпов развития болезни и продления хорошего качества жизни.
Варианты лечения
Цель всех вариантов лечения рака — торможение деления опухолевых клеток и необратимое их разрушение, то есть подавление возможного возобновления заболевания.
Методы локального (местного) воздействия: хирургия, лучевая терапия, криодеструкция, гипертермия и др.
Методы системного воздействия: химиотерапия, иммуномодулирующая терапия.
Хирургическая операция является наиболее распространенным методом лечения рака у домашних животных и может быть очень эффективным средством, если рак локализован и удаляется достаточное количество ткани. Диагностика в сочетании с исчерпывающим определением стадии позволяет принять решение о необходимости проведения только операции или одновременного использования дополнительной терапии
Химиотерапия чаще всего используется для лечения системного, а не местного рака, она также может быть использована при введении в полость или внутрь поврежденной ткани(интерстициально). Химиотерапия показана, когда известно, что опухоль к ней чувствительна, также при неизвестном или повышенном риске развития системного рака.
Каждый из методов имеет свои преимущества и недостатки. В зависимости от локализации опухоли и ее чувствительности к выбранному методу лечения, один вариант лечения будет эффективнее другого. Иногда для достижения цели необходимо совмещение нескольких видов лечения, так называемая комбинированная терапия.
Цели лечения
После того, как владелец проинформирован о диагнозе, стадии, вариантах лечения и ответе на лечение, владелец и ветеринарный врач выбирают цель лечения.
Цели лечения: излечение, продление и улучшение качества жизни, временное облегчение симптомов и наблюдение.
Терапия, направленная на излечение, имеет цель полностью избавить от болезни. Это радикальное лечение с обеспечением максимального уровня избавления от рака наряду с сохранением нормальных тканей, что подразумевает использование таких нехирургических методов лечения, как химиотерапия и облучение областей, которые могут содержать жизнеспособные раковые клетки. Излечение всегда является оптимальной целью, но не всегда возможно из-за поставленного диагноза/стадии болезни, резервов организма и финансовых возможностей владельца или границ риска.
Снижение интенсивности заболевания — это лечение, направленное на снижение темпов развития рака, продление высокого качества жизни.
Облегчение — это лечение, направленное на минимизацию страданий животного и возможное продление жизни с сохранением ее хорошего качества, однако завершающим этапом является эвтаназия.
Наблюдение- постоянное целенаправленное обследование, которое необходимо, чтобы изменить или установить другую цель лечения. Во время наблюдения животное может получать, а может и не получать лечение. Всем животным, получившим лечение, необходимо регулярное медицинское наблюдение с учетом изменений в течение болезни.
Онкологическая настороженность – залог успешного лечения рака
Обнаружив у Вашего питомца опухоль, не стоит рассчитывать, что она исчезнет сама по себе. Не теряйте такое драгоценное для Вас и для врачей время. На поздних стадиях диагностика злокачественности опухоли не вызывает трудностей, но лечение намного сложнее. Чаще всего, именно по этой причине мы не в состоянии помочь нашим пациентам, и они по-прежнему умирают от рака.
Помните, что полное излечение возможно только при своевременном обращении и ранней диагностике опухолей.
В нашей клинике ведет прием специализированный ветеринарный онколог Швыдкина Елена Николаевна.
Прием онколога ведется по записи.
Рак кишечника. С какими симптомами нужно срочно бежать к врачу | ЗДОРОВЬЕ
В последние десятилетия заболеваемость колоректальным раком выросла в разы. Если сравнивать ситуацию с 60-ми гг. прошлого века, то рак прямой кишки тогда составлял 1,2 % от всех злокачественных опухолей, рак ободочной кишки – 1,8 %. В 2017 г. статистика выглядит уже так: 5,2 % и 7,3 %, соответственно.
На днях в Пермском краевом онкологическом диспансере 74-летней пациентке сделали лапароскопическую операцию по удалению большой правосторонней опухоли кишечника. На хирургическое вмешательство, которое транслировали на экране в 3D-изображении, пригласили не только врачей-онкологов, но и журналистов.
После успешного завершения операции зам. главного врача пермского краевого онкодиспансера, доктор медицинских наук, профессор Олег Орлов рассказал о причинах, симптомах и диагностике опасного заболевания. Подробнее об этом читайте в материале «АиФ-Прикамье».
Где чаще болеют?
«Заболеваемость колоректальным раком растёт в богатых индустриально развитых странах, к которым можно отнести и Россию, – объясняет Олег Орлов. – Связано это, прежде всего, с изменением структуры питания. Люди нередко позволяют себе деликатесы: икру, осетрину, красную рыбу, копчёные колбасы. А подобная пища не позволяет кишечнику активно работать. Для хорошей перистальтики ему необходима грубая клетчатка и волокнистая ткань, которую содержат овощи и фрукты».
Результат питания деликатесами – это частые запоры. И лечение недуга – одна из проблем современного здравоохранения. Это становится настолько актуальным, что в странах, где хорошо развит туризм, уже учитывают этот факт. В отелях гостям на завтрак обязательно предлагают распаренный чернослив, курагу, инжир.
Факторы риска
Запоры являются основным из факторов риска онкологических заболеваний. Если кишечник опорожняется ежедневно и своевременно, то канцерогенные газы и каловые массы не успевают активно воздействовать на его слизистую оболочку. А в случае запоров концентрация и время воздействия шлаков на слизистую толстой и прямой кишки увеличивается.
Ещё один фактор риска рака кишечника – хронические колиты, когда воспалительный процесс проявляется сменой запоров и поносов. Человек испытывает дискомфорт и болевые ощущения в животе, у него нередки вздутия и бурления. Есть случаи, когда повышается температура.
«Массированная реклама лекарственных средств, которая идёт по ТВ, часто наносит пациенту большой вред. Чтобы снять симптомы, человек занимается самолечением, принимает рекламируемые препараты, сам толком не понимая, что у него в организме происходит. В итоге процесс обращения к врачу затягивается на годы. Необходимо запомнить следующее правило: если у вас есть проблемы со здоровьем, необходимо пойти к врачу-терапевту общего профиля. Он уже будет решать, обследовать вас или направлять к узкому специалисту», – говорит Олег Алексеевич.
Эндоскопические (через прокол) операции по удалению рака прямой кишки – более щадящие. Фото: АиФ/ Алёна Овчинникова
Ещё к группе риска относятся те, у кого есть наследственное заболевание – семейный полипоз. Ведь злокачественная опухоль может развиться и из полипа. Если у кого-то из родных заболевание было, нелишним будет обратиться к врачу и пройти плановое обследование.
Мужская или женская проблема?
Исходя из опыта, злокачественная опухоль кишечника чаще встречается у женщин, чем у мужчин. Несмотря на то что женщины внимательнее следят за здоровьем, обнаружить рак прямой и ободочной кишки на ранних стадиях удаётся нечасто. И это общая проблема выявления онкологических заболеваний: на ранних стадиях они протекают бессимптомно. Поэтому многие пациенты приходят к врачам в лучшем случае на второй, а иногда и на третьей стадии рака.
Немалый процент заболевших обращается лишь тогда, когда у них обнаруживают четвёртую стадию болезни. Человек идёт к медикам по другой проблеме. Его беспокоят сильные боли в печени или непрекращающийся кашель, а обследование обнаруживает у него метастазы в лёгких и печени.
Врачи начинают искать первопричину и нередко обнаруживают рак толстой и прямой кишки. Когда начинают подробно расспрашивать пациента о самочувствии, выясняют, что проблемы были давным-давно, но с обращением к доктору он тянул до последнего.
«Вылечить четвёртую стадию невозможно, и об этом обязательно нужно знать! Конечно, можно сделать операцию, но она будет чисто паллиативной, для того чтобы продлить жизнь больному», – предупреждает доктор.
Вылечить четвёртую стадию рака невоможно. Можно сделать операцию, но она будет чисто паллиативной, для того чтобы продлить жизнь больному. Фото: АиФ/ Алёна Овчинникова
Выявить рак на ранних стадиях, говорят медики, нередко можно в ходе обычной диспансеризации в поликлинике, ведь в общий осмотр обязательно входит пальцевое обследование прямой кишки. Другое дело, что пациенты сами нередко отказываются от проведения такой диагностики.
Какие симптомы должны насторожить?
Признаков колоректального рака немного, но если они есть, то стоит своевременно записаться к врачу.
Что должно насторожить? Для рака правой половины ободочной кишки характерно необоснованное повышение температуры. Она может подняться и держаться несколько дней, потом становится нормальной, а через какое-то время ситуация снова повторяется.
Далее – головокружения, связанные с анемией. Поскольку даже маленькая раковая опухоль всегда кровоточит, постепенно у человека возникает анемия. Стоит насторожиться, если заметили наличие тёмной крови и большое количество слизи в кале.
Следующие симптомы – это ложные позывы, когда после опорожнения кишечника нет ощущения, что он пустой. Также пациента могут беспокоить точечные боли в правой половине живота. Это проявление развившегося воспаления на фоне злокачественной опухоли. Бывает, что опухоль справа иногда может прощупать и сам пациент, и врач.
При раке правой стороны кишечника не бывает непроходимости, пациента беспокоят ноющие боли, а при раке левой стороны, к сожалению, может развиться острая кишечная непроходимость. С резкой острой приступообразной болью люди попадают в экстренные хирургические отделения, и уже на операции у них обнаруживают опухоль.
Что делает врач?
Прежде всего узкий специалист-онколог проведёт пальцевое исследование прямой кишки. Это исключит геморрой и наличие полипов. Дальше он сам будет выстраивать методику обследования и лечения. Чаще, чтобы подтвердить диагноз, назначают обычное для таких заболеваний обследование – ректоскопию и колоноскопию.
Многих волнует вопрос: как быстро развивается рак прямой кишки? По мнению врачей-онкологов, все злокачественные опухоли развиваются от трёх до десяти лет до начала клинических проявлений. Поэтому любому заболеванию, когда его выявят, будет минимум три года. А вот за сколько времени процесс разовьётся от первой до четвёртой стадии, вам не скажет ни один врач. В этом вопросе всё индивидуально и зависит от уровня злокачественности опухоли, иммунитета человека и от множества других показателей.
Как проводят операцию?
Эндоскопические (через прокол) операции по удалению рака прямой кишки – более щадящие. Они позволяют пациенту быстрее покинуть хирургическое отделение и начать лечение, которое назначил врач. Однако эндоскопические операции делают в Пермском крае не так часто, как полостные.
Эндоскопические операции делают в Пермском крае не так часто, как полостные. Фото: АиФ/ Алёна Овчинникова
В ряде случаев у прооперированных пациентов случаются рецидивы. Пусковым механизмом проявления метастазов могут стать стрессовые ситуации, которые происходят с человеком: тяжело заболел гриппом, потерял близкого человека, уволили с работы, ограбили. В такой период у человека снижается уровень иммунного ответа и иммунной защиты, и раковые клетки начинают быстрее размножаться и проявляться как отдалённые метастазы.
От 50 до 60 % прооперированных больных колоректальным раком первой-третьей стадии переживают пятилетний рубеж. Статистика такова: если рак прямой кишки удалили на первой стадии – то более 80 % пациентов живут дольше пяти лет, на второй – 70 %, на третьей – 50 % и ниже.
Если говорить о профилактике рака, то всем кажется: не ешь одного, не пей другого, и будет тебе счастье. Однако первичной профилактики в онкологии не существует. Тем более от рака нельзя поставить прививку, как, например, от гриппа или кори. Однако прислушаться к организму и своевременно обратиться к врачам при перечисленных выше симптомах вам обязательно стоит!
методов — обследование печени и асцита — навыки физической диагностики
[Модули навыков
>>
Печень и асцит
>>
Методы
]
Техники: печень и асцит
Техника: Печень
Подойдите к исследованию печени справа от пациента.Уложите пациента лежа на спине. Сохраните конфиденциальность пациентов, накинув халат на верхнюю часть тела, а ниже талии — простыню. Для наилучшего обследования убедитесь, что пациенту тепло и комфортно. Кроме того, убедитесь, что ваши руки теплые, чтобы не напугать пациента.
Инспекция
Обратите внимание на грубую асимметрию живота. Осмотрите кожу на предмет признаков заболевания печени, например, головной медузы или ангиомы паука.
Аускультация
Проведите осмотр печени, как и остальную часть абдоминального исследования, с аускультацией.Прослушайте область печени на предмет синяков или венозного шума.
Ударные
Percuss для верхнего и нижнего края печени. Положите вашу недоминантную руку ладонью вниз на живот, пальцы должны быть параллельны нижнему реберному краю и направлены к средней линии. Ударьте средним пальцем доминирующей руки по среднему пальцу не доминирующей руки.
Начать перкуссию над легкими и перейти от области резонансных звуков легких к областям притупления.Отметьте область изменения. Повторите тот же процесс снизу, снова переходя от резонанса над кишечником к тупости и снова отметьте область изменения. Начните с нижнего правого квадранта, чтобы не пропустить сильно увеличенную печень. Измерьте расстояние по вертикали сверху вниз. Также можно при помощи пальпации определить нижнюю границу.
Пальпация
Начните пальпацию над правым нижним квадрантом около передней подвздошной ости. Пальпируйте печень одной или двумя руками ладонями вниз, двигаясь вверх на 2-3 см за раз в сторону нижнего края ребер.Попросите пациента сделать глубокий вдох. Печень будет двигаться вниз из-за движения диафрагмы вниз. Почувствуйте, как печень касается каудальной части вашей пальпирующей руки. Пальпируйте нижний край печени на предмет текстуры печени, то есть мягкую / твердую / твердую / узловатую.
Тест на царапину
Для этого экзамена было описано несколько различных техник. Один из них — поместить диафрагму на область печени, а затем расчесывать ее параллельно реберному краю до тех пор, пока интенсивность звука не упадет до края печени.Другие техники включают в себя другие рисунки царапин, например, на спицах колеса и других местах для размещения стетоскопа, например, на животе.
к началу
Техника: Асцит
Существует несколько описанных ниже приемов физического осмотра для обнаружения асцита, которые являются по крайней мере умеренно чувствительными и специфичными. Ни один маневр не является одновременно высокочувствительным и специфическим; поэтому необходимо как минимум два маневра, чтобы повысить точность физического осмотра на асцит.
Выпуклые бока
- Когда пациент лежит на спине, исследователь визуально наблюдает, выдвинуты ли бока наружу (предположительно, из-за большого количества асцитической жидкости).
- Положительный результат: просто наличие выпуклостей по бокам
Примечание: у пациента с ожирением брюшная полость также может иметь выпуклые бока, хотя жир при ожирении распространяется дальше назад, чем жидкость в брюшине.
Боковая тупость
- Больной обследуется в положении лежа на спине.
- Прямая перкуссия проводится через живот от пупка к бокам.
- Отмечается место перехода от тимпании к тупости.
- Положительный результат: перкуссионная нота тимпаническая над пупком и тупая над боковыми областями живота и боками
Примечание. Барабан над пупком возникает при асците, потому что кишечник поднимается вверх над абдоминальной жидкостью на уровне мениска жидкости.
Переменная тупость
- Этот маневр выполняется, когда пациент лежит на спине.
- Сотрясение брюшной полости при тупости в боках с отмеченной точкой перехода от барабанной перепонки к тупости.
- Затем пациента перекатывают на бок от исследователя и повторяют перкуссию от пупка в область бока.
- Положительный тест: При асците область тупости смещается в зависимый участок. Область тимпании сместится кверху.
Примечание: смещение зоны тимпании при изменении положения обычно составляет не менее 3 см при наличии асцита.
Жидкая волна
- Положите пациента на спину.
- Пациент или ассистент кладут одну или обе руки (локтевая поверхность руки вниз) в положение клина в середину живота пациента, прикладывая небольшое давление.
- Экзаменатор кладет кончики пальцев одной руки на один бок, а другой рукой резко постукивает по противоположному боку.
- Положительный тест: экзаменующий может обнаружить «ударную волну» жидкости, движущейся по кончикам пальцев, прижатым вдоль бока, когда жидкость выталкивается от одной стороны живота к другой под действием силы крана вдоль противоположного бока. .
Как оценивается печень при абдоминальном обследовании?
Автор
Саймон С. Рабинович, доктор медицины, доктор философии, FAAP Профессор клинической педиатрии, заместитель председателя по развитию клинической практики, детской гастроэнтерологии, гепатологии и питанию, Медицинский колледж государственного университета Нью-Йорка в Нижнем штате, Детская больница в нижнем штате
Саймон С. Рабиновиц, доктор медицины, доктор философии, FAAP является членом следующих медицинских обществ: Американской академии педиатрии, Американской ассоциации развития науки, Американского колледжа гастроэнтерологии, Американской гастроэнтерологической ассоциации, Американской медицинской ассоциации, Нью-Йоркской академии наук, Северной Американское общество педиатрической гастроэнтерологии, гепатологии и питания, Phi Beta Kappa, Sigma Xi, The Scientific Research Honor Society
Раскрытие: Ничего не разглашать.
Соавтор (ы)
Эрик Дин, DO Врач-резидент, Отделение педиатрии, Медицинский центр SUNY Downstate
Эрик Дин, DO является членом следующих медицинских обществ: Американская академия педиатрии
Раскрытие: Ничего не разглашать.
Главный редактор
Курт Робертс, доктор медицины Ассистент-профессор, отделение хирургической гастроэнтерологии, хирургическое отделение, директор хирургической эндоскопии, заместитель директора, Центр хирургических навыков и моделирования и хирургический клерк, Медицинская школа Йельского университета
Курт Робертс, доктор медицинских наук, член следующих медицинских обществ: Американского колледжа хирургов, Общества американских желудочно-кишечных и эндоскопических хирургов, Общества лапароэндоскопических хирургов
Раскрытие информации: нечего раскрывать.
Дополнительные участники
Ваня Л. Каспер, доктор медицины Ассистент клинического инструктора, главный ординатор, кафедра педиатрии, Медицинский колледж Нижнего штата Нью-Йорка
Ваня Л. Каспер, доктор медицины, является членом следующих медицинских обществ: Американская академия педиатрии, США Ассоциация женщин-врачей
Раскрытие информации: раскрывать нечего.
Благодарности
Авторы хотели бы поблагодарить докторов Стивена Шварца и Стэнли Фишера за полезные обсуждения и обзор главы.
Практическое руководство по клинической медицине Калифорнийского университета в Сан-Диего
Осмотр брюшной полости
Основные компоненты абдоминального обследования включают: наблюдение, аускультацию,
перкуссия и пальпация. Хотя это те же элементы, которые составляют
легочные и сердечные исследования, здесь они проводятся в несколько ином порядке
(я.е. аускультации перед перкуссией) и имеют разную степень важности.
Обсуждаются тазовые, генитальные и ректальные исследования, все части брюшной полости.
в другом месте.
Мыслить анатомически:
Когда вы смотрите, слушаете, чувствуете и перкуссируете, представьте, какие органы живут в той области, которую вы
исследуют.Живот примерно разделен на четыре квадранта: правый верхний, правый нижний, левый верхний и нижний.
слева внизу.
Думая анатомически, вы напомните себе, что находится в определенном квадранте.
и поэтому
что может быть идентифицировано как при нормальном, так и при патологическом состоянии.
Актуальная анатомия брюшной полости
По соглашению, обследование брюшной полости выполняется, когда врач стоит справа от пациента.
сторона.
Наблюдение:
Много информации можно получить, просто наблюдая за пациентом и глядя на его брюшную полость.
Для этого необходимо полностью обнажить рассматриваемую область, что достигается следующим образом:
- Попросите пациента лечь на ровный стол для осмотра, который находится на удобной высоте для обоих.
из вас.На этом этапе пациент должен быть одет в халат и, по желанию, нижнее белье. - Возьмите запасную простыню и накиньте ее на нижнюю часть тела так, чтобы она закрывала только верхнюю часть тела.
край их нижнего белья (или так, чтобы он пересекал верхнюю часть лобковой области, если они
полностью разделся). Это позволит вам полностью обнажить живот, при этом
время, позволяющее пациенту оставаться в некоторой степени прикрытым.Затем платье можно снять, чтобы
что область, простирающаяся от чуть ниже груди до тазового края, полностью
непокрытый, помня, что верхний край живота простирается под грудную клетку. - Руки пациента должны оставаться по бокам, положив голову на подушку.Если
голова согнута, мускулатура живота напрягается и осмотр более тщательный.
трудный. Позволяя пациенту согнуть колени так, чтобы подошвы его ног опирались на
стол также расслабит живот. - Сохраняйте в комнате как можно больше тепла и следите за достаточным освещением. Оплачивая
внимание к этим, казалось бы, мелким деталям, вы создаете среду, которая дает вам
наилучшие шансы на проведение точного обследования.Это особенно важно
в начале карьеры, когда ваши навыки относительно не совершенны. Однако это также
сослужат вам хорошую службу при обследовании тучных, тревожных, подавленных или других проблемных
пациенты.
При наблюдении за пациентом обращайте особое внимание на:
- Внешний вид живота.Это плоский? Вздутие? При увеличении это выглядит симметричным или
Есть ли отчетливые выпячивания, возможно, связанные с подлежащей органегалией? Контуры
живот можно лучше всего оценить, стоя у подножия стола и глядя вверх
к голове пациента. Глобальное увеличение живота обычно вызывается воздухом, жидкостью или
толстый. Часто невозможно различить эти сущности на основе
только наблюдение (полезные маневры см. ниже).Области, которые становятся более выраженными, когда
Вальсальвы пациента часто связаны с вентральными грыжами. Это точки
ослабление брюшной стенки, часто из-за предыдущей операции, в результате которой
сальник / кишечник / перитонеальная жидкость может выходить при повышении внутрибрюшного давления.Различные причины вздутия живота
Полный живот
Гепатомегалия
Асциты
Значительно увеличенный желчный пузырь
(с маркировкой
«ГБ»)Пупочная грыжа
Та же пупочная грыжа, когда пациент выполняет вальсальву
маневр. - Наличие хирургических рубцов или других кожных аномалий.
- Движение пациента (или его отсутствие). Те, у кого перитонит (например, аппендицит), предпочитают
лежать неподвижно, так как любое движение вызывает дальнейшее раздражение брюшины и боль. Вопреки
из-за этого пациенты с камнями в почках будут часто корчиться на столе для осмотра и не могут
найти удобную позу.
Аускультация:
По сравнению с кардиологическим и легочным исследованиями, аускультация брюшной полости имеет относительно незначительную
роль. Его проводят перед перкуссией или пальпацией, так как сильное прикосновение к животу может
нарушают работу кишечника, возможно, искусственно изменяя его деятельность и, следовательно, кишечные шумы. Экзамен
выполняется путем осторожного размещения предварительно нагретого (выполняется путем трения стетоскопом о
перед рубашкой) диафрагмой на живот и слушайте в течение 15 или 20 секунд.Здесь нет
волшебные временные рамки. Стетоскоп можно поместить на любую область живота, так как это невозможно.
раздробленность и звуки, издаваемые в одной области, вероятно, можно услышать повсюду. Сколько
где стоит послушать? Опять же, волшебного ответа нет. На этом этапе потренируйтесь слушать
в каждом из четырех квадрантов и посмотрите, сможете ли вы обнаружить какие-либо «региональные различия».
Что именно вы слушаете и в чем его значение? Должны быть три вещи
принято к сведению:
- Присутствуют звуки кишечника?
- Если есть, то часто они встречаются или редко (т.е. количество)?
- Какова природа звуков (т.е. качество)?
Поскольку пища и жидкость проходят через кишечник посредством шума перистальтики,
называемые кишечными звуками, генерируются. Эти звуки встречаются довольно часто,
порядка каждых 2–5 секунд, хотя есть много вариантов.
Кишечные шумы сами по себе не имеют большого значения.То есть в
нормальный человек, у которого нет жалоб и в остальном нормальный экзамен, наличие
или отсутствие кишечных звуков существенно не имеет значения (т. е. какой бы характер они ни
иметь для них будет нормально). Фактически, большинство врачей отказываются от аускультации брюшной полости.
если нет симптомов или признаков, указывающих на патологию брюшной полости. Тем не мение,
вам по-прежнему следует практиковаться в том, чтобы выслушивать всех пациентов, которых вы обследуете, чтобы
вы развиваете чувство того, что составляет диапазон нормального.Звуки кишечника могут,
однако добавляйте важную вспомогательную информацию в правильных клинических условиях. В
общие воспалительные процессы серозной оболочки (т.е. любой из поверхностей, которые
покрывают органы брюшной полости …. как при перитоните) живот будет
тихий (т. е. кишечные звуки будут редкими или совсем отсутствовать). Воспаление
слизистой оболочки кишечника (т.е. внутренности кишечника, что может произойти с
инфекции, вызывающие диарею) вызывают гиперактивные звуки кишечника. Процессы
которые приводят к кишечной непроходимости, первоначально вызывают частые звуки кишечника,
как «мчится». Думайте об этом как о том, что кишечник пытается заставить свое содержимое
через плотное отверстие. Затем следует приглушенный звук, называемый «звенящим».
а потом тишина.Кроме того, повторное появление кишечных звуков предвещает
восстановление нормальной функции кишечника после травмы. После абдоминальной хирургии при
Например, есть период в несколько дней, когда кишечник находится в состоянии покоя. В
появление кишечных шумов знаменует возвращение кишечной деятельности, что является важным
фаза выздоровления пациента. Таким образом, кишечные звуки следует интерпретировать в
контекст конкретной клинической ситуации.Они предоставляют вспомогательную информацию
к другим находкам, но сами по себе не являются патогномоничными для каких-либо конкретных
процесс.
После того, как вы закончите регистрировать звуки кишечника, используйте диафрагму стетоскопа.
для проверки на наличие ушибов почечной артерии, высокий звук (аналогичный шуму)
вызванный турбулентным током крови через сосуд, суженный атеросклерозом.Место для прослушивания — на несколько см выше пупка, по боковому краю.
любой из прямых мышц. Большинство провайдеров не проверяют наличие синяков в плановом порядке.
Однако в правильных клинических условиях (например, у пациента с некоторой комбинацией
почечной недостаточности, трудно поддающейся контролю артериальной гипертензии и известных сосудистых заболеваний.
болезнь), наличие шишки предоставит подтверждающие доказательства существования
стеноза почечной артерии.При прослушивании синяков нужно будет нажать
вниз довольно прочно, так как почечные артерии являются забрюшинными структурами. Атеросклероз
дистальнее аорты (то есть в месте отхождения подвздошных артерий) также может генерировать
синяки. Кровоток через аорту не вызывает заметных
звук. Таким образом, аускультация над этой структурой не является хорошим скрининговым тестом на
наличие аневризматической дилатации.
Ударные:
Техника перкуссии такая же, как и при исследовании легких. Во-первых, не забудьте
потрите руки и согрейте их перед тем, как положить их на пациента. Затем поместите
прижмите левую руку к брюшной стенке так, чтобы только средний палец
отдыхая на коже. Ударьте по дистальному межфаланговому суставу среднего пальца левой руки 2 или
3 раза кончиком среднего пальца правой руки, используя ранее описанную дискету
движение запястья (см. исследование легких).Есть два основных звука, которые можно воспроизвести:
- Тимпанитные (барабанные) звуки, производимые ударом по структурам, заполненным воздухом.
- Тупые звуки, которые возникают, когда твердая структура (например, печень) или жидкость (например, асцит) лежит
под исследуемой областью.
* Следует особо отметить, если перкуссия вызывает боль, которая может возникнуть, если
лежит в основе воспаления, как при перитоните.Это, безусловно, будет поддержано другими
исторические и экзаменационные данные.
Что вы действительно можете ожидать услышать при перкуссии нормального живота? Два твердых органа
у нормального пациента перкуссируются печень и селезенка. В большинстве случаев
печень будет полностью покрыта ребрами.Иногда край может выступать на сантиметр.
или два ниже берегового края. Селезенка меньше по размеру и полностью защищена ребрами.
Чтобы определить размер печени, действуйте следующим образом:
- Начало чуть ниже правой груди по линии с серединой ключицы, точка
что вы достаточно уверены, это над легкими. Перкуссия в этой области должна
производят относительно резонансную ноту. - Опустите руку на несколько сантиметров и повторите. Сделав это несколько раз, вы
будет над печенью, из-за чего звук станет более тусклым. - Продолжайте идти вниз, пока звук снова не изменится. Это может произойти, пока
вы все еще находитесь над ребрами или, возможно, вы проходите через реберный край. В этот
точка, вы достигнете нижнего края печени.Общая протяженность
нормальная печень может варьироваться в зависимости от размера пациента (от 6 до 12
см). Не расстраивайтесь, если вам трудно улавливать разные звуки, как
изменения могут быть довольно незначительными, особенно если имеется много подкожного жира. - Резонансный тон, производимый перкуссией по передней грудной стенке, будет несколько
меньше барабанной перепонки, чем у кишечника.Хотя они оба вызваны
постукивая по заполненным воздухом структурам, ребра и грудная мышца имеют тенденцию увлажнять
звук. - Скоростная перкуссия, описанная в легочном отделе, также может быть полезной. Ориентируйте свой
левой рукой так, чтобы пальцы были направлены в сторону головы пациента. Percuss as you
медленно и равномерно переместите руку из области правой груди вниз над
печень и по направлению к тазу.Этот маневр помогает подчеркнуть различную перкуссию.
отмечает, что, возможно, делает идентификацию границ печени более очевидной.
Перкуссия селезенки сложнее, так как эта структура меньше по размеру и лежит довольно далеко.
сбоку, упираясь в углубление, образованное левыми ребрами. При значительном увеличении
перкуссия в левом подреберье даст тусклый тон.Спленомегалия предложена
затем следует проверить перкуссию путем пальпации (см. ниже). Остаток нормального
брюшная полость по большей части заполнена тонким и толстым кишечником. Попробуйте перкуссию
каждый из четырех квадрантов, чтобы получить представление о нормальных вариациях звука, которые
произведено. Они будут различной тимпанитической, тупой или некоторой комбинацией вышеперечисленного,
в зависимости от того, заполнен ли нижележащий кишечник газом или жидкостью.Желудок
«пузырь» должен издавать очень тимпанитный звук при перкуссии над левым нижним ребром.
клетка, близко к грудины.
Перкуссия может быть весьма полезной для определения причины вздутия живота,
особенно в различении жидкости (он же асцит) и газа. Техник
используется для выявления асцита, оценка сдвигающейся тупости, пожалуй, самая надежная и
воспроизводимый.Этот метод зависит от того, что наполненный воздухом кишечник будет плавать сверху.
любой жидкости, которая присутствует. Действуйте следующим образом:
- Когда пациент лежит на спине, начните перкуссию на уровне пупка.
и продолжайте движение вниз вбок. При наличии асцита вы достигнете точки
где звук меняется с тимпанитного на глухой. Это кишечная жидкость
интерфейс и должен быть примерно на одинаковом расстоянии от пупка справа
и левые стороны, так как жидкость распределяется в зависимости от силы тяжести, распределяя
равномерно по задней поверхности живота.Это также должно вызвать
симметричная выпуклость бока пациента. - Отметьте эту точку на правой и левой сторонах живота, а затем
попросите пациента перевернуться в положение лежа на боку (т. е. на любую
их правая или левая сторона). - Повторите перкуссию, начиная с верхней части повернутого вверх бока пациента.
и двигаясь вниз к пупку.Если есть асцит, жидкость потечет
в наиболее зависимую часть живота. Место, в котором меняется звук
от тимпанита к тупому, следовательно, сместится вверх (к пупку)
и быть выше линии, которую вы нарисовали ранее. Скоростная перкуссия (описана
выше) также можно использовать для определения местоположения границы раздела воздух-жидкость.
Если вздутие живота не вызвано жидкостью (например,грамм. вторичный к ожирению или газу
в одиночку), смещение не будет идентифицировано.Приведенные ниже модели должны помочь прояснить концепцию тупости переключения передач.
Когда «пациент» лежит на спине, воздушные шары (представляющие
кишечник)
плыть по воде (представляя асцит). Когда «пациент»
переворачивается на их правую сторону, устанавливается новый уровень воздушной жидкости.Сдвигающаяся тупость (реальный пациент)
Поймите, что для успеха этого метода должно быть много асцита.
поскольку брюшная полость и таз могут скрывать несколько сотен кубических сантиметров жидкости, которая может быть
не обнаруживается при физическом осмотре.Кроме того, тупость переключения основана на предположении
эта жидкость может свободно течь по брюшной полости. Таким образом, в случае предшествующей операции
или инфекция с последующим образованием спаек, это может быть не очень полезно
техника. Пальпация также может использоваться для проверки асцита (см. Ниже).
Пальпация:
Прежде чем положить руки на пациента, сначала согрейте руки, потерев их друг о друга.Колодки
кончики (наиболее чувствительные участки) указательного, среднего и безымянного пальцев являются исследуемыми
поверхности, используемые для определения краев печени и селезенки, а также более глубоких структур.
Вы можете использовать либо одну правую руку, либо обе руки, при этом левая рука лежит на верхней части
Правильно. Применяйте медленное, равномерное давление, избегая любых быстрых / резких движений, которые могут
испугать пациента или вызвать дискомфорт.Изучите каждый квадрант отдельно, представляя, что
структуры лежат под вашими руками и то, что вы можете ожидать от ощущения.
- Начало в правом верхнем квадранте, на 10 сантиметров ниже края ребра в
средне-ключичная линия. Это должно гарантировать, что вы находитесь ниже края печени. В целом,
Легче обнаружить отклонение от нормы, если вы начнете с участка, который, по вашему мнению, является нормальным.Слегка надавите вниз (кзади) и по направлению к голове пациента, ориентируя руку.
примерно параллельно прямой мышце, позволяя расположить наибольшее количество пальцев
участвуя в экзамене, когда вы пытаетесь нащупать край печени. Продвиньте руки несколько
см на голову и повторяйте до тех пор, пока не окажетесь у нижнего края ребер.
Первоначальная пальпация проводится легко. - После этого повторите исследование той же области, но поторопитесь, чтобы
что вы исследуете более глубокие аспекты правого верхнего квадранта, особенно
если у пациента много подкожно-жировой клетчатки.Подталкивание вверх и внутрь, пока пациент принимает
глубокий вдох может облегчить ощупывание края печени при движении вниз
диафрагма приблизит печень к руке. Вершина мечевидного отростка,
костная структура на нижнем конце грудины, может быть направлена наружу или внутрь и
может быть ошибочно принят за образование в брюшной полости. Вы сможете отличить его, заметив
его расположение относительно грудной клетки (т.е. в средней линии, где справа и слева
стороны встречаются). - Еще можно попробовать пальцами «зацепить» край печени. Чтобы использовать это
техники, согните кончики пальцев правой руки (как когтистые).Затем нажмите вниз
в правом верхнем квадранте и потяните вверх (к голове пациента), пытаясь
грабли по краю печени. Это хороший способ подтвердить наличие
пальпируемый край печени прощупывается при обычном осмотре.Крючок печени
- Положите правую руку на нижнюю и боковую границу ребер, надавливая вниз, как
левой рукой вы отталкиваетесь сзади.Если правая почка сильно увеличена,
вы можете почувствовать это между своими руками. - Теперь осмотрите левый верхний квадрант. Нормальная селезенка не пальпируется. При увеличении
он имеет тенденцию расти к тазу и пупку (то есть вниз и поперек). Начинать
пальпируя возле пупка, медленно двигайтесь к ребрам. Изучите поверхностно
а потом более глубоко.Затем начните на 8-10 см ниже края ребра и двигайтесь вверх. В этом
Таким образом, вы сможете почувствовать увеличение в любом направлении. Вы можете использовать левую
руку, чтобы протолкнуть ее с левого бока пациента, направляя увеличенную селезенку к вашему
правая рука. Если селезенка очень большая, вы можете даже «отскочить» ее назад и
вперед между твоими руками. Спленомегалию, вероятно, труднее оценить, чем
гепатомегалия.Печень граничит с диафрагмой и не может отойти от
исследуя руку. Селезенка, с другой стороны, не так окончательно окаймлена и, следовательно,
имеет тенденцию улетать от вас при пальпации. Итак, исследуйте медленно, нежно
мода. Край при пальпации мягкий, округлый и довольно поверхностный. Повторите
исследование с пациентом, повернутым на правый бок, что приведет к опусканию селезенки
к твоей исследующей руке. - Исследование левой почки выполняется так же, как описано для
Правильно. Боль в почках, чаще всего связанная с инфекцией, может быть вызвана прямым
обследование, если вся структура пальпируется в результате отека.
Обычно это не так. Однако, поскольку почка лежит в забрюшинном пространстве,
осторожно постучите кулаком по реберно-позвоночному углу (т.е. где
самые нижние ребра сочленяются с позвоночником) вызовет боль, если
воспалена нижележащая почка. Это заболевание, известное как болезненность реберно-позвоночного угла (CVAT),
следует продолжить, если в анамнезе пациента имеется подозрение на инфекцию почек (например,
лихорадка, боли в спине и симптомы мочевыводящих путей).Вид сзади: расположение почек
Макроскопическая анатомия забрюшинного пространства
- Исследуйте левый и правый нижний квадрант, пальпируя сначала поверхностно, а затем
Глубже.Заполнение стула сигмовидной кишки или слепой кишки является наиболее часто обнаруживаемым.
структуры слева и справа соответственно. Гладкий купол мочевого пузыря может
поднимаются над краем таза и становятся ощутимыми по средней линии, хотя это необходимо
довольно много мочи для этого. Иногда могут быть поражены и другие органы малого таза.
выявляется, чаще всего беременная матка, которая представляет собой твердую структуру, которая растет
и в сторону пупка.Яичники и маточные трубы не могут быть идентифицированы, если
патологически увеличен. - Наконец, попробуйте нащупать брюшную аорту. Сначала надавите вниз одной рукой в этой области
чуть выше пупка. Если вы можете идентифицировать эту пульсирующую структуру с одним
рукой, попробуйте прикинуть ее размер. Для этого сориентируйте руки так, чтобы большие пальцы
указал на голову пациента.Затем нажмите глубоко и попытайтесь расположить их так, чтобы
они находятся по обе стороны от кровеносного сосуда. Оцените расстояние между ладонями (оно
не должно быть больше примерно 3 см). По общему признанию, это грубая техника.
Помните также, что аорта представляет собой реторперитонеальную структуру, и ее очень трудно поднять.
ценят у пациентов с ожирением. Не поступало никаких сообщений о том, что кто-то действительно вызвал
с помощью этого маневра разрыва аорты, поэтому не бойтесь сильно надавить.
Что вы можете ожидать? В общем, не расстраивайтесь, если вы не можете определить
что-нибудь. Помните, что организм предназначен для защиты критически важных органов (например, печени
и селезенка под ребрами; почки и поджелудочная железа глубоко в забрюшинном пространстве; и т.п.). Это для
в большинстве случаев при патологических состояниях эти органы становятся доступными для тщательной идентификации.
экзаменатор. Однако вы не сможете распознать ненормальное, пока не освоитесь.
выявление вариантов нормального, общая тема исследования любой части тела. это
поэтому важно практиковать все эти маневры для каждого пациента, которого вы обследуете. Это
также довольно легко пропустить отклонения, если вы торопитесь или слишком сильно толкаете, так что не торопитесь и
сосредоточьтесь на кончиках пальцев.
Исследование волны жидкости: Когда наблюдение и / или перкуссия наводят на мысль о
асцит, пальпация может использоваться как подтверждающий тест. Попросите пациента или наблюдателя
поместите их руку так, чтобы она была ориентирована в продольном направлении над центром живота. Они
следует плотно прижимать, чтобы подкожная клетчатка и жир не покачивались. Разместите свое право
положите руку на левую сторону живота, а левую — напротив, так, чтобы обе
равноудалены от пупка.Теперь крепко постучите правой рукой по животу, пока
ваша левая остается у брюшной стенки. Если присутствует много асцита, вы можете
уметь чувствовать удар жидкой волны (генерируемой в асците при постукивании)
напротив брюшной стенки под левой рукой. Этот тест достаточно субъективен и может быть
трудно с уверенностью сказать, действительно ли вы почувствовали волнообразный импульс.
Оценка жидкой волны
Абдоминальное обследование, как и все другие физические аспекты, не проводится случайно.
У каждого маневра есть цель. Подумайте о том, что вы ожидаете увидеть, услышать или почувствовать. Использовать
информацию, которую вы собрали во время предыдущих частей экзамена, и примените ее рационально
мода на остальные твои оценки.Если, например, определенная область живота была
тимпанит при перкуссии, пощупайте ту же область и убедитесь, что ничего нет
твердое тело в этом месте. Вернитесь и повторите маневры, чтобы подтвердить или опровергнуть ваше
подозрения. Если пациент предъявляет жалобы на боль в какой-либо области
живот, попросите их сначала локализовать пораженный участок, по возможности одним пальцем,
указывая вам на причину проблемы.Затем осмотрите каждую другую брюшную полость.
сначала квадранты, прежде чем обратить ваше внимание на рассматриваемую область. Это должно помочь
держите пациента в максимально возможном расслаблении и ограничивайте произвольную и непроизвольную охрану (т.е.
поверхностное подтягивание мышц, которое защищает внутрибрюшные органы от уколов),
позволяя собрать наибольший объем клинических данных. Убедитесь, что вы взглянули на
лицо пациента при осмотре предполагаемой болезненной области.Это может быть особенно показательно
при оценке в остальном стоических людей (т.е. даже эти пациенты будут гримасничать, если
область болезненна на ощупь). Цель, конечно же, — получить актуальную информацию, пока
доставляет минимальный дискомфорт.
Выводы, обычно связанные с запущенным заболеванием печени:
Хроническая печень
болезнь обычно возникает в результате многолетнего воспаления, которое в конечном итоге приводит к
фиброз и снижение функции.Гистологически это называется циррозом.
Это может быть вызвано рядом различных процессов, чаще всего хронических.
употребление алкоголя, вирусный гепатит (B или C) или гемахроматоз (полный список
намного длиннее). Важно понимать, что цирроз печени может быть значительно
увеличенный (в этом случае он может быть пальпирован) или сморщенный и фиброзный (не пальпируется).
После многих лет (обычно более 20) хронического инсульта печень может
становятся неспособными выполнять некоторые или все свои обычные функции.Есть несколько
клинические проявления этой дисфункции. Хотя ни один из них не является патономическим для
заболевание печени, в правильном историческом контексте они очень наводят на мысль о лежащих в основе
патология. Некоторые из наиболее частых находок описаны и / или изображены ниже.
- Гипербилирубинемия: пораженная печень может быть неспособна конъюгировать или секретировать
билирубин соответственно.Это может привести к- Иктер — изменение цвета склеры на желтый.
- Желтуха — изменение цвета кожи на желтый.
- Билирубинурия — золотисто-коричневая окраска мочи.
- Асцит: гипертензия воротной вены возникает в результате повышенного сопротивления кровотоку.
через воспаленную и фиброзную печень.Это может привести к асциту, накоплению
жидкость в полости брюшины. - Повышенный уровень системного эстрогена: печень может перестать обрабатывать
определенных гормонов, что приводит к их периферическому превращению в эстроген. Высокая
уровни способствуют:- Развитие груди (гинекомастия).
- Spider Angiomata — расширенные артериолы, наиболее часто видимые на коже
верхняя часть груди. - Атрофия яичек.
- Отек нижних конечностей: нарушение синтеза белка альбурмина приводит к снижению
внутрисосудистое онкотическое давление и, как следствие, утечка жидкости в мягкие ткани.Особенно это заметно в нижних конечностях. - Варикоз: при портальной гипертензии кровь «находит» альтернативу.
пути назад к сердцу, которые не проходят через печень. Самый распространенный
проходит через селезеночные и короткие желудочные вены, которые проходят через пищевод
венозное сплетение по пути к ВПВ.Это вызывает варикозное расширение вен пищевода, которое может
сильно кровоточат, хотя при физикальном осмотре они не видны. А
гораздо менее распространенный путь использует реканализированную пупочную вену, которая направляет
кровь через расширенные поверхностные вены брюшной стенки. Это видно
при осмотре живота и известны как Caput Medusae. - Рвота из молотого кофе: пациенты с запущенным заболеванием печени склонны к поражению верхних отделов желудочно-кишечного тракта.
кровотечение.Это может быть из-за варикозного расширения, как упоминалось выше. Также от гастрита, портала
гастропатия или язвы (которые могут возникнуть у людей без заболеваний печени). Результирующий
рвотные массы могут иметь видимую кровь или казаться более темными (как «кофейная гуща»), что
возникает в результате воздействия желудочного сока.
Асциты
Желтуха
Гинекомастия
Паук
Билирубинурия
Отеки
Кофе молотый Emesis
Увеличенная печень: симптомы, причины, лечение
Обзор
Что такое увеличенная печень?
Печень — важный орган, выполняющий многие функции организма.Увеличенная печень (гепатомегалия) по какой-либо причине опухла сверх своего нормального размера.
Увеличенная печень — это симптом основной проблемы, но не сама болезнь. Увеличение печени может проявляться наряду с другими симптомами в зависимости от основного заболевания, которое его вызывает.
Симптомы и причины
Что вызывает увеличение печени?
Несколько заболеваний или состояний могут вызвать увеличение печени.У некоторых людей увеличение печени происходит в результате употребления слишком большого количества токсинов, включая алкоголь, таких лекарств, как ацетаминофен (Тайленол®) или пищевых добавок. Длительное воздействие высоких доз токсичных веществ (включая алкоголь), лекарств или пищевых добавок может вызвать цирроз (рубцевание) печени.
Другие болезни и медицинские состояния, которые могут вызвать увеличение печени, включают:
- Раковые заболевания, включая рак печени или рак из других органов, метастазирующих (распространяющихся) в печень, особенно рак толстой кишки, рак поджелудочной железы и рак легких
- Доброкачественные (незлокачественные) опухоли печени
- Обратный ток крови от сердца в результате застойной сердечной недостаточности или других заболеваний, поражающих клапаны сердца
- Синдром Бадда-Киари (сгустки крови в кровеносных сосудах, истощающих печень)
- Периодическое употребление алкоголя, вызывающее воспаление печени
- Избыточный жир в печени, обычно в результате ожирения, употребления алкоголя или диабета
- Генетические (наследственные) нарушения, вызывающие накопление жирных или сахаристых веществ в печени, такие как болезнь Гоше и дефицит альфа-1-антитрипсина
- Поликистоз печени (несколько доброкачественных кист в печени)
- Острый ожирение печени при беременности (аномальное накопление жира в печени во время беременности)
Каковы симптомы увеличенной печени?
Увеличение печени часто не вызывает никаких симптомов.Врачи часто обнаруживают это при лечении пациента от другого, не связанного с ним заболевания.
Увеличение печени может возникать вместе с другими симптомами, особенно если основной причиной является первичное заболевание печени. Эти симптомы могут включать:
- Усталость
- Желтуха (пожелтение белков глаз и кожи)
- Тошнота и рвота
- Боль в верхней средней или правой верхней части живота
- Быстрое наполнение после еды
Если у вас есть какие-либо из этих симптомов, особенно если они не проходят, обратитесь к врачу.
Диагностика и тесты
Как диагностируется увеличение печени?
Врач может диагностировать увеличение печени с помощью физического обследования и визуализирующих тестов, таких как компьютерная томография, ультразвук или МРТ. Врачу, вероятно, потребуется назначить несколько анализов крови, чтобы определить, что вызывает увеличение печени.В некоторых случаях может потребоваться биопсия печени (небольшой образец печени для исследования под микроскопом).
Ведение и лечение
Как лечить увеличенную печень?
Лечение увеличенной печени зависит от ее причины. Изменение образа жизни может помочь, когда увеличение печени является результатом накопления жира в печени или употребления алкоголя.Изменения в образе жизни включают:
- Похудение
- Сокращение или отказ от алкоголя
- Соблюдение здорового питания
- Повышение физической активности и физической активности
Лечение других причин увеличения печени зависит от основного заболевания, вызвавшего это.
Жить с
Когда мне следует позвонить врачу, если у вас возникнут симптомы увеличения печени?
Если у вас есть симптомы, которые могут указывать на увеличение печени, такие как боль в верхней части живота, постоянная тошнота и рвота или желтуха, обратитесь к врачу.
Абдоминальное обследование — AMBOSS
Последнее обновление: 2 декабря 2019 г.
Резюме
Фундаментальная часть физического обследования — это обследование брюшной полости, которое состоит из осмотра, аускультации, перкуссии и пальпации. Обследование начинается с положения пациента лежа на спине с полностью обнаженным животом. Осматривают кожу и контур живота, затем аускультацию, перкуссию и пальпацию всех квадрантов.В зависимости от результатов исследования или жалоб пациента различные методы обследования и специальные приемы могут предоставить дополнительную диагностическую информацию.
Предлагаемая последовательность
Расположение
- Попросите пациента лечь и обнажить живот.
- Если у вас холодные руки, предупредите пациента перед пальпацией живота.
Осмотр брюшной полости
- Обратите внимание на любые рубцы, стрии, сосудистые изменения (например,, caput medusae) или выступы
- Обратите внимание на общий контур живота
Аускультация живота
Аускультация живота должна выполняться до перкуссии и пальпации, так как физические манипуляции с брюшной полостью могут вызвать изменение кишечных звуков.
- Цель: оценить шумы кишечника
- Прослушайте все четыре квадранта.
- Прислушайтесь к синякам.
- Нормальные результаты: бульканье кишечника каждые 5–10 секунд.
Перкуссия живота
- Цель: определить размер и расположение внутрибрюшных органов
- Удар по всем четырем квадрантам.
- Нормальные признаки: барабанный звук над заполненными воздухом участками желудка / кишечника; приглушенные звуки над наполненными жидкостью или твердыми органами (печень, селезенка)
Пальпация живота
- Цель: оценить внутренние органы и определить источники боли (если они есть)
- Перед пальпацией спросите пациента, есть ли у него боль или болезненность в животе. Если да, начните пальпацию с неболезненного участка.
- Понаблюдайте за лицом пациента при пальпации живота, так как оно является основным показателем интенсивности и локализации боли.
- Процедура:
- Поверхностная пальпация: для оценки отростков поверхностной или брюшной стенки
- Глубокая пальпация во всех четырех квадрантах: для оценки внутрибрюшных органов (потенциальных признаков перитонита)
- Нежность при отскоке: резкое усиление боли, когда врач внезапно прекращает сдавливание брюшной стенки. Вызвано раздражением рецепторов париетальной брюшины
- Защита живота: сокращение мышц брюшной стенки пациента во время пальпации
- Непроизвольная защита (также называемая «ригидностью»): непроизвольное сжатие мышц из-за воспаления брюшины, часто локализованное в определенном квадранте брюшной полости.
- Добровольная охрана: произвольное сокращение, чтобы избежать боли во время обследования, часто распространяется на весь живот.
- Пальпация печени
- Пальпация селезенки
- Пальпация паховых лимфатических узлов: (см. Осмотр лимфатических узлов)
,00
Болезненность живота может быть признаком множества заболеваний (см. Дифференциальный диагноз острого живота и дифференциальный диагноз боли в животе).
- Перкуссия
- Прижмите средний палец недоминантной руки к брюшной стенке. Кончиком среднего пальца доминирующей руки ударьте 2–3 раза по дистальному межфаланговому суставу.
- Начало ниже груди по среднеключичной линии. Постучите, двигая рукой вниз, и обратите внимание на изменение звука при переходе от легкого (резонансный) к печеночному (глухой). Продолжайте, пока звук снова не изменится после нижнего края печени.
- Царапина печени
- Нормальные данные: Нормальный размер краниокаудальной печени составляет 7–11,5 см у женщин и 8–12,5 см у мужчин. У большинства пациентов печень полностью покрыта ребрами.
- Гепатомегалия
Специальные тесты
Дифференциальный диагноз боли в животе
Распространенные причины боли в животе (в зависимости от местоположения)
Причины диффузной или генерализованной боли в животе
Список литературы
- Бикли Л. Руководство Бейтса по медицинскому осмотру и сбору анамнеза .
Липпинкотт Уильямс и Уилкинс
; 2012 г. - Практическое руководство по клинической медицине.
https://meded.ucsd.edu/clinicalmed/ .
Обновлено: 1 сентября 2004 г.
Доступ: 10 января 2018 г. - Пеннер Р.М., Фишман МБ. Причины болей в животе у взрослых. В: Сообщение TW, под ред. Дата обновления . Уолтем, Массачусетс: UpToDate. https: // www.uptodate.com/contents/causes-of-abdominal-pain-in-adults . Последнее обновление: 2 ноября 2017 г. Дата обращения: 18 января 2018 г.
- Sokol HN. Профилактика взрослых: рекомендации. В: Сообщение TW, под ред. Дата обновления . Уолтем, Массачусетс: UpToDate. https://www.uptodate.com/contents/preventive-care-in-adults-recommendations . Последнее обновление: 26 ноября 2017 г. Дата обращения: 18 января 2018 г.
Какие существуют тесты для оценки вашего печень ?
Независимо от вашего возраста, важно проверять свою печень в рамках регулярных осмотров здоровья.Прежде всего, посоветуйтесь с врачом.
Поскольку развитие заболеваний печени, включая фиброз и стеатоз, может протекать бессимптомно, шансы на раннее выявление повышаются при обычном обследовании.
Диагноз и последующее наблюдение хронического заболевания печени основываются на клиническом обследовании. В настоящее время существует множество неинвазивных исследований, таких как пульсовая эластография и маркеры крови.
My Liver Exam проливает свет на эти различные методы.
Во-первых, медицинский осмотр у врача
Клиническое обследование включает:
- Во-первых, оценка вашего физического здоровья.
- Пальпация живота для выявления возможного заболевания печени (твердая или объемная).
- А также перкуссия живота, поиск ненормальных шумов. 1
- Диагностическое средство (например, УЗИ, эластография и т. Д.) Для оценки состояния печени.
Биологические исследования
Эти неинвазивные биологические тесты должны быть назначены и интерпретированы вашим врачом, поскольку на результаты могут влиять другие элементы, такие как воспаление.
Во время собеседования с врачом он / она может назначить анализ крови в лаборатории. Как только результаты будут получены, они будут отправлены врачу, который решит, необходимы ли дальнейшие анализы или даже лечение.
Например, FibroMeter ™ — это неинвазивный диагностический тест, который оценивает уровень фиброза печени по определению нескольких биологических параметров. Он дает оценку от 0 до 1, соответствующую вероятности значительного фиброза или цирроза при одном анализе крови.
УЗИ брюшной полости
Целью этого безболезненного обследования является постановка диагноза и выявление любых отклонений. Это делается с помощью необлучающего ультразвукового устройства. Помните, что за 7 часов до обследования нельзя есть и пить. 2
Позволяет понять структуру ткани печени, которая в случае стеатоза может казаться особенно белой при ультразвуковом исследовании. Тем не менее, при стеатозе печень увеличивается в объеме и имеет более или менее искаженные контуры.Могут быть видны признаки портальной гипертензии (расширение вен, коллатеральное кровообращение). 3
Биопсия печени
Это исследование заключается в взятии фрагмента печени иглой для анализа под микроскопом. Есть несколько видов биопсии. Чтобы узнать больше, обратитесь в гепатобилиарный центр Paul Brousse .
Тем не менее, эта операция инвазивная, она не лишена недостатков и даже рисков: болезненна у 20% обследованных, осложнена кровотечением у 0.1% случаев и вызывает смерть 0,01% больных. 4 Это не может быть легко повторено. Более того, он сильно варьируется от одного оператора к другому, и это дорогостоящее обследование.
Контролируемая виброимпульсная эластография
Наконец, технология FibroScan® ** (называемая VCTE ™: импульсная эластография с контролируемой вибрацией) позволяет неинвазивным способом измерять эластичность печени, являясь эффективным маркером качества ткани печени.Эластичность в физическом смысле этого слова соответствует способности вещества деформироваться при наложении мягкого механического крючка.
Выражается в килопаскалях (кПа) и увеличивается с увеличением жесткости среды. Чем тверже печень, тем важнее фиброз. 5
CAP ™ (контролируемый параметр ослабления): в сочетании с FibroScan® (VCTE ™) позволяет количественно оценить жировую болезнь печени. Весь экзамен занимает менее 10 минут.
Таким образом, в этой статье мы хотели показать вам несколько возможных экзаменов.Некоторые агрессивны, некоторые нет. Помните, что если вы разумно относитесь к хирургическим операциям, неинвазивные исследования безболезненны.
Юридические упоминания
* FibroMeter ™ классифицируется как медицинское устройство для диагностики in vitro и производится компанией Echosens. Шкала FibroMeter основана на параметрах крови и показана для диагностики и количественной оценки фиброза печени у взрослых пациентов с хроническим заболеванием печени.Настоятельно рекомендуется внимательно прочитать инструкции в руководстве пользователя вместе с маркировкой устройства. Исследования должны выполняться в соответствии с предварительными аналитическими и аналитическими рекомендациями производителя ( www.fibrometer.com ). Полученные результаты должны интерпретироваться врачом, имеющим опыт работы с заболеваниями печени, с учетом полной истории болезни пациента.
** FibroScan® является медицинским устройством класса IIa в соответствии с Директивой EC / 93/42 и производится компанией Echosens.Оценка его соответствия основным требованиям Директивы EC / 93/42 проводится LNE-G-MED (n ° 0459) — Франция -. FibroScan® показан для неинвазивного измерения жесткости печени (E) и параметра контролируемого ослабления (CAP) у людей. Настоятельно рекомендуется внимательно прочитать инструкции в руководстве пользователя и маркировку устройства. Исследование FibroScan® должно выполняться только операторами, сертифицированными производителем или его аккредитованным местным представителем.Значения, полученные с помощью FibroScan®, должны интерпретироваться врачом, имеющим опыт работы с заболеваниями печени, с учетом полной истории болезни пациента.
ОТКАЗ ОТ ОТВЕТСТВЕННОСТИ : Эти продукты подпадают под действие нормативных требований, которые варьируются от страны к стране, и поэтому могут быть доступны не для продажи или распространения на всех рынках. Этот контент не предназначен для аудитории в США: http://www.echosens.us/.
Ссылки :
- http: // www.vulgaris-medical.com/encyclopedie-medicale/examen-clinique
- http://www.gastroenterologue-paris-defense.fr/Qu-est-que-l-echographie-abdominale-Le-Dr-Costil-gastroenterologue-vous-informe-sur-cet-examen_25.html
- Aubé C, Winkfield B, Oberti F. Новые ультразвуковые доплеровские признаки улучшают неинвазивную диагностику цирроза или тяжелого фиброза печени. Eur J Gastroenterol Hepatol. 2004; 16: 743-51
- CADRANEL JF, BARBARE JC. — Problèmes posés par la ponction hépatique en l’an 2000.Post-U 2000 (Journées Francophones de Nice) FMC-HGE: 41-43.
- http://asp-indus.secure-zone.net/v2/index.jsp?id=955/1232/3763&lng=fr
.
Цирроз и его осложнения | EMS World
Цели
- Обсудить эпидемиологию цирроза
- Объясните признаки и симптомы цирроза печени
- Обсудить осложнения цирроза печени
- Обсудите догоспитальное ведение пациента с циррозом печени и его осложнениями.
Медик 759 отправляется по адресу проживания пациента с измененным психическим статусом. Команда находит сидящего в кресле 52-летнего мужчины европеоидной расы, который говорит им: «Я плохо себя чувствую». Его жена сообщает, что мужчину осмотрели в местном отделении неотложной помощи двумя днями ранее из-за болей в животе и выписали после того, как они «посмотрели на его желчный пузырь». Выписка из больницы подтверждает ее интерпретацию событий. Она говорит, что с тех пор, как вернулась домой, он «с каждым днем все больше отвлекается» и ведет себя не так, как он сам.
Фельдшер отмечает, что пациент узнает присутствие своей жены, и общается предложениями из 2–3 слов. Он внимателен к человеку, но не к месту, времени или событию. Он жалуется на боли в животе и говорит, что чувствует слабость, но отрицает дискомфорт в груди, одышку, головокружение, обморок, боль в спине или головную боль. Его жена описывает в анамнезе случаи гипертонии, цирроза и алкоголизма. Он принимал эналаприл и не страдает аллергией.
Медицинский осмотр выявил заметно вздутие живота и глубокий асцит.Жена говорит: «Его живот намного больше, чем был в больнице». При пальпации живота жалуется на тупую, неизлучающую боль в животе, 2 из 10. Его кожа теплая, бледная и слегка потогонная, а склера желтушна (желтоватый цвет белков глаз). На его плечах и груди отмечено несколько поражений паучьей ангиомы. Жизненно важные функции: ЧСС 108 / мин. и обычный; АД 104/64 мм рт. ЧД, 30 / мин. и немного неглубоко; SpO 2 , 91% при комнатной температуре; EtCO 2 , 30 мм рт. Ст. С нормальной формой волны.
Каковы ваши первоначальные опасения по поводу этого пациента? Что входит в ваш дифференциальный диагноз? Каков ваш план управления?
В статье CE этого месяца рассматриваются цирроз и его осложнения. В попытке лучше понять признаки и симптомы и прогрессирование этого заболевания мы рассмотрим анатомию, физиологию и патофизиологию печени и цирроза, а также клинические проявления заболевания и его осложнения.
Анатомия печени
Печень — самый большой висцеральный орган в организме, большая часть ее массы расположена в верхнем правом квадранте брюшной полости и простирается в верхний левый квадрант, лежащий непосредственно под диафрагмой.Он весит около 3,3 фунта. (1,5 кг) у среднего взрослого мужчины.
Печень заключена в плотную фиброзную капсулу (капсула Глиссона) и покрыта слоем висцеральной брюшины. Он удерживается в брюшной полости несколькими связками, включая серповидную, круглую и коронарную связки.
Желчный пузырь — это небольшой полый мышечный мешок грушевидной формы, расположенный на задней поверхности печени. Хотя это не настоящая часть печени, она тесно взаимодействует с печенью, чтобы хранить и выделять желчь, вырабатываемую печенью, для улучшения пищеварения.
Кровоснабжение
Печень — самый большой резервуар крови в организме, на который приходится около 25% сердечного выброса. Он уникален тем, что имеет двойное кровоснабжение, получая кровь как из воротной вены печени, так и из печеночных артерий. Печеночная воротная вена обеспечивает примерно 66% кровоснабжения печени и несет венозную кровь, оттекающую из селезенки, желудочно-кишечного тракта и других органов. 1 Доставляет питательные вещества и другие важные химические вещества, усваиваемые пищеварительным трактом.Печеночные артерии поставляют насыщенную кислородом артериальную кровь в печень, составляя оставшиеся 33% ее кровотока. 1
Обращение через печеночный порт
Селезеночная вена, желудочная вена, пищеводная вена, а также нижняя и верхняя брыжеечные вены впитываются в воротную вену и вместе составляют портальное кровообращение в печени. Некоторые из этих кровеносных сосудов окружают пищевод и желудок, а брыжеечные вены содержат продукты, всасываемые в результате пищеварения в желудочно-кишечном тракте.Затем печень выполняет свои функции с венозной кровью, обрабатывая полезные продукты пищеварения и отфильтровывая токсины.
Печеночные клетки
Печень разделена примерно на 100 000 отдельных долек, являющихся основной функциональной единицей печени. В дольках расположены клетки печени или гепатоциты. Каждый гепатоцит контактирует по крайней мере с одним из синусоидальных кровеносных сосудов, которые проходят между воротной и центральной венами. Другой тип клеток, обнаруженных в печени, — это фагоцитарные макрофагальные клетки, называемые клетками Купфера.Они расположены в синусоидах и поглощают клеточный мусор, патогены и старые или поврежденные эритроциты. Кровь течет в печень через печеночные артерии и воротную вену, затем через синусоиды печени и впадает в центральную вену каждой дольки. Центральные вены сливаются в печеночные вены, которые покидают печень и попадают в системный кровоток через нижнюю полую вену. Таким образом, кровь, поступающая в печень, контактирует с гепатоцитами, которые выполняют большинство функций, выполняемых печенью (, таблица 1, ).Желчь, вырабатываемая гепатоцитами, стекает в желчные каналы, а затем по печеночным протокам и накапливается в желчном пузыре.
Проще говоря, печень похожа на большую губку, наполненную кровью, которая получает обильный приток крови как из печеночных артерий, так и из воротной вены. Чтобы кровь могла легко проходить через эту губку и вступать в контакт с гепатоцитами и клетками Купфера, функциональные единицы печени (дольки) должны быть свободны и обеспечивать нормальный кровоток. Когда это происходит, печень может выполнять свои необходимые функции.
Физиология печени
Печень выполняет множество важных функций в организме; некоторые источники утверждают, что их более 200. Это множество ролей можно разделить на три основные категории: 1
- Регуляция обмена веществ;
- Гематологическая регуляция;
- Синтез и выделение желчи.
Регуляция метаболизма
Печень играет важную роль в метаболической регуляции многих функций организма.Вся кровь, покидающая всасывающие области пищеварительного тракта (желудок, тонкий и толстый кишечник), попадает в портальную систему печени и попадает в печень. Это дает печени возможность извлекать из крови проглоченные и абсорбированные питательные вещества, продукты обмена веществ и токсины, прежде чем они попадут в системный кровоток через печеночные вены. Гепатоциты в печени контролируют уровни циркулирующих питательных веществ, таких как углеводы, аминокислоты и липиды (жиры). Избыточные питательные вещества удаляются из крови и хранятся, а дефицит можно исправить, используя накопленные запасы или синтезируя необходимые питательные вещества.Избыточная глюкоза хранится в печени в виде гликогена, а избыточные жирные кислоты — в виде липидов, которые могут быть использованы при наличии дефицита. Кроме того, жирорастворимые витамины, такие как A, D, K и E, абсорбируются и хранятся в печени, а также минералы, такие как железо и медь. Продукты метаболизма и токсины выводятся печенью из кровообращения и дезактивируются, выводятся из организма и / или хранятся. Печень играет важную роль в расщеплении не только токсинов из окружающей среды (например, некоторых углеводородов или яда съеденного гриба), но также в метаболизме алкоголя, наркотиков и лекарств.Он также отвечает за расщепление гормонов, таких как эстроген, тестостерон и даже инсулин.
Печень играет важную роль в регуляции артериального давления посредством синтеза неактивного гормона ангиотензиногена. При активации ренином (секретируемым почками) ангиотензиноген превращается в ангиотензин, гормон, который будет повышать кровяное давление посредством множества функций.
Гематологический регламент
Когда кровь проходит через печень, происходят многие важные процессы.Фагоцитарные клетки печени удаляют клеточный мусор, поврежденные и / или старые эритроциты и патогены из кровотока. Кроме того, клетки печени синтезируют белки плазмы. Основным белком плазмы в организме человека является альбумин. Альбумин — это относительно большая молекула, которая помогает создавать и поддерживать коллоидно-осмотическое давление крови, которое удерживает жидкость (плазму) в сосудистой сети и вне окружающих тканей. Печень играет важную роль в производстве множества факторов свертывания, необходимых для нормальной функции свертывания, а также компонентов белка комплемента иммунной системы.
Синтез и секреция желчи
Желчь синтезируется печенью, хранится в желчном пузыре и выводится в проксимальный отдел тонкой кишки (двенадцатиперстную кишку). Он состоит в основном из воды (97%) и содержит меньшее количество билирубина, ионов и солей желчных кислот. Соли желчных кислот способствуют расщеплению липидов и всасыванию жирных кислот. Желчь эмульгирует жиры, попадающие в тонкий кишечник из желудка, способствуя пищеварению.
Ключевые функции печени, описанные здесь (, таблица 2, ), составляют лишь небольшую часть от общего числа, которое она обеспечивает.Таким образом, любое состояние, которое повреждает печень и мешает ей выполнять свою роль в организме, может привести к серьезному, опасному для жизни состоянию. Цирроз печени и хроническая печеночная недостаточность — одно из таких состояний.
Эпидемиология, этиология и патофизиология
Самые последние данные CDC показывают, что общая смертность от хронических заболеваний печени и цирроза в США в 2013 году составила 36 427 человек. 2 Возрастные группы с самой высокой смертностью: 45–54 и 55–64 лет; на них приходилось более половины смертей.Среди лиц, умерших от хронического заболевания печени и цирроза в 2013 году, 65% составляли мужчины. 2
На
кавказцев приходится 87,4% всех смертей от хронических заболеваний печени и цирроза. 2 На мужчин европеоидной расы приходилось 57,2% всех смертей, в то время как на чернокожих мужчин приходилось только 2,5%. Из всех смертей в США в 2013 году от болезней печени и цирроза на алкогольные болезни печени приходилось 49,8%, тогда как на другие хронические заболевания печени и цирроз печени приходилось 50,2%. 2
Существует множество этиологий заболеваний печени, которые могут привести к циррозу, и наиболее частые причины в U.С. — это гепатит С, алкогольная болезнь печени и неалкогольная болезнь печени. Вместе эти три этиологии составляли около 80% пациентов в списке ожидания трансплантации печени в период с 2004 по 2013 гг. 3
В то время как цирроз можно лечить, если его выявить на ранних стадиях и устранить его первопричину, однако цирроз на поздних стадиях необратим, и единственным вариантом лечения является трансплантация печени. Таким образом, пациенты с циррозом печени подвержены широкому спектру осложнений и имеют сокращенную продолжительность жизни.
Цирроз — это медленно прогрессирующее, вялотекущее заболевание, при котором здоровая ткань печени повреждается и заменяется рубцовой тканью, и в конечном итоге прогрессирует до фиброза печени. Этот фиброз нарушает нормальный кровоток через печень, что приводит к нарушению функции. В результате не могут происходить жизненно важные функции, такие как синтез и хранение питательных веществ, секреция факторов свертывания и белков плазмы, а также очистка крови от токсинов. Кроме того, нарушение кровотока через печень приводит к резервному притоку крови в портальный портал печени.Это резервное копирование приводит к увеличению давления в воротной, желудочной, пищеводной и брыжеечной вене, что называется портальной гипертензией . 4
Портакавальные анастомозы — это соединения между венами портальной системы и большого круга кровообращения. Наиболее важные анастомозы находятся в пищеводе и прямой кишке, но есть и другие. Когда возникает портальная гипертензия, кровоток из желудочно-кишечного тракта направляется от печени прямо в системный кровоток, это состояние называется портосистемным шунтированием . Это может привести к расширению этих сосудов анастомоза и образованию внутреннего геморроя, а также к варикозному расширению вен желудка и пищевода.
Ранний цирроз — это заболевание, которое может прогрессировать незамеченным, не вызывая почти никакой боли до тех пор, пока не наступит декомпенсация. Декомпенсированный цирроз и печеночная недостаточность характеризуются возникновением опасных для жизни осложнений, таких как асцит, спонтанный бактериальный перитонит, кровотечение из варикозно расширенных вен и печеночная энцефалопатия.
Признаки и симптомы
В таблице 2 перечислены признаки и симптомы, связанные с компенсированным и декомпенсированным циррозом.Стоит понять, как и почему возникают эти проявления, чтобы вы могли составить полную клиническую картину при обследовании пациента.
- Боль в правом верхнем квадранте живота может возникать вследствие набухания печени и последующего растяжения ее защитной капсулы. Иногда эту боль относят к правому плечу.
- Слабость, утомляемость и потеря веса могут возникнуть у пациента с хронической печеночной недостаточностью, вторичной по отношению к хроническому недоеданию, которое является результатом недостаточного синтеза и усвоения питательных веществ, витаминов и минералов.
- Кал бледного цвета возникает, когда в стуле отсутствует желчный пигмент стеркобилин. Обычно билирубин всасывается в печени и в конечном итоге секретируется в тонкий кишечник в виде желчи. В тонком кишечнике часть билирубина расщепляется и превращается в стеркобилин, который затем выводится с калом и отвечает за его коричневый цвет. При хронической печеночной недостаточности билирубин не всасывается печенью, поэтому меньше желчи вырабатывается и секретируется в тонкий кишечник, что приводит к меньшему образованию стеркобилина и, в конечном итоге, к серому или белому стулу.Кроме того, недостаток секреции желчи в тонком кишечнике приводит к снижению всасывания жира, вызывая образование фекалий, содержащих избыточный жир, — состояние, известное как стеаторея . Такие фекалии могут плавать из-за избытка газа и иметь маслянистый или жирный вид.
- Темная моча возникает, когда в моче присутствует билирубин. Если билирубин не всасывается печенью (как описано выше), он остается в кровотоке и выводится почками, превращая мочу в темно-янтарный, коловый или даже коричневый цвет.
- Желтуха, также известная как желтуха, представляет собой желтоватое изменение цвета кожи, конъюнктивальных оболочек склеры и других слизистых оболочек. Повышение уровня билирубина в крови приводит к увеличению билирубина в тканях, таких как кожа и слизистые оболочки. Для развития желтухи обычно требуется уровень билирубина в сыворотке выше 2–3 мг / дл. Конъюнктива глаз — одна из первых тканей, которая становится желтухой из-за повышения уровня билирубина. У пациентов также может развиться зуд или кожный зуд.
- Асцит возникает вторично по отношению к третьему интервалу жидкости из сердечно-сосудистой системы в брюшную полость. При хронической печеночной недостаточности печень не производит адекватного уровня альбумина. Альбумин необходим для поддержания коллоидно-осмотического давления крови. Это коллоидно-осмотическое давление удерживает жидкость в сосудистой системе. Когда альбумин отсутствует в достаточных концентрациях, осмотический градиент между кровотоком и окружающими тканями изменяется, и жидкость вытекает из сердечно-сосудистой системы в окружающие ткани.Абдоминальный асцит — наиболее частое проявление третьего промежутка и отека, хотя также могут возникать периферические отеки конечностей и отек легких.
- Печень играет важную роль в синтезе факторов свертывания крови. Когда он болен, этих факторов недостаточно. В результате у пациентов легко образуются синяки, и может возникнуть сильное кровотечение.
- Caput medusae — расширенные околопупочные вены. Они возникают в результате портальной гипертензии.Кровь и давление возвращаются в портальную систему кровообращения в вены околопупочной кишки и брюшной стенки, которые становятся раздутыми, выступающими и хорошо заметными.
- Fetor hepaticus — заболевание, характеризующееся неприятным запахом изо рта. Наблюдается у пациентов с печеночной недостаточностью и последующей портальной гипертензией и портосистемным шунтированием. Сладкий, резкий запах создается при дыхании, когда тиолы, обычно отфильтрованные из крови в печени, попадают в системный кровоток и выделяются из легких при выдохе. 5
- При печеночной недостаточности повышенное содержание эстрогена в крови (у мужчин и женщин) приводит к расширению кожной артериолы и набуханию окружающих вен, создавая вид центральной красной точки и окружающих ее «паучьих лапок». Эти ангиомы чаще всего встречаются на туловище, верхних конечностях и лице. 5
- Как и в случае с паучьей ангиомой, ладонная эритема, покраснение ладоней, также возникает в результате повышения уровня эстрогена в крови.
- Гинекомастия, увеличение тканей груди и размеров желез у мужчин, является еще одним результатом повышенного уровня эстрогена в крови.
- Пациенты часто испытывают снижение среднего артериального давления по мере прогрессирования цирроза, а те, кто ранее был гипертоником, могут стать нормальным или гипотензивным. 6
- Гепатомегалия: При пальпации цирротическая печень имеет твердую узловатую поверхность. У здоровых пациентов печень пальпируется с трудом, так как она защищена грудной клеткой. Увеличенная печень, как это может быть у пациента с циррозом, может распространяться значительно ниже грудной клетки.
- Астериксис, также известный как хлопающий тремор, представляет собой двустороннее асинхронное хлопанье или подергивание рук, когда они согнуты в запястье (тыльное сгибание). Чаще всего встречается при печеночной энцефалопатии.
Неотложная медицинская помощь
Кровоизлияние из варикозно расширенных вен
Варикоз — аномально расширенный сосуд с извилистым ходом. Варикозное расширение вен обычно возникает в венозной системе, но может также возникать в артериях или лимфатических сосудах.Варикозное расширение вен пищевода и желудка может возникать в венах пищевода и желудка вторично по отношению к портальной гипертензии, которая возникает в результате цирроза печени. Эти варикозные узлы не вызывают никаких симптомов до тех пор, пока не протекают или не разрываются, что приводит к потенциально опасному для жизни кровотечению.
Менее сильное кровотечение или утечка приведет к появлению признаков кровотечения из верхних отделов желудочно-кишечного тракта, таких как мелана (темный дегтеобразный стул) или кровавая диарея, головокружение, гипотензия, тахикардия и обморок. Тяжелые случаи кровотечения из варикозно расширенных вен могут проявляться рвотой кровью (гематемезис) и быстрым началом гиповолемического шока и смерти.
Печеночная энцефалопатия
Печеночная энцефалопатия — это термин, используемый для описания спектра неврологических нарушений, наблюдаемых у пациентов с дисфункцией печени, встречающихся у 10–50% людей с циррозом печени. 7,8 Характеристики печеночной энцефалопатии включают нормальные признаки и симптомы, характерные для цирроза, в дополнение к нарушениям психического статуса, уровня сознания и нервно-мышечной функции. На ранних стадиях пациенты могут иметь бессонницу или гиперсомнию, летаргию, легкую дезориентацию, укороченную продолжительность концентрации внимания, дезориентацию во времени, эйфорию, депрессию или раздражительность, а также неврологические проявления, такие как тремор, мышечную несогласованность или астериксис.На средних стадиях пациенты могут испытывать сонливость или замешательство, дезориентацию, снижение запретов, несоответствующее поведение и беспокойство. Невнятная речь, атаксия, потеря рефлексов и нистагм — частые неврологические симптомы. При поздней стадии печеночной энцефалопатии присутствуют такие признаки, как мышечная ригидность, расширенные зрачки, ступор или кома.
S понтальный Бактериальный перитонит
SBP — это острая инфекция асцитической жидкости в брюшной полости без легко идентифицируемого и поддающегося хирургическому лечению источника.Обычно это происходит у пациентов с запущенным циррозом печени. 9 Важно, чтобы пациенты с САД выявлялись на ранней стадии развития инфекции, поскольку существует короткое окно возможностей для успешного лечения. Если не идентифицировать, САД может привести к шоку, мультисистемной органной недостаточности и смерти. 9 Таким образом, идентификация этих пациентов в полевых условиях и транспортировка в отделение неотложной помощи для обследования и лечения очень важны.
Подозрение на САД у пациентов с тяжелым циррозом и асцитом в анамнезе, у которых развиваются такие признаки и симптомы, как боль в животе, лихорадка и измененное психическое состояние.При физикальном осмотре обычно выявляется диффузная болезненность живота.
Управление пациентами
Специального внебольничного лечения цирроза не существует, только для потенциально опасных для жизни осложнений, описанных выше. Лечение осложнений цирроза сводится к поддерживающей терапии и поддержанию проходимости дыхательных путей, дыхания и кровообращения. Служба неотложной помощи также должна учитывать сниженную функцию печени пациента и избегать приема лекарств, метаболизируемых печенью, без обсуждения дозировки с медицинским контролем — простая доза ацетаминофена для лечения лихорадки может быть опасной для жизни, а обычная доза короткой -действующий препарат, такой как мидазолам, может по-прежнему влиять на психическое состояние пациента спустя много часов.
Дыхательные пути и дыхание
Пациенты с подозрением на САД, варикозное кровотечение или печеночную энцефалопатию должны получать кислород в концентрации и с устройством, достаточным для поддержания сатурации не менее 94%. У нестабильных пациентов, у которых возможна декомпенсация, рекомендуется попытаться достичь 100% насыщения кислородом, чтобы создать и поддерживать запас кислорода в крови; это продлит время до гипоксии, если состояние пациента ухудшится.Пациентам с активной кровавой рвотой потребуется агрессивное отсасывание из дыхательных путей и, возможно, интубация.
Пациенты с печеночной энцефалопатией и САД могут иметь измененный уровень сознания, требующий контроля дыхательных путей. У любого пациента с бульканьем или храпящим дыханием необходимо отсосать дыхательные пути и ввести дополнительный воздуховод BLS. Если дыхательные пути не удается сохранить открытыми с помощью дополнительных компонентов дыхательных путей BLS, подумайте о более безопасных надгортанных дыхательных путях (дыхательные пути King, LMA и т. Д.) Или эндотрахеальной трубке.Если они используются в вашем обслуживании после продвинутой установки проходимости дыхательных путей, следует внимательно рассмотреть назо- или орогастральные зонды, поскольку они могут нарушить варикозное расширение вен.
Обращение
Пациенты с гипотонией должны лежать на спине для поддержания адекватного церебрального кровотока. Получите периферический внутривенный доступ большого диаметра (ангиокатический канал 14 или 16 калибра в антекубитальной области). Введите объем жидкости, используя изотонический кристаллоидный раствор, такой как физиологический раствор, для поддержания среднего артериального давления выше 60 мм рт.
Пациенты с гипотензией, вторичной по отношению к САД, страдают тяжелым сепсисом, и их следует лечить с точки зрения восполнения объема жидкости, как и любого пациента с тяжелым сепсисом. Оптимальный объем жидкости, который следует вводить пациентам с САД и гипотонией, неизвестен. Целесообразно быстро вводить болюсы 250–500 мл изотонического кристаллоидного раствора. Оцените перфузию периферических тканей, психическое состояние, артериальное давление и наличие отека легких после каждого болюса, чтобы определить эффективность лечения.Вполне возможно, что пациент в состоянии шока получит 1-2 литра или более жидкости на догоспитальном этапе. Рассмотрите вазопрессоры, такие как норадреналин, при лечении САД и шока, резистентного к жидкостям.
Пациенты с кровотечением из варикозно расширенных вен очень похожи на пациентов с травмами, когда речь идет о реанимации объема жидкости. Как и у любого пациента с гиповолемическим шоком, вторичным по отношению к неконтролируемому внутреннему кровотечению, реанимация объема жидкости должна быть консервативной или, по крайней мере, не чрезмерной, чтобы избежать перегрузки объемом жидкости и обострения кровотечения.У пациентов с массивным кровотечением из-за кровотечения из варикозно расширенных вен, потерянный объем крови в идеале заменяется переливанием крови и при необходимости факторами свертывания.
Заключение сценария
Пациенту вводят дополнительный кислород через носовую канюлю со скоростью 4 л / мин, что приводит к увеличению его SpO 2 до 99–100%. Фельдшер отмечает теплую кожу пациента, тахикардию, тахипноэ и снижение EtCO 2 и говорит своему партнеру: «Я думаю, у него может быть сепсис.«Пациента помещают на кардиомонитор, и на ЭКГ в 12 отведениях выявляется синусовая тахикардия без эктопии или подъема сегмента ST. Внутривенный доступ инициируется с помощью ангиокабеля 16 калибра, мешка с физиологическим раствором на 1000 мл и набора для макросъемки. Начинается болюс жидкости объемом 500 мл, пациента помещают на носилки и перемещают в машину скорой помощи. После повторной оценки он получает еще 500 мл болюса физиологического раствора по пути в отделение неотложной помощи.
В отделении неотложной помощи проводят парацентез и отправляют образец асцитической жидкости в лабораторию для анализа.Реанимация объема жидкости продолжается, и результаты лабораторных исследований подтверждают диагноз САД. Пациенту начинают внутривенное введение антибиотиков и норадреналина после того, как у него разовьется гипотензия, которая не зависит от жидкости. Он помещен в отделение интенсивной терапии и медленно выздоравливает.
Список литературы
1. Мартини Ф. Х., Тиммонс М. Дж., Мак-Кинли МП. Анатомия человека, 3-е изд., Стр. 675. Верхняя Сэдл Ривер, Нью-Джерси: 2000.
2. Центры по контролю и профилактике заболеваний. Файлы микроданных по множественным причинам смертности 2013 г., http: // www.cdc.gov/nchs/data/nvsr/nvsr64/nvsr64_02.pdf.
3. Вонг Р.Дж., Агилар М., Чунг Р. и др. Неалкогольный стеатогепатит является второй по значимости этиологией заболеваний печени среди взрослых, ожидающих трансплантации печени в США. Гастроэнтерология, март 2015 г .; 148 (3): 547–55.
4. Гарсия-Паган Дж., Грасиа-Санчо Дж., Бош Дж. Функциональные аспекты патофизиологии портальной гипертензии при циррозе печени. J Hepatol , 2012 Авг; 57 (2): 458–61.
5. Гольдберг Э., Чопра С.Цирроз у взрослых: этиология, клинические проявления и диагностика. UpToDate, http://www.uptodate.com/contents/cirrhosis-in-adults-etiologies-clinical-manifestations-and-diagnosis.
6. Ге П.С., Руньон Б.А. Изменение роли терапии бета-адреноблокаторами у пациентов с циррозом печени. J Hepatol , 2014; 60 (3): 643–53.
7. Ференци П. Печеночная энцефалопатия у взрослых: клинические проявления и диагностика. UpToDate, http://www.uptodate.com/contents/hepatic-encephalopathy-in-adults-clinical-manifestations-and-diagnosis.
8. Ромеро-Гомес М., Боза Ф. и др. Субклиническая печеночная энцефалопатия предсказывает развитие явной печеночной энцефалопатии. Am J Gastroenterol , 2001 сентябрь; 96 (9): 2,718–23.
9. Руньон Б.А. Спонтанный бактериальный перитонит у взрослых: клинические проявления. UpToDate, http://www.uptodate.com/contents/spontaneous-bacterial-peritonitis-in-adults-clinical-manifestations?source=see_link.
Скотт Р. Снайдер, бакалавр гуманитарных наук, NREMT-P, работает преподавателем в Учебном центре общественной безопасности в программе неотложной помощи колледжа Санта-Роса, Калифорния.Он также работает фельдшером в AMR: Sonoma Life Support в Санта-Роза, Калифорния. Электронная почта [email protected].
Шон М. Кивлехан, доктор медицины, магистр здравоохранения, NREMT-P, является международным научным сотрудником по неотложной медицинской помощи в больнице Brigham & Women’s Hospital Гарвардской медицинской школы. Электронная почта [email protected].
Кевин Т. Коллопи, бакалавр, бакалавр, FP-C, CCEMT-P, NREMT-P, WEMT, педагог, разработчик содержания электронного обучения и автор многочисленных статей и глав в учебниках. Он также является координатором клинического образования AirLink / VitaLink в Уилмингтоне, Северная Каролина, и ведущим инструктором Wilderness Medical Associates.Свяжитесь с ним по адресу [email protected].
.