Пневмофиброз | Симптомы и лечение пневмофиброза
Симптомы пневмофиброза
Пневмофиброз проявляется локально или диффузно. Чаще всего выявляется диффузная форма заболевания, так как локальные поражения легочной ткани обычно не имеют ярко выраженных симптомов.
Основным симптомом, указывающем на патологический процесс является одышка, которая на начальных стадиях возникает при физическом переутомлении. А затем начинает беспокоить и в спокойном состоянии.
Нередко человека начинает беспокоить сильный кашель, при котором из бронхов выделяется вязкая мокрота, иногда с гнойными примесями. При визуальном осмотре можно определить признаки цианоза, который развивается из-за гипоксии легких.
Часто возникают ноющие боли в грудной клетке, слабость, человек может похудеть без причины.
При сильных поражениях при кашле появляется боль в грудной клетке.
В запущенных стадиях в легких прослушиваются хрипы или «звук трения пробки».
Если появляются осложнения, при кашле с мокротой может выделяться кровь.
Помимо симптомов пневмофиброза, возникают признаки первичного заболевания, спровоцировавшего патологию.
Пневмофиброз легких
Пневмофиброз легких провоцирует рост соединительной ткани. Заболевание, как упоминалось, развивается из-за воспалений или других дистрофических процессов, приводит к нарушению эластичности тканей легкого и другим патологиям.
Прикорневой пневмофиброз
Прикорневой пневмофиброз характеризуется появлением на легочной ткани уплотненных участков. Патологический процесс может начаться из-за перенесенных заболеваний (бронхит, пневмония и т.п.), при этом болезнь может развиться через несколько лет, после основного заболевания.
[4], [5], [6], [7], [8]
Диффузный пневмофиброз легких
Диффузный пневмофиброз диагностируется в случае, если на легочной ткани выявлены множественные поражения, для этой формы заболевания характерно поражение всей ткани легкого.
[9], [10], [11], [12], [13], [14]
Локальный пневмофиброз
Локальный пневмофиброз характеризуется очаговым поражением легкого, когда процесс замещения происходит в определенном месте.
[15], [16], [17], [18], [19], [20]
Очаговый пневмофиброз
Очаговый пневмофиброз поражает отбельные участки легочной ткани, т.е. на легочной ткани отмечаются отдельные очаги поражения.
Базальный пневмофиброз
Диагноз базальный пневмофиброз ставится после рентгена. При этой форме заболевания лекарственная терапия назначается тогда, когда в легких и бронхах протекают какие-либо воспалительные процессы, в остальных случаях врач может порекомендовать дыхательные упражнения и лечение травами. При базальном пневмофиброзе поражаются базальные (у основания легких) отделы.
[21]
Ограниченный пневмофиброз
Ограниченный пневмофиброз (локальный) не сильно влияет на функции легких и не нарушает газообменные процессы в них.
Линейный пневмофиброз
Линейный пневмофиброз является следствием воспалительных заболеваний, таких как пневмония, бронхит и т.п. Также патология может возникнуть на фоне туберкулеза.
Интерстициальный пневмофиброз
Интерстициальный пневмофиброз развивается в результате воспаления кровеносных сосудов, капилляров. Обычно при этой форме заболевания человека начинает мучить одышка.
Постпневмонический пневмофиброз
Постпневмонический пневмофиброз развивается после пневмонии, инфекций и пр. Развитие патологии начинается после образования фиброзной ткани в большом количестве на фоне воспалительного процесса в легких.
Тяжистый пневмофиброз
Тяжистый пневмофиброз развивается на фоне хронических воспалительных процессов в легких, которые провоцируют разрастание соединительной ткани. В молодом возрасте тяжистый пневмофиброз может возникнуть из-за курения, так как сигаретный дым нарушает функцию бронхов и вызывает застойные процессы (мокрота задерживается в бронхах) особенно фоне воспаления.
Поствоспалительный пневмофиброз
Поствоспалительный пневмофиброз является следствием воспалительный процессов в легких.
Умеренный пневмофиброз
Умеренный пневмофиброз характеризуется небольшими поражениями легочной ткани.
Пневмофиброз у детей
Пневмофиброз у детей развивается по тем же причинам, что и у взрослых. В детском возрасте важно обращать внимание на легочные заболевания (бронхит, пневмонию и пр.), не запускать болезни и проводить полное и своевременное лечение. Также необходимо ограничить контакт ребенка с отравляющими веществами, сигаретным дымом и т.п.
что это, причины, последствия, лечение
 Пневмофиброз фактически является финальной стадией (исход) хронической болезни легочной ткани. Исход длительной патологии приводит к тому, что значительно ухудшается даже вид легких. Они становятся похожими на изъеденный язвами орган. В медицине такой их вид называют “сотовое легкое”.
Пневмофиброз фактически является финальной стадией (исход) хронической болезни легочной ткани. Исход длительной патологии приводит к тому, что значительно ухудшается даже вид легких. Они становятся похожими на изъеденный язвами орган. В медицине такой их вид называют “сотовое легкое”.
Особенности хронических болезней легочной ткани (эти болезни называют интерстициальные) связаны с воспалительными процессами в интерстициальной ткани (так называют соединительную ткань легких). Часть этой ткани называется интерстиция. Через эту ткань проходят мелкие кровеносные сосуды, через которые осуществляется функция газообмена (углекислый газ – на выдох, кислород забирается для перенесения клеткам организма).
В здоровом состоянии интерстициональная ткань очень тонкая и практически не видна при рентгеновском обследовании. А вот при хронических заболеваниях она начинает по причине воспаления утолщаться, покрываться отеками и рубцами (развивается тот самый плевропневмофиброз). Самым простым симптомом этого преобразования является одышка.
Содержание статьи
Что такое пневмофиброз
Пневмофиброз – это следствие воспалительных и/или дистрофических процессов легких, при котором легочная ткань замещается соединительной. При этом отмечается формирование «сотового легкого» с образованием полостей и кист в самом легком. Фиброз – это и есть “дырчатое” поражение ткани легкого.
Пневмофиброз принадлежит к общей группе пневмосклеротической легочной патологии наряду с пневмосклерозом и циррозом легких. Такие состояния между собой отличаются тем, что из всех для пневмофиброза характерна самая медленная скорость разрастания соединительной ткани.
Справочно. Чаще пневмофиброз развивается у лиц мужского пола.
Пневмофиброз легких – что это
В настоящее время пневмофиброз встречается, к сожалению, все чаще. Объясняется это тем, что:
- Постоянно возрастает влияние вредных веществ на легкие. Воздух, которым мы дышим, с каждым днем становится все грязнее и медленно разрушает легочную ткань.
- Увеличивается частота хронизации патологических процессов в легочной ткани, которые неуклонно ведут к развитию пневмофиброза.
Основа пневмофиброза – это постепенное изменение эластичности легких, ухудшение процессов газообмена.
Вытеснение соединительной тканью легочной ткани происходит постепенно. В целом, динамику такого процесса можно охарактеризовать несколькими этапами развития:
- Прогрессирующая гипоксия в легких. Недостаток кислорода активизирует фибробласты – клетки соединительной ткани, которые при гипоксии начинают активно продуцировать коллаген. Именно этот, постоянно образующийся, коллаген и представляет собой ту соединительную ткань, которая замещает легочную.
- Нарушение вентиляции легких. При нормальных физиологических условиях ткань легких эластичная и активно участвует в процессе дыхания. При повышении эластичности легочной ткани организму становится сложнее растягивать ее, чтобы совершать полноценные дыхательные движения. В таких условиях давление внутри легких начинает повышаться, стенки альвеол сдавливаются.
В норме альвеола при вдохе должна расправляться, но так как пневмофиброз постепенно охватывает легкое, многие альвеолы уже не могут выполнять своих функций, так как поражены соединительной тканью. В свою очередь, соединительная ткань не обладает достаточными эластичными свойствами и альвеолы, которые теряют свою эластичность, перестают участвовать в дыхательных движениях.
Это происходит потому, что слабым альвеолам практически не нужно усилий для растяжения, давление в них понижается и они просто начинают спадаться. Такие участки исключаются из процесса дыхания, в них не попадает кислород, функциональная поверхность легких уменьшается.
- Нарушение дренажных функций. Воспаление стенки бронхов приводит к ее отеку. Способность к оттоку воспалительного секрета (экссудата) значительно снижается и происходит его накопление. На фоне постоянного скапливания воспалительной жидкости происходит развиваются благоприятные условия для возникновения инфекции, которая приведет к воспалению всех остальных участков легкого.
Бронхи при этом начинают закупориваться, внутрилегочное давление меняется и доля или участок легкого с такими пораженными бронхами начинает спадаться, не принимая участия в совершении дыхательных движений.
- Нарушение лимфо- и кровообращения. Рост соединительной ткани приводит к сдавлению легочных сосудов. В таких артериях и венах начинают развиваться застойные явления. В случае длительности такого положения застойная жидкость начинает пропотевать сосудистые стенки, образуя участки выпота. Такие участки, не находя выхода, начинают также замещаться соединительной тканью, еще более ухудшая состояние легких.
Справочно. Итогом таких нарушений становится дыхательная недостаточность.
Причины пневмофиброза
Развитие пневмофиброза – процесс длительный, который может длиться несколько десятков лет. В развитии такого состояния выделяют  целый ряд причин:
целый ряд причин:
- Пневмонии.
- Сифилис.
- Туберкулез.
- Хронические обструктивные заболевания легких.
- Наследственность.
- Постоянное вдыхание пыли, вредных газов.
- Заболевания сердечно-легочной системы с явлениями застоя.
- Травмы грудной клетки.
- Ионизирующее излучение.
- Гипоксия.
- Применение некоторых лекарственных веществ с высоким профилем токсичности.
- Грибковые, вирусные, бактериальные инфекции легких.
- Ателектаз легких.
- Фиброзирующие альвеолиты.
- Силикоз и другие профессиональные заболевания легочной ткани.
- Васкулиты.
Любая из указанных причин рано или поздно становится непосредственной причиной утраты легочных функций вследствие разрастания соединительной ткани.
Справочно. При ослабленном иммунитете даже незначительные инфекции бронхов и легких ускоряют развитие пневмосклероза.
Пневмофиброз легких последствия
Последствия пневмофиброза легких очевидны – неуклонное прогрессирование разрастания соединительной ткани ведет к потере жизненной емкости легких, утрате функционально активной легочной ткани, обеднению крови кислородом, гипоксии и развитию дыхательной недостаточности что в итоге в подавляющем большинстве случаев становится причиной летального исхода пациентов.
Не стоит забывать и о развитии легочно-сердечной недостаточности вследствие пневмофиброза. Последствия такого процесса сопровождаются потерями сознания, отечным синдромом и развитием гипертрофии правого желудочка.
Симптомы пневмофиброза
Ведущим клиническим признаком пневмофиброза является одышка. В начале заболевания она возникает при выраженных физических  нагрузках, а позже – в состоянии покоя.
нагрузках, а позже – в состоянии покоя.
В целом, симптоматика пневмофиброза зависит от его разновидности, но существуют общие признаки, которые наблюдаются у всех пациентов:
- Развитие кашля с отделением вязкой мокроты, в которой присутствует кровь и гной.
- Боль в грудной клетке, усиливающаяся при кашле.
- Посинение кожи, которое сначала начинается с акроцианоза, а затем распространяется на всю поверхность кожи. Такое явление связано с нарастающей гипоксией.
- Слабость, усталость.
- Потеря массы тела.
- Частое чередование пониженной и повышенной температуры тела.
- Позже появляются хрипы в легких.
- Выбухание шейных вен.
- Усиление симптоматики основного заболевания, которое и стало причиной пневмофиброза.
Прогрессирование заболевания сопровождается появлением характерных признаков:
- Изменение пальцев верхних конечностей («пальцы Гиппократа») – при этом фаланги утолщаются, ногти могут приобретать вид часовых стекол.
- Развитие кровохарканья, как признака недостаточности в малом круге кровообращения.
По своим формам пневмофиброз бывает разным в зависимости от причины, обширности поражения и скорости распространения.
Классификация пневмофиброзов
Прикорневой
Чаще всего прикорневой пневмофиброз легких развивается после перенесенных пневмоний, бронхитов. В таких случаях не обязательно развитие пневмофиброза сразу, он может начать формироваться спустя длительное время после основного заболевания.
Основным признаком прикорневого пневмофиброза является образование участков уплотнения в легких.
Диффузный
Диффузный пневмофиброз говорит сам за себя – он поражает всю ткань легких. Такая разновидность пневмофиброза быстрее других приводит к тому, развивается дыхательная недостаточность в течение короткого времени. Является самой опасной разновидностью всех пневмофиброзов, так как одновременно может поражать оба легких. Очень часто осложняется возникновением плевропневмофиброза, вовлекая в патологический процесс плевру.
Локальный
Более щадящей формой пневмофиброза считается локальный. При этом замещению соединительной тканью подвергается определенный участок легкого.
Очаговый
Очаговый пневмофиброз похож на локальный, так как также не вовлекает все легкое в патологический процесс. Отличие в том, что при очаговом пневмофиброзе образуется несколько патологических очагов.
Базальный
Базальный пневмофиброз характеризуется тем, что основные зоны поражения – это основание легких. При такой форме лечение назначается при наличии воспаления, присоединения вторичной инфекции. Если такие признаки отсутствуют, то рекомендуется выполнение дыхательной гимнастики.
Ограниченный
Ограниченный пневмофиброз похож на локальный. Также характеризуется длительным и медленным прогрессированием. При таком процессе мелкие очаги пневмофиброза практически не подавляют функцию дыхания и не нарушают газообмен.
Линейный
Такая разновидность возникает на фоне частых пневмоний, бронхитов, туберкулеза и других воспалительных заболеваний легких.
Интерстициальный
Для интерстициального пневмофиброза одним из отличительных признаков является раннее появление одышки. Ведущей причиной интерстициального поражения является васкулиты – воспаление кровеносных сосудов разного калибра.
Постпневмонический
При постпневмоническом пневмофиброзе после воспаления начинают образовываться крупноочаговые участки фиброза. Наиболее часто такой пневмофиброза развивается одновременно с пневмониями и другими воспалительными процессами в легких.
Тяжистый
Тяжистый пневмофиброз – удел заядлых курильщиков. Постоянное вдыхание никотина приводит к дисфункции бронхов, задержке мокроты в них. Также тяжистый пневмосклероз может развиться при хронической патологии бронхолегочной системы.
Поствоспалительный
Такая разновидность пневмофиброза может стать результатом абсолютно любого воспаления в легких.
Умеренный
Для умеренного пневмофиброза характерно незначительное поражение ткани легких.
Пневмофиброз у детей
Пневмофиброз не щадит и детей. Развитие пневмофиброза в детском возрасте имеет те же причины, что и взрослых. Именно поэтому на заболевания дыхательной системы у детей необходимо обращать пристальное внимание, не запускать их, проводить профилактику, закаливание, максимально ограничивать ребенка от контакта с вредными веществами.
Диагностика
 Наиболее важным методом диагностики пневмофиброза является рентген легких. С его помощью возможно определить первые симптомы болезни, патологические изменения, сопутствующие заболевания.
Наиболее важным методом диагностики пневмофиброза является рентген легких. С его помощью возможно определить первые симптомы болезни, патологические изменения, сопутствующие заболевания.
Также, с помощью рентгенологической диагностики пневмофиброз дифференцируют от рака легких.
Главными рентгенологическими признаками пневмофиброза будут:
- Усиление рисунка легких.
- Деформация легочного рисунка.
- Расширение сосудистых теней.
- «Легочные тени» с острыми, неровными контурами, которые являются очагами поражения.
- Тени, похожие на линии с беспорядочным направлением, образованием ячеек, что указывает на запущенность процесса.
Следующим обязательным методом диагностики будет оценка функции внешнего дыхания, жизненной емкости легких и функциональной жизненной емкости.
Третьим необходимым исследованием будет проведение бронхоскопии с целью распознавания формы заболевания и исключения онкологического процесса.
В качестве дополнительных мер диагностики может быть назначена магнитно-резонансная томография, компьютерная томография.
Для диагностики заболеваний легких нужно искать квалифицированного пульмонолога. Конечно же общие рекомендации сможет сделать и врач общей практики или терапевт. Однако узкий специалист по заболеваниям легких, каким является пульмонолог, предпочтителен при сложных случаях.
Лечение пневмофиброза
По завершении проведения всех необходимых диагностических манипуляций необходимо начинать лечение. 
Важно, что для пневмофиброза легких лечение должно быть только комплексным с применением всех указанных терапевтических мероприятий.
Основными лечебными мероприятиями, направленными на улучшение состояния здоровья пациентов, являются:
- Лечение основного заболевания, которое послужило причиной развития пневмофиброза.
- Применение антибактериальных лекарственных препаратов широкого спектра действия при признаках инфекционного поражения (выбор антибиотиков зависит только от состояния больного и его сопутствующих патологий.
- Назначение отхаркивающих препаратов на химической и растительной основе (АЦЦ, Лазолван, Бромгексин, корень солодки, анис, розмарин).
- Прием глюкокортикостероидов для усиления противовоспалительной терапии (Преднизолон, Дексаметазон).
- Сердечные гликозиды при сопутствующей сердечной недостаточности (Коргликон, Строфантин).
- Витаминотерапия.
- Физиотерапевтические методы лечения в зависимости от состояния и показаний.
- Терапия кислородом.
- Дыхательная гимнастика.
- Диета.
К сожалению, полное излечение от пневмофиброза в настоящее время невозможно. Цель лечения – это остановить патологический процесс, максимально сохранить показатели активности дыхательных функций и отсрочить развитие дыхательной недостаточности.
Справочно. Запущенные формы являются показанием к хирургическому лечению.
Более того, не нужно надеяться на то, что пневмофиброз можно вылечить дома, в домашних условиях. Таким подходом можно только ухудшить течение заболевания и его прогноз.
Внимание! Лечение пневмофиброза проводится только в условиях стационара!
Все пациенты с подтвержденным диагнозом пневмофиброза должны не менее года состоять на диспансерном учете.
Профилактика
Основным методом профилактики пневмофиброза является своевременная диагностика, правильное лечение основного заболевания и непосредственно пневмофиброза, а также выполнение всех рекомендаций врача.
Курильщикам, естественно, придется отказаться от своей вредной привычки.
Внимание. Если же трудовая деятельность человека связана с постоянным контактом с опасными и токсичными веществами, то оптимальным вариантом будет отказаться от такой профессии.
Прогноз пневмофиброза
Так как пневмофиброз не самостоятельное заболевание, а является следствием основной патологии, в первую очередь прогноз будет определяться тяжестью причины пневмофиброза.
Важно. Постоянное замещение легочной ткани соединительной приводит к разрушению, деформации бронхов, уменьшению объема легких, их сморщиванию.
При развитии тяжелой легочной недостаточности, особенно осложненной присоединением вторичной инфекции часты летальные исходы.
В целом, для большинства форм пневмофиброза легких прогноз считается относительно неблагоприятным ввиду невозможности полного излечения от заболевания.
причины, симптомы, диагноз, особенности заболевания, лечение и восстановительный период
Под термином «локальный пневмофиброз» понимается патологический процесс, характеризующийся разрастанием соединительной ткани на ограниченном участке легкого. При этом в органе происходит формирование мелких полостей, которые внешне напоминают соты. Локальный пневмофиброз — не самостоятельное заболевание, он всегда является следствием какой-либо патологии.
Механизм развития
Легкие человека представлены эластичной тканью. Процесс дыхания напрямую зависит от их показателя способности восстанавливать первоначальную форму. Если эластичность достаточно высока, организму необходимо прикладывать большие усилия, чтобы максимально растянуть ткань. При этом повышается уровень внутрилегочного давления. Оно, в свою очередь, изнутри оказывает воздействие на стенки альвеол, за счет чего на вдохе они расправляются.
Под влиянием различных неблагоприятных факторов происходит разрастание соединительной ткани очагового характера, то есть запускается процесс формирования участков локального пневмофиброза. При этом поражаются альвеолы. Данные структуры представлены неэластичной тканью, в связи с чем организму больше не нужно прикладывать значительных усилий, чтобы их расправить. На фоне этого уменьшается показатель внутрилегочного давления и спадаются стенки альвеол. Закономерным результатом становится исключение патологических участков из дыхательного процесса. Это основной механизм развития патологии.
Заболевание также может возникнуть на фоне нарушения крово- и лимфообращения. В этом случае локальный пневмофиброз является следствием застоя жидкой соединительной ткани, образованного в сосудах, окружающих орган дыхания. С течением времени начинает появляться белковый выпот, который медленно прорастает патологической тканью. Постепенно она поражает некоторые альвеолы (как правило, те, которые расположены максимально близко к зоне застоя). В этом случае патологически измененный участок также перестает участвовать в процессе дыхания.
Причины
Важно понимать, что локальный пневмофиброз легких — это такое заболевание, которое никогда не возникает самостоятельным образом. Оно всегда является следствием развития иных (первичных) патологий.
Самые распространенные причины возникновения пневмофиброза:
- Бронхит.
- Регулярное вдыхание газов, паров ядовитых соединений, пыли.
- Пневмония.
- Васкулит.
- Туберкулез.
- Грибковые патологии.
- Сифилис.
- Травмы, при которых повреждается легочная ткань.
- Гипоксия.
- Прием медикаментозных средств, оказывающих токсическое воздействие на организм.
- Курение.
- Наследственная предрасположенность.
В некоторой медицинской литературе заболевание подразделяется на линейный локальный пневмофиброз и тяжистый. В первом случае причиной возникновения недуга являются патологии воспалительного характера. При этом происходит формирование грубых рубцов. Тяжистый локальный пневмофиброз является следствием хронических заболеваний.
В группу риска входят следующие категории лиц:
- люди с ослабленным иммунитетом;
- курильщики;
- работники, которые в процессе своей деятельности регулярно контактируют с пылью, древесной стружкой, мукой, цементом, асбестом, металлической крошкой, углем, парами ядовитых соединений.
У многих из них рано или поздно запускается процесс развития хронического бронхита. Он, в свою очередь, является причиной воспаления в легких. На фоне этого мокрота застаивается, образуя пробки, что способствует разрастанию соединительной ткани.
У ребенка локальный пневмофиброз возникает по тем же причинам, что и у взрослого человека. Важно своевременно лечить бронхит, пневмонию и иные заболевания, а также не допускать контакта малыша с табачным дымом.
Симптомы
Необходимо знать, что локальный пневмофиброз легких — это такой недуг, который может развиваться годами и никак себя не проявлять длительное время. Заболевание считается сложным, но при этом оно не имеет специфичных симптомов.
Основные признаки локального пневмофиброза и справа, и слева:
- Одышка. Она носит ярко выраженный характер. Появляется после физических нагрузок.
- Кашель. Возникает постоянно, доставляет больному мучения.
- Бледность кожных покровов. В большинстве случаев формирование участков локального пневмофиброза сопровождается развитием анемии — состояния, являющегося следствием недостаточного поступления в организм кислорода.
- Резкое уменьшение массы тела без видимых причин.
- Постоянное чувство слабости, общее недомогание.
- Быстрое наступление утомления, снижение работоспособности.
- Слабо выраженные болезненные ощущения в области грудной клетки. Если развивается локальный пневмофиброз правого легкого, дискомфорт отмечается с этой стороны, левого — с другой.
- Хрипы во время дыхательного процесса.
Данные симптомы появляются, как правило, на начальной стадии развития патологии. По мере прогрессирования болезни клиническую картину дополняют признаки сердечной недостаточности, тахикардии, пациенты жалуются на выраженные отеки.
Одышка с течением времени усиливается. Если на начальном этапе она появлялась после какой-либо двигательной активности, то затем она возникает регулярно и в состоянии покоя. Одышка сопровождается эпизодами сухого кашля. В редких случаях выделяется вязкая мокрота. Если в последней обнаруживаются прожилки крови, это свидетельствует о наличии опасных для жизни осложнений: нарушении целостности сосудов легочной ткани, распаде органа.
Диагностика
При появлении первых тревожных признаков необходимо обратиться к терапевту или пульмонологу. В процессе приема врач проводит первичную диагностику, заключающуюся в сборе данных анамнеза и физикальном осмотре. Специалисту необходимо предоставить информацию относительно того, какие беспокоят симптомы, как давно они появились, степень их выраженности. Во время осмотра врач оценивает состояние кожных покровов, слушает пациента с помощью стетофонендоскопа, проводит перкуссию. Данные мероприятия позволяют выявить шумы при дыхании, проанализировать характер последнего, выявить границы очага патологии.
На основании результатов первичной диагностики врач оформляет направление на комплексное обследование больного, которое включает как инструментальные, так и лабораторные методы:
- Регтген. Является главным способом обнаружения недуга. С помощью рентгенологического исследования возможно обнаружить патологию на самой ранней стадии ее развития, а также выявить сопутствующие болезни. Кроме того, в процессе диагностики подтверждается или исключается рак (его симптоматика схожа с признаками данного недуга). На снимках отчетливо видны участки локального пневмофиброза слева, справа или сразу с двух сторон. В очаге патологии даже можно увидеть тени пораженных сосудов. В запущенных случаях визуализируются участки, внешне напоминающие пчелиные соты, и рубцы, в процессе образования которых произошло деформированием легочных корней.
- Оценка функции внешнего дыхания. Метод также является одним из основных. В процессе исследования рассчитывают индекс Тиффно, функциональную и жизненную емкость легких. На локальный пневмофиброз указывает снижение данных показателей.
- Бронхологическое исследование. В процессе его проведения врач может получить информацию относительно того, произошло поражение ткани локального характера или же речь идет о диффузном пневмофиброзе (форма заболевания, при которой происходит разрушение легких полностью, а не отдельных их участков).
- КТ, МРТ. Дополнительные способы диагностики, которые отличаются высокой степенью информативности. С их помощью возможно не только определить локализацию и размеры патологического очага, но и оценить распространенность недуга.
- ЭКГ. Назначается для того, чтобы выявить масштабы ущерба, нанесенного сердцу. С этой же целью проводится УЗИ мышцы.
- Анализ крови (клинический, биохимический).
Если течение заболевания сопровождается отделением мокроты, проводится ее исследование. Это необходимо для того, чтобы исключить наличие туберкулеза, а также выявить в ней компоненты аллергического или воспалительного характера.
Консервативные методы терапии
Проанализировав результаты комплексной диагностики, врач определяется с тем, как лечить локальный пневмофиброз легких. Конкретной схемы терапии в настоящее время не существует. Это обусловлено тем, что формирование и разрастание соединительной ткани являются необратимыми процессами. В первую очередь необходимо устранить основное заболевание.
В большинстве случаев схема лечения включает следующие пункты:
- Прием медикаментозных средств. Врачи назначают препараты антибактериального действия для подавления жизнедеятельности болезнетворных микооорганизмов в легких. Кроме того, при мокром кашле показан прием отхаркивающих средств.
- Физиотерапию. В процессе проведения процедур уменьшается степень выраженности застойных процессов, благодаря чему отхождение мокроты улучшается.
- Дыхательную гимнастику. Ее целью является существенное увеличение объема легких. За счет этого улучшается проходимость бронхов, происходит расправление альвеол и максимальное насыщение крови кислородом.
- Озонотерапию.
Также людям с локальным пневмофиброзом необходимо скорректировать образ жизни и рацион. В обязательном порядке нужно исключить контакт с вредными соединениями и пылью, избегать стрессовых ситуаций и следовать принципам правильного питания.
Оперативное лечение
У некоторых людей развитие локального пневмофиброза происходит бессимптомно, либо же признаки имеют слабую степень выраженности, и пациент не считает их основанием для обращения за квалифицированной медицинской помощью. В подобных случаях недуг, как правило, обнаруживается случайным образом при прохождении профилактического осмотра. Выяснить, необходимо ли пациенту хирургическое вмешательство, врачу позволяет бронхоскопия, КТ или МРТ.
Оперативное лечение назначается в редких случаях. Его проведение считается целесообразным, если к очагу воспаления присоединяется вторичная инфекция, то есть участки пневмофиброза начинают гноиться. В этом случае хирург удаляет часть легкого — пораженную недугом ткань.
Народные методы
Использование нетрадиционных способов лечения не исключает необходимость посещения врача. Народные методы возможно применять только после получения разрешения специалиста. Это обусловлено тем, что целебные травы могут вызвать ряд нежелательных реакций.
Ниже описаны наиболее эффективные рецепты, с помощью которых возможно остановить или существенно замедлить прогрессирование заболевания, очистить легкие от мокроты и предотвратить присоединение вторичной инфекции:
- Измельчить плоды шиповника и корни девясила (омана). Взять 2 ст. л. полученного сырья, залить его 600 мл воды. Поставить емкость на огонь. После того как средство закипит, его нужно варить около 15 минут. По истечении данного времени убрать емкость с огня, жидкости нужно настояться примерно 2 часа. Разрешается по вкусу добавить мед. Полученное средство необходимо пить трижды в день по 150 мл. Курс лечения составляет 2 месяца, при этом перерывы делать запрещено.
- Взять щепотку кайенского перца и столько же семян аниса, размешать их в горячем молоке. По вкусу можно добавить мед. Полученное средство пить ежедневно, перед сном. Курс лечения — не менее 1 месяца.
- Взять 50 г розмарина, измельчить. Залить сырье 0,5 л красного вина. Для улучшения вкусовых качеств допускается добавить небольшое количество сахара. Поставить емкость на огонь, довести до кипения. Затем средству необходимо настояться в течение 2 суток. После этого его нужно процедить, перелить в стеклянную бутылку и убрать на хранение в холодильник. Схема приема: ежедневно по 1 ч. л., через 1 час после любой трапезы.
Отвары также можно готовить на основе тимьяна, хрена, семян льна.
Последствия
Для того чтобы пациенты осознавали всю серьезность проблемы, врачи всегда рассказывают о том, чем опасен локальный пневмофиброз легких. Это коварный недуг, который нередко обнаруживается на стадии развития осложнений, в связи с чем затрудняется его лечение.
Основные последствия пневмофиброза локального характера:
- Легочное сердце.
- Вторичная пневмония.
- Дыхательная недостаточность.
- Артериальная гипертензия.
- Злокачественные новообразования.
- Кровоизлияния.
- Разрушение органа.
Для предотвращения развития осложнений необходимо обращаться к врачу при появлении первых тревожных симптомов.
Профилактика
Существенно снизить риск возникновения заболевания можно, соблюдая следующие правила:
- Нужно полностью отказаться от табакокурения.
- Важно исключить контакт с вредными соединениями. Если это невозможно по каким-либо причинам, необходимо использовать респираторы или маски для защиты организма.
- Нужно своевременно лечить пневмонию и бронхит. Для того чтобы выявить наличие недуга на ранней стадии, необходимо регулярно проходить флюорографию или рентгенологическое исследование.
В заключение
Локальный пневмофиброз — это патология, характеризующаяся очаговым поражением легочной ткани. Заболевание часто протекает бессимптомно на ранних стадиях, что представляет определенную сложность при диагностике. В связи с этим при возникновении даже слабых признаков нужно обращаться к терапевту или пульмонологу. Полностью вылечить заболевание невозможно, все методы направлены на остановку его прогрессирования и облегчение состояния пациента.
чем опасен пневмофиброз, грозящий после коронавируса
Фиброз легких — осложнение, ставшее известным в период пандемии коронавируса. Anews рассказывает, что это за заболевание, каковы его симптомы и насколько оно опасно при COVID-19.
Фиброз легких – что это, причины
Фиброз легких (также пневмофиброз, пневмосклероз) — поражение легких, в результате которого нарушается развитие соединительной ткани, обычно ответственной за поддержание тонуса дыхательных путей. При фиброзе нарушается баланс ферментов, из-за чего ткань легких сначала разрушается, а после начинает зарастать соединительной тканью
В какой-то мере можно сказать, что в легких образуются шрамы. Из-за этих «шрамов» нарушается эластичность, мешая легким нормально растягиваться и сжиматься при дыхании. Плюс к этому, уменьшается само количество ткани, обрабатывающей кислород, — ведь соединительная ткань, из которой состоят шрамы, не имеет такой функции. Соответственно, легкие хуже сокращаются и сами по себе становятся меньше.
Нетрудно догадаться, что все это в итоге начинает мешать дышать.
Схематичное изображение фиброза легких. Фото: открытые источники
Причины фиброза легких науке до сих пор неизвестны. Выделяют лишь факторы, усугубляющие его течение:
Самый очевидный и доказанный — курение, например, фиброз является частью ХОБЛ (хронической обструктивной болезни легких).
Также серьезные формы фиброза часто связаны с вдыханием пыли. Риск возрастает в условиях промышленного производства при контакте с металлической, древесной и каменной пылью.
Важным фактором является сахарный диабет — он фиксируется более чем у 10% страдающих от фиброза.
Наконец, рискуют быть пораженными недугом те, кто переносит вирусные инфекции и особенно — вирусные пневмонии. Соответственно, в опасности находятся и те, кто страдает от пневмонии, вызываемой коронавирусом.
Фиброз легких: симптомы
Основной симптом при фиброзе легких — одышка. На первых порах она возникает при физических нагрузках. По мере прогрессирования болезни одышка нарастает, что может привести больного к инвалидности: он не сможет обслуживать себя, ходить и даже полноценно говорить, закончить фразу.
Частый симптом легочного фиброза — сухой кашель, он отмечается в 75% случаев, гораздо реже больных беспокоит кашель с мокротой.
При тяжелых формах заболевания может быть гнойная мокрота. Реже встречаются боль и дискомфорт в грудной клетке.
Довольно часто наблюдается такое проявление недуга, как изменение ногтевых фаланг (последняя часть пальца), — так называемый «симптом барабанных палочек».
Википедия
Другими признаками болезни могут быть общая слабость, снижение массы тела.
Лечение фиброза легких после пневмонии
Ткань легких, уже изменившаяся в результате фиброза, не подлежит восстановлению. Тем не менее, отчаиваться не стоит. По словам пульмонолога, доктора медицинских наук Кирилла Зыкова, «возможности наших легких очень значительны, и если после перенесенного заболевания, в том числе COVID-19, есть какой-то локальный пневмосклероз, относительно небольшие изменения, это не влияет на функциональные возможности легких — то есть человек попросту не почувствует каких-то неприятных последствий».
Кроме того, фиброз — это финальная стадия воспалительного процесса и изменений в легких. Соответственно, после заболевания, поразившего легкие, врачи назначают восстановительные процедуры, которые могут повлиять на первичные стадии, минимизировать или вообще устранить неблагоприятные последствия.
«19-летнее наблюдение за пациентами, которые перенесли SARS (китайская эпидемия атипичной пневмонии в 2002-2003 годах), показало, что в течение первого года после болезни может идти уменьшение уплотнений в легких, которые обычно считают фиброзными изменениями, — говорит Зыков, — После года подвижек в положительную сторону уже не было. Главное, в течение этого года не усугубить ситуацию, не ухудшить состояние легких, а также принимать меры для восстановления и реабилитации».
По словам пульмонолога Анастасии Повторейко, такая терапия включает в себя прием ацетилцистеина, витаминов группы Е, антиоксидантов. Кроме того, врачи часто назначают препарат «Лонгидаза» — но, в любом случае, полный курс реабилитации определяется индивидуально специалистом.
что это такое и как лечить, причины развития
Пневмофиброз легких – это заболевание, для которого характерно замещение легочной ткани на соединительную. При этом часть органа чернеет, сморщивается и лишается своей функции.
По месту развития заболевание подразделяется на:
- Прикорневой – возникает в верхней зоне органа.
 Базальный – образуется в основании легких.
Базальный – образуется в основании легких.
По размеру пораженного участка можно выделить две группы:
- Локальные – заболевание распространяется на один сегмент легкого.
- Диффузные — тяжелая форма патологии, болезнь разрастается на оба легких, орган уменьшается в размере и уплотняется.
Пневмофиброз относится к пневмосклеротическому виду заболеваний. К нему же относится цирроз и пневмосклероз легких. Отличаются они скоростью распространения патологии. Для первого вида заболевания характерно самое быстрое развитие, нарушается дыхательный процесс. Пневмосклероз отличается полной заменой легочной ткани на соединительную.
Причины и симптомы развития
Недуг возникает на фоне инфекционно-воспалительных заболеваний или в результате воздействия вредных веществ, грибков и аллергических реагентов. Нередко он является осложнением вирусных болезней легких.
Самые распространенные причины возникновения прикорневого пневмофиброза:
- Частые бронхиты и воспаления легких.
- Воздействие химических веществ, облучения, пыли и вредных газов.
 Постоянное воспаление легочной ткани: туберкулез, аллергия сифилис.
Постоянное воспаление легочной ткани: туберкулез, аллергия сифилис.- Генетическая предрасположенность.
- Легочная недостаточность, застой крови в органе.
- Иммунопатологическое воспаление сосудов.
- Саркоидоз легких.
- Травмы в области груди.
Наиболее распространенная причина – гипоксия легочной ткани. Она способствует активизации особого вида клеток – фибробластов, которые, в свою очередь, вырабатывают коллаген. Данное вещество является соединительной тканью, которая начнет заменять легочную.
В результате воздействия токсичных веществ или инфекционной болезни участки легочной ткани отмирают и вместо нее образуется соединительная.
Также причиной возникновения пневмофиброза может послужить неправильная терапия или не правильное лечение заболевания. Особенно это характерно для самостоятельного приема медицинских препаратов. Токсичные лекарства могут оказать неверное воздействие и спровоцировать развитие болезни.
Симптомами заболевания являются:
- Частая одышка. На первых этапах она появляется только при усиленных физических нагрузках, в дальнейшем – даже в состоянии полного покоя.
- Сильный мокрый кашель. В мокроте могут содержаться следы гноя.
- Посинение кожных покровов. Самое частое место возникновения – носогубная складка.
 Внезапная потеря веса. Такое уменьшение массы тела не связано ни с какими видимыми причинами.
Внезапная потеря веса. Такое уменьшение массы тела не связано ни с какими видимыми причинами.- Общая слабость организма. Человеку становится сложно работать, сосредоточить внимание, появляется головокружение.
- Возникновение болей в грудной клетке. На первом этапе – слабые, по мере прогрессирования пневмофиброза – усиливающиеся.
- Учащение сердцебиения. Больной иногда может чувствовать судорожные удары сердца.
- Изменение некоторых частей тела. Деформируется грудная клетка, пальцы становятся похожими на барабанные палочки.
- Образование легочной недостаточности. Становится сложно дышать, в органе слышны хрипы и свисты.
При локальной форме прикорневого пневмофиброза симптомы выражены слабо и могут быть спутаны с другими патологиями, например, с воспалением или бронхитом. Сложность в постановке диагноза создает и уже наличие инфекционных заболеваний легких, например, его можно не заметить при туберкулезе.
к оглавлению ↑
Как лечить?
Диагностическими исследованиями занимается пульмонолог. Он назначает:
- Рентген легких. Главный симптом заболевания – ярко выраженный рисунок и изменение легкого. На снимке можно увидеть сосуды и отходящие от них тени. При запущенной стадии болезни будут просматриваться тени в виде сот и рубцевание тканей.
 Исследование функционирования внешнего дыхания. Проводится проверка емкости легких. Ее низкий показатель говорит о нарушении в органе и развитии легочных заболеваний.
Исследование функционирования внешнего дыхания. Проводится проверка емкости легких. Ее низкий показатель говорит о нарушении в органе и развитии легочных заболеваний.- Лабораторное исследование мокроты. Используется для исключения других заболеваний, например, туберкулеза.
- Исследование бронхов. Проводится забор части легких, а также осмотр их с помощью камеры. Этот анализ покажет, на какой стадии находится заболевание и как далеко оно распространилось.
Обязательно выясняются недавно перенесенные и хронические заболевания легких пациента. Врач делает устный опрос пациента и изучает его медицинскую карту.
Болезнь можно спутать с раком. Поэтому очень важно провести комплексное обследование организма.
Так как процесс разрастания соединительной ткани необратим, лечение считается малоэффективным. Оно направлено, в первую очередь, на устранение сопутствующего заболевания. Именно поэтому важно изучить точные причины возникновения патологии. Неправильное лечение является следствием неверно поставленного диагноза.
 Если главным фактором является пневмония, то назначают курс лечения антибиотиками в комплексе с другими медицинскими препаратами и лечебной физкультурой. Воспаление обязательно лечат до полного исчезновения. После терапии, пациент наблюдается у врача еще в течение года.
Если главным фактором является пневмония, то назначают курс лечения антибиотиками в комплексе с другими медицинскими препаратами и лечебной физкультурой. Воспаление обязательно лечат до полного исчезновения. После терапии, пациент наблюдается у врача еще в течение года.
При отсутствии легочной недостаточности можно проводить лечение ионами и ультразвуком. Если органу не хватает воздуха, назначают терапию кислородом. Обязательно прописывают кардиологические лекарственные препараты для предотвращения сердечных приступов.
На тяжелой стадии может быть назначен дренаж плевры. Если фиброз стремительно прогрессирует, скорее всего, потребуется хирургическое вмешательство. Пациенту назначают специальную диету, ограничение физических нагрузок и полный покой.
 Важный момент в реабилитации – комплекс дыхательных упражнений. Они поддерживают нормальное функционирование легких и обеспечивают поступление кислорода в ослабленные сегменты органа. Профилактика включает в себя осторожное обращение с токсичными веществами. Обязательно ношение специальных масок.
Важный момент в реабилитации – комплекс дыхательных упражнений. Они поддерживают нормальное функционирование легких и обеспечивают поступление кислорода в ослабленные сегменты органа. Профилактика включает в себя осторожное обращение с токсичными веществами. Обязательно ношение специальных масок.
Если фиброз уже был обнаружен, требуется перевести больного на другую работу с более здоровым климатом. Не допускается неполное или самолечение воспалительных заболеваний легких. Своевременная квалифицированная помощь при возникновении любой патологии – лучший вид профилактики.
к оглавлению ↑
Чем опасно заболевание?
В первую очередь, при пневмофиброзе, наблюдаются ухудшение функционирования легких и сердца. Болезнь может вызвать недостаточность и ухудшить качество жизни пациента. Если она не была выявлена на раннем этапе, это повлечет за собой высокую вероятность летального исхода.
 При запущенной стадии, развивается легочная недостаточность, орган становится похож на губку с сотами. Состояние больного ухудшается, ему становится тяжело дышать, грудная клетка деформируется и развивается вторичная инфекция. Полученная хроническая недостаточность неизлечима, препараты и упражнения могут только временно нормализовать дыхание.
При запущенной стадии, развивается легочная недостаточность, орган становится похож на губку с сотами. Состояние больного ухудшается, ему становится тяжело дышать, грудная клетка деформируется и развивается вторичная инфекция. Полученная хроническая недостаточность неизлечима, препараты и упражнения могут только временно нормализовать дыхание.
На фоне развивается легочное сердце, то есть, утолщается миокард и расширяется отдел органа с правой стороны. На некоторое время оно компенсирует дыхательную недостаточность, с силой циркулируя кислород по крови. Но это временное явление. Затем мышца устает и может возникнуть инфаркт миокарда.
На фоне возникает учащенное сердцебиение, нарушенный кардиологический ритм и периодические боли в грудной клетке.
Больные с таким диагнозом не могут жить полноценной жизнью и, как правило, нетрудоспособны. Легочное сердце не поддается лечению.
 Еще одним распространенным осложнением является общее ослабление иммунитета и предрасположенность организма к вирусным инфекциям. Так как у пациента уже нарушена вентиляция легких и кровообращение, это способствует постоянному заражению. Больные часто страдают высокой температурой, постоянным кашлем, хрипами и свистом в дыхании, ОРВИ и другими вирусными заболеваниями.
Еще одним распространенным осложнением является общее ослабление иммунитета и предрасположенность организма к вирусным инфекциям. Так как у пациента уже нарушена вентиляция легких и кровообращение, это способствует постоянному заражению. Больные часто страдают высокой температурой, постоянным кашлем, хрипами и свистом в дыхании, ОРВИ и другими вирусными заболеваниями.
Таким образом, заболевание неизлечимо. Все, что можно сделать, остановить разрастание соединительной ткани, облегчить состояние больного и предотвратить развитие осложнений.

Бондаренко Татьяна
Эксперт проекта OPnevmonii.ru
Статья помогла вам?
Дайте нам об этом знать — поставьте оценку
 Загрузка…
Загрузка…
РЕАБИЛИТАЦИЯ И ЛЕЧЕНИЕ ПНЕВМОФИБРОЗА
Пневмофиброз поражает как мужчин, так и женщин и начинается в результате различных воспалений или дистрофических процессов.
Так как многие из Вас уже столкнулись с этим термином при прочтении компьютерной томографии легких, заключениях врачей и из средств массовой информации.
На сегодняшний день проводится массовое исследование дыхательной системы с помощью КТ (компьютерной томографии) как вынужденная мера для диагностики поражения легких, вызванных вирусом COVID-19, которого не проводилось никогда.
И поэтому у многих пациентов возникают вопросы: «А это страшно?», «У меня ничего не болит», «Что с этим делать?», «Зачем лечить?» и т.п.
Это исследование позволяет нам, врачам сразу сориентироваться в диагнозе и тактике ведения пациента, определить необходимость экстренного или планового лечения, дополнительного обследования, реабилитации.
И поэтому пренебрегать результатами и рекомендациями не стоит, особенно, если это касается плановых мероприятий, а именно реабилитации после перенесенной пневмонии.
Итак, Пневмофиброз — это заболевание, вследствие которого лёгочная ткань заменяется на соединительную. Относится к группе пневмосклеротических патологий. Эта болезнь редко возникает самостоятельно, чаще на фоне уже имеющихся недугов в организме человека. Поражает как мужчин, так и женщин и начинается в результате различных воспалений или дистрофических процессов.
Причины пневмофиброза
Часто пневмофиброз возникает в результате гипоксии легочной ткани, которая приводит к активации фибробласты, вырабатывающие коллаген, что становится начальной стадией развития соединительной ткани.
Также можно выделить главные причины, провоцирующие патологические процессы в легких: нарушение процесса вентиляции легких, оттока секрета из бронхов и крово- и лимфооттока.
В норме ткань легких эластичная, что обеспечивает нормальную работу системы дыхания организма. Чем больше эластичность, тем больше организм прилагает усилий для растяжения ткани, что приводит к высокому внутрилегочному давлению. Давление внутри легких действует на внутреннюю стенку альвеолы и раскрывает её при вдыхании воздуха. При начавшемся пневмофиброзе, большая часть альвеол поражается, в результате эластичность в легких уменьшается, а организму требуется меньше силы для растяжения. В этом случае низкое внутрилегочное давление не раскрывает все альвеолы и часть из них выпадает из общей системы дыхания, из-за чего организм получает меньше кислорода, а процесс вентиляции легких нарушается.
Воспалительные процессы в бронхах нарушают отток секрета, который в них накапливается, что становится благоприятной средой для размножения патогенной микрофлоры.
Нарушение крово- и лимфооттока происходит из-за передавливания сосудов в легких, застойных процессов в прилегающих к легкому сосудах. Застой крови обычно происходит из-за воспалительных процессов, спазмов. В месте застоя начинает образовываться соединительная ткань, которая со временем замещает рядом расположенные альвеолы.
Другими словами, на развитие пневмофиброза влияет в первую очередь первичное заболевание в легких (очаг воспаления), которое и провоцирует замену легочной ткани на соединительную.
В каждом случае, в зависимости от фактора, спровоцировавшего патологический процесс, соединительная ткань развивается по-разному: при нарушении вентиляции легких появление соединительной ткани в легких становится первопричиной пневмофиброза, при застойных процессах – являются следствием.
При прогрессировании заболевания легочная ткань выпадает их системы дыхания, что приводит к развитию дыхательной недостаточности и нарушению газообменных процессов между сосудами, тканями, альвеолами.
Симптомы пневмофиброза
- Апатия
- Боль за грудиной
- Быстрая утомляемость
- Кашель
- Одышка
- Перепады температуры тела
- Потеря веса
- Расширение вен на шее
- Свистящий звук в легких
- Синюшность кожи
- Слабость
- Сухой кашель
Пневмофиброз проявляется локально или диффузно. Чаще всего выявляется диффузная форма заболевания, так как локальные поражения легочной ткани обычно не имеют ярко выраженных симптомов.
Основным симптомом, указывающем на патологический процесс является одышка, которая на начальных стадиях возникает при физическом переутомлении. А затем начинает беспокоить и в спокойном состоянии.
Нередко человека начинает беспокоить сильный кашель, при котором из бронхов выделяется вязкая мокрота, иногда с гнойными примесями. При визуальном осмотре можно определить признаки цианоза, который развивается из-за гипоксии легких.
Часто возникают ноющие боли в грудной клетке, слабость, человек может похудеть без причины.
При сильных поражениях при кашле появляется боль в грудной клетке.
В запущенных стадиях в легких прослушиваются хрипы или «звук трения пробки».
Если появляются осложнения, при кашле с мокротой может выделяться кровь.
Помимо симптомов пневмофиброза, возникают признаки первичного заболевания, спровоцировавшего патологию.
Диагностика пневмофиброза
Пневмофиброз диагностируется на основании симптомов и тщательного медицинского обследования.
При подозрении на пневмофиброз пациент направляется на консультацию к пульмонологу.
Основным диагностическим инструментом при данной патологии является рентген, который поможет установить склеротический характер изменения тканей легкого и отличить пневмофиброз от опухоли в легких.
При необходимости врач может назначить компьютерную томографию, томографию, рентгенографию.
Лечение пневмофиброза
Если выявлены локальные поражения в легких после воспалительных или деструктивных процессов, пневмофиброз развивается на фоне регулярно возникающих инфекционных процессов, то врач-пульмонолог назначает антибактериальную терапию, противовоспалительные средства, а также физиотерапевтические процедуры, улучшающие отхождение мокроты.
В нашем центре мы разработали уникальные программы реабилитации после перенесенной пневмонии для ранней профилактики и лечения пневмофиброза.
Эти программы составлены с использованием современных плацентарных препаратов российского и японского производства.
Разработаны различные варианты реабилитационных программ, с учетом индивидуальных особенностей, выраженности остаточных явлений, сопутствующих заболеваний.
Профилактика пневмофиброза
Пневмофиброз часто развивается на фоне инфекционных и воспалительных болезней в легких, при вдыхании отравляющих веществ и загрязненного воздуха (пыли).
Для профилактики заболевания следует полностью отказаться от курения, вести активный образ жизни, своевременно выявлять и лечить заболевания.
Если по роду деятельность приходится работать с отравляющими веществами, пылью и другими загрязнителями, нужно придерживаться техники безопасности, использовать респираторы.
Прогноз пневмофиброза
Пневмофиброз всегда является следствием основного заболевания и прогноз в данном случае зависит от тяжести и сложности первоначальной болезни. При значительных поражениях легочной ткани происходит уменьшение объема легкого, что приводит к дыхательной недостаточности, увеличению давлению в легочной артерии. Летальный исход, как правило, наступает в результате новой инфекции или начавшегося туберкулезного процесса.
Пневмофиброз нарушает структуру и функцию легких. Со временем, патология приводит к деформации бронхов, уменьшению объема и сморщиванию легких. Заболеванию подвержены все возрастные категории, чаще всего пневмофиброз диагностируется у мужчин.
Болезнь легче предупредить, тем потом лечить!
что это такое, профилактика и лечение
Под локальным пневмофиброзом легких подразумевается одна из разновидностей хронической патологии, при которой в ткани легкого в значительной мере разрастаются грубые волокна соединительной ткани. Легкое теряет свои эластичные свойства, что неизбежно ведет к трудности прохождения воздуха.
Почему развивается заболевание?
Пневмофиброз никогда не встречается изолированно и не является самостоятельным заболеванием. Наиболее часто он служит последствием разного рода заболеваний, например бронхита и пневмонии, при которых происходит травматизация ткани легкого.
Для адекватного понимания проблемы необходимо знать не только, что такое очаговый пневмофиброз, но и почему он, все-таки, развивается.
Ученые и врачи выделяют несколько основных причин возникновения данного патологического состояния:
- Изменения в тканях легких гипоксического характера.
- Разного рода нарушения кровоснабжения легочной ткани, как гипоксического, так и геморрагического характера.
- Трудности, возникающие при оттоке лимфатического содержимого.
 Обструктивные заболевания хронического течения, например бронхит.
Обструктивные заболевания хронического течения, например бронхит.- Заболевания по типу пневмонии.
- Систематическое бесконтрольное вдыхание пыли и газов.
- Работа на производстве, связанная с постоянным вдыханием паров щелочей, кислот, а так же прочих ядовитых соединений.
- Заболевания по типу васкулитов.
- Такие специфические нарушения как туберкулез, сифилис, а так же грибковые патологии.
Появление рассматриваемого заболевания, как правило, связано с гипоксическими процессами в тканях, то есть с возникновением кислородного голодания. На фоне такого голодания чрезмерно активными становятся фибробласты. Таким образом, фибробласты способствуют образованию коллагена в огромных количествах, а соединительная ткань очень сильно разрастается.
Выделяют несколько групп риска по данному заболеванию:
- Лица, часто страдающие респираторными заболеваниями.
- Заядлые курильщики.
- Рабочие, которые постоянно контактируют с мукой, пылевыми частицами, углем, цементом, металлической крошкой, асбестом, тальком и древесной стружкой.
 У таких людей часто развивается хронический бронхит, что приводит к постоянному воспалению в легочной ткани. Воспаление приводит к застаиванию мокроты и образованию плотных пробок, что при отсутствии адекватного лечения способствует быстрому развитию фиброза.
У таких людей часто развивается хронический бронхит, что приводит к постоянному воспалению в легочной ткани. Воспаление приводит к застаиванию мокроты и образованию плотных пробок, что при отсутствии адекватного лечения способствует быстрому развитию фиброза.
Намного реже, но все же возможно, развитие заболевания под воздействием высоких доз ионизирующего излучения, а так же на фоне приема определенных разновидностей лекарств, например противоаритмических и противоопухолевых.
Еще одной из причин формирования локального пневмофиброза является перенесенный и пролеченный туберкулез.
к оглавлению ↑
Основные проявления заболевания
Несмотря на всю сложность заболевания, симптомы его достаточно скудны и не специфичны. Самыми основными клиническими характеристиками служат следующие показатели:
- У больного появляется сильная одышка в покое или при незначительной физической нагрузке.
- Кашель мучительный и не дает пациенту покоя.
 Кожные покровы очень бледные, как при анемии. Хотя анемия, не редко сопровождает пневмофиброз легких, ввиду недостаточного поступления кислорода.
Кожные покровы очень бледные, как при анемии. Хотя анемия, не редко сопровождает пневмофиброз легких, ввиду недостаточного поступления кислорода.- Больной теряет массу тела без прочих видимых на это причин.
- Пациент ощущает слабость, а так же недомогание.
- Больной быстро устает и утомляется.
- Многие пациенты ощущают болезненные ощущения слабой интенсивности в груди.
- Работоспособность снижается.
- Дыхание больного сопровождают хрипы.
Важно отметить, что представленные проявления развиваются на начальных стадиях болезни. При бурном прогрессировании патологии на первый план выходят симптомы сердечной недостаточности, появляются отеки и ощущение сердцебиения, связанное с тахикардией.
Одышка свойственна прогрессированию заболевания. Сначала она появляется только как следствие физической нагрузки, например при беге, работе и ходьбе.
Позднее она возникает и в покое. Далее, одышка начинает сочетаться с кашлем, который чаще является сухим. Иногда, но очень редко, отмечается выделение достаточно вязкой мокроты.
 Случается такое, что больной начинает отмечать появление кровавых прожилок в мокроте. Это не очень хороший признак, так как указывает на развитие осложнений, например на распад легкого или на кровотечение из сосудов его тканей.
Случается такое, что больной начинает отмечать появление кровавых прожилок в мокроте. Это не очень хороший признак, так как указывает на развитие осложнений, например на распад легкого или на кровотечение из сосудов его тканей.
Сам по себе локальный пневмофиброз, в сравнении с другими его формами, наиболее безобидная по течению разновидность патологии. Он поражает лишь небольшой фрагмент ткани, в отличие, например, от диффузного. Развивается патология не сразу, а спустя несколько месяцев, а иногда даже лет после перенесенного заболевания.
к оглавлению ↑
Диагностические мероприятия в выявлении локального пневмофиброза
Прежде чем приступить к лечению, необходимо провести ряд обследований пациента, чтобы исключить прочие патологии, например опухоли и рак.
Основными методами диагностики являются следующие виды обследований.
- Рентгенологическая диагностика легких, позволяющая обнаружить участки затемнения или просветления в легочной ткани, их локализацию и размер.
 Применение компьютерной и магнитно-резонансной томографии легких, которые не только покажут локализацию и распространенность заболевания, но и обозначат отношение процесса к окружающим тканям, органам и сосудам.
Применение компьютерной и магнитно-резонансной томографии легких, которые не только покажут локализацию и распространенность заболевания, но и обозначат отношение процесса к окружающим тканям, органам и сосудам.- Электрокадиография, позволяющая оценить степень ущерба, нанесенного сердечной мышце.
- Ультразвуковая диагностика сердца, которая поможет оценить размеры сердца, кровоток в сосудах, а так же различные изменения в его структуре.
- Врач может определить и оценить функции внешнего дыхания, объем легких, и понять, насколько опасны возникшие изменения, а так же как можно ли их скомпенсировать.
Помимо инструментальных методов диагностики врач может прибегнуть к самому простому физикальному осмотру, например, послушать больного при помощи стетоскопа и обнаружить дыхательные шумы, оценить жесткость дыхания или его ослабление. Кроме прослушивания, границы патологического очага можно определить перкуссией (простукиванием) грудной стенки.
Важным диагностическим этапом служит оценка газового состава крови, общих и биохимических показателей, которые могут указывать на воспалительные и гипоксические процессы.
Кроме того, обязательным является анализ мокроты, помогающий выявить туберкулез, воспалительные и аллергические компоненты в ней.
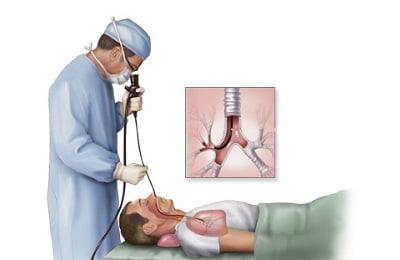 В самых сложных ситуациях прибегают к эндоскопическим методам осмотра, например к бронхоскопии. Она позволяет в полной мере оценить состояние бронхов и ткани легкого собственным взглядом.
В самых сложных ситуациях прибегают к эндоскопическим методам осмотра, например к бронхоскопии. Она позволяет в полной мере оценить состояние бронхов и ткани легкого собственным взглядом.
Нельзя забывать и о банальном опросе пациента, в ходе которого появляется информация о перенесенных заболеваниях дыхательной системы, о наличии хронических патологий, а так же об условиях быта пациента, его привычках, работе и профессиональных вредностях.
к оглавлению ↑
Основные принципы лечения и профилактики
При постановке подобного диагноза все лечение направлено, в первую очередь, на устранение причины патологии. Какой-то специфической терапии нет, так как весь процесс образования соединительной ткани является необратимым. Лечение народными методами оказывает лишь вспомогательное воздействие.
При локальном пневмофиброзе основу терапии составляют следующие средства и методы.
- Антибактериальные препараты, подавляющие рост и размножение патологической флоры в легких.
- Физиолечение, направленное на предотвращение застоя в легких для лучшего отхождения мокроты и прочих инородных субстанций.
- Дыхательная гимнастика. Таким методом достигается значительное увеличение дыхательного объема легких, проходимость бронхов, альвеолы расправляются, а кровь насыщается кислородом.
 При кашле с мокротой необходимо прибегнуть к применению отхаркивающих препаратов по типу АЦЦ и Лазолвана, которые в значительной мере способствуют разжижению мокроты и ее отхождению.
При кашле с мокротой необходимо прибегнуть к применению отхаркивающих препаратов по типу АЦЦ и Лазолвана, которые в значительной мере способствуют разжижению мокроты и ее отхождению.- Одним из приоритетных методов служит полное изменение образа жизни. Пациенту необходимо отказаться от курения, перейти на производство с менее опасными условиями труда.
- Обязательным является исключение контакта с пылью, грязью и опасными химикатами.
- Если дыхательная недостаточность выражена в значительной мере, может потребоваться применение кислородотерапии.
- Физическую активность на время лечения лучше ограничить.
- Пациенту нужно стараться избегать стрессов.
- Питание должно быть полноценным и сбалансированным, а дополнительный прием витаминов поспособствует скорейшему восстановлению организма.
Бывает такое, что все изменения в легких обнаружены случайно, а симптоматика заболевания отсутствует.
В таких случаях за больными просто наблюдают. Если процесс развивается очень стремительно, может возникнуть потребность в проведении хирургических манипуляций.
Важно отметить, что при несвоевременной диагностике возможно развитие серьезных осложнений.
- Легочного сердца.
- Склероза.
- Пневмонии вторичного характера.
- Артериальной гипертензии.
- Недостаточности дыхания.
Основами профилактики локального пневмофиброза служит ряд простых мероприятий.
 Отказ от курения.
Отказ от курения.- Полное исключение контакта с химическими реагентами.
- Применение средств индивидуальной защиты органов дыхания (использование масок или респираторов).
- Своевременное и адекватное лечение бронхитов и пневмонии.
Из всего вышесказанного можно сделать вывод, что пневмофиброз не поддается лечению, можно только приостановить процесс и сделать жизнь больного комфортнее.

Бондаренко Татьяна
Эксперт проекта OPnevmonii.ru
Статья помогла вам?
Дайте нам об этом знать — поставьте оценку
 Загрузка…
Загрузка…
Подход к лимфаденопатии | Изучите педиатрию
Щелкните, чтобы открыть pdf: Подход к лимфаденопатии
Определение
Лимфаденопатия определяется как увеличение лимфатических узлов. Этот процесс часто является вторичным по отношению к инфекции и часто бывает доброкачественным и проходит самостоятельно. Вирусные или бактериальные инфекции приводят к локализованным ответам лимфоцитов и макрофагов, что приводит к увеличению узлов. Также может быть локальная инфильтрация воспалительными клетками в ответ на инфекцию самих узлов.Это известно как лимфаденит. Наконец, очень важно исключить более редкие и более серьезные причины, такие как лимфомы или лейкемии, которые возникают из-за пролиферации неопластических лимфоцитов или макрофагов.
Обычно лимфоидная ткань увеличивается до полового созревания, а затем постепенно атрофируется на протяжении всей остальной жизни. Нормальные лимфатические узлы наиболее заметны у детей в возрасте от 4 до 8 лет.
История
Лимфаденопатия чаще всего встречается у маленьких детей, чья наивная иммунная система чаще реагирует на впервые возникшие инфекции.Существует много разных причин лимфаденопатии, поэтому для постановки диагноза критически важны подробный анамнез и физикальное обследование. Особенно важно исключить возможные новообразования. Вот некоторые вопросы, которые помогут сузить разницу:
- Характеристики лимфатического узла (ов). Начало, размер, продолжительность? Болезненно или эритематозно? Обобщенный или местный? Сопутствующие симптомы?
- Недавние инфекции. Был ли у этого ребенка недавняя инфекция, которая может объяснить лимфаденопатию? Симптомы со стороны верхних дыхательных путей? Есть респираторные симптомы? Сыпь? Изменения в дефекации или мочеиспускании? Есть боль в костях или суставах? Изменения зрения? Головные боли?
- Конституциональные симптомы? Лихорадка, ночная потливость, похудание?
- Поражение кожи или травма? Кошачья царапина? Укусы животных / насекомых? Другие открытые раны? Зубные абсцессы?
- Общее состояние здоровья.Был ли этот ребенок госпитализирован в прошлом? Есть ли текущие медицинские условия? Какие-нибудь операции? Посещения отделения неотложной помощи?
- Недавние путешествия и экспозиции. Мог ли ребенок заразиться инфекцией во время путешествия? Контактировал ли ребенок с инфицированными людьми? Воздействие вирусных респираторных заболеваний, таких как ВЭБ / ЦМВ? Воздействие туберкулеза?
- Статус иммунизации. MMR?
- Лекарства. Карбемазепин или фенитоин? Существует множество лекарств, которые могут вызвать лимфаденопатию.
- Аллергия.
- У подростков также важно спросить об употреблении наркотиков внутривенно и получить сексуальный анамнез.
- Кошки. Подумайте о токсоплазмозе и бартонелле
- Еда. Употребление в пищу непастеризованного молока животных (бруцеллез) или недостаточно приготовленного мяса (токсоплазмоз, туляремия)
Физический экзамен
У детей часто легко пальпируются узлы, увеличенные в ответ на инфекцию. Узлы, которые обычно пальпируются, включают переднюю шейную, паховую и подмышечную области примерно до 12 лет.Пальпируемые узлы в надключичной области часто связаны со злокачественными новообразованиями грудной клетки или живота и всегда требуют дальнейшего исследования.
Всегда проводите полный медицинский осмотр, начиная с общего внешнего вида, показателей жизнедеятельности и параметров роста. Они лихорадочные? Нанесите их на соответствующий график роста; они похудели? Затем проведите полный систематический медицинский осмотр, уделяя особое внимание осмотру головы и шеи, брюшной полости и дерматологии. Всегда обращайте особое внимание на область увеличенного узла как очаг инфекции.Например, у ребенка с аденопатией шейки матки следует обследовать ротоглотку и рассмотреть возможность стрептококкового фарингита или вирусной инфекции верхних дыхательных путей. Спросите, не было ли у пациента боли в горле или ушах. У грудного ребенка с затылочной лимфаденопатией следует обследовать кожу головы на предмет таких поражений, как себорейный дерматит.
Голова и шея — внимательно изучите:
— Инфекция кожи головы (например, себорейный дерматит, tinea capitius)
— Конъюнктивит инъекционный
— Фарингит ротоглотки, стоматологические проблемы, гинивостоматит, вызванный вирусом простого герпеса
— Уши при остром среднем отите
Живот — внимательно осмотрите:
— Гепатоспленомегалия (на самом деле это считается частью вашего исследования лимфатических узлов!)
— Образования в брюшной полости (e.г. нейробластома)
Кожа — внимательно изучите:
— Любые высыпания
— Петехии, пурпура, экцигозы (например, тромбоцитопения)
Обследование лимфатических узлов:
При пальпации лимфатического узла важно учитывать следующее:
— Размер (измерьте)
— Расположение
— Фиксация
— Согласованность
— Нежность
| За вычетом выводов | Вызывающие беспокойство результаты, повышающие риск злокачественных новообразований |
|
|
Обязательно обследуйте все лимфатические узлы: преурикулярные, постаурикулярные, миндалин, подподбородочные, подчелюстные, передние шейные, задние шейные, затылочные, надключичные, подмышечные, эпитрохлеарные (в переднекубковой ямке), паховые, подколенные. и не забывайте про печень и селезенку !!

Рис. 1: «Диаграмма (c) EMIS 2011, распространено по адресу http: // www.Patient.co.uk/diagram/Lymph-nodes-head-and-neck.htm, используется с разрешения «.
Тщательный анамнез и медицинский осмотр помогут определить, необходимо ли дальнейшее расследование.
Дифференциальная диагностика
Обобщенное Увеличение более 2-х несмежных групп лимфатических узлов |
Инфекционный · Вирусные (наиболее распространенные): ИВДП, корь, ветряная оспа, краснуха, гепатит, ВИЧ, ВЭБ, ЦМВ, аденовирус · Бактериальные: сифилис, бруцеллез, туберкулез, брюшной тиф, сепсис · Грибковые: гистоплазмоз, кокцидиоидомикоз · Протозойные: токсоплазмоз Болезни неинфекционные воспалительные · Ревматологические заболевания: саркоидоз, ревматоидный артрит, SLE · Болезни накопления: болезнь Неймена-Пика, болезнь Гоше · Сывороточная болезнь · Болезнь Розая-Дорфмана Злокачественные: лейкемия, лимфома, нейробластома Лекарственная реакция: фенитоин, аллопуринол Гипертиреоз |
Локализованный увеличение одного узла или нескольких смежных узловых областей |
А. Цервикальный (наиболее частая аденопатия у детей, часто инфекционная причина): Инфекционные: 1. Вирусная инфекция верхних дыхательных путей 2. Инфекционный мононуклеоз (ВЭБ, ЦМВ) 3. Стрептококковый фарингит группы А 4. Острый бактериальный лимфаденит (например, золотистый стафилококк) 5. Болезнь Кавасаки (односторонний шейный лимфатический узел> 1,5 см) 6. Краснуха 7. Болезнь кошачьих царапин 8.Токсоплазмоз 9. Туберкулез, атипичные микобактерии Неопластические: (злокачественные детские опухоли развиваются в голове и шее в случаев. Нейробластома, лейкемия, неходжкинская и рабдомиосаркома чаще встречаются у детей младше 6 лет. У детей старшего возраста чаще встречаются лимфома Ходжкина и неходжкинская лимфома. обыкновенный. 1. Острый лейкоз 2. Лимфома 3. Нейробластома 4. Рабдомиосаркома Б. Подчелюстная и подподбородочная 1. Инфекции полости рта и зубов 2. Острый лимфаденит C. Затылочный 1. Педикулез головного мозга (вши) 2. Tinea capitis / местная кожная инфекция 3. Краснуха 4. Розеола D. Преаурикулярный (редко пальпируется у детей) 1. Местная кожная инфекция 2.Хроническая офтальмологическая инфекция E. Средостение (не пальпируется напрямую; оценить косвенно по наличию надключичной аденопатии. Может проявляться кашлем, дисфагией, кровохарканьем или синдромом ВПВ — это неотложная медицинская помощь!) 1. ВСЕ 2. Лимфома 3. Саркоидоз 4. Муковисцидоз 5. Гранулематозная болезнь (туберкулез, гистоплазмоз, кокцидиоидомикоз) Ф. Надключичный (ассоциированный с серьезным основным заболеванием) 1. Лимфома 2. Туберкулез 3. Гистоплазмоз 4. Кокцидиоидомикоз г. Подмышечный 1. Локальная инфекция 2. Болезнь кошачьих царапин 3. Бруцеллез 4. Реакции на прививки 5. Неходжкинская лимфома 6. Ювенильный ревматоидный артрит 7.Гнойный гидраденит H. Брюшной полости (может проявляться как боль в животе, боль в спине, частое мочеиспускание, запор или кишечная непроходимость из-за инвагинации) 1. Острый мезентериальный аденит 2. Лимфома I. Паховая 1. Локальная инфекция 2. Пеленочный дерматит 3. Сифилис |
Расследования
- Общий анализ крови, мазок периферической крови
- Скорость оседания эритроцитов (неспецифическая)
- Исключение инфекционных причин: моноспороз, цитомегаловирус, ВЭБ и токсоплазма, титры бартонеллы, кожная проба на ТБ, тест на анти-ВИЧ, СРБ, СОЭ
- Функция печени и почек + анализ мочи (системные нарушения, которые могут вызвать лимфаденопатию)
- Лактатдегидрогеназа, мочевая кислота, кальций, фосфат, магний при подозрении на злокачественное новообразование
- Костный мозг, биопсия печени, биопсия лимфатических узлов под контролем КТ или УЗИ
Исследования изображений
- Рентген грудной клетки.Это исследование поможет определить наличие аденопатии средостения и основных заболеваний легких, включая туберкулез, кокцидиоидомикоз, лимфомы и нейробластомы.
- УЗИ лимфатических узлов
- КТ грудной клетки и / или живота. Надключичная аденопатия часто связана с серьезным заболеванием грудной клетки и брюшной полости.
- Ядерно-медицинское сканирование помогает при оценке лимфом.
Менеджмент
- Лечение антибиотиками.Бактериальная инфекция приводит к образованию больших узлов, которые становятся теплыми, эритематозными и болезненными. Начните с антибиотиков, которые покрывают бактериальные патогены, часто вызывающие лимфаденит, включая золотистый стафилококк и стрептококк пиогенес. Проведите повторную оценку через 2-4 недели. Биопсия без изменений или больше.
- Если есть большая вероятность злокачественного новообразования, следует немедленно рассмотреть возможность проведения эксцизионной биопсии.
- При наличии лимфаденита для посева может потребоваться аспират.
Заключение
Таким образом, лимфаденопатия является признаком множества основных заболеваний, большинство из которых являются доброкачественными у детей.Реже встречается более серьезная причина лимфаденопатии, поэтому чрезвычайно важно подумать о злокачественном новообразовании и исключить его с помощью тщательного анамнеза и физического осмотра.
Список литературы
- Макклейн, К. и Флетчер Р. Подход к ребенку с периферической лимфаденопатией. UpToDate 2009. www.uptodate.com.
- Макклейн, К. и Флетчер Р. Причины периферической лимфаденопатии у детей. UpToDate 2009. www.uptodate.com.
- Клейгман Р.М., Маркданте К.Дж., Йенсен Х.Б., Берман РЭ.Нельсон Основы педиатрии 5 -е издание . Эльзельвьер Сондерс, 2006.
Благодарности
Сценарист: Tram Nguyen
Отредактировано: Энн Мари Джекилл
.
Ангиоиммунобластная лимфаденопатия с диспротеинемией — RightDiagnosis.com
Введение: Ангиоиммунобластная лимфаденопатия с диспротеинемией
Описание ангиоиммунобластной лимфаденопатии с диспротеинемией
Ангиоиммунобластная лимфаденопатия с диспротеинемией (заболевание):
Редкое заболевание иммунной системы, похожее на лимфому. Состояние … подробнее »
См. Также:
Ангиоиммунобластная лимфаденопатия с диспротеинемией:
»Введение: Ангиоиммунобластная лимфаденопатия с диспротеинемией.
»Симптомы ангиоиммунобластной лимфаденопатии с диспротеинемией.
Ангиоиммунобластная лимфаденопатия с диспротеинемией: Зрелая Т-клеточная неходжкинская лимфома, характеризующаяся системным заболеванием и полиморфным инфильтратом, поражающим лимфатические узлы.Это происходит у людей среднего и пожилого возраста, с одинаковой частотой у мужчин и женщин. Клиническое течение обычно агрессивное. (ВОЗ, 2001 г.) — 2003 г.
Источник: База данных по заболеваниям.
Ангиоиммунобластная лимфаденопатия с диспротеинемией: связанные темы
Эти темы о медицинских состояниях или симптомах могут иметь отношение к
Медицинская информация при ангиоиммунобластной лимфаденопатии с диспротеинемией:
Ангиоиммунобластная лимфаденопатия с диспротеинемией как заболевание
Ангиоиммунобластная лимфаденопатия с диспротеинемией : Другое название ангиоиммунобластной лимфаденопатии с диспротеинемией (или тесной связи с заболеваниями).
»Введение: Ангиоиммунобластная лимфаденопатия с диспротеинемией.
»Симптомы ангиоиммунобластной лимфаденопатии с диспротеинемией.
Ангиоиммунобластная лимфаденопатия с диспротеинемией: сопутствующие заболевания
Ангиоиммунобластная лимфаденопатия с диспротеинемией : Ангиоиммунобластная лимфаденопатия с диспротеинемией внесена в нашу базу данных как тип (или ассоциирована) со следующими заболеваниями:
Симптомы ангиоиммунобластной лимфаденопатии с диспротеинемией (Ангиоиммунобластная лимфаденопатия с диспротеинемией)
Некоторые из симптомов ангиоиммунобластной лимфаденопатии с диспротеинемией включают:
Показать полный список из 13
симптомы ангиоиммунобластной лимфаденопатии с диспротеинемией (ангиоиммунобластная лимфаденопатия с диспротеинемией)
Ангиоиммунобластная лимфаденопатия с диспротеинемией: темы, связанные с заболеваниями
Эти медицинские темы могут быть связаны с ангиоиммунобластной лимфаденопатией с диспротеинемией:
Термины, связанные с ангиоиммунобластной лимфаденопатией с диспротеинемией:
Термины, похожие на ангиоиммунобластную лимфаденопатию с диспротеинемией:
Источник: База данных болезней.
Внешние ссылки, связанные с: Ангиоиммунобластная лимфаденопатия с диспротеинемией
Источник: База данных болезней.
Интересные медицинские статьи:
Медицинские словари:
Другие темы в медицинском словаре
Узнать больше
Найдите, чтобы узнать больше об ангиоиммунобластной лимфаденопатии с диспротеинемией:
.
Распространенные причины лимфаденопатии — RightDiagnosis.com
Введение:
Эта информация показывает различные причины лимфаденопатии и частоту этих заболеваний.
или условия в общей популяции.
Это не является прямым признаком того, насколько часто эти заболевания являются реальной причиной.
лимфаденопатии, но дает относительное представление о том, насколько часто эти заболевания встречаются в целом.
заболевания, которые являются «очень распространенными».
болезни, которые являются «распространенными».
болезни, которые являются «необычными».
заболевания, которые встречаются «очень редко».
заболевания без какой-либо информации о распространенности.
Очень распространенные причины лимфаденопатии
Следующие причины лимфаденопатии — это заболевания или медицинские состояния, которые
затрагивают более 10 миллионов человек в США:
Распространенные причины лимфаденопатии
Следующие причины лимфаденопатии — это заболевания или состояния, которые
затрагивают более 1 миллиона человек в США:
Необычные причины лимфаденопатии
Следующие причины лимфаденопатии — это заболевания или состояния, которые
затрагивают более 200000 человек, но менее 1 миллиона человек в США:
Очень редкие причины лимфаденопатии
У населения появляются следующие причины лимфаденопатии
со скоростью существенно менее 200 000 человек в год в США:
Причины лимфаденопатии без информации о распространенности
Следующие причины лимфаденопатии являются теми, для которых:
у нас нет информации о распространенности.
- Острый лимфолейкоз
- Острый лимфобластный лейкоз
- Т-клеточный лейкоз взрослых
- Т-клеточный лейкоз / лимфома взрослых — лимфаденопатия
- Африканская сонная болезнь — лимфаденопатия
- Ангиоиммунобластная лимфаденопатия
- Ангиоиммунобластная лимфаденопатия с диспротеинемией
- Ангиоиммунобластная лимфаденопатия с диспротеинемией — генерализованная лимфаденопатия
- Дефицит Apo A-I — лимфаденопатия
- Артрит — низкий рост — глухота — лимфаденопатия
- Асимметричная перифлексуральная экзантема детства
- Аутоиммунный лимфопролиферативный синдром 1 типа
- Бартонелла
- Бежель
- Отравление пауком черная вдова — лимфаденопатия
- Borrelia burgdorferi
- Лихорадка Бортоннеза — лимфаденопатия
- Рак груди
- Бруцеллез
- Дефицит каспазы-8 — лимфаденопатия
- Болезнь Кастлемана
- Болезнь кошачьих царапин
- Лихорадка кошачьих царапин
- Болезнь Шагаса — лимфаденопатия
- синдром Чедиака-Хигаши — лимфаденопатия
- Хронический лимфолейкоз
- Хронический лимфолейкоз
- Общий вариабельный иммунодефицит — лимфаденопатия
- Врожденный токсоплазмоз — лимфаденопатия
- Врожденный туберкулез — лимфаденопатия
- Коровья оспа
- Коксаки
- Кожный лейшманиоз (Старый Свет)
- Кожная Т-клеточная лимфома
- Кистозная гигрома
- Цитомегаловирусная инфекция
- Реакция на лекарства
- Вирус Эпштейна-Барра, хроническая — лимфаденопатия
- Эритродермия
- Ethotoin
- Гистиоцитоз Файсалабад
- Семейный дефицит альфалипопротеинов
- Семейный гистиоцитарный ретикулез
- Филария
- Грибковый бластомикоз
- Гамма-болезнь тяжелых цепей
- Гингивостоматит — лимфаденопатия
- Болезнь Грищелли — лимфаденопатия
- Синдром Грищелли тип II — лимфаденопатия
- Волосатоклеточный лейкоз
- Гемангиоперицитома
- Гемофагоцитарный лимфогистиоцитоз семейный, 1 — лимфаденопатия
- Гемофагоцитарный лимфогистиоцитоз семейный, 2 — лимфаденопатия
- Гемофагоцитарный лимфогистиоцитоз семейный, 3 — лимфаденопатия
- Гемофагоцитарный лимфогистиоцитоз семейный, 4 — лимфаденопатия
- Гемофагоцитарный ретикулез — лимфаденопатия
- Простой герпес
- Вирус герпеса 2
- Гистиоцитоз X
- Гистиоцитоз, не связанный с клетками Лангерганса — лимфаденопатия
- Гистоплазмоз
- Болезнь ВИЧ-1
- Гипериммуноглобулинемия D и синдром периодической лихорадки
- Гипертиреоз
- Детский папулезный акродерматит
- Инфекционный мононуклеоз
- Ювенильный хронический артрит
- Лейкоз крупных гранулярных лимфоцитов — лимфаденопатия
- Лихорадка Ласса
- Лейшманиоз — лимфаденопатия
- Проказа проказа
- Проказа
- Рак губы — лимфаденопатия
- Липогранулематоз — лимфаденопатия
- Местная бактериальная инфекция
- Местная инфекция
- Лимфаденопатия, ангиоиммунобластная с диспротеинемией — лимфаденопатия
- Лимфангиома
- Лимфангит
- Венерическая лимфогранулема
- Лимфома крупноклеточная — лимфаденопатия
- Лимфома крупноклеточная, фолликулярная — лимфаденопатия
- Лимфома крупноклеточная, иммунобластная — лимфаденопатия
- Лимфома мелкоклеточная, диффузная — лимфаденопатия
- Лимфома мелкоклеточная, фолликулярная — лимфаденопатия
- Макроглобулинемия
- Злокачественная лимфома
- Злокачественный метастаз
- Менделирующая восприимчивость к атипичным микобактериям — лимфаденопатия
- Карцинома из клеток Меркеля
- Мезентериальный аденит
- Слизисто-кожный лейшманиоз
- Mycobacterium avium-intracellulare
- Mycobacterium chelonei
- грибовидный микоз
- Миелопролиферативное заболевание
- Неходжкинская лимфома
- Неходжкинские лимфомы
- Онхоцеркоз
- Описторхоз — лимфаденопатия
- Оппортунистические инфекции — лимфаденопатия
- Паракокцидиоидомикоз
- Паракокцидиомикоз
- Penicillium marneffei
- фенитоин
- Пинта
- Плазменно-клеточный лейкоз — лимфаденопатия
- Первичная аутоиммунная гемолитическая анемия
- простейшие
- Псевдолимфома
- Лучевая терапия
- Крысиная лихорадка — лимфаденопатия
- Ретикулоэндотелиоз — лимфаденопатия
- Rhabditida Infections — лимфаденопатия
- Рабдомиосаркома — лимфаденопатия
- Ревматоидный артрит
- Ревматоидная болезнь
- Rhodococcus equi — лимфаденопатия
- Риккетсии
- Саркоид
- Скраб тиф
- Тип скраб
- Secernentea Infections — лимфаденопатия
- Вторичные отложения местного злокачественного образования
- Вторичный сифилис
- лихорадка сеннецу
- Сывороточная болезнь
- Синдром Сиккарди — лимфаденопатия
- Гистиоцитоз синуса
- SLE
- Укус змеи (Viperidae)
- Дефицит сфингомиелиназы
- Укус паука
- Споротрихоз
- Пятнистые лихорадки — лимфаденопатия
- Болезнь Стилла, ювенильное начало
- Системная инфекция
- Системная красная волчанка
- Системный мастоцитоз — лимфаденопатия
- Синдром Тан Си Рю — лимфаденопатия
- Токсоплазма врожденная
- Трипаносомоз
- Трипаносомоз, восточноафриканский — лимфаденопатия
- Лимфаденит туберкулезный
- Туляремия
- Туляремия
- Вакцинация против брюшного тифа
- Тиф
- Висцеральный лейшманиоз — лимфаденопатия
- Висцеральный лейшманиоз (кала-азар) — лимфаденопатия
- Макроглобулинемия Вальденстрема
- Макроглобулинемия Вальденстрема — лимфаденопатия
- Макроглобулинемия Вальденстрема
- Болезнь Уиппла — Лимфаденопатия
- Синдром крови конечностей WT — Лимфаденопатия
- Wuchereria bancrofti — лимфаденопатия
- Х-сцепленная агаммаглобулинемия — лимфаденопатия
- Х-сцепленный лимфопролиферативный синдром — Лимфаденопатия
- Рыскание
- цинк
- еще причин… »
Все причины лимфаденопатии
Полный список всех возможных причин лимфаденопатии, описанных в различных источниках, выглядит следующим образом:
См. Полный список возможных причин заболевания лимфаденопатией
Лимфаденопатия: Инструменты
Условия, перечисляющие медицинские симптомы: Лимфаденопатия:
Следующий список условий
есть лимфаденопатия или подобное
указан как симптом в нашей базе данных.
Этот список, созданный компьютером, может быть неточным или неполным.Всегда обращайтесь за консультацией к профессиональному врачу о причине
любого симптома.
Выберите из следующего алфавитного списка условий, которые
включите симптом лимфаденопатии или выберите Просмотреть все.
.
Паховая лимфаденопатия — RightDiagnosis.com
Паховая лимфаденопатия: введение
Паховая лимфаденопатия: Паховая лимфаденопатия — это состояние, при котором увеличиваются или увеличиваются лимфатические узлы в области паха.
См. Подробную информацию ниже для списка из 17
причины паховой лимфаденопатии , средство проверки симптомов, включая болезни и причины побочных эффектов лекарств.
» Обзор Причины паховой лимфаденопатии:
Причины | Проверка симптомов »
Причины паховой лимфаденопатии:
Следующие медицинские условия являются одними из возможных
причины паховой лимфаденопатии.Вероятно, есть и другие возможные причины, поэтому спросите своего врача.
о ваших симптомах.
См. Полный список из 17
причины паховой лимфаденопатии
» Обзор Причины паховой лимфаденопатии:
Причины | Проверка симптомов »
Причины типов паховой лимфаденопатии:
Изучите причины типов паховой лимфаденопатии в более конкретных категориях:
См. Полный список из 1
типы паховой лимфаденопатии
Паховая лимфаденопатия: Проверка симптомов
Ниже перечислены некоторые комбинации симптомов, связанных с паховой лимфаденопатией, которые перечислены в нашей базе данных.Посетите средство проверки симптомов,
добавлять и удалять симптомы и исследовать свое состояние.
Устройство проверки симптомов
Устройство проверки симптомов
См. Полный список от 501
Проверка симптомов при паховой лимфаденопатии
Лечение паховой лимфаденопатии
Ознакомьтесь с дополнительной информацией о лечении паховой лимфаденопатии.
Паховая лимфаденопатия: сопутствующие симптомы
Некоторые сопутствующие или связанные медицинские симптомы
паховая лимфаденопатия может включать следующие симптомы:
Просмотреть все сопутствующие симптомы паховой лимфаденопатии
Причины общих типов симптомов
Изучите причины сопутствующих медицинских симптомов, таких как:
Паховая лимфаденопатия: летальные исходы
Узнайте больше о причинах и случаях смерти от паховой лимфаденопатии.
Причины паховой лимфаденопатии, перечисленные в базе данных болезней:
Другие медицинские условия, перечисленные в базе данных болезней, по возможности
Причины паховой лимфаденопатии как симптома включают:
См. Полный список из 17
причины паховой лимфаденопатии
— (Источник — База данных болезней)
Подробный перечень причин паховой лимфаденопатии
В приведенном ниже списке показаны некоторые причины паховой лимфаденопатии, упомянутые в различных источниках:
См. Полный список из 17
причины паховой лимфаденопатии
Насколько распространены эти причины паховой лимфаденопатии?
Эта информация относится к общей распространенности и частоте этих заболеваний,
не к тому, насколько вероятно, что они являются фактической причиной паховой лимфаденопатии.Из 17
причины паховой лимфаденопатии, которые
Мы перечислили, у нас есть следующая информация о распространенности / заболеваемости:
- 0
причины — «очень распространенные» заболевания - 0
причины — «общие» болезни - 0
причины — «необычные» заболевания - 0
причины — «редкие» заболевания - 6
причины — «очень редкие» заболевания - 12
причины не имеют информации о распространенности.
См. Анализ распространенности 17
причины паховой лимфаденопатии
Условия, перечисляющие медицинские симптомы: Паховая лимфаденопатия:
Следующий список условий
есть паховая лимфаденопатия или подобное
указан как симптом в нашей базе данных.Этот список, созданный компьютером, может быть неточным или неполным.
Всегда обращайтесь за консультацией к профессиональному врачу о причине
любого симптома.
Выберите из следующего алфавитного списка условий, которые
включите симптом паховой лимфаденопатии или выберите Просмотреть все.
м
В
Присоединяйтесь к форуму
Задайте или ответьте на вопрос о симптомах или заболеваниях в одном из наших
бесплатные интерактивные форумы пользователей.
Форумы медицинских историй: Если у вас есть медицинская история, мы хотим ее услышать.
См. Список всех медицинских форумов
Причины паховой лимфаденопатии в зависимости от факторов риска
Эта информация показывает анализ списка причин паховой лимфаденопатии на основе
от того, применимы ли к пациенту определенные факторы риска:
Каковы альтернативные названия паховой лимфаденопатии:
Бубоны, паховые узлы
— (Источник — База данных болезней)
Медицинские статьи о признаках и симптомах:
Статьи врачей и пациентов о симптомах и диагностике:
Эти общие медицинские статьи могут быть интересны:
См. Полный список премиальных статей о симптомах и диагностике
Другие способы исследования медицинских признаков и симптомов:
.

 Постоянное воспаление легочной ткани: туберкулез, аллергия сифилис.
Постоянное воспаление легочной ткани: туберкулез, аллергия сифилис. Внезапная потеря веса. Такое уменьшение массы тела не связано ни с какими видимыми причинами.
Внезапная потеря веса. Такое уменьшение массы тела не связано ни с какими видимыми причинами. Исследование функционирования внешнего дыхания. Проводится проверка емкости легких. Ее низкий показатель говорит о нарушении в органе и развитии легочных заболеваний.
Исследование функционирования внешнего дыхания. Проводится проверка емкости легких. Ее низкий показатель говорит о нарушении в органе и развитии легочных заболеваний. Применение компьютерной и магнитно-резонансной томографии легких, которые не только покажут локализацию и распространенность заболевания, но и обозначат отношение процесса к окружающим тканям, органам и сосудам.
Применение компьютерной и магнитно-резонансной томографии легких, которые не только покажут локализацию и распространенность заболевания, но и обозначат отношение процесса к окружающим тканям, органам и сосудам. При кашле с мокротой необходимо прибегнуть к применению отхаркивающих препаратов по типу АЦЦ и Лазолвана, которые в значительной мере способствуют разжижению мокроты и ее отхождению.
При кашле с мокротой необходимо прибегнуть к применению отхаркивающих препаратов по типу АЦЦ и Лазолвана, которые в значительной мере способствуют разжижению мокроты и ее отхождению. Отказ от курения.
Отказ от курения.