Предменструальный синдром: неврологические аспекты | Курушина О.В., Мирошникова В.В., Барулин А.Е.
Статья посвящена неврологическим аспектам предменструального синдрома
Предменструальный синдром, или ПМС. Как часто мы сейчас слышим эти слова с экрана телевизора или употребляем их в повседневных разговорах. Подчас это повод для шуток и насмешек, иногда – способ едко уколоть собеседницу. Мы уже почти привыкли к такому несерьезному отношению, немедицинскому подходу к ПМС. На самом же деле не всегда это состояние проявляется в эмоциональных вспышках, несдержанности, агрессивном поведении.
С точки зрения медицины ПМС представляет собой синдромокомплекс, характеризующийся разнообразными психоэмоциональными, нейровегетативными, обменно-эндокринными симптомами, проявляющимися за 2–14 дней до менструации. Полное исчезновение симптомов наблюдается с приходом менструации, и облегчение сохраняется в течение минимум 7 дней, так что имеется бессимптомная неделя по окончании менструации. Кроме того, предменструальные изменения должны быть подтверждены, как минимум, в период двух последовательных менструальных циклов [1].
Кроме того, предменструальные изменения должны быть подтверждены, как минимум, в период двух последовательных менструальных циклов [1].
Официально «годом рождения» диагноза «предменструальный синдром» является 1931 г., когда в неврологическом журнале R. Frank опубликовал статью «Гормональные причины предменструального напряжения». Но было бы неверно считать, что это и было открытием данного заболевания. Еще Гиппократ в своих трудах описывал колебания настроения и поведения женщин в зависимости от лунного цикла. Упоминания о циклических симптомах у женщин встречается и в папирусе Эберса – самом древнем медицинском документе.
Но научные исследования природы данных состояний начались только в ХХ в. Русские исследователи Э.И. Ланда (1908) и И.В. Войцеховский (1909) продемонстрировали ритмические колебания нервно-психической деятельности у женщин в зависимости от фазы менструального цикла. Именно их работы, описывающие изменения настроения, угнетенность, вялость, подавленность и раздражительность, появляющиеся перед менструацией, можно отнести к первым описаниям ПМС. В дальнейшем появилось несколько работ, описывающих эндокринные, сексуальные, болевые расстройства у женщин в этот период [2].
В дальнейшем появилось несколько работ, описывающих эндокринные, сексуальные, болевые расстройства у женщин в этот период [2].
В настоящее время ПМС является мультидисциплинарным заболеванием и местом пересечения интересов врачей самых разных специальностей: гинекологов, эндокринологов, неврологов, кардиологов и многих других.
Наличие ПМС у женщин препятствует их профессиональной деятельности, обучению, привычной социальной активности, нарушает межличностные отношения. Его особенностью являются клинический полиморфизм и тесная связь с вегетативными, эмоциональными и мотивационными нарушениями. В формировании этого синдрома играют роль психологические, социальные и биологические факторы. При прогрессировании заболевания возможна его трансформация в тяжелый климактерический синдром, что необходимо учитывать при лечении данных больных [3].
Распространенность ПМС, по данным отечественных и иностранных исследователей, варьирует от 18 до 92%. Эта вариабельность обусловлена отсутствием единой теории этиопатогенеза, четкой классификации клинической картины. В последнее десятилетие значительно возрос интерес к ПМС в связи с полученными новыми данными о его возникновении в раннем репродуктивном возрасте. Установлено, что возраст наивысшей уязвимости колеблется между 25 и 35 годами, т. е. страдают женщины трудоспособного возраста, что еще более подчеркивает медико-социальное значение данной проблемы [4].
В последнее десятилетие значительно возрос интерес к ПМС в связи с полученными новыми данными о его возникновении в раннем репродуктивном возрасте. Установлено, что возраст наивысшей уязвимости колеблется между 25 и 35 годами, т. е. страдают женщины трудоспособного возраста, что еще более подчеркивает медико-социальное значение данной проблемы [4].
В ряде исследований показано, что ПМС развивается чаще у женщин, занимающихся умственным трудом, у пациенток с синдромом вегетативной дистонии, а также в 4 раза чаще наблюдается у женщин с дефицитом массы тела. Данный синдром может возникать под воздействием различных факторов, обусловленных физическим или умственным перенапряжением, профессиональными проблемами, социальной незащищенностью, хроническим эмоциональным стрессом. В результате собственных исследований авторами было продемонстрировано, что наличие в перинатальном периоде развития женщин таких осложнений, как затяжные роды, внутриутробная гипоксия и гипотрофия плода являются неблагоприятными факторами для возникновения несостоятельности гипоталамо-гипофизарной системы, в последующем трансформирующейся в ПМС. Кроме того, было выявлено, что неблагоприятными факторами являются высокая инфекционная заболеваемость в возрасте от 5 до 7 лет, наличие у пациенток экстрагенитальных заболеваний (травмы головного мозга, болезни ЛОР-органов, аппендэктомия в препубертатном возрасте) [2].
Кроме того, было выявлено, что неблагоприятными факторами являются высокая инфекционная заболеваемость в возрасте от 5 до 7 лет, наличие у пациенток экстрагенитальных заболеваний (травмы головного мозга, болезни ЛОР-органов, аппендэктомия в препубертатном возрасте) [2].
Некоторыми исследователями подчеркивается, что провоцирующим фактором развития ПМС может быть нереализованное материнство.
Патогенез
Патогенез ПМС сложен и недостаточно изучен, о чем свидетельствует существование множества теорий, претендующих на его объяснение.
Первыми теориями этиологии ПМС были теории психологических стрессов, поскольку самыми частыми симптомами выступают психоэмоциональные расстройства. Долгое время ПМС считали уделом городских жительниц, и особенно представительниц интеллектуального труда, однако позднее этот синдром стали обнаруживать у жительниц провинций и стран третьего мира.
С развитием методов определения гормонов в плазме крови появилось множество предположений о гормональном дисбалансе как ведущем факторе этиологии ПМС. Так, основоположник гормональной теории R. Frank в 1931 г. высказал предположение, что ПМС обусловлен избыточным уровнем эстрогенных гормонов. Ряд исследователей отмечали при данном заболевании повышение уровня 17β-эстрадиола и снижение уровня прогестерона в лютеиновую фазу цикла. Вместе с тем наряду с дефицитом прогестерона многие авторы находили нормальные или даже завышенные показатели продукции прогестерона у этой категории пациенток [5].
Так, основоположник гормональной теории R. Frank в 1931 г. высказал предположение, что ПМС обусловлен избыточным уровнем эстрогенных гормонов. Ряд исследователей отмечали при данном заболевании повышение уровня 17β-эстрадиола и снижение уровня прогестерона в лютеиновую фазу цикла. Вместе с тем наряду с дефицитом прогестерона многие авторы находили нормальные или даже завышенные показатели продукции прогестерона у этой категории пациенток [5].
Роль пролактина в развитии данного синдромокомплекса также неоднозначна. Впервые в 1971 г. Horrobin выдвинул предположение о возможной роли пролактина в возникновении ПМС. Вскоре после этого появились исследования, свидетельствующие о повышении уровня пролактина в лютеиновую фазу менструального цикла у пациенток с данной патологией. В то же время не всегда повышение уровня пролактина приводило к развитию ПМС.
Длительное время существовала теория «водной интоксикации» возникновения ПМС. Немаловажное значение в генезе задержки жидкости при ПМС придавали нарушениям в системе ренин-ангиотензин-альдостерон [6].
Много сторонников имеет теория психосоматических нарушений. Полагают, что большая роль в патогенезе ПМС принадлежит отношению девочки к менархе, боязни наступления менструации вследствие неосведомленности, отношению девочки к собственной психосоциальной роли, а также неудовлетворенности женщины интимной семейной жизнью. Однако другие авторы считают, что соматические факторы имеют первостепенное значение, а психические следуют за биохимическими изменениями, возникшими в результате нейрогормональных нарушений [7].
С появлением методов определения секреции простагландинов господствующей теорией ПМС стала теория простагландиновых нарушений. Изучая уровни простагландинов при ПМС, Horrobin (1983) заключил, что дефицит простагландина Е1 может клинически проявляться депрессией, а избыток – приводить к аффективным расстройствам. Влиянием простагландина Е2 объясняют мигрени, выраженный невротический компонент ПМС у некоторых женщин, т. к. простагландин Е2 сокращает интра-краниальные и расширяет экстракраниальные сосуды [8].
Ряд исследователей придают значение недостаточности магния и витамина В6 как возможному причинному фактору ПМС. Дефицит магния может приводить к селективной недостаточности в мозге дофамина, чем объясняют симптомы беспокойства и раздражительности. Кроме того, недостаточность магния вызывает гипертрофию гломерулярной зоны коры надпочечников, что ведет к увеличению секреции альдостерона и объясняет синдром гипергидратации [9].
В качестве универсальных факторов для всех типов ПМС предлагались теории дисбаланса ритмов серотонина и γ-аминобутировой кислоты (GABA) в центральной нервной системе и связанных с ними периферических нейроэндокринных процессов. В научных исследованиях патогенеза ПМС значительное внимание уделяется пептидам интермедиальной доли гипофиза: α-меланостимулирующему гормону и эндогенным опиоидным пептидам – эндорфинам.
Сторонники теории нарушения функционального состояния вегетативной нервной системы (ВНС), исходя из положения о преобладании тонуса симпатического отдела ВНС во 2-й половине менструального цикла, считают, что возникновение и развитие ПМС является следствием избыточной функциональной активности симпатической нервной системы.
Таким образом, множество теорий патогенеза ПМС свидетельствует в пользу того, что провоцирующие факторы должны рассматриваться не в противопоставлении, а во взаимосвязи и взаимозависимости. Подход к диагностике и лечению данного синдрома должен быть комплексным.
Клиническая картина
Отечественные клиницисты в зависимости от преобладания определенной группы симптомов условно различают несколько клинических форм ПМС: нейропсихическую, отечную, цефалгическую и кризовую [10].
В клинической картине нейропсихической формы ПМС преобладают разнообразные психоэмоциональные симптомы (раздражительность, депрессия, слабость, плаксивость, агрессивность). Если у молодых женщин с ПМС преобладает депрессия, то в переходном возрасте отмечается агрессивность.
В клинической картине отечной формы ПМС преобладают болезненное нагрубание молочных желез, отечность лица, голеней, кистей рук, вздутие живота, раздражительность, потливость, зуд кожи, увеличение массы тела в предменструальные дни.
Основной симптом цефалгической формы ПМС – головная боль различного характера, у ряда женщин имеются предвестники головной боли в виде ощущения беспокойства, страха, раздражительности и возбудимости. Приступы головной боли нередко сопровождаются вегетативными проявлениями: тошнотой, побледнением кожи лица, повышенной чувствительностью к световым раздражителям, реже – рвотой.
Среди различных форм головной боли при ПМС особо выделяют менструальную (катамениальную) мигрень (ММ). Из-за отсутствия четкого определения регистрируемая частота ММ варьирует от 4 до 73%. По определению Международного общества по головным болям, ММ – это мигрень без ауры, если 70% атак приходится на период от 2-х дней до начала менструации до последнего ее дня. Самым точным считается определение Lignieres Smits (1995): «Атаки обычной мигрени в период от двух дней до начала менструации до последнего ее дня при условии, что в другие дни цикла головной боли не бывает, атаки регулярны, наблюдаются на протяжении не менее 12 циклов» [11].
Клиническая картина кризовой формы ПМС характеризуется вегетативными пароксизмами симпатоадреналового характера («панические атаки»), которые возникают остро, без предвестников и характеризуются пароксизмальным повышением АД, острой головной болью, ознобом, сердцебиением, чувством страха смерти и заканчиваются обильным отделением светлой мочи [12].
Выделяют атипичные формы ПМС: вегетативно-диз-овариальную миокардиодистрофию, гипертермическую, гиперсомническую формы, циклические тяжелые аллергические реакции вплоть до отека Квинке, язвенный гингивит и стоматит, циклическую «бронхиальную астму», неукротимую рвоту и др.
Так как болевой синдром различной выраженности и локализации – частая ведущая жалоба пациенток, целесообразно выделение алгической формы ПМС.
Диагностика
Диагноз ПМС является диагнозом исключения, т. е. в процессе диагностического поиска задачей врача является исключение соматических и психических заболеваний, которые могут обостряться перед менструацией. Важны тщательно собранный анамнез жизни и анамнез заболевания, а также полное общесоматическое и гинекологическое обследование. Возраст не является значимым условием, т. е. любая женщина в период от менархе до менопаузы может испытывать симптомы ПМС. Нами предложен алгоритм диагностики ПМС, который ориентируется на ведущую группу жалоб и позволяет выделить ту или иную форму данного синдрома.
Важны тщательно собранный анамнез жизни и анамнез заболевания, а также полное общесоматическое и гинекологическое обследование. Возраст не является значимым условием, т. е. любая женщина в период от менархе до менопаузы может испытывать симптомы ПМС. Нами предложен алгоритм диагностики ПМС, который ориентируется на ведущую группу жалоб и позволяет выделить ту или иную форму данного синдрома.
Кроме того, ведущая роль отводится самодиагностике с ведением дневника жалоб в течение 3-х менструальных циклов. Женщинам предлагается оценивать жалобы с использованием визуально-аналоговой шкалы, с оценкой от 1 до 10 баллов по каждому симптому. Наличие значительных различий между количеством и степенью выраженности жалоб в 1-ю и 2-ю половину менструального цикла позволяет предположить у данной пациентки диагноз ПМС.
Лечение
При терапии ПМС следует руководствоваться степенью тяжести симптомов, но большинству женщин необходимо назначать лекарственные препараты в комплексе с нелекарственными методами лечения.
Проведено много исследований эффективности психологических методов лечения. К ним относятся изменение образа жизни (например, модификация диеты, релаксация, физические упражнения), а также специальные психотерапевтические подходы (например, группы поддержки и когнитивно-поведенческая терапия) [13].
Необходимость включения психотерапевтических методов основана на том, что женщины с ПМС могут отрицательно интерпретировать происходящие в организме физиологические изменения. Многократно повторяющееся ожидание отрицательных переживаний может усиливать чувство тревоги и депрессию, особенно на фоне имеющихся психосоциальных стрессоров. Ожидаемые соматические изменения могут нарушать нормальные механизмы адаптации, которые рассматриваются больной как неуправляемые и дополнительно усиливают мрачные настроения и тревогу, вызывая чувство неизбежной потери контроля. Замкнутый круг отрицательных мыслей и самоуничижительного поведения поддерживает дезадаптивную реакцию на физиологические изменения. Использование модели когнитивно-поведенческой терапии предусматривает попытку найти более адаптивные способы преодоления предменструальных изменений.
Использование модели когнитивно-поведенческой терапии предусматривает попытку найти более адаптивные способы преодоления предменструальных изменений.
Обучение релаксации – полезное дополнение к лечебному пакету психотерапевтических методик. Но имеется мало исследовательских данных, которые подтверждают ее самостоятельную эффективность. Физические упражнения изучались более строго. Женщины, которые регулярно занимаются спортом, реже высказывают жалобы перед менструацией. При проспективном наблюдении в течение 6 мес. было показано, что у женщин, которые ведут сидячий образ жизни, физические упражнения оказывали благоприятное действие на настроение, задержку жидкости в организме и болезненность грудных желез. В рандомизированном контролируемом исследовании женщин с подтвержденным диагнозом ПМС аэробика также оценивалась положительно, при этом более эффективными были интенсивные занятия.
Рекомендуется видоизменение диеты: сокращение употребления продуктов, содержащих кофеин, алкоголь, соль и рафинированный сахар. Частое употребление в пищу богатых углеводами легких закусок может повышать содержание пищевого триптофана, который, в свою очередь, повышает синтез серотонина. Появляются данные о полезном действии увеличения употребления перед менструацией углеводов на настроение и половое влечение [14].
Частое употребление в пищу богатых углеводами легких закусок может повышать содержание пищевого триптофана, который, в свою очередь, повышает синтез серотонина. Появляются данные о полезном действии увеличения употребления перед менструацией углеводов на настроение и половое влечение [14].
Изучалось также использование различных физиотерапевтических методов. Наряду с процедурами, позволяющими уменьшить выраженность симптоматики, такими как массаж, бальнеотерапия, жемчужные и хвойные ванны, эндоназальная гальванизация, грязевые аппликации, возможно также использование транскраниальной электростимуляции эндорфинных структур мозга (ТЭС). Учитывая многоаспектность действия процедуры, в частности позитивное влияние на ВНС, значительное снижение интенсивности цефалгий, воздействие на эмоциональную сферу, представляется перспективным применение метода ТЭС для коррекции алгических проявлений и нейровегетативных нарушений у больных ПМС [15].
Фармакологическая коррекция ПМС может быть разделена на этиологическую и симптоматическую.
К этиологической терапии могут быть отнесены все способы подавления естественной цикличности. Этот непростой вид терапии является методом выбора в случае тяжелой степени ПМС, в частности при кризовой форме, вызывающей длительную потерю работоспособности пациентки и ведущей к значительному ухудшению ее здоровья и качества жизни.
Подавление циклических гормональных и биохимических процессов достигается назначением гормонотерапии (агонисты гонадолиберина, антигонадотропины, комбинированные оральные контрацептивы, гестагены). Но следует учитывать тот факт, что при длительной блокировке естественной гормональной цикличности возможно развитие побочных эффектов (адренергические, умеренно выраженные андрогенные и менопаузальные симптомы) [16].
Более мягким вариантом этиологического медикаментозного лечения ПМС являются комбинированные оральные контрацептивы, содержащие высокоселективные гестагены III поколения. Возможно назначение препаратов под наблюдением гинеколога в непрерывном режиме в течение 3–4-х мес.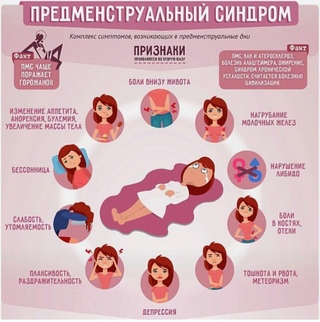 без перерыва. Однако необходимо помнить о том, что эта группа препаратов неэффективна в случае возникновения симптомов ПМС у женщин, принимавших эти препараты с целью контрацепции [17].
без перерыва. Однако необходимо помнить о том, что эта группа препаратов неэффективна в случае возникновения симптомов ПМС у женщин, принимавших эти препараты с целью контрацепции [17].
В связи с наличием абсолютной или относительной гиперэстрогении при данном состоянии показана терапия гестагенами, которые способствуют нормализации психоэмоциональных нарушений и уменьшению задержки жидкости в организме и назначаются после исследования гормонального фона пациентки [18].
Для патогенетической терапии нервно-психической формы заболевания (особенно средней и тяжелой степени) используют антидепрессанты: селективные ингибиторы обратного захвата серотонина и селективные ингибиторы обратного захвата серотонина и норадреналина. Применение транквилизаторов также может оказаться полезным в комплексной терапии ПМС. При выборе транквилизатора преимущество отдается препаратам с вегетокорригирующим действием.
В схемы комплексной терапии традиционно включаются витамины А, Е, В6 (особенно в комплексе с магнием).
Необходимо отметить, что терапия ПМС может быть достаточно длительной. Лечение целесообразно проводить циклами по 3–6 мес. с перерывом 3 мес. [19]. С учетом недостаточной изученности патогенеза ПМС и отсутствия препарата, эффективного в отношении всех симптомов заболевания одновременно, при разнообразии применяемой циклической терапии положительный результат лечения будет зависеть от терпения врача и настойчивости самой женщины. Низкая комплаентность этой категории пациенток, отсутствие единых стандартов диагностики и терапии, несерьезное отношение со стороны социума к самому факту существования этой медицинской проблемы делают лечение ПМС непростой клинической задачей для доктора. Но ее решение уменьшает нетрудоспособность пациенток, процент межличностных конфликтов в обществе и в целом позволяет изменить качество жизни женщины в лучшую сторону.
.
Предменструальный синдром (ПМС синдром). Лечение ПМС синдрома в Москве – Гинеко – клиника гинекологии
Предменструальный синдром — комплекс симптомов, проявляющийся разнообразными болезненными состояниями и нарушениями работы сердечно-сосудистой, нервной и эндокринной систем перед менструацией. К сожалению, это весьма распространенная проблема у женщин, иначе ее называют синдромом предменструального напряжения или циклическим синдромом.
К сожалению, это весьма распространенная проблема у женщин, иначе ее называют синдромом предменструального напряжения или циклическим синдромом.
Согласно статистике, с теми или иными проявлениями ПМС сталкиваются 35–95% женщин. Ситуация облегчается тем, что наиболее выраженные и неприятные симптомы проявляются лишь у 3–5%. У этих представительниц прекрасного пола проявления ПМС зачастую настолько значительны, что приводят к снижению работоспособности, ухудшению качества жизни и отношений с окружающими. Зачастую ПМС впервые возникает после абортов, родов или психического перенапряжения. Примерно 30% женщин, страдающих от ПМС, используют различные препараты для облегчения своего самочувствия (болеутоляющие и другие средства).
Наиболее часто предменструальный синдром отмечается в возрасте 16–20 лет, а также после 35 лет. Проявления ПМС могут усиливаться с возрастом. Среди женщин, занятых интеллектуальным трудом, доля страдающих от ПМС выше, чем среди занимающихся физической работой.
Различают четыре формы ПМС:
- При нейропсихической форме отмечаются плаксивость, агрессивность, раздражительность, бессонница, апатия, тоска, депрессия, чувство страха.
- Цефалгическая форма характеризуется учащенным сердцебиением, мигренью, бессонницей, головокружением, болями в сердечной области, агрессивностью.
- При отечной форме наблюдаются боли и нагрубание молочных желез, мигрень, потливость, поносы, отеки лица и конечностей, запоры.
- Кризовая форма характеризуется гипертоническими проявлениями, развитием чувства страха и усиленным сердцебиением.
Причины
Наиболее часто ПМС отмечается у эмоционально лабильных женщин худощавой комплекции. Обычно развитию ПМС способствуют следующие факторы:
- психотравмирующие ситуации
- роды с осложнениями
- инфекции
- травмирование
- аборты
- присутствие болезней сосудов, сердца, ЖКТ и нервной системы
- наследственная предрасположенность
Специалисты пока не могут точно назвать причины возникновения ПМС, несмотря на обилие выдвинутых предположений и проведенных исследований. В целом они склоняются к тому, что решающим фактором в развитии предменструального синдрома являются функциональные сбои в организме, а также индивидуальные особенности здоровья. Примерно у 90% пациенток, страдающих ПМС, отмечаются патологические явления в различных органах и их системах, например эндокринные заболевания, пороки сердца, ревматизм, вегетососудистая дистония, нервные расстройства.
В целом они склоняются к тому, что решающим фактором в развитии предменструального синдрома являются функциональные сбои в организме, а также индивидуальные особенности здоровья. Примерно у 90% пациенток, страдающих ПМС, отмечаются патологические явления в различных органах и их системах, например эндокринные заболевания, пороки сердца, ревматизм, вегетососудистая дистония, нервные расстройства.
Симптомы
Предменструальный синдром является одной из наиболее частых причин развития болей у женщин. Он обычно проявляется неприятными ощущениями в молочных железах, нижней части живота, а также мигренью.
Сравнительно часто ПМС сопровождают нарушения гормонального фона, аллергические реакции, лабильность психики, колебания настроения. Подобные проявления наблюдаются у большинства пациенток, страдающих ПМС, что сопряжено с существенными проблемами в разнообразных сферах их жизни (рабочие и бытовые конфликты, снижение производительности, депрессивные состояния).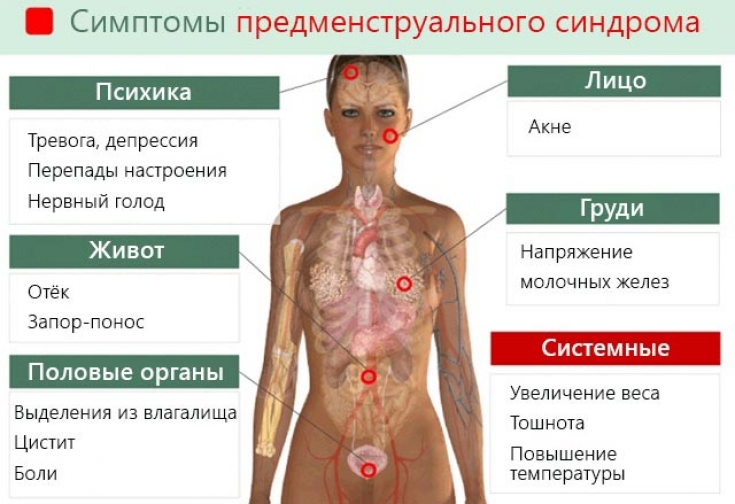 Указанные симптомы ПМС обычно возникают за 1–2 недели до начала менструального цикла и прекращаются с началом месячных.
Указанные симптомы ПМС обычно возникают за 1–2 недели до начала менструального цикла и прекращаются с началом месячных.
Какие могут быть осложнения?
ПМС наиболее опасен тем, что в некоторых случаях с течением времени он способен постепенно переходить в климактерический синдром. Также ПМС может выступать как осложняющий фактор при возникновении различных заболеваний. Например, предменструальный синдром способен ухудшать течение анемии, эпилепсии, бронхиальной астмы и мигрени. Часто появление ПМС сопутствует разнообразным аллергическим реакциям и обострениям воспалительных процессов в половых органах. Однако механизм подобной связи исследован слабо.
Диагностика
Диагностика ПМС осложнена тем, что отсутствуют четкие критерии, позволяющие выявить это патологическое состояние. Несмотря на большое разнообразие симптомов, характерных для ПМС, они не являются уникальными для этого болезненного состояния и могут наблюдаться при других заболеваниях. Основной признак, который позволяет диагностировать предменструальный синдром, — это цикличность и приуроченность болезненных состояний к определенным этапам менструального цикла.
Основной признак, который позволяет диагностировать предменструальный синдром, — это цикличность и приуроченность болезненных состояний к определенным этапам менструального цикла.
Диагностическое обследование с целью выявления ПМС базируется на исследовании разнообразных органов и систем. В числе обязательных видов обследования присутствуют ЭКГ, общий и биохимический анализы крови. В ряде случаев прибегают к УЗИ внутренних органов, МРТ и КТ, а также реоэнцефалографии.
Лечение
Полное избавление от проявлений ПМС на текущий момент, к сожалению, почти невозможно. Однако есть ряд способов, направленных на максимальное облегчение течения ПМС:
- Так как выявление ПМС требует длительного наблюдения за состоянием пациентки, необходимо ведение дневника симптомов.
- Различные виды физических нагрузок, включая аэробику и фитнес, способствуют облегчению состояния женщины.

- Улучшение качества рациона и минимизация употребления нежелательных продуктов (алкоголя, соли, крепкого чая, шоколада и других) благоприятно сказываются на состоянии женщины с ПМС. Прием пищи должен осуществляться небольшими порциями. Рацион должен изобиловать продуктами, содержащими значительное количество клетчатки, витаминов и минералов. В частности, адекватная суточная доза витамина B6 существенно облегчает протекание ПМС, особенно у пациенток с неврологическими проявлениями.
- Индивидуальная и групповая релаксация помогают эффективно противостоять различным проявлением ПМС, затрагивающим психологическое состояние пациентки.
- Применение в утренние и вечерние часы светотерапии способно улучшить самочувствие.
- Участие в психологических тренингах и антистрессовых программах позволяет женщине обрести правильный настрой и лучше справляться с нежелательными последствиями ПМС.
- Если женщина страдает от выраженных нарушений настроения, доктор может порекомендовать применение антидепрессантов.

Определенную роль в терапии ПМС играет и прием синтетических гормонов. Разнообразные схемы лечения предменструального симптома с помощью гормональных препаратов преследуют одну цель — подавление овуляции и перевод яичников в состояние «сна». Для этого применяются препараты, включающие женские половые гормоны.
Различные синтетические эстрогены, включая эстрадиол, подавляют овуляцию. Однако эти препараты следует применять в сочетании с прогестероном во время второй половины менструального цикла для предотвращения возникновения нежелательных эффектов, например гиперплазии эндометрия. Последнее время определенную популярность в терапии ПМС снискали оральные гормональные контрацептивы. Они не нарушают сам процесс менструации, однако эффективно подавляют овуляцию.
Женский синдром (ПМС)
О распространенном, но до сих пор остающемся загадкой предменструальном синдроме рассказывает Ольга Алексеевноа Стамбулова – заместитель главного врача по акушерству и гинекологии, ведущий врач-акушер клиники «Скандинавия».
Иногда так сложно взять себя в руки и не накричать на кого-нибудь, не хлопнуть дверью, не заплакать от малейшей обиды… И даже осознание того, что эти эмоции обусловлены вполне определенными физиологическими причинами, – не помогает. О распространенном, но до сих пор остающемся загадкой предменструальном синдроме мы поговорили с Ольгой Алексеевной Стамбуловой – заместителем главного врача по акушерству и гинекологии, ведущим врачом-акушером клиники «Скандинавия».
– Ольга Алексеевна, что представляет собой предменструальный синдром (ПМС) с медицинской точки зрения?
– Предменструальный синдром –это широкий комплекс вегето-сосудистых, нейропсихических и обменно-эндокринных расстройств, которые появляются во второй половине менструального цикла. Симптомы предменструального синдрома индивидуальны у каждой женщины, но наиболее частые из них – это отеки и изменение эмоционального фона. Причем настроение меняется у каждой женщины по-разному: одни становятся агрессивными, другие – плаксивыми, третьи – раздражительными. Некоторые представительницы прекрасного пола в этот период впадают в депрессию. Также к типичным жалобам можно отнести отеки лица, голеней, нагрубание и болезненность молочных желез, головные боли и даже повышение температуры тела. Наблюдается четкая взаимосвязь комплекса вышеперечисленных симптомов с циклом: проявления ПМС становятся заметны за несколько дней до менструации, а с ее наступлением исчезают. Предменструальным синдромом могут страдать женщины любого возраста, но чаще всего он заметен в 30-40 лет.
Некоторые представительницы прекрасного пола в этот период впадают в депрессию. Также к типичным жалобам можно отнести отеки лица, голеней, нагрубание и болезненность молочных желез, головные боли и даже повышение температуры тела. Наблюдается четкая взаимосвязь комплекса вышеперечисленных симптомов с циклом: проявления ПМС становятся заметны за несколько дней до менструации, а с ее наступлением исчезают. Предменструальным синдромом могут страдать женщины любого возраста, но чаще всего он заметен в 30-40 лет.
Обычно женщины не придают симптомам ПМС особого значения, считая подобные процессы нормальными. Но я бы посоветовала чутко прислушиваться к сигналам, подаваемым организмом, так как некоторые проявления болезненных ощущений накануне месячных могут свидетельствовать об определенных нарушениях в работе женского организма. Так, особенно интенсивные боли внизу живота накануне менструации могут быть следствием эндометриоза, воспалительных процессов, нарушения гормонального фона. Чтобы исключить эти заболевания, нужно обратиться к гинекологу.
Чтобы исключить эти заболевания, нужно обратиться к гинекологу.
– Что является причиной возникновения предменструального синдрома?
– На этот счет есть множество теорий, но ни одна, к сожалению, полностью не объясняет возникновения предменструального синдрома. Считается, что в основе ПМС лежат гормональные изменения, происходящие во второй, лютеиновой фазе менструального цикла, когда наблюдается превышение соотношения пролактина и эстрогена относительно прогестерона. Есть также мнение, что ПМС может быть вызван дефицитом витаминов и минералов, а также эндорфинов – веществ, отвечающих за наше хорошее настроение и самочувствие. При этом существует и психофизиологическая сторона вопроса: предменструальный синдром более характерен для женщин, имеющих эмоциональные или физические перегрузки – стрессовую работу или напряженную обстановку в семье. Определенное воздействие на возникновение синдрома могут оказывать такие провоцирующие факторы, как последствия неудачных беременностей, абортов, перенесенных инфекционных заболеваний.
В любом случае, ПМС – это последствие целого ряда причин, индивидуальных в каждом случае, именно поэтому диагностика синдрома специфична для каждой женщины.
– Ольга Алексеевна, расскажите о диагностике и терапии ПМС.
– В первую очередь следует внимательно выслушать пациентку, затем провести тщательный гинекологический осмотр и ультразвуковое исследование органов малого таза. В наиболее сложных случаях используется МРТ-диагностика. После этого следует провести гормональное обследование. Пациенткам с жалобами на симптомы ПМС целесообразно также рекомендовать консультации врачей других специальностей – психолога, эндокринолога, невролога, маммолога, терапевта.
Чаще всего при выявлении предменструального синдрома назначается гормональное лечение. Но каждый случай особенный, и сказать, какое лечение необходимо, можно только после проведения полного обследования. Однако есть одна общая рекомендация: женщинам с предменструальным синдромом следует нормализовать свой образ жизни – от этого зависит половина успеха лечения, особенно если женщина много работает. Необходимо спать не менее восьми часов, систематически, но в разумных пределах, заниматься спортом, не злоупотреблять жирной и углеводной пищей, кофе и крепким чаем, снизить количество выкуриваемых сигарет до возможного минимума, а лучше отказаться от курения вовсе.
Необходимо спать не менее восьми часов, систематически, но в разумных пределах, заниматься спортом, не злоупотреблять жирной и углеводной пищей, кофе и крепким чаем, снизить количество выкуриваемых сигарет до возможного минимума, а лучше отказаться от курения вовсе.
– Скажите, а что могут означать боли внизу живота уже во время менструации? Такие болевые ощущения схожи с болями при ПМС, они имеют одну природу?
– Причиной таких болей могут быть эндометриоз (особенно если боли возникают накануне и в первые сутки менструации), воспалительные заболевания органов малого таза. В любом случае, такая боль – это весомый повод обратиться к специалисту, особенно если она появляется с приходом каждой менструации. Ни в коем случае нельзя заниматься самолечением, принимая обезболивающие препараты. Есть мнение, что боль, возникающая до и во время менструации, исчезает после беременности и родов. Такое возможно, потому что беременность и лактация – это физиологический процесс, при котором нередко выравнивается гормональный фон женщины. Однако беременность – это не панацея, и зачастую боль возвращается вновь. Чтобы понять природу болевых ощущений и помочь справиться с ними, женщине необходимо всестороннее обследование под контролем специалиста-гинеколога.
Однако беременность – это не панацея, и зачастую боль возвращается вновь. Чтобы понять природу болевых ощущений и помочь справиться с ними, женщине необходимо всестороннее обследование под контролем специалиста-гинеколога.
что это такое и в чем выражается патология, причины возникновения и характер проявления, лечебные методы в борьбе с балезнью и советы гинеколога
Предменструальный синдром (ПМС) – комплекс признаков, возникающий за несколько дней (от 2 до 10) до наступления менструации и исчезающий в первые ее дни. В другое время симптомы ПМС отсутствуют.
Состояние включает нервно-психические нарушения, вегетативно-сосудистые и обменные проявления. Практически каждая женщина когда-либо испытывала признаки ПМС. Однако тяжело он протекает лишь у каждой десятой пациентки.
Как и почему возникает предменструальный синдром
В середине менструального цикла в яичнике происходит овуляция – из созревшего фолликула выходит яйцеклетка. Она начинает продвигаться по брюшной полости к маточной трубе для встречи со сперматозоидом и оплодотворения. На месте лопнувшего фолликула образуется желтое тело – образование с высокой гормональной активностью. У некоторых женщин в ответ на такие эндокринные «всплески» реагируют отделы мозга, отвечающие за эмоции, сосудистые реакции, регуляцию обмена веществ. Часто такая индивидуальная особенность реагирования передается по наследству от матери к дочери.
На месте лопнувшего фолликула образуется желтое тело – образование с высокой гормональной активностью. У некоторых женщин в ответ на такие эндокринные «всплески» реагируют отделы мозга, отвечающие за эмоции, сосудистые реакции, регуляцию обмена веществ. Часто такая индивидуальная особенность реагирования передается по наследству от матери к дочери.
Раньше считали, что ПМС чаще возникает у женщин с нарушенным гормональным фоном. Сейчас врачи уверены, что у таких пациенток наблюдается регулярный овуляторный цикл, и во всех остальных отношениях они здоровы.
Теории развития ПМС:
- гормональная;
- водная интоксикация;
- дисфункция ренин-ангиотензин-альдостероновой системы;
- нехватка витаминов и жирных кислот в питании;
- гиперпролактинемия;
- аллергия;
- психосоматические расстройства.
При ПМС увеличивается относительное содержание эстрогенов при относительном снижении уровня гестагенов. Эстрогены задерживают натрий и жидкость в организме, вызывая отеки, метеоризм, появляется головная боль, болит грудь.
Эстрогены активируют ренин-ангиотензин-альдостероновую систему, вызывая дополнительную задержку жидкости. Эти половые гормоны напрямую влияют на зону мозга, ответственную за формирование эмоций (лимбическую систему).
Также снижается уровень калия и глюкозы в крови, что вызывает слабость, боли в сердце, снижение активности.
От уровня гестагенов зависит, за сколько дней до месячных наступит ПМС. Эти гормоны отодвигают наступление менструации. Они же определяют, сколько длится предменструальный синдром.
В результате нарушения активности ренин-ангиотензин-альдостероновой системы происходит задержка жидкости, что вызывает отек стенки кишечника. Возникает вздутие живота, тошнота, запор.
Развитию ПМС способствует нехватка витаминов, магния и ненасыщенных жирных кислот в пище. Некоторые ученые считают, что в результате возникают депрессия, боль в груди, раздражительность, повышенная температура тела.
Определенное значение в механизме развития ПМС имеет повышение уровня пролактина во второй половине цикла, аллергия к внутреннему прогестерону, а также взаимосвязанные телесные (соматические) и душевные (психические) изменения.
Клиническая картина
Выделяют три группы основных симптомов, определяющих тяжесть состояния:
- нервно-психические расстройства: плаксивость, депрессия, раздражительность;
- вегетативно-сосудистые изменения: тошнота и рвота, головная боль и головокружение, сердцебиение, боли в области сердца, повышение давления;
- нарушения обмена веществ: увеличение молочных желез, отеки, вздутие живота, жажда и одышка, зуд, озноб, повышение температуры тела, боли внизу живота.
Отягчающим фактором течения ПМС является депрессия. При ней женщины сильнее чувствуют боль и другие неприятные ощущения, которые могут плавно переходить в болезненные менструации и мигрень.
Формы предменструального синдрома
ПМС может протекать в следующих клинических формах:
- нервно-психическая;
- отечная;
- цефалгическая;
- кризовая.
Нервно-психическая форма сопровождается эмоциональными нарушениями. У молодых женщин наблюдается сниженный фон настроения. В зрелом возрасте ведущим признаком становится агрессивность и раздражительность.
В зрелом возрасте ведущим признаком становится агрессивность и раздражительность.
Отечная форма сопровождается отеками ног, лица, век. Становится тесной обувь, плохо надеваются кольца. Повышается чувствительность к запахам, появляется вздутие живота, кожный зуд. За счет задержки жидкости увеличивается вес (на 500-1000 г).
При цефалгической форме основным симптомом становится головная боль в висках с распространением в глазницу. Она имеет дергающий, пульсирующий характер, сопровождается головокружением, тошнотой и рвотой. У большинства таких женщин обнаруживаются изменения в гипофизе.
Кризовая форма проявляется симпатоадреналовыми приступами: внезапно повышается артериальное давление, появляется давящая боль в груди, страх смерти.
При этом беспокоит сильное сердцебиение, ощущение онемения и похолодания рук и ног. Криз обычно возникает в позднее время суток, заканчивается выделением мочи в большом объеме.
Такая форма чаще наблюдается как исход нелеченных предыдущих вариантов.
Течение
Когда начинается ПМС? При легком течении за 2-10 дней до менструации возникают три – четыре признака, один или два из которых выражены наиболее сильно. При тяжелом течении симптомы появляются за 3-14 дней до менструации. Их больше пяти, причем не менее двух резко выражены.
Течение ПМС у всех пациенток разное. У кого-то симптомы появляются в одно и то же время и прекращаются с наступлением месячных. У других пациенток с годами регистрируется все больше признаков. Состояние нормализуется лишь после окончания менструального кровотечения.
В самых тяжелых случаях симптомы сохраняются и после прекращения менструации, причем промежуток без жалоб постепенно сокращается. В такой ситуации женщина может даже терять трудоспособность. У некоторых пациенток цикличные недомогания продолжаются и после наступления менопаузы.
Возникает так называемый трансформированный ПМС.
Легкое течение ПМС сопровождается появлением небольшого количества симптомов, легким недомоганием, не ограничивая нормальный ритм жизни.
В более тяжелых ситуациях признаки этого состояния влияют на семейную жизнь, работоспособность, могут появляться конфликты с окружающими.
В тяжелых случаях, особенно при кризовом течении, женщина не может работать и нуждается в выдаче листка нетрудоспособности.
Следует отличать ПМС от других заболеваний и состояний.
Если описанные признаки существуют в течение всего менструального цикла, они могут быть проявлением депрессии, невроза, мастопатии, болезней щитовидной железы и других патологических состояний.
В случае если симптомы возникают, лишь непосредственно перед началом менструации, особенно в сочетании с мажущими выделениями, нужно думать о гинекологической патологии – эндометриозе, миоме матки, хроническом эндометрите.
Диагностика
ПМС – клинический диагноз, основанный на анализе симптомов, их выраженности, цикличности возникновения. Назначается осмотр гинекологом, проводится ультразвуковое исследование половых органов.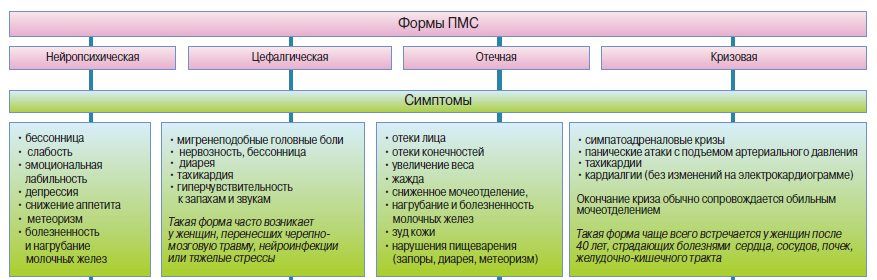 Для правильной гормональной терапии необходимо определение уровня половых и других гормонов в крови.
Для правильной гормональной терапии необходимо определение уровня половых и других гормонов в крови.
Пациентку консультирует невролог, при необходимости – психиатр, офтальмолог, эндокринолог. Ей могут быть назначены такие исследования, как электроэнцефалография, компьютерная томография головного мозга, ультразвуковое исследование почек, маммография.
Лишь после комплексного обследования и наблюдения гинеколог ставит такой диагноз и назначает лечение.
Лечение ПМС
Как облегчить предменструальный синдром? С этой целью рекомендуется следующая схема:
- психотерапия;
- правильное питание;
- лечебная физкультура;
- физиотерапия;
- лечение предменструального синдрома препаратами.
Психотерапия
Рациональная психотерапия помогает избавиться от таких неприятных симптомов, как излишняя эмоциональность, перепады настроения, плаксивость или агрессивность. С этой целью используются методики психоэмоциональной релаксации, стабилизирующие поведенческие техники. Женщину учат, как облегчить ПМС, помогают справиться со страхом перед наступлением менструации.
Женщину учат, как облегчить ПМС, помогают справиться со страхом перед наступлением менструации.
Очень полезно проводить психотерапевтические занятия не только с женщиной, но и с ее близкими. Родные учатся лучше понимать состояние пациентки. Беседы с близким окружением пациентки улучшают микроклимат в семье. Через психосоматические механизмы удается улучшить физическое состояние пациентки, облегчить объективные проявления предменструального синдрома.
Образ жизни и питание
В питании необходимо увеличивать содержание растительной клетчатки. Она нормализует работу кишечника, выводит излишки жидкости из организма. Суточный рацион должен на 75% состоять из углеводов (преимущественно сложных), на 15% из белков и лишь на 10% из жиров.
Употребление жиров необходимо ограничить, так как они влияют на участие печени в обмене эстрогенов. Лучше отказаться и от говядины, поскольку она часто содержит небольшие дозы искусственно введенных гормонов.
Таким образом, самым полезным источником белка при ПМС будут кисломолочные продукты.
Полезно увеличить употребление сока, в частности, морковного с добавлением лимонного. Рекомендуются травяные чаи с добавлением мяты, мелиссы, валерианы. Растительное успокоительное при ПМС помогает справиться с эмоциональными расстройствами, улучшить сон и общее самочувствие.
Следует отказаться от избытка соли, пряностей, ограничить употребление шоколада и мяса. Не следует употреблять алкогольные напитки, поскольку они уменьшают содержание в организме витаминов группы В, минералов, изменяют обмен углеводов. Страдает работа печени, что может привести к нарушению обмена эстрогенов и усилению выраженности состояния.
Не нужно принимать при ПМС много напитков с кофеином (чай, кофе, кока-кола). Кофеин вызывает задержку жидкости, нарушает сон, способствует нервно-психическим расстройствам. Кроме этого, он усиливает нагрубание молочных желез.
Препараты для лечения ПМС
При выраженных признаках ПМС необходимо обратиться к врачу. Он расскажет, как бороться с его симптомами, применяя лекарственные препараты. Рассмотрим основные группы лекарств для терапии предменструального синдрома.
Рассмотрим основные группы лекарств для терапии предменструального синдрома.
- После обследования у гинеколога при выявлении повышенного содержания эстрогенов (абсолютной или относительной гиперэстрогении) назначаются гестагены. К ним относятся Дюфастон, Норколут и другие. Антиэстрогенным действием обладают и агонисты гонадотропин-рилизинг-факторов, в частности, Даназол.
- Антигистаминные средства назначаются в связи с повышением у таких пациенток уровня гистамина и серотонина. Тавегил, Супрастин обычно применяются на ночь начиная за два дня до ожидаемого наступления ПМС и заканчивая первым днем менструации.
- Для нормализации работы мозговых структур, ответственных за сосудистую регуляцию и психические нарушения, назначают ноотропы – Ноотропил, Аминалон, начиная с первого дня менструации в течение двух недель. Такие курсы повторяют три месяца подряд, затем делают перерыв.
- Если после определения уровня гормонов обнаруживается повышение уровня пролактина, назначается Парлодел (бромокриптин), начиная за два дня до предполагаемого наступления ПМС, в течение 10 дней.

- При наличии выраженных отеков показано назначение диуретика с калийсберегающим эффектом Верошпирона, который является антагонистом альдостерона. Назначают его за 4 дня до ухудшения самочувствия и прекращают прием с наступлением менструации. Если отечный синдром проявляется головной болью, нарушением зрения, рекомендуется использовать Диакарб.
- При наличии болей основные средства для лечения ПМС – нестероидные противовоспалительные препараты, в частности, Диклофенак. Его назначают за два дня до ухудшения самочувствия. Эти препараты подавляют синтез простагландинов – биологически активных веществ, вызывающих многие признаки ПМС. Лечение курсовое, проводится в течение трех месяцев. Эффект такого курса длится до четырех месяцев после его прекращения. Затем симптомы ПМС возобновляются, но обычно бывают менее интенсивными.
- Излишняя эмоциональность, депрессивные расстройства, неврозы могут быть показанием для назначения транквилизаторов. Существуют специальные «дневные» препараты, которые не подавляют нормальную активность, в частности, Грандаксин и Афобазол.
 Могут использоваться нейролептики и антидепрессанты. Такие препараты назначает психиатр. Их нужно принимать непрерывно в течение 3-6 месяцев.
Могут использоваться нейролептики и антидепрессанты. Такие препараты назначает психиатр. Их нужно принимать непрерывно в течение 3-6 месяцев. - Витамины А и Е оказывают благотворное действие на женскую половую систему, в том числе уменьшая выраженность предменструального синдрома. Их принимают внутрь или вводят внутримышечно в течение месяца, чередуя между собой. При появлении тревожно-депрессивных расстройств во вторую половину цикла назначаются препараты магния и витамин В6.
Лечение ПМС проводится циклами. В первые три месяца используют диету, растительные седативные средства, витамины, нестероидные противовоспалительные препараты. Затем делают перерыв в лечении на 3-6 месяцев.
При возврате признаков ПМС в лечение добавляются другие препараты с более серьезными эффектами. Не стоит ожидать быстрого эффекта.
Терапия должна осуществляться длительно, сопровождаться модификацией питания и образа жизни.
Источник: https://ginekolog-i-ya.ru/predmenstrualnyj-sindrom. html
html
Предменструальный синдром
Предменструальный синдром – циклически повторяющийся симптомокомплекс, наблюдающийся во второй половине менструального цикла (за 3 -12 дней до менструации). Имеет индивидуальное течение, может характеризоваться головной болью, резкой раздражительностью или депрессией, плаксивостью, тошнотой, рвотой, кожным зудом, отеками, болями в животе и в области сердца, приступами сердцебиения и т. д. Нередко наблюдаются отеки, кожные высыпания, метеоризм, болезненное нагрубание молочных желез. В тяжелых случаях может развиться невроз.
Предменструальным синдромом, или ПМС, называются возникающие во время менструального цикла (чаще во второй фазе) вегето-сосудистые, нейропсихические и обменно-эндокринные расстройства. Синонимами данного состояния, встречающимися в литературе, являются понятия «предменструальная болезнь», «синдром предменструального напряжения», «циклическая болезнь».
С предменструальным синдром не понаслышке знакома каждая вторая женщина в возрасте после 30 лет, у женщин до 30 лет это состояние встречается несколько реже — в 20% случаев.
Кроме того, проявления предменструального синдрома обычно являются спутниками эмоционально-неустойчивых, худощавых, астенического типа телосложения женщин, чаще занимающихся интеллектуальной сферой деятельности.
До настоящего времени гинекология как наука не может однозначно сказать, какие факторы и причины лежат в основе развитии предменструального синдрома.
Считается, что способствуют возникновению и более тяжелому течению ПМС ранее перенесенные стрессы, нейроинфекции, хирургическое прерывание беременности (аборт), травмы и операции, а также различные гинекологические и общесоматические заболевания, создающие фон для проявлений предменструального синдрома.
Наиболее распространенным является мнение, что причинами, определяющими развитие предменструального синдрома, являются гормональные колебания, происходящие в женском организме в течение менструального цикла. Эти наблюдения лежат в основе гормональных теорий происхождения предменструального синдрома.
Одна из теорий рассматривает как основополагающую причину предменструального синдрома — изменение соотношения гормонов прогестерона и эстрогена во второй половине менструального цикла. Избыток выработки эстрогенов ведет к задержке жидкости в тканях, отекам, набуханию молочных желез, сердечно-сосудистым нарушениям.
Влияние эстрогенов на структуры головного мозга вызывает нервно-эмциональные нарушения – депрессию или агрессию, раздражительность, плаксивость и т. д. Другая гормональная теория связывает предменструальный синдром с гиперсекрецией гормона пролактина, вызывающего задержку воды и натрия, изменения в грудных железах.
В развитии предменструального синдрома также доказана определенная роль простагландинов – гормоноподобных веществ, вырабатывающихся в тканях организма и участвующих в регуляции многих физиологических процессов. Избыток простагландинов вызывает мигренеподобные головные боли, пищеварительные расстройства, вегето-сосудистые реакции.
Избыток простагландинов вызывает мигренеподобные головные боли, пищеварительные расстройства, вегето-сосудистые реакции.
Другие многочисленные теории рассматривают в качестве причин возникновения предменструального синдрома расстройства водно-солевого обмена (теория водной интоксикации), дефицит витаминов (витамина А, В6) и микроэлементов (кальция, магния, цинка), генетический фактор, гипоталамические нарушения. Ряд исследователей полагает, что предменструальный синдром вызывается целым комплексом причин, которые являются индивидуальными в каждом клиническом случае. Поэтому диагностика предменструального синдрома имеет свою специфику и определенные сложности.
Исходя из ведущих симптомов, сопровождающих предменструальный синдром, различают следующие формы расстройств: нейропсихическая, цефалгическа, отечна, кризовая, атипичные. Часто эти формы предменструального синдрома не существуют изолированно, поэтому лечение ПМС обычно носит симптоматический характер.
Для нейропсихической формы предменструального синдрома характерны нарушения в эмоциональной и нервной сферах: бессонница, слабость, неустойчивость настроения, раздражительность, плаксивость, агрессия, утомляемость, беспричинная тоска, депрессия (вплоть до суицидальных мыслей), необоснованное чувство страха, сексуальные нарушения, слуховые и обонятельные расстройства, головокружение. На фоне нейропсихических расстройств также отмечаются нарушения со стороны аппетита, метеоризм (вздутие живота), болезненность и нагрубание грудных желез.
В клинической картине цефалгической формы предменструального синдрома ведущими являются вегето-сосудистые и неврологические симптомы: мигренеподобные приступы головной боли, понос, сердцебиение, боли в области сердца, гиперчувствительность к запахам и звукам, нервозность, бессонница.
Характерной является головная боль, пульсирующая в висках, сопровождающаяся отечностью век, тошнотой и рвотой. Цефалгическая форма предменструального синдрома часто развивается у женщин с отягощенным анамнезом, перенесших черепно-мозговые травмы, нейроинфекции, тяжелые стрессы.
Из сопутствующих патологий эти женщины обычно страдают сердечно-сосудистой патологией, гипертензией, желудочно-кишечными заболеваниями.
При отечной форме предменструального синдрома ведущим проявлением становится внутритканевая задержка жидкости и связанные с этим отеки лица и конечностей, увеличение веса, жажда, сниженное мочеотделение. Кроме того, отмечаются нагрубание молочных желез, зуд кожи, нарушение пищеварения (метеоризм, запоры, поносы), головные и суставные боли и т. д.
Течение кризовой формы предменструального синдрома проявляется симпато-адреналовыми кризами, характеризующимися приступами подъема артериального давления, тахикардии, сердечных болей без отклонений на ЭКГ, панического страха. Окончание криза, как правило, сопровождает обильное мочеотделение.
Нередко приступы провоцируются стрессами и переутомлениями. Кризовая форма предменструального синдрома может развиваться из нелеченных цефалгической, нейропсихической или отечной форм и обычно проявляется после 40 лет.
Фоном для протекания кризовой формы предменструального синдрома служат заболевания сердца, сосудов, почек, пищеварительного тракта.
К циклическим проявлениям атипичных форм предменструального синдрома относят: повышение температуры тела ( во второй фазе цикла до 37,5 °С), гиперсомнию (сонливость), офтальмоплегическую мигрень (головные боли с глазодвигательными нарушениями), аллергические реакции (язвенный стоматит и язвенный гингивит, астмоидный синдром, неукротимая рвота, иридоциклит, отек Квинке и др.).
При определении тяжести течения предменструального синдрома исходят из количества симптоматических проявлений, выделяя легкую и тяжелую форму предменструального синдрома.
Легкая форма предменструального синдрома проявляется 3-4 характерными симптомами, появляющимися за 2-10 дней до начала менструации, либо наличием 1-2 значительно выраженных симптомов.
При тяжелой форме предменструального синдрома количество симптомов увеличивается до 5-12, они появляются за 3-14 дней до начала менструации. При этом все они или несколько симптомов выражены значительно.
Кроме того, показателем тяжелой формы течения предменструального синдрома всегда является нарушение трудоспособности, вне зависимости от выраженности и количества других проявлений. Снижение трудоспособности обычно отмечается при нейропсихической форме предменструального синдрома.
Принято выделять три стадии в развитии предменструального синдрома:
- стадию компенсации – симптомы проявляются во вторую фазу менструального цикла и проходят с началом менструации; течение предменструального синдрома с годами не прогрессирует
- стадию субкомпенсации – количество симптомов увеличивается, тяжесть их усугубляется, проявления ПМС сопровождают всю менструацию; с возрастом течение предменструального синдрома утяжеляется
- стадию декомпенсации – раннее начало и позднее прекращение симптомов предменструального синдрома с незначительными «светлыми» промежутками, тяжелое течение ПМС.
Основным диагностическим критерием предменструального синдрома является цикличность, периодический характер возникающих накануне менструации жалоб и их исчезновение после менструации.
Диагноз «предменструальный синдром» может быть поставлен на основании следующих признаков:
- Состояние агрессии или депрессии.
- Эмоциональная неуравновешенность: перепады настроения, плаксивость, раздражительность, конфликтность.
- Плохое настроение, чувство тоски и безысходности.
- Состояние тревоги и страха.
- Снижение эмоционального тонуса и интереса к происходящим событиям.
- Повышенная утомляемость и слабость.
- Понижение внимания, ухудшение памяти.
- Изменение аппетита и вкусовых пристрастий, признаки булимии, увеличение веса.
- Бессонница или сонливость.
- Болезненное напряжение молочных желез, отеки
- Головные, мышечные или суставные боли.
- Ухудшение течения хронической экстрагенитальной патологии.
Проявление пяти из вышеперечисленных признаков при обязательном наличии хотя бы одного из четырех первых позволяет с уверенностью говорить о предменструальном синдроме. Важным звеном диагностики является ведение пациенткой дневника самонаблюдения, в котором она на протяжении 2-3 циклов должна отмечать все нарушения в своем самочувствии.
Исследование в крови гормонов (эстрадиола, прогестерона и пролактина) позволяет установить форму предменструального синдрома. Известно, что отечная форма сопровождается уменьшением уровня прогестерона во второй половине менструального цикла.
Цефалгическая, нейропсихическая и кризовая формы предменструального синдрома характеризуются повышением в крови уровня пролактина. Назначение дополнительных методов диагностики диктуется формой предменструального синдрома и ведущими жалобами.
Выраженное проявление церебральных симптомов (головные боли, обмороки, головокружение) является показанием для проведения МРТ или КТ головного мозга для исключения его очаговых поражений. Показательными при нейропсихической, отечной, цефалгической и кризовой формах предменструального цикла являются результаты ЭЭГ.
В диагностике отечной формы предменструального синдрома большую роль играет измерение суточного диуреза, учет количества выпитой жидкости, проведение проб для исследования выделительной функции почек (например, проба Зимницкого, проба Реберга).
При болезненном нагрубании молочных желез необходимо проведение УЗИ молочных желез или маммографии для исключения органической патологии.
Обследование женщин, страдающих той или иной формой предменструального синдрома, проводится с участием врачей различных специальностей: невролога, терапевта, кардиолога, эндокринолога, психиатра и т. д. Назначаемое симптоматическое лечение, как правило, приводит к улучшению самочувствия во второй половине менструального цикла.
В лечении предменструального синдрома применяются медикаментозные и немедикаментозные методы. Немедикаментозная терапия включает в себя психотерапевтическое лечение, соблюдение режима труда и полноценного отдыха, лечебную физкультуру, физиотерапию.
Важным моментом является соблюдение сбалансированного рациона питания с употреблением достаточного количества растительного и животного белка, растительной клетчатки, витаминов.
Во второй половине менструального цикла следует ограничить употребление углеводов, животных жиров, сахара, соли, кофеина, шоколада, спиртных напитков.
Медикаментозное лечение назначается врачом-специалистом с учетом ведущих проявлений предменструального синдрома.
Поскольку нейропсихические проявления выражены при всех формах предменструального синдрома, то практически всем пациенткам показан прием седативных (успокоительных) препаратов за несколько дней до предполагаемого появления симптомов.
Симптоматическое лечение предменструального синдрома предполагает применение болеутоляющих, мочегонных, противоаллергических препаратов.
Ведущее место в медикаментозном лечении предменструального синдрома занимает специфическая гормональная терапия препаратами-аналогами прогестерона. Следует помнить, что лечение предменструального синдрома – это длительный, иногда продолжающийся на протяжении всего репродуктивного периода процесс, требующий от женщины внутренней дисциплины и неуклонного выполнения всех предписаний врача.
Источник: https://www.KrasotaiMedicina.ru/diseases/zabolevanija_gynaecology/premenstrual_syndrome
ПМС: формы и признаки. Как купировать симптомы предменструального синдрома?
Устоявшееся представление о хрупкости женского организма обосновано: в отличие от мужчин, представительницы слабого пола действительно обладают более сложной физиологической организацией, которая необходима для выполнения репродуктивной функции.
Иллюстрация тому — предменструальный синдром (ПМС), состояние, способное пошатнуть физическое и психическое самочувствие даже самой уравновешенной и здоровой барышни.
В этой статье мы разберем расхожие предрассудки, связанные с этим состоянием, и выясним, как облегчить течение ПМС.
Правда и мифы о ПМС
С предменструальным синдромом связано множество стереотипов — это объясняется тем, что к настоящему времени ученые еще не окончательно выяснили механизмы возникновения такого явления.
К тому же о широком распространении ПМС среди женщин публично заговорили сравнительно недавно (раньше все, что было связано с менструальным циклом, представляло своеобразное табу в обществе).
Неудивительно, что представительницы слабого пола, которым посчастливилось никогда не испытывать симптомы дискомфорта перед месячными, а также некоторые мужчины считают эту проблему надуманной.
Согласно мнению некоторых социологов, ПМС является культурным феноменом: узнав о существовании этого синдрома, женщины начинают искать у себя признаки психологической нестабильности в обозначенный срок, и каждый месяц в эти дни объясняют причины плохого настроения именно предменструальным расстройством.
Тем не менее большинство экспертов склоняются к позиции, что предменструальный синдром — сложный физиологический процесс, который может характеризоваться эндокринными, психоэмоциональными и вегетососудистыми нарушениями.
По статистике проявления ПМС наблюдаются у половины женщин репродуктивного возраста, из них примерно у 5–10% симптомы столь выражены, что становятся причиной утраты трудоспособности.
Неслучайно это состояние входит в международную классификацию болезней Всемирной организации здравоохранения: другими словами, диагностированный предменструальный синдром — обоснованная причина для получения больничного листа.
Как правило, продолжительность ПМС составляет от двух дней до недели, при этом с возрастом этот показатель, как и степень выраженности симптомов, имеют тенденцию увеличиваться.
В чем же причина такого явления? За несколько суток до завершения менструального цикла концентрация половых гормонов в крови у женщины ощутимо снижается: организм понимает, что беременность не наступила, и готовится к обновлению внутреннего слоя матки и очередному витку подготовки к зачатию.
При этом, согласно одной из теорий развития ПМС, кратковременное изменение гормонального фона, затрагивающее также и синтез биологически активных веществ в центральной нервной системе, приводит к характерным симптомам — задержке жидкости в организме, головной боли, уплотнению молочных желез и резким переменам настроения.
При этом с возрастом женщины — и, как следствие, с ростом числа хронических заболеваний и патологий половой системы — проявления ПМС усиливаются.
Ученые полагают, что причина, по которой предменструальный синдром оказался эволюционно выгодным приобретением, заключается в том, что такое состояние (зачастую сопровождающееся раздражительностью и агрессивностью) повышает вероятность расставания с бесплодным партнером.
Как определить наличие предменструального синдрома
Как понять, что является причиной вашего плохого самочувствия накануне месячных? Врачи советуют каждой женщине вне зависимости от наличия или отсутствия у нее признаков ПМС вести краткий дневник, отражая в нем любые изменения самочувствия на протяжении всего менструального цикла.
Для этих целей можно использовать одно из многочисленных мобильных приложений.
Если вы заметите, что определенный «набор» симптомов повторяется в схожем виде из месяца в месяц в последние дни перед физиологическим маточным кровотечением — скорее всего, это можно отнести к предменструальному синдрому.
Существует четыре формы ПМС, объединяющих сходные типы проявлений:
- При нервно-психической форме на первый план выходят нарушения эмоциональной сферы: женщина становится плаксивой, апатичной, раздражительной, ее способна выбить из колеи даже легкая физическая усталость или неприятная новость, которая в другие дни вызвала бы лишь минутное расстройство.
- Цефалгическая форма ПМС характеризуется мигренью, доходящей до чувства тошноты. Боль при этом может отдавать в область глаз, сопровождаться потливостью, слабостью, онемением пальцев рук. Некоторые женщины именно по этим признакам догадываются о приближении менструации.
- Отечная форма проявляется задержкой жидкости в организме: за несколько дней до месячных женщина отмечает, что у нее припухло лицо или появилась тяжесть в молочных железах. Отеки могут появляться и на ногах — во второй половине дня. Одновременно с этим женщина может ощущать тягу к соленой пище, что свидетельствует о нарушении водно-солевого обмена в организме.
- При кризовой форме ПМС, которая изначально чаще наблюдается у дам, имеющих склонность к скачкам артериального давления, синдром обнаруживает себя гипертонией по вечерам: цифры на тонометре превышают норму, учащается пульс и возникает чувство нехватки воздуха.
Зачастую предменструальный синдром проявляется в смешанной форме: головная боль и отеки сочетаются с раздражительностью, а общее чувство разбитости и слабости — с перепадами давления.
В тяжелых случаях ПМС способен стать причиной для звонка в «неотложку», особенно, если женщина после 40 лет подозревает у себя гипертонический криз, инфаркт миокарда или инсульт.
Не редки и обратные ситуации — успокаивая себя мыслью, что дело всего лишь в переутомлении и типичных предшественниках месячных, пациентка игнорирует тревожные симптомы серьезного недуга.
Нет ничего предосудительного в том, чтобы при выраженном ПМС обратиться за консультацией к врачу. Во-первых, чтобы пройти обследование и убедиться, что причина дискомфорта — именно в этом явлении, а не в хроническом заболевании, требующем специального лечения.
Во-вторых, медицина располагает арсеналом средств, способных значительно облегчить предменструальный синдром, а в некоторых случаях — даже предотвратить его наступление.
При этом, к сожалению, универсального лекарства, позволяющего раз и навсегда справиться с ПМС, пока не изобретено — но, возможно, подобное средство однажды появится на аптечных прилавках.
Немедикаментозные подходы
Если ПМС не доставляет выраженного дискомфорта, то, вероятно, удастся обойтись и без лекарственных средств.
Ученые отметили, что предменструальный дискомфорт чаще наблюдается у городских жительниц — это может быть связано с неправильным образом жизни и избыточными стрессами, которые также отрицательно влияют на гормональный фон. Поэтому первый шаг в решении проблемы ПМС — это стабилизация эмоциональной сферы.
- Психологическая поддержка подразумевает индивидуальные консультации с психологом или занятия в специализированных группах, нацеленных на борьбу со стрессами. В рамках занятий вы либо будете беседовать о своих переживаниях и разбираться с причинами хронических тревог, либо — практиковать техники расслабления: дыхательную гимнастику, арт-терапию и т.д.
- Физиотерапия. Многие женщины отмечают, что курсы массажа или аппаратных процедур (например, гидротерапии) приводят к уменьшению или исчезновению симптомов ПМС. Такой подход особенно полезен тем, у кого есть и другие проблемы со здоровьем — например, остеохондроз, последствия перенесенных операций и так далее.
- Коррекция образа жизни зачастую позволяет безо всяких вспомогательных методов улучшить состояние перед менструацией. Так, правильное питание и регулярные физические нагрузки помогают сбросить вес, а здоровый сон является профилактикой мигрени даже в тех случаях, когда она обусловлена ПМС, а не хроническим недосыпанием. Доказано, что у женщин, соблюдающих распорядок дня, предменструальный синдром встречается реже и протекает легче, чем у других.
Гормональная терапия при ПМС
Еще одно направление борьбы с предменструальным синдромом — прием половых гормонов. Такое лечение проводится исключительно под контролем врача.
Цель гормонотерапии — устранение физических симптомов ПМС. Самым распространенным методом является назначение комбинированных оральных контрацептивов (КОК), которые временно «выключают» функции яичников и берут на себя задачу по регуляции менструального цикла.
Благодаря этому дисбаланс половых гормонов, обуславливающий проявления предменструального синдрома, исчезает. В некоторых случаях врачи рекомендуют принимать КОК в непрерывном режиме — то есть без перерывов на 7 дней после окончания приема каждой пачки таблеток.
В тяжелых случаях, когда использование КОК невозможно или неэффективно, пациентке могу выписать гестагенные препараты (на основе, например, даназола) или средства из группы агонистов гонадотропин-рилизинг гормона (гозерелин, бусерелин). Результативность такого лечения достигает 85%, однако длительный прием подобных лекарств иногда приводит к побочным эффектам, поэтому их не назначают на срок более полугода.
Лекарственные препараты, назначаемые женщинам для снятия симптомов ПМС
Справиться с ПМС можно и без гормонов — особенно когда это состояние проявляется в основном в нервно-психической форме. Снять раздражительность и чувство угнетенности помогают препараты из разных групп, традиционно используемые как успокоительные средства и нормотоники (стабилизаторы настроения).
- Лекарства на растительной основе — такие как «Фито Ново-сед», «Ново-Пассит», «Деприм Форте» уменьшают чувство тревоги и страха, а также могут помочь при приступах меланхолии.
- Витамины, гомеопатия, БАДы: экстракт левзеи, настойки женьшеня, лимонника, боярышника, валерианы являются природными средствами, повышающими жизненный тонус и устраняющими чувство подавленности. Препарат «Мастодинон» — гомеопатическое средство, разработанное специально для борьбы с ПМС. Также врачи нередко выписывают пациенткам поливитаминные комплексы, которые нормализуют обмен веществ и уменьшают соматические проявления синдрома.
- Безрецептурные и рецептурные седатики — это лекарства, применяемые по различным показаниям, которые могут оказаться эффективными и при ПМС. «Афобазол», «Персен», «Фито Ново-Сед» — наиболее популярные безрецептурные препараты, что позволяет использовать их без обращения к врачу. В случае если врач назначил вам препарат, продаваемый исключительно по рецепту, следует соблюдать особую осторожность с дозировками и контроль за побочными действиями.
Мнение эксперта: о применении «Афобазола» во время ПМС рассказывает специалист компании-производителя препарата
«Афобазол» — современный препарат, направленный на восстановление нормальной работы нервной системы и быстро устраняющий проявления повышенной раздражительности и тревожности. Эффект «Афобазола» сохраняется после завершения курса, что позволяет испытать облегчение при ПМС на протяжении продолжительного времени после лечения.
«Афобазол» не вызывает зависимости и не влечет синдром отмены, благодаря чему можно использовать его в те периоды жизни, когда это действительно необходимо. Еще один плюс «Афобазола» состоит в том, что он не вступает в межлекарственное взаимодействие.
Это позволяет использовать его как одно из средств комплексной лекарственной терапии.
- Нейролептики также называют антипсихотическими препаратами — их принимают для купирования выраженных эмоциональных расстройств, психозов, тяжелой деменции. В небольших дозировках они обладают успокоительным, противотревожным и снотворным эффектом, однако длительное их применение способно утяжелить проявления ПМС.
Поскольку признаки ПМС индивидуальны у каждой женщины, в вопросах лечения этого состояния не всегда разумно пользоваться советами подруг или родственниц — особенно если они переносят последние дни цикла перед менструацией легче, чем вы.
Будьте последовательны в выборе средств против предменструального синдрома и в случае, если коррекция образа жизни и использование безрецептурных препаратов не облегчают ваше состояние, обязательно обратитесь за консультацией к доктору.
Источник: https://www.pravda.ru/navigator/pms-u-zhenshchin.html
Предменструальный синдром
Предменструальный синдром (ПМС) характеризуется патологическим симптомокомплексом, проявляющимся нейропсихическими, вегетативно-сосудистыми и обменно-эндокринными нарушениями во второй фазе менструального цикла у женщин.
В литературе можно встретить различные синонимы предменструального синдрома: синдром предменструального напряжения, предменструальная болезнь, циклическая болезнь.
Частота предменструального синдрома вариабельна и зависит от возраста женщины. Так, в возрасте до 30 лет она составляет 20%, после 30 лет ПМС встречается примерно у каждой второй женщины.
Кроме того, предменструальный синдром чаще наблюдается у эмоционально лабильных женщин астенического телосложения, с дефицитом массы тела.
Отмечена также значительно большая частота возникновения ПМС у женщин интеллектуального труда.
Симптомы предменструального синдрома
В зависимости от превалирования тех или иных признаков в клинической картине выделяют четыре формы предменструального синдрома:
- Нейропсихическая;
- отечная;
- цефалгическая;
- кризовая.
Такое разделение предменструального синдрома условно и определяется в основном тактикой лечения, которое в большой степени имеет симптоматический характер.
В зависимости от количества симптомов, их длительности и выраженности предлагают выделять легкую и тяжелую форму предменструального синдрома:
- Легкая форма ПМС — появление 3-4 симптомов за 2-10 дней до менструации при значительной выраженности 1-2 симптомов;
- тяжелая форма ПМС — появление 5-12 симптомов за 3-14 дней до менструации, из них 2-5 или все значительно выражены.
Следует отметить, что нарушение трудоспособности, независимо от количества и длительности симптомов, свидетельствует о тяжелом течении предменструального синдрома и часто сочетается с нейропсихической формой.
В течении ПМС можно выделить три стадии:
- Компенсированная стадия: появление симптомов в предменструальном периоде, которые с началом менструации проходят; с годами клиника предменструального синдрома не прогрессирует;
- субкомпенсированная стадия: с годами тяжесть течения предменструального синдрома прогрессирует, увеличивается длительность, количество и выраженность симптомов;
- декомпенсированная стадия: тяжелое течение предменструального синдрома, «светлые» промежутки постепенно сокращаются.
Нейропсихическая форма характеризуется наличием следующих симптомов: эмоциональная лабильность, раздражительность, плаксивость, бессонница, агрессивность, апатия к окружающему, депрессивное состояние, слабость, быстрая утомляемость, обонятельные и слуховые галлюцинации, ослабление памяти, чувство страха, тоска, беспричинный смех или плач, сексуальные нарушения, суицидальные мысли. Помимо нейропсихических реакций, которые выступают на первый план, в клинической картине ПМС могут быть другие симптомы: головные боли, головокружение, нарушение аппетита, нагрубание и болезненность молочных желез, боль в груди, вздутие живота.
Отечная форма отличается превалированием в клинической картине следующих симптомов: отеки лица, голеней, пальцев рук, нагрубание и болезненность молочных желез (мастодиния), кожный зуд, потливость, жажда, прибавка в весе, нарушение функции желудочно-кишечного тракта (запоры,метеоризм, поносы), боли в суставах, головные боли, раздражительность и др. У подавляющего большинства больных с отечной формой предменструального синдрома во второй фазе цикла отмечается отрицательный диурез с задержкой до 500-700 мл жидкости.
Цефалгическая форма характеризуется превалированием в клинической картине вегетативно-сосудистой и неврологической симптоматики: головные боли по типу мигрени с тошнотой, рвотой и поносами (типичные проявления гиперпростагландинемии), головокружение, сердцебиение, боли в сердце, бессонница, раздражительность, повышенная чувствительность к запахам, агрессивность.
Головная боль имеет специфический характер: дергающая, пульсирующая в области виска с отеком века и сопровождается тошнотой, рвотой. В анамнезе у этих женщин часто отмечаются нейроинфекции, черепно-мозговые травмы, психические стрессы.
Семейный анамнез больных с цефалгической формой предменструального синдрома часто отягощен сердечно-сосудистыми заболеваниями, гипертонической болезнью и патологией желудочно-кишечного тракта.
При кризовой форме в клинической картине преобладают симпатоадреналовые кризы, сопровождающиеся повышением АД, тахикардией, чувством страха, болями в сердце без изменений на ЭКГ. Приступы нередко заканчиваются обильным мочеотделением. Как правило, кризы возникают после переутомления, стрессовых ситуаций.
Кризовое течение предменструального синдрома может быть исходом нелеченной нейропсихической, отечной или цефалгической формы предменструального синдрома на стадии декомпенсации и проявляется в возрасте после 40 лет.
У подавляющего большинства больных с кризовой формой предменструального синдрома отмечены заболевания почек, сердечнососудистой системы и желудочно-кишечного тракта.
К атипичным формам предменструального синдрома относятся вегетативно-дизовариальная миокардиопатия, гипертермическая офтальмоплегическая форма мигрени, гиперсомническая форма, «циклические» аллергические реакции (язвенный гингивит, стоматит, бронхиальная астма, иридоциклит и др.).
Диагностика предменструального синдрома
Диагностика представляет определенные трудности, так как больные часто обращаются к терапевту, невропатологу или другим специалистам, в зависимости от формы предменструального синдрома.
Проводимая симптоматическая терапия дает улучшение во второй фазе цикла, поскольку после менструации симптомы исчезают самостоятельно.
Поэтому выявлению предменструального синдрома способствует активный опрос пациентки, при котором выявляется циклический характер патологических симптомов, возникающих в предменструальные дни. Учитывая многообразие симптомов, предложены следующие клинико-диагностические критерии предменструального синдрома:
- Заключение психиатра, исключающее наличие психических заболеваний.
- Четкая связь симптоматики с менструальным циклом — возникновение клинических проявлений за 7-14 дней до менструации и их исчезновение по окончании менструации.
Некоторые врачи основываются на диагностике предменструального синдрома по следующим признакам:
- Эмоциональная лабильность: раздражительность, плаксивость, быстрая смена настроения.
- Агрессивное или депрессивное состояние.
- Чувство тревоги и напряжения.
- Ухудшение настроения, чувство безысходности.
- Снижение интереса к обычному укладу жизни.
- Быстрая утомляемость, слабость.
- Невозможность концентрации внимания.
- Изменение аппетита, склонность к булимии.
- Сонливость или бессонница.
- Нагрубание и болезненность молочных желез, головные боли, отеки, суставные или мышечные боли, прибавка в весе.
- Диагноз считают достоверным при наличии не менее пяти из вышеприведенных симптомов при обязательном проявлении одного из первых четырех.
- Желательно ведение дневника в течение не менее 2-3 менструальных циклов, в котором пациентка отмечает все патологические симптомы.
- Обследование по тестам функциональной диагностики нецелесообразно ввиду их малой информативности.
Гормональные исследования включают определение пролактина, прогестерона и эстрадиола во второй фазе цикла. Гормональная характеристика больных с предменструальным синдромом имеет особенности в зависимости от его формы.
Так, при отечной форме отмечено достоверное уменьшение уровня прогестерона во второй фазе цикла. При нейропсихической, цефалгической и кризовой формах выявлено повышение уровня пролактина в крови.
Дополнительные методы исследования назначаются в зависимости от формы предменструального синдрома.
При выраженных церебральных симптомах (головные боли, головокружение, шум в ушах, нарушение зрения) показана компьютерная томография или ядерно-магнитный резонанс для исключения объемных образований мозга.
При проведении ЭЭГ у женщин с нейропсихической формой предменструального синдрома выявляются функциональные нарушения преимущественно в диэнцефально-лимбических структурах мозга.
При отечной форме предменструального синдрома данные ЭЭГ свидетельствуют об усилении активирующих влияний на кору больших полушарий неспецифических структур ствола мозга, более выраженном во второй фазе цикла.
При цефалгической форме предменструального синдрома данные ЭЭГ указывают на диффузные изменения электрической активности мозга по типу десинхронизации корковой ритмики, которая усиливается при кризовом течении предменструального синдрома.
- При отечной форме ПМС показано измерение диуреза, исследование выделительной функции почек.
- При болезненности и отечности молочных желез проводится маммография в первую фазу цикла для дифференциальной диагностики мастодонии и мастопатии.
- Обязательно к обследованию больных с ПМС привлекаются смежные специалисты: невропатолог, психиатр, терапевт, эндокринолог.
- Следует помнить, что в предменструальные дни ухудшается течение имеющихся хронических экстрагенитальных заболеваний, что также расценивается как предменструальный синдром.
Лечение предменструального синдрома
В отличие от лечения других синдромов (например, посткастрационного синдрома), первым этапом является психотерапия с объяснением пациентке сущности заболевания.
Как облегчить течение предменструального синдома? Обязательным является нормализация режима труда и отдыха.
Питание должно быть с соблюдением диеты во второй фазе цикла, исключающей кофе, шоколад, острые и соленые блюда, а также ограничивающей потребление жидкости. Пища должна быть богата витаминами; животные жиры, углеводы рекомендуется ограничить.
Учитывая наличие нейропсихических проявлений различной степени выраженности при любой форме предменструального синдрома, рекомендуются седативные и психотропные препараты — «Тазепам», «Рудотель», «Седуксен», «Амитриптилин» и др. Препараты назначаются во второй фазе цикла за 2-3 дня до проявления симптомов.
Препараты антигистаминного действия эффективны при отечной форме ПМС, аллергических проявлениях. Назначается «Тавегил», «Диазолин», «Терален» (тоже во второй фазе цикла).
Препараты, нормализующие нейромедиаторный обмен в ЦНС, рекомендуются при нейропсихической, цефалгической и кризовой формах предменструального синдрома. «Перитол» нормализует серотониновый обмен (по 1 таблетке 4 мг в день), «Дифенин» (по 1 таблетке 100 мг два раза в день) обладает адренергическим действием. Препараты назначаются на период от 3до 6 месяцев.
С целью улучшения кровообращения в ЦНС эффективно применение «Ноотропила», «Грандаксина» (по 1 капсуле 3-4 раза в день), «Аминолона» (по 0,25 г в течение 2-3 недель).
При цефалгической и кризовой формах эффективно назначение «Парлодела» (по 1,25-2,5 мг в день) во второй фазе цикла или в непрерывном режиме при повышенном уровне пролактина.
Являясь агонистом дофамина, «Парлодел» оказывает нормализующий эффект на туберо-инфундибулярную систему ЦНС. Агонистом дофаминовых рецепторов является также «Дигидроэрготамин», обладающий антисеротониновым и спазмолитическим действием.
Препарат назначается в виде 0,1% раствора по 15 капель 3 раза в день во второй фазе цикла.
При отечной форме ПМС показано назначение «Верошпирона», который, являясь антагонистом альдостерона, оказывает калийсберегающий диуретический и гипотензивный эффект. Препарат применяется по 25 мг 2-3 раза в день во второй фазе цикла за 3-4 дня до проявления клинической симптоматики.
Для лечения масталгии, мастодинии рекомендуется местное применение «Прожестожеля» — геля, содержащего натуральный прогестерон.
Учитывая важную роль простагландинов в патогенезе предменструального синдрома, рекомендуются антипростагландиновые препараты, например, «Напросин», «Индометацин» во второй фазе цикла, особенно при отечной и цефалгической формах ПМС.
Гормональная терапия проводится при недостаточности второй фазы цикла. Назначаются гестагены с 16-го по 25-й день цикла — «Дюфастон», «Медроксипрогестерон ацетат» по 10-20 мг в день.
В случае тяжелого течения предменструального синдрома показано применение антагонистов гонадотропин-рилизинг гормонов (аГнРГ) в течение 6 месяцев.
Лечение предменструального синдрома длительное, занимает 6-9 месяцев. В случае рецидива терапия повторяется. При наличии сопутствующей экстрагенитальной патологии лечение проводится совместно с другими специалистами.
Причины предменструального синдрома
К факторам, способствующим возникновению предменструального синдрома, относят стрессовые ситуации, нейроинфекции, осложненные роды и аборты, различные травмы и оперативные вмешательства. Определенную роль играет преморбитный фон, отягощенный различными гинекологическими и экстрагенитальными патологиями.
Существует множество теорий развития предменструального синдрома, объясняющих патогенез различных симптомов: гормональная, теория «водной интоксикации», психосоматических нарушений, аллергическая и др.
Исторически первой была гормональная теория. Согласно ей полагали, что ПМС развивается на фоне абсолютной или относительной гиперэстрогении и недостаточности секреции прогестерона.
Но, как показали проведенные исследования, ановуляция и недостаточность желтого тела встречаются при выраженной клинической симптоматике предменструального синдрома очень редко.
Кроме того, терапия прогестероном оказалась неэффективной.
В последние годы большая роль в патогенезе предменструального синдрома отводится пролактину.
Помимо физиологического повышения, отмечают гиперчувствительность тканей-мишеней к пролактину во второй фазе цикла.
Известно, что пролактин является модулятором действия многих гормонов, в частности надпочечниковых. Этим объясняется натрий-задерживающий эффект альдостерона и антидиуретический эффект вазопрессина.
Показана роль простагландинов в патогенезе предменструального синдрома. Поскольку простагландины являются универсальными тканевыми гормонами, которые синтезируются практически во всех органах и тканях, нарушение синтеза простагландинов может проявляться множеством различных симптомов.
Многие симптомы предменструального синдрома сходны с состоянием гиперпростагландинемии. Нарушением синтеза и метаболизма простагландинов объясняют возникновение таких симптомов, как головные боли по типу мигрени, тошноту, рвоту, вздутие живота, поносы и различные поведенческие реакции.
Простагландины ответственны также за проявление различных вегетативно-сосудистых реакций.
Многообразие клинических проявлений свидетельствует о вовлечении в патологический процесс центральных, гипоталамических структур, ответственных за регуляцию всех обменных процессов в организме, а также поведенческих реакций.
Поэтому в настоящее время основная роль в патогенезе предменструального синдрома отводится нарушению обмена нейропептидов в ЦНС (опиоидов, серотонина, дофамина, норадреналина и др.
) и связанных с ним периферических нейроэндокринных процессов.
Таким образом, развитие предменструального синдрома можно объяснить функциональными нарушениями ЦНС в результате воздействия неблагоприятных факторов на фоне врожденной или приобретенной лабильности гипоталамо-гипофизарной системы.
Менструальный цикл – это фактически регулярный стресс, который может привести к изменению уровня гормонов и, затем, к различным проблемам со здоровьем. В таких случаях рекомендуется прием препаратов, содержащих витамины, микроэлементы, которые помогут организму женщины справиться с таким стрессом и не допустить осложнений.
Например, «Эстровэл Тайм-фактор», упаковка которого состоит из 4-х блистеров, каждый из которых содержит компоненты, помогающие женщине в каждой из 4-х фаз менструального цикла.
Источник: http://meditsina.online/predmenstrualnyy-sindrom/
Лечение ПМС или предменструального синдрома
ПМС или предменструальный синдром часто является поводом для шуток и анекдотов. Факт — многие женщины за неделю до менструации начинают вести себя странно. Меняется темперамент, симпатии и антипатии. Что такое ПМС у девушек? Каковы симптомы ПМС и почему возникает изменение в поведении у женщин? Можно ли лечить предменструальный синдром?
ПМС (предменструальный синдром, ПМС) является набором субъективных и объективных симптомов, проявлений, которые всегда появляются во втором этапе менструального цикла, стихают в начале менструации и часто влияют на качество жизни женщины в этот период.
ЛЕЧЕНИЕ ПРЕДМЕНСТРУАЛЬНОГО СИНДРОМА ДОСТУПНО В ФИЛИАЛАХ:
Лечение предменструального синдрома в Приморском районе
Адрес: г. Санкт-Петербург, Приморский район, ул. Репищева, 13
Лечение предменструального синдрома в Петроградском районе
Адрес: г. Санкт-Петербург, Петроградский район, ул. Ленина, 5
Лечение предменструального синдрома во Всеволожске
Адрес: г. Всеволожск, Октябрьский пр-т, 96 А
Причины предменструального синдрома
Основной причиной предменструального синдрома, по словам врачей, являются гормональные изменения и нарушения, связанные с женским половым циклом. В первой половине цикла повышается уровень эстрогена, в то время как во второй половине растет уровень прогестерона. Если организм вырабатывает слишком мало прогестерона, возникает гормональный дисбаланс и появляются неприятные симптомы.
В последнее время важную роль в формировании ПМС отводят пролактину – гормону, который синтезируется в гипофизе и отвечает за развитие молочных желез, а в конце беременности и во время грудного вскармливания – за выработку грудного молока. Уровень пролактина почти не изменяется во время менструального цикла. Тем не менее, у некоторых женщин, по какой-то причине, его концентрация значительно увеличивается. При этом может быть заблокирован процесс овуляции, что приводит к дефициту прогестерона во второй фазе цикла и вызывает всё те же неприятные ощущения.
Кроме того, из последних исследований следует, что причина ПМС может крыться в изменениях выделения нейротрасмиттеров (веществ — передатчиков сигналов между клетками в головном мозге), а в частности, серотонина и дофамина, которые управляют настроением.
Есть также теории, которые объясняют причины ПМС неправильным питанием, образом жизни, и также генетическими факторами (ПМС чаще встречается у женщин, у чьих матерей были подобные симптомы).
Симптомы предменструального синдрома
Симптомы, связанные с предменструальным синдромом, появляются при овуляции. Поэтому, так как обычно в течение первых 2 лет во время месячных овуляции не происходит, у подростков редко встречается ПМС. Эти проблемы возникают уже в возрасте 20 – 30 лет и могут сохраняться до наступления менопаузы. Обнаружено, что предменструальный синдром возникает чаще у женщин умственного труда, жительниц мегаполисов.
Все симптомы ПМС:
- появляются за 5 дней до кровотечения
- не появляются в других фазах цикла
- появляются в большинстве месячных циклов
- исчезают после начала кровотечения.
Основными симптомами предменструального синдрома являются: нервная раздражительность и изменения настроения. Всего же описано около 150 симптомов ПМС. Наиболее часто встречающиеся проявления это:
- вздутие живота,
- болезненность молочных желез,
- головная боль
- головокружение
- повышенный аппетит
- отёчность (из-за задержки воды в организме)
- потливость
- чувствительность к запахам и звукам
- повышение температуры при ПМС (без выявления в анализах крови процессов воспаления)
Влияние гормонов гестагенов (прогестерона) приводит к:
ВАЖНО!!! Во второй половине цикла возможно обострение симптомов, схожих с ПМС, но возникающих как следствие других серьёзных заболеваний, требующих диагностики и лечения (психические заболевания (шизофрения, депрессия), мигрень, хронические заболевания почек, опухоли головного мозга, заболевания щитовидной железы).
Диагностика предменструального синдрома
Для диагностики и постановки диагноза ПМС врач гинеколог должен внимательно проанализировать жалобы пациентки. При наличии цикличности симптомов (повторяемости), их обострении до месячных и ослабления после, можно ставить вопрос о предменструальном синдроме.
Так же для подтверждения диагноза необходим анализ крови на гормоны
- пролактин
- эсрадиол
- прогестерон
В зависимости от жалоб могут быть назначены дополнительные обследования (УЗИ молочных желёз, УЗИ малого таза, МРТ головного мозга, ЭЭГ, консультации психиатра, невропатолога, невролога, терапевта).
Лечение предменструального синдрома
Лечение предменструального синдрома в основном симптоматическое, и зависит от преобладающих симптомов.
Прежде всего, рекомендуется ввести некоторые ограничения в диете — уменьшение во вторую фазу цикла углеводов, соли, жидкости, животных жиров, алкоголя, увеличение количества употребляемых фруктов и овощей.
Необходимо снижение психоэмоциональных нагрузок, увеличение время отдыха, нетяжелые физические упражнения на свежем воздухе.
В осложнённых случаях может быть назначена:
- Симптоматическая терапия – антидепрессанты, нейролептики, мочегонные средства, анальгетики
- Витаминотерапия – витаминов группы В, А и Е, магний, растительные и гомеопатические препараты (при легких формах предменструального синдрома)
- Лекарственная терапия. Лекарственные препараты для лечения предменструального синдрома назначается при неэффективности других мер. В таком случае в основном выбираются комбинированные оральные контрацептивы, которые направлены на торможение овуляции, нормализацию концентрации гормонов и регулировку цикла.
Важно!!!
Самолечение и применение самостоятельно различных препаратов, только временно помогают ослабить проявления предменструального синдрома. При отсутствии квалифицированной консультации специалиста и его контроля, ПМС может перейти в осложнённые стадии. Кроме того грамотная коррекция менструального цикла обязательна для женщин, планирующих беременность.
В нашей клинике Вы можете записаться на консультацию к квалифицированному специалисту — гинекологу, который ответит на ваши вопросы, проведёт обследование и подберёт при необходимости грамотное лечение.
Прием ведут врачи:
Выберите филиал“Династия” на Новочеркасском пр-те, Красногвардейский район“Династия” на Ленина, Петроградский район“Династия” на Репищева, Приморский район“Династия” во ВсеволожскеВыездная служба
Стоимость лечение предменструального синдрома:
| Наименование услуг | Цена в рублях | |
| Санкт-Петербург | Всеволожск | |
| Первичный прием (осмотр, консультация) акушера-гинеколога | 1850 | 1500 |
| Повторный прием (осмотр, консультация) акушера-гинеколога | 1650 | 1300 |
| Первичный прием (осмотр, консультация) акушера-гинеколога, ведущего специалиста | 2100 | — |
| Повторный прием (осмотр, консультация) акушера-гинеколога, ведущего специалиста | 1900 | — |
| Первичный прием (осмотр, консультация) акушера-гинеколога с УЗИ органов малого таза | 3300 | 2450 |
| Повторный прием (осмотр, консультация) акушера-гинеколога с УЗИ органов малого таза | 3100 | 2270 |
| Первичный прием (осмотр, консультация) акушера-гинеколога, к.м.н., высшей категории с УЗИ органов малого таза | 3500 | — |
| Повторный прием (осмотр, консультация) акушера-гинеколога, к.м.н., высшей категории с УЗИ органов малого таза | 3300 | — |
| МАНИПУЛЯЦИИ | ||
| Забор мазков (гинекологический) | 300 | 250 |
| УЗИ органов малого таза (одним датчиком) | 1600 | 1300 |
| УЗИ органов малого таза (двумя датчиками) | 1900 | 1500 |
| Видеокольпоскопия | 1700 | 1700 |
| Местная обработка наружных половых органов | 700 | 700 |
| Лечебная обработка влагалища | 700 | 700 |
| Интравагинальное введение свечей (без стоимости медикаментов), 1 процедура | 500 | 500 |
| Штрих-биопсия эндометрия (пайпель-диагностика) | 1500 | 1200 |
| Введение акушерского пессария | 1500 | 1500 |
| Удаление акушерского пессария | 1000 | 1000 |
| Медикаментозное прерывание беременности | 8000 | — |
| Введение имплантируемого контрацепива «ИМПЛАНОН» (без стоимости контрацептива) | 2500 | 2100 |
| Удаление имплантируемого контрацепива «ИМПЛАНОН» | 2500 | 2300 |
| Введение внутриматочной спирали (ВМС) | 2500 | 2500 |
| Удаление внутриматочной спирали (ВМС) | 1500 | 1500 |
| Инструментальное удаление внутриматочной спирали (ВМС) | 2500 | 2100 |
| Установка внутриматочной спирали «Мирена» | 4000 | 4000 |
| Снятие внутриматочной спирали «Мирена» | 3000 | 3000 |
| Удаление инородного тела из влагалища | 1800 | 1800 |
| Хирургическая дефлорация | 8000 | 8000 |
| ЛАЗЕРНАЯ ХИРУРГИЯ | ||
| Биопсия шейки матки + гистология | 5000 | 4000 |
| Единичная киста шейки матки | 1500 | 1500 |
| Единичные папилломы и кондиломы стенок влагалища | 3000 | 3000 |
| Удаление единичных кондилом, папиллом вульвы, шейки матки (за 1 ед.) | 600 | 600 |
| Распространенный кондиломатоз, папилломатоз | от 6000 | от 6000 |
| Эктопия (эрозия) шейки матки (менее 2 см) | 6000 | 4000 |
| Эктопия (эрозия) шейки матки (более 2 см) | 9000 | 9000 |
| Эндометриоз шейки матки (единичный очаг) | 1000 | 1000 |
| РАДИОХИРУРГИЯ | ||
| Биопсия шейки матки радионожом | 2500 | 2000 |
| Фульгурация кист, эндометриоидных очагов с помощью радиохирургического ножа | 3500 | 2200 |
| Лечение лейкоплакии и крауроза вульвы с помощью радиохирургического ножа | 5300 | 5100 |
| Лечение патологии шейки матки с помощью радиохирургического ножа до 1 см | 5000 | 3700 |
| Лечение патологии шейки матки с помощью радиохирургического ножа до 2 см | 6500 | 6000 |
| Удаление полипов шейки матки с помощью радиохирургического ножа | 4000 | 2250 |
| Электрокоагуляция кондилом на коже в области промежности радионожом (за 1 ед.) | 800 | 800 |
| Электрокоагуляция кондилом, папиллом вульвы радионожом | 1400 | 1400 |
| Электрокоагуляция кондилом, папиллом влагалища радионожом | от 3200 | от 3200 |
Указанные на сайте цены не являются публичной офертой. Уточняйте стоимость у администраторов.
ЗАПИСЬ НА ЛЕЧЕНИЕ ПРЕДМЕНСТРУАЛЬНОГО СИНДРОМА
Ваша заявка отправлена
Менеджер свяжется с вами для утонения деталей
Мы ценим ваше обращение в наш медицинский центр «Династия»
Лечение предменструального синдрома – прием врача-гинеколога в VESNA Clinic
Для диагностики ПМС специалист должен подтвердить ряд симптомов у пациентки. Эти симптомы должны:
- проявляться в течение 5 дней до наступления менструации как минимум 3 цикла подряд;
- заканчиваться в течение 4 дней после начала менструального цикла;
- мешать другим действиям в жизни женщины.
Для диагностики и эффективного оказания помощи при ПМС мы рекомендуем вести дневник. Описывайте в нем свои симптомы каждый день в течение как минимум 2-3 месяцев, а также отмечайте там даты начала менструаций.
Почему развивается ПМС?
Точные причины и механизмы развития ПМС в настоящее время не установлены. На сегодняшний день специалисты сходятся во мнении, что механизм появления предменструального синдрома сложный и затрагивает не только эндокринную, но и иммунную, центральную нервную и другие системы организма.
Выделяют группу факторов, которые могут способствовать развитию ПМС. К ним относятся:
- гормональные нарушения;
- низкий уровень физической активности;
- сопутствующие заболевания половой системы;
- стрессы, депрессия;
- несбалансированное питание.
Клинические проявления
Точный набор симптомов может значительно различаться в каждом случае. Выделяют несколько симптомокомплексов, которые проявляются в различной степени:
- вегетативные нарушения — тошнота, рвота, головная боль, нарушение ритма сердца;
- психоэмоциональные расстройства — плохое настроение, раздражительность, плаксивость;
- симптомы, характерные для эндокринных нарушений — повышение температуры тела, уплотнение молочных желез, развитие отеков, зуд.
В зависимости от выраженности той или иной группы симптомов в течении ПМС выделяют 4 формы:
- Отечная. В клинической картине преобладают отеки различной интенсивности, повышение массы тела.
- Кризовая. В этом случае не первое место выходят так называемые приливы, которые сопровождаются выраженным покраснением кожи лица, увеличением пульса и артериального давления.
- Нервно-психическая. Среди главных симптомов отмечаются раздражительность, агрессивность, резкие перепады настроения, повышенная чувствительность к запахам и звукам.
- Цефалгическая. Жалобы на сильные пульсирующие головные боли, тошноту и рвоту, головокружение.
Иногда встречается атипичная форма течения предменструального синдрома, которая включает в себя другие неспецифические симптомы.
Важно отличать ПМС от ряда других заболеваний, таких, как:
- Депрессия
- Тревожное расстройство
- Перименопауза
- Синдром хронической усталости
- Синдром раздраженного кишечника
- Заболевания щитовидной железы
Для исключения этих патологий в некоторых случаях гинеколог может направить к эндокринологу, психотерапевту или терапевту.
Методы лечения
Современные подходы к терапии позволяют избавиться от неприятных симптомов ПМС или снизить степень их выраженности и повысить тем самым качество жизни пациентки. Лечение также может быть направлено на устранение сопутствующих заболеваний, что тоже благоприятно скажется на течении предменструального синдрома.
Предменструальный синдром (ПМС) – симптомы, причины ПМС, первые признаки синдрома предменструального напряжения у женщин | Какие признаки бывают перед месячными?
Неожиданно чувствуете себя не в духе? Заметили перед месячными признаки раздражительности? Иногда болит голова или набухают молочные железы? Не волнуйтесь. Миллионы женщин испытывают похожие проявления предменструального синдрома (ПМС). Соблюдение простых практических правил, направленных на избавление от данных симптомов, способно сотворить чудо, и Вам не придется отказываться от своих любимых занятий по причине ПМС даже в «эти» дни!
Симптомы и причины ПМС
ПМС связан с нарушением гормонального баланса в организме женщины, как правило, изменением концентрации прогестерона и эстрогена перед месячными. Дополнительными факторами риска являются недостаток физической активности, несбалансированное питание, недостаток сна, нарушения женской репродуктивной сферы. Одной из причин развития данного состояния могут быть хронические стрессы. По статистике с признаками предменструального синдрома чаще сталкиваются женщины старше 30 лет.
При наличии такого синдрома, как ПМС, женщина может почувствовать физический дискомфорт и резкие перемены настроения уже во второй половине цикла. Проявления синдрома предменструального напряжения могут быть особенно выраженными непосредственно перед менструацией и постепенно сходить на нет после ее начала. Существует свыше 100 симптомов ПМС, наиболее распространенными из которых являются повышенная раздражительность, и набухание и болезненность груди в предменструальный период.
Время прекращения симптомов предменструального синдрома также может быть различным: некоторые женщины возвращаются к привычному состоянию сразу после начала месячных, некоторые – после окончания. Но существуют и такие, кто не может справиться с этим синдромом еще в течение нескольких дней после прекращения месячных. Тем не менее, все эти показатели находятся в пределах нормы.
Как избавиться от неприятных симптомов предменструального синдрома
Некоторые симптомы ПМС вызваны задержкой воды в организме и могут быть смягчены или даже прекращены, если Вы будете соблюдать несколько простых правил. Ниже приведены 5 правил питания, направленных на снижение задержки жидкости в организме и облегчение синдрома предменструального напряжения.
- Пейте много воды! В это трудно поверить, но в действительности потребление большого количества воды помогает женщинам уменьшить симптомы ПМС и ослабить вздутие, уменьшив задержку жидкости в организме в предменструальный период. Кроме того, вода также помогает вымывать токсины из организма. Она творит чудеса, и это так просто: даже если Вы находитесь в пути, то можете взять небольшую бутылочку воды с собой.
- Откройте для себя силу овощей и фруктов с высоким содержанием воды. Например, арбуз или огурец обеспечат поступление необходимого количества жидкости и окажут положительное воздействие на Ваше тело во время предменструального синдрома.
- Поднимите себе настроение теплым травяным чаем и любимыми продуктами, обладающими мочегонным эффектом. Крапивный или березовый чай, цельнозерновой рис и клюква могут дать чудодейственный результат при первых признаках ПМС.
- Употребляйте много продуктов с высоким содержанием магния и витамина E. Например, бананы содержат много калия, необходимого во время предменструального синдрома.
- Будьте осторожны с солью, сахаром, кофе и черным чаем. Уменьшение потребления соли и сахара позволит уменьшить задержку жидкости, вызывающую многие неприятные симптомы ПМС у женщин. Также постарайтесь держаться подальше от кофе и черного чая. Хотя обильное питье важно для поддержания водного баланса, данные продукты стимулируют задержку жидкости в организме при ПМС.
Можете завести дневник, куда будете записывать, как различные пищевые продукты воздействуют на Ваше самочувствие при месячных.
Если предменструальный синдром сопровождается очень болезненными спазмами, а «народные средства» не помогают, нужно обратиться к врачу. Помните, что задержка жидкости в организме, вызванная месячными, обычно проходит сразу после их окончания!
Предменструальный синдром | Вы и ваши гормоны от Общества эндокринологов
Альтернативные названия предменструального синдрома
ПМС; предменструальное напряжение; PMT; предменструальное дисфорическое расстройство (тяжелый ПМС)
Что такое предменструальный синдром?
Женщина сжимает живот, чтобы снять спазмы из-за предменструального синдрома.
Большинство женщин испытывают некоторые симптомы в дни, предшествующие месячным (т.е. во второй половине менструального цикла). Симптомы у каждой женщины разные и могут меняться от месяца к месяцу. Если эти симптомы, которые могут проявляться как физические, поведенческие и психологические , , повторяются и являются достаточно серьезными, чтобы повлиять на повседневную жизнь женщины, они определяются как предменструальный синдром. Симптомы обычно исчезают или значительно уменьшаются к концу менструации. Более тяжелый ПМС известен как предменструальное дисфорическое расстройство (ПМДР).
Первый день менструального цикла определяется как первый день месячного периода.Примерно в середине цикла — примерно на 14-й день, если циклы регулярные — происходит овуляция. Пустой фолликул, который вырастил яйцеклетку, образует желтое тело, которое производит высокий уровень прогестерона и низкий уровень эстрадиола, чтобы подготовить матку к беременности, если зачатие произошло. Если яйцеклетка не оплодотворена, желтое тело начинает разрушаться, и производство прогестерона и эстрадиола начинает падать. Это начинается примерно за неделю до следующей менструации.
Что вызывает предменструальный синдром?
Точная причина предменструального синдрома неизвестна, однако считается, что гормональные изменения вызывают симптомы.После овуляции, когда желтое тело начинает разрушаться, снижение уровня прогестерона к концу менструального цикла влияет на различные химические вещества в головном мозге (например, серотонин). У женщин с предменструальным синдромом нет аномальных уровней гормонов, но они, по-видимому, более чувствительны к воздействию прогестерона и эстрогена.
Степень, в которой эти процессы влияют на женщину, будет зависеть от ее психологического и социального благополучия в данный конкретный период ее жизни.
Каковы признаки и симптомы предменструального синдрома?
До 150 симптомов были идентифицированы как часть предменструального синдрома. Наиболее частые физические симптомы включают болезненность груди, ощущение вздутия живота, головные боли, прыщи, боль в животе и усталость. Наиболее часто встречающиеся психологические симптомы включают перепады настроения, раздражительность, беспокойство, депрессию, слезы, расстройство / эмоциональность и трудности с концентрацией внимания.
Насколько распространен предменструальный синдром?
Трудно подсчитать, сколько женщин пострадали.Считается, что до 80% женщин испытывают предменструальные симптомы, в то время как сам предменструальный синдром, как полагают, затрагивает от 5% до 25% женщин в репродуктивной возрастной группе. По оценкам, от 5% до 8% женщин страдают тяжелым предменструальным синдромом, также известным как предменструальное дисфорическое расстройство.
Предменструальный синдром передается по наследству?
Ранние исследования показали, что может быть генетическая предрасположенность к развитию предменструального синдрома; однако это не было доказано.Необходимы дополнительные исследования, чтобы выяснить, передается ли предменструальный синдром в семье.
Как диагностируется предменструальный синдром?
Диагностика предменструального синдрома основывается на симптомах, которые испытывает пациентка, и на той точке менструального цикла, в которой эти симптомы проявляются. Чтобы поставить диагноз, женщинам рекомендуется вести дневник своих симптомов в течение как минимум двух месяцев подряд.
Как лечится предменструальный синдром?
Поскольку точная причина предменструального синдрома еще не выяснена, лечение направлено на облегчение симптомов.Ведение предменструального синдрома основано на многоуровневом подходе, и каждый вариант лечения может занять до трех месяцев, чтобы добиться заметных результатов. Первоначальное лечение включает в себя поощрение женщины к ведению здорового образа жизни с точки зрения сбалансированной диеты, регулярных физических упражнений и минимизации стресса, а также отказа от соли, кофеина и алкоголя.
Для лечения предменструального синдрома предлагается ряд травяных и витаминных добавок. Некоторые небольшие исследования показали, что хорошее потребление тиамина и рибофлавина витаминов группы B, а также кальция и витамина D может снизить риск предменструального синдрома.Добавки Chasteberry (Vitex agnus castus) также подтверждаются небольшими исследованиями. Требуются дальнейшие исследования, чтобы прояснить преимущества всего этого. Женщина должна проконсультироваться со своим врачом или диетологом, чтобы обсудить режим, который ей подходит.
Когнитивно-поведенческая терапия (особый тип разговорной терапии) также оказалась полезной при лечении предменструального синдрома.
Лечебное лечение делится на две основные группы: гормональное лечение и селективные ингибиторы рецепторов серотонина (или СИОЗС).
Гормональное лечение — у части женщин предменструальный синдром можно облегчить с помощью гормональных контрацептивов, подавляющих овуляцию. Есть несколько способов сделать это. Женщине могут быть назначены пластыри с эстрогеном с прогестагеном (прогестероном) в форме таблеток или внутриматочной спирали, пропитанной стероидами, которая называется Мирена. Иногда можно использовать комбинированные оральные контрацептивы. Если симптомы у женщины очень тяжелые, ее могут направить к гинекологу и назначить другое гормональное лечение, называемое аналогом гонадотропин-рилизинг-гормона.Поскольку гормональные методы, используемые для облегчения симптомов предменструального синдрома, также являются противозачаточными, они не подходят, если женщина планирует беременность.
Селективные ингибиторы рецепторов серотонина — это группа лекарств, которые используются для лечения депрессии (путем повышения уровня нейромедиатора серотонина), а также оказались очень эффективными при лечении предменструального синдрома. В отличие от депрессии, лекарство можно принимать только при появлении симптомов, т.е.е. как раз во второй половине менструального цикла. Эта группа антидепрессантов может быть вредна во время беременности, поэтому женщинам, планирующим беременность, следует проконсультироваться с врачом о вариантах лечения.
Есть ли у лечения побочные эффекты?
Витаминные добавки и дополнительные методы лечения для облегчения симптомов предменструального синдрома могут вызывать побочные эффекты; например, добавки кальция могут вызвать расстройство желудка.
При гормональном лечении иногда женщина может быть чувствительна к гормону и испытывать побочные эффекты, такие как тошнота или болезненность груди.
Некоторые женщины чувствуют тошноту или сонливость, когда впервые принимают селективные ингибиторы рецепторов серотонина, но эти побочные эффекты обычно проходят. Это лекарство также может повлиять на либидо (половое влечение).
Женщины должны обсудить любые опасения по поводу вариантов лечения или побочных эффектов со своим врачом.
Каковы более отдаленные последствия предменструального синдрома?
Частота и тяжесть предменструального синдрома варьируется от женщины к женщине и у каждой отдельной женщины от месяца к месяцу.
Наибольшая распространенность наблюдается среди женщин в возрасте от 30 до 50 лет, но женщины также могут испытывать ухудшение своих симптомов во время менопаузы (что связано с неустойчивыми колебаниями уровня гормонов в это время). Кроме того, это обычное время для женщин испытывать стресс в своей жизни, например, когда дети уезжают из дома, а стареющие родители становятся более зависимыми. Заместительная гормональная терапия (ЗГТ) может использоваться для лечения симптомов, вызванных менопаузой, и оказывает различное влияние на симптомы, возникающие как часть предменструального синдрома, который может возникать в перименопаузальный период.
Предменструальный синдром должен исчезнуть, когда у женщины закончилась менопауза, поскольку у женщины больше нет менструального цикла, связанного с циклическим высвобождением стероидных гормонов из яичников. Так же и во время беременности не будет циклических симптомов. Однако женщины могут испытывать аналогичные симптомы, такие как вздутие живота, болезненность груди и перепады настроения во время беременности из-за высокого уровня прогестерона.
Существуют ли группы поддержки пациентов с предменструальным синдромом?
Национальная ассоциация предменструального синдрома (NAPS) может дать совет и поддержку пациентам и их семьям.
Последний раз отзыв: апр 2019
Причины предменструального синдрома (ПМС)
Предменструальный синдром или ПМС — это физические, эмоциональные и гормональные нарушения непосредственно перед началом менструального цикла женщины, которые проходят после начала менструации.
На кого влияет предменструальный синдром?
Женщины более склонны к ПМС в возрасте от 20 до 40 лет. Симптомы обычно ухудшаются в период полового созревания, когда начинается менструация или после рождения первого ребенка.
Некоторые женщины страдают от симптомов перед менопаузой в конце 30-40-х годов. ПМС обычно проходит после наступления менопаузы. Беременность — это также время, когда симптомы ПМС уменьшаются.
Что вызывает предменструальный синдром?
Несмотря на то, что они безвредны и безвредны, они могут ослабить женщину и затруднить ее повседневную жизнь. Точная причина ПМС не установлена.
Существует множество теорий, описывающих причины ПМС. Некоторые из них включают гормональные нарушения, химические изменения в головном мозге и так далее.(1-7)
Гормональные нарушения
Было показано, что женщины с ПМС часто по-разному реагируют на колебания женских гормонов, происходящие во время менструального цикла.
Исследователи предполагают, что чрезмерный эстроген, дефицит прогестерона, повышенный уровень пролактина и альдостерона могут быть связаны с симптомами ПМС.
Химические изменения в головном мозге
Определенные химические вещества в мозге также могут играть роль в ПМС. К ним относятся химические посредники мозга, называемые серотонином.Это химическое вещество колеблется во время менструального цикла.
Это химическое вещество регулирует настроение, и у людей с нарушениями серотонина могут развиваться расстройства настроения и депрессия, связанные с ПМС. Низкий уровень серотонина также вызывает усталость, тягу к еде и проблемы со сном.
Диета и предменструальный синдром
Диета, богатая солью, кофеином, алкоголем или жирами, также может усугубить симптомы ПМС. Избыток соли в рационе также приводит к задержке жидкости.
Считается, что низкий уровень некоторых витаминов (например, витамина B6) и минералов также влияет на ПМС.
Ожирение, физические упражнения и другие факторы, которые могут способствовать предменструальному синдрому
Женщины, страдающие ожирением или мало или совсем не занимающиеся физическими упражнениями, также подвержены более высокому риску ПМС. Курильщики также подвергаются более высокому риску. У людей с заболеваниями щитовидной железы и низким уровнем сахара в крови также могут развиться симптомы ПМС.
Другие причины предменструального синдрома
Другие причины ПМС включают:
- Социальное и культурное происхождение, по-видимому, также играет роль в риске ПМС.
- Женщины с семейным анамнезом заболевания или с определенными биологическими или психологическими факторами
- Около 75–80% женщин в детородном возрасте страдают ПМС.
- Женщины, в семейном анамнезе которых была большая депрессия, или женщины, ранее имевшие депрессию после родов, называемую послеродовой депрессией или расстройством настроения.
- Люди с тяжелым ПМС могут также иметь психическое расстройство, называемое предменструальным дисфорическим расстройством.
- Чрезмерный эмоциональный стресс, беспокойство и т. Д. Могут привести к обострению симптомов ПМС.
Дополнительная литература
Предменструальный синдром (ПМС) — канал улучшения здоровья
Что такое предменструальный синдром (ПМС)?
Предменструальный синдром, или ПМС, относится к физическим и эмоциональным симптомам, которые многие женщины испытывают перед менструацией. Симптомы ослабевают во время менструации, и, как правило, проходит по крайней мере одна неделя без симптомов, прежде чем симптомы вернутся.
Считается, что у большинства женщин с менструациями есть предменструальные симптомы, от легких (у 75 процентов женщин) до тяжелых (у 20-30 процентов женщин). Для 8% женщин с тяжелыми симптомами ПМС связан со снижением качества жизни.
ПМС — это сложное состояние, которое включает физические и эмоциональные симптомы. Исследования показывают, что:
- женщины с ПМС гиперчувствительны к своим нормальным циклическим гормонам (прогестерону и эстрогену) во время менструального цикла
- химические вещества мозга (в частности, нейротрансмиттеры серотонин и гамма-масляная кислота) играют роль
- симптомы не возникают во время беременности или после менопаузы.
Хотя причина ПМС не ясна, вы можете справиться с ней с помощью лекарств и других стратегий.
Симптомы ПМС
ПМС отличается от женщины к женщине. Симптомы ПМС могут включать физические симптомы и симптомы настроения.
Физические симптомы ПМС могут включать:
- вздутие живота
- прыщи
- неуклюжесть
- расстройства пищеварения, включая запор и диарею
- задержка жидкости
- увеличение веса суставов
- болезненность или опухание груди
- усталость
- плохой сон или сонливость
- тяга к пище
- головная боль и мигрень
- приливы жара или пот
- повышенный аппетит
- повышенная чувствительность к звукам, свету и прикосновениям.
Настроенные симптомы ПМС могут включать:
- тревогу
- спутанность сознания
- депрессию и пониженное настроение, которые могут включать суицидальные мысли
- трудности с концентрацией внимания, провалы в памяти
- падение самооценки и уверенности, ведущее к социальной изоляции
- падение сексуального влечения или (иногда) усиление
- чувство одиночества и паранойи
- раздражительность, включая вспышки гнева
- перепады настроения, слезливость.
Факторы, способствующие ПМС
Причина ПМС неизвестна. Факторы, которые могут способствовать возникновению симптомов ПМС, включают:
- стресс
- психологическое состояние
- плохое физическое здоровье
- избыточный вес и ожирение — у женщин с ИМТ выше 30 вероятность развития ПМС в три раза выше, чем у женщин с нормальным весом
- курение — вероятность развития тяжелых симптомов ПМС у курильщиков в два раза выше, чем у некурящих.
- семейный анамнез и генетика
- культурная и социальная среда.
Неправильные теории о причинах ПМС включают избыток эстрогена, дефицит прогестагена, дефицит витамина B6, аномальный метаболизм глюкозы и дисбаланс электролитов.
Предменструальное дисфорическое расстройство (ПМДР)
От 3 до 8 процентов менструирующих женщин страдают от серьезно изнурительного ПМС, которое иногда называют предменструальным дисфорическим расстройством (ПМДР). Симптомы могут иметь серьезные последствия для психического здоровья женщины и могут быть настолько серьезными, что больная женщина не может выполнять свои обычные действия.
Диагностика ПМС
Специфических диагностических тестов для ПМС не существует, так как уровни гормонов находятся в пределах нормы. Диагностика основана на изучении вашей истории болезни и описании симптомов.
В большинстве случаев рекомендуется вести ежедневный дневник симптомов, чтобы определить, есть ли у вас ПМС. Включите подробности своего менструального цикла — например, первый и последний дни менструального цикла. Ведите этот ежедневный дневник как минимум на два менструальных цикла.Если симптомы не исчезают во время менструации, можно подозревать другие причины, которые необходимо исследовать.
Если вы не уверены, есть ли у вас ПМС, или если вам нужна помощь в понимании симптомов, поговорите со своим врачом.
Управление ПМС
Не существует лекарства от ПМС, но симптомы можно успешно контролировать с помощью:
- изменения образа жизни
- изменения диеты
- добавок
- гормонального лечения
- других методов лечения.
Возможно, вам придется поэкспериментировать, чтобы найти наиболее подходящий для вас баланс методов лечения.
Рекомендуется продолжить дневник ПМС и записывать любые симптомы, пока вы пробуете эти методы лечения и лечения. Проконсультируйтесь со своим врачом или медицинским работником в течение этого испытательного периода.
Изменение образа жизни и предменструальный синдром
Рекомендуемые изменения образа жизни включают:
- Регулярно занимайтесь физическими упражнениями, по крайней мере, 3 раза в неделю. Старайтесь делать упражнения ежедневно, так как повышенный уровень эндорфинов поможет.
- Не курите.
- Сократите потребление кофеина и алкоголя за две недели до менструации.
- Высыпайтесь.
- Управляйте стрессом любым удобным для вас способом — например, консультированием, когнитивно-поведенческой терапией (КПТ), тай-чи или медитацией, внимательностью, ходьбой или садоводством.
Изменения в диете при ПМС
Если вы испытываете симптомы ПМС, вы можете захотеть продукты с высоким содержанием жиров и сахара, такие как шоколад, печенье и мороженое, что может вызвать увеличение веса.
Вы можете контролировать свой вес и уменьшить симптомы ПМС, внеся несколько изменений в рацион. Вы можете попробовать:
- чаще есть небольшими порциями — например, есть шесть мини-обедов вместо трех основных приемов пищи
- сократить потребление соленой пищи
- в том числе больше свежих фруктов и овощей и цельнозерновых продуктов в вашем ежедневном рационе
- увеличение потребления молочной пищи
- отказ от хранения продуктов с высоким содержанием жиров и сахара в доме
- обеспечение того, чтобы у вас всегда были под рукой вкусные и здоровые закуски
- запись вашего выбора продуктов питания в дневник ПМС — составление графика приема пищи может помочь вам лучше понять перекусы с высоким содержанием жиров и сахара.
Медикаменты и гормональное лечение при ПМС
Существуют различные виды лекарств и гормональных препаратов, которые помогут вам справиться с симптомами.
Доказано, что для облегчения симптомов используются следующие методы лечения:
- СИОЗС (селективные ингибиторы обратного захвата серотонина): флуоксетин, сертралин, пароксетин и эсциталопрам — эти препараты являются стабилизаторами настроения и антидепрессантами. Они могут значительно улучшить симптомы ПМС, увеличивая химические вещества мозга (нейротрансмиттеры).Их можно назначать только в предменструальной фазе или принимать непрерывно
- комбинированные препараты пероральных противозачаточных таблеток
- средства, подавляющие овуляцию, в том числе аналоги ГнРГ и даназол, могут улучшать симптомы, но не было доказано, что это последовательно дает какие-либо преимущества, но может помочь, если есть задержка жидкости.
К лечебным средствам, не доказанным для облегчения симптомов, относятся:
- прогестерон и гестагены (например, внутриматочные спирали или ВМС)
- внутриматочные спирали (Импланон)
- Депо-Провера (инъекции).
Дополнительная медицина и предменструальный синдром
Многие женщины считают, что им полезны различные другие методы лечения, такие как когнитивно-поведенческая терапия и дополнительные методы лечения.
Если вы хотите использовать дополнительные методы лечения, важно проконсультироваться с квалифицированным специалистом. Сообщите своему врачу о любых травах или дополнительных методах лечения, которые вы используете. Дополнительные методы лечения следует рассматривать как лекарство и относиться к ним с таким же уважением.
Дополнительные методы лечения, которые могут помочь уменьшить симптомы ПМС, включают кальций, витамин D и vitex agnus-castus.Было показано, что гинкго билоба, масло примулы вечерней, мелисса, куркумин, витамин B6, изофлавоны, зверобой и зародыши пшеницы приносят определенную пользу.
Многие лекарственные травы или дополнительные лекарства могут иметь побочные эффекты. Убедитесь, что вы хорошо осведомлены о них, прежде чем вы и ваш врач примете решение о лечении.
Куда обратиться за помощью
Предменструальный синдром «Состояния» Ada
Что такое предменструальный синдром?
Термин предменструальный синдром (ПМС) описывает различные физические и эмоциональные изменения, которые могут произойти у женщины за несколько дней до начала менструального цикла.Это состояние очень распространено и так или иначе поражает большинство менструирующих женщин. Эти изменения включают плохое настроение, повышенный аппетит, болезненность груди, изменения настроения, раздражительность и прыщи. Степень тяжести симптомов варьируется от человека к человеку. Эти симптомы имеют тенденцию повторяться предсказуемым образом перед менструацией. Лечение включает изменение образа жизни и прием лекарств, которые помогают регулировать менструальный цикл. Хотя ПМС нельзя вылечить, симптомы обычно хорошо поддаются лечению.
Риски
Нормальный менструальный цикл контролируется повышением и понижением уровня гормонов эстрогена и прогестерона. Эти гормоны отвечают за развитие и высвобождение яйцеклеток (яйцеклеток) и подготовку организма к беременности в случае, если яйцеклетка оплодотворяется. Если оплодотворение не происходит, возникает менструальное кровотечение. Хотя точная причина предменструального синдрома не совсем понятна, вполне вероятно, что эти изменения уровня гормонов ответственны за симптомы предменструального синдрома.Это состояние очень распространено и так или иначе поражает большинство менструирующих женщин.
Симптомы
Типичные симптомы ПМС включают эмоциональные и физические симптомы. Они широко варьируются от человека к человеку и могут варьироваться от легких до вызывающих проблемы на работе или в семье. Эмоциональные симптомы включают перепады настроения, раздражительность, проблемы со сном, тягу к еде и плохую концентрацию. Физические симптомы включают вздутие живота, болезненность груди, снижение энергии, увеличение веса, тошноту, отек ног, нарушение концентрации внимания и головные боли.
Диагностика
Диагноз обычно ставится на основании симптомов и их связи с менструальным циклом. Обычно для подтверждения диагноза не требуется никаких анализов. Дневник симптомов может помочь поставить диагноз.
Лечение
Лечение включает устранение симптомов. Это может быть достигнуто путем изменения образа жизни или приема лекарств. Регулярные упражнения, наличие хорошей сети поддержки и обучение методам релаксации могут помочь уменьшить симптомы.Некоторые лекарства могут быть полезны, в том числе таблетки (оральные контрацептивы) и антидепрессанты в низких дозах. В тяжелых случаях возможно хирургическое удаление яичников. Это вызывает бесплодие, поэтому лучше всего подходит для женщин, не планирующих беременность.
Профилактика
Ведение дневника симптомов может помочь распознать дни в цикле, которые связаны с худшими симптомами, а способность их предвидеть может помочь лучше справиться с ними.
Основы практики, патофизиология и этиология, эпидемиология
Freeman EW, Sondheimer SJ.Предменструальное дисфорическое расстройство: признание и лечение. Помощник по первичной медицинской помощи J Clin Psychiatry . 2003 Февраль 5 (1): 30-39. [Медлайн].
Hantsoo L, Epperson CN. Предменструальное дисфорическое расстройство: эпидемиология и лечение. Curr Psychiatry Rep . 2015 17 ноября (11): 87. [Медлайн]. [Полный текст].
Американская психиатрическая ассоциация. Диагностическое и статистическое руководство по психическим расстройствам . 5-е изд. Арлингтон, Вирджиния: American Psychiatric Publishing; 2013.
Fathizadeh N, Ebrahimi E, Valiani M, Tavakoli N, Yar MH. Оценка влияния добавок магния и магния плюс витамин B6 на тяжесть предменструального синдрома. Iran J Nurs Midwifery Res . 2010 декабря 15 (Приложение 1): 401-5. [Медлайн]. [Полный текст].
Гинекологическая боль: дисменорея, острая и хроническая тазовая боль, эндометриоз и предменструальный синдром. Эманс SJH, Laufer MR, ред. Эманс, Лауфер, Детская и подростковая гинекология Гольдштейна .6-е изд. Филадельфия: Вольтерс Клувер; 2012. Глава 13.
Gehlert S, Chang CH, Hartlage S. Характер симптомов предменструального дисфорического расстройства, как определено в Диагностическом и статистическом руководстве по психическим расстройствам-IV. J Womens Health . 1999 Янв-Фев. 8 (1): 75-85. [Медлайн].
Rossignol AM, Bonnlander H. Распространенность и тяжесть предменструального синдрома. Влияние сладких продуктов и напитков с высоким содержанием сахара. Дж Репрод Мед . 1991 Февраль, 36 (2): 131-6. [Медлайн].
Bertone-Johnson ER, Whitcomb BW, Missmer SA, Manson JE, Hankinson SE, Rich-Edwards JW. Эмоциональное, физическое и сексуальное насилие в раннем возрасте и развитие предменструального синдрома: продольное исследование. J Womens Health (Larchmt) . 2014 Сентябрь 23 (9): 729-39. [Медлайн]. [Полный текст].
Bertone-Johnson ER, Hankinson SE, Johnson SR, Manson JE. Курение сигарет и развитие предменструального синдрома. Am J Epidemiol . 15 октября 2008 г. 168 (8): 938-45. [Медлайн]. [Полный текст].
Браверман ПК. Предменструальный синдром и предменструальное дисфорическое расстройство. J Педиатр Adolesc Gynecol . 2007 20 февраля (1): 3-12. [Медлайн].
Deuster PA, Adera T, South-Paul J. Биологические, социальные и поведенческие факторы, связанные с предменструальным синдромом. Арк Фам Мед . 1999 март-апрель. 8 (2): 122-8. [Медлайн].
Masho SW, Adera T, South-Paul J.Ожирение как фактор риска предменструального синдрома. J Psychosom Obstet Gynaecol . 2005 26 марта (1): 33-9. [Медлайн].
Choi SH, Hamidovic A. Связь между курением и предменструальным синдромом: метаанализ. Фронтальная психиатрия . 2020. 11: 575526. [Медлайн].
Cleckner-Smith CS, Doughty AS, Grossman JA. Предменструальные симптомы. Распространенность и тяжесть в выборке подростков. J Здоровье подростков .1998 Май. 22 (5): 403-8. [Медлайн].
Nobles CJ, Thomas JJ, Valentine SE, Gerber MW, Vaewsorn AS, Marques L. Ассоциация предменструального синдрома и предменструального дисфорического расстройства с нервной булимией и перееданием в национальной репрезентативной эпидемиологической выборке. Инт Дж. Беспорядок в еде . 2016 Июль 49 (7): 641-50. [Медлайн].
Bertone-Johnson ER, Whitcomb BW, Rich-Edwards JW, Hankinson SE, Manson JE. Предменструальный синдром и последующий риск гипертонии в проспективном исследовании. Am J Epidemiol . 2015 15 декабря. 182 (12): 1000-9. [Медлайн].
Freeman EW, DeRubeis RJ, Rickels K. Надежность и достоверность ежедневного дневника предменструального синдрома. Psychiatry Res . 1996 15 ноября. 65 (2): 97-106. [Медлайн].
Джонсон SR. Предменструальный синдром, предменструальное дисфорическое расстройство и не только: учебник для практических врачей. Акушерский гинекол . 2004 Октябрь 104 (4): 845-59. [Медлайн].
Штайнер М., Корзеква М., Ламонт Дж., Уилкинс А. Прерывистое дозирование флуоксетина при лечении женщин с предменструальной дисфорией. Психофармакол Бык . 1997. 33 (4): 771-4. [Медлайн].
Forrester-Knauss C, Zemp Stutz E, Weiss C, Tschudin S. Взаимосвязь между предменструальным синдромом и большой депрессией: результаты популяционной выборки. BMC Общественное здравоохранение . 2011 Октябрь 12, 11: 795. [Медлайн]. [Полный текст].
Sanfilippo JS, Muram D, Dewhurst J, Lee PA, ред. Детская и подростковая гинекология . 2-е изд. Филадельфия: Сондерс; 2001. 433-50.
Фриман EW. Терапевтическое ведение предменструального синдрома. Эксперт Опин Фармакотер . 2010 декабря 11 (17): 2879-89. [Медлайн].
Махарадж С., Тревино К. Всесторонний обзор вариантов лечения предменструального синдрома и предменструального дисфорического расстройства. J Psychiatr Pract . 2015 Сентябрь 21 (5): 334-50. [Медлайн].
Yonkers KA, Brown C, Pearlstein TB, Foegh M, Sampson-Landers C, Rapkin A. Эффективность нового орального контрацептива с низкой дозой дроспиренона при предменструальном дисфорическом расстройстве. Акушерский гинекол . 2005 сентябрь 106 (3): 492-501. [Медлайн].
Brown CS, Ling FW, Andersen RN, Farmer RG, Arheart KL. Эффективность депо лейпролида при предменструальном синдроме: влияние тяжести симптома и типа в контролируемом исследовании. Акушерский гинекол . 1994 ноябрь 84 (5): 779-86. [Медлайн].
Diegoli MS, da Fonseca AM, Diegoli CA, Pinotti JA. Двойное слепое испытание четырех препаратов для лечения тяжелого предменструального синдрома. Int J Gynaecol Obstet . 1998 июл.62 (1): 63-7. [Медлайн].
Freeman EW, Rickels K. Характеристики плацебо-ответов при медикаментозном лечении предменструального синдрома. Am J Psychiatry . 1999 Сентябрь 156 (9): 1403-8.[Медлайн].
Freeman EW, Rickels K, Sondheimer SJ, Denis A, Pfeifer S, Weil S. Нефазодон в лечении предменструального синдрома: предварительное исследование. Дж. Клин Психофармакол . 1994 июн. 14 (3): 180-6. [Медлайн].
Джермейн Д.М., Прис К.К., Сайкс Р.Л., Кюль Т.Дж., Сулак П.Дж. Лютеиновая фаза сертралина для лечения предменструального дисфорического расстройства. Результаты двойного слепого плацебо-контролируемого перекрестного исследования. Арк Фам Мед .1999 июль-авг. 8 (4): 328-32. [Медлайн].
Pearlstein TB, Bachmann GA, Zacur HA, Yonkers KA. Лечение предменструального дисфорического расстройства новым пероральным контрацептивом, содержащим дроспиренон. Контрацепция . 2005 декабрь 72 (6): 414-21. [Медлайн].
Pearlstein TB, Stone AB, Lund SA, Scheft H, Zlotnick C, Brown WA. Сравнение флуоксетина, бупропиона и плацебо при лечении предменструального дисфорического расстройства. Дж. Клин Психофармакол . 1997 17 августа (4): 261-6. [Медлайн].
Schmidt PJ, Nieman LK, Danaceau MA, Adams LF, Rubinow DR. Дифференциальные поведенческие эффекты гонадных стероидов у женщин с предменструальным синдромом и без него. N Engl J Med . 1998 22 января. 338 (4): 209-16. [Медлайн].
Steinberg S, Annable L, Young SN, Liyanage N. Плацебо-контролируемое клиническое испытание L-триптофана при предменструальной дисфории. Биологическая психиатрия . 1999 г. 1. 45 (3): 313-20. [Медлайн].
Steiner M, Macdougall M, Brown E. Инструмент для скрининга предменструальных симптомов (PSST) для клиницистов. Arch Womens Ment Health . 2003 6 августа (3): 203-9. [Медлайн].
Stevinson C, Ernst E. Дополнительные / альтернативные методы лечения предменструального синдрома: систематический обзор рандомизированных контролируемых исследований. Am J Obstet Gynecol . 2001 июл.185 (1): 227-35.[Медлайн].
Thys-Jacobs S, Starkey P, Bernstein D, Tian J. Карбонат кальция и предменструальный синдром: влияние на предменструальные и менструальные симптомы. Группа изучения предменструального синдрома. Am J Obstet Gynecol . 1998 Август 179 (2): 444-52. [Медлайн].
Walker AF, De Souza MC, Vickers MF, Abeyasekera S, Collins ML, Trinca LA. Добавки магния облегчают предменструальные симптомы задержки жидкости. J Womens Health .1998, 7 ноября (9): 1157-65. [Медлайн].
Wilson SA. Кальциевая терапия для лечения ПМС. Дж. Практик . 1998 Декабрь 47 (6): 410-1. [Медлайн].
Якир М., Крейтлер С., Бжезинский А., Витулкас Г., Обербаум М., Бентвич З. Эффекты гомеопатического лечения у женщин с предменструальным синдромом: пилотное исследование. Br Гомеопат Дж. . 2001 июль 90 (3): 148-53. [Медлайн].
Yonkers KA, Halbreich U, Freeman E, Brown C, Endicott J, Frank E, et al.Симптоматическое улучшение предменструального дисфорического расстройства при лечении сертралином. Рандомизированное контролируемое исследование. Сертралин, предменструальная дисфория, совместная группа по изучению. ДЖАМА . 1997 24 сентября. 278 (12): 983-8. [Медлайн].
Вятт К.М., Диммок П.В., Джонс П.В., Шон О’Брайен П.М. Эффективность витамина B-6 при лечении предменструального синдрома: систематический обзор. BMJ . 1999 22 мая. 318 (7195): 1375-81. [Медлайн].
Wyatt KM, Dimmock PW, O’Brien PM.Селективные ингибиторы обратного захвата серотонина при предменструальном синдроме. Кокрановская база данных Syst Rev . 2002. CD001396. [Медлайн].
Halbreich U. Селективные ингибиторы обратного захвата серотонина и первичные оральные контрацептивы для лечения PMDD: эффективно, но недостаточно. ЦНС Спектр . 2008 июл.13 (7): 566-72. [Медлайн].
Романо С., судья Р., Диллон Дж., Шулер С., Санделл К. Роль флуоксетина в лечении предменструального дисфорического расстройства. Клин Тер . 1999, 21 апреля (4): 615-33; обсуждение 613. [Medline].
Штайнер М., Стейнберг С., Стюарт Д., Картер Д., Бергер С., Рид Р. и др. Флуоксетин в лечении предменструальной дисфории. Канадская группа совместных исследований флуоксетина / предменструальной дисфории. N Engl J Med . 1995, 8 июня. 332 (23): 1529-34. [Медлайн].
Young SA, Hurt PH, Benedek DM, Howard RS. Лечение предменструального дисфорического расстройства сертралином во время лютеиновой фазы: рандомизированное двойное слепое плацебо-контролируемое перекрестное исследование. Дж. Клиническая психиатрия . 1998 Февраль 59 (2): 76-80. [Медлайн].
Ford O, Lethaby A, Roberts H, Mol BW. Прогестерон при предменструальном синдроме. Кокрановская база данных Syst Rev . 2012 14 марта 3: CD003415. [Медлайн].
Marjoribanks J, Brown J, O’Brien PM, Wyatt K. Селективные ингибиторы обратного захвата серотонина для предменструального синдрома. Кокрановская база данных Syst Rev . 2013 г. 7 июня. CD001396. [Медлайн]. [Полный текст].
Исмаили Э., Уолш С., О’Брайен П.М.С., Бэкстрём Т., Браун С., Деннерштейн Л. и др.Четвертый консенсус Международного общества предменструальных расстройств (ISPMD): проверяемые стандарты диагностики и лечения предменструальных расстройств. Arch Womens Ment Health . 2016 декабря 19 (6): 953-958. [Медлайн].
Agha-Hosseini M, Kashani L, Aleyaseen A, Ghoreishi A, Rahmanpour H, Zarrinara AR, et al. Crocus sativus L. (шафран) в лечении предменструального синдрома: двойное слепое, рандомизированное и плацебо-контролируемое исследование. БЖОГ .2008 Март 115 (4): 515-9. [Медлайн].
Budeiri D, Li Wan Po A, Dornan JC. Ценно ли масло примулы вечерней при лечении предменструального синдрома? Контрольные клинические испытания . 1996 17 февраля (1): 60-8. [Медлайн].
Chou PB, Morse CA, Xu H. Контролируемое испытание китайских трав для лечения предменструального синдрома. J Psychosom Obstet Gynaecol . 2008 29 сентября (3): 185-92. [Медлайн].
Bertone-Johnson ER, Chocano-Bedoya PO, Zagarins SE, Micka AE, Ronnenberg AG.Потребление витамина D с пищей, уровни 25-гидроксивитамина D3 и предменструальный синдром у населения студенческого возраста. Дж. Стероид Биохим Мол Биол . 2010 июл.121 (1-2): 434-7. [Медлайн].
Эванс С.М., Фолтин Р.В., Фишман М.В. Тяга к пище и острые эффекты алпразолама на прием пищи у женщин с предменструальным дисфорическим расстройством. Аппетит . 1999 июн. 32 (3): 331-49. [Медлайн].
Гирман А., Ли Р., Клиглер Б. Подход интегративной медицины к предменструальному синдрому. Am J Obstet Gynecol . 2003 май. 188 (5 доп.): S56-65. [Медлайн].
Эль-Лити А., Эль-Мазни А., Саббур А., Эль-Диб А. Влияние аэробных упражнений на предменструальные симптомы, гематологические и гормональные параметры у молодых женщин. J Obstet Gynaecol . 2015 май. 35 (4): 389-92. [Медлайн].
Yesildere Saglam H, Orsal O. Влияние упражнений на предменструальные симптомы: систематический обзор. Комплемент Тер Мед .2020 Январь 48: 102272. [Медлайн].
Джарвис К.И., Линч А.М., Морин А.К. Стратегии ведения предменструального синдрома / предменструального дисфорического расстройства. Энн Фармакотер . 2008 июл.42 (7): 967-78. [Медлайн].
Шарма Б., Мисра Р., Сингх К., Шарма Р., Арчана. Сравнительное изучение действия анулома-виломы (пранаямы) и йогических асан при предменструальном синдроме. Индийский J Physiol Pharmacol . 2013 окт-дек. 57 (4): 384-9.[Медлайн].
Предменструальное дисфорическое расстройство: симптомы и лечение
Обзор
Что такое предменструальное дисфорическое расстройство (ПМДР)?
Предменструальное дисфорическое расстройство (ПМДР) — более серьезная форма предменструального синдрома (ПМС). ПМС вызывает вздутие живота, головные боли и болезненность груди за неделю или две до менструации.
При ПМДР у вас могут быть симптомы ПМС, а также крайняя раздражительность, беспокойство или депрессия. Эти симптомы улучшаются в течение нескольких дней после начала менструации, но они могут быть достаточно серьезными, чтобы помешать вашей жизни.
Насколько распространено PMDD?
PMDD поражает до 10% женщин, страдающих менструацией.
Кто может заболеть PMDD?
У вас может быть больше предрасположенности к PMDD, если у вас есть:
Симптомы и причины
Что вызывает PMDD?
Эксперты не знают, почему некоторые женщины заболевают ПМДР.Снижение уровня гормонов эстрогена и прогестерона после овуляции и перед менструацией может вызвать симптомы. Серотонин, химическое вещество мозга, которое регулирует настроение, голод и сон, также может играть роль. Уровень серотонина, как и уровень гормонов, меняется на протяжении менструального цикла.
Каковы симптомы ПМДР?
Симптомы ПМДР появляются за неделю или две до менструации и проходят через несколько дней после начала менструации. Помимо симптомов ПМС, у вас могут быть:
Диагностика и тесты
Как диагностируется ПМДР?
Ваш лечащий врач соберет историю болезни и оценит ваши симптомы.Возможно, вам придется отслеживать свои симптомы в течение одного или двух менструальных циклов. Чтобы диагностировать ПМДР, ваш врач будет искать пять или более симптомов ПМДР, включая один симптом, связанный с настроением. Ваш врач исключит или диагностирует другие состояния, такие как тревожность, депрессия или репродуктивные расстройства.
Ведение и лечение
Как управляют или лечат PMDD?
Ваш лечащий врач может порекомендовать одно или несколько из этих методов лечения для лечения ПМДР:
Каковы осложнения ПМДР?
ПМДР без лечения может привести к депрессии и, в тяжелых случаях, к самоубийству.Расстройство может вызвать серьезные эмоциональные расстройства и негативно повлиять на отношения и карьеру.
Если вы испытываете суицидальные мысли, позвоните в Национальную линию помощи по предотвращению самоубийств по телефону 1.800.273.8255 . Эта национальная сеть местных кризисных центров обеспечивает круглосуточную бесплатную и конфиденциальную эмоциональную поддержку людям, находящимся в суицидальном кризисе или эмоциональном стрессе.
Профилактика
Как я могу предотвратить PMDD?
Лечение имеющейся депрессии или тревоги может снизить вероятность того, что ПМС перерастет в ПМДР.Но PMDD может быть связано с тем, как работают ваши гормоны, и вы не сможете предотвратить его. В этом случае лечение может принести облегчение.
Перспективы / Прогноз
Каков прогноз (перспективы) для людей с ПМДР?
Благодаря лечению большинство людей с ПМДР избавляются от своих симптомов и получают возможность более полно радоваться жизни.Также может помочь разговор со специалистом по психическому здоровью или присоединение к группе поддержки.
Жить с
Когда мне следует позвонить своему врачу?
Вы должны позвонить своему врачу, если у вас возникли проблемы:
- Сильная тревога и панические атаки.
- Чувство, будто вы потеряли контроль.
- Тяжелая депрессия или суицидальные мысли.
- Мысли о причинении вреда себе или другим.
- Неконтролируемый гнев.
Какие вопросы я должен задать своему врачу?
Если у вас ПМДР, вы можете спросить своего врача:
- Почему я заболел PMDD?
- Какое лечение для меня лучше всего?
- Каковы побочные эффекты лечения?
- Следует ли мне изменить контроль над рождаемостью?
- Какие изменения в образе жизни я могу сделать, чтобы справиться с симптомами?
- Есть ли у меня риск серьезной депрессии или самоубийства?
- Что мне делать, если я чувствую себя серьезно подавленным или склонным к суициду?
- Стоит ли обращать внимание на признаки осложнений?
Записка из клиники Кливленда
PMDD — серьезное заболевание, которое может негативно повлиять на вашу жизнь, отношения и карьеру.Женщины с ПМДР могут причинить вред себе или другим. Если вы постоянно испытываете тяжелую депрессию и беспокойство или другие симптомы ПМДР в течение недель, предшествующих месячным, обратитесь за помощью к своему врачу. Лекарства могут контролировать уровень гормонов или серотонина, чтобы вы чувствовали себя более похожими на себя. PMDD — это не проблема, с которой вам нужно жить. Не откладывайте получение необходимой вам медицинской и психиатрической помощи.
Предменструальный синдром и предменструальное дисфорическое расстройство
1.О’Брайен П.М.,
Бэкстрём Т,
Коричневый C,
и другие.
На пути к консенсусу по диагностическим критериям, измерениям и дизайну исследований предменструальных расстройств: Монреальский консенсус ISPMD. Arch Womens Ment Health .
2011; 14 (1): 13–21 ….
2. Американский колледж акушеров и гинекологов. Рекомендации по охране здоровья женщин: Справочное руководство. 4-е изд. Вашингтон, округ Колумбия: Американский колледж акушеров и гинекологов; 2014: 607–613.
3. Американская психиатрическая ассоциация. Диагностическое и Статистическое Руководство по Психическим Расстройствам. 5-е изд. Вашингтон, округ Колумбия: Американская психиатрическая ассоциация; 2013.
4. Mishell DR Jr.
Предменструальные расстройства: эпидемиология и бремя болезней. Am J Manag Care .
2005; 11 (16 доп.): S473 – S479.
5. Wittchen HU,
Беккер Э,
Либ Р,
Краузе П.
Распространенность, частота и стабильность предменструального дисфорического расстройства в обществе. Психол Мед .
2002. 32 (1): 119–132.
6. Поттер Дж.,
Буйе Дж.
Трассел Дж.,
Моро К.
Распространенность и колебания предменструального синдрома с течением времени: результаты французского опроса населения. J Womens Health (Larchmt) .
2009. 18 (1): 31–39.
7. Hammarbäck S,
Бэкстрём Т,
Холст Дж,
фон Шульц B,
Лиренес С.
Циклические изменения настроения, как при синдроме предменструального напряжения, во время последовательной заместительной эстроген-прогестагенной терапии в постменопаузе. Acta Obstet Gynecol Scand .
1985. 64 (5): 393–397.
8. Кумар П.,
Шарма А.
Аналоги гонадотропин-рилизинг-гормона: понимание преимуществ и ограничений. Дж. Репродукция науки .
2014. 7 (3): 170–174.
9. Halbreich U.
Этиология, биология и развивающаяся патология предменструальных синдромов. Психонейроэндокринология .
2003; 28 (приложение 3): 55–99.
10. Джаханфар С.,
Щелок М.С.,
Кришнараджа ЕСТЬ.Наследственность предменструального синдрома. Twin Res Hum Genet .
2011. 14 (5): 433–436.
11. Гелерт С,
Песня IH,
Чанг СН,
Hartlage SA.
Распространенность предменструального дисфорического расстройства в случайно выбранной группе городских и сельских женщин. Психол Мед .
2009. 39 (1): 129–136.
12. Эндикотт Дж.,
Урожденная J,
Харрисон В.
Ежедневная запись серьезности проблем (DRSP): надежность и достоверность. Arch Womens Ment Health .
2006; 9 (1): 41–49.
13. Боренштейн Ю.Е.,
Дин ББ,
Йонкерс К.А.,
Эндикотт Дж.
Использование ежедневной записи серьезности проблем в качестве инструмента скрининга предменструального синдрома. Акушерский гинекол .
2007. 109 (5): 1068–1075.
14. Марджорибанкс Дж.,
Браун Дж,
О’Брайен П.М.,
Вятт К.
Селективные ингибиторы обратного приема серотонина при предменструальном синдроме. Кокрановская база данных Syst Rev .2013; (6): CD001396.
15. Hsiao MC,
Лю CY.
Эффективное открытое лечение предменструального дисфорического расстройства венлафаксином. Психиатрическая клиника Neurosci .
2003. 57 (3): 317–321.
16. Джексон К.,
Пирсон Б,
Гирдлер С,
и другие.
Двойное слепое плацебо-контролируемое пилотное исследование дополнительного кветиапина SR в лечении ПМС / ПМДР. Человек Психофармакол .
2015; 30 (6): 425–434.
17.Фриман EW,
Halbreich U,
Грабб Г.С.,
и другие.
Обзор четырех исследований оральных контрацептивов непрерывного действия (левоноргестрел 90 мкг / этинилэстрадиол 20 мкг) при предменструальном дисфорическом расстройстве и предменструальном синдроме. Контрацепция .
2012. 85 (5): 437–445.
18. Halbreich U,
Фриман EW,
Рапкин А.Ю.,
и другие.
Постоянный пероральный прием левоноргестрела / этинилэстрадиола для лечения предменструального дисфорического расстройства. Контрацепция .
2012. 85 (1): 19–27.
19. Лопес Л.М.,
Каптейн А.А.,
Helmerhorst FM.
Оральные контрацептивы, содержащие дроспиренон, для лечения предменструального синдрома. Кокрановская база данных Syst Rev .
2012; (2): CD006586.
20. Тис-Джейкобс С,
Старки П,
Бернштейн Д.,
Тиан Дж;
Группа изучения предменструального синдрома.
Карбонат кальция и предменструальный синдром: влияние на предменструальные и менструальные симптомы. Ам Дж. Обстет Гинеколь .
1998. 179 (2): 444–452.
21. Ганбари З.,
Haghollahi F,
Шариат М,
Форошанский АР,
Ашрафи М.
Эффекты терапии добавками кальция у женщин с предменструальным синдромом. Тайвань Дж. Обстет Гинеколь .
2009. 48 (2): 124–129.
22. Bertone-Johnson ER,
ПО Чокано-Бедоя,
Загаринс С.Е.,
Мика А.Е.,
Ronnenberg AG.
Потребление витамина D с пищей, уровни 25-гидроксивитамина D3 и предменструальный синдром у населения студенческого возраста. Дж. Стероид Биохим Мол Биол .
2010. 121 (1-2): 434–437.
23. Bertone-Johnson ER,
Hankinson SE,
Фальсификатор Н.Г.,
и другие.
25-гидроксивитамин D в плазме и риск предменструального синдрома в проспективном когортном исследовании. BMC Womens Health .
2014; 14: 56.
24. Кашанян М,
Мазинани Р.,
Джалалманеш С.
Пиридоксин (витамин B6) терапия предменструального синдрома. Int J Gynaecol Obstet .2007. 96 (1): 43–44.
25. Неватте Т,
О’Брайен П.М.,
Бэкстрём Т,
и другие.;
Консенсусная группа Международного общества предменструальных заболеваний.
Консенсус ISPMD по ведению предменструальных расстройств. Arch Womens Ment Health .
2013. 16 (4): 279–291.
26. Имаи А,
Ичиго С,
Мацунами К,
Такаги Х.
Предменструальный синдром: лечение и патофизиология. Clin Exp Obstet Gynecol .2015; 42 (2): 123–128.
27. Джанг Ш.,
Ким Д.И.,
Цой М.С.
Эффекты и методы лечения акупунктуры и фитотерапии предменструального синдрома / предменструального дисфорического расстройства: систематический обзор. BMC Дополнение Альтернативная медицина .




 Могут использоваться нейролептики и антидепрессанты. Такие препараты назначает психиатр. Их нужно принимать непрерывно в течение 3-6 месяцев.
Могут использоваться нейролептики и антидепрессанты. Такие препараты назначает психиатр. Их нужно принимать непрерывно в течение 3-6 месяцев.