Норма билирубина у женщин
Норма билирубина в крови у женщин: референсные значени
Клиническое значение имеет оценка обеих фракций билирубина. Чтобы определить уровень билирубина, проводят биохимический анализ крови, и оценивают содержание как прямого, так и общего билирубина. Последний включает в себя количество билирубина в целом: и прямого, и непрямого. Уровень непрямого билирубина у женщин (впрочем, как и у мужчин) рассчитывается исходя из содержания общей и прямой фракции . Диапазон нормальных значений билирубина зависит от наборов, используемых в конкретной лаборатории, соответственно, диапазон референсных значений разнится от лаборатории к лаборатории.
По данным литературы нормальные показатели общего билирубина сыворотки крови составляют 3,4–20,4 мкмоль/л, непрямой билирубин в норме представлен значениями до 16,5 мкмоль/л, прямой билирубин — от 0 до 5,1 мкмоль/л.9
Как может проявляться повышенный уровень билирубина?
При увеличении концентрации пигмента в крови могут возникать различные симптомы в зависимости от причины. При незначительном отклонении от нормы признаков, которые позволили бы подозревать какие-то проблемы со здоровьем, может не быть. При умеренном повышении уровня пигмента может появляться желтуха — кожа и склеры приобретают желтый оттенок.
При незначительном отклонении от нормы признаков, которые позволили бы подозревать какие-то проблемы со здоровьем, может не быть. При умеренном повышении уровня пигмента может появляться желтуха — кожа и склеры приобретают желтый оттенок.
Механизм развития желтухи прост: из-за повышения в крови уровня билирубина, имеющего желтоватый оттенок, изменяется цвет кожных покровов и слизистых оболочек. Кроме того, при повышении уровня билирубина в крови может наблюдаться окрашивание мочи в темный цвет, а в кал, наоборот, билирубин в таком случае почти не поступает, поэтому он обесцвечивается1.
Желтуха — основной симптом гипербилирубинемии (повышения уровня билирубина в крови). Ей может сопутствовать ряд других симптомов, таких как, например, увеличение печени и/или увеличение селезенки1,2.
Желтуха кожных покровов, связанная с повышением уровня билирубина у женщин, может быть симптомом нескольких
десятков заболеваний и состояний. Рассмотрим самые распространенные.
Желчнокаменная болезнь (холелитиаз) — хроническое заболевание, при котором в желчных путях образуются камни. Его выявляют у 10-15% населения, причем у женщин в 2-3 раза чаще, чем у мужчин, что связывают с влиянием женских половых гормонов. Повышается риск развития холелитиаза и при беременности, особенно при повторной, а также на фоне заместительной гормональной терапии во время климакса2.
Желчнокаменная болезнь может длительное время протекать бессимптомно, однако при обструкции желчных путей камнем или развитии воспаления заболевание дает о себе знать. Классические симптомы обострения (желчные/печеночные колики)– боль, вздутие живота, рвота. К ним может присоединяться желтуха, причем показатель билирубина увеличен умеренно (общий обычно менее 85,5 мкмоль/л, прямой менее 5 мг/дл)2.
Синдром Жильбера — врожденное генетическое заболевание, при котором нарушается обмен билирубина.
Встречается у 5-7% молодых людей во всем мире. Примерно 30% всех желтух вызваны синдромом Жильбера.
Примерно 30% всех желтух вызваны синдромом Жильбера.
Обычно болезнь протекает бессимптомно и выявляется случайно при проведении биохимического анализа крови, когда обнаруживают повышение уровня билирубина3.
Нарушение функции печени — одна из распространенных причин повышения уровня билирубина в крови у
женщин и мужчин. Поражение печени может быть вызвано рядом заболеваний, в том числе:
- цирроз печени4;
- аутоиммунные заболевания, например, аутоиммунный гепатит5;
- вирусные гепатиты66,7,8.
Гемолитическая анемия — заболевание, вызванное повышенным разрушением эритроцитов. Может быть наследственным и приобретенным. При обострении заболевания (так называемом гемолитическом призе) могут наблюдаться общая слабость, повышение температуры тела, головную боль, снижение аппетита, тошнота, иногда рвота, боль в животе или чувство тяжести в левом подреберье. Моча темнеет иногда до темно-бурого или даже черного цвета, кал обесцвечивается, слизистые и кожные покровы желтеют. При проведении биохимического анализа крови выявляется повышение непрямой фракции билирубина7.
При проведении биохимического анализа крови выявляется повышение непрямой фракции билирубина7.
Повышение уровня билирубина при беременности
Желтуха и повышение уровня билирубина у женщин во время беременности могут быть вызваны рядом заболеваний.
Внутрипеченочный холестаз — вторая по распространенности причина высокого уровня билирубина у женщинво время беременности, однако о ней стоит поговорить в первую очередь. Причиной желтухи при беременности становится внутрипеченочный холестаз в ¼ случаев. Это заболевание также называют холестатическим гепатозом беременных, доброкачественным рецидивирующим холестазом беременных, зудом беременных. До сих пор точно неизвестно, почему возникает заболевание. Считается, что заболевание развивается у женщин, имеющих генетическую предрасположенность к необычной холестатической реакции на вырабатываемые во время беременности гормоны8.
Заболевание проявляется обычно в III триместре беременности и купируется самостоятельно после родов. Симптомы холестаза беременных8:
Симптомы холестаза беременных8:
- кожный зуд, один из первых и основных признаков;
- желтуха, обычно умеренная, сопровождающаяся потемнением мочи и осветлением кала. однако в некоторых случаях желтухи может не наблюдаться.
При биохимическом анализе крови у женщин с холестазом беременных выявляют повышение уровня билирубина в крови, как правило, не более чем в 5 раз по сравнению с нормой8.8.
Желтуха у беременных при некоторых заболеваниях может сопровождаться длительной многократной рвотой.
Острая жировая дистрофия печени беременных.
Ранее применялось название «острый жировой гепатоз беременных» – редкое, встречающееся с частотой 1 случай на 13 000 родов, осложнение беременности. Причина не установлена; обычно наблюдается у молодых первородящих в III триместре беременности8.
Острые вирусные гепатиты — основная причина желтухи у будущих мам: на них приходится до половины случаев повышения билирубина у женщин, ожидающих ребенка. Заболевание может развиваться на любыхсроках беременности, а его симптомы очень разнообразны
Заболевание может развиваться на любыхсроках беременности, а его симптомы очень разнообразны
8.
Повышен билирубин: причины, последствия, лечение
Билирубин – это желчный пигмент, который образуется при распаде гемоглобина, а точнее
гема – железосодержащего белка в составе гемоглобина, содержащегося в эритроцитах.
У взрослого человека в течение суток разрушается около 1-2х1011 эритроцитов.
В основном распад эритроцитов происходит в селезенке, костном мозге и в меньшей степени в печени. В процессе разрушения эритроцита высвобождается гемоглобин, который в дальнейшем распадается на гем и глобин. После ряда превращений из гема образуется биливердин (пигмент желтого цвета), а впоследствии – красно-желтый пигмент билирубин. Эту цепочку химических реакций можно увидеть, наблюдая за изменением окраски гематомы (синяка): в зависимости от этапов распада гема синяк несколько раз меняет цвет — «отцветает». Из селезенки билирубин переносится с помощью белка крови альбумина в печень. Эта фракция билирубина (в связке с альбумином) называется непрямой (свободной или неконъюгированной). Так билибурин попадает в печень, где связывается с глюкуроновыми кислотами и попадает в желчь. Эта фракция билирубина называется прямой (конъюгированной). С желчью конъюгированный билирубин попадает в просвет кишечника, где при участии кишечной микрофлоры превращается в бесцветный пигмент уробилиноген, часть которого выводится с калом, а часть всасывается обратно в кровь и выводится с мочой. Кишечный уробилиноген под действием кишечной микрофлоры превращается в стеркобилин – пигмент коричневого цвета.
Эта фракция билирубина (в связке с альбумином) называется непрямой (свободной или неконъюгированной). Так билибурин попадает в печень, где связывается с глюкуроновыми кислотами и попадает в желчь. Эта фракция билирубина называется прямой (конъюгированной). С желчью конъюгированный билирубин попадает в просвет кишечника, где при участии кишечной микрофлоры превращается в бесцветный пигмент уробилиноген, часть которого выводится с калом, а часть всасывается обратно в кровь и выводится с мочой. Кишечный уробилиноген под действием кишечной микрофлоры превращается в стеркобилин – пигмент коричневого цвета.
При преждевременном патологическом разрушении эритроцитов, нарушении процессов связывания билирубина с глюкуроновыми кислотами или высвобождения билирубина из печени в кишечник можно наблюдать желтуху – окрашивание кожных покровов и слизистых в желтый цвет.
Нормы билирубина4:
Нормальные показатели общего билирубина сыворотки крови составляют 3,4–20,4 мкмоль/л, непрямого биллирубина — до 6,5 мкмоль/л1, прямого — до 5,1 мкмоль/л.
Желтуху может наблюдаться при значениях билирубина на уровне 40–70 мкмоль/л.
Повышение уровня билирубина в крови по-медицински называется гипербилирубинемией. Врачу важно знать, какая именно фракция билирубина повышена, так как это может играть решающую роль при постановке диагноза.
Различают несколько видов желтух1:
Надпеченочная желтуха развивается, при ускоренном массивном патологическом разрушении эритроцитов и проявляется, как правило, анемией. Распад эритроцитов может быть связан, например, с дефектом мембраны эритроцитов6, с развитием инфекционного заболевания7, при переливании несовместимых групп крови и т.д. Наблюдается повышение фракции непрямого билирубина.
Печеночная (печеночно-клеточная или паренхиматозная) желтуха связана с повреждением клеток печени, что приводит к невозможности клеток печени как связывать билирубин из крови, так и высвобождать связанный с глюкуроновыми кислотами билирубин в желчь.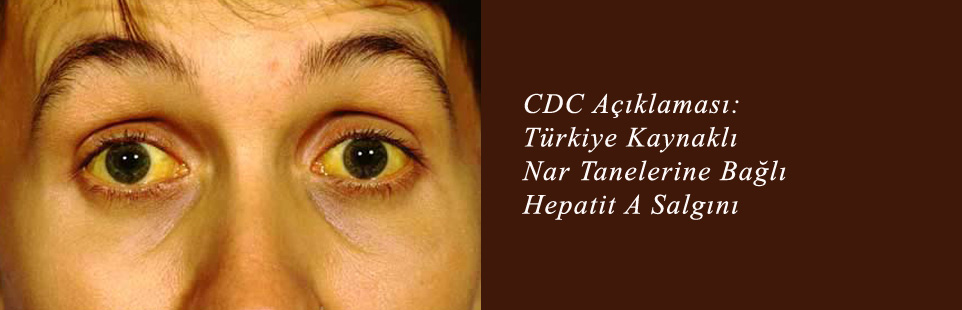 Среди причин печеночной желтухи выделяют вирусные гепатиты, токсические повреждения печени, в том числе, лекарственные, первичный биллиарный цирроз и т.д. В таком случае гипербилирубинемия наблюдается за счет обеих (непрямого и прямого) фракций билирубина.
Среди причин печеночной желтухи выделяют вирусные гепатиты, токсические повреждения печени, в том числе, лекарственные, первичный биллиарный цирроз и т.д. В таком случае гипербилирубинемия наблюдается за счет обеих (непрямого и прямого) фракций билирубина.
Подпеченочная желтуха, как правило, связана с нарушением отхождения желчи из печени в кишечник по желчевыводящим путям. К развитию подпеченочной желтухи может привести закупорка или резкое сужение просвета желчевыводящих путей, например, камнем, опухолью головки поджелудочной железы, метастазами опухоли. При полной закупорке билирубин не поступает в кишечник, при этом полностью всасывается в кровь. Концентрация прямого билирубина в крови может значительно превышать норму.
Особенно часто диагностируется у недоношенных детей3, однако по некоторым данным наблюдается у 60% доношенных детей9. Симптомы желтухи обычно появляются на 2-е сутки с рождения ребенка и сохраняются до 3-х недель у недоношенных детей и до 2-х недель у доношенных3. Стоит отметить, что затянувшаяся желтуха может свидетельствовать о развитии некоторых заболеваний, например, патологии щитовидной железы (вторичного гипотиреоза)5 или инфекционных заболеваний3.
Стоит отметить, что затянувшаяся желтуха может свидетельствовать о развитии некоторых заболеваний, например, патологии щитовидной железы (вторичного гипотиреоза)5 или инфекционных заболеваний3.
В норме при желтухе новорожденных концентрация билирубина в крови не превышает 205 мкмоль/л3. Когда уровень свободного (непрямого) билирубина превышает 340 ммол/л, возникает опасность развития билирубиновой энцефалопатии, так как непрямой билирубин способен проникать через гематоэнефалический барьер и оказывать токсическое воздействие на головной мозг1. По другим источникам концентрация билирубина выше 250 мкмоль/л уже может приводить к развитию глухоты, церебрального паралича, судорогам и задержке умственного развития3. С целью своевременной диагностики патологии врачи проводят мониторинг за состоянием новорожденных, оценивают динамику симптомов и, при необходимости, принимают срочные меры по снижению уровня билирубина. Ранняя диагностика и своевременное лечение неонатальных желтух у детей способствуют профилактике развития билирубиновой энцефалопатии8.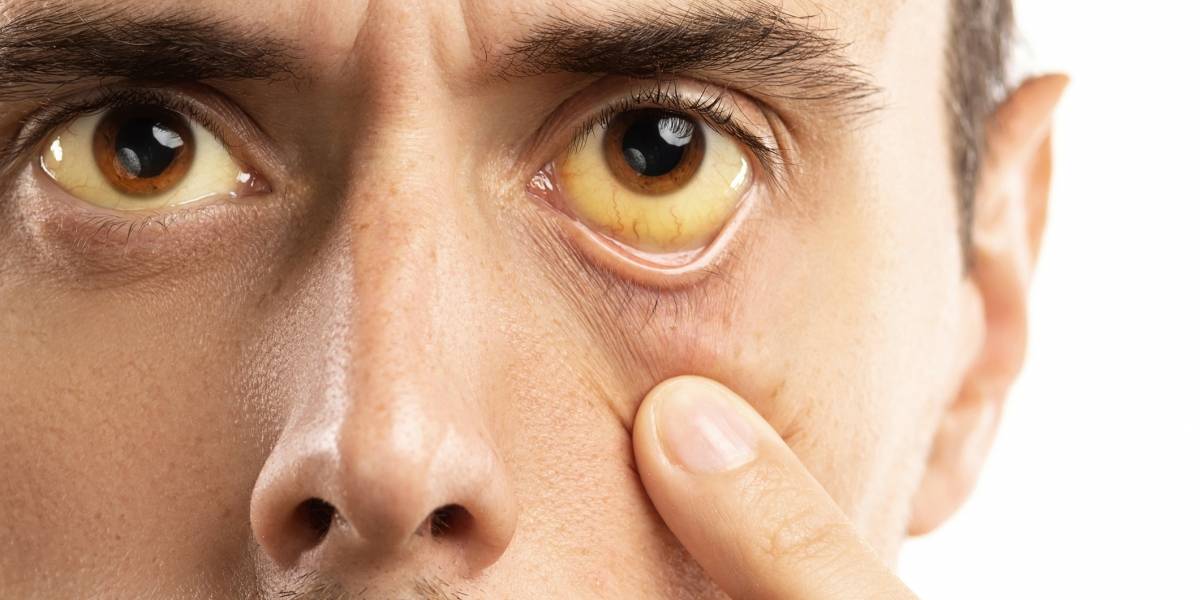
Диагностика повышенного билирубина:
анализы и результаты
Концентрация общего, прямого и непрямого билирубина оценивается при проведении биохимического анализа крови. Наиболее распространены и широко используются для количественного определения общего и прямого билирубина химические колориметрические и спектрофотометрические методы. Актуально применение неинвазивных (чрескожных) методов определения билирубина, так как в сравнении с привычным инвазивным методом помогает избежать проколов и возможного инфицирования8,9.
При развитии печеночной и подпеченочной желтух может наблюдаться потемнение мочи, а кал, наоборот, может стать менее окрашенным и даже бесцветным, что объясняется повышением уровня уробилина и конъюгированного билирубина в моче и отсутствии уробилиногена в кале1.
Так как обычно повышение билирубина – это симптом определенного заболевания, то в первую очередь, необходимо определить причину гипербилирубинемии. Гипербилирубинемия может являться симптомом цитолиза2 (повреждения и разрушения печеночных клеток) и синдрома печеночно-клеточной недостаточности2 (нарушение функций печени). Кроме специфического лечения, направленного на устранение причины гипербилирубинемии (например, противовирусные препараты при лечении гепатита С или оперативное лечение при выявлении опухоли или метастазов), может применяться патогенетическая терапия: так у новорожденных в лечении желтухи применяется фототерапия для выведения билирубина из кожных покровов, так как под действием ультрафиолета пигмент разрушается.
Кроме специфического лечения, направленного на устранение причины гипербилирубинемии (например, противовирусные препараты при лечении гепатита С или оперативное лечение при выявлении опухоли или метастазов), может применяться патогенетическая терапия: так у новорожденных в лечении желтухи применяется фототерапия для выведения билирубина из кожных покровов, так как под действием ультрафиолета пигмент разрушается.
Если причина гипербилирубинемии – в заболевании печени (например, при хронических гепатитах, циррозе), в составе комплексной терапии этих заболеваний могут применяться препараты эссенциальных фосфолипидов, которые помогают восстанавливать клетки печени10.
Дата публикации материала: 17 ноября 2020 года
MAT-RU-2003445-1.00-11/2020
Внутрипеченочный холестаз беременных. Кузьмин В.Н.
Оксана Михайловна Драпкина, профессор, доктор медицинских наук:
– Профессор Кузьмин Владимир Николаевич расскажет нам о внутрипеченочном холестазе беременных.
Владимир Николаевич Кузьмин, профессор, доктор медицинских наук:
– Хотелось бы остановиться на важной проблеме – проблеме патологий печени у беременных и, в частности, внутрипеченочном холестазе беременных. Хотелось бы сказать, что в целом отмечается рост различных патологий печени в популяции, и беременные не являются исключением. К сожалению, этой проблемой занимаются разные смежные специалисты: и гастроэнтерологи, и инфекционисты, и, конечно, этой проблемой занимаются акушеры-гинекологи.
…приблизительно того, что имеются довольно тяжелые осложнения при различных формах патологий печени. К сожалению, пациентки, которые уже имеют заболевания печени до беременности, отягощают ситуацию беременности. И наоборот, иногда беременность может способствовать каким-то срывам адаптационных процессов, заболеваниям печени, патологиям печени, вызывая тяжелую акушерскую патологию и осложнения беременности.
В целом, чего мы боимся для матери и плода, когда имеется та или иная патология печени? В первую очередь, развития осложнений печеночной недостаточности в связи с высокой нагрузкой на печень на фоне беременности, особенно когда у пациентки имеются различные хронические заболевания печени.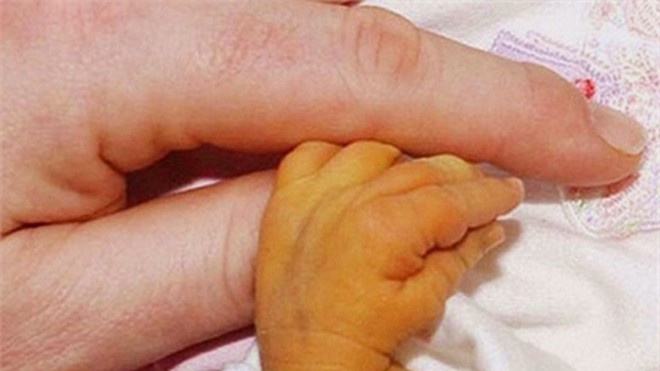
Также опасность представляет срыв адаптационных процессов с развитием акушерской патологии, как развитие гестозов, преэклампсии, внутрипеченочного холестаза, более тяжелых форм осложнений в виде HELLP-синдрома и развитие плацентарной недостаточности. Также проблемы инфекционного генеза – в первую очередь, инфицирование вирусами гепатита В и С, как во время беременности, так и во время родов. И осложнения различных хронических объемных поражений и образований печени или осложнения, связанные с течением злокачественного опухолевого процесса печени, которое может быть утяжелено самой беременностью.
На сегодняшний день по классификации заболевания печени принято делить на патологии печени, обусловленные беременностью, то есть связанные напрямую с беременностью. В первую очередь, это внутрипеченочный холестаз беременности, это такие тяжелые состояния как острый жировой гепатоз беременных, и различные формы гестозов, преэклампсии, тяжелых форм в виде HELLP-синдрома. Вторая часть – это заболевания печени, не связанные с беременностью. Эту огромную группу представляют вирусные гепатиты, другие инфекции, передающиеся половым путем, ВИЧ-инфекции, герпетическая инфекция, а также общесоматические заболевания – в первую очередь желчнокаменная болезнь. Выделяют еще хронические заболевания печени при беременности, обусловленные, в основном, либо диффузными заболеваниями печени, либо какими-то различными объемными образованиями в области печени.
Вторая часть – это заболевания печени, не связанные с беременностью. Эту огромную группу представляют вирусные гепатиты, другие инфекции, передающиеся половым путем, ВИЧ-инфекции, герпетическая инфекция, а также общесоматические заболевания – в первую очередь желчнокаменная болезнь. Выделяют еще хронические заболевания печени при беременности, обусловленные, в основном, либо диффузными заболеваниями печени, либо какими-то различными объемными образованиями в области печени.
Появление такого фактора как желтуха зачастую у беременных классифицируется только в одну сторону – это развитие вирусного гепатита. Но, к сожалению, причины могут быть различные, и нельзя сводить понятие желтухи только к развитию вирусного гепатита.
В первую очередь, это связано с надпеченочными факторами, в основном, с развитием гемолиза, HELLP-синдрома как тяжелого осложнения, ДВС-синдрома. Обусловлено увеличением билирубина, других показателей. Конечно, такие тяжелые осложнения, в первую очередь, с точки зрения акушерской тактики направлены на экстренное родоразрешение.
Вторая категория факторов, которыми может быть обусловлена желтуха во время беременности, связана с печеночными факторами. К ним относятся как раз и гепатит, и дистрофия печени, а также внутрипеченочный холестаз беременности, а также различные формы ферментопатии. В основном, связаны именно с изменением уровня ферментов печени: билирубина, и других функциональных проб, что влечет за собой различную тактику ведения таких пациенток.
Третья группа – это подпеченочные факторы, связанные, в основном, с желчнокаменной болезнью и обструкцией желчевыводящих путей, которые купируются, в основном, либо хирургическим, либо консервативным выведением желчи из организма.
На сегодняшний день среди причин нарушений функций печени у беременных две основные причины: это вирусные гепатиты, а также холестаз беременных. Конечно, две эти причины, в основном и образуют всю патологию функций печени у беременных, и в основном приходится дифференцировать между этими составляющими. Поэтому в обязательный комплекс обследования беременных женщин должно входить более расширенное понятие обследования, в первую очередь, на вирусные гепатиты. Не только на Hbs-антиген, который больше применяется и на который обследуются беременные женщины, а более детализированная ситуация, потому что, к сожалению, просто по общим маркерам как гепатита В, так и гепатита С не всегда представляется возможным выработка тактики ведения беременных, как во время беременности, так и решение вопроса о родоразрешении.
Поэтому в обязательный комплекс обследования беременных женщин должно входить более расширенное понятие обследования, в первую очередь, на вирусные гепатиты. Не только на Hbs-антиген, который больше применяется и на который обследуются беременные женщины, а более детализированная ситуация, потому что, к сожалению, просто по общим маркерам как гепатита В, так и гепатита С не всегда представляется возможным выработка тактики ведения беременных, как во время беременности, так и решение вопроса о родоразрешении.
Также необходимо расширение вопросов об обследовании беременных пациенток с точки зрения биохимического исследования, связанного с определением различных показателей биохимического состава крови. Но здесь хочется сказать, что некоторые изменения биохимических показателей иногда меняются в зависимости от срока беременности или на фоне беременности. Речь идет о следующих показателях: альбумин может снижаться примерно на 20%, это тоже нужно иметь в виду; это щелочная фосфатаза, которая может повышаться; это холестерин.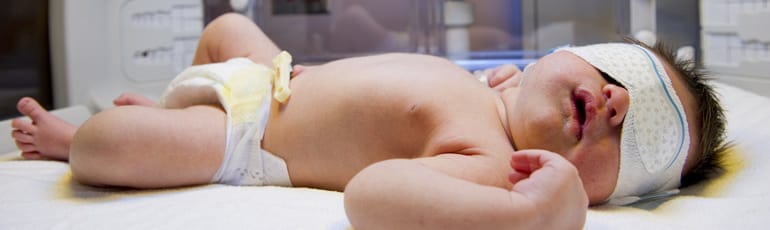 Из различных форм глобулинов могут несколько снижаться гамма-глобулины. Неизменные показатели, которые, мы считаем, надо обобщать и акцентировать внимание у беременных женщин: в первую очередь, это показатели билирубина; это показатели ферментов печени АЛТ и АСТ; это различные формы триглицеридов, которые могут тоже, кстати, повышаться, но незначительно с увеличением сроков беременности; и другие показатели биохимического состава крови, на основании которых можно заподозрить или поставить диагноз о различных изменениях функций печени.
Из различных форм глобулинов могут несколько снижаться гамма-глобулины. Неизменные показатели, которые, мы считаем, надо обобщать и акцентировать внимание у беременных женщин: в первую очередь, это показатели билирубина; это показатели ферментов печени АЛТ и АСТ; это различные формы триглицеридов, которые могут тоже, кстати, повышаться, но незначительно с увеличением сроков беременности; и другие показатели биохимического состава крови, на основании которых можно заподозрить или поставить диагноз о различных изменениях функций печени.
В частности, по частоте развития на сегодняшний день среди беременных присутствует большое количество женщин, у которых диагностируется такое понятие как внутрипеченочный холестаз беременных – это дистрофическое поражение печени, обусловленное именно чувствительностью гепатоцитов к половым гормонам, в основном эстрогенам, во время беременности. Эта ситуация возникает на фоне беременности, и после родоразрешения внутрипеченочный холестаз и его симптомы постепенно исчезают. В основном, по частоте возникновения внутрипеченочного холестаза больше характерно развитие во второй половине беременности, и даже после 30 недель беременности.
С точки зрения различного написания диагнозов иногда фигурирует как понятие внутрипеченочного холестаза, как холестатический гепатоз беременности, как идиопатическая внутрипеченочная желтуха беременных. Но по классификации МКБ-10 все это поражения печени во время беременности, родов или послеродовом периоде.
На сегодняшний день различные степени тяжести внутрипеченочного холестаза классифицируются в основном по тяжести заболевания: это легкая степень, среднетяжелая и тяжелая. Врачам, в основном, приходится иметь дело со средней тяжестью либо с тяжелой формой внутрипеченочного холестаза.
Хочется сказать о нескольких факторах, которые предрасполагают развитие внутрипеченочного холестаза и на которые иногда необходимо обращать внимание при поступлении таких женщин в различные стационары, в частности, в родильные дома. В первую очередь, имеется генетически обусловленная повышенная чувствительность гепатоцитов, и это является генетически детерминированным заболеванием. Внутрипеченочный холестаз, в основном, передается по материнской линии, поэтому из анамнеза тоже можно обращать внимание на эти факторы. Возможно наличие врожденного дефекта синтеза ферментов и врожденный дефект синтеза желчных кислот, вследствие чего и происходит такая атипичная реакция.
Далее хотелось бы обратить внимание врачей на рецидивирующий характер внутрипеченочного холестаза при повторных беременностях. Поэтому, если женщина в повторной беременности или повторно родящая, обязательно надо обратить внимание, не было ли похожих клинических симптомов, проявлений холестаза у данной беременной в предыдущих беременностях.
Клинические проявления, в основном, характеризуются развитием холестаза как во втором, так и в третьем триместре беременности. Причем имеется тенденция к нарастанию клинических проявлений ближе к родам, и полное исчезновение их после родоразрешения.
Однако данная патология может иметь за собой и осложнения с точки зрения акушерской патологии. Это, в первую очередь, конечно, развитие большого количества осложнений в виде прерывания беременности, в основном, на позднем сроке с развитием преждевременных родов, с развитием состояния дистресс-синдрома плода, и воздействие на плацентарный комплекс, и в целом на беременность, может вызывать даже гибель плода на поздних сроках.
Для оценки клинических проявлений необходимо оценивать, в первую очередь, ситуации, связанные с женщинами после 20 недель, но чаще холестатический гепатоз дебютирует все-таки после 30-й недели беременности. В первую очередь, нужно обращать внимание на такое клиническое проявление как кожный зуд, который может быть как легкой степени интенсивности, так и выраженной, и тяжелой интенсивности. Причем кожный зуд намного опережает развитие желтухи, иногда желтуха может не развиваться. Мы рекомендуем делать акцент именно на том, что для холестатического гепатоза беременных не характерны увеличение печени и селезенки, не характерны различные виды интоксикации и отсутствуют диспепсический синдром и болевой синдром, и общее состояние женщины не страдает. Вот этот дисбаланс, когда имеются выраженные проявления, например, кожного зуда, и при этом женщина себя чувствует хорошо, это как раз и является одним из клинических проявлений внутрипеченочного холестаза беременных. Однако ВХБ необходимо дифференцировать с другими формами возможной холестатической реакции и развития, в том числе и желтухи, в первую очередь, с холестатической формой острого вирусного гепатита, с лекарственным гепатитом и различными формами хронических заболеваний печени.
Дифференциальная диагностика на сегодняшний день как в амбулаторном режиме, так и в стационаре, в основном, дифференцируется с вирусным гепатитом у беременных; с таким тяжелым осложнением беременности как острый жировой гепатоз беременных, где требуется именно экстренное разрешение; а также с тяжелыми формами гестоза, такими как HELLP-синдром. В целом, хочется подчеркнуть то, что при дифференциальной диагностике для холестатического гепатоза, в отличие от других, характерно то, что повышение тех же ферментов не является слишком высоким. Да, они повышаются, но не так высоко как, например, при вирусном гепатите. И так же отличиями является то, что изменения в свертываемости крови больше характерны для других форм, в первую очередь, для жирового гепатоза, чем для холестатического гепатоза, а для холестаза беременных больше превалирует в сторону клиники кожного зуда.
При развитии холестаза у беременных после родоразрешения обычно нормализуются лабораторные показатели в течение первых суток, иногда в течение первой недели, в зависимости от течения данного заболевания. Если холестаз беременных развивается намного раньше во время беременности, то обычно имеется тенденция к утяжелению в сторону каких-то осложнений, в первую очередь преждевременных родов, а также возможность осложнения, опасного для нас, акушеров-гинекологов – это кровотечение в родах, в основном обусловленное недостаточностью витамина К. Поэтому таких пациенток надо очень внимательно обследовать и оценивать с точки зрения как ведения беременности, так и с точки зрения ведения родов, оценивая и факторы риска, которые на сегодняшний день имеются, в том числе не только анамнестические – многоплодная беременность тоже может давать осложнение в виде холестаза беременных.
С точки зрения постановки диагноза внутрипеченочный холестаз позволяет нам устанавливать диагноз на основании концентрации сывороточных желчных кислот. Это наиболее оптимальный маркер для холестаза беременных, на основании которого можно поставить диагноз внутрипеченочного холестаза и дальше решать вопрос о дальнейшей тактике ведения такой пациентки. Также к маркерам внутрипеченочного холестаза относится повышение щелочной фосфотазы, которая является одним из маркеров холестаза; повышение гамма-глутамилтрансферазы; возможно изменение альфа-, бета-глобулинов, повышение билирубина, триглицеридов, и возможно незначительное снижение альбумина; гамма-глутамилтранспептидаза может оставаться даже в пределах нормы. В связи с этим, на наш взгляд, только комплексное лабораторное обследование позволяет четко поставить данный диагноз. Что касается повышения активности ферментов АЛТ, АСТ, то здесь может быть повышение от незначительного до значительного. Но при значительном повышении ферментов (более, чем в 10 раз от нормы) необходимо в первую очередь дифференцировать с острым вирусным гепатитом.
Как я уже сказал, при длительном течении холестаза у беременных возможно снижение содержания витамина К, которое напрямую коррелирует со снижением концентрации протромбина, что может вызывать или иногда вызывает тяжелые акушерские осложнения в виде акушерских кровотечений. Поэтому в плане и в тактике ведения таких пациенток обязательно должен быть осуществлен прогноз по возможным осложнениям не только в беременности, но и во время родов, в частности, по развитию послеродового кровотечения; или должны предприниматься определенные шаги для профилактики кровотечения в родах и послеродовом периоде.
Что касается дополнительных методов обследования, в частности ультразвукового исследования печени и желчевыводящих путей, то здесь не представляется возможным поставить этот диагноз в связи с отсутствием каких-то специфических изменений при ультразвуковом исследовании.
Лечение внутрипеченочного холестаза. Конечно, целью лечения является, в первую очередь, купирование симптомов холестаза беременных, исчезновение и купирование симптомов угрозы прерывания беременности и улучшение маточно-плацентарного кровотока. Это является основными пунктами для лечения, и в связи с тем, что холестаз беременных, который возникает на фоне беременности, обусловлен беременностью, добиваться полностью исчезновения возможных симптомов не всегда представляется возможным. Но максимально купировать эти симптомы и самое главное пролонгирование беременности до нормального срока родов – это основная наша задача.
Методы лечения. Из немедикаментозных методов лечения возможно применение различных эфферентных методов лечения, которые позволяют элиминировать какие-то соединения, но на сегодняшний день все-таки основными методами медикаментозного лечения являются гепатопротекторы, холеретики, антиоксиданты.
Оценка эффективности лечения. В первую очередь, это исчезновение кожного зуда или его интенсивности, или улучшение с точки зрения снижения интенсивности кожного зуда как клинического симптома, на основании которых мы можем определить эффективность лечения. Во-вторых, это снижение биохимических показателей: снижение уровня первичных желчных кислот и активности щелочной фосфотазы, гамма-глутамилтрансферазы, ферментов печени и билирубина. Третье: исчезновение симптомов угрозы прерывания беременности и пролонгирование ее, а также снижение частоты как невынашивания беременности, снижение частоты преждевременных родов и рождение здоровых детей без каких-то перинатальных заболеваний и осложнений.
На сегодняшний день имеет место распространенная терапия с применением урсодезоксихолевой кислоты, в частности препаратом Урсосан, для применения эффективной терапии холестаза, и в частности холестаза беременных. Данным препаратом в нашей клинике мы пользуемся уже давно у беременных женщин, он показал довольно хорошие результаты. Этот препарат может применяться именно у беременных женщин, не является противопоказанием для беременности, что в ряду ограниченного применения препаратов, в частности гепатопротекторов, нам позволяет бороться с внутрипеченочным холестазом беременных. При применении данного препарата в течение определенного времени снижаются как клинические симптомы с точки зрения развития кожного зуда, исчезновение проявлений кожного зуда, а также снижается уровень желчных кислот в крови.
Достоинством препаратов урсодезоксихолевой кислоты все-таки является возможность применения во время беременности в связи с низким развитием побочных эффектов и отсутствием каких-либо поражений для плода. Эти препараты ходят в категорию В по классификации FDA, где показан низкий риск воздействия препаратов на развитие патологий плода. На основании многочисленных опытов клиник мира, и в частности нашей клиники, препараты урсодезоксихолевой кислоты (препарат Урсосан, в частности) уменьшают и кожный зуд, нормализуют биохимические показатели, что очень важно для пролонгирования беременности таких женщин и рождения детей в нормальном сроке беременности, а также возможности добавления в комбинацию препаратов, в том числе для улучшения состояния маточно-плацентарного комплекса.
Применение препарата Урсосан в третьем триместре беременности не вызывало никаких побочных эффектов на основании нашего многочисленного опыта, а также не осложняло и без того тяжелое течение беременности данной пациентки, а только улучшало дополнительное пролонгирование беременности и чаще рожали именно доношенных и здоровых детей.
В целом хочется сказать, что на сегодняшний день для лечения внутрипеченочного холестаза оптимальными являются препараты урсодезоксихолевой кислоты. Также в случаях тяжелого течения холестаза беременных, даже длительного течения холестаза беременных рекомендуется для профилактики осложнений еще введение витамина К за несколько дней до родов с целью снижения риска кровотечения во время родов и послеродовом периоде. Также обязательно лечение фето-плацентарной недостаточности во время беременности с включением различных комплексов препаратов, включая и инфузионную терапию, на основании чего будет как пролонгирование беременности, так и снижение частоты перинатальных осложнений. С учетом того, что мы перешли на новый критерий живорожденности с 22 недель, мы должны даже на маленьких сроках пытаться рожать здоровых детей.
В целом, хочется сказать, что прогноз при холестатическом гепатозе беременных благоприятный. Данная патология полностью исчезает после родов, однако, риск возможных осложнений в виде преждевременных родов и кровотечений врач должен помнить, когда поступает такая женщина или такую пациентку необходимо наблюдать или лечить и дальше проводить ее в течение беременности и родов.
В заключение, мне хотелось бы сказать, что развитие любого патологического состояния в печени у беременных женщин всегда происходит не стандартно, не по акушерским канонам, иногда не по инфекционным канонам, дифференциальная диагностика всегда происходит в какие-то сжатые сроки. При этом, мне хотелось бы обратить внимание, что не всегда в этой ситуации необходим перевод таких пациенток из одного учреждения в другое, потому что любой перевод таких пациенток только ухудшает ситуацию. А вот решительных действий и усилий больше требует именно не инфекционные заболевания печени, особенно болезни печени в третьем триместре беременности.
Благодарю за внимание.
Желтуха беременных
Острая дистрофия печени. Расстройства функции печени — органа,
принимающего самое активное участие в обменных процессах, наиболее
заметно проявляются в виде желтухи, которая развивается при всех далеко
зашедших формах токсикоза беременности. Однако иногда желтуха, имеет во время
беременности самостоятельное значение и является одной из форм токсикоза.
Симптомы и течение. Желтуха может появиться в любое время беременности, но
чаще всего развивается в первой ее половине. Сначала желтушную окраску можно
заметить на склерах глаз, в дальнейшем — по всему телу. Сопровождается зудом,
прежде всего кожи лица, увеличением печени или ее болезненностью. Желтуха
может держаться в течение многих недель и даже месяцев, мало нарушая общее
состояние больной. Если не проходит во время беременности, то сохраняется в
первые дни послеродового периода.
Распознавание. Беременная, у которой обнаружен хотя бы один из симптомов,
указывающих на поражение печени, должна быть немедленно госпитализирована,
т.к. эти явления могут указывать на скрытно пока протекающие более тяжелые
виды токсикоза беременности. При постановке диагноза — желтухи беременных —
следует исключить безлихорадочный период болезни Боткина, для которой
характерно острое начало заболевания, слабость, расстройство функции кишечника
(запоры, поносы), рвота. Болезнь Боткина и желтуха, осложнившие беременность,
могут перейти в острую дистрофию печени.
Острая дистрофия печени — одно из самых редких и тяжелых заболеваний,
встречается на любом сроке беременности.
Симптомы и течение. Незначительная желтушная окраска кожи в 2-3 дня становится
шафранножелтой. Печень сначала увеличивается и становится болезненной, а затем
быстро уменьшается вплоть до ее сморщивания. Состояние больной быстро
ухудшается: появляется зуд, рвота, возбуждение, судорожные припадки, затем
развивается кома со смертельным исходом. Одновременно с нарастанием тяжести
заболевания обычно происходят преждевременные самопроизвольные роды.
Лечение. Немедленное прерывание беременности, но и это редко спасает больную.
Заболевания щитовидной железы и беременность | Бурумкулова
В своей практике как эндокринологи, так и акушеры-гинекологи часто встречаются с различными заболеваниями щитовидной железы (ЩЖ) у беременных, что представляет собой значительный клинический и научный интерес как для изучения патологии этих нарушений, так и в плане их лечения.
Как известно, беременность часто ведет к возникновению зоба. Увеличение размеров и объема ЩЖ во время беременности наблюдается вследствие как более интенсивного кровоснабжения ткани ЩЖ, так и увеличения массы ткани ЩЖ. Стимулировать функцию ЩЖ во время беременности могут 3 фактора: возрастание степени связывания тиреоидных гормонов (ТГ) с белками крови, повышение уровня хорионического гонадотропина (ХГ) в крови беременных и недостаточное снабжение ЩЖ йодом в связи с повышенной экскрецией йода с мочой во время беременности (см. рисунок).
Возрастание связывания ТГ с белками крови. Более 99% циркулирующих в крови ТГ связано с белками плазмы: тироксинсвязывающим глобулином (ТСГ), тироксинсвязывающим преальбуми- ном и альбумином. Относительное распределение величины связывания ТГ с различными связывающими белками напрямую зависит от степени их сродства и концентрации. 80% ТГ связано с ТСГ. Связанная и неактивная фракции ТГ находятся в равновесии со «свободной» несвязанной фракцией, которая представляет собой лишь небольшую долю всех циркулирующих ТГ: 0,03—0,04% для свободного тироксина (свТ4) и 0,3—0,5% для свободного трийодтиронина (свТ3). Однако именно эта фракция обеспечивает всю метаболическую и биологическую активность ТГ.
При беременности, уже через несколько недель после зачатия сывороточный уровень ТСГ прогрессивно повышается в результате стимуляции значительным количеством эстрогенов, вырабатываемых плацентой. Затем уровень ТСГ достигает плато, которое поддерживается до момента родов. И, напротив, уровень 2 других циркулирующих связывающих белков имеет тенденцию к снижению, главным образом в результате пассивного
Схема стимуляции ЩЖ при беременности
разведения вследствие увеличенного сосудистого пула (кровяного депо).
Результатом повышения при беременности продукции ТСГ является повышение общего уровня ТГ. Уровни общих Т4 (обТ4) и Т3 (обТ3) -значительно повышаются в течение первой половины беременности и достигают плато к 20-й неделе, оставаясь в дальнейшем на том же уровне. Транзи- торное снижение количества свТ4 и свТз по принципу обратной связи стимулирует высвобождение тиреотропного гормона (ТТГ) и восстановление гомеостаза уровня свободных форм ТГ.
Адекватное поддержание тиреоидного гомеостаза нарушено примерно у 1/3 беременных женщин, что приводит к развитию состояния относительной гипотироксинемии.
Стимуляция функции ЩЖ во время беременности ХГ. ХГ секретируется плацентой только у приматов. Он вырабатывается в больших количествах синцитиотрофобластом плаценты, особенно в первой четверти беременности. Важнейшая функция ХГ — стимуляция стероидогенеза сначала в желтом теле, затем в плаценте.
Значение ХГ для стимуляции ЩЖ женщин во время беременности не до конца изучено. Известно, что существует корреляция между подавлением секреции ТТГ и повышением концентрации ХГ, а также между уровнем ХГ и уровнем свТ4. ХГ способен оказывать прямое стимулирующее действие на ЩЖ матери (причем это влияние наиболее выражено в конце I триместра беременности) благодаря молекулярному сходству ХГ с ТТГ. Действуя на ранних сроках беременности как слабый ’’аналог” ТТГ, ХГ ответствен за небольшое повышение сывороточных уровней свТ4 и свТ3 и как следствие за снижение сывороточного уровня ТТГ. У подавляющего большинства здоровых беременных сти- муляторный эффект ХГ на ЩЖ является коротким и незначительным. Однако у 1—2% всех беременных во время I триместра беременности отмечается снижение концентрации ТТГ и повышение уровня свТ3, что сопровождается клиникой тиреотоксикоза. Этот синдром получил название ’’гестационный транзиторный тиреотоксикоз” (ГТТ).
Возможными причинами повышения уровня ХГ и развития ГТТ могут быть следующие: 1) несбалансированная продукция ХГ вследствие тран- зиторной суперэкспрессии гена, кодирующего Р-субъединицу ХГ; 2) изменения в степени гликозилирования молекулы ХГ, что в свою очередь приводит к удлинению периода его полувыведения; 3) увеличение массы синцитиальных клеток трофобласта плаценты у некоторых женщин (например, при многоплодной беременности). При многоплодной беременности концентрация ХГ возрастает пропорционально числу плацент.
ГТТ нередко сопровождается неукротимой рвотой беременных (hyperemesis gravidatum), что затрудняет его диагностику из-за того, что на ранних сроках беременности в принципе характерны тошнота и рвота. Это состояние обычно носит транзиторный характер и разрешается ко II триместру беременности. Диагноз ГТТ ставят на основании повышенного уровня ХГ, незначительно подавленной концентрации ТТГ, увеличения сывороточных уровней свТ4 и свТ3 до показателей, характерных для гипертиреоза. Лечение тиреостатиками ГТТ не показано; при выраженных клинических симптомах достаточно только короткого курса р-адреноб- локаторов.
Таким образом, клиницистам важно знать, что симптоматика тиреотоксикоза при беременности имеет специфические отличия и может являться следствием не только аутоиммунного процесса в ЩЖ, но и гормональных изменений, присущих собственно беременности.
Понижение доступности йода при одновременном повышении потребности в нем при беременности. Повышение потребности в йоде во время беременности связано с двумя факторами. С одной стороны, при беременности наблюдается дополнительная потеря йода из организма матери за счет усиленного почечного клиренса йодида, с другой — потеря йодида во второй половине беременности усиливается из-за того, что часть материнского пула неорганического йодида потребляется фето- плацентарным комплексом и идет на синтез ТГ ЩЖ плода.
Для женщин, проживающих в странах с достаточным уровнем потребления йода (таких, как Япония, США или Скандинавия), потеря йода во время беременности не имеет существенного значения, поскольку суточное потребление йода составляет больше 150—200 мкг/сут и остается удовлетворительном в течение всей беременности.
В то же время в регионах с умеренной и тяжелой степенью йодного дефицита в биосфере, к которым относится подавляющая часть территории России, пониженное потребление йода (менее 100 мкг/сут) является довольно жестким фактором стимуляции ЩЖ во время беременности.
Риск развития заболевания ЩЖ во время беременности выше у женщин с наличием в анамнезе зоба (диффузного или узлового), причем количество и размер узлов могут увеличиваться во время беременности. Повторная беременность приводит к дальнейшему увеличению размеров ЩЖ и усилению узлообразования.
В 1989 г. D. Glinoer и соавт. предложили гипотезу, согласно которой усиленная тиреоидная стимуляция во время беременности может вести к образованию диффузного нетоксического зоба (ДНЗ), а беременность представляет собой один из факторов, вызывающих патологические изменения в ЩЖ.
В клинической практике для выявления повышенной тиреоидной стимуляции во время беременности было предложено использовать следующие биохимические показатели.
— Наличие относительной гипотироксинемии, наблюдаемой примерно у 1/3 всех беременных. Для ее диагностики рекомендуются определенные отношения Т4/ТСГ.
— Увеличение секреции Т3, проявляющееся в повышении отношения Т3/Т4 более 0,025 и отражающее стимуляцию ЩЖ в условиях йодного дефицита.
— Изменение концентрации ТТГ в крови. После начальной фазы подавления уровня ТТГ вследствие высокой секреции ХГ в конце I триместра беременности уровень ТТГ прогрессивно повышается и его концентрация к моменту родов удваивается по отношению к исходной. Повышение уровня ТТГ обычно остается в пределах нормы (<4 мЕД/л).
— Изменение концентрации тиреоглобулина (Тг) в сыворотке крови. Сывороточный уровень Тг представляет собой чувствительный индикатор стимуляции ЩЖ, который часто повышается во время беременности : его увеличение наблюдается уже в I триместре, однако наиболее явно выражено в III триместре и к моменту родов. К моменту родов 60% беременных имеют повышенный уровень Тг в крови.
Увеличение концентрации Тг коррелирует с другими показателями тиреоидной стимуляции, такими как небольшое повышение уровня ТТГ и увеличение отношения Т3/Т4 более 0,025. Наличие кореляции между уровнем Тг и объемом ЩЖ (по данным ультразвукового исследования — УЗИ подтверждает, что уровень Тг в крови представляет собой достаточно надежный биохимический маркер зобогенного действия беременности.
Недостаточное потребление йода во время беременности оказывает отрицательное влияние на ЩЖ плода и в дальнейшем на интеллектуальное и физическое развитие ребенка. Как известно, ЩЖ плода приобретает способность концентрировать йод и синтезировать йодтиронины на 10—12-й неделе внутриутробного развития. Средние показатели концентрации свТ4, обТ4 и ТСГ достигают уровня, характерного для взрослых, примерно на 36-й неделе беременности.
Вопрос о проницаемости плаценты для ТГ длительное время остается дискуссионным. В настоящее время предполагается, что ЩЖ матери и плода регулируются автономно, однако не независимо друг от друга. По-видимому, трансплацентарный переход ТГ из организма матери к плоду наблюдается только на ранней стадии внутриутробного развития.
Кроме того, активность ЩЖ плода полностью зависит от поступления йода из материнского организма. В результате как недостаточного поступления йода в организм матери, так и низкого собственного интратиреоидного запаса йода происходит стимуляция ЩЖ плода, что находит отражение в значительном повышении (по сравнению с аналогичными показателями матери) уровней неонатального ТТГ и Тг, а также развитии зоба у плода. Развитие гипотиреоза во внутриутробном и неонатальном периодах может привести к необратимому снижению умственного развития ребенка вплоть до эндемического кретинизма.
Для лечения ДНЗ при беременности в регионах с недостаточным потреблением йода целесообразно рекомендовать прием йода из расчета 150—250 мкг/сут. Для этого можно использовать имеющийся в аптечной сети препарат «Антиструмин» (1000 мкг калия йодида в 1 таблетке) по 1 таблетке 1—2 раза в неделю.
Другим препаратом йода являются таблетки ’’Калия йодид-200″, выпускаемые фирмой «Бер- лин-Хеми». Их надо принимать ежедневно. Альтернативой могут служить импортные поливитамины, содержащие суточную дозу йода (150 мкг). Как правило, этих назначений будет достаточно, чтобы предотвратить дальнейший рост зоба и даже достигнуть уменьшения его объема.
При наличии большого зоба до беременности или при его быстром росте в начале беременности оправдано назначение комбинации йода и тиреоидных гормонов: либо препарат «Тиреокомб», содержащий 70 мкг Т4, 10 мкг Т3 и 150 мкг йода, либо 50—100 мкг Т4 ежедневно и дополнительно 1 таблетку антиструмина 2—3 раза в неделю. Это позволяет быстро и эффективно восстановить нормальную функцию ЩЖ матери и предупредить зобогенный эффект беременности.
Развитие гипертиреоза во время беременности встречается относительно редко и наблюдается у 0,05—3% беременных женщин. В большинстве случаев его причиной является диффузный токсический зоб (ДТЗ), в то время как токсическая аденома или многоузловой токсический зоб встречаются гораздо реже. обТ4 и обТ3, что не отражает истинного функционального состояния ЩЖ.
Для лечения ДТЗ у беременных во всех странах предпочтение отдается тиреостатическим препаратам (мерказолил, метимазол, пропилтиоурацил). Хирургическое лечение рекомендуется только в исключительных случаях, таких как выраженные побочные эффекты, зоб очень большого размера, подозрение на малигнизацию или необходимость использовать высокие дозы тиреостатиков для поддержания эутиреоза у матери. Оптимальным сроком для проведения субтотальной резекции ЩЖ считается II триместр беременности. Назна-‘ чение йодидов во время беременности противопоказано из-за риска развития гипотиреоза у плода и — зоба вследствие эффекта Вольфа—Чайкова.
Каких же принципов следует придерживаться при лечении беременной с ДТЗ?
- Выбор конкретного тиреостатика определяется как личным опытом врача, так и доступностью того или иного препарата. В нашей стране для лечения ДТЗ на фоне беременности чаще применяют мерказолил (1 -метил-2-меркаптоимидазол) или его аналоги (метимазол, тиамазол). За рубежом в аналогичной ситуации предпочтение отдается пропилтиоурацилу (6-пропил-2-тиоурацил). В настоящее время в России зарегистрирован и стал доступен препарат этой группы под названием «Пропи- цил» (фирма «Кали-Хеми).
Частота побочных эффектов терапии одинакова для пропилтиоурацила и мерказолила. Оба препарата проникают через плаценту, и чрезмерные их дозы могут вызвать развитие гипотиреоза и зоба во внутриутробном и неонатальном периодах.
Назначение пропилтиоурацила при беременности тем не менее имеет ряд преимуществ. Во-первых, кинетика пропилтиоурацила не меняется при беременности, во-вторых, период полувыведения пропилтиоурацила из крови не зависит от наличия печеночной или почечной недостаточности, в- третьих, пропилтиоурацил в большей степени по сравнению с мерказолилом связывается с белками и обладает ограниченной липофильностью, что затрудняет его проникновение через биологические мембраны, такие как плацента и эпителий молочной железы.
- Клиническое улучшение при лечении тиона- мидами проявляется уже к концу 1-й недели терапии, а эутиреоз достигается через 4—6 нед. В результате хорошо известного иммуносупрессивного действия беременности, проявляющегося повышением числа Т-супрессоров и снижением количества Т-хелперов, ДТЗ при беременности имеет тенденцию к спонтанной ремиссии. Знание этой особенности течения тиреотоксикоза при беременности позволяет контролировать функцию ЩЖ матери с помощью относительно низких начальных, так и поддерживающих доз тиреостатиков. Препараты необходимо назначать в минимальной возможной начальной дозировке (не выше, чем 10— 15 мг мерказолила или 100 мг пропилтиоурацила в сутки) с переходом на поддерживающую дозу (2,5 мг/сут для мерказолила и 50 мг/сут для пропилтиоурацила) .
- Лечение по методу ’’блокируй и замещай» высокими дозами тионамидов в сочетании с заместительной терапией Т4 при беременности противопоказано. При данном режиме терапии Т4 обеспечивает сохранение эутиреоза только у матери, в то же время это может вызвать гипотиреоз у плода, так как высокие дозы тиреостатиков в противоположность Т4 легко проходят через плаценту.
- Использование p-адренергических антагонистов при беременности, осложнившейся развитием тиреотоксикоза, нежелательно, так как они могут вызвать уменьшение массы плаценты, задержку внутриутробного развития плода, постнатальную брадикардию и гипогликемию, а также ослабить реакцию на гипоксию, р—блокаторы могут быть использованы только на короткий период для подготовки к оперативному лечению или при развитии тиреотоксического криза.
- Оптимальным методом контроля эффективности лечения тиреотоксикоза при беременности является определение концентрации свТз и свТ4 в крови. Уровни свТ4 и свТ3 в сыворотке крови матери при лечении тиреостатиками следует поддерживать на верхней границе нормы во избежание гипотиреоза у плода.
Вследствие физиологических изменений секреции ТТГ во время различных фаз беременности уровень ТТГ в крови не является надежным критерием для суждения об адекватности лечения. Вместе с тем очень высокий уровень ТТГ указывает на развитие медикаментозного гипотиреоза и требует немедленной отмены или снижения дозы тионамидов. Рекомендуемые рядом авторов ультразвуковое определение размеров ЩЖ плода и исследование уровня ТТГ, Т3 Т4 в крови плода, к сожалению, доступны только небольшому кругу высокоспециализированных медицинских учреждений и пока не могут широко применяться.
- При наличии стойкой компенсации в последние месяцы беременности тиреостатические препараты могут быть отменены. В то же время следует помнить о частом рецидиве тиреотоксикоза в послеродовом периоде.
- При лактации тионамиды могут проникать в грудное молоко, причем мерказолил в большей степени, чем пропилтиоурацил. Однако, по существующим данным, низкие дозы тионамидов (до 15 мг мерказолила и 150 мг пропилтиоурацила), принимаемые женщиной во время кормления груч дью, по-видимому, не влияют на функцию ЩЖ ребенка.
Почему так важно лечить тиреотоксикоз на фоне беременности?
Заболевание беременных тиреотоксикозом повышает риск рождения мертвого ребенка, наступления преждевременных родов или развития преэклампсии. Также отмечается повышение частоты неонатальной смертности и вероятности рождения ребенка с дефицитом массы тела. Декомпенсированный тиреотоксикоз может вызвать и усугубить сердечно-сосудистую недостаточность у матери, а также способствовать развитию тиреотоксического криза во время родовых схваток и потуг.
Следует отметить, что вышеперечисленные осложнения чаще наблюдаются при развитии тиреотоксикоза во время беременности, чем в случае наступления беременности у женщин с ранее леченным ДТЗ. Несомненно, что адекватный контроль р лечение тиреотоксикоза у матери являются главным фактором улучшения прогноза беременное™ и родов.
У детей, рожденных от матерей с декомпенсированным ДТЗ, отмечено повышение риска врожденных пороков развития и других фетальных нарушений (6%). В то же время у детей, чьи матер] во время беременности находились в состояни] медикаментозного эутиреоза на фоне лечения ме тимазолом, частота фетальных нарушений анало гична таковой среди детей здоровых эутиреоидны матерей (< 1%).
В литературе отсутствуют сведения о тератоген ных воздействиях пропилтиоурацила, тогда ка: прием метимазола крайне редко сопровождаете врожденным нарушением развития кожи (aplasi cutis). Исследования интеллектуального развити детей, подвергшихся воздействию тиреостатико во время внутриутробного развития, также не вы явили отклонения от нормальных показателей.
Все эти данные подтверждают, что нелечены] тиреотоксикоз у матери может быть причиной вро жденных пороков развития плода и других ослож нений беременности и что преимущества лечени тиреостатиками превышают какие-либо возмож ные тератогенные эффекты, связанные с этим] препаратами.
У детей, матери которых во время беременност страдали аутоиммунным тиреотоксикозом, може развиться фетальный или неонатальный гипертирео:
Внутриутробный тиреотоксикоз развивается то гда, когда функция зрелой ЩЖ плода стимулиру ется большим количеством иммуноглобулинов и крови матери. Это состояние может развитье только примерно после 25-й недели беременности Фетальный тиреотоксикоз можно установить из мерением частоты сердечных сокращений (выш 160 в минуту), определением уровня ТТГ или ин тегрального уровня ТГ, полученных методом ам ниоцентеза или кордоцентеза, а также УЗИ, позво ляющим установить наличие зоба у плода. длится 2—3 мес, может являться трансплацента! ный пассаж стимулирующих ЩЖ иммуноглобулинов. Клиническими симптомами неонатального тиреотоксикоза являются тахикардия, гиперчувствительность, задержка роста, увеличение костного возраста, зоб (не всегда), преждевременный, краниостеноз, повышенная смертность и заболеваемость.
Неонатальный гипертиреоз требует как можно более раннего и активного лечения тионамидами. Новорожденным назначают метимазол (0,5—1 мг/кг массы тела в день) или пропилтиоурацил (5— 10 мг/кг массы тела в день) в 3 приема. Возможно назначение пропранолола для урежения частоты сердечных сокращений и снижения катехоламиновой активности. При тяжелом заболевании можно давать насыщенный раствор йодида (1 капля раствора в день на протяжении не более 3 нед) для ингибирования высвобождения ранее синтезированных ТГ.
В тяжелых случаях необходимо добавление глюкокортикоидов, которые, помимо общего воздействия, также обладают способностью блокировать конверсию Т4вТ3.
Причинами первичного гипотиреоза у беременных женщин наиболее часто являются хронический аутоиммунный тиреоидит (АИТ) и состояние после резекции ЩЖ по поводу ДТЗ и разных форм зоба. Гипотиреоз вследствие АИТ в большинстве случаев выявляется и компенсируется до наступления беременности, однако иногда его дебют совпадает с беременностью.
С целью выявления АИТ во время беременности необходимо в ранние сроки обследовать беременных с подозрением на дисфункцию ЩЖ на наличие в сыворотке крови антител к тиреоглобулину и тиреоидной пероксидазе.
Как уже описывалось ранее, вследствие иммуносупрессивного действия беременности ранее диагностированный АИТ может иметь тенденцию к ремиссии во время беременности с рецидивом в послеродовом периоде.
Наиболее типичными симптомами гипотиреоза при беременности являются слабость, повышенная сухость кожи, быстрая утомляемость и запоры, однако следует помнить, что эти симптомы могут быть также проявлениями самой беременности в отсутствие понижения функции ЩЖ. Диагноз гипотиреоза при беременности ставят на основании снижения уровня свТ4 и повышения концентрации ТТГ в сыворотке крови.
Подбор адекватной дозы Т4 проводят под контролем уровня ТТГ и свТ4 в сыворотке крови (100—150 мкг Т4 в сутки). До недавнего времени считалось, что беременные женщины с ранее леченным гипотиреозом не нуждаются в повышении дозы Т4 на основании того, что повышенная потребность в гормонах ЩЖ компенсируется увеличением их концентрации в сыворотке крови и уменьшением метаболической конверсии Т4. Однако в настоящее время стало ясно, что женщинам, болеющим гипотиреозом и получающим заместительную терапию Т4, нередко во время беременности необходимо увеличивать дозу Т4.
Вероятными причинами повышения потребности в тг во время беременности могут быть как повышение массы тела с увеличением срока беременности, так и адаптационная регуляция оси гипоталамус—гипофиз—ЩЖ, а также возможные изменения периферического метаболизма Т4 из-за наличия фето-плацентарного комплекса.
Неадекватное лечение материнского гипотиреоза может привести к таким осложенениям беременности, как анемия, преэклампсия, отслойка плаценты, послеродовые кровотечения и нарушения функции сердечно-сосудистой системы. Кроме того, у плода и новорожденного с врожденным гипотиреозом трансплацентарный пассаж материнского Т4 на ранних стадиях беременности может играть критическую роль в нормальном развитии мозга.
Блокирующие антитела к рецепторам ТТГ, переходящие через плаценту к плоду, могут вызывать фетальный и неонатальный гипотиреоз (по аналогии с фетальным и неонатальным гипертиреозом). Важно отметить, что у детей матерей, болеющих гипотиреозом с присутствием антител, блокирующих рецептор ТТГ, имеется повышенный риск заболеть внутриутробным или послеродовым гипотиреозом даже при достижении эутиреоидного состояния матери после проведения заместительной терапии Т4.
Фетальный гипотиреоз сопровождается внутриутробным замедлением роста, брадикардией, запоздалым развитием ядер окостенения, а также нарушением процессов развития центральной нервной системы плода.
Неонатальный гипотиреоз обычно длится в течение 1—4 мес (период полувыведения материнских антител из крови ребенка в среднем составляет 3 нед). Наиболее типичными признаками гипотиреоза в ранний постнатальный период являются переношенная беременность (гестационный возраст > 42 нед), большая масса тела при рождении (> 4 кг), макроглоссия, периферический цианоз и отеки, затруднение дыхания, низкий грубый голос при плаче и крике. Диаметр затылочного родничка превышает 5 мм, период желтухи удлиняется (> 3 дней). В дальнейшем могут отмечаться сонливость, снижение аппетита, пониженная активность, гипотермия, сухость и бледность кожных покровов.
Другими причинами транзиторного гипотиреоза могут быть функциональная незрелость гипота- ламо-гипофизарной системы у недоношенных детей, а также тяжелый йодный дефицит у матери во время беременности и назначение высоких доз тиреостатиков по поводу ДТЗ. Доказанная роль ТТГ в развитии плода, а также влияние ТГ на рост и развитие в неонатальном периоде (особенно в течение 1-го года жизни) обусловливают необходимость проведения скрининга на врожденный (в том числе и транзиторный) гипотиреоз.
Транзиторная гипотироксинемия в большинстве случаев проходит самостоятельно при исчезновении причины, ее вызвавшей. В ряде случаев показано назначение новорожденному Т4 в дозе 10—15 мкг/кг массы тела в день коротким курсом (3—4 нед).
В послеродовом периоде у 4—16,7% женщин с отсутствием в анамнезе заболеваний ЩЖ может развиться послеродовой тиреоидит (ПТ). Этиология этого заболевания до сих пор до конца неясна. Выявленная взаимосвязь между ПТ и выявлением аутоантител к ткани ЩЖ (к тиреоидной пероксидазе и микросомальным антигенам), наличием определенных HLA-маркеров и лимфоцитарной инфильтрации ткани ЩЖ позволяет рассматривать ПТ как разновидность АИТ.
В течение ПТ отмечается определенная фазо- вость. После необязательной фазы деструктивного гипертиреоза, протекающей в виде безболевого асимптомного тиреоидита (1—4-й месяц послеродового периода), примерно в 23% случаев наступает фаза стойкого гипотиреоза (5—7-й месяц послеродового периода).
Клинические проявления гипотиреоза при ПТ обычно типичны (слабость, сухость кожи, склонность к запорам и т. д.). При сканировании ЩЖ отмечается пониженное поглощение радиоактивного изотопа йода. Для ультразвуковой картины ПТ характерны диффузное или мультифокальное снижение эхогенности ЩЖ и структурные изменения, характерные для лимфоцитарной инфильтрации ЩЖ и нарушения тиреоидной морфологии.
При развитии стойкого гипотиреоза назначается заместительная терапия Т4 по обычной схеме.
В настоящее время исследуется взаимосвязь между наличием в послеродовом периоде повышенного титра антител к ткани ЩЖ и послеродовой депрессией. Предполагается, что эти антитела могут модулировать функцию нейротрансмиттеров, а также воздействовать на цитокиновые рецепторы мозга.
В заключение хотелось бы отметить, что своевременное и адекватное лечение заболеваний ЩЖ у беременных женщин способствует как нормальному течению беременности, так и правильному физическому и интеллектуальному развитию ребенка.
Холестаз беременных и его последствия для матери и потомства Текст научной статьи по специальности «Клиническая медицина»
УДК 616.36-008.811.6 : 618.2-06]-092-07-08
ХОЛЕСТАЗ БЕРЕМЕННЫХ И ЕГО ПОСЛЕДСТВИЯ ДЛЯ МАТЕРИ И
ПОТОМСТВА
Н.И. Дудук; С.М. Зиматкин, д.б.н., профессор Кафедра гистологии, цитологии и эмбриологии УО «Гродненский государственный медицинский университет»
В обзоре обобщены данные литературы о холестазе у беременных (вопросы патогенеза, диагностики, лечения) и его влиянии на потомство как в антенатальном, так и в постнатальном периодах развития. Ключевые слова: холестаз, беременность, потомство.
In the review literature data on a cholestasis of pregnancy (pathogenesis, diagnostics, treatment) and its influence on the posterity at antenatal and postnatal periods of development have been summarized. Key words: cholestasis, pregnancy, posterity.
Синдром холестаза представляет собой нарушение оттока желчи, проявляющееся симптомами накопления ее составных частей в крови, а именно: неконъюгиро-ванного билирубина, желчных кислот, холестерина, ли-пидов и экскреторных ферментов [12]. Заболевания печени и желчевыводящих путей, сопровождаемые холес-тазом, в современном обществе становятся все более распространенным явлением [27]. Так, по данным зарубежных авторов, от 10 до 15% людей в промышленно развитых странах страдают заболеваниями гепатобилиарной системы [36]. Неуклонный рост заболеваний печени, особенно желчекаменной болезнью, делает эту проблему социально значимой и важной не только в теоретическом, но и практическом отношении [12].
Заболевания печени, сопровождающиеся холестазом, зависят от пола, и многие из них являются преимущественно женскими [13, 23]. Половые особенности экскреторной функции печени при обструктивном холеста-зе и его снятии могут служить показателем, позволяющим дифференцировать по полу стадию заболевания и степень активности патологического процесса в печени, и в будущем осуществлять поиск зависимых от пола способов терапии заболеваний, связанных с обструктивным холестазом [14].
Холестаз и беременность
В организме беременной женщины происходят сложные анатомо-топографические, нейроэндокринные и метаболические сдвиги, приводящие к изменению деятельности всех органов и систем организма. При этом заболевания пищеварительной системы, особенно печени, занимают наибольший удельный вес, являясь самыми распространенными хроническими болезнями у беременных женщин [22, 28]. Особое место среди них занимают хронические заболевания печени, которые у беременных могут быть непосредственно связаны с влиянием беременности и сопутствовать ей. При беременности часто возникают физиологические изменения желче-выводящей системы, обусловленные целым комплексом сложных метаболических и гормональных сдвигов. Однако у части женщин после беременности эти изменения из разряда физиологических переходят в патологические состояния [22].
Патогенез внутрипеченочного холестаза беременных пока точно не установлен. Предполагают, что избыток эндогенных половых гормонов, свойственный периоду беременности, оказывает стимулирующее влияние на процессы желчеобразования и ингибирующее — на жел-чевыделение [28].
Холестаз беременных — относительно доброкачественное заболевание, которое проявляется зудом кожи, обычно в сочетании с умеренной холестатической желтухой. Это проявление своеобразной холангио-эндокрин-ной недостаточности, формирующееся на фоне предшествующей конституциональной недостаточности ферментов метаболизма билирубина и гормонов [6]. Распространенность холестаза составляет приблизительно 1 случай на 500 беременных. Частота развития внутрипе-ченочного холестаза беременных у женщин европейской популяции составляет 0,04-0,06% [34]. В Канаде это заболевание отмечается у 0,2% беременных, в то время как в скандинавских странах — существенно чаще. Так, в Швеции внутрипеченочным холестазом беременных болеют около 3% беременных и в связи с этим неудивительно, что именно шведские ученые А.Сванборг и Л.Торлинг в 1954 г. первыми подробно описали клиническую картину этой патологии и положили начало исследованиям ее этиологии и патогенеза [5].
Во время беременности организм женщины претерпевает значительные изменения. Огромную роль в этом играет единая в анатомо-морфологическом и функциональном отношении фетоплацентарная система [22]. При этом структура печени существенно не меняется, однако может наблюдаться нарушение ее функций [15]. Эти изменения обусловлены тем, что при беременности резко повышается нагрузка на печень в связи с необходимостью обезвреживания продуктов жизнедеятельности плода [29]. Особое значение в развитии холестаза имеют продолжительность и число беременностей, число родов, длительность периода лактации, течение послеродового периода [43]. Билиарная обструкция и холестаз, связанные с нарушениями секреции желчи, часто наблюдаются у больных с хроническими заболеваниями печени.
Тактика ведения беременности и родов у женщин с холестазом
Во многих странах, несмотря на многочисленные исследования о высоком риске внутриутробной гибели плода, клиницисты предпочитают выжидательную (в плане родоразрешения) тактику с тщательным наблюдением за беременными с 34-й недели гестации. С этой целью проводится еженедельная кардиотокография, оценка уровней желчных кислот, трансаминаз, билирубина, ЩФ, ГГТП, а также других показателей, характеризующих функциональное состояние печени. С целью пролонгирования беременности и уменьшения риска внутриутробной гибели плода осуществляют лечение холестаза, направленное на снижение содержания в крови желч-
ных кислот. В 38 недель индуцируются роды. Иногда, во избежание перинатальной смертности, индукцию родов проводят в 36 недель [7].
Показания к досрочному родоразрешению возникают при нарастании клинических проявлений заболевания, ухудшении состояния плода, наличии сочетанной акушерской патологии [4,38]. Роды у таких женщин рекомендуется проводить в лечебных учреждениях, где будет обеспечено оптимальное лечение преждевременно родившегося ребенка [28]. Интересен взгляд, что холестаз беременных является примером метаболических нарушений. Сюда же относят и холестаз при приеме оральных контрацептивов. Связано все это с влиянием эстрогенов на ферменты мембран гепатоцитов и периканаль-цевые микрофиламенты. По мнению автора, эти состояния считаются доброкачественными: холестаз исчезает после родов и прекращения приема эстрогенов. Изучается связь холестаза беременных с такими факторами, как распространение в определенных регионах (Чили, Скандинавия), беременность двойней, дефицит селена [26].
Диагностика холестаза у беременных
Позднюю диагностику обострений и осложнений болезней органов пищеварения при беременности связывают с рядом причин. К ним, в частности, относятся недооценка имеющихся хронических заболеваний пищеварительной системы у беременных и пренебрежение к проведению профилактических мероприятий, направленных на предупреждение их обострений. Немалое значение имеет своеобразие клинического течения данных заболеваний у беременных. В целом ряде случаев наблюдается малосимптомное течение, что создает видимость благополучия, в других случаях болезни скрываются под «маской» раннего токсикоза беременных. Определенное значение имеет тот факт, что у беременных с целью диагностики могут быть применены не все методы инструментального исследования [29].
Из лабораторных признаков холестаза при биохимическом исследовании крови отмечается повышение активности щелочной фосфатазы (ЩФ) за счет печеночной ее фракции и гаммаглутамилтрансферазы (ГГТ). Уровень желчных кислот остается в норме либо повышается. Повышение уровня билирубина может оставаться в пределах нормы. Активность АсАТ и АлАТ может быть как очень высокой, так и не выходить за пределы нормы [37].
Клинически значимы симптомы, связанные с недостаточностью желчи в просвете кишечника и нарушением всасывания жиров — стеаторея, похудание, дефицит жирорастворимых витаминов [32].
Дефицит витамина Д является одним из звеньев печеночной остеодистрофии (чаще при длительном и выраженном холестазе). Поражение костей в виде остеопо-роза и, реже, остеомаляция могут быть очень тяжелыми. Важное значение придается дефициту витамина К, необходимого для синтеза в печени факторов свертывания. Менее известны проявления гиповитаминоза Е. Это, прежде всего, поражение нервной системы и нервно-мышечной передачи. У взрослых наблюдается мышечная слабость, у детей описано развитие мозжечковой атаксии, дегенерации сетчатки [26].
Лечение холестаза у беременных
В случаях, когда известен причинный фактор, наилучшие результаты дает этиологическое лечение холестаза: родоразрешение, своевременная отмена лекарства и т.п. Рекомендуется ограничение потребления животных жи-
ров при наличии стеатореи. При развитии гиповитами-нозов необходимо парентеральное возмещение витаминов. Критерием эффективности лечения считается восстановление концентрации витаминов в сыворотке.
Препаратом выбора у беременных при холестатичес-ких необструктивных состояниях во многих случаях является урсодезоксихолевая кислота (УДХК). Препарат представляет собой третичную желчную кислоту, образующуюся в кишечнике и печени. Она составляет 0,1-5% общего пула желчных кислот и является нетоксичной вследствие гидрофильности молекулы. Под действием УДХК происходит смещение пропорций составных частей желчи в сторону резкого преобладания УДХК над остальными желчными кислотами [26]. Механизм действия УДХК связан с вытеснением токсичных желчных кислот из энтерогепатической циркуляции (путем конкурентного ингибирования всасывания в подвздошной кишке), предупреждением их повреждающего действия на мембраны гепатоцитов, сохранением митохондриаль-ной функции, необходимой для нормального энергообеспечения гепатоцитов [2]. Тем самым устраняются предпосылки для проявления внутрипеченочного холестаза беременных, улучшаются функциональные показатели печени. Кроме того, УДХК снижает транспорт желчных кислот через трофобласт к плоду, что уменьшает вероятность развития его токсического повреждения [7].
Холестаз беременных развивается, как правило, в III триместре беременности [34] и быстро исчезает после родов [21,28,35]. Он не представляет серьезной угрозы для матери и не является показанием для прерывания беременности [43]. Признаки холестаза, обусловленные влиянием беременности, исчезают через 1-3 недели после родов, а по данным других авторов — в течение первых двух дней после родоразрешения [7]. Вместе с тем некоторые авторы [1,26,30] считают, что холестаз беременных является одной из причин осложненных родов, и таких женщин следует выделять в группу риска по потере плода и новорожденного. У этих больных беременных могут наблюдаться преждевременные роды [28,31], смерть плода [28,40,41], невынашивание беременности, многоводие, склонность к кровотечению в родах [6,28].
Последствия холестаза беременных для потомства
Несмотря на повсеместный рост заболеваний гепа-тобилиарной системы, в том числе у женщин фертиль-ного возраста, сведения о влиянии данной патологии, особенно с явлениями экстрапеченочной механической желтухи, на течение беременности, рост и развитие потомства, становление у него органов и систем, единичны [11].
Ряд авторов в ходе наблюдений сделали заключение, что холестаз беременных неблагоприятно влияет на плод: возможно развитие дистресс-синдрома, чаще делают кесарево сечение, во время родов в околоплодной жидкости обнаруживается меконий [42, 33, 39, 30], что объясняет развитие асфиксии новорожденных [30]. Имеются сведения, что около 50% больных с идиопатическим хо-лестазом беременных имели повторную беременность, у 25% женщин было по две-три беременности ранее, которые закончились либо родами мертвого плода, либо спонтанными выкидышами на ранних сроках, либо имелись признаки внутриутробной гипоксии и гипотрофии у новорожденных, умерших на первом месяце жизни [21]. Преждевременные роды можно объяснить накоплением желчных кислот в печени эмбриона, что усиливает выделение простагландинов и в связи с этим повышает
чувствительность миометрия к окситоцину и контрак-тильность матки. У 1-10% беременных с холестазом возможна антенатальная гибель плода. При отсутствии лечения плод гибнет примерно в 10% случаев, при проведении адекватной терапии — в 0-2% [5].
При длительном холестазе возможно присоединение бактериальной инфекции желчевыводящих путей, которая может привести к гематогенному инфицированию децидуальной оболочки, плаценты, амниона, амниоти-ческой жидкости и внутриутробному инфицированию плода. Все вышеуказанные факторы могут обуславливать развитие фетоплацентарной недостаточности. Последняя, в свою очередь, вызывает хроническую гипоксию, задержку роста и питания, внутриутробное инфицирование плода, то есть фетальный дистресс-синдром. Частота преждевременных родов при внутрипеченоч-ном холестазе беременных (ВПХБ) возрастает до 11-13%, повышается также и частота кровотечений в 3-м триместре беременности и раннем послеродовом периоде. ВПХБ является фактором риска перинатальной заболеваемости и смертности плода и новорожденного [4]. Установлено, что внутрипеченочный холестаз беременных, сопровождающийся нарушением функций естественных систем детоксикации, гиперкоагуляцией, нарушением микроциркуляции, неблагоприятно сказывается на состоянии плода, что проявляется в виде хронической гипоксии, плацентарной недостаточности и гипотрофии [24]. Это приводит к нарушениям течения раннего нео-натального периода.
Что касается развития осложнений в более поздние сроки в условиях данной патологии, то некоторые авторы отмечают зависимость между наличием в родословной матери заболеваний желчных путей и печени и состоянием здоровья ребенка. Дети, рожденные женщинами с хроническими заболеваниями печени и желчевы-водящих путей, многие из которых сопровождаются явлениями механической желтухи, относятся к группе часто болеющих с различными иммунными нарушениями и должны находиться под пристальным диспансерным наблюдением участкового педиатра. У этих детей наблюдаются различные заболевания органов дыхания и желудочно-кишечного тракта. Таким детям присущ ряд симптомов, которые можно объединить в определенный симптомокомплекс — психоневрологические расстройства в виде отставания в умственном развитии, снижения слуха, отставания в физическом развитии — сниженные показатели массы тела и темпов роста. Степень этих поражений зависит от сроков возникновения, тяжести и продолжительности заболевания у матери [8, 10]. Кроме того, хронические заболевания печени матери обуславливают рождение потомства с нарушениями иммунитета и депрессией фагоцитарной активности мононукле-арных фагоцитов [1].
Экспериментальные модели холестаза на лабораторных животных позволяют понять патофизиологические и молекулярные механизмы его развития и провести некоторые корреляции с холестазом у больных в клинической практике [23]. Воздействие холестаза матери на развитие органов у потомств, в том числе печени, а также в зависимости от того, в какие сроки беременности данное состояние возникает, практически не изучено, несмотря на важность затронутого вопроса. К настоящему времени данные факты привели к созданию отдельного направления исследований — женской гепатологии [23]. Предполагают наличие тканеспецифических связей между организмом матери и плода [3], которые возникают вследствие компенсаторно-приспособительных и дист-
рофических изменений в тканях печени при увеличении на нее нагрузки во время беременности.
В клинической практике отмечено, что холемическая и печеночная интоксикация оказывают сильное угнетающее действие на центральную нервную систему. Депрессивное влияние на ЦНС холестаза, а также и другие проявления холемии (гипотония, брадикардия, кожный зуд), связывают с действием на структуры головного мозга в основном повышенного содержания желчных кислот [9].
Исследование, целью которого явилось установление в эксперименте особенностей воздействия обтурацион-ного холестаза матери, вызванного в период активного фетогенеза (17-е сутки), на течение беременности, плодовитость, жизнеспособность и физическое развитие потомства белых крыс, показало, что экспериментально вызванный подпеченочный обтурационный холестаз матери в период активного фетогенеза приводит к удлинению срока беременности, существенно не влияя на плодовитость животных. Родившееся в этих условиях потомство отличается сниженной массой тела, замедленным ее приростом в различные сроки постнатального онтогенеза, отставанием физического развития и значительно сниженной жизнеспособностью [19].
В желудке крысят, родившихся в условиях холестаза беременных, уменьшена толщина слизистой оболочки, длина собственных желез и плотность их расположения. В собственных железах не только уменьшен численный состав образующих их экзокриноцитов, но и изменен их качественный состав — число главных и париетальных экзокриноцитов, мукоцитов уменьшено, а шеечных, наоборот, увеличено [18, 25]. Также наблюдается снижение массы поджелудочной железы. Дольки железы и диаметр ацинусов уменьшены, в панкреотоцитах не всегда отчетливо выделяются зимогенная и гомогенная зоны, а плотность расположения в зимогенной зоне секреторной зернистости значительно уменьшена [20]. У крысят наблюдаются существенные структурные изменения в почках, которые наиболее выражены в проксимальных извитых канальцах нефронов. Масса яичников у этих же крысят проявляла тенденцию к уменьшению. В них установлено снижение в корковом веществе общего числа фолликулов, преимущественно за счет растущих и вторичных. Притом, последние отличались меньшими размерами, содержали более мелкие ооциты. Задерживалось образование блестящих оболочек в растущих фолликулах, во внутреннем слое реже встречались кровеносные капилляры, а число атретических фолликулов в яичниках опытных крысят значительно возрастало. Наряду с этим, у опытных крысят существенно задерживается развитие структур яйцеводов и матки [16, 17, 20, 25].
Литература
1. Брюхин, Г.В. Показатели физиологической зрелости потомства в условиях хронических холестатических поражений печени матери// Морфология. — 1995. — т.108. — №1. — с.35-38.
2. Вдовиченко, В.П. Фармакология и фармакотерапия/ В.П.Вдовиченко. — Минск: Асобны Дах, 2006.
3. Верин, В.К. // Морфология. — 1993. — т. 105, №10. — Вып.9. — с.59.
4. Внутрипеченочный холестаз беременных/ А.В.Ключаре-ва, Л.В.Вавилова // Здравоохранение. — 2007. — №3. — с.72-73.
5 . Внутрипеченочный холестаз беременных: научное издание/ Н.Б.Ковалева, И.Х.Байрамова// Рос. ж. гастроэнтерологии, гепатологии и колопроктологии. — 2006. — т.16. — №3. — с.36-39.
6. Гичев, Ю.П. О синдроме холестаза при беременности// Акушерство и гинекология. — 1989. — №5. — с.64-65.
7. Горшкова, З.А. Внутрипеченочный холестаз беременных/ / Medicus Amicus. — №5. — 2005.
8. Дахно, А.Н. Физиологические и биохимические аспекты патологических процессов. — Смоленск. — 1990. — с.44-46.
9. Емельянчик, С.В. Изменения нервной системы при холес-тазе/С.В.Емельянчик, С.М.Зиматкин// Журнал ГрГМУ. — 2005. -№4. — с.40-42.
10. Желудочно-кишечные заболевания у детей раннего возраста / А.А. Андрущук [и др.]; под ред. А.А. Андрущук. — К.: Здоро-в’я. — 1984. — с.5-15.
11. Кизюкевич, Л.С. Экстрапеченочный обтурационный хо-лестаз матери и развитие потомства/Л.С.Кизюкевич, Я.Р.Мацюк// Педиатрия. — 2002. — №3. — с.75-78.
12. Козырев, М.А. Заболевания печени и желчных путей: учеб. пособие/ М.А.Козырев. — Мн.: Бел.навука, 2002. — с.203-217.
13. Кушнарева, Н.С. Регуляция экскреторной функции печени крысы при холестазе: роль пролактина.: автореф. дис. … канд-.биол.наук: 03.00.13/ Н.С.Кушнарева. — Москва. — 2009. — 25с.
14. Кушнарева, Н.С. // Бюллетень экспериментальной биологии и медицины/Н.С.Кушнарева, О.В.Смирнова. — 2008. — т. 146. -№11. — с.495-498.
1 5 . Ларионова, Л.Г. Основные проблемы холестаза и пути его терапевтической коррекции.// Медицинские новости. — 1998. -№8. — с.12-16.
1 6 . Мацюк, Я.Р. Морфофункциональные свойства яичников, яйцеводов, матки 15-суточных крысят, родившихся в условиях холестаза./Я.Р.Мацюк, С.Я.Гудинович// Журнал ГрГМУ. — 2005. -№4. — с.46-49.
17. Мацюк, Я.Р. Неблагоприятные для матери и потомства последствия обтурационного холестаза./ Я.Р.Мацюк, С.Я.Гуди-нович// Акт.вопр. перинатологии: Матер. научно-практ. конф., посв.60-летию Гродн. обл. клин. род. дома. — Гродно, 2005. -с.93-97.
18. Мацюк, Я.Р. Структурные и цитохимические свойства экзокриноцитов собственных желез желудка 15-суточных крысят, родившихся в условиях холестаза беременных, экспериментально вызванного в период эмбриогенеза./Я.Р.Мацюк, А.А.Карчевс-кий// Журнал ГрГМУ — 2007. — №3. — с.37-41.
19. Михальчук, Е.Ч. Влияние обтурационного холестаза матери, вызванного в период фетогенеза, на течение беременности, плодотворность, физическое развитие потомства и его жизнеспособность/ Е.Ч.Михальчук, Я.Р.Мацюк// Журнал ГрГМУ — 2007. -№2. — с.43-45.
20. Морфологические свойства органов пищеварительной и мочеполовой систем 45-суточных крысят, родившихся от самок с экспериментальным холестазом/ Я.Р.Мацюк [и др.]// Журнал ГрГМУ — 2005. — №2. — с.31-35.
21 . Недогода, В.В.К вопросу о синдроме внутрипеченочного холестаза у беременных/В.В.Недогода, З.С.Скворцова, В.В.Сквор-цов// Лечащий врач. — 2003.
22. Петухов, В.А. Желчекаменная болезнь и беременность: причинно-следственные взаимосвязи/В.А.Петухов [и др.]// Анналы хирургии. — 1998. — №2. — с. 14-20.
23. Радченко, В.Г. Основы клинической гепатологии. Заболевания печени и билирной системы/В.Г.Радченко, А.В.Шабров, Е.Н.Зиновьев. — СПб. — М. — 2005.
24. Современные технологии в комплексном лечении внут-рипеченочного холестаза беременных/ Николаева А.В. [и др.]// Акушерство и гинекология. — 2009. — №6. — с.21-24.
25. Структурные особенности органов пищеварительной и мочеполовой систем 15-суточного потомства, родившегося в условиях холестаза/Я.Р.Мацюк [и др.]// Журнал ГрГМУ — 2004. -№3. — с.22-25.
26. Холестаз: новое в патогенезе, диагностике и лечении/ Кан
B.К. Рос. журнал гастроэнтерологии, гепатологии и колопрокто-логии. — 1997. — т.7. — №3. — с.25-30.
27. Шерлок, Ш.Заболевания печени и желчных путей /Ш.Шерлок, Дж.Дули; под ред. З.Г.Апроксиной, Н.А.Мухина. — М.: ГЭО-ТАР Медицина, 1999.
28. Шехтман, М.М. Экстрагенитальная патология и беременность.// Л.: Медицина. — 1987. — с.90-109.
29. Шехтман, М.М. Физиология и патология органов пищеварения у беременных/М.М.Шехтман, Г.Ф.Коротько, С.Г.Бурков / / Ташкент: Медицина. — 1989. — с.112-126.
30. Al Shobaili, HA. Obstetrical and fetal outcomes of a new management strategy in patients with intrahepatic cholestasis of pregnancy/Al Shobaili et al.// Arch. Gynecol. Obstet. — 2010.
31. Britton, L. Cholestasis of pregnancy and intrauterin intestinal obstruction/L.Britton, H.Britton// J.Maternal. Fetal Med. — 1992. -Vol.1. — №6. — p.286-288.
32. Eisenburg, J. Cholestasis guiding symptom in liver disease. Pathogenesis and clinical pictures. — 2001. — p.8.
33. Favre, N. Importance of bile acids for intrahepatic cholestasis of pregnancy/N.Favre et al.// Gynecol. Obstet. Fertil. — 2010. — 38(4).
— p.293-295.
34. Florkemeier, V. Cholestatic Liver Disease. — 2002. — p.54-
57.
35. Kondrackiene, J. Liver diseases unique to pregnancy/ J.Kondrackiene, L.Kupcinscas// Medicina (Kaunas). — 2008. — 44(5).
— p.337-345.
3 6 . Konikoff, F. Gallstones — approach to medical management/ / Med. Gen.Med. — 2003. — V.5. — №4. — p.8.
37. Leuschner, U. Cholestatic liver diseases — questions from medical practice. — 2000. — p.9-38.
38. Mackillop, L. Liver disease in pregnancy/L.Mackillop,
C.Williamson// Postgrad. Med. J. — 2010. — 86(1013). — p.160-164.
39. Pathak, B. Cholestasis of pregnancy/B.Pathak, L.Sheibani, R.Lee// Obstet.Gynecol. Clin. North Am. — 2010. — 37(2). — p. 269282.
40. Plaza F. Cholestasis intrahepatica del embarazo. Una enfermedad benigna/F.Plaza et al.// Rev. Esp. Enferm. Digest. — 1996.
— Vol.88. — №11. — p.809-811.
41 . Sinakos, E. Bile acid profiles in intrahepatic cholestasis of pregnancy: is this the solution to the enigma of intrahepatic cholestasis of pregnancy?/E.Sinakos, K.Lindor// Am. J. Gastroenterol. — 2010. -105(3). — p.596-598.
42. Sultana, R. Neonatal outcome in obstetric cholestasis at Ayub Teaching Hospital Abbottabad/R.Sultana et al.// J.Ayub Med.Coll.Abbottabad. — 2009. — 21(4). — p.76-78.
43 . Turunen, K. Good pregnancy outcome despite intrahepatic cholestasis/K.Turunen et al.// Scand. J. Prim.Health Care. — 2010. -28(2). — p.102-107.
Поступила 31.01.2011
Диагностика нарушений билирубинового обмена — сдать анализы в СЗЦДМ
Нарушение билирубинового обмена или гипербилирубинемия ― это врожденное состояние, вызванное нарушением баланса между образованием и выделением билирубина.
При повышении его содержания в крови возникает желтуха ― изменение пигментации кожи и оболочек глаз, потемнении мочи. В норме билирубин в крови содержится в пределах 8,5-20,5 мкмоль/л. При гипербилирубинемии его концентрация может достигать и превышать показатель в 34,2 мкмоль/л.
Нарушения билирубинового обмена
В эритроцитах ― красных клетках крови содержится сложный белок гемоглобин. Он необходим для переноса кислорода по тканям человека. Отработав свой срок, он попадает в печень, селезенку, костной мозг, где и разрушается. Среди продуктов распада ― непрямой билирубин, который патогенен для организма. Поэтому под воздействием других компонентов он проходит очередную стадию преобразования, и выделяясь вместе с желчью печени, выходит из организма естественным путем.
Если обезвреживания билирубина не происходит, либо процесс не затрагивает большую часть вещества, он превращается в биливердин ― продукт окисления. Повышенное содержание приводит к желтушности. В некоторых случаях кожа может приобрести зеленоватую окраску. Это обусловлено высокой концентрацией прямого билирубина в крови, поскольку в этом виде он окисляется быстрее.
Причины возникновения гипербилирубинемии
-
Ускоренный распад и/или сокращение жизни эритроцитов. -
Нарушение выработки веществ, необходимых для распада билирубина. -
Снижение поглощения билирубина клетками печени. -
Снижение экскреции пигмента из печени в желчь. -
Затрудненный отток желчи и ее проникновение в кровь.
Причин нарушений билирубинового обмена много, среди них желчнокаменная болезнь, заболевания печени, включая цирроз, опухоль и хронические гепатиты. Вызвать гипербилирубинемию также могут паразиты, снижающие способность организма выводить билирубин, воздействие токсичных веществ, анемия и иное.
В зависимости от стадии нарушения процесса преобразования и вывода, в крови диагностируется повышение уровня одной из фракций. Если высок общий билирубин, это свидетельствует о заболевании печени. Рост непрямого билирубина означает избыточное разрушение эритроцитов или нарушение транспортировки билирубина. Высок уровень прямого ― проблемы с оттоком желчи.
Наследственные нарушения
Синдром Жильбера. Неопасная форма с благоприятным течением. Причина ― нарушение захвата и транспортировка билирубина клетками печени. В крови повышается неконъюгированный (несвязанный) билирубин.
Синдром Ротора. Выражается в нарушении захвата билирубина и, как следствие, его выведения из организма. Проявляется в раннем возрасте, не приводит к серьезным последствиям.
Синдром Дабина-Джонсона. Редкая форма конъюгированной гипербилирубинемии. Нарушена система транспортировки, что вызывает трудности выведения связанного билирубина. Синдром не приводит к опасным состояниям, прогноз благоприятен.
Синдром Криглера-Найяра. Тяжелая форма неконъюгированной гипербилирубинемии. Причина ― недостаток или полное отсутствие глюкуронилтрансферазы, вещества необходимого для конъюгации билирубина в печени. Вызывает поражения нервной системы, может привести к преждевременной смерти.
Своевременная диагностика, патогенетическая терапия, соблюдение правильного питания, режима работы и отдыха позволяют качественно улучшить жизнь большинства больных с наследственной гипербилирубинемией.
Норма билирубина в крови
Уровень билирубина зависит от возраста и состояния человека.
У новорожденных детей максимальный уровень билирубина достигает на 3 — 5 сутки жизни, так называемая физиологическая желтуха. Иногда он доходит до 256 мкмоль/л. Уровень должен самостоятельно нормализоваться ко 2 неделе жизни. Превышения показателя в 256 мкмоль/л требуется немедленного обследования ребенка. Это состояние способное привести к поражению головного мозга.
Не менее опасно повышений уровня билирубина во время беременности. Это может стать причиной преждевременных родов, анемии и гипоксии плода.
Симптомы
Нарушение химических реакций билирубина выявляют путем определения его уровня в крови. Если концентрация больше нормы, но не превышает 85 мкмоль/л ― это легкая форма гипербилирубинемии, до 170 мкмоль/л ― среднетяжелая, от 170 мкмоль/л ― тяжелая форма заболевания. Внешние признаки проявляются по разному, в зависимости от причины повышения концентрации билирубина.
-
Проблемы с печенью выражается в следующей симптоматике: -
Дискомфорт и тяжесть из-за увеличения печени. -
Изменение цвета мочи (она становится как темное пиво), осветление кала. -
Тяжесть после еды, приема алкоголя, частая отрыжка. -
Периодически возникающие головокружения, общая слабость, апатия.
Если причиной патологического состояния является вирусный гепатит, то к симптомам добавляется повышенная температура тела.
-
Нарушение оттока желчи: -
Желтушность кожи и склер. -
Зуд кожи. -
Интенсивная боль в правом подреберье. -
Метеоризм, запор или диарея. -
Темная моча, светлый кал.
Частая причина ― желчнокаменная болезнь. Перечень функционирует нормально, обезвреживает поступающий билирубин, но его выделение из организма затруднено.
Надпеченочная желтуха ― состояние вызванное быстрым разрушением эритроцитов. Выражается следующими симптомами:
-
Анемия. -
Темный стул при обычном цвете мочи. -
Обширные гематомы, образующиеся без внешних причин. -
Кожный зуд, усиливающийся в состоянии покоя и после согревания. -
Желтоватый цвет кожи.
Также иногда вне зависимости от причины могут отмечаться такие симптомы, как горечь во рту, изменение вкусовых ощущений, слабость, нарушение памяти и интеллекта.
Диагностика
Перед врачами стоит задача по снижению уровня билирубина до нормальных пределов, а сделать это можно только зная причину его повышения. Поэтому после анализа крови на определение концентрации билирубина проводят также тесты:
-
на уровень щелочной фосфатазы; -
активность аланинаминотрансферазы; -
наличие глюкуронилтрансферазы и другие исследования.
Назначают также УЗИ печени для определения ее состояния. Среди лабораторных тестов: общий анализ крови и мочи, уровень общего копропорфирина в суточной моче, проба с фенобарбиталом, бромсульфалеиновая проба, тест на маркеры вирусов гепатита.
Цель диагностирования не только определить уровень билирубина, но и его форму. Например, увеличение прямого билирубина возникает при нарушении отхода желчи (дискинезия). Концентрация непрямого билирубина растет из-за проблем с печенью и при избыточном разрушении эритроцитов. Установив форму билирубина, необходимо дифференцировать конкретное заболевание (патологию).
Повышенного прямого билирубина
Прямой фермент начинает накапливаться в крови из-за нарушения процесса оттока желчи. Вместо того, чтобы попадать в желудок, она проникает в кровоток. Такое состояние возникает при гепатитах бактериальной и вирусной этиологии, хронических, аутоиммунных, медикаментозных гепатитах. Может возникнуть при желчекаменной болезни, циррозе, онкологических изменениях в печени, раке желчного пузыря или поджелудочной железы. Стать следствием врожденного синдромы Ротора (более легкая форма дефекта экскреции билирубина) или синдрома Дабина-Джонсона (более тяжелая форма).
Повышенного непрямого билирубина
Причина ― быстрый распад эритроцитарных клеток. Может возникнуть как осложнение при сепсисе, острой кишечной инфекции, при анемии врожденной, токсической, приобретенной аутоиммунной.
Повышение непрямой формы билирубина также возникает при синдроме Жильбера. Это доброкачественная, хроническая болезнь, вызванная нарушением внутриклеточной транспортировки билирубин. Среди причин гипербилирубинемии синдром Криглера-Найяра ― нарушение процесса соединения билирубина с глюкуроновой кислотой, образующейся при окислении D-глюкозы.
Необычен симптом Люси-Дрискола. Он возникает исключительно у младенцев из-за грудного вскармливания. С материнским молоком поступает фермент, приводящий к нарушению конъюгации билирубина. С переходом на искусственное вскармливание болезнь проходит. Однако, непрямой билирубин весьма опасен, поэтому возникновение желтушности после 3-5 дня жизни требует срочного медицинского обследования.
Диагностирование младенцев
Если у взрослых желтуха означает наличие болезней, то у детей гипербилирубинемия может быть физиологической или патологической. В первом случае она отмечается к 4 дню жизни, у азиатских детей к 7-му, проходит самостоятельно, не достигая критических значений уровня билирубина.
Патология может явиться следствием дисфункции печени, большой концентрации бета-глюкуронидазы в грудном молоке, возникнуть при низкокалорийном питании или обезвоживании. Обследованию подлежит как сам младенец, так и его мать.
Изучается анамнез, внешние признаки. Важно как можно скорее исключить или диагностировать ядерную желтуху. К тревожным признакам относятся: желтушность в первый день жизни и после 2 недель, повышение общего билирубина и скорость его подъема, расстройство дыхания, наличие синяков или геморрагической сыпи. У ребенка измеряют уровень билирубина, посев крови, мочи и спинномозговой жидкости. Необходимо исключить наличие TORCH-инфекций у матери.
Лечение
Терапия гипербилирубинемии зависит от причин ее вызвавших, т. е. лечение этиотропное, направленное на основное заболевание.
Нарушение прохода желчевыводящих путей. Проводится удаление камней и мешающих проходимости опухолей. В некоторых ситуациях проводят стентирование желчных протоков ― устанавливают каркас, сохраняющий просвет.
Гемолиз эритроцитов. Назначают фототерапию, инфузионную терапию с целью предотвращения или коррекции патологических потерь. В состав инфузионных растворов входит глюкоза и альбумин. Это методы лечения способствуют преобразованию токсичного билирубина в форму, выводимую из организма.
Ядерная желтуха (билирубиновая энцефалопатия) у новорожденных детей
Патология возникает на первую неделю жизни. Сначала выражается следующей симптоматикой: угнетение сосательного рефлекса, рвота, вялость, монотонный крик. Если не признаки будут слабовыраженными, если риск выписки из родильного отделения без оказания медицинской помощи. Обычно болезнь проявляет себя на 4 день жизни, требует срочного проведения обменного переливания крови. Это предотвращает развитие необратимых последствий.
Спустя несколько недель развития патологического состояния возникают такие симптомы, как ригидность затылочных мышц, «негнущиеся» конечности, судорожная поза с выгибанием спины, выбухание большого родничка, тремор рук, судороги, резкий мозговой крик.
Поскольку картина болезни формируется медленно от нескольких дней до недель, за это время часто возникают необратимые последствия в ЦНС. Заболевание окончательно проявляется к 3 – 5 месяцу жизни, приводит к параличам, ДЦП, глухоте, задержкам психического развития. Для предотвращения развития патологии необходимо отслеживать уровень билирубина. При необходимости сократить количество процедур грудного вскармливания. Провести фототерапию или обменное переливание.
Преимущества АО «СЗЦДМ»
Проверить уровни всех форм билирубина, а также выяснить причину нарушения билирубинового обмена можно в одной из лабораторий АО «СЗЦДМ». Это крупнейший центр, проводящий все виды лабораторных исследований, в котором также можно записаться на прием к узким специалистам.
Северо-Западный центр доказательной медицины выбирают потому, что при нем работает сеть собственных лабораторий с новейшим оборудование, а также:
-
трудятся квалифицированные медицинские и доброжелательные сотрудники; -
гарантирована высокая точность и быстрая готовность результатов; -
забор материалов можно провести на дому и в терминале, где созданы комфортные условия для анонимности; -
забрать результаты можно несколькими способами.
Еще одно отличительное преимущество ― удобное расположение лабораторий в местах транспортной доступности.
Получить подробную информацию можно по телефону: 8 (800) 234-42-00.
Анализы
перейти к анализам
Желтуха при беременности. О желтухе во время беременности
Желтуха во время беременности, хотя и относительно редка, имеет потенциально серьезные последствия для здоровья матери и плода. [1] Это может быть вызвано беременностью или возникать одновременно. Причины желтухи, характерные для беременности, включают:
- Преэклампсия, связанная с HELLP-синдромом (= ч эмолиз, и левов, и ферментов и или латлетов).
- Острый ожирение печени при беременности.
- Hyperemesis gravidarum.
- Внутрипеченочный холестаз беременных.
Представляющие клинические признаки заболевания печени во время беременности часто неспецифичны и включают желтуху, тошноту, рвоту и боли в животе. Все заболевания печени, возникающие во время беременности, могут привести к увеличению заболеваемости и смертности матери и плода. [2, 3]
Острый вирусный гепатит
Вирусный гепатит является наиболее частой причиной желтухи у беременных с инфекциями, вызванными вирусами гепатита A, гепатита B, гепатита C, гепатита D и гепатита E.
Заболеваемость гепатитом у беременных сильно различается по всему миру; в развитых странах заболеваемость составляет около 0,1%, в то время как в развивающихся странах она может колебаться от 3 до 20% и выше.
На течение большинства инфекций вирусного гепатита беременность не влияет на течение беременности — исключение составляет гепатит Е, при котором у беременных женщин, заболевших этим заболеванием, уровень смертности составляет 10-20%.
Гепатит А
Дополнительные сведения см. В отдельной статье о гепатите А.
- Изолируйте инфицированного пациента, чтобы предотвратить распространение.
- Симптоматическое лечение включает поддержание адекватного увлажнения и питания.
- Беременным женщинам, подвергшимся воздействию вируса, можно вводить иммуноглобулин в течение двух недель после контакта вместе с вакциной.
- Неясно, передается ли вирус от матери к ребенку, но если заболевание возникло на последнем месяце беременности, новорожденный должен получить иммуноглобулин.
Гепатит B
Дополнительные сведения см. В отдельной статье о гепатите B.
- Это наиболее частая причина острого вирусного гепатита у беременных и может протекать в острой, субклинической или хронической форме.
- Присутствие HB e Ag связано с очень высоким риском неонатальной инфекции.
- Всем женщинам теперь следует предлагать обследование на гепатит В в рамках планового дородового обследования.
- Младенцы HB s Ag-положительные женщины должны получить иммунопрофилактику против гепатита В при рождении и вакцину против гепатита В в возрасте 1 недели, 1 месяца и 6 месяцев.Этот режим снижает частоту вертикальной передачи гепатита B до менее 3%.
- Распространенность неонатальной инфекции зависит от срока во время беременности, когда происходит инфицирование матери: редко в первом триместре, 6% во втором триместре и 67% в третьем триместре.
Гепатит C
Дополнительные сведения см. В отдельной статье о гепатите C.
- Не было доказано, что терапия влияет на передачу вируса гепатита С у новорожденных.
- Интерферон нельзя применять во время беременности из-за возможного неблагоприятного воздействия на плод.
Гепатит D
Развивается как коинфекция с гепатитом B. Когда присутствует, это увеличивает частоту острой печеночной недостаточности.
Гепатит E
- Это редкость в развитом мире, но в развивающихся странах (где он более распространен) является причиной высокого уровня молниеносной печеночной недостаточности и смертности беременных женщин. [4]
- В Индии это, по-видимому, связано с более высоким уровнем материнской смертности и худшими акушерскими и внутриутробными исходами по сравнению с другими причинами острого вирусного гепатита во время беременности. [5]
Желчекаменная болезнь у беременных
Симптоматическая желчнокаменная болезнь является вторым наиболее частым неотложным состоянием брюшной полости у беременных. [6]
Эпидемиология
Это может затронуть до 6% беременных женщин, но желтуха встречается только у 1 из 20 из этих женщин.При беременности изменяется состав желчи, и во втором триместре опорожнение желчного пузыря замедляется, что увеличивает риск образования желчных камней.
Индивидуальными факторами риска являются множественность и перенесенное заболевание желчного пузыря.
Презентация
Симптомы у беременных и небеременных женщин схожи:
- Боль в правом подреберье или эпигастрии, достигающая максимума через 12-24 часа.
- Боль может распространяться в сторону спины, а также может быть болезненность в эпигастрии или правом верхнем квадранте.Признак Мерфи (болезненность справа на кончике 9-го реберного хряща при вдохе) встречается во время беременности гораздо реже.
Лечение
Механическая желтуха требует хирургического вмешательства, обычно путем лапароскопической холецистэктомии. Связанная потеря плода составляет примерно 6%. [7]
Хроническое заболевание печени
Хроническое заболевание печени во время беременности связано с повышенным риском потери плода:
- У пациентов с первичным билиарным циррозом (ПБЦ) можно безопасно продолжать прием урсодезоксихолевой кислоты.Холестаз может ухудшиться во время беременности с ПБЦ.
- Младенцам пациентов с выраженной гипербилирубинемией во время беременности может потребоваться обменное переливание крови при рождении.
Аутоиммунный гепатит
Аутоиммунный гепатит может проявляться острым приступом. Повышение билирубина в сыворотке крови зависит от:
- Типа заболевания.
- Наличие антинуклеарных, мелких мышечных, микросомальных антител печени и почек или антител к растворимому антигену печени / антителам поджелудочной железы печени.
Лечение азатиоприном использовалось во время беременности. Как правило, прогноз благоприятный как для матери, так и для ребенка.
Преэкламптическая болезнь печени и HELLP
Дополнительные сведения см. В отдельной статье о синдроме HELLP.
Это осложняет 3–10% преэкламптических беременностей, а риск рецидива при будущих беременностях составляет 3–4%.
Самое эффективное лечение HELLP — это своевременные роды.
Острая жировая дистрофия печени при беременности
Эпидемиология
- Это редкое заболевание, частота встречаемости составляет 5 на 100 000 беременностей. [8]
- Острая жировая дистрофия печени при беременности (ОЖП) обычно возникает на поздних сроках беременности. [3]
- Факторы риска включают первую беременность, преэклампсию, двойную беременность и плод мужского пола.
- Он может быть связан с мутантным геном, вызывающим дефект митохондриального окисления жирных кислот, и младенцев, рожденных от матерей с AFLP, следует обследовать на наличие дефектов в этой системе.
Презентация
[3]
Обычно это проявляется остро, с тошнотой, рвотой и болью в животе, лихорадкой, головной болью и зудом, которые обычно начинаются примерно на 35 неделе беременности, но могут возникать намного раньше.Также может появиться сразу после родов.
Желтуха появляется вскоре после появления симптомов и может стать интенсивной у значительной части пациентов. Может последовать фульминантная печеночная недостаточность.
Исследования
- Количество лейкоцитов часто повышено. Также может быть нейтрофилия и тромбоцитопения.
- Уровень трансаминаз печени умеренно высокий.
- Повышенный уровень билирубина в сыворотке крови.
- Аномальное свертывание с коагулопатией (удлинение протромбинового и частичного тромбопластинового времени с понижением уровня фибриногена).
Биопсия может быть диагностической, но проблемы коагуляции часто исключают ее. КТ / МРТ-сканирование может показать снижение ослабления в печени.
Управление
[3]
Рассмотрите возможность досрочной доставки, поскольку состояние обычно разрешается впоследствии с полным выздоровлением. Часто требуется поддерживающая помощь со стороны МСЭ.
Осложнения
AFLP представляет собой опасное для жизни заболевание, при котором уровень материнской смертности составляет 1,8%, а внутриутробной смертности — 23%. [3] К серьезным осложнениям относятся:
Внутрипеченочный холестаз при беременности
Внутрипеченочный холестаз определяется как зуд с повышенным содержанием желчных кислот в сыворотке крови, возникающий во второй половине беременности, который проходит после родов.См. Также отдельную статью об акушерском холестазе.
Эпидемиология
- Заболеваемость в Европе колеблется от 0,1% до 1,5% беременностей, но наблюдается повышенная распространенность в Южной Америке и Скандинавии. [8]
- Патогенез остается неясным, но связан с аномальным транспортом желчи через канальцевую мембрану. Прямые эффекты женских половых гормонов вызывают холестаз и подавляют насос экспорта желчных солей. Это подтверждается тем фактом, что женщины, у которых в анамнезе был внутрипеченочный холестаз беременных (ВЧД), склонны к холестазу, вызванному пероральными контрацептивами, и наоборот.
Презентация
Основным симптомом является кожный зуд, особенно ладоней и подошв, за которым следуют общие симптомы. Обычно это происходит с 25 недели беременности.
Желтуха встречается редко. Однако, если он присутствует, он возникает через 2-4 недели после начала кожного зуда.
Исследования
- Активность аминотрансферазы может быть увеличена в 20 раз по сравнению с нормальным уровнем.
- Повышенная активность гамма-глутамилтрансферазы необычна, но указывает на мутацию MDR3 или основное заболевание печени, не связанное с беременностью.Ключевым диагностическим тестом является концентрация желчных кислот в сыворотке крови натощак более 10 ммоль / л.
Управление
Урсодезоксихолевая кислота обеспечивает облегчение против зуда и улучшает LFT; хорошо переносится как матерью, так и плодом. [9]
Осложнения
Материнская заболеваемость низкая. Важность этого расстройства заключается в воздействии на плод. Это может привести к хронической плацентарной недостаточности, которая может привести к аноксии, недоношенности, перинатальной смерти, дистрессу плода и мертворождению.ДЦП часто рецидивирует при последующих беременностях.
Заболевания печени и желчевыводящих путей во время беременности и их ведение: обновление
Мы проанализировали базу данных Кокрейна pubmed с ключевыми словами, такими как заболевания гепатобилиарной системы, заболевания печени, беременность, ведение, осложнения и исход. Настоящий обзор является последней доступной информацией по диагностике и лечению по вышеуказанным связанным темам с 2000 по 2012 год. Заболевания печени во время беременности встречаются редко, но могут осложнять до 3% всех беременностей.[1] Во время нормальной беременности в тесте функции печени активность щелочной фосфатазы увеличивается из-за дополнительной секреции плаценты. Концентрации аминотрансферазы (аланин и аспартат), билирубина и гамма-глутамилтранспептидазы (GGT) и протромбиновое время остаются нормальными на протяжении всей беременности. Их увеличение во время беременности всегда является патологическим и требует дальнейшего исследования. Заболевания печени во время беременности можно классифицировать по триместру возникновения или для облегчения описания. Мы классифицировали заболевания печени во время беременности в настоящем обзоре следующим образом [].
Заболевания печени, связанные с беременностью
Hyperemesis gravidarum
Hyperemesis gravidarumis, определяемые как трудноизлечимая тошнота и рвота во время беременности, которые часто приводят к дисбалансу жидкости и электролитов, обезвоживанию, кетонурии, катаболизму. Возможна потеря веса на 5% и более и дефицит питания, требующий госпитализации. [2] Заболеваемость HG колеблется от 0,3% до 2% всех живорождений. [3] HG часто возникает между 4 -й и 10 -й неделями беременности и обычно разрешается к 20 -й неделе.Однако примерно у 10% пациентов симптомы исчезают только после рождения плода. Этиология многофакторная, включает гормональные, иммунологические и генетические факторы, но остается плохо изученным состоянием. Наблюдается повышение уровня хорионического гонадотропина человека, стимуляция щитовидной железы, повышение уровня эстрогена, снижение уровня пролактина и чрезмерная активность системы гипоталамус-гипофиз-надпочечники. В иммунном механизме участвует повышенный уровень альфа-фактора некроза опухоли.[4] Поддерживающее лечение с коррекцией обезвоживания и электролитного нарушения, противорвотной терапией, добавлением тиамина и фолиевой кислоты. Важное значение имеют профилактика и лечение таких осложнений, как энцефалопатия Вернике, синдром осмотической демиелинизации, тромбоэмболия, а также хорошая психологическая поддержка. Пациентам следует избегать триггеров, которые усиливают тошноту, и есть небольшими порциями, часто и с низким содержанием жира. Некоторым пациентам могут принести пользу противорвотные средства, такие как прометазин, метоклопрамид, ондансетрон и прохлорперазин, также применялись стероиды.
В более новых методах лечения пиридоксин оказался более эффективным в уменьшении тяжести тошноты. Результаты испытаний акупрессуры P6 неоднозначны. [5] В тяжелых случаях требуется тиамин и полное парентеральное питание. Показатели аминотрансфераз могут повышаться до 200 Ед / л при легкой желтухе.
Внутрипеченочный холестаз при беременности
Внутрипеченочный холестаз при беременности возникает в конце второго или третьего триместра, также известный как акушерский холестаз. Он имеет распространенность от 1/1000 до 1/10 000 и более распространен в Южной Азии, Южной Америке и скандинавских странах.Внутрипеченочный холестаз беременных (ВЧБ) чаще встречается у женщин с многоплодием, пожилого материнского возраста и у женщин с холестазом в анамнезе, принимающих оральные контрацептивы. Прогноз обычно хороший. Этиология многофакторная, включает генетические, гормональные и экологические факторы. Связанное с беременностью повышение уровня эстрогена, прогестерона и мутации в канальцевом насосе экспорта солей желчных кислот (ABCB11) и гене белка-3 с множественной лекарственной устойчивостью (MDR3, ABCB4) приводят к повышенной чувствительности к эстрогену, что нарушает сульфатирование и транспорт желчных кислот, уменьшает мембрану гепатоцитов проницаемость и поглощение желчных кислот печенью.[6] Высокий уровень желчных кислот влияет на сократимость миометрия и вызывает сужение хорионических вен плаценты, что приводит к преждевременным родам, окрашиванию ликвора меконием, брадикардии плода, дистрессу и потере плода, связанным с уровнем желчных кислот в сыворотке натощак> 40 мкмоль / л. Осложнения у плода коррелируют с концентрацией желчных кислот в сыворотке крови. Риск для плода очень низок, если уровни остаются ниже 40 мкмоль / л.
Классический материнский симптом — кожный зуд, который обычно начинается во втором или третьем триместре на ладонях и подошвах, может прогрессировать на остальные части тела, часто усиливается ночью.Желтуха возникает примерно у 10-25% пациентов и может появиться в течение первых четырех недель после зуда. [7] Частота холелитиаза и холецистита выше у женщин с ДЦП. Другие симптомы включают усталость, анорексию, боль в эпигастрии и стеаторею из-за мальабсорбции жира. Нарушение всасывания также может приводить к дефициту витамина К, что приводит к длительному ПВ и послеродовым кровотечениям. Кроме того, поскольку нормальный перенос желчных кислот от плода к матери через трофобласт нарушен, избыточные желчные кислоты с аномальными профилями накапливаются и становятся токсичными для плода.[8] Ключевым диагностическим тестом является концентрация желчных кислот в сыворотке крови натощак более 10 мкмоль / л. Отклонения от нормы лабораторных исследований включают повышение уровня ааминотрансферазы в 2-10 раз и может превышать 1000 Ед / л. Общие уровни желчных кислот увеличиваются до 10-100 раз, с повышенным содержанием холевой кислоты и уменьшением хенодезоксихолевой кислоты с заметно повышенным соотношением холевая / хенодезоксихолевая кислота Уровень билирубина может быть повышен, но обычно ниже 6 мг / дл. Уровни щелочной фосфатазы в сыворотке крови могут быть повышены в 7-10 раз, но из-за беременности это менее полезно для наблюдения.Гистопатологические данные биопсии печени включают недиагностический центрилобулярный холестаз без воспаления и желчных пробок в гепатоцитах и канальцах.
Лечением выбора при ВЧД являются синтетические желчные кислоты урсодезоксихолевые кислоты (УДХК), которые снимают зуд и улучшают нарушения печеночных тестов [9]. УДХК увеличивает экспрессию плацентарных переносчиков желчных кислот и улучшает перенос желчных кислот. Другие лекарства — холестирамин, S-аденозил-L-метионин и дексаметазон, но UCDA превосходит их.При подозрении на мальабсорбцию жира назначают антигистаминные препараты для облегчения зуда, витамин К и другие жирорастворимые витамины. ВЧД обычно проходит после родов, но в редких случаях семейных форм состояние может сохраняться после родов, что приводит к фиброзу и даже циррозу [10].
Заболевания печени, связанные с гипертонией, и беременность
Преэклампсия и эклампсия
Преэклампсия — мультисистемное заболевание, осложняющее примерно 2-8% всех беременностей.[11] Он может поражать почки, ЦНС, гематологическую систему и печень. Этиология этого состояния неизвестна, но кажется, что ишемия матки и плаценты вызывает активацию эндотелия. Все клинические особенности преэклампсии можно объяснить реакцией матери на генерализованную эндотелиальную дисфункцию, ведущую к нарушению эндотелия печени, что способствует возникновению HELLP-синдрома. Нарушение эндотелиального контроля тонуса сосудов вызывает гипертензию, повышенная проницаемость приводит к отеку и протеинурии, а также к аномальным состояниям эндотелиальных органов, таких как мозг, печень, почки и плацента.[12] Клинические признаки включают боль в правом верхнем углу живота, головную боль, тошноту и рвоту, нарушения зрения. Осложнения включают гипертонический криз у матери, почечную дисфункцию, разрыв или инфаркт печени, судороги и повышенную перинатальную заболеваемость и смертность. Пагубное воздействие гипертонического расстройства на плод особенно проявляется в задержке внутриутробного развития, маловодье или внутриутробной гибели плода.
Эклампсия — главное неврологическое осложнение преэклампсии. Отклонения от нормы лабораторных показателей включают в себя 10-20-кратное повышение аминотрансфераз, повышение уровня щелочной фосфатазы, превышающее обычно наблюдаемое при беременности, и повышение уровня билирубина менее 5 мг / дл.Гистология печени обычно показывает отложение фибрина в синусоидальном синусоиде печени наряду с перипортальным кровотечением, некрозом клеток печени и, в тяжелых случаях, инфарктом [13]. Заболеваемость матери и новорожденного может включать отслойку плаценты, преждевременные роды, задержку роста плода или почечную недостаточность матери, отек легких или нарушение мозгового кровообращения.
Единственным эффективным средством лечения преэклампсии является родоразрешение плода и плаценты. [14] Сульфат магния показан для лечения экламптических судорог, а также для вторичной профилактики эклампсии при тяжелой преэклампсии.[15]
HELLP-синдром
Заболеваемость среди беременных составляет 0,5-0,9%, а при тяжелой преэклампсии и эклампсии — 10-20%. Синдром HELLP характеризуется тремя диагностическими лабораторными критериями: гемолизом (H), повышенным уровнем печеночных тестов (EL) и низким количеством тромбоцитов (LP). [16] Хотя HELLP — это тяжелая форма преэклампсии с теми же симптомами. Он может развиться у женщин, у которых могла не развиться гипертензия или протеинурия, и диагноз подтверждается ангиогенными маркерами, включая снижение плацентарного фактора роста, повышение уровня растворимого эндоглина в сыворотке крови и повышение уровня растворимого fms-подобного рецептора тирозинкиназы-1 (VEGF).[17]
Этиология: HELLP-синдром представляет собой микроангиопатическую гемолитическую анемию, связанную с повреждением эндотелия сосудов, отложением фибрина в кровеносных сосудах и активацией тромбоцитов с потреблением тромбоцитов, что приводит к появлению небольших или диффузных участков кровотечения и некроза, ведущих к большим гематомам , разрыв капсулы и внутрибрюшинное кровотечение.
Клинические признаки и диагноз: Не существует диагностических клинических признаков, позволяющих отличить HELLP от преэклампсии.У большинства пациенток срок беременности составляет от 27 до 36 недель, но около 25% — в послеродовой период. Диагноз HELLP должен быть быстро поставлен из-за риска для матери и плода, необходимого для немедленных родов. Иногда может присутствовать диссеминированное внутрисосудистое свертывание (ДВС-синдром). Повышение уровня аминотрансферазы от легкого до 10-20 раз, а билирубин обычно <5 мг / дл. Компьютерная томография печени может показать субкапсулярные гематомы, внутрипаренхиматозное кровоизлияние, инфаркт или разрыв печени.PT или INR остаются нормальными, если нет ДВС-синдрома или серьезного повреждения печени. Уровень мочевой кислоты в сыворотке крови> 7,8 мг / дл связан с повышением заболеваемости и смертности матери и плода [18]. Результаты микроскопии могут быть неспецифическими или аналогичными таковым при преэклампсии. К признанным системам классификации HELLP относятся системы Теннесси и Миссисипи, показанные на.
Таблица 2
Признанные системы классификации HELLP включают системы Теннесси и Миссисипи.
Управление HELLP
Если возможно, переведите пациента с HELLP в специализированный специализированный центр и получите компьютерную томографию печени.Пациент должен быть госпитализирован для стабилизации артериальной гипертензии в дородовой период, ДВС-синдрома, профилактики судорог и наблюдения за плодом. Доставка — это единственная окончательная терапия. Рекомендуются профилактические антибиотики и кровь или продукты крови для коррекции гиперволемии, анемии и коагулопатии. Количество тромбоцитов у матери снижается сразу после родов, затем возрастает, начиная с 3-го дня послеродового периода, достигая> 100 000 / мм 3 после 6-го дня -го послеродового периода. Если количество тромбоцитов не увеличивается через 96 часов после родов, это указывает на тяжелое состояние с возможным развитием полиорганной недостаточности.[19] Использование кортикостероидов при HELLP-синдроме не влияет на клинические исходы. [20]
Осложнения HELLP-синдрома
Часто встречаются серьезные материнские осложнения, такие как ДВС-синдром, отслойка плаценты, острая почечная недостаточность, эклампсия, отек легких, острый респираторный дистресс-синдром, тяжелый асцит, субкапсулярная гематома, печеночная недостаточность и гематомы ран. При последующих беременностях существует высокий риск преэклампсии, рецидива HELLP, недоношенности, задержки внутриутробного развития, отслойки плаценты и перинатальной смертности.
Острая жировая дистрофия печени при беременности
Это редкое заболевание третьего триместра, встречающееся с частотой от 1 на 10 000 до 1 на 15 000 беременных женщин и передающееся по аутосомно-рецессивным признакам. Это наиболее часто встречается у первородящих женщин старше 30 лет и у женщин с многоплодной беременностью, вынашивающих плод мужского пола. Во время беременности уровень свободных жирных кислот в крови матери увеличивается из-за действия гормоночувствительной липазы и гестационного инсулина. Эти жирные кислоты транспортируются в клетку и окисление жирных кислот митохондриями обеспечивает энергию, необходимую для роста плода.Дефект в генах G1528C и E474Q приводит к дефициту фермента длинноцепочечной 3-гидроксиацил-КоА-дегидрогеназы (LCHAD). Это компонент ферментного комплекса, известного как митохондриальный трифункциональный белок (МТР), необходимый для пути транспорта и окисления жирных кислот [21]. В течение последнего триместра из-за увеличения метаболических потребностей плода у матери, гетерозиготной по нарушению окисления жирных кислот и с пораженным плодом, может развиться острая жирная печень беременных (ОЖП) из-за их неспособности метаболизировать жирные кислоты для выработки энергии и роста плода.Жирные кислоты плода накапливаются и возвращаются в кровообращение матери, что приводит к отложению жира в печени и нарушению функции печени у матери. Типичные симптомы — тошнота, рвота, боль в животе и утомляемость в течение 1-2 недель. Может быстро наступить прогрессирование гипогликемии от умеренной до тяжелой, коагулопатии, заметного снижения активности антитромбина III, энцефалопатии и явной печеночной недостаточности. Приблизительно у 50% пациентов также будут признаки преэклампсии. ДВС-синдром наблюдается примерно у 80-100% пациентов с AFLP по сравнению с 21% пациентов с HELLP-синдромом.[22]
Лабораторные данные включают повышение уровня аминотрансферазы от умеренного до приближающегося к 1000 МЕ / л, повышение ПВ и концентрации билирубина. В 98% случаев речь идет о нейтрофильном лейкоцитозе. По мере прогрессирования заболевания возможны тромбоцитопения (с ДВС-синдромом или без него) и гипоальбуминемия. Также может наблюдаться повышение уровня мочевой кислоты и нарушение функции почек. Ультрасонография и компьютерная томография могут противоречить друг другу. Следовательно; Диагноз AFLP обычно ставится на основании клинических и лабораторных данных.Наиболее точным тестом является биопсия печени, но он противопоказан при коагулопатии. Результаты гистопатологического исследования выявляют опухшие, бледные гепатоциты в центральных зонах с микровезикулярной жировой инфильтрацией в виде мелких цитоплазматических вакуолей или диффузного цитоплазматического баллонирования. Диагностические критерии Суонси являются альтернативой биопсии печени [].
Таблица 3
Диагностические критерии Суонси для диагностики острой жировой дистрофии печени при беременности #
Ведение острого ожирения печени при беременности
Как и в случае большинства заболеваний печени, связанных с беременностью, лечение острого ожирения печени при беременности (AFLP) ) предполагает доставку плода.В редких случаях у пациентов развивается фульминантная печеночная недостаточность, требующая трансплантации печени. Благодаря развитию средств более быстрой диагностики и раннему прерыванию беременности, материнская смертность от этого заболевания снизилась с 80-85% до 7-18%, а уровень внутриутробной смертности — с 50% до 9-23% [23]. ] Гомозиготный младенец страдает от нарушения развития, печеночной недостаточности, кардиомиопатии, невропатии, миопатии, некетотической гипогликемии и смерти. Таким образом, мать и дети, рожденные от матери с AFLP, должны быть проверены на дефекты окисления жирных кислот.AFLP может возникать при последующих беременностях у матери и ребенка (25%) в обоих случаях, если женщины являются носителями этих мутаций. Лечение младенцев — это введение триглицеридов со средней длиной цепи.
Существовавшие ранее заболевания печени и беременность
Цирроз с портальной гипертензией
Этиология цирроза во время беременности аналогична состоянию небеременных и обычно включает алкоголь и вирусные гепатиты C и B. Беременность у женщин с циррозом встречается редко из-за гипоталамуса. дисфункция гипофиза, приводящая к нарушению метаболизма эстрогенов и эндокринной системы.Цирроз не является противопоказанием для беременности, если цирроз хорошо компенсируется и не имеет признаков портальной гипертензии. У беременных женщин с циррозом повышается частота самопроизвольных абортов, преждевременных родов и перинатальной смерти. Нецирротическая портальная гипертензия ухудшается во время беременности из-за увеличения объема крови и повышенного сопротивления сосудов из-за сжатия нижней полой вены беременной маткой. Нецирротическая портальная гипертензия может привести к кровотечению из варикозно расширенных вен, печеночной недостаточности, энцефалопатии, желтухе, аневризме селезеночной артерии и преждевременным родам.У 20-25% беременных с циррозом печени может быть варикозное кровотечение, особенно во втором триместре, когда давление в воротной вене достигает пика, и во время родов из-за напряжения, необходимого для изгнания плода. [24]
Ведение
Лечение кровотечения из варикозно расширенных вен состоит из эндоскопического и фармакологического лечения. Пациентам с известным варикозным расширением вен пищевода следует рассмотреть возможность проведения эндоскопической терапии, операции по шунтированию или даже трансплантации печени до беременности. Всем беременным пациенткам с циррозом печени во втором триместре необходимо пройти эндоскопическое исследование варикозного расширения вен.Даже если при эндоскопии до беременности варикозное расширение вен не было обнаружено и если варикозные узлы большие, показана терапия бета-блокаторами. Пропранолол безопасно используется во время беременности, несмотря на периодические эффекты на плод, такие как задержка роста плода, неонатальная брадикардия и гипогликемия. Острое кровотечение из варикозно расширенных вен можно лечить эндоскопически. Вазопрессин и октреотид противопоказаны при беременности. В крайних случаях кровотечения из варикозно расширенных вен можно рассмотреть возможность введения трансъюгулярного внутрипеченочного порто-системного шунтирования, но при этом существует риск радиационного облучения плода.Асцит, печеночная энцефалопатия, бактериальные инфекции и коагулопатия лечат стандартным способом. Влагалищные роды с вспомогательной короткой второй стадией предпочтительны, так как абдоминальная хирургия избегается. Но пациентам с известным обширным варикозным расширением вен рекомендуется кесарево сечение, чтобы избежать повышения портального давления и риска кровотечения из варикозно расширенных вен.
Гепатит B и инфекции гепатита C
Во многих развитых странах все беременные женщины обычно проходят скрининг на вирус гепатита B (HBV) при первоначальном посещении.При необходимости вакцину против ВГВ можно безопасно вводить во время беременности с небольшим риском для плода [25]. Передача может происходить по двум механизмам — внутриутробная инфекция (трансплацентарный) и прямая инокуляция во время родов (перинатальный). Перинатальная инфекция — преобладающий путь передачи. Примерно 10-20% новорожденных, рожденных с поверхностным антигеном гепатита B (HBsAg), положительными матерями и 90% новорожденных, рожденных от HBsAg и е-антигена гепатита B (HBeAg), инфицированы HBV. Инфекция HBV в раннем возрасте обычно приводит к хронической инфекции, и 25% этих инфицированных людей умирают преждевременно от цирроза и рака печени.Хроническая инфекция HBV более вероятна у новорожденного, когда мать положительна как на HBsAg плюс HBeAg, так и на ДНК HBV с высокой вирусной нагрузкой, что связано с 80-90% риском передачи по сравнению с 10-30% коэффициентами передачи у пациентов с HBsAg. положительный, но отрицательный HBeAg и неопределяемая вирусная нагрузка. [26]
Иммунизация иммуноглобулином гепатита B (HBIG) и вакциной при рождении может снизить передачу HBV до менее 10% среди младенцев, матери которых положительны как на HBsAg, так и на HBeAg, или если мать отрицательна на HBeAg.Все дети, рожденные от HBsAg-положительных матерей, должны получить первую дозу вакцины против гепатита В и однократную дозу HBIG (0,5 мл) в течение 12 часов после рождения. Вторая доза вакцинирована в возрасте 1-2 месяцев, а третья доза — в возрасте 6 месяцев. После полной вакцинации тестирование на HBsAg и поверхностные антитела к гепатиту B (анти-HBs) следует проводить в возрасте 9-18 месяцев у младенцев. Одна вакцина против гепатита B эффективна на 70-95% в предотвращении передачи HBV. Введение иммуноглобулина против гепатита В и вакцины в течение 12 ч после рождения эффективно на 85-95%.
В целом до 95% взрослых выздоравливают самопроизвольно, и противовирусное лечение не показано. Но 0,5-1,5% пациентов, которые прогрессируют до фульминантного гепатита и тяжелой острой инфекции HBV, рекомендуют аналоги нуклеозидов. В последнем триместре беременности использование ламивудина безопасным для HBsAg-положительных женщин может привести к снижению частоты передачи HBV, несмотря на то, что FDA было признано препаратом категории C. [27] Риск передачи такой же, как при естественных родах через естественные родовые пути и при кесаревом сечении.Кормление грудью не противопоказано.
У беременных пациенток с вирусом гепатита С (ВГС) симптомы схожи с проявлениями небеременных пациенток. Риск вертикальной передачи ВГС низкий, около 5-10%, чем перинатальный, когда плод подвергается воздействию больших объемов крови матери и влагалищной жидкости во время родов, поэтому рекомендуется сократить второй период родов или если мать коинфекция ВИЧ. Рекомендации по способу доставки отсутствуют. Грудное вскармливание не противопоказано, но инфицированным ВГС женщинам с потрескавшимися или кровоточащими сосками следует воздерживаться от грудного вскармливания.Противовирусное лечение инфекции ВГС противопоказано во время беременности.
Аутоиммунное заболевание печени
Аутоиммунный гепатит (АИГ) характеризуется прогрессирующим разрушением паренхимы печени, которое может привести к циррозу. Естественное течение АИГ у беременных до конца не изучено. Беременность не противопоказана женщинам с аутоиммунным гепатитом, если заболевание хорошо контролируется и требует стабильной иммуносупрессии на протяжении всей беременности. Некоторые исследования показали, что обострение болезни с большей вероятностью произойдет в первые 3 месяца после родов, хотя аутоиммунный гепатит может впервые проявиться во время беременности.[28] Ухудшение АИГ во время беременности, возможно, связано с изменениями различных гормонов, связанных с беременностью, и наличием специфических аутоантител. К ним относятся антитела к растворимому антигену печени (SLA) / антителам поджелудочной железы (LP) и Ro / SSA как факторы риска неблагоприятного исхода беременности [29]. Беременность не противопоказана к иммуносупрессивной терапии. Лечение — преднизон и азатиоприн (категория D FDA в дозах <100 мг / день). Оба безопасны во время беременности. Если возникают обострения, назначьте стероиды или увеличьте дозу стероидов.Для подавления иммунитета азатиоприн остается самым безопасным выбором.
Первичный билиарный цирроз и первичный склерозирующий холангит — это аутоиммунное заболевание, которое может частично совпадать с аутоиммунным гепатитом, приводящим к разрушению внутрипеченочных желчных протоков. Беременность бывает редкой, если наступает, высок риск недоношенности, мертворождения и печеночной недостаточности. У женщин с первичным билиарным циррозом беременность может вызвать новый зуд или усугубить ранее существовавший зуд. Диагноз аналогичен небеременным.УДХК можно безопасно использовать для лечения во время беременности. [30]
Болезнь Вильсона
Болезнь Вильсона (БВ) — мультисистемное редкое заболевание, встречающееся у 1: 30 000–1: 50 000 человек. Это аутосомно-рецессивное нарушение транспорта меди в печени из-за мутации гена ATP7B. Около 100 форм этой мутации могут вызывать WD. Нарушение выведения меди с желчью приводит к отложению меди в печени, головном мозге и почках. Заболевание печени может проявляться в виде хронического гепатита, цирроза или фульминантной печеночной недостаточности.Пациенты обычно имеют высокий уровень билирубина, аминотрансфераз, гемолитическую анемию, отрицательную по Кумбсу, и низкий уровень щелочной фосфатазы в сыворотке крови. WD может влиять на фертильность из-за гормональных колебаний. Это может привести к выкидышу и неправильной имплантации эмбриона из-за отложений меди в матке. У женщин с известной болезнью Вильсона без лечения уровни меди в сыворотке и церулоплазмина могут повышаться во время беременности, что приводит к обострению симптомов у пациентки. [31] Предпочтительным лечением при беременности является сульфат цинка (категория C FDA) из-за эффективности и безопасности для плода.Цинк индуцирует металлотионеин кишечных клеток, который связывается с медью и предотвращает перенос меди в кровь. Женщинам, принимающим D-пеницилламин (категория D FDA) или триентин (категория C FDA) до беременности, требуется снижение дозы на 25–50%, что было до беременности.
Заболевания печени, сопутствующие беременности
Острый вирусный гепатит
Инфекция вируса гепатита А (ВГА) во время беременности имеет клинические проявления и прогноз, аналогичные небеременным людям, и обычно ограничиваются самостоятельно.Передача ВГА от матери ребенку очень редка. Во второй половине беременности это было связано с преждевременным сокращением и преждевременным разрывом плодных оболочек [32]. Анти-ВГА IgM — это тест выбора для диагностики. Лечение матери — поддерживающая и пассивная иммунопрофилактика новорожденному.
Гепатит Е распространен на обширных территориях Азии, Африки и Центральной Америки. Беременные женщины более уязвимы к инфекции вируса гепатита Е (HEV), чем к HAV, HBV и HCV. Гепатит Е обычно протекает более тяжело во время беременности, особенно на Индийском субконтиненте.HEV остается наиболее распространенной вирусной причиной фульминантной печеночной недостаточности во время беременности. [33] Беременные женщины более склонны к заражению HEV во втором или третьем триместре со средним гестационным возрастом 28 недель. Зарегистрированная материнская смертность от молниеносной печеночной недостаточности, вторичной по отношению к ВГЕ, во время беременности составляет 41-54%, а уровень внутриутробной смертности — 69%. Когда инфекция HEV происходит в третьем триместре беременности, вертикальная передача может привести к массивному некрозу печени и смерти у 33% новорожденных. Вертикальная передача новорожденному происходит в 50% случаев, если на момент родов у матери была виремия.Вертикальная передача подтверждена специфическими IgM к гепатиту В в пуповинной крови, а выделение вируса проводится с помощью ПЦР. Внутриутробная передача ВГЕ плоду может привести к увеличению количества токсичных метаболитов в кровотоке матери, что приведет к увеличению материнской заболеваемости и смертности [35]. Консервативное поддерживающее лечение, включая интенсивную терапию. Примечательно, что роды не влияют на исход матери.
Гепатит, вызванный вирусом простого герпеса (ВПГ), является редким заболеванием. Во время беременности 2% женщин инфицированы ВПГ.Но может быть очень фатальным, если первичная инфекция происходит во время беременности, поскольку она связана с 40% риском фульминантной печеночной недостаточности и смерти. Обычно это происходит в третьем триместре беременности и проявляется как тяжелый или фульминантный «безжелтушный» гепатит. Рецидивирующие инфекции HSV обычно проявляются в виде поражений слизистой оболочки половых органов. Инфекция незадолго до родов увеличивает передачу инфекции плоду. Общие лабораторные данные — нормальный уровень билирубина в сыворотке с повышенными аминотрансферазами, тромбоцитопенией, лейкопенией и коагулопатией.Компьютерная томография показывает несколько гипоэхогенных участков некроза в печени. Биопсия печени является окончательным доказательством гепатита ВПГ. Поражения слизистой оболочки, связанные с инфекцией ВПГ, могут присутствовать только в 50% случаев. Лечение ацикловиром увеличивает выживаемость. При тяжелой первичной инфекции ВПГ или при высоком клиническом подозрении и задержке подтверждающих результатов внутривенное введение ацикловира является лечением выбора.
Желчные камни и болезни желчевыводящих путей
Распространенность камней в желчном пузыре у беременных составляет 18.4-19,3% у повторнородящих женщин и 6,9-8,4% у первородящих [36]. Этиология многофакторна. Повышенный уровень эстрогена, особенно во втором и третьем триместрах, приводит к усилению секреции холестерина и перенасыщению желчью. Повышенный уровень прогестерона вызывает снижение моторики тонкого кишечника. Кроме того, объемы желчного пузыря натощак и после приема пищи увеличиваются, а время опорожнения сокращается. Большой остаточный объем перенасыщенной желчи у беременной приводит к желчному отстою и образованию желчных камней.
У беременных женщин с камнями в желчном пузыре может наблюдаться боль в правом верхнем квадранте, которая может отдавать в бок, лопатку или плечо. Возможны тошнота, рвота, анорексия, непереносимость жирной пищи и субфебрильная температура. Консервативное лечение рекомендуется особенно в первом и третьем триместрах, когда хирургическое вмешательство может увеличить риск аборта или преждевременных родов, соответственно. Медицинское лечение включает внутривенное введение жидкости, коррекцию электролитов, покой кишечника, обезболивание и прием антибиотиков широкого спектра действия.Пациенты с симптомами в первом или втором триместре должны пройти лапароскопическую холецистэктомию, поскольку желчная колика рецидивирует у 50% беременных до родов, а исход беременности лучше по сравнению с медикаментозной терапией. [37]
Пациентам с трудноизлечимой желчной коликой, тяжелым острым холециститом, не поддающимся консервативным мерам, или острым желчнокаменным панкреатитом, холецистэктомия показана, несмотря на состояние беременности. Пораженный камень общего желчного протока и обострение желчнокаменного панкреатита являются показаниями для проведения эндоскопической ретроградной холангиопанкреатографии, сфинктеротомии и удаления камня под действием антибиотиков.Существенное значение имеет минимизация рентгеноскопии и ионизирующего излучения для плода.
Синдром Бадда-Киари
Синдром Бадда-Киари — редкое заболевание, вызванное обструкцией оттока печеночных вен или терминальной части нижней полой вены. Большинство случаев возникает в послеродовом периоде. У 25% беременных женщин с синдромом Бадда-Киари наблюдается состояние гиперкоагуляции с предрасполагающими условиями, такими как лейденский фактор V, антитромбин III, дефицит протеинов C и S или наличие антифосфолипидных антител.[38] У пациенток с известным синдромом Бадда-Киари существует риск обострения во время беременности из-за повышенной концентрации женских половых гормонов. Клинические признаки включают боль в правом подреберье, асцит и желтуху (примерно у 50%). Лечение заключается в диагностике тромбофилий и полной антикоагуляции на протяжении всей беременности и послеродового периода. В крайних случаях требуется порто-кавальное и мезокавальное шунтирование или трансплантация печени.
Заболевания печени и желчевыводящих путей во время беременности и их ведение: обновление
Мы проанализировали базу данных Кокрейна pubmed с ключевыми словами, такими как заболевания гепатобилиарной системы, заболевания печени, беременность, ведение, осложнения и исход.Настоящий обзор представляет собой самую последнюю доступную информацию о диагностике и лечении по вышеуказанным связанным темам с 2000 по 2012 год. Заболевания печени во время беременности встречаются редко, но могут осложнять до 3% всех беременностей [1]. Во время нормальной беременности в тесте функции печени активность щелочной фосфатазы увеличивается из-за дополнительной плацентарной секреции. Концентрации аминотрансферазы (аланин и аспартат), билирубина и гамма-глутамилтранспептидазы (GGT) и протромбиновое время остаются нормальными на протяжении всей беременности.Их увеличение во время беременности всегда является патологическим и требует дальнейшего исследования. Заболевания печени во время беременности можно классифицировать по триместру возникновения или для облегчения описания. Мы классифицировали заболевания печени во время беременности в настоящем обзоре следующим образом [].
Заболевания печени, связанные с беременностью
Hyperemesis gravidarum
Hyperemesis gravidarumis, определяемые как трудноизлечимая тошнота и рвота во время беременности, которые часто приводят к дисбалансу жидкости и электролитов, обезвоживанию, кетонурии, катаболизму.Возможна потеря веса на 5% и более и дефицит питания, требующий госпитализации. [2] Заболеваемость HG колеблется от 0,3% до 2% всех живорождений. [3] HG часто возникает между 4 -й и 10 -й неделями беременности и обычно разрешается к 20 -й неделе. Однако примерно у 10% пациентов симптомы исчезают только после рождения плода. Этиология многофакторная, включает гормональные, иммунологические и генетические факторы, но остается плохо изученным состоянием.Наблюдается повышение уровня хорионического гонадотропина человека, стимуляция щитовидной железы, повышение уровня эстрогена, снижение уровня пролактина и чрезмерная активность системы гипоталамус-гипофиз-надпочечники. В иммунном механизме участвует повышенный уровень фактора некроза опухоли альфа. [4] Поддерживающее лечение с коррекцией обезвоживания и электролитного нарушения, противорвотной терапией, добавлением тиамина и фолиевой кислоты. Важное значение имеют профилактика и лечение таких осложнений, как энцефалопатия Вернике, синдром осмотической демиелинизации, тромбоэмболия, а также хорошая психологическая поддержка.Пациентам следует избегать триггеров, которые усиливают тошноту, и есть небольшими порциями, часто и с низким содержанием жира. Некоторым пациентам могут принести пользу противорвотные средства, такие как прометазин, метоклопрамид, ондансетрон и прохлорперазин, также применялись стероиды.
В более новых методах лечения пиридоксин оказался более эффективным в уменьшении тяжести тошноты. Результаты испытаний акупрессуры P6 неоднозначны. [5] В тяжелых случаях требуется тиамин и полное парентеральное питание. Показатели аминотрансфераз могут повышаться до 200 Ед / л при легкой желтухе.
Внутрипеченочный холестаз при беременности
Внутрипеченочный холестаз при беременности возникает в конце второго или третьего триместра, также известный как акушерский холестаз. Он имеет распространенность от 1/1000 до 1/10 000 и более распространен в Южной Азии, Южной Америке и скандинавских странах. Внутрипеченочный холестаз беременных (ВЧБ) чаще встречается у женщин с многоплодием, пожилого материнского возраста и у женщин с холестазом в анамнезе, принимающих оральные контрацептивы. Прогноз обычно хороший.Этиология многофакторная, включает генетические, гормональные и экологические факторы. Связанное с беременностью повышение уровня эстрогена, прогестерона и мутации в канальцевом насосе экспорта солей желчных кислот (ABCB11) и гене белка-3 с множественной лекарственной устойчивостью (MDR3, ABCB4) приводят к повышенной чувствительности к эстрогену, что нарушает сульфатирование и транспорт желчных кислот, уменьшает мембрану гепатоцитов. проницаемость и поглощение желчных кислот печенью. [6] Высокий уровень желчных кислот влияет на сократимость миометрия и вызывает сужение хорионических вен плаценты, что приводит к преждевременным родам, окрашиванию ликвора меконием, брадикардии плода, дистрессу и потере плода, связанным с уровнями желчных кислот в сыворотке натощак> 40 мкмоль / л.Осложнения у плода коррелируют с концентрацией желчных кислот в сыворотке крови. Риск для плода очень низок, если уровни остаются ниже 40 мкмоль / л.
Классический материнский симптом — кожный зуд, который обычно начинается во втором или третьем триместре на ладонях и подошвах, может прогрессировать на остальные части тела, часто усиливается ночью. Желтуха возникает примерно у 10-25% пациентов и может появиться в течение первых четырех недель после зуда. [7] Частота холелитиаза и холецистита выше у женщин с ДЦП.Другие симптомы включают усталость, анорексию, боль в эпигастрии и стеаторею из-за мальабсорбции жира. Нарушение всасывания также может приводить к дефициту витамина К, что приводит к длительному ПВ и послеродовым кровотечениям. Кроме того, поскольку нормальный перенос желчных кислот от плода к матери через трофобласт нарушается, избыточные желчные кислоты с аномальными профилями накапливаются и становятся токсичными для плода [8]. Ключевым диагностическим тестом является концентрация желчных кислот в сыворотке крови натощак более 10 мкмоль / л. Отклонения от нормы лабораторных исследований включают повышение уровня ааминотрансферазы в 2-10 раз и может превышать 1000 Ед / л.Общие уровни желчных кислот увеличиваются до 10-100 раз, с повышенным содержанием холевой кислоты и уменьшением хенодезоксихолевой кислоты с заметно повышенным соотношением холевая / хенодезоксихолевая кислота Уровень билирубина может быть повышен, но обычно ниже 6 мг / дл. Уровни щелочной фосфатазы в сыворотке крови могут быть повышены в 7-10 раз, но из-за беременности это менее полезно для наблюдения. Гистопатологические данные биопсии печени включают недиагностический центрилобулярный холестаз без воспаления и желчных пробок в гепатоцитах и канальцах.
Лечением выбора при ВЧД являются синтетические желчные кислоты урсодезоксихолевые кислоты (УДХК), которые снимают зуд и улучшают нарушения печеночных тестов.[9] УДХК увеличивает экспрессию плацентарных переносчиков желчных кислот и улучшает перенос желчных кислот. Другие лекарства — холестирамин, S-аденозил-L-метионин и дексаметазон, но UCDA превосходит их. При подозрении на мальабсорбцию жира назначают антигистаминные препараты для облегчения зуда, витамин К и другие жирорастворимые витамины. ВЧД обычно проходит после родов, но в редких случаях семейных форм состояние может сохраняться после родов, что приводит к фиброзу и даже циррозу [10].
Заболевания печени, связанные с гипертонией, и беременность
Преэклампсия и эклампсия
Преэклампсия — мультисистемное заболевание, осложняющее примерно 2-8% всех беременностей.[11] Он может поражать почки, ЦНС, гематологическую систему и печень. Этиология этого состояния неизвестна, но кажется, что ишемия матки и плаценты вызывает активацию эндотелия. Все клинические особенности преэклампсии можно объяснить реакцией матери на генерализованную эндотелиальную дисфункцию, ведущую к нарушению эндотелия печени, что способствует возникновению HELLP-синдрома. Нарушение эндотелиального контроля тонуса сосудов вызывает гипертензию, повышенная проницаемость приводит к отеку и протеинурии, а также к аномальным состояниям эндотелиальных органов, таких как мозг, печень, почки и плацента.[12] Клинические признаки включают боль в правом верхнем углу живота, головную боль, тошноту и рвоту, нарушения зрения. Осложнения включают гипертонический криз у матери, почечную дисфункцию, разрыв или инфаркт печени, судороги и повышенную перинатальную заболеваемость и смертность. Пагубное воздействие гипертонического расстройства на плод особенно проявляется в задержке внутриутробного развития, маловодье или внутриутробной гибели плода.
Эклампсия — главное неврологическое осложнение преэклампсии. Отклонения от нормы лабораторных показателей включают в себя 10-20-кратное повышение аминотрансфераз, повышение уровня щелочной фосфатазы, превышающее обычно наблюдаемое при беременности, и повышение уровня билирубина менее 5 мг / дл.Гистология печени обычно показывает отложение фибрина в синусоидальном синусоиде печени наряду с перипортальным кровотечением, некрозом клеток печени и, в тяжелых случаях, инфарктом [13]. Заболеваемость матери и новорожденного может включать отслойку плаценты, преждевременные роды, задержку роста плода или почечную недостаточность матери, отек легких или нарушение мозгового кровообращения.
Единственным эффективным средством лечения преэклампсии является родоразрешение плода и плаценты. [14] Сульфат магния показан для лечения экламптических судорог, а также для вторичной профилактики эклампсии при тяжелой преэклампсии.[15]
HELLP-синдром
Заболеваемость среди беременных составляет 0,5-0,9%, а при тяжелой преэклампсии и эклампсии — 10-20%. Синдром HELLP характеризуется тремя диагностическими лабораторными критериями: гемолизом (H), повышенным уровнем печеночных тестов (EL) и низким количеством тромбоцитов (LP). [16] Хотя HELLP — это тяжелая форма преэклампсии с теми же симптомами. Он может развиться у женщин, у которых могла не развиться гипертензия или протеинурия, и диагноз подтверждается ангиогенными маркерами, включая снижение плацентарного фактора роста, повышение уровня растворимого эндоглина в сыворотке крови и повышение уровня растворимого fms-подобного рецептора тирозинкиназы-1 (VEGF).[17]
Этиология: HELLP-синдром представляет собой микроангиопатическую гемолитическую анемию, связанную с повреждением эндотелия сосудов, отложением фибрина в кровеносных сосудах и активацией тромбоцитов с потреблением тромбоцитов, что приводит к появлению небольших или диффузных участков кровотечения и некроза, ведущих к большим гематомам , разрыв капсулы и внутрибрюшинное кровотечение.
Клинические признаки и диагноз: Не существует диагностических клинических признаков, позволяющих отличить HELLP от преэклампсии.У большинства пациенток срок беременности составляет от 27 до 36 недель, но около 25% — в послеродовой период. Диагноз HELLP должен быть быстро поставлен из-за риска для матери и плода, необходимого для немедленных родов. Иногда может присутствовать диссеминированное внутрисосудистое свертывание (ДВС-синдром). Повышение уровня аминотрансферазы от легкого до 10-20 раз, а билирубин обычно <5 мг / дл. Компьютерная томография печени может показать субкапсулярные гематомы, внутрипаренхиматозное кровоизлияние, инфаркт или разрыв печени.PT или INR остаются нормальными, если нет ДВС-синдрома или серьезного повреждения печени. Уровень мочевой кислоты в сыворотке крови> 7,8 мг / дл связан с повышением заболеваемости и смертности матери и плода [18]. Результаты микроскопии могут быть неспецифическими или аналогичными таковым при преэклампсии. К признанным системам классификации HELLP относятся системы Теннесси и Миссисипи, показанные на.
Таблица 2
Признанные системы классификации HELLP включают системы Теннесси и Миссисипи.
Управление HELLP
Если возможно, переведите пациента с HELLP в специализированный специализированный центр и получите компьютерную томографию печени.Пациент должен быть госпитализирован для стабилизации артериальной гипертензии в дородовой период, ДВС-синдрома, профилактики судорог и наблюдения за плодом. Доставка — это единственная окончательная терапия. Рекомендуются профилактические антибиотики и кровь или продукты крови для коррекции гиперволемии, анемии и коагулопатии. Количество тромбоцитов у матери снижается сразу после родов, затем возрастает, начиная с 3-го дня послеродового периода, достигая> 100 000 / мм 3 после 6-го дня -го послеродового периода. Если количество тромбоцитов не увеличивается через 96 часов после родов, это указывает на тяжелое состояние с возможным развитием полиорганной недостаточности.[19] Использование кортикостероидов при HELLP-синдроме не влияет на клинические исходы. [20]
Осложнения HELLP-синдрома
Часто встречаются серьезные материнские осложнения, такие как ДВС-синдром, отслойка плаценты, острая почечная недостаточность, эклампсия, отек легких, острый респираторный дистресс-синдром, тяжелый асцит, субкапсулярная гематома, печеночная недостаточность и гематомы ран. При последующих беременностях существует высокий риск преэклампсии, рецидива HELLP, недоношенности, задержки внутриутробного развития, отслойки плаценты и перинатальной смертности.
Острая жировая дистрофия печени при беременности
Это редкое заболевание третьего триместра, встречающееся с частотой от 1 на 10 000 до 1 на 15 000 беременных женщин и передающееся по аутосомно-рецессивным признакам. Это наиболее часто встречается у первородящих женщин старше 30 лет и у женщин с многоплодной беременностью, вынашивающих плод мужского пола. Во время беременности уровень свободных жирных кислот в крови матери увеличивается из-за действия гормоночувствительной липазы и гестационного инсулина. Эти жирные кислоты транспортируются в клетку и окисление жирных кислот митохондриями обеспечивает энергию, необходимую для роста плода.Дефект в генах G1528C и E474Q приводит к дефициту фермента длинноцепочечной 3-гидроксиацил-КоА-дегидрогеназы (LCHAD). Это компонент ферментного комплекса, известного как митохондриальный трифункциональный белок (МТР), необходимый для пути транспорта и окисления жирных кислот [21]. В течение последнего триместра из-за увеличения метаболических потребностей плода у матери, гетерозиготной по нарушению окисления жирных кислот и с пораженным плодом, может развиться острая жирная печень беременных (ОЖП) из-за их неспособности метаболизировать жирные кислоты для выработки энергии и роста плода.Жирные кислоты плода накапливаются и возвращаются в кровообращение матери, что приводит к отложению жира в печени и нарушению функции печени у матери. Типичные симптомы — тошнота, рвота, боль в животе и утомляемость в течение 1-2 недель. Может быстро наступить прогрессирование гипогликемии от умеренной до тяжелой, коагулопатии, заметного снижения активности антитромбина III, энцефалопатии и явной печеночной недостаточности. Приблизительно у 50% пациентов также будут признаки преэклампсии. ДВС-синдром наблюдается примерно у 80-100% пациентов с AFLP по сравнению с 21% пациентов с HELLP-синдромом.[22]
Лабораторные данные включают повышение уровня аминотрансферазы от умеренного до приближающегося к 1000 МЕ / л, повышение ПВ и концентрации билирубина. В 98% случаев речь идет о нейтрофильном лейкоцитозе. По мере прогрессирования заболевания возможны тромбоцитопения (с ДВС-синдромом или без него) и гипоальбуминемия. Также может наблюдаться повышение уровня мочевой кислоты и нарушение функции почек. Ультрасонография и компьютерная томография могут противоречить друг другу. Следовательно; Диагноз AFLP обычно ставится на основании клинических и лабораторных данных.Наиболее точным тестом является биопсия печени, но он противопоказан при коагулопатии. Результаты гистопатологического исследования выявляют опухшие, бледные гепатоциты в центральных зонах с микровезикулярной жировой инфильтрацией в виде мелких цитоплазматических вакуолей или диффузного цитоплазматического баллонирования. Диагностические критерии Суонси являются альтернативой биопсии печени [].
Таблица 3
Диагностические критерии Суонси для диагностики острой жировой дистрофии печени при беременности #
Ведение острого ожирения печени при беременности
Как и в случае большинства заболеваний печени, связанных с беременностью, лечение острого ожирения печени при беременности (AFLP) ) предполагает доставку плода.В редких случаях у пациентов развивается фульминантная печеночная недостаточность, требующая трансплантации печени. Благодаря развитию средств более быстрой диагностики и раннему прерыванию беременности, материнская смертность от этого заболевания снизилась с 80-85% до 7-18%, а уровень внутриутробной смертности — с 50% до 9-23% [23]. ] Гомозиготный младенец страдает от нарушения развития, печеночной недостаточности, кардиомиопатии, невропатии, миопатии, некетотической гипогликемии и смерти. Таким образом, мать и дети, рожденные от матери с AFLP, должны быть проверены на дефекты окисления жирных кислот.AFLP может возникать при последующих беременностях у матери и ребенка (25%) в обоих случаях, если женщины являются носителями этих мутаций. Лечение младенцев — это введение триглицеридов со средней длиной цепи.
Существовавшие ранее заболевания печени и беременность
Цирроз с портальной гипертензией
Этиология цирроза во время беременности аналогична состоянию небеременных и обычно включает алкоголь и вирусные гепатиты C и B. Беременность у женщин с циррозом встречается редко из-за гипоталамуса. дисфункция гипофиза, приводящая к нарушению метаболизма эстрогенов и эндокринной системы.Цирроз не является противопоказанием для беременности, если цирроз хорошо компенсируется и не имеет признаков портальной гипертензии. У беременных женщин с циррозом повышается частота самопроизвольных абортов, преждевременных родов и перинатальной смерти. Нецирротическая портальная гипертензия ухудшается во время беременности из-за увеличения объема крови и повышенного сопротивления сосудов из-за сжатия нижней полой вены беременной маткой. Нецирротическая портальная гипертензия может привести к кровотечению из варикозно расширенных вен, печеночной недостаточности, энцефалопатии, желтухе, аневризме селезеночной артерии и преждевременным родам.У 20-25% беременных с циррозом печени может быть варикозное кровотечение, особенно во втором триместре, когда давление в воротной вене достигает пика, и во время родов из-за напряжения, необходимого для изгнания плода. [24]
Ведение
Лечение кровотечения из варикозно расширенных вен состоит из эндоскопического и фармакологического лечения. Пациентам с известным варикозным расширением вен пищевода следует рассмотреть возможность проведения эндоскопической терапии, операции по шунтированию или даже трансплантации печени до беременности. Всем беременным пациенткам с циррозом печени во втором триместре необходимо пройти эндоскопическое исследование варикозного расширения вен.Даже если при эндоскопии до беременности варикозное расширение вен не было обнаружено и если варикозные узлы большие, показана терапия бета-блокаторами. Пропранолол безопасно используется во время беременности, несмотря на периодические эффекты на плод, такие как задержка роста плода, неонатальная брадикардия и гипогликемия. Острое кровотечение из варикозно расширенных вен можно лечить эндоскопически. Вазопрессин и октреотид противопоказаны при беременности. В крайних случаях кровотечения из варикозно расширенных вен можно рассмотреть возможность введения трансъюгулярного внутрипеченочного порто-системного шунтирования, но при этом существует риск радиационного облучения плода.Асцит, печеночная энцефалопатия, бактериальные инфекции и коагулопатия лечат стандартным способом. Влагалищные роды с вспомогательной короткой второй стадией предпочтительны, так как абдоминальная хирургия избегается. Но пациентам с известным обширным варикозным расширением вен рекомендуется кесарево сечение, чтобы избежать повышения портального давления и риска кровотечения из варикозно расширенных вен.
Гепатит B и инфекции гепатита C
Во многих развитых странах все беременные женщины обычно проходят скрининг на вирус гепатита B (HBV) при первоначальном посещении.При необходимости вакцину против ВГВ можно безопасно вводить во время беременности с небольшим риском для плода [25]. Передача может происходить по двум механизмам — внутриутробная инфекция (трансплацентарный) и прямая инокуляция во время родов (перинатальный). Перинатальная инфекция — преобладающий путь передачи. Примерно 10-20% новорожденных, рожденных с поверхностным антигеном гепатита B (HBsAg), положительными матерями и 90% новорожденных, рожденных от HBsAg и е-антигена гепатита B (HBeAg), инфицированы HBV. Инфекция HBV в раннем возрасте обычно приводит к хронической инфекции, и 25% этих инфицированных людей умирают преждевременно от цирроза и рака печени.Хроническая инфекция HBV более вероятна у новорожденного, когда мать положительна как на HBsAg плюс HBeAg, так и на ДНК HBV с высокой вирусной нагрузкой, что связано с 80-90% риском передачи по сравнению с 10-30% коэффициентами передачи у пациентов с HBsAg. положительный, но отрицательный HBeAg и неопределяемая вирусная нагрузка. [26]
Иммунизация иммуноглобулином гепатита B (HBIG) и вакциной при рождении может снизить передачу HBV до менее 10% среди младенцев, матери которых положительны как на HBsAg, так и на HBeAg, или если мать отрицательна на HBeAg.Все дети, рожденные от HBsAg-положительных матерей, должны получить первую дозу вакцины против гепатита В и однократную дозу HBIG (0,5 мл) в течение 12 часов после рождения. Вторая доза вакцинирована в возрасте 1-2 месяцев, а третья доза — в возрасте 6 месяцев. После полной вакцинации тестирование на HBsAg и поверхностные антитела к гепатиту B (анти-HBs) следует проводить в возрасте 9-18 месяцев у младенцев. Одна вакцина против гепатита B эффективна на 70-95% в предотвращении передачи HBV. Введение иммуноглобулина против гепатита В и вакцины в течение 12 ч после рождения эффективно на 85-95%.
В целом до 95% взрослых выздоравливают самопроизвольно, и противовирусное лечение не показано. Но 0,5-1,5% пациентов, которые прогрессируют до фульминантного гепатита и тяжелой острой инфекции HBV, рекомендуют аналоги нуклеозидов. В последнем триместре беременности использование ламивудина безопасным для HBsAg-положительных женщин может привести к снижению частоты передачи HBV, несмотря на то, что FDA было признано препаратом категории C. [27] Риск передачи такой же, как при естественных родах через естественные родовые пути и при кесаревом сечении.Кормление грудью не противопоказано.
У беременных пациенток с вирусом гепатита С (ВГС) симптомы схожи с проявлениями небеременных пациенток. Риск вертикальной передачи ВГС низкий, около 5-10%, чем перинатальный, когда плод подвергается воздействию больших объемов крови матери и влагалищной жидкости во время родов, поэтому рекомендуется сократить второй период родов или если мать коинфекция ВИЧ. Рекомендации по способу доставки отсутствуют. Грудное вскармливание не противопоказано, но инфицированным ВГС женщинам с потрескавшимися или кровоточащими сосками следует воздерживаться от грудного вскармливания.Противовирусное лечение инфекции ВГС противопоказано во время беременности.
Аутоиммунное заболевание печени
Аутоиммунный гепатит (АИГ) характеризуется прогрессирующим разрушением паренхимы печени, которое может привести к циррозу. Естественное течение АИГ у беременных до конца не изучено. Беременность не противопоказана женщинам с аутоиммунным гепатитом, если заболевание хорошо контролируется и требует стабильной иммуносупрессии на протяжении всей беременности. Некоторые исследования показали, что обострение болезни с большей вероятностью произойдет в первые 3 месяца после родов, хотя аутоиммунный гепатит может впервые проявиться во время беременности.[28] Ухудшение АИГ во время беременности, возможно, связано с изменениями различных гормонов, связанных с беременностью, и наличием специфических аутоантител. К ним относятся антитела к растворимому антигену печени (SLA) / антителам поджелудочной железы (LP) и Ro / SSA как факторы риска неблагоприятного исхода беременности [29]. Беременность не противопоказана к иммуносупрессивной терапии. Лечение — преднизон и азатиоприн (категория D FDA в дозах <100 мг / день). Оба безопасны во время беременности. Если возникают обострения, назначьте стероиды или увеличьте дозу стероидов.Для подавления иммунитета азатиоприн остается самым безопасным выбором.
Первичный билиарный цирроз и первичный склерозирующий холангит — это аутоиммунное заболевание, которое может частично совпадать с аутоиммунным гепатитом, приводящим к разрушению внутрипеченочных желчных протоков. Беременность бывает редкой, если наступает, высок риск недоношенности, мертворождения и печеночной недостаточности. У женщин с первичным билиарным циррозом беременность может вызвать новый зуд или усугубить ранее существовавший зуд. Диагноз аналогичен небеременным.УДХК можно безопасно использовать для лечения во время беременности. [30]
Болезнь Вильсона
Болезнь Вильсона (БВ) — мультисистемное редкое заболевание, встречающееся у 1: 30 000–1: 50 000 человек. Это аутосомно-рецессивное нарушение транспорта меди в печени из-за мутации гена ATP7B. Около 100 форм этой мутации могут вызывать WD. Нарушение выведения меди с желчью приводит к отложению меди в печени, головном мозге и почках. Заболевание печени может проявляться в виде хронического гепатита, цирроза или фульминантной печеночной недостаточности.Пациенты обычно имеют высокий уровень билирубина, аминотрансфераз, гемолитическую анемию, отрицательную по Кумбсу, и низкий уровень щелочной фосфатазы в сыворотке крови. WD может влиять на фертильность из-за гормональных колебаний. Это может привести к выкидышу и неправильной имплантации эмбриона из-за отложений меди в матке. У женщин с известной болезнью Вильсона без лечения уровни меди в сыворотке и церулоплазмина могут повышаться во время беременности, что приводит к обострению симптомов у пациентки. [31] Предпочтительным лечением при беременности является сульфат цинка (категория C FDA) из-за эффективности и безопасности для плода.Цинк индуцирует металлотионеин кишечных клеток, который связывается с медью и предотвращает перенос меди в кровь. Женщинам, принимающим D-пеницилламин (категория D FDA) или триентин (категория C FDA) до беременности, требуется снижение дозы на 25–50%, что было до беременности.
Заболевания печени, сопутствующие беременности
Острый вирусный гепатит
Инфекция вируса гепатита А (ВГА) во время беременности имеет клинические проявления и прогноз, аналогичные небеременным людям, и обычно ограничиваются самостоятельно.Передача ВГА от матери ребенку очень редка. Во второй половине беременности это было связано с преждевременным сокращением и преждевременным разрывом плодных оболочек [32]. Анти-ВГА IgM — это тест выбора для диагностики. Лечение матери — поддерживающая и пассивная иммунопрофилактика новорожденному.
Гепатит Е распространен на обширных территориях Азии, Африки и Центральной Америки. Беременные женщины более уязвимы к инфекции вируса гепатита Е (HEV), чем к HAV, HBV и HCV. Гепатит Е обычно протекает более тяжело во время беременности, особенно на Индийском субконтиненте.HEV остается наиболее распространенной вирусной причиной фульминантной печеночной недостаточности во время беременности. [33] Беременные женщины более склонны к заражению HEV во втором или третьем триместре со средним гестационным возрастом 28 недель. Зарегистрированная материнская смертность от молниеносной печеночной недостаточности, вторичной по отношению к ВГЕ, во время беременности составляет 41-54%, а уровень внутриутробной смертности — 69%. Когда инфекция HEV происходит в третьем триместре беременности, вертикальная передача может привести к массивному некрозу печени и смерти у 33% новорожденных. Вертикальная передача новорожденному происходит в 50% случаев, если на момент родов у матери была виремия.Вертикальная передача подтверждена специфическими IgM к гепатиту В в пуповинной крови, а выделение вируса проводится с помощью ПЦР. Внутриутробная передача ВГЕ плоду может привести к увеличению количества токсичных метаболитов в кровотоке матери, что приведет к увеличению материнской заболеваемости и смертности [35]. Консервативное поддерживающее лечение, включая интенсивную терапию. Примечательно, что роды не влияют на исход матери.
Гепатит, вызванный вирусом простого герпеса (ВПГ), является редким заболеванием. Во время беременности 2% женщин инфицированы ВПГ.Но может быть очень фатальным, если первичная инфекция происходит во время беременности, поскольку она связана с 40% риском фульминантной печеночной недостаточности и смерти. Обычно это происходит в третьем триместре беременности и проявляется как тяжелый или фульминантный «безжелтушный» гепатит. Рецидивирующие инфекции HSV обычно проявляются в виде поражений слизистой оболочки половых органов. Инфекция незадолго до родов увеличивает передачу инфекции плоду. Общие лабораторные данные — нормальный уровень билирубина в сыворотке с повышенными аминотрансферазами, тромбоцитопенией, лейкопенией и коагулопатией.Компьютерная томография показывает несколько гипоэхогенных участков некроза в печени. Биопсия печени является окончательным доказательством гепатита ВПГ. Поражения слизистой оболочки, связанные с инфекцией ВПГ, могут присутствовать только в 50% случаев. Лечение ацикловиром увеличивает выживаемость. При тяжелой первичной инфекции ВПГ или при высоком клиническом подозрении и задержке подтверждающих результатов внутривенное введение ацикловира является лечением выбора.
Желчные камни и болезни желчевыводящих путей
Распространенность камней в желчном пузыре у беременных составляет 18.4-19,3% у повторнородящих женщин и 6,9-8,4% у первородящих [36]. Этиология многофакторна. Повышенный уровень эстрогена, особенно во втором и третьем триместрах, приводит к усилению секреции холестерина и перенасыщению желчью. Повышенный уровень прогестерона вызывает снижение моторики тонкого кишечника. Кроме того, объемы желчного пузыря натощак и после приема пищи увеличиваются, а время опорожнения сокращается. Большой остаточный объем перенасыщенной желчи у беременной приводит к желчному отстою и образованию желчных камней.
У беременных женщин с камнями в желчном пузыре может наблюдаться боль в правом верхнем квадранте, которая может отдавать в бок, лопатку или плечо. Возможны тошнота, рвота, анорексия, непереносимость жирной пищи и субфебрильная температура. Консервативное лечение рекомендуется особенно в первом и третьем триместрах, когда хирургическое вмешательство может увеличить риск аборта или преждевременных родов, соответственно. Медицинское лечение включает внутривенное введение жидкости, коррекцию электролитов, покой кишечника, обезболивание и прием антибиотиков широкого спектра действия.Пациенты с симптомами в первом или втором триместре должны пройти лапароскопическую холецистэктомию, поскольку желчная колика рецидивирует у 50% беременных до родов, а исход беременности лучше по сравнению с медикаментозной терапией. [37]
Пациентам с трудноизлечимой желчной коликой, тяжелым острым холециститом, не поддающимся консервативным мерам, или острым желчнокаменным панкреатитом, холецистэктомия показана, несмотря на состояние беременности. Пораженный камень общего желчного протока и обострение желчнокаменного панкреатита являются показаниями для проведения эндоскопической ретроградной холангиопанкреатографии, сфинктеротомии и удаления камня под действием антибиотиков.Существенное значение имеет минимизация рентгеноскопии и ионизирующего излучения для плода.
Синдром Бадда-Киари
Синдром Бадда-Киари — редкое заболевание, вызванное обструкцией оттока печеночных вен или терминальной части нижней полой вены. Большинство случаев возникает в послеродовом периоде. У 25% беременных женщин с синдромом Бадда-Киари наблюдается состояние гиперкоагуляции с предрасполагающими условиями, такими как лейденский фактор V, антитромбин III, дефицит протеинов C и S или наличие антифосфолипидных антител.[38] У пациенток с известным синдромом Бадда-Киари существует риск обострения во время беременности из-за повышенной концентрации женских половых гормонов. Клинические признаки включают боль в правом подреберье, асцит и желтуху (примерно у 50%). Лечение заключается в диагностике тромбофилий и полной антикоагуляции на протяжении всей беременности и послеродового периода. В крайних случаях требуется порто-кавальное и мезокавальное шунтирование или трансплантация печени.
Заболевания печени и желчевыводящих путей во время беременности и их ведение: обновление
Мы проанализировали базу данных Кокрейна pubmed с ключевыми словами, такими как заболевания гепатобилиарной системы, заболевания печени, беременность, ведение, осложнения и исход.Настоящий обзор представляет собой самую последнюю доступную информацию о диагностике и лечении по вышеуказанным связанным темам с 2000 по 2012 год. Заболевания печени во время беременности встречаются редко, но могут осложнять до 3% всех беременностей [1]. Во время нормальной беременности в тесте функции печени активность щелочной фосфатазы увеличивается из-за дополнительной плацентарной секреции. Концентрации аминотрансферазы (аланин и аспартат), билирубина и гамма-глутамилтранспептидазы (GGT) и протромбиновое время остаются нормальными на протяжении всей беременности.Их увеличение во время беременности всегда является патологическим и требует дальнейшего исследования. Заболевания печени во время беременности можно классифицировать по триместру возникновения или для облегчения описания. Мы классифицировали заболевания печени во время беременности в настоящем обзоре следующим образом [].
Заболевания печени, связанные с беременностью
Hyperemesis gravidarum
Hyperemesis gravidarumis, определяемые как трудноизлечимая тошнота и рвота во время беременности, которые часто приводят к дисбалансу жидкости и электролитов, обезвоживанию, кетонурии, катаболизму.Возможна потеря веса на 5% и более и дефицит питания, требующий госпитализации. [2] Заболеваемость HG колеблется от 0,3% до 2% всех живорождений. [3] HG часто возникает между 4 -й и 10 -й неделями беременности и обычно разрешается к 20 -й неделе. Однако примерно у 10% пациентов симптомы исчезают только после рождения плода. Этиология многофакторная, включает гормональные, иммунологические и генетические факторы, но остается плохо изученным состоянием.Наблюдается повышение уровня хорионического гонадотропина человека, стимуляция щитовидной железы, повышение уровня эстрогена, снижение уровня пролактина и чрезмерная активность системы гипоталамус-гипофиз-надпочечники. В иммунном механизме участвует повышенный уровень фактора некроза опухоли альфа. [4] Поддерживающее лечение с коррекцией обезвоживания и электролитного нарушения, противорвотной терапией, добавлением тиамина и фолиевой кислоты. Важное значение имеют профилактика и лечение таких осложнений, как энцефалопатия Вернике, синдром осмотической демиелинизации, тромбоэмболия, а также хорошая психологическая поддержка.Пациентам следует избегать триггеров, которые усиливают тошноту, и есть небольшими порциями, часто и с низким содержанием жира. Некоторым пациентам могут принести пользу противорвотные средства, такие как прометазин, метоклопрамид, ондансетрон и прохлорперазин, также применялись стероиды.
В более новых методах лечения пиридоксин оказался более эффективным в уменьшении тяжести тошноты. Результаты испытаний акупрессуры P6 неоднозначны. [5] В тяжелых случаях требуется тиамин и полное парентеральное питание. Показатели аминотрансфераз могут повышаться до 200 Ед / л при легкой желтухе.
Внутрипеченочный холестаз при беременности
Внутрипеченочный холестаз при беременности возникает в конце второго или третьего триместра, также известный как акушерский холестаз. Он имеет распространенность от 1/1000 до 1/10 000 и более распространен в Южной Азии, Южной Америке и скандинавских странах. Внутрипеченочный холестаз беременных (ВЧБ) чаще встречается у женщин с многоплодием, пожилого материнского возраста и у женщин с холестазом в анамнезе, принимающих оральные контрацептивы. Прогноз обычно хороший.Этиология многофакторная, включает генетические, гормональные и экологические факторы. Связанное с беременностью повышение уровня эстрогена, прогестерона и мутации в канальцевом насосе экспорта солей желчных кислот (ABCB11) и гене белка-3 с множественной лекарственной устойчивостью (MDR3, ABCB4) приводят к повышенной чувствительности к эстрогену, что нарушает сульфатирование и транспорт желчных кислот, уменьшает мембрану гепатоцитов. проницаемость и поглощение желчных кислот печенью. [6] Высокий уровень желчных кислот влияет на сократимость миометрия и вызывает сужение хорионических вен плаценты, что приводит к преждевременным родам, окрашиванию ликвора меконием, брадикардии плода, дистрессу и потере плода, связанным с уровнями желчных кислот в сыворотке натощак> 40 мкмоль / л.Осложнения у плода коррелируют с концентрацией желчных кислот в сыворотке крови. Риск для плода очень низок, если уровни остаются ниже 40 мкмоль / л.
Классический материнский симптом — кожный зуд, который обычно начинается во втором или третьем триместре на ладонях и подошвах, может прогрессировать на остальные части тела, часто усиливается ночью. Желтуха возникает примерно у 10-25% пациентов и может появиться в течение первых четырех недель после зуда. [7] Частота холелитиаза и холецистита выше у женщин с ДЦП.Другие симптомы включают усталость, анорексию, боль в эпигастрии и стеаторею из-за мальабсорбции жира. Нарушение всасывания также может приводить к дефициту витамина К, что приводит к длительному ПВ и послеродовым кровотечениям. Кроме того, поскольку нормальный перенос желчных кислот от плода к матери через трофобласт нарушается, избыточные желчные кислоты с аномальными профилями накапливаются и становятся токсичными для плода [8]. Ключевым диагностическим тестом является концентрация желчных кислот в сыворотке крови натощак более 10 мкмоль / л. Отклонения от нормы лабораторных исследований включают повышение уровня ааминотрансферазы в 2-10 раз и может превышать 1000 Ед / л.Общие уровни желчных кислот увеличиваются до 10-100 раз, с повышенным содержанием холевой кислоты и уменьшением хенодезоксихолевой кислоты с заметно повышенным соотношением холевая / хенодезоксихолевая кислота Уровень билирубина может быть повышен, но обычно ниже 6 мг / дл. Уровни щелочной фосфатазы в сыворотке крови могут быть повышены в 7-10 раз, но из-за беременности это менее полезно для наблюдения. Гистопатологические данные биопсии печени включают недиагностический центрилобулярный холестаз без воспаления и желчных пробок в гепатоцитах и канальцах.
Лечением выбора при ВЧД являются синтетические желчные кислоты урсодезоксихолевые кислоты (УДХК), которые снимают зуд и улучшают нарушения печеночных тестов.[9] УДХК увеличивает экспрессию плацентарных переносчиков желчных кислот и улучшает перенос желчных кислот. Другие лекарства — холестирамин, S-аденозил-L-метионин и дексаметазон, но UCDA превосходит их. При подозрении на мальабсорбцию жира назначают антигистаминные препараты для облегчения зуда, витамин К и другие жирорастворимые витамины. ВЧД обычно проходит после родов, но в редких случаях семейных форм состояние может сохраняться после родов, что приводит к фиброзу и даже циррозу [10].
Заболевания печени, связанные с гипертонией, и беременность
Преэклампсия и эклампсия
Преэклампсия — мультисистемное заболевание, осложняющее примерно 2-8% всех беременностей.[11] Он может поражать почки, ЦНС, гематологическую систему и печень. Этиология этого состояния неизвестна, но кажется, что ишемия матки и плаценты вызывает активацию эндотелия. Все клинические особенности преэклампсии можно объяснить реакцией матери на генерализованную эндотелиальную дисфункцию, ведущую к нарушению эндотелия печени, что способствует возникновению HELLP-синдрома. Нарушение эндотелиального контроля тонуса сосудов вызывает гипертензию, повышенная проницаемость приводит к отеку и протеинурии, а также к аномальным состояниям эндотелиальных органов, таких как мозг, печень, почки и плацента.[12] Клинические признаки включают боль в правом верхнем углу живота, головную боль, тошноту и рвоту, нарушения зрения. Осложнения включают гипертонический криз у матери, почечную дисфункцию, разрыв или инфаркт печени, судороги и повышенную перинатальную заболеваемость и смертность. Пагубное воздействие гипертонического расстройства на плод особенно проявляется в задержке внутриутробного развития, маловодье или внутриутробной гибели плода.
Эклампсия — главное неврологическое осложнение преэклампсии. Отклонения от нормы лабораторных показателей включают в себя 10-20-кратное повышение аминотрансфераз, повышение уровня щелочной фосфатазы, превышающее обычно наблюдаемое при беременности, и повышение уровня билирубина менее 5 мг / дл.Гистология печени обычно показывает отложение фибрина в синусоидальном синусоиде печени наряду с перипортальным кровотечением, некрозом клеток печени и, в тяжелых случаях, инфарктом [13]. Заболеваемость матери и новорожденного может включать отслойку плаценты, преждевременные роды, задержку роста плода или почечную недостаточность матери, отек легких или нарушение мозгового кровообращения.
Единственным эффективным средством лечения преэклампсии является родоразрешение плода и плаценты. [14] Сульфат магния показан для лечения экламптических судорог, а также для вторичной профилактики эклампсии при тяжелой преэклампсии.[15]
HELLP-синдром
Заболеваемость среди беременных составляет 0,5-0,9%, а при тяжелой преэклампсии и эклампсии — 10-20%. Синдром HELLP характеризуется тремя диагностическими лабораторными критериями: гемолизом (H), повышенным уровнем печеночных тестов (EL) и низким количеством тромбоцитов (LP). [16] Хотя HELLP — это тяжелая форма преэклампсии с теми же симптомами. Он может развиться у женщин, у которых могла не развиться гипертензия или протеинурия, и диагноз подтверждается ангиогенными маркерами, включая снижение плацентарного фактора роста, повышение уровня растворимого эндоглина в сыворотке крови и повышение уровня растворимого fms-подобного рецептора тирозинкиназы-1 (VEGF).[17]
Этиология: HELLP-синдром представляет собой микроангиопатическую гемолитическую анемию, связанную с повреждением эндотелия сосудов, отложением фибрина в кровеносных сосудах и активацией тромбоцитов с потреблением тромбоцитов, что приводит к появлению небольших или диффузных участков кровотечения и некроза, ведущих к большим гематомам , разрыв капсулы и внутрибрюшинное кровотечение.
Клинические признаки и диагноз: Не существует диагностических клинических признаков, позволяющих отличить HELLP от преэклампсии.У большинства пациенток срок беременности составляет от 27 до 36 недель, но около 25% — в послеродовой период. Диагноз HELLP должен быть быстро поставлен из-за риска для матери и плода, необходимого для немедленных родов. Иногда может присутствовать диссеминированное внутрисосудистое свертывание (ДВС-синдром). Повышение уровня аминотрансферазы от легкого до 10-20 раз, а билирубин обычно <5 мг / дл. Компьютерная томография печени может показать субкапсулярные гематомы, внутрипаренхиматозное кровоизлияние, инфаркт или разрыв печени.PT или INR остаются нормальными, если нет ДВС-синдрома или серьезного повреждения печени. Уровень мочевой кислоты в сыворотке крови> 7,8 мг / дл связан с повышением заболеваемости и смертности матери и плода [18]. Результаты микроскопии могут быть неспецифическими или аналогичными таковым при преэклампсии. К признанным системам классификации HELLP относятся системы Теннесси и Миссисипи, показанные на.
Таблица 2
Признанные системы классификации HELLP включают системы Теннесси и Миссисипи.
Управление HELLP
Если возможно, переведите пациента с HELLP в специализированный специализированный центр и получите компьютерную томографию печени.Пациент должен быть госпитализирован для стабилизации артериальной гипертензии в дородовой период, ДВС-синдрома, профилактики судорог и наблюдения за плодом. Доставка — это единственная окончательная терапия. Рекомендуются профилактические антибиотики и кровь или продукты крови для коррекции гиперволемии, анемии и коагулопатии. Количество тромбоцитов у матери снижается сразу после родов, затем возрастает, начиная с 3-го дня послеродового периода, достигая> 100 000 / мм 3 после 6-го дня -го послеродового периода. Если количество тромбоцитов не увеличивается через 96 часов после родов, это указывает на тяжелое состояние с возможным развитием полиорганной недостаточности.[19] Использование кортикостероидов при HELLP-синдроме не влияет на клинические исходы. [20]
Осложнения HELLP-синдрома
Часто встречаются серьезные материнские осложнения, такие как ДВС-синдром, отслойка плаценты, острая почечная недостаточность, эклампсия, отек легких, острый респираторный дистресс-синдром, тяжелый асцит, субкапсулярная гематома, печеночная недостаточность и гематомы ран. При последующих беременностях существует высокий риск преэклампсии, рецидива HELLP, недоношенности, задержки внутриутробного развития, отслойки плаценты и перинатальной смертности.
Острая жировая дистрофия печени при беременности
Это редкое заболевание третьего триместра, встречающееся с частотой от 1 на 10 000 до 1 на 15 000 беременных женщин и передающееся по аутосомно-рецессивным признакам. Это наиболее часто встречается у первородящих женщин старше 30 лет и у женщин с многоплодной беременностью, вынашивающих плод мужского пола. Во время беременности уровень свободных жирных кислот в крови матери увеличивается из-за действия гормоночувствительной липазы и гестационного инсулина. Эти жирные кислоты транспортируются в клетку и окисление жирных кислот митохондриями обеспечивает энергию, необходимую для роста плода.Дефект в генах G1528C и E474Q приводит к дефициту фермента длинноцепочечной 3-гидроксиацил-КоА-дегидрогеназы (LCHAD). Это компонент ферментного комплекса, известного как митохондриальный трифункциональный белок (МТР), необходимый для пути транспорта и окисления жирных кислот [21]. В течение последнего триместра из-за увеличения метаболических потребностей плода у матери, гетерозиготной по нарушению окисления жирных кислот и с пораженным плодом, может развиться острая жирная печень беременных (ОЖП) из-за их неспособности метаболизировать жирные кислоты для выработки энергии и роста плода.Жирные кислоты плода накапливаются и возвращаются в кровообращение матери, что приводит к отложению жира в печени и нарушению функции печени у матери. Типичные симптомы — тошнота, рвота, боль в животе и утомляемость в течение 1-2 недель. Может быстро наступить прогрессирование гипогликемии от умеренной до тяжелой, коагулопатии, заметного снижения активности антитромбина III, энцефалопатии и явной печеночной недостаточности. Приблизительно у 50% пациентов также будут признаки преэклампсии. ДВС-синдром наблюдается примерно у 80-100% пациентов с AFLP по сравнению с 21% пациентов с HELLP-синдромом.[22]
Лабораторные данные включают повышение уровня аминотрансферазы от умеренного до приближающегося к 1000 МЕ / л, повышение ПВ и концентрации билирубина. В 98% случаев речь идет о нейтрофильном лейкоцитозе. По мере прогрессирования заболевания возможны тромбоцитопения (с ДВС-синдромом или без него) и гипоальбуминемия. Также может наблюдаться повышение уровня мочевой кислоты и нарушение функции почек. Ультрасонография и компьютерная томография могут противоречить друг другу. Следовательно; Диагноз AFLP обычно ставится на основании клинических и лабораторных данных.Наиболее точным тестом является биопсия печени, но он противопоказан при коагулопатии. Результаты гистопатологического исследования выявляют опухшие, бледные гепатоциты в центральных зонах с микровезикулярной жировой инфильтрацией в виде мелких цитоплазматических вакуолей или диффузного цитоплазматического баллонирования. Диагностические критерии Суонси являются альтернативой биопсии печени [].
Таблица 3
Диагностические критерии Суонси для диагностики острой жировой дистрофии печени при беременности #
Ведение острого ожирения печени при беременности
Как и в случае большинства заболеваний печени, связанных с беременностью, лечение острого ожирения печени при беременности (AFLP) ) предполагает доставку плода.В редких случаях у пациентов развивается фульминантная печеночная недостаточность, требующая трансплантации печени. Благодаря развитию средств более быстрой диагностики и раннему прерыванию беременности, материнская смертность от этого заболевания снизилась с 80-85% до 7-18%, а уровень внутриутробной смертности — с 50% до 9-23% [23]. ] Гомозиготный младенец страдает от нарушения развития, печеночной недостаточности, кардиомиопатии, невропатии, миопатии, некетотической гипогликемии и смерти. Таким образом, мать и дети, рожденные от матери с AFLP, должны быть проверены на дефекты окисления жирных кислот.AFLP может возникать при последующих беременностях у матери и ребенка (25%) в обоих случаях, если женщины являются носителями этих мутаций. Лечение младенцев — это введение триглицеридов со средней длиной цепи.
Существовавшие ранее заболевания печени и беременность
Цирроз с портальной гипертензией
Этиология цирроза во время беременности аналогична состоянию небеременных и обычно включает алкоголь и вирусные гепатиты C и B. Беременность у женщин с циррозом встречается редко из-за гипоталамуса. дисфункция гипофиза, приводящая к нарушению метаболизма эстрогенов и эндокринной системы.Цирроз не является противопоказанием для беременности, если цирроз хорошо компенсируется и не имеет признаков портальной гипертензии. У беременных женщин с циррозом повышается частота самопроизвольных абортов, преждевременных родов и перинатальной смерти. Нецирротическая портальная гипертензия ухудшается во время беременности из-за увеличения объема крови и повышенного сопротивления сосудов из-за сжатия нижней полой вены беременной маткой. Нецирротическая портальная гипертензия может привести к кровотечению из варикозно расширенных вен, печеночной недостаточности, энцефалопатии, желтухе, аневризме селезеночной артерии и преждевременным родам.У 20-25% беременных с циррозом печени может быть варикозное кровотечение, особенно во втором триместре, когда давление в воротной вене достигает пика, и во время родов из-за напряжения, необходимого для изгнания плода. [24]
Ведение
Лечение кровотечения из варикозно расширенных вен состоит из эндоскопического и фармакологического лечения. Пациентам с известным варикозным расширением вен пищевода следует рассмотреть возможность проведения эндоскопической терапии, операции по шунтированию или даже трансплантации печени до беременности. Всем беременным пациенткам с циррозом печени во втором триместре необходимо пройти эндоскопическое исследование варикозного расширения вен.Даже если при эндоскопии до беременности варикозное расширение вен не было обнаружено и если варикозные узлы большие, показана терапия бета-блокаторами. Пропранолол безопасно используется во время беременности, несмотря на периодические эффекты на плод, такие как задержка роста плода, неонатальная брадикардия и гипогликемия. Острое кровотечение из варикозно расширенных вен можно лечить эндоскопически. Вазопрессин и октреотид противопоказаны при беременности. В крайних случаях кровотечения из варикозно расширенных вен можно рассмотреть возможность введения трансъюгулярного внутрипеченочного порто-системного шунтирования, но при этом существует риск радиационного облучения плода.Асцит, печеночная энцефалопатия, бактериальные инфекции и коагулопатия лечат стандартным способом. Влагалищные роды с вспомогательной короткой второй стадией предпочтительны, так как абдоминальная хирургия избегается. Но пациентам с известным обширным варикозным расширением вен рекомендуется кесарево сечение, чтобы избежать повышения портального давления и риска кровотечения из варикозно расширенных вен.
Гепатит B и инфекции гепатита C
Во многих развитых странах все беременные женщины обычно проходят скрининг на вирус гепатита B (HBV) при первоначальном посещении.При необходимости вакцину против ВГВ можно безопасно вводить во время беременности с небольшим риском для плода [25]. Передача может происходить по двум механизмам — внутриутробная инфекция (трансплацентарный) и прямая инокуляция во время родов (перинатальный). Перинатальная инфекция — преобладающий путь передачи. Примерно 10-20% новорожденных, рожденных с поверхностным антигеном гепатита B (HBsAg), положительными матерями и 90% новорожденных, рожденных от HBsAg и е-антигена гепатита B (HBeAg), инфицированы HBV. Инфекция HBV в раннем возрасте обычно приводит к хронической инфекции, и 25% этих инфицированных людей умирают преждевременно от цирроза и рака печени.Хроническая инфекция HBV более вероятна у новорожденного, когда мать положительна как на HBsAg плюс HBeAg, так и на ДНК HBV с высокой вирусной нагрузкой, что связано с 80-90% риском передачи по сравнению с 10-30% коэффициентами передачи у пациентов с HBsAg. положительный, но отрицательный HBeAg и неопределяемая вирусная нагрузка. [26]
Иммунизация иммуноглобулином гепатита B (HBIG) и вакциной при рождении может снизить передачу HBV до менее 10% среди младенцев, матери которых положительны как на HBsAg, так и на HBeAg, или если мать отрицательна на HBeAg.Все дети, рожденные от HBsAg-положительных матерей, должны получить первую дозу вакцины против гепатита В и однократную дозу HBIG (0,5 мл) в течение 12 часов после рождения. Вторая доза вакцинирована в возрасте 1-2 месяцев, а третья доза — в возрасте 6 месяцев. После полной вакцинации тестирование на HBsAg и поверхностные антитела к гепатиту B (анти-HBs) следует проводить в возрасте 9-18 месяцев у младенцев. Одна вакцина против гепатита B эффективна на 70-95% в предотвращении передачи HBV. Введение иммуноглобулина против гепатита В и вакцины в течение 12 ч после рождения эффективно на 85-95%.
В целом до 95% взрослых выздоравливают самопроизвольно, и противовирусное лечение не показано. Но 0,5-1,5% пациентов, которые прогрессируют до фульминантного гепатита и тяжелой острой инфекции HBV, рекомендуют аналоги нуклеозидов. В последнем триместре беременности использование ламивудина безопасным для HBsAg-положительных женщин может привести к снижению частоты передачи HBV, несмотря на то, что FDA было признано препаратом категории C. [27] Риск передачи такой же, как при естественных родах через естественные родовые пути и при кесаревом сечении.Кормление грудью не противопоказано.
У беременных пациенток с вирусом гепатита С (ВГС) симптомы схожи с проявлениями небеременных пациенток. Риск вертикальной передачи ВГС низкий, около 5-10%, чем перинатальный, когда плод подвергается воздействию больших объемов крови матери и влагалищной жидкости во время родов, поэтому рекомендуется сократить второй период родов или если мать коинфекция ВИЧ. Рекомендации по способу доставки отсутствуют. Грудное вскармливание не противопоказано, но инфицированным ВГС женщинам с потрескавшимися или кровоточащими сосками следует воздерживаться от грудного вскармливания.Противовирусное лечение инфекции ВГС противопоказано во время беременности.
Аутоиммунное заболевание печени
Аутоиммунный гепатит (АИГ) характеризуется прогрессирующим разрушением паренхимы печени, которое может привести к циррозу. Естественное течение АИГ у беременных до конца не изучено. Беременность не противопоказана женщинам с аутоиммунным гепатитом, если заболевание хорошо контролируется и требует стабильной иммуносупрессии на протяжении всей беременности. Некоторые исследования показали, что обострение болезни с большей вероятностью произойдет в первые 3 месяца после родов, хотя аутоиммунный гепатит может впервые проявиться во время беременности.[28] Ухудшение АИГ во время беременности, возможно, связано с изменениями различных гормонов, связанных с беременностью, и наличием специфических аутоантител. К ним относятся антитела к растворимому антигену печени (SLA) / антителам поджелудочной железы (LP) и Ro / SSA как факторы риска неблагоприятного исхода беременности [29]. Беременность не противопоказана к иммуносупрессивной терапии. Лечение — преднизон и азатиоприн (категория D FDA в дозах <100 мг / день). Оба безопасны во время беременности. Если возникают обострения, назначьте стероиды или увеличьте дозу стероидов.Для подавления иммунитета азатиоприн остается самым безопасным выбором.
Первичный билиарный цирроз и первичный склерозирующий холангит — это аутоиммунное заболевание, которое может частично совпадать с аутоиммунным гепатитом, приводящим к разрушению внутрипеченочных желчных протоков. Беременность бывает редкой, если наступает, высок риск недоношенности, мертворождения и печеночной недостаточности. У женщин с первичным билиарным циррозом беременность может вызвать новый зуд или усугубить ранее существовавший зуд. Диагноз аналогичен небеременным.УДХК можно безопасно использовать для лечения во время беременности. [30]
Болезнь Вильсона
Болезнь Вильсона (БВ) — мультисистемное редкое заболевание, встречающееся у 1: 30 000–1: 50 000 человек. Это аутосомно-рецессивное нарушение транспорта меди в печени из-за мутации гена ATP7B. Около 100 форм этой мутации могут вызывать WD. Нарушение выведения меди с желчью приводит к отложению меди в печени, головном мозге и почках. Заболевание печени может проявляться в виде хронического гепатита, цирроза или фульминантной печеночной недостаточности.Пациенты обычно имеют высокий уровень билирубина, аминотрансфераз, гемолитическую анемию, отрицательную по Кумбсу, и низкий уровень щелочной фосфатазы в сыворотке крови. WD может влиять на фертильность из-за гормональных колебаний. Это может привести к выкидышу и неправильной имплантации эмбриона из-за отложений меди в матке. У женщин с известной болезнью Вильсона без лечения уровни меди в сыворотке и церулоплазмина могут повышаться во время беременности, что приводит к обострению симптомов у пациентки. [31] Предпочтительным лечением при беременности является сульфат цинка (категория C FDA) из-за эффективности и безопасности для плода.Цинк индуцирует металлотионеин кишечных клеток, который связывается с медью и предотвращает перенос меди в кровь. Женщинам, принимающим D-пеницилламин (категория D FDA) или триентин (категория C FDA) до беременности, требуется снижение дозы на 25–50%, что было до беременности.
Заболевания печени, сопутствующие беременности
Острый вирусный гепатит
Инфекция вируса гепатита А (ВГА) во время беременности имеет клинические проявления и прогноз, аналогичные небеременным людям, и обычно ограничиваются самостоятельно.Передача ВГА от матери ребенку очень редка. Во второй половине беременности это было связано с преждевременным сокращением и преждевременным разрывом плодных оболочек [32]. Анти-ВГА IgM — это тест выбора для диагностики. Лечение матери — поддерживающая и пассивная иммунопрофилактика новорожденному.
Гепатит Е распространен на обширных территориях Азии, Африки и Центральной Америки. Беременные женщины более уязвимы к инфекции вируса гепатита Е (HEV), чем к HAV, HBV и HCV. Гепатит Е обычно протекает более тяжело во время беременности, особенно на Индийском субконтиненте.HEV остается наиболее распространенной вирусной причиной фульминантной печеночной недостаточности во время беременности. [33] Беременные женщины более склонны к заражению HEV во втором или третьем триместре со средним гестационным возрастом 28 недель. Зарегистрированная материнская смертность от молниеносной печеночной недостаточности, вторичной по отношению к ВГЕ, во время беременности составляет 41-54%, а уровень внутриутробной смертности — 69%. Когда инфекция HEV происходит в третьем триместре беременности, вертикальная передача может привести к массивному некрозу печени и смерти у 33% новорожденных. Вертикальная передача новорожденному происходит в 50% случаев, если на момент родов у матери была виремия.Вертикальная передача подтверждена специфическими IgM к гепатиту В в пуповинной крови, а выделение вируса проводится с помощью ПЦР. Внутриутробная передача ВГЕ плоду может привести к увеличению количества токсичных метаболитов в кровотоке матери, что приведет к увеличению материнской заболеваемости и смертности [35]. Консервативное поддерживающее лечение, включая интенсивную терапию. Примечательно, что роды не влияют на исход матери.
Гепатит, вызванный вирусом простого герпеса (ВПГ), является редким заболеванием. Во время беременности 2% женщин инфицированы ВПГ.Но может быть очень фатальным, если первичная инфекция происходит во время беременности, поскольку она связана с 40% риском фульминантной печеночной недостаточности и смерти. Обычно это происходит в третьем триместре беременности и проявляется как тяжелый или фульминантный «безжелтушный» гепатит. Рецидивирующие инфекции HSV обычно проявляются в виде поражений слизистой оболочки половых органов. Инфекция незадолго до родов увеличивает передачу инфекции плоду. Общие лабораторные данные — нормальный уровень билирубина в сыворотке с повышенными аминотрансферазами, тромбоцитопенией, лейкопенией и коагулопатией.Компьютерная томография показывает несколько гипоэхогенных участков некроза в печени. Биопсия печени является окончательным доказательством гепатита ВПГ. Поражения слизистой оболочки, связанные с инфекцией ВПГ, могут присутствовать только в 50% случаев. Лечение ацикловиром увеличивает выживаемость. При тяжелой первичной инфекции ВПГ или при высоком клиническом подозрении и задержке подтверждающих результатов внутривенное введение ацикловира является лечением выбора.
Желчные камни и болезни желчевыводящих путей
Распространенность камней в желчном пузыре у беременных составляет 18.4-19,3% у повторнородящих женщин и 6,9-8,4% у первородящих [36]. Этиология многофакторна. Повышенный уровень эстрогена, особенно во втором и третьем триместрах, приводит к усилению секреции холестерина и перенасыщению желчью. Повышенный уровень прогестерона вызывает снижение моторики тонкого кишечника. Кроме того, объемы желчного пузыря натощак и после приема пищи увеличиваются, а время опорожнения сокращается. Большой остаточный объем перенасыщенной желчи у беременной приводит к желчному отстою и образованию желчных камней.
У беременных женщин с камнями в желчном пузыре может наблюдаться боль в правом верхнем квадранте, которая может отдавать в бок, лопатку или плечо. Возможны тошнота, рвота, анорексия, непереносимость жирной пищи и субфебрильная температура. Консервативное лечение рекомендуется особенно в первом и третьем триместрах, когда хирургическое вмешательство может увеличить риск аборта или преждевременных родов, соответственно. Медицинское лечение включает внутривенное введение жидкости, коррекцию электролитов, покой кишечника, обезболивание и прием антибиотиков широкого спектра действия.Пациенты с симптомами в первом или втором триместре должны пройти лапароскопическую холецистэктомию, поскольку желчная колика рецидивирует у 50% беременных до родов, а исход беременности лучше по сравнению с медикаментозной терапией. [37]
Пациентам с трудноизлечимой желчной коликой, тяжелым острым холециститом, не поддающимся консервативным мерам, или острым желчнокаменным панкреатитом, холецистэктомия показана, несмотря на состояние беременности. Пораженный камень общего желчного протока и обострение желчнокаменного панкреатита являются показаниями для проведения эндоскопической ретроградной холангиопанкреатографии, сфинктеротомии и удаления камня под действием антибиотиков.Существенное значение имеет минимизация рентгеноскопии и ионизирующего излучения для плода.
Синдром Бадда-Киари
Синдром Бадда-Киари — редкое заболевание, вызванное обструкцией оттока печеночных вен или терминальной части нижней полой вены. Большинство случаев возникает в послеродовом периоде. У 25% беременных женщин с синдромом Бадда-Киари наблюдается состояние гиперкоагуляции с предрасполагающими условиями, такими как лейденский фактор V, антитромбин III, дефицит протеинов C и S или наличие антифосфолипидных антител.[38] У пациенток с известным синдромом Бадда-Киари существует риск обострения во время беременности из-за повышенной концентрации женских половых гормонов. Клинические признаки включают боль в правом подреберье, асцит и желтуху (примерно у 50%). Лечение заключается в диагностике тромбофилий и полной антикоагуляции на протяжении всей беременности и послеродового периода. В крайних случаях требуется порто-кавальное и мезокавальное шунтирование или трансплантация печени.
Холестаз беременных: симптомы, причины и последствия
Мы включаем продукты, которые, по нашему мнению, будут полезны нашим читателям.Если вы совершаете покупку по ссылкам на этой странице, мы можем получить небольшую комиссию. Вот наш процесс.
Холестаз беременных, также известный как акушерский холестаз или внутрипеченочный холестаз беременных, может вызывать сильный зуд, особенно в руках и ногах.
Обычно это происходит в конце второго триместра или во время последнего триместра беременности.
Состояние обычно не представляет серьезного риска для здоровья матери в долгосрочной перспективе, но может вызвать серьезные осложнения у младенца.
Термин «холестаз» происходит от греческих слов «chole», означающих «желчь», и «stasis», что означает «неподвижный».
Холестаз возникает, когда печень не может должным образом выводить желчь. Желчь — это жидкость, которая помогает организму перерабатывать жир.
Следующие признаки и симптомы могут присутствовать при холестазе беременности:
- сильный зуд, особенно на ладонях рук и подошвах ног
- темная моча
- светлый кал
- желтуха, дающая белки глаз, кожа и язык имеют желтоватый или оранжевый оттенок
Зуд может быть единственным симптомом, и он часто усиливается ночью.
Беременная женщина, у которой есть какие-либо из признаков или симптомов, упомянутых выше, должна как можно скорее сообщить об этом специалисту здравоохранения, поскольку они могут указывать на риск для ее будущего ребенка.
Лечение может не потребоваться, если холестаз легкий и возникает на поздних сроках беременности. Лечение обычно направлено на облегчение симптомов, в основном зуда, и предотвращения возможных осложнений.
Могут быть прописаны следующие лекарства:
- урсодезоксихолевая кислота для снятия зуда и увеличения оттока желчи
- кремов с ментолом для снятия зуда, поскольку нет доказательств того, что они причиняют вред во время беременности
Замачивание пострадавших участки кожи в теплой воде могут дать временное облегчение.Смочите пораженные участки пищевой содой или яблочным уксусом или нанесите кокосовое масло после ванны.
У пациентов с холестазом будет низкий уровень витамина К, что увеличивает вероятность кровотечения, поэтому матери часто будут нуждаться в добавках витамина К до и после родов.
По данным Американской ассоциации беременных, природные средства для здоровья печени включают корень одуванчика и расторопшу, а также лосьон с каламином могут помочь при зуде, но любые добавки или альтернативные методы лечения следует сначала обсудить с врачом, поскольку последствия во время беременности могут быть неизвестным.
Некоторые источники рекомендуют ванны с овсяными хлопьями, но Американская ассоциация беременных говорит, что следует избегать использования ванн Aveeno или овсяных ванн. Они также предостерегают от использования антигистаминных препаратов.
Многие женщины предпочитают принимать травы, кремы, ванны и настойки вместо лекарств. Некоторые травы трудно расщепить, особенно когда печень уже повреждена.
Очень важно заранее проконсультироваться с врачом, чтобы убедиться, что натуральное средство безопасно, и проконсультироваться с врачом при ухудшении симптомов.
Врач учтет признаки и симптомы пациента, такие как цвет мочи и стула, а также зуд. Мать также спросят о ее личной и семейной истории болезни, и будет проведен медицинский осмотр.
Анализы крови могут показать, насколько хорошо функционирует печень пациента. Также будет измеряться уровень желчи в крови.
Ультразвуковое сканирование может обнаружить аномалии в печени матери, но не у плода.
Чтобы снизить риск холестаза и других проблем во время беременности, важно соблюдать здоровую, сбалансированную диету с большим количеством свежих фруктов и овощей.
Органические продукты менее подвержены воздействию пестицидов и других токсинов. Яблоки, клубника и виноград часто содержат больше нежелательных химикатов, в то время как авокадо, кукуруза и ананас возглавляют список «чистых».
Если используются консервы, убедитесь, что они консервированы в собственном соку и не содержат добавленных сахаров.
Выбирайте сертифицированное органическое мясо и избегайте жареной рыбы и сырых морепродуктов. Сушеные бобы и бобовые, такие как чечевица и нут, являются хорошим источником белка.
Сосредоточьтесь на цельных продуктах, таких как цельнозерновой хлеб.
Избегайте следующего:
- сахара и продуктов высокой степени очистки, например белого хлеба и кукурузного сиропа
- соевых продуктов
- мясных продуктов
- жирных молочных продуктов
Необходимо выпивать от 8 до 12 стаканов воды a день и избегайте алкогольных напитков и газированных напитков, таких как кола.
Употребление алкоголя не вызывает холестаза во время беременности, но следует избегать употребления алкоголя во время беременности, так как это может привести к ряду осложнений, включая другие типы заболеваний печени.
Важно соблюдать указания врача относительно лечения и диеты. Диета не является альтернативой лекарствам, прописанным врачом.
Также важно убедиться, что любые «органические» продукты действительно являются органическими. Он должен быть на 100 процентов органическим. Продукты, отмеченные как «натуральные», не обязательно являются органическими или полезными для здоровья.
Желчь — это желто-зеленая жидкость, которая помогает переваривать жир. В основном он состоит из холестерина, солей желчных кислот и пигмента билирубина.
Вырабатывается печенью и хранится в желчном пузыре. Из желчного пузыря он проходит через общий желчный проток в двенадцатиперстную кишку.
Иногда закупорка за пределами печени препятствует выходу желчи из печени, что приводит к состоянию, известному как внепеченочный холестаз.
Внутрипеченочный холестаз возникает при нарушении выведения солей желчных кислот из печени. Это тот вид холестаза, который случается во время беременности.
Считается, что гормоны беременности, особенно дополнительный эстроген, могут влиять на правильное функционирование желчного пузыря и печени.
Распространенность холестаза у беременных неизвестна. Согласно одной из оценок, он встречается у 1-2 беременностей на каждую 1000 в США. По другим данным, он может развиться у 1 из 50 женщин, в зависимости от населения.
Факторы, которые могут увеличить риск развития холестаза у женщины при беременности, включают:
- наличие у близкого родственника, у которого был холестаз беременности
- , у которых ранее был холестаз беременности, так как риск рецидива во время последующих беременностей составляет от 45 до 45 лет. 90 процентов
- многоплодная беременность, например, если есть двойня или тройня
- история поражения печени
- беременность в результате экстракорпорального оплодотворения (ЭКО)
Помимо сильного зуда, мать могут возникнуть проблемы с усвоением жирорастворимых витаминов, которыми являются витамины A, D, E и K.Однако уже через несколько дней после родов проблемы должны разрешиться. Как правило, дальнейших проблем с печенью не возникает.
Для плода существует значительно более высокий риск преждевременных родов, если у матери холестаз беременности, хотя причины неясны.
Младенец, родившийся недоношенным, может иметь затрудненное дыхание, если легкие еще не полностью развиты.
Риск внутриутробной гибели плода также выше.
Во время вынашивания плод зависит от печени матери в удалении желчных кислот из крови.Если у матери слишком много желчной кислоты, она может передаваться плоду.
Новорожденные также имеют более высокий риск вдыхания мекония во время родов, что приводит к затрудненному дыханию.
Врачи часто вызывают роды рано, если у матери холестаз во время беременности, из-за потенциально серьезных осложнений для ребенка.
Исследования показывают, что холестаз во время беременности может повышать риск метаболических нарушений, таких как ожирение и сердечно-сосудистые заболевания, когда ребенок достигает зрелого возраста.
Предотвращение возможных осложнений
Анализы крови позволят контролировать функцию печени пациента и уровень желчи в крови.
Ультразвуковое сканирование может стать более частым, чтобы контролировать здоровье и развитие плода.
Может быть назначен нестрессовый тест, чтобы проверить, как часто плод двигается в определенный период, а также измеряется сердцебиение плода по отношению к движениям тела.
Искусственные роды часто рекомендуются на сроке примерно 38 недель. Если холестаз тяжелый, индукция может произойти раньше.
Процедуры, перечисленные в этой статье, можно приобрести в Интернете.
Холестаз беременных: симптомы, причины и последствия
Мы включаем продукты, которые, по нашему мнению, будут полезны нашим читателям. Если вы совершаете покупку по ссылкам на этой странице, мы можем получить небольшую комиссию. Вот наш процесс.
Холестаз беременных, также известный как акушерский холестаз или внутрипеченочный холестаз беременных, может вызывать сильный зуд, особенно в руках и ногах.
Обычно это происходит в конце второго триместра или во время последнего триместра беременности.
Состояние обычно не представляет серьезного риска для здоровья матери в долгосрочной перспективе, но может вызвать серьезные осложнения у младенца.
Термин «холестаз» происходит от греческих слов «chole», означающих «желчь», и «stasis», что означает «неподвижный».
Холестаз возникает, когда печень не может должным образом выводить желчь. Желчь — это жидкость, которая помогает организму перерабатывать жир.
Следующие признаки и симптомы могут присутствовать при холестазе беременности:
- сильный зуд, особенно на ладонях рук и подошвах ног
- темная моча
- светлый кал
- желтуха, дающая белки глаз, кожа и язык имеют желтоватый или оранжевый оттенок
Зуд может быть единственным симптомом, и он часто усиливается ночью.
Беременная женщина, у которой есть какие-либо из признаков или симптомов, упомянутых выше, должна как можно скорее сообщить об этом специалисту здравоохранения, поскольку они могут указывать на риск для ее будущего ребенка.
Лечение может не потребоваться, если холестаз легкий и возникает на поздних сроках беременности. Лечение обычно направлено на облегчение симптомов, в основном зуда, и предотвращения возможных осложнений.
Могут быть прописаны следующие лекарства:
- урсодезоксихолевая кислота для снятия зуда и увеличения оттока желчи
- кремов с ментолом для снятия зуда, поскольку нет доказательств того, что они причиняют вред во время беременности
Замачивание пострадавших участки кожи в теплой воде могут дать временное облегчение.Смочите пораженные участки пищевой содой или яблочным уксусом или нанесите кокосовое масло после ванны.
У пациентов с холестазом будет низкий уровень витамина К, что увеличивает вероятность кровотечения, поэтому матери часто будут нуждаться в добавках витамина К до и после родов.
По данным Американской ассоциации беременных, природные средства для здоровья печени включают корень одуванчика и расторопшу, а также лосьон с каламином могут помочь при зуде, но любые добавки или альтернативные методы лечения следует сначала обсудить с врачом, поскольку последствия во время беременности могут быть неизвестным.
Некоторые источники рекомендуют ванны с овсяными хлопьями, но Американская ассоциация беременных говорит, что следует избегать использования ванн Aveeno или овсяных ванн. Они также предостерегают от использования антигистаминных препаратов.
Многие женщины предпочитают принимать травы, кремы, ванны и настойки вместо лекарств. Некоторые травы трудно расщепить, особенно когда печень уже повреждена.
Очень важно заранее проконсультироваться с врачом, чтобы убедиться, что натуральное средство безопасно, и проконсультироваться с врачом при ухудшении симптомов.
Врач учтет признаки и симптомы пациента, такие как цвет мочи и стула, а также зуд. Мать также спросят о ее личной и семейной истории болезни, и будет проведен медицинский осмотр.
Анализы крови могут показать, насколько хорошо функционирует печень пациента. Также будет измеряться уровень желчи в крови.
Ультразвуковое сканирование может обнаружить аномалии в печени матери, но не у плода.
Чтобы снизить риск холестаза и других проблем во время беременности, важно соблюдать здоровую, сбалансированную диету с большим количеством свежих фруктов и овощей.
Органические продукты менее подвержены воздействию пестицидов и других токсинов. Яблоки, клубника и виноград часто содержат больше нежелательных химикатов, в то время как авокадо, кукуруза и ананас возглавляют список «чистых».
Если используются консервы, убедитесь, что они консервированы в собственном соку и не содержат добавленных сахаров.
Выбирайте сертифицированное органическое мясо и избегайте жареной рыбы и сырых морепродуктов. Сушеные бобы и бобовые, такие как чечевица и нут, являются хорошим источником белка.
Сосредоточьтесь на цельных продуктах, таких как цельнозерновой хлеб.
Избегайте следующего:
- сахара и продуктов высокой степени очистки, например белого хлеба и кукурузного сиропа
- соевых продуктов
- мясных продуктов
- жирных молочных продуктов
Необходимо выпивать от 8 до 12 стаканов воды a день и избегайте алкогольных напитков и газированных напитков, таких как кола.
Употребление алкоголя не вызывает холестаза во время беременности, но следует избегать употребления алкоголя во время беременности, так как это может привести к ряду осложнений, включая другие типы заболеваний печени.
Важно соблюдать указания врача относительно лечения и диеты. Диета не является альтернативой лекарствам, прописанным врачом.
Также важно убедиться, что любые «органические» продукты действительно являются органическими. Он должен быть на 100 процентов органическим. Продукты, отмеченные как «натуральные», не обязательно являются органическими или полезными для здоровья.
Желчь — это желто-зеленая жидкость, которая помогает переваривать жир. В основном он состоит из холестерина, солей желчных кислот и пигмента билирубина.
Вырабатывается печенью и хранится в желчном пузыре. Из желчного пузыря он проходит через общий желчный проток в двенадцатиперстную кишку.
Иногда закупорка за пределами печени препятствует выходу желчи из печени, что приводит к состоянию, известному как внепеченочный холестаз.
Внутрипеченочный холестаз возникает при нарушении выведения солей желчных кислот из печени. Это тот вид холестаза, который случается во время беременности.
Считается, что гормоны беременности, особенно дополнительный эстроген, могут влиять на правильное функционирование желчного пузыря и печени.
Распространенность холестаза у беременных неизвестна. Согласно одной из оценок, он встречается у 1-2 беременностей на каждую 1000 в США. По другим данным, он может развиться у 1 из 50 женщин, в зависимости от населения.
Факторы, которые могут увеличить риск развития холестаза у женщины при беременности, включают:
- наличие у близкого родственника, у которого был холестаз беременности
- , у которых ранее был холестаз беременности, так как риск рецидива во время последующих беременностей составляет от 45 до 45 лет. 90 процентов
- многоплодная беременность, например, если есть двойня или тройня
- история поражения печени
- беременность в результате экстракорпорального оплодотворения (ЭКО)
Помимо сильного зуда, мать могут возникнуть проблемы с усвоением жирорастворимых витаминов, которыми являются витамины A, D, E и K.Однако уже через несколько дней после родов проблемы должны разрешиться. Как правило, дальнейших проблем с печенью не возникает.
Для плода существует значительно более высокий риск преждевременных родов, если у матери холестаз беременности, хотя причины неясны.
Младенец, родившийся недоношенным, может иметь затрудненное дыхание, если легкие еще не полностью развиты.
Риск внутриутробной гибели плода также выше.
Во время вынашивания плод зависит от печени матери в удалении желчных кислот из крови.Если у матери слишком много желчной кислоты, она может передаваться плоду.
Новорожденные также имеют более высокий риск вдыхания мекония во время родов, что приводит к затрудненному дыханию.
Врачи часто вызывают роды рано, если у матери холестаз во время беременности, из-за потенциально серьезных осложнений для ребенка.
Исследования показывают, что холестаз во время беременности может повышать риск метаболических нарушений, таких как ожирение и сердечно-сосудистые заболевания, когда ребенок достигает зрелого возраста.
Предотвращение возможных осложнений
Анализы крови позволят контролировать функцию печени пациента и уровень желчи в крови.
Ультразвуковое сканирование может стать более частым, чтобы контролировать здоровье и развитие плода.
Может быть назначен нестрессовый тест, чтобы проверить, как часто плод двигается в определенный период, а также измеряется сердцебиение плода по отношению к движениям тела.
Искусственные роды часто рекомендуются на сроке примерно 38 недель. Если холестаз тяжелый, индукция может произойти раньше.
Процедуры, перечисленные в этой статье, можно приобрести в Интернете.
Холестаз беременных: симптомы, причины и последствия
Мы включаем продукты, которые, по нашему мнению, будут полезны нашим читателям. Если вы совершаете покупку по ссылкам на этой странице, мы можем получить небольшую комиссию. Вот наш процесс.
Холестаз беременных, также известный как акушерский холестаз или внутрипеченочный холестаз беременных, может вызывать сильный зуд, особенно в руках и ногах.
Обычно это происходит в конце второго триместра или во время последнего триместра беременности.
Состояние обычно не представляет серьезного риска для здоровья матери в долгосрочной перспективе, но может вызвать серьезные осложнения у младенца.
Термин «холестаз» происходит от греческих слов «chole», означающих «желчь», и «stasis», что означает «неподвижный».
Холестаз возникает, когда печень не может должным образом выводить желчь. Желчь — это жидкость, которая помогает организму перерабатывать жир.
Следующие признаки и симптомы могут присутствовать при холестазе беременности:
- сильный зуд, особенно на ладонях рук и подошвах ног
- темная моча
- светлый кал
- желтуха, дающая белки глаз, кожа и язык имеют желтоватый или оранжевый оттенок
Зуд может быть единственным симптомом, и он часто усиливается ночью.
Беременная женщина, у которой есть какие-либо из признаков или симптомов, упомянутых выше, должна как можно скорее сообщить об этом специалисту здравоохранения, поскольку они могут указывать на риск для ее будущего ребенка.
Лечение может не потребоваться, если холестаз легкий и возникает на поздних сроках беременности. Лечение обычно направлено на облегчение симптомов, в основном зуда, и предотвращения возможных осложнений.
Могут быть прописаны следующие лекарства:
- урсодезоксихолевая кислота для снятия зуда и увеличения оттока желчи
- кремов с ментолом для снятия зуда, поскольку нет доказательств того, что они причиняют вред во время беременности
Замачивание пострадавших участки кожи в теплой воде могут дать временное облегчение.Смочите пораженные участки пищевой содой или яблочным уксусом или нанесите кокосовое масло после ванны.
У пациентов с холестазом будет низкий уровень витамина К, что увеличивает вероятность кровотечения, поэтому матери часто будут нуждаться в добавках витамина К до и после родов.
По данным Американской ассоциации беременных, природные средства для здоровья печени включают корень одуванчика и расторопшу, а также лосьон с каламином могут помочь при зуде, но любые добавки или альтернативные методы лечения следует сначала обсудить с врачом, поскольку последствия во время беременности могут быть неизвестным.
Некоторые источники рекомендуют ванны с овсяными хлопьями, но Американская ассоциация беременных говорит, что следует избегать использования ванн Aveeno или овсяных ванн. Они также предостерегают от использования антигистаминных препаратов.
Многие женщины предпочитают принимать травы, кремы, ванны и настойки вместо лекарств. Некоторые травы трудно расщепить, особенно когда печень уже повреждена.
Очень важно заранее проконсультироваться с врачом, чтобы убедиться, что натуральное средство безопасно, и проконсультироваться с врачом при ухудшении симптомов.
Врач учтет признаки и симптомы пациента, такие как цвет мочи и стула, а также зуд. Мать также спросят о ее личной и семейной истории болезни, и будет проведен медицинский осмотр.
Анализы крови могут показать, насколько хорошо функционирует печень пациента. Также будет измеряться уровень желчи в крови.
Ультразвуковое сканирование может обнаружить аномалии в печени матери, но не у плода.
Чтобы снизить риск холестаза и других проблем во время беременности, важно соблюдать здоровую, сбалансированную диету с большим количеством свежих фруктов и овощей.
Органические продукты менее подвержены воздействию пестицидов и других токсинов. Яблоки, клубника и виноград часто содержат больше нежелательных химикатов, в то время как авокадо, кукуруза и ананас возглавляют список «чистых».
Если используются консервы, убедитесь, что они консервированы в собственном соку и не содержат добавленных сахаров.
Выбирайте сертифицированное органическое мясо и избегайте жареной рыбы и сырых морепродуктов. Сушеные бобы и бобовые, такие как чечевица и нут, являются хорошим источником белка.
Сосредоточьтесь на цельных продуктах, таких как цельнозерновой хлеб.
Избегайте следующего:
- сахара и продуктов высокой степени очистки, например белого хлеба и кукурузного сиропа
- соевых продуктов
- мясных продуктов
- жирных молочных продуктов
Необходимо выпивать от 8 до 12 стаканов воды a день и избегайте алкогольных напитков и газированных напитков, таких как кола.
Употребление алкоголя не вызывает холестаза во время беременности, но следует избегать употребления алкоголя во время беременности, так как это может привести к ряду осложнений, включая другие типы заболеваний печени.
Важно соблюдать указания врача относительно лечения и диеты. Диета не является альтернативой лекарствам, прописанным врачом.
Также важно убедиться, что любые «органические» продукты действительно являются органическими. Он должен быть на 100 процентов органическим. Продукты, отмеченные как «натуральные», не обязательно являются органическими или полезными для здоровья.
Желчь — это желто-зеленая жидкость, которая помогает переваривать жир. В основном он состоит из холестерина, солей желчных кислот и пигмента билирубина.
Вырабатывается печенью и хранится в желчном пузыре. Из желчного пузыря он проходит через общий желчный проток в двенадцатиперстную кишку.
Иногда закупорка за пределами печени препятствует выходу желчи из печени, что приводит к состоянию, известному как внепеченочный холестаз.
Внутрипеченочный холестаз возникает при нарушении выведения солей желчных кислот из печени. Это тот вид холестаза, который случается во время беременности.
Считается, что гормоны беременности, особенно дополнительный эстроген, могут влиять на правильное функционирование желчного пузыря и печени.
Распространенность холестаза у беременных неизвестна. Согласно одной из оценок, он встречается у 1-2 беременностей на каждую 1000 в США. По другим данным, он может развиться у 1 из 50 женщин, в зависимости от населения.
Факторы, которые могут увеличить риск развития холестаза у женщины при беременности, включают:
- наличие у близкого родственника, у которого был холестаз беременности
- , у которых ранее был холестаз беременности, так как риск рецидива во время последующих беременностей составляет от 45 до 45 лет. 90 процентов
- многоплодная беременность, например, если есть двойня или тройня
- история поражения печени
- беременность в результате экстракорпорального оплодотворения (ЭКО)
Помимо сильного зуда, мать могут возникнуть проблемы с усвоением жирорастворимых витаминов, которыми являются витамины A, D, E и K.Однако уже через несколько дней после родов проблемы должны разрешиться. Как правило, дальнейших проблем с печенью не возникает.
Для плода существует значительно более высокий риск преждевременных родов, если у матери холестаз беременности, хотя причины неясны.
Младенец, родившийся недоношенным, может иметь затрудненное дыхание, если легкие еще не полностью развиты.
Риск внутриутробной гибели плода также выше.
Во время вынашивания плод зависит от печени матери в удалении желчных кислот из крови.Если у матери слишком много желчной кислоты, она может передаваться плоду.
Новорожденные также имеют более высокий риск вдыхания мекония во время родов, что приводит к затрудненному дыханию.
Врачи часто вызывают роды рано, если у матери холестаз во время беременности, из-за потенциально серьезных осложнений для ребенка.
Исследования показывают, что холестаз во время беременности может повышать риск метаболических нарушений, таких как ожирение и сердечно-сосудистые заболевания, когда ребенок достигает зрелого возраста.
