симптомы, диагностика, лечение и прогноз
Тимомами называют группу доброкачественных или злокачественных опухолей, развивающихся из клеток тимуса. Это вилочковая железа, расположенная в передней части средостения. Заболевание чаще всего развивается у людей 30-60 лет. По сравнению с другими видами рака тимома средостения встречается относительно редко.
Общие сведения о патологии
У многих появляется вопрос, что такое тимома. Это раковое или доброкачественное новообразование, в принципе излечимое на ранних стадиях. Тимомы развиваются из эпителиальных клеток вилочковой железы. Могут наблюдаться во всех возрастных группах, но чаще всего наблюдаются у людей 30-60 лет. Новообразования встречаются редко, медленно прогрессируют. Но если локализация опухоли – средостение, то есть высокая вероятность, что это тимома.
Чаще всего встречаются в области переднего средостения. Другие локализации опухоли встречаются только в 5-10% случаев. Причины возникновения патологического процесса до конца не изучены.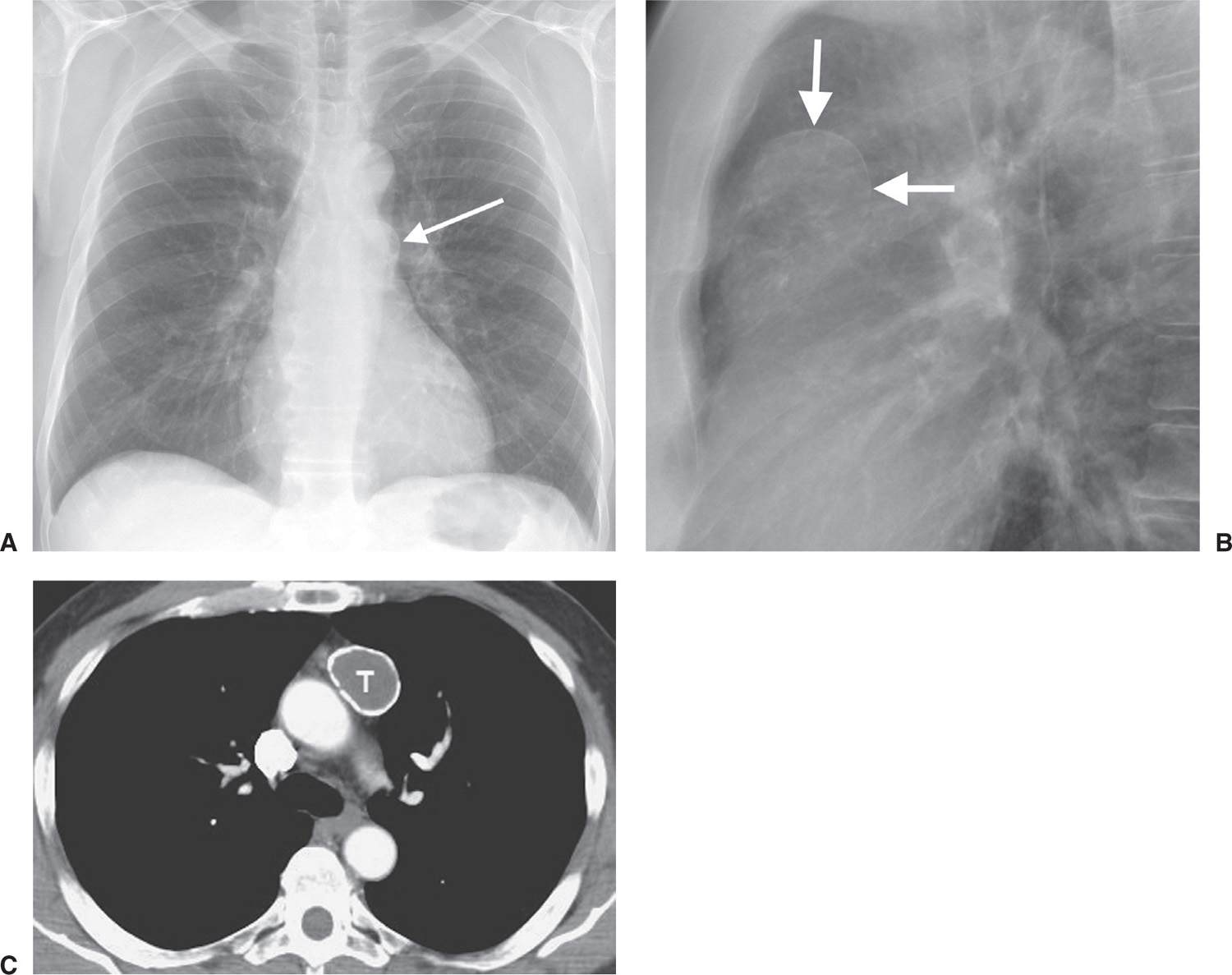 Предполагается, что это связано с нарушением иммунных процессов. Часто протекает бессимптомно, поэтому заболевание в основном диагностируют при проведении рентгена грудной клетки.
Предполагается, что это связано с нарушением иммунных процессов. Часто протекает бессимптомно, поэтому заболевание в основном диагностируют при проведении рентгена грудной клетки.
Вилочковая железа (иначе тимус)
Причины развития патологии
Медики считают, что развитие тимомы связано с аутоиммунными заболеваниями. В результате них иммунная система начинает атаковать клетки собственного организма, принимая их за чужеродные.
Поэтому выделяют следующие факторы, повышающие риск развития заболевания:
- Миастения. При такой патологии нарушаются функции нервно-мышечных синапсов.
- Красная аплазия. Представляет собой заболевание, при котором нарушается процесс вырабатывания красных кровяных клеток.
- Гипогаммаглобулинемия. Для этой патологии характерно недостаточное количество выработки бета-клеток, из-за чего иммунитет человека ослабевает.
Также к развитию тимомы могут привести артрит, красная волчанка, полимиозит, тиреоидит и другие патологии.
Классификация тимом
По клеточному составу тимомы делятся на доброкачественные и злокачественные. Чаще всего встречаются новообразования доброкачественного характера. Они хорошо подаются лечению и почти не сопровождаются осложнениями. А вот злокачественные опухоли хоть и характеризуются медленным прогрессированием, но лечатся с трудом. Тимомы могут быть лимфоидными, эпителиальными, веретеноклеточными и смешанными.
Доброкачественные типы тимом
Доброкачественные тимомы встречаются примерно в 4 раза чаща по сравнению со злокачественными новообразованиями. Различают более и менее доброкачественные опухоли по степени инвазивности. Выделяют инкапсулированные опухоли, считающиеся наиболее доброкачественными. Также есть опухоли с инфильтрацией в капсулу или распространяющиеся на окружающие ткани. Их считают менее доброкачественными.
Лимфоидные тимомы по клеточному составу почти не отличаются от нормальных тканей вилочкой железы. При достижении крупных размеров они начинают сдавливать соседние органы, требуется незамедлительное удаление опухоли.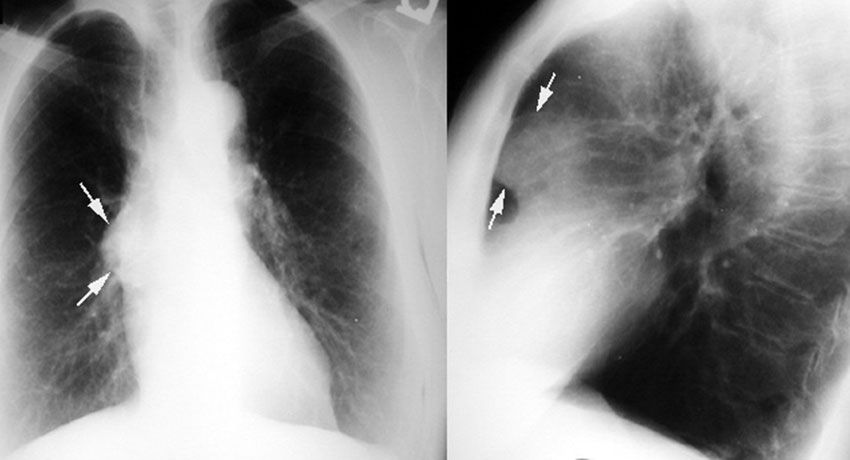 На рентгене они видны как новообразования с четкими и ровными контурами.
На рентгене они видны как новообразования с четкими и ровными контурами.
Доброкачественные эпителиальные тимомы могут включать в свою структуру кистозные образования. Диагностировать их на ранних стадиях можно с помощью КТ. Могут наблюдаться полости или кальцинаты внутри опухоли.
Также выделяют много гистологических видов тимом. Истинные новообразования бывают двух типов:
- состоят из мелких клеток с большим количеством цитоплазмы и ядрами, как у лимфоцитов;
- образованы жировой тканью и тканями тимуса, нет разделения на корковый и мозговой слои.
Для доброкачественных новообразований характерна овоидная, грушевидная или плоская форма. Могут иметь плотную или эластичную консистенцию. Обычно заключены в плотную фиброзную капсулу. Иногда кистевидный характер опухоли выражен значительнее, поэтому ее могут спутать с кистой.
Злокачественные типы
Злокачественные эпителиальные тимомы быстро увеличиваются в размерах, могут давать метастазы. Они занимают срединное положение, ассиметрично распространяются по сторонам. Границы опухолей могут быть неровными и нечеткими. При злокачественном течении фиброзная капсула может отсутствовать или быть очень рыхлой. На разрезе такие тимомы имеют бело-желтый или розовый цвет.
Границы опухолей могут быть неровными и нечеткими. При злокачественном течении фиброзная капсула может отсутствовать или быть очень рыхлой. На разрезе такие тимомы имеют бело-желтый или розовый цвет.
По гистологическому типу их классифицируют следующим образом:
- Тип А. Заболевание медленно прогрессирует, в течение продолжительного времени не сопровождается какими-то симптомами. Опухоль этого типа является гормонально неактивной.
- Тип АВ. Быстро увеличивается в размерах. Может достигать гигантских размеров, приводя к появлению выраженной симптоматики.
- Тип В. Наиболее распространенная разновидность, составляющая 79-80% всех тимом. Относится к гормонально активным и характеризуется очень быстрым ростом.
- Тип С. Или рак тимуса. Это очень агрессивное новообразование, которое быстро растет и сопровождается метастазированием.
Первые две разновидности встречаются в основном у лиц пожилого возраста. А предпоследний тип характерен для молодых людей. Рак с одинаковой частотой встречается в любом возрасте.
Рак с одинаковой частотой встречается в любом возрасте.
Боль за грудиной – характерный симптом тимомы
Стадии патологии
Стадия болезни устанавливает точно только после проведенной операции и удаления опухоли вместе с окружающими ее лимфатическими узлами. После проведенной диагностики врач может только отнести пациента к одной из групп:
- больной с небольшой опухолью, без метастазов;
- с опухолью, вросшей в соседние органы;
- с опухолью, давшей метастазы на другие органы.
Лечение нужно начинать сразу же вне зависимости от размера новообразования.
Клинические проявления
При тимоме средостения могут наблюдаться следующие симптомы:
- Выраженная боль за грудиной. Она давящая, ноющая, мешает нормально спать.
- Першение в горле. Опухоль может сдавливать желудок и пищевод, из-за чего желудочная кислота может обжигать ткани горла. Также человек может жаловаться на затрудненное глотание. В особенности это касается твердой пищи.

- Одышка, затрудненное дыхание. Также возможен кашель с кровью. Все это вызвано сдавливанием легких опухолью
- Плохой аппетит. Как следствие человек может резко похудеть.
- Перикардит. Развивается при сдавливании сердца опухолью.
Обычно неприятные симптомы появляются уже тогда, когда новообразование достигает крупного размера. Если же опухоль небольшая, она может протекать бессимптомно. Это затрудняет ее диагностику.
Для постановки диагноза проводят общий анализ крови
Диагностика
Для диагностики патологического процесса могут быть назначены следующие инструментальные и лабораторные исследования:
- Общий и биохимический анализ крови.
- Анализ на гормоны щитовидной железы.
- Исследование крови на онкомаркеры.
- Рентген грудной клетки. Наиболее информативный метод, позволяющий обнаружить новообразование любого размера.
- КТ. Более дорогостоящее исследование. Позволяет узнать точную локализацию опухоли, ее размер, врастание в соседние органы и прочее.

- Биопсия. Берется небольшой образец новообразований, который дальше отправляется на гистологическое исследование для изучения клеточного состава.
- Электрокардиограмма. Необходима для анализа работы сердца. Если опухоль сдавливает сердечную мышцу, могут наблюдаться сбои в ее функционировании.
- Торакоскопия. Исследуется плевральная полость торакоскопом.
При необходимости также проводится дифференциальная диагностика от других видов опухолей, которые также могут встречаться в области средостения.
Рентген грудной клетки это наиболее информативный метод, позволяющий обнаружить новообразование любого размера
Методы лечения
Терапевтическая схема подбирается индивидуально для каждого пациента. Она зависит от размера, вида новообразования и его врастания в соседние органы. Чаще всего требуется хирургическое удаление опухоли. Также может проводиться лучевая или химиотерапия как до, так и после оперативного вмешательства.
Хирургические
Операция по удалению тимомы должна проводиться как можно быстрее после обнаружения патологического процесса. Может применяться один из следующих методов:
Может применяться один из следующих методов:
- Классическая операция. Грудная клетка вскрывается, после чего полость осматривается и удаляется опухоль вместе с лимфоузлами, которые ее окружают. Также возможно удаление части органов, если новообразование проникло в низ. В дальнейшем может потребоваться реконструктивная пластика сосудов и органов.
- Трансцервикальная операция. Подходит для удаления небольших доброкачественных новообразований. При этом разрез грудины не проводится. Делается доступ в нижней части шеи, через который врач вводит специальный инструмент.
- Операция с роботизированными системами. Проводится в основном за рубежом. Позволяет удалить мельчайшие клетки опухоли, которые недоступны рукам хирурга.
Если врач посчитает нужным, перед операцией он может назначить химио или лучевую терапию, направленные на уменьшение размеров опухоли.
Хирургическая операция по удалению тимомы
Лучевая- и химиотерапия
Такие методы применяются либо до операции, либо после нее. В первом случае они направленны на уменьшение размера опухоли и замедления ее роста. А во втором – чтобы уничтожить оставшиеся раковые клетки в организмах.
В первом случае они направленны на уменьшение размера опухоли и замедления ее роста. А во втором – чтобы уничтожить оставшиеся раковые клетки в организмах.
Лучевую терапию могут назначать и неоперабельным больным. Такая методика позволяет приостановить рост опухоли, предупредить появление метастаз и продлить жизнь пациенту.
Возможные осложнения и прогноз
Лечение и прогноз тимомы средостения взаимосвязаны. Чем раньше удалить опухоль, тем выше шансы на выздоровление. В случае злокачественного процесса шансы на пятилетнюю выживаемость наблюдаются у 60% пациентов. Если же опухоль диагностирована на последней стадии, человек может прожить еще 1-2 года.
Доброкачественное новообразование может переродиться в злокачественное. Кроме того, достигнув крупных размеров, тимома будет сдавливать другие органы. Это может привести к нарушению их функций или полному отказу.
Злокачественная опухоль очень агрессивна. Если ее своевременно не удалить, она может привести к возникновению большого количества метастаз по всему организму.
Меры профилактики
Нет специфических рекомендаций для профилактики возникновения тимомы. Но рекомендуется вести здоровый образ жизни, заниматься спортом, отказаться от вредных привычек. Также нужно лечить аутоиммунные заболевания, при необходимости проводить пожизненную поддерживающую терапию. Регулярно нужно проходить плановые врачебные осмотры.
Таким образом, тимома встречается довольно редко по сравнению с другими онкологическими заболеваниями. Она хорошо подается лечению, если начать его своевременно. Обычно ее диагностируют случайно, например, при обследовании на туберкулез. Поэтому нужно ежегодно проходить медосмотры.
Тимома средостения: причины злокачественного образования переднего средостения, веретноклеточная тимома, прогноз, лечение
Тимома – гетерогенная группа новообразований, различных по гистогенезу и степени зрелости, берущих начало из эпителиальной ткани вилочковой железы. Варианты клинического течения тимомы могут быть различны: от бессимптомного до выраженного (компрессионный, болевой, миастенический, интоксикационный синдром). Топографо-анатомический и этиологический диагноз устанавливается с помощью лучевых методов (рентгенография, КТ средостения), трансторакальной пункции, медиастиноскопии, исследования биоптата. Лечение хирургическое: удаление тимомы вместе с вилочковой железой и жировой клетчаткой переднего средостения, дополненное по показаниям химиолучевой терапией.
Варианты клинического течения тимомы могут быть различны: от бессимптомного до выраженного (компрессионный, болевой, миастенический, интоксикационный синдром). Топографо-анатомический и этиологический диагноз устанавливается с помощью лучевых методов (рентгенография, КТ средостения), трансторакальной пункции, медиастиноскопии, исследования биоптата. Лечение хирургическое: удаление тимомы вместе с вилочковой железой и жировой клетчаткой переднего средостения, дополненное по показаниям химиолучевой терапией.
Тимома – органоспецифическая опухоль средостения, происходящая из клеточных элементов мозгового и коркового вещества тимуса. Термин «тимома» был введен в употребление в 1900 году исследователями Grandhomme и Scminke для обозначения различных опухолей вилочковой железы.
Тимомы составляют 10-20% всех новообразований медиастинального пространства. В 65-70% случаев тимомы имеют доброкачественное течение; инвазивный рост с прорастанием плевры и перикарда отмечается у 30% пациентов, отдаленное метастазирование – у 5%. Несколько чаще тимомы развиваются у женщин, болеют преимущественно лица 40-60 лет.
Несколько чаще тимомы развиваются у женщин, болеют преимущественно лица 40-60 лет.
На детский возраст приходится менее 8% опухолей тимуса.
Причины формирования опухолей вилочковой железы неизвестны. Предполагается, что тимомы могут иметь эмбриональное происхождение, быть связаны с нарушением синтеза тимопоэтина или иммунного гомеостаза.
Факторами, провоцирующими рост и развитие опухоли, могут служить инфекционные заболевания, радиационное воздействие, травмы средостения.
Замечено, что тимомы часто сочетаются с различными эндокринными и аутоиммунными синдромами (миастенией, дерматомиозитом, СКВ, диффузным токсическим зобом, синдромом Иценко-Кушинга и др.).
Строение и функции вилочковой железы
Вилочковая железа, или тимус располагается в нижней части шеи и переднем отделе верхнего средостения. Орган образован двумя асимметричными долями – правой и левой.
В свою очередь, каждая доля представлена множеством долек, состоящих из коркового и мозгового вещества и заключенных в соединительнотканную строму. В вилочковой железе различают два типа ткани – эпителиальную и лимфоидную.
В вилочковой железе различают два типа ткани – эпителиальную и лимфоидную.
Эпителиальные клетки секретируют тимические гормоны (тимулин, a-, b-тимозины, тимопоэтины и пр.), лимфоидная ткань состоит из Т-лимфоцитов различной степени зрелости и функциональной активности.
Таким образом, вилочковая железа одновременно является железой внутренней секреции и органом иммунитета, обеспечивающим взаимодействие эндокринной и иммунной систем. После 20 лет тимус подвергается возрастной инволюции; после 50 лет паренхима тимуса на 90% замещается жировой и соединительной тканью, сохраняясь в виде отдельных островков, лежащих в клетчатке средостения.
Классификация тимомы
В онкологии различают три типа тимом: доброкачественную, злокачественную тимому 1-го типа (с признаками атипии, но относительно доброкачественным течением) и злокачественную тимому 2-го типа (с инвазивным ростом).
Геморрой в 79% случаев убивает пациента
Доброкачественная тимома (50-70% опухолей тимуса) макроскопически имеет вид одиночного инкапсулированного узла, диаметром не более 5 см. С учетом гистогенеза внутри этой группы выделяют медуллярную (тип А), смешанную (тип АВ) и преимущественно кортикальную (тип В1) тимому.
С учетом гистогенеза внутри этой группы выделяют медуллярную (тип А), смешанную (тип АВ) и преимущественно кортикальную (тип В1) тимому.
Тимома типа А (медуллярная) составляет 4–7% доброкачественных опухолей вилочковой железы. В зависимости от строения может быть солидной и веретеноклеточной-крупноклеточной, практически всегда имеет капсулу. Прогноз благоприятный, 15-летняя выживаемость составляет 100%.
Тимома типа АВ (кортико-медуллярная) встречается у 28–34% пациентов. Сочетает в себе очаги кортикальной и медуллярной дифференцировки. Имеет удовлетворительный прогноз; 15-летняя выживаемость – более 90%.
Тимома типа В1 (преимущественно кортикальная) встречается в 9–20% случаев. Часто имеет выраженную лимфоцитарную инфильтрацию. Более чем у половины пациентов сопровождается миастеническим синдромом. Прогноз удовлетворительный; 20-летняя выживаемость — более 90%.
Злокачественная тимома 1-го типа (20-25% случаев) представляет собой одиночный или множественные дольчатые узлы без четкой капсулы.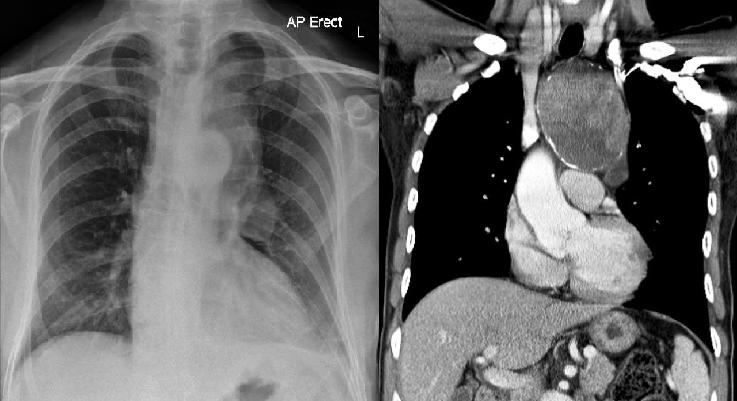
Размер опухоли чаще не превышает 4-5 см, однако иногда встречаются новообразования больших размеров. Отличается инвазивным ростом в пределах железы.
В гистологическом отношении представлена кортикальной тимомой (тип В2) и высокодифференцированной карциномой.
Тимома типа В2 (кортикальная) составляет около 20–36% тимом. Гистологические разновидности вариабельны: темноклеточная, светлоклеточная, водянисто-клеточная и др. В большинстве случаев протекает с миастенией. Прогностически менее благоприятна: 20 лет живут менее 60% больных.
Тимома типа В3 (эпителиальная) развивается у 10–14% пациентов. Часто обладает гормональной активностью. Прогноз хуже, чем при кортикальной разновидности; 20-летняя выживаемость менее 40%.
Злокачественная тимома 2-го типа (рак тимуса, тимома типа C) составляет до 5% всех наблюдений.
Отличается выраженным инвазивным ростом, высокой метастатической активностью (дает метастазы в плевру, легкие, перикард, печень, кости, надпочечники).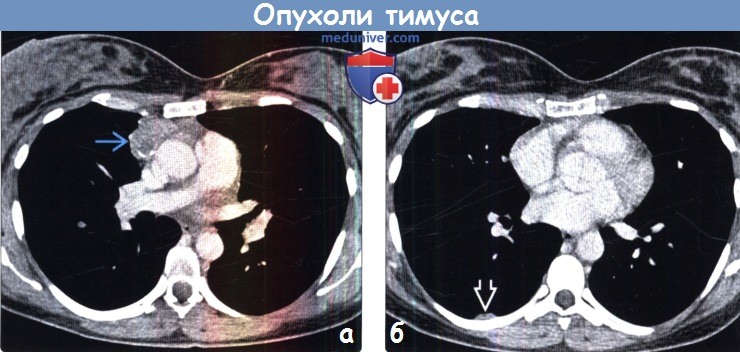
Выделяют 6 гистологических типов рака тимуса: плоскоклеточный, веретеноклеточный, светлоклеточный, лимфоэпителиальный, недифференцированный, мукоэпидермоидный.
- В зависимости от удельного веса лимфоидного компонента в тимоме дифференцируют лимфоидные (более 2/3 всех клеток опухоли представлено Т-лимфоцитами), лимфоэпителиальные (Т-лимфоциты составляют от 2/3 до 1/3 клеток) и эпителиальные тимомы (Т-лимфоцитами представлено менее 1/3 всех клеток).
- Основываясь на степени инвазивного роста, выделяют 4 стадии тимомы:
- I стадия — инкапсулированная тимома без прорастания жировой клетчатки средостения
- II стадия – прорастание элементов опухоли в медиастинальную клетчатку
- III стадия — инвазия плевры, легкого, перикарда, крупных сосудов
- IV стадия – наличие имплантационных, гематогенных или лимфогенных метастазов.
Симптомы тимомы
Клинические проявления и течение тимомы зависит от ее типа, гормональной активности, размеров. Более чем в половине случаев опухоль развивается латентно и обнаруживается во время профилактического рентгенологического исследования.
Более чем в половине случаев опухоль развивается латентно и обнаруживается во время профилактического рентгенологического исследования.
Инвазивные тимомы вызывают компрессионный медиастинальный синдром, который сопровождается болями за грудиной, сухим кашлем, одышкой. Сдавление трахеи и крупных бронхов проявляется стридором, цианозом, дыхательной недостаточностью.
При синдроме компрессии верхней полой вены возникает одутловатость лица, синюшность верхней половины туловища, набухание шейных вен. Давление растущей опухоли на нервные узлы обусловливает развитие синдрома Горнера, осиплость голоса, элевацию купола диафрагмы.
Сдавливание пищевода сопровождается расстройством глотания – дисфагией.
По различным данным, от 10 до 40% тимом сочетаются с миастеническим синдромом. Больные отмечают снижение мышечной силы, быструю утомляемость, слабость мимических мышц, двоение в глазах, поперхивание, нарушения голоса. В тяжелых случаях может развиться миастенический криз, требующий перехода к ИВЛ и зондовому питанию.
В поздних стадиях злокачественной тимомы появляются признаки раковой интоксикации: лихорадка, анорексия, снижение массы тела. Нередко тимоме сопутствуют различные гематологические и иммунодефицитные синдромы: апластическая анемия, тромбоцитопеническая пурпура, гипогаммаглобулинемия.
Диагностика тимомы
Диагностика тимомы проводится торакальными хирургами с привлечением онкологов, рентгенологов, эндокринологов, неврологов.
При клиническом осмотре может выявляться расширение вен грудной клетки, выбухание грудины в проекции опухоли; увеличение шейных, надключичных, подключичных лимфоузлов; признаки компрессионного синдрома и миастении.
Физикальное исследование обнаруживает расширение границ средостения, тахикардию, свистящие хрипы.
На рентгенограмме грудной клетки тимома имеет вид объемного образования неправильной формы, расположенного в переднем средостении.
КТ грудной клетки значительно расширяет объем информации, полученный при первичной рентгендиагностике и в ряде случаев позволяет поставить морфологический диагноз.
Уточнение локализации и взаимоотношения новообразования с соседними органами при КТ средостения позволяет в дальнейшем выполнить трансторакальную пункцию опухоли средостения, что чрезвычайно важно для гистологического подтверждения диагноза и верификации гистологического типа тимомы.
Для визуального исследования средостения и выполнения прямой биопсии проводится диагностическая медиастиноскопия (парастернальная медиастинотомия) или торакоскопия.
Диагноз миастении уточняется с помощью электромиографии с введением антихолинэстеразных препаратов.
Дифференциально-диагностические мероприятия позволяют исключить другие объемные процессы в средостении: загрудинный зоб, дермоидные кисты и тератомы средостения.
Лечение тимомы
Лечение опухолей вилочковой железы проводится в отделениях торакальной хирургии и онкологии. Хирургический метод является основным в лечении тимомы, поскольку только тимэктомия обеспечивает удовлетворительные отдаленные результаты.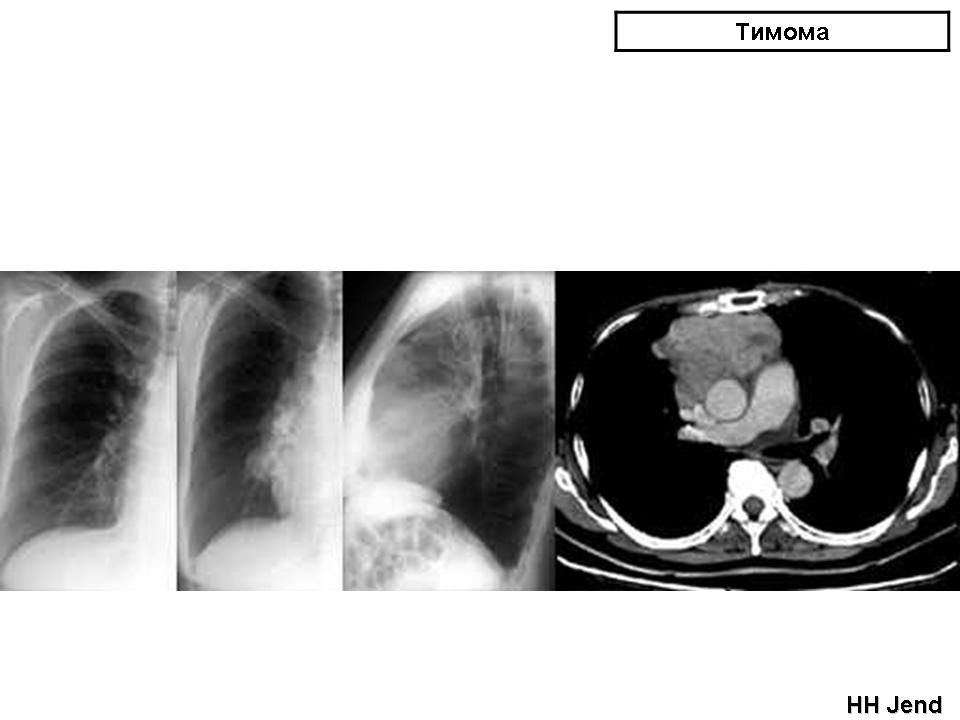
При доброкачественных тимомах оперативное вмешательство заключается в удалении опухоли вместе с вилочковой железой, жировой клетчаткой и лимфатическими узлами средостения. Такой объем резекции диктуется высоким риском рецидива опухоли и миастении.
Операция выполняется из срединного стернотомического доступа.
При злокачественных новообразованиях тимуса операция может дополняться резекцией легкого, перикарда, магистральных сосудов, диафрагмального нерва. Послеоперационная лучевая терапия показана при II и III стадиях тимомы.
Кроме этого, облучение является ведущим методом лечения неоперабельных злокачественных тимом IV стадии.
В настоящее время большее значение в лечении инвазивных тимом получает трехэтапное лечение, включающее неоадъювантную химиотерапию, резекцию опухоли и лучевую терапию.
В послеоперационном периоде у больных, перенесших тимэктомию, может случиться миастенический криз, который требует проведения интенсивной терапии, трахеостомии, ИВЛ, длительного назначения антихолинэстеразных препаратов..png)
Отдаленные результаты лечения доброкачественных тимом хорошие. После удаления опухоли исчезают или значительно уменьшаются симптомы миастении. У больных злокачественной тимомой, прооперированных на ранних стадиях, 5-летняя выживаемость достигает 90%, на III стадии – 60-70%. Неоперабельные формы онкологического заболевания имеют плохой прогноз с летальностью 90% в течение ближайших 5 лет.
Источник: https://illnessnews.ru/timoma/
Развитие опухоли средостения и прогнозы лечения
Новообразованиями называют ненормальные наросты ткани, которые могут возникнуть практически в любом участке тела. Средостение – область в середине грудной клетки между грудиной и позвоночником, в которой находятся жизненно важные органы — сердце, пищевод, трахея. Опухоли, которые развиваются в этой области, называются опухолями средостения.
Эта разновидность опухолей встречается очень редко.
Классификация и расположение опухолей средостения
- Опухоли средостения могут развиваться в одной из трех областей: в передней, средней или задней.

- Положение опухоли в средостении, как правило, зависит от возраста пациента.
- Дети более склонны к развитию опухолей в задней части средостения.
Новообразования часто доброкачественные (не раковые). У взрослых патологический рост ткани, наблюдается в передней части и опухоли, как правило, злокачественные (раковые). Взрослые пациенты с подобного рода патологией чаще всего в возрасте от 30 до 50 лет.
Причины опухолей и симптомы, указывающие на опасное заболевание
Существует целый ряд различных типов опухолей средостения. Причина этих новообразований непосредственно связана с тем местом локализации, где они образуются.
В передней части средостения:
- Лимфомы, включая болезнь Ходжкина и неходжкинские лимфомы.
- Тимома и киста-опухоль тимуса.
- Онкологические патологии щитовидной железы, как правило, показывают доброкачественный рост, но иногда могут быть раковыми.

В среднем средостении опухоли чаще развиваются по причине:
- Бронхогенного кистозно-доброкачественного роста, который начинается в дыхательной системе.
- Увеличения лимфатических узлов средостения.
- Доброкачественной кисты миокарда.
- Щитовидной массы средостения.
- Опухолей трахеи, обычно — доброкачественных.
- Сосудистых осложнения — таких, как отек аорты.
В задней части средостения:
- Экстрамедуллярные редкие наросты, которые начинаются в костном мозге и связаны с тяжелой анемией.
- Патология лимфатических узлов средостения.
- Нейроэнтерическая киста средостения – очень редкий рост с участием, как нервов, так и клеток желудочно-кишечного тракта.
- Нейрогенная опухоль средостения – самый распространенный случай среди задних опухолей средостения. В этом случае основу опухоли составляют раковые клетки нервов. Стоит отметить, что около 70 процентов из них являются доброкачественными.

Опухоли, которые образуются в средостении, известны, как первичные новообразования. Иногда они развиваются по причине метастазов раковых клеток из другой части тела.
Распространение рака из одной части тела в другую – один из показателей злокачественности процесса, поэтому, в этом случае, опухоли средостения всегда имеют сходную структуру.
Стоит отметить, что злокачественные новообразования средостения чаще образуются, как срединные.
- Опухоль средостения может не иметь никаких симптомов.
- Новообразования, как правило, обнаруживают во время рентгена грудной клетки, выполняемого для диагностики других болезней.
- Если симптомы развиваются, это является классическим показателем того, что опухоль начала свое распространение на окружающие органы, чаще всего – на легкие, со всеми сходными признаками соответствующей патологии.
Симптомы опухоли средостения:
- Кашель
- Сбивчивое дыхание
- Грудная боль
- Лихорадка / озноб
- Ночной пот
- Кашель с кровью
- Необъяснимая потеря веса
- Увеличение лимфатических узлов
- Дыхательная блокировка
- Ночное апноэ
- Охриплость
Методы диагностики опухолей средостения
К наиболее часто используемым методам диагностики опухолей средостения относят:
- Рентгенограмма грудной клетки.
- Компьютерная томография (КТ) грудной клетки.
- КТ-управляемая биопсия.
- Магнитно-резонансная томография (МРТ) грудной клетки.
- Медиастиноскопия с биопсией. Достаточно трудоемкий метод, который проводится под общим наркозом. Это исследование грудной полости используется специальную трубку, вставленную через небольшой разрез под грудной костью. Микроскопия образца полученной ткани способна определить наличие раковых клеток. Медиастиноскопия с биопсией позволяет врачам точно диагностировать от 80% до 90% всех опухолей средостения, из них – 95% до 100% передних опухолей.
Способы лечения и прогноз при наличии новообразований в средостении
Лечение, применяемое против опухолей средостения, зависит от типа новообразования и его расположения.
- Раковые опухоли тимуса требуют обязательного хирургического вмешательства, с последующим облучением или химиотерапией. Типы хирургии включают торакоскопию (малоинвазивный подход), медиастиноскопию (минимально инвазивный) и торакотомию (процедура осуществляется через открытый разрез в грудной стенке.
- Лимфомы рекомендуется лечить с помощью химиотерапии и последующим облучением.
- Нейрогенные опухоли, найденные в задней области средостения, лечатся только хирургическим путем.
По сравнению с традиционной хирургией, пациенты, которых лечат минимально инвазивными способами — такими, как торакоскопия или медиастиноскопия — испытывают меньше страдания при проведении операции.
Преимущества малоинвазивных операций в лечении опухоли средостения:
- Снижение послеоперационной боли.
- Короткое пребывание в больнице после операции.
- Более быстрое восстановление и возвращение к нормальному качеству жизни.
- Другие возможные преимущества включают снижение риска инфекции и меньшее постоперационное кровотечение.
Риски малоинвазивных способов включают осложнения излучения и химиотерапии. Стоит отметить, что любое хирургическое вмешательство предварительно обсуждается с пациентом и проводится ряд дополнительных обследований с целью выбора лучшего метода лечения.
Возможные осложнения малоинвазивного хирургического лечения включают в себя:
- Повреждение окружающих тканей и органов, например — сердца, перикарда или спинного мозга. Плевральной выпот – накопление жидкости между тонкими слоями плевры – частое явление при слишком сильном физическом воздействии на наружные стенки органов дыхательной системы, расположенных в средостении.
- Послеоперационный дренаж.
- Послеоперационная инфекция или кровотечение.
Оцените — (1
Источник: https://www.operabelno.ru/razvitie-opuxoli-sredosteniya-i-prognozy-lecheniya/
Что такое тимома — ее виды, симптомы, стадии и лечение
Некоторые пациенты задаются вопросом: тимома – что это такое, каковы причины и признаки ее развития, а также как она диагностируется и лечится.
Проявления и методы терапии напрямую зависят от вида и стадии заболевания.
Что представляет собой тимома и причины ее развития
Чтобы понять, что же это такое – тимома, необходимо представлять, где она расположена и какие особенности имеет.
- Вилочковая железа или тимус, как ее еще принято называть в медицине, расположена по центру грудины, выступает органом переднего средостения и состоит из двух долек.
- Она играет важную роль в регуляции иммунной системы человека и продуцирует гормоны внутренней секреции и Т-клетки.
- Различные новообразования, исходящие из лимфоидной ткани или элементов эпителия данной зоны, объединены в название тимома вилочковой железы.
- Такая опухоль составляет одну пятую числа всех патологических процессов области переднего средостения.
- В большинстве случаев новообразования данной зоны имеют доброкачественный характер, но около 30 % из них обладают злокачественными проявлениями.
- Точные причины развития данных опухолей на сегодняшний день не установлены. Однако специалисты отмечают следующие негативные факторы, способствующие появлению образований:
- нарушения в работе иммунной системы;
- инфекционные заболевания;
- облучение;
- повреждения в районе переднего средостения.
Очень часто опухолевые процессы данной области протекают на фоне следующих патологий:
- аутоиммунные болезни;
- поражение надпочечников;
- миастения;
- токсический зоб.
- Нарушения эндокринной системы – распространенный признак, сопровождающий развития новообразований в зоне тимуса.
- Тимома средостения выступает серьезной опасностью для здоровья человека, поскольку имеет свойство врастать в расположенные рядом органы и оказывать давление на них.
- В связи с этим своевременное устранение таких новообразований является самой главной задачей в их терапии.
Классификация и прогноз
Новообразования вилочковой железы могут произрастать из ее лимфоидной ткани и компонентов эпителия.
В зависимости от функций и особенностей, в медицине выделяют следующие виды опухолей этой зоны:
- доброкачественные новообразования тимуса;
- рак тимуса первого типа;
- рак вилочковой железы второго типа.
Данные виды необходимо рассмотреть более подробно.
Доброкачественные опухоли
Для такого вида характерна величина новообразования, не превышающая 5 см. При этом опухоль окружена своеобразной капсулой и имеет форму узла.
Она отличается медленным ростом и в большинстве случаев протекает без значительных проявлений.
К примеру, тимолипома, которая выступает разновидностью новообразований вилочковой железы доброкачественной природы, в отдельных случаях может сопровождаться миастений, однако обладает следующими особенностями:
- Она не дает метастазов.
- После хирургического вмешательства при такой патологии не наблюдается рецидивов.
- Опухоль не поражает соседние органы и ткани.
Доброкачественные опухоли вилочковой железы в свою очередь делятся на следующие типы:
- Кортико-медуллярная: объединяет очаги медуллярного и кортикального типа. Опухоль тимуса такого вида встречается более чем у 30 % людей с доброкачественными новообразованиями вилочковой железы. Прогноз: от 90 % случаев выживаемости как минимум 15 лет.
- Преимущественно кортикальная: в половине случаев сочетается с миастенией. Наблюдается в 10 — 20 % случаев. Выживаемость 20 лет составляет 90 %.
- Медуллярная: может иметь разное строение в различных случаях, однако почти всегда окружена капсулой. На ее долю приходится до 7 % всех доброкачественных новообразований тимуса. В 100 случаях из 100 выживаемость составляет более 15 лет.
Обычно такие виды образований эффективно лечатся и не дают рецидивов.
Рак первого типа
На долю этого вида выпадает до 25 % случаев. Он может проявляться как одиночными, так и множественными узлами, не окруженными выраженной капсулой.
- Величина образования обычно не больше 5 см, но известны случаи и значительных размеров.
- Злокачественная тимома первого типа проявляется инвазивным ростом внутри тимуса и делится на эпителиальный и кортикальный виды.
- Для первого варианта характерна выживаемость 20 лет в 40 % случаев, для второго – в 60 %.
Рак второго типа
Рак вилочковой железы второго типа имеет наиболее неблагоприятный прогноз. Такие новообразования обладают следующими особенностями:
- быстро растут;
- рано дают метастазы;
- повреждают органы средостения.
Метастазы этой опухоли могут поражать следующие зоны:
- перикард;
- кости;
- легкие;
- плевра;
- надпочечники;
- печень.
Рак тимуса второго типа встречается в 5% случаев.
Симптомы
Проявления тимомы обусловлены конкретным ее типом и могут быть различными в разных случаях. Все симптомы можно выделить в 3 главные категории:
- Признаки давления близлежащих структур.
- Специфические проявления различных видов опухолей.
- Симптомы опухолевой интоксикации.
- Опухоли небольших размеров обычно протекают бессимптомно, поэтому человек даже не догадывается об их существовании.
- Они могут быть обнаружены лишь при прохождении обследования зоны грудины по поводу другого заболевания.
- Рак тимуса развивается стремительно, поэтому стадия без симптомов быстро сменяется этапом выраженных признаков болезни.
- Чем больше увеличивается опухоль, тем сильнее проявляются следующие симптомы:
- Появление одышки.
- Болевые ощущения в нижних участках груди и шеи.
- Возникают ощущения инородного тела в данных зонах.
- Развиваются дыхательные нарушения — у детей (из-за сдавливания более узкой у них трахеи).
- Появляются нарушения глотательной функции (если сужается пищеводный просвет).
Рак вилочковой железы крупных размеров часто сопровождается синдромом верхней половой вены.
Последний обусловлен сдавливанием этой вены, из-за чего отток крови от головы и верхней половины тела значительно осложняется. Такое состояние имеет следующие проявления:
- отечность лица;
- цианоз кожных покровов;
- одышка;
- увеличение сосудов на шее;
- болевые ощущения в зоне груди;
- тяжесть и шумы в голове.
- Сдавливание нервов, которым может сопровождаться рак тимуса, провоцирует болевой синдром на пораженной стороне, который иногда перемещается в следующие участки:
- Если боли наблюдаются с левой стороны, такие симптомы часто путают с проявлениями стенокардии.
- Рост различных сплетений может привести к следующим состояниям:
- нарушение потоотделения;
- расстройство терморегуляции;
- западание глаза на пораженной стороне;
- опущение века;
- сужение зрачка.
Рак вилочковой железы в большинстве случаев проявляется миастенией, для которой характерна мышечная слабость следующих участков:
- диафрагма;
- туловище;
- дыхательная система.
Поскольку данное состояние относится к аутоиммунным патологиям, чаще миастения наблюдается у пациентов с опухолью, у которых была выявлена склеродермия либо красная волчанка.
Рак тимуса, кроме местных симптомов, проявляется и общей интоксикацией. При этом наблюдаются следующие явления:
- потеря аппетита;
- уменьшение веса;
- потливость;
- суставные боли;
- аритмия;
- отечность;
- лихорадка.
Обычно данные проявления становятся более выраженными с началом образования метастазов.
Стадии и лечение
Определение методов лечения при опухолевых процессах вилочковой железы обусловлено их стадиями.
Наличие новообразования определяется с помощью рентгенографии, а его точное расположение и величину дает возможность выявить компьютерная томография.
Первая стадия
На этом этапе опухоль имеет небольшие размеры и находится в плотной капсуле, не покидая пределы вилочковой железы.
Если тимома диагностирована на начальной стадии развития, врач может назначить лечение кортикостероидными препаратами. В отдельных случаях применяются оперативные пособия.
Вторая стадия
Для данного этапа характерно внедрение элементов новообразования в перикапсулярную зону, включая соседнюю жировую клетчатку.
Лечение вилочковой железы в таком случае предполагает проведение хирургической резекции и лучевой терапии.
Третья стадия
Она начинается, когда новообразование тимуса прорастает в структуру верхней части переднего средостения и поражает следующие зоны:
- сердечная сорочка;
- плевра;
- легкие;
- соседние нервы и вены.
Лечение на такой стадии требует предварительную подготовку в виде химиотерапии и последующую резекцию.
Четвертая стадия
- Для данного этапа развития тимомы характерен процесс метастазирования, который не обусловлен величиной и функциями первичного новообразования.
- Это самая запущенная форма патологии, при которой не показано хирургическое вмешательство по причине повышенного риска для соседних органов.
- Кроме того, на этой стадии опухоль невозможно радикально иссечь.
- В связи с этим применяется лишь химиолучевой метод лечения, который дает возможность хотя бы немного уменьшить новообразование и сократить сдавливание окружающих органов, провоцируемое им.
Источник: https://EndokrinnayaSistema.ru/timus-epifiz/timoma-chto-eto-takoe.html
Тимома: прогноз и лечение заболевания
Иммунитет человека – важная составляющая качества его жизни. Именно защитная система организма борется с проникновением и развитием в нем болезнетворных бактерий и вирусов, увеличивает сопротивляемость негативным факторам, воздействующим на человека.
В систему входят лимфо- и эндокринные железы, селезенка, лимфоциты крови, костный мозг, пейеровые бляшки и вилочковая железа. Заболевание одного из них, или нескольких, может иметь достаточно серьезные последствия. Тимома – одна из таких болезней, поражающая вилочковую железу.
классификация и стадии, причины возникновения, клиническая картина, фото до и после, диагностические исследования и лечение опухоли
Тимома – опухоль вилочковой железы. Она бывает как доброкачественной, так и злокачественной. Со временем опухоль разрастается за пределы тимуса – в средостение – анатомическое пространство в средних отделах грудной клетки. Увеличение тимомы вызывает сдавливание окружающих органов. Миастения – болезнь, характеризующая быструю утомляемость мышц, часто провоцирует развитие опухоли.
Тимус (вилочковая железа) – это орган, в котором происходит формирование лимфоцитов, клеток иммунной системы. Функция органа – выработка гормонов. Заболевания вилочковой железы чаще всего врождённые, но их могут спровоцировать вредные факторы и хронические инфекции.
Особенности опухоли
Чаще всего заболевание диагностируют у пожилых людей. Риск поражения тимуса у мужчин и женщин равнозначный. Только 8% случаев приходится на детский возраст. В основном, опухоль доброкачественная. Тимома с признаками злокачественности выявляется в 1/3 случаев.
Вилочковая железа вырабатывает гормоны внутренней секреции. Для детей тимус – координатор эндокринной и иммунной систем. С возрастом работа органа ослабевает.
Он уменьшается в размерах и постепенно заменяется жировой тканью. В пожилом возрасте первоначальные клетки железы встречаются редкими островками. Жировая ткань – благоприятная среда для разрастания тимомы.
Поэтому заболеванию подвержены пожилые люди.
Злокачественная тимома имеет способность разрастаться в окружающие органы и образовываться повторно после удаления. Эти признаки иногда характерны и для доброкачественных образований.
В международной классификации болезней тимома имеет код Мкб-10.
Причины возникновения
Точные причины опухоли не установлены.
Исследования подтверждают, что опухоль провоцируют неблагоприятные факторы и патологии:
- Хронические вирусные инфекции;
- Ионизирующее излучение;
- Плохая экология;
- Повреждение переднего средостения;
- Аутоиммунные заболевания, чаще всего миастения.
Источник роста тимомы – эпителий органа, который выстилает слизистую оболочку тимуса. Им может стать и лимфоидная ткань.
Типы тимомы
Доброкачественная опухоль растёт медленно и не доставляет дискомфорта пациенту, пока не увеличится до размеров, при котором происходит сдавливание органов в грудной клетке. Если игнорировать неприятные ощущения и вовремя не лечиться, происходит перерождение клеток органа, что приводит к запуску злокачественного процесса. Тимома переходит в стадию раковой опухоли. При этом её рост ускоряется.
Типы тимомы выделяют исходя из структуры опухоли и степени её распространения.
- Доброкачественная тимома. Её размер не более 5 см. Опухоль со всех сторон окружена капсулой. Отличается медленным ростом и безболезненным течением. Не выходит за пределы тимуса. Разделённая жировая ткань вилочковой железы образует особый вид тимомы – тимолипому.
- Злокачественная тимома. Как и при доброкачественном типе, опухоль имеет небольшой размер, не разрастается за пределы органа. Иногда происходит отклонение от нормы, вызванное избыточной выработкой гормонов. Такой дисбаланс провоцирует разрастание в другие органы. Опухоль переходит в тимому средостения.
- Карцинома тимуса 2-го типа. Опухоль характеризуется быстрым ростом. Она разрушает органы средостения, на ранней стадии раковые клетки «заселяют» слизистые оболочки грудной клетки, лимфоузлы, соседние органы. Карцинома тимуса характеризуется тяжелым течением, плохим самочувствием пациента.
Стадии опухоли
Новообразование вилочковой железы чаще всего доброкачественного типа. Тимома растет в пределах капсулы. На этой стадии функции соседних органов и систем сохраняются с незначительными отклонениями от нормы. По мере роста образование деформирует грудную клетку, сдавливает жизненно важные органы. В 1 из 5 случаев обнаруживают признаки злокачественности опухоли.
Развитие тимомы проходит 4 стадии.
- Опухоль локализуется в оболочке вилочковой железы.
- Патологические клетки заселяют ткани переднего средостения.
- Опухоль разрастается в пространство, окружающее легкие.
- Вовлечение в злокачественный процесс органов и систем, расположенных в грудной клетке.
Симптомы
Клинические проявления зависят от стадии заболевания, размера опухоли, степени вовлечения других органов в процесс.
На ранней стадии, когда у опухоли доброкачественный характер, больной может не подозревать о недуге. Обнаруживают такое новообразование при осмотре у специалиста, если он отправляет на рентген грудной клетки по поводу патологии соседних органов. Бессимптомный период длится годами. Его продолжительность зависит от сопротивляемости организма, от состояния здоровья в целом.
Переход в злокачественную стадию характеризуется активным ростом тимомы. На этом этапе больной отмечает:
- Неприятные ощущения в груди;
- Затруднительное дыхание;
- Ощущение постороннего тела в тимусе;
- Боль в нижнем отделе шеи;
- Трудности при глотании.
Признак разрастания тимомы за пределы вилочковой железы – появление синдрома верхней полой вены. Нарушается кровообращение.
В результате этого у пациента возникают симптомы:
- Отечность лица и шеи;
- Увеличение вен на шее;
- Синюшная окраска кожи и слизистых оболочек;
- Боли в груди;
- Шум в ушах;
- Снижение слуха и остроты зрения;
- Головокружения.
Сдавливание нервных окончаний вызывает боль, которая чувствуется со стороны опухоли. Причем она отдает в руку, шею, лопатки. Также у больного нарушается процесс терморегуляции.
Явные признаки разрастания тимомы – визуальные изменения глаз:
- Опущение век;
- Сужение зрачка;
- Западения глаза со стороны локализации новообразования.
Если в процесс задействованы нервные окончания гортани, у больного меняется тембр голоса вплоть до осиплости. В тяжелых случаях голос теряется совсем.
Специфический признак тимомы – миастения. Заболевание зачастую диагностируют совместно с опухолью. Для него характерны признаки:
- Слабость мышц, диафрагмы;
- Слабость дыхательной мускулатуры.
Только при условии получения данных о заболевании пациента, представитель клиники сможет рассчитать точную смету на лечение.
Миастения характеризуется быстрой утомляемостью при ходьбе. Со временем слабеют мимические мышцы лица. Самое тяжелое проявление болезни – невозможность сделать вдох – миастенический криз. Это критическое состояние. Больной попадает в реанимацию. Ему требуется искусственная вентиляция легких. В противном случае больной умирает.
Тимус у детей и взрослых
Предрасположенность к миастении и тимоме есть у людей с аутоиммунными заболеваниями. Например, волчанка, сахарный диабет, диффузный токсический зоб. Чаще всего болезни такого типа являются наследственными. Они хронические и приводят к необратимым изменениям.
Последняя стадия миомы – рак. Патогенные клетки начинают распространяться в другие органы и системы.
При карциноме появляются симптомы интоксикации:
- Большая потеря в весе;
- Лихорадка;
- Повышенное потоотделение;
- Пропадает аппетит.
Клетки опухоли заселяют плевру, перикарду, диафрагму. Затем попадают в лимфоузлы. В редких случаях метастазы появляются в костях.
Диагностика
При подозрении на тимому, пациента направляют на обследование.
- Консультация онколога, эндокринолога, хирурга.
- Общий и биохимический анализ крови.
- Рентген. Исследование позволяет оценить размер тимомы, ее расположение к другим органам. Без рентгенографии невозможно обнаружить опухоль.
- Компьютерная диагностика. Если требуется, после этого исследования проводят пункцию новообразования – прокол с целью изучения характера опухоли.
- Биопсия. Её проводят в случае вовлечения в процесс лимфатических узлов.
- Электромиография – показана при миастении.
Лечение тимомы
После полного обследования врач анализирует результаты и назначает терапию. Метод лечения выбирают исходя из степени распространения опухоли.
Самый эффективный способ – удаление новообразования. Положительные результаты операции ожидают только на ранней стадии тимомы. Пока опухоль находится в капсуле, она имеет четкие границы. Это позволяет удалить опухоль полностью и максимально снизить риск повторного разрастания (рецидива). Во время операции удаляется та часть тимуса, в которой находится опухоль.
Если игнорировать тимому, возрастает риск врастания образования в ткани соседних органов. При врастании хирургическое вмешательство отрицательно сказывается на функционировании окружающих органов, сосудов, нервных сплетений.
Злокачественная тимома требует операции, которая охватывает не только вилочковую железу, но и пораженные участки окружающих органов. После удаления опухоли больной проходит реабилитацию в онкодиспансере.
Последствия удаления опухоли зависят от стадии, на которой провели операцию. Если опухоль доброкачественная, хирургическое вмешательство лечит её. Болезненные симптомы исчезают или уменьшаются. Риск рецидивов минимален.
Помимо операции, тимому лечат консервативными методами.
- Химиотерапия. Её проводят перед удалением новообразования, чтобы уменьшить размеры.
- Лучевая терапия (облучение). Метод используют при 2 и 3 стадиях тимомы. На 4 стадии химиотерапия показана как основной способ лечения
В запущенных случаях операцию не проводят. Единственная мера – лучевая терапия. Облучение частично уменьшает опухоль, что сокращает давление на сосуды, сердце и нервные пучки.
Последствия удаления тимомы
После операции бывают осложнения. Среди последствий самым опасным является миастенический криз, который может закончиться летальным исходом.
Прогноз и выживаемость
При лечении доброкачественных опухолей прогноз благоприятный. Когда появляются первичные признаки злокачественной тимомы, удаление продлевает жизнь больного на 5 лет в 90% случаев. Третья стадия снижает этот показатель до 70%. При карциноме 2-го типа 90% пациентов умирает, потому что операцию на этой стадии болезни не проводят.
Чем раньше пациент начинает лечение, тем больше шансов выжить.
Источник: https://pro-rak.com/zlokachestvennaya-opuhol/timoma/
Рак вилочковой железы: симптомы, выживаемость и степени
Рак вилочковой железы – это серьёзная патология, влияющая на формирование и функциональность иммунитета человека. Связан риск с основной задачей вилочковой железы – выработкой Т-клеток иммунитета. Более распространённое название таких клеток – лейкоциты, или белые кровяные тельца.
Обнаружив чужеродные микроорганизмы, они ведут блокировку их распространения в организме человека и разрушение инородных микроорганизмов.
Благодаря особенностям строения лимфоцитов и наличию ложноножек, они способны перемещаться не только внутри кровеносной системы, но и проникать за стенки сосудов в повреждённые органы и ткани.
Эпителиальный рак имеет однотипную структуру развития вне зависимости от места локализации первичного очага патологии.
Тимус
Вилочковая железа имеет научное название – тимус. Вилочковой железой её называют за внешнюю схожесть с двузубчатой вилкой. Располагается железа в верхней части грудной клетки сразу за грудиной. Сам орган небольших размеров и твёрдой консистенции.
В период полового созревания организма размер железы достигает максимального значения в 16 сантиметров, вес до 37 граммов.
В период после полового созревания происходит атрофия вилочковой железы, что приводит к снижению иммунных показателей в зрелом и преклонном возрасте.
Строение: две доли, плотно прижатые друг к другу. Нижняя часть доли шире верхней. Поэтому создается внешнее сходство с двузубчатой вилкой. Кровоснабжение органа идёт из грудной артерии и щитовидных артерий. Отток крови – через грудные и плечеголовные вены.
Любая клетка органа может превратиться в атипичную под воздействием ряда факторов. Вилочковая железа содержит:
- плоскоклеточный эпителий;
- веретеновидный эпителий;
- светлоклеточный эпителий;
- лимфоцитарные клетки.
Рак тимуса
Рак тимуса имеет научное название – тимома. Формируется из эпителиальных клеток железы. Код по МКБ-10 у заболевания C37. Это злокачественное образование вилочковой железы. Проявление онкологии возникает в возрасте от 40 лет, поэтому нарушение иммунной деятельности у детей не связывают с появлением новообразования злокачественной породы. Среди основных характеристик опухоли выделяются:
- скорость разрастания тимомы;
- агрессивный характер воздействия на организм и развитие онкологии;
- скорость инвазии в примыкающие ткани и органы.
При выявлении болезни на поздних стадиях развития возможен летальный исход для пациента вследствие поражения большей части органа и появления метастазирования в ближайших и отдалённых органах и тканях организма.
В момент появления метастазов в жизненно важных органах лечение не будет носить практического свойства, будет применяться паллиативная терапия.
В связи с высокой степенью риска для жизни первостепенная роль в успешном лечении отведена ранней диагностике.
Онкология вилочковой железы разрастается из эпителия, из которого состоит тело железы. Чаще всего встречаются тимомы 1-го и 2-го типа атипичности.
Первый тип атипичности клеток
Опухоль локализуется в самой железе. Показывает один или несколько нечётких очагов. Размер новообразования не превышает 5 сантиметров. Кортикальной опухолью называется при примыкании к наружным слоям органа.
Карцинома тимуса также относится к первому типу атипичности. Имеет склонность к быстрому развитию, но не покидает пределы органа.
Первый тип атипичности представляет наименьшую угрозу для жизни пациента, так как является переходным звеном между онкологическими проявлениями, носящими доброкачественный и злокачественный характер.
При достижении ремиссии присутствует вероятность рецидива.
Второй тип злокачественности
Второй тип злокачественности – рак в своем чистом проявлении. Эти онкологические проявления имеют склонность к быстрому развитию, инвазии в соседние ткани и органы. Присутствует разветвленная сеть метастазов в отдалённые и ближайшие органы, в том числе жизненно важные.
Гигантская удалённая тимома
Гистологическая классификация
В зависимости от первоначальных клеток, подверженных атипичности, выделяют:
- Плоскоклеточный рак.
- Карциносаркому.
- Аденокарциному.
- Мукоэпидермоидный.
- Светлоклеточный рак.
Особенности каждого вида выражаются в скорости развития и инвазии, способностями к метастазированию. Самое быстрое течение болезни установлено при карциносаркоме вилочной железы. Статистические исследования говорят о редкости этого вида онкологии.
Факторы риска
Онкология выделяет список факторов, способствующих возникновению рака вилочковой железы. В число этих факторов входят:
- Генетическая предрасположенность. Зависит от наличия в родственной связи человека, переболевшего тимомой.
- Возраст старше 40 лет.
- Болезни эндокринной системы. Наибольшее значение имеют патологические проявления развития и деятельности щитовидной железы (особенно онкологические проявления), множественная эндокринная неоплазия, сахарный диабет второго типа.
- Синдром иммунодефицита человека (ВИЧ инфекция).
- Наличие хронических инфекционных патологий и воспалительных процессов различной этиологии и локализации.
- Курение в неограниченном количестве.
- Алкогольная зависимость.
- Наркотическая зависимость.
- Механические повреждения грудной клетки.
- Воздействие повышенного уровня радиационного фона.
- Ожирение.
- Аутоиммунное заболевание в анамнезе пациента (диффузный токсический зоб, волчанка). При этих патологиях организм начинает воспринимать собственные здоровые клетки за инородные и принимает их за угрозы. Вырабатываются антитела к собственным клеткам. Болезнь может представлять наибольшую опасность для развития онкологии и жизни человека, лечение затруднено.
Диффузный токсический зоб у человека
Как и в случае с иными видами онкологии, триггерная причина отсутствует. Люди, подвергающиеся воздействию вышеназванных факторов, должны особенно тщательно следить за проявлениями симптоматики патологии и обращаться к медикам для проведения тщательной диагностики патологии.
Симптоматика
Симптомы рака вилочковой железы при первых стадиях не проявляются. Когда новообразование достигает определённой величины, возникают негативные проявления:
- приступы удушья;
- хрипы;
- затруднённое дыхание;
- изменение цвета кожных покровов в результате нехватки кислорода.
Эти симптомы происходят из-за сдавливания дыхательных путей больного и давления опухоли на лёгкие пациента.
Затруднённое глотание пищи и жидкостей; постоянное поперхивание пищей и жидкостями. Это влияние опухоли на пищевод.
Влияние онкологии на центральную нервную систему человека:
- проявления конъюнктивита;
- потеря голоса;
- осиплость голоса;
- ослабленная реакция зрачка на воздействие света;
- опускание века
Свидетельствуют о пережатии верхней полой вены:
- посинение вокруг плечевого пояса;
- отёчность лица и вен на шее;
Симптомы, указывающие на наличие миастении (аутоиммунное заболевание, проявляющееся в хронической слабости мышц):
- отсутствие выраженной мимики лица;
- общая слабость конечностей;
- тремор.
К остальной симптоматике относится:
- интоксикация продуктами жизнедеятельности опухоли;
- потеря общей массы тела;
- тошнота;
- рвота;
- повышение температуры тела до субфебрильных значений продолжительный период времени;
- повышенное потоотделение.
При осуществлении анализов крови клиническая картина будет проявляться следующим образом:
- Падение уровня гормона гемоглобина.
- Снижение уровня эритроцитов.
- Снижение уровня тромбоцитов.
- Повышение показателей скорости оседания эритроцитов (СОЭ – показывает наличие воспалительного процесса в организме).
Чтобы вовремя диагностировать наличие новообразования в вилочковой железе, рекомендуется ежегодное прохождение рентгенологии грудной клетки. Часто опухоль обнаруживается при проведении профилактического осмотра или подозрении на иные хронические патологии грудной клетки у взрослых.
При проведении рентгенологических исследований, таких как рентгенография, рентгеноскопия, процедура рентгеновского исследования с применением контрастного вещества, удаётся выявить новообразование в самом зачатке процесса.
Для обнаружения и изучения опухоли с помощью компьютерного томографа размерные значения онкологии должны превышать 3 сантиметра.
Характеристика стадий онкологического процесса
От степени развития онкологии зависят выбранные методы лечения и прогноз выживаемости пациента в краткосрочной и долгосрочной перспективе. Как и любой онкологический процесс, рак вилочковой железы проходит 4 стадии своего развития.
Первая стадия характеризуется малыми размерами опухоли. Новообразование не распространяется на соседние органы и ткань. Может иметь капсулу, где происходит развитие опухоли. Метастазирование отсутствует.
Для второй стадии характерны первоначальные симптомы проявления. Опухоль начинает проникать в жировую клетчатку. Возникает прорыв в плевральную область. Плевра – мембрана, защищающая ткани лёгких. Метастазирование возможно в ближайшие лимфатические узлы, но может и отсутствовать.
Третья стадия включает максимальный рост новообразования. Прорастание рака в лёгкие, перикард, в аорту и артериальную систему лёгких.
Распространение получает метастазирование ближайших органов и тканей, костные структуры подвержены воздействию метастазов. Начинают проявляться первые признаки развития сопутствующих патологий.
Разветвленная симптоматика, в зависимости от повреждения органов и карты распространения метастазов.
Четвёртая стадия – термальная. Заключительный этап развития онкологии. Присутствуют многочисленные метастазы в жизненно важных органах:
- плевра;
- почки;
- сердце;
- печень;
- лёгкие;
- надпочечники;
- кости;
- головной мозг.
Прогноз выживаемости имеет наиболее пессимистичный характер. Многочисленные очаги онкологической болезни. Присутствие симптомов сопутствующих патологий. При переходе онкологии в термальную стадию проявляются негативные психоэмоциональные состояния пациентов, депрессия, апати
лечение рака вилочковой железы, прогноз после операции
Что такое тимома?
Тимома – это новообразование, то есть опухоль, затрагивающая тимус (вилочковая железа), небольшой орган, который находится на уровне переднего средостения (отдел грудной клетки). Тимома образуется из эпителиальных клеток тимуса.
Эта патология очень редкая, но часто связана с другими заболеваниями, такими как миастения, которая обычно проявляется в возрастном диапазоне от 30 до 70 лет.
Обычно это доброкачественная опухоль, но может принять характер злокачественного новообразования и затронуть другие структуры, которые находятся вокруг тимуса, такие как легкие, грудина, перикард и кровеносные сосуды.
Стадии рака вилочковой железы
Для правильного прогноза для пациента важно получить полную информацию о состоянии тканей вокруг опухоли и её инвазивности.
На основе критериев Масаока, выделяют следующие стадии развития тимомы:
- 1 стадия: опухоль имеет инкапсулированный вид и не наблюдается распространения на смежные структуры. Прогноз хороший, опухоль редко рецидивирует, а уровень выживания в пределах 5 лет превышает 90%.
- 2 стадия: происходит вторжение в плевры (в этом случае опухоль входит в контакт с перикардом) или окружающую жировую ткань.
- 3 стадия: опухоль прорастает в окружающие структуры (например, легкие, грудину, перикард, кровеносные сосуды). На этом этапе всё ещё возможно хирургическое вмешательство для удаления первичной опухоли, это улучшает прогноз и даёт больший процент выживаемости в период 5 лет (около 83%).
- Стадия 4a: опухоль распространяется внутрь перикарда или плевры.
- Стадия 4b: опухоль даёт отдаленные метастазы за счет диффузии в лимфу или кровь.
Вилочковая железа состоит из коркового и мозгового слоев. На любом из них могут появиться опухоли различного типа. Независимо от расположения, размера и других характеристик любые новообразования вилочковой железы называют тимомами.
Опухоли тимуса встречаются с одинаковой частотой у женщин и мужчин независимо от возраста. У детей диагностируют это заболевание в несколько раз реже.
Тимома является одним из видов рака, который локализуется в тимусе. Расположенный за грудиной, тимус является небольшим органом, который является частью лимфатической системы и помогает развиваться белым клетки крови.
Тимома встречается достаточно редко. Большинство опухолей, которые возникают в вилочковой железе, являются тимомами.
Тимома – это онкологическое заболевание вилочковой железы. Данный орган располагается в переднем средостении, между грудиной и сердцем. Тимус активно функционирует у детей до периода полового созревания.
С гистологической точки зрения вилочковая железа состоит из двух слоев: коркового и мозгового. Практически, каждая часть органа может служит основанием для развития злокачественного новообразования. В онкологической практике термином «тимома» принято обозначать все опухоли этой железы.
Патогенез тимомы
Опухоль тимуса преимущественно развивается по доброкачественному типу, что включает инкапсулированный рост и отсутствие метастазов. Рост новообразования в капсуле обуславливает относительное сохранение функции соседних органов и систем. Вследствие такого прогресса тимома средостения может достигать значительных размеров, вызывая при этом деформации грудной клетки и сдавливание легких и сердца.
В 20% клинических случаев онкологи наблюдают первично злокачественный рост, при котором опухолевые клетки активно прорастают в близлежащие ткани, разрушая их.
Причины развития тимомы
Истинная причина развития злокачественного перерождения тканей вилочковой железы остается неизвестной. Врачи-онкологи считают, что такие факторы как хронические вирусные инфекции и влияние ионизирующего излучения могут провоцировать развитие данной онкологической патологии.
К сожалению, причина, вызывающая недуг, остается неизвестной. Однако некоторые закономерности удалось установить.
У детей тимома встречается редко (всего 8% случаев). Подавляющее большинство больных — это люди среднего и старшего возраста. То есть возраст влияет на ход болезни, может спровоцировать ее развитие.
Чаще всего предрасполагающим фактором становятся наследственные аутоиммунные заболевания. 40% больных имеют сопутствующ
Тимома: фото, удаление, прогноз
Тимома – это онкологическое заболевание вилочковой железы. Данный орган располагается в переднем средостении, между грудиной и сердцем. Тимус активно функционирует у детей до периода полового созревания.
С гистологической точки зрения вилочковая железа состоит из двух слоев: коркового и мозгового. Практически, каждая часть органа может служит основанием для развития злокачественного новообразования. В онкологической практике термином «тимома» принято обозначать все опухоли этой железы.
Эпидемиология заболевания
Раковое поражение вилочковой железы обнаруживается среди всех категорий населения. Тимома у детей считается достаточно редкостным явлением и диагностируется примерно в 8% случаев. Наиболее часто данное заболевание поражает лиц пожилого возраста, причем с одинаковой вероятностью развивается как у мужчин, так и у женщин.
Причины развития тимомы
Истинная причина развития злокачественного перерождения тканей вилочковой железы остается неизвестной. Врачи-онкологи считают, что такие факторы как хронические вирусные инфекции и влияние ионизирующего излучения могут провоцировать развитие данной онкологической патологии.
Стадии
В клинической практике врачи применяют классификацию тимом, предложенную Masaoka в 1981 году. Развитие опухоли вилочковой железы проходит четыре стадии:
- Патологический процесс концентрируется в тимусной капсуле.
- Раковые клетки распространяются на жировую ткань переднего средостения.
- Опухоль прорастает в плевральную полость.
- Поздняя стадия характеризуется вовлечением в онкологию органов грудной полости (сердце, легкие и костные структуры).
Патогенез тимомы
Опухоль тимуса преимущественно развивается по доброкачественному типу, что включает инкапсулированный рост и отсутствие метастазов. Рост новообразования в капсуле обуславливает относительное сохранение функции соседних органов и систем. Вследствие такого прогресса тимома средостения может достигать значительных размеров, вызывая при этом деформации грудной клетки и сдавливание легких и сердца.
В 20% клинических случаев онкологи наблюдают первично злокачественный рост, при котором опухолевые клетки активно прорастают в близлежащие ткани, разрушая их.
Симптомы тимомы
Примерно в половины пациентов со злокачественным поражением тимуса опухоль развивается бессимптомно. Тимома в таких случаях обнаруживается случайно во время рентгенологического обследования органов грудной области.
Важно знать: От чего бывает рак?
Длительность такого клинического периода индивидуальна и зависит от характера роста новообразования и особенностей топографии тимуса. Стадия выраженных проявлений онкологии возникает вследствие давления опухолевых тканей на близлежащие органы. В этот период у больных отмечается давящее ощущение в области грудины, приступы интенсивной боли, одутловатость шейных сосудов. У детей тимома вызывает одышку, которая связана с сдавливанием трахеи.
В клинической картине заболевания больные также могут жаловаться на наличие болевого синдрома, который в начальном периоде вызывает слабовыраженные боли в грудной области с иррадиацией в плечо. Данная симптоматика часто указывает на развитие метастатического поражения костной системы. По мере роста опухоли боль становиться интенсивнее и носит периодический характер.
На поздних стадиях тимома вилочковой железы проявляется признаками острой раковой интоксикации и включает такие симптомы, как:
- хроническая субфебрильная температура тела с явлениями ночной потливости;
- общее недомогание и быстрая утомляемость;
- снижение аппетита и резкая потеря массы тела.
Диагностика
Ключевой диагностической методикой выявления онкологии вилочковой железы является рентгенология. Начальная стадия злокачественного поражения тимуса при размере опухоли до трех сантиметров определяется только с помощью компьютерной томографии. Данная методика позволяет визуализировать патологический очаг за счет цифровой обработки результатов рентгенографии. Первая и вторая стадия тимомы зачастую диагностируется случайно в ходе плановой флюорографии легких, что обусловлено бессимптомным протекаем патологии.
Важно знать: Ранняя диагностика рака: тесты, анализы для мужчин и для женщин
Уточнение диагноза проводится методом биопсии, при котором врач изымает хирургическим способом небольшой участок мутированной ткани. Дальнейшее гистологическое и цитологическое обследование биоптата осуществляется в лабораторных условия. Результатом биопсии является установление стадии и тканевой принадлежности злокачественного новообразования.
Лечение тимомы
Удаление тимомы считается основным способом лечения онкологии тимуса. Хирургическое вмешательство при данном заболевании включает полное удаление злокачественного новообразования вместе с вилочковой железой. По возможности хирург-онколог иссекает всю жировую клетчатку переднего средостения.
После оперативного вмешательства онкобольным, как правило, назначается курс химиотерапии и лучевой терапии. Это необходимые меры для недопущения рецидивов опухоли.
Ионизирующее облучение пораженной области пожилым пациентам рекомендуется провести до хирургического удаления новообразования. Данная методика необходима для стабилизации ракового роста и избегания рисков оперативного вмешательства.
Прогноз и выживаемость
Доброкачественная форма онкологии тимуса имеет благоприятный исход и в 90% случаев после проведения хирургической операции наступает полное выздоровление.
Злокачественные опухоли вилочковой железы на начальных стадиях поддаются терапии только радикальным методом. Показатель пятилетней выживаемости таких пациентов составляет 80%.
Наиболее неблагоприятный прогноз заболевания наблюдается в онкобольных с неоперабельными формами онкологии. Тимома и ее метастазы в таких случаях вызывают летальный исход в 90% пациентов.
Тимома причины, симптомы, методы лечения и профилактики
Тимома: лечение, прогноз, удаление и симптомы
Тимус находится вверху грудной клетки. Железа имеет 2 доли, которые вырабатывают Т-лимфоциты и гормоны. Вилочковая железа важна для детей, поскольку тимус налаживает гормональные функции и иммунитет. Во взрослом возрасте организм перестает нуждаться в железе и орган атрофируется.
Тимома – это новообразование, поражающее эпителиальный слой вилочковой железы и лимфоидную ткань. Патология может быть злокачественной или доброкачественной.
Тимома средостения диагностируется среди заболеваний данной области в 20% случаев, треть которых представлена раковыми опухолями. Доброкачественные патологии способны малигнизировать, прорастать в соседние органы и распространять метастазы.
Опухоль тимуса обычно встречается у взрослых людей старше 40 лет. Если у человека присутствует миастения, шанс развития тимомы увеличивается. Заболевание одинаково поражает представителей мужского и женского пола. У детей патология встречается в 8% очагов переднего средостения. Раковая форма тимомы чаще диагностируется у мужчин старше 20 лет.
Злокачественная опухоль средостения по МКБ-10 обозначена кодом С38.1.
Этиология заболевания
При тимоме происходит поражение верхнего отдела переднего средостения. На вид опухоль плотная, бугристая, с включениями кист, кровоизлияний и некрозов.
Для доброкачественной патологии характерно медленное развитие и невыраженные симптомы. Неприятные ощущения возникают при достижении узлом крупного размера и влияния на любой соседний орган.
Первичная злокачественна тимома или перерождённая доброкачественная быстро растёт, может занять всю область между плеврой. Опухоль способна покидать капсулу вилочковой железы и внедряться в соседние ткани. Здоровые клетки разрушаются, происходит сдавливание и нарушение функций прилежащих органов. Метастазы развиваются в лимфатической системе и распространяются в отдалённые участки тела.
Истинные причины возникновения тимомы неизвестны. Врачи сопоставляют развитие новообразования с некоторыми негативными факторами:
- Хронические инфекционные заболевания;
- ВИЧ;
- Длительное воздействие высоких доз радиации на человека;
- Аутоиммунные патологии;
- Гормональные нарушения;
- Миастения.
Основа роста новообразования – лимфоэпителиальная ткань. Гистология и степень злокачественности выделяют 3 типа опухоли:
- Доброкачественную;
- 1-й тип злокачественной опухоли;
- 2-й тип злокачественного узла – карцинома.
Тело доброкачественного узла находится в капсуле, не превышает 5 см. Новообразование бывает медуллярным (А), смешанным (АВ) и преимущественно кортикальным (В1):
- Тип А представлен солидным или веретеноклеточным-крупноклеточным строением внутри капсулы. Выживаемость в течение 15 лет – 100%.
- При опухоли АВ очаги состоят из кортикальных и медуллярных клеток. Прогноз жизни на 15-летний период положительный у 90% пациентов.
- Для новообразования типа В1 характерна выраженная инфильтрация лимфоцитами. Болезнь развивается вместе с миастеническим синдромом у половины больных. Выживаемость высокая.
Злокачественные новообразования типа 1 представлены единичными или несколькими дольчатыми узлами. Капсула нечёткая. Диаметр опухоли достигает 5 см, иногда больше. Характерна инвазия всего тимуса.
Гигантская удалённая тимома
При микроскопическом исследовании повреждённой ткани определяется кортикальная тимома (В2) и высокодифференцированная карцинома.
- Кортикальный тип В2 имеет различный состав: тёмноклеточный, светлоклеточный, водянисто-клеточный. Болезнь развивается на фоне миастении. В течение 20 лет выживают 60% пациентов.
- Эпителиальная опухоль типа В3 отличается повышенной активностью гормонов. Больные выживают в 40% случаев.
Карцинома тимуса встречается в 5% тимом. Инвазия происходит во все соседние органы. Рак средостения бывает недифференцированным, плоскоклеточным, тёмноклеточным, лимфоэпителиальным, веретеноклеточным, светлоклеточным и мукоэпидермоидным.
Также тимома бывает микронодулярная, метапластическая и склерозирующая.
Классификация заболевания по TNM:
- На I стадии патология не распространяется дальше капсулы. Признаки поражения регионарных лимфоузлов и отдельных органов отсутствуют.
- Стадия IВ характеризуется прорастанием тимомы в прекапсулярную область. Метастазирование не происходит.
- На II стадии поражена прекапсулярная соединительная ткань. Вторичные очаги не выявлены.
- Для III стадии очаг может находиться в капсуле или выходить за её пределы в прекапсулярную ткань, или инфильтрируется группа органов и тканей грудной клетки. Метастазы возникают в медиастинальных лимфоузлах.
- При IV степени развития тимомы происходит поражение плевры и перикарда. Метастазы распространяются по всем лимфатическим узлам и возникают отдельные очаги в любом органе тела.
Если опухоль диагностирована на первых двух этапах развития, лечение даёт положительный результат. На 3-й стадии тимома плохо реагирует на манипуляции, однако шанс на выздоровление остаётся. При 4-й стадии опухоль обычно неоперабельная и больному назначают симптоматическое лечение.
Симптоматическая картина
Симптомы заболевания различны для типов опухолей, размеров очага и степеней поражения отдельных тканей. Для новообразований маленького размера характерно скрытое течение болезни. Узлы обнаруживаются случайно, когда грудина просвечивается на рентгене при других заболеваниях. Латентный период длится долго. Время развития зависит от клеточного состава опухоли.
Клиника злокачественных узлов характеризуется быстрым развитием болезни и выраженными симптомами. Гиперплазия поражённых тканей провоцирует нарушения в работе других органов. Больной испытывает:
- Одышку;
- Ощущение постороннего предмета в груди;
- Боли при кашле;
- Невозможность вдохнуть полной грудью;
- Давление на часть пищевода затрудняет проглатывание пищи.
Объёмные новообразования сдавливают верхнюю полую вену. Полноценный отток венозной крови невозможен, поэтому пациент отмечает:
- Отечность верхней части тела;
- Одутловатость лица;
- Расширение и уплотнение вен шеи;
- Синий оттенок кожных покровов;
- Боли при кашле и глубоком вдохе;
- Шум в голове.
Болезненные ощущения возникают со стороны расположения узла и распространяются в руку. Часто патологию принимают за сердечные нарушения при боли в левой руке. Отмечается обильное потоотделение и нарушение терморегуляции. Возможно развитие птоза и нарушение зрительных функций.
Если поражен гортанный нерв, возникают отклонения в голосе вплоть до полного исчезновения. Давление на нервные корешки позвоночника проявляется онемением участков тела и снижением двигательных функций.
Ослабление дыхательных мышц, туловища и диафрагмы вызвано производимыми тимусом антителами. Нарушения характерны для пациентов с аутоиммунными патологиями. Развивается миастения. Больные ощущают:
- Мышечную слабость;
- Першение в груди;
- Утомляемость при любой физической нагрузке, даже при ходьбе;
- Мышцы лица не выражают эмоций;
- При развитии миастенического криза больной не может самостоятельно дышать.
Рак на поздних этапах развитиях проявляется общими симптомами интоксикации:
- Снижение массы тела;
- Повышение температуры;
- Тошнота и рвота;
- Повышенная потливость;
- Отвращение к пище;
- Боли и ломота в теле;
- Отёк конечностей;
- Кровотечения;
- Аритмия.
Диагностические исследования
Тимома может не проявляться достаточно долго. Обычно начальные стадии выявляются при диагностике других болезней. К примеру, при исследовании состояния щитовидной железы пациент сдает ряд анализов. На наличие злокачественного процесса в области средостения указывает повышенный уровень паратгормона.
Чтобы уточнить диагноз, врач должен располагать результатами следующих анализов:
- Лабораторный анализ крови. При тимоме повышается скорость оседания эритроцитов (СОЭ), снижается гемоглобин, увеличиваются лейкоциты, и усиливается свертываемость крови.
- Анализ на гепатит В и сифилис.
- Выявление группы крови и резус-фактора.
- Общий анализ мочи.
Обязательно проводят инструментальную диагностику:
- Для выявления отклонений в структуре вилочковой железы проводят флюорографию и двухпроекционный рентген. Рентгенологическая картина показывает объёмное новообразование с неправильными контурами.
- КТ органов грудной клетки детализирует опухоль по морфологическому признаку. На КТ уточняется локализация узла и его взаимодействие с прилежащими органами.
- Биопсия опухоли проводится трансторакально для уточнения природы новообразования.
- Дифференциальная диагностика определяет степень злокачественности опухолевых клеток.
- Эхопризнаки вторичных очагов в лимфоузлах и других органах уточняются на УЗИ.
Окончательный диагноз определяется только после комплексного исследования.
Принципы лечения
Основное лечение проводится оперативным путём. Операция на начальных стадиях необходима для предотвращения врастания тимомы в окружающие ткани. Хирурги проводят удаление капсулы опухоли и тела тимуса.
Восстановление после удаления длительное, болезненное и с высокими рисками осложнений, т.к. доступ к опухоли получают через продольное рассечение грудины.
Если диагностирован рак, операцию сопровождают химиотерапия и лучевое облучение.
После вмешательства возможно развитие миастенического криза. Симптомы снимаются в условиях реанимации. Стабилизированному больному необходима интенсивная реабилитация.
Тимома хорошо реагирует на лечение, поэтому пациенты входят в стойкую ремиссию и при начальных стадиях заболевания выживают 90 человек из 100.
Источник: //onko.guru/dobro/timoma.html
Тимома
Тимома – гетерогенная группа новообразований, различных по гистогенезу и степени зрелости, берущих начало из эпителиальной ткани вилочковой железы. Варианты клинического течения тимомы могут быть различны: от бессимптомного до выраженного (компрессионный, болевой, миастенический, интоксикационный синдром).
Топографо-анатомический и этиологический диагноз устанавливается с помощью лучевых методов (рентгенография, КТ средостения), трансторакальной пункции, медиастиноскопии, исследования биоптата.
Лечение хирургическое: удаление тимомы вместе с вилочковой железой и жировой клетчаткой переднего средостения, дополненное по показаниям химиолучевой терапией.
Тимома – органоспецифическая опухоль средостения, происходящая из клеточных элементов мозгового и коркового вещества тимуса. Термин «тимома» был введен в употребление в 1900 году исследователями Grandhomme и Scminke для обозначения различных опухолей вилочковой железы.
Тимомы составляют 10-20% всех новообразований медиастинального пространства. В 65-70% случаев тимомы имеют доброкачественное течение; инвазивный рост с прорастанием плевры и перикарда отмечается у 30% пациентов, отдаленное метастазирование – у 5%. Несколько чаще тимомы развиваются у женщин, болеют преимущественно лица 40-60 лет.
На детский возраст приходится менее 8% опухолей тимуса.
Причины формирования опухолей вилочковой железы неизвестны. Предполагается, что тимомы могут иметь эмбриональное происхождение, быть связаны с нарушением синтеза тимопоэтина или иммунного гомеостаза.
Факторами, провоцирующими рост и развитие опухоли, могут служить инфекционные заболевания, радиационное воздействие, травмы средостения.
Замечено, что тимомы часто сочетаются с различными эндокринными и аутоиммунными синдромами (миастенией, дерматомиозитом, СКВ, диффузным токсическим зобом, синдромом Иценко-Кушинга и др.).
Тимома
Вилочковая железа, или тимус располагается в нижней части шеи и переднем отделе верхнего средостения. Орган образован двумя асимметричными долями – правой и левой.
В свою очередь, каждая доля представлена множеством долек, состоящих из коркового и мозгового вещества и заключенных в соединительнотканную строму. В вилочковой железе различают два типа ткани – эпителиальную и лимфоидную.
Эпителиальные клетки секретируют тимические гормоны (тимулин, a-, b-тимозины, тимопоэтины и пр.), лимфоидная ткань состоит из Т-лимфоцитов различной степени зрелости и функциональной активности.
Таким образом, вилочковая железа одновременно является железой внутренней секреции и органом иммунитета, обеспечивающим взаимодействие эндокринной и иммунной систем. После 20 лет тимус подвергается возрастной инволюции; после 50 лет паренхима тимуса на 90% замещается жировой и соединительной тканью, сохраняясь в виде отдельных островков, лежащих в клетчатке средостения.
В онкологии различают три типа тимом: доброкачественную, злокачественную тимому 1-го типа (с признаками атипии, но относительно доброкачественным течением) и злокачественную тимому 2-го типа (с инвазивным ростом).
- Доброкачественная тимома (50-70% опухолей тимуса) макроскопически имеет вид одиночного инкапсулированного узла, диаметром не более 5 см. С учетом гистогенеза внутри этой группы выделяют медуллярную (тип А), смешанную (тип АВ) и преимущественно кортикальную (тип В1) тимому.
- Тимома типа А (медуллярная) составляет 4–7% доброкачественных опухолей вилочковой железы. В зависимости от строения может быть солидной и веретеноклеточной-крупноклеточной, практически всегда имеет капсулу. Прогноз благоприятный, 15-летняя выживаемость составляет 100%.
- Тимома типа АВ (кортико-медуллярная) встречается у 28–34% пациентов. Сочетает в себе очаги кортикальной и медуллярной дифференцировки. Имеет удовлетворительный прогноз; 15-летняя выживаемость – более 90%.
- Тимома типа В1 (преимущественно кортикальная) встречается в 9–20% случаев. Часто имеет выраженную лимфоцитарную инфильтрацию. Более чем у половины пациентов сопровождается миастеническим синдромом. Прогноз удовлетворительный; 20-летняя выживаемость – более 90%.
- Злокачественная тимома 1-го типа (20-25% случаев) представляет собой одиночный или множественные дольчатые узлы без четкой капсулы. Размер опухоли чаще не превышает 4-5 см, однако иногда встречаются новообразования больших размеров. Отличается инвазивным ростом в пределах железы. В гистологическом отношении представлена кортикальной тимомой (тип В2) и высокодифференцированной карциномой.
- Тимома типа В2 (кортикальная) составляет около 20–36% тимом. Гистологические разновидности вариабельны: темноклеточная, светлоклеточная, водянисто-клеточная и др. В большинстве случаев протекает с миастенией. Прогностически менее благоприятна: 20 лет живут менее 60% больных.
- Тимома типа В3 (эпителиальная) развивается у 10–14% пациентов. Часто обладает гормональной активностью. Прогноз хуже, чем при кортикальной разновидности; 20-летняя выживаемость менее 40%.
- Злокачественная тимома 2-го типа (рак тимуса, тимома типа C) составляет до 5% всех наблюдений. Отличается выраженным инвазивным ростом, высокой метастатической активностью (дает метастазы в плевру, легкие, перикард, печень, кости, надпочечники). Выделяют 6 гистологических типов рака тимуса: плоскоклеточный, веретеноклеточный, светлоклеточный, лимфоэпителиальный, недифференцированный, мукоэпидермоидный.
В зависимости от удельного веса лимфоидного компонента в тимоме дифференцируют лимфоидные (более 2/3 всех клеток опухоли представлено Т-лимфоцитами), лимфоэпителиальные (Т-лимфоциты составляют от 2/3 до 1/3 клеток) и эпителиальные тимомы (Т-лимфоцитами представлено менее 1/3 всех клеток).
Основываясь на степени инвазивного роста, выделяют 4 стадии тимомы:
- I стадия – инкапсулированная тимома без прорастания жировой клетчатки средостения
- II стадия – прорастание элементов опухоли в медиастинальную клетчатку
- III стадия – инвазия плевры, легкого, перикарда, крупных сосудов
- IV стадия – наличие имплантационных, гематогенных или лимфогенных метастазов.
Клинические проявления и течение тимомы зависит от ее типа, гормональной активности, размеров. Более чем в половине случаев опухоль развивается латентно и обнаруживается во время профилактического рентгенологического исследования.
Инвазивные тимомы вызывают компрессионный медиастинальный синдром, который сопровождается болями за грудиной, сухим кашлем, одышкой. Сдавление трахеи и крупных бронхов проявляется стридором, цианозом, дыхательной недостаточностью.
При синдроме компрессии верхней полой вены возникает одутловатость лица, синюшность верхней половины туловища, набухание шейных вен. Давление растущей опухоли на нервные узлы обусловливает развитие синдрома Горнера, осиплость голоса, элевацию купола диафрагмы.
Сдавливание пищевода сопровождается расстройством глотания – дисфагией.
По различным данным, от 10 до 40% тимом сочетаются с миастеническим синдромом. Больные отмечают снижение мышечной силы, быструю утомляемость, слабость мимических мышц, двоение в глазах, поперхивание, нарушения голоса. В тяжелых случаях может развиться миастенический криз, требующий перехода к ИВЛ и зондовому питанию.
В поздних стадиях злокачественной тимомы появляются признаки раковой интоксикации: лихорадка, анорексия, снижение массы тела. Нередко тимоме сопутствуют различные гематологические и иммунодефицитные синдромы: апластическая анемия, тромбоцитопеническая пурпура, гипогаммаглобулинемия.
Диагностика тимомы проводится торакальными хирургами с привлечением онкологов, рентгенологов, эндокринологов, неврологов.
При клиническом осмотре может выявляться расширение вен грудной клетки, выбухание грудины в проекции опухоли; увеличение шейных, надключичных, подключичных лимфоузлов; признаки компрессионного синдрома и миастении.
Физикальное исследование обнаруживает расширение границ средостения, тахикардию, свистящие хрипы.
На рентгенограмме грудной клетки тимома имеет вид объемного образования неправильной формы, расположенного в переднем средостении.
КТ грудной клетки значительно расширяет объем информации, полученный при первичной рентгендиагностике и в ряде случаев позволяет поставить морфологический диагноз.
Уточнение локализации и взаимоотношения новообразования с соседними органами при КТ средостения позволяет в дальнейшем выполнить трансторакальную пункцию опухоли средостения, что чрезвычайно важно для гистологического подтверждения диагноза и верификации гистологического типа тимомы.
Для визуального исследования средостения и выполнения прямой биопсии проводится диагностическая медиастиноскопия, парастернальная торакотомия или торакоскопия.
Диагноз миастении уточняется с помощью электромиографии с введением антихолинэстеразных препаратов.
Дифференциально-диагностические мероприятия позволяют исключить другие объемные процессы в средостении: загрудинный зоб, дермоидные кисты и тератомы средостения.
Лечение опухолей вилочковой железы проводится в отделениях торакальной хирургии и онкологии. Хирургический метод является основным в лечении тимомы, поскольку только тимэктомия обеспечивает удовлетворительные отдаленные результаты.
При доброкачественных тимомах оперативное вмешательство заключается в удалении опухоли вместе с вилочковой железой (тимомтимэктомия), жировой клетчаткой и лимфатическими узлами средостения. Такой объем резекции диктуется высоким риском рецидива опухоли и миастении.
Операция выполняется из срединного стернотомического доступа.
При злокачественных новообразованиях тимуса операция может дополняться резекцией легкого, перикарда, магистральных сосудов, диафрагмального нерва. Послеоперационная лучевая терапия показана при II и III стадиях тимомы.
Кроме этого, облучение является ведущим методом лечения неоперабельных злокачественных тимом IV стадии.
В настоящее время большее значение в лечении инвазивных тимом получает трехэтапное лечение, включающее неоадъювантную химиотерапию, резекцию опухоли и лучевую терапию.
В послеоперационном периоде у больных, перенесших тимэктомию, может случиться миастенический криз, который требует проведения интенсивной терапии, трахеостомии, ИВЛ, длительного назначения антихолинэстеразных препаратов.
Отдаленные результаты лечения доброкачественных тимом хорошие. После удаления опухоли исчезают или значительно уменьшаются симптомы миастении. У больных злокачественной тимомой, прооперированных на ранних стадиях, 5-летняя выживаемость достигает 90%, на III стадии – 60-70%. Неоперабельные формы онкологического заболевания имеют плохой прогноз с летальностью 90% в течение ближайших 5 лет.
Источник: //www.KrasotaiMedicina.ru/diseases/oncologic/thymoma
Что такое тимома? Признаки доброкачественности и злокачественности тимомы
Тимома – опухоль вилочковой железы. Она бывает как доброкачественной, так и злокачественной. Со временем опухоль разрастается за пределы тимуса – в средостение – анатомическое пространство в средних отделах грудной клетки. Увеличение тимомы вызывает сдавливание окружающих органов. Миастения – болезнь, характеризующая быструю утомляемость мышц, часто провоцирует развитие опухоли.
Тимус (вилочковая железа) – это орган, в котором происходит формирование лимфоцитов, клеток иммунной системы. Функция органа – выработка гормонов. Заболевания вилочковой железы чаще всего врождённые, но их могут спровоцировать вредные факторы и хронические инфекции.
Особенности опухоли
Чаще всего заболевание диагностируют у пожилых людей. Риск поражения тимуса у мужчин и женщин равнозначный. Только 8% случаев приходится на детский возраст. В основном, опухоль доброкачественная. Тимома с признаками злокачественности выявляется в 1/3 случаев.
Вилочковая железа вырабатывает гормоны внутренней секреции. Для детей тимус – координатор эндокринной и иммунной систем. С возрастом работа органа ослабевает.
Он уменьшается в размерах и постепенно заменяется жировой тканью. В пожилом возрасте первоначальные клетки железы встречаются редкими островками. Жировая ткань – благоприятная среда для разрастания тимомы.
Поэтому заболеванию подвержены пожилые люди.
Злокачественная тимома имеет способность разрастаться в окружающие органы и образовываться повторно после удаления. Эти признаки иногда характерны и для доброкачественных образований.
В международной классификации болезней тимома имеет код Мкб-10.
Причины возникновения
Точные причины опухоли не установлены.
Исследования подтверждают, что опухоль провоцируют неблагоприятные факторы и патологии:
- Хронические вирусные инфекции;
- Ионизирующее излучение;
- Плохая экология;
- Повреждение переднего средостения;
- Аутоиммунные заболевания, чаще всего миастения.
Источник роста тимомы – эпителий органа, который выстилает слизистую оболочку тимуса. Им может стать и лимфоидная ткань.
Типы тимомы
Доброкачественная опухоль растёт медленно и не доставляет дискомфорта пациенту, пока не увеличится до размеров, при котором происходит сдавливание органов в грудной клетке.
Если игнорировать неприятные ощущения и вовремя не лечиться, происходит перерождение клеток органа, что приводит к запуску злокачественного процесса. Тимома переходит в стадию раковой опухоли.
При этом её рост ускоряется.
Типы тимомы выделяют исходя из структуры опухоли и степени её распространения.
- Доброкачественная тимома. Её размер не более 5 см. Опухоль со всех сторон окружена капсулой. Отличается медленным ростом и безболезненным течением. Не выходит за пределы тимуса. Разделённая жировая ткань вилочковой железы образует особый вид тимомы – тимолипому.
- Злокачественная тимома. Как и при доброкачественном типе, опухоль имеет небольшой размер, не разрастается за пределы органа. Иногда происходит отклонение от нормы, вызванное избыточной выработкой гормонов. Такой дисбаланс провоцирует разрастание в другие органы. Опухоль переходит в тимому средостения.
- Карцинома тимуса 2-го типа. Опухоль характеризуется быстрым ростом. Она разрушает органы средостения, на ранней стадии раковые клетки «заселяют» слизистые оболочки грудной клетки, лимфоузлы, соседние органы. Карцинома тимуса характеризуется тяжелым течением, плохим самочувствием пациента.
Стадии опухоли
Новообразование вилочковой железы чаще всего доброкачественного типа. Тимома растет в пределах капсулы. На этой стадии функции соседних органов и систем сохраняются с незначительными отклонениями от нормы. По мере роста образование деформирует грудную клетку, сдавливает жизненно важные органы. В 1 из 5 случаев обнаруживают признаки злокачественности опухоли.
Развитие тимомы проходит 4 стадии.
- Опухоль локализуется в оболочке вилочковой железы.
- Патологические клетки заселяют ткани переднего средостения.
- Опухоль разрастается в пространство, окружающее легкие.
- Вовлечение в злокачественный процесс органов и систем, расположенных в грудной клетке.
Симптомы
Клинические проявления зависят от стадии заболевания, размера опухоли, степени вовлечения других органов в процесс.
На ранней стадии, когда у опухоли доброкачественный характер, больной может не подозревать о недуге. Обнаруживают такое новообразование при осмотре у специалиста, если он отправляет на рентген грудной клетки по поводу патологии соседних органов. Бессимптомный период длится годами. Его продолжительность зависит от сопротивляемости организма, от состояния здоровья в целом.
Переход в злокачественную стадию характеризуется активным ростом тимомы. На этом этапе больной отмечает:
- Неприятные ощущения в груди;
- Затруднительное дыхание;
- Ощущение постороннего тела в тимусе;
- Боль в нижнем отделе шеи;
- Трудности при глотании.
Признак разрастания тимомы за пределы вилочковой железы – появление синдрома верхней полой вены. Нарушается кровообращение.
В результате этого у пациента возникают симптомы:
- Отечность лица и шеи;
- Увеличение вен на шее;
- Синюшная окраска кожи и слизистых оболочек;
- Боли в груди;
- Шум в ушах;
- Снижение слуха и остроты зрения;
- Головокружения.
Сдавливание нервных окончаний вызывает боль, которая чувствуется со стороны опухоли. Причем она отдает в руку, шею, лопатки. Также у больного нарушается процесс терморегуляции.
Явные признаки разрастания тимомы – визуальные изменения глаз:
- Опущение век;
- Сужение зрачка;
- Западения глаза со стороны локализации новообразования.
Если в процесс задействованы нервные окончания гортани, у больного меняется тембр голоса вплоть до осиплости. В тяжелых случаях голос теряется совсем.
Специфический признак тимомы – миастения. Заболевание зачастую диагностируют совместно с опухолью. Для него характерны признаки:
- Слабость мышц, диафрагмы;
- Слабость дыхательной мускулатуры.
Получите смету на лечение
* Только при условии получения данных о заболевании пациента, представитель клиники сможет рассчитать точную смету на лечение.
Миастения характеризуется быстрой утомляемостью при ходьбе. Со временем слабеют мимические мышцы лица. Самое тяжелое проявление болезни – невозможность сделать вдох – миастенический криз. Это критическое состояние. Больной попадает в реанимацию. Ему требуется искусственная вентиляция легких. В противном случае больной умирает.
Тимус у детей и взрослых
Предрасположенность к миастении и тимоме есть у людей с аутоиммунными заболеваниями. Например, волчанка, сахарный диабет, диффузный токсический зоб. Чаще всего болезни такого типа являются наследственными. Они хронические и приводят к необратимым изменениям.
Последняя стадия миомы – рак. Патогенные клетки начинают распространяться в другие органы и системы.
При карциноме появляются симптомы интоксикации:
- Большая потеря в весе;
- Лихорадка;
- Повышенное потоотделение;
- Пропадает аппетит.
Клетки опухоли заселяют плевру, перикарду, диафрагму. Затем попадают в лимфоузлы. В редких случаях метастазы появляются в костях.
Диагностика
При подозрении на тимому, пациента направляют на обследование.
- Консультация онколога, эндокринолога, хирурга.
- Общий и биохимический анализ крови.
- Рентген. Исследование позволяет оценить размер тимомы, ее расположение к другим органам. Без рентгенографии невозможно обнаружить опухоль.
- Компьютерная диагностика. Если требуется, после этого исследования проводят пункцию новообразования – прокол с целью изучения характера опухоли.
- Биопсия. Её проводят в случае вовлечения в процесс лимфатических узлов.
- Электромиография – показана при миастении.
Лечение тимомы
После полного обследования врач анализирует результаты и назначает терапию. Метод лечения выбирают исходя из степени распространения опухоли.
Самый эффективный способ – удаление новообразования. Положительные результаты операции ожидают только на ранней стадии тимомы. Пока опухоль находится в капсуле, она имеет четкие границы. Это позволяет удалить опухоль полностью и максимально снизить риск повторного разрастания (рецидива). Во время операции удаляется та часть тимуса, в которой находится опухоль.
Если игнорировать тимому, возрастает риск врастания образования в ткани соседних органов. При врастании хирургическое вмешательство отрицательно сказывается на функционировании окружающих органов, сосудов, нервных сплетений.
Злокачественная тимома требует операции, которая охватывает не только вилочковую железу, но и пораженные участки окружающих органов. После удаления опухоли больной проходит реабилитацию в онкодиспансере.
Последствия удаления опухоли зависят от стадии, на которой провели операцию. Если опухоль доброкачественная, хирургическое вмешательство лечит её. Болезненные симптомы исчезают или уменьшаются. Риск рецидивов минимален.
Помимо операции, тимому лечат консервативными методами.
- Химиотерапия. Её проводят перед удалением новообразования, чтобы уменьшить размеры.
- Лучевая терапия (облучение). Метод используют при 2 и 3 стадиях тимомы. На 4 стадии химиотерапия показана как основной способ лечения
В запущенных случаях операцию не проводят. Единственная мера – лучевая терапия. Облучение частично уменьшает опухоль, что сокращает давление на сосуды, сердце и нервные пучки.
Последствия удаления тимомы
После операции бывают осложнения. Среди последствий самым опасным является миастенический криз, который может закончиться летальным исходом.
Прогноз и выживаемость
При лечении доброкачественных опухолей прогноз благоприятный. Когда появляются первичные признаки злокачественной тимомы, удаление продлевает жизнь больного на 5 лет в 90% случаев. Третья стадия снижает этот показатель до 70%. При карциноме 2-го типа 90% пациентов умирает, потому что операцию на этой стадии болезни не проводят.
Чем раньше пациент начинает лечение, тем больше шансов выжить.
Источник: //pro-rak.com/zlokachestvennaya-opuhol/timoma/
Тимома: симптомы, лечение и прогноз, что это за болезнь, тимома средостения и вилочковой железы
Тимома — это общее название для группы опухолей вилочковой железы (тимуса). Чаще всего они носят доброкачественный характер. На долю злокачественных опухолей приходится около 30% тимом. Выраженность клинической картины может быть самой разной, от бессимптомного течения до выраженной миастении и симптомов компрессии органов средостения.
Вилочковая железа частично находится в нижней части шеи, частично — в верхней части средостения. В органе выделяют два типа тканей — эпителиальную (железистую), которая отвечает за синтез тимических гормонов, и лимфоидную, которая представлена Т-лимфоцитами различной степени зрелости.
Таким образом, тимус является уникальным органом, который с одной стороны является железой внутренней секреции, а с другой — органом иммунной системы.
В норме вилочковая железа проявляет активность в детском возрасте, играет роль депо Т-лимфоцитов и координирует работу эндокринной и иммунной систем. По мере взросления, тимус замещается жировой тканью.
И у людей старше 50 лет сохраняется только 10% активных клеток.
Причины возникновения тимомы
Причины возникновения тимомы неизвестны. Предполагается, что в этом процессе могут принимать участие следующие факторы:
- Нарушения в эмбриональном периоде развития.
- Нарушение синтеза тимопоэтина.
- Нарушение иммунных механизмов.
- Инфекционные заболевания.
- Воздействие ионизирующего излучения.
- Травматические повреждения органов средостения.
- Некоторые аутоиммунные и эндокринные патологии: синдром Иценко-Кушинга, диффузный токсический зоб, миастения и др.
Записьна консультациюкруглосуточно
Виды тимомы
Единой классификации тимом на сегодняшний день нет, ввиду большого разнообразия опухолей, развивающихся в вилочковой железе. В 1999 году ВОЗ предложила морфологическую классификацию, в основе которой лежит соотношение лимфоцитарных и эпителиальных клеток. По этой классификации выделяют 6 видов опухоли:
- Тимома типа А — опухолевая ткань представлена дифференцированными клетками без признаков атипии, практически всегда отграничена от окружающих тканей капсулой. Клетки веретенообразные или овальные. Это благоприятный, доброкачественный вариант тимомы, 15-летняя выживаемость при которой составляет 100%.
- Тимома типа АВ морфологически схожа с типом А, но имеются единичные очаги патологических лимфоцитов.
- Тимома типа В — в опухолевой ткани преобладают дендритные и эпителиоидные клетки. Тип В будет разделяться в зависимости от соотношения эпителиальных и лимфоидных клеток, а также от выраженности их атипизма.
- Тимома типа В1 (преимущественно кортикальный тип). По структуре напоминает кортикальный слой вилочковой железы, очаговыми вкраплениями медуллярных клеток.
- Тимома типа В2 (кортикальный тип). В ткани опухоли имеются эпителиальные клетки с признаками атипии и везикулами в ядре.
- Тимома типа В 3 (эпителиальный тип). Опухоль представлена атипичными эпителиальными клетками. Некоторые авторы расценивают ее как высокодифференцированный рак вилочковой железы.
- Тимома типа С — рак тимуса. Представлен разнообразными гистологическими типами рака — светлоклеточный, плоскоклеточный, веретеноклеточный и др. Склонен к агрессивному течению, прорастает в соседние органы, дает метастазы в печень, кости и лимфатические узлы.
Тимомы типа А, АВ и В1 относят к доброкачественным новообразованиям тимуса, тип В2 и В3 — это злокачественные тимомы с относительно благоприятным течением, когда при своевременном обращении возможно полное излечение и 20-летняя продолжительность жизни составляет 40-60%. Тип С называют карциномой тимуса 2-го типа. Как мы уже говорили, это агрессивная опухоль, склонная к быстрому росту и метастазированию.
Стадии тимомы
Для характеристики распространения тимомы применяется классификация Masaoka-Koga. В ее основу положена оценка вовлеченности тканей и органов средостения, а также наличие лимфогенных и гематогенных метастазов.
- 1-2 стадия тимомы — опухоль прорастает за пределы своей капсулы, затрагивает плевру и клетчатку средостения.
- 3 стадия тимомы — опухоль прорастает в перикард, затрагивает легкое или магистральные сосуды, находящиеся в средостении.
- 4А стадия — имеется опухолевая диссеминация по плевре или перикарду.
- 4В стадия — имеются лимфогенные или гематогенные метастазы.
Диагностика тимомы
Заподозрить наличие опухоли можно по характерным клиническим симптомам, после чего пациент направляется на диагностические исследования. Рентген грудной клетки является неспецифическим методом диагностики и позволяет только увидеть расширение тени средостения.
Компьютерная томография с контрастированием — более информативный метод.
Он позволяет получить информацию о наличии новообразования, определить его злокачественность, и даже дифференцировать его природу — отличить тимому от лимфомы и др.
МРТ не является рутинным методом диагностики тимом, но может использоваться по показаниям, например, при наличии у пациента аллергии на йодсодержащий контраст, применяемый при КТ.
Окончательный диагноз выставляется после морфологического изучения опухолевой ткани. Как правило, ее получают после радикальной операции. Если это невозможно, рассматривают вариант проведения биопсии.
Для этого может использоваться толстоигольная или хирургическая биопсия, которая проводится во время лапароскопических операций.
Морфологическая верификация необходима для подбора оптимального метода лечения.
Симптомы злокачественного новообразования вилочковой железы
Какое-то время злокачественная опухоль вилочковой железы может протекать бессимптомно. На данном этапе обнаруживается случайно, при проведении обзорной рентгенографии грудной клетки или флюорографии. По мере развития процесса, будет возникать и нарастать неспецифическая симптоматика, которая связана с локальным воздействием опухоли на органы груди и средостения:
- Кашель.
- Боль в области груди.
- Одышка. Она может быть результатом компрессии органов дыхания, или миастенического синдрома, при котором наблюдается слабость мышц из-за нарушений нейромышечных связей.
- Синдром верхней полой вены — нарушение венозного оттока от головы и плечевого пояса из-за компрессии верхней полой вены. Проявляется цианозом кожи и отечностью верхней половины тела, а также расширением вен.
- Нарушение иммунной системы. Тимус является органом, в котором проходят определенные стадии своего развития Т-лимфоциты. При опухолевых процессах происходит нарушение их дифференцировки, что чревато развитием иммунодефицитов или аутоиммунных заболеваний. Самым частым из них является миастения — нарушение нервно-мышечной проводимости, развивающейся из-за воздействия антител на рецепторы ацетилхолина. При этом возникает мышечная слабость и патологическая утомляемость. Миастения характерна для типа лимфом В1-В3 и С.
- Аплазия костного мозга.
- Повышение температуры тела и ночные поты. Эти симптомы затрудняют дифдиагностику, поскольку более характерны для лимфом.
- На поздних стадиях присоединяется канцерогенная интоксикация: общая слабость, потеря аппетита, снижение массы тела.
Лечение тимомы
Лечение доброкачественной тимомы и злокачественной тимомы 1-2 стадии подразумевает хирургическое удаление вилочковой железы. Операция может быть выполнена в следующем объеме:
- Тотальное удаление тимуса вместе с окружающей жировой клетчаткой и лимфатическими узлами.
- Расширенное удаление тимуса — помимо вышеперечисленного объема, проводится еще резекция плевры и полное удаление переднестернальной жировой клетчатки.
При местно-распространенных злокачественных тимомах есть вероятность невозможности проведения радикального вмешательства, поэтому лечение рекомендуют начинать с адъювантной терапии. Обычно используется индукционная химиолучевая терапия с препаратами: циклофосфамидом, доксорубицином и цисплатином.
Объем операции будет зависеть от того, какие органы вовлечены в процесс. Может потребоваться резекция легочной ткани, перикарда, протезирование крупных кровеносных сосудов.
Такие операции проводятся только на базе специализированных центров, в которых созданы условия для обширных вмешательств на органах грудной клетки. Для уменьшения развития рецидивов проводят послеоперационную лучевую терапию.
При неоперабельных опухолях, ключевым методом лечения является химиолучевая терапия.
Прогнозы выживаемости
Прогнозы зависят от гистологического вида тимомы. При доброкачественных тимомах результаты лечения благоприятны, например, при типе В1 20-летняя выживаемость составляет около 90%.
У пациентов со злокачественными вариантами тимомы прогноз будет зависеть от стадии распространения опухоли.
При 2 стадии 5-летний рубеж переживают около 90% больных, при 3 стадии до 70% и при неоперабельных опухолях только 10%.
Записьна консультациюкруглосуточно
Источник: //www.euroonco.ru/oncology/timoma
20-летний ребенок с массой средостения
ДОМ
ИССЛЕДОВАНИЯ
КОНФЕРЕНЦИЯ
РЕКОМЕНДАЦИИ
ЖУРНАЛЫ
МАГАЗИН
ВХОД
ПОЖЕРТВОВАТЬ
ПРИСОЕДИНЯЙТЕСЬ
ОБНОВЛЕНИЕ
ПОИСК
- МЕНЮ
- О КОМПАНИИ
Обзор
Годовой отчет
Управление
- Постановление
- Руководство
- Совет директоров
- Процесс выдвижения
- Организационная структура
- Политики ATS
- Политика конфиденциальности ATS
- Сайт АТС
- MyATS Учебник
Отдел новостей
- Эксперты ОВД
- Пресс-релизы
- Информационные бюллетени для участников
- АТС в новостях
- Политика эмбарго
Награды ATS
ATS Социальные сети
Видео ATS
Breathe Easy Подкасты
Этика и ИСП
Равенство здоровья
Промышленные ресурсы
- Ценность сотрудничества
- Корпоративные члены
- Рекламные возможности
- Клинические испытания
- Созыв конференций
- Раскрытие финансовой информации
In Memoriam
Глобальное здравоохранение
- Международные стипендии для стажеров (ITS)
- Программа MECOR
- Форум международных респираторных обществ (FIRS)
- Ресурсы
Членство
Разделы
Партнерские организации
Карьера в ATS
Персонал
Свяжитесь с нами
КАРТА САЙТА
- АДВОКАЦИЯ
Закон о доступном медицинском обслуживании
Комментарии и свидетельские показания ATS
Чистый воздух
Форум международных респираторных обществ
День холма
Исследования
Контроль над табаком
Туберкулез
Вашингтонское письмо
КАРТА САЙТА
- ПРОФЕССИОНАЛОВ
Клинические ресурсы
- ATS Quick Hits
- Центр астмы
- Лучшие из серии видеолекций ATS
- Коронавирус
- Центр интенсивной терапии
- Ресурсы, связанные со стихийными бедствиями
- Ресурсы, связанные с заболеваниями
- Ресурсы для пациентов
- Ресурсы для практикующих
Постоянный кашель и усугубляющаяся одышка — фото-викторина
Am Fam Physician. 2005 15 мая; 71 (10): 1984-1986.
Мужчина 22 лет обратился с жалобами на усиливающийся кашель и одышку. Кашель был непродуктивным, и в течение последних четырех месяцев у него усиливалась одышка при физической нагрузке. Симптомы ухудшились, несмотря на лечение инфекции верхних дыхательных путей и завершенный курс макролидных антибиотиков от предполагаемой внебольничной пневмонии. Он отрицал, что у него жар, ночная потливость или заболевание туберкулезом, но он похудел.Он не употреблял табак. Результаты физикального обследования были значительными для кахексии, снижения звуков дыхания в правом среднем и нижнем полях легких без слышимого свистящего дыхания или стридора, а также показаний пульсовой оксиметрии воздуха в помещении в середине 90-х годов. Его обследования щитовидной железы и яичек были нормальными, не было замечено клубочков или лимфаденопатии. Рентгенография грудной клетки выявила большое новообразование в переднем средостении (рисунки 1 и 2).
Рисунок 1.
Рисунок 2.
Вопрос
Дифференциальный диагноз включает все, кроме какого из следующих состояний?
A. Тимома.
Б. Лимфома.
C. Гистоплазмоз.
D. Тератома.
E. Масса щитовидной железы.
Обсуждение
Ответ C: гистоплазмоз. Гистоплазмоз — одна из многих инфекционных причин лимфаденопатии среднего средостения. Средостение анатомически разделено на нижний и верхний отделы.Нижний отсек подразделяется на три основных отсека1: передний, 2 средний, 3 и задний средостение2 (рис. 3). Наиболее частыми причинами новообразований в переднем средостении являются четыре Ц: тимомы, тератомы, «ужасные» лимфомы и щитовидная железа.
Рис. 3.
Тимомы — наиболее частые первичные опухоли переднего средостения. Чаще всего они обнаруживаются у пациентов от 40 до 60 лет o
Опухоль средостения | UF Health, Университет здравоохранения Флориды,
Академический медицинский центр Университета Флориды — самый обширный академический медицинский центр на Юго-Востоке — занимается высококачественными программами образования, исследований, ухода за пациентами и государственной службы.
Стоматологический колледж UF является единственной стоматологической школой во Флориде, финансируемой государством, и признан одной из лучших стоматологических школ США за качество образовательных программ, исследовательскую деятельность в области гигиены полости рта и приверженность уходу за пациентами и обслуживанию.
Медицинский колледж, крупнейший из шести колледжей Академического медицинского центра Университета Флориды, открылся в 1956 году с миссией увеличения количества высококвалифицированных врачей во Флориде, предоставления передовых медицинских услуг жителям Флориды и содействия открытиям в области здравоохранения. исследование.
Колледж медсестер Университета Флориды, основанный в 1956 году, является ведущим учебным заведением для медсестер в штате Флорида и входит в 10% лучших медицинских программ для выпускников в стране. Колледж медсестер UF постоянно привлекает и сохраняет высочайший уровень студентов и преподавателей медсестер, увлеченных наукой и заботой.
Фармацевтический колледж, основанный в 1923 году, является старейшим колледжем Академического медицинского центра UF.Колледж, входящий в число лучших фармацевтических школ страны, поддерживает исследовательские, сервисные и образовательные программы, дополненные онлайн-технологиями.
Колледж общественного здравоохранения и медицинских профессий (PHHP) предназначен для предоставления отличных образовательных программ, которые готовят выпускников к удовлетворению многогранных медицинских потребностей населения, сообществ и отдельных лиц.
Колледж ветеринарной медицины UF — единственный ветеринарный колледж Флориды, предлагающий множество уникальных образовательных программ для студентов и услуги, направленные на помощь домашним животным, дикой природе и исчезающим видам.Мы предлагаем четырехлетние программы доктора ветеринарной медицины, а также M.S. и к.т.н. степени в области ветеринарной медицины.
Расположенный в одном месте с больницей Shands Jacksonville, Центр медицинских наук Джексонвилля выделяется в области образования, исследований и ухода за пациентами, что выражает наши неизменные ценности сострадания, совершенства, профессионализма и инноваций. Наш современный медицинский центр обслуживает 1 миллионное городское население от северной Флориды до южной Джорджии.
UFCOM-J предлагает аккредитованные программы ординатуры и стипендии для выпускников медицинского образования в дополнение к нестандартным программам стипендий. Клиническая ротация по всем основным дисциплинам предусмотрена для студентов-медиков UFCOM, а выборная ротация — для студентов из других аккредитованных школ.
UFHSC-J — это клинический учебный центр для медицинского колледжа в Гейнсвилле. Студенты сменяют друг друга в различных клинических учреждениях кампуса, а также в центрах первичной медико-санитарной помощи и специализированных медицинских центрах, расположенных по всему Джексонвиллю.
Фармацевтический колледж UF в Джексонвилле предлагает четырехлетнюю программу доктора фармацевтики (Pharm.D.), Полностью завершенную в Джексонвилле. Также на территории кампуса предлагается программа резидентуры в аптеке Shands Jacksonville, аккредитованная Американским обществом фармацевтов системы здравоохранения.
University of Florida Health знает, насколько важно постоянное медицинское обучение для поставщиков медицинских услуг и общества. Вот почему мы предлагаем онлайн-курсы непрерывного медицинского образования (CME), которые вы можете пройти для получения кредитов CME.Эти курсы делятся последними медицинскими знаниями, обучают новым навыкам взаимоотношений с пациентами и помогают поставщикам медицинских услуг решать актуальные текущие проблемы.
Опухоль средостения. Причины, симптомы, лечение Опухоль средостения
Опухоли средостения — это новообразования, которые образуются в области, разделяющей легкие. В этой области находится сердце, крупные кровеносные сосуды, трахея (трахея), вилочковая железа и соединительные ткани.
Причины
Средостение — это часть грудной клетки, которая находится между грудиной и позвоночником, а также между легкими.Он содержит пищевод, трахею, сердце и другие важные структуры. Средостение делится на три отдела:
- Передняя (передняя)
- Средний
- Задний (задний)
Опухоли средостения встречаются редко.
Наиболее частое расположение опухолей в средостении зависит от возраста пациента. У детей опухоли чаще встречаются в заднем средостении. Эти опухоли часто начинаются с нервов и не являются злокачественными (доброкачественными).
Большинство опухолей средостения у взрослых возникают в переднем средостении и обычно представляют собой раковые (злокачественные) лимфомы или тимомы. Эти опухоли чаще всего встречаются у людей в возрасте от 30 до 50 лет.
Симптомы
Почти половина опухолей средостения протекает бессимптомно и обнаруживается при рентгенографии грудной клетки по другой причине. Симптомы, которые действительно возникают, связаны с давлением (сжатием) местных структур и могут включать:
- Боль в груди
- Озноб
- Кашель
- Кашель с кровью (кровохарканье)
- Высокая температура
- Охриплость
- Ночные поты
- Одышка
Экзамены
История болезни и медицинский осмотр могут показать:
- Лихорадка
- Высокий звук дыхания (стридор)
- Увеличение или болезненность лимфатических узлов (лимфаденопатия)
- Непреднамеренная потеря веса
- Хрипы
Дальнейшие испытания могут включать:
- Рентгенограмма грудной клетки
- Игольная биопсия под контролем КТ
- КТ грудной клетки
- Медиастиноскопия с биопсией
- МРТ грудной клетки
Лечение
Лечение опухолей средостения зависит от типа опухоли.
- При раке тимуса предпочтительным методом лечения является хирургическое вмешательство. За ним может последовать лучевая или химиотерапия, в зависимости от стадии опухоли и успеха операции.
- При лимфомах предпочтительным методом лечения является химиотерапия с последующим облучением.
- При нейрогенных опухолях заднего средостения хирургическое вмешательство является методом выбора.
Прогноз (прогноз)
Результат зависит от типа опухоли. Различные опухоли по-разному реагируют на химиотерапию и облучение.
Возможные осложнения
Осложнения опухолей средостения включают:
- Компрессия спинного мозга
- Распространяется на близлежащие структуры, такие как сердце, оболочки вокруг сердца (перикард) и магистральные сосуды (аорта и полая вена)
Лучевая терапия, хирургия и химиотерапия могут иметь серьезные осложнения.
Когда обращаться к медицинскому работнику
Позвоните своему врачу, если вы заметили симптомы опухоли средостения.
Альтернативные имена
Тимома — средостение; Лимфома средостения
Минимально инвазивная хирургия средостения — Melfi
Видео Малоинвазивная хирургия средостения.
Введение
В прошлом хирургия средостения была связана с необходимостью максимального воздействия, которое выполнялось с помощью различных доступов, включая срединную стернотомию, заднебоковую торакотомию, одностороннюю переднюю торакотомию с частичной стернотомией (полу-раскладушкой) и двустороннюю переднюю торакотомию с поперечной стернотомией. (раскладушка).Эти подходы были связаны с высокой заболеваемостью и длительным послеоперационным пребыванием. В начале 1990-х годов во многих хирургических областях, таких как торакальная хирургия, наблюдалась разработка минимально инвазивных методов.
Видеоассистированная торакальная хирургия (VATS) — это малоинвазивная методика, которая позволяет снизить операционную травму по сравнению с открытой операцией, но обычно не выполняется в качестве терапевтического подхода при резекции новообразований средостения. Некоторые хирурги не решаются использовать VATS, особенно при поражениях переднего и верхнего средостения, поскольку средостение — это непроницаемое пространство в грудной клетке, которое содержит жизненно важные структуры, подверженные риску повреждения во время операции (1-4).Кроме того, хотя VATS дает явные преимущества, он также имеет некоторые недостатки для оператора, такие как длинные инструменты, помещенные через фиксированные точки входа, создавая эффект точки опоры, двумерное экранное видение операционного поля и создание неестественного визуального эффекта, который может привести к потере хирургом ориентации и оси глаз-рука-мишень, когда камера находится под контролем ассистента.
Чтобы преодолеть эти ограничения, за последние два десятилетия были разработаны некоторые роботизированные системы.Для целей этой статьи мы определяем роботизированную хирургию как хирургическую процедуру, в которой используется устройство с компьютерной технологией, во время которой взаимодействие между хирургом и пациентом находится под непосредственным контролем хирурга. Автоматизированная эндоскопическая система для оптимального позиционирования была первой роботизированной рукой, одобренной Управлением по контролю за продуктами и лекарствами США (FDA) для использования в лапароскопической хирургии (5). Впоследствии та же компания (Computer Motion Inc., Голета, Калифорния, США) разработала систему ZEUS для помощи хирургам в минимально инвазивной хирургии (6,7).В то же время хирургическая система да Винчи была разработана компанией Intuitive Surgical (Саннивейл, Калифорния, США) и одобрена FDA для лапароскопии, торакоскопии и внутрисердечного восстановления митрального клапана. В настоящее время роботизированная система da Vinci является единственной законченной хирургической системой, применяемой в широком диапазоне хирургических процедур.
О первой торакоскопической резекции поражений средостения, включая тимэктомию и нейрогенную опухоль задней борозды, сообщили Roviaro et al. в 1994 г. (1). Восемь лет спустя Yoshino et al. сообщил о первом применении роботизированной системы для удаления тимуса и образования заднего средостения (8,9). С тех пор применение минимально инвазивных подходов, включая роботизированные системы, все шире распространяется по всему миру. Здесь мы описываем состояние дел в отношении различных процедур, включая тимэктомию и удаление поражений заднего средостения.
Тимэктомия
Наиболее частыми показаниями к тимэктомии являются миастения (MG) и тимоматозная болезнь, а наиболее распространенным подходом оставалась срединная стернотомия до 1960-х годов, когда была проведена серия из почти 60 трансцервикальных тимэктомий без серьезных осложнений или летального исхода (10).Однако, учитывая результаты некоторых исследований, показывающих, что ткань тимуса может располагаться в средостении или шее за пределами железы, многие хирурги сочли, что методы максимального воздействия более подходят для обеспечения полной резекции (11).
Дискуссия о трансцервикальной и трансгрудинной тимэктомии продолжалась до тех пор, пока в торакальной хирургии не был разработан менее инвазивный подход, включающий видеоторакоскопическую операцию (12,13). Было опубликовано большое количество данных о минимально инвазивной тимэктомии по поводу MG, в которых представлены интересные результаты.При тимэктомии применялись как односторонние, так и двусторонние методы VATS, и было продемонстрировано, что они приводят к меньшему количеству операционных травм, более низкой заболеваемости и более короткому пребыванию в больнице по сравнению с чреспернальным доступом (14-19). Время операции было приемлемым, а коэффициент конверсии был низким ( Таблица 1 ). Кроме того, Rückert et al. сообщил о лучшем сохранении функции легких при минимально инвазивных подходах по сравнению с медианной стернотомией (20). Некоторые авторы предпочитали правосторонний доступ из-за относительно большей грудной полости и оптимальной визуализации верхней полой вены и правого диафрагмального нерва (21,22).Другие авторы предпочли левосторонний доступ, подчеркнув, что левый перикардио-диафрагмальный и аорто-легочный жировые ткани легче доступны слева (23,24).
Таблица 1 Литературные данные по малоинвазивной тимэктомии для MG
Полная таблица
Важно сказать, что одним из наиболее важных ключевых моментов минимально инвазивной техники лечения MG являются неврологические исходы, которые связаны с необходимостью резекции всей тимуса и перитимуса жировой ткани [расширенная тимэктомия согласно критериям Масаока (25) с учетом распределения ткани тимуса и эктопической ткани тимуса (11)].
Ли и др. сравнил чреспернальный доступ с двусторонним VATS, не обнаружив различий в объеме резецированного препарата (19). Между тем, Liu et al. сообщил, что односторонний VATS предлагает долгосрочные неврологические исходы, эквивалентные двустороннему VATS (21). Другие авторы сообщили об интересных среднесрочных неврологических результатах у 107 последовательных пациентов с нетимоматозной миастенией, перенесших односторонний ВАТС, с односторонностью подхода, основанным на отдельных случаях и компьютерной томографии (КТ) состояния вилочковой железы (26).Тем не менее, VATS имеет некоторые недостатки, в том числе плоское зрение операционного поля и отсутствие возможности артикуляции кончиков торакоскопических инструментов. Роботизированные системы могут преодолеть эти ограничения, сочетая преимущества VATS (меньшая операционная травма, короткое пребывание в больнице и косметические результаты) с трехмерным (3D) зрением и способностью сочленять кончики инструмента внутри грудной полости. Отличные результаты были получены в нескольких сериях (23,27-30), показывающих низкий коэффициент конверсии, низкую заболеваемость и адекватное время операции.В недавнем исследовании Cakar et al. заметил, что роботизированная тимэктомия у пациентов с MG дает, по крайней мере, те же преимущества, что и открытая чреспернальная тимэктомия, в отношении улучшения нервно-мышечных симптомов и снижения дозы лекарственного средства, но с более низким уровнем осложнений и повторного вмешательства: клинические результаты ремиссии отдали предпочтение роботизированному подходу (31). Таким образом, авторы предположили, что с помощью односторонней роботизированной техники можно рассечь и удалить, по крайней мере, такое же количество медиастинальной жировой ткани в дополнение к ткани тимуса, что и при трансстернальном доступе.Кроме того, Rückert et al. сообщил об улучшении неврологического исхода роботизированной тимэктомии по сравнению с торакоскопической тимэктомией для пациентов, затронутых MG (32). Еще одна критика — тимоматозная болезнь. Начиная с 1993 г., в некоторых публикациях подтверждена возможность выполнения тимэктомии при тимомах I и II стадии Масаока с ВАТС (1-3). Первая статья, описывающая роботизированную резекцию тимомы I стадии Масаока, была опубликована Yoshino et al. в 2001 году.Несмотря на эти данные, в нескольких статьях оценивалась роль минимально инвазивного доступа, а некоторые авторы выступали за необходимость срединной стернотомии из-за высокого риска распространения опухоли внутри грудной полости (8). В 2010 году Agasthian et al. сообщил о частоте местных рецидивов 3,4% у пациентов, перенесших тимэктомию с помощью VATS по поводу тимомы (33), в то время как в двух недавних работах сравнивали VATS и открытые подходы к тимоме (16,34). Cheng et al. не наблюдали рецидивов местного или плеврального поражения тимомы стадии II ни в открытых группах, ни в группах VATS (16), и аналогичные результаты были опубликованы Pennathur et al. (34) в более крупном сравнительном исследовании, в котором сообщается об отсутствии существенной разницы в рецидивах заболевания и общей выживаемости между двумя группами. Сопоставимые результаты были получены He et al. и Liu et al. в сравнительных исследованиях, в которых анализировались трансстернальный доступ и метод VATS (35,36). В другом исследовании 2012 года, посвященном роботизированной тимэктомии по поводу тимомы, авторы подчеркнули превосходную визуализацию поля средостения, включая все ткани тимуса и перитимуса, а также капсулу тимомы, что позволило безопасно манипулировать тканью средостения.В этих сериях рецидивов заболевания не наблюдалось (37). Недавняя статья Ye et al. сравнил 25 тимэктомий с помощью VATS и 21 роботизированную тимэктомию для тимомы I стадии. Роботизированная тимэктомия оказалась выполнимой, безопасной и столь же минимально инвазивной, как и VATS, и привела к более короткому периоду дренирования и сокращению времени пребывания в больнице по сравнению с подходом VATS (38). Многоцентровое европейское исследование 79 тимом, резецированных с использованием роботизированного подхода, показало хорошие хирургические результаты без летальности, низкой заболеваемости и короткой госпитализации, необходимой для включения ссылки для этого исследования.Что касается онкологических результатов, произошел только один случай рецидива заболевания (1,3%), процент, который сопоставим с другими торакоскопическими сериями (29) (, таблица 2, ). Однако, учитывая вялотекущий характер тимоматозной болезни, необходим длительный период наблюдения, чтобы оценить отдаленные онкологические результаты. Таким образом, необходимы дальнейшие исследования на более крупных сериях, чтобы подтвердить хорошие результаты малоинвазивных подходов.
Таблица 2 Литературные данные по малоинвазивной тимэктомии при тимоме
Полная таблица
Резекция поражения заднего средостения
Наиболее частые поражения заднего средостения представлены нейрогенными опухолями, которые обычно протекают бессимптомно и диагностируются случайно.Эти опухоли обычно доброкачественные и возникают в реберно-позвоночных бороздах из чувствительных волокон межреберных нервов, из симпатической цепи или, реже, из блуждающего нерва. В прошлом торакотомия была традиционным хирургическим вмешательством, но в начале 1990-х годов VATS был внедрен в грудную область и применялся для удаления поражений заднего средостения (1). VATS минимизировал травматический разрез, сократил время пребывания в больнице и обеспечил надлежащий обзор заднего средостения (39-41).Однако удаление гантелей может считаться сложной задачей (42), и в этом смысле комбинированный нейрохирургический и торакоскопический подход будет отличной стратегией (43).
Еще одна критика представлена опухолями, расположенными в верхней борозде, рядом со звездчатым ганглием, где рекомендуется осторожное биполярное рассечение. В этой ситуации хирургу могут помочь функции роботизированной системы. В начале 21 -го и -го века в некоторых работах сообщалось об удалении задне-средостенного новообразования с помощью роботизированных систем, подчеркивая его безопасность и осуществимость (9,44).Впоследствии исследования по применению роботизированных систем для удаления поражений средостения, включая нейрогенные опухоли, выявили такие особенности, как восприятие глубины, фильтрация тремора и 7-градусное сочленение наконечников инструментов, которые позволили точно изолировать анатомические структуры и безопасно манипуляции с тканями. Melfi et al. сообщил об отсутствии смертности и уровне заболеваемости 7,2% (30). Гетерогенное исследование Cerfolio et al. , включающий различные виды хирургических вмешательств, сообщил об отсутствии смертности и низком уровне заболеваемости (12%): одна перфорация пищевода, четыре фибрилляции предсердий, два пневмоторакса, одна подагра и одна длительная утечка воздуха (45).Накамура и др. опубликовали свой японский опыт роботизированной резекции новообразований заднего средостения, при котором не сообщалось о конверсиях или осложнениях (46).
Другие небольшие исследования продемонстрировали, что оперирование опухолей в заднем средостении возможно с помощью роботизированного доступа (47,48). Другие патологии, необычные для заднего средостения, такие как зоб щитовидной железы, также были удалены с помощью роботизированных систем (49,50).Кроме того, в 2010 г. Chon et al. заметил, что роботизированная резекция двойных первичных опухолей в разных областях средостения (переднего и заднего) возможна при одноэтапной операции (51).
Первичный гиперпаратиреоз — наиболее частая причина гиперкальциемии. Обычно виновная железа или железы расположены в шейном отделе, но также могут быть обнаружены в эктопических местах в 15–20% случаев (52), включая средостение, доступ к которому в прошлом осуществлялся через срединную стернотомию или торакотомию. .
С улучшенной технологией используются более минимально инвазивные подходы, такие как VATS (53,54). Кроме того, в нескольких сериях случаев сообщалось о применении роботизированных систем для резекции эктопических паращитовидных желез, расположенных в средостении, что демонстрирует его безопасность и осуществимость (55-58). Profanter et al. подчеркнул преимущество роботизированной системы по сравнению с VATS при рассечении ткани в таких областях, как аортопульмональное окно (55). Преходящая слабость левого возвратного гортанного нерва была единственным послеоперационным осложнением, зарегистрированным в этой серии, и это осложнение полностью разрешилось к 8 месяцам (56).
В начале прошлого века VATS начали применять также для резекции образований, реже встречающихся в средостении, таких как плевроперикардиальные кисты, липомы, тератомы или фиброзные опухоли средостения. Roviaro et al. сообщил о применении VATS для широкого спектра поражений средостения, подчеркнув, что VATS обеспечивает хорошее обнажение всего средостения, обеспечивает достаточное пространство для хирургических маневров и приводит к значительному снижению хирургической травмы (1).Martinod et al. сообщил о серии бронхогенных кист, удаленных торакоскопическим доступом (59), в то время как Umemori et al. сообщил об успешной резекции плевроперикарда плевроперикардиальных кист средостения с помощью VATS (60).
В 2004 г. Bodner et al. сообщил о применении роботизированной системы для лечения различных поражений средостения, а Meehan et al. описали свой опыт роботизированной резекции поражений средостения у детей, включая тератомы и опухоли половых клеток (61).Другая статья Melfi et al. задокументировал резекцию девяти плевроперикардиальных кист и трех тератом (30). Результаты обеих этих серий показывают, что даже необычные патологии в границах средостения можно искоренить с хорошими результатами.
Выводы
В течение 20 -го годов были разработаны менее инвазивные хирургические подходы для доступа к средостению. VATS может снизить заболеваемость, уровень послеоперационной боли и продолжительность пребывания в больнице.Однако у этого метода есть некоторые ограничения. К ним относятся планарное зрение во время операции с потерей восприятия глубины; ограниченная маневренность торакоскопических инструментов, затрудняющая работу за углами; эффект опоры инструментов, вставленных через грудную стенку; и неэргономичные положения, которые часто приходится принимать хирургу.
Роботизированные системы
можно считать естественным развитием VATS, предлагая трехмерное зрение высокой четкости, фильтрацию тремора и 7-градусное сочленение инструментов внутри грудной полости.Эти функции оказываются очень полезными в удаленном и крошечном пространстве, таком как средостение ( Видео 1 ).
Несмотря на эти положительные результаты, необходимы рандомизированные контролируемые исследования, чтобы подтвердить преимущества минимально инвазивных подходов, особенно при тимэктомии, как с неврологической, так и с онкологической точки зрения.
Благодарности
To Teresa Hung Key для проверки лингвистической точности.
Конфликт интересов: Франка Мелфи является официальным инспектором Intuitive Surgical. У других авторов нет конфликта интересов.
Список литературы
- Roviaro G, Rebuffat C, Varoli F, et al. Видеоторакоскопическое иссечение новообразований средостения: показания и техника. Ann Thorac Surg 1994; 58: 1679-83; обсуждение 1683-4.
- Yim AP. Видеоассистированная торакоскопическая резекция новообразований переднего средостения.Int Surg 1996; 81: 350-3. [PubMed]
- Шугарбейкер DJ. Торакоскопия в лечении новообразований переднего средостения. Энн Торак Сург 1993; 56: 653-6. [PubMed]
- Hazelrigg SR, Landreneau RJ, Mack MJ и др. Торакоскопическая резекция кист средостения. Энн Торак Сург 1993; 56: 659-60. [PubMed]
- Omote K, Feussner H, Ungeheuer A, et al. Самостоятельное управление роботизированной камерой для лапароскопической хирургии по сравнению с управлением камерой человека. Am J Surg 1999; 177: 321-4.[PubMed]
- Вассилиадес Т.А. младший, Нильсен Дж. Л. Альтернативные подходы при повторном коронарном шунтировании без помпы. Heart Surg Forum 2000; 3: 203-6. [PubMed]
- Стивенсон Э. Р. Младший, Санкхолкар С., Дакко С. Т. и др. Роботизированная микрохирургия для эндоскопического аортокоронарного шунтирования. Энн Торак Сург 1998; 66: 1064-7. [PubMed]
- Йошино И., Хашизуме М., Шимада М. и др. Торакоскопическая тимомэктомия с помощью компьютерной хирургической системы da Vinci.J. Thorac Cardiovasc Surg 2001; 122: 783-5. [PubMed]
- Йошино И., Хашизуме М., Шимада М. и др. Видео-торакоскопическая экстирпация образования заднего средостения с использованием хирургической системы da Vinci, усовершенствованной с помощью компьютера. Энн Торак Сург 2002; 74: 1235-7. [PubMed]
- Banowsky LH, Braun WE, Crile G, et al. Трансцервикальная тимэктомия у реципиентов почечного трансплантата: хирургические осложнения и возможное влияние на долгосрочную выживаемость аллотрансплантата. Trans Am Assoc Genitourin Surg 1975; 67: 103-5.[PubMed]
- Fukai I, Funato Y, Mizuno T, et al. Распределение тимуса в жировой ткани средостения. J. Thorac Cardiovasc Surg 1991; 101: 1099-102. [PubMed]
- Мак М.Дж., Ландрено Р.Дж., Йим А.П. и др. Результаты видеоассистированной тимэктомии у пациентов с миастенией. J. Thorac Cardiovasc Surg 1996; 112: 1352-9; обсуждение 1359-60. [PubMed]
- Ровиаро Г., Вароли Ф., Нукка О. и др. Видеоторакоскопический доступ к первичной патологии средостения.Chest 2000; 117: 1179-83. [PubMed]
- Савченко М, Вендт Г.К., Принц С.Л. и др. Видео-ассистированная тимэктомия при миастении: обновление опыта одного учреждения. Eur J Cardiothorac Surg 2002; 22: 978-83. [PubMed]
- Manoly I, Whistance RN, Sreekumar R, et al. Ранние и среднесрочные результаты чреспернальных и видео-торакоскопических операций по поводу тимомы. Eur J Cardiothorac Surg 2014; 45: e187-93. [PubMed]
- Cheng YJ, Kao EL, Chou SH.Видеоторакоскопическая резекция тимомы II стадии: проспективное сравнение результатов торакоскопии и открытых методов. Сундук 2005; 128: 3010-2. [PubMed]
- Mineo TC, Pompeo E, Lerut TE, et al. Торакоскопическая тимэктомия при аутоиммунной миастезии: результаты левостороннего доступа. Энн Торак Сург 2000; 69: 1537-41. [PubMed]
- Захид И., Шариф С., Рутледж Т. и др. Видеоассистированная торакоскопическая хирургия или транстернальная тимэктомия в лечении миастении? Interact Cardiovasc Thorac Surg 2011; 12: 40-6.[PubMed]
- Lee CY, Kim DJ, Lee JG и др. Двусторонняя видеоассистированная торакоскопическая тимэктомия имеет хирургическую протяженность, аналогичную транстернальной расширенной тимэктомии, с более благоприятными ранними хирургическими исходами для пациентов с миастенией. Surg Endosc 2011; 25: 849-54. [PubMed]
- Rückert JC, Walter M, Müller JM. Легочная функция после торакоскопической тимэктомии в сравнении с срединной стернотомией при миастении. Энн Торак Сург 2000; 70: 1656-61. [PubMed]
- Лю З., Ян Дж., Линь Л. и др.Односторонняя расширенная торакоскопическая тимэктомия с видео-ассистированием обеспечивает долгосрочные результаты, эквивалентные двустороннему подходу при лечении нетимоматозной миастении. Interact Cardiovasc Thorac Surg 2015; 21: 610-5. [PubMed]
- Китинг С.П., Конг YX, Тай В. и др. Тимэктомия VATS при нетимоматозной миастении: стандартизированная оценка результатов с использованием американской клинической классификации миастении. Инновации (Phila) 2011; 6: 104-9. [PubMed]
- Ри Ф, Марулли Г, Бортолотти Л и др.Опыт работы с роботизированной системой «да Винчи» для тимэктомии у пациентов с миастенией гравис: отчет о 33 случаях. Энн Торак Сург 2006; 81: 455-9. [PubMed]
- Li Y, Wang J. Видео-тимэктомия с левосторонним доступом для лечения заболеваний тимуса. Мировой журнал J Surg Oncol 2014; 12: 398. [PubMed]
- Масаока А., Ямакава Ю., Нива Х. и др. Расширенная тимэктомия у пациентов с миастенией: обзор за 20 лет. Энн Торак Сург 1996; 62: 853-9. [PubMed]
- Томулеску В., Ион В., Коса А. и др.Среднесрочные результаты торакоскопической тимэктомии. Энн Торак Сург 2006; 82: 1003-7. [PubMed]
- Fleck T, Fleck M, Müller M и др. Расширенная видеоскопическая роботизированная тимэктомия с телеманипулятором да Винчи для лечения миастении: опыт Вены. Interact Cardiovasc Thorac Surg 2009; 9: 784-7. [PubMed]
- Огюстен Ф, Шмид Т, Боднер Дж. Роботизированный подход к поражениям средостения. Int J Med Robot 2006; 2: 262-70. [PubMed]
- Марулли Г., Скьявон М., Периссинотто Э. и др.Хирургические и неврологические исходы после роботизированной тимэктомии у 100 последовательных пациентов с миастенией. J Thorac Cardiovasc Surg 2013; 145: 730-5; обсуждение 735-6. [PubMed]
- Мелфи Ф., Фануччи О, Давини Ф. и др. Десятилетний опыт роботизированной хирургии средостения в едином специализированном центре. Eur J Cardiothorac Surg 2012; 41: 847-51. [PubMed]
- Cakar F, Werner P, Augustin F, et al. Сравнение результатов роботизированной открытой расширенной тимэктомии по поводу миастении.Eur J Cardiothorac Surg 2007; 31: 501-4; обсуждение 504-5. [PubMed]
- Rückert JC, Swierzy M., Ismail M. Сравнение роботизированной и нероботической торакоскопической тимэктомии: когортное исследование. J Thorac Cardiovasc Surg 2011; 141: 673-7. [PubMed]
- Agasthian T, Lin SJ. Клинические результаты видеоассистированной тимэктомии по поводу миастении и тимомы. Asian Cardiovasc Thorac Ann 2010; 18: 234-9. [PubMed]
- Pennathur A, Qureshi I., Schuchert MJ, et al. Сравнение хирургических методов при тимоме на ранней стадии: возможность малоинвазивной тимэктомии и сравнение с открытой резекцией.J Thorac Cardiovasc Surg 2011; 141: 694-701. [PubMed]
- He Z, Zhu Q, Wen W и др. Хирургические доступы при миастении, ассоциированной с тимомой I и II стадии: возможность полной торакоскопической тимэктомии с видеоассистированной операцией (VATS) по сравнению с чреспернальной резекцией. Журнал Биомед Рес 2013; 27: 62-70. [PubMed]
- Лю Т.Дж., Линь М.В., Се М.С. и др. Видеоассистированная торакоскопическая хирургическая тимэктомия для лечения ранней тимомы: сравнение с традиционным трансстернальным доступом.Энн Сург Онкол 2014; 21: 322-8. [PubMed]
- Мусси А., Фануччи О., Давини Ф. и др. Роботизированная расширенная тимэктомия на ранних стадиях тимомы. Eur J Cardiothorac Surg 2012; 41: e43-6; обсуждение e47.
- Йе Б, Тантай Дж. К., Ли В. и др. Видеоассистированная торакоскопическая хирургия в сравнении с роботизированной торакоскопической хирургией в хирургическом лечении тимомы I стадии Масаока. Мировой журнал J Surg Oncol 2013; 11: 157. [PubMed]
- Абдель Рахман А.Р., Седера М.А., Мурад И.А. и др.Опухоли заднего средостения: исход операции. J Egypt Natl Canc Inst 2005; 17: 1-8. [PubMed]
- Кумар А., Кумар С., Аггарвал С. и др. Торакоскопия: предпочтительный доступ для резекции выбранных опухолей заднего средостения. J. Laparoendosc Adv Surg Tech A 2002; 12: 345-53. [PubMed]
- Ямагути М., Ёсино И., Фукуяма С. и др. Хирургическое лечение нейрогенных опухолей грудной клетки. Ann Thorac Cardiovasc Surg 2004; 10: 148-51. [PubMed]
- Negri G, Puglisi A, Gerevini S, et al.Торакоскопические методы лечения доброкачественных гантелей средостения. Surg Endosc 2001; 15: 897. [PubMed]
- Ciriaco P, Negri G, Bandiera A и др. Видеоторакоскопическая резекция доброкачественных нейрогенных опухолей заднего средостения. Инновации (Phila) 2006; 1: 332-4. [PubMed]
- Bodner J, Wykypiel H, Greiner A, et al. Ранний опыт роботизированной хирургии новообразований средостения. Ann Thorac Surg 2004; 78: 259-65; обсуждение 265-6. [PubMed]
- Cerfolio RJ, Bryant AS, Minnich DJ.Операционные методы в роботизированной торакальной хирургии при патологии нижнего или заднего средостения. J Thorac Cardiovasc Surg 2012; 143: 1138-43. [PubMed]
- Накамура Х., Суда Т., Икеда Н. и др. Первые результаты роботизированной торакоскопической хирургии в Японии. Gen Thorac Cardiovasc Surg 2014; 62: 720-5. [PubMed]
- Кадзивара Н., Какихана М., Усуда Дж. И др. Расширенные показания к роботизированной хирургии опухолей заднего средостения. Asian Cardiovasc Thorac Ann 2012; 20: 308-13.[PubMed]
- Ри Ф., Скьявон М., Ди Кьяра Ф. и др. Опыт работы в одном учреждении по роботизированным торакоскопическим операциям при заболеваниях средостения. Инновации (Phila) 2011; 6: 316-22. [PubMed]
- Аль-Муфаррей Ф., Марголис М., Темпеста Б. и др. Новый торакоскопический доступ к заднему средостению зоба: сообщение о двух случаях. J Cardiothorac Surg 2008; 3:55. [PubMed]
- Podgaetz E, Gharagozloo F, Najam F, et al. Новый роботизированный метод иссечения щитовидной железы заднего средостения: комбинированный шейно-средостенный доступ.Инновации (Phila) 2009; 4: 225-8. [PubMed]
- Чон Ш., Шинн Ш., Сонг Д.С. и др. Двойная первичная опухоль, масса тимуса и нейрогенная опухоль заднего средостения у пациента с острым панкреатитом, выполненная с помощью одноэтапной роботизированной торакоскопической хирургии. Surg Laparosc Endosc Percutan Tech 2010; 20: e176-8. [PubMed]
- Phitayakorn R, McHenry CR. Заболеваемость и расположение эктопических аномалий паращитовидных желез. Am J Surg 2006; 191: 418-23. [PubMed]
- Ким И.С., Ким Дж., Шин С.Торакоскопическое удаление внематочной аденомы средостения паращитовидных желез. Корейский журнал J Thorac Cardiovasc Surg 2014; 47: 317-9. [PubMed]
- Adachi Y, Nakamura H, Taniguchi Y, et al. Торакоскопическая резекция с интраоперационным использованием метиленового синего для локализации аденом паращитовидных желез средостения. Gen Thorac Cardiovasc Surg 2012; 60: 168-70. [PubMed]
- Профантер С., Шмид Т., Проммеггер Р. и др. Робот-ассистированная паратиреоидэктомия средостения. Surg Endosc 2004; 18: 868-70. [PubMed]
- Боднер Дж., Профантер С., Проммеггер Р. и др.Паратиреоидэктомия средостения с помощью робота да Винчи: презентация новой техники. J Thorac Cardiovasc Surg 2004; 127: 1831-2. [PubMed]
- Исмаил М., Маза С., Свижи М. и др. Резекция эктопических паращитовидных желез средостения с помощью роботизированной системы да Винчи. Br J Surg 2010; 97: 337-43. [PubMed]
- Тиммерман Г.Л., Аллард Б., Ловриен Ф. и др. Гиперпаратиреоз: торакоскопическая резекция с помощью робота сверхновой опухоли переднего средостения паращитовидной железы.






