Устранение последствий лучевого воздействия на организм человека — официальный сайт курортного комплекса «Надежда. SPA & Морской рай»
Радиационная опасность — это не миф, а реальная проблема, которая актуальна для любого человека. С каждым годом появляются новые изобретения и технологии, которые несут как пользу, так и вред для человечества. В современных условиях радиационный фон постоянно колеблется, и даже если превышение допустимых норм незначительно, это может неблагоприятно отразиться на состоянии здоровья и общем самочувствии.
Радиационные частицы склонны накапливаться в органах и тканях, повышая риск развития опасных заболеваний. Даже если вы употребляете только натуральные продукты, пьете воду из собственной скважины, вы все равно не можете гарантировать себе и своим близким абсолютную защиту от радиации. Ее частицы легко проникают в питьевую воду, овощи и фрукты, даже если они с вашего собственного огорода. В недрах земли огромное количество радия, полураспад которого длится сотни лет. Есть и другие потенциально опасные элементы, способные попадать вместе с водой и пищей в ваш организм.
Есть и другие потенциально опасные элементы, способные попадать вместе с водой и пищей в ваш организм.
Радиация — скрытая угроза
Человек не защищен природой от радиации. У него нет механизмов, способных улавливать и воспринимать ионизирующее излучение. В обществе принято считать, что получить избыток радиоактивных веществ можно только во время работы на атомных электростанциях, реакторах и прочих секретных объектах. Мало кто догадывается о том, что новая шуба, дорогая картина или раритетный телевизор, который достался от бабушки, могут быть источниками радиации и на протяжении десятилетий излучать вредные вещества. И вы узнаете об этом не сразу, и даже когда появятся косвенные признаки болезни, скорее всего, спишете их на усталость, переутомление или привычное недосыпание.
В отличие от принимаемых медикаментов или отравляющих веществ, попадающих в организм вместе с продуктами, радиоактивные вещества просто так не выводятся — они постепенно накапливаются. И это механизм замедленного действия, который рано или поздно может потребовать длительного и дорогостоящего восстановления здоровья.
Теперь, когда вы знаете, что официальные заявления о якобы спокойном радиационном фоне не всегда правдивы, пришло время начать заботиться о своем здоровье. Это вовсе не значит, что нужно каждый кусочек пищи исследовать с помощью дозиметра, но предпринимать меры по очищению клеток от накопленных радиоактивных веществ необходимо.
И мы предлагаем вам профессиональную помощь в борьбе с последствиями радиационного воздействия и другими неблагоприятными факторами внешней среды. В Центре восстановительной медицины и реабилитации курортного комплекса «Надежда. SPA & Морской рай» действуют различные программы, в рамках которых вы можете пройти диагностику и получить индивидуальную схему лечения.
Какие органы и системы наиболее уязвимы для радиации
Радиация отрицательно влияет на все системы человеческого организма, но наиболее уязвимыми считаются:
- репродуктивные органы: даже кратковременное облучение семенников может привести к частичному или полному бесплодию мужчины;
- хрусталик глаза: радиационное воздействие приводит к увеличению его плотности, нарушению основных функций, помутнению, развитию катаракты, снижению или полной потере зрения;
- щитовидная железа: о высокой уязвимости этого органа говорит количество людей, заболевших раком щитовидной железы после взрыва на Чернобыльской АЭС;
- костный мозг и вся кроветворная система: под действием радиации органы кровообращения перестают нормально функционировать, а клетки костного мозга начинают активно отмирать;
- генетический аппарат человека: радиационное облучение вызывает генные мутации у детей, рожденных от людей, подвергшихся серьезному влиянию радионуклидов;
- иммунная система: радиоактивные частицы при попадании в организм подавляют иммунную активность, что приводит к уязвимости человека перед инфекционными возбудителями и частым обострениям инфекционных заболеваний.

Что такое естественная радиация
Делящиеся радионуклиды могут поступать в организм человека путем внешнего и внутреннего облучения. Внешнее оказывает атмосферный воздух, а также различные предметы окружающей среды, которые могут содержать радиоактивные вещества. Внутреннее облучение возникает после употребления человеком в пищу загрязненных продуктов питания, воды, попадания воздушных масс в бронхи и легкие.
Многие строительные материалы обладают радиоактивностью. Природный камень, бетон, известняк используются для возведения зданий, декоративной отделки, и мало кто знает, что они радиоактивны. Главным источником естественной радиации является радон, который образуется во время распада радия. Этот газ часто находится в жилых и подвальных помещениях, присутствует он в воде и продуктах питания. Для того чтобы предупредить накопление радона в помещении, необходимо чаще проветривать комнаты и ответственно подходить к выбору строительных материалов для возведения жилых домов. В подвальных помещениях должны быть установлены качественные системы вентиляции, которые предотвратят накопление радиоактивного газа радона.
В подвальных помещениях должны быть установлены качественные системы вентиляции, которые предотвратят накопление радиоактивного газа радона.
Источником естественной радиации также являются космогенные радионуклиды, которые образуются в результате контакта космических частиц с ядрами радиоактивных атомов атмосферы.
Искусственная радиация
Радионуклиды могут иметь искусственное происхождение — они образуются в результате деятельности человека. Наиболее мощным и опасным источником радиации является ядерное оружие, при испытании которого радиоактивные частицы попадают в атмосферу, а затем на землю. Те несколько официальных испытаний, которые были проведены до 1963 года (запрет на ядерные испытания), внесли свой негативный вклад в повышение концентрации радионуклидов в верхних слоях атмосферы и недрах земли.
Большая часть радионуклидов, образованных в результате испытания ядерного оружия, выпадает в виде радиоактивных осадков. Дождевая вода проникает в землю, попадает в овощи и фрукты, грунтовые воды и следует дальше, рано или поздно достигая человеческого организма, где радиоактивные вещества медленно накапливаются, вызывая распространенные заболевания, наиболее опасными из которых считаются злокачественные новообразования. Миллионам людей в мире ежегодно ставят диагноз «рак», который тесно связан с радиацией.
Миллионам людей в мире ежегодно ставят диагноз «рак», который тесно связан с радиацией.
Другим источником искусственной радиации являются атомные электростанции, рассредоточенные по всему миру. Официально территории, которые были загрязнены радиоактивными выбросами, не используются для сельскохозяйственных и бытовых нужд. Но случается так, что местные жители пасут на этих землях скот, заготавливают корма, собирают урожай, а затем реализуют его в личных целях или продают на рынках.
На самом деле не так важно, как радионуклиды попадают в организм человека. Гораздо важнее то, что радиация так или иначе присутствует в нашей жизни. Необходимо уметь анализировать ситуацию и делать все возможное для того, чтобы минимизировать радиоактивное влияние на собственный организм.
Лучевая болезнь — результат повышенного радиационного воздействия на организм
Лучевая болезнь является результатом влияния повышенных доз радиации на клетки организма. Это заболевание развивается тогда, когда излучение превышает предельно допустимые значения. Лучевая болезнь поражает абсолютно все системы организма. Долгое время считалось, что патология развивается только при одномоментном интенсивном облучении. Но затем было установлено, что радиоактивные вещества имеют способность накапливаться, поэтому болезнь может возникать и в результате длительного воздействия радиации, когда человек много лет работает на вредном производстве или живет на территории, которая имеет неблагоприятный радиационный фон.
Лучевая болезнь поражает абсолютно все системы организма. Долгое время считалось, что патология развивается только при одномоментном интенсивном облучении. Но затем было установлено, что радиоактивные вещества имеют способность накапливаться, поэтому болезнь может возникать и в результате длительного воздействия радиации, когда человек много лет работает на вредном производстве или живет на территории, которая имеет неблагоприятный радиационный фон.
Поражающими факторами при лучевой болезни могут выступать рентгеновские лучи, альфа- и бета-частицы, гамма-лучи, возможно сочетание разных видов радиоактивного излучения. В первую очередь лучевое воздействие затрагивает клетки, отличающиеся активным делением. Это железы внутренней секреции, костный мозг, лимфоидная ткань, нейроны. Ключевая особенность лучевой болезни заключается в отсутствии каких-либо ощущений поражения радиацией. Человек начинает понимать, что попал в зону радиоактивного поля, не сразу, а только после появления характерных признаков болезни.
Симптомы лучевой болезни
Лучевая болезнь может быть острой и хронической. Классическая форма течения заболевания — поражение костного мозга. Сразу после воздействия радиации человек отмечает ухудшение самочувствия и появление следующих признаков:
- повышенная сонливость;
- мышечная слабость;
- боль в голове;
- сухость слизистой полости рта;
- ощущение горечи во рту;
- диспепсические явления: тошнота, рвота, боли в животе.
Через некоторое время после появления этих признаков состояние может улучшиться. Но при осмотре больного специалисты обнаруживают общее угнетение рефлекторной деятельности, нарушения координации движения, патологические изменения в работе сердечно-сосудистой системы. Через 10–12 дней после лучевого воздействия могут выпадать волосы, что настораживает пациента и заставляет его обратиться за помощью в медицинскую клинику. По результатам обследования выявляются характерные изменения в крови: уменьшение количества тромбоцитов, снижение числа лейкоцитов и ретикулоцитов.
Если больному не будет оказана квалифицированная медицинская помощь, состояние его ухудшается, усиливается слабость, появляются признаки лихорадки, понижается артериальное давление. Из-за развития геморрагического синдрома могут возникать желудочные кровотечения, повышается кровоточивость десен и эпителия полости носа. На фоне поражения слизистых оболочек рта нередко развиваются инфекционно-воспалительные процессы, например, стоматит, язвенный гингивит.
В результате радиационного воздействия повреждаются кожные покровы. Это проявляется отечностью тканей с формированием волдырей. В таком состоянии резко повышается риск присоединения вторичной инфекции, особенно на фоне подавления активности иммунной системы. Острая форма лучевой болезни угнетающим образом воздействует на железы внутренней секреции, преимущественно — на щитовидную железу и надпочечники.
На фоне радиационного поражения обостряются хронические заболевания желудочно-кишечного тракта. Начинают прогрессировать энтериты, колиты, язвенная болезнь желудка.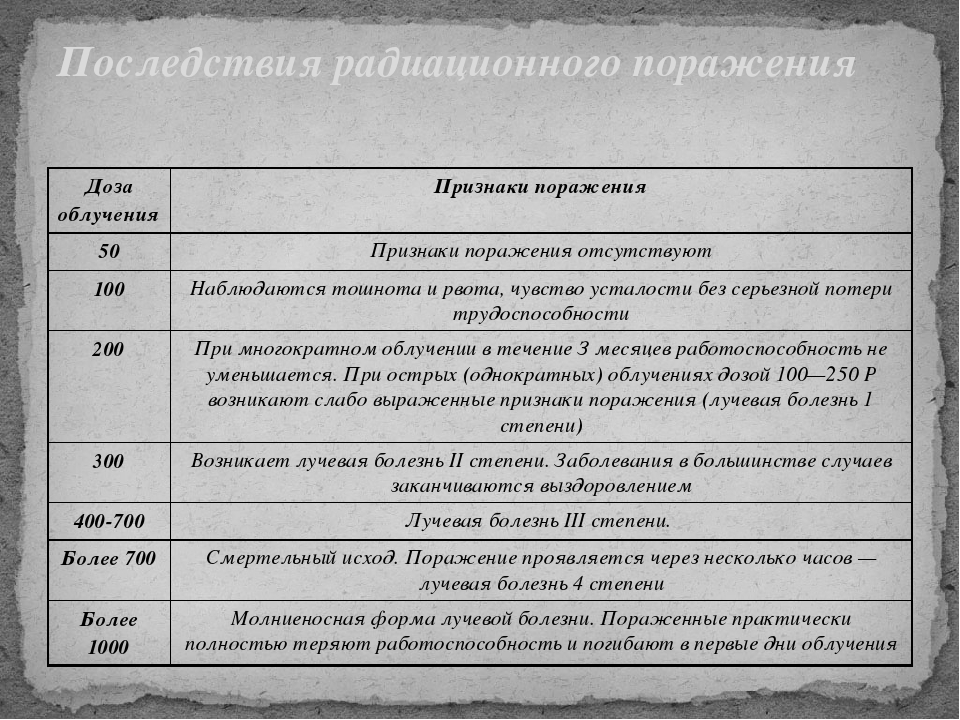 У многих больных развивается выраженный неврологический синдром, который сопровождается признаками менингита, потерей сознания, снижением тонуса мышц и судорожными припадками.
У многих больных развивается выраженный неврологический синдром, который сопровождается признаками менингита, потерей сознания, снижением тонуса мышц и судорожными припадками.
При своевременном обращении к специалистам осложнений можно избежать. Через некоторое время нарушенные функции восстанавливаются, но, к сожалению, остаточные явления лучевой болезни не всегда удается устранить.
Симптомы хронической лучевой болезни
Хроническая лучевая болезнь характеризуется менее яркой симптоматикой. Она развивается в результате продолжительного влияния низких доз радиации или на фоне отсутствия качественного лечения первичного острого радиационного воздействия.
Характерными признаками хронической формы являются:
- снижение массы тела;
- ухудшение аппетита;
- репродуктивные нарушения;
- сбои менструального цикла;
- уменьшение либидо вплоть до импотенции;
- хронические боли в животе и желудке;
- бессонница;
- упадок сил;
- частые респираторно-вирусные заболевания.

Описанные выше признаки характерны не только для хронической формы лучевой болезни, но и для легкого течения заболевания, которое возникает при длительном контакте с источником излучения. Незначительные изменения в самочувствии многие люди не воспринимают серьезно и никак не связывают с радиацией.
Результаты влияния низких доз радиации на человека
Психоэмоциональная нестабильность.
Радиация повреждает нервные клетки, оказывает мощное стрессогенное влияние на организм. В результате этого появляются такие неблагоприятные симптомы, как повышенная нервная возбудимость, неустойчивость психики к неожиданностям, раздражительность, нарушения сна, вплоть до развития бессонницы.
<
strong>Хронические головные боли
Одним из признаков постоянного воздействия небольших доз радиации являются периодические боли в голове, которые могут напоминать классическую мигрень. Во время приступа пациент ощущает сильную слабость, апатичность. Прием анальгетиков не всегда помогает купировать болевой приступ. Через несколько часов состояние нормализуется, но на некоторое время остается чувство разбитости.
Прием анальгетиков не всегда помогает купировать болевой приступ. Через несколько часов состояние нормализуется, но на некоторое время остается чувство разбитости.
Репродуктивные нарушения
Проблемы с зачатием характерны для людей, постоянно контактирующих с электромагнитным, радиационным излучениями. Репродуктивные органы человека остро реагируют на радиацию: даже кратковременное воздействие приводит к ухудшению качественных и количественных характеристик семенной жидкости, снижению либидо и импотенции. Лучевое воздействие может вызывать гиперплазию предстательной железы, развитие аденомы и ракового перерождения стенок простаты.
Женская половая система также остро реагирует на радиацию. Женщина рождается с определенным количеством яйцеклеток, которые расходуются на протяжении всего детородного периода. Любые неблагоприятные воздействия извне, в особенности облучение, способны влиять на половые клетки и, соответственно, на способность к зачатию.
Диспепсические явления
Первыми признаками радиационного поражения являются симптомы диспепсии, которые пациент может спутать с обычным отравлением или рецидивом хронического заболевания пищеварительного тракта.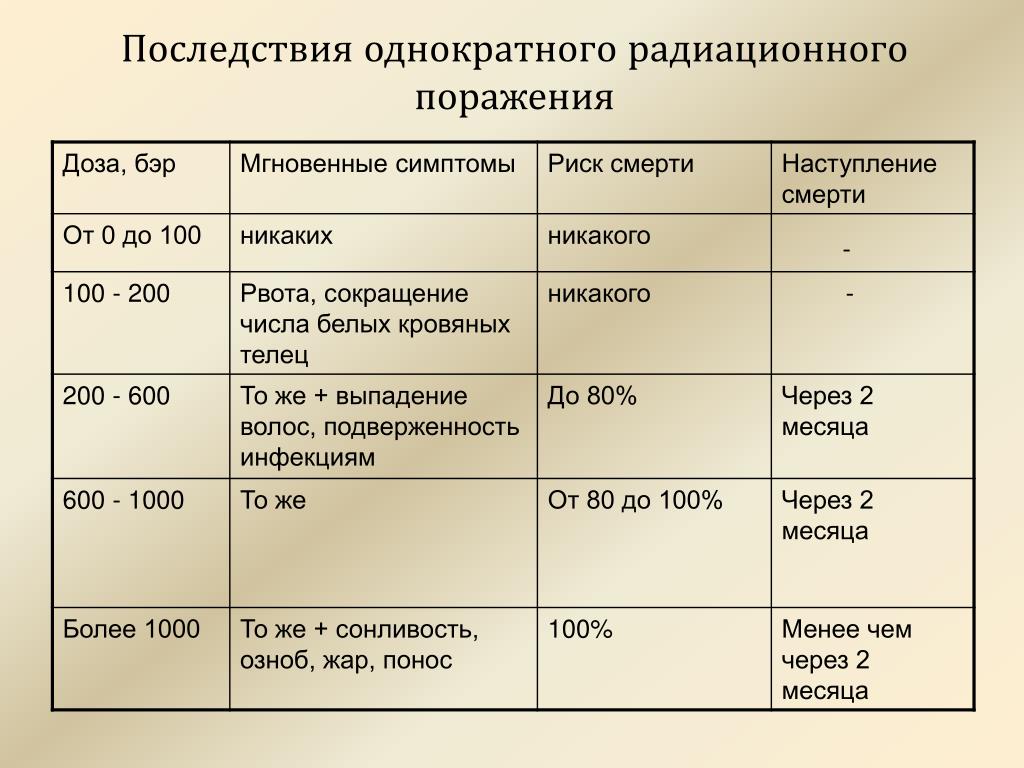 Если вы чувствуете периодически возникающую тошноту, которая нередко завершается болями в животе и рвотой, обязательно пройдите комплексное обследование и уделите время полноценному восстановлению организма.
Если вы чувствуете периодически возникающую тошноту, которая нередко завершается болями в животе и рвотой, обязательно пройдите комплексное обследование и уделите время полноценному восстановлению организма.
Радиоактивные вещества поражают слизистые оболочки, в том числе стенки желудочно-кишечного тракта, вызывая прогрессирование хронического воспалительного процесса. У людей, подвергшихся воздействию радиации, нередко обнаруживают такие заболевания, как гастрит, колит, язвенная болезнь желудка, синдром раздраженного кишечника.
Повышенная утомляемость
Снижение работоспособности и повышенная утомляемость уже давно воспринимаются людьми как привычные и обыденные явления. Между тем, зачастую именно чувство постоянной усталости может указывать на хроническую интоксикацию и влияние низких доз радиоактивных веществ. Будьте внимательны к своим ощущениям, прислушивайтесь к тревожным сигналам, которые посылает ваш организм в надежде получить поддержку и помощь.
Частые обострения инфекционно-воспалительных заболеваний
Радиационное воздействие создает предпосылки к снижению иммунитета и повреждению слизистой носоглотки и бронхов. Это проявляется регулярными респираторно-вирусными заболеваниями и поражением ЛОР-органов.
Диагностика лучевой болезни
Диагностика данного заболевания включает профессиональный осмотр пациента, изучение хронологии развития симптомов, точное установление факта лучевого воздействия на организм. Для определения степени тяжести состояния специалисты изучают данные, полученные в ходе дозиметрического исследования. Особое внимание обращают на изменение показателей крови. Нарастание признаков анемии, уменьшение количества тромбоцитов, ретикулоцитов, повышение СОЭ говорят о лучевом поражении.
Диагностика после радиации включает ультразвуковые исследования внутренних органов, в особенности щитовидной железы, органов пищеварения и малого таза. Показаны консультации эндокринолога, гематолога, невролога и других профильных специалистов. Комплексный подход к организации обследования и лечения после радиации обеспечивает быстрое восстановление хорошего самочувствия пациента и значительное сокращение риска развития осложнений.
Комплексный подход к организации обследования и лечения после радиации обеспечивает быстрое восстановление хорошего самочувствия пациента и значительное сокращение риска развития осложнений.
В курортном комплексе «Надежда. SPA & Морской рай» работают квалифицированные специалисты, использующие новейшую технику, которая позволяет проводить качественную диагностику и необходимые лечебные процедуры. К вашим услугам – лабораторные методы исследования, ЭКГ, ультразвуковая диагностика на оборудовании, предоставляющем достоверные данные о состоянии всех внутренних органов и систем. В ходе обследования мы определяем степень повреждения радиацией как отдельных систем, так и организма в целом. Результаты диагностики позволяют подобрать правильную схему лечения после радиации, а также разработать индивидуальный план реабилитации и профилактики.
Особенности лечения острой формы лучевой болезни
Острая форма лучевой болезни требует госпитализации больного. Пациента помещают в стерильные условия, где неукоснительно соблюдаются правила инфекционной безопасности. Больной нуждается в постельном режиме, покое и профессиональном уходе. Специалисты проводят первичную хирургическую обработку ран, предпринимают активные действия для профилактики инфекционных осложнений. Показано использование препаратов, которые нейтрализуют действие конкретных радиоактивных веществ. Особое внимание уделяют дезинтоксикации, так как организм при лучевой болезни сильно страдает от отравляющих веществ.
Больной нуждается в постельном режиме, покое и профессиональном уходе. Специалисты проводят первичную хирургическую обработку ран, предпринимают активные действия для профилактики инфекционных осложнений. Показано использование препаратов, которые нейтрализуют действие конкретных радиоактивных веществ. Особое внимание уделяют дезинтоксикации, так как организм при лучевой болезни сильно страдает от отравляющих веществ.
Специалисты проводят переливание плазмы, назначают плазмаферез, а для профилактики присоединения инфекции выписывают антибактериальные средства. При выраженном поражении костного мозга показано оперативное лечение. Выздоровление не является причиной для отказа от поддерживающей терапии и реабилитации. Профессиональное лечение после радиации позволяет уменьшить риск возникновения отсроченных осложнений и улучшить прогноз заболевания.
В Центре восстановительной медицины и реабилитации, действующем на территории курортного комплекса «Надежда. SPA & Морской рай», вы можете восстановить свое самочувствие после лучевой болезни.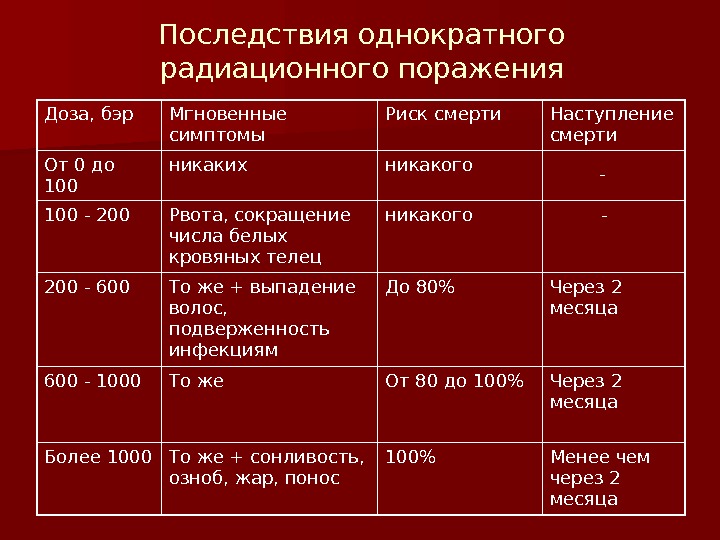 Наши специалисты всегда стремятся к наивысшим результатам лечебно-оздоровительных мер. Мы предлагаем своим клиентам комплексное решение проблемы радиационного воздействия и устранения отсроченных последствий радиации. Чистейший воздух, который заставляет дышать полной грудью, уникальная климатическая зона, грамотный медперсонал, профессиональная организация реабилитационных процедур — всё это создает идеальные условия для выздоровления и обретения душевного равновесия.
Наши специалисты всегда стремятся к наивысшим результатам лечебно-оздоровительных мер. Мы предлагаем своим клиентам комплексное решение проблемы радиационного воздействия и устранения отсроченных последствий радиации. Чистейший воздух, который заставляет дышать полной грудью, уникальная климатическая зона, грамотный медперсонал, профессиональная организация реабилитационных процедур — всё это создает идеальные условия для выздоровления и обретения душевного равновесия.
Главные цели восстановительного лечения после радиации:
- профилактика возникновения отсроченных осложнений;
- повышение активности иммунной системы;
- устранение неврологических проявлений лучевой болезни;
- восстановление психоэмоциональной стабильности, здорового сна;
- борьба с синдромом хронической усталости;
- повышение работоспособности и физической активности;
- обучение пациента мерам профилактики и защиты от неблагоприятного воздействия радиации.

Чем опасны утечки радиации для здоровья?
Автор фото, BBC World Service
Подпись к фото,
Пока специалисты полагают, что угроза здоровью японского населения невелика
Японские власти сообщили, что во вторник уровень радиации на атомной электростанции «Фукусима-1» на короткий промежуток времени поднялся до отметки, на которой он способен нанести вред здоровью людей.
Всем жителям населенных пунктов в радиусе 20 км от АЭС было предписано немедленно покинуть эту зону. Тем, кто живет на расстоянии от 20 до 30 км от станции, рекомендовали не выходить из дома и провести изоляцию жилищ, чтобы сократить риск попадания в них зараженного воздуха.
Специалисты говорят, что эти действия, если они предприняты незамедлительно, позволяют свести любое негативное воздействие на человеческий организм к минимуму.
Каковы первые последствия воздействия радиоактивного излучения на здоровье человека?
Дозы поглощенного облучения измеряется в греях (один грей равен одному джоулю энергии на один килограмм массы облученного вещества).
Доза облучения больше одного грея считается умеренной, однако уже при такой дозе проявляются симптомы лучевой болезни.
В первые часы после облучения часто начинаются тошнота и рвота, затем следует понос, головные боли и повышение температуры.
Эти явления через некоторое время исчезают, но в течение нескольких недель могут появиться новые и более серьезные симптомы.
При более высоких дозах облучения симптомы лучевой болезни могут проявиться сразу, наряду с множественными и потенциально смертельными поражениями внутренних органов.
Дозы радиации в 4 Гр смертельны для примерно половины здоровых взрослых людей.
Для сравнения, при лечении раковых опухолей радиотерапией пациенты получают несколько доз от 1 Гр до 7 Гр, однако при радиотерапии воздействие оказывается на строго ограниченные участки тела.
Различные ткани организма по-разному реагируют на радиоактивное излучение. Усредненное воздействие на биологические ткани измеряется в зивертах, один зиверт – это количество энергии, поглощенное килограммом биологической ткани, равное по воздействию 1 Гр.
Как можно лечить лучевую болезнь?
В первую очередь необходимо ограничить возможность дальнейшего заражения, сняв одежду и обувь. После этого надо помыться с мылом.
Существуют препараты, которые повышают образование лейкоцитов; это помогает в борьбе с воздействием радиации на костный мозг и снижает риск возникновения инфекционных заболеваний в результате ослабления иммунной системы.
Кроме того, возможно применение лекарств для снижения воздействия радиации на внутренние органы человека.
Как радиация влияет на организм человека?
Автор фото, BBC World Service
Подпись к фото,
Важно не допустить к употреблению в пищу зараженные радиацией продукты
Радиоактивные материалы, подвергающиеся спонтанному распаду, испускают ионизирующее излучение, которое может нанести серьезный ущерб внутренним процессам в организме человека. В частности, нарушаются химические связи между молекулами, составляющими человеческую ткань.
Организм пытается восстановить эти связи, но зачастую масштаб ущерба не позволяет это сделать. Кроме того, в процессе естественного восстановления могут возникнуть ошибки.
Наиболее подвержены воздействию радиации клетки желудка и желудочно-кишечного тракта, а также клетки костного мозга, отвечающие за производство белых кровяных тел.
Ущерб организму зависит от уровня и продолжительности воздействия радиации.
Каков долговременный эффект воздействия радиации на организм?
Более всего возрастает риск заболевания раком. Обычно клетки организма просто отмирают, дойдя до своего предельного возраста. Однако когда клетки теряют это свойство и продолжают бесконтрольно размножаться, возникает раковое заболевание.
Здоровый организм обычно не дает клеткам дойти до такого состояния. Однако радиоактивное облучение нарушает эти процессы, резко повышая риск развития рака.
Воздействие радиации приводит также к необратимым изменениям – мутациям – генетического фонда, что, в свою очередь, может передаваться будущим поколениям, вызывая пороки и отклонения от нормального развития: уменьшение размеров мозга и головы, неправильное формирование глаз, задержки роста и трудности в обучении.
Подвержены ли дети большему риску?
Теоретически, да, так как в молодом организме активно продолжается процесс роста и размножения клеток. Соответственно, возрастает и возможность отклонений от нормы в случае нарушения нормальной работы клеток.
Автор фото, BBC World Service
Подпись к фото,
Для детей с их растущими организмами радиация представляет особую опасность
После чернобыльской катастрофы 1986 года, Всемирная организация здравоохранения зарегистрировала резкое увеличение случаев заболевания рака щитовидной железы у детей, которые проживали неподалеку от АЭС.
Причиной тому было выделение радиоактивного йода, который скапливается в щитовидной железе.
Насколько опасна ситуация, сложившаяся на АЭС Фукусима?
На самой АЭС было зарегистрировано ионизирующее излучение в 400 миллизиверт в час.
По мнению специалиста по облучению, профессора Манчестерского университета Ричарда Уэйкфорда, воздействие облучения такой мощности вряд ли может привести к развитию лучевой болезни. Для этого, по его словам, мощность облучения должна быть в два раза выше.
Для этого, по его словам, мощность облучения должна быть в два раза выше.
Однако даже такое облучение может стать причиной замедления образования лейкоцитов костным мозгом и на 2-4% повышает риск развития ракового заболевания. В среднем риск заболевания раком в Японии составляет 20-25%.
При этом профессор Уэйкфорд отмечает, что такому воздействию радиации подверглись лишь те, кто участвовал в аварийных работах на атомном реакторе. Кроме того, для снижения уровня облучения эти работники могли привлекаться к работам на АЭС лишь на краткий период времени.
Уровень облучения населения, включая и тех, кто живет недалеко от АЭС, был гораздо меньше.
Что могут сделать японские власти для снижения негативных последствий для здоровья людей?
Как полагает профессор Уэйкфорд, при быстрых и правильных действиях властей последствия облучения для населения могут быть минимальны.
Главной задачей, по мнению Уэйкфорда, должны стать эвакуация населения из близлежащих районов и недопущение употребления пищевых продуктов, подвергнувшихся воздействию радиации.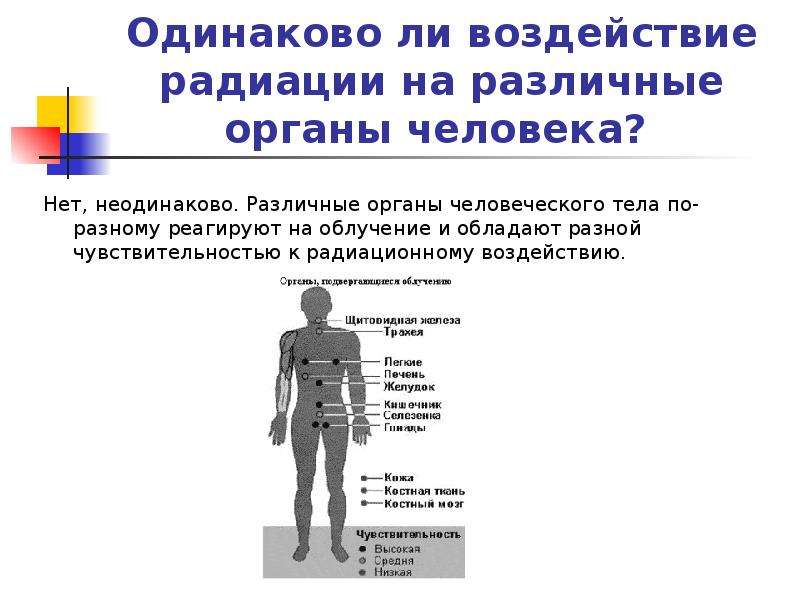
Для снижения риска накопления радиоактивного йода в щитовидной железе населению могут выдать таблетки с йодом.
Кроме того, диета японцев богата йодом, поэтому это также может способствовать борьбе с последствиями облучения.
Можно ли сравнить аварию на АЭС Фукусима с Чернобыльской катастрофой?
Как заявил профессор Джерри Томас, изучавший последствия чернобыльской аварии, вряд ли произошедшее в Японии сможет сравниться с Чернобылем.
«На Чернобыльской АЭС произошел взрыв, в результате которого был полностью разрушен реактор, и в окружающую среду попало огромное количество радиоактивных веществ», – говорит Джерри Томас.
Профессор Томас подчеркивает, что в основном последствия Чернобыльской аварии наблюдались у тех, кто проживал недалеко от АЭС и, главным образом, у детей.
Что радиация делает с телом?
Допустим, какой-нибудь сумасшедший мировой лидер решит нажать на большую красную кнопку. Или террористы перехватят контроль над ядерным реактором. Вы пережили первый взрыв. Мир отравлен радиацией. Каково это? Когда происходят ядерные реакции, они делят частицы с такой энергией, что электроны отрываются от атомов. Измененные связи создают пары ионов, которые чрезвычайно реактивны химически. Это — ионизирующее излучение, и с этого начинаются все проблемы.
Или террористы перехватят контроль над ядерным реактором. Вы пережили первый взрыв. Мир отравлен радиацией. Каково это? Когда происходят ядерные реакции, они делят частицы с такой энергией, что электроны отрываются от атомов. Измененные связи создают пары ионов, которые чрезвычайно реактивны химически. Это — ионизирующее излучение, и с этого начинаются все проблемы.
Как убивает радиация?
Есть много видов ионизирующего излучения. Космическое, альфа, бета, гамма, рентгеновское, нейтронное и другие. Важно другое: как сильно организмы подвергается воздействию этой радиации, то есть какую получает дозу облучения.
Поглощенную дозу измеряют в греях (Гр, Gy) или в зивертах (Зв), которые принимают меру Гр и умножают ее на тип излучения для расчета эффективной дозы в живой ткани. Среднее облучение за пару секунд абдоминального рентгеновского снимка составляет 0,0014 Гр – это легкая доза, которая применяется локально, поэтому не так уж она и плоха. Опасность начинается, если воздействие облучение приходится на все тело – например, как в контрольной комнате Чернобыля сразу после взрыва. Там бы вы впитывали 300 Зв в час. Но вряд ли продержались бы час. Доза стала бы смертельной уже через 1-2 минуты.
Там бы вы впитывали 300 Зв в час. Но вряд ли продержались бы час. Доза стала бы смертельной уже через 1-2 минуты.
Как умирают от радиации?
Большие дозы ионизирующей радиации за короткое время приводят к острому радиационному синдрому, то есть к отравлению радиацией. Серьезность симптомов зависит от уровня облучения. Доза радиации в 0,35 Гр будет похожа на грипп — насморк и головокружение, головные боли, усталость, лихорадка. Если тело подвергнется облучению в 1-4 Гр, клетки крови начнут умирать. Вы сможете восстановиться — лечение такого рода радиационного синдрома обычно включает переливание крови и антибиотики, но также может ослабиться иммунный ответ из-за падения числа лейкоцитов, кровь не будет сворачиваться и появится анемия. Также вы заметите странные солнечные ожоги при воздействии 2 Гр ионизирующего излучения. Технически это острый радиодерматит, и его проявления включают красные пятна, шелушение кожи и иногда опухлость.
Доза в 4-8 Гр может быть смертельной, но путь к смерти будет зависеть от уровня воздействия. При таком облучении пациенты страдают рвотой, диареей, головокружением и лихорадкой. Без лечения вы могли бы умереть всего через несколько недель после облучения.
При таком облучении пациенты страдают рвотой, диареей, головокружением и лихорадкой. Без лечения вы могли бы умереть всего через несколько недель после облучения.
Физик Луис Слотин, погибший от облучения во время своих исследований в 1946 году в Манхэттенском проекте, подвергся облучению в 10 Гр гамма- и рентгеновским излучением. И сегодня бы он не выжил, несмотря на современные процедуры, такие как трансплантация костного мозга. Пациенты, которые подвергаются воздействию радиации от 8 до 30 Гр, испытывают насморк и диарею в течение часа, а умирают в течение 2 дней – 2 недель после воздействия.
Дозы облучения свыше 30 Гр вызывают неврологические повреждения. В течение нескольких минут пациенты испытывают сильную рвоту и диарею, головокружение, головные боли и бессознательное состояние. Часто случаются приступы и тремор, а также атаксия — потеря контроля над функцией мышц. Смерть в течение 48 часов неизбежна.
Остается выжить
Если вам повезет уклониться от отравления радиации, вызванного ядерным взрывом или расплавлением реактора, это еще не значит, что вас ждет счастливый конец.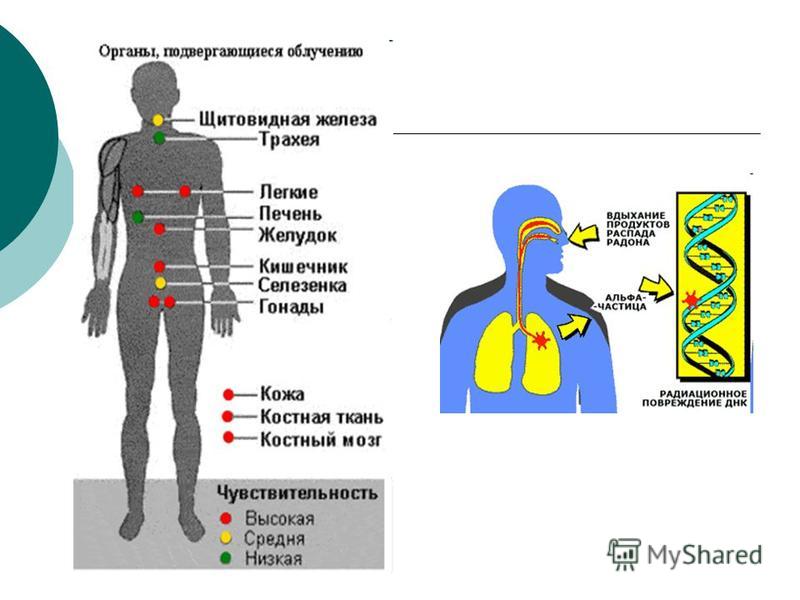 Длительное воздействие ионизирующей радиации даже в дозах, которые слабы, чтобы ослабить и вас, может приводить к генетическим мутациям и раку. Это самый большой риск, с которым столкнулись выжившие при аварии на Фукусиме и в Чернобыле. По последним оценкам, еще тысячи умрут от рака, вызванного поражением радиацией от выпавших осадков.
Длительное воздействие ионизирующей радиации даже в дозах, которые слабы, чтобы ослабить и вас, может приводить к генетическим мутациям и раку. Это самый большой риск, с которым столкнулись выжившие при аварии на Фукусиме и в Чернобыле. По последним оценкам, еще тысячи умрут от рака, вызванного поражением радиацией от выпавших осадков.
Обычно клетки контролируются химической структурой молекул ДНК. Но когда радиация выделяет достаточно энергии, чтобы нарушить молекулярные связи, цепочки ДНК рушатся. Хотя большинство их нормально восстанавливаются, около четверти — нет, поэтому начинается длительный процесс, который приводит к увеличению скорости мутаций в будущих поколениях клеток. Вероятность рака увеличивается с эффективной дозой облучения, но сама тяжесть рака от дозы не зависит. Сам факт облучения имеет значение, а не низкий или высокий уровень излучения.
При долгосрочном воздействии облучения модели, прогнозирующие уровень риска, не дают однозначных ответов. Самая распространенная модель предполагает, что с точки зрения воздействия на большинство людей самым опасным источником излучения является низкоуровневое фоновое излучение. Поэтому, хоть острое радиационное отравление ужасно само по себе, переживать больше стоит из-за медленного, но постоянного облучения.
Поэтому, хоть острое радиационное отравление ужасно само по себе, переживать больше стоит из-за медленного, но постоянного облучения.
Радиоактивное загрязнение местности
Радиоактивное загрязнение местности при авариях на АЭС и других радиационно опасных объектах. Понятие о дозах облучения, уровнях загрязнения различных поверхностей и объектов (тела человека, одежды, техники, местности, поверхности, животных), продуктов
Радиоактивность — совсем не новое явление, как до сих пор считают некоторые, связывая ее со строительством АЭС и появлением ядерных боеприпасов. И радиоактивность, и сопутствующие ей ионизирующие излучения существовали на Земле задолго до зарождения на ней жизни.
Однако радиацию, как явление, человечество открыло всего чуть более ста лет тому назад.
В 1896 г. французский ученый Анри Беккерель положил несколько фотопластинок на стол, а сверху накрыл их минералом, содержащим уран. Когда проявил — обнаружил на них следы какого-то излучения. Позже этим явлением заинтересовалась Мария Кюри, молодой ученый химик, которая и ввела в обиход слово «радиоактивность».
Когда проявил — обнаружил на них следы какого-то излучения. Позже этим явлением заинтересовалась Мария Кюри, молодой ученый химик, которая и ввела в обиход слово «радиоактивность».
Чуть раньше, в 1895 г. немецкий физик Вильгельм Рентген открыл лучи, которые и были названы его именем «рентгеновскими».
Ученые устремили свои усилия на разгадку одной из самых волнующих загадок всех времен, стремясь проникнуть в тайны материи. К великому сожалению, последующие их работы привели к созданию в США атомной бомбы (1945 г.) и только потом в СССР—атомной электростанции (1954 г.). Через три года со стапелей сошло первое в мире судно с атомной энергетической установкой — ледокол «Ленин». На сегодня в мире действует большое количество объектов с ядерными установками, вырабатывающими электрическую и тепловую энергию, приводящие в движение надводные и подводные корабли, работающие в научных целях.
Чернобыльская катастрофа (26 апреля 1986 г.) представляет собой событие века, которое почувствовали не только в России, на Украине, в Белоруссии, но и в других странах. Одиннадцать областей, в которых проживало 17 млн. человек, из них 2,5 млн. детей до 5-летнего возраста, оказались в зоне заражения. В районах жесткого радиационного контроля — 1 млн. человек Гомельской, Могилевской, частично Брянской, Житомирской, Киевской и Черниговской областей. Пострадало много людей не только от того, что они начинали ощущать на себе пагубное воздействие радиации, но и оттого, что большому количеству жителей пришлось покинуть свои дома, свои населенные пункты. Нельзя забывать — через Чернобыль, участвуя в работах по ликвидации, прошло несколько сотен тысяч человек. Для значительного количества людей это не прошло бесследно.
Одиннадцать областей, в которых проживало 17 млн. человек, из них 2,5 млн. детей до 5-летнего возраста, оказались в зоне заражения. В районах жесткого радиационного контроля — 1 млн. человек Гомельской, Могилевской, частично Брянской, Житомирской, Киевской и Черниговской областей. Пострадало много людей не только от того, что они начинали ощущать на себе пагубное воздействие радиации, но и оттого, что большому количеству жителей пришлось покинуть свои дома, свои населенные пункты. Нельзя забывать — через Чернобыль, участвуя в работах по ликвидации, прошло несколько сотен тысяч человек. Для значительного количества людей это не прошло бесследно.
Радиоактивное загрязнение (заражение) местности происходит в двух случаях: при взрывах ядерных боеприпасов (см. тему 8) или при аварии на объектах с ядерными энергетическими установками.
На АЭС реактор является мощным источником накопления радиоактивных веществ. В качестве ядерного топлива применяются, главным образом, двуокись урана-238, обогащенная ураном-235. Топливо размещается в тепловыделяющих элементах— ТВЭЛАХ, а точнее в металлических трубках диаметром 6 — 15 мм, длиной до 4 м.
Топливо размещается в тепловыделяющих элементах— ТВЭЛАХ, а точнее в металлических трубках диаметром 6 — 15 мм, длиной до 4 м.
В активной зоне реактора, где находятся ТВЭЛЫ, происходит реакция деления ядер урана-235. В результате торможения осколков деления их кинетическая энергия разогревает реактор. Это тепло затем используется для получения пара, вращения турбин и выработки электрической энергии.
Во время реакции в ТВЭЛАХ накапливаются радиоактивные продукты деления. Если в бомбе процесс деления идет мгновенно, то в ТВЭЛАХ длится несколько месяцев и более. За этот срок короткоживущие изотопы распадаются. Поэтому идет накопление радионуклидов с большим периодом полураспада.
На фоне тугоплавкости большинства радионуклидов такие как теллур, йод, цезий обладают высокой летучестью. Вот почему аварийные выбросы реакторов всегда обогащены этими радионуклидами, из которых йод и цезий имеют наиболее важное воздействие на организм человека и животный мир. Как видим, состав аварийного выброса продуктов деления существенно отличается от состава продуктов ядерного взрыва. При ядерном взрыве преобладают радионуклиды с коротким периодом полураспада. Поэтому на следе радиоактивного облака происходит быстрый спад мощности дозы излучения. При авариях на АЭС характерно, во-первых, радиоактивное заражение атмосферы и местности легколетучими радионуклидами (йод, цезий и стронций), а, во-вторых, цезий и стронций обладают длительными периодами полураспада — до 30 лет. Поэтому такого резкого уменьшения мощности дозы, как это имеет место на следе ядерного взрыва, не наблюдается.
При ядерном взрыве преобладают радионуклиды с коротким периодом полураспада. Поэтому на следе радиоактивного облака происходит быстрый спад мощности дозы излучения. При авариях на АЭС характерно, во-первых, радиоактивное заражение атмосферы и местности легколетучими радионуклидами (йод, цезий и стронций), а, во-вторых, цезий и стронций обладают длительными периодами полураспада — до 30 лет. Поэтому такого резкого уменьшения мощности дозы, как это имеет место на следе ядерного взрыва, не наблюдается.
И еще одна особенность. При ядерном взрыве и образовании следа для людей главную опасность представляет внешнее облучение (90-95% от общей дозы). При аварии на АЭС с выбросом активного материала картина иная. Значительная часть продуктов деления ядерного топлива находится в парообразном и аэрозольном состоянии. Вот почему доза внешнего облучения здесь составляет 15%, а внутреннего — 85%.
Загрязнение местности от чернобыльской катастрофы происходило в ближайшей зоне (80 км) в течение 4-5 суток, а в дальней зоне примерно 15 дней. Наиболее сложная и опасная радиационная обстановка сложилась в 30-км зоне от АЭС, в Припяти и Чернобыле. Из-за этого оттуда было эвакуировано все население. К началу 1990 г. во многих районах мощность дозы уменьшилась и приблизилась к фоновым значениям 12—18 мкР/ч. Припять и Чернобыль и на сегодня представляют опасность для жизни.
Наиболее сложная и опасная радиационная обстановка сложилась в 30-км зоне от АЭС, в Припяти и Чернобыле. Из-за этого оттуда было эвакуировано все население. К началу 1990 г. во многих районах мощность дозы уменьшилась и приблизилась к фоновым значениям 12—18 мкР/ч. Припять и Чернобыль и на сегодня представляют опасность для жизни.
Дозы облучения. Лучевая болезнь
При радиоактивном загрязнении местности от ядерных взрывов или при авариях на ядерных энергетических установках трудно создать условия, которые бы полностью исключали облучение. Поэтому при действии на местности, загрязненной радиоактивными веществами, устанавливаются определенные допустимые дозы облучения на тот или иной промежуток времени. Все это направлено на то, чтобы исключить радиационные поражения людей. Давно известно, что степень лучевых (радиационных) поражений зависит от полученной дозы и времени, в течение которого человек подвергался облучению. Надо понимать: не всякая доза облучения опасна для человека. Вам делают флюорографию, рентген зуба, желудка, сломанной руки, вы смотрите телевизор, летите на самолете, проводите радиоизотопное исследование — во всех этих случаях подвергаетесь дополнительному облучению. Но дозы эти малы, а потому и не опасны. Если она не превышает 50 Р, то лучевая болезнь исключается. Доза в 200-300 Р, полученная за короткий промежуток времени, может вызвать тяжелые радиационные поражения. Но если эту дозу получить в течение нескольких месяцев — это не приведет к заболеванию. Организм человека способен вырабатывать новые клетки, и взамен погибших при облучении появляются свежие. Идет процесс восстановления. Доза облучения может быть однократной и многократной. Однократным считается облучение, полученное за первые четверо суток. Если оно превышает четверо суток — считается многократным. Однократное облучение человека дозой 100 Р и более называют острым облучением. Соблюдение правил поведения и пределов допустимых доз облучения позволит исключить массовые поражения в зонах радиоактивного заражения местности.
Вам делают флюорографию, рентген зуба, желудка, сломанной руки, вы смотрите телевизор, летите на самолете, проводите радиоизотопное исследование — во всех этих случаях подвергаетесь дополнительному облучению. Но дозы эти малы, а потому и не опасны. Если она не превышает 50 Р, то лучевая болезнь исключается. Доза в 200-300 Р, полученная за короткий промежуток времени, может вызвать тяжелые радиационные поражения. Но если эту дозу получить в течение нескольких месяцев — это не приведет к заболеванию. Организм человека способен вырабатывать новые клетки, и взамен погибших при облучении появляются свежие. Идет процесс восстановления. Доза облучения может быть однократной и многократной. Однократным считается облучение, полученное за первые четверо суток. Если оно превышает четверо суток — считается многократным. Однократное облучение человека дозой 100 Р и более называют острым облучением. Соблюдение правил поведения и пределов допустимых доз облучения позволит исключить массовые поражения в зонах радиоактивного заражения местности.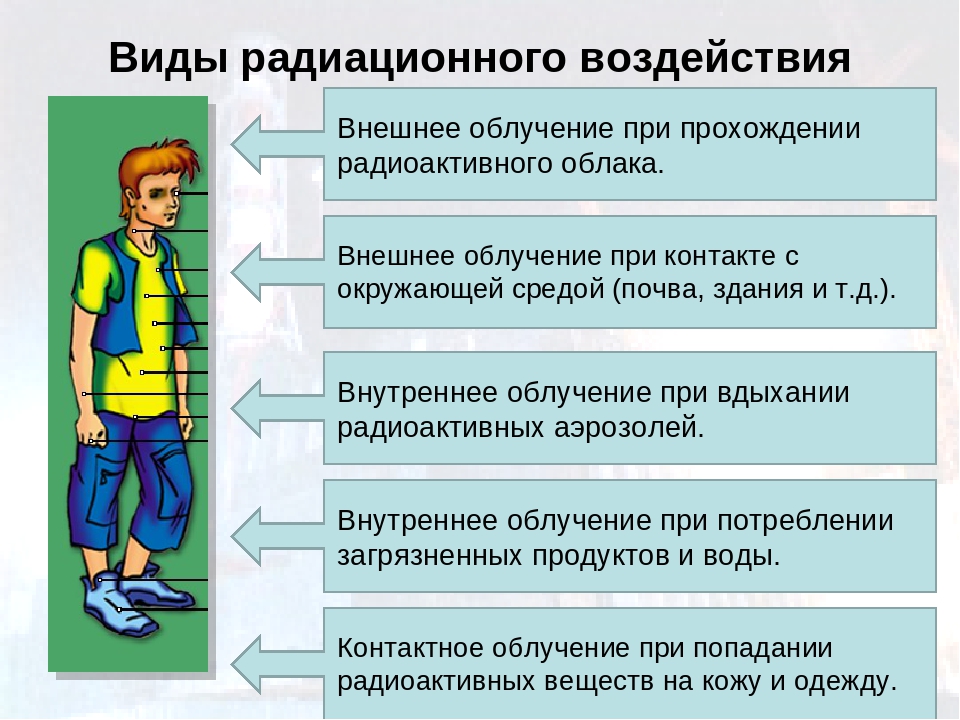 Ниже в таблице приводятся возможные последствия острого, однократного и многократного облучения человека в зависимости от дозы.
Ниже в таблице приводятся возможные последствия острого, однократного и многократного облучения человека в зависимости от дозы.
Доза облучения | Признаки поражения |
50 | Признаков поражения нет |
100 | При многократном облучении (10 — 30 суток) внешних признаков нет. При остром (однократном) облучении у 10% тошнота, рвота, слабость |
200 | При многократном в течение 3 мес. внешних признаков нет. При остром (однократном) появляются признаки лучевой болезни I степени |
300 | При многократном — первые признаки лучевой болезни. При остром облучении — лучевая болезнь II степени. В большинстве случаев можно выздороветь |
400 – 700 | Лучевая болезнь III степени. |
Более 700 | В большинстве случаев смертельный исход |
Более 1000 | Молниеносная форма лучевой болезни, гибель в первые сутки |
Основные поражающие факторы ядерного оружия и ядерных взрывов.
При ядерном взрыве в атмосфере возникают следующие поражающие факторы:
— воздушная ударная волна;
— световое излучение;
— проникающая радиация;
— электромагнитный импульс;
— радиоактивное заражение местности (только при наземном (подземном) взрыве).
Воздушная ударная волна – это область резкого сжатия воздуха, распространяющаяся во все стороны от центра взрыва со сверхзвуковой скоростью.
Источником возникновения ударной волны являются высокое давление в области взрыва (миллиарды атмосфер) и температура, достигающая миллионов градусов.
Защитой от ударной волны являются убежища. На открытой местности действие ударной волны снижается различными углублениями, препятствиями. Рекомендуется лечь на землю головой по направлению к взрыву, лучше в углубление или за складку местности.
Световое излучение – представляет собой поток лучистой энергии, включающий ультрафиолетовую, видимую и инфракрасную области спектра.
Защитой от светового излучения может служить любая непрозрачная преграда.
Проникающая радиация — представляет собой y- излучение и поток нейтронов, испускаемых из зоны ядерного взрыва.
Время действия проникающей радиации составляет 15-20 секунд. Поражающее действие ПР на материалы характеризуется поглощенной дозой, мощностью дозы и потоком нейтронов.
Радиоактивное заражение местности.
Его источником являются продукты деления ядерного горючего, радиоактивные изотопы, образующиеся в грунте и других материалах под воздействием нейтронов – наведенная активность, а также неразделившаяся часть ядерного заряда.
Примеры доз облучения — stuk-ru
| Величина дозы | Последствия дозы |
|---|---|
| 6000 мЗв | Доза, получаемая организмом в течение суток, вызывает лучевую болезнь и может привести к смерти |
| 1000 мЗв | Доза, получаемая организмом в течение суток, вызывает симптомы лучевой болезни (например, усталость и тошнота) |
| 20 мЗв | Допустимая доза персонала радиационно-опасных объектов в течение одного года |
| 5,9 мЗв | Средняя доза облучения (радон в помещениях, рентгеновская диагностика, и т.д.) жителей Финляндии в течение одного года |
| 2 мЗв | Доза от космического излучения для экипажей самолетов в течение одного года |
| 0,1 мЗв | Доза облучения пациента при рентгене легких |
| 0,01 мЗв | Доза облучения пациента при проведении рентгенологического обследования зубов |
Примеры мощности дозы облучения
| Мощность дозы | Пример |
|---|---|
| 100 мкзв/ч | Необходимо укрыться в помещении. Нужны дополнительные меры, например ограничение доступа к опасной зоне Нужны дополнительные меры, например ограничение доступа к опасной зоне |
| 30 мкзв/ч | Допустимая мощность дозы на расстоянии 1 м от тела пациента радиотерапии при его выписке |
| 10 мкзв/ч | Необходимо применять некоторые защитные меры. Например, избегать ненужного пребывания на улице. |
| 5 мкзв/ч | Наибольшая мощность дозы в Финляндии во время Чернобыльской аварии. |
| 5 мкзв/ч | Мощность дозы во время полета на самолете на высоте 10 км |
| 0,2–0,4 мкзв/ч | Автоматический дозиметр сети радиационного контроля Финляндии выдает сигнал тревоги, когда мощность дозы превышает указанную. У каждой измерительной станции в Финляндии есть свой предел тревоги, который зависит от уровня радиации окружающей среды вокруг станции. Пределы тревоги с 0,2 по 0,4 мкзв/ч. В основном различия между станциями вытекают из уровня природной радиоактивности почвы около датчика. |
| 0,04-0,30 мкзв/ч | Естественный радиационный фон в Финляндии |
Доза облучения означает вред здоровью от радиации. Единицей измерения является зиверт (Зв). При измерении излучения часто используется такие меры дозы, как миллизиверт (мЗв) и микрозиверт (мкЗв). Один мЗв — это одна тысячная зиверта и мкЗв — одна миллионная зиверта.
Мощность дозы указывает величину дозы за единицу времени. Единицей измерения является зиверт в час (Зв/час).
Обновлено 5.6.2020
Аварии на АЭС — Муниципальное образование Литейный округ (№79)
Радиоактивность – совсем не новое явление, как до сих пор считают некоторые, связывая ее со строительством АЭС и появлением ядерных боеприпасов. И радиоактивность, и сопутствующие ей ионизирующие излучения существовали на Земле задолго до зарождения на ней жизни.
Менее чем за полувековую историю развития ядерной энергетики произошло три крупных аварии на АЭС, вызвавшие тяжелые последствия. Первая – в 1957 г., вторая – в 1979 г., третья – в 1986 г. и четвертая – в 2011 г. А всего в 15 странах мира произошло более 200 инцидентов и аварий различной степени сложности и опасности.
Первая – в 1957 г., вторая – в 1979 г., третья – в 1986 г. и четвертая – в 2011 г. А всего в 15 странах мира произошло более 200 инцидентов и аварий различной степени сложности и опасности.
Если бы такая частота катастроф сохранилась в ближайшем будущем, то это бы означало, что на АЭС мира, которых более 400, будут возникать еще чрезвычайные ситуации, связанные с расплавлением активной зоны реактора. Вероятность такого события – один раз в 4 — 5 лет составит примерно 70%.
Чернобыльская катастрофа (26 апреля 1986 г.) представляет собой событие века, которое почувствовали не только в России, на Украине, в Белоруссии, но и в других странах. Еще в 1990 году в Постановлении Верховного Совета СССР говорилось: «Авария на Чернобыльской АЭС по совокупности последствий является самой крупной катастрофой современности, обще народным бедствием, затронувшим судьбы миллионов людей, проживающих на огромных территориях». Одиннадцать областей, в которых проживало 17 млн. человек, из них 2,5 млн. детей до 5 летнего возраста, оказались в зоне заражения. В районах жесткого радиационного контроля – 1 млн. человек Гомельской, Могилевской, частично Брянской, Житомирской, Киевской и Черниговской областей. Пострадало много людей не только оттого того, что они начинали ощущать на себе пагубное воздействие радиации, но и оттого, что большому количеству жителей пришлось покинуть свои дома, свои населенные пункты. Нельзя забывать – через Чернобыль, участвуя в работах по ликвидации, прошло несколько сотен тысяч человек. Для значительного количества людей это не прошло бесследно.
детей до 5 летнего возраста, оказались в зоне заражения. В районах жесткого радиационного контроля – 1 млн. человек Гомельской, Могилевской, частично Брянской, Житомирской, Киевской и Черниговской областей. Пострадало много людей не только оттого того, что они начинали ощущать на себе пагубное воздействие радиации, но и оттого, что большому количеству жителей пришлось покинуть свои дома, свои населенные пункты. Нельзя забывать – через Чернобыль, участвуя в работах по ликвидации, прошло несколько сотен тысяч человек. Для значительного количества людей это не прошло бесследно.
Информации об аварии не было. Ее попросту по началу скрывали. Население понятия не имело о случившемся. Эвакуация началась лишь спустя 36 часов. Следует сказать о расхлябанности, неумелых и нерешительных действиях персонала в чрезвычайной ситуации.
Какой огромный объем работ пришлось проводить. Только в течение первых двух лет (на апрель 1988 г.) дезактивировано 21 млн. кв. м поверхности, оборудования, захоронено 500 тыс.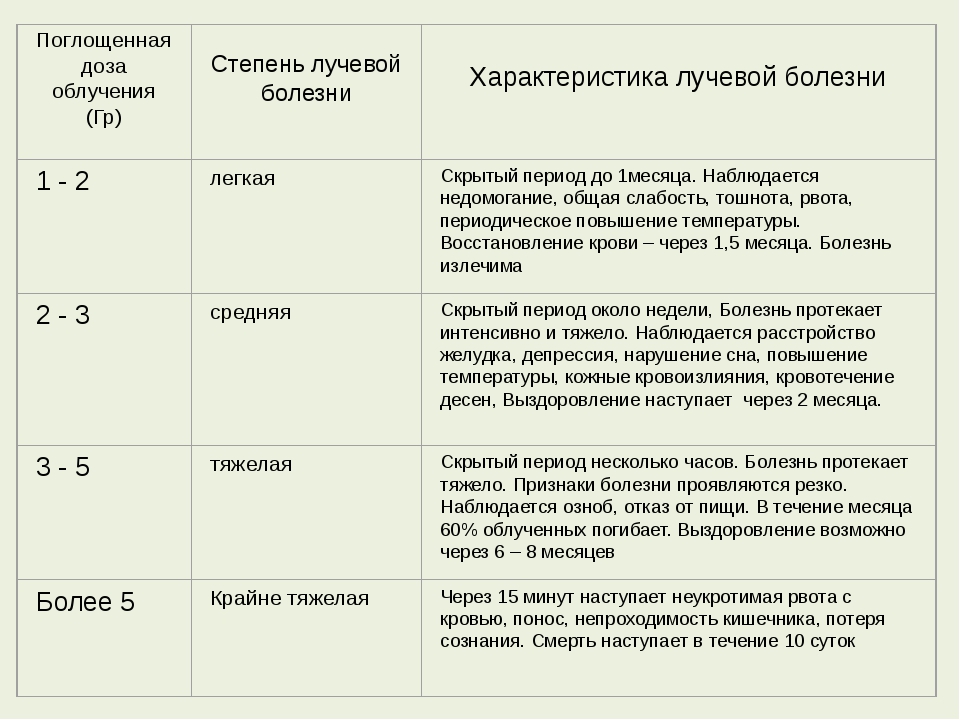 м2 грунта, обеззаражено 600 деревень и сел. Свыше 5 млн. человек охвачено профилактическим медицинским контролем. Для эвакуированных построено более 21 тыс. домов и 800 объектов социально бытового и культурного назначения. В кратчайшие сроки выделено 15 тыс. квартир.
м2 грунта, обеззаражено 600 деревень и сел. Свыше 5 млн. человек охвачено профилактическим медицинским контролем. Для эвакуированных построено более 21 тыс. домов и 800 объектов социально бытового и культурного назначения. В кратчайшие сроки выделено 15 тыс. квартир.
Работы, хотя и с меньшим размахом, но продолжаются и поныне.
Нельзя забывать о том, что из народнохозяйственного оборота исключены пашни, сенокосы, луга, остановились многие предприятия. Из 30 километровой зоны вокруг Чернобыля произведено отселение. По сути дела это пространство стало необитаемым.
Еще долго ждать: не один десяток лет для постепенного восстановления жизнедеятельности этого региона.
Представляют интерес цифры о профессиональном риске работающих в различных отраслях промышленности. А колеблются они в довольно больших пределах.
| Вид деятельности | Число смертных случаев на 10 тыс. работающих в год работающих в год |
| Легкая промышленность | 0,15 |
| Ядерная энергетика | 2 |
| Химическая промышленность | 4 |
| Металлургическая промышленность | 8 |
| Сельское хозяйство | 10 |
| Угольная промышленность | 14 |
| Рыболовство | 36 |
Как видим самая опасная сфера деятельности рыболовство и угольная промышленность, а вовсе не ядерная энергетика.
В принципе нет абсолютной безопасности чего-либо. В каждом деле, которым мы занимаемся, есть своя доля риска. Например, в Англии ежегодно погибает у себя дома от бытовых аварий один человек из 9 тыс. Это могут быть взрывы газа, пожары, поражение электрическим током, отравления химическими веществами и лекарствами, утонул в ванне, угорел или упал с высоты.
Загрязнение местности
Радиоактивное загрязнение (заражение) местности происходит в двух случаях: при взрывах ядерных боеприпасов или при аварии на объектах с ядерными энергетическими установками.
На АЭС реактор является мощным источником накопления радио активных веществ. В качестве ядерного топлива применяются, главным образом, двуокись урана 238, обогащенная ураном 235. Топливо размещается в тепловыделяющих элементах – твэлах, а точнее в металлических трубках диаметром 6 – 15 мм, длиной до 4 м.
В активной зоне реактора, где находятся твэлы, происходит реакция деления ядер урана 235. В результате торможения осколков деления, их кинетическая энергия разогревает реактор. Это тепло затем используется для получения пара, вращения турбин и выработки электрической энергии.
Во время реакции в твэлах накапливаются радиоактивные продукты деления. Если в бомбе процесс деления идет мгновенно, то в твэлах длится несколько месяцев и более. За этот срок короткоживущие изотопы распадаются. Поэтому идет накопление радионуклидов с большим периодом полу распада.
Поэтому идет накопление радионуклидов с большим периодом полу распада.
Таким образом, идет процесс накопления радиоактивных веществ с длительными периодами полураспада. Все они, как правило, являются бета гамма излучателями.
На фоне тугоплавкости большинства радионуклидов такие как: теллур, йод, цезий обладают высокой летучестью. Вот почему аварийные выбросы реакторов всегда обогащены этими радионуклидами, из которых йод и цезий имеют наиболее важное воздействие на организм человека и животный мир. Как видим, состав аварийного выброса продуктов деления существенно отличается от состава продуктов ядерного взрыва. При ядерном взрыве преобладают радионуклиды с коротким периодом полураспада. Поэтому на следе радиоактивного облака происходит быстрый спад мощности дозы излучения. При авариях на АЭС характерно, во- первых, радиоактивное заражение атмосферы и местности легколетучими радионуклида ми (йод, цезий и стронций), а, во вторых, цезий и стронций обладают длительными периодами полураспада – до 30 лет. Поэтому такого резкого уменьшения мощности дозы, как это имеет место на следе ядерного взрыва, не наблюдается.
Поэтому такого резкого уменьшения мощности дозы, как это имеет место на следе ядерного взрыва, не наблюдается.
И еще одна особенность. При ядерном взрыве и образовании следа для людей главную опасность представляет внешнее облучение (90-95% от общей дозы). При аварии на АЭС с выбросом активного материала картина иная. Значительная часть продуктов деления ядерного топлива находится в парообразном и аэрозольном состоянии. Вот почему доза внешнего облучения здесь составляет 15%, а внутреннего – 85%.
Загрязнение местности от чернобыльской катастрофы происходило в ближайшей зоне (80 км) в течение 4 — 5 суток, а в дальней зоне примерно 15 дней. Наиболее сложная и опасная радиационная обстановка сложилась в 30 км зоне от АЭС, в Припяти и Чернобыле.
Из- за этого от туда было эвакуировано все население. К началу 1990 г. во многих районах мощность дозы уменьшилась и приблизилась к фоновым значениям 12 – 18 мкР/ч. Припять и Чернобыль и на сегодня представляют опасность для жизни.
Дозы облучения. Лучевая болезнь
При радиоактивном загрязнении местности от ядерных взрывов или при авариях на ядерных энергетических установках трудно создать условия, которые бы полностью исключали облучение. Поэтому при действии на местности, загрязненной радиоактивными веществами, устанавливаются определенные допустимые дозы облучения на тот или иной промежуток времени. Все это направлено на то, чтобы исключить радиационные поражения людей.
Давно известно, что степень лучевых (радиационных) поражений зависит от полученной дозы и времени, в течение которого человек подвергался облучению. Надо понимать: не всякая доза облучения опасна для человека. Вам делают флюорографию, рентген зуба, желудка, сломанной руки, вы смотрите телевизор, летите на самолете, проводите радиоизотопное исследование – во всех этих случаях подвергаетесь дополнительному облучению. Но дозы эти малы, а потому и не опасны. Если она не превышает 50 Р, то лучевая болезнь исключается. Доза в 200 – 300 Р, полученная за короткий промежуток времени, может вызвать тяжелые радиационные поражения. Но если эту дозу получить в течение нескольких месяцев – это не приведет к заболеванию. Организм человека способен вырабатывать новые клетки и взамен погибших при облучении появляются свежие. Идет процесс восстановления.
Но если эту дозу получить в течение нескольких месяцев – это не приведет к заболеванию. Организм человека способен вырабатывать новые клетки и взамен погибших при облучении появляются свежие. Идет процесс восстановления.
Доза облучения может быть однократной и многократной. Однократным считается облучение, полученное за первые четверо суток. Если оно превышает четверо суток – считается многократным. Однократное облучение человека дозой 100 Р и более называют острым облучением.
Соблюдение правил поведения и пределов допустимых доз облучения позволит исключить массовые поражения в зонах радиоактивного заражения местности.
Ниже в таблице приводятся возможные последствия острого, однократного и многократного облучения человека в зависимости от дозы.
| Доза облучения | Признаки поражения |
| 50 | Признаков поражения нет |
| 100 | При многократном облучении (10 – 30 суток) внешних признаков нет. При остром (однократном) облучении у 10% тошнота, рвота, слабость При остром (однократном) облучении у 10% тошнота, рвота, слабость |
| 200 | При многократном — в течение 3 мес. – внешних признаков нет. При остром (однократном) — появляются признаки лучевой болезни I степени |
| 300 | При многократном – первые признаки лучевой болезни. При остром облучении – лучевая болезнь II степени. В большинстве случаев можно выздороветь |
| 400 – 700 | Лучевая болезнь III степени. Головная боль, температура, слабость, тошнота, рвота, кровоизлияние внутрь, изменение состава крови. При отсутствии лечения – смерть |
| Более 700 | В большинстве случаев смертельный исход |
| Более 1000 | Молниеносная форма лучевой болезни, гибель в первые сутки |
В мирное время все страны, использующие атомную энергию на производстве, в медицине и науке, имеют национальные нормы и правила радиационной безопасности, основанные на рекомендациях Международной комиссии по радиационной защите (МКРЗ).
С 1976 г. у нас действуют Нормы радиационной безопасности (НРБ – 1976/87), уточненные в 1987 г. (после Чернобыля). Их цель – предупредить переоблучение людей при авариях на ядерных энергетических установках (ЯЭУ).
Для этого все население условно разбито на три категории.
Категория А – персонал радиационных объектов, АЭС, радиологи,
рентгенологи и др.
Категория Б – население, проживающее вблизи радиационных объектов.
Категория В – все население.
Для категорий А и Б разработаны и действуют нормы, для категории В – норм нет. На население воздействует тот радиационный фон, среди которого оно живет. У нас в России этот фон колеблется в пределах от 6 до 18 мкР/ч.
В зонах, подверженных радиационному воздействию, после Чернобыля защитные мероприятия проводятся только в том случае, если уровень дозы облучения населения в год более 0,1 бэр (биологический эквивалент рентгена), если меньше, то население проживает по обычному режиму жизнедеятельности.
Нормативы загрязнения
В ходе ликвидации последствий аварии на Чернобыльской АЭС было разработано большое количество нормативных документов, инструкций, рекомендаций по индивидуальной защите личного состава, а также населения проживающего в загрязненных районах. Среди них на первом месте – документы, регламентирующие допустимые уровни радиационного загрязнения кожи человека и поверхностей различных объектов. Разработанные ранее нормы радиационной безопасности (НРБ 7б) к такой аварийной ситуации мирного времени не подходили, поэтому потребовалось внести соответствующие корректуры.
В связи с этим 11 мая 1990 г. Главным государственным санитарным врачом СССР были утверждены новые временные нормативы радиоактивного загрязнения кожи человека и поверхностей различных объектов в населенных пунктах контролируемых районов России, Украины, Белоруссии.
На другие районы эти нормативы не распространяются. Там используются допустимые уровни загрязнения, установленные нормами радиационной безопасности НРБ 76/87.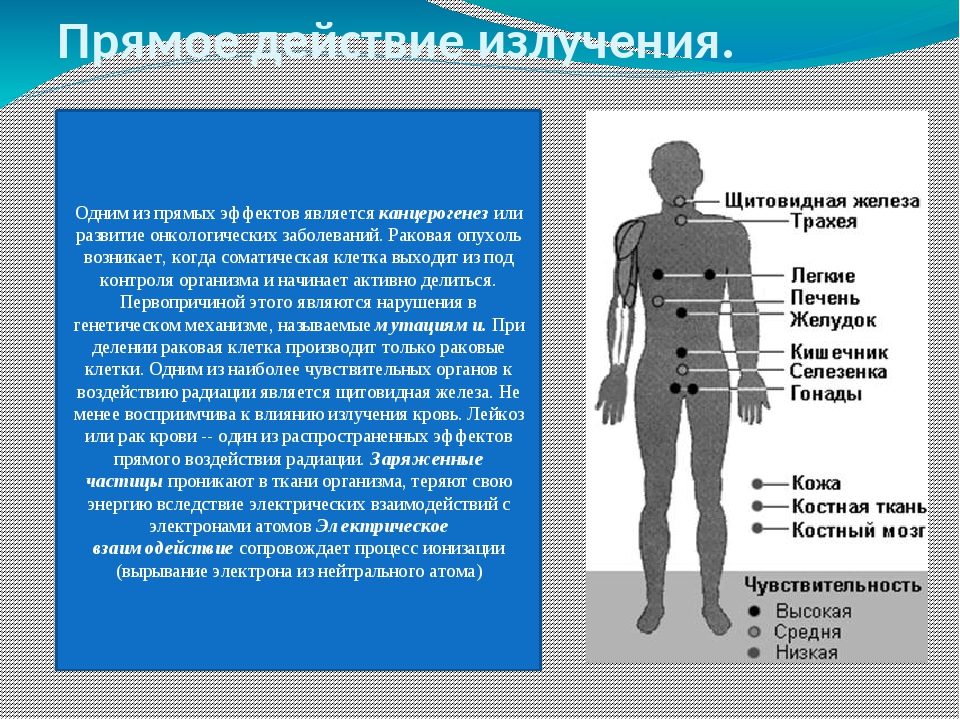
Следует помнить, что некоторые естественные радиоактивные элементы в определенных количествах содержатся в продуктах питания и питьевой воде. Иными словами – все продукты, как и сам человек, радиоактивны.
Например, в 1 кг свежего картофеля содержится около 2,9 х 10-9 кюри (Ки) радиоактивного калия, а природная радиоактивность воды не превышает 5 х 10-11 Кил (кюри литр). Такая их естественная радиоактивность не оказывает вредного влияния на организм человека.
При крупных радиационных авариях происходит загрязнение внешней среды и дополнительное поступление радионуклидов в продукты питания и воду. В этих случаях они могут оказывать неблагоприятное влияние на здоровье человека.
В целях исключения необоснованного облучения организма Министерством здравоохранения устанавливаются временные нормативы содержания радионуклидов. В настоящее время действуют «Временно допустимые уровни (ВДУ) содержания радионуклидов цезия и стронция 90 в пищевых продуктах и питьевой воде, установленные в связи с аварией на Чернобыльской АЭС (ВДУ 91)».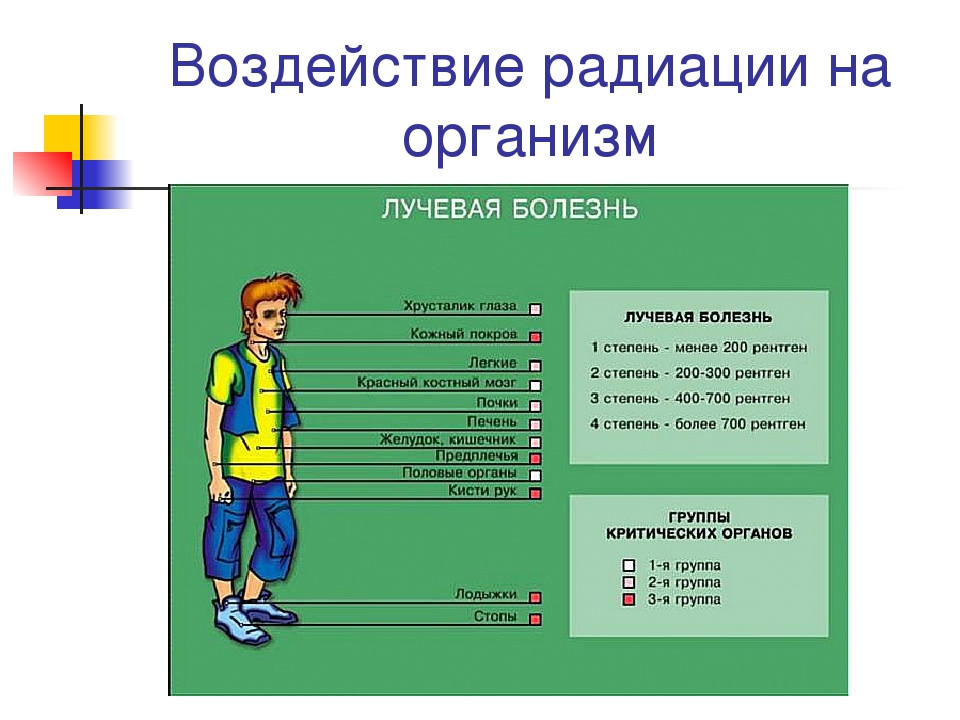 Приводим некоторые из них.
Приводим некоторые из них.
Эти нормы введены в действие с 22 января 1991 г. В последующем они могут быть пересмотрены, но только в сторону уменьшения.
10 симптомов радиационного заражения | Обозреватель
Радиоактивное заражение местности возникает в результате выпадения радиоактивных веществ из облака ядерного взрыва. Это фактор поражения, обладающий наиболее продолжительным действием (десятки лет), действующий на огромной площади.
Излучение выпадающих радиоактивных веществ состоит из альфа-, бета- и гамма-лучей. Наиболее опасными являются бета- и гамма-лучи.
Список симптомов радиационного заражения.
1.Тошнота и рвота
Самые ранние признаки радиационного заражения – это рвота и дезориентация. Если рвота начинается в течение часа после воздействия радиации, значит, вы получили большую дозу и без медицинского вмешательства риск летального исхода огромен.
2. Появление на теле не поддающихся лечению язв
Радиация уменьшает количество тромбоцитов, отвечающих за свёртываемость крови. В результате на теле появляются незаживающие язвы и раны. В основном это проявляется в виде сыпи или пятен, вызванных подкожным кровотечением.
В результате на теле появляются незаживающие язвы и раны. В основном это проявляется в виде сыпи или пятен, вызванных подкожным кровотечением.
3. Кровотечения
Так же из-за неспособности крови к свёртываемости могут возникать неожиданные кровотечения из носа, рта и прямой кишки.
4. Диарея и рвота с кровью
Признаки такие же, как описаны выше, но причина несколько иная. Радиация истончает стенки кишечника и желудка, начинается воспаление и, как следствие, стул и рвота с кровью.
5. Радиационные ожоги
Первым признаком так называемого кожного радиационного синдрома является зуд. На поражённой коже могут появляться покраснения, пузыри и открытые раны, позже кожа начинает облезать.
6. Выпадение волос
Радиация повреждает волосяные фолликулы, в результате волосы начинают выпадать.
7. Головная боль, слабость и усталость
Из-за анемии, возникающей при потере крови, могут появиться слабость и обмороки. Также всё это приводит к гипотонии или экстремально пониженному давлению.
Также всё это приводит к гипотонии или экстремально пониженному давлению.
8. Раны во рту и на губах
Язвы во рту и вокруг него говорят о наличии таких же язв по всему пищеводу.
9. Припадки и тремор
Интенсивное длительное воздействие радиации ослабляет нервную систему. Это может привести к потере координации мышц и эпилептическим припадкам.
10. Лихорадка и инфекции
Радиация разрушает костный мозг и лейкоциты, приводя к повышенному риску бактериальных, вирусных и грибковых инфекций. Это, в конечном счёте, и убивает страдающих лучевой болезнью.
Не пропусти молнию! Подписывайся на нас в Telegram
Лучевая болезнь — NORD (Национальная организация по редким заболеваниям)
Острая лучевая болезнь характеризуется тошнотой, рвотой, диареей, анорексией, головной болью, недомоганием и учащенным сердцебиением (тахикардией). При легком ОРС дискомфорт проходит в течение нескольких часов или дней. Однако существует три различных типа тяжелого ОРС, которые могут развиться в результате высоких доз (например, атомный взрыв) или малых доз (например, повторных рентгеновских лучей в течение нескольких дней или недель):
Однако существует три различных типа тяжелого ОРС, которые могут развиться в результате высоких доз (например, атомный взрыв) или малых доз (например, повторных рентгеновских лучей в течение нескольких дней или недель):
Тип Тяжелая форма ОРС зависит от дозы, мощности дозы, пораженного участка тела и периода времени, прошедшего после воздействия.Тяжелая форма ОРС возникает из-за проникающей радиации в большую часть или все тело за короткий период времени, обычно в несколько минут. Пациент с любым типом тяжелого ОЛБ обычно проходит три стадии: на продромальной стадии классическими симптомами являются тошнота, диарея и рвота. Этот этап может длиться от нескольких минут до нескольких дней. На следующей стадии, называемой латентной, состояние пациента, кажется, улучшается до такой степени, что в целом он остается здоровым в течение нескольких часов или даже недель. Последняя стадия, называемая стадией явного или явного заболевания, специфична для каждого типа.Это сердечно-сосудистые заболевания / заболевания центральной нервной системы, желудочно-кишечные заболевания и гемопоэтические заболевания.
Заболевание сердечно-сосудистой / центральной нервной системы — это тип ОРС, вызываемый чрезвычайно высокими суммарными дозами радиации (более 3000 рад). Этот тип самый тяжелый и всегда смертельный. Помимо тошноты и рвоты в продромальной стадии пациенты с церебральным синдромом также будут испытывать беспокойство, замешательство и потерю сознания в течение нескольких часов, наступит латентный период.Через 5 или 6 часов после первоначального облучения начнутся тремор и судороги, и в конечном итоге кома и смерть неизбежны в течение 3 дней.
Заболевание желудочно-кишечного тракта — это тип ОРС, который может возникнуть, когда общая доза облучения ниже, но все еще высока (400 и более рад). Он характеризуется трудноизлечимой тошнотой, рвотой, дисбалансом электролитов и диареей, которые приводят к тяжелому обезвоживанию, уменьшению объема плазмы, сосудистому коллапсу, инфекции и опасным для жизни осложнениям.
Кроветворная болезнь (болезнь костного мозга) — это тип ОРС, возникающий при облучении от 200 до 1000 рад. Первоначально он характеризуется отсутствием аппетита (анорексией), лихорадкой, недомоганием, тошнотой и рвотой, которые могут достигать максимума в течение 6–12 часов после воздействия. Затем симптомы проходят в течение 24–36 часов после воздействия. В латентный период этого типа лимфатические узлы, селезенка и костный мозг начинают атрофироваться, что приводит к недостаточной продукции всех типов клеток крови (панцитопения).В периферической крови недостаток лимфатических клеток (лимфопения) начинается немедленно, достигая пика в течение 24–36 часов. Нехватка нейтрофилов, одного из видов лейкоцитов, развивается медленнее. Недостаток тромбоцитов (тромбоцитопения) может стать заметным в течение 3-4 недель. Повышенная восприимчивость к инфекции развивается из-за уменьшения количества гранулоцитов и лимфоцитов, нарушения выработки антител и миграции гранулоцитов, снижения способности атаковать и убивать бактерии, снижения сопротивления диффузии в подкожных тканях и кровотечения (геморрагических) участков кожи и кишечника, которые способствовать проникновению и росту бактерий.
Первоначально он характеризуется отсутствием аппетита (анорексией), лихорадкой, недомоганием, тошнотой и рвотой, которые могут достигать максимума в течение 6–12 часов после воздействия. Затем симптомы проходят в течение 24–36 часов после воздействия. В латентный период этого типа лимфатические узлы, селезенка и костный мозг начинают атрофироваться, что приводит к недостаточной продукции всех типов клеток крови (панцитопения).В периферической крови недостаток лимфатических клеток (лимфопения) начинается немедленно, достигая пика в течение 24–36 часов. Нехватка нейтрофилов, одного из видов лейкоцитов, развивается медленнее. Недостаток тромбоцитов (тромбоцитопения) может стать заметным в течение 3-4 недель. Повышенная восприимчивость к инфекции развивается из-за уменьшения количества гранулоцитов и лимфоцитов, нарушения выработки антител и миграции гранулоцитов, снижения способности атаковать и убивать бактерии, снижения сопротивления диффузии в подкожных тканях и кровотечения (геморрагических) участков кожи и кишечника, которые способствовать проникновению и росту бактерий. Кровоизлияние происходит в основном из-за нехватки тромбоцитов.
Кровоизлияние происходит в основном из-за нехватки тромбоцитов.
Отсроченные эффекты радиации могут привести к промежуточным эффектам и поздним соматическим и генетическим эффектам. Промежуточные эффекты от длительного или многократного воздействия низких доз радиации из различных источников могут вызвать отсутствие менструации (аменорея), снижение фертильности у обоих полов, снижение либидо у женщин, анемию, снижение лейкоцитов (лейкопения), снижение тромбоцитов в крови (тромбоцитопения), покраснение кожи (эритема) и катаракта.Более серьезное или сильно локализованное воздействие вызывает потерю волос, атрофию и изъязвление кожи, утолщение кожи (кератоз) и сосудистые изменения кожи (телеангиэктазии). В конечном итоге это может вызвать рак кожи, называемый плоскоклеточной карциномой.
Изменения функции почек включают снижение почечного плазменного потока, скорости клубочковой фильтрации (СКФ) и функции канальцев. После латентного периода от шести месяцев до одного года после чрезвычайно высоких доз радиации может развиться белок в моче, почечная недостаточность, анемия и высокое кровяное давление. Когда кумулятивное воздействие на почки превышает 2000 рад менее чем за 5 недель, почечная недостаточность с уменьшением диуреза может возникнуть примерно в 37% случаев.
Когда кумулятивное воздействие на почки превышает 2000 рад менее чем за 5 недель, почечная недостаточность с уменьшением диуреза может возникнуть примерно в 37% случаев.
Накопленные большие дозы радиации в мышцах могут вызвать болезненную миопатию с атрофией и кальцификацией.
Воспаление мешка вокруг сердца (перикардит) и сердечной мышцы (миокардит) вызвано обширной лучевой терапией средней области между легкими (средостение).
Миелопатия может развиться после того, как сегмент спинного мозга получил кумулятивные дозы более 4000 рад.После интенсивной терапии лимфатических узлов брюшной полости при семиноме, лимфоме, карциноме яичников или хронической язве могут развиться фиброз и перфорация кишечника.
Поздние соматические и генетические эффекты радиации могут изменить гены в пролиферирующих клетках организма и половых клетках. В клетках организма это может проявляться, в конечном счете, в виде соматического заболевания, такого как рак (лейкемия, щитовидная железа, кожа, кости) или катаракта. Другой тип рака, остеосаркома, может появиться через несколько лет после проглатывания радиоактивных костных нуклидов, таких как соли радия.Иногда после обширной лучевой терапии для лечения рака может произойти травма обнаженных органов.
Другой тип рака, остеосаркома, может появиться через несколько лет после проглатывания радиоактивных костных нуклидов, таких как соли радия.Иногда после обширной лучевой терапии для лечения рака может произойти травма обнаженных органов.
Когда клетки подвергаются облучению, количество мутаций увеличивается. Если мутации передаются детям, это может вызвать генетические дефекты у потомства.
Радиационное воздействие? 8 признаков лучевой болезни (картинки)
Кровотечение из носа, рта, десен и прямой кишки — один из симптомов лучевой болезни.
istockphoto
(CBS) В связи с углубляющимся ядерным кризисом в Японии некоторые задаются вопросом, не вызовет ли выброс опасной радиации широкомасштабную медицинскую катастрофу.
ИЗОБРАЖЕНИЙ — Лучевая болезнь: 8 ужасающих симптомов
Комиссия по ядерному регулированию США в воскресенье заявила, что США столкнулись с небольшой угрозой радиации, испустившейся в Японии после землетрясения и цунами 11 марта.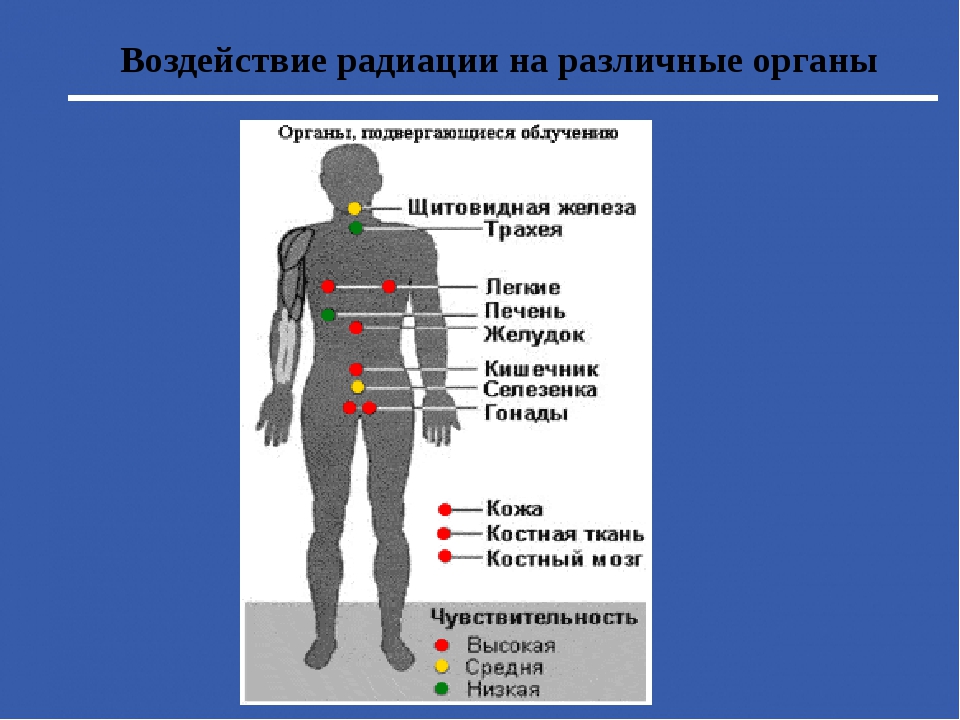 «Учитывая тысячи миль между двумя странами, не ожидается, что Гавайи, Аляска, территории США и западное побережье США испытают какие-либо опасные уровни радиоактивности», — говорится в сообщении агентства на своем веб-сайте.
«Учитывая тысячи миль между двумя странами, не ожидается, что Гавайи, Аляска, территории США и западное побережье США испытают какие-либо опасные уровни радиоактивности», — говорится в сообщении агентства на своем веб-сайте.
Но не все так успокаиваются.
Если топливо в ядерном реакторе полностью расплавится и пробьет защитную оболочку реактора, это может вызвать гигантский взрыв, поскольку перегретое топливо войдет в контакт с водяным теплоносителем. Это слово д-ра Айры Хельфанд, эксперта по ядерной безопасности из Массачусетса и бывшего президента организации «Врачи за социальную ответственность».
«Топливные стержни содержат огромное количество радиоактивного материала — каждый реактор может выбросить больше радиации, чем 1000 бомб размером с Хиросиму», — сказал Хельфанд в электронном письме CBS News.
Актуальные новости
Актуальные новости
Более
Он сказал, что неясно, насколько далеко распространится такое излучение в результате такой аварии и каковы будут последствия для здоровья.
«В Чернобыле он распространился на обширные территории Европы, и необходимо было покинуть значительные районы до 100 миль по ветру», — сказал он, имея в виду печально известную ядерную аварию 1986 года.«Но условия были несколько иными, и мы не уверены, как далеко будет распространяться радиация на этот раз».
Люди, подвергшиеся воздействию низких уровней радиации, подвергаются повышенному риску рака. Кроме того, они могут передавать своим потомкам генетические мутации, вызывающие врожденные дефекты.
Острое воздействие интенсивной радиации может вызвать лучевую болезнь — потенциально смертельное заболевание, которое вызывает ряд ужасающих симптомов, включая рвоту кровью.
Что делать, если вы думаете, что подверглись воздействию радиации? Федеральное агентство по чрезвычайным ситуациям рекомендует немедленно сменить одежду и обувь, поместить открытую одежду в герметичный пластиковый пакет, а затем тщательно принять душ.
Если приказано эвакуироваться, агентство говорит, что окна и вентиляционные отверстия машины должны быть закрыты и использовать рециркулирующий воздух.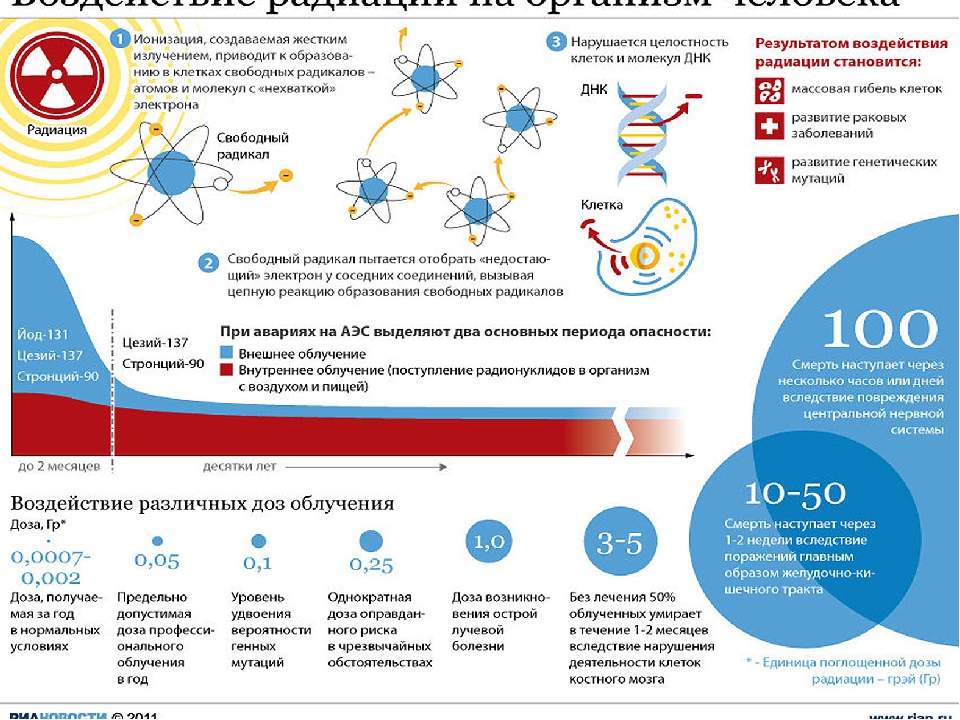 Если вам велят оставаться в помещении, выключите кондиционер и другие воздухозаборники и спуститесь в подвал. Не пользуйтесь телефоном без крайней необходимости.
Если вам велят оставаться в помещении, выключите кондиционер и другие воздухозаборники и спуститесь в подвал. Не пользуйтесь телефоном без крайней необходимости.
Добавки йодида калия могут помочь снизить риск рака, если их принимать непосредственно до или вскоре после контакта, говорит доктор Хельфанд, но их следует принимать только под наблюдением врача.
Щелкните здесь, чтобы узнать больше о лучевой болезни.
Лучевая болезнь: 8 ужасающих симптомов
9 фотографий
Радиационная болезнь — Детская больница Джонса Хопкинса
Когда большое количество радиации выбрасывается в воздух за короткий период времени (например, в результате ядерного взрыва), это может вызвать сильное заболевание людей и других живых существ. Лучевая болезнь может вызвать симптомы гриппа, выпадение волос, ожоги кожи и даже смерть.
Лучевая болезнь может вызвать симптомы гриппа, выпадение волос, ожоги кожи и даже смерть.
К счастью, лучевая болезнь встречается редко, и риск для людей, находящихся на расстоянии более нескольких миль от взрыва, чрезвычайно низок.
Если радиация остается в почве или источниках воды, долгосрочное облучение может увеличить риск рака у человека. Но даже тогда это намного ниже, чем общий риск рака для большинства людей, живущих сегодня в Соединенных Штатах.
Подробнее о радиации и о том, что происходит, когда люди подвергаются воздействию большого количества радиации.
Что такое радиация?
В нужных количествах радиация — это хорошо и очень необходимо для жизни. На самом деле радиация — это естественный процесс. Он встречается в небольших количествах практически везде: в почве, воде, пище и даже в нашем организме. Мы подвергаемся такому «радиационному фону» каждый день.
В самом широком смысле излучение — это акт испускания энергии. Солнце — это один из источников энергии, который испускает (или «излучает») энергию через свои ультрафиолетовые лучи.
Солнце — это один из источников энергии, который испускает (или «излучает») энергию через свои ультрафиолетовые лучи.
Два типа излучения:
- Неионизирующее излучение. Этот тип энергии в основном излучается с помощью «волн», таких как звуковые волны, радиоволны и ультрафиолетовые (тепловые) волны. Это то, что заставляет работать такие вещи, как сотовые телефоны, электрические лампочки, микроволновые печи и ультразвуковые диагностические аппараты. Хотя неионизирующее излучение может быть вредным в очень высоких дозах, этот тип излучения не может изменить молекулярную химию человека или предмета.
- Ионизирующее излучение. Некоторыми естественными источниками ионизирующего излучения являются космические лучи Солнца и звезд, а также радон (элемент, обнаруженный в почве). Искусственные источники включают рентгеновские аппараты и лучевую терапию для лечения рака. Ионизирующее излучение достаточно мощно, чтобы расщепить атом и изменить химический состав человека или предмета.
 Это может быть полезно (например, при лечении рака). Но ионизирующее излучение также может быть вредным, если человек подвергается слишком сильному воздействию. Именно этот тип радиации может привести к лучевой болезни — и даже смерти, если количество радиации действительно велико.
Это может быть полезно (например, при лечении рака). Но ионизирующее излучение также может быть вредным, если человек подвергается слишком сильному воздействию. Именно этот тип радиации может привести к лучевой болезни — и даже смерти, если количество радиации действительно велико.
Как люди подвергаются чрезмерному облучению?
В повседневной жизни редко подвергаются воздействию опасно высоких доз радиации. Но люди могут подвергнуться воздействию высоких доз в случае ядерной атаки или отказа атомной электростанции.
Люди, находящиеся в пределах нескольких миль от ядерной катастрофы, подвергаются риску воздействия повышенного уровня ионизирующего излучения. Но если кто-то не находится внутри здания ядерного реактора во время взрыва или расплавления, шансы заболеть лучевой болезнью или внезапно умереть низки. Чем дальше от источника радиации находится человек, тем ниже риск лучевой болезни.
Что происходит с больным лучевой болезнью?
Лучевая болезнь обычно случается только с людьми, которые получают дозу фонового излучения в 300 или более раз превышающую среднегодовую. Человек, подвергшийся воздействию таких высоких доз радиации, может иметь:
Человек, подвергшийся воздействию таких высоких доз радиации, может иметь:
- Падение количества клеток крови
- Выпадение волос
- тошнота
- рвота
- диарея
- Ожоги кожи
- возможное повышение риска рака крови и щитовидной железы
- возможная смерть в результате органной недостаточности
Насколько серьезны эти проблемы и когда они проявляются, зависит от того, как много радиации подвергся человек.Это также зависит от того, подвергался ли человек воздействию радиации в течение короткого или длительного периода времени.
При внезапном воздействии и дозе, превышающей среднегодовую дозу в 100 или более раз, симптомы могут быть серьезными и появиться в течение нескольких часов. Более низкая доза радиации в течение длительного периода времени с меньшей вероятностью вызовет симптомы сразу, но все же повысит риск рака в более позднем возрасте.
Лечение
Проблемы со здоровьем, вызванные опасно высокими уровнями радиации, можно лечить.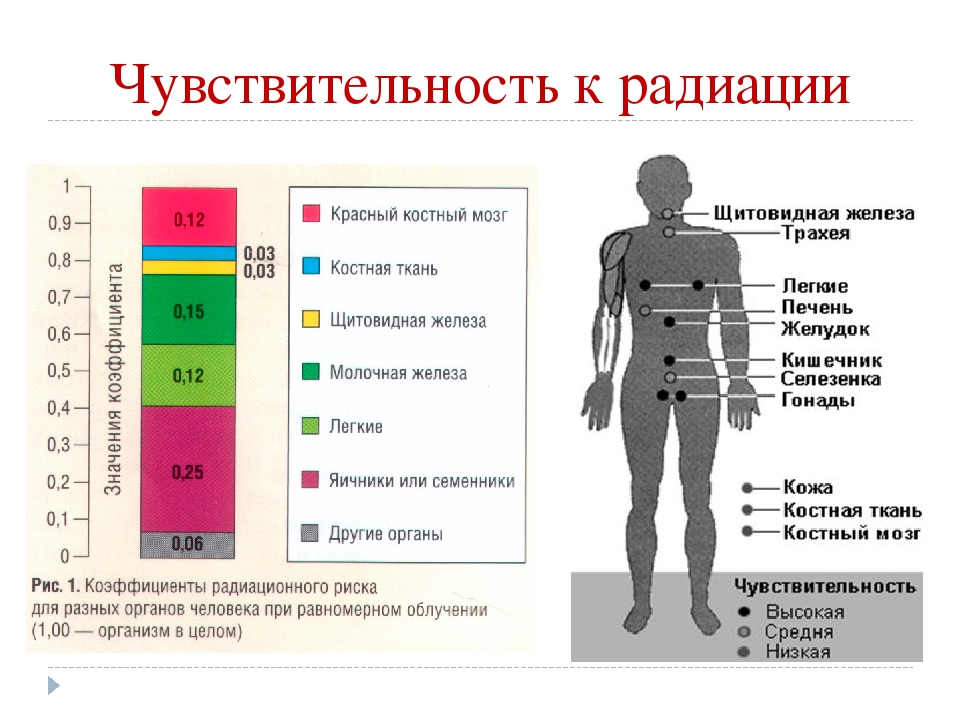 Но люди, которые подвергаются почти смертельному воздействию радиации и все еще выживают, могут иметь проблемы со здоровьем на всю жизнь. У них повышенный риск развития определенных видов рака.
Но люди, которые подвергаются почти смертельному воздействию радиации и все еще выживают, могут иметь проблемы со здоровьем на всю жизнь. У них повышенный риск развития определенных видов рака.
Обычно медицинская бригада врачей с разными специальностями работает вместе, чтобы лечить различные участки тела, поврежденные радиацией. Если медицинский персонал может быстро (в течение 24 часов) вылечить людей после радиационного кризиса, они могут прописать лекарства, снижающие вероятность определенных видов рака.
Воздействие на продовольствие и окружающую среду
После ядерного взрыва частицы радиации могут перемещаться по ветровым потокам на многие мили и оседать в источниках воды, растениях и почве. Вероятно, пострадают домашний скот и продовольственные культуры в этих районах, что приведет к загрязнению пищевых продуктов.
Иногда уровень радиации в пище настолько мал, что не представляет опасности, но в других случаях он поднимается выше безопасного уровня. Поэтому ученые проверяют уровень радиации в почве после ядерной катастрофы, чтобы определить риски.Пища, которая считается небезопасной, запрещена до тех пор, пока уровень радиации не снизится. Чтобы радиация вернулась к приемлемым уровням, может потребоваться время. В зависимости от того, что произошло, это могут быть недели, месяцы или даже годы.
Поэтому ученые проверяют уровень радиации в почве после ядерной катастрофы, чтобы определить риски.Пища, которая считается небезопасной, запрещена до тех пор, пока уровень радиации не снизится. Чтобы радиация вернулась к приемлемым уровням, может потребоваться время. В зависимости от того, что произошло, это могут быть недели, месяцы или даже годы.
В то время как люди могут избегать употребления зараженной пищи, дикие животные в пострадавших районах — нет. К счастью, исследования предыдущих ядерных катастроф показали, что, хотя некоторым животным может быть нанесен краткосрочный вред от радиационного облучения, у большинства из них не возникает долгосрочных проблем со здоровьем.
Примечание. Вся информация предназначена только для образовательных целей.Для получения конкретных медицинских рекомендаций, диагностики и лечения проконсультируйтесь с врачом.
© 1995-2021 KidsHealth® Все права защищены. Изображения предоставлены iStock, Getty Images, Corbis, Veer, Science Photo Library, Science Source Images, Shutterstock и Clipart. com
com
Острый лучевой синдром, вызванный случайным облучением — принципы лечения | BMC Medicine
Dörr HD, Meineke V: Надлежащее медицинское управление радиационной аварией: необходимость тщательного подготовительного планирования.Radiat Environ Biophys. 2006, 45: 237-244. 10.1007 / s00411-006-0068-х.
Артикул
PubMed
Google ученый
ДиКарло А.Л., Хэтчетт Р.Дж., Камински Дж.М., Ледни Г.Д., Пеллмар Т.К., Окунифф П., Рамакришнан Н.: Медицинские меры противодействия комбинированному радиационному поражению: облучение с ожогом, взрывом, травмой и / или сепсисом. отчет семинара NIAID, 26-27 марта 2007 г. Radiat Res. 2008, 169: 712-721. 10.1667 / RR1295.1.
CAS
Статья
PubMed
Google ученый
Холл EJ, Джачча AJ: Радиобиология для радиолога. 2006, Филадельфия, Балтимор, Нью-Йорк, Лондон, Буэнос-Айрес, Гонконг, Сидней, Токио: Lippincott Williams & Wilkins
Google ученый
ВОЗ — Отчет Рабочей группы по радиоактивному излучению: Разработка запасов на случай радиационных аварийных ситуаций / консультативное совещание ВОЗ по созданию запасов на случай радиационных и химических аварийных ситуаций. Под редакцией: Перес М., Карр З.2007 г., штаб-квартира ВОЗ, Женева, Швейцария
Google ученый
Уильямс Дж. П., Браун С.Л., Жорж Г.Е., Хауэр-Дженсен М., Хилл Р.П., Хузер А.К., Кирш Д.Г., Маквитти Т.Дж., Мейсон К.А., Медхора М.М., Моулдер Дж.Э., Окунифф П., Оттерсон М.Ф., Роббинс М.Э.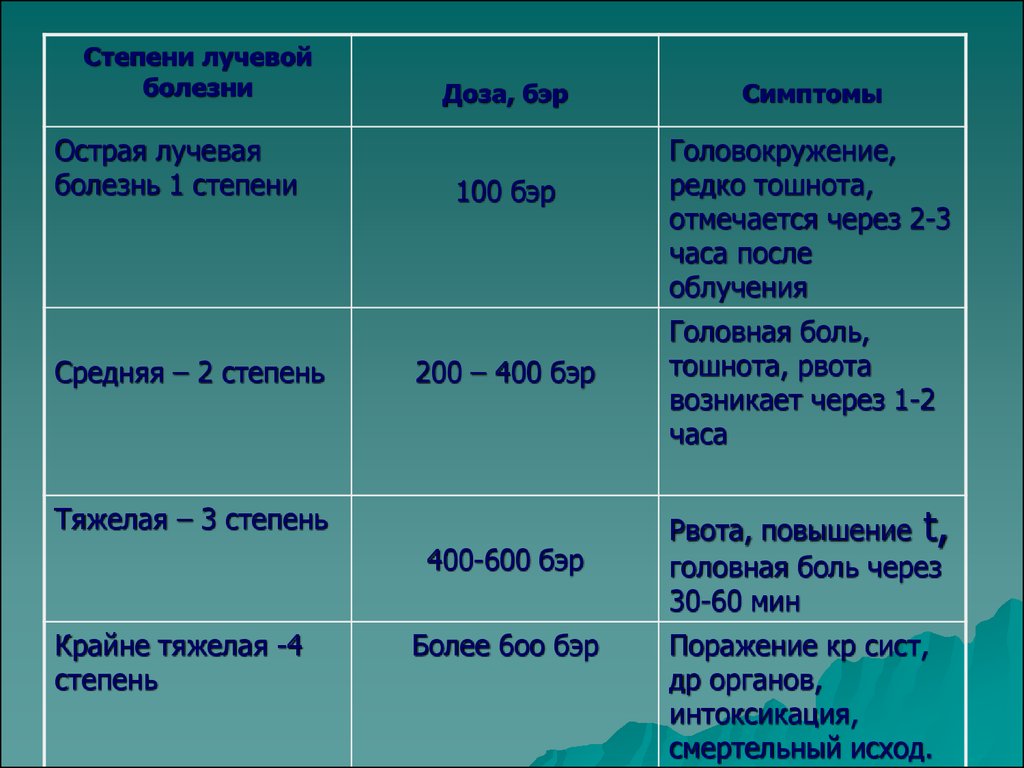 , Smathers JB, McBride WH: Животные модели для медицинских мер противодействия радиационному облучению. Radiat Res. 2010, 173: 557-578. 10.1667 / RR1880.1.
, Smathers JB, McBride WH: Животные модели для медицинских мер противодействия радиационному облучению. Radiat Res. 2010, 173: 557-578. 10.1667 / RR1880.1.
CAS
Статья
PubMed
PubMed Central
Google ученый
Горин NC, Fliedner TM, Gourmelon P, Ganser A, Meineke V, Sirohi B., Powles R, Apperley J: Конференция консенсуса по европейской готовности к гематологическому и другому медицинскому управлению массовыми радиационными авариями. Ann Hematol. 2006, 85: 671-679. 10.1007 / s00277-006-0153-х.
Артикул
PubMed
Google ученый
Fliedner TM, Chao NJ, Bader JL, Boettger A, Case C, Chute J, Confer DL, Ganser A, Gorin NC, Gourmelon P, Graessle DH, Krawisz R, Meineke V, Niederwieser D, Port M , Powles R, Sirohi B, Weinstock DM, Wiley A, Coleman CN: Стволовые клетки, полиорганная недостаточность в обеспечении готовности к радиационной аварийной медицинской помощи: a U. Консультационный семинар S./European. Стволовые клетки. 2009, 27: 1205-1211. 10.1002 / шток.16.
Консультационный семинар S./European. Стволовые клетки. 2009, 27: 1205-1211. 10.1002 / шток.16.
Артикул
PubMed
PubMed Central
Google ученый
Дайняк Н., Гент Р.Н., Карр З., Шнайдер Р., Бадер Дж., Буглова Э., Чао Н., Коулман С.Н., Гансер А., Горин С., Хауэр-Йенсен М., Хафф Л.А., Лиллис-Херн П., Маекава K, Nemhauser J, Powles R, Schünemann H, Shapiro A, Stenke L, Valverde N, Weinstock D, White D, Albanese J, Meineke V: Обзор литературы и глобальный консенсус по лечению острого лучевого синдрома, влияющего на негематопоэтические системы органов.Подготовка к общественному здравоохранению Disaster Med. 2011, 5: 183-201. 10.1001 / dmp.2011.73.
Артикул
PubMed
PubMed Central
Google ученый
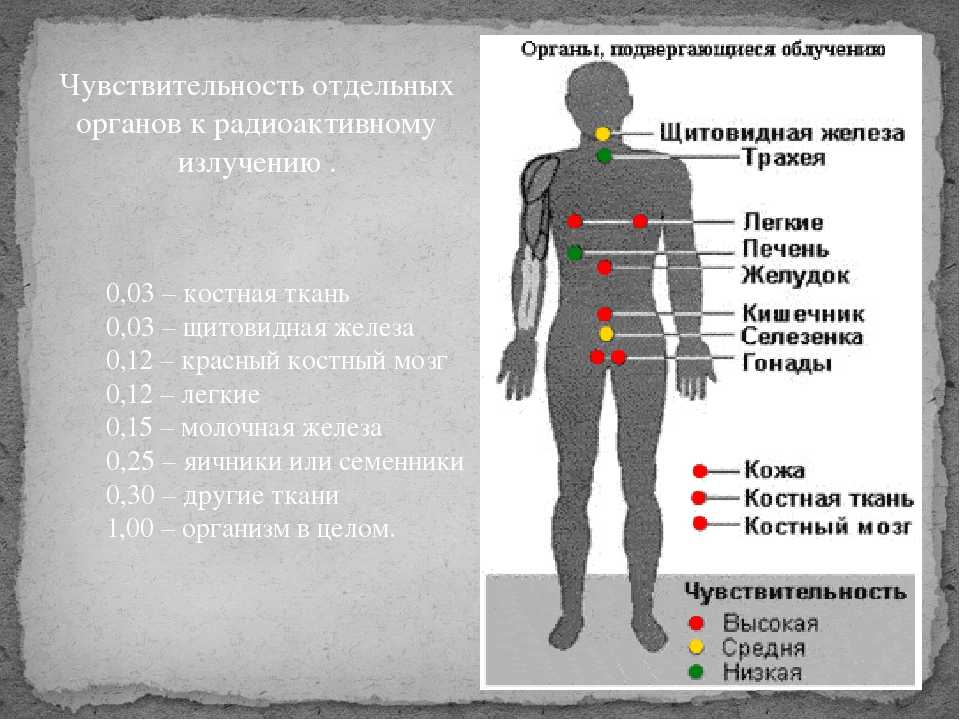
Дайняк Н., Васеленко Ю.К., Армитаж Ю.О., МакВитти Т.Дж., Фарезе AM: гематолог и пострадавшие от радиации. Образовательная программа Hematology Am Soc Hematol. 2003, 473-496.
Google ученый
Fliedner TM, Dörr HD, Meineke V: Вовлечение нескольких органов как патогенетический принцип лучевых синдромов: исследование с участием 110 историй болезни, задокументированных в ПОИСКЕ и классифицированных как основы гемопоэтических показателей эффекта.BJR Suppl. 2005, 27: 1-8.
Артикул
Google ученый
Майнеке В., Флиднер Т.М.: Радиационно-индуцированное поражение и отказ многих органов: проблемы для медицинского управления радиационными авариями и будущих исследований. BJR Suppl. 2005, 27: 196-200.
Артикул
Google ученый
Флиднер Т.М., Фризеке И., Бейрер К. (ред.): Медицинское управление радиационными авариями — Руководство по острому радиационному синдрому.2001, Лондон: Британский институт радиологии
Google ученый
Hughes WT, Armstrong D, Bodey GP, Bow EJ, Brown AE, Calandra T, Feld R, Pizzo PA, Rolston KV, Shenep JL, Young LS: рекомендации 2002 года по применению противомикробных препаратов у пациентов с нейтропенией с раком. Clin Infect Dis. 2002, 34: 730-751. 10.1086 / 339215.
Артикул
PubMed
Google ученый
Васеленко Дж. К., МакВитти Т.Дж., Блейкли В.Ф., Песик Н., Уайли А.Л., Дикерсон В.Е., Цу Х., Конфер Д.Л., Коулман С.Н., Сид Т., Лоури П., Армитаж Дж.О., Дайняк Н., Рабочая группа по стратегическому национальному запасу радиации: медицинское управление острый лучевой синдром: рекомендации Рабочей группы по стратегическим национальным запасам радиации. Ann Intern Med. 2004, 140: 1037-1051.
К., МакВитти Т.Дж., Блейкли В.Ф., Песик Н., Уайли А.Л., Дикерсон В.Е., Цу Х., Конфер Д.Л., Коулман С.Н., Сид Т., Лоури П., Армитаж Дж.О., Дайняк Н., Рабочая группа по стратегическому национальному запасу радиации: медицинское управление острый лучевой синдром: рекомендации Рабочей группы по стратегическим национальным запасам радиации. Ann Intern Med. 2004, 140: 1037-1051.
Артикул
PubMed
Google ученый
Moulder JE, Cohen EP: Радиационно-индуцированное поражение и недостаточность многих органов: влияние радиационного воздействия на почечную систему.BJR Suppl. 2005, 27: 82-88.
Артикул
Google ученый
Гош С.Н., Чжан Р., Фиш Б.Л., Семененко В.А., Ли XA, Моулдер Дж.Э., Якобс Э. Р., Медхора М: Подавление ренин-ангиотензиновой системы смягчает экспериментальный лучевой пневмонит. Int J Radiat Oncol Biol Phys. 2009, 75: 1528-1536. 10.1016 / j.ijrobp.2009.07.1743.
Р., Медхора М: Подавление ренин-ангиотензиновой системы смягчает экспериментальный лучевой пневмонит. Int J Radiat Oncol Biol Phys. 2009, 75: 1528-1536. 10.1016 / j.ijrobp.2009.07.1743.
CAS
Статья
PubMed
PubMed Central
Google ученый
Williams JP, McBride WH: После падения бомбы: новый взгляд на синдром множественной дисфункции органов, вызванный радиацией (MODS). Int J Radiat Biol. 2011, 87: 851-868. 10.3109 / 09553002.2011.560996.
CAS
Статья
PubMed
PubMed Central
Google ученый
Fu Q, Berbée M, Wang W, Boerma M, Wang J, Schmid HA, Hauer-Jensen M: Доклиническая оценка Som230 в качестве радиационного смягчителя в модели мыши: временное окно после воздействия и механизмы действия. Radiat Res. 2011, 175: 728-735. 10.1667 / RR2507.1.
Radiat Res. 2011, 175: 728-735. 10.1667 / RR2507.1.
CAS
Статья
PubMed
PubMed Central
Google ученый
Дюмон Ф., Ле Ру А., Бишофф П. Агенты противодействия радиации: обновление. Мнение эксперта Ther Pat. 2010, 20: 73-101. 10.1517 / 13543770
CAS
Статья
PubMed
Google ученый
Дайняк Н. Обоснование и рекомендации лечения лучевых поражений цитокинами.Здоровье Phys. 2010, 98: 838-842. 10.1097 / HP.0b013e3181b3fce5.
CAS
Статья
PubMed
Google ученый
Dainiak N, Ricks RC: Возрастающая роль трансплантации гемопоэтических клеток при лучевом поражении: возможности и ограничения. BJR Suppl. 2005, 27: 169-174.
Артикул
Google ученый
Butturini A, De Souza PC, Gale RP, Cordiero JM, Lopes DM, Neto C, Cunha CB, De Souza CE, Ho WG, Tabak DG и др .: Использование рекомбинантного фактора, стимулирующего колонию гранулоцитов и макрофагов в радиационной аварии в Бразилии.Ланцет. 1988, 2: 471-475.
CAS
Статья
PubMed
Google ученый
Хирама Т., Таносаки С., Кандацу С., Куроива Н., Камада Т., Цудзи Х., Ямада С., Като Х., Ямамото Н., Цуджи Х., Судзуки Г., Акаши М. Первоначальное лечение пациентов с тяжелым облучением авария с критичностью Токай-мура. Br J Radiol. 2003, 76: 246-253. 10.1259 / bjr / 82373369.
Br J Radiol. 2003, 76: 246-253. 10.1259 / bjr / 82373369.
CAS
Статья
PubMed
Google ученый
Лю Q, Jiang B, Jiang LP, Wu Y, Wang XG, Zhao FL, Fu BH, Istvan T, Jiang E: Клинический отчет о трех случаях острой лучевой болезни в результате радиационной аварии (60) Co в провинции Хэнань в Китае . J Radiat Res (Токио). 2008, 49: 63-69. 10.1269 / jrr.07071.
Артикул
Google ученый
Drouet M, Delaunay C, Grenier N, Garrigou P, Mayol JF, Hérodin F: Цитокины в комбинации для лечения радиационно-индуцированной миелосупрессии: оценка SCF + гликозилированный EPO + пегилированный G-CSF как неотложное лечение в сильно облученные обезьяны.Haematologica. 2008, 93: 465-466. 10.3324 / haematol. 12183.
12183.
CAS
Статья
PubMed
Google ученый
Neelis KJ, Dubbelman YD, Qingliang L, Thomas GR, Eaton DL, Wagemaker G: Одновременное введение ТПО и G-CSF после циторедуктивного лечения макак-резусов предотвращает тромбоцитопению, ускоряет восстановление тромбоцитов и красных кровяных телец, уменьшает нейтропению , и способствует восстановлению незрелых клеток костного мозга.Exp Hematol. 1997, 25: 1084-1093.
CAS
PubMed
Google ученый
Fliedner TM: Роль стволовых клеток крови в обновлении гемопоэтических клеток. Стволовые клетки. 1998, 16 (Дополнение 1): 13-29.
PubMed
Google ученый
Fliedner TM, Graessle D, Meineke V, Dörr H: Патофизиологические принципы, лежащие в основе реакции на концентрацию клеток крови, используемые для оценки тяжести эффекта после случайного облучения всего тела: важная основа для научно обоснованного клинического исследования. сортировка.Exp Hematol. 2007, 35: 8-16. 10.1016 / j.exphem.2007.01.006.
CAS
Статья
PubMed
Google ученый
Баранов А.П., Гейл Р.П., Гуськова А., Пяткин Е., Селидовкин Г., Муравьева Л., Чамплин Р.Е., Данилова Н., Евсеева Л., Петросян Л. Трансплантация костного мозга после аварии на Чернобыльской АЭС. N Engl J Med. 1989, 321: 205-212. 10.1056 / NEJM198
3210401.
CAS
Статья
PubMed
Google ученый
Drouet M, Hérodin F: Управление жертвами облучения и гематолог в будущем: время пересмотреть терапевтические рекомендации ?. Int J Radiat Biol. 2010, 86: 636-648. 10.3109 / 09553001003789604.
CAS
Статья
PubMed
Google ученый
Meineke V: Роль повреждения кожной системы в радиационно-индуцированной полиорганной недостаточности. BJR Suppl. 2005, 27: 95-99.
Артикул
Google ученый
Мюллер К., Майнеке В. Достижения в лечении локализованных лучевых поражений. Здоровье Phys. 2010, 98: 843-850. 10.1097 / HP.0b013e3181adcba7.
Артикул
PubMed
Google ученый
Джерачи Дж.П., Марино М.С., Джексон К.Л., Тейлор Д.А., Стилл Э.Р.: Влияние дексаметазона на поздние лучевые поражения после частичного облучения тела и местных органов. Radiat Res. 1992, 129: 61-70. 10.2307 / 3577904.
CAS
Статья
PubMed
Google ученый
François S, Bensidhoum M, Mouiseddine M, Mazurier C, Allenet B, Semont A, Frick J, Saché A, Bouchet S, Thierry D, Gourmelon P, Gorin NC, Chapel A: местное облучение не только вызывает возвращение в исходное положение мезенхимального стебля человека клетки на открытых участках, но способствует их широко распространенному приживлению в нескольких органах: изучение их количественного распределения после повреждения облучением. Стволовые клетки. 2006, 24: 1020-1029. 10.1634 / stemcells.2005-0260.
Артикул
PubMed
Google ученый
Lataillade JJ, Doucet C, Bey E, Carsin H, Huet C, Clairand I, Bottollier-Depois JF, Chapel A, Ernou I, Gourven M, Boutin L, Hayden A, Carcamo C, Buglova E, Joussemet M, de Revel T, Gourmelon P: Новый подход к лечению лучевых ожогов с помощью дозиметрической хирургии в сочетании с терапией аутологичными мезенхимальными стволовыми клетками. Regen Med. 2007, 2: 785-794. 10.2217 / 17460751.2.5.785.
CAS
Статья
PubMed
Google ученый
Benderitter M, Gourmelon P, Bey E, Chapel A, Clairand I, Prat M, Lataillade JJ: Новые развивающиеся концепции в медицинском лечении местного лучевого поражения. Здоровье Phys. 2010, 98: 851-857. 10.1097 / HP.0b013e3181c9f79a.
CAS
Статья
PubMed
Google ученый
Хирш Э.Ф. Состояние сочетанных травм. Лечение лучевых поражений. Отредактировано: Brown D, Weiss JF, MacVittie TJ, Pillai MV. 1990, Нью-Йорк и Лондон: Plenum Press, 141–144.
Google ученый
Agay D, Scherthan H, Forcheron F, Grenier N, Hérodin F, Meineke V, Drouet M: Прививка мультипотентных мезенхимальных стволовых клеток для лечения кожного лучевого синдрома: разработка новой модели мини-свиней. Exp Hematol. 2010, 38: 945-956. 10.1016 / j.exphem.2010.06.008.
Артикул
PubMed
Google ученый
Акита С., Акино К., Хирано А., Оцуру А., Ямасита С.: Терапия мезенхимальными стволовыми клетками при кожном лучевом синдроме.Здоровье Phys. 2010, 98: 858-862. 10.1097 / HP. 0b013e3181d3d52c.
0b013e3181d3d52c.
CAS
Статья
PubMed
Google ученый
Ebrahimian TG, Pouzoulet F, Squiban C, Buard V, André M, Cousin B, Gourmelon P, Benderitter M, Casteilla L, Tamarat R: Клеточная терапия на основе стромальных клеток жировой ткани способствует физиологическим и патологическим изменениям. лечение раны. Артериосклер Thromb Vasc Biol. 2009, 29: 503-510. 10.1161 / ATVBAHA.108.178962.
CAS
Статья
PubMed
Google ученый
Lange C, Brunswig-Spickenheier B, Cappallo-Obermann H, Eggert K, Gehling UM, Rudolph C, Schlegelberger B, Cornils K, Zustin J, Spiess AN, Zander AR: Спасение от радиации: мезенхимальные стромальные клетки защищают от летального облучения. PLoS One. 2011, 6: e14486-10.1371 / journal.pone.0014486.
2011, 6: e14486-10.1371 / journal.pone.0014486.
CAS
Статья
PubMed
PubMed Central
Google ученый
Yan G, Sun H, Wang F, Wang J, Wang F, Zou Z, Cheng T, Ai G, Su Y: местное нанесение hPDGF-A-модифицированного свиного BMSC и кератиноцитов, загруженных на бесклеточный HAM, способствует заживлению комбинированного излучения — ранение кожи мини-свиней. Int J Radiat Biol. 2011, 87: 591-600. 10.3109 / 09553002.2011.570854.
CAS
Статья
PubMed
Google ученый
Friesecke I, Beyrer K, Wedel R, Reimers K, Fliedner TM: SEARCH: система оценки и архивирования радиационных аварий на основе историй болезни.Radiat Environ Biophys. 2000, 39: 213-217. 10.1007 / s004110000056.
CAS
Статья
PubMed
Google ученый
Радиационное воздействие: риски и последствия для здоровья
Обзор темы
Что такое радиация?
Радиация — это энергия, которая движется в виде волны или частицы. Некоторые виды излучения, называемые ионизирующим излучением, могут быть вредными. Радиоактивность — это ионизирующее излучение, которое испускается такими веществами, как уран, при их распаде.
Около половины ионизирующего излучения, которому мы подвергаемся, исходит от природы. Он в камнях, почве и атмосфере. Другая половина поступает из искусственных источников, таких как медицинские испытания и лечение, а также атомные электростанции.
Насколько опасно излучение?
Всегда существует риск повреждения клеток или тканей от воздействия любого количества ионизирующего излучения. Со временем воздействие радиации может вызвать рак и другие проблемы со здоровьем. Но в большинстве случаев риск заболеть раком из-за воздействия небольшого количества радиации невелик.
Вероятность заболеть раком варьируется от человека к человеку. Это зависит от источника и количества радиационного облучения, количества облучений с течением времени и вашего возраста на момент облучения. Как правило, чем моложе вы подвергаетесь радиационному облучению, тем выше риск рака.
Например:
- Кто-то, кто прошел много компьютерных томографий, начиная с раннего возраста, с большей вероятностью заболеет раком в более позднем возрасте, чем тот, кто не проходил ни одного или такого количества этих тестов. При компьютерной томографии обычно используется больше излучения, чем при других рентгеновских исследованиях.Риск заболеть раком у взрослого человека при компьютерной томографии составляет менее 1 из 1000. Риск того, что ребенок заболеет раком при той же компьютерной томографии, может быть намного выше. сноска 1
- Ребенок, которого лечили радиацией от рака, с большей вероятностью заболеет другим раком в более позднем возрасте.
- Человек, подвергшийся воздействию большого количества радиации в результате ядерной аварии, с большей вероятностью заболеет раком, чем тот, кто не подвергался облучению.
Воздействие небольшого количества радиации не вызывает никаких симптомов.Но одновременное воздействие больших количеств может вызвать лучевую болезнь и смерть.
Как можно сравнить разные источники излучения?
Некоторые источники излучения испускают больше, чем другие. Например, когда вы проходите через сканер всего тела в аэропорту, вы подвергаетесь воздействию очень небольшого количества радиации. Но если вы живете недалеко от места ядерной аварии, вы подвергаетесь воздействию большого количества радиации.
Вы можете подвергнуться большему воздействию радиации, чем другие люди, если вы:
- Живете на большой высоте.
- Пройдите определенные медицинские тесты (например, рентгеновские снимки или компьютерную томографию) или лечение (например, лучевое лечение рака).
- Вы подвергаетесь воздействию газа радона в вашем доме.
Чтобы понять больше о радиационном воздействии, вам может быть полезно сравнить некоторые распространенные источники радиации со стандартной дозой рентгеновского снимка грудной клетки. Рентген грудной клетки испускает очень небольшое количество радиации.
Например:
- Вам нужно будет пройти через сканер всего тела в аэропорту около 1000 раз, чтобы получить такое же количество радиации, которое вы получите от одного рентгеновского снимка грудной клетки.
- 10-часовой полет на самолете примерно такой же, как и 1 рентген грудной клетки.
- Один маммографический тест примерно такой же, как 5 рентгеновских снимков грудной клетки.
- Жизнь на большой высоте (например, в Денвере) в течение года — это примерно то же самое, что сделать 5 рентгеновских снимков грудной клетки.
- Одна компьютерная томография примерно равна 200 рентгенограммам грудной клетки.
Что вы можете сделать, чтобы защитить себя?
Вы не можете избежать естественного излучения. Но есть некоторые вещи, которые вы можете сделать, чтобы уменьшить воздействие искусственных источников.
- Если вас беспокоит риск заболеть раком в результате компьютерной томографии, поговорите со своим врачом о количестве радиации, которое может дать вам этот тест. Подтвердите, что тест необходим. Спросите, можно ли вместо этого сделать другой тест, например, УЗИ или МРТ. В некоторых случаях преимущества компьютерной томографии перевешивают небольшой риск заболевания раком.
- Если вас беспокоит радиационное облучение от сканера всего тела в аэропорту, спросите, можете ли вы вместо этого пройти обследование.(Но уровень радиационного облучения от одного из этих сканеров очень низок.)
- Если вы подверглись радиационному воздействию в результате ядерной аварии:
- Дождитесь инструкций от государственных органов здравоохранения и службы спасения, которые скажут вам, что делать. В зависимости от типа аварии власти могут посоветовать вам укрыться на месте или просто оставаться в помещении. Вам не нужно покидать свою общину, если местные власти не попросят вас об этом.
- Не принимайте таблетки йодида калия (KI), если местные власти не попросят вас об этом и ваш врач не скажет, что это нормально.Эти таблетки помогают защитить вашу щитовидную железу от вредного воздействия радиоактивного йода, который может быть высвобожден в результате ядерной аварии. Они не защищают от других радиоактивных веществ. Таблетки KI могут быть вредными, если вы не принимаете их должным образом, у вас аллергия на йод, определенные кожные или другие проблемы со здоровьем. Некоторые распространенные побочные эффекты включают расстройство желудка, кожную сыпь, опухание слюнных желез и металлический привкус во рту. В редких случаях у человека может возникнуть сильная аллергическая реакция.Реакция может вызвать проблемы с дыханием, крапивницу или отек вокруг губ, языка или лица.
Ссылки
Ссылки
- Национальный институт рака (2012). Радиационные риски и детская компьютерная томография (КТ): руководство для медицинских работников. Доступно в Интернете: http://www.cancer.gov/cancertopics/causes/radiation/radiation-risks-pediatric-CT.
Консультации по другим работам
- Американский колледж радиологии и радиологического общества Северной Америки (2012).Безопасность пациентов: доза облучения при рентгеновских и компьютерных исследованиях. Доступно в Интернете: http://www.radiologyinfo.org/en/safety/index.cfm?pg=sfty_xray.
- Американское ядерное общество (2011 г.). Оцените свою личную годовую дозу облучения. Доступно в Интернете: http://www.ans.org/pi/resources/dosechart/docs/dosechart.pdf.
- Катлетт С., Бейкер Роджерс Дж. Э. (2011). Лучевые поражения. В JE Tintinalli, ed., Tintinalli’s Emergency Medicine: A Complete Study Guide, 7-е изд., Стр. 56–61. Нью-Йорк: Макгроу-Хилл.
- Центры по контролю и профилактике заболеваний (2006 г.). Острый лучевой синдром (ОРС): информационный бюллетень для общественности. Доступно в Интернете: http://emergency.cdc.gov/radiation/ars.asp.
- Центры по контролю и профилактике заболеваний (2010 г.). Проверка безопасности аэропорта и здоровье человека. Доступно в Интернете: http://www.cdc.gov/nceh/radiation/airport_scan.htm.
- Центры по контролю и профилактике заболеваний (2011). Часто задаваемые вопросы о радиационной аварийной ситуации. Доступно в Интернете: http: // www.bt.cdc.gov/radiation/emergencyfaq.asp.
- Центры по контролю и профилактике заболеваний (2012). Готовность к чрезвычайным ситуациям и ответные меры: йодид калия (KI). Доступно в Интернете: http://emergency.cdc.gov/radiation/ki.asp.
- Агентство по охране окружающей среды (2012). Дозы радиации в перспективе. Доступно в Интернете: http://epa.gov/radiation/understand/perspective.html.
- Агентство по охране окружающей среды (2012). Радиационная защита: Воздействие на здоровье. Доступно в Интернете: http: // www.epa.gov/radiation/understand/health_effects.html.
- Агентство по охране окружающей среды (2012). Радиация: факты, риски и реальность. Доступно в Интернете: http://www.epa.gov/radiation/docs/402-k-10-008.pdf.
- Агентство по охране окружающей среды (2012). Излучение: неионизирующее и ионизирующее. Доступно в Интернете: http://epa.gov/radiation/understand/index.html.
- Агентство по охране окружающей среды (2012). RadTown США: проверка безопасности аэропорта. Доступно в Интернете: http: //www.epa.gov / radtown / security-scan.html.
- Агентство по охране окружающей среды (2012). RadTown USA: Основная информация. Доступно в Интернете: http://www.epa.gov/radtown/basic.html.
- Агентство по охране окружающей среды (2012). Источники радиационного воздействия. Доступно в Интернете: http://epa.gov/radiation/sources/index.html.
- Мехта П., Смит-Биндман Р. (2011). Скрининг всего тела в аэропорту: каков риск? Архивы внутренней медицины. Опубликовано в Интернете 28 марта 2011 г. (doi: 10.1001 / archinternmed.2011.105).
- Национальный институт рака (2012 г.). Радиационные риски и детская компьютерная томография (КТ): руководство для медицинских работников. Доступно в Интернете: http://www.cancer.gov/cancertopics/causes/radiation/radiation-risks-pediatric-CT.
- Шауэр Д.А. (2009 г.). Отчет № 160 — Воздействие ионизирующего излучения на население Соединенных Штатов. Bethesda, MD: Национальный совет по радиационной защите и измерениям.
- Всемирная ядерная ассоциация (2013 г.). Ядерная радиация и последствия для здоровья.Доступно в Интернете: http://www.world-nuclear.org/info/Safety-and-Security/Radiation-and-Health/Nuclear-Radiation-and-Health-Effects.
Кредиты
По состоянию на 21 августа 2019 г.
Автор: Healthwise Staff
Медицинский обзор: Кэтлин Ромито, доктор медицины, семейная медицина
Адам Хусни, доктор медицины, семейная медицина
Р. Стивен Таррат, доктор медицины, MPVM, FACP, FCCP — Пульмонология, реаниматология, медицинская токсикология
По состоянию на 21 августа 2019 г.
Автор:
Здоровый персонал
Медицинский обзор: Кэтлин Ромито, доктор медицины, семейная медицина и Адам Хусни, доктор медицины, семейная медицина, и Р.Стивен Тарратт MD, MPVM, FACP, FCCP — пульмонология, реаниматология, медицинская токсикология
Национальный институт рака (2012). Радиационные риски и детская компьютерная томография (КТ): руководство для медицинских работников. Доступно в Интернете: http://www.cancer.gov/cancertopics/causes/radiation/radiation-risks-pediatric-CT.
Будьте осторожны с радиацией! | Наша наука
Большинство из нас слышали о радиации, но можете ли вы объяснить, что это такое? Только 10% взрослых американцев могут.Я не могу их винить, потому что даже до катаклизмов марта 11 я понятия не имел, что это было на самом деле. Ирония заключается в том, что даже несмотря на то, что многие из нас не осознают радиацию (потому что наши органы чувств не могут ее обнаружить), она окружает нас повсюду. Микроволны, радио и даже бананов — все это подвергает нас воздействию радиации. Но опасность заключается не в веществе, а в типе излучения и продолжительности воздействия, о которых вам следует беспокоиться.
Источники излучения
Прежде всего (пока я не увлекся) что такое радиация? Слово излучение происходит от латинского слова radiatio, «луч света». Излучение — это процесс, при котором энергия распространяется через пространство в виде высоких частиц или волн от атомов радиоактивного материала . Знайте, что существует два источника излучения — природный и искусственный. Естественная радиация исходит от Солнца, от элемента радона в воздухе, от горных пород / почвы Земли и из космоса. Эти источники составляют 82% подверженности населения ежегодно. Но поскольку радиация в небольших количествах относительно безвредна, можно подумать, что живя в районе с более высокими дозами, например, в Хань, Китай; Керала, Индия; или Араша-Тапира, Бразилия, повысит ваш шанс заболеть раком. Однако нет никаких доказательств, подтверждающих это … Искусственное излучение — это излучение, искусственно созданное людьми! Обычно он используется в коммуникациях, промышленности, исследованиях и медицине, его можно найти в ядерном оружии и атомных электростанциях.Примерно половина всех онкологических больных получают лучевой терапии в течение своей жизни. Лучевая терапия использует излучение с большим количеством энергии, чтобы убить злокачественных клеток, повреждая их ДНК, но это также может повлиять на нормальные клетки. Вот почему профессионалы в любой области, связанной с использованием излучения, проявляют большую осторожность при его использовании, потому что неправильное использование … может иметь вредные последствия!
Ионизирующее и неионизирующее излучение
Другой отличительный фактор излучения — это ионизирующее излучение или неионизирующее излучение .Неионизирующий потенциально менее вреден, чем последний, потому что излучение этого типа имеет меньшую энергию, чем ионизирующее, и может заставить молекул двигаться в атоме, но не может удалить электронов . Типы неионизирующего излучения включают радиоволны, микроволны, радиолокационные волны, инфракрасные волны, электромагнитное излучение, видимый свет и ультрафиолетовый свет. Ионизация, с другой стороны, позволяет создать ионов, , удаляя электроны из атома. (Для тех из вас, кто не изучал физику, вот отличное объяснение атомов, молекул и ионов.) Большая часть ионизирующего излучения исходит от радиоактивных материалов и рентгеновских аппаратов и включает альфа-излучение, бета-излучение, нейтронное излучение, гамма-излучение и рентгеновские лучи. Да, я никогда не слышал о таких типах, но важная часть состоит в том, что эти типы потенциально более опасны, потому что они содержат большее количество энергетических частиц, чем неионизирующее излучение, а длительное воздействие может привести к лучевой болезни. Все виды ионизирующего излучения могут представлять опасность для живых существ, в то время как большинство неионизирующих излучений — нет, поскольку им не хватает необходимого количества энергии.Тем не менее, большое количество любого излучения может быть вредным.
Прежде чем я перейду к рискам для здоровья, вы задались вопросом, что такое излучение в видимом свете? Это единственный тип электромагнитного излучения, который мы действительно видим. Видимые световые волны — это то, что мы видим как цвета радуги. Круто, правда? Это хорошая статья от НАСА, объясняющая спектр видимого света и другие типы электромагнитного излучения.
Риски для здоровья 3 разных типов 9000Уровень риска зависит от вида радиации, которому вы подвергаетесь и как долго. Когда вы видите всех этих ученых в фильмах в свинцовых щитах, фартуках и т. Д., Это потому, что риск радиации не заканчивается счастливым концом. Чтобы определить степень радиационного облучения, вы должны знать силу излучаемой энергии, расстояние между вами и ее источником и время, необходимое для появления первых признаков и симптомов лучевой болезни.
Есть две единицы измерения поглощения излучения — бэр и Гр .В области медицины термин Гр используется для описания дозы, которую получил облученный пациент. Некоторые диагностические тесты, особенно те, которые используют рентгеновские лучи, содержат менее 0,1 Гр радиации. Когда у кого-то появляются признаки / симптомы лучевой болезни, это сразу показывает, что доза человека составляет 1 Гр или выше. Если ваша экспозиция превышает 6 Гр, у вас проблемы. На таком уровне воздействия ваше состояние неизлечимо, и вы можете умереть в течение двух недель.
Если вы очень быстро почувствуете тяжелые симптомы после воздействия, вы, вероятно, находитесь в диапазоне летальных исходов по шкале воздействия.Во-первых, у любого больного лучевой болезнью возникает тошнота и рвота. После этого может пройти короткий промежуток времени, когда вы не почувствуете никаких новых симптомов очевидного заболевания. Однако когда этот период заканчивается, в игру вступают серьезные симптомы. Того, чье здоровье находится под угрозой, следует ожидать диареи, лихорадки и головной боли в следующие 2 часа после появления первых симптомов. Сразу после: головокружение, дезориентация, слабость, усталость, выпадение волос, кровавая рвота / стул, инфекция, плохое заживление ран (из-за низкого уровня тромбоцитов ), низкое кровяное давление, низкое количество лейкоцитов и, наконец, наступает смерть.Но не волнуйтесь! Такой печальный финал случается только в том случае, если на пациента очень сильное воздействие 8-10 Гр или выше.
Итак, если вы подвергнетесь воздействию огромной дозы радиации в течение очень короткого промежутка времени, вы можете заболеть лучевой болезнью … тем не менее, случаи этой болезни редки. Практически все случаи лучевой болезни у людей происходят после ядерных промышленных аварий (Чернобыль, Россия в 1986 году; Япония в 2011 году), но массовый эффект был очевиден благодаря применению ядерного оружия.Вспомните Хиросиму и Нагасаки, два места в Японии, пострадавших от ядерных бомбардировок во время Второй мировой войны. После взрыва ядерной бомбы врачи впервые увидели признаки и симптомы лучевой болезни. Дело в том, что там столько людей убила не ядерная бомба. И дело не в самой радиации. Радиация, которой подверглись японцы, вызвала лучевую болезнь, которая привела ко всем осложнениям, о которых я упоминал ранее. Некоторые пациенты с лучевой болезнью после выпадения осадков умерли от оппортунистических заболеваний годов, болезней, с которыми их иммунная система могла бы регулярно бороться, но в их состоянии не осталось никакой иммунной системы.Все их лейкоциты были уничтожены радиацией. В заключение, будьте осторожны и знайте о радиации, потому что в миллионный раз она опасна в больших дозах! Однако не стоит паниковать по поводу относительно безвредного излучения. Пока можно пользоваться микроволновой печью, хотя я не советую готовить в ней себя.
Есть мысли / комментарии / предложения? Вот два вопроса для обсуждения, над которыми стоит подумать и ответить ниже или в уме.
1) Ультрафиолетовое излучение Солнца вызывает солнечные ожоги и, в конечном итоге, рак кожи.Но эти два процесса не связаны. Почему солнечный ожог не приводит к раку кожи? Как развивается рак кожи под воздействием УФ-излучения?
2) Одним из наиболее значительных эффектов радиации (на мой взгляд) является потенциальный ущерб, который может быть нанесен генам облученного человека. Поскольку излучение способно вызывать биологические и химические изменения в живой ткани, воздействие может вызвать мутации в вашей ДНК, которые могут передать вредные черты вашему потомству. Есть примеры?
Фото: : @BlatantNews.com, @ssoosay, Flickr; МАГАТЭ / ISO, Wikimedia Commons
Ссылки:
«Лучевая терапия рака — Национальный институт рака». Исчерпывающая информация о раке — Национальный институт рака.
«Радиационное воздействие: MedlinePlus». Национальная медицинская библиотека — Национальные институты здравоохранения ..
«Ионизирующие и неионизирующие излучения | Радиационная защита | Агентство по охране окружающей среды США.» Агентство по охране окружающей среды США.
«Лучевая болезнь» Клиника Мейо .
«Радиация и здоровье человека» Институт ядерной энергии
Острый лучевой синдром
Острый лучевой синдром
Michelle Bae
18 июня 2017 г.
Представлено как курсовая работа для Ph341,
Стэнфордский университет, зима 2017 г.
Сведения об остром лучевом синдроме
Острый лучевой синдром (ОРС) — немедленное
болезнь, которая возникает в результате чрезмерного радиационного воздействия в течение короткого
период времени.Излучение, вызывающее ОЛБ, имеет большие дозы, что
означает более 0,7 Грей (Гр) или 70 рад; проникает в тело и
достигает внутренних органов; и влияет на все тело или хотя бы на
большая его часть. [1] Повреждение клеток от радиации происходит внутри
микросекунды воздействия, а начало ОРС варьируется от нескольких часов
до недель. [2]
Четыре этапа ARS
ARS обычно имеет четыре стадии симптомов.Там
продромальная стадия (стадия N-V-D), латентная стадия, манифестное заболевание
стадия и выздоровление или смерть. Симптомы продромальной стадии включают:
тошнота, рвота, анорексия и диарея. [1] На латентной стадии
пациент временно не проявляет никаких симптомов болезни и выглядит здоровым, что
может длиться от нескольких часов до нескольких недель. [1] Проявление болезни
стадия варьируется в зависимости от конкретных синдромов: кроветворения, желудочно-кишечного тракта,
или сосудисто-нервное. Восстановление занимает от нескольких недель до двух лет, и
пациенты, которые не выздоравливают, умрут в течение нескольких месяцев.[1] Как
Предупреждающий символ радиации на рис. 1 предназначен для предупреждения людей о воздействии
большой источник ионизирующего излучения может вызвать летальный исход.
Три синдрома АРС
Три синдрома ОРС, каждый из которых встречается
в зависимости от поглощенных доз. Три синдрома являются гемопоэтическими.
синдром (или синдром костного мозга), желудочно-кишечный синдром и
нервно-сосудистый синдром (или сердечно-сосудистая / центральная нервная система
синдром), которые перечислены в порядке возрастания поглощенных доз.
Гематопоэтический синдром возникает при облучении
более 1 Гр доставляется в костный мозг, из которого
распространяется по всему телу. [3] Симптомы гемопоэтического синдрома.
в стадии манифестного заболевания — анорексия, лихорадка и недомогание. [1] 50%
пациентов, подвергшихся дозе облучения приблизительно от 3 до 4 Гр, могут умереть
без оперативной медицинской помощи. [3]
Пациенты, получившие более высокие дозы облучения, начиная с
от 6 до 8 Гр, страдает желудочно-кишечным синдромом и кроветворением.
синдром одновременно.[3] Симптомы желудочно-кишечного синдрома
включают недомогание, анорексию, тяжелую диарею, лихорадку, обезвоживание и
электролитный дисбаланс. [1] При более высоких дозах примерно от 10 до 12
Гр, пациенты умрут раньше, чем если бы у них был только синдром костного мозга.
[3]
Сосудисто-нервный синдром менее четко выражен в
с точки зрения радиационного порога и механизма смерти, но
эксперименты на животных и несколько радиационных аварий с людьми показывают, что
воздействие от 30 до 50 Гр вызовет этот синдром.[3] Пациенты, подвергшиеся воздействию
к этому диапазону излучения страдают судорогами и комой, и они
обычно умирают в течение трех дней после заражения. [1]
© Мишель Бэ. Автор дает разрешение на
копировать, распространять и демонстрировать эту работу в неизменном виде, с
ссылка на автора, только в некоммерческих целях. Все остальные
права, в том числе коммерческие, принадлежат автору.
Список литературы
[1] «Острый
Радиационный синдром: информационный бюллетень для врачей, Центры
Контроль и профилактика заболеваний, U.S. Департамент здравоохранения и человека
Услуги, март 2005 г.
[2] S. S. Sugarman et al. , г.
«Медицинский
Аспекты радиационных инцидентов, 4-е изд., Институт Окриджа
Наука и образование, февраль 2017 г.
[3] Т. Дж. Червени, Т. Дж. МакВитти и Р. В. Янг,
«Острый лучевой синдром у людей», в медицинских последствиях
Ядерная война , изд. Р. Зайчук, Т. Дж. Червени и Р. Дж. Уокер
(У.С. Департамент армии, 1989 г.).
.




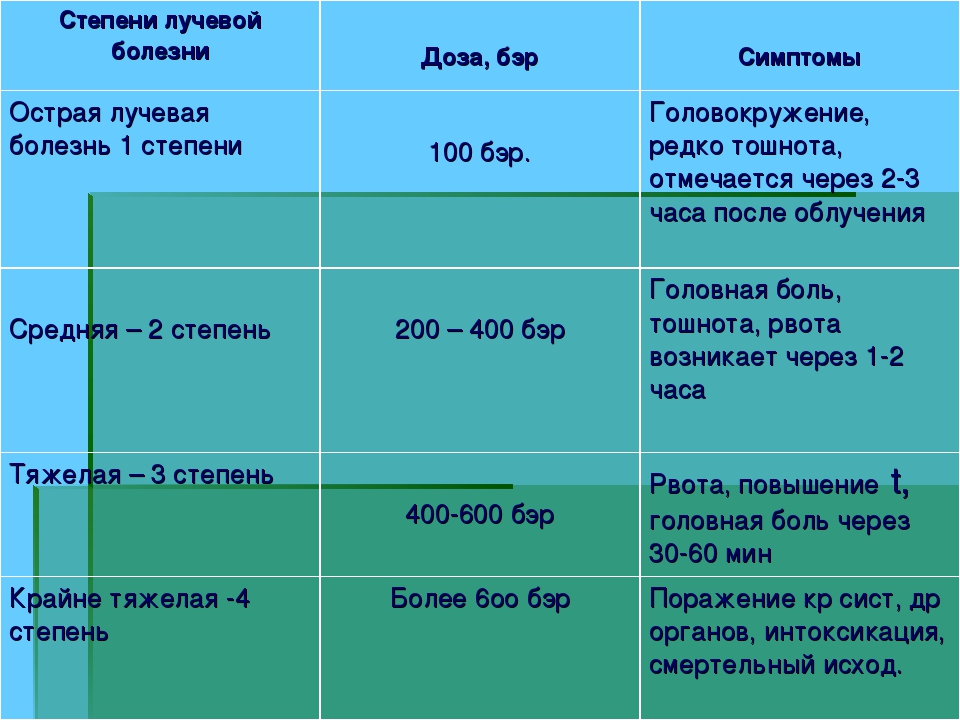 Головная боль, температура, слабость, тошнота, рвота, понос, кровоизлияние внутрь, изменение состава крови. При отсутствии лечения – смерть
Головная боль, температура, слабость, тошнота, рвота, понос, кровоизлияние внутрь, изменение состава крови. При отсутствии лечения – смерть
 Это может быть полезно (например, при лечении рака). Но ионизирующее излучение также может быть вредным, если человек подвергается слишком сильному воздействию. Именно этот тип радиации может привести к лучевой болезни — и даже смерти, если количество радиации действительно велико.
Это может быть полезно (например, при лечении рака). Но ионизирующее излучение также может быть вредным, если человек подвергается слишком сильному воздействию. Именно этот тип радиации может привести к лучевой болезни — и даже смерти, если количество радиации действительно велико.
 Активирующийся в
Активирующийся в
 По клиническому течению эта самая
По клиническому течению эта самая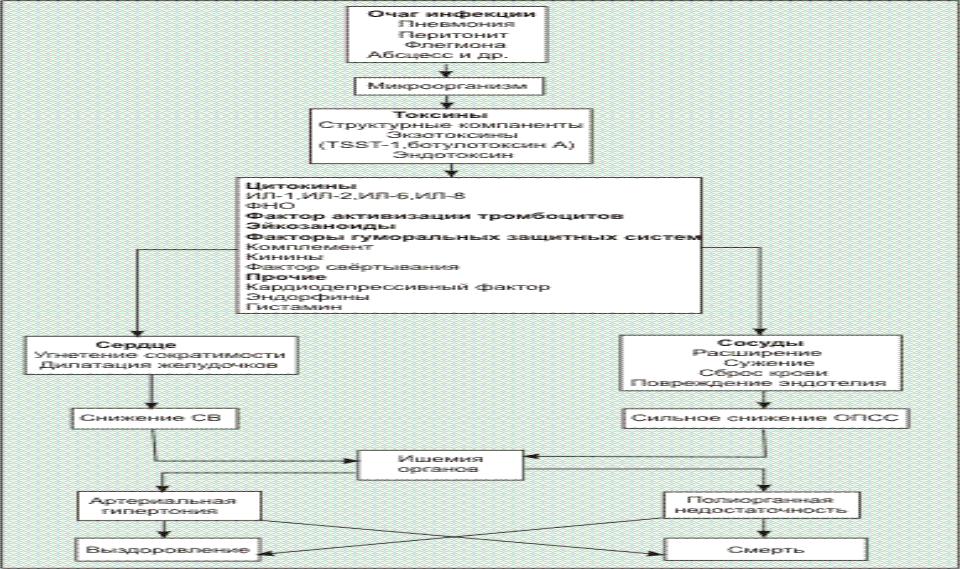 Чаще всего погибают от этого
Чаще всего погибают от этого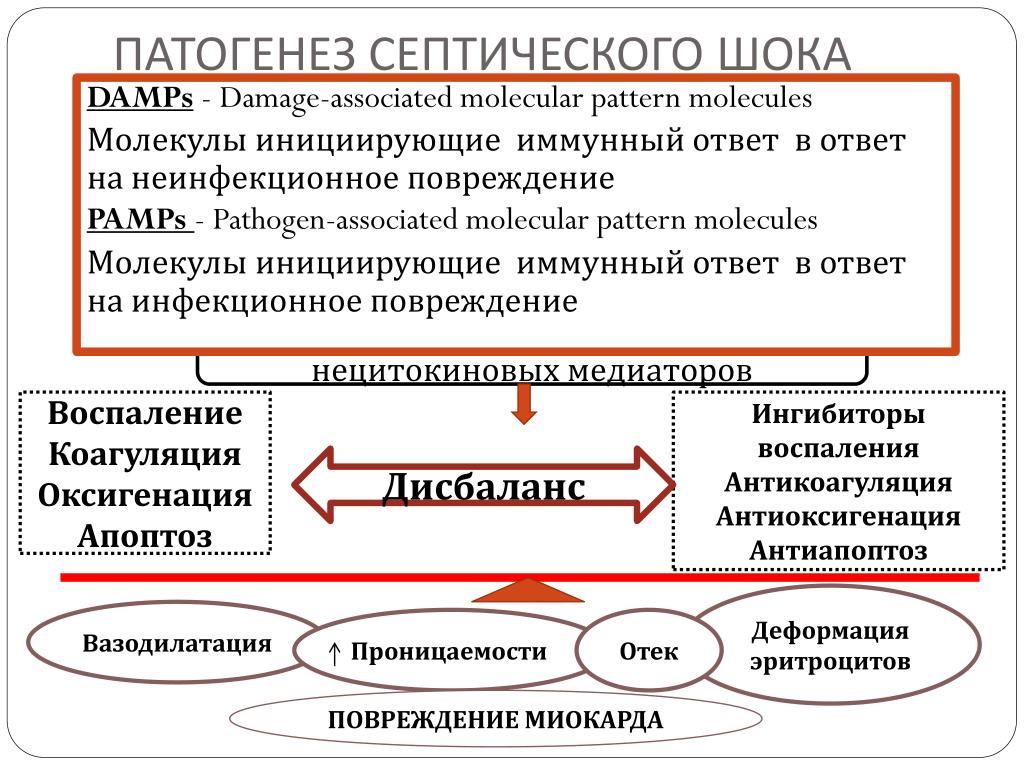 При отсутствии антибактериальной
При отсутствии антибактериальной Подобные
Подобные Петехии могут носит сливной
Петехии могут носит сливной

 Больных сепсисом надо
Больных сепсисом надо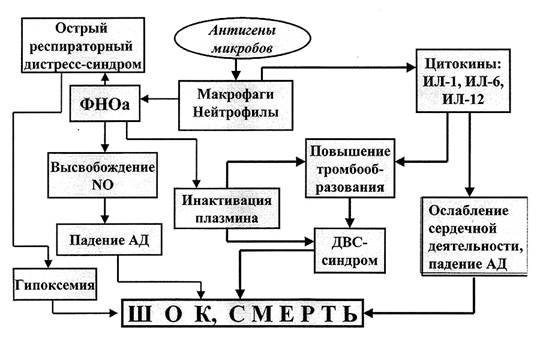


 94-001.36:615.357
94-001.36:615.357  Септический шок явился причиной летального исхода 38 (58,5%) больных.
Септический шок явился причиной летального исхода 38 (58,5%) больных. Septic shock was the cause of fatal outcome in 38 (58,5%) patients.
Septic shock was the cause of fatal outcome in 38 (58,5%) patients.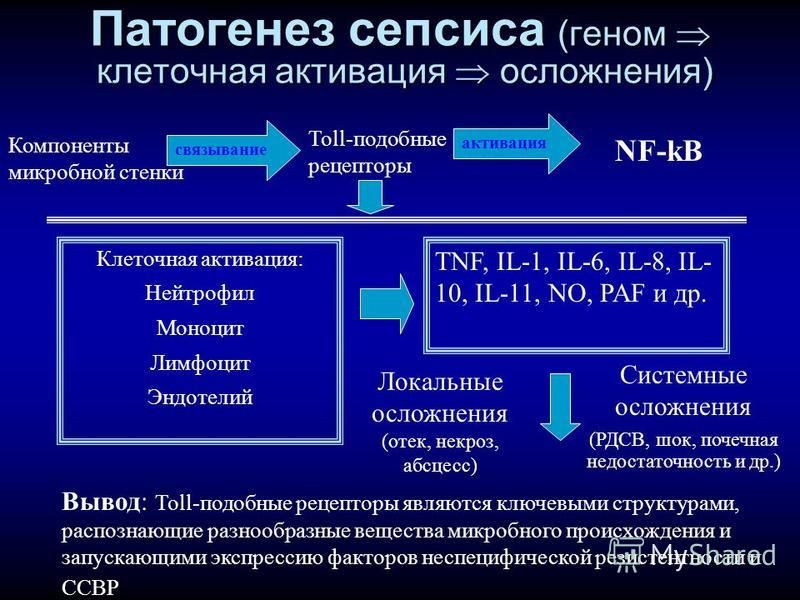 JAMA, 2002, vol. 288, pp. 862–871.
JAMA, 2002, vol. 288, pp. 862–871. Moscow, GEOTAR-Media Publ., 2012.).
Moscow, GEOTAR-Media Publ., 2012.). Care Med., 2004, vol. 32 (suppl), pp. S.455–S.465.
Care Med., 2004, vol. 32 (suppl), pp. S.455–S.465. ru)
ru) Нарушения дыхания выражены
Нарушения дыхания выражены
 Патогенетические механизмы циркуляторного шока. Классификация шоковых состояний. Реанимация и интенсивная терапия при шоке (травматическом, геморрагическом, септическом, анафилактическом). Интенсивная терапия кровопотери.
Патогенетические механизмы циркуляторного шока. Классификация шоковых состояний. Реанимация и интенсивная терапия при шоке (травматическом, геморрагическом, септическом, анафилактическом). Интенсивная терапия кровопотери.
 Показания, методика проведения, техника безопасности, оценка эффективности электрокардиостимуляции сердца. Интенсивная терапия при геморрагическом, анафилактическом, токсико-септическом травматическом шоках, ДВС-синдроме.
Показания, методика проведения, техника безопасности, оценка эффективности электрокардиостимуляции сердца. Интенсивная терапия при геморрагическом, анафилактическом, токсико-септическом травматическом шоках, ДВС-синдроме..gif) Эндотоксикоз, диагностика, интенсивная терапия.
Эндотоксикоз, диагностика, интенсивная терапия.

 Уч. пособие для системы послевуз. профобразования врачей. Б.Н.Богомолов и др. под редакцией Ю.С.Полушина.. 2003. С.321
Уч. пособие для системы послевуз. профобразования врачей. Б.Н.Богомолов и др. под редакцией Ю.С.Полушина.. 2003. С.321 И. Анестезия и интенсивная терапия в хирургии аорты и ее ветвей. 2005
И. Анестезия и интенсивная терапия в хирургии аорты и ее ветвей. 2005 Журнал с 2008.
Журнал с 2008.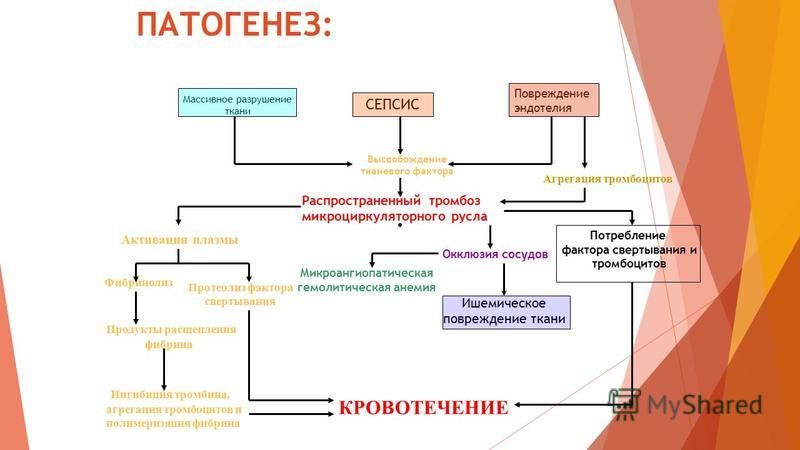 М.: Медицина 1998.
М.: Медицина 1998. //Российский журнал анестезиологии и интенсивной терапии. №2 1999.
//Российский журнал анестезиологии и интенсивной терапии. №2 1999. Эфферентная терапии.
Эфферентная терапии. 7.Диагностика, клиника и интенсивная терапия отравлений кислотами и щелочами (уксусная кислота и др.).
7.Диагностика, клиника и интенсивная терапия отравлений кислотами и щелочами (уксусная кислота и др.).
 Этиология, Патофизиология. Классификация.
Этиология, Патофизиология. Классификация. Патогенетические принципы терапии.
Патогенетические принципы терапии. Показания.
Показания.


 Меры по улучшению водоснабжения, санитарии и гигиены (ВСГ) способны привести к сокращению общего бремени заболеваний во всем мире на 10%14. Каждый год вакцинации помогают предотвратить 2–3 миллиона случаев смерти, связанных с инфекциями (15) .
Меры по улучшению водоснабжения, санитарии и гигиены (ВСГ) способны привести к сокращению общего бремени заболеваний во всем мире на 10%14. Каждый год вакцинации помогают предотвратить 2–3 миллиона случаев смерти, связанных с инфекциями (15) .  После определения источника инфекции важнейшей задачей является его ликвидация, например, путем дренирования абсцесса.
После определения источника инфекции важнейшей задачей является его ликвидация, например, путем дренирования абсцесса.  По этой причине борьба с сепсисом будет очевидным образом способствовать выполнению задач 3.1 и 3.2 в рамках Целей в области устойчивого развития (ЦУР).
По этой причине борьба с сепсисом будет очевидным образом способствовать выполнению задач 3.1 и 3.2 в рамках Целей в области устойчивого развития (ЦУР). Вместе с тем, обеспечение повсеместной профилактики, диагностики и ведения сепсиса остается сложной задачей.
Вместе с тем, обеспечение повсеместной профилактики, диагностики и ведения сепсиса остается сложной задачей. 
 Washington (DC): The International Bank for Reconstruction and Development / The World Bank(c) 2016 International Bank for Reconstruction and Development / The World Bank.; 2016.
Washington (DC): The International Bank for Reconstruction and Development / The World Bank(c) 2016 International Bank for Reconstruction and Development / The World Bank.; 2016.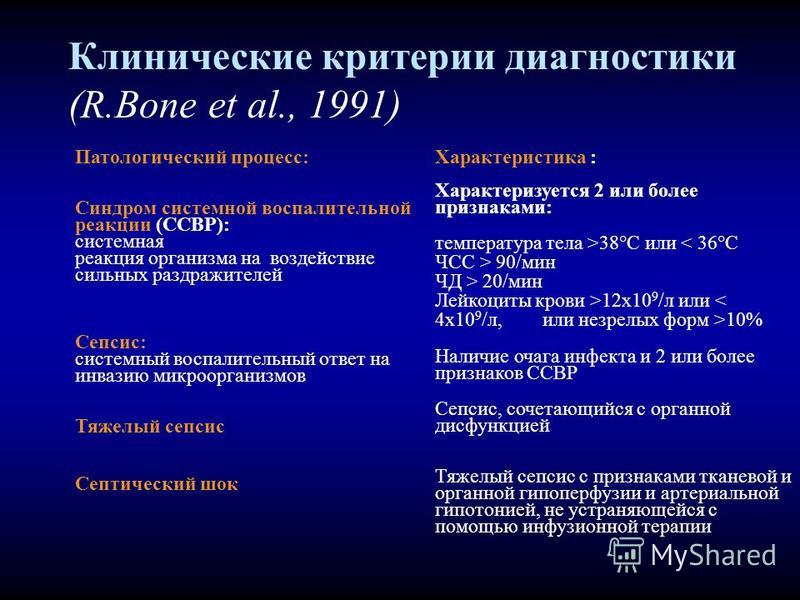 Toolkits. https://www.world-sepsis-day.org/toolkits/ (accessed April 10 2018).
Toolkits. https://www.world-sepsis-day.org/toolkits/ (accessed April 10 2018). 2018-04-10 14:55:37.
2018-04-10 14:55:37. Системная воспалительная реакция может быть обусловлена не только тяжелыми инфекциями, но и некоторыми неинфекционными заболеваниями (рис. 50-4). Более того, системная воспалительная реакция не обязательно сопровождается бактериемией. Термин синдром системной воспалительной реакции (CCBP) был предложен на Согласительной
Системная воспалительная реакция может быть обусловлена не только тяжелыми инфекциями, но и некоторыми неинфекционными заболеваниями (рис. 50-4). Более того, системная воспалительная реакция не обязательно сопровождается бактериемией. Термин синдром системной воспалительной реакции (CCBP) был предложен на Согласительной Тяжелым осложнением сепсиса является септический шок. Септический шок — сложный патофизиологический процесс, возникающий в результате действия экстремального
Тяжелым осложнением сепсиса является септический шок. Септический шок — сложный патофизиологический процесс, возникающий в результате действия экстремального Дейл, Роберт Г. Петерсдорф (David С. Dale, Robert G. Petersdorf) Определение. Септический шок характеризуется недостаточной перфузией тканей вследствие бактериемии, чаще всего обусловленной грамотрицательными кишечными бактериями. У большинства больных отмечают гипотензию, олигурию, тахикардию, тахипноэ и лихорадочное состояние. Циркуляторная недостаточность обусловливается
Дейл, Роберт Г. Петерсдорф (David С. Dale, Robert G. Petersdorf) Определение. Септический шок характеризуется недостаточной перфузией тканей вследствие бактериемии, чаще всего обусловленной грамотрицательными кишечными бактериями. У большинства больных отмечают гипотензию, олигурию, тахикардию, тахипноэ и лихорадочное состояние. Циркуляторная недостаточность обусловливается • Бактерии являются источником эндотоксинов, вызывающих воспалительный
• Бактерии являются источником эндотоксинов, вызывающих воспалительный
 78
78  Несколько факторов могут способствовать гиповолемии. Повышенная проницаемость микрососудов, расширение артериол и вен с периферическим объединением внутрисосудистого объема, несоответствующая полиурия и недостаточное пероральное потребление — все это в совокупности приводит к снижению эффективного объема крови.Потеря объема, вызванная лихорадкой, диареей, рвотой или секвестрированием жидкости в третьем пространстве, также способствует гиповолемии.
Несколько факторов могут способствовать гиповолемии. Повышенная проницаемость микрососудов, расширение артериол и вен с периферическим объединением внутрисосудистого объема, несоответствующая полиурия и недостаточное пероральное потребление — все это в совокупности приводит к снижению эффективного объема крови.Потеря объема, вызванная лихорадкой, диареей, рвотой или секвестрированием жидкости в третьем пространстве, также способствует гиповолемии. При физикальном обследовании у пациентов наблюдается полнокровие с теплыми конечностями. У них есть тахикардия, ограничивающие (или схлопывающиеся) импульсы и повышенное пульсовое давление. Может присутствовать высокая температура, спутанность сознания и гипервентиляция. На этом этапе неопытный наблюдатель может не распознать шок. Как это ни парадоксально, гипотензия может возникать при нормальном или повышенном сердечном выбросе.В любом случае гипотония не является обязательной для диагностики шока.
При физикальном обследовании у пациентов наблюдается полнокровие с теплыми конечностями. У них есть тахикардия, ограничивающие (или схлопывающиеся) импульсы и повышенное пульсовое давление. Может присутствовать высокая температура, спутанность сознания и гипервентиляция. На этом этапе неопытный наблюдатель может не распознать шок. Как это ни парадоксально, гипотензия может возникать при нормальном или повышенном сердечном выбросе.В любом случае гипотония не является обязательной для диагностики шока. У пациента тахипноэ, тахикардия, артериальная гипотензия, слабый нитевидный пульс, пятнистые холодные конечности и задержка наполнения капилляров. По мере ухудшения тканевой перфузии наступает анаэробный метаболизм и накапливается молочная кислота.
У пациента тахипноэ, тахикардия, артериальная гипотензия, слабый нитевидный пульс, пятнистые холодные конечности и задержка наполнения капилляров. По мере ухудшения тканевой перфузии наступает анаэробный метаболизм и накапливается молочная кислота. Были задействованы 84 Инсулино-чувствительность, 85 внутриклеточный кальций, 86 распределение глюкозы, 87 и адренергические эффекты 88 .
Были задействованы 84 Инсулино-чувствительность, 85 внутриклеточный кальций, 86 распределение глюкозы, 87 и адренергические эффекты 88 .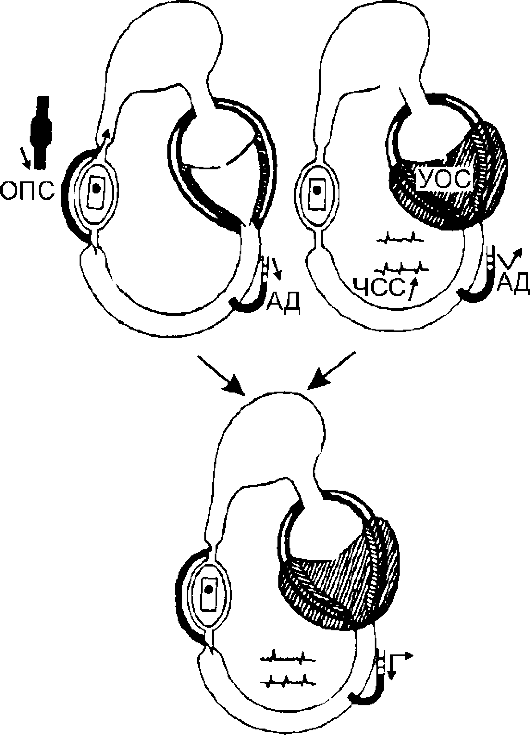 90 Несмотря на то, что эти определения полны и подробны, клиническая полезность этих определений подвергается сомнению. 91
90 Несмотря на то, что эти определения полны и подробны, клиническая полезность этих определений подвергается сомнению. 91  Ст.)
Ст.)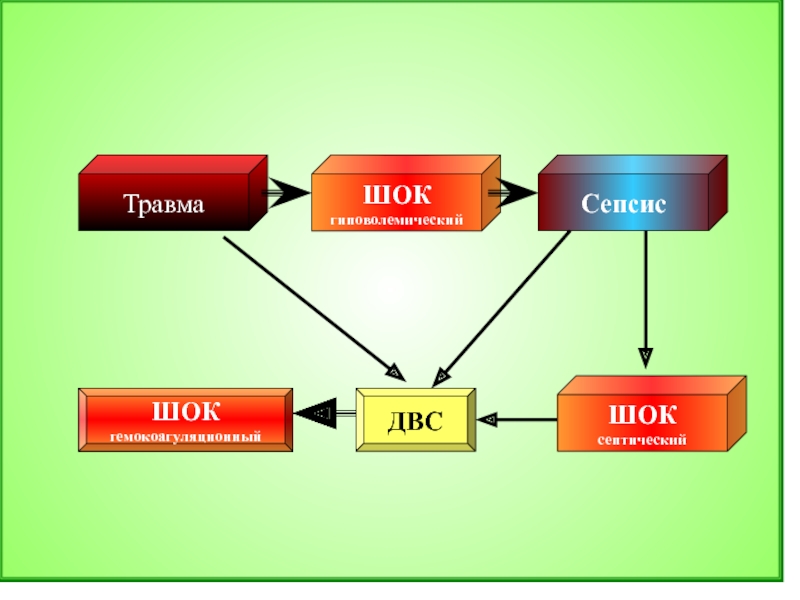 Обратитесь к врачу по поводу инфекции или раны, не поддающейся лечению. Признаки или симптомы, такие как спутанность сознания или учащенное дыхание, требуют неотложной помощи.
Обратитесь к врачу по поводу инфекции или раны, не поддающейся лечению. Признаки или симптомы, такие как спутанность сознания или учащенное дыхание, требуют неотложной помощи. Сепсис может вызвать аномальное свертывание крови, в результате чего образуются небольшие сгустки или разрываются кровеносные сосуды, которые повреждают или разрушают ткани.
Сепсис может вызвать аномальное свертывание крови, в результате чего образуются небольшие сгустки или разрываются кровеносные сосуды, которые повреждают или разрушают ткани. , Mayr FB, Yende S, Linde-Zwirble WT, Peck-Palmer OM, Barnato AE, Weissfeld LA, Angus DC, JAMA, 23 июня 2010 г. [ PubMed PMID: 20571016]
, Mayr FB, Yende S, Linde-Zwirble WT, Peck-Palmer OM, Barnato AE, Weissfeld LA, Angus DC, JAMA, 23 июня 2010 г. [ PubMed PMID: 20571016]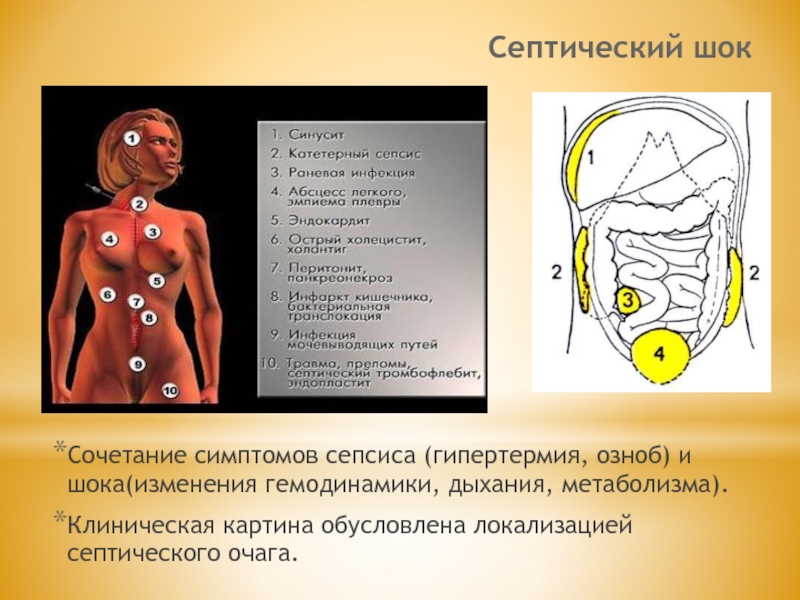 [PubMed PMID: 15241096]
[PubMed PMID: 15241096] : Статистический отчет № 160, Torio CM, Andrews RM ,,, февраль 2006 г. [PubMed PMID: 24199255]
: Статистический отчет № 160, Torio CM, Andrews RM ,,, февраль 2006 г. [PubMed PMID: 24199255] , Лю В., Эскобар Дж. Дж., Грин Дж., Соул Дж., Виппи А., Ангус, округ Колумбия, Ивашина Т. Дж., Джама, 2 июля 2014 г. [PubMed PMID: 24838355]
, Лю В., Эскобар Дж. Дж., Грин Дж., Соул Дж., Виппи А., Ангус, округ Колумбия, Ивашина Т. Дж., Джама, 2 июля 2014 г. [PubMed PMID: 24838355] П., Маршалл Дж. К., Абрахам Э., Ангус Д., Кук Д., Коэн Дж., Опал С. М., Винсент Дж. Л., Рамзи Г., 2001 SCCM / ESICM / ACCP / ATS / SIS Международная конференция по определениям сепсиса.Реанимационная медицина. 2003 г., апр. [PubMed PMID: 12682500]
П., Маршалл Дж. К., Абрахам Э., Ангус Д., Кук Д., Коэн Дж., Опал С. М., Винсент Дж. Л., Рамзи Г., 2001 SCCM / ESICM / ACCP / ATS / SIS Международная конференция по определениям сепсиса.Реанимационная медицина. 2003 г., апр. [PubMed PMID: 12682500] Э., Макинтайр Л. А., Маклин А. С., Мехта С., Морено Р. П., Майбург Дж., Навалеси П., Нишида О., Осборн Т. М., Пернер А., Планкетт К. М., Раньери М., Шорр К. А., Секель М. А., Сеймур К. В., Ши Л., Шукри KA, Simpson SQ, Singer M, Thompson BT, Townsend SR, Van der Poll T., Vincent JL, Wiersinga WJ, Zimmerman JL, Dellinger RP, Surviving Sepsis Campaign: International Guidelines for Management of Sepsis and Septic Shock: 2016.Реанимационная медицина. Март 2017 г. [PubMed PMID: 28098591]
Э., Макинтайр Л. А., Маклин А. С., Мехта С., Морено Р. П., Майбург Дж., Навалеси П., Нишида О., Осборн Т. М., Пернер А., Планкетт К. М., Раньери М., Шорр К. А., Секель М. А., Сеймур К. В., Ши Л., Шукри KA, Simpson SQ, Singer M, Thompson BT, Townsend SR, Van der Poll T., Vincent JL, Wiersinga WJ, Zimmerman JL, Dellinger RP, Surviving Sepsis Campaign: International Guidelines for Management of Sepsis and Septic Shock: 2016.Реанимационная медицина. Март 2017 г. [PubMed PMID: 28098591] Реанимационная медицина. 2015 ноя [PubMed PMID: 26323041]
Реанимационная медицина. 2015 ноя [PubMed PMID: 26323041] Медицина интенсивной терапии. 2015 сен [PubMed PMID: 25952825]
Медицина интенсивной терапии. 2015 сен [PubMed PMID: 25952825]
 Масса эритроцитов остаётся в пределах нормы.
Масса эритроцитов остаётся в пределах нормы.  Хлорамбуцил достаточно эффективен, но возможно проявление лейкозогенного эффекта. В настоящее время при истинной полицитемии применяется гидроксикарбамид (и его производные).
Хлорамбуцил достаточно эффективен, но возможно проявление лейкозогенного эффекта. В настоящее время при истинной полицитемии применяется гидроксикарбамид (и его производные). 
 Среди них можно выделить:
Среди них можно выделить: Эритропения возникает, к примеру, при кровотечении.
Эритропения возникает, к примеру, при кровотечении.
 Их основной функцией является борьба с микроорганизмами (инфекционными агентами). Количество нейтрофилов увеличивается при острых воспалительных заболеваниях. При этом может происходить так называемый сдвиг лейкоцитарной формулы влево. При таком сдвиге в крови появляются метамиелоциты, а при достаточно выраженном воспалительном процессе промиелоциты.
Их основной функцией является борьба с микроорганизмами (инфекционными агентами). Количество нейтрофилов увеличивается при острых воспалительных заболеваниях. При этом может происходить так называемый сдвиг лейкоцитарной формулы влево. При таком сдвиге в крови появляются метамиелоциты, а при достаточно выраженном воспалительном процессе промиелоциты.

 Гематокрит (HCT) снижается при снижении количества эритроцитов, уменьшении их объема, гемоделюции (например, при интенсивной инфузионной терапии кристаллоидными растворами).
Гематокрит (HCT) снижается при снижении количества эритроцитов, уменьшении их объема, гемоделюции (например, при интенсивной инфузионной терапии кристаллоидными растворами). Вингфилд Вейн Е. Секреты неотложной ветеринарной помощи. Кошки и собаки [Текст]/ Пер.с англ. М.-Спб: Бином-Невский Диалект, 2000. – 608 с.: ил.
Вингфилд Вейн Е. Секреты неотложной ветеринарной помощи. Кошки и собаки [Текст]/ Пер.с англ. М.-Спб: Бином-Невский Диалект, 2000. – 608 с.: ил. Том I / Пензенская ГСХА. – Пенза. Рио ПГСХА, 2016 – 272 с., – С. 201-203.
Том I / Пензенская ГСХА. – Пенза. Рио ПГСХА, 2016 – 272 с., – С. 201-203. Т. Новый взгляд на поствакцинальный иммунитет собак и кошек. [Текст] / С.Т. Орлова, А.А. Сидорчук, РВЖ, МЖД, № 6/2015, № 2 -2016.
Т. Новый взгляд на поствакцинальный иммунитет собак и кошек. [Текст] / С.Т. Орлова, А.А. Сидорчук, РВЖ, МЖД, № 6/2015, № 2 -2016. [Текст] / Н.А., Пархоменко, О.А. Зейналов. Журнал «РВЖ МДЖ» №5, 2017 г, с. 18-20.
[Текст] / Н.А., Пархоменко, О.А. Зейналов. Журнал «РВЖ МДЖ» №5, 2017 г, с. 18-20. J. Feline Med. Surg. 2000; 2(3):123–133.
J. Feline Med. Surg. 2000; 2(3):123–133. Воду пить можно Накануне исследования необходимо исключить повышенные психоэмоциональные и физические нагрузки (спортивные тренировки), приём алкоголя.
Воду пить можно Накануне исследования необходимо исключить повышенные психоэмоциональные и физические нагрузки (спортивные тренировки), приём алкоголя. Гемоглобин(Hb)является одним из основных параметров, используемых для оценки эритропоэза. Hb — основной компонент эритроцитов, представляет собой сложный белок, состоящий из гема и глобина. Главная функция Hb состоит в переносе кислорода от лёгких к тканям, а также в выведении углекислого газа из организма и регуляции КОС (кислотно основного состояния) крови.Снижение содержания гемоглобина является характерным признаком анемий различной этиологии.Повышение концентрации гемоглобина наблюдается при эритремии (полицитемии) и симптоматических реактивных эритроцитозах. А также, при сгущении крови (дегидратация при неукротимой рвоте, полиурии, диарее и т. п.) может возникнуть относительное увеличение концентрации гемоглобина. Гематокрит(Ht)– это показатель, дающий представление о соотношении объема форменных элементов крови к общему объему крови, выражается в процентах или в виде индекса. Показатель гематокрита широко используется для суждения о степени анемии, при которой, как правило, отмечается его снижение, иногда до значительных цифр (20-25%).
Гемоглобин(Hb)является одним из основных параметров, используемых для оценки эритропоэза. Hb — основной компонент эритроцитов, представляет собой сложный белок, состоящий из гема и глобина. Главная функция Hb состоит в переносе кислорода от лёгких к тканям, а также в выведении углекислого газа из организма и регуляции КОС (кислотно основного состояния) крови.Снижение содержания гемоглобина является характерным признаком анемий различной этиологии.Повышение концентрации гемоглобина наблюдается при эритремии (полицитемии) и симптоматических реактивных эритроцитозах. А также, при сгущении крови (дегидратация при неукротимой рвоте, полиурии, диарее и т. п.) может возникнуть относительное увеличение концентрации гемоглобина. Гематокрит(Ht)– это показатель, дающий представление о соотношении объема форменных элементов крови к общему объему крови, выражается в процентах или в виде индекса. Показатель гематокрита широко используется для суждения о степени анемии, при которой, как правило, отмечается его снижение, иногда до значительных цифр (20-25%). Повышение гематокрита(55-65% и выше) характерно для эритремии, менее резкое увеличение (50-55%) наблюдается при симптоматических эритроцитозах, сопутствующих врожденным порокам сердца, легочной недостаточности, некоторым гемоглобинопатиям. Количество эритроцитов в крови(RBC)- один из наиболее важных показателей системы крови. Эритроцит — наиболее многочисленный форменный элемент крови, содержащий Hb. Зрелые эритроциты человека лишены ядра, имеют двояковогнутую форму, что увеличивает поверхность соприкосновения гемоглобина с плазмой и облегчает процесс переноса кислорода и углекислоты. Снижение количества эритроцитов(эритроцитопения) — один из важных признаков анемии. Эритроцитопения встречается также при увеличении объёма циркулирующей крови (беременности), гипергидратации, гиперпротеинемии). Повышение количества эритроцитов(эритроцитоз) — один из характерных лабораторных признаков эритремии. Эритроцитоз может быть абсолютным (увеличение массы циркулирующих эритроцитов, вследствие усиления эритропоэза) и относительным (вследствие уменьшения объёма циркулирующей крови.
Повышение гематокрита(55-65% и выше) характерно для эритремии, менее резкое увеличение (50-55%) наблюдается при симптоматических эритроцитозах, сопутствующих врожденным порокам сердца, легочной недостаточности, некоторым гемоглобинопатиям. Количество эритроцитов в крови(RBC)- один из наиболее важных показателей системы крови. Эритроцит — наиболее многочисленный форменный элемент крови, содержащий Hb. Зрелые эритроциты человека лишены ядра, имеют двояковогнутую форму, что увеличивает поверхность соприкосновения гемоглобина с плазмой и облегчает процесс переноса кислорода и углекислоты. Снижение количества эритроцитов(эритроцитопения) — один из важных признаков анемии. Эритроцитопения встречается также при увеличении объёма циркулирующей крови (беременности), гипергидратации, гиперпротеинемии). Повышение количества эритроцитов(эритроцитоз) — один из характерных лабораторных признаков эритремии. Эритроцитоз может быть абсолютным (увеличение массы циркулирующих эритроцитов, вследствие усиления эритропоэза) и относительным (вследствие уменьшения объёма циркулирующей крови.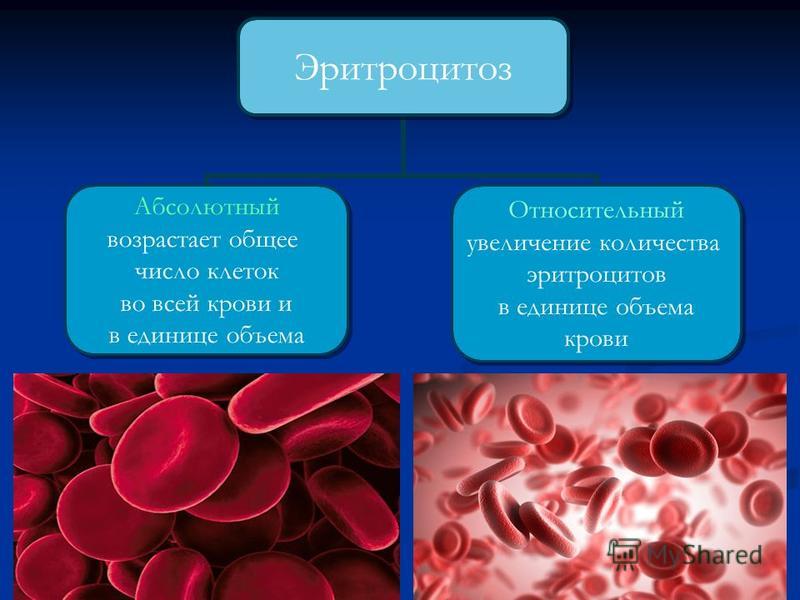 Эритроцитарные индексы В лабораторной практике используются различные индексы, позволяющие количественно характеризовать средний объем эритроцитов, степень их насыщения гемоглобином, анизоцитоз. (MCV, mean corpuscular volume, средний объем эритроцита) или средний корпускулярный объем эритроцита. MCV является важным показателем в дифференциальной диагностике анемий. Изменения MCV могут дать полезную информацию о нарушениях водно-электролитного баланса.ПовышениеMCV свидетельствует о гипотоническом характере нарушений водно-электролитного баланса, тогда какпонижение— о гипертоническом характере. (MCH, mean corpuscular hemoglobin)Среднее содержание гемоглобина в эритроците.Показатель МСН характеризует среднее содержание гемоглобина в отдельном эритроците в абсолютных единицах. Определение этого показателя основывается на определении общего гемоглобина и соотнесении этой величины к количеству эритроцитов. MCH самостоятельного значения не имеет и всегда соотносится с MCV,цветовым показателем и MCHC.
Эритроцитарные индексы В лабораторной практике используются различные индексы, позволяющие количественно характеризовать средний объем эритроцитов, степень их насыщения гемоглобином, анизоцитоз. (MCV, mean corpuscular volume, средний объем эритроцита) или средний корпускулярный объем эритроцита. MCV является важным показателем в дифференциальной диагностике анемий. Изменения MCV могут дать полезную информацию о нарушениях водно-электролитного баланса.ПовышениеMCV свидетельствует о гипотоническом характере нарушений водно-электролитного баланса, тогда какпонижение— о гипертоническом характере. (MCH, mean corpuscular hemoglobin)Среднее содержание гемоглобина в эритроците.Показатель МСН характеризует среднее содержание гемоглобина в отдельном эритроците в абсолютных единицах. Определение этого показателя основывается на определении общего гемоглобина и соотнесении этой величины к количеству эритроцитов. MCH самостоятельного значения не имеет и всегда соотносится с MCV,цветовым показателем и MCHC. Изменения МСН лежат в основе классификации анемий. (MCHС mean corpuscular hemoglobin concentration) Средняя концентрация гемоглобина в эритроците. Это показатель насыщенности эритроцитов Hb., т.е. соотношение содержания гемоглобина к объему клетки. Он отражает насыщение эритроцита гемоглобином. МСНС не зависит от клеточного объема (в отличие от MCH) и является чувстви-тельным показателем нарушения процессов гемоглобинообразования. (RDW red cell distribution width) Распределение эритроцитов по объему.RDW рассчитывается как коэффициент вариации среднего объема эритроцитов. Анизоцитоз — это увеличение показателя RDW> 14,5%. (PLT, platelets) количество тромбоцитов в крови. Тромбоциты форменные элементы крови, участвующие в гемостазе. Тромбоциты выполняют ангиотрофическую, адгезивно-агрегационную функции, участвуют в процессах свёртывания крови, поддерживать спазм сосудов и т.д Тромбоцитарные индексы: (MPV-mean platelet volume) Средний объем тромбоцитоввыражается в фемтолитрах (фл) или в кубических микронах (мкм3 (PDW- platelet distribution width) Распределение тромбоцитов по объему – измеряется в процентах и количественно отражает гетерогенность популяции этих клеток по размерам (степень анизоцитоза тромбоцитов).
Изменения МСН лежат в основе классификации анемий. (MCHС mean corpuscular hemoglobin concentration) Средняя концентрация гемоглобина в эритроците. Это показатель насыщенности эритроцитов Hb., т.е. соотношение содержания гемоглобина к объему клетки. Он отражает насыщение эритроцита гемоглобином. МСНС не зависит от клеточного объема (в отличие от MCH) и является чувстви-тельным показателем нарушения процессов гемоглобинообразования. (RDW red cell distribution width) Распределение эритроцитов по объему.RDW рассчитывается как коэффициент вариации среднего объема эритроцитов. Анизоцитоз — это увеличение показателя RDW> 14,5%. (PLT, platelets) количество тромбоцитов в крови. Тромбоциты форменные элементы крови, участвующие в гемостазе. Тромбоциты выполняют ангиотрофическую, адгезивно-агрегационную функции, участвуют в процессах свёртывания крови, поддерживать спазм сосудов и т.д Тромбоцитарные индексы: (MPV-mean platelet volume) Средний объем тромбоцитоввыражается в фемтолитрах (фл) или в кубических микронах (мкм3 (PDW- platelet distribution width) Распределение тромбоцитов по объему – измеряется в процентах и количественно отражает гетерогенность популяции этих клеток по размерам (степень анизоцитоза тромбоцитов). (PCT- platelet crit)Тромбокрит- является параметром, который отражает долю объема цельной крови, занимаемую тромбоцитами. Он аналогичен гематокриту и выражается в процентах. (WBC, white blood cell) Количество лейкоцитов в крови –важный диагностический показатель. Лейкоциты — это клетки крови, образующиеся в костном мозге и лимфатических узлах. Основная функция лейкоцитов заключается в защите организма от чужеродных агентов. Участие в клеточном и гуморальном иммунитете. Лейкоциты делятся на нейтрофилы , лимфоциты и моноциты. Увеличение общего количества лейкоцитов называется лейкоцитоз. Лейкоцитоз может быть нейтрофильный, эозинофильный, моноцитарный, редко вследствие увеличения другого вида клеток. Лейкоцитоз иногда может встречаться у здоровых людей, например: ?после приема пищи, особенно богатой белком; ?после значительной физической работы; ?на фоне выраженного психоэмоционального напряжения, ?после перегревания или охлаждения. Лейкоцитоз в большинстве случаев отражает удовлетворительную реактивность системы костномозгового кроветворения в ответ на действие внешних и внутренних стимуляторов внутренних органов.
(PCT- platelet crit)Тромбокрит- является параметром, который отражает долю объема цельной крови, занимаемую тромбоцитами. Он аналогичен гематокриту и выражается в процентах. (WBC, white blood cell) Количество лейкоцитов в крови –важный диагностический показатель. Лейкоциты — это клетки крови, образующиеся в костном мозге и лимфатических узлах. Основная функция лейкоцитов заключается в защите организма от чужеродных агентов. Участие в клеточном и гуморальном иммунитете. Лейкоциты делятся на нейтрофилы , лимфоциты и моноциты. Увеличение общего количества лейкоцитов называется лейкоцитоз. Лейкоцитоз может быть нейтрофильный, эозинофильный, моноцитарный, редко вследствие увеличения другого вида клеток. Лейкоцитоз иногда может встречаться у здоровых людей, например: ?после приема пищи, особенно богатой белком; ?после значительной физической работы; ?на фоне выраженного психоэмоционального напряжения, ?после перегревания или охлаждения. Лейкоцитоз в большинстве случаев отражает удовлетворительную реактивность системы костномозгового кроветворения в ответ на действие внешних и внутренних стимуляторов внутренних органов. Наиболее выраженный лейкоцитоз встречается при хронических и острых лейкозах, гнойных заболеваниях сыпного тифа, а также для многих вирусных инфекций (грипп, корь, паротит, вирусный гепатит и д), при которых увеличение количества лейкоцитов в периферической крови свидетельствует о развитии бактериальных и других осложнений.. Лейкопения — уменьшение числа лейкоцитов. Лейкопения обусловлена угнетением лейкопоэза в кроветворных органах и наблюдается при многих патологических состояниях: -Вирусные инфекции (грипп, корь, краснуха, вирусный гепатит, СПИД и д). -Некоторые бактериальные (брюшной тиф, паратифы, бруцеллез и д), риккетсиальные (сыпной тиф, риккетсиоз и д) и протозойные инфекции (малярия и д). — Все виды генерализованной инфекции (септицемия, туберкулез и д). — Гипоплазия и аплазия костного мозга (например, при апластических и гипопластических анемиях, действии на организм ионизирующего облучения и т. д.). — Побочное действие цитостатических препаратов, антибиотиков, сульфаниламидов , нестероидных противовоспалительных препаратов, тиреостатиков и некоторых других медикаментов.
Наиболее выраженный лейкоцитоз встречается при хронических и острых лейкозах, гнойных заболеваниях сыпного тифа, а также для многих вирусных инфекций (грипп, корь, паротит, вирусный гепатит и д), при которых увеличение количества лейкоцитов в периферической крови свидетельствует о развитии бактериальных и других осложнений.. Лейкопения — уменьшение числа лейкоцитов. Лейкопения обусловлена угнетением лейкопоэза в кроветворных органах и наблюдается при многих патологических состояниях: -Вирусные инфекции (грипп, корь, краснуха, вирусный гепатит, СПИД и д). -Некоторые бактериальные (брюшной тиф, паратифы, бруцеллез и д), риккетсиальные (сыпной тиф, риккетсиоз и д) и протозойные инфекции (малярия и д). — Все виды генерализованной инфекции (септицемия, туберкулез и д). — Гипоплазия и аплазия костного мозга (например, при апластических и гипопластических анемиях, действии на организм ионизирующего облучения и т. д.). — Побочное действие цитостатических препаратов, антибиотиков, сульфаниламидов , нестероидных противовоспалительных препаратов, тиреостатиков и некоторых других медикаментов. -Агранулоцитоз, сопровождающийся выраженным уменьшением или исчезновением из периферической крови гранулоцитов (нейтрофилов) и других состояниях. Лейкоцитарная формула. Лейкоцитарная формула — процентное соотношение разных видов лейкоцитов в мазке крови. Изменения лейкоцитарной формулы сопутствуют многим заболеваниям и нередко являются неспецифическими. Обращаем внимание,что при выполнении клинического анализа крови, если в пробах выявлены значимые отклонения и результат требует проведения ручной микроскопии, в нашей лаборатории дополнительно бесплатно проводят ручной подсчет лейкоцитарной формулы с подсчетом молодых форм нейтрофилов (в том числе точным подсчетом палочкоядерных нейтрофилов) и количественной оценкой всех патологических форм лейкоцитов (при их наличии).
-Агранулоцитоз, сопровождающийся выраженным уменьшением или исчезновением из периферической крови гранулоцитов (нейтрофилов) и других состояниях. Лейкоцитарная формула. Лейкоцитарная формула — процентное соотношение разных видов лейкоцитов в мазке крови. Изменения лейкоцитарной формулы сопутствуют многим заболеваниям и нередко являются неспецифическими. Обращаем внимание,что при выполнении клинического анализа крови, если в пробах выявлены значимые отклонения и результат требует проведения ручной микроскопии, в нашей лаборатории дополнительно бесплатно проводят ручной подсчет лейкоцитарной формулы с подсчетом молодых форм нейтрофилов (в том числе точным подсчетом палочкоядерных нейтрофилов) и количественной оценкой всех патологических форм лейкоцитов (при их наличии). А ещё у нас есть
А ещё у нас есть

 Эритроцитоз у женщин и мужчин в данной форме может свидетельствовать о развитии:
Эритроцитоз у женщин и мужчин в данной форме может свидетельствовать о развитии:



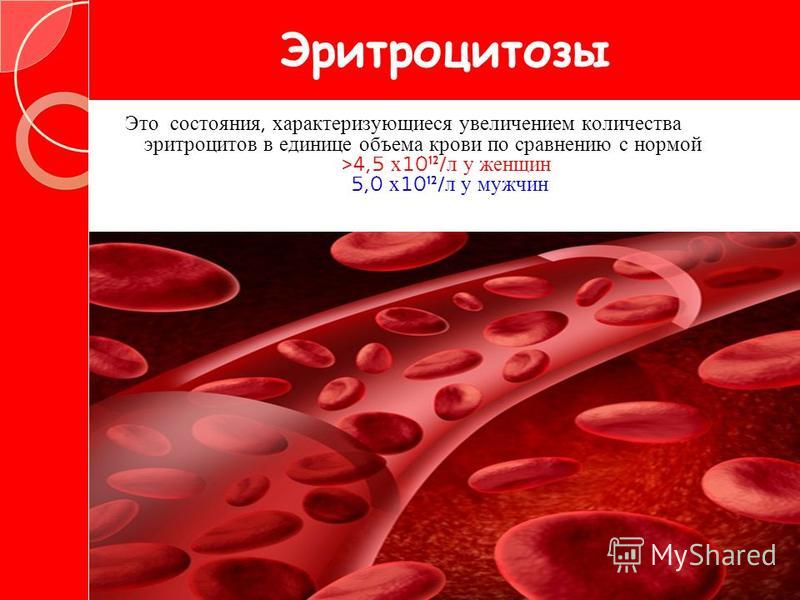 Если эритроцитоз еще не является критической патологией, то тромбы могут составить реальную угрозу жизни больного.
Если эритроцитоз еще не является критической патологией, то тромбы могут составить реальную угрозу жизни больного. Во многих случаях является симптомом других заболеваний.
Во многих случаях является симптомом других заболеваний.


 Это станет причиной эритроцитоза.
Это станет причиной эритроцитоза. В медицине принята следующая классификация эритроцитозов:
В медицине принята следующая классификация эритроцитозов:

 Если обнаружена предрасположенность к образованию тромбов, необходима консультация узкого специалиста. После обращения пациента в клинику врач назначает ряд лабораторных и инструментальных исследований. В числе первых – биохимический анализ крови. Диагноз «эритроцитоз» подтверждается, если уровень эритроцитов в сыворотке крови у женщин составляет 6,5-7,5×1012/л.
Если обнаружена предрасположенность к образованию тромбов, необходима консультация узкого специалиста. После обращения пациента в клинику врач назначает ряд лабораторных и инструментальных исследований. В числе первых – биохимический анализ крови. Диагноз «эритроцитоз» подтверждается, если уровень эритроцитов в сыворотке крови у женщин составляет 6,5-7,5×1012/л.
 Все физиологические эритроцитозы
Все физиологические эритроцитозы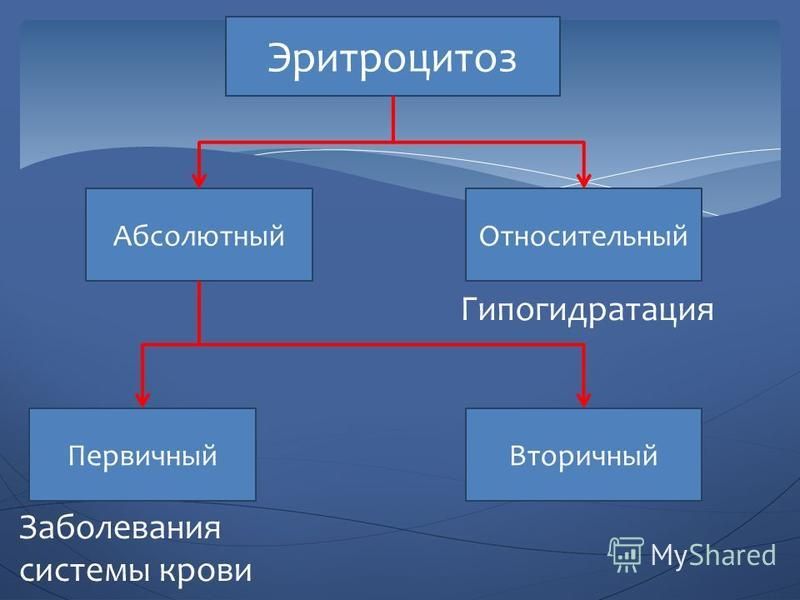 п. Возрастание количества
п. Возрастание количества Определенную роль в сгущении
Определенную роль в сгущении
 Симптоматология обусловлена
Симптоматология обусловлена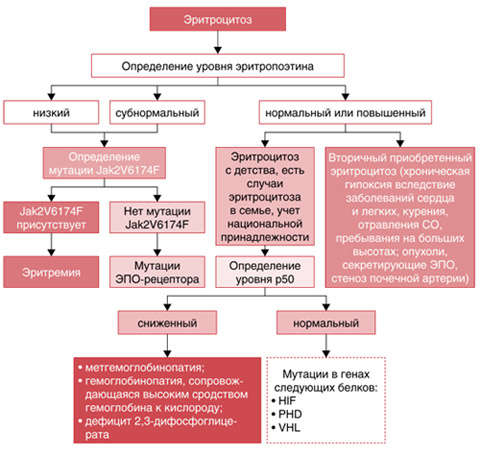 Увеличение
Увеличение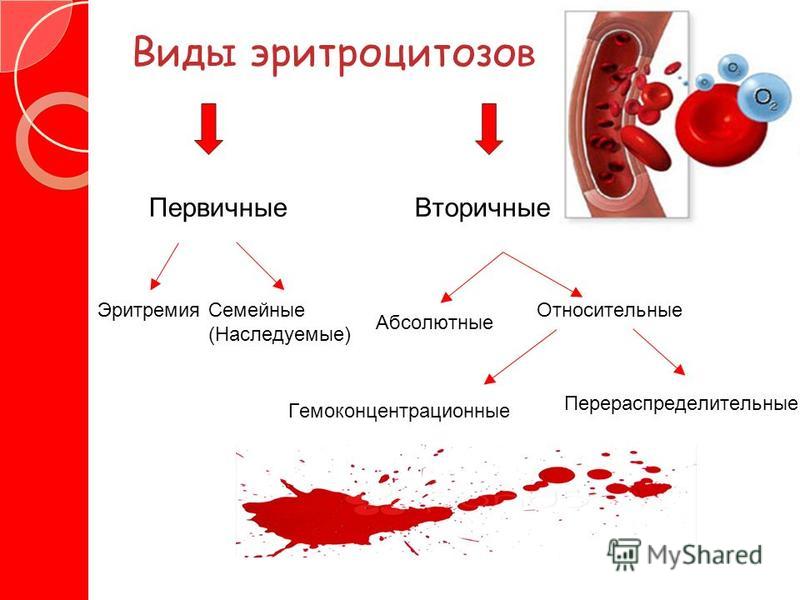 О повышении количества эритроцитов говорит не только анализ крови, но и некоторые внешние признаки.
О повышении количества эритроцитов говорит не только анализ крови, но и некоторые внешние признаки.

 Такие симптомы появляются из-за того, что кровь становится слишком густой, и для ее перекачивания требуются дополнительные силы.
Такие симптомы появляются из-за того, что кровь становится слишком густой, и для ее перекачивания требуются дополнительные силы. Прежде всего необходимо бороться с той патологией, которая спровоцировала данное состояние. Очень хороший эффект дает терапия кислородом.
Прежде всего необходимо бороться с той патологией, которая спровоцировала данное состояние. Очень хороший эффект дает терапия кислородом. В организм они поступают вместе с пищей. Кроме того, ухудшить ситуацию может спровоцировать бесконтрольный прием поливитаминов.
В организм они поступают вместе с пищей. Кроме того, ухудшить ситуацию может спровоцировать бесконтрольный прием поливитаминов. Однако встречается он крайне редко. Чаще всего эритроцитоз у детей может быть спровоцирован заболеванием матери во время беременности, нарушением внутриутробного развития. Лечение должен назначать только врач гематолог.
Однако встречается он крайне редко. Чаще всего эритроцитоз у детей может быть спровоцирован заболеванием матери во время беременности, нарушением внутриутробного развития. Лечение должен назначать только врач гематолог. При этом откажитесь от вредных привычек. Возможно, вам придется принимать препараты, которые делают кровь более редкой.
При этом откажитесь от вредных привычек. Возможно, вам придется принимать препараты, которые делают кровь более редкой.
 Масса эритроцитов остаётся в пределах нормы.
Масса эритроцитов остаётся в пределах нормы.  Хлорамбуцил достаточно эффективен, но возможно проявление лейкозогенного эффекта. В настоящее время при истинной полицитемии применяется гидроксикарбамид (и его производные).
Хлорамбуцил достаточно эффективен, но возможно проявление лейкозогенного эффекта. В настоящее время при истинной полицитемии применяется гидроксикарбамид (и его производные). 
 Red cell mass and plasma volume were measured by the radionuclide method (Cr-51). Results were performed with an allowance for patient’s surface area and were interpreted according to International Council for Standardization in Haematology guidelines (ICSH) (Pearson et al. 1995). Results. Polycythaemia vera was detected only in 19(31%) among 61 patients, 15 patients refused from further investigation. Among others 46 patients 14 subjects had secondary erythrocytosis, among them 9 were diagnosed with absolute erythrocytosis (hypoxic) and 5 with idiopathic erythrocytosis. Relative («apparent») erythrocytosis was detected in 13 cases. Measurement of red cell mass allowed us to divide patients into groups with absolute and relative erythrocytosis. Such laboratory parameters as hemoglobin, number of red blood cells and packed cell volume do not always completely show the level of red cell mass due to possible variations of the plasma volume and can not be the reason for diagnosis of haematological disorder.
Red cell mass and plasma volume were measured by the radionuclide method (Cr-51). Results were performed with an allowance for patient’s surface area and were interpreted according to International Council for Standardization in Haematology guidelines (ICSH) (Pearson et al. 1995). Results. Polycythaemia vera was detected only in 19(31%) among 61 patients, 15 patients refused from further investigation. Among others 46 patients 14 subjects had secondary erythrocytosis, among them 9 were diagnosed with absolute erythrocytosis (hypoxic) and 5 with idiopathic erythrocytosis. Relative («apparent») erythrocytosis was detected in 13 cases. Measurement of red cell mass allowed us to divide patients into groups with absolute and relative erythrocytosis. Such laboratory parameters as hemoglobin, number of red blood cells and packed cell volume do not always completely show the level of red cell mass due to possible variations of the plasma volume and can not be the reason for diagnosis of haematological disorder. It is shown that hemoglobin level over 185 g/l confirms the presence of absolute erythrocytosis only in 50% of males with polycythaemia, 15% of males with secondary erythrocytosis might have incorrect diagnosis as though increased red cell mass. Statistically defined highly significant (p=0,001) difference of the level of red cell mass in males with polycythaemia and patients with «apparent» polycythaemia turned out to 166% and 111%, respectively. The levels of red cell mass in patients with polycythaemia confirm absolute erythrocytosis over superior normal limit (more then 25%) in comparison with secondary erythrocytosis where red cell mass rate remained normal. Average plasma volume measurements in the same groups of patients were at normal range — 95% и 81%, respectively. Difference between these mean values was authentically significant. Conclusion. Red cell mass and plasma volume measurement is easy and necessary procedure for estimation absolute and «apparent» polycythaemia. Rather common occurrence of different forms of erythrocytosis and in particular «apparent» erythrocytosis must determine certain diagnostic approach according to specific clinical case.
It is shown that hemoglobin level over 185 g/l confirms the presence of absolute erythrocytosis only in 50% of males with polycythaemia, 15% of males with secondary erythrocytosis might have incorrect diagnosis as though increased red cell mass. Statistically defined highly significant (p=0,001) difference of the level of red cell mass in males with polycythaemia and patients with «apparent» polycythaemia turned out to 166% and 111%, respectively. The levels of red cell mass in patients with polycythaemia confirm absolute erythrocytosis over superior normal limit (more then 25%) in comparison with secondary erythrocytosis where red cell mass rate remained normal. Average plasma volume measurements in the same groups of patients were at normal range — 95% и 81%, respectively. Difference between these mean values was authentically significant. Conclusion. Red cell mass and plasma volume measurement is easy and necessary procedure for estimation absolute and «apparent» polycythaemia. Rather common occurrence of different forms of erythrocytosis and in particular «apparent» erythrocytosis must determine certain diagnostic approach according to specific clinical case.

 Аспирация костного мозга обычно нецелесообразна, поскольку в костном мозге наблюдается гиперплазия эритроида при всех причинах эритроцитоза.
Аспирация костного мозга обычно нецелесообразна, поскольку в костном мозге наблюдается гиперплазия эритроида при всех причинах эритроцитоза. При умеренных или заметных внешних потерях воды у животного обычно проявляются клинические признаки и лабораторные признаки обезвоживания (повышенная концентрация общего белка и альбумина, возможно, повышенная концентрация натрия и хлорида).При внутренних потерях могут быть свидетельства накопления жидкости во внутренних областях (например, перитонит, секвестрация жидкости в нефункционирующем или заблокированном желудочно-кишечном тракте) или эндотоксемии (воспалительная лейкограмма, тромбоцитопения). При эндотоксемии изменения HCT обычно незначительны, и животное не проявляет клинических признаков обезвоживания (если не наблюдается одновременной потери жидкости или секвестрации), хотя они могут проявлять признаки эндотоксического шока.
При умеренных или заметных внешних потерях воды у животного обычно проявляются клинические признаки и лабораторные признаки обезвоживания (повышенная концентрация общего белка и альбумина, возможно, повышенная концентрация натрия и хлорида).При внутренних потерях могут быть свидетельства накопления жидкости во внутренних областях (например, перитонит, секвестрация жидкости в нефункционирующем или заблокированном желудочно-кишечном тракте) или эндотоксемии (воспалительная лейкограмма, тромбоцитопения). При эндотоксемии изменения HCT обычно незначительны, и животное не проявляет клинических признаков обезвоживания (если не наблюдается одновременной потери жидкости или секвестрации), хотя они могут проявлять признаки эндотоксического шока. Это обычно наблюдается у молодых лошадей (обычно горячих пород, таких как арабские, чистокровные, аппалуза и стандартные), поскольку лошади имеют мускулистую селезенку, и менее вероятно у жвачных, собак и кошек. Одно исследование на козах показало увеличение на 20% объема упакованных клеток (в среднем от 29% до 35%) в течение 5 минут после инъекции адреналина (2 мг), чего не было у животных после спленэктомии.Это вернулось к исходному уровню в течение 15-30 минут (Abdelatif and Abdalla et al 2012). Сокращение селезенки связано с относительным увеличением количества эритроцитов по сравнению с водой, но, в отличие от гемоконцентрации, не будет связано с увеличением общей концентрации белка. Сокращение селезенки и компонент гемоконцентрации также могут объяснить увеличение HCT, наблюдаемое у лошадей, подвергшихся напряженным физическим нагрузкам (Rose et al 1983, Snow et al 1983).
Это обычно наблюдается у молодых лошадей (обычно горячих пород, таких как арабские, чистокровные, аппалуза и стандартные), поскольку лошади имеют мускулистую селезенку, и менее вероятно у жвачных, собак и кошек. Одно исследование на козах показало увеличение на 20% объема упакованных клеток (в среднем от 29% до 35%) в течение 5 минут после инъекции адреналина (2 мг), чего не было у животных после спленэктомии.Это вернулось к исходному уровню в течение 15-30 минут (Abdelatif and Abdalla et al 2012). Сокращение селезенки связано с относительным увеличением количества эритроцитов по сравнению с водой, но, в отличие от гемоконцентрации, не будет связано с увеличением общей концентрации белка. Сокращение селезенки и компонент гемоконцентрации также могут объяснить увеличение HCT, наблюдаемое у лошадей, подвергшихся напряженным физическим нагрузкам (Rose et al 1983, Snow et al 1983).
 Обычно JAK2 активируется (фосфорилированием остатков тирозина) только тогда, когда эритропоэтин связывается со своим рецептором. Однако до 90% пациентов с истинной полицитемией имеют гомозиготную мутацию одной аминокислоты в JAK2 (валин заменяет фенилаланин в аминокислоте 617), что делает фермент конститутивно активным.Это стимулирует эритропоэз либо независимо от эритропоэтина, либо потому, что предшественники эритроцитов становятся сверхчувствительными к нормальным концентрациям эритропоэтина. Истинная полицитемия редко встречается у животных, а генетическая мутация в JAK2 у пораженных животных не обнаружена. Истинная полицитемия обычно является диагнозом устранения, исключающим другие причины вторичного эритроцитоза или относительного увеличения HCT.
Обычно JAK2 активируется (фосфорилированием остатков тирозина) только тогда, когда эритропоэтин связывается со своим рецептором. Однако до 90% пациентов с истинной полицитемией имеют гомозиготную мутацию одной аминокислоты в JAK2 (валин заменяет фенилаланин в аминокислоте 617), что делает фермент конститутивно активным.Это стимулирует эритропоэз либо независимо от эритропоэтина, либо потому, что предшественники эритроцитов становятся сверхчувствительными к нормальным концентрациям эритропоэтина. Истинная полицитемия редко встречается у животных, а генетическая мутация в JAK2 у пораженных животных не обнаружена. Истинная полицитемия обычно является диагнозом устранения, исключающим другие причины вторичного эритроцитоза или относительного увеличения HCT.
 носовая опухоль). Новообразования, продуцирующие адреналин, такие как феохромоцитома, также могут привести к эритроцитозу, не реагирующему на жидкость (но это может не быть истинным увеличением массы эритроцитов). Точно так же небольшое увеличение количества эритроцитов можно увидеть у некоторых собак и кошек с эндокринными нарушениями, таких как собаки с гиперадренокортицизмом или избытком андрогенов и кошки с гипертиреозом и акромегалией. Это может быть опосредовано эритропоэтином.
носовая опухоль). Новообразования, продуцирующие адреналин, такие как феохромоцитома, также могут привести к эритроцитозу, не реагирующему на жидкость (но это может не быть истинным увеличением массы эритроцитов). Точно так же небольшое увеличение количества эритроцитов можно увидеть у некоторых собак и кошек с эндокринными нарушениями, таких как собаки с гиперадренокортицизмом или избытком андрогенов и кошки с гипертиреозом и акромегалией. Это может быть опосредовано эритропоэтином. 254 Некоторые породы борзых (борзые, гончие, афганские борзые и салюки) имеют более высокие показатели HCT, чем другие породы. 238,481 Референтный интервал для HCT у взрослых борзых собак, как сообщается, составляет от 48% до 64%. 423 Референсный интервал от 50% до 69% был зарегистрирован при использовании крови здоровых взрослых гончих, афганских борзых и салюки. 219 Кроме того, несколько повышенные HCT иногда измеряются у особей некоторых пород, не являющихся борзыми (например, пуделя, немецкой овчарки, боксера, гончей, таксы и чихуахуа). 238 Эти несколько более высокие значения могут быть результатом сокращения селезенки у животных с высокой нормальной массой эритроцитов.
254 Некоторые породы борзых (борзые, гончие, афганские борзые и салюки) имеют более высокие показатели HCT, чем другие породы. 238,481 Референтный интервал для HCT у взрослых борзых собак, как сообщается, составляет от 48% до 64%. 423 Референсный интервал от 50% до 69% был зарегистрирован при использовании крови здоровых взрослых гончих, афганских борзых и салюки. 219 Кроме того, несколько повышенные HCT иногда измеряются у особей некоторых пород, не являющихся борзыми (например, пуделя, немецкой овчарки, боксера, гончей, таксы и чихуахуа). 238 Эти несколько более высокие значения могут быть результатом сокращения селезенки у животных с высокой нормальной массой эритроцитов. Сокращение селезенки возникает в результате симпатической стимуляции, как при возбуждении, страхе, боли или физических упражнениях. HCT, измеренный в крови из периферических вен, увеличивается, потому что HCT в селезенке значительно выше, чем в общей циркуляции. 110,449 Сокращение селезенки приводит к более высокому (от 30% до 50%) увеличению HCT у собак, кошек и горячих лошадей, чем у жвачных животных, свиней или упряжных лошадей, поскольку первая группа имеет большие сократительные селезенки. 449,485
Сокращение селезенки возникает в результате симпатической стимуляции, как при возбуждении, страхе, боли или физических упражнениях. HCT, измеренный в крови из периферических вен, увеличивается, потому что HCT в селезенке значительно выше, чем в общей циркуляции. 110,449 Сокращение селезенки приводит к более высокому (от 30% до 50%) увеличению HCT у собак, кошек и горячих лошадей, чем у жвачных животных, свиней или упряжных лошадей, поскольку первая группа имеет большие сократительные селезенки. 449,485  Абсолютный эритроцитоз может возникать вторично по отношению к увеличению продукции ЭПО (вторичный эритроцитоз) или при нарушениях, при которых повышенная пролиферация эритроцитов происходит при нормальных или низких значениях ЭПО в крови (первичный эритроцитоз). Причины вторичного эритроцитоза включают хроническую гипоксемию (пороки сердца с шунтированием крови справа налево, 102 323 418 диффузное заболевание легких, 42 367 стойкая метгемоглобинемия 203 ), почечные нарушения, вызывающие местную гипоксию тканей (опухоли почек 74 253 и т.д. локализованное воспаление 248 ), а также опухоли, которые секретируют ЭПО, ЭПО-подобные белки или другие гормоны, такие как андрогены, которые могут усиливать эффекты ЭПО. 104 177 256 408 546
Абсолютный эритроцитоз может возникать вторично по отношению к увеличению продукции ЭПО (вторичный эритроцитоз) или при нарушениях, при которых повышенная пролиферация эритроцитов происходит при нормальных или низких значениях ЭПО в крови (первичный эритроцитоз). Причины вторичного эритроцитоза включают хроническую гипоксемию (пороки сердца с шунтированием крови справа налево, 102 323 418 диффузное заболевание легких, 42 367 стойкая метгемоглобинемия 203 ), почечные нарушения, вызывающие местную гипоксию тканей (опухоли почек 74 253 и т.д. локализованное воспаление 248 ), а также опухоли, которые секретируют ЭПО, ЭПО-подобные белки или другие гормоны, такие как андрогены, которые могут усиливать эффекты ЭПО. 104 177 256 408 546  358,503 В отличие от людей с истинной полицитемией, количество гранулоцитов и тромбоцитов в крови у животных обычно не увеличивается; следовательно, в ветеринарии термин первичный эритроцитоз более уместен, чем истинная полицитемия .В конечном итоге диагноз первичного эритроцитоза ставится путем исключения причин вторичного эритроцитоза.
358,503 В отличие от людей с истинной полицитемией, количество гранулоцитов и тромбоцитов в крови у животных обычно не увеличивается; следовательно, в ветеринарии термин первичный эритроцитоз более уместен, чем истинная полицитемия .В конечном итоге диагноз первичного эритроцитоза ставится путем исключения причин вторичного эритроцитоза. 205
205  Процедуры диагностической визуализации используются для дифференциации болезней сердца и легких, а также для поиска поражений и опухолей почек. Значения ЭПО в плазме должны быть увеличены, когда гипоксемия, поражения почек или опухоли, секретирующие ЭПО, вызывают эритроцитоз, но низкие при наличии первичного эритроцитоза.К сожалению, у пациентов с первичным и вторичным эритроцитозом наблюдается значительное совпадение, что ограничивает диагностическую ценность анализа ЭПО. 96 Диагноз первичного эритроцитоза устанавливается после исключения других потенциальных причин стойкого эритроцитоза.
Процедуры диагностической визуализации используются для дифференциации болезней сердца и легких, а также для поиска поражений и опухолей почек. Значения ЭПО в плазме должны быть увеличены, когда гипоксемия, поражения почек или опухоли, секретирующие ЭПО, вызывают эритроцитоз, но низкие при наличии первичного эритроцитоза.К сожалению, у пациентов с первичным и вторичным эритроцитозом наблюдается значительное совпадение, что ограничивает диагностическую ценность анализа ЭПО. 96 Диагноз первичного эритроцитоза устанавливается после исключения других потенциальных причин стойкого эритроцитоза. Первичный эритроцитоз относится к автономному образованию эритроцитов, как правило, из миелопролиферативного новообразования (истинная полицитемия [PV]). Напротив, вторичный эритроцитоз вызывается физиологически приемлемой реакцией на повышенные уровни эритропоэтина в сыворотке.
Первичный эритроцитоз относится к автономному образованию эритроцитов, как правило, из миелопролиферативного новообразования (истинная полицитемия [PV]). Напротив, вторичный эритроцитоз вызывается физиологически приемлемой реакцией на повышенные уровни эритропоэтина в сыворотке. эритроцитоза и проанализируйте естественное течение, диагностику и лечение ЛВ (вставка 1).
эритроцитоза и проанализируйте естественное течение, диагностику и лечение ЛВ (вставка 1). Истинная полицитемия с ингибитором JAK INCB018424 по сравнению с Best Supportive Care (RESPONSE) 9, RESPONSE-210 и более ранние исследования, проведенные Исследовательской группой полицитемии Vera.
Истинная полицитемия с ингибитором JAK INCB018424 по сравнению с Best Supportive Care (RESPONSE) 9, RESPONSE-210 и более ранние исследования, проведенные Исследовательской группой полицитемии Vera. g., цианотический врожденный порок сердца)
g., цианотический врожденный порок сердца) Пациентов следует расспросить о табакокурении, лекарствах (особенно андрогенных стероидах, включая тестостерон11), воздействии угарного газа и симптомах обструктивного апноэ во сне.Необходимо провести полное сердечно-легочное обследование и обследовать брюшную полость на предмет наличия органогалии или внутрибрюшных опухолей, продуцирующих эритропоэтин (например, гепатоцеллюлярной или почечно-клеточной карциномы).
Пациентов следует расспросить о табакокурении, лекарствах (особенно андрогенных стероидах, включая тестостерон11), воздействии угарного газа и симптомах обструктивного апноэ во сне.Необходимо провести полное сердечно-легочное обследование и обследовать брюшную полость на предмет наличия органогалии или внутрибрюшных опухолей, продуцирующих эритропоэтин (например, гепатоцеллюлярной или почечно-клеточной карциномы). 16 Пациенты с PV могут иметь симптомы спленомегалии, конституциональные симптомы или вазомоторные симптомы, такие как головная боль, нарушения зрения или головокружение. Два специфических симптома миелопролиферативных новообразований — это зуд и эритромелалгия.15 Зуд часто имеет аквагенный характер и может ослаблять здоровье. Эритромелалгия — это повторяющееся ощущение жжения, сопровождающееся эритемой и теплом, чаще всего поражающее руки.
16 Пациенты с PV могут иметь симптомы спленомегалии, конституциональные симптомы или вазомоторные симптомы, такие как головная боль, нарушения зрения или головокружение. Два специфических симптома миелопролиферативных новообразований — это зуд и эритромелалгия.15 Зуд часто имеет аквагенный характер и может ослаблять здоровье. Эритромелалгия — это повторяющееся ощущение жжения, сопровождающееся эритемой и теплом, чаще всего поражающее руки. 55) или более 165 г / л у женщин (гематокрит 0,50), если соблюдаются третий основной критерий и второстепенный критерий.
55) или более 165 г / л у женщин (гематокрит 0,50), если соблюдаются третий основной критерий и второстепенный критерий. 18 Исходное изображение органов брюшной полости и таза показано, когда клиническое обследование на спленомегалию дает неоднозначные результаты или при подозрении на выработку эндогенного эритропоэтина. .19
18 Исходное изображение органов брюшной полости и таза показано, когда клиническое обследование на спленомегалию дает неоднозначные результаты или при подозрении на выработку эндогенного эритропоэтина. .19 21 Некоторые случаи ПВ с дефицитом железа могут напоминать эссенциальную тромбоцитемию. 17 В этих случаях эритроциты являются микроцитарными, уровень гемоглобина низкий или в пределах нормы и имеется выраженный тромбоцитоз.
21 Некоторые случаи ПВ с дефицитом железа могут напоминать эссенциальную тромбоцитемию. 17 В этих случаях эритроциты являются микроцитарными, уровень гемоглобина низкий или в пределах нормы и имеется выраженный тромбоцитоз.
 Изображения любезно предоставлены доктором Кэтрин Росс, патологией и молекулярной медициной, больница Джуравински, Гамильтон, Онтарио.
Изображения любезно предоставлены доктором Кэтрин Росс, патологией и молекулярной медициной, больница Джуравински, Гамильтон, Онтарио. Пациентам с необъяснимыми неврологическими симптомами следует назначать нейровизуализацию для исключения менингиомы или гемангиобластомы мозжечка, поскольку эти опухоли связаны с автономной выработкой эритропоэтина14.
Пациентам с необъяснимыми неврологическими симптомами следует назначать нейровизуализацию для исключения менингиомы или гемангиобластомы мозжечка, поскольку эти опухоли связаны с автономной выработкой эритропоэтина14. К сожалению, существующие методы лечения не могут успешно снизить риск трансформации в миелофиброз или острый лейкоз.
К сожалению, существующие методы лечения не могут успешно снизить риск трансформации в миелофиброз или острый лейкоз. В соответствии с рекомендациями по лечению пациенты относятся к группе высокого риска тромбоэмболии, если им больше 60 или 65 лет, или они имеют в анамнезе тромбоз, или и то, и другое.14 , 28 Считается, что пациенты, не отвечающие ни одному из этих критериев, относятся к группе низкого риска.
В соответствии с рекомендациями по лечению пациенты относятся к группе высокого риска тромбоэмболии, если им больше 60 или 65 лет, или они имеют в анамнезе тромбоз, или и то, и другое.14 , 28 Считается, что пациенты, не отвечающие ни одному из этих критериев, относятся к группе низкого риска. сильное кровотечение.
сильное кровотечение. 30 Британские рекомендации рекомендуют факторы риска сердечно-сосудистых заболеваний, включая артериальное давление , контроль липидов и консультирование по вопросам отказа от курения и снижения веса должны быть адресованы всем пациентам.14
30 Британские рекомендации рекомендуют факторы риска сердечно-сосудистых заболеваний, включая артериальное давление , контроль липидов и консультирование по вопросам отказа от курения и снижения веса должны быть адресованы всем пациентам.14 (гематокрит <45% без флеботомии, количество тромбоцитов ≤ 400 × 10 9 / л и количество лейкоцитов <10 × 10 9 / л).32 Определения ответа на PV были созданы для использования в клинических испытаниях, но их рутинное применение в клинической практике не основано на доказательствах.32 Другие врачи титруют дозу гидроксимочевины, чтобы минимизировать необходимость в проведении флеботомии. Наблюдательное исследование показало, что пациенты, получавшие гидроксимочевину, которым требовалось 3 или более процедур флеботомии в год, имели значительно более высокий уровень тромбозов, чем те, которым требовалось меньшее количество процедур флеботомии (21% против 5% через 3 года, p <0,001).33
(гематокрит <45% без флеботомии, количество тромбоцитов ≤ 400 × 10 9 / л и количество лейкоцитов <10 × 10 9 / л).32 Определения ответа на PV были созданы для использования в клинических испытаниях, но их рутинное применение в клинической практике не основано на доказательствах.32 Другие врачи титруют дозу гидроксимочевины, чтобы минимизировать необходимость в проведении флеботомии. Наблюдательное исследование показало, что пациенты, получавшие гидроксимочевину, которым требовалось 3 или более процедур флеботомии в год, имели значительно более высокий уровень тромбозов, чем те, которым требовалось меньшее количество процедур флеботомии (21% против 5% через 3 года, p <0,001).33 34
34 001) .10
001) .10 36
36 Перед использованием катетер не нуждается в дополнительной обработке. Благодаря использованию одноразовых изделий медицинского назначения значительно снижается риск инфекционных осложнений после проведения манипуляций, а также создаются условия, препятствующие распространению опасных инфекций.
Перед использованием катетер не нуждается в дополнительной обработке. Благодаря использованию одноразовых изделий медицинского назначения значительно снижается риск инфекционных осложнений после проведения манипуляций, а также создаются условия, препятствующие распространению опасных инфекций.

 Специалисты знают, что с одними изделиями работать легко, а другие создают множество проблем, которых можно было избежать. Именно поэтому медицинские работники предпочитают использовать изделия медицинского предназначения конкретного производителя, качество которых проверено на практике.
Специалисты знают, что с одними изделиями работать легко, а другие создают множество проблем, которых можно было избежать. Именно поэтому медицинские работники предпочитают использовать изделия медицинского предназначения конкретного производителя, качество которых проверено на практике.
 №
№


 Черкесске :
Черкесске :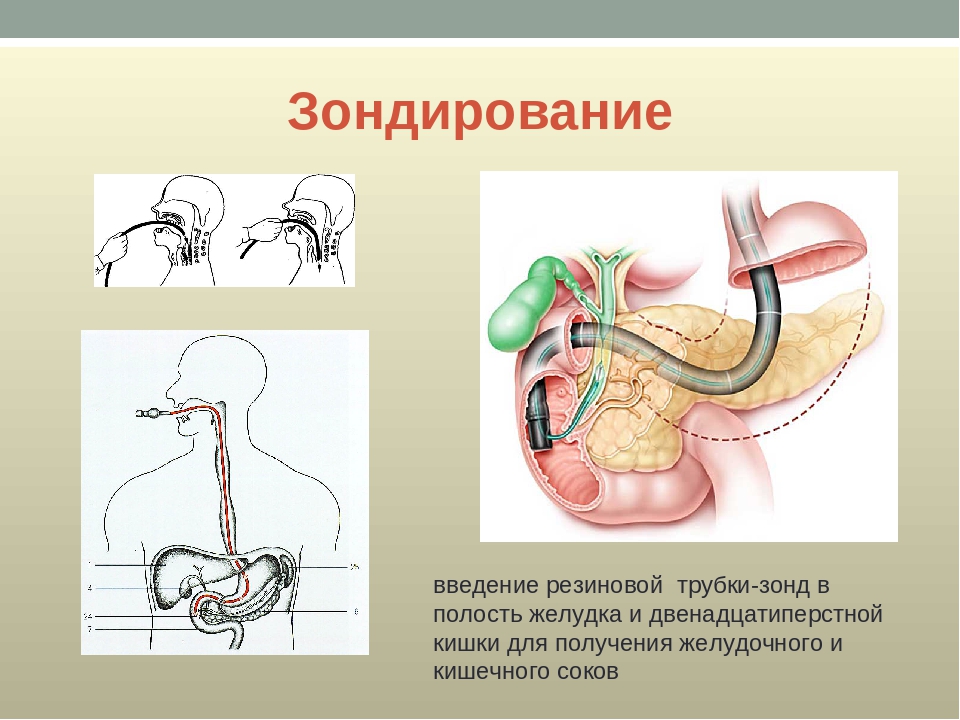 Чехова, 77 :
Чехова, 77 :
 Рекомендовано также при подготовке к зондированию сдать мазок из зева на патогенную микрофлору, чтобы, в случае её наличия, не допустить попадания в исследуемую желчь.
Рекомендовано также при подготовке к зондированию сдать мазок из зева на патогенную микрофлору, чтобы, в случае её наличия, не допустить попадания в исследуемую желчь.
 Все это является показанием к проведению дуоденального зондирования.
Все это является показанием к проведению дуоденального зондирования.

 Введение зонда не вызывает затруднения даже у маленьких детей.
Введение зонда не вызывает затруднения даже у маленьких детей.
 То есть, ничего жареного, жирного, консервированного, копченого. Стоит отдать свое предпочтение легким супам и кашам.
То есть, ничего жареного, жирного, консервированного, копченого. Стоит отдать свое предпочтение легким супам и кашам.
 На основании чего ставится диагноз.
На основании чего ставится диагноз.
 Этот зонд соединен с помощью набора проводов с портативным записывающим устройством, которое ваш ребенок может носить с собой на время исследования.Как только они проснутся и у вас появится кровать, вашего ребенка отправят в стационар. Мы просим, чтобы хотя бы один родитель оставался с ребенком в больнице во время исследования, чтобы сделать запись в дневнике.
Этот зонд соединен с помощью набора проводов с портативным записывающим устройством, которое ваш ребенок может носить с собой на время исследования.Как только они проснутся и у вас появится кровать, вашего ребенка отправят в стационар. Мы просим, чтобы хотя бы один родитель оставался с ребенком в больнице во время исследования, чтобы сделать запись в дневнике.
 West, Hamilton
West, Hamilton  Эндоскопия желудка и двенадцатиперстной кишки и ангиография пищевода не дали результатов, потребовалось хирургическое вмешательство.
Эндоскопия желудка и двенадцатиперстной кишки и ангиография пищевода не дали результатов, потребовалось хирургическое вмешательство. Стероидная терапия была прекращена из-за возможного развития гастрита.
Стероидная терапия была прекращена из-за возможного развития гастрита. Было замечено, что желудок наполнен кровью. При попадании во вторую и третью часть двенадцатиперстной кишки был обнаружен поток ярко-красной крови ( Рисунок 1, ). Отмечен активно кровоточащий артериальный сосуд. Ангиоэмболизация желудочно-дуоденальной артерии, а также верхней и нижней панкреатодуоденальных артерий не остановила кровотечение.Пациент получил более 60 единиц эритроцитов, 12 единиц СЗП и 8 единиц тромбоцитов; принято решение перейти к лапаротомии.
Было замечено, что желудок наполнен кровью. При попадании во вторую и третью часть двенадцатиперстной кишки был обнаружен поток ярко-красной крови ( Рисунок 1, ). Отмечен активно кровоточащий артериальный сосуд. Ангиоэмболизация желудочно-дуоденальной артерии, а также верхней и нижней панкреатодуоденальных артерий не остановила кровотечение.Пациент получил более 60 единиц эритроцитов, 12 единиц СЗП и 8 единиц тромбоцитов; принято решение перейти к лапаротомии. Необычная складка слизистой оболочки была сочтена вероятным местом поражения Дьелафоя и была зашита. Дальнейшего кровотечения отмечено не было, и пациент выжил.
Необычная складка слизистой оболочки была сочтена вероятным местом поражения Дьелафоя и была зашита. Дальнейшего кровотечения отмечено не было, и пациент выжил. Экстражелудочные поражения Dieulafoy выявляются все чаще по мере увеличения осведомленности об этом состоянии [7,8]. В большой группе из 89 пациентов с поражением Дьелафуа почти одна треть случаев имела внегастральное поражение Дьелафуа. Двенадцатиперстная кишка была наиболее частым участком с (14–18%) внегастральными участками, за ней следовали толстая кишка (5–10%), тощая кишка (1–2%) и пищевод (1–2%) [7] .
Экстражелудочные поражения Dieulafoy выявляются все чаще по мере увеличения осведомленности об этом состоянии [7,8]. В большой группе из 89 пациентов с поражением Дьелафуа почти одна треть случаев имела внегастральное поражение Дьелафуа. Двенадцатиперстная кишка была наиболее частым участком с (14–18%) внегастральными участками, за ней следовали толстая кишка (5–10%), тощая кишка (1–2%) и пищевод (1–2%) [7] .
 Остальные были определены в операционной или на ангиографии. Более поздние отчеты показывают, что более 90% случаев были выявлены при первом эндоскопическом вмешательстве благодаря как повышению осведомленности о патологии, так и тщательной эндоскопической оценке [2].
Остальные были определены в операционной или на ангиографии. Более поздние отчеты показывают, что более 90% случаев были выявлены при первом эндоскопическом вмешательстве благодаря как повышению осведомленности о патологии, так и тщательной эндоскопической оценке [2].
 Хотя и редко, важно рассмотреть этот GI обрез в дифференциальной диагностике непокорного верхнего желудочно-кишечного кровотечения. Раннее рассмотрение этой аномалии, вероятно, приведет к более раннему диагнозу; что позволит избежать ненужного вмешательства, использовать рентабельные методы лечения и снизить заболеваемость и смертность.
Хотя и редко, важно рассмотреть этот GI обрез в дифференциальной диагностике непокорного верхнего желудочно-кишечного кровотечения. Раннее рассмотрение этой аномалии, вероятно, приведет к более раннему диагнозу; что позволит избежать ненужного вмешательства, использовать рентабельные методы лечения и снизить заболеваемость и смертность. Кишечник 27: 213-222.
Кишечник 27: 213-222. Am J Gastroenterol 4: 452-454.
Am J Gastroenterol 4: 452-454. Gastrointest Endosc 52: 721-724.
Gastrointest Endosc 52: 721-724. 66
66
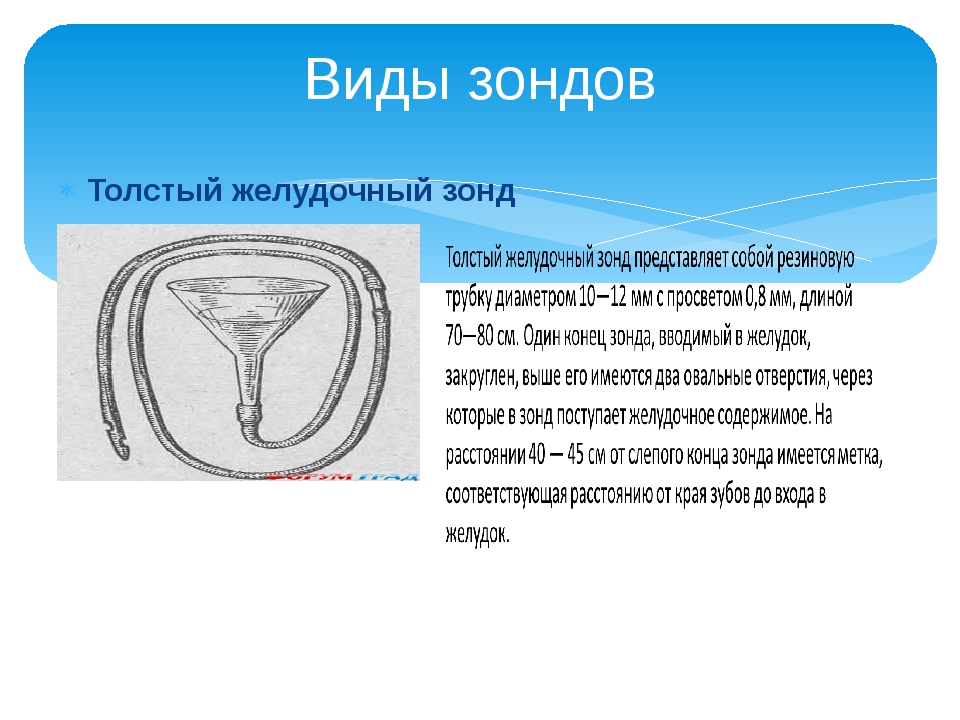 Все права защищены. В той степени, в которой это указано в данном документе, таблица LOINC и коды LOINC являются собственностью © 1995-2020, Regenstrief Institute, Inc. и Комитета по именам и кодам логических идентификаторов наблюдений (LOINC). См. Https://loinc.org/license для получения полной информации об авторских правах и лицензии LOINC.
Все права защищены. В той степени, в которой это указано в данном документе, таблица LOINC и коды LOINC являются собственностью © 1995-2020, Regenstrief Institute, Inc. и Комитета по именам и кодам логических идентификаторов наблюдений (LOINC). См. Https://loinc.org/license для получения полной информации об авторских правах и лицензии LOINC.  Гетеротопическая ткань поджелудочной железы была обнаружена в нескольких местах брюшной полости и грудной клетки, чаще всего в желудке (25–60%) или двенадцатиперстной кишке (25–35%) [ 3 ] .
Гетеротопическая ткань поджелудочной железы была обнаружена в нескольких местах брюшной полости и грудной клетки, чаще всего в желудке (25–60%) или двенадцатиперстной кишке (25–35%) [ 3 ] . Пациент не злоупотреблял алкоголем и выкурил 20 сигарет в день. При физикальном обследовании выявлены тахипноэ и тахикардия, артериальное давление 100/70 мм рт. Была болезненность в верхней части живота. Были проведены гематологические и биохимические исследования крови (таблицы 1, таблицы 2), показавшие семикратное повышение уровня амилазы в сыворотке (625 Ед / л, диапазон 20-90 Ед / л), сопровождающееся повышенным уровнем щелочной фосфатазы и маркеров острого гепатоцита. повреждение, такое как аланин (AST) и аспартатаминотрансфераза (ALT) и гамма GT.Уровень билирубина оставался нормальным. Моча имела pH 6,5 и удельный вес 1,010. Осадок содержал 3-5 эритроцитов и 0-2 лейкоцитов на поле высокого увеличения. Первоначально подозревался диагноз острый панкреатит.
Пациент не злоупотреблял алкоголем и выкурил 20 сигарет в день. При физикальном обследовании выявлены тахипноэ и тахикардия, артериальное давление 100/70 мм рт. Была болезненность в верхней части живота. Были проведены гематологические и биохимические исследования крови (таблицы 1, таблицы 2), показавшие семикратное повышение уровня амилазы в сыворотке (625 Ед / л, диапазон 20-90 Ед / л), сопровождающееся повышенным уровнем щелочной фосфатазы и маркеров острого гепатоцита. повреждение, такое как аланин (AST) и аспартатаминотрансфераза (ALT) и гамма GT.Уровень билирубина оставался нормальным. Моча имела pH 6,5 и удельный вес 1,010. Осадок содержал 3-5 эритроцитов и 0-2 лейкоцитов на поле высокого увеличения. Первоначально подозревался диагноз острый панкреатит.
 / Л)
/ Л)
 3A, B). ЭУЗИ не выявило опухолей поджелудочной железы.
3A, B). ЭУЗИ не выявило опухолей поджелудочной железы.
 Гетеротопные ткани поджелудочной железы, в которых отсутствуют как ацинарные, так и эндокринные клетки, получили название миоэпителиальной гамартомы, аденомиоза или аденомиомы. Несмотря на врожденное происхождение, гетеротопия поджелудочной железы обычно выявлялась у взрослых из-за ее осложнений [ 5 ] . Чаще всего обнаруживали случайно при вскрытии, операциях или эндоскопических исследованиях верхних отделов желудочно-кишечного тракта [ 6 ] .Частота встречаемости гетеротопической поджелудочной железы в серии аутопсий оценивалась от 0,55% до 13,7% [ 4 , 7 ] .
Гетеротопные ткани поджелудочной железы, в которых отсутствуют как ацинарные, так и эндокринные клетки, получили название миоэпителиальной гамартомы, аденомиоза или аденомиомы. Несмотря на врожденное происхождение, гетеротопия поджелудочной железы обычно выявлялась у взрослых из-за ее осложнений [ 5 ] . Чаще всего обнаруживали случайно при вскрытии, операциях или эндоскопических исследованиях верхних отделов желудочно-кишечного тракта [ 6 ] .Частота встречаемости гетеротопической поджелудочной железы в серии аутопсий оценивалась от 0,55% до 13,7% [ 4 , 7 ] . Однако иногда наблюдались явные клинические симптомы [ 8 ] .Наиболее частыми симптомами, связанными с гетеротопической поджелудочной железой, были: боль в животе, тошнота, рвота, анемия, потеря веса и мелена [ 9 ] . Редкие проявления и осложнения гетеротопической поджелудочной железы включали острый и хронический панкреатит [ 10 ] , непроходимость желчных путей, кишечную непроходимость, кистозную дистрофию и злокачественное перерождение [ 5 , 11 , 12 , ] .
Однако иногда наблюдались явные клинические симптомы [ 8 ] .Наиболее частыми симптомами, связанными с гетеротопической поджелудочной железой, были: боль в животе, тошнота, рвота, анемия, потеря веса и мелена [ 9 ] . Редкие проявления и осложнения гетеротопической поджелудочной железы включали острый и хронический панкреатит [ 10 ] , непроходимость желчных путей, кишечную непроходимость, кистозную дистрофию и злокачественное перерождение [ 5 , 11 , 12 , ] . Хронический панкреатит с муцинозной метаплазией протокового эпителия может дополнительно осложняться выраженной экссудацией муцина в строму, имитирующую муцинозную карциному [ 13 ] .
Хронический панкреатит с муцинозной метаплазией протокового эпителия может дополнительно осложняться выраженной экссудацией муцина в строму, имитирующую муцинозную карциному [ 13 ] . Кроме того, эндоскопическое ультразвуковое исследование является надежным методом, обеспечивающим точную локализацию, протяженность и характеристики подслизистого образования, что позволяет дифференцировать его от всех других причин стеноза, таких как опухоль и кольцевидная железа поджелудочной железы [ 17 ] .
Кроме того, эндоскопическое ультразвуковое исследование является надежным методом, обеспечивающим точную локализацию, протяженность и характеристики подслизистого образования, что позволяет дифференцировать его от всех других причин стеноза, таких как опухоль и кольцевидная железа поджелудочной железы [ 17 ] . Но, с другой стороны, лечение октреотидом / аналогом имело ограниченную ценность в отношении уже сформировавшегося стеноза двенадцатиперстной кишки (в отношении стойкого стеноза двенадцатиперстной кишки) [ 20 , 21 ] .Более того, необходимая продолжительность лечения еще не установлена.
Но, с другой стороны, лечение октреотидом / аналогом имело ограниченную ценность в отношении уже сформировавшегося стеноза двенадцатиперстной кишки (в отношении стойкого стеноза двенадцатиперстной кишки) [ 20 , 21 ] .Более того, необходимая продолжительность лечения еще не установлена.
 Эндоскопический гемостаз значительно улучшил исход пациентов с кровоточащими пептическими язвами. 1– 3 Хотя эндоскопическая терапия может остановить кровотечение в большинстве кровоточащих язв, 10–20% пациентов продолжают кровотечение или повторное кровотечение после первоначального контроля.Рецидивирующие кровотечения остаются единственным наиболее важным неблагоприятным прогностическим фактором. 4 Смертность у этих пациентов существенно возрастает. Выявление таких пациентов может позволить использовать альтернативные стратегии лечения для предотвращения повторного кровотечения.
Эндоскопический гемостаз значительно улучшил исход пациентов с кровоточащими пептическими язвами. 1– 3 Хотя эндоскопическая терапия может остановить кровотечение в большинстве кровоточащих язв, 10–20% пациентов продолжают кровотечение или повторное кровотечение после первоначального контроля.Рецидивирующие кровотечения остаются единственным наиболее важным неблагоприятным прогностическим фактором. 4 Смертность у этих пациентов существенно возрастает. Выявление таких пациентов может позволить использовать альтернативные стратегии лечения для предотвращения повторного кровотечения. Все пациенты с кровотечением из верхних отделов желудочно-кишечного тракта принимаются под совместное наблюдение терапевтов и хирургических гастроэнтерологов. Всем пациентам была выполнена эндоскопия в течение 24 часов после поступления. Пациентам, у которых была свежая рвота с кровью или нестабильность кровообращения, после первичной реанимации была проведена экстренная эндоскопия. Наш реестр желудочно-кишечных кровотечений составили двенадцать опытных эндоскопистов, специализирующихся на эндоскопическом лечении кровоточащих пептических язв.Лечебные процедуры выполнялись эндоскопистами или регистраторами под их контролем. Были обработаны активно кровоточащие язвы, язвы с не кровоточащими видимыми сосудами (определяемые как выпуклые изменения цвета). Сгустки поднимали прицельным орошением с помощью нагревательного зонда или механически с помощью мини-ловушки. Адреналин (разведение 1:10 000) вводили аликвотами по 0,5–1 мл в точку кровотечения и вокруг нее. Активное кровотечение обычно прекращается, позволяя хорошо видеть кровоточащий сосуд, после чего тампонада плотно накладывается с помощью 3.
Все пациенты с кровотечением из верхних отделов желудочно-кишечного тракта принимаются под совместное наблюдение терапевтов и хирургических гастроэнтерологов. Всем пациентам была выполнена эндоскопия в течение 24 часов после поступления. Пациентам, у которых была свежая рвота с кровью или нестабильность кровообращения, после первичной реанимации была проведена экстренная эндоскопия. Наш реестр желудочно-кишечных кровотечений составили двенадцать опытных эндоскопистов, специализирующихся на эндоскопическом лечении кровоточащих пептических язв.Лечебные процедуры выполнялись эндоскопистами или регистраторами под их контролем. Были обработаны активно кровоточащие язвы, язвы с не кровоточащими видимыми сосудами (определяемые как выпуклые изменения цвета). Сгустки поднимали прицельным орошением с помощью нагревательного зонда или механически с помощью мини-ловушки. Адреналин (разведение 1:10 000) вводили аликвотами по 0,5–1 мл в точку кровотечения и вокруг нее. Активное кровотечение обычно прекращается, позволяя хорошо видеть кровоточащий сосуд, после чего тампонада плотно накладывается с помощью 3. 2-миллиметровый тепловой зонд (CD-10Z; Olympus, Токио, Япония) с использованием двухканального эндоскопа (2T-10 или 2T-200; Olympus). Затем активируется коагуляция при 30 Дж. К любому сайту применяется непрерывный набор из трех импульсов. Успешное лечение определялось прекращением кровотечения и уплощением или «кавитацией» точки кровотечения. После лечения пациенты были возвращены в отделение хирургической гастроэнтерологии для наблюдения. Уровень гемоглобина контролировали ежедневно, и делали переливание крови для поддержания концентрации гемоглобина примерно 10 г / дл.Была принята политика раннего вскармливания и назначен пероральный омепразол (Losec; Astra, Швеция) с эрадикационной терапией Helicobacter pylori или без нее.
2-миллиметровый тепловой зонд (CD-10Z; Olympus, Токио, Япония) с использованием двухканального эндоскопа (2T-10 или 2T-200; Olympus). Затем активируется коагуляция при 30 Дж. К любому сайту применяется непрерывный набор из трех импульсов. Успешное лечение определялось прекращением кровотечения и уплощением или «кавитацией» точки кровотечения. После лечения пациенты были возвращены в отделение хирургической гастроэнтерологии для наблюдения. Уровень гемоглобина контролировали ежедневно, и делали переливание крови для поддержания концентрации гемоглобина примерно 10 г / дл.Была принята политика раннего вскармливания и назначен пероральный омепразол (Losec; Astra, Швеция) с эрадикационной терапией Helicobacter pylori или без нее. Рецидивирующее кровотечение определялось одним из следующих факторов: свежая рвота с кровью, гипотензия (систолическое артериальное давление <90 мм рт.ст.) с тахикардией (пульс> 110 ударов / мин) или мелена, или общая потребность в переливании крови более 4 единиц для поддержания уровень гемоглобина около 10 г / дл в течение 72 часов после эндоскопического лечения.В течение периода исследования сравнительных испытаний эндоскопических методов лечения не проводилось. Пациенты, у которых развилось рецидивирующее кровотечение после первоначального эндоскопического контроля, были затем включены в рандомизированное исследование, сравнивающее неотложную операцию и повторное эндоскопическое лечение. 6 Единый протокол лечения гарантировал, что пациенты, включенные в это последующее исследование, прошли лечение идентичным образом до их включения в исследование.
Рецидивирующее кровотечение определялось одним из следующих факторов: свежая рвота с кровью, гипотензия (систолическое артериальное давление <90 мм рт.ст.) с тахикардией (пульс> 110 ударов / мин) или мелена, или общая потребность в переливании крови более 4 единиц для поддержания уровень гемоглобина около 10 г / дл в течение 72 часов после эндоскопического лечения.В течение периода исследования сравнительных испытаний эндоскопических методов лечения не проводилось. Пациенты, у которых развилось рецидивирующее кровотечение после первоначального эндоскопического контроля, были затем включены в рандомизированное исследование, сравнивающее неотложную операцию и повторное эндоскопическое лечение. 6 Единый протокол лечения гарантировал, что пациенты, включенные в это последующее исследование, прошли лечение идентичным образом до их включения в исследование. Наши штатные медсестры-исследователи ежедневно вносили данные в наш регистр желудочно-кишечных кровотечений и следили за ходом лечения пациента и его исходом до выписки или смерти. Это было сверено с компьютеризированной больничной записью об выписках или смерти пациентов. Данные анализировали с помощью S-Plus (MathSoft Inc, Сиэтл, Вашингтон, США). Факторы, предсказывающие терапевтическую неудачу, были впервые определены с помощью одномерного анализа. Те, у кого значения p меньше 0,25, были затем введены в пошаговую множественную логистическую регрессию.Достоверные независимые факторы учитывались при р <0,05.
Наши штатные медсестры-исследователи ежедневно вносили данные в наш регистр желудочно-кишечных кровотечений и следили за ходом лечения пациента и его исходом до выписки или смерти. Это было сверено с компьютеризированной больничной записью об выписках или смерти пациентов. Данные анализировали с помощью S-Plus (MathSoft Inc, Сиэтл, Вашингтон, США). Факторы, предсказывающие терапевтическую неудачу, были впервые определены с помощью одномерного анализа. Те, у кого значения p меньше 0,25, были затем введены в пошаговую множественную логистическую регрессию.Достоверные независимые факторы учитывались при р <0,05. 0 указывает на отличный прогноз.
0 указывает на отличный прогноз. Скорректированная бутстрапом производительность прогностической модели была рассчитана путем вычитания ROC смещения из площади под ROC, полученной из исходной пошаговой модели логистической регрессии.
Скорректированная бутстрапом производительность прогностической модели была рассчитана путем вычитания ROC смещения из площади под ROC, полученной из исходной пошаговой модели логистической регрессии. У 94 пациентов (8,2%) развилось внутрибольничное повторное кровотечение в среднем через 60 часов (SD 68) после индексной эндоскопии.
У 94 пациентов (8,2%) развилось внутрибольничное повторное кровотечение в среднем через 60 часов (SD 68) после индексной эндоскопии. Дальнейший анализ с использованием модели множественной пошаговой логистической регрессии показал, что гипотония (p <0,001; отношение шансов (OR) 2,21, 95% доверительный интервал (CI) 1,40–3,48), уровень гемоглобина менее 10 г / дл (p = 0,007; OR 1,87, 95% ДИ 1,18–2,96), свежая кровь в желудке (p <0,001; OR 2,15, 95% ДИ 1,40–3,31), язва с активным кровотечением (p = 0,025; OR 1,65, 95% ДИ 1,07–2,56) , и большие язвы ≥2 см (p = 0.010; OR 1,80, 95% ДИ 1,15–2,83) оказались независимыми переменными, предсказывающими терапевтическую неудачу (таблица 3). Риск неудачи увеличивался вдвое с каждым дополнительным фактором риска. Площадь под кривой ROC модели логистической регрессии составляла 70,6% (рис. 1), а скорректированная площадь кривой ROC для 500 образцов бутстрапа составляла 67,5%, что свидетельствует о том, что исходная прогностическая эффективность была завышена примерно на 3%.
Дальнейший анализ с использованием модели множественной пошаговой логистической регрессии показал, что гипотония (p <0,001; отношение шансов (OR) 2,21, 95% доверительный интервал (CI) 1,40–3,48), уровень гемоглобина менее 10 г / дл (p = 0,007; OR 1,87, 95% ДИ 1,18–2,96), свежая кровь в желудке (p <0,001; OR 2,15, 95% ДИ 1,40–3,31), язва с активным кровотечением (p = 0,025; OR 1,65, 95% ДИ 1,07–2,56) , и большие язвы ≥2 см (p = 0.010; OR 1,80, 95% ДИ 1,15–2,83) оказались независимыми переменными, предсказывающими терапевтическую неудачу (таблица 3). Риск неудачи увеличивался вдвое с каждым дополнительным фактором риска. Площадь под кривой ROC модели логистической регрессии составляла 70,6% (рис. 1), а скорректированная площадь кривой ROC для 500 образцов бутстрапа составляла 67,5%, что свидетельствует о том, что исходная прогностическая эффективность была завышена примерно на 3%.
 В нашей серии эндоскопическая инъекция адреналина с использованием нагревательного зонда позволила добиться постоянного гемостаза через 90 лет.4% пациентов со смертностью 5%.
В нашей серии эндоскопическая инъекция адреналина с использованием нагревательного зонда позволила добиться постоянного гемостаза через 90 лет.4% пациентов со смертностью 5%. Авторы предположили, что возраст не влияет на реакцию или смерть после эндоскопического лечения.
Авторы предположили, что возраст не влияет на реакцию или смерть после эндоскопического лечения. Однако в нашем анализе этот фактор не имел значения. Это может быть связано с ненадежностью сообщения о расположении язвы на луковице двенадцатиперстной кишки при эндоскопии. 19 Согласно нашему анализу, основные детерминанты рецидивирующего кровотечения оказались связаны с язвой, в то время как смертность в большей степени была связана с повторным кровотечением и возрастом пациента. 10 Эндоскопическая терапия, скорее всего, неэффективна при больших язвах с быстрым кровотечением, проявляющимся гипотонией и низким уровнем гемоглобина.
Однако в нашем анализе этот фактор не имел значения. Это может быть связано с ненадежностью сообщения о расположении язвы на луковице двенадцатиперстной кишки при эндоскопии. 19 Согласно нашему анализу, основные детерминанты рецидивирующего кровотечения оказались связаны с язвой, в то время как смертность в большей степени была связана с повторным кровотечением и возрастом пациента. 10 Эндоскопическая терапия, скорее всего, неэффективна при больших язвах с быстрым кровотечением, проявляющимся гипотонией и низким уровнем гемоглобина. Zuccaro 20 суммировал ряды с использованием термокоагуляции и обнаружил аналогичную скорость перфорации 1%.По нашему опыту, перфорация часто происходит на более тонкой передней стенке двенадцатиперстной кишки. В клинических условиях часто бывает трудно отличить перфорацию от трансмурального термического повреждения, связанного с обработкой зонда нагревателем, от герметичной перфорации, вновь открытой инсуффляцией газа во время эндоскопии. Более крупные хронические язвы часто поражают всю толщину стенки кишечника. Их кратеры язвы технически находятся вне стенки кишечника. Джонстон и его коллеги ( 21 ) сообщили о настройке и методе установки нагревательного зонда на основании экспериментальных данных.
Zuccaro 20 суммировал ряды с использованием термокоагуляции и обнаружил аналогичную скорость перфорации 1%.По нашему опыту, перфорация часто происходит на более тонкой передней стенке двенадцатиперстной кишки. В клинических условиях часто бывает трудно отличить перфорацию от трансмурального термического повреждения, связанного с обработкой зонда нагревателем, от герметичной перфорации, вновь открытой инсуффляцией газа во время эндоскопии. Более крупные хронические язвы часто поражают всю толщину стенки кишечника. Их кратеры язвы технически находятся вне стенки кишечника. Джонстон и его коллеги ( 21 ) сообщили о настройке и методе установки нагревательного зонда на основании экспериментальных данных. Переменные, указанные в этом и других отчетах, позволяют нам определять пациентов с высоким риском. Раннее плановое хирургическое вмешательство у этих пациентов кажется логичным, поскольку смертность от планового хирургического вмешательства, вероятно, будет значительно ниже, чем от экстренного хирургического вмешательства.Однако в литературе мало данных, подтверждающих такой подход. Роль вторичной эндоскопии неясна. Опубликованные исследования по использованию стандартной эндоскопии второго осмотра содержат недостаточное количество пациентов. 22– 24 Вероятно, разница будет незначительной. При более эффективной индексной терапии выигрыш от стандартной эндоскопии второго осмотра будет еще меньше, и значительная часть пациентов, вероятно, будет проходить ненужные эндоскопии.
Переменные, указанные в этом и других отчетах, позволяют нам определять пациентов с высоким риском. Раннее плановое хирургическое вмешательство у этих пациентов кажется логичным, поскольку смертность от планового хирургического вмешательства, вероятно, будет значительно ниже, чем от экстренного хирургического вмешательства.Однако в литературе мало данных, подтверждающих такой подход. Роль вторичной эндоскопии неясна. Опубликованные исследования по использованию стандартной эндоскопии второго осмотра содержат недостаточное количество пациентов. 22– 24 Вероятно, разница будет незначительной. При более эффективной индексной терапии выигрыш от стандартной эндоскопии второго осмотра будет еще меньше, и значительная часть пациентов, вероятно, будет проходить ненужные эндоскопии. 5%), и оба были язвой двенадцатиперстной кишки на передней стенке. Контактные тепловые устройства следует использовать с большой осторожностью. По этой причине и из-за его недоказанных преимуществ мы не рекомендуем рутинную эндоскопию второго осмотра. Казалось бы, более логичным было бы выборочно предлагать повторную эндоскопию. В рандомизированном исследовании, в котором участвовало меньшее количество пациентов, Саид и его коллеги 25 применили подход к плановому повторному лечению пациентов с высоким риском, основанный на комбинированной клинической и эндоскопической оценке, и продемонстрировали значительную пользу в предотвращении повторного кровотечения.В рандомизированном исследовании, сравнивающем повторное эндоскопическое лечение с хирургическим вмешательством у пациентов с повторным кровотечением из этой же когорты, повторный осмотр и повторное лечение во время повторного кровотечения вызвали гемостаз примерно у 75% пациентов. Исходы в обеих группах пациентов были схожими.
5%), и оба были язвой двенадцатиперстной кишки на передней стенке. Контактные тепловые устройства следует использовать с большой осторожностью. По этой причине и из-за его недоказанных преимуществ мы не рекомендуем рутинную эндоскопию второго осмотра. Казалось бы, более логичным было бы выборочно предлагать повторную эндоскопию. В рандомизированном исследовании, в котором участвовало меньшее количество пациентов, Саид и его коллеги 25 применили подход к плановому повторному лечению пациентов с высоким риском, основанный на комбинированной клинической и эндоскопической оценке, и продемонстрировали значительную пользу в предотвращении повторного кровотечения.В рандомизированном исследовании, сравнивающем повторное эндоскопическое лечение с хирургическим вмешательством у пациентов с повторным кровотечением из этой же когорты, повторный осмотр и повторное лечение во время повторного кровотечения вызвали гемостаз примерно у 75% пациентов. Исходы в обеих группах пациентов были схожими. Регрессионный анализ показал, что язвы более 2 см и гипотензия при повторном кровотечении были независимыми факторами, предсказывающими неудачу повторного лечения. 5 Можно утверждать, что этим пациентам было бы лучше обслужить, если бы они перенесли плановую операцию для предотвращения повторного кровотечения.Недавно мы продемонстрировали, что после первичной эндоскопии для контроля кровоточащих язв, инфузия высоких доз ингибиторов протонной помпы существенно снижает частоту повторных кровотечений и улучшает исход болезни. 26 Учитывая низкий уровень повторного кровотечения около 5% и только около 10% язв размером более 2 см у пациентов с максимальным снижением кислотности, мы считаем, что это может представлять собой лучшую стратегию лечения после первоначального эндоскопического контроля.
Регрессионный анализ показал, что язвы более 2 см и гипотензия при повторном кровотечении были независимыми факторами, предсказывающими неудачу повторного лечения. 5 Можно утверждать, что этим пациентам было бы лучше обслужить, если бы они перенесли плановую операцию для предотвращения повторного кровотечения.Недавно мы продемонстрировали, что после первичной эндоскопии для контроля кровоточащих язв, инфузия высоких доз ингибиторов протонной помпы существенно снижает частоту повторных кровотечений и улучшает исход болезни. 26 Учитывая низкий уровень повторного кровотечения около 5% и только около 10% язв размером более 2 см у пациентов с максимальным снижением кислотности, мы считаем, что это может представлять собой лучшую стратегию лечения после первоначального эндоскопического контроля. Лечебная эндоскопия и кровоточащие язвы. JAMA1989; 262: 369–72.
Лечебная эндоскопия и кровоточащие язвы. JAMA1989; 262: 369–72.  BMJ1997; 314: 1307–11.
BMJ1997; 314: 1307–11.  4-летний ретроспективный обзор опыта клиники Мэйо. Гастроинтест Endosc1994; 40: 89.
4-летний ретроспективный обзор опыта клиники Мэйо. Гастроинтест Endosc1994; 40: 89.  Мир J Surg1990; 14: 262–70.
Мир J Surg1990; 14: 262–70. , Баланцо Дж., Эспинос Дж. К., и др. . Прогнозирование терапевтической неудачи у пациентов с кровоточащей язвенной болезнью, получавших эндоскопическую инъекцию.Dig Dis Sci1993; 38: 2062–70.
, Баланцо Дж., Эспинос Дж. К., и др. . Прогнозирование терапевтической неудачи у пациентов с кровоточащей язвенной болезнью, получавших эндоскопическую инъекцию.Dig Dis Sci1993; 38: 2062–70.  Экспериментальное сравнение эндоскопического лазера на иттрий-алюминиевом гранате, электрохирургии и нагревательного зонда для коагуляции артерий кишечника собак. Важность сжатия и предотвращения эрозии. Гастроэнтерология 1987; 92: 1101–8.
Экспериментальное сравнение эндоскопического лазера на иттрий-алюминиевом гранате, электрохирургии и нагревательного зонда для коагуляции артерий кишечника собак. Важность сжатия и предотвращения эрозии. Гастроэнтерология 1987; 92: 1101–8.  Вторые мысли о повторной эндоскопии при язвенном кровотечении? Эндоскопия 1998; 30: 650–1.
Вторые мысли о повторной эндоскопии при язвенном кровотечении? Эндоскопия 1998; 30: 650–1. 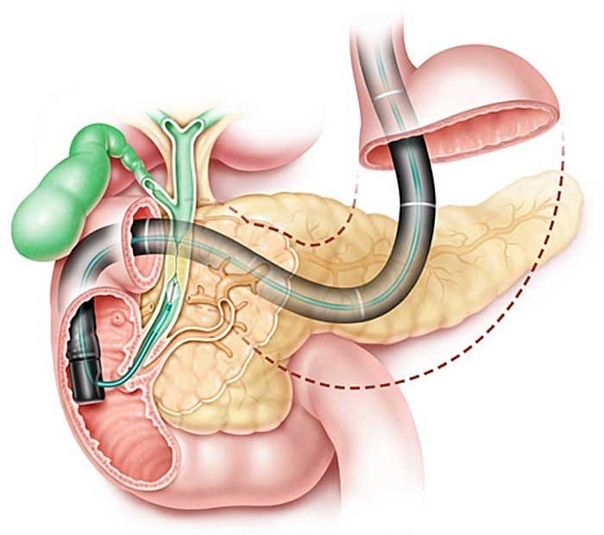 A. & Hasler, W. L. Рим. IV-функциональные расстройства желудочно-кишечного тракта: расстройства взаимодействия кишечника и мозга. Гастроэнтерология 150 , 1257–1261 (2016).
A. & Hasler, W. L. Рим. IV-функциональные расстройства желудочно-кишечного тракта: расстройства взаимодействия кишечника и мозга. Гастроэнтерология 150 , 1257–1261 (2016). Нейрогастроэнтерол. Мотил. 25 , e353 – e361 (2013).
Нейрогастроэнтерол. Мотил. 25 , e353 – e361 (2013). Am. J. Gastroenterol. 99 , 1765–1773 (2004).
Am. J. Gastroenterol. 99 , 1765–1773 (2004). Влияние ондансетрона на сенсомоторные реакции желудка на короткую инфузию дуоденальной кислоты у здоровых добровольцев. Нейрогастроэнтерол. Мотил. 23 , 226–232.e115 (2011).
Влияние ондансетрона на сенсомоторные реакции желудка на короткую инфузию дуоденальной кислоты у здоровых добровольцев. Нейрогастроэнтерол. Мотил. 23 , 226–232.e115 (2011).
 Кишечник 60 , 885–892 (2011).
Кишечник 60 , 885–892 (2011).

 и Тиммерманс, Дж. П. Двунаправленная связь между нейронами и тучными клетками в желудочно-кишечном тракте. Auton Neurosci. 133 , 91–103 (2007).
и Тиммерманс, Дж. П. Двунаправленная связь между нейронами и тучными клетками в желудочно-кишечном тракте. Auton Neurosci. 133 , 91–103 (2007). Кишечник 63 , 1293–1299 (2014).
Кишечник 63 , 1293–1299 (2014).
 Влажность воздуха при этом достигает 50-70%.
Влажность воздуха при этом достигает 50-70%. До этого времени – обтирания детскими влажными салфетками или (с осторожностью) купание в кипяченой и отфильтрованной воде.
До этого времени – обтирания детскими влажными салфетками или (с осторожностью) купание в кипяченой и отфильтрованной воде.
 Средство эффективно при опрелости, потнице, помогает избавиться от жжения, зуда, освежает и увлажняет кожу.
Средство эффективно при опрелости, потнице, помогает избавиться от жжения, зуда, освежает и увлажняет кожу.
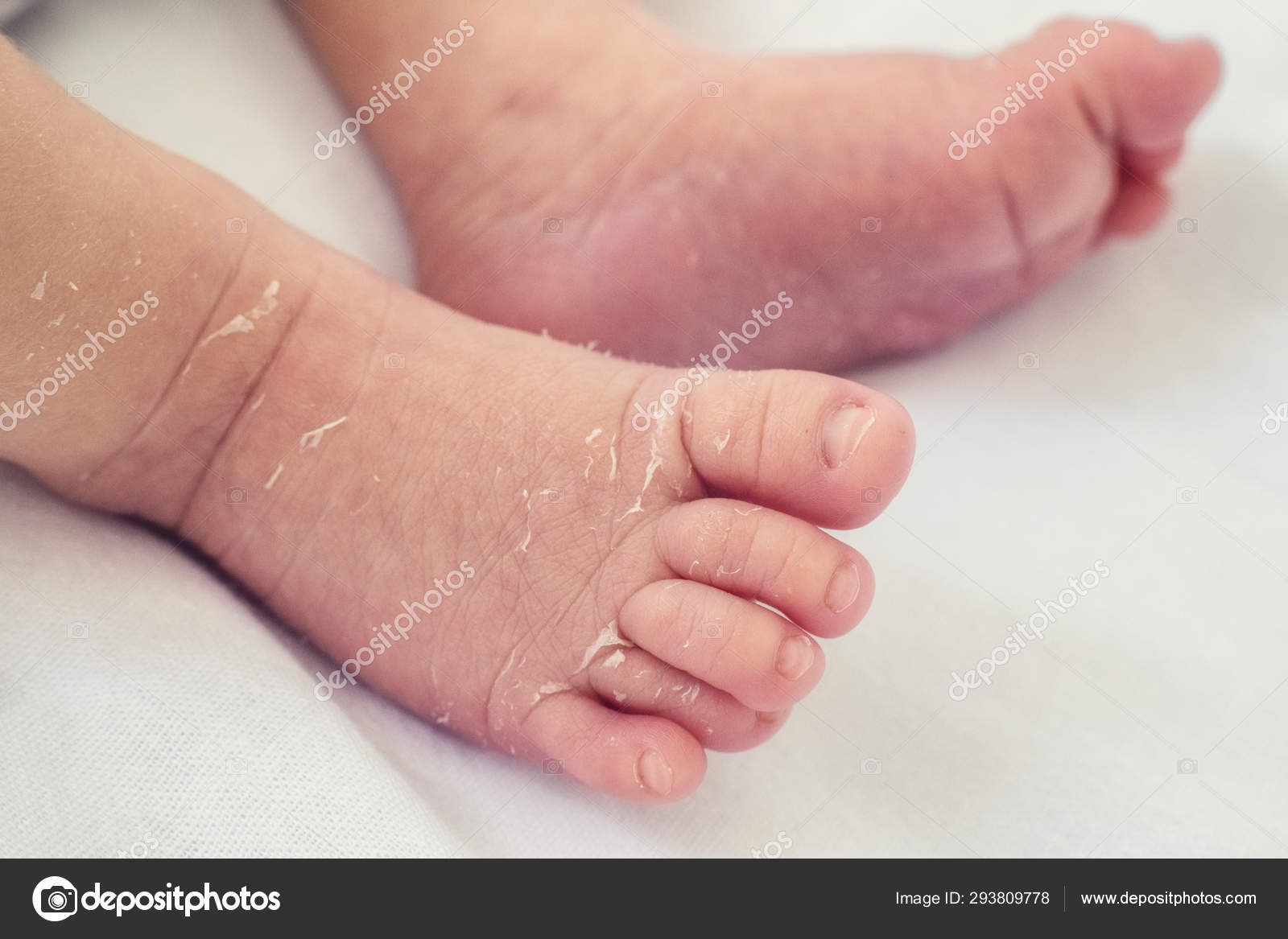
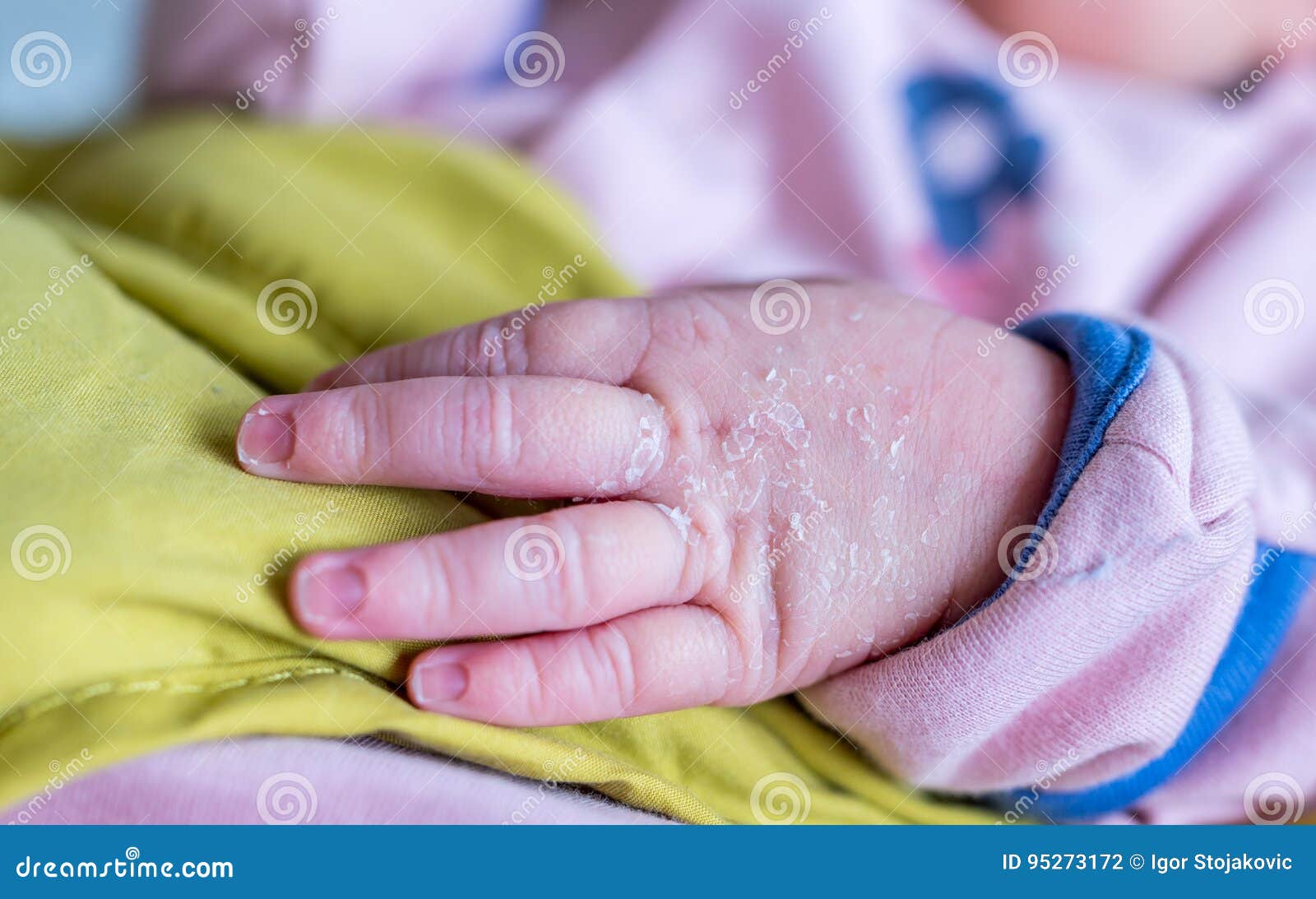 В этом случае необходимо проконсультироваться с врачом.
В этом случае необходимо проконсультироваться с врачом. В этом случае следует скорее доставить его в теплое место.
В этом случае следует скорее доставить его в теплое место. Также в жаркое время года не рекомендуется злоупотребление различными кремами, особенно на основе масел и вазелина – это приводит к закупориванию кожи.
Также в жаркое время года не рекомендуется злоупотребление различными кремами, особенно на основе масел и вазелина – это приводит к закупориванию кожи. Она значительно быстрее теряет тепло, потому что cоотношение поверхности тела малыша к его весу в разы больше, чем у взрослого.
Она значительно быстрее теряет тепло, потому что cоотношение поверхности тела малыша к его весу в разы больше, чем у взрослого. Постепенно это физиологическое состояние уязвимости кожи исчезает».
Постепенно это физиологическое состояние уязвимости кожи исчезает». В противном случае есть риск травмировать нежную кожу младенца и занести инфекцию.
В противном случае есть риск травмировать нежную кожу младенца и занести инфекцию. Главное — не ковырять кожу и не отрывать корочки, чтобы не вызвать дополнительное раздражение кожи.
Главное — не ковырять кожу и не отрывать корочки, чтобы не вызвать дополнительное раздражение кожи.


 Она должна сойти сама либо при помощи косметических средств и распаривания.
Она должна сойти сама либо при помощи косметических средств и распаривания.

 А также мама может попробовать деликатно устранить результаты шелушение кожи у новорожденного уходом – своевременным и мягким.
А также мама может попробовать деликатно устранить результаты шелушение кожи у новорожденного уходом – своевременным и мягким. Главное, чтобы в его составе не было ланолина, который часто провоцирует аллергическую реакцию.
Главное, чтобы в его составе не было ланолина, который часто провоцирует аллергическую реакцию. Если это так, исключите подобное влияние шерсти на кожу.
Если это так, исключите подобное влияние шерсти на кожу.
 У новорождённых это качество слабо выражено, поэтому их кожа часто воспаляется и повреждается.
У новорождённых это качество слабо выражено, поэтому их кожа часто воспаляется и повреждается.

 Патология связана со сбоями в работе иммунной системы, когда раздражитель действует на малыша извне и одновременно находится в детском организме.
Патология связана со сбоями в работе иммунной системы, когда раздражитель действует на малыша извне и одновременно находится в детском организме. Выбирайте препараты с содержанием витамина E, декспантенола, экстрактов растений.
Выбирайте препараты с содержанием витамина E, декспантенола, экстрактов растений.

 Одним из них является сухость кожных покровов, которая доставляет малышу большой дискомфорт.
Одним из них является сухость кожных покровов, которая доставляет малышу большой дискомфорт.


 Такую кожу надо мазать подогретым маслом и через 30 минут аккуратно смыть в ванной, помогая мягкой щеткой-расческой.
Такую кожу надо мазать подогретым маслом и через 30 минут аккуратно смыть в ванной, помогая мягкой щеткой-расческой. Также травмированная кожа открывает путь различным микробам и вирусам. Типичные ошибки, которые могут привести к сухости кожных покровов:
Также травмированная кожа открывает путь различным микробам и вирусам. Типичные ошибки, которые могут привести к сухости кожных покровов:

 Развивается только к 3 месяцам, а полноценно потовые железы начинает работать к 3 годам.
Развивается только к 3 месяцам, а полноценно потовые железы начинает работать к 3 годам.


 Иногда его называют «гнейс», «младенческий чепчик» или «себорейные корочки», поскольку они напоминают себорею. У младенцев это не заболевание, а еще одна из адаптивных реакций. Причиной появления корочек является несовершенная работа сальных и потовых желез под воздействием передающихся материнских гормонов во время внутриутробного развития.
Иногда его называют «гнейс», «младенческий чепчик» или «себорейные корочки», поскольку они напоминают себорею. У младенцев это не заболевание, а еще одна из адаптивных реакций. Причиной появления корочек является несовершенная работа сальных и потовых желез под воздействием передающихся материнских гормонов во время внутриутробного развития. Для того, чтобы убрать корочки, необходимо их сперва размягчить, а потом, во время купания, аккуратно промыть, чтобы они безболезненно удалились.
Для того, чтобы убрать корочки, необходимо их сперва размягчить, а потом, во время купания, аккуратно промыть, чтобы они безболезненно удалились. Встречается примерно у трети грудничков. По внешнему виду напоминает угри взрослых, выглядит как красные прыщики с белой верхушкой. Могут выскочить на коже лица (щеки, лоб, нос), иногда на ушах, реже на шее и спине. Высыпания не чешутся и не беспокоят ребенка. Причиной их появления являются материнские гормоны, передавшиеся во время внутриутробного развития. По мере нормализации гормонального фона, данная проблема на коже разрешается. Иногда педиатр может назначить подсушивающие средства, если высыпаний очень много.
Встречается примерно у трети грудничков. По внешнему виду напоминает угри взрослых, выглядит как красные прыщики с белой верхушкой. Могут выскочить на коже лица (щеки, лоб, нос), иногда на ушах, реже на шее и спине. Высыпания не чешутся и не беспокоят ребенка. Причиной их появления являются материнские гормоны, передавшиеся во время внутриутробного развития. По мере нормализации гормонального фона, данная проблема на коже разрешается. Иногда педиатр может назначить подсушивающие средства, если высыпаний очень много. В помещении рекомендуется поддерживать температуру воздуха 20-22 градуса, а ночью — около 18°С. Надевайте на малыша одежду из натуральных хлопчатобумажных тканей, чтобы кожа “дышала”. При достаточном купании, правильном уходе потница обычно проходит сама. Для профилактики используйте регулярное купание и воздушные ванны.
В помещении рекомендуется поддерживать температуру воздуха 20-22 градуса, а ночью — около 18°С. Надевайте на малыша одежду из натуральных хлопчатобумажных тканей, чтобы кожа “дышала”. При достаточном купании, правильном уходе потница обычно проходит сама. Для профилактики используйте регулярное купание и воздушные ванны. Опрелости в паховой области имеют специальное название – детский пеленочный дерматит.
Опрелости в паховой области имеют специальное название – детский пеленочный дерматит. После этого надевайте свежий подгузник.
После этого надевайте свежий подгузник.

 Это является наиболее распространенной причиной того, почему у новорожденных облазит кожа. Ведь в утробе матери было темно, тепло и влажно, а кожа малыша была под защитой специальной первородной смазки. А теперь ей необходимо приспосабливаться к контакту с сухим воздухом, водой, одеждой. Ей нужно научиться увлажняться и обновляться в новых условиях. Нужно помнить, что если на коже нет покраснений и припухлостей, а сам ребенок чувствует себя хорошо, значит совсем не страшно то, что облазит кожа у новорожденного. Скорее всего, такое шелушение пройдет самостоятельно. Нужно просто соблюдать элементарные правила гигиены для малышей.
Это является наиболее распространенной причиной того, почему у новорожденных облазит кожа. Ведь в утробе матери было темно, тепло и влажно, а кожа малыша была под защитой специальной первородной смазки. А теперь ей необходимо приспосабливаться к контакту с сухим воздухом, водой, одеждой. Ей нужно научиться увлажняться и обновляться в новых условиях. Нужно помнить, что если на коже нет покраснений и припухлостей, а сам ребенок чувствует себя хорошо, значит совсем не страшно то, что облазит кожа у новорожденного. Скорее всего, такое шелушение пройдет самостоятельно. Нужно просто соблюдать элементарные правила гигиены для малышей. Нужно увлажнять воздух, чтобы не только избежать шелушения кожи, но и пересыхания слизистой оболочки в носу. Это может привести к нарушениям дыхания. Если нет никакой возможности установить увлажнитель, и у новорожденного облазит кожа на теле, то должна регулярно проводиться влажная уборка помещения. Можно расставить по комнате посуду с водой, а на батареи повесить мокрые полотенца. При испарении воздух будет увлажняться.
Нужно увлажнять воздух, чтобы не только избежать шелушения кожи, но и пересыхания слизистой оболочки в носу. Это может привести к нарушениям дыхания. Если нет никакой возможности установить увлажнитель, и у новорожденного облазит кожа на теле, то должна регулярно проводиться влажная уборка помещения. Можно расставить по комнате посуду с водой, а на батареи повесить мокрые полотенца. При испарении воздух будет увлажняться. Облазит кожа у новорожденного из-за аллергии на эти средства гигиены. Вполне возможно, что нужно будет сменить используемые средства или подбирать их индивидуально, пробуя разные варианты. Нужно покупать косметику в проверенных местах и выбирать только марки, вызывающие доверие и имеющие хорошие отзывы.
Облазит кожа у новорожденного из-за аллергии на эти средства гигиены. Вполне возможно, что нужно будет сменить используемые средства или подбирать их индивидуально, пробуя разные варианты. Нужно покупать косметику в проверенных местах и выбирать только марки, вызывающие доверие и имеющие хорошие отзывы. Почему у новорожденных облазит кожа на руках? По этим же причинам. Чтобы предотвратить шелушение, во время прогулок нужно защищать малыша от прямых солнечных лучей и ветра, а перед прогулкой в холодное время наносить за полчаса до выхода специальный крем на кожу.
Почему у новорожденных облазит кожа на руках? По этим же причинам. Чтобы предотвратить шелушение, во время прогулок нужно защищать малыша от прямых солнечных лучей и ветра, а перед прогулкой в холодное время наносить за полчаса до выхода специальный крем на кожу.


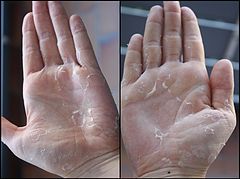 В животе у мамы было тепло и влажно, а плод надежно защищала первородная смазка. Теперь же ребенку приходится контактировать с внешним миром: сухим воздухом, жесткой водой, ворсистой одеждой и пеленками. Сальные железы новорожденного со своей задачей пока не справляются: его кожа становится сухой и шершавой.
В животе у мамы было тепло и влажно, а плод надежно защищала первородная смазка. Теперь же ребенку приходится контактировать с внешним миром: сухим воздухом, жесткой водой, ворсистой одеждой и пеленками. Сальные железы новорожденного со своей задачей пока не справляются: его кожа становится сухой и шершавой.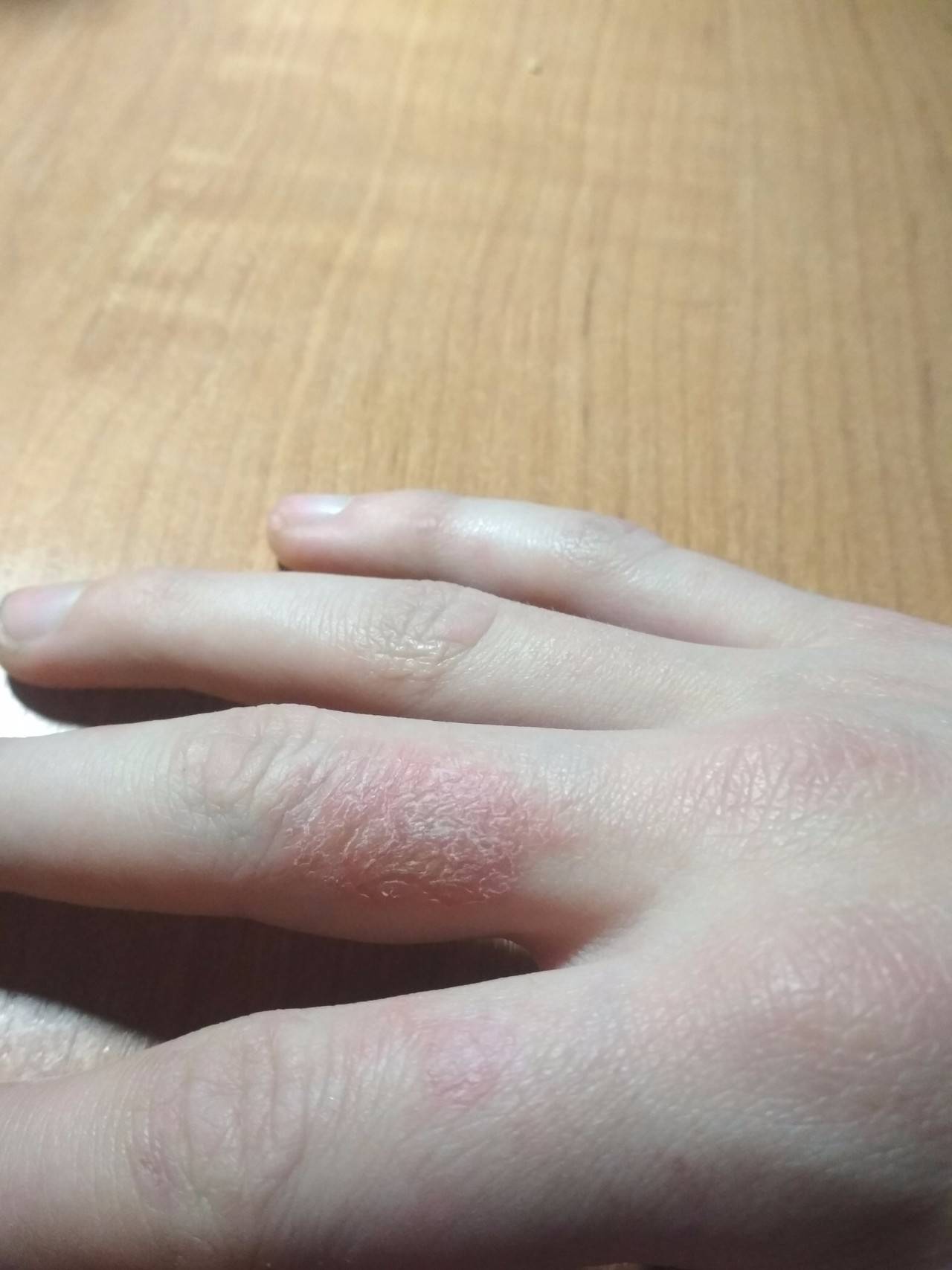
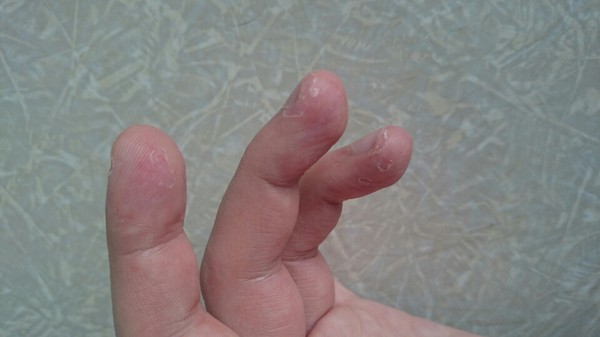
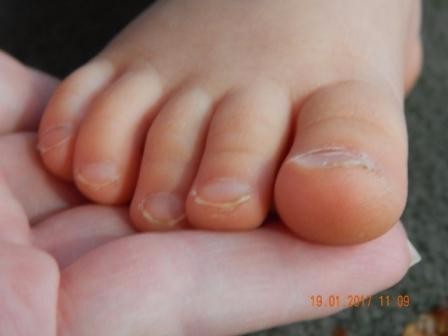 Одежда, одеяло и пеленки грудничка должны быть сделаны из натуральных тканей (хлопка или льна).
Одежда, одеяло и пеленки грудничка должны быть сделаны из натуральных тканей (хлопка или льна).
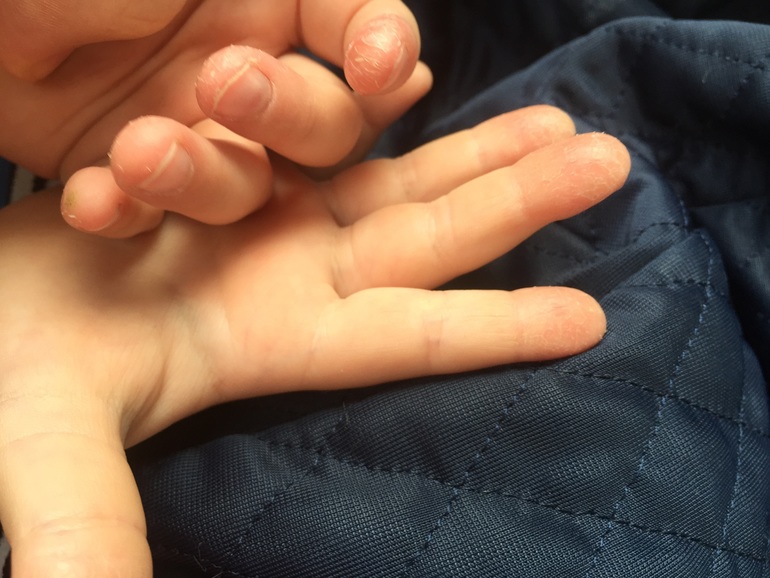 Часто проблему провоцируют такие причины:
Часто проблему провоцируют такие причины: Чтобы кожа имела здоровый вид, в организм должны поступать в необходимом количестве витамины А, С, также важны витамины группы В. Помимо этого, не последнюю роль играют такие микроэлементы, как цинк, железо, калий, кальций и другие.
Чтобы кожа имела здоровый вид, в организм должны поступать в необходимом количестве витамины А, С, также важны витамины группы В. Помимо этого, не последнюю роль играют такие микроэлементы, как цинк, железо, калий, кальций и другие.
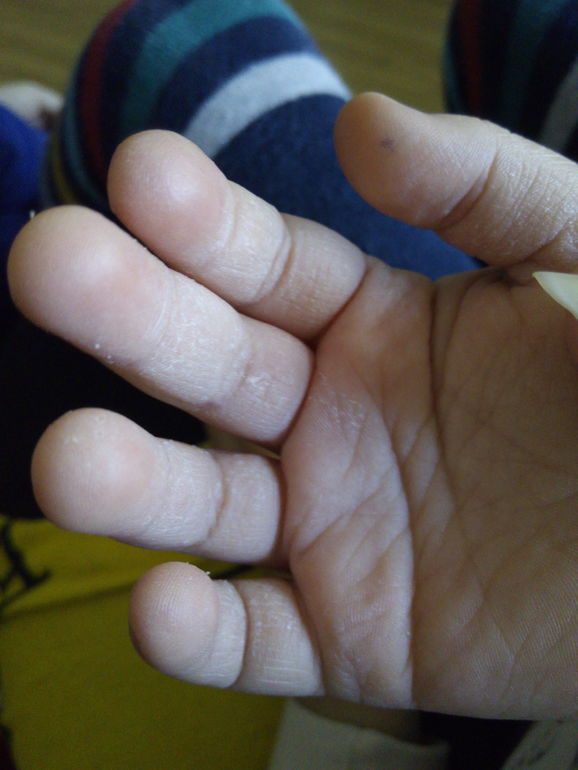

 Мед – это универсальный компонент, который положительно сказывается на коже. Его можно использовать даже когда не только шелушится кожа на лице, но и появляется перхоть на голове. В таком случае наносите маски на голову.
Мед – это универсальный компонент, который положительно сказывается на коже. Его можно использовать даже когда не только шелушится кожа на лице, но и появляется перхоть на голове. В таком случае наносите маски на голову.
 Если этих симптомов нет – волноваться не зачем, это обычный этап привыкания ребенка к существованию в новых условиях.
Если этих симптомов нет – волноваться не зачем, это обычный этап привыкания ребенка к существованию в новых условиях. Особенно важно проделывать это после контакта с водой.
Особенно важно проделывать это после контакта с водой.
 К счастью, есть способы, которыми мы можем помочь.
К счастью, есть способы, которыми мы можем помочь.

 На пораженных участках возникает раздражение, и могут появляться крошечные красные шишки. Они могут чесаться, образовывать волдыри и сочиться, если их поцарапать, что увеличивает вероятность заражения.Напротив, себорея обычно начинается на коже черепа, а в более тяжелых случаях распространяется по всему телу. Сыпь имеет тенденцию быть жирной и похожей на перхоть, а иногда и с мелкими прыщиками (2) .
На пораженных участках возникает раздражение, и могут появляться крошечные красные шишки. Они могут чесаться, образовывать волдыри и сочиться, если их поцарапать, что увеличивает вероятность заражения.Напротив, себорея обычно начинается на коже черепа, а в более тяжелых случаях распространяется по всему телу. Сыпь имеет тенденцию быть жирной и похожей на перхоть, а иногда и с мелкими прыщиками (2) .
 Обычно это происходит потому, что это происходит в семье. Если у мамы или папы было это заболевание, другие аллергии или астма, вероятность того, что у вашего ребенка будет такое же, возрастает.
Обычно это происходит потому, что это происходит в семье. Если у мамы или папы было это заболевание, другие аллергии или астма, вероятность того, что у вашего ребенка будет такое же, возрастает.
 Также могут отсутствовать брови и ресницы.
Также могут отсутствовать брови и ресницы.

 Это может быть признаком аллергии на овес.
Это может быть признаком аллергии на овес. Используйте увлажнитель воздуха в комнате и сведите к минимуму воздействие холодного воздуха, это должно помочь решить проблему. Прежде чем позвонить педиатру, запомните красные признаки покраснения, отека или зуда.
Используйте увлажнитель воздуха в комнате и сведите к минимуму воздействие холодного воздуха, это должно помочь решить проблему. Прежде чем позвонить педиатру, запомните красные признаки покраснения, отека или зуда. Состояние в первую очередь характеризуется легкой эритемой на каждой стороне кожной складки в зеркальном отображении.1,2
Состояние в первую очередь характеризуется легкой эритемой на каждой стороне кожной складки в зеркальном отображении.1,2 1
1
 Ихтиозы, эритрокератодермия и родственные им заболевания. Глава 57. В: Bolognia, Schaffer & Cerroni (ред.). Дерматология. 4-е изд., Elsevier Limited; 2017.
Ихтиозы, эритрокератодермия и родственные им заболевания. Глава 57. В: Bolognia, Schaffer & Cerroni (ред.). Дерматология. 4-е изд., Elsevier Limited; 2017.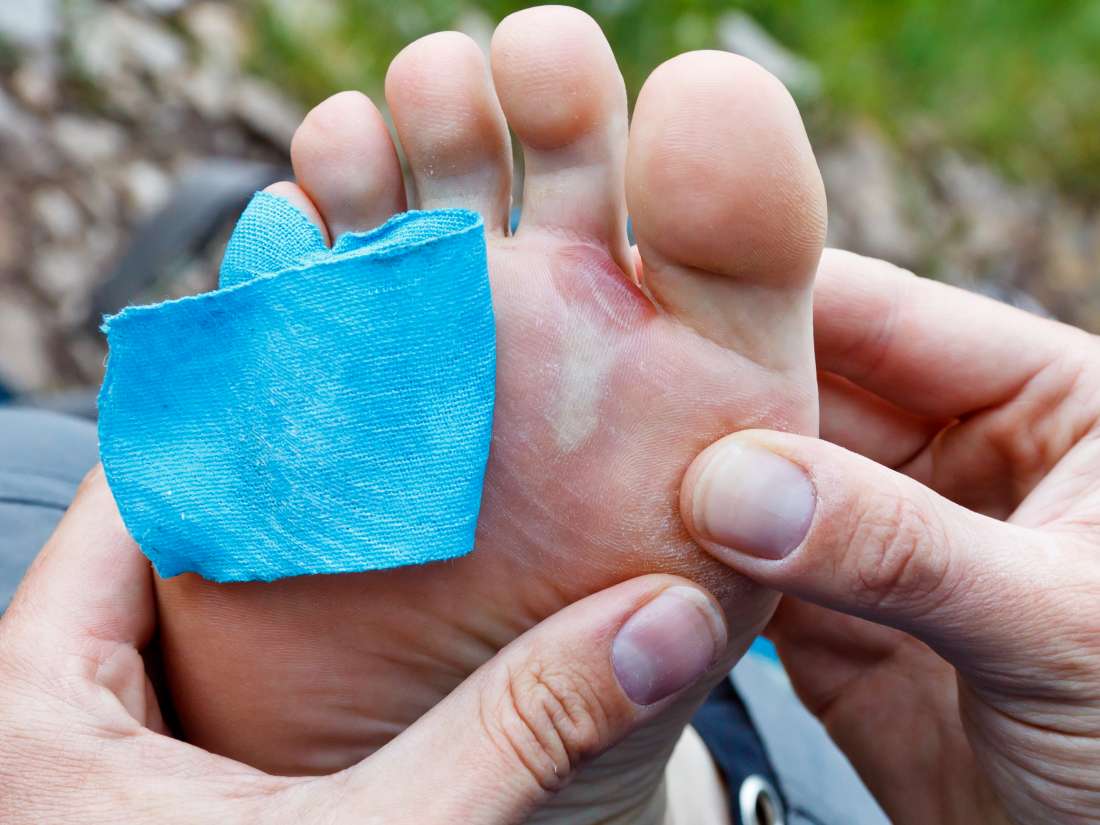 PubMed PMID: 29758285
PubMed PMID: 29758285 Гликан-специфическая сульфотрансфераза (R77W) GalNAc-4-ST1, предположительно ответственная за синдром шелушения кожи, имеет нормальные свойства, соответствующие простому полиморфизму последовательности.Гликобиология. 2017 05 01 27 (5): 450-456. PubMed PMID: 28204496
Гликан-специфическая сульфотрансфераза (R77W) GalNAc-4-ST1, предположительно ответственная за синдром шелушения кожи, имеет нормальные свойства, соответствующие простому полиморфизму последовательности.Гликобиология. 2017 05 01 27 (5): 450-456. PubMed PMID: 28204496 Рефератов нет. PMID: 26867961
Рефератов нет. PMID: 26867961 Геномика. 2012 Апрель; 99 (4): 202-8.
Геномика. 2012 Апрель; 99 (4): 202-8. Am J Hum Genet. 7 октября 2011 г. 89 (4): 564-71. PubMed PMID: 21944047
Am J Hum Genet. 7 октября 2011 г. 89 (4): 564-71. PubMed PMID: 21944047 Am J Hum Genet. 2005; 77: 909-17.
Am J Hum Genet. 2005; 77: 909-17. Регистрационный номер; 609796: Дата последнего редактирования; 04.11.2014. http://omim.org/entry/609796. По состоянию на 29 декабря 2019 г.
Регистрационный номер; 609796: Дата последнего редактирования; 04.11.2014. http://omim.org/entry/609796. По состоянию на 29 декабря 2019 г. Университет Джона Хопкинса. Синдром шелушения кожи-6 (PSS6). Номер записи: 618084 Дата последнего редактирования 13.08.2018. http://omim.org/entry/618084. По состоянию на 29 декабря 2019 г.
Университет Джона Хопкинса. Синдром шелушения кожи-6 (PSS6). Номер записи: 618084 Дата последнего редактирования 13.08.2018. http://omim.org/entry/618084. По состоянию на 29 декабря 2019 г. Номер записи: 615508 Дата последнего редактирования 22.11.2016 http://omim.org/entry/615508 Проверено 29 декабря 2019 г.
Номер записи: 615508 Дата последнего редактирования 22.11.2016 http://omim.org/entry/615508 Проверено 29 декабря 2019 г. aph-инфекции
aph-инфекции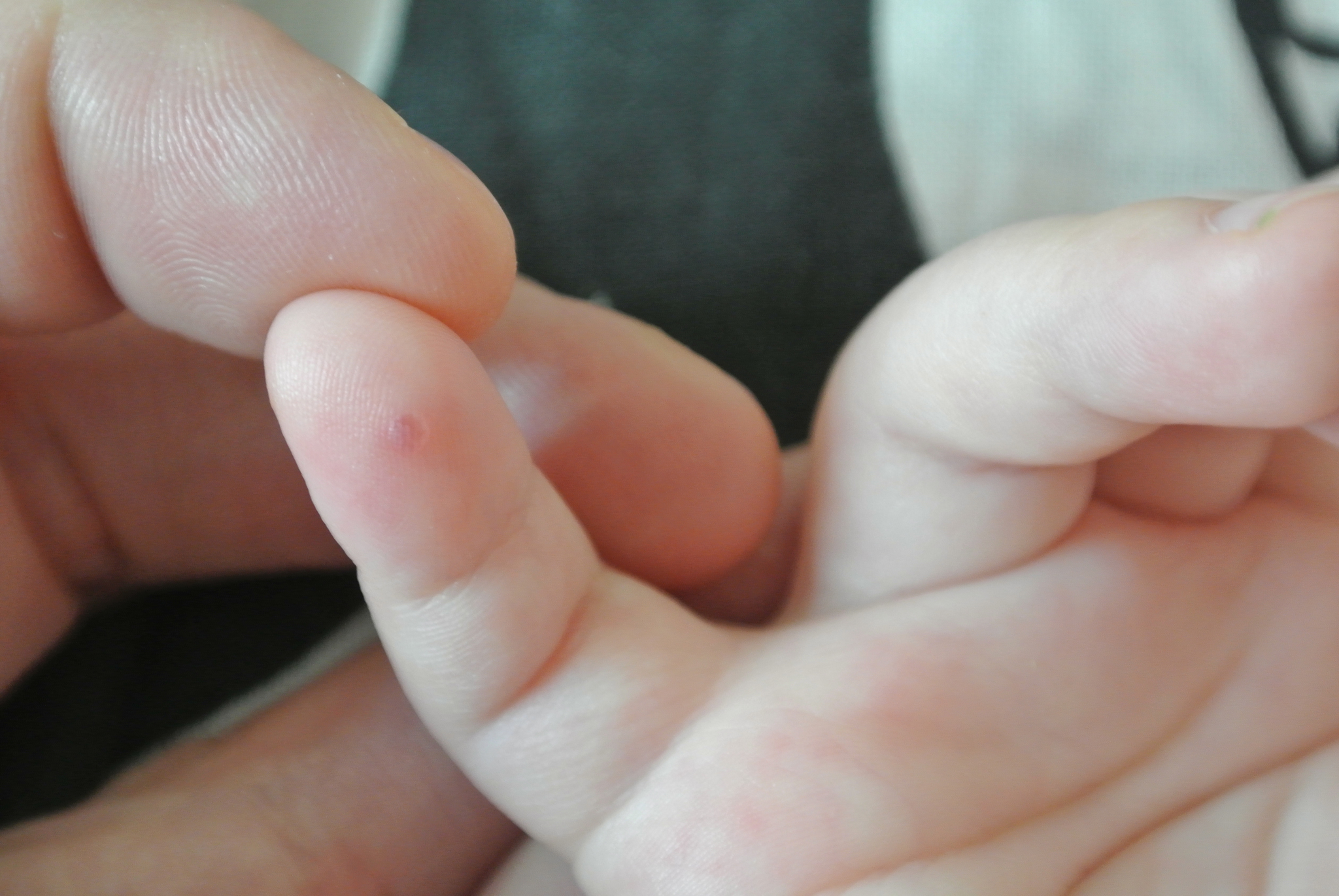 Рочестер, Миннесота: Фонд Мейо медицинского образования и исследований; 2014.
Рочестер, Миннесота: Фонд Мейо медицинского образования и исследований; 2014.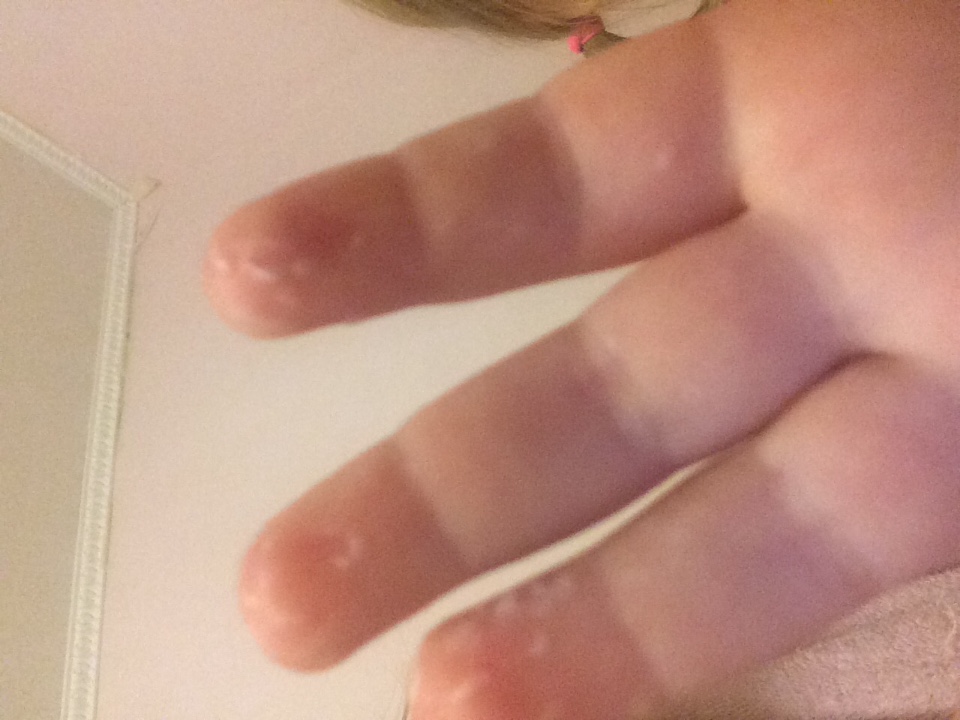 Поверхностные грибковые инфекции. Рочестер, Миннесота: Фонд Мейо медицинского образования и исследований; 2014.
Поверхностные грибковые инфекции. Рочестер, Миннесота: Фонд Мейо медицинского образования и исследований; 2014.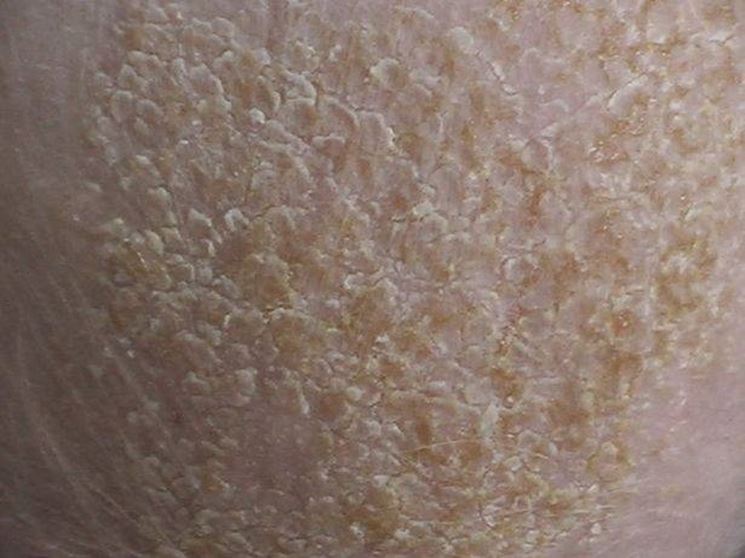
 У некоторых есть твердые желтые или белые шишки, окруженные вспышкой красной кожи. Сыпь может появляться и исчезать на разных частях тела. Чаще всего он возникает на второй или третий день жизни, но может появиться при рождении или в течение первых двух недель. Отдельные пятна могут оставаться в течение нескольких часов или до 8-10 дней. Лечения нет — постепенно исчезнет.
У некоторых есть твердые желтые или белые шишки, окруженные вспышкой красной кожи. Сыпь может появляться и исчезать на разных частях тела. Чаще всего он возникает на второй или третий день жизни, но может появиться при рождении или в течение первых двух недель. Отдельные пятна могут оставаться в течение нескольких часов или до 8-10 дней. Лечения нет — постепенно исчезнет. Некоторые дети рождаются с большим количеством верникса на коже. Он безвреден, его можно стирать или стирать. Потеря верникса может вызвать шелушение кожи в течение первой недели жизни.Это нормально и пройдет само. Процесс пилинга является нормальным и не требует использования увлажняющего крема.
Некоторые дети рождаются с большим количеством верникса на коже. Он безвреден, его можно стирать или стирать. Потеря верникса может вызвать шелушение кожи в течение первой недели жизни.Это нормально и пройдет само. Процесс пилинга является нормальным и не требует использования увлажняющего крема.

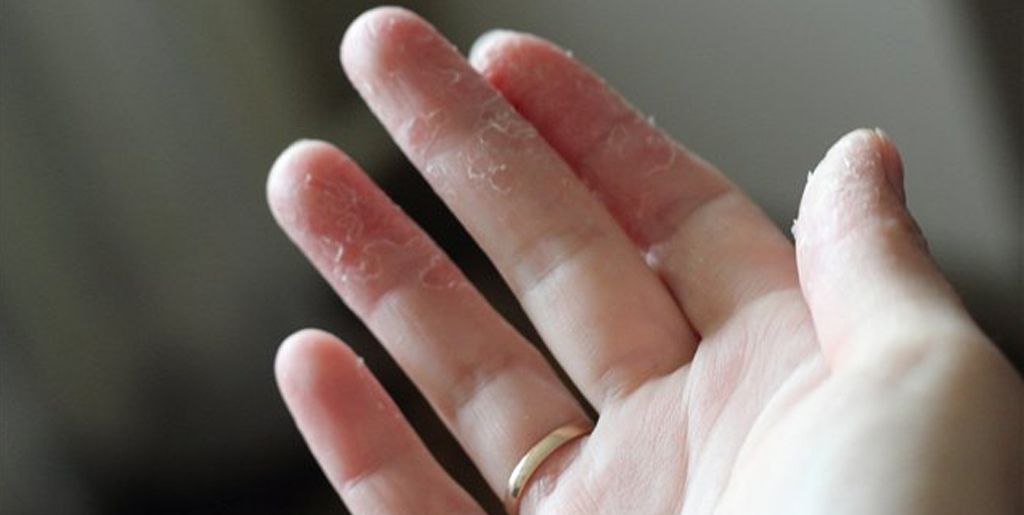 Если кожа действительно болит и покраснела, возможно, будет менее болезненно вымыть это место теплой ванной.
Если кожа действительно болит и покраснела, возможно, будет менее болезненно вымыть это место теплой ванной.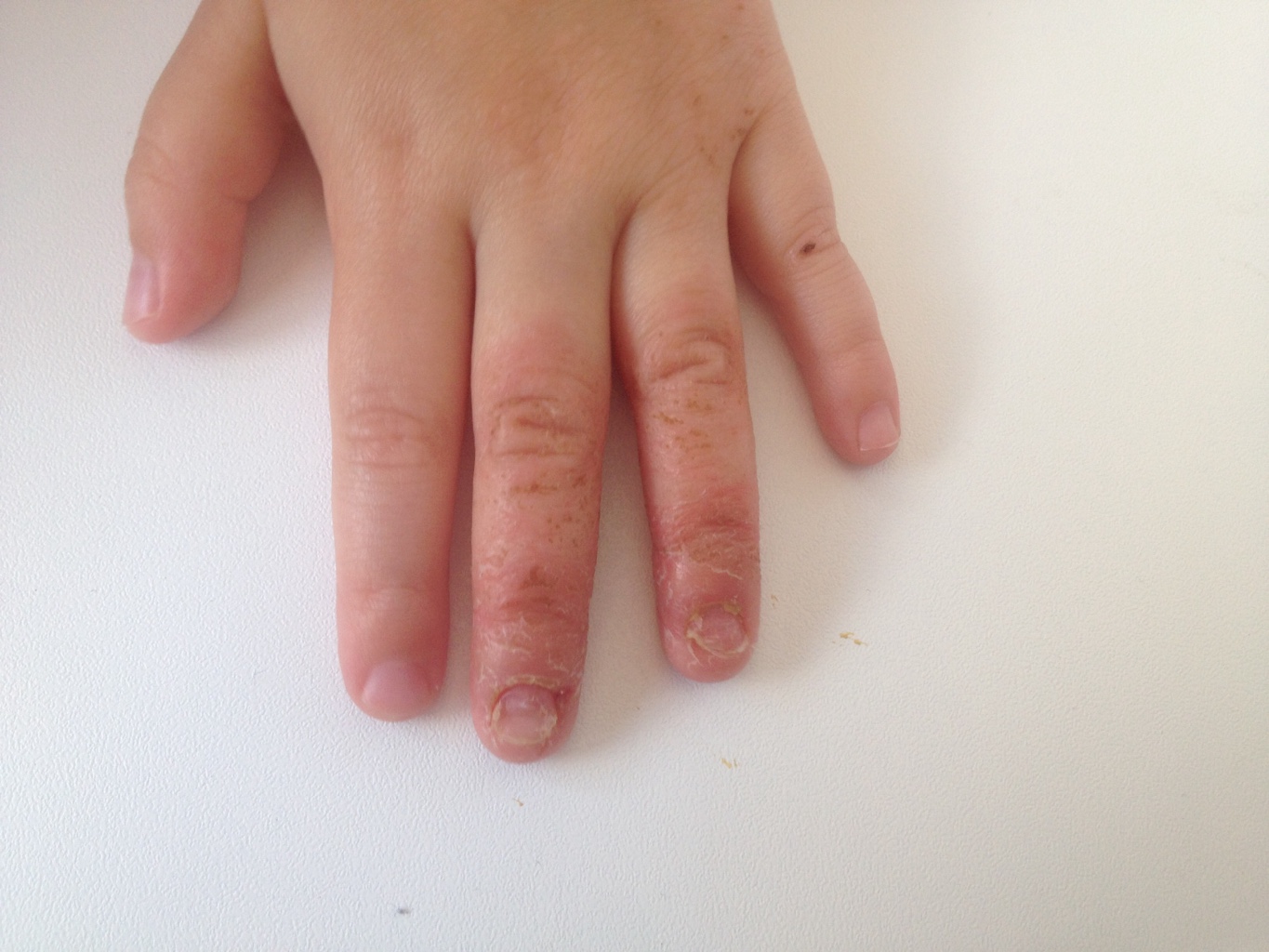 Вокруг чешуек может быть покраснение. Вы также можете заметить покраснение на других частях тела, включая складки шеи, подмышек, за ушами, на лице и в области подгузников.Это называется себорейным дерматитом и обычно проходит само по себе.
Вокруг чешуек может быть покраснение. Вы также можете заметить покраснение на других частях тела, включая складки шеи, подмышек, за ушами, на лице и в области подгузников.Это называется себорейным дерматитом и обычно проходит само по себе. Мягкий крем с гидрокортизоном (0,5%) безопасен и обычно эффективен. Если это не помогает, обратитесь к врачу. Обычно это улучшается к 4-месячному возрасту.
Мягкий крем с гидрокортизоном (0,5%) безопасен и обычно эффективен. Если это не помогает, обратитесь к врачу. Обычно это улучшается к 4-месячному возрасту.
 Отслоение кожи может быть признаком аллергии, воспаления, инфекции или повреждения кожи. Более серьезные причины включают тяжелые аллергические реакции, реакции на лекарства и инфекции.
Отслоение кожи может быть признаком аллергии, воспаления, инфекции или повреждения кожи. Более серьезные причины включают тяжелые аллергические реакции, реакции на лекарства и инфекции. К ним относятся:
К ним относятся:
 Она состоит из двух групп мышц.
Она состоит из двух групп мышц.
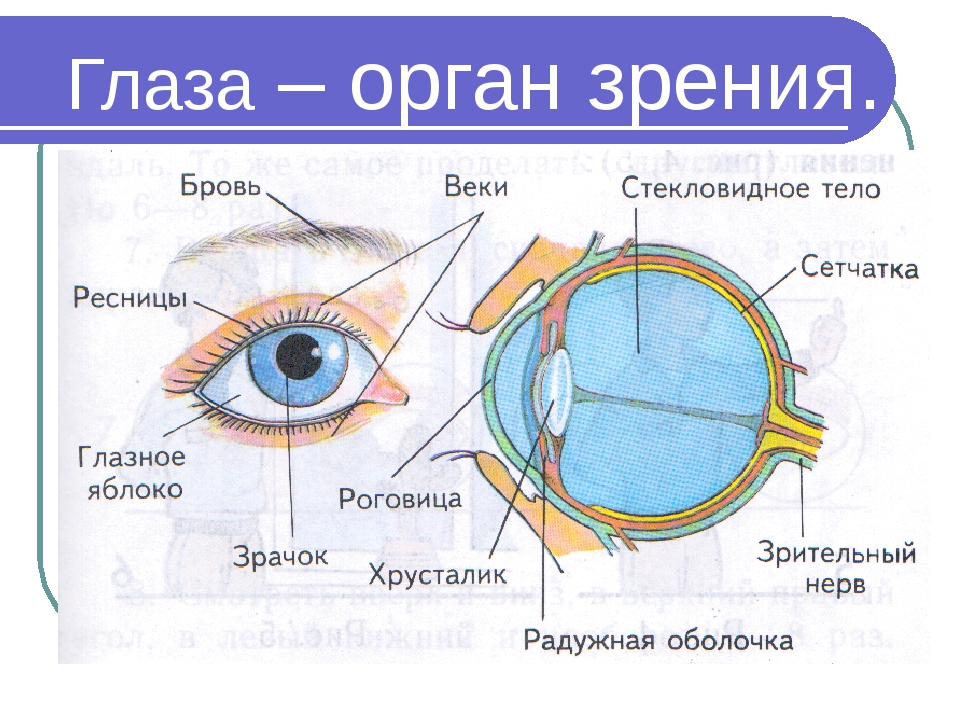
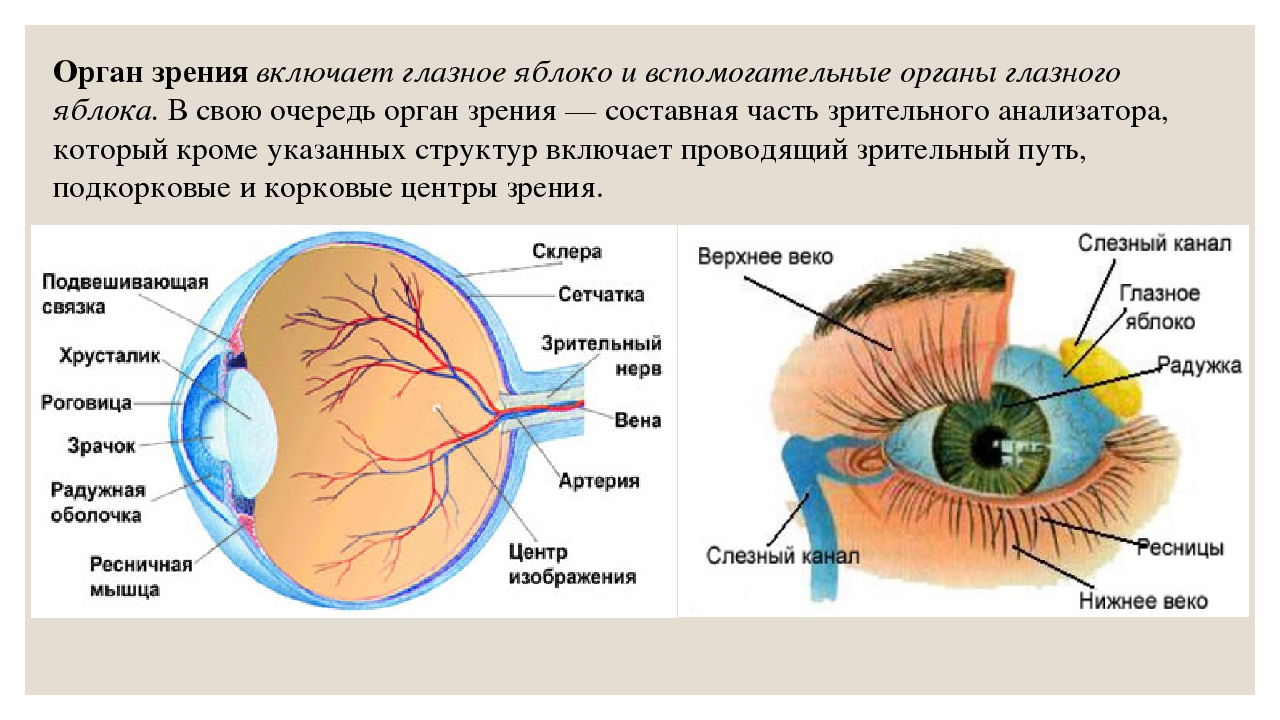 Это внутренняя оболочка глаза, которая образована нейронами и кровеносными сосудами.
Это внутренняя оболочка глаза, которая образована нейронами и кровеносными сосудами.
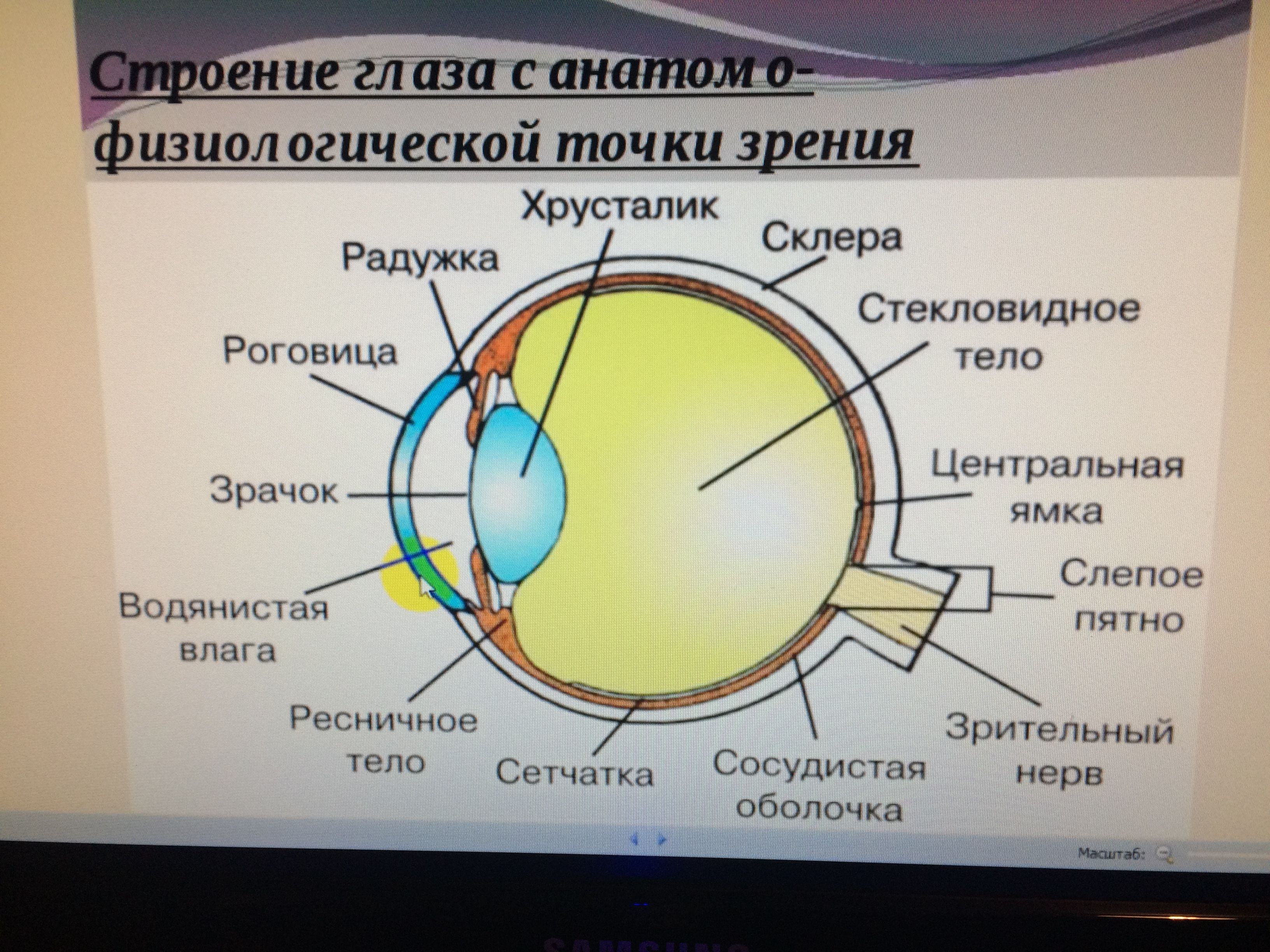 Также этот элемент защищает зрительный орган от негативного воздействия, ослабляет последствия травм.
Также этот элемент защищает зрительный орган от негативного воздействия, ослабляет последствия травм.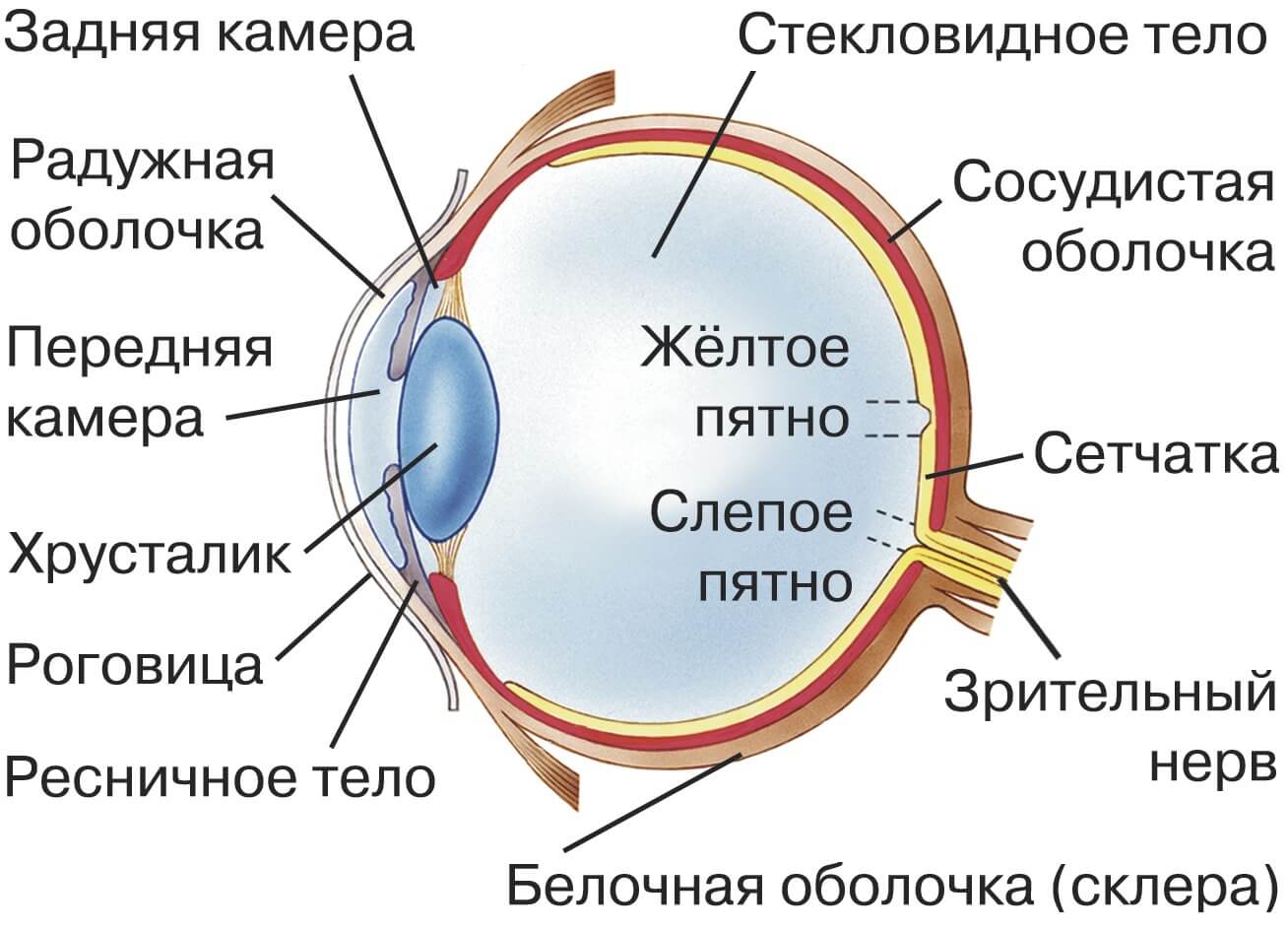

 Она заполнена внутриглазной жидкостью.
Она заполнена внутриглазной жидкостью.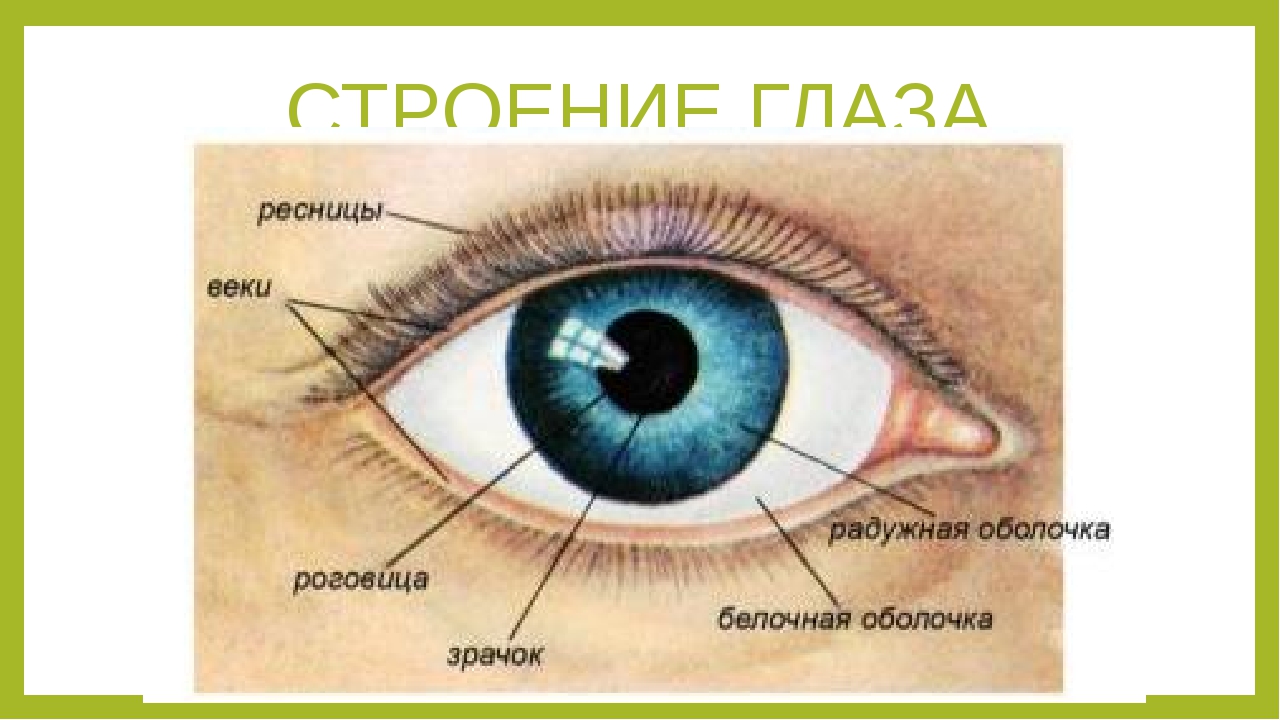 Стекловидное тело поддерживает форму глазного яблока, участвует во внутриглазном обмене веществ. Входит в оптическую систему глаза.
Стекловидное тело поддерживает форму глазного яблока, участвует во внутриглазном обмене веществ. Входит в оптическую систему глаза.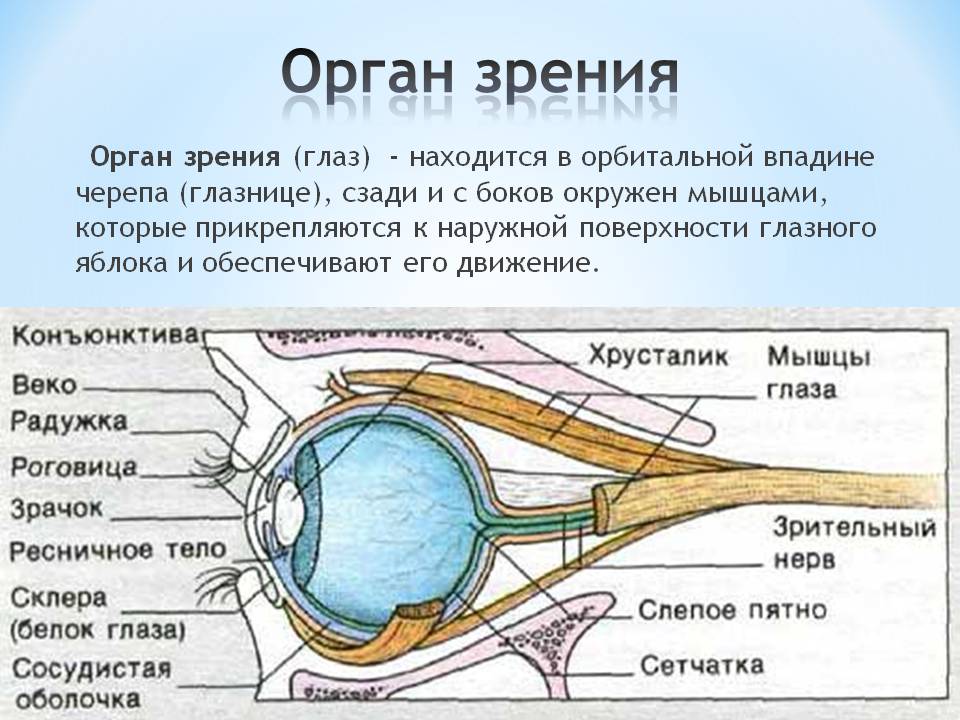 Именно здесь она и имеет тенденцию отслаиваться при различных заболеваниях сетчатки.
Именно здесь она и имеет тенденцию отслаиваться при различных заболеваниях сетчатки.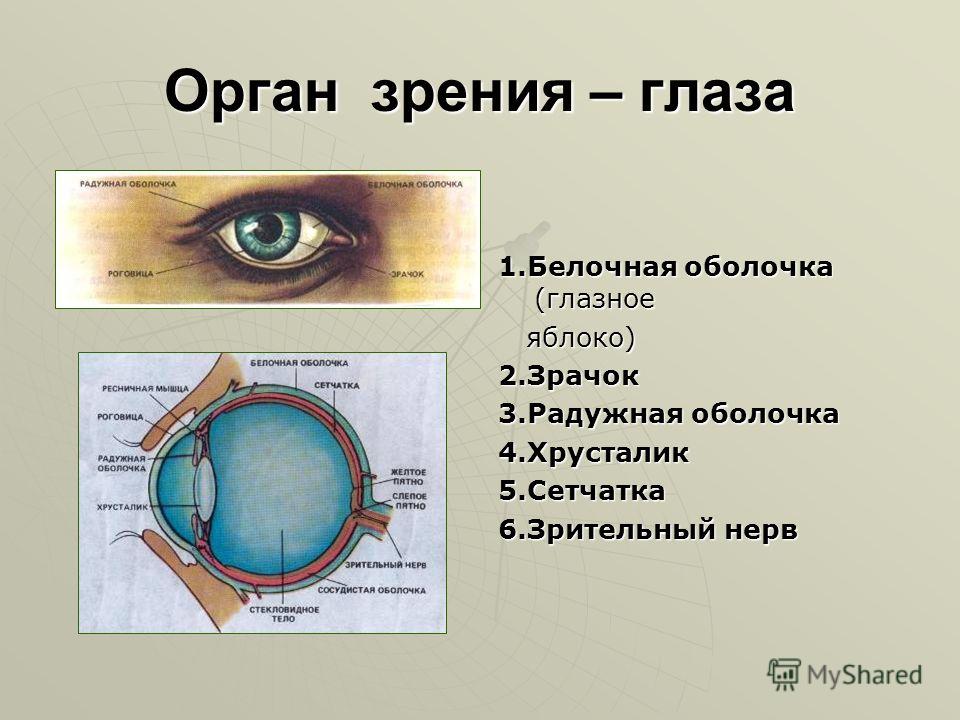 Изображение формируется в коре головного мозга, которая воспринимает сигналы от зрительного нерва и преобразует в картинку, отражающую действительность. Орган зрения – совершенный анализатор, выработавшийся в процессе эволюционного развития. Ни одна современная технология не позволяет создать даже примитивный аналог человеческого глаза. Через глаза мы получаем более 80% информации, поэтому глаза необходимо беречь и периодически проходить обследование у врача-офтальмолога. Своевременное выявление заболеваний и адекватное лечение предотвратит развитие серьезных осложнений.
Изображение формируется в коре головного мозга, которая воспринимает сигналы от зрительного нерва и преобразует в картинку, отражающую действительность. Орган зрения – совершенный анализатор, выработавшийся в процессе эволюционного развития. Ни одна современная технология не позволяет создать даже примитивный аналог человеческого глаза. Через глаза мы получаем более 80% информации, поэтому глаза необходимо беречь и периодически проходить обследование у врача-офтальмолога. Своевременное выявление заболеваний и адекватное лечение предотвратит развитие серьезных осложнений.
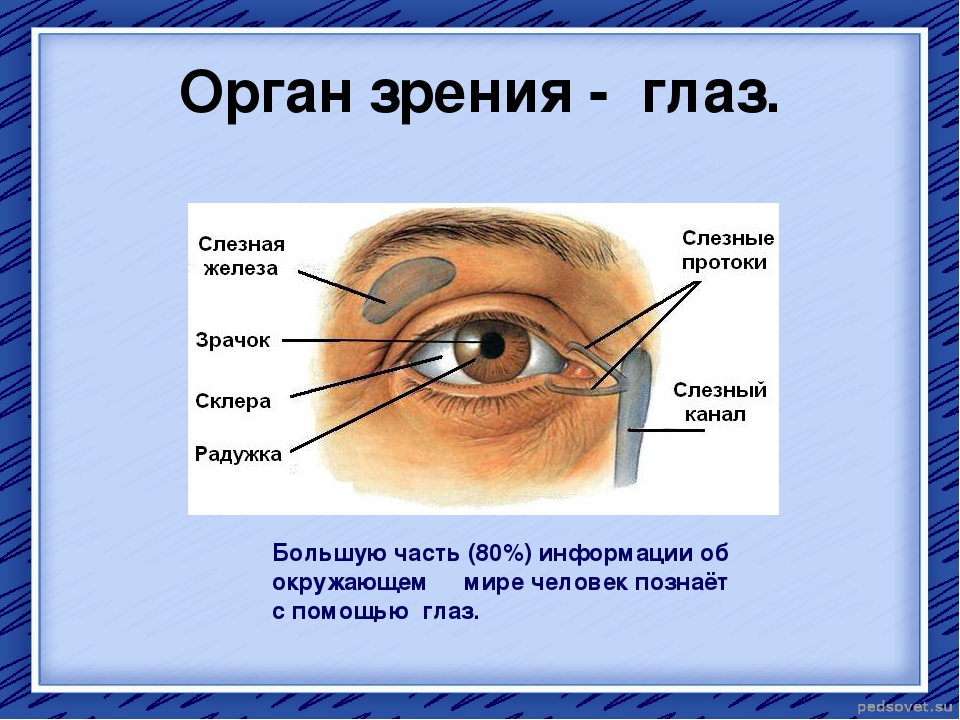 После перекреста нервный импульс попадает в подкорковые центры зрительного анализатора, где происходит анализ зрительных стимулов, оцениваются их цветовые характеристики, пространственный контраст и средняя освещенность в различных участках поля зрения. Далее нейроны подкоркового слоя через аксоны передают преобразованные сигналы в проекционную область зрительной коры, где и формируется изображение.
После перекреста нервный импульс попадает в подкорковые центры зрительного анализатора, где происходит анализ зрительных стимулов, оцениваются их цветовые характеристики, пространственный контраст и средняя освещенность в различных участках поля зрения. Далее нейроны подкоркового слоя через аксоны передают преобразованные сигналы в проекционную область зрительной коры, где и формируется изображение.
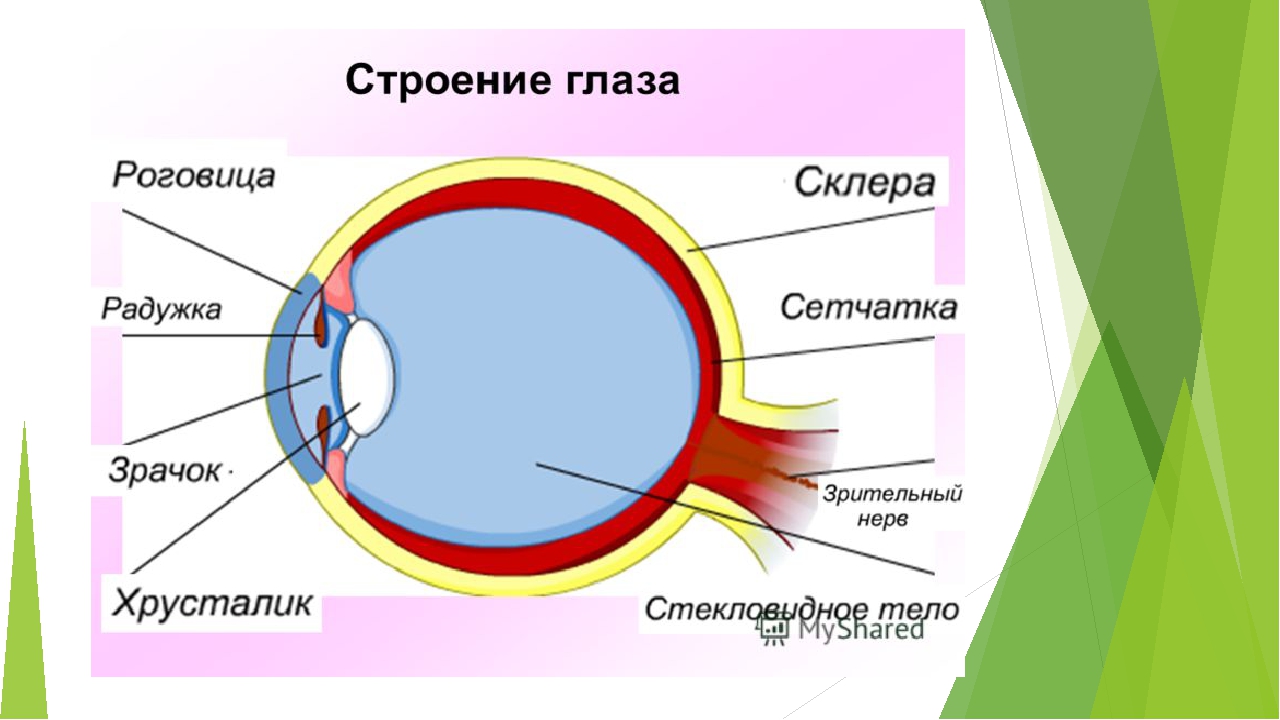 В глазном яблоке заключены одновременно три аппарата – рефракционный, аккомодационный и сенсорный, согласованная работа которых и обеспечивает зрительное восприятие.
В глазном яблоке заключены одновременно три аппарата – рефракционный, аккомодационный и сенсорный, согласованная работа которых и обеспечивает зрительное восприятие.
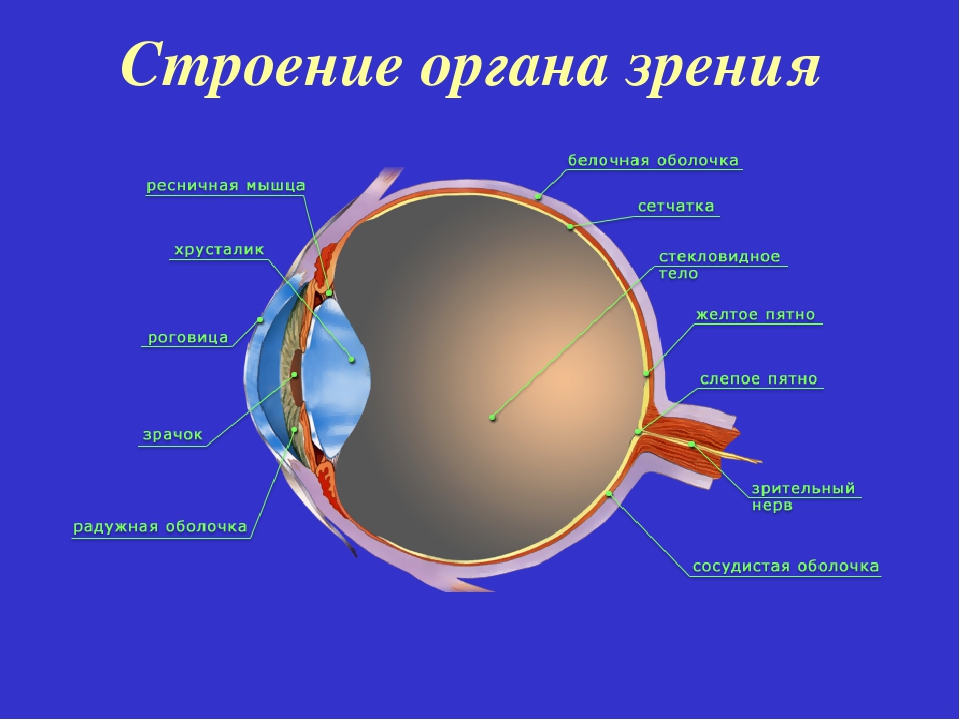 Восстановить четкость картинки в этом случае помогут очки или контактные линзы. Помутнение хрусталика вызывает катаракту.
Восстановить четкость картинки в этом случае помогут очки или контактные линзы. Помутнение хрусталика вызывает катаракту.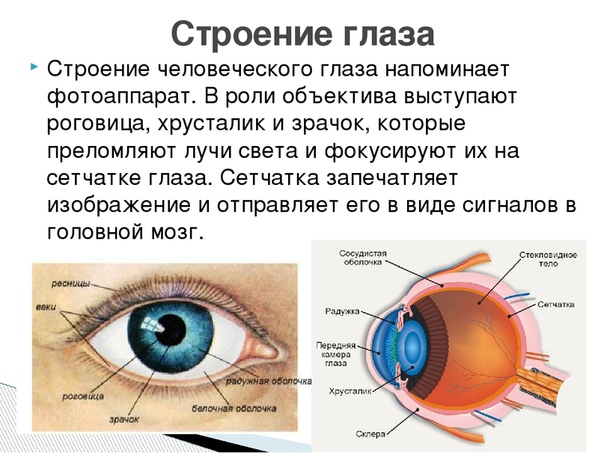
 Колбочки сосредоточены в центре сетчатки, напротив зрачка — в желтом пятне и обеспечивают дневное зрение, воспринимая цвета, форму и детали предметов. На периферии сетчатки имеются только палочки, которые раздражаются слабым сумеречным светом, но нечувствительны к цвету.
Колбочки сосредоточены в центре сетчатки, напротив зрачка — в желтом пятне и обеспечивают дневное зрение, воспринимая цвета, форму и детали предметов. На периферии сетчатки имеются только палочки, которые раздражаются слабым сумеречным светом, но нечувствительны к цвету. Она происходит за счет изменения кривизны хрусталика. Преломившиеся лучи света от рассматриваемого предмета, попадая на сетчатку, образуют на ней уменьшенное обратное изображение предмета.
Она происходит за счет изменения кривизны хрусталика. Преломившиеся лучи света от рассматриваемого предмета, попадая на сетчатку, образуют на ней уменьшенное обратное изображение предмета. С колбочками связано дневное зрение, а с палочками — сумеречное. В палочках имеется вещество красного цвета — родопсин. На свету, в результате фотохимической реакции, он распадается, а в темноте восстанавливается в течение 30 минут из продуктов собственного расщепления. Вот почему человек, войдя в темную комнату, вначале ничего не видит, а через некоторое время начинает различать предметы.
С колбочками связано дневное зрение, а с палочками — сумеречное. В палочках имеется вещество красного цвета — родопсин. На свету, в результате фотохимической реакции, он распадается, а в темноте восстанавливается в течение 30 минут из продуктов собственного расщепления. Вот почему человек, войдя в темную комнату, вначале ничего не видит, а через некоторое время начинает различать предметы. Нарушение нормальной деятельности слоя палочек в сетчатке вызывает заболевание, известное под названием «куриная слепота», выражающееся в том, что с наступлением темноты человек абсолютно теряет зрение.
Нарушение нормальной деятельности слоя палочек в сетчатке вызывает заболевание, известное под названием «куриная слепота», выражающееся в том, что с наступлением темноты человек абсолютно теряет зрение.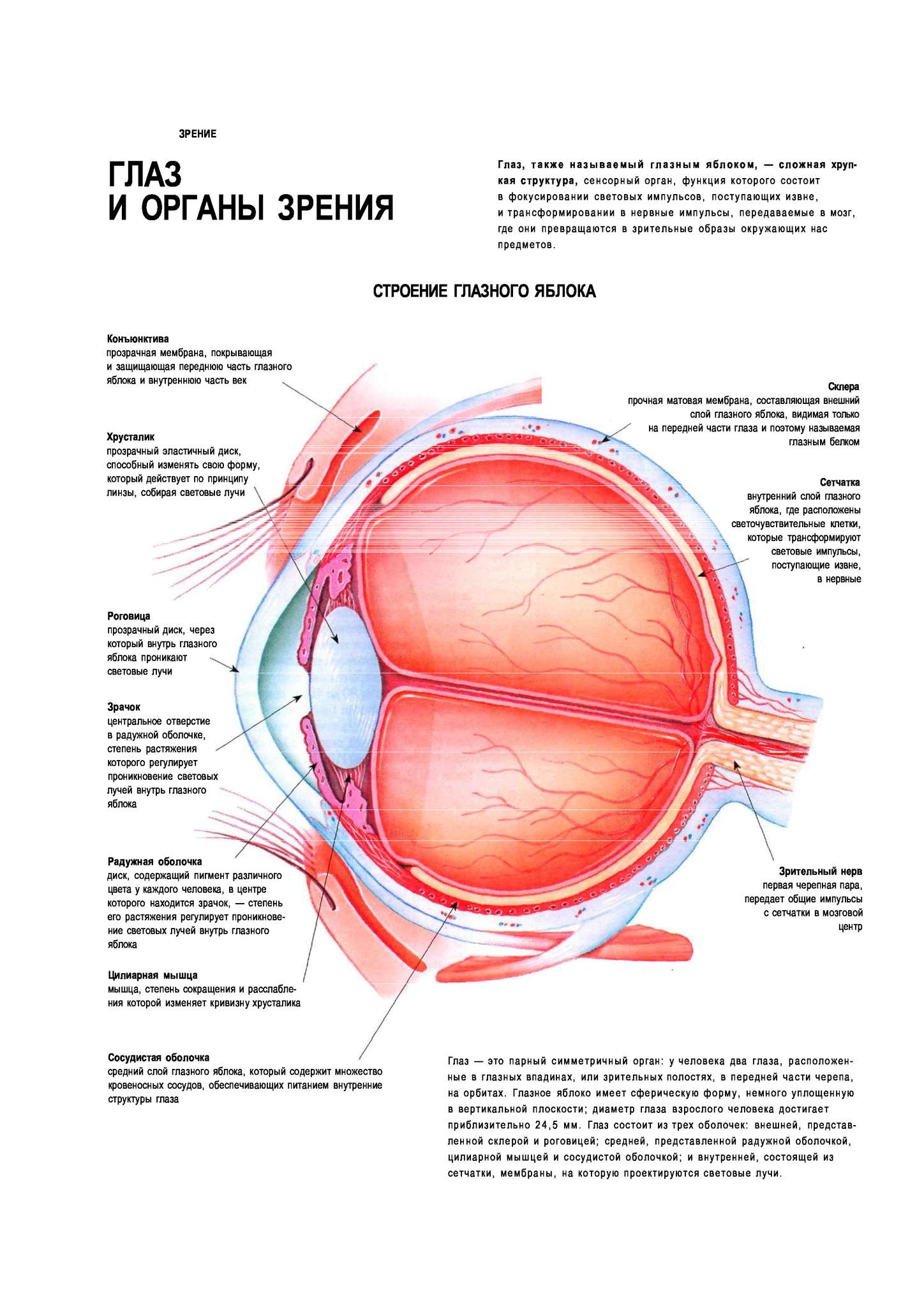 Глаз утрачивает способность к ясному видению разно удалённых предметов. Врожденная дальнозоркость связана с уменьшенной величиной глазного яблока или слабой преломляющей силой роговицы или хрусталика. В отличие от старческой, при врожденной дальнозоркости аккомодация хрусталика может быть нормальная.
Глаз утрачивает способность к ясному видению разно удалённых предметов. Врожденная дальнозоркость связана с уменьшенной величиной глазного яблока или слабой преломляющей силой роговицы или хрусталика. В отличие от старческой, при врожденной дальнозоркости аккомодация хрусталика может быть нормальная.


 У насекомых – это уже фасеточное зрение, а у млекопитающих животных и человека – сложный орган зрения – глаз Повторение понятий: простые глаза, сложные глаза, фасеточное зрение, монокулярное зрение, бинокулярное зрение.
У насекомых – это уже фасеточное зрение, а у млекопитающих животных и человека – сложный орган зрения – глаз Повторение понятий: простые глаза, сложные глаза, фасеточное зрение, монокулярное зрение, бинокулярное зрение.


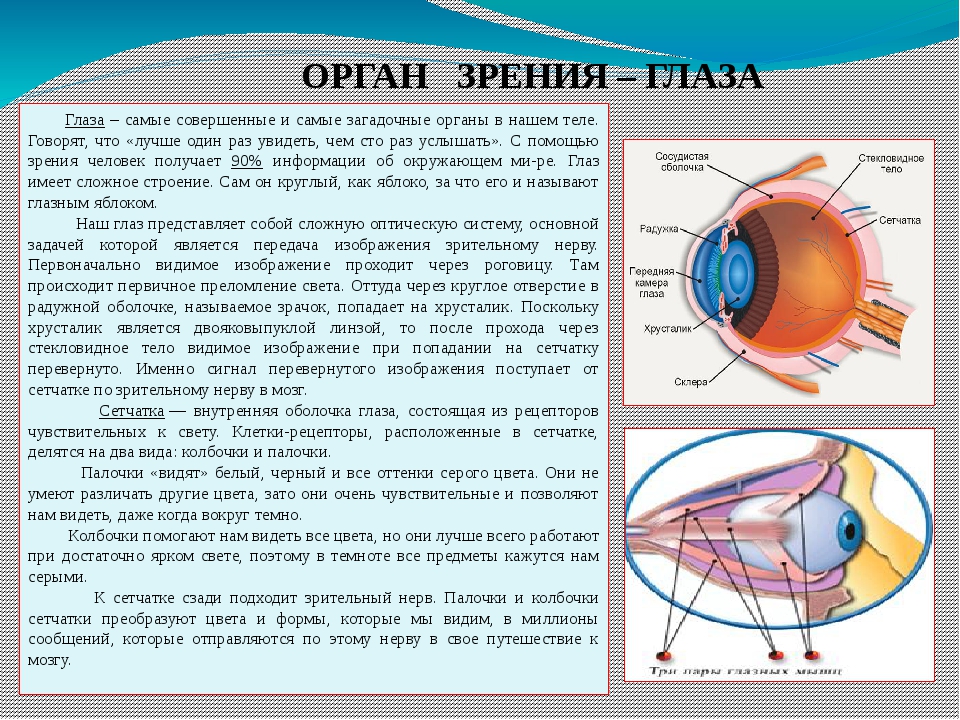 Молодцы, ребята! А теперь изучим текст «Гигиена зрения» и определим, что мы знали и что нового узнали?
Молодцы, ребята! А теперь изучим текст «Гигиена зрения» и определим, что мы знали и что нового узнали? В итоге появляются нарушения зрения.
В итоге появляются нарушения зрения. При глазных болезнях полезно также есть капусту и другие зелёные листовые овощи.
При глазных болезнях полезно также есть капусту и другие зелёные листовые овощи. (Желтое пятно)
(Желтое пятно) Мы живем в мире разнообразных световых явлений, многие из которых нам кажутся загадочными и необычными. С помощью зрения мы наблюдаем окружающий мир, вечерние зори, радугу, плывущие по небу облака. С помощью глаз мы видим все вокруг нас, а ведь порой даже не задумываемся о том, а как это происходит у человека и других живых существ в природе. Для нас это естественно так же, как и дыхание. На основе физических законов возникла вся современная оптическая техника. Но самым ценным и главнейшим для нас является «живой» оптический прибор – наш орган зрения – глаз. Давайте все относиться к нашим глазам как к необыкновенному чуду, очень ранимому, но такому незаменимому в нашей жизни. Думаем, что данная тема заинтересовала вас, и вы охотно выполните домашнее задание.
Мы живем в мире разнообразных световых явлений, многие из которых нам кажутся загадочными и необычными. С помощью зрения мы наблюдаем окружающий мир, вечерние зори, радугу, плывущие по небу облака. С помощью глаз мы видим все вокруг нас, а ведь порой даже не задумываемся о том, а как это происходит у человека и других живых существ в природе. Для нас это естественно так же, как и дыхание. На основе физических законов возникла вся современная оптическая техника. Но самым ценным и главнейшим для нас является «живой» оптический прибор – наш орган зрения – глаз. Давайте все относиться к нашим глазам как к необыкновенному чуду, очень ранимому, но такому незаменимому в нашей жизни. Думаем, что данная тема заинтересовала вас, и вы охотно выполните домашнее задание. Что дал вам сегодняшний урок? Чем ценен для вас изученный материал? Как вы оцениваете свою работу на уроке? Испытываете ли вы эмоциональный подъем, чувство удовлетворения на уроке?
Что дал вам сегодняшний урок? Чем ценен для вас изученный материал? Как вы оцениваете свою работу на уроке? Испытываете ли вы эмоциональный подъем, чувство удовлетворения на уроке? Более 95% информации воспринимается с помощью зрения. Глаз человека имеет форму шара и поэтому называется глазным яблоком. Глаз диаметром 2,5 см и массой около 8 грамм расположен в глазнице черепа. Движение глаза достигается сокращением шести глазных мышц. Защищают глаз брови, веки и ресницы. Слезная железа, расположенная у наружного угла глаза, выделяет слезную жидкость, которая увлажняет поверхность глазного яблока, согревает его, попавшие частицы, а затем стекает по слезному каналу в носовую полость. Снаружи глаз покрыт белой плотной белочной оболочкой (склерой), которая защищает глаз от механических и химических повреждений. В передней части глаза белочная оболочка прозрачная и называется роговицей (роговая оболочка). Она свободно пропускает световые лучи. За склерой находится сосудистая оболочка, которая пронизана густой сетью кровеносных сосудов, снабжающих глазное яблоко кровью.
Более 95% информации воспринимается с помощью зрения. Глаз человека имеет форму шара и поэтому называется глазным яблоком. Глаз диаметром 2,5 см и массой около 8 грамм расположен в глазнице черепа. Движение глаза достигается сокращением шести глазных мышц. Защищают глаз брови, веки и ресницы. Слезная железа, расположенная у наружного угла глаза, выделяет слезную жидкость, которая увлажняет поверхность глазного яблока, согревает его, попавшие частицы, а затем стекает по слезному каналу в носовую полость. Снаружи глаз покрыт белой плотной белочной оболочкой (склерой), которая защищает глаз от механических и химических повреждений. В передней части глаза белочная оболочка прозрачная и называется роговицей (роговая оболочка). Она свободно пропускает световые лучи. За склерой находится сосудистая оболочка, которая пронизана густой сетью кровеносных сосудов, снабжающих глазное яблоко кровью. Внутренняя поверхность сосудистой оболочки содержит черный пигмент, который поглощает световые лучи. В передней части глаза сосудистая оболочка переходит в радужную оболочку (радужку). Ее цвет определяется количеством и распределением пигмента. В центре радужной оболочки находится отверстие – зрачок. Он регулирует поступление внутрь глаза лучей света. При ярком свете зрачок рефлекторно сужается, а при слабом освещении расширяется. За зрачком расположен эластичный хрусталик – двояковыпуклая линза, окруженная ресничной мышцей. Всю внутреннюю часть глазного яблока заполняет стекловидное тело – прозрачное студенистое вещество, которое поддерживает внутриглазное давление. Световые лучи, преломляясь в роговице, водянистой влаге, хрусталике, стекловидном теле, фокусируются на внутренней оболочке глазного яблока – сетчатке. В сетчатке расположены зрительные рецепторы – палочки и колбочки.
Внутренняя поверхность сосудистой оболочки содержит черный пигмент, который поглощает световые лучи. В передней части глаза сосудистая оболочка переходит в радужную оболочку (радужку). Ее цвет определяется количеством и распределением пигмента. В центре радужной оболочки находится отверстие – зрачок. Он регулирует поступление внутрь глаза лучей света. При ярком свете зрачок рефлекторно сужается, а при слабом освещении расширяется. За зрачком расположен эластичный хрусталик – двояковыпуклая линза, окруженная ресничной мышцей. Всю внутреннюю часть глазного яблока заполняет стекловидное тело – прозрачное студенистое вещество, которое поддерживает внутриглазное давление. Световые лучи, преломляясь в роговице, водянистой влаге, хрусталике, стекловидном теле, фокусируются на внутренней оболочке глазного яблока – сетчатке. В сетчатке расположены зрительные рецепторы – палочки и колбочки.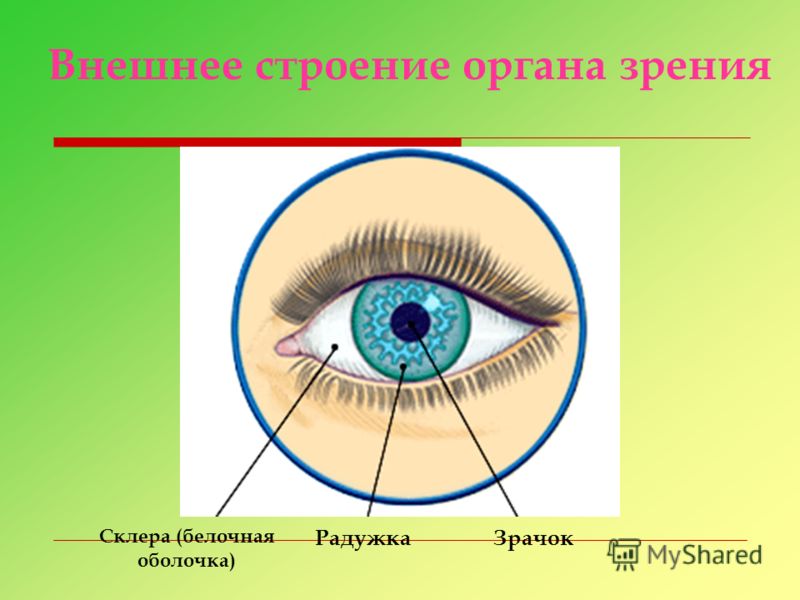 Палочки воспринимают форму предмета при слабом освещении и передают только черно-белое изображение. Колбочки отвечают за цветное зрение. Палочки сравнительно равномерно распределены по сетчатке глаза. Колбочки сосредоточены преимущественно в центральной части сетчатки, в так называемом желтом пятне. А место на сетчатке, откуда выходит зрительный нерв, лишено зрительных рецепторов и называется слепым пятном. В сетчатке происходит преобразование света в нервные импульсы, которые по зрительному нерву передаются в зрительную зону коры больших полушарий (затылочную долю).
Палочки воспринимают форму предмета при слабом освещении и передают только черно-белое изображение. Колбочки отвечают за цветное зрение. Палочки сравнительно равномерно распределены по сетчатке глаза. Колбочки сосредоточены преимущественно в центральной части сетчатки, в так называемом желтом пятне. А место на сетчатке, откуда выходит зрительный нерв, лишено зрительных рецепторов и называется слепым пятном. В сетчатке происходит преобразование света в нервные импульсы, которые по зрительному нерву передаются в зрительную зону коры больших полушарий (затылочную долю).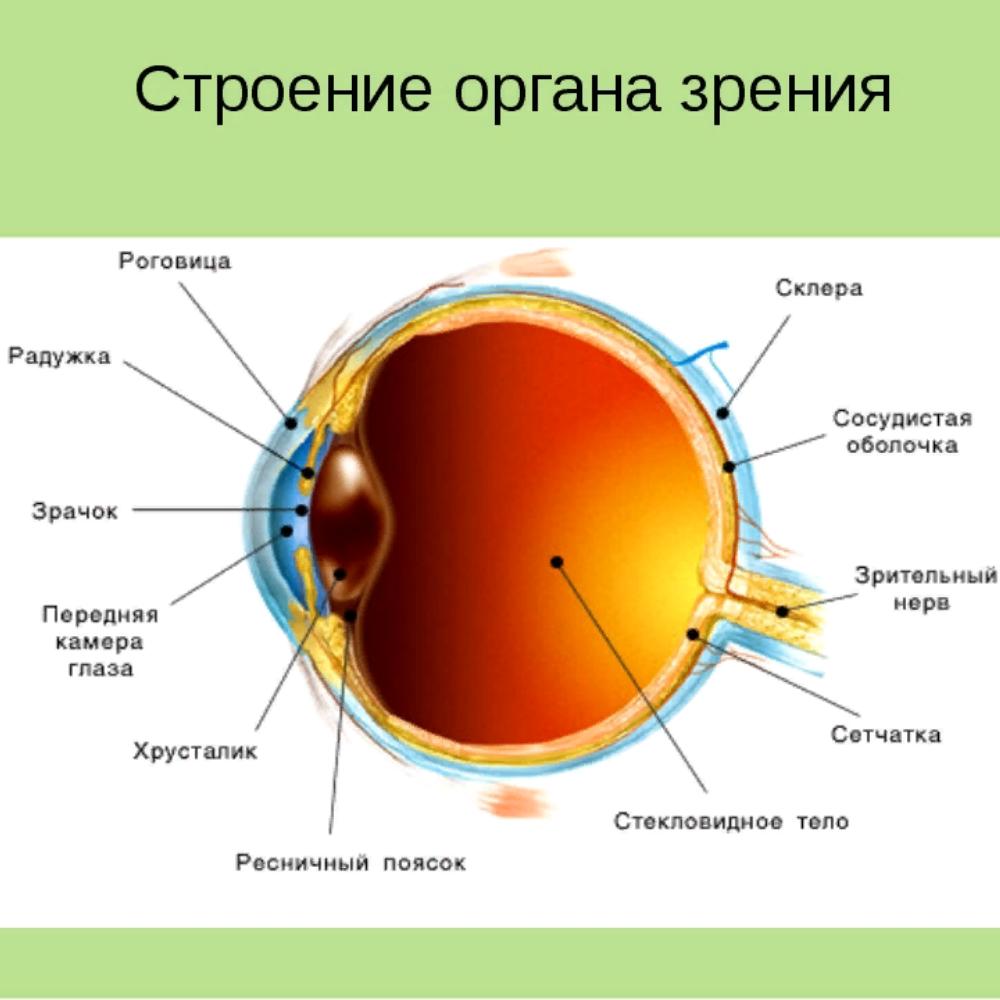 Имея выпуклую форму, она не только пропускает, но и преломляет эти лучи. Остальная часть наружной оболочки — склера — непрозрачна и внешне похожа на вареный яичный белок.
Имея выпуклую форму, она не только пропускает, но и преломляет эти лучи. Остальная часть наружной оболочки — склера — непрозрачна и внешне похожа на вареный яичный белок. Эта жидкость оттекает через специальную дренажную систему в углу передней камеры. В толще цилиарного тела находится и аккомодационная мышца, которая с помощью связок регулирует форму хрусталика.
Эта жидкость оттекает через специальную дренажную систему в углу передней камеры. В толще цилиарного тела находится и аккомодационная мышца, которая с помощью связок регулирует форму хрусталика. Хрусталик имеет форму двояковыпуклой линзы. Как и роговица, он пропускает и преломляет лучи света, фокусируя изображение на сетчатке. Стекловидное тело имеет консистенцию желе и отделяет хрусталик от глазного дна.
Хрусталик имеет форму двояковыпуклой линзы. Как и роговица, он пропускает и преломляет лучи света, фокусируя изображение на сетчатке. Стекловидное тело имеет консистенцию желе и отделяет хрусталик от глазного дна.
 На это влияет общее состояние организма, нарушение осанки, чрезмерные зрительные нагрузки, увлеченность гаджетами и компьютером, низкая физическая активность, несоблюдения зрительного режима и недостаточная освещённость рабочей зоны.
На это влияет общее состояние организма, нарушение осанки, чрезмерные зрительные нагрузки, увлеченность гаджетами и компьютером, низкая физическая активность, несоблюдения зрительного режима и недостаточная освещённость рабочей зоны.
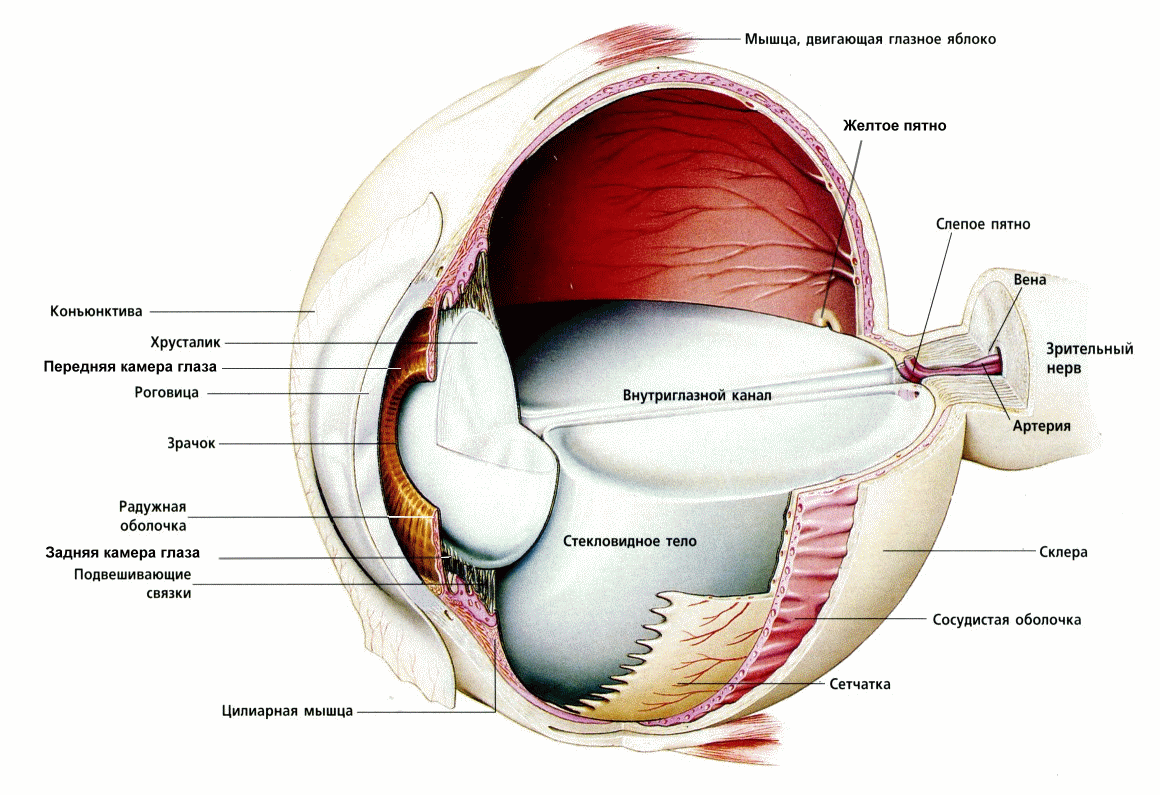
 Он играет фундаментальную роль в секреции водянистой влаги и в фокусе световых лучей для обеспечения зрения.
Он играет фундаментальную роль в секреции водянистой влаги и в фокусе световых лучей для обеспечения зрения. Его постоянно питают слезы и водянистая влага.
Его постоянно питают слезы и водянистая влага.
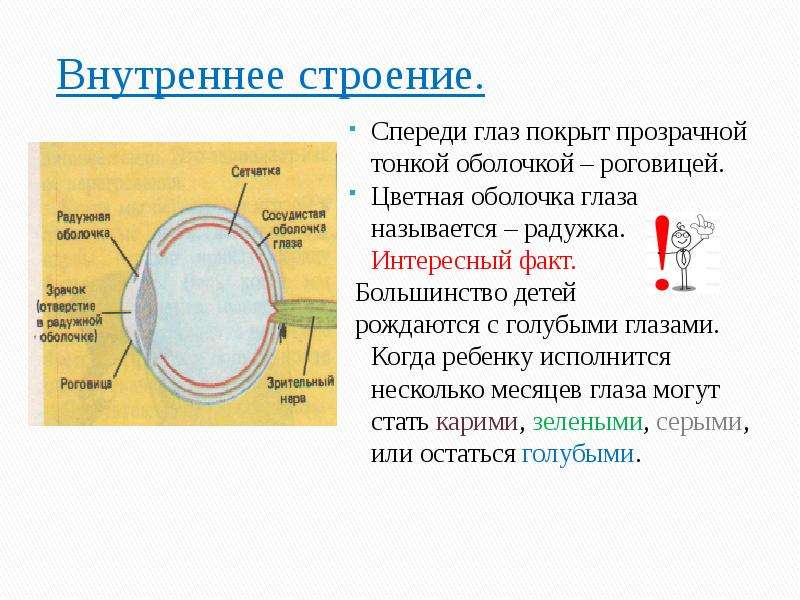

 Глазное яблоко и его функциональные мышцы окружены слоем орбитального жира, который действует как подушка, обеспечивая плавное вращение глазного яблока вокруг практически фиксированной точки — центра вращения. Выпячивание глазных яблок — проптоз — при экзофтальмическом зобе вызывается скоплением жидкости в жировой ткани глазницы.
Глазное яблоко и его функциональные мышцы окружены слоем орбитального жира, который действует как подушка, обеспечивая плавное вращение глазного яблока вокруг практически фиксированной точки — центра вращения. Выпячивание глазных яблок — проптоз — при экзофтальмическом зобе вызывается скоплением жидкости в жировой ткани глазницы. Крышка может быть разделена на четыре слоя: (1) кожа, содержащая железы, выходящие на поверхность края века, и ресницы; (2) мышечный слой, содержащий, главным образом, мышцу orbicularis oculi, отвечающую за закрытие века; (3) волокнистый слой, который придает крышке ее механическую стабильность, причем его основными частями являются пластинки предплюсны, которые граничат непосредственно с отверстием между веками, называемым глазным отверстием; и (4) самый внутренний слой века, часть конъюнктивы.Конъюнктива — это слизистая оболочка, которая служит для прикрепления глазного яблока к орбите и векам, но допускает значительную степень вращения глазного яблока на орбите.
Крышка может быть разделена на четыре слоя: (1) кожа, содержащая железы, выходящие на поверхность края века, и ресницы; (2) мышечный слой, содержащий, главным образом, мышцу orbicularis oculi, отвечающую за закрытие века; (3) волокнистый слой, который придает крышке ее механическую стабильность, причем его основными частями являются пластинки предплюсны, которые граничат непосредственно с отверстием между веками, называемым глазным отверстием; и (4) самый внутренний слой века, часть конъюнктивы.Конъюнктива — это слизистая оболочка, которая служит для прикрепления глазного яблока к орбите и векам, но допускает значительную степень вращения глазного яблока на орбите. Между бульбаром и конъюнктивой глазного яблока есть две свободные, повторяющиеся части, образующие углубления, которые выступают назад к экватору земного шара. Эти углубления называются верхним и нижним сводами или конъюнктивальными мешками; именно слабость конъюнктивы в этих точках делает возможными движения век и глазного яблока.
Между бульбаром и конъюнктивой глазного яблока есть две свободные, повторяющиеся части, образующие углубления, которые выступают назад к экватору земного шара. Эти углубления называются верхним и нижним сводами или конъюнктивальными мешками; именно слабость конъюнктивы в этих точках делает возможными движения век и глазного яблока.
 Затем кожа лба, виска и щеки подтягивается к медиальной (носовой) стороне глазницы, и радиальные борозды, образованные этим действием глазничной части, в конечном итоге приводят к так называемым гусиным лапкам у пожилых людей. .Следует понимать, что две части могут быть активированы независимо; таким образом, глазничная часть может сокращаться, вызывая морщинистость бровей, что снижает количество света, попадающего сверху, в то время как глазная часть остается расслабленной и позволяет глазам оставаться открытыми.
Затем кожа лба, виска и щеки подтягивается к медиальной (носовой) стороне глазницы, и радиальные борозды, образованные этим действием глазничной части, в конечном итоге приводят к так называемым гусиным лапкам у пожилых людей. .Следует понимать, что две части могут быть активированы независимо; таким образом, глазничная часть может сокращаться, вызывая морщинистость бровей, что снижает количество света, попадающего сверху, в то время как глазная часть остается расслабленной и позволяет глазам оставаться открытыми. Нервные связи этой мышцы тесно связаны с нервными связями экстраокулярной мышцы, необходимой для поднятия глаза, так что, когда глаз смотрит вверх, верхнее веко имеет тенденцию двигаться вверх синхронно.
Нервные связи этой мышцы тесно связаны с нервными связями экстраокулярной мышцы, необходимой для поднятия глаза, так что, когда глаз смотрит вверх, верхнее веко имеет тенденцию двигаться вверх синхронно. При открытии века к коже бровей прикрепляется лобная мышца, отходящая высоко на лбу, на полпути между венечным швом, швом через верхнюю часть черепа и краем глазницы. Поэтому сокращение заставляет брови приподняться и противодействует действию глазничной части orbicularis; эта мышца особенно задействована, когда человек смотрит вверх. Он также срабатывает, когда зрение затрудняется из-за расстояния или отсутствия достаточного света.
При открытии века к коже бровей прикрепляется лобная мышца, отходящая высоко на лбу, на полпути между венечным швом, швом через верхнюю часть черепа и краем глазницы. Поэтому сокращение заставляет брови приподняться и противодействует действию глазничной части orbicularis; эта мышца особенно задействована, когда человек смотрит вверх. Он также срабатывает, когда зрение затрудняется из-за расстояния или отсутствия достаточного света.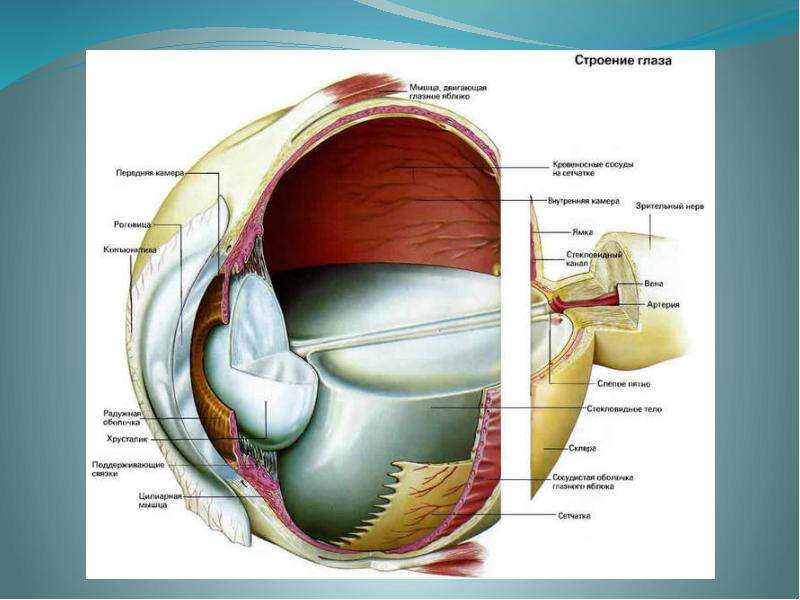 Эти миндалевидные железы под верхними веками простираются внутрь от внешнего угла каждого глаза.Каждая железа состоит из двух частей. Одна часть находится в неглубокой выемке в части глазницы, образованной лобной костью. Другая часть выступает в заднюю часть верхнего века. Протоки каждой железы, числом от трех до 12, открываются в верхний свод конъюнктивы, или мешок. Из свода слезы стекают через глаз в слезную точку, небольшие отверстия на краю каждого века рядом с его внутренним углом. Пункта — это отверстия в слезные протоки; они переносят слезы в слезные мешки, расширенные верхние концы носослезных протоков, по которым слезы попадают в нос.
Эти миндалевидные железы под верхними веками простираются внутрь от внешнего угла каждого глаза.Каждая железа состоит из двух частей. Одна часть находится в неглубокой выемке в части глазницы, образованной лобной костью. Другая часть выступает в заднюю часть верхнего века. Протоки каждой железы, числом от трех до 12, открываются в верхний свод конъюнктивы, или мешок. Из свода слезы стекают через глаз в слезную точку, небольшие отверстия на краю каждого века рядом с его внутренним углом. Пункта — это отверстия в слезные протоки; они переносят слезы в слезные мешки, расширенные верхние концы носослезных протоков, по которым слезы попадают в нос.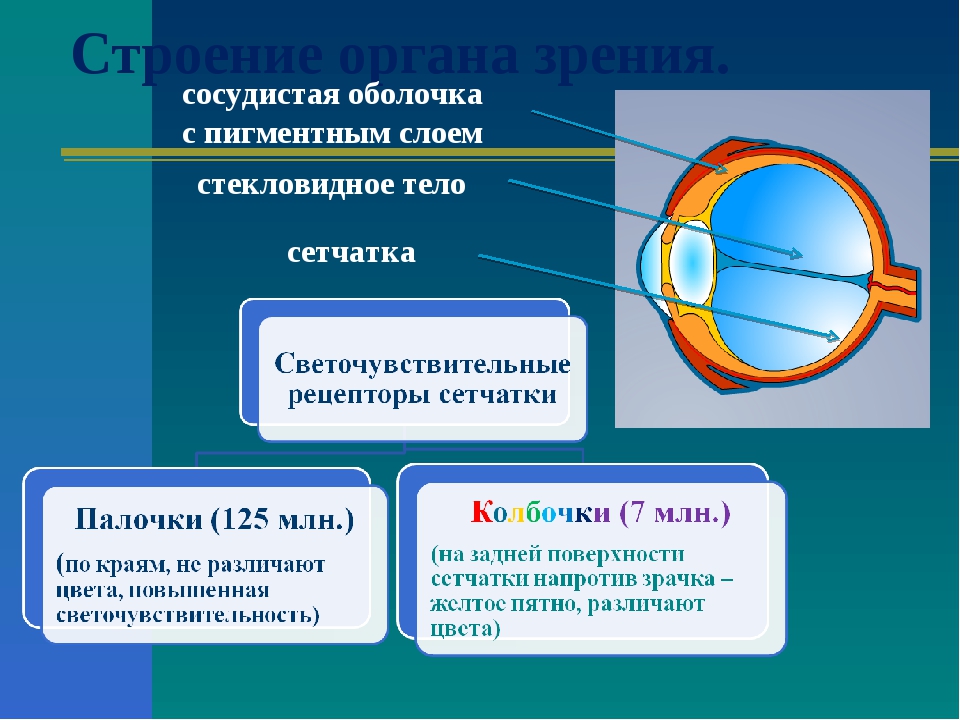 По словам Фромера, радужная оболочка имеет регулируемое круглое отверстие, называемое зрачком, которое может расширяться или сужаться, чтобы контролировать количество света, попадающего в глаз.
По словам Фромера, радужная оболочка имеет регулируемое круглое отверстие, называемое зрачком, которое может расширяться или сужаться, чтобы контролировать количество света, попадающего в глаз. Самый внешний слой, называемый склерой, придает большей части глазного яблока белый цвет. Роговица также является частью внешнего слоя.
Самый внешний слой, называемый склерой, придает большей части глазного яблока белый цвет. Роговица также является частью внешнего слоя.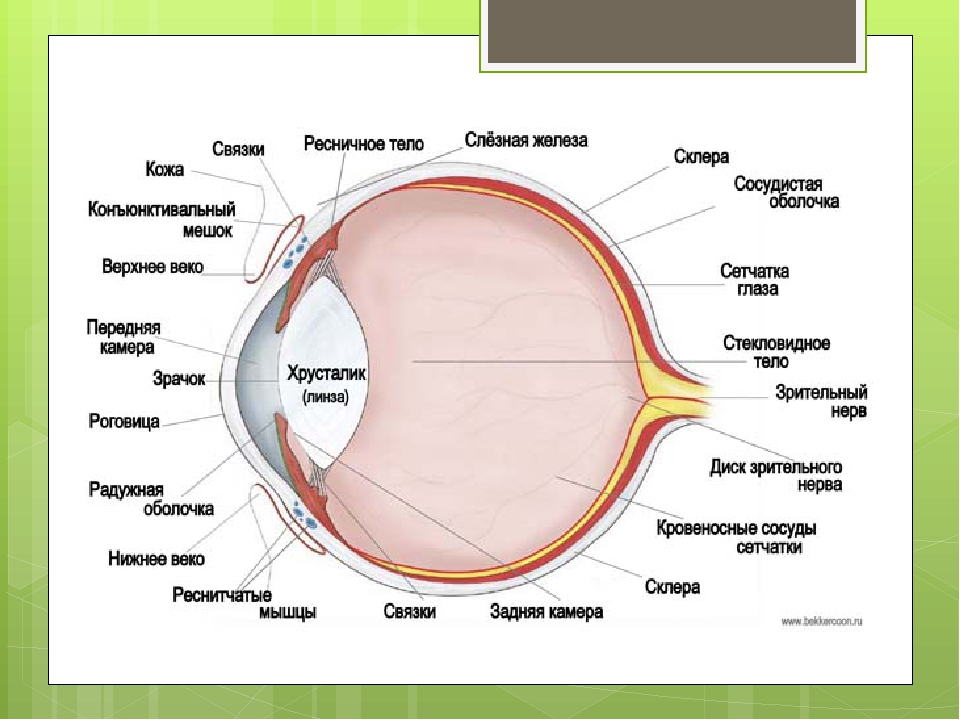 Затем мозг преобразует электрические сигналы в изображения, которые видит человек, сказал Фромер.
Затем мозг преобразует электрические сигналы в изображения, которые видит человек, сказал Фромер.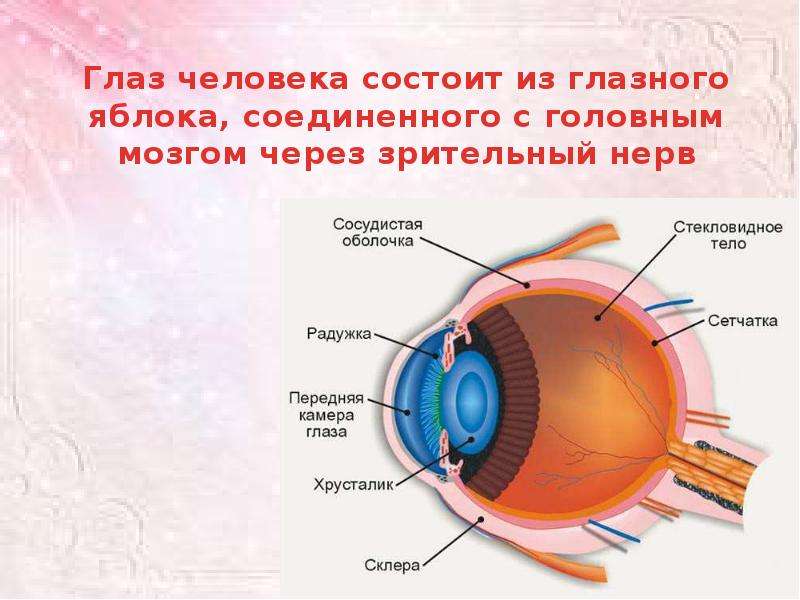
 Человеческий глаз — это орган, реагирующий на свет. Он обеспечивает восприятие света, цветового зрения и восприятия глубины. Нормальный человеческий глаз может видеть около 10 миллионов различных цветов! Человеческий глаз состоит из многих частей, и это то, что мы собираемся рассмотреть в этом атоме.
Человеческий глаз — это орган, реагирующий на свет. Он обеспечивает восприятие света, цветового зрения и восприятия глубины. Нормальный человеческий глаз может видеть около 10 миллионов различных цветов! Человеческий глаз состоит из многих частей, и это то, что мы собираемся рассмотреть в этом атоме. Сила хрусталика глаза регулируется, чтобы обеспечить изображение на сетчатке для различных расстояний до объекта. Здесь показаны слои тканей с разным показателем преломления в хрусталике. Однако для ясности они были опущены на других рисунках.
Сила хрусталика глаза регулируется, чтобы обеспечить изображение на сетчатке для различных расстояний до объекта. Здесь показаны слои тканей с разным показателем преломления в хрусталике. Однако для ясности они были опущены на других рисунках. Хрусталик глаза похож на линзу в очках или фотоаппарате. Человеческий глаз имеет апертуру, как и фотоаппарат. Эту функцию выполняет зрачок, а диафрагма — диафрагма. Различные части глаза имеют разные показатели преломления, и это то, что изгибает лучи для формирования изображения. Роговица обеспечивает две трети мощности глаза. Объектив обеспечивает оставшуюся мощность. Изображение проходит через несколько слоев глаза, но происходит очень похоже на изображение выпуклой линзы.Когда изображение, наконец, достигает ретены, оно инвертируется, но мозг исправляет это. показывает, что происходит.
Хрусталик глаза похож на линзу в очках или фотоаппарате. Человеческий глаз имеет апертуру, как и фотоаппарат. Эту функцию выполняет зрачок, а диафрагма — диафрагма. Различные части глаза имеют разные показатели преломления, и это то, что изгибает лучи для формирования изображения. Роговица обеспечивает две трети мощности глаза. Объектив обеспечивает оставшуюся мощность. Изображение проходит через несколько слоев глаза, но происходит очень похоже на изображение выпуклой линзы.Когда изображение, наконец, достигает ретены, оно инвертируется, но мозг исправляет это. показывает, что происходит.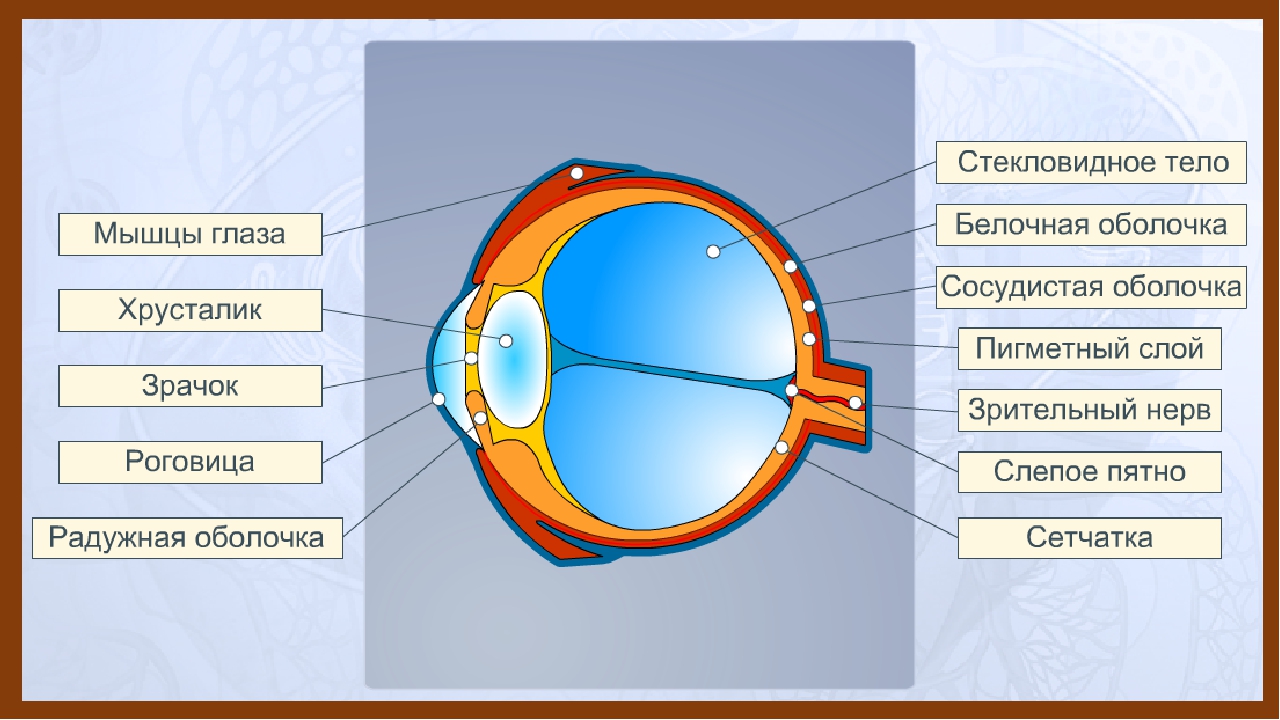 Все эти мышцы обеспечивают различное напряжение и крутящий момент для управления движением глаза. Вот несколько примеров движений глаз:
Все эти мышцы обеспечивают различное напряжение и крутящий момент для управления движением глаза. Вот несколько примеров движений глаз: Существует три типа конусов, каждый из которых может принимать только один цвет: красный, зеленый или синий. Вот почему экраны телевизоров и компьютеров состоят из тысяч маленьких красных, зеленых или синих огней.
Существует три типа конусов, каждый из которых может принимать только один цвет: красный, зеленый или синий. Вот почему экраны телевизоров и компьютеров состоят из тысяч маленьких красных, зеленых или синих огней.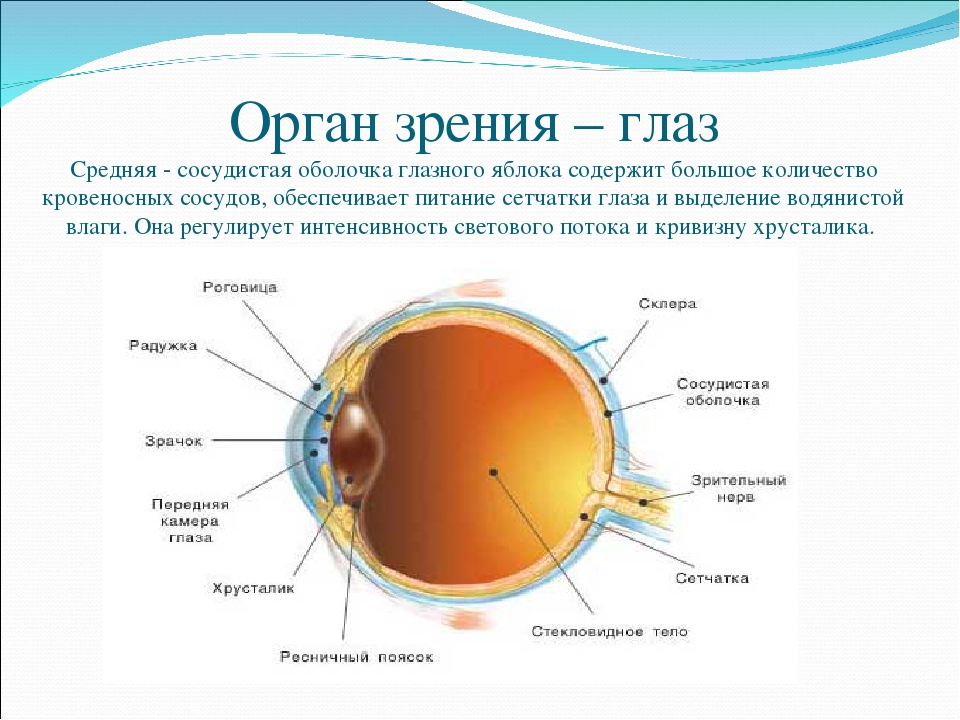
 625 (\ text {RY}) [/ латекс]
625 (\ text {RY}) [/ латекс]
 частоты.
частоты.
 Как сознательный орган чувств человеческий глаз допускает зрение; палочковидные и колбочковые клетки сетчатки позволяют сознательное восприятие света и зрение, включая цветовую дифференциацию и восприятие глубины. Человеческий глаз может различать около 10 миллионов цветов. Модель человеческого глаза можно увидеть на.
Как сознательный орган чувств человеческий глаз допускает зрение; палочковидные и колбочковые клетки сетчатки позволяют сознательное восприятие света и зрение, включая цветовую дифференциацию и восприятие глубины. Человеческий глаз может различать около 10 миллионов цветов. Модель человеческого глаза можно увидеть на. Процесс нелинейный и многогранный, поэтому прерывание светом запускает процесс адаптации заново.Полная адаптация зависит от хорошего кровотока (таким образом, адаптации к темноте может быть затруднено плохое кровообращение и сосудосуживающие факторы, такие как табак).
Процесс нелинейный и многогранный, поэтому прерывание светом запускает процесс адаптации заново.Полная адаптация зависит от хорошего кровотока (таким образом, адаптации к темноте может быть затруднено плохое кровообращение и сосудосуживающие факторы, такие как табак). . При вращении глазного яблока примерно на 90 ° (исключая вращение головы, включая периферическое зрение) горизонтальное поле зрения достигает 170 °.Приблизительно на 12–15 ° височно и на 1,5 ° ниже горизонтали находится зрительный нерв или слепое пятно, которое составляет примерно 7,5 ° в высоту и 5,5 ° в ширину.
. При вращении глазного яблока примерно на 90 ° (исключая вращение головы, включая периферическое зрение) горизонтальное поле зрения достигает 170 °.Приблизительно на 12–15 ° височно и на 1,5 ° ниже горизонтали находится зрительный нерв или слепое пятно, которое составляет примерно 7,5 ° в высоту и 5,5 ° в ширину.
 Эти элементы покрывает роговица, но она прозрачна. Глазное дно находится напротив зрачка, но внутри глаза, и его нельзя увидеть без специальных инструментов. Зрительный нерв — это то, что передает сигналы глаза в мозг. показывает схему глаза.
Эти элементы покрывает роговица, но она прозрачна. Глазное дно находится напротив зрачка, но внутри глаза, и его нельзя увидеть без специальных инструментов. Зрительный нерв — это то, что передает сигналы глаза в мозг. показывает схему глаза.
 Это можно исправить, поместив собирающие линзы перед глазом. Это заставит световые лучи немного сходиться вместе, прежде чем они попадут в глаз.
Это можно исправить, поместив собирающие линзы перед глазом. Это заставит световые лучи немного сходиться вместе, прежде чем они попадут в глаз. Передний сегмент небольшой сферы; он прозрачный и составляет примерно одну шестую часть луковицы. Он более заметен, чем задний сегмент, который представляет собой одну из более крупных сфер, и непрозрачен и составляет примерно пять шестых луковицы. Термин передний полюс применяется к центральной точке переднего изгиба луковицы, а термин задний полюс — к центральной точке его заднего изгиба; линия, соединяющая два полюса, образует оптическую ось . Оси двух лампочек почти параллельны и поэтому не соответствуют осям орбит, которые направлены вперед и в стороны. Зрительные нервы следуют направлению осей орбит и поэтому не параллельны; каждый входит в свое глазное яблоко на 3 мм. на носовую сторону и немного ниже уровня заднего полюса. Луковица имеет гораздо больший поперечный и переднезадний диаметры, чем вертикальный, первый составляет около 24 мм., последняя примерно до 23,5 мм .; у самки все три диаметра несколько меньше, чем у самца; его переднезадний диаметр при рождении около 17,5 мм, а в период полового созревания от 20 до 21 мм.
Передний сегмент небольшой сферы; он прозрачный и составляет примерно одну шестую часть луковицы. Он более заметен, чем задний сегмент, который представляет собой одну из более крупных сфер, и непрозрачен и составляет примерно пять шестых луковицы. Термин передний полюс применяется к центральной точке переднего изгиба луковицы, а термин задний полюс — к центральной точке его заднего изгиба; линия, соединяющая два полюса, образует оптическую ось . Оси двух лампочек почти параллельны и поэтому не соответствуют осям орбит, которые направлены вперед и в стороны. Зрительные нервы следуют направлению осей орбит и поэтому не параллельны; каждый входит в свое глазное яблоко на 3 мм. на носовую сторону и немного ниже уровня заднего полюса. Луковица имеет гораздо больший поперечный и переднезадний диаметры, чем вертикальный, первый составляет около 24 мм., последняя примерно до 23,5 мм .; у самки все три диаметра несколько меньше, чем у самца; его переднезадний диаметр при рождении около 17,5 мм, а в период полового созревания от 20 до 21 мм.
 864). Эти два слоя непрерывны друг с другом на краю чашки, который в конечном итоге перекрывает переднюю часть линзы и достигает будущей апертуры зрачка. Инвагинация не ограничивается внешней стенкой луковицы, но затрагивает также ее задне-нижнюю поверхность и проходит в виде бороздки на некоторое расстояние вдоль оптического стержня, так что на какое-то время появляется щель или трещина, хориоидальная щель, находится в нижней части чашки (рис.865). Через бороздку и щель мезодерма переходит в оптический стебель и чашечку, и в этой мезодерме развивается кровеносный сосуд; на седьмой неделе борозда и трещина закрываются, и сосуд образует центральную артерию сетчатки. Иногда хориоидальная трещина сохраняется, и когда это происходит, сосудистая оболочка и радужная оболочка в области трещины остаются неразвитыми, вызывая состояние, известное как колобома сосудистой оболочки или радужки.
864). Эти два слоя непрерывны друг с другом на краю чашки, который в конечном итоге перекрывает переднюю часть линзы и достигает будущей апертуры зрачка. Инвагинация не ограничивается внешней стенкой луковицы, но затрагивает также ее задне-нижнюю поверхность и проходит в виде бороздки на некоторое расстояние вдоль оптического стержня, так что на какое-то время появляется щель или трещина, хориоидальная щель, находится в нижней части чашки (рис.865). Через бороздку и щель мезодерма переходит в оптический стебель и чашечку, и в этой мезодерме развивается кровеносный сосуд; на седьмой неделе борозда и трещина закрываются, и сосуд образует центральную артерию сетчатки. Иногда хориоидальная трещина сохраняется, и когда это происходит, сосудистая оболочка и радужная оболочка в области трещины остаются неразвитыми, вызывая состояние, известное как колобома сосудистой оболочки или радужки. (Kollmann.)
(Kollmann.) Нейробласты формируют ганглиозный и ядерный слои. Слой палочек и колбочек сначала развивается в центральной части глазного бокала, а оттуда постепенно расширяется к краю бокала. К восьмому месяцу жизни плода завершаются все слои сетчатки.
Нейробласты формируют ганглиозный и ядерный слои. Слой палочек и колбочек сначала развивается в центральной части глазного бокала, а оттуда постепенно расширяется к краю бокала. К восьмому месяцу жизни плода завершаются все слои сетчатки. Клетки, образующие заднюю стенку пузырька, удлиняются и превращаются в волокна хрусталика, которые растут вперед и заполняют полость пузырька (рис. 866). Клетки, образующие переднюю стенку, сохраняют свой клеточный характер и образуют эпителий на передней поверхности взрослого хрусталика.Ко второму месяцу жизни хрусталик покрывается сосудистой мезодермальной капсулой, capsula vasculosa lentis ; кровеносные сосуды, снабжающие заднюю часть этой капсулы, происходят из гиалоидной артерии; для переднего отдела от передних цилиарных артерий; часть капсулы, которая покрывает переднюю часть линзы, называется зрачковой мембраной . К шестому месяцу все сосуды капсулы атрофируются, кроме гиалоидной артерии, которая исчезает в течение девятого месяца; Положение этой артерии у взрослого человека обозначается гиалоидным каналом, который идет от диска зрительного нерва до задней поверхности хрусталика.С потерей кровеносных сосудов capsula vasculosa lentis исчезает, но иногда зрачковая мембрана сохраняется при рождении, вызывая состояние, называемое врожденной атрезией зрачка .
Клетки, образующие заднюю стенку пузырька, удлиняются и превращаются в волокна хрусталика, которые растут вперед и заполняют полость пузырька (рис. 866). Клетки, образующие переднюю стенку, сохраняют свой клеточный характер и образуют эпителий на передней поверхности взрослого хрусталика.Ко второму месяцу жизни хрусталик покрывается сосудистой мезодермальной капсулой, capsula vasculosa lentis ; кровеносные сосуды, снабжающие заднюю часть этой капсулы, происходят из гиалоидной артерии; для переднего отдела от передних цилиарных артерий; часть капсулы, которая покрывает переднюю часть линзы, называется зрачковой мембраной . К шестому месяцу все сосуды капсулы атрофируются, кроме гиалоидной артерии, которая исчезает в течение девятого месяца; Положение этой артерии у взрослого человека обозначается гиалоидным каналом, который идет от диска зрительного нерва до задней поверхности хрусталика.С потерей кровеносных сосудов capsula vasculosa lentis исчезает, но иногда зрачковая мембрана сохраняется при рождении, вызывая состояние, называемое врожденной атрезией зрачка .
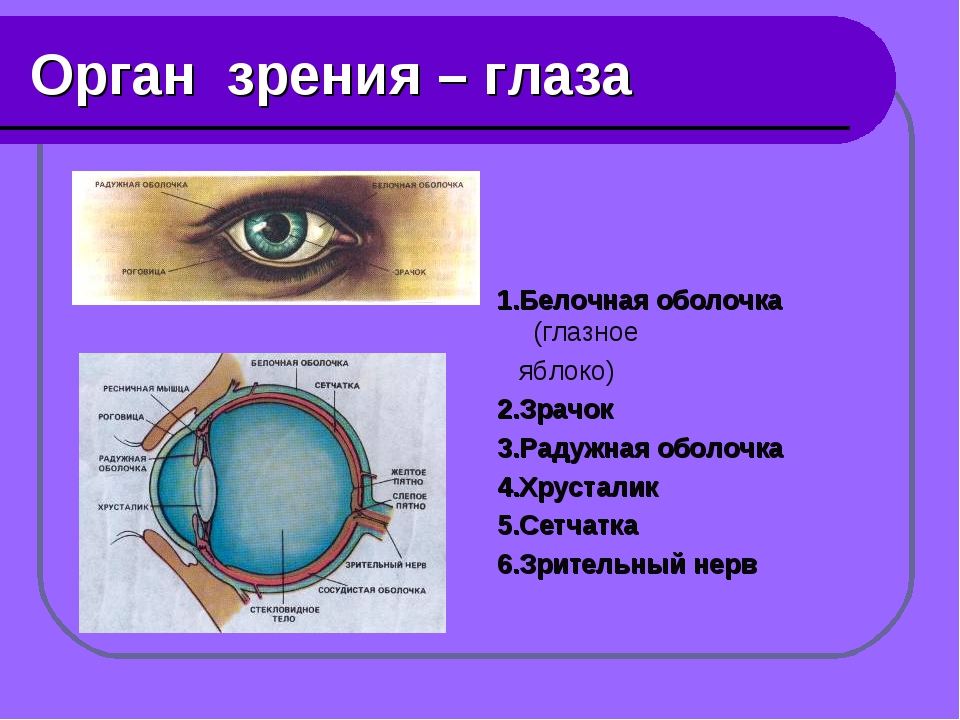
 Они остаются едиными примерно до конца шестого месяца.
Они остаются едиными примерно до конца шестого месяца. У людей глаз — ценный орган чувств, который дает нам способность видеть. Он обеспечивает восприятие света и зрение, в том числе способность различать цвета и глубину.
У людей глаз — ценный орган чувств, который дает нам способность видеть. Он обеспечивает восприятие света и зрение, в том числе способность различать цвета и глубину.
 Он передает нервные импульсы в мозг.
Он передает нервные импульсы в мозг. Это может вызвать помутнение зрения.
Это может вызвать помутнение зрения. Чаще всего из-за старения, но в этом могут быть проблемы со здоровьем, такие как волчанка, склеродермия и синдром Шегрена.
Чаще всего из-за старения, но в этом могут быть проблемы со здоровьем, такие как волчанка, склеродермия и синдром Шегрена.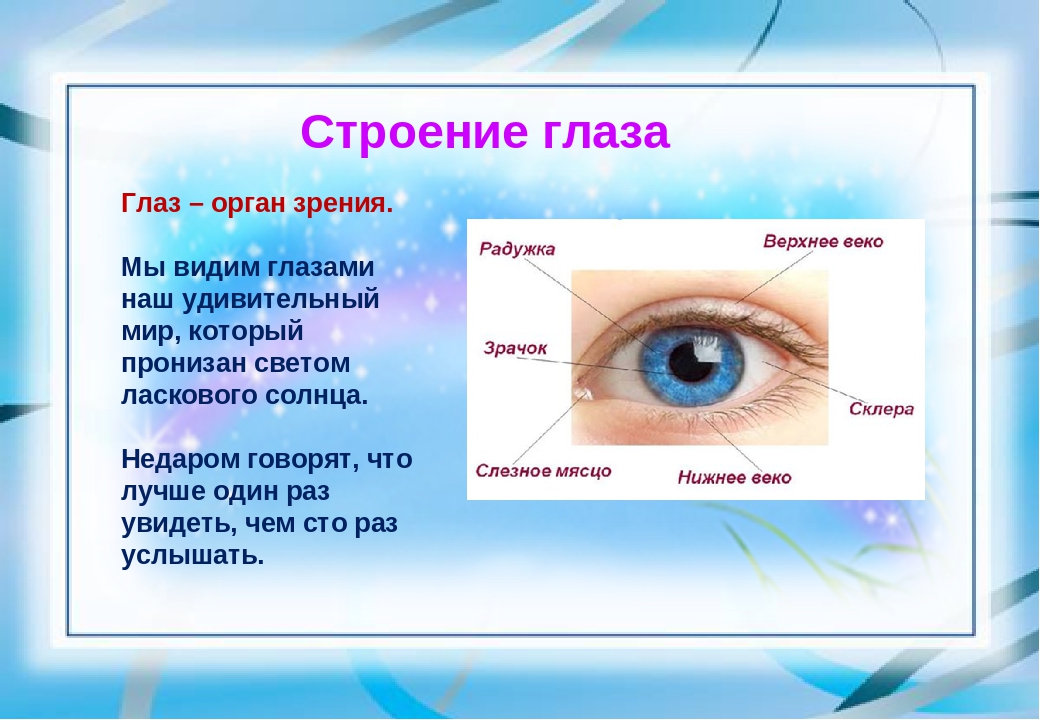
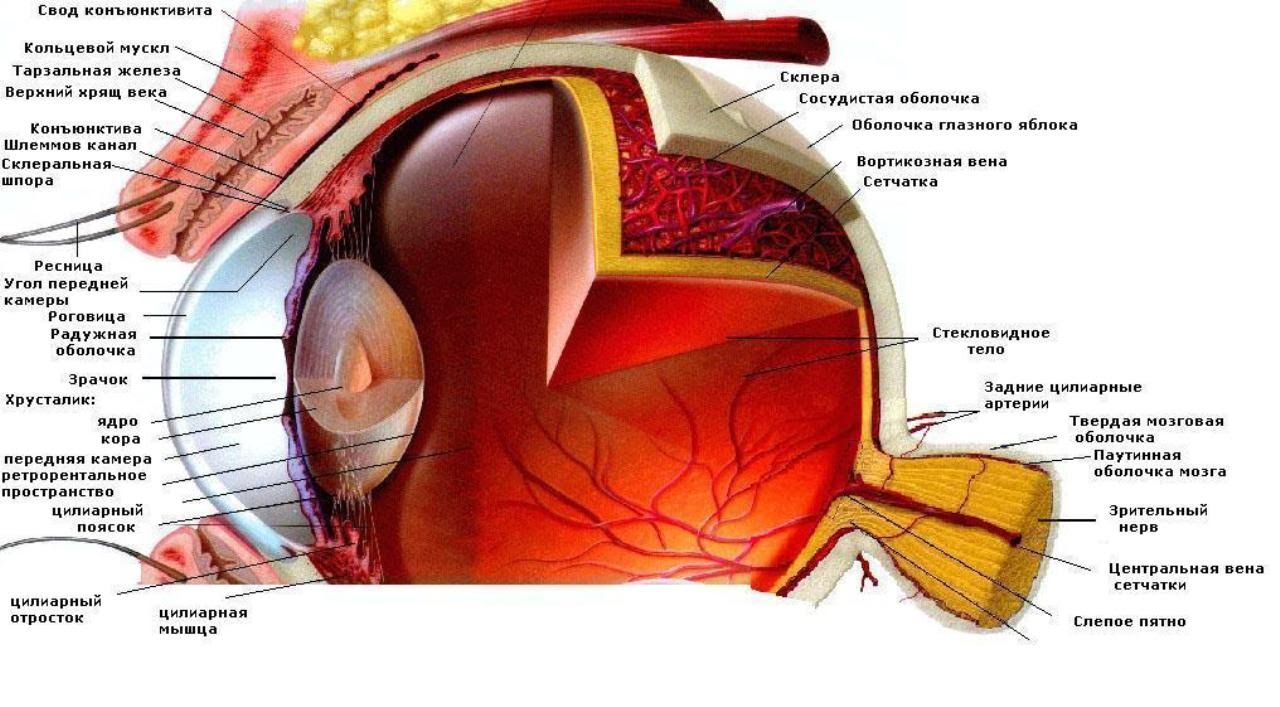
 В специальных пузырьках легких – альвеолах происходит процесс обогащения крови кислородом. Одновременно из крови в альвеолы поступает углекислый газ, который выбрасывается наружу при выдохе. Внутренняя поверхность легких имеет слизистую оболочку, назначение которой — защищать легкие от негативных внешних воздействий.
В специальных пузырьках легких – альвеолах происходит процесс обогащения крови кислородом. Одновременно из крови в альвеолы поступает углекислый газ, который выбрасывается наружу при выдохе. Внутренняя поверхность легких имеет слизистую оболочку, назначение которой — защищать легкие от негативных внешних воздействий.


 Прежде всего, у маленьких детей довольно слабый иммунитет по сравнению с взрослыми. А вторая причина заключается в том, что органы дыхания у ребенка не столь развиты как у взрослого. Кроме того, узость дыхательных ходов у детей обуславливает застой в них слизи и затрудняет ее выведение.
Прежде всего, у маленьких детей довольно слабый иммунитет по сравнению с взрослыми. А вторая причина заключается в том, что органы дыхания у ребенка не столь развиты как у взрослого. Кроме того, узость дыхательных ходов у детей обуславливает застой в них слизи и затрудняет ее выведение.
 Она выражается, прежде всего, в учащении дыхания при пневмонии, чего обычно не бывает при инфекционных заболеваниях верхних дыхательных путей. В норме соотношение пульса и частоты дыхания составляет 3 к 1. Однако при пневмонии соотношение может достигать 2 к 1 и 1 к 1. То есть, если пульс у ребенка – 100, то частота дыхания может составлять более 50 вдохов в минуту. Несмотря на повышенную частоту дыхания, оно обычно поверхностное, неглубокое.
Она выражается, прежде всего, в учащении дыхания при пневмонии, чего обычно не бывает при инфекционных заболеваниях верхних дыхательных путей. В норме соотношение пульса и частоты дыхания составляет 3 к 1. Однако при пневмонии соотношение может достигать 2 к 1 и 1 к 1. То есть, если пульс у ребенка – 100, то частота дыхания может составлять более 50 вдохов в минуту. Несмотря на повышенную частоту дыхания, оно обычно поверхностное, неглубокое.
 Признаки атипичной пневмонии у ребенка включают субфебрильную температуру или температуру несколько выше +38ºС. Иногда может наблюдаться и такой сценарий заболевания, когда температура в первые дни повышается до высоких значений, а затем снижается. Кроме того, у детей до года из-за несовершенства иммунной системы температура также может оставаться в пределах субфебрильной даже при тяжелейших формах пневмонии.
Признаки атипичной пневмонии у ребенка включают субфебрильную температуру или температуру несколько выше +38ºС. Иногда может наблюдаться и такой сценарий заболевания, когда температура в первые дни повышается до высоких значений, а затем снижается. Кроме того, у детей до года из-за несовершенства иммунной системы температура также может оставаться в пределах субфебрильной даже при тяжелейших формах пневмонии.
 У детей симптомы при данной форме заболевания включают не только кашель, но «ржавую» мокроту, включающую эритроциты из поврежденных мелких капилляров.
У детей симптомы при данной форме заболевания включают не только кашель, но «ржавую» мокроту, включающую эритроциты из поврежденных мелких капилляров.
 К вторичным пневмониям относятся случаи заболевания, представляющие собой осложнения других респираторных заболеваний – ОРВИ, бронхита, гриппа, ангины, и т.д.
К вторичным пневмониям относятся случаи заболевания, представляющие собой осложнения других респираторных заболеваний – ОРВИ, бронхита, гриппа, ангины, и т.д.
 Они возникают в стационарах, в том случае, если больные лечатся от других заболеваний. Госпитальные пневмонии вызываются особыми, госпитальными штаммами бактерий, имеющих повышенную устойчивость к традиционным антибиотикам.
Они возникают в стационарах, в том случае, если больные лечатся от других заболеваний. Госпитальные пневмонии вызываются особыми, госпитальными штаммами бактерий, имеющих повышенную устойчивость к традиционным антибиотикам.

 Для этой цели используются бактериологические анализы – выделение антител к возбудителю или самих возбудителей из крови и капелек мокроты. Правда, далеко не всегда удается однозначно определить возбудителя, поскольку в мокроте может содержаться сразу несколько потенциально патогенных микроорганизмов. Кроме того, принимается во внимание нарушение лейкоцитарной формулы, увеличение уровня СОЭ (20 мм/ч и более), снижение гемоглобина. Однако значительное увеличение количества лейкоцитов сопровождает не все виды пневмонии. Максимальное увеличение количества лейкоцитов наблюдается при хламидийных инфекциях (30 000 на мкл).
Для этой цели используются бактериологические анализы – выделение антител к возбудителю или самих возбудителей из крови и капелек мокроты. Правда, далеко не всегда удается однозначно определить возбудителя, поскольку в мокроте может содержаться сразу несколько потенциально патогенных микроорганизмов. Кроме того, принимается во внимание нарушение лейкоцитарной формулы, увеличение уровня СОЭ (20 мм/ч и более), снижение гемоглобина. Однако значительное увеличение количества лейкоцитов сопровождает не все виды пневмонии. Максимальное увеличение количества лейкоцитов наблюдается при хламидийных инфекциях (30 000 на мкл).
 В большинстве случаев при правильном лечении вероятность осложнений невелика.
В большинстве случаев при правильном лечении вероятность осложнений невелика.

 К этому времени у врача уже могут быть в распоряжении данные о природе инфекции, которые могут помочь ему сделать правильный выбор.
К этому времени у врача уже могут быть в распоряжении данные о природе инфекции, которые могут помочь ему сделать правильный выбор.
 В противном случае применение антибиотиков может только навредить.
В противном случае применение антибиотиков может только навредить.

 Желающим лечить своего ребенка народными методами следует вспомнить, что до изобретения антибиотиков выживаемость маленьких детей в случае пневмонии составляла около 30%. Эта статистика наглядно показывает эффективность народных средств по сравнению с современной антибиотикотерапией. Разумеется, если ребенок плохо переносит какой-то антибиотик, то следует сказать об этом врачу, и он наверняка сможет найти замену.
Желающим лечить своего ребенка народными методами следует вспомнить, что до изобретения антибиотиков выживаемость маленьких детей в случае пневмонии составляла около 30%. Эта статистика наглядно показывает эффективность народных средств по сравнению с современной антибиотикотерапией. Разумеется, если ребенок плохо переносит какой-то антибиотик, то следует сказать об этом врачу, и он наверняка сможет найти замену.
 Помимо обильного питья также стоит обратить внимание на диету. Разумеется, больного не стоит кормить насильно, если нет аппетита при высокой температуре. Однако стоит отметить, что при заболевании организм должен получать повышенное количество белков, витаминов и микроэлементов, так что питание должно быть полноценным. Пища должна быть легкоусвояемой и гипоаллергенной.
Помимо обильного питья также стоит обратить внимание на диету. Разумеется, больного не стоит кормить насильно, если нет аппетита при высокой температуре. Однако стоит отметить, что при заболевании организм должен получать повышенное количество белков, витаминов и микроэлементов, так что питание должно быть полноценным. Пища должна быть легкоусвояемой и гипоаллергенной.
 В период реабилитации рекомендуется использовать дыхательную гимнастику.
В период реабилитации рекомендуется использовать дыхательную гимнастику.

 Как распознать признаки заболевания у ребенка и как его лечить — в материале РИА Новости. РИА Новости, 30.12.2020
Как распознать признаки заболевания у ребенка и как его лечить — в материале РИА Новости. РИА Новости, 30.12.2020 Для грудничков характерны отказ от груди или смеси, понос, малыш часто срыгивает. Режим дня нарушается — ребенок или постоянно спит, или, наоборот, отказываться от сна, капризничает.Специалист решит, можно лечить воспаление легких дома или необходимо положить ребенка в больницу. Показания для госпитализации: Причины и возбудители пневмонииПо причине возникновения выделяют два типа пневмонии. Первичная — вызванная непосредственно контактом с микроорганизмами или вирусами-возбудителями. Вторичная — развившаяся на фоне тех или иных врожденных и хронических заболеваний — патологии бронхов, деформации грудной клетки и т.д. Окончательный диагноз при симптомах пневмонии у ребенка можно установить только по рентгеновскому снимку легких. Общий анализ крови позволит определить тип возбудителя, вирус это или бактерия.При бактериальном воспалении легких доктор назначает антибиотики. Если конкретный препарат не подействовал в течение 2-3 дней (при лечении пневмонии у ребенка симптомы не облегчаются, температура тела не снижается), его могут заменить на другой, но в каждом конкретном случае решается индивидуально.
Для грудничков характерны отказ от груди или смеси, понос, малыш часто срыгивает. Режим дня нарушается — ребенок или постоянно спит, или, наоборот, отказываться от сна, капризничает.Специалист решит, можно лечить воспаление легких дома или необходимо положить ребенка в больницу. Показания для госпитализации: Причины и возбудители пневмонииПо причине возникновения выделяют два типа пневмонии. Первичная — вызванная непосредственно контактом с микроорганизмами или вирусами-возбудителями. Вторичная — развившаяся на фоне тех или иных врожденных и хронических заболеваний — патологии бронхов, деформации грудной клетки и т.д. Окончательный диагноз при симптомах пневмонии у ребенка можно установить только по рентгеновскому снимку легких. Общий анализ крови позволит определить тип возбудителя, вирус это или бактерия.При бактериальном воспалении легких доктор назначает антибиотики. Если конкретный препарат не подействовал в течение 2-3 дней (при лечении пневмонии у ребенка симптомы не облегчаются, температура тела не снижается), его могут заменить на другой, но в каждом конкретном случае решается индивидуально. Курс антибиотиков обычно длится 7 — 10 дней.Вирусная пневмония характеризуется слабыми проявлениями симптомов. Ее возбудители — вирусы гриппа, парагриппа, аденовирусы, риновирусы, вирусы кори и ветряной оспы. Педиатр-пульмонолог детской клиники «РебенОК» Мария Маслова пояснила РИА Новости, что антибиотики применяются и при вирусных пневмониях, т.к. в чистом виде этот тип заболевания встречаются редко. При высокой температуре для ее снижения показан прием жаропонижающих средств, для разжижения мокроты и более легкого ее отделения — отхаркивающие и муколитические препараты, помогающие бронхам очищаться от накопившейся слизи. При воспалении легких человек сильно потеет, поэтому необходимо восполнять потерю жидкости обильным питьем.При пневмония ребенок не должен постоянно лежать, отмечает Мария Маслова. Осложнения при пневмонииНесвоевременное обращение к врачу или неправильно назначенный курс лечения чреват осложнениями. Среди них: плеврит – скопление жидкости в легких; легочный абсцесс – застой гноя в дыхательной системе; сепсис — заражение крови; заболевания сердца; анемия.
Курс антибиотиков обычно длится 7 — 10 дней.Вирусная пневмония характеризуется слабыми проявлениями симптомов. Ее возбудители — вирусы гриппа, парагриппа, аденовирусы, риновирусы, вирусы кори и ветряной оспы. Педиатр-пульмонолог детской клиники «РебенОК» Мария Маслова пояснила РИА Новости, что антибиотики применяются и при вирусных пневмониях, т.к. в чистом виде этот тип заболевания встречаются редко. При высокой температуре для ее снижения показан прием жаропонижающих средств, для разжижения мокроты и более легкого ее отделения — отхаркивающие и муколитические препараты, помогающие бронхам очищаться от накопившейся слизи. При воспалении легких человек сильно потеет, поэтому необходимо восполнять потерю жидкости обильным питьем.При пневмония ребенок не должен постоянно лежать, отмечает Мария Маслова. Осложнения при пневмонииНесвоевременное обращение к врачу или неправильно назначенный курс лечения чреват осложнениями. Среди них: плеврит – скопление жидкости в легких; легочный абсцесс – застой гноя в дыхательной системе; сепсис — заражение крови; заболевания сердца; анемия. Рассказы о течении пневмония у ребенка на форумах в Интернете содержат и такие истории.Профилактика пневмонииДля снижения риска развития патологии нужно проводить закаливание, рацион должен включать необходимые витамины и микроэлементы. Следует своевременно лечить респираторные и вирусные заболевания, избегать переохлаждения в холодное время года и одеваться по погоде, важно соблюдать режим проветривания и уборки помещений. Для профилактика пневмонии у детей во время подъема заболеваемости следует избегать контакта с больными и носить маску, а также соблюдать гигиену рук. При первых признаках заболевания нужно незамедлительно обратиться к врачу.Также ребенку стоит сделать все необходимые прививки. Компьютерная томография органов грудной полостиОбычно при подозрении на воспаление легких пациенту выполняют рентгенограмму. Если на флюорографии обнаруживаются при пневмонии у детей признаки болезни, которые требуют дальнейшего изучения, следующим этапом обследования служит КТ грудной клетки.
Рассказы о течении пневмония у ребенка на форумах в Интернете содержат и такие истории.Профилактика пневмонииДля снижения риска развития патологии нужно проводить закаливание, рацион должен включать необходимые витамины и микроэлементы. Следует своевременно лечить респираторные и вирусные заболевания, избегать переохлаждения в холодное время года и одеваться по погоде, важно соблюдать режим проветривания и уборки помещений. Для профилактика пневмонии у детей во время подъема заболеваемости следует избегать контакта с больными и носить маску, а также соблюдать гигиену рук. При первых признаках заболевания нужно незамедлительно обратиться к врачу.Также ребенку стоит сделать все необходимые прививки. Компьютерная томография органов грудной полостиОбычно при подозрении на воспаление легких пациенту выполняют рентгенограмму. Если на флюорографии обнаруживаются при пневмонии у детей признаки болезни, которые требуют дальнейшего изучения, следующим этапом обследования служит КТ грудной клетки. Компьютерную томографию назначают, чтобы выявить осложнения и для выбора дальнейшей тактики лечения. Этот метод более информативен и позволяет точнее визуализировать очаги поражения и патологические процессы, происходящие в легких. Врач может направить пациента на КТ, если лечение не дает результата и болезнь приобретает затяжной характер.Неправильное лечение при ОРВИ По некоторым данным, до 90% воспаления легких у детей возникают как осложнение какой-либо вирусной инфекции (ОРВИ, грипп и т. д.). Иногда, когда ребенок болеет ОРВИ, родители «выпрашивают» антибиотики для профилактики воспаления легких. Врач и телеведущий Евгений Комаровский предостерегает от приема антибиотиков при вирусной инфекции ради избежания осложнений — это может привести к обратному эффекту.
Компьютерную томографию назначают, чтобы выявить осложнения и для выбора дальнейшей тактики лечения. Этот метод более информативен и позволяет точнее визуализировать очаги поражения и патологические процессы, происходящие в легких. Врач может направить пациента на КТ, если лечение не дает результата и болезнь приобретает затяжной характер.Неправильное лечение при ОРВИ По некоторым данным, до 90% воспаления легких у детей возникают как осложнение какой-либо вирусной инфекции (ОРВИ, грипп и т. д.). Иногда, когда ребенок болеет ОРВИ, родители «выпрашивают» антибиотики для профилактики воспаления легких. Врач и телеведущий Евгений Комаровский предостерегает от приема антибиотиков при вирусной инфекции ради избежания осложнений — это может привести к обратному эффекту. ru/20201215/pnevmoniya-1589255097.html
ru/20201215/pnevmoniya-1589255097.html ru
ru
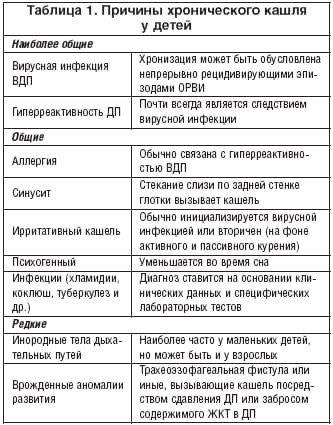 Первичная — вызванная непосредственно контактом с микроорганизмами или вирусами-возбудителями. Вторичная — развившаяся на фоне тех или иных врожденных и хронических заболеваний — патологии бронхов, деформации грудной клетки и т.д.
Первичная — вызванная непосредственно контактом с микроорганизмами или вирусами-возбудителями. Вторичная — развившаяся на фоне тех или иных врожденных и хронических заболеваний — патологии бронхов, деформации грудной клетки и т.д.

 При первых признаках заболевания нужно незамедлительно обратиться к врачу.
При первых признаках заболевания нужно незамедлительно обратиться к врачу.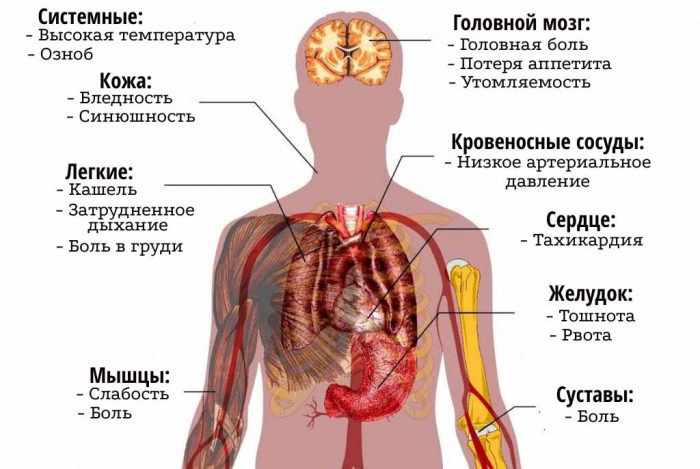
 Кроме того, больные быстро начинают жаловаться на кашель, который сначала имеет сухой характер, а затем становится влажным с отделением мокроты.
Кроме того, больные быстро начинают жаловаться на кашель, который сначала имеет сухой характер, а затем становится влажным с отделением мокроты.

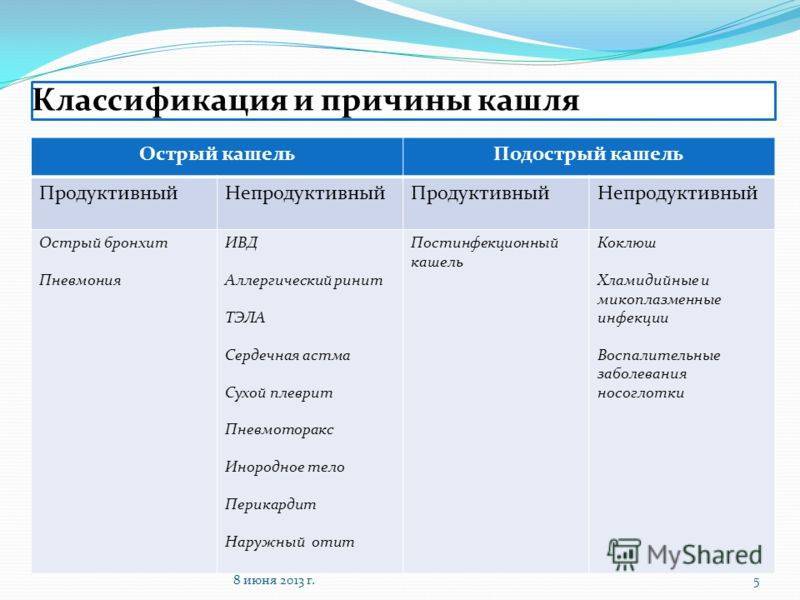
 В целом общая продолжительность терапии в подобных случаях составляет от 7 до 10 суток.
В целом общая продолжительность терапии в подобных случаях составляет от 7 до 10 суток.
 Она может быть вызвана вирусом или бактериями.
Она может быть вызвана вирусом или бактериями. Этот раствор можно приобрести в продовольственных магазинах и аптеках без рецепта.
Этот раствор можно приобрести в продовольственных магазинах и аптеках без рецепта.

 У новорожденного младше 6 недель — более 60 вдохов в минуту. У ребенка в возрасте от 6 недель до 2 лет — более 45 вдохов в минуту. У ребенка в возрасте от 3 до 6 лет — более 35 вдохов в минуту. У ребенка в возрасте от 7 до 10 лет — более 30 вдохов в минуту. У ребенка старше 10 лет — более 25 вдохов в минуту.
У новорожденного младше 6 недель — более 60 вдохов в минуту. У ребенка в возрасте от 6 недель до 2 лет — более 45 вдохов в минуту. У ребенка в возрасте от 3 до 6 лет — более 35 вдохов в минуту. У ребенка в возрасте от 7 до 10 лет — более 30 вдохов в минуту. У ребенка старше 10 лет — более 25 вдохов в минуту.
 Здесь также внимательно прислушиваемся к симптомам организма, чтобы не запустить болезнь.
Здесь также внимательно прислушиваемся к симптомам организма, чтобы не запустить болезнь.

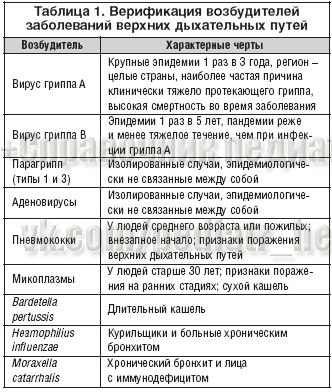 Первым шагом к выздоровлению станет определение вида пневмонии с помощью рентгенографии грудной клетки.
Первым шагом к выздоровлению станет определение вида пневмонии с помощью рентгенографии грудной клетки. Прививки против коклюша и кори тоже помогают развить иммунитет от пневмонии.
Прививки против коклюша и кори тоже помогают развить иммунитет от пневмонии. Помимо этого, болезнь заразна и, находясь дома, пациент несет угрозу окружающим.
Помимо этого, болезнь заразна и, находясь дома, пациент несет угрозу окружающим.
 Микоплазмы малоустойчивы во внешних условиях: чувствительны к перепаду pH, нагреванию и высушиванию, ультразвуку и УФО, не растут на недостаточно влажных питательных средах.
Микоплазмы малоустойчивы во внешних условиях: чувствительны к перепаду pH, нагреванию и высушиванию, ультразвуку и УФО, не растут на недостаточно влажных питательных средах.
 Кашель может приобретать хронический характер, сохраняясь на протяжении 4-6 недель из-за обструкции дыхательных путей и гиперреактивности бронхов. Спектр проявлений микоплазменной пневмонии может включать признаки острой интерстициальной пневмонии.
Кашель может приобретать хронический характер, сохраняясь на протяжении 4-6 недель из-за обструкции дыхательных путей и гиперреактивности бронхов. Спектр проявлений микоплазменной пневмонии может включать признаки острой интерстициальной пневмонии. Имеется риск перехода в смешанную (микоплазменно-бактериальную) форму пневмонии вследствие присоединения вторичной инфекции (обычно, пневмококка). Осложнениями микоплазменной пневмонии выступают синдром Стивенса-Джонсона, синдром Гийена-Барре, миелит, энцефалит, менингит.
Имеется риск перехода в смешанную (микоплазменно-бактериальную) форму пневмонии вследствие присоединения вторичной инфекции (обычно, пневмококка). Осложнениями микоплазменной пневмонии выступают синдром Стивенса-Джонсона, синдром Гийена-Барре, миелит, энцефалит, менингит.
 Очаговая пневмония развивается постепенно: повышается температура, появляется сухой кашель. Крупозная пневмония начинается с повышения температуры тела до 39-40°C, сильного озноба, появления боли в грудной клетке, кашля. Заболевание может сопровождаться одышкой, лихорадочным румянцем щек, который более выражен на стороне поражения.
Очаговая пневмония развивается постепенно: повышается температура, появляется сухой кашель. Крупозная пневмония начинается с повышения температуры тела до 39-40°C, сильного озноба, появления боли в грудной клетке, кашля. Заболевание может сопровождаться одышкой, лихорадочным румянцем щек, который более выражен на стороне поражения. Любые диагностические и терапевтические процедуры/манипуляции проводятся только в условиях стационара. Если диагностируется воспаление легких без температуры и кашля, специалисты должны исключить другие заболевания органов дыхания – например, туберкулез или онкологию.
Любые диагностические и терапевтические процедуры/манипуляции проводятся только в условиях стационара. Если диагностируется воспаление легких без температуры и кашля, специалисты должны исключить другие заболевания органов дыхания – например, туберкулез или онкологию.
 Некоторые из этих бактерий и
Некоторые из этих бактерий и Это особенно
Это особенно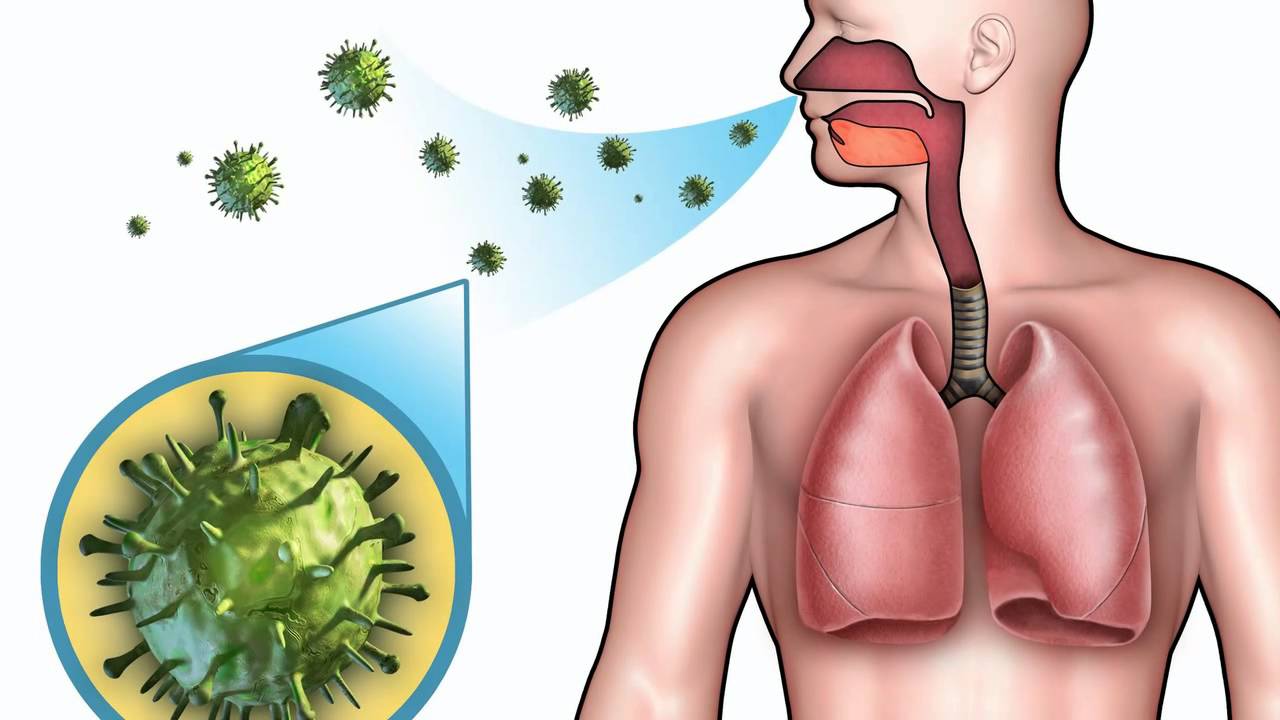


 Нет хорошего лечения
Нет хорошего лечения Возможны следующие осложнения:
Возможны следующие осложнения:
 Или если он
Или если он

 Тип используемого антибиотика зависит от типа пневмонии. В некоторых случаях другие члены семьи могут лечиться с помощью лекарств для предотвращения болезней.
Тип используемого антибиотика зависит от типа пневмонии. В некоторых случаях другие члены семьи могут лечиться с помощью лекарств для предотвращения болезней. Детям младше 6 лет не рекомендуются отпускаемые без рецепта лекарства от кашля и простуды. Измеряйте температуру вашего ребенка по крайней мере один раз каждое утро и каждый вечер и звоните врачу, если она превышает 102ºF (38,9ºC) у младенцев старшего возраста или выше 100,4ºF (38ºC) у младенцев в возрасте до 6 месяцев. Проверьте губы и ногти вашего ребенка, чтобы убедиться, что они розовые и розовые, а не голубоватые или серые, что является признаком того, что легкие не получают достаточно кислорода.
Детям младше 6 лет не рекомендуются отпускаемые без рецепта лекарства от кашля и простуды. Измеряйте температуру вашего ребенка по крайней мере один раз каждое утро и каждый вечер и звоните врачу, если она превышает 102ºF (38,9ºC) у младенцев старшего возраста или выше 100,4ºF (38ºC) у младенцев в возрасте до 6 месяцев. Проверьте губы и ногти вашего ребенка, чтобы убедиться, что они розовые и розовые, а не голубоватые или серые, что является признаком того, что легкие не получают достаточно кислорода. Американская академия педиатрии рекомендует, чтобы младенцы и дети получали плановую иммунизацию против Streptococcus pneumoniae и Haemophilus influenza , которые являются двумя наиболее частыми бактериальными причинами пневмонии. Детей следует вакцинировать от коклюша, также называемого коклюшем, начиная с 2-месячного возраста.
Американская академия педиатрии рекомендует, чтобы младенцы и дети получали плановую иммунизацию против Streptococcus pneumoniae и Haemophilus influenza , которые являются двумя наиболее частыми бактериальными причинами пневмонии. Детей следует вакцинировать от коклюша, также называемого коклюшем, начиная с 2-месячного возраста.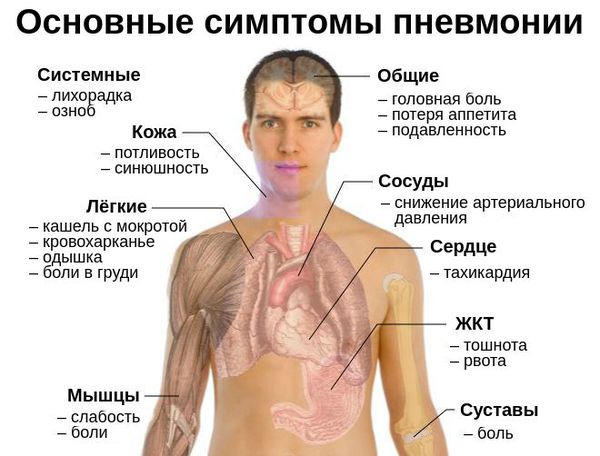 Наши специалисты и учреждения готовы диагностировать и лечить детей с пневмонией. Наш междисциплинарный подход означает, что мы будем общаться о лечении с лечащим врачом вашего ребенка и любыми другими специалистами, которые могут понадобиться вашему ребенку.
Наши специалисты и учреждения готовы диагностировать и лечить детей с пневмонией. Наш междисциплинарный подход означает, что мы будем общаться о лечении с лечащим врачом вашего ребенка и любыми другими специалистами, которые могут понадобиться вашему ребенку. Пневмония у детей может быть вызвана вирусами или бактериями.
Пневмония у детей может быть вызвана вирусами или бактериями.
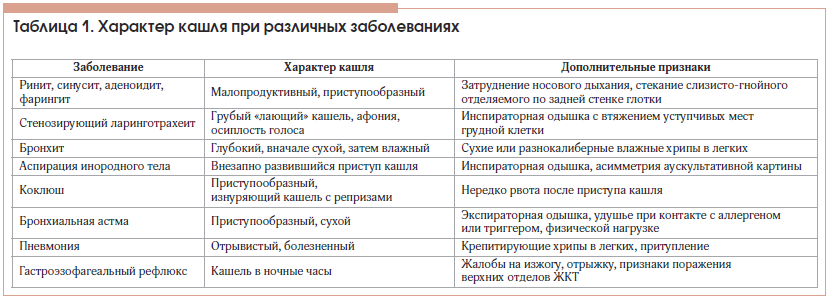
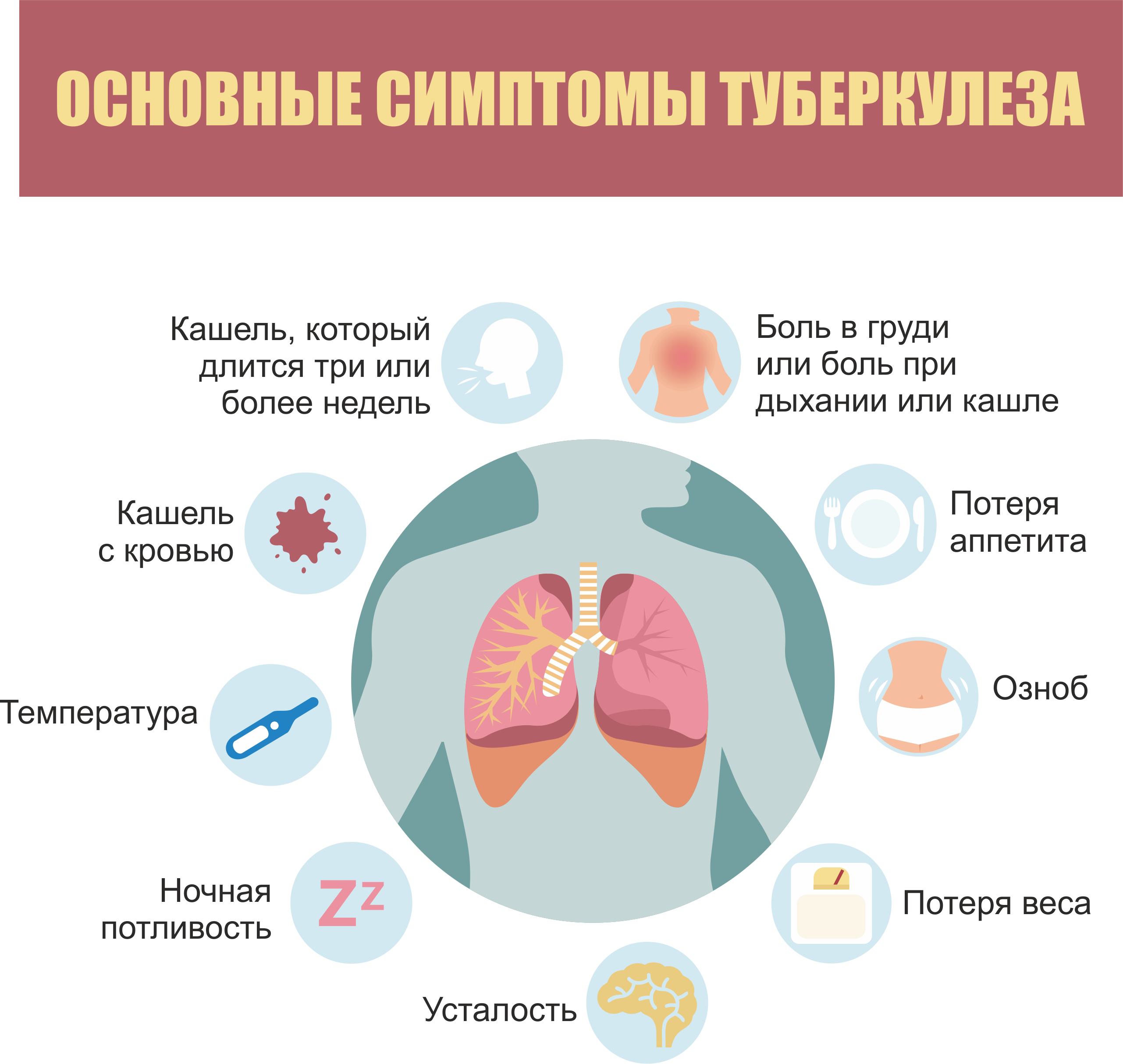

 В таких случаях иммунизированные дети будут иметь гораздо меньший риск заражения пневмонией. Хорошая гигиена важна для предотвращения распространения пневмонии, поэтому научите ребенка тщательно мыть руки после кашля или чихания, чтобы предотвратить распространение микробов.
В таких случаях иммунизированные дети будут иметь гораздо меньший риск заражения пневмонией. Хорошая гигиена важна для предотвращения распространения пневмонии, поэтому научите ребенка тщательно мыть руки после кашля или чихания, чтобы предотвратить распространение микробов.
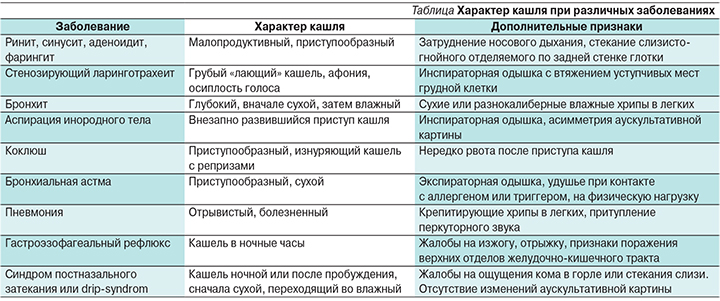 Вирусная пневмония обычно проходит сама по себе, без приема лекарств. Однако родителям и опекунам следует проявлять бдительность, так как у детей это заболевание часто трудно обнаружить. Большинство смертей от детской пневмонии происходит из-за основных заболеваний, таких как болезни сердца.
Вирусная пневмония обычно проходит сама по себе, без приема лекарств. Однако родителям и опекунам следует проявлять бдительность, так как у детей это заболевание часто трудно обнаружить. Большинство смертей от детской пневмонии происходит из-за основных заболеваний, таких как болезни сердца. Все симптомы, которые поражают новорожденных, возможно, также будут присутствовать, хотя кряхтение становится реже, когда ребенок становится старше. Другие симптомы пневмонии, наблюдаемые у детей этого возраста, включают:
Все симптомы, которые поражают новорожденных, возможно, также будут присутствовать, хотя кряхтение становится реже, когда ребенок становится старше. Другие симптомы пневмонии, наблюдаемые у детей этого возраста, включают:
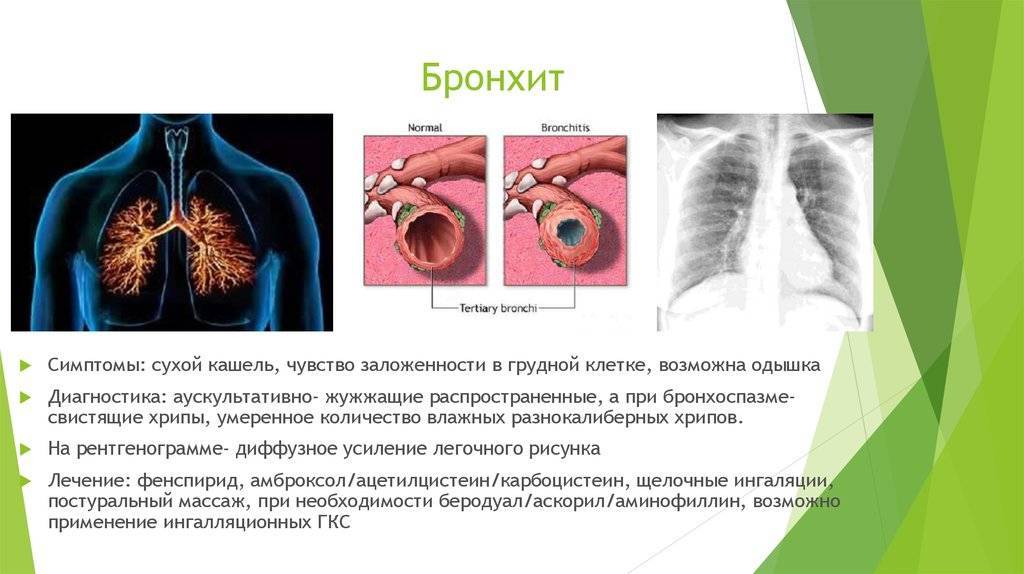 Эта бактерия часто переносится под носом у здоровых людей, не причиняя никакого вреда, но может перерасти в пневмонию, если бактерия распространяется на людей с уязвимой иммунной системой, таких как дети и пожилые люди.
Эта бактерия часто переносится под носом у здоровых людей, не причиняя никакого вреда, но может перерасти в пневмонию, если бактерия распространяется на людей с уязвимой иммунной системой, таких как дети и пожилые люди.
 Это может подтвердить, что определенный тип бактерий вызывает пневмонию.
Это может подтвердить, что определенный тип бактерий вызывает пневмонию. Также может потребоваться устранение любых осложнений.
Также может потребоваться устранение любых осложнений.
 Однако есть некоторые потенциальные осложнения, в том числе:
Однако есть некоторые потенциальные осложнения, в том числе: Он также может вызывать ряд других заболеваний, включая бронхит и менингит. Заболевания, вызванные инфицированием бактериями Streptococcus pneumoniae, известны как пневмококковые заболевания.
Он также может вызывать ряд других заболеваний, включая бронхит и менингит. Заболевания, вызванные инфицированием бактериями Streptococcus pneumoniae, известны как пневмококковые заболевания. Тем не менее, следует сообщить врачу, если у человека была аллергическая реакция на какую-либо другую вакцину. Прием вакцины обычно следует отложить, если ребенок почувствует себя плохо, но врач может посоветовать это.
Тем не менее, следует сообщить врачу, если у человека была аллергическая реакция на какую-либо другую вакцину. Прием вакцины обычно следует отложить, если ребенок почувствует себя плохо, но врач может посоветовать это.



 дыхания и боли в груди.
дыхания и боли в груди. Чаще всего он распространяется в местах массового скопления людей, например в школах.
Чаще всего он распространяется в местах массового скопления людей, например в школах. Гинеколог сказала, что ребенок страдает, бегом в роддом.
Гинеколог сказала, что ребенок страдает, бегом в роддом. Жизнь — боль.
Жизнь — боль. Потом перевезли в палату интенсивной терапии и оставили до утра.
Потом перевезли в палату интенсивной терапии и оставили до утра. )
) ).
). к. в легких жидкость. Два дня он провел в реанимации, слава Богу все обошлось. Но что я пережила за это время иначе как ужасом не назвать(
к. в легких жидкость. Два дня он провел в реанимации, слава Богу все обошлось. Но что я пережила за это время иначе как ужасом не назвать( Нет такого, что прям больно до слез.
Нет такого, что прям больно до слез.
 Осложнения для ребенка могут включать задержку роста плода .
Осложнения для ребенка могут включать задержку роста плода .


 При обследовании брюшной полости матка обычно не чувствительна, мягка и расслаблена. Маневры Леопольда могут привести к обнаружению плода в наклонном или тазовом предлежании или в поперечном положении в результате неправильного положения плаценты. Неправильное представление обнаруживается примерно в 35% случаев. В известных случаях предлежания плаценты следует избегать влагалищного исследования.
При обследовании брюшной полости матка обычно не чувствительна, мягка и расслаблена. Маневры Леопольда могут привести к обнаружению плода в наклонном или тазовом предлежании или в поперечном положении в результате неправильного положения плаценты. Неправильное представление обнаруживается примерно в 35% случаев. В известных случаях предлежания плаценты следует избегать влагалищного исследования.
 Было высказано предположение, что частота предлежания плаценты увеличивается из-за увеличения частоты кесарева сечения. Причины региональных различий могут включать этническую принадлежность и диету.
Было высказано предположение, что частота предлежания плаценты увеличивается из-за увеличения частоты кесарева сечения. Причины региональных различий могут включать этническую принадлежность и диету.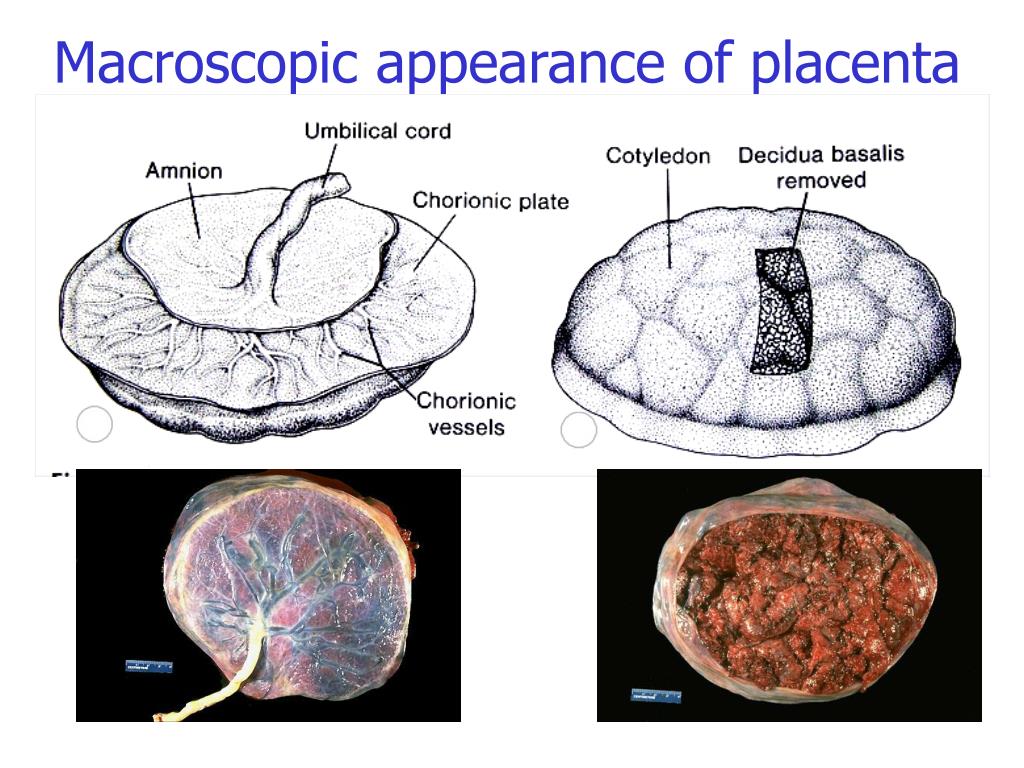
 Согласно социально-экономическим демографическим данным в Северной Америке, темнокожие женщины чаще происходят из районов с низким доходом и, следовательно, с большей вероятностью страдают предлежанием плаценты.
Согласно социально-экономическим демографическим данным в Северной Америке, темнокожие женщины чаще происходят из районов с низким доходом и, следовательно, с большей вероятностью страдают предлежанием плаценты. placenta — «лепёшка»), детское место — эмбриональный орган у всех самок плацентарных млекопитающих, некоторых сумчатых, рыбы-молот и других живородящих хрящевых рыб, а также живородящих онихофор и ряда других групп животных, позволяющий осуществлять перенос материала между циркуляционными системами плода и матери; Также в ботанике плацента — участок плодолистика, к которому прикрепляется семяпочка. У млекопитающих плацента образуется из зародышевых оболочек плода (ворсинчатой, хориона, и мочевого мешка —…
placenta — «лепёшка»), детское место — эмбриональный орган у всех самок плацентарных млекопитающих, некоторых сумчатых, рыбы-молот и других живородящих хрящевых рыб, а также живородящих онихофор и ряда других групп животных, позволяющий осуществлять перенос материала между циркуляционными системами плода и матери; Также в ботанике плацента — участок плодолистика, к которому прикрепляется семяпочка. У млекопитающих плацента образуется из зародышевых оболочек плода (ворсинчатой, хориона, и мочевого мешка —…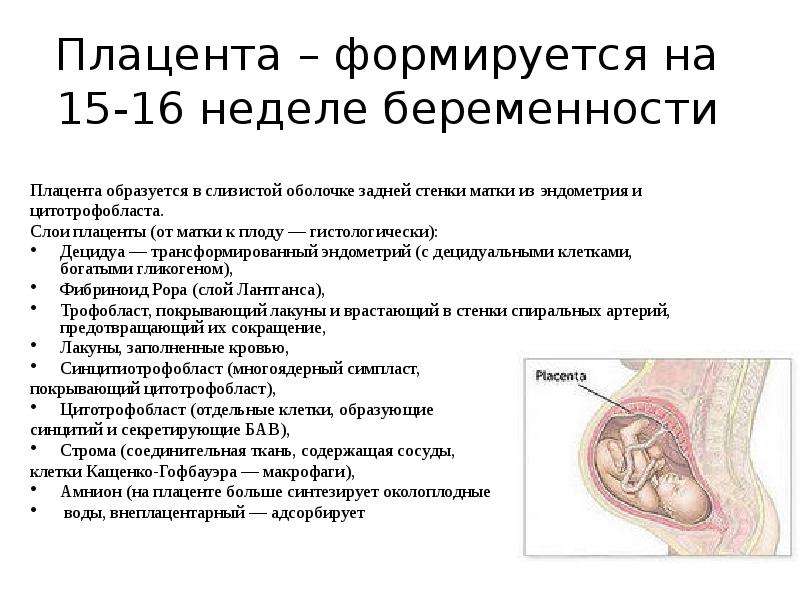
 Книги, относящиеся к слову плацента, и краткие выдержки из этих книг для получения представления о контексте использования этого слова в литературе на русский языке.
Книги, относящиеся к слову плацента, и краткие выдержки из этих книг для получения представления о контексте использования этого слова в литературе на русский языке. Настоящая зонарная плацента свойственна …
Настоящая зонарная плацента свойственна …  Как родить здорового и умного ребенка
Как родить здорового и умного ребенка В ворсинки хориона постепенно внедряются кровеносные сосуды. Затем на стороне хориона, …
В ворсинки хориона постепенно внедряются кровеносные сосуды. Затем на стороне хориона, …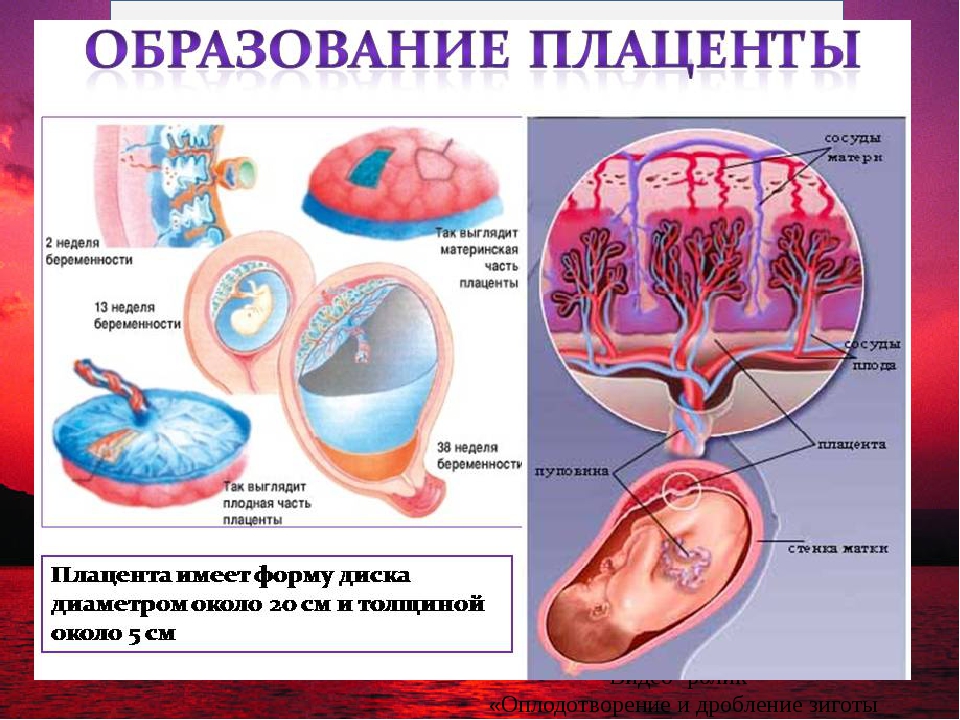 ..
..  Плаценту добавляют в смузи, в таблетки. В первую очередь … «Postimees, Апр 15»
Плаценту добавляют в смузи, в таблетки. В первую очередь … «Postimees, Апр 15» .. «UaUA.info, Янв 15»
.. «UaUA.info, Янв 15» .. «Woman.ru — интернет для женщин, Авг 13»
.. «Woman.ru — интернет для женщин, Авг 13» ..и клеймо, которое будет смущать их,например пригласить нас в гости или показать своих малышей!
..и клеймо, которое будет смущать их,например пригласить нас в гости или показать своих малышей!
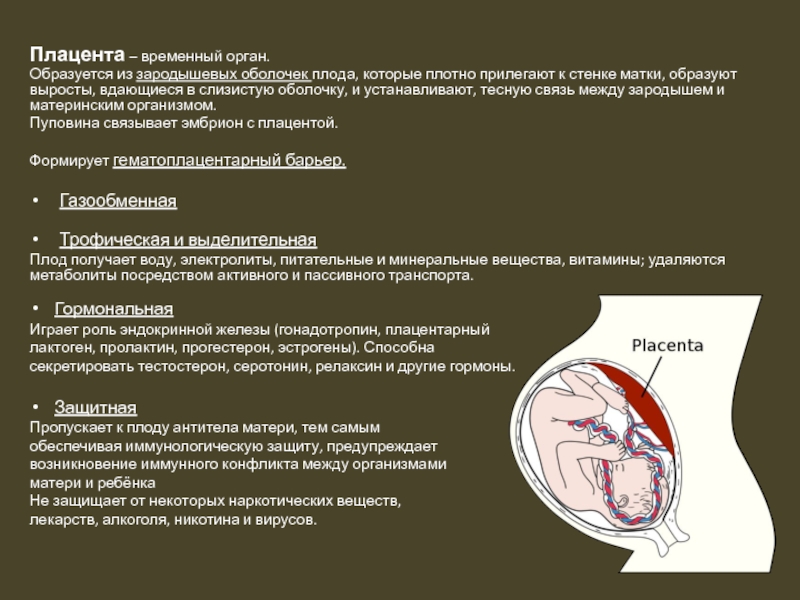 Она будет полезна для студентов-медиков, акушеров-гинекологов, педиатров, акушерок, детских медицинских сестер, которые порой испытывают растерянность от того, что бывают недостаточно ознакомлены с описанной патологией.
Она будет полезна для студентов-медиков, акушеров-гинекологов, педиатров, акушерок, детских медицинских сестер, которые порой испытывают растерянность от того, что бывают недостаточно ознакомлены с описанной патологией. 3 Разрыв матки
3 Разрыв матки 1 Родовая опухоль
1 Родовая опухоль 17 Синдром Уильямса-Бойрена
17 Синдром Уильямса-Бойрена 2 Эписпадия
2 Эписпадия 4 Медиальный пламенеющий невус
4 Медиальный пламенеющий невус
 .. Может у меня что-то не то?
.. Может у меня что-то не то?
 ..просто на самом деле мы с мужем до такой степени «отрываемся» что даже все болит потом день-два
..просто на самом деле мы с мужем до такой степени «отрываемся» что даже все болит потом день-два  Может Тиржинан назначили от них?
Может Тиржинан назначили от них?
 Может УЗИ пройти или анализы какие сдать??? Подскажите, пожалуйста.
Может УЗИ пройти или анализы какие сдать??? Подскажите, пожалуйста.
 Планировали заняться этим вопросом года в 4 старшей. Поэтому когда в июле у меня начались месячные по графику, я ничего не заподозрила, тем более было куча дел — собирались к подруге на свадьбу в Германию, делала визы, на работе работа вовсю работалась. Сомнения начали закрадываться, когда на 7 день все еще кровило, причем странной темно-коричневой кровью. Не знаю почему, но решила сделать тест. Тест показал очень слабую вторую полоску, и мы с мужем даже не знали, радоваться нам или нет. На следующий день сдала хгч, который вроде как показал, что беременность есть, но титр был очень низкий. И опять было не понято — радоваться или нет. Через день сдала еще раз хгч — титр вырос, моя гинеколог сказала озадачившую меня фразу: “пациент скорее жив…”. Пошла на узи, но узи на этом сроке (5 недель) ничего не показало, к тому же узистка сказала, что эндометрий не на беременность. Радоваться опят же было рано. Решили подождать ещё неделю, прежде чем делать следующее узи. При этом поджимали сроки — надо было принимать решение — ехать в Германию или нет.
Планировали заняться этим вопросом года в 4 старшей. Поэтому когда в июле у меня начались месячные по графику, я ничего не заподозрила, тем более было куча дел — собирались к подруге на свадьбу в Германию, делала визы, на работе работа вовсю работалась. Сомнения начали закрадываться, когда на 7 день все еще кровило, причем странной темно-коричневой кровью. Не знаю почему, но решила сделать тест. Тест показал очень слабую вторую полоску, и мы с мужем даже не знали, радоваться нам или нет. На следующий день сдала хгч, который вроде как показал, что беременность есть, но титр был очень низкий. И опять было не понято — радоваться или нет. Через день сдала еще раз хгч — титр вырос, моя гинеколог сказала озадачившую меня фразу: “пациент скорее жив…”. Пошла на узи, но узи на этом сроке (5 недель) ничего не показало, к тому же узистка сказала, что эндометрий не на беременность. Радоваться опят же было рано. Решили подождать ещё неделю, прежде чем делать следующее узи. При этом поджимали сроки — надо было принимать решение — ехать в Германию или нет. Больше всего я боялась внематочной, конечно же. Кровить к этому моменту уже перестало, но тревога не отпускала.
Больше всего я боялась внематочной, конечно же. Кровить к этому моменту уже перестало, но тревога не отпускала. Страховая долго искала, куда меня направить, поэтому подруга посадила в машину и повезла к своему гинекологу. На узи увидели эмбрион, сердце и большую гематому — 3*3 см (больше плодного яйца). Сказали, что это “начинающийся выкидыш” и отправили домой ждать развития ситуации. Кровить перестало, сутки все было ок, даже появился шанс попасть на свадьбу в пятницу… Но в ночь с четверга на пятницу я опять почувствовала резкую боль внизу живота и побежала в туалет. Дальше был настоящий трэш — из меня лилась кровь, не останавливаясь. Кроме того, из меня выходили какие-то огромные кровавые сгустки, которые я приняла за выкидыш. Скорую ждали минут 10, и все это время я просто не могла встать с унитаза, я вообще уже думала, что умру от потери крови… Скорая отвезла в больницу, где посмотрели на это все и говорят — сорри, фрау, но как бы, усе. Сделали узи и глазки у них полезли вверх — ооо, бейби ок! При этом гематома на всю матку. Уложили в палату, сделали переливание крови (врачи в Украине были этому факту поражены, т.
Страховая долго искала, куда меня направить, поэтому подруга посадила в машину и повезла к своему гинекологу. На узи увидели эмбрион, сердце и большую гематому — 3*3 см (больше плодного яйца). Сказали, что это “начинающийся выкидыш” и отправили домой ждать развития ситуации. Кровить перестало, сутки все было ок, даже появился шанс попасть на свадьбу в пятницу… Но в ночь с четверга на пятницу я опять почувствовала резкую боль внизу живота и побежала в туалет. Дальше был настоящий трэш — из меня лилась кровь, не останавливаясь. Кроме того, из меня выходили какие-то огромные кровавые сгустки, которые я приняла за выкидыш. Скорую ждали минут 10, и все это время я просто не могла встать с унитаза, я вообще уже думала, что умру от потери крови… Скорая отвезла в больницу, где посмотрели на это все и говорят — сорри, фрау, но как бы, усе. Сделали узи и глазки у них полезли вверх — ооо, бейби ок! При этом гематома на всю матку. Уложили в палату, сделали переливание крови (врачи в Украине были этому факту поражены, т. к. они переходят на европейский подход и переливаний сейчас не делают) дали магнезию, утрожестан (не удивили) и на завтрак соленые огурцы (удивили).
к. они переходят на европейский подход и переливаний сейчас не делают) дали магнезию, утрожестан (не удивили) и на завтрак соленые огурцы (удивили). Еще 3 недели я лежала дома, пила купленную в Германии магнезию в таблетках (удобнее капельниц) и утрожестан.
Еще 3 недели я лежала дома, пила купленную в Германии магнезию в таблетках (удобнее капельниц) и утрожестан. Сколько я не искала врача в Киеве, мне никто не нравился — то по отзывам в интернете, то по итогам общения. Поэтому было принято решение ехать в Харьков. А тут настала война тяжелая политическая ситуация, к тому же я подхватила вирус от дочки и слегла с температурой 38, заложенным носом и жутким кашлем. В анализах врач в ЖК обнаружила белок и инфекцию и озвучила диагноз «гестоз», с которым я не согласилась и от больницы отказалась. В общем, все было против нас…
Сколько я не искала врача в Киеве, мне никто не нравился — то по отзывам в интернете, то по итогам общения. Поэтому было принято решение ехать в Харьков. А тут настала война тяжелая политическая ситуация, к тому же я подхватила вирус от дочки и слегла с температурой 38, заложенным носом и жутким кашлем. В анализах врач в ЖК обнаружила белок и инфекцию и озвучила диагноз «гестоз», с которым я не согласилась и от больницы отказалась. В общем, все было против нас… Пока мама к нам ехала, пока я собирала дочку, начала я чувствовать, что живот каменеет не как обычно и появилась какая-то общая слабость. На прогулку дочка пошла без меня, а я улеглась в постель и постаралась расслабиться.
Пока мама к нам ехала, пока я собирала дочку, начала я чувствовать, что живот каменеет не как обычно и появилась какая-то общая слабость. На прогулку дочка пошла без меня, а я улеглась в постель и постаралась расслабиться. Я вспомнила, что без обеда осталась, потребовала себе борщ от свекрови и массаж спины от мужа.
Я вспомнила, что без обеда осталась, потребовала себе борщ от свекрови и массаж спины от мужа.
 Он может быть приготовлен из соли, соды или специальных абсорбирующих веществ, которые дополнительно связывают токсины.
Он может быть приготовлен из соли, соды или специальных абсорбирующих веществ, которые дополнительно связывают токсины.
 Иногда манипуляция используется при некрозе и уремии.
Иногда манипуляция используется при некрозе и уремии. Токсичные микробы нередко попадают через экзотические фрукты и ягоды.
Токсичные микробы нередко попадают через экзотические фрукты и ягоды. Промывание желудка – процедура, которая оказывает действенную помощь лишь в течение короткого промежутка времени после интоксикации. Проведение её позднее не принесёт пользы. Главное – застать острый период. В таких случаях проводится очищение желудка в домашних условиях.
Промывание желудка – процедура, которая оказывает действенную помощь лишь в течение короткого промежутка времени после интоксикации. Проведение её позднее не принесёт пользы. Главное – застать острый период. В таких случаях проводится очищение желудка в домашних условиях. Подходит промывка марганцовкой. Жидкость готовится чуть розового цвета.
Подходит промывка марганцовкой. Жидкость готовится чуть розового цвета. После приема пищи объем увеличивается до 1 л, а при превышении нормальных порций – до 3,5-4 л.
После приема пищи объем увеличивается до 1 л, а при превышении нормальных порций – до 3,5-4 л. Не стоит ждать приезда медицинских работников, оперативность – залог успеха. Проводятся мероприятия для вывода отравляющих веществ из организма, нейтрализации яда, нормализации работы травмированного органа.
Не стоит ждать приезда медицинских работников, оперативность – залог успеха. Проводятся мероприятия для вывода отравляющих веществ из организма, нейтрализации яда, нормализации работы травмированного органа. Это значит, что провести очищение желудка желательно после проявления первых симптомов интоксикации.
Это значит, что провести очищение желудка желательно после проявления первых симптомов интоксикации.
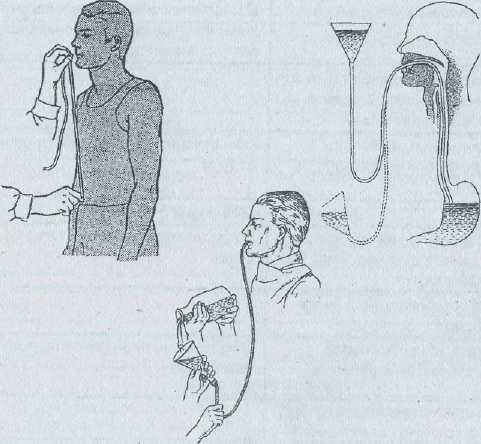


 Зондирование — быстрая, эффективная и безопасная процедура, которая практически не имеет недостатков и может проводиться пациентам любого возраста. При легких острых интоксикациях больной почувствует себя лучше уже через несколько часов после очищения желудка.
Зондирование — быстрая, эффективная и безопасная процедура, которая практически не имеет недостатков и может проводиться пациентам любого возраста. При легких острых интоксикациях больной почувствует себя лучше уже через несколько часов после очищения желудка. Недопустимо промывание беззондовым методом.
Недопустимо промывание беззондовым методом. Готовится средство из 50—75 мл вещества, растворенного в 5—10 л теплой воды. Средство провоцирует спазм желудочного сфинктера, чем предупреждается выход ядовитых веществ или токсинов в кишечник. Популярен перманганат калия. Сделать нужно бледно-розовый раствор. После приготовления его фильтруют через фильтр из плотной бумаги или четырехслойную марлю. Из-за попадания мелких нерастворенных кристаллов возможен ожог слизистой пищевода и желудка. При остром расстройстве пищеварительной функции средство не рекомендовано.
Готовится средство из 50—75 мл вещества, растворенного в 5—10 л теплой воды. Средство провоцирует спазм желудочного сфинктера, чем предупреждается выход ядовитых веществ или токсинов в кишечник. Популярен перманганат калия. Сделать нужно бледно-розовый раствор. После приготовления его фильтруют через фильтр из плотной бумаги или четырехслойную марлю. Из-за попадания мелких нерастворенных кристаллов возможен ожог слизистой пищевода и желудка. При остром расстройстве пищеварительной функции средство не рекомендовано. После фильтрации через плотный фильтр готовится бледно-розовое промывочное средство. Пострадавшему достаточно 2—3 л. Схема не показана при индивидуальной непереносимости. Из-за высоких окислительных свойств калий марганцовокислый несовместим с применением угля, сахара и подобными веществами.
После фильтрации через плотный фильтр готовится бледно-розовое промывочное средство. Пострадавшему достаточно 2—3 л. Схема не показана при индивидуальной непереносимости. Из-за высоких окислительных свойств калий марганцовокислый несовместим с применением угля, сахара и подобными веществами.
 Проводить нужно до выхода чистой воды.
Проводить нужно до выхода чистой воды.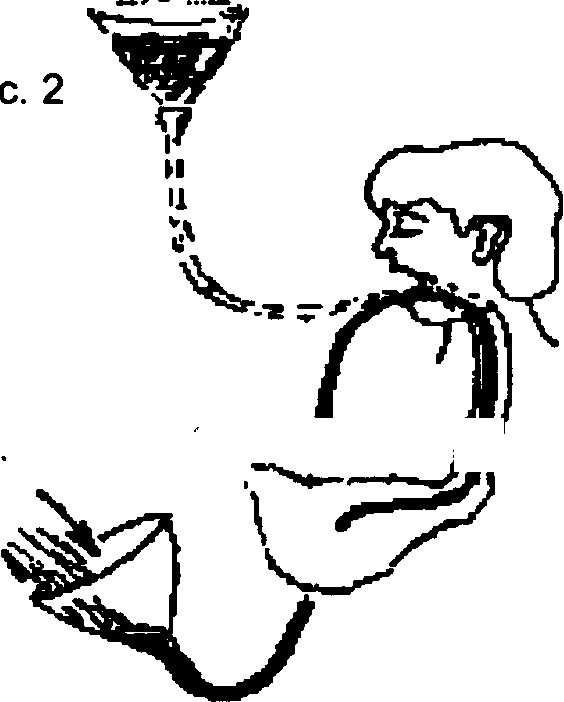 Применяются водные смеси соли и соды. Пропорции 5 г соли или 2 г соды на литровый объём воды. Очень действенный способ вывода токсинов – приём раствора угля активированного, 10-20 капсул на стакан воды. Потом делают промывание. Промыть желудок в домашних условиях при медикаментозной интоксикации допустимо раствором перманганата калия. Вещество полностью растворяют в двух литрах воды до чуть розоватого цвета.
Применяются водные смеси соли и соды. Пропорции 5 г соли или 2 г соды на литровый объём воды. Очень действенный способ вывода токсинов – приём раствора угля активированного, 10-20 капсул на стакан воды. Потом делают промывание. Промыть желудок в домашних условиях при медикаментозной интоксикации допустимо раствором перманганата калия. Вещество полностью растворяют в двух литрах воды до чуть розоватого цвета.
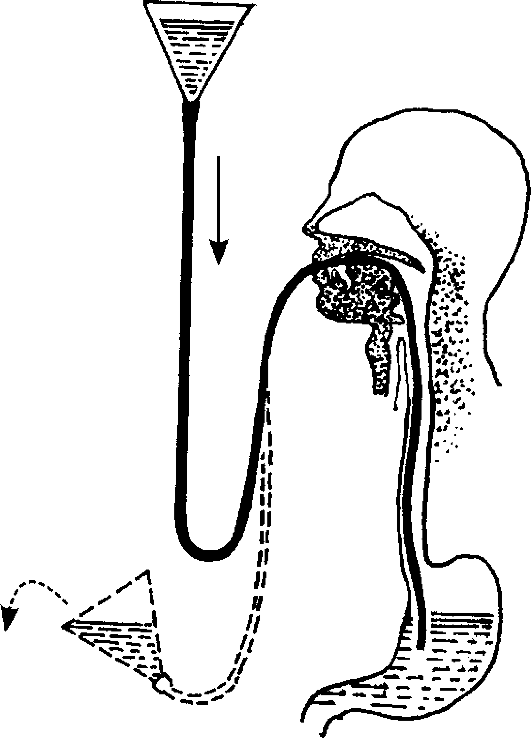 Делать до появления в емкости для отходов, полностью чистой воды.
Делать до появления в емкости для отходов, полностью чистой воды.

 В торговой сети зачастую недобросовестными продавцами реализуются продукты с истёкшим сроком хранения, что становится прямой причиной возникновения интоксикации.
В торговой сети зачастую недобросовестными продавцами реализуются продукты с истёкшим сроком хранения, что становится прямой причиной возникновения интоксикации. Родители не всегда способны проанализировать активность ребёнка и уберечь малыша от общения с опасными веществами.
Родители не всегда способны проанализировать активность ребёнка и уберечь малыша от общения с опасными веществами. При подобной температуре прекращаются всасывательные процессы. Если чайную ложку соли без горки растворить в литре воды, получится физиологический раствор, который оттягивает яды на себя и препятствует их усвоению. Угольные растворы также собирают токсины, а при рвоте выводят из организма. Подходит промывка марганцовкой. Жидкость готовится чуть розового цвета.
При подобной температуре прекращаются всасывательные процессы. Если чайную ложку соли без горки растворить в литре воды, получится физиологический раствор, который оттягивает яды на себя и препятствует их усвоению. Угольные растворы также собирают токсины, а при рвоте выводят из организма. Подходит промывка марганцовкой. Жидкость готовится чуть розового цвета.
 Зондом промывают желудок больного, получившего внутреннее отравление. Проводить подобную процедуру нужно в больнице, но в экстренных случаях допустимо и дома.
Зондом промывают желудок больного, получившего внутреннее отравление. Проводить подобную процедуру нужно в больнице, но в экстренных случаях допустимо и дома.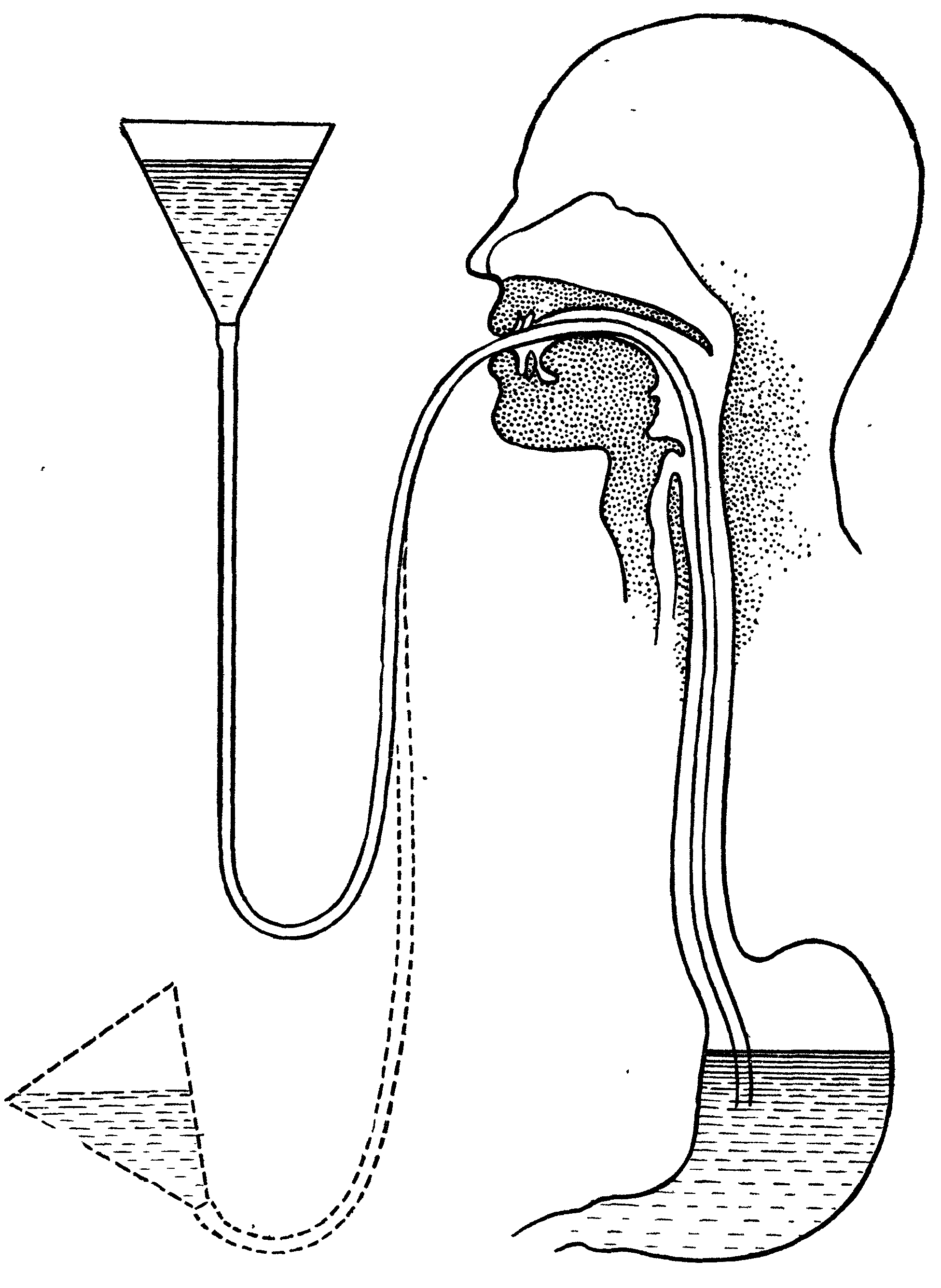
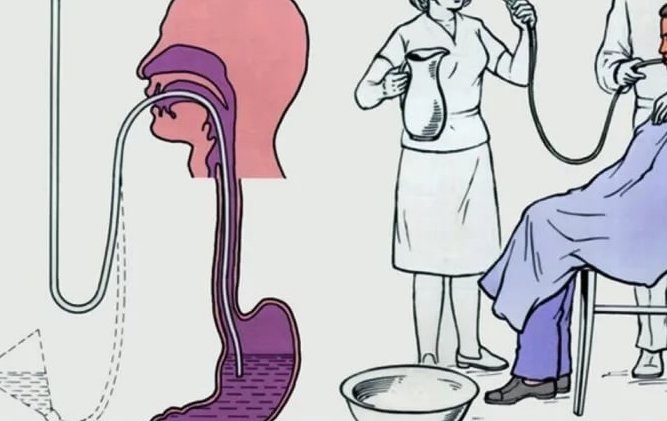
 Процедура очищение желудка, каким бы методом она не проводилась, считается механическим воздействием на пищеварительный орган. Для восстановления пищеварительной функции желудочно-кишечного тракта применяется определённая терапия.
Процедура очищение желудка, каким бы методом она не проводилась, считается механическим воздействием на пищеварительный орган. Для восстановления пищеварительной функции желудочно-кишечного тракта применяется определённая терапия.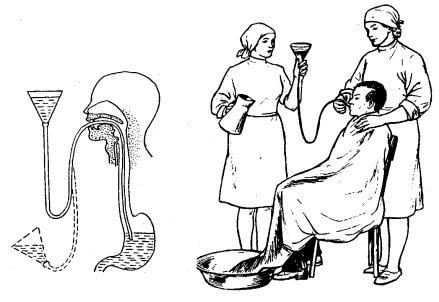
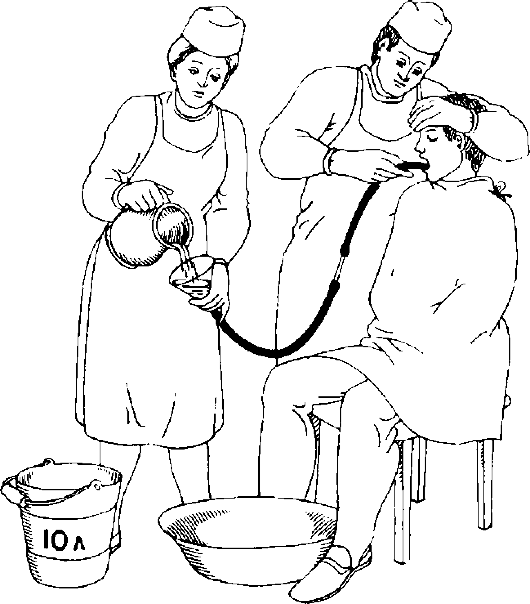 Надеть фартук,
Надеть фартук,
 Передать ребенка маме или положить в кроватку;
Передать ребенка маме или положить в кроватку; Токсины, попадая в желудок, сразу начинают всасываться в кровь и могут вызвать тяжелое состояние, которое потребует серьезного и длительного лечения. Именно поэтому нужно тщательно освободить от них желудок как можно раньше, не теряя ни минуты, путем промывания его до чистой воды.
Токсины, попадая в желудок, сразу начинают всасываться в кровь и могут вызвать тяжелое состояние, которое потребует серьезного и длительного лечения. Именно поэтому нужно тщательно освободить от них желудок как можно раньше, не теряя ни минуты, путем промывания его до чистой воды.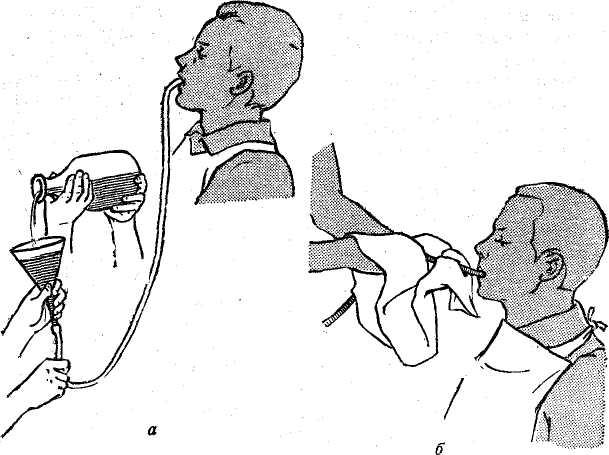


 После этого он должен полежать несколько минут до сильного позыва на дефекацию. Промывание можно повторить.
После этого он должен полежать несколько минут до сильного позыва на дефекацию. Промывание можно повторить.
 Поэтому каждый ответственный родитель должен знать технику проведения промывания, а также иметь набор необходимых средств.
Поэтому каждый ответственный родитель должен знать технику проведения промывания, а также иметь набор необходимых средств.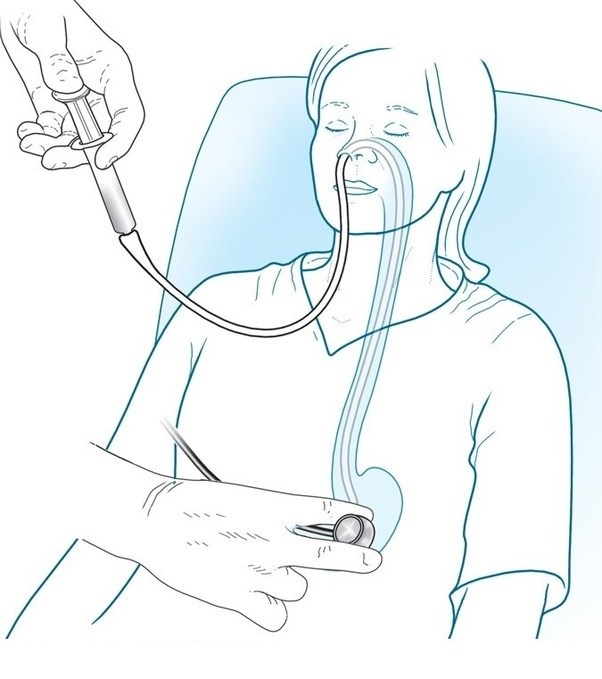
 Если зонд ставится через нос, то под плечи ребёнка кладут валик, голову запрокидывают кзади. В целях обезболивания вводится одна капля лидокаина в носовой ход. Перед применением этого препарата следует удостовериться, что у этого малыша нет на него аллергии. Плавными круговыми движениями вводится зонд в носовой ход.
Если зонд ставится через нос, то под плечи ребёнка кладут валик, голову запрокидывают кзади. В целях обезболивания вводится одна капля лидокаина в носовой ход. Перед применением этого препарата следует удостовериться, что у этого малыша нет на него аллергии. Плавными круговыми движениями вводится зонд в носовой ход.
 По окончании процедуры необходимо удалить зонд, прополоскать рот и горло тёплой водой.
По окончании процедуры необходимо удалить зонд, прополоскать рот и горло тёплой водой. А также при острых инфекционных процессах в ЖКТ.
А также при острых инфекционных процессах в ЖКТ.
 До этого возраста, процедура проводится с применением зонда. Это могут совершать только квалифицированные сотрудники. Потому что без определенных навыков и знаний данную процедуру совершать не безопасно.
До этого возраста, процедура проводится с применением зонда. Это могут совершать только квалифицированные сотрудники. Потому что без определенных навыков и знаний данную процедуру совершать не безопасно. На ее кончике есть закругление, пара отверстий. Через них производится поступление раствора.
На ее кончике есть закругление, пара отверстий. Через них производится поступление раствора. Возможна аспирация, если рвотные массы или жидкость проникнут в органы дыхания.
Возможна аспирация, если рвотные массы или жидкость проникнут в органы дыхания.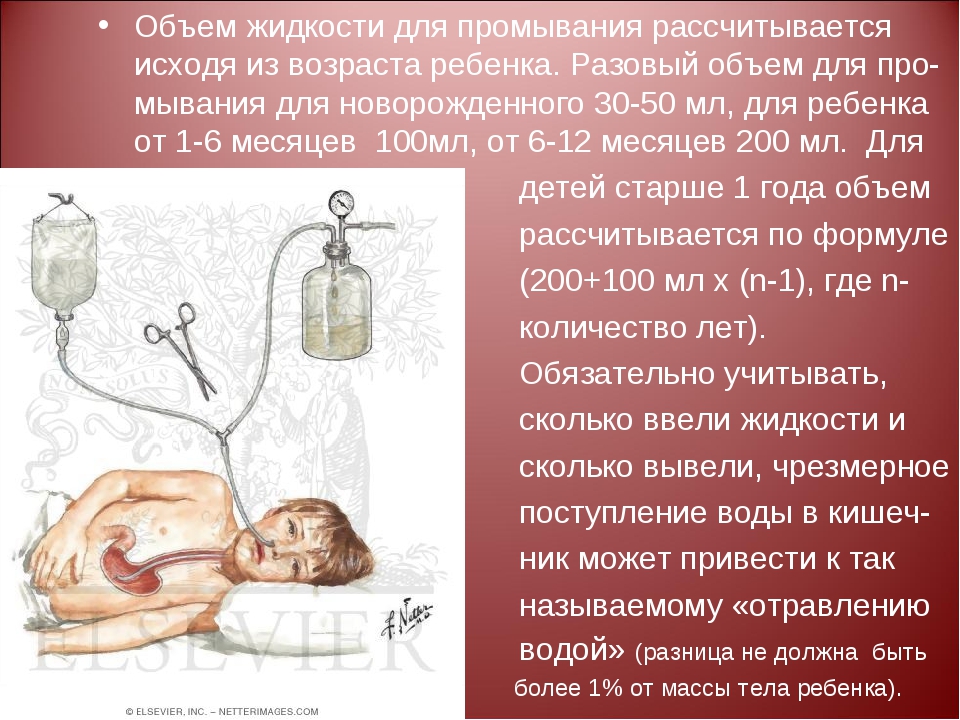 Взрослые должны знать алгоритм действий, как делать промывание желудка детям. Главная задача — вывести опасные токсические вещества и предупредить развитие осложнений.
Взрослые должны знать алгоритм действий, как делать промывание желудка детям. Главная задача — вывести опасные токсические вещества и предупредить развитие осложнений.
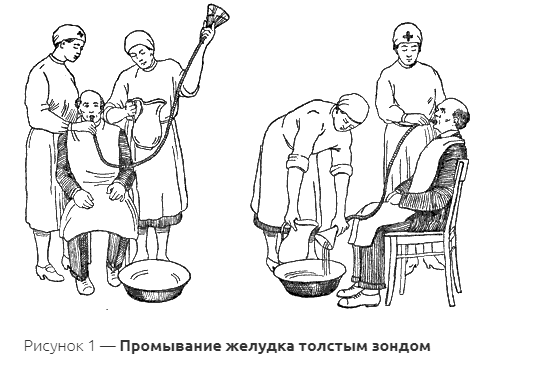

 Лучшее место для его использования — больница. При необходимости оказания неотложной помощи, установку зонда могут провести врачи скорой помощи.
Лучшее место для его использования — больница. При необходимости оказания неотложной помощи, установку зонда могут провести врачи скорой помощи. Содержимое извергается в специально подготовленный таз.
Содержимое извергается в специально подготовленный таз.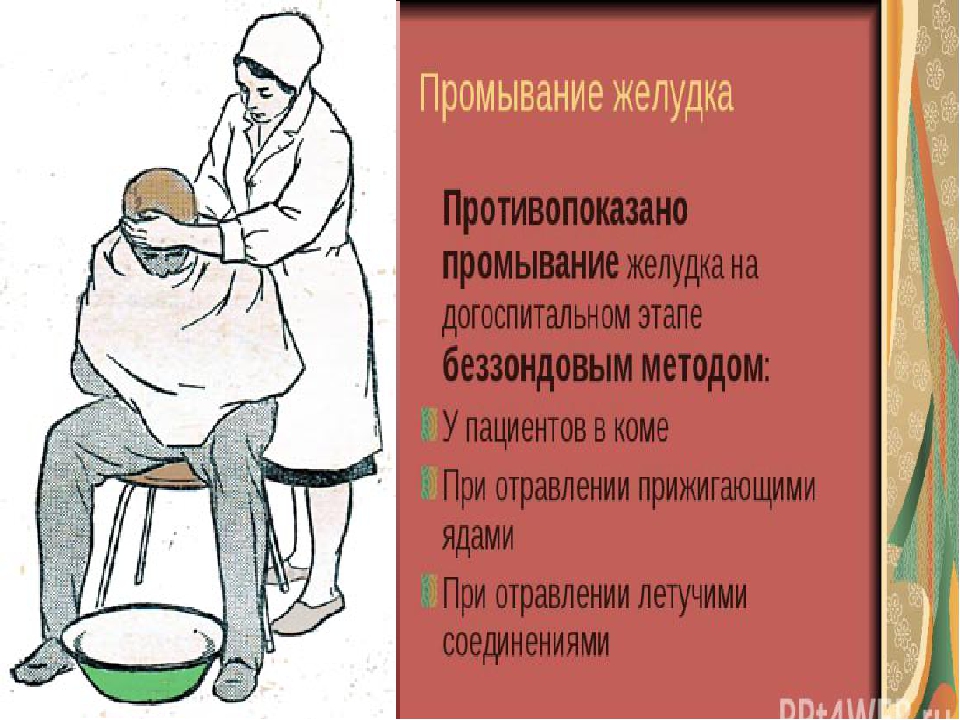
 Рекомендован при тяжелых, острых состояниях малышам до 3 лет.
Рекомендован при тяжелых, острых состояниях малышам до 3 лет.
 После приема пищи объем увеличивается до 1 л, а при превышении нормальных порций – до 3,5-4 л.
После приема пищи объем увеличивается до 1 л, а при превышении нормальных порций – до 3,5-4 л. Это значит, что провести очищение желудка желательно после проявления первых симптомов интоксикации.
Это значит, что провести очищение желудка желательно после проявления первых симптомов интоксикации.
 Прочищать желудок придется многократно, иначе нужного эффекта добиться не удастся.
Прочищать желудок придется многократно, иначе нужного эффекта добиться не удастся. В 5 л теплой воды растворяют 2 столовые ложки соли. Этот состав усиливает сокращение сфинктера, препятствуя проникновению токсинов в кишечник.
В 5 л теплой воды растворяют 2 столовые ложки соли. Этот состав усиливает сокращение сфинктера, препятствуя проникновению токсинов в кишечник.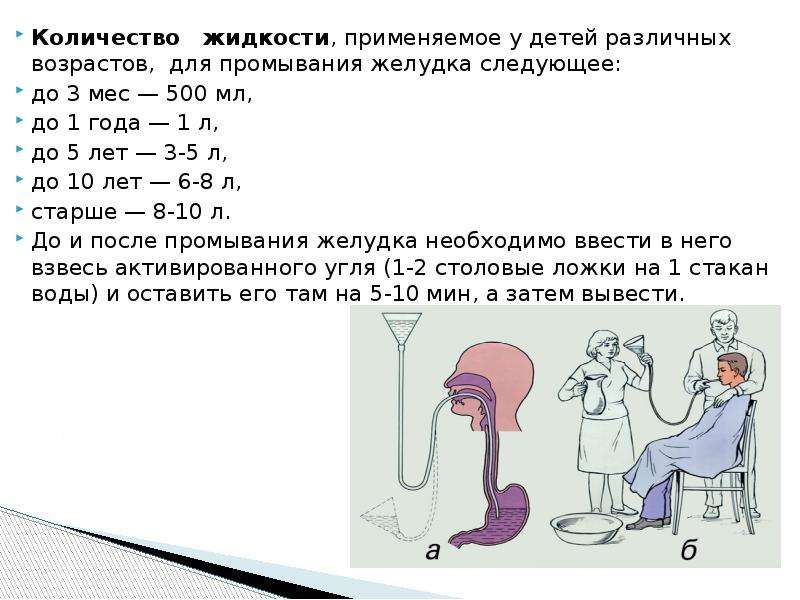 Толстый зонд – резиновая трубка, длина которой около 120 см, а диаметр 1 см. Приспособление вводится через ротовую полость и пищевод в желудок, затем к свободному концу присоединяется воронка и вливается жидкость. Количество раствора для промывания рассчитывается, исходя из веса пациента. Однократно вводится на каждый килограмм массы 5-7 мл жидкости.
Толстый зонд – резиновая трубка, длина которой около 120 см, а диаметр 1 см. Приспособление вводится через ротовую полость и пищевод в желудок, затем к свободному концу присоединяется воронка и вливается жидкость. Количество раствора для промывания рассчитывается, исходя из веса пациента. Однократно вводится на каждый килограмм массы 5-7 мл жидкости.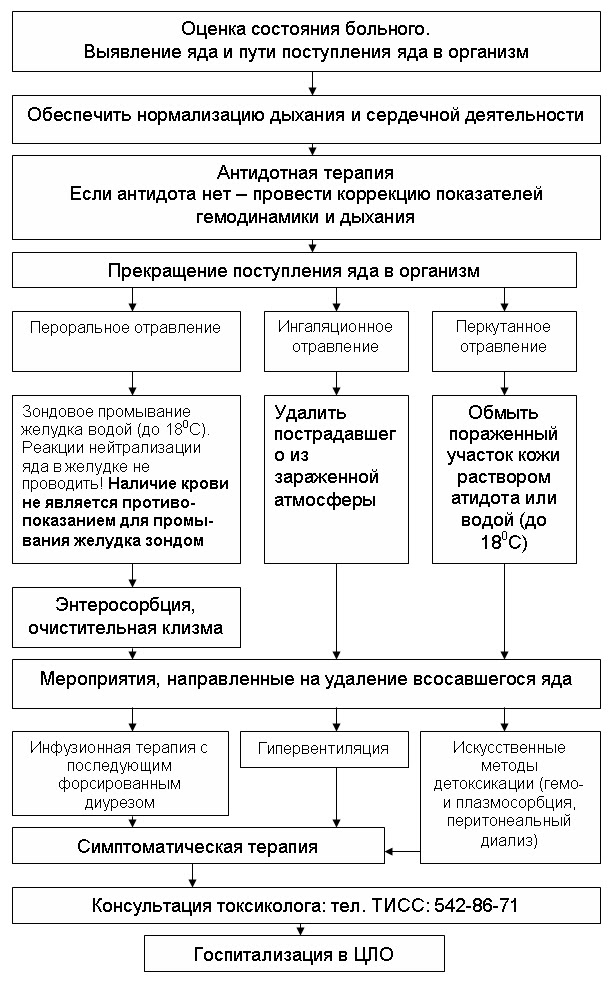

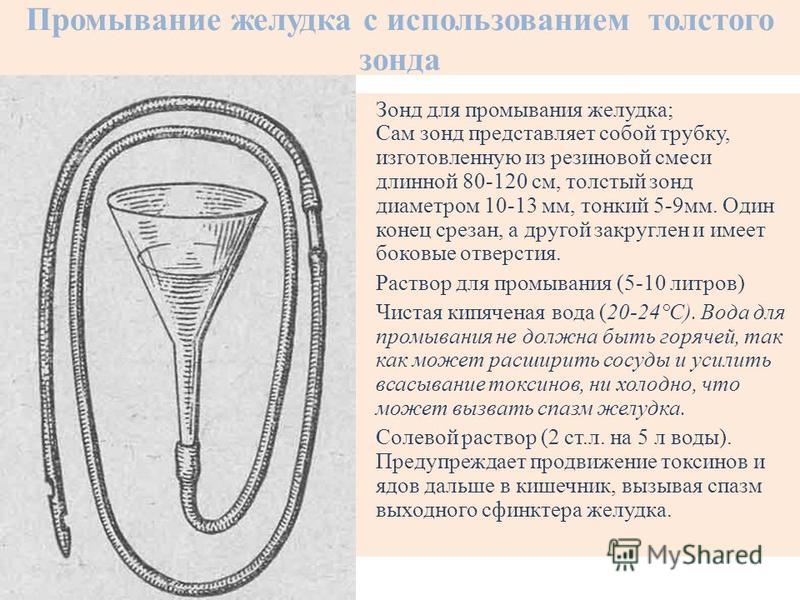
 Разрушается их клеточная стенка, гемоглобин из клеток выходит в кровь и забивает мелкие кровеносные сосуды почек, вызывая почечную недостаточность. Циркуляция в крови токсинов вызывает печеночную недостаточность. При тяжелом течении заболевания возможен летальный исход.
Разрушается их клеточная стенка, гемоглобин из клеток выходит в кровь и забивает мелкие кровеносные сосуды почек, вызывая почечную недостаточность. Циркуляция в крови токсинов вызывает печеночную недостаточность. При тяжелом течении заболевания возможен летальный исход.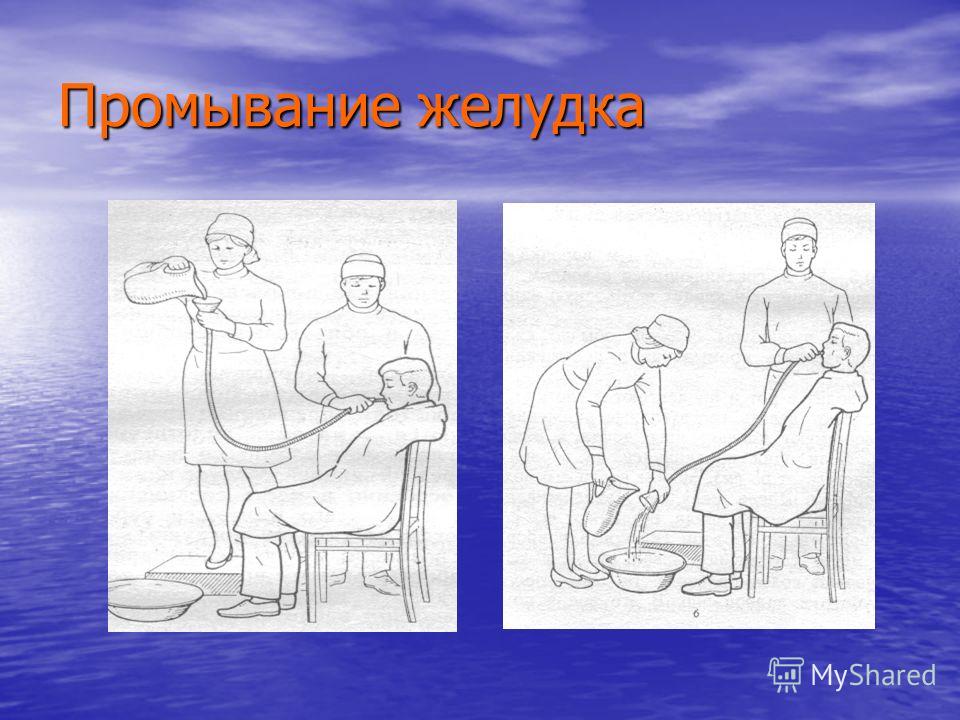 В случае отравлений всегда лучше вызвать, чем не вызвать врача.
В случае отравлений всегда лучше вызвать, чем не вызвать врача. Чаще всего ложный сустав в этом случае образуется на голени в нижней ее трети.
Чаще всего ложный сустав в этом случае образуется на голени в нижней ее трети.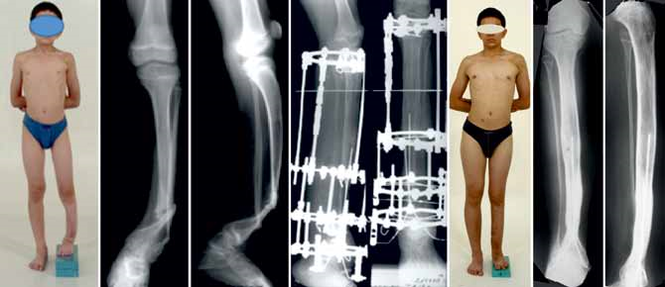
 Если в месте сустава есть воспаление, нужно дождаться, пока оно стихнет. Если в месте сустава есть рубцовая ткань, ее нужно удалить. При этом иссеченную ткань замещают полноценным лоскутом кожи с подкожно-жировой клетчаткой. После этих манипуляций приступают к операции на кости.
Если в месте сустава есть воспаление, нужно дождаться, пока оно стихнет. Если в месте сустава есть рубцовая ткань, ее нужно удалить. При этом иссеченную ткань замещают полноценным лоскутом кожи с подкожно-жировой клетчаткой. После этих манипуляций приступают к операции на кости.
 А. Кутиков, A.R. Lettreuch, A. Saighi-Bouaouina, Д.Ю. Борзунов, Г.В. Дьячкова
А. Кутиков, A.R. Lettreuch, A. Saighi-Bouaouina, Д.Ю. Борзунов, Г.В. Дьячкова акад. Г.А. Илизарова» и в отделении хирургической ортопедии A университетского медицинского центра de DOUERA г. Блида, Алжир, в период с 2000 по 2013 год (25 мальчиков и 32 девочки). Средний возраст пациентов 10,5 года. Впервые оперированы 17 (30 %) пациентов, 38 (67 %) больных перенесли от двух до восьми операций до обращения в наши клиники. У двух (3 %) больных было более восьми вмешательств на предыдущих этапах лечения. Авторы в 37 случаях (65 %) применяли метод Илизарова (первая группа), в 12 (21 %) — метод индуктивной мембраны Masquelet (вторая группа), в трех клинических наблюдениях (5 %) выполняли обширную резекцию участка кости с последующим замещением дефекта аутотрансплантатом (третья группа). Приведены клинические примеры. Результаты. Средняя продолжительность лечения в группе I составила 246,4 дня (монолокальный компрессионно-дистракционный), 219,7 дня (билокальный компрессионно-дистракционный) и 215 дней (полилокальный компрессионно-дистракционный остеосинтез). В среднем, отломки берцовых костей удлинили на 9,3±3,8 см.
акад. Г.А. Илизарова» и в отделении хирургической ортопедии A университетского медицинского центра de DOUERA г. Блида, Алжир, в период с 2000 по 2013 год (25 мальчиков и 32 девочки). Средний возраст пациентов 10,5 года. Впервые оперированы 17 (30 %) пациентов, 38 (67 %) больных перенесли от двух до восьми операций до обращения в наши клиники. У двух (3 %) больных было более восьми вмешательств на предыдущих этапах лечения. Авторы в 37 случаях (65 %) применяли метод Илизарова (первая группа), в 12 (21 %) — метод индуктивной мембраны Masquelet (вторая группа), в трех клинических наблюдениях (5 %) выполняли обширную резекцию участка кости с последующим замещением дефекта аутотрансплантатом (третья группа). Приведены клинические примеры. Результаты. Средняя продолжительность лечения в группе I составила 246,4 дня (монолокальный компрессионно-дистракционный), 219,7 дня (билокальный компрессионно-дистракционный) и 215 дней (полилокальный компрессионно-дистракционный остеосинтез). В среднем, отломки берцовых костей удлинили на 9,3±3,8 см. У пациентов второй группы консолидация получена в восьми случаях из 12, у двух пациентов она была недостаточной и у двух пациентов результат не достигнут вследствие тотального лизиса трансплантата. Средний срок консолидации составил 6 месяцев (от 4 до 8 месяцев). У шести больных прибегали к дополнительной костной трансплантации для увеличения костной массы в очаге. В третьей группе консолидация получена у двух больных, одному из них потребовалась дополнительная трансплантация для утолщения трансплантата, после чего получена консолидация. Заключение. Основные методические принципы лечения врожденных ложных суставов голени должны базироваться на применении различных вариантов костнопластических вмешательств и остеоиндуктивных материалов в зоне псевдоартроза, а также дополнительного армирования различными имплантами (спицами, стержнями). Перспективным является использование комбинированных вариантов наружного и погружного остеосинтеза. Ключевые слова: врожденный ложный сустав, нейрофиброматоз I типа, аппарат Илизарова, полилокальный компрессионно-дистракцион-ный остеосинтез, билокальный компрессионно-дистракционный остеосинтез, монолокальный компрессионно-дистракционный остеосинтез, стержень, индуктивная мембрана, аутотрансплантат.
У пациентов второй группы консолидация получена в восьми случаях из 12, у двух пациентов она была недостаточной и у двух пациентов результат не достигнут вследствие тотального лизиса трансплантата. Средний срок консолидации составил 6 месяцев (от 4 до 8 месяцев). У шести больных прибегали к дополнительной костной трансплантации для увеличения костной массы в очаге. В третьей группе консолидация получена у двух больных, одному из них потребовалась дополнительная трансплантация для утолщения трансплантата, после чего получена консолидация. Заключение. Основные методические принципы лечения врожденных ложных суставов голени должны базироваться на применении различных вариантов костнопластических вмешательств и остеоиндуктивных материалов в зоне псевдоартроза, а также дополнительного армирования различными имплантами (спицами, стержнями). Перспективным является использование комбинированных вариантов наружного и погружного остеосинтеза. Ключевые слова: врожденный ложный сустав, нейрофиброматоз I типа, аппарат Илизарова, полилокальный компрессионно-дистракцион-ный остеосинтез, билокальный компрессионно-дистракционный остеосинтез, монолокальный компрессионно-дистракционный остеосинтез, стержень, индуктивная мембрана, аутотрансплантат.
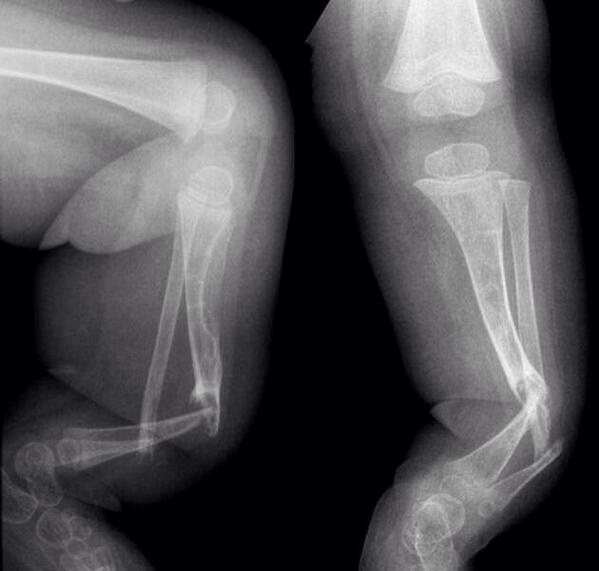 Clinical examples presented. Results. The mean period of treatment in Group 1 was 246.4 days (monolocal compression-distraction), 219.7 days (bilocal compression-distraction), and 215 days (polylocal compression-distraction osteosynthesis). The fragments of leg bones lengthened by 9.3±3.8 cm on the average. Among the patients of Group 2 consolidation achieved in eight cases of 12, it was insufficient in two patients, and the result was not achieved in another two patients due to total lysis of the graft. The mean period of consolidation was six (6) months (range: 4-8 months). Additional bone transplantation required in six patients in order to increase the bone mass in the focus. In Group 3 consolidation achieved in two patients, and additional transplantation required for one of them for the graft thickening, after that consolidation achieved. Conclusion. The main methodological principles of treating congenital pseudoarthroses of the leg should be based on using different variants of osteoplastic interventions and osteoinductive materials in pseudoarthrosis zone, as well as on additional reinforcement with various implants (wires, rods).
Clinical examples presented. Results. The mean period of treatment in Group 1 was 246.4 days (monolocal compression-distraction), 219.7 days (bilocal compression-distraction), and 215 days (polylocal compression-distraction osteosynthesis). The fragments of leg bones lengthened by 9.3±3.8 cm on the average. Among the patients of Group 2 consolidation achieved in eight cases of 12, it was insufficient in two patients, and the result was not achieved in another two patients due to total lysis of the graft. The mean period of consolidation was six (6) months (range: 4-8 months). Additional bone transplantation required in six patients in order to increase the bone mass in the focus. In Group 3 consolidation achieved in two patients, and additional transplantation required for one of them for the graft thickening, after that consolidation achieved. Conclusion. The main methodological principles of treating congenital pseudoarthroses of the leg should be based on using different variants of osteoplastic interventions and osteoinductive materials in pseudoarthrosis zone, as well as on additional reinforcement with various implants (wires, rods). The use of combined variants of external and internal osteosynthesis is promising. Keywords: congenital pseudoarthrosis, Type I neurofibromatosis, the Ilizarov fixator, polylocal compression-distraction osteosynthesis, bilocal compression-distraction osteosynthesis, monolocal compression-distraction osteosynthesis, rod, inductive membrane, autograft.
The use of combined variants of external and internal osteosynthesis is promising. Keywords: congenital pseudoarthrosis, Type I neurofibromatosis, the Ilizarov fixator, polylocal compression-distraction osteosynthesis, bilocal compression-distraction osteosynthesis, monolocal compression-distraction osteosynthesis, rod, inductive membrane, autograft. Проведенные гистологические исследования показали, что основным изменением в пораженном участке кости является
Проведенные гистологические исследования показали, что основным изменением в пораженном участке кости является Метод фиксации сегмента зависит от выбора хирурга, но большинство авторов отдает предпочтение аппарату Илизарова [15,16], интрамедуллярному остео-
Метод фиксации сегмента зависит от выбора хирурга, но большинство авторов отдает предпочтение аппарату Илизарова [15,16], интрамедуллярному остео-
 Укорочение конечности обнаружено у 46 больных (81 %) со средним значением 7,4±4,2 см (2-12 см), что составляло 31 % длины контралатерального сегмента. У 41 (72 %) пациента имелось ограничение подвижности голеностопного сустава. Нейрофиброматоз I типа установлен клинически у 27 пациентов (47 %). По классификации Crawford 47 (82 %) случаев отнесены к IV типу, 7 случаев (12 %) — к II типу, по одному наблюдению (2 %) соответственно к I и III типам ложных суставов. У одного больного (2 %) был выявлен изолированный псевдоартроз малоберцовой кости с искривлением, отнесенный к V типу по классификации BOYD, т.к. предыдущая классификация не включала подобную семиотику врожденного дефекта. Во всех случаях концы фрагментов ложного сустава были дис-конгруэнтны, атрофированы в 60 % случаев и гипертрофированы с признаками склероза в 40 % клинических наблюдений. В 60 % (у 34 больных) случаев отломки были атрофированы (1/2 диаметра от здоровой конечности на аналогичном уровне), а в остальных 40 % (у 23 пациентов) имели нормо — и гипертрофическую форму.
Укорочение конечности обнаружено у 46 больных (81 %) со средним значением 7,4±4,2 см (2-12 см), что составляло 31 % длины контралатерального сегмента. У 41 (72 %) пациента имелось ограничение подвижности голеностопного сустава. Нейрофиброматоз I типа установлен клинически у 27 пациентов (47 %). По классификации Crawford 47 (82 %) случаев отнесены к IV типу, 7 случаев (12 %) — к II типу, по одному наблюдению (2 %) соответственно к I и III типам ложных суставов. У одного больного (2 %) был выявлен изолированный псевдоартроз малоберцовой кости с искривлением, отнесенный к V типу по классификации BOYD, т.к. предыдущая классификация не включала подобную семиотику врожденного дефекта. Во всех случаях концы фрагментов ложного сустава были дис-конгруэнтны, атрофированы в 60 % случаев и гипертрофированы с признаками склероза в 40 % клинических наблюдений. В 60 % (у 34 больных) случаев отломки были атрофированы (1/2 диаметра от здоровой конечности на аналогичном уровне), а в остальных 40 % (у 23 пациентов) имели нормо — и гипертрофическую форму. Основные анатомо-функциональные нарушения конечности отражены в таблице 1.
Основные анатомо-функциональные нарушения конечности отражены в таблице 1.
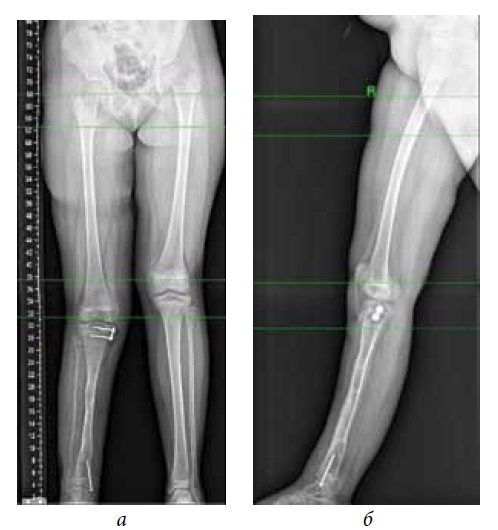 У одного пациента лечение завершилось ампутацией конечности.
У одного пациента лечение завершилось ампутацией конечности. С рождения была обнаружена деформация в нижней трети левой голени. До поступления в РНЦ «ВТО» оперирована более восьми раз, в том числе и с использованием аппарата Илизарова. При поступлении ходила при помощи двух костылей. В нижней трети левой голени выявили патологическую подвижность в пределах 5°. Клинически присутствовала варусная деформация в нижней трети 150°, рекурвационная деформация в верхней трети 170°; вну-
С рождения была обнаружена деформация в нижней трети левой голени. До поступления в РНЦ «ВТО» оперирована более восьми раз, в том числе и с использованием аппарата Илизарова. При поступлении ходила при помощи двух костылей. В нижней трети левой голени выявили патологическую подвижность в пределах 5°. Клинически присутствовала варусная деформация в нижней трети 150°, рекурвационная деформация в верхней трети 170°; вну- В результате лечения была достигнута консолидация ВЛСКГ, исправлена деформация, голень удлинена на 4 см.
В результате лечения была достигнута консолидация ВЛСКГ, исправлена деформация, голень удлинена на 4 см.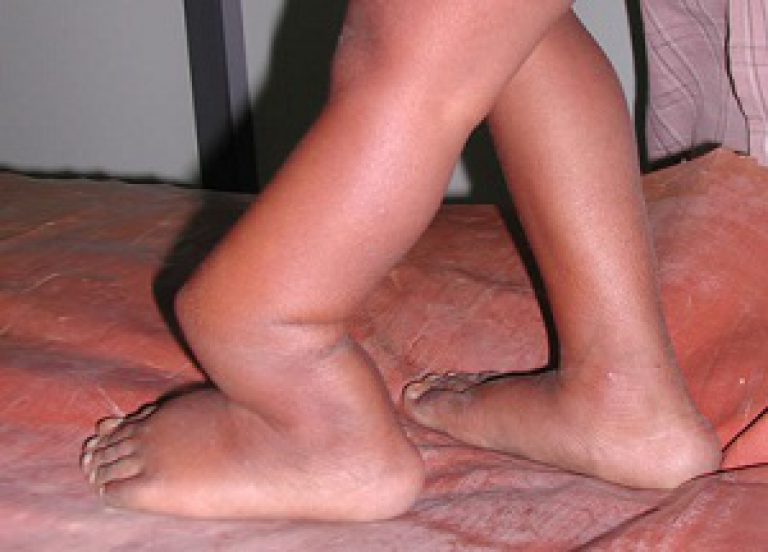 Первоначально выполнили резекцию зоны ложного сустава большеберцовой кости, остеотомию проксимального отломка, остеосинтез правой голени и стопы по Илизарову. Дистракция — через четыре дня с темпом 0,5-1 мм в сутки в течение 43 дней с целью замещения пострезекционного дефекта. Для удлинения голени и уравнивания длины сегмента выполнили дополнительную остеотомию удлиняемого отломка. На шестые сутки после операции продолжили дис-тракцию с тем же темпом в течение 55 дней. После этого аппарат был переведен в режим фиксации на 83 дня. Голень удлинена на 4 см (общая длина дистрак-ционных регенератов — 9 см). Общая продолжительность чрескостного остеосинтеза составила 215 дней. В результате лечения достигнуто сращение ложного сустава, исправлена деформация голени, уравнена длина нижних конечностей. На контрольном осмотре через девять лет опороспособность конечности сохранена, рецидива заболевания не выявлено. От удлинения голени с целью уравнивания длины сегмента пациентка отказалась (рис. 3).
Первоначально выполнили резекцию зоны ложного сустава большеберцовой кости, остеотомию проксимального отломка, остеосинтез правой голени и стопы по Илизарову. Дистракция — через четыре дня с темпом 0,5-1 мм в сутки в течение 43 дней с целью замещения пострезекционного дефекта. Для удлинения голени и уравнивания длины сегмента выполнили дополнительную остеотомию удлиняемого отломка. На шестые сутки после операции продолжили дис-тракцию с тем же темпом в течение 55 дней. После этого аппарат был переведен в режим фиксации на 83 дня. Голень удлинена на 4 см (общая длина дистрак-ционных регенератов — 9 см). Общая продолжительность чрескостного остеосинтеза составила 215 дней. В результате лечения достигнуто сращение ложного сустава, исправлена деформация голени, уравнена длина нижних конечностей. На контрольном осмотре через девять лет опороспособность конечности сохранена, рецидива заболевания не выявлено. От удлинения голени с целью уравнивания длины сегмента пациентка отказалась (рис. 3).

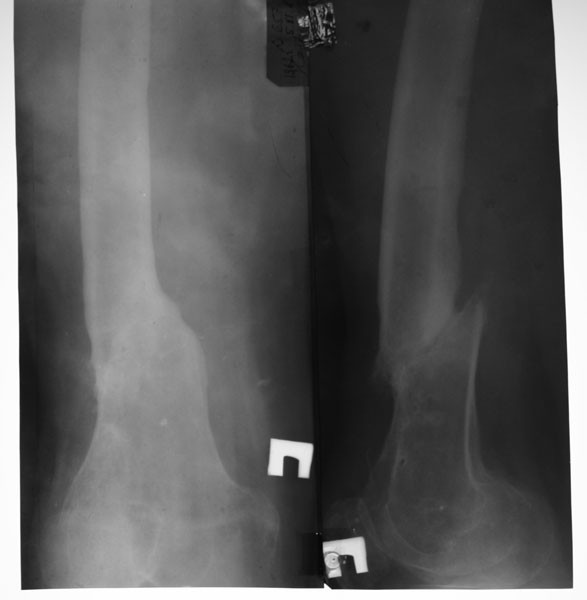
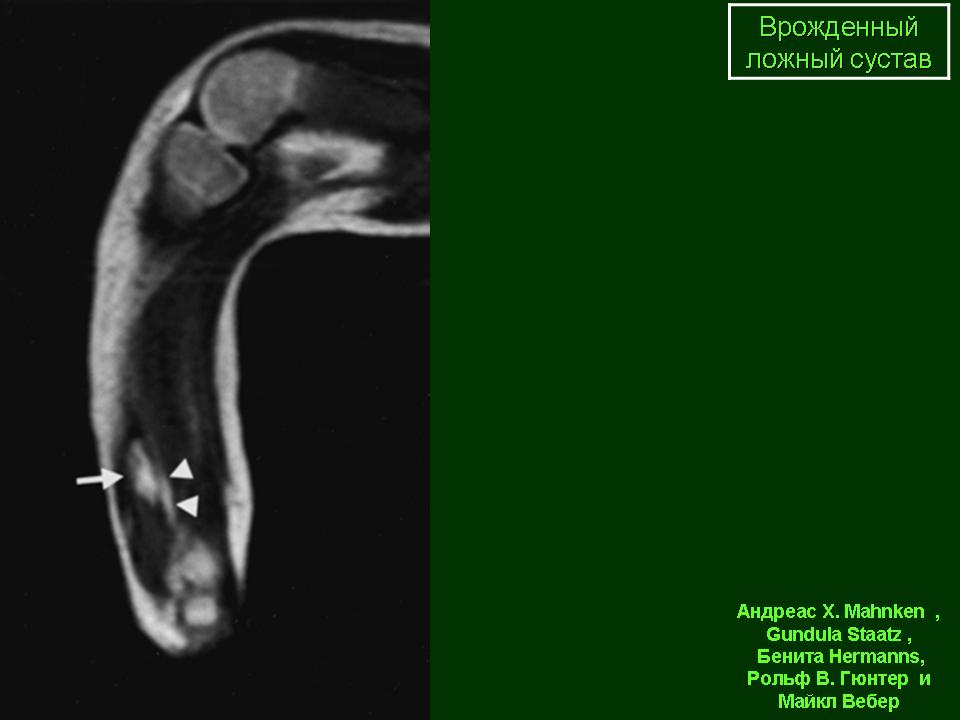 Недостатками является отсутствие возможности удлинения, осуществления полноценной коррекции многоплоскостных деформации, необходимость проведения интрамедулляр-ного стержня через голеностопный сустав.
Недостатками является отсутствие возможности удлинения, осуществления полноценной коррекции многоплоскостных деформации, необходимость проведения интрамедулляр-ного стержня через голеностопный сустав. д.), позволяющих достичь костное сращение, но не исключающих возможность рецидивов в отдаленные периоды реабилитации.
д.), позволяющих достичь костное сращение, но не исключающих возможность рецидивов в отдаленные периоды реабилитации.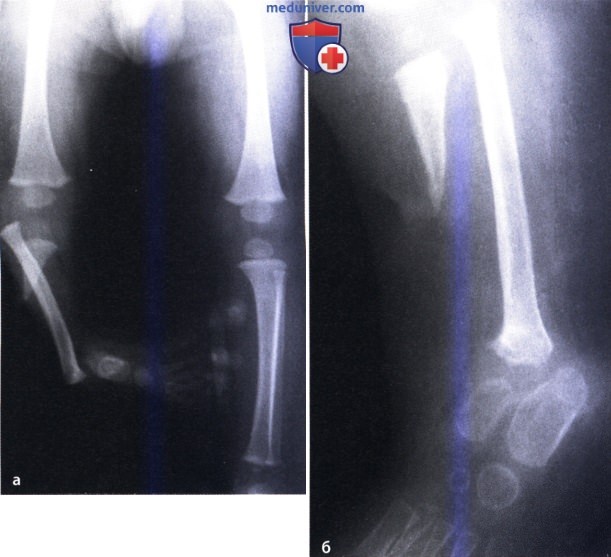 Класс 2: нечеткая картина сращения, после лечения требовалась фиксация брейсом, присутствовала деформация сегмента, повторная операция была необходима. Класс 3: консолидация не достигнута. По данным автора, результат лечения не коррелировал с рентгенологической картиной и возрастом больного, а зависел только от типа оперативного вмешательства. Исходы лечения после операций типа А и В были лучше, чем после типа С. 11 пациентов (48 %) имели результат класса 1, 9 больных — исход класса 2, и 3 пациента — исход класса 3. Таким образом, хороший функциональный результат достигнут в 48 % случаев.
Класс 2: нечеткая картина сращения, после лечения требовалась фиксация брейсом, присутствовала деформация сегмента, повторная операция была необходима. Класс 3: консолидация не достигнута. По данным автора, результат лечения не коррелировал с рентгенологической картиной и возрастом больного, а зависел только от типа оперативного вмешательства. Исходы лечения после операций типа А и В были лучше, чем после типа С. 11 пациентов (48 %) имели результат класса 1, 9 больных — исход класса 2, и 3 пациента — исход класса 3. Таким образом, хороший функциональный результат достигнут в 48 % случаев.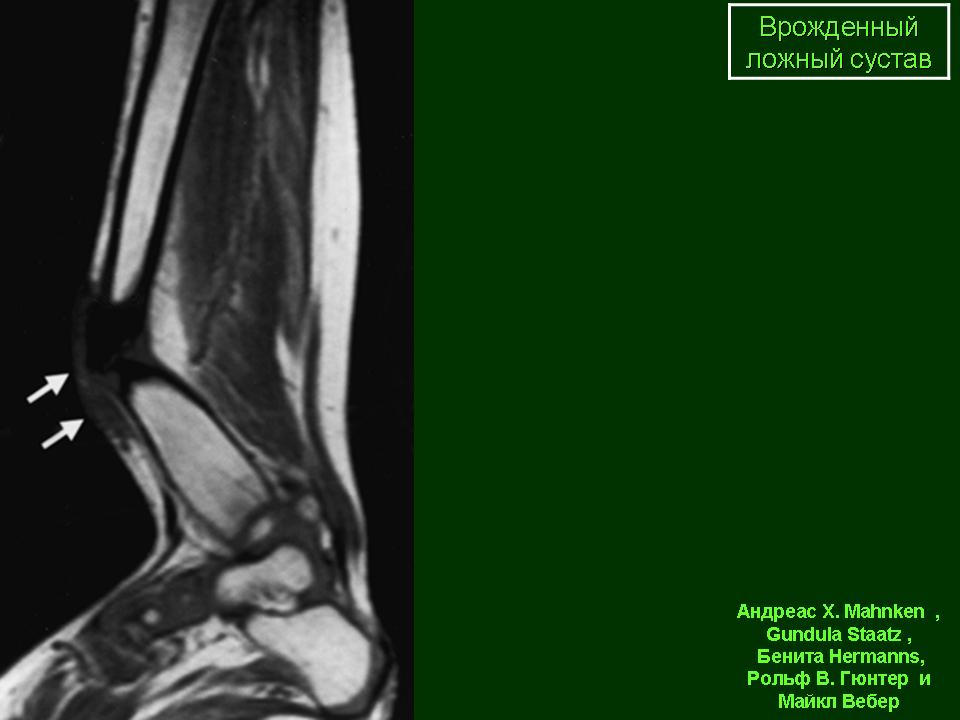 В послеоперационном периоде автор рекомендует
В послеоперационном периоде автор рекомендует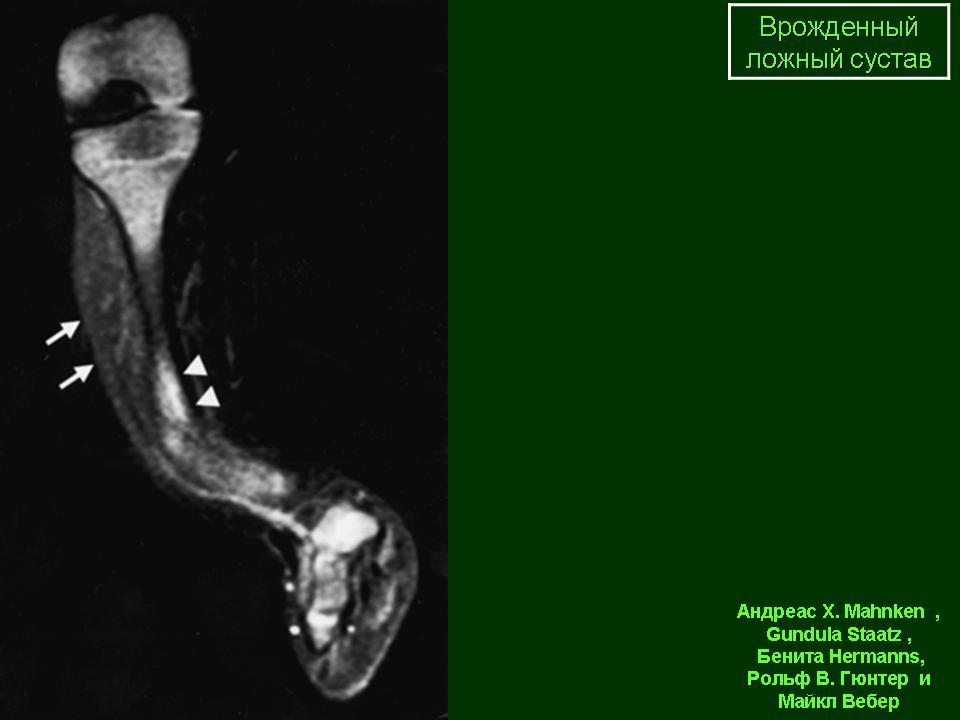 провели сравнительный анализ результатов лечения 73 больных с ВЛСКГ, оперированных с использованием различных методик [25]. 26 пациентов были пролечены с использованием аппарата Илизарова, 25 — васкуляризованного малоберцового трансплантата, 7 — комбинации предыдущих двух методик, 6 — комбинации свободного трансплантата и интрамедуллярного остеосинтеза, 5 — накостной пластины и трансплантата, оставшиеся 4 — другими методиками. Консолидация была достигнута во всех случаях использования аппарата Илизарова, в 88 % случаев использования васкуляри-зованного малоберцового трансплантата.
провели сравнительный анализ результатов лечения 73 больных с ВЛСКГ, оперированных с использованием различных методик [25]. 26 пациентов были пролечены с использованием аппарата Илизарова, 25 — васкуляризованного малоберцового трансплантата, 7 — комбинации предыдущих двух методик, 6 — комбинации свободного трансплантата и интрамедуллярного остеосинтеза, 5 — накостной пластины и трансплантата, оставшиеся 4 — другими методиками. Консолидация была достигнута во всех случаях использования аппарата Илизарова, в 88 % случаев использования васкуляри-зованного малоберцового трансплантата. Индуктивная мембрана выполняет ряд функций, способствующих интеграции трансплантата. Она защищает трансплантат от действия иммунной системы, выполняя барьерную функцию и предотвращает, тем самым, его резорбцию. Кроме того, она выделяет ряд факторов, способствующих костеобразованию и ре-моделированию губчатой кости: эндотелиальный фактор роста (ЭФР), трансфомирующий фактор роста бета — 1 и костный морфогенетический белок 2 типа (КМБ — 2) [11, 13]. В литературе имеются данные о 62 % положительных результатов при использовании данной методики для лечения ВЛС [6, 11, 17]. Наш опыт использования данной методики также дает обнадеживающие результаты.
Индуктивная мембрана выполняет ряд функций, способствующих интеграции трансплантата. Она защищает трансплантат от действия иммунной системы, выполняя барьерную функцию и предотвращает, тем самым, его резорбцию. Кроме того, она выделяет ряд факторов, способствующих костеобразованию и ре-моделированию губчатой кости: эндотелиальный фактор роста (ЭФР), трансфомирующий фактор роста бета — 1 и костный морфогенетический белок 2 типа (КМБ — 2) [11, 13]. В литературе имеются данные о 62 % положительных результатов при использовании данной методики для лечения ВЛС [6, 11, 17]. Наш опыт использования данной методики также дает обнадеживающие результаты. Ампутация, применяемая как радикальная лечебная санкция, не всегда воспринимается оптимистически в социально-культурном плане в наших странах, тем более что протезирование с хорошим функциональным результатом остается дорогим методом и представляет собой проблему доступности.
Ампутация, применяемая как радикальная лечебная санкция, не всегда воспринимается оптимистически в социально-культурном плане в наших странах, тем более что протезирование с хорошим функциональным результатом остается дорогим методом и представляет собой проблему доступности.
 E. The use of rhBMP-2 for treatment of congenital pseudarhrosis of the tibia: a case series // J. Bone Joint Surg. Am. 2010. Vol. 92, No 1. P. 177-185.
E. The use of rhBMP-2 for treatment of congenital pseudarhrosis of the tibia: a case series // J. Bone Joint Surg. Am. 2010. Vol. 92, No 1. P. 177-185. Dakar, Sénégal, 2009, Octobre.
Dakar, Sénégal, 2009, Octobre.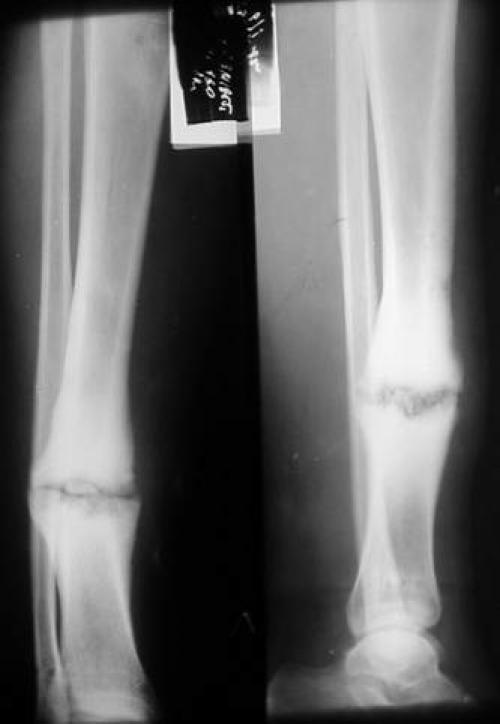 L. Schoenecker // J. Bone Joint Surg. Am. 2005. Vol. 87, Suppl. No 1 (Pt. 1). P. 33-40.
L. Schoenecker // J. Bone Joint Surg. Am. 2005. Vol. 87, Suppl. No 1 (Pt. 1). P. 33-40. , Kotb M.M. Telescoping vascularized fibular graft: a new method for treatment of congenital tibial pseudarthrosis with severe shortening // J. Pediatr. Orthop. B. 2004. Vol. 13, No 1. P. 48-56.
, Kotb M.M. Telescoping vascularized fibular graft: a new method for treatment of congenital tibial pseudarthrosis with severe shortening // J. Pediatr. Orthop. B. 2004. Vol. 13, No 1. P. 48-56. 73-70.
73-70.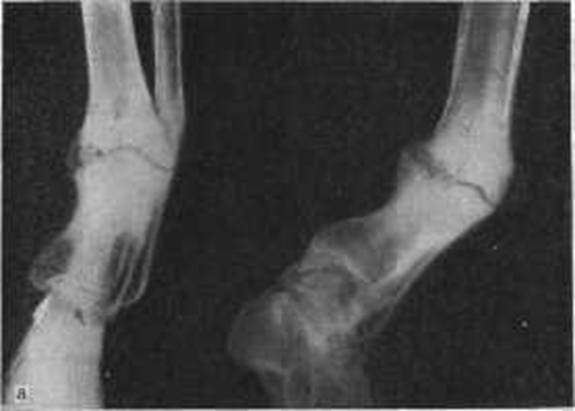 Yap, D. Little, G. Ambler, M. McQuade, C.T. Cowell // J. Pediatr. 2004. Vol. 145, No 5. P. 701-704.
Yap, D. Little, G. Ambler, M. McQuade, C.T. Cowell // J. Pediatr. 2004. Vol. 145, No 5. P. 701-704. Minami, M. Sato, S. Yoshino, T. Oki, K. Nakamura // J. Pediatr. Orthop. 2005. Vol. 25, No 2. P. 219-224.
Minami, M. Sato, S. Yoshino, T. Oki, K. Nakamura // J. Pediatr. Orthop. 2005. Vol. 25, No 2. P. 219-224. Stenger, K. Mladenov, M. Rupprecht, J.M. Rueger, R. Stuecker // J. Bone Joint Surg. Br. 2011. Vol. 93, No 5. P. 695-699.
Stenger, K. Mladenov, M. Rupprecht, J.M. Rueger, R. Stuecker // J. Bone Joint Surg. Br. 2011. Vol. 93, No 5. P. 695-699.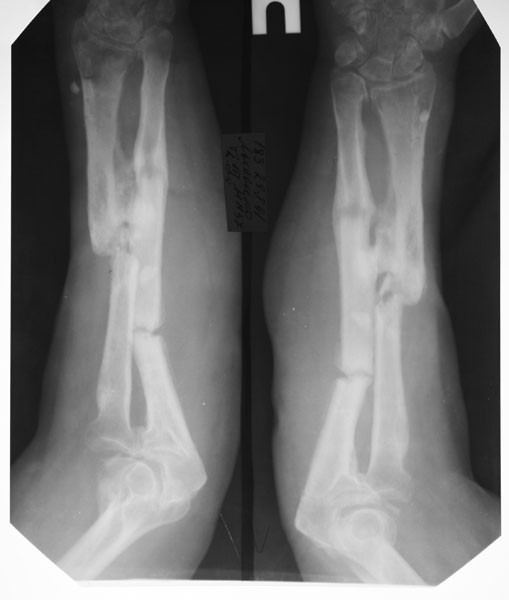 м. н.
м. н.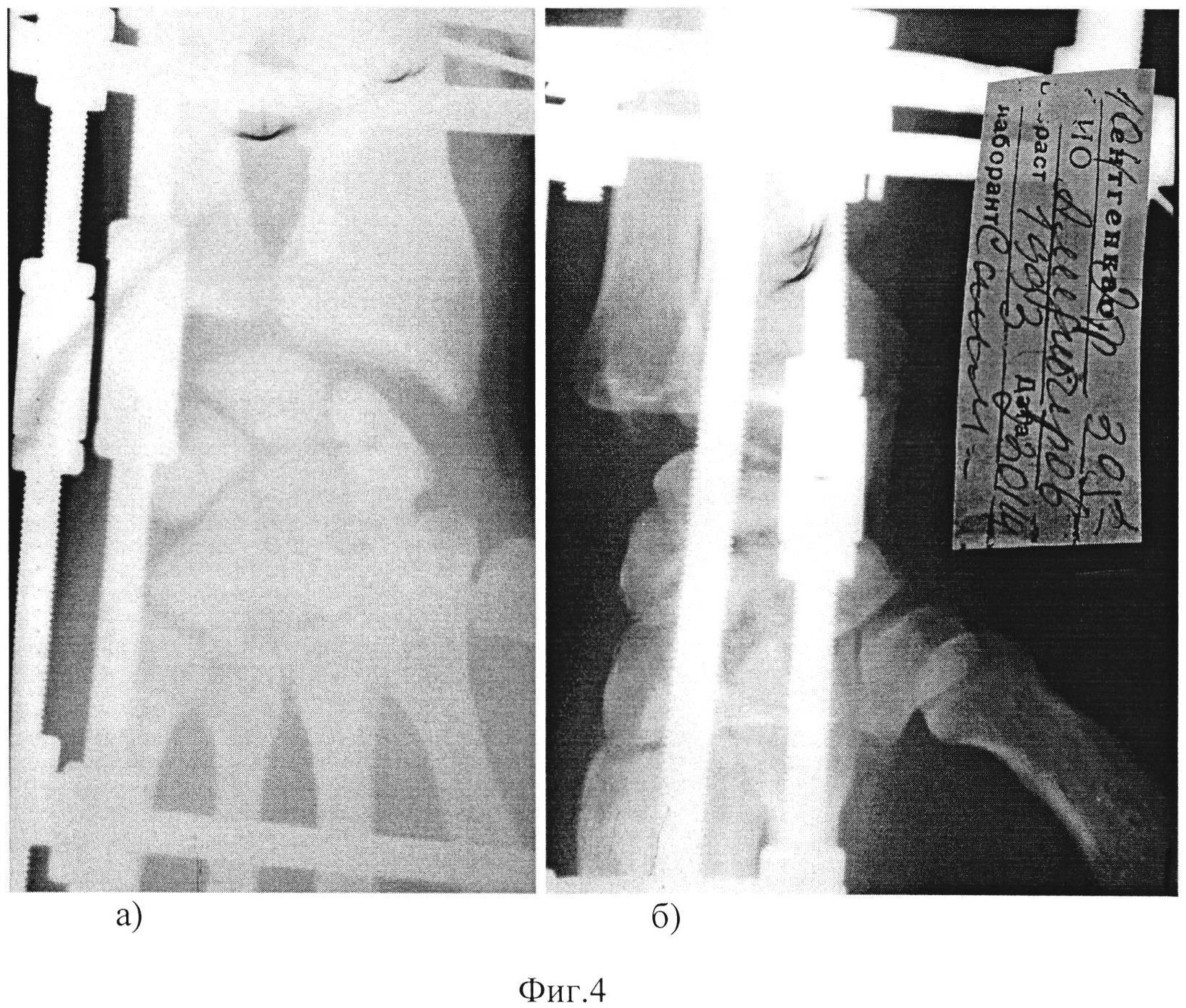 Миронов С. П., Омельяненко Н. П., Кожевников О. В. и др. Применение аутологичных стромальных клеток костного мозга при хирургическом лечении врожденных ложных суставов костей голени у детей // Вестн. травматол. и ортопед. им. Н. Н. Приорова. 2011. № 2. С. 46-52.
Миронов С. П., Омельяненко Н. П., Кожевников О. В. и др. Применение аутологичных стромальных клеток костного мозга при хирургическом лечении врожденных ложных суставов костей голени у детей // Вестн. травматол. и ортопед. им. Н. Н. Приорова. 2011. № 2. С. 46-52. Johnston C.E. Congenital pseudarthrosis of the Tibia: Results of Technical Variations in the Charnley — Williams Procedure // JBJS AM. 2002 Oct. 01. 84 (10). P. 1799-1810.
Johnston C.E. Congenital pseudarthrosis of the Tibia: Results of Technical Variations in the Charnley — Williams Procedure // JBJS AM. 2002 Oct. 01. 84 (10). P. 1799-1810. Dormans J., Krajbich I., Zuker R., Dmuynk M. Congenital pseudarthrosis of the tibia: treatement with free vascularized fibular graft // JPO. 1990. Vol. 10. P. 623-628.
Dormans J., Krajbich I., Zuker R., Dmuynk M. Congenital pseudarthrosis of the tibia: treatement with free vascularized fibular graft // JPO. 1990. Vol. 10. P. 623-628.
 Joseph B., Mathew G. Management of congenital pseudarthrosis of the tibia by excision of the pseudarthrosis, onlay grafting, and intramedullary nailing. // J. Pediatr. Orthop B. 2000. Vol. 9. P. 16-23.
Joseph B., Mathew G. Management of congenital pseudarthrosis of the tibia by excision of the pseudarthrosis, onlay grafting, and intramedullary nailing. // J. Pediatr. Orthop B. 2000. Vol. 9. P. 16-23. 2012, Bone Grafting, edited by dr. Allesandro Zorzi, ISBN: 978-953-51-0324-0, in-Tech. P. 91-106.
2012, Bone Grafting, edited by dr. Allesandro Zorzi, ISBN: 978-953-51-0324-0, in-Tech. P. 91-106. Проявляется ложный сустав нарушением непрерывности и целостности трубчатой кости, а результате чего конечность приобретает способность двигаться в несвойственном направлении и месте. Промежуток между костями заполняется соединительной тканью, которая со временем меняет свою структуру. Также патология может носить врожденный характер. Посттравматическая патология чаще встречается у пациентов после перелом локтевой, лучевой и большой берцовой кости.
Проявляется ложный сустав нарушением непрерывности и целостности трубчатой кости, а результате чего конечность приобретает способность двигаться в несвойственном направлении и месте. Промежуток между костями заполняется соединительной тканью, которая со временем меняет свою структуру. Также патология может носить врожденный характер. Посттравматическая патология чаще встречается у пациентов после перелом локтевой, лучевой и большой берцовой кости.
 Л. Рентгено-морфологические параллели при ложных суставах // Тр. Казанского НИИТО: Т.Х1У.- Казань, 1969.- С.140-143.
Л. Рентгено-морфологические параллели при ложных суставах // Тр. Казанского НИИТО: Т.Х1У.- Казань, 1969.- С.140-143. Лечение ложных суставов костей голени: Автореф. дис. . д-ра мед. наук.- Л., 1974.- 26 с.
Лечение ложных суставов костей голени: Автореф. дис. . д-ра мед. наук.- Л., 1974.- 26 с. — 1989.-№4.- С.24-26.
— 1989.-№4.- С.24-26.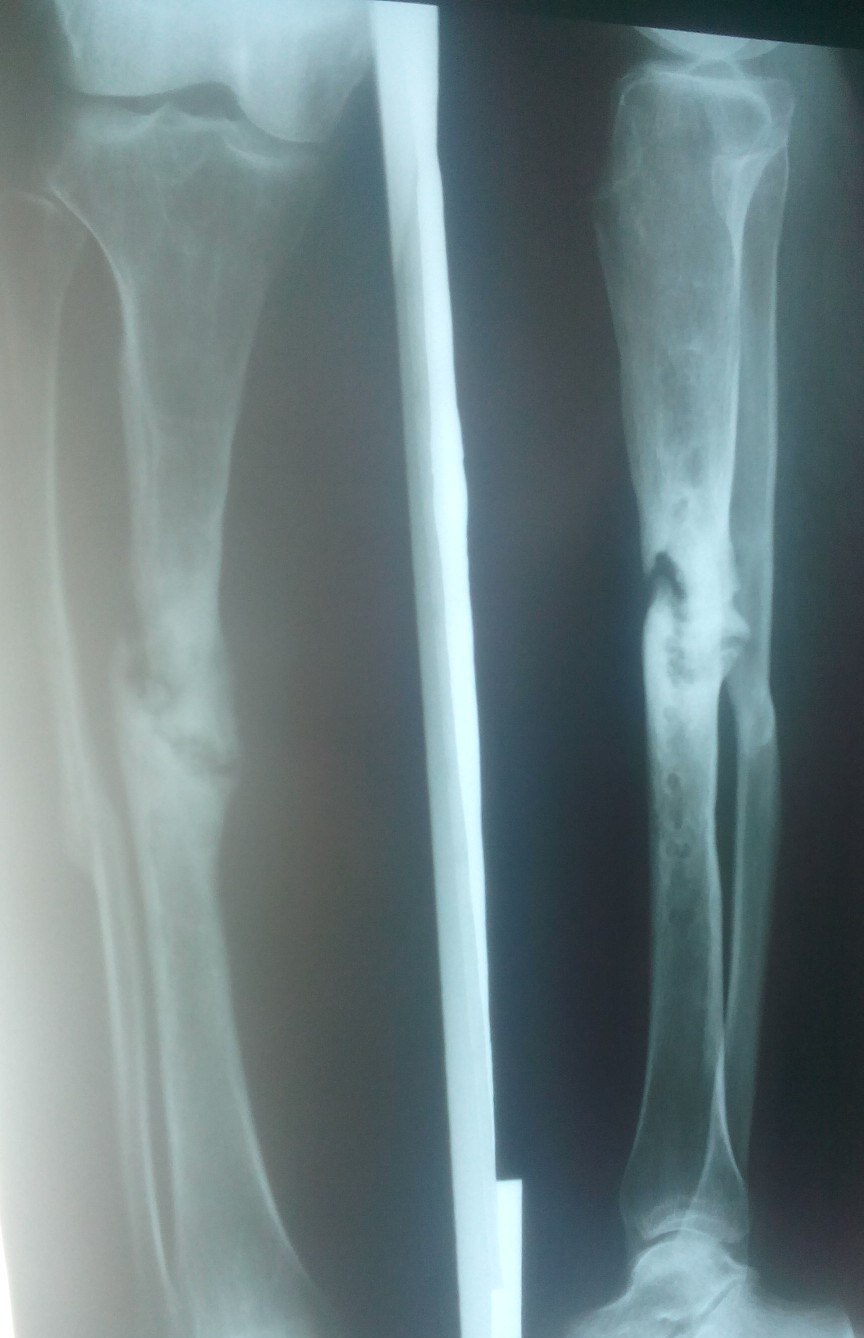 : Медицина, 1973.- 167 с.
: Медицина, 1973.- 167 с. — 105 с.
— 105 с. — 2000.- №1.- С.78-82.
— 2000.- №1.- С.78-82.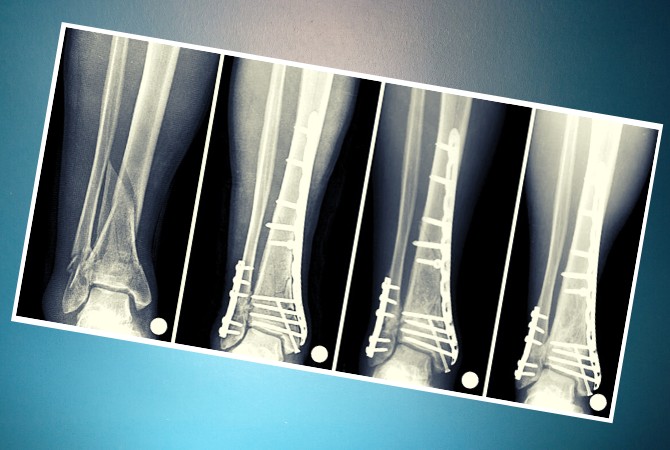 — 1935.- №5.- С.3-15.
— 1935.- №5.- С.3-15.
 Уральского НИИТО: Т.8.-Свердловск, 1951.- С.325.
Уральского НИИТО: Т.8.-Свердловск, 1951.- С.325. дис. . канд. мед. наук.- М., 1973.- 27 с.
дис. . канд. мед. наук.- М., 1973.- 27 с.
 — 1985.- №5.- С.23-26.
— 1985.- №5.- С.23-26. Турнер Г.И. О так называемых внутриутробных переломах голени и их лечении // Хирургический архив.- 1911.- Кн.1.- С.173-174.
Турнер Г.И. О так называемых внутриутробных переломах голени и их лечении // Хирургический архив.- 1911.- Кн.1.- С.173-174. дис. . д-ра мед. наук.- СПб, 1996.30 е.
дис. . д-ра мед. наук.- СПб, 1996.30 е. — 1944.- Т.64, Кн.2.- С.80.
— 1944.- Т.64, Кн.2.- С.80. II Украинской науч.-практ. конф. хирургов детского возраста.- Киев, 1965.- С.194-197.
II Украинской науч.-практ. конф. хирургов детского возраста.- Киев, 1965.- С.194-197. Gyn. Obstet.- 1939.-№69.- P.618-626.
Gyn. Obstet.- 1939.-№69.- P.618-626. — 1973.- Bd.10, №1/2.- S.815-820
— 1973.- Bd.10, №1/2.- S.815-820 -Vol.18.- P.90.
-Vol.18.- P.90. Bone Jt Surg.- 1972.-Vol.54-A, №6.- P. 1355.
Bone Jt Surg.- 1972.-Vol.54-A, №6.- P. 1355. Pathol.- 1997.- №50.- P. 194-197.
Pathol.- 1997.- №50.- P. 194-197. J. Congenital pseudarthroses of the tibia (A review of literature and 52 cases from the Mayo Clinic) // Clin. Orthop. Rel. Res.- 1974.- №99.- P. 140-145.
J. Congenital pseudarthroses of the tibia (A review of literature and 52 cases from the Mayo Clinic) // Clin. Orthop. Rel. Res.- 1974.- №99.- P. 140-145. Orthop. Unfall-Chir.- 1966.- Bd.60, N1/2.-S.138-147.
Orthop. Unfall-Chir.- 1966.- Bd.60, N1/2.-S.138-147.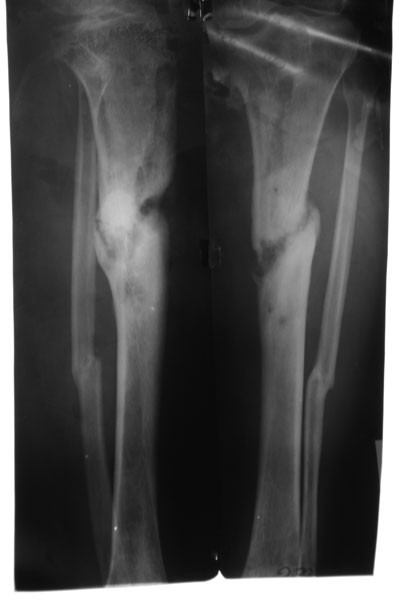 Safe F.P. Congenital anomalies // Campbels operative orthopaedics: St.-Louis ed.: CV Mosby, 1980.- Vol.2.- P. 1748-1939.
Safe F.P. Congenital anomalies // Campbels operative orthopaedics: St.-Louis ed.: CV Mosby, 1980.- Vol.2.- P. 1748-1939. Orthop.Traumatol.- 1980.-№11.- S.656.
Orthop.Traumatol.- 1980.-№11.- S.656. Врачи обнаружили, что левая ножка искривлена, однако заверили, что она выпрямится со временем. Но родители все равно беспокоились. Чтобы успокоиться, в шесть месяцев Аделю сделали рентген-снимок ножки. Он показал неправильно сросшийся перелом большеберцовой и не сросшийся перелом малоберцовой кости левой голени.
Врачи обнаружили, что левая ножка искривлена, однако заверили, что она выпрямится со временем. Но родители все равно беспокоились. Чтобы успокоиться, в шесть месяцев Аделю сделали рентген-снимок ножки. Он показал неправильно сросшийся перелом большеберцовой и не сросшийся перелом малоберцовой кости левой голени. В конце ноября контрольный снимок опять показал, что кость не срослась. Родителям сказали, что нужно смотреть динамику. Почти каждый месяц в течение полугода они делали рентген-снимки в надежде увидеть сросшийся перелом, но, к сожалению, положительных результатов не было. Чтобы разобраться в ситуации и поставить правильный диагноз, семья поехала в Санкт-Петербург. Аделю поставили новый диагноз: врожденный ложный сустав левой голени и нейрофиброматоз.
В конце ноября контрольный снимок опять показал, что кость не срослась. Родителям сказали, что нужно смотреть динамику. Почти каждый месяц в течение полугода они делали рентген-снимки в надежде увидеть сросшийся перелом, но, к сожалению, положительных результатов не было. Чтобы разобраться в ситуации и поставить правильный диагноз, семья поехала в Санкт-Петербург. Аделю поставили новый диагноз: врожденный ложный сустав левой голени и нейрофиброматоз.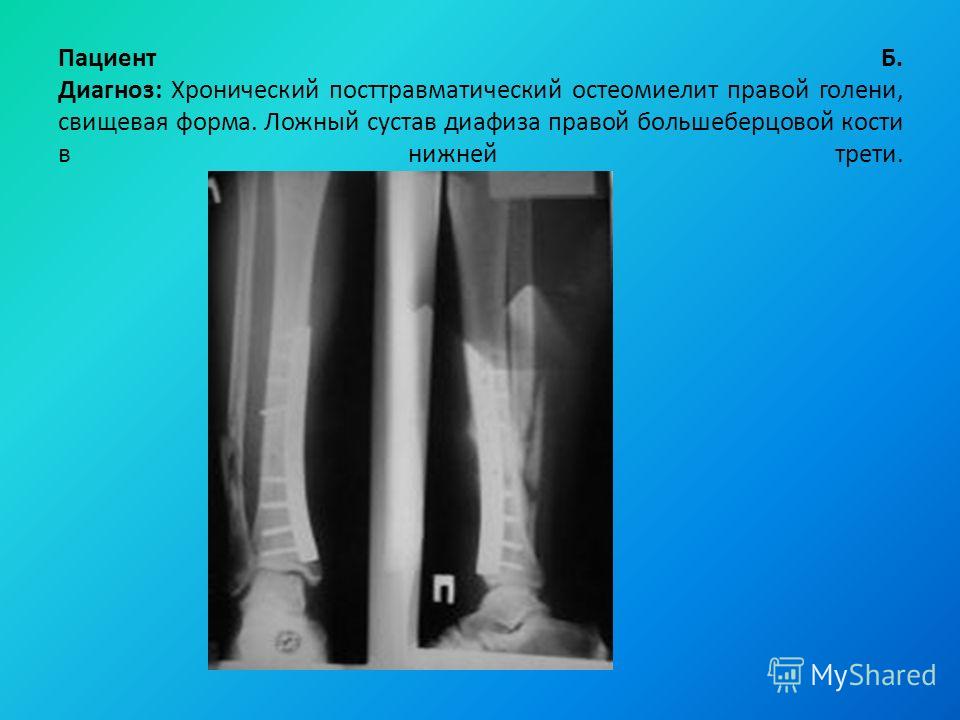 Пока ребенок не понимает, зачем ему надевают странную штуковину на ногу, но мама и папа не отступают и верят, что он начнет ходить. Но, к сожалению, даже это не исправит проблему.
Пока ребенок не понимает, зачем ему надевают странную штуковину на ногу, но мама и папа не отступают и верят, что он начнет ходить. Но, к сожалению, даже это не исправит проблему. Это заболевание встречается в среднем в 0,5% от числа всех ортопедических заболеваний. Трудности лечения врожденных ложных суставов заключаются в том, что они не поддаются консервативной терапии, а при хирургическом лечении дают в большинстве случаев рецидивы.
Это заболевание встречается в среднем в 0,5% от числа всех ортопедических заболеваний. Трудности лечения врожденных ложных суставов заключаются в том, что они не поддаются консервативной терапии, а при хирургическом лечении дают в большинстве случаев рецидивы. Причиной возникновения истинного ложного сустава чаще всего служит незначительная травма или хирургическое вмешательство, направленное на устранение искривления большеберцовой кости. У многих больных с врожденными ложными суставами имеется сопутствующее укорочение, иногда достигающее 10—12 см. Кроме того, у ряда больных выявляется недоразвитие малоберцовой кости и голеностопного сустава.
Причиной возникновения истинного ложного сустава чаще всего служит незначительная травма или хирургическое вмешательство, направленное на устранение искривления большеберцовой кости. У многих больных с врожденными ложными суставами имеется сопутствующее укорочение, иногда достигающее 10—12 см. Кроме того, у ряда больных выявляется недоразвитие малоберцовой кости и голеностопного сустава.
 Большее распространение нашел метод с использованием экстрамедуллярной костной пластики [Ткаченко С. С., 1970, и др.].
Большее распространение нашел метод с использованием экстрамедуллярной костной пластики [Ткаченко С. С., 1970, и др.]. После наложения аппарата осуществляют дистракцию по 0,75—1 мм/сут. В процессе удлинения голени проводят устранение углообразной деформации.
После наложения аппарата осуществляют дистракцию по 0,75—1 мм/сут. В процессе удлинения голени проводят устранение углообразной деформации. Некоторые авторы [Андрианов В. Л., 1976] предложили укреплять образовавшийся в процессе дистракции регенерат ауто- и аллотрансплантатами, не снимая аппарата. Регенерат рассекают вдоль и замещают полость кортикальными трансплантатами по типу «вязанки хвороста».
Некоторые авторы [Андрианов В. Л., 1976] предложили укреплять образовавшийся в процессе дистракции регенерат ауто- и аллотрансплантатами, не снимая аппарата. Регенерат рассекают вдоль и замещают полость кортикальными трансплантатами по типу «вязанки хвороста». С целью предупреждения подобных осложнений предложен двухэтапный метод лечения врожденных ложных суставов, сочетающий в себе чрескостный остеосинтез и костно-пластические операции [Андрианов В. Л., Поздеев А. П., 1980].
С целью предупреждения подобных осложнений предложен двухэтапный метод лечения врожденных ложных суставов, сочетающий в себе чрескостный остеосинтез и костно-пластические операции [Андрианов В. Л., Поздеев А. П., 1980].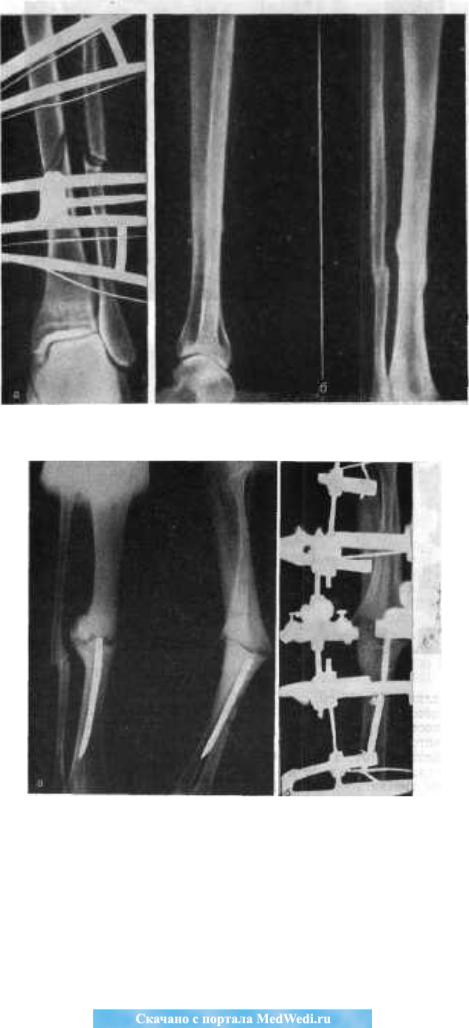 Больных снабжают ортопедическим аппаратом, в котором предусматривают компенсацию укорочения.
Больных снабжают ортопедическим аппаратом, в котором предусматривают компенсацию укорочения. Псевдоартроз определяется как «ложный сустав» и представляет собой разрыв кости, который не заживает самостоятельно. Псевдоартроз обычно развивается в течение первых двух лет жизни; тем не менее, были зарегистрированы случаи развития CPT до рождения, а также в более позднем возрасте.
Псевдоартроз определяется как «ложный сустав» и представляет собой разрыв кости, который не заживает самостоятельно. Псевдоартроз обычно развивается в течение первых двух лет жизни; тем не менее, были зарегистрированы случаи развития CPT до рождения, а также в более позднем возрасте. Это приводит к низкому содержанию кислорода в надкостнице (известному как гипоксемия). Поскольку надкостница отвечает за рост кости, это приводит к ослаблению кости.
Это приводит к низкому содержанию кислорода в надкостнице (известному как гипоксемия). Поскольку надкостница отвечает за рост кости, это приводит к ослаблению кости. Еще одно важное соображение в классификации Эль-Росасси-Палей — перенесла ли пациент предыдущую безуспешную операцию.
Еще одно важное соображение в классификации Эль-Росасси-Палей — перенесла ли пациент предыдущую безуспешную операцию. По этой причине многие хирурги-ортопеды рекомендуют ампутацию, особенно после третьей неудачной операции.
По этой причине многие хирурги-ортопеды рекомендуют ампутацию, особенно после третьей неудачной операции. 8 , 15 , 26 , 30 Стремление к прочному заживлению костей может даже ухудшить подвижность и суставную функцию. 7 , 8 , 10 , 34 Когда суставная функция нарушена и когда механическая ось отклонена, пациентам с СРТ следует предложить ампутацию. 2 , 1 — 15 Даже если это решение позволяет быстро восстановить функции с помощью протеза, семья часто отказывается от него. 14 , 15 , 23
8 , 15 , 26 , 30 Стремление к прочному заживлению костей может даже ухудшить подвижность и суставную функцию. 7 , 8 , 10 , 34 Когда суставная функция нарушена и когда механическая ось отклонена, пациентам с СРТ следует предложить ампутацию. 2 , 1 — 15 Даже если это решение позволяет быстро восстановить функции с помощью протеза, семья часто отказывается от него. 14 , 15 , 23  14 , 15 , 23 , 45
14 , 15 , 23 , 45  Однако сообщалось о многих потенциальных осложнениях. Иногда для получения сращения кости требуется вторичная костная пластика. 23 , 30 Симонис и др. . Рекомендуется использовать этот метод при несоответствии длины конечностей более 5 см и патологической длине ткани более 3 см. 47 Новые переломы не редкость, и они могут наблюдаться на конечности в месте трансплантата, 23 , 40 или в самом костном трансплантате. 48 Другие осложнения включают смещение (передний изгиб и вальгусная деформация), так как при этих прогрессирующих угловых деформациях не происходит ремоделирования. 23 , 30 , 49 , 50 Также сообщалось о вальгусной деформации на донорском участке. 48 , 50 , 51 Для предотвращения этого осложнения некоторые авторы рекомендуют дистальный тибиофибулярный метафизарный синостоз (процедура Лангеншельда). 23 , 50 Однако эта процедура может только отсрочить, но не предотвратить, развитие вальгуса голеностопного сустава.
Однако сообщалось о многих потенциальных осложнениях. Иногда для получения сращения кости требуется вторичная костная пластика. 23 , 30 Симонис и др. . Рекомендуется использовать этот метод при несоответствии длины конечностей более 5 см и патологической длине ткани более 3 см. 47 Новые переломы не редкость, и они могут наблюдаться на конечности в месте трансплантата, 23 , 40 или в самом костном трансплантате. 48 Другие осложнения включают смещение (передний изгиб и вальгусная деформация), так как при этих прогрессирующих угловых деформациях не происходит ремоделирования. 23 , 30 , 49 , 50 Также сообщалось о вальгусной деформации на донорском участке. 48 , 50 , 51 Для предотвращения этого осложнения некоторые авторы рекомендуют дистальный тибиофибулярный метафизарный синостоз (процедура Лангеншельда). 23 , 50 Однако эта процедура может только отсрочить, но не предотвратить, развитие вальгуса голеностопного сустава. 50
50  53 Minami et al ., 48 Kanaya et al ., 49 и Toh et al . 28 не разделяют эту точку зрения, полагая, что стержень может изменить биологию костного трансплантата. Тем не менее, это утверждение еще предстоит доказать.Методика, описанная Moukoko et al . это не спасательная процедура. Его следует рассматривать как терапию выбора для начального хирургического лечения СРТ, поскольку для успеха методики требуется лучшая биологическая среда. 53
53 Minami et al ., 48 Kanaya et al ., 49 и Toh et al . 28 не разделяют эту точку зрения, полагая, что стержень может изменить биологию костного трансплантата. Тем не менее, это утверждение еще предстоит доказать.Методика, описанная Moukoko et al . это не спасательная процедура. Его следует рассматривать как терапию выбора для начального хирургического лечения СРТ, поскольку для успеха методики требуется лучшая биологическая среда. 53  54 — 69 Если процедура сочетается с интрамедуллярным штифтом, это значительно снижает частоту повторных переломов. 37 , 48 , 50 , 51 , 54 , 60 , 63 , 69 , 70
54 — 69 Если процедура сочетается с интрамедуллярным штифтом, это значительно снижает частоту повторных переломов. 37 , 48 , 50 , 51 , 54 , 60 , 63 , 69 , 70  9 , 26 — 28 , 42 , 54 , 55 , 70
9 , 26 — 28 , 42 , 54 , 55 , 70  В отчете Европейского педиатрического ортопедического общества (EPOS) общий показатель консолидации составил 75.5% при среднем возрасте 7,5 лет. 9 Эти данные близки к данным Ohnishi et al ., Так как консолидация была получена у 86% пациентов со средним возрастом 4,5 года на момент операции. 26
В отчете Европейского педиатрического ортопедического общества (EPOS) общий показатель консолидации составил 75.5% при среднем возрасте 7,5 лет. 9 Эти данные близки к данным Ohnishi et al ., Так как консолидация была получена у 86% пациентов со средним возрастом 4,5 года на момент операции. 26  Однако внешний фиксатор может быть неудобным для маленьких детей и не предотвращает вальгусную деформацию голеностопного сустава. Более того, после использования внешнего фиксатора наблюдается высокая частота повторных переломов, а также наблюдается инволюция костной ткани регенерата после использования кругового внешнего фиксатора. Процедура круговой внешней фиксации занимает много времени, сложна и сопряжена с высоким риском инфицирования.Если ребенок был защищен внутренней шиной (интрамедуллярным гвоздем) и фиксацией до зрелости скелета, частота повторных переломов может значительно снизиться. 6 , 10 , 26 , 36 , 52 , 55
Однако внешний фиксатор может быть неудобным для маленьких детей и не предотвращает вальгусную деформацию голеностопного сустава. Более того, после использования внешнего фиксатора наблюдается высокая частота повторных переломов, а также наблюдается инволюция костной ткани регенерата после использования кругового внешнего фиксатора. Процедура круговой внешней фиксации занимает много времени, сложна и сопряжена с высоким риском инфицирования.Если ребенок был защищен внутренней шиной (интрамедуллярным гвоздем) и фиксацией до зрелости скелета, частота повторных переломов может значительно снизиться. 6 , 10 , 26 , 36 , 52 , 55  Несоответствие длины конечностей, деформации голени мы предпочитаем корректировать с одновременным сращением участка псевдоартроза. Наружная фиксация обеспечивает лучшую осевую, угловую и вращательную стабильность участка псевдоартроза, что необходимо для первичного сращения. Мы предпочитаем добавлять интрамедуллярные гвозди в первую очередь с внешней фиксацией, так как это помогает перестроить большеберцовые сегменты и минимизировать силу сдвига в месте псевдоартроза во время заживления. Мы также предпочитаем оставлять интрамедуллярный гвоздь после первичного заживления, чтобы предотвратить повторный перелом.После круговой внешней фиксации мы допускаем раннюю нагрузку. Дети могут вернуться в школу и к общественной деятельности вскоре после операции.
Несоответствие длины конечностей, деформации голени мы предпочитаем корректировать с одновременным сращением участка псевдоартроза. Наружная фиксация обеспечивает лучшую осевую, угловую и вращательную стабильность участка псевдоартроза, что необходимо для первичного сращения. Мы предпочитаем добавлять интрамедуллярные гвозди в первую очередь с внешней фиксацией, так как это помогает перестроить большеберцовые сегменты и минимизировать силу сдвига в месте псевдоартроза во время заживления. Мы также предпочитаем оставлять интрамедуллярный гвоздь после первичного заживления, чтобы предотвратить повторный перелом.После круговой внешней фиксации мы допускаем раннюю нагрузку. Дети могут вернуться в школу и к общественной деятельности вскоре после операции. 8 , 24 , 29 , 30
8 , 24 , 29 , 30 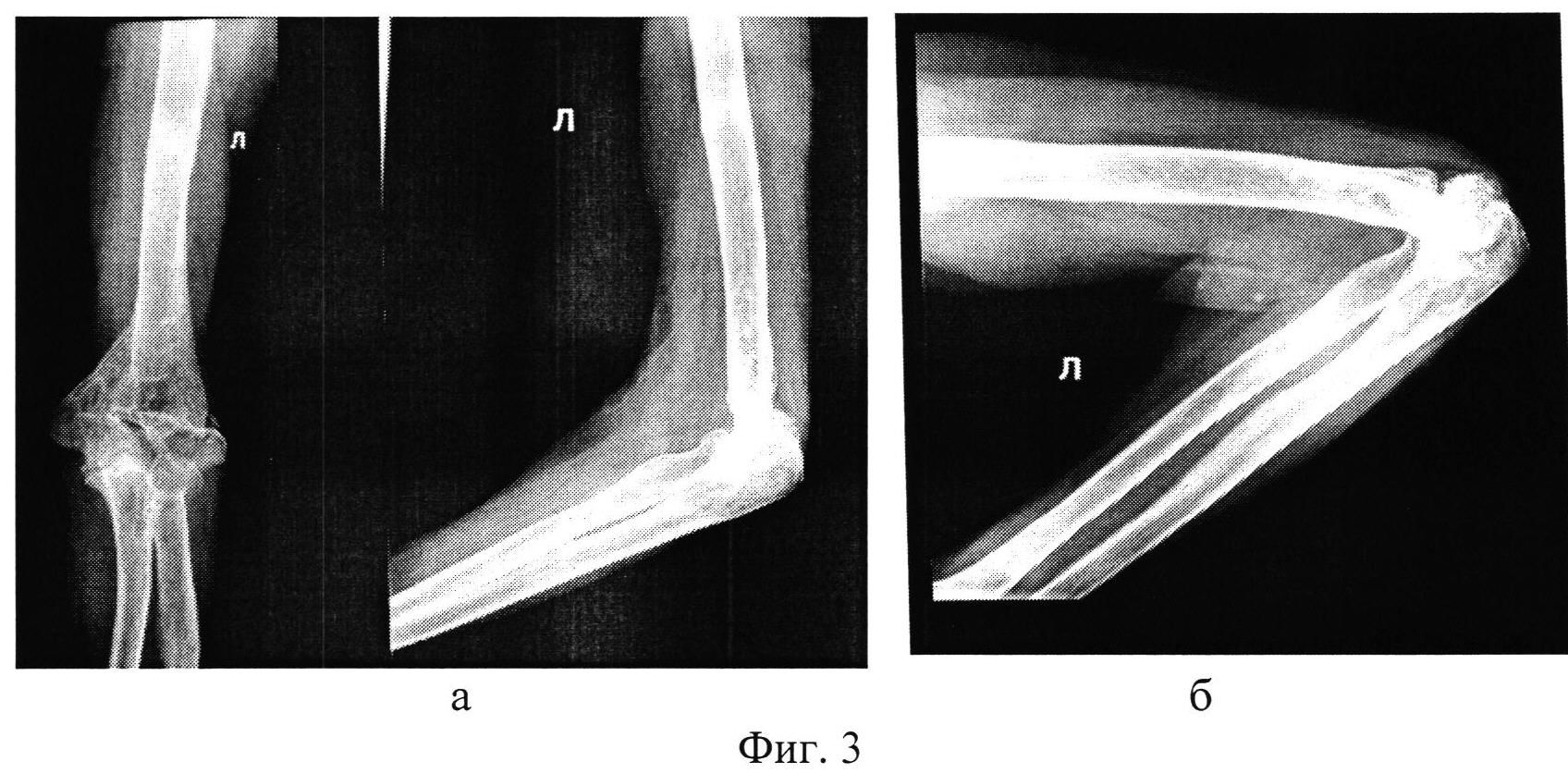 ., 29 , 30 , которые сообщили, что процент профсоюзов составляет 80%.
., 29 , 30 , которые сообщили, что процент профсоюзов составляет 80%. Мы предпочитаем кортикальный костный трансплантат для первичного лечения, так как он обеспечивает большую устойчивость к резорбции остеокластов. Заболевание после взятия кортикального трансплантата из контралатеральной большеберцовой кости незначительно. Перед забором трансплантата из противоположной большеберцовой кости необходимо проверить клиническое и рентгенологическое состояние контралатеральной большеберцовой кости. Этот прием противопоказан в двусторонних случаях. Более того, при необходимости его прием можно повторить, если не удается получить первичное сращение. Мы сохраняем интрамедуллярный стержень, поддерживающий большеберцовую кость во всю длину, до зрелости скелета, чтобы предотвратить повторный перелом и деформацию ноги.
Мы предпочитаем кортикальный костный трансплантат для первичного лечения, так как он обеспечивает большую устойчивость к резорбции остеокластов. Заболевание после взятия кортикального трансплантата из контралатеральной большеберцовой кости незначительно. Перед забором трансплантата из противоположной большеберцовой кости необходимо проверить клиническое и рентгенологическое состояние контралатеральной большеберцовой кости. Этот прием противопоказан в двусторонних случаях. Более того, при необходимости его прием можно повторить, если не удается получить первичное сращение. Мы сохраняем интрамедуллярный стержень, поддерживающий большеберцовую кость во всю длину, до зрелости скелета, чтобы предотвратить повторный перелом и деформацию ноги. Они более остеокластогены, чем периостальные клетки большеберцовой кости. 38 , 39 Бирке и др. .недавно комбинировали использование BMP с бисфосфонатами (памидронатом или золедроновой кислотой) в качестве дополнения к хирургическому вмешательству в восьми случаях. Авторы предположили, что баланс катаболического ответа бисфосфонатов с анаболическим действием BMP может улучшить скорость заживления. Первичное заживление произошло в шести из восьми случаев. Авторы пришли к выводу, что ключевые факторы для достижения сращения при CPT включают адекватную резекцию диспластической ткани, стабильную фиксацию и создание наилучшей биологической среды для заживления кости.Только длительное наблюдение и изучение других случаев могут подтвердить или опровергнуть достоверность полученных результатов. 60 Использован надкостничный трансплантат для облегчения сращения. CPT — это не только механическая проблема, но и биологическая. Многие патологические исследования подтверждают, что надкостница играет ключевую роль в патогенезе СРТ, сочетая как механические, так и биологические аспекты заболевания, включая полное удаление пораженной надкостницы и использование комбинированной костной трансплантации и трансплантации надкостницы.
Они более остеокластогены, чем периостальные клетки большеберцовой кости. 38 , 39 Бирке и др. .недавно комбинировали использование BMP с бисфосфонатами (памидронатом или золедроновой кислотой) в качестве дополнения к хирургическому вмешательству в восьми случаях. Авторы предположили, что баланс катаболического ответа бисфосфонатов с анаболическим действием BMP может улучшить скорость заживления. Первичное заживление произошло в шести из восьми случаев. Авторы пришли к выводу, что ключевые факторы для достижения сращения при CPT включают адекватную резекцию диспластической ткани, стабильную фиксацию и создание наилучшей биологической среды для заживления кости.Только длительное наблюдение и изучение других случаев могут подтвердить или опровергнуть достоверность полученных результатов. 60 Использован надкостничный трансплантат для облегчения сращения. CPT — это не только механическая проблема, но и биологическая. Многие патологические исследования подтверждают, что надкостница играет ключевую роль в патогенезе СРТ, сочетая как механические, так и биологические аспекты заболевания, включая полное удаление пораженной надкостницы и использование комбинированной костной трансплантации и трансплантации надкостницы. 45
45  41 Недавно Pannier et al . и Gouron и др. .сообщили о сращении у пациентов в возрасте 14 месяцев, причем во всех случаях, стабилизированных стержнем, пересекающим лодыжку. 63 , 64
41 Недавно Pannier et al . и Gouron и др. .сообщили о сращении у пациентов в возрасте 14 месяцев, причем во всех случаях, стабилизированных стержнем, пересекающим лодыжку. 63 , 64  65 Тем не менее, потребность в малоберцовой хирургии остается спорным. По данным Джонстона, резекция псевдоартроза малоберцовой кости необходима для достижения оптимального выравнивания и сращения конечностей. 8 Если малоберцовая кость не повреждена, необходимо выполнить остеотомию малоберцовой кости. Доббс и др. . сообщили о более высокой частоте сращения у пациентов, у которых был удален псевдоартроз малоберцовой кости, по сравнению с пациентами, у которых псевдоартроз малоберцовой кости не был удален. 30 Чой и др. . классифицировали малоберцовую кость на два типа: Тип A (легкая-A1, умеренная-A2) включает малоберцовую кость нормальной целостности при наличии установленной CPT атрофического типа, тогда как тип B (легкая-B1, умеренная-B2, тяжелая-B3) имеет СРТ атрофического типа с сопутствующим псевдоартрозом малоберцовой кости.Они рекомендовали стабилизацию голеностопного сустава с сквозным остеосинтезом малоберцовой кости для легких (тип B1), «остеосинтез 4-в-1» для умеренных (тип B2) и дистальное слияние большеберцовой кости при тяжелом (тип B3) псевдоартрозе малоберцовой кости в сочетании.
65 Тем не менее, потребность в малоберцовой хирургии остается спорным. По данным Джонстона, резекция псевдоартроза малоберцовой кости необходима для достижения оптимального выравнивания и сращения конечностей. 8 Если малоберцовая кость не повреждена, необходимо выполнить остеотомию малоберцовой кости. Доббс и др. . сообщили о более высокой частоте сращения у пациентов, у которых был удален псевдоартроз малоберцовой кости, по сравнению с пациентами, у которых псевдоартроз малоберцовой кости не был удален. 30 Чой и др. . классифицировали малоберцовую кость на два типа: Тип A (легкая-A1, умеренная-A2) включает малоберцовую кость нормальной целостности при наличии установленной CPT атрофического типа, тогда как тип B (легкая-B1, умеренная-B2, тяжелая-B3) имеет СРТ атрофического типа с сопутствующим псевдоартрозом малоберцовой кости.Они рекомендовали стабилизацию голеностопного сустава с сквозным остеосинтезом малоберцовой кости для легких (тип B1), «остеосинтез 4-в-1» для умеренных (тип B2) и дистальное слияние большеберцовой кости при тяжелом (тип B3) псевдоартрозе малоберцовой кости в сочетании. с СЛТ атрофического типа. 66
с СЛТ атрофического типа. 66  15 В ожидании операции выравнивание большеберцовой кости необходимо поддерживать с помощью ортеза. Это важно для детей, поскольку позволяет им ходить, бегать и общаться.
15 В ожидании операции выравнивание большеберцовой кости необходимо поддерживать с помощью ортеза. Это важно для детей, поскольку позволяет им ходить, бегать и общаться.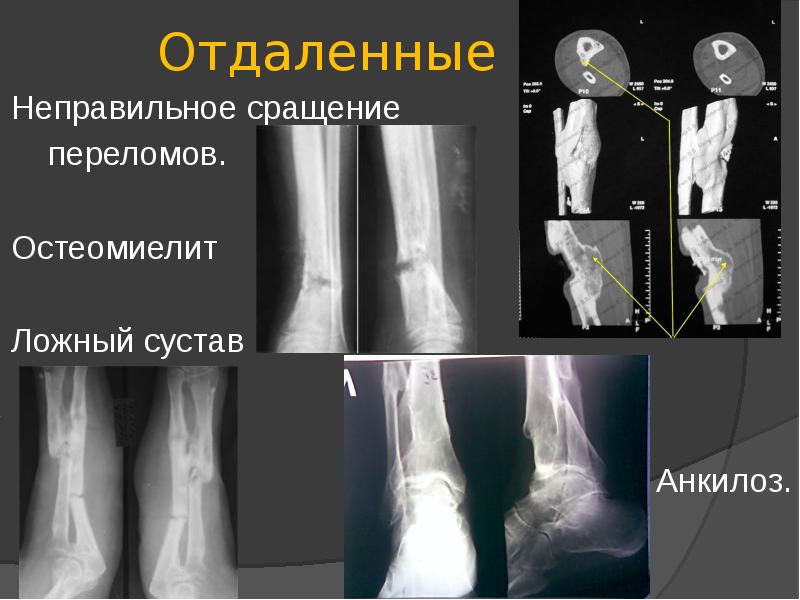 68 , 69
68 , 69  Удержание стержня после предыдущего псевдоартроза должно иметь биомеханические преимущества. Деформации проксимального отдела большеберцовой кости можно исправить с помощью остеотомии, если морфология большеберцовой кости нормальная, с помощью внешнего фиксатора. Коррекция деформации с помощью остеотомии противопоказана из-за диспластической морфологии большеберцовой кости, так как может привести к свежему псевдоартрозу.
Удержание стержня после предыдущего псевдоартроза должно иметь биомеханические преимущества. Деформации проксимального отдела большеберцовой кости можно исправить с помощью остеотомии, если морфология большеберцовой кости нормальная, с помощью внешнего фиксатора. Коррекция деформации с помощью остеотомии противопоказана из-за диспластической морфологии большеберцовой кости, так как может привести к свежему псевдоартрозу. Контралатеральный эпифизеодез бедренной и / или большеберцовой кости может быть выполнен при ожидаемом несоответствии длины конечностей менее 5 см при зрелости скелета. Удлинение проксимального отдела большеберцовой кости может быть выполнено у детей с ожидаемым несоответствием длины конечностей более 5 см при зрелости скелета. Удлинение проксимального отдела большеберцовой кости за счет дистракционного остеогенеза может выполняться на метафизарном, физическом или субфизарном уровнях. Качественный регенерат без каких-либо осложнений возможен при однократном удлинении проксимального метафиза у детей с нормальной морфологией проксимального отдела большеберцовой кости.Поскольку повторное удлинение и проксимальная дисплазия большеберцовой кости были определены как значимые факторы риска плохого заживления костей, хондродиатаза или субфизарного удлинения большеберцовой кости или ипсилатерального удлинения бедренной кости, может быть лучше показано, когда имеется очевидная проксимальная дисплазия большеберцовой кости или удлинение в анамнезе.
Контралатеральный эпифизеодез бедренной и / или большеберцовой кости может быть выполнен при ожидаемом несоответствии длины конечностей менее 5 см при зрелости скелета. Удлинение проксимального отдела большеберцовой кости может быть выполнено у детей с ожидаемым несоответствием длины конечностей более 5 см при зрелости скелета. Удлинение проксимального отдела большеберцовой кости за счет дистракционного остеогенеза может выполняться на метафизарном, физическом или субфизарном уровнях. Качественный регенерат без каких-либо осложнений возможен при однократном удлинении проксимального метафиза у детей с нормальной морфологией проксимального отдела большеберцовой кости.Поскольку повторное удлинение и проксимальная дисплазия большеберцовой кости были определены как значимые факторы риска плохого заживления костей, хондродиатаза или субфизарного удлинения большеберцовой кости или ипсилатерального удлинения бедренной кости, может быть лучше показано, когда имеется очевидная проксимальная дисплазия большеберцовой кости или удлинение в анамнезе. 73 Единичное удлинение проксимального отдела большеберцовой и / или бедренной кости и контралатеральный эпифизеодез — хороший вариант при ожидаемом несоответствии длины конечностей более 8 см при зрелости скелета.Гомолатеральное удлинение бедренной кости или контралатеральный дистальный эпифизиодез бедренной кости позволяет избежать осложнений на большеберцовые кости, но с проблемой смещения колена. 74
73 Единичное удлинение проксимального отдела большеберцовой и / или бедренной кости и контралатеральный эпифизеодез — хороший вариант при ожидаемом несоответствии длины конечностей более 8 см при зрелости скелета.Гомолатеральное удлинение бедренной кости или контралатеральный дистальный эпифизиодез бедренной кости позволяет избежать осложнений на большеберцовые кости, но с проблемой смещения колена. 74  При корригирующей остеотомии дистального отдела большеберцовой кости следует соблюдать осторожность, чтобы выполнить остеотомию в метафизарной области у пациента с нормальной морфологией дистального отдела большеберцовой кости и жесткой иммобилизацией после операции с помощью гипса или внешнего фиксатора Илизарова. 76 Если остается достаточный рост, самый простой и безопасный метод коррекции голеностопного сустава — это выполнить гемиэпифизиодез медиальной дистальной части большеберцовой кости с помощью винта лодыжки. 5
При корригирующей остеотомии дистального отдела большеберцовой кости следует соблюдать осторожность, чтобы выполнить остеотомию в метафизарной области у пациента с нормальной морфологией дистального отдела большеберцовой кости и жесткой иммобилизацией после операции с помощью гипса или внешнего фиксатора Илизарова. 76 Если остается достаточный рост, самый простой и безопасный метод коррекции голеностопного сустава — это выполнить гемиэпифизиодез медиальной дистальной части большеберцовой кости с помощью винта лодыжки. 5  При сильной боли может потребоваться артродез голеностопного сустава.
При сильной боли может потребоваться артродез голеностопного сустава. Однако это также может быть единичная находка без каких-либо связанных состояний.
Однако это также может быть единичная находка без каких-либо связанных состояний. Рентгенограммы нижних конечностей являются важной частью обследования и помогут составить рекомендации по лечению с примерами ребенка с СРТ и соответствующими рентгенограммами, показанными ниже.
Рентгенограммы нижних конечностей являются важной частью обследования и помогут составить рекомендации по лечению с примерами ребенка с СРТ и соответствующими рентгенограммами, показанными ниже. Важно отметить, что это использование BMP не по назначению. Лекарства на основе бисфосфонатов нарушают функцию клеток, называемых остеокластами, которые отвечают за удаление костей и, как было обнаружено, обладают повышенной активностью в условиях СРТ. Инфузия бисфосфоната (через капельницу) может использоваться до и / или после операции как часть комплексного лечения СРТ.Однако, учитывая возможные побочные эффекты, его следует осторожно назначать вначале в условиях больницы, а также необходимо контролировать определенные лабораторные тесты до и после инфузии. Большинство детей переносят настои очень хорошо.
Важно отметить, что это использование BMP не по назначению. Лекарства на основе бисфосфонатов нарушают функцию клеток, называемых остеокластами, которые отвечают за удаление костей и, как было обнаружено, обладают повышенной активностью в условиях СРТ. Инфузия бисфосфоната (через капельницу) может использоваться до и / или после операции как часть комплексного лечения СРТ.Однако, учитывая возможные побочные эффекты, его следует осторожно назначать вначале в условиях больницы, а также необходимо контролировать определенные лабораторные тесты до и после инфузии. Большинство детей переносят настои очень хорошо. Выравнивание необходимо исправить и сохранить. Один или несколько из этих хирургических методов могут использоваться одновременно при лечении CPT.
Выравнивание необходимо исправить и сохранить. Один или несколько из этих хирургических методов могут использоваться одновременно при лечении CPT. Достижение стабилизации голеностопного сустава играет важную роль в плане лечения, и для этого в конструкцию рамы часто включаются ступня и лодыжка. Часто интрамедуллярный стержень используется одновременно с внешним фиксатором.
Достижение стабилизации голеностопного сустава играет важную роль в плане лечения, и для этого в конструкцию рамы часто включаются ступня и лодыжка. Часто интрамедуллярный стержень используется одновременно с внешним фиксатором.