Задержка роста у детей — Ladisten
Если костный возраст не соответствует возрасту биологическому, это дает основание диагностировать задержку роста. Низкорослость проявляется у миллионов человек, она не всегда доставляет дискомфорт и имеет разное происхождение. При тяжелых патологиях кроме остановки роста наблюдаются другие симптомы. В ряде случаев получить нормальный рост пациент может только с помощью операций по увеличению роста. В клинике современной ортопедии и травматологии Ладистен они проводятся уже более 30 лет.
Причины задержки роста
Задержка роста появляется по многим причинам, в таблице рассмотрим основные¹:
| Патология | Задержка роста МКБ-10 | Причина |
| Семейная низкорослость | Низкорослость не классифицированная в других рубриках 34.3 | Низкий рост родителей (150-165 см) |
| Конституциональная задержка роста | Низкорослость не классифицированная в других рубриках 34.3 | Отсроченный скачок роста |
| Психосоциальная задержка роста | Низкорослость не классифицированная в других рубриках 34.3 | Психологическая атмосфера в окружении ребенка, неблагополучная семья |
| Соматогенная задержка роста | N25.0, K90.0, E24.2 и другие | Развивается после заболеваний сердца, почек, органов дыхания |
| Наследственные синдромы | Q96, Q87.1 | Различные синдромы: Шерешевского–Тернера, Нунан, Рассела–Сильвера |
| Хондроплазии | E03.0– E03.9 | Патологии щитовидной железы |
| Гипопитуитаризм, в том числе соматотропная недостаточность | E23.0, E23.1, E89.3 | Дефицит гормона роста СТГ или нескольких гормонов гипофиза. Может быть вызвано опухолью и поражением гипофиза |
Симптомы задержки роста у детей
Основной симптом при задержке роста один: несоответствие ростовых параметров установленным нормам на разных этапах жизни². В зависимости от формы процесса, есть некоторые нюансы:
- конституционная задержка роста сопровождается нормальной выработкой гормонов. Длина и масса тела при рождении находятся в норме. Выраженная задержка происходит в возрасте 3-4 лет, а затем рост восстанавливается. Костный возраст отстает от паспортного на 1-2 года. У детей наблюдается отсрочка пубертатного периода на 2-4 года, но и зоны роста закрываются позже. Поэтому, в конечном итоге рост становится нормальным, и состояние не требует лечения;
- семейная низкорослость. При рождении параметры роста и веса в норме. Темпы замедляются после 3-4 лет, ребенок подрастет на 2-4 см в год. Костный рост не отстает от хронологического, а гормоны вырабатываются нормально. Пубертат наступает вовремя;
- гормональная недостаточность несет наиболее тяжкие и выраженные симптомы. При дефиците СТГ темпы роста, костный возраст значительно отстают от норм. Задержка видна уже на 2 году жизни. Меняются черты лица: становятся мелкими, «кукольными», появляется избыток массы тела. Для мальчиков характерен микропенис;
- при опухолях, вызывающих низкорослость, появляются неврологические симптомы, нарушения зрения.
Чтобы определить точную причину, нужна квалифицированная диагностика.
Диагностика задержки роста
Задержку роста в основном определяют эндокринологи, но дополнительно назначается консультация ортопеда. Сначала врач собирает анамнез, вычисляет целевой рост ребенка. Весомую роль играет генетика родителей, национальность. Другие моменты диагностики включают³:
- Антропометрию. Включает оценку трех параметров — SDS роста, скорость роста, SDS скорости роста. Они показывают насколько физическое развитие ребенка соответствует возрастным нормам. Строится перцентильная кривая, которая нужна для диагностики и для выбора тактики лечения. Standard Deviation Score (SDS) – коэффициент стандартного отклонения.
- Определение пропорций тела. Пропорциональное телосложение говорит об отсутствии дисплазий.
- Рентген. Для полной визуализации строения скелета делают рентгеновский снимок. Рентгенография кистей определяет костный возраст.
- Лабораторные анализы. Подтверждают большинство диагнозов с помощью анализов крови. Кроме общих показателей важны значения глюкозы, антител к глиадину, трансглутаминаза, гормонов Т4 и ТТГ. Также проводят СТГ-стимуляционные тесты, кариотипирование и определяют ИФР-1 (инсулиноподобный ростовой фактор-1).
Задержка роста у детей: клинические рекомендации
Если вы подозревает у своего ребенка низкорослость, нужно выяснить ее точную причину:
- обращайте внимание на прибавку роста при каждом осмотре педиатра. В норме она не должна быть меньше 3 см в год;
- если малыш плохо прибавляет вес и не растает, обратитесь к эндокринологу как можно раньше;
- на следующем этапе необходимо полное обследование для постановки правильного диагноза. Рентгеновские снимки и осмотр ортопеда можно пройти в Ладистен клиник.
Лечение
Задержка роста лечится в зависимости от ее причины. Если у ребенка не хватает гормона роста, назначают инъекции СТГ. Доза и курс корректируются по результатам прибавки длины тела. Чем раньше начать подобное лечение, тем благоприятнее исход. Также для коррекции роста применяют стероиды и некоторые гормональные препараты помимо СТГ.
Многие состояния не лечатся применением медикаментов. Это наследственный фактор, генетические мутации, дисплазии. Поэтому люди прибегают к единственному возможному варианту – операция по увеличению роста. Это возможно, благодаря современным технологиям и усовершенствованному аппарату фиксации Веклича. В Ладистен клиник проводят малоинвазивные вмешательства, которые практически без крови могут прибавить пациенту 5-10 см роста.
Ждем вас на консультацию!
Литература
¹ ДЕТСКИЕ БОЛЕЗНИ Под редакцией профессора Н.А. ГЕППЕ УЧЕБНИК 2017 год. Министерство образования и науки РФ Рекомендовано Координационным советом по области образования «Здравоохранение и медицинские науки» в качестве учебника для использования в образовательных учреждениях, реализующих основные профессиональные образовательные программы высшего образования по направлениям подготовки специалитета 31.05.01 «Лечебное дело», 31.05.02 «Педиатрия».
² https://www.cdc.gov/growthcharts/who_charts.htm
³ ФЕДЕРАЛЬНЫЕ КЛИНИЧЕСКИЕ РЕКОМЕНДАЦИИ ПО ДИАГНОСТИКЕ И ЛЕЧЕНИЮ ИДИОПАТИЧЕСКОЙ НИЗКОРОСЛОСТИ У ДЕТЕЙ И ПОДРОСТКОВ, Москва-2013.
Современная диагностика низкорослости у детей | #11/16
Проблема задержки роста у детей является одной из актуальных проблем современной педиатрии [1, 4, 5]. По данным популяционных исследований 3% детского населения Российской Федерации страдают низкорослостью [1, 2].
Причины задержки роста гетерогенны, в связи с чем необходимо проведение своевременного комплексного обследования для дифференциальной диагностики клинических вариантов, от правильного определения которых зависит дальнейшая тактика ведения больного [2, 3, 6].
Расширение современных возможностей диагностики эндокринных и неэндокринных причин низкорослости, расшифровка молекулярно-генетических основ гормональной регуляции роста ребенка позволяют установить этиологию у подавляющего числа детей с задержкой роста [6, 7].
Целью настоящего исследования было изучить структуру задержки роста у детей в возрастно-половом аспекте на основании применения современных методов диагностики.
Материалы и методы исследования
Обследовано 128 детей с диагнозом «задержка роста», находящихся в стационаре клиники пропедевтики детских болезней Клинической больницы им. С. Р. Миротворцева г. Саратова в период с 2014 по 2015 г. Мальчиков — 92 и девочек — 36. Возраст обследуемых составил от 1 до 17 лет.
В исследование не включались дети с задержкой роста, обусловленной генетическими и хромосомными заболеваниями, а также дети с тяжелой сопутствующей соматической патологией.
Методы исследования включали в себя: сбор жалоб и анамнестических данных с оценкой роста родителей пациента, комплексную оценку физического развития: антропометрию, подсчет показателей коэффициента стандартного отклонения (SDS) роста, индекса массы тела (ИМТ), SDSИМТ при помощи программы «Медицинский калькулятор Auxology». Половое развитие оценено соответственно стадиям по шкале Таннер, дополнительно у мальчиков проведена орхиометрия орхидометром Прадера с определением объема яичек. Костный возраст детей, а также его степень отставания от паспортного были определены при рентгенографии запястья кисти с помощью радиологического атласа (W. W. Greulich, S. I. Pyle, 1959). Лабораторные исследования включали в себя: определение уровня инсулиноподобного фактора роста 1 (ИФР-1) сыворотки крови, базальный уровень тиреотропного гормона (ТТГ), Т4 св, гонадотропинов (лютеинизирующий гормон, фолликулостимулирующий гормон), тестостерона методом иммуноферментного анализа. Соматотропный гормон (СТГ) — стимулирующие пробы (клофелиновая и инсулиновая проба) проводились по строгим показаниям: SDS роста — 2 и более, отставание костного возраста на 2 года и более. Референсные значения: выброс СТГ более 10 нг/мл — отсутствие СТГ дефицита, СТГ от 7 до 10 нг/мл — парциальный дефицит, СТГ менее 7 нг/мл — тотальный дефицит СТГ. При подтвержденном диагнозе «СТГ-дефицит» пациентам проводились магнитно-резонансная томография (МРТ) головного мозга, а также молекулярно-генетическое исследование на панели custom Amliseq_HP (панель гипопитуитаризма).
Статистический анализ данных выполнен с помощью пакета программ XLStatistics, Version 4.
Результаты исследования и их обсуждение
Анализ полученных данных показал, что задержка роста в 2,5 раза чаще встречалась у мальчиков во всех возрастных группах (72% — мальчики, 28% — девочки соответственно). Медиана возраста обращения составила 11 лет [9,8–11,7] у девочек, 12 лет [11,2–12,9] у мальчиков.
При оценке возраста обращения было выявлено, что 70% детей обратились за медицинской помощью в возрасте старше 10 лет, 24% — в 4–9 лет и 5,5% — в возрасте 1–3 лет. При оценке сроков начала видимого отставания в росте выявлено, что только у 13% задержка роста впервые была зафиксирована старше 10 лет, в то время как у 39% — с 1–3 лет, у 13% — от 4 до 6 лет, у 11% — от 7 до 10 лет, у 11% — с рождения. Анализ полученных данных указывает на преобладание детей с задержкой роста в старшей возрастной группе. Однако выявленное несоответствие сроков начала отставания в росте со средним возрастом обращения детей свидетельствует о низкой настороженности к проблеме задержки роста в младшем возрасте, несмотря на ежегодную диспансеризацию.
При оценке физического развития было отмечено, что SDS роста составлял у 25% детей –1,8/–2,0; у 55% пациентов –2,0/–3,0; и 20% больных имели SDS роста ниже –3,0. Медиана SDS роста составила –2,3 (min –1,8, max –4,6). По показателям SDSИМТ 53% имели нормальные показатели веса, у 34% — отмечено пониженное питание, 8% — избыток массы тела и у 5% — ожирение 1 ст.
При оценке полового развития было выявлено, что 78% детей вступили в возраст пубертата. Однако 16% из них имели сочетание задержки роста и полового развития, причем у мальчиков подобное нарушение встречалось в 7 раз чаще.
При оценке костного возраста детей было отмечено, что у 37% — костный возраст отставал от паспортного менее чем на 2 года, у 13% костный возраст отставал на 2–3 года, у 34% — более чем на 3 года. У 16% обследуемых детей костный возраст соответствовал паспортному, в данной подгруппе в 3% случаев имелась семейная отягощенность по низкорослости.
Следуя алгоритму обследования, всем детям была проведена оценка функции щитовидной железы и половых желез. Результаты гормонального профиля позволили исключить гипотиреоз и первичный гипогонадизм как причины эндокринно-зависимой задержки роста.
По стандарту обследования 48 детям с выраженным отставанием костного возраста от паспортного, а также по показателям SDS роста –2 и более были проведены СТГ-стимулирующие тесты для выявления дефицита гормона роста. По результатам обследования 33% больных имели тотальный дефицит гормона роста, у 46% детей выброс СТГ соответствовал парциальному дефициту, 21% детей имели выброс СТГ выше 10 нг/мл, что исключало диагноз СТГ-дефицит.
38 детям с подтвержденным диагнозом «СТГ-дефицит» была проведена МРТ головного мозга с целью исключения органических причин нарушения секреции гормона роста. У 4 детей были выявлены структурные изменения гипофизарной области в виде гипоплазии гипофиза, септооптической дисплазии, аплазии межжелудочковой перегородки, аденомы и микроаденомы гипофиза.
Следуя алгоритму обследования, детям с подтвержденным СТГ-дефицитом (n = 38), с целью выявления генетических дефектов — как причины нарушения функции гипофиза, было проведено молекулярно-генетическое обследование методом параллельного секвенирования (платформа Ion Torrent) на панели custom Amliseq_HP. Данная панель охватывает 45 400 пар оснований генов (95,6%), ответственных за развитие гипопитуитаризма. У 4 обследуемых детей были выявлены известные гемизиготные мутации генов, описанные при задержке роста: p. L139R в гене GLI2, p. D310V в гене IGSF1, p. S4R в гене GNRHR, p. S241Y в гене SPRY4.
В ходе обследования группы детей с подтвержденным СТГ-дефицитом (n = 38) достоверной связи между структурными изменениями гипоталамо-гипофизарной области и генетическими дефектами не было выявлено.
Таким образом, результаты комплексного обследования позволили установить структуру и этиологию задержки роста у детей.
Выводы
- В структуре низкорослости СТГ-дефицит составил 30%, конституциональная задержка роста — 56%, конституциональная задержка роста и пубертата — 12% и семейная низкорослость — 2%.
- Выявлены половые различия: у мальчиков низкорослость встречалась в 2,5 раза чаще, чем у девочек, и в 7 раз чаще сочеталась с задержкой пубертата.
- Установлено несоответствие сроков начала отставания в росте со средним возрастом обращения детей, что свидетельствует о позднем обращении и низкой настороженности к проблеме задержки роста в младшей возрастной группе, несмотря на ежегодную диспансеризацию.
- Применение современных методов обследования позволяет уточнять этиологию различных вариантов низкорослости у детей в подавляющем числе случаев.
Литература
- Дедов И. И., Тюльпаков А. Н., Петеркова В. А. Соматотропная недостаточность. М.: ИндексПринт. 1998.
- Касаткина Э. П. Задержка роста у детей: дифференциальная диагностика и лечение: метод, рекомендации / М., 2003.
- Вельтищев Ю. Е. Рост ребенка: закономерности, отклонения, патология и превентивная терапия // Российский вестник перинатологии и педиатрии. 1994. Прилож. 80.
- Дедов И. И., Семичева Т. В., Петеркова В. А. Половое развитие детей: норма и патология. 2002.
- Кравец Е. Б. Особенности психологической адаптации детей и подростков с низкорослостью // Российский педиатрический журнал. 2001. № 4. С. 17–20.
- Петеркова В. А., Касаткина Э. П. Задержка роста у детей. Дифференциальная диагностика и лечение, методическое пособие. М.: ИМА-пресс. 2009.
- Кучумова О. В. Факторы риска и клинико-патогенетическая характеристика различных форм низкорослости у детей. Авторефер. дис. … канд. мед. наук. 2008.
Н. Ю. Филина1, доктор медицинских наук
Н. В. Болотова, доктор медицинских наук, профессор
К. А. Назаренко
ФГБОУ ВО СГМУ им. В. И. Разумовского МЗ РФ, Саратов
1 Контактная информация: [email protected]
Купить номер с этой статьей в pdf
Задержка роста у детей младшего возраста. Физикальное обследование
Физикальное обследование
С помощью клинических критериев, определяемых при первом посещении врача (т. е. при сборе анамнеза и физикальном обследовании), врач может выявить более 80% случаев, в которых причиной нарушений роста является органическое заболевание.
Данные анамнеза могут направить внимание врача на конкретную патологию, но тем не менее необходимо подробное клиническое исследование.
Для того чтобы поставить диагноз нарушения роста, необходимо прежде всего аккуратно измерить длину и массу тела, а также окружность головы ребенка.
Толщина жировой складки демонстрирует состояние подкожного жирового слоя и может помочь определить степень и длительность нарушения питания.
По общему виду ребенка можно составить впечатление о гигиеническом режиме, о наличии грубых врожденных аномалий, об активности зрительного контакта с окружающим, о естественном положении ребенка; синяки могут свидетельствовать о грубом обращении с ребенком. При обнаружении патологических симптомов необходимы дополнительные исследования соответствующей системы органов.
Патология головы и глаз может свидетельствовать как о наличии генетической патологии, внутриутробных повреждений, так и о неправильном обращении с ребенком. Катаракта может быть вызвана перенесенной внутриутробно вирусной инфекцией или же дефицитом ферментов, например галактоземией.
Необходимо проверить функции дыхания и глотания, поскольку нарушение их оказывает влияние на усвоение энергии и может вызывать как ее недостаточное поступление, так и избыточный расход. Исследования грудной клетки, сердца и органов брюшной полости помогают выявить патологию и установить органические заболевания.
Наличие патологии половых органов свидетельствует об эндокринном заболевании. Хромосомные аберрации могут сопровождаться патологической дерматоглификой. Аномалии конечностей также могут свидетельствовать о хромосомной патологии или семейном генетическом заболевании.
Любая неврологическая аномалия может быть причиной нарушения роста. Даже у детей с неорганическими нарушениями роста могут наблюдаться изменения силы мышц, мышечного тонуса и психических функций. Детальное неврологическое исследование, а также тестирование психических функций помогают установить правильный диагноз.
Для проведения этих исследований часто прибегают к помощи физиотерапевтов и специалистов по профессиональной реабилитации.
Диагностические исследования
У больных с нарушениями роста лабораторные исследования применяют только прицельно, после сбора анамнеза и клинического исследования. Например, больному с наличием в анамнезе рвоты и аспирации необходимо провести рентгенографию пищевода с глотком бария для выявления пищеводного рефлюкса; больному с наличием в анамнезе зловонного жирного стула и рецидивирующих пневмоний — анализ пота для выявления муковисцидоза. Целесообразно провести анализ крови и мочи, сделать посев крови, исследовать уровень электролитов и СО2 плазмы, уровень азота мочевины и креатинина.
На основании опыта установлено, что только небольшая часть (0,8—1,4%) лабораторных исследований помогает поставить диагноз причины нарушений роста у детей.
В настоящей главе нецелесообразно рассматривать все органические причины, вызывающие нарушения роста, и описывать необходимые при этом лабораторные анализы. К числу наиболее распространенных скрининг-тестов, не упоминавшихся выше, относятся: пробы функций щитовидной железы при нарушениях ее функций; рентгенограммы грудной клетки при хронических инфекциях, аномалиях или заболеваниях сердца; ЭКГ при патологии сердца; внутривенная пиелография при хронических инфекциях мочевыводящих путей или при аномалиях мочевыводящих путей; печеночные пробы при симптомах заболеваний печени; уровень кальция и фосфора при подозрении на рахит или заболевание паращитовидных желез; компьютерная томография черепа при наличии очаговой неврологической симптоматики; уровень иммуноглобулина в плазме при иммунодефицитных состояниях; СОЭ при воспалительных или коллагеновых заболеваниях; сахар крови натощак при наличии глюкозы в моче; определение рН стула, выявление восстанавливающих веществ или жира в стуле при нарушениях всасывания дисахаридов или жиров; исследование желудочно-кишечного тракта с барием при пороках развития, болезни Гиршпрунга или стеноза привратника.
Рентгенография скелета часто помогает поставить диагноз при задержке линейного роста тела. У детей с генетически ограниченным потенциалом роста вследствие семейного маленького роста, дисгенезии половых желез, хондродистрофии обнаруживается нормальная скорость линейного роста костей и соответствие костного возраста хронологическому возрасту ребенка.
Если рост ребенка меньше нижней границы нормы, но при этом скорость его роста параллельна скорости роста детей с нижней границей нормы роста и созревание костей соответствует возрасту, определенному по росту, то говорят о конституциональной задержке.
Если рост ребенка значительно ниже нижней границы нормы, а скорость роста близка к нижней границе нормальной скорости роста, созревание костей отстает от хронологического возраста, но соответствует возрасту, определяемому по росту, то, вероятно, имеет место системное заболевание. Как правило, если у ребенка рост прогрессивно отстает от нижней границы нормы или от определенного ранее графика роста и при этом имеется значительная задержка созревания костей, то речь идет о хроническом системном или эндокринном заболевании.
Если при лабораторном исследовании в настоящий момент патология не определяется, следует помнить о возможности ее обнаружения в будущем. Перед постановкой окончательного диагноза необходимо верифицировать данные лабораторного исследования, сопоставив их с анамнезом и результатами физикального обследования.
Оценка и диагностический подход
Для оценки прогноза ребенка с нарушениями роста необходим еще один важный шаг — клиническое наблюдение. Его можно проводить амлубаторно, если нарушения роста не настолько значительны, что угрожают жизни, и если врач уверен в высоком качестве ухода за ребенком. Однако чаще всего требуется наблюдение в стационаре. Идеальным вариантом клинического наблюдения является посещение на дому, но часто это невозможно.
Целью наблюдения является верификация симптомов, обнаруженных при сборе анамнеза, оценка отношений между ребенком и его родителями или опекунами, наблюдение развития ребенка в динамике, вовлечение родителей или опекунов ребенка в специализированное лечение ребенка и уход за ним, включая коррекцию питания. Если на основании анамнеза, клинического и лабораторного обследования у больного подозревается органическое Заболевание, для дополнительного обследования необходима госпитализация.
Наблюдение за ребенком на протяжении даже одной недели позволяет достоверно оценить массу тела ребенка и достаточность питания. Если в условиях адекватного питания и ухода у больного восстанавливается нормальное прибавление массы тела, то, вероятнее всего, одной из причин нарушения роста является психосоциальное обеднение окружения ребенка и энергетическая недостаточность питания. Впрочем даже отсутствие такой прибавки на протяжении одной недели не исключает присутствия этих причин.
Оценка состояния больных с нарушениями роста в больнице или амбулаторных условиях часто облегчается при подключении к ней специалистов разных специальностей. Ими могут быть диетолог, детский врач, психолог, специалист по реабилитации или физиотерапии, работник служб социального обеспечения, патронажная сестра или детская медицинская сестра, логопед, воспитатель детей младшего возраста.
Каждый из них должен исследовать ребенка с точки зрения своей специальности. В случаях когда причиной нарушения роста является обеднение психоэмоциональной сферы ребенка, даже однократная простая встреча квалифицированного врача с родителями или опекунами ребенка не только дает ключи к диагнозу, но и становится первым лечебным мероприятием.
За период наблюдения может выявиться новая клиническая симптоматика. При частых встречах врача с семьей ребенка может возникнуть необходимость новых вмешательств, например передача ребенка под опеку. Именно врач, посещающий ребенка, обязан правильно оценить ситуацию и рекомендовать дальнейшие дополнительные исследования, изменения питания, программы стимуляции, реабилитации ребенка и периодического медицинского контроля.
Родителям или опекунам ребенка часто необходимы очень подробные инструкции, касающиеся питания, игры с ребенком, помещения его в определенное положение после приема пищи для предотвращения пищеводного рефлюкса и последующей рвоты.
Выводы
При оценке ребенка с нарушениями роста необходимы подробный сбор анамнеза, полное (клиническое исследование, минимальные лабораторные исследования, если нет серьезных подозрений на органическое заболевание, и последующая динамическая оценка полученных данных в период клинического наблюдения. За время периода наблюдения наряду с анализом полученных данных можно провести дополнительные диагностические исследования.
Последнее облегчается, если возможно привлечение специалистов сопутствующих дисциплин. В результате анализа необходимо выявить, вызвано ли нарушение роста органическими причинами или психосоциальными (эмоциональные) факторами, к которым можно причислить и недостаточную энергетическую ценность пищи, или же сочетанием двух указанных выше причин.
Затем в зависимости от причины патологии проводится лечение; нередко оно начинается уже в период клинического наблюдения. Независимо от этиологического диагноза адекватная оценка и лечение детей с нарушениями роста значительно облегчаются при установлении эффективного контакта между медицинскими работниками и родителями или опекунами ребенка.
Тейлор Р.Б.
Опубликовал Константин Моканов
Генетическая диагностика отставания и задержки в развитии
Распространенность задержки общего развития и задержки умственного развития составляет 1-4% в популяции, что делает их значимой социальных проблем современного общества.
Определения типа отставания в развитии является важным предварительным шагом, поскольку влияет на выбор дальнейших способов исследования. Задержка общего развития (ЗОР) характеризуется существенной задержкой в двух/более областях , таких как крупная и мелкая моторика, речь/освоение языка, когнитивные, социальные и индивидуальные навыки, деятельность в повседневной жизни; также ЗОР является предпосылкой для дальнейшей постановки диагноза «задержка умственного развития». Термин «задержка общего развития» было решено использовать для детей младшего возраста (обычно младше пяти лет), тогда как термин «задержка умственного развития» обычно применяется к детям более старшего возраста, чьи результаты IQ тестов более надежны и достоверны. Для детей с ЗОР характерна задержка в овладении стандартными навыками определенного возраста; подразумеваются проблемы в обучении и адаптации. Однако легкая форма отставания в развитии может быть временной и не привести в дальнейшем к задержке умственного развития.
Задержка умственного развития (ЗУР) – это отставание в развитии, проявляющееся в младенчестве или раннем детстве. В некоторых случаях оно может быть диагностировано только после пяти лет, поскольку, начиная с этого возраста, стандартизированные методы измерения особенностей развития показывают более надежные результаты. Американская ассоциация по вопросам задержки общего и умственного развития определяет ЗУР, используя три показателя: уровень интеллекта (IQ), адаптивное поведение и предоставляемые системы поддержки.Таким образом, при диагностике ЗУР нельзя полагаться только на измерение IQ. В последнее время термин «умственная отсталость» было предложено заменить термином «задержка умственного развития». В данном клиническом исследовании Американская ассоциация по вопросам задержки общего и умственного развития использует следующее определение: «задержка умственного развития – это расстройство, характеризующееся существенными ограничениями в интеллектуальном функционировании и адаптивном поведении, выражающимися в нарушении концептуальных, социальных и практических адаптивных навыков; проявляется до 18 лет».
В 40-60% случаев ЗОР и ЗУР являются симптомами широкого спектра генетических заболеваний. Генетическое подтверждение нозологий, ведущих к ЗУР и ЗОР, является одним из основных этапов работы с пациентами данной группы. Использование комплексных генетических исследований с учетом клинических проявлений пациента позволяет с высокой точностью определить этиологию заболевания, спрогнозировать его дальнейшее течение, учесть появление отсроченных осложнений и назначить требуемую терапию.
В зависимости от наличия сопутствующих проявлений ЗОР и ЗУР делят на несиндромальную форму (наличие только симптоматики ЗОР и ЗУР) и синдромальную форму (наличие дисморфизмов, пороков развития, нарушения функции различных органов и систем и так далее).
Наиболее частыми генетическими аберрациями, характерные для синдромальных форм ЗУР и ЗОР являются хромосомные аномалии (трисомия по 21, 18, 13 хромосоме и изменение числа копий Х хромосом), а также микроизменения в геноме, характеризующиеся увеличением или уменьшением количества копий определенных участков хромосом (микроделеционные и микродупликационные синдромы). Комплексное генетическое обследование на основные формы анеуплоидий и синдромы изменения копийности генов должно быть первым этапом лабораторного скрининга пациентов с отставанием развития и ЗУР. Методика мультиплексного генетического анализа, основанная на амплификации лигированных зондов, позволяет проводить скрининг на 26 формы микроделеционных и микродупликационных синдромом, таких как синдром ДиДжорджи, синдром Прадера-Вилли, синдром Рубенштейна-Тейби и другие. Кроме этого, данная система способна распознавать основные анеуплоидии и изменения копийности Х-хромосом.
При отрицательном результате на первичный генетический скрининг рекомендуется проведения исследования на распространенные моногенные причины синдромальных форм ЗУР и ЗОР. Для пациентов мужского пола, наиболее частой моногенной причиной ЗУР и ЗОР является синдром Мартина-Белла (синдром ломкой Х-хромосомы), характеризующийся экспансией CGG-тринуклеотидных повторов в нестабильном участке гена FRM1. У пациентов женского пола синдром Мартина-Белла является редкой причиной ЗУР и ЗОР. Увеличение количества CGG-повторов более 200 ведет к нарушению импринтинга промоутерной зоны гена FRM1 и ингибированию его функций. Использование методики полимеразной цепной реакции с праймингом тройных повторов позволяет проводить первичный скрининг на наличие патологической экспансии как у пациентов мужского пола, так и женского.
У пациентов женского пола наиболее частой моногенной причиной ЗУР и ЗОР является синдром Ретта, ассоциированный с мутациями в гене MECP2 и проявляющийся серьезной задержкой развития с 18-го месяца жизни и судорожными припадками. Автоматическое секвенирование гена MECP2 по методу Сэнгера является основным подходом к выявлению мутаций при синдроме Ретта.
Наиболее частыми генетическими причинами несиндромальных форм отставания в развитии является синдром Мартина-Белла, а также синдромы, ассоциированные с изменением числа Х-хромосом, такие как синдром Клайнфельтера, синдром Шерешевского-Тернера, синдром тройной Х-хромосомы. Комплексное обследование на данные формы ЗУР и ЗОР должно быть первым шагом при лабораторном обследовании пациентов с несидромальным отставанием развития.
Документы
Задержка роста у детей с заболеванием почек
Нарушение роста почти неразрывно связано с хронической болезнью почек (ХБП) и
терминальная стадия почечной недостаточности (ТПН). Нарушение роста при ХБП связано как с повышением заболеваемости, так и с повышением смертности. Нарушение роста при заболевании почек является многофакторным и связано с плохим статусом питания, а также с сопутствующими заболеваниями, такими как анемия, костные и минеральные нарушения, и изменениями гормональных реакций, а также с аспектами лечения, такими как воздействие стероидов.В этом обзоре рассматриваются обновленные методы лечения задержки роста у этих детей, включая адекватное питание, лечение метаболических нарушений и раннее введение рекомбинантного гормона роста человека (GH).
1. Введение
Задержка роста остается серьезной проблемой у пациентов с хронической болезнью почек (ХБП). Первые сообщения о почечной карликовости относятся к рубежу двадцатого века. Несмотря на успехи в консервативном лечении и заместительной почечной терапии, 30–60% пациентов с ТПН в зрелом возрасте не имеют достаточного роста [1].
Исследование роста и развития детей, проведенное Системой почечных данных США (USRDS), показало, что дети с ТПН с умеренной или тяжелой задержкой роста имеют более высокие показатели заболеваемости и смертности, чем дети с нормальной скоростью роста [2].
Это, вероятно, отражает плохой статус питания и повышенный катаболизм, что связано с увеличением частоты инфекций, госпитализаций и других побочных эффектов [3]. Кроме того, у пациентов с низким ростом изменяется психосоциальное развитие.Рост взрослых пациентов с трансплантацией почки статистически значимо () связан с семейным положением, полученным образованием и уровнем занятости [3]. У пациентов с ТПН, получивших заместительную терапию (диализ или трансплантацию почки), риск смерти снижается на 14% при каждом увеличении SDS роста [4].
Низкий рост определяется как рост ниже 2 SDS для возраста и пола, что соответствует примерно 2,5 процентилю. Это статистическое определение, и поэтому в идеале необходимо использовать графики роста, соответствующие этнической принадлежности [5].В Чили, согласно Национальному регистру хронических заболеваний почек 2007 г., примерно у 50% пациентов с ХБП наблюдается значительная задержка роста. Эта задержка роста прогрессирует и составляет -0,7 при рождении (когда они поражены с рождения), -1,5 в начале диализа и -2,4 SDS при трансплантации. Годовой отчет NAPRTCS за 2006 год (Североамериканские педиатрические испытания почек и совместные исследования) показывает, что дети, включенные в регистр, имеют дефицит среднего роста около -1,61 и -1,78 для всех пациентов в начале диализа и трансплантации, соответственно [6].Дети с самым высоким риском низкого роста — это младенцы (до одного года) и пациенты с СКФ менее 15% от нормы. Фактически, диализ в течение 6–12 месяцев не улучшает SDS роста у этих пациентов. Однако у пациентов, перенесших трансплантацию в препубертатный период, особенно у пациентов младше 6 лет, наблюдается значительное увеличение скорости роста после трансплантации [7].
На рост продольной кости влияют внутренние факторы, такие как продолжительность жизни. Оно быстрое в пренатальном и раннем послеродовом периоде, но затем замедляется с возрастом и в конечном итоге прекращается.Это замедление роста вызвано, в первую очередь, уменьшением пролиферации хондроцитов и связано с другими структурными, функциональными и молекулярными изменениями, которые в совокупности называются старением пластинки роста. Старение пластинки роста является результатом ограниченной репликативной способности хондроцитов-предшественников в зоне покоя, которая постепенно истощается [8]. В младенчестве происходит треть общего постнатального роста; поэтому обстоятельства, влияющие на скорость роста на этой стадии, вызовут серьезную задержку роста и, возможно, необратимую потерю потенциала роста.
Недавние экспериментальные результаты лабораторных и клинических исследований показывают, что старение пластинки роста объясняет феномен догоняющего роста. Условия, препятствующие росту, задерживают программу старения пластинки роста. Следовательно, ростовые пластинки менее стареют после разрешения этих условий и, следовательно, растут быстрее, чем обычно для возраста, что приводит к догоняющему росту [8].
Было высказано предположение, что на задержку роста плодов и младенцев влияют пищевые и метаболические изменения.У младенцев с ХБП недоедание является вторичным по отношению к плохому питанию, частой рвоте, катаболическим процессам, почечной потере воды и электролитов, почечной остеодистрофии, анемии и метаболическому ацидозу [1, 9]. Все эти факторы способствуют неадекватному линейному росту.
Большинство младенцев с ХБП нуждаются в дополнительном питании для поддержания адекватных потребностей в воде, электролитах и питательных веществах [1]. В связи с этим, пациенты с ХБП на стадии преддиализа, поддерживаемые ранним диетическим вмешательством для предотвращения метаболических нарушений, могут достичь адекватных темпов роста до 22.2 см в течение первого года жизни, 10,9 см в течение второго и 7,6 см в течение третьего года жизни [9].
В детстве скорость роста у пациентов с ХЗП в основном коррелирует со скоростью клубочковой фильтрации, и пациенты поддерживают адекватный характер роста, если их СКФ превышает 25 мл / мин / 1,73 м 2 [1]. Тем не менее, наблюдаемую скорость роста следует периодически оценивать, поскольку есть сообщения о задержке роста на всех уровнях почечной дисфункции. В этот период жизни скорость роста в первую очередь определяется соответствующей секрецией и действием гормонов роста (GH) и тироидных гормонов, и нормальная ожидаемая скорость роста должна быть в пределах 5–7 см / год [9].Во время полового созревания соответствующий всплеск роста также напрямую определяется половыми стероидами, которые также влияют на секрецию GH [10]. Оба будут определять линейный рост и, кроме того, развитие второстепенных характеристик и плодовитости.
Было замечено, что пациенты с ХПН имеют 2-летнюю задержку начала клинических пубертатных изменений и примерно 2,5 года задержки в достижении скачка роста. Кроме того, у пациентов с ХБП скачок роста имеет меньшую продолжительность и интенсивность, в результате чего прирост в рост в этот период снижается на 45% по сравнению со здоровыми детьми.Эта задержка полового созревания также наблюдается у пациентов с трансплантацией почки. Также важно понимать, что у пациентов, находящихся на диализе, несмотря на достижение половой зрелости, у значительного числа из них наблюдаются нарушения репродуктивной функции [9, 11].
Наиболее важными факторами, определяющими рост взрослых пациентов с ТПН, являются этиология заболевания, возраст начала и продолжительность ХБП [12].
2. Патогенез задержки роста при ХБП
Задержка роста при ХБП является многофакторной и зависит от степени почечной дисфункции, а также сопутствующих заболеваний, факторов, связанных с методом лечения, и генетического потенциала роста, определяемого средним ростом родителей [13 ].
2.1. Основное заболевание
Болезни почек имеют очень разный патогенез, который влияет на характер роста. При врожденных заболеваниях, которые проявляются ХБП в раннем возрасте, задержка роста более значительна, чем при приобретенной ХБП. Дисплазия почек связана со значительными потерями воды и электролитов, которые необходимо восполнять, чтобы обеспечить нормальный рост. Заболевания клубочков проявляются ранней задержкой роста даже на ранних стадиях ХБП, в основном из-за нефротического состояния и лечения стероидами.В случае дисфункции канальцев, которая проявляется потерей электролитов, бикарбоната и воды, нарушение роста происходит даже при нормальной функции клубочков. Среди заболеваний канальцев наиболее тяжелая задержка роста наблюдается при синдроме Фанкони [13].
2.2. Белково-калорийное недоедание
Младенцы и дети младшего возраста имеют высокие энергетические потребности и низкий уровень запасов энергии и поэтому особенно уязвимы к дисбалансу питания, который препятствует нормальной скорости роста.У детей с ХБП несколько факторов способствуют недоеданию: прогрессирующая анорексия, снижение синтеза белка и повышенный катаболизм. Следует отметить, что недоедание является важным фактором, который следует учитывать, поскольку оно связано со значительным увеличением смертности [2, 4]. Пациенты с ХБП должны получать не менее 80% диетических рекомендаций, соответствующих возрасту, для достижения нормальной скорости роста. Однако превышение рекомендованных диетических норм не приводит к дальнейшему увеличению роста, а ведет к ожирению.
2.3. Метаболический ацидоз
У пациентов с ХБП часто наблюдаются нарушения кислотно-основного гомеостаза. Обычно это становится очевидным, когда СКФ ниже 50% от нормы. На метаболический ацидоз влияют потребление белка и кислотная нагрузка, катаболизм белков и электролитные нарушения. Существует значительная взаимосвязь между катаболизмом белка (измеряемым по присутствию лейцина) и снижением линейного роста [14].
Экспериментальные исследования показали, что при метаболическом ацидозе уремические животные имеют повышенную продукцию глюкокортикоидов, повышенную деградацию белка, снижение спонтанной секреции ГР гипофизом и, кроме того, нечувствительность к ГР, по крайней мере, частично из-за снижения экспрессии рецепторов ГР, снижение циркулирующего ИФР. -I и снижение экспрессии рецептора IGF-I [9].
2.4. Нарушения обмена воды и электролитов
У пациентов с ХЗП официально не доказано, что соотношение потери воды и электролитов связано с задержкой роста. Однако есть клинические данные, показывающие, что пациенты с тубулопатиями с потерей соли имеют серьезную задержку роста, которая частично устраняется соответствующими добавками электролитов. В свою очередь, задержка роста — частая находка у пациентов с неконтролируемым несахарным диабетом.
2.5. Метаболическая болезнь костей
Пациенты с ХБП имеют серьезные изменения в метаболизме ПТГ-кальций-фосфор, что может привести к задержке роста. Вторичный гиперпаратиреоз с чрезмерным уровнем ПТГ препятствует продольному росту, поскольку он способствует разрушению архитектуры пластинки роста, с более частым смещением эпифиза головки бедренной кости и переломами метафиза. Однако небольшие дозы ПТГ требуются для стимуляции экспрессии рецептора витамина D в пластинке роста, а также для стимулирования местного синтеза IGF-1, который будет стимулировать местную пролиферацию и дифференцировку хондроцитов пластинки роста [15].
У пациентов с ХБП очень низкие уровни ПТГ вызывают нарушение метаболизма костной ткани и серьезную задержку роста. Таким образом, уровень ПТГ должен быть сбалансирован, чтобы предотвратить болезнь с высоким или низким обменом костной ткани. Значения ПТГ варьируются от 110 пг / мл при ХБП I-IV до 250 пг / мл при ТПН [16].
2.6. Анемия
Классически хроническая анемия связана с задержкой роста и задержкой психомоторного развития. Эти последствия могут быть связаны с различными механизмами, такими как плохой аппетит, рецидивирующие инфекции, сердечные осложнения и снижение подачи кислорода к различным тканям, включая хрящи.Коррекция анемии у пациентов с ХБП с помощью рекомбинантного эритропоэтина человека позволила улучшить переносимость упражнений, снизить частоту сердечных сокращений и потребление кислорода в покое [17]. Тем не менее, в многоцентровых исследованиях не было обнаружено устойчивого отставания в продольном росте.
2.7. Изменения в гонадотропной оси
У пациентов с ХБП наблюдаются отклонения на разных уровнях гонадотропной оси, влияющие на половую задержку и задержку полового созревания у этих пациентов. На уровне гипоталамуса экспериментальные данные свидетельствуют о снижении секреции гонадолиберина [18].Это ингибирование может быть опосредовано повышенной доступностью ингибирующего нейромедиатора аминомасляной кислоты [18]. С другой стороны, концентрация ЛГ повышается из-за снижения почечного клиренса. Однако пульсирующая ночная секреция ЛГ, которая в конечном итоге отвечает за наступление половой зрелости, снижается на 70%, что связано с измененным высвобождением ГнРГ [19]. После начала полового созревания у мужчин с ТПН обычно снижается уровень свободного тестостерона и дигидротестостерона. Снижается активность 5α-редуктазы, которая превращает тестостерон в наиболее активную форму дигидротестостерона.Кроме того, снижается клиренс белка, связывающего половые гормоны (SHBG) [20], что снижает уровень свободного тестостерона. Наконец, повышается концентрация ингибина в плазме [21]. У женщин уровни эстрадиола имеют тенденцию к снижению пропорционально снижению СКФ [22].
Таким образом, недостаточная секреция гонадолиберина на гипоталамическом уровне, снижение пульсации ЛГ в ночное время и снижение уровня гонадных гормонов являются основой задержки полового созревания, наблюдаемой у пациентов с ХБП.
2.8.Нарушения соматотропной оси
GH — ключевой гормон, ответственный за постнатальный рост. Передний гипофиз пульсирующе секретирует GH, стимулируемый GHRH и подавляемый соматостатином. Гормон роста проявляет свое действие главным образом через IGF-1. Недавно было обнаружено, что грелин, пептид из 28 аминокислот, секретируемый дном желудка и в меньших количествах гипоталамусом и поджелудочной железой, также участвует в контроле высвобождения GH. Уровни грелина повышаются при голодании, холинергической стимуляции, IGF-I и эстрогенах и снижаются при приеме пищи.Роль этого гормона в контроле секреции и действия GH при ХБП еще не определена [9, 23]. У пациентов с ХБП секреция гормона роста значительно варьирует. У препубертатных пациентов эндогенная секреция GH нормальна или повышена из-за ослабленной отрицательной обратной связи IGF-I [24]. Однако у пациентов подросткового возраста секреция GH снижена, вероятно, это связано со снижением уровня гормонов гонад, которые обычно усиливают секрецию GH. На секрецию гормона роста также влияют изменения в потреблении пищи и степень метаболического ацидоза [9].Клиренс GH в почках уменьшается по мере снижения СКФ, что приводит к снижению на 50% у пациентов с ТПН.
GH-связывающий белок (GHBP) и плотность рецепторов GH в печени, а также в пластинке роста снижаются, что приводит к устойчивости к действию GH. Это сопротивление пропорционально степени нарушения функции почек [9]. На пострецепторном уровне GH передает сигналы через янускиназу (JK) / передачу сигнала и активацию факторов транскрипции (STAT). GH связывается со своим рецептором, который активирует JAK-2, который, в свою очередь, стимулирует тирозинкиназу для фосфорилирования STAT1, STAT3 и STAT5.После фосфорилирования они образуют димеры, которые проникают в ядро, активируя гены, которые продуцируют IGF-I, и гены, которые продуцируют ингибирующие цитокины (SOCS). SOCS дефосфорилирует STAT, вызывая негативную обратную связь со стороны GH [25].
Когда присутствует уремия, наблюдаются дефекты активации GH-JAK2, передачи STAT, а также повышенная экспрессия SOCS2 и SOCS3, вызывая подавление передачи сигнала GH. Эти изменения усиливаются, когда воспалительные цитокины присутствуют в ситуациях хронической уремии [25, 26] (Рисунок 1).
Несколько исследований показали, что продольный рост частично опосредуется стимуляцией IGF-I в пластине роста. Классически предполагалось, что IGF-I доставляется печенью и через кровь нацеливается на эпифизарную пластинку роста кости. Однако сейчас признано, что важным источником IGF-I является тот, который вырабатывается локально паракринным способом в ответ на циркулирующий GH.
У детей с ХБП рост был связан с уровнем свободного IGF-I [13].IGF-I циркулирует в сыворотке в виде комплексного тримера 150 кДа, который включает IGF-I, IGF-связывающий белок (IGFBP) и кислотолабильную субъединицу (ALS). У пациентов с ХБП наблюдается сниженный почечный клиренс IGFBP, что приводит к избытку IGFBP-1 в кровотоке и сопутствующему снижению уровней биоактивного IGF-I. Уменьшение коррелирует со степенью почечной недостаточности [9].
Несколько исследований при ХЗП продемонстрировали повышенный уровень IGFBP-1, -2, -4 и -6, а также повышенный уровень фрагментированного IGFBP-5 и IGFBP-3 (последний в форме низкой молекулярной массы) с высоким сродством к IGF- Я [25].У здоровых детей наблюдается превышение IGFBP над IGF-I на 25%, у детей с ХБП это соотношение составляет 150%, а в ERCT превышение на 200% над IGF, при этом значительно снижается биодоступность IGF-I [9, 27] . Это увеличение IGFBP способствует задержке роста и снижению ответа на лечение GH [9]. Увеличение IGFBP-1, -2, -6 подавляет IGF-зависимый рост хондроцитов. Таким образом, увеличение IGFBP-1 и -2 отрицательно коррелировало с продольным ростом у пациентов с ХБП [28] (Рисунок 2).
Наконец, известно, что IGF-I передает сигналы через рецептор IGF-I (IGF-1R), сначала связываясь с субъединицей α рецептора IGF-I, активируя тирозинкиназу субъединицы и инициируя нисходящий сигнал. В экспериментальных исследованиях на уремических крысах сообщалось о дефекте пострецепторных путей активации IGF-I. Этот дефект также может влиять на силу IGF-I в метаболизме скелетных мышц у пациентов с ХБП [9, 29].
2.9. Стероидное лечение
Пациенты с ХЗП получают стероидное лечение либо по поводу гломерулярных заболеваний, либо как часть посттрансплантационной иммуносупрессивной терапии. Стероиды могут снижать продольный рост на различных уровнях оси соматотропного гормона [30]: (i) снижение пульсирующей секреции GH гипофизом, (ii) снижение физиологического увеличения GH в период полового созревания, в основном за счет увеличения гипоталамического соматостатина, (iii) пострецепторная нечувствительность к GH. и IGF-1 на уровне печени и в пластине роста, (iv) снижение паракринного синтеза IGF-1 и вмешательство в синтез IGFBP.
Стероиды также влияют на метаболизм кальция и фосфора, что также влияет на рост. Стероиды связаны с увеличением частоты переломов, снижением плотности костей, снижением активности 1 α гидроксилазы, таким образом, снижая уровень витамина D на 1,25 ОН, повышенный кальциурез и аваскулярный некроз.
3. Лечение задержки роста при ХБП
Текущая задача в клиническом ведении педиатрических пациентов с задержкой роста состоит в оптимизации всех аспектов лечения, включая коррекцию метаболических нарушений и соответствующее использование гормональной терапии.В данных по ХБП из NAPRTCS 2008, из 668 включенных пациентов с низким ростом и пубертатной стадией Таннера менее IV, только 57,7% из них имели> 20 мэкв / л и концентрацию ПТГ ниже вдвое нормального уровня. Кроме того, только 30,5% лечились GH. Эти данные подчеркивают, что медикаментозное лечение не является оптимальным для большинства детей с ХБП [13].
Здесь мы представляем диетические и метаболические вмешательства, которые следует рассмотреть перед началом терапии гормона роста.
3.1. Питание
У младенцев и детей раннего возраста с ХБП наиболее важным действием для предотвращения задержки роста является обеспечение адекватного потребления калорий.Для этого обычно требуется дополнительное питание через назогастральный зонд или гастростому. Детям более старшего возраста важно обеспечить соответствующее питание, хотя при использовании этого метода в качестве единственного вмешательства пациенты не могут догонять рост [31]. Рекомендуется, чтобы калорийность питания составляла 80–100% от рекомендуемой суточной нормы (РСНП) для здоровых детей. Потребление более 100% от рекомендованной нормы не улучшает рост и способствует ожирению.
Что касается потребления белка, пациенты должны получать ежедневные рекомендации по белку в соответствии с возрастом.Интересно отметить, что пациентам, получающим перитонеальный диализ, показано увеличение на 0,2 г / кг / день сверх этих рекомендаций, чтобы компенсировать потери через брюшину. Повышенное потребление белка вредно, поскольку способствует метаболическому ацидозу и перегрузке фосфором.
3.2. Метаболический ацидоз
У пациентов с ХБП точный уровень коррекции ацидоза для достижения максимального роста не определен. Эмпирически используются рекомендации NKF K / DOKI, которые предлагают лечение щелочью до уровня примерно 22-24 мэкв / л [13].
3.3. Добавки
Чтобы обеспечить максимальный потенциал роста, добавки должны вводиться в соответствии с этиологией ХБП; при солепродуктивных заболеваниях почек, связанных с полиурией, требуется добавление воды и электролитов [32].
3.4. Управление метаболическим заболеванием костей
Дефицит кальцитриола вызывает вторичный гиперпаратиреоз и почечную остеодистрофию; поэтому диета с низким содержанием фосфора вместе с фосфатсвязывающими веществами и аналогами витамина D показана с целью остановки секреции ПТГ.Это подавление необходимо контролировать, чтобы не допустить развития болезни с низким обменом костной ткани и / или динамической болезни костей. Оптимальный уровень ПТГ для достижения максимального роста у детей с ХБП не определен, но предполагается, что при ТПН IV и V стадии подходит значение, примерно в 3 раза превышающее верхний предел нормы. При ТПН I, II или III значение ПТГ должно достигать верхней границы нормы [13]. Согласно рекомендациям NKF, K / DOQI должен быть интактным ПТГ ниже 500 пг / мл [33], а уровень фосфемии должен быть в пределах 1.В 5 раз больше нормального значения для возраста.
3.5. Влияние диализной терапии на рост пациентов с ХБП
Диализ частично корректирует уремический синдром, но клиренс путем диализа не может улучшить задержку роста. Только поддержание остаточной почечной функции позволяет улучшить продольный рисунок за счет определенного почечного клиренса. Проницаемость перитонеальной мембраны, используемой для перитонеального диализа в качестве динамической диализной мембраны с возможностью набора площади поверхности обмена и уникальными характеристиками проницаемости, также играет роль в отношении нарушения роста.Высокий статус перитонеального транспортера связан с субнормальным продольным ростом у детей, находящихся на хроническом перитонеальном диализе [34]. У взрослых высокие переносчики связаны с более высокой заболеваемостью и смертностью, вероятно, вторичными по отношению к состоянию стойкого микровоспаления. Это состояние микровоспаления может вызвать резистентность к GH. Педиатрическое исследование показало, что более высокая скорость перитонеального транспорта была связана со смертностью только в однофакторном анализе. Однако многомерный анализ показал, что связь со смертностью наблюдалась только при низком уровне сывороточного альбумина [34].Fishbach и Warady сообщили, что у детей, получавших перитонеальный диализ, нарушение роста было связано с адекватным Kt / v мочевины (мочевина) и низким клиренсом креатинина [35].
В отношении детей с ТПН, получающих гемодиализ, недавние исследования показали, что более длительный гемодиализ или ежедневный диализ могут вызвать догоняющий рост [34–36].
3.6. Влияние трансплантации на размер пациентов с ХБП
Скорость роста после ТПН у детей, перенесших трансплантацию почки, сильно различается: от тех детей, у которых наблюдается догоняющий рост, который позволяет им достичь нормального роста, а именно
.
Симптомы задержки внутриутробного развития, диагностика, методы лечения и причины
Задержка внутриутробного развития: введение
Задержка внутриутробного развития: Медленно растущий плод в утробе матери во время беременности.
Более подробная информация о симптомах,
причины и методы лечения задержки внутриутробного развития доступны ниже.
Симптомы задержки внутриутробного развития
Подробнее о симптомах задержки внутриутробного развития
Лечение задержки внутриутробного развития
Подробнее о лечении задержки внутриутробного развития
Домашнее диагностическое тестирование
Домашнее медицинское обследование, связанное с задержкой внутриутробного развития:
- Поведение ребенка: домашнее тестирование
- Общее состояние здоровья ребенка: домашнее тестирование
- подробнее… »
Ошибочно диагностирована задержка внутриутробного развития?
Задержка внутриутробного развития: истории пациентов
Диагностические тесты для определения задержки внутриутробного развития
Подробнее о тестах на задержку внутриутробного развития
Задержка внутриутробного развития: осложнения
Подробнее об осложнениях задержки внутриутробного развития.
Причины задержки внутриутробного развития
См. Полный список из 12
причины задержки внутриутробного развития
Дополнительная информация о причинах задержки внутриутробного развития:
Темы болезней, связанных с задержкой внутриутробного развития
Изучите причины этих заболеваний, которые похожи на задержку внутриутробного развития или связаны с ней:
Задержка внутриутробного развития: недиагностированные состояния
Часто недиагностируемые болезни по смежным медицинским категориям:
Ошибочный диагноз и задержка внутриутробного развития
Легкие недиагностированные глистные инфекции у детей : Глистные инвазии человека, особенноострица, в некоторых случаях может быть упущена из виду,
потому что это может вызвать только легкие симптомы или даже их отсутствие.
Хотя … читать дальше »
Ненужные гистерэктомии из-за недиагностированного нарушения свертываемости крови у женщин : Нарушение свертываемости крови
так называемая болезнь фон Виллебранда довольно часто встречается у женщин, но часто не может быть правильно диагностирована.
Женщины с … читать дальше »
Мезентериальный аденит у детей ошибочно диагностируется как аппендицит : потому что аппендицит является одним из
более опасные состояния для ребенка с болью в животе, это может быть слишком сильно диагностировано
(это может…Подробнее »
Редкий вид рака груди без уплотнения : Есть менее распространенная форма
рака груди называется воспалительным раком груди.
Его симптомами может быть воспаление тканей груди, например … читать дальше »
Манжеты для измерения артериального давления неверно диагностируют гипертонию у детей : одна известная проблема неправильного диагноза
с повышенной чувствительностью возникает по отношению к простому оборудованию, используемому для измерения артериального давления …. читать дальше »
Детям, страдающим мигренью, часто ставят неправильный диагноз : Мигрень часто не диагностируется
правильно поставлен диагноз у детей.Эти пациенты не типичные люди, страдающие мигренью, но мигрень также может возникать у … читать дальше »
Невыявленная глютеновая болезнь у беременных вредит плоду : Неудача
для диагностики распространенного, но менее известного заболевания пищеварительной системы, глютеновой болезни (см. симптомы целиакии)
связано с неблагоприятными исходами для плода … читать дальше »
Ошибочно диагностированные причины бесплодия, связанные с весом : Весовой статус женщины
может повлиять на ее уровень фертильности.
Хотя ожирение или избыточный вес сами по себе могут снизить фертильность, существуют и другие факторы.
связанные с весом или связанные медицинские…Подробнее »
Подробнее о неправильном диагнозе и задержке внутриутробного развития
Замедление внутриутробного развития: врачи-исследователи и специалисты
Врачи и специалисты в области научных исследований:
- Специалисты по беременности и родам:
- Специалисты по здоровью новорожденных и младенцев:
- Специалисты по женскому здоровью:
- Специалисты по детскому здоровью (педиатрия):
- еще специалистов… »
Другие услуги врача, терапевта и специалиста по исследованию:
Больницы и клиники: задержка внутриутробного развития
Рейтинги качества исследований и меры безопасности пациентов
для медицинских учреждений по специальностям, связанным с задержкой внутриутробного развития:
Оценки качества больниц и клиник »
Выбор лучшей больницы:
Более общая информация, не обязательно относящаяся к задержке внутриутробного развития,
по работе стационара и качеству хирургической помощи:
Задержка внутриутробного развития: редкие типы
Редкие виды заболеваний и расстройств по смежным медицинским категориям:
Доказательные медицинские исследования задержки внутриутробного развития
Медицинские исследовательские статьи, посвященные задержке внутриутробного развития, включают:
Щелкните здесь, чтобы найти больше основанных на доказательствах статей о базе данных TRIP
Замедление внутриутробного развития: анимации
Больше анимаций и видеороликов о задержке внутриутробного развития
Исследование задержки внутриутробного развития
Посетите наши исследовательские страницы, чтобы ознакомиться с текущими исследованиями о методах лечения задержки внутриутробного развития.
Задержка внутриутробного развития: общие темы по теме
Типы задержки внутриутробного развития
Доски сообщений о задержке внутриутробного развития
Связанные форумы и медицинские истории:
Интерактивные форумы с пользователем
Прочтите о другом опыте, задайте вопрос о задержке внутриутробного развития или ответьте на чей-то вопрос на наших досках сообщений:
Определения задержки внутриутробного развития:
Неспособность плода достичь ожидаемого потенциала роста на любой стадии гестации.- (Источник — База данных болезней)
Содержимое для задержки внутриутробного развития:
Опросы пользователей и форумы
.
Задержка внутриутробного развития — Американский семейный врач
Роберт К. ВАНДЕНБОШ, доктор медицины, и ДЖЕФФРИ Т. КИРЧНЕР, округ Колумбия, Ланкастерская больница общего профиля, Ланкастер, Пенсильвания
Am Fam Doctor. , 15 октября 1998 г .; 58 (6): 1384-1390.

См. Соответствующий информационный бюллетень для пациентов о задержке внутриутробного развития, написанный авторами этой статьи.
Задержка внутриутробного развития плода (ЗВУР), которая определяется как менее 10 процентов от прогнозируемого веса плода для гестационного возраста, может привести к значительной заболеваемости и смертности плода, если не будет правильно диагностирована.Заболевание чаще всего вызывается недостаточным кровообращением матери и плода, что приводит к замедлению роста плода. Менее распространенные причины включают внутриутробные инфекции, такие как цитомегаловирус и краснуха, и врожденные аномалии, такие как трисомия 21 и трисомия 18. Когда обнаруживается ЗВУР, важно попытаться устранить обратимые причины, хотя многие из состояний, ответственных за ЗВРП, не поддаются лечению. антенатальная терапия. Обычно рекомендуется тщательное наблюдение за плодом при родах до 38 недель беременности.Некоторые младенцы, рожденные с ЗВУР, имеют когнитивные и медицинские проблемы, хотя для большинства младенцев долгосрочный прогноз благоприятен.
Ссылки в медицинской литературе на младенцев с недостаточной массой тела относятся к 1919 году, когда было предложено1 классифицировать всех новорожденных с массой тела менее 2500 г (5 фунтов 8 унций) как «недоношенных». Однако только в 1961 г. Всемирная организация здравоохранения (ВОЗ) признала, что многие младенцы, определяемые как «недоношенные», не рождались рано, а просто имели «низкий вес при рождении».2 Текущий критерий ВОЗ для низкой массы тела при рождении — это вес менее 2 500 г (5 фунтов 8 унций) или ниже 10-го процентиля для гестационного возраста.
Низкая масса тела при рождении включает два патологических состояния и одно нормальное состояние. Нормальное состояние относится к здоровому, но маленькому по конституции ребенку. Патологические состояния включают преждевременные роды и задержку внутриутробного развития (ЗВУР). Синонимичные термины, встречающиеся в литературе для описания младенцев с ЗВУР, включают задержку внутриутробного развития и задержку роста плода.В Соединенных Штатах ЗВРП связано с увеличением перинатальной смертности в 6-10 раз.1,3
Эпидемиология
Согласно общепринятому определению ЗВРП как массы тела при рождении ниже 10-го процентиля, ожидаемая частота ЗВРП должна быть 10 процентов. Однако реальная заболеваемость составляет всего от 4 до 7 процентов. Около четверти младенцев с уровнем ниже 10-го процентиля имеют нормализованный вес при рождении с поправкой на низкий вес матери, отцовский фенотип или проживание на больших высотах.4 В США и Канаде могут существовать некоторые региональные различия в весе при рождении. Ранее опубликованные стандарты обнаружили вариации от 100 до 200 г (от 3,5 до 7 унций) при сравнении младенцев 10-го процентиля одного и того же гестационного возраста, родившихся в Канаде, с теми, кто родился в Денвере или Калифорнии.3
Примерно 3,5 миллиона рождений в год в в Соединенных Штатах рождается около 350 000 младенцев с массой тела менее 2 500 г (5 фунтов 8 унций) .1 Приблизительно одна треть этих младенцев (около 100 000) имеют истинную ЗВУР, а остальные две трети (около 250 000) конституционно небольшой.3 Некоторые авторы применяют термин «маленькие для гестационного возраста» к последней группе младенцев.
Большинство авторитетных источников предпочитают придерживаться строгого и более всеобъемлющего определения ЗВУР как менее 10 процентов от прогнозируемой массы плода для гестационного возраста. Использование 10-го процентиля в качестве стандарта приводит к гипердиагностике ЗВУР. Другие авторы, однако, предложили использовать 5-й процентиль для определения ЗВУР младенцев1. Противоположным аргументом в пользу строгого определения является то, что масса тела при рождении, вероятно, является единственным наиболее важным фактором, влияющим на неонатальную заболеваемость и смертность, и на него следует проводить тщательный скрининг.5 Отсутствие консенсуса среди перинатологов затрудняет полное определение степени ЗВУР и последующей эффективности вмешательств.
Этиология
Многие факторы вызывают ЗВУР, но их можно разделить на две большие категории в зависимости от этиологии. Эти категории включают фетоплацентарные факторы и материнские факторы. Внутри категорий материнских и фетоплацентарных факторов существует множество конкретных причин (Таблица 1).
Посмотреть / распечатать таблицу
ТАБЛИЦА 1
Состояния, связанные с задержкой внутриутробного развития
Медицинские | ||||||||||||||
Хроническая гипертензия | ||||||||||||||
Преэклампсия на ранних сроках беременности | ||||||||||||||
Системная красная волчанка | ||||||||||||||
Хроническое заболевание почек | ||||||||||||||
Воспалительное заболевание кишечника | ||||||||||||||
Тяжелая гипоксическая болезнь легких | ||||||||||||||
Употребление алкоголя | ||||||||||||||
Употребление кокаина | ||||||||||||||
Варфарин (Кумадин, Панварфин) | ||||||||||||||
Фенитоин (Дилантин) | ||||||||||||||
Предшествующая беременность с задержкой внутриутробного развития | ||||||||||||||
Проживание на высоте более 5000 футов | ||||||||||||||
Инфекционный | 9002 Cymegalirus | |||||||||||||
Токсоплазмоз | ||||||||||||||
Краснуха | ||||||||||||||
Гепатит В | ||||||||||||||
HSV-1 или HSV-2 | ||||||||||||||
| HIV-1 | ||||||||||||||
Трисомия 21 | ||||||||||||||
Трисомия 18 | ||||||||||||||
Трисомия 13 | ||||||||||||||
Синдром Тернера |
ТАБЛИЦА 1
Условия роста, связанные с внутриутробным развитием
Медицинский |
Хроническая гипертензия |
Преэклампсия на ранних сроках беременности |
Сахарный диабет |
Системная волчанка 03 |
Воспалительное заболевание кишечника |
Тяжелая гипоксическая болезнь легких |
Материнская |
Курение |
7 Употребление алкоголя |
7 Употребление алкоголя 03 |
Варфарин (кумадин, панварфин) |
Фенитоин (дилантин) |
Недоедание |
Предыдущий анамнез беременности с задержкой внутриутробного развития 90 003 |
Проживание на высоте более 5000 футов |
Инфекционный |
Сифилис |
Цитомегаловирус | Toxoplas |
Гепатит В |
ВПГ-1 или ВПГ-2 |
ВИЧ-1 |
Врожденный |
Трисомия 21 |
Трисомия 13 |
Синдром Тернера |
Исторически ЗВУР подразделялись на симметричные и асимметричные.Симметричный ЗВУР относится к плодам с одинаково низкой скоростью роста головы, живота и длинных костей. Асимметричный ЗВУР относится к младенцам, голова и длинные кости которых сохранены по сравнению с их брюшной полостью и внутренностями. Сейчас считается, что большая часть ЗВУР представляет собой континуум от асимметрии (ранние стадии) до симметрии (поздние стадии).
Материнские причины ЗВУР составляют большинство маточно-плацентарных случаев. Хроническая гипертензия — наиболее частая причина ЗВУР. Более того, у младенцев от матерей с гипертонией перинатальная смертность увеличивается в три раза по сравнению с младенцами с ЗВУР, рожденными от матерей с нормальным давлением.Из-за их значительного риска один автор6 рекомендует рожать этих младенцев до 37 недель гестационного возраста.
Преэклампсия вызывает повреждение плаценты, что приводит к маточно-плацентарной недостаточности. Считается, что патогенным механизмом является неспособность трофобластной инвазии спиральными артериолами матери к 20–22 неделям гестации. Эта недостаточность вызывает сужение просвета и медиальную дегенерацию, что приводит к снижению кровотока к развивающемуся ребенку. Следовательно, эти дети не могут нормально расти.
Инфекционные причины задержки роста плода составляют около 10 процентов всех случаев ЗВУР. Эти причины включают группу «TORCH»: Toxoplasma gondii, краснуху, цитомегаловирус и вирус простого герпеса типов 1 и 2. Другие потенциальные патогены включают гепатит A и гепатит B, парвовирус B19, вирус иммунодефицита человека (ВИЧ) и Treponema pallidum (сифилис).
Вес до беременности матери и прибавка в весе во время беременности считаются сильными показателями веса при рождении.7 Во время Второй мировой войны у женщин в Ленинграде, которые страдали от длительного недоедания, рождались дети со средней массой тела при рождении на 400-600 г меньше, чем ожидалось.5 В более позднем исследовании гватемальских индейцев 8 это было обнаружили, что белковая недостаточность, происходящая до 26 недель беременности, приводит к ЗВУР. В настоящее время принято считать, что увеличение веса матери менее чем на 10 кг (22 фунта) к 40 неделям беременности, несомненно, является фактором риска ЗВУР3.
Курение матери может быть причиной от 30 до 40 процентов U.С. случаи ЗВУР. Одно исследование9 обнаружило дозозависимое снижение веса плода при увеличении количества выкуриваемых сигарет каждый день (уменьшение на 7,4 г [0,26 унции] на каждую выкуренную сигарету в день). Другое исследование10 показало, что у женщин, выкуривающих 11 или более сигарет в день, младенцы весили на 330 г меньше, чем предполагалось, и на 1,2 см короче, чем контрольные субъекты.
Раннее употребление алкоголя беременной матерью может привести к алкогольному синдрому плода, тогда как употребление во втором или третьем триместре может привести к ЗВУР.Было показано, что всего одна-две порции напитка в день приводит к задержке роста ребенка.11 Неудивительно, что употребление кокаина матерями было связано с ЗВУР, а также с уменьшением окружности головы. Другие препараты, связанные с ЗВУР, включают стероиды, варфарин (кумадин, панварфин) и фенитоин (дилантин).
Задержка внутриутробного развития у беременных двойней встречается в 10 раз чаще, чем у одиночных. Частота ЗВР у близнецов составляет от 15 до 25 процентов5. Снижение массы тела при рождении занимает второе место после респираторного дистресс-синдрома как причина младенческой смертности близнецов.Причины ЗВУР при беременности двойней включают неудовлетворительную имплантацию плаценты, скученность плаценты и переливание крови от двойни к двойне.
Диагноз
До появления УЗИ на задержку роста плода указывало небольшое увеличение веса матери, маневры Леопольда и измерение высоты дна матки. В настоящее время подозрение на ЗВУР часто возникает на основании измерения высоты дна матки. Значительное отставание в высоте дна матки — это разница на 4 см или больше, чем ожидалось для гестационного возраста.Однако даже тщательно выполненные измерения высоты дна матки имеют чувствительность только от 26 до 76 процентов при прогнозировании ЗВУР. 12 ЗВУР часто обнаруживается у беременных с меньшим, чем ожидалось, увеличением веса в третьем триместре (от 100 до 200 г [3,5-7 унций]). ] в неделю) или как случайный результат при ультразвуковом исследовании, когда размеры плода меньше ожидаемых для гестационного возраста.
Основным условием определения ЗВУР является точная датировка. Самый точный метод датирования — ультразвуковое исследование на сроке от восьми до 13 недель.Более поздние ультразвуковые исследования полезны, но вероятность ошибки увеличивается. Дата последнего менструального цикла, ранний размер матки и определение тона сердца плода — полезные способы точно датировать беременность. Большинство случаев ЗВУР проявляются в третьем триместре, что затрудняет их точную диагностику. Это особенно верно, если пациент обратился за дородовой помощью на поздней стадии. Врач должен определить, является ли датировка неправильной, и размер плода на самом деле нормальным, или действительно ли матери требуется дальнейшее обследование на ЗВУР.
При сильном подозрении на ЗВУР следует провести полную оценку факторов риска для матери. Это включает в себя прошлый медицинский и акушерский анамнез, использование лекарств, недавние инфекции, профессиональные или токсические воздействия, а также историю употребления табака, алкоголя или незаконных наркотиков.
Ультрасонография обычно является первым исследованием, проводимым для оценки ЗВУР. Этот тест теряет свою точность по мере прогрессирования беременности, но чувствительность и положительная прогностическая ценность могут быть улучшены, если объединить несколько переменных.13 Эти переменные включают предполагаемый вес плода, окружность головы и окружность живота.
Расчетный вес плода является наиболее распространенным методом скрининга. Он основан на измерениях окружности головы, живота и длины бедра. Эти измерения нанесены на уже существующую стандартизированную диаграмму. Примерно в 95% случаев ультразвуковое исследование позволяет оценить вес плода с отклонением от 15 до 18 %.13 Расчетный вес плода менее шестого перцентиля сильно коррелирует с задержкой роста, а расчетный вес плода превышает 20-й процентиль. процентиль практически исключает ЗВУР.Предполагаемый вес плода на уровне 15-го процентиля или меньше или уменьшение предполагаемого веса плода, определенное с помощью серийного ультразвукового исследования, наводят на мысль о ЗВУР.
У всех зародышей с задержкой роста окружность живота является первым изменяющимся биометрическим показателем. Это приводит к увеличению отношения окружности головы к окружности живота. Отношение окружности головы к окружности живота обычно составляет единицу на сроке от 32 до 34 недель и падает ниже единицы через 34 недели. Отношение больше единицы позволяет выявить около 85 процентов плодов с задержкой роста.14
Первым рентгенологическим признаком ЗВУР может быть уменьшение объема околоплодных вод. Около 85 процентов младенцев с ЗВУР страдают олигогидрамнионом15. Это состояние возникает из-за того, что кровоток от периферических органов (почек) направляется в мозг. Почечная перфузия и скорость потока мочи у младенцев с ЗВУР обычно снижаются. 16 Индекс амниотической жидкости менее 5 см увеличивает риск ЗВУР. Вертикальный карман околоплодных вод размером менее 1 см, независимо от срока беременности, обнаруживается примерно в 39 процентах случаев ЗВУР.14
Материнский артериальный кровоток в пуповине увеличивается с 50 мл в минуту на ранних сроках беременности до примерно 700 мл в минуту в срок. Это увеличение является вторичным по отношению к постепенному снижению сопротивления сосудов кровотоку на протяжении всей беременности. Допплеровская велосиметрия использует ультразвук для измерения пикового систолического и конечного диастолического кровотока через пупочную артерию. Три измерения усредняются как систолическое / диастолическое соотношение. По мере развития беременности диастолический поток увеличивается, а соотношение систолическое / диастолическое должно постепенно снижаться.При большом количестве беременностей с ЗВУР происходит изменение плацентарного кровотока. В результате исследователи коррелировали повышенное систолическое / диастолическое соотношение с ЗВУР. Это соотношение увеличивается примерно в 80 процентах случаев ЗВРП, диагностированных с помощью ультразвукового исследования.17 Среднее систолическое / диастолическое соотношение больше трех на 30 и более неделях беременности имеет чувствительность 78 процентов и специфичность 85 процентов при прогнозировании ЗВРП. 18
Ультрасонографическая оценка плаценты была изучена в отношении ЗВУР.Как правило, плацента 3-й степени или зрелая плацента не обнаруживается до 36 недель беременности. Наличие плаценты 3 степени на сроке до 36 недель, наряду с предполагаемой массой плода менее 2700 г (5 фунтов 14 унций), несет в себе четырехкратный риск ЗВУР 19
Антенатальный надзор
При наличии диагноза ЗВУР установлено, полезно определить конкретную этиологию. Терапия может быть неспецифической, но следует попытаться устранить первопричину. Оглядываясь назад, можно сказать, что многие младенцы, которых считали задержанными в росте, конституционно малы.Ключевые вопросы ведения — это гестационный возраст беременности на момент постановки диагноза и необходимость срочных родов. Большинство смертей плода, связанных с ЗВУР, происходит после 36 недель беременности и до начала родов1. Врач должен сбалансировать риск рождения недоношенного ребенка с возможностью внутриутробной гибели.
Ультразвуковое исследование с интервалом в три-четыре недели рекомендуется для оценки роста плода.1,5 Важно, чтобы врач общался с врачом-УЗИ, указывая, что подозрение на ЗВУР является причиной серийных обследований.Следует уделять должное внимание оценке веса плода, бипариетального диаметра, окружности головы, окружности живота и объема околоплодных вод. Прибавка в весе плода в третьем триместре должна составлять от 100 до 200 г (3 фунта, от 8 унций до 7 фунтов) в неделю. Окружность головы, которая не меняется в течение четырехнедельного периода, вызывает беспокойство и может быть показанием для быстрых родов.1
Нестрессовое тестирование (НСТ) два раза в неделю является подходящим методом наблюдения при наблюдении за плодом с ЗВУР. Было показано, что реактивный NST (два ускорения частоты сердечных сокращений плода более 15 ударов в минуту, продолжающиеся более 15 секунд за 20-минутный период) коррелирует с благополучием плода.1 Спонтанные переменные замедления частоты сердечных сокращений плода на NST могут указывать на маловодие и повышенный риск перинатальной смертности. 20 Нереактивные NST указывают на возможную гипоксемию плода и должны сопровождаться тестом на сокращение сокращения или биофизическим профилем. Биофизический профиль включает NST, дыхательные движения плода, грубые движения тела, тонус плода и индекс амниотической жидкости. Два крупных исследования21,22 показали, что биофизический профиль позволяет прогнозировать благополучие плода, дистресс плода и конечную перинатальную смертность.Рекомендации по ведению беременных основаны на оценках биофизических профилей (таблица 2).
Посмотреть / распечатать таблицу
ТАБЛИЦА 2
Показания для родоразрешения на основе биофизического профиля
BPP <2 |
BPP = 4 при> 32 недель |
BPP = 4 <32 недель; повторить в тот же день; индуцировать, если <6 |
АДП = 6 при нормальном ВПИ,> 36 недель с благоприятной шейкой матки |
АДП = 8 с олигогидрамнионом |
АДП = 6 при <36 недель и неблагоприятном состоянии шейки матки ; повторить через 24 часа; вызвать, если <6; follow if> 6 |
ТАБЛИЦА 2
Показания для родоразрешения на основе биофизического профиля
BPP <2 |
BPP = 4 в> 32 недель |
BPP = 4 < 32 недели; повторить в тот же день; индуцировать, если <6 |
АДП = 6 при нормальном ВПИ,> 36 недель с благоприятной шейкой матки |
АДП = 8 с олигогидрамнионом |
АДП = 6 при <36 недель и неблагоприятном состоянии шейки матки ; повторить через 24 часа; вызвать, если <6; follow if> 6 |
Допплеровская велосиметрия, ранее обсуждавшаяся как метод диагностики ЗВУР, не нашла места в рутинном антенатальном наблюдении.Это помогло врачам понять патофизиологию ЗВУР в отношении снижения кровотока. Результаты этой процедуры коррелируют с повышенной заболеваемостью и смертностью плода: отсутствие или обратный конечный диастолический пуповинный кровоток является опасным признаком и требует агрессивного вмешательства. Однако в качестве скринингового теста эта процедура не приносит пользы; некоторые исследования23 показали, что от 40 до 60 процентов младенцев с ЗВУР имели нормальные результаты допплеровской велосиметрии непосредственно перед рождением.В настоящее время Американский колледж акушерства и гинекологии24 классифицирует допплеровские исследования плода как исследовательские. В таблице 3 приведены диагностические исследования, использованные для оценки ЗВУР.
Просмотр / печать таблицы
ТАБЛИЦА 3
Диагностические исследования для оценки возможной задержки внутриутробного развития
Химическая панель | ||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Общий анализ крови | ||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Титры материнских антител («TORCH» титры — IgM, IgG) | ||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Ультразвуковое исследование | ||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Биофизический профиль | ||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Допплеровская велосиметрия | ||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Амниоцентез (до индукционного созревания) 3 Диагностические исследования для оценки возможной задержки внутриутробного развития
ЛечениеЛечение матери с ограничением роста плод, когда это возможно, продиктован этиологией заболевания.Как отмечалось ранее, многие из состояний, ответственных за ЗВУР, не поддаются антенатальной терапии. Пренатальное ведениеГипероксигенация матери оценивалась в нескольких исследованиях, но лишь ограниченные данные подтверждают ее эффективность. В одном исследовании назальный кислородный раствор 25 с дозой 2,5 л в минуту, вводимый матерям на сроках от 27 до 28 недель беременности, улучшил показатели газов в крови новорожденных, но привел к увеличению частоты гипогликемии и тромбоцитопении у младенцев. В одном отчете1 предполагается, что дополнительный кислород может иметь значение для кратковременного продления беременности, в то время как стероиды могут назначаться для ускорения созревания легких плода. Низкие дозы аспирина (150 мг в день) в качестве лечения ЗВУР изучались в течение последних нескольких лет. Одно исследование26 показало, что при назначении аспирина женщинам в третьем триместре с аномальными индексами пупочного допплера вес плода и параметры окружности головы улучшились по сравнению с группой плацебо. Во втором исследовании 27 аспирин, вводимый в дозе 150 мг в день с дипиридамолом в дозе 225 мг в день и вводимый на 15–18 неделе беременности пациентам с высоким риском, привел к снижению частоты все еще роды, отслойка плаценты и ЗВУР.Вес при рождении был улучшен, и не наблюдалось избытка побочных эффектов, связанных с аспирином у матери или плода. Было бы разумно рассмотреть терапию низкими дозами аспирина у отдельных пациентов с факторами риска ЗВУР (таблица 1). Роды и родоразрешениеПримерно половина младенцев с ЗВУР страдают асфиксией во время родов и имеют более низкие баллы по шкале Апгар, чем контрольные субъекты. У этих младенцев также отмечена более высокая частота аспирации мекония. Следовательно, в случаях ЗВУР рекомендуется постоянный мониторинг ЧСС плода во время родов.1,3 Амниоинфузия также может иметь значение в этих случаях, особенно при наличии маловодия. Поздние децелерации более предсказуемы для гипоксии плода и, как следствие, неблагоприятного исхода в этой группе младенцев с высоким риском. Поэтому рекомендуется более низкий порог выбора кесарева сечения. Реанимация новорожденных и последующий уход за младенцами с задержкой роста должны осуществляться таким же образом, как и другие новорожденные. Проблемы, за которыми следует внимательно следить у младенцев с ЗВУР, включают гипогликемию, гипокальциемию, полицитемию, вторичную по отношению к внутриутробной гипоксии, и гипотермию из-за уменьшения жировых отложений.1,5 Неонатальные исходыВ большинстве случаев младенцы с ЗВУР в конечном итоге имеют хорошие результаты, с зарегистрированным уровнем смертности всего от 0,2 до 1 процента.1 Эти младенцы часто демонстрируют быстрый наверстывающий рост в первые три месяца жизни и достичь нормальных кривых роста к годовалому возрасту. Некоторые ранние исследования28,29 выявили ряд отдаленных осложнений у младенцев с ЗВУР. Эти осложнения включают гиперактивность, неуклюжесть и плохую концентрацию внимания. Другие исследования30,31 показали, что младенцы с задержкой роста подвергаются повышенному риску развития гипертонии, абдоминального ожирения и диабета 2 типа (инсулинозависимого) во взрослом возрасте. В недавнем британском исследовании были изучены 32 записи о 1576 мужчинах и женщинах, родившихся между 1920 и 1943 годами, у которых масса тела при рождении и антропоморфные измерения были подробно записаны после рождения. Не было обнаружено определенной связи между когнитивной функцией (коэффициент интеллекта и словарный запас) и массой тела при рождении, окружностью головы или отношением окружности головы к окружности живота. В совокупности исследования развития демонстрируют, что многие факторы способствуют окончательному интеллектуальному развитию младенцев с ЗВУР, включая вес при рождении, время начала ЗВУР, окружность головы, гестационный возраст при родах, этиологию ЗВУР и послеродовую среду.У большинства младенцев с ЗВУР долгосрочный прогноз благоприятный. . педиатрических нарушений роста | Детская национальная больницаЧто вызывает проблемы с ростом?Причина нарушения роста зависит от типа рассматриваемого нарушения роста. Некоторые проблемы роста являются генетическими, а другие могут быть вызваны гормональными нарушениями или плохим усвоением пищи. Причины проблем с ростом обычно делятся на следующие категории: Семейная низкорослость. Семейный низкий рост — это тенденция к унаследованному от семьи низкому росту (низкорослости). Задержка конституционального роста с задержкой подросткового возраста или замедленного созревания. У ребенка, который обычно ниже среднего и который вступает в половую зрелость позже среднего, но растет с нормальной скоростью, может иметь задержку роста. Болезни, поражающие все тело (также называемые системными заболеваниями). Постоянное недоедание, болезни пищеварительного тракта, болезни почек, сердца, болезни легких, диабет и тяжелый стресс могут вызвать проблемы с ростом. Эндокринные (гормональные) болезни. Для нормального роста костей необходимо адекватное производство гормона щитовидной железы. Синдром Кушинга, редкое состояние, может быть вызвано множеством аномалий, которые приводят к гиперсекреции кортикостероидов надпочечниками. Дефицит гормона роста связан с проблемой гипофиза (маленькой железы у основания мозга). Гипофиз выделяет несколько гормонов, в том числе гормон роста. Врожденные (присутствующие при рождении) проблемы с тканями, где происходит рост. При состоянии, называемом ограничением внутриутробного развития (ЗВУР), во время беременности происходит медленный рост матки. Это может быть вызвано многими факторами, включая курение во время беременности. Ребенок рождается меньше по весу и длине, чем обычно, но пропорционален его / ее низкому росту. Слишком много или слишком мало хромосом может привести к проблемам со здоровьем, включая проблемы с ростом. Распространенная хромосомная аномалия, возникающая из-за слишком малого количества хромосом, следующая:
Каковы симптомы нарушения роста?Некоторые проблемы роста могут быть диагностированы сразу же при рождении, поскольку ребенок может быть необычно маленьким для своего возраста. Однако многие проблемы роста замечаются намного позже, когда ребенок кажется меньше, чем его или ее одноклассники, или когда рост кажется незначительным в течение года. Первичный симптом, который может указывать на проблему роста, — это когда ребенок растет менее чем на два дюйма в год после своего третьего дня рождения.Симптомы проблем роста могут напоминать другие проблемы или заболевания. Всегда консультируйтесь с врачом вашего ребенка для постановки диагноза. . Миокардит симптомы и лечение у детей: Миокардит у детей. Клинические рекомендации.Миокардит у детей — симптомы болезни, профилактика и лечение Миокардита у детей, причины заболевания и его диагностика на EUROLABЧто такое Миокардит у детей —Миокардит у детей – воспалительная болезнь с инфильтрацией миокарда иммунокомпетентными клетками, симптомы которой могут быть самыми различными. Термин «миокардит» был предложен в 19 веке. Эта болезнь может возникнуть у людей любого возраста. Частые случаи – среди детей и подростков. Статистика миокардита не точная, поскольку иногда заболевание может протекать в легкой форме, без симптомов, и родители к врачу не обращаются. Согласно J.E. Parrillo, миокардит протекает бессимптомно в 24-33% случаях. По МКБ-10 выделяют такие виды миокардита:
Классификация миокардитов, принятая на VI конгрессе кардиологов Украины (2000 год):
Также заболевание делят на виды в зависимости от наличия и стадии сердечной недостаточности и по клиническим вариантам. E. Lieberman (1991 год) выделяет такие варианты течения болезни по клиническим проявлениям: Что провоцирует / Причины Миокардита у детей:Причиной миокардита у детей может стать практически любая известная науке инфекция. Доминирующее место занимает вирусная этиология. Опасность представляют вирусы гриппа, энтеровирусы семейства Коксаки группы А и В, вирусы полиомиелита, аденовирусы 2 и 5 серотипов, HSV, ECHO, VZV, Эпштейна-Барр, вирусы гепатитов, парвовирус В19, цитомегаловирус. У детей причиной миокардита чаще всего бывают вирусы Коксаки В и аденовирусы. Рассматриваемое заболевание может иметь бактериальную природу: Актуальна также риккетсиозная этиология:
Миокардиты могут иметь спирохетозную природу. Их вызывают:
Грибковые миокардиты могут быть вызваны:
Протозойные миокардиты могут быть вызваны: — малярией — токсоплазмозом — лейшманиозом и др. Гельминтные миокардиты у детей могут быть спровоцированы такими болезнями:
Среди причин миокардита также называют: — укус осы, змеи и др. — введение вакцин, лечебных сывороток — прием лекарств: сульфаниламидов, антибиотиков, спиронолактона, антрациклинов, фенитоина и проч. — химические факторы (угарный газ, углеводороды, ртуть, мышьяк) — физические факторы: перегревание, ионизирующее излучение, переохлаждение — системные воспалительные болезни: склеродермия, системная красная волчанка, болезнь Кавасаки, ревматоидный артрит, болезнь Crohn и пр. — острая ревматическая лихорадка Патогенез (что происходит?) во время Миокардита у детей:В патогенезе поражения миокарда имеет значение:
Стадии течения заболевания1. Виремия (от 2 часов до 3 суток) Вирус при попадании в мышцу сердца фиксируется на поверхностных рецепторах миоцитов, а затем проникает в середину клетки. При этом активизируются защитные механизмы, увеличивается выделение интерферона. 2. Аутоиммунная стадия Увеличивается выработка антикардиальных антител, усиливается иммунная клеточная реакция, в крови циркулируют иммунные комплексы, фиксмируясь в миокарде, что негативно влияет на сердечную мышцу. Происходит также активация медиаторов воспаления. Повреждаются сосуды микроциркуляторного русла. 3-1. Выздоровление Эта стадия наступает, если течение болезни благоприятное. Уменьшается интерстициальный отек, клеточная инфильтрация, формируются участки фиброзной ткани. 3-2. Хроническое воспаление Эта стадия наступает вместо выздоровления при неблагоприятном течении процессов. Постепенно формируется кардиомегалия, кардиосклероз, усугубляется сердечная недостаточность, формируется дилатационная кардиомиопатия. Поражение миокарда может быть очаговым или диффузным, от чего зависят проявляющиеся симптомы. Изменения могут коснуться в основном клеток мышц, или же межуточной соединительной ткани.
Симптомы Миокардита у детей:Симптомы могут отличаться в зависимости от таких факторов (некоторые из них уже были названы выше):
Нарушаются функции миокарда: автоматизм, сократимость, проводимость, возбудимость. Первые признаки миокардита, согласно информации исследования Myocarditis Treatment Trial Investigators (проводилось в 1991 году), более чем у половины больных проявляются во время течения острой респираторной инфекции или через 1 неделю и более после нее. У ребенка проявляются такие симптомы:
Физикальный осмотр выявляет такие признаки:
Диагностика Миокардита у детей:Аускультативные методы часто определяют ослабление І тона, тахикардию, протодиастолический ритм галопа; вероятный также аритмия, брадикардия, систолический шум митральной регургитации, хрипы в легких. Даже если у ребенка не проявляются симптомы миокардита, могут быть изменения на ЭКГ:
При диагностике применяют суточное мониторирование ЭКГ по Холтеру. Такой метод как эхокардиография позволяет определить размеры полостей сердца. Врачу следует обратить внимание на состояние клапанного аппарата, наличие перикардиального выпота и др. Эхокардиография применяется в основном для дифференциальной диагностики миокардита у детей с аномалиями коронарных артерий, врожденными пороками сердца и т.д. Рентген выявляет размеры сердца, которые могут быть как нормальными, так и значительно измененными. Также врач обращает внимание на наличие застойных явлений в легких. Для подтверждения вирусной этиологии необходимо выделить вирус из крови, смывов из носоглотки, а также исследовать сыворотку на антитела к вирусам, связывание комплемента и подавление гемагглютинации в острой фазе и в стадии выздоровления. Согласно критериям Нью-Йоркской кардиологической ассоциации, для диагностики миокардита применяются большие и малые критерии. К большим относят:
Малые критерии диагностики миокардита у детей:
Для того, чтобы диагностировать миокардит, необходимо выявление 1-2 больших и 2 малых критериев, а также анамнез. Как неинвазивные методы диагностики рассматриваемого заболевания применяют методики сцинтиграфии с галлиумом, антимиозиновой сцинтиграфии, магнитный резонанс с гадолиниумом. Подтверждение диагнозов проводят при помощи эндомиокардиальной биопсии. Гистологические классификационные критерии неприемлемы для клинически полезной классификации хронического вызванного вирусом воспалительного процесса в миокарде. Лечение Миокардита у детей:Острый миокардит у ребенка лечат в стационаре. Лечат основное заболевание которое стало причиной миокардита. Этиотропное лечение применяют, только если точно известен возбудитель болезни. Специфическая терапия не разработана. В острой фазе ребенок обязательно должен придерживаться постельного режима на 10-14 суток, чтобы сократить потребности организма в обороте крови. Исследования показали, что внутривенный гаммаглобулин эффективен для лечения острого миокардита с улучшением левожелудочковой функции и показателя выживаемости. Применяют для лечения миокардита у детей в основном симптоматическую терапию, чтобы вылечить сердечную недостаточность. Если есть выраженная сердечная недостаточность, применяют такие препараты: добутамин, допамин. При избыточном содержании экстрацеллюлярной жидкости для снижения преднагрузки назначают диуретики. В некоторых случаях врачи могут назначить имплантацию искусственного водителя ритма или трансвенозную кардиостимуляцию. При тяжелой форме миокардита у детей применяют глюкокортикостероиды. Чаще всего это такой препарат как преднизолон. Показаниями могут быть выраженная сердечная недостаточность, выпот в перикард, аутоиммунная природа заболевания и пр. Прогноз миокардита у детейПрогноз зависит от возраста больного ребенка, природы заболевания, состояния иммунитета. Вероятно наступление внезапной смерти, сердечная недостаточность, нарушения ритма и проводимости, дилатационная кардиомиопатия, кардиосклероз, тромбоэмболии или выздоровление. Большинство пациентов с легким течением заболевания выздоравливают без резидуальной дисфункции сердца. У некоторых детей последствие рассматриваемой болезни может быть дилатационная кардиомиопатия и хронический миокардит. Диспансеризация детейПосле миокардита ребенок должен наблюдаться у педиатра или детского кардиоревматолога. На протяжении 4 месяцев после выписки из больницы ребенка осмтривают 1 раз в месяц, дальше на протяжении 12 месяцев осмотр проводится у раз в квартал, далее – 1 раз в пол года. Если есть показания, то осмотр может проводиться чаще. При каждом посещении врача проводят ЭКГ. Раз в год проводят ЭхоКГ (или чаще). Профилактика Миокардита у детей:Профилактические меры заключаются в том, чтобы не допустить воздействия на организм факторов, способствующих развитию миокардита у ребенка. Нужно проводить санацию очагов хронической инфекции в организме – лечить хронический тонзиллит, кариес, гайморит и т.д. Избегайте контакта ребенка с людьми, которые больны вирусными или бактериальными инфекционными болезнями. Защититься от этого заболевания поможет вакцинация против таких инфекционных заболеваний, как корь, краснуха, дифтерия, эпидемический паротит, полиомиелит, сезонная вакцинация против вируса гриппа. К каким докторам следует обращаться если у Вас Миокардит у детей:Педиатр Кардиолог Вас что-то беспокоит? Вы хотите узнать более детальную информацию о Миокардита у детей, ее причинах, симптомах, методах лечения и профилактики, ходе течения болезни и соблюдении диеты после нее? Или же Вам необходим осмотр? Вы можете записаться на прием к доктору – клиника Eurolab всегда к Вашим услугам! Лучшие врачи осмотрят Вас, изучат внешние признаки и помогут определить болезнь по симптомам, проконсультируют Вас и окажут необходимую помощь и поставят диагноз. Вы также можете вызвать врача на дом. Клиника Eurolab открыта для Вас круглосуточно. Как обратиться в клинику: Если Вами ранее были выполнены какие-либо исследования, обязательно возьмите их результаты на консультацию к врачу. У Вас ? Необходимо очень тщательно подходить к состоянию Вашего здоровья в целом. Люди уделяют недостаточно внимания симптомам заболеваний и не осознают, что эти болезни могут быть жизненно опасными. Есть много болезней, которые по началу никак не проявляют себя в нашем организме, но в итоге оказывается, что, к сожалению, их уже лечить слишком поздно. Каждое заболевание имеет свои определенные признаки, характерные внешние проявления – так называемые симптомы болезни. Определение симптомов – первый шаг в диагностике заболеваний в целом. Для этого просто необходимо по несколько раз в год проходить обследование у врача, чтобы не только предотвратить страшную болезнь, но и поддерживать здоровый дух в теле и организме в целом. Если Вы хотите задать вопрос врачу – воспользуйтесь разделом онлайн консультации, возможно Вы найдете там ответы на свои вопросы и прочитаете советы по уходу за собой. Если Вас интересуют отзывы о клиниках и врачах – попробуйте найти нужную Вам информацию в разделе Вся медицина. Также зарегистрируйтесь на медицинском портале Eurolab, чтобы быть постоянно в курсе последних новостей и обновлений информации на сайте, которые будут автоматически высылаться Вам на почту. Другие заболевания из группы Болезни ребенка (педиатрия):Если Вас интересуют еще какие-нибудь виды болезней и группы заболеваний человека или у Вас есть какие-либо другие вопросы и предложения – напишите нам, мы обязательно постараемся Вам помочь. Миокардит у детей: симптомы и лечение
Причины воспаления мышечной оболочки и его классификацияМиокардит у детей чаще всего развивается вследствие инфекций. В этих случаях он может сопутствовать явлениям эндокардита. Очень редко миокардит наблюдается при аллергии у детей. Иногда миокардит носит врождённый характер.
Клиническая картинаИнфекционный миокардит, как осложнение, может проявиться у детей как на фоне инфекции, так и в периоде выздоровления. У ребенка симптомы могут и отсутствовать – проявлением миокардита являются изменения при перкуссии, аускультации и изменения на ЭКГ. Особенно тяжелое течение имеет острый миокардит у детей. Изменения сердца у детей проявляются в начале болезни как увеличение размеров, глухость тонов и появление систолического шума (все о шумах в сердце). Только при тяжёлом течении миокардита у ребенка могут присутствовать симптомы сердечной недостаточности.
У детей постарше первыми появляются такие симптомы, как: адинамия, слабость, боли в животе, иногда сопровождающиеся тошнотой или даже рвотой, обмороки. Характерными признаками сердечной недостаточности у детей являются кашель, учащённое или затруднённое дыхание, мраморный цвет кожи с синюшностью, слабый пульс, симптомы гиповолемии (холодные руки и ноги, снижение венозного давления). В зависимости от механизма поражения и вида, симптомы миокардита у детей могут быть различны. Особенности клинической картины при разных видах воспаления
Миокардит у новорожденных часто протекает в форме эндокардиального фиброэластоза, причина которого у детей до конца не выяснена. Есть предположение, что возникает этот вид миокардита в результате внутриутробной инфекции. Миокардит начинает развиваться в первый месяц жизни: у детей появляется одышка и частые инфекции дыхательных путей с обструкцией. Происходит задержка прибавки массы тела и увеличение размеров сердца. Прогноз, к сожалению, в большинстве случаев неблагоприятный. ЭндокардитПод понятием инфекционного эндокардита подразумевается воспаление внутренней оболочки сердца. Возникает он из-за поражения оболочки стрептококком или стафилококком. Предрасполагающими факторами развития инфекционного эндокардита являются снижение иммунитета, наличие в организме очагов инфекции, травмы эндокарда. Клиника инфекционного эндокардита складывается из симптомов поражения внутренней оболочки, интоксикации и тромбоэмболических осложнений и претерпевает несколько фаз развития.
В эту фазу инфекционного эндокардита развивается анемия, происходит увеличение селезёнки, абактериальное поражение печени, почек и поджелудочной железы.
Лечебные мероприятияЛечение миокардита у детей направлено на борьбу с сердечной недостаточностью.
Лечение эндокардита основано на воздействии возбудителя путём применения антибиотиков и санации очагов инфекции. При прогрессировании воспаления, неэффективности проводимых лечебных мероприятий показано хирургическое лечение. Инфекционный миокардит у детей: причины, симптомы, диагностика, лечениеВоспаление мышечной оболочки сердца может случаться не только у взрослых людей, но и у детей. Чаще всего это происходит у малышей в возрасте 4-5 лет, а также у подростков. Причём у детей причиной появления инфекционного миокардита могут быть любые инфекционные заболевания, даже с виду безопасные ОРВИ, а развивается миокардит достаточно быстро. Причины возникновения инфекционного миокардита у детейЧасто в анамнезе упоминается отягощённая наследственность. Согласно исследованиям, 17% родителей (чаще матерей) перенесли ранее инфекционно-аллергический миокардит, а 4% — прочие виды аллергии (бронхиальная астма, дерматоаллергия и пр.), 9% страдали ревматизмом. Проявления аллергии в половине анамнезов отмечались в виде экссудативного диатеза, астматического бронхита или крапивницы. 68 процентам больных был присущ высокий инфекционный индекс и частое возникновение хронических инфекционных очагов (синусит, хронический тонзиллит, кариес зубов и пр.). Аллергический и инфекционный миокардит у детей школьного и дошкольного возраста обычно предваряется респираторными вирусными, а иногда и стрептококковыми инфекциями. Симптоматика инфекционного миокардита у детейМиокардит у детей симптомы (при возрасте 2-14 лет) имеет различные, при этом и тяжесть заболевания варьируется широко. Сразу после перенесённой инфекции может развиваться «ранний» миокардит, а спустя несколько недель после инфекции – «поздний». У половины больных наблюдалось субфебрильное повышение температуры. Инфекционный миокардит у детей дополняется такими клиническими симптомами, как резкое ослабление тонов сердца, шум трущегося перикарда, заметное увеличение печени. На нижних конечностях раньше застойных явлений в лёгких и одышки появляются отёки, сердце увеличивается с произвольным изменением формы. Ранними проявлениями этого вида миокардита являются отличающиеся разнообразием жалобы больных, зависящие от формы и тяжести неревматического миокардита и возраста детей. Чаще всего это общая слабость, жалобы на одышку, боль в мышцах, животе, области сердца, нерегулярная работа сердца и плохой аппетит. Ребёнок не может долго играть в подвижные игры и становится капризным. При проявлении этих признаков родителям следует немедленно проконсультироваться у кардиолога. Но даже и при отсутствии этих симптомов родители должны на время ограничить физическую активность малыша, перенёсшего ОРВИ или грипп, что понизит риск возникновения миокардита. Дети постарше упоминают неприятные ощущения, стреляющую, колющую или кинжальную боль или просто тяжесть возле сердца. Сердечная боль может появиться даже в покое, а при физическом напряжении увеличиться. Ощущается она над всей областью сердца, но за её пределы иррадирует редко. От характера протекания миокардита зависит сколько будут продолжаться боли – несколько недель или месяцев. Они чаще встречаются при обострении хронического или при остром миокардите, сопровождают выраженную стадию процесса в миокарде, при этом сосудорасширяющими средствами не купируются, зато ослабляются под воздействием комплекса десенсибилизирующих противовоспалительных препаратов, солей калия, сердечных гликозидов, витаминов и прочих средств, ликвидирующих воспалительный процесс и восстанавливающих в миокарде энергетические процессы. У некоторых больных миокардитом главной в клинической картине выступает кардиалгия. Некоторые дети жалоб не предъявляют, тогда диагноз ставится по результатам инструментального и клинического видов исследования. Ранними клиническими симптомами этого заболевания у детей старшего возраста могут выступать дыхательная аритмия, равно, как и сердечная (чаще тахикардия, реже брадикардия и прочие нарушения ритма сердца). Изменения в миокарде происходят не такие острые, как у маленьких детей. К внесердечным симптомам можно отнести недомогание, бледность кожи, очень редко наблюдаются ранние отёки. Диагностирование инфекционного миокардита у детейВажным признаком при диагностировании миокардита считается смещение границ сердца. Обнаружение этого факта свидетельствует о наличии миокардита и позволяет оценивать распространённость и тяжесть патологического процесса. У большинства детей происходит расширение влево относительной сердечной тупости, иногда – влево и вправо, и совсем редко – вверх. При тяжёлой форме миокардита с проявлением ранних признаков декомпенсации выявляется самое выраженное расширение сердца. При течении миокардита со слабой симптоматикой сердце размеров не меняет, но наблюдается ослабление обоих его тонов. Чаще всего выслушивается короткий, нежный, часто нерегулярный систолический шум, который под влиянием физической нагрузки почти не меняется и не прогрессирует в процессе болезни. При тяжёлой форме миокардита у больных выслушивается непостоянный короткий диастолический (мезо- и протодиастолический) шум, убывающий на фоне стихания воспаления в миокарде. При аускультации нередко проявляется долго сохраняющееся нарушение ритма. Рентгенограмма демонстрирует изменения в конфигурации сердца, сглаженность его контуров, а также пониженную, вялую амплитуду на фоне аритмичной пульсации. Размеры сердца увеличены примерно у 60% больных. Посредством рентгенокимографии и многоплоскостной телерентгенографии исследователям удалось заметить сглаженные сердечные дуги. По мнению исследователей, сочетание этого признака с деформацией на кимограмме диастолического колена зубцов можно считать рентгенологическим симптомом снижения тонуса миокарда. Чтобы определить размеры сердца наиболее достоверно, проводится оценка величины сердечно-грудного соотношения посредством сравнения диаметра грудной клетки и размеров сердца. Лечение инфекционного миокардита у детейМиокардит у детей лечение имеет довольно специфическое, с оглядкой на особенности развития детского организма. Юный пациент, в частности, должен неукоснительно соблюдать постельный режим и диету. А назначаемые ему препараты являются более щадящими, чем те, которые прописываются взрослым пациентам. Детей с инфекционным миокардитом лечат обязательно в стационаре. Прогнозы врачей для дошкольников и школьников обычно бывают благоприятными. Поэтому главной задачей родителей остаётся следить за состоянием здоровья перенёсшего инфекционное заболевание ребёнка, а при необходимости сразу обращаться к врачу. Диагностика миокардита у детей | Компетентно о здоровье на iLiveКлиническая диагностика миокардита у детейПри обследовании обычно выявляют цианоз определённой локализации (акроцианоз, цианоз слизистых оболочек), нередко он бывает преходящим, что отличает его от такового при заболеваниях лёгких. Определяют ослабленный и слегка сдвинутый влево верхушечный толчок, расширенные или нормальные границы сердечной тупости. Над нижними отделами обоих лёгких возможны влажные мелкопузырчатые хрипы. Тоны сердца чаще приглушены, может быть «ритм галопа» и другие нарушения ритмической деятельности. Тахикардия не соответствует температуре тела и эмоциональному возбуждению ребёнка, устойчива к лекарственной терапии, сохраняется во время сна. Неинтенсивный дующий систолический шум на верхушке сердца либо появляется, либо интенсивность присутствующего ранее шума ослабевает. Увеличение печени, а у детей младшего возраста и селезёнки, периферические отёки и асцит определяют при правожелудочковой или тотальной недостаточности. [11], [12], [13], [14], [15], [16], [17] Лабораторная диагностика миокардита у детейВ процессе верификации миокардита лабораторную диагностику осуществляют по следующим направлениям:
Известно, что при повреждении кардиомиоцитов любой этиологии (гипоксической, воспалительной или токсической) отмечают повышение активности кардиоселективных ферментов и белков (КФК, КФК-МВ, ЛДГ, тропонина Т). Однако нужно иметь в виду, что данные биохимические маркёры отражают повреждение кардиомиоцитов с разной степенью специфичности. Концентрация ЛДГ (преимущественно фракции ЛДГ I) в крови отражает интенсивность анаэробного гликолиза и наличие лактат-ацидоза в миокарде. Повреждение кардиомиоцитов или ослабление тканевого дыхания сопровождается повышением уровня анаэробного гликолиза, что приводит к лактат-ацидозу и повышению активности ЛДГ, поэтому увеличение его концентрации возможно и без разрушения кардиомиоцитов. Повышение активности КФК может происходить при повреждении любых миоцитов, в том числе и поперечнополосатой мускулатуры. При этом возрастание в крови концентрации его сердечного изоэнзима КФК-МВ бывает следствием разрушения только кардиомиоцитов. Кардиоселективные белки тропонин Т и тропонин I также появляются в плазме только при повреждении кардиомиоцитов вследствие многих причин. Степень повреждения и разрушения кардиомиоцитов при миокардитах в большинстве случаев не имеет массивного характера, поэтому концентрация кардиоселективных ферментов повышается лишь в 1,5-2 раза. Воспалительный процесс любой локализации вызывает изменения белкового состава крови (пропорции альфа-, бета-, у-глобулинов, содержания сиаловых кислот, фибриногена, С-реактивного белка и др.). однако изменение данных общепринятых биохимических маркёров воспаления, а также лейкоцитоз, увеличение СОЭ не имеют специфичности для воспаления миокарда, поэтому в качестве критериев собственно миокардита их не учитывают. В последние годы отражением воспалительного поражения миокарда считают увеличение количества CD4 и изменение соотношения CD4/CD8, увеличение количества CD22, IgM, IgG, IgA и ЦИК. Одним из наиболее чувствительных лабораторных тестов считают реакцию торможения миграции лимфоцитов с сердечным антигеном. При миокардите также чувствителен тест дегрануляции базофилов, отражающий процентное содержание дегранулированных форм в периферической крови. Чувствительным иммунологическим тестом служит определение кардиального антигена и специфических циркулирующих иммунных комплексов, содержащих кардиальныи антиген, антител к кардиомиоцитам, к проводящей системе сердца, что служит своеобразным индикатором аутоиммунного воспаления в сердечной мышце. Данные различных исследований свидетельствуют о повышении образования провоспалительных цитокинов (ИЛ-1бета, 6, 8, 10, фактора некроза опухолей а [ФНО-а]), поддерживающих процесс иммунного воспаления у больных миокардитом. Определить причину миокардита (особенно вирусного) важно, но выделить возбудитель в случаях хронического течения воспалительного заболевания сердца удаётся крайне редко. Поиск возбудителя острых и хронических инфекционных патогенов в крови, носоглотке, аспирате из трахеи (вирусы, бактерии, спирохеты, простейшие и др.) и антител к ним осуществляют посредством культуральных методов, ПЦР, ИФА и др. Считают диагностически значимым повышение титра вирус-нейтрализующих антител в плазме в 4 раза и более, однако клиническая значимость этого метода пока не доказана. Наряду с поиском возбудителя миокардита у детей, необходимы выявление и санация очагов хронической инфекции (хронический тонзиллит, хронический синусит, периапикальные зубные гранулёмы, пульпиты, хронический холецистит и др.). Анализ литературных источников свидетельствует о том, что, с одной стороны, хроническая очаговая инфекция может быть источником развития инфекции, внедряющейся в миокард, с другой — может стать неблагоприятным фоном для формирования неадекватного иммунного ответа на внедрение в миокард другого инфекционного агента. Следует учитывать, что постоянная интоксикация и сенсибилизация организма — неблагоприятный фон при развитии миокардита. Инструментальная диагностика миокардита у детейСущественное значение в установлении диагноза миокардита имеют ЭКГ и ЭхоКГ. Особо следует отметить необходимость проведения холтеровского (суточного) мониторирования данных ЭКГ, позволяющего выявить нарушения ритма и проводимости, не обнаруженные при обычной ЭКГ. Данные электрокардиографии и холтеровского мониторированияХарактер изменений на ЭКГ широко варьирует, наиболее часто отмечают следующие:
Изменения данных ЭКГ в острый период характеризуются быстрой сменой патологических признаков, часто их совокупностью, при выздоровлении происходит полная нормализация параметров. [18], [19], [20], [21], [22], [23], [24], [25], [26] Данные эхокардиографииПри эхокардиографическом исследовании часто обнаруживают такие изменения:
При фокальном миокардите могут быть и нормальные показатели. Ценность ЭхоКГ при кардиомегалии состоит главным образом в исключении других возможных причин ухудшения состояния ребёнка (врождённый порок сердца и др.). [27], [28], [29], [30], [31], [32], [33], [34], [35], [36] Рентгенография органов грудной клеткиВажную роль в выявлении кардиомегалии у детей играет рентгенологический метод исследования, так как позволяет получить более точное представление о степени увеличения сердца, чем при перкуссии, а также оценить состояние малого круга кровообращения (застой в лёгких). Сцинтиграфия миокардаНекротические и воспалительные изменения миокарда выявляют с помощью сцинтиграфии с 67Ga и антимиозиновых антител, меченных 111In. Однако ценность данного метода для клинической практики у детей не доказана. Катетеризация сердца и трансвенозная эндомиокардиальная биопсияКатетеризация сердца позволяет провести гистологическое и иммунологическое исследование миокарда для выявления признаков воспаления. Однако, несмотря на высокую информативность, биопсию миокарда, особенно у детей, применяют ограниченно, что связано с рядом причин: в интерпретации результатов существует немало сложностей (возможность получения ложноположительных и ложноотри-цательных результатов), метод технически сложен и требует наличия специально обученного персонала, высока стоимость, вероятность тяжёлых осложнений. [37], [38], [39], [40], [41], [42], [43] Острый миокардит у детей | Медицинский порталЭкстракардиальные признаки. Первые признаки кардита появляются на фоне острой респираторной вирусной инфекции или спустя 2—3 недели после нее. Основными из первых проявлений являются: слабость, вялость, быстрая утомляемость при кормлении грудью, снижение аппетита. Ребенок очень быстро устает во время бодрствования, становится беспокойным, Клиника, диагностика острого миокардита у детей раннего возрастаНередко у детей раннего возраста начале заболевания сопровождается появлением ме-нингеальных симптомов и жидкого стула. Как правило, температура тела остается на нормальных цифрах или повышается до 37—38 °С. Кардиальные признаки. При объективном осмотре кожные покровы больного ребенка бледные, отмечается цианоз носогубного треугольника. Видимые слизистые оболочки также имеют цианотичный оттенок, нередко появляется акроцианоз. Носовое дыхание свободное. Частота дыхательных движений выше возрастной нормы (одышка). При перкуссии легких отмечается укорочение перкуторного звука в паравертебральных отделах (около позвоночника). При аускультации выслушивается жесткое дыхание. В случае присоединения левожелудочковой недостаточности появляются влажные разнокалиберные хрипы в легких. Визуально область сердца не изменена. Верхушечный толчок пальпируется, однако он ослаблен, реже не определяется. Частота сердечных сокращений выше возрастной нормы (тахикардия). Границы относительной сердечной тупости расширены в поперечнике (в основном за счет левого желудочка). Тоны сердца приглушенные, аритмичные. При аускультации сердца отмечается ослабление I тона над верхушкой и усиление II тона над легочной артерией, выслушивается систолический шум на верхушке и в четвертом межреберье слева. Иногда определяется ритм галопа, экстрасистолия и пароксизмальная тахикардия. Показатели артериального давления несколько снижены. Отмечается лабильность пульса при перемене положения тела, сосании груди. Иногда выявляется снижение диуреза. Достаточно рано присоединяются клинические признаки тотальной недостаточности кровообращения, однако преобладает левожелудочковая. Клинически при недостаточности кровообращения I степени отмечается укорочение акта сосания и появление после него одышки и цианоза, которые сохраняются более одной минуты. Прибавка массы тела непостоянная. При недостаточности кровообращения ПА степени появляются признаки нарушения кровообращения и по малому, и по большому кругу. Патология малого круга кровообращения проявляется цианозом и одышкой, которые уже регистрируются в покое, вспомогательная мускулатура в акте дыхания не участвует. Нередко у детей первого полугодия жизни появляется бронхо-обструктивный синдром. Патология большого крута кровообращения проявляется отеками, возникающими на лице, передней брюшной стенке, в поясничной области и на конечностях. Отмечается вздутие живота, увеличение печени. Нередко появляется частый, малыми порциями жидкий стул с обилием газов. При недостаточности кровообращения ПБ степени отечный синдром наблюдается постоянно, появляются полостные отеки (гидроторакс, гидроперикард, асцит). Отмечается увеличение печени и селезенки. Нередко бывает отек мошонки или водянка яичек у мальчиков. Определяется набухание вен конечностей. При аускультации легких выслушиваются влажные, мелкопузырчатые хрипы. Недостаточность кровообращения III степени у детей раннего возраста характеризуется появлением неврологической симптоматики в результате повышения внутричерепного давления. В течении приобретенных миокардитов у детей раннего возраста выделяют четыре периода: декомпенсации, компенсации, репарации и реконвалесценции. Одним из основных диагностических критериев острого кардита является обратное развитие клинико-инструментальных проявлений в течение 6—18 месяцев. В среднем сроки выздоровления детей раннего возраста с острым миокардитом составляют от 6 месяцев до 2 лет, реже заболевание принимает подострое или хроническое течение. Лабораторные методы исследования неспецифичны.В общем анализе крови отмечается нейтро-фильный лейкоцитоз, увеличение скорости оседания эритроцитов. В биохимическом анализе крови выявляется повышение уровня сиаловых кислот, С-реактивного белка, повышение глобулинов. В первые 2—4 дня определяется повышение содержания креатинфосфокиназы, лактатдегид-рогеназы фракции 1. При проведении электрокардиографии отмечается синусовая тахикардия, изменение вольтажа зубцов, смещение сегмента SТ ниже изолинии, реже нарушение ритма. На фонокардиографии выявляется снижение амплитуды I тона, систолический шум. Рентгенологические изменения появляются на 2—3-й неделе от начала болезни. Характерными признаками являются: усиление легочного рисунка, увеличение размеров сердца, снижение глубины пульсации. Методом, позволяющим наиболее рано выявить признаки острого миокардита, является эхокардиография. К типичным проявлениям относятся увеличение полости левого и правого желудочков и левого предсердия, толщины задней стенки левого желудочка (за счет воспаления миокарда). Толщина межжелудочковой перегородки остается в пределах нормы. Клиника, диагностика острого миокардита у детей старшего возрастаКлиническая картина отличается разнообразием. При изучении наследственности больного ребенка у родителей и близких родственников часто выявляются: инфекционно-аллергический миокардит, аллергические заболевания (дерматит, бронхиальная астма и другие), ревматизм. Более чем у половины детей на первом году жизни имелись признаки экссудативно-катарального диатеза. Имеется связь развития кардита с перенесенными острыми респираторными вирусными и другими инфекционными заболеваниями. Наиболее часто первые признаки миокардита появляются через 1—2 недели. Наиболее ранними проявлениями миокардита являются общая слабость, утомляемость, боли в мышцах и головные боли, плохой аппетит, повышенная потливость, особенно ладоней, одышка. Температура тела у большинства больных остается на нормальных цифрах. Кардиальные симптомы. Изменения в сердце развиваются более постепенно, чем у детей раннего возраста. Ребенок предъявляет жалобы на неприятные ощущения или даже боли над всей областью сердца, без иррадиации. Как правило, боль имеет колющий, стреляющий характер, сохраняется в покое и увеличивается при физической нагрузке. Продолжительность болевого синдрома варьирует от нескольких недель до нескольких месяцев. Боль не проходит на фоне приема сосудорасширяющих препаратов и купируется после приема противовоспалительных средств. Также больной ребенок будет жаловаться на ощущение сердцебиения. При объективном осмотре определяется бледность кожных покровов и умеренный цианоз носогубного треугольника. Частота сердечных сокращений, как правило, превышает возрастную норму (тахикардия), реже отмечается бра-дикардия. Нередко наблюдается нарушение ритма. Визуально облает^ сердца не изменена. При перкуссии сердца отмечается расширение границ относительной сердечной тупости влево, реже влево и вправо и совсем редко еще и вверх. При аускультации тоны сердца приглушенные, аритмичные, выслушивается систолический шум на верхушке и в четвертом межреберье слева. Лабораторные данные при остром миокардите у детей раннего возраста также не отличаются специфичностью, однако в комплексе с другими методами исследования говорят о степени активности патологического процесса. В общем анализе крови отмечается умеренная анемия (снижение количества эритроцитов и гемоглобина), лейкоцитоз и повышение скорости оседания эритроцитов. В биохимическом анализе крови отмечается увеличение острофазовых показателей: С-реактивного белка, глобулинов, активности трансаминаз, реже щелочной фосфатазы. Отмечается повышение 1, 2, 4 и 5-й фракций лактат-дегидрогеназы и креатинфосфокиназы. На электрокардиограмме выявляются нарушения автоматизма (синусовая тахикардия или брадикардия, трепетание или мерцание предсердий), возбудимости (экстрасистолия) и проводимости (предсердно-желудочковая блокада, блокада ножек пучка Гиса). Реже определяется смещение сегмента ЗТ и зубца Т ниже изолинии. При анализе данных фонокардигра-фии выявляется снижение амплитуды I тона и повышение амплитуды Итона, а также короткий, низкоамплитудный систолический шум, часто не связанные с I тоном. При проведении рентгенографии органов грудной клетки регистрируется увеличение размеров сердца, в основном за счет левого желу- Течение острого миокардита в зависимости от степени тяжестиОсобенности течения острого миокардита, в зависимости от степени тяжести, следующие: 1. Тяжелая форма клинически проявляется выраженным симптомом интоксикации, общее состояние ребенка страдает значительно. Температура тела повышается до 38—39 °С. Больной ребенок беспокоен, возбужден, появляется бессонница. Кожные покровы бледные, даже с сероватым оттенком. Характерен сухой, навязчивый, упорный кашель, который не приносит облегчения. Очень рано появляются выраженные отеки и одышка. При аускультации легких на фоне жесткого дыхания выслушиваются разнокалиберные хрипы. При перкуссии области сердца отмечается расширение его границ влево, вправо и вверх. При аускультации сердца тоны приглушенные, аритмичные, выслушивается интенсивный, грубый систолический шум над верхушкой. При пальпации живот мягкий, безболезненный, отмечается увеличение печени и селезенки. Довольно часто присоединяется перикардит. На электрокардиограмме отмечается смещение сегмента 5Т и зубца Т ниже изолинии, снижение вольтажа зубцов, доминирование электрических потенциалов левого желудочка и предсердия. Появляются нарушения функций сердца: автоматизма, проводимости и возбудимости. При проведении рентгенографии органов грудной клетки регистрируется выраженное увеличение размеров сердца. Тяжелая форма кардита наиболее характерна для детей младшего возраста. 2. Среднетяжелая форма проявляется повышением температуры тела до 37—38 °С. Больной ребенок будет предъявлять жалобы на немотивированную утомляемость. При объективном осмотре отмечается бледность кожных покровов. При перкуссии сердца отмечается расширение его границ влево в среднем на 1,5—2 см. При аускультации выслушивается ослабление I тона и короткий систолический шум на верхушке. На электрокардиограмме отмечаются разнообразные нарушения ритма. При проведении рентгенографии органов грудной клетки регистрируется увеличение размеров сердца, преимущественно за счет левого желудочка. Среднетяжелая форма с равной частотой встречается у детей как раннего, так и старшего возраста. 3. Легкая форма миокардита отличается скудностью клинических проявлений. Общее состояние больного ребенка практически не страдает. При перкуссии сердца отмечается расширение его границ влево на 0,5—1 см. Характерно увеличение частоты сердечных сокращений. При аускультации выслушивается некоторое ослабление I тона и нежный, непродолжительный систолический шум на верхушке. Признаки нарушения кровообращения, как правило, отсутствуют. На электрокардиограмме отмечаются нарушения автоматизма (синусовая тахикардия или брадикардия, трепетание или мерцание предсердий), возбудимости (экстрасистолия) и проводимости (предсердно-желудочковая блокада, блокада ножек пучка Гиса). При проведении рентгенографии органов грудной клетки увеличение размеров сердца может не определяться. Легкая форма миокардита наиболее типична для детей старшего возраста. Подострый кардит развивается постепенно. Выделяют два варианта развития заболевания. Первый вариант (первично подострые кардиты) характеризуется появлением сердечной недостаточности через 4-—6 месяцев после перенесенной острой респираторной вирусной инфекции. Второй — после выраженной острой фазы патологический процесс принимает длительное течение, т. е. представляет собой исход остро начавшегося процесса. Симптомы заболевания выражены умеренно. На первый план выступают проявления астенизации: вялость, раздражительность, снижение аппетита, повышенная утомляемость. Температура тела, как правило, остается на нормальных цифрах. Нередко симптомы поражения сердца возникают на фоне повторной вирусной инфекции или после проведения профилактических прививок. При осмотре выявляется некоторая бледность кожных покровов. Визуально область сердца изменена в виде формирующегося сердечного горба, что подтверждает давность пато- На электрокардиограмме определяются отклонение электрической оси сердца влево, замедление предсердно-желудочковой проводимости, признаки перегрузки левого желудочка и предсердия, положительный зубец Т. На рентгенограмме органов грудной клетки выявляется некоторое усиление легочного рисунка в результате застоя в легких, патологическая конфигурация тени сердца (аортальная или митральная) в результате увеличения полостей желудочков и предсердий. Симптомы имеют стойкий характер. Вирусный миокардит | Симптомы и лечение вирусного миокардитаСимптомы вирусного миокардитаКлинические симптомы вирусного миокардита, причиной возникновения которого стал вирус Коксаки В, характеризуются подъемом температуры тела, признаками воспаления слизистой желудка и кишечника, например, умеренный болевой синдром в эпигастральной области, тошнота, рвота, дисфункция кишечника в виде диареи. При присоединении симптомов миокардита наблюдаются перебои в работе сердца, боль и ощущение нехватки воздуха. Однако в большинстве случаев присоединяется плевродиния (болевой синдром при движении грудной клетки, возникающего в результате поражения листков плевры). По мере прогрессирования патологии возможно увеличение размеров селезенки, лимфоаденопатии и орхита. В возрасте до 20-ти лет наблюдается острое начало и присоединение плеврита или перикардита, но, что характерно болезнь заканчивается быстро и полным выздоровлением. В возрасте больше 40 лет патология имеет более постепенное начало с преобладанием кардиальной симптоматики (боль, одышка, сердцебиение), что иногда принимается за стенокардию вследствие ИБС. Симптомы вирусного миокардита также могут иметь признаки дисфункции верхних дыхательных путей, сердечной недостаточности, болевые ощущения в мышцах, суставах и грудной клетки. Если причиной развития миокардита стал вирус гриппа, что обычно происходит в период эпидемии, то признаки миокардита развиваются уже через неделю-две после инфицирования. Вирус гриппа А поражает миокард в 9,7% всех случаев, а гриппа В – 6,6%. Симптомы в данном случае представлены тахикардией, нарушением ритма работы сердца, болью, одышкой и признаками сердечной недостаточности. В большинстве случаев поражается перикард. Миокардит может развиваться в результате инфицирования вирусом полиомиелита. Вследствие того, что патология является тяжелым заболеванием, то миокардит может регистрироваться уже после смерти. Поражение миокарда очаговое с клиническими признаками сердечной, сосудистой и дыхательной недостаточности, которые наблюдаются на фоне бульбарного паралича. Помимо этого существует вероятность возникновения миокардита при наличии вирусного гепатита. В таком случае симптомы поражения сердечной мышцы отмечаются на протяжении от недели до 3-х недель. Вирусный миокардит у детейОстрая форма поражения миокарда встречается чаще у малышей. Наиболее тяжелое течение у новорожденных и ребят младшего возраста. Статистика указывает, что мальчики страдают от миокардита чаще девочек. Основным фактором развития тяжелой формы миокардита считается недостаточный уровень иммунитета, причиной чего может стать частые респираторные болезни, сопутствующие заболевания, в том числе хронические, чрезмерные физические и психоэмоциональные нагрузки, а также неправильно питание, режим дня и недостаточный сон. Кроме того вирусный миокардит у детей может протекать тяжело при наличии генетической предрасположенности в виде неполноценного иммунного ответа на вирус. Принято выделять острый миокардит – до 1,5 месяца, подострый – до 2,5 лет и хронический. Помимо этого малыши могут переносить миокардит легкой, средней и тяжелой степени. Симптомы поражения сердечной мышцы наблюдаются на фоне инфицирования организма каким-либо вирусом. Вначале общее состояние малыша ухудшается, нарастает гпертермия, кожные покровы бледнеют, появляется вялость и сниженная двигательная активность. В грудном возрасте малыш вяло сосет грудь или вовсе отказывается от нее. В старшем возрасте ребята жалуются на боли во всем теле (суставах, мышцах, животе, сердце), чувство нехватки воздуха (одышка) и перебои в работе сердца. Если обнаружен вирусный миокардит у детей, то при объективном обследовании врача выявляется увеличение размеров сердца. При прослушивании работы отмечается неправильный ритм сердца (появляются экстрасистолы – внеочередное сокращение), пульс учащен. Кроме того может прослушиваться систолический шум, который хорошо слышен на верхушке. Он связан с недостаточностью митрального клапана, расположенного между левым предсердием и желудочком сердца. При тяжелой форме поражения миокарда наблюдается сердечная недостаточность, что чаще встречается в грудном возрасте. В большинстве случае миокардит заканчивается выздоровлением, однако у некоторых возможны стойкие нарушения ритма вследствие развития кардиосклероза. Миокардит — Диагностика и лечениеДиагностикаРанняя диагностика является ключом к предотвращению долгосрочного повреждения сердца. После медицинского осмотра ваш врач может назначить один или несколько тестов, чтобы подтвердить, что у вас миокардит, и определить его тяжесть. Тесты могут включать:
Дополнительная информацияПоказать дополнительную информацию ЛечениеВо многих случаях миокардит проходит самостоятельно или после лечения, что приводит к полному выздоровлению. При лечении миокардита основное внимание уделяется причине и симптомам, например сердечной недостаточности. В легких случаях следует избегать занятий спортом в течение как минимум трех-шести месяцев. Отдых и лекарства, которые помогут вашему организму бороться с инфекцией, вызывающей миокардит, могут быть всем, что вам нужно.Несмотря на то, что существуют противовирусные препараты, они не доказали свою эффективность в лечении большинства случаев миокардита. Некоторые редкие типы вирусного миокардита, такие как гигантоклеточный и эозинофильный миокардит, реагируют на кортикостероиды или другие лекарства, подавляющие вашу иммунную систему. В некоторых случаях, вызванных хроническими заболеваниями, такими как волчанка, лечение направлено на основное заболевание. Лекарства, которые помогут вашему сердцуЕсли миокардит вызывает сердечную недостаточность или аритмию, ваш врач может госпитализировать вас и назначить лекарства или другое лечение.При определенных нарушениях сердечного ритма или тяжелой сердечной недостаточности вам могут назначить лекарства, снижающие риск образования тромбов в вашем сердце. Если у вас слабое сердце, ваш врач может прописать лекарства для уменьшения нагрузки на сердце или помочь вам избавиться от лишней жидкости, в том числе:
Лечение тяжелых случаевВ некоторых тяжелых случаях миокардита агрессивное лечение может включать:
Машина ЭКМО берет на себя работу сердца. Это лечение может использоваться, чтобы позволить сердцу восстановиться или в ожидании других процедур, таких как пересадка сердца. В самых тяжелых случаях врачи могут рассмотреть срочную трансплантацию сердца. У некоторых людей может быть хроническое и необратимое повреждение сердечной мышцы, требующее пожизненного приема лекарств, тогда как другим людям нужны лекарства всего на несколько месяцев, а затем они полностью выздоравливают. В любом случае ваш врач, вероятно, порекомендует регулярные контрольные встречи, включая тесты для оценки вашего состояния. Дополнительная информацияПоказать дополнительную информацию Клинические испытанияИзучите исследования клиники Мэйо, в которых тестируются новые методы лечения, вмешательства и тесты как средства предотвращения, обнаружения, лечения или контроля этого заболевания. Образ жизни и домашние средстваОтдых и снижение нагрузки на сердце — важная часть восстановления. Ваш врач, скорее всего, скажет вам, какой тип физической активности вы можете делать в те месяцы, когда ваше сердце восстанавливается, и когда вы можете вернуться к нормальной деятельности. Если у вас хроническое повреждение сердца, важно свести к минимуму употребление соли, ограничить количество выпиваемой жидкости, употреблять минимальное количество алкоголя, если таковое имеется, и избегать курения.Ваш врач сообщит вам, сколько жидкости вы должны потреблять, а также сколько соли можно включить в свой рацион. Подготовка к приемуСкорее всего, вы начнете с посещения лечащего врача или, в случае серьезных симптомов, врача отделения неотложной помощи. Затем вас могут направить к врачу, имеющему опыт работы с сердечными заболеваниями (кардиологу), и, возможно, к врачу, имеющему опыт работы с инфекционными заболеваниями. Вот некоторая информация, которая поможет вам подготовиться к встрече. Что вы можете сделатьСоставьте список:
По возможности возьмите с собой члена семьи или друга, чтобы они помогли вам запомнить полученную информацию. При миокардите вам следует задать врачу следующие основные вопросы:
Не стесняйтесь задавать другие вопросы. Чего ожидать от врачаВаш врач, вероятно, задаст вам ряд вопросов, в том числе:
. Миокардит — симптомы, диагностика и лечениеМиокардит описывает гетерогенную группу заболеваний, характеризующихся воспалением миокарда при отсутствии преобладающей острой или хронической ишемии. Может поражать все возрастные группы с несколько более высокой заболеваемостью у мужчин, чем у женщин, и равной заболеваемостью у чернокожих и белых. Может проявляться как фульминантный, острый или хронический миокардит. Лечение обычно представляет собой поддерживающую терапию и традиционную терапию сердечной недостаточности.При более тяжелых проявлениях может потребоваться агрессивная вазопрессорная или инотропная фармакологическая поддержка или механические вспомогательные устройства для гемодинамики, такие как внутриаортальный баллонный насос или вспомогательное устройство для левого желудочка. Иногда некоторые случаи не поддаются стандартной терапии и прогрессируют до трансплантации сердца или смерти. Прогноз варьируется, но зависит от клинической картины и основной этиологии. В большинстве случаев вирусный миокардит протекает бессимптомно и проходит спонтанно. Пациенты с сердечной недостаточностью от легкой до умеренной степени имеют тенденцию к улучшению или выздоровлению, но могут прогрессировать до хронической тяжелой сердечной недостаточности.Удивительно, но пациенты с молниеносной остро декомпенсированной сердечной недостаточностью почти всегда восстанавливаются до исходных функций, если смерть предотвращается путем лечения в острой фазе. Миокардит клинически и патологически определяется как воспаление миокарда при отсутствии преобладающей острой или хронической ишемии, характерной для ишемической болезни сердца. Это клинический синдром неишемического воспаления миокарда, возникающий в результате гетерогенной группы инфекционных, иммунных и неиммунных заболеваний.Гистопатологически он характеризуется воспалительным клеточным инфильтратом с признаками повреждения миоцитов или без них. [1] Aretz HT, Billingham ME, Edwards WD, et al. Миокардит. Гистопатологическое определение и классификация. Am J Cardiovasc Pathol. 1987 Янв; 1 (1): 3-14. . Миокардит — симптомы, диагностика и лечениеМиокардит описывает гетерогенную группу заболеваний, характеризующихся воспалением миокарда при отсутствии преобладающей острой или хронической ишемии. Может поражать все возрастные группы с несколько более высокой заболеваемостью у мужчин, чем у женщин, и равной заболеваемостью у чернокожих и белых. Может проявляться как фульминантный, острый или хронический миокардит. Лечение обычно представляет собой поддерживающую терапию и традиционную терапию сердечной недостаточности.В более тяжелых случаях может потребоваться агрессивная вазопрессорная или инотропная фармакологическая поддержка или механические вспомогательные устройства для гемодинамики, такие как внутриаортальный баллонный насос или вспомогательное устройство для левого желудочка. Иногда некоторые случаи не поддаются традиционной терапии и прогрессируют до трансплантации сердца или смерти. Прогноз варьируется, но зависит от клинической картины и лежащей в основе этиологии. В большинстве случаев вирусный миокардит протекает бессимптомно и проходит спонтанно. Пациенты с сердечной недостаточностью от легкой до умеренной степени имеют тенденцию к улучшению или выздоровлению, но могут прогрессировать до хронической тяжелой сердечной недостаточности.Удивительно, но пациенты с молниеносной остро декомпенсированной сердечной недостаточностью почти всегда восстанавливаются до исходных функций, если смерть предотвращается путем лечения в острой фазе. Миокардит клинически и патологически определяется как воспаление миокарда при отсутствии преобладающей острой или хронической ишемии, характерной для ишемической болезни сердца. Это клинический синдром неишемического воспаления миокарда, возникающий в результате гетерогенной группы инфекционных, иммунных и неиммунных заболеваний.Гистопатологически он характеризуется воспалительным клеточным инфильтратом с признаками повреждения миоцитов или без них. [1] Aretz HT, Billingham ME, Edwards WD, et al. Миокардит. Гистопатологическое определение и классификация. Am J Cardiovasc Pathol. 1987 Янв; 1 (1): 3-14. . Миокардит и кардиомиопатия — Кардиомиопатия UKВведение в миокардит Скачать версию PDF
Что такое миокардит?Стенка сердца состоит из трех слоев:
Миокард Миокардит — это воспаление стенки сердечной мышцы. Это может повлиять на то, насколько хорошо работает сердце: это означает, что сердце не может качать кровь должным образом и не работает так, как обычно. Он также влияет на нормальные электрические сигналы сердца (сердцебиение и ритм). Это может вызвать аритмию (нарушение сердечного ритма). Кто болеет миокардитом?Миокардит может поразить любого человека в любом возрасте и может возникнуть у людей, не болевших в анамнезе. Что вызывает миокардит?Существует множество возможных причин миокардита (см. Ниже), но наиболее частой причиной является вирусная инфекция.
. Рахит у детей до года симптомы: признаки и симптомы рахита, лечение, профилактика (витамины), последствия рахитаРАХИТ У ДЕТЕЙ | Запруднов А.М., Григорьев К.И.Рахит (греч. rhahis – спинной хребет) – заболевание детей раннего возраста, при котором в связи с дефицитом витамина Д нарушены кальциево-фосфорный обмен, процессы костеобразования и минерализации костей, а также функция нервной системы и внутренних органов. Рахит (греч. rhahis – спинной хребет) – заболевание детей раннего возраста, при котором в связи с дефицитом витамина Д нарушены кальциево-фосфорный обмен, процессы костеобразования и минерализации костей, а также функция нервной системы и внутренних органов. Распространенность “Классический” рахит остается весьма распространенным заболеванием. Он поражает младенцев в период быстрого роста в возрасте 2 мес – 2 года с частотой 10-35% [2, 13, 15]. Этиология Возникновение рахита у детей раннего возраста связано с недостаточным поступлением в организм ребенка витаминов группы Д. Витамин Д Название “витамин Д” присвоено группе веществ, представленной более чем 10 структурными аналогами, обладающими антирахитическими свойствами различной активности. Источник витамина Д Витамин Д2, или эргокальциферол, был получен из спорыньи пурпурной, в небольших количествах содержится в растительном масле, маргарине и в ростках пшеницы. Витамин Д3, или холекальциферол, обнаружен в жире трески, тунца, в яичном желтке. Тем не менее витамин Д поступает в организм с пищей в основном в виде предшественников. Главный из них 7-дегидрохолестерин. Роль питания Значение питания в получении витамина Д важно в случае нарушения эндогенного синтеза активных форм витамина Д. Поэтому принципиальное значение принадлежит поступлению с едой прежде всего холекальциферола, что осуществляется через продукты животного происхождения. Физиологические потребности в витамине Д Повседневное питание небогато витамином Д, который относится к витаминам, мало распространенным в природе, физиологические суточные потребности в витамине Д определяются, по данным ВОЗ, следующим образом:
Эндогенный синтез и трансформация витамина Д в организме Один предшественник – 7-дегидрохолестерин – под воздействием ультрафиолета в коже превращается в холекальциферол (витамин Д3). Другой предшественник – эргостерин – после облучения превращается в витамин Д2, или эргокальциферол. Витамин Д1 – смесь этих двух витаминов. Витамин Д3 (холекальциферол) транспортируется в печень, а далее в почки, где гидроксилируется соответственно в позиции 25 и 1 и возникает 1,25-дигидрооксихолекальциферол – 1,25(OH)2Д3. Появление активной формы холекальциферола контролируется паратгормоном околощитовидных желез. Проникая в слизистую оболочку кишечника с током крови, витамин 1,25(ОН)2Д3 ускоряет всасывание ионов кальция из просвета кишечника. Сходным образом потенцируется реабсорбция кальция в почечных канальцах. Таблица 1. Клиническая классификация рахита
Регуляция обмена кальция Основной физиологической функцией витамина Д и его метаболитов является поддержание гомеостаза кальция и фосфора в организме, что необходимо для нормального созревания костной ткани, хода обменных и физиологических процессов. Таблица 2. Наследственные и приобретенные нефропатии и РЗ
Патогенез Развитие заболевания во многом обусловлено анатомо-физиолгическими особенностями детского организма. Таблица 3. Синдром мальабсорбции, болезни печени и РЗ
Предрасполагающие факторы Предрасполагают к возникновению рахита многочисленные перинатальные факторы (заболевания матери во время беременности, гестоз, неблагоприятное течение родов и др. Ведущие звенья патогенеза Дефицит витамина Д является следствием недостаточного экзогенного потребления или нарушения эндогенной продукции кожных стеролов под действием ультрафиолета. Избыточная продукция паратиреоидного гормона обеспецивает снижение реабсорбции фосфатов и аминокислот в почечных канальцах, а также усиленное выведение неорганического кальция из костей. В результате этого процесса быстро развиваются гипофосфатемия, снижение щелочного резерва крови и ацидоз, снижается уровень цитрата крови. В свою очередь длительный ацидоз ведет к нарушению функции, а затем структуры костно-мышечной системы, нервной системы, желудочно-кишечного тракта, печени, легких и других систем. Связь витамина Д с инсулином Недостаточность витамина Д сопровждается задержкой секреции инсулина. Это прямое или косвенное воздействие происходит из-за увеличения кальциемии, так как кальций оказывает стимулирующее действие на выработку инсулина поджелудочной железой. Выяснена корреляция между витамином 1,25(ОН)2Д3 и выделением инсулина; свойство инсулина, способствующее усилению гидроксилирования положения 1 витамина Д3, связанного с паращитовидным гормоном, а также отношение сахарного диабета к активному витамину Д3. Влияние на гипофиз и щитовидную железу Витамин 1,25(ОН)2Д3 оказывает прямое влияние на гипофиз и регулирует уровень продукции гормонов щитовидной железы, прежде всего секреции тиреотропного гормона (ТТГ). Иммуномодулирующее действие витамина Д Известно иммуномодулирующее действие витамина Д – происходит изменение продукции интерлейкинов. Стимулируется выработка интерлейкина-3, который уменьшает активность остеобластов, и задерживается образование интерлейкина-2, вызывающего активацию лимфоцитов. Морфогенез Нарушение оссификации при рахите происходит в эпифизах – рассасывание эпифизарных хрящей, нарушение эпифизарного роста костей, метафизарное разрастание неминерализированного, с нарушенными свойствами остеоида, так называемый “рахитический метафиз” и расстройства процессов обызвествления. Классификация В настоящее время предложено много классификаций рахита и рахитоподобных состояний для педиатрической службы. Однако для практического применения используется классификация рахита по С. Клиническая картина В настоящее время в клинической картине рахита у детей преобладают легкие и подострые формы, что создает определенные трудности в диагностике, особенно при оценке активности и остроты патологического процесса. В связи со сложностью и малодоступностью для практического здравоохранения прямых методов ранней диагностики гиповитаминоза Д с индикацией содержания в крови метаболитов витамина Д используются косвенные методы диагностики, такие как определение в сыворотке крови кальция, неорганического фосфора и активности щелочной фосфатазы. Начальный период В начальном периоде у детей первого года жизни изменения отмечаются со стороны нервной и мышечной систем. Период разгара В период разгара болезни прогрессируют симптомы со стороны нервной и мышечной систем. Усиливаются потливость, слабость, гипотония мышц и связочного аппарата, заметным становится отставание в психомоторном развитии. Этому периоду особенно свойственно быстрое прогрессирование костных изменений: размягчение плоских костей черепа, появление краниотабеса, уплощение затылка, асимметричная форма головы. Разрастание остеоидной ткани в точках окостенения плоских костей черепа ведет к образованию лобных и затылочных бугров. Из-за этого голова приобретает квадратную или ягодицеподобную форму. Рахит > Клинические протоколы МЗ РКДиагностические критерии [1,8-10]: Жалобы и анамнез: Жалобы: беспокойство, пугливость, раздражительность, гиперестезия, снижение аппетита, нарушение сна, вздрагивание при засыпании, громком звуке, вспышке света; повышенная потливость, ребенок трет голову о подушку, облысение затылка;деформация костей головы, грудной клетки, позвоночника, конечностей; отставание в физическом развитии, запаздывание прорезывания зубов Анамнез: заболевание выявляется с 3-4 месячного возраста, хотя первые симптомы могут появиться в 1 – 1,5 месяца. Физикальное обследование: Клинические критерии: Начальный период наиболее чётко начинает проявляться в возрасте 3-4 месяцев, однако первые симптомы могут возникать и раньше – в 1-1,5 месяца, но они не специфичны и часто могут проходить мимо внимания родителей. На первое место выступают неврологические и вегетативные изменения. Ребёнок проявляет беспокойство, капризность, нарушается сон –дети плохо засыпают и часто просыпаются, появляется пугливость, раздражительность, дети часто вздрагивают от громкого звука или яркого света. Заметно снижается аппетит – ребёнок с неохотой и на короткое время берёт грудь, вялососёт – иногда бывают запоры. В период разгара прогрессируют изменения костной системы: остеомаляция грудной клетки, нижних конечностей, избыточный остеогенез (рахитические «чётки», «браслетки», лобные и теменные бугры черепа). Ребёнок может отставать в физическом и психическом развитии. В период реконвалесценции (выздоровления) постепенно исчезают клинические и лабораторные симптомы рахита. Возникшие при рахите деформации скелета остаются и вовзрослом возрасте: нарушение осанки, изменения грудной клетки, костей нижних конечностей. Перенесенный рахит может способствовать поражению зубов ( развитию множественного кариеса), развитию близорукости, плоскостопия, сужению, деформации костей таза. Рахит у грудничков: симптомы и методы леченияОсновы здоровья малыша закладываются в самый первый год его жизни. Именно в этот период можно увидеть первые признаки рахита у грудничков. Это патология, которая может появиться из-за длительной нехватки витамина D, а также из-за нарушения обмена некоторых минералов, в том числе фосфора и кальция. Если вовремя распознать симптомы, выявить предрасположенность малыша и своевременно принять меры, можно избежать серьезных последствий. Основные признаки рахита и его симптомыВыявить признаки и симптомы рахита довольно сложно. Даже опытные врачи-педиатры не всегда могут отличить настоящий рахит от рахито-подобных состояний, которые встречаются значительно чаще. Такие проблемы с детским здоровьем изучались еще в Древней Греции, но до настоящего времени нет методики лечения, работающей для каждого отдельного ребенка. Все же, по некоторым признакам можно заподозрить развитие рахита у детей. Сюда можно отнести:
Чаще всего симптомы обостряются в зимний или осенний период. Малое количество солнечного света, проблемы с нарушением усваивания кальция приводят к подобным состояниям. В основном на подобные изменения реагируют дети 3-6 месяцев. Если не предпринимать конкретных мероприятий по устранению проблемы, небольшое отклонение может привести к серьезным проблемам.
У детей, которые болеют рахитом, появляется много проблем в развитии. Они плохо держат голову, не пытаются переворачиваться на живот. Зубы у таких детей появляются значительно позже, чем у сверстников, а родничок затягивается очень медленно. Врачи рекомендуют внимательно наблюдать за состоянием грудничков и обращать внимание на какие-либо изменения в самочувствии. Своевременное выявление симптомов, поможет быстро справиться с развивающимся заболеванием.
Причины рахита у детейСуществует довольно много причин, из-за которых развивается рахит у грудничков.
Стадии рахита у детейВсего известно три стадии рахита. Каждая отличается тяжестью состояния малыша. На первой стадии при своевременном обнаружении проблемы можно помочь крохе, если предпринять срочные меры, а с третьей справиться намного сложнее.
Диагностика рахита у детей и его лечениеЧтобы установить точный диагноз, требуется качественная диагностика в лечебном учреждении. Если у малыша проявляются симптомы рахита, сначала нужно обратиться к лечащему доктору, он направит на дополнительное обследование к другим специалистам. Необходимо будет сдать анализ мочи и крови, чтобы выявить отклонения в уровне содержания некоторых минеральных веществ: кальция, витамина D, фосфора. Также дополнительно доктор может назначить КТ (компьютерная томография) или рентген. Медикаментозное лечениеНа первом этапе нужно восполнить в организме недостающие микроэлементы. Для ускорения этого процесса используются специальные витаминные препараты. При их приеме симптомы будут постепенно проходить. Подойдут и различные добавки к пище:
Физиотерапия при лечении рахита у детейДля ускорения процесса выздоровления и более быстрого усвоения витаминов, малыш должен постоянно двигаться. Это необходимо для повышения мышечного тонуса и разработки суставов. В такой ситуации врач-специалист может назначить дополнительно курс физиотерапевтического лечения. Отлично помогает электрофорез с такими соединениями, как фосфор и кальций, ванны с ультрафиолетом, бальнеолечение. Хирургическое лечение рахита у детейПри переходе болезни в третью самую тяжелую стадию может потребоваться оперативное вмешательство для устранения повреждений костной ткани. Появившиеся деформации скелета можно исправить только при операции. Но такое лечение должно сопровождаться приемом лекарственных витаминных препаратов, ведь при дефиците недостающих микроэлементов период выздоровления и реабилитации довольно длительный. Профилактика рахита у детейРахит у грудничков после активной части лечения требует серьезной профилактики. В такой сложный период малышу необходимо сбалансированное питание. Необходимы частые многочасовые прогулки на солнце, лечебная физкультура, исключение стрессовых ситуаций. Младенцев приучают к ежедневной утренней зарядке. Чтобы не допустить развития у грудничка рахита, врачи рекомендуют еще в период вынашивания крохи наладить полноценное питание. После появления малыша на свет, нужно следить, чтобы в его рационе присутствовали все необходимые витамины. что это за болезнь и по каким признакам можно ее определитьС повышением жизненного уровня, развитием профилактической вакцинации многие опасные заболевания ушли в прошлое. Казалось бы, что рахит, ассоциирующийся с голодом, плохими социальными условиями, окончательно побежден. Однако в сегодняшние дни медиками развитых стран диагностируется рахит у грудничков, симптомы которого распознаются на ранних стадиях. … Вконтакте Google+ Мой мир Кратко о заболеванииПервые упоминания о болезни встречаются в древнеримских манускриптах II-III вв.н.э. Объяснения патологии с сегодняшних позиций кажутся нам примитивными.
Клиническая картина заболевания начала проясняться в XVII веке. Среди работ зарубежных врачей выделяются исследования английского врача-ортопеда Глиссона. Патологические анатомические нарушения, описанные естествоиспытателем, не утратили своей актуальности в наши дни. Сезонность проявления и обострения болезни была выявлена и зафиксирована клиницистом Кассовитцем. Отечественными же педиатрами не раз поднимался вопрос о последствиях рахита у крестьянских детей при недоедании.
Так что такое рахит в современном понимании, каковы причины его возникновения? Это заболевание, характеризующееся нарушением обменных процессов в организме, возникает на фоне дефицита витамина D (кальциферола). Страдают, в первую очередь, костная и хрящевая ткани, недополучающие фосфор и кальций в нужном количестве. Сбои процесса минерализации, образования костного корсета приводят к поражениям опорно-двигательного аппарата, к дисфункциональным расстройствам нервной и эндокринной системы. Причины развитияПервые признаки рахита у детей до 1 года при регулярном педиатрическом осмотре выявляются к 3-4 месяцам. Нехватка витамина д у малышей зависит от многих факторов. Вот самые распространенные из них:
При всем парадоксе ситуации, патологии чаще подвержены темнокожие дети, обитающие в зонах с высокой солнечной активностью. Виновник феномена – меланин, отвечающий за пигментацию кожи. Именно он препятствует полноценной всасываемости витамина д у грудничков. Отдельной строкой признаки рахита у детей до 1 года диагностируются как врожденная форма патологии. Это происходит в случаях плацентарной недостаточности или скудного рациона питания беременной женщины. Симптоматика заболеванияВ первые месяцы после рождения редкие дети ведут себя тихо и спокойно. Адаптация к внешним условиям, кишечные колики, газы заставляют малыша поджимать ножки, подергивать ручками. На этом фоне родителям трудно заметить первые признаки рахита. После трех месяцев начинается активное формирование костной массы, в этот период нехватка основного строительного материала находит отражение в анатомических и ортопедических нарушениях. Болезнь развивается ступенчато. Каждый этап характеризуется набором признаков, знакомство с которыми приблизит к решению вопроса «как определить рахит у ребенка». Как именно проявляется рахит у грудничков? Симптомы заболевания представлены ниже в таблице.
Регулярный медицинский патронаж, постоянные наблюдения педиатра рассеют сомнения родителей по поводу проблемы, как определить рахит у ребенка. Частное мнение: доктор Комаровский о рахитеВопреки общепринятым в России симптомам начальной стадии болезни, педиатр Комаровский не считает, что на основании повышенной потливости, частичного затылочного облысения, плохого аппетита и расстройства сна можно ставить малышу диагноз. Тем более, что по этим признакам нигде в мире не определяют заболевание. Потливость может быть просто связана с излишне сухим воздухом помещения, а вытертый затылок свидетельствует о слабых волосиках грудничка. По таким сигналам рахит можно диагностировать у каждого второго новорожденного. Только после дополнительного исследования можно удостовериться в правильности вынесенного вердикта. Обратите внимание! Если педиатр на словах определил наличие заболевания, не назначив при этом лабораторных анализов и обследования опорно-двигательного аппарата, то родители вправе усомниться в правильности диагноза. В таких вопросах, как диагностика последствия рахита и профилактика рахита у детей Комаровский призывает опираться на научные достижения мировой медицины, а не пользоваться устаревшей информацией полувековой давности. Диагностика заболеванияПри первых подозрениях на болезнь врач выслушивает отчет мамы о состоянии новорожденного: его аппетите, режиме сна, содержимом стула. Педиатр проводит тактильный осмотр младенца и для подтверждения своих предположений назначает лабораторные исследования. Проводят следующий комплекс лабораторной диагностики:
Если лабораторные и рентгеновские исследования не подтвердили наличие заболевания, значит причины нарушений в развитии носят физиологический характер. Лечение патологииПри обнаружении дефицита основных витаминов у грудничка первостепенная задача заключается в биохимической стабилизации микроэлементов. Педиатрами назначаются лекарственные средства преимущественно с витамином Д. Основная задача родителей – не допускать передозировок препаратов, ибо это чревато развитием нарушения со стороны мочевыделительной, сердечно-сосудистой систем, а также функциональными расстройствами ЖКТ. Комплексно применяется витаминотерапия с физиотерапевтическими процедурами. В профилактических и лечебных целях показано использование препаратов, регулирующих обмен кальция и фосфора. Таковыми являются Аквадетрим, Вигантол и другие масляные растворы витамина Д. Обязательны прогулки на свежем воздухе. Для прикорма используют каши и смеси, обогащенные витаминами. После лабораторных исследований новорожденным при необходимости назначают холекальциферол. Для недоношенных детей помимо основного набора препаратов дополнительно прописывают источник кальция – глюконат совместно с фосфатом калия. После шести месяцев детям для разработки подвижности мышц и суставов назначают физиотерапию:
Тяжелые стадии болезни неподвластны исцелению витаминами или лечебными процедурами. Дефекты и нарушения костного скелета исправляются хирургическим путем. К счастью, процент подобных операций невысок. Опасные последствияВ большинстве случаев заболевание, обнаруженное на ранних стадиях, полностью излечивается. Но если не проводилась профилактика рахита у детей, в дальнейшем не назначалась терапия, то осложнения остаются у человека на всю жизнь. Последствия рахита проявляются в нарушениях работы детских систем и органов:
Тяжелые формы заболевания – редкость в наши дни, свидетельствующая о социальном неблагополучии и запущенности. Но родителям важно не пропустить первые звоночки, чтобы вовремя принятые меры сохранили здоровье малышу на долгие годы. Профилактические мерыПрофилактика заболевания начинается на этапе формирования плода. Беременной женщине необходимо получать в достаточном количестве предписанные витамины (Д!) и минералы. Превентивные меры заключаются в полноценном рационе питания, а также в ежедневных прогулках по 2-3 часа. Надежной защитой от нежелательной патологии является грудное вскармливание. Но если у грудничка обнаружили первые признаки заболевания, то кормящая мама должна принимать витамин D в рекомендуемых дозах. Профилактическими мерами служат:
Важно! Не стоит увлекаться кашами быстрого приготовления, в том числе манной. Популярная манка не содержит полезных витаминов и тормозит всасывание кальция в тонком отделе кишечника. Вводя первые прикормы в рацион грудничков, следует помнить, что эргокальциферол присутствует исключительно в продуктах животного происхождения. В первую очередь, это печень и мясо животных, яичный желток, сливочное масло. Внимание к собственному малышу, правильный уход, полноценное питание, здоровый сон, ежедневные прогулки, получение витамина D в достаточном количестве – залог того, что кроха не столкнется с таким заболеванием, как рахит. Совместимость крови для зачатия читайте в нашей статье. Полезное видео: первые симптомы рахитаВконтакте Одноклассники Мой мир Ранние признаки, симптомы и лечениеСиндром дефицита внимания с гиперактивностью, широко известный как СДВГ, поражает миллионы детей и часто продолжается во взрослом возрасте. Диагноз обычно ставится в младшем школьном возрасте, но может быть поставлен и раньше, когда ребенок еще совсем маленький. У детей с СДВГ часто возникают проблемы с вниманием, они могут проявлять гиперактивное и импульсивное поведение. Эти особенности могут повлиять на отношения ребенка с семьей, друзьями и учителями. В Соединенных Штатах есть опасения, что все большее число детей получает этот диагноз и что некоторые из них могут принимать лекарства слишком рано. Другие же утверждают, что ранняя диагностика может привести к более эффективному лечению. В каком возрасте начинается СДВГ и могут ли быть симптомы у младенцев и детей ясельного возраста? Есть ли способ лечить СДВГ на этой ранней стадии? Поделиться на Pinterest У детей младшего возраста может быть СДВГ, но в настоящее время нет конкретных рекомендаций для этой возрастной группы. Центры по контролю и профилактике заболеваний (CDC) сообщили, что по состоянию на 2016 год около 6,1 миллиона детей в возрасте от 2 до 17 лет в США получили диагноз СДВГ. В эту цифру вошли около 388 000 детей в возрасте 2–5 лет. До 2011 года Американская академия педиатрии (AAP) имела только рекомендации по диагностике СДВГ у детей в возрасте 6–12 лет. В 2011 году они расширили свои руководящие принципы, включив в них дошкольников и подростков, и расширили диапазон до возраста от 4 до 18 лет. Некоторым детям ставят диагноз до 4 лет. Однако клинических рекомендаций по диагностике в этом возрасте нет. У детей младше 4 лет может быть трудно заметить симптомы СДВГ. Кратковременная концентрация внимания, импульсивность, истерики и высокий уровень активности обычны на определенных этапах развития. Многие дети переживают «ужасную двойку», и не все страдают СДВГ. Дети, которые очень активны и полны энергии, но не имеют СДВГ, обычно могут сосредоточиться, когда это необходимо для рассказов или просмотра книжек с картинками.Они также могут складывать игрушки или, например, сидеть и решать головоломки. Дети с СДВГ часто не могут делать эти вещи. Они могут демонстрировать крайнее поведение, которое нарушает деятельность и отношения. Для постановки диагноза СДВГ ребенок должен демонстрировать такое поведение в течение как минимум 6 месяцев более чем в одном месте, например, дома или в детском саду. Малыши с СДВГ могут:
Однако некоторые дети с СДВГ могут хорошо сосредотачиваться на вещах, которые их интересуют, например, на определенных игрушках. Если родитель или опекун думают, что их малыш демонстрирует чрезмерное и интенсивное поведение, и если такое поведение влияет на семейную жизнь и встречается часто, им следует поговорить с врачом своего ребенка для оценки. Рекомендации по диагностике СДВГ не распространяются на детей в возрасте 3 лет и младше. Однако есть свидетельства того, что врачи диагностируют СДВГ у детей ясельного возраста. Факторы, которые могут заставить врача подозревать СДВГ в этом возрасте, включают:
2010– Национальное исследование здоровья детей в США, 2011 г.С. обнаружил, что около 194 000 детей в возрасте 2–5 лет в течение года получили диагноз СДВГ. Как врачи диагностируют СДВГ?Чтобы диагностировать СДВГ у ребенка старшего возраста, врач может: Поделиться в Pinterest Врач или другой эксперт будет наблюдать, насколько хорошо ребенок может выполнять такие действия, как выполнение инструкций.
Чтобы диагностировать СДВГ у детей старшего возраста и взрослых, врач также будет наблюдать и спрашивать о таких характеристиках, как:
9 0039 А как насчет диагностики детей младшего возраста?Для детей младшего возраста может быть сложно определить, соответствуют ли они этим критериям. Иногда проблема с развитием, например задержка речевого развития, может привести к неправильному диагнозу СДВГ. Другие заболевания могут вызывать аналогичные симптомы, в том числе: Дети дошкольного возраста или младенцы, у которых проявляются симптомы СДВГ, должны обратиться к специалисту для обследования.Соответствующий специалист может быть логопедом, педиатром, психологом или психиатром. Они могут помочь врачу поставить точный диагноз. Существуют рекомендации по лечению СДВГ у детей в возрасте от 4 лет и старше, но в настоящее время нет руководств по лечению СДВГ у детей ясельного возраста. Детям в возрасте 4–5 лет врач может порекомендовать: Поведенческая терапия : Это могут сделать родители или учитель. Лекарство : Если симптомы не улучшаются с помощью поведенческой терапии, особенно если они умеренные или тяжелые, врач может порекомендовать метилфенидат гидрохлорид (риталин) и другие стимулирующие лекарства. Врач будет контролировать дозировку и при необходимости изменять ее, чтобы обеспечить ребенку максимальную пользу и наименьшее количество побочных эффектов. Важно отметить, что Управление по санитарному надзору за качеством пищевых продуктов и медикаментов США (FDA) не одобрило использование этого препарата у детей в возрасте до 6 лет из-за отсутствия доказательств его безопасности или эффективности. FDA отмечает, что стимулирующие препараты могут иметь побочные эффекты, в том числе замедлять рост ребенка. Раннее лечение детей ясельного возрастаПоделиться на Pinterest Поведенческая терапия может научить новым способам решения проблем и общения. CDC рекомендует обучение родителей и поведенческую терапию для маленьких детей. В качестве первого шага они говорят, что поведенческая терапия: Терапевт будут работать с ребенком, чтобы помочь ему узнать: Когда ребенок станет достаточно взрослым, чтобы посещать детский сад или школу, родители или опекун должны спросить школа о возможности образовательной поддержки. В 2014 году официальный представитель CDC представил отчет, в котором говорилось, что более 10 000 детей ясельного возраста в возрасте 2–3 лет могут получать лекарства от СДВГ способами, не соответствующими установленным руководящим принципам в США. Наблюдательный орган за психическим здоровьем Гражданская комиссия по правам человека Райтс собрал данные, свидетельствующие о том, что количество детей ясельного возраста, получающих лечение от СДВГ и других проблем психического здоровья в США, может быть выше этого. Они говорят, что помимо 10 000 детей ясельного возраста, получающих лекарства от СДВГ: Они также обнаружили, что среди младенцев в возрасте от 1 года или моложе: Цифры выше показывают, что младенцам и детям ясельного возраста можно вводить чрезмерные лекарства. Нет никаких рекомендаций по лечению детей ясельного возраста или младенцев с СДВГ. Однако в рекомендациях для детей постарше рекомендуется попробовать поведенческую терапию перед приемом лекарств. Кроме того, в одном исследовании сообщается, что почти 50 процентов участников в возрасте до 3 лет, получающих психотропные препараты, не наблюдались так часто, как каждые 3 месяца. Это говорит о том, что малыши и младенцы могут принимать лекарства от СДВГ до 6 месяцев за один раз, без проверки врачом эффектов. AAP призывает врачей взвесить риски, связанные с назначением лекарств от СДВГ очень маленьким детям, с потенциальным вредом от задержки постановки диагноза и лечения. Эксперты расходятся во мнениях относительно того, полезно или вредно растущее число диагнозов СДВГ среди детей дошкольного возраста в США. Некоторых беспокоит, что врачи слишком часто ставят диагноз заболевания и что дети получают лекарства в слишком раннем возрасте. С другой стороны, ранняя диагностика может означать, что ребенок быстрее получит помощь. Может быть трудно диагностировать ребенка с СДВГ в возрасте до 4–5 лет, тем более, что не существует конкретных диагностических критериев для детей ясельного возраста и младенцев. Если родители или опекуны подозревают, что у ребенка СДВГ, им следует обратиться за советом к врачу. Врач сначала исключит другие условия. Если после обследования врач поставит малышу диагноз СДВГ, он предложит совет и поддержку, а также проинформирует лицо, осуществляющее уход, о поведенческой терапии. Если врач порекомендует лекарство, некоторые лица, осуществляющие уход, могут пожелать принять во внимание второе мнение, прежде чем начинать это лечение. При соответствующем лечении можно управлять симптомами СДВГ. Симптомы COVID-19 у младенцев: признакиCOVID-19 могут повлиять на младенцев, если они заразятся новым коронавирусом. Хотя COVID-19, как правило, протекает менее серьезно у детей, эта защита не распространяется на младенцев, которые могут быть столь же уязвимы к тяжелым заболеваниям, как и пожилые люди. Китайский анализ, в котором приняли участие более 2000 детей с COVID-19, показал, что 10.У 6% младенцев в возрасте до 1 года наблюдались тяжелые или критические симптомы. Все эти младенцы выжили, но небольшое количество младенцев в Соединенных Штатах умерло после диагноза COVID-19. Знание симптомов COVID-19 у младенцев и младенцев может помочь в ранней диагностике и лечении. Будьте в курсе последних новостей о текущей вспышке COVID-19 и посетите наш центр по коронавирусу, чтобы получить дополнительные советы по профилактике и лечению. Поделиться на Pinterest Родители и опекуны должны следить за температурой и дыханием ребенка, чтобы распознать симптомы COVID-19. Как и в других возрастных группах, у большинства младенцев и детей ясельного возраста с COVID-19 будут слабые симптомы, похожие на симптомы тяжелой простуды или гриппа. У некоторых симптомы отсутствуют. Некоторые из наиболее распространенных симптомов у младенцев и детей ясельного возраста включают: У младенцев, у которых развиваются более серьезные симптомы, обычно это происходит в течение недели после появления легких симптомов.К серьезным симптомам могут относиться: Степень тяжести этих симптомов может быстро прогрессировать, поэтому необходимо тщательное наблюдение. Наблюдение за ребенкомПоскольку младенцы и маленькие дети не могут словесно выразить свои симптомы, родителям и опекунам следует найти другие способы оценки своего здоровья, такие как измерение температуры и наблюдение за дыханием. Некоторые признаки респираторного дистресса у младенцев включают: Некоторые очень маленькие дети испытывают трудности с кормлением. В серии случаев в 2020 году трех новорожденных в возрасте до 2 месяцев было обнаружено, что у каждого была лихорадка и проблемы с приемом пищи, но не было кашля. В исследовании Центров по контролю и профилактике заболеваний (CDC) с участием более 2500 детей с COVID-19 в США 62% из 95 младенцев в возрасте до 1 года были госпитализированы. Пятерым из этих детей потребовалось пребывание в отделении интенсивной терапии (ОИТ). Хотя трое из 2572 детей, включенных в исследование, умерли, Центр контроля заболеваний еще не уверен, что COVID-19 стал причиной смерти. Это говорит о том, что даже для детей с тяжелыми заболеваниями риск летального исхода невысок. У младенцев с COVID-19 могут развиться серьезные осложнения, такие как: Врачи еще не знают, существуют ли долгосрочные риски, связанные с COVID-19. У некоторых детей после COVID-19 развилось тяжелое воспаление.Этот синдром называется мультисистемным воспалительным синдромом у детей (MIS-C). Врачи могут также назвать это детским мульти-воспалительным синдромом (PMIS). Связанное заболевание, называемое болезнью Кавасаки, также вызывает воспаление и потенциально опасные для жизни осложнения. Некоторые предупреждающие признаки серьезного воспаления включают: Нет лекарства для COVID-19, и все методы лечения в настоящее время экспериментальные.У младенцев и детей с легкими или умеренными симптомами болезнь обычно проходит в течение нескольких недель. Тем не менее, важно связаться с врачом, если у ребенка появятся какие-либо симптомы COVID-19. Врач может направить ребенка на обследование и посоветовать, какие симптомы следует контролировать. После постановки диагноза COVID-19 родителям или опекунам следует вызвать врача, если симптомы ребенка внезапно ухудшаются после улучшения или у них развиваются какие-либо из следующих симптомов: В большинстве случаев ребенку с этими симптомами потребуется помощь в больнице.Если ребенок очень болен или врач не сразу отвечает на телефонные звонки, обратитесь в больницу. Надевайте маску или другое защитное покрытие лица и держите ребенка подальше от других пациентов. Если кажется, что ребенок выздоравливает от COVID, а затем у него появляется сыпь или другие необычные симптомы, обратитесь к врачу. Эти симптомы могут предупреждать о MIS-C. От COVID-19 нет лекарства. Вместо этого врачи сосредотачиваются на лечении симптомов. В некоторых случаях это может означать госпитализацию ребенка для наблюдения за ним.Ребенку также может потребоваться внутривенное введение жидкости, кислородное лечение или, в редких случаях, вентилятор. Грудным младенцам может потребоваться сцеживание грудного молока через зонд для кормления, если они не могут есть самостоятельно. Узнайте больше о лечении COVID-19 здесь. Люди могут снизить риск заражения ребенка COVID-19, если: Узнайте больше о предотвращении COVID-19 здесь. COVID-19 потенциально опасен для младенцев, хотя большинство из них выздоравливает без серьезных осложнений. Родители и опекуны, обеспокоенные вирусом, должны оставаться дома и принимать другие меры для защиты своего ребенка. Если ребенок все-таки заболел, важно не паниковать, а следить за его симптомами и назначить прием по телефону или видеосвязи с педиатром. Чтобы в режиме реального времени получать последние новости о новом коронавирусе и COVID-19, щелкните здесь . Признаки аутизма у 4-летнего ребенка: симптомы, диагностика и лечениеВрачи диагностируют аутизм у детей, наблюдая за их игрой и общаясь с другими. Есть определенные этапы развития, которых большинство детей достигают к 4 годам, например, беседа или рассказывание истории. Если у вашего 4-летнего ребенка есть признаки аутизма, ваш врач может направить вас к специалисту для более тщательного обследования. Эти специалисты будут наблюдать за вашим ребенком, пока он играет, учится и общается.Они также расспросят вас о поведении, которое вы заметили дома. Хотя идеальный возраст для диагностики и лечения симптомов аутизма — 3 года и младше, чем раньше ваш ребенок получит лечение, тем лучше. В соответствии с Законом об образовании лиц с ограниченными возможностями (IDEA) все штаты обязаны предоставлять адекватное образование детям школьного возраста с проблемами развития. Обратитесь в местный школьный округ, чтобы узнать, какие ресурсы доступны для детей дошкольного возраста.Вы также можете взглянуть на это справочное руководство от Autism Speaks, чтобы узнать, какие услуги доступны в вашем штате. Анкета по аутизмуМодифицированный контрольный список для выявления аутизма у детей ясельного возраста (M-CHAT) — это инструмент скрининга, который родители и опекуны могут использовать для выявления детей, у которых может быть аутизм. Этот вопросник обычно используется для детей младшего возраста до 2 1/2 лет, но может быть действителен и для детей до 4 лет. Он не предлагает диагноза, но может дать вам представление о том, где находится ваш ребенок. Если оценка вашего ребенка в этом контрольном списке предполагает, что у него может быть аутизм, обратитесь к врачу вашего ребенка или специалисту по аутизму. Они могут подтвердить диагноз. Имейте в виду, что этот вопросник часто используется для детей младшего возраста. Ваш 4-летний ребенок может войти в нормальный диапазон с помощью этого вопросника и по-прежнему иметь аутизм или другое нарушение развития. Лучше отвести их к врачу. Такие организации, как Autism Speaks, предлагают эту анкету онлайн. Детских билетов в лондонском метро, автобусах и транспорте 2020Юноши до 5 летДети до пяти лет могут путешествовать бесплатно в любое время на любом общественном транспорте без билета, если их сопровождает взрослый с действующим билетом. Дети 5-10 летЛица младше 11 лет могут в любое время путешествовать бесплатно на автобусах и трамваях Лондона без билета. Они также могут путешествовать бесплатно в любое время на метро, лондонском надземном метро и DLR (доклендское легкое метро), если они путешествуют со взрослым, у которого есть действующий билет. До 4 детей в возрасте до 11 лет в сопровождении оплачивающего взрослого путешествуют бесплатно на лондонском метро. Дети от 5 до 10 лет без сопровождения взрослых должны иметь при себе действительную фотокарту Zip Oyster Photocard 5-10 для бесплатного проезда.(Ах да, фотокарточка, к которой мы еще вернемся ниже). В поездах национальных железных дорог в районе Лондона детям от 5 до 15 лет нужен детский билет. Большинство посетителей не пользуются услугами поездов национальных железнодорожных компаний, поскольку они, по сути, являются услугами пригородных поездов. Какие поезда в Лондоне курсируют национальные железнодорожные компании Посетителю становится все труднее объяснить, какие наземные железнодорожные линии в Лондоне обслуживаются национальными железнодорожными компаниями, а какие предлагают бесплатный проезд для детей от 5 до 10 лет. Очень грубо говоря, если ваш наземный поезд (не поезд метро) идет из Паддингтона, Мэрилебон, Фенчерч-стрит, Лондонского моста, Блэкфрайарс, Чаринг-Кросс, Ватерлоо или Виктории, это почти наверняка будет поезд национальной железной дороги. Для посетителей наиболее популярными поездами, используемыми в Лондоне, являются национальные железнодорожные пути: Ватерлоо — Хэмптон-Корт и Ватерлоо или Паддингтон — Виндзор. Дети 11-15 летДети без сопровождения взрослых в возрасте от 11 до 15 лет должны получить карту 11-15 Zip Oyster Photo для бесплатного проезда в автобусах и трамваях и по детскому тарифу на метро, DLR и London Overground с использованием карты Oyster (см. Раздел Oyster Photocard ниже). Вы можете купить проездные для детей Travelcard и односторонние детские билеты на метро, железную дорогу и DLR, но не в автобусах. Для большинства посетителей, проживающих в Лондоне на 2 недели или меньше с детьми от 11 до 15 лет, предпочтительным билетом является карта Oyster для взрослых со скидкой для молодежи. Скидка для молодых людей имеет отдельный раздел внизу страницы. Дети 16-17 летВ Великобритании вы становитесь взрослым в 16 лет.Однако в Лондоне можно получить детские билеты, получив фотокарту 16+ Zip Oyster. Он очень похож на 11-15 фотокарт Oyster, но вы не можете использовать его для покупки однодневных проездных. Для краткосрочных посетителей это нереалистичный вариант из-за затрат и времени, необходимых для получения идентификационной карты Oyster — вам просто нужно признать, что ваш ребенок является взрослым, пока находится в Великобритании. Студент 18+ летЕсли вы учитесь в признанном учебном заведении в Лондоне, зарегистрированном для данной схемы, и проживаете в Лондоне, вы можете подать заявление на получение удостоверения личности Student 18+ Oyster ID card. Это дает вам 30% скидку на автобус и проездные на 7 дней и более. Джо Байден говорит, что маленькие дети, решившие, что они «хотят быть трансгендерами», должны столкнуться с «нулевой дискриминацией» — RT USA NewsКандидат в президенты от демократов Джо Байден предложил разрешить восьмилетним детям изменить свою гендерную идентичность, если они решат, что «хотят быть трансгендерами». Комментарий был сделан в четверг вечером в предвыборной ратуше, организованной ABC News, где женщина, которая сказала, что одна из двух ее дочерей является трансгендерной, спросила Байдена, что он будет делать для защиты прав ЛГБТК.Бывший вице-президент сказал: : «Я категорически решительно изменю закон». Затем он рассказал историю о том, как увидел, как два гея целуются друг с другом, и его отец, , сказал ему: «Джоуи, это просто, они любят друг друга». Затем Байден обратился к теме детского трансгендеризма: «Идея о том, что восьмилетний или 10-летний ребенок решает:« Знаете, я решил, что хочу быть трансгендером, вот что я Думаю, я бы хотел им стать, это сделало бы мою жизнь намного проще », не должно быть никакой дискриминации. Позже он добавил: «Нет никаких оснований полагать, что вашей дочери должно быть отказано в каком-либо праве… что ваша другая дочь имеет право быть и иметь право».
Очевидная поддержка Байдена Детский трансгендеризм подвергся критике в Твиттере, где комментаторы указали на опасность, позволяющую детям младше возраста согласия принять решение радикально изменить свою жизнь с долгосрочными последствиями. «Конечно, потому что любой родитель, который сидел и слушал своих детей, передумал о костюмах Хэллоуина 10 раз в месяц, думает, что это хорошая идея», — написал в Твиттере. Другой сказал: : «Это почти как позволить им подписать ипотеку на всю жизнь, потому что это делает их счастливыми в то время». Еще один комментатор сказал: «Восьмилетние люди решают много глупостей. Это беспокоит. Я не вижу, чтобы нормальные люди купились на это безумие.»
Другие пользователи Twitter указали, что Байден нарушил левую доктрину трансгендеризма, заявив, что дети могут решить, что они хотят быть трансгендерами. «Я думал, ты не решишь быть трансгендером — согласно левым, это непреложно», — сказал один из комментаторов.
Исследования показали, что «подавляющее большинство» детей, которые не уверены в своей гендерной идентичности, меняют свое мнение к достижению половой зрелости, сказала ведущая подкаста Элли Бет Стаки. «Мы говорим о решениях, изменяющих жизнь и причиняющих телесный вред, принятых первоклассниками». Она добавила, что «радикальная» позиция Байдена по трансгендеризму и законодательным планам демократов подорвет родительские права.
Но сторонники Байдена заявили, что такие опасения преувеличены и что кандидат от демократов находится на правильном пути. «Я съеживаюсь от того, как люди хотят критиковать его за то, что он говорит о решении стать трансгендером», — сказал один из комментаторов. «Каждый человек, решивший следовать своей сущности перед лицом потенциальной стигмы, принял смелое решение». Другой сказал: «Это был потрясающий момент.Эта мать была услышана. Это вызвало у меня слезы ».
Причины частого мочеиспускания у детей: Частое мочеиспускание у ребёнка без боли : причины, лечениеЧастое мочеиспускание у ребёнка без боли : причины, лечениеОдного лишь учащения мочеиспускания недостаточно, чтобы предположить, что у ребёнка имеются проблемы. Сначала следует некоторое время понаблюдать за ним, потому как, если эта проблема возникла вследствие какой-либо патологии, она будет сопровождаться прочими симптомами:
Частое мочеиспускание у детей с болью и без болиВ случае учащения ежедневных опорожнений мочевого пузыря, которые происходят без появления болевых ощущений, а ребёнок при этом не имеет проблем с ночным сном, его температура находится в пределах нормы, а также не имеется никаких сопровождающих проявлений – это значит, что причиной расстройства является повышенное нервное возбуждение. Учащение мочеиспускания, сопровождающееся болью, является признаком цистита. При острой форме заболевания эти симптомы проявляются резко и внезапно, помимо боли и учащения мочеиспускания ребёнок также мочится маленькими порциями. Кроме этого возможно появление ложных позывов к опорожнению – в этих случаях ребёнок хочет помочиться, но не может. Эти позывы тоже сопровождаются болевыми ощущениями. [16], [17], [18] Частое мочеиспускание у детей ночьюЧастое мочеиспускание у ребёнка по ночам может быть следствием развития несахарной формы диабета, а кроме этого повреждения спинного мозга или ослабления стенок мочевика. Жажда и частое мочеиспускание у ребенкаЕсли у малыша кроме учащения мочевыделения наблюдается сильная жажда, то это, вероятнее всего, проявления сахарного диабета. Вследствие выведения из организма большого количества жидкости происходит его обезвоживание. Развитие диабета 2-го типа сопровождается появлением заболеваний мочевыделительной системы и воспалением мочевого пузыря. Боль в животе и частое мочеиспускание у ребенкаПри любой патологии, затрагивающей мочевыводящие органы, наблюдается учащение мочеиспускания. Кроме этого может возникать боль в животе либо спине. Если помимо вышеуказанных симптомов ребёнок ощущает озноб, у него повышается температура и потоотделение – это может быть свидетельством развития почечной патологии. [19], [20] Частое мочеиспускание маленькими порциями у ребенкаПри стрессовом состоянии или перевозбуждении у человека происходит выброс адреналина, который одновременно усиливает выработку мочи и увеличивает возбудимость мочевого пузыря – вследствие этого ребёнок часто хочет в туалет, но пузырь при этом не полный (в результате опорожнение происходит малыми порциями). Это состояние является временным и исчезает самостоятельно, когда пройдёт стресс. Понос и частое мочеиспускание у ребенкаПонос может возникать вследствие развития разнообразных эндокринных патологий. Иногда он появляется при сахарном диабете из-за расстройства иннервации кишечных стенок. Сопровождается это состояние также ощущением сильной жажды, учащением мочевыделения, общим чувством слабости, а помимо этого проблемами с чувствительностью конечностей. [21], [22], [23], [24], [25], [26] Частое мочеиспускание у грудного ребенкаУчащённое мочевыделение у грудного ребёнка, которое происходит без болевых ощущений, в отдельных случаях может быть связано с имеющейся у его матери хронической патологией мочевыделительных путей или почек. Синдром дневного частого мочеиспускания у детейВ отдельных случаях у детей внезапно резко учащается дневное мочеиспускание (иногда это может происходить буквально через каждые 10-15 минут), но при этом не отмечается никаких признаков инфекционного процесса в мочевыделительной системе или никтурии, дизурии либо дневного энуреза. Чаще всего эти признаки возникают примерно в 4-6 лет, когда ребёнок уже научился самостоятельно пользоваться туалетом. Обычно это расстройство наблюдается у мальчиков (у девочек гораздо реже). Данное нарушение называется поллакиурией либо синдромом дневного учащения у детей. Оно является функциональным, так как не возникает вследствие каких-либо анатомических дефектов. Обычно эти проявления возникают перед тем, как ребёнок начинать ходить в детсад, либо если у него наблюдается эмоциональный стресс, который в основном развивается в результате семейных проблем. Таких детей необходимо обследовать для исключения инфекционного процесса в мочевых путях, а помимо этого врачу нужно убедиться, что при мочеиспускании мочевик опорожняется полностью. В отдельных случаях этот симптом может быть спровоцирован острицами. Расстройство проходит самостоятельно, его симптомы исчезают спустя 2-3 месяца. Лечение с помощью антихолинергических лекарств лишь в редких случаях даёт результат. Учащенное выделение мочи без боли у ребенкаЧастое мочеиспускание у детей без боли может быть как симптомом урологического расстройства, так и временным явлением. Патологии мочевого пузыря встречаются чаще всего в 4-12 лет, причем у мальчиков в 4 раза реже, чем у девочек. Если цистит развивается у младенца, для мам это представляет особую сложность, поскольку частое мочеиспускание в этом возрасте само по себе является нормой, и понять, где кончается ее предел, бывает непросто. Чтобы разобраться в этом вопросе, необходимо ознакомиться с медицинскими стандартами. Содержание статьи: Частые безболезненные мочеиспускания у детейБолезненное, иногда с примесями крови мочеиспускание, потемнение мочи, часто наряду с субфебрильной температурой (t выше 37 °С) и болями внизу живота обычно говорят о наличии цистита, уретрита, мочекаменной болезни или о почечных инфекциях (пиелонефрите, гломерулонефрите). Эти причины, по словам доктора Комаровского, — самые распространенные. Отличить такие боли от кишечной колики у малыша поможет наблюдение. Важно знать! Если мочеиспускание происходит чаще, чем нормально в его возрасте, и при этом кроха плачет или каким-либо другим образом выражает ощущение дискомфорта (морщится, кряхтит, закидывает или наклоняет головку), нужно обратиться к педиатру и сдать мочу на анализ.
Частота мочеиспусканий в детском возрасте: норма и отклоненияПо мере взросления частота мочеиспусканий у детей уменьшается. Исключением становятся первые 5 дней жизни, когда ввиду малого поступления грудного молока и значительных потерь жидкости младенец мочится по 4-5 раз ежедневно. Ниже в таблице приведены нормы мочеиспусканий у детей.
Причины частых походов в туалет по малой нужде без боли у детейПричины частых позывов к мочеиспусканию у детей без боли могут быть исключительно физиологического происхождения. В таком случае они объясняются изменениями в образе жизни.
Вот примерный перечень провоцирующих факторов:
Частое мочеиспускание у девочки или девушки может быть вызвано вульвитом, проявляющимся покраснением и отеком зоны лобка, клитора, половых губ, а также молочницей. Аномалии мочевыделительных органовВрожденные аномалии развития мочевыводящих органов составляют третью часть всех пороков и встречаются всего у 25-62 новорожденных из 1000. 57% из них возникают на почве генетических мутаций и 16% — под воздействием факторов окружающей среды. В 50-70% случаев они кончаются летальным исходом. Например, уменьшение массы, нарушение структуры, темпов развития, расположения или полное отсутствие органа мочевыводящей системы при наличии сосудистой ножки. Для принятия своевременных мер проводится антенатальная диагностика еще на стадии внутриутробного развития. Эндокринные заболеванияСамыми частыми причинами учащенного и обильного (от 2 до 6 л в сутки) мочеиспускания при нарушениях в эндокринной системе являются несахарный и сахарный диабет. Последний в детском возрасте встречается редко. Проявляется он сильным аппетитом, жаждой (больной выпивает 5-6 л воды в день), нарушением усвоения глюкозы тканями и ее повышенной концентрацией в крови. Отмечается сухость и покраснение слизистых оболочек, языка и кожи в области подбородка, лба, щек и верхних век, иногда — чесотка. Из дерматологических и стоматологических проявлений можно назвать пиодермии, грибки, опрелости, стоматит. Выявить расстройство поможет анализ крови, Несахарный диабет встречается у детей чаще и сопровождается теми же симптомами. Вызывается болезнь недостаточным синтезом вазопрессина железами внутренней секреции — гипоталамусом и гипофизом. Этот гормон отвечает за возврат воды обратно в кровь при ее фильтрации почками. При его дефиците вода не задерживается в организме и выводится вместе с мочой, приводя к дегидратации. Корректируется это отклонение употреблением адиуретина или десмопрессина внутрь. Нейрогенный мочевой пузырьНервная дисфункция мочевого пузыря характеризуется его неспособностью накопить урину и своевременно опорожниться. Развивается она по причине нарушений деятельности ЦНС, регулирующей процессы мочеиспускания; протекает изолированно, без осложнений сопутствующими болезнями. При этом наблюдается продолжительная поллакиурия — учащенное выведение или полное недержание мочи, в особенности ночью. Также при данном нарушении в неврологии наблюдаются и обратные симптомы — дисфункция мочевого пузыря: затрудненное мочеиспускание реже 3-х раз в день с неполным или капельным отхождением мочи (остаточная моча — больше 20 мл). Происходит подобное в основном из-за расстройства спинального кровообращения вследствие ущемления нерва, искривления позвоночника, грыжи, дегенерации межпозвоночного диска. Маленькая вместимость полости органаВрожденный или приобретенный аномально малый размер мочевого пузыря не позволяет вмещать то количество урины, которое вырабатывают почки, и моча выделяется неконтролируемо, либо же ребенок начинает часто писать. В таком случае осуществляется процедура механического растягивания стенок органа через его наполнение специальным раствором. Замечено, что его размер по прошествии нескольких сеансов у женщин нормализуется позже, чем у мужчин. Проблемы психологического характераПсихологический фактор частого мочеиспускания у ребенка без боли — самая сложная в диагностировании причина. Неврозы, неврастении, ВСД в отличие от стресса, последствия которого проходят за несколько часов, вызывают продолжительные позывы помочиться. Сопровождаются они перепадами настроения от агрессии до повышенной тревожности, плохим контактированием с Эмоциональное перенапряжение оказывает стимулирующее действие на нервную систему, заставляя ее непрестанно посылать сигналы в мочевой пузырь опорожниться. Их может спровоцировать любая стрессовая ситуация в школе или в саду. Задача родителей — выяснить, что вызвало страх, и помочь ребенку от него избавиться вместе с хорошим психологом, разбирающимся в психосоматике. Неврологические расстройстваК неврологическим нарушениям, приводящим к частым позывам помочиться, обычно без каких-либо болезненных проявлений и клинических отклонений в лабораторных анализах, относится цисталгия. Это гиперактивность мочевого пузыря, которую вызывают также следующие факторы:
Гипоактивность мочевого пузыря возникает из-за недостаточного открытия шейки органа вследствие поражения крестцовых и периферических нервов после операции или травмы. Это приводит к неполному его опорожнению. Иногда наряду с вышеприведенными расстройствами наблюдаются нарушения психики. ОпухолиНовообразования в мочевом пузыре — явление редкое. Боли на начальном этапе их развития отсутствуют, но мочеиспускание частое вследствие давления опухоли на стенки органа. Это приводит к механическому уменьшению объема мочевого пузыря, резкому похудению больного. Удаляется опухоль хирургически, на раннем этапе назначаются цитостатики. Вариант нормыВсе показатели, больше приведенных выше в таблице, считаются отклонением от нормы, но допускаются небольшие колебания. К примеру, если 6-летний ребенок ходит по малой нужде в какой-либо день не 8, а 10 раз в сутки, это может быть естественным следствием изменений в питании и объеме выпитого. Важно знать! Такие фрукты и ягоды, как арбуз, клубника и грейпфрут лидируют по содержанию влаги. К тому же они создают мочегонный эффект, увеличивая частоту мочеиспускания у детей, что является нормальным. Диуретическим действием обладают и некоторые препараты, БАДы. | ||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
| ||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
.
Основы и тесты на дисбиоз — MyBioHack
Восстановление биома кишечника может быть сложной задачей.
Биом вашего кишечника питается всем, что вы кладете в рот.
Патогены будут расти на плохой пище, а хорошие бактерии — на здоровой.
Мы хотим сделать две вещи, чтобы восстановить полезные бактерии.
Добавка с НАСТОЯЩИМИ полезными бактериями
Поддержите эти бактерии с помощью ферментированных продуктов или пребиотиков
После того, как вы убили свои патогены, крайне важно пройти повторное тестирование (чтобы убедиться, что вы действительно убили их и что увидите какие бактерии нужно восстановить).
Данные врача или SmartGut / uBiome лучше всего подходят для этого.
Кроме того, Я НАСТОЯТЕЛЬНО РЕКОМЕНДУЮ пройти тест Spectracell Micronutrient test , так как нарушение всасывания очень вероятно после дисбактериоза. R
Пробиотики
На рынке есть много типов пробиотических штаммов, которые вы можете добавлять. Я пробовал МНОГО, и я заметил, что штаммы Lactobacillus вызывают у меня тошноту и запор.
Моим возбудителем была citrobacter freundii, которая продуцирует много гистамина .R
Некоторые штаммы лактобацилл также производят гистамин. R R (L. Reuteri производит гистамин, но может быть полезным.)
По сути, я подавлял непереносимость гистамина, добавляя пробиотики.
Несколько штаммов бифидобактерий разлагают гистамин , поэтому я обнаружил, что попытки только штаммов бифидобактерий (которые не продуцируют d-лактат) помогли ( Lactobacillus plantarum также разлагают гистамин). R
У вас может быть иначе.
Пребиотики
Ваши кишечные бактерии питаются пребиотиками. Обязательно сначала уничтожьте все болезнетворные микроорганизмы, чтобы не кормить их.
Убив цитробактер, я в течение 6 месяцев перешел на сыроедение, чтобы не отравить кишечник и не питать не те бактерии.
Волокно в порядке. Бактерии ферментируют клетчатку в бутират в толстой кишке, а затем бутират помогает питать клетки, выстилающие кишечник. Все разные, но, очевидно, ешьте такие полезные продукты, как:
Листовые зеленые овощи
Яркие овощи (каротиноиды, антоцианы, ликопеноиды)
Ферментированные продукты (если у вас нет гистамина или витамина D). — проблема с лактатом)
Ничего жареного, искусственных подсластителей и обработанных пищевых продуктов
.
Гиперэозинофильный синдром у детей: Гиперэозинофильный синдром у детей
о чем это говорит, причины отклонений от нормы
Ситуация, когда у ребенка повышены эозинофилы, встречается довольно часто.Чтобы разобраться, что является патологией, важно изучить все возможные причины подобного явления, а также узнать, какие показатели соответствуют норме.
Что такое эозинофилы
Эозинофилами называют специфические клетки крови, формирование которых происходит в костном мозге. Их относят к группе лейкоцитов. Это значит, что главной задачей эозинофилов является защита организма от инфекций и других болезней.
Общий анализ крови иногда выявляет, что у ребенка повышены эозинофилы
От остальных клеток крови эозинофилы отличаются розовым оттенком. Подобный цвет им придает особый пигмент под названием эозин. Эозинофилы в большом количестве обнаруживаются в кровяном русле, если в организме возникла проблема, например аллергическая реакция, паразиты или воспаление. Они быстро проникают сквозь сосудистые стенки к месту патологии и нейтрализуют возбудителей.
Нормы эозинофилов у детей
Чтобы выяснить, повышены эозинофилы у ребенка или нет, необходимо знать, что представляет собой норма. Ее показатели различаются в зависимости от возраста ребенка. Поскольку эозинофилы часто записывают в процентном соотношении, то показатели для разных возрастных групп выглядят следующим образом:
- от рождения до двух недель – 1–6%;
- от двухнедельного возраста до года – 1–5%;
- 1–2 года – 1–7%;
- 2–4 года – 1–6%;
- 5–18 лет – 1–5%.
Как видно, эозинофилы могут присутствовать в крови в небольшом количестве. Это является нормой и не требует коррекции.
О чем говорит повышенный уровень эозинофилов
О повышенном уровне эозинофилов говорят в том случае, если конкретный показатель превышает норму более чем на 10%. Подобное состояние в медицинских кругах именуют эозинофилией.
Она может быть умеренной или выраженной. Чем больше эозинофилов, тем более остро проходит болезнь.
Повышение эозинофилов может происходить по разным причинам. К сожалению, далеко не все известны современной медицине. На сегодняшний день достоверно выявлено несколько заболеваний, которым сопутствует эозинофилия:
- Глистная инвазия. Речь идет о заражении острицами, аскаридами и другими видами гельминтов.
- Аллергия. Включает в себя разного рода кожные реакции, бронхиальную астму аллергической природы, поллиноз, сывороточную болезнь.
- Дерматологические патологии. В эту категорию входят разного рода дерматиты, лишай, экзема.
- Болезни соединительной ткани: васкулит, ревматизм и другие воспалительные процессы.
- Некоторые гематологические заболевания: лимфогранулематоз, эритремия и др.
- Инфекционные болезни.
Кроме того, выделяют так называемый гиперэозинофильный синдром. Этим термином обозначают патологическое состояние, которое сопровождается стойким повышением эозинофилов в крови у ребенка или взрослого и длится как минимум полгода. Этиология данного недуга остаётся до конца невыясненной, но описанное состояние представляет большую опасность для здоровья. Оно вызывает поражение мозга, легких и других внутренних органов.
Причины повышения эозинофилов у новорожденных
Высокий уровень эозинофилов нередко наблюдается у грудничков сразу после рождения или в первые месяцы жизни. У таких маленьких детей подобная патология связана с тем, что организм борется с каким-либо чужеродным белком. Чаще всего эозинофилию вызывает аллергия. Обычно это реакция на молочную смесь или продукты, которые употребляет кормящая мама.
Аллергия может проявляться в виде сыпи, экземы, крапивницы.
Если эозинофилы повышены у ребенка грудного возраста, это может свидетельствовать о непереносимости лактозы. Указанный диагноз сопровождается поносом, сильным метеоризмом, недобром веса. В этом случае нужно провести дополнительную диагностику.
Эозинофилы и другие показатели крови
Чтобы диагностировать болезнь, связанную с повышением эозинофилов, необходимо учитывать и другие показатели анализов. Если при эозинофилии моноциты повышены, это скорее всего свидетельствует об инфекции вирусной природы, например о мононуклеозе. Чтобы сделать соответствующий вывод, необходимо обратить внимание на клинические признаки болезни: наличие кашля или ринита, боль в горле, повышение температуры тела. В такой ситуации наблюдается сдвиг и других показателей – например, бывают повышены также и лимфоциты.
Ярко выраженная эозинофилия и высокий уровень лейкоцитов могут быть признаком надвигающейся скарлатины. Также подобное сочетание наводит на мысль о гельминтной инвазии или аллергии, сочетающейся с инфекционной болезнью.
Определение уровня эозинофилов
Чтобы узнать уровень эозинофилов и других показателей у ребенка в крови, необходимо сдать ОАК. Под этой аббревиатурой подразумевают общий анализ крови.
Чтобы проверить уровень эозинофилов в крови у ребенка, анализ надо сдавать натощак
Исследование можно провести в обычной поликлинике, больнице или в частной лаборатории. Единственное отличие заключается в том, что в государственном учреждении вам понадобится направление от врача. Кровь у маленьких детей для анализа берут из пальца с помощью специального инструмента. Это более быстрый и менее болезненный метод, чем забор крови из вены.
Уровень эозинофилов зависит от многих факторов. Например, утром и в первой половине дня он ниже, а вечером может повышаться. Именно поэтому сдают анализ строго натощак.
Два дня перед исследованием ребенку не рекомендуется давать жирную пищу. Это может повлиять на результаты анализа.
Высокий уровень эозинофилов у детей любого возраста – повод для родителей насторожиться и проявить повышенный интерес к состоянию здоровья их ребенка. В зависимости от выраженности эозинофилии и наличия сопутствующих признаков могут понадобиться дополнительные исследования. По вопросам, касающимся дальнейшей диагностики, необходимо обращаться к врачу. Самолечение в данном случае является недопустимым.
Также по теме: повышенное содержание базофилов в крови ребенка
10 причин повышения, 7 показаний для анализа
Зачем организму нужны эозинофилы?
Каждая клеточка нашего организма выполняют свою роль. Сейчас речь пойдёт об эозинофилах.
Что собою представляют эозинофилы?
Все знают, что в нашем организме есть эритроциты (красные клетки крови) и лейкоциты (белые клетки крови).
Но мало кто знает, что лейкоциты подразделяются ещё на:
- клетки, содержащие гранулы в цитоплазме. К ним относятся базофилы, нейтрофилы, эозинофилы;
- клетки, не содержащие гранулы в цитоплазме. Представителями этой группы являются моноциты и лимфоциты.
Таким образом, эозинофилы – разновидность лейкоцитов, которые содержат в своём составе гранулы. Что же это за гранулы? Эти гранулы находятся в цитоплазме. Поэтому при окраске клеток именно они придают эозинофилам ярко-красный цвет.
Что содержат гранулы эозинофилов? Эозинофилы содержат ряд веществ, которые и обеспечивают выполнение их функций. К ним относятся:
- главный основной белок – способствует разрушению паразитов за счёт своего токсического действия;
- катионный белок эозинофилов – также обладает токсической активностью по отношению к гельминтам, подавляет синтез антител, помогает во взаимодействии с другими клетками;
- эозинофильная пероксидаза – способствует окислению веществ, в результате которого образуются активные формы кислорода. Они в свою очередь способны подвергать клетку гибели;
- нейротоксин эозинофилов – проявляет свою активность против вирусов, активируя клетки иммунной системы на развитие воспалительной реакции.
Помимо того, что у эозинофилов есть специфические гранулы, эти клетки способны вырабатывать различные сигнальные молекулы. Они называются цитокины. Они обеспечивают функционирование цитокинов в очаге воспаления, участие в активации работы иммунной системы.


Место синтеза
Все клетки крови созревают в костном мозге. Там же из универсальной клетки-предшественницы происходит созревание эозинофилов (рисунок 1).


Рис.1. Схема созревания эозинофилов.
В кровеносное русло выходит зрелая клетка – сегментоядерный эозинофил. Если же в крови обнаруживаются молодые формы, это может свидетельствовать об избыточном разрушении эозинофилов или о поступлении большого количества сигналов в костный мозг для стимуляции образования этих клеток.
В костный мозг пришёл сигнал о необходимости синтеза эозинофилов, и уже через 4 дня эти клетки ждут своей очереди для выхода в кровоток.
Циркулируют в крови эозинофилы лишь несколько часов, после чего уходят в ткани и стоят на страже порядка. В тканях они находятся около 10 – 12 дней.
Небольшое количество эозинофилов находится в тканях, которые граничат с окружающей средой, обеспечивая защиту нашему организму.
Какие функции выполняют эозинофилы?
Ранее уже звучало то, какие эффекты могут выполнять эозинофилы за счёт специфических гранул в цитоплазме. Но для того чтобы эозинофилы были активированы, то есть для высвобождения содержимого гранул, необходим какой-либо сигнал. В основном этим сигналом служит взаимодействие активаторов с рецепторами на поверхности эозинофилов.
Активатором могут быть антитела классов Е и G, система комплемента, активированная компонентами гельминта. Помимо прямого взаимодействия с поверхностью эозинофилов тучные клетки, например, могут вырабатывать фактор хемотаксиса – соединение, которое привлекает в это место эозинофилы.
Исходя из этого, к функциям эозинофилов относятся:
- участие в аллергической реакции. При аллергической реакции из базофилов и тучных клеток выделяется гистамин, который и определяет клинические симптомы гиперчувствительности. Эозинофилы мигрируют в эту зону и способствуют расщеплению гистамина;
- токсический эффект. Это биологическое действие может проявляться по отношению к гельминтам, патогенным агентам и др;
- обладая фагоцитарной активностью, способны уничтожать патологические клетки, однако у нейтрофилов эта способность выше;
- за счёт образования активных форм кислорода проявляют своё бактерицидное действие.
Основное, что нужно запомнить – эозинофилы участвуют в аллергических реакциях и борьбе с гельминтами.
Норма содержания эозинофилов в крови у ребёнка
Как уже было упомянуто ранее, эозинофилы не находятся долгое время в кровеносном русле. Поэтому у здоровых детей не должно быть много эозинофилов.
Численные значения нормы зависят от того, каким способом проводилось определение количества клеток. В старых лабораториях проводится подсчёт лейкоцитарной формулы вручную, результат выдаётся только в относительных величинах, то есть в %.
В норме у детей до 4 лет относительное количество эозинофилов не должно превышать 7%. Старше это возраста норма такая же, как и у взрослых — не более 5%.
В современных лабораториях клетки чаще всего подсчитываются автоматически на гематологическом анализаторе, и только в исключительных случаях пересчитываются вручную. При подсчёте клеток на анализаторе результат может выдаваться в виде относительных и абсолютных величин.
Абсолютное число эозинофилов отражает их точное количество на литр крови.
Абсолютные значения эозинофилов в норме представлены в таблице.
Таблица. Норма эозинофилов в крови у детей.
| Возраст | Абсолютные количества |
| До года | 0,05 — 0,4 *10*9/л |
| Год – шест лет | 0,02 — 0,3 *10*9/л |
| Более шести лет | 0,02 — 0,5 *10*9/л |
Данные с нормальными величинами даны для ознакомления, не стоит самостоятельно заниматься расшифровкой результатом анализа!
Показания для определения уровня эозинофилов в крови


Так как эозинофилы играют важную роль при аллергических реакциях и борьбе с паразитами, то целесообразно проводить определение уровня этих клеток в крови при подозрении на эти процессы.
То есть основными показаниями для определения уровня эозинофилов в крови у ребёнка могут быть:
- после употребления какого-то продукта питания начался зуд, на коже выступил дерматит, поражение дыхательного тракта (кашель, чихание, отёк гортани) и так далее;
- головные боли, плохая усидчивость ребёнка, бессонница может говорить о наличии паразитов у него;
- низкая масса тела при повышенном аппетите может также указывать на гельминтоз;
- нарушен процесс переваривания пищи, сопровождающийся изменением стула, рвотой;
- боли в животе;
- признаки дефицита основных питательных веществ, несмотря на достаточное кормление ребёнка;
- может подниматься температура тела.
Если ваш ребёнок плачет, значит его что-то беспокоит, но он не может сказать вам об этом. Поэтому крайне важно понять, что с ним происходит и не допустить развития серьёзных осложнений.
Помимо аллергии на пищевые продукты возможно развитие гиперчувствительности на пыль, шерсть животных, пыльцу растений, даже медикаменты.
Как правильно сдавать анализ?


Чтобы результат анализа был точным и отражал действительно то, что происходит в нашем организме, надо правильно подготовиться. Тем более, что при подготовке к сдаче этого анализа нет ничего сложного.
Прежде всего, необходимо подготовиться морально и родителям, и ребёнку. Лучше всего, чтобы ребёнок не плакал, не паниковал, вёл себя спокойно. Для этого стоит родителям объяснить малышу, что будет происходить в больнице, что ничего страшного в этом нет. Может быть можно даже пообещать что-нибудь ребёнку взамен, если он будет вести себя хорошо.
Также важно не давать ребёнку бегать по коридорам больницы в ожидании своей очереди в кабинет забора крови. Физическая активность может повлиять на результаты исследования.
Также одним из самых важных правил подготовки к анализу крови является то, что необходимо сдавать натощак. Если ребёнок уже большой (старше 4 лет), тогда можно потерпеть и сдать кровь после ночного голодания. Разрешается попоить ребёнка водой.
Грудничков рекомендуется не кормить в течение 1 – 1,5 до сдачи крови.
Кровь чаще всего берётся из пальца, у совсем маленьких – из пяточки.
Немаловажным при подготовке к сдаче крови является приём назначенных медикаментов. Ряд лекарственных средств может оказывать влияние на результаты анализа. Поэтому желательно поговорить с врачом об этом. Самостоятельно ничего не предпринимайте!
Некоторые лекарства могут повлиять на уровень определяемого показателя. Так, например, Преднизолон может привести к снижению уровня эозинофилов и моноцитов крови.
Если родители правильно подготовятся к сдаче крови, то им не придётся повторно сдавать анализ, погружая своего ребёнка в стрессовую ситуацию.
Интерпретация результатов
Интерпретацией результатов должен заниматься лечащий врач, который направил вашего ребёнка на исследование крови. Если же родители самостоятельно обратились за анализом крови, то расшифровка ответа должна быть доверена специалисту. Он может находиться в том же месте, где кровь была сдана, или можно обратиться по месту жительства с уже готовым результатом анализа.
Когда эозинофилы повышены у ребенка и у взрослого такое состояние называется эозинофилия. Далее будут разобраны ситуации, когда такое возможно, почему оно возникает.
Почему повышены эозинофилы в крови у ребёнка?
Имеется ряд состояний, когда эозинофилы повышены в крови.


- В организм попал червь, то есть возник гельминтоз. В очаг поражения мигрируют эозинофилы, пытаясь избавиться от нежелательного «гостя», тем самым их количество в крови увеличивается. Наиболее частыми паразитами у детей является острица и аскарида.
- Аллергические реакции. В ответ на проникновение аллергена в организм ребёнка развивается реакция со стороны иммунитета, в ходе которой активируются различные клетки. В их число входят эозинофилы. Как уже упоминалось ранее, они способствуют расщеплению гистамина, вещества аллергии. Для того чтобы подтвердить наличие аллергической реакции, определяют уровень эозинофилов в крови. Если аллергия подтвердилась, переходят дальше к поиску того, что могло её вызвать.
- Аллергические заболевания. К этой группе относится такая патология, как бронхиальная астма, сенная лихорадка и другие. Они уже «закрепились» в организме, от них сложнее избавиться, чем от простой аллергии.
- Гиперчувствительность на лекарственные средства. Обычно она возникает сразу же после введения препарата. Такие люди потом всю жизнь должны упоминать об этом при обращении в медицинскую организацию.
- Синдром Лефлера. Эта патология связана с образованием инфильтрата в лёгких, который можно заметить при рентгеновском исследовании грудной клетки. Параллельно отмечается высокое содержание эозинофилов в крови. Однако эта патология встречается очень редко, чаще всего у лиц более старшего возраста.
- Гиперэозинофильный синдром. Такое состояние сопровождается избыточным количеством эозинофилов в крови и поражением соответствующих тканей. Никаких паразитов или аллергических заболеваний у пациента при это не обнаруживается. Что является причиной такого состояния, остаётся не изученным.
- Патология соединительной ткани. К ней относятся: васкулиты, системная красная волчанка, склеродермия и другие. Повышенный уровень эозинофилов указывает на наличие развивающегося воспалительного процесса.
- Злокачественные новообразования, например, лейкозы могут приводить к эозинофилии.
- Полицитемия сопровождается увеличением всех клеток крови, эозинофилы не стали исключением. Диагностика этого заболевания не составит труда.
- Острые бактериальные инфекции, инфекционный мононуклеоз, туберкулёз могут вызывать повышение уровня эозинофилов в крови.


Действия родителей при эозинофилии у детей
В случае обнаружения повышенного уровня эозинофилов родителям стоит обратиться к врачу. Так как это является «звоночком», что в организме ребёнка что-то происходит не так, как надо.
Если подтвердится тот факт, что у ребёнка паразит, то врач назначит препараты, способствующие выведению его из организма. Не пичкайте ребёнка лекарствами без обращения к врачу!
Если же подтвердилась аллергическая реакция, важно выявить её источник. Затем избавить ребёнка от контакта с этим аллергеном.
Вообще в любом случае обращайтесь к врачу, самостоятельность может усугубить ситуацию.
Заключение
Эозинофилы являются разновидностью белых кровяных клеток, одной из главных функций которых является защита нашего организма от патогенных агентов. Так, эозинофилы защищают наш организм от гельминтов, участвуют в аллергических реакциях. Поэтому они важны при диагностике этих состояний и не только их.
Почему повышены эозинофилы в крови у ребенка, причины их повышения


Когда хотя бы один из показателей в анализе крови ребенка повышен, это всегда настораживает родителей. Особенно, если речь идет об одном из видов лейкоцитов, ведь многим мамам известно, что эти клетки стоят на страже иммунитета ребенка. А это значит, что их повышенное количество может сигнализировать, что у сына или дочки появилась какая-то проблема со здоровьем. Почему же у ребенка может наблюдаться увеличение количества эозинофилов и какие действия родителей будут правильными при таких изменениях анализа крови?

Эозинофилами называют один из видов лейкоцитов, представляющих собой клетки крови. Из-за присутствия внутри таких клеток гранул их вместе с другими видами лейкоцитов (базофилами и нейтрофилами) относят к гранулоцитам.
Главной функцией этих лейкоцитов выступает защита организма ребенка от воздействия на них различных аллергенов и токсинов, а также возбудителей паразитарных, стафилококковых и других инфекций.
Кроме того, эти клетки регулируют воспалительный процесс.

Эозинофилы образуются в костном мозге, как и другие клетки крови, а после выхода в кровоток пребывают либо в капиллярах, либо в разных тканях тела (в дыхательных путях, коже, клетках кишечника и других местах).
В периферической крови они определяются в относительно небольшом количестве. Интересной особенностью таких клеток является то, что эозинофилы могут активно перемещаться, используя для этого амебиоидный способ.
Так они «подходят» к нужному инфекционному агенту или токсину, который требуется обезвредить.
При этом данные лейкоциты способны поглощать как сами чужеродные частицы, так и образовавшиеся в организме ребенка иммунные комплексы или гистамин. При воздействии на паразитов эозинофилы выделяют ферменты, которые разрушают их оболочку. Кроме того, эозинофильные лейкоциты выделяют простагландины и прочие биологически активные соединения.
Норма эозинофилов определяется в анализе крови посредством подсчета лейкоцитарной формулы. Уровень таких клеток выражают в процентах от всего количества белых телец.
Верхней границей нормы для детей считают:
- Не больше 5% эозинофилов в возрасте до года (у новорожденных до 10-го дня жизни верхней границей будет 4%).
- Не больше 4% эозинофилов у детей, которым уже исполнился 1 год.
Если повышены эозинофилы в крови у ребенка, такое состояние называется эозинофилией. Она бывает реактивной (небольшой), когда уровень этих лейкоцитов повышается максимум до 15%.
Также выделяют умеренную эозинофилию, если такой вид лейкоцитов составляет 15-20% от всех белых клеток крови. При показателе более 20% говорят о высокой эозинофилии.
У некоторых детей при активном патологическом процессе эозинофилы представляют 50% от всех лейкоцитов или даже больше.

Наиболее частые причины превышения нормального процента эозинофилов в детском возрасте представлены аллергическими реакциями и глистными инвазиями. При их наличии у ребенка выявляется преимущественно реактивная эозинофилия, то есть показатель редко превышает 10-15%.
Аллергии в наши дни являются весьма распространенными патологиями у детей. Они могут провоцироваться веществами-аллергенами из пищи, бытовой химии, шерсти животных, пыльцы растений и прочего. При отеке Квинке, крапивнице, экссудативном диатезе, бронхиальной астме и нейродермите уровень эозинофилов всегда повышается.

Глисты являются тоже весьма частой проблемой у детей, поскольку многие малыши не соблюдают гигиенические правила в полной мере – не моют руки или моют их недостаточно тщательно, едят немытые овощи, общаются с животными. Все эти факторы повышают риск заражения гельминтами, среди которых самыми распространенными у детей называют аскариды и острицы.

Высокий уровень эозинофильных лейкоцитов также выявляется при:
- Нехватке магния.
- Лейкозе и других доброкачественных либо злокачественных опухолях.
- Полицитемии.
- Ревматизме и системных заболеваниях.
- Инфекциях, вызванных простейшими.
- Инфекционном мононуклеозе.
- Малярии.
- Скарлатине и других острых инфекциях, вызываемых бактериями.
- Дерматите, псориазе и других кожных болезнях.
- Васкулитах.
- Туберкулезе.
- Иммунодефицитах.
- Ожогах, занимающих большую площадь тела.
- Заболеваниях легких.
- Сниженной функции щитовидной железы.
- Циррозе печени.
- Врожденных сердечных пороках.
- Удалении селезенки.
- Приеме некоторых лекарств, например, сульфаниламидов, нитрофуранов, гормональных средств или антибиотиков.
- Повышении тонуса блуждающего нерва.

Отдельно выделяется эозинофилия, которая обусловлена генетическим фактором. Кроме того, повышенное число эозинофилов может выявляться у детей, которые недавно перенесли пневмонию или гепатит. После таких болезней, как и в послеоперационный период и после травм, эозинофильные лейкоциты могут определяться выше нормы довольно длительное время.
Если у ребенка эозинофилия, такое состояние не проявляется специфическими симптомами, а будет иметь клиническую картину основной болезни, спровоцировавшей изменение лейкограммы. У ребенка могут отмечать высокую температуру, анемию, увеличение печени, сердечную недостаточность, болезненность суставов, уменьшение веса, боли в мышцах, сыпь на коже и другие симптомы.
При аллергических заболеваниях будут жалобы на зуд кожи, сухой кашель, дерматит, насморк и прочие признаки аллергических реакций. Если причиной эозинофилии выступают аскариды либо острицы, у ребенка нарушится сон, появится зуд в области заднего прохода и половых органов, изменится аппетит и масса тела.

Обнаружив в анализе ребенка повышенные эозинофилы, следует обратиться к лечащему врачу. Педиатр осмотрит ребенка и направит на повторный анализ, чтобы исключить возможность ошибочного результата. Также при необходимости будут назначены другие исследования – анализ мочи, копрограмма, биохимический анализ крови, проверка кала на яйца гельминтов, серологические тесты и так далее.

Лечение при эозинофилии должно быть направлено на причину такого изменения крови.
Врач учтет основную болезнь и назначит нужный курс лечения:
- При заражении острицами, аскаридами или другими паразитами терапия будет направлена на уничтожение таких возбудителей и выведение их из детского организма.
- Выявив у ребенка аллергическую болезнь, в первую очередь устанавливают аллергены, которые стали ее причиной и вызывают обострения. Также ребенку назначаются антигистаминные средства, облегчающие зуд и воспалительный процесс.
- Если высокие эозинофилы спровоцированы назначенными ранее лекарствами, их отменяют.
Как только общее состояние ребенка улучшается, а симптомы вызвавшего высокие эозинофилы заболевания пропадут, лейкоцитарная формула также нормализуется.

Подробнее об эозинофилах вы можете узнать, посмотрев следующее видео.
Эозинофилы повышены у ребенка: 10 причин повышения, 7 показаний для анализа
Каждая клеточка нашего организма выполняют свою роль. Сейчас речь пойдёт об эозинофилах.
Что собою представляют эозинофилы?
Все знают, что в нашем организме есть эритроциты (красные клетки крови) и лейкоциты (белые клетки крови).
Но мало кто знает, что лейкоциты подразделяются ещё на:
- клетки, содержащие гранулы в цитоплазме. К ним относятся базофилы, нейтрофилы, эозинофилы;
- клетки, не содержащие гранулы в цитоплазме. Представителями этой группы являются моноциты и лимфоциты.
Таким образом, эозинофилы – разновидность лейкоцитов, которые содержат в своём составе гранулы. Что же это за гранулы? Эти гранулы находятся в цитоплазме. Поэтому при окраске клеток именно они придают эозинофилам ярко-красный цвет.
Что содержат гранулы эозинофилов? Эозинофилы содержат ряд веществ, которые и обеспечивают выполнение их функций. К ним относятся:
- главный основной белок – способствует разрушению паразитов за счёт своего токсического действия;
- катионный белок эозинофилов – также обладает токсической активностью по отношению к гельминтам, подавляет синтез антител, помогает во взаимодействии с другими клетками;
- эозинофильная пероксидаза – способствует окислению веществ, в результате которого образуются активные формы кислорода. Они в свою очередь способны подвергать клетку гибели;
- нейротоксин эозинофилов – проявляет свою активность против вирусов, активируя клетки иммунной системы на развитие воспалительной реакции.
Помимо того, что у эозинофилов есть специфические гранулы, эти клетки способны вырабатывать различные сигнальные молекулы. Они называются цитокины. Они обеспечивают функционирование цитокинов в очаге воспаления, участие в активации работы иммунной системы.

Место синтеза
Все клетки крови созревают в костном мозге. Там же из универсальной клетки-предшественницы происходит созревание эозинофилов (рисунок 1).

Рис.1. Схема созревания эозинофилов.
В кровеносное русло выходит зрелая клетка – сегментоядерный эозинофил. Если же в крови обнаруживаются молодые формы, это может свидетельствовать об избыточном разрушении эозинофилов или о поступлении большого количества сигналов в костный мозг для стимуляции образования этих клеток.
В костный мозг пришёл сигнал о необходимости синтеза эозинофилов, и уже через 4 дня эти клетки ждут своей очереди для выхода в кровоток.
Циркулируют в крови эозинофилы лишь несколько часов, после чего уходят в ткани и стоят на страже порядка. В тканях они находятся около 10 – 12 дней.
Небольшое количество эозинофилов находится в тканях, которые граничат с окружающей средой, обеспечивая защиту нашему организму.
Какие функции выполняют эозинофилы?
Ранее уже звучало то, какие эффекты могут выполнять эозинофилы за счёт специфических гранул в цитоплазме. Но для того чтобы эозинофилы были активированы, то есть для высвобождения содержимого гранул, необходим какой-либо сигнал. В основном этим сигналом служит взаимодействие активаторов с рецепторами на поверхности эозинофилов.
Активатором могут быть антитела классов Е и G, система комплемента, активированная компонентами гельминта. Помимо прямого взаимодействия с поверхностью эозинофилов тучные клетки, например, могут вырабатывать фактор хемотаксиса – соединение, которое привлекает в это место эозинофилы.
Исходя из этого, к функциям эозинофилов относятся:
- участие в аллергической реакции. При аллергической реакции из базофилов и тучных клеток выделяется гистамин, который и определяет клинические симптомы гиперчувствительности. Эозинофилы мигрируют в эту зону и способствуют расщеплению гистамина;
- токсический эффект. Это биологическое действие может проявляться по отношению к гельминтам, патогенным агентам и др;
- обладая фагоцитарной активностью, способны уничтожать патологические клетки, однако у нейтрофилов эта способность выше;
- за счёт образования активных форм кислорода проявляют своё бактерицидное действие.
Основное, что нужно запомнить – эозинофилы участвуют в аллергических реакциях и борьбе с гельминтами.
Норма содержания эозинофилов в крови у ребёнка
Как уже было упомянуто ранее, эозинофилы не находятся долгое время в кровеносном русле. Поэтому у здоровых детей не должно быть много эозинофилов.
Численные значения нормы зависят от того, каким способом проводилось определение количества клеток. В старых лабораториях проводится подсчёт лейкоцитарной формулы вручную, результат выдаётся только в относительных величинах, то есть в %.
В норме у детей до 4 лет относительное количество эозинофилов не должно превышать 7%. Старше это возраста норма такая же, как и у взрослых — не более 5%.
В современных лабораториях клетки чаще всего подсчитываются автоматически на гематологическом анализаторе, и только в исключительных случаях пересчитываются вручную. При подсчёте клеток на анализаторе результат может выдаваться в виде относительных и абсолютных величин.
Абсолютное число эозинофилов отражает их точное количество на литр крови.
Абсолютные значения эозинофилов в норме представлены в таблице.
Таблица. Норма эозинофилов в крови у детей.
| Возраст | Абсолютные количества |
| До года | 0,05 — 0,4 *10*9/л |
| Год – шест лет | 0,02 — 0,3 *10*9/л |
| Более шести лет | 0,02 — 0,5 *10*9/л |
Данные с нормальными величинами даны для ознакомления, не стоит самостоятельно заниматься расшифровкой результатом анализа!
Показания для определения уровня эозинофилов в крови

Так как эозинофилы играют важную роль при аллергических реакциях и борьбе с паразитами, то целесообразно проводить определение уровня этих клеток в крови при подозрении на эти процессы.
То есть основными показаниями для определения уровня эозинофилов в крови у ребёнка могут быть:
- после употребления какого-то продукта питания начался зуд, на коже выступил дерматит, поражение дыхательного тракта (кашель, чихание, отёк гортани) и так далее;
- головные боли, плохая усидчивость ребёнка, бессонница может говорить о наличии паразитов у него;
- низкая масса тела при повышенном аппетите может также указывать на гельминтоз;
- нарушен процесс переваривания пищи, сопровождающийся изменением стула, рвотой;
- боли в животе;
- признаки дефицита основных питательных веществ, несмотря на достаточное кормление ребёнка;
- может подниматься температура тела.
Если ваш ребёнок плачет, значит его что-то беспокоит, но он не может сказать вам об этом. Поэтому крайне важно понять, что с ним происходит и не допустить развития серьёзных осложнений.
Помимо аллергии на пищевые продукты возможно развитие гиперчувствительности на пыль, шерсть животных, пыльцу растений, даже медикаменты.
Как правильно сдавать анализ?

Чтобы результат анализа был точным и отражал действительно то, что происходит в нашем организме, надо правильно подготовиться. Тем более, что при подготовке к сдаче этого анализа нет ничего сложного.
Прежде всего, необходимо подготовиться морально и родителям, и ребёнку. Лучше всего, чтобы ребёнок не плакал, не паниковал, вёл себя спокойно. Для этого стоит родителям объяснить малышу, что будет происходить в больнице, что ничего страшного в этом нет. Может быть можно даже пообещать что-нибудь ребёнку взамен, если он будет вести себя хорошо.
Также важно не давать ребёнку бегать по коридорам больницы в ожидании своей очереди в кабинет забора крови. Физическая активность может повлиять на результаты исследования.
Также одним из самых важных правил подготовки к анализу крови является то, что необходимо сдавать натощак. Если ребёнок уже большой (старше 4 лет), тогда можно потерпеть и сдать кровь после ночного голодания. Разрешается попоить ребёнка водой.
Грудничков рекомендуется не кормить в течение 1 – 1,5 до сдачи крови.
Кровь чаще всего берётся из пальца, у совсем маленьких – из пяточки.
Немаловажным при подготовке к сдаче крови является приём назначенных медикаментов. Ряд лекарственных средств может оказывать влияние на результаты анализа. Поэтому желательно поговорить с врачом об этом. Самостоятельно ничего не предпринимайте!
Некоторые лекарства могут повлиять на уровень определяемого показателя. Так, например, Преднизолон может привести к снижению уровня эозинофилов и моноцитов крови.
Если родители правильно подготовятся к сдаче крови, то им не придётся повторно сдавать анализ, погружая своего ребёнка в стрессовую ситуацию.
Интерпретация результатов
Интерпретацией результатов должен заниматься лечащий врач, который направил вашего ребёнка на исследование крови. Если же родители самостоятельно обратились за анализом крови, то расшифровка ответа должна быть доверена специалисту. Он может находиться в том же месте, где кровь была сдана, или можно обратиться по месту жительства с уже готовым результатом анализа.
Когда эозинофилы повышены у ребенка и у взрослого такое состояние называется эозинофилия. Далее будут разобраны ситуации, когда такое возможно, почему оно возникает.
Почему повышены эозинофилы в крови у ребёнка?
Имеется ряд состояний, когда эозинофилы повышены в крови.

- В организм попал червь, то есть возник гельминтоз. В очаг поражения мигрируют эозинофилы, пытаясь избавиться от нежелательного «гостя», тем самым их количество в крови увеличивается. Наиболее частыми паразитами у детей является острица и аскарида.
- Аллергические реакции. В ответ на проникновение аллергена в организм ребёнка развивается реакция со стороны иммунитета, в ходе которой активируются различные клетки. В их число входят эозинофилы. Как уже упоминалось ранее, они способствуют расщеплению гистамина, вещества аллергии. Для того чтобы подтвердить наличие аллергической реакции, определяют уровень эозинофилов в крови. Если аллергия подтвердилась, переходят дальше к поиску того, что могло её вызвать.
- Аллергические заболевания. К этой группе относится такая патология, как бронхиальная астма, сенная лихорадка и другие. Они уже «закрепились» в организме, от них сложнее избавиться, чем от простой аллергии.
- Гиперчувствительность на лекарственные средства. Обычно она возникает сразу же после введения препарата. Такие люди потом всю жизнь должны упоминать об этом при обращении в медицинскую организацию.
- Синдром Лефлера. Эта патология связана с образованием инфильтрата в лёгких, который можно заметить при рентгеновском исследовании грудной клетки. Параллельно отмечается высокое содержание эозинофилов в крови. Однако эта патология встречается очень редко, чаще всего у лиц более старшего возраста.
- Гиперэозинофильный синдром. Такое состояние сопровождается избыточным количеством эозинофилов в крови и поражением соответствующих тканей. Никаких паразитов или аллергических заболеваний у пациента при это не обнаруживается. Что является причиной такого состояния, остаётся не изученным.
- Патология соединительной ткани. К ней относятся: васкулиты, системная красная волчанка, склеродермия и другие. Повышенный уровень эозинофилов указывает на наличие развивающегося воспалительного процесса.
- Злокачественные новообразования, например, лейкозы могут приводить к эозинофилии.
- Полицитемия сопровождается увеличением всех клеток крови, эозинофилы не стали исключением. Диагностика этого заболевания не составит труда.
- Острые бактериальные инфекции, инфекционный мононуклеоз, туберкулёз могут вызывать повышение уровня эозинофилов в крови.

Действия родителей при эозинофилии у детей
В случае обнаружения повышенного уровня эозинофилов родителям стоит обратиться к врачу. Так как это является «звоночком», что в организме ребёнка что-то происходит не так, как надо.
Если подтвердится тот факт, что у ребёнка паразит, то врач назначит препараты, способствующие выведению его из организма. Не пичкайте ребёнка лекарствами без обращения к врачу!
Если же подтвердилась аллергическая реакция, важно выявить её источник. Затем избавить ребёнка от контакта с этим аллергеном.
Вообще в любом случае обращайтесь к врачу, самостоятельность может усугубить ситуацию.
Эозинофилы являются разновидностью белых кровяных клеток, одной из главных функций которых является защита нашего организма от патогенных агентов. Так, эозинофилы защищают наш организм от гельминтов, участвуют в аллергических реакциях. Поэтому они важны при диагностике этих состояний и не только их.
Оценка статьи:
(7
Повышенные эозинофилы у ребенка в крови — что это значит
Ситуация, когда у ребенка повышены эозинофилы, встречается довольно часто.Чтобы разобраться, что является патологией, важно изучить все возможные причины подобного явления, а также узнать, какие показатели соответствуют норме.
Эозинофилами называют специфические клетки крови, формирование которых происходит в костном мозге. Их относят к группе лейкоцитов. Это значит, что главной задачей эозинофилов является защита организма от инфекций и других болезней.
 Общий анализ крови иногда выявляет, что у ребенка повышены эозинофилы
Общий анализ крови иногда выявляет, что у ребенка повышены эозинофилы
От остальных клеток крови эозинофилы отличаются розовым оттенком. Подобный цвет им придает особый пигмент под названием эозин. Эозинофилы в большом количестве обнаруживаются в кровяном русле, если в организме возникла проблема, например аллергическая реакция, паразиты или воспаление. Они быстро проникают сквозь сосудистые стенки к месту патологии и нейтрализуют возбудителей.
Чтобы выяснить, повышены эозинофилы у ребенка или нет, необходимо знать, что представляет собой норма. Ее показатели различаются в зависимости от возраста ребенка. Поскольку эозинофилы часто записывают в процентном соотношении, то показатели для разных возрастных групп выглядят следующим образом:
- от рождения до двух недель – 1–6%;
- от двухнедельного возраста до года – 1–5%;
- 1–2 года – 1–7%;
- 2–4 года – 1–6%;
- 5–18 лет – 1–5%.
Как видно, эозинофилы могут присутствовать в крови в небольшом количестве. Это является нормой и не требует коррекции.
О повышенном уровне эозинофилов говорят в том случае, если конкретный показатель превышает норму более чем на 10%. Подобное состояние в медицинских кругах именуют эозинофилией.
Она может быть умеренной или выраженной. Чем больше эозинофилов, тем более остро проходит болезнь.
Повышение эозинофилов может происходить по разным причинам. К сожалению, далеко не все известны современной медицине. На сегодняшний день достоверно выявлено несколько заболеваний, которым сопутствует эозинофилия:
- Глистная инвазия. Речь идет о заражении острицами, аскаридами и другими видами гельминтов.
- Аллергия. Включает в себя разного рода кожные реакции, бронхиальную астму аллергической природы, поллиноз, сывороточную болезнь.
- Дерматологические патологии. В эту категорию входят разного рода дерматиты, лишай, экзема.
- Болезни соединительной ткани: васкулит, ревматизм и другие воспалительные процессы.
- Некоторые гематологические заболевания: лимфогранулематоз, эритремия и др.
- Инфекционные болезни.
Кроме того, выделяют так называемый гиперэозинофильный синдром.
Этим термином обозначают патологическое состояние, которое сопровождается стойким повышением эозинофилов в крови у ребенка или взрослого и длится как минимум полгода.
Этиология данного недуга остаётся до конца невыясненной, но описанное состояние представляет большую опасность для здоровья. Оно вызывает поражение мозга, легких и других внутренних органов.
Высокий уровень эозинофилов нередко наблюдается у грудничков сразу после рождения или в первые месяцы жизни. У таких маленьких детей подобная патология связана с тем, что организм борется с каким-либо чужеродным белком. Чаще всего эозинофилию вызывает аллергия. Обычно это реакция на молочную смесь или продукты, которые употребляет кормящая мама.
Аллергия может проявляться в виде сыпи, экземы, крапивницы.
Если эозинофилы повышены у ребенка грудного возраста, это может свидетельствовать о непереносимости лактозы. Указанный диагноз сопровождается поносом, сильным метеоризмом, недобром веса. В этом случае нужно провести дополнительную диагностику.
Чтобы диагностировать болезнь, связанную с повышением эозинофилов, необходимо учитывать и другие показатели анализов. Если при эозинофилии моноциты повышены, это скорее всего свидетельствует об инфекции вирусной природы, например о мононуклеозе.
Чтобы сделать соответствующий вывод, необходимо обратить внимание на клинические признаки болезни: наличие кашля или ринита, боль в горле, повышение температуры тела.
В такой ситуации наблюдается сдвиг и других показателей – например, бывают повышены также и лимфоциты.
Ярко выраженная эозинофилия и высокий уровень лейкоцитов могут быть признаком надвигающейся скарлатины. Также подобное сочетание наводит на мысль о гельминтной инвазии или аллергии, сочетающейся с инфекционной болезнью.
Чтобы узнать уровень эозинофилов и других показателей у ребенка в крови, необходимо сдать ОАК. Под этой аббревиатурой подразумевают общий анализ крови.
 Чтобы проверить уровень эозинофилов в крови у ребенка, анализ надо сдавать натощак
Чтобы проверить уровень эозинофилов в крови у ребенка, анализ надо сдавать натощак
Исследование можно провести в обычной поликлинике, больнице или в частной лаборатории. Единственное отличие заключается в том, что в государственном учреждении вам понадобится направление от врача. Кровь у маленьких детей для анализа берут из пальца с помощью специального инструмента. Это более быстрый и менее болезненный метод, чем забор крови из вены.
Уровень эозинофилов зависит от многих факторов. Например, утром и в первой половине дня он ниже, а вечером может повышаться. Именно поэтому сдают анализ строго натощак.
Два дня перед исследованием ребенку не рекомендуется давать жирную пищу. Это может повлиять на результаты анализа.
Высокий уровень эозинофилов у детей любого возраста – повод для родителей насторожиться и проявить повышенный интерес к состоянию здоровья их ребенка.
В зависимости от выраженности эозинофилии и наличия сопутствующих признаков могут понадобиться дополнительные исследования. По вопросам, касающимся дальнейшей диагностики, необходимо обращаться к врачу.
Самолечение в данном случае является недопустимым.
Также по теме: повышенное содержание базофилов в крови ребенка
Повышены эозинофилы у ребенка в крови, что делать?
В детской педиатрии для того, чтобы определить, здоров ребенок или нет, почти всегда назначают общий анализ крови. Безусловно, если какой-то из показателей превышен, это всегда пугает родителей. Но именно уровень эозинофилов чаще всего отвечает за присутствие аллергических реакций на некие продукты.
Что такое эозинофилы
Очень часто в педиатрии сталкиваются с аллергией у детей. Для того, чтобы выявить аллергическую реакцию на некий продукт или узнать о бактериальных и глистных инфекциях, педиатр назначает общий анализ крови. И именно по уровню эозинофилов можно определить имеется ли некоторое патологическое отклонение.
Эозинофилы – это вид лейкоцитов, которые отвечают в организме за воспалительные процессы. Более того, они предназначены для того, чтобы защищать организм от токсинов и различных вредоносных носителей, таких как аллергены. Как и все клетки крови, образование эозинофилов происходит в костном мозге.
Занимательный факт – это то, что именно этот вид эозинофилов могут так сказать «путешествовать» по организму, тем самым обезвреживая какой-нибудь токсин.
Норма эозинофилов у детей
Чем больше процент уровня эозинофилов, тем больше аллергенов в организме. Стоит отметить, что уровень в детском возрасте и во взрослом отличаются. Цель эозинофилов – это защищать организм. И именно нормальный уровень в крови говорит о здоровом организме.

Оптимальное содержание в процентах:
| Возраст ребенка | Проценты |
| От 0 до 1 года | От 1% до 6 % |
| От 1 года до 2 лет | От 1% до 7% |
| От 3 лет до 5 лет | От 1% до 6% |
| От 6 лет до 12 лет | От 1% до 5,5% |
| От 13 лет до 16 | От 1% до 5% |
После 16 лет показатель уже можно приравнивать к взрослому показателю. С возрастом количество становится меньше. На практике встречались случаи, когда после шестилетнего возраста, уровень эозинофилов приравнивался к отметке 0. А потом и вовсе исчезал. Это допустимо и отклонением не считается.
Стоит отметить, что в течение суток, уровень эозинофилов может меняться. Это происходит из-за работы надпочечников. И именно в ночное время, уровень эозинофилов достигает максимальной отметки.
А самый низкий процент в утренние и вечерние часы. По этой причине анализ крови принято сдавать с утра и натощак.
Это является обязательным условием не просто так, а для корректного и верного результата анализа.
Причины повышенных эозинофилов
К причинам повышения эозинофилов относятся:
- В организме идет развитие какого-то аллергена. И именно повышение эозинофилов свидетельствует об этом. Как правило, у детей это причина одна из самых распространенных.
- Глисты. Нет ничего стыдного для родителей, если у маленького ребенка обнаружатся глисты. Ведь это дети, они все пробуют на вкус и тянут в рот каждую игрушку. Как бы мама и папа не старались воспитывать ребенка в чистоте, к сожалению, иногда это случается.
- Различные заболевания кожи. Это может быть как опрелость, так и лишай, который ребенок мог заразиться от уличного кота.
- Злокачественные опухоли. Это уже в более тяжелой форме заболевания.
- Нарушение работы сосудов и заболевание кровеносной системы.
- Недостаток в крови такого полезного вещества, как магний.
Эозинофилы в крови повышены у ребенка
После того, как ребенок сдаст кровь и если в анализе будет повышенный уровень эозинофилов. То врач, обязательно назначает полное обследование. Когда уровень повышен, а педиатрии,да и в медицине в целом — это называют эозинофилией.
Чаще всего, повышение уровня эозинофилов у ребенка грудного возраста или чуть старше, свидетельствует об аллергической реакции на какой-то продукт.
В этом случае, аллергические пятна могут быть на животе или на щеках ребенка может появиться сыпь. Также, повышенный процент может означать развитие какого-то инфекционного заболевания.
Помимо всего этого, может наблюдаться сбой в работе клеток иммунитета.
Рекомендуем: Как удаляют аденоиды у детей
Эозинофилы в крови понижены у ребенка
Понижение уровня эозинофилов называется в медицине – эозинопенией. К сожалению, пониженный уровень также может свидетельствовать о некоторых серьёзных заболеваниях:
- Сбой в работе надпочечников.
- Развитие бактериальных инфекционных заболеваний.
- Понижение может наблюдаться при вирусных болезнях, такие как орви, грипп.
- При низком гемоглобине и сильной анемии.
- При нехватке витамина В12.
- При отравлениях ртутью, мышьяком. Если ребенок вдохнул эти пары.
- При ожоге или травмах.
- При операциях, требуемых хирургического вмешательства.
- При проблемах с щитовидной железой. Особенно, если при этом ребенку назначили гормональные препараты.
- Стресс, неврозы также могут вызвать снижение процента эозинофилов.
Возможные осложнения
При повышенном уровне эозинофилии может возникнуть ряд серьезных заболеваний, как в грудном возрасте, так и у детей постарше. Как правило, может быть высокая температура, которую не сразу получается сбить.
Иногда появляется боль в суставах, но это у детей постарше. Может упасть гемоглобин, и начаться анемия. Более того, могут возникать перебои в сердечном ритме, возникнуть ухудшение аппетита и увеличение печени.
В случае аллергической реакции, это может быть и у детей грудного возраста, может возникнуть кожный зуд, появиться сыпь на теле, насморк, глаза начнут слезиться.
Когда на протяжении длительного времени уровень эозинофилов повышен, в данном случае самое опасное, что может произойти это осложнения в работе жизненно важных органов. А именно, печень, селезенка, легкие, сердце, головной мозг. Данная реакция относится к уровню первичной эозинофилии.
Мнение доктора Комаровского
Известный педиатр Евгений Олегович придерживается мнения, что если повышенный уровень эозинофилов не создает ребенку дискомфорта. Малыш веселый, жизнерадостный, энергичный, хорошо кушает и крепко спит, то никакого специального лечения не требуется.
По той причине, что нарушение уровня эозинофилов может быть вызвано присутствие некоторых паразитов в организме, то доктор рекомендует после результата анализа крови, сдать также анализ кала и посетить более узких врачей, таких как врач-аллерголог и инфекционист.
Если осмотр и анализ кала не выявят никаких именно патологий, то не стоит переживать и беспокоиться (опять же нужно всегда обращать внимание на общее состояние ребенка). Через три – четыре месяца, общий анализ крови можно пересдать.
Комаровский утверждает, что очень часто повышенный уровень свидетельствует о ранее появившемся недуге, например бактериальном, а уже когда в организме не останется и следов болезни, то уровень эозинофилов сам по себе, без какого-либо дополнительного лечения приходит в норму.
Если при повторном анализе, снова будет повышенный уровень эозинофилов, то имеет смысл сдать кровь на содержание иммуноглобулина Е. Именно данный анализ, поможет врачу – аллергологу выявить, имеется ли у крохи предрасположенность аллергической реакции на какой-то продукт. Также врач рекомендует повторно сдать анализ кала.
Профилактика
Сложно не согласиться, что любое заболевание легче предотвратить, чем потом лечить, пусть и недолго. Также и в данном случае, если уже хотя бы однажды был повышен уровень эозинофилов, то в будущем лучше всего заняться профилактикой:
- Обязательно нужно правильно организовать режим дня и питание ребенка.
- Вести вместе с ребенком здоровый образ жизни. Чаще гулять на свежем воздухе, закаливание и т. д.
- Как правило, педиатр назначает общий анализ крови один раз в 6 месяцев, детям постарше – один раз в год. Но для полного спокойствия родителей, можно сдавать анализ один раз в 4 месяца.
- Объяснить ребенку, что правила гигиены необходимо всегда соблюдать и следить за выполнением этих правил.
Здоровье ребенка – это самое главное, что должно требовать внимание родителей. И самое простое, что можно сделать — это своевременно сдавать нужные анализы, которые помогут выявить патологии, если они имеются в организме.
симптомы, причины, лечение, профилактика, осложнения
Причины
Эозинофилия у детей развивается по разным причинам. Количество эозинофилов повышается в результате ответа организма на аллергическую реакцию, которая зачастую возникает на молоко или медикаменты. Также у новорожденных заболевание может развиться из-за внутриутробной инфекции. К другим причинам развития патологии относятся:
- грибковые поражения, инфекции дерматологического характера;
- глистная инвазия;
- заражение паразитами, которое произошло в антисанитарных условиях при повышенной влажности и жаре;
- патологии гематологического характера;
- онкология;
- васкулиты;
- недостаточно количество магния в организме;
- воздействие стафилококковых бактерий.
Существует несколько типов эозинофилии, которые могут развиться у детей. В их числе:
- наследственная патология, которую вызывают проблемы генетического характера;
- вторичное заболевание, возникающее в результате воздействия паразитов, аллергии и воспалительных процессов;
- первичная патология, при которой чрезмерная выработка эозинофилов происходит из-за некоторых видов лейкозов и миелоидного расстройства.
Симптомы
Клинические проявления эозинофилии зависят от типа патологии, которая вызвала данное состояние. Следует знать, что при превышении уровня эозинофилов более чем на 20% развивается так называемый гиперэозинофильный синдром. При его возникновении поражаются внутренние органы ребёнка: сердце, головной мозг и лёгкие.
При тропической эозинофилии, возникающей при воздействии паразитов, появляются следующие симптомы:
- кашель, аналогичный астматическому;
- одышка;
- наличие эозинофильных фильтратов в лёгких.
При дерматологических заболеваниях эозинофилия может проявляться в виде:
- дерматита;
- лишаёв;
- экземы;
- пузырчатки и прочих дерматологических заболеваний.
Также реакцией на эозинофилию может стать отёк гортани или ринит.
В целом, норма эозинофилов в организме ребёнка напрямую зависит от его возраста:
- до двухнедельного возраста норма эозинофилов составляет 1-6%;
- с двухнедельного возраста до 1 года норма варьируется в пределах от 1 до 5%;
- с 1-го года до 2-х лет – 1-7%;
- с 2-х до 5-и лет – 1-6%;
- после 5-и лет – 1-5%.
Любые отклонения от нормы принято считать развитием эозинофилии.
Диагностика эозинофилии у ребёнка
Эозинофилия у ребёнка диагностируется посредством анализа периферической крови. Также врач уточняет анамнез заболевания, узнаёт о наличии аллергических реакций, недавних путешествиях, употреблении определённых лекарственных препаратов.
В качестве диагностических обследований применяются:
- анализы мочи и кала;
- рентген органов дыхания;
- серологическое обследование;
- диагностика состояния печени и почек.
Крайне важно найти причину, по которой возникла патология. В противном случае, назначить эффективное и правильное лечение будет невозможно.
Осложнения
Негативные последствия эозинофилии могут наступить в том случае, если врачам не удаётся определить причину, которая спровоцировала данное состояние. Ребёнку может стать намного хуже, и тогда ему назначат глюкокортикостероиды для стабилизации состояния. Эозинофилия постепенно поражает некоторые органы: мозг, сердце, лёгкие. К тому же, она негативно сказывается на состоянии кожи, органах пищеварительной и нервной системы.
Таким образом, важно соблюдать профилактические мероприятия, которые помогают предупредить развитие эозинофилии, и при первых признаках какой-либо патологии сразу же обращаться к врачу. Своевременно предпринятые меры помогут избежать отрицательных последствий и осложнений и сохранить здоровье ребёнка, а в некоторых случаях, и его жизнь.
Лечение
Что можете сделать вы
При симптомах любых заболеваний, которые могут повлечь за собой развитие эозинофилии у ребёнка, следует немедленно показаться врачу. Лечить патологии следует своевременно и ни в коем случае не самостоятельно, иначе всё может закончиться весьма плачевно. После посещения врача ваша задача – соблюдать все рекомендации доктора.
Что делает врач
Как правило, лечение патологии осуществляет гематолог. Схема лечения всегда зависит от заболевания, которое вызвало эозинофилию, а также от тяжести его протекания, возраста и состояния здоровья маленького пациента. Если причина экозинофилии – аллергия на определённые медикаменты, достаточно будет просто отменить их приём.
При остром приступе патологии помощь должна быть оказана без промедления. В этом случае ребёнка госпитализируют и проводят срочную диагностику для определения причины состояния.
Таким образом, терапия патологии всегда проводится в зависимости от заболевания, которое её вызвало. Чем быстрее врач выяснит причину эозинофилии, тем эффективнее и качественнее будет оказана медицинская помощь.
Профилактика
Профилактические мероприятия, которые позволяют предупредить возникновение эозинофилии, направлены на предупреждение патологий, вызывающих данное состояние. То есть, в их спектр входит:
- соблюдение правил гигиены, мытьё рук после посещения общественных мест и улицы;
- ведение исключительно здорового образа жизни;
- регулярное закаливание ребёнка
- сбалансированный рацион, в котором присутствуют продукты, обогащённые полезными веществами;
- своевременное обращение к врачу при наличии симптомов различных патологий;
- своевременное лечение заболеваний различного характера.
Оцените материал:
спасибо, ваш голос принят
Статьи на тему
Показать всё
Вооружайтесь знаниями и читайте полезную информативную статью о заболевании эозинофилия у детей. Ведь быть родителями – значит, изучать всё то, что поможет сохранять градус здоровья в семье на отметке «36,6».
Узнайте, что может вызвать недуг , как его своевременно распознать. Найдите информацию о том, каковы признаки, по которым можно определить недомогание. И какие анализы помогут выявить болезнь и поставить верный диагноз.
В статье вы прочтёте всё о методах лечения такого заболевания, как эозинофилия у детей. Уточните, какой должна быть эффективная первая помощь. Чем лечить: выбрать лекарственные препараты или народные методы?
Также вы узнаете, чем может быть опасно несвоевременное лечение недуга эозинофилия у детей, и почему так важно избежать последствий. Всё о том, как предупредить эозинофилия у детей и не допустить осложнений.
А заботливые родители найдут на страницах сервиса полную информацию о симптомах заболевания эозинофилия у детей. Чем отличаются признаки болезни у детей в 1,2 и 3 года от проявлений недуга у деток в 4, 5, 6 и 7 лет? Как лучше лечить заболевание эозинофилия у детей?
Берегите здоровье близких и будьте в тонусе!
Эозинофилия у детей: причины, симптомы, лечение
Эозинофилия у детей может вызвать большие опасения у родителей, как по поводу здоровья малыша, так и по поводу здоровья их самих, так как она может носить наследственный характер. Однако не нужно делать ранние выводы. Прежде чем начинать беспокоиться, стоит лучше разобраться в этом вопросе.

Для начала вспомним, что такое эозинофилы. Они являются видом лейкоцитов, образующихся в костном мозге. Их действие распространяется на ткани, в которые они попадают вместе с кровотоком, то есть их областью является желудочно-кишечный тракт, легкие, кожные покровы и капилляры. Они выполняют ряд функций: фагоцитарную, антигистаминную, антитоксическую, а также принимают активное участие в аллергических реакциях. Основная их цель — борьба с инородными белками путем их поглощения и растворения.
Приемлемые показатели эозинофилов зависят от возраста. Например, для грудного ребенка нормой будет считаться уровень до восьми процентов, однако для ребенка более старшего возраста это показатель будет уже превышать норму. Для того чтобы диагностировать показатель, нужно сдать развернутый анализ крови.
Так как эозинофилия говорит о каком-то нарушении, происходящем в организме, нужно понять, что может являться причиной такого дифференциального диагноза у детей?
до змісту↑
Причины заболевания
Лейкемоидная реакция эозинофильного типа у детей может развиваться по целому ряду причин.
- В организме ребенка эозинофилы могут быть повышены из-за реактивной эозинофилии, являющейся ответом организма на реакции аллергического типа. Чаще всего это бывают лекарственные препараты или коровье молоко. У новорожденных причиной может являться внутриутробная инфекция, что дает повод говорить о наследственной эозинофилии.
Реактивная эозинофилия может являться следствием аллергии
- Глистная инвазия, грибковые поражения и дерматологические заболевания.
- Тропическая эозинофилия, Этот синдром также говорит о том, что произошло поражение паразитами, однако условиями для этого явилось несоблюдение гигиенических норм в условиях повышенной влажности и жары.
- Заболевания крови и злокачественные опухоли.
- Васкулиты.
- Нехватка ионов магния в организме.
- Попадание в организм стафилококков.
до змісту↑
Основные симптомы
Ясно, что симптомы эозинофилии зависят от основного заболевания, от его проявлений. Некоторые из таких заболеваний мы упомянули в предыдущем подзаголовке. Стоит отметить, что уровень эозинофилов может превышать двадцать процентов. В таком случае имеет место гиперэозинофильный синдром, который говорит о том, что началось поражение сердца, легких и головного мозга.
В предыдущем подзаголовке мы также отметили такую причину, как синдром тропической эозинофилии. Такой синдром имеет свои симптомы:
- одышка;
- астматический кашель;
- эозинофильные фильтраты в легких.
Так как лейкемоидная реакция эозинофильного типа может происходить в следствии некоторых кожных заболеваний, не нужно пропускать мимо их признаки. Такими заболеваниями могут быть: кожный лишай, дерматит, пузырчатка, экзема и так далее.
до змісту↑
Диагностика болезни
Ясно, что диагноз ставится на основе анализа периферической крови. После проведения такового обычно нет необходимости в том, чтобы подсчитывать абсолютное число эозинофилов. Врачу необходимо уточнить анамнез, включая информацию об аллергиях, путешествиях, употребляемых медикаментах. Диагностические тесты включают в себя проведение дополнительных исследований:
- анализ мочи;
- анализ кала;
- рентгенография органов грудной клетки;
- серологические исследования;
- функциональные тесты почек и печени;
Если не найти причину эозинофилии, то пациент может находиться в большой опасности, так как не получится назначить эффективное лечение.
до змісту↑
Методы лечения
Реактивная эозинофилия не предполагает индивидуального лечения. Количество эозинофилов постепенно снизится, так как будет проводиться лечение основного заболевания, которое вызвало такое изменения в крови.
Если у пациента в процессе диагностики подтвердилось наличие серьезных заболеваний, которые спровоцировали гиперэозинофильный синдром, или наследственной эозинофилии, то могут быть назначены препараты, которые подавляют выработку в больших количествах такой группы лейкоцитов. После проведения курса лечения нужно снова сдать анализ крови.
Если не тянуть с лечением и не ждать, пока симптомы заболеваний пройдут сами по себе, а такого не случится, то получится избежать серьезных последствий и сохранить свое здоровье на приемлемом уровне, который не угрожает драгоценной жизни.
Гиперэозинофильный синдром — Симптомы и причины
Обзор
Гиперэозинофильный (hy-per-ee-o-SIN-o-phil-ik) синдром (HES) — это группа заболеваний крови, которые возникают при большом количестве эозинофилов — белых кровяных телец, играющих важную роль. в вашей иммунной системе. Со временем избыток эозинофилов проникает в различные ткани, в конечном итоге повреждая ваши органы.
Наиболее частыми целями являются кожа, легкие, пищеварительный тракт, сердце, кровь и нервная система.Без лечения HES может стать опасным для жизни.
Продукты и услуги
Показать больше продуктов от Mayo Clinic
Симптомы
Ранние симптомы HES могут включать усталость, кашель, одышку, мышечные боли, сыпь и лихорадку.
Причины
Некоторые разновидности гиперэозинофильного синдрома, как правило, передаются по наследству. Другие типы связаны с определенными видами рака, инфекциями или другими проблемами со здоровьем.
Факторы риска
HES может повлиять на кого угодно. Но чаще встречается у мужчин, обычно в возрасте от 20 до 50 лет.
Лечение гиперэозинофильного синдрома в клинике Мэйо
14 мая 2020
Показать ссылки
- Hoffman R, et al. Эозинофилия, заболевания, связанные с эозинофилами, эозинофильные лейкозы и гиперэозинофильные синдромы.В кн .: Гематология: основные принципы и практика. 7 изд. Эльзевир; 2018. https://www.clinicalkey.com. Доступ 21 апреля 2020 г.
- Эозинофил. Словарь терминов по раку NCI. Национальный институт рака. https://www.cancer.gov/publications/ dictionaries/cancer-terms/def/eosinophil. Доступ 21 апреля 2020 г.
- AskMayoExpert. Эозинофилия, гиперэозинофилия и гиперэозинофильный синдром. Клиника Майо; 2019.
- Ferri FF. Гиперэозинофильный синдром. В: Клинический советник Ферри 2020.Эльзевир; 2020. https://www.clinicalkey.com. Доступ 22 апреля 2020 г.
- Roufosse F, et al. Гиперэозинофильные синдромы: клинические проявления, патофизиология и диагностика. https://www.uptodate.com/contents/search. Доступ 22 апреля 2020 г.
- Roufosse F, et al. Гиперэозинофильные синдромы: лечение. https://www.uptodate.com/contents/search. Проверено 22 апреля 2020 г.
- Morrow ES Jr. Allscripts EPSi. Клиника Майо. 10 февраля 2020 г.
Связанные
Продукты и услуги
Показать больше продуктов и услуг Mayo Clinic
Гиперэозинофильный синдром
.
Симптомы гиперэозинофильного синдрома, диагностика, лечение и ведение
Обзор
Гиперэозинофильный (hy-per-ee-o-sin-o-FILL-ick) синдром (HES) — это группа редких заболеваний крови. Это происходит, когда в крови человека очень много эозинофилов. Эозинофил — это тип лейкоцитов, который играет важную роль в иммунной системе.
У большинства людей в крови меньше 500 эозинофилов на микролитр. Люди с ГЭК обычно имеют более 1500 эозинофилов на микролитр в крови в течение 6 месяцев или более, и причину невозможно определить.
Эти эозинофилы проникают в различные ткани, вызывая воспаление и, в конечном итоге, дисфункцию органов. Органы, наиболее часто поражаемые ГЭК, включают кожу, легкие, сердце и нервную систему.
Признаки и диагностика
Симптомы
ГЭК может возникнуть в любом возрасте, хотя чаще встречается у взрослых. Люди с ГЭК могут страдать от самых разных симптомов в зависимости от того, какие части тела поражены.Эти симптомы включают:
- Кожные высыпания, такие как крапивница или ангионевротический отек
- Головокружение
- Потеря памяти или спутанность сознания
- Кашель
- Одышка
- Усталость
- Лихорадка
- Язвы во рту
Диагностика
Симптомы ГЭК также характерны для многих других медицинских проблем, что затрудняет первоначальный диагноз. Первый шаг — исключить другие состояния с похожими симптомами.К ним относятся паразитарные инфекции, аллергические заболевания, рак, аутоиммунные заболевания и реакции на лекарства.
Аллерголог / иммунолог имеет специальную подготовку для эффективной диагностики проблемы и, если ГЭК присутствует, для совместной работы с другими специалистами, такими как гематолог или кардиолог, в лечении и мониторинге ГЭК.
Тестирование индивидуализировано в зависимости от симптомов и может включать оценку стула для выявления паразитарной инфекции, тестирование на аллергию для диагностики экологической или пищевой аллергии, биопсию кожи или других органов, анализы крови для выявления аутоиммунитета или компьютерную томографию пораженных органов, молекулярно-генетические исследования. для обнаружения FIP1L1-PDGFRA или других мутаций для определения, диагностики, прогноза и лечения.
При диагностировании ГЭК важно определить степень поражения органа. Рентген грудной клетки и эхокардиограмма обычно выполняются для оценки состояния сердца и легких. Другие тесты, часто выполняемые у пациентов с ГЭК, включают функцию печени и почек, уровни витамина B12 в сыворотке, скорость оседания эритроцитов (СОЭ) и уровни триптазы в сыворотке.
Лечение и менеджмент
Целью лечения ГЭК является снижение уровня эозинофилов в крови и тканях, тем самым предотвращая повреждение тканей, особенно в области сердца.Стандартное лечение ГЭК включает глюкокортикостероидные препараты, такие как преднизон, и химиотерапевтические средства, такие как гидроксимочевина, хлорамбуцил и винкристин. Интерферон-альфа также может использоваться в качестве лечения. Это лекарство необходимо вводить частыми инъекциями.
Исследования открывают новые методы лечения ГЭК. Одним из новых подходов к контролю роста злокачественных клеток является использование ингибиторов тирозинкиназы, таких как Gleevec TM (иматиниб). Терапия моноклональными антителами, такими как алемтузумаб (анти-CD52), также показала себя многообещающей для лечения ГЭК.Фактически, на основании недавнего рандомизированного плацебо-контролируемого исследования III фазы, моноклональные антитела нукала или меполизумаб (анти-IL-5) только что получили одобрение Управления по контролю за продуктами и лекарствами США для лечения взрослых и детей в возрасте от 12 лет и старше с ГЭК в течение шести месяцев или дольше без другой идентифицируемой причины заболевания, не связанной с кровью.
Прогноз ГЭК зависит от степени повреждения любого органа. В очень тяжелых случаях ГЭК может привести к летальному исходу, но надежда есть.Показатели выживаемости значительно улучшились. В 1975 г. только 12% пациентов с ГЭК прожили три года. Сегодня более 80% пациентов с ГЭК живут пять и более лет.
Номер ссылки
1. Roufosse F, Kahn JE, Rothenberg ME, Wardlaw AJ, Klion AD, Kirby SY, Gilson MJ, Bentley JH, Bradford ES, Yancey SW, Steinfeld J, Gleich GJ, Эффективность и безопасность меполизумаба при гиперэозинофильном синдроме: Фаза III , рандомизированное плацебо-контролируемое исследование, журнал Journal of Allergy and Clinical Immunology (2020), doi: https: // doi.org / 10.1016 / j.jaci.2020.08.037
Дополнительная информация
2019 Записи, не относящиеся к CME »
Будьте в курсе последних новостей и общайтесь с другими. Присоединяйтесь к нам в Facebook и Twitter.
Эта статья была отрецензирована Эндрю Муром, MD, FAAAAI
Проверено: 28.09.20
.
Гиперэозинофильный синдром — Диагностика и лечение
Диагноз
Уровень эозинофилов может повышаться при многих заболеваниях, включая определенные инфекции, аллергии и реакции на лекарства. Пытаясь определить, есть ли у вас гиперэозинофильный синдром (ГЭК), врач, скорее всего, спросит о ваших путешествиях и принимаемых вами лекарствах, чтобы исключить другие причины.
Лабораторные исследования
Вашему врачу также может потребоваться информация о некоторых из следующих лабораторных тестов:
- Анализы крови, для выявления аутоиммунных состояний, паразитарных инфекций или проблем с печенью или почками
- Тесты на аллергию, для выявления экологической или пищевой аллергии
- Анализы стула, для выявления паразитарных инфекций, таких как анкилостомы
- Генетический тест, для проверки мутации гена, которая может вызывать HES
Тесты изображений
Тесты изображений могут включать:
- Рентген, для проверки состояния легких
- CT сканирование, для обнаружения проблем в груди, животе и тазу
- Эхокардиограмма или МРТ , для оценки функции сердца
Лечение
Лечение гиперэозинофильного синдрома направлено на снижение количества эозинофилов для предотвращения повреждения тканей, особенно сердца.Конкретное лечение зависит от ваших симптомов, тяжести вашего состояния и причины вашего HES .
Если у вас нет симптомов и количество эозинофилов достаточно низкое, вам может потребоваться не лечение, кроме тщательного наблюдения за любыми изменениями, связанными с HES .
Лекарства
Системные кортикостероиды, такие как преднизон, являются препаратами первой линии. Другие варианты лечения включают:
- Гидроксимочевина (Droxia, Hydrea, Siklos)
- Иматиниб (Гливек)
- Винкристин
Поскольку HES может увеличить риск образования тромбов, вам могут также назначить разжижающие кровь лекарства, такие как варфарин (кумадин).
Хирургия и другие процедуры
Если ничего не помогло, ваш врач может предложить трансплантацию стволовых клеток или костного мозга.
Клинические испытания
Изучите исследования клиники Mayo Clinic, в которых тестируются новые методы лечения, вмешательства и тесты как средства предотвращения, обнаружения, лечения или управления этим заболеванием.
Подготовка к приему
Скорее всего, вы сначала сообщите о своих симптомах своему семейному врачу.В зависимости от ваших симптомов вас могут направить к специалистам по заболеваниям крови (гематология), сердечным заболеваниям (кардиология) или аллергии.
Попробуйте взять с собой на прием родственника или друга, чтобы они запомнили всю предоставленную информацию.
Вот некоторая информация, которая поможет вам подготовиться к встрече и чего ожидать от врача.
Что вы можете сделать
Перед приемом составьте список из:
- Признаки и симптомы, включая любые, которые кажутся не связанными с причиной приема
- Любые лекарства, , включая витамины, травы и лекарства, отпускаемые без рецепта, которые вы принимаете, и их дозировки
- Ключевая личная информация, включая любые серьезные стрессы или недавние изменения в вашей жизни
При гиперэозинофильном синдроме некоторые основные вопросы, которые следует задать врачу, включают:
- Потребуются ли мне дополнительные тесты?
- Какие варианты лечения?
- Каковы преимущества и риски каждого лечения?
- Следует ли мне видеть дополнительных специалистов? Сколько это будет стоить и покроет ли моя страховка?
- Могу ли я получить брошюры или другие печатные материалы? Какие сайты вы рекомендуете?
Чего ожидать от врача
Врач, скорее всего, задаст вам несколько вопросов.Будьте готовы ответить на них, чтобы позже было время затронуть другие вопросы, которые вы хотите затронуть. Примеры включают:
- Когда у вас впервые появились симптомы?
- Симптомы постоянные или случайные?
- Насколько серьезны симптомы?
- Что может улучшить ваши симптомы?
- Что может ухудшить симптомы?
- Вы ездили за границу в последнее время?
- Есть ли у вас аллергия или кожные заболевания?
- Были ли вы подвержены воздействию паразитов, таких как анкилостомы?
.
Гипереозинофильный синдром — симптомы, причины и лечение
Редкое миелопролиферативное новообразование, характеризующееся клональной пролиферацией эозинофильных предшественников, приводящей к стойкому увеличению количества эозинофилов в крови, костном мозге и периферических тканях. Поскольку острый эозинофильный лейкоз встречается в лучшем случае чрезвычайно редко, термин эозинофильный лейкоз обычно используется как синоним хронического эозинофильного лейкоза. В случаях, когда невозможно доказать клональность и нет увеличения бластных клеток, предпочтение отдается диагнозу «идиопатический гиперэозинофильный синдром».(ВОЗ, 2001)
Симптомы гиперэозинофильного синдрома
Следующие признаки указывают на гиперэозинофильный синдром:
- атопическая экзема
- гепатоспленомегалия
- кожные поражения
0
09
09
09 боль в животе
09 затрудненное дыхание
09 боль в животе
09 нарушение речи
- нарушения зрения
- анемия
Получите TabletWise Pro
Тысячи классов, которые помогут вам стать лучше.
Общие причины гиперэозинофильного синдрома
Наиболее частыми причинами гиперэозинофильного синдрома являются:
- миелопролиферативные новообразования
- повышенное производство интерлейкина-5
- генетические мутации
- генетических мутаций в неизвестном гене
Ниже приведены менее распространенные причины гиперэозинофильного синдрома:
- подавление функции надпочечников, вызванное стрессом
- хронический миелогенный лейкоз
Факторы риска гиперэозинофильного синдрома
Следующие факторы могут увеличить вероятность
гипереозинофильного синдрома.
Профилактика гиперэозинофилий c Синдром
Да, возможно предотвратить гиперэозинофильный синдром.
Возникновение гиперэозинофильного синдрома
Количество случаев
Ниже приводится количество случаев гиперэозинофильного синдрома, регистрируемых ежегодно во всем мире:
- Редко от 10 000 до 50 000 случаев
Общая возрастная группа
Гипереозинофильный синдром чаще всего встречается следующая возрастная группа:
Общий пол
Гиперэозинофильный синдром может возникать у любого пола.
Лабораторные тесты и процедуры для диагностики гиперэозинофильного синдрома
Для выявления гиперэозинофильного синдрома используются следующие лабораторные тесты и процедуры:
- Анализ крови: для выявления аутоиммунных состояний
- Тестирование на аллергию: для выявления аллергии на окружающую среду или пищевые продукты
- Стул тестирование: помогает в обнаружении паразитарных инфекций
- Тестирование изображений: помогает в оценке состояния сердца, брюшной полости и легких
Врач для диагностики гиперэозинофильного синдрома
Пациентам следует посетить следующих специалистов, если у них есть симптомы гиперэозинофильного синдрома:
Осложнения гиперэозинофильного синдрома при отсутствии лечения
Да, гиперэозинофильный синдром вызывает осложнения, если его не лечить.Ниже приведен список осложнений и проблем, которые могут возникнуть, если не лечить гиперэозинофильный синдром:
Процедуры лечения гиперэозинофильного синдрома
Для лечения гиперэозинофильного синдрома используются следующие процедуры:
- Спленэктомия: уменьшение боли из-за увеличения селезенки
Альтернативная медицина для лечения гиперэозинофильного синдрома
Известно, что следующие альтернативные лекарства и методы лечения помогают в лечении или управлении гиперэозинофильным синдромом:
- Пищевые добавки: справиться с увеличением количества эозинофилов
Поддержка пациентов для Лечение гиперэозинофильного синдрома
Пациентам с гиперэозинофильным синдромом могут помочь следующие действия:
- Группы поддержки и защиты: помогает установить связь с другими пациентами и их семьями и предоставить ценные услуги в отношении симптомов гиперэозина. нофильный синдром
Время лечения гиперэозинофильного синдрома
Хотя продолжительность лечения для каждого пациента может варьироваться, ниже приведен типичный период времени, в течение которого гиперэозинофильный синдром разрешается при правильном лечении под экспертным наблюдением:
Дата последнего обновления
Последнее обновление этой страницы: 2.04.2019.
На этой странице представлена информация для Гипереозинофильный синдром .
.
Как берут соскоб у детей: Соскоб на энтеробиоз в Севастополе
Техника взятия материала для исследования
Техника взятия материала для исследования
Одним из самых ответственных этапов диагностики хламидиоза является взятие и доставка биологического материала на исследование. Именно этот этап проводится в лечебных учреждениях различного профиля, в то время как дальнейшая обработка материала осуществляется в специализированных лабораториях.
Материал для исследования
Для цитологического и иммуноцитологического методов исследования — соскоб из уретры или цервикального канала, соскоб с конъюктивы глаз. У новорожденных в качестве материала для исследования используют соскоб с конъюктивы глаз. У девочек в качестве материала для исследования используют соскоб из вульвы.
Для ПЦР — соскоб из уретры или цервикального канала, секрет предстательной железы, осадок мочи, соскоб с конъюктивы глаз. У новорожденных в качестве материала для исследования используют соскоб с конъюктивы и задней стенки глотки. У девочек в качестве материала для исследования используют соскоб из вульвы, у мальчиков мочу.
Для ПЦР — соскоб из уретры или цервикального канала, секрет предстательной железы, осадок мочи, соскоб с конъюктивы глаз. У новорожденных в качестве материала для исследования используют соскоб с конъюктивы и задней стенки глотки. У девочек в качестве материала для исследования используют соскоб из вульвы, у мальчиков мочу.
Подготовка пациента, взятие биологического материала и условия его транспортировки
При проведении цитологического, иммуноцитологического и ИФА (определение бактериального антигена) исследований необходимо прекратить прием химиопрепаратов и лечебные процедуры за 10 дней до взятия материала на исследование.
ПЦР или микробиологическое исследование рекомендуется проводить не ранее чем через 1 месяц после последнего приема антибактериальных препаратов.
В связи с тем, что Clamydia trachomatis является внутриклеточным паразитом и размножается только внутри клеток циллиндрического эпителия уретры или цервикального канала для получения адекватного результата необходимо, чтобы в исследуемом материале присутствовало возможно большее количество эпителиальных клеток и минимальное количество слизи и примеси крови. Присутствие в исследуемом материале большого количества слизи и примеси крови могут привести как к ложноположительным, так и ложноотрицательным результатам.
Присутствие в исследуемом материале большого количества слизи и примеси крови могут привести как к ложноположительным, так и ложноотрицательным результатам.
Особенности взятия материала из уретры
• перед взятием материала пациенту рекомендуется воздержаться от мочеиспускания в течение 1,5-2 часов;
• непосредственно перед взятием материала наружное отверстие уретры необходимо обработать тампоном, смоченным стерильным физиологическим раствором;
• непосредственно перед взятием материала наружное отверстие уретры необходимо обработать тампоном, смоченным стерильным физиологическим раствором;
• у женщин перед введением зонда в уретру проводится ее массаж о лобковое сочленение;
• в уретру у женщин зонд вводится на глубину 1,0-1,5 см, у мужчин – на 3-4 см и затем делается несколько вращательных движений; у детей материал для исследования берут только с наружного отверстия уретры;
Особенности взятия материала из цервикального канала
• перед взятием материала необходимо удалить ватным тампоном слизь и затем обработать шейку матки стерильным физиологическим раствором;
• зонд вводится в цервикальный канал на глубину 0,5-1,5 см;
• при наличии эрозий цервикального канала необходимо их обработать стерильным физиологическим раствором; материал следует брать на границе здоровой и измененной ткани;
• при извлечении зонда необходимо полностью исключить его касание со стенками влагалища;
Особенности взятия секрета предстательной железы
-Перед взятием секрета простаты головка полового члена обрабатывается стерильным ватным тампоном, смоченным физиологическим раствором.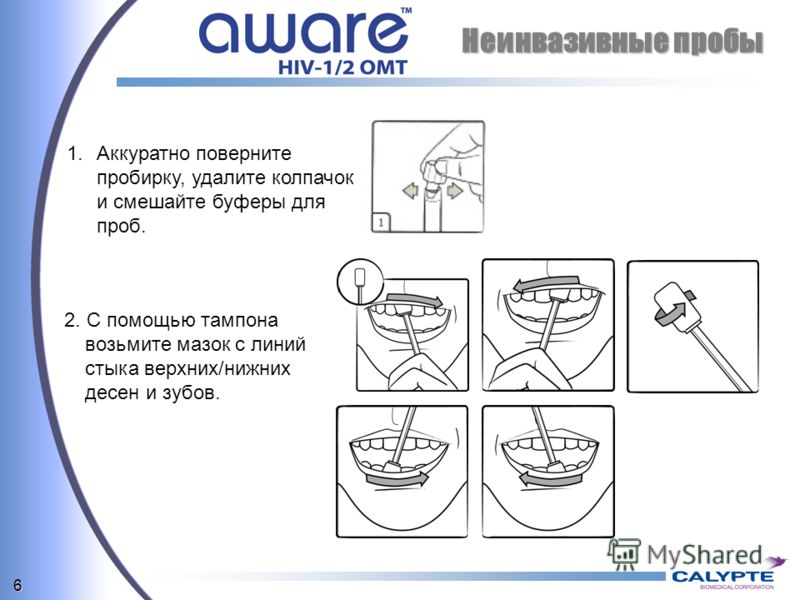 Секрет простаты берется после предварительного массажа простаты через прямую кишку. Врач проводит массаж с надавливанием несколькими энергичными движениями от основания к верхушке. Затем из кавернозной части выдавливается простатитческий секрет, который собирается в стерильную емкость (сосуды с широким горлом, пробирки).
Секрет простаты берется после предварительного массажа простаты через прямую кишку. Врач проводит массаж с надавливанием несколькими энергичными движениями от основания к верхушке. Затем из кавернозной части выдавливается простатитческий секрет, который собирается в стерильную емкость (сосуды с широким горлом, пробирки).
Особенности взятия (сбора) мочи
Мочу собирают утром натощак после сна или не ранее чем через 2-3 часа после последнего мочеиспускания.
При сборе мочи желательно использовать широкий сосуд с крышкой, по возможности собирать мочу сразу в посуду, в которой она будет доставлена в лабораторию. Минимальный объем мочи необходимый для проведения анализа составляет 20 мл.
Если в лабораторию доставляется не вся собранная моча, то перед тем как часть мочи сливается в посуду для транспортировки, ее необходимо тщательно взболтать.
Особенности взятия материала с задней стенки глотки
Одноразовый зонд вводят за мягкое небо в носоглотку и проводят по задней стенке глотки.
После взятия материала зонд опускается в пробирку со специальной транспортной средой. После внесения зонда в транспортную среду он несколоко раз ротируется, а затем удаляется из пробирки. Пробирка закрывается и маркируется.
Особенности взятия материала с конъюктивы глаз
При наличии обильного гнойного отделяемого его убирают стерильным ватным тампоном, смоченным физиологическим раствором. Соскоб берут с внутренней поверхности нижнего века движением к внутреннему углу глазной щели. При взятии соскоба необходимо придерживать веко руками, чтобы при моргании ресницы не касались зонда.
Для цитологического и иммуноцитологического исследований соскобный материал распределяется на предметном стекле, высушивается на воздухе или фиксируется в этиловом (винном) спирте 960 или ацетоне. Стекла до момента отправки в лабораторию хранятся при темпенатуре +40С- +80С.
После взятия соскобного материала для ПЦР исследования зонд опускается в пробирку со специальной транспортной средой. После внесения зонда в транспортную среду он несколоко раз ротируется, а затем удаляется из пробирки. Пробирка закрывается и маркируется. Если время транспортировки биологического материала с момента его взятия до момента доставки в лабораторию составляет более 2-х часов, то пробирку необходимо заморозить при –200С. Транспортировка соскобного материала должна производиться только в сумке-холодильнике. В замороженном виде соскобный материал может храниться не более 2-х недель.
После внесения зонда в транспортную среду он несколоко раз ротируется, а затем удаляется из пробирки. Пробирка закрывается и маркируется. Если время транспортировки биологического материала с момента его взятия до момента доставки в лабораторию составляет более 2-х часов, то пробирку необходимо заморозить при –200С. Транспортировка соскобного материала должна производиться только в сумке-холодильнике. В замороженном виде соскобный материал может храниться не более 2-х недель.
Секрет простаты должен быть доставлен в лабораторию в течение 1-3 часов. Транспортировка его должна производиться только в сумке-холодильнике.
Мочу доставляют в лабораторию в течение 1-3 часов без дополнительного охлаждения. Длительное хранение мочи при комнатной температуре до исследования приводит к изменению не только ее физических свойств и к разрушению клеток, но и к размножению бактерий.
После взятия соскобного материала для ИФА-исследования зонд опускается в пробирку со специальной транспортной средой, которая до момента отправки в лабораторию хранится при +40С — +80С. Если время транспортировки соскобного материала с момента его взятия до момента доставки в лабораторию составляет более 2-х часов, то пробирку необходимо заморозить при –200С.
Если время транспортировки соскобного материала с момента его взятия до момента доставки в лабораторию составляет более 2-х часов, то пробирку необходимо заморозить при –200С.
Взятие, условия хранения и доставки материала для проведения ИФА исследования (определение антител к Chlamydia trachomatis).
Материал для исследования
Исследованию подлежит сыворотка крови, не содержащая примеси эритроцитов, бактериальной контаминации, хилеза и гемолиза. При наличии любого из указанных признаков сыворотка уничтожается и назначается повторный забор крови.
Взятие крови проводится утром натощак.
Если взятие крови проводится в непосредственной близости от ИФА-лаборатории, то сразу же после ее взятия пробирка с кровью немедленно доставляется в лабораторию на исследование.
При необходимости транспортировки из крови получают сыворотку. Для этого кровь центрифугируют. После центрифугирования отделяют сыворотку от сгустка и клеток крови и помещают ее в холодильник при +40С — +80С или замораживают при –200С.
Сыворотка крови направляется в ИФА-лабораторию в количестве не менее 1,5 мл в закрытой небьющейся пробирке, в специальном контейнере (термос со льдом или сумка-холодильник). При исследовании сыворотки на несколько показателей, она должна быть отобрана в стерильную пробирку не менее 0,5 мл на каждый маркер или тип антител.
Взятие доставка и хранение биологического материала для проведения микробиологического исследования
Исследуемый материал соскоб из уретры, секрет простаты (у мужчин), соскобы из уретры, шейки матки (у женщин), соскоб с конъюктивы глаза.
За 1 месяц до проведения микробиологического исследования на Chlamydia trachomatis пациенты должны исключить прием антибактериальных препаратов.
Для взятия биологического материала применяют зонды, прилагаемые к пробирке с транспортной средой.
У женщин взятие биологического материала лучше всего проводить не ранее чем через 14 дней после менструации. Перед взятием материала пациентам рекомендуется воздержаться от мочеиспускания в течение 1,5-2 часов. При наличии гнойных выделений соскоб рекомендуется брать через 15-20 мин после мочеиспускания. При отсутствии выделений необходимо провести массаж уретры с помощью зонда для взятия материала.
При наличии гнойных выделений соскоб рекомендуется брать через 15-20 мин после мочеиспускания. При отсутствии выделений необходимо провести массаж уретры с помощью зонда для взятия материала.
При обследовании женщин материал из уретры берут с помощью одноразового стерильного зонда. Уретру массируют пальцем со стороны влагалища, прижимая ее со стороны лобковой кости. Зонд вводится на глубину 1,5-2 см и легким поскабливанием передней и боковых стенок уретры получают биологический материал. Немедленно после взятия зонд опускается в пробирку с специальной транспортной средой.
Взятие материала из цервикального канала шейки матки производится только после того, как шейку матки открывают при помощи зеркал. После того, как шейка матки открыта в зеркалах, влагалищная часть ее протирается сухим ватным тампоном. Материал должен быть взят зондом. Зонд вводят в цервикальный канал на 1-1,5 см, осторожно поворачивая, вынимают, не прикасаясь к стенкам влагалища. После взятия биологического материала зонд помещают в транспортную среду.
У мужчин исследование проводится утром до мочеиспускания или пациентам рекомендуется не мочитья в течение 4-5 часов до взятия пробы.
Для получения материала при соскобе со слизистой уретры дистальная часть полового члена берется между третьим и четвертым пальцами левой руки, указательным и большим пальцами той же руки раздвигаются губки наружного отверстия уретры. Стерильный одноразовый зонд вводят в уретру на глубину 3-4 см. и производят соскоб со слизистой уретры. При очень скудных выделениях пациентам можно провести легкий массаж мочеиспускательного канала, а затем производить взятие материала. При обильных гнойных выделениях взятие материала рекомендуется производить после мочеиспускания. Соскоб с поверхности уретры берут бескровно, так как наличие крови в мазке влияет на выделение чистой культуры Chlamydia trachomatis. Полученный материал переносится в специальные транспортные среды.
Секрет предстательной железы берут после соответствующей обработки головки полового члена посредством массажа через прямую кишку. Врач проводит массаж с надавливанием несколькими энергичными движениями от основания к верхушке. Затем из кавернозной части выдавливается простатический секрет, который собирается в стерильную пробирку.
Врач проводит массаж с надавливанием несколькими энергичными движениями от основания к верхушке. Затем из кавернозной части выдавливается простатический секрет, который собирается в стерильную пробирку.
После взятия материала пробирки с транспортной средой могут храниться в холодильнике (не замораживать) при температуре +40С- +80С в течение 48 часов.
Анализ на яйца глистов. Как сдавать кал на я/глист
Автор
Минченкова Евгения Владимировна
Ведущий врач
Педиатр
Глисты – это черви-паразиты, живущие в организме человека. Жизненный цикл многих глистов устроен так, что их яйца должны попасть во внешнюю среду (это необходимое условие для их созревания). Из человеческого организма наружу яйца попадают вместе с калом. Поэтому при глистной инвазии вероятность обнаружить яйца глистов в кале достаточно высока.
Жизненный цикл многих глистов устроен так, что их яйца должны попасть во внешнюю среду (это необходимое условие для их созревания). Из человеческого организма наружу яйца попадают вместе с калом. Поэтому при глистной инвазии вероятность обнаружить яйца глистов в кале достаточно высока.
Когда сдают кал для анализа на яйца глистов?
Анализ кала на яйца глистов необходим в следующих случаях:
Подготовка к анализу на яйца глистов
Подготовка к анализу заключается в исключении факторов, способных исказить результаты исследования. В течение нескольких дней до исследования не следует использовать:
- касторовое масло;
- препараты, содержащие висмут и магний;
- антидиарейные средства;
- антибиотики.
Как сдавать кал на яйца глистов?
Кал следует собирать в специальный контейнер. Если для сбора материала используется горшок или судно, его следует предварительно хорошо промыть с мылом и ополоснуть.
Опорожнение кишечника должно быть естественным, без применения клизмы или слабительных средств. Необходимо проследить, чтобы в собранный материал не попала моча.
Для анализа достаточно объема, равного 1-2-м чайным ложкам. Желательно собрать материал с разных участков каловых масс (это позволит увеличить вероятность обнаружения яиц глистов в случае поражения).
Кал можно собрать с вечера, а отвезти в лабораторию утром. В этом случае контейнер с собранным материалом следует хранить в холодильнике. Оптимально доставить собранный материал в лабораторию в течение 3-х часов.
Результат анализа кала на яйца глистов
Норма: яйца глистов в кале должны отсутствовать. Если яйца, сами глисты или их фрагменты обнаруживаются, проводится их идентификация (устанавливается вид глистов).
Для того чтобы отрицательный результат считался действительно подтвержденным, желательно сдать анализ трижды (с промежутками в несколько дней).
Самые распространенные глисты – острицы – с помощью данного анализа, как правило, не выявляются. Для выявления энтеробиоза (заражения острицами) используется другой анализ – соскоб со складок кожи вокруг анального отверстия (соскоб на энтеробиоз).
В случае если результат анализа кала на яйца глистов оказался отрицательным, но подозрения на глистную инвазию (заражение глистами) сохраняются, может быть назначен иммуноферментный анализ крови (ИФА), позволяющий обнаружить антитела к паразитам различного вида.
Где сделать анализ на яйца глистов в Москве?
Сделать анализ кала на яйца глистов Вы можете в АО «Семейный доктор». Сдать материал на анализ Вы можете в любой из наших поликлиник, выбрав ту, что находится в нужном Вам районе Москвы. Если Вам нужно сделать анализ на яйца глистов срочно, Вы можете сдать анализ в Поликлинике №15 (ст. м. Бауманская) в режиме CITO.
Не занимайтесь самолечением. Обратитесь к нашим специалистам, которые правильно поставят диагноз и назначат лечение.
Оцените, насколько был полезен материал
Спасибо за оценку
Анализы для поступления в детский сад и школу
Эти анализы ребенку необходимо сдавать перед началом посещения детского сада или школы (форма 086-1/о), после долгого перерыва (летние каникулы, отпуск с родителями, длительная болезнь):
ПЕРЕЧЕНЬ НЕОБХОДИМЫХ АНАЛИЗОВ (стоимость и срок выполнения в пунктах забора Семейной лаборатории)
| Название | Стоимость | Срок выполнения |
|---|---|---|
| Клинический анализ крови с лейкограммой* | 95 | 1 день |
| Определение глюкозы крови* | 45 | 1 день |
| Соскоб на энтеробиоз | 59 | 1 день |
| Исследование кала на яйца гельминтов | 75 | 1 день |
| Анализ мочи общий | 79 | 1 день |
При исследовании комплекса “Подготовка к школе и садику” в наших пунктах забора вы получаете скидку 5%, которая уже заложена в прайсе!!!
Обращаем ваше внимание, что кровь на анализы можно взять как из вены, так и из пальца с помощью автоматического скарификатора — процедура практически безболезненная.
Как сдавать анализы для детского сада или школы?
Напомним, результаты анализов действительны только 10 дней с момента их получения — необходимо заранее спланировать их сдачу.
Общий анализ мочи берут утром, сразу после пробуждения ребенка. Мочу лучше собирать в специальные аптечные контейнеры – они герметичные, стерильные и удобные. Стеклянные баночки оставь в прошлом. Не забудь подмыть малыша. Для анализа нам нужна средняя струя (первые несколько капель мочи пропускаем).
Общий анализ крови берется из пальца. Перед походом в лабораторию ребенка не корми, иначе будут большие погрешности в показателях лейкоцитов.
Анализ кала на яйца-глист считается идеально показательным, если он собран утром перед походом в лабораторию.
Используй аптечный инструментарий, не пугай лаборанток спичечными коробками. 🙂
Соскоб на энтеробиоз, позволяющий выявить остриц, можно сделать прямо в лаборатории. Но при наличии чистого стеклышка забор материала на анализ можно сделать и дома. Возьми кусочек липкой ленты и приложи к перианальной области, после чего прикрепи скотч к чистому стеклышку (подойдет баночка с крышкой) и в таком виде доставить в лабораторию.
Возьми кусочек липкой ленты и приложи к перианальной области, после чего прикрепи скотч к чистому стеклышку (подойдет баночка с крышкой) и в таком виде доставить в лабораторию.
Где лучше сдать анализы?
Лучше всего сдать анализы в пункте забора по месту вашего жительства.
Лаборатория, которая всегда рядом — это пункты забора в вашем районе города.
Адреса пунктов забора:
ул. Полтавский Шлях, 152 — лаборатория Время работы: Пн-Пт с 7-45 до 18-00, Сб с 9-00 до 14-00.
ул. Чернышевского, 20 (женская консультация)
ул. 23 Августа, 26 п-ка, 2 эт, каб. 29
пр. Славы, 11, Детская поликлиника, каб.11
пр. Постышева, 2а, Ин-т терапии, 2 эт, каб. 11
ул. Шариковая, 44, 1 эт., тел: 395-10-65
ул. Аэрофлотская, 18, 1 эт, тел. 063-987-11-97
ул. Туркестанская, 44
ул. Героев Труда, 34
ул. Москалевская, 106
Забор анализов: с 8-00 до 11-00
Суббота, воскресенье — выходной
Оформить справки в школу, детский сад и бассейн, вы можете у наших партнеров в «Региональном медицинском центре».
Исследование соскоба на энтеробиоз
Энтеробиоз – это глистная инвазия, которая быстро распространяется в коллективах, особенно детских. Соскоб на энтеробиоз позволяет оперативно и безболезненно выявить яйца возбудителей этой патологии. Без результатов такого исследования не обойтись при оформлении ребенка в детский сад или школу, летний лагерь, спортивную секцию.
Взрослым может понадобиться этот анализ при устройстве на работу, особенно если она связана с детской педагогикой или продуктами питания. пройти обследование на энтеробиоз вы можете в ЕС-Клинике, результаты будут готовы в течение 1-2-х дней.
Что такое энтеробиоз
Энтеробиоз вызывают острицы — небольшие черви-паразиты, которые обитают в кишечнике. Их яйца попадают в организм человека через грязные руки, сомнительные продукты питания, воду плохого качества. Тело острицы имеет заостренные кончики, поэтому эти паразиты становятся причиной развития не только авитаминоза и интоксикации, но и воспалительных заболеваний ЖКТ: раздражают и травмируют стенки кишечника, облегчая проникновение инфекции.
В вечернее и ночное время самки остриц выползают и откладывают яйца в перианальные складки (вокруг заднего прохода). Из них затем появятся новые паразиты. Ночная деятельность остриц не остается незамеченной для человека: он ощущает зуд в области ануса и нередко пытается расчесать зудящие места. Яйца попадают под ногти, а оттуда затем – на окружающие предметы, одежду и т.д. Затем пациент заражает энтеробиозом себя и окружающих.
Энтеробиоз значительно снижает качество жизни человека: зуд становится причиной регулярного недосыпания. У пациента наблюдается ухудшение работоспособности, появляется раздражительность, возникают проблемы с концентрацией внимания.
Показания к анализу на энтеробиоз
Анализ на энтеробиоз необходим:
- В профилактических целях – по желанию пациента, желательно это делать ежегодно.
- По требованию различных учреждений – школ, детских садов, организации, в которую пациент желает устроиться на работу, спортивных секций/залов и бассейнов и т.
 д.
д. - По показаниям – при проявлении симптомов инвазии острицами.
О наличии энтеробиоза говорят следующие симптомы:
- Ощутимый зуд в области заднего прохода, преимущественно в вечернее и ночное время.
- У женщин – зуд в области влагалища: у пациенток острицы могут обитать и во влагалище.
- Нарушения работы кишечника: жидкий стул, в котором видны примеси слизи.
- Сыпь и другие кожные аллергические реакции.
- Головные боли.
- Несильные боли в животе, вздутие живота.
- Повышенная раздражительность, утомляемость.
- Сниженный иммунитет – обычно проявляется регулярными простудными заболеваниями.
- Апатия.
Подготовка к исследованию
Специальной подготовки не требуется, но перед сдачей биоматериала необходимо соблюдать важное правило. Гигиену наружных половых органов и области заднего прохода проводят накануне, ни в коем случае не в день исследования. Иначе яйца остриц могут не обнаружиться в материале, так как перед его забором будут смыты.
Как берут соскоб на энтеробиоз
Соскоб берут до акта дефекации. Обычно процедура осуществляется с утра. Пациент приходит в клинику утром, раздевается ниже пояса, чуть нагибается и разводит руками ягодицы. Медсестра осуществляет соскоб с помощью специальной стеклянной палочки, после чего полученный биоматериал отправляется в лабораторию для исследования. Точно так же процедура проводится для детей.
Взятие биоматериала пациент может осуществить и самостоятельно в домашних условиях. Для этого ему необходимо будет приобрести специальный набор. Такие комплекты могут состоять из ватной палочки, смоченной в глицерине, и стерильного контейнера, или из липкой ленты и предметного стекла.
Забор биоматериала производится утром прямо в постели, после пробуждения. После этого его необходимо в течение 2 часов доставить в клинику (до этого хранить в холодильнике).
Результат исследования действителен в течение 10 дней. По истечении этого срока, если справка не будут получена и предоставлена по месту требования, анализ придется сдавать заново.
Детский медицинский центр «До 16-ти»
«Сдать анализ мне не страшно,
Потому что я — герой,
Всем микробам и болезням
Объявлю я смело бой!»
Без клинических исследований сейчас невозможно поставить правильный диагноз и назначить адекватное лечение. Анализы крови, мочи, слюны и других тканей и секретов нашего тела помогают врачам точно определить заболевание и выработать наиболее эффективную стратегию терапии, а также проследить за течением заболевания в динамике на фоне проводимого лечения.
В отделении лабораторной диагностики Детского медицинского центра «До 16-ти» Вы можете пройти более 1000 видов различных исследований: общеклинические, биохимические, бактериологические, иммунологические, аллергологические, гормональные и т.д.
Всегда ли нужно выполнять полный спектр анализов?
Конечно же, нет. После первичного осмотра врач уже определит вероятную причину заболевания, а затем, с целью подтверждения диагноза и более точного изучения всех его аспектов, выпишет Вам направление на лабораторные анализы. Например, с помощью анализа крови возможно определить наличие в организме ребенка воспалительных очагов, сделать выводы о работе свертывающей системы крови, оценить количество гемоглобина, исследовать содержание в крови гормонов и т.д.
Анализ кала даст представление о состоянии толстого кишечника ребенка и наличии в нем таких патологий, как паразитарные инвазии. Кроме того, эти исследования помогут определить некоторые параметры ферментной активности желудочно-кишечного тракта. Данные анализы чрезвычайно важны при диагностике любых заболеваний пищеварительной системы.
В лаборатории Центра проводится макроскопическая идентификация аскарид на предмет принадлежности паразита к полу. Это имеет значение для дальнейшего лечения ребенка. Микроскопическое исследование проводится для обнаружения яиц и личинок гельминтов. С данной целью лаборатория применяет различные методы: метод нативного мазка, эфир-уксусный метод, метод Като и другие.
Также у детей первого года жизни часто необходимо исключить лактазную недостаточность, поэтому в лаборатории Центра проводятся исследования кала на определение непереносимости лактозы. Иммунохроматографические исследования кала с точностью до 98% позволяют выявить в образце ротавирус, норовирус, аденовирус, хелик-бактерию, лямблии. Исследование кала на скрытую кровь, проводимое в лаборатории Центра «До 16-ти», не требует предварительной подготовки, что особенно важно для маленьких пациентов.
Важным является и лабораторное определение аллергенов. Аллергические заболевания весьма распространены в детском возрасте, и единственный способ избавиться от неприятных проявлений – это избегать контактов с веществами, вызывающими патологическую реакцию. А точно очертить их круг как раз и помогает аллергологическое исследование.
В Центре «До 16-ти» применяют уникальные новые диагностические технологии:
— Стрептатест — тест-экспресс для диагностики ангины, вызванной В-гемолитическим стрептококком группы А. Предварительная диагностика и своевременно начатое лечение инфекций, вызываемых стрептококком А, позволяют уменьшить тяжесть проявления симптомов заболевания и число таких осложнений, как гломерулонефрит и острый суставной ревматизм.
— РапидСигнал, экспресс—тест для определения мононуклеоза (ORGENICS) — это иммунохроматический анализ для качественного определения антител IgM к инфекционному мононуклеозу в образцах сыворотки или плазмы.
— Тест — система «Рапид Сигнал Экспресс тест» для определения Туберкулеза — это хроматографическое исследование для диагностики туберкулеза.
— Подсчет лейкограммы кала. Число лейкоцитов в кале у грудного ребенка служит показателем его здоровья, и их повышенное количество сигнализирует о наличии воспалительного процесса в организме.
Качественное оборудование – залог точного результата
Проведение качественных медицинских анализов невозможно без использования современного высокоточного оборудования и реактивов. Отделение лабораторной диагностики Медицинского центра «До 16-ти» располагает новейшими диагностическими системами, которые изготовлены ведущими мировыми компаниями в этой отрасли: гематологический анализатор MICROS 60-OT/ABX французского производства, биохимический анализатор Humalyzer 2000 (Германия), одноразовая система взятия крови Tapval (Италия), одноразовые скарификаторы и многое другое. Кроме этого, лаборатория Центра является постоянным участником Российской федеральной системы внешней оценки качества клинических лабораторных исследований и системы качества RIQAS — Randox (Великобритания) и Quality System (Италия). Все это гарантирует нашим маленьким пациентам быстроту, точность и почти безболезненное проведение любых диагностических процедур.
Также стоит отметить что более 60% лабораторных ошибок случается на преаналитическом этапе (сбор, доставка исследуемого материала), поэтому сотрудники лаборатории проводят большую работу с пациентами и врачами-клиницистами по правильному сбору материала, подготовке пациентов и доставке материала для исследования. Во избежание данных ошибок предлагаем Вам ознакомиться с основными рекомендациями по подготовке и сдаче анализов.
АНАЛИЗЫ ДЛЯ ДЕТЕЙ | Медицинская лаборатория «Аналитика» в Махачкале
Лабораторные исследования помогают выявить причины различных недомоганий у детей и предотвратить многие заболевания. Анализы следует сдавать, не только когда у ребенка наблюдаются симптомы патологий, но и в профилактических целях. Какие именно исследования нужно проходить?
ПСИХОЛОГИЧЕСКАЯ ПОДГОТОВКА РЕБЕНКА ПЕРЕД СДАЧЕЙ КРОВИ:
- Самое главное правило – не запугивать ребенка уколами. Если Вы хотите, чтоб ребенок спокойно реагировал на инъекции и взятие крови, не говорите, что при плохом поведении, ему сделают укол.
- Не врите. Часто ребенок слышит от родителей: «Это не больно» или «Мы едем не к врачу, а в магазин». Но это неправда. Ребенок должен знать, что процедура сдачи крови является неприятной. После того, как родители соврут ребенку, слова «Не ври мне» не будут иметь никакого смысла. Поэтому сообщайте ребенку, что врач возьмет кровь. Можно также предупредить, что, вероятнее всего, у ребенка будут неприятные ощущения. С ребенком, который уже достиг старшего дошкольного или школьного возраста, обсудите то, что будет происходить.
- Основное требование к маме перед сдачей крови – сохранение полного спокойствия. Дети, особенно малыши, очень остро чувствуют настроение матери и тоже начинают нервничать, если она боится предстоящей процедуры.
- Возьмите с собой его любимую игрушку, книжку или игрушечный медицинский инструмент, чтоб ребенок воспринял взятие как игру.
- Решите, нужно ли ваше присутствие в кабинете врача во время анализа. Безусловно, оно понадобится, если ребенок совсем маленький, но некоторым школьникам, даже из младших классов, присутствие родителей может только помешать и спровоцировать слезы или протест. Ориентируйтесь на психологические особенности ребенка.
- Во время проведения процедуры взятия крови, маленьких детей нужно держать на руках. Если ребенок чувствует тепло и защиту своей матери, он рефлекторно успокаивается даже в незнакомой и пугающей обстановке. При необходимости, помогите зафиксировать руку маленького пациента. Постарайтесь отвлечь ребенка в момент прокола пальчика или вены. Даже если сестра-лаборант не с первого раза попала в малюсенькую венку вашего малыша, не переживайте. Все будет хорошо.
- Порадуйте чем-то ребенка после сдачи крови. После неприятных эмоций порадуйте ребенка каким-то бонусом. К примеру, если ребенок любит рисовать, то купите ему новые карандаши или краски. Ну а мы всегда даем деткам шоколад, поэтому если Вы не даете его ребенку, предупредите, чтоб потом он не расстроился.
КАКИЕ ЖЕ АНАЛИЗЫ НАДО СДАВАТЬ ДЕТЯМ?
Есть два главных базовых анализа: Общий анализ крови с лейкоцитарной формулой и Общий анализ мочи с микроскопией. Это необходимый минимум для обследования ребенка. Помимо них, также желательно сделать копрологическое обследование и соскоб на энтеробиоз. Эти анализы входят в комплексное обследование «ЗДОРОВЫЕ ДЕТИ».
Если Вы планируете записать и водить ребенка в бассейн, Вам необходимо будет сдать Копрологическое обследование с микроскопией и соскоб на энтеробиоз.
Для комплексного обследования Вы можете сдать биохимический анализ: «СТАНДАРТНАЯ БИОХИМИЯ (ДЕТСКАЯ)», который включает исследования: Общий белок, Мочевина, Креатинин, АЛТ, АСТ, Билирубин (общий, прямой), Кальций, Фосфор и Железо.
А также при подозрении на различные заболевания дополнительно:
- При подозрении на рахит – 25-ОН Витамин Д
- Анемию – ОЖСС, Ферритин, Трансферрин
- Поражение внутриутробными инфекциями — Вирус Эпштейна-Барр M, G, Цитомегаловирус М, G (в первую очередь), или TORCH-комплекс (предпочтительно)
- Аллергию – Иммуноглобулин Е общий
- Имунный статус – Иммуноглобулины A M, G
КАК БЕРУТ АНАЛИЗЫ У ДЕТЕЙ?
Существующие в настоящее время медицинские технологии очень упрощают и облегчают процедуру взятия крови: мы используем тонкие иголочки, вакуумные системы для взятия крови и специальные пробирки, позволяющие бережно сохранить содержимое для правильного и точного исследования.
Из пальца берут кровь только для общего анализа крови, все остальные — из вены. Для забора крови с пальчика используются не скарификаторы, а ланцеты с микроветткой, в которой находится антикоагулянт, препятствующий свертываемости и образованию сгустков. Прокол пальчика ребенка ланцетом практически безболезненный, такой, что дети могут даже не почувствовать.
В КАКОЕ ВРЕМЯ ДНЯ НУЖНО СДАВАТЬ АНАЛИЗЫ ДЕТЯМ?
Общий анализ крови можно сдавать в любое время, необязательно натощак, пусть ребенок позавтракает. Остальные анализы необходимо сдавать натощак для детей постарше (воду пить можно), а грудничков нужно привести до следующего кормления.
Будьте здоровы!
С пожеланиями здоровья, Лаборатория Аналитика!
как берут у детей анализ кала
К распространенным паразитарным болезням в мире относится заражение острицами.
При появлении первых симптомов заболевания необходимо взять соскоб на энтеробиоз, как берут у детей должны знать родители, и начать лечение.
Своевременное избавление от гельминтов позволит избежать ухудшения самочувствия малышей, развития осложнений и запрета на посещение детского сада или школы.
Развитие остриц происходит только в человеческом организме.
Среди источников заражения гельминтозом отмечают животных, грязные руки, предметы обихода, мебели, немытые овощи, фрукты, ягоды.
Низкий уровень санитарии и несоблюдение элементарных правил гигиены приводит к массовому заражению детских организмов острицами.
Необходимость диагностики энтеробиоза
Своевременная диагностика заражения острицами предоставляет возможность начать эффективное лечение и очистить детский организм от паразитов в кратчайшие сроки, уберечь ребенка от хронической формы развития патологии.
Проявление симптомов указывает на необходимость обращения за квалифицированной помощью инфекциониста.
Соскоб на энтеробиоз у детей назначается в обязательном порядке и относится к первому диагностическому методу.
Полученные результаты позволяют подтвердить диагноз, определить степень развития паразитарного заболевания и назначить адекватное лечение.
Что такое соскоб для выявления гельминтоза, и как он берется в домашних условия, всегда можно узнать у лечащего врача и увидеть на видео в интернете.
Ко второму методу диагностики заражения острицами относится анализ кала на энтеробиоз.
Он отличается не высокой точностью результатов и редко используется в медицинской практике для выявления гельминтоза.
Среди симптомов паразитарного заболевания необходимо отметить:
- появление зуда в области анального отверстия;
- тошнота, рвота, жалобы ребенка на боли в животе;
- продолжительный насморк и кашель;
- высокая частота диагностирования простудных респираторных заболеваний;
- ухудшение аппетита, сна;
- снижение активности, быстрая утомляемость, вялость ребенка;
- повышенная раздражительность.
Своевременное взятие соскоба на энтеробиоз, как берут детям полезно знать их родителям, предоставляет возможность пройти лечение на ранней стадии развития гельминтоза.
Прохождение диагностики обусловлено не только подозрением на присутствие паразитов в организме маленького пациента.
Анализ кала и на энтеробиоз у ребенка берется при его поступлении на лечение в больницу.
Медицинская справка об отсутствии паразитарного заболевания необходима при поступлении детей в ДОУ, школы, лагеря отдыха, санатории, получении абонемента в бассейн, а также после контактов с зараженными острицами людьми из их окружения.
При обследовании грудных малышей также назначается взятие соскоба на энтеробиоз.
Для детей, в возрасте старше 12 месяцев, такой вид исследования необходимо проходить один раз в году в обязательном порядке.
Как берется соскоб на энтеробиоз?
Техника взятия соскоба на энтеробиоз у детей
Сдача анализов на энтеробиоз у детей обычно проводится в поликлиниках по месту жительства после назначения педиатра, а также при запланированном Министерством здравоохранения массовом обследовании в ДОУ, школах.
Также соскоб можно сдать в специальных бактериологических лабораториях, которые прошли аттестацию в области исследования гельминтоза.
Результаты соскоба предоставляют возможность выявить носителей остриц, исключить с ними общение окружающих людей, обязать родителей провести противопаразитарную терапию в обязательном порядке.
После проведенного лечения снова берется мазок на энтеробиоз у детей.
При отсутствии остриц в организме ребенка, ему разрешается посещать детский сад или школу.
Сдать анализ на энтеробиоз можно и в домашних условиях. Взятие соскоба не составляет трудностей.
Правильная подготовка к диагностической процедуре направлена на исключение неточностей в результатах исследования на заражение детского организма гельминтами.
Техника взятия соскоба на энтеробиоз предусматривает использование специальных контейнеров с ватными палочками или клейкой ленты с предметными стеклами.
Проведение анализа в домашних условиях отличается рядом преимуществ.
К главному из них относится отсутствие необходимости собирать ребенка для поездки в поликлинику или лабораторию.
Перед взятием соскоба нельзя посещать туалетную комнату и купаться.
Зная, как сдавать анализ на энтеробиоз маленьким детям, всегда можно получит достоверную информацию, с точностью до 99 % о наличии в прямой кишке паразитарной флоры.
Соскоб на энтеробиоз в домашних условиях
Взятие мазка на гельминтоз, вызванный яйцами остриц, в домашних условиях предусматривает использование двух способов.
К ним относятся:
- Соскоб на энтеробиоз у детей с помощью стерильных ватных палочек из специальных пластиковых контейнеров должен браться сразу же после сна, перед дефекацией. После укладывания малышей на бок, рекомендуется аккуратно в стерильных перчатках открыть крышку контейнера. Достав ватную палочку необходимо выполнить круговые движения вокруг анального отверстия. Взяв мазок из перианальных складок ребенка, ватная палочка возвращается в контейнер, который необходимо доставить в лабораторию в ближайшее время. У более взрослых деток, которые могут самостоятельно наклониться и раздвинуть ягодицы, соскоб на энтеробиоз берется из положения стоя.
- Второй способ взятия анализа на паразитарное заболевание предусматривает использование предметных стекол и липкой ленты. Процедура не имеет существенных отличий от выполнения анализа ватными палочками. После принятия ребенком необходимой позы с раздвинутыми ягодицами в горизонтальной или вертикальной плоскости клейкую ленту плотно прижимают к анальному отверстию ребенка и приклеивают ее обратно на предметное стекло, предварительно протертое спиртовым раствором. Далее соскоб отправляют в лабораторию. Для получения более точных результатов диагностики биологический материал из перианальных складок ребенка рекомендуется брать три дня подряд.
Выполняя такие простые правила и рекомендации по взятию соскоба на энтеробиоз у детей, всегда можно вовремя провести биологическое исследование, провести лечение, а также избежать развития осложнений, снижения иммунитета, ухудшения работы пищеварительного тракта и самочувствия ребенка.
Родители всегда в ответе за своих детей!
Видео
Мелкие порезы и царапины | Детская больница Филадельфии
Небольшие порезы и царапины часто рассматриваются как часть детства и взросления. Большинство порезов и царапин представляют собой незначительные травмы, которые можно лечить в домашних условиях. Кожное отверстие может кровоточить или вытекать небольшое количество жидкости.
Успокойте ребенка и дайте ему понять, что вы можете помочь.
Приложите давление чистой тканью или повязкой на несколько минут, чтобы остановить кровотечение.
Тщательно вымойте руки.
Хорошо промойте место пореза водой с мылом, но не трите рану. Удалите все частицы грязи с этого места и дайте воде из крана стечь по нему в течение нескольких минут. Грязный порез или неочищенная царапина может вызвать рубцевание.
Нанесите антисептический лосьон или крем.
Накройте область липкой повязкой или марлевой салфеткой, если она находится на руках или ногах, или если она может стекать на одежду.Часто меняйте повязку.
Проверяйте область каждый день и держите ее чистой и сухой.
Избегайте обдува ссадины, так как это может вызвать рост микробов.
Специфическое лечение порезов и царапин, требующих более чем незначительного лечения в домашних условиях, будет назначено врачом вашего ребенка. Как правило, обращайтесь к врачу вашего ребенка по поводу порезов и царапин:
Сильное кровотечение, которое не прекращается после 5–10 минут прямого давления; Если кровотечение обильное, удерживайте давление в течение 5–10 минут, не останавливаясь, чтобы посмотреть на порез.Если ткань пропиталась кровью, положите новую ткань поверх старой. Не поднимайте оригинальную ткань.
Глубоко или длиннее 1/2 дюйма
Находится близко к глазу
Большие порезы на лице
Вызваны колотой раной, грязным или ржавым предметом
Врезано с обломками, такими как грязь, камни или гравий
Рваные или с разделенными краями
Вызвано укусом животного или человека
Чрезмерно болезненные
Признаки инфекции, такие как повышенное тепло , покраснение, отек или дренаж
Также позвоните врачу вашего ребенка, если:
Вашему ребенку не делали прививку от столбняка в течение последних пяти лет, или если вы не уверены, когда вашему ребенку была сделана последняя прививка от столбняка.
Вы обеспокоены раной или у вас есть вопросы.
Царапины | Детская больница CS Mott
У вас ссадина?
Ссадины — это раны, которые натирают или отрывают кожу.
Сколько тебе лет?
Менее 12 лет
Менее 12 лет
12 лет и старше
12 лет и старше
Вы мужчина или женщина?
Почему мы задаем этот вопрос?
- Если вы трансгендер или небинарный, выберите пол, который соответствует вашим частям тела (таким как яичники, яички, простата, грудь, пенис или влагалище), которые у вас сейчас в районе, где у вас наблюдаются симптомы.
- Если ваши симптомы не связаны с этими органами, вы можете выбрать свой пол.
- Если у вас есть органы обоих полов, вам может потребоваться дважды пройти через этот инструмент сортировки (один раз как «мужской», а второй — как «женский»). Это гарантирует, что инструмент задает вам правильные вопросы.
Есть ли у вас разрез более 2,5 см в поперечнике?
Да
Обрезка шириной более 1 дюйма (2,5 см)
Нет
Обрезка более 1 дюйма(2,5 см) в поперечнике
Есть ли у вас колотая рана?
Это рана, вызванная попаданием острого заостренного предмета через кожу. Колотые раны глубже и уже, чем порезы.
Продолжалась ли боль более 8 часов?
Да
Боль более 8 часов
Нет
Боль более 8 часов
Усиливается ли боль?
Как вы думаете, у вас может быть температура?
Есть ли красные полосы, отходящие от пораженного участка, или вытекающий из него гной?
У вас диабет, ослабленная иммунная система, заболевание периферических артерий или любое хирургическое оборудование в этом районе?
«Оборудование» включает в себя такие вещи, как искусственные суставы, пластины или винты, катетеры и медицинские насосы.
Да
Диабет, проблемы с иммунитетом, заболевание периферических артерий или хирургическое оборудование в пораженной области
Нет
Диабет, проблемы с иммунитетом, заболевание периферических артерий или хирургическое оборудование в пораженной области
Удалось ли вам хорошо очистить рану?
Возможно, вы не сможете очистить рану, если она глубокая, слишком сильно болит или в ней застрял какой-либо предмет.
Да
Способен адекватно очистить рану
Нет
Невозможно должным образом очистить рану
В ране застрял предмет, и вы не можете его вытащить?
Возможно, вы не сможете удалить ее из-за того, где и насколько глубока рана, или из-за того, что она вызывает сильную боль.
Объект большой или маленький?
Большой означает такие вещи, как гвоздь или кусок дерева длиной не менее 2 дюймов (5,1 см) и все, что больше. Под маленькими подразумеваются такие вещи, как кончик карандаша, небольшая заноза или щепка.
Большой
Большой встроенный объект
Маленький
Маленький встроенный объект
Для глубокой царапины может потребоваться наложение стежков. Если вам нужны швы, лучше наложить их в течение 8 часов после травмы.
Поверхностная
Поверхностная рана
Достаточно ли глубокая рана, чтобы можно было видеть кость, мышцу или сухожилие?
Мышцы выглядят темными и толстыми, а сухожилия и кости выглядят белыми и блестящими.
Да
Мышца, сухожилие или кость видны
Нет
Мышцы, сухожилия или кость видны
Рана на лице?
Беспокоитесь о рубцах?
Да
Беспокоитесь о рубцах
Насколько велика царапина?
Более крупные царапины могут потребовать более тщательного ухода, например очистки и перевязки.
Больше ладони
Царапина больше ладони
Не менее 2,5 см в диаметре, но не больше ладони
Царапина составляет не менее 1 дюйма.(2,5 см) в поперечнике, но не больше ладони
Менее 1 дюйма (2,5 см) в поперечнике
Царапина меньше 1 дюйма (2,5 см) в поперечнике
Многие факторы могут повлиять на то, как ваше тело реагирует на симптом и какой уход может вам понадобиться. К ним относятся:
- Ваш возраст . Младенцы и пожилые люди, как правило, быстрее заболевают.
- Общее состояние вашего здоровья . Если у вас есть такое заболевание, как диабет, ВИЧ, рак или болезнь сердца, вам, возможно, придется уделять больше внимания определенным симптомам и как можно скорее обратиться за помощью.
- Лекарства, которые вы принимаете . Некоторые лекарства, такие как разжижители крови (антикоагулянты), лекарства, подавляющие иммунную систему, такие как стероиды или химиотерапия, лечебные травы или добавки, могут вызывать симптомы или усугублять их.
- Недавние события со здоровьем , такие как операция или травма. Подобные события могут впоследствии вызвать симптомы или сделать их более серьезными.
- Ваше здоровье и образ жизни , такие как привычки в еде и физических упражнениях, курение, употребление алкоголя или наркотиков, половой анамнез и путешествия.
Попробуйте домашнее лечение
Вы ответили на все вопросы. Судя по вашим ответам, вы сможете решить эту проблему дома.
- Попробуйте домашнее лечение, чтобы облегчить симптомы.
- Позвоните своему врачу, если симптомы ухудшатся или у вас возникнут какие-либо проблемы (например, если симптомы не улучшаются, как вы ожидали). Вам может потребоваться помощь раньше.
Некоторые типы ран на лице оставляют шрам с большей вероятностью, чем другие. К ним относятся:
- Раны с зазубринами на лице.
- Порезы на веках.
- Порезы на губах, особенно если они рассекают край губы.
Швы или другое лечение могут помочь предотвратить образование рубцов. Лучше всего обратиться за помощью в течение 8 часов после травмы.
При сильном кровотечении может быть истинным любое из этих утверждений:
- Кровь выкачивается из раны.
- Кровотечение не останавливается и не замедляется при надавливании.
- Кровь быстро просачивается через повязку за повязкой.
С умеренным кровотечением , может быть правдой любое из них:
- Кровотечение замедляется или останавливается с давлением, но начинается снова, если вы снимаете давление.
- Кровь может просочиться через несколько повязок, но это не быстро и не выходит из-под контроля.
При легком кровотечении может быть верным любой из следующих вариантов:
- Кровотечение останавливается само по себе или под давлением.
- Кровотечение останавливается или замедляется до образования слизи или тонкой струйки через 15 минут надавливания.Он может сочиться или просачиваться до 45 минут.
- Поверхностная царапина затрагивает только верхний слой кожи.
- глубокая царапина проходит под верхним слоем кожи.
- Рана может открыться.
- На царапине может быть порез.
- Мякоть может выглядеть очень сырой и растерзанной, или может отсутствовать кусок ткани.
Боль у взрослых и детей старшего возраста
- Сильная боль (от 8 до 10) : Боль настолько сильна, что вы не можете терпеть ее более нескольких часов, не можете спать и можете Я ничего не делаю, кроме как сосредоточиться на боли.
- Умеренная боль (от 5 до 7) : Боль достаточно сильная, чтобы нарушить вашу нормальную деятельность и ваш сон, но вы можете терпеть ее часами или днями. Умеренная также может означать боль, которая приходит и уходит, даже если она очень сильная.
- Слабая боль (от 1 до 4) : вы замечаете боль, но ее недостаточно, чтобы нарушить ваш сон или деятельность.
Боль у детей младше 3 лет
Трудно сказать, насколько сильно болит ребенок.
- Сильная боль (от 8 до 10) : Боль настолько сильна, что ребенок не может спать, не может чувствовать себя комфортно и постоянно плачет, что бы вы ни делали. Ребенок может пинаться, сжиматься в кулаке или гримасничать.
- Умеренная боль (от 5 до 7) : ребенок очень суетлив, сильно цепляется за вас и может плохо спать, но реагирует, когда вы пытаетесь его или ее утешить.
- Легкая боль (от 1 до 4) : ребенок немного суетлив и немного цепляется за вас, но реагирует, когда вы пытаетесь его или ее утешить.
Вам может понадобиться прививка от столбняка в зависимости от того, насколько грязная рана и сколько времени прошло с момента последней прививки.
- Для грязной раны , в которой есть такие вещи, как грязь, слюна или фекалии, вам может потребоваться прививка, если:
- Вам не делали прививку от столбняка за последние 5 лет.
- Вы не знаете, когда был ваш последний выстрел.
- Для чистой раны вам может потребоваться прививка, если:
- Вам не делали прививку от столбняка в течение последних 10 лет.
- Вы не знаете, когда был ваш последний выстрел.
Симптомы инфекции могут включать:
- Усиление боли, отека, тепла или покраснения в области или вокруг нее.
- Красные полосы, ведущие из области.
- Гной вытекает из области.
- Лихорадка.
Определенные состояния здоровья и лекарства ослабляют способность иммунной системы бороться с инфекциями и болезнями. Вот некоторые примеры у взрослых:
- Заболевания, такие как диабет, рак, болезни сердца и ВИЧ / СПИД.
- Длительные проблемы с алкоголем и наркотиками.
- Стероидные лекарства, которые можно использовать для лечения различных состояний.
- Химиотерапия и лучевая терапия рака.
- Прочие лекарства, применяемые для лечения аутоиммунных заболеваний.
- Лекарства, принимаемые после трансплантации органов.
- Отсутствие селезенки.
Чтобы очистить рану хорошо:
- Сначала вымойте руки.
- Удалите с раны крупные куски грязи или мусора с помощью очищенного пинцета.Не вдавливайте пинцет глубоко в рану.
- Подержите рану под прохладной проточной водой. Если у вас есть распылитель в раковине, вы можете использовать его, чтобы удалить грязь и другой мусор из раны.
- Осторожно потрите водой, мягким мылом и мочалкой.
- Если в ране осталась грязь или другой мусор, очистите ее еще раз.
- Если рана начинает кровоточить, приложите к ней прямое и постоянное давление.
Если химическое вещество вызвало рану или ожог, следуйте инструкциям на контейнере с химическим веществом или позвоните в токсикологический центр (1-800-222-1222), чтобы узнать, что делать.Большинство химикатов следует смывать большим количеством воды, но с некоторыми химикатами вода может усугубить ожог.
Обратитесь за медицинской помощью сейчас
Основываясь на ваших ответах, вам может потребоваться немедленная помощь . Без медицинской помощи проблема может усугубиться.
- Позвоните своему врачу, чтобы обсудить симптомы и организовать лечение.
- Если вы не можете связаться со своим врачом или у вас его нет, обратитесь за помощью в течение следующего часа.
- Вам не нужно вызывать скорую помощь, кроме случаев, когда:
- Вы не можете безопасно передвигаться, ведя машину самостоятельно или попросив кого-то другого отвезти вас.
- Вы находитесь в районе, где интенсивное движение транспорта или другие проблемы могут замедлить работу.
Позвоните по телефону 911 сейчас
Судя по вашим ответам, вам нужна неотложная помощь.
Позвоните 911 или в другие службы экстренной помощи сейчас .
Непосредственно надавливайте на рану, пока не прибудет помощь. По возможности держите область приподнятой.
Иногда люди не хотят звонить в службу 911. Они могут подумать, что их симптомы несерьезны или что они могут просто попросить кого-нибудь их водить.Или они могут быть обеспокоены стоимостью. Но, судя по вашим ответам, самый безопасный и быстрый способ получить необходимую помощь — это позвонить в службу 911, чтобы доставить вас в больницу.
Обратитесь за помощью сегодня
Основываясь на ваших ответах, вам может потребоваться помощь в ближайшее время . Проблема, вероятно, не исчезнет без медицинской помощи.
- Позвоните своему врачу сегодня, чтобы обсудить симптомы и организовать лечение.
- Если вы не можете связаться со своим врачом или у вас его нет, обратитесь за помощью сегодня.
- Если сейчас вечер, наблюдайте за симптомами и обращайтесь за помощью утром.
- Если симптомы ухудшатся, скорее обратитесь за помощью.
Колотые раны
Порезы
Как заживает царапина | Детская больница CS Mott
Обзор темы
Большинство царапин хорошо заживают при домашнем лечении и не оставляют рубцов. Незначительные царапины могут вызывать дискомфорт, но обычно они заживают в течение 3-7 дней. Чем больше и глубже царапина, тем больше времени потребуется для заживления.Заживление большой и глубокой царапины может занять от 1 до 2 недель или дольше.
Обычно небольшое количество жидкости вытекает из царапины. Эти выделения обычно проходят постепенно и прекращаются в течение 4 дней. Дренаж не вызывает беспокойства, пока нет признаков инфекции.
Процесс заживления
Способ заживления царапины зависит от глубины, размера и местоположения царапины. Заживает ли царапина со струпом или без него, это не влияет на время заживления или количество рубцов.
- Когда царапина удаляет внешние слои кожи, на дне раны образуется новая кожа, и рана заживает снизу вверх. Поначалу царапина выглядит розовой и сырой. По мере заживления новая кожа иногда становится желтоватой, и ее можно спутать с гноем.
- Когда соскоб удаляет все слои кожи, на краях раны образуется новая кожа, и рана заживает от краев к середине. Этот тип царапины сначала выглядит белым, и на нем могут быть видны жировые клетки.Этот тип царапины заживает дольше.
Корка
Некоторые царапины образуют корку в процессе заживления. Хорошо сформированный струп защищает соскоб от травм и инфекций. После образования струпа очищенная область обычно остается сухой и не выделяет жидкость.
- Струп, образующийся на движущейся области, например на суставе, может треснуть, и несколько капель прозрачной желтоватой или розоватой жидкости могут сочиться из раны. Треснувшая корка может быть неудобной, и под ней может развиться инфекция.
- Корки обычно уменьшаются в размерах и отпадают по мере образования новой кожи под коркой.
- Во время заживления струп может случайно стереться, в результате чего рана снова начнет кровоточить. Обработайте рану и защитите область, чтобы процесс заживления мог начаться снова.
Нет корки
Некоторые царапины заживают без корки.
- Пока царапина заживает, царапина может оставаться влажной и розовой, а также выделять жидкость или небольшое количество крови.Со временем эта область станет розовой и блестящей по мере образования новой кожи. Обычно это происходит, когда царапину закрывают повязкой и регулярно промывают водой с мылом, чтобы удалить ткань, образующую струп.
- Если царапина может испачкаться или инфицироваться, или если царапина не образует корку, лучше перевязать царапину и дать ей зажить без корки. Этот процесс заживления требует более тщательного лечения, например, смывания ткани, образующей струп, и регулярного перевязки ссадины.
Кредиты
Текущий по состоянию на:
26 февраля 2020 г.
Автор: Healthwise Staff
Медицинский обзор:
Уильям Х. Блахд-младший, доктор медицины, FACEP — неотложная медицина
Адам Хусни, доктор медицины, семейная медицина
Кэтлин Ромито, доктор медицины, семейная медицина
Х.Габица MD — Семейная медицина
По состоянию на: 26 февраля 2020 г.
Автор:
Здоровый персонал
Медицинский обзор: Уильям Х. Блад младший, доктор медицины, FACEP — неотложная медицина и Адам Хусни, доктор медицины — семейная медицина, Кэтлин Ромито, доктор медицины — семейная медицина, и Х. Майкл О’Коннор, доктор медицины — неотложная медицина, и Мартин Дж. Габика, доктор медицины — семейная медицина
Порезы, царапины и лечение рубцов: часто задаваемые вопросы для родителей
Любопытному и активному ребенку практически невозможно избежать царапин и порезов.И … в то время как поцелуй мамы или папы и немного прикосновений — это часто все, что нужно, иногда требуется немного больше ноу-хау, чтобы раны зажили должным образом.
Следующие ниже ответы на часто задаваемые вопросы помогут вам предотвратить серьезное кровотечение и другие проблемы, такие как образование рубцов при порезе вашего ребенка.
Как лучше всего лечить небольшой порез или царапину?
Практически любое активное кровотечение можно остановить, приложив прямое давление чистой марлей или тканью к месту поражения на пять или десять минут.Самая частая ошибка — прерывать давление слишком рано, чтобы посмотреть на рану.
После остановки кровотечения: Осторожно промойте рану водой с мылом в течение пяти минут. Если ваш ребенок постоянно объекты, попробуйте замачивания раны в ванне. Очистка раны снизит вероятность заражения и предотвратит появление темных пятен, вызванных попаданием грязи в кожу.
После очистки: Нанесите небольшое количество антибактериальной мази, чтобы рана оставалась влажной, и накройте ее сухой марлей или бинтом до заживления.
Как узнать, нужны ли моему ребенку швы?
Вот несколько рекомендаций, которые помогут вам определить, нужны ли швы:
Порезы, которые проходят через кожу, могут быть лучше наложены.
Любой открытый разрез с видимыми темно-красными мышцами или желтоватым жиром, вероятно, следует закрыть, даже если он небольшой.
Любой зияющий разрез длиной более ½ дюйма, вероятно, следует закрыть.Возьмите линейку и измерьте ее, если не уверены. Порезы меньшего размера могут не потребовать закрытия, но если они зияют, лучше всего их проверить.
Небольшие разрезы, которые не зияют, могут не потребовать фактических стежков, но все же можно использовать стерильные полоски.
Если у вашего ребенка порез глубокий, зияющий или в косметически чувствительной области, позвоните своему педиатру, чтобы определить, нужны ли швы.
Какие варианты доступны в настоящее время для закрытия небольшого разреза?
Клей для кожи был одобрен для использования в 1998 году и стал очень популярным.Его наносят путем втирания в порез, пока он остается закрытым. Это хороший выбор для прямых разрезов, он выполняется быстро и безболезненно. Если все сделано хорошо, косметический результат такой же, как и наложение швов. Тем не менее, его нельзя использовать для закрытия раны, которая имеет какое-либо напряжение в результате задействования мышц. Это связано с тем, что клей для кожи не такой прочный, как швы, и при использовании в зонах натяжения высок риск повторного открытия разреза.
Steri-strips (или бинты «бабочка») — это узкие липкие полоски, которые накладываются на разрез, с небольшим натяжением, чтобы он оставался закрытым.Они используются для небольших не очень глубоких порезов, над суставом или участками напряжения. Если они останутся на месте хотя бы три дня, результат может быть таким же хорошим, как и наложение швов. Однако они не так прочны, как швы, и плохо держатся.
Стежки обеспечивают большую прочность и минимальный риск того, что они будут сняты слишком рано. Однако они могут быть травматичными из-за времени и боли, связанных с их наложением. Рассасывающиеся швы — это швы, которые НЕ нужно снимать.Нерассасывающиеся швы — это швы, которые необходимо снять, как правило, через 5-12 дней, в зависимости от местоположения.
Скобы чаще всего используются для порезов на коже головы (внутри волос). Они очень быстрые и закрывают разрез почти так же хорошо, как и стежки.
Как скоро после травмы моему ребенку нужно будет обратиться к врачу для наложения швов?
Большинство порезов можно закрыть в течение 24 часов после травмы. Некоторые разрезы следует закрыть раньше, но можно подождать не менее 8 часов, чтобы они закрылись.
Если вы все же решите подождать: Вымойте порез вашего ребенка под краном, чтобы удалить грязь. Не допускайте высыхания среза. Смочите марлевые салфетки и заклейте ими разрез. Меняйте марлю каждые два часа, чтобы она оставалась влажной.
У моего ребенка порез на лице. Стоит ли беспокоиться о рубцах от швов?
Порезы на лице у детей обычно заживают очень хорошо и с очень небольшими рубцами. Детские пластические хирурги рекомендуют восстанавливать большинство порезов на лице с помощью простых узловых швов.Размер шва и тип иглы специально разработаны для нежной кожи лица.
Как сделать шрам моего ребенка менее заметным?
Есть несколько простых вещей, которые вы можете сделать, чтобы минимизировать появление шрамов у вашего ребенка, когда кожа полностью заживет.
Примечание. Шрамы нельзя стереть полностью, и никакое лечение не может вернуть коже вашего ребенка тот вид, который был до травмы.
Защита от солнца. Поврежденная кожа очень восприимчива к необратимому обесцвечиванию на солнце в течение 6 месяцев после травмы. Очень важно свести к минимуму воздействие солнца на заживающий порез. По возможности закрывайте его шляпой или одеждой или используйте широкий солнцезащитный крем, чтобы минимизировать потемнение шрама (так называемая «гиперпигментация»). Не наносите солнцезащитный крем раньше, чем через две недели после пореза.
Массаж шрамов. Шрамы могут размягчаться и сглаживаться быстрее при массаже.Для этого умеренно надавите пальцами и помассируйте шрам круговыми движениями.
Силиконовые листы или гели. Силиконовые продукты могут помочь смягчить, разгладить и улучшить окраску шрама, если их использовать не менее 12 часов в день.
У моего ребенка шрам, кажется, становится больше. Я должен быть обеспокоен?
Иногда, что бы вы ни делали, шрам может выглядеть не так хорошо, как вам хотелось бы. В большинстве случаев это косметическая проблема.Иногда могут возникнуть проблемы со здоровьем.
Гипертрофический рубец. Это заметные шрамы, которые образуются по мере заживления раны и могут быть розовыми, красными или пурпурными. Они часто бывают толстыми и приподнятыми, но не выходят за пределы первоначальной травмы.
Келоид. Эти шрамы спонтанно увеличились, образуя твердый гладкий рост. Обычно они возвышаются над поверхностью кожи, выглядят блестящими, шершавыми и имеют неправильную форму.Они могут быть розовыми, красными или пурпурными. Некоторые келоиды могут стать довольно большими, намного больше, чем исходная травма, и часто выходят за ее первоначальные границы.
Если вы подозреваете гипертрофический рубец или келоид, обратитесь к педиатру вашего ребенка. Вас могут направить к детскому пластическому хирургу, чтобы узнать, требуется ли лечение.
Дополнительная информация:
Информация, содержащаяся на этом веб-сайте, не должна использоваться вместо медицинской помощи и рекомендаций вашего педиатра.Ваш педиатр может порекомендовать различные варианты лечения в зависимости от индивидуальных фактов и обстоятельств.
Порезы и царапины | Бэбицентр
Как лучше всего лечить порез или царапину у моего ребенка?
- Хорошо вымойте руки и посмотрите.
- Если рана кровоточит, приложите прямое давление с помощью чистой повязки или полотенца, пока кровотечение не остановится. Если возможно, приподнимите рану выше уровня сердца ребенка.(Например, положите его руку или ногу на подушку.)
Указание по безопасности: Если кровотечение не остановится после 10 минут прямого давления, обратитесь в отделение неотложной помощи.
- После остановки кровотечения проверьте, нет ли в ране стекла, грязи и других посторонних предметов. Если вы заметили что-нибудь, попробуйте промыть его прохладной проточной водой. Если это не сработает, осторожно извлеките мусор пинцетом.
Указание по безопасности: Если что-то глубоко вошло или что-то большое застряло в коже, не удаляйте это.Это может вызвать еще большее кровотечение. Вместо этого отвезите ребенка в отделение неотложной помощи
.
- Осторожно промойте рану теплой водой с мылом и тщательно промокните ее насухо. Если ваш ребенок сильно возражает против мытья, попробуйте замочить раненую область в ванне.
Указание по безопасности: Дуть на сову может временно улучшить самочувствие вашего ребенка, но это не лучшая идея, поскольку это может привести к появлению дополнительных микробов.
Как лучше всего перевязать порез или царапину?
После мытья и промокания насухо накройте обычным лейкопластырем или другой стерильной повязкой.Не используйте медицинский спирт, перекись водорода или йод. Они не только вызовут больше боли, но и замедлят заживление.
Если вы имеете дело с порезом, положите повязку так, чтобы она аккуратно стягивала края кожи вместе. Убедитесь, что повязка не настолько тугая, чтобы не нарушать кровообращение.
Также можно применять мазь. Антибактериальная мазь снижает риск заражения и помогает сохранить влажность раны и предотвратить прилипание повязки. Вы хотите, чтобы рана оставалась влажной, а не сухой, пока она заживает.
Если это противоречит тому, что вы всегда слышали, это не удивительно. Раньше считалось, что дать порезу или царапине развить струп, сохранить его сухим и время от времени проветривать. Но многочисленные исследования показали, что раны заживают лучше и быстрее, если они остаются влажными.
Некоторые врачи по-прежнему рекомендуют более старый метод, но Американская академия педиатрии говорит в Уход за младенцем и маленьким ребенком : «Корки фактически замедляют процесс заживления и могут привести к образованию новых рубцов.Обработайте большие или сочащиеся царапины мазью с антибиотиком, а затем накройте их стерильной… повязкой ».
Также рассмотрите «жидкие бинты». Эти водостойкие клеи защищают от проникновения микробов и влаги. Они наносятся на верхнюю часть кожи, чтобы скрепить порезы. Существуют варианты нанесения кистью и спреем, а некоторые рекламируют, что они не вызывают жжения. Если вам интересно, попросите своего фармацевта помочь вам выбрать один из них.
Избегайте накладывать повязку на младенцев и малышей в таком месте, где они могут снять ее и положить в рот.Вместо этого вы можете обернуть палец, например, марлей или даже оставить небольшой порез или царапину без повязки, чтобы ребенок не подавился.
Как ухаживать за перевязанной раной?
Снимайте и меняйте повязку ежедневно — или всякий раз, когда повязка намокнет или станет грязной — и проверьте, как заживает рана. Делайте это до полного заживления раны.
(Жидкую повязку снимать не нужно. Она стирается через 5-10 дней.)
Обратитесь к врачу, если заметите какие-либо признаки инфекции (покраснение, гной, мокнутие или припухлость) или если рана теплая на ощупь.
Как мне облегчить боль?
Если вы считаете, что ваш ребенок испытывает боль, подумайте о том, чтобы дать ему правильную дозу парацетамола или (для детей от 6 месяцев) ибупрофена. (Позвоните своему врачу, прежде чем давать что-либо ребенку младше 3 месяцев.)
Никогда не давайте ребенку аспирин. Это может вызвать синдром Рея — редкое, но потенциально смертельное заболевание.
Когда мне следует позвонить врачу?
Немедленно позвоните врачу, если:
- Рана на лице вашего ребенка.Все порезы на лице, кроме незначительных, могут привести к появлению видимых рубцов.
- Ваш ребенок был укушен животным или другим ребенком, и кожа его сломана — эти раны требуют особого лечения.
- Для глубоких колотых ран или порезов грязными предметами. Врач должен убедиться, что вашему ребенку сделана свежая прививка от столбняка.
- Вы замечаете какие-либо признаки инфекции — например, покраснение, гной, мокнутие или припухлость — или если рана теплая на ощупь. Для лечения инфекции может потребоваться антибиотик.
Отведите ребенка в отделение неотложной помощи, если:
- При сильном давлении невозможно остановить кровотечение в течение 10 минут. (Продолжайте надавливать и приподнимите рану над сердцем вашего ребенка, если это возможно.)
- Вы думаете, что вашему ребенку нужно наложить швы.
- Рана покрыта мусором (например, грязью или гравием), от которого невозможно избавиться.
- Что-то большое застряло в коже вашего ребенка.
Когда при разрезе нужно наложить стежки?
Порезы необходимо зашить, чтобы остановить кровотечение и по косметическим причинам.Вашему ребенку, вероятно, понадобятся швы для:
- Порезы, которые выглядят глубокими и открытыми, особенно с неровными краями.
- Режет длиной более 1/2 дюйма.
- Порезы на лице (даже если они всего 1/4 дюйма в длину) и в местах, которые натянуты или растягиваются при движении, например, на ладонной стороне рук и пальцев.
Для достижения наилучших результатов швы следует наложить в течение восьми часов после разрезания — и желательно раньше, чтобы избежать риска серьезной инфекции и предотвратить образование рубцов.Если вы сомневаетесь, нужны ли вашему ребенку наложения швов, попросите врача осмотреть рану.
Блог о педиатрии
| Педиатрия роста
Солнце светит дольше, температура (медленно) поднимается, и детям в городах-побратимах не терпится вернуться к игре на свежем воздухе. После долгой зимы вы, возможно, собираетесь стряхнуть пыль с аптечки, чтобы подготовиться к царапинам на коленях и локтях от падения с велосипеда или спотыкания о трещины на тротуаре.Учитывая наступающие весенние и летние сезоны, мы хотели бы дать несколько советов о том, как лечить небольшие порезы и царапины, которые могут возникнуть у ваших малышей от игр на улице, с использованием естественных средств.
Во-первых, давайте рассмотрим некоторые из более традиционных методов, которые родители использовали для лечения царапин. Первым шагом лечения соскабливания должно быть остановка кровотечения путем легкого надавливания, а затем смывание грязи и мусора водой с мылом без запаха. Это поможет предотвратить развитие инфекции.
Когда очищенная область станет чистой, дважды подумайте, собираетесь ли вы рыться в шкафу в поисках перекиси водорода или медицинского спирта. Эти решения могут быть не такими эффективными, как мы когда-то думали, и могут фактически замедлить процесс заживления.
Для тех из вас, кто задается вопросом, как быстро и естественно вылечить царапину, мы собрали несколько советов и приемов, которые можно использовать этой весной и летом!
Эфирные масла
Если у вас под рукой есть эфирные масла, вам повезло! Два удивительных масла, которые можно использовать для ускорения выздоровления, — это масло лаванды и чайного дерева.Лаванда обладает антибактериальными свойствами и способствует быстрому заживлению, в то время как масло чайного дерева хорошо известно своими противовоспалительными и противогрибковыми свойствами.
При нанесении на царапину вашего ребенка рекомендуется использовать носитель, например кокосовое масло, алоэ вера или очень мягкий лосьон. Смешайте 2-3 капли масла с небольшим количеством носителя по вашему выбору и нанесите прямо на соскоб. Затем закройте царапину повязкой. Обязательно повторно применяйте это средство несколько раз в день, чтобы царапина оставалась влажной.
Чеснок
Чеснок творит чудеса, используется ли он для приготовления пищи или для лечения царапин. Имейте в виду, что чеснок — более агрессивное средство и может немного поджечь при прямом применении. Тем не менее, он обладает мощными антибиотическими свойствами и является основным продуктом фитотерапии.
Для применения чеснока разомните 10-20 зубчиков в зависимости от размера царапины и смешайте с водой до консистенции пасты. Накройте участок повязкой, и чеснок уничтожит бактерии и уменьшит боль.Вам не нужно будет наносить повторно так часто, но меняйте повязку и применяйте свежий чеснок один раз в день, пока царапина не начнет заживать.
Мед
Мед — это гораздо больше, чем просто вкусное угощение. Мед — еще одно чрезвычайно мощное лечебное средство, которое можно использовать при царапинах. Мед издревле использовался в лечебных целях, в том числе для лечения ран. Как и чеснок, это мощное антибактериальное средство, убивающее бактерии и предотвращающее инфекцию.Он также помогает стимулировать производство клеток и сохраняет здоровье окружающих тканей во время восстановления.
Важно отметить, что для этого подойдет только сырой мед, особенно его разновидность, называемая медом манука, поскольку он обладает целебными ферментами, которых нет в приготовленном меде. Чтобы нанести, вы можете нанести немного меда на царапину или смешать с алоэ вера. Повторно наносите 2-3 раза в день и обязательно держите соскоб влажным, чтобы ускорить заживление.
Диета
Лечение соскоба не должно ограничиваться только местным лечением.Вы также можете помочь залечить раны своего ребенка, продвигая здоровую диету, которая, несомненно, ускорит выздоровление. Несколько основных продуктов, которые нужно включить, — это листовая зелень, нежирный белок и витамин С.
Овощи, богатые витамином К, могут ускорить свертывание крови, а белок необходим для создания новых тканей. Шпинат, нежирное мясо (или орехи и соевые продукты для вегетарианцев / веганов) и цитрусовые — все это конкретные продукты, на которые вы можете обратить внимание.
Конечно, следует поощрять сытную и питательную пищу каждый день.Чтобы узнать, как правильно сбалансировать питание вашего ребенка, посетите этот блог!
Имейте в виду, что если порез или царапина глубокие (более дюйма) или по-прежнему сильно кровоточат через 20 минут, вам следует связаться с нами или другим медицинским работником. Также важно следить за признаками раневой инфекции. Некоторые из этих признаков включают чрезмерный отек или болезненность, желто-зеленый гной и лихорадку. Если у вашего ребенка проявляются эти признаки, позвоните своему врачу.
Помогая вашему ребенку выздоравливать — рука об руку с воспитанием
Каждый ребенок спотыкается и получает травму.Детский интеллект и компетентность не могут развиваться иначе. Они должны рисковать. Им приходится сталкиваться с обстоятельствами, которых они не ожидали. Им приходится много раз ошибаться, прежде чем их суждения будут отточены. Таким образом, наши дети получают удары, порезы, синяки и ужаливания. Родителям тоже больно, когда случаются подобные обвалы. Мы исходим из того, что наша работа — предотвращать все травмы, и очень плохо себя чувствуем, когда они случаются.
Тем не менее, есть способы, которыми вы можете помочь превратить шишку, синяк или ушиб в атмосферу доверия, которая сделает вашего ребенка более выносливым в долгосрочной перспективе.
Процесс исцеления имеет как физический, так и эмоциональный компонент
Наши тела обладают удивительной способностью к исцелению. Когда вы посещаете уроки биологии в старшей школе, вы получаете представление о совершенно потрясающей сложности и мощи человеческого тела. Физический урон мгновенно запускает эффективный процесс исцеления. Нам не нужно много думать, чтобы залечить порез. Нам не нужно концентрироваться, чтобы залечить сломанную кость. Нам просто нужно немного попрактиковаться в гигиене, а для более серьезных проблем получить помощь специалиста, чтобы убедиться, что все препятствия на пути к процессу заживления устранены.Наши тела сразу же приступают к работе, и через несколько дней или недель мы как новенькие.
Однако каждое повреждение тела ребенка вызывает не только физический процесс исцеления, но и процесс эмоционального исцеления. Дети маленькие. Они не знают, как устроен мир. Их защита и выживание полностью зависят от нас. Так что любой маленький порез или царапина вызывает огромный эмоциональный отклик. Их системы интерпретируют даже небольшие неприятности как непосредственную угрозу выживанию. Основные эмоции зажигаются мгновенно.И эти эмоции не утихают только потому, что мы говорим им: «О, дорогая, с тобой все в порядке. Это была просто крошечная шишка ».
С вашей поддержкой плач лечит эмоциональную боль
Когда ваш ребенок получает травму, большую или маленькую, эмоциональный шок от травмы — большая часть ее опыта. Это усиливает детскую боль. Это подчеркивает ее систему. Она плачет, чтобы снять шок и в ответ на боль. Плач — это не просто сигнал о причинении вреда. Это также часть процесса исцеления.
Crying разработан для того, чтобы на самом деле разрядить тот выстрел страха и удивления, который пронесся в голове вашего ребенка, как молния. Если никто не обращает внимания на ее чувства и никто не слушает, пока она выздоравливает, эмоциональное напряжение, которое она должна удерживать и сдерживать, может создать шрам, который держится намного дольше, чем струп или черно-синяя отметина. Дети, которые падают с велосипеда во время обучения, и их уносят за пластырем, льдом и словами: «О, это не так уж плохо. Ты большая девочка, милая.Не о чем плакать », — привнесет больше страха и неловкости в следующую попытку катания на байке. Они потеряют некоторую физическую грацию. Страх, оставшийся после падения, сковывает их.
Когда ваш ребенок ранен, слушайте столько, сколько сможете
В наши дни жизнь не дает нам много расслабиться для того, чтобы выслушать наших детей, но иногда можно позволить нашему графику немного сдвинуться с места и подойти к ребенку, чтобы с любовью уделить ему внимание, пока он переживает болезненный момент.Когда вы сможете оставаться на связи, ваш ребенок будет добиваться успехов, преодолевая не только это падение, но и другие падения и болезненные переживания, которые у него были. Некоторые дети используют маленькие бу-бу, чтобы пережить сильные эмоциональные эпизоды, которые могут быть связаны с исцелением от болезненных родов, медицинских уколов, болезней или предыдущих походов в отделение неотложной помощи.
Если ваш ребенок ранен, конечно, произведите быструю проверку безопасности. При необходимости удалите шип, выньте жало или подберите велосипед, упавший ей на ногу.Затем подойдите ближе и слушайте. Делай мало. Говори мало. Подарите ей свою любовь, круг ваших рук, свою очень тихую уверенность в том, что она выжила, и позвольте своему ребенку выполнять свою эмоциональную работу. Она точно знает как!
Ваш ребенок может запаниковать из-за того, что ему понадобится пластырь или лед, если он привык к тому, что вы торопитесь избавиться от боли. Вместо того, чтобы пытаться притупить боль или отвлечь ребенка от нее, подумайте, что боль — это естественный процесс, в котором есть некоторые полезные свойства.Просто убедитесь, что ваш ребенок находится под вашим пристальным вниманием, пока он чувствует себя уязвимым. Когда она плачет, она может обращать внимание на то, как сильно ей больно. За некоторыми исключениями, чем больше внимания человек уделяет боли, тем быстрее боль утихает и тем лучше идет процесс заживления. Изоляция и отвлечение внимания закрепляют эмоции, сопровождающие травму. При хранении эти эмоции продолжают сигнализировать о каких-то проблемах, и тело остро реагирует на боль.
Например, у ребенка, который плачет через шишку на голове, опухоль будет меньше, и он может даже не попросить льда, когда закончит плакать.Искривленная лодыжка, которую осторожно массируют и очень осторожно подталкивают в направлении, вызывающем боль, меньше опухает и быстрее заживет.
Staylistening повышает устойчивость ребенка
Дети, которые обычно имеют возможность поплакать с мамой или папой из-за своих шишек и синяков, со временем становятся бесстрашными. В раннем детстве они очень долго и сильно плачут, избавляясь от скрытых чувств беспомощности и страха. Затем, когда они растут, они плачут ровно столько, сколько нужно, чтобы боль ушла, потому что они позаботились об этом накопившемся страхе.Тогда перспектива боли их не так сильно пугает.
Например, когда моя шестилетняя внучка пошла делать пирсинг ушей, перед ней стояли еще три девочки 8, 9 и 10 лет. Девочки и их родители говорили о том, как они боялись этого опыта, и некоторые из них ходили туда-сюда, поскольку каждому требовалось время, чтобы набраться храбрости. Моя внучка, которую слушали на протяжении многих лет ссадин и синяков, была счастлива, выжидательна, расслаблена и смущена этим опытом.
Когда эмоциональной системе сигнализации тела позволено делать свою работу, тело может перестать так тревожиться и продолжить исцеление. Вот и все. Боль становится более управляемой, потому что накопленные страхи больше не усиливают ее. Конечно, важно, чтобы любимый подошел поближе и сопровождал ребенка, пока он избавляется от боли и страха. Но вам не нужно пытаться заглушить эту боль. Позвольте этому ощущаться, сохраняя вещи в безопасности, пока оно не исчезнет.
Вот как это может работать
Один четырехлетний мальчик, за которым я ухаживал, бегал босиком и сильно ударил ногой во дворе. Я подошел к нему и держал его, пока он плакал. Сначала он кричал, потом долго плакал. Я осталась с ним там, где он пришел ко мне, принесла бумажное полотенце, чтобы прикрыть его палец ноги и остановить кровотечение. Я увидел, что порез грязный.
Сначала он плакал минут двадцать. Он скучал по своей маме, которая некоторое время отсутствовала.Я заверил его, что она вернется и увидит, что с ним случилось. Это тоже заставило его сильно плакать. Когда он начал замедляться, я сказал ему, что нам нужно будет поднять бумажное полотенце, посмотреть на его палец ноги и промыть порез. Эта новость вызвала еще больше плача — еще десять минут или больше. Я то и дело спрашивал его, могу ли я поднять бумажное полотенце, чтобы мы могли его посмотреть, и говорил ему, что скоро нам нужно будет его постирать. Я также переместил его в раковину, где у нас был доступ к воде.Он сел на раковину, а я стояла, обхватив его руками.
В конце концов, он сказал мне, что не хочет, чтобы я поднимал бумажное полотенце; он хотел это сделать. Я убрала руку с его пальца ноги, он заплакал и сказал мне, что уверен, что будет очень больно. Я сказал, что может, но, может быть, какие-то боли уже прошли. Мы узнаем, только когда он ее поднимет. Он плакал в ожидании новой боли. Я дал ему понять, какую хорошую работу он делал, и что было храбрым готовиться взглянуть на его палец ноги.Еще несколько «Я не хочу» и «Почему я должен?» плачет, а затем он посмотрел вниз и поднял бумажное полотенце.
Мы вместе посмотрели на окровавленный палец, порез и грязь. Я спросила его, как он хочет ее постирать. Он сказал, что хочет прикоснуться к нему мокрым бумажным полотенцем и начать с этого. Я дал ему бумажное полотенце, он намочил его и начал процесс уборки. Это шло медленно, с большим количеством «Ой!» и «Шсссс!» как вода ужалила его порез.
Симптомы ящура у детей: симптомы, причины, лечение, профилактика, осложнения
симптомы, причины, лечение, профилактика, осложнения
Причины
Заражение осуществляется от диких животных, домашнего скота. В большинстве случаев вирус передаётся контактным путём. В некоторых ситуациях инфицироваться можно, употребляя определённую категорию продуктов – молоко, мясо, которые не были обработаны должным образом. Источником ящура являются копытные животные. Его переносить могут птицы. Вирус находится в молоке, слюне, испражнениях, моче переносчиков.
Заражение происходит из-за того, что инфекция попадает в организм ребёнка через поврежденные кожные покровы, слизистые оболочки. Естественная восприимчивость невысокая.
Симптомы
На ранних этапах заболевание протекает остро. Оно может начать развиваться внезапно. Выделяют такие первые симптомы, как:
- озноб,
- повышенная температура,
- головные боли,
- гиперсаливация,
- жжение в ротовой полости,
- болезненное мочеиспускание,
- боли в пояснице, ногах, руках.
У ребёнка раздражается конъюнктива, увеличиваются и болят регионарные лимфатические узлы. Также слизистая ротовой полости отекает, покрывается пузырьками небольшого размера с прозрачным или мутным содержимым. Новообразования (афты) размещаются на краях, кончике воспалённого языка. Через сутки такие пузырьки вскрываются, что ведёт к образованию эрозий, которые могут перерастать в целые поражённые участки.
Заболевание может очень сильно поразить слизистую ротовой полости. В данном случае характерны такие проявления, как:
- затруднённая речь,
- проблемы с глотанием,
- обильное выделение слюны,
- припухлые губы,
- эрозии вокруг ротовой полости, на носу,
- конъюнктивите.
Также могут поражаться кожные покровы около ногтей, в межпальцевых складках.
Известно, что ящур у ребёнка протекает намного тяжелее, чем у взрослого. У больного возникают боли в животе, диарея.
Диагностика ящура у ребёнка
Изначально анализируется анамнез болезни, жалобы пациента. Предварительный диагноз может ставиться на основе общего осмотра пациента. Возбудитель выделяют из соскоба с эрозии, слюны больного. В основном вирусологические методы используются редко. Эффективными являются серологические исследования. Для этого используются такие тесты, как:
- РСК,
- РТГА,
- РПГА.
Проводится и дифференциальная диагностика. Исключается герпетический афтозный стоматит, ветряная оспа, энтеровирусная инфекция.
Осложнения
При правильном лечении прогноз заболевания благоприятный. В большинстве случаев обеспечено полное выздоровление (на пятый-седьмой день после инфицирования), не остаются какие-либо последствия и патологические изменения. Осложнения могут появиться в случае тяжёлого течения ящура. Есть риск летального исхода.
У ребёнка могут проявиться вторичные афты, которые локализируются в желудочно-кишечном тракте. Они приводят к развитию симптомов гастроэнтерита. На месте кожных образований (пузырьков) могут возникать вторичные бактериальные осложнения.
Лечение
Что можете сделать вы
При появлении первых симптомов ребёнка следует показать доктору. Категорически нельзя самостоятельно назначать какие-либо медикаменты, так как можно только усугубить заболевание. Именно врач сможет поставить точный диагноз и назначить эффективную терапию.
В процессе лечения родителям необходимо следить за рационом ребёнка. Больному нельзя употреблять в пищу слишком горячую или холодную пищу. Также исключаются такие продукты, как хрен, горчица, острые приправы. Для лечения ящура могут использовать и средства народной медицины, облегчающие состояние больного. но они применяются только с разрешения и под контролем специалиста.
Что делает врач
Врач назначает специальные мероприятия, которые направлены на уход за ротовой полостью, проводит местную терапию, которая необходима для облегчения клинической картины. В случае с поражением ротовой полости ребёнок придерживается специальной диеты, которая заключается в приёме легко усваиваемой и полужидкой пищи. Она должна быть умеренной температуры и не иметь в своём составе компонентов, которые могут раздражать слизистую. При обширном поражении питание осуществляется при помощи зонда, парентерально.
Местное лечение включает назначение пациенту различных мазей, которые имеют заживляющий эффект. Нередко применяется физиотерапия, которая состоит из лазерного и ультрафиолетового облучения. Больному приписываются такие симптоматические средства, как:
- препараты для снижения боли,
- жаропонижающие лекарства,
- препараты для поддержания сердечно-сосудистой системы,
- витамины для укрепления.
Также могут проводиться мероприятия для дезинтоксикации организма ребёнка.
Профилактика
Домашние животные должны регулярно проходить обследование у ветеринара. Необходима плановая вакцинация. Индивидуальные профилактические меры заключаются в соблюдение правил гигиены. Должны исключаться ситуации, которые приводят к травмам. Все поражения кожных покровов и слизистых обрабатываются должным образом.
Ребёнок должен употреблять мясные и молочные продукты, которые были предварительно хорошо обработаны. Лучше, если родители будут приобретать их в проверенных местах. При заболевании иммунизация не проводится.
Оцените материал:
спасибо, ваш голос принят
Статьи на тему
Показать всё
Пользователи пишут на эту тему:
Показать всё
Вооружайтесь знаниями и читайте полезную информативную статью о заболевании ящур у детей. Ведь быть родителями – значит, изучать всё то, что поможет сохранять градус здоровья в семье на отметке «36,6».
Узнайте, что может вызвать недуг , как его своевременно распознать. Найдите информацию о том, каковы признаки, по которым можно определить недомогание. И какие анализы помогут выявить болезнь и поставить верный диагноз.
В статье вы прочтёте всё о методах лечения такого заболевания, как ящур у детей. Уточните, какой должна быть эффективная первая помощь. Чем лечить: выбрать лекарственные препараты или народные методы?
Также вы узнаете, чем может быть опасно несвоевременное лечение недуга ящур у детей, и почему так важно избежать последствий. Всё о том, как предупредить ящур у детей и не допустить осложнений.
А заботливые родители найдут на страницах сервиса полную информацию о симптомах заболевания ящур у детей. Чем отличаются признаки болезни у детей в 1,2 и 3 года от проявлений недуга у деток в 4, 5, 6 и 7 лет? Как лучше лечить заболевание ящур у детей?
Берегите здоровье близких и будьте в тонусе!
Ящур у детей — симптомы болезни, профилактика и лечение Ящура у детей, причины заболевания и его диагностика на EUROLAB
- Новости и блоги
- Главная страница
- Новости медицины
- Здравоохранения
- Спецтема
- Новости клиник
- Блоги
- Инфографика
- Гиды по здоровью
- Аллергии
- Анемии
- Артериальная гипертензия
- Бессонница и расстройства сна
- Болезни артерий, вен и лимфатических сосудов
- Болезни глаз
- Болезни желудочно-кишечного тракта
- Болезни зубов
- Болезни легких, бронхов и плевры
- Болезни ног и стоп
- Болезни сердца
- Болезни уха, горла и носа
- Болезни щитовидной железы
- Боль в спине
- Бронхиальная астма
- Витамины и микроэлементы
- ВИЧ / СПИД
- Восстановительная медицина
- Генитальный герпес
- Гепатит А
- Гепатит В
- Гепатит С
- Головная боль и мигрень
- Грипп
- Заболевания, передающиеся половым путем (ЗППП)
- Изжога и гастроэзофагеальная рефлюксная болезнь
- Лейкемии
- Остеоартрит
- Пищевые расстройства
- Простуда
- Приготовление здоровой пищи
- Псориаз
- Рак
- Рак кожи и меланома
- Рак лёгких
- Рассеянный склероз
- Ревматоидный артрит
- Рецепты здорового питания
- Сахарный диабет
- Синдром раздраженного кишечника
- Трансплантация органов и тканей
- Фибромиалгия
- Холестерин
- Экзема
- Физиотерапия
- Обязательное медицинское страхование в России
- Здоровье от А до Я
- Энциклопедия
- Ангиология
- Боли
- Венерология
- Врожденные пороки (тератология человека)
- Гастроэнтерология
- Гематология
- Генетика
- Гинекология
- Дерматология
- Здоровое питание
- Инфекционные болезни
- Кардиология
- Комунальная гигиена
- Косметология
- Маммология
- Научные статьи
- Неврология
- Онкология
- Паразитарные болезни
- Патологическая анатомия
- Педиатрия
- Первая медицинская помощь
- Психическое здоровье
- Радиология
- Ревматология
- Скорая и неотложная медицинская помощь
- Стоматология
- Токсикология и Наркология
- Урология
- Эндокринология
- Другое о здоровье
- Видеогалерея А-Я
- Первая помощь от А до Я
- Тесты от А до Я
- Заболевания А-Я
- Лечение заболеваний А-Я
- Анатомия человека А-Я
- Врачебные специальности А-Я
- Анализы А-Я
- Медицинские термины А-Я
- Советы астролога
- Сексуальный гороскоп
- Лекарства
- Справочник лекарств
- Комплексные биологические препараты
- Витамины и БАДы
- АТХ (АТС) — Классификация
- Каталог производителей
- Ароматерапия (ароматы и эфирные масла)
- Лекарственные растения и гомеопатия
- Здоровая жизнь
- Женское здоровье
- Беременность и роды
- Бесплодие и репродуктивный статус
- Контрацепция (контроль рождаемости)
- Экстракорпоральное оплодотворение (ЭКО)
- Красная волчанка
- Рак молочной железы (рак груди)
- Рак яичников
- Недержание мочи у женщин
- Гинекология
- Маммология
- Диеты
- Рецепты здоровья и красоты от звезд
- Мужское здоровье
- Выпадение волос (облысение)
- Рак предстательной железы
- Подагра
- Импотенция (эректильная дисфункция)
- Недержание мочи у мужчин
- Урология
- Кожа и красота
- Проблемная кожа
- Пластическая хирургия
- Здоровье ребёнка
- Синдром дефицита внимания с гиперактивностью
- Воспитание ребёнка
- Детская вакцинация
- Педиатрия
- Психическое здоровье
- Депрессия
- Здоровье и душевное равновесие
- Сексология и психотерапия
- Шизофрения
- Болезнь Паркинсона
- Здоровое старение
- Менопауза
- Болезнь Альцгеймера
- Остеопороз
Ящур у детей — симптомы, лечения, диагностика
Ящур — острое вирусное заболевание, которым человек заражается от животных (зоонозная инфекция), и которое проявляется в таких симптомах как лихорадка, афтозные высыпания на слизистых оболочках полости рта, носа, на языке и во многих случаях на коже между пальцами и вокруг ногтевого ложа, а также симптомами общей интоксикации организма.
Эпидемиология
Ящур – распространенная в животном мире инфекция, которой подвержен, в первую очередь, крупный рогатый скот, козы, овцы, свиньи. Также ящу переносят лоси буйволы, верблюды, северные олени и т. д. У животных проявляются таким симптомы как высокая лихорадка, высыпания в виде пузырьков на слизистых оболочках полости рта, языка, носа, губ, в области межкопытной щели и сосков вымени.
Высыпания изначально имеют вид пузырьков, но затем превращаются в афты, нередко инфицируются. Вирус у животного выделяется с молоком, слюной, мочой и навозом. Самый большой риск заразиться наступает в периоде пика проявления симптомов у больного животного. Вирус перестает выделяться обычно к концу 2 или 3 недели.
Человек заражается в основном при употреблении молочных продуктов, некипяченого молока, мяса. Реже заражение происходит, когда ребенок контактирует с зараженным животным или предметами окружающей среды, с которыми имело дело зараженное животное (например, с кормом, подстилкой, мисками для еды). В специализированной литературе описаны случаи заражения воздушно-капельным путем. Инфекция не передается от человека человеку. Дети имеют особо высокую восприимчивость к ящуру, взрослые болеют редко.
К каким врачам следует обратится:
Что провоцирует / Причины Ящура у детей:
Вирус принадлежит к семейству Picomaviridae, роду Aphtovirus. Он мелкий – диаметр всего от 10 до 20 нм. Содержит РНК. Существует 7 серотипов вируса (А, В, С, Азия-1, SAT 1, SAT 3) и множество вариантов с различной ангитенной структурой. Потому общее количество серовариантов вируса – 60.
Вирус сохраняет свои свойства при высушивании и замораживании. Быстро гибнет, когда температура окружающей среды достигает 60 ˚С. Также вирус можно уничтожить ультрафиолетовым излучением и дезинфицирующими средствами. Вирус может жить в сырых продуктах, навозе или на зараженной одежды длительное время.
Патогенез (что происходит?) во время Ящура у детей:
Вирус попадает в организм ребенка через слизистые оболочки полости рта и кожные покровы, которые имеют повреждения. В более редких случаях «входными воротами» для вируса являются слизистая желудочно-кишечного тракта или дыхательных путей.
Вирус размножается в клетках эпителия слизистой оболочки или в эпидермальных клетках кожи. Это вызывает воспалительную реакцию в данной области, которая проявляется пузырьковыми высыпаниями с серозным экссудатом.
Далее вирус попадает в кровоток и вместе с кровью разносится по организму ребенка. Начинают проявляться симптомы интоксикации, формируются вторичные афты на слизистой оболочке полости носа, рта, губ, языка, желудочно-кишечного тракта, конъюнктиве, уретры, коже межпальцевых складок стоп и кистей.
Патоморфология
Наибольшие морфологические изменения обнаруживаются на слизистых оболочках полости рта и желудочно-кишечного тракта. Везикулезные высыпания развиваются в шиловидном слое многослойного плоского эпителия слизистых оболочек и кожи. Изначально в клетках эпителия начинается набухание и отек с явлениями вакуолизации, гомогенизации и дистрофии с последующими разрывами перерастянутых экссудатом клеточных стенок и образованием многокамерных сетчатых структур вследствие сохранения межклеточных связей. Дальше на месте пузырька остается эрозия.
Пузырьки могут сливаться, тогда на их месте образуются большие и глубокие язвы. Такие изменения могут быть во многих органах ребенка.
Симптомы Ящура у детей:
От 2 дней до 2 недель может длиться инкубационный период. В большинстве случаев он составляет 3-5 суток. Заболевание характеризуется острым началом. Температура тела сразу поднимается до уровня 39—40 ˚С, начинается озноб, головная боль, общее недомогание, мышечные боли, ухудшается аппетит.
Начало болезни характеризуется такими симптомами:
- сухость во рту
- жжение
- очаговая гиперемия с инфильтрацией.
Затем на местах, где ощущались выше описанные симптомы, появляются высыпания в виде пузырьков 1-3 мм. Большое количество высыпаний на кончике и по краям языка, на деснах и губах и слизистой оболочке щек.
Сначала пузырьки наполнены желто-прозрачной жидкостью, которая со временем становится мутной. Пузырьки постепенно увеличиваются в размерах, вскрываются, переходя в эрозии. Слизистые оболочки (в особенности язык и губы) отечные, сосудики в этих областях переполнены кровью (гиперемия).
От детей старшего возраста поступают жалобы на боль при жевании, глотании и разговоре. Родители могут отметить, что ребенок стал раздражительным, меньше ест. Также среди симптомов – обильное выделение слюны, вплоть до вытекания ее струёй.
Высыпания располагаются на слизистой оболочке носа, конъюнктиве, в желудке, а также на коже предплечий, лица, голеней, кистей и стоп с преобладанием в межпальцевых складках кистей и стоп, в области ногтевых валиков.
Если течение болезни неосложненное, лихорадочный период продолжается 3-6 суток. Затем наступает выздоровление, язвы затягиваются, не образуя рубцы. Болезнь длится в общем около 2 недель. Редко течение может быть более длительным, возникает вторая волна высыпания. В таких случаях общая продолжительность ящура у детей может составлять 1-1,5 года.
Описанная форма возникает при проникновении вируса ящура через слизистые оболочки полости рта или ротоглотки, что обычно слуется при контактном инфицировании. Если возбудитель попадает в организм алиментарным путем (с едой или водой), у больного может не быть афтозного стоматита. В таких случаях ящур проходит по типу острого гастроэнтерита. Температура тела повышается, возникают симптомы интоксикации, рвота, тошнота, боль в животе, понос (часто с кровью).
Эта форма заболевания часто бывает у малышей раннего возраста, когда в еду употребляются зараженные молочные продукты. При желудочно-кишечной форме ящура у ребенка возможна дегидратация.
Если ребенок заразился через воздух, заболевание проявляется в форме высыпаний на слизистых оболочках трахеи, бронхов, легких (трахео-бронхит, пневмония). Если возбудитель проник в организм через микротравмы на стопах, сыпь появляется только на ногах в межпальцевых складках.
Известны генерализованные формы ящура, которые проявлялись поражением печени, миокарда и других внутренних органов.
Изменения в периферической крови при ящуре проявляются умеренным лейкоцитозом в начале заболевания с последующей постоянной эозинофилией (абсолютное или относительное повышение числа эозинофилов).
Диагностика Ящура у детей:
Ящур диагностируют на основании появления у лихорадящего больного высыпаний в типичных для ящура местах. Врачу следует поинтересоваться, был ли ребенок в эпизоотическом очаге.
Ящур диагностируют также с помощью лабораторных методов, выделяя вирус из крови, слюны, пузырьковых элементов, фекалий больных на куриных эмбрионах и тканевых культурах.
Могут проводить биологическую пробу на морских свинках. Чтобы выявить нарастание титра специфических антител, используют РСК или РПГА в динамике заболевания. Также ящур выявляют с помощью РИФ.
Ящур при диагностике отличают от афтозного стоматита, бактериального стоматита, ветряной оспы, энтеровирусной герпетической ангины.
Лечение Ящура у детей:
Следует назначать симптоматическое лечение ящура у детей. Диета должна быть легко усвояемой. Рекомендован дробный прием полужидкой пищи (5-6 раз в день). Количество выпиваемой жидкости следует увеличить. Рекомендован уход за полостью рта. Афтозные элементы прижигают 2—5% раствором ляписа и смазывают мазями, содержащими кортикостероидные гормоны; постоянно орошают полость рта слабыми растворами перманганата калия, 3% раствором перекиси водорода, 0,25% раствором новокаина, раствором этакридиналактата 1; 1000 и др.
При поражении конъюнктивы врачи советуют закапывать 30% раствор сульфацил-натрия до 5—6 раз в сутки. При тяжелых случаях заболевания ящуром врачи рекомендуют ввод иммуноглобулина, прием антибиотиков. При желудочно-кишечных формах проводят илфузионую терапию в зависимости от выраженности дегидратации и электролитных нарушений. По показаниям применяют сердечные, десенсибилизирующие и общеукрепляющие средства.
Прогноз
Болезнь чаще всего имеет доброкачественное течение. Выздоровление наступает на 2-4 неделю. Серьезный прогноз в случаях заболевания детей раннего возраста – при тяжелой форме гастроэнтерита. От тяжелой интоксикации или резко выраженной дегидратации может наступить смертельный исход.
Профилактика Ящура у детей:
Профилактика заключается в системе санитарно-ветеринарных мероприятий и мер личной предосторожности. В местах эпидемий ящура запрещается употребление сырого молока и молочных продуктов.
Запрещается привлекать детей к уходу за больными животными. Необходимы раннее выявление и изоляция больных животных. В случаях необходимости вводят карантин. Применяют активную иммунизацию при угрозе заноса ящура или в начале эпизоотии. Важна санитарно-просветительная работа с населением эпидемических очагов.
понятие, о вирусе-возбудителе, заражение, симптоматика, диагностика, лечение

Ящур – зоонозная патология вирусной этиологии, отличающаяся острым течением и высокой заразностью. Инфекция поражает преимущественно сельскохозяйственных животных и при определенных обстоятельствах передается человеку. На кожном покрове и слизистой оболочке образуются первичные морфологические элементы сыпи – везикулы, преобразующиеся со временем в эрозии и язвы. Местные признаки патологии всегда сочетаются с общим интоксикационным синдромом: жаром, познабливанием, мышечной и суставной болью, недомоганием. Ящур имеет несколько наименований: афтозная лихорадка, болезнь ног и рта. По МКБ-10 ему присвоен код B08.8.
Заболевание известно с древности. Еще в 16 веке врачи описывали симптомы патологии у коров и свиней, наблюдали случаи передачи инфекции человеку. В 18 веке ученые установили, что больные люди не опасны в эпидотношении. В 1897 году Леффлер в своих работах описал мельчайшую вирусную частицу, ставшую причиной патологии. Это открытие намного облегчило понимание болезни и помогло в последствии разработать лечебно-диагностические и профилактические средства.
Ящур – одно из самых распространенных заболеваний во странах мира с развитым сельским хозяйством. Эпизоотии в прошлом охватывали сразу несколько континентов. В России патология продолжительное время была стационарной. На сегодняшний день заболеваемость животных ящуром остается высокой в развивающихся латиноамериканских, африканских и азиатских странах. В России последняя вспышка ящура была зафиксирована в 2005 году. Среди людей регистрируются спорадические случаи инфекции. Ящур — болезнь КРС, некоторых диких животных, человека. Распространение инфекции осуществляется контактным и пищевым путями. Люди заражаются, употребляя некипяченое молоко, обсемененные кисломолочные и мясные изделия. Передача вируса происходит при уходе за больным животным, его кормлении, доении, убое, лечении. Известны случаи воздушно-капельного инфицирования. У больных развивается острый конъюнктивит и афтозный стоматит. В межпальцевых складках, около ногтевого ложа и вокруг рта появляются болезненные язвенные дефекты. К общеинфекционным симптомам ящура относится лихорадка, слабость, озноб. Наиболее восприимчивый контингент – дети, пожилые люди, лица с иммунодефицитом.
Ящур – серьезное заболевание, наносящее значительный урон экономике государства. Это связано с высокой летальностью молодняка, достигающей 50%, снижением молочной производительности переболевших коров, огромными затратами на проведение карантинных и ветеринарно-санитарных мероприятий. Вакцинация и другие широкоплановые противоэпидемические меры оказывают существенное влияние на частоту возникновения это опасной болезни.
Этиология
Aphtovirus
Вирус ящура – высоко вирулентный микроорганизм, обладающий дерматотропизмом. Он имеет сферическую форму, относится к роду Aphtovirus, содержит капсид, рибонуклеиновую кислоту и 4 структурных белка. РНК защищена белковой оболочкой, позволяющей возбудителю проникать в клетки хозяина. Существует 7 серотипов вируса, каждый из которых подразделяется на несколько сероваров, отличающихся антигенными и иммунологическими свойствами. Микробы культивируют в культуре клеток почек телят или в куриных эмбрионах. В лабораторных условиях заражают морских свинок и белых мышей.
Микроб обладает резистентностью к большинству физико-химических факторов. Пребывая на шерсти животных и одежде людей, он не теряет своих патогенных свойств в течение месяца. В сырье и продуктах, полученных от больных особей, патоген долгое время остается активным. Он выживает в молочно-кислых продуктах, хранящихся в холодильнике, до десяти дней, в сливочном масле – до сорока дней, в субпродуктах – до девяноста дней. Вирус остается на пастбищах до следующего сезона. Он легко переносит холод и высушивание, быстро погибает под воздействием высоких температур, ультрафиолета и дезинфектантов — формалина, щелочей, окиси этилена, едкого натра, формальдегида, гашеной извести. Вирус мгновенно разрушается в кислой среде.
Ящур поражает организм парнокопытных животных – диких и домашних: крс, овец и коз, свиней, лосей, оленей, сайгаков, косуль. Молодые особи более чувствительны к инфекции: болезнь у них протекает тяжело и часто заканчивается смертью. Известны единичные случаи заболевания ежей, собак и кошек, лошадей и верблюдов. Птицы не болеют ящуром. Они являются переносчиками вируса. К инфекции восприимчивы грызуны, но они не принимают активного участия в распространении заболевания. Человек также не опасен в эпидотношении.
Эпидемиология
Возбудитель попадает во внешнюю среду с естественными выделениями больных животных – молоком, слюной, испражнениями. Так происходит инфицирование сараев, хлевов, пастбищ, загонов, инвентаря, водоемов, боен, мясокомбинатов, колбасных модулей, молокозаборных пунктов, рынков. Животные заражаются при употреблении обсемененного корма и воды. Больные особи выделяют вирус во время инкубации и в период клинических проявлений патологии. Распространять инфекцию способны некоторые виды невосприимчивых животных, насекомые, клещи, а также человек. Они соприкасаются с зараженным организмом и механически переносят микробы на большие расстояния. Быстрому распространению ящура способствуют определенные метеорологические условия — ураган, шквалистый ветер.
Пути передачи инфекции:
- Алиментарный – через сырое молоко и термически необработанное мясо.
- Контактный — при взаимодействии с больными животными и окружающими их предметами.
- Воздушно-капельный и воздушно-пылевой – при вдыхании слюны, частиц пыли, корма или навоза, загрязненных выделениями больного животного.
- Водный — при наличии в воде возбудителя.
- Внутрилабораторное инфицирование — при работе с заразным материалом.
Фекально-оральный механизм реализуется также при несоблюдении правил личной гигиены. Инфицирование продуктов питания происходит через грязные руки, одежду или обувь людей, контактировавших с больным животным.
Восприимчивость людей к ящуру невелика. Инфекция регистрируется в виде спорадических случаев, крайне редко отмечаются множественные заболевания. Вероятность возникновения патологии значительно увеличивается при снижении иммунной защиты и при наличии большого количества возбудителя. Ящуру подвержены лица, которые по роду своей профессиональной деятельности вынуждены взаимодействовать с больными животными – доярки, ветеринары, бойщики, пастухи, зоотехники, рабочие мясокомбинатов и предприятий по переработке сырья. Именно они составляют группу риска по данному недугу. Ящуром часто болеют дети, которые заражаются при употреблении некачественной молочной продукции.
Патогенез
Передача инфекции от крс человеку осуществляется различными путями. Вирус внедряется в организм через поврежденную кожу, слизистую оболочку, эпителий респираторного и пищеварительного трактов.

Патогенетические звенья процесса:
- Проникновение патогена в организм,
- Его внедрение в эпителиоциты и разрушение клеток,
- Местное воспаление,
- Формирование афт – пузырьков с прозрачным или мутным экссудатом,
- Размножение возбудителя в первичном очаге,
- Попадание по лимфотическим путям в органы лимфоидномакрофагальной системы,
- Обильное накопление вируса,
- Проникновение микробов в кровь,
- Развитие вирусемии и интоксикации,
- Распространение инфекции гематогенным путем,
- Генерализация процесса,
- Фиксация на слизистой оболочке рта, уретры, коже стоп и кистей,
- Образование вторичных везикул,
- Поражение скелетных мышц, миокарда, внутренних органов,
- Формирование специфических афт на слизистой оболочке бронхов, почек, печени, ЦНС, кишечника, матки,
- Внедрение вируса в капилляры кожи,
- Появление изъязвлений между пальцами кистей и стоп,
- Дисфункция воспаленных структур организма.
При благополучном течении болезни на 4 сутки генерализации происходит образование антител, начинается стадия реконвалесценции.
Симптоматика
Ящур — инфекционное заболевание с острым, внезапным началом. У больных поднимается температура тела, возникает озноб, цефалгия, ломота во всем теле, тошнота, потеря аппетита. Симптомы интоксикации сопровождаются местными специфическими признаками, которые появляются уже к концу первых суток болезни: жжение во рту, гиперсаливация, светофобия, рези при мочеиспускании, зуд в промежности, диарея.
Во время осмотра специалисты обнаруживают гиперемию конъюнктивы, регионарный лимфаденит, отечность и покраснение слизистой оболочки зева с большим количеством мелких пузырьков, заполненными прозрачной или мутной жидкостью. Болезненные афты располагаются по краям языка. Через сутки они лопаются, образуя сливающиеся друг с другом эрозии и язвы. После вскрытия везикул лихорадка проходит, а самочувствие больных продолжает ухудшаться. У них затрудняется речь, нарушается процесс глотания, усиливается слюноотделение, язык отекает, становятся болезненными лимфоузлы. Афты округлой или продолговатой формы появляются на припухших губах, крыльях носа, конъюнктиве, коже пальцев. Кисти и стопы зудят, возникает местное жжение и парестезии. Это патогномоничные симптомы болезни. При поражении слизистых оболочек внутренних органов формируется соответствующая клиническая картина.
У детей инфекционный процесс отличается длительным и тяжелым течением. Появляются признаки энтероколита: боль в животе, диспепсия, понос. К концу 5 суток эрозии затягиваются без рубцов, интоксикация проходит, болезнь регрессирует, функция внутренних органов восстанавливается. Человек считается выздоровевшим через 10-15 дней после появления первой симптоматики. В тяжелых случаях период реабилитации длится больше месяца.
Затяжная инфекция сопровождаются повторными высыпаниями. При хроническом течении на коже появляются плотные бугорки, которые при рассасывании шелушатся. Пятнисто-папулезная сыпь и геморрагии неравномерно рассредоточены по всему телу.
Существуют атипичные формы ящура:
- Бессимптомная – отсутствие характерной клинической симптоматики,
- Злокачественная – стремительное развитие патологии с тяжелыми проявлениями и высоким уровнем летальности,
- Стертая — проявляется симптомами интоксикации и стоматита, появлением между пальцами везикул, которые бесследно исчезают на вторые сутки.
Ящур осложняется редко. Вирусная инфекция ослабляет иммунитет, что может привести к вторичному бактериальному инфицированию. У больных развиваются:
- Пневмония — воспаление обусловлено активацией вторичной микробной флоры,
- Миокардит – жизнеугрожающие нарушения ритма и сердечная недостаточность,
- Менингит — тяжелое поражение мозговых оболочек,
- Сепсис — массивное заражение ящуром, проявляющееся лихорадкой и шоковым состоянием.
Диагностический процесс
Для постановки диагноза врачам необходимо выслушать жалобы пациента, осмотреть его, собрать анамнез и выяснить, имелся ли контакт с зараженным крс, не проживает ли больной рядом с фермой или иным сельскохозяйственным предприятием, употреблял ли он в пищу сырое молоко или мясные изделия, не прошедшие полноценную термическую обработку. Большое значение имеет профессия пациента.

Сочетание характерных клинических признаков с эпизоотическими данными позволяет предположить заражение ящуром. Дополнительные лабораторно-инструментальные методы необходимы для выделения возбудителя и оценки общего состояния макроорганизма.
- Вирусологическое исследование — выделение возбудителя из отделяемого афт, слюны, фекалий, мочи, крови. Афтозный экссудат помещают в культуру почечных клеток, взятых от крс или свиней, и инкубируют при 37°. Через сутки учитывают результаты. Вирус размножается и проявляет свое цитопатическое действие — вызывает дегенеративные изменения в клетках, которые погибают. Данный метод на практике применяется крайне редко в виду своей трудоемкости.
- Серодиагностика – постановка реакции связывания комплемента и непрямой гемагглютинации в парных сыворотках с целью обнаружения и идентификации вируса ящурам.
- Биопроба — заражение морских свинок, крольчат или мышат путем втирания в подушечки лап биоматериала. При появлении афт проба считается положительной.
- Общий анализ крови – эозинофилия, лейкопения.
- Иммунограмма — обнаружение IgM, которые являются признаком острого воспаления.
При типичном течении постановка диагноза не вызывает трудностей у специалистов. Четкая симптоматика, характерные данные эпиданамнеза, сведения об эпизоотии инфекции и результаты лабораторных испытаний — признаки, подтверждающие ящур у больного.
Терапевтические мероприятия
Больных с подозрением на ящур госпитализируют в инфекционное отделение стационара и изолируют до прекращения острых проявлений, но не менее чем на 14 дней с начала заболевания. Их полностью обследуют, ставят окончательный диагноз и назначают соответствующее лечение. Пациентам требуется особый уход за полостью рта, применение местных лекарственных средств и препаратов, устраняющих неприятные симптомы.
Во время лечения необходимо соблюдать специальную диету, постельный и питьевой режим. Питание должно быть щадящим и легкоусвояемым. Больным следует отдавать предпочтение полужидкой пище умеренной температуры без механически и химически раздражающих компонентов. Когда имеется большая площадь поражения, пациентов кормят через зонд.
 Противовирусные препараты общего действия, подавляющие активность вируса или уничтожающие его – «Валтрекс», «Ингавирин».
Противовирусные препараты общего действия, подавляющие активность вируса или уничтожающие его – «Валтрекс», «Ингавирин».- Противовирусные мази на очаг – «Оксолиновая мазь», «Виферон», «Ацикловир».
- Полоскания рта антисептиками — слабоконцентрированными растворами «Перекиси водорода», «Перманганата калия», ромашкового настоя.
- Обработка афт нитратом серебра или метиленовой синькой, эрозий на ногах и руках – ихтиоловой мазью и другими противомикробными эмульсиями.
- Аэрозоли для ускорения заживления язв – «Ливиан», «Левовинизоль»,«Винизоль», а также облепиховое и шиповниковое масла.
- Глазные капли – «Альбуцид», «Тобропт», «Левоксимед».
- Антибиотики для приема внутрь — при вторичном бактериальном инфицировании: цефалоспорины, фторхинолоны, пенициллины.
- Обезболивающие средства и спазмолитики – «Кеторол», «Баралгин», «Но-шпа».
- Жаропонижающие препараты – «Нурофен», «Парацетамол».
- Сердечные гликозиды – «Коргликон», «Строфантин».
- Антигистамины – «Супрастин», «Тавегил».
- Физиотерапия, ускоряющая эпителизацию эрозий и язв — УФО и лазеротерапия.
Дезинтоксикационные мероприятия проводят в тяжелых случаях.. Больным назначают инфузии коллоидных и кристаллоидных растворов, энтеросорбенты. С общеукрепляющей целью принимают витамины и адаптогены.
В течение 14-20 дней вирус ящура полностью ликвидируется. Практически в 100% случаев отмечается доброкачественное течение инфекции и полное выздоровление больных. Ящур не несет серьезных последствий для организма человека. Осложнения развиваются в крайне редких случаях при отсутствии адекватной терапии. Серьезный прогноз имеет тяжело протекающий ящур у детей раннего возраста.
Профилактика
Лиц, чья профессиональная деятельность связана с животными, в плановом порядке иммунизируют инактивированной вакциной вируса ящура. Эта профилактическая мера значительно снижает риск заболевания.

Неспецифические мероприятия, позволяющие предупредить развитие ящура у человека:
- Своевременное выявление и лечение больных животных,
- Сжигание погибших особей,
- Соблюдение правил личной гигиены при работе в животноводческих и фермерских хозяйствах,
- Исключение из трудового процесса лиц с повреждениями кожи,
- Употребление кипяченого молока и термически обработанного мяса,
- Карантинные мероприятия в очаге и санитарно-ветеринарный контроль,
- Дезинфекция в помещении и обезвреживание корма, навоза, инвентаря,
- Соблюдение мер безопасности при уходе за больными животными,
- Санпросветработа среди населения.
Ящур – тяжелое инфекционное заболевание животных и людей. Оно не уносит миллионы жизней, но осложняется смертельно опасными процессами. Инфекция приводит к экономическому ущербу, уничтожая поголовье животных, что негативным образом сказывается на благополучии человека.
Мнения, советы и обсуждение:
Ящур — что это за болезнь?
Острое зоонозное инфекционное заболевание вирусной этиологии, характеризующееся лихорадкой, симптомами интоксикации, афтозным поражением слизистой оболочки полости рта, кожи концевых фаланг, а также межпальцевых складок рук и ног — это ящур (Aphtae epizooticae). Из этой статьи вы узнаете чем опасен ящур для людей, что представляет собой эта болезнь, как проводится лечение ящура и профилактика заболевания.
Ящур — что это за болезнь и каковы ее причины?
Впервые ящур у человека описан в 1764 г. Вирусная этиология заболевания установлена Леффлером в 1897 г. Возбудитель ящура относится к пикорна-вирусам; мелкий (20-30 нм в диаметре) РНК-содержащий вирус, обладающий высокой вирулентностью и выраженной дерматотропностью.
По антигенной структуре вирус ящура подразделяют на 7 серотипов, каждый из которых имеет большое количество вариантов (подтипов — более 60). Хорошо культивируется на развивающихся куриных эмбрионах, культурах тканей. Вирус высоко устойчив во внешней среде, хорошо переносит высушивание и замораживание, длительно сохраняется в навозе, инфицированных сырых продуктах. Возбудитель погибает при кипячении и под действием прямых солнечных лучей.
Эпидемиология ящура
Ящур — зоонозная инфекция.
Источником инфекции и резервуаром является крупный рогатый скот, реже — свиньи, овцы, козы, северные олени, верблюды и другие парнокопытные животные. Заболевание ящуром животных наблюдаются во всех странах, преимущественно в виде эпизоотии. От больных животных возбудитель выделяется со слюной, молоком, мочой и калом.
Механизмы передачи: фекально-оральный, контактный, капельный.
Как передается ящур? Заражение чаще происходит пищевым путем — при употреблении сырых молочных продуктов. Во время ухода за больными животными возможен контактно-бытовый путь инфицирования, имеют место редкие случаи воздушно-капельного заражения.
Восприимчивость к ящуру сравнительно невысокая.
Заболеваемость ящуром
У людей ящур встречается в виде спорадических случаев, чаще болеют дети. Заболевание от человека человеку не передается.
Иммунитет после заболевания видо-специфический, стойкий.
Патогенез ящура
Как правило, входными воротами являются слизистые оболочки полости рта и поврежденная кожа. В месте внедрения возбудителя происходит размножение вируса и развитие специфической везикулы с серозным содержимым (первичный аффект). Затем вирус проникает в кровь, возникает вирусемия, клинически проявляющаяся синдромом интоксикации. Гематогенное распространение вируса приводит к образованию вторичных афт на слизистой оболочке губ, носа, языка, конъюнктивах, коже пальцев рук и ног, особенно около ногтей и в межпальцевых складках.
Патоморфология ящура
Для ящура характерны везикулезные высыпания на слизистой оболочке полости рта, желудочно-кишечного тракта и коже. В глубоких слоях эпидермиса возникают отек и набухание клеток с явлениями вакуолизации, гомогенизации и дистрофии. Перерастянутые экссудатом клеточные стенки разрываются, сформировавшийся пузырек быстро вскрывается с образованием эрозии. Дегенеративно-дистрофические процессы могут быть выражены значительно, вплоть до образования очагов некроза и казеозного перерождения, с глубокой клеточной инфильтрацией и фибринозным пропитыванием. Аналогичные изменения могут наблюдаться в сердечной мышце, печени, почках и других внутренних органах.
Симптомы ящура у человека
Инкубационный период варьирует от 2 до 12 дней, чаще составляет 3 — 8 дней.
Заболевание начинается остро с повышения температуры тела до 39 — 40 °С. Синдром интоксикации обычно выражен значительно: снижен или отсутствует аппетит, больных беспокоят такие симптомы: слабость, головная боль, озноб, мышечные боли.
Как проявляется ящур?
В 1 — 2-й день болезни появляются такие симптомы ящура, как сухость и жжение во рту. Отмечаются резкая очаговая гиперемия и отек слизистой оболочки внутренней поверхности щек, твердого и мягкого неба, языка, губ, а затем появляются мелкие (2-4 мм в диаметре) множественные пузырьковые высыпания. Вначале содержимое пузырьков прозрачное, но быстро становится мутновато-желтым. Через 1 — 2 сут. элементы вскрываются, образуются болезненные, неправильной формы ярко красные эрозии, впоследствии превращающиеся в афты. Больные жалуются на такие симптомы: обильное слюноотделение, боли при жевании, затруднение глотания. Значительно увеличивается в размерах язык, речь становится невнятной. Увеличиваются и становятся болезненными при пальпации регионарные лимфатические узлы.
Аналогичные высыпания могут появляться на слизистой оболочке носа, на конъюнктивах, а также на коже лица, предплечий, кистей, голеней и стоп с преимущественной локализацией элементов в области ногтевых валиков пальцев рук и ног, в межпальцевых складках.
Признаки ящура у человека
Заболевание может протекать и без афтозного стоматита по типу острого гастроэнтерита. В таком случае, наряду с лихорадкой и симптомами интоксикации, отмечаются боли в животе, тошнота, рвота, жидкий стул; возможно развитие дегидратации. Данная форма ящура чаще возникает у детей, употреблявших сырое молоко и молочные продукты от инфицированных животных.
Могут появляться высыпания на слизистых оболочках дыхательных путей (гортань, трахея, бронхи) и в легких.
Возможны генерализованные формы ящура, протекающие с поражением внутренних органов (печень, почки, сердце). Лечение ящура должно быть начато незамедлительно.
Как выглядит ящур?
Течение ящура в большинстве случаев острое, симптомы заболевания продолжается не более 2-3 нед. Длительность лихорадки не превышает 5-6 дней, довольно быстро происходит и заживление язв без образования рубцов. В редких случаях отмечается затяжное течение с появлением повторных высыпаний; болезнь продолжается от нескольких месяцев до 1-1,5 лет.
Диагностика ящура
Опорно-диагностические признаки ящура:
- характерный эпиданамнез;
- сухость и жжение во рту;
- увеличение в размерах языка;
- афтозный стоматит;
- синдром поражения кожи концевых фаланг пальцев рук и ног;
- регионарный лимфаденит;
- выраженная лихорадка;
- выраженный синдром интоксикации.
Лабораторная диагностика ящура
Лабораторная диагностика ящура включает: вирусологический метод — выделение вируса из крови, слюны, везикул, фекалий; биопробу — втирание содержимого везикул в скарифицированную поверхность лапки морской свинки (спустя 24 — 48 часов появляются характерные высыпания), а также серологические реакции (для выявления нарастания титра специфических антител используют РСК, РТГА, РПГА).
Дифференциальная диагностика проводится с герпетическим афтозным стоматитом, ветряной оспой, энтеровирусной инфекцией (герпангиной).
Лечение ящура
Как лечить ящур у детей?
- Этиотропная терапия отсутствует.
- Патогенетическая терапия. В тяжелых случаях для лечения ящура используют человеческий донорский иммуноглобулин, при необходимости назначают сердечные средства, проводят инфузионную терапию.
- Симптоматическая терапия. Назначают обильное питье, полужидкую, легкоусвояемую пищу.
Средства лечения ящура
В период лечения ребенка от ящура осуществляют уход за полостью рта:
- Для орошения слизистой оболочки используют растворы 0,1% перманганата калия, 3% перекиси водорода, 0,25% новокаина, 0,1% риванола.
- Афтозные элементы обрабатывают 2-5% раствором нитрата серебра, смазывают мазями, содержащими кортикостероиды.
- С целью борьбы со вторичной бактериальной флорой назначают антибиотики.
Профилактика ящура
Неспецифическая профилактика заключается в выполнении мероприятий санитарно-ветеринарного надзора. Борьба с ящуром животных предполагает раннее выявление и карантинные меры в отношении больных животных, активную иммунизацию при угрозе заноса ящура или в начале эпизоотии.
В эндемичных по ящуру регионах строго запрещается употребление сырого молока и молочных продуктов. Для предупреждения заражения через молоко необходимо его кипячение в течение 5 мин или получасовая пастеризация при температуре + 85° С.
Теперь вы знаете основные причины и симптомы ящура у человека, а также о том, как проводится лечение ящура у ребенка. Здоровья вашим детям!
Всё о ящуре: симптомы, лечение и профилактика болезни | Здоровая жизнь | Здоровье
Последнее сообщение о вспышке болезни пришло из посёлков Забайкальского края – в общей сложности заболело 189 сельскохозяйственных животных. По данным Россельхознадзора, вирус обнаружен при исследовании патологического материала, отобранного от крупного рогатого скота и свиней в личных подсобных хозяйствах посёлка Молодёжный Приаргунского района.
Ранее вспышки этого заболевания были зафиксированы в 2012 году и в 2005–2006 годах, когда вирус попал в Амурскую и Читинскую области и в Хабаровский и Приморский края из Китая.
Ящур – острое вирусное заболевание крупного рогатого скота, реже других животных, например, свиней, овец и коз. Вирус может передаваться и людям, но смертельным не является.
Автор фото: globallookpress.com
Болеющие животные выделяют вирус во внешнюю среду с молоком, слюной, мочой и калом, из-за чего происходит инфицирование помещений, выгульных дворов, различных предметов и инвентаря, пастбищ, водоисточников, кормов, транспортных средств, предприятий по заготовке животноводческой продукции и других объектов. Человек может заболеть, находясь в инфицированном месте, также болезнь передаётся через молоко и мясо.
Вирус может путешествовать и заноситься в незаражённые животноводческие хозяйства вместе с водой, предметами ухода за животными, молочными продуктами, кожей животных и с инфицированными животными. Несмотря на то, что обычно болеет крупный рогатый скот, от ящура могут также пострадать лошади, верблюды, собаки, кошки, птицы и грызуны. Они же могут стать переносчиками болезни.
Кто в группе риска?
Чаще заражаются работники животноводства, то есть доярки, скотницы, зоотехники, рабочие мясокомбинатов и боен и другие.
Доказанных случаев заражения ящуром от больного человека нет. Естественная восприимчивость человека к этой болезни невелика. Кроме этого, перенесённое заболевание оставляет непродолжительный иммунитет – примерно на год.
Течение болезни
У животных. Молодые животные более восприимчивы и переболевают тяжелее, чем взрослые. Болезнь характеризуется лихорадкой и высыпанием на слизистой оболочке ротовой полости, кожи вымени и конечностях, иногда около рогов. Общая продолжительность болезни у животных – от 10 до 15 дней, продолжительность инкубационного периода – 2–4 дня. При тяжёлом течении ящура, которое особенно часто наблюдается у коров, более чем у 50 % заболевших животных наступает смертельный исход в течение 2–3 суток.
У человека. Продолжительность инкубационного периода длится от 2 до 6 дней. В большинстве случаев ящур начинается остро: появляются озноб, головная боль, слабость, боли в мышцах, костях, пояснице, температура тела повышается до 38–39,5°. Через пару дней появляется сухость и жжение во рту, иногда светобоязнь, жжение при мочеиспускании. При осмотре больных на губах, нёбе, слизистой оболочке щёк обнаруживают мелкие овальные пузырьки. Через 1–2 дня пузырьки самостоятельно вскрываются и на их месте появляются болезненные неправильной формы ярко-красные поверхностные изъязвления – афты. Иногда они сливаются между собой. На этом этапе болезни температура тела снижается, но самочувствие больных ухудшается – появляются боли при глотании, обильное слюнотечение, язык отекает, речь становится невнятной, губы припухают, покрываются язвочками и корками. Пузырьки образуются также на коже между пальцами рук и ног, у основания ногтей.
Афты заживают обычно быстро, уже через 3–5 дней, не оставляя после себя рубцов. Температура окончательно нормализуется и общее самочувствие улучшается.
У детей болезнь протекает тяжелее, чем у взрослых, и нередко сопровождается рвотой и частым стулом.
Лечение
Автор фото: globallookpress.com
Животных. Средства специфического лечения биопромышленностью не выпускаются из-за множественности типов и вариантов вируса ящура. Лечение проводится преимущественно симптоматическое.
Больных животных выделяют из стада в изолированное помещение и лечат иммунолактоном, лактоглобулином, сывороткой реконвалесцентов. Животным дают мягкие питательные корма и чистую воду, а ротовую полость промывают вяжущими и антисептическими препаратами. Применяют лечебные мази, обезболивающие средства и антибиотики.
При появлении заболевания в хозяйстве вводят карантин, выставляются даже милицейско-ветеринарные посты для обеспечения карантинных мер.
В некоторых случаях больных животных уничтожают с последующей утилизацией на территории очага. Здоровых животных убивают на мясокомбинате, а при отсутствии возможности для убоя всё поголовье подлежит умерщвлению и утилизации непосредственно на территории очага.
В случае массового распространения заболевания клинически здоровых животных прививают против ящура.
Карантин снимается через 21 день после последнего случая выздоровления, падежа или вынужденного убоя животных и проведения заключительной дезинфекции.
Человека. В рамках лечения человека от ящура обязательны изоляция и госпитализация больных не менее чем на 14 дней от начала заболевания. Назначается специальная диета – необходима жидкая пища 5–6 раз в день.
Рекомендуется полоскание рта растворами 3 % перекиси водорода, 0,1 % риванола, 0,1 % перманганата калия или настоем ромашки.
Язвочки на слизистых поверхностях прижигают 2–5 % растворами нитрата серебра. Иногда, при присоединении вторичной инфекции, назначают антибиотики. Обычно к концу 2-й недели наступает полное выздоровление и восстанавливается трудоспособность.
Профилактика
Профилактика ящура заключается в соблюдении мер личной предосторожности в очаге и санитарно-ветеринарных мероприятиях: обязательны пастеризация и кипячение молока, приготовление масла из обработанных сливок, тщательное соблюдение мер безопасности при уходе за больными животными.
Также среди мер профилактики болезни значится вакцинация животных аттенуированным штаммом возбудителя, полученным путём многократного пассажа и ликвидации патогенности.
Читайте в соцсетях!


Ящур болезнь у человека симптомы и лечение
Ящур – это опаснейшее вирусное заболевание, которое переносится крайне тяжело. Чаще всего диагностируется у домашних животных, однако в случае возникновения благоприятных условий возбудитель ящура может поражать человека. Болезнь широко распространена в регионах, где люди активно занимаются сельским хозяйством.
Оглавление:
Общие сведения
Причины и пути заражения ящуром
Клиническая картина и симптомы заболевания
Диагностика
Лечение
Профилактика ящура
Общие сведения
Провоцирует ящур острая зоонозная инфекция, которая передается фекально-оральным путем. При этом у человека поражаются слизистые и кожные покровы в области кисти. Все это сопровождается лихорадкой и интоксикацией.
Науке болезнь известна более 400 лет, хотя ее возбудитель был открыт лишь 1897 году Лефлером и Фротем.
Они заметили схожие симптомы и у животных, и у людей и заинтересовались ими. В обоих случаях отмечались:
- обильное слюноотделение;
- афты, язвы в ротовой полости;
- поражение миокарда, скелетных мышц;
- у животных также наблюдались поражения участков тела, лишенных шерсти.
Обратите внимание! Возбудителем болезни считается вирус из рода афтовирусов семейства пикорновирусов. Он относится к группе высокоустойчивых, так как выдерживает высушивание, дезинфекцию. На пастбищах в горных регионах может жить 12 месяцев, в стоках, на одежде или на шерсти – 3 месяца, в колбасных изделиях – 3 месяца, в помещениях – 2 месяца, в молоке при температуре около 15С градусов – 2 недели, в замороженных продуктах – годами, представляя огромную опасность для окружающих.
Уничтожить возбудителя ящура можно только в растворах или при нагревании. Он не переносит:
- горячий 1% раствор Na и К, если его поместить в них на полчаса;
- 2% раствор формалина, если его поместить туда на 10 минут;
- 10% раствор перекиси.
Кроме того, вирус неустойчив к ультрафиолетовым лучам. Благодаря современной медицине и профилактическим мерам люди стали намного реже болеть ящуром, между тем, для животноводства вспышки заболевания по сей день губительны. Именно поэтому всех выявленных больных особей уничтожают во избежание новых заражений. За считанные часы вирус может поразить сотни голов скота.
Причины и пути заражения ящуром
Подхватить ящур можно только от животных, контактируя с ними или употребляя в пищу зараженные вирусом продукты. В группе риска находятся взрослые и дети, которые регулярно ухаживают за крупным рогатым скотом, овцами, свиньями, козами, собаками, кошками, лошадьми, домашней птицей, или уживаются с ними.
Важно! Переносчиками заболевания также являются грызуны, клещи, мухи, верблюды.
Механизм заражения – контактный, фекально-оральный или контактно-бытовой. Иными словами, подхватить болезнь можно, употребляя свежие молочные продукты, контактируя с афтами больных животных или с зараженными предметами. Таковыми могут выступать: подстилки, поилки, вода, навоз, корма и даже одежда людей, ухаживающих за животными.
Обратите внимание! Животные могут заражаться и воздушно-капельным путем, и через открытые раны. В то же время вирус ящура от человека к человеку не передается. Известно также, что взрослые к нему более устойчивы, нежели дети, в рационе которых молочные продукты играют огромную роль.
Клиническая картина и симптомы заболевания
Воротами инфекции являются слизистые и поврежденные кожные покровы человека. Причем изначально возбудитель попадает в ротовую полость и/или верхние дыхательные пути. Здесь он размножается, о чем могут свидетельствовать появившиеся в этой области тела пузырьки. Инкубационный период длится 3 – 8 дней, после чего вирус оказывается непосредственно в крови.
Важно! Во время инкубационного периода болезнь может никак себя не проявлять. Все зависит от индивидуальных особенностей организма.
Как только вирус попадает в кровь, отмечаются:
- Вторичные высыпания. Чаще всего они локализуются в области рта, щек, языка, носа, зева.
- Повышение температуры до 40С градусов, что свидетельствует о наступлении септической стадии ящура.
- Новые пузырьки между пальцами рук и вокруг ногтей. В этот период вирус, скорее всего, уже поражает внутренние органы, выделяясь в окружающую среду с калом, мочой, желчью и слюной.
- Слабость, учащение пульса.
- Озноб, снижение артериального давления, головная боль.
- Болезненность и жжение слизистых ротовой полости, носа и языка, хотя она может проявляться также в первые дни после заражения.
- Мышечные и поясничные боли.
- Обильное слюноотделение.
- Отечность и гиперемия слизистых ротовой полости.
- В отдельных случаях незначительное расстройство желудка и рези при мочеиспускании.
Первые высыпания, которые появляются на теле человека, держатся около 7 дней, после чего на их месте образуются мелкие ранки, которые впоследствии сливаются в одну пораженную область. Часто они локализуются на языке больного, мешая ему есть и разговаривать. В то же время пухнут губы, также покрываясь язвами и корками.
После появления вторичных высыпания (на руках) температура держится еще около 3 – 5 дней, а затем медленно снижается. С этого момента начинается выздоровление, которое в отдельных случаях может растягиваться на 2 недели.
Важно! После перенесения ящура у человека вырабатывается иммунитет к нему.
Медики различают 3 формы течения заболевания, включающие:
- поражение кожных покровов;
- поражение слизистых ротовой полости;
- кожно-слизистое поражение.
В медицинской практике встречались также стертые формы заболевания, при которых ящур проявлялся общим недомоганием, единичными афтами на коже или в полости рта.
Диагностика
Типичная картина болезни упрощает постановку диагноза. Между тем усложняет ситуацию наличие стертых форм недуга и схожесть симптомов с признаками других болезней. В частности, ящур можно спутать с:
- герпетическим стоматитом;
- ветряной оспой;
- эритемой;
- аллергией на лекарственные препараты.
Чтобы исключить их, врач не просто осматривает пациента, но также собирает анамнез (интересуется о контакте с больными животными, употреблении сырого молока, проживании в местности, в которой зафиксированы вспышки ящура у животных). Дополнительно могут проводиться лабораторные исследования, а именно:
- биологические – анализы крови, слюны, кала;
- серологические реакции, позволяющие отследить реакцию взаимодействия между антигеном и антителом. Иными словами, такие исследования позволяют выявить наличие антител к возбудителю в крови.
Лечение
Люди, у которых был диагностирован ящур, подлежат обязательной госпитализации на срок не менее 2 недель. Как и в случае с большей частью вирусных заболеваний, специфическое лечение ящура не предусмотрено. В этот период врачи просто стараются всячески облегчить состояние больного. Для этого ему:
- Проводят санацию ротовой полости (обрабатывают ранки ватой, смоченной в перекиси водорода или 4% растворе нитрата серебра). После на них наносят оксолиновую, интерфероновую или гелиомициновую мази.
- Для ускорения процесса заживления афт могут использовать также ультрафиолетовое облучение.
- Болезненность при глотании облегчают щадящим рационом, который состоит преимущественно из перетертой пищи. В тяжелых случаях предусмотрено кормление больного с помощью специального зонда.
- При необходимости назначают антибиотики, дезинтоксикационную терапию, витаминные комплексы.
- Отеки и боль снимают антигистаминными и обезболивающими препаратами.
Несмотря на коварность заболевания, прогноз при его лечении в большинстве случаев благоприятный. Как правило, выздоровление наступает уже через 2 – 3 недели, а все симптомы исчезают практически бесследно для человека. Серьезных осложнений и последствий для его здоровья в случае своевременного обращения к врачу нет.
Важно! Маленькие дети и новорожденные намного хуже взрослых переносят ящур. Отсутствие надлежащего медицинского ухода в этом случае чревато летальным исходом, хотя на практике такое случается крайне редко.
Профилактика ящура
Лучшей профилактикой заражения ящуром считается строгое соблюдение санитарных норм и правил личной гигиены. При этом специальная санитарно-эпидемиологическая служба занимается выявлениями болезни у животных, после чего в регионе вводится карантин, а сами зараженные особи уничтожаются.
После этого все помещения, где содержались животные, а также средства ухода за ними, включая рабочую одежду их владельцев, обрабатываются дезинфицирующими растворами.
Обратите внимание! С целью предупреждения эпидемии ящура регулярно должна проводиться вакцинация.
Огромное значение в профилактике имеет также соблюдение инструкций по технике безопасности при работе с животными. Согласно им, ухаживать за ними необходимо только в специальной одежде, а после контакта – мыть руки с мылом.
Не рекомендуется употреблять в пищу сырые молочные продукты, сырое мясо. После приготовления пищи необходимо тщательно вымыть водой с моющим средством посуду, в которой она хранилась в сыром виде.
Ящур – заболевание, которое наносит серьезный урон животноводческим хозяйствам, однако остается неопасным для человека при условии соблюдения элементарных правил личной гигиены. Пренебрегать ими, даже в случае перенесения заболевания ранее, врачи не рекомендуют. Время сохранения иммунитета к ящуру пока не установлено.
Совинская Елена, медицинский обозреватель
14,148 просмотров всего, 4 просмотров сегодня
Загрузка…
Болезни рук, стопы и рта | Характеристики
Заболевание часто встречается у детей раннего возраста. Это вызывает жар, язвы во рту и кожную сыпь. Часто мойте руки, чтобы уменьшить вероятность заболевания.
Распространенные заболевания рук, ног и рта
Болезнь рук, ног и рта или HFMD — это заразное заболевание, вызываемое различными вирусами. Часто встречается у младенцев и детей младше 5 лет. Однако старшие дети и взрослые также могут получить HFMD. В Соединенных Штатах люди чаще заболевают HFMD летом и осенью.
HFMD обычно не является серьезным заболеванием, и почти все люди выздоравливают через 7–10 дней без лечения. В редких случаях у инфицированного человека может развиться вирусный менингит, и ему может потребоваться госпитализация на несколько дней. Другие, еще более редкие осложнения могут включать паралич или энцефалит (воспаление мозга), которые могут быть фатальными.
Симптомы болезней рук, ног и рта часто включают:
- Лихорадка
- Пониженный аппетит
- Боль в горле
- Плохое самочувствие
- Болезненные язвы во рту, которые обычно начинаются с плоских красных пятен
- Сыпь в виде плоских красных пятен, которые могут образовывать волдыри на ладонях рук, подошвах стоп, а иногда и на коленях, локтях, ягодицах и / или в области гениталий
Эти симптомы обычно проявляются поэтапно, а не сразу.Не у всех будут все эти симптомы. Некоторые люди могут вообще не проявлять никаких симптомов, но все же могут передавать вирус другим.
Болезни рук, ног и рта поражают в основном детей раннего возраста
HFMD в основном поражает младенцев и детей младше 5 лет, но дети старшего возраста и взрослые тоже могут заразиться. Поскольку HFMD вызывается несколькими различными вирусами, болезнь может заразиться более одного раза.
Болезни рук, ног и рта заразны
Люди с HFMD наиболее заразны в течение первой недели болезни.Однако иногда они могут оставаться заразными в течение нескольких недель после исчезновения симптомов. У некоторых людей, особенно у взрослых, симптомы могут не проявляться, но они все равно могут передавать вирусы другим. Вирусы, вызывающие HFMD, можно найти у инфицированного человека:
- Выделения из носа и горла (например, слюна, мокрота или слизь из носа)
- Блистерная жидкость
- Корма (кал)
HFMD передается от инфицированного человека к другим от:
- Тесный контакт, например поцелуи, объятия или совместное использование чашек и столовых приборов
- Кашель и чихание
- Контакт с фекалиями, например, при смене подгузника
- Контакт с блистерной жидкостью
- Прикосновение к предметам или поверхностям, на которых есть вирус
Вот почему вы всегда должны стараться поддерживать хорошую гигиену, например, часто мыть руки с мылом и водой в течение не менее 20 секунд, чтобы снизить вероятность заражения и распространения HFMD.
Вы можете лечить только симптомы заболеваний рук, ног и рта
Специального лечения HFMD не существует. Лихорадку и боль можно контролировать с помощью безрецептурных жаропонижающих и обезболивающих, таких как парацетамол или ибупрофен. Людям с HFMD важно пить достаточное количество жидкости, чтобы предотвратить потерю жидкости в организме или обезвоживание.
Мойте руки и помогайте детям мыть руки, чтобы не заболеть.
Примите меры, чтобы уменьшить ваши шансы заболеть
Вы можете снизить риск заражения вирусами, вызывающими HFMD, выполнив несколько простых шагов:
- Часто мойте руки водой с мылом в течение не менее 20 секунд, особенно после смены подгузников, и помогайте маленьким детям делать то же самое.
- Не прикасайтесь к глазам, носу и рту немытыми руками.
- Избегайте близких контактов, таких как поцелуи, объятия и совместное использование чашек и столовых приборов с людьми, у которых есть HFMD.
- Продезинфицируйте поверхности и предметы, к которым часто прикасаетесь, например игрушки и дверные ручки, особенно если кто-то болен.
В настоящее время в США нет вакцины для защиты от вирусов, вызывающих болезни рук, ног и рта.
Болезнь рук, ног и рта — это не то же самое, что ящур
HFMD часто путают с ящуром (также называемым болезнью копыт и ротовой полости), который поражает крупный рогатый скот, овец и свиней.Люди не болеют болезнями животных, а животные не болеют человеческими болезнями.
.
Ручная ящура Справочное руководство по заболеваниям
Проверено с медицинской точки зрения Drugs.com. Последнее обновление: 16 июля 2020 г.
На этой странице
Обзор
Язвы во рту и сыпь на руках и ногах — это легкая инфекционная вирусная инфекция, часто встречающаяся у маленьких детей. Заболевание, вызванное вирусом Коксаки, чаще всего вызывается вирусом Коксаки.
Специального лечения ящура и рта не существует.Частое мытье рук и избегание тесного контакта с людьми, инфицированными ящуром, может помочь снизить риск заражения вашего ребенка.
Симптомы
Ящура рук и рта может вызывать все следующие признаки и симптомы или только некоторые из них. В их числе:
- Лихорадка
- Боль в горле
- Чувство недомогания (недомогания)
- Болезненные, красные, похожие на волдыри высыпания на языке, деснах и внутренней стороне щек
- Красная сыпь без зуда, но иногда с волдырями на ладонях, подошвах, а иногда и на ягодицах
- Раздражительность у детей грудного и раннего возраста
- Потеря аппетита
Обычный период от начальной инфекции до появления признаков и симптомов (инкубационный период) составляет от трех до шести дней.Лихорадка часто является первым признаком заболевания рук и ног, за которым следует боль в горле, а иногда и плохой аппетит и недомогание.
Через один или два дня после начала лихорадки могут появиться болезненные язвы в передней части рта или в горле. Сыпь на руках и ногах и, возможно, на ягодицах может появиться в течение одного или двух дней.
Язвы, которые развиваются в задней части рта и горла, могут указывать на то, что ваш ребенок инфицирован родственным вирусным заболеванием, которое называется герпангина. Другие отличительные черты герпангины включают внезапную высокую температуру и, в некоторых случаях, судороги.Язвы на руках, ногах или других частях тела возникают очень редко.
Когда обращаться к врачу
Ящур и ротовая полость — это обычно незначительное заболевание, вызывающее лихорадку в течение нескольких дней и относительно легкие признаки и симптомы. Обратитесь к врачу, если язвы во рту или боль в горле мешают ребенку пить жидкости. И обратитесь к врачу, если через несколько дней признаки и симптомы вашего ребенка ухудшатся.
Причины
Наиболее частой причиной ящура является инфицирование вирусом Коксаки А16.Вирус Коксаки принадлежит к группе вирусов, называемых неполиомиелитными энтеровирусами. Другие типы энтеровирусов иногда вызывают ящур.
Пероральный прием внутрь является основным источником инфекции, вызванной вирусом Коксаки, и ящуром. Болезнь распространяется при личном контакте с инфицированным:
- Выделения из носа или горла
- Слюна
- Жидкость от блистеров
- Табурет
- Капли из дыхательных путей, разбрызгиваемые в воздух после кашля или чихания
Обычное в детских учреждениях
Ящур и ящур наиболее часто встречается у детей в детских учреждениях из-за частой смены подгузников и приучения к горшку, а также из-за того, что маленькие дети часто кладут руки в рот.
Несмотря на то, что ваш ребенок наиболее заразен инфекцией рук, ног и рта в течение первой недели болезни, вирус может оставаться в его или ее теле в течение нескольких недель после того, как признаки и симптомы исчезнут. Это означает, что ваш ребенок все еще может заразить других.
Некоторые люди, особенно взрослые, могут передавать вирус, не проявляя никаких признаков или симптомов болезни.
Вспышки болезни чаще встречаются летом и осенью в США и других странах с умеренным климатом.В тропическом климате вспышки болезни происходят круглый год.
В отличие от ящура
Ящур не связан с ящуром (иногда называемым болезнью копыт и ртом), который является инфекционным вирусным заболеванием, обнаруживаемым у сельскохозяйственных животных. Вы не можете заразиться ящуром рук и ртом от домашних или других животных, и вы не можете передать его им.
Факторы риска
Ящур и рта в первую очередь поражают детей в возрасте до 10 лет, часто до 5 лет.Дети в детских учреждениях особенно восприимчивы к вспышкам ящура, потому что инфекция распространяется от человека к человеку, а дети младшего возраста наиболее восприимчивы.
У детей обычно вырабатывается иммунитет к ящурам, когда они становятся старше, вырабатывая антитела после контакта с вирусом, вызывающим болезнь. Тем не менее, подростки и взрослые могут заразиться этим заболеванием.
Осложнения
Наиболее частым осложнением ящура является обезвоживание.Болезнь может вызывать язвы во рту и горле, из-за чего глотание становится болезненным и затрудненным.
Внимательно следите за тем, чтобы ваш ребенок часто пил жидкость во время болезни. Если обезвоживание тяжелое, может потребоваться внутривенное (в / в) введение жидкости.
Ящур и ротовая полость — это обычно незначительное заболевание, вызывающее лихорадку в течение нескольких дней и относительно легкие признаки и симптомы. Редкая, а иногда и серьезная форма вируса Коксаки может поражать мозг и вызывать другие осложнения:
- Вирусный менингит. Это редкая инфекция и воспаление оболочек (мозговых оболочек) и спинномозговой жидкости, окружающей головной и спинной мозг.
- Энцефалит. Это тяжелое и потенциально опасное для жизни заболевание связано с воспалением мозга, вызванным вирусом. Энцефалит встречается редко.
Профилактика
Определенные меры предосторожности могут помочь снизить риск заражения ящуром руки и рта:
- Тщательно вымыть руки. Обязательно мойте руки часто и тщательно, особенно после посещения туалета или смены подгузника, а также перед приготовлением пищи и приемом пищи.Когда мыло и вода недоступны, используйте салфетки для рук или гели, пропитанные спиртом для уничтожения микробов.
- Продезинфицируйте места общего пользования. Возьмите за привычку мыть участки и поверхности с интенсивным движением сначала водой с мылом, а затем разбавленным раствором хлорного отбеливателя и воды. Детские центры должны соблюдать строгий график уборки и дезинфекции всех мест общего пользования, включая предметы общего пользования, такие как игрушки, поскольку вирус может жить на этих предметах в течение нескольких дней. Часто чистите пустышки вашего ребенка.
- Учите правилам гигиены. Покажите своим детям, как соблюдать правила гигиены и как поддерживать себя в чистоте. Объясните им, почему лучше не класть пальцы, руки или другие предметы в рот.
- Изолируйте заразных людей. Поскольку ящур очень заразен, люди с этим заболеванием должны ограничивать свое воздействие на других, пока у них есть активные признаки и симптомы. Не допускайте детей с ящуром и ящуром в детский сад или школу до тех пор, пока не пройдет лихорадка и не заживут язвы во рту.Если вы заболели, не ходите на работу дома.
Диагностика
Ваш врач, вероятно, сможет отличить болезнь рук, ног и рта от других типов вирусных инфекций, оценив:
- Возраст пострадавшего
- Структура признаков и симптомов
- Появление высыпаний или язв
Ваш врач может взять мазок из горла или стула и отправить его в лабораторию, чтобы определить, какой вирус вызвал заболевание.
Лечение
Специального лечения ящура и рта не существует. Признаки и симптомы ящура обычно проходят через 7-10 дней.
Местный пероральный анестетик может облегчить боль при язвах во рту. Обезболивающие, отпускаемые без рецепта, кроме аспирина, такие как ацетаминофен (Тайленол, другие) или ибупрофен (Адвил, Мотрин и другие), могут помочь облегчить общий дискомфорт.
Образ жизни и домашние средства
Определенные продукты и напитки могут вызывать раздражение волдырей на языке, во рту или горле.Попробуйте эти советы, которые помогут уменьшить болезненность волдырей, а прием пищи и питье — более терпимым:
- Пососать ледяные шарики или кусочки льда.
- Ешьте мороженое или шербет.
- Пейте холодные напитки, например, молоко или ледяную воду.
- Избегайте кислых продуктов и напитков, таких как цитрусовые, морсы и газированные напитки.
- Избегайте соленой или острой пищи.
- Ешьте мягкую пищу, не требующую длительного пережевывания.
- Прополоскать рот теплой водой после еды.
Если ваш ребенок может ополаскивать, не глотая, полоскание теплой соленой водой может успокоить его. Попросите ребенка делать это несколько раз в день или по мере необходимости, чтобы уменьшить боль и воспаление в полости рта и горла, вызванные язвой рук и ног.
Запись на прием
Если вы водите своего ребенка к врачу, максимально используйте свое время, записывая информацию, которая понадобится врачу, прежде чем вы отправитесь к врачу, в том числе:
- Все признаки и симптомы, которые испытывает ваш ребенок
- Как долго у вашего ребенка были признаки и симптомы
- Был ли ваш ребенок в детских учреждениях или в других местах, где может распространяться болезнь
- Есть вопросы
Некоторые вопросы, которые вы можете задать своему врачу, включают:
- Какова вероятная причина симптомов?
- Есть ли другие возможные причины?
- Нужно ли моему ребенку проходить какие-либо анализы?
- Какой подход к лечению лучше всего?
- Нужно ли принимать лекарства?
- Что я могу сделать дома, чтобы моему ребенку было удобнее?
Чего ожидать от врача
Некоторые вопросы, которые может задать врач, включают:
- Когда впервые появились симптомы?
- Насколько серьезны симптомы?
- Был ли ваш ребенок в последнее время контактом с кем-либо, кто был болен?
- Слышали ли вы о каких-либо заболеваниях в школе или детском саду вашего ребенка?
- Кажется, что-нибудь улучшает симптомы?
- Есть ли что-нибудь, что ухудшает симптомы?
Что вы можете сделать за это время
Чтобы уменьшить дискомфорт, врачи часто рекомендуют:
- Отдыхаю.
- Жидкости для питья — жидкости на основе молока переносятся легче, чем кислые жидкости, такие как сок или газировка.
- При необходимости принимать безрецептурные болеутоляющие, кроме аспирина, такие как ацетаминофен (Тайленол и др.) Или ибупрофен (Адвил, Мотрин и др.) В форме и дозировке, соответствующих возрасту и весу. Но они не нужны при невысокой температуре и не помогут ускорить выздоровление вашего ребенка.
- Использование жидкости для полоскания рта или спрея для полости рта, чтобы заглушить боль.
© 1998-2019 Фонд медицинского образования и исследований Мэйо (MFMER). Все права защищены.
Условия эксплуатации.
.
Ящура руки и рта — Диагностика и лечение
Диагноз
Ваш врач, вероятно, сможет отличить болезнь рук, ног и рта от других типов вирусных инфекций, оценив:
- Возраст пострадавшего
- Структура признаков и симптомов
- Появление сыпи или язв
Ваш врач может взять мазок из горла или кала и отправить его в лабораторию, чтобы определить, какой вирус вызвал заболевание.
Лечение
Специального лечения ящура и рта не существует. Признаки и симптомы ящура обычно проходят через 7-10 дней.
Местный оральный анестетик может помочь облегчить боль при язвах во рту. Обезболивающие, отпускаемые без рецепта, кроме аспирина, такие как ацетаминофен (Тайленол, другие) или ибупрофен (Адвил, Мотрин и другие), могут помочь облегчить общий дискомфорт.
Образ жизни и домашние средства
Определенные продукты и напитки могут вызывать раздражение волдырей на языке, во рту или горле.Вот несколько советов, которые помогут уменьшить болезненность волдырей, а прием пищи и питье — более терпимым:
- Пососите ледяные шарики или кусочки льда.
- Ешьте мороженое или шербет.
- Пейте холодные напитки, например, молоко или ледяную воду.
- Избегайте кислых продуктов и напитков, таких как цитрусовые, морсы и газированные напитки.
- Избегайте соленой или острой пищи.
- Ешьте мягкую пищу, не требующую длительного пережевывания.
- Прополоскать рот теплой водой после еды.
Если ваш ребенок может ополаскивать, не глотая, полоскание теплой соленой водой может успокаивать. Попросите ребенка делать это несколько раз в день или по мере необходимости, чтобы уменьшить боль и воспаление в полости рта и горла, вызванные язвой рук и ног.
Подготовка к приему
Если вы ведете ребенка к врачу, максимально используйте свое время, записывая информацию, которая понадобится врачу перед вашим визитом, в том числе:
- Любые признаки и симптомы, которые испытывает ваш ребенок
- Как долго у вашего ребенка были признаки и симптомы
- Был ли ваш ребенок в детских учреждениях или в других местах, где может распространяться болезнь
- Любые вопросы
Вот некоторые вопросы, которые вы можете задать своему врачу:
- Какая вероятная причина симптомов?
- Есть ли другие возможные причины?
- Нужно ли моему ребенку проходить какие-либо анализы?
- Каков наилучший подход к лечению?
- Есть ли необходимость принимать лекарства?
- Что я могу сделать дома, чтобы моему ребенку было удобнее?
Чего ожидать от врача
Некоторые вопросы, которые может задать врач, включают:
- Когда впервые появились симптомы?
- Насколько серьезны симптомы?
- Был ли ваш ребенок недавно контактировал с кем-либо, кто был болен?
- Слышали ли вы о каких-либо заболеваниях в школе или детском саду вашего ребенка?
- Кажется, что-нибудь улучшает симптомы?
- Есть ли что-нибудь, что ухудшает симптомы?
Что вы можете сделать в это время
Чтобы уменьшить дискомфорт, врачи часто рекомендуют:
- Отдых.
- Питьевые жидкости — жидкости на основе молока могут переноситься легче, чем кислые жидкости, такие как сок или газировка.
- При необходимости прием безрецептурных болеутоляющих средств, отличных от аспирина, таких как ацетаминофен (Тайленол и др.) Или ибупрофен (Адвил, Мотрин и др.) В форме и дозировках, соответствующих возрасту и весу. Но они не нужны при невысокой температуре и не помогут ускорить выздоровление вашего ребенка.
- Использование жидкости для полоскания рта или орального спрея для ослабления боли.
25 сентября 2020 г.
Показать ссылки
- Modlin JF. Клинические проявления и диагностика энтеровирусных и пареховирусных инфекций. https://www.uptodate.com/home. По состоянию на 28 марта 2017 г.
- Longo DL, et al. Энтеровирусные, пареховирусные и реовирусные инфекции. В: Принципы внутренней медицины Харрисона. 19 изд. Нью-Йорк, штат Нью-Йорк: компании McGraw-Hill; 2015. http://www.accessmedicine.com. По состоянию на 28 марта 2017 г.
- Болезни рук, ног и рта. Центры по контролю и профилактике заболеваний. https://www.cdc.gov/hand-foot-mouth/about/index.html. По состоянию на 28 марта 2017 г.
- Информационный листок о болезнях рук, ног и рта. Всемирная организация здравоохранения. http://www.wpro.who.int/emerging_diseases/hfmd.information.sheet/en/#. По состоянию на 28 марта 2017 г.
- Modlin JF. Эпидемиология, патогенез, лечение и профилактика энтеровирусных и пареховирусных инфекций. https: // www.uptodate.com/home. По состоянию на 28 марта 2017 г.
- Romero JR. Заболевания рук, ног и рта и герпангина. https://www.uptodate.com/home. По состоянию на 5 мая 2017 г.
- Drutz JE. Острый фарингит у детей и подростков: симптоматическое лечение. https://www.uptodate.com/contents/search. Проверено 1 сентября 2020 г.
Связанные
Продукты и услуги
Показать больше продуктов и услуг Mayo Clinic
Ящура рук
.
Болезни рук, ящура
Болезнь рук, ящура и рта — распространенное детское заболевание, которое может поражать взрослых. Обычно она проходит сама по себе через 7-10 дней.
Проверить, нет ли это болезней рук, ящура и рта
Первыми признаками заболеваний рук, ящура и рта могут быть:
- боль в горле
- высокая температура, выше 38 ° C
- отказ от еды
Через несколько дней появятся язвы во рту и сыпь.
Во рту и на языке появляются язвы. Они могут быть болезненными, из-за чего вам будет трудно есть или пить.
Кредит:
Hercules Robinson / Alamy Stock Photo
https://www.alamy.com/stock-photo-vesicle-on-tongue-of-child-with-coxsackie-a16-virus-infection-hand-12876583.html?pv=1&stamp=2&imageid=E0442865-9287 -42AE-A268-26DB0F32DA91 & p = 18517 & n = 0 & Ориентация = 0 & pn = 1 & searchtype = 0 & IsFromSearch = 1 & srch = foo% 3dbar% 26st% 3d0% 26pn% 3d1% 26ps% 3d100% 26sortby%% 3d2% 3DTyPGP% 26resultbyPview% 3dsortby % 2520foot% 2520and% 2520mouth% 26qt_raw% 3dhand% 2520foot% 2520and% 2520mouth% 26lic% 3d3% 26mr% 3d0% 26pr% 3d0% 26ot% 3d0% 26creative% 3d% 26ag% 3d0% 26hc% 3d0% 26pc% 3d% 26blackwhite % 3d% 26cutout% 3d% 26tbar% 3d1% 26et% 3d0x000000000000000000000% 26vp% 3d0% 26loc% 3d0% 26imgt% 3d0% 26dtfr% 3d% 26dtto% 3d% 26size% 3d0xFF% 26archive% 3d1% 26groupid% 3d% 26pseudoid% 3d % 26a% 3d% 26cdid% 3d% 26cdsrt% 3d% 26name% 3d% 26qn% 3d% 26apalib% 3d% 26apalic% 3d% 26lightbox% 3d% 26gname% 3d% 26gtype% 3d% 26xstx% 3d0% 26simid% 3d% 26saveQry % 3d% 26editorial% 3d1% 26nu% 3d% 26t% 3d% 26edoptin% 3d% 26customgeoip% 3d% 26cap% 3d1% 26cbstore% 3d1% 26vd% 3d0% 26lb% 3d% 26fi% 3d2% 26edrf% 3d0% 26ispremium% 3d1 % 26флип% 3d0% 26pl% 3d
Красные пятна, которые превращаются в волдыри, обычно появляются на руках и ногах.Кредит:
Скотт Камазин / Alamy Stock Photo
https://www.alamy.com/viral-exanthem-from-hand-foot-and-mouth-disease-image3361433.html?pv=1&stamp=2&imageid=037D1A17-61B7-49BB-BED1-191C9C2FE780&p=9949ient&n = 0 & pn = 1 & searchtype = 0 & IsFromSearch = 1 & srch = foo% 3dbar% 26st% 3d0% 26pn% 3d1% 26ps% 3d100% 26sortby% 3d2% 26resultview% 3dsortbyPopular% 26npgs% 3d0% 26qt% 3dhand% 2520foot_raw% 2520and% 2520foot_raw% 2520and% % 2520foot% 2520and% 2520mouth% 26lic% 3d3% 26mr% 3d0% 26pr% 3d0% 26ot% 3d0% 26creative% 3d% 26ag% 3d0% 26hc% 3d0% 26pc% 3d% 26blackwhite% 3d% 26cutout% 3d% 26tbar% 3d1 % 26et% 3d0x000000000000000000000% 26vp% 3d0% 26loc% 3d0% 26imgt% 3d0% 26dtfr% 3d% 26dtto% 3d% 26size% 3d0xFF% 26archive% 3d1% 26groupid% 3d% 26pseudoid% 3d% 26a% 3d% 26cdidrt% 3d% 26cds % 3d% 26name% 3d% 26qn% 3d% 26apalib% 3d% 26apalic% 3d% 26lightbox% 3d% 26gname% 3d% 26gtype% 3d% 26xstx% 3d0% 26simid% 3d% 26saveQry% 3d% 26editorial% 3d1% 26nu% 3d % 26t% 3d% 26edoptin% 3d% 26customgeoip% 3d% 26cap% 3d1% 26cbstore% 3d1% 26vd% 3d0% 26lb% 3d% 26fi% 3d2% 26edrf% 3d0% 26ispremium% 3d1% 26flip% 3d0% 26pl% 3d
Волдыри в центре серые и могут вызывать болезненные ощущения.Кредит:
Скотт Камазин / Alamy Stock Photo
https://www.alamy.com/ulcer-in-hand-foot-and-mouth-disease-in-a-4-year-old-boy-image3361429.html?pv=1&stamp=2&imageid=8B2A7E44-B651 -433D-957E-AF02E3FF727C & p = 9949 & n = 0 & Ориентация = 0 & pn = 1 & searchtype = 0 & IsFromSearch = 1 & srch = foo% 3dbar% 26st% 3d0% 26pn% 3d1% 26ps% 3d100% 26sortby% 3d2% 26resultgspview% 26resultgspular% 26resultgspview% 3dsort % 2520foot% 2520and% 2520mouth% 26qt_raw% 3dhand% 2520foot% 2520and% 2520mouth% 26lic% 3d3% 26mr% 3d0% 26pr% 3d0% 26ot% 3d0% 26creative% 3d% 26ag% 3d0% 26hc% 3d0% 26pc% 3d% 26blackwhite % 3d% 26cutout% 3d% 26tbar% 3d1% 26et% 3d0x000000000000000000000% 26vp% 3d0% 26loc% 3d0% 26imgt% 3d0% 26dtfr% 3d% 26dtto% 3d% 26size% 3d0xFF% 26archive% 3d1% 26groupid% 3d% 26pseudoid% 3d % 26a% 3d% 26cdid% 3d% 26cdsrt% 3d% 26name% 3d% 26qn% 3d% 26apalib% 3d% 26apalic% 3d% 26lightbox% 3d% 26gname% 3d% 26gtype% 3d% 26xstx% 3d0% 26simid% 3d% 26saveQry % 3d% 26editorial% 3d1% 26nu% 3d% 26t% 3d% 26edoptin% 3d% 26customgeoip% 3d% 26cap% 3d1% 26cbstore% 3d1% 26vd% 3d0% 26lb% 3d% 26fi% 3d2% 26edrf% 3d0% 26ispremium% 3d1 % 26флип% 3d0% 26pl% 3d
Симптомы обычно одинаковы у взрослых и детей, но могут быть намного хуже у взрослых.
Заболевание рук, ящура и рта возможно более одного раза.
Если вы не уверены, что это болезнь рук, ящура и рта
Посмотрите на другие сыпи в детстве.
Информация:
Ящур не имеет ничего общего с ящуром, поражающим сельскохозяйственных животных.
Как самостоятельно вылечить болезнь рук, ящура и рта
Вы не можете принимать антибиотики или лекарства от болезней рук, ящура и рта.Это должно идти своим чередом. Обычно лучше через 7-10 дней.
Чтобы облегчить симптомы:
- Пейте жидкость, чтобы предотвратить обезвоживание — избегайте кислых напитков, таких как фруктовый сок
- ешьте мягкую пищу, например суп — избегайте горячих и острых продуктов
- примите парацетамол или ибупрофен, чтобы облегчить боль во рту или горло
Фармацевт может помочь при болезнях рук, ящура
Обратитесь к фармацевту за советом о лечении, например, гелях от язвы во рту, спреях и жидкостях для полоскания рта, чтобы облегчить боль.
Они подскажут, какие из них подходят для детей.
Несрочный совет: обратитесь к терапевту, если:
- ваши симптомы не улучшаются через 7-10 дней
- у вас или вашего ребенка очень высокая температура, или вы чувствуете жар и дрожь
- вы беспокоитесь о симптомах вашего ребенка
- ваш ребенок обезвожен — это не так писаете как обычно
- вы беременны и у вас болезнь рук, ящура и рта
Заболевание рук, ящура заразно.
Проконсультируйтесь со своим терапевтом перед тем, как идти. Они могут предложить телефонную консультацию.
Информация:
Обновление коронавируса: как связаться с GP
По-прежнему важно получить помощь от терапевта, если она вам нужна. Чтобы связаться с вашим терапевтом:
- посетите их веб-сайт
- используйте приложение NHS
- позвоните им
Узнайте об использовании NHS во время коронавируса
Как остановить распространение болезней рук, ящура
Болезни рук, ящура легко передаются другим людям.Он распространяется при кашле, чихании и испражнениях.
Вы заразны за несколько дней до появления каких-либо симптомов, но, скорее всего, заразитесь другим в течение первых 5 дней после появления симптомов.
Чтобы снизить риск распространения болезней рук, ящура и рта:
- Часто мойте руки теплой мыльной водой и учите этому детей
- Используйте салфетки для улавливания микробов при кашле или чихании
- мусор использованные салфетки как можно быстрее
- не делитесь полотенцами или предметами домашнего обихода, такими как чашки или столовые приборы
- стирайте загрязненное постельное белье и одежду горячей стиркой
Не ходите в школу или детский сад
Не позволяйте ребенку ходить в школу или детский сад, пока он чувствует плохо.
Но как только они почувствуют себя лучше, они могут вернуться в школу или детский сад. Нет необходимости ждать, пока все волдыри заживут.
Если не отпускать ребенка дольше, это вряд ли остановит распространение болезни.
Заболевания рук, ягодиц при беременности
Хотя обычно нет риска для беременности или ребенка, лучше избегать тесного контакта с людьми, у которых есть заболевания рук, ягодиц и рта.
Это потому, что:
- высокая температура в течение первых 3 месяцев беременности может привести к выкидышу, хотя это очень редко
- заболевание рук, ящура незадолго до рождения может означать, что ребенок родился с легкой версия
Поговорите с терапевтом или акушеркой, если вы контактировали с кем-то, у кого были заболевания рук, ног и рта.
Помогите нам улучшить наш веб-сайт
Если вы закончили то, что делаете, можете ли вы ответить на несколько вопросов о вашем сегодняшнем визите?
Примите участие в нашем опросе
Последняя проверка страницы: 10 января 2018 г.
Срок следующей проверки: 10 января 2021 г.
.
Недержание кала у детей причины и лечение: лечение и причины недержания кала в 3-7 лет (Комаровский)
причины и лечение :: SYL.ru
Проблема недержания кала у детей является довольно-таки распространённой, однако большинство родителей не придают этому значения и считают, что всё пройдёт само собой. Однако стоит сказать, что это очень серьёзно, и причины, которые вызывают недержание кала у ребёнка, могут быть различными и весьма опасными. Не стоит игнорировать то, что малыш «пачкает бельё». Следует разобраться в причинах и как можно быстрее обратиться к специалисту, который поможет побороть эту проблему и вылечить ребёнка.
Что такое энкопрез? Кто болеет им чаще?
Энкопрез – это заболевание, при котором у ребёнка неосознанно выделяется кишечное содержимое. По-другому его называют недержанием кала. Чаще всего малыши «пачкают бельё» в возрасте от трёх лет и старше. Нужно сказать, что детей до 3 лет не относят к этой категории, так как нервные центры малышей в таком возрасте ещё не способны до конца контролировать работу кишечника. Поэтому нужно сказать, что если ребёнок в возрасте 1 года или 2 лет неосознанно испражняется, не стоит волноваться. Однако если родители заметили, что недержание кала у ребёнка продолжается в возрасте от трех и более лет, необходимо обратиться к специалистам и как можно быстрее избавить малыша от этого недуга.
По статистике, это заболевание наблюдается у 3% детей, и мальчики страдают от него чаще, чем девочки.
Наиболее часто встречается недержание кала у ребёнка 5 лет и больше. Стоит сказать, что непроизвольное его выделение во время прохождения газов также считается энкопрезом.

Неосознанное недержание кала
Необходимо обратить внимание, что недержанием кала можно назвать именно неосознанное выделение. Очень часто дети заигрываются или просто стесняются идти в туалет, в результате чего они могут «испачкать бельё». Это не является заболеванием, так как в момент испражнения ребёнок понимал, что он хочет в туалет, и сделал это намеренно. Стоит сказать, что если малыш страдает от энкопреза, родители ни в коем случае не должны его ругать, потому что ребёнок испражняется неосознанно и не контролирует процесс выделения кала. Более того, это может только усугубить проблему и негативно повлиять на психику больного.
Многие родители считают, что понос является признаком «пачканья белья», однако это совсем не так. У детей, которые страдают энкопрезом, чаще всего наблюдается длительный запор. Жидкий кал, который родители видят на белье своего малыша вокруг плотного кала, заполняет прямую кишку.

Недержание кала у ребенка. Причины энкопреза
Основной причиной, по которой дети страдают от энкопреза, является хронический запор. Вследствие этого прямая кишка малыша очень быстро и сильно растягивается, из-за чего больше не может плотно закрываться для удержания кала. Практически всегда недержание кала у ребёнка 7 лет (восьми, девяти и десяти) вызвано не только неправильным питанием, но и психологическими факторами. К ним относиться испуг, различные страхи, агрессивное поведение родителей и т. д.
Чаще всего, кроме неправильного питания, недержание кала у ребёнка связано со стыдом, наступающим вследствие дефекации.
Недержание кала у ребёнка 9 лет и старше – это серьёзное заболевание, которое нужно лечить как можно скорее. Дети такого возраста начинают стесняться своего недуга и стараются избегать любого контакта с окружающими людьми. Для того чтобы избежать серьёзных последствий и травмирования психики ребёнка, необходимо обратиться к специалисту и следовать его указаниям.

Запор как причина недержания кала
Кроме этого, нужно отметить, что запор – одна из основных причин недержания кала. Он может начаться вследствие первой или второй вышеуказанной причины, т. е. стыда или неправильного питания. Если у ребёнка наблюдается длительный запор, то к этой причине могут добавиться также психологические факторы. Малыш может испытывать стресс, а также стыд, которые связаны с дефекацией, вследствие чего будет осознанно подавлять позывы к ней. Необходимо помнить: если родители заметили, что их ребёнок длительное время не может сходить в туалет, следует пересмотреть рацион и обратиться к врачу, который сумеет помочь им бороться с этой проблемой. Если вовремя не справиться с запором, то различные психологические факторы могут развить недержание кала у ребёнка.

Растяжение стенок кишечника – причина энкопреза
Следующая причина, которая развивает недержание кала у ребёнка 3 лет и более, – растяжение стенок кишечника. Когда ребёнок долго не может сходить в туалет и начинает намеренно задерживать кал, в прямой кишке скапливаются объёмные плотные массы. После этого стенки кишечника растягиваются и их чувствительность пропадает. Поэтому через какое-то время после длительных запоров ребёнок перестаёт чувствовать, что ему нужно сходить в туалет, после чего задержка кишечных масс происходит неосознанно.
Трещины в кишечнике и геморрой
Это может привести к серьёзным проблемам, потому что кал постепенно скапливается и становится очень объёмным. Это травмирует кишечник малыша, что вызывает дискомфорт, неприятные ощущения и даже трещины. Также неосознанная задержка кишечных масс может привести к геморрою.
Трещины в кишечнике и геморрой вызывают не только у ребёнка, но и у взрослого человека болевые ощущения и дискомфорт. Однако малыш не может рассуждать так, как его родители, и начинает избегать походов в туалет, что ещё больше усугубляет и без того трудную ситуацию.
Все вышеперечисленные факторы ведут к тому, что мышцы прямой кишки утратят чувствительность и перестанут удерживать каловые массы должным образом. Это и становится прямой причиной возникновения энкопреза.
Недержание кала у ребенка 8 лет и старше необходимо лечить как можно скорее. Однако лучше всего предупредить энкопрез, включить в рацион малыша только здоровую пищу, вовремя предотвращать запоры и не ругать его за «пачканье белья». Ребёнок в таком возрасте может получить серьёзные психологические травмы на всю жизнь из-за недержания кала, поэтому родители должны сделать всё возможное, чтобы избежать этого заболевания либо как можно скорее от него избавиться.
Усиливает ли стыд недержание кала?
Недержание кала у ребёнка 6 лет и старше обычно становится постыдным. Из-за того что малыш не может удерживать кишечные массы и постоянно «пачкает бельё», ему становится стыдно и дискомфортно. Это может привести к тому, что ребёнок будет избегать походов в туалет и осознанно удерживать позывы к дефекации. Как уже стало известно, это только усугубит ситуацию, потому что мышцы прямой кишки будут растягиваться всё больше, твёрдый кал станет накапливаться в ней, и энкопрез только усилится, поскольку кишечник не будет иметь возможность нормально функционировать.
Как предупредить недержание кала у ребёнка
Из вышесказанного нужно сделать вывод, что недержание кала у ребёнка 8 лет, равно как 7, 6, 5 и 4, лучше всего предупредить. Для этого необходимо, чтобы рацион малыша состоял только из здоровой пищи. Кушать нужно регулярно. Однако если родители заметили, что у ребёнка всё-таки начался запор, и он длительное время не может сходить в туалет, необходимо обратиться к специалисту и начать адекватное лечение.
Если же мать и отец не смогли сделать всё возможное, чтобы предотвратить недержание кала, необходимо не медлить и срочно предпринимать какие-либо меры, иначе энкопрез может развиваться всё больше и больше и доставлять ребёнку неприятные ощущения и дискомфорт.
Недержание кала у ребёнка 10 лет и младше – это достаточно серьёзная проблема, которая не только доставляет ему дискомфорт, неприятные ощущения и боль, но и влияет на психологическое состояние. Если у ребёнка, которому исполнилось 7-8 лет, энкопрез, необходимо как можно скорее принимать меры и лечить этот недуг, потому что на фоне данного заболевания он может стать закрытым, стеснительным и необщительным.
Недержание кала у ребёнка. Лечение
Нужно знать, что энкопрез – это достаточно серьёзное заболевание, которое нельзя игнорировать. Родители, которые узнали, что их малыш страдает недержанием кишечных масс, должны запастись терпением и отнестись к этой проблеме с должной серьёзностью. При этом запрещается принимать самостоятельно решение о приеме того или иного медикамента. Обязательна консультация с врачом!
Отношение родителей к «пачканью белья»
Не следует ругать своего ребёнка, нервничать из-за того, что он снова «испачкал бельё». Родители должны понимать, что выделение каловых масс происходит неосознанно, и малыш совсем невиноват в этом. Первое, что могут сделать взрослые в такой ситуации, – изменить обстановку и своё отношение к проблеме. Если ребёнок посещает детский сад, то они должны позаботиться, чтобы воспитательница напоминала малышу, что ему необходимо сходить в туалет. Тогда он сможет сам контролировать процесс.

Санатории для лечения энкопреза
Также родители могут обратиться за помощью в специализированные санатории, в которых ребёнок сможет излечиться от непроизвольного выделения кала. Там малыш отдохнет морально и забудет обо всех ситуациях, связанных с энкопрезом, которые доставляли ему дискомфорт. Если он перестанет стыдиться, забудет о постоянном контроле дефекации, то по прошествии некоторого времени болезнь его покинет.
Клизмы
Одним из способов лечения недержания кала являются очистительные клизмы. Детям, которые страдают энкопрезом, их делают каждый день в одно и то же время. Если родители не будут игнорировать рекомендации врачей, то от непроизвольного выделения кишечных масс в скором времени удастся избавиться.
Для того чтобы закрепить рефлекс на дефекацию, необходимо делать ребёнку тренировочные клизмы. В прямую кишку малыша необходимо вводить 300-400 мм отвара ромашки, после чего ему необходимо будет ходить и пытаться удерживать жидкость.
Если причиной недержания кала стал запор, то родители должны организовать для малыша специальную диету. В рацион ребёнка рекомендуется ввести свеклу с растительным маслом, морковь со сметаной, капусту, яблоки и т. д. Это легкоусваиваемые, а также послабляющие продукты, которые помогут сделать кал мягче и бороться с запором.

Дети, которые страдают от недержания кала, должны принимать препараты, улучшающие метаболические процессы коры головного мозга. Также необходимо включить в комплекс лечения медикаменты, которые нормализуют микрофлору. Эти методоты помогут бороться с недержанием кала.
Специальные упражнения, которые тренируют мышцы области тазового дна, также являются одним из методов по борьбе с неконтролируемыми выделениями кала. Необходимо проконсультироваться со специалистом, который расскажет, как правильно и насколько часто нужно их выполнять.
Электростимуляция анального сфинктера – также одно из главных мероприятий, которое поможет родителям ребёнка, страдающего энкопрезом, побороть заболевание малыша.
Недержание кала у ребёнка – это очень серьёзная проблема, которую нельзя игнорировать. Если ребёнку, который «пачкает бельё», уже исполнилось 4 года, неконтролируемые выделения кишечных масс – повод обратиться к врачу. Родители каждого малыша должны обеспокоиться, если их чадо страдает длительными запорами, так как это может стать причиной возникновения энкопреза. Лучше всего предупредить заболевание и включить в рацион ребенка здоровую пищу. Однако если он всё-таки заболел и стал «пачкать бельё», необходимо как можно быстрее обратиться за помощью к специалисту и ни в коем случае не ругать малыша за это, так как недержание кала происходит неосознанно. Нельзя медлить с лечением энкопреза, так как это может привести к серьёзным последствиям, которые скажутся на будущем вашего ребёнка!
Существует в педиатрии такая неприятная для детей и их семей проблема как недержание кала (по-медицински энкопрез). Это состояние мешает нормально жить ребенку (особенно школьнику) и обычно вызывает стресс у родителей.
Если периодически не удерживает кал ребенок до 4 нет — это еще вариант нормы.
Если происходит «авария» у ребенка старше 4 лет в определенных обстоятельствах (заигрался в футбол или компьютерную игру) реже, чем 1 раз в неделю, тоже врачи не будут выставлять недержание кала как диагноз. Если у ребенка понос и он не успел добежать до туалета — это тоже вне нашего сегодняшнего обсуждения.
Главный «контроллер» удержания — наружный анальный сфинктер, круговая мышца на выходе из прямой кишки, которой ребенок по мере взросления должен научиться управлять волевым усилием. После 4 лет ребенок в норме должен владеть контролем над своей дефекацией.
Попытаюсь рассказать, чем в ситуации с каломазанием может помочь гастроэнтеролог.
Для того, чтобы лучше понимать что-то, люди научились это классифицировать.
Так и недержание кала прежде всего разделили на две группы — функциональное недержание (бывает часто) и на фоне органического заболевания (бывает редко).
Органические причины недержания:
- аномалия ануса и прямой кишки, в том числе и после операции
- состояние после лечение болезни Гиршпрунга
- спинальный дизрафизм
- травма или опухоль спинного мозга
- детский церебральный паралич
- миопатии с поражением мышц тазового дня и наружного анального сфинктера
Дети с такой патологией обычно наблюдаются у хирурга или невролога вне поля зрения гастроэнтерологов.
Самая большая группа (по некоторым источникам до 4 % всех детей) — дети с функциональным недержанием кала. В группе почему-то преобладают мальчики.
Функциональное недержание кала тоже делится на две принципиально отличающиеся группы:
- ретенцинное недержание кала (связанное с задержкой кала) — более 80%
- неретенционное недержание кала
Самая распространенная причина функционального недержание кала — хронические запоры. Постоянное переполнение каловыми массами нижних отделов кишки приводит к давлению на анальный сфинктер > лишний объем начинает сбрасываться самостоятельно, вне контроля ребенка.
Поэтому первым делом на осмотре доктор попытается узнать, как ходил в туалет ребенок раньше, до возникновения каломазания. Часто удается установить время первого появления запоров, проследить динамику усиления запоров и затем появление эпизодов недержания.
Частые провокаторы запоров:
- смена характера питания
- начало посещения детского сада
- поездка с изменением режима
- пребывание в больнице по любому поводу
- неудобный туалет (на улице)
Часто запоры проходят сначала незамеченными, особенно если ребенок уже самостоятельно ходил на унитаз, выпадая из зоны контроля родителей. А ведь есть и детский сад, где родители обычно не могут ничего контролировать….
В итоге проблемы выявляется уже на этапе постоянно испачканных трусиков.
Удобно для оценки стула в разговоре с родителями и ребенком использовать специальную визуальную шкалу:
- Амстердамская шкала детского стула AISS для самых младших, кто носит подгузник
- Бристольская шкала для детей постарше
Дети лучше ориентируются по модифицированной Бристольской шкале mBSFS (там всего пять вариантов вместо семи в обычном взрослом варианте).
Другой источник путаницы — явление под названием парадоксальная диарея: более жидкие из-за воспаления в кишке каловые массы начинают обтекать каловые завалы. В итоге родители обращаются с жалобами на странный понос, который оказывается вовсе даже и поносом, а запором.
Причины неретенционного каломазания для врачей неясны, так как у таких детей объем кишки, чувствительность ануса, скорость движения кала по толстой кишке в норме.
Чем врач может помочь ребенку с каломазанием?
Основа лечения ретенционного каломазания – избавление ребенка от хронического запора.
Способы давно известные и простые.
Главные лекарства — слабительные (обычно макроголь или лактулоза) в достаточной дозе на достаточно длительный срок. Ключевое слово — достаточно!
Основные ошибки родителей и даже врачей:
- дать определенную дозу слабительного и не понять, что дозу надо далее корректировать по реакции ребенка
- назначить лечение на слишком короткий срок (к сожалению, не вылечить за месяц запор, длившийся годами)
Значение других препаратов (пробиотики, желчегонные) обычно очень небольшое, их эффект легко заменить чуть большей дозой слабительного.
Важна ли диета (питание, богатое клетчаткой)?
Про полезную для стула диету (фрукты, овощи, цельнозерновые продукты) обычно я рассказываю, но в реальной ситуации при запорам такой выраженности, что возникает каломазание, диета в лечение имеет минимальное значение. Рассказ о правильном питании больше важен на будущее, когда придет этап постепенного отказа от слабительных. Тогда питание будет частью профилактики возникновения рецидивов, а затем составляющей формирования здорового образа жизни.
Режим дефекации — очень важная часть работы с каломазанием.
Основная рекомендация — высаживать ребенка на горшок/унитаз регулярно вскоре после еды.
Почему после еды?
Мы используем в своих целях гастроколический рефлекс, который есть в той или иной степени выраженности у каждого. При попадании пищи в желудок, идет рефлекторный сигнал в толстую кишку — пора освобождать место для новой порции :-).
Школьникам рекомендуется также посидеть на унитазе после возвращения из школы.
Для закрепления режима дефекации можно использовать дневник.
Родителям самых младших моих пациентов я рекомендую использовать красивый наглядный календарь. Тот день, когда удалось полноценно облегчиться, ребенок отмечает приклеиванием смайлика или звездочки. Набрал определенное количество смайликов — получай от родителей заранее обговоренный «бонус». Мотивация — это круто!
Лечение неретенционного каломазания.
Этот вариант намного хуже поддается лечению.
Слабительные бесполезны — в основе такого каломазания запоров нет.
Остается только режим дефекаций и ведение дневника.
Иногда могут быть полезны препараты замедляющие моторику и улучшающие тонус внутреннего анального сфинктера (их часто назначают при поносах). Самый известный подобный препарат – лоперамид. К сожалению, опыт применения лоперамида у детей ограничен, нужен плотный доверительный контакт с доктором при попытках его использования.
Недержание кала у детей 10 лет: причины и лечение
Проблемы с недержанием кала у детей 10 лет способны вызвать серьезные психологические проблемы, эмоциональную зажатость. Из-за этого ухудшается адаптация ребенка в социуме, в частности в школе. Решение данной проблемы есть.
Для детей в первые два-три года жизни недержание кала или энкопрез — нормально, у более старших это говорит о присутствии разных патологий в работе систем органов. При наблюдении данной проблемы важно обратиться за помощью специалиста, который сделает диагноз, выявит причины. Терапия будет назначена после диагностирования.
Главная информация о нарушении
Болезнь встречается у 1–5% всех детей. Чаще всего это мальчики и девочки возрастом 5–8 лет, реже — старше. Как правило, это симптом нарушения работы нервной системы либо признак иных изменений организма. У девочек он встречается редко. Болезнь бывает у 30–35% страдающих энурезом.
Часто взрослые, заметив у ребенка проблему с испражнением, оттягивают визит к врачу, полагая, что проблема решится. Однако энкопрез служит признаком серьезного недуга, требующего срочного лечения, поскольку плохо влияет еще и на психику подрастающего ребенка.
Дети, имеющие данное заболевание, сложно адаптируются в коллективе. Они становятся объектами насмешек долгое время и даже после того, как все наладится. Малыши с недержанием кала подвергаются оскорблению, унижению родственников, которые стыдят и возмущаются при виде испачканного белья. Так лишь проблема усугубляется.
Взрослым на заметку: ни в коем случае не нужно ругать ребенка за трудности в испражнении. Следует искать причину и помогать ему избавиться от проблемы.
Недержание кала у детей: причины и лечение недержания
Причина недержания кала у детей от 8 до 10 лет кроется в психологических проблемах.
Главные причины энкопреза истинного характера у ребенка:
- Эмоциональное потрясение. Дети сильнее взрослых переживают потерю близких, друзей, домашних животных, тяжелые события, такие как ДТП, расставание родителей, насилие.
- Смена привычного окружения. Первые дни в школе, переезд, разлука с родителями на определенный период и т. д.
- Патологии неврологического характера. Эпилепсия, поражение спинного мозга инфекцией или травмой, нарушения в работе вегетативной нервной системы, детский церебральный паралич.
- Травмы спины, головы. Они приводят к сбоям в передаче импульсов, позволяющих контролировать испражнение.
- Аномалии, возникшие в утробе, связанные с нарушением строения аноректальной части толстого кишечника. В данном случае подразумевается болезнь Гиршпрунга.
- Травмы в родах, проблемное вынашивание. Ненормальная дефекация встречается у детей, в анамнезе которых записана гипоксия, врожденная травма позвоночника и головы. Риски есть, когда мать в перинатальном периоде болела инфекционными болезнями, краснуха, герпес, корь, а также когда она имела вредные привычки, употребляла препараты, которые не разрешены беременным.
- Неблагоприятная обстановка в семье. Дети, растущие в неблагополучной семье, страдают от унижений, рукоприкладства, ругательства. Однако негативно влияющая на психику ребенка обстановка нередко складывается в семьях, внешне кажущимися благополучными.
- Неумение правильно ходить в
Закрыть
- Болезни
- Инфекционные и паразитарные болезни
- Новообразования
- Болезни крови и кроветворных органов
- Болезни эндокринной системы
- Психические расстройства
- Болезни нервной системы
- Болезни глаза
- Болезни уха
- Болезни системы кровообращения
- Болезни органов дыхания
- Болезни органов пищеварения
- Болезни кожи
- Болезни костно-мышечной системы
- Болезни мочеполовой системы
- Беременность и роды
- Болезни плода и новорожденного
- Врожденные аномалии (пороки развития)
- Травмы и отравления
- Симптомы
- Системы кровообращения и дыхания
- Система пищеварения и брюшная полость
- Кожа и подкожная клетчатка
- Нервная и костно-мышечная системы
- Мочевая система
- Восприятие и поведение
- Речь и голос
- Общие симптомы и признаки
- Отклонения от нормы
- Диеты
- Снижение веса
- Лечебные
- Быстрые
- Для красоты и здоровья
- Разгрузочные дни
- От профессионалов
- Монодиеты
- Звездные
- На кашах
- Овощные
- Детокс-диеты
- Фруктовые
- Модные
- Для мужчин
- Набор веса
- Вегетарианство
- Национальные
- Лекарства
- Антибиотики
- Антисептики
- Биологически активные добавки
- Витамины
- Гинекологические
- Гормональные
- Дерматологические
- Диабетические
- Для глаз
- Для крови
- Для нервной системы
- Для печени
- Для повышения потенции
- Для полости рта
- Для похудения
- Для суставов
- Для ушей
- Желудочно-кишечные
- Кардиологические
- Контрацептивы
- Мочегонные
- Обезболивающие
- От аллергии
- От кашля
- От насморка
- Повышение иммунитета
- Противовирусные
- Противогрибковые
- Противомикробные
- Противоопухолевые
- Противопаразитарные
- Противопростудные
- Сердечно-сосудистые
- Урологические
- Другие лекарства
ДЕЙСТВУЮЩИЕ ВЕЩЕСТВА
- Врачи
- Клиники
- Справочник
- Аллергология
- Анализы и диагностика
- Беременность
- Витамины
- Вредные привычки
- Геронтология (Старение)
- Дерматология
- Дети
- Женское здоровье
- Инфекция
- Контрацепция
- Косметология
- Народная медицина
- Обзоры заболеваний
- Обзоры лекарств
- Ортопедия и травматология
- Питание
- Пластическая хирургия
- Процедуры и операции
- Психология
- Роды и послеродовый период
- Сексология
- Стоматология
- Травы и продукты
- Трихология
- Другие статьи
- Словарь терминов
- [А] Абазия .. Ацидоз
- [Б] Базофилы .. Богатая тромбоцитами плазма
- [В] Вазопрессин .. Выкидыш
- [Г] Галлюциногены .. Грязи лечебные
- [Д] Деацетилазы гистонов .. Дофамин
- [Ж] Железы .. Жиры
- [И] Иммунитет .. Искусственная кома
- [К] Каверна .. Кумарин
- [Л] Лапароскоп .. Лучевая терапия
- [М] Макрофаги .. Мутация
- [Н] Наркоз .. Нистагм
- [О] Онкоген .. Отек
- [П] Паллиативная помощь .. Пульс
- [Р] Реабилитация .. Родинка (невус)
- [С] Секретин .. Сыворотка крови
- [Т] Таламус .. Тучные клетки
- [У] Урсоловая кислота
- [Ф] Фагоциты .. Фитотерапия
Патогенез энкопреза
Иными словами данное состояние можно назвать недержанием кала у детей. Проявляется оно, как правило, у малышей в возрасте старше 3 лет, потому как в более ранний период о развитии патологии говорить крайне сложно. Для очень маленьких детей процесс опорожнения кишечника априори является непроизвольным, так как у них еще не сформированы рефлексы, направленные на контроль сфинктера.
Главная информация о нарушении
Болезнь встречается у 1–5% всех детей. Чаще всего это мальчики и девочки возрастом 5–8 лет, реже — старше. Как правило, это симптом нарушения работы нервной системы либо признак иных изменений организма. У девочек он встречается редко. Болезнь бывает у 30–35% страдающих энурезом.
Часто взрослые, заметив у ребенка проблему с испражнением, оттягивают визит к врачу, полагая, что проблема решится. Однако энкопрез служит признаком серьезного недуга, требующего срочного лечения, поскольку плохо влияет еще и на психику подрастающего ребенка.
Дети, имеющие данное заболевание, сложно адаптируются в коллективе. Они становятся объектами насмешек долгое время и даже после того, как все наладится. Малыши с недержанием кала подвергаются оскорблению, унижению родственников, которые стыдят и возмущаются при виде испачканного белья. Так лишь проблема усугубляется.
Взрослым на заметку: ни в коем случае не нужно ругать ребенка за трудности в испражнении. Следует искать причину и помогать ему избавиться от проблемы.
Диагностические методы
Причина недержания кала у детей от 8 до 10 лет кроется в психологических проблемах.
Главные причины энкопреза истинного характера у ребенка:
- Эмоциональное потрясение. Дети сильнее взрослых переживают потерю близких, друзей, домашних животных, тяжелые события, такие как ДТП, расставание родителей, насилие.
- Смена привычного окружения. Первые дни в школе, переезд, разлука с родителями на определенный период и т. д.
- Патологии неврологического характера. Эпилепсия, поражение спинного мозга инфекцией или травмой, нарушения в работе вегетативной нервной системы, детский церебральный паралич.
- Травмы спины, головы. Они приводят к сбоям в передаче импульсов, позволяющих контролировать испражнение.
- Аномалии, возникшие в утробе, связанные с нарушением строения аноректальной части толстого кишечника. В данном случае подразумевается болезнь Гиршпрунга.
- Травмы в родах, проблемное вынашивание. Ненормальная дефекация встречается у детей, в анамнезе которых записана гипоксия, врожденная травма позвоночника и головы. Риски есть, когда мать в перинатальном периоде болела инфекционными болезнями, краснуха, герпес, корь, а также когда она имела вредные привычки, употребляла препараты, которые не разрешены беременным.
- Неблагоприятная обстановка в семье. Дети, растущие в неблагополучной семье, страдают от унижений, рукоприкладства, ругательства. Однако негативно влияющая на психику ребенка обстановка нередко складывается в семьях, внешне кажущимися благополучными.
- Неумение правильно ходить в туалет. Не редкое явление для малышей из неблагополучных семей.
Ложный энкопрез у детей имеет такие причины появления:
- Хронический запор. Распространенная причина недержания. Собирающийся в кишечнике кал давит на анальное отверстие, которое растягивается, теряет чувствительность. Жидкие массы в этот момент просачиваются.
- Многочисленные причины, спровоцированные окружающей обстановкой или личными проблемами, связанные со здоровьем, эмоциональным состоянием. Бывает, что в учебных заведениях туалеты имеют плохой ремонт, без перегородок. Некоторые дети стесняются испражняться там. Когда процесс дефекации вызывает боль, ребенок удерживает кал. После этого стенки растягиваются, теряют чувствительность, что служит причиной неконтролируемого попадания испражнений на нижнее белье.
В основной части случаев проблема существует во время бодрствования, во время сна ее нет. Ночное недержание кала у ребенка — редкое явление, говорящее о присутствии неврологических и ментальных проблем. Данная форма — неблагоприятный прогностический признак.
| В зависимости от причины возникновения заболевания | Невротическое нарушение | Самый частый вид недержания. Он связан с разного рода нарушениями ментального характера, появившимися из-за психологических травм: насилие, постоянные стрессы. Несмотря на уверенность взрослых, данного рода отклонения самостоятельно не исчезают, лишь смягчаются с течением времени, становятся малозаметными. Детям с данной проблемой необходима психологическая помощь и поддержка. |
| Органическое нарушение | Данная разновидность включает в себя энкопрезы, вызванные органическими сбоями в системах и органах, которые отвечают за процесс дефекации. Это толстый кишечник, сфинктер, головной и спинной мозг. Чаще недуг встречается у детей с врожденными нарушениями, реже — с приобретенными. | |
| По сроку образования | Первичная патология | Несформированный рефлекторный механизм, отвечающий за процесс дефекации. Возникает из-за отсутствия внимания, воспитания взрослым, несовершенства физического и умственного характера, усложняющее общение с ребенком — глухота, слепота, отсталость в развитии. |
| Вторичная патология | Нарушение нормально работающего рефлекторного механизма из-за сбоев в работе организма. | |
| В зависимости от механизма развития | Ложный энкопрез | Имеет связь с постоянными запорами либо с намеренным удержанием кала. |
| Истинный энкопрез | Включает все возможные случаи, появившиеся из-за сбоев в функции передачи нервных импульсов. Данный вид относится к редким. |
После постановки диагноза ребенку используются следующие методы лечения:
- упражнения, способные укрепить мышцы ягодиц, пресса, бедер. Лечащий врач назначает комплекс, который делает крепче сфинктер;
- диета. Для нормальной работы кишечника, ребенок начинает есть продукты с содержанием клетчатки в большом количестве: фрукты, зелень, овощи. Не рекомендуется употреблять пищу с большим содержанием крахмала, сахара: макароны, булочные изделия, картофель, сладости. Ребенку важно много пить простой воды;
- клизмы. Они помогают избавиться от застойного кала, образовавшегося из-за частых запоров. При отсутствии сбоев в функционировании прямой кишки клизмы используются определенное количество раз. В некоторых случаях специалист назначает клизмы для тренировки сфинктера. Около полулитра жидкости ребенку вводят в задний проход, а он, сжимая сфинктер, удерживает ее;
- из лекарственных средств врачом назначаются слабительные, препараты, успокаивающие нервную систему. Среди них стоит выделить Микролакс, Дюфалак, Персен, Валериана;
- консультации, лечение, назначаемое психотерапевтом. Врач определяет причины недуга, помогает решить душевные проблемы, избавиться от переживаний, связанных с тяжелыми событиями, посмотреть на ситуацию со всех сторон. Помимо этого, специалист пообщается с родителями, даст им советы. Если по итогу обстановка будет такая же, изменений в лучшую сторону не будет, родителям нужно избавиться от всех факторов, травмирующих психику детей.
В лечении недержания можно использовать народные подходы, в частности употреблять травяные чаи, положительно сказывающиеся на состоянии ребенка. Мелисса, мята, ромашка, пустырник, валериана успокаивают нервную систему, помогают наладить дефекацию.
Советы, помогающие нормализовать работу рефлекторного механизма:
- После еды ребенка усаживают на унитаз для напряжения сфинктера на определенное время. Такое действие дает стимул нормальному функционированию перистальтике кишечника. Ребенок осваивает навыки контроля испражнения, чувствует позывы.
- Важно соблюдать определенный режим при дефекации. Основное количество проблем, связанных с работой кишечника, исчезает, когда ребенок ходит в туалет в определенное время.
- Заставлять ребенка ходить в туалет не нужно, поскольку это негативно отражается на психике. Ему рекомендуется в спокойной обстановке объяснить принцип работы кишечника и рассказать о важности соблюдения режима детьми.
Энкопрез — заболевание, при котором пациенту сложно удерживать кал в кишечнике, вследствие чего происходит его неосознанное выпадение. Это состояние возникает вследствие частых запоров, которые способствуют изменению реактивности мышц. На фоне этих изменений кишечник перестает выталкивать кал. Чем дольше фекалии будут находиться внутри кишечника, тем выше вероятность их затвердевания. Таким образом, более мягкий стул будет вытекать из кишечника. Эти подтекания, как правило, приводят к недержанию кала.
Проявление недержания у новорожденных малышей и грудничков считается абсолютной нормой, поскольку младенцы не умеют контролировать работу своего кишечника. У детей после 4 лет, которые ходят в садик или школу, энкопрез считается признаком расстройства работы нервной системы и нарушения физического здоровья.
Недержание кала у детей обусловлено как психологическими, так и физиологическими причинами. В первую очередь это связано с неготовностью малыша ходить по-большому на горшок. Некоторые родители смеются с ребенка, когда он испражнился в штаны. Рано или поздно такие насмешки приведут к стеснению или эмоциональному травматизму малыша. К числу других провоцирующих факторов можно отнести:
- невозможность испражняться по желанию из-за отсутствия рядом туалета;
- глисты;
- нарушения психического развития;
- эпилепсия;
- неправильный отток мочи;
- воспалительные процессы в кишечнике;
- перенесенный стресс.
Эффективность лечения энкопреза зависит от его разновидности. Недержание кала у ребенка может быть вызвано разными причинами. Специалисты используют несколько критериев для классификации болезни, в соответствии с которыми можно выделить следующие ее разновидности: органический, первичный, вторичный, истинный, ложный и другие типы энкопреза.
При обращении к специалисту он должен определить причину болезни. В зависимости от причины возникновения энкопреза выделяют его следующие типы:
- Невротический. В этом случае заболевание может быть спровоцировано различными стрессовыми факторами — неблагоприятной обстановкой в семье, насилием. Невротический энкопрез — серьезная патология, которую невозможно полностью вылечить. Врачам с помощью различных терапевтических методов удается облегчить проявления болезни. Детям с таким диагнозом необходима ежедневная поддержка и помощь в построении нормальных взаимоотношений со сверстниками, родными и близкими.
- Органический. Развитие энкопреза связывают с врожденными и приобретенными патологиями органов и систем, которые отвечают за механизмы дефекации.
Причина развития болезни — не единственный критерий для ее классификации. Также энкопрез делится на первичный и вторичный. Возникновение первичной формы заболевания связано с неправильно развитым рефлекторным механизмом. Этому способствуют врожденные патологии, неблагополучное окружение, стрессовые ситуации, насилие со стороны самых родных и близких.
Истинный и ложный
Педиатры в своей практике сталкиваются с 2-мя основными формами заболевания — ложной и истинной. Родители намного чаще приводят детей с ложным энкопрезом.
Основными причинами ложного энкопреза являются трудности при дефекации и осознанное сдерживание акта скромными и застенчивыми детьми. Вследствие отсутствия реакции на позывы к испражнению кишечник начнинает постепенно утрачивать способность к выдавливанию кала. При регулярном удержании кал становится все тверже. В этом случае лечение будет направлено на устранение запоров и коррекцию физиологического состояния.
Истинный энкопрез возникает при нарушении передачи импульсов от головного мозга к кишечнику. Такая патология развивается в 10-15% случаев и сопровождается нарушением оттока мочи, а также остатками пятен на детском белье.
Разновидности и симптомы заболевания у детей
Когда недуг у ребенка связан с запорами, взрослые видят его признаки:
- ребенок редко, с болевыми ощущениями ходит в туалет, жалуется на дефекацию, испытывает дискомфорт в области желудка;
- при длительном текущем запоре появляется слабость, пропадает аппетит, появляется тошнота, ребенок жалуется на боль в животе, голове, проблемно спит.
В обстановке, окружении, где проявляют любовь и заботу друг к другу, дети говорят о своих проблемах сразу, по этой причине запор не становится хроническим, исключая случай, связанный с органическими нарушениями.
Энкопрез у ребенка выдает себя по-разному. В основной части случаев на белье остаются следы кала. Единичное либо несколько раз в разнобой случившихся недержаний, имеющие ясные причины, не должны беспокоить взрослого. К примеру, ребенок увлеченное играл в активные игры и не успел вовремя среагировать на позывы.
Недержание невротического характера имеет следующую симптоматику, характерную для психических сбоев:
- плохой сон, бессонница;
- апатия;
- страхи, тревоги;
- плохое настроение;
- агрессия, раздражительность;
- ухудшение общего самочувствия;
- отстраненность, замкнутость;
- отсутствие интереса к любимым играм, занятиям;
- нарушение концентрации;
- быстрая утомляемость;
- плохая успеваемость в школе.
Часть симптомов могут отсутствовать. Все зависит от разновидности нарушения и его причины.
Говорить о патологии нужно тогда, когда недержание кала бывало у ребенка не менее одного раза в месяц на протяжении полугода.
Когда у ребенка энкопрез сопровождается энурезом, то это говорит о психологических причинах. В редких случаях это присутствие органической патологии. Как правило, энурез бывает в ночное время суток, а энкопрез — днем.
Главный признак заболевания – это каломазание. Причем данный симптом должен проявляться не эпизодически, а с заметной регулярностью. Родители, постоянно замечая следы кала на белье ребенка, не знают, что с этим делать, так как чадо зачастую попросту не придает значения этому явлению.
Помимо основного симптома существует еще ряд дополнительных. Однако здесь стоит сделать некоторое разграничение, так как энкопрез делится на ложный и истинный. У каждого из видов присутствуют свои отличительные признаки, по которым, собственно, и можно распознать патологию.
Истинный энкопрез
Такое течение заболевания проявляет себя очень ярко, поэтому его довольно сложно не заметить. В данном случае преимущественно выделяют психологические, вызывающие энкопрез у детей, причины. Лечение протекает медленно, так как заболевание развивается на фоне сильнейших эмоциональных стрессов и нарушений центральной нервной системы. Проявляется истинная патология следующими симптомами:
- Постоянное каломазание.
- Сильный неприятный запах, который без труда улавливается окружающими.
- Раздражение кожи в области анального отверстия, проявляющееся покраснением и зудом.
- Полуоткрытое состояние сфинктера.
- Закупоривание анального отверстия каловыми массами.
- Недержание мочи.
Естественно, не во всех случаях истинный энкопрез подразумевает наличие всех вышеописанных симптомов. Все зависит от степени запущенности заболевания.
Ложный энкопрез
По статистике, этот вид недержания каловых масс диагностируется педиатрами гораздо чаще, чем предыдущий. Хронические запоры – главная причина, провоцирующая ложный энкопрез у детей. Лечение в данном случае выглядит несколько иным образом, так как оно направлено на коррекцию физиологической составляющей организма.
К симптомам такого вида энкопреза, помимо пачкания нижнего белья, также относят типичные проявления запоров. Это могут быть как затруднения процесса опорожнения кишечника, так и очень плотные каловые массы. Нередко родители отмечают специфический запах стула, напоминающий диарею. Еще одним проявлением ложного энкопреза может стать так называемый овечий кал.
Диагностика
Независимо от вида энкопреза, диагностические мероприятия включают следующие методы исследования:
- Полный анализ кала (копрограмма). Копрология позволяет выявить признаки воспалительного изменения в кишечнике, дисбактериоз или глистную инвазию. Анализ необходим для исключения других заболеваний со схожими симптомами.
- Анализ кала на дисбактериоз. Также проводится для исключения других болезней кишечника.
- Пальцевое ректальное исследование. Обязательный метод исследования, позволяющий определить тонус сфинктеров прямой кишки.

 Ректороманоскопия. Эндоскопический метод исследования, основанный на визуальном осмотре слизистой стенки кишки с помощью эндоскопа. Можно исключить воспалительные изменения слизистой стенки кишки, аномалии развития, новообразования.
Ректороманоскопия. Эндоскопический метод исследования, основанный на визуальном осмотре слизистой стенки кишки с помощью эндоскопа. Можно исключить воспалительные изменения слизистой стенки кишки, аномалии развития, новообразования.- Рентгеноконтрастное исследование кишечника (ирригография). Оценивается моторика и тонус кишки. Ирригография показана при наличии запоров.
- Консультация психоневролога (обязательно). Выявляются синдромы поражения нервной системы и нарушения в психоэмоциональной сфере.
Таблица 1. Дифференциальная диагностика истинного и ложного энкопреза.
| Клинический критерий | Истинный энкопрез | Ложный энкопрез |
| Начало симптомов | Внезапно | Постепенно |
| Боли в животе | Отсутствуют | Появляются на высоте запора |
| Неврологические изменения | Выражены | Не выявляются |
| Пальцевое исследование | Тонус сфинктеров ослаблен в покое | Не изменен |
| Эндоскопия и рентгенодиагностика | Просвет кишки обычный, изменения слизистой отсутствуют, моторика и тонус не изменены | Сглажены складки, просвет расширен. Могут быть воспалительные изменения слизистой стенки кишки. Моторика снижена |
| Течение болезни | Может самопроизвольно прекратиться | Прогрессирующее |
Главная задача диагностики — найти заболевание, повлиявшее на появление патологии, для эффективного его устранения, смягчения. Специалист разговаривает с родителями, ребенком, узнает подробности о питании, симптомах, течении беременности и родах, затем устанавливает диагноз.
Отталкиваясь на симптоматическую картину, проводятся дополнительные обследования:
- снимок толстого кишечника;
- обследование ректальной зоны;
- магнитно-резонансная томография мозга и позвоночника;
- рентген позвоночника;
- клинический анализ крови, мочи.


Диагностируют недержание кала педиатр и гастроэнтеролог. При необходимости ребенок обследуется, консультируется у психотерапевта или психиатра.
Психотерапия для детей
Эффективность медикаментозного лечения весьма высока, однако его, как правило, применяют только на ранних стадиях заболевания. При этом родителям стоит соблюдать особую осторожность, так как существует целый перечень лекарственных средств, противопоказанных к применению малышами. Крайне желательно проводить лечение препаратами, не оказывающими агрессивное воздействие на детский организм.
После прохождения курса терапии следует закрепить эффект. Для этого в течение полугода кишечник ребенка должен подвергаться регулярной очистке. С этим отлично справляется препарат «Псилиум». Также можно ввести в лечебный курс вазелиновое масло – оно облегчит малышу процесс опорожнения. Средство необходимо добавлять к основному рациону ребенка по 2 ст. л. в сутки.
При хроническом нарушении дефекации у школьника обязательно и важно проконсультироваться у психолога. Он помогает разобраться с причинами, которые вызвали энкопрез. Врач помогает убедить ребенка в некритичности ситуации, что такое бывает, что это не страшно. Столкнувшийся с данной проблемой нуждается в помощи психолога, помогающей улучшить нервное состояние.
Также психолог разговаривает с родителями, направляет их в нужную сторону. В некоторых случаях консультация хорошего специалиста позволяет устранить проблему недержания. Взяв на вооружение рекомендации врача, используя их в жизни, организовав благоприятную обстановку в доме, близко подружившись с ребенком, родители помогают ему.
При энкопрезе обязательно посетить врача-психолога. Помощь заключается в борьбе с психотравмирующими причинами, оказание нужной поддержки.
Диета
Первое правило, которое стоит запомнить родителям при составлении меню для чада, страдающего энкопрезом: все продукты должны легко усваиваться. Поэтому рекомендуется исключить из рациона малыша жирные сорта рыбы и мяса, бобовые, а также сдобу. Также важно понимать, что жареные и острые блюда только усиливают энкопрез у детей.
Лечение в домашних условиях при помощи диеты должно включать в себя приготовление продуктов на пару или при помощи варки. Грубая растительная пища будет гораздо лучше усваиваться кишечником малыша, если ее подавать в измельченном виде. Можно готовить различные пюре и муссы на основе фруктов или овощей.
Оптимальными продуктами для диетического стола при энкопрезе станут каши, легкие супы, а также кисломолочные продукты. Сладости в виде конфет и сдобы желательно заменить натуральными источниками глюкозы: медом, изюмом, черносливом.
Профилактика
Для снижения вероятности образования такого недуга, как энкопрез, рекомендуется:
- делать все, чтобы домашняя атмосфера была комфортная и доброжелательная;
- обсуждать недуг нужно спокойным тоном, чтобы ребенок не испытывал комплексов;
- наладить работу рефлекторного механизма;
- если заметите кал на трусах, не стоит за это ругать ребенка;
- наладить питание, давать больше фруктов и овощей.
Заболевание запущенной формы сложно поддается лечению. При первых признаках стоит отвести ребенка к специалисту на консультацию. Вовремя начатое лечение дает хороший прогноз.
Народные средства для лечения энкопреза
Самый лучший результат дает комплексная терапия, сочетающая в себе несколько способов борьбы с заболеванием. Поэтому при проведении медикаментозного лечения не будет лишним дополнить его применением народных средств. Традиционные лекарственные препараты устраняют основные симптомы, которыми проявляется энкопрез у детей.
Диетическое питание при энкопрезе
Так как в основном недержание кала появляется из-за постоянных запоров, диета помогает предотвратить скопление кала в толстом кишечнике. Ребенку с данным недугом рекомендуется употреблять в пищу:
- кисломолочные продукты;
- свеклу, томаты, брокколи, цветную капусту;
- ягоды, зелень;
- рыбу, мясо с низким содержанием жира;
- овсяную кашу и другие злаковые;
- мед;
- курагу, чернослив;
- фрукты.
Для профилактики запоров необходимо пить много воды. Салаты лучше заправлять растительным маслом.
Чай из листьев мяты при энкопрезе у ребенка
Данное средство поможет успокоить возбужденную нервную систему малыша, что положительно скажется на результатах лечения. Зачастую больные энкопрезом страдают приступами раздражительности и бессонницей. Лечебный чай устраняет эти симптомы. К тому же мята придает напитку приятный вкус и аромат.
Для приготовления напитка рекомендуется брать 1 ст. л. листьев растения на стакан горячей воды. Количество компонентов может быть иным, но главное, чтобы сохранялись основные пропорции. Жидкость необходимо подогреть на водяной бане и оставить томиться на 15 минут. Остуженный и процеженный напиток желательно разбавить таким образом, чтобы его объем увеличился в 2 раза.
Мятный чай может дополнять основное медикаментозное лечение энкопреза у детей. Рекомендуется давать его ребенку 3 раза в день дозами по 50 мг. Средство необходимо употреблять примерно за 15 минут до приема пищи.
Физические упражнения при энкопрезе у детей
При недержании кала ребенку нужно делать специальные физические упражнения. Это простая гимнастика, которая позволяет укрепить мышцы сфинктера, брюшины и тазового дна.
В некоторых случаях врач назначает процедуру, способную укрепить сфинктер: в задний проход ребенка вводится трубочка из резины на глубину примерно 3 см. После этого специалист дает команду по сжатию и расслаблению мышц. Также ребенку необходимо удерживать трубочку при движении, с помощью ректальных мышц вытолкнуть предмет. На протяжении трех недель проводится курс укрепляющих упражнений. Продолжительность самой зарядки — примерно 15 минут.
Кроме этого, нужно делать лечебную гимнастику с приседаниями, прыжками. При недержании кала запрещен силовой тренинг.
Чтобы укрепить мышечную систему сфинктера делаются специальные клизмы щадящего характера. Здесь используется настой ромашки: два стакана воды на одну столовую ложку растения. Теплый раствор вводится в задний проход ребенку, а он его удерживает максимально долго. В свою очередь, двигаться можно.
Отвар из травяного ассорти


Седативный эффект этого рецепта гораздо более выраженный, чем в случае с мятным чаем. Отвар активно борется с симптомами нервного перенапряжения, что зачастую просто необходимо малышам с энкопрезом. Большинство детей, страдающих недержанием кала, склонны замыкаться в себе из-за ощущения подавленности и угнетенности. На фоне этого, собственно, и формируется сильный стресс.
В состав отвара входит 3 основных ингредиента: листья мяты, шишки хмеля и корень валерианы. Пропорции должны составлять 3:2:2 соответственно. Смесь трав готовится аналогичным предыдущему рецепту образом. Отвар следует давать малышу 3 раза в день по 100 мл в комплексе с препаратами, устраняющими невротический энкопрез у детей. Лечение может сопровождать весь период медикаментозной терапии либо же протекать до устранения симптомов нервного перенапряжения.
Расслабляющие ванны
Добиться успокаивающего результата можно не только при помощи средств, употребляемых внутрь, но и во время водных процедур. Так, детям, страдающим энкопрезом, рекомендуется принимать теплые ванны с добавлением лечебных трав. Для достижения седативного эффекта используются такие растения:
- Лаванда.
- Мята.
- Шалфей.
- Валериана.
- Календула.
- Ромашка аптечная.
- Череда.
Расслабляющие ванны необходимо принимать каждый вечер, так как только систематическая терапия способна устранить энкопрез у детей. Лечение (отзывы доказывают, что оно эффективно при условии соблюдения регулярности) должно быть комбинированным: желательно не останавливаться на определенном сборе трав, а постоянно чередовать их.
Клизмы при энкопрезе
Применение клизм позволяет не просто устранить симптомы заболевания, но и выработать у ребенка необходимые условные рефлексы. Периодичность процедур зависит от преимущественного времени, в которое у малыша происходит непроизвольное опорожнение кишечника. Так, чтобы обезопасить ребенка от недержания в дневное время, клизму рекомендуется ставить в утренние часы. Если же ребенок опорожняется преимущественно ночью, то лучше проделать процедуру непосредственно перед сном.
Обычно требуется до 25 регулярных клизм, чтобы устранить энкопрез у детей. Лечение в домашних условиях (фото с подробными инструкциями к процедурам можно найти в медицинских справочниках) при помощи промывания кишечника должно быть строго систематическим. Посещение туалета в одно и то же время позволит сформировать у ребенка рефлекс, столь необходимый для борьбы с заболеванием.
Поддержка ребенка родителями
Психологическое состояние малыша – это важный фактор при лечении такой патологии, как энкопрез. Поэтому родителям очень важно обеспечить поддержку своему чаду. При случаях недержания не стоит упрекать и наказывать ребенка, так как это может только усилить его стрессовое состояние. Необходимо убедить малыша, что он не виновен в происходящем и что вы вместе сможете преодолеть эту деликатную проблему.

 При появлении симптомов недержания кала ни в коем случае не стоит ругать ребенка. В этой ситуации крики родителей только усугубляют течение энкопреза.
При появлении симптомов недержания кала ни в коем случае не стоит ругать ребенка. В этой ситуации крики родителей только усугубляют течение энкопреза.- Не стоит избегать консультации психоневрологов при поиске причины недуга.
- Ложный энкопрез встречается у детей чаще, поэтому бывает достаточно обеспечить сбалансированное питание и медикаментозную поддержку у ребенка при начальных проявлениях запора.
- Формирование привычки «усаживания на горшок» у детей должны проводиться в благоприятной обстановке.
К какому врачу обратиться?
Изначально можно записаться вместе с ребенком на прием к педиатру. Он осмотрит малыша и при необходимости направит его к специалисту более узкого профиля. Выбор врача зависит непосредственно от причин, вызывающих энкопрез у детей. Лечение заболевания, развившегося на фоне стрессов, производит психолог. В борьбе с энкопрезом физиологической природы поможет хирург или гастроэнтеролог.
Такая проблема, как недержание кала у детей, встречается не так уж и редко. К счастью, при грамотном подходе она поддается успешному лечению. Поэтому родителям не стоит отчаиваться, ведь энкопрез у ребенка – это не конец света, а заболевание, с которым можно и нужно бороться.
Энкопрез – недержание кала у детей. Заболеванием страдают дети старше трех лет. Если подобное явление наблюдается у малышей младшего возраста, то это нельзя назвать недержанием, поскольку маленькие дети еще не в силах полностью контролировать кишечную функцию.
Энкопрез является именно неосознанным выделением каловых масс, не стоит путать его с диареей и частым стулом. Дети, болеющие недержанием, не ощущают позыва к дефекации и опорожнения, поэтому нельзя их обвинять в неряшливости и ругать за невнимательность.
По статистике, энкопрез возникает у 3 процентов детей в мире. У мальчиков недержание появляется в три раза чаще, чем у девочек.
Нередко родители думают, что энкопрез – это обычный понос. Но в действительности недержание характерно для пациентов педиатрии, страдающих долгими запорами. А жидкие каловые массы, вымазывающие белье, протекают через плотный кал, которым заполнен кишечник.
Детское недержание
Каковы причины недержания кала?
Определение факторов, влияющих на энкопрез, имеет некоторые сложности, поскольку родители не всегда охотно рассказывают о настоящих событиях, случившихся перед развитием заболевания. Ведь нередко сами мамы и отцы имеют отношение к появлению детского недержания. Да и маленькие пациенты не спешат рассказывать о своей болезни, а также не соглашаются с наличием проблемы. Однако настойчивость и целеустремленность при сборе анамнеза, а также подробная выписка из медицинской карточки ребенка позволяют уточнить значимые нюансы для диагностики недержания.
При изучении причин недержания можно понять, что у большей части детей это заболевание возникает из-за социальных факторов. В семьях таких пациентов наблюдается угнетающая атмосфера: отсутствие одного из родителей, постоянные ссоры между членами семьи, напряженная обстановка. Обычно причиной недержания кала становится безучастность отцов и матерей к воспитанию детей, они не уделяют должного внимания, обходятся со своими малышами грубо и даже деспотично.
Но и в благополучных семьях иногда встречаются серьезные упущения, которые негативно сказываются на здоровье ребенка. Около малыша родители искусственно создают напряженную нервозную обстановку. Они теряют доверие ребенка к себе, особенно когда рассказывают о наличии недержания у малыша своим друзьям, соседям. Родители забывают о том, что ребенка нужно поддержать, а не угнетать и не упрекать его в том, что он болен.
Больной малыш
Таким образом, педиатры называют недержание кала эмоционально-психическим заболеванием, однако есть и другие причины калового недержания – врожденные или приобретенные. Механизм недержания заключается в патологии работы анальных сфинктеров. Причинами болезни могут быть:
- Черепные травмы, сотрясения мозга;
- Патологические изменения в процессе развития малыша во время беременности матери;
- Сложные роды, приведшие к патологиям;
- Врожденные болезни нижней части кишечника;
- Патологии заднего прохода;
- Некорректная работа нервных рецепторов анального отверстия;
- Острые воспаления в кишке;
- Травмы и перенесенные операции:
- Патологии психосоматического характера;
- Эмоциональная неустойчивость;
- Невротические расстройства.
Довольно редко энкопрез является симптомом шизофрении, при таком условии ребенок проявляет агрессивные фантазии, рисует кровавые и жестокие сюжеты, и даже думает о сексуальном насилии.
👩⚕️Не менее важная информация по теме: Недержание кала у женщин — причины и лечение
Симптомы недержания фекалий у ребенка
Разные варианты клинических картин проявляются, в зависимости от степени поражения психической сферы, долговременности энкопреза, окружающих факторов, качества ухода за больным ребенком с недержанием.
Выделяют определенные отличия симптомов при ложном и истинном энкопрезе.
Симптомы истинного недержания
Истинный энкопрез начинается и протекает вначале на фоне произвольного ежедневного стула. С развитием болезни произвольное опорожнение наблюдается все реже, а непроизвольное, наоборот, чаще. И если родители не начинают беспокоиться по этому поводу, не принимают определенных решений для устранения недержания, не отводят ребенка в поликлинику, то энкопрез начинает прогрессировать, произвольное опорожнение и вовсе прекращается.
Симптомы
Сфинктер становится слабым, отверстие заднего прохода находится в сомкнутом положении. Кал не держится в прямой кишке. При ректальном или пальпационном осмотре кишка имеет обычные размеры и имеет некоторое количество кала. Кожа в ректальной зоне постоянно загрязнена калом, часто имеются раздражения. В некоторых случаях энкопрез протекает одновременно с ночным энурезом.
Симптомы ложного недержания
Возникновение ложного недержания провоцируется более или менее долгими запорами, во время которых наблюдается периодическое отхождение малых порций фекалий.
Развитие запора и энкопреза наблюдается одновременно. Прямой кишечник заполняется калом, от чего внутри кишки растет давление. Это давление превышает силу анального сфинктера, который работает без патологий. Поэтому такое недержание и называется ложным.
Когда наступает самостоятельно опорожнение, родители замечают необычайно большое количество кала. В запущенных случаях у детей увеличивается нижняя часть живота – она выпячивается из-за скопления фекалий в прямом кишечнике. Обильное скопление кала можно заметить при ощупывании пациента.
При обследовании доктор замечает существенно расширение кишки, которая забита калом плотной и твердой консистенции. Мышцы сфинктера находятся в нормальном тонусе, а анальное отверстие сомкнуто.
Особенности диагностики
Любые патологические процессы, провоцирующие запор, могут стать причиной и недержания фекалий у детей. Поэтому при диагностике их необходимо учитывать.
Диагностика
Доктор для постановки диагноза собирает анамнез и выявляет недержание кала у детей, причины и лечение. Но если терапия не остановила энкопрез, то проводятся дополнительные обследования кишечника.
После визуального осмотра и сбора показателей анамнеза для выявления патологии системы пищеварения назначаются следующие процедуры исследования:
- УЗИ органов брюшины;
- Ректороманоскопия;
- Рентген кишки;
- Копрограма;
- Анализ пробы кала на микрофлору.
Тактика терапии
Лечением ребенка с энкопрезом занимается гастроэнтеролог и педиатр. Чтобы эффективно справиться с недержанием, необходимо поэтапно побороть запор и помочь организму восстановить кишечную моторику. Как правило, терапия занимает от полугода до года.
В первую очередь кишечник очищается от кала, который накопился в нем. Затем необходимо соблюдать правила по предотвращению запора. Для этого доктор выписывает диету малышу, родители следят за ее соблюдением, а также обеспечивают ребенка обильным питьем. Иногда назначаются препараты, содержащие пищевые волокна. Все терапевтические меры направлены на формирование здоровой привычки самостоятельно ходить в туалет. Также могут быть выписаны слабительные лекарства и курс лечения у психотерапевта.
Детское слабительное
Лечение делится на несколько этапов:
- Объяснение родителям и ребенку схемы работы кишечной системы, чтобы они забыли о разных мифах;
- Облегчение отхождения кала из кишки разными способами;
- Поддержание лечения с помощью диеты и гимнастики, прием слабительного;
- Поэтапная отмена слабительных средств без отмены правильного питания.
Требуется лечение любых нарушений, замеченных в организме. Если наличие конкретной причины, приведшей к недержанию, не выявилось, то проверяется клиническая картина. Сначала доктор разговаривает с родителями и их чадом о том, как должен функционировать кишечник, объясняет возможные факторы, спровоцировавшие энкопрез. Такая беседа позволит снять вину с ребенка, забыть ему о стыде и переживаниях, которые он, вероятно, испытывает.
Затем доктор назначает перечень мероприятий, направленных на помощь в плавном прохождении кала и смягчении его масс, что обеспечит их быстрое отхождение. Врач выбирает наиболее подходящий для конкретного случая метод ослабления стула, учитывая возраст ребенка, характер недержания. После эвакуации застоявшегося кала ребенка снова приводят на прием в больницу, чтобы доктор изучил состояние кишечника. Затем определяется дальнейшая терапевтическая тактика. Ребенку прививаются новые полезные привычки, выписываются необходимые препараты.
Советы доктора Комаровского на видео:
Поведенческие меры предполагают регулярное хождение в туалет в определенные часы. Например, можно попросить ребенка посидеть на унитазе около пяти минут после еды для стимуляции гастроколитического рефлекса. Если родители наблюдали недержание у малыша в определенное время суток, то именно в это время нужно его сажать на унитаз.
Внимание! Зачастую привычки поведения быстрее приживаются, если родители поощряют ребенка приятными мелочами или сюрпризами. Такие награды должны быть разными, чтобы ребенок их ожидал с большей охотой и старался сделать все правильно.
Психологическое лечение так же важно, как и физическое. Если у ребенка будет серьезная мотивация, то избавление от недержания наступит как можно быстрее.
В процессе лечения нужно регулярно наведываться в больницу, чтобы доктор оценил результаты и эффективность терапии недержания, убедился в правильности выбранной тактики.
Нужно помнить, есть вероятность вторичного появления недержания из-за утраты определенного режима опорожнения. Поэтому родители должны обеспечить ребенку требуемую поддержку. Недержание может снова о себе напомнить из-за каких-то сильных перемен в жизни ребенка, стрессов, волнений. Родители должны быть готовы к такому развитию событий.
Диета при энкопрезе
Поскольку энкопрез часто протекает на фоне запоров, диетическое питание должно предотвратить скопление масс кала в толстой кишке.
Диета
Для этого нужно готовить блюда ребенку из следующих продуктов:
- Овощей: свеклы, цветной капусты, брокколи, томатов;
- Кисломолочных изделий, особенно кефира;
- Зелени и ягод;
- Нежирного мяса и рыбы;
- Злаков, которые легко усваиваются, например, овсянки;
- Меда;
- Сухофруктов: кураги и чернослива;
- Фруктов, кроме винограда и банана.
Чтобы обеспечить профилактику запора и, следовательно, энкопреза, нужно давать ребенку как можно больше воды. При приготовлении салатов нужно заправлять их растительным маслом.
Методы народной медицины
При терапии энкопреза у пациентов детского возраста можно использовать некоторые щадящие рецепты нетрадиционной медицины в домашних условиях. Они помогают устранить физические страдания и психологический дискомфорт, уменьшить симптомы невралгии, избавить ребенка от тревожности. Среди эффективных и безопасных рецептов можно назвать:
- Употребление перед едой небольшого количества абрикосового или яблочного сока;
- Приготовление вечерних ванн с добавлением отвара валерианы, шалфея, календулы, хвойных эфиров;
- Теплый чай с мятой перед сном, чтобы успокоить ребенка;
- Слабый отвар фенхеля или аниса для облегчения дефекации.
Народные рецепты
Физические упражнения
При энкопрезе ребенку полезно заниматься лечебной гимнастикой. Она включает в себя легкие упражнения, помогающие укрепить мышцы сфинктера, дна таза и брюшины.
Может быть назначена особая процедура для укрепления сфинктера при энкопрезе – в анус ребенку вводится резиновая трубочка примерно на 3 сантиметра. Затем доктор говорит, когда нужно сжать анальные мышцы, а когда расслабить. Потом ребенку нужно попробовать удерживать трубочку во время движения и вытолкнуть ее с помощью ректальных мышц. Курс упражнений составляет не менее 3 недель. Длительность зарядки – 15 минут.
Также рекомендуется лечебная гимнастика с упражнения для дыхания, прыжками, приседаниями. А силовой тренинг при энкопрезе противопоказан.
Для тренировки мышечной системы сфинктера прописываются также специальные щадящие клизмы. Для этого готовится ромашковый настой: одна большая ложка сухого сырья на два стакана воды. Теплую жидкость нужно ввести в прямую кишку ребенку и попросить его удержать водичку как можно дольше. При этом разрешается двигаться, как он это делает обычно.
Психотерапия при энкопрезе
Важным этапом терапии ребенка с каломазанием является посещение психолога. На приеме профессионал поможет разобраться с причинами, приведшими к энкопрезу. Также доктор сможет убедить ребенка в том, что это не страшно, не стыдно, что он не виноват в своей проблеме. Ребенок нуждается в психологической помощи, которая обеспечит снижение его нервного напряжения. Психолог должен побеседовать и с родителями. Порой помощи грамотного специалиста хватает для борьбы с недержанием. Учтя все советы доктора, создав в доме благоприятную атмосферу, наладив доверительные отношения с ребенком, родители смогут помочь своему ребенку.
Психотерапия
Посещение доктора-психолога при энкопрезе является обязательным для любой этиологии недержания. Помощь специалиста направлена на борьбу с психотравмирующими причинами и оказание необходимой поддержки ребенку.
Психолог советует родителям детей, страдающих энкопрезом:
- Создать в доме уют, спокойствие;
- Не критиковать ребенка и не придумывать ему наказания за запачканное белье;
- Приучить малыша ложиться в постель только после туалета, особенно если недержание часто проявляется ночью;
- Установить ежедневный режим.
О причинах каломазания у ребенка можно узнать более подробно из видео:
Недержание кала у маленьких детей может привести к серьезным нарушениям психики, вызвать эмоциональный дискомфорт. От этого нарушается социальное приспособление ребенка к обществу, особенно в школьном возрасте. В самых запущенных случаях каломазание может привести к инвалидности. Поэтому родители не должны оставаться равнодушными. Важно вовремя признать наличие болезни, обратиться к педиатру и начать ее правильно лечить.
Энкопрез – недержание кала у детей. Заболеванием страдают дети старше трех лет. Если подобное явление наблюдается у малышей младшего возраста, то это нельзя назвать недержанием, поскольку маленькие дети еще не в силах полностью контролировать кишечную функцию.
Энкопрез является именно неосознанным выделением каловых масс, не стоит путать его с диареей и частым стулом. Дети, болеющие недержанием, не ощущают позыва к дефекации и опорожнения, поэтому нельзя их обвинять в неряшливости и ругать за невнимательность.
По статистике, энкопрез возникает у 3 процентов детей в мире. У мальчиков недержание появляется в три раза чаще, чем у девочек.
Нередко родители думают, что энкопрез – это обычный понос. Но в действительности недержание характерно для пациентов педиатрии, страдающих долгими запорами. А жидкие каловые массы, вымазывающие белье, протекают через плотный кал, которым заполнен кишечник.
 Детское недержание
Детское недержание
Каковы причины недержания кала?
Определение факторов, влияющих на энкопрез, имеет некоторые сложности, поскольку родители не всегда охотно рассказывают о настоящих событиях, случившихся перед развитием заболевания. Ведь нередко сами мамы и отцы имеют отношение к появлению детского недержания. Да и маленькие пациенты не спешат рассказывать о своей болезни, а также не соглашаются с наличием проблемы. Однако настойчивость и целеустремленность при сборе анамнеза, а также подробная выписка из медицинской карточки ребенка позволяют уточнить значимые нюансы для диагностики недержания.
При изучении причин недержания можно понять, что у большей части детей это заболевание возникает из-за социальных факторов. В семьях таких пациентов наблюдается угнетающая атмосфера: отсутствие одного из родителей, постоянные ссоры между членами семьи, напряженная обстановка. Обычно причиной недержания кала становится безучастность отцов и матерей к воспитанию детей, они не уделяют должного внимания, обходятся со своими малышами грубо и даже деспотично.
Но и в благополучных семьях иногда встречаются серьезные упущения, которые негативно сказываются на здоровье ребенка. Около малыша родители искусственно создают напряженную нервозную обстановку. Они теряют доверие ребенка к себе, особенно когда рассказывают о наличии недержания у малыша своим друзьям, соседям. Родители забывают о том, что ребенка нужно поддержать, а не угнетать и не упрекать его в том, что он болен.
 Больной малыш
Больной малыш
Таким образом, педиатры называют недержание кала эмоционально-психическим заболеванием, однако есть и другие причины калового недержания – врожденные или приобретенные. Механизм недержания заключается в патологии работы анальных сфинктеров. Причинами болезни могут быть:
- Черепные травмы, сотрясения мозга,
- Патологические изменения в процессе развития малыша во время беременности матери,
- Сложные роды, приведшие к патологиям,
- Врожденные болезни нижней части кишечника,
- Патологии заднего прохода,
- Некорректная работа нервных рецепторов анального отверстия,
- Острые воспаления в кишке,
- Травмы и перенесенные операции:
- Патологии психосоматического характера,
- Эмоциональная неустойчивость,
- Невротические расстройства.
Довольно редко энкопрез является симптомом шизофрении, при таком условии ребенок проявляет агрессивные фантазии, рисует кровавые и жестокие сюжеты, и даже думает о сексуальном насилии.
Симптомы недержания фекалий у ребенка
Разные варианты клинических картин проявляются, в зависимости от степени поражения психической сферы, долговременности энкопреза, окружающих факторов, качества ухода за больным ребенком с недержанием.
Выделяют определенные отличия симптомов при ложном и истинном энкопрезе.
Симптомы истинного недержания
Истинный энкопрез начинается и протекает вначале на фоне произвольного ежедневного стула. С развитием болезни произвольное опорожнение наблюдается все реже, а непроизвольное, наоборот, чаще. И если родители не начинают беспокоиться по этому поводу, не принимают определенных решений для устранения недержания, не отводят ребенка в поликлинику, то энкопрез начинает прогрессировать, произвольное опорожнение и вовсе прекращается.
 Симптомы
Симптомы
Сфинктер становится слабым, отверстие заднего прохода находится в сомкнутом положении. Кал не держится в прямой кишке. При ректальном или пальпационном осмотре кишка имеет обычные размеры и имеет некоторое количество кала. Кожа в ректальной зоне постоянно загрязнена калом, часто имеются раздражения. В некоторых случаях энкопрез протекает одновременно с ночным энурезом.
Симптомы ложного недержания
Возникновение ложного недержания провоцируется более или менее долгими запорами, во время которых наблюдается периодическое отхождение малых порций фекалий.
Развитие запора и энкопреза наблюдается одновременно. Прямой кишечник заполняется калом, от чего внутри кишки растет давление. Это давление превышает силу анального сфинктера, который работает без патологий. Поэтому такое недержание и называется ложным.
Когда наступает самостоятельно опорожнение, родители замечают необычайно большое количество кала. В запущенных случаях у детей увеличивается нижняя часть живота – она выпячивается из-за скопления фекалий в прямом кишечнике. Обильное скопление кала можно заметить при ощупывании пациента.
При обследовании доктор замечает существенно расширение кишки, которая забита калом плотной и твердой консистенции. Мышцы сфинктера находятся в нормальном тонусе, а анальное отверстие сомкнуто.
Особенности диагностики
Любые патологические процессы, провоцирующие запор, могут стать причиной и недержания фекалий у детей. Поэтому при диагностике их необходимо учитывать.
 Диагностика
Диагностика
Доктор для постановки диагноза собирает анамнез и выявляет недержание кала у детей, причины и лечение. Но если терапия не остановила энкопрез, то проводятся дополнительные обследования кишечника.
После визуального осмотра и сбора показателей анамнеза для выявления патологии системы пищеварения назначаются следующие процедуры исследования:
- УЗИ органов брюшины,
- Ректороманоскопия,
- Рентген кишки,
- Копрограма,
- Анализ пробы кала на микрофлору.
Тактика терапии
Лечением ребенка с энкопрезом занимается гастроэнтеролог и педиатр. Чтобы эффективно справиться с недержанием, необходимо поэтапно побороть запор и помочь организму восстановить кишечную моторику. Как правило, терапия занимает от полугода до года.
В первую очередь кишечник очищается от кала, который накопился в нем. Затем необходимо соблюдать правила по предотвращению запора. Для этого доктор выписывает диету малышу, родители следят за ее соблюдением, а также обеспечивают ребенка обильным питьем. Иногда назначаются препараты, содержащие пищевые волокна. Все терапевтические меры направлены на формирование здоровой привычки самостоятельно ходить в туалет. Также могут быть выписаны слабительные лекарства и курс лечения у психотерапевта.
 Детское слабительное
Детское слабительное
Лечение делится на несколько этапов:
- Объяснение родителям и ребенку схемы работы кишечной системы, чтобы они забыли о разных мифах,
- Облегчение отхождения кала из кишки разными способами,
- Поддержание лечения с помощью диеты и гимнастики, прием слабительного,
- Поэтапная отмена слабительных средств без отмены правильного питания.
Требуется лечение любых нарушений, замеченных в организме. Если наличие конкретной причины, приведшей к недержанию, не выявилось, то проверяется клиническая картина. Сначала доктор разговаривает с родителями и их чадом о том, как должен функционировать кишечник, объясняет возможные факторы, спровоцировавшие энкопрез. Такая беседа позволит снять вину с ребенка, забыть ему о стыде и переживаниях, которые он, вероятно, испытывает.
Затем доктор назначает перечень мероприятий, направленных на помощь в плавном прохождении кала и смягчении его масс, что обеспечит их быстрое отхождение. Врач выбирает наиболее подходящий для конкретного случая метод ослабления стула, учитывая возраст ребенка, характер недержания. После эвакуации застоявшегося кала ребенка снова приводят на прием в больницу, чтобы доктор изучил состояние кишечника. Затем определяется дальнейшая терапевтическая тактика. Ребенку прививаются новые полезные привычки, выписываются необходимые препараты.
Советы доктора Комаровского на видео:
Поведенческие меры предполагают регулярное хождение в туалет в определенные часы. Например, можно попросить ребенка посидеть на унитазе около пяти минут после еды для стимуляции гастроколитического рефлекса. Если родители наблюдали недержание у малыша в определенное время суток, то именно в это время нужно его сажать на унитаз.
Внимание! Зачастую привычки поведения быстрее приживаются, если родители поощряют ребенка приятными мелочами или сюрпризами. Такие награды должны быть разными, чтобы ребенок их ожидал с большей охотой и старался сделать все правильно.
Психологическое лечение так же важно, как и физическое. Если у ребенка будет серьезная мотивация, то избавление от недержания наступит как можно быстрее.
В процессе лечения нужно регулярно наведываться в больницу, чтобы доктор оценил результаты и эффективность терапии недержания, убедился в правильности выбранной тактики.
Нужно помнить, есть вероятность вторичного появления недержания из-за утраты определенного режима опорожнения. Поэтому родители должны обеспечить ребенку требуемую поддержку. Недержание может снова о себе напомнить из-за каких-то сильных перемен в жизни ребенка, стрессов, волнений. Родители должны быть готовы к такому развитию событий.
Диета при энкопрезе
Поскольку энкопрез часто протекает на фоне запоров, диетическое питание должно предотвратить скопление масс кала в толстой кишке.
 Диета
Диета
Для этого нужно готовить блюда ребенку из следующих продуктов:
- Овощей: свеклы, цветной капусты, брокколи, томатов,
- Кисломолочных изделий, особенно кефира,
- Зелени и ягод,
- Нежирного мяса и рыбы,
- Злаков, которые легко усваиваются, например, овсянки,
- Меда,
- Сухофруктов: кураги и чернослива,
- Фруктов, кроме винограда и банана.
Чтобы обеспечить профилактику запора и, следовательно, энкопреза, нужно давать ребенку как можно больше воды. При приготовлении салатов нужно заправлять их растительным маслом.
Методы народной медицины
При терапии энкопреза у пациентов детского возраста можно использовать некоторые щадящие рецепты нетрадиционной медицины в домашних условиях. Они помогают устранить физические страдания и психологический дискомфорт, уменьшить симптомы невралгии, избавить ребенка от тревожности. Среди эффективных и безопасных рецептов можно назвать:
- Употребление перед едой небольшого количества абрикосового или яблочного сока,
- Приготовление вечерних ванн с добавлением отвара валерианы, шалфея, календулы, хвойных эфиров,
- Теплый чай с мятой перед сном, чтобы успокоить ребенка,
- Слабый отвар фенхеля или аниса для облегчения дефекации.
 Народные рецепты
Народные рецепты
Физические упражнения
При энкопрезе ребенку полезно заниматься лечебной гимнастикой. Она включает в себя легкие упражнения, помогающие укрепить мышцы сфинктера, дна таза и брюшины.
Может быть назначена особая процедура для укрепления сфинктера при энкопрезе – в анус ребенку вводится резиновая трубочка примерно на 3 сантиметра. Затем доктор говорит, когда нужно сжать анальные мышцы, а когда расслабить. Потом ребенку нужно попробовать удерживать трубочку во время движения и вытолкнуть ее с помощью ректальных мышц. Курс упражнений составляет не менее 3 недель. Длительность зарядки – 15 минут.
Также рекомендуется лечебная гимнастика с упражнения для дыхания, прыжками, приседаниями. А силовой тренинг при энкопрезе противопоказан.
Для тренировки мышечной системы сфинктера прописываются также специальные щадящие клизмы. Для этого готовится ромашковый настой: одна большая ложка сухого сырья на два стакана воды. Теплую жидкость нужно ввести в прямую кишку ребенку и попросить его удержать водичку как можно дольше. При этом разрешается двигаться, как он это делает обычно.
Психотерапия при энкопрезе
Важным этапом терапии ребенка с каломазанием является посещение психолога. На приеме профессионал поможет разобраться с причинами, приведшими к энкопрезу. Также доктор сможет убедить ребенка в том, что это не страшно, не стыдно, что он не виноват в своей проблеме. Ребенок нуждается в психологической помощи, которая обеспечит снижение его нервного напряжения. Психолог должен побеседовать и с родителями. Порой помощи грамотного специалиста хватает для борьбы с недержанием. Учтя все советы доктора, создав в доме благоприятную атмосферу, наладив доверительные отношения с ребенком, родители смогут помочь своему ребенку.
 Психотерапия
Психотерапия
Посещение доктора-психолога при энкопрезе является обязательным для любой этиологии недержания. Помощь специалиста направлена на борьбу с психотравмирующими причинами и оказание необходимой поддержки ребенку.
Психолог советует родителям детей, страдающих энкопрезом:
- Создать в доме уют, спокойствие,
- Не критиковать ребенка и не придумывать ему наказания за запачканное белье,
- Приучить малыша ложиться в постель только после туалета, особенно если недержание часто проявляется ночью,
- Установить ежедневный режим.
О причинах каломазания у ребенка можно узнать более подробно из видео:
Недержание кала у маленьких детей может привести к серьезным нарушениям психики, вызвать эмоциональный дискомфорт. От этого нарушается социальное приспособление ребенка к обществу, особенно в школьном возрасте. В самых запущенных случаях каломазание может привести к инвалидности. Поэтому родители не должны оставаться равнодушными. Важно вовремя признать наличие болезни, обратиться к педиатру и начать ее правильно лечить.
 Загрузка…
Загрузка…
Недержание кала — симптомы и причины
Обзор
Недержание кала — это неспособность контролировать движения кишечника, в результате чего стул (фекалии) неожиданно вытекает из прямой кишки. Также называемое недержание кишечника, недержание кала варьируется от случайной утечки стула при прохождении газа до полной потери контроля над кишечником.
Распространенные причины недержания кала включают диарею, запоры и повреждение мышц или нервов.Повреждение мышц или нервов может быть связано со старением или родами.
Независимо от причины, недержание кала может быть смущающим. Но не стесняйтесь разговаривать с врачом. Лечение может улучшить недержание кала и качество вашей жизни.
Продукты и услуги
Показать больше продуктов из клиники Майо
Симптомы
Недержание кала может возникать временно во время периодического приступа диареи, но для некоторых людей недержание кала является хроническим или повторяющимся.Люди с этим заболеванием могут быть не в состоянии остановить желание испражняться, которое возникает так внезапно, что они вовремя не попадают в туалет. Это называется настоятельным недержанием мочи.
Другой тип недержания кала встречается у людей, которые не знают о необходимости пройти стул. Это называется пассивным недержанием.
Недержание кала может сопровождаться другими проблемами кишечника, такими как:
- Диарея
- Запор
- Газ и вздутие живота
Когда следует обратиться к врачу
Обратитесь к врачу, если у вас или вашего ребенка развивается недержание кала, особенно если оно частое или тяжелое, или если оно вызывает эмоциональное расстройство.Часто люди неохотно рассказывают своим врачам о недержании кала. Но лечение доступно, и чем раньше вы пройдете оценку, тем скорее вы сможете почувствовать облегчение от своих симптомов.
Причины
Для многих людей существует несколько причин недержания кала.
Причины могут включать в себя:
- Мышечное повреждение. Повреждение мышечных колец в конце прямой кишки (анального сфинктера) может затруднить правильное удержание стула.Этот вид повреждения может возникнуть во время родов, особенно если у вас есть эпизиотомия или во время родов используются щипцы.
- Повреждение нервов. Повреждение нервов, которые ощущают стул в прямой кишке, или тех, которые контролируют анальный сфинктер, может привести к недержанию кала. Повреждение нерва может быть вызвано родами, постоянным напряжением во время движений кишечника, травмой спинного мозга или инсультом. Некоторые заболевания, такие как диабет и рассеянный склероз, также могут поражать эти нервы и вызывать повреждения, приводящие к недержанию кала.
- Запор. Хронический запор может привести к образованию сухой, твердой массы стула (поврежденного стула) в прямой кишке, которая может стать слишком большой для прохождения. Мышцы прямой кишки и кишечника растягиваются и, в конце концов, ослабевают, позволяя водянистому стулу из пищеварительного тракта двигаться вокруг пораженного стула и вытекать наружу. Хронический запор может также вызвать повреждение нерва, которое приводит к недержанию кала.
- Диарея. Твердый стул легче удерживать в прямой кишке, чем жидкий стул, поэтому жидкий стул при диарее может вызвать или усугубить недержание кала.
- Геморрой. Когда вены в прямой кишке набухают, вызывая геморрой, это препятствует полному закрытию заднего прохода, что может привести к вытеканию стула.
- Потеря емкости хранения в прямой кишке. Обычно прямая кишка растягивается для размещения стула. Если ваша прямая кишка имеет рубцы или стенки прямой кишки напряглись от хирургического вмешательства, лучевого лечения или воспалительного заболевания кишечника, прямая кишка не может растягиваться так сильно, как это необходимо, и избыточный стул может вытечь.
- Хирургия. Операция по лечению расширенных вен в прямой кишке или заднем проходе (геморрой), а также более сложные операции с участием прямой кишки и заднего прохода могут привести к повреждению мышц и нервов, что приводит к недержанию кала.
- Выпадение прямой кишки. Недержание кала может быть результатом этого состояния, при котором прямая кишка опускается в задний проход.
- Ректоцеле. У женщин может возникнуть недержание кала, если прямая кишка выступает через влагалище.
Факторы риска
Ряд факторов может увеличить риск развития недержания кала, в том числе:
- возраст. Хотя недержание кала может возникнуть в любом возрасте, оно чаще встречается у взрослых старше 65 лет.
- Быть женщиной. Недержание кала может быть осложнением родов. Недавние исследования также показали, что женщины, которые принимают заместительную гормональную терапию менопаузы, чаще страдают недержанием кала.
- Повреждение нервов. Люди с длительным диабетом или рассеянным склерозом — состояния, которые могут повредить нервы, которые помогают контролировать дефекацию — могут подвергаться риску недержания кала.
- Деменция. Недержание кала часто присутствует при поздней стадии болезни Альцгеймера и деменции.
- Физическая инвалидность. Физическая инвалидность может затруднить своевременное посещение туалета. Травма, которая вызвала физическую нетрудоспособность, также может вызвать повреждение ректального нерва, что приводит к недержанию кала.
Осложнения
Осложнения недержания кала могут включать в себя:
- Эмоциональный стресс. Утрата достоинства, связанная с потерей контроля над своими телесными функциями, может привести к смущению, стыду, разочарованию и депрессии. Люди с недержанием кала обычно пытаются скрыть проблему или избежать социальных обязательств.
- Кожное раздражение. Кожа вокруг заднего прохода нежная и чувствительная.Повторный контакт со стулом может привести к боли и зуду, и, возможно, к ранам (язвам), которые требуют медицинского лечения.
Предотвращение
В зависимости от причины, может быть возможно предотвратить недержание кала. Эти действия могут помочь:
- Уменьшить запор. Увеличьте объем упражнений, ешьте больше продуктов с высоким содержанием клетчатки и пейте много жидкости.
- Контрольная диарея. Лечение или устранение причины диареи, такой как кишечная инфекция, может помочь вам избежать недержания кала.
- Избегайте напряжения. Напряжение во время дефекации может в конечном итоге ослабить мышцы анального сфинктера или повредить нервы, что может привести к недержанию кала.
Лечение недержания кала в клинике Майо
17 января 2020 г.
Показать ссылки
- Недержание кала.Национальный институт диабета и болезней органов пищеварения и почек. https://www.niddk.nih.gov/health-information/digestive-diseases/bowel-control-problems-fecal-incontinence. Доступ 16 сентября 2018 года.
- Feldman M et al. Недержание кала. В кн .: Болезни желудочно-кишечного тракта и печени Слайзенгера и Фордтрана: патофизиология, диагностика, лечение. 10-е изд. Филадельфия, Пенсильвания: Saunders Elsevier; 2016. https://www.clinicalkey.com. Доступ 15 сентября 2018 года.
- Bharucha AE, et al.Хирургические вмешательства и применение приборной терапии для лечения недержания кала и дефекационных расстройств. Клиническая гастроэнтерология и гепатология. 2017; 15: 1844.
- Staller K, et al. Менопаузальная гормональная терапия связана с повышенным риском недержания кала у женщин после менопаузы. Гастроэнтерологии. 2017; 152: 1915.
- Rao SSC, et al. Аноректальные расстройства Гастроэнтерологии. 2016; 150: 1430.
- Carrington EV, et al. Консенсусный документ — Достижения в оценке аноректальной функции.Обзоры природы. Гастроэнтерология и гепатология. 2018; 15: 309.
- Розенблатт П. Новые разработки в лечении недержания кала. Современное мнение в акушерстве и гинекологии. 2015; 27: 353.
- упражнений Кегеля. Национальный институт диабета и болезней органов пищеварения и почек. https://www.niddk.nih.gov/health-information/urologic-diseases/kegel-exercises. Доступ 15 сентября 2018 года.
- Staller K, et al. Увеличение длительного потребления пищевых волокон связано с уменьшением риска недержания кала у пожилых женщин.Гастроэнтерологии. 2018; 155: 661.
- Браун А.Ю. Все сценарии EPSi. Клиника Майо, Рочестер, Миннесота, 6 июня 2018 года.
- Раджан Э (мнение эксперта). Клиника Майо. 26 сентября 2018 года.
Похожие
Продукты и услуги
Показать больше продуктов и услуг от Клиники Майо
,
Недержание кала у детей (энкопрез)
Загрязнение нижнего белья — это проблема, которая часто возникает у детей в результате хронического (продолжающегося) запора. С медицинской точки зрения это известно как недержание кала или энкопрез.
Почему возникает недержание кала?
Почти у всех детей, которые пачкаются, запор. Недержание кала из-за запоров обычно развивается, потому что ваш ребенок постоянно избегает кала по любой причине.
Это может быть из-за болезненного опыта посещения туалета в прошлом, или из-за того, что они испытывают беспокойство или слишком заняты игрой, или им не разрешают ходить в туалет, когда возникает позыв, или из-за того, что туалетные принадлежности неприятны, или их дразнят в туалетах.
Иногда, когда у ребенка запор, у него возникают очень большие движения, которые вызывают сильную боль. Иногда они могут даже вызвать небольшие разрывы вокруг заднего прохода (анальные трещины), и это может еще больше напугать вашего ребенка от желания сходить в туалет.
Со временем их толстая кишка заполняется фекалиями и растягивается, становясь значительно больше, чем обычно. Образующийся стул становится ударным.
Чем больше растягивается толстая кишка, тем менее она чувствительна к нервной стимуляции, которая говорит вашему ребенку, что ему нужно сходить в туалет.Таким образом, состояние становится самосохраняющимся.
В результате жидкие фекалии из тонкой кишки могут протекать вокруг более твердых фекалий в толстой кишке и на нижнее белье. Сначала может показаться, что ваш ребенок не вытирает дно должным образом.
Если не лечить, кишечник может расширяться до такой степени, что все движение просто выходит в нижнее белье.
Является ли недержание кала проблемой поведения?
Дети с недержанием кала преднамеренно не пачкают штаны и не могут предотвратить «несчастные случаи».Они не ленятся и не пачкаются и должны получить медицинскую помощь для решения проблемы.
Если состояние не лечится, то оно вполне может привести к развитию поведенческих проблем, связанных со стыдом и смущением.
Как лечится недержание кала?
Лечение недержания кала аналогично рекомендованному при запоре:
- опорожнение толстой кишки;
- установление регулярных движений кишечника; и
- поддерживает регулярные испражнения.
Начнем с того, слабительные средства используются для опорожнения кишечника. Они должны предоставляться только под наблюдением вашего врача или, в тяжелых случаях, в больнице. Слабительные, которые принимаются внутрь, обычно рекомендуются — суппозитории и клизмы обычно не рекомендуются для детей.
Все будущие испражнения должны быть мягкими, чтобы их можно было регулярно пропускать. Это может занять некоторое время и достигается за счет сочетания рекомендаций по питанию и изменения поведения (см. Ниже) и ежедневного смягчения стула.
Что вы можете сделать, чтобы помочь
Вы никогда не должны ругать или отчитывать своего ребенка за загрязненное нижнее белье из-за протекающего стула, потому что действие совершенно непроизвольно (вне его контроля). Прежде всего, старайтесь быть терпеливым и позитивным, а не злым, разочарованным или раздраженным.
Лечение может занять много месяцев, и ваш ребенок будет нуждаться в вашей поддержке и поддержке в течение этого времени. Попробуйте де-мистифицировать условие, объяснив его им в простых терминах.
Туалет раз
Регулярное время туалета является важной частью лечения запоров у детей. Постарайтесь научить вашего ребенка ходить в туалет после завтрака и ужина, так как наши кишки, как правило, сжимаются после еды. Возможно, им придется сидеть на унитазе 5-10 минут. Часто дети не ходят в туалет, когда в школе, поэтому важно сделать эти занятия привычкой.
Награда за хорошие результаты
Постарайтесь, чтобы посещение туалета стало для вашего ребенка приятным опытом.Наградите их успехи объятиями и похвалой. Подумайте об использовании звездной карты и вознаградите себя сидя в туалете, а не просто производя табуретку.
Слабительные
Слабительные могут потребоваться в течение нескольких месяцев, иногда до 6-12 месяцев у детей младшего возраста, но это должно быть сделано под наблюдением вашего врача.
Как правило, предпочтительными являются смягчители стула, такие как макрогол 3350 или лактулоза, или смягчители смазки / стула, такие как жидкий парафин. Возраст вашего ребенка поможет определить, какой из препаратов является наиболее подходящим.
Стимулирующие слабительные, такие как сенна или бисакодил, и наполнители, такие как псиллиум, следует использовать, только если ваш врач рекомендует их. Никогда не давайте слабительное ребенку младше 3 лет без консультации с врачом.
Диета
Постарайтесь убедиться, что в рационе вашего ребенка содержится достаточное количество клетчатки и жидкости (вода и фруктовый сок).
Хорошими источниками клетчатки являются зерновые, коричневый рис, отруби, чернослив и хлеб с высоким содержанием клетчатки.
Медицинская помощь
Обратитесь к врачу за помощью при загрязнении нижнего белья у вашего ребенка.Ваш врач может наилучшим образом посоветовать вам программу помощи вашему ребенку, а также предпринять какие-либо медицинские действия или организовать консультации для вашего ребенка.
Нравится:
Нравится Загрузка …
Связанные
Последний отзыв:
22/02/2017
myDr
Рекомендации
1. Функциональные запоры: запоры у детей (опубликовано в марте 2016 г.). В: eTG завершено. Мельбурн: Терапевтические руководящие принципы Limited; 2016 ноябрьhttp://online.tg.org.au/complete/ (по состоянию на февраль 2017 года).
2. Детская больница в Уэстмиде, Сиднейская детская больница, Рэндвик и Калейдоскоп «Дети, молодежь и семьи». Информационный бюллетень о запорах (обновлено 29 августа 2014 г.). https://www.schn.health.nsw.gov.au/parents-and-carers/fact-sheets/constipation (по состоянию на февраль 2017 года).
3. Клиника Майо. Запор у детей (обновлено 18 августа 2016 г.). http://www.mayoclinic.org/diseases-conditions/constipation-in-children/home/ovc-20235976 (по состоянию на февраль 2017 года).
,
Недержание кала — диагностика и лечение
Диагноз
Ваш врач задаст вопросы о вашем состоянии и проведет медицинский осмотр, который обычно включает визуальный осмотр вашего заднего прохода. Зонд может быть использован для проверки этой области на предмет повреждения нервов. Обычно это прикосновение заставляет ваш анальный сфинктер сокращаться, а задний проход — морщиться.
Медицинские анализы
Имеется ряд тестов, которые помогут точно определить причину недержания кала:
- Цифровой ректальный экзамен. Ваш врач вставляет в прямую кишку палец в смазанной перчатке, чтобы оценить силу мышц сфинктера и проверить наличие аномалий в области прямой кишки. Во время обследования ваш врач может попросить вас перенести опущение прямой кишки.
- Испытание на вытеснение воздушного шара. Маленький баллон вставляется в прямую кишку и заполняется водой. Затем вас попросят пойти в туалет, чтобы изгнать воздушный шар. Если на это уходит больше одной-трех минут, у вас, вероятно, имеется нарушение дефекации.
- Анальная манометрия. Узкая гибкая трубка вставляется в задний проход и прямую кишку. Небольшой баллон на конце трубки может быть расширен. Этот тест помогает измерить герметичность анального сфинктера, а также чувствительность и функционирование прямой кишки.
- Аноректальное УЗИ. Узкий, подобный палочке инструмент вставлен в задний проход и прямую кишку. Прибор производит видеоизображения, которые позволяют вашему врачу оценить структуру вашего сфинктера.
- Проктография. рентгеновские видеоизображения сделаны, когда у вас есть испражнение в специально разработанном туалете. Тест измеряет, сколько стула может выдержать ваша прямая кишка, и оценивает, насколько хорошо ваше тело выводит стул.
- Колоноскопия. Гибкая трубка вставляется в прямую кишку, чтобы осмотреть всю толстую кишку.
- Магнитно-резонансная томография (МРТ). МРТ может предоставить четкие изображения сфинктера, чтобы определить, не повреждены ли мышцы, а также может предоставить изображения во время дефекации (дефекография).
Лечение
Медикаменты
В зависимости от причины недержания кала возможны следующие варианты:
- Противодиарейные препараты , такие как гидрохлорид лоперамида (ImodiumA-D) и дифеноксилат и сульфат атропина (Lomotil)
- Массовое слабительное , такое как метилцеллюлоза (Citrucel) и псиллиум (Metamucil), если хроническое запор вызывает недержание мочи
Диетические изменения
То, что вы едите и пьете, влияет на консистенцию вашего стула.Если запор вызывает недержание кала, ваш врач может порекомендовать пить много жидкости и употреблять пищу, богатую клетчаткой. Если диарея усугубляет проблему, пища с высоким содержанием клетчатки может также увеличить объем вашего стула и сделать его менее водянистым.
Физические упражнения и другие виды терапии
Если повреждение мышц вызывает недержание кала, ваш врач может порекомендовать программу упражнений и другие методы лечения для восстановления мышечной силы. Эти методы лечения могут улучшить контроль над анальным сфинктером и осознание желания испражняться.
Варианты включают в себя:
- Биологическая обратная связь. Специально обученные физиотерапевты обучают простым упражнениям, которые могут увеличить силу анальных мышц. Люди учатся укреплять мышцы тазового дна, чувствуют, когда стул готов к высвобождению, и сокращают мышцы, если дефекация в определенное время неудобна. Иногда тренировка проводится с помощью анальной манометрии и ректального баллона.
- Обучение кишечника. Ваш врач может порекомендовать предпринять сознательные усилия, чтобы испражнения были в определенное время суток: например, после еды.Установление, когда вам нужно пользоваться туалетом, может помочь вам получить больший контроль.
- Наполнители. Инъекции неабсорбируемых наполнителей могут утолщать стенки вашего ануса. Это помогает предотвратить утечку.
- Сакральная нервная стимуляция (СНС). Сакральные нервы бегут от вашего спинного мозга к мышцам таза и регулируют чувствительность и силу мышц прямой кишки и анального сфинктера. Имплантация устройства, которое непрерывно посылает небольшие электрические импульсы в нервы, может укрепить мышцы кишечника.Это лечение обычно проводится только после того, как были опробованы другие методы лечения, и необходимы дополнительные исследования, чтобы показать, насколько оно эффективно, как другие методы лечения.
- Задняя стимуляция большеберцового нерва (PTNS / TENS). Это минимально инвазивное лечение стимулирует задний большеберцовый нерв на лодыжке. Это может быть полезно для некоторых людей с недержанием кала, когда проводится еженедельно в течение нескольких месяцев.
- Вагинальный баллон (Eclipse System). Это насосное устройство, вставленное во влагалище.Раздутый баллон приводит к давлению на область прямой кишки, что приводит к уменьшению числа эпизодов недержания кала.
Хирургия
Лечение недержания кала может потребовать хирургического вмешательства для устранения основной проблемы, такой как выпадение прямой кишки или повреждение сфинктера, вызванное родами. Варианты включают в себя:
- Сфинктеропластика. Эта процедура восстанавливает поврежденный или ослабленный анальный сфинктер, возникший во время родов.Врачи выявляют поврежденный участок мышцы и освобождают ее края от окружающей ткани. Затем они объединяют края мышц и сшивают их внахлест, укрепляя мышцы и сжимая сфинктер.
- Лечение выпадения прямой кишки, ректоцеле или геморрой. Хирургическая коррекция этих проблем, вероятно, уменьшит или устранит недержание кала.
Замена сфинктера. Поврежденный анальный сфинктер можно заменить искусственным анальным сфинктером.Устройство представляет собой надувную манжету, которая имплантируется вокруг анального канала.
Когда накачано, устройство держит ваш анальный сфинктер плотно закрытым, пока вы не будете готовы к испражнению. Чтобы сходить в туалет, вы используете небольшой внешний насос, чтобы спустить устройство и позволить стулу освободиться. Устройство затем самозаполняется.
- Ремонт сфинктера (динамическая грацилопластика). В этой операции врачи извлекают мышцу из внутренней части бедра и оборачивают ее вокруг сфинктера, восстанавливая мышечный тонус до сфинктера.
- Колостома (отведение кишечника). Эта операция отводит стул через отверстие в брюшной полости. Врачи прикрепляют к этому отверстию специальную сумку для сбора стула. Колостомия обычно рассматривается только после того, как другие методы лечения не увенчались успехом.
Клинические испытания
Изучите исследования клиники Майо, тестирующие новые методы лечения, вмешательства и тесты в качестве средства для предотвращения, выявления, лечения или лечения этого заболевания.
Образ жизни и домашние средства
Упражнения Кегеля
Упражнения Кегеля укрепляют мышцы тазового дна, которые поддерживают мочевой пузырь и кишечник, а у женщин — матку, и могут помочь уменьшить недержание мочи. Чтобы выполнять упражнения Кегеля, сокращайте мышцы, которые вы обычно используете, чтобы остановить поток мочи.
Задержите сокращение в течение трех секунд, затем расслабьтесь в течение трех секунд. Повторите эту модель 10 раз.По мере того, как ваши мышцы укрепляются, дольше удерживайте сокращение, постепенно продвигаясь до трех подходов по 10 сокращений в день.
Диетические изменения
Возможно, вы сможете лучше контролировать свои движения кишечника:
Отслеживание того, что вы едите. Составьте список того, что вы едите в течение нескольких дней. Вы можете обнаружить связь между определенными продуктами и приступами недержания. Как только вы определили проблемные продукты, прекратите их есть и посмотрите, улучшится ли недержание.
Продукты, которые могут вызвать диарею или газы и усугубить недержание кала, включают острую пищу, жирную и жирную пищу и молочные продукты (если вы не переносите лактозу). Кофеинсодержащие напитки и алкоголь также могут действовать как слабительные, как и такие продукты, как жевательная резинка без сахара и диетическая сода, которые содержат искусственные подсластители.
Получение адекватного волокна. Волокно помогает сделать стул мягким и легким в управлении. Клетчатка в основном присутствует во фруктах, овощах и цельнозерновом хлебе и крупах.
Стремитесь к 25 граммам клетчатки в день или больше, но не добавляйте их в свой рацион сразу. Слишком большое количество клетчатки внезапно может вызвать неприятный вздутие живота и газ.
- Пейте больше воды. Чтобы стул был мягким и сформированным, выпивайте не менее восьми стаканов жидкости, предпочтительно воды, в день.
Уход за кожей
Вы можете помочь избежать дальнейшего дискомфорта от недержания кала, сохраняя кожу вокруг заднего прохода как можно более чистой и сухой.Чтобы уменьшить анальный дискомфорт и устранить любой возможный запах, связанный с недержанием кала:
Промыть водой. Аккуратно промойте участок водой после каждого испражнения. Душ или замачивание в ванне также могут помочь.
Мыло может сушить и раздражать кожу. Так можно протирать сухой туалетной бумагой. Предварительно увлажненные, безалкогольные, без отдушек салфетки или салфетки могут быть хорошей альтернативой для уборки территории.
- Тщательно высушите. Дайте области высохнуть на воздухе, если это возможно. Если у вас мало времени, вы можете аккуратно погладить участок сухой туалетной бумагой или чистой тряпкой для мытья посуды.
- Нанесите крем или пудру. Влагозащитные кремы помогают предотвратить прямой контакт раздраженной кожи с фекалиями. Убедитесь, что область чистая и сухая, прежде чем наносить крем. Немедикализованный тальк или кукурузный крахмал также могут помочь уменьшить анальный дискомфорт.
- Носить хлопковое белье и свободную одежду. Тесная одежда может ограничить поток воздуха, усугубляя проблемы с кожей.Замените грязное белье быстро.
Когда медицинские процедуры не могут полностью устранить недержание мочи, такие продукты, как впитывающие прокладки и одноразовое нижнее белье, могут помочь вам решить проблему. Если вы используете прокладки или подгузники для взрослых, убедитесь, что на них сверху есть впитывающий впитывающий слой, чтобы защитить кожу от влаги.
Решение проблем и поддержка
Для некоторых людей, включая детей, недержание кала является относительно незначительной проблемой, которая ограничивается случайным загрязнением нижнего белья.Для других состояние может быть разрушительным из-за полного отсутствия контроля кишечника.
Если у вас недержание кала
Вы можете испытывать нежелание выходить из дома из-за страха, что не успеете вовремя дойти до туалета. Чтобы преодолеть этот страх, попробуйте следующие практические советы:
- Пользуйтесь туалетом прямо перед выходом на улицу.
- Если вы ожидаете, что у вас недержание, наденьте прокладку или одноразовое нижнее белье.
- Носите с собой расходные материалы для уборки и смены одежды.
- Узнайте, где находятся туалеты, прежде чем они понадобятся, чтобы вы могли быстро к ним добраться.
- Используйте таблетки, чтобы уменьшить запах стула и газа (фекальные дезодоранты), доступные без рецепта.
Поскольку недержание кала может вызывать беспокойство, важно принять меры для его устранения. Лечение может помочь улучшить качество вашей жизни и повысить самооценку.
Подготовка к вашему приёму
Вы можете начать с посещения основного лечащего врача.Или вы можете быть немедленно направлены к врачу, который специализируется на лечении заболеваний пищеварения (гастроэнтеролог).
Вот некоторая информация, которая поможет вам подготовиться к встрече.
Что вы можете сделать
Когда вы записываетесь на прием, спросите, нужно ли вам что-то делать заранее, например, поститься перед прохождением определенного теста. Составьте список из:
- Ваши симптомы, включая те, которые кажутся не связанными с причиной вашего назначения
- Основная личная информация, , включая основные стрессы, недавние жизненные изменения и историю болезни семьи
- Все лекарства, витамины или другие добавки , которые вы принимаете, включая дозы
- Возьмите с собой члена семьи или друга , если это возможно, чтобы помочь вам запомнить информацию, которую вы дали
- Составьте список вопросов, которые нужно задать вашему врачу
Для недержания кала, некоторые основные вопросы, которые следует задать своему врачу, включают:
- Что, вероятно, вызывает мои симптомы?
- Каковы другие возможные причины моих симптомов, кроме наиболее вероятной причины?
- Какие тесты мне нужны?
- Возможно ли мое состояние временное или хроническое?
- Какой лучший курс действий?
- Какие альтернативы первичному подходу вы предлагаете?
- У меня другие заболевания.Будет ли лечение недержания кала усложнять мне лечение этих заболеваний?
- Есть ли ограничения, которым я должен следовать?
- Должен ли я обратиться к специалисту?
- Есть ли у меня брошюры или другие печатные материалы? Какие сайты вы рекомендуете?
Чего ожидать от вашего врача
Ваш доктор, вероятно, задаст вам несколько вопросов, таких как:
- Когда у тебя начались симптомы?
- Ваши симптомы были постоянными или они приходят и уходят?
- Насколько серьезны ваши симптомы?
- Что-нибудь улучшает твои симптомы?
- Что, если что-нибудь, кажется, ухудшает ваши симптомы?
- Вы избегаете каких-либо действий из-за ваших симптомов?
- Есть ли у вас другие заболевания, такие как диабет, рассеянный склероз или хронический запор?
- У вас понос?
- Был ли у вас когда-либо диагностирован язвенный колит или болезнь Крона?
- Вы когда-нибудь проходили лучевую терапию в области таза?
- Использовались ли щипцы или у вас была эпизиотомия во время родов?
- Есть ли у вас недержание мочи?
Что вы можете сделать за это время
Избегайте продуктов или действий, которые ухудшают ваши симптомы.Это может включать в себя отказ от кофеина, жирной или жирной пищи, молочных продуктов, острой пищи или всего, что ухудшает недержание мочи.
17 января 2020 г.
Лечение недержания кала | NIDDK
В этом разделе:
Первый шаг в лечении недержания кала — обратиться к врачу. Ваш врач расскажет вам о причинах недержания кала и о том, как их можно лечить. Простые процедуры, такие как изменение диеты, лекарств, тренировка кишечника и упражнения для укрепления мышц тазового дна, могут улучшить симптомы примерно на 60 процентов. 5 Эти процедуры могут остановить недержание кала у 1 из 5 человек. 5
Ваш врач может порекомендовать способы лечения и лечения недержания кала. Ваш врач также может порекомендовать способы снятия анального дискомфорта и справиться с недержанием кала.
Вы можете играть активную роль в своем лечении, открыто и честно поговорив со своим врачом о своих симптомах и о том, насколько эффективно ваше лечение.
Как я могу справиться и лечить мое недержание кала?
Вы можете помочь в лечении и лечении недержания кала следующими способами.
Ношение впитывающих прокладок
Ношение впитывающих прокладок в нижнем белье — наиболее часто используемый метод лечения недержания кала. При легких формах недержания кала — небольшом количестве случаев утечки кишечника, небольших объемах стула или окрашивании нижнего белья — ношение абсорбирующих прокладок может существенно повлиять на качество вашей жизни. Ношение впитывающих прокладок можно сочетать с другими процедурами.
Изменения диеты
Изменение того, что вы едите, может помочь предотвратить или облегчить недержание кала.Если проблема связана с диареей, ваш врач порекомендует избегать употребления продуктов и напитков, которые усугубляют диарею. Чтобы выяснить, какие продукты и напитки улучшают или ухудшают недержание кала, врач может порекомендовать вести дневник питания, чтобы отслеживать
- что вы едите каждый день
- сколько из определенных продуктов вы едите
- , когда вы едите
- какие симптомы у тебя
- какие виды испражнений у вас есть, такие как диарея или запор
- , когда твое недержание кала случается
- какие продукты или напитки делают ваше недержание кала лучше или хуже
Отнесите свой дневник питания своему врачу, чтобы поговорить о продуктах и напитках, которые влияют на недержание кала.
Если причиной недержания кала являются запоры или геморрой, ваш врач может порекомендовать есть больше клетчатки и пить больше жидкости. Поговорите со своим врачом или диетологом о том, сколько клетчатки и жидкостей вам подходит.
безрецептурных лекарств
В зависимости от причины, лекарства, отпускаемые без рецепта, могут помочь уменьшить или облегчить недержание кала. Если диарея вызывает недержание кала, ваш врач может порекомендовать такие лекарства, как лоперамид (имодиум) и субсалицилат висмута (Pepto-Bismol, Kaopectate).Если причиной недержания кала является запор, ваш врач может порекомендовать слабительные, смягчители стула или добавки с клетчаткой, такие как псиллиум (метамуцил) или метилцеллюлоза (цитруцел).
В зависимости от причины, лекарства, отпускаемые без рецепта, могут помочь уменьшить или облегчить недержание кала.
Обучение кишечника
Ваш врач может порекомендовать вам тренироваться, чтобы у вас были движения кишечника в определенное время дня, например, после еды. Развитие регулярных движений кишечника может занять недели или месяцы, чтобы улучшить недержание кала.
упражнения для мышц тазового дна
Упражнения для мышц тазового дна, также называемые упражнениями Кегеля, могут улучшить симптомы недержания кала. Напрягая и расслабляя мышцы тазового дна много раз в день, можно укрепить мышцы ануса, тазового дна и прямой кишки. Ваш врач может помочь убедиться, что вы делаете упражнения правильно.
Как врачи лечат недержание кала?
Как врачи лечат недержание кала, зависит от причины. Ваш врач может порекомендовать один или несколько из следующих методов лечения:
Терапия биологической обратной связи
Терапия биологической обратной связи использует устройства, которые помогут вам научиться выполнять упражнения для укрепления мышц тазового дна.Эта терапия также может помочь вам научиться
Терапия биологической обратной связью может быть более эффективной, чем самостоятельное обучение упражнениям для мышц тазового дна. Спросите своего врача о получении машины или устройства биологической обратной связи.
стимуляция крестцового нерва
Сакральные нервы контролируют анальный сфинктер, толстую кишку и прямую кишку. Врачи используют стимуляцию крестцового нерва — тип электростимуляции — когда нервы не работают должным образом. Для этой процедуры ваш врач помещает тонкие провода под кожу возле крестцовых нервов, чуть выше копчика.Устройство с батарейным питанием посылает мягкие электрические импульсы по проводам к крестцовым нервам.
Электростимуляция крестцовых нервов помогает им работать должным образом. Электрические импульсы не болят. Вы можете включить или выключить электростимуляцию в любое время.
Отпускаемых по рецепту лекарств
Если лекарства, отпускаемые без рецепта, для лечения недержания кала не помогают при симптомах, ваш врач может выписать более сильные лекарства, отпускаемые по рецепту. Эти лекарства могут лечить причины недержания кала, такие как синдром раздраженного кишечника, болезнь Крона и язвенный колит.
Вагинальные воздушные шары
Для женщин с недержанием кала ваш врач может назначить устройство, которое надувает баллон внутри вашего влагалища. Баллон оказывает давление на стенку прямой кишки через стенку влагалища. Давление на стенку прямой кишки препятствует прохождению стула. После того, как ваш врач убедится, что устройство подходит правильно, вы можете добавлять или удалять воздух из устройства по мере необходимости, чтобы контролировать прохождение стула.
Неабсорбируемые наполнители
Неабсорбируемые наполнители — это вещества, вводимые в стенку вашего заднего прохода для увеличения объема ткани вокруг заднего прохода.Более крупные ткани делают отверстие вашего заднего прохода более узким, поэтому сфинктеры могут лучше закрываться.
Хирургия
Хирургия может быть вариантом для недержания кала, которое не может быть улучшено при других методах лечения, или для недержания кала, вызванного повреждением мышц тазового дна или анальных сфинктеров.
Сфинктеропластика. Сфинктеропластика — самая распространенная операция по недержанию кала — воссоединяет отделенные концы анального сфинктера, порванного во время родов или другой травмы.
Искусственный анальный сфинктер. Эта операция включает в себя наложение манжеты вокруг заднего прохода и имплантация небольшого насоса под кожу, чтобы вы могли надуть или сдуть манжету. Надувание манжеты контролирует проход стула. Эта операция не является распространенным лечением, потому что она может вызвать побочные эффекты.
Колостома. Колостома — это операция, при которой толстую кишку вводят через отверстие в брюшной стенке, а стул собирают в мешок на внешней стороне брюшной полости.Врачи могут рекомендовать эту операцию в качестве последнего средства для лечения недержания кала. Однако эта операция редко используется для лечения недержания кала из-за влияния колостомы на качество жизни.
Другие операции. Врачи могут выполнять другие операции для лечения причин недержания кала, такие как
Что мне делать с анальным дискомфортом?
Недержание кала может вызвать анальный дискомфорт, такой как раздражение, боль или зуд. Вы можете помочь уменьшить анальный дискомфорт к
- промывание анальной области после дефекации
- смена грязного белья в кратчайшие сроки
- сохраняя анальную область сухой
- с использованием влагобарьерного крема в области вокруг ануса
- с использованием немедицинских порошков
- с использованием подкладок или одноразового белья
- носить одежду и нижнее белье, которые позволяют воздуху легко проходить
Поговорите со своим врачом или медицинским работником о том, какие влагобарьерные кремы и немедицинские порошки вам подходят.
Вы можете помочь уменьшить анальный дискомфорт, используя немедицинские порошки.
Как мне справиться с моим недержанием кала?
Выполнение следующих действий может помочь вам справиться с недержанием кала:
- с туалетом перед выходом из дома
- с сумкой для уборки и сменой одежды при выходе из дома
- найти общественные туалеты до того, как понадобится
- носить впитывающие прокладки в нижнем белье
- ношение одноразового белья
- с использованием фекальных дезодорантов — безрецептурных таблеток, которые уменьшают запах кала и газа
- принимать лекарства, отпускаемые без рецепта, чтобы предотвратить диарею перед едой в ресторанах или на общественных мероприятиях
Как часть справиться с недержанием кала помните, что недержание кала
- не то, что стыдно — это просто медицинская проблема
- часто можно лечить — доступен широкий спектр успешных процедур
- не всегда нормальная часть старения
- обычно не исчезает сам по себе — большинство людей нуждаются в лечении
Что мне делать, если у моего ребенка недержание кала?
Если у вашего ребенка недержание кала, он старше 4 лет и обучен туалету, вам следует обратиться к врачу, чтобы выяснить причину.Как врач лечит недержание мочи у вашего ребенка, зависит от причины.
Список литературы
[5] Whitehead WE, Palsson OS, Simren M. Лечение недержания кала: неудовлетворенная потребность в первичной медицинской помощи. Медицинский журнал Северной Каролины. , 2016; 77 (3): 211–215.
,
Особенности терморегуляции у детей: 7. Особенности терморегуляции у плода. Терморегуляция в периоде новорождённости
Терморегуляция у детей первого года жизни и возможности ее коррекции Текст научной статьи по специальности «Биотехнологии в медицине»
На допомогу пед1атру
УДК 612.55/.56+616-053.36-085 ЮЛИШ Е.И.
Донецкий национальный медицинский университет им. М. Горького
ТЕРМОРЕГУЛЯЦИЯ У ДЕТЕЙ ПЕРВОГО ГОДА ЖИЗНИ И ВОЗМОЖНОСТИ ЕЕ КОРРЕКЦИИ
Резюме. В работе представлены механизмы патогенеза нарушений терморегуляции новорожденных и детей первого года жизни.
Ключевые слова: терморегуляция, дети раннего возраста.
Врач всегда должен назначить какое-либо лекарство — сегодня данный стереотип достаточно четко сформирован у населения. И практические врачи успешно поддерживают его, сводя все взаимоотношения с пациентом к щедрой выписке разнообразных лекарственных средств.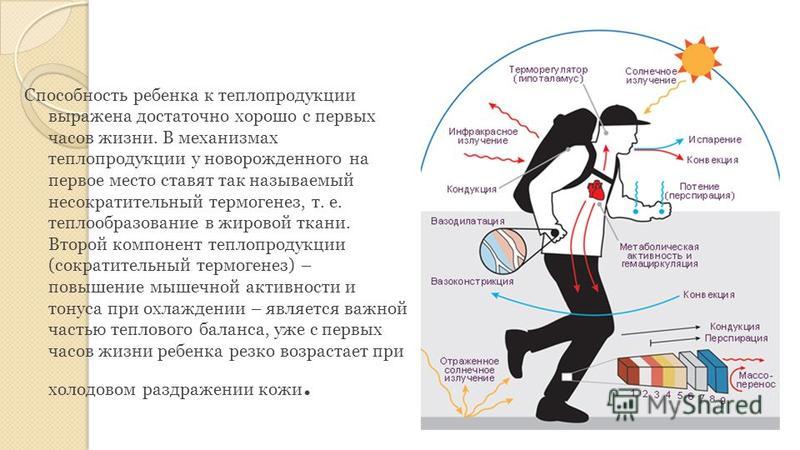 Такой подход приводит к тому, что население, и дети в том числе, потребляет огромное количество лекарственных препаратов. Все это, наряду с агрессивностью рекламы, информационной «вседозволенностью» и доступностью самих лекарственных препаратов, вносит существенную, если не определяющую лепту в нерациональную терапию заболеваний. Последствиями подобной терапии являются не только значительные финансово-экономические потери (до 30—50 %), но и очевидное негативное влияние на здоровье населения, ухудшение которого нередко декларируется в разных кругах общества. При этом нужно признать, что целенаправленные исследования данного вопроса единичны, а проблема в целом остается вне зоны пристального внимания как организаторов здравоохранения, так и ученых-медиков.
Такой подход приводит к тому, что население, и дети в том числе, потребляет огромное количество лекарственных препаратов. Все это, наряду с агрессивностью рекламы, информационной «вседозволенностью» и доступностью самих лекарственных препаратов, вносит существенную, если не определяющую лепту в нерациональную терапию заболеваний. Последствиями подобной терапии являются не только значительные финансово-экономические потери (до 30—50 %), но и очевидное негативное влияние на здоровье населения, ухудшение которого нередко декларируется в разных кругах общества. При этом нужно признать, что целенаправленные исследования данного вопроса единичны, а проблема в целом остается вне зоны пристального внимания как организаторов здравоохранения, так и ученых-медиков.
Повышение температуры тела является самой частой причиной и симптомом заболеваний, с которыми обращаются родители с детьми к педиатру. Причины и величина подъема температуры тела у детей, динамика и механизмы развития температурных реакций чрезвычайно разнообразны, что предполагает выработку различной тактики ее коррекции. Большинство практических врачей воспринимают повышение температуры у ребенка как симптом, требующий немедленного устранения, особенно если речь идет о детях раннего возраста, хотя только выяснение причинной обусловленности подъема температуры создает объективную основу для определения адекватных и эффективных методов коррекции этого симптома и лечения самого заболевания. Так, по данным анкетирования, в 40 % случаев врачи назначают жаропонижающие средства, хотя у ребенка температура не превышает 37,8 °С [1]. Наиболее популярными антипиретиками являются парацетамол, ибупрофен, нимесулид,
Большинство практических врачей воспринимают повышение температуры у ребенка как симптом, требующий немедленного устранения, особенно если речь идет о детях раннего возраста, хотя только выяснение причинной обусловленности подъема температуры создает объективную основу для определения адекватных и эффективных методов коррекции этого симптома и лечения самого заболевания. Так, по данным анкетирования, в 40 % случаев врачи назначают жаропонижающие средства, хотя у ребенка температура не превышает 37,8 °С [1]. Наиболее популярными антипиретиками являются парацетамол, ибупрофен, нимесулид,
76 — СШ
вибуркол (свечи), а в 5 % — метамизол натрия (!). Вместе с тем повышение температуры — это необходимая реакция организма, способствующая формированию сложнейшего процесса его защиты при вирусной инфекции, а агрессивное и нерациональное применение жаропонижающих средств, безусловно влияя на клинические проявления заболевания, может существенно затруднить диагностику и выбор своевременной терапии, что особенно значимо для детей раннего возраста [2].
Прежде чем принять решение о тактике по отношению к повышенной температуре, следует попытаться ответить на ряд вопросов, позволяющих определить целесообразность, необходимость и метод терапевтических вмешательств, их безопасность и возможные последствия применения тех или иных способов лечения: какую величину температуры тела ребенка считать нормальной и как оценить степень ее повышения; каковы причина и механизм повышения температуры тела у ребенка; является повышение температуры тела гипертермией или проявлением лихорадки [4].
Одним из важнейших условий правильного ответа на эти вопросы является знание особенностей терморегуляции у детей. Известно, что в растущем организме обменные процессы протекают с высокой интенсивностью и постоянно. При этом различные формы получаемой и затрачиваемой метаболической энергии превращаются в тепло. Существенный вклад в образование тепла в детском организме (теплопродукция — ТП) вносят характерные для детей высокие уровни метаболизма и двигательной активности. Накопление тепла в организме способствует повышению температуры тела. Однако в соответствии с физическими законами теплоотдачи, если температура любого тела, в том числе тела человека, становится выше температуры среды его существования, тепло с поверхности тела начинает рассеиваться в эту среду (теплоотдача — ТО), что способствует понижению температуры тела. Очевидно, что постоянной для данного тела температура будет при равенстве величин ТП и ТО. Именно
Накопление тепла в организме способствует повышению температуры тела. Однако в соответствии с физическими законами теплоотдачи, если температура любого тела, в том числе тела человека, становится выше температуры среды его существования, тепло с поверхности тела начинает рассеиваться в эту среду (теплоотдача — ТО), что способствует понижению температуры тела. Очевидно, что постоянной для данного тела температура будет при равенстве величин ТП и ТО. Именно
ребёнка
поддержание равенства теплопродукции и теплоотдачи в условиях изменения интенсивности метаболизма, двигательной активности организма и/или температуры среды существования является одной из важнейших функций системы терморегуляции.
Величина температуры тела при достижении равенства величин ТП и ТО могла бы устанавливаться на различных произвольных уровнях, но благодаря функции центральных гипоталамических центров терморегуляции эта величина температуры вполне определенная — 37 °С и называется установочной точкой терморегуляции (set point). Таким образом, формирование центральными нейронными структурами гипоталамуса определенной величины регулируемой в данном организме температуры является важнейшей функцией системы терморегуляции. Если эта функция выполняется успешно, то система терморегуляции обеспечивает решение главной ее задачи — поддерживает температуру мозга и других тканей «ядра» тела на относительно постоянном уровне. Эта температура поддерживается при минимальном напряжении механизмов терморегуляции в условиях небольшого колебания температуры внешней воздушной среды или в пределах так называемой термонейтральной, или термоиндифферентной, зоны: для обнаженного взрослого человека — в диапазоне 28—30 °С, для новорожденного — 32—34 °С, для легко одетых детей в возрасте 1 мес. — 22—25 °С, 6 мес. — 19-23 °С, 1 года — 17-20 °С.
Таким образом, формирование центральными нейронными структурами гипоталамуса определенной величины регулируемой в данном организме температуры является важнейшей функцией системы терморегуляции. Если эта функция выполняется успешно, то система терморегуляции обеспечивает решение главной ее задачи — поддерживает температуру мозга и других тканей «ядра» тела на относительно постоянном уровне. Эта температура поддерживается при минимальном напряжении механизмов терморегуляции в условиях небольшого колебания температуры внешней воздушной среды или в пределах так называемой термонейтральной, или термоиндифферентной, зоны: для обнаженного взрослого человека — в диапазоне 28—30 °С, для новорожденного — 32—34 °С, для легко одетых детей в возрасте 1 мес. — 22—25 °С, 6 мес. — 19-23 °С, 1 года — 17-20 °С.
Суммарная теплопродукция в организме состоит из первичной теплоты, выделяющейся в ходе постоянно протекающих во всех органах и тканях реакций обмена веществ, и вторичной теплоты, образующейся при расходовании энергии макроэргических соединений на выполнение мышечной работы и других функций. ТП ребенка зависит от величины основного обмена, «специфически динамического действия» принимаемой пищи, мышечной активности и изменения интенсивности метаболизма, связанных с изменением температуры внешней среды (факультативный термогенез). Метаболические процессы осуществляются с неодинаковой интенсивностью в различных органах и тканях, и поэтому вклад в общую ТП организма отдельных органов и тканей неравнозначен. Наибольшее количество тепла образуется в печени, почках, мозге, работающих мышцах (при тоническом напряжении и сокращении — сократительный термогенез).
ТП ребенка зависит от величины основного обмена, «специфически динамического действия» принимаемой пищи, мышечной активности и изменения интенсивности метаболизма, связанных с изменением температуры внешней среды (факультативный термогенез). Метаболические процессы осуществляются с неодинаковой интенсивностью в различных органах и тканях, и поэтому вклад в общую ТП организма отдельных органов и тканей неравнозначен. Наибольшее количество тепла образуется в печени, почках, мозге, работающих мышцах (при тоническом напряжении и сокращении — сократительный термогенез).
Необходимое для поддержания температуры тела количество тепла продуцируется у доношенного ребенка сразу после рождения. ТП у новорожденного составляет около 1,5 ккал на 1 кг массы тела за 1 ч. Повышение теплопродукции после рождения обеспечивается активацией окисления в митохондриях жировых клеток свободных жирных кислот, уровень которых возрастает при повышении тонуса симпатической нервной системы, стимуляции катехоламинами адренорецепторов и активации протеинкиназы А, повышающей активность фермента липазы бурой жировой ткани. Более мощное и длительное повышение теплопродукции достигается действием гормонов щитовидной железы на митохондриальные процессы окисления в жировых клетках. При этом усиление ТП достигается ускорением базисных метаболических процессов (основного обмена) и активацией механизмов
Более мощное и длительное повышение теплопродукции достигается действием гормонов щитовидной железы на митохондриальные процессы окисления в жировых клетках. При этом усиление ТП достигается ускорением базисных метаболических процессов (основного обмена) и активацией механизмов
факультативного термогенеза, обеспечивающих усиление теплообразования в условиях понижения температуры среды. От уровня тиреоидных гормонов зависят как интенсивность базисного метаболизма в организме, так и термогенная функция бурой жировой ткани. Окисление жирных кислот бурой жировой ткани, масса которой у доношенного новорожденного составляет около 2 % от массы тела (25—35 г), осуществляется без значимого синтеза макроэргов и с максимально возможным образованием первичной теплоты. Белая жировая ткань новорожденного также способна к прямому теплообразованию, но в гораздо меньшей степени. С помощью механизма несократительного термогенеза уровень теплопродукции может быть увеличен в несколько раз по сравнению с уровнем основного обмена. Вместе с тем даже у доношенных детей запасы теплообразующей жировой ткани, в том числе и бурой, быстро уменьшаются, достигая минимума к 3-4-й неделе после рождения. Чем выше сывороточный уровень Т4 и Т3, тем выше уровень экспрессии генов в ядрах адипоцитов бурой жировой ткани, ответственных за синтез белка термогенина, разобщающего процессы дыхания и фосфорилирования, снижающего синтез АТФ в митохондриях и увеличивающего теплообразование. Т3 влияет на термогенез в бурой жировой ткани посредством модуляции активности фермента дейодиназы Д2, от которого зависит скорость образования из Т4 других активных форм тиреоидных гормонов и их метаболического расщепления в тканях. Максимальная стимуляция экспрессии генов термогенина достигается одновременным действием тиреоидных гормонов и катехоламинов. К моменту рождения это действие достигает своей наибольшей выраженности и обеспечивает условия для максимальной термогенной активности бурой жировой ткани в раннем постнатальном периоде.
Вместе с тем даже у доношенных детей запасы теплообразующей жировой ткани, в том числе и бурой, быстро уменьшаются, достигая минимума к 3-4-й неделе после рождения. Чем выше сывороточный уровень Т4 и Т3, тем выше уровень экспрессии генов в ядрах адипоцитов бурой жировой ткани, ответственных за синтез белка термогенина, разобщающего процессы дыхания и фосфорилирования, снижающего синтез АТФ в митохондриях и увеличивающего теплообразование. Т3 влияет на термогенез в бурой жировой ткани посредством модуляции активности фермента дейодиназы Д2, от которого зависит скорость образования из Т4 других активных форм тиреоидных гормонов и их метаболического расщепления в тканях. Максимальная стимуляция экспрессии генов термогенина достигается одновременным действием тиреоидных гормонов и катехоламинов. К моменту рождения это действие достигает своей наибольшей выраженности и обеспечивает условия для максимальной термогенной активности бурой жировой ткани в раннем постнатальном периоде.
При значительной степени недоношенности, когда у новорожденных имеется различной степени выраженности гипотиреоз, а масса бурой жировой ткани составляет менее 1 % от массы тела, теплопродукция снижена.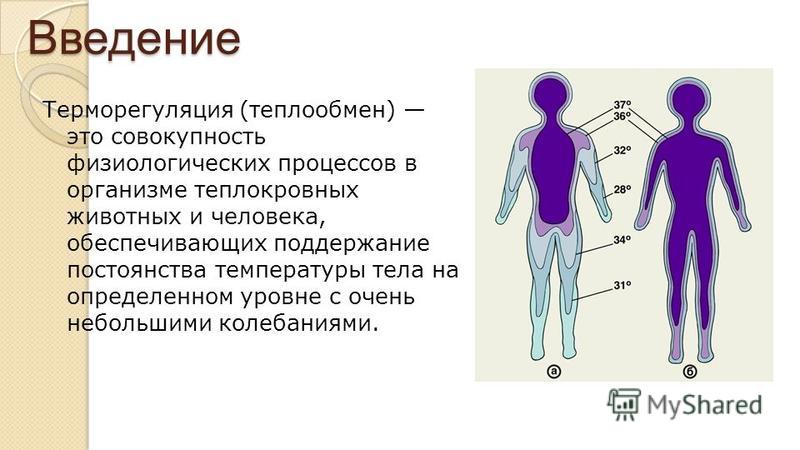 Это может способствовать развитию гипотермии, если не созданы условия для ограничения теплопотерь.
Это может способствовать развитию гипотермии, если не созданы условия для ограничения теплопотерь.
Сократительный термогенез также является важным механизмом повышения ТП у новорожденного, у которого уже с первых часов жизни наблюдается повышение мышечного тонуса и двигательной активности, резко возрастающих при холодовом воздействии на кожу. Роль сократительного термогенеза в повышении теплопродукции возрастает по мере увеличения возраста ребенка и уменьшения массы бурой жировой ткани. Этому способствуют увеличение у детей мышечной массы, развитие механизмов терморегуляционного тонуса мышц и холодовой дрожи. Вклад в ТП сократительного термогенеза может изменяться при ряде неврологических и мышечных заболеваний, а также при развитии гипоксии, вызванной заболеваниями органов кровообращения и дыхания.
Теплопродукция в расчете на 1 кг массы тела возрастает за первый год жизни до 2,4 ккал за 1 ч.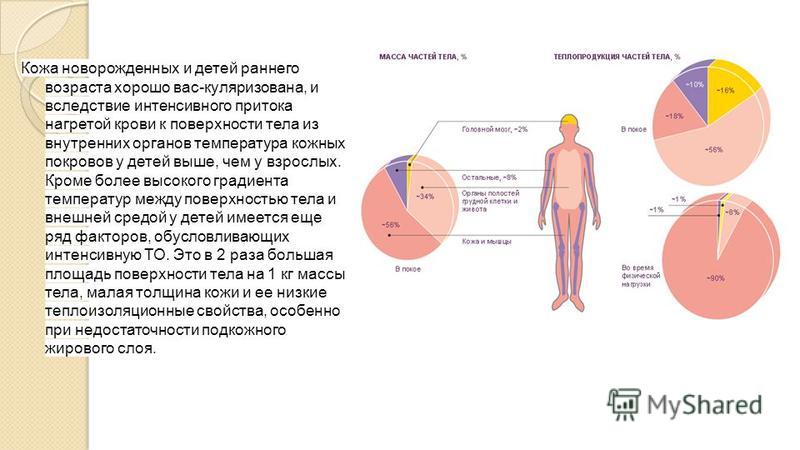 У детей старше 2 лет теплопродукция на единицу массы тела в покое постепенно снижается, но одновременно уменьшается относительная площадь поверхности тела, и к 15-17 годам показатели теплообмена и развитие механизмов терморе-
У детей старше 2 лет теплопродукция на единицу массы тела в покое постепенно снижается, но одновременно уменьшается относительная площадь поверхности тела, и к 15-17 годам показатели теплообмена и развитие механизмов терморе-
гуляции приближаются к показателям, характерным для взрослых, когда ТП и ТО становятся сбалансированными и составляют около 1 ккал за 1 ч.
Как говорилось ранее, огромную роль в теплообмене играет теплоотдача. Различаются следующие механизмы отдачи тепла организмом в окружающую среду: излучение, теплопроведение, конвекция, испарение влаги. ТО первыми тремя способами может осуществляться только при условии, если температура поверхности тела выше, чем температура среды существования. ТО за счет испарения влаги может осуществляться как при наличии положительной разницы температур поверхности тела и среды, так и в условиях более высокой температуры внешней среды. ТО путем испарения прекращается при 100% насыщении внешней воздушной среды парами воды или в воде.
ТО путем испарения прекращается при 100% насыщении внешней воздушной среды парами воды или в воде.
За счет возникновения физиологических реакций организма на воздействие тепла, холода или существенное изменение теплопродукции можно оказать влияние на величину температуры поверхности тела, тем самым — на величину градиента температур между поверхностью тела и окружающей средой и величину ТО. Такими реакциями являются сосудистые реакции — сужение или расширение поверхностных сосудов кожи. Если расширения сосудов оказывается недостаточно для увеличения теплоотдачи (в условиях высокой внешней температуры), то стимулируется потоотделение, что создает дополнительные возможности для усиления ТО за счет испарения большего количества влаги с поверхности кожи и снижения температуры тела. В условиях, когда при действии холода сужение сосудов оказывается недостаточным для снижения теплопо-терь и предотвращения охлаждения организма, стимулируются физиологические реакции увеличения ТП путем сократительного и несократительного термогенеза.
Излучение является способом отдачи тепла поверхностью тела в окружающую среду в виде электромагнитных волн инфракрасного диапазона. Количество тепла, рассеиваемого излучением в окружающую среду, пропорционально площади поверхности кожи тех частей тела, которые соприкасаются с воздухом. При температуре воздуха 30—34 °С и относительной влажности воздуха 40—60 % поверхность тела обнаженного ребенка 1-го месяца жизни рассеивает путем излучения около 40 % всего отдаваемого тепла. ТО излучением увеличивается при понижении температуры окружающей среды и/или повышении температуры кожи и уменьшается при повышении температуры внешней среды и/или снижении температуры кожи.
Кожа новорожденных и детей раннего возраста хорошо васкуляризована, и вследствие интенсивного притока нагретой крови к поверхности тела из внутренних органов температура кожных покровов у детей выше, чем у взрослых. Кроме более высокого градиента температур между поверхностью тела и внешней средой, у детей имеется еще ряд факторов, обусловливающих интенсивную ТО. Это в два раза большая площадь поверхности тела на 1 кг массы тела, малая толщина кожи и ее низкие теплоизоляционные свойства, особенно при недостаточности подкожного жирового слоя.
Это в два раза большая площадь поверхности тела на 1 кг массы тела, малая толщина кожи и ее низкие теплоизоляционные свойства, особенно при недостаточности подкожного жирового слоя.
Созревание у ребенка механизмов регуляции ТО отстает от развития механизмов регуляции теплопродукции
и фактически завершается только к 7-8-летнему возрасту. Раньше (к 6 мес. — 1 году) созревают механизмы регуляции ТО через реакции поверхностных сосудов, о характере которых можно судить при комнатной температуре по изменению разности температуры на груди и конечностях у обнаженного ребенка.
Увеличение функциональной активности потовых желез и регуляция потоотделения развиваются у детей в более поздние сроки. Запаздывание развития механизмов, контролирующих теплоотдачу, по сравнению с развитием механизмов регуляции теплопродукции обусловливает то, что при несоблюдении элементарных мер предосторожности или при развитии некоторых заболеваний перегревание детей первых месяцев и лет жизни более вероятно, чем их переохлаждение.
Состояния перегревания или переохлаждения детского организма особенно вероятны при контакте тела с водной средой (ванночки) или с другими физическими телами (холодный операционный стол и т.п.), когда рассеяние тепла осуществляется посредством теплопроведения. Интенсивность ТО при этом также зависит от градиента температур контактирующих тел, площади контактирующих поверхностей, времени теплового контакта и теплопроводности контактирующего тела. Сухой воздух, жировая ткань являются теплоизоляторами, а влажная одежда, влажный, насыщенный водяными парами воздух и вода, напротив, характеризуются высокой теплопроводностью.
Высокие скорости рассеяния тепла и перегревания или переохлаждения тела ребенка достигаются при отдаче им тепла конвекционным потокам воздуха или воды. Обнаженные дети 1-го месяца жизни при температуре воздуха 30-34 °С отдают конвекционным потокам воздуха около 36 % тепла.
Высокой интенсивности ТО у детей способствует также рассеяние тепла посредством испарения влаги с поверхности тела и со слизистой оболочки дыхательных путей. У детей через тонкий слой эпидермиса кожи пропотевает и постоянно испаряется с поверхности кожи (неощущае-мая перспирация) существенное количество влаги. Общее количество тепла, рассеиваемого обнаженным телом ребенка за счет испарения воды, составляет в обычных условиях около 24 %. Когда внешняя температура превышает среднее значение температуры кожи, организм не может отдавать во внешнюю среду тепло излучением, конвекцией и теплопроведением. В этих условиях организм начинает поглощать тепло извне, и единственным способом предотвращения его перегревания становится увеличение рассеяния тепла посредством потоотделения и испарения влаги с поверхности тела. Потоотделение начинается у новорожденных при повышении ректальной температуры до 37,2 °С (порог потоотделения) и достигает наибольшей интенсивности через 35-40 мин. ¿Г/ребёнка
¿Г/ребёнка
интенсивном потоотделении, высокой влажности и малой скорости движения воздуха, когда капельки пота, не успевая испариться, сливаются и стекают с поверхности тела, теплоотдача путем испарения становится менее эффективной и может наступить перегревание организма.
Решающую роль в изъятии тепла от внутренних органов и тканей, продуцирующих его в больших количествах, и предупреждении их перегревания играет циркуляция крови. Кровь обладает высокой теплоемкостью, и за счет усиления или ослабления кровотока, направленного к поверхностным тканям, осуществляются перенос тепла к поверхности тела, ее согревание или охлаждение и создание условий для большей или меньшей отдачи тепла в окружающую среду.
Уровень регулируемой температуры тела устанавливается в организме гипоталамическими центрами терморегуляции. Наиболее вероятно, что к определению величины регулируемой температуры прямое отношение имеет преоптическая область, нейроны которой чувствительны к небольшому изменению локальной температуры, контролируют и регулируют все виды терморегуляторных реакций, возникающих при отклонении температуры от заданной. Если локальная температура преоптической области отклонится выше установленного для регуляции уровня, например, при повышении двигательной активности ребенка, то в организме будут инициированы тер-морегуляторные реакции, увеличивающие теплоотдачу, способствующие понижению температуры тела и возврату локальной температуры преоптической области к установленному для регуляции значению (около 37 °С). Если локальная температура преоптической области понизится ниже установленного значения, например, при охлаждении во время купания, то будут инициированы термо-регуляторные реакции, уменьшающие теплопотери, а в необходимых случаях увеличивающие теплопродукцию и способствующие повышению температуры тела и возврату температуры преоптической области до заданного уровня. В преоптической области гипоталамуса содержатся (около 30 % от общего числа) теплочувствительные нейроны, которые получают афферентные сигналы через синаптические входы от тепловых рецепторов кожи и других тканей, и теплонечувствительные нейроны (около 60 %), получающие афферентные сигналы от холодовых рецепторов.
Если локальная температура преоптической области отклонится выше установленного для регуляции уровня, например, при повышении двигательной активности ребенка, то в организме будут инициированы тер-морегуляторные реакции, увеличивающие теплоотдачу, способствующие понижению температуры тела и возврату локальной температуры преоптической области к установленному для регуляции значению (около 37 °С). Если локальная температура преоптической области понизится ниже установленного значения, например, при охлаждении во время купания, то будут инициированы термо-регуляторные реакции, уменьшающие теплопотери, а в необходимых случаях увеличивающие теплопродукцию и способствующие повышению температуры тела и возврату температуры преоптической области до заданного уровня. В преоптической области гипоталамуса содержатся (около 30 % от общего числа) теплочувствительные нейроны, которые получают афферентные сигналы через синаптические входы от тепловых рецепторов кожи и других тканей, и теплонечувствительные нейроны (около 60 %), получающие афферентные сигналы от холодовых рецепторов.
Как у доношенных, так и у недоношенных детей кожные рецепторы развиты хорошо. Наиболее чувствительной зоной терморецепции является кожа лица. Поскольку нейроны преоптической области чувствительны и к изменению локальной температуры, и к поступающим от терморецепторов сигналам о характере изменения температуры на периферии, то они интегрируют оба эти вида информации и, в зависимости от полученного значения интегральной температуры тела, посылают тот или иной сигнал эффекторным нейронам, запускающим терморе-гуляторные реакции.
Так, теплочувствительные нейроны в условиях термоиндифферентной температуры внешней среды и незначительного (> 0,011 °С) повышения локальной температуры преоптической области выше 37 °С активируют через возбуждающие синапсы эффекторные нейроны,
располагающиеся в заднем гипоталамусе и запускающие терморегуляторные реакции теплоотдачи. В то же время теплочувствительные нейроны могут через тормозные синапсы ингибировать активность эффекторных нейронов, контролирующих уровень теплопродукции в организме. При действии холода афферентный приток от холодовых рецепторов поступает к термонечувствительным нейронам, которые после их активации могут оказывать возбуждающее воздействие на эффекторные нейроны, запускающие реакции усиления теплопродукции, и одновременно могут ингибировать активность эффекторных нейронов, контролирующих уровень теплоотдачи, уменьшая при этом теплорассеяние.
В то же время теплочувствительные нейроны могут через тормозные синапсы ингибировать активность эффекторных нейронов, контролирующих уровень теплопродукции в организме. При действии холода афферентный приток от холодовых рецепторов поступает к термонечувствительным нейронам, которые после их активации могут оказывать возбуждающее воздействие на эффекторные нейроны, запускающие реакции усиления теплопродукции, и одновременно могут ингибировать активность эффекторных нейронов, контролирующих уровень теплоотдачи, уменьшая при этом теплорассеяние.
О созревании центральных гипоталамических механизмов терморегуляции у детей можно судить по установлению правильного суточного ритма температуры тела, что происходит к 1,5-2-месячному возрасту. Гипоксия, внутричерепная травма, инфекции, поражающие центральную нервную систему (ЦНС), как и ее аномалии, могут быть причиной нарушений функции центрального аппарата терморегуляции.
Большая группа веществ эндогенного происхождения (интерлейкины (ИЛ) — ИЛ-lp, ИЛ-la, ИЛ-6; фактор некроза опухолей, интерферон) или бактериального происхождения (липополисахариды) способны повышать set point и вызывать повышение температуры тела.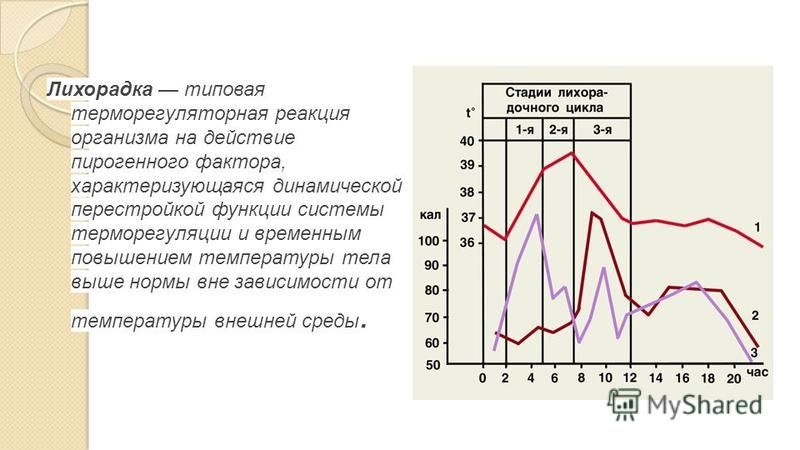 Эти вещества названы эндо- и экзопирогенами соответственно. Эндопирогены продуцируются лейкоцитами крови, тканевыми макрофагами, купферовскими клетками печени в ответ на появление в организме эндотоксинов, бактериальных пирогенов и других стимулирующих факторов. Эндопирогены сами по себе, а также стимулируя образование активных метаболитов арахидоновой кислоты — простагландинов групп Е и F, вместе с последними проникают через гематоэнцефалический барьер и оказывают ингибирующее влияние на возбудимость теплочувстви-тельных нейронов преоптической области и переднего гипоталамуса. При этом понижается частота импульсной активности теплочувствительных нейронов и равенство тормозных и возбуждающих потоков на эфферентных нейронах достигается при более высокой температуре — величина set point возрастает.
Эти вещества названы эндо- и экзопирогенами соответственно. Эндопирогены продуцируются лейкоцитами крови, тканевыми макрофагами, купферовскими клетками печени в ответ на появление в организме эндотоксинов, бактериальных пирогенов и других стимулирующих факторов. Эндопирогены сами по себе, а также стимулируя образование активных метаболитов арахидоновой кислоты — простагландинов групп Е и F, вместе с последними проникают через гематоэнцефалический барьер и оказывают ингибирующее влияние на возбудимость теплочувстви-тельных нейронов преоптической области и переднего гипоталамуса. При этом понижается частота импульсной активности теплочувствительных нейронов и равенство тормозных и возбуждающих потоков на эфферентных нейронах достигается при более высокой температуре — величина set point возрастает.
Формирование нового, более высокого уровня регулируемой температуры тела инициирует цепочку процессов, лежащих в основе развития одного из главных проявлений лихорадки — повышения температуры тела. Это повышение температуры стимулируется центром терморегуляции до тех пор, пока уровни текущей и заданной для регуляции температуры не выравняются. После формирования более высокого значения set point нормальная температура тела начинает восприниматься как более низкая по сравнению с заданной и, как следствие, включаются механизмы ускоренной теплопродукции (повышение терморегуляционного тонуса мышц, мышечная дрожь) и механизмы, позволяющие снизить интенсивность теплоотдачи (сужение сосудов кожи, принятие позы, уменьшающей площадь поверхности тела). В это время человек ощущает озноб, хотя температура тела не уменьшается, а повышается и вскоре достигает значения новой set point. С этого момента центр терморегуляции вновь уравнове-
Это повышение температуры стимулируется центром терморегуляции до тех пор, пока уровни текущей и заданной для регуляции температуры не выравняются. После формирования более высокого значения set point нормальная температура тела начинает восприниматься как более низкая по сравнению с заданной и, как следствие, включаются механизмы ускоренной теплопродукции (повышение терморегуляционного тонуса мышц, мышечная дрожь) и механизмы, позволяющие снизить интенсивность теплоотдачи (сужение сосудов кожи, принятие позы, уменьшающей площадь поверхности тела). В это время человек ощущает озноб, хотя температура тела не уменьшается, а повышается и вскоре достигает значения новой set point. С этого момента центр терморегуляции вновь уравнове-
шивает величины ТП и ТО, дрожь исчезает, расширяются поверхностные сосуды, повышается температура кожи, ощущается прилив тепла и исчезает озноб. Продолжают нормально функционировать механизмы терморегуляции, но температура тела регулируется на более высоком уровне.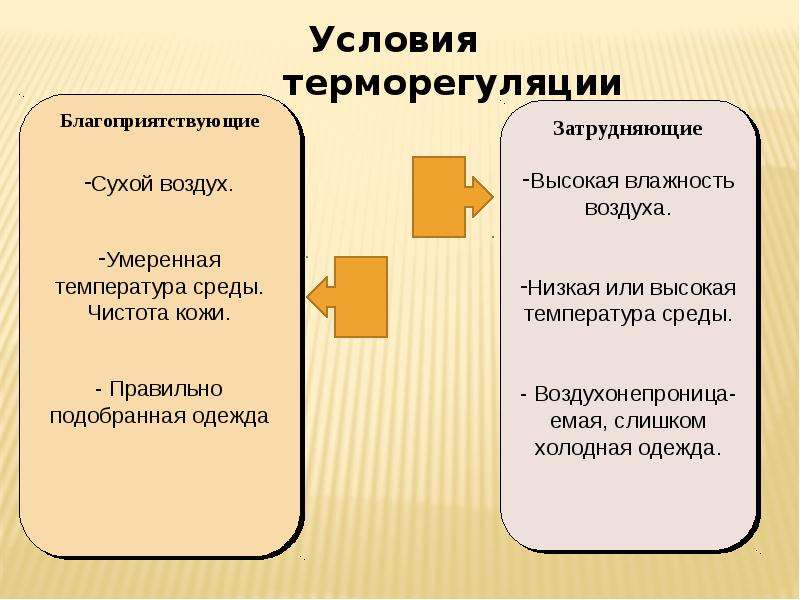
При успешном медикаментозном купировании лихорадочного состояния, которое достигается при снижении величины set point, текущая более высокая температура может быть снижена с помощью интенсификации теплоотдачи. Обычно это достигается включением механизмов стимуляции потоотделения, которое продолжается в процессе снижения температуры тела до момента, пока она не станет равной новой величине set point.
Гипертермии различного генеза, в отличие от лихорадочного состояния, не являются следствием повышения уровня set point. Гипертермия развивается тогда, когда интенсивность теплопродукции превышает способность организма отдавать продуцируемое тепло в окружающую среду, в частности, в условиях действия на организм высокой внешней температуры и высокой влажности. Повышение температуры тела при гипертермиях нелихорадочного генеза осуществляется вопреки усилиям центральных и периферических механизмов терморегуляции удержать нормальную температуру тела.
Плод, находящийся в утробе матери при относительно постоянной температуре ее тела, не нуждается в собственной терморегуляции. Тепло, которое образуется организмом плода, передается через плаценту крови матери, и температура крови, оттекающей от плода к плаценте, на 0,3-0,5 °С выше, чем крови, текущей к плоду. Величина ТП плода перед родами составляет около 10-15 % от величины ТП матери.
Температура тела (ректальная) у здорового новорожденного составляет 37,7-38,2 °С, что на 0,1-0,6 °С выше температуры тела матери. У детей, родившихся недоношенными, в асфиксии или травмированных при рождении, наблюдается значительное снижение температуры тела, которое может сохраняться в течение нескольких суток. Снижение температуры до 35 °С и более, ее позднее возвращение к нормальному уровню и значительные последующие колебания температуры тела обычно указывают на недостаточность механизмов терморегуляции.
В течение ближайших нескольких часов после рождения температура тела у здоровых новорожденных понижается на 1,5-2 °С. На степень снижения температуры тела влияют вес ребенка, размеры его тела, количество первородной творожистой смазки, условия ухода за новорожденным. У здоровых детей температура тела вскоре начинает повышаться и через 12-24 ч достигает 3637 °С. Аксиллярная температура при рождении составляет около 37,2 °С, через 2-3 ч падает до 35,7 °С, к 4-5-му часу постепенно повышается до 36,5 °С, а к 5-му дню жизни — до 37 °С. Обычно в первые дни жизни у здорового новорожденного отмечается неустойчивость температуры, ее быстрые изменения при пеленании, после кормления. В течение последующих дней температура тела у новорожденных остается неустойчивой, постепенно (к 1,5-3 мес.) устанавливается температурная кривая, свойственная здоровым детям грудного возраста. В течение длительно-
го времени температура тела у детей обычно на 0,3-0,4 °С выше, чем у взрослых, и лишь постепенно устанавливается на уровне взрослых. Снижение температуры в первые часы после рождения называется транзиторной гипотермией новорожденных. Она обусловлена действием более низкой, чем в утробе матери, температуры внешней среды и незрелостью механизмов терморегуляции. У детей, родившихся физиологически незрелыми и/или недоношенными, а также у больных наблюдается более выраженная гипотермия, сохраняющаяся в течение нескольких суток.
Снижение температуры в первые часы после рождения называется транзиторной гипотермией новорожденных. Она обусловлена действием более низкой, чем в утробе матери, температуры внешней среды и незрелостью механизмов терморегуляции. У детей, родившихся физиологически незрелыми и/или недоношенными, а также у больных наблюдается более выраженная гипотермия, сохраняющаяся в течение нескольких суток.
Ректальная температура у детей обычно на 0,3-0,5 °С выше кожной, измеряемой в подмышечной впадине или в паховой области. После физических упражнений, особенно после бега, длительных прогулок и других нагрузок наблюдается временное повышение ректальной температуры у детей больше, чем подмышечной, а разница температуры в этих областях может достигать 1 °С и более. При этом у детей имеет место скорее локальное, а не общее повышение температуры тела. Более высокая ректальная температура объясняется обильным кровотоком в этой области, близостью расположения продуцирующих тепло больших мышечных масс, продукцией тепла бактериальной микрофлорой.
Характер суточных колебаний температуры тела, или циркадного ритма, у разных детей варьирует, но относительно постоянен у отдельного индивидуума. Циркадный ритм отсутствует у новорожденных и детей раннего возраста и устанавливается после второго года жизни. У детей он более выражен, чем у взрослых. Наиболее низкая температура тела отмечается около 3 ч ночи, а самая высокая — с 17 до 18 ч. Разница между высшей и низшей точками температурного цикла у детей больше, чем у взрослых. Эта разница у детей может достигать 1 °С. Суточные колебания температуры более значительны у девочек, чем у мальчиков. Размах колебаний температуры в течение суток при стабильной температуре окружающей среды в первые дни жизни составляет около 0,3 °С, к 2-3 мес. увеличивается до 0,6 °С и к 3-5 годам — до 1 °С. Величина колебаний температуры тела зависит не только от возраста, но и от температуры окружающей среды, двигательной активности, эмоционального состояния ребенка, качества и количества принимаемой пищи, функционального состояния эндокринной системы, а также других факторов, влияющих на основной обмен, двигательную активность, сосудистый тонус. Клиническое значение циркадного ритма многогранно. Знание нормальных суточных изменений температуры помогает врачу избежать неправильной трактовки причин умеренного физиологического повышения вечерней температуры и восприятия ее как проявления гипертермии или лихорадки. Это же касается имеющих место рассуждений о субнормальной температуре в ранние утренние часы.
Клиническое значение циркадного ритма многогранно. Знание нормальных суточных изменений температуры помогает врачу избежать неправильной трактовки причин умеренного физиологического повышения вечерней температуры и восприятия ее как проявления гипертермии или лихорадки. Это же касается имеющих место рассуждений о субнормальной температуре в ранние утренние часы.
Циклические суточные колебания температуры тела у здорового ребенка устанавливаются к 1,5-2 мес. жизни, что совпадает по времени с формированием суточных ритмов сердечных сокращений и частоты дыхания. У недоношенных детей суточная цикличность температуры устанавливается значительно позже, чем у доношенных. Сохранение нормального циркадного ритма температуры у детей с заболеваниями головного мозга может свиде-
тельствовать о том, что центральные механизмы терморегуляции у них не повреждены.
Относительная недостаточность теплопродукции у новорожденных, и особенно недоношенных, требует создания для них оптимального температурного окружения — термонейтральной зоны.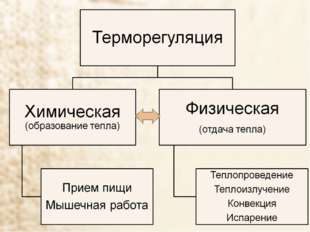 Ее границами является диапазон температуры воздуха, окружающего ребенка, при котором нормальная температура тела поддерживается при минимальном напряжении механизмов ТП. Если для здоровых обнаженных новорожденных, родившихся в срок, границы термонейтральной зоны составляют 3235 °С, то для глубоко недоношенного ребенка — 35-36 °С. Для запеленатых новорожденных температурные границы этой зоны смещаются к 23-26 °С и 30-33 °С соответственно. К месячному возрасту температурные показатели термонейтральной зоны смещаются вниз на 1,5-2 °С, а ширина их диапазона увеличивается на 0,3-0,5 °С.
Ее границами является диапазон температуры воздуха, окружающего ребенка, при котором нормальная температура тела поддерживается при минимальном напряжении механизмов ТП. Если для здоровых обнаженных новорожденных, родившихся в срок, границы термонейтральной зоны составляют 3235 °С, то для глубоко недоношенного ребенка — 35-36 °С. Для запеленатых новорожденных температурные границы этой зоны смещаются к 23-26 °С и 30-33 °С соответственно. К месячному возрасту температурные показатели термонейтральной зоны смещаются вниз на 1,5-2 °С, а ширина их диапазона увеличивается на 0,3-0,5 °С.
У небольшой части новорожденных (0,3-0,5 %) на 3-5-й день жизни наблюдается подъем температуры тела до 38-39 °С, сохраняющийся от нескольких часов до одного дня. Это состояние, названное транзиторной гипертермией, вероятно обусловлено некоторым обезвоживанием организма новорожденного и реакцией на заселение кишечника микроорганизмами.
У здоровых новорожденных детей практически не наблюдается снижения температуры тела менее 36-36,1 °С. Уменьшение температуры ниже этого уровня обычно отражает несостоятельность энергетического обмена и наблюдается, как правило, при гипотрофии, тяжелой сердечной и сосудистой недостаточности, недостаточности функции печени, почек, понижении функции щитовидной железы, надпочечников, при гипогликемии и других тяжелых заболеваниях.
Уменьшение температуры ниже этого уровня обычно отражает несостоятельность энергетического обмена и наблюдается, как правило, при гипотрофии, тяжелой сердечной и сосудистой недостаточности, недостаточности функции печени, почек, понижении функции щитовидной железы, надпочечников, при гипогликемии и других тяжелых заболеваниях.
Изменение температуры тела у детей может быть вызвано различными причинами. Длительное влияние холода или жары может оказаться некомпенсированным еще недостаточно зрелыми механизмами терморегуляции и привести к значительному повышению (экзогенная гипертермия) или снижению (экзогенная гипотермия) температуры тела, что часто возникает у недоношенных и незрелых детей.
Легко перегреваются при повышении температуры воздуха новорожденные, что обусловлено малой массой их тела, близостью значений температуры термоиндифферентной зоны и температуры тела, низкой функциональной активностью потовых желез. Перегреванию способствует также излишнее ограничение теплоотдачи одеждой.
Перегреванию способствует также излишнее ограничение теплоотдачи одеждой.
При действии пониженной температуры воздуха у новорожденных усиливается теплопродукция, однако интенсивность этой реакции часто оказывается недостаточной для сохранения нормальной температуры тела, особенно при длительном воздействии холода. Максимальное повышение теплопродукции у новорожденных не превышает удвоенной величины основного обмена (у взрослого человека теплопродукция при охлаждении может увеличиваться на короткое время в 3-4 раза).
Таким образом, среди важнейших особенностей терморегуляции у новорожденных можно выделить: более высокий уровень теплоотдачи по отношению к тепло-
продукции; ограниченную способность увеличивать теплоотдачу при перегревании, а также повышать теплопродукцию при охлаждении; неспособность реагировать лихорадочной температурной реакцией из-за слабой чувствительности нейронов гипоталамуса к действию лейкоцитарного и других эндопирогенов и содержанию в крови в высокой концентрации аргинин-вазопрессина, снижающего температуру тела.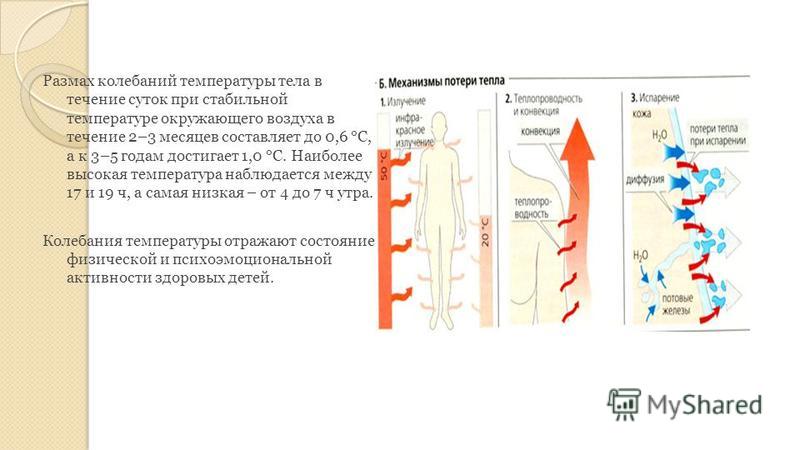 Особенностью терморегуляции у новорожденных является отсутствие реакций повышения терморегуляционного тонуса и холодовой дрожи при понижении температуры тела. При быстром охлаждении у них возникают разнообразные некоординированные движения, сопровождаемые криком. Эта реакция служит сигналом для матери о необходимости устранить воздействие холода.
Особенностью терморегуляции у новорожденных является отсутствие реакций повышения терморегуляционного тонуса и холодовой дрожи при понижении температуры тела. При быстром охлаждении у них возникают разнообразные некоординированные движения, сопровождаемые криком. Эта реакция служит сигналом для матери о необходимости устранить воздействие холода.
Реакции терморегуляции у недоношенных детей еще более несовершенны, поэтому этих детей помещают в кювезы, в которых в зависимости от срока недоношенности и массы тела ребенка автоматически поддерживается определенная температура. У недоношенного ребенка с массой 1300 г на 1 кг массы тела приходится около 0,09 м2 его поверхности, что в 3,75 раза больше, чем у взрослых, и в 1,4 раза больше, чем у доношенных новорожденных. Более низкая (примерно в 2 раза) теплопродукция у недоношенных детей, истонченная кожа, слабо развитая подкожная жировая клетчатка, не обеспечивающие нормальную термоизоляцию организма, являются причиной того, что термонейтральная зона этих детей находится на уровне 35-36 °С. Даже небольшое превышение во внешней среде этой температуры ведет к перегреванию ребенка, а понижение — к переохлаждению. У недоношенных детей, родившихся до 7-го месяца внутриутробного развития, потоотделения нет, а у новорожденных с меньшей степенью недоношенности (масса тела 1,8-2,2 кг) потоотделение наблюдается сразу же после рождения, но его функциональные возможности невелики.
Даже небольшое превышение во внешней среде этой температуры ведет к перегреванию ребенка, а понижение — к переохлаждению. У недоношенных детей, родившихся до 7-го месяца внутриутробного развития, потоотделения нет, а у новорожденных с меньшей степенью недоношенности (масса тела 1,8-2,2 кг) потоотделение наблюдается сразу же после рождения, но его функциональные возможности невелики.
Критериями зрелости системы терморегуляции принято считать наличие у ребенка относительного постоянства ректальной температуры при температуре воздуха 20-22 °С; разницу между ректальной температурой и температурой в подмышечной впадине или между температурой кожи на груди и на стопах; суточной периодики температуры тела; температурной реакции при инфекционных заболеваниях.
Новорожденный ребенок по уровню развития терморегуляции считается гомойотермным, однако диапазон колебаний внешних температур, в пределах которого поддерживается относительное постоянство температуры тела, является более узким, чем у детей старшего возраста. У недоношенных новорожденных он еще более сужен.
У недоношенных новорожденных он еще более сужен.
Термометрия является обязательным компонентом исследования больного. Температуру тела чаще всего измеряют в подмышечной впадине с соблюдением принятых правил (кожа должна быть сухой, рука прижата, экспозиция 5-10 мин), реже — в прямой кишке или ротовой полости. Последний метод редко применяется в наших лечебно-профилактических учреждениях, хотя он весьма широко распространен за рубежом. С учетом суточного ритма температуру измеряют в утренние (7-8 ч — фаза минимума) и предвечерние часы (18-19 ч — фаза мак-
симума). Суточные колебания температуры у здоровых людей обычно не превышают 0,6° С (36,2-36,8 °С). При необходимости, в частности, в диагностике септических состояний, назначается дробная термометрия с измерением температуры каждые 3 ч (ночью больных будить не следует) в целях выявления дополнительных температурных пиков. В диагностике невротических состояний оцениваются также наличие и степень выраженности температурных асимметрий по данным одновременных замеров в левой и правой подмышечных впадинах.
В норме при отклонении средней температуры тела на небольшую величину от установочной имеющиеся различия легко компенсируются за счет изменения интенсивности отдачи тепла без существенного изменения теплопродукции, что достигается посредством симпатических влияний на просвет сосудов поверхности тела и, как результат, большего или меньшего переноса кровью тепла из «ядра» тела к «оболочке» и его рассеяния физическими механизмами. Если, несмотря на увеличение теплоотдачи, уровень интегральной температуры тела превышает величину установочной температуры, происходит резкое усиление потоотделения. Испарение влаги с поверхности тела и поведенческие реакции приобретают в усилении теплоотдачи ведущее значение.
Если интенсивность теплопродукции превышает способность организма отдавать тепло в окружающую среду, возникает гипертермия. Вероятность возникновения гипертермии возрастает в условиях действия на организм внешней температуры, при 100% влажности воздуха, когда испарение пота или влаги с поверхности тела становится невозможным. В случае продолжительной гипертермии может развиться тепловой удар.
В случае продолжительной гипертермии может развиться тепловой удар.
Установлено, что у взрослых механизм подъема температуры при лихорадке предусматривает в основном ограничение теплоотдачи. У грудных детей наиболее значительную роль играет усиление недрожательного тер-могенеза в буром жире (расположен в комочках Биша, межлопаточной области, в средостении, вдоль аорты и крупных сосудов, вдоль позвоночника и симпатического ствола, в брюшной полости, за грудиной, вокруг почек и надпочечников; быстро истощается к окончанию неона-тального периода) и других органах под катехоламиновым воздействием. Подогрев области спинального осциллятора теплой кровью, оттекающей от соседней бурой жировой клетчатки, предупреждает дрожь. Лихорадка для ребенка — более энергоемкий процесс, чем для взрослого, поэтому маленькие дети при лихорадке быстро худеют. Интенсивный липолиз повышает риск кетоацидоза и усугубляет клинические проявления лихорадки.
В развитии лихорадочных состояний выделяют следующие периоды:
— $Шиш тсгетепй (первая стадия лихорадки) — при типичном течении и средней тяжести длится не более 34 ч от запуска метаболических процессов;
— Statum (стадия стояния температуры, акма-тическая фаза) — означает, что новая установочная точка достигнута.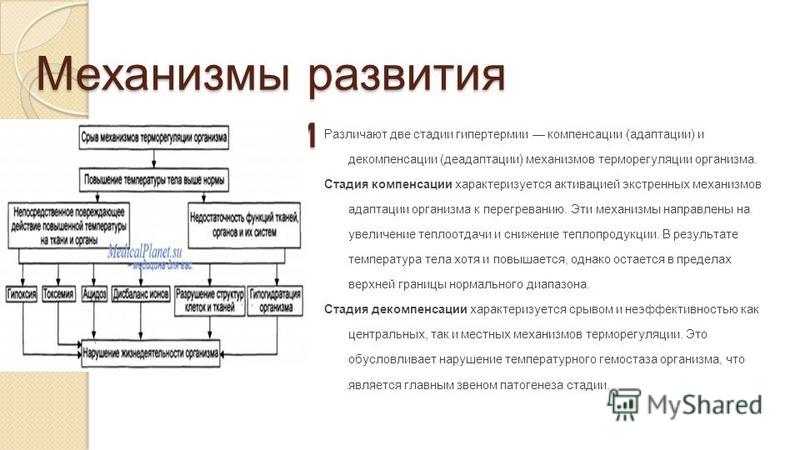 На высоте этой стадии терморегуляция осуществляется по механизмам, аналогичным норме. Теплопродукция и теплоотдача уравновешены, больному ни жарко, ни холодно; кожные сосуды расширены, темпера-
На высоте этой стадии терморегуляция осуществляется по механизмам, аналогичным норме. Теплопродукция и теплоотдача уравновешены, больному ни жарко, ни холодно; кожные сосуды расширены, темпера-
тура кожи увеличилась, озноб и дрожь исчезли; дыхание учащено; диурез снижен. По высоте температуры во время этой фазы различают лихорадку субфебрильную (до 38 °С), слабую (до 38,5 °С), умеренную (до 39 °С), высокую (до 41 °С), гиперпиретическую (выше 41 °С). Длительность акматической фазы может варьировать от нескольких часов до нескольких недель;
— Statum ёесгетеП! (стадия угасания, падения температуры) — наступает при исчерпании экзогенных пи-рогенов, прекращении продукции эндогенных и под действием естественных или ятрогенных антипиретиков. В эту стадию резко усиливается теплоотдача, так как установочная точка смещается вниз, а кожная температура и температура крови воспринимаются гипоталамусом как повышенные. Стимулируются интенсивное потоотделение, перспирация и диурез. Снижение температуры может быть постепенным, литическим (в течение нескольких суток) и быстрым, критическим (за 1-2 ч), при этом резкое расширение кожных кровеносных сосудов может осложниться коллапсом. Однако в настоящее время классический цикл из 3 фаз характерен для нелеченной лихорадки и наблюдается редко.
Стимулируются интенсивное потоотделение, перспирация и диурез. Снижение температуры может быть постепенным, литическим (в течение нескольких суток) и быстрым, критическим (за 1-2 ч), при этом резкое расширение кожных кровеносных сосудов может осложниться коллапсом. Однако в настоящее время классический цикл из 3 фаз характерен для нелеченной лихорадки и наблюдается редко.
Вопросы о пользе и вреде лихорадки и соответственно объеме необходимой антипиретической терапии решаются в каждом конкретном случае индивидуально с учетом конституциональных особенностей ребенка, преморбид-ного фона и характера основного заболевания. Важно учитывать, что снижение температуры не является простым следствием исчерпания ресурса пирогенов, а имеет характер активной реакции, управляемой естественными антипиретиками. К ним могут быть отнесены некоторые гормоны, например аргинин-вазопрессин, адренокорти-котропин, а-меланоцитстимулирующий гормон, корти-колиберин и глюкокортикоиды. Многие аспекты ответа острой фазы ингибируются соматостатином и эндогенными агонистами опиоидных и барбитуровых рецепторов (эндорфины, энкефалины).
Многие аспекты ответа острой фазы ингибируются соматостатином и эндогенными агонистами опиоидных и барбитуровых рецепторов (эндорфины, энкефалины).
При лихорадочных состояниях идеальным следует считать подбор средств, которые, максимально уменьшая неблагоприятные симптомы лихорадки или гипертермии, не нарушают течение физиологических процессов. Кроме того, необходимо напомнить, что основным критерием выбора жаропонижающих средств у детей являются безопасность и эффективность. Исходя из этого положения, в настоящее время только ибупрофен и парацетамол полностью отвечают критериям безопасности и эффективности и официально рекомендуются Всемирной организацией здравоохранения для использования в педиатрической практике в качестве жаропонижающих средств. Они разрешены в Украине для безрецептурного отпуска и могут назначаться детям с первых месяцев жизни как в стационаре, так и в домашних условиях.
Препарат парацетамол обладает жаропонижающим, анальгезирующим и очень слабым противовоспалительным эффектом, так как реализует свой механизм действия (ингибирует синтез простагландинов, блокируя ци-клооксигеназу) преимущественно в центральной нервной системе и не обладает периферическим действием.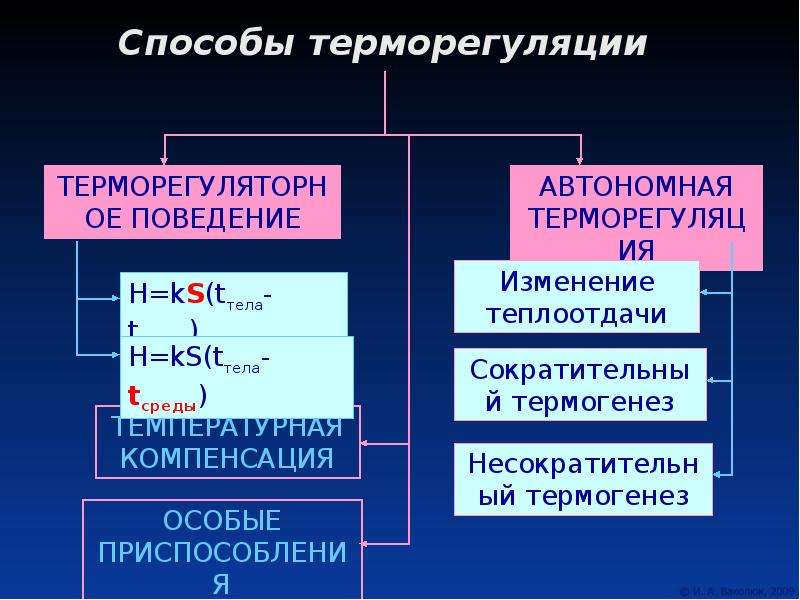 Ибу-профен (форма для детей раннего возраста — Нурофен для детей) имеет более выраженные жаропонижающий,
Ибу-профен (форма для детей раннего возраста — Нурофен для детей) имеет более выраженные жаропонижающий,
анальгетический и противовоспалительный эффекты, что определяется его периферическим и центральным механизмом.
Нурофен для детей обладает выраженным жаропонижающим, анальгезирующим и противовоспалительным действием. По материалам работ Е. АЛге! и соавт. [5], жаропонижающий эффект ибупрофена в дозе 7,5 мг/кг выше, чем у парацетамола в дозе 10 мг/кг. Это проявлялось большим снижением температуры через 4 ч и у большего числа детей. Такие же данные были получены в двойном слепом исследовании в параллельных группах при повторном приеме Нурофена для детей 7 и 10 мг/кг и парацетамола 10 мг/кг у детей от 5 мес. до 13 лет [6].
Практически у всех детей с лихорадкой разовый прием Нурофена для детей приводит к снижению температуры тела на 1-1,5 °С, исчезновению болевых ощущений. У больных детей из группы риска, когда препарат назначался при температуре тела менее 39,0 °С, жаропонижающий эффект от действия Нурофена для детей развивается через 30 мин после его приема. В течение 1,5 ч регистрировалось приблизительно равномерное снижение температуры тела, составляющее в целом 3,9 % от исходной повышенной температуры тела. Отмечено, что за 90 мин у всех детей данной группы после использования Нурофена для детей температура тела снижается до 37,0-37,2 °С.
У больных детей из группы риска, когда препарат назначался при температуре тела менее 39,0 °С, жаропонижающий эффект от действия Нурофена для детей развивается через 30 мин после его приема. В течение 1,5 ч регистрировалось приблизительно равномерное снижение температуры тела, составляющее в целом 3,9 % от исходной повышенной температуры тела. Отмечено, что за 90 мин у всех детей данной группы после использования Нурофена для детей температура тела снижается до 37,0-37,2 °С.
При исходной температуре тела у детей выше 39,0 °С после приема Нурофена для детей наблюдается более интенсивное, однако не столь равномерное снижение лихорадки. Так, через 30 мин после приема препарата понижение температуры тела на 1-1,5 °С отмечается у 58,3 % детей, через 60 мин — у 86,1 %, через 90 мин — у 94,4 %.
Нурофен для детей блокирует активность фермента циклооксигеназы как в ЦНС, так и в очаге воспаления (периферический механизм), что и обусловливает не только антипиретический, но и противовоспалительный эффект. В результате уменьшается фагоцитарная продукция медиаторов острой фазы, в том числе и ИЛ-1 (эндогенного пирогена). Снижение концентрации ИЛ-1 также способствует нормализации температуры. Нурофен для детей проявляет двойное болеутоляющее действие — периферическое и центральное. Болеутоляющее действие проявляется уже в дозе 5 мг/кг и более выражено, чем у парацетамола. Это позволяет эффективно использовать Нурофен для детей при слабой и умеренной боли в горле, боли при тонзиллитах, острых средних отитах, зубной боли, боли при прорезывании зубов у младенцев, а также для купирования поствакцинальных реакций [7, 8].
В результате уменьшается фагоцитарная продукция медиаторов острой фазы, в том числе и ИЛ-1 (эндогенного пирогена). Снижение концентрации ИЛ-1 также способствует нормализации температуры. Нурофен для детей проявляет двойное болеутоляющее действие — периферическое и центральное. Болеутоляющее действие проявляется уже в дозе 5 мг/кг и более выражено, чем у парацетамола. Это позволяет эффективно использовать Нурофен для детей при слабой и умеренной боли в горле, боли при тонзиллитах, острых средних отитах, зубной боли, боли при прорезывании зубов у младенцев, а также для купирования поствакцинальных реакций [7, 8].
В 1 мл суспензии Нурофен для детей содержится 20 мг ибупрофена. Нурофен для детей применяют с 3 месяцев жизни, 5 мл препарата содержат 100 мг ибупрофена. Разовая доза составляет 5-10 мг/кг массы тела ребенка 3-4
Юл1ш е.!.
Аонецький нацюнальний медичний уиверситет ím. М. Горького
М. Горького
ТЕРМОРЕГУЛЯШЯ В A¡TEÉ ПЕРШОГО РОКУ ЖИТТЯ ТА МОЖЛИВОСТ II’ КОРЕКЦИ
Резюме. У робота наведеш мехашзми патогенезу порушень терморегуляци новонароджених i дтей першого року життя. Kro40BÍ слова: терморегуляцiя, дни раннього вшу.
раза в сутки. Максимальная суточная доза не должна превышать 30 мг на кг массы тела ребенка в сутки.
Положительной стороной использования Нурофена для детей является довольно стойкий жаропонижающий эффект. В большинстве наблюдений после купирования гипертермии субфебрилитет, или температура тела в пределах 37—37,8 °С держится на протяжении 2—3 ч. Повторный подъем температуры тела являлся основанием для дальнейшего использования препарата. Нурофен для детей в виде суспензии хорошо переносится, безопасен и обладает приятным вкусом. Следует отметить, что при его кратковременном применении риск развития нежелательных эффектов довольно низок [9, 10].
Таким образом, суспензия Нурофен для детей весьма эффективна для купирования лихорадки у детей первого года жизни. Препарат обладает хорошим жаропонижающим действием, переносим и безопасен. Стойкий и длительный эффект препарата Нурофен для детей позволяет признать его высокоэффективным средством лечения простудных заболеваний, сопровождающихся гипертермическим синдромом. В последние годы Нурофен для детей рекомендован детям в качестве одного из основных жаропонижающих средств [11].
Список литературы
1. Костенко А.Ю, Генералова Г.А., Алимова Е.Ю., Ключников С. О. Лихорадка и гипертермия у детей / Под редакцией В.Ф. Демина, С.О. Ключникова, Г.А. Самсыгиной. — РГМУ, 2002. — Т. 2. — С. 367-382.
2. Коровина Н.А, Захарова И.Н., Заплатников А.Л. Острая лихорадка у детей//РМЖ. — 2005. — Т. 13, № 17. — С. 1165-1170.
— Т. 13, № 17. — С. 1165-1170.
3. Таточенко В.К. Ребенок с лихорадкой // Лечащий врач. — 2005. — № 1. — С. 16-20.
4. Юлиш Е.И. Патогенетические аспекты лихорадки у детей, показания и методы ее купирования // Здоровье ребенка. — 2009. — № 4. — С. 26-30.
5. Autret E. et al. Evaluation of ibuprofen versus aspirin and paracetamol on efficacy and comfort in children with fever // Eur. J. Clin. — 1997. — 51. — 367-371.
6. Sidler J. et al. A double-blind comparison ofibuprofen and paracetamol injuvenile pyrexia//Br. J. Clin. Pract. —1990. — 44(Suppl. 70). — 22-25.
7. Лебедева Р.Н., Никода В.В. Фармакотерапия острой боли. — М.: АИР-АРТ 1998. — С. 184.
8. Bertin L., Pons G. et al. Randomized, double-blind, multicenler, controlled trial ofibuprofen versus acetaminophen (paracetamol) and placebo for treatment of symptoms of tonsillitis and pharyngitis in children // J. Pediatr. — 1991. — 119(5). — 811-4.
Randomized, double-blind, multicenler, controlled trial ofibuprofen versus acetaminophen (paracetamol) and placebo for treatment of symptoms of tonsillitis and pharyngitis in children // J. Pediatr. — 1991. — 119(5). — 811-4.
9. Таточенко В.К. О безопасном применении жаропонижающих средств у детей //Детский доктор. — 1999. — № 2. — С. 36-37.
10. Ветров В.П., Длин В.В, Османов И.М. и др. Рациональное применение антипиретиков у детей. — М.: Московский НИИ педиатрии и детской хирургии, 2000. — 22 с.
11. Запруднов А.М., Григорьев К.И., Мазанкова Л.Н., Харитонова Л.А. Эффективность и безопасность применения препарата Нурофен для детей //Детский доктор. — 2001. — № 2. — С. 23-25.
Получено 19.05.10 □
Yulish Ye. I.
I.
Donetsk National Medical University named after M. Gorky, Ukraine
THERMOREGULATION IN INFANTS AND ITS POSSIBLE CORRECTION
Summary. The pathogenic mechanisms of impaired thermoregulation in newborns and infants are presented. Key words: thermoregulation, infants.
Все о переохлаждении у детей
Низкая температура окружающей среды оказывает неблагоприятное влияние на организм; холод способен провоцировать повреждения, последствия которых могут быть очень серьёзными. Риск переохлаждения у ребёнка гораздо выше, чем у взрослого – это объясняется несовершенством механизмов терморегуляции, рядом функциональных особенностей. Хотя переохлаждение считается менее опасным, чем перегревание, оно становится причиной различных патологий, среди которых доминируют простудные заболевания.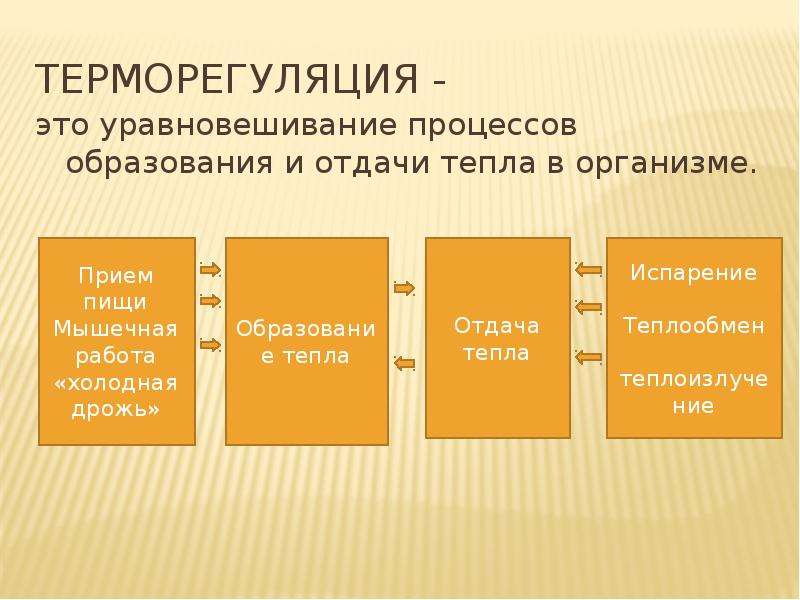 Маленький ребёнок не способен пожаловаться, самостоятельно рассказать об ощущениях, которые испытывает. От родителей требуется внимательность для того, чтобы вовремя заметить симптомы переохлаждения и оказать первую помощь.
Маленький ребёнок не способен пожаловаться, самостоятельно рассказать об ощущениях, которые испытывает. От родителей требуется внимательность для того, чтобы вовремя заметить симптомы переохлаждения и оказать первую помощь.
Холод – один из наиболее известных и распространённых повреждающих факторов. Детей с рождения укутывают как можно теплее, оберегают от сквозняков. Механизмы терморегуляции у детей отличаются от таковых у взрослых. Низкая температура окружающей среды, без каких-либо последствий переносимая родителями, может оказаться опасной для ребёнка. Однако вероятность переохлаждения у маленьких детей, которые находятся под наблюдением, достаточно едят и тепло одеты, минимальна.
Куда быстрее переохладиться может ребёнок, гуляющий на улице без присмотра, играющий в холодном помещении, плавающий в водоёме. Риск гипотермии очень высок зимой, осенью и ранней весной, хотя переохлаждение случается даже в летние месяцы – например, если внезапно начался дождь.
Переохлаждение у ребёнка может возникнуть в различных обстоятельствах.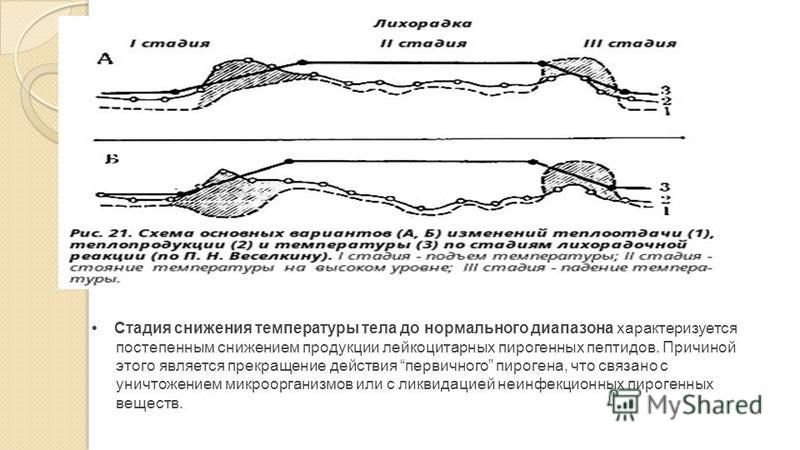
Его разделяют на такие виды как: локальное; общее.
1.Локальное переохлаждение называют отморожением – холод поражает ограниченные участки кожи (чаще всего наиболее открытые – конечности, нос, уши).
2.Об общем переохлаждении говорят, если ребёнок длительное время находился в условиях низкой температуры, оказавшей воздействие на весь организм в целом.
Описывать симптомы переохлаждения у ребёнка целесообразно согласно представленной ранее классификации. Так, отморожения могут быть поверхностными и глубокими. Существует разделение на степени тяжести, использующееся для оценки состояния и установления диагноза. При первой степени наблюдаются следующие признаки:
-выраженная бледность кожи в области поражения, исчезновение чувствительности (в том числе болевых ощущений), возникновение после согревания зуда, боли, отёка мягких тканей и покраснения.
Вторая степень отморожения характеризуется:
-отёком, бледностью и синеватым оттенком кожи, наличием пузырей с кровянистым содержимым.
Третья степень отморожения:
-это некроз кожи, подлежащих тканей. У детей, как правило, развиваются также симптомы общего переохлаждения. Появляются геморрагические пузыри.
При четвёртой степени отморожения отмечается:
-некроз всех слоёв ткани (в том числе костной). Кожа багровая, видны пузыри с жидкостью чёрного цвета внутри. Наблюдается почернение и мумификация поражённого участка, возникновение сухой или влажной гангрены. Чувствительность в области холодового повреждения отсутствует. Распространённое и глубокое отморожение может сопровождаться ухудшением общего состояния. Повышается температура тела, появляется слабость, головная боль. Четвёртая степень отморожения сопряжена с опасностью развития рабдомиолиза (деструкции клеток мышечной ткани) и острой почечной недостаточности.
Общее переохлаждение проявляется такими симптомами как:
-появление неконтролируемой дрожи;
-затруднение произношения, отрывистая речь;
-ощущение сильного утомления;
-побледнение, синюшный оттенок кожи; нарушение сознания вплоть до обморока.
-Температура тела при общем переохлаждении не превышает 35 °C.
В начальной стадии развития симптомов пациент возбуждён, дрожит, пытается согреться, усилив двигательную активность. Через некоторое время возбуждение сменяется заторможенностью, апатией. Появляется головная боль, головокружение, снижается тонус мышц. Нужно знать, что у детей грудного возраста нет дрожи, поэтому не стоит ориентироваться на этот признак при определении вероятности гипотермии. Тревожным признаком считается прекращение озноба, затруднение речи и произвольных движений, сопровождающееся чувством онемения пальцев. Пострадавший может ощущать боли в мышцах, у него развиваются судороги. Ослабляется дыхание и пульс, исчезает реакция на раздражители, лицо становится «маскообразным», происходит парез голосовых связок. В терминальной стадии гипотермии возможно развитие аритмий, недержание мочи; могут наблюдаться непроизвольные движения конечностей, пострадавший находится без сознания.
Симптомы переохлаждения у маленьких детей не всегда могут быть яркими, что требует систематического контроля температуры тела!!!
Помощь пострадавшему ребёнку должна быть оказана сразу после выяснения факта переохлаждения. Где бы ни находился пациент – в воде, на открытом воздухе, – его следует доставить в условия тёплого помещения. При этом важно не допустить повторного охлаждения во время транспортировки, перемещение производить без лишней суеты.
Где бы ни находился пациент – в воде, на открытом воздухе, – его следует доставить в условия тёплого помещения. При этом важно не допустить повторного охлаждения во время транспортировки, перемещение производить без лишней суеты.
При общей гипотермии избыток движений может стать причиной дополнительных повреждений, возникновения аритмии. В случае отморожения нельзя растирать и разминать повреждённые участки кожи (в том числе снегом), смазывать их жирными кремами, туго бинтовать, опускать в горячую воду. Эти действия лишь усугубляют тяжесть поражения!!!
Чтобы помочь ребёнку при локальной и общей гипотермии, необходимо:
-прекратить контакт с холодом;
-снять мокрую, тесную одежду и обувь;
-использовать тёплые одеяла, пледы для укутывания;
-наложить асептическую теплоизолирующую повязку на участки отморожения.
Согревать пострадавшего от холода ребёнка можно теплом тела спасателя. Детям в сознании дают горячий (комфортной температуры для питья) сладкий чай, компот. Не стоит использовать алкоголь – ни для наружного, ни для внутреннего применения. Недопустимо самостоятельное вскрытие пузырей. Повязка, которая накладывается в качестве теплоизолирующей на участки отморожения, состоит из нескольких слоёв марли – между ними находится вата. Накрыть такую повязку можно прорезиненной тканью. При отсутствии марли и ваты используют сухую чистую одежду. Повязка должна располагаться только на повреждённой поверхности, не сдавливая её.
Не стоит использовать алкоголь – ни для наружного, ни для внутреннего применения. Недопустимо самостоятельное вскрытие пузырей. Повязка, которая накладывается в качестве теплоизолирующей на участки отморожения, состоит из нескольких слоёв марли – между ними находится вата. Накрыть такую повязку можно прорезиненной тканью. При отсутствии марли и ваты используют сухую чистую одежду. Повязка должна располагаться только на повреждённой поверхности, не сдавливая её.
При отморожении и общем переохлаждении пострадавшим детям необходима квалифицированная медицинская помощь. Мероприятия по согреванию оказываются на месте обнаружения пациента, на этапе транспортировки и после прибытия в медицинское учреждение.
Берегись солнечного и теплового удара — Новости
В жаркое летнее время возрастает риск получить солнечный или тепловой удар, который может нанести серьезный вред здоровью. Тепловым и солнечным ударам наиболее подвержены дети, подростки, пожилые люди. У данной категории лиц по разным причинам снижены адаптационные возможности, в том числе и системы терморегуляции, обеспечивающей поддержание относительно постоянной и стабильной температуры тела.
У данной категории лиц по разным причинам снижены адаптационные возможности, в том числе и системы терморегуляции, обеспечивающей поддержание относительно постоянной и стабильной температуры тела.
Тепловой удар у ребенка – серьезная проблема. Последствия перегрева родителями часто недооцениваются. Коварство этого состояния заключается в том, что первые симптомы болезни могут быть восприняты, как начало простуды или простого недомогания и усталости.
Что такое тепловой и солнечный удар?
Тепловой удар – это патологическое состояние, при котором нарушаются все процессы терморегуляции в организме вследствие длительного воздействия высоких температур. То есть извне приходит большое количество тепла. Дополнительно тепло вырабатывается в самом организме (работает механизм теплопродукции), а теплоотдача отсутствует.
Тепловой удар может развиться на улице в жаркую погоду, в жарко натопленном помещении. Это может случиться и в условиях не очень высокой температуры окружающей среды, если ребенок очень тепло укутан.
Солнечный удар – это отдельная форма теплового удара. Это состояние характеризуется нарушением состояния здоровья вследствие воздействия прямых солнечных лучей непосредственно на голову ребенка.
Особенно подвержены такому состоянию маленькие дети. У малышей процессы терморегуляции еще несовершенны в силу возраста. У них часто развивается тепловой удар даже при невысокой температуре окружающей среды. Также у маленьких детей имеет место быстрое прогрессирование болезни.
У грудничков осложняет диагностику перегрева то, что дети не могут пожаловаться, рассказать, что их беспокоит. Да и симптомы перегрева ребенка неспецифичны. Вялость, капризное поведение, плаксивость могут быть по разным причинам. Не всегда эти симптомы сразу свяжешь с перегревом. Поэтому очень важно младенцев оберегать от солнца и зноя, да и вообще от любого перегрева.
Первая помощь
В обоих случаях нужно предпринять одни и те же меры. Пострадавшего необходимо немедленно вынести на свежий воздух в тень или в прохладное, хорошо вентилируемое помещение, расстегнуть воротник его одежды, а лучше раздеть до пояса, уложить на спину с приподнятой головой.
На голову положить холодный компресс, тело обернуть мокрой простыней или опрыскивать холодной водой. Внутрь – обильное прохладное питье. Хорошо помогает обычная настойка валерианы: 20 капель на треть стакана воды.
При расстройстве дыхания слегка намочите ватку нашатырным спиртом и несколько раз осторожно поднесите к носу пострадавшего.
В экстренных случаях, когда человек в обмороке, его дыхание остановилось, а пульс не прощупывается – не ждите медиков! Вспомните, чему вас учили в школе, начинайте делать искусственное дыхание и закрытый массаж сердца.
Солнечный и тепловой удары легко возникают у детей, подростков и стариков, так как в силу возраста их организм имеет определенные физиологические особенности, система внутренней терморегуляции их организма несовершенна. Также в группе риска люди, непривычные к жаре, страдающие ожирением, сердечнососудистыми и эндокринными заболеванифями или злоупотребляющие алкоголем.
Если вы относитесь к одной из этих групп, не ждите, когда солнце и жара в прямом смысле слова ударят по вашему здоровью. Профилактические меры можно принять заранее: избегать длительного воздействия прямых солнечных лучей на непокрытую голову или тело, прикрывать голову шапкой или платком, чередовать отдых на песочке с купанием, не засыпать на солнце, не совершать в жаркое время дня продолжительных экскурсий, больше пить.
Профилактические меры можно принять заранее: избегать длительного воздействия прямых солнечных лучей на непокрытую голову или тело, прикрывать голову шапкой или платком, чередовать отдых на песочке с купанием, не засыпать на солнце, не совершать в жаркое время дня продолжительных экскурсий, больше пить.
Чтобы предупредить тепловые удары, необходимо создать нормальные условия труда и быта там, где вы живете и работаете: нормальная температура, влажность и вентиляция в помещениях, одежда, выбранная «по сезону», помогут вам значительно снизить риск теплового удара.
Главное управление МЧС России по КБР напоминает, номер для вызова экстренных служб
с мобильного телефона «101», и «01» — со стационарного.
Температура у ребенка в Новосибирске
Способность сохранения стабильной температуры тела обеспечивает организму человека необходимую скорость процессов обмена веществ и поддержание жизнедеятельности, что является достижением эволюционного развития.
Давайте разберёмся в нормальных диапазонах температуры. Есть ли ещё какие-то цифры помимо 36,6? Оказывается, нормальные колебания составляют от 35,8˚С до 37,4˚С.
Температура тела у детей имеет свои особенности, что обусловлено ограничением процессов теплоотдачи путём испарения, соотношениями между площадью поверхности и массой тела, интенсивностью метаболических процессов. Так, уровень теплопродукции на 1 кг массы тела у детей выше, чем у взрослых, в 5 раз, что даёт высокий риск перегревания при повышении температуры окружающей среды.
Температура тела зависит от большого числа факторов, наиболее значимые из которых:
- температура окружающей среды;
- количественные и качественные характеристики одежды;
- уровень физической активности;
- возраст;
- эмоциональный статус;
- особенности питания;
- менструальный цикл.
Помимо этого, следует обращать внимание на наличие острых или хронических соматических заболеваний, вегетативный гомеостаз, климатогеографические особенности проживания, развитие подкожно-жировой клетчатки (избыточное или недостаточное).
Нарушение теплового баланса приводит к развитию пониженной или повышенной температуры.
Понижение температуры – типовая форма расстройства теплового обмена, возникающая в результате, как правило, действия высокой температуры окружающей среды и нарушения теплоотдачи. Внешней причиной развития данного состояния является высокая температура окружающей среды, например, жаркая погода или нахождение в бане.
При этом снижение теплоотдачи будет зависеть как от внутренних (расстройства терморегуляции гипоталамического генеза, тучность), так и внешних (плотная влагонепроницаемая одежда, высокая влажность воздуха) причин.
Отягощающими факторами могут выступать:
- интенсивная мышечная работа,
- детский или преклонный возраст,
- ряд заболеваний (гипертоническая болезнь, гипертиреоз, вегетососудистая дистония, ожирение и др.),
- некоторые медикаменты (препараты кальция, дикумарол, олигомицин, нейролептики и др.
 ).
).
Особого внимания среди нарушений теплового обмена заслуживает лихорадка – временное повышение температуры тела за счёт перестройки системы терморегуляции под воздействием особых веществ — пирогенов.
Выделяют две основные группы первичных пирогенов:
- инфекционные
- неинфекционные: различные вещества белкового или жирового происхождения, нуклеиновые кислоты, нуклеопротеины.
Пирогены могут поступать извне, например, препараты крови, вакцины, или быть выработаны и в самом организме, например, при неинфекционном воспалении или распаде опухолей.
Лихорадка имеет как положительные, так и отрицательные последствия.
Плюсом повышенной температуры для организма является то, что в связи с этим происходит остановка роста бактерий или их полное уничтожение.
Из отрицательных моментов — риск функциональных перегрузок органов и различных патологических процессов в них.
В случае гипертермии (повышения температуры тела) основным терапевтическим методом является скорейшее устранение факторов, влияющих на повышение. С этой целью используют методы, направленные на нормализацию теплоотдачи:
- исключение воздействия внешней высокой температуры
- избавление от плотной влагонепроницаемой одежды,
- использование физических методов охлаждения (холодные компрессы или ванна, пузырь со льдом на область крупных сосудов).
Возникновение лихорадки не является показателем бактериальной инфекции, требующей назначения антибиотиков. Лихорадка, ввиду того, что она является адаптивным процессом с рядом положительных эффектов, не считается абсолютным показанием для снижения температуры тела.
Применение жаропонижающих препаратов необходимо:
- у ранее здоровых детей старше 3 мес. жизни, если температура тела более 39˚С и/или есть мышечные или головные боли или при изменении поведения — длительный плач, раздражительность, снижение активности, аппетита, нарушение сна.

- у детей до 3 мес. жизни при температуре тела более 38˚С, а также при длительном плаче, раздражительности, снижении активности, аппетита, нарушении сна;
- у детей с фебрильными судорогами в истории болезни при температуре тела более 38˚С;
- у детей с тяжелыми соматическими заболеваниями при температуре тела более 38,5˚.
Объёмные клинические исследования среди детей, страдающих ветряной оспой, показали, что применение жаропонижающих средств для снижения температуры тела не приводит к улучшению состояния, но может продлить заболевание.
Поэтому хочется, чтобы родители при повышении температуры не истолковывали её как однозначный показатель борьбы с инфекцией или как процесс, который надо ликвидировать, а обращались к врачу для оценки состояния ребенка и правильного поведения в каждой ситуации индивидуально.
СРС
“ Температура у детей.Особенности терморегуляции у детей — презентация на Slide-Share.
 ru 🎓
ru 🎓
1
Первый слайд презентации: СРС
на тему: “ Температура у детей.Особенности терморегуляции у детей различного возраста. Состояние гипо- и гипертермии.”
Выполнила:Болтай А. Т
Группа: 373 «ОМ»
Проверила:Ошакбаева С. П
НАО «Медицинский Университет Астана»
Изображение слайда
2
Слайд 2: Введение
Терморегуляция (теплообмен) — это совокупность физиологических процессов в организме теплокровных животных и человека, обеспечивающих поддержание постоянства температуры тела на определенном уровне с очень небольшими колебаниями.
Изображение слайда
Изображение для работы со слайдом
3
Слайд 3: Температура у детей
При рождении температура тела ребенка около 37,2 °C. Затем в течение 2–3 ч происходит снижение температуры на 1–2 °C. Это состояние называется транзиторной гипотермией. Затем вновь начинается постепенное повышение, и к 5-му дню жизни температура составляет 37,0 °C. У 0,3–0,5 % новорожденных на 3—5-й день жизни наблюдается так называемая транзиторная лихорадка, при которой подъем температуры достигает 38–39 °C. Такое состояние объясняется незрелостью центра теплорегуляции и нарушением теплопродукции и теплоотдачи.
Такое состояние объясняется незрелостью центра теплорегуляции и нарушением теплопродукции и теплоотдачи.
Изображение слайда
Изображение для работы со слайдом
4
Слайд 4
Размах колебаний температуры тела в течение суток при стабильной температуре окружающего воздуха в течение 2–3 месяцев составляет до 0,6 °C, а к 3–5 годам достигает 1,0 °C. Наиболее высокая температура наблюдается между 17 и 19 ч, а самая низкая – от 4 до 7 ч утра.
Колебания температуры отражают состояние физической и психоэмоциональной активности здоровых детей.
Изображение слайда
Изображение для работы со слайдом
5
Слайд 5
Центральное звено терморегуляции – гипоталамические центры.
Регуляция теплопродукции (химическая терморегуляция) осуществляется преимущественно задними ядрами гипоталамуса, регуляция теплоотдачи (физическая терморегуляция) – передними его ядрами. Созревание гипоталамического звена совпадает с установлением правильной суточной ритмики температуры тела.
Созревание гипоталамического звена совпадает с установлением правильной суточной ритмики температуры тела.
Гипоксия, внутричерепная травма, инфекции, поражающие центральную нервную систему, как и аномалии ее, могут быть причиной неадекватной терморегуляции.
Изображение слайда
Изображение для работы со слайдом
6
Слайд 6
Способность ребенка к теплопродукции выражена достаточно хорошо с первых часов жизни. В механизмах теплопродукции у новорожденного на первое место ставят так называемый несократительный термогенез, т. е. теплообразование в жировой ткани. Второй компонент теплопродукции (сократительный термогенез) – повышение мышечной активности и тонуса при охлаждении – является важной частью теплового баланса, уже с первых часов жизни ребенка резко возрастает при холодовом раздражении кожи.
В механизмах теплопродукции у новорожденного на первое место ставят так называемый несократительный термогенез, т. е. теплообразование в жировой ткани. Второй компонент теплопродукции (сократительный термогенез) – повышение мышечной активности и тонуса при охлаждении – является важной частью теплового баланса, уже с первых часов жизни ребенка резко возрастает при холодовом раздражении кожи.
Изображение слайда
Изображение для работы со слайдом
7
Слайд 7
Пассивная теплоотдача у новорожденных выше (относительно), чем у детей старшего возраста и взрослых. Это обусловлено большой поверхностью тела на единицу массы, а также особенностями строения кожи (богатой васкуляризацией, тонкостью изолирующего слоя, часто недостаточностью подкожного жирового слоя).
Это обусловлено большой поверхностью тела на единицу массы, а также особенностями строения кожи (богатой васкуляризацией, тонкостью изолирующего слоя, часто недостаточностью подкожного жирового слоя).
Созревание активно регулируемой теплоотдачи отстает от развития теплопродукции и фактически завершается только к 7—8-летнему возрасту. При этом более рано созревает сосудистая теплоотдача.
Изображение слайда
Изображение для работы со слайдом
8
Слайд 8
Кожа новорожденных и детей раннего возраста хорошо вас-куляризована, и вследствие интенсивного притока нагретой крови к поверхности тела из внутренних органов температура кожных покровов у детей выше, чем у взрослых. Кроме более высокого градиента температур между поверхностью тела и внешней средой у детей имеется еще ряд факторов, обусловливающих интенсивную ТО. Это в 2 раза большая площадь поверхности тела на 1 кг массы тела, малая толщина кожи и ее низкие теплоизоляционные свойства, особенно при недостаточности подкожного жирового слоя.
Кроме более высокого градиента температур между поверхностью тела и внешней средой у детей имеется еще ряд факторов, обусловливающих интенсивную ТО. Это в 2 раза большая площадь поверхности тела на 1 кг массы тела, малая толщина кожи и ее низкие теплоизоляционные свойства, особенно при недостаточности подкожного жирового слоя.
Изображение слайда
Изображение для работы со слайдом
9
Слайд 9
Плод, находящийся в утробе матери при относительно постоянной температуре ее тела, не нуждается в собственной терморегуляции. Тепло, которое образуется организмом плода, передается через плаценту крови матери, и температура крови, оттекающей от плода к плаценте, на 0,3-0,5 °С выше, чем крови, текущей к плоду. Величина ТП плода перед родами составляет около 10-15% от величины ТП матери.Температура тела (ректальная) у здорового новорожденного составляет 37,7-38,2 °С, что на 0,1-0,6 «С выше температуры тела матери. У детей, родившихся недоношенными, родившихся в асфиксии или сильно травмированных при рождении, наблюдается значительное снижение температуры тела, которое может сохраняться в течение нескольких суток. Снижение температуры до 35 «С и ниже, позднее возвращение ее к нормально-му уровню и значительные последующие колебания температуры тела обычно указывают на недостаточность механизмов терморегуляции.
Тепло, которое образуется организмом плода, передается через плаценту крови матери, и температура крови, оттекающей от плода к плаценте, на 0,3-0,5 °С выше, чем крови, текущей к плоду. Величина ТП плода перед родами составляет около 10-15% от величины ТП матери.Температура тела (ректальная) у здорового новорожденного составляет 37,7-38,2 °С, что на 0,1-0,6 «С выше температуры тела матери. У детей, родившихся недоношенными, родившихся в асфиксии или сильно травмированных при рождении, наблюдается значительное снижение температуры тела, которое может сохраняться в течение нескольких суток. Снижение температуры до 35 «С и ниже, позднее возвращение ее к нормально-му уровню и значительные последующие колебания температуры тела обычно указывают на недостаточность механизмов терморегуляции.
Изображение слайда
Изображение для работы со слайдом
10
Слайд 10
Ректальная температура у детей обычно на 0,3-0,5 °С выше кожной, измеряемой в подмышечной впадине или в паховой области. После физических упражнений, особенно после бега, длительных прогулок и других нагрузок временное повышение ректальной температуры у детей больше, чем подмышечной, а разница температуры в этих областях может достигать 1 °С и более. При этом у детей имеет место скорее локальное, а не общее повышение температуры тела. Более высокая ректальная температура объясняется обильным кровотоком в этой области, близостью расположения продуцирующих тепло больших мышечных масс, продукцией тепла бактериальной микрофлорой.
После физических упражнений, особенно после бега, длительных прогулок и других нагрузок временное повышение ректальной температуры у детей больше, чем подмышечной, а разница температуры в этих областях может достигать 1 °С и более. При этом у детей имеет место скорее локальное, а не общее повышение температуры тела. Более высокая ректальная температура объясняется обильным кровотоком в этой области, близостью расположения продуцирующих тепло больших мышечных масс, продукцией тепла бактериальной микрофлорой.
Изображение слайда
Изображение для работы со слайдом
11
Слайд 11
Характер суточных колебаний температуры тела, или цир-кадного ритма, у разных детей варьирует, но относительно постоянен у отдельного индивидуума. Циркадный ритм отсутствует у новорожденных и детей раннего возраста и устанавливается после второго года жизни. У детей он более выражен, чем у взрослых. Наиболее низкая температура тела отмечается около 3 ч ночи, а самая высокая — с 17 до 18 ч. Разница между высшей и низшей точками температурного цикла у детей больше, чем у
Циркадный ритм отсутствует у новорожденных и детей раннего возраста и устанавливается после второго года жизни. У детей он более выражен, чем у взрослых. Наиболее низкая температура тела отмечается около 3 ч ночи, а самая высокая — с 17 до 18 ч. Разница между высшей и низшей точками температурного цикла у детей больше, чем у
взрослых. Эта разница у детей может достигать 1,4 °С. Суточные колебания температуры более значительны у девочек, чем у мальчиков. Размах колебаний температуры в течение суток при стабильной температуре окружающей среды в первые дни жизни составляет около 0,3 «С, к 2-3 мес увеличивается до 0,6 °С и к 3-5 годам — до 1 °С. Величина колебаний температуры тела зависит не только от возраста, но и от температуры окружающей среды, двигательной активности, эмоционального состояния ребенка, качества и количества принимаемой пищи, функционального состояния эндокринной системы, а также других факторов, влияющих на основной обмен, двигательную активность, сосудистый тонус.
Изображение слайда
Изображение для работы со слайдом
12
Слайд 12
Циклические суточные колебания температуры тела у здорового ребенка устанавливаются к 1,5-2 мес жизни, что совпадает по времени с формированием суточных ритмов сердечных сокращений и частоты дыхания. У недоношенных детей суточная цикличность температуры устанавливается значительно позднее, чем у доношенных. Сохранение нормального циркадного ритма температуры у детей с заболеваниями головного мозга может свидетельствовать о том, что центральные механизмы терморегуляции у них не повреждены. В то же время, если не выявлено других причин, объясняющих отсутствие у ребенка циркадного ритма, это позволяет заподозрить наличие ложной лихорадки.
У недоношенных детей суточная цикличность температуры устанавливается значительно позднее, чем у доношенных. Сохранение нормального циркадного ритма температуры у детей с заболеваниями головного мозга может свидетельствовать о том, что центральные механизмы терморегуляции у них не повреждены. В то же время, если не выявлено других причин, объясняющих отсутствие у ребенка циркадного ритма, это позволяет заподозрить наличие ложной лихорадки.
Изображение слайда
Изображение для работы со слайдом
13
Слайд 13
У небольшой части новорожденных (0,3-0,5%) на 3-5-й день жизни наблюдается подъем температуры тела до 38-39 °С, сохраняющийся от нескольких часов до одного дня. Это состояние, названное транзиторной гипертермией, вероятно, обусловлено некоторым обезвоживанием организма новорожденного и реакцией на заселение кишечника микроорганизмами.
Это состояние, названное транзиторной гипертермией, вероятно, обусловлено некоторым обезвоживанием организма новорожденного и реакцией на заселение кишечника микроорганизмами.
У здоровых новорожденных детей практически не наблюдается снижения температуры тела ниже 36-36,1 °С. Снижение температуры ниже этого уровня обычно отражает несостоятельность энергетического обмена и наблюдается, как правило, при гипотрофии I-III степени, тяжелой сердечной и сосудистой недостаточности, недостаточности функции печени, почек, понижении функции щитовидной железы, надпочечников, при гипогликемии и других тяжелых заболеваниях. Резко снижается температура тела при анафилактическом шоке, коллапсах аллергического происхождения.
Изображение слайда
Изображение для работы со слайдом
14
Слайд 14
Критериями зрелости системы терморегуляции принято считать наличие у ребенка относительного постоянства ректальной температуры при температуре воздуха 20-22 °С; разницы между ректальной температурой и температурой в подмышечной впадине или между температурой кожи на груди и на стопах; суточной периодики температуры тела; температурной реакции при инфекционных заболеваниях.
Изображение слайда
Изображение для работы со слайдом
15
Слайд 15: Гипертермия
Гипертермия, или перегревание организма, — типовая форма расстройства теплового обмена, возникающая в результате действия высокой температуры окружающей среды или нарушения процессов теплоотдачи организма. Она характеризуется срывом механизмов теплорегуляции и проявляется повышением температуры тела выше нормы.
Изображение слайда
16
Слайд 16
Причины гипертермии:
высокая температура окружающей среды;
факторы, препятствующие теплоотдаче, что сопровождается увеличением образования доли так называемой свободной энергии, выделяющейся в виде тепла;
влияние разобщителей процессов окисления и фосфорилирования в митохондриях клеток, что может быть следствием:
— первичного расстройства механизмов терморегуляции, например при кровоизлиянии в область гипоталамуса, участвующего в регуляции температурного режима организма;
Изображение слайда
17
Слайд 17: Механизмы развития гипертермии
Различают две стадии гипертермии — компенсации (адаптации) и декомпенсации (деадаптации) механизмов терморегуляции организма.
Стадия компенсации характеризуется активацией экстренных механизмов адаптации организма к перегреванию. Эти механизмы направлены на увеличение теплоотдачи и снижение теплопродукции. В результате температура тела хотя и повышается, однако остается в пределах верхней границы нормального диапазона.
Стадия декомпенсации характеризуется срывом и неэффективностью как центральных, так и местных механизмов терморегуляции. Это обусловливает нарушение температурного гемостаза организма, что является главным звеном патогенеза стадии.
Изображение слайда
Изображение для работы со слайдом
18
Слайд 18
Лихорадка — типовая терморегуляторная реакция организма на действие пирогенного фактора, характеризующаяся динамической перестройкой функции системы терморегуляции и временным повышением температуры тела выше нормы вне зависимости от температуры внешней среды.
Изображение слайда
Изображение для работы со слайдом
19
Слайд 19
Причины.
Пирогены — вещества, вызывающие повышение температуры тела.
По происхождению пирогены дифференцируют на две категории: инфекционные (бактерии, вирусы, риккетсии, грибки) и неинфекционные.
По биохимической структуре они чаще всего являются белками. жирами, реже нуклеиновыми кислотами или нуклеопротеи-нами, стероидными веществами.
Условия развития лихорадки:
состояние реактивности организма;
особенности пирогенов.
Изображение слайда
20
Слайд 20
Лихорадочная реакция — динамичный, стадийный процесс. В нем условно выделяют три стадии:
Стадия подъема температуры тела характеризуется накоплением в организме дополнительного количества тепла за счет преобладания теплопродукции по сравнению с реакциями теплоотдачи.
Стадия сохранения температуры тела на повышенном уровне проявляется относительной сбалансированностью теплопродукции и теплоотдачи. Однако баланс этих двух процессов достигается уже на уровне, существенно превышающем “долихорадочный”. Именно это и поддерживает температуру тела на повышенном (по сравнению с долихорадочным периодом) уровне: интенсивная теплопродукция уравновешивается эквивалентной ей теплоотдачей.
Изображение слайда
21
Слайд 21
• Стадия снижения температуры тела до нормального диапазона характеризуется постепенным снижением продукции лейкоцитарных пирогенных пептидов. Причиной этого является прекращение действия “первичного” пирогена, что связано с уничтожением микроорганизмов или с ликвидацией неинфекционных пирогенных веществ.
Изображение слайда
Изображение для работы со слайдом
22
Слайд 22: Гипотермия
Гипотермия — типовая форма расстройства теплового обмена организма, возникающая в результате действия на него низкой температуры внешней среды или значительного снижения теплопродукции в нем и характеризующаяся нарушением механизмов теплорегуляции. что проявляется снижением температуры тела ниже нормы.
Изображение слайда
Изображение для работы со слайдом
23
Слайд 23
Причины гипотермии:
низкая температура внешней среды;
параличи мышц или уменьшение их массы, например при атрофии в результате кровоизлияния в мозг;
крайняя степень истощения организма.
Изображение слайда
24
Слайд 24
Стадия компенсации характеризуется активацией экстренных адаптивных механизмов, направленных на уменьшение теплоотдачи и увеличение теплопродукции. К числу этих механизмов относятся:
изменение поведения, направленное на “уход” от воздействия холода;
снижение эффективности процессов теплоотдачи;
активация процессов теплопродукции;
“включение” стрессорной реакции.
Благодаря комплексу указанных изменений температура тела хотя и понижается, но еще не выходит за рамки нижней границы нормы. Температурный гомеостаз организма сохраняется.
Стадия декомпенсации процессов терморегуляции организма является результатом срыва центральных механизмов регуляции теплового обмена. На этой стадии температура тела падает ниже нормального уровня и продолжает снижаться. Температурный гомеостаз организма нарушается.
Изображение слайда
25
Последний слайд презентации: СРС
на тему: “ Температура у детей.Особенности терморегуляции у детей: Список литературы
1. Мазурин А.В. Пропедевтика детских болезней / А.В. Мазурин, И.М. Воронцов. – М:, 1986. – 430 с.
2. «Пропедевтика детских болезней». / Под ред. А.А. Баранова. – М:. 1998. – 336 с.
3. Мазурин А.В. Пропедевтика детских болезней / А.В. Мазурин, И.М. Воронцов. – «Фолиант». — М:.,2000. – 542 с.
4. Пропедевтика детских болезней // Под редакцией Н.А. Геппе, Н.С.Подчерняевой. — Учебник. — изд. «ГЭОТАР-Медиа». – М:, 2008. 462 с.
5. Прокопьева С.И. Питание детей первого года жизни / С.И. Прокопьева. — Информационное письмо.- ГУ РИМЦ, Якутск:, 2005. – 20 с.
Изображение слайда
Как помочь ребенку в летнюю жару?
Особенности терморегуляции у детей:
- чем младше ребенок, тем менее совершенна у него терморегуляция. Перегрев малышу более опасен, чем переохлаждение
- дети обычно очень подвижны, активны, поэтому и теплопродукция у них относительно выше
- соотношение площади поверхности тела и веса у детей менее эффективно для теплоотдачи, чем у взрослых
- чем младше ребенок, тем более он зависим от родителей, а, значит, и все принимаемые меры будут полностью зависеть от адекватного отношения родителей.
Чем опасна жара:
- при повышении температуры окружающей среды теплоотдача затрудняется, и человек может перегреваться
- обильное потение во время жары (оно имеет целью повышение теплоотдачи) может обусловить большие потери жидкости через кожи, а также важные для жизни соли – электролиты
- при нарушении теплоотдачи происходит централизация кровообращения, сгущение крови из-за потерь жидкости с потом: вследствие этого возможны нарушения кровообращения, склонность к тромбообразованию
- через кожу с потом выделяются и некоторые продукты обмена веществ, при этом влажная кожа будет более легко инфицироваться, возможны различные высыпания, в том числе гнойнички
Как не допустить перегревания ребенка в жару:
1. Разумное охлаждение.
- не перегревать ребенка одеждой. Правильная одежда для жары – хлопковая или льняная, свободная, светлых тонов. Хлопок и лен пропускают воду, воздух. Свободная одежда не позволит образовываться потертостям, опрелостям, особенно при повышенной потливости это важно. Светлые тона одежды снижают поглощение тепловых лучей.
- защищать от прямых солнечных лучей легкой кепкой или панамой.
- проводить водные процедуры. Несколько раз в день купать ребенка в ванне или в душе водой комнатной температуры. Не стоит использовать ледяную воду – это причинит дискомфорт и более опасно для переохлаждения. Вода 23-24*С оптимальна для умеренного охлаждения кожи и очищения кожи в период обильного потоотделения.
- охлаждение воздуха. Если в доме есть кондиционер, не снижайте температуру ниже 22-24*С, при этом опасность простудиться меньше. Можно использовать вентилятор и даже сквозняк для облегчения жары в помещении.
- прогулки с ребенком отменять не следует солнышко и воздух полезны для него, но время прогулок должно приходиться на утро до 11 часов или вечер после 16 часов, когда жара меньше и солнце не так агрессивно.
- прогулки с ребенком в «кружевной» тени деревьев лучше и полезнее, чем у раскаленных стен домов.
2. Разумное питание и разумное восполнение потерь жидкости
- необходимо дополнительно поить ребенка водой. Потребность ребенка в жидкости (включая жидкую пищу) составляет в возрасте до 1 года 130-150 мл/кг вес, а после года 100-120 мл/кг. Необходимо прибавлять приблизительно объем потерянной жидкости
- грудничков не следует постоянно кормить, чтобы утолить их жажду. Объем кормлений следует оставить прежним, но дополнительно выпаивать водой из бутылочки или с ложки
- для выпаивания детей любого возраста, как и для взрослых, в жару лучше подходит минеральная вода, в которой присутствуют электролиты, но нет сахара. Не следует использовать сладкие жидкости, сладкие соки и газировки. Сок лучше разбавлять 1:1 водой
- в жару хорошо использовать нежирные молочные продукты
- необходимо перенести основной прием пищи на вечер, когда жара спадает. Взрослым можно вообще отказаться от мяса, тяжелой пищи. А ребенка кормить мясом и сохранить обычный рацион вскармливания необходимо. Только мясо можно дать в ужин, а не в обед. И детям, и взрослым следует отказаться в жару от жирной пищи, простых углеводов типа мучных изделий и сладостей
- в рацион и взрослым, и детям целесообразно добавлять больше сочных фруктов и овощей
- детям до года не рекомендуется вводить новый прикорм в период зноя.
3. О лекарствах
- некоторые лекарства повышают чувствительность к жаре. К ним можно отнести антигистаминные, противоаритмические, спазмолитические средства
- для тех, кто постоянно вынужден принимать какие-либо лекарства, лучше обратиться за советом к своему врачу
4. Защита от солнечных лучей
- для защиты кожи от воздействия солнечных лучей следует использовать солнцезащитные крема с высоким фактором солнечной защиты (SPF > 30)
- необходимо помнить, что специальные средства «от загара» уменьшают риск развития солнечных ожогов, но не уменьшают риск теплового или солнечного удара, поэтому пребывание на солнце ребенка необходимо ограничить до минимума или вовсе исключить
Признаки теплового удара у ребенка
- повышение температуры тела, учащение пульса, дыхания, возбуждение или даже нарушение сознания, судороги, сухая горячая кожа, ребенок перестает потеть
- симптомы могут быть не сразу столь бурными. Нередко признаками перегрева и неблагополучия могут быть отсутствие аппетита после длительной прогулки на солнце, вялость, ранний отход ко сну, капризность, сонливость, тошнота, рвота
- о всех случаях необъяснимого ухудшения состояния ребенка необходимо срочно обратиться к врачу
ВНИМАНИЕ! ЖАРА! » Янтарик
Автор redaktor в . Опубликовано Новости
Все знают, что в условиях повышения температуры окружающего воздуха до 30 С и более у многих людей ухудшается общее самочувствие. Обезопасьте себя и своих детей!
Особенности терморегуляции у детей:
- чем младше ребенок, тем менее совершенна у него терморегуляция. Перегрев малышу более опасен, чем переохлаждение
- дети обычно очень подвижны, активны, поэтому и теплопродукция у них относительно выше
- соотношение площади поверхности тела и веса у детей менее эффективно для теплоотдачи, чем у взрослых
- чем младше ребенок, тем более он зависим от родителей, а, значит, и все принимаемые меры будут полностью зависеть от адекватного отношения родителей.
Чем опасна жара:
- при повышении температуры окружающей среды теплоотдача затрудняется, и человек может перегреваться
- обильное потение во время жары (оно имеет целью повышение теплоотдачи) может обусловить большие потери жидкости через кожи, а также важные для жизни соли – электролиты
- при нарушении теплоотдачи происходит централизация кровообращения, сгущение крови из-за потерь жидкости с потом: вследствие этого возможны нарушения кровообращения, склонность к тромбообразованию
- через кожу с потом выделяются и некоторые продукты обмена веществ, при этом влажная кожа будет более легко инфицироваться, возможны различные высыпания, в том числе гнойнички
Как не допустить перегревания ребенка в жару:
1. Разумное охлаждение.
- не перегревать ребенка одеждой. Правильная одежда для жары – хлопковая или льняная, свободная, светлых тонов. Хлопок и лен пропускают воду, воздух. Свободная одежда не позволит образовываться потертостям, опрелостям, особенно при повышенной потливости это важно. Светлые тона одежды снижают поглощение тепловых лучей.
- защищать от прямых солнечных лучей легкой кепкой или панамой.
- проводить водные процедуры. Несколько раз в день купать ребенка в ванне или в душе водой комнатной температуры. Не стоит использовать ледяную воду – это причинит дискомфорт и более опасно для переохлаждения. Вода 23-24*С оптимальна для умеренного охлаждения кожи и очищения кожи в период обильного потоотделения.
- охлаждение воздуха. Если в доме есть кондиционер, не снижайте температуру ниже 22-24*С, при этом опасность простудиться меньше. Можно использовать вентилятор и даже сквозняк для облегчения жары в помещении.
- прогулки с ребенком отменять не следует солнышко и воздух полезны для него, но время прогулок должно приходиться на утро до 11 часов или вечер после 16 часов, когда жара меньше и солнце не так агрессивно.
- прогулки с ребенком в «кружевной» тени деревьев лучше и полезнее, чем у раскаленных стен домов.
2. Разумное питание и разумное восполнение потерь жидкости
- необходимо дополнительно поить ребенка водой. Потребность ребенка в жидкости (включая жидкую пищу) составляет в возрасте до 1 года 130-150 мл/кг вес, а после года 100-120 мл/кг. Необходимо прибавлять приблизительно объем потерянной жидкости
- грудничков не следует постоянно кормить, чтобы утолить их жажду. Объем кормлений следует оставить прежним, но дополнительно выпаивать водой из бутылочки или с ложки
- для выпаивания детей любого возраста, как и для взрослых, в жару лучше подходит минеральная вода, в которой присутствуют электролиты, но нет сахара. Не следует использовать сладкие жидкости, сладкие соки и газировки. Сок лучше разбавлять 1:1 водой
- в жару хорошо использовать нежирные молочные продукты
- необходимо перенести основной прием пищи на вечер, когда жара спадает. Взрослым можно вообще отказаться от мяса, тяжелой пищи. А ребенка кормить мясом и сохранить обычный рацион вскармливания необходимо. Только мясо можно дать в ужин, а не в обед. И детям, и взрослым следует отказаться в жару от жирной пищи, простых углеводов типа мучных изделий и сладостей
- в рацион и взрослым, и детям целесообразно добавлять больше сочных фруктов и овощей
- детям до года не рекомендуется вводить новый прикорм в период зноя.
3. О лекарствах
- некоторые лекарства повышают чувствительность к жаре. К ним можно отнести антигистаминные, противоаритмические, спазмолитические средства
- для тех, кто постоянно вынужден принимать какие-либо лекарства, лучше обратиться за советом к своему врачу
4. Защита от солнечных лучей
- для защиты кожи от воздействия солнечных лучей следует использовать солнцезащитные крема с высоким фактором солнечной защиты (SPF > 30)
- необходимо помнить, что специальные средства «от загара» уменьшают риск развития солнечных ожогов, но не уменьшают риск теплового или солнечного удара, поэтому пребывание на солнце ребенка необходимо ограничить до минимума или вовсе исключить
Признаки теплового удара у ребенка
- повышение температуры тела, учащение пульса, дыхания, возбуждение или даже нарушение сознания, судороги, сухая горячая кожа, ребенок перестает потеть
- симптомы могут быть не сразу столь бурными. Нередко признаками перегрева и неблагополучия могут быть отсутствие аппетита после длительной прогулки на солнце, вялость, ранний отход ко сну, капризность, сонливость, тошнота, рвота
- о всех случаях необъяснимого ухудшения состояния ребенка необходимо срочно обратиться к врачу
Терморегуляция — обзор | Темы ScienceDirect
Терморегуляция и внутривенные средства
Влияние опиоидов на терморегуляцию оставалось неясным еще несколько лет назад. Было показано, что альфентанил значительно снижает пороговую температуру для терморегулирующего сужения сосудов. Это снижение кажется линейным и пропорционально концентрации лекарственного средства в плазме (Kurz et al., 1995a). Меперидин и суфентанил линейно снижают пороговую температуру озноба (Alfonsi et al., 1998). Меперидин снижает пороговую температуру для озноба вдвое больше, чем температуру для сужения сосудов — побочный эффект, который клинически используется для лечения послеоперационной дрожи (Ikeda et al., 1997). Ни меперидин, ни альфентанил не снижают усиление и максимальную интенсивность дрожи (Ikeda et al., 1998b). Трамадол незначительно снижает пороговую температуру для потоотделения, тогда как пороговые температуры для сужения сосудов и дрожи линейно снижаются с концентрацией трамадола в плазме.У взрослых хирургических пациентов Mohta et al. (2009) показали, что трамадол является эффективным профилактическим препаратом, снижающим частоту возникновения дрожи после анестезии. В целом, при удвоении только межпорогового диапазона его влияние на терморегуляцию можно считать умеренным (De Witte et al., 1998).
Сравнение температурных эффектов у детей, которым вводили наркоз кетамином или галотаном, показало, что галотан снижает ректальную температуру больше, чем кетамин. Независимо от используемого средства дети с самым высоким соотношением площади поверхности тела к массе тела (т.е., самые маленькие дети) имели наибольшее снижение температуры тела (Engelman, Lockhart, 1972). Основная гипотермия у взрослых, вызванных кетамином, менее выражена по сравнению с эффектом, вызванным пропофолом. Этот результат был сохранен во время поддерживающей анестезии севофлураном в закиси азота / кислороде (Ikeda et al., 2001).
В случае пропофола небольшое исследование взрослых добровольцев показало значительное и линейное снижение пороговых температур для сужения сосудов и дрожи, тогда как в другом исследовании пороговая температура потоотделения увеличилась лишь незначительно (Leslie et al., 1994; Мацукава и др., 1995c). Кроме того, индукция анестезии однократной болюсной дозой пропофола (2,5 мг / кг) у взрослых и поддержание анестезии севофлураном в 60% закиси азота / кислороде приводили к более низким внутренним температурам (35,5 ° ± 0,3 ° C) по сравнению с пациентами. которые получали севофлуран в смеси закиси азота / кислорода только для индукции и поддержания анестезии (36,2 ± 0,2 ° C) (Ikeda et al., 1999b). Это привело к предположению, что кратковременная вазодилатация, вызванная пропофолом, достаточна для облегчения перераспределения тепла тела от ядра к периферии, что приводит к невозвратным потерям тепла в окружающую среду.
Мидазолам незначительно снижает пороговую температуру потоотделения, тогда как снижение пороговой температуры для сужения сосудов более выражено, что приводит к трехкратному расширению межпорогового диапазона, что сопоставимо с результатами, полученными при блокаде центрального нервно-осевого нерва (Kurz et al. ., 1995c). Эти результаты контрастируют с данными для ингаляционных анестетиков, пропофола или опиоидов, которые могут расширить межпороговый диапазон в 10-15 раз (Kurz et al., 1995c).
Болюсная доза клонидина с последующей инфузией приводит к дозозависимому увеличению пороговой температуры потоотделения, но ее прирост остается неизменным (Delaunay et al., 1996). Использование клонидина для премедикации не влияет на перераспределительную гипотермию и не усугубляет гипотермию во время общей анестезии (Bernard et al., 1998).
Дексмедетомидин, назначаемый здоровым взрослым добровольцам, не влияет на пороговую температуру потоотделения, но снижает пороговую температуру для сужения сосудов и дрожи в зависимости от дозы (Talke et al., 1997). Исли и др. (2007) сообщили, что дексмедетомидин (0,5 мкг / кг) эффективен при лечении озноба в течение 5 минут.
Атропин блокирует симпатическое холинергическое потоотделение и повышает пороговую температуру потоотделения и, следовательно, может привести к гипертермии (Fraser, 1978).
% PDF-1.6
%
311 0 объект
>
эндобдж
xref
311 273
0000000015 00000 н.
0000005862 00000 н.
0000006347 00000 п.
0000007675 00000 н.
0000007836 00000 н.
0000007938 00000 п.
0000060795 00000 п.
0000061072 00000 п.
0000062269 00000 п.
0000062356 00000 п.
0000062385 00000 п.
0000062408 00000 п.
0000062586 00000 п.
0000063732 00000 п.
0000063968 00000 п.
0000064759 00000 п.
0000064914 00000 п.
0000065344 00000 п.
0000065617 00000 п.
0000065706 00000 п.
0000084615 00000 п.
0000085088 00000 п.
0000085238 00000 п.
0000085761 00000 п.
0000086025 00000 п.
0000086113 00000 п.
0000107079 00000 п.
0000107638 00000 п.
0000107716 00000 п.
0000108926 00000 н.
0000108986 00000 п.
0000109190 00000 п.
0000110805 00000 н.
0000110865 00000 н.
0000110925 00000 н.
0000110985 00000 п.
0000111045 00000 н.
0000111105 00000 н.
0000111165 00000 н.
0000111225 00000 н.
0000111285 00000 н.
0000111345 00000 н.
0000111405 00000 н.
0000111465 00000 н.
0000111525 00000 н.
0000111585 00000 н.
0000111645 00000 н.
0000111705 00000 н.
0000111765 00000 н.
0000111825 00000 н.
0000111885 00000 н.
0000111945 00000 н.
0000112005 00000 н.
0000112065 00000 н.
0000112125 00000 н.
0000112185 00000 н.
0000112245 00000 н.
0000112305 00000 н.
0000112365 00000 н.
0000112425 00000 н.
0000112485 00000 н.
0000112545 00000 н.
0000112605 00000 н.
0000112664 00000 н.
0000112723 00000 н.
0000112782 00000 н.
0000112841 00000 н.
0000112900 00000 н.
0000112959 00000 н.
0000113018 00000 н.
0000113077 00000 н.
0000113144 00000 н.
0000113203 00000 н.
0000113262 00000 н.
0000113321 00000 н.
0000113379 00000 п.
0000113583 00000 н.
0000114009 00000 н.
0000115219 00000 п.
0000115279 00000 н.
0000115339 00000 н.
0000115399 00000 н.
0000115459 00000 н.
0000115519 00000 н.
0000115579 00000 п.
0000115783 00000 н.
0000115913 00000 н.
0000115999 00000 н.
0000116116 00000 п.
0000116248 00000 н.
0000116303 00000 н.
0000116415 00000 н.
0000116472 00000 н.
0000116591 00000 н.
0000116648 00000 н.
0000116751 00000 н.
0000116808 00000 н.
0000116945 00000 н.
0000117002 00000 н.
0000117127 00000 н.
0000117184 00000 н.
0000117300 00000 н.
0000117357 00000 н.
0000117476 00000 н.
0000117533 00000 н.
0000117655 00000 н.
0000117712 00000 н.
0000117825 00000 н.
0000117882 00000 н.
0000117997 00000 н.
0000118054 00000 н.
0000118200 00000 н.
0000118257 00000 н.
0000118401 00000 п.
0000118458 00000 н.
0000118622 00000 н.
0000118679 00000 н.
0000118813 00000 н.
0000118870 00000 н.
0000118984 00000 н.
0000119041 00000 н.
0000119165 00000 н.
0000119222 00000 н.
0000119321 00000 н.
0000119378 00000 п.
0000119477 00000 н.
0000119534 00000 н.
0000119680 00000 н.
0000119737 00000 н.
0000119855 00000 н.
0000119912 00000 н.
0000120047 00000 н.
0000120104 00000 н.
0000120234 00000 н.
0000120291 00000 н.
0000120419 00000 н.
0000120476 00000 н.
0000120597 00000 н.
0000120654 00000 н.
0000120802 00000 н.
0000120859 00000 н.
0000121006 00000 н.
0000121063 00000 н.
0000121168 00000 н.
0000121225 00000 н.
0000121330 00000 н.
0000121387 00000 н.
0000121513 00000 н.
0000121570 00000 н.
0000121674 00000 н.
0000121731 00000 н.
0000121854 00000 н.
0000121911 00000 н.
0000122032 00000 н.
0000122089 00000 н.
0000122207 00000 н.
0000122264 00000 н.
0000122376 00000 н.
0000122433 00000 н.
0000122567 00000 н.
0000122624 00000 н.
0000122748 00000 н.
0000122805 00000 н.
0000122940 00000 н.
0000122997 00000 н.
0000123132 00000 н.
0000123189 00000 н.
0000123311 00000 н.
0000123368 00000 н.
0000123478 00000 н.
0000123534 00000 н.
0000123644 00000 н.
0000123700 00000 н.
0000123809 00000 н.
0000123865 00000 н.
0000123977 00000 н.
0000124033 00000 н.
0000124130 00000 н.
0000124186 00000 н.
0000124299 00000 н.
0000124355 00000 н.
0000124470 00000 н.
0000124526 00000 н.
0000124631 00000 н.
0000124687 00000 н.
0000124808 00000 н.
0000124864 00000 н.
0000124969 00000 н.
0000125024 00000 н.
0000125131 00000 н.
0000125242 00000 н.
0000125332 00000 н.
0000125438 00000 н.
0000125525 00000 н.
0000125632 00000 н.
0000125799 00000 н.
0000125932 00000 н.
0000126101 00000 н.
0000126234 00000 н.
0000126405 00000 н.
0000126538 00000 н.
0000126658 00000 н.
0000126736 00000 н.
0000126907 00000 н.
0000127040 00000 н.
0000127160 00000 н.
0000127354 00000 н.
0000127525 00000 н.
0000127658 00000 н.
0000127778 00000 н.
0000127856 00000 н.
0000127976 00000 н.
0000128054 00000 н.
0000128225 00000 н.
0000128358 00000 н.
0000128478 00000 н.
0000128557 00000 н.
0000128677 00000 н.
0000128763 00000 н.
0000129029 00000 н.
0000129154 00000 н.
0000129183 00000 н.
0000129212 00000 н.
0000129241 00000 н.
0000129270 00000 н.
0000129325 00000 н.
0000129354 00000 н.
0000129383 00000 н.
0000129412 00000 н.
0000129441 00000 н.
0000129470 00000 н.
0000129499 00000 н.
0000129528 00000 н.
0000129557 00000 н.
0000129586 00000 н.
0000129615 00000 н.
0000129644 00000 н.
0000129673 00000 н.
0000129702 00000 н.
0000129731 00000 н.
0000129760 00000 н.
0000129789 00000 н.
0000129818 00000 н.
0000129847 00000 н.
0000129876 00000 н.
0000129905 00000 н.
0000129934 00000 н.
0000129963 00000 н.
0000129992 00000 н.
0000130021 00000 н.
0000130050 00000 н.
0000130079 00000 н.
0000130108 00000 п.
0000130137 00000 н.
0000130166 00000 н.
0000130195 00000 н.
0000130224 00000 н.
0000130253 00000 н.
0000130282 00000 н.
0000130311 00000 н.
0000130340 00000 н.
0000130369 00000 н.
0000130398 00000 н.
0000130427 00000 н.
0000130456 00000 н.
0000130485 00000 н.
0000130514 00000 н.
0000130543 00000 п.
0000130572 00000 н.
0000130601 00000 н.
0000130630 00000 н.
0000131110 00000 н.
0000131315 00000 н.
трейлер] >>
startxref
0
%% EOF
312 0 объект
>>>] / ВКЛ [310 0 R] / Заказ [] / RBGroups [] >> / OCG [310 0 R] >> / OpenAction [0 / XYZ 0 842 0.75] / Outlines 338 0 R / PageMode / UseOutlines / Pages 301 0 R / StructTreeRoot 398 0 R / Type / Catalog / ViewerPreferences 321 0 R >>
эндобдж
313 0 объект
>
эндобдж
314 0 объект
> / P 124 0 R / Rect [183.778 631.166 191.186 637.648] / Subtype / Widget / T (Text1) / Type / Annot >>
эндобдж
315 0 объект
>
эндобдж
316 0 объект
>
транслировать
H \ Vp & MAH «$ @ B3% n & {{Pࠥ8J`-R» Z) UKPT, (# T * 5Sh
Терморегуляция и упражнения
Терморегуляция и упражнения
Нормальная температура тела колеблется
в течение дня:
Переносит глубокое падение тела
температура 18 o F (10 o C)
Допускается увеличение только на 9 o F
(5 o C)
Температура полости рта 1 o F
(.56 o C) ниже ректальной температуры
С упражнением эта разница
увеличивается, так как воздух циркулирует через ротовую и носовую полость.
переходы
T корпус = (0,6 x T ядро )
+ (0,4 x T кожа )
Это
уравнение дает среднюю температуру тела в любой момент времени, такую как:
— 60% приходится на ядро
— 40% приходится на скин
Гипоталамус
Содержит центральный координационный
центр регулирования температуры
Получает ввод от:
Тепловые рецепторы в коже обеспечивают
информация
Температура крови (по мере ее поступления
гипоталамусом) предоставляет информацию
Передний гипоталамус стимулирует потерю тепла
Задний гипоталамус стимулирует сохранение тепла
Когда жарко: (потребность в потере тепла)
Имеется расширение подкожных сосудов.
кровеносный сосуд; больше потоотделения
( ↑ потери тепла)
Наблюдается снижение мышечной активности;
снижение секреции тироксина и адреналина ( ↓ выработка тепла)
Когда холодно: (потребность в тепле
удержание)
Имеется вазоконстрикция кожи.
кровеносный сосуд; также скручивается, чтобы оставаться в тепле ( ↓ потеря тепла)
Дрожь и повышенная произвольность
мышечная активность; повышенная секреция тироксина и адреналина ( ↑ выработка тепла)
Излучение Излучение электромагнитных тепловых волн
Проводимость Прямая передача тепла через жидкость, твердое тело или газ (прямая
контакт)
Конвекция Передача тепла воздушными потоками по поверхности кожи
Испарение испарение воды из дыхательных путей или с поверхности кожи
(2-4 миллиона потовых желез)
Повышенная температура окружающей среды
Снижает эффективность теплопотерь
в частности, излучением, проводимостью и конвекцией
Повышенная относительная влажность
Снижает эффективность теплопотерь на
испарение
Пониженная скорость ветра
Уменьшает как конвективные, так и
эффективность испарения
Уменьшенная поверхность, подверженная воздействию
Окружающая среда
Снижает эффективность любого тепла
механизмы потери
2 регулятора кровообращения:
Должен
увеличить доставку O 2 к мышцам для поддержания энергетического обмена
Должен
увеличить приток крови к коже, чтобы рассеять тепло; однако это забирает кровь
приток к мышце
Сердечный выброс
Остается
то же при субмаксимальном усилии
ЧСС увеличивается
Уменьшение рабочего объема
Уменьшается при
максимальное упражнение
ЧСС увеличивается, но недостаточно, чтобы компенсировать снижение
в ударном объеме
Поддержание кровотока в мышцах имеет приоритет
сверхрегулирование температуры в теле
Может привести к
увеличивают накопление тепла в ядре, отсюда и проблема теплового заболевания во время
упражнение
Внутренняя температура будет повышаться по мере увеличения интенсивности упражнений.
увеличивается
Обученные и
акклиматизированная особь более устойчива к повышенной температуре тела
Для акклиматизированного:
Пик потери потоотделения составляет ~ 3 л / час во время
интенсивные упражнения в жару
В среднем это будет 12 л (или
26 фунтов) в день
Борец средней школы мог проиграть
9-13% от их веса до взвешивания (в основном из-за ограничения воды и
повышенное потоотделение от упражнений)
Трудно вернуть эту потерянную сумму
в течение 20 часов; всего около 8 фунтов.
Места борца в обезвоженном состоянии
Потеря жидкости эквивалентна 1% массы тела
Увеличивается
внутренняя температура
Потеря жидкости эквивалентна 5% массы тела
Увеличивается
температура ядра и частота пульса
Уменьшение
скорость потоотделения, VO 2 макс, и аэробная нагрузка
В среднем:
Потребление 250
мл (8.5 унций) жидкости каждые 10-15 минут во время продолжительной тренировки или
соревнования средней интенсивности
При работе на высоком уровне жидкость должна потреблять
более высокие суммы каждые 10 минут
Замена электролита может быть полезной
Помогает поддерживать плазму [натрий], поддерживает жажду,
способствует удержанию проглоченной жидкости и более быстро восстанавливает потерянную плазму
объем
1.Акклиматизация
Физиологическая адаптация, улучшающая
термостойкость
от 2 до 4 часов ежедневного воздействия горячих
окружающая среда позволяет приспособиться к теплу в течение 10 дней
Внесенные корректировки включают:
Улучшение кровотока в коже
Улучшение распределения крови (помогает
поддерживать БП)
Потеет раньше (пониженный порог потоотделения)
Пот более
Более сильное потоотделение по
поверхность тела (большее поражение потовых желез
Снижение потери соли с потом
Преимущества акклиматизации могут быть
потеряна за 2-3 недели
2.Физические упражнения
Увеличивается
реакция потоотделения (потеет раньше)
Большой
объем плазмы
Также другое
ответы, отмеченные у акклиматизированных особей
3. Возраст
Не большая проблема с термостойкостью
у большинства физически зрелых людей
Детский
Снижает потоотделение
Повышение температуры ядра в ответ на
упражнение
Имеют большое количество потовых желез
Другой состав пота, чем
взрослые
Рекомендации
Упражнение с меньшей интенсивностью
Гидрат соответствующим образом
Дать больше времени для акклиматизации
4.Пол
Потоотделение
ответ
У женщин больше потовых желез, активируемых теплом
Мужчины потеют раньше и больше женщин
У женщин меньше шансов обезвоживания по сравнению с
мужчины
Скорость охлаждения
Женщины могут быстрее остывать за счет большей площади поверхности
5. Уровень жира в организме
Большее
количество жира в организме, большая вероятность тепловых проблем
Тело теряет тепло примерно 2-4
в разы быстрее в воде по сравнению с воздухом при той же температуре
Чем холоднее температура, тем
больше О 2 расход
Из-за дополнительных затрат на дрожь
чтобы согреться
Жир защищает от
холодный
У пловцов обычно больше
подкожный жир, чем у других спортсменов, не подверженных более низким температурам.
К холоду труднее адаптироваться, чем к жаре
С акклиматизацией:
Увеличение
тепловыделение сопровождается потерей тепла телом
Физические лица
регулировать при более низкой температуре ядра
Защитный
реакция на обморожение на периферии (усиление кровотока в руках и ногах)
Можно ли заморозить легкие во время
упражнение?
Маловероятно, поступает холодный воздух.
разогретая к моменту попадания в бронхи
Значительные потери воды и тепла могут
происходят через дыхательные пути (выдыхаемый воздух)
Должен продолжать оставаться гидратированным
при длительных физических нагрузках на морозе
Только теряет около 20% тепла тела
через голову
Нужно все еще хранить в холоде
темп
Также следует носить легкие слои
одежда во время тренировки
С увеличением высоты происходит уменьшение
PO 2
Это просто
означает, что молекулы O 2 расположены не так близко друг к другу
Например: на уровне моря PO 2 составляет 100
мм рт. ст .; но на вершине горы.Эверест (8848 м), это 28 мм рт.
58% O 2 Насыщение артериальной крови
Есть
все еще 20,9% O 2 в воздухе на высоте
Для адаптации к высоте требуется около 2 недель.
2300 метров
За каждую
дополнительные 610 м над уровнем моря, потребуется дополнительная неделя (до 4572 м)
Немедленно :
Гипервентиляция
Потери жидкости
(из-за потери дыхательной жидкости в холодный, сухой воздух)
Увеличено
сердечный выброс
В первую очередь из-за ↑ ЧСС; ударный объем
остается прежним
Долгосрочные :
Гипервентиляция
Повышенная C.О. и HR
Повышенный pH (более щелочной)
Повышенный О 2 — несущий
вместимость
Возникает из-за ↓ Объем плазмы и ↑ RBC с
Улучшенная клеточная адаптация
↑ Концентрация капилляров в мышцах
↑ митохондрии
↑ 2,3-DPG (улучшает высвобождение O 2 из RBC в
мышца)
Аэробная нагрузка
Уменьшение
с увеличением высоты
Примерно 1.Снижение VO от 5 до 3,5% 2
макс. на каждые 1000 футов увеличения на высоте более 5000 футов
Сердечно-сосудистая функция
Уменьшение
максимальный сердечный выброс
В первую очередь из-за ↓ ход поршня
Не улучшается с пребыванием в
высота
Нет
Тренировка на высоте способствует улучшению
производительность на высоте !
Акклиматизация к высоте требует времени и должна быть
прогрессивный
Во многом как
подводное плавание с аквалангом на разную глубину
Определение терморегуляции по Merriam-Webster
тер · мо · рег · у · ла · ция
| \ ˌThər-mō-ˌre-gyə-lā-shən
\
: поддержание или регулирование температуры
конкретно
: поддержание определенной температуры живого тела
5 фактов о регулировании температуры тела
Человечество теплокровно, а это значит, что температура нашего тела должна оставаться на уровне 37 ° независимо от климата.Регулирование температуры тела зависит от постоянного баланса между притоком и потерей тепла. Так организм сохраняет температуру.
1 — Тепло тела: идеальная температура
Будь то жарко, холодно, влажно или мягко, человеческое тело реагирует как термометр с огромной точностью. В идеале наше тело должно оставаться при 37 ° C, это температура, при которой ядро тела работает должным образом. Однако чем дальше мы удаляемся от ядра тела, тем ниже становится наша температура.Когда мы достигаем конечностей (рук, пальцев, стоп), мы обнаруживаем самую низкую температуру, около 30 °. Под действием холода происходит регулирование температуры тела, и различные участки тела будут реагировать, предупреждая и защищая вас.
2 — Холодные руки: критические области тела
В соответствии с конструкцией терморегуляции тела конечности, такие как руки и пальцы, называются «критическими зонами». В этих критических областях скорость кровообращения резко снижается, вызывая значительную потерю тепла, поэтому, когда вам холодно, руки и пальцы становятся холодными.Когда температура воздуха опускается ниже 0 °, мы называем это явление переохлаждением.
3 — Синие пальцы: состав эпидермиса
Кожа представляет собой сложный орган, состоящий из 3 слоев (эпидермиса, дермы и гиподермы), каждый слой выполняет функции, которые действуют как защитный барьер от внешней среды: защита, поглотители, новое поколение клеток, хранение жира и, прежде всего, теплоизоляция. Кожа реагирует на воздействие холода и вызывает различные ощущения: холодные руки, мерзнут ноги, посинение пальцев и т. Д.Женщины, как правило, имеют более чувствительную кожу, особенно на руках и ногах. Эти области еще более чувствительны к холоду и колебаниям температуры, поскольку в них мало жира или мышц.
4 — Холодные ступни: кровообращение
Как и ваши пальцы, ступни и пальцы ног получают меньшую стимуляцию, что делает их более чувствительными к колебаниям температуры. В холодную погоду ступни могут достигать 28 ° C, что значительно ниже базовой температуры 37 ° C, необходимой вашему организму для нормального функционирования. Тело и его система регулирования температуры будут реагировать и стимулировать кровоток, чтобы бороться с ощущением холода и поддерживать внутреннюю температуру, насколько это возможно.Болезнь также может вызывать ощущение холода в теле, например болезнь или синдром Рейнаудса, который представляет собой хроническую проблему кровообращения, которая поражает конечности, вызывая потерю чувствительности, покалывание, холодные ноги или холодные руки …
5- Мышечная дрожь: выделение тепла
75% нашей мышечной массы страдает от холода. Когда холод достигает тела, в мозг передается сигнал о боли, и наши мышцы начинают дрожать, выделяя тепло, более 80% доступной энергии направляется на повторный нагрев пораженных мышц.Терморегуляция играет роль, но в этом случае снижает мышечную силу и выносливость. Когда возникают эти условия, существует гораздо больший риск травмы, поскольку наши мышцы напрямую ослаблены.
Более 20 лет Therm-ic работает над решением этой «тепловой задачи», чтобы дать вам энергию, силу, комфорт и хорошее самочувствие, когда вы занимаетесь зимними видами спорта. Therm-ic разрабатывает продукты, которые становятся все более технологичными, инновационными и высокопроизводительными, используя процесс, называемый «Therm-ic Thermo Transfert TechnologiesTM».Перчатки с подогревом, стельки с подогревом, носки с подогревом, грелки, теплые носки, изолирующие стельки…
Therm-ic обеспечивает необходимое тепло, чтобы вы могли в полной мере насладиться днем на свежем воздухе! Освободите свое тело и разум с Therm-ic!
Хотите получать наши последние советы и статьи в блогах? Нажмите здесь
Архивы терморегуляции — Colgate Mattress® Матрасы и подкладки для кроватки
Одна из самых распространенных проблем, с которыми сталкиваются все матери, — это держать своих малышей в тепле и безопасности в холодные дни и ночи.По данным Stanford Children’s Health, младенцы не так приспосабливаются к изменению температуры, как взрослые, и могут быстро терять тепло, в четыре раза больше
Терморегуляция — это процесс, который позволяет вашему ребенку поддерживать идеальную внутреннюю температуру. У недоношенных детей и детей с низкой массой тела обычно мало жира, и они могут быть слишком незрелыми, чтобы регулировать собственную температуру. Даже доношенные и здоровые новорожденные могут не поддерживать температуру тела, если окружающая среда слишком холодная.
По мере приближения зимнего сезона регулирование температуры становится затруднительным, что делает младенцев более уязвимыми перед кашлем, простудой и гриппом. Когда они испытывают холодовой стресс, они используют энергию и кислород для выработки тепла. Поддерживая оптимальную температуру младенцев, не слишком горячую и не слишком холодную, они могут экономить энергию и наращивать резервы.
Очень важно знать, как помочь ребенку поддерживать постоянную температуру тела во время праздников и зимой, особенно в ночное время.Воспользуйтесь этими советами, чтобы вашему ребенку было уютно и безопасно.
- Платье «Младенец по погоде». Зимой компания What to Expect рекомендует одевать вашего малыша в легко снимаемые слои. Добавление или удаление слоев — лучший способ согреть или охладить ребенка. Младенцам может понадобиться дополнительный слой или два, когда на улице холодно; просто убедитесь, что вы быстро удалили лишние слои, когда вернетесь, чтобы ребенок не перегрелся.
- Используйте твердый матрас. Чтобы детская кроватка оставалась теплой снизу, используйте жесткий матрас для детской кроватки, покрытый высококачественным, приталенным и водонепроницаемым наматрасником.Мягкие матрасы могут увеличить вероятность удушья и подвергнуть риску вашего малыша. Младенцы всегда должны спать на спине, чтобы снизить риск СВДС.
- Используйте спальный мешок вместо одеяла. Мягкое постельное белье и рыхлые одеяла являются причиной удушья многих младенцев. По данным Американской академии педиатрии (AAP), использование спального мешка согревает ребенка во время сна, при этом не рискуя потерять одеяла, которые могут задушить ребенка. Перегрев также связан с СВДС.Мешочек для сна согревает младенцев, не перегревая их.
- Установите правильную температуру в помещении. Чтобы вашему ребенку не было слишком жарко или слишком холодно, What to Expect рекомендует поддерживать в его комнате комфортную температуру от 20 до 22,2 ° C (68–72 ° F). С помощью комнатного термометра проверьте, поддерживается ли в комнате вашего ребенка безопасная и комфортная температура. В идеале, комнатная температура должна быть комфортной для слегка одетого взрослого.
- Разогрейте кроватку перед тем, как уложить ребенка. Если в вашем доме слишком холодно, BabyCenter.com советует подумать о предварительном нагреве кроватки, чтобы создать теплое спальное место для вашего ребенка. Для этого поместите бутылку с горячей водой или грелку на простыню на 30 минут, прежде чем уложить малыша спать в кроватку. Самое главное, снимите его перед тем, как положить ребенка, чтобы избежать перегрева или ожогов.
Матрас Colgate zenBaby® Hybrid 2-in-1 — это переходной матрас для детской кроватки, в котором используется KulKote®, революционная технология регулирования температуры на водной основе, которая создает спокойную и безопасную среду для ребенка.Безопасность превыше всего, поэтому наши матрасы для детских кроваток спроектированы таким образом, чтобы обеспечивать идеальную жесткость для обеспечения максимально спокойного отдыха.
Как родители, мы сделаем все, чтобы защитить и утешить наш новый узел радости. Вот почему Colgate Mattress создал DREAM SAFE. С помощью практических советов и советов экспертов наша цель — обучить и побудить лиц, осуществляющих уход, принять жизненно важные методы безопасного сна. Вместе мы можем гарантировать, что и вы, и ребенок будете наслаждаться сладкими снами.
Помните! Самое холодное время суток — обычно ночевка с 7 р.м. до 7 утра, так что планируйте соответственно.
Функции покровной системы
Защита
Кожа обеспечивает перекрывающийся защитный барьер от окружающей среды и патогенов, одновременно способствуя адаптивной иммунной системе.
Цель обучения
Опишите способы, которыми покровная система защищает тело
Ключевые выводы
Ключевые моменты
- Кожа обеспечивает защитный барьер от внешней среды и предотвращает обезвоживание.
- Клетки Лангерганса в коже также способствуют защите, поскольку они являются частью адаптивной иммунной системы.
- Покровная система защищает внутренние живые ткани и органы тела, защищает от вторжения инфекционных организмов и защищает организм от обезвоживания.
Ключевые термины
- витамин D : важный витамин, синтезируемый благодаря коже.
- меланоциты : клетки, которые помогают защитить наш организм от радиологических повреждений.
- Клетки Лангерганса : Клетки Лангерганса представляют собой дендритные клетки (антигенпрезентирующие иммунные клетки) кожи и слизистой оболочки, которые содержат большие гранулы.
Кожа помогает защитить внутренние структуры нашего тела от физических, химических, биологических, радиологических и термических повреждений, а также от голода и недоедания.
Физические и химические повреждения
Кожа человека: Схема кожи человека.
Кожа состоит из прочных кожных клеток, а также прочного белка, называемого кератином, который защищает ткани, органы и структуры под кожей от физического повреждения в результате мелких порезов, царапин и ссадин.Поскольку наша кожа жесткая и в значительной степени водонепроницаема, она помогает защитить внутренние структуры от химических раздражителей, таких как искусственные моющие средства, или даже естественных раздражителей, таких как ядовитый плющ.
В противном случае эти опасные химические вещества проникли бы в нашу чувствительную внутреннюю среду. Водонепроницаемость нашей кожи также гарантирует, что важные молекулы остаются в нашем теле.
Биологические повреждения
Кожа также содержит важные клетки, называемые клетками Лангерганса. Эти клетки помогают нашей иммунной системе бороться с инфекционными биологическими агентами, такими как бактерии, которые пытаются проникнуть дальше в наш организм через кожу, которая могла быть повреждена физическим повреждением.
Сальные железы, связанные с кожей, выделяют вещества, которые также помогают бороться с потенциально опасными микроорганизмами. Эти железы также выделяют вещества, которые помогают сохранять нашу кожу увлажненной и, следовательно, более устойчивой к бактериальному вторжению.
Радиологические повреждения
Наша кожа также содержит меланоциты, вырабатывающие пигмент под названием меланин. Это защищает организм от радиологических повреждений, вызванных солнечным УФ-излучением (или излучением солярия).
Другие защитные функции
Часть нашей кожи состоит из жира.Этот жир служит трем большим целям:
- Помогает защитить внутренние конструкции от любых физических ударов.
- Он действует как источник пищи, защищая наш организм от последствий голодания.
- Он помогает защитить нас от холода.
Наша кожа также тесно связана с потовыми железами, которые помогают защитить нас от высоких температур, охлаждая нас в процессе испарения. Эти железы также помогают выводить из организма потенциально опасные вещества, такие как мочевина.
В коже также находятся всевозможные сенсорные рецепторы. Они помогают убрать части нашего тела от потенциальных источников повреждений, таких как горячие печи, когда они чувствуют опасность, тем самым защищая наше тело от серьезных повреждений.
Наконец, кожа также важна для синтеза витамина D, который является важным витамином для создания крепких и здоровых костей. Следовательно, кожа защищает тело от переломов, если мы не получаем достаточно этого витамина из пищевых источников.
Терморегуляция
Покровная система поддерживает температуру тела в определенных пределах, даже если температура окружающей среды меняется; это называется терморегуляцией.
Цель обучения
Объясните роль кожи в терморегуляции
Ключевые выводы
Ключевые моменты
- Обильное кровоснабжение кожи помогает регулировать температуру: расширенные сосуды позволяют терять тепло, а суженные сосуды сохраняют тепло.
- Кожа регулирует температуру тела с помощью кровоснабжения.
- Кожа способствует гомеостазу.
- Влажность влияет на терморегуляцию, ограничивая испарение пота и, следовательно, потерю тепла.
Ключевые термины
- Испарение : Что происходит, когда вода проходит через кожу через потовые железы, а затем рассеивается в воздухе; этот процесс снижает температуру тела до допустимого для организма диапазона.
- гомеостаз : способность системы или живого организма регулировать свою внутреннюю среду для поддержания стабильного равновесия; например, способность теплокровных животных поддерживать постоянную температуру.
- сужение сосудов : Сужение (сужение) кровеносного сосуда.
- arrector pili : любая из мелких мышц, прикрепленных к волосяным фолликулам у млекопитающих; когда мышцы сокращаются, волосы встают дыбом.
Покровная система выполняет функцию терморегуляции — способности организма поддерживать температуру своего тела в определенных границах — даже когда окружающая температура сильно отличается. Этот процесс является одним из аспектов гомеостаза: динамического состояния стабильности между внутренней и внешней средой животного.
Кожа человека: На этом изображении показаны части покровной системы.
Кожа способствует гомеостазу (поддержанию постоянства различных аспектов тела, например температуры). Он делает это, по-разному реагируя на жаркие и холодные условия, так что внутренняя температура тела остается более или менее постоянной.
Роль кожи в охлаждении тела
Кожа — невероятно большой орган. Это около 2 квадратных метров (в зависимости от роста человека).Благодаря своему расположению у барьера между окружающей средой и нашим внутренним «я», а также относительно очень большой площади поверхности, он играет невероятно важную роль в терморегуляции.
Это происходит потому, что у здорового человека, когда все остальные равны, его тело постоянно выделяет тепло в результате различных метаболических и физических процессов. Ожидается, что в состоянии покоя такой человек будет повышать температуру своего тела на 1 C каждые 5 минут в результате этих процессов.Если это не регулировать, это быстро убьет человека.
Процесс терморегуляции кожи происходит несколькими способами. Первый способ предполагает обилие кровеносных сосудов в дерме, среднем слое кожи. Если тело должно остыть, оно расширяет эти кровеносные сосуды.
Радиация
Вазодилатация относится к процессу расширения (-дилатации) кровеносных сосудов (вазо-). Теперь увеличенные периферические сосуды кожи позволяют большему количеству крови течь у поверхности кожи.Это позволяет нашему телу выделять много тепла посредством излучения. Радиация в данном случае относится к тепловому излучению, которое представляет собой процесс передачи тепла через пространство с помощью электромагнитных волн.
Конвекция
В то же время, если жидкость, такая как циркулирующий воздух или вода в бассейне, контактирует с кожей, когда нам очень жарко, это приведет к потере тепла в процессе конвекции. Чем больше поверхность нашего тела подвергается воздействию этого (обычно) циркулирующего воздуха (например,грамм. как можно меньше одежды), чем выше скорость циркулирующего воздуха (например, очень ветрено) и чем меньше расстояние между поверхностью кожи и кровеносными сосудами, тем больше потеря тепла нашим телом за счет конвекции.
Проводимость
Если наша кожа касается холодного предмета (например, холодного напитка), мы теряем тепло в результате процесса теплопроводности, который представляет собой прямую теплопередачу тепла от более горячей поверхности к более холодной поверхности, касающейся этой более горячей поверхности.
пот
Тело регулируется также посредством потоотделения. Грубо говоря, потоотделение начинается, когда температура тела поднимается выше 37 C. Выделение потоотделения может быть увеличено или уменьшено по мере необходимости.
Например, если мы должны остыть, производство потоотделения увеличивается. Когда капли пота образуются на поверхности нашей кожи, а затем испаряются, они забирают с собой тепло тела. При прочих равных условиях, чем больше площадь поверхности кожи и чем выше скорость потоотделения, тем выше скорость охлаждения через потоотделение.
Что касается потери тепла телом, то процессы излучения и конвекции наиболее эффективны, когда температура окружающей среды ниже 20 ° C, тогда как испарительное охлаждение вызывает наибольшие потери тепла, когда температура окружающей среды выше 20 ° C, и особенно, когда температура выше 35 кл.
Однако повышенная влажность ограничивает способность нашего тела отводить тепло через потоотделение.
Арректор мышц пили
Волосы на коже лежат ровно и не позволяют теплу удерживаться слоем неподвижного воздуха между волосами.Это вызвано крошечными мышцами под поверхностью кожи, которые называются арректорными мышцами.
Когда эти мышцы расслабляются, прикрепленные к ним волосяные фолликулы не прямостоячие. Эти плоские волоски увеличивают приток воздуха к коже и увеличивают потерю тепла за счет конвекции. Точная степень, в которой этот процесс помогает нам сохранять хладнокровие, обсуждается (читайте ниже).
Роль кожи в сохранении тепла
Анатомия кожи: Кожа — самый большой орган покровной системы, состоящий из нескольких слоев эктодермальной ткани, и защищает основные мышцы, кости, связки и внутренние органы.
С другой стороны, если организму необходимо предотвратить потерю избыточного тепла, например, в прохладный день, это приведет к сужению кровеносных сосудов нашей кожи. Этот процесс известен как сужение сосудов.
Поскольку кровеносные сосуды уже, чем были раньше, через кожу проходит меньше крови и, следовательно, меньше тепла может уйти в окружающую среду за счет излучения, конвекции и теплопроводности. Тело также ограничивает или останавливает процесс потоотделения, чтобы минимизировать потери тепла за счет испарения.
Кроме того, наши волосы регулируют терморегуляцию нашего тела. Мышцы, выпрямляющие пили, сокращаются (пилоэрекция) и поднимают волосяные фолликулы в вертикальное положение. Это заставляет волосы вставать дыбом, что действует как изолирующий слой, улавливающий тепло. Это также является причиной появления мурашек по коже, поскольку у людей не так много волос и сокращенные мышцы легко просматриваются.
В то время как этот метод терморегуляции на основе волос эффективен для многих млекопитающих и птиц из-за их большого и густого меха и перьев (соответственно), относительная эффективность этого метода терморегуляции у людей находится под вопросом, поскольку у нас практически нет волосы на теле в сравнении.
Наконец, хотя технически это не терморегулирующий механизм, жир, связанный с нашей кожей, действительно помогает изолировать наше тело и, следовательно, в результате повышает температуру тела.
Кожные ощущения
Соматосенсорная система состоит из рецепторов и центров обработки, которые производят сенсорные модальности, такие как прикосновение и боль.
Цель обучения
Различать типы кожных механорецепторов
Ключевые выводы
Ключевые моменты
- Соматосенсорная система — это система нервных клеток, которая реагирует на изменения внешнего или внутреннего состояния тела.
- распространены по всему телу, в большом количестве обнаруживаются на коже.
- Несколько различных типов рецепторов образуют соматосенсорную систему, включая терморецепторы (тепло), ноцицепторы (боль) и механорецепторы (давление).
- Существует четыре типа механорецепторов, которые реагируют на различные стимулы давления и обеспечивают широкий диапазон механической чувствительности — они являются ключами для управления мелкой моторикой.
Рецепторы
Ключевые термины
- соматосенсорная система : разнообразная сенсорная система, состоящая из рецепторов и центров обработки для создания сенсорных модальностей, таких как прикосновение, температура, проприоцепция (положение тела) и ноцицепция (боль).
- сенсорный рецептор : сенсорное нервное окончание, распознающее раздражитель во внутренней или внешней среде организма.
Соматосенсорная система
Соматосенсорная система — это система нервных клеток, которая реагирует на изменения внешнего или внутреннего состояния тела, главным образом через осязание, но также и на чувства положения и движения тела.
Распространенный через все основные части тела, он состоит из сенсорных рецепторов и сенсорных нейронов на периферии (например, кожи, мышц и органов), а также более глубоких нейронов в центральной нервной системе.
В то время как прикосновение считается одним из пяти традиционных чувств, ощущение прикосновения на самом деле формируется из нескольких различных стимулов, использующих разные рецепторы:
- Терморецепторы (температура)
- Ноцицепторы (боль)
- Механорецепторы (давление)
Передача информации от рецепторов проходит через сенсорные нервы через тракты спинного мозга в головной мозг. Обработка в основном происходит в первичной соматосенсорной области в теменной доле коры головного мозга.
Терморецепторы
У млекопитающих есть по крайней мере два типа датчиков: те, которые обнаруживают тепло, и те, которые обнаруживают холод.
При отклонении от нормы сенсорные рецепторы запускают потенциал действия, который может обеспечить обратную связь или привести к изменениям в поведении для поддержания гомеостаза. Два рецептора, которые проявляют способность обнаруживать изменения температуры, включают концевые луковицы Краузе (холодные) и окончания Руффини (тепло).
Ноцицепторы
Ноцицептор — это сенсорная нервная клетка, которая реагирует на повреждающие или потенциально повреждающие стимулы, посылая сигналы в спинной и головной мозг.Ноцицепторы могут реагировать на чрезмерную термическую, механическую или химическую стимуляцию и часто вызывают непроизвольную двигательную реакцию — например, отрывание руки от горячей поверхности.
Механорецепторы
Механорецепторы — это сенсорные рецепторы, которые реагируют на давление и вибрацию. Описаны четыре ключевых типа механорецепторов на основе их реакции на стимуляцию и рецептивного поля.
Рецепторы
могут вызывать либо медленную реакцию на стимуляцию, при которой начинается постоянная активация, либо быстрая реакция, при которой активация инициируется только в начале и в конце стимуляции.Восприимчивое поле — область, в которой рецептор может ощущать эффект — может варьироваться от малого до большого.
- Рецептор Меркеля представляет собой дискообразный рецептор, расположенный недалеко от границы между эпидермисом и дермой. Он демонстрирует медленную реакцию и имеет небольшое поле восприятия; он полезен для определения постоянного давления небольших предметов, например, когда вы держите что-то рукой.
- Тельца Мейснера — это набор уплощенных клеток, расположенных в дерме, рядом с эпидермисом.Он демонстрирует быструю реакцию и имеет небольшое поле восприятия; это полезно для определения текстуры или движения предметов по коже.
- Цилиндр Руффини расположен в дерме и имеет множество разветвленных волокон внутри цилиндрической капсулы. Он демонстрирует медленную реакцию и имеет большое поле восприятия; он хорош для определения постоянного давления или растяжения, например, во время движения сустава.
- Тельце Пачини представляет собой слоистую луковичную капсулу, окружающую нервное волокно.Он расположен глубоко в дерме, в подкожно-жировой клетчатке. Он демонстрирует быструю реакцию и имеет большое поле восприятия; это полезно для обнаружения больших изменений в окружающей среде, таких как вибрации.
Вместе они обеспечивают широкий диапазон механической чувствительности, что позволяет управлять точным двигателем.
Метаболические функции
Одна из метаболических функций кожи — выработка витамина D3, когда ультрафиолетовый свет вступает в реакцию с 7-дегидрохолестерином.
Цель обучения
Опишите роль покровной системы в производстве витамина D
Ключевые выводы
Ключевые моменты
- Витамин D относится к группе жирорастворимых стероидов, ответственных за увеличение кишечного всасывания кальция, железа, магния, фосфата и цинка.
- Пищевых продуктов, богатых витамином D, относительно мало, поэтому организм сам синтезирует большую часть витамина D в коже.
- Дефицит витамина D связан с плохим развитием костей у детей и их размягчением у взрослых.
- Витамин D 3 образуется в коже, когда 7-дегидрохолестерин реагирует с ультрафиолетом. Витамин D вырабатывается в двух самых внутренних слоях эпидермиса. Холекальциферол (D 3 ) образуется в коже фотохимическим путем из 7-дегидрохолестерина.
- Витамин D вырабатывается в двух самых внутренних слоях эпидермиса, базальном слое и шиповидном слое.
Ключевой термин
- 7-дегидрохолестерин : 7-дегидрохолестерин является предшественником холестерина, который в коже превращается в витамин D3, поэтому действует как провитамин-D3.
Покровная система — самая большая из систем органов тела, состоящая из кожи и связанных с ней придатков. Покровная система отличает, отделяет и защищает организм от окружающей среды, но также играет ключевую метаболическую функцию, являясь основной областью производства витамина D.
Что такое витамин D?
Витамин D относится к группе жирорастворимых стероидов, ответственных за увеличение абсорбции в кишечнике кальция, железа, магния, фосфата и цинка. Для человека наиболее важными соединениями этой группы являются витамин D 3 (также известный как холекальциферол) и витамин D 2 (эргокальциферол). Холекальциферол и эргокальциферол могут поступать с пищей и с добавками, однако очень немногие продукты богаты витамином D; и поэтому синтез в коже является ключевым источником.
Дефицит витамина D связан с нарушением развития костей у детей, что приводит к развитию рахита и размягчению костей у взрослых. Дефицит витамина D был назван современным заболеванием, связанным как с плохим питанием, так и с сокращением времени, проводимого на улице.
Синтез витамина D
Витамин D: Химическая структура витамина D.
Кожа человека состоит из трех основных слоев: эпидермиса, дермы и гиподермы.Эпидермис образует самый внешний слой, обеспечивая первоначальный барьер для внешней среды. Под ним дерма состоит из двух частей, сосочкового и ретикулярного слоев, и содержит соединительные ткани, сосуды, железы, фолликулы, корни волос, сенсорные нервные окончания и мышечную ткань. Самый глубокий слой — это гиподерма, которая в основном состоит из жировой ткани.
Витамин D вырабатывается в двух самых внутренних слоях эпидермиса, базальном слое и шиповидном слое.
Витамин D 3 образуется в коже, когда 7-дегидрохолестерин реагирует с ультрафиолетовым светом типа UVB на длинах волн от 280 до 315 нм, с пиковым синтезом между 295 и 297 нм.
В зависимости от интенсивности UVB-лучей и продолжительности воздействия в коже может развиться равновесие, и витамин D разлагается так же быстро, как и вырабатывается.
Витамин D из пищи или синтезированный организмом биологически неактивен; активация требует ферментативного преобразования в печени и почках.
Карта метаболизма и путей для витамина D: Путь синтеза витамина D
Кровоснабжение эпидермиса
Кровеносные сосуды дермы обеспечивают питание и удаляют отходы из собственных клеток и из базального слоя эпидермиса.
Цель обучения
Определить источник кровоснабжения покровной системы
Ключевые выводы
Ключевые моменты
- Эпидермис не содержит кровеносных сосудов, а клетки в самых глубоких слоях питаются за счет диффузии из кровеносных капилляров, присутствующих в верхних слоях дермы.
- Сосочковая область дермы состоит из рыхлой ареолярной соединительной ткани. Он назван в честь его пальцевидных выступов, называемых сосочками, которые простираются к эпидермису и содержат терминальные сети кровеносных капилляров.
- Контроль кровеносных сосудов в дерме составляет ключевую часть терморегулирующей способности организма.
Ключевые термины
- папиллярная область : самая верхняя область дермы, прилегающая к эпидермису.
- ретикулярная область : нижняя область дермы.
Эпидермис не содержит кровеносных сосудов; вместо этого клетки в самых глубоких слоях питаются за счет диффузии из кровеносных капилляров, которые присутствуют в верхних слоях дермы. Диффузия обеспечивает питание и удаление шлаков из клеток дермы, а также клеток эпидермиса.
Дерма: Распределение кровеносных сосудов в коже подошвы стопы.Кориум, обозначенный в верхнем правом углу, является альтернативным термином для дермы. Видны кровеносные сосуды, кровоснабжающие капилляры сосочковой области, проходящие через ретикулярный слой.
Дерма — это слой кожи под эпидермисом, который состоит из соединительной ткани и защищает тело от стресса и напряжения. Дерма плотно соединена с эпидермисом базальной мембраной.
Дерма структурно разделена на две области: поверхностную область, прилегающую к эпидермису, называемую сосочковой областью, и более глубокую, более толстую область, известную как ретикулярная область.
Сосочковая область состоит из рыхлой ареолярной соединительной ткани. Он назван в честь его пальцевидных выступов, называемых сосочками, которые простираются к эпидермису и содержат терминальные сети кровеносных капилляров.
Ретикулярная область находится под папиллярной областью и обычно намного толще. Он состоит из плотной соединительной ткани неправильной формы. Ретикулярная область получила свое название от плотной концентрации коллагеновых, эластичных и ретикулярных волокон, которые переплетаются через нее.
Эти белковые волокна придают дерме ее типичные свойства — прочность, растяжимость и эластичность. Кровеносные сосуды, кровоснабжающие капилляры сосочковой области, проходят через ретикулярную область.
Контроль кровоснабжения дермы является частью терморегулирующей способности организма. Увеличение кровотока, из-за которого кожа кажется более красной, увеличивает потерю лучистого тепла через кожу, в то время как сужение кровотока, из-за чего кожа кажется бледнее, снижает потерю тепла.
Выведение и абсорбция
Покровная система функционирует при абсорбции (кислород и некоторые лекарства) и выведении (например, потоотделение через эккринные железы).
Цель обучения
Опишите роль желез в экскреции и абсорбции
Ключевые выводы
Ключевые моменты
- Эккриновые железы, основные потовые железы человеческого тела, производят прозрачное вещество без запаха, состоящее в основном из воды и NaCl.NaCl реабсорбируется в протоках, чтобы уменьшить потерю соли.
- Апокриновые потовые железы находятся только в определенных частях тела: подмышечные впадины (подмышки), ареола и соски груди, слуховой проход, перианальная область и некоторые части наружных половых органов.
- Сальные железы выделяют маслянистое / восковое вещество, называемое кожным салом, для смазывания и водонепроницаемости кожи и волос млекопитающих. У людей они в наибольшем количестве обнаруживаются на лице и волосистой части головы, хотя они распределены по всем участкам кожи, кроме ладоней и подошв.
Основная функция покровной системы — абсорбция и выведение.
Экскреция
В коже присутствует множество секреторных желез, которые выделяют большое количество различных жидкостей.
Пот, или потоотделение, — это производство жидкости, выделяемой потовыми железами на коже млекопитающих. У человека можно найти два типа потовых желез: эккринные железы и апокриновые железы.
Эккриновые железы — это основные потовые железы человеческого тела, которые встречаются практически на любой коже.Они производят прозрачное вещество без запаха, состоящее в основном из воды и NaCl (обратите внимание, что запах пота обусловлен действием бактерий на секреты апокринных желез).
NaCl реабсорбируется в канале, чтобы уменьшить потерю соли. Эккринные железы активны в терморегуляции и стимулируются симпатической нервной системой.
Потовая железа: Кожа в разрезе (увеличено) с выделенными эккриновыми железами.
Апокринные потовые железы неактивны до тех пор, пока они не будут стимулированы гормональными изменениями в период полового созревания.Считается, что апокринные потовые железы функционируют как обонятельные феромоны, химические вещества, важные для привлечения потенциального партнера. Стимулом секреции апокринных потовых желез является адреналин — гормон, переносимый кровью.
Сальные железы — это микроскопические железы в коже, которые выделяют маслянистое / восковое вещество, называемое кожным салом, для смазывания и водонепроницаемости кожи и волос млекопитающих.

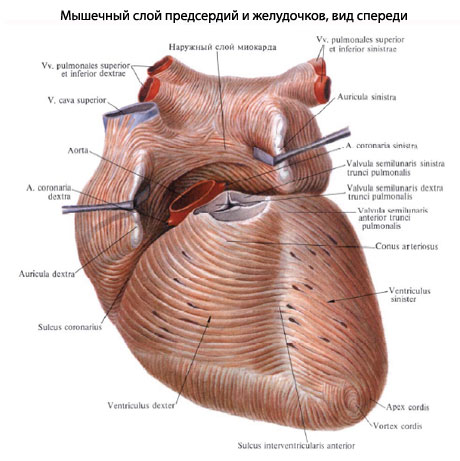
 Миокардит – воспалительное заболевание мышцы сердца различной этиологии. Миокардит встречается довольно часто, иногда имеет неблагоприятное течение. Особенно, если это миокардит у новорожденных. Также требует повышенного внимания и лечение заболевания.
Миокардит – воспалительное заболевание мышцы сердца различной этиологии. Миокардит встречается довольно часто, иногда имеет неблагоприятное течение. Особенно, если это миокардит у новорожденных. Также требует повышенного внимания и лечение заболевания.
 Основные из них витамины Д2, или эргокальциферол, и витамин Д3, или холекальциферол.
Основные из них витамины Д2, или эргокальциферол, и витамин Д3, или холекальциферол.
 БСВ является формой сохранения витамина Д и его метаболитов.
БСВ является формой сохранения витамина Д и его метаболитов.  Регуляция продукции 1,25(ОН)2Д3 тесно связана с потребностями организма в кальции и фосфоре.
Регуляция продукции 1,25(ОН)2Д3 тесно связана с потребностями организма в кальции и фосфоре.  При недостаточной функции паратиреоидных желез возникает прогрессирующая гипокальциемия: развивается гипокальциемический рахит.
При недостаточной функции паратиреоидных желез возникает прогрессирующая гипокальциемия: развивается гипокальциемический рахит. Дефицит поступления в организм солей кальция, фосфора, магния, меди, цинка, железа, кобальта и некоторых других микроэлементов, белка и отдельных аминокислот также сопровождается нарушениями фосфорно-кальциевого обмена и возникновением клинической картины рахита.
Дефицит поступления в организм солей кальция, фосфора, магния, меди, цинка, железа, кобальта и некоторых других микроэлементов, белка и отдельных аминокислот также сопровождается нарушениями фосфорно-кальциевого обмена и возникновением клинической картины рахита. 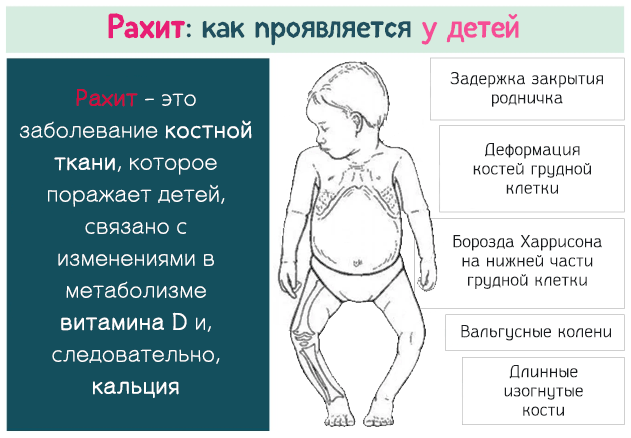 Уменьшается экскреция протонов и ионов аммония. Кроме того, паратгормон повышает способность почечной ткани образовывать активную форму витамина Д – 1,25-дегидрооксихолекальциферол.
Уменьшается экскреция протонов и ионов аммония. Кроме того, паратгормон повышает способность почечной ткани образовывать активную форму витамина Д – 1,25-дегидрооксихолекальциферол.  Кроме того, повышение содержания кальция в диете ведет к повышенной секреции кальцитонина. Этот эффект опосредуется глюкагоном, продукция которого возрастает при высоком содержании кальция в еде. Глюкагон – биохимический активатор секреции кальцитонина.
Кроме того, повышение содержания кальция в диете ведет к повышенной секреции кальцитонина. Этот эффект опосредуется глюкагоном, продукция которого возрастает при высоком содержании кальция в еде. Глюкагон – биохимический активатор секреции кальцитонина.  Основная масса кальция сосредоточена в костном скелете, по крайней мере половина кальция в крови связана с белками плазмы, главным образом с альбумином. В то же время различают три состочния кальция в клетке: Са2+, локализованный внутри клеточных органелл; хелатированный Са2+, т. е. ассоциированный с молекулой цитоплазматического белка, свободный, или ионизированный, Са2+.
Основная масса кальция сосредоточена в костном скелете, по крайней мере половина кальция в крови связана с белками плазмы, главным образом с альбумином. В то же время различают три состочния кальция в клетке: Са2+, локализованный внутри клеточных органелл; хелатированный Са2+, т. е. ассоциированный с молекулой цитоплазматического белка, свободный, или ионизированный, Са2+. 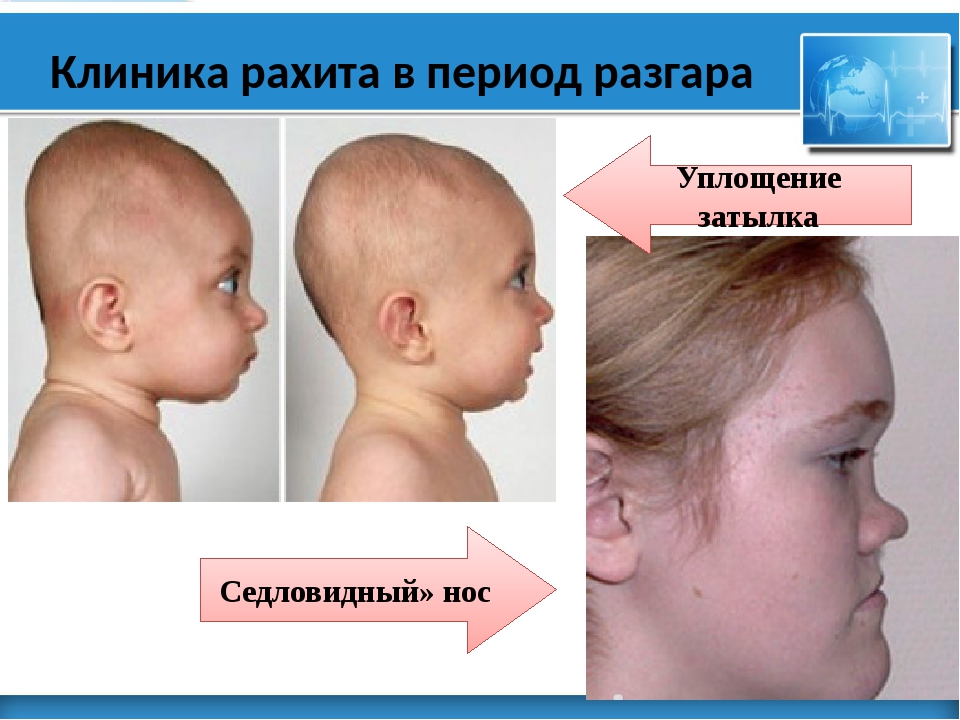 В частности, интенсивный рост ребенка грудного возраста, требующий поступления большого количества пластического материала, лабильный и напряженный обмен веществ и особое строение костной ткани, представленное не кристаллами оксиапатита, а легкорастворимым кальций-фосфатом, в значительной мере способствуют возникновению рахита.
В частности, интенсивный рост ребенка грудного возраста, требующий поступления большого количества пластического материала, лабильный и напряженный обмен веществ и особое строение костной ткани, представленное не кристаллами оксиапатита, а легкорастворимым кальций-фосфатом, в значительной мере способствуют возникновению рахита. ).
). 

 1,25(ОН)2Д3 избирательно дифференцирует и индуцирует клетки системы моноцитов и макрофагов и одновременно с этим подавляет размножение клеток миелогенной лейкемии.
1,25(ОН)2Д3 избирательно дифференцирует и индуцирует клетки системы моноцитов и макрофагов и одновременно с этим подавляет размножение клеток миелогенной лейкемии. Недостаточная минерализация костей приводит к их размягчению, следствием чего является деформация различных частей скелета. При дефиците витамина Д в организме снижается содержание кальция и фосфора в костной ткани. Матрикс кости растет, а отложение солей кальция в кости задерживается.
Недостаточная минерализация костей приводит к их размягчению, следствием чего является деформация различных частей скелета. При дефиците витамина Д в организме снижается содержание кальция и фосфора в костной ткани. Матрикс кости растет, а отложение солей кальция в кости задерживается.  О. Дулицкому и А.Ф. Туру, согласно которой заболевание характеризуется периодом, степенью тяжести и характером течения болезни (табл. 1).
О. Дулицкому и А.Ф. Туру, согласно которой заболевание характеризуется периодом, степенью тяжести и характером течения болезни (табл. 1). У него появляются потливость, особенно головы, облысение затылка. Через 2-3 нед от начала заболевания обнаруживается мягкость костных краев в области большого родничка, по ходу стреловидного и ламбдовидного швов. Тонус мышц снижается. Содержание кальция в крови остается нормальным, уровень фосфора несколько снижается. При исследовании мочи обнаруживается фосфатурия.
У него появляются потливость, особенно головы, облысение затылка. Через 2-3 нед от начала заболевания обнаруживается мягкость костных краев в области большого родничка, по ходу стреловидного и ламбдовидного швов. Тонус мышц снижается. Содержание кальция в крови остается нормальным, уровень фосфора несколько снижается. При исследовании мочи обнаруживается фосфатурия. Могут возникнуть деформации лицевой части черепа – седловидный нос, “олимпийский” лоб, нарушения прикуса и пр. Зубы прорезываются позже, непоследовательно, легко поражаются кариесом.
Могут возникнуть деформации лицевой части черепа – седловидный нос, “олимпийский” лоб, нарушения прикуса и пр. Зубы прорезываются позже, непоследовательно, легко поражаются кариесом.  Выявление факторов риска
Выявление факторов риска

 Кроме того, обращают на себя внимания такие вегетативные проявления как потливость, особенно во сне, и повышение сосудистой возбудимости кожи, которое проявляется в виде усиления интенсивности и длительности красного дермографизма. Наиболее интенсивно, вызывая у ребёнка сильный зуд, потеет волосистая часть головы, которой ребёнок постоянно трётся о подушку, это и приводит к специфичному для рахита облысению затылка. Также обращает на себя внимание характерный резкий и кислый запах пота. Возможно некоторое снижение тонуса мышц ребёнка. Костные изменения для начального периода рахита не характерны, однако иногда может обнаруживаться некоторая податливость краёв большого родничка. Начальный период болезни длится, как правило, от 2 до 4 недель.
Кроме того, обращают на себя внимания такие вегетативные проявления как потливость, особенно во сне, и повышение сосудистой возбудимости кожи, которое проявляется в виде усиления интенсивности и длительности красного дермографизма. Наиболее интенсивно, вызывая у ребёнка сильный зуд, потеет волосистая часть головы, которой ребёнок постоянно трётся о подушку, это и приводит к специфичному для рахита облысению затылка. Также обращает на себя внимание характерный резкий и кислый запах пота. Возможно некоторое снижение тонуса мышц ребёнка. Костные изменения для начального периода рахита не характерны, однако иногда может обнаруживаться некоторая податливость краёв большого родничка. Начальный период болезни длится, как правило, от 2 до 4 недель.

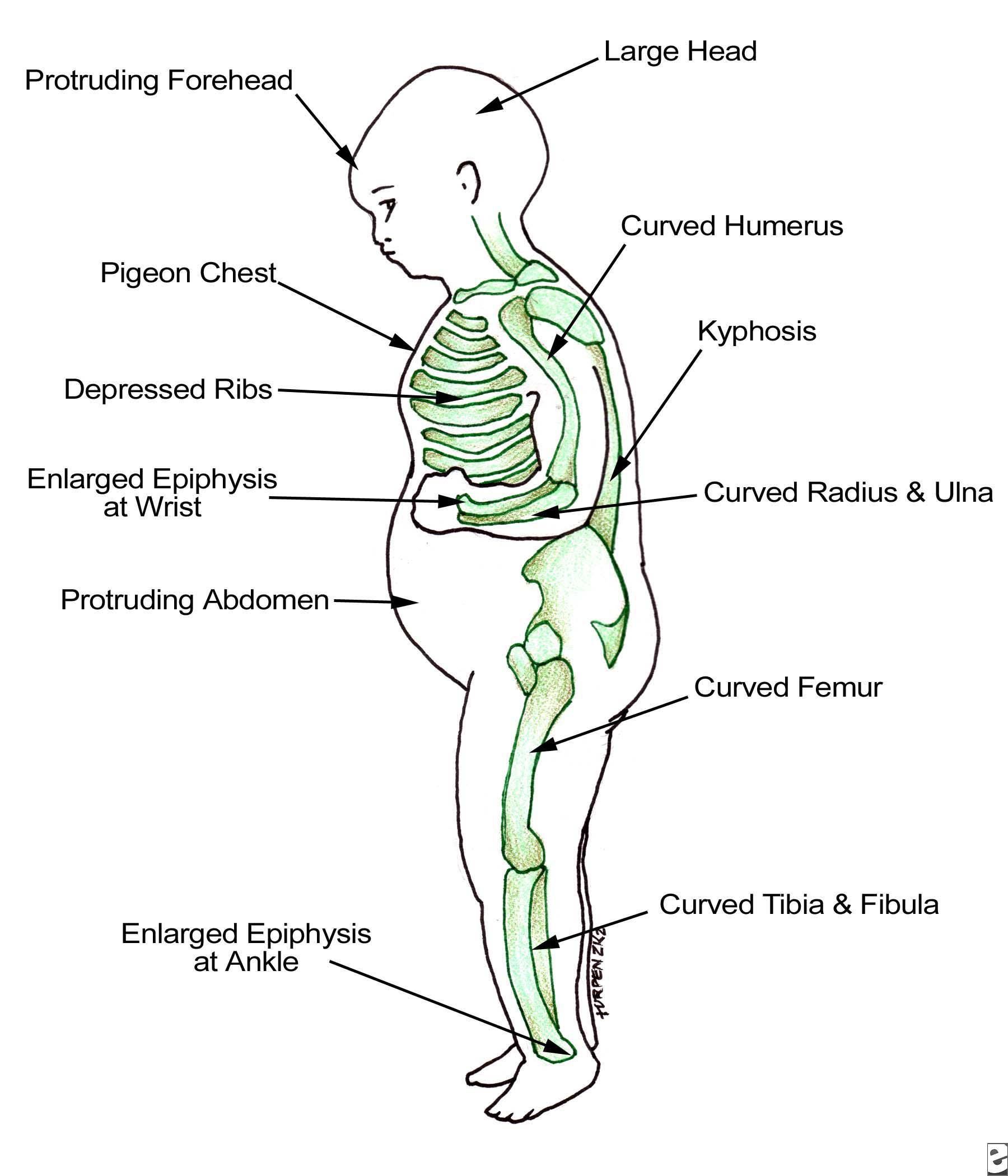 Лечение назначается индивидуально, после полноценной диагностики и сдачи разнообразных анализов.
Лечение назначается индивидуально, после полноценной диагностики и сдачи разнообразных анализов. Примерно через 2 месяца после бездействия могут появиться следующие неприятности:
Примерно через 2 месяца после бездействия могут появиться следующие неприятности: Его возникновение часто зависит от совокупности многих факторов. Поэтому причины появления могут быть разнообразны и совсем не взаимосвязаны:
Его возникновение часто зависит от совокупности многих факторов. Поэтому причины появления могут быть разнообразны и совсем не взаимосвязаны: При правильно подобранном лечении последствий практически не остается.
При правильно подобранном лечении последствий практически не остается. На полученных снимках хорошо видны отклонения в развитии и различные поражения костной системы.
На полученных снимках хорошо видны отклонения в развитии и различные поражения костной системы. Также неплохим подспорьем будет курс массажа и лечебной зарядки.
Также неплохим подспорьем будет курс массажа и лечебной зарядки. Следует вовремя вводить прикорм. Ребенку требуются продукты, содержащие витамин D, железо, фосфор, кальций.
Следует вовремя вводить прикорм. Ребенку требуются продукты, содержащие витамин D, железо, фосфор, кальций. Так, искривление ног и осанки относили к раннему началу хождения.
Так, искривление ног и осанки относили к раннему началу хождения. Об инфекционном характере заболеваний мочевыделительных органов дополнительно говорит упадок сил, головная боль, отсутствие аппетита, проблемы со сном, у грудничков — нарушения стула, отрыжка или рвота. Особое внимание стоит обратить на высокую температуру с последующим спадом за сутки. Это может указывать на пузырно-мочеточниковый рефлюкс — заброс мочи из мочевого пузыря вверх, в мочеточники или даже почки. Продолжительная же температура при отсутствии признаков простуды, не поддающаяся коррекции жаропонижающими средствами, говорит о воспалении почек.
Об инфекционном характере заболеваний мочевыделительных органов дополнительно говорит упадок сил, головная боль, отсутствие аппетита, проблемы со сном, у грудничков — нарушения стула, отрыжка или рвота. Особое внимание стоит обратить на высокую температуру с последующим спадом за сутки. Это может указывать на пузырно-мочеточниковый рефлюкс — заброс мочи из мочевого пузыря вверх, в мочеточники или даже почки. Продолжительная же температура при отсутствии признаков простуды, не поддающаяся коррекции жаропонижающими средствами, говорит о воспалении почек.
 взятой натощак.
взятой натощак. окружающими.
окружающими.
 Нефрологом — при мочекаменной болезни («Фитолизин», «Цистон»), инфекциях почек (антибактериальные средства), почечной недостаточности (диуретики, сосудорасширяющие, кровоочистительные и кроворазжижающие препараты).
Нефрологом — при мочекаменной болезни («Фитолизин», «Цистон»), инфекциях почек (антибактериальные средства), почечной недостаточности (диуретики, сосудорасширяющие, кровоочистительные и кроворазжижающие препараты).







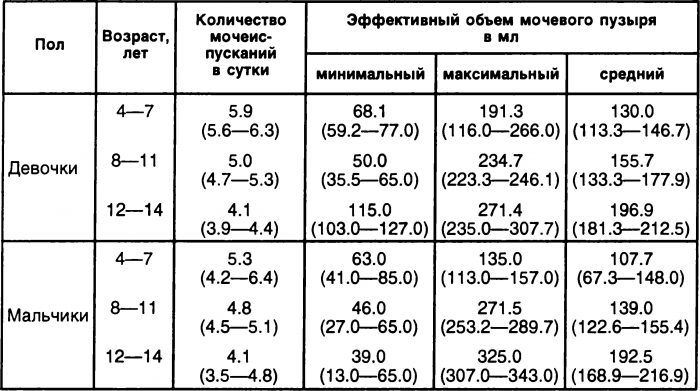



























 Загрузка…
Загрузка…




 Загрузка …
Загрузка …


 д.
д. Противовирусные препараты общего действия, подавляющие активность вируса или уничтожающие его – «Валтрекс», «Ингавирин».
Противовирусные препараты общего действия, подавляющие активность вируса или уничтожающие его – «Валтрекс», «Ингавирин».

 ).
).