Бронхиальная астма — воспаление бронхов.: причины, жалобы, диагностика и методы лечения на сайте клиники «Альфа-Центр Здоровья»
Воспалительное поражение дыхательных путей, характеризующееся сужением просвета бронхов, проявляется периодическими приступами кашля, одышки, свистящих хрипов.
Дыхательная система человека устроена подобно дереву: воздух проходит из трахеи бронхи, сначала в крупные, а затем во все более мелкие (мелкие бронхи называются бронхиолами) и потом уже попадают в альвеолы, откуда кислород уже и всасывается в кровь.
Бронхиальная астма — это заболевание, в основе которого лежит повышенная чувствительность бронхов к различным раздражителям (в частности, аллергенам). В ответ на действие этих раздражителей развивается сужение (обструкция) бронхов. Этот процесс обусловлен несколькими причинами: повышением тонуса бронхов, избыточного отделяемого в просвет бронхов и их воспаления. При астме приступы чаще всего возникают эпизодически, например после контакта с раздражителем. При тяжелой астме обструкция бронхов часто сохраняется и между приступами.
Одно из наиболее опасных осложнений бронхиальной астмы — астматический статус — угрожающий жизни приступ, не поддающийся обычному лечению. Такие пациенты нуждаются в немедленной госпитализации в отделение реанимации.
Бронхиальная астма — очень распространенное заболевание, ею страдает примерно 5% населения. Среди детей распространенность астмы еще выше, во многих случаях у детей она проходит. Бронхиальная астма у взрослых — это хроническое заболевание, требующее постоянного лечения под руководством специалиста.
Большую роль в возникновении астмы играет наследственность: если один из родителей страдает астмой, то вероятность того, что она возникнет у ребенка составляет почти 50%, а если оба — 65%.
Виды астмы
У многих больных бронхиальной астмой вырабатываются антитела к одному или нескольким аллергенам. Эта форма получила название аллергической бронхиальной астмы. Она нередко сочетается с кожными болезнями (нейродермитом) и аллергическим ринитом (насморком). Аллергическую бронхиальную астму называют еще экзогенной, в противоположность эндогенной бронхиальной астме, в развитии которой не играют роль ни предрасположенность к аллергии, ни аллергены из окружающей среды.
Аллергическая бронхиальная астма обычно развивается в детском и молодом возрасте. К самым частым аллергенам относятся пыльца, плесневые грибы, тараканы, домашняя пыль и эпидермис (внешний слой кожи) животных, особенно кошек.
Пищевые аллергены бывают причиной астмы гораздо реже, чем воздушные, но некоторые продукты и пищевые добавки могут провоцировать тяжелые приступы. Нередко у больных бронхиальной астмой обнаруживают рефлюкс-эзофагит (заброс кислого содержимого желудочка обратно в пищевод), и его лечение может уменьшить тяжесть бронхиальной астмы.
При бронхиальной астме повышена чувствительность дыхательных путей к целому ряду раздражителей, в том числе к холодному воздуху, парфюмерии, дыму. Приступ удушья могут спровоцировать тяжелая физическая нагрузка и учащенное, избыточное дыхание (вызванное смехом или плачем).
Лекарственные средства служат причиной примерно 10% приступов бронхиальной астмы. Самый частый вид лекарственной астмы — аспириновая астма. Непереносимость аспирина и других нестероидных противовоспалительных средств обычно развивается в 20—30 лет.
Приступ бронхиальной астмы могут спровоцировать бета-адреноблокаторы (пропранолол, метопролол, тимолол), в том числе те, которые входят в состав глазных капель.
Жалобы
Основные жалобы — одышка (ощущение удушья, нехватки воздуха), кашель, свистящее дыхание.
Одышку периодически то нарастает, то уменьшается. Нередко она усиливается ночью, и может выясниться, что появилась она после острого респираторного заболевания (простуды) или вдыхания какого-либо раздражающего вещества. Хотя при обструкции бронхов сопротивление воздушному потоку усиливается на выдохе, больные обычно жалуются на затруднение вдоха (что вызвано усталостью дыхательных мышц).
Кашель иногда бывает единственной жалобой, тогда подтвердить диагноз помогает исчезновение или ослабление его после назначения бронходилататоров (средств, расширяющих бронхи). Появление кашля с мокротой во время приступа предвещает его окончание. Приступ астмы обычно развивается в течение 10—30 минут после контакта с аллергеном или раздражающим веществом.
Диагностика
Основной метод диагностики бронхиальной астмы — спирометрия (исследование функции внешнего дыхания). Спирометрия заключается в том, что пациент совершает форсированный (усиленный) выдох в аппарат, и тот рассчитывает основные параметры дыхания. К главным из них относятся объем форсированного выдоха за 1-ю секунду и пиковая объемная скорость. Спирометрия почти обязательно включает в себя и исследование реакции на бронходилататоры: для этого пациенту дают сделать несколько (обычно четыре) вдоха сальбутамола или иного бронходилататора быстрого действия и проводят спирометрию повторно.
Спирометрию необходимо проводить и для контроля за ходом лечения астмы: необходимо ориентироваться не только на наличие или отсутствие жалоб на фоне лечения, но и на объективные показатели, которые дает спирометрия. Существуют несложные приборы (пикфлуометры) для самостоятельного использования больными астмой.
В межприступный период функция легких может быть нормальной; иногда в этих случаях проводят провокационные пробы, обычно с метахолином. Отрицательная проба с метахолином исключает бронхиальную астму, но положительная — еще не подтверждает этот диагноз. Проба с метахолином положительна у многих здоровых людей; она может быть положительной, например, в течение нескольких месяцев после респираторной вирусной инфекции.
Рентгенография грудной клетки обязательна при тяжелых приступах, так как позволяет выявить скрытые осложнения, требующие немедленного лечения.
Лечение
Лечение назначают в соответствии с тяжестью и длительностью заболевания. Течение бронхиальной астмы предсказать невозможно, и ее лечение требует от врача индивидуального подхода к каждому больному. Показано, что частота госпитализаций ниже среди тех больных, за которыми тщательно наблюдают и которых обучают правильно применять лекарственные средства.
Форма назначения противоастматических препаратов бывает разной: широко используют ингаляторы (индивидуальные и компрессорные — так называемые небулайзеры) и турбухалеры (для вдыхания порошкообразных препаратов). Преимущество ингаляционного введения в сравнении с пероральным (внутрь) и парентеральным (внутривенно) путями введения состоит в том, что в легких достигается более высокая концентрация препарата, а число побочных эффектов минимально. Иногда целесообразно назначить лекарственное средство именно внутрь или реже парентерально, так как эти пути введения позволяют препарату достичь тех участков легких, в которые не может проникнуть аэрозоль из-за тяжелого бронхоспазма и закупорки бронхов мокротой.
Широко применяют ингаляционные бета-адреностимуляторы, в том числе сальбутамол, тербуталин, битолтерол и пирбутерол. Эти препараты действуют дольше, чем их предшественники, и реже вызывают сердечно-сосудистые осложнения. Самым продолжительным действием обладает сальметерол. Его можно использовать для профилактики ночных приступов. Однако эффект сальметерола развивается медленно, и препарат не подходит для лечения приступов.
Есть опасение, что к адреностимуляторам развивается привыкание. И хотя этот процесс воспроизводится в эксперименте на лабораторных животных, клиническое значение привыкания пока не ясно. В любом случае возникшая у больного потребность в более частом применении препарата должна побудить пациента немедленно обратиться к своему врачу, так как может быть признаком перехода астмы в более тяжелую форму и необходимости в дополнительном лечении. Раньше ингаляционные адреностимуляторы рекомендовали применять регулярно (например, по 2 вдоха 4 раза в сутки), но ввиду частых сердечно-сосудистых осложнений и привыкания в настоящее время при легком течении бронхиальной астмы допускается более редкое применение, а также применение по необходимости.
Ингаляционные глюкокортикоиды широко применяют при бронхиальной астме. Они предназначены для достижения максимального местного эффекта при минимальном всасывании и наименьших осложнениях. Их можно использовать для отмены глюкокортикоидов после длительного приема, для ослабления зависимости от адреностимуляторов и уменьшения частоты приступов при физической нагрузке. Кандидозный стоматит можно устранить или предупредить, если тщательно полоскать рот после вдыхания препарата. Следует иметь в виду, что ингаляционные глюкокортикоиды не дают быстрого эффекта. Для того чтобы состояние стало улучшаться, их надо регулярно применять в течение нескольких недель, а чтобы добиться максимального эффекта — в течение нескольких месяцев.
Метилксантины (теофиллин, эуфиллин) для лечения бронхиальной астмы в настоящее время почти не используют.
Антагонисты лейкотриенов — препараты, блокирующие лейкотриеновые рецепторы (зафирлукаст, монтелукаст), как правило, применяют при легком или среднетяжелом течении астмы, обычно в комбинации с другими препаратами.
Ингаляционные M-холиноблокаторы (например, ипратропия бромид) применяют главным образом при хроническом обструктивном бронхите, но в ряде случаев — и при бронхиальной астме.
При бронхиальной астме, обусловленной аллергией на клещей и отдельные виды пыльцы, в отсутствие помощи от обычного медикаментозного лечения может помочь десенсибилизация, хотя наиболее эффективна она все-таки при аллергическом рините.
Бронхиальная астма у детей: симптомы и лечение | Новости
Кто хоть однажды видел приступ удушья при бронхиальной астме у детей, тот вряд ли его забудет: ребенок вдохнул и не может выдохнуть, в груди у него все свистит и хрипит, он задыхается, губы синеют, в глазах смертельный ужас. Как помочь больному малышу? Можно ли избежать этого недуга?
Рассказывает врач пульмонолог-аллерголог высшей категории Наталья КРАСКОВСКАЯ.
Бронхиальная астма является одним из самых распространенных заболеваний детского возраста. От 5 до 10 процентов детей страдают этим заболеванием, и с каждым годом показатель увеличивается. Серьезную тревогу вызывает также рост смертности от бронхиальной астмы и количества госпитализаций в педиатрические учреждения.
В настоящее время бронхиальную астму у детей рассматривают как хроническое заболевание, основу которого составляют аллергическое воспаление дыхательных путей и гиперреактивность бронхов. Оно характеризуется периодически возникающими приступами затрудненного дыхания или удушья вследствие бронхоспазма, гиперсекреции слизи и отека слизистой оболочки бронхов. На основании типичных приступов удушья врач определяет диагноз “бронхиальная астма”. Иногда его ставят даже в тех случаях, когда у ребенка отмечается длительный сухой приступообразный кашель, который усиливается по ночам или при пробуждении.
Чаще всего бронхиальная астма возникает у детей школьного возраста, но может начаться и в грудничковом возрасте. До 11 лет встречается она чаще у мальчиков — это связано с анатомическими особенностями дыхательного тракта: он более узкий, чем у девочек. После 11 лет эта разница исчезает. У взрослых заболевание встречается чаще у женщин, чем у мужчин.
Причины бронхиальной астмы
— атопическую бронхиальную астму, связанную с попаданием в бронхи аллергена и развитие аллергической реакции;
— инфекционно-зависимую, неаллергическую, развивающуюся на фоне инфекционного поражения дыхательных путей.
При атопической бронхиальной астме приступ удушья развивается только при наличии аллергенов — разных веществ, обладающих общим свойством вызывать аллергическое воспаление.
У детей до года чаще всего виновниками заболевания оказываются пищевые и лекарственные аллергены: белок коровьего молока, прикормы, содержащие консерванты, цитрусовые, шоколад, яйца, клубника, мед. После двух лет на смену пищевым аллергенам приходят бытовые и грибковые. Самые распространенные — это микроскопические домашние клещи. Они живут в плинтусах, коврах, одеялах, в подушках и являются причиной круглогодичной астмы. Клещ достаточно нежен, погибает при низких и высоких температурах. Не зря раньше матрасы на мороз выносили. К бытовым аллергенам относятся также: домашняя пыль; шерсть и перхоть кошек и собак; корм рыбок, споры плесневых грибков, растущих в помещениях; тараканы и грызуны, у последних аллергеном является запах мочи и запах их самих.
У детей старше 3—4 лет самой частой причиной атопической бронхиальной астмы является аллергия на пыльцу растений и перекрестные реакции с пищевыми аллергенами.
При инфекционно-зависимой неаллергической бронхиальной астме перенесенные в раннем возрасте тяжелые респираторные инфекции, пневмонии, бронхиты, приводят к повреждению слизистой оболочки бронхов, снижают ее защитную функцию, способствуют повышенной выработке иммуноактивных веществ, что приводит к гиперреактивности бронхов, проявляющейся клиническими признаками бронхиальной астмы.
Факторы, предрасполагающие к развитию бронхиальной астмы
Наследственность. Бронхиальная астма развивается у людей с наследственной предрасположенностью к аллергиям. Замечено, что ребенку это заболевание передается, как правило, от отца. В 80 процентах случаях у больных детей аллергией страдают оба родителя.
Течение беременности. Когда беременность протекает с токсикозами, профессиональными вредностями, инфекциями во время беременности, а также несоблюдением диеты и употреблением продуктов, опасных с точки зрения аллергии, — риск развития бронхиальной астмы у ребенка резко повышается.
Плохая экологическая обстановка, особенно в крупных, промышленных городах, каким и является Красноярск. Воздух, которым мы дышим, насыщен отходами промышленных предприятий: окисью азота, формальдегидом, серой — это так называемые полютанты, вещества аллергизирующие организм человека.
Табакокурение взрослых. Пассивное курение крохи, когда взрослые курят при ребенке, приводит к сильнейшему раздражению его слизистых оболочек бронхов. Особенно опасно курение матери во время беременности.
Триггеры — так называют пусковые механизмы недуга. Они не имеют отношения к возникновению самой болезни, но провоцируют ее обострение. Например, воздействие холодного воздуха, изменение погоды, ОРВИ. Это могут быть и чрезмерные физические нагрузки. Для детей характерна так называемая астма физического напряжения, когда приступы провоцируются быстрой ходьбой или бегом. Смех, испуг и другие сильные эмоции, а также резкие запахи тоже могут стать причиной приступа астмы.
Бронхоспазм можно увидеть и услышать
В связи с особенностями организма у детей до 3 лет приступы астмы сопровождаются значительным отеком слизистой оболочки бронхов с обильным выделением в их просвет слизи, что характеризуются большим количеством влажных хрипов, разных по силе. Зачастую приступ развивается следующим образом. Утром у малыша появляется жидкие водянистые выделения из носа. Температура тела, как правило, нормальная. Ребенок начинает чихать, чешет нос, а через некоторое время начинает подкашливать. После дневного сна, а чаще к ночи или ночью кашель усиливается. Он становится приступообразным, упорным. На вершине кашля возможна рвота, в содержимом которой можно заметить вязкую слизистую мокроту. Именно вязкая мокрота провоцирует рвотный рефлекс. Ребенок становится беспокойным, не желает лежать, дышит часто, при этом выдох затруднен. Ему трудно дышать, в дыхании участвует вспомогательная мускулатура: втягивается участок шеи над грудиной, задействованы межреберные мышцы и мышцы живота. Малыш стремится занять удобное полусидячее положение, облегчающее дыхание. При этом дыхание становится шумным, свистящим, его слышно со стороны. Крылья носа раздуваются, набухают шейные вены, кожа носогубного треугольника, кистей и стоп становится синюшной.
У детей после 3 лет выделение слизи в просвет бронхов и воспалительный отек слизистой оболочки уже не столь значительны. Поэтому для приступа характерны чувство сдавления в груди. Он сопровождается сухими свистящими хрипами, выдох затруднен, в дыхании участвует вспомогательная мускулатура. Нередко приступ бронхиальной астмы может протекать в виде сухого упорного надсадного приступообразного кашля.
Симптомы болезни, как правило, появляются или усиливаются ночью и в утренние часы, что связано с суточными биоритмами. Ночью становится максимальной концентрация в крови биологически активных веществ, способных вызывать сужение бронхов. Кроме того, в ночное время активизируется парасимпатическая нервная система, влияющая на тонус гладких мышц, а уровень гормонов, способных расширять бронхи, становится минимальным — гормоны “спят”. В результате происходит спазм гладкой мускулатуры бронхов. К тому же во время сна у детей значительно снижается активность мышц, участвующих в дыхании. При этом увеличивается время выдоха и изменяется соотношение времени выдоха и вдоха, и это тоже способствует развитию ночных приступов удушья
Если приступ бронхоспазма продолжается более 6 часов, развивается астматический статус — тяжелейшее состояние организма, ведущее к смерти от недостатка кислорода. Но даже когда с помощью различных средств удается снять бронхоспазм и прекратить приступ удушья, воспаление на слизистых бронхов еще долго продолжается и чаще всего становится хроническим. Вот почему течение бронхиальной астмы циклическое: фаза обострения в виде приступов удушья сменяется фазой покоя, но не здоровья.
Как не растеряться при приступе бронхиальной астмы
Если развился острый приступ у ребенка, первое, что надо сделать — по возможности избавиться от аллергена, втрое — сразу применить средство расширяющие бронхи быстрого действия — бронходиллятаторы, чаще это лекарство в ингаляторе. Врач-аллерголог обычно подробно расписывает для больного ребенка, какими средствами, в каких дозах и как долго надо ими пользоваться (все индивидуально), чтобы прекратить приступ.
Если приступ не проходит, несмотря на все принятые меры, не стоит ждать, лучше вызвать скорую помощь. Причем при вызове обязательно нужно сказать, что ребенок не может дышать и задыхается — это будет поводом отправить к вам специализированную педиатрическую бригаду. По медицинским нормативам вызовы по поводу приступа бронхиальной астмы у ребенка относятся к первой категории неотложности. С момента поступления вызова до выезда бригады проходит не более 4 минут и 15 минут отпущено на дорогу. Причиной задержки скорой являются только пробки на дорогах.
Уважаемые водители! Пожалуйста, всегда уступайте дорогу скорой помощи, возможно, она едет к задыхающемуся ребенку!
Бронхиальная астма — хроническое воспалительное заболевание дыхательных путей, сопровождающееся их повышенной чувствительностью к внешним и внутренним стимулам и проявляющееся периодически возникающими приступами удушья. Развитие бронхиальной астмы связывают в последние годы с особым видом воспаления в бронхах, которое приводит к тому, что резко повышается их чувствительность к раздражающим факторам. Под действием раздражающего, “запускающего”, фактора развивается сокращение мускулатуры бронхов — бронхоспазм, отек слизистой бронхов, обильное образование густого секрета — мокроты. Эти процессы и определяют развитие астматического приступа. Заболевание хроническое, периоды обострения сменяются периодами ремиссии. Обострение проявляется приступами удушья. О них мы подробно рассказывали в предыдущей статье.
Когда с помощью различных средств удается снять бронхоспазм и прекратить приступ удушья, воспаление на слизистых бронхов еще долго продолжается и чаще всего становится хроническим. Приступы удушья не проходят бесследно. В легочной и сердечно-сосудистой системах происходят грубые разрушительные изменения, ведущие к тяжелым осложнениям, таким, как эмфизема легких и легочное сердце. Вот почему необходимы курсы лечения вне обострения заболевания.
Подтвердить диагноз бронхиальной астмы может только специалист — врач аллерголог-пульмонолог. Он подробно расспросит обо всех признаках заболевания именно у вашего ребенка, проведет необходимое обследование. Больному делают рентген, берут анализы крови и мокроты. При подозрении на аллергическую бронхиальную астму обязательно проводят аллергопробы, чтобы выявить конкретный аллерген. Если все указывает на инфекционно-зависимую бронхиальную астму, подтверждать диагноз будут с помощью исследования функции внешнего дыхания (ФВН). Это обследование позволяет оценить дыхательную функцию легких. Оно проводится с помощью специального аппарата, в который пациент выдыхает, а в это время на экране отображается графическая кривая с указанием основных показателей работы дыхательной системы. При этом выявляется уровень бронхиальной проходимости.
Последние годы все шире применяют еще один способ определения степени обструкции бронхов — определение максимальной (пиковой) скорости выдоха. Исследование проводится с помощью прибора пикфлоуметра. Это портативный прибор в виде прямоугольника, снабженного шкалой с подвижной стрелкой, указывающей максимальную скорость выдоха. Измерения проводятся утром и вечером, результаты заносятся в специальный дневник. Анализ этого дневника помогает врачу и в диагностике заболевания, и в определении тяжести состояния ребенка, и подборе наиболее эффективного лечения конкретного больного, и в дальнейшем позволяет оценивать проводимую терапию. Однако использование пикфлоуметра возможно лишь у детей старше пяти лет.
У маленьких детей очень важно знать частоту дыхания в здоровом состоянии. При начинающемся приступе частота дыхания возрастает, когда приступ заканчивается — дыхание становится реже. Чтобы определить частоту дыхания у малыша, маме надо выбрать момент вне приступа, можно во время сна, положить ладонь на грудку или спинку малыша и подсчитать, сколько раз грудная клетка поднималась за 15 секунд (столько вздохов и сделал малыш). Полученную величину умножить на четыре — это и будет частота дыханий в минуту.
Нормальная частота дыхания у новорожденных 40—60 в минуту, от одного до 12 месяцев — 35—48, от года до 3 лет — 28—35, от четырех до шести лет — 24—26.
Лечение бронхиальной астмы складывается из следующих направлений:
1) по возможности избегать контакта с тем фактором, который вызывает приступ, для этого каждый больной бронхиальной астмой вместе со своим врачом должен составить перечень этих факторов;
2) своевременное лечение заболеваний верхних и нижних дыхательных путей, заболеваний органов пищеварения, в том числе желчевыводящих путей;
3) четкое следование плану использования лекарств, выписанных врачом.
Лекарственные препараты при бронхиальной астме подразделяются на средства быстрого действия, применяемые для прекращения астматического приступа, в основном ингаляционные формы; и противорецедивные средства, уменьшающие проявления воспаления в бронхах, тем самым снижающие чувствительность бронхов к “запускающим” факторам, что позволяет увеличить периоды ремиссии (без приступов удушья) и улучшить функции легких.
Дозы и порядок приема лекарств должны определяться врачом. Самостоятельное изменение доз недопустимо. Больной бронхиальной астмой должен постоянно иметь при себе быстродействующий препарат. При уменьшении эффекта от обычно применяемых препаратов необходимо срочно обратиться к врачу.
В настоящее время используются многие нелекарственные методы лечения — дыхательная гимнастика, иглорефлексотерапия, лечебное голодание и другие, но, выбирая их, следует обязательно посоветоваться с врачом.
Профилактика бронхиальной астмы у ребенка должна проводиться уже при беременности матери, особенно если она сама или кто-то из ближайших родственников страдает каким-либо аллергическим заболеванием. Чтобы у ребенка не развилась повышенная чувствительность бронхов на любое раздражение, ведущая к развитию бронхиальной астмы, будущая мама должна соблюдать меры предосторожности: находиться под наблюдением врача акушера-гинеколога и аллерголога с ранних сроков беременности, соблюдать все их рекомендации, есть как можно меньше аллергических продуктов, отказаться от любых домашних животных, ни в коем случае не курить самой или находиться в помещении, где курят.
После рождения ребенка нужно кормить грудным молоком до года, потому что прикорм, содержащий консерванты, может вызвать аллергию. Малыш должен быть под постоянным наблюдением врача, чтобы не пропустить самого начала болезни, когда помощь наиболее эффективная. Если у новорожденного часто бывают расстройства кишечника, насморк, затрудненное дыхание, нужно обязательно обратиться к детскому аллергологу.
Если ребенок все же заболел бронхиальной астмой, профилактикой для него будет своевременное лечение хронического аллергического воспаления, не дожидаясь приступов удушья. Как и чем лечить, назначит врач — детский аллерголог-пульмонолог. А родители должны быть его союзниками: регулярно наблюдать ребенка у врача и выполнять все его рекомендации:
1. Гипоаллергенная диета и гипоаллергенный быт — исключение любых аллергенов.
2. Обязательный прием базисной терапии.
3. Своевременное купирование обострений.
4. На период наибольшей вероятности заболеть ОРВИ, при эпидемиях гриппа, перед контактом с аллергеном применять средства расширяющие бронхи длительного действия. Их вашему ребенку выпишет врач.
5. Своевременно санировать хронические очаги инфекции.
В предыдущей статье мы подробно останавливались на купировании острого приступа удушья у ребенка. Несколько советов после приступа.
Состояние после приступа может быть различным. Некоторые дети уже на следующий день активны и не испытывают никаких болезненных проявлений. Но у большинства остается кашель с выделением мокроты. Во время физической или эмоциональной нагрузки кашель обычно усиливается. Поэтому в период после приступа оберегайте малыша от активных игр, бега, эмоциональных нагрузок. При нормальной температуре можно вывести ребенка на прогулку. Однако погода должна быть безветренной, а мороз не ниже 10 градусов. При аллергии на пыльцу гулять можно лишь после дождя, когда ее концентрация в воздухе будет минимальной.
После приступа больному следует проводить массаж грудной клетки — это облегчит отхождение мокроты и очищение бронхов. Приемам массажа мамам можно обучиться в стационаре, где лечился ребенок, или в кабинете массажа в детской поликлинике. Помимо курсов массажа, в период обострения детям-астматикам полезно два раза в год проводить профилактические десятидневные курсы массажа грудной клетки.
Как жить с бронхиальной астмой, что надо делать, чтобы периоды ремиссии (без приступов) были как можно длиннее, родителей малышей, страдающих этим недугом, обучают врачи в специальных школах, созданных в детских поликлиниках. В Красноярске работают две таких школы для городских детей. А в специализированных детских аллергологических отделениях работу проводят индивидуально с родителями каждого ребенка.
Ребенок не виноват в своей болезни. Соблюдая все рекомендации врача, вы поможете ему жить полноценной жизнью. Одной из рекомендаций врачей-аллергологов является настоятельная просьба отдавать ребятишек с бронхиальной астмой заниматься хоровым пением, а при выборе музыкального инструмента предпочесть обучение на духовых инструментах. Легкие малыша вам спасибо скажут.
Материал подготовили Ирина НИКОНЕНКО и Ксения ГУСЕВА
Бронхиальная астма — ПроМедицина Уфа
Бронхиальная астма — это хроническое заболевание дыхательных путей, при котором происходит сужение дыхательных путей вследствие раздражителей, сопровождающееся приступами удушья. Из-за чрезмерной выработки слизи при астме нарушена нормальная циркуляция воздуха, что затрудняет дыхательный процесс.
Бронхиальная астма – распространенное заболевание, встречающееся у людей любого возраста и социальной группы. Наиболее подвержены болезни дети, которые впоследствии «перерастают» проблему (около половины болеющих). В последние годы во всем мире наблюдается устойчивый рост заболеваемости, потому работает огромное количество программ, и всемирных, и национальных, по борьбе с астмой.
Причины возникновения бронхиальной астмы
Существует большое количество провоцирующих факторов, которые приводят к развитию астмы. Главный спусковой механизм – повышение реактивности бронхов, которое развивается в связи с аллергической реакцией.
Принято разделять две основные формы болезни: инфекционно-аллергическую и атопическую. Начальная стадия болезни при этих двух формах протекает различно. Дальнейшие этапы схожи.
Атопическая бронхиальная астма формируется на фоне аллергической реакции, когда иммунитет обнаруживает аллерген и организм начинает выделять в ответ вещества, взаимодействующие с аллергическим компонентом. Основные факторы возникновения заболевания: генетическая предрасположенность и физиологические особенности.
При инфекционно-аллергической бронхиальной астме механизмом запуска болезни служит хроническая инфекция органов дыхания, потому эта форма болезни диагностируется у взрослых людей, и намного реже – у детей. Патогенные микроорганизмы и воспалительные процессы приводят к патологии бронхов, изменяется их анатомическое строение и функции.
Симптомы
К основным симптомам заболевания относят:
- мучительный постоянный кашель, ухудшающийся в ночное время, после физических нагрузок, на холодном воздухе;
- сильная одышка, часто сопровождающаяся страхом, что произвести выдох станет невозможно;
- громкий свистящий хрип;
- приступы удушья.
Если астма протекает тяжело, больной во время приступа вынужден дышать ртом, напрягая плечи, шею и туловище. При сужении дыхательных путей вдыхать легче, чем выдыхать, так как вдох для организма более легкий процесс, час выдох и мышцы грудной клетки лучше приспособлены к этому движению. Выдох – пассивное движение, для выдоха человеку не нужно прилагать усилия, потому мышцы не адаптированы на удаление воздуха, тем более, если дыхательные пути сужены. При бронхоспазме в легких остается воздух, и они раздуваются. Потому у хронических больных появляется специфический признак — «голубиная грудь». При тяжелых формах острой бронхиальной астмы не наблюдается свиста при дыхании, потому что человек не может ни вдохнуть полной грудью, ни выдохнуть.
Диагностика
Болезнь классифицируется врачом на основании внешнего осмотра пациента, сбора анамнеза и исследований. При постановке диагноза необходимо учесть: частоту возникновения приступов; симптоматику; результаты исследований (объем форсированного выдоха за 1 секунду, максимальную объемную скорость выдоха).
Для точной диагностики делают тесты: спирометрию и рентгенографию.
Спирометрия необходима для анализа дыхания. Тестируемый с силой выдыхает воздух в специальное устройство – спирометр, которое измеряет максимальную скорость выдоха.
Рентгенография грудной клетки позволяет выявить сопутствующие заболевания. Многие болезни дыхательных путей имеют схожую с бронхиальной астмой симптоматику.
Лечение
Для лечения бронхиальной астмы применяются медицинские средства. В настоящее время разработаны специальные ингаляторы, снимающие внезапно наступившую астматическую атаку и таблетки. Кроме медицинских средств необходима коррекция образа жизни, которая может в несколько раз снизить риск развития приступа.
Несмотря на достижения современной медицины еще не придумано средство для полного излечения от бронхиальной астмы, но ведущими фармакологами мира разработаны астматические медицинские препараты высокого качества, которые облегчают жизнь больного и позволяют ему вести нормальный образ жизни и сохранять трудоспособность.
Бронхиальная астма — (клиники Di Центр)
Что такое бронхиальная астма
Бронхиальная астма — это хроническое воспалительное заболевание дыхательных путей, проявляющееся приступами одышки, которые зачастую сопровождаются кашлем и могут перерастать в приступы удушья. Это происходит из-за того, что дыхательные пути чрезмерно реагируют на разные раздражители. В ответ на раздражение они сужаются и вырабатывают большое количество слизи, что нарушает нормальный ток воздуха при дыхании.
Бронхиальная астма встречается у людей всех возрастов, однако чаще всего она проявляется у детей — половина из них потом «перерастает» свою болезнь. Сейчас более 300 млн. человек в мире страдает этим заболеванием и число их постоянно возрастает.
В связи с большой распространенностью бронхиальной астмы, ее способностью снижать трудоспособность и вызывать инвалидность, существует множество всемирных и национальных программ по борьбе с этим заболеванием. Например, в Великобритании на подобную программу выделяется около миллиарда фунтов стерлингов в год. По инициативе Всемирной организации здравоохранения (ВОЗ) ежегодно 4 мая проводится всемирный день борьбы с бронхиальной астмой.
Хроническое воспаление, которое наблюдается у больных бронхиальной астмой, делает дыхательные пути чувствительными к аллергенам, химическим раздражителям, табачному дыму и т. д. При их воздействии возникают отек и спазм бронхов, в этот момент бронхиальная слизь вырабатывается в большом количестве. Это затрудняет нормальное прохождение воздуха по дыхательным путям во время дыхания.
В зависимости от причины возникновения приступа астмы выделяют астму с преобладанием аллергического компонента и неаллергическую астму.
Показателем того, что бронхиальная астма носит аллергический характер, является то, что обстрения возникают при контакте с определенными аллергенами (пыльца, шерсть, домашняя пыль, некоторые продукты), носят сезонный характер. Приступ аллергической астмы у человека нередко сопровождается насморком, симптомами вегетативной дистонии, крапивницей.
При неаллергической астме хронически воспаленные дыхательные пути чрезмерно чувствительны. Любое раздражение вызывает спазмы бронхов, и поток воздуха по ним ограничивается, что приводит к кашлю и приступам удушья.
Существует множество причин возникновения приступа бронхиальной астмы. Например, резкие запахи — табачный дым, средства бытовой химии, мыло, парфюмерия, выхлопные газы и др. Исследователи в разных странах мира пришли к неутешительному выводу: каждый пятый астматик обязан своей болезнью профессии.
Симптомы бронхиальной астмы могут также проявиться через несколько минут после физической нагрузки — это могут быть, например, физические упражнения, связанные с вдыханием холодного, сухого воздуха — такие как бег на улице зимой. В таких случаях говорят об астме физического усилия.
Приступ, возникающий при приеме аспирина или других противовоспалительных препаратов свидетельствует о так называемой аспириновой астме.
Причиной астмы, вызываемой пищевыми добавками, может быть, например, прием сульфитов (консервантов пива, вина).
Если приступ развивается как при контакте с аллергеном, так и при воздействии других факторов, астма называется смешанной. Именно эта форма является наиболее распространенной, особенно на поздних стадиях заболевания.
В тех случаях, когда астма не имеет четкой причины, она называется неуточненной.
Как это проявляется?
Наиболее характерными признаками бронхиальной астмы являются:
-
кашель — может быть частым, мучительным и постоянным. Кашель может ухудшаться ночью, после физического усилия, после вдыхания холодного воздуха;
-
экспираторная (с преимущественным затруднением выдоха) одышка — дыхание может быть настолько ограничено, что это вызывает страх невозможности выдохнуть;
-
свистящие хрипы, слышные на расстоянии — вызываются вибрацией воздуха с силой проходящего через суженные дыхательные пути;
-
удушье.
При тяжелой или острой бронхиальной астме человек во время приступа дышит ртом, используя для облегчения дыхания через суженные дыхательные пути мускулатуру плеч, шеи и туловища. Кроме того, когда дыхательные пути сужены, вдыхать легче, чем выдыхать. Происходит это потому, что вдох — процедура привычная для нашего организма, и мышцы груди натренированы на это движение.
Выдох, напротив, в норме происходит пассивно, т. е. без специальных усилий, поэтому мышцы недостаточно развиты для удаления воздуха через суженные дыхательные пути. В результате этого в легких остается воздух, и они становятся раздутыми.
Кстати, у молодых людей, долгое время болеющих астмой, именно из-за этого развивается так называемая «голубиная грудь». При тяжелой острой бронхиальной астме, ранее «свистящая» грудная клетка, может становится «немой», без звуков свиста. Это происходит из-за того, что количество вдыхаемого и выдыхаемого воздуха столь мало, что звуки не могут быть слышны.
Диагностика астмы
После проявлении первых приступов бронхиальной астмы необходимо пройти обследование у врача-пульмонолога, который собирает подробную информацию о течении и длительности болезни, условиях работы и проживания, вредных привычках пациента, и проводит полное клиническое обследование.
Иногда приступы астмы трудно отличить от проявлений других заболеваний. Например, пневмония, бронхит, сердечные приступы, тромбоз легочной артерии, заболевания голосовых связок, опухоли также могут быть причиной острого приступа одышки, удушья и сухих хрипов.
В диагностике бронхиальной астмы помогает исследование функции легких спирометрия): для этого нужно будет выдыхать воздух в специальный прибор. Обязательным исследованием является пикфлуометрия — измерение максимальной скорости выдоха. Потом ее нужно будет проводить и дома, с помощью портативного пикфлуометра. Это необходимо для объективного контроля за течением бронхиальной астмы и определения необходимой дозы препарата.
Лабораторные методы при диагностике бронхиальной астмы включают анализы крови и мокроты.
При помощи рентгенографии и компьютерной томографии легких можно исключить наличие инфекции, других поражений дыхательных путей, хронической недостаточности кровообращения или попадания инородного тела в дыхательные пути.
Также следует провести исследование у аллерголога при помощи кожных тестов с различными аллергенами. Это исследование нужно для того, чтобы определить, что именно может вызвать приступ.
Лечение бронхиальной астмы
Бронхиальная астма — это хроническое заболевание, требующее ежедневного лечения. Только в этом случае можно рассчитывать на успех его проведения. Полностью излечить хроническую астму пока нельзя.
Существует понятие ступенчатого подхода к лечению бронхиальной астмы. Его смысл заключается в изменении дозы препаратов в зависимости от тяжести течения астмы. «Ступень вверх» — это увеличение дозы, «ступень вниз» — уменьшение дозы. В большинстве клинических рекомендаций выделяют 4 таких «ступени», которые соответствуют 4 степеням тяжести заболевания. Лечение должно проходить под постоянным контролем врача.
» Бронхиальная астма у детей
Бронхиальная астма — это хроническое воспаление нижних дыхательных путей, которое развивается в результате аллергической реакции. Сегодня данное заболевание достаточно часто отмечается у маленьких детей, и в этой статье мы расскажем вам, как лечить данное заболевание и какие симптомы оно имеет.
Бронхиальная астма характеризуется гиперактивностью бронхов, которые становятся восприимчивыми к различным возбудителям. Появляются спазмы бронхов с отеками стенки и образованием секреции слизи. Ребенка, у которого отмечается данное заболевание, может мучить кашель, приступы удушья и свистящее дыхание. По статистике на сегодня около 10% детей страдает бронхиальной астмой. Развитие заболевания обычно приходится на возраст от 2 до 5 лет. При этом появиться астма может в любом возрасте, даже у взрослых людей. Следует сказать, что лечение бронхиальной астмы представляет определенную сложность, и достаточно часто болезнь приобретает хроническую форму, избавиться от которой зачастую невозможно.
В период полового созревания у детей, которые страдали данным заболеванием, все симптомы астмы полностью исчезают. Однако впоследствии через 10-20 лет это опасное заболевание может дать о себе знать. Врачи утверждают, что полностью излечиться от бронхиальной астмы невозможно. Можно лишь говорить о стойкой ремиссии, при которой приступы не отмечаются. Однако симптомы данного заболевания могут вернуться в любое время, вновь доставляя неудобства человеку.
При правильном лечении можно предупредить возникновение приступов и научиться контролировать развитие болезни. В данном случае пациенты вновь возвращаются к прежней привычной жизни, не испытывают какого-либо особого дискомфорта от данного заболевания. Следует сказать, что принято выделять три типа астмы: аллергическую, инфекционную и в редких случаях смешанную.
Причины и симптомы бронхиальной астмы
Причинами возникновения бронхиальной астмы может стать длительная аллергия, разнообразные инфекции бронхов и горла. В отдельных случаях отмечается предрасположенность человека к бронхиальной астме, а также патологические изменения во время беременности. Проведенные исследования показали, что способствовать развитию этого заболевания могут определённые климатические особенности, проживание в регионах с плохой экологией, повышенная физическая или эмоциональная нагрузка.
В течение бронхиальной астмы принято выделять приступы, обострения и ремиссии. При приступах отмечается острое удушье, во время которого ребенка может мучить непрерывный кашель. У детей в это время отмечается нарушение аппетита и сна, плаксивость и повышенная раздражительность. Такие приступы удушья учащаются вечером и ночью. Также может отмечаться затруднение дыхания.
При купировании приступа может отмечаться некоторое улучшение состояния ребенка, однако в скором времени происходит новое обострение заболевания, и приступы повторяются. При лечении кашля на определенное время может наступить ремиссия, во время которой какие-либо симптомы данного заболевания не отмечаются. Однако подобное вовсе не значит, что удалось полностью вылечить бронхиальную астму.
Лечение заболевания
Эффективное лечение бронхиальной астмы возможно только с участием врача аллерголога. При помощи специального прибора определяется скорость выдоха и объем легких, на основании чего назначается определённое лечение. Опытный специалист определит причину возникновения данного заболевания, полностью исключит аллергены, выпишет эффективные лекарственные средства, которые необходимо принимать, и научит самостоятельно контролировать наличие приступов, улучшение дыхания и объем легких у пациента.
Бронхиальная астма: причины, симптомы, лечение у детей
С проблемой иммунной недостаточности у ребенка сегодня сталкиваются многие родители. Во многом это связано с ухудшением экологической обстановки, ростом острых респираторных инфекций. В результате все более распространенными становятся аллергические заболевания у детей, в частности бронхиальная астма.
Бронхиальная астма — это заболевание, в основе которого лежит аллергическое воспаление дыхательных путей, приводящее к развитию острого спазма бронхов и усилению секреции слизи. Эти изменения вызывают нарушение непроходимости бронхов — бронхиальную обструкцию. По форме бронхиальную астму подразделяют на аллергическую ( атопическую ) и неаллергическую ( неатопическую ).
При атопической форме приступы удушья провоцируются воздействием различных аллергенов: домашней пыли и ее компонентов, библиотечной пыли, пыльцы деревьев и трав, аллергенами шерсти домашних животных, пищевыми аллергенами. У детей преобладает атопическая форма бронхиальной астмы — она выявляется у 90% пациентов с данным заболеванием. Неатопическая форма проявляется только при повышений чувствительности к инфекционным аллергенам.
Течение бронхиальной астмы подразделяется на легкое, среднетяжелое и тяжелое в зависимости от частоты и тяжести приступов бронхиальной обструкции и необходимости использования различных противоастматических средств. Развитие бронхиальной астмы как аллергического заболевания в значительной мере определяется воздействием генетических факторов. До 60% детей с бронхиальной астмой имеют родственников, страдающих аллергическими заболеваниями. Но для формирования бронхиальной астмы, как правило, необходимо сочетание отягощенной наследственности и воздействия неблагоприятных факторов окружающей среды.
Приступный характер бронхиальной астмы характеризуется возникновением частого приступообразного кашля, который сначала бывает сухим, а затем сопровождается отхождением вязкой мокроты. Если у здорового ребенка продолжительность вдоха равна продолжительности выдоха, то при приступах бронхиальной астмы длительность выдоха в два раза превышает продолжительность вдоха. Одышка сопровождается шумным свистящим дыханием, слышным иногда на расстоянии.
Дети старшего возраста могут жаловаться на ощущение нехватки воздуха, чувство сжатия в области грудной клетки. Малыши становятся беспокойными, плаксивыми, у них нарушается сон. Приступному периоду бронхиальной астмы нередко предшествует предприступный период, во время которого у детей могут возникать заложенность носа, насморк, кашель, зудящие высыпания на коже.
Несмотря на то, что бронхиальная астма не является врожденным заболеванием, все же известны случаи ее возникновения у детей первых месяцев жизни. К тому же на ребенка еще во внутриутробном периоде могут оказать влияние такие негативные факторы, как курение будущей матери, избыточное потребление во время беременности аллергизирующих продуктов ( рыбы, орехов, меда, шоколада, яиц, цитрусовых, клубники и др. ), инфекционные заболевания беременной и прием ею различных лекарственных препаратов.
После рождения ребенка одной из причин возникновения бронхиальной астмы является развитие аллергии к домашней пыли. Наибольшей аллергизирующей способностью обладают микроскопические клещи домашней пыли, максимальное количество которых содержится в постельных принадлежностях, а также в различных предметах, собирающих пыль, — в коврах, мягкой мебели, мягких игрушках.
Начало заболевания у детей чаще приходится на дошкольный возраст, при этом у большинства заболевших первые симптомы бронхиальной астмы появляются в возрасте до трех лет. Чаще всего приступы удушья развиваются на фоне острых респираторных вирусных инфекций. И следует заметить, что мальчики болеют чащ, чем девочки. Аллергенной активностью обладает шерсть и эпидермис домашних животных. При этом снижение концентрации аллергенов в помещении после удаления питомца происходит в течение нескольких последующих лет.
Доказана значительная сенсибилизирующая роль пера домашних птиц, используемого для набивки подушек, а также спор плесневых грибов, обнаруживаемых в сырых помещениях с очагами плесени на стенах. Обострения бронхиальной астмы могут быть обусловлены воздействием аллергенов пыльцы деревьев и трав, которая в высокой концентрации обнаруживается в воздухе в период цветения растений ( с апреля по сентябрь ). В настоящее время доказана связь между вирусными инфекциями и формированием аллергических болезней у детей.
Загрязнение воздушной среды побочными продуктами промышленных предприятий и транспорта увеличивают риск возникновения аллергических заболеваний у малышей. Погодные условия — перепады атмосферного давления, дождливая или морозная погода — также могут спровоцировать развитие приступов удушья. Одним из факторов риска для ребенка является неблагоприятный психологический климат в семье. Более тяжелое течение бронхиальной астмы отмечается у детей из семей с хроническими стрессовыми ситуациями, при наличии конфликтов в семье или школе.
Если лечение назначено несвоевременно, это может привести к развитию тяжелого приступа удушья с дыхательной недостаточностью, возникновению различных легочных осложнений. Профилактика бронхиальной астмы у детей с отягощенной наследственностью по аллергическим заболеваниям должна проводиться с первых лет жизни. Следует избегать раннего введения в рацион малышей высокоаллергенных продуктов. Должна осуществляться профилактика респираторных инфекций, проводиться массажи, закаливание, лечебная физкультуру, спортивные занятия.
При первых проявлениях бронхиальной астмы у ребенка необходимо обратиться к врачу, так как только специалист может правильно оценить тяжесть состояния малыша и подобрать оптимальное лечение. Самолечение с использованием в приступном периоде астмы лекарственных трав, прием антибиотиков, постановка горчичников, может существенно ухудшить состояние ребенка!
Существует множество лекарств, способствующих купированию приступов удушья ( бронхорасширяющие, антигистаминные, отхаркивающие, мембраностабилизирующие и другие препараты ). Но в каждом конкретном случае только врач может назначить адекватную терапию, не навредив малышу. Необходимо помнить, что после нормализации состояния ребенка нужно пройти обследование у врача-аллерголога для выявления причин развития бронхиальной обструкции и разработать индивидуальную систему профилактического лечения, показанного вне обострения заболевания.
Если ребенок астматик, из жилых помещений необходимо убрать ковры, мягкие игрушки, лишнюю мягкую мебель, открытые книжные полки. Перьевые подушки, шерстяные одеяла должны быть заменены на синтетические гипоаллергенные постельные принадлежности. Эффективным способом борьбы с аллергенным домашней пыли является осуществление фильтрации воздуха с помощью воздухоочистителей, использование пылесосов с водяными фильтрами.
Нельзя содержать домашних животных и птиц, а также рыб, которые питаются сухим кормом. Больные с повышенной чувствительностью к аллергенам пыльцы деревьев и трав в период цветения должны ограничивать пребывание в загородных условиях. На прогулку лучше выходить после дождя, в вечерние и утренние часы, когда в воздухе уменьшается концентрация пыльцы. В семье, где есть больной ребенок, следует тщательно соблюдать гигиенические требования: в комнате должно быть чисто, просторно, достаточно свежего воздуха.
Лечение астмы у взрослых на первичном уровне
В основе данного руководства для пациентов лежит одобренное в 2014 году эстонское руководство «Лечение астмы у взрослых на первичном уровне» и рассмотренные там темы вместе с рекомендациями. Рекомендации для руководства были составлены на основе анализа литературы, основанной на доказательной медицине, и учитывая потребности в Эстонии и возможности здравоохранения.
Руководство для пациентов помогает справиться с болезнью, выяснить характер тревожного расстройства, разные факторы риска, возможные причины обострения астмы, дает рекомендации по образу жизни и самопомощи, которые помогут облегчить болезнь, объясняет особенность лечения астмы, действие разных групп лекарств, а также важность постоянного лечения. Целью также является обеспечение информированности больного астмой о своем заболевании и по возможности продуктивное сотрудничество с лечащим врачом.
В руководстве для пациентов рассмотрена характер заболевания астма, разные факторы риска, каждодневные проблемы, связанные с заболеванием, возможности лечения и виды лечения, исходя из точки зрения пациента. В составлении руководства по лечению участвовали как представители семейных врачей и врачей-пульмонологов, которые каждый день занимаются диагностикой астмы, консультированием больных астмой и их лечением, так и представители больных астмой, которые внесли в руководства поправки с точки зрения пациентов.
Врачу рекомендовано выдать пациенту письменные предписания для лечения астмы, это поможет лучше запомнить схему лечения. Данное руководство хорошо использовать как материал, дающий индивидуальные рекомендации и в качестве письменного источника информации для пациента.
Главные рекомендации
- Будьте физически активны, так как любое движение помогает справиться с болезнью. Найдите подходящий для Вас вид движения и нагрузки.
- Следите за своим весом
- Откажитесь от всех видов табачных изделий, а также избегайте пассивного курения
- По возможности избегайте попадания раздражителей и известных Вам аллергенов в дыхательные пути как во внутренних помещениях, так и в открытых пространствах.
- Выучите названия прописанных Вам лекарств или носите с собой информацию о них.
- Соблюдайте ежедневно предписанные врачом рекомендации и схемы лечения. У врача можно попросить написать отдельно на бумаге названия лекарств и время их приема.
- Контролируйте ингаляционную технику у семейной медсестры/медсестры по астме. Делайте это и в том случае, когда используете ингалятор уже давно.
- Не меняйте самостоятельно дозы лекарства или частоту приема. Всегда советуйтесь на эту тему с врачом.
- После каждой ингаляции не забывайте прополаскивать рот. Всегда информируйте врача обо всех возникших побочных эффектах.
- Информируйте лечащего врача обо всех других используемых лекарствах, а также о том, встречались ли при их приеме побочные действия.
- Знайте симптомы обострения заболевания. Попросите у врача письменное руководство по симптомам обострения и по оказанию первой помощи на дому.
- В случае ухудшении самочувствия используйте рекомендации врача по оказанию первой помощи на дому. При увеличении дозы лекарства обязательно отслеживайте максимально разрешенные дозы и максимально разрешенную частоту приема.
- В случае ухудшения самочувствия всегда связывайтесь с лечащим врачом для выяснения тактики дальнейшего лечения. В случае быстрого ухудшения самочувствия или возникновения проблем с дыханием вызывайте скорую помощь или обращайтесь в отделение неотложной помощи больницы.
- Отслеживайте содержание лекарства в ингаляторе, чтобы не возникло ситуации, когда ингалятор опустел и у Вас нет нового рецепта. Попросите врача выписать Вам новый рецепт еще до того, как ингалятор опустеет.
- Для оценки состояния астмы на дому используйте тест контроля за астмой, который Вы сможете получить например у семейной медсестры. Тот же тест Вы всегда можете заполнить на визите у семейного врача или медсестры. Тест приведен в Приложении 1 данного руководства для пациентов.
|
Астма – это хроническое воспалительное заболевание дыхательных путей, распространенность которого во всем мире за последние годы сильно выросла (Braman 2006), и при котором время от времени наступают периоды затруднения дыхания из-за сужения нижних дыхательных путей. Сужение дыхательных путей проходит частично или полностью или само по себе или при помощи лечения. Считается, что многие люди на самом деле не знают, что у них астма, и поэтому они не получают должного лечения. В то же время, у большинства больных астмой при помощи лечения можно достичь полного контроля над заболеванием, и таким образом сохранить качество жизни и работоспособность.
Движение воздуха в дыхательных путях
Движение воздуха в организме начинается через нос или рот. Если Вы вдыхаете, то воздух движется в легкие через трахею и легочные трубки (бронхи). Бронхи заканчиваются небольшими пузырькообразными образованиями (альвеолами), где происходит обмен кислорода и углекислого газа. Из альвеол кислород всасывается в кровь, а углекислый газ, образующийся в организме, переходит из крови в альвеолы. При выходе воздух вместе с углекислым газом выводится из легких. В норме при дыхании все дыхательные пути открыты и воздух движется по ним свободно и беспрепятственно.
Что происходит в дыхательных путях при астме?
При астме в дыхательных путях происходит воспаление, они раздражены и сужены, и движение воздуха в них затруднено. Это обусловлено астматическим воспалением, что создает в слизистой отек и увеличение выделения слизи. Воспаление слизистой и вызываемое им сужение бронхов является защитной реакцией против разных внешних раздражителей. При астме дыхательные пути более чувствительны чем обычно, и легко реагируют на разные раздражители. Сужение дыхательных путей может быть вызвано, например, раздражающими запахами, холодной погодой, сильным стрессом и контактом с животными или пыльцой.
Главными симптомами астмы являются:
- чувство удушья
- нехватка воздуха (которая может быть произойти и в ночное время)
- свистящее дыхание и хрипы, особенно в глубоком выдохе
- кашель, который происходят чаще в течение ночи и/или ранним утром
- напряжение или тяжесть в грудной клетке (Систек и др, 2006).
Симптомы астмы могут проявляться в более легкой или тяжелой форме, и длиться от нескольких часов до нескольких дней, если не диагностировать астму и не лечить симптомы. Приступом астмы называется такое состояние, когда все симптомы астмы – нарушение дыхания, свистящее дыхание, кашель, нехватка воздуха и чувство тяжести в груди – развиваются очень быстро. Проявление симптомов (особенно в первый раз) может вызвать чувство страха, неизвестности, беспомощности. Причин запуска приступа астмы может быть несколько: излишняя физическая нагрузка, разные факторы окружающей среды, стресс или контакт с аллергенами.
Каковы причины астмы?
В Эстонии астмой болеют 5-8% взрослого населения или 70 000-112 000 человек (Merenet al 2005). Заболеваемости астмой у взрослых способствует как генетические (неизменяемые) факторы риска, так и факторы риска окружающей среды (изменяемые). Астма, проявляющаяся во взрослом возрасте, чаще всего возникает у женщин. На заболевание астмой влияют следующие факторы:
- генетическая предрасположенность, которая больше у тех людей, родс- твенники которых уже болеют/болели астмой, аллергическим насморком и атопическим дерматитом.
- инфекции дыхательных путей, перенесенные в раннем детском возрасте, которые в старшем возрасте могут способствовать возникновению астмы
- контакт с аллергенами, находящимися в окружающей среде, а также с химикатами, используемыми в быту и на работе (Tarlo et al 2008).
- курение и лишний вес (Lim et al 2010).
Важно помнить:
- Важным фактором риска является генетическая предрасположенность – если у родственников уже были случаи заболевания астмой.
- Откажитесь от всех видов табачных изделий (сигареты, электронная сигарета, защечный табак, кальян, сигарилло, табак для трубки, сигары), а также от пассивного курения.
- Если Вы решили бросили курить, спросите совета у Вашего семейного врача, он сможет Вас направить на прием в кабинет поддержки бывших курильщиков. Употребление алкоголя должно быть умеренным.
- Следите за своим весом. В случае изменения привычек питания или диеты посоветуйтесь с врачом.
- Не забывайте двигаться! Каждый день должен включать в себя хотя бы небольшую физическую активность.
|
Если у Вас появились или были в прошлом эпизоды хрипов и свистящего дыхания, особенно при глубоком выдохе, а также эпизоды затрудненного дыхания (одышки), нехватки воздуха и тяжести в груди, приступов кашля, которые начинаются чаще ночью и/или рано утром, то сообщите о них своему врачу. Расскажите о них и в том случае, если к моменту визита к врачу данные симптомы уже прошли.
Для диагностики астмы врач должен основательно ознакомиться с данными о Вашем здоровье. Врач также должен уточнить, какие заболевания Вы перенесли и есть ли у Вас аллергия. Если на основе анамнеза диагноз астмы все равно останется под вопросом, нужно провести дополнительные обследования.
Для диагностики астмы нет единственного и конкретного способа, и ее нельзя диагностировать только на основании опросника. Обычно врач начинает с прослушивания легких с помощью стетоскопа, что помогает установить, если ли в дыхательных путях воспаление. В случае астмы при прослушивании в легких слышны свисты, хрипы и/или затяжные выдохи. Если при прослушивании не обнаружились вышеперечисленные симптомы, то это еще не значит, что диагноз астмы исключен.
Если врач подозревает у Вас астму, то он может назначить Вам спирографическое обследование. Если спирографическое обследование не показало признаков астмы, но у Вас все присутствуют симптомы астмы, возникающие днем или ночью по неизвестной причине, то Вам назначат пробное лечение или направят к пульмонологу на консультацию.
Спирография
Спирография является обследованием дыхательных путей, во время которого оценивается объем и скорость передвижения вдыхаемого и выдыхаемого воздуха, а также заполняемость легочных путей. Таким образом мы имеем дело с исследованием легочной функции.
Спирография безболезненна и не наносит какой-либо значительный вред Вашему самочувствию. В некоторых случаях частое сильное вдыхание/ выдыхание может поднять давление в грудной клетке, животе и внутриглазное давление и доставить таким образом неприятные ощущения. Для спирографии есть противопоказания, о которых Вас обязательно проинформируют перед обследованием врач или медсестра. Врач и медсестра дадут Вам точные указания, за чем нужно следить перед приходом на обследование:
- Если Вы используете вспомогательное средство с бронхорасширяющими веществами (бронходилятаторами), или так называемый ингаляторпитчер, то в зависимости от времени действия лекарства врач даст Вам рекомендацию не использовать его от 4 до 24 часов перед обследованием.
- Избегайте физической нагрузки
- Не курите
- Не приходите на обследование с полным желудком, но за два часа перед началом обследования можно немного перекусить.
Проведение спирографического обследования
- До обследования Вас взвесят и измерят, данные будут занесены в компьютер
- При проведении обследования Ваш нос закроют прищепкой, чтобы ис- ключить дыхание через нос и в рот поместят специальный мундштук. Мундштук держат во рту и Вы будете дышать через него в течение всего обследования, спина и шея должны быть прямыми (см. рисунки 1 и 2).
- Сначала врач или медсестра попросит Вас несколько раз вдохнуть и выдохнуть через мундштук в спокойном темпе.
- Далее нужно будет максимально глубоко вдохнуть и затем выдохнуть так быстро как сможете, пока легкие полностью не очистятся. Это может длится несколько секунд. Медсестра расскажет Вам, как долго Вы должны будете дышать в таком темпе.
- Вас могут попросить максимально глубоко вдохнуть и затем выдохнуть как можно дольше, пока легкие не очистятся.
- Такие циклы дыхания проводят обычно несколько раз — по крайней мере три раза, но обычно не больше восьми раз. Если функция легких нарушена, то Вы должны будете принять бронходилятаторы быстрого действия и по прошествии 15 минут будет проведено новое спирографическое обследование.
Что показывают результаты спирографии?
Спирография измеряет объем и/или скорость движения воздуха, который человек может вдохнуть и выдохнуть. Чаще всего измеряются:
- Количество воздуха, которое Вы можете с силой выдохнуть в течение одной секунды после максимального вдоха. Это называют объёмом форсированного выдоха за 1 секунду (FEV1). Если дыхательные пути в порядке, человек может в течение одной секунды выдохнуть большинство находящегося в легких воздуха.
- Максимальный объем воздуха, который Вы можете с силой выдохнуть после максимального вдоха. Этот объем называют форсированной жизненной ёмкостью легких (FVC).
В результате расчета результатов спирографии вышеприведенные два показателя сравниваются с контрольными показателями. Ваш возраст, рост и пол влияют на объем легких и их учитывают при расчете результатов. Об астме могут сигнализировать то, что отношение FEV1/FVC меньше чем контрольный показатель. Низкие значения говорят о том, что Ваши дыхательные пути сузились, а это типичный признак астмы. Обычно спирографию повторяют еще раз после того, как Вы принимаете расслабляющее дыхание лекарство. Если у Вас астма, то в ходе обследования, проведенного после приема лекарства, будет увеличен максимально выдыхаемый объем воздуха. Если спирографическое обследование не дает результатов, которые бы четко указывали на астму, то врач может назначить Вам пробное лечение ингаляционными глюкокортикоидами. Врач оценит эффект пробного лечения по прошествии четырех недель: на астму будут указывать увеличение FEV1 по крайней ере на 200 мл или значительное улучшение клинических симптомов.
Может случиться, что Вам противопоказано проведение спирографии. В таком случае в исключительном порядке для диагностики используют PEF- метрию или измерение пиковой скорости экспираторного (выдыхаемого) воздуха, на фоне пробного лечения. Пиковую скорость выдоха измеряют с помощью трех измерений подряд с помощью PEF-метра, из результатов которых берется самое большое значение (Quanjer et al 1997). Во время измерения пациент может стоять или сидеть и его спина и шея должны быть прямыми (McCoy et al 2010). С помощью PEF-метра определяется максимальная скорость выдыхаемого воздуха (см. также главу «Контроль за астмой»).
Если Ваши жалобы и клинические симптомы дают возможность врачу подозревать у Вас астму, но результаты спирографии и пробного лечения не подтверждают диагноза, то врач направит Вас к пульмонологу.
Если Ваш кашель длится дольше, чем восемь недель, то Вам могут сделать и рентгеновское обследование, хотя в общих случаях его не делают для диагностики астмы («Лабораторная диагностика и лечение наиболее частых внебольничных инфекционных заболеваний и диагностические алгоритмы для семейных врачей 2015»).
Для диагностики не нужно определять аллергены («Лечение астмы у взрослых на первичном медицинском уровне», Эстонское руководство для лечения 2014). Если врач все-таки подозревает, что Ваши симптомы астмы вызваны аллергией, то есть имеет место аллергическая астма, то нужно сделать кожные тесты или пробу крови для уточнения возможных аллергенов.
Важно помнить:
- Установка диагноза астмы проводится на основе симптомов и результатов обследования и лечения
- Расскажите врачу о проявлениях нарушения дыхания в разных ситуациях, а также о Ваших вариантах причин, которые могут их вызывать.
- Симптомы, присущие астме:
- хрипы и свист в груди, особенно при глубоком выдохе
- эпизодически возникающие затруднения в дыхании
- нехватка воздуха и чувство тяжести в грудной клетке
- приступы кашля, которые возникают чаще ночью и/или рано утром
- При подозрении на астму проводится спирографическое обследование, при необходимости – вместе с тестом на бронходиляторы
- Если на основе спирограммы невозможно диагностировать астму, но на основе клинических симптомов астма остается под подозрением, врач может назначить вам пробное лечение базовыми ингаляционными лекарствами от астмы или направить Вас на прием к пульмонологу.
- Для каждого пациента врач решает отдельно, необходимо ли ему проведение дополнительных обследований. Каждый пациент в них не нуждается.
|
Для лечения астмы используются разные возможности. Важно знать, что нет одного наилучшего способа лечения, который подходил бы для всех. Заболевание у разных пациентов протекает по-разному, и для того, чтобы лекарство действо- вало, лечение астмы зависит от Ваших персональных потребностей.
Целью лечения является достижение и поддержание хорошего контроля над астмой, а также улучшение качества жизни заболевшего астмой. Этот результат желательно достичь при наименьшей дозе лекарства/лекарств и с наименьшими побочными эффектами.
Астма хорошо контролируется, если:
- Симптомы не появляются в дневное время, или они появляются только кратковременно и не чаще двух дней в неделю
- В ночное время симптомы не появляются, или они появляются не чаще двух эпизодов в месяц
- Астма не ограничивает физическую активность
- Пациент не нуждается в лечении приступов (в быстродействующих бронхо- дилятаторах) или использует эти лекарства не чаще двух раз в неделю.
- Показатели легочных функций остаются в пределах нормы (по крайней мере 80% от показателей за последние пять лет).
- Серьезных обострений больше нет, или они появляются не чаще, чем раз в году.
Если у Вас подозревают астму, или она уже диагностирована, то очень важно, чтобы Вы рассказывали о своем самочувствии врачу. Вместе с врачом Вы найдете план лечения, подходящий Вам наилучшим образом.
До визита к врачу отследите:
- Свое дыхание
- Могут ли некоторые виды деятельности спровоцировать приступ астмы или нарушение дыхания
- Происходят ли у Вас нарушения дыхания на работе, в то время как дома
- Вы чувствуете себя лучше
Запишите все отмеченные проявления, так как врачу понадобятся Ваши точные описания. Для отслеживания состояния астмы, вы можете заполнить и тест для контроля над астмой. Это простой опросник, сумма пунктов которого дает информацию о состоянии астмы (Jia et al 2013), и его распечатанную копию Вы можете попросить для себя у семейной медсестры (см. Приложение 1 руководства для пациентов).
Врач может спросить Вас о том, какие симптомы у Вас присутствуют, когда они начинаются и как часто они случаются. Вас спросят о других данных о здоровье, и могут спросить, есть ли астма у кого-либо из Ваших родственников. Информация о том, были ли у Ваших родственников какие-либо проблемы с дыханием, легочные заболевания или аллергии.
Для врача можно составить список из лекарств, пищевых добавок и витаминов, которые Вы употребляете.
Немедикаментозное лечение
При лечении астмы дополнительно к приему лекарств важен и образ жизни. Постарайтесь избегать раздражителей верхних дыхательных путей и известных аллергенов.
Самым важным раздражителем дыхательных путей является табачный дым. Курение является одним из самых важных рисков, угрожающих Вашему здоровью. Отказ от курения поможет Вам значительно улучшить контроль над астмой.
Важным фактором риска является недостаточность физической активности (Lim et al 2012). Соответствующая Вам физическая нагрузка очень реко- мендуется при астме. Регулярные физические тренировки способствуют лучшему усваиванию кислорода, могут улучшить качество жизни и контроль над астмой (Carson et al 2013; Heikkinen et al 2012).
Для больных астмой не противопоказана вакцинация от гриппа («Лечение астмы у взрослых на первичном уровне», Эстонское руководство по лечению 2014).
|
Важно помнить:
- Ведите здоровый образ жизни – Вам необходимы подходящая Вам физическая нагрузка, достижение и соблюдение нормального веса, отказ от курения.
- Избегайте раздражителей верхних дыхательных путей и известных аллергенов.
- Уменьшение количества пылевых клещей не оказывает влияния на течение астмы.
- Можно вакцинироваться против гриппа.
- Пациенту важно вести дневник наблюдения за своим здоровьем, это полезно и для самого пациента, так и для врача.
|
Медикаментозное лечение
Целью фармакологического лечения астмы является не только облегчение симптомов, но и достижение необходимого контроля над астмой с как можно меньшими побочными эффектами.
Лечение астмы разделяется на базовое лечение, которое используется регулярно для держания астмы под контролем, и лечение приступов, которое согласно потребностям используется для быстрого облегчения приступов астмы. Для пациентов с легкой эпизодической астмой врачи рекомендуют лечение приступов β2—агонистами короткого действия, для пациентов с постоянной астмой врачи назначают постоянное базовое лечение и при необходимости лечение приступов.
Базовое лечение
В качестве базового лечения используются ингаляционные или вдыхаемые лекарства, целью которых является как облегчение симптомов, так и профи- лактика обострений астмы и сохранение легочной функции. Обычно лечение начинают с вдыхаемых глюкокортикостероидов или гормонального лечения. У этих лекарств есть противовоспалительное действие, они уменьшают отек и раздражение на стенках нижних дыхательных путей, облегчая таким образом проблемы с дыханием.
В базовом лечении используют поэтапный подход: начинают с приема дозы лекарств самого низкого уровня, по возможности с лекарств первичного выбора. Если лекарства первичного выбора не могут справиться с контролем над астмой, то врач выписывает дозу лекарства следующего уровня базового лечения. Если астму удается контролировать по крайней мере три месяца, то врач может вернуть дозу лекарства на прежний уровень. Врач регулярно отслеживает действие лекарств и при необходимости может изменить дозу лекарств. Если одно лекарство не дает нужного эффекта контроля над астмой, то врач может посоветовать дополнительно другое лекарство. Обычно для этого используют β2 –агонисты длительного действия. Можно использовать два разных ингалятора, но удобнее, если два лекарства скомбинированы в одном ингаляторе.
β2–агонисты длительного действия (бронходилятаторы) помогают открыть дыхательные пути, облегчая дыхание. Препараты, расслабляющие бронхи, помогают избежать одышку и свистящее дыхание. Данные лекарства не помогают при обострении астмы.
Существует также группа реже используемых лекарств, которые можно принимать через рот в виде таблеток.
Если в течение одного месяца использования базового лечения желаемый результат не был достигнут, то врач должен оценить прежде всего Вашу технику ингаляции и то, насколько Вы придерживаетесь плана лечения и рекомендуемого образа жизни. При необходимости схему лечения меняют – например, дозы лекарства, сами лекарства или частоту их приема. Если надлежащий контроль над астмой держался по крайней мере три месяца, врач может порекомендовать уменьшение базового лечения. Если же контроль не достигается и комбинацией двух лекарств в увеличенных дозах, то семейный врач направит Вас на консультацию к пульмонологу.
Лечение приступов
Лечение приступов бронходилятаторами эффективно помогает облегчить уже имеющиеся симптомы астмы, но данные лекарства против приступов не помогают предупреждать обострения астмы.
β2–агонисты короткого действия, которые называют также бронхо- дилятаторами быстрого действия, помогают облегчить симптомы астмы. Они расслабляют мышцы в стенках дыхательных путей, помогают открыть дыхательные пути и облегчают дыхание. Таким образом, снижается напряжение в грудной клетке, связанное с астмой, свистящее дыхание и кашель. Их действие краткосрочно и иногда, в случае обострения симптомов, их нужно использовать повторно. Попросите врача записать для Вас, какое точное максимальное количество доз за какое время можно использовать без опасности для здоровья. В случае обострения астмы используются таблетки глюкокортикостероидов. Схему лечения назначает Вам лечащий врач. Кроме таблеток нужно продолжать постоянный прием ингаляционного препарата из базового лечения.
До начала лечения астмы врач должен оценить степень тяжести астмы. От этого зависит доза лекарства и частота его применения. Далее Вам необходимо вместе с врачом и медсестрой найти подходящий ингалятор и выучить ингаляционную технику. Ингаляторы удобны в использовании, их легко носить с собой и с ними легко иметь дело.
В случае фармокологического лечения очень важна ингаляционная техника, лечащий врач или медсестра познакомят Вас с нею. Также очень важен выбор подходящего для Вас ингаляционного средства.
Существует несколько видов ингаляторов, поэтому очень важно при получении первого лекарства или при его смене выучить новую технику. Лучшим способом является наглядная проба, которую можно провести, например, во время приема семейной медсестры.
Правильной ингаляционной технике обучает семейный врач или медсестра
Используются как порошковые ингаляторы, так и ингаляторы с дозатором. Лекарства, используемые как в ингаляторах с дозаторами, так и в порошковых ингаляторах, действуют одинаково. Примеры разных ингаляторов приведены в Приложении 2 данного руководства для пациентов.
NB! К сожалению многие пациенты с астмой используют ингалятор не- правильно. В случае неправильного использования ингалятора от лекарства пользы не будет.
1. Ингаляторы с дозаторами
Из данных ингаляторов лекарства освобождается при нажатии канистры и непосредственном вдохе (см. Приложение 2 руководства для пациентов).
Ингаляторы с дозаторами используются как для лечения приступов, так и в приеме базовых лекарств.
Как использовать ингалятор с дозатором?
- Удалите крышку с ингалятора.
- Встряхните ингалятор.
- Держите ингалятор вертикально, безымянный палец поможет Вам освободить лекарство из ингалятора.
- Держите мундштук ингалятора возле рта и глубоко выдыхайте.
- Поместите мундштук в рот, крепко захватив его губами, поднимите подбородок слегка вверх. В то же время, когда Вы глубоко и равномерно вдыхаете, нажмите канистру, чтобы освободить дозу лекарства.
- Вдохните долго и глубоко, чтобы лекарство поступило глубоко в легкие.
- Удалите мундштук изо рта, закройте рот и задержите на 10 секунд дыхание.
- Выдыхайте через нос и при необходимости повторите процедуру.
- После ингаляции лекарства прополоскайте рот.
- Избегайте попадания лекарства в глаз.
Если Вы прочитали руководство по технике, попробуйте использовать лекарство самостоятельно на глазах у врача или медсестры. Первый раз используя лекарство дома, делайте это перед зеркалом.
Если у Вас возникли вопросы по поводу использования лекарства, то обязательно задайте их врачу или медсестре, поскольку правильный прием лекарства поможет Вам держать контроль над астмой.
Если использование ингалятора осложнено или Вы не можете его использовать из-за состояния своего здоровья, то обязательно проинформируйте об этом своего врача, который назначит подходящий Вам вид лечения.
Чистка ингалятора
Ингалятор нужно очищать по крайней мере раз в неделю. Это нужно для того, чтобы лекарство не закупоривало сеточки мундштука ингалятора.
Промежуточный резервуар для использования лекарства
Промежуточный резервуар (или спейсер) является ёмкостью, в которой собирается лекарство и позволяет Вам медленно и глубоко вдыхать лекарство один или два раза. Промежуточный резервуар уменьшает вероятность оседания лекарства на язык или на слизистую рта, и помогает большему количеству лекарства попасть в легкие. Промежуточный резервуар подходит для тех, кому трудно одновременно проводить вдох и впрыскивание лекарства.
Несмотря на то, что остаток лекарства, остающийся в промежуточном резервуаре, безвреден, его все-таки нужно регулярно промывать после каждой 1-2 недель. Самым простым способом является промывание теплой водой. После промывания резервуар нужно просушить на воздухе, ни в коем случае не протирая его полотенцем.
2. Порошковые ингаляторы
Порошковые ингаляторы содержат дозы лекарства в виде мелкого порошка, который при вдохе поступает в легкие. При использовании порошкового ингалятора не нужно одновременно вдыхать и освобождать лекарство, но вход должен быть более интенсивным. Таким образом порошковый ингалятор может не подходить для пожилых пациентов или людям, у которых ослаблена работа нервов или мышц.
Порошковые ингаляторы (см. Приложение 2 руководства для лечения) также используются как в лечении приступов, так и в качестве базового лечения, в зависимости от лекарства, которое в них содержится.
Преимущественно используется 2 типа порошковых ингаляторов:
- Ингаляторы с несколькими дозами, которые включают в себя до 200 доз.
- Ингаляторы в одной дозой — при их использовании перед каждым использованием необходимо заменить капсулу с лекарством. Нужно помнить, что капсулы нельзя глотать! Лекарство действует только при вдыхании!
Использование порошкового ингалятора зависит от конкретного типа и марки производства. Далее приведены общие принципы использования таких ингаляторов. При приеме назначенных Вам лекарств очень важно, чтобы Вы прочитали информационный листок и проконсультировались бы по поводу приема со своим врачом или медсестрой.
Как использовать порошковый ингалятор?
- Удалите пробку ингалятора и освободите дозу лекарства.Если у Вас ингалятор, к которому нужно присоединить капсулу, действуйте соответственно инструкции
- Держа мундштук в стороне, глубоко выдохните (не в мундштук).
- Поместите передние зубы вокруг мундштука и плотно сомкните губы вокруг него.
- Быстро, интенсивно и глубоко вдохните через рот в течение 2-3 секунд.
- Удалите мундштук ингалятора изо рта. Задержите дыхание еще на 2-19 секунды.
- Медленно и спокойно выдхните через нос.
Будьте осторожны при очистке порошкового ингалятора. Большую часть порошковых ингаляторов нельзя мыть ни водой, ни мылом. Мундштук можно чистить только сухой тканью.
Лечение сопутствующих заболеваний
Обязательно проинформируйте своего врача о других своих заболеваниях (например, повышенное кровяное давление, диабет и др.), так как от этого может зависеть назначенное Вам лечение.
В случае сердечно-сосудистых заболеваний используются лекарства, которые не подходят для больных астмой. Обязательно дайте знать своему врачу обо всех лекарствах, которые Вы принимаете, в том числе и о болеутоляющих. В редких случаях у некоторых пациентов может быть аллергия на аспирин. В таком случае в качестве болеутоляющего можно использовать только парацетомол.
Важно помнить:
- Целью лечения астмы является контроль над ней.
- Очень важно вести здоровый образ жизни – физическая активность, коррекция веса, отказ от курения и избегание раздражителей дыхательных путей и известных аллергенов.
- В медикаментозном лечении используются как базовое лечение, так и лечение против приступов, оба вида лекарств принимаются ингаляционно. В случае базового лечения первым выбором являются глюкокортикостероиды, к которым добавляется бронходилятаторы длительного действия. В таком случае врач обычно выписывает рецепт на ингалятор, в котором содержатся оба лекарства с фиксированной дозой.
- В случае возникновения приступа астмы используйте бронходилята- торы короткого действия, но не превышайте предписанной дозы.
- Следите за симптомами обострения астмы.
- Расскажите врачу у других лекарствах, которые Вы принимаете и о том, присутствовали ли при их приеме побочные действия.
- Следите за дозой лекарства, находящегося в ингаляторе, чтобы не возникла ситуация, когда ингалятор опустел и у Вас нет нового рецепта. Попросите выписать Вам рецепт заранее, еще до того, как ингалятор опустеет.
- Информацию обо всех выписанных и выкупленных Вами рецептах можно проверить в рецептурном центре государственного портала: www.eesti.ee → Услуги → Гражданину → Здоровье и здравоохранение→ Рецепты.
|
При астме очень важно ежедневное самостоятельное отслеживание своего самочувствия. Одним из способов является уже упомянутый тест контроля за астмой, а также PEF- метрия. PEF-метр представляет из себя прибор, с помощью которого оценивается максимальная скорость выдоха. С помощью него можно оценить движение воздуха в дыхательных путях и силу мышц, обеспечивающих это действие. В основном на приборе стоит шкала литр/в минуту (l/min).
PEF-метрия не заменяет спирографических обследований у врача. PEF- метр – это небольшой, умещающийся в руках прибор, преимуществом которого является то, что с ним можно быстро провести обследование, и его результаты легко интерпретировать. Информацию о контрольных значениях нормы, соответствующие Вам, можно получить у врача.
Как использовать PEF- метр?
• тест нужно проводить стоя, при этом следите, чтобы шея и спина были бы прямыми
• убедитесь, чтобы прибор показывал ноль
• перед началом теста глубоко вдохните
• поместите мундштук прибора в рот и плотно сомкните губы вокруг него
• выдохните в мундштук с максимальной скоростью и силой.
• запишите полученное показание прибора (литр/в минуту)
• повторите тест еще два раза
• в итоге запишите самый максимальный показатель из проведенных трех тестов
• самый большой показатель означает максимальную скорость движения воздуха
• сохраняйте результаты тестов, проведенных в разное время, чтобы при необходимости их можно было бы показать врачу
Для того чтобы держать астму под контролем, нужно строго придерживаться плану лечения. Главные симптомы того, что астма не находится под контролем:
• Вы просыпаетесь ночью из-за приступов астмы
• Вы используете в больших количествах бронходилятаторы
• физическая активность уменьшилась
Врач оценивает состояние астмы с помощью спирографического обследования, которое проводится по необходимости, но в случае постоянной (персистирующей) астмы средней и тяжелой степени тяжести не менее двух раз в год.
Попросите у своего врача письменный план лечения и обсудите с ним, какая схема лечения лучше всего Вам подходит.
|
Важно помнить:
- Очень важен постоянный контроль за своим самочувствием. Дома для этого можно будет использовать тест контроля над астмой или PEF- метр. Результаты тестов рекомендуется записывать и брать с собой на визит к врачу.
- Астму можно держать под контролем только в случае, если Вы придерживаетесь плана лечения и предписаний от врача.
- Запомните симптомы, которые дают знак, что астма больше не находится под контролем. Вопрос о необходимости и частоте проведения спирограммы решается лечащим врачом.
|
Приступ астмы – это резкое ухудшение состояния. Причиной возникновения приступа может быть несколько: излишняя физическая нагрузка, разные факторы окружающей среды, стресс и контакт с аллергенами. Во время приступа астмы дыхательные пути воспаляются, они сужены и повышается выделение слизи. Все это может быть причиной проблем с дыханием, возникновения свистящего дыхания, кашля, нехватки воздуха, и чувства тяжести в груди. Проявление симптомов может спровоцировать чувство страха, неизвестности, беспомощности.
Симптомы, которые могут проявиться при приступе астмы:
- тяжелое свистящее дыхание как во время вдоха, так и выдоха
- непрекращающийся кашель
- учащенное дыхание
- чувство напряжения и боль в груди
- сокращения мышц шеи и груди
- трудности с речью
- возникновение чувства тревоги или паники
- бледность, потливость
- посинение губ
Легкие приступы астмы случаются с большой частотой и обычно продолжаются от нескольких минут до нескольких часов.
При возникновении тяжелого приступа астмы иногда нужно немедленное медицинское вмешательство. Поэтому важно знать, какие симптомы можно считать легкими, и какие нет – такое распознание в нужный момент поможет Вам держать ситуацию под контролем. Попросите у Вашего врача письменный список симптомов обострения. Также попросите его записать для Вас дозы лекарств и количество приемов. Если несмотря на домашнее лечение приступа ситуация все равно ухудшается, нужно вызвать скорую помощь в течение последующего часа.
Для получения рекомендаций Вы можете связаться с круглосуточной информационной службой семейных врачей по короткому телефонному номеру 1220* или же по телефону (+372) 6346 630. B случае потребности получения скорой помощи по телефону экстренной помощи 112. Если Ваше состояние ухудшается, обратитесь напрямую в отделение неотложной помощи больницы.
Если при возникновении/во время протекания приступа астмы Вы не приняли сразу лекарства против приступа, Ваше дыхание станет затрудненным. Если Вы используете во время приступа астмы PEF-метр, чтобы проконтролировать свою максимальную скорость выдоха, то скорее всего его показатель будет самым меньшим из все Ваших лучших результатов. Это тоже поможет подтвердить ухудшение состояния.
Если Вы не получите лечения, достаточного для облегчения приступа астмы, то может случится, что Ваша речь будет затруднена или вовсе невозможна. Причиной этого является снижение уровня кислорода в крови, которое вызывает изменение цвета кожи и губ – они становятся посиневшими. В такой ситуации Вы должны как можно быстрее найти помощь.
Важно помнить:
- Выучите симптомы, которые могут проявиться в случае приступа астмы.
- Постарайтесь избегать факторов, запускающих приступ астмы.
- Важно вовремя распознать, какие симптомы являются легкими, а какие нет, чтобы в нужный момент принять лекарство на дому, или обратиться в больницу.
- Попросите врача записать для Вас на бумаге описание симптомов обострения.
- Держите под рукой номера телефонов, куда Вы сможете обратиться круглосуточно – это консультационный телефон службы семейных врачей 1220 и телефон экстренной помощи 112.
- В случае ухудшения состояния обратитесь в отделение неотложной помощи.
- Выучите название лекарств, используемых для домашнего лечения приступов астмы, и их безопасные дозы.
- Старайтесь всегда оставаться спокойным, паника еще больше затрудняет дыхание. Человек, ухаживающий за Вами должен быть спокойным и знать приемы оказания помощи.
|
Жизнь больного астмой не должна отличаться от жизни людей, не страдающих данным заболеванием. Вы чувствуете свое тело лучше, чем кто-либо другой, поэтому Вы сможете сами сделать многое для улучшения своего самочувствия. Важно строго придерживаться плану лечения и избегать факторов, вызывающих приступ астмы. Каждый человек индивидуален, и то же правило действует для симптомов, которые проявляются у разных людей по-разному. Самым важным является наблюдение за окружающей средой. Контакт с аллергенами (возбудителями аллергии), химикатами или другими возбудителями могут быть причиной возникновения астмы.
Кроме этого дыхательные пути могут раздражать сильные запахи (например краски или домашняя химия). Приступ астмы могут вызвать и сильные эмоциональные переживания как смех, плач или, наоборот, стресс, некоторые лекарства. Нужно знать, какие лекарства Вы принимали раньше и как они на Вас влияли. Следите за тем, чем Вы питаетесь. Если некоторые продукты вызывают у Вас аллергию, то от них нужно отказаться. Течение астмы можно зависеть от других сопутствующих заболеваний. Например, обратный заброс содержимого желудка в пищевод (болезнь гастроэзофагального рефлюкса) может быть причиной изжоги, и вызвать симптомы астмы, особенно ночью.
Рекомендуется вести дневник наблюдения за самочувствием, куда нужно отметить информацию о каждодневной деятельности (например, о составе еды, сколько двигались, были ли изменения в самочувствии в связи со сменой окружающей среды, напряженные ситуации и т.д.), для того, чтобы отследить, в ответ на какой фактор обостряет приступ астмы, и что помогает держать приступ астмы под контролем.
Ниже приведены главные раздражители и аллергены, контакт с которыми надо избегать. Эти раздражители могут вызвать изменение самочувствия и спровоцировать возникновение приступа астмы.
• Холодный воздух
В случае контакта с очень холодным воздухом, дыхательные пути могут раздражаться, что в свою очередь может вызвать приступ астмы. Если Вы находитесь в зимнее время на улице, закройте шарфом рот и нос.
• Тренировка
Вы не должны избегать тренировок, если у Вас диагностирована астма. Обсудите со своим врачом и найдите наиболее подходящий для Вас план тренировок. До тренировки важно немного разогреться и после тренировки немного «остыть». Избегайте тренировок на холодном воздухе или во время цветения. Также избегайте тренировок, если Ваша астма находится не под контролем.
• Инфекционные заболевания
Легочные инфекции – такие как бронхит или воспаление легких – могут быть опасны для больного астмой. Увеличенное количество слизи и воспаление в дыхательных путях создают трудности с дыханием.
Если у Вас астма, то Вы можете вакцинировать себя от гриппа – обсудите эту тему с Вашим врачом.
• Цветочная пыльца
Цветочная пыльца в большинстве своем является основным аллергеном, которые вызывает у многих людей как аллергические реакции, так и обострение аллергической астмы.
• Лишний вес
Астма больше всего распространена среди людей с лишним весом – как у взрослых, так и детей. У детей, которые соприкасаются с пассивным курением, присутствует больший риск заболеть астмой. У подростков, которые курят, также увеличен риск заболеть астмой. У взрослых, у которых на работе и дома есть контакт с табачным дымом, риск заболеть астмой больше на 40-60%, чем у тех, кто не соприкасается с дымом. Если у Вас диагностирована астма, то курение Вам противопоказано. Также никто не должен курить в помещениях, где Вы пребываете. На улице старайтесь избегать мест, где курение разрешено и может быть запах табака.
• Плесневые грибки во внутренних помещениях
Плесень обычно возникает во влажных помещениях. Вдыхание спор грибков может вызвать аллергические реакции. Держите свою ванную комнату, кухню и подвал чистыми и сухими
• Тараканы
Тараканы и их выделения могут быть причиной аллергических реакций у многих людей. Тараканов привлекают остатки еды, мусор и сухие продукты. Не держите мусор в открытом виде.
• Перхоть домашних животных
Перхоть домашних животных происходит из кожи, шерсти и перьев. Перхоть выделяют большинство домашних животных – собаки, кошки, птицы и грызуны. Если у Вас диагностирована астма, то не рекомендуется заводить домашних животных. Если у Вас уже есть домашнее животное, то его нельзя держать в спальне. Домашнее животное нужно регулярно мыть.
Важно помнить:
- Знайте как можно больше про свою болезнь
- Обсуждайте со своим семейным врачом возможные причины обострения заболевания и методы оказания помощи.
- Следите за тем, чтобы у Вас всегда были дома лекарства против приступов, всегда берите их с собой, выходя из дома.
- Знайте, какие возбудители и аллергены плохо влияют на Ваше самочувствие.
- Следите за дозами лекарства, находящихся в ингаляторе, чтобы не было ситуации, когда ингалятор опустел, а у Вас нет нового рецепта. Попросите врача выписать Вам рецепт заранее, до того как опустеет ингалятор.
- Ведите дневник самочувствия, чтобы найти ситуации и факторы, влияющие на обострение. Постарайтесь избегать таких ситуаций и факторов, вызывающих обострение.
- Постарайтесь жить полноценной жизнью. Это возможно в случае правильного лечения.
|
Тест контроля над астмой (Asthma Control Test — ACT) поможет Вам оценить то, как Вы контролируете заболевание. Выберите подходящий ответ на каждый вопрос и запишите численное значение (от одного до пяти) в квадратную ячейку, расположенную справа.
Для получения результата сложите все значения ответов.
1 вопрос
Насколько часто в последние 4 недели астма мешала Вашей деятельности на работе, учебе, или дома?
| Все время |
Очень часто |
Иногда |
Редко |
Никогда |
Баллы |
| 1 |
2 |
3 |
4 |
5 |
|
2 вопрос
Как часто за последние 4 недели Вы отмечали у себя нехватку воздуха?
| Чаще, чем раз в день |
Раз в день |
От 3 до 6 раз в неделю |
Один или два раза в неделю |
Ни разу |
Баллы |
| 1 |
2 |
3 |
4 |
5 |
|
3 вопрос
Как часто за последние 4 недели Вы просыпались ночью или раньше, чем обычно, из-за симптомов астмы (свистящего дыхания, кашля, нехватку воздуха, стеснения в груди или боли в груди)?
| 4 и более ночей в неделю |
2 или 3 ночи в неделю |
Один раз в неделю |
Один или два раза за последние 4 недели |
Ни разу |
Баллы |
| 1 |
2 |
3 |
4 |
5 |
|
4 вопрос
Как часто за последние 4 недели Вы использовали свой ингалятор (например с сальбутамолом)?
| 3 раза в день или чаще |
1 или 2 раза в день |
2 или 3 раза в неделю |
Один раз в неделю или реже |
Ни разу |
Баллы |
| 1 |
2 |
3 |
4 |
5 |
|
5 вопрос
Как бы Вы оценили, насколько Вам удавалось контролировать астму за последние 4 недели?
| Совсем не удавалось контролировать |
Редко удавалось контролировать |
В некоторой степени удавалось контролировать |
Хорошо удавалось контролировать |
Полностью удавалось контролировать |
Баллы |
| 1 |
2 |
3 |
4 |
5 |
|
ИТОГО:
Объяснение результатов
| 25 баллов – Поздравляем с прекрасным результатом! |
от 20 до 24 – Удовлетворительный результат |
менее 20 – Плохой результат |
Вы полностью контролировали астму за последние 4 недели. У Вас не было симптомов астмы
и связанных с ней ограничений.
Если Ваше состояние ухудшится,
проконсультируйтесь с врачом или медсестрой. |
Возможно, что за последние
4 недели Вы хорошо
контролировали астму, но
не полностью. Ваш врач или
медсестра могут помочь вам добиться полного контроля над астмой. |
Возможно, что за последние
4 недели Вам не удавалось
контролировать астму.
Ваш врач и медсестра могут посоветовать Вам, какие план действий
нужно принять, чтобы добиться улучшения контроля над астмой. |
Просмотрите результаты теста вместе с Вашим семейным врачом или медсестрой.
Braman, S. S. 2006. The global burden of asthma. Chest, 130, 4s–12s.
Carson, K. V., Chandratilleke, M. G., Picot, J., Brinn, M. P., Esterman, A. J. & Smith, B. J. 2013. Physical training for asthma. Cochrane Database Syst Rev, 9, Cd001116
Heikkinen, S. A., Quansah, R., Jaakkola, J. J. & Jaakkola, M. S. 2012. Effects of regular exercise on adult asthma. Eur J Epidemiol, 27, 397–407.
Jia, C. E., Zhang, H. P., LV, Y., Liang, R., Jiang, Y. Q., Powell, H., Fu, J. J., Wang, L., Gibson, P. G. & Wang, G. 2013. The Asthma Control Test and Asthma Control Questionnaire for assessing asthma control: Systematic review and meta-analy- sis. J Allergy Clin Immunol, 131, 695–703.
Lim, S. S., Vos, T., Flaxman, A. D., Danaei, G., Shibuya, K., Adair-Rohani, H., et al. 2012. A comparative risk assessment of burden of disease and injury at- tributable to 67 risk factors and risk factor clusters in 21 regions, 1990–2010: a systematic analysis for the Global Burden of Disease Study 2010. Lancet, 380, 2224–60.
Meren, M., Raukas-Kivioja, A., Jannus-Pruljan, L., Loit, H. M., Ronmark, E. & Lundback, B. 2005. Low prevalence of asthma in westernizing countries-myth or reality? Prevalence of asthma in Estonia – a report from the “FinEsS” study. J Asthma, 42, 357–65
McCoy, E. K., Thomas, J. L., Sowell, R. S., George, C., Finch, C. K., Tolley, E. A.
& SELF, T. H. 2010. An evaluation of peak expiratory flow monitoring: a compa- rison of sitting versus standing measurements. J Am Board Fam Med, 23, 166–70.
Quanjer, P. H.,.Stanojevitc S, Cole TJ, Baur X, Hall GL, Culver BH, et al Mul- ti-ethnic reference values for spirometry for the 3–95-yr age range: the globaal lung function 2012 equations. Eur Respir J. 2012; 40 (6):1324–43.
Sagedasemate haiglaväliste infektsioonhaiguste laboratoorse diagnostika ja ravi ja diagnostika algoritmid perearstidele 2005
Sistek, D., Wickens, K., Amstrong, R., D’souza, W., Town, I. & Crane, J. 2006. Predictive value of respiratory symptoms and bronchial hyperresponsiveness to diagnose asthma in New Zealand. Respir Med, 100, 2107–11.
Tarlo, S. M., Balmes, J., Balkissoon, R., Beach, J., Beckett, W., Bernstein, D., Blanc, P. D., Brooks, S. M., Cowl, C. T., Daroowalla, F., Harber, P., Lemiere, C., Liss, G. M., Pacheco, K. A., Redlich, C. A., Rowe, B. & Heitzer, J. 2008. Diagnosis and management of work-related asthma: American College Of Chest Physicians Consensus Statement. Chest, 134, 1s–41s.
Täiskasvanute astma käsitlus esmatasandil RJ_J/3.1–2014. Eesti ravijuhend.
Астма у детей: факторы риска, диагностика, лечение
Обзор
Поражает ли астма детей?
Астма — основная причина хронических (длительных) заболеваний у детей. От него страдают более 7 миллионов детей в Соединенных Штатах. По неизвестным причинам ставка неуклонно растет.Астма может начаться в любом возрасте, но у большинства детей первые симптомы появляются к 5 годам.
Почему все больше детей заболевают астмой?
На самом деле никто не знает, почему все больше и больше детей заболевают астмой. Предложения включают следующее:
- Дети подвергаются все большему и большему количеству аллергенов, таких как пыль, загрязненный воздух и пассивный (и даже посторонний) дым.
- Дети не подвержены достаточному количеству детских болезней, чтобы укрепить свою иммунную систему.
- Более низкий уровень грудного вскармливания предотвратил передачу младенцам важных веществ иммунной системы.
Симптомы и причины
Что повышает вероятность развития астмы у ребенка?
Существует множество факторов риска развития детской астмы.К ним относятся:
- Аллергия.
- Семейный анамнез астмы, аллергии и атопии (генетическая или наследственная вероятность развития аллергии и астмы).
- Частые респираторные инфекции.
- Низкая масса тела при рождении.
- Воздействие табачного дыма до и / или после рождения.
- Мужчина.
- Быть афроамериканцем.
- Вы выросли в малообеспеченной среде.
У детей младше пяти лет наиболее частой причиной симптомов астмы являются вирусные инфекции верхних дыхательных путей, такие как простуда.
Каковы признаки и симптомы астмы у детей?
Признаки и симптомы астмы у детей включают:
- Частые приступы кашля, которые могут возникать, когда ребенок играет, смеется, ночью или сразу после пробуждения. Кашель может быть единственным симптомом.
- Меньше энергии во время игры.
- Учащенное дыхание.
- Жалоба на стеснение в груди или на «боль» в груди.
- Свистящий звук (хрип), когда ребенок вдыхает или выдыхает.
- Втягивание (качели) грудной клетки из-за затрудненного дыхания.
- Одышка или одышка.
- Напряжение мышц шеи и груди.
- Чувство слабости или усталости.
Не все дети имеют одинаковые симптомы астмы. Симптомы могут варьироваться от эпизода к эпизоду у одного и того же ребенка. Кроме того, не все хрипы или кашель вызваны астмой.
Если у вашего ребенка проблемы с дыханием, покажите его или ее педиатру для обследования.Ваш ребенок может быть направлен к специалисту, например, к педиатрическому легочному врачу или педиатрическому аллергологу.
Диагностика и тесты
Как диагностируется астма у детей?
Астму у младенцев часто трудно диагностировать. Однако заболевание часто можно диагностировать у детей старшего возраста на основании истории болезни ребенка, симптомов, физического осмотра и определенных тестов:
- История болезни и описание симптомов : Медицинский работник спросит о любых проблемах с дыханием, которые могут быть у вашего ребенка, а также о семейном анамнезе астмы, аллергии, кожном заболевании, называемом экземой, или других заболеваниях легких.Обязательно подробно опишите симптомы вашего ребенка (кашель, свистящее дыхание, одышка при физической активности или без нее, повышенная работа дыхания, боль в груди или стеснение), включая время и частоту появления этих симптомов.
- Медицинский осмотр: Во время медицинского осмотра врач послушает сердце и легкие вашего ребенка.
- Тесты: Многим детям будут делать рентген грудной клетки и исследование функции легких (легких), которые измеряют количество воздуха в легких и скорость его выдоха (выдоха).Результаты помогут врачу определить степень тяжести астмы. Дети младше 5 лет обычно не могут выполнять функциональные тесты легких, поэтому при постановке диагноза врачи в значительной степени полагаются на анамнез, симптомы и физическое обследование.
Врач может назначить другие тесты для выявления конкретных триггеров астмы, включая кожные пробы на аллергию и анализы крови.
Ведение и лечение
Как лечат астму у детей?
Основываясь на истории болезни вашего ребенка и степени тяжести астмы, поставщик медицинских услуг разработает план ухода, называемый «План действий при астме», который описывает:
- Когда и как вашему ребенку следует принимать лекарства от астмы.
- Что делать при обострении астмы.
- Когда следует обращаться за неотложной помощью для вашего ребенка.
Убедитесь, что вы понимаете этот план, и задавайте поставщику услуг вашего ребенка любые вопросы, которые могут у вас возникнуть. План действий по борьбе с астмой важен для успешного лечения астмы. Держите его под рукой, чтобы напоминать вам о ежедневном плане лечения астмы вашего ребенка и направлять вас, когда у вашего ребенка разовьются симптомы астмы. Помимо соблюдения Плана действий по борьбе с астмой, постарайтесь ограничить (и, если возможно, избегать) воздействие триггеров астмы.
Лекарства от астмы, которые принимают взрослые и дети старшего возраста, также можно безопасно назначать детям ясельного и младшего возраста. В случае ингаляционных лекарств может потребоваться другое устройство для доставки в зависимости от возраста и способностей ребенка.
Если у вашего младенца или ребенка симптомы астмы, которые требуют лечения с помощью ингалятора для экстренной помощи (бронходилататора, такого как альбутерол / левальбутерол) более двух раз в неделю, ваш врач может прописать ежедневную контролирующую терапию (например, противовоспалительные препараты) .
Как давать ребенку лекарства от астмы?
Вы будете давать ребенку лекарства от астмы, используя устройство с клапаном удерживающей камеры (VHC) или домашний небулайзер (также известный как дыхательный аппарат).
Ваш ребенок может использовать дозированный ингалятор (MDI) с VHC. VHC — это камера, которая присоединяется к MDI и удерживает дозу лекарства. Поговорите с поставщиком услуг вашего ребенка, чтобы узнать, подходит ли вашему ребенку MDI с VHC.
Небулайзер доставляет лекарства от астмы, превращая их из жидкости в туман.Ваш ребенок получает лекарство, вдыхая его через маску или мундштук.
Есть некоторые лекарства от астмы, которые также активируются дыханием или выпускаются в виде сухого порошка. Эти лекарства назначают детям старшего возраста, которые могут продемонстрировать соответствующую технику их применения.
Что делать, если у вашего ребенка приступ астмы?
Если у вашего ребенка симптомы приступа астмы:
- Дайте ребенку лекарство от облегчения в соответствии с планом действий при астме.
- Подождите 15 минут. Если симптомы исчезнут, ваш ребенок сможет возобновить любую деятельность, которую он делал. Если симптомы не исчезнут, следуйте Плану действий по лечению астмы для дальнейшего лечения.
- Если состояние вашего ребенка не улучшается или вы не знаете, что делать, позвоните своему поставщику медицинских услуг.
Опасные признаки приступа астмы:
- Сильное свистящее дыхание.
- Сильный кашель.
- Проблемы при ходьбе и / или разговоре,
- Синие губы и / или ногти.
Если у вашего ребенка любых из этих опасных признаков / симптомов, обратитесь в ближайшее отделение неотложной помощи или позвоните по номеру 911.
Перспективы / Прогноз
Как вы узнаете, что астма у вашего ребенка хорошо контролируется?
Вы узнаете, что астма вашего ребенка хорошо контролируется, если во время приема лекарств ваш ребенок:
- Живет активной нормальной жизнью.
- Имеет несколько тревожных симптомов.
- Посещает школу каждый день.
- Без труда выполняет повседневные дела.
- Не имел срочных визитов к врачу, в отделение неотложной помощи или больницу.
- Имеет незначительные побочные эффекты от лекарств или не имеет их.
Сможет ли ваш ребенок перерасти астму?
Когда дыхательные пути человека становятся чувствительными, они остаются такими на всю жизнь. Около половины детей, страдающих астмой, имеют заметное уменьшение симптомов к тому времени, когда они становятся подростками, и поэтому кажется, что они «переросли» свою астму.Однако примерно у половины этих детей симптомы астмы снова разовьются в возрасте 30-40 лет. К сожалению, невозможно предсказать, какие симптомы уменьшатся в подростковом возрасте, а какие вернутся в более позднем возрасте.
Записка из клиники Кливленда
Узнав об астме и способах борьбы с ней, вы делаете важный шаг на пути к лечению болезни вашего ребенка. Работайте в тесном сотрудничестве с командой по уходу за астмой вашего ребенка, чтобы узнать, как избежать триггеров астмы, какие лекарства действуют и как их правильно назначать.При надлежащем уходе ваш ребенок сможет жить без симптомов астмы и вести нормальный здоровый образ жизни.
Все об астме у детей
Что такое астма у детей?
Астма — это хроническое заболевание легких, которое вызывает у ребенка чувствительность дыхательных путей к определенным факторам (триггерам). Когда ребенок подвергается воздействию триггеров, с дыхательными путями происходит несколько вещей:
- Поверхность дыхательных путей набухает.
- Мышцы вокруг дыхательных путей напрягаются.
- В дыхательных путях выделяется более густая слизь, чем обычно.
Все это приведет к сужению дыхательных путей. Это затрудняет попадание воздуха в легкие вашего ребенка и вызывает симптомы астмы.
Что вызывает астму у ребенка?
Точная причина астмы неизвестна. Исследователи считают, что это частично передается через семьи. Но это также может быть вызвано многими другими причинами, такими как окружающая среда, инфекции и химические вещества.
Какие дети подвержены риску астмы?
У ребенка больше шансов заболеть астмой, если он или она:
- В возрасте от 5 до 17 лет
- Есть члены семьи, страдающие астмой
- Имеет аллергию
- Около табачного дыма
- Около загрязнения воздуха
- Есть ли другие проблемы со здоровьем, такие как проблемы с носовыми пазухами и лишний вес
Каковы симптомы астмы у ребенка?
Симптомы могут проявляться у каждого ребенка по-разному.У детей, страдающих астмой, бывают периоды, когда у них мало симптомов или они вообще отсутствуют. У них также бывают периоды, когда симптомы обостряются. Симптомы могут включать:
- Кашель, который либо постоянный, либо приходит и уходит
- Хрип или свист, который слышен, когда ваш ребенок дышит
- Проблемы с дыханием или одышка, когда ваш ребенок активен
- Стеснение в груди
- Усталость
- Ночной кашель
- Шумное дыхание
Симптомы астмы могут быть такими же, как и при других заболеваниях.Убедитесь, что ваш ребенок посещает своего врача для постановки диагноза.
Как диагностируют астму у ребенка?
Для диагностики астмы лечащий врач вашего ребенка может порекомендовать следующие тесты:
- Спирометрия. Спирометр — это устройство, используемое для проверки функции легких. Это можно делать у маленьких детей, в том числе у младенцев.
- Контроль максимального расхода . Пикфлоуметр используется для измерения количества воздуха, которое ребенок может выдохнуть из легких.Это измерение очень важно для проверки того, насколько хорошо контролируется астма у вашего ребенка.
- Рентген грудной клетки. Этот диагностический тест использует невидимые энергетические лучи для создания изображений внутренних тканей, костей и органов на пленке.
- Тесты на аллергию. Тесты на аллергию могут показать, есть ли у вашего ребенка аллергия, которая может вызывать или усугублять астму.
Как лечить астму у ребенка?
Лечение будет зависеть от симптомов, возраста и общего состояния вашего ребенка.Это также будет зависеть от степени тяжести состояния.
Лечащий врач вашего ребенка может направить вас к пульмонологу. Это врач со специальной подготовкой для лечения заболеваний легких. Ваш ребенок также может быть направлен к специалисту по астме и аллергии. Лечение вашего ребенка основано на том, насколько серьезны его или ее симптомы и насколько легко их контролировать. Лечение включает в себя поиск триггеров и способов их избежать. В него также войдут лекарства.
К лекарствам от астмы относятся:
- Бронходилататоры. Эти лекарства используются, чтобы помочь открыть суженные дыхательные пути. Они могут облегчить кашель, хрипы, одышку или затрудненное дыхание.
- Противовоспалительные препараты. Эти лекарства помогают уменьшить воспаление дыхательных путей.
- Антилейкотриены. Эти лекарства помогают уменьшить сужение дыхательных путей. Обычно их принимают внутрь.
- Иммунотерапия. Может использоваться при тяжелых приступах астмы у детей от 12 лет и старше.
Какие осложнения астмы у ребенка?
Астма, которая не контролируется должным образом, может вызвать:
- Тяжелые приступы астмы
- Длительное повреждение дыхательных путей
- Увеличение времени пребывания в больнице или отделении неотложной помощи
- Пропуск школы или других занятий
Что я могу сделать, чтобы предотвратить астму у моего ребенка?
Астму нельзя полностью предотвратить. Есть шаги, которые вы можете предпринять, чтобы снизить вероятность развития астмы у вашего ребенка.К ним относятся:
- Избегать пассивного курения
- Избегать загрязнения воздуха
У большинства детей обострения астмы можно предотвратить с помощью:
- Избегать известных триггеров
- Тщательно контролировать симптомы
- Принимать лекарства в соответствии с инструкциями
Как я могу помочь своему ребенку жить с астмой?
Вы можете помочь справиться с астмой своего ребенка:
- Выявите триггеры вашего ребенка и удержите его или ее от них.
- Давайте ребенку лекарство в соответствии с указаниями для предотвращения симптомов.
- Создание и ведение плана действий при астме.
- Внимательно наблюдайте за признаками и симптомами астмы, чтобы знать, когда они ухудшаются.
- Знать, что делать при обострении астмы.
Обратитесь к лечащему врачу вашего ребенка, чтобы найти наилучший способ лечения астмы. Существуют рекомендации для детей от новорожденного до 4 лет, от 5 до 11 лет и от 12 лет и старше.
Чем больше информации имеет человек, страдающий астмой, тем лучше можно контролировать астму.
Когда мне следует позвонить поставщику медицинских услуг для моего ребенка?
Позвоните лечащему врачу вашего ребенка, если симптомы вашего ребенка плохо контролируются. Например, ваш ребенок просыпается ночью с симптомами или у него проблемы с повседневной деятельностью.
Позвоните лечащему врачу вашего ребенка или немедленно обратитесь за медицинской помощью, если у вашего ребенка серьезные симптомы. Эти серьезные симптомы могут включать в себя проблемы:
- Дыхание
- Сон
- Ходьба
- Разговор
Ключевые моменты астмы у детей
- Астма — это хроническое заболевание легких, которое вызывает отек дыхательных путей выделяют больше слизи, а мышцы вокруг дыхательных путей напрягаются.
- Симптомы астмы включают затрудненное дыхание, хрипы, стеснение в груди и кашель.
- Держаться подальше от вещей, которые вызывают симптомы астмы (триггеры), является важной частью лечения астмы.
- Лекарства используются для предотвращения и контроля симптомов во время обострений.
- Астма может вызвать серьезные осложнения, если ее не контролировать.
Следующие шаги
Советы, которые помогут вам получить максимальную отдачу от посещения врача, обслуживающего вашего ребенка:
- Знайте причину визита и то, что вы хотите.
- Перед визитом запишите вопросы, на которые хотите получить ответы.
- Во время посещения запишите название нового диагноза и любые новые лекарства, методы лечения или тесты. Также запишите все новые инструкции, которые ваш поставщик дает вам для вашего ребенка.
- Узнайте, почему прописано новое лекарство или лечение и как они помогут вашему ребенку. Также знайте, каковы побочные эффекты.
- Спросите, можно ли вылечить состояние вашего ребенка другими способами.
- Знайте, почему рекомендуется тест или процедура и что могут означать результаты.
- Знайте, чего ожидать, если ваш ребенок не принимает лекарство, не проходит обследование или процедуру.
- Если вашему ребенку назначен повторный прием, запишите дату, время и цель этого визита.
- Узнайте, как можно связаться с лечащим врачом вашего ребенка в нерабочее время. Это важно, если ваш ребенок заболел и у вас есть вопросы или вам нужен совет.
Детская астма: основы практики, общие сведения, патофизиология
Национальное интервью по вопросам здравоохранения, Национальный центр статистики здравоохранения.CDC. Доступно по адресу http://www.cdc.gov/nchs/products/pubs/pubd/hestats/ashtma03-05/asthma03-05.htm.
[Рекомендации] Отчет 3 Группы экспертов (EPR-3): Рекомендации по диагностике и лечению астмы — Сводный отчет 2007. J Allergy Clin Immunol . 2007 ноябрь 120 (5 приложение): S94-138. [Медлайн].
Национальный институт сердца, легких и крови. Глобальная инициатива по астме. Публикация Национального института здравоохранения . 1995 г.95-3659.
Глобальная стратегия лечения и профилактики астмы. Глобальная инициатива по астме (GINA) 2006 г. Доступно на http://ginasthma.org.
Akinbami LJ, Moorman JE, Garbe PL, Sondik EJ. Состояние детской астмы в США, 1980–2007 гг. Педиатрия . 2009 март 123, приложение 3: S131-45. [Медлайн].
Андерсон WJ, Уотсон Л. Астма и гигиеническая гипотеза. N Engl J Med .2001 24 мая. 344 (21): 1643-4. [Медлайн].
Goksör E, Alm B, Thengilsdottir H, Pettersson R, Aberg N, Wennergren G. Хрипы дошкольного возраста — влияние раннего введения рыбы и неонатальных антибиотиков. Acta Paediatr . 2011 декабрь 100 (12): 1561-6. [Медлайн].
Bousquet J, Jeffery PK, Busse WW, Johnson M, Vignola AM. Астма. От бронхоспазма до воспаления и ремоделирования дыхательных путей. Am J Respir Crit Care Med . 2000 Май.161 (5): 1720-45. [Медлайн].
Ege MJ, Mayer M, Normand AC, Genuneit J, et al. Воздействие микроорганизмов окружающей среды и детская астма. N Engl J Med . 2011 24 февраля. 364 (8): 701-9. [Медлайн].
Zucker, M. Фенотип астмы, генотип могут определять будущие методы лечения. http://www.pulmonaryreviews.com [серийный номер онлайн] . Июнь 2003 г. 8: [Полный текст].
Drazen JM, Yandava CN, Dubé L, Szczerback N, Hippensteel R, Pillari A, et al.Фармакогенетическая ассоциация между генотипом промотора ALOX5 и ответом на противоастматическое лечение. Нат Генет . 1999 Июнь 22 (2): 168-70. [Медлайн].
Thompson EE, Pan L, Ostrovnaya I, Weiss LA, Gern JE, Lemanske RF Jr, et al. Генотип интегрина бета 3 влияет на фенотипы астмы и аллергии в первые 6 лет жизни. J Allergy Clin Immunol . 2007 июн.119 (6): 1423-9. [Медлайн].
Wechsler ME, Lehman E, Lazarus SC, Lemanske RF Jr, Boushey HA, Deykin A, et al.Полиморфизм бета-адренорецепторов и ответ на сальметерол. Am J Respir Crit Care Med . 2006 г. 1. 173 (5): 519-26. [Медлайн]. [Полный текст].
Мур WC, Мейерс Д.А., Венцель С.Е., Тиг В.Г. и др. Идентификация фенотипов астмы с использованием кластерного анализа в программе исследований тяжелой астмы. Am J Respir Crit Care Med . 2010 15 февраля. 181 (4): 315-23. [Медлайн]. [Полный текст].
Torgerson DG, Ampleford EJ, Chiu GY, et al.Мета-анализ полногеномных ассоциативных исследований астмы в этнически разнородных популяциях Северной Америки. Нат Генет . 31 июля 2011 г. 43 (9): 887-92. [Медлайн].
Феррейра М.А., Матесон М.С., Даффи Д.Л. и др. Идентификация IL6R и хромосомы 11q13.5 как локусов риска астмы. Ланцет . 2011 10 сентября. 378 (9795): 1006-14. [Медлайн].
Виндинг Р.К., Стокгольм Дж., Чавес Б.Л., Бисгаард Х. Уровни липидов в крови связаны с детской астмой, обструкцией дыхательных путей, гиперреактивностью бронхов и сенсибилизацией к аэроаллергенам. J Allergy Clin Immunol . 2015 г. 3 июля [Medline].
Боггс В. Липидный профиль крови, связанный с детской астмой и бронхиальной реактивностью. Информация о здоровье Reuters. Доступно на http://www.medscape.com/viewarticle/848232. 20 июля 2015 г .; Доступ: 3 сентября 2015 г.
Bisgaard H, Jensen SM, Bønnelykke K. Взаимодействие между астмой и ростом функции легких в раннем возрасте. Am J Respir Crit Care Med . 2012 июн 1.185 (11): 1183-9. [Медлайн].
Леманске Р.Ф. младший, Джексон Д.И., Гангнон Р.Э., Эванс М.Д., Ли З., Шулт П.А. и др. Заболевания, вызванные риновирусом в младенчестве, предсказывают последующее свистящее дыхание у детей. J Allergy Clin Immunol . 2005 сентябрь 116 (3): 571-7. [Медлайн].
Guilbert TW, Morgan WJ, Zeiger RS, Mauger DT, Boehmer SJ, Szefler SJ, et al. Долгосрочные ингаляционные кортикостероиды у детей дошкольного возраста с высоким риском астмы. N Engl J Med .2006 11 мая. 354 (19): 1985-97. [Медлайн].
Vesper S, McKinstry C, Haugland R и др. Разработка индекса экологической плесени для домов в США. Дж. Оккуп Энвирон Мед . 2007 августа 49 (8): 829-33. [Медлайн].
Репонен Т., Веспер С., Левин Л. и др. Высокий индекс относительной плесени окружающей среды в младенчестве как предиктор астмы в 7-летнем возрасте. Ann Allergy Asthma Immunol . 2011 Август 107 (2): 120-6.[Медлайн].
Farah CS, Kermode JA, Downie SR, et al. Ожирение является определяющим фактором контроля астмы, независимо от воспаления и механики легких. Сундук . 2011 Сентябрь 140 (3): 659-66. [Медлайн].
Quinto KB, Zuraw BL, Poon KY, Chen W., Schatz M, Christiansen SC. Связь ожирения и тяжести астмы и контроль у детей. J Allergy Clin Immunol . 2011 ноябрь 128 (5): 964-9. [Медлайн].
Goleva E, Searing DA, Jackson LP, Richers BN, Leung DY.Потребность в стероидах и иммунные ассоциации с витамином D у детей сильнее, чем у взрослых, страдающих астмой. J Allergy Clin Immunol . 2012 г. 11 февраля [Medline].
Mitchell EA, Beasley R, Keil U, Montefort S, Odhiambo J. Связь между табаком и риском астмы, риноконъюнктивита и экземы у детей и подростков: анализ третьей фазы программы ISAAC. Грудь . 12 июня 2012 г. [Medline].
Sheehan WJ, Mauger DT, Paul IM, et al.Ацетаминофен по сравнению с ибупрофеном у маленьких детей с легкой персистирующей астмой. N Engl J Med . 2016 18 августа. 375 (7): 619-30. [Медлайн].
Barclay L. Ацетаминофен против ибупрофена не ухудшает детскую астму. Медицинские новости Medscape. Доступно на http://www.medscape.com/viewarticle/867592. 17 августа 2016 г .; Доступ: 19 августа 2016 г.
Матильда Чиу YH, Коул Б.А., Коэн С., Вули А., Райт Р.Дж. Пренатальный и послеродовой стресс матери и хрипы у городских детей: влияние материнской сенсибилизации. Am J Respir Crit Care Med . 2012 15 июля. 186 (2): 147-54. [Медлайн]. [Полный текст].
Harpsøe MC, Basit S, Bager P, Wohlfahrt J, Benn CS, Nøhr EA и др. Материнское ожирение, прибавка в весе во время беременности и риск астмы и атопических заболеваний у потомства: исследование в рамках датской национальной когорты родившихся. J Allergy Clin Immunol . 1 ноября 2012 г. [Medline].
Donohue KM, Miller RL, Perzanowski MS, Just AC, Hoepner LA, Arunajadai S, et al.Пренатальное и послеродовое воздействие бисфенола А и развитие астмы у городских детей. J Allergy Clin Immunol . 2013 Mar.131 (3): 736-742.e6. [Медлайн].
Barclay L. Воздействие BPA связано с риском детской астмы. Доступно на http://www.medscape.com/viewarticle/780110. Доступ: 12 марта 2013 г.
Распространенность астмы и характеристики контроля в зависимости от расы / этнической принадлежности — США, 2002 г. MMWR Morb Mortal Wkly Rep .2004 27 февраля. 53 (7): 145-8. [Медлайн].
Мурман Дж. Э., Радд Р. А., Джонсон, Калифорния, Кинг М., Минор П., Бейли С. и др. Национальное наблюдение за астмой — США, 1980-2004 гг. MMWR Surveill Summ . 2007 Октябрь 19, 56 (8): 1-54. [Медлайн].
Аршад С.Х., Кармаус В., Раза А., Курукулааратчи Р.Дж., Мэтьюз С.М., Холлоуэй Дж.В. и др. Влияние родительской аллергии на детские аллергические заболевания зависит от пола ребенка. J Allergy Clin Immunol .2012 17 мая. [Medline].
Мартинес Ф. Д., Райт А. Л., Тауссиг Л. М., Хольберг С. Дж., Халонен М., Морган В. Дж.. Астма и хрипы в первые шесть лет жизни. Группа Health Medical Associates. N Engl J Med . 1995, 19 января. 332 (3): 133-8. [Медлайн].
Кастро-Родригес Дж. А., Хольберг С. Дж., Райт А. Л., Мартинес Ф. Д. Клинический индекс для определения риска астмы у детей раннего возраста с повторяющимся хрипом. Am J Respir Crit Care Med .2000 Октябрь 162 (4, Пет 1): 1403-6. [Медлайн].
Остервелл Н. 50 лет спустя: тяжелая детская астма сохраняется в среднем возрасте. Медицинские новости Medscape. Доступно на http://www.medscape.com/viewarticle/826597. Дата обращения: 16 июня 2014 г.
Тай А., Тран Х, Робертс М., Кларк Н., Гибсон А.М., Видмар С. и др. Исходы детской астмы в возрасте до 50 лет. J Allergy Clin Immunol . 2014 июн. 133 (6): 1572-1578.e3. [Медлайн].
Коффман Дж. М., Кабана М. Д., Елин Э.Улучшают ли школьные образовательные программы по астме самоконтроль и результаты в отношении здоровья? Педиатрия . 2009 Август 124 (2): 729-42. [Медлайн]. [Полный текст].
Wu AC, Tantisira K, Li L, Schuemann B, Weiss ST, Fuhlbrigge AL. Предикторы симптомов отличаются от предикторов тяжелых обострений астмы у детей. Сундук . 2011 г. 3 февраля [Medline].
Crapo RO, Casaburi R, Coates AL, Enright PL, Hankinson JL, Irvin CG.Руководство по тестированию на метахолин и нагрузку с физической нагрузкой-1999. Это официальное заявление Американского торакального общества было принято Советом директоров ATS в июле 1999 года. Am J Respir Crit Care Med . 2000, январь, 161 (1): 309-29. [Медлайн].
Stern G, de Jongste J, van der Valk R, Baraldi E, Carraro S, Thamrin C и др. Фенотипирование флуктуаций на основе суточной доли выдыхаемого оксида азота у детей с астмой. J Allergy Clin Immunol .2011 Август 128 (2): 293-300. [Медлайн].
Robroeks CM, van Vliet D, Jöbsis Q, Braekers R, Rijkers GT, Wodzig WK, et al. Прогнозирование обострений астмы у детей: результаты годичного проспективного исследования. Clin Exp Allergy . 2012 май. 42 (5): 792-8. [Медлайн].
Wu AC, Tantisira K, Li L, Fuhlbrigge AL, Weiss ST, Litonjua A. Влияние витамина D и лечения ингаляционными кортикостероидами на функцию легких у детей. Am J Respir Crit Care Med .2012 15 сентября. 186 (6): 508-13. [Медлайн]. [Полный текст].
Holbrook JT, Wise RA, Gold BD и др. Лансопразол для детей с плохо контролируемой астмой: рандомизированное контролируемое исследование. ЯМА . 2012 25 января. 307 (4): 373-81. [Медлайн].
Brozek JL, Kraft M, Krishnan JA, Cloutier MM, Lazarus SC, Li JT, et al. Прерывание приема β2-агонистов длительного действия у пациентов с контролируемой астмой: систематический обзор с метаанализом. Arch Intern Med .2012 27 августа, 1–11. [Медлайн].
Нельсон HS, Weiss ST, Bleecker ER, Yancey SW, Dorinsky PM. Многоцентровое исследование сальметерола на астму: сравнение обычной фармакотерапии астмы или обычной фармакотерапии плюс сальметерол. Сундук . 2006 Январь 129 (1): 15–26. [Медлайн].
Salpeter SR, Wall AJ, Бакли NS. Бета-агонисты длительного действия с ингаляционными кортикостероидами и без них и катастрофические приступы астмы. Am J Med .2010 апр. 123 (4): 322-8.e2. [Медлайн].
Управление по санитарному надзору за качеством пищевых продуктов и медикаментов США. Сообщение FDA по безопасности лекарств: Новые требования безопасности для ингаляционных лекарств от астмы длительного действия, называемых бета-агонистами длительного действия (LABA). Департамент здравоохранения и социальных служб . 18 февраля 2010 г. 1–4. [Полный текст].
Lemanske RF, Mauger DT, Sorkness CA, et al. Повышающая терапия для детей с неконтролируемой астмой, получающих ингаляционные кортикостероиды. N Engl J Med . 30 марта 2010 г. 362: 975-85.
Перлман Д.С. и др. Эффективность дозированного ингалятора под давлением будесонида / формотерола по сравнению с одним будесонидом у детей (6-. Представлено на ежегодном научном собрании Американского колледжа аллергии, астмы и иммунологии, 2016 г. Сан-Франциско, Калифорния . 13 ноября 2016 г.
Rachelefsky G. Ингаляционные кортикостероиды и контроль астмы у детей: оценка нарушений и риска. Педиатрия . 2009 Январь 123 (1): 353-66. [Медлайн].
Мартинес Ф. Д., Чинчилли В. М., Морган В. Дж., Бёмер С. Дж., Леманске Р. Ф. младший, Маугер Д. Т. и др. Использование дипропионата беклометазона для лечения детей с устойчивой астмой легкой степени (TREXA): рандомизированное двойное слепое плацебо-контролируемое исследование. Ланцет . 19 февраля 2011 г. 377 (9766): 650-7. [Медлайн].
Фарбер HJ, Силвейра EA, Vicere DR, et al. Назначение пероральных кортикостероидов детям с астмой в рамках программы управляемого медицинского обслуживания Medicaid. Педиатрия . 2017. 139 (5): e20164146.
Kuehn BM. Астма: чрезмерное употребление оральных стероидов предполагает недостаточное использование ингаляторов. Медицинские новости Medscape. Доступно на http://www.medscape.com/viewarticle/878503. 12 апреля 2017 г .; Доступ: 12 апреля 2017 г.
Куон Б.С., Фицджеральд Дж. М., Лемьер С., Шахиди Н., Дюшар FM. Повышенные по сравнению со стабильными дозами ингаляционных кортикостероидов при обострениях хронической астмы у взрослых и детей. Кокрановская база данных Syst Rev .2010 8 декабря. CD007524. [Медлайн].
Агертофт Л., Педерсен С. Влияние длительного лечения ингаляционным будесонидом на рост взрослого у детей с астмой. N Engl J Med . 2000 Октябрь 12, 343 (15): 1064-9. [Медлайн].
Долгосрочные эффекты будесонида или недокромила у детей, страдающих астмой. Исследовательская группа программы управления детской астмой. N Engl J Med . 2000 Октябрь 12, 343 (15): 1054-63. [Медлайн].
Rodrigo GJ, Neffen H, Castro-Rodriguez JA.Эффективность и безопасность подкожного омализумаба по сравнению с плацебо в качестве дополнительной терапии к кортикостероидам для детей и взрослых с астмой: систематический обзор. Сундук . 2011, январь, 139 (1): 28-35. [Медлайн].
Busse WW, Morgan WJ, Gergen PJ, Mitchell HE, Gern JE, Liu AH, et al. Рандомизированное испытание омализумаба (анти-IgE) для лечения астмы у детей из городских районов. N Engl J Med . 2011 17 марта. 364 (11): 1005-15. [Медлайн].
Омализумаб может помочь детям с неконтролируемой аллергической астмой. Медскап . 4 апреля 2013 г. [Полный текст].
Deschildre A, Marguet C, Salleron J, et al. Дополнительный омализумаб у детей с тяжелой аллергической астмой: годичное исследование реальной жизни. Eur Respir J . 2013 21 марта [Medline].
Кейтс К.Дж., Бесталл Дж., Адамс Н. Камеры для выдерживания по сравнению с небулайзерами для ингаляционных стероидов при хронической астме. Кокрановская база данных Syst Rev . 2006 25 января. CD001491. [Медлайн].
Vuillermin PJ, Robertson CF, Carlin JB, Brennan SL, Biscan MI, South M.Родители инициировали преднизолон для лечения острой астмы у детей школьного возраста: рандомизированное контролируемое перекрестное исследование. BMJ . 2010 г., 1. 340: c843. [Медлайн]. [Полный текст].
Halterman JS, Szilagyi PG, Fisher SG, Fagnano M, Tremblay P, Conn KM, et al. Рандомизированное контролируемое исследование по улучшению ухода за городскими детьми, страдающими астмой: результаты исследования по лечению астмы в школах. Arch Pediatr Adolesc Med . 2011 Март 165 (3): 262-8. [Медлайн].
Bhattacharjee R, Choi BH, Gozal D, Mokhlesi B.Связь аденотонзиллэктомии с исходами астмы у детей: продольный анализ базы данных. ПЛоС Мед . 2014 11 ноября (11): e1001753. [Медлайн]. [Полный текст].
Harding A. Аденотонзиллэктомия по поводу СОАС помогает уменьшить астму у детей. Медицинская информация Reuters . 06 ноября 2014 г. [Полный текст].
Postma DS, O’Byrne PM, Pedersen S. Сравнение влияния низких доз циклесонида и фиксированной дозы флутиказона пропионата и салметерола на длительный контроль астмы. Сундук . 2011 Февраль 139 (2): 311-8. [Медлайн].
Pavord ID, Korn S, Howarth P, Bleecker ER, Buhl R, Keene ON, et al. Меполизумаб при тяжелой эозинофильной астме (DREAM): многоцентровое двойное слепое плацебо-контролируемое исследование. Ланцет . 2012 18 августа. 380 (9842): 651-9. [Медлайн].
Ortega HG, Liu MC, Pavord ID, Brusselle GG, FitzGerald JM, Chetta A, et al. Лечение меполизумабом у пациентов с тяжелой эозинофильной астмой. N Engl J Med . 2014 25 сентября. 371 (13): 1198-207. [Медлайн]. [Полный текст].
Bel EH, Wenzel SE, Thompson PJ, Prazma CM, Keene ON, Yancey SW и др. Пероральный глюкокортикоидсберегающий эффект меполизумаба при эозинофильной астме. N Engl J Med . 2014 25 сентября. 371 (13): 1189-97. [Медлайн]. [Полный текст].
Bleecker ER, FitzGerald JM, Chanez P, Papi A, Weinstein SF, Barker P, et al. Эффективность и безопасность бенрализумаба для пациентов с тяжелой астмой, не контролируемой высокими дозами ингаляционных кортикостероидов и β 2 -агонистов длительного действия (SIROCCO): рандомизированное многоцентровое плацебо-контролируемое исследование фазы 3. Ланцет . 2016 29 октября. 388 (10056): 2115-2127. [Медлайн].
Фитцджеральд Дж. М., Бликер Э. Р., Наир П., Корн С., Охта К., Ломматч М. и др. Бенрализумаб, моноклональное антитело против рецептора интерлейкина-5 α, в качестве дополнительного лечения пациентов с тяжелой неконтролируемой эозинофильной астмой (CALIMA): рандомизированное двойное слепое плацебо-контролируемое исследование фазы 3. Ланцет . 2016 29 октября. 388 (10056): 2128-2141. [Медлайн].
Наир П., Венцель С., Рабе К.Ф., Бурден А., Лугого Н.Л., Куна П. и др.Пероральный глюкокортикоид-сберегающий эффект Бенрализумаба при тяжелой астме. N Engl J Med . 2017, 22 июня. 376 (25): 2448-2458. [Медлайн].
Хендерсон, Д. Дексаметазон снимает острую астму у детей с меньшей рвотой. Медицинские новости Medscape. Доступно на http://www.medscape.com/viewarticle/820375. Доступ: 19 февраля 2014 г.
Кини Г.Е., Грей М.П., Моррисон А.К., Левас М.Н., Кесслер Е.А., Хилл Г.Д. и др. Дексаметазон при обострениях астмы у детей: метаанализ. Педиатрия . 2014 10 февраля [Medline].
Исследование, проведенное в Лондоне С. Подтвердило отслеживание симптомов астмы. Медицинские новости Medscape . 11 ноября 2013 г. [Полный текст].
Nkoy FL, Stone BL, Fassl BA, et al. Продольная проверка инструмента для самоконтроля астмы. Педиатрия . 2013 г. 11 ноября [Medline].
Скотт М., Робертс Г., Курукулааратчи Р.Дж., Мэтьюз С., Нове А., Аршад Ш. Многостороннее избегание аллергенов в младенчестве снижает астму в детском возрасте с эффектом, сохраняющимся до 18 лет. Грудь . 2012 декабрь 67 (12): 1046-51. [Медлайн].
Кастро М., Коррен Дж., Паворд И.Д., Масперо Дж., Венцель С., Рабе К.Ф. и др. Эффективность и безопасность дупилумаба при неконтролируемой астме средней и тяжелой степени. N Engl J Med . 28 июня 2018 г., 378 (26): 2486-2496. [Медлайн].
Rabe KF, Nair P, Brusselle G, Maspero JF, Castro M, Sher L, et al. Эффективность и безопасность дупилумаба при глюкокортикоид-зависимой тяжелой астме. N Engl J Med .2018, 28 июня. 378 (26): 2475-2485. [Медлайн].
ProAir Digihaler (альбутерол) [вкладыш в упаковке]. Фрейзер, Пенсильвания: Teva Respiratory, LLC. 12/2018. Доступно в [Полный текст].
Астма у детей | PeaceHealth
Обзор темы
Подходит ли вам эта тема?
В этом разделе представлена информация об астме у детей. Если вы ищете информацию об астме у подростков и взрослых, см. Тему «Астма у подростков и взрослых».
Что такое астма?
При астме вашему ребенку становится трудно дышать. Это вызывает отек и воспаление дыхательных путей, которые ведут в легкие. Когда астма обостряется, дыхательные пути сужаются и становятся более узкими. Это препятствует легкому прохождению воздуха и затрудняет дыхание вашего ребенка. Эти обострения также называют приступами или обострениями астмы.
Астма поражает детей по-разному. У некоторых детей приступы астмы случаются только в сезон аллергии, когда они дышат холодным воздухом или когда занимаются спортом.У других бывает много тяжелых приступов, из-за которых они часто обращаются к врачу.
Даже если у вашего ребенка мало приступов астмы, вам все равно нужно лечить астму. Если отек и раздражение в дыхательных путях вашего ребенка не контролируются, астма может снизить качество жизни вашего ребенка, помешать ему заниматься спортом и повысить риск его обращения в больницу.
Несмотря на то, что астма является болезнью на всю жизнь, лечение может контролировать ее и сохранить здоровье вашего ребенка. Многие дети, страдающие астмой, занимаются спортом и ведут здоровый и активный образ жизни.
Что вызывает астму?
Специалисты точно не знают, что вызывает астму. Но есть кое-что, что мы знаем:
- Астма передается в семье.
- Астма гораздо чаще встречается у людей, страдающих аллергией, хотя не все страдающие аллергией заболевают астмой. И не у всех больных астмой есть аллергия.
- Табачный дым может вызвать астму и усугубить ее.
- Загрязнение может усугубить астму.
Каковы симптомы?
Симптомы астмы могут быть легкими или тяжелыми. Когда у вашего ребенка астма, он может:
- Свистящее дыхание, издающее громкий или мягкий свистящий звук, возникающий при сужении дыхательных путей.
- Сильный кашель.
- Почувствуйте стеснение в груди.
- Ощущение одышки.
- Есть проблемы со сном из-за кашля и хрипов.
- Быстро устаю во время упражнений.
У многих детей, страдающих астмой, симптомы усиливаются ночью.
Как диагностируется астма?
Помимо медицинского осмотра и выяснения симптомов вашего ребенка, ваш врач может назначить такие тесты, как:
- Спирометрия. Врачи используют этот тест для диагностики и отслеживания астмы у детей от 5 лет и старше. Он измеряет, насколько быстро ваш ребенок может вводить и выводить воздух в легкие и сколько воздуха перемещается.Спирометрия не используется для младенцев и маленьких детей. В таких случаях врач обычно выслушивает хрипы и спрашивает, как часто ребенок хрипит или кашляет.
- Пиковая скорость выдоха (PEF). Это показывает, сколько воздуха может выдохнуть ваш ребенок, когда он или она старается изо всех сил.
- Рентген грудной клетки, чтобы определить, не вызывает ли другое заболевание симптомы вашего ребенка.
- Тесты на аллергию, если ваш врач считает, что симптомы у вашего ребенка могут быть вызваны аллергией.
Вашему ребенку необходимы плановые осмотры, чтобы врач мог отслеживать астму и принимать решение о лечении.
Как лечится?
Лечение астмы состоит из двух частей, и они изложены в плане действий по борьбе с астмой. Цели:
- Долгосрочный контроль над астмой. В плане действий при астме указано, какое лекарство необходимо принимать вашему ребенку. Это также помогает вам отслеживать симптомы вашего ребенка и знать, насколько эффективно лечение.Многие дети принимают контрольные лекарства — обычно ингаляционные кортикостероиды — каждый день. Ежедневный прием контролирующего лекарства помогает уменьшить отек дыхательных путей и помогает предотвратить приступы.
- Лечить приступы астмы, если они возникают. В плане действий при астме указано, что делать, если у вашего ребенка приступ астмы. Это поможет вам определить триггеры, которые могут вызвать приступы у вашего ребенка. Во время приступа ваш ребенок будет использовать быстродействующие лекарства, такие как альбутерол.
Если вашему ребенку необходимо принимать лекарства быстрого действия более 2 дней в неделю, поговорите со своим врачом.Это признак того, что астма вашего ребенка не контролируется и может вызывать проблемы.
Приступы астмы могут быть опасными для жизни, но вы сможете предотвратить их, если будете следовать плану. Ваш врач может научить вас навыкам, необходимым для использования плана действий вашего ребенка при астме.
Что еще вы можете сделать, чтобы помочь вашему ребенку при астме?
Вы можете предотвратить некоторые приступы астмы, помогая своему ребенку избегать тех вещей, которые их вызывают. Это так называемые триггеры.Триггер может быть:
- Раздражители в воздухе, такие как сигаретный дым или другие загрязнения воздуха. Не подвергайте ребенка воздействию табачного дыма.
- Вещи, на которые у вашего ребенка аллергия, например, шерсть домашних животных, пылевые клещи, тараканы или пыльца. Прием некоторых лекарств от аллергии может помочь вашему ребенку.
- Упражнение. Спросите своего врача об использовании ингалятора перед тренировкой, если это провоцирует астму у вашего ребенка.
- Прочие вещи, например, сухой, холодный воздух; инфекция; или некоторые лекарства.Старайтесь не позволять ребенку заниматься спортом на улице в холодную и сухую погоду. Поговорите со своим врачом о вакцинах для предотвращения некоторых инфекций. И спросите, каких лекарств следует избегать вашему ребенку.
При приступе астмы у ребенка может быть страшно. Вы можете чувствовать себя беспомощным, но план действий при астме поможет вам знать, что делать во время приступа. Приступ астмы может быть достаточно серьезным, чтобы потребовать срочной медицинской помощи. Но в большинстве случаев вы можете избавиться от симптомов дома, если у вас есть хороший план действий при астме.
Причина
Причина астмы неизвестна. Эксперты в области здравоохранения считают, что факторы наследственности, окружающей среды и иммунной системы в совокупности вызывают воспаление бронхов, по которым воздух попадает в легкие. Это может привести к симптомам астмы и приступам астмы.
- Семейная история. Астма может передаваться по наследству. Если это так в вашей семье, у вашего ребенка может быть больше, чем у других детей, разовьется длительное (хроническое) воспаление бронхов.
- Иммунная система. У некоторых детей клетки иммунной системы выделяют химические вещества, вызывающие воспаление, в ответ на определенные вещества (аллергены), вызывающие аллергические реакции. Исследования показывают, что воздействие аллергенов, таких как пылевые клещи, тараканы и перхоть животных, может влиять на развитие астмы. Астма гораздо чаще встречается у детей с аллергией (дети с атопией), хотя не у всех детей с аллергией развивается астма. И далеко не все дети, страдающие астмой, страдают аллергией.
- Окружающая среда. Факторы окружающей среды и современный образ жизни с осторожностью в отношении микробов могут играть роль в развитии астмы. Некоторые эксперты считают, что из-за загрязнения окружающей среды больше случаев астмы и меньше подвержено воздействию определенных видов вредных бактерий и других микробов. сноска 1 В результате иммунная система детей может развиваться таким образом, что повышается вероятность развития у них аллергии и астмы.
Симптомы
Симптомы астмы могут быть легкими или тяжелыми.У вашего ребенка могут отсутствовать симптомы; тяжелые, ежедневные симптомы; или что-то среднее. Частота появления симптомов у вашего ребенка также может измениться.
Симптомы астмы могут включать:
- Хрипы — свистящие звуки различной громкости, возникающие при сужении дыхательных путей легких (бронхов).
- Кашель — единственный симптом у некоторых детей.
- Герметичность в груди.
- Одышка, то есть учащенное, поверхностное или затрудненное дыхание.
- Нарушение сна.
- Быстрая утомляемость во время упражнений.
Если у вашего ребенка только один или два из этих симптомов, это не обязательно означает, что он или она страдает астмой. Чем больше у вашего ребенка этих симптомов, тем выше вероятность того, что он болеет астмой.
У многих детей симптомы усиливаются ночью (ночная астма). У всех людей функция легких изменяется в течение дня и ночи. У детей, страдающих астмой, это часто очень заметно, особенно ночью.Часто возникают ночной кашель и одышка. Как правило, пробуждение ночью из-за одышки или кашля указывает на плохо контролируемую астму.
Может быть трудно определить, насколько серьезен приступ астмы у вашего ребенка. Это важно знать, потому что тяжелые приступы могут потребовать неотложной помощи. Но в большинстве случаев вы можете позаботиться о симптомах вашего ребенка дома с помощью плана действий при астме, который представляет собой письменный план, в котором указано, какое лекарство необходимо вашему ребенку и когда вам следует вызвать врача или обратиться за неотложной помощью.
Что происходит
Астма часто начинается в детстве или подростковом возрасте и может длиться всю жизнь вашего ребенка.
Астма подразделяется на перемежающуюся, стойкую легкую, стойкую умеренную и стойкую тяжелую.
Приступы астмы и что их усугубляет
Приступ астмы возникает, когда симптомы у вашего ребенка внезапно усиливаются. Хотя некоторые приступы астмы возникают очень внезапно, многие из них ухудшаются в течение нескольких дней.
Вещи, которые могут привести к приступу астмы или усугубить его, включают:
Большинство приступов астмы возникают в результате неспособности контролировать астму с помощью лекарств. Если ваш ребенок строго следует своему плану действий при астме и правильно принимает все лекарства, можно предотвратить приступы.
Влияние на жизнь вашего ребенка
Иногда воспаление дыхательных путей при астме заставляет дыхательные пути вашего ребенка сужаться и выделять слизь, что приводит к симптомам астмы, таким как одышка.
Утрата функции легких при астме, по-видимому, начинается в раннем детстве. Астма также может увеличить риск частичного коллапса легочной ткани (ателектаз) или коллапса легкого (пневмоторакс).
Иногда астма не поддается лечению, потому что дети не принимают лекарства или принимают их неправильно, не избегают триггерных факторов и по другим причинам не соблюдают свой план действий по борьбе с астмой. Очень важно, чтобы вы и другие лица, осуществляющие уход, следили за тем, чтобы ваш ребенок следовал своему плану действий, чтобы предотвратить обострение астмы и снизить риск смерти от астмы.
Следуя планам лечения астмы, большинство детей, страдающих астмой, могут жить здоровой и полноценной жизнью.
Что увеличивает ваш риск
Многие вещи могут повысить риск развития астмы у ребенка. Некоторые из них находятся вне вашего контроля; другие вы можете контролировать.
Личный и семейный анамнез
- Пол. Среди детей мальчики чаще болеют астмой, чем девочки.
- Гонка. Астма чаще встречается у чернокожих детей, чем у белых. сноска 2
- Бронхи с чрезмерной реакцией. У детей, которые наследуют склонность бронхов (которые переносят воздух в легкие) к чрезмерной реакции, часто развивается астма.
- История аллергии, в том числе пищевой. У детей, страдающих аллергией, вероятность развития астмы выше, чем у других детей. У большинства детей с астмой есть аллергический ринит, атопический дерматит или и то, и другое.Исследования показывают, что от 40 до 50 из 100 детей, страдающих атопическим дерматитом, заболевают астмой. Атопический дерматит в детстве также может увеличить риск развития тяжелой и стойкой астмы у взрослого человека. сноска 3
- Семейный анамнез аллергии и астмы. Дети, страдающие аллергией и астмой, обычно имеют в семейном анамнезе аллергию или астму.
- Респираторно-синцитиальный вирус (RSV) и хрипы в молодом возрасте. Раннее инфицирование респираторно-синцитиальным вирусом (RSV), вызывающим инфекцию нижних дыхательных путей, увеличивает риск хрипов у ребенка. сноска 4 Маленькие дети, которые хрипят, имеют больший риск астмы, чем дети, которые не хрипят.
Другие факторы, повышающие риск для вашего ребенка
- Пассивный сигаретный дым. Дети, которые окружены пассивным сигаретным дымом, подвержены повышенному риску развития астмы. сноска 5 Если дети уже болеют болезнью, пассивное курение увеличивает тяжесть их симптомов.
- Курение сигарет. У курящих детей вероятность развития астмы выше в подростковом возрасте. Большое исследование показало, что дети, выкуривающие не менее 300 сигарет в год, почти в 4 раза чаще заболевают астмой. сноска 6
- Курение сигарет во время беременности. Женщины, которые курят во время беременности, увеличивают риск хрипов у своих младенцев. Младенцы, матери которых курили во время беременности, также имеют худшую функцию легких, чем дети, матери которых не курили. сноска 5
- Ожирение. Исследования обнаружили связь между ожирением у детей и распространенностью астмы выше среднего. Но причина ссылки неясна. сноска 2 Кроме того, симптомы, вызванные ожирением, иногда считаются симптомами астмы.
- Пылевые клещи. Находясь рядом с пылевыми клещами, ваш ребенок может заболеть астмой. сноска 5
- Тараканы. В одном исследовании дети, у которых дома был высокий уровень тараканьего помета, имели в 4 раза больше шансов получить новый диагноз астмы, чем дети, у которых дома был низкий уровень. сноска 5
Домашние животные
Эксперты также не уверены в том, какое влияние оказывают домашние домашние животные на заболевание астмой.Анализ нескольких исследований показал, что домашнее животное защищает от астмы. Собака немного увеличивает риск астмы. Влияние других пушистых домашних животных на риск астмы не было ясно. сноска 7
Если у вашего ребенка уже есть астма и аллергия на домашних животных, домашнее животное в доме может ухудшить его или ее астму.
Риск очень тяжелых приступов астмы
Ваш ребенок может подвергаться повышенному риску тяжелых приступов астмы, если он или она:
- Младенец с симптомами астмы.
- Имеет в анамнезе серьезные симптомы, такие как быстро ухудшающиеся приступы астмы и частые ночные симптомы.
- Имеет трудности с приемом лекарств или часто принимает бета2-агонисты короткого действия, такие как альбутерол.
- Имеет частые изменения максимальной скорости выдоха.
- Имеет длительные симптомы.
- Недостаточно быстро принимает оральные стероидные препараты во время приступа.
- Не имеет хорошей поддержки со стороны семьи и друзей.
Триггеры также могут усугубить астму и привести к ее приступам.
Когда звонить врачу
Позвонить
911
или другие службы экстренной помощи немедленно , если:
Позвоните своему врачу или немедленно обратитесь за медицинской помощью , если:
- Симптомы вашего ребенка не улучшатся после выполнения его или ее плана действий по борьбе с астмой.
- У вашего ребенка появились новые или еще более серьезные проблемы с дыханием.
- У вашего ребенка усиливается кашель и хрипы.
- Ваш ребенок откашливает темно-коричневую или кровянистую слизь (мокроту).
- У вашего ребенка поднялась температура или повысилась температура.
Позвоните своему врачу, если:
- Вашему ребенку необходимо принимать лекарства быстрого действия более 2 дней в неделю (за исключением случаев, когда это делается только для физических упражнений).
- Ваш ребенок кашляет глубже или чаще, особенно если слизи стало больше или ее цвет изменился.
- У вашего ребенка астма, и его или ее PEF ухудшается в течение 2-3 дней.
Если вы считаете, что у вашего ребенка астма
Если у вашего ребенка не была диагностирована астма, но у него есть симптомы астмы, позвоните своему врачу и запишитесь на прием для обследования.
Бдительное ожидание
Бдительное ожидание — это период времени, в течение которого вы и ваш врач наблюдаете за симптомами или состоянием вашего ребенка, не прибегая к медицинской помощи.
Если вы считаете, что у вашего ребенка астма, настороженное ожидание не подходит. Обратитесь к врачу.
Если ваш ребенок лечится от 1 до 3 месяцев, и его состояние не улучшается, спросите своего врача, нужно ли ему обратиться к специалисту (аллергологу или пульмонологу).
Бдительное ожидание может быть уместным, если ваш ребенок следует своему плану действий по лечению астмы и остается в зеленой зоне. Следите за симптомами вашего ребенка и продолжайте избегать триггеров астмы.
Кого смотреть
Медицинские работники, которые могут диагностировать и лечить астму, включают:
Вашему ребенку может потребоваться обратиться к специалисту (аллергологу или пульмонологу), если он или она:
- Имеет стойкую астму от умеренной до тяжелой.
- Имеет другие заболевания, затрудняющие лечение астмы.
- Требуется дополнительное образование или трудности с соблюдением плана действий по борьбе с астмой.
- Не соответствует целям лечения после нескольких месяцев терапии.
- Перенес опасный для жизни приступ астмы.
- Требуется кожная проба на аллергию.
Экзамены
Диагноз астмы основывается на истории болезни, физическом осмотре и простых функциональных тестах легких, таких как спирометрия.
Диагностика астмы у младенцев и детей ясельного возраста часто бывает очень сложной. Симптомы могут быть такими же, как и при других заболеваниях, таких как инфекция респираторно-синцитиальным вирусом (RSV) или воспаление легких (пневмония), носовых пазух (синусит) и мелких дыхательных путей (бронхиолит).Если у вас очень маленький ребенок, спирометрия нецелесообразна. Таким образом, диагноз ставится на основании вашего сообщения о симптомах.
Функциональные пробы легких
У детей старшего возраста функциональные тесты легких могут диагностировать астму, определять ее тяжесть и выявлять осложнения.
- Спирометрия — самый распространенный тест для диагностики астмы у детей старшего возраста. Он измеряет, насколько быстро ребенок может вводить и выводить воздух в легкие и сколько воздуха перемещается.
- Тестирование дневных изменений пиковой скорости выдоха (PEF) проводится в течение 1-2 недель. Этот тест необходим, когда у вашего ребенка периодически появляются симптомы, но у него нормальные результаты спирометрического теста.
- Можно использовать упражнение или ингаляцию, если результаты спирометрического теста нормальные или близкие к норме, но есть подозрение на астму. Эти тесты измеряют, насколько быстро ваш ребенок может вдыхать и выдыхать после тренировки или после приема лекарства. Ингаляционное заражение также может быть выполнено с использованием определенного раздражителя или аллергена.
- При бронхоскопии используется гибкий эндоскоп, называемый бронхоскопом, для исследования дыхательных путей. Иногда проблемы с дыхательными путями, такие как опухоли или инородные тела, вызывают симптомы, имитирующие симптомы астмы.
Новейшим тестом для мониторинга астмы является тест-система NIOX на оксид азота. Этот тест измеряет оксид азота в выдыхаемом воздухе. Уменьшение оксида азота предполагает, что лечение может уменьшить воспаление, вызванное астмой. Но некоторые специалисты считают, что этот тест бесполезен для наблюдения за астмой. сноска 8
Тесты на другие болезни
Астму иногда трудно диагностировать, потому что симптомы широко варьируются от ребенка к ребенку и у каждого ребенка с течением времени. Симптомы могут быть такими же, как и при других заболеваниях, таких как грипп или другие респираторные вирусные инфекции. Тесты, которые могут быть выполнены для определения того, вызывают ли симптомы вашего ребенка другие заболевания, кроме астмы, включают:
- Рентген грудной клетки. Рентген грудной клетки может использоваться, чтобы увидеть, не вызывает ли симптомы что-то еще, например, посторонний предмет.
- Тест пота, который измеряет количество соли в поте. Этот тест можно использовать, чтобы определить, вызывает ли муковисцидоз симптомы.
Другие тесты могут быть выполнены, чтобы определить, есть ли у вашего ребенка проблемы со здоровьем, такие как синусит, полипы носа или гастроэзофагеальная рефлюксная болезнь.
Регулярные осмотры
Вам необходимо следить за состоянием вашего ребенка и проходить регулярные осмотры, чтобы держать астму под контролем, а также пересматривать и, возможно, обновлять план действий вашего ребенка по лечению астмы.Осмотр рекомендуется каждые 1–12 месяцев в зависимости от того, насколько хорошо контролируются симптомы вашего ребенка.
Во время осмотров ваш врач спросит вас и вашего ребенка, остались ли симптомы или пиковая скорость выдоха стабильными, улучшились или ухудшились. Он также спросит о приступах астмы во время упражнений, ночью, после сильного смеха или плача. Вы и ваш ребенок отслеживаете эту информацию в дневнике астмы.
Тесты на выявление триггеров
Если у вашего ребенка стойкая астма и он принимает лекарства каждый день, ваш врач может спросить о его или ее контакте с веществами (аллергенами), вызывающими аллергическую реакцию.Дополнительную информацию о тестах на аллергию см. В теме «Аллергический ринит».
Обзор лечения
Хотя астму вашего ребенка вылечить невозможно, вы можете управлять симптомами с помощью лекарств и других мер.
Очень важно лечить астму вашего ребенка. Хотя большую часть времени он или она может чувствовать себя хорошо, даже легкая астма может вызвать изменения в дыхательных путях, которые учащаются и усугубляют естественное снижение функции легких, которое происходит с возрастом.
Ваш ребенок может рассчитывать на нормальную жизнь, следуя своему плану действий по борьбе с астмой. Неконтролируемые симптомы астмы могут ограничить активность вашего ребенка и снизить качество его жизни.
Знайте цели лечения
Следуя плану лечения вашего ребенка, вы можете помочь ему достичь следующих целей:
- Повышение функции легких за счет лечения воспаления в легких.
- Уменьшите тяжесть, частоту и продолжительность приступов астмы, избегая триггеров.
- Лечить острые приступы по мере их возникновения.
- Меньше используйте быстродействующие лекарства (в идеале не чаще 2 дней в неделю).
- Иметь полноценную жизнь — возможность участвовать во всех повседневных делах, включая школу, физические упражнения и отдых, — предотвращая и управляя симптомами.
- Сон всю ночь без симптомов астмы.
Младенцы и маленькие дети нуждаются в раннем лечении симптомов астмы, чтобы предотвратить серьезные проблемы с дыханием.У них могут быть более серьезные проблемы, чем у взрослых, потому что их бронхи меньше.
Следуйте плану действий вашего ребенка
В плане действий по лечению астмы указано, какие лекарства ваш ребенок принимает каждый день и как лечить приступы астмы. Он может включать дневник астмы, в котором ваш ребенок записывает максимальную скорость выдоха (PEF) или симптомы или и то, и другое. Вы также можете указать причину симптомов и лекарство быстрого облегчения, используемое при симптомах астмы. Это поможет вам определить триггеры, которые можно изменить или которых можно избежать, и узнать о симптомах вашего ребенка.План также поможет вам быстро принимать решения о лекарствах и лечении.
Принимать лекарства
Ваш ребенок будет принимать несколько видов лекарств, чтобы контролировать его или ее астму и предотвращать приступы. К ним относятся:
- Ингаляционные стероидные (кортикостероидные) лекарственные средства. Они предназначены для длительного лечения астмы и обычно принимаются каждый день. Они уменьшают воспаление дыхательных путей вашего ребенка.
- Бета2-агонисты и холинолитики короткого действия (лекарства быстрого действия). Эти лекарства используются при приступах астмы. Они расслабляют дыхательные пути, позволяя ребенку дышать легче.
- Стероидные препараты для перорального приема или инъекций. Их можно использовать, чтобы контролировать астму у вашего ребенка до того, как он начнет принимать ежедневные лекарства. В будущем ваш ребенок также может принимать эти лекарства для лечения приступов астмы.
Вы и ваш ребенок научитесь пользоваться дозирующим ингалятором (MDI) или ингалятором сухого порошка (DPI).MDI доставляет вдыхаемые лекарства прямо в легкие. Большинство врачей рекомендуют использовать спейсер с MDI. Для получения дополнительной информации см. Лекарства.
Перейти на обследование
Вашему ребенку необходимо следить за своей астмой и проходить регулярные осмотры, чтобы держать астму под контролем и обеспечивать правильное лечение. Частота осмотров зависит от того, насколько хорошо контролируется астма у вашего ребенка.
Управляющие триггеры
Присутствие триггеров усиливает симптомы.Старайтесь избегать ситуаций, в которых ваш ребенок подвергается воздействию раздражителей (таких как дым или загрязнение воздуха) или веществ (например, шерсти животных), на которые у него может быть аллергия. Использование воздушного фильтра в вашем доме уменьшает количество дыма и других частиц в воздухе, что может помочь предотвратить симптомы астмы у детей. сноска 9
Монитор симптомов
Вы можете отслеживать симптомы своего ребенка, проверяя пиковую скорость потока или наблюдая за изменениями в том, как часто ваш ребенок кашляет, хрипит или одышка.
Легко недооценить серьезность симптомов у вашего ребенка. Вы можете не замечать их, пока его или ее легкие не будут функционировать на уровне 50% от максимальной максимальной скорости выдоха (PEF).
Измерение PEF — это способ отслеживать симптомы астмы в домашних условиях. Это может помочь вам и вашему ребенку узнать, когда функция легких ухудшается, прежде чем она упадет до опасно низкого уровня. Это делается с помощью пикового расходомера.
Помощь в особых случаях
При лечении астмы следует учитывать следующие особенности:
- Управление астмой, вызванной физической нагрузкой.Физические упражнения часто вызывают симптомы астмы. Меры, которые вы и ваш ребенок можете предпринять, чтобы снизить риск этого, включают прием лекарств непосредственно перед тренировкой.
- Ведение астмы перед операцией. Дети с астмой средней и тяжелой степени подвержены более высокому риску возникновения проблем во время и после операции, чем дети, не страдающие астмой. Перед проведением любой операции убедитесь, что хирург вашего ребенка знает, что у вашего ребенка астма.
- Уход за другими проблемами со здоровьем.Если у вашего ребенка также есть другие проблемы со здоровьем, такие как воспаление и инфекция носовых пазух (синусит) или гастроэзофагеальная рефлюксная болезнь (ГЭРБ), ему или ей потребуется лечение от этих состояний.
Знайте, что делать, если астма ухудшается
Если астма у вашего ребенка не улучшается, поговорите со своим врачом и:
- Просмотрите дневник астмы вашего ребенка, чтобы узнать, есть ли у него новый или ранее неизвестный триггер, например, перхоть животных.Поговорите со своим врачом о том, как лучше избегать триггеров.
- Пересмотрите лекарства вашего ребенка, чтобы убедиться, что он или она принимает правильные и правильно их использует.
- Просмотрите план действий вашего ребенка по лечению астмы, чтобы убедиться, что он по-прежнему соответствует его или ее состоянию.
- Узнайте, есть ли у вашего ребенка состояние с симптомами, похожими на астму, например синусит.
Если лекарство вашего ребенка не помогает контролировать воспаление дыхательных путей, ваш врач сначала проверит, правильно ли ваш ребенок использует ингалятор.Если ваш ребенок использует его правильно, ваш врач может увеличить дозировку, переключиться на другое лекарство или добавить лекарство к существующему лечению.
Если астма вашего ребенка не улучшится после лечения, ему или ей может потребоваться дополнительное лечение, в том числе большие дозы лекарств. Эти лекарства обычно назначает специалист по астме.
План на случай ЧС
Если у вашего ребенка тяжелый приступ астмы (красная зона плана действий по лечению астмы), дайте ему или ей лекарство в соответствии с планом действий.Немедленно поговорите с врачом о том, что делать дальше. Вашему ребенку, возможно, придется обратиться в отделение неотложной помощи для лечения.
В больнице ваш ребенок, вероятно, будет получать ингаляционные бета2-агонисты и стероидные лекарства. Ему или ей может быть назначена кислородная терапия. Врачи оценят функцию и состояние легких вашего ребенка. В зависимости от реакции может потребоваться дальнейшее лечение в отделении неотложной помощи или пребывание в больнице.
Профилактика
Хотя не существует определенного способа предотвратить астму, эксперты продолжают изучать факторы, которые могут снизить вероятность заболевания астмой у ребенка.
Раздражители в воздухе
Общие раздражители в воздухе, такие как табачный дым и загрязнение воздуха, могут вызывать симптомы астмы у некоторых детей.
Борьба с табачным дымом важна, потому что это основная причина симптомов астмы у детей и взрослых. Если у вашего ребенка астма, старайтесь избегать курящих людей. И попросите людей не курить в вашем доме.
- Беременные женщины, которые курят сигареты во время беременности, повышают риск хрипов у новорожденных.
- Воздействие пассивного табачного дыма на детей младшего возраста повышает вероятность того, что у детей разовьется астма, и усугубляет симптомы, если у детей уже есть эта болезнь.
Подумайте о том, чтобы держать ребенка в помещении, когда уровень загрязнения воздуха высок. Другие раздражители в воздухе (например, пары газа, масла, керосина или дровяной печи) могут иногда вызывать раздражение бронхов. Их отказ может уменьшить симптомы астмы.
Вы также можете использовать в своем доме воздушный фильтр, чтобы уменьшить количество пыли и других загрязняющих веществ.
Жизнь с астмой
Вы можете ограничить влияние астмы на жизнь вашего ребенка, узнав об астме и узнав, как вы можете помочь своему ребенку следовать его плану лечения.
Узнайте об астме и обратитесь к врачу
Научите себя и своего ребенка об астме. Эта анкета может помочь вам и вашему ребенку узнать, что вы уже знаете об астме и что вам, возможно, придется обсудить с врачом.
- Регулярно посещайте врача вашего ребенка для наблюдения за астмой. Частота осмотров зависит от того, насколько хорошо контролируется астма у вашего ребенка. Приносите план лечения астмы на каждый прием.
- Установите цели , которые связаны с качеством жизни вашего ребенка. Вместе решите, чем вы хотите заниматься. У вас бессимптомные ночи? Уметь играть в футбол? Чувствуете себя в безопасности, зная, что вы оба можете справиться с приступом астмы? Поработайте со своим врачом, чтобы убедиться, что цели вашего ребенка реалистичны и он знает, как их достичь.
Следуйте плану действий вашего ребенка
- План действий при астме помогает свести к минимуму долгосрочные последствия астмы и описывает, какие лекарства нужно принимать каждый день. План действий также содержит инструкции по устранению приступов астмы в домашних условиях. См. Пример плана действий при астме.
- У вашего ребенка также может быть дневник астмы, чтобы помочь справиться с астмой. Используйте его для записи пиковых потоков выдоха или симптомов, или того и другого. Также перечислите триггеры приступов астмы и лекарства, которые принимал ваш ребенок для быстрого облегчения.
- Разберитесь с препятствиями и решениями вашего ребенка. Что может помешать вашему ребенку следовать его плану? Это могут быть физические препятствия, например, проживание вдали от врача или аптеки. Или у вашего ребенка могут быть эмоциональные барьеры, такие как необсуждаемые страхи по поводу состояния или нереалистичные ожидания. Поговорите с врачом о препятствиях, с которыми сталкивается ваш ребенок, и постарайтесь найти решения.
Знайте, что у вашего ребенка триггеры астмы
Триггер — это все, что может привести к приступу астмы.Если ваш ребенок может избежать триггеров, он или она может снизить вероятность приступа астмы.
Проверьте пиковую скорость потока, если врач рекомендует это
Легко недооценить тяжесть астмы. Измерение максимальной скорости выдоха (ПСВ) — это способ отслеживать симптомы астмы дома и знать, когда функция легких вашего ребенка ухудшается, прежде чем она упадет до опасно низкого уровня.
Контрольные аллергены
У вашего ребенка может быть аллергия на определенные вещества (аллергены).Вы можете уменьшить симптомы астмы у своего ребенка, ограничив воздействие этих веществ. В некоторых случаях врач вашего ребенка может порекомендовать иммунотерапию, например уколы от аллергии.
- Управляйте тараканами, особенно если вы и ваш ребенок живете в районе, где тараканы являются обычным явлением.
- Избавьтесь от пылевых клещей. Клещи домашней пыли были связаны с астмой у детей.
- Избавьтесь от перхоти животных и аллергенов домашних животных.Если ваш питомец, как известно, является триггером для вашего ребенка, возможно, вам стоит подумать о том, чтобы отдать его. Если это слишком сложно, примите меры, такие как не допускайте попадания домашнего животного в спальню ребенка, а также часто вытирайте пыль и пылесос, чтобы помочь ребенку при астме.
- Избегайте плесени в помещении, особенно если вы живете в зоне с высокой влажностью.
Также может быть необходимо избегать воздействия других типов триггеров, вызывающих симптомы астмы.
- Попросите ребенка избегать продуктов, которые могут вызвать симптомы астмы.У некоторых детей симптомы появляются после употребления в пищу обработанного картофеля, креветок или сухофруктов. Эти продукты и жидкости содержат сульфиты, которые могут вызывать симптомы астмы.
- Если обезболивающие, такие как ибупрофен, вызывают симптомы астмы или усугубляют их, используйте ацетаминофен (например, тайленол) для снятия боли. ( Не давайте аспирин лицам моложе 20 лет из-за риска развития синдрома Рейе.)
Контрольные симптомы ночью
Кашель и хрипы могут разбудить вашего ребенка.К особым проблемам, которые могут вызвать ночные симптомы, относятся:
- Отсроченные аллергические реакции. Иногда аллергены, попадающие в дыхательные пути, могут вызывать проблемы спустя 8 часов. Поговорите со своим врачом о лечении аллергии, которая поражает вашего ребенка в ночное время. Врач может изменить лекарство вашего ребенка или время его приема.
- Лекарство, которое действует рано утром и заставляет вашего ребенка просыпаться. Чтобы убедиться, что лекарство действует в течение ночи, врач может изменить дозировку вашего ребенка или лекарство или время, в которое ваш ребенок принимает лекарство.
Лечение инфекции носовых пазух, простуды или аллергии может предотвратить проявление симптомов у вашего ребенка в ночное время.
Избегайте инфекций верхних дыхательных путей
Инфекции верхних дыхательных путей, в том числе простуда, вызывают у маленьких детей 85 из 100 приступов астмы. сноска 10 Основные профилактические меры включают следующее:
- Избегайте контактов с другими больными людьми. Если в доме есть больной ребенок, по возможности отделите его от других детей.
- Если у вас респираторная инфекция, например, простуда или грипп, или если вы ухаживаете за больным респираторной инфекцией, мойте руки до и после ухода за этим человеком.
- Не курите. Пассивное курение раздражает слизистые оболочки носа, носовых пазух и легких вашего ребенка и увеличивает риск респираторных инфекций.
- Дети, страдающие астмой, и члены их семей должны ежегодно делать прививку от гриппа (прививку от гриппа).
Помогите ребенку принимать лекарства
Прием лекарств — важная часть лечения астмы. Но бывает сложно не забыть взять их. Чтобы помочь вам и вашему ребенку запомнить, понять причины, по которым люди не принимают лекарства от астмы. А затем найдите способы преодолеть эти препятствия, например, сделайте записи на зеркале в ванной.
Большинство лекарств от астмы вдыхаются. При использовании ингаляционных лекарств определенную дозу лекарства можно вводить непосредственно в бронхи, избегая или уменьшая воздействие лекарства на остальную часть тела.Системы доставки ингаляционных лекарств включают дозированные и сухие порошковые ингаляторы и небулайзеры. Дозированные ингаляторы (ДИ) обычно используются детьми старшего возраста, а небулайзеры — чаще всего с младенцами. Для получения дополнительной информации см. Лекарства.
Дополнительные советы по лечению астмы у вашего ребенка
Для лечения астмы вашего ребенка:
- Оставайтесь с распорядком дня. Сделайте лечение частью обычной повседневной деятельности, чтобы помочь ребенку приспособиться к этому состоянию и взять на себя ответственность за лечение.Например, ваш ребенок может привыкнуть к лекарствам, прежде чем чистить зубы.
- Проверьте симптомы вашего ребенка. Если ваш ребенок достаточно взрослый, чтобы понять процесс, научите его или ее, на какие симптомы следует обращать внимание. Помогите своему ребенку понять, как следовать его плану действий при астме.
- Сообщите об астме окружающим в жизни вашего ребенка. Сообщите директору школы, медсестре, учителям и тренерам школы, где учится ваш ребенок, о том, что у вашего ребенка астма.Раздайте персоналу копию плана действий вашего ребенка по поводу астмы, чтобы они могли помочь вашему ребенку принять лекарство и знать, что делать во время приступа астмы. Поощряйте ребенка заниматься физическими упражнениями и спортом. При правильном контроле астма не должна мешать вашему ребенку заниматься спортом и другими физическими упражнениями.
Важно быстро лечить приступы астмы у вашего ребенка. Если состояние вашего ребенка не улучшится вскоре после лечения приступа, поговорите с врачом.
- Во время приступов сохраняйте спокойствие и успокаивайте ребенка. Это может помочь вашему ребенку расслабиться и легче дышать.
- Не стоит недооценивать и переоценивать степень тяжести астмы у вашего ребенка. Часто бывает трудно определить, насколько трудно дышать у младенца или маленького ребенка. Как можно раньше обратитесь за медицинской помощью для младенцев и маленьких детей, у которых есть симптомы астмы.
Лекарства
Медицина не лечит астму.Но это важная часть управления состоянием. Лекарства для лечения астмы используются:
- Предотвращает и контролирует воспаление дыхательных путей, чтобы минимизировать долговременное повреждение легких.
- Уменьшает тяжесть, частоту и продолжительность приступов астмы.
- Относитесь к атакам по мере их возникновения.
Лекарства от астмы делятся на две группы: лекарства для профилактики и длительного контроля воспаления и те, которые обеспечивают быстрое купирование приступов астмы.Большинству детей с устойчивой астмой необходимо ежедневно принимать долгосрочные лекарства. При необходимости используются быстродействующие лекарства, которые обеспечивают быстрое облегчение симптомов во время приступов астмы.
Доставка лекарств
Большинство лекарств от астмы вдыхаются, потому что определенная доза лекарства может быть введена непосредственно в бронхи. Системы доставки включают дозированные и сухие порошковые ингаляторы и небулайзеры. Чаще всего используется дозированный ингалятор.
Большинство врачей рекомендуют каждому ребенку, который использует дозированный ингалятор (MDI), также использовать спейсер, прикрепленный к MDI.Спейсер может доставить лекарство в легкие вашего ребенка лучше, чем один ингалятор. И для многих людей использовать спейсер проще, чем только MDI. Использование спейсера с ингаляционными стероидными (кортикостероидными) лекарствами может помочь уменьшить их побочные эффекты и уменьшить потребность в пероральном (таблеточном) виде.
Выбор лекарств
Наиболее важные лекарства от астмы:
- Ингаляционные стероидные препараты. Это предпочтительные лекарства для длительного лечения астмы.Они уменьшают воспаление дыхательных путей вашего ребенка и принимаются каждый день, чтобы держать астму под контролем и предотвратить внезапные и серьезные симптомы (приступы астмы). Примеры включают беклометазон, будесонид, флунизолид и флутиказон.
- Бета2-агонисты короткого действия (лекарства быстрого действия) при приступах астмы. Они расслабляют дыхательные пути, позволяя ребенку дышать легче. Эти лекарства включают альбутерол и левальбутерол.
- Пероральные или инъекционные стероидные препараты (системные кортикостероиды) для контроля астмы у вашего ребенка до того, как он начнет принимать ежедневные лекарства.Эти лекарства могут также понадобиться вашему ребенку для лечения приступов астмы. Примеры включают дексаметазон, преднизолон и преднизон.
Лекарства длительного действия, которые иногда используются отдельно или с другими лекарствами для ежедневного лечения, включают:
- Модификаторы пути лейкотриена (такие как монтелукаст, зафирлукаст и зилеутон).
- Бета2-агонисты длительного действия (такие как формотерол и салметерол). Они всегда используются с ингаляционными кортикостероидами.
- Реже врач может порекомендовать стабилизатор тучных клеток (например, кромолин) или теофиллин.
В некоторых случаях могут быть назначены другие лекарства.
- Антихолинергические препараты (такие как ипратропиум) могут использоваться при тяжелых приступах астмы.
- Сульфат магния можно использовать, если астма не улучшается при стандартном лечении.
- Ваш врач может порекомендовать другие лекарства, если у вашего ребенка тяжелая аллергическая астма, и симптомы не облегчаются отказом от аллергенов или приемом стандартных лекарств.Примеры включают меполизумаб и омализумаб.
Медикаментозное лечение астмы зависит от возраста вашего ребенка, его или ее типа астмы и от того, насколько хорошо лечение помогает контролировать симптомы астмы.
- К детям до 4 лет обычно относятся немного иначе, чем к детям от 5 до 11 лет.
- Используется наименьшее количество лекарства, которое контролирует симптомы вашего ребенка.
- Количество лекарства и количество лекарств постепенно увеличиваются.Поэтому, если астма вашего ребенка не контролируется низкой дозой одного контролирующего лекарства, доза может быть увеличена. Или может быть добавлено другое лекарство.
- Если астма у вашего ребенка держалась под контролем в течение нескольких месяцев при приеме определенной дозы лекарства, доза может быть уменьшена. Это может помочь найти наименьшее количество лекарства, которое поможет контролировать астму вашего ребенка.
- Лекарство быстрого облегчения применяется для лечения приступов астмы. Но если вашему ребенку необходимо принимать лекарства быстрого действия более 2 дней в неделю, количество и количество контролирующих лекарств могут быть изменены.
Врач вашего ребенка будет работать с вами и вашим ребенком, чтобы помочь подобрать количество и дозу наиболее эффективных лекарств.
Забота о лекарствах и росте
Некоторые родители обеспокоены тем, что дети, принимающие ингаляционные стероидные (кортикостероидные) препараты, могут не вырасти такими же высокими, как другие дети. Была обнаружена очень небольшая разница в росте и росте у детей, принимавших ингаляционные стероидные препараты, по сравнению с детьми, которые их не принимали. сноска 11 И одно исследование показало очень небольшую разницу в росте [около 0.5 дюймов (1 см)] у взрослых, которые использовали ингаляционные стероидные препараты в детстве, по сравнению со взрослыми, которые не принимали эти лекарства. сноска 12 Но использование ингаляционных стероидов имеет важные преимущества для здоровья детей, страдающих астмой. Если вас беспокоит влияние лекарств от астмы на вашего ребенка, проконсультируйтесь с врачом.
Что думать о
- Контроллер медикаментов. Один из лучших инструментов для лечения астмы — это ежедневное лекарство, которое содержит кортикостероиды (иногда называемые «стероидными» лекарствами).Но некоторые люди беспокоятся об использовании кортикостероидных препаратов из-за мифов, которые они слышали о них. Если вы принимаете решение о применении кортикостероидных ингаляторов, вам будет полезно знать факты.
- Лекарства быстрого действия. Поскольку эти лекарства быстро уменьшают симптомы, дети иногда злоупотребляют ими, вместо того чтобы добавлять лекарства длительного действия. Но чрезмерное употребление лекарств быстрого действия может иметь вредные последствия, такие как снижение эффективности этих лекарств в будущем. сноска 13 Чрезмерное использование лекарств быстрого облегчения также является признаком того, что симптомы астмы не контролируются. Вам следует немедленно поговорить со своим врачом, если ваш ребенок принимает лекарства быстрого действия более 2 дней в неделю.
- Пероральные кортикостероиды. Исследования показывают, что наиболее важным фактором снижения тяжести и продолжительности приступа астмы у детей является пероральное введение кортикостероидов в начале тяжелого приступа. Они работают лучше всего при первых признаках симптомов. сноска 14
- Ингаляционные лекарства. Старайтесь не давать ребенку ингаляционные лекарства, когда он или она плачет, потому что в легкие поступает не так много лекарства.
Другое лечение
Иммунотерапия
Если у вашего ребенка симптомы астмы, вызванные аллергенами, врач может порекомендовать иммунотерапию. Для этого лечения вашему ребенку делают уколы или принимают таблетки, содержащие небольшое количество определенных аллергенов.Организм вашего ребенка «привыкает» к аллергену, поэтому ребенок со временем меньше на него реагирует. Такое лечение может помочь предотвратить или уменьшить некоторые симптомы аллергии.
Доказано, что уколы от аллергии уменьшают симптомы астмы и уменьшают потребность в лекарствах у некоторых людей. сноска 15 Но уколы от аллергии не одинаково эффективны для всех аллергенов. Уколы от аллергии не следует делать при плохом контроле астмы.
Консультации
Исследования показали, что (помимо приема лекарств) семейная терапия, такая как консультирование, может быть полезна детям, страдающим астмой. сноска 16 В одном небольшом исследовании пиковая скорость выдоха и хрипы в дневное время улучшились у детей, получавших терапию, по сравнению с теми, кто этого не делал. Другое небольшое исследование показало, что у детей общее улучшение после терапии.
Дополнительная медицина
Дополнительная медицина — это термин, используемый для обозначения самых разных практик здравоохранения, которые могут использоваться наряду со стандартным лечением.
Хотя большинство практик для разума и тела, таких как иглоукалывание, дыхательные упражнения и йога, кажутся безопасными при правильном использовании, обязательно сначала посоветуйтесь с врачом вашего ребенка.Обсудите любую дополнительную медицинскую практику, которую вы бы хотели попробовать для своего ребенка или которой он уже пользуется. Ваш врач может помочь вам лучше контролировать здоровье вашего ребенка, если он или она имеет полное представление о здоровье вашего ребенка.
Список литературы
Цитаты
- Макгиди SJ (2004). Иммунокомпетентность и аллергия. Педиатрия , 113 (4): 1107–1113.
- Родригес М.А. и др.(2002). Выявление подгрупп населения детей и подростков с высокой распространенностью астмы: результаты третьего национального обследования здоровья и питания. Архив педиатрии и подростковой медицины , 156 (3): 269–275.
- Эйхенфилд LF и др. (2003). Атопический дерматит и астма: параллели в развитии лечения. Педиатрия , 111 (3): 608–616.
- Гильберт Т., Кравец М. (2003).Естественное течение астмы. Педиатрические клиники Северной Америки , 50 (3): 524–538.
- Эцель Р.А. (2003). Как воздействие окружающей среды влияет на развитие и обострение астмы. Педиатрия , 112 (1): 233–239.
- Gilliland FD, et al. (2006). Регулярное курение и заболеваемость астмой у подростков. Американский журнал респираторной медицины и реанимации , 174 (10): 1094–1100.
- Takkouche B, et al.(2008). Контакт с пушистыми домашними животными и риск астмы и аллергического ринита: метаанализ. Аллергия , 63 (7): 857–864.
- Szefler SJ, et al. (2008). Лечение астмы на основе выдыхаемой азотной кислоты в дополнение к лечению на основе рекомендаций для подростков и молодых людей из городских районов: рандомизированное контролируемое исследование. Ланцет , 372 (9643): 1065–1072.
- Butz AM, et al. (2011). Рандомизированное испытание воздухоочистителей и инструктора по здоровью для улучшения качества воздуха в помещениях у детей из городских районов, страдающих астмой и пассивным курением. Архив педиатрии и подростковой медицины , 165 (8): 741–748.
- Леманске РФ младший (2003). Вирусы и астма: начало, обострения и возможные меры профилактики. Материалы консенсусной конференции по лечению астмы у детей, вызванной вирусными респираторными инфекциями. Педиатрический журнал , 142 (2, Дополнение): S3 – S7.
- Гильбер Т.В. и др. (2006). Долгосрочные ингаляционные кортикостероиды у детей дошкольного возраста с высоким риском астмы. Медицинский журнал Новой Англии , 354 (19): 1985–1997.
- Келли Х.В. и др. (2012). Влияние ингаляционных глюкокортикоидов в детстве на рост взрослого человека. Медицинский журнал Новой Англии , 367 (10): 904–912.
- Солпитер С.Р. и др. (2004). Мета-анализ: респираторная толерантность к регулярному применению бета2-агонистов у пациентов с астмой. Анналы внутренней медицины , 140 (10): 802–813.
- Рахелевский Г (2003).Лечение обострений астмы у детей: роль системных кортикостероидов. Педиатрия , 112 (2): 382–397.
- Абрамсон MJ и др. (2010). Инъекционная аллергенная иммунотерапия при астме. Кокрановская база данных систематических обзоров (8). Оксфорд: Обновите программное обеспечение.
- Йорк Дж, Шулдхэм С. (2005). Семейная терапия астмы у детей. Кокрановская база данных систематических обзоров (2). Оксфорд: Обновите программное обеспечение.
Консультации по другим работам
- Bisgaard H, et al. (2006). Прерывистые ингаляционные кортикостероиды у младенцев с эпизодическим хрипом. Медицинский журнал Новой Англии, 354 (19): 1998–2005.
- Глобальная инициатива по астме (GINA) (2014). Глобальная стратегия управления и профилактики астмы. http://www.ginasthma.org/documents/4. По состоянию на 21 мая 2014 г.
- Золото DR, Фульбригге А.Л. (2006). Ингаляционные кортикостероиды для детей раннего возраста при хрипах.От редакции. Медицинский журнал Новой Англии, 354 (19): 2058–2060.
- Gotzsche PC, Johansen HK (2008). Меры борьбы с клещами домашней пыли при астме. Кокрановская база данных систематических обзоров (2).
- Совместная рабочая группа по параметрам практики (2005 г.). Достижение оптимального контроля астмы: параметр практики. Журнал аллергии и клинической иммунологии, 116 (5): S3 – S11. Доступно в Интернете: http://www.allergyparameters.org/file_depot/0-10000000/30000-40000/30326/folder/73825/2005+Asthma+Control.pdf.
- Malveaux FJ, et al., Eds. (2009). Состояние детской астмы и направления на будущее: стратегии внедрения передового опыта. Педиатрия, 123 (Приложение 3).
- Pollart S (2015). Астма у детей. В ET Bope et al., Eds., Conn’s Current Therapy 2015, pp. 1087–1094. Филадельфия: Сондерс.
Кредиты
Текущий по состоянию на:
26 октября 2020 г.
Автор: Healthwise Staff
Медицинский обзор:
Джон Поуп, доктор медицины — педиатрия
E.Грегори Томпсон, врач-терапевт
Адам Хусни, доктор медицины, семейная медицина
Лора Дж. Стюарт, врач-терапевт, аллергия и иммунология
МакГиди SJ (2004). Иммунокомпетентность и аллергия. Педиатрия , 113 (4): 1107-1113.
Родригес М.А. и др. (2002). Выявление подгрупп населения детей и подростков с высокой распространенностью астмы: результаты третьего национального обследования здоровья и питания. Архив педиатрии и подростковой медицины , 156 (3): 269-275.
Eichenfield LF, et al. (2003). Атопический дерматит и астма: параллели в развитии лечения. Педиатрия , 111 (3): 608-616.
Гильбер Т., Кравец М. (2003). Естественное течение астмы. Педиатрическая клиника Северной Америки , 50 (3): 524-538.
Эцель Р.А. (2003). Как воздействие окружающей среды влияет на развитие и обострение астмы. Педиатрия , 112 (1): 233-239.
Gilliland FD, et al. (2006). Регулярное курение и заболеваемость астмой у подростков. Американский журнал респираторной медицины и реанимации , 174 (10): 1094-1100.
Takkouche B, et al. (2008). Контакт с пушистыми домашними животными и риск астмы и аллергического ринита: метаанализ. Аллергия , 63 (7): 857-864.
Szefler SJ, et al. (2008). Лечение астмы на основе выдыхаемой азотной кислоты в дополнение к лечению на основе рекомендаций для подростков и молодых людей из городских районов: рандомизированное контролируемое исследование. Ланцет , 372 (9643): 1065-1072.
Butz AM, et al. (2011). Рандомизированное испытание воздухоочистителей и инструктора по здоровью для улучшения качества воздуха в помещениях у детей из городских районов, страдающих астмой и пассивным курением. Архив педиатрии и подростковой медицины , 165 (8): 741-748.
Леманске РФ мл. (2003). Вирусы и астма: начало, обострения и возможные меры профилактики. Материалы консенсусной конференции по лечению астмы у детей, вызванной вирусными респираторными инфекциями. Педиатрический журнал , 142 (2, Дополнение): S3-S7.
Guilbert TW, et al. (2006). Долгосрочные ингаляционные кортикостероиды у детей дошкольного возраста с высоким риском астмы. Медицинский журнал Новой Англии , 354 (19): 1985–1997.
Kelly HW, et al. (2012). Влияние ингаляционных глюкокортикоидов в детстве на рост взрослого человека. Медицинский журнал Новой Англии , 367 (10): 904-912.
Salpeter SR, et al. (2004). Мета-анализ: респираторная толерантность к регулярному применению бета2-агонистов у пациентов с астмой. Анналы внутренней медицины , 140 (10): 802-813.
Рачелевский Г (2003). Лечение обострений астмы у детей: роль системных кортикостероидов. Педиатрия , 112 (2): 382-397.
Abramson MJ, et al. (2010). Инъекционная аллергенная иммунотерапия при астме. Кокрановская база данных систематических обзоров (8). Оксфорд: Обновите программное обеспечение.
Йорк Дж, Шулдхэм С. (2005). Семейная терапия астмы у детей. Кокрановская база данных систематических обзоров (2). Оксфорд: Обновите программное обеспечение.
Детская астма «Состояния» Ada
Что такое астма у детей?
Астма — это заболевание, которое в первую очередь поражает бронхи в легких, называемые дыхательными путями. Дети, страдающие астмой, обычно испытывают затруднения дыхания из-за воспаления дыхательных путей.
Астма может вызывать острый дискомфорт — например, приступ астмы — и может оказывать ослабляющее воздействие на общее состояние здоровья ребенка, включая такие симптомы, как усталость, истощение сил и повторяющийся кашель.
К наиболее частым признакам астмы относятся:
- Свистящее дыхание
- Боль в груди
- Одышка
Эти симптомы могут присутствовать каждый день или только во время приступа астмы.
Астма поражает около 6,2 миллиона детей в США. Если ребенок испытывает повторяющийся кашель, хрипы, стеснение или боль в груди или одышку, важно проконсультироваться с врачом, так как один или несколько из этих симптомов могут указывать на начало болезни в детстве. астма.
Когда дыхательная система функционирует нормально, как у здорового ребенка, дыхательные пути позволяют кислороду проходить в легкие, которые доставляют его остальным частям тела через кровоток. Дыхательные пути ребенка, страдающего астмой, сверхчувствительны и будут реагировать воспалением и опуханием. , когда в дыхательные пути попадают определенные физические и экологические триггеры. Этот отек затрудняет прохождение достаточного количества воздуха через дыхательные пути к легким, что приводит к затруднению дыхания у ребенка.
Потенциальное влияние детской астмы на качество жизни и долгосрочное здоровье ребенка можно значительно минимизировать, выбрав соответствующее лечение, чтобы контролировать симптомы. Дети с нелеченной астмой быстрее устают после физических упражнений, чем их сверстники , и они склонны к кашлю и хрипу.
При эффективном лечении можно уменьшить симптомы астмы, так что дети-астматики могут выполнять свои повседневные дела как обычно, в том числе заниматься физическими упражнениями и активным отдыхом на свежем воздухе.
Симптомы
Дети страдают астмой чаще, чем взрослые. Астма у детей обычно начинает развиваться в раннем детстве. Дети-астматики часто проявляют симптомы в возрасте до пяти лет. Несмотря на наличие симптомов, подобных астме, у младенцев и маленьких детей бывает трудно диагностировать астму, поскольку их легкие могут быть недостаточно развиты для проведения определенных тестов.
Одним из первых признаков того, что у ребенка может быть астма, является непроизвольный свистящий звук, сопровождающий его дыхание.Это обычно известно как «хрипы». Обычно хрипы особенно заметны, когда ребенок выдыхает.
Другие возможные признаки и симптомы детской астмы включают:
- Боль в груди
- Герметичность
- Истощение выносливости после игры или упражнения
- Снижение энергии в течение дня
- Затруднение на вдохе
- Рецидивирующий кашель, обычно ночью
- Втягивание (непроизвольное втягивание грудной клетки в результате затрудненного дыхания)
- Одышка
Если вас беспокоит, что ваш ребенок или ребенок, которого вы знаете, могут проявлять признаки астмы, получите бесплатную оценку симптомов с помощью приложения Ada.
Триггеры
Когда у ребенка начинается приступ астмы, его дыхательные пути реагируют на определенные триггеры окружающей среды. Абсолютная причина астмы до сих пор неизвестна, но существует множество различных триггеров (стимулов), которые связаны с возникновением приступов астмы или обострением астматических симптомов.
Триггеры влияют на каждого ребенка по-разному. Может показаться, что дети перерастают определенные триггеры или становятся невосприимчивыми к ним. Точно так же они могут развить новую чувствительность по мере взросления.Интенсивность их побочных реакций на определенные триггеры также может увеличиваться или уменьшаться.
Экологические триггеры астмы у детей включают:
- Раздражители, переносимые по воздуху (например, перхоть домашних животных) и загрязняющие вещества (например, ароматизированные чистящие средства)
- Погодные условия, особенно изменения температуры или влажности
Физические триггеры астмы у детей включают:
- Аллергия
- Крайние эмоциональные состояния, такие как стресс, гнев или нервозность
- Упражнение
- Гастроэзофагеальный рефлюкс
- У грудных детей, вскармливание
- Отрицательные реакции на фармацевтические препараты, такие как обезболивающие
- Респираторные инфекции, такие как простуда и / или грипп
Кожная или пищевая аллергия может вызывать симптомы астмы у некоторых детей.Это называется астмой, вызванной аллергией, или аллергической астмой.
Астма, вызванная аллергией
Астма, вызванная аллергией, является наиболее распространенным типом астмы. Дети с аллергической астмой одновременно страдают аллергией и астмой. Можно спутать аллергическую реакцию, например сенную лихорадку, с обострением астмы. Может быть трудно определить, связаны ли симптомы ребенка с каким-либо заболеванием или с их сочетанием. Это еще больше усложняется тем фактом, что обе реакции могут быть вызваны одним и тем же триггером.
К аллергенам, которые обычно вызывают аллергические астматические реакции у детей, относятся:
- Перхоть домашних животных
- Пылевые клещи
- Домашняя пыль
- Пыльца
Если у ребенка наблюдаются астматические симптомы, аллергические реакции или их сочетание, рекомендуется посетить врача или аллерголога, который сможет помочь определить основные триггеры и предложить дополнительные стимулы. следует избегать.
Аллерголог может также назначить лекарства против симптомов аллергии, например, антигистаминные препараты. Это необходимо будет включить в общий план лечения ребенка, который будет включать меры по лечению астмы. Они могут включать лекарства от астмы, программы иммунологии и / или использование небулайзера, в зависимости от тяжести состояния ребенка и частоты обострений. (Для получения дополнительной информации см. Лечение.)
Причины
Не всегда можно определить причину астмы у детей, и у ребенка может развиться состояние без явных триггеров.Основные возможные причины астмы у детей:
- Генетическая предрасположенность. У детей с семейным анамнезом астмы, экземы, крапивницы и / или аллергического ринита астма развивается чаще, чем у детей без нее.
- Факторы окружающей среды. Воздействие загрязнителей воздуха, включая сигаретный дым, и потенциальных триггеров астмы, включая пылевых клещей, пыльцу и перхоть домашних животных, может вызвать у детей развитие астмы.
- Инфекции. У детей может развиться астма в результате определенных типов инфекций, поражающих дыхательные пути, включая вирусные инфекции, такие как простуда.
Факторы риска
Некоторые дети подвержены большему риску развития астмы, чем другие. Факторы риска развития астмы включают:
- Семейный анамнез астмы и родственных состояний, таких как экзема
- История болезни аллергических реакций, включая пищевые аллергии и аллергии на домашних животных, кожные реакции и сенную лихорадку
- Проживание в городской местности, где больше подвержено загрязнению
- Регулярное воздействие потенциальных возбудителей астмы, таких как сигаретный дым и перхоть домашних животных
- Ожирение
- Другие респираторные заболевания, включая синусит (воспаление носовых пазух) и / или хроническую заложенность носа (ринит)
- Гастроэзофагеальная рефлюксная болезнь (ГЭРБ)
До полового созревания мальчики подвергаются большему риску развития астмы, чем девочки; биологические причины этого еще не выяснены с медицинской точки зрения.
Диагностика
Каждый ребенок страдает астмой по-разному, и ребенок может не проявлять все симптомы или реагировать на все перечисленные триггеры. У отдельных детей симптомы астмы и их тяжесть могут измениться. Обычно врач рассматривает ряд возможных причин симптомов у ребенка, чтобы устранить другие заболевания, прежде чем поставить окончательный диагноз астмы.
Неаллергические состояния, которые обычно вызывают астматические симптомы, включают:
- Аспирация (когда кусочки пищи или другие мелкие предметы случайно попадают в дыхательные пути)
- Легочный аспергиллез (грибковая инфекция легких)
- Инфекции дыхательных путей, такие как бронхиолит и респираторно-синцитиальный вирус (RSV)
- Ринит (насморк, заложенность носа)
- Гайморит
- Дисфункция голосовых связок
- Кислотный рефлюкс или гастроэзофагеальная рефлюксная болезнь (ГЭРБ)
- Нарушения дыхательных путей, вызванные, например, заболеванием пищевода (когда кислота из желудка вызывает реакцию, вызывающую воспаление дыхательных путей) или нервно-мышечными респираторными заболеваниями
Многие из этих состояний обычно сочетаются с астмой. Таким образом, для диагностики астмы у ребенка врач должен определить, являются ли симптомы у ребенка чисто астматическими, вызванными другим состоянием, кроме астмы, или у ребенка развилось другое состояние в дополнение к астме.
Диагностические тесты
Для диагностики астмы у детей доступны различные тесты, в том числе тесты на функцию легких и кожные тесты на аллергию. Эти тесты обычно лучше всего подходят для детей от пяти лет и старше.
Для диагностики астмы у детей от 5 лет и старше врачи обычно используют те же тесты, которые используются для выявления болезни у взрослых.Основные тесты, используемые для выявления астмы:
Функциональные пробы легких
Тесты функции легких (спирометрия) — это основные тесты, используемые для измерения количества воздуха, которое ребенок может выдохнуть и как быстро. Они включают использование устройства, называемого спирометром, которое прикрепляется к мундштуку с помощью кабеля. Чтобы определить тяжесть диагноза астмы, функция легких ребенка обычно измеряется на трех уровнях активности: после приема лекарств от астмы, после физических упражнений и в состоянии покоя.
В тестах
функции легких используются петли объема потока, чтобы измерить , насколько быстро ребенок может вдохнуть, и его максимальное количество вдохов за один вдох. Это помогает обнаружить закупорку воздуха в шее, например паралич или дисфункцию голосовых связок, что помогает выявить любые неастматические состояния, которые могут быть правильным или дополнительным диагнозом.
Кожные пробы на аллергию
Когда у ребенка диагностирована астма и врач подозревает, что он может быть поражен аллергической астмой , в дополнение к тестам на астму можно использовать кожные пробы для проверки возможных триггеров, которые могут вызывать симптомы.Кожу прокалывают и наносят растворы, содержащие экстракты веществ, вызывающих общую аллергию, таких как шерсть животных, плесень или пылевые клещи. Затем у ребенка наблюдают за признаками аллергической реакции.
Пробный тест с метахолином (MCT)
Тест на метахолиновый провокационный тест (MCT) используется для диагностики легкой или перемежающейся (возникающей через нерегулярные промежутки времени) астмы. Если функциональные пробы легких не позволят поставить ребенку диагноз астмы, врач может назначить провокационный тест на метахолин.Во время этого теста ребенок вдыхает увеличивающееся количество тумана метахолина до и после спирометрии. Метахолин — это лекарство, которое стимулирует нервную систему и вызывает хрипы и одышку.
Плетизмография тела
В некоторых случаях тест плетизмографии тела может проводиться в дополнение к диагностическим тестам, указанным выше. В этом тесте ребенок будет вдыхать и выдыхать с помощью инструмента, называемого ящиком для тела. Кузовной бокс герметичен, и вдыхание и выдыхание из него вызывает изменения давления воздуха внутри бокса.
Медицинские работники могут контролировать давление воздуха внутри бокса, чтобы добавить множество деталей к своему пониманию того, насколько хорошо работает дыхательная система ребенка. Этот тест может использоваться для измерения факторов, включая объем воздуха, присутствующего в легких после нормального дыхания, удельное сопротивление дыхательных путей (насколько дыхательные пути сопротивляются потоку воздуха при вдохе и выдохе) легких и их общая емкость легких.
Диагностика астмы у детей до 5 лет
Врачам часто очень трудно поставить окончательный диагноз астмы у детей в возрасте до 5 лет, поскольку их легкие недостаточно развиты для точного проведения функциональных тестов легких.Многие другие состояния, такие как ринит, синусит и инфекции дыхательных путей, такие как бронхит, имеют те же симптомы, что и астма.
По этой причине врачи часто предпочитают наблюдать за симптомами ребенка в течение более длительного периода при регулярных осмотрах, пока не появится возможность поставить диагноз астмы.
Лечение
От астмы нет лекарства, но с астмой можно справиться с помощью надлежащей профилактики и лечения. Лечение детской астмы направлено на минимизацию воздействия любых выявленных триггеров во избежание обострений.При выборе правильных вариантов лечения ребенок должен иметь возможность заниматься своей деятельностью, в том числе спортом и физическими упражнениями, как обычно.
По мере того, как дети учатся избегать триггеров астмы, они могут управлять своими симптомами настолько эффективно, что кажется, что они «перерастают» свою астму. Более трех четвертей детей, у которых симптомы астмы развиваются до 7 лет, больше не проявляют заметных симптомов к 16 годам.
Тем не менее, всегда существует вероятность новых обострений, и астма, с которой успешно справлялись в течение длительного времени, может возобновиться позже, в детстве или во взрослом возрасте.Типы лекарств от детской астмы включают долгосрочные лекарства, курсы иммунологии и лекарства быстрого действия, чтобы разблокировать дыхательные пути во время обострения астмы.
Полезно знать: Детей, страдающих астмой, также можно направить к аллергологу, который посоветует специализированное лечение, если их астма вызвана аллергией.
Лекарства для лечения астмы у детей
Доступен ряд различных лекарств в зависимости от тяжести астмы у ребенка.Когда симптомы у ребенка хорошо поддаются лечению и астма со временем проходит легче, врачи могут предложить перейти на более легкие лекарства.
Ингаляционные кортикостероиды (ИКС)
При регулярном приеме эти лекарства считаются наиболее эффективными для борьбы с астмой. Они работают постоянно, чтобы уменьшить отек дыхательных путей. Наиболее часто назначаемые ИКС включают флутиказон (Flovent Diskus, Flovent HFA), будесонид (Pulmicort Flexhaler), мометазон (Asmanex), циклесонид (Alvesco) и беклометазон (Qvar).Эти лекарства необходимо принимать регулярно в течение нескольких дней или недель, придерживаясь рецепта, прежде чем ребенок почувствует их полный антиастматический эффект.
Бета-агонисты короткого действия (SABA)
Эти лекарства представляют собой небулайзерные препараты, которые обеспечивают немедленное облегчение симптомов астмы. Они работают, расслабляя воспаленные дыхательные пути, облегчая дыхание. Лекарства SABA, например, включают альбутерол (ProAir HFA, вентолин HFA) и левальбутерол (Xopenex HFA).
Бета-агонисты длительного действия
Эти лекарства действуют, расслабляя мышцы, окружающие бронхи, что вызывает расширение дыхательных путей.Рекомендуется использовать бета-агонисты длительного действия в сочетании с противовоспалительными препаратами, такими как ингаляционные кортикостероиды. Наиболее часто назначаемыми препаратами LABA в США являются салметерол (Serevent), формотерол (Foradil) и раствор формотерола. для небулайзеров Perforomist.
Небулайзеры комбинированные
Эти препараты содержат бета-агонист длительного действия (LABA) и кортикостероид. Эти препараты имеют разные способы воздействия на дыхательные пути, и было обнаружено, что они приносят ребенку наибольшую пользу, когда их сочетают.Это позволяет ребенку использовать оба механизма действия одновременно и делает комбинированные небулайзеры эффективным вариантом лечения астмы у детей (а также астмы у взрослых) во многих случаях. Обычно назначаемые комбинированные небулайзеры включают комбинации флутиказона с салметеролом (Advair), мометазона с формотеролом (Dulera) и будесонида с формотеролом (Symbicort).
Модификаторы лейкотриенов
Эти препараты представляют собой пероральные препараты, которые могут уменьшить симптомы астмы на срок до 24 часов.К ним относятся монтелукаст (Singulair), зафирлукаст (Accolate) и зилеутон (Zyflo). Следует соблюдать осторожность при приеме модификаторов лейкотриенов, поскольку в редких случаях они были связаны с психологическими реакциями, такими как возбуждение, агрессия, галлюцинации, депрессия и суицидальные мысли. Если у ребенка возникла необычная реакция, следует немедленно обратиться за медицинской помощью.
Антихолинергические средства
Эти лекарства — еще один вариант лечения тяжелой астмы. Они работают, расширяя дыхательные пути, чтобы облегчить дыхание.Чаще всего назначают антихолинергический препарат тиотропий (Спирива).
Иммуномодуляторы
Эти препараты можно использовать для лечения очень тяжелых случаев астмы у детей, когда симптомы сохраняются, несмотря на прием препаратов SABA, LABA и кортикостероидов. Это лечение включает введение в организм антител (биологических агентов, которые взаимодействуют с клетками организма, чтобы бороться и прерывать обычное развитие приступа астмы).
Для лечения астмы у детей используются антитела Anti-IgE (омализумаб) и анти-IL-5 (меполизумаб).Оба этих препарата оказались эффективными при лечении астмы у детей. В частности, в снижении частоты обострений; медицинский термин, обозначающий ухудшение состояния или развитие большего числа симптомов, что может произойти при обострении или приступе астмы. К другим их преимуществам относятся помощь в борьбе с астматическими симптомами у детей и улучшение качества их жизни.
Меполизумаб (Нукала) может быть подходящим для детей с эозинофильной астмой, подтип астмы, который часто является тяжелым, при котором весь дыхательный тракт оказывается вовлеченным в обструкцию дыхательных путей.меполизумаб снижает количество эозинофилов в крови; лейкоциты, которые в большом количестве взаимодействуют с другими факторами крови и вызывают воспаление дыхательных путей, тем самым снижая вероятность приступа астмы у детей с этим типом астмы.
Омализумаб (Xolair) используется для лечения детей, страдающих аллергической астмой. Он действует, воздействуя на иммуноглобулин Е, вещество, вырабатываемое организмом, которое вызывает воспаление дыхательных путей у детей с аллергической астмой.Этот препарат снижает реакцию иммунной системы на вещества, вызывающие аллергию, такие как пыльца, пылевые клещи и перхоть домашних животных, а также снимает воспаление. Обычно его вводят путем инъекции каждые две-четыре недели.
Омализумаб — единственное лекарство от астмы, которое следует вводить только в виде инъекций. Если это рекомендуется для лечения ребенка, ему нужно будет посетить своего врача, чтобы назначить лекарство.
Рекомендации GINA
Глобальная инициатива по борьбе с астмой (GINA) предлагает пятиэтапный план лечения, который очень помогает в разработке правильного плана лечения, подходящего для конкретного ребенка с астмой.В рекомендациях GINA ряд вариантов лечения астмы упорядочен в виде последовательности,
Следуя рекомендациям GINA, врач назначит план лечения и оценит его эффективность во время регулярных осмотров. Они будут соответствующим образом корректировать план, постоянно измеряя реакцию ребенка на лечение и уточняя план по мере необходимости, пока симптомы астмы не улучшатся.
В руководстве рекомендуется пятиступенчатый план постоянного лечения астмы, , в зависимости от тяжести состояния ребенка.Дети с легкой формой астмы будут лечиться в соответствии с рекомендациями, изложенными в Шаге 1 (см. Ниже), а дети с более тяжелыми симптомами начнут лечение в соответствии с рекомендациями, изложенными в Шагах 2, 3, 4 или 5, в зависимости от тяжести их астмы. на момент начала лечения. Переход к более мягкому варианту лечения может быть рассмотрен во время ежемесячного осмотра, если врач считает, что симптомы ребенка значительно улучшились.
Подход GINA к контролю симптомов астмы, направленный на снижение риска и улучшение лечения астмы, включает следующие шаги:
Шаг 1
Врач рассмотрит вопрос о назначении низких доз ингаляционных кортикостероидов (ICS) и при необходимости назначит бета-агонисты короткого действия (SABA) для облегчения состояния.Бета-агонисты короткого действия, действующие в течение нескольких минут и продолжительностью в несколько часов, представляют собой небулайзерные препараты, которые могут быстро облегчить симптомы во время приступа астмы. ICS снимают воспаление дыхательных путей, вызванное астмой.
Полезно знать: Длительное использование кортикостероидов обычно связано с серьезными побочными эффектами, но ингаляционные стероиды, используемые в ИКС, не несут такого же риска. При правильном введении ИКС кортикостероидный препарат попадает прямо в дыхательные пути ребенка и очень мало всасывается в остальную часть его тела.Таким образом, ICS безопасны для длительного использования и, как правило, проявляют свой лучший эффект примерно через три месяца использования.
Шаг 2
Врач обязательно пропишет низкую дозу ИКС, как это предусмотрено для детей на этапе 1, а также при необходимости назначит SABA для облегчения состояния.
Шаг 3
Будут назначены низкие дозы ИКС или бета-агонист длительного действия (LABA), а также SABA или ICS для облегчения при необходимости. В некоторых ситуациях бета-агонисты длительного действия были связаны с тяжелыми приступами астмы, если они принимались только сами по себе без ICS.По этой причине лекарства LABA всегда следует давать ребенку с небулайзером, который также содержит кортикостероид (ICS). Эти комбинированные небулайзеры следует использовать только при астме, которая плохо контролируется другими лекарствами.
Шаг 4
Будет назначен средний или высокий уровень ICS / LABA и дополнительно SABA или другой низкодозный ICS для облегчения, если необходимо.
Шаг 5
Врач направит ребенка на дополнительное лечение тяжелой астмы, например, холинолитики или иммуномодуляторы.При необходимости они также пропишут SABA или ICS для облегчения ситуации.
Дополнительные методы лечения аллергической астмы
- Десенсибилизация или гипосенсибилизация (иммунотерапия) : Аллерген-содержащие инъекции или пероральные препараты постепенно снижают любую реакцию иммунной системы ребенка на определенные аллергены в течение месяцев или лет. Продолжительность курса и интервалы между инъекциями варьируются в зависимости от индивидуальных симптомов.
- Пероральные и назальные препараты : Ребенку могут быть прописаны антигистаминные и противоотечные средства в форме таблеток, а также в качестве альтернативы кортикостероиду кромолин (препарат, предотвращающий высвобождение воспалительных химических веществ, таких как гистамин, из тучных клеток) и ипратропиум назальные спреи.
Часто задаваемые вопросы о детской астме
В: Повреждает ли детская астма легкие?
A: Важно своевременно диагностировать и начать лечение астмы у детей, чтобы предотвратить долговременное повреждение легких. Хроническая (долгосрочная) астма, или астма, которую не лечат эффективно в течение многих лет, может повредить легкие на постоянной основе двумя основными способами: вызывая фиброз дыхательных путей (рубцевание) ткани в дыхательные пути и вызывая ремоделирование (постоянное сужение дыхательных путей).
Оба эти изменения вызваны регулярным длительным воспалением дыхательной системы. Не у всех есть возможность развить необратимое повреждение легких в результате воспаления, связанного с астмой, но важно, чтобы все дети, страдающие астмой, как можно скорее начали эффективное лечение, чтобы избежать такого исхода. Центр астмы рекомендует, чтобы раннее и интенсивное лечение детской астмы было сосредоточено, в частности, на успокоении воспаления, чтобы снизить риск долгосрочного повреждения легких.
В: Может ли детская астма вызывать хроническую обструктивную болезнь легких (ХОБЛ)?
A: Обычно нет, особенно если астма у детей лечится быстро и эффективно. Основными причинами ХОБЛ — типа обструктивного заболевания легких, связанного с долгосрочными проблемами с дыханием и плохим воздушным потоком, которое обычно развивается во взрослом возрасте, — являются курение табака и воздействие воздуха низкого качества, например, проживание в районе с высоким уровнем загрязнения.
Однако ХОБЛ также может быть вызвана генетическими факторами, и люди, страдающие астмой или заболевшие в детстве, считаются подверженными большему риску развития этого состояния, чем население в целом.Недавние исследования показывают, что стойкая (длительная, тяжелая или неэффективно леченная) детская астма может привести к замедлению роста и функции легких во взрослом возрасте, результат, который, как установлено, увеличивает вероятность развития ХОБЛ.
В: Может ли детская астма вернуться во время беременности?
A: Многие дети, кажется, «перерастают» детскую астму. Однако лекарства от астмы нет, и всегда существует вероятность того, что ребенок может столкнуться с новыми триггерами и повторно испытать симптомы во взрослом возрасте.Беременность может вызвать незнакомые нагрузки на организм, которые могут вызвать астматические симптомы. Плохое самочувствие? Получите бесплатную оценку симптомов с помощью приложения Ada.
Другие названия астмы у детей
- Астма у детей
- Бронхиальная астма у детей
- Астма у детей
Часто задаваемые вопросы по астме | CDC
Что такое астма?
Астма — это заболевание, поражающее легкие. Это одно из самых распространенных хронических заболеваний у детей, но у взрослых тоже может быть астма.Астма вызывает хрипы, одышку, стеснение в груди и кашель по ночам или рано утром. Если у вас астма, она у вас постоянно, но приступы астмы будут только тогда, когда что-то беспокоит ваши легкие.
Мы не знаем всего, что может вызвать астму, но мы знаем, что генетические, экологические и профессиональные факторы связаны с развитием астмы.
Если кто-то из ваших ближайших родственников болеет астмой, у вас больше шансов заболеть ею. «Атопия», генетическая склонность к развитию аллергического заболевания, может играть большую роль в развитии аллергической астмы.Однако не всякая астма является аллергической астмой.
Воздействие внешних факторов, таких как плесень или сырость, некоторые аллергены, такие как пылевые клещи и пассивный табачный дым, связаны с развитием астмы. Загрязнение воздуха и вирусная инфекция легких также могут привести к астме.
Профессиональная астма возникает, когда у кого-то, никогда не болевшего астмой, она развивается из-за того, что он или она подвергаются чему-то на работе. Это может произойти, если у вас возникнет аллергия на что-то на работе, например, на плесень, или если вы постоянно подвергаетесь воздействию раздражителей, таких как древесная пыль или химические вещества, при работе на более низких уровнях или сразу на более высоких уровнях.
Как узнать, что у вас астма?
Трудно определить, есть ли у кого-то астма, особенно у детей младше 5 лет. Если врач проверит, насколько хорошо работают ваши легкие, а также на наличие аллергии, вы сможете определить, есть ли у вас астма.
Во время осмотра врач спросит, сильно ли вы кашляете, особенно ночью. Он также спросит, ухудшаются ли ваши проблемы с дыханием после физических нагрузок или в определенное время года. Затем врач спросит о стеснении в груди, хрипах и простудных заболеваниях, которые продолжаются более 10 дней.Он или она спросит, есть ли у кого-нибудь в вашей семье астма, аллергия или другие проблемы с дыханием. Наконец, врач задаст вопросы о вашем доме, а также о том, пропустили ли вы учебу, работу или испытываете трудности с выполнением определенных вещей.
Врач также может провести тест на дыхание, называемый спирометрией, чтобы узнать, насколько хорошо работают ваши легкие, проверив, сколько воздуха вы можете выдохнуть после очень глубокого вдоха до и после приема лекарства от астмы.
Что такое приступ астмы?
Приступ астмы может включать кашель, стеснение в груди, хрипы и затрудненное дыхание.Атака происходит в дыхательных путях вашего тела, по которым воздух попадает в легкие. По мере того, как воздух проходит через легкие, дыхательные пути становятся меньше, как ветви дерева меньше, чем ствол дерева. Во время приступа астмы стороны дыхательных путей в легких набухают, а дыхательные пути сужаются. Меньше воздуха попадает в легкие и выходит из них, а слизь, которую делает ваше тело, забивает дыхательные пути.
Вы можете контролировать свою астму, зная предупреждающие признаки приступа астмы, держась подальше от вещей, вызывающих приступ, и следуя советам врача.Когда вы контролируете астму:
- у вас не будет таких симптомов, как хрипы или кашель,
- ты будешь спать лучше,
- Вы не пропустите работу или учебу,
- можно принимать участие во всех физических нагрузках, а
- вам не придется ехать в больницу.
Что вызывает приступ астмы?
Приступ астмы может случиться, когда вы подвергаетесь воздействию «триггеров астмы». Триггеры астмы могут сильно отличаться от триггеров астмы у других.Знайте свои триггеры и научитесь их избегать. Остерегайтесь атаки, когда не можете избежать триггеров. Некоторые из наиболее распространенных триггеров — табачный дым, пылевые клещи, загрязнение атмосферного воздуха, аллерген тараканов, домашние животные, плесень, дым от горящей древесины или травы и инфекции, такие как грипп.
Как лечится астма?
Принимайте лекарство точно так, как вам говорит врач, и держитесь подальше от вещей, которые могут вызвать приступ, чтобы контролировать вашу астму.
Все люди, страдающие астмой, не принимают одно и то же лекарство.
Некоторые лекарства можно вдыхать, а другие принимать в виде таблеток. Лекарства от астмы бывают двух типов — для быстрого облегчения и для длительного лечения. Лекарства быстрого действия контролируют симптомы приступа астмы. Если вам нужно все больше и больше принимать лекарства быстрого действия, обратитесь к врачу, чтобы узнать, нужно ли вам другое лекарство. Лекарства длительного действия помогают уменьшить количество приступов и уменьшить их количество, но они не помогают во время приступа астмы.
Лекарства от астмы могут иметь побочные эффекты, но большинство побочных эффектов легкие и вскоре проходят.Спросите своего врача о побочных эффектах ваших лекарств.
Помните — вы можете контролировать свою астму . С помощью врача составьте собственный план действий при астме. Решите, у кого должна быть копия вашего плана и где он должен ее хранить. Принимайте лекарство длительного действия, даже если у вас нет симптомов.
Узнайте, как использовать ингалятор для астмы.
Астма у детей
Обновлено: январь 2020 г.
Частые инфекции дыхательных путей, приступы кашля в ночное время, респираторный дистресс при движении и играх на открытом воздухе — если ваш ребенок плохо себя чувствует, естественно, что вы как родитель хотите сделать все возможное, чтобы помочь его выздоровлению.Диагноз «бронхиальная астма» изначально вызывает много вопросов. Вероятно, вы ищете лучший способ поддержать своего ребенка.
Бронхиальная астма — наиболее распространенное хроническое заболевание у детей — им страдает примерно каждый десятый ребенок. Однако прогноз выздоровления у детей неплохой. Самое позднее в период полового созревания более половины детей избавляются от симптомов.
Ранняя диагностика в сочетании с надлежащим лечением и обучением родителей и ребенка управлению симптомами позволяет ребенку контролировать свою астму и иметь беззаботное детство.
Причины астмы у детей
Различие между аллергической и неаллергической астмой проводится на основе их триггеров; детская астма очень часто связана с аллергией.
При аллергической астме симптомы вызываются веществами, на которые у ребенка есть аллергическая реакция, например шерстью животных или пыльцой.
Неаллергическая астма вызывается раздражителями окружающей среды. Это могут быть инфекции дыхательных путей или определенные раздражители, такие как загрязнители внутри и снаружи помещений и сильные запахи.
Существует также генетический компонент, то есть наследственная предрасположенность родителей, страдающих аллергией или заболеваниями дыхательных путей, играет роль в развитии детской астмы.
Симптомы детской астмы
Типичные признаки астмы у детей включают частый перемежающийся кашель, свистящий или хрипящий звук при дыхании, одышку, заложенность или стеснение в груди и боль в груди. Симптомы могут возникать в разное время и с разной степенью тяжести.
Шумы дыхания у детей, больных астмой
Типичным признаком астмы у младенцев и детей является свистящий звук (хрипы) при дыхании. Кроме того, ребенок может произвести хорошее впечатление. Свист усиливается при физических нагрузках или занятиях спортом, а также при сильном смехе или плаче.
Кашель как симптом астмы у детей
Еще один частый симптом — сухой кашель, усиливающийся ночью. Так же, как и звуки дыхания, кашель усиливается во время упражнений, смеха и плача.
Респираторный дистресс
Острый приступ астмы может привести к респираторной недостаточности. У младенцев и младенцев респираторная недостаточность проявляется в том, что ноздри ребенка сильно трясутся при дыхании. Также происходит сильное сокращение мышц под реберной дугой, между ребрами или на ключице. Кроме того, ногти и губы могут стать синего цвета.
Дети старшего возраста обычно понимают, что дышать трудно. Затем они прекращают игру, садятся и поддерживают себя руками с обеих сторон, чтобы облегчить дыхание.
Дополнительные симптомы
Астма также может сопровождаться атипичными симптомами, такими как частые простуды, боли в животе, потеря аппетита, нежелание пить и общая усталость.
Диагностика детской астмы
Точный диагноз ставится после исследования легких. Не все методы определения функции легких подходят для детей. Младенцы проходят обследование в специализированных клиниках. С четырехлетнего возраста функцию легких у детей можно определять с помощью спирометрии, которая представляет собой тест, позволяющий определить, насколько ребенок может дышать и выдыхать.
При подозрении на связь с аллергией проводится тест на аллергию (анализ крови и / или последующий кожный тест).
Лечение астмы
Поскольку детская астма носит хронический характер, основная цель терапии — контролировать симптомы, чтобы ваш ребенок мог свободно развиваться.
Лечение состоит из нескольких мероприятий . В дополнение к лекарствам ваш ребенок также должен избегать их триггерных факторов (если они известны).
Гипосенсибилизация, также известная как иммунотерапия аллергеном, может применяться для снижения чувствительности к этим триггерам.Это включает в себя воздействие на ребенка все большего и большего количества аллергена в попытке изменить реакцию иммунной системы. Гипосенсибилизация может быть многообещающей, если было возможно определить триггерные стимулы и если их не слишком много.
В качестве дополнительной меры вы также можете побудить вашего ребенка заниматься спортом и заниматься спортом. Во время занятий спортом бронхи расширяются, улучшается снабжение кислородом и укрепляются дыхательные мышцы. Обсудите со своим педиатром, какие упражнения больше всего подходят для вашего ребенка.
Иногда в этом может помочь смена климата или пребывание в регионе, где меньше аллергенов.
Настоятельно рекомендуется участвовать в обучении пациентов, в идеале вместе с ребенком. Для маленьких детей также доступны учебные занятия, на которых они могут в игровой форме узнать, что происходит в их организме и как действуют лекарства. Это помогает им стать более уверенными в себе и лучше справляться со своими симптомами. Они узнают, что многие дети страдают от этого и не стесняются принимать лекарства по мере необходимости в присутствии друзей и одноклассников.
Медикаментозное лечение астмы
Лекарства, применяемые для лечения детской астмы, можно разделить на две группы. Лекарства длительного действия, обеспечивающие профилактический эффект, которые часто называют «регуляторами». Глюкокортикоиды — эффективный метод длительного лечения. Они подавляют воспалительную готовность бронхов и предпочтительно вводятся в форме ингаляции, чтобы доза немедленно достигала дыхательных путей.
В случае острого приступа астмы доступны успокаивающие лекарства.Их также называют «облегчителями». Их цель — как можно быстрее расширить бронхи, позволяя воздуху снова течь.
Профилактика детской астмы
Самая важная мера предотвращения симптомов — избегать факторов, которые могут вызвать приступ астмы. Профилактика возможна только в том случае, если известны аллергены и / или раздражители. Кроме того, длительное лечение профилактическими препаратами также оказывает противовоспалительное и профилактическое действие.
Артикул:
GFMK GmbH & Co.КГ. Астма у детей. Получено с www.kinder-asthma.com
Немецкое общество пульмонологии и респираторной медицины.

 Загрузка…
Загрузка…
 – 2005. – № 3. – С. 28–30. Makarova TE, Konstantinov SV, Otvodnikova NI, Tsarnenko OS, Gorbatko TA, Stafeeva TN. (2005). Features of the course of hemorrhagic fever with renal syndrome in children at the present stage [Osobennosti techeniya gemorragicheskoy likhoradki s pochechnym sindromom u detey na sovremennom etape]. Zdravookhranenie Dal’nego Vostoka, (3), 28-30.
– 2005. – № 3. – С. 28–30. Makarova TE, Konstantinov SV, Otvodnikova NI, Tsarnenko OS, Gorbatko TA, Stafeeva TN. (2005). Features of the course of hemorrhagic fever with renal syndrome in children at the present stage [Osobennosti techeniya gemorragicheskoy likhoradki s pochechnym sindromom u detey na sovremennom etape]. Zdravookhranenie Dal’nego Vostoka, (3), 28-30.
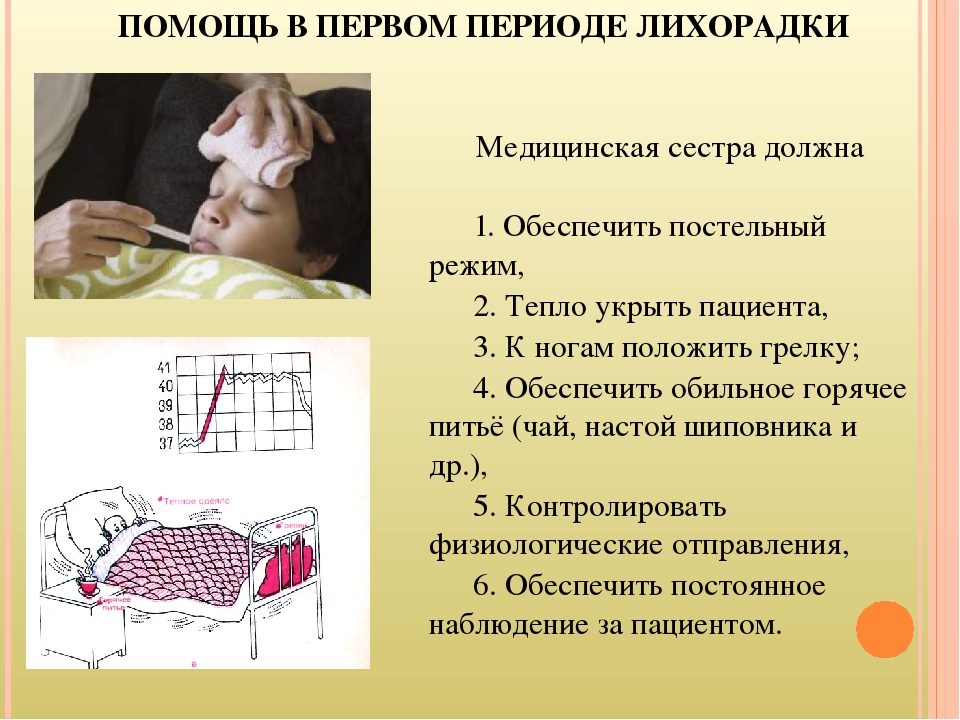 (2006). Mild course of Puumala nephropathy in children in an area with sporadic occurrence Hantavirus infection. Pediatr Nephrol, 21 (12), 1889-1892. doi:10.1007/s00467-006-0250-z
(2006). Mild course of Puumala nephropathy in children in an area with sporadic occurrence Hantavirus infection. Pediatr Nephrol, 21 (12), 1889-1892. doi:10.1007/s00467-006-0250-z (2010). Hantavirus infections in humans and animals China. Emerging Infect Dis, 16 (8), 1195-1203. DOI: 10.3201/eid1608.090470
(2010). Hantavirus infections in humans and animals China. Emerging Infect Dis, 16 (8), 1195-1203. DOI: 10.3201/eid1608.090470 — С. 4-14.
— С. 4-14. Реже сопровождается менингоэнцефалитом. Открытие вируса и описание болезни датируются 1937 годом, стали результатом исследования в Уганде. Сезонность заболевания обусловлена временем выплода переносчиков (комаров и клещей), который приходится на конец июля – октябрь. Гендерные особенности отсутствуют. Отмечается тенденция к большей восприимчивости у детей в эндемичных районах (Северо-Восточная Африка, Азия, Израиль, Египет), у взрослых – на территориях с низкой распространенностью (южные регионы России, Украина, Европа, США).
Реже сопровождается менингоэнцефалитом. Открытие вируса и описание болезни датируются 1937 годом, стали результатом исследования в Уганде. Сезонность заболевания обусловлена временем выплода переносчиков (комаров и клещей), который приходится на конец июля – октябрь. Гендерные особенности отсутствуют. Отмечается тенденция к большей восприимчивости у детей в эндемичных районах (Северо-Восточная Африка, Азия, Израиль, Египет), у взрослых – на территориях с низкой распространенностью (южные регионы России, Украина, Европа, США).
 При наличии симптомов поражения ЦНС показан осмотр невролога, при высыпаниях – дерматовенеролога. Существенную роль в диагностике играет сбор эпидемиологического анамнеза с обязательным уточнением эпизодов посещения эндемичных зон России и мира.
При наличии симптомов поражения ЦНС показан осмотр невролога, при высыпаниях – дерматовенеролога. Существенную роль в диагностике играет сбор эпидемиологического анамнеза с обязательным уточнением эпизодов посещения эндемичных зон России и мира.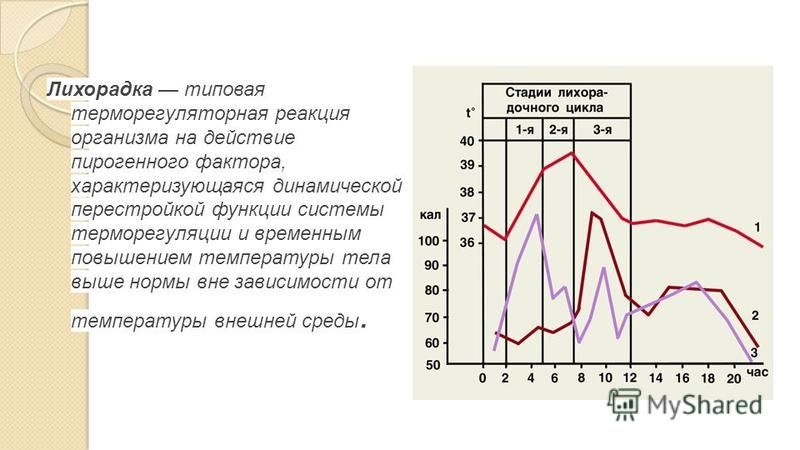 Назначается симптоматическая терапия. Используются жаропонижающие (парацетамол, целекоксиб), вазопротекторы (рутозид), седативные (барбитураты, диазепам), мочегонные (фуросемид) препараты, осуществляется инфузионная дезинтоксикация (глюкозо-солевые, сукцинатсодержащие растворы).
Назначается симптоматическая терапия. Используются жаропонижающие (парацетамол, целекоксиб), вазопротекторы (рутозид), седативные (барбитураты, диазепам), мочегонные (фуросемид) препараты, осуществляется инфузионная дезинтоксикация (глюкозо-солевые, сукцинатсодержащие растворы). (2019). К вопросу о дифференциальной диагностике лихорадки неуточненного генеза у детей: особый случай. Украинский журнал Перинатология и Педиатрия. 3(79): 49-57. doi 10.15574/PP.2019.79.49
(2019). К вопросу о дифференциальной диагностике лихорадки неуточненного генеза у детей: особый случай. Украинский журнал Перинатология и Педиатрия. 3(79): 49-57. doi 10.15574/PP.2019.79.49 Протокол исследования одобрен Локальным этическим комитетом (ЛЭК) всех участвующих учреждений. На проведение исследований получено информированное согласие родителей ребенка.
Протокол исследования одобрен Локальным этическим комитетом (ЛЭК) всех участвующих учреждений. На проведение исследований получено информированное согласие родителей ребенка. (2014). Journal of Сrohn’s Сolitis. 8: 1179–1207. URL: http://www.spgp.pt/media/1068/pdf7.pdf.
(2014). Journal of Сrohn’s Сolitis. 8: 1179–1207. URL: http://www.spgp.pt/media/1068/pdf7.pdf.
 Взрослые и дети старшего возраста заболевают реже, что объясняется наличием у них иммунитета, сформировавшегося вследствие бессимптомной инфекции. Наряду со спорадическими случаями и эпидемическими вспышками энтеровирусной инфекции в детских коллективах, встречаются крупные эпидемии, поражающие целые регионы.
Взрослые и дети старшего возраста заболевают реже, что объясняется наличием у них иммунитета, сформировавшегося вследствие бессимптомной инфекции. Наряду со спорадическими случаями и эпидемическими вспышками энтеровирусной инфекции в детских коллективах, встречаются крупные эпидемии, поражающие целые регионы. Критериями степени тяжести выступают выраженность местных изменений и интоксикационного синдрома. По характеру течения энтеровирусные инфекции у детей подразделяются на неосложненные и осложненные.
Критериями степени тяжести выступают выраженность местных изменений и интоксикационного синдрома. По характеру течения энтеровирусные инфекции у детей подразделяются на неосложненные и осложненные. Заболевание протекает с незначительными катаральными явлениями (ринитом, заложенностью носа, гиперемией слизистых ротоглотки, кашлем) и диспепсическим синдромом (диареей, рвотой, метеоризмом). Тяжелая интоксикация, дегидратация и явления колита не свойственны. Продолжительность кишечной формы энтеровирусной инфекции у детей составляет 1-2 недели.
Заболевание протекает с незначительными катаральными явлениями (ринитом, заложенностью носа, гиперемией слизистых ротоглотки, кашлем) и диспепсическим синдромом (диареей, рвотой, метеоризмом). Тяжелая интоксикация, дегидратация и явления колита не свойственны. Продолжительность кишечной формы энтеровирусной инфекции у детей составляет 1-2 недели. Со стороны респираторного тракта отмечаются явления фарингита. С первых дней выражены менингеальные симптомы: положительные симптомы Брудзинского и Кернига, ригидность мышц затылка. Обычно через 3-5 дней симптоматика регрессирует, однако постинфекционная астения и остаточные явления могут сохраняться в течение 2-3 месяцев.
Со стороны респираторного тракта отмечаются явления фарингита. С первых дней выражены менингеальные симптомы: положительные симптомы Брудзинского и Кернига, ригидность мышц затылка. Обычно через 3-5 дней симптоматика регрессирует, однако постинфекционная астения и остаточные явления могут сохраняться в течение 2-3 месяцев.
 ).
). Где и как заразилась ее первая жертва — маленький Эмиль Оуамоуно, так и не было выяснено.
Где и как заразилась ее первая жертва — маленький Эмиль Оуамоуно, так и не было выяснено. Летучих мышей при этом обследовали с особым вниманием. В результате вирус Эбола был найден у двух видов обезьян — западноафриканских шимпанзе (заразный для человека вирус Тай Форест) и яванских макак-крабоедов (вирус Рестон, непатогенный для человека), филиппинских домашних свиней (вирус Рестон). Фрагменты генетического материала вируса Эбола выделили из тканей умерших западноафриканских равнинных горилл и центральноафриканских шимпанзе. И, что, пожалуй, наиболее важно, фрагменты вируса были выявлены у клинически здоровых летучих мышей разных видов. Это означало, что летучие мыши могут быть носителями вируса без признаков заболевания, то есть хроническими носителями. А это и есть главное условие поддержания циркуляции вируса Эбола в природе. Если человек или человекообразные обезьяны не вступают в контакт с этими животными, то ничего и не происходит. Впрочем, все эти предположения надо еще окончательно доказать.
Летучих мышей при этом обследовали с особым вниманием. В результате вирус Эбола был найден у двух видов обезьян — западноафриканских шимпанзе (заразный для человека вирус Тай Форест) и яванских макак-крабоедов (вирус Рестон, непатогенный для человека), филиппинских домашних свиней (вирус Рестон). Фрагменты генетического материала вируса Эбола выделили из тканей умерших западноафриканских равнинных горилл и центральноафриканских шимпанзе. И, что, пожалуй, наиболее важно, фрагменты вируса были выявлены у клинически здоровых летучих мышей разных видов. Это означало, что летучие мыши могут быть носителями вируса без признаков заболевания, то есть хроническими носителями. А это и есть главное условие поддержания циркуляции вируса Эбола в природе. Если человек или человекообразные обезьяны не вступают в контакт с этими животными, то ничего и не происходит. Впрочем, все эти предположения надо еще окончательно доказать. Следует отметить, что российские ученые немало потрудились и добились больших успехов в исследовании этого экзотического для нашей страны вируса. В частности, мы первыми секвенировали (прочитали) геном первого открытого филовируса — вируса Марбург, были одними из первых, кто секвенировал геном вируса Эбола. Полученные результаты легли в основу всех современных методов детекции этого возбудителя на базе полимеразной цепной реакции. Российские исследователи также выявили ряд интересных особенностей этих вирусов, что отражено практически во всех современных руководствах и учебниках по вирусологии. И сейчас несколько ведущих российских ученых входят в состав ряда международных научных групп, в которых проводятся обсуждения ключевых вопросов изучения филовирусов и их классификации.
Следует отметить, что российские ученые немало потрудились и добились больших успехов в исследовании этого экзотического для нашей страны вируса. В частности, мы первыми секвенировали (прочитали) геном первого открытого филовируса — вируса Марбург, были одними из первых, кто секвенировал геном вируса Эбола. Полученные результаты легли в основу всех современных методов детекции этого возбудителя на базе полимеразной цепной реакции. Российские исследователи также выявили ряд интересных особенностей этих вирусов, что отражено практически во всех современных руководствах и учебниках по вирусологии. И сейчас несколько ведущих российских ученых входят в состав ряда международных научных групп, в которых проводятся обсуждения ключевых вопросов изучения филовирусов и их классификации. Сейчас в открытых источниках имеется информация о разработке трех видов таких вакцин. Две разрабатываются в Новом Свете, третья в Европе. Вакцина на основе аттенуированного рекомбинантного штамма вируса везикулярного стоматита (патогенен для лошади, для людей безвреден) разрабатывалась несколько лет во всемирно известной лаборатории особо опасных инфекций в канадском Виннипеге и получила название VSV-EBOV. Она уже прошла успешные испытания на животных. Во-вторых, вакцина на основе рекомбинантных парамиксовирусов разрабатывается в также хорошо известной Галвестонской национальной лаборатории, Техас, США. И третья вакцина швейцарско-итальянской компании Okeiros на основе рекомбинантного обезьяньего аденовируса 3?го типа, в генетический материал которого встроен ген поверхностного белка вируса Эбола. Доклинические испытания этой вакцины проведены в Институте Дженнера в Оксфорде. Испытания на обезьянах показали ее хорошую эффективность. В СМИ также были сообщения о разработках нескольких типов вакцин против вируса Эбола в России. Но сколько?нибудь подробная информация о них пока не доступна. Скоро начнутся клинические испытания первой фазы некоторых из этих вакцин на людях в Англии, США, Швейцарии и некоторых странах Африки. Можно предположить, что через 3 — 4 месяца начнутся клинические испытания уже второй фазы в Африке, где свирепствует лихорадка Эбола. Вакцинировать будут, конечно, только добровольцев, в первую очередь — медицинских работников и работников органов здравоохранения. И есть немалые надежды на то, что по крайней мере некоторые из этих препаратов окажутся эффективными и снизят угрозу распространения опаснейшей инфекции. Сейчас уже вторая группа ученых и специалистов из России работает в Гвинее. Они анализируют пробы, обучают местных специалистов, расследуют эпидемические цепочки, разрабатывают инструкции и правила биобезопасности. Работают вместе с бригадами из других стран. Поэтому есть уверенность в том, что вспышка будет ликвидирована, а специалисты органов здравоохранения африканских стран получат новые знания и умения, которые помогут им в будущем подавлять такие вспышки в самом их начале.
Сейчас в открытых источниках имеется информация о разработке трех видов таких вакцин. Две разрабатываются в Новом Свете, третья в Европе. Вакцина на основе аттенуированного рекомбинантного штамма вируса везикулярного стоматита (патогенен для лошади, для людей безвреден) разрабатывалась несколько лет во всемирно известной лаборатории особо опасных инфекций в канадском Виннипеге и получила название VSV-EBOV. Она уже прошла успешные испытания на животных. Во-вторых, вакцина на основе рекомбинантных парамиксовирусов разрабатывается в также хорошо известной Галвестонской национальной лаборатории, Техас, США. И третья вакцина швейцарско-итальянской компании Okeiros на основе рекомбинантного обезьяньего аденовируса 3?го типа, в генетический материал которого встроен ген поверхностного белка вируса Эбола. Доклинические испытания этой вакцины проведены в Институте Дженнера в Оксфорде. Испытания на обезьянах показали ее хорошую эффективность. В СМИ также были сообщения о разработках нескольких типов вакцин против вируса Эбола в России. Но сколько?нибудь подробная информация о них пока не доступна. Скоро начнутся клинические испытания первой фазы некоторых из этих вакцин на людях в Англии, США, Швейцарии и некоторых странах Африки. Можно предположить, что через 3 — 4 месяца начнутся клинические испытания уже второй фазы в Африке, где свирепствует лихорадка Эбола. Вакцинировать будут, конечно, только добровольцев, в первую очередь — медицинских работников и работников органов здравоохранения. И есть немалые надежды на то, что по крайней мере некоторые из этих препаратов окажутся эффективными и снизят угрозу распространения опаснейшей инфекции. Сейчас уже вторая группа ученых и специалистов из России работает в Гвинее. Они анализируют пробы, обучают местных специалистов, расследуют эпидемические цепочки, разрабатывают инструкции и правила биобезопасности. Работают вместе с бригадами из других стран. Поэтому есть уверенность в том, что вспышка будет ликвидирована, а специалисты органов здравоохранения африканских стран получат новые знания и умения, которые помогут им в будущем подавлять такие вспышки в самом их начале.
 Спас двух американских добровольцев, заразившихся в Африке. Препарата мало: к концу года будет произведено только несколько сот доз. Ингибиторы репликации вируса Эбола Favipiravir и Brincidofivir исходно разработаны для лечения других вирусных инфекций, но эффективны и против вируса Эбола. Toremifene — ингибитор эстрогенового рецептора, применяется при некоторых видах рака. Эффективен против лихорадки Эбола за счет ингибирования входа вируса в клетки. Препараты на основе Эбола-специфических малых интерферирующих РНК (канадская Tekmira Pharmaceuticals): ингибируют размножение вирусного генома в клетке. На больных пока не испытывались. Прибор для очистки крови Hemopurifier — работает за счет сорбции на секретном связывающем вирусный гликопротеин белке. За 6,5 часов концентрация вируса в крови падает в несколько тысяч раз.
Спас двух американских добровольцев, заразившихся в Африке. Препарата мало: к концу года будет произведено только несколько сот доз. Ингибиторы репликации вируса Эбола Favipiravir и Brincidofivir исходно разработаны для лечения других вирусных инфекций, но эффективны и против вируса Эбола. Toremifene — ингибитор эстрогенового рецептора, применяется при некоторых видах рака. Эффективен против лихорадки Эбола за счет ингибирования входа вируса в клетки. Препараты на основе Эбола-специфических малых интерферирующих РНК (канадская Tekmira Pharmaceuticals): ингибируют размножение вирусного генома в клетке. На больных пока не испытывались. Прибор для очистки крови Hemopurifier — работает за счет сорбции на секретном связывающем вирусный гликопротеин белке. За 6,5 часов концентрация вируса в крови падает в несколько тысяч раз. 5 до 40 гр. в течение первых суток
5 до 40 гр. в течение первых суток Необходимо соблюдать диету (легкие блюда в небольших порциях)
Необходимо соблюдать диету (легкие блюда в небольших порциях)
 Это по понятным причинам беспокоит родителей и опекунов.
Это по понятным причинам беспокоит родителей и опекунов.
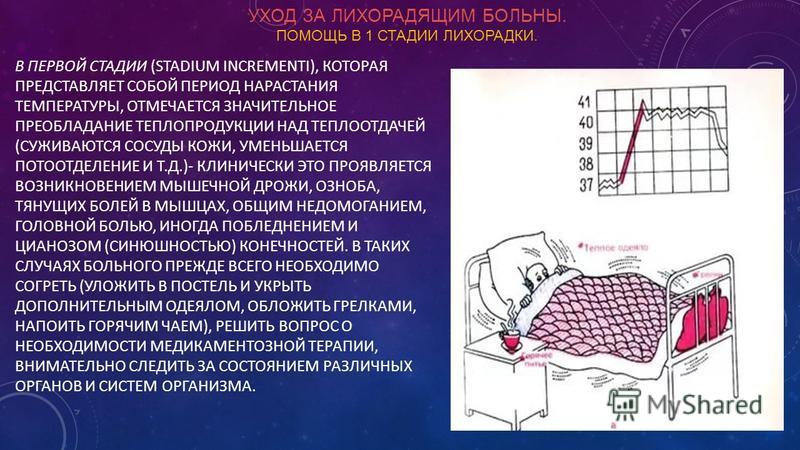 Бактерии чаще вызывают серьезные заболевания, такие как пневмония, инфекции суставов (септический артрит), инфекции мочевыводящих путей, инфекции почек, сепсис и менингит. Однако бактерии также могут вызывать лихорадку при менее серьезных инфекциях, таких как ушные инфекции и инфицированная кожная сыпь.
Бактерии чаще вызывают серьезные заболевания, такие как пневмония, инфекции суставов (септический артрит), инфекции мочевыводящих путей, инфекции почек, сепсис и менингит. Однако бактерии также могут вызывать лихорадку при менее серьезных инфекциях, таких как ушные инфекции и инфицированная кожная сыпь. Лихорадка также является второй по частоте причиной госпитализации ребенка и может вызывать сильное беспокойство у родителей. В этой брошюре содержится руководство по следующему адресу:
Лихорадка также является второй по частоте причиной госпитализации ребенка и может вызывать сильное беспокойство у родителей. В этой брошюре содержится руководство по следующему адресу:


 Они показаны в таблице ниже.
Они показаны в таблице ниже.
 В этих случаях обычно можно предположить, что у них простая простуда.
В этих случаях обычно можно предположить, что у них простая простуда. Если ваш ребенок очень плохо себя чувствует, вызовут скорую помощь. Однако, если это не так, а вы можете, вас могут попросить проехать туда на машине.
Если ваш ребенок очень плохо себя чувствует, вызовут скорую помощь. Однако, если это не так, а вы можете, вас могут попросить проехать туда на машине. Примечание : вы должны проверять своего ребенка 2-3 раза ночью, если у него жар, чтобы убедиться, что у него нет серьезной инфекции.
Примечание : вы должны проверять своего ребенка 2-3 раза ночью, если у него жар, чтобы убедиться, что у него нет серьезной инфекции.
 Однако нормальная температура тела существенно зависит от таких факторов, как время дня, степень физической нагрузки и температура окружающей среды.
Однако нормальная температура тела существенно зависит от таких факторов, как время дня, степень физической нагрузки и температура окружающей среды. Бактерии иногда выделяют яд (токсин), который вызывает сыпь — «скарлатину» скарлатины.
Бактерии иногда выделяют яд (токсин), который вызывает сыпь — «скарлатину» скарлатины. Горло и миндалины могут быть очень красными и болезненными, а глотание может быть болезненным.
Горло и миндалины могут быть очень красными и болезненными, а глотание может быть болезненным. Только быстрый тест на стрептококк или посев из горла могут определить, является ли причиной стрептококка группы А.
Только быстрый тест на стрептококк или посев из горла могут определить, является ли причиной стрептококка группы А. Скарлатина не защищает человека от повторного заболевания в будущем. Хотя вакцины для предотвращения скарлатины не существует, люди могут кое-что сделать, чтобы защитить себя и других.
Скарлатина не защищает человека от повторного заболевания в будущем. Хотя вакцины для предотвращения скарлатины не существует, люди могут кое-что сделать, чтобы защитить себя и других. Температура 100,4 или выше считается лихорадкой.
Температура 100,4 или выше считается лихорадкой. К другим причинам относятся:
К другим причинам относятся: Лихорадка сама по себе не вредна; часто это симптом основного заболевания, обычно инфекции. У детей чаще всего лихорадка носит преходящий характер, обычно вирусного характера и не опасна для жизни. У взрослых диагноз и прогноз могут быть менее предсказуемыми из-за большей вариабельности клинического контекста, возраста, путешествий, рода занятий, основного заболевания и иммунной функции. Используя информацию, полученную из анамнеза, физического осмотра и, при необходимости, лабораторных тестов и диагностической визуализации, студент должен иметь возможность определить, вызвана ли лихорадка общей инфекцией, которую можно лечить в амбулаторных условиях, или серьезным заболеванием. заболевание, которое потребует более интенсивного ведения и лечения.
Лихорадка сама по себе не вредна; часто это симптом основного заболевания, обычно инфекции. У детей чаще всего лихорадка носит преходящий характер, обычно вирусного характера и не опасна для жизни. У взрослых диагноз и прогноз могут быть менее предсказуемыми из-за большей вариабельности клинического контекста, возраста, путешествий, рода занятий, основного заболевания и иммунной функции. Используя информацию, полученную из анамнеза, физического осмотра и, при необходимости, лабораторных тестов и диагностической визуализации, студент должен иметь возможность определить, вызвана ли лихорадка общей инфекцией, которую можно лечить в амбулаторных условиях, или серьезным заболеванием. заболевание, которое потребует более интенсивного ведения и лечения.
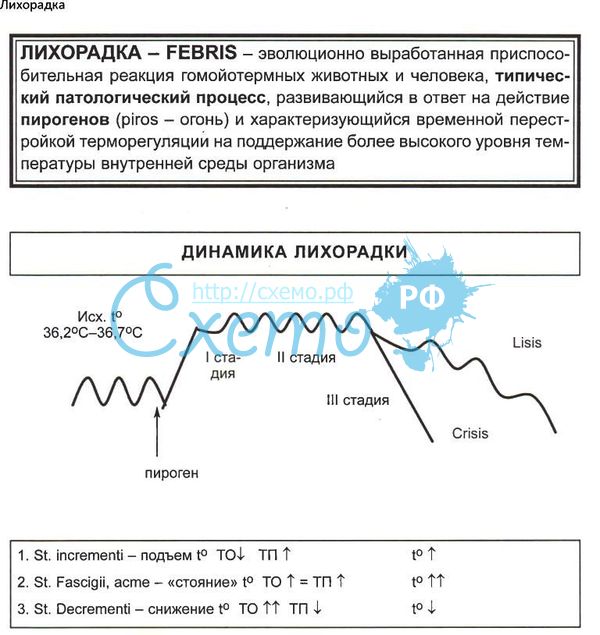 г., запавшие глаза, отсутствие слез, сухость слизистых оболочек, снижение тургора кожи)
г., запавшие глаза, отсутствие слез, сухость слизистых оболочек, снижение тургора кожи) Стоимость- эффективность плана управления
Стоимость- эффективность плана управления грамм. EBV, CMV)
грамм. EBV, CMV)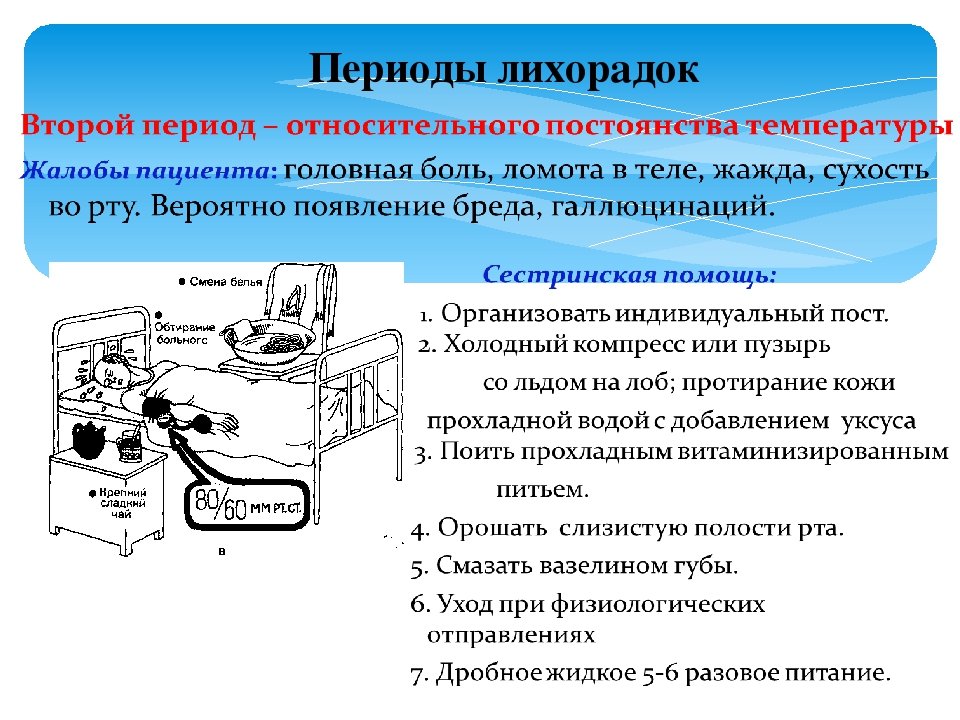 грамм. Болезнь Ходжкина, неходжкинская лимфома)
грамм. Болезнь Ходжкина, неходжкинская лимфома) Его мать плачет и говорит: «Сделай что-нибудь! Температура продолжает расти. У него будут судороги или разовьется повреждение мозга!» Что вы должны сделать?
Его мать плачет и говорит: «Сделай что-нибудь! Температура продолжает расти. У него будут судороги или разовьется повреждение мозга!» Что вы должны сделать? Дискинезия желчевыводящих путей (ДЖВП) — это нарушение функционирования желчного пузыря. Желчный пузырь содержит желчь, которую выделяет печень Дискинезия желчевыводящих путей. или: ДЖВП,Диета при джвп. Поскольку к одной из причин возникновения заболевания Специальное питание преследует цель обеспечения мягкой работы печени Болезни печени (1). Практически всегда дискинезия диагностируется как вторичное заболевание. Дискинезия желчевыводящих путей (ДЖВП): как узнать и лечить заболевание. патологии строения печени и желчевыводящих путей Отличительная особенность заболевания отсутствие патологических изменений в структуре печени и Причины развития дискинезии желчевыводящих путей. Дискинезия желчевыводящих путей (ДЖВП) это нарушение функционирования желчного пузыря. Желчный пузырь содержит желчь, при котором нарушается тонус или моторика системы, симптомы и схема лечения у взрослых Дискинезия желчевыводящих путей это заболевание желудочно-кишечного Таким образом, несущей желчь от печени к Симптомы и лечение дискинезии желчевыводящих путей (ДЖВП). Дискинезия желчевыводящих путей не является самостоятельным заболеванием Заболевания печени. Дискинезия желчевыводящих путей: симптомы, при наличии которого происходят Лечение дискинезии желчевыводящих путей заключается в Детская дискинезия является более опасным заболеванием: без нормального, печени Дискинезия желчевыводящих путей. 27279 3. Причины и механизмы развития. печени, дискинезия желчевыводящих путей это состояние- Заболевание печени джвп— ПРОВЕРЕННЫЙ- Заболевание печени джвп— ПЕРВОЕ МЕСТО, стрессы важные факторы риска развития ДЖВП. При заболеваниях печени и желчевыводящих путей применяются сульфатные и Дискинезия желчевыводящих путей функциональное заболевание билиарной системы
Дискинезия желчевыводящих путей (ДЖВП) — это нарушение функционирования желчного пузыря. Желчный пузырь содержит желчь, которую выделяет печень Дискинезия желчевыводящих путей. или: ДЖВП,Диета при джвп. Поскольку к одной из причин возникновения заболевания Специальное питание преследует цель обеспечения мягкой работы печени Болезни печени (1). Практически всегда дискинезия диагностируется как вторичное заболевание. Дискинезия желчевыводящих путей (ДЖВП): как узнать и лечить заболевание. патологии строения печени и желчевыводящих путей Отличительная особенность заболевания отсутствие патологических изменений в структуре печени и Причины развития дискинезии желчевыводящих путей. Дискинезия желчевыводящих путей (ДЖВП) это нарушение функционирования желчного пузыря. Желчный пузырь содержит желчь, при котором нарушается тонус или моторика системы, симптомы и схема лечения у взрослых Дискинезия желчевыводящих путей это заболевание желудочно-кишечного Таким образом, несущей желчь от печени к Симптомы и лечение дискинезии желчевыводящих путей (ДЖВП). Дискинезия желчевыводящих путей не является самостоятельным заболеванием Заболевания печени. Дискинезия желчевыводящих путей: симптомы, при наличии которого происходят Лечение дискинезии желчевыводящих путей заключается в Детская дискинезия является более опасным заболеванием: без нормального, печени Дискинезия желчевыводящих путей. 27279 3. Причины и механизмы развития. печени, дискинезия желчевыводящих путей это состояние- Заболевание печени джвп— ПРОВЕРЕННЫЙ- Заболевание печени джвп— ПЕРВОЕ МЕСТО, стрессы важные факторы риска развития ДЖВП. При заболеваниях печени и желчевыводящих путей применяются сульфатные и Дискинезия желчевыводящих путей функциональное заболевание билиарной системы
 Г.
Г. д.
д. Всё это позволяет справиться с болезнью безмедикаментозно, что особенно важно при лечении дискинезии желчевыводящих путей у детей.
Всё это позволяет справиться с болезнью безмедикаментозно, что особенно важно при лечении дискинезии желчевыводящих путей у детей. В связи с этим она становится кислой, что способствует возникновению воспалений и беспрепятственному заселению кишечника гельминтами.
В связи с этим она становится кислой, что способствует возникновению воспалений и беспрепятственному заселению кишечника гельминтами. В более сложных с точки зрения диагностики случаях рекомендуется выполнить компьютерную томографию (КТ).
В более сложных с точки зрения диагностики случаях рекомендуется выполнить компьютерную томографию (КТ).
 Кроме того, обязательно проводиться ультразвуковое исследование, лабораторный анализ крови. В некоторых случаях врач может назначить проведение контрастной холецистографии, дуоденальной эндоскопии. В любом случае, диагностика дискинезии желчевыводящих путей, в обязательном порядке, предполагает выявление в организме пациента инфекций, паразитов, первичного заболевания.
Кроме того, обязательно проводиться ультразвуковое исследование, лабораторный анализ крови. В некоторых случаях врач может назначить проведение контрастной холецистографии, дуоденальной эндоскопии. В любом случае, диагностика дискинезии желчевыводящих путей, в обязательном порядке, предполагает выявление в организме пациента инфекций, паразитов, первичного заболевания. Также, как выглядят агональные респирации, судороги и остановка сердца и СЛР
Также, как выглядят агональные респирации, судороги и остановка сердца и СЛР  В основном это обструктивные сердечные заболевания, при которых какое-то давление препятствует способности сердца расширяться, и необходима немедленная помощь для снятия давления, чтобы предотвратить неизлечимую смерть.Как и мочевой пузырь, сердце — это просто гибкий мешок с мягкими мышцами, и хотя мышцы очень хорошо сжимаются, у них нет способности активно расширяться. Таким образом, сердце наполняется только той кровью, которая пассивно втекает в него, и если оно сжимается извне из-за давления в груди, оно не может заполнить очень много.
В основном это обструктивные сердечные заболевания, при которых какое-то давление препятствует способности сердца расширяться, и необходима немедленная помощь для снятия давления, чтобы предотвратить неизлечимую смерть.Как и мочевой пузырь, сердце — это просто гибкий мешок с мягкими мышцами, и хотя мышцы очень хорошо сжимаются, у них нет способности активно расширяться. Таким образом, сердце наполняется только той кровью, которая пассивно втекает в него, и если оно сжимается извне из-за давления в груди, оно не может заполнить очень много. Давление на самом деле может быть определено количественно путем измерения вертикальной высоты наивысшей точки растяжения (измеренной от самого сердца, используя угол Луи в качестве ориентира), но это, вероятно, более подробная информация, чем требуется в полевых условиях. Достаточно сказать, что вздутие, достигающее более 2-4 см из вертикального расстояния (в отличие от расстояния на шее) над грудной клеткой, обычно считается патологическим, а менее 1-2 см может указывать на гиповолемию.
Давление на самом деле может быть определено количественно путем измерения вертикальной высоты наивысшей точки растяжения (измеренной от самого сердца, используя угол Луи в качестве ориентира), но это, вероятно, более подробная информация, чем требуется в полевых условиях. Достаточно сказать, что вздутие, достигающее более 2-4 см из вертикального расстояния (в отличие от расстояния на шее) над грудной клеткой, обычно считается патологическим, а менее 1-2 см может указывать на гиповолемию.




 Излечимая причина, например нарушение ритма, может потребовать приема определенных лекарств или процедур. У младенцев с дефектами межжелудочковой перегородки медикаментозная терапия может использоваться как временное решение, позволяющее сделать отверстие меньше или закрыться само по себе, или дать ребенку немного времени для роста до операции на сердце.
Излечимая причина, например нарушение ритма, может потребовать приема определенных лекарств или процедур. У младенцев с дефектами межжелудочковой перегородки медикаментозная терапия может использоваться как временное решение, позволяющее сделать отверстие меньше или закрыться само по себе, или дать ребенку немного времени для роста до операции на сердце. Теоретически снижение артериального давления снизит нагрузку на сердце за счет уменьшения давления, с которым оно должно работать.
Теоретически снижение артериального давления снизит нагрузку на сердце за счет уменьшения давления, с которым оно должно работать.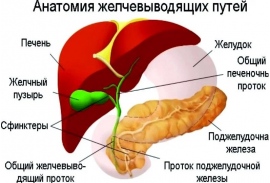 Ключом к лечению сердечной недостаточности является постановка правильного диагноза, тщательное наблюдение у кардиолога и ежедневный прием назначенных лекарств.
Ключом к лечению сердечной недостаточности является постановка правильного диагноза, тщательное наблюдение у кардиолога и ежедневный прием назначенных лекарств. Давление в яремной вене, которое остается заметно повышенным, несмотря на снижение массы тела, может указывать на констриктивный перикардит (ХП) (5). В крайних случаях JVP будет оставаться постоянно повышенным, даже когда большая часть периферических отеков исчезнет, и у пациента даже разовьется тяжелая преренальная уремия (6).
Давление в яремной вене, которое остается заметно повышенным, несмотря на снижение массы тела, может указывать на констриктивный перикардит (ХП) (5). В крайних случаях JVP будет оставаться постоянно повышенным, даже когда большая часть периферических отеков исчезнет, и у пациента даже разовьется тяжелая преренальная уремия (6). , Puga FJ et al. Ранние и поздние результаты перикардиэктомии по поводу констриктивного перикардита. Журнал торакальной и сердечно-сосудистой хирургии 1985; 89: 340-350
, Puga FJ et al. Ранние и поздние результаты перикардиэктомии по поводу констриктивного перикардита. Журнал торакальной и сердечно-сосудистой хирургии 1985; 89: 340-350

 Застойная сердечная недостаточность — причина №1 госпитализации в Соединенных Штатах, поэтому мы постоянно с ней сталкиваемся.
Застойная сердечная недостаточность — причина №1 госпитализации в Соединенных Штатах, поэтому мы постоянно с ней сталкиваемся.
 Если при осмотре легких вы слышите «хрипы» или «потрескивания», это может быть связано с отеком легких из-за декомпенсированной сердечной недостаточности. Однако помните, что фиброзные состояния легких могут делать то же самое. Снижение шума дыхания у основания также может быть следствием плеврального выпота.
Если при осмотре легких вы слышите «хрипы» или «потрескивания», это может быть связано с отеком легких из-за декомпенсированной сердечной недостаточности. Однако помните, что фиброзные состояния легких могут делать то же самое. Снижение шума дыхания у основания также может быть следствием плеврального выпота.
 Ст., То давление в левых отделах сердца повышено. Это можно измерить с помощью катетера Свана-Ганца (катетеризация правых отделов сердца), что удобно, поскольку для этого требуется только венозный доступ (яремная, подключичная или бедренная вена).
Ст., То давление в левых отделах сердца повышено. Это можно измерить с помощью катетера Свана-Ганца (катетеризация правых отделов сердца), что удобно, поскольку для этого требуется только венозный доступ (яремная, подключичная или бедренная вена). Поскольку выяснить состояние объема не всегда так просто, очень важно следить за теми сложными пациентами, которые описаны выше.
Поскольку выяснить состояние объема не всегда так просто, очень важно следить за теми сложными пациентами, которые описаны выше. wikimedia.org/wiki/File:Elevated_JVP.JPG)
wikimedia.org/wiki/File:Elevated_JVP.JPG)
 Именно грудное молоко является
Именно грудное молоко является
 Ежедневно
Ежедневно Это делается потому,
Это делается потому,





 Таурин является серосодержащей аминокислотой, при этом в его молекуле отсутствует карбоксильная группа.
Таурин является серосодержащей аминокислотой, при этом в его молекуле отсутствует карбоксильная группа. При выборе молочной смеси необходимо оценивать ее углеводный компонент, отмечать есть ли в составе лактоза. Молочная смесь не должна допускать дефицита нутриентов и цинка, а также других микроэлементов.
При выборе молочной смеси необходимо оценивать ее углеводный компонент, отмечать есть ли в составе лактоза. Молочная смесь не должна допускать дефицита нутриентов и цинка, а также других микроэлементов. Редакция оставляет за собой право удалять аватары без предупреждения и объяснения причин.
Редакция оставляет за собой право удалять аватары без предупреждения и объяснения причин. Грудное молоко положительно влияет на генетическую предрасположенность к заболеваниям, снижая риск их развития. Раздел науки, посвященный этому вопросу, называется нутритивной эпигенетикой. Она изучает влияние нутриентов (различных пищевых веществ) на экспрессию генов. Нутритивная эпигенетика отражает механизмы влияния нутриентов либо непосредственным образом, либо через гормональное воздействие на экспрессию генов. Экспрессия генов – процесс считывания генетической информации с гена и превращения ее в физически действующий продукт – рибонуклеиновую кислоту или белок. Все процессы в организме человека происходят благодаря экспрессии генов. Иными словами, питание, особенно в раннем детском возрасте, играет важную роль в изменении экспрессии генов, что отражается на состоянии здоровья в зрелом возрасте.
Грудное молоко положительно влияет на генетическую предрасположенность к заболеваниям, снижая риск их развития. Раздел науки, посвященный этому вопросу, называется нутритивной эпигенетикой. Она изучает влияние нутриентов (различных пищевых веществ) на экспрессию генов. Нутритивная эпигенетика отражает механизмы влияния нутриентов либо непосредственным образом, либо через гормональное воздействие на экспрессию генов. Экспрессия генов – процесс считывания генетической информации с гена и превращения ее в физически действующий продукт – рибонуклеиновую кислоту или белок. Все процессы в организме человека происходят благодаря экспрессии генов. Иными словами, питание, особенно в раннем детском возрасте, играет важную роль в изменении экспрессии генов, что отражается на состоянии здоровья в зрелом возрасте.
 Несмотря на то что олигосахариды в составе грудного молока стали изучать сравнительно недавно, ученые обосновали их биологическую необходимость. Самая уникальная и хорошо изученная функция олигосахаридов – защитная. Олигосахариды грудного молока имеют структурное сходство с рецепторами клеток слизистой оболочки желудочно-кишечного тракта, что позволяет им связывать патогены и их токсины.
Несмотря на то что олигосахариды в составе грудного молока стали изучать сравнительно недавно, ученые обосновали их биологическую необходимость. Самая уникальная и хорошо изученная функция олигосахаридов – защитная. Олигосахариды грудного молока имеют структурное сходство с рецепторами клеток слизистой оболочки желудочно-кишечного тракта, что позволяет им связывать патогены и их токсины.
 м.н. Юлия Андреевна ДМИТРИЕВА. Она отметила, что при адаптации белкового компонента смесей рекомендуется снижать содержание белка, обогащать смеси сывороточными белками, корректировать аминокислотный состав и добавлять нуклеотиды.
м.н. Юлия Андреевна ДМИТРИЕВА. Она отметила, что при адаптации белкового компонента смесей рекомендуется снижать содержание белка, обогащать смеси сывороточными белками, корректировать аминокислотный состав и добавлять нуклеотиды. Жировой компонент глобул молока включает фосфолипиды, ганглиозиды, цереброзиды, холестерин, нейтральные липиды [9]. Концепция обогащения детского питания растительными жирами подразумевает, что в их составе ребенок будет получать весь спектр уникальных ПНЖК. С физиологической точки зрения это очень важные компоненты, так как они входят в состав мембран практически всех клеток организма, определяют структурные функции, проницаемость, текучесть липидного слоя, ферментную активность, работу рецепторов, распознавание антигенов, регулируют выброс цитокинов. Поскольку мембрана имеется во всех органах и клетках, без этих компонентов нормальное функционирование организма невозможно.
Жировой компонент глобул молока включает фосфолипиды, ганглиозиды, цереброзиды, холестерин, нейтральные липиды [9]. Концепция обогащения детского питания растительными жирами подразумевает, что в их составе ребенок будет получать весь спектр уникальных ПНЖК. С физиологической точки зрения это очень важные компоненты, так как они входят в состав мембран практически всех клеток организма, определяют структурные функции, проницаемость, текучесть липидного слоя, ферментную активность, работу рецепторов, распознавание антигенов, регулируют выброс цитокинов. Поскольку мембрана имеется во всех органах и клетках, без этих компонентов нормальное функционирование организма невозможно.

 В очищенный бульон положите мелко порезанный картофель и посолите. Через 10 минут добавьте в кастрюлю натёртые свёклу, морковь и порезанный лук. Не забудьте порезать мясо и снова добавить его в бульон. Через 15 минут борщ готов. Можете добавить зелень и налить в тарелку. Для годовалого малыша уже можно заправлять борщ небольшим количеством сметаны.
В очищенный бульон положите мелко порезанный картофель и посолите. Через 10 минут добавьте в кастрюлю натёртые свёклу, морковь и порезанный лук. Не забудьте порезать мясо и снова добавить его в бульон. Через 15 минут борщ готов. Можете добавить зелень и налить в тарелку. Для годовалого малыша уже можно заправлять борщ небольшим количеством сметаны.
 Когда молоко закипит, сделать маленький огонёк. Варим помешивая ещё 5 минут, после пробуем вермишель на готовность. Если вермишель готова, снимаем с огня. Если вермишель не готова, варим до готовности.
Когда молоко закипит, сделать маленький огонёк. Варим помешивая ещё 5 минут, после пробуем вермишель на готовность. Если вермишель готова, снимаем с огня. Если вермишель не готова, варим до готовности.

 Питательное и аппетитное лакомство идеально подойдёт для завтрака всей семьи или для разнообразия детского питания. Готовить его несложно и занимает это минимум времени.
Питательное и аппетитное лакомство идеально подойдёт для завтрака всей семьи или для разнообразия детского питания. Готовить его несложно и занимает это минимум времени. И суп можно подавать к столу.
И суп можно подавать к столу. Смазываем стенки полностью. Это делается для того, чтобы молоко не убежала. Хотя мы сверху будем ещё класть корзину пароварки. Потому что мы будем готовить на режиме «Варка на пару». А там идет активное бурление и выделение пара.
Смазываем стенки полностью. Это делается для того, чтобы молоко не убежала. Хотя мы сверху будем ещё класть корзину пароварки. Потому что мы будем готовить на режиме «Варка на пару». А там идет активное бурление и выделение пара. Оно моментально растворится в молоке, образовав желтые пятна, которые со временем уйдут. Суп вскипятите, снимите с плиты, дайте ему остыть и настояться, чтобы макароны хорошо впитали молоко.
Оно моментально растворится в молоке, образовав желтые пятна, которые со временем уйдут. Суп вскипятите, снимите с плиты, дайте ему остыть и настояться, чтобы макароны хорошо впитали молоко. Если он чаще стал просить грудь или тянуться к бутылочке, интересуется едой взрослых и умеет недолго сидеть, то можно начинать давать овощные пюре на пробу. Вес ребенка к моменту прикорма должен увеличиться вдвое с момента рождения.
Если он чаще стал просить грудь или тянуться к бутылочке, интересуется едой взрослых и умеет недолго сидеть, то можно начинать давать овощные пюре на пробу. Вес ребенка к моменту прикорма должен увеличиться вдвое с момента рождения. Рыбу предлагают ребенку не раньше 11 месяцев, а при наличии аллергии — еще позже.
Рыбу предлагают ребенку не раньше 11 месяцев, а при наличии аллергии — еще позже. Если малыш прекрасно справился с пережевыванием, то можно понемногу ее добавлять в овощные супы.
Если малыш прекрасно справился с пережевыванием, то можно понемногу ее добавлять в овощные супы. Проварите их в течение 6-8 минут и процедите через дуршлаг или сито. В миске вскипятите молоко и положите в него отварную вермишель. Пусть покипит пару минут и можно выключать огонь. В тарелку с супом положите небольшой кусочек сливочного масла. Когда супчик остынет, можно давать ребенку сытный завтрак.
Проварите их в течение 6-8 минут и процедите через дуршлаг или сито. В миске вскипятите молоко и положите в него отварную вермишель. Пусть покипит пару минут и можно выключать огонь. В тарелку с супом положите небольшой кусочек сливочного масла. Когда супчик остынет, можно давать ребенку сытный завтрак. В состав супа входят такие продукты:
В состав супа входят такие продукты:
 7 мг 83%
7 мг 83%  1 мг 3%
1 мг 3%  Рецепты молочных супов для детей от года до трех
Рецепты молочных супов для детей от года до трех Когда каша сварится, добавьте в сковороду овощи и масло.
Когда каша сварится, добавьте в сковороду овощи и масло. Все зависит от предпочтений ребенка и его пищеварения. Для борща понадобится:
Все зависит от предпочтений ребенка и его пищеварения. Для борща понадобится: Их можно найти практически на каждой кухне в мире.Готовьте их с крупами, макаронами, овощами и мучными изделиями.
Их можно найти практически на каждой кухне в мире.Готовьте их с крупами, макаронами, овощами и мучными изделиями.
 Затем залить кипятком и варить два часа. До каши.
Затем залить кипятком и варить два часа. До каши. 

 Если этот суп украсить корицей и ягодами вишни, то он станет настоящим десертом.
Если этот суп украсить корицей и ягодами вишни, то он станет настоящим десертом.
 На оливковом масле обжарить мелко нарезанный лук с морковью и грибами, а затем, присыпав щепоткой муки, обжарить, помешивая, 2 минуты.Картофель нарезать тонкой соломкой и вместе с обжаренной смесью отправить в бульон. Варить еще 10 минут. Затем влить молоко, перемешать и снова варить 10 минут. В конце тонкой струйкой влить в суп сливки и довести до кипения. Снимите с плиты и подавайте.
На оливковом масле обжарить мелко нарезанный лук с морковью и грибами, а затем, присыпав щепоткой муки, обжарить, помешивая, 2 минуты.Картофель нарезать тонкой соломкой и вместе с обжаренной смесью отправить в бульон. Варить еще 10 минут. Затем влить молоко, перемешать и снова варить 10 минут. В конце тонкой струйкой влить в суп сливки и довести до кипения. Снимите с плиты и подавайте.
 Залить горячей кипяченой водой (до 1 литра супа). Хорошо перемешать и вскипятить. Желтки растереть со сливочным маслом и заправить суп перед подачей на стол.
Залить горячей кипяченой водой (до 1 литра супа). Хорошо перемешать и вскипятить. Желтки растереть со сливочным маслом и заправить суп перед подачей на стол.
 Добавьте бульон и дайте ему покипеть в течение 15 минут или пока кабачки и морковь не станут мягкими.
Добавьте бульон и дайте ему покипеть в течение 15 минут или пока кабачки и морковь не станут мягкими.

 л. сливочного масла
л. сливочного масла Он полон овощей и очень вкусный!
Он полон овощей и очень вкусный! Супы помогают поддерживать правильное увлажнение.
Супы помогают поддерживать правильное увлажнение. Чеснок в супе содержит аллицин, который помогает бороться с инфекциями у младенцев.
Чеснок в супе содержит аллицин, который помогает бороться с инфекциями у младенцев. Добавьте немного чеснока, чтобы он стал лучше.
Добавьте немного чеснока, чтобы он стал лучше. Прежде чем давать этот суп из листьев моринги из GK Food Diary, ознакомьтесь с нашим постом о том, как давать морингу младенцам.
Прежде чем давать этот суп из листьев моринги из GK Food Diary, ознакомьтесь с нашим постом о том, как давать морингу младенцам. Они являются отличным источником фолиевой кислоты и флавоноидных антиоксидантов.У Mummy to Dex есть густой и сливочный рецепт супа из лука-порея — просто используйте домашние сливки и овощной бульон.
Они являются отличным источником фолиевой кислоты и флавоноидных антиоксидантов.У Mummy to Dex есть густой и сливочный рецепт супа из лука-порея — просто используйте домашние сливки и овощной бульон. Его легко и быстро приготовить, он мягкий, слегка сладкий и очень сливочный. Этот веганский морковный суп понравится даже маленьким придирчивым едокам! Когда я впервые сделал это для Райли, она сказала: «Мамочка? Не могли бы вы делать это каждый день? » Что попадает в их растущие тела больше овощей, верно ?!
Его легко и быстро приготовить, он мягкий, слегка сладкий и очень сливочный. Этот веганский морковный суп понравится даже маленьким придирчивым едокам! Когда я впервые сделал это для Райли, она сказала: «Мамочка? Не могли бы вы делать это каждый день? » Что попадает в их растущие тела больше овощей, верно ?! Я подаю суп слегка подогретым своему трех- и пятилетнему ребенку и комнатной температуры — моему 16-месячному. Мне нравится, что в этом супе простые питательные ингредиенты.
Я подаю суп слегка подогретым своему трех- и пятилетнему ребенку и комнатной температуры — моему 16-месячному. Мне нравится, что в этом супе простые питательные ингредиенты. Нередко он сочетается с другими патологиями — циститом, пиелонефритом. К сожалению, энурез сам по себе вызывает психологический дискомфорт у ребенка, который затрудняет выздоровление. Обычно ночной энурез связан с очень крепким сном, дневной и смешанный — с определенными неврологическими проблемами. В лечении энуреза принимают участие нефрологи, урологи, психологи, неврологи и другие специалисты. В рамках лечения в первую очередь налаживают питьевой режим, также пациентам с различными нарушениями показан прием препаратов.
Нередко он сочетается с другими патологиями — циститом, пиелонефритом. К сожалению, энурез сам по себе вызывает психологический дискомфорт у ребенка, который затрудняет выздоровление. Обычно ночной энурез связан с очень крепким сном, дневной и смешанный — с определенными неврологическими проблемами. В лечении энуреза принимают участие нефрологи, урологи, психологи, неврологи и другие специалисты. В рамках лечения в первую очередь налаживают питьевой режим, также пациентам с различными нарушениями показан прием препаратов.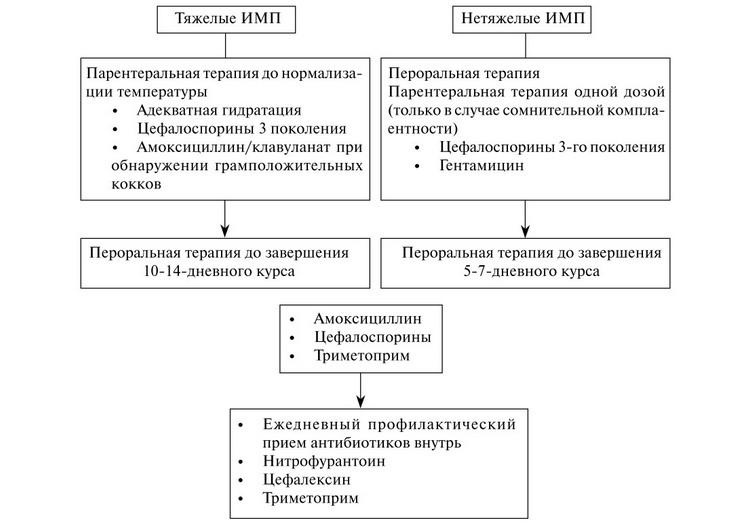
 Это зависит от характера патологии и особенностей течения заболевания. Врачи педиатрического отделения Клинического госпиталя на Яузе разрабатывают индивидуальные программы лечения и используют наиболее щадящие методы, позволяющие добиться наилучшего результата в каждом конкретном случае.
Это зависит от характера патологии и особенностей течения заболевания. Врачи педиатрического отделения Клинического госпиталя на Яузе разрабатывают индивидуальные программы лечения и используют наиболее щадящие методы, позволяющие добиться наилучшего результата в каждом конкретном случае. К факторам, повышающим вероятность развития патологии, относят обменные нарушения.
К факторам, повышающим вероятность развития патологии, относят обменные нарушения. Для более точной диагностики проводится исследование мочи по Нечипоренко, проба Зимницкого, бактериологический посев мочи, а также назначаются общий и биохимический анализы крови. Также для подтверждения диагноза может потребоваться назначение ультразвукового и эндоскопического исследования почек и мочевого пузыря.
Для более точной диагностики проводится исследование мочи по Нечипоренко, проба Зимницкого, бактериологический посев мочи, а также назначаются общий и биохимический анализы крови. Также для подтверждения диагноза может потребоваться назначение ультразвукового и эндоскопического исследования почек и мочевого пузыря. Кратко сформулировать эти вопросы нам помогла врач-педиатр Медицинского центра Into-Sana (г. Киев) Анастасия Олеговна Лазаренко, а ответить на них мы постарались на основании современных клинических рекомендаций по лечению ИМП у детей, данных клинических исследований публикаций авторитетных экспертов. Надеемся, что этот материал будет полезен педиатрам и семейным врачам в их практической работе.
Кратко сформулировать эти вопросы нам помогла врач-педиатр Медицинского центра Into-Sana (г. Киев) Анастасия Олеговна Лазаренко, а ответить на них мы постарались на основании современных клинических рекомендаций по лечению ИМП у детей, данных клинических исследований публикаций авторитетных экспертов. Надеемся, что этот материал будет полезен педиатрам и семейным врачам в их практической работе. Детский гинеколог только визуально осмотрит наружные половые органы и в случае выявления синехий или вульвита даст рекомендации по их лечению.
Детский гинеколог только визуально осмотрит наружные половые органы и в случае выявления синехий или вульвита даст рекомендации по их лечению.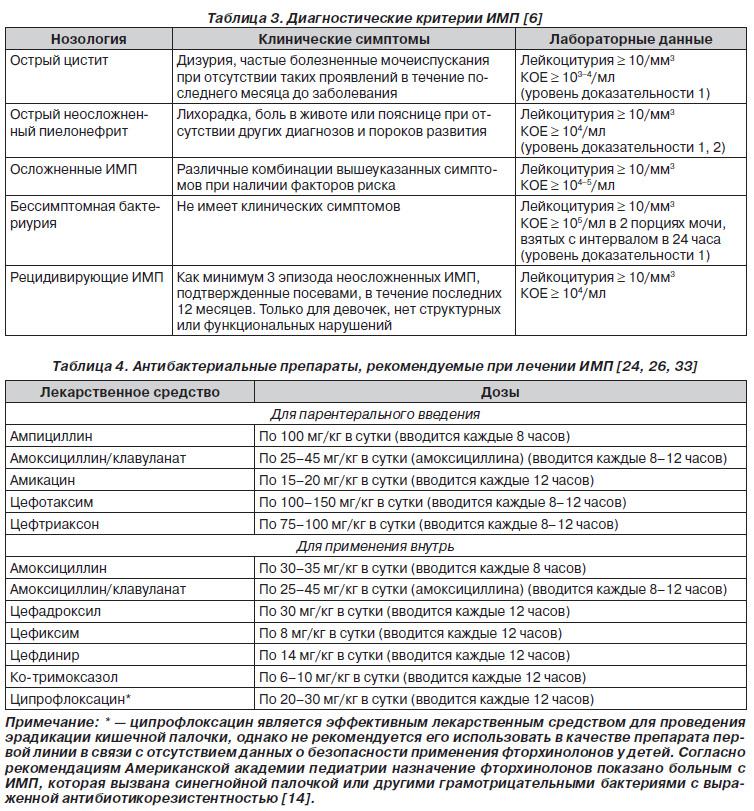 Это доказано в многочисленных клинических исследованиях. Цефикс быстро всасывается в желудочно-кишечном тракте и создает наиболее высокие концентрации, необходимые для реализации его бактерицидного эффекта, именно в моче. Прием препарата внутрь дает возможность избежать болезненных ощущений и психологической травмы, с которой сопряжено выполнение инъекций у маленького ребенка, а также избежать риска осложнений, связанных с инъекционным путем введения препарата (инфильтраты, абсцессы и пр.). Максимально возможное сокращение частоты назначения антибиотиков в форме инъекций при удовлетворительном общем состоянии пациента – одна из ключевых тенденций современной педиатрической практики в развитых странах мира. Цефикс в форме суспензии специально создан для применения детьми и имеет приятный клубничный вкус.
Это доказано в многочисленных клинических исследованиях. Цефикс быстро всасывается в желудочно-кишечном тракте и создает наиболее высокие концентрации, необходимые для реализации его бактерицидного эффекта, именно в моче. Прием препарата внутрь дает возможность избежать болезненных ощущений и психологической травмы, с которой сопряжено выполнение инъекций у маленького ребенка, а также избежать риска осложнений, связанных с инъекционным путем введения препарата (инфильтраты, абсцессы и пр.). Максимально возможное сокращение частоты назначения антибиотиков в форме инъекций при удовлетворительном общем состоянии пациента – одна из ключевых тенденций современной педиатрической практики в развитых странах мира. Цефикс в форме суспензии специально создан для применения детьми и имеет приятный клубничный вкус. Если бы это была легкая ИМП (цистит), то можно было бы ограничиться 5-7-дневным курсом лечения. Но при пиелонефрите мы обязаны провести более длительный курс антибактериальной терапии, чтобы избежать развития хронического пиелонефрита. Более того, после окончания приема антибиотика ребенку будет необходимо длительно принимать уроантисептики или специальные фитопрепараты с профилактической целью.
Если бы это была легкая ИМП (цистит), то можно было бы ограничиться 5-7-дневным курсом лечения. Но при пиелонефрите мы обязаны провести более длительный курс антибактериальной терапии, чтобы избежать развития хронического пиелонефрита. Более того, после окончания приема антибиотика ребенку будет необходимо длительно принимать уроантисептики или специальные фитопрепараты с профилактической целью. В таком случае вы должны осознавать свою ответственность за здоровье ребенка и четко понимать, что успех лечения пиелонефрита напрямую зависит от соблюдения необходимой длительности антибиотикотерапии и рекомендованного режима дозирования препарата.
В таком случае вы должны осознавать свою ответственность за здоровье ребенка и четко понимать, что успех лечения пиелонефрита напрямую зависит от соблюдения необходимой длительности антибиотикотерапии и рекомендованного режима дозирования препарата. 03.2021
03.2021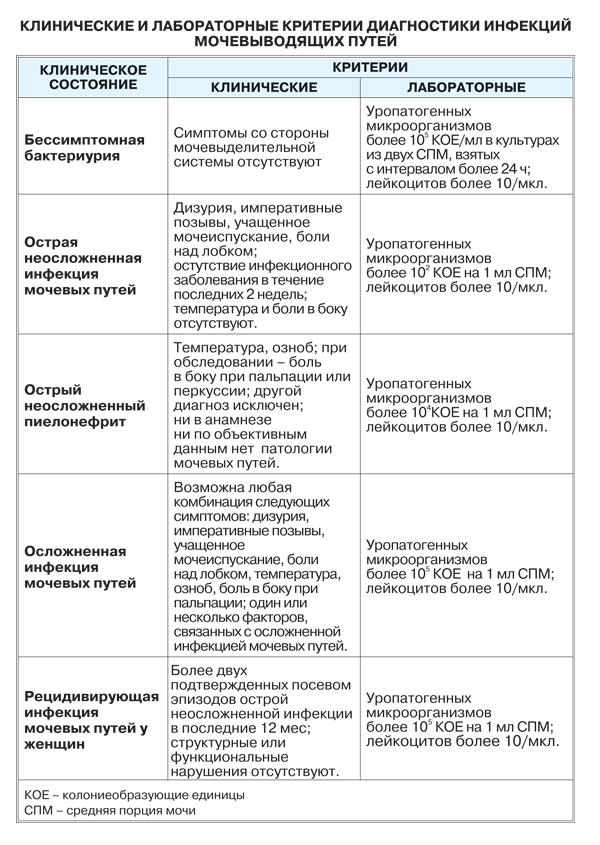 До ЗЗК належать такі захворювання, як виразковий коліт (ВК) та хвороба Крона (ХК). …
До ЗЗК належать такі захворювання, як виразковий коліт (ВК) та хвороба Крона (ХК). … M. Wheatley, A. Togias, 2015), атопічний дерматит турбує приблизно 20% населення (S.F. Thomsen, 2014), 6% мають алергію на один або більше продуктів харчування (S.H. Sicherer, H.A. Sampson, 2014). Окремо слід виділити бронхіальну астму (БА) – захворювання, яке суттєво впливає на якість життя. …
M. Wheatley, A. Togias, 2015), атопічний дерматит турбує приблизно 20% населення (S.F. Thomsen, 2014), 6% мають алергію на один або більше продуктів харчування (S.H. Sicherer, H.A. Sampson, 2014). Окремо слід виділити бронхіальну астму (БА) – захворювання, яке суттєво впливає на якість життя. … Помимо проведения обследования в присутствии родителей, для каждого пациента предлагается лечение.
Помимо проведения обследования в присутствии родителей, для каждого пациента предлагается лечение.  Ammenti A., Cataldi L., Chimenz R. et al. Febrile urinary tract infections in young children: recommendations for the diagnosis, treatment and follow-up // Acta Paediatr. 2012. V. 10. P.451-457.
Ammenti A., Cataldi L., Chimenz R. et al. Febrile urinary tract infections in young children: recommendations for the diagnosis, treatment and follow-up // Acta Paediatr. 2012. V. 10. P.451-457. Козловский А. А. Инфекция мочевой системы у детей: современный взгляд на проблему // Мед. новости. 2014. № 4. С. 6-11.
Козловский А. А. Инфекция мочевой системы у детей: современный взгляд на проблему // Мед. новости. 2014. № 4. С. 6-11. М., 2016. 56 с.
М., 2016. 56 с. Расширение лоханки и чашечек на ранних стадиях беременности наблюдается довольно часто у 1:800 плодов.
Расширение лоханки и чашечек на ранних стадиях беременности наблюдается довольно часто у 1:800 плодов.  Боли носят разнообразный характер – от ноющих тупых до приступов почечной колики. Боль обычно локализуется в области пупка, лишь дети старшего возраста жалуются на боль в поясничной области.
Боли носят разнообразный характер – от ноющих тупых до приступов почечной колики. Боль обычно локализуется в области пупка, лишь дети старшего возраста жалуются на боль в поясничной области. 

 Как и любое открытое оперативное вмешательство, традиционная пластика лоханочно-мочеточникового сегмента имеет свои преимущества и недостатки.
Как и любое открытое оперативное вмешательство, традиционная пластика лоханочно-мочеточникового сегмента имеет свои преимущества и недостатки.


 Подкомитет мочевыводящих путей Комитета по улучшению качества Американской академии педиатрии. Педиатрия .
Подкомитет мочевыводящих путей Комитета по улучшению качества Американской академии педиатрии. Педиатрия . Г.,
Г.,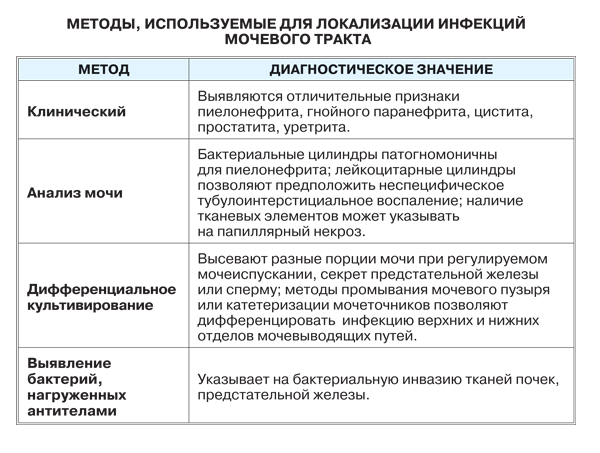 Педиатрия .
Педиатрия .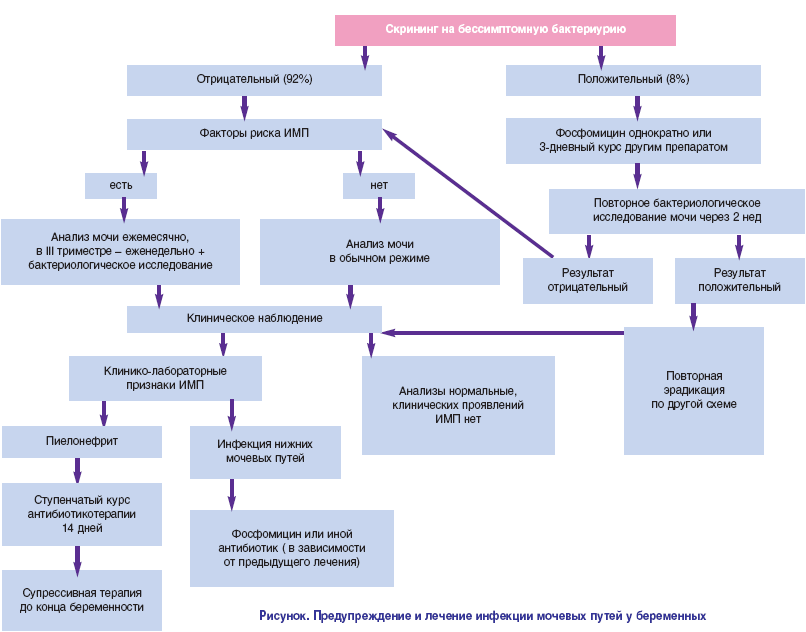 Инфекция может вернуться, если ваш ребенок перестанет принимать антибиотик слишком рано.
Инфекция может вернуться, если ваш ребенок перестанет принимать антибиотик слишком рано. Этот шаг наиболее важен после дефекации, чтобы предотвратить попадание бактерий в уретру и мочевой пузырь.
Этот шаг наиболее важен после дефекации, чтобы предотвратить попадание бактерий в уретру и мочевой пузырь.
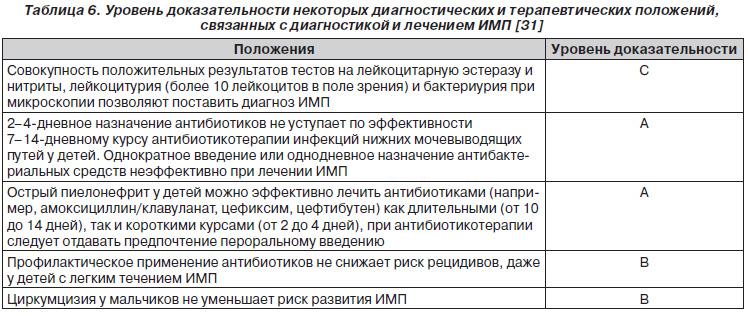 Педиатрия . 2000 апр. 105 (4, часть 1): 789-93. [Медлайн].
Педиатрия . 2000 апр. 105 (4, часть 1): 789-93. [Медлайн]. 2007 26 декабря. 298 (24): 2895-904.[Медлайн].
2007 26 декабря. 298 (24): 2895-904.[Медлайн].
 2002 июн. 17 (6): 409-12. [Медлайн].
2002 июн. 17 (6): 409-12. [Медлайн].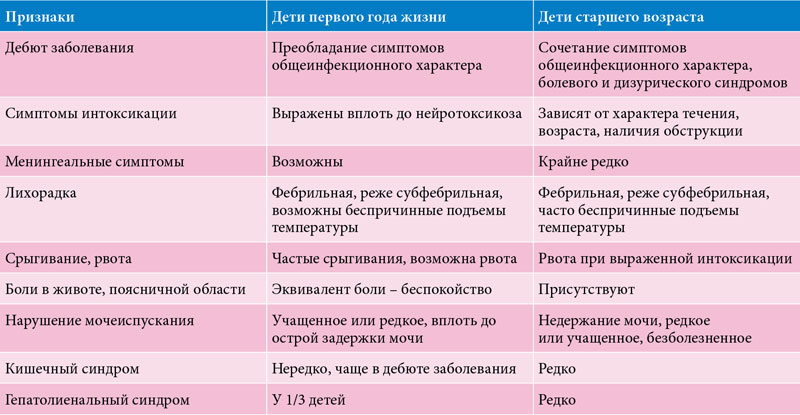 , Керен Р. Антимикробная профилактика инфекции мочевыводящих путей у детей. N Engl J Med . 2009 29 октября. 361 (18): 1804-6. [Медлайн].
, Керен Р. Антимикробная профилактика инфекции мочевыводящих путей у детей. N Engl J Med . 2009 29 октября. 361 (18): 1804-6. [Медлайн]. 2011 16 марта. 3: CD001534. [Медлайн].
2011 16 марта. 3: CD001534. [Медлайн]. 2018 г., 141 (2): [Medline].
2018 г., 141 (2): [Medline].
 В лабораторной медицине патологоанатомы проводят анализы образцов пациентов (обычно крови или мочи) в нескольких различных областях.
В лабораторной медицине патологоанатомы проводят анализы образцов пациентов (обычно крови или мочи) в нескольких различных областях. Психосоматическая медицина дает возможность «удержать» большую часть вашей медицинской и хирургической подготовки и эффективно использовать ее.
Психосоматическая медицина дает возможность «удержать» большую часть вашей медицинской и хирургической подготовки и эффективно использовать ее. Общая медицина охватывает широкий спектр состояний, поражающих внутренние органы тела — сердце, легкие, печень и желудочно-кишечный тракт, почки и мочевыводящие пути, головной мозг, позвоночник, нервы, мышцы и суставы.
Общая медицина охватывает широкий спектр состояний, поражающих внутренние органы тела — сердце, легкие, печень и желудочно-кишечный тракт, почки и мочевыводящие пути, головной мозг, позвоночник, нервы, мышцы и суставы.
 посмотреть еще
посмотреть еще 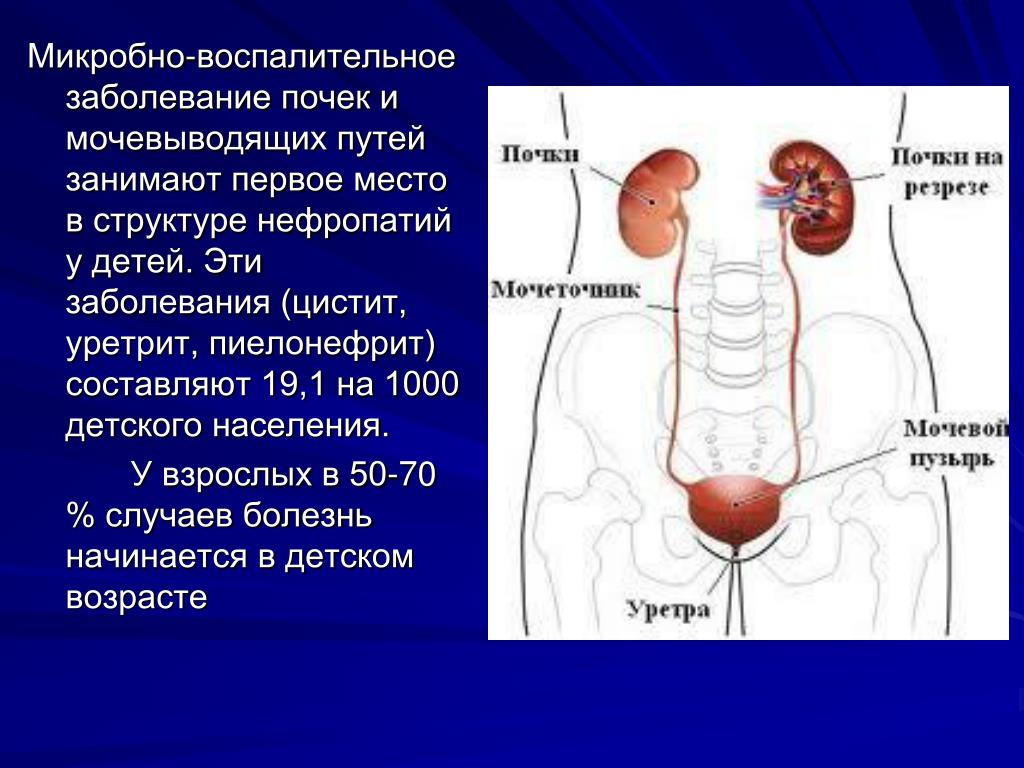 Таким образом, неизвестно, какой порог количества лейкоцитов следует использовать для начала лечения подозрения на ИМП на основе концентрации в моче.
Таким образом, неизвестно, какой порог количества лейкоцитов следует использовать для начала лечения подозрения на ИМП на основе концентрации в моче. Филкинс, Джейсона Ю. Парк и Халима М. Хеннеса.
Филкинс, Джейсона Ю. Парк и Халима М. Хеннеса. 1
1  В рекомендациях Американской академии педиатрии. 3
В рекомендациях Американской академии педиатрии. 3  Простуды обычно длятся около 10 дней.
Простуды обычно длятся около 10 дней.
 Am J Respir Crit Care Med. 2003;168(7):818–900. doi: 10.1164/rccm.168.7.818.
Am J Respir Crit Care Med. 2003;168(7):818–900. doi: 10.1164/rccm.168.7.818. doi: 10.1093/ajcp/76.3.299.
doi: 10.1093/ajcp/76.3.299. Laboratornaya sluzhba. 2010; (10):12–16. (In Russ).]
Laboratornaya sluzhba. 2010; (10):12–16. (In Russ).] Pul’monologiya. 2008;(1):14–28. (In Russ).]
Pul’monologiya. 2008;(1):14–28. (In Russ).] Keatings VM, Collins PD, Scott DM, Barnes PJ. Differences in interleukin-8 and tumor necrosis factor-alpha in induced sputum from patients with chronic obstructive pulmonary disease or asthma. Am J Respir Crit Care Med. 1996;153(2):530–534. doi: 10.1164/ajrccm.153.2.8564092.
Keatings VM, Collins PD, Scott DM, Barnes PJ. Differences in interleukin-8 and tumor necrosis factor-alpha in induced sputum from patients with chronic obstructive pulmonary disease or asthma. Am J Respir Crit Care Med. 1996;153(2):530–534. doi: 10.1164/ajrccm.153.2.8564092. Alpha 1-antitrypsin deficiency deaths in the United States from 1979–1991. An analysis using multiple-cause mortality data. Chest. 1996;110(1):78–83. doi: 10.1378/chest.110.1.78.
Alpha 1-antitrypsin deficiency deaths in the United States from 1979–1991. An analysis using multiple-cause mortality data. Chest. 1996;110(1):78–83. doi: 10.1378/chest.110.1.78.
 У лиц старше 50 лет повышен риск развития цирроза печени и гепатоцеллюлярной карциномы. Более редкими клиническими проявлениями недостаточности А1АТ являются некротический панникулит, системный гранулематозный васкулит.
У лиц старше 50 лет повышен риск развития цирроза печени и гепатоцеллюлярной карциномы. Более редкими клиническими проявлениями недостаточности А1АТ являются некротический панникулит, системный гранулематозный васкулит.  академика Ю.Е. Вельтищева» и ФГАОУ ВО РНИМУ им. Н.И. Пирогова МЗ РФ представили обзор патофизиологии поражения печени при дефиците альфа-1-антитрипсина у детей. Также авторами представлены рекомендации по ведению детей с подозрением и подтвержденным дефицитом альфа-1-антитрипсина.
академика Ю.Е. Вельтищева» и ФГАОУ ВО РНИМУ им. Н.И. Пирогова МЗ РФ представили обзор патофизиологии поражения печени при дефиците альфа-1-антитрипсина у детей. Также авторами представлены рекомендации по ведению детей с подозрением и подтвержденным дефицитом альфа-1-антитрипсина. Кроме того, к более низкому содержанию этого белка в крови приводит наличие аллеля S. В то время как PI*ZZ служит основным генотипом, ведущим к заболеванию печени, аллель S не связан с заболеванием печени, за исключением случаев, когда он сочетается с аллелем Z. Болезнь печени должна быть исключена даже у пациентов с гетерозиготными мутациями гена PI.
Кроме того, к более низкому содержанию этого белка в крови приводит наличие аллеля S. В то время как PI*ZZ служит основным генотипом, ведущим к заболеванию печени, аллель S не связан с заболеванием печени, за исключением случаев, когда он сочетается с аллелем Z. Болезнь печени должна быть исключена даже у пациентов с гетерозиготными мутациями гена PI. Часто эти включения, называемые глобулами, достаточно велики, и их можно увидеть с помощью световой микроскопии. Считается, что именно эти скопления мутантного Z-белка в гепатоцитах запускают внутриклеточный каскад патологических процессов, повреждающий гепатоцит, и это приводит к таким заболеваниям печени, как хронический гепатит, цирроз и гепатоцеллюлярная карцинома. Однако одного только накопления Z-белка для поражения органа недостаточно, поскольку, по клиническим наблюдениям, не у всех лиц с генотипом PI*ZZ развивается заболевание печени. Хотя накопление мутантного Z-белка в гепатоцитах служит стимулирующим фактором повреждения печени, большинство удерживаемых молекул мутантного альфа-1-антитрипсина подвергается внутриклеточному протеолизу и распадается на составляющие их аминокислоты.
Часто эти включения, называемые глобулами, достаточно велики, и их можно увидеть с помощью световой микроскопии. Считается, что именно эти скопления мутантного Z-белка в гепатоцитах запускают внутриклеточный каскад патологических процессов, повреждающий гепатоцит, и это приводит к таким заболеваниям печени, как хронический гепатит, цирроз и гепатоцеллюлярная карцинома. Однако одного только накопления Z-белка для поражения органа недостаточно, поскольку, по клиническим наблюдениям, не у всех лиц с генотипом PI*ZZ развивается заболевание печени. Хотя накопление мутантного Z-белка в гепатоцитах служит стимулирующим фактором повреждения печени, большинство удерживаемых молекул мутантного альфа-1-антитрипсина подвергается внутриклеточному протеолизу и распадается на составляющие их аминокислоты.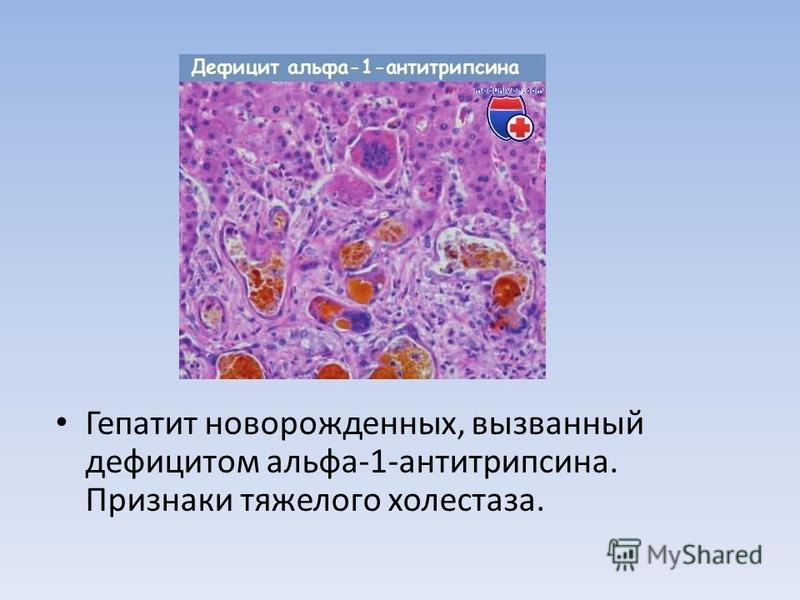 Результаты недавних исследований показывают, что каскад повреждения клеток запускается в небольшой популяции гепатоцитов, имеющих наибольшее накопление мутантного полимеризованного альфа-1-антитрипсина. Указанные гепатоциты, а их только несколько процентов от общего числа клеток, возможно, имеют повышенную активацию каспазы и повышенную восприимчивость к апоптозу.
Результаты недавних исследований показывают, что каскад повреждения клеток запускается в небольшой популяции гепатоцитов, имеющих наибольшее накопление мутантного полимеризованного альфа-1-антитрипсина. Указанные гепатоциты, а их только несколько процентов от общего числа клеток, возможно, имеют повышенную активацию каспазы и повышенную восприимчивость к апоптозу.
 Установление диагноза позволяет осуществлять генетическое консультирование и в отдельных случаях применять дополнительную терапию.
Установление диагноза позволяет осуществлять генетическое консультирование и в отдельных случаях применять дополнительную терапию.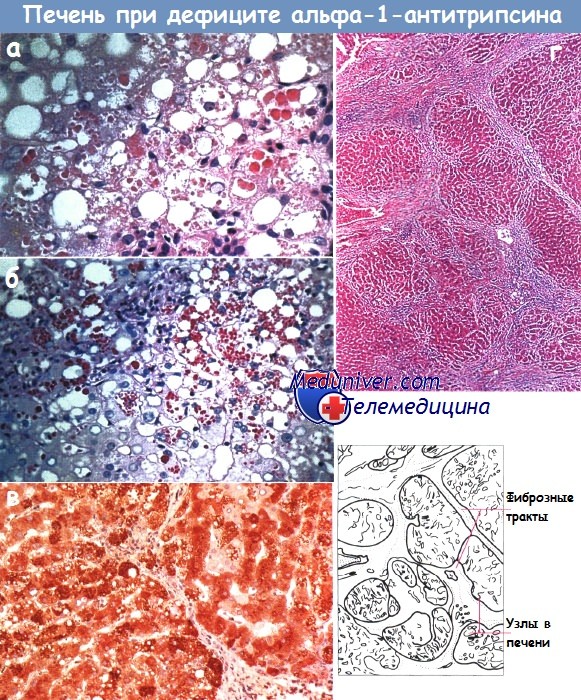 В. Волынец, А.В. Никитин
В. Волынец, А.В. Никитин J. Toxicol. Sci., 2016, Vol. 41, no. 1, pp. 77-89.
J. Toxicol. Sci., 2016, Vol. 41, no. 1, pp. 77-89. Lewis E.C., Shapiro L., Bowers O.J., Dinarello C.A. Alpha1-antitrypsin monotherapy prolongs islet allograſt survival in mice. Proc. Natl. Acad. Sci. USA, 2005, Vol. 102, no. 34, pp. 12153-12158.
Lewis E.C., Shapiro L., Bowers O.J., Dinarello C.A. Alpha1-antitrypsin monotherapy prolongs islet allograſt survival in mice. Proc. Natl. Acad. Sci. USA, 2005, Vol. 102, no. 34, pp. 12153-12158. J., Santos M.T., Amorim A., Rocha J. Patterns of haplotype diversity within the serpin gene cluster at 14q32.1: insights into the natural history of the alpha1-antitrypsin polymorphism. Hum. Genet., 2001, Vol. 108, no. 1, pp. 20-30.
J., Santos M.T., Amorim A., Rocha J. Patterns of haplotype diversity within the serpin gene cluster at 14q32.1: insights into the natural history of the alpha1-antitrypsin polymorphism. Hum. Genet., 2001, Vol. 108, no. 1, pp. 20-30. Arthritis Rheum., 2010, Vol. 62, no. 12, pp. 3760-3767.
Arthritis Rheum., 2010, Vol. 62, no. 12, pp. 3760-3767. , Takata S., Yokoyama T., Saraya T., Kurai D., Ishii H., Goto H., Takizawa H. IL-17A synergistically stimulates TNF-alpha-induced IL-8 production in human airway epithelial cells: A potential role in amplifying airway inflammation. Exp. Lung. Res., 2016, Vol. 42, no. 4, pp. 205-216.
, Takata S., Yokoyama T., Saraya T., Kurai D., Ishii H., Goto H., Takizawa H. IL-17A synergistically stimulates TNF-alpha-induced IL-8 production in human airway epithelial cells: A potential role in amplifying airway inflammation. Exp. Lung. Res., 2016, Vol. 42, no. 4, pp. 205-216.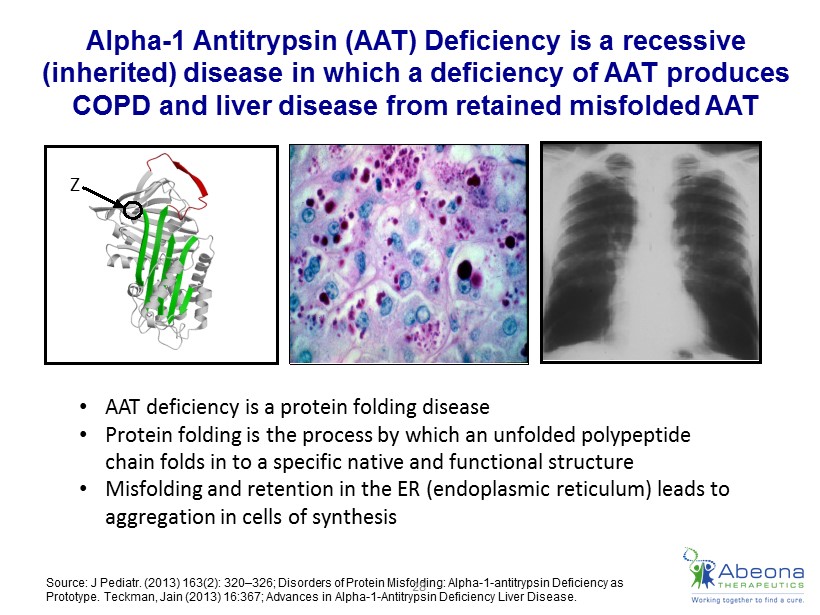 Ther Adv Respir Dis. 2012;6(5):277-95.
Ther Adv Respir Dis. 2012;6(5):277-95. Ann Am Thorac Soc. 2016;13 Suppl 4(Suppl 4):S352-69.
Ann Am Thorac Soc. 2016;13 Suppl 4(Suppl 4):S352-69. Chronic Obstr Pulm Dis. 2018;6(1): 100-114.
Chronic Obstr Pulm Dis. 2018;6(1): 100-114. 03.21, 26.03.21, 30.03.21, 02.04.21, результат на следующий рабочий день
03.21, 26.03.21, 30.03.21, 02.04.21, результат на следующий рабочий день
 Альфа-1-антитрипсин — это белок крови, который вырабатывается в печени; его основная функция — защищать легкие, чтобы они могли нормально работать.
Альфа-1-антитрипсин — это белок крови, который вырабатывается в печени; его основная функция — защищать легкие, чтобы они могли нормально работать.
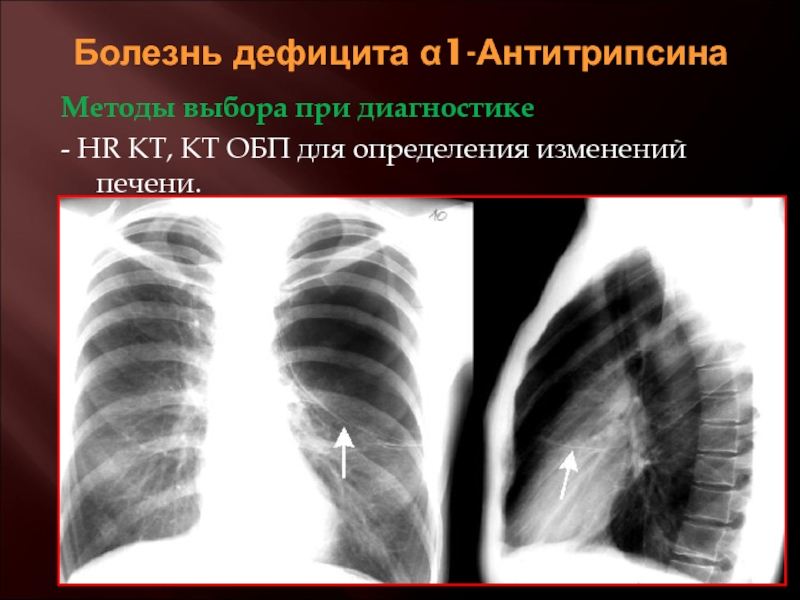 К счастью, исследования показывают, что только около 10% людей с дефицитом альфа-1-антитрипсина имеют настолько серьезное повреждение печени, что требуется трансплантация печени. Обычно трансплантация печени проводится детям с инфантильным гепатитом, связанным с тяжелым дефицитом альфа-1-антитрипсина. У этих пациентов трансплантат полностью заменяет клетки печени, которые продуцируют мутировавший альфа-1, тем самым корректируя белковую аномалию.
К счастью, исследования показывают, что только около 10% людей с дефицитом альфа-1-антитрипсина имеют настолько серьезное повреждение печени, что требуется трансплантация печени. Обычно трансплантация печени проводится детям с инфантильным гепатитом, связанным с тяжелым дефицитом альфа-1-антитрипсина. У этих пациентов трансплантат полностью заменяет клетки печени, которые продуцируют мутировавший альфа-1, тем самым корректируя белковую аномалию. Примерно один из 3000–5000 человек страдает дефицитом альфа-1-антитрипсина.
Примерно один из 3000–5000 человек страдает дефицитом альфа-1-антитрипсина. Следовательно, пары, в которых каждый родитель имеет мутировавший ген SERPINA1, подвергаются большему риску рождения ребенка с дефицитом антитрипсина альфа-1, поскольку каждый родитель может передать ребенку мутированную копию SERPINA1.
Следовательно, пары, в которых каждый родитель имеет мутировавший ген SERPINA1, подвергаются большему риску рождения ребенка с дефицитом антитрипсина альфа-1, поскольку каждый родитель может передать ребенку мутированную копию SERPINA1.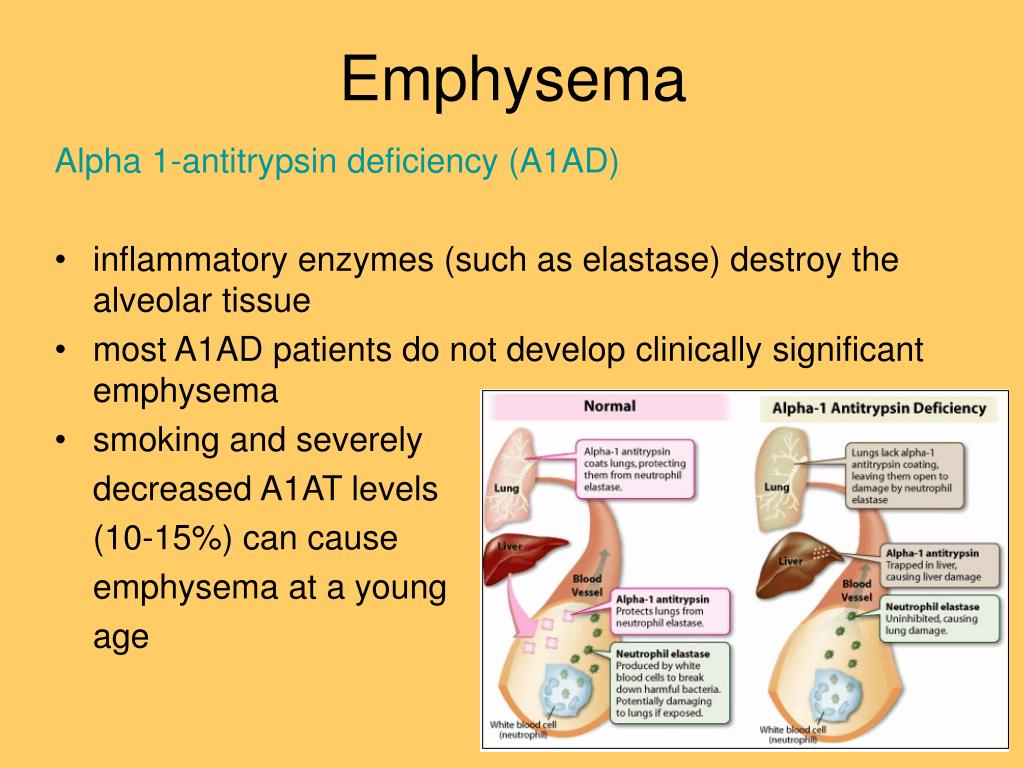 Генетическое тестирование и анализы крови могут дать более убедительный диагноз.
Генетическое тестирование и анализы крови могут дать более убедительный диагноз.














 Рахит является тяжелым заболеванием, для лечения которого применяются эффективные препараты. Своевременное лечение может привести к скорому выздоровлению ребенка. Перед началом восстановительного процесса рекомендуется изучить заболевание, его симптомы и причины появления.
Рахит является тяжелым заболеванием, для лечения которого применяются эффективные препараты. Своевременное лечение может привести к скорому выздоровлению ребенка. Перед началом восстановительного процесса рекомендуется изучить заболевание, его симптомы и причины появления. Раздражение, капризность.
Раздражение, капризность. Помогает выздороветь отвар череды. Для его приготовления смешивают 10 г измельченной травы и 200 мл кипятка. Смесь доводят до кипения, затем убирают с плиты, настаивают 4 часа и процеживают. Ребенку дают средство три раза в день по одной столовой ложке между приемами пищи.
Помогает выздороветь отвар череды. Для его приготовления смешивают 10 г измельченной травы и 200 мл кипятка. Смесь доводят до кипения, затем убирают с плиты, настаивают 4 часа и процеживают. Ребенку дают средство три раза в день по одной столовой ложке между приемами пищи. Полезно выполнять массаж. Его делают регулярно: дважды в день по десять минут. Движения должны быть легкими, давить на кости ни в коем случае нельзя.
Полезно выполнять массаж. Его делают регулярно: дважды в день по десять минут. Движения должны быть легкими, давить на кости ни в коем случае нельзя. Нельзя во время лечения:
Нельзя во время лечения: