Анемия при беременности
Под анемией понимают снижение уровня гемоглобина в крови.
Во время беременности в организме женщины увеличивается количество жидкости, а значит, и объем циркулирующей крови. За счет этого кровь «разжижается» и доля гемоглобина в ее общем объеме падает. Это считается нормальным явлением, в связи с чем нижняя граница количества гемоглобина при беременности установлена на уровне 110 г/л (при норме для небеременной женщины в 120–140 г/л). Но дальнейшее падение уровня гемоглобина является опасным для здоровья и даже жизни будущей матери.
В зависимости от значений этого показателя анемия при беременности может быть:
- легкой степени тяжести — 110–90 г/л;
- умеренно выраженной — 89–70 г/л;
- тяжелой — 69–40 г/л.
Наиболее частыми осложнениями при анемии во время беременности считаются:
- угроза прерывания беременности;
- гестоз;
- пониженное артериальное давление;
- преждевременная отслойка плаценты;
- задержка развития плода;
- преждевременные роды;
- анемия в первый год жизни ребенка.
Так что анемия при беременности — отнюдь не безобидное состояние. Оно имеет серьезные последствия и для матери, и для плода.
Во время беременности железо расходуется не только на кроветворение матери, но и на нужды плода. Особенно активно этот расход возрастает на 16–20-й неделях, когда запускается процесс кроветворения у плода. К концу беременности запасы железа истощаются у любой женщины и для их полного восстановления необходимо 2–3 года.
Другими причинами анемии при беременности являются:
- дефицит железа в пище главным образом из-за недостаточного количества мяса в рационе;
- дефицит витаминов группы B и C, необходимых для нормального усвоения железа;
- болезни, при которых возникает недостаток белков, участвующих в обмене железа, включая тяжелый гестоз;
- ранний гестоз (токсикоз), мешающий полноценно питаться;
- частые роды с небольшим интервалом.
Если же говорить о группах риска развитии анемии во время беременности, то к ним можно причислить женщин: с многоплодной беременностью и многорожавших; имевших до наступления беременности менструации длительностью более 5 дней; у которых были симптомы анемии во время предыдущей беременности; с гестозом; с хроническими заболеваниями желудочно-кишечного тракта, печени, хроническими инфекциями; вегетарианок. Все, попавшие в группу риска, должны особенно тщательно следить за своим состоянием и по возможности позаботиться о профилактике анемии во время беременности.
Учитывая, что во время беременности потребность организма женщины в микроэлементе возрастает на 15–33%, на передний план обычно выходят симптомы, указывающие на гипоксию: слабость, быстрая утомляемость; нарушение сна: днем — сонливость, ночью — бессонница; головные боли; головокружения, шум в ушах; одышка; сердцебиение; обмороки.
Переносимость симптомов анемии индивидуальна: кто-то падает в обморок при относительно высоких значениях гемоглобина, кто-то отказывается от госпитализации с гемоглобином на уровне около 70 г/л, искренне не понимая всей тяжести анемии и ее опасности при беременности. Именно поэтому клинический анализ крови во время беременности проводится обязательно и несколько раз. Имеет значение и падение значений железа в сыворотке крови и сывороточного ферритина. Снижение количества последнего до 12 мкг/л говорит о дефиците железа, даже если гемоглобин еще в норме.
Лечение анемии в период ожидания малыша включат в себя диетотерапию. Одна из основ как профилактики, так и лечения анемии при беременности — правильное питание. Питание для профилактики анемии при беременности должно содержать в достаточном количестве вещества, необходимые для нормального кроветворения, — это мясо, рыба. В этих продуктах железо изначально двухвалентное, поэтому легко всасывается. Но одной диеты может быть недостаточно даже для профилактики.
Для лечения анемии назначаются препараты железа. Обычно ограничиваются средствами для перорального приема (т.е. внутрь) — препараты железа в инъекциях рекомендуют только в тяжелых случаях и только в условиях стационара.
Как российские, так и зарубежные эксперты отмечают, что профилактика анемии у беременных эффективней, чем ее лечение, и чем выше уровень гемоглобина, тем проще привести его к норме. Впрочем, о том же говорит и здравый смысл. Поэтому, планируя беременность и тем более уже ожидая ребенка, лучше заняться профилактикой анемии не дожидаясь, пока недостаток железа станет заметен.
Врач-гематолог (заведующий),
консультационным отделением Рачкова Т.А.
АНЕМИЯ и БЕРЕМЕННОСТЬ, АМБУЛАТОРНАЯ ПРАКТИКА
Анемии беременных – это ряд анемических состояний, возникающих во время беременности, осложняющих её течение и обычно исчезающих вскоре после родов или после её прерывания. Поскольку распространенность анемий у беременных женщин гораздо более высокая, чем у небеременных, логично предположить, что большинство этих анемий связано с самой беременностью. Выделение в МКБ-10 анемий беременных (это код О 99.0) в отдельную рубрику подчеркивает особенность этой группы анемий, заключающуюся в существовании характерных для беременности физиологических и патофизиологических изменений, которые способствуют развитию анемии.
Наиболее частыми последствиями анемий беременных являются – выкидыши, преждевременные роды, задержка внутриутробного развития плода и повышенный риск рождения маловесных новорожденных детей. Развитие анемии в 1 и 2 триместрах беременности ассоциируется с двухкратным увеличением риска преждевременных родов.
Большинство исследователей считают, что запасы железа у плода не зависят от содержания железа в организме матери. Перенос железа от матери через плаценту регулируется потребностями плода, осуществляется даже против градиента концентрации и главным образом происходит в 3 триместре беременности. Вот почему развитие дефицита железа возможно лишь у недоношенных детей.
Указанные неблагоприятные последствия анемий беременных, как правило, ассоциируются с уровнем гемоглобина < 90г/л. При уровне гемоглобина 90-110г/л во второй половине беременности прогноз для женщины и ребенка благоприятный. В то же время повышение концентрации Нb выше 120г/л в этом периоде гестации чревато высоким риском развития осложнений (в частности преэклампсии).
Любая беременность приводит к увеличению объема плазмы, которое составляет в среднем 1250 мл. Это приблизительно в 1,5 раза превышает объем плазмы у небеременных женщин. Это состояние является одной из главных причин относительного снижения уровня Нb у беременных женщин.
На сегодняшний день нижней границей нормы концентрации Нb у беременных женщин считается 110 г/л, Нb от 90 до 110г/л – это анемия 1 ст., от 70 до 90 г/л – анемия 2 ст, < 70 г/л – анемия 3 ст.
Согласно данным ВОЗ ежегодно у 35-75% беременных женщин в мире выявляется анемия. В отечественной акушерской практике распространенность дефицита железа у беременных женщин принято считать высокой.
Анемии беременных имеют мультифакторный характер, а дефицит железа является важной, но далеко не единственной причиной развития анемии во время беременности.
ФОРМЫ АНЕМИИ.
Приобретенные | Наследственные |
1. Железодефицитная 2. Постгеморрагическая 3. Фолиеводефицитная 4. Анемия воспаления 5. Гемолитическая 6. Апластическая или гипопластическая | 1. Талассемии 2. Серповидно-клеточные 3. Анемии при других гемоглобинопатиях 4. Гемолитические анемии вне гемоглобинопатий |
К наиболее частым видам анемий беременных относятся железо-дефицитная анемия (ЖДА) и фолиево-дефицитная анемия, к менее частым – апластические, мегалобластные, гемолитические анемии и талассемии.
К развитию ЖДА у беременных предрасполагают такие факторы, как часто повторяющиеся кровотечения при предлежании плаценты; анемия, существовавшая у матери пациентки во время беременности и недоношенность пациентки, а также сезонность и связанные с нею изменения состава пищи (дефицит витаминов в зимнее-весенний период).
Анемия воспаления – в последние годы растет число женщин с урогенитальными инфекциями (кольпиты, цервициты, бактериальный вагиноз, пиелонефрит и т.д.), которые часто протекают латентно. При этом около 30% беременных женщин с урогенитальными инфекциями подходит к родам в состоянии анемии, несмотря на неоднократно проводимую коррекцию препаратами железа. Эта анемия определяется как «гипохромная анмия без дефицита железа» с нормальными или повышенными запасами железа в организме.
Жалобы при анемиях во время беременности обычно выявляются редко, как правило, при наличии сопутствующей патологии. Наиболее характерными являются жалобы на слабость, головокружение, повышенную утомляемость, в более тяжелых случаях одышка, беспокойство и нарушения сознания.
Обследование и лечение на амбулаторном этапе пациенток с анемиями беременных осуществляется в соответствии с Приказом МЗ РФ от 01.11.2012г. № 572н.
Обследование на амбулаторном этапе:
1) Общеклинический анализ крови развернутый 1 раз в месяц с лейкоцитарной формулой, подсчетом ретикулоцитов и тромбоцитов.
2) ЭКГ в каждом триместре.
3) Биохимический анализ крови (общий белок, сывороточное железо, ферритин, трансферрин, билирубин общий и прямой).
4) Консультация врача-терапевта (врача-гематолога) и в дальнейшем динамическое наблюдение (1-2 раза в месяц).
5) Уточнение диагноза и решение вопроса о возможности продолжения беременности при сроке до 10 недель.
6) Пункция костного мозга (по назначению врача-гематолога).
7) КТГ и допплерометрия в динамике.
Лечение на амбулаторном этапе:
1) Диета, богатая белками, железом, витаминами и фоллатами.
2) Препараты, содержащие железо (в соответствии с Распоряжением Правительства РФ от 26 декабря 2015 г. N 2724-р, в котором указан перечень жизненно необходимых и важнейших лекарственных препаратов для медицинского применения на 2016 год) – это пероральные препараты железа 3 валентного – железа 3 гидроксид полимальтозат (мальтофер, фенюльс, феррум лек). Не рекомендуется прекращать прием препаратов железа после нормализации уровня гемоглобина.
3) Лечение основного и сопутствующих заболеваний.
Показания для госпитализации:
1) Ухудшение состояния беременной женщины, отсутствие эффекта от амбулаторного лечения осложнений беременности.
2) Плановая госпитализация для родоразрешения в сроке 38-39 недель.
Профилактика анемий беременных.
Для поддержания нормального баланса железа во время беременности необходимо, чтобы:
1. запасы железа в организме женщины к началу беременности были адекватными;
2. диета беременной содержала достаточное количество биодоступного железа для обеспечения высокого уровня кишечной абсорбции во 2 половине беременности.
Суточная потребность в железе беременной женщины оценивается как 27 мг. Более низкий уровень потребления у женщин с недостаточными запасами железа может приводить к развитию анемии. Всасывание железа значительно повышается в присутствии аскорбиновой кислоты. Поэтому наиболее полезно употребление продуктов, содержащих железо, в сочетании с пищей, обогащенной витамином С.
ВОЗ рекомендует назначение 60 мг железа в сутки всем беременным в местности, где распространенность ЖДА меньше 20% и 120 мг – там, где она превышает это значение.
Профилактика дефицита железа в период планирования беременности является идеальной формой профилактики ЖДА у беременных женщин.
Первичная профилактика ЖДА у беременных женщин направлена на уменьшение распространенности дефицита железа во время беременности и предупреждение тех неблагоприятных последствий для женщины и плода, которые он может вызывать.
Статистические данные по заболеваемости анемиями беременных в женской консультации ГБУ РО «Городской клинический родильный дом № 2» за 3 года.
Год | Закончили беременность | Анемии беременных | % |
2013 | 1792 | 475 | 26,5 |
2014 | 1803 | 382 | 21,2 |
2015 | 1782 | 462 | 26 |
Статистические данные по заболеваемости анемиями за 6 мес. 2015 года и 6 мес. 2016 г.
| Закончили беременность | Анемии беременных | % |
6 мес. 2015 г. | 845 | 155 | 18% |
6 мес. 2016 г. | 1118 | 250 | 22,3% |
Если проанализировать приведенные показатели заболеваемости анемией у беременных женщин за последние 3 года, то можно сказать следующее, что в 2013г. и в 2015г. % указанной патологии среди беременных женщин оставался приблизительно на одном уровне, в 2014 году отмечалось незначительное снижение данного показателя до 21,2%.
Ведение пациенток с анемией беременных в ж/к № 2.
1. Обследование пациенток с анемией беременных проводим в соответствии с Приказом МЗ РФ от 01.11.2012г. № 572н.
2. При установлении диагноза анемия беременных пациентка направляется на консультацию к врачу-терапевту ж/к.
3. При анемиях 2-3 ст. и не поддающейся коррекции анемии 1 ст. женщина направляется на консультацию к врачу-гематологу.
4. В рамках программы Родовой сертификат пациенткам с анемией беременных выписываем бесплатно пероральные препараты железа.
5. В соответствии с приказом МЗ РО от 21.01.2009г. № 54 «Об обеспечении полноценным питанием беременных женщин, кормящих матерей, а также детей в возрасте до 3 лет в Рязанской области» выдаем справки для получения ежемесячной денежной компенсации до родов беременным женщинам с диагнозом анемия 2-3 ст.
В целях профилактики анемии беременных при проведении предгравидарной подготовки, с учетом уровня исходного гемоглобина, пациенткам назначаются препараты железа.
А также в рамках занятий в «Школе беременных» женщинам с ранних сроков беременности рассказывают о необходимости полноценного, рационального питания при беременности в целях профилактики анемий.
Железодефицитная анемия при беременности » Медвестник
Болезнь каждого четвертого жителя Земли
Железодефицитная анемия — это одно из наиболее распространенных заболеваний человека, поражающее около 25% населения земного шара. Железодефицитная анемия (ЖДА) характеризуется недостатком в организме железа, необходимого для построения молекулы гемоглобина, в частности, его железосодержащей части — гема.
Актуальность проблемы ЖДА беременных связана с ее значительной распространенностью во время беременности (от 21 до 80%) и неблагоприятным влиянием на течение беременности, родов, послеродового периода, а также на развитие патологии плода и новорожденного.
Согласно мировой медицинской статистике распространенность анемии во время беременности в развивающихся странах колеблется от 35 до 56% в Африке, от 37 до 75% в Азии и от 37 до 52% в Латинской Америке. Предполагается, что наиболее частым этиологическим фактором данного заболевания является дефицит железа и фолиевой кислоты. Установлено, что у 20% беременных уровень гемоглобина не превышает 80 г/л, а у 2—7% пациенток данный показатель составляет не более 70 г/л.
Дефицит железа во время беременности связан с увеличением потребности организма женщины в железе. Суточная потребность во время беременности в железе увеличивается и составляет: в I триместре 0,6—0,8 мг/сут, во II-м — 2,8—3 мг/сут, в III-м — 3,5—4 мг/сут. Это связано с расходами на развитие плаценты и плода, образованием дополнительного глобулярного объема, сопровождающегося усиленным эритропоэзом, расходами на растущую матку и другими потребностями.
Анемия не только широко распространена в этих странах у женщин во время беременности, но также очень часто встречается в виде тяжелой формы самостоятельного заболевания. По данным ВОЗ, в индустриальных странах средний уровень распространенности данной патологии составляет 18%.
Как поставить диагноз анемии?
Основными критериями железодефицитной анемии являются: снижение уровня гемоглобина (Hb), цветового показателя, отражающего содержание Hb в эритроците. Морфологически определяется гипохромия эритроцитов, микроцитоз, анизоцитоз и пойкилоцитоз. Содержание ретикулоцитов в крови, как правило, в пределах нормы.
Существует несколько классификаций анемий, основанных на этиологических, патогенетических и гематологических признаках. В практической деятельности тяжесть клинического течения анемии принято определять по уровню гемоглобина в периферической крови, и чаще используется следующая классификация ЖДА:
- легкая степень (Hb от 90 до 109 г/л)
- умеренная (Hb от 70 до 89 г/л)
- тяжелая (Hb менее 70 г/л).
Эксперты ВОЗ анемией у беременных считают уровень Hb
Клиническая картина железодефицитной анемии зависит от степени выраженности дефицита железа. При легкой степени ЖДА клиническая симптоматика обычно отсутствует и объективными признаками являются лабораторные показатели. Клиническая симптоматика появляется, как правило, при средней тяжести анемии. По мере нарастания дефицита железа появляются слабость, головокружение, головная боль, сердцебиение, одышка, обмороки, снижение работоспособности, бессонница. Эти симптомы неспецифичны для железодефицитной анемии и могут наблюдаться при анемиях другой этиологии.
Терапия диетическая и лекарственная
Учитывая важную роль железа в патогенезе железодефицитной анемии во время беременности, необходимо соблюдение основных принципов диетотерапии. При выборе пищевого рациона следует ориентироваться не на количество железа в продукте, а на форму, которой оно представлено. Именно форма определяет процент всасывания и усвоения железа, следовательно, эффективность диетотерапии. Наиболее эффективно железо усваивается из продуктов, где оно содержится в виде гема, когда оно активно захватывается и всасывается клетками слизистой кишечника в неизмененном виде (говядина, язык говяжий, мясо кролика, индейки, курицы).
Частота встречаемости анемии беременных у женщин, больных эпилепсией, не превышает общепопуляционную, однако подобные случаи требуют тщательной коррекции с целью снижения весьма серьезных акушерских осложнений. Эпилепсия — хроническое заболевание мозга, характеризующееся повторными приступами, которые возникают в результате чрезмерной нейронной активности. Эпилепсия является одним из наиболее распространенных заболеваний нервной системы и значимой медико-социальной проблемой.
Процессы абсорбции гема в кишечнике не зависят от кислотности среды и ингибирующих пищевых веществ. В злаках, фруктах и овощах железо находится в негемовой форме и всасывание из них значительно хуже. Снижению всасывания также способствует присутствие в них оксалатов, фосфатов, танина и других ингибиторов ферроабсорбции. Необходимо отметить, что мясо, печень, рыба, аскорбиновая кислота, а также вещества, понижающие рН пищи (например, молочная кислота) увеличивают всасывание железа из овощей и фруктов при одновременном их потреблении. Полноценная и сбалансированная по основным ингредиентам диета позволяет лишь «покрыть» физиологическую потребность организма в железе, но не устранить его дефицит, и должна рассматриваться как один из вспомогательных компонентов терапии.
Традиционным методом лечения железодефицитной анемии беременных является применение пероральных препаратов железа. В настоящее время пероральные ферропрепараты разделены на две основные группы: ионные – это соли двухвалентного железа (ферро-фольгамма, ферретаб, сорбифер дурулес, актиферрин, тардиферрон, тотема, ферроплекс, фенюльс и др.) и неионные – представленные протеиновым и гидроксид-полимальтозным комплексом трехвалентного железа (мальтофер, феррум лек, ферлатум).
Преимущества универсальных препаратов
В нашей практике мы предпочитаем назначать беременным пациенткам с ЖДА универсальный по своим фармакологическим эффектам и спектру клинического воздействия препарат ферро-фольгамма. В его состав входят: сульфат железа 100 мг, в т.ч. железо (Fe2+) 37 мг, цианокобаламин 10 мкг, фолиевая кислота 5 мг, аскорбиновая кислота 100 мг.
Ферро-фольгамма — мультифакторный гемопоэтик, включающий все необходимые компоненты, обеспечивающие стимуляцию структурного синтеза гемоглобина и повышающие репродукцию эритроцитов красным ростком костного мозга. Универсальность фармакологических эффектов препарата связана с его избирательно-стимулирующим действием на синтез не только железосодержащей, но и белковой частей гемоглобина.
Патогномоничными для ЖДА можно считать изменения кожи, ногтей, волос, мышечную слабость, соответствующую степени анемии, извращение вкуса.
Так, сульфат железа практически не образует в желудочно-кишечном тракте малодоступных сложных соединений и обладает высоким коэффициентом всасывания. Активные компоненты препарата ферро-фольгамма находятся в специальной нейтральной оболочке, которая обеспечивает их всасывание, главным образом, в верхнем отделе тонкой кишки. Абсорбционный коэффициент в значительной степени усилен присутствием в препарате аскорбиновой кислоты.
Ферро-фольгамма с успехом применялась для лечения анемии при различной акушерско-гинекологической патологии: пациенткам с маточными кровотечениями различной этиологии, гестозом в сочетании с анемией, плацентарной недостаточностью и хронической гипоксией плода.
Важно также подчеркнуть, что препарат ферро-фольгамма оказывается эффективным и в случаях сочетания беременности с другими патологиями, причем достаточно опасными. В частности, мы применяли препарат для лечения анемии у беременных с эпилепсией во второй половине беременности. Препарат назначался по 1 капсуле 3 раза в день до еды. Продолжительность терапии составила 1 месяц. За время лечения побочных эффектов, таких как аллергические реакции, желудочно-кишечные расстройства, не наблюдалось, поскольку наличие специальной оболочки обеспечивает усвоение препарата из кишечника, что значительно улучшает его переносимость.
При длительном течении анемии или при отсутствии эффекта от ее лечения, несмотря на умеренное снижение гемоглобина, нарушается функция плаценты, развивается плацентарная недостаточность, которая при анемии обусловлена резким снижением уровня железа не только в материнской крови, но и в плаценте. Это приводит к нарушению активности дыхательных ферментов в синцитиотрофобласте и снижению транспорта железа к плоду. При сочетании анемии с другой патологией беременности происходит нарушение не только газообмена, но и питательной функции плаценты.
На фоне проводимой терапии через 10 дней количество эритроцитов и величина гематокрита существенно не изменились, незначительно увеличилось содержание гемоглобина. После проведенного полного курса лечения происходило значительное увеличение содержания гемоглобина по сравнению с исходными данными в среднем почти на 22%. У беременных на фоне проводимой терапии наблюдалось улучшение общего самочувствия, улучшались сон и настроение, снижалась утомляемость. Применение ферро-фольгаммы в профилактических дозах позволяет снизить развитие анемии после родов, особенно после операции кесарево сечение. Для беременных, страдающих эпилепсией, наличие в препарате фолиевой кислоты и цианокобаламина является уникальным, так как позволяет снизить риск развития дефектов нервной трубки плода у этого контингента женщин.
Анемия — высокий риск для матери и плода!
К группе повышенного риска развития железодефицитной анемии относятся беременные женщины с анемией в анамнезе, наличием очагов хронической инфекции, хронических заболеваний желудочно-кишечного тракта, подвергшиеся воздействию неблагоприятных химических факторов, многорожавшие, с беременностью, характеризующейся многоплодием, рвотой, повторными кровотечениями, особенно при предлежании плаценты.
Наличие ЖДА во время беременности связано со значительным риском как для матери, так и для плода. Увеличение тяжести анемии сопровождается более частым развитием у беременной тяжелых форм гестоза, пиелонефрита, кровотечений во время родов. Кроме того, повышается риск преждевременных родов, плацентарной недостаточности и внутриутробной гибели плода.
В соответствии с рекомендациями ВОЗ женщинам во время беременности должна проводиться профилактика железодефицитной анемии (в дозе 50 мг/сут), а при наличии железодефицитной анемии (Hb
Способы лечения железодефицитной анемии при беременности
Состояние, когда в крови недостаточно эритроцитов, или же эритроциты переносят недостаточно гемоглобина для доставки тканям кислорода, называется анемией. Обычно концентрация гемоглобина в крови матери снижается во время беременности, что позволяет улучшить кровоток вокруг матки и ток крови к ребенку. Иногда это называется физиологической анемией и не требует лечения. Однако, настоящая анемия может быть легкой, средней или тяжелой, и может вызывать слабость, усталость и головокружение. Тяжелая анемия делает женщин подверженными риску сердечной недостаточности; она очень распространена в странах с низкими доходами. Анемия может быть вызвана многими причинами, включая дефицит железа, фолиевой кислоты или витамина B12. Они необходимы для образования эритроцитов и поступают с хорошей диетой. Однако, дефицит железа является наиболее распространенной причиной анемии во время беременности. Железо можно принимать внутрь (перорально), путем инъекции в мышцу (внутримышечно) или инъекции в вену (внутривенно). Переливание крови или прием стимуляторов образования эритроцитов (эритропоэтина) также являются возможными способами лечения.
При подготовке этого обзора мы нашли 23 испытания с участием 3198 беременных женщин. Многие из этих испытаний проводились в странах с низкими доходами; было изучено множество различных вариантов лечения. Пероральные препараты железа снижали частоту анемии, но они, как известно, иногда вызывают запор и тошноту. Несмотря на то, что внутримышечные и внутривенные пути введения обеспечивали более высокие уровни эритроцитов и запасов железа, чем пероральный путь, клинические исходы (такие как преэклампсия, преждевременные роды, послеродовое кровотечение) не оценивались, а данных по нежелательным эффектам было недостаточно. Внутривенное введение препарата может вызвать венозный тромбоз (блокирование кровотока в венах), а внутримышечное введение – значительную боль и изменение окраски в месте инъекции. Осталось неясным, были ли женщины и дети более здоровыми после приема железа при легкой или средней анемии во время беременности. Исследований, посвященных переливанию крови, не было.
В целом, доказательств в пользу того, когда и как следует лечить анемию при беременности, было недостаточно.
Как определить анемию при беременности?
Во время беременности необходимо проверять ряд показателей, которые предоставят информацию о состоянии женского организма. Одни из важных показателей —это уровень гемоглобина и уровень железа в крови.
Анемия — это состояние, характеризующееся уменьшением количества эритроцитов и снижением уровня гемоглобина в единице объема крови.
Всемирная организация здравоохранения и Американская коллегия акушеров и гинекологов подтверждают наличие анемии при беременности для следующих показаний гемоглобина:
- Для первого триместра: Hb <11 г/дл.
- Для второго триместра: Hb <10,5 г/дл.
- Для третьего триместра: Hb <11 г/дл.
Осложнения возникающие при железо-дефицитной анемии.
- хроническая гипоксия плода
- задержка развития плода.
- невынашивание беременности
- слабость родовой деятельности
- ранние послеродовые кровотечения
- гипогалактия
- гнойно-септические осложнения в послеродовом периоде.
Самые частые причины развития анемии.
1. Дефицит железа в организме.
Факторы, влияющие на развитие железодефицитной анемии:
- Низкое поступление железа с пищей (вегетарианство, нарушение питания)
- Обильные менструации в анамнезе.
- Хронические заболевания желудочно-кишечного тракта, при которых нарушается всасывания питательных веществ в том числе микроэлементов.
- Инфекционные заболевания.
- Короткий промежуток между беременностями.
2. Дефицит фолатов-соединений фолиевой кислоты в организме.
При недостаточном потреблении из продуктов — во время длительной кулинарной обработки уничтожается значимая часть фолатов.
- Употребление алкоголя — алкоголь препятствует абсорбации фолата.
- Нарушение всасывания в кишечнике — при болезнях желудочно-кишечного тракта.
Как проявляется анемия во время беременности?
Ранние симптомы развития анемии неярко выражены — это легкая утомляемость, слабость, небольшие головокружения, легкая отдышка во время нагрузки, учащенное сердцебиение. При выраженной анемии проявляется бледность.
Железодефицитная анемия может спровоцировать развитие преждевременных родов, влияет и на внутриутробное развитие плода.
Диагностика анемии при беременности.
Специалисты медицинского центра «САНАС» производят забор и анализ крови, измеряют сывороточное железо, ферритин и трансферрин у пациентки. Железодефицитная анемия подтверждается при обнаружении сниженного уровня железа и ферритина, на фоне повышенного транссферина в сыворотке крови.
Лечение железодефицитной анемии.
Для лечения железодефицитной анемии назначают препараты сульфата железа в виде таблеток. Так как некоторые беременные не могут полностью абсорбировать достаточное количества железа из таблеток, может быть назначено парентеральное введение препаратов (например, внутримышечные инъекции).
Во время лечения обязателен еженедельный забор крови на исследование гематокрита и гемоглобина, в случае отсутствия изменений в анализах, стоит подозревать и наличие дефицита фолатов.
Дефицит фолатов определяется по его уровню в сыворотке крови. Лечат фолатдефицитную анемию при беременности приемом препаратов фолиевой кислоты. Такие препараты могут быть назначены беременным женщинам в целях профилактики и тем, кто только планирует беременность.
Профилактика железодефицитной анемии.
Лучшая профилактика анемии — это проверка запасов железа, определение уровня гемоглобина ещё на этапе планирования беременности. При выявлении каких-либо отклонений производится коррекция уровня железа в крови, в рацион добавляются продукты с высоким содержанием железа, могут быть назначены витаминно-минеральные комплексы.
В медицинском центре «САНАС» работают квалифицированные гематологи, которым вы сможете доверить своё здоровье.
Анемия при беременности
Анемия у беременных – это состояние, при котором снижено количество белка гемоглобина и красных клеток крови (эритроцитов).
Гемоглобин важен тем, что доставляет всем клеткам организма кислород и забирает от них углекислый газ. Если гемоглобина не хватает, то возникает кислородная недостаточность (гипоксия). Естественно, при анемии страдает не только организм будущей матери, но и ребенок – он также начинает испытывать гипоксию.
Недостаток кислорода может негативно сказаться на формировании внутренних органов плода. Малыш, который страдал внутриутробной гипоксией, в дальнейшем может чаще болеть респираторными заболеваниями, проявлять неусидчивость, раздражительность, плаксивость. Анемия у беременных чаще всего бывает связана с недостатком железа или с плохой его усвояемостью. Во время беременности потребность в этом веществе возрастает – железо активно расходуется при росте плода и плаценты. В организме взрослого человека содержится около 3–4 г железа. Физиологические потери этого вещества (с выделениями, потом, отшелушенными клетками кожи, волос) составляют примерно 1 мг в сутки, но организм беременной или кормящей женщины теряет за этот срок до 7–8 мг.
Причиной анемии при беременности иногда становится и нарушение функций желудочно-кишечного тракта: человек может употреблять достаточное количество железа, но организм не сможет его усваивать. В таких случаях требуется лечение внутренних органов, а затем – восстановление нормального уровня гемоглобина в крови. Узнать, нет ли у будущей мамы анемии, можно по общему анализу крови. Недаром врачи просят беременных делать такой анализ ежемесячно. Если количество гемоглобина в крови меньше, чем 110, а количество эритроцитов меньше 3,9, то это свидетельствует о дефиците железа в организме. В таком случае врач посоветует сдать еще биохимический анализ крови, чтобы определить величину запаса железа в костном мозге и понять, насколько серьезны отклонения от нормы в состоянии женщины и какое лечение ей требуется.
На анемию указывают и определенные симптомы:
- могут отмечаться слабость,
- утомляемость,
- пониженное давление,
- сухость кожных покровов,
- ломкость ногтей и волос,
- синяки под глазами,
- стоматиты.
Если будущая мама заметила у себя эти признаки, нужно сообщить о них врачу.
Лечение анемии при беременности
Если врач определяет, что у женщины анемия, он назначает ей препараты, содержащие железо. Принимать их нужно с учетом некоторых биохимических особенностей организма. Железо плохо усваивается в сочетании с кальцием, поэтому на время лечения анемии молоко и молочные продукты в питании ограничиваются. За 1–2 часа до принятия препарата и через час – после необходимо вообще исключить употребление подобных продуктов. Будущих мам, которые регулярно принимают поливитамины, удивляет тот факт, что у них определяют дефицит железа – ведь в состав поливитаминов входит и этот необходимый элемент. Но дело в том, что в сочетании с другими веществами, железо усваивается плохо. Поэтому на время лечения анемии поливитамины обычно снимаются. Зато железо хорошо усваивается в сочетании с аскорбиновой кислотой, поэтому многие современные препараты содержат одновременно железо и аскорбиновую кислоту.
Лечение анемии бывает продолжительным – от трех до шести месяцев. Дело в том, что процесс восстановления запасов железа в организме происходит довольно медленно, даже после того, как уровень гемоглобина в крови становится нормальным.
Диета для беременных с железодефицитной анемией
Беременным с железодефицитной анемией кроме медикаментозного лечения назначают и специальную диету. Из пищи всасывается 2,5 мг железа в сутки, в то время как из лекарственных препаратов — в 15 — 20 раз больше. Наибольшее количество железа содержится в мясных продуктах. Содержащееся в них железо всасывается в организме человека на 25-30%. Всасывание железа из других продуктов животного происхождения (яйца, рыба) составляет 10-15%, из растительных продуктов — всего 3-5%.
Наибольшее количество железа (в мг на 100 г продукта) содержится в свиной печени (19,0 мг), какао (12,5 мг), яичном желтке (7,2 мг), сердце (6,2 мг), телячьей печени (5,4 мг), черством хлебе (4,7 мг), абрикосах (4,9 мг), миндале (4,4 мг), индюшином мясе (3,8 мг), шпинате (3,1 мг) и телятине (2,9 мг). Беременная с железодефицитной анемией должна придерживаться рационального режима питания. Из белковых продуктов рекомендуются: говядина, бычья печень, язык, печень и сердце, птица, яйца и коровье молоко. Жиры содержатся в: сыре, твороге, сметане, сливках. Углеводы должны восполняться за счет: ржаного хлеба грубого помола, овощей (томаты, морковь, редис, свекла, тыква и капуста), фруктов (абрикосы, гранаты, лимоны, черешня), сухофруктов (курага, изюм, чернослив), орехов, ягод (смородина, шиповник, малина, клубника, крыжовник), круп (овсяная, гречневая, рис) и бобовых (фасоль, горох, кукуруза). Обязательно в питание должны включаться свежая зелень и мед.
Наши доктора специализируются по ведению соматической патологии при беременности, записывайтесь на прием к терапевтам Клиники женского здоровья: 281-93-16; 281-93-19.
Железодефицитная анемия во время беременности — профилактика и лечение | Виноградова
1. WHO Iron Deficiency Anaemia: Assessment, Prevention and Control. WHO/NHD/01.3, World Health Organization, 2001, Geneva, Switzerland.
2. Sifakis S and Pharmakides G. Anemia in pregnancy. Ann. N. Y. Acad. Sci., 2000, 900: 125-36.
3. Ramsey M, James D & Steer P. Normal Values in Pregnancy, 2nd edn. WB Saunders, London, 2000.
4. Coad J, Conlon C. Iron deficiency in women: assessment, causes and consequences. Current opinion in clinical nutrition and metabolic care. 2011, 14, 625-634.
5. Friedman AJ et al. Iron deficiency anemia in women across the life span. Journal of women’s health, 2012, 21: 1282-1289.
6. The Obstetric Hematology Manual edited by Sue Pavord, Beverley Hunt. Cambridge University Press 2010. P. 13-27.
7. Ren A, Wang J, Ye RW, Li S, Liu JM, Li Z (2007). Low first trimester hemoglobin and low birth weight, preterm birth and small for gestational age new-borns. Int J Gynaecol Obstet, 98: 124-128.
8. Koller O (1982). The clinical significance of hemodilution during pregnancy. Obstet Gynecol Surv, 37:649-652.
9. Breymann Ch et al. Diagnosis and treatment of iron-deficiency anaemia during pregnancy and postpartum. Arch Gynecol Obstet , 2010, 282: 577-580.
10. Milman N (2006). Iron and pregnancy — a delicate balance. Ann Hematol, 85: 559-565.
11. Bothwell TH (2000). Iron requirements in pregnancy and strategies to meet them. Am J Clin Nutr, 72: 257-264.
12. Milman N, Byg K-E, Ovesen L (2000). Iron status in Danes updated 1994. II. Prevalence of iron deficiency and iron overload on 1319 women aged 40-70 years. Influence of blood donation, alcohol intake, and iron supplementation. Ann Hematol, 79: 612-621.
13. Milman N. Prepartum anaemia: prevention and treatment. Ann Hematol, 2008, 87: 949-959.
14. Milman N (2006). Iron prophylaxis in pregnancy-general or individual and in which dose? Ann Hematol, 85: 821-828 doi:10.1007/ s00277-006-0145-x.
15. Milman N, Bergholdt T, Byg K-E, Eriksen L, Hvas A-M (2007). Reference intervals for haemato-logical variables during normal pregnancy and postpartum in 433 healthy Danish women. Eur J Haematol, 79: 39-46.
16. Makrides M, Crowther CA, Gibson RA, Gibson RS, Skeaff CM (2003). Efficacy and tolerability of low-dose iron supplements during pregnancy: a randomised controlled trial. Am J Clin Nutr, 78: 145-153.
17. Milman N, Bergholt T, Eriksen L, Byg K-E, Graudal N, Pedersen P, Hertz J (2005). Iron prophylaxis during pregnancy — how much iron is needed? A randomised, controlled study of 20 to 80 mg ferrous iron daily to pregnant women. Acta Obstet Gynecol Scand, 84: 238-247.
18. Skikne B, Baynes RD (1994). Iron absorption. In: Brock JH, Halliday JW, Pippard MJ, Powell LW (eds) Iron metabolism in health and disease. Saunders, London, pp 151-187.
19. Milman N, Graudal N, Nielsen OJ, Agger AO (1997). Serum erythropoietin during normal pregnancy: relationship to hemoglobin and iron status markers and impact of iron supplementation in a longitudinal, placebo-controlled study on 118 women. Int J Hematol, 66: 159-168.
20. Beris P, Maniatis A on behalf of the NATA working group on intravenous iron therapy (2007). Guidelines on intravenous iron supplementation in surgery and obstetrics/gynecology. TATM transfus Altern Transfus Med 9 (Suppl 1): 29.
21. Adamson JW. Fauci AS. Kasper Dl, et al. Iron deficiency and other hypoproliferative anaemias. In: Braunwald E, editor; Harrison’s Principles of Internal Medicine.15th edition. Mc Graw Hill; 2001. pp 660-66.
22. Sharma N. Iron absorption: IPC therapy is superior to conventional iron salts. Obstet Gynecol., 2001: 515-19.
23. Toblli JE, Cao G, Oliveri L, Angerosa M. Effects of iron polymaltose complex, ferrous fumarate and ferrous sulfate treatments in anemic pregnant rats, their fetuses and placentas. Inflamm Allergy Drug Targets, 2013, 12(3): 190-8.
24. Badhwar VR, Rao S, Fonseca MM. Comparative efficacy and safety of iron polymaltose+folic acid and oral ferrous fumarate in the treatment of adult patients with iron deficiency anemia. Indian Med Gazette, 2003, 136: 296-301.
25. Patkar VD, Patkar S, Khandeparker PS, Dingankar NS, Shetty RS. Evaluation of efficacy and tolerability of iron (III) — hydroxide poly-maltose complex tablets in the treatment of iron deficiency anaemia in women. Indian Med Gazette, 2001, 135: 306-309.
26. Saha L, Pandhi P, Gopalan S, Malhotra S and Saha PK. Comparison of Efficacy, Tolerability, and Cost of Iron Polymaltose Complex With Ferrous Sulphate in the Treatment of Iron Deficiency Anemia in Pregnant Women. MedGenMed, 2007, 9(1): 1.
27. McCord JM. Iron, free radicals, and oxidative injury. Semin Hematol., 1998, 35: 5-12.
28. Christoph P, Schuller C, Studer H et al. Intravenous iron treatment in pregnancy: comparison of high-dose ferric carboxymaltose vs. iron sucrose. J Perinat Med, 2012, 13, 40(5), 469-474.
29. Reveiz L, Gyte GML, Cuervo LG, Casasbuenas A. Treatments for iron-deficiency anaemia in pregnancy (Review), Cochrane library, 2011.
30. Beris P, Maniatis A, on behalf of the NATA working group on intravenous iron therapy (2007) Guidelines on intravenous iron supplementation in surgery and obstetrics/gynecology. TATM transfus Altern Transfus Med 9 (Suppl 1): 29.
Анемия при беременности: профилактика и лечение
Когда речь идет об изменениях тела во время беременности, есть о чем подумать. Хотя каждая беременность индивидуальна, большинство людей может ожидать нескольких вещей, в том числе повышенного риска анемии.
Это состояние возникает, когда у вас недостаточно эритроцитов для переноса кислорода к тканям вашего тела. Легкая анемия может вызвать у вас чувство истощения, но она также может стать серьезной, если станет слишком тяжелой или останется без лечения.
Фактически, анемия во время беременности может привести к более высокому риску преждевременных родов, низкой массы тела при рождении и даже материнской смертности.
Дополнительные сведения о различных типах анемии, общих симптомах и вариантах лечения помогут вам распознать предупреждающие признаки анемии и избежать осложнений.
Но не волнуйтесь. Просто держите свою медицинскую команду в курсе всех ваших симптомов, и они помогут вам на этом пути. Давайте узнаем больше о анемии во время беременности.
Хотя легкая анемия часто встречается у многих людей во время беременности, она может стать серьезной проблемой, требующей более серьезного лечения, если ее не лечить.
Когда вам не хватает красных кровяных телец для перемещения кислорода по телу, это сказывается на ваших органах и функциях организма.
Существует более 400 видов анемии. Также есть много разных причин, но часто они сводятся к выработке красных кровяных телец и здоровью.
Напротив, физиологическая анемия (или анемия разведения) — это нормальный процесс, связанный с беременностью.
В то время как общий объем крови увеличивается во время беременности, объем жидкости (или плазмы) увеличивается больше, чем увеличение объема красных кровяных телец. Результатом является более низкий процент красных кровяных телец в общем объеме крови — изменение, которое отражается в анализе крови.
Железодефицитная анемия
В Соединенных Штатах нехватка запасов железа до и во время беременности, приводящая к дефициту железа, является наиболее частой причиной анемии.
При этом типе анемии меньшие запасы железа приводят к снижению выработки гемоглобина (кислородного компонента красных кровяных телец).
Во время беременности ваше тело усерднее работает, чтобы обеспечить правильное питание для вашего растущего ребенка, в результате чего объем крови увеличивается примерно на 45 процентов. И здесь может сыграть роль физиологическая анемия.
Ваш организм также обеспечивает ребенка железом, необходимым для выработки собственного гемоглобина. Давай, детка, давай!
Это увеличение объема вашей крови и выработка гемоглобина ребенка позволяет лучше транспортировать жизненно важный кислород и питательные вещества, но увеличивает суточную потребность в таких важных минералах, как железо.
Фолат-дефицитная анемия
Фолат-дефицитная анемия — еще один распространенный вид анемии, возникающей во время беременности.
Фолиевая кислота — водорастворимый витамин, который помогает предотвратить дефекты нервной трубки или когнитивные проблемы мозга во время беременности.
Людям с влагалищем требуется более высокий уровень фолиевой кислоты в репродуктивный период и во время беременности, поэтому часто рекомендуется принимать добавки с фолиевой кислотой еще до попытки забеременеть.
Дефицит витамина B12
Витамин B12 также используется организмом в производстве красных кровяных телец.
Витамин B12 содержится в основном в обогащенных пищевых продуктах и продуктах животного происхождения, таких как мясо, рыба, птица и яйца.
По этой причине люди с вагиной, которые не употребляют эти продукты регулярно, в том числе веганы и вегетарианцы, могут подвергаться более высокому риску дефицита.
Некоторые люди также могут испытывать трудности с обработкой B12, что также может привести к его дефициту.
Дефицит фолиевой кислоты и дефицит витамина B12 часто возникают одновременно. Если вы считаете, что у вас может быть дефицит, вашему врачу необходимо будет изучить лабораторные показатели, чтобы определить, какой у вас тип анемии.
В большинстве случаев анемию можно предотвратить во время беременности, особенно с помощью диеты, богатой полноценным питанием.
Вот несколько способов убедиться, что вы получаете необходимые витамины и минералы, чтобы поддерживать уровень эритроцитов в нужном диапазоне.
1. Витамины для беременных
Витамины для беременных обычно содержат большинство микроэлементов, которые вам необходимы во время беременности, включая железо и фолиевую кислоту.
Прием витаминов для беременных один раз в день — это простой способ дополнить здоровую диету необходимыми витаминами и минералами для производства достаточного количества красных кровяных телец.Идеально начинать прием витаминов для беременных как минимум за 2–3 месяца до зачатия.
2. Добавки железа
Если у вас низкий уровень железа, ваш врач может порекомендовать отдельную добавку железа в дополнение к ежедневным пренатальным витаминам.
Обычно беременным требуется около 27 миллиграммов железа в день.
Однако доза может варьироваться в зависимости от типа потребляемого железа или железосодержащих добавок, поэтому лучше всего поговорить со своим врачом о том, сколько вам нужно.
Вам также следует избегать приема добавок кальция примерно в то же время, что и добавки с железом, поскольку кальций может препятствовать правильному усвоению железа вашим организмом.
Антациды также могут мешать правильному усвоению железа. Обязательно принимайте железо за 2 часа до или через 4 часа после приема антацидов. Прием добавок железа с витамином С поможет вашему организму усвоить больше железа. Некоторые добавки даже включают и то, и другое, чтобы облегчить задачу.
3. Правильное питание
Большинство людей могут получать достаточное количество железа и фолиевой кислоты во время беременности, употребляя правильные продукты.Хорошие источники этих основных минералов включают:
- птица
- рыба
- нежирное красное мясо
- фасоль
- орехи и семена
- темная листовая зелень
- обогащенные злаки
- яйца
- фрукты, такие как бананы и дыни
Наиболее легко усваиваются животные источники железа. Если ваше железо поступает из растительных источников, сочетайте его с продуктами с высоким содержанием витамина С, такими как томатный сок или апельсины, чтобы улучшить его усвоение.
Иногда приема перорального приема железа недостаточно для повышения уровня железа. В этом случае ваш врач может поговорить с вами о других методах лечения.
В некоторых случаях может потребоваться внутривенное введение железа или переливание крови.
Советы по увеличению потребления железа
Удовлетворение ежедневных потребностей в железе не должно быть трудным или требовать много времени.
Вот несколько простых и эффективных способов увеличить потребление железа:
- Добавляйте темно-зеленые листовые овощи, такие как капуста, мангольд или руккола, в омлеты, супы и салаты.
- Добавьте в свои любимые обогащенные железом завтраки фрукты, богатые витамином С, такие как клубника, бананы или черника.
- Используйте протертые бобы в качестве основы для соусов и намазок, чтобы повысить их пищевую ценность.
- Посыпьте орехами и семенами йогурт, овсянку или мюсли.
- Попробуйте приготовить зеленый коктейль из листовой зелени, фруктов и молока на растительной или молочной основе, обогащенного железом, на ваш выбор.
- Наслаждайтесь питательным овощным жарким с начинкой из говядины, курицы или рыбы.
У вас может быть более высокий риск развития анемии во время беременности, если вы:
В то время как легкие случаи анемии могут вообще не иметь симптомов, умеренные и тяжелые состояния могут проявляться следующими симптомами:
- чрезмерная усталость или слабость
- бледная кожа
- одышка, учащенное сердцебиение или боль в груди
- головокружение
- холодные руки или ноги
- тяга к непищевым продуктам, таким как грязь, глина или кукурузный крахмал
Вы можете испытать все или ничего из этого симптомы, если у вас анемия во время беременности.
К счастью, анализы крови для выявления анемии обычно являются обычным делом во время дородового наблюдения. Вы можете рассчитывать на то, что пройдете тестирование на ранних сроках беременности и, как правило, еще раз по мере приближения срока родов.
Общий анализ крови (CBC) — это наиболее распространенный инструмент, используемый для диагностики анемии, который представляет собой группу тестов, которые измеряют размер и количество клеток крови в образце.
Если у вас диагностирована анемия, ваш врач может также использовать другие анализы крови для определения конкретной причины или выявления дефицита питательных веществ.
Обязательно сразу же поговорите со своим врачом, если вас беспокоит какой-либо из перечисленных здесь симптомов или если что-то не так.
Если вы беременны или пытаетесь забеременеть, помните о важности достаточного количества железа, фолиевой кислоты и витамина B12.
Соблюдайте сбалансированную диету, принимайте витамины для беременных и проконсультируйтесь со своим врачом, если вы испытываете симптомы анемии.
Если у вас действительно дефицит железа, ваш врач может порекомендовать вам правильный курс лечения и помочь решить, необходимы ли добавки.
Анемия во время беременности: профилактика и лечение
Когда речь идет об изменениях тела во время беременности, есть о чем подумать. Хотя каждая беременность индивидуальна, большинство людей может ожидать нескольких вещей, в том числе повышенного риска анемии.
Это состояние возникает, когда у вас недостаточно эритроцитов для переноса кислорода к тканям вашего тела. Легкая анемия может вызвать у вас чувство истощения, но она также может стать серьезной, если станет слишком тяжелой или останется без лечения.
Фактически, анемия во время беременности может привести к более высокому риску преждевременных родов, низкой массы тела при рождении и даже материнской смертности.
Дополнительные сведения о различных типах анемии, общих симптомах и вариантах лечения помогут вам распознать предупреждающие признаки анемии и избежать осложнений.
Но не волнуйтесь. Просто держите свою медицинскую команду в курсе всех ваших симптомов, и они помогут вам на этом пути. Давайте узнаем больше о анемии во время беременности.
Хотя легкая анемия часто встречается у многих людей во время беременности, она может стать серьезной проблемой, требующей более серьезного лечения, если ее не лечить.
Когда вам не хватает красных кровяных телец для перемещения кислорода по телу, это сказывается на ваших органах и функциях организма.
Существует более 400 видов анемии. Также есть много разных причин, но часто они сводятся к выработке красных кровяных телец и здоровью.
Напротив, физиологическая анемия (или анемия разведения) — это нормальный процесс, связанный с беременностью.
В то время как общий объем крови увеличивается во время беременности, объем жидкости (или плазмы) увеличивается больше, чем увеличение объема красных кровяных телец. Результатом является более низкий процент красных кровяных телец в общем объеме крови — изменение, которое отражается в анализе крови.
Железодефицитная анемия
В Соединенных Штатах нехватка запасов железа до и во время беременности, приводящая к дефициту железа, является наиболее частой причиной анемии.
При этом типе анемии меньшие запасы железа приводят к снижению выработки гемоглобина (кислородного компонента красных кровяных телец).
Во время беременности ваше тело усерднее работает, чтобы обеспечить правильное питание для вашего растущего ребенка, в результате чего объем крови увеличивается примерно на 45 процентов. И здесь может сыграть роль физиологическая анемия.
Ваш организм также обеспечивает ребенка железом, необходимым для выработки собственного гемоглобина. Давай, детка, давай!
Это увеличение объема вашей крови и выработка гемоглобина ребенка позволяет лучше транспортировать жизненно важный кислород и питательные вещества, но увеличивает суточную потребность в таких важных минералах, как железо.
Фолат-дефицитная анемия
Фолат-дефицитная анемия — еще один распространенный вид анемии, возникающей во время беременности.
Фолиевая кислота — водорастворимый витамин, который помогает предотвратить дефекты нервной трубки или когнитивные проблемы мозга во время беременности.
Людям с влагалищем требуется более высокий уровень фолиевой кислоты в репродуктивный период и во время беременности, поэтому часто рекомендуется принимать добавки с фолиевой кислотой еще до попытки забеременеть.
Дефицит витамина B12
Витамин B12 также используется организмом в производстве красных кровяных телец.
Витамин B12 содержится в основном в обогащенных пищевых продуктах и продуктах животного происхождения, таких как мясо, рыба, птица и яйца.
По этой причине люди с вагиной, которые не употребляют эти продукты регулярно, в том числе веганы и вегетарианцы, могут подвергаться более высокому риску дефицита.
Некоторые люди также могут испытывать трудности с обработкой B12, что также может привести к его дефициту.
Дефицит фолиевой кислоты и дефицит витамина B12 часто возникают одновременно. Если вы считаете, что у вас может быть дефицит, вашему врачу необходимо будет изучить лабораторные показатели, чтобы определить, какой у вас тип анемии.
В большинстве случаев анемию можно предотвратить во время беременности, особенно с помощью диеты, богатой полноценным питанием.
Вот несколько способов убедиться, что вы получаете необходимые витамины и минералы, чтобы поддерживать уровень эритроцитов в нужном диапазоне.
1. Витамины для беременных
Витамины для беременных обычно содержат большинство микроэлементов, которые вам необходимы во время беременности, включая железо и фолиевую кислоту.
Прием витаминов для беременных один раз в день — это простой способ дополнить здоровую диету необходимыми витаминами и минералами для производства достаточного количества красных кровяных телец.Идеально начинать прием витаминов для беременных как минимум за 2–3 месяца до зачатия.
2. Добавки железа
Если у вас низкий уровень железа, ваш врач может порекомендовать отдельную добавку железа в дополнение к ежедневным пренатальным витаминам.
Обычно беременным требуется около 27 миллиграммов железа в день.
Однако доза может варьироваться в зависимости от типа потребляемого железа или железосодержащих добавок, поэтому лучше всего поговорить со своим врачом о том, сколько вам нужно.
Вам также следует избегать приема добавок кальция примерно в то же время, что и добавки с железом, поскольку кальций может препятствовать правильному усвоению железа вашим организмом.
Антациды также могут мешать правильному усвоению железа. Обязательно принимайте железо за 2 часа до или через 4 часа после приема антацидов. Прием добавок железа с витамином С поможет вашему организму усвоить больше железа. Некоторые добавки даже включают и то, и другое, чтобы облегчить задачу.
3. Правильное питание
Большинство людей могут получать достаточное количество железа и фолиевой кислоты во время беременности, употребляя правильные продукты.Хорошие источники этих основных минералов включают:
- птица
- рыба
- нежирное красное мясо
- фасоль
- орехи и семена
- темная листовая зелень
- обогащенные злаки
- яйца
- фрукты, такие как бананы и дыни
Наиболее легко усваиваются животные источники железа. Если ваше железо поступает из растительных источников, сочетайте его с продуктами с высоким содержанием витамина С, такими как томатный сок или апельсины, чтобы улучшить его усвоение.
Иногда приема перорального приема железа недостаточно для повышения уровня железа. В этом случае ваш врач может поговорить с вами о других методах лечения.
В некоторых случаях может потребоваться внутривенное введение железа или переливание крови.
Советы по увеличению потребления железа
Удовлетворение ежедневных потребностей в железе не должно быть трудным или требовать много времени.
Вот несколько простых и эффективных способов увеличить потребление железа:
- Добавляйте темно-зеленые листовые овощи, такие как капуста, мангольд или руккола, в омлеты, супы и салаты.
- Добавьте в свои любимые обогащенные железом завтраки фрукты, богатые витамином С, такие как клубника, бананы или черника.
- Используйте протертые бобы в качестве основы для соусов и намазок, чтобы повысить их пищевую ценность.
- Посыпьте орехами и семенами йогурт, овсянку или мюсли.
- Попробуйте приготовить зеленый коктейль из листовой зелени, фруктов и молока на растительной или молочной основе, обогащенного железом, на ваш выбор.
- Наслаждайтесь питательным овощным жарким с начинкой из говядины, курицы или рыбы.
У вас может быть более высокий риск развития анемии во время беременности, если вы:
В то время как легкие случаи анемии могут вообще не иметь симптомов, умеренные и тяжелые состояния могут проявляться следующими симптомами:
- чрезмерная усталость или слабость
- бледная кожа
- одышка, учащенное сердцебиение или боль в груди
- головокружение
- холодные руки или ноги
- тяга к непищевым продуктам, таким как грязь, глина или кукурузный крахмал
Вы можете испытать все или ничего из этого симптомы, если у вас анемия во время беременности.
К счастью, анализы крови для выявления анемии обычно являются обычным делом во время дородового наблюдения. Вы можете рассчитывать на то, что пройдете тестирование на ранних сроках беременности и, как правило, еще раз по мере приближения срока родов.
Общий анализ крови (CBC) — это наиболее распространенный инструмент, используемый для диагностики анемии, который представляет собой группу тестов, которые измеряют размер и количество клеток крови в образце.
Если у вас диагностирована анемия, ваш врач может также использовать другие анализы крови для определения конкретной причины или выявления дефицита питательных веществ.
Обязательно сразу же поговорите со своим врачом, если вас беспокоит какой-либо из перечисленных здесь симптомов или если что-то не так.
Если вы беременны или пытаетесь забеременеть, помните о важности достаточного количества железа, фолиевой кислоты и витамина B12.
Соблюдайте сбалансированную диету, принимайте витамины для беременных и проконсультируйтесь со своим врачом, если вы испытываете симптомы анемии.
Если у вас действительно дефицит железа, ваш врач может порекомендовать вам правильный курс лечения и помочь решить, необходимы ли добавки.
Анемия во время беременности: профилактика и лечение
Когда речь идет об изменениях тела во время беременности, есть о чем подумать. Хотя каждая беременность индивидуальна, большинство людей может ожидать нескольких вещей, в том числе повышенного риска анемии.
Это состояние возникает, когда у вас недостаточно эритроцитов для переноса кислорода к тканям вашего тела. Легкая анемия может вызвать у вас чувство истощения, но она также может стать серьезной, если станет слишком тяжелой или останется без лечения.
Фактически, анемия во время беременности может привести к более высокому риску преждевременных родов, низкой массы тела при рождении и даже материнской смертности.
Дополнительные сведения о различных типах анемии, общих симптомах и вариантах лечения помогут вам распознать предупреждающие признаки анемии и избежать осложнений.
Но не волнуйтесь. Просто держите свою медицинскую команду в курсе всех ваших симптомов, и они помогут вам на этом пути. Давайте узнаем больше о анемии во время беременности.
Хотя легкая анемия часто встречается у многих людей во время беременности, она может стать серьезной проблемой, требующей более серьезного лечения, если ее не лечить.
Когда вам не хватает красных кровяных телец для перемещения кислорода по телу, это сказывается на ваших органах и функциях организма.
Существует более 400 видов анемии. Также есть много разных причин, но часто они сводятся к выработке красных кровяных телец и здоровью.
Напротив, физиологическая анемия (или анемия разведения) — это нормальный процесс, связанный с беременностью.
В то время как общий объем крови увеличивается во время беременности, объем жидкости (или плазмы) увеличивается больше, чем увеличение объема красных кровяных телец. Результатом является более низкий процент красных кровяных телец в общем объеме крови — изменение, которое отражается в анализе крови.
Железодефицитная анемия
В Соединенных Штатах нехватка запасов железа до и во время беременности, приводящая к дефициту железа, является наиболее частой причиной анемии.
При этом типе анемии меньшие запасы железа приводят к снижению выработки гемоглобина (кислородного компонента красных кровяных телец).
Во время беременности ваше тело усерднее работает, чтобы обеспечить правильное питание для вашего растущего ребенка, в результате чего объем крови увеличивается примерно на 45 процентов. И здесь может сыграть роль физиологическая анемия.
Ваш организм также обеспечивает ребенка железом, необходимым для выработки собственного гемоглобина. Давай, детка, давай!
Это увеличение объема вашей крови и выработка гемоглобина ребенка позволяет лучше транспортировать жизненно важный кислород и питательные вещества, но увеличивает суточную потребность в таких важных минералах, как железо.
Фолат-дефицитная анемия
Фолат-дефицитная анемия — еще один распространенный вид анемии, возникающей во время беременности.
Фолиевая кислота — водорастворимый витамин, который помогает предотвратить дефекты нервной трубки или когнитивные проблемы мозга во время беременности.
Людям с влагалищем требуется более высокий уровень фолиевой кислоты в репродуктивный период и во время беременности, поэтому часто рекомендуется принимать добавки с фолиевой кислотой еще до попытки забеременеть.
Дефицит витамина B12
Витамин B12 также используется организмом в производстве красных кровяных телец.
Витамин B12 содержится в основном в обогащенных пищевых продуктах и продуктах животного происхождения, таких как мясо, рыба, птица и яйца.
По этой причине люди с вагиной, которые не употребляют эти продукты регулярно, в том числе веганы и вегетарианцы, могут подвергаться более высокому риску дефицита.
Некоторые люди также могут испытывать трудности с обработкой B12, что также может привести к его дефициту.
Дефицит фолиевой кислоты и дефицит витамина B12 часто возникают одновременно. Если вы считаете, что у вас может быть дефицит, вашему врачу необходимо будет изучить лабораторные показатели, чтобы определить, какой у вас тип анемии.
В большинстве случаев анемию можно предотвратить во время беременности, особенно с помощью диеты, богатой полноценным питанием.
Вот несколько способов убедиться, что вы получаете необходимые витамины и минералы, чтобы поддерживать уровень эритроцитов в нужном диапазоне.
1. Витамины для беременных
Витамины для беременных обычно содержат большинство микроэлементов, которые вам необходимы во время беременности, включая железо и фолиевую кислоту.
Прием витаминов для беременных один раз в день — это простой способ дополнить здоровую диету необходимыми витаминами и минералами для производства достаточного количества красных кровяных телец.Идеально начинать прием витаминов для беременных как минимум за 2–3 месяца до зачатия.
2. Добавки железа
Если у вас низкий уровень железа, ваш врач может порекомендовать отдельную добавку железа в дополнение к ежедневным пренатальным витаминам.
Обычно беременным требуется около 27 миллиграммов железа в день.
Однако доза может варьироваться в зависимости от типа потребляемого железа или железосодержащих добавок, поэтому лучше всего поговорить со своим врачом о том, сколько вам нужно.
Вам также следует избегать приема добавок кальция примерно в то же время, что и добавки с железом, поскольку кальций может препятствовать правильному усвоению железа вашим организмом.
Антациды также могут мешать правильному усвоению железа. Обязательно принимайте железо за 2 часа до или через 4 часа после приема антацидов. Прием добавок железа с витамином С поможет вашему организму усвоить больше железа. Некоторые добавки даже включают и то, и другое, чтобы облегчить задачу.
3. Правильное питание
Большинство людей могут получать достаточное количество железа и фолиевой кислоты во время беременности, употребляя правильные продукты.Хорошие источники этих основных минералов включают:
- птица
- рыба
- нежирное красное мясо
- фасоль
- орехи и семена
- темная листовая зелень
- обогащенные злаки
- яйца
- фрукты, такие как бананы и дыни
Наиболее легко усваиваются животные источники железа. Если ваше железо поступает из растительных источников, сочетайте его с продуктами с высоким содержанием витамина С, такими как томатный сок или апельсины, чтобы улучшить его усвоение.
Иногда приема перорального приема железа недостаточно для повышения уровня железа. В этом случае ваш врач может поговорить с вами о других методах лечения.
В некоторых случаях может потребоваться внутривенное введение железа или переливание крови.
Советы по увеличению потребления железа
Удовлетворение ежедневных потребностей в железе не должно быть трудным или требовать много времени.
Вот несколько простых и эффективных способов увеличить потребление железа:
- Добавляйте темно-зеленые листовые овощи, такие как капуста, мангольд или руккола, в омлеты, супы и салаты.
- Добавьте в свои любимые обогащенные железом завтраки фрукты, богатые витамином С, такие как клубника, бананы или черника.
- Используйте протертые бобы в качестве основы для соусов и намазок, чтобы повысить их пищевую ценность.
- Посыпьте орехами и семенами йогурт, овсянку или мюсли.
- Попробуйте приготовить зеленый коктейль из листовой зелени, фруктов и молока на растительной или молочной основе, обогащенного железом, на ваш выбор.
- Наслаждайтесь питательным овощным жарким с начинкой из говядины, курицы или рыбы.
У вас может быть более высокий риск развития анемии во время беременности, если вы:
В то время как легкие случаи анемии могут вообще не иметь симптомов, умеренные и тяжелые состояния могут проявляться следующими симптомами:
- чрезмерная усталость или слабость
- бледная кожа
- одышка, учащенное сердцебиение или боль в груди
- головокружение
- холодные руки или ноги
- тяга к непищевым продуктам, таким как грязь, глина или кукурузный крахмал
Вы можете испытать все или ничего из этого симптомы, если у вас анемия во время беременности.
К счастью, анализы крови для выявления анемии обычно являются обычным делом во время дородового наблюдения. Вы можете рассчитывать на то, что пройдете тестирование на ранних сроках беременности и, как правило, еще раз по мере приближения срока родов.
Общий анализ крови (CBC) — это наиболее распространенный инструмент, используемый для диагностики анемии, который представляет собой группу тестов, которые измеряют размер и количество клеток крови в образце.
Если у вас диагностирована анемия, ваш врач может также использовать другие анализы крови для определения конкретной причины или выявления дефицита питательных веществ.
Обязательно сразу же поговорите со своим врачом, если вас беспокоит какой-либо из перечисленных здесь симптомов или если что-то не так.
Если вы беременны или пытаетесь забеременеть, помните о важности достаточного количества железа, фолиевой кислоты и витамина B12.
Соблюдайте сбалансированную диету, принимайте витамины для беременных и проконсультируйтесь со своим врачом, если вы испытываете симптомы анемии.
Если у вас действительно дефицит железа, ваш врач может порекомендовать вам правильный курс лечения и помочь решить, необходимы ли добавки.
Анемия во время беременности: профилактика и лечение
Когда речь идет об изменениях тела во время беременности, есть о чем подумать. Хотя каждая беременность индивидуальна, большинство людей может ожидать нескольких вещей, в том числе повышенного риска анемии.
Это состояние возникает, когда у вас недостаточно эритроцитов для переноса кислорода к тканям вашего тела. Легкая анемия может вызвать у вас чувство истощения, но она также может стать серьезной, если станет слишком тяжелой или останется без лечения.
Фактически, анемия во время беременности может привести к более высокому риску преждевременных родов, низкой массы тела при рождении и даже материнской смертности.
Дополнительные сведения о различных типах анемии, общих симптомах и вариантах лечения помогут вам распознать предупреждающие признаки анемии и избежать осложнений.
Но не волнуйтесь. Просто держите свою медицинскую команду в курсе всех ваших симптомов, и они помогут вам на этом пути. Давайте узнаем больше о анемии во время беременности.
Хотя легкая анемия часто встречается у многих людей во время беременности, она может стать серьезной проблемой, требующей более серьезного лечения, если ее не лечить.
Когда вам не хватает красных кровяных телец для перемещения кислорода по телу, это сказывается на ваших органах и функциях организма.
Существует более 400 видов анемии. Также есть много разных причин, но часто они сводятся к выработке красных кровяных телец и здоровью.
Напротив, физиологическая анемия (или анемия разведения) — это нормальный процесс, связанный с беременностью.
В то время как общий объем крови увеличивается во время беременности, объем жидкости (или плазмы) увеличивается больше, чем увеличение объема красных кровяных телец. Результатом является более низкий процент красных кровяных телец в общем объеме крови — изменение, которое отражается в анализе крови.
Железодефицитная анемия
В Соединенных Штатах нехватка запасов железа до и во время беременности, приводящая к дефициту железа, является наиболее частой причиной анемии.
При этом типе анемии меньшие запасы железа приводят к снижению выработки гемоглобина (кислородного компонента красных кровяных телец).
Во время беременности ваше тело усерднее работает, чтобы обеспечить правильное питание для вашего растущего ребенка, в результате чего объем крови увеличивается примерно на 45 процентов. И здесь может сыграть роль физиологическая анемия.
Ваш организм также обеспечивает ребенка железом, необходимым для выработки собственного гемоглобина. Давай, детка, давай!
Это увеличение объема вашей крови и выработка гемоглобина ребенка позволяет лучше транспортировать жизненно важный кислород и питательные вещества, но увеличивает суточную потребность в таких важных минералах, как железо.
Фолат-дефицитная анемия
Фолат-дефицитная анемия — еще один распространенный вид анемии, возникающей во время беременности.
Фолиевая кислота — водорастворимый витамин, который помогает предотвратить дефекты нервной трубки или когнитивные проблемы мозга во время беременности.
Людям с влагалищем требуется более высокий уровень фолиевой кислоты в репродуктивный период и во время беременности, поэтому часто рекомендуется принимать добавки с фолиевой кислотой еще до попытки забеременеть.
Дефицит витамина B12
Витамин B12 также используется организмом в производстве красных кровяных телец.
Витамин B12 содержится в основном в обогащенных пищевых продуктах и продуктах животного происхождения, таких как мясо, рыба, птица и яйца.
По этой причине люди с вагиной, которые не употребляют эти продукты регулярно, в том числе веганы и вегетарианцы, могут подвергаться более высокому риску дефицита.
Некоторые люди также могут испытывать трудности с обработкой B12, что также может привести к его дефициту.
Дефицит фолиевой кислоты и дефицит витамина B12 часто возникают одновременно. Если вы считаете, что у вас может быть дефицит, вашему врачу необходимо будет изучить лабораторные показатели, чтобы определить, какой у вас тип анемии.
В большинстве случаев анемию можно предотвратить во время беременности, особенно с помощью диеты, богатой полноценным питанием.
Вот несколько способов убедиться, что вы получаете необходимые витамины и минералы, чтобы поддерживать уровень эритроцитов в нужном диапазоне.
1. Витамины для беременных
Витамины для беременных обычно содержат большинство микроэлементов, которые вам необходимы во время беременности, включая железо и фолиевую кислоту.
Прием витаминов для беременных один раз в день — это простой способ дополнить здоровую диету необходимыми витаминами и минералами для производства достаточного количества красных кровяных телец.Идеально начинать прием витаминов для беременных как минимум за 2–3 месяца до зачатия.
2. Добавки железа
Если у вас низкий уровень железа, ваш врач может порекомендовать отдельную добавку железа в дополнение к ежедневным пренатальным витаминам.
Обычно беременным требуется около 27 миллиграммов железа в день.
Однако доза может варьироваться в зависимости от типа потребляемого железа или железосодержащих добавок, поэтому лучше всего поговорить со своим врачом о том, сколько вам нужно.
Вам также следует избегать приема добавок кальция примерно в то же время, что и добавки с железом, поскольку кальций может препятствовать правильному усвоению железа вашим организмом.
Антациды также могут мешать правильному усвоению железа. Обязательно принимайте железо за 2 часа до или через 4 часа после приема антацидов. Прием добавок железа с витамином С поможет вашему организму усвоить больше железа. Некоторые добавки даже включают и то, и другое, чтобы облегчить задачу.
3. Правильное питание
Большинство людей могут получать достаточное количество железа и фолиевой кислоты во время беременности, употребляя правильные продукты.Хорошие источники этих основных минералов включают:
- птица
- рыба
- нежирное красное мясо
- фасоль
- орехи и семена
- темная листовая зелень
- обогащенные злаки
- яйца
- фрукты, такие как бананы и дыни
Наиболее легко усваиваются животные источники железа. Если ваше железо поступает из растительных источников, сочетайте его с продуктами с высоким содержанием витамина С, такими как томатный сок или апельсины, чтобы улучшить его усвоение.
Иногда приема перорального приема железа недостаточно для повышения уровня железа. В этом случае ваш врач может поговорить с вами о других методах лечения.
В некоторых случаях может потребоваться внутривенное введение железа или переливание крови.
Советы по увеличению потребления железа
Удовлетворение ежедневных потребностей в железе не должно быть трудным или требовать много времени.
Вот несколько простых и эффективных способов увеличить потребление железа:
- Добавляйте темно-зеленые листовые овощи, такие как капуста, мангольд или руккола, в омлеты, супы и салаты.
- Добавьте в свои любимые обогащенные железом завтраки фрукты, богатые витамином С, такие как клубника, бананы или черника.
- Используйте протертые бобы в качестве основы для соусов и намазок, чтобы повысить их пищевую ценность.
- Посыпьте орехами и семенами йогурт, овсянку или мюсли.
- Попробуйте приготовить зеленый коктейль из листовой зелени, фруктов и молока на растительной или молочной основе, обогащенного железом, на ваш выбор.
- Наслаждайтесь питательным овощным жарким с начинкой из говядины, курицы или рыбы.
У вас может быть более высокий риск развития анемии во время беременности, если вы:
В то время как легкие случаи анемии могут вообще не иметь симптомов, умеренные и тяжелые состояния могут проявляться следующими симптомами:
- чрезмерная усталость или слабость
- бледная кожа
- одышка, учащенное сердцебиение или боль в груди
- головокружение
- холодные руки или ноги
- тяга к непищевым продуктам, таким как грязь, глина или кукурузный крахмал
Вы можете испытать все или ничего из этого симптомы, если у вас анемия во время беременности.
К счастью, анализы крови для выявления анемии обычно являются обычным делом во время дородового наблюдения. Вы можете рассчитывать на то, что пройдете тестирование на ранних сроках беременности и, как правило, еще раз по мере приближения срока родов.
Общий анализ крови (CBC) — это наиболее распространенный инструмент, используемый для диагностики анемии, который представляет собой группу тестов, которые измеряют размер и количество клеток крови в образце.
Если у вас диагностирована анемия, ваш врач может также использовать другие анализы крови для определения конкретной причины или выявления дефицита питательных веществ.
Обязательно сразу же поговорите со своим врачом, если вас беспокоит какой-либо из перечисленных здесь симптомов или если что-то не так.
Если вы беременны или пытаетесь забеременеть, помните о важности достаточного количества железа, фолиевой кислоты и витамина B12.
Соблюдайте сбалансированную диету, принимайте витамины для беременных и проконсультируйтесь со своим врачом, если вы испытываете симптомы анемии.
Если у вас действительно дефицит железа, ваш врач может порекомендовать вам правильный курс лечения и помочь решить, необходимы ли добавки.
Как я лечу анемию во время беременности: железо, кобаламин и фолиевая кислота | Кровь
Анемия является важным фактором риска как материнской, так и внутриутробной заболеваемости. Железодефицитная анемия связана с более высокими показателями преждевременных родов, новорожденных с низкой массой тела при рождении (LBW) и малыми для гестационного возраста (SGA). 7 Дефицит железа у матери влияет на концентрацию железа в пуповинной крови. 8 Дефицит железа у плода и новорожденного вызывает снижение слуховой памяти распознавания у младенцев, что отражает его влияние на развивающийся гиппокамп. 9 Дети, рожденные от железодефицитных матерей, демонстрируют нарушения обучения и памяти, которые могут сохраняться во взрослом возрасте. 10 Дефицит фолиевой кислоты, особенно во время зачатия, сильно коррелирует с увеличением дефектов нервной трубки (NTD). 11 Низкий уровень фолиевой кислоты в эритроцитах у матери также связан с LBW и повышенным риском SGA. 12 Материнский статус витамина B12 (кобаламина) влияет на рост и развитие плода. Низкий уровень кобаламина связан с повышенным риском снижения мышечной массы плода и избыточного ожирения, повышенной инсулинорезистентности и нарушениями развития нервной системы. 13 Риски для матери включают утомляемость, бледность, тахикардию, плохую переносимость упражнений и низкую производительность труда. 14 Истощение запасов крови во время родов может увеличить потребность в переливании крови, 15 преэклампсия, 16 отслойка плаценты, 17 сердечная недостаточность и связанная с этим смерть. 18 В этой статье мы представляем 3 случая лечения наиболее распространенных пищевых причин анемии беременных: дефицита железа, кобаламина и фолиевой кислоты.
Женщина 35 лет, поступившая в клинику на 35 неделе беременности, с утомляемостью, начавшейся на ранних сроках беременности, одышкой при физической нагрузке и беспокойным сном. В анамнезе был илеит Крона, длительная меноррагия и ранее были преждевременные роды из-за тяжелой преэклампсии. Ее пульс был 109; ее артериальное давление было 145/96 мм рт. В общем анализе крови: лейкоцитов 10,9 × 10 9 / л; Hb, 8.8 г / дл; гематокрит (Hct) 28,1%; средний корпускулярный объем (MCV) — 71 мкл; тромбоциты, 270 × 10 9 / л; ширина распределения эритроцитов 17,1. Месяцем ранее (для Hb, 8,5 г / дл, Hct, 26,9% и MCV, 76 мкл) акушер начал пероральное введение железа, что вызвало тяжелый запор.
Дополнительные лабораторные данные по нашей 35-летней пациентке на 36 неделе беременности включали: сывороточное железо, 24 мкг / дл; TIBC, 623 мкг / дл; и ферритин, 6 мкг / л (нг / мл), что позволяет установить диагноз железодефицитной анемии.
Восполнение запасов железа может быть достигнуто пероральным или внутривенным введением железа. Выбор терапии зависит от степени анемии, срока беременности и факторов, влияющих на всасывание железа в желудочно-кишечном тракте.
Пероральное железо является передовой терапией железодефицитной анемии. Это недорого, доступно и эффективно. Однако до 70% пациентов испытывают значительные побочные эффекты со стороны желудочно-кишечного тракта (тошнота, запор, диарея, несварение желудка и металлический привкус), которые препятствуют соблюдению режима лечения. 36 Во время беременности снижение перистальтики кишечника, вызванное повышенным содержанием прогестерона и увеличивающейся маткой, давящей на прямую кишку, усугубляется пероральным приемом железа. 37,38
Рекомендации по дозировке перорального железа варьируются от 60 до 200 мг элементарного железа в день. 2,21 Этого можно достичь с помощью таблеток по 325 мг (каждая из которых содержит 50-65 мг элементарного железа) от одного до трех раз в день. Кислый pH желудка способствует растворимости железа за счет превращения трехвалентного (Fe 3+ ) в двухвалентное (Fe 2+ ) железа для поглощения двенадцатиперстной кишкой.Всасыванию железа способствует аскорбат (который способствует развитию от Fe 3+ до Fe 2+ ), аминокислоты и дефицит железа, и замедляется из-за фитатов, дубильных веществ, антацидов и избытка железа. Наиболее часто назначаемыми препаратами железа являются сульфат железа, глюконат железа и фумарат железа. Сульфат железа с пролонгированным высвобождением (комплекс сульфата железа с полимером) является наиболее переносимым пероральным препаратом и ассоциируется с хорошей комплаентностью, 39 , хотя замедленное высвобождение нарушает всасывание.Пациенты с дефицитом железа усваивают до 28% перорального железа при приеме без еды. 40 Общее количество абсорбированного железа увеличивается с увеличением дозы до максимальной 160 мг в день. Однако пероральный прием железа резко увеличивает гепсидин, и недавние данные показывают, что прием добавок два или три раза в день может иметь небольшое дополнительное преимущество по сравнению с приемом один раз в день. 41 Через две недели после начала приема перорального железа повышение гемоглобина на 1 г или более предполагает адекватное всасывание. 42 Замену следует продолжать до пополнения запасов железа (обычно через 2–3 месяца) и до 6 недель после родов.
Внутривенное введение железа препятствует всасыванию в желудочно-кишечном тракте и поэтому является предпочтительным средством для пациентов с чувствительностью к глютену, воспалительными заболеваниями кишечника, желудочно-кишечной мальабсорбцией, после операции обходного желудочного анастомоза, гиперемезиса беременных или непереносимости перорального железа в анамнезе. Внутривенное введение железа превосходит пероральное железо в достижении устойчивого ответа на гемоглобин, снижении необходимости переливания эритроцитов и улучшении качества жизни при хронической сердечной недостаточности, 43 воспалительных заболеваниях кишечника, 44 хронических заболеваниях почек и гемодиализе, 45 и анемия, связанная с раком. 46
Несколько авторов сообщили, что парентеральная терапия железом во время беременности и в послеродовом периоде связана с более быстрым увеличением гемоглобина и / или лучшим восполнением запасов железа, чем пероральная терапия. 18,47-54 Пациентка 1 страдала илеитом Крона, меноррагией в анамнезе и, возможно, начала беременность с неоптимальными запасами железа. При сроке беременности 32 недели мы рекомендуем вводить железо внутривенно.
В первом триместре мы лечим дефицит железа пероральным приемом железа, оставляя внутривенное введение железа после 13-й недели. Это соответствует рекомендациям Комитета по лекарственным средствам для человека (CHMP) Европейского медицинского агентства. 55 Управление по санитарному надзору за качеством пищевых продуктов и медикаментов США (FDA) явно не ограничивает использование внутривенного железа до окончания первого триместра. Поскольку было показано, что внутривенное введение железа повышает гемоглобин быстрее, чем пероральное железо, 45,51 мы предпочитаем лечить пациентов внутривенным введением железа во второй половине беременности.Некоторые исследователи сообщают о дополнительных преимуществах внутривенного введения железа по сравнению с пероральным приемом железа, помимо более быстрого повышения гемоглобина. Брейманн и его коллеги набрали 252 женщины во втором и третьем триместре (недели 16-33), случайным образом назначив им пероральный сульфат железа или карбоксимальтозу железа (III) внутривенно. Улучшение гемоглобина и исходы новорожденных были одинаковыми в обеих группах, но жизнеспособность и социальное функционирование были лучше при внутривенном введении железа. 53
Все доступные препараты железа для внутривенного введения состоят из комплексов железо-углевод, состоящих из небольших сфероидальных железо-углеводных частиц (Таблица 1).Углеводы служат оболочкой вокруг геля гидроксида железа ядра, позволяя медленное высвобождение элементарного железа, в то время как оставшиеся частицы остаются в коллоидной суспензии. 56,57 Доступные в настоящее время препараты железа для внутривенного введения обладают приемлемой безопасностью и эквивалентной эффективностью для населения в целом. 58,59 Все внутривенные препараты могут быть связаны с аллергическими реакциями, характеризующимися тошнотой, гипотонией, тахикардией, болью в груди, одышкой и отеком конечностей, которые обычно возникают в течение 24 часов после инфузии.Эти незначительные инфузионные реакции являются самоограничивающимися, не требуют лечения, 60 и не должны ошибочно восприниматься как анафилаксия, 61 , и они редко повторяются при повторном введении. Эмпирическое использование стероидов перед повторным лечением может уменьшить незначительные реакции, которые возникают на следующий день. 62 Пациенты могут также испытывать самостоятельно купирующуюся артралгию, миалгию и / или головную боль в течение нескольких дней после инфузии, которые обычно реагируют на нестероидные противовоспалительные препараты.
| . | Препараты
. |
|---|
| Общее название | Сахароза железа | Глюконат натрия и железа | LMW декстран железа | Ферумокситол | FCM | Изомальтозид железа | | INFR | , CosmoFer | Feraheme | Ferinject, Injectafer, | Monofer (только Европа) |
| Производитель | American Regent Inc | Sanofi Aventis Inc | Watson Pharma | Watson Pharma |
| Углеводы | Сахароза | Глюконат | Низкомолекулярный декстран железа | Полиглюкозный сорбитол карбоксиметиловый эфир | Карбоксимальтоза | Изомальтозид |
| элементарного железа | 12.5 мг / мл | 50 мг / мл | 30 мг / мл | 50 мг / мл | 100 мг / мл |
| TDI | Нет | Нет | Да | Нет | Да | Да
| Требуется пробная доза | Нет | Нет | Да | Нет | Нет | Нет |
| Рекомендуемая максимальная доза | Несколько доз по 200-300 мг | Несколько доз по 200-300 мг | .5 мг | Многократные дозы 100 мг или однократная инфузия 1000 мг | 2 инфузии 510 мг с интервалом 3-8 дней или разовая доза 1020 мг | 2 дозы 750 мг с интервалом 7 или более дней ( вес <50 кг) | Однократная инфузия в дозе 20 мг / кг (или 1000 мг) или до 3 доз по 500 мг в течение 7 дней |
| 2 дозы 15 мг / кг (или 1000 мг) с интервалом 7 или более дней, если вес> 50 кг |
| Время инфузии | В течение не менее 15 минут | 1 час | 1 час | 15 минут | 15 минут | 15 минут |
| Категория беременности | B | B | C | C | C | Не указано |
| . | Препараты
. |
|---|
| Общее название | Сахароза железа | Глюконат натрия и железа | LMW декстран железа | Ферумокситол | FCM | Изомальтозид железа | | INFR | , CosmoFer | Feraheme | Ferinject, Injectafer, | Monofer (только Европа) |
| Производитель | American Regent Inc | Sanofi Aventis Inc | Watson Pharma | Watson Pharma |
| Углеводы | Сахароза | Глюконат | Низкомолекулярный декстран железа | Полиглюкозный сорбитол карбоксиметиловый эфир | Карбоксимальтоза | Изомальтозид |
| элементарного железа | 12.5 мг / мл | 50 мг / мл | 30 мг / мл | 50 мг / мл | 100 мг / мл |
| TDI | Нет | Нет | Да | Нет | Да | Да
| Требуется пробная доза | Нет | Нет | Да | Нет | Нет | Нет |
| Рекомендуемая максимальная доза | Несколько доз по 200-300 мг | Несколько доз по 200-300 мг | .5 мг | Множественные дозы 100 мг или однократная инфузия 1000 мг | 2 инфузии 510 мг с интервалом 3-8 дней или разовая доза 1020 мг | 2 дозы 750 мг с интервалом 7 или более дней ( вес <50 кг) | Однократная инфузия в дозе 20 мг / кг (или 1000 мг) или до 3 доз по 500 мг в течение 7 дней |
| 2 дозы 15 мг / кг (или 1000 мг) с интервалом 7 или более дней, если вес> 50 кг |
| Время инфузии | В течение не менее 15 минут | 1 час | 1 час | 15 минут | 15 минут | 15 минут |
| Категория беременности | B | B | C | C | C | Не указано |
Мета-анализ 103 рандомизированных контролируемых испытаний, сравнивающих 10 391 пациента, получавшего внутривенное введение железа, с 4044 пациентами, получавшими пероральное железо, 1329 — без железа и 3335 — с плацебо, показал, что ни серьезные побочные эффекты, ни инфекции не увеличивались при внутривенном введении железа. 63
Сахароза железа и глюконат натрия и железа отнесены к категории B при беременности FDA на основании исследований безопасности при беременности. Как высокомолекулярные (HMW), так и низкомолекулярные (LMW) декстраны железа сохраняют обозначение категории беременности C, несмотря на доказательства, свидетельствующие о том, что нежелательные явления, приписываемые декстрану железа, в основном связаны с препаратом HMW. 64 Примечательно, что эти исследования не включали беременных женщин.Декстран железа HMW связан с повышенным риском анафилаксии и больше не доступен. 65 Наблюдательное исследование 189 женщин, получавших низкомолекулярный декстран железа во втором и третьем триместре, не выявило серьезных нежелательных явлений и только 2% временных инфузионных реакций. 66 Эти результаты подтвердили результаты других исследований, показывающих безопасность низкомолекулярного декстрана железа, 67,68 , который позволяет полностью заменить внутривенное введение железа за одну инфузию в течение 15-60 минут.Несмотря на хорошо установленную безопасность, низкомолекулярный декстран железа по-прежнему требует испытательной дозы.
Новые препараты железа для внутривенного введения, ферумокситол, FCM и изомальтозид железа — все основаны на углеводах с пониженными иммуногенными свойствами; Хотя не установлено, что эти аллергические реакции уменьшились, тестовая доза не требуется. Тем не менее, FCM и ферумокситол также отнесены FDA к категории C беременности. Было показано, что FCM эффективен и безопасен при беременности (таблица 2).В проспективном исследовании Froessler и его коллеги пролечили 65 беременных женщин с FCM и сообщили об отсутствии серьезных побочных эффектов и изменений в мониторинге сердца плода. 69 Кроме того, Christoph et al. Обследовали 206 беременных женщин в сравнительном исследовании сахарозы железа и FCM и показали эквивалентные профили безопасности для обоих препаратов. 70 Мы рекомендуем проводить лечение беременных женщин с любой степенью дефицита железа, чтобы вылечить анемию и восполнить запасы ферритина как можно раньше.
Таблица 2.
Примеры испытаний препаратов и дозирования железа внутривенно при беременности
Ссылка / идентификатор исследования
. | Дизайн
. | Состав железа
. | Участники
. | Дозирование
. |
|---|
| Железная сахароза | | | | |
| 47 | РКИ | IS по сравнению с пероральными | 271 женщинами с анемией 200 мг, 1450 907 907 женщин на поздних сроках беременности, 200 мг, 1450 907 инфузии -мг продолжительностью 30 минут с интервалом минимум 24 часа |
| 48 | РКИ | IS по сравнению с пероральными | 100 беременных пациенток, 24-34 недели | IS разделенные дозы 200 мг через день |
| 113 | РКИ | IS по сравнению с внутримышечным введением сорбита железа лимонной кислоты | 60 беременных, 12-32 недели | IS 200 мг, более 30 минут, каждая инфузия (в сумме согласно формуле общего дефицита железа ) |
| 49 | РКИ | IS по сравнению с пероральными | 89 беременных пациенток, недели 14-36 | IS 200 мг каждая инфузия (в сумме по формуле total l дефицит железа) |
| 70 | Ретроспективный сравнительный анализ наблюдений | IS vs FCM | 206 беременных женщин через 13 недель | IS 400 мг железа в неделю в 2 инфузиях с интервалом 48 ч, большинство пациентов FCM 1000 мг |
| 50 | РКИ | IS по сравнению с пероральным | 260 беременных, 21-37 недели | IS 200 мг, либо всего 2 дозы (первая неделя 21-24, вторая неделя 28-32) или 3 дозы (третья неделя 35-37) |
| 51 | РКИ | IS против перорального | 106 женщин в третьем триместре | IS при каждой инфузии, максимальная общая введенная доза составляла 200 мг, вводимая через 20-30 минут, общая доза составляла вводили в течение 5 дней, максимальная суточная доза составляла 400, обычно через день |
| 52 | РКИ | IS по сравнению с пероральным | Неделя 24-28 | IS вводили по формуле * |
| LMWID | | | | |
| 66 | Ретроспективное обсервационное исследование | LMWID | 189 s и 3-й триместр беременных 1 инфузия | 907 50
1 раз в сутки
Нерандомизированное проспективное исследование | LMWID | 100 беременных после 12 недель | Однократная инфузия, количество вводится в соответствии с расчетным дефицитом железа |
| FCM | | | | | 907 -ASAP)
РКИ | FCM против перорального железа (сульфат железа) | 252 беременных во втором или третьем триместре (гестационные недели 16-33) | 1000-1500 мг, в зависимости от веса и уровня гемоглобина:
Вес < 66 кг, Hb 8-9: 3 × 500 мг железа в течение 2 недель от исходного уровня; Вес <66 кг, Hb 9-10.5/11: 2 × 500 мг железа в течение 2 недель от исходного уровня; Вес> 66 кг, Hb 8-9: 1 × 1000 мг железа, затем 1 × 500 мг железа через 1 неделю; Вес> 66 кг, Hb 9-10,5 / 11: 1 × 1000 мг железа |
| 69 | Проспективное наблюдение | FCM | 65 беременных, второй и третий триместры | FCM 15 мг / кг |
| 114 | Ретроспективное наблюдение | FCM | 64 беременных | FCM 1000 мг однократной инфузией 15 минут еженедельно.Большинство из них получили только 1 дозу. |
| 68 † | Ретроспективное сравнительное наблюдение | FCM против LMWID | 92 беременных | FCM в дозах до 1000 мг. LMWID максимум 1000 мг |
| 115 | Открытое пилотное исследование | FCM | 19 женщин в третьем триместре беременности с синдромом беспокойных ног | Вводили 500 или 700 мг FCM в течение 20 минут |
Ссылка / идентификатор исследования
. | Дизайн
. | Состав железа
. | Участники
. | Дозирование
. |
|---|
| Железная сахароза | | | | |
| 47 | РКИ | IS по сравнению с пероральными | 271 женщинами с анемией 200 мг, 1450 907 907 женщин на поздних сроках беременности, 200 мг, 1450 907 инфузии -мг продолжительностью 30 минут с интервалом минимум 24 часа |
| 48 | РКИ | IS по сравнению с пероральными | 100 беременных пациенток, 24-34 недели | IS разделенные дозы 200 мг через день |
| 113 | РКИ | IS по сравнению с внутримышечным введением сорбита железа лимонной кислоты | 60 беременных, 12-32 недели | IS 200 мг, более 30 минут, каждая инфузия (в сумме согласно формуле общего дефицита железа ) |
| 49 | РКИ | IS по сравнению с пероральными | 89 беременных пациенток, недели 14-36 | IS 200 мг каждая инфузия (в сумме по формуле total l дефицит железа) |
| 70 | Ретроспективный сравнительный анализ наблюдений | IS vs FCM | 206 беременных женщин через 13 недель | IS 400 мг железа в неделю в 2 инфузиях с интервалом 48 ч, большинство пациентов FCM 1000 мг |
| 50 | РКИ | IS по сравнению с пероральным | 260 беременных, 21-37 недели | IS 200 мг, либо всего 2 дозы (первая неделя 21-24, вторая неделя 28-32) или 3 дозы (третья неделя 35-37) |
| 51 | РКИ | IS против перорального | 106 женщин в третьем триместре | IS при каждой инфузии, максимальная общая введенная доза составляла 200 мг, вводимая через 20-30 минут, общая доза составляла вводили в течение 5 дней, максимальная суточная доза составляла 400, обычно через день |
| 52 | РКИ | IS по сравнению с пероральным | Неделя 24-28 | IS вводили по формуле * |
| LMWID | | | | |
| 66 | Ретроспективное обсервационное исследование | LMWID | 189 s и 3-й триместр беременных 1 инфузия | 907 50
1 раз в сутки
Нерандомизированное проспективное исследование | LMWID | 100 беременных после 12 недель | Однократная инфузия, количество вводится в соответствии с расчетным дефицитом железа |
| FCM | | | | | 907 -ASAP)
РКИ | FCM против перорального железа (сульфат железа) | 252 беременных во втором или третьем триместре (гестационные недели 16-33) | 1000-1500 мг, в зависимости от веса и уровня гемоглобина:
Вес < 66 кг, Hb 8-9: 3 × 500 мг железа в течение 2 недель от исходного уровня; Вес <66 кг, Hb 9-10.5/11: 2 × 500 мг железа в течение 2 недель от исходного уровня; Вес> 66 кг, Hb 8-9: 1 × 1000 мг железа, затем 1 × 500 мг железа через 1 неделю; Вес> 66 кг, Hb 9-10,5 / 11: 1 × 1000 мг железа |
| 69 | Проспективное наблюдение | FCM | 65 беременных, второй и третий триместры | FCM 15 мг / кг |
| 114 | Ретроспективное наблюдение | FCM | 64 беременных | FCM 1000 мг однократной инфузией 15 минут еженедельно.Большинство из них получили только 1 дозу. |
| 68 † | Ретроспективное сравнительное наблюдение | FCM против LMWID | 92 беременных | FCM в дозах до 1000 мг. LMWID максимум 1000 мг |
| 115 | Открытое пилотное исследование | FCM | 19 женщин в третьем триместре беременности с синдромом беспокойных ног | Вводили 500 или 700 мг FCM в течение 20 минут |
Пациентка 1 была на 35 неделе беременности и без происшествий лечилась декстраном железа с низким молекулярным весом.Если бы она поступила до 13-й недели беременности и была способна переносить пероральное введение железа, мы бы лечили пероральным железом с последующим наблюдением через 2 недели (и после 13-й недели) для оценки ответа и определения потребности в внутривенном введении. утюг. Таблицы 1 и 2 показывают характеристики и схемы дозирования препаратов железа для внутривенного введения с точки зрения безопасности во время беременности.
До введения общенациональных программ обязательного обогащения фолиевой кислотой дефицит фолиевой кислоты был второй по частоте причиной анемии во время беременности. 71 Распространенность дефицита фолиевой кислоты во время беременности колеблется от 1% до 50% и выше в экономически неблагополучных регионах мира. Многочисленные исследования показывают, что распространенность дефицита как фолиевой кислоты, так и кобаламина увеличивается с приближением срока беременности. 72
Фолат и кобаламин участвуют в метаболизме тетрагидрофолатов и необходимы для синтеза ДНК для роста плода и роста тканей матери. 73 Пищевой фолат всасывается в тощей кишке. Плохое питание, кишечная мальабсорбция и повышенная потребность в росте плода могут способствовать дефициту фолиевой кислоты. Кобаламин присутствует в животном белке и всасывается в подвздошной кишке. R-белок (гаптокоррин), секретируемый слюнными железами, связывает кобаламин в желудке и транспортирует кобаламин в двенадцатиперстную кишку, где протеазы поджелудочной железы разрушают R-белок. Затем высвобождается кобаламин и связывается с внутренним фактором, высвобождаемым париетальными клетками желудка.Комплекс кобаламин-внутренний фактор впоследствии связывается с рецепторами на энтероцитах подвздошной кишки. Атрофический гастрит, ингибиторы протонной помпы и мальабсорбция увеличивают риск дефицита кобаламина. 74
Бариатрическая хирургия в США увеличилась на 800% в период с 1998 по 2005 год, при этом на долю женщин приходилось 83% операций в возрастной группе от 18 до 45 лет. 75 В ретроспективном исследовании анемия была обнаружена у 17% пациентов, перенесших бариатрическую операцию, низкий уровень ферритина — у 15%, низкий уровень кобаламина — у 11% и низкий уровень фолиевой кислоты в эритроцитах — у 12%. 76
У большинства беременных женщин с дефицитом фолиевой кислоты или кобаламина не наблюдается макроцитоза, 74,77 , который может быть замаскирован дефицитом железа или лежащим в основе второстепенным талассемическим фенотипом. Кроме того, от 2% до 5% беременных с нормоцитарной анемией имеют легкие мегалобластические изменения в костном мозге, которые разрешаются при приеме добавок фолиевой кислоты. 74
Кобаламин в сыворотке измеряет кобаламин, связанный с 2 циркулирующими связывающими белками, гаптокоррином и транскобаламином.У небеременных пациентов уровень кобаламина в сыворотке <200 пг / мл (<148 пмоль / л) является диагностическим признаком дефицита кобаламина, тогда как уровни выше 300 считаются нормальными. Уровни в диапазоне от 200 до 300 пг / мл являются пограничными, и возможен дефицит кобаламина. 78 Примечательно, что нет никакой разницы в уровнях метаболитов гомоцистеина и метилмалоновой кислоты у беременных с субнормальным уровнем кобаламина по сравнению с беременными женщинами с нормальным уровнем 79,80 , предполагая, что низкий уровень кобаламина во время беременности может не отражать истинную ткань дефицит.«Физиологическое» снижение уровня кобаламина наблюдается у 20% беременных женщин, что невозможно отличить от явного дефицита при обычных лабораторных исследованиях. 79,81,82 Холотранскобаламин (биологически активный кобаламин, связанный с транскобаламином) не снижается во время беременности и был предложен в качестве маркера дефицита кобаламина во время беременности. 83 Холотранскобаламин недоступен для клинического использования. Концентрация фолиевой кислоты в сыворотке <2 нг / мл указывает на дефицит фолиевой кислоты, тогда как уровни выше 4 нг / мл эффективно исключают дефицит.Уровни в диапазоне от 2 до 4 нг / мл являются пограничными. 84 На фолат сыворотки может повлиять недавний пероральный / диетический прием, что ограничивает ценность одного теста. Хотя фолиевая кислота в эритроцитах не подвержена такому влиянию, сывороточный фолат более доступен, и в большинстве случаев измерение фолиевой кислоты в эритроцитах может быть зарезервировано для пациентов с погранично низкими значениями сыворотки.
Из-за значительных последствий дефицита фолиевой кислоты для развития нервной трубки добавление фолиевой кислоты является стандартным компонентом дородовой помощи в США и Канаде.Инициативы общественного здравоохранения национального масштаба, требующие обогащения муки фолиевой кислотой в Соединенных Штатах и Канаде, оказались эффективными в значительном сокращении распространенности NTD. 85 Напротив, Khoshnood et al, в наблюдательном исследовании 11 353 случаев NTD у ~ 12,5 миллионов рождений в 19 странах Европы, не показали изменений в распространенности NTD в период с 1991 по 2011 год, несмотря на давние рекомендации, поощряющие добавление фолиевой кислоты. и наличие добровольного обогащения фолиевой кислотой. 86 В отсутствие обязательного обогащения, распространенность NTD в Европе осталась неизменной.
Обогащение продуктов фолиевой кислотой в Соединенных Штатах рекомендуется, потому что нервная трубка закрывается примерно на 26-й день беременности, когда большинство женщин еще не знают, что они беременны. Однонуклеотидный полиморфизм (SNP) C677T MTHFR представляет более высокий риск NTD, и такие матери имеют более высокие потребности в фолиевой кислоте.Тем не менее, SNP может обеспечить большую защиту от развития анемии и, возможно, даже выживание матери. Это может объяснить высокую частоту аллелей этого полиморфизма в некоторых популяциях за счет давления отбора. 87
ВОЗ рекомендует беременным женщинам принимать 400 мкг фолиевой кислоты в день на ранних сроках беременности и до 3 месяцев после родов. Служба общественного здравоохранения США и CDC рекомендуют то же самое для всех женщин детородного возраста (15-45 лет) для предотвращения расщелины позвоночника и анэнцефалии. 88
Большинство витаминов для беременных содержат 1 мг фолиевой кислоты, чего более чем достаточно для удовлетворения повышенных потребностей беременных. Более высокая доза добавок, 5 мг в день, рекомендуется женщинам с повышенной потребностью в фолиевой кислоте (многоплодная беременность, гемолитические расстройства, нарушения метаболизма фолиевой кислоты) и женщинам с повышенным риском NTD (личный или семейный анамнез NTD, прегестационный диабет, эпилепсия на вальпроате или карбамазепине).
Из-за относительно большого количества кобаламина, хранящегося в организме человека, дефицит кобаламина во время беременности встречается гораздо реже, чем дефицит фолиевой кислоты. Однако чем больше беременных женщин подверглись бариатрической хирургии, тем выше риск дефицита кобаламина. Мид и др. Обследовали 113 женщин, перенесших операцию обходного желудочного анастомоза и родивших 150 детей, и показали низкий уровень кобаламина более чем у 10% пациентов после билиопанкреатического отведения, желудочного обходного анастомоза по Ру или рукавной гастрэктомии. 89
ВОЗ и Национальные институты здоровья США (NIH) рекомендуют более высокую суточную дозу кобаламина беременным женщинам, чем небеременным (2,6 против 2,4 мкг в день). 90,91 для поддержки неврологического развития плода. Задержка роста, общая гипотония и потеря нейромоторных навыков описаны у младенцев от матерей с дефицитом кобаламина. 92 Кроме того, добавка кобаламина улучшает двигательные функции и регургитацию у младенцев с дефицитом кобаламина. 93 Примечательно, что гематологические нарушения, вызванные дефицитом кобаламина, могут реагировать на добавление фолиевой кислоты, оставляя без внимания другие последствия дефицита кобаламина. Поэтому быстрое распознавание дефицита кобаламина и быстрое лечение имеют большое значение.
Пациент 2 подвергался риску дефицита кобаламина (и железа) в результате бариатрических процедур. Она получала внутримышечно 1000 мкг кобаламина каждые 4 недели во время беременности и в послеродовой период с рекомендацией для пожизненной заместительной терапии.Наша практика заключается в лечении всех беременных женщин с лабораторными данными, указывающими на дефицит кобаламина, независимо от причины.
Лечение дефицита кобаламина во время беременности аналогично лечению вне беременности и может быть достигнуто путем перорального или парентерального восполнения. При пероральном приеме 1000 мкг витамина кобаламин в день следует контролировать уровни сыворотки, чтобы обеспечить адекватное восполнение. Для пациентов, перенесших бариатрическую операцию или другие состояния, которые могут препятствовать абсорбции в кишечнике, сублингвальный кобаламин является альтернативой пероральному, 94 , а у пациентов с неврологическими особенностями, связанными с дефицитом кобаламина, предпочтительным является парентеральное лечение.
Дополнительные результаты у 27-летнего пациента из Нигерии с лихорадкой включали: сывороточное железо, 20 мкг / дл; TIBC, 600 мкг / дл; ферритин, 4 мкг / л; и кобаламин 113 пг / мл. В мазке крови обнаружены малярийные паразиты. ВИЧ, гепатиты B и C были отрицательными. Лактатдегидрогеназа и билирубин в норме. Абсолютное количество ретикулоцитов составляло 20 000 / мкл. Был установлен диагноз анемии из-за сочетанного дефицита железа, дефицита кобаламина и малярии.Было проведено лечение малярии. Она получала 6 единиц упакованных эритроцитов и внутримышечно 1000 мкг гидроксикобаламина в день в течение 1 недели. После разрешения паразитемии назначали 200 мг сульфата железа и 5 мг фолиевой кислоты в день.
Малярия представляет серьезную угрозу для здоровья беременных женщин. Ежегодно 23 миллиона женщин заболевают в эндемичных по малярии зонах в Африке. 95 Распространенность выше у первородящих, чем у небеременных женщин. Plasmodium falciparum — преобладающий вид. Малярия, заразившаяся во время беременности, увеличивает риск развития анемии для матери, заражает плод (врожденная малярия) и ассоциируется с низкой массой тела и повышенной детской смертностью. 96
Профилактика малярии снижает неонатальную смертность. 97 Для беременных женщин в районах со средним и высоким уровнем передачи малярии ВОЗ рекомендует периодическое профилактическое лечение во время беременности с использованием не менее 3 доз сульфадоксин-пириметамина во втором и третьем триместрах, 98 в сочетании с применением инсектицидов. обработанные москитные сетки.Пациент в случае 3 получил сульфадоксин-пириметамин в соответствии с рекомендациями.
Тяжелая анемия наблюдается в районах с очень высокой степенью передачи малярии и чаще всего встречается у маленьких детей и беременных женщин. 99 Распространенность малярийной анемии в эндемичных районах Африки составляет от 60% до 80% среди беременных женщин. 100 Патогенез включает прямое разрушение паразитизированных и непаразитизированных эритроцитов (внесосудистый и внутрисосудистый гемолиз), секвестрацию эритроцитов в селезенке и печени, подавление костного мозга и дизеритропоэз. 101
Взаимосвязь между дефицитом железа и малярией была предметом интенсивных исследований, поскольку эти два фактора часто сосуществуют. In vitro, P falciparum инфицирует эритроциты людей с дефицитом железа менее эффективно, чем эритроциты людей с высоким содержанием железа, 102 — результат, подтвержденный клиническими исследованиями. Поперечное исследование 445 беременных женщин Танзании показало, что дефицит железа снижает риск плацентарной малярии. 103 В исследовании случай-контроль, проведенном в Малави, дефицит железа у 112 женщин с плацентарной малярией встречался реже, чем у 110 женщин без него. 104 В Кокрановском систематическом обзоре 35 рандомизированных контролируемых испытаний, посвященных оценке приема добавок железа у детей, живущих в районах с гиперэндемической или голоэндемической передачей малярии, железо не вызывало избыточной клинической малярии. 105 В этот обзор не вошли беременные женщины. Предоставление дополнительных препаратов железа беременным женщинам в эндемичных по малярии районах вызывает споры из-за опасений, что терапия препаратом железа может усугубить инфекцию.Было показано, что пероральное введение железа ex vivo способствует росту бактерий. 106 В двух исследованиях беременных женщин в странах с малярией не было различий в плацентарной малярии и паразитемии между теми, кто получал железо, и теми, кто не получал. 107
Третий случай иллюстрирует сложность анемии во время беременности в районах, где наблюдается малярия.
Пациент 3 получил кровь.Наряду с профилактическими мерами, быстрый доступ к безопасным продуктам крови имеет решающее значение для снижения связанной с анемией смертности среди женщин в развивающихся странах. 108 Наиболее частыми показаниями для взятия крови в странах Африки к югу от Сахары являются материнское кровотечение, травма и анемия, связанная с малярией. 109 В исследовании служб переливания крови в Малави средний уровень гемоглобина у переливаемых пациентов составлял 4,8 г / дл, и 17% (18 из 104) получали беременные женщины. 110
Рекомендации по лечению послеродовых кровотечений были опубликованы рядом акушерских обществ.Последние французские руководства рекомендуют переливание крови при послеродовом кровотечении, чтобы поддерживать концентрацию гемоглобина> 8 г / дл. 111
Последние рекомендации по переливанию крови AABB (ранее Американская ассоциация банков крови) основаны на 12 587 пациентах, включенных в 31 подходящее рандомизированное контролируемое исследование в неакушерских условиях. Они рекомендуют использовать ограничительный порог трансфузии гемоглобина 7 г / дл для гемодинамически стабильных госпитализированных взрослых пациентов.Доказательная база, поддерживающая этот подход в акушерстве, ограничена. Поэтому клиницисты должны учитывать гемоглобин, общий клинический контекст, предпочтения пациента и альтернативные методы лечения при принятии решения о переливании крови пациенту. 112
Как я лечу анемию во время беременности: железо, кобаламин и фолиевая кислота | Кровь
Анемия является важным фактором риска как материнской, так и внутриутробной заболеваемости.Железодефицитная анемия связана с более высокими показателями преждевременных родов, новорожденных с низкой массой тела при рождении (LBW) и малыми для гестационного возраста (SGA). 7 Дефицит железа у матери влияет на концентрацию железа в пуповинной крови. 8 Дефицит железа у плода и новорожденного вызывает снижение слуховой памяти распознавания у младенцев, что отражает его влияние на развивающийся гиппокамп. 9 Дети, рожденные от железодефицитных матерей, демонстрируют нарушения обучения и памяти, которые могут сохраняться во взрослом возрасте. 10 Дефицит фолиевой кислоты, особенно во время зачатия, сильно коррелирует с увеличением дефектов нервной трубки (NTD). 11 Низкий уровень фолиевой кислоты в эритроцитах у матери также связан с LBW и повышенным риском SGA. 12 Материнский статус витамина B12 (кобаламина) влияет на рост и развитие плода. Низкий уровень кобаламина связан с повышенным риском снижения мышечной массы плода и избыточного ожирения, повышенной инсулинорезистентности и нарушениями развития нервной системы. 13 Риски для матери включают утомляемость, бледность, тахикардию, плохую переносимость упражнений и низкую производительность труда. 14 Истощение запасов крови во время родов может увеличить потребность в переливании крови, 15 преэклампсия, 16 отслойка плаценты, 17 сердечная недостаточность и связанная с этим смерть. 18 В этой статье мы представляем 3 случая лечения наиболее распространенных пищевых причин анемии беременных: дефицита железа, кобаламина и фолиевой кислоты.
Женщина 35 лет, поступившая в клинику на 35 неделе беременности, с утомляемостью, начавшейся на ранних сроках беременности, одышкой при физической нагрузке и беспокойным сном.В анамнезе был илеит Крона, длительная меноррагия и ранее были преждевременные роды из-за тяжелой преэклампсии. Ее пульс был 109; ее артериальное давление было 145/96 мм рт. В общем анализе крови: лейкоцитов 10,9 × 10 9 / л; Hb, 8,8 г / дл; гематокрит (Hct) 28,1%; средний корпускулярный объем (MCV) — 71 мкл; тромбоциты, 270 × 10 9 / л; ширина распределения эритроцитов 17,1. Месяцем ранее (для Hb, 8,5 г / дл, Hct, 26,9% и MCV, 76 мкл) акушер начал пероральное введение железа, что вызвало тяжелый запор.
Дополнительные лабораторные данные по нашей 35-летней пациентке на 36 неделе беременности включали: сывороточное железо, 24 мкг / дл; TIBC, 623 мкг / дл; и ферритин, 6 мкг / л (нг / мл), что позволяет установить диагноз железодефицитной анемии.
Восполнение запасов железа может быть достигнуто пероральным или внутривенным введением железа. Выбор терапии зависит от степени анемии, срока беременности и факторов, влияющих на всасывание железа в желудочно-кишечном тракте.
Пероральное железо является передовой терапией железодефицитной анемии. Это недорого, доступно и эффективно. Однако до 70% пациентов испытывают значительные побочные эффекты со стороны желудочно-кишечного тракта (тошнота, запор, диарея, несварение желудка и металлический привкус), которые препятствуют соблюдению режима лечения. 36 Во время беременности снижение перистальтики кишечника, вызванное повышенным содержанием прогестерона и увеличивающейся маткой, давящей на прямую кишку, усугубляется пероральным приемом железа. 37,38
Рекомендации по дозировке перорального железа варьируются от 60 до 200 мг элементарного железа в день. 2,21 Этого можно достичь с помощью таблеток по 325 мг (каждая из которых содержит 50-65 мг элементарного железа) от одного до трех раз в день. Кислый pH желудка способствует растворимости железа за счет превращения трехвалентного (Fe 3+ ) в двухвалентное (Fe 2+ ) железа для поглощения двенадцатиперстной кишкой. Всасыванию железа способствует аскорбат (который способствует развитию от Fe 3+ до Fe 2+ ), аминокислоты и дефицит железа, и замедляется из-за фитатов, дубильных веществ, антацидов и избытка железа.Наиболее часто назначаемыми препаратами железа являются сульфат железа, глюконат железа и фумарат железа. Сульфат железа с пролонгированным высвобождением (комплекс сульфата железа с полимером) является наиболее переносимым пероральным препаратом и ассоциируется с хорошей комплаентностью, 39 , хотя замедленное высвобождение нарушает всасывание. Пациенты с дефицитом железа усваивают до 28% перорального железа при приеме без еды. 40 Общее количество абсорбированного железа увеличивается с увеличением дозы до максимальной 160 мг в день.Однако пероральный прием железа резко увеличивает гепсидин, и недавние данные показывают, что прием добавок два или три раза в день может иметь небольшое дополнительное преимущество по сравнению с приемом один раз в день. 41 Через две недели после начала приема перорального железа повышение гемоглобина на 1 г или более предполагает адекватное всасывание. 42 Замену следует продолжать до пополнения запасов железа (обычно через 2–3 месяца) и до 6 недель после родов.
Внутривенное введение железа препятствует всасыванию в желудочно-кишечном тракте и поэтому является предпочтительным средством для пациентов с чувствительностью к глютену, воспалительными заболеваниями кишечника, желудочно-кишечной мальабсорбцией, после операции обходного желудочного анастомоза, гиперемезиса беременных или непереносимости перорального железа в анамнезе.Внутривенное введение железа превосходит пероральное железо в достижении устойчивого ответа на гемоглобин, снижении необходимости переливания эритроцитов и улучшении качества жизни при хронической сердечной недостаточности, 43 воспалительных заболеваниях кишечника, 44 хронических заболеваниях почек и гемодиализе, 45 и анемия, связанная с раком. 46
Несколько авторов сообщили, что парентеральная терапия железом во время беременности и в послеродовом периоде связана с более быстрым увеличением гемоглобина и / или лучшим восполнением запасов железа, чем пероральная терапия. 18,47-54 Пациентка 1 страдала илеитом Крона, меноррагией в анамнезе и, возможно, начала беременность с неоптимальными запасами железа. При сроке беременности 32 недели мы рекомендуем вводить железо внутривенно.
В первом триместре мы лечим дефицит железа пероральным приемом железа, оставляя внутривенное введение железа после 13-й недели. Это соответствует рекомендациям Комитета по лекарственным средствам для человека (CHMP) Европейского медицинского агентства. 55 Управление по санитарному надзору за качеством пищевых продуктов и медикаментов США (FDA) явно не ограничивает использование внутривенного железа до окончания первого триместра. Поскольку было показано, что внутривенное введение железа повышает гемоглобин быстрее, чем пероральное железо, 45,51 мы предпочитаем лечить пациентов внутривенным введением железа во второй половине беременности. Некоторые исследователи сообщают о дополнительных преимуществах внутривенного введения железа по сравнению с пероральным приемом железа, помимо более быстрого повышения гемоглобина. Брейманн и его коллеги набрали 252 женщины во втором и третьем триместре (недели 16-33), случайным образом назначив им пероральный сульфат железа или карбоксимальтозу железа (III) внутривенно.Улучшение гемоглобина и исходы новорожденных были одинаковыми в обеих группах, но жизнеспособность и социальное функционирование были лучше при внутривенном введении железа. 53
Все доступные препараты железа для внутривенного введения состоят из комплексов железо-углевод, состоящих из небольших сфероидальных железо-углеводных частиц (Таблица 1). Углеводы служат оболочкой вокруг геля гидроксида железа ядра, позволяя медленное высвобождение элементарного железа, в то время как оставшиеся частицы остаются в коллоидной суспензии. 56,57 Доступные в настоящее время препараты железа для внутривенного введения обладают приемлемой безопасностью и эквивалентной эффективностью для населения в целом. 58,59 Все внутривенные препараты могут быть связаны с аллергическими реакциями, характеризующимися тошнотой, гипотонией, тахикардией, болью в груди, одышкой и отеком конечностей, которые обычно возникают в течение 24 часов после инфузии. Эти незначительные инфузионные реакции являются самоограничивающимися, не требуют лечения, 60 и не должны ошибочно восприниматься как анафилаксия, 61 , и они редко повторяются при повторном введении.Эмпирическое использование стероидов перед повторным лечением может уменьшить незначительные реакции, которые возникают на следующий день. 62 Пациенты могут также испытывать самостоятельно купирующуюся артралгию, миалгию и / или головную боль в течение нескольких дней после инфузии, которые обычно реагируют на нестероидные противовоспалительные препараты.
| . | Препараты
. |
|---|
| Общее название | Сахароза железа | Глюконат натрия и железа | LMW декстран железа | Ферумокситол | FCM | Изомальтозид железа | | INFR | , CosmoFer | Feraheme | Ferinject, Injectafer, | Monofer (только Европа) |
| Производитель | American Regent Inc | Sanofi Aventis Inc | Watson Pharma | Watson Pharma |
| Углеводы | Сахароза | Глюконат | Низкомолекулярный декстран железа | Полиглюкозный сорбитол карбоксиметиловый эфир | Карбоксимальтоза | Изомальтозид |
| элементарного железа | 12.5 мг / мл | 50 мг / мл | 30 мг / мл | 50 мг / мл | 100 мг / мл |
| TDI | Нет | Нет | Да | Нет | Да | Да
| Требуется пробная доза | Нет | Нет | Да | Нет | Нет | Нет |
| Рекомендуемая максимальная доза | Несколько доз по 200-300 мг | Несколько доз по 200-300 мг | .5 мг | Многократные дозы 100 мг или однократная инфузия 1000 мг | 2 инфузии 510 мг с интервалом 3-8 дней или разовая доза 1020 мг | 2 дозы 750 мг с интервалом 7 или более дней ( вес <50 кг) | Однократная инфузия в дозе 20 мг / кг (или 1000 мг) или до 3 доз по 500 мг в течение 7 дней |
| 2 дозы 15 мг / кг (или 1000 мг) с интервалом 7 или более дней, если вес> 50 кг |
| Время инфузии | В течение не менее 15 минут | 1 час | 1 час | 15 минут | 15 минут | 15 минут |
| Категория беременности | B | B | C | C | C | Не указано |
| . | Препараты
. |
|---|
| Общее название | Сахароза железа | Глюконат натрия и железа | LMW декстран железа | Ферумокситол | FCM | Изомальтозид железа | | INFR | , CosmoFer | Feraheme | Ferinject, Injectafer, | Monofer (только Европа) |
| Производитель | American Regent Inc | Sanofi Aventis Inc | Watson Pharma | Watson Pharma |
| Углеводы | Сахароза | Глюконат | Низкомолекулярный декстран железа | Полиглюкозный сорбитол карбоксиметиловый эфир | Карбоксимальтоза | Изомальтозид |
| элементарного железа | 12.5 мг / мл | 50 мг / мл | 30 мг / мл | 50 мг / мл | 100 мг / мл |
| TDI | Нет | Нет | Да | Нет | Да | Да
| Требуется пробная доза | Нет | Нет | Да | Нет | Нет | Нет |
| Рекомендуемая максимальная доза | Несколько доз по 200-300 мг | Несколько доз по 200-300 мг | .5 мг | Множественные дозы 100 мг или однократная инфузия 1000 мг | 2 инфузии 510 мг с интервалом 3-8 дней или разовая доза 1020 мг | 2 дозы 750 мг с интервалом 7 или более дней ( вес <50 кг) | Однократная инфузия в дозе 20 мг / кг (или 1000 мг) или до 3 доз по 500 мг в течение 7 дней |
| 2 дозы 15 мг / кг (или 1000 мг) с интервалом 7 или более дней, если вес> 50 кг |
| Время инфузии | В течение не менее 15 минут | 1 час | 1 час | 15 минут | 15 минут | 15 минут |
| Категория беременности | B | B | C | C | C | Не указано |
Мета-анализ 103 рандомизированных контролируемых испытаний, сравнивающих 10 391 пациента, получавшего внутривенное введение железа, с 4044 пациентами, получавшими пероральное железо, 1329 — без железа и 3335 — с плацебо, показал, что ни серьезные побочные эффекты, ни инфекции не увеличивались при внутривенном введении железа. 63
Сахароза железа и глюконат натрия и железа отнесены к категории B при беременности FDA на основании исследований безопасности при беременности. Как высокомолекулярные (HMW), так и низкомолекулярные (LMW) декстраны железа сохраняют обозначение категории беременности C, несмотря на доказательства, свидетельствующие о том, что нежелательные явления, приписываемые декстрану железа, в основном связаны с препаратом HMW. 64 Примечательно, что эти исследования не включали беременных женщин.Декстран железа HMW связан с повышенным риском анафилаксии и больше не доступен. 65 Наблюдательное исследование 189 женщин, получавших низкомолекулярный декстран железа во втором и третьем триместре, не выявило серьезных нежелательных явлений и только 2% временных инфузионных реакций. 66 Эти результаты подтвердили результаты других исследований, показывающих безопасность низкомолекулярного декстрана железа, 67,68 , который позволяет полностью заменить внутривенное введение железа за одну инфузию в течение 15-60 минут.Несмотря на хорошо установленную безопасность, низкомолекулярный декстран железа по-прежнему требует испытательной дозы.
Новые препараты железа для внутривенного введения, ферумокситол, FCM и изомальтозид железа — все основаны на углеводах с пониженными иммуногенными свойствами; Хотя не установлено, что эти аллергические реакции уменьшились, тестовая доза не требуется. Тем не менее, FCM и ферумокситол также отнесены FDA к категории C беременности. Было показано, что FCM эффективен и безопасен при беременности (таблица 2).В проспективном исследовании Froessler и его коллеги пролечили 65 беременных женщин с FCM и сообщили об отсутствии серьезных побочных эффектов и изменений в мониторинге сердца плода. 69 Кроме того, Christoph et al. Обследовали 206 беременных женщин в сравнительном исследовании сахарозы железа и FCM и показали эквивалентные профили безопасности для обоих препаратов. 70 Мы рекомендуем проводить лечение беременных женщин с любой степенью дефицита железа, чтобы вылечить анемию и восполнить запасы ферритина как можно раньше.
Таблица 2.
Примеры испытаний препаратов и дозирования железа внутривенно при беременности
Ссылка / идентификатор исследования
. | Дизайн
. | Состав железа
. | Участники
. | Дозирование
. |
|---|
| Железная сахароза | | | | |
| 47 | РКИ | IS по сравнению с пероральными | 271 женщинами с анемией 200 мг, 1450 907 907 женщин на поздних сроках беременности, 200 мг, 1450 907 инфузии -мг продолжительностью 30 минут с интервалом минимум 24 часа |
| 48 | РКИ | IS по сравнению с пероральными | 100 беременных пациенток, 24-34 недели | IS разделенные дозы 200 мг через день |
| 113 | РКИ | IS по сравнению с внутримышечным введением сорбита железа лимонной кислоты | 60 беременных, 12-32 недели | IS 200 мг, более 30 минут, каждая инфузия (в сумме согласно формуле общего дефицита железа ) |
| 49 | РКИ | IS по сравнению с пероральными | 89 беременных пациенток, недели 14-36 | IS 200 мг каждая инфузия (в сумме по формуле total l дефицит железа) |
| 70 | Ретроспективный сравнительный анализ наблюдений | IS vs FCM | 206 беременных женщин через 13 недель | IS 400 мг железа в неделю в 2 инфузиях с интервалом 48 ч, большинство пациентов FCM 1000 мг |
| 50 | РКИ | IS по сравнению с пероральным | 260 беременных, 21-37 недели | IS 200 мг, либо всего 2 дозы (первая неделя 21-24, вторая неделя 28-32) или 3 дозы (третья неделя 35-37) |
| 51 | РКИ | IS против перорального | 106 женщин в третьем триместре | IS при каждой инфузии, максимальная общая введенная доза составляла 200 мг, вводимая через 20-30 минут, общая доза составляла вводили в течение 5 дней, максимальная суточная доза составляла 400, обычно через день |
| 52 | РКИ | IS по сравнению с пероральным | Неделя 24-28 | IS вводили по формуле * |
| LMWID | | | | |
| 66 | Ретроспективное обсервационное исследование | LMWID | 189 s и 3-й триместр беременных 1 инфузия | 907 50
1 раз в сутки
Нерандомизированное проспективное исследование | LMWID | 100 беременных после 12 недель | Однократная инфузия, количество вводится в соответствии с расчетным дефицитом железа |
| FCM | | | | | 907 -ASAP)
РКИ | FCM против перорального железа (сульфат железа) | 252 беременных во втором или третьем триместре (гестационные недели 16-33) | 1000-1500 мг, в зависимости от веса и уровня гемоглобина:
Вес < 66 кг, Hb 8-9: 3 × 500 мг железа в течение 2 недель от исходного уровня; Вес <66 кг, Hb 9-10.5/11: 2 × 500 мг железа в течение 2 недель от исходного уровня; Вес> 66 кг, Hb 8-9: 1 × 1000 мг железа, затем 1 × 500 мг железа через 1 неделю; Вес> 66 кг, Hb 9-10,5 / 11: 1 × 1000 мг железа |
| 69 | Проспективное наблюдение | FCM | 65 беременных, второй и третий триместры | FCM 15 мг / кг |
| 114 | Ретроспективное наблюдение | FCM | 64 беременных | FCM 1000 мг однократной инфузией 15 минут еженедельно.Большинство из них получили только 1 дозу. |
| 68 † | Ретроспективное сравнительное наблюдение | FCM против LMWID | 92 беременных | FCM в дозах до 1000 мг. LMWID максимум 1000 мг |
| 115 | Открытое пилотное исследование | FCM | 19 женщин в третьем триместре беременности с синдромом беспокойных ног | Вводили 500 или 700 мг FCM в течение 20 минут |
Ссылка / идентификатор исследования
. | Дизайн
. | Состав железа
. | Участники
. | Дозирование
. |
|---|
| Железная сахароза | | | | |
| 47 | РКИ | IS по сравнению с пероральными | 271 женщинами с анемией 200 мг, 1450 907 907 женщин на поздних сроках беременности, 200 мг, 1450 907 инфузии -мг продолжительностью 30 минут с интервалом минимум 24 часа |
| 48 | РКИ | IS по сравнению с пероральными | 100 беременных пациенток, 24-34 недели | IS разделенные дозы 200 мг через день |
| 113 | РКИ | IS по сравнению с внутримышечным введением сорбита железа лимонной кислоты | 60 беременных, 12-32 недели | IS 200 мг, более 30 минут, каждая инфузия (в сумме согласно формуле общего дефицита железа ) |
| 49 | РКИ | IS по сравнению с пероральными | 89 беременных пациенток, недели 14-36 | IS 200 мг каждая инфузия (в сумме по формуле total l дефицит железа) |
| 70 | Ретроспективный сравнительный анализ наблюдений | IS vs FCM | 206 беременных женщин через 13 недель | IS 400 мг железа в неделю в 2 инфузиях с интервалом 48 ч, большинство пациентов FCM 1000 мг |
| 50 | РКИ | IS по сравнению с пероральным | 260 беременных, 21-37 недели | IS 200 мг, либо всего 2 дозы (первая неделя 21-24, вторая неделя 28-32) или 3 дозы (третья неделя 35-37) |
| 51 | РКИ | IS против перорального | 106 женщин в третьем триместре | IS при каждой инфузии, максимальная общая введенная доза составляла 200 мг, вводимая через 20-30 минут, общая доза составляла вводили в течение 5 дней, максимальная суточная доза составляла 400, обычно через день |
| 52 | РКИ | IS по сравнению с пероральным | Неделя 24-28 | IS вводили по формуле * |
| LMWID | | | | |
| 66 | Ретроспективное обсервационное исследование | LMWID | 189 s и 3-й триместр беременных 1 инфузия | 907 50
1 раз в сутки
Нерандомизированное проспективное исследование | LMWID | 100 беременных после 12 недель | Однократная инфузия, количество вводится в соответствии с расчетным дефицитом железа |
| FCM | | | | | 907 -ASAP)
РКИ | FCM против перорального железа (сульфат железа) | 252 беременных во втором или третьем триместре (гестационные недели 16-33) | 1000-1500 мг, в зависимости от веса и уровня гемоглобина:
Вес < 66 кг, Hb 8-9: 3 × 500 мг железа в течение 2 недель от исходного уровня; Вес <66 кг, Hb 9-10.5/11: 2 × 500 мг железа в течение 2 недель от исходного уровня; Вес> 66 кг, Hb 8-9: 1 × 1000 мг железа, затем 1 × 500 мг железа через 1 неделю; Вес> 66 кг, Hb 9-10,5 / 11: 1 × 1000 мг железа |
| 69 | Проспективное наблюдение | FCM | 65 беременных, второй и третий триместры | FCM 15 мг / кг |
| 114 | Ретроспективное наблюдение | FCM | 64 беременных | FCM 1000 мг однократной инфузией 15 минут еженедельно.Большинство из них получили только 1 дозу. |
| 68 † | Ретроспективное сравнительное наблюдение | FCM против LMWID | 92 беременных | FCM в дозах до 1000 мг. LMWID максимум 1000 мг |
| 115 | Открытое пилотное исследование | FCM | 19 женщин в третьем триместре беременности с синдромом беспокойных ног | Вводили 500 или 700 мг FCM в течение 20 минут |
Пациентка 1 была на 35 неделе беременности и без происшествий лечилась декстраном железа с низким молекулярным весом.Если бы она поступила до 13-й недели беременности и была способна переносить пероральное введение железа, мы бы лечили пероральным железом с последующим наблюдением через 2 недели (и после 13-й недели) для оценки ответа и определения потребности в внутривенном введении. утюг. Таблицы 1 и 2 показывают характеристики и схемы дозирования препаратов железа для внутривенного введения с точки зрения безопасности во время беременности.
До введения общенациональных программ обязательного обогащения фолиевой кислотой дефицит фолиевой кислоты был второй по частоте причиной анемии во время беременности. 71 Распространенность дефицита фолиевой кислоты во время беременности колеблется от 1% до 50% и выше в экономически неблагополучных регионах мира. Многочисленные исследования показывают, что распространенность дефицита как фолиевой кислоты, так и кобаламина увеличивается с приближением срока беременности. 72
Фолат и кобаламин участвуют в метаболизме тетрагидрофолатов и необходимы для синтеза ДНК для роста плода и роста тканей матери. 73 Пищевой фолат всасывается в тощей кишке. Плохое питание, кишечная мальабсорбция и повышенная потребность в росте плода могут способствовать дефициту фолиевой кислоты. Кобаламин присутствует в животном белке и всасывается в подвздошной кишке. R-белок (гаптокоррин), секретируемый слюнными железами, связывает кобаламин в желудке и транспортирует кобаламин в двенадцатиперстную кишку, где протеазы поджелудочной железы разрушают R-белок. Затем высвобождается кобаламин и связывается с внутренним фактором, высвобождаемым париетальными клетками желудка.Комплекс кобаламин-внутренний фактор впоследствии связывается с рецепторами на энтероцитах подвздошной кишки. Атрофический гастрит, ингибиторы протонной помпы и мальабсорбция увеличивают риск дефицита кобаламина. 74
Бариатрическая хирургия в США увеличилась на 800% в период с 1998 по 2005 год, при этом на долю женщин приходилось 83% операций в возрастной группе от 18 до 45 лет. 75 В ретроспективном исследовании анемия была обнаружена у 17% пациентов, перенесших бариатрическую операцию, низкий уровень ферритина — у 15%, низкий уровень кобаламина — у 11% и низкий уровень фолиевой кислоты в эритроцитах — у 12%. 76
У большинства беременных женщин с дефицитом фолиевой кислоты или кобаламина не наблюдается макроцитоза, 74,77 , который может быть замаскирован дефицитом железа или лежащим в основе второстепенным талассемическим фенотипом. Кроме того, от 2% до 5% беременных с нормоцитарной анемией имеют легкие мегалобластические изменения в костном мозге, которые разрешаются при приеме добавок фолиевой кислоты. 74
Кобаламин в сыворотке измеряет кобаламин, связанный с 2 циркулирующими связывающими белками, гаптокоррином и транскобаламином.У небеременных пациентов уровень кобаламина в сыворотке <200 пг / мл (<148 пмоль / л) является диагностическим признаком дефицита кобаламина, тогда как уровни выше 300 считаются нормальными. Уровни в диапазоне от 200 до 300 пг / мл являются пограничными, и возможен дефицит кобаламина. 78 Примечательно, что нет никакой разницы в уровнях метаболитов гомоцистеина и метилмалоновой кислоты у беременных с субнормальным уровнем кобаламина по сравнению с беременными женщинами с нормальным уровнем 79,80 , предполагая, что низкий уровень кобаламина во время беременности может не отражать истинную ткань дефицит.«Физиологическое» снижение уровня кобаламина наблюдается у 20% беременных женщин, что невозможно отличить от явного дефицита при обычных лабораторных исследованиях. 79,81,82 Холотранскобаламин (биологически активный кобаламин, связанный с транскобаламином) не снижается во время беременности и был предложен в качестве маркера дефицита кобаламина во время беременности. 83 Холотранскобаламин недоступен для клинического использования. Концентрация фолиевой кислоты в сыворотке <2 нг / мл указывает на дефицит фолиевой кислоты, тогда как уровни выше 4 нг / мл эффективно исключают дефицит.Уровни в диапазоне от 2 до 4 нг / мл являются пограничными. 84 На фолат сыворотки может повлиять недавний пероральный / диетический прием, что ограничивает ценность одного теста. Хотя фолиевая кислота в эритроцитах не подвержена такому влиянию, сывороточный фолат более доступен, и в большинстве случаев измерение фолиевой кислоты в эритроцитах может быть зарезервировано для пациентов с погранично низкими значениями сыворотки.
Из-за значительных последствий дефицита фолиевой кислоты для развития нервной трубки добавление фолиевой кислоты является стандартным компонентом дородовой помощи в США и Канаде.Инициативы общественного здравоохранения национального масштаба, требующие обогащения муки фолиевой кислотой в Соединенных Штатах и Канаде, оказались эффективными в значительном сокращении распространенности NTD. 85 Напротив, Khoshnood et al, в наблюдательном исследовании 11 353 случаев NTD у ~ 12,5 миллионов рождений в 19 странах Европы, не показали изменений в распространенности NTD в период с 1991 по 2011 год, несмотря на давние рекомендации, поощряющие добавление фолиевой кислоты. и наличие добровольного обогащения фолиевой кислотой. 86 В отсутствие обязательного обогащения, распространенность NTD в Европе осталась неизменной.
Обогащение продуктов фолиевой кислотой в Соединенных Штатах рекомендуется, потому что нервная трубка закрывается примерно на 26-й день беременности, когда большинство женщин еще не знают, что они беременны. Однонуклеотидный полиморфизм (SNP) C677T MTHFR представляет более высокий риск NTD, и такие матери имеют более высокие потребности в фолиевой кислоте.Тем не менее, SNP может обеспечить большую защиту от развития анемии и, возможно, даже выживание матери. Это может объяснить высокую частоту аллелей этого полиморфизма в некоторых популяциях за счет давления отбора. 87
ВОЗ рекомендует беременным женщинам принимать 400 мкг фолиевой кислоты в день на ранних сроках беременности и до 3 месяцев после родов. Служба общественного здравоохранения США и CDC рекомендуют то же самое для всех женщин детородного возраста (15-45 лет) для предотвращения расщелины позвоночника и анэнцефалии. 88
Большинство витаминов для беременных содержат 1 мг фолиевой кислоты, чего более чем достаточно для удовлетворения повышенных потребностей беременных. Более высокая доза добавок, 5 мг в день, рекомендуется женщинам с повышенной потребностью в фолиевой кислоте (многоплодная беременность, гемолитические расстройства, нарушения метаболизма фолиевой кислоты) и женщинам с повышенным риском NTD (личный или семейный анамнез NTD, прегестационный диабет, эпилепсия на вальпроате или карбамазепине).
Из-за относительно большого количества кобаламина, хранящегося в организме человека, дефицит кобаламина во время беременности встречается гораздо реже, чем дефицит фолиевой кислоты. Однако чем больше беременных женщин подверглись бариатрической хирургии, тем выше риск дефицита кобаламина. Мид и др. Обследовали 113 женщин, перенесших операцию обходного желудочного анастомоза и родивших 150 детей, и показали низкий уровень кобаламина более чем у 10% пациентов после билиопанкреатического отведения, желудочного обходного анастомоза по Ру или рукавной гастрэктомии. 89
ВОЗ и Национальные институты здоровья США (NIH) рекомендуют более высокую суточную дозу кобаламина беременным женщинам, чем небеременным (2,6 против 2,4 мкг в день). 90,91 для поддержки неврологического развития плода. Задержка роста, общая гипотония и потеря нейромоторных навыков описаны у младенцев от матерей с дефицитом кобаламина. 92 Кроме того, добавка кобаламина улучшает двигательные функции и регургитацию у младенцев с дефицитом кобаламина. 93 Примечательно, что гематологические нарушения, вызванные дефицитом кобаламина, могут реагировать на добавление фолиевой кислоты, оставляя без внимания другие последствия дефицита кобаламина. Поэтому быстрое распознавание дефицита кобаламина и быстрое лечение имеют большое значение.
Пациент 2 подвергался риску дефицита кобаламина (и железа) в результате бариатрических процедур. Она получала внутримышечно 1000 мкг кобаламина каждые 4 недели во время беременности и в послеродовой период с рекомендацией для пожизненной заместительной терапии.Наша практика заключается в лечении всех беременных женщин с лабораторными данными, указывающими на дефицит кобаламина, независимо от причины.
Лечение дефицита кобаламина во время беременности аналогично лечению вне беременности и может быть достигнуто путем перорального или парентерального восполнения. При пероральном приеме 1000 мкг витамина кобаламин в день следует контролировать уровни сыворотки, чтобы обеспечить адекватное восполнение. Для пациентов, перенесших бариатрическую операцию или другие состояния, которые могут препятствовать абсорбции в кишечнике, сублингвальный кобаламин является альтернативой пероральному, 94 , а у пациентов с неврологическими особенностями, связанными с дефицитом кобаламина, предпочтительным является парентеральное лечение.
Дополнительные результаты у 27-летнего пациента из Нигерии с лихорадкой включали: сывороточное железо, 20 мкг / дл; TIBC, 600 мкг / дл; ферритин, 4 мкг / л; и кобаламин 113 пг / мл. В мазке крови обнаружены малярийные паразиты. ВИЧ, гепатиты B и C были отрицательными. Лактатдегидрогеназа и билирубин в норме. Абсолютное количество ретикулоцитов составляло 20 000 / мкл. Был установлен диагноз анемии из-за сочетанного дефицита железа, дефицита кобаламина и малярии.Было проведено лечение малярии. Она получала 6 единиц упакованных эритроцитов и внутримышечно 1000 мкг гидроксикобаламина в день в течение 1 недели. После разрешения паразитемии назначали 200 мг сульфата железа и 5 мг фолиевой кислоты в день.
Малярия представляет серьезную угрозу для здоровья беременных женщин. Ежегодно 23 миллиона женщин заболевают в эндемичных по малярии зонах в Африке. 95 Распространенность выше у первородящих, чем у небеременных женщин. Plasmodium falciparum — преобладающий вид. Малярия, заразившаяся во время беременности, увеличивает риск развития анемии для матери, заражает плод (врожденная малярия) и ассоциируется с низкой массой тела и повышенной детской смертностью. 96
Профилактика малярии снижает неонатальную смертность. 97 Для беременных женщин в районах со средним и высоким уровнем передачи малярии ВОЗ рекомендует периодическое профилактическое лечение во время беременности с использованием не менее 3 доз сульфадоксин-пириметамина во втором и третьем триместрах, 98 в сочетании с применением инсектицидов. обработанные москитные сетки.Пациент в случае 3 получил сульфадоксин-пириметамин в соответствии с рекомендациями.
Тяжелая анемия наблюдается в районах с очень высокой степенью передачи малярии и чаще всего встречается у маленьких детей и беременных женщин. 99 Распространенность малярийной анемии в эндемичных районах Африки составляет от 60% до 80% среди беременных женщин. 100 Патогенез включает прямое разрушение паразитизированных и непаразитизированных эритроцитов (внесосудистый и внутрисосудистый гемолиз), секвестрацию эритроцитов в селезенке и печени, подавление костного мозга и дизеритропоэз. 101
Взаимосвязь между дефицитом железа и малярией была предметом интенсивных исследований, поскольку эти два фактора часто сосуществуют. In vitro, P falciparum инфицирует эритроциты людей с дефицитом железа менее эффективно, чем эритроциты людей с высоким содержанием железа, 102 — результат, подтвержденный клиническими исследованиями. Поперечное исследование 445 беременных женщин Танзании показало, что дефицит железа снижает риск плацентарной малярии. 103 В исследовании случай-контроль, проведенном в Малави, дефицит железа у 112 женщин с плацентарной малярией встречался реже, чем у 110 женщин без него. 104 В Кокрановском систематическом обзоре 35 рандомизированных контролируемых испытаний, посвященных оценке приема добавок железа у детей, живущих в районах с гиперэндемической или голоэндемической передачей малярии, железо не вызывало избыточной клинической малярии. 105 В этот обзор не вошли беременные женщины. Предоставление дополнительных препаратов железа беременным женщинам в эндемичных по малярии районах вызывает споры из-за опасений, что терапия препаратом железа может усугубить инфекцию.Было показано, что пероральное введение железа ex vivo способствует росту бактерий. 106 В двух исследованиях беременных женщин в странах с малярией не было различий в плацентарной малярии и паразитемии между теми, кто получал железо, и теми, кто не получал. 107
Третий случай иллюстрирует сложность анемии во время беременности в районах, где наблюдается малярия.
Пациент 3 получил кровь.Наряду с профилактическими мерами, быстрый доступ к безопасным продуктам крови имеет решающее значение для снижения связанной с анемией смертности среди женщин в развивающихся странах. 108 Наиболее частыми показаниями для взятия крови в странах Африки к югу от Сахары являются материнское кровотечение, травма и анемия, связанная с малярией. 109 В исследовании служб переливания крови в Малави средний уровень гемоглобина у переливаемых пациентов составлял 4,8 г / дл, и 17% (18 из 104) получали беременные женщины. 110
Рекомендации по лечению послеродовых кровотечений были опубликованы рядом акушерских обществ.Последние французские руководства рекомендуют переливание крови при послеродовом кровотечении, чтобы поддерживать концентрацию гемоглобина> 8 г / дл. 111
Последние рекомендации по переливанию крови AABB (ранее Американская ассоциация банков крови) основаны на 12 587 пациентах, включенных в 31 подходящее рандомизированное контролируемое исследование в неакушерских условиях. Они рекомендуют использовать ограничительный порог трансфузии гемоглобина 7 г / дл для гемодинамически стабильных госпитализированных взрослых пациентов.Доказательная база, поддерживающая этот подход в акушерстве, ограничена. Поэтому клиницисты должны учитывать гемоглобин, общий клинический контекст, предпочтения пациента и альтернативные методы лечения при принятии решения о переливании крови пациенту. 112
Как я лечу анемию во время беременности: железо, кобаламин и фолиевая кислота | Кровь
Анемия является важным фактором риска как материнской, так и внутриутробной заболеваемости.Железодефицитная анемия связана с более высокими показателями преждевременных родов, новорожденных с низкой массой тела при рождении (LBW) и малыми для гестационного возраста (SGA). 7 Дефицит железа у матери влияет на концентрацию железа в пуповинной крови. 8 Дефицит железа у плода и новорожденного вызывает снижение слуховой памяти распознавания у младенцев, что отражает его влияние на развивающийся гиппокамп. 9 Дети, рожденные от железодефицитных матерей, демонстрируют нарушения обучения и памяти, которые могут сохраняться во взрослом возрасте. 10 Дефицит фолиевой кислоты, особенно во время зачатия, сильно коррелирует с увеличением дефектов нервной трубки (NTD). 11 Низкий уровень фолиевой кислоты в эритроцитах у матери также связан с LBW и повышенным риском SGA. 12 Материнский статус витамина B12 (кобаламина) влияет на рост и развитие плода. Низкий уровень кобаламина связан с повышенным риском снижения мышечной массы плода и избыточного ожирения, повышенной инсулинорезистентности и нарушениями развития нервной системы. 13 Риски для матери включают утомляемость, бледность, тахикардию, плохую переносимость упражнений и низкую производительность труда. 14 Истощение запасов крови во время родов может увеличить потребность в переливании крови, 15 преэклампсия, 16 отслойка плаценты, 17 сердечная недостаточность и связанная с этим смерть. 18 В этой статье мы представляем 3 случая лечения наиболее распространенных пищевых причин анемии беременных: дефицита железа, кобаламина и фолиевой кислоты.
Женщина 35 лет, поступившая в клинику на 35 неделе беременности, с утомляемостью, начавшейся на ранних сроках беременности, одышкой при физической нагрузке и беспокойным сном.В анамнезе был илеит Крона, длительная меноррагия и ранее были преждевременные роды из-за тяжелой преэклампсии. Ее пульс был 109; ее артериальное давление было 145/96 мм рт. В общем анализе крови: лейкоцитов 10,9 × 10 9 / л; Hb, 8,8 г / дл; гематокрит (Hct) 28,1%; средний корпускулярный объем (MCV) — 71 мкл; тромбоциты, 270 × 10 9 / л; ширина распределения эритроцитов 17,1. Месяцем ранее (для Hb, 8,5 г / дл, Hct, 26,9% и MCV, 76 мкл) акушер начал пероральное введение железа, что вызвало тяжелый запор.
Дополнительные лабораторные данные по нашей 35-летней пациентке на 36 неделе беременности включали: сывороточное железо, 24 мкг / дл; TIBC, 623 мкг / дл; и ферритин, 6 мкг / л (нг / мл), что позволяет установить диагноз железодефицитной анемии.
Восполнение запасов железа может быть достигнуто пероральным или внутривенным введением железа. Выбор терапии зависит от степени анемии, срока беременности и факторов, влияющих на всасывание железа в желудочно-кишечном тракте.
Пероральное железо является передовой терапией железодефицитной анемии. Это недорого, доступно и эффективно. Однако до 70% пациентов испытывают значительные побочные эффекты со стороны желудочно-кишечного тракта (тошнота, запор, диарея, несварение желудка и металлический привкус), которые препятствуют соблюдению режима лечения. 36 Во время беременности снижение перистальтики кишечника, вызванное повышенным содержанием прогестерона и увеличивающейся маткой, давящей на прямую кишку, усугубляется пероральным приемом железа. 37,38
Рекомендации по дозировке перорального железа варьируются от 60 до 200 мг элементарного железа в день. 2,21 Этого можно достичь с помощью таблеток по 325 мг (каждая из которых содержит 50-65 мг элементарного железа) от одного до трех раз в день. Кислый pH желудка способствует растворимости железа за счет превращения трехвалентного (Fe 3+ ) в двухвалентное (Fe 2+ ) железа для поглощения двенадцатиперстной кишкой. Всасыванию железа способствует аскорбат (который способствует развитию от Fe 3+ до Fe 2+ ), аминокислоты и дефицит железа, и замедляется из-за фитатов, дубильных веществ, антацидов и избытка железа.Наиболее часто назначаемыми препаратами железа являются сульфат железа, глюконат железа и фумарат железа. Сульфат железа с пролонгированным высвобождением (комплекс сульфата железа с полимером) является наиболее переносимым пероральным препаратом и ассоциируется с хорошей комплаентностью, 39 , хотя замедленное высвобождение нарушает всасывание. Пациенты с дефицитом железа усваивают до 28% перорального железа при приеме без еды. 40 Общее количество абсорбированного железа увеличивается с увеличением дозы до максимальной 160 мг в день.Однако пероральный прием железа резко увеличивает гепсидин, и недавние данные показывают, что прием добавок два или три раза в день может иметь небольшое дополнительное преимущество по сравнению с приемом один раз в день. 41 Через две недели после начала приема перорального железа повышение гемоглобина на 1 г или более предполагает адекватное всасывание. 42 Замену следует продолжать до пополнения запасов железа (обычно через 2–3 месяца) и до 6 недель после родов.
Внутривенное введение железа препятствует всасыванию в желудочно-кишечном тракте и поэтому является предпочтительным средством для пациентов с чувствительностью к глютену, воспалительными заболеваниями кишечника, желудочно-кишечной мальабсорбцией, после операции обходного желудочного анастомоза, гиперемезиса беременных или непереносимости перорального железа в анамнезе.Внутривенное введение железа превосходит пероральное железо в достижении устойчивого ответа на гемоглобин, снижении необходимости переливания эритроцитов и улучшении качества жизни при хронической сердечной недостаточности, 43 воспалительных заболеваниях кишечника, 44 хронических заболеваниях почек и гемодиализе, 45 и анемия, связанная с раком. 46
Несколько авторов сообщили, что парентеральная терапия железом во время беременности и в послеродовом периоде связана с более быстрым увеличением гемоглобина и / или лучшим восполнением запасов железа, чем пероральная терапия. 18,47-54 Пациентка 1 страдала илеитом Крона, меноррагией в анамнезе и, возможно, начала беременность с неоптимальными запасами железа. При сроке беременности 32 недели мы рекомендуем вводить железо внутривенно.
В первом триместре мы лечим дефицит железа пероральным приемом железа, оставляя внутривенное введение железа после 13-й недели. Это соответствует рекомендациям Комитета по лекарственным средствам для человека (CHMP) Европейского медицинского агентства. 55 Управление по санитарному надзору за качеством пищевых продуктов и медикаментов США (FDA) явно не ограничивает использование внутривенного железа до окончания первого триместра. Поскольку было показано, что внутривенное введение железа повышает гемоглобин быстрее, чем пероральное железо, 45,51 мы предпочитаем лечить пациентов внутривенным введением железа во второй половине беременности. Некоторые исследователи сообщают о дополнительных преимуществах внутривенного введения железа по сравнению с пероральным приемом железа, помимо более быстрого повышения гемоглобина. Брейманн и его коллеги набрали 252 женщины во втором и третьем триместре (недели 16-33), случайным образом назначив им пероральный сульфат железа или карбоксимальтозу железа (III) внутривенно.Улучшение гемоглобина и исходы новорожденных были одинаковыми в обеих группах, но жизнеспособность и социальное функционирование были лучше при внутривенном введении железа. 53
Все доступные препараты железа для внутривенного введения состоят из комплексов железо-углевод, состоящих из небольших сфероидальных железо-углеводных частиц (Таблица 1). Углеводы служат оболочкой вокруг геля гидроксида железа ядра, позволяя медленное высвобождение элементарного железа, в то время как оставшиеся частицы остаются в коллоидной суспензии. 56,57 Доступные в настоящее время препараты железа для внутривенного введения обладают приемлемой безопасностью и эквивалентной эффективностью для населения в целом. 58,59 Все внутривенные препараты могут быть связаны с аллергическими реакциями, характеризующимися тошнотой, гипотонией, тахикардией, болью в груди, одышкой и отеком конечностей, которые обычно возникают в течение 24 часов после инфузии. Эти незначительные инфузионные реакции являются самоограничивающимися, не требуют лечения, 60 и не должны ошибочно восприниматься как анафилаксия, 61 , и они редко повторяются при повторном введении.Эмпирическое использование стероидов перед повторным лечением может уменьшить незначительные реакции, которые возникают на следующий день. 62 Пациенты могут также испытывать самостоятельно купирующуюся артралгию, миалгию и / или головную боль в течение нескольких дней после инфузии, которые обычно реагируют на нестероидные противовоспалительные препараты.
| . | Препараты
. |
|---|
| Общее название | Сахароза железа | Глюконат натрия и железа | LMW декстран железа | Ферумокситол | FCM | Изомальтозид железа | | INFR | , CosmoFer | Feraheme | Ferinject, Injectafer, | Monofer (только Европа) |
| Производитель | American Regent Inc | Sanofi Aventis Inc | Watson Pharma | Watson Pharma |
| Углеводы | Сахароза | Глюконат | Низкомолекулярный декстран железа | Полиглюкозный сорбитол карбоксиметиловый эфир | Карбоксимальтоза | Изомальтозид |
| элементарного железа | 12.5 мг / мл | 50 мг / мл | 30 мг / мл | 50 мг / мл | 100 мг / мл |
| TDI | Нет | Нет | Да | Нет | Да | Да
| Требуется пробная доза | Нет | Нет | Да | Нет | Нет | Нет |
| Рекомендуемая максимальная доза | Несколько доз по 200-300 мг | Несколько доз по 200-300 мг | .5 мг | Многократные дозы 100 мг или однократная инфузия 1000 мг | 2 инфузии 510 мг с интервалом 3-8 дней или разовая доза 1020 мг | 2 дозы 750 мг с интервалом 7 или более дней ( вес <50 кг) | Однократная инфузия в дозе 20 мг / кг (или 1000 мг) или до 3 доз по 500 мг в течение 7 дней |
| 2 дозы 15 мг / кг (или 1000 мг) с интервалом 7 или более дней, если вес> 50 кг |
| Время инфузии | В течение не менее 15 минут | 1 час | 1 час | 15 минут | 15 минут | 15 минут |
| Категория беременности | B | B | C | C | C | Не указано |
| . | Препараты
. |
|---|
| Общее название | Сахароза железа | Глюконат натрия и железа | LMW декстран железа | Ферумокситол | FCM | Изомальтозид железа | | INFR | , CosmoFer | Feraheme | Ferinject, Injectafer, | Monofer (только Европа) |
| Производитель | American Regent Inc | Sanofi Aventis Inc | Watson Pharma | Watson Pharma |
| Углеводы | Сахароза | Глюконат | Низкомолекулярный декстран железа | Полиглюкозный сорбитол карбоксиметиловый эфир | Карбоксимальтоза | Изомальтозид |
| элементарного железа | 12.5 мг / мл | 50 мг / мл | 30 мг / мл | 50 мг / мл | 100 мг / мл |
| TDI | Нет | Нет | Да | Нет | Да | Да
| Требуется пробная доза | Нет | Нет | Да | Нет | Нет | Нет |
| Рекомендуемая максимальная доза | Несколько доз по 200-300 мг | Несколько доз по 200-300 мг | .5 мг | Множественные дозы 100 мг или однократная инфузия 1000 мг | 2 инфузии 510 мг с интервалом 3-8 дней или разовая доза 1020 мг | 2 дозы 750 мг с интервалом 7 или более дней ( вес <50 кг) | Однократная инфузия в дозе 20 мг / кг (или 1000 мг) или до 3 доз по 500 мг в течение 7 дней |
| 2 дозы 15 мг / кг (или 1000 мг) с интервалом 7 или более дней, если вес> 50 кг |
| Время инфузии | В течение не менее 15 минут | 1 час | 1 час | 15 минут | 15 минут | 15 минут |
| Категория беременности | B | B | C | C | C | Не указано |
Мета-анализ 103 рандомизированных контролируемых испытаний, сравнивающих 10 391 пациента, получавшего внутривенное введение железа, с 4044 пациентами, получавшими пероральное железо, 1329 — без железа и 3335 — с плацебо, показал, что ни серьезные побочные эффекты, ни инфекции не увеличивались при внутривенном введении железа. 63
Сахароза железа и глюконат натрия и железа отнесены к категории B при беременности FDA на основании исследований безопасности при беременности. Как высокомолекулярные (HMW), так и низкомолекулярные (LMW) декстраны железа сохраняют обозначение категории беременности C, несмотря на доказательства, свидетельствующие о том, что нежелательные явления, приписываемые декстрану железа, в основном связаны с препаратом HMW. 64 Примечательно, что эти исследования не включали беременных женщин.Декстран железа HMW связан с повышенным риском анафилаксии и больше не доступен. 65 Наблюдательное исследование 189 женщин, получавших низкомолекулярный декстран железа во втором и третьем триместре, не выявило серьезных нежелательных явлений и только 2% временных инфузионных реакций. 66 Эти результаты подтвердили результаты других исследований, показывающих безопасность низкомолекулярного декстрана железа, 67,68 , который позволяет полностью заменить внутривенное введение железа за одну инфузию в течение 15-60 минут.Несмотря на хорошо установленную безопасность, низкомолекулярный декстран железа по-прежнему требует испытательной дозы.
Новые препараты железа для внутривенного введения, ферумокситол, FCM и изомальтозид железа — все основаны на углеводах с пониженными иммуногенными свойствами; Хотя не установлено, что эти аллергические реакции уменьшились, тестовая доза не требуется. Тем не менее, FCM и ферумокситол также отнесены FDA к категории C беременности. Было показано, что FCM эффективен и безопасен при беременности (таблица 2).В проспективном исследовании Froessler и его коллеги пролечили 65 беременных женщин с FCM и сообщили об отсутствии серьезных побочных эффектов и изменений в мониторинге сердца плода. 69 Кроме того, Christoph et al. Обследовали 206 беременных женщин в сравнительном исследовании сахарозы железа и FCM и показали эквивалентные профили безопасности для обоих препаратов. 70 Мы рекомендуем проводить лечение беременных женщин с любой степенью дефицита железа, чтобы вылечить анемию и восполнить запасы ферритина как можно раньше.
Таблица 2.
Примеры испытаний препаратов и дозирования железа внутривенно при беременности
Ссылка / идентификатор исследования
. | Дизайн
. | Состав железа
. | Участники
. | Дозирование
. |
|---|
| Железная сахароза | | | | |
| 47 | РКИ | IS по сравнению с пероральными | 271 женщинами с анемией 200 мг, 1450 907 907 женщин на поздних сроках беременности, 200 мг, 1450 907 инфузии -мг продолжительностью 30 минут с интервалом минимум 24 часа |
| 48 | РКИ | IS по сравнению с пероральными | 100 беременных пациенток, 24-34 недели | IS разделенные дозы 200 мг через день |
| 113 | РКИ | IS по сравнению с внутримышечным введением сорбита железа лимонной кислоты | 60 беременных, 12-32 недели | IS 200 мг, более 30 минут, каждая инфузия (в сумме согласно формуле общего дефицита железа ) |
| 49 | РКИ | IS по сравнению с пероральными | 89 беременных пациенток, недели 14-36 | IS 200 мг каждая инфузия (в сумме по формуле total l дефицит железа) |
| 70 | Ретроспективный сравнительный анализ наблюдений | IS vs FCM | 206 беременных женщин через 13 недель | IS 400 мг железа в неделю в 2 инфузиях с интервалом 48 ч, большинство пациентов FCM 1000 мг |
| 50 | РКИ | IS по сравнению с пероральным | 260 беременных, 21-37 недели | IS 200 мг, либо всего 2 дозы (первая неделя 21-24, вторая неделя 28-32) или 3 дозы (третья неделя 35-37) |
| 51 | РКИ | IS против перорального | 106 женщин в третьем триместре | IS при каждой инфузии, максимальная общая введенная доза составляла 200 мг, вводимая через 20-30 минут, общая доза составляла вводили в течение 5 дней, максимальная суточная доза составляла 400, обычно через день |
| 52 | РКИ | IS по сравнению с пероральным | Неделя 24-28 | IS вводили по формуле * |
| LMWID | | | | |
| 66 | Ретроспективное обсервационное исследование | LMWID | 189 s и 3-й триместр беременных 1 инфузия | 907 50
1 раз в сутки
Нерандомизированное проспективное исследование | LMWID | 100 беременных после 12 недель | Однократная инфузия, количество вводится в соответствии с расчетным дефицитом железа |
| FCM | | | | | 907 -ASAP)
РКИ | FCM против перорального железа (сульфат железа) | 252 беременных во втором или третьем триместре (гестационные недели 16-33) | 1000-1500 мг, в зависимости от веса и уровня гемоглобина:
Вес < 66 кг, Hb 8-9: 3 × 500 мг железа в течение 2 недель от исходного уровня; Вес <66 кг, Hb 9-10.5/11: 2 × 500 мг железа в течение 2 недель от исходного уровня; Вес> 66 кг, Hb 8-9: 1 × 1000 мг железа, затем 1 × 500 мг железа через 1 неделю; Вес> 66 кг, Hb 9-10,5 / 11: 1 × 1000 мг железа |
| 69 | Проспективное наблюдение | FCM | 65 беременных, второй и третий триместры | FCM 15 мг / кг |
| 114 | Ретроспективное наблюдение | FCM | 64 беременных | FCM 1000 мг однократной инфузией 15 минут еженедельно.Большинство из них получили только 1 дозу. |
| 68 † | Ретроспективное сравнительное наблюдение | FCM против LMWID | 92 беременных | FCM в дозах до 1000 мг. LMWID максимум 1000 мг |
| 115 | Открытое пилотное исследование | FCM | 19 женщин в третьем триместре беременности с синдромом беспокойных ног | Вводили 500 или 700 мг FCM в течение 20 минут |
Ссылка / идентификатор исследования
. | Дизайн
. | Состав железа
. | Участники
. | Дозирование
. |
|---|
| Железная сахароза | | | | |
| 47 | РКИ | IS по сравнению с пероральными | 271 женщинами с анемией 200 мг, 1450 907 907 женщин на поздних сроках беременности, 200 мг, 1450 907 инфузии -мг продолжительностью 30 минут с интервалом минимум 24 часа |
| 48 | РКИ | IS по сравнению с пероральными | 100 беременных пациенток, 24-34 недели | IS разделенные дозы 200 мг через день |
| 113 | РКИ | IS по сравнению с внутримышечным введением сорбита железа лимонной кислоты | 60 беременных, 12-32 недели | IS 200 мг, более 30 минут, каждая инфузия (в сумме согласно формуле общего дефицита железа ) |
| 49 | РКИ | IS по сравнению с пероральными | 89 беременных пациенток, недели 14-36 | IS 200 мг каждая инфузия (в сумме по формуле total l дефицит железа) |
| 70 | Ретроспективный сравнительный анализ наблюдений | IS vs FCM | 206 беременных женщин через 13 недель | IS 400 мг железа в неделю в 2 инфузиях с интервалом 48 ч, большинство пациентов FCM 1000 мг |
| 50 | РКИ | IS по сравнению с пероральным | 260 беременных, 21-37 недели | IS 200 мг, либо всего 2 дозы (первая неделя 21-24, вторая неделя 28-32) или 3 дозы (третья неделя 35-37) |
| 51 | РКИ | IS против перорального | 106 женщин в третьем триместре | IS при каждой инфузии, максимальная общая введенная доза составляла 200 мг, вводимая через 20-30 минут, общая доза составляла вводили в течение 5 дней, максимальная суточная доза составляла 400, обычно через день |
| 52 | РКИ | IS по сравнению с пероральным | Неделя 24-28 | IS вводили по формуле * |
| LMWID | | | | |
| 66 | Ретроспективное обсервационное исследование | LMWID | 189 s и 3-й триместр беременных 1 инфузия | 907 50
1 раз в сутки
Нерандомизированное проспективное исследование | LMWID | 100 беременных после 12 недель | Однократная инфузия, количество вводится в соответствии с расчетным дефицитом железа |
| FCM | | | | | 907 -ASAP)
РКИ | FCM против перорального железа (сульфат железа) | 252 беременных во втором или третьем триместре (гестационные недели 16-33) | 1000-1500 мг, в зависимости от веса и уровня гемоглобина:
Вес < 66 кг, Hb 8-9: 3 × 500 мг железа в течение 2 недель от исходного уровня; Вес <66 кг, Hb 9-10.5/11: 2 × 500 мг железа в течение 2 недель от исходного уровня; Вес> 66 кг, Hb 8-9: 1 × 1000 мг железа, затем 1 × 500 мг железа через 1 неделю; Вес> 66 кг, Hb 9-10,5 / 11: 1 × 1000 мг железа |
| 69 | Проспективное наблюдение | FCM | 65 беременных, второй и третий триместры | FCM 15 мг / кг |
| 114 | Ретроспективное наблюдение | FCM | 64 беременных | FCM 1000 мг однократной инфузией 15 минут еженедельно.Большинство из них получили только 1 дозу. |
| 68 † | Ретроспективное сравнительное наблюдение | FCM против LMWID | 92 беременных | FCM в дозах до 1000 мг. LMWID максимум 1000 мг |
| 115 | Открытое пилотное исследование | FCM | 19 женщин в третьем триместре беременности с синдромом беспокойных ног | Вводили 500 или 700 мг FCM в течение 20 минут |
Пациентка 1 была на 35 неделе беременности и без происшествий лечилась декстраном железа с низким молекулярным весом.Если бы она поступила до 13-й недели беременности и была способна переносить пероральное введение железа, мы бы лечили пероральным железом с последующим наблюдением через 2 недели (и после 13-й недели) для оценки ответа и определения потребности в внутривенном введении. утюг. Таблицы 1 и 2 показывают характеристики и схемы дозирования препаратов железа для внутривенного введения с точки зрения безопасности во время беременности.
До введения общенациональных программ обязательного обогащения фолиевой кислотой дефицит фолиевой кислоты был второй по частоте причиной анемии во время беременности. 71 Распространенность дефицита фолиевой кислоты во время беременности колеблется от 1% до 50% и выше в экономически неблагополучных регионах мира. Многочисленные исследования показывают, что распространенность дефицита как фолиевой кислоты, так и кобаламина увеличивается с приближением срока беременности. 72
Фолат и кобаламин участвуют в метаболизме тетрагидрофолатов и необходимы для синтеза ДНК для роста плода и роста тканей матери. 73 Пищевой фолат всасывается в тощей кишке. Плохое питание, кишечная мальабсорбция и повышенная потребность в росте плода могут способствовать дефициту фолиевой кислоты. Кобаламин присутствует в животном белке и всасывается в подвздошной кишке. R-белок (гаптокоррин), секретируемый слюнными железами, связывает кобаламин в желудке и транспортирует кобаламин в двенадцатиперстную кишку, где протеазы поджелудочной железы разрушают R-белок. Затем высвобождается кобаламин и связывается с внутренним фактором, высвобождаемым париетальными клетками желудка.Комплекс кобаламин-внутренний фактор впоследствии связывается с рецепторами на энтероцитах подвздошной кишки. Атрофический гастрит, ингибиторы протонной помпы и мальабсорбция увеличивают риск дефицита кобаламина. 74
Бариатрическая хирургия в США увеличилась на 800% в период с 1998 по 2005 год, при этом на долю женщин приходилось 83% операций в возрастной группе от 18 до 45 лет. 75 В ретроспективном исследовании анемия была обнаружена у 17% пациентов, перенесших бариатрическую операцию, низкий уровень ферритина — у 15%, низкий уровень кобаламина — у 11% и низкий уровень фолиевой кислоты в эритроцитах — у 12%. 76
У большинства беременных женщин с дефицитом фолиевой кислоты или кобаламина не наблюдается макроцитоза, 74,77 , который может быть замаскирован дефицитом железа или лежащим в основе второстепенным талассемическим фенотипом. Кроме того, от 2% до 5% беременных с нормоцитарной анемией имеют легкие мегалобластические изменения в костном мозге, которые разрешаются при приеме добавок фолиевой кислоты. 74
Кобаламин в сыворотке измеряет кобаламин, связанный с 2 циркулирующими связывающими белками, гаптокоррином и транскобаламином.У небеременных пациентов уровень кобаламина в сыворотке <200 пг / мл (<148 пмоль / л) является диагностическим признаком дефицита кобаламина, тогда как уровни выше 300 считаются нормальными. Уровни в диапазоне от 200 до 300 пг / мл являются пограничными, и возможен дефицит кобаламина. 78 Примечательно, что нет никакой разницы в уровнях метаболитов гомоцистеина и метилмалоновой кислоты у беременных с субнормальным уровнем кобаламина по сравнению с беременными женщинами с нормальным уровнем 79,80 , предполагая, что низкий уровень кобаламина во время беременности может не отражать истинную ткань дефицит.«Физиологическое» снижение уровня кобаламина наблюдается у 20% беременных женщин, что невозможно отличить от явного дефицита при обычных лабораторных исследованиях. 79,81,82 Холотранскобаламин (биологически активный кобаламин, связанный с транскобаламином) не снижается во время беременности и был предложен в качестве маркера дефицита кобаламина во время беременности. 83 Холотранскобаламин недоступен для клинического использования. Концентрация фолиевой кислоты в сыворотке <2 нг / мл указывает на дефицит фолиевой кислоты, тогда как уровни выше 4 нг / мл эффективно исключают дефицит.Уровни в диапазоне от 2 до 4 нг / мл являются пограничными. 84 На фолат сыворотки может повлиять недавний пероральный / диетический прием, что ограничивает ценность одного теста. Хотя фолиевая кислота в эритроцитах не подвержена такому влиянию, сывороточный фолат более доступен, и в большинстве случаев измерение фолиевой кислоты в эритроцитах может быть зарезервировано для пациентов с погранично низкими значениями сыворотки.
Из-за значительных последствий дефицита фолиевой кислоты для развития нервной трубки добавление фолиевой кислоты является стандартным компонентом дородовой помощи в США и Канаде.Инициативы общественного здравоохранения национального масштаба, требующие обогащения муки фолиевой кислотой в Соединенных Штатах и Канаде, оказались эффективными в значительном сокращении распространенности NTD. 85 Напротив, Khoshnood et al, в наблюдательном исследовании 11 353 случаев NTD у ~ 12,5 миллионов рождений в 19 странах Европы, не показали изменений в распространенности NTD в период с 1991 по 2011 год, несмотря на давние рекомендации, поощряющие добавление фолиевой кислоты. и наличие добровольного обогащения фолиевой кислотой. 86 В отсутствие обязательного обогащения, распространенность NTD в Европе осталась неизменной.
Обогащение продуктов фолиевой кислотой в Соединенных Штатах рекомендуется, потому что нервная трубка закрывается примерно на 26-й день беременности, когда большинство женщин еще не знают, что они беременны. Однонуклеотидный полиморфизм (SNP) C677T MTHFR представляет более высокий риск NTD, и такие матери имеют более высокие потребности в фолиевой кислоте.Тем не менее, SNP может обеспечить большую защиту от развития анемии и, возможно, даже выживание матери. Это может объяснить высокую частоту аллелей этого полиморфизма в некоторых популяциях за счет давления отбора. 87
ВОЗ рекомендует беременным женщинам принимать 400 мкг фолиевой кислоты в день на ранних сроках беременности и до 3 месяцев после родов. Служба общественного здравоохранения США и CDC рекомендуют то же самое для всех женщин детородного возраста (15-45 лет) для предотвращения расщелины позвоночника и анэнцефалии. 88
Большинство витаминов для беременных содержат 1 мг фолиевой кислоты, чего более чем достаточно для удовлетворения повышенных потребностей беременных. Более высокая доза добавок, 5 мг в день, рекомендуется женщинам с повышенной потребностью в фолиевой кислоте (многоплодная беременность, гемолитические расстройства, нарушения метаболизма фолиевой кислоты) и женщинам с повышенным риском NTD (личный или семейный анамнез NTD, прегестационный диабет, эпилепсия на вальпроате или карбамазепине).
Из-за относительно большого количества кобаламина, хранящегося в организме человека, дефицит кобаламина во время беременности встречается гораздо реже, чем дефицит фолиевой кислоты. Однако чем больше беременных женщин подверглись бариатрической хирургии, тем выше риск дефицита кобаламина. Мид и др. Обследовали 113 женщин, перенесших операцию обходного желудочного анастомоза и родивших 150 детей, и показали низкий уровень кобаламина более чем у 10% пациентов после билиопанкреатического отведения, желудочного обходного анастомоза по Ру или рукавной гастрэктомии. 89
ВОЗ и Национальные институты здоровья США (NIH) рекомендуют более высокую суточную дозу кобаламина беременным женщинам, чем небеременным (2,6 против 2,4 мкг в день). 90,91 для поддержки неврологического развития плода. Задержка роста, общая гипотония и потеря нейромоторных навыков описаны у младенцев от матерей с дефицитом кобаламина. 92 Кроме того, добавка кобаламина улучшает двигательные функции и регургитацию у младенцев с дефицитом кобаламина. 93 Примечательно, что гематологические нарушения, вызванные дефицитом кобаламина, могут реагировать на добавление фолиевой кислоты, оставляя без внимания другие последствия дефицита кобаламина. Поэтому быстрое распознавание дефицита кобаламина и быстрое лечение имеют большое значение.
Пациент 2 подвергался риску дефицита кобаламина (и железа) в результате бариатрических процедур. Она получала внутримышечно 1000 мкг кобаламина каждые 4 недели во время беременности и в послеродовой период с рекомендацией для пожизненной заместительной терапии.Наша практика заключается в лечении всех беременных женщин с лабораторными данными, указывающими на дефицит кобаламина, независимо от причины.
Лечение дефицита кобаламина во время беременности аналогично лечению вне беременности и может быть достигнуто путем перорального или парентерального восполнения. При пероральном приеме 1000 мкг витамина кобаламин в день следует контролировать уровни сыворотки, чтобы обеспечить адекватное восполнение. Для пациентов, перенесших бариатрическую операцию или другие состояния, которые могут препятствовать абсорбции в кишечнике, сублингвальный кобаламин является альтернативой пероральному, 94 , а у пациентов с неврологическими особенностями, связанными с дефицитом кобаламина, предпочтительным является парентеральное лечение.
Дополнительные результаты у 27-летнего пациента из Нигерии с лихорадкой включали: сывороточное железо, 20 мкг / дл; TIBC, 600 мкг / дл; ферритин, 4 мкг / л; и кобаламин 113 пг / мл. В мазке крови обнаружены малярийные паразиты. ВИЧ, гепатиты B и C были отрицательными. Лактатдегидрогеназа и билирубин в норме. Абсолютное количество ретикулоцитов составляло 20 000 / мкл. Был установлен диагноз анемии из-за сочетанного дефицита железа, дефицита кобаламина и малярии.Было проведено лечение малярии. Она получала 6 единиц упакованных эритроцитов и внутримышечно 1000 мкг гидроксикобаламина в день в течение 1 недели. После разрешения паразитемии назначали 200 мг сульфата железа и 5 мг фолиевой кислоты в день.
Малярия представляет серьезную угрозу для здоровья беременных женщин. Ежегодно 23 миллиона женщин заболевают в эндемичных по малярии зонах в Африке. 95 Распространенность выше у первородящих, чем у небеременных женщин. Plasmodium falciparum — преобладающий вид. Малярия, заразившаяся во время беременности, увеличивает риск развития анемии для матери, заражает плод (врожденная малярия) и ассоциируется с низкой массой тела и повышенной детской смертностью. 96
Профилактика малярии снижает неонатальную смертность. 97 Для беременных женщин в районах со средним и высоким уровнем передачи малярии ВОЗ рекомендует периодическое профилактическое лечение во время беременности с использованием не менее 3 доз сульфадоксин-пириметамина во втором и третьем триместрах, 98 в сочетании с применением инсектицидов. обработанные москитные сетки.Пациент в случае 3 получил сульфадоксин-пириметамин в соответствии с рекомендациями.
Тяжелая анемия наблюдается в районах с очень высокой степенью передачи малярии и чаще всего встречается у маленьких детей и беременных женщин. 99 Распространенность малярийной анемии в эндемичных районах Африки составляет от 60% до 80% среди беременных женщин. 100 Патогенез включает прямое разрушение паразитизированных и непаразитизированных эритроцитов (внесосудистый и внутрисосудистый гемолиз), секвестрацию эритроцитов в селезенке и печени, подавление костного мозга и дизеритропоэз. 101
Взаимосвязь между дефицитом железа и малярией была предметом интенсивных исследований, поскольку эти два фактора часто сосуществуют. In vitro, P falciparum инфицирует эритроциты людей с дефицитом железа менее эффективно, чем эритроциты людей с высоким содержанием железа, 102 — результат, подтвержденный клиническими исследованиями. Поперечное исследование 445 беременных женщин Танзании показало, что дефицит железа снижает риск плацентарной малярии. 103 В исследовании случай-контроль, проведенном в Малави, дефицит железа у 112 женщин с плацентарной малярией встречался реже, чем у 110 женщин без него. 104 В Кокрановском систематическом обзоре 35 рандомизированных контролируемых испытаний, посвященных оценке приема добавок железа у детей, живущих в районах с гиперэндемической или голоэндемической передачей малярии, железо не вызывало избыточной клинической малярии. 105 В этот обзор не вошли беременные женщины. Предоставление дополнительных препаратов железа беременным женщинам в эндемичных по малярии районах вызывает споры из-за опасений, что терапия препаратом железа может усугубить инфекцию.Было показано, что пероральное введение железа ex vivo способствует росту бактерий. 106 В двух исследованиях беременных женщин в странах с малярией не было различий в плацентарной малярии и паразитемии между теми, кто получал железо, и теми, кто не получал. 107
Третий случай иллюстрирует сложность анемии во время беременности в районах, где наблюдается малярия.
Пациент 3 получил кровь.Наряду с профилактическими мерами, быстрый доступ к безопасным продуктам крови имеет решающее значение для снижения связанной с анемией смертности среди женщин в развивающихся странах. 108 Наиболее частыми показаниями для взятия крови в странах Африки к югу от Сахары являются материнское кровотечение, травма и анемия, связанная с малярией. 109 В исследовании служб переливания крови в Малави средний уровень гемоглобина у переливаемых пациентов составлял 4,8 г / дл, и 17% (18 из 104) получали беременные женщины. 110
Рекомендации по лечению послеродовых кровотечений были опубликованы рядом акушерских обществ.Последние французские руководства рекомендуют переливание крови при послеродовом кровотечении, чтобы поддерживать концентрацию гемоглобина> 8 г / дл. 111
Последние рекомендации по переливанию крови AABB (ранее Американская ассоциация банков крови) основаны на 12 587 пациентах, включенных в 31 подходящее рандомизированное контролируемое исследование в неакушерских условиях. Они рекомендуют использовать ограничительный порог трансфузии гемоглобина 7 г / дл для гемодинамически стабильных госпитализированных взрослых пациентов.Доказательная база, поддерживающая этот подход в акушерстве, ограничена. Поэтому клиницисты должны учитывать гемоглобин, общий клинический контекст, предпочтения пациента и альтернативные методы лечения при принятии решения о переливании крови пациенту. 112
.
 Слизистая оболочка зева легко или умеренно гиперемирована, преимущественно в области миндалин. Последние увеличены, также слегка гиперемированы, отмечается незначительная болезненность при глотании или ее отсутствие. На миндалинах появляется налет, который в первые часы заболевания напоминает густую паутинную сеть. К концу первых или на вторые сутки налет принимает характерные для дифтерии свойства: он становится серовато-белым или грязно-серым, реже желтым с гладкой блестящей поверхностью и четко очерченными краями, располагается главным образом на выпуклых поверхностях миндалин, выступает над поверхностью слизистой оболочки, плотно спаян с подлежащей тканью, удаляется с трудом, на его месте появляются мелкоточечные кровотечения (симптом кровавой росы), всегда имеет фибринозный характер.
Слизистая оболочка зева легко или умеренно гиперемирована, преимущественно в области миндалин. Последние увеличены, также слегка гиперемированы, отмечается незначительная болезненность при глотании или ее отсутствие. На миндалинах появляется налет, который в первые часы заболевания напоминает густую паутинную сеть. К концу первых или на вторые сутки налет принимает характерные для дифтерии свойства: он становится серовато-белым или грязно-серым, реже желтым с гладкой блестящей поверхностью и четко очерченными краями, располагается главным образом на выпуклых поверхностях миндалин, выступает над поверхностью слизистой оболочки, плотно спаян с подлежащей тканью, удаляется с трудом, на его месте появляются мелкоточечные кровотечения (симптом кровавой росы), всегда имеет фибринозный характер. При этом симптомы общей интоксикации выражены незначительно или отсутствуют, температура тела невысокая. Часто такую форму дифтерии принимают за вульгарный катаральный тонзиллит и распознают только на основании бактериологического исследования мазка, взятого с поверхности миндалин или при прогрессировании клинических проявлений дифтерии.
При этом симптомы общей интоксикации выражены незначительно или отсутствуют, температура тела невысокая. Часто такую форму дифтерии принимают за вульгарный катаральный тонзиллит и распознают только на основании бактериологического исследования мазка, взятого с поверхности миндалин или при прогрессировании клинических проявлений дифтерии.

 Иногда при таком отеке ткани миндалин и мягкого неба смыкаются, почти не оставляя просвета; дыхание при этом становится шумным, напоминающим храп во время сна, голос — гнусавым, измененного тембра, прием пищи резко затруднен. Гиперемия слизистой оболочки зева чаще носит застойный характер с резко выраженным синюшным оттенком, но может быть и более яркой. Налет в первые часы тонкий паутинообразный, затем более плотный, грязно-серый, быстро распространяющийся за пределы миндалины на мягкое и твердое небо, боковые стенки глотки. Нередко процесс распространяется на носоглотку; в этом случае рот открыт, дыхание становится храпящим, появляются обильные серозные стекловидные выделения из носа, раздражающие кожу в области преддверия носа и верхней губы.
Иногда при таком отеке ткани миндалин и мягкого неба смыкаются, почти не оставляя просвета; дыхание при этом становится шумным, напоминающим храп во время сна, голос — гнусавым, измененного тембра, прием пищи резко затруднен. Гиперемия слизистой оболочки зева чаще носит застойный характер с резко выраженным синюшным оттенком, но может быть и более яркой. Налет в первые часы тонкий паутинообразный, затем более плотный, грязно-серый, быстро распространяющийся за пределы миндалины на мягкое и твердое небо, боковые стенки глотки. Нередко процесс распространяется на носоглотку; в этом случае рот открыт, дыхание становится храпящим, появляются обильные серозные стекловидные выделения из носа, раздражающие кожу в области преддверия носа и верхней губы. Наиболее тяжелые признаки общей интоксикации, доходящие до сопорозного состояния, наблюдаются при III степени токсической дифтерии зева.
Наиболее тяжелые признаки общей интоксикации, доходящие до сопорозного состояния, наблюдаются при III степени токсической дифтерии зева. Налеты приобретают геморрагический оттенок, пропитываются лизированной кровью, появляются кровоизлияния под кожу, носовые, глоточные, пищеводные, желудочные, кишечные, маточные и другие кровотечения. Как правило, при этой форме заболевание заканчивается смертью, даже несмотря на своевременно предпринятое и правильное лечение.
Налеты приобретают геморрагический оттенок, пропитываются лизированной кровью, появляются кровоизлияния под кожу, носовые, глоточные, пищеводные, желудочные, кишечные, маточные и другие кровотечения. Как правило, при этой форме заболевание заканчивается смертью, даже несмотря на своевременно предпринятое и правильное лечение. У взрослых возможно возникновение и токсической формы дифтерии.
У взрослых возможно возникновение и токсической формы дифтерии.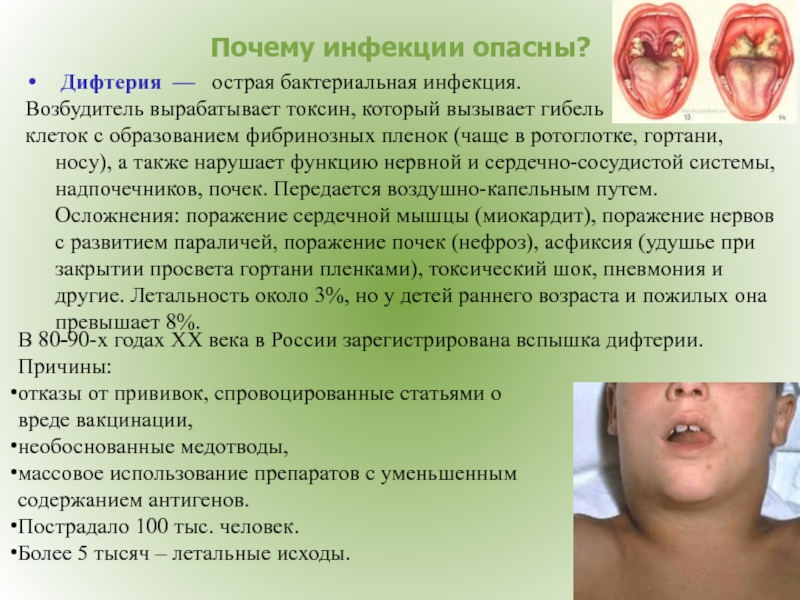

 Она наблюдается при переходе стеноза гортани в терминальную стадию. Больной становится безучастным к происходящему вокруг него, сонливым. Частота дыхания увеличивается, а пульс становится нитевидным. В итоге наступает смерть от удушья.
Она наблюдается при переходе стеноза гортани в терминальную стадию. Больной становится безучастным к происходящему вокруг него, сонливым. Частота дыхания увеличивается, а пульс становится нитевидным. В итоге наступает смерть от удушья.
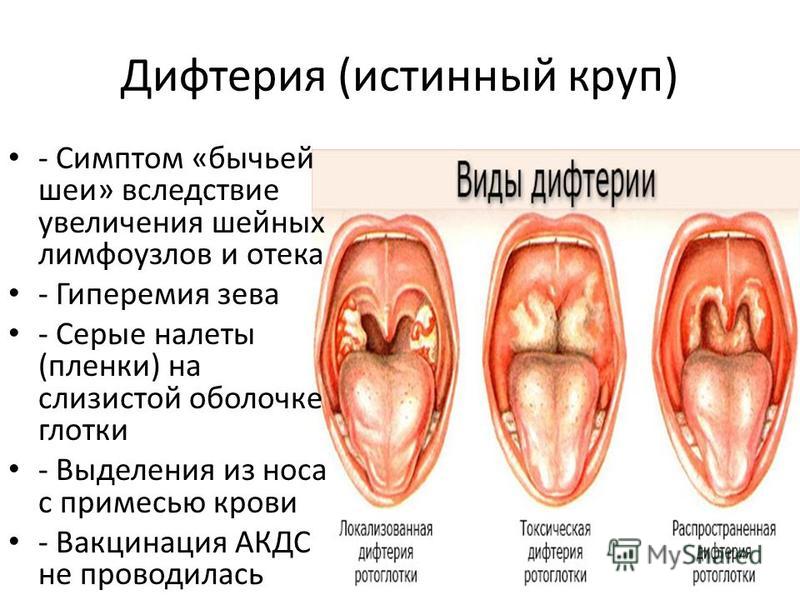 Её доза определяется тяжестью заболевания. Лечение проводится исключительно в инфекционной больнице.
Её доза определяется тяжестью заболевания. Лечение проводится исключительно в инфекционной больнице.
 Подозрение обычно возникает в случае типичных осложнений: парез (ослабление движений произвольного характера) мягкого неба, аккомодация (приспособление органа к создавшимся условиям) и другие.
Подозрение обычно возникает в случае типичных осложнений: парез (ослабление движений произвольного характера) мягкого неба, аккомодация (приспособление органа к создавшимся условиям) и другие.

 Дифтерийная палочка представлена двумя основными биоварами и несколькими промежуточными вариантами. Патогенность микроорганизма заключается в выделении сильнодействующего экзотоксина, по токсичности уступающего только столбнячному и ботулиническому. Не продуцирующие дифтерийный токсин штаммы бактерии не вызывают заболевания.
Дифтерийная палочка представлена двумя основными биоварами и несколькими промежуточными вариантами. Патогенность микроорганизма заключается в выделении сильнодействующего экзотоксина, по токсичности уступающего только столбнячному и ботулиническому. Не продуцирующие дифтерийный токсин штаммы бактерии не вызывают заболевания. Выделение возбудителя в период реконвалесценции может продолжаться 15-20 дней, иногда удлиняясь до трех месяцев.
Выделение возбудителя в период реконвалесценции может продолжаться 15-20 дней, иногда удлиняясь до трех месяцев.
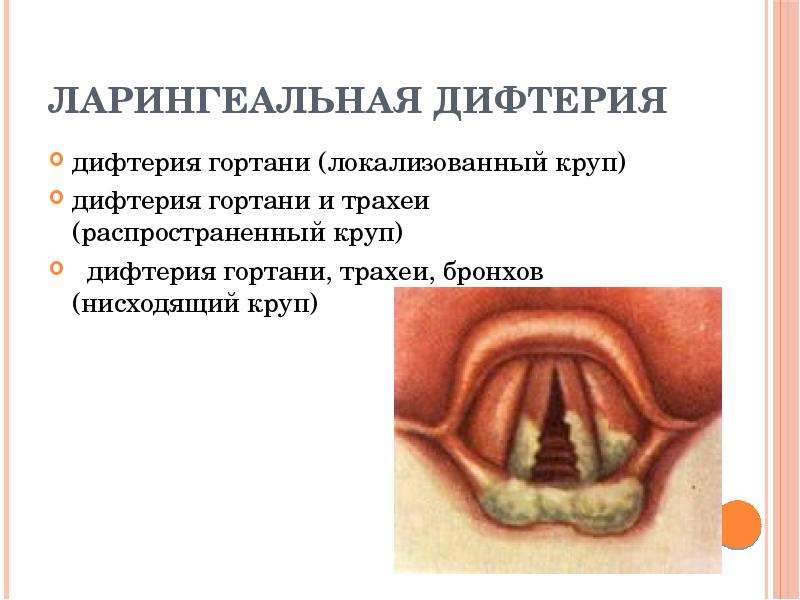
 Также заболевание может возникнуть вследствие гормональных нарушений, прерывания беременности, анорексии, сильного нервного потрясения, физических нагрузок, смены климата и так далее.
Также заболевание может возникнуть вследствие гормональных нарушений, прерывания беременности, анорексии, сильного нервного потрясения, физических нагрузок, смены климата и так далее.
 Количество теряемой крови колеблется от 50 до 130 мл. У большинства женщин менструации идут точно по графику, но у некоторых всю жизнь остаются нерегулярными. Поводом для беспокойства и внепланового визита к гинекологу должны стать внезапные отклонения от вашей нормы.
Количество теряемой крови колеблется от 50 до 130 мл. У большинства женщин менструации идут точно по графику, но у некоторых всю жизнь остаются нерегулярными. Поводом для беспокойства и внепланового визита к гинекологу должны стать внезапные отклонения от вашей нормы.

 А., Ультразвуковая диагностика
А., Ультразвуковая диагностика А также выяснили разницу между урологом и нефрологом, хирургическими методами лечения и консервативными.
А также выяснили разницу между урологом и нефрологом, хирургическими методами лечения и консервативными.

 Кисты на яичниках приводят к тому, что у женщины отсутствуют месячные в течении шести недель, а затем начинается обильное и продолжительное кровотечение.
Кисты на яичниках приводят к тому, что у женщины отсутствуют месячные в течении шести недель, а затем начинается обильное и продолжительное кровотечение.
 К ним относятся:
К ним относятся: При выборе терапии учитывается возраст женщины и ее желание иметь в будущем детей.
При выборе терапии учитывается возраст женщины и ее желание иметь в будущем детей. Дедов И.И., Мельниченко Г.А., Фадеев В.В. Эндокринология. М.: ГЭОТАР0МЕД, 2007.
Дедов И.И., Мельниченко Г.А., Фадеев В.В. Эндокринология. М.: ГЭОТАР0МЕД, 2007. Goldsmith R.E., Sturgis S.H., Lerman J., Stanbury J.B. The menstrual pattern in thyroid disease // J. Clin. Endocrinol. Metab. 1952. V. 12. P. 846–855.
Goldsmith R.E., Sturgis S.H., Lerman J., Stanbury J.B. The menstrual pattern in thyroid disease // J. Clin. Endocrinol. Metab. 1952. V. 12. P. 846–855. Weetman A. P. Grave`s disease (183502002) // Horm. Res. 2003. V. 59. P. 114–118.
Weetman A. P. Grave`s disease (183502002) // Horm. Res. 2003. V. 59. P. 114–118.
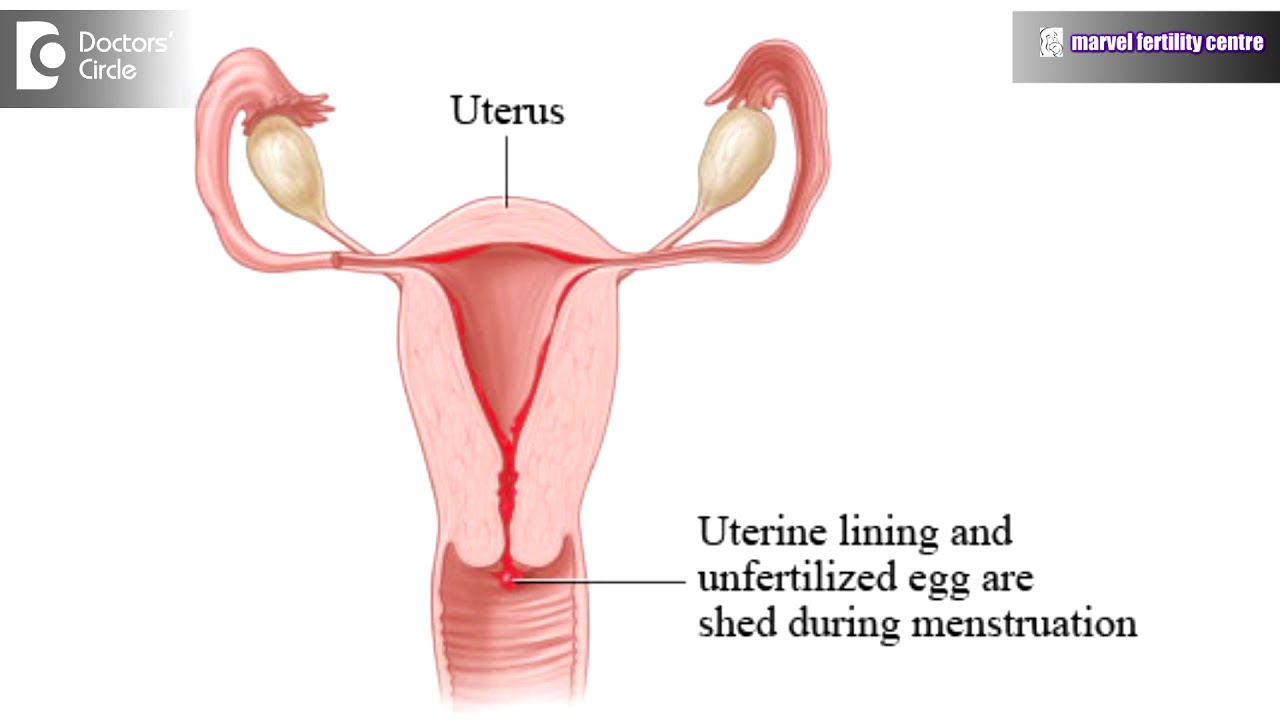 Выжидательная тактика далеко не всегда приводит к вылечиванию, зачастую необходимо безотлагательное хирургическое вмешательство.
Выжидательная тактика далеко не всегда приводит к вылечиванию, зачастую необходимо безотлагательное хирургическое вмешательство.
 Менструации могут быть нерегулярными и иногда обильными, если овуляция не происходит каждый месяц. Например, это происходит у некоторых женщин с синдромом поликистозных яичников. У женщин с недостаточной активностью щитовидной железы могут быть обильные месячные.
Менструации могут быть нерегулярными и иногда обильными, если овуляция не происходит каждый месяц. Например, это происходит у некоторых женщин с синдромом поликистозных яичников. У женщин с недостаточной активностью щитовидной железы могут быть обильные месячные. Однако очень важно правильно его проверить.
Однако очень важно правильно его проверить. Небольшой зонд также часто помещают во влагалище, чтобы сканировать матку под этим углом. Ультразвуковое сканирование обычно позволяет обнаружить любые миомы, полипы или другие изменения в структуре матки.
Небольшой зонд также часто помещают во влагалище, чтобы сканировать матку под этим углом. Ультразвуковое сканирование обычно позволяет обнаружить любые миомы, полипы или другие изменения в структуре матки. Если вы ведете дневник, это поможет вам точно вспомнить, как идут дела.
Если вы ведете дневник, это поможет вам точно вспомнить, как идут дела. У большинства женщин кровотечение становится очень слабым или полностью прекращается в течение 3-6 месяцев после начала лечения. Менструальные боли также обычно уменьшаются. LNG-IUS работает, главным образом, за счет того, что выстилка матки становится очень тонкой.
У большинства женщин кровотечение становится очень слабым или полностью прекращается в течение 3-6 месяцев после начала лечения. Менструальные боли также обычно уменьшаются. LNG-IUS работает, главным образом, за счет того, что выстилка матки становится очень тонкой. Они также облегчают менструальные боли. Таблетки нужно принимать по несколько дней в течение каждого периода. Они работают за счет снижения высокого уровня простагландина в слизистой оболочке матки. Это химическое вещество, которое, по-видимому, способствует обильным менструальным циклам и менструальным болям. Однако они не сокращают количество дней, в течение которых длится менструация.
Они также облегчают менструальные боли. Таблетки нужно принимать по несколько дней в течение каждого периода. Они работают за счет снижения высокого уровня простагландина в слизистой оболочке матки. Это химическое вещество, которое, по-видимому, способствует обильным менструальным циклам и менструальным болям. Однако они не сокращают количество дней, в течение которых длится менструация. Однако, если вам требуются противозачаточные средства, один из них может быть для вас вариантом. См. Отдельные буклеты «Противозачаточные инъекции и противозачаточные имплантаты» для получения более подробной информации.
Однако, если вам требуются противозачаточные средства, один из них может быть для вас вариантом. См. Отдельные буклеты «Противозачаточные инъекции и противозачаточные имплантаты» для получения более подробной информации. См. Отдельную брошюру «Хирургия меноррагии», в которой обсуждаются варианты хирургического лечения сильного вагинального кровотечения.
См. Отдельную брошюру «Хирургия меноррагии», в которой обсуждаются варианты хирургического лечения сильного вагинального кровотечения. Клинические отчеты показывают, что 10% этих женщин испытывают достаточно серьезную кровопотерю, которая клинически определяется как меноррагия. Меноррагия определяется как продолжительное или чрезмерное менструальное кровотечение, которое происходит регулярно каждый месяц, с кровопотерей более 80 мл (2-3 унции или около 1/4 стакана) за менструальный период и может иметь кровотечение более 7 дней. Для сравнения, нормальный менструальный цикл имеет объем 25-80 мл и может длиться от 3 до 7 дней.
Клинические отчеты показывают, что 10% этих женщин испытывают достаточно серьезную кровопотерю, которая клинически определяется как меноррагия. Меноррагия определяется как продолжительное или чрезмерное менструальное кровотечение, которое происходит регулярно каждый месяц, с кровопотерей более 80 мл (2-3 унции или около 1/4 стакана) за менструальный период и может иметь кровотечение более 7 дней. Для сравнения, нормальный менструальный цикл имеет объем 25-80 мл и может длиться от 3 до 7 дней. Многие женщины испытывают периоды, достаточно тяжелые, чтобы их можно было квалифицировать как меноррагию, но считают это нормальным явлением, обычно потому, что их мать или другая женщина в их семье переживают такие же периоды.Более того, как и в случае с другими подобными предметами, женщины часто стесняются спрашивать кого-либо о своих менструациях и могут найти способы адаптироваться, не ища медицинских ответов. Часто женщины испытывают меноррагию в течение многих лет и обращаются за лечением только в том случае, если она становится настолько сильной, что они не могут нормально функционировать, или когда они готовы иметь детей. Лучше справиться с этим состоянием раньше, чем позже, поскольку некоторые из причин меноррагии могут быть препятствиями для зачатия, а длительное DUB может очень легко привести к анемии.Фактически, меноррагия — самая частая причина анемии у женщин в пременопаузе.
Многие женщины испытывают периоды, достаточно тяжелые, чтобы их можно было квалифицировать как меноррагию, но считают это нормальным явлением, обычно потому, что их мать или другая женщина в их семье переживают такие же периоды.Более того, как и в случае с другими подобными предметами, женщины часто стесняются спрашивать кого-либо о своих менструациях и могут найти способы адаптироваться, не ища медицинских ответов. Часто женщины испытывают меноррагию в течение многих лет и обращаются за лечением только в том случае, если она становится настолько сильной, что они не могут нормально функционировать, или когда они готовы иметь детей. Лучше справиться с этим состоянием раньше, чем позже, поскольку некоторые из причин меноррагии могут быть препятствиями для зачатия, а длительное DUB может очень легко привести к анемии.Фактически, меноррагия — самая частая причина анемии у женщин в пременопаузе.
 В противном случае вы добавляете в свой организм гормоны, антибиотики и другие химические вещества, которые, вероятно, усугубят меноррагию.
В противном случае вы добавляете в свой организм гормоны, антибиотики и другие химические вещества, которые, вероятно, усугубят меноррагию.  Хотя механизм действия витамина А на кровопотерю во время менструации неясен, исследования показали, что он имеет сложное взаимодействие с эстрогеном. Например, введение эстрогена снизило уровень витамина А в сыворотке этих животных.Кроме того, было обнаружено, что у женщин, страдающих меноррагией, уровень витамина А в сыворотке ниже, чем у здоровых женщин. Обратите внимание, что дефицит витамина С, цинка, белка или гормона щитовидной железы может нарушить преобразование каротинов в витамин А, создавая дефицит витамина А.
Хотя механизм действия витамина А на кровопотерю во время менструации неясен, исследования показали, что он имеет сложное взаимодействие с эстрогеном. Например, введение эстрогена снизило уровень витамина А в сыворотке этих животных.Кроме того, было обнаружено, что у женщин, страдающих меноррагией, уровень витамина А в сыворотке ниже, чем у здоровых женщин. Обратите внимание, что дефицит витамина С, цинка, белка или гормона щитовидной железы может нарушить преобразование каротинов в витамин А, создавая дефицит витамина А. Витекс также ингибирует высвобождение пролактина гипофизом, особенно когда женщина находится в состоянии стресса. Эта трава может подействовать через 4-6 месяцев.
Витекс также ингибирует высвобождение пролактина гипофизом, особенно когда женщина находится в состоянии стресса. Эта трава может подействовать через 4-6 месяцев.
 Eur J Obstet Gynecol Reprod Biol.1986. 22 (5–6): 345–51.
Eur J Obstet Gynecol Reprod Biol.1986. 22 (5–6): 345–51. Возможно развитие осложнений со стороны пораженных органов.
Возможно развитие осложнений со стороны пораженных органов.
 На слизистой оболочке рта, гениталий, глотки, языка, желудка, головного мозга и прочих органов появляются микроязвы, что проявляется соответствующей симптоматикой, включающей «старческое слабоумие», забывание, звуковые и слуховые галлюцинации.
На слизистой оболочке рта, гениталий, глотки, языка, желудка, головного мозга и прочих органов появляются микроязвы, что проявляется соответствующей симптоматикой, включающей «старческое слабоумие», забывание, звуковые и слуховые галлюцинации. Изъязвления появляются у женщин на слизистой влагалища и половых губ, а у мужчин — на мошонке и головке полового члена. Эрозии слизистой влагалища обнаруживают случайно во время гинекологического осмотра, на которое приходят женщины с жалобами на обильные выделения. Генитальные язвы часто рецидивируют, сливаются и заживают, оставляя на слизистой характерные рубцы.
Изъязвления появляются у женщин на слизистой влагалища и половых губ, а у мужчин — на мошонке и головке полового члена. Эрозии слизистой влагалища обнаруживают случайно во время гинекологического осмотра, на которое приходят женщины с жалобами на обильные выделения. Генитальные язвы часто рецидивируют, сливаются и заживают, оставляя на слизистой характерные рубцы. Больных с подобными жалобами консультирует врач-офтальмолог, исследует структуры глаза, проверяет остроту зрения, проводит биомикроскопию, офтальмоскопическое исследование и флюоресцентную ангиографию.
Больных с подобными жалобами консультирует врач-офтальмолог, исследует структуры глаза, проверяет остроту зрения, проводит биомикроскопию, офтальмоскопическое исследование и флюоресцентную ангиографию. Обычно отекают также окружающие мягкие ткани, в полости сустава скапливается выпот. Эти симптомы беспокоят больных в течение 10 дней, а затем постепенно исчезают. Костная и хрящевая ткань патологически не изменяется. Артрит имеет доброкачественное течение с обратным развитием без остаточных изменений.
Обычно отекают также окружающие мягкие ткани, в полости сустава скапливается выпот. Эти симптомы беспокоят больных в течение 10 дней, а затем постепенно исчезают. Костная и хрящевая ткань патологически не изменяется. Артрит имеет доброкачественное течение с обратным развитием без остаточных изменений. У больных наблюдается поражение центральной нервной системы. Периферические расстройства и психозы развиваются крайне редко.
У больных наблюдается поражение центральной нервной системы. Периферические расстройства и психозы развиваются крайне редко. Обострение начинается с лихорадки, интоксикации, язвенного стоматита, поражения кожи. Ремиссии могут быть длительными. В среднем они длятся несколько месяцев и даже лет, что определяет тяжесть заболевания и нарушает трудоспособность больных. В тяжелых случаях ремиссии полностью отсутствуют, возникает полисистемность поражений. Больные погибают от менингоэнцефалита, инсульта, тромбоза артерий, прободения язвы желудка.
Обострение начинается с лихорадки, интоксикации, язвенного стоматита, поражения кожи. Ремиссии могут быть длительными. В среднем они длятся несколько месяцев и даже лет, что определяет тяжесть заболевания и нарушает трудоспособность больных. В тяжелых случаях ремиссии полностью отсутствуют, возникает полисистемность поражений. Больные погибают от менингоэнцефалита, инсульта, тромбоза артерий, прободения язвы желудка. Патология имеет рецидивирующее течение, проявляется симптомами стоматита, поражения гениталий, воспаления суставов, сосудистой оболочки глаза, головного мозга. Диагностикой и лечением патологии кроме ревматологов занимаются врачи-неврологи, дерматологи и прочие специалисты.
Патология имеет рецидивирующее течение, проявляется симптомами стоматита, поражения гениталий, воспаления суставов, сосудистой оболочки глаза, головного мозга. Диагностикой и лечением патологии кроме ревматологов занимаются врачи-неврологи, дерматологи и прочие специалисты.

 Изолированная форма с поражением только наружных слизистых оболочек имеет удовлетворительный прогноз. Среди возможных осложнений болезни наиболее распространенными являются: слепота, глухота, нарушение интеллектуального развития, гангрена конечности. Комплексное и этапное лечение позволяет уменьшить количество летальных исходов и инвалидизации больных.
Изолированная форма с поражением только наружных слизистых оболочек имеет удовлетворительный прогноз. Среди возможных осложнений болезни наиболее распространенными являются: слепота, глухота, нарушение интеллектуального развития, гангрена конечности. Комплексное и этапное лечение позволяет уменьшить количество летальных исходов и инвалидизации больных. Кожные изменения полиморфного характера: типа узловатой эритемы, пиогеноподобные, узелковые элементы, акненформные, геморрагические сыпи, развивающиеся на фоне лихорадки и общего недомогания. Реже встречаются тромбофлебиты, менингоэнцефадит, поражение сердечно-сосудистой системы и других висцеральных органов. Заболевание развивается остро, протекает приступообразно, с течением времени частота обострений уменьшается. Прогноз зависит от степени поражения внутренних органов.
Кожные изменения полиморфного характера: типа узловатой эритемы, пиогеноподобные, узелковые элементы, акненформные, геморрагические сыпи, развивающиеся на фоне лихорадки и общего недомогания. Реже встречаются тромбофлебиты, менингоэнцефадит, поражение сердечно-сосудистой системы и других висцеральных органов. Заболевание развивается остро, протекает приступообразно, с течением времени частота обострений уменьшается. Прогноз зависит от степени поражения внутренних органов. Они появляются на языке, мягком и твердом небе, небных дужках, миндалинах, щеках, деснах и губах и сопровождаются сильными болями. Обычно высыпания начинаются с ограниченного болезненного уплотнения слизистой оболочки, на котором образуется сначала поверхностная, покрытая фиброзным налетом, а затем кратерообразная язва с небольшой гиперемией вокруг. Язва может увеличиваться в размерах до 2-3 см в диаметре. Иногда заболевание начинается как поверхностная афта, но спустя 5-10 дней в основании такой афты появляется инфильтрат, а сама афта превращается в глубокую язву. После заживления остаются мягкие, поверхностные, гладкие рубцы. Одновременно может существовать 3-5 очагов поражения. Такие афтозные очаги бывают на слизистой оболочке носа, гортани, пищевода, ЖКТ. Поражения на гениталиях состоят из мелких пузырьков, поверхностных эрозий и язв. На половых органах мужчин язвы располагаются па мошонке, у корня полового члена, внутренней поверхности бедер. Очертания язв неправильные, дно неровное, покрытое серозно-гнойным налетом, резко выражена болезненность.
Они появляются на языке, мягком и твердом небе, небных дужках, миндалинах, щеках, деснах и губах и сопровождаются сильными болями. Обычно высыпания начинаются с ограниченного болезненного уплотнения слизистой оболочки, на котором образуется сначала поверхностная, покрытая фиброзным налетом, а затем кратерообразная язва с небольшой гиперемией вокруг. Язва может увеличиваться в размерах до 2-3 см в диаметре. Иногда заболевание начинается как поверхностная афта, но спустя 5-10 дней в основании такой афты появляется инфильтрат, а сама афта превращается в глубокую язву. После заживления остаются мягкие, поверхностные, гладкие рубцы. Одновременно может существовать 3-5 очагов поражения. Такие афтозные очаги бывают на слизистой оболочке носа, гортани, пищевода, ЖКТ. Поражения на гениталиях состоят из мелких пузырьков, поверхностных эрозий и язв. На половых органах мужчин язвы располагаются па мошонке, у корня полового члена, внутренней поверхности бедер. Очертания язв неправильные, дно неровное, покрытое серозно-гнойным налетом, резко выражена болезненность. У женщин на больших и малых половых губах в большом количестве обнаруживаются болезненные при пальпации язвы величиной от горошины 10 пятикопеечной монеты.
У женщин на больших и малых половых губах в большом количестве обнаруживаются болезненные при пальпации язвы величиной от горошины 10 пятикопеечной монеты. Периодически наступает улучшение и даже спонтанная ремиссия, которая сменяется рецидивом.
Периодически наступает улучшение и даже спонтанная ремиссия, которая сменяется рецидивом. У больных с синдромом Бехчета нередко возникают кожные проявления (высыпания узелковой эритемы, пиодермия, васкулиты), а также поражения суставов и нервной системы.
У больных с синдромом Бехчета нередко возникают кожные проявления (высыпания узелковой эритемы, пиодермия, васкулиты), а также поражения суставов и нервной системы.





 Примерно у 20% больных первым проявлением саркоидоза бывает поражение кожи: бляшки от оранжево-розового до коричневого цвета. Приблизительно у 10% больных страдает нервная система. Саркоидоз можно заподозрить при нарушении функции гипофиза или гиперкальциемии (повышении уровня кальция крови). Кроме того, проявлениями саркоидоза бывают гепатоспленомегалия (увеличение печени и селезенки), поражение костей (чаще фаланг пальцев) и симметричное поражение суставов. Значимая патология сердца встречается редко, но в ряде случаев возникают нарушения ритма сердца, кардиомиопатия. У 10% больных, особенно с обширным поражением лимфоузлов, наблюдается лихорадка.
Примерно у 20% больных первым проявлением саркоидоза бывает поражение кожи: бляшки от оранжево-розового до коричневого цвета. Приблизительно у 10% больных страдает нервная система. Саркоидоз можно заподозрить при нарушении функции гипофиза или гиперкальциемии (повышении уровня кальция крови). Кроме того, проявлениями саркоидоза бывают гепатоспленомегалия (увеличение печени и селезенки), поражение костей (чаще фаланг пальцев) и симметричное поражение суставов. Значимая патология сердца встречается редко, но в ряде случаев возникают нарушения ритма сердца, кардиомиопатия. У 10% больных, особенно с обширным поражением лимфоузлов, наблюдается лихорадка. Как правило, достаточно приема 40 мг преднизолона через день
Как правило, достаточно приема 40 мг преднизолона через день Такой бескровной альтернативой традиционной хирургией является стереотаксическая радиохирургия, реализуемая на системе КиберНож.
Такой бескровной альтернативой традиционной хирургией является стереотаксическая радиохирургия, реализуемая на системе КиберНож.
 Часть их располагается на пути лимфы от органов по ходу крупных внутренностных сосудов и их ветвей, остальные собираются в области ворот паренхиматозных органов и около полых органов.
Часть их располагается на пути лимфы от органов по ходу крупных внутренностных сосудов и их ветвей, остальные собираются в области ворот паренхиматозных органов и около полых органов. Они выполняют несколько важных функций, касающихся иммунной системы, и являются хорошими показателями заболевания. Тело млекопитающего имеет много внутренних лимфатических узлов. Они могут быть визуализированы только с помощью исследовательской операции, компьютерной томографии, МРТ, рентгенографии или ультразвука.
Они выполняют несколько важных функций, касающихся иммунной системы, и являются хорошими показателями заболевания. Тело млекопитающего имеет много внутренних лимфатических узлов. Они могут быть визуализированы только с помощью исследовательской операции, компьютерной томографии, МРТ, рентгенографии или ультразвука.
 Methods for Staging Non-small Cell Lung Cancer: Diagnosis and Management of Lung Cancer, 3rd ed: American College of Chest Physicians Evidence-Based Clinical Practice Guidelines
Methods for Staging Non-small Cell Lung Cancer: Diagnosis and Management of Lung Cancer, 3rd ed: American College of Chest Physicians Evidence-Based Clinical Practice Guidelines Ann Nucl Med 2004; 18: 23–8
Ann Nucl Med 2004; 18: 23–8 J Nucl Med. 2002;43:752–6
J Nucl Med. 2002;43:752–6 Риску развития лимфаденопатии средостения подвержены люди,страдающие обструктивными болезнями легких. Кроме того, причиной увеличения лимфатических узлов средостения может быть хронический и рецидивирующий бронхит. Некоторые инфекции и воспалительные заболевания, такие как саркоидоз, также могут привести к увеличению лимфатических узлов средостения. Саркоидоз — это скопление воспалительных клеток. Заболевание чаще всего поражает легкие. Тяжелые случаи данной патологии также могут сопровождаться опуханием лимфатических узлов средостения. Более того, эти лимфатические узлы могут увеличиваться при туберкулезе.
Риску развития лимфаденопатии средостения подвержены люди,страдающие обструктивными болезнями легких. Кроме того, причиной увеличения лимфатических узлов средостения может быть хронический и рецидивирующий бронхит. Некоторые инфекции и воспалительные заболевания, такие как саркоидоз, также могут привести к увеличению лимфатических узлов средостения. Саркоидоз — это скопление воспалительных клеток. Заболевание чаще всего поражает легкие. Тяжелые случаи данной патологии также могут сопровождаться опуханием лимфатических узлов средостения. Более того, эти лимфатические узлы могут увеличиваться при туберкулезе. Посредством минимально инвазивного надреза врач проводит забор небольшого образца ткани лимфатического узла из области средостения, а затем исследует его в лаборатории.
Посредством минимально инвазивного надреза врач проводит забор небольшого образца ткани лимфатического узла из области средостения, а затем исследует его в лаборатории.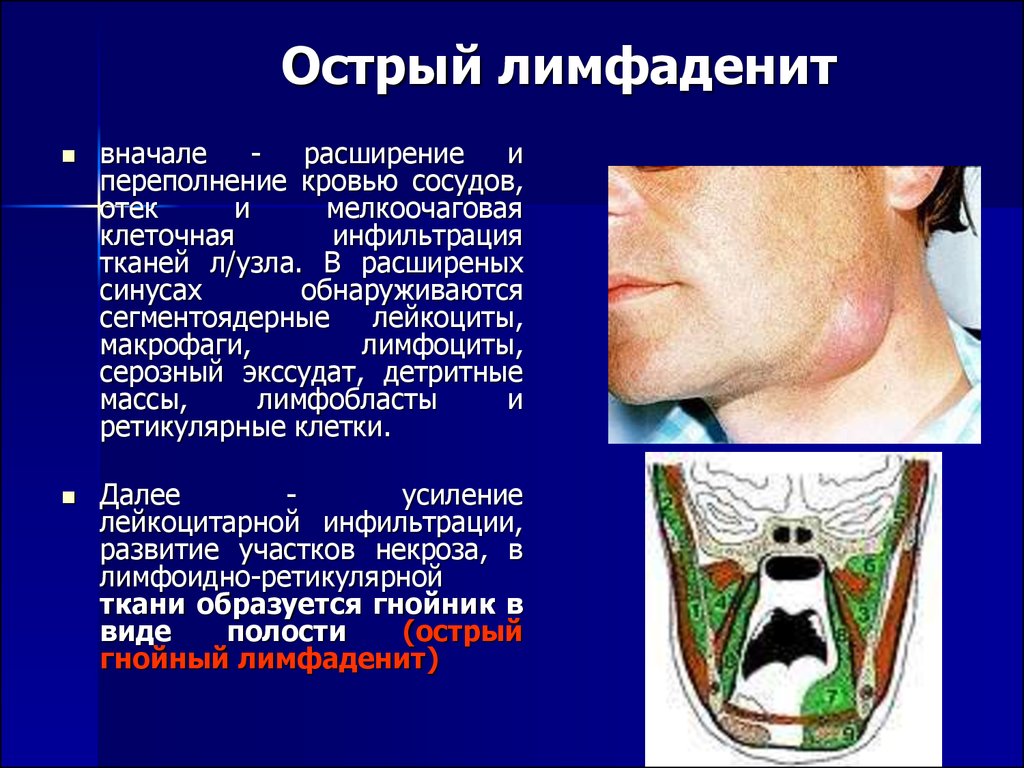 Она провела дополнительные тесты, разобрала мои вопросы, проблемы и назначила лечение. Я буду обращаться к этому врачу.
Она провела дополнительные тесты, разобрала мои вопросы, проблемы и назначила лечение. Я буду обращаться к этому врачу.
 Я приду к врачу на повторный прием.
Я приду к врачу на повторный прием. 1994. 6 (1): 68-76. [Медлайн].
1994. 6 (1): 68-76. [Медлайн]. , Симидзу К. Болезнь Кикучи-Фудзимото: ПЭТ / КТ-оценка редкой причины шейной лимфаденопатии. Clin Nucl Med . 2011 августа 36 (8): 661-4. [Медлайн].
, Симидзу К. Болезнь Кикучи-Фудзимото: ПЭТ / КТ-оценка редкой причины шейной лимфаденопатии. Clin Nucl Med . 2011 августа 36 (8): 661-4. [Медлайн]. Часто встречается у детей школьного возраста, но встречается и у взрослых.
Часто встречается у детей школьного возраста, но встречается и у взрослых. Некоторые врачи могут не проводить экспресс-тест на стрептококк, а вместо этого просто отправить мазок из горла в лабораторию.
Некоторые врачи могут не проводить экспресс-тест на стрептококк, а вместо этого просто отправить мазок из горла в лабораторию. Стрептококковая ангина может привести к более серьезным заболеваниям, поэтому важно лечить ее.
Стрептококковая ангина может привести к более серьезным заболеваниям, поэтому важно лечить ее.
 Люди могут проверить узлы с каждой стороны и сравнить их, чтобы увидеть, больше ли один, чем другой, что может указывать на отек.
Люди могут проверить узлы с каждой стороны и сравнить их, чтобы увидеть, больше ли один, чем другой, что может указывать на отек.