Принципы реабилитации терапевтических больных | Сестринское Дело
Опубликовано: 29.03.2016
Понятие «Реабилитация» (лат. «habilis», «rehabilis») дословно переводится как «восстановление способности».
Реабилитация – комплекс координировано проводимых мероприятий:
- медицинского
- физического
- психологического
- педагогического
- социального плана, направленных на обеспечение полного восстановления здоровья, трудоспособности и психологического статуса лиц, которые утратили эти возможности по причине болезни.
Цель достигается путем поиска и определения скрытых резервов организма, искусственной стимуляции физических, психических, профессиональных способностей.
Многоплановость – это главная особенность реабилитации, поэтому, для успешного решения поставленных задач пациенту необходима помощь самых различных специалистов.
Реабилитация в терапии – это наука – искусство восстановления человека до уровня соц. активности, при которой реализуются все системы и возможности организма.
активности, при которой реализуются все системы и возможности организма.
Для того чтобы охватить весь спектр затрагиваемых проблем, реабилитацию в терапии условно делят на классы, виды или аспекты реабилитации, о которых и пойдет дальнейшая речь.
Медицинский аспект реабилитации
Это набор лечебных мероприятий, действие которых направлено на восстановление и совершенствование физиологических возможностей пациента, на определение компенсаторных функций, с целью обеспечения оптимальных условий для самостоятельного активного существования.
Данный реабилитационный аспект затрагивает лечебные мероприятия, имеющие место в период наблюдения за пациентом.
Сюда входят:
- вопросы ранней госпитализации;
- лекарственные медикаментозные назначения;
- действия по возвращению пациента к трудоспособному состоянию;
- организация диспансерного наблюдения;
- проведение профилактических мер, включая вторичную профилактику.
Физический аспект реабилитации
К данному виду реабилитации можно отнести:
- восстановление физического здоровья пациента;
- своевременную адекватную активацию больного;
- назначения оздоровительной гимнастики;
- назначения ЛФК, лечебной ходьбы, физических упражнений.

Физический аспект очень важен еще и оттого, что общей целью реабилитации является активация, обучение и тренировка пациента к самостоятельной работе с посильными нагрузками на производстве, в быту или повседневной жизни.
Психологический аспект реабилитации
Одна из задач реабилитации – наблюдение, выявление и своевременное исправление психологических проблем пациента, связанных с заболеванием.
Кроме того, данный аспект также важен при наблюдении здоровых людей, которые могут по-разному относиться к:
- назначениям врача
- медицинскому вмешательству
- лечебным рекомендациям
- выполнению реабилитационных мероприятий
- процессу лечения и др.
Психологическая составляющая также может быть особым отличительным признаком социальной активности и поведения больного.
При этом медицинский работник должен предупредить, выявить и устранить любые психологические отклонения, создать наиболее благотворные условия для нормальной психологической адаптации пациента к изменениям, вызванным протекающим заболеванием.
Профессиональный аспект реабилитации
Данная область включает вопросы максимально полноценного восстановления прежней работоспособности пациента.
При необходимости сюда относятся меры по переквалификации, обучению, переобучению, связанные с изменившимися жизненными ситуациями.
Социально-экономический аспект реабилитации
Данный подпункт затрагивает взаимоотношения пациента с окружающими, родственниками, медицинским персоналом, а также пенсионное обеспечение (или льготы) больного.
Социально-экономическая и профессиональная реабилитационная работа дает возможность вернуть утраченную экономическую и социальную полноценность больного. Решение таких задач возлагается не только медиков, но также на учреждения социального обеспечения, фонды и прочие организации.
Комплексное решение всех возникающих задач составляет основу полноценной реабилитации больного! И здесь лучше всего полагаться на целостную стратегию и тактику реабилитационных действий.
На уровне государства сегодня внедряются поэтапные комплексные программы реабилитации больных, пострадавших от терапевтических заболеваний. Основные принципы этой системы:
- раннее начало реабилитации пациента;
- комплексный подход и осуществление целого ряда мероприятий за государственный счет.
Особенности реабилитации
Ранняя реабилитация является важнейшим фактором, поскольку, начинается уже с момента поступления пациента под наблюдение квалифицированного врача (медицинского работника).
Например, для больных инфарктом миокарда первая помощь начинает оказываться еще:
- в домашних условиях, сразу после прибытия кареты скорой помощи;
- по пути в лечебное учреждение в машине скорой помощи.
Именно такие наиболее ранние действия способны предотвратить наиболее опасные осложнения в ходе многих и многих заболеваний!
Применяемый в нашей стране комплексный подход позволяет наиболее планомерно и целесообразно провести все виды реабилитации.
Находясь на стационаре лечебного учреждения, пациент начинает получать:
- медицинскую реабилитацию
- физическую реабилитацию
- психологическую реабилитацию.
И уже в этой фазе подключаются все последующие аспекты реабилитации:
- профессиональная
- социально-экономическая.
Во 2-й и 3-й реабилитационных фазах используются почти все виды помощи, с учетом специфики конкретной фазы, в которой наиболее нуждается пациент.
Поэтапная реабилитация больного немыслима без:
- непрерывности
- преемственности оказываемой помощи.
Таким образом, пациент почти всегда находится под надзором медицинского персонала, следящего за наиболее естественным течением реабилитации, которая разрабатывается с учетом реакций конкретного пациента на предыдущие действия.
Вся информация об этом аккуратно заносится в так называемую «Реабилитационную карту больного».
Принципы комплексной реабилитации пациентов с переломами на фоне остеопороза | Марченкова Л. А., Макарова Е.В.
А., Макарова Е.В.
Введение
Остеопороз (ОП) — заболевание, которому до сих пор придается не так много значения пациентами и медицинскими работниками, как следовало бы. Уровень знаний населения об этой патологии остается крайне низким, а антирезорбтивная терапия назначается врачами реже, чем это необходимо. Достаточно часто ОП диагностируют уже после свершившегося перелома или даже нескольких тяжелых переломов, когда проблема становится очевидной [1]. Новые стратегии медицинской помощи требуют более внимательного подхода к таким больным, который позволил бы избежать переломов и сопряженных с ними трудностей. Современная концепция «медицины пяти П» подразумевает, что медицинская помощь должна быть: предиктивной, профилактической (превентивной), персонализированной, партиципаторной (предполагается, что пациент является активным участником процесса лечения) и прецизионной, т. е. учитывающей индивидуальные различия в генах, микробиомах, среде, семейном анамнезе и образе жизни для определения стратегии диагностики, лечения и профилактики, направленной точно на конкретного пациента [2]. Применяя данный подход к больному с ОП, врач должен внимательно оценивать и предвидеть имеющиеся у пациента риски переломов, а также стремиться их снизить.
Применяя данный подход к больному с ОП, врач должен внимательно оценивать и предвидеть имеющиеся у пациента риски переломов, а также стремиться их снизить.
Реабилитация пациентов с переломами на фоне ОП основана на общеизвестных принципах: раннее начало на фоне достижения у пациента адекватного уровня аналгезии за счет мультимодального использования как фармакологических средств, так и немедикаментозных методов, непрерывность, преемственность, последовательность, комплексность, обоснованность, а также индивидуальный подход и длительность до сохранения положительной динамики. В процессе медицинской реабилитации у пациентов с ОП применяют различные средства физической терапии: физические упражнения, гидрокинезотерапию, механотерапию, физиотерапию и постуральные тренировки. При этом важным вопросом остается необходимость назначения и характер патогенетической терапии ОП у пациентов, проходящих реабилитацию по поводу низкотравматических остеопорозных переломов.
Значение физической реабилитации для пациентов с остеопорозом
К числу модифицируемых факторов риска переломов относится уровень физической активности пациентов. Известно, что процессы старения в организме проявляются не только снижением минеральной плотности костной ткани (МПКТ), но также уменьшением объема и силы мышц, что приводит к нарушениям базовых двигательных способностей, низкой активности и плохому физическому функционированию. После 30 лет потеря мышечной массы составляет около 3–8% в год и быстро прогрессирует после 60 лет [3].
Известно, что процессы старения в организме проявляются не только снижением минеральной плотности костной ткани (МПКТ), но также уменьшением объема и силы мышц, что приводит к нарушениям базовых двигательных способностей, низкой активности и плохому физическому функционированию. После 30 лет потеря мышечной массы составляет около 3–8% в год и быстро прогрессирует после 60 лет [3].
По данным исследований, у пациентов с ОП даже без переломов в анамнезе мышечная сила значительно ниже, чем у лиц сопоставимого возраста и пола [4]. Показатели МПКТ снижаются параллельно с показателями тощей массы тела, уменьшение мышечного объема связано с частотой переломов позвонков. У лиц, перенесших перелом позвонков на фоне ОП, по результатам тензодинамометрии мышцы спины достоверно слабей, чем у пациентов с неосложненным ОП [5, 6].
Хорошо известно, что длительные периоды обездвижения и пребывания в постели, когда нагрузка на скелет отсутствует, оказывают негативное влияние на кость, ускоряя потерю МПКТ [2, 6]. Кроме того, мышечная масса тела тесно связана с костной массой и МПКТ [4, 6]. Многими авторами отмечено, что силовые нагрузки, стимулируя работу мышечной ткани, приводят к нагрузке на скелет, ускоряя костный обмен и тем самым обновляя кость, кроме того, динамическая нагрузка оказывает более выраженное влияние на МПКТ, чем статическая нагрузка [7].
Кроме того, мышечная масса тела тесно связана с костной массой и МПКТ [4, 6]. Многими авторами отмечено, что силовые нагрузки, стимулируя работу мышечной ткани, приводят к нагрузке на скелет, ускоряя костный обмен и тем самым обновляя кость, кроме того, динамическая нагрузка оказывает более выраженное влияние на МПКТ, чем статическая нагрузка [7].
У больных ОП не только страдает костно-мышечная система, но и нарушаются координационные способности: ухудшаются показатели статического и динамического равновесия [8, 9]; у лиц, перенесших переломы (позвонков, бедренных костей, костей таза), изменяется походка и смещается центр тяжести [10, 11]. Все это — как нарушения баланса, так и мышечная слабость — влечет за собой падения, травмы, новые переломы и инвалидизацию.
Таким образом, медицинская реабилитация представляет собой значимый этап оказания квалифицированной помощи больным с переломами на фоне ОП, согласно концепции «медицины пяти П». Восстановительное лечение преследует следующие цели: улучшение качества жизни и функциональности пациента; повышение повседневной локомоторной активности; поддержание (или восстановление) способности к самообслуживанию и социальному взаимодействию; купирование болевого синдрома или снижение потребности в обезболивании; профилактика падений и повторных переломов [12].
Физическая терапия при остеопорозе
Для достижения цели реабилитации используются различные формы лечебной гимнастики. Именно с помощью специально подобранных физических упражнений можно решить поставленные задачи. При этом врачу необходимо четко понимать, какая нагрузка будет для пациентов с ОП посильной, полезной и безопасной [13].
Всем больным с установленным диагнозом ОП, остеопении и лицам с высоким риском развития ОП можно рекомендовать занятия лечебной гимнастикой в индивидуально подобранном режиме [13]. Физическая активность является наиболее эффективным нефармакологическим методом повышения костной массы, но не все виды упражнений способствуют положительному воздействию на костный метаболизм [14]. Только тренировки с ударной нагрузкой и высокоэффективные тренировки с прогрессивным сопротивлением имеют убедительные доказательства положительного воздействия на остеогенез [14], но нагрузки такого рода неприемлемы для пожилых ослабленных людей с исходно хрупкими костями.
Для пациентов с ОП важно выполнение физических упражнений с целью формирования и тренировки мышечного корсета [15], поскольку у них имеет место снижение функциональной способности мускулатуры спины, различные проявления нарушений осанки, чаще в виде усиления грудного кифоза и гипертонуса мышц-флексоров [6]. Это обусловлено рефлекторной попыткой облегчить болевой синдром в спине, что приводит к ухудшению функции дыхания, нарушению походки и механической перегрузке позвоночника, а следовательно, к возможным переломам [14]. Кроме гипертонуса флексоров у пациентов с ОП нередко встречается асимметрия в силе и тонусе мышц, отвечающих за боковые наклоны, что может приводить к изменению осанки и во фронтальной плоскости [5]. Тренировка этих мышц будет способствовать хорошему физическому функционированию, поддержанию нормального костного обмена, улучшению функции дыхательного аппарата и уменьшению болевого синдрома.
Серьезными ограничениями отличается физическая терапия для пациентов с соматическими заболеваниями в стадии декомпенсации, тяжелой хронической сердечно-сосудистой недостаточностью, в острой фазе любых переломов. Такие пациенты нуждаются в разработке индивидуальной щадящей программы [15].
Такие пациенты нуждаются в разработке индивидуальной щадящей программы [15].
Гидрокинезотерапия в комплексной реабилитации пациентов с остеопорозом
Наиболее щадящим и безопасным вариантом физической нагрузки у лиц с ОП являются упражнения в водной среде (гидрокинезотерапия). За счет отсутствия воздействия гравитационных сил занятия в воде представляют меньший риск в отношении травм и переломов, обеспечивая разгрузку мышц, скелета и суставного аппарата [13]. Кроме того, упражнения в воде рекомендуются пожилым людям с ограниченными возможностями, поскольку обладают хорошим обезболивающим эффектом, положительным влиянием на нейромышечную проводимость, кардиометаболические показатели, а также улучшают эмоциональное состояние, что повышает приверженность пациентов лечению [16].
Chevutschi et al. показали, что ходьба в воде, достигающей уровня пупка, увеличивала силу мышцы, выпрямляющей позвоночник, и прямой мышцы бедра, причем эффект был сопоставим с эффектом ходьбы по твердой поверхности [17]. Такие упражнения могут быть хорошей альтернативой для нагрузки на кость и поддержания МПКТ. Используя сопротивление воды, можно создавать силовую нагрузку и оказывать механическое воздействие, необходимое для тренировки мышечного корсета.
Такие упражнения могут быть хорошей альтернативой для нагрузки на кость и поддержания МПКТ. Используя сопротивление воды, можно создавать силовую нагрузку и оказывать механическое воздействие, необходимое для тренировки мышечного корсета.
По данным кросс-секционного анализа Balsamo et al., занятия в воде могут быть хорошим методом для поддержания МПКТ у женщин в постменопаузе [18]. В систематическом обзоре Gomez-Bruton et al., в который включили 64 исследования с участием лиц разного возраста, авторами был сделан вывод о том, что водные упражнения не оказывают негативного действия на костную ткань, а в молодом возрасте могут приводить к приросту МПКТ [19].
Хотя большинство авторов сходятся во мнении, что гидрокинезотерапия не имеет столь мощного воздействия на остеогенез, как физическая нагрузка под весом собственного тела [13], все же она будет полезной для пожилых пациентов. Таким образом, занятия в бассейне могут быть предложены тем больным, которым не рекомендованы занятия в зале и на тренажерах.
Эффективность механотерапевтических методик при остеопорозе
В практике ЛФК у пациентов с нарушениями функции опорно-двигательного аппарата в последнее время появились возможности активно использовать методы аппаратной механотерапии с эффектом биологической обратной связи. Такие тренажеры позволяют строго дозировать и индивидуализировать физическую нагрузку пациентов [20]. Современные тренажеры с биологической обратной связью позволяют осуществлять тренировку глубоких мышц, в частности глубокой стабилизационной системы позвоночника, для формирования хорошего мышечного корсета, стабилизации позвонков, устранения мышечного спазма и уменьшения болевого синдрома. Эффект механотерапии более таргетный и гораздо более интенсивный в сравнении с комплексами физических упражнений в группе, что позволяет достичь лучших результатов, повысить приверженность лечению и удовлетворенность пациентов, а также сократить сроки реабилитации [15].
Механотерапевтические системы для упражнений, воздействующих на различные групп мышц, могут подразумевать как активные тренировки, так и пассивные. Последние могут быть комфортны даже для людей со сниженными резервами организма и значительными физическими ограничениями.
Последние могут быть комфортны даже для людей со сниженными резервами организма и значительными физическими ограничениями.
Наличие биологической обратной связи в современных тренажерах позволяет отследить нежелательные явления, исключить перенапряжение и проконтролировать, насколько эффективна применяемая нагрузка [20, 21].
Координационные тренировки при остеопорозе
Необходимой частью реабилитационных программ для пациентов с ОП считаются координационные тренировки, или тренировки постуральных мышц (ответственных за поддержание позы) [22]. Несмотря на то, что такие тренировки не улучшают показатели МПКТ и влияют на мышечную силу в меньшей степени, чем упражнения с нагрузкой, балансотерапия, улучшая функцию равновесия, является необходимым компонентом для профилактики падений и снижения риска последующих переломов. Балансотерапия входит в состав многих комплексов, применяемых для больных с ОП. Многие авторы оценивают функцию равновесия как критерий эффективности своей работы [23].
Тренировка координации может проводиться и при помощи специальных упражнений, в которых задействованы постуральные мышцы и делается упор на поддержание равновесия, а также при помощи занятий на тренажерах: стабильных и нестабильных платформах [24]. Имеющиеся на сегодняшний день технологии позволяют перевести реабилитацию в интерактивное пространство. Тренировку координации можно проводить, применяя такие устройства. Например, занятия на тренажере «КОБС» (координация, баланс, сила) подразумевают, что пациент видит перед собой на дисплее игру и проходит ее, стоя на платформе и правильно перемещая вес своего тела с одной ноги на другую [23, 24].
Травмы как возможное осложнение реабилитации у пациентов с высоким риском переломов
Несмотря на то, что реабилитационные мероприятия направлены на снижение риска переломов и поддержание здоровья костной ткани, нельзя отрицать тот факт, что сами по себе физические упражнения и занятия на тренажерах могут обладать повышенным риском травмы и приводить к другим нежелательным последствиям. Такие ситуации могут представлять опасность для пожилых людей, поэтому при осуществлении реабилитационных мероприятий должна учитываться специфика данной группы больных и назначаться адекватная нагрузка [1, 13].
Такие ситуации могут представлять опасность для пожилых людей, поэтому при осуществлении реабилитационных мероприятий должна учитываться специфика данной группы больных и назначаться адекватная нагрузка [1, 13].
Не так много научных работ посвящено нежелательным явлениям на фоне занятий лечебной физкультурой, однако имеются данные, подтверждающие, что у лиц с переломами тел позвонков на фоне физической терапии в 8,1% случаев отмечались нежелательные явления различного характера: усиление мышечной и суставной боли, а также случаи переломов ребер [24].
По результатам исследований европейских авторов, у лиц с ОП регистрировались такие нежелательные реакции, как мышечная боль, падения, кардиоваскулярные реакции. Наиболее опасными в отношении развития нежелательных реакций оказались тренировки с сопротивлением высокой интенсивности [25–28].
В работе M. Sinaki было показано наличие риска возникновения переломов позвонков у женщин с постменопаузальным ОП на фоне упражнений, включающих сгибание. Причем упражнения, направленные на разгибание позвоночника, не приводили к таким последствиям [29]. В исследовании, в котором оценивали эффективность занятий йогой у пациентов с ОП и остеопенией, были зарегистрированы случаи первичных переломов позвонков у женщин с остеопенией при выполнении асан (упражнений) со сгибанием в позвоночнике [30]. D.T. Gold в 1996 г. провела крупное исследование безопасности физической терапии у женщин с ОП, методика исследования включала комплекс упражнений с вращательными движениями в позвоночнике. По результатам работы среди негативных последствий также были описаны случаи возникновения первичных низкоэнергетических компрессионных переломов тел позвонков [26].
Причем упражнения, направленные на разгибание позвоночника, не приводили к таким последствиям [29]. В исследовании, в котором оценивали эффективность занятий йогой у пациентов с ОП и остеопенией, были зарегистрированы случаи первичных переломов позвонков у женщин с остеопенией при выполнении асан (упражнений) со сгибанием в позвоночнике [30]. D.T. Gold в 1996 г. провела крупное исследование безопасности физической терапии у женщин с ОП, методика исследования включала комплекс упражнений с вращательными движениями в позвоночнике. По результатам работы среди негативных последствий также были описаны случаи возникновения первичных низкоэнергетических компрессионных переломов тел позвонков [26].
Принимая во внимание тот факт, что у лиц с ОП имеется повышенный риск падений и переломов, выбирая реабилитационный комплекс физической терапии, врач должен помнить об ограничениях: упражнения следует выполнять не торопясь, в комфортном ритме, избегая болевых ощущений и любых резких движений. В случае если на протяжении многих лет жизни пациент вел малоподвижный образ жизни и имеет низкую тренированность, следует начинать реабилитационные мероприятия с коротких занятий низкой интенсивности и давать минимальную нагрузку, которую можно повышать по мере адаптации организма. Строго следует избегать упражнений на сгибание и скручивание позвоночника, а также таких игровых видов спорта, как гольф, теннис и боулинг. Кроме того, необходимо исключить подъем тяжестей и любую осевую нагрузку [15].
В случае если на протяжении многих лет жизни пациент вел малоподвижный образ жизни и имеет низкую тренированность, следует начинать реабилитационные мероприятия с коротких занятий низкой интенсивности и давать минимальную нагрузку, которую можно повышать по мере адаптации организма. Строго следует избегать упражнений на сгибание и скручивание позвоночника, а также таких игровых видов спорта, как гольф, теннис и боулинг. Кроме того, необходимо исключить подъем тяжестей и любую осевую нагрузку [15].
Допустима скандинавская ходьба, но противопоказан бег на длинные дистанции, приседания и любые прыжки, способные спровоцировать новые переломы в хрупких костях [27, 28].
Роль антирезорбтивной терапии в комплексной реабилитации пациентов с остеопорозом
Несмотря на высокую значимость реабилитационных мероприятий для укрепления костей, основным способом снижения риска переломов у пациентов с ОП является антирезорбтивная терапия, эффективность которой убедительно доказана [1, 3, 13]. С учетом определенных рисков, которые несет физическая нагрузка, реабилитация (любые протоколы) должна проводиться на фоне получения пациентами с ОП персонально подобранной антиостеопоротической терапии.
С учетом определенных рисков, которые несет физическая нагрузка, реабилитация (любые протоколы) должна проводиться на фоне получения пациентами с ОП персонально подобранной антиостеопоротической терапии.
В исследовании, проведенном на базе ФГБУ «НМИЦ РК» Минздрава России, было установлено, что лица, поступавшие на реабилитацию и имевшие высокий риск переломов, в 38% случаев оставались недообследованными на предмет ОП, и даже пациенты с установленным ранее диагнозом ОП лишь в 58,5% случаев получали патогенетическую терапию, влияющую на метаболизм костной ткани, причем в 69,0% случаев терапия осуществлялась препаратами кальция и/или витамина D. Таким образом, только 31,0% лиц с ОП принимали антирезорбтивный или костно-анаболический препарат. В группе пациентов с высоким риском переломов, поступавших на реабилитацию, но не получавших лечения ОП, значимо выше был риск получить перелом в процессе реабилитации или в течение 1 года после нее, в сравнении с данными показателями в группе пациентов, которым эта терапия была назначена. Такая ситуация представляет значимую опасность для больных с ОП, которым назначают занятия лечебной физкультурой и тренировки с применением механотерапевтических методик [29].
Такая ситуация представляет значимую опасность для больных с ОП, которым назначают занятия лечебной физкультурой и тренировки с применением механотерапевтических методик [29].
В другом исследовании было показано, что у пациентов с ОП и/или высоким риском переломов, проходящих лечение в реабилитационном стационаре, прием базовой антирезорбтивной терапии в комбинации с солями кальция, витаминами D3 и В6 способствует пролонгированию клинических эффектов, достигнутых по результатам курса реабилитации (повышение силы и функций скелетной мускулатуры, улучшение функции баланса, расширение двигательной активности и др.) до 6–12 мес. динамического проспективного наблюдения [30].
Препаратами, наиболее широко используемыми в качестве антирезорбтивной терапии, являются бисфосфонаты (БФ). Препараты данной группы имеет уникальную способность активно накапливаться в костной ткани, преимущественно в зонах ее резорбции, длительно оставаться в ней и образовывать прочные хелатные комплексы с ионами кальция в кристаллах костного гидроксиапатита, что способствует сохранению клинического эффекта до 10 лет после отмены терапии [31].
Все БФ, к которым относится алендроновая, ибандроновая, ризедроновая и золедроновая кислоты, имеют хорошую доказательную базу в отношении снижения риска любых переломов у пациентов с ОП [32].
Наиболее высокую аффинность к гидроксиапатиту кости среди всех представленных соединений имеет золедроновая кислота, она активней других молекул связывается с клетками костной ткани и дольше там остается [33]. Благодаря этому свойству для достижения хорошего клинического эффекта золедроновая кислота может применяться гораздо реже, чем другие препараты, и приводить к более высокому приросту МПКТ, что доказано в ряде экспериментальных работ и клинических исследований [34–37].
Эффективность парентеральных бисфосфонатов в профилактике новых переломов у пациентов с остеопорозом
В 2005–2007 гг. было проведено исследование HORIZON-Pivotal Fracture Trial для изучения влияния применения золедроновой кислоты на риск развития переломов у женщин с постменопаузальным ОП в течение 3 лет. В исследование включили 3889 женщин, которые получали золедроновую кислоту до и через 12 и 24 мес. после начала исследования (3876 женщин получали плацебо). Эффективность терапии оценивали через 12, 24 и 36 мес. от начала исследования. Применение золедроновой кислоты снижало риск переломов позвонков в течение 3 лет на 70% по сравнению с применением плацебо (3,3% в группе золедроновой кислоты против 10,9% в группе плацебо; относительный риск (ОР) = 0,30 [95% ДИ: 0,24–0,38]), а также уменьшало риск перелома бедра на 41% (1,4% в группе золедроновой кислоты против 2,5% в группе плацебо, ОР=0,59 [95% ДИ: 0,42–0,83]). Частота возникновения непозвоночных переломов и клинических переломов позвонков снижалась на 25% и 77% соответственно (p<0,001) на фоне применения золедроновой кислоты. Лечение золедроновой кислотой также приводило к значительному повышению МПКТ и нормализации маркеров костного метаболизма [34].
Исследование HORIZON было продлено до 6 лет, при этом часть пациентов продолжала получать золедроновую кислоту, а другая часть пациентов была рандомизирована в группу плацебо. В течение периода от 3 до 6 лет МПКТ оставалась постоянной в группе золедроновой кислоты и незначительно снижалась в группе плацебо (разница — 1,04% [ДИ 95%: 0,4–1,7], p=0,0009). Количество новых переломов позвонков было ниже в группе золедроновой кислоты по сравнению с таковым в группе плацебо (14 против 30 соответственно, р=0,035), тогда как количество случаев других переломов достоверно не различалось. Таким образом, можно сделать вывод, что у лиц с высоким риском позвоночных переломов возможно продолжать лечение золедроновой кислотой свыше 3 лет. Впоследствии данное исследование было продолжено еще на 3 года [35]. По результатам последнего этапа не было выявлено преимуществ в группе пациентов, получавших золедроновую кислоту в течение 9 лет, в сравнении с пациентами, прекратившими терапию через 6 лет [36].
Описаны также другие позитивные сопутствующие эффекты терапии золедроновой кислотой: уменьшение болевого синдрома, улучшение качества жизни и увеличение ее продолжительности [37–39].
Золедроновую кислоту рекомендуют применять с кратностью 1 раз в год курсом 3 года, что в большинстве случаев оказывается достаточным для достижения хорошей клинической эффективности у пациентов с ОП. Это делает данный препарат очень удобным в применении [38]. Важно отметить, что даже после окончания лечения препарат длительное время остается в организме и продолжает оказывать свое действие, что доказано исследованиями, в которых оценивалась МПКТ через 1 год и более после введения золедроновой кислоты: по результатам таких работ у пациентов не наблюдалось прогрессирования ОП [34]. В России для лечения ОП используется как оригинальный препарат золедроновой кистоты, так и воспроизведенные препараты, например, Остеостатикс (золедроновая кислота, раствор для внутривенного введения, 5 мг / 100 мл), который назначается для лечения и профилактики как первичного ОП, так и вторичных форм ОП у мужчин и женщин.
Еще один широко применяемый бисфосфонат у пациентов с ОП — ибандроновая кислота. Предрегистрационное исследование BONE у пациенток с постменопаузальным ОП показало, что при назначении в дозе 2,5 мг/сут ибандронат снижает вероятность развития переломов позвонков на 62% в сравнении с плацебо (р=0,0001) [32]. При этом важно, что препарат одинаково высокоэффективен при использовании для предупреждения среднетяжелых и тяжелых переломов позвонков (снижение относительного риска на 59%) как в течение первого, так и каждого последующего года терапии [40]. У женщин в периоде постменопаузы, имеющих высокий риск переломов, терапия ибандронатом снижает риск новых непозвоночных переломов: на 69% (p=0,013) у пациенток с выраженной потерей МПКТ в шейке бедра (T-критерий < -3,0) и на 60% (p=0,037) у женщин с ОП в зоне шейки бедра (Т-критерий < -2,5) и перенесенным в последние 5 лет клиническим переломом [40].
Способность ибандроната в эффективных дозах снижать риск непозвоночных переломов, в т. ч. перелома бедра, у женщин в постменопаузе была также продемонстрирована в метаанализе четырех исследований [41]. Так, суммирование данных об эффективности ибандроната в дозах 150 мг перорально 1 р./мес. и 2–3 мг внутривенно 1 р./2–3 мес. выявило, что лечение препаратом статистически значимо снижает риск развития всех типов переломов на 29% (p=0,01), в т. ч. риск возникновения переломов позвонков и всех непозвоночных переломов на 30% (p=0,041), риск наиболее значимых периферических переломов — на 34% (p=0,032) [42].
В клинической практике комплексной реабилитации пациентов с остеопорозными переломами ибандронат предпочтительно назначать в парентеральной форме — 3 мг для внутривенного введения 1 р. / 3 мес. Одним из таких препаратов парентеральной формы ибандроновой кислоты, применяемых на территории России, является Резовива (ибандроновая кислота, раствор для внутривенного введения 1 мг/мл). Важно, что при парентеральном введении ибандронат продемонстрировал не меньшую эффективность, чем при пероральном, и даже лучший эффект в отношении уменьшения риска непозвоночных переломов [43] и прироста МПКТ при постменопаузальном ОП [44, 45]. Высокая эффективность парентеральных форм бисфосфонатов (ибандроновой и золедроновой кислот), применяемых с целью предупреждения новых переломов, а также хорошая приверженность пациентов этим видам терапии имеют важное значение при выборе базовой медикаментозной терапии в комплексной реабилитации пациентов с остеопорозными переломами.
Заключение
Таким образом, реабилитация пациентов с ОП основана на общеизвестных принципах и требует комплексного персонифицированного подхода. Основой медицинской реабилитации пациентов с переломами на фоне ОП являются методы физической терапии: физические упражнения, гидрокинезотерапия, механотерапия и постуральные тренировки. Для минимизирования риска осложнений, повышения эффективности реабилитации и снижения вероятности развития новых переломов в качестве базовой медикаментозной терапии у этих пациентов должны применяться современные эффективные препараты для лечения ОП.
Благодарность
Авторы и редакция благодарят компанию ООО «Фарм-Синтез» за предоставление полных текстов иностранных статей, требовавшихся для подготовки данной публикации.
Реабилитация постинсультных больных | #05/19
Одной из сложных медико-социальных проблем после перенесенного инсульта является инвалидизация больных, занимающая первое место среди всех причин инвалидности с частотой 3,2 случая на 10 000 населения. В этой связи эффективная реабилитация постинсультных больных имеет большое экономическое и социальное значение [1, 4]. Цель реабилитации — возвращение больного к социально-бытовой деятельности и активному участию в жизни общества. Отсутствие своевременного восстановительного лечения ведет к возникновению необратимых анатомических и функциональных изменений в организме больного [2, 3]. Наиболее благоприятным временем максимального реабилитационного потенциала и достижения функциональной активности является ранний восстановительный период инсульта [5, 6]. Именно в это время наиболее эффективны комплексные реабилитационные мероприятия с использованием новых современных разработок и компьютерных технологий с механизмами биологической обратной связи. В системе двигательной реабилитации в последнее время активно используются тест локомоторной функции ходьбы, оценивающий время прохождения расстояния по критериям использования приспособлений, тесты оценки равновесия с риском падений, тесты оценки манипулятивной функции кисти, которые имеют не только диагностическое значение, но и дают возможность оценить эффективность реабилитационного лечения. Успешность восстановительной терапии, в свою очередь, во многом зависит от состояния когнитивной и эмоциональной сферы больного, перенесшего инсульт, что необходимо учитывать при разработке реабилитационной программы.
Целью данной работы была оценка эффективности реабилитационных мероприятий у постинсультных больных.
Материалы и методы исследования
Наблюдалось 98 больных, перенесших инсульт, в нейрореабилитационном отделении ГБУЗ РБ Больница скорой медицинской помощи г. Уфы. Большинство пациентов — 81 (82,7%) находилось в раннем восстановительном периоде инсульта, в позднем периоде — 10 (10,2%) и в периоде стойких остаточных явлений — 7 (7,1%) больных. Средний возраст больного составил 65,1 ± 1,6 года. По гендерному признаку женщин было 36 (36,7%), мужчин — 62 (63,3%). Всем пациентам проводилось комплексное клинико-инструментальное и лабораторное исследование и при необходимости консультации специалистов.
Степень выраженности неврологического дефицита, сила мышц, уровень мобильности и жизнедеятельности (независимости) больных оценивались по шкалам Национальных институтов здравоохранения США (National Institutes of Health, NIH), Шкалы комитета медицинских исследований (Medical Research Council Scale, 1984), Ривермид и Рэнкина. Для определения приспособленности больного к бытовой жизни исследовали манипулятивную функцию кисти с помощью одного из новых средств среди унифицированных шкал в реабилитации — теста Френчай. Локомоторная функция ходьбы оценивалась тестом «Индекс ходьбы Хаузера», позволяющим определить уровень двигательной активности по критериям использования приспособлений и времени прохождения тестового расстояния в восемь метров. Состояние равновесия и риск падений исследовали при помощи шкалы равновесия Берга (Berg Balance Scale — BBS). В программе восстановления двигательных функций учитывались характеристики двигательного дефекта и возможные сроки его восстановления по трем уровням: истинное восстановление, компенсация утраченной функции, приспособление к имеющемуся дефекту. Учитывая существенное влияние состояния когнитивных и эмоциональных функций на процесс реабилитации больных, проводилось нейропсихологическое исследование с использованием Монреальской шкалы оценки когнитивных функций (Montreal Cognitive Assessment — МоСА) и Госпитальной шкалы тревоги и депрессии (HADS).
В процессе восстановительного лечения разрабатывалась индивидуальная программа реабилитации для каждого больного, включающая медикаментозную терапию, кинезиотерапию, механотерапию, физиотерапию, эрготерапию, психологическую и логопедическую помощь.
Обработка данных проводилась с помощью Excel Work sheet из пакета Microsoft Office 2013.
Результаты и обсуждение
В неврологическом статусе преобладали двигательные нарушения в виде парезов различной степени выраженности у 77 (78,6%), из них неблагоприятный прогноз по восстановлению двигательных функций имели 22 (28,2%) больных с тяжелым двигательным дефицитом. Вестибулоатактические расстройства были у 26 (26,5%) больных. Расстройства двигательной сферы и равновесия у 55 (56,1%) больных сочетались с речевыми нарушениями. Основной сопутствующей патологией были артериальная гипертензия и атеросклероз — 96 (97,9%) больных, ишемическая болезнь сердца у 55 (56,1%), сахарный диабет у 26 (26,5%), постоянная форма фибрилляции предсердий у 16 (16,3%) больных.
Из приведенных данных видно, что в начале реабилитационного лечения большинство пациентов (62,2%) имели среднюю степень тяжести неврологического дефицита, не было больных с тяжелым инсультом. Таким образом, все больные имели благоприятные предпосылки для восстановления утраченных функций. При завершении реабилитационного лечения достоверно (p < 0,05) увеличилось количество больных с легкой степенью выраженности неврологических расстройств, что свидетельствовало об его эффективности.
Результаты исследования величины мышечной силы в проксимальных и дистальных отделах паретичных конечностей в начале и конце курса реабилитации по Шкале комитета медицинских исследований (Medical Research Council Scale) представлены в табл. 2.
Умеренное и легкое снижение мышечной силы в начале лечения было у 77 (78,6%) больных, число которых в конце лечения уменьшилось до 73 (74,4%), и увеличилось число больных с нормальной мышечной силой.
Оценка скорости ходьбы с определением индекса ходьбы Хаузера в начале курса реабилитации показала, что большинство пациентов (68,4%) могли ходить самостоятельно, 22,4% нуждались в двусторонней поддержке и только 9,2% больных требовалось использование инвалидной коляски (табл. 3).
Таким образом, на фоне реабилитационного лечения отмечалось значительное улучшение функции ходьбы, проявляющееся переходом двигательной активности у 22 (22,4%) больных на более высокий уровень. Число больных, которые могут ходить без посторонней помощи и вспомогательных средств (градация 1–4), достоверно увеличилось, как и число больных (р < 0,05), не нуждающихся в посторонней помощи, но имеющих легкие ограничения в скорости передвижения. У 2 (3%) больных характеристики ходьбы стали соответствовать норме. Достоверно (р < 0,05) уменьшилось количество пациентов с умеренными и тяжелыми нарушениями ходьбы.
Результаты исследования двигательной активности паретичной руки и бытовых навыков по тесту Френчай приведены в табл. 4.
Таким образом, на фоне реабилитационных мероприятий увеличилось количество больных, которым доступно выполнение всех заданий теста Френчай, с 34,7% до 51%, что привело к повышению качества жизни этих больных.
По данным шкалы Берга при поступлении высокий риск падения был у 74 (75,5%) больных, у 24 (24,5%) пациентов равновесие поддерживалось «ходьбой с помощью» (средний балл 35,2 ± 2,1). При выписке количество больных с риском падения достоверно (p < 0,05) уменьшилось до 60 (61,2%), а улучшение функции равновесия произошло у 38 (38,8%) больных (средний балл 41,4 ± 1,9).
Результаты исследования степени нарушения жизнедеятельности (инвалидизации) больных по шкале Рэнкина в начале реабилитационного лечения и при его завершении отражены в табл. 5.
Таким образом, в результате реабилитационных мероприятий 62 (63,2%) больных второй и третьей степени нарушения жизнедеятельности (инвалидизации) имели благоприятные перспективы по расширению повседневной активности и жизнедеятельности. У 36 (36,8%) больных с четвертой и пятой степенью нарушений можно было ожидать снижение степени инвалидизации и улучшение качества жизни.
Результаты исследования мобильности пациентов по значению индекса Ривермид представлены в табл. 6.
Из приведенных данных видно, что на фоне восстановительного лечения достоверно (р < 0,05) уменьшилось количество пациентов с тяжелой и умеренной степенью ограничения мобильности, а у 33,7% больных остались ее легкие ограничения.
Результаты исследования состояния когнитивной и эмоциональной сферы с помощью шкал MoCA, HADS представлены в табл. 7 и 8. Не выполнили задание по шкале HADS 4 пациента, сославшиеся на плохое самочувствие.
Таким образом, у большинства пациентов (61,3%) в начале курса реабилитации определялись умеренные когнитивные расстройства (УКР). На фоне восстановительной терапии достоверно увеличилось количество больных с нормальным состоянием когнитивной сферы (р < 0,05). К концу курса реабилитации достоверно (p < 0,05) уменьшилось количество пациентов с УКР.
Из приведенных данных видно, что у большинства больных (74,5% и 76,6%) не отмечалось симптомов тревоги и депрессии, однако от 22,3% до 25,5% больных имели клинически выраженные тревожно-депрессивные расстройства, что требовало помощи психотерапевта и активной работы психолога, социального работника с этим контингентом больных.
Заключение
Таким образом, в процессе восстановительного лечения достоверно улучшились показатели состояния двигательной сферы, функции ходьбы и манипулятивной активности руки, что отразилось на расширении активности жизнедеятельности и мобильности больных. Произошли позитивные изменения в состоянии когнитивной сферы больных, что существенно повысило коммуникативность и вовлеченность пациентов в реабилитационный процесс. Положительной динамике в состоянии пациентов способствовал системный подход к реабилитации, основанный на принципах комплексности, преемственности и разработке индивидуальных программ с учетом нейропсихологических параметров, так как известно, что наибольший эффект в процессе восстановления утраченных функций достигается при сочетанном использовании различных методов лечения.
Литература
- Иванова Г. Е. Организация реабилитационного процесса // Здравоохранение Чувашии. 2013. 1. С. 18–23.
- Ковальчук В. В. Особенности реабилитации пациентов после инсульта // Журнал неврологии и психиатрии им. С. С. Корсакова. Инсульт. 2012. Выпуск 2. С. 77–84.
- Новикова Л. Б., Акопян А. П., Ахметова А. Р. Реабилитационный потенциал // Consilium Medicum. 2017. 19. С. 14–16.
- Стаховская Л. В. Инсульт: руководство для врачей / Под ред. Л. В. Стаховской, С. В. Котова. 2-е изд., доп. и перераб. М.: ООО «Медицинское информационное агентство», 2018. 488 с.
- Кадыков А. С. Реабилитация после инсульта. М.: Миклош, 2003. 176 с.
- Хижникова А. Е., Клочков А. С., Котов-Смоленский А. М., Супонева Н. А., Черникова Л. А. Виртуальная реальность как метод восстановления двигательной функции руки // Анналы клинической и экспериментальной неврологии. 2016. Т. 10. № 3. С. 1–8.
Л. Б. Новикова1, доктор медицинских наук, профессор
А. П. Акопян, кандидат медицинских наук
К. М. Шарапова
ФГБОУ ВО БГМУ МЗ РФ, Уфа
1 Контактная информация: [email protected]
Реабилитация постинсультных больных/ Л. Б. Новикова, А. П. Акопян, К. М. Шарапова
Для цитирования: Лечащий врач № 5/2019; Номера страниц в выпуске: 16-18
Теги: головной мозг, ишемия, биологическая обратная связь, компьютерные технологии
Новые технологии в области реабилитации
Современные реабилитационные технологии
прогрессивные методики
Современная медицина становится все более высокотехнологичной. Лучшие научные и инженерные достижения регулярно реализуются в новых аппаратах, инструментах и лечебно-диагностических методах, существенно повышая их эффективность. В полной мере это относится и к реабилитации. С внедрением в нее новых технологий многократно выросли возможности реабилитологов в восстановлении пациентов, до недавнего времени считавшихся обреченными на жизнь со стойким некомпенсируемым дефицитом важнейших функций.
Современные реабилитационные технологии позволяют начать работать с пациентами в самые ранние сроки – в первые дни после операции, травмы, инфаркта миокарда или инсульта. Рассчитанные на разную степень нарушения функций, они открывают возможности для восстановления или замещения функций самым сложным пациентам, страдающим тяжелыми формами ДЦП, имеющим выраженные нарушения сознания или мышления, утратившим речь и способность к движению.
Расстройство двигательных функций – одна из самых частых причин обращения к реабилитологу. И современные реабилитационные центры среди множества методов коррекции двигательных нарушений широко используют современные роботизированные и компьютеризированные тренажеры, системы со встроенными функциями контроля и биологической обратной связи. Например:
- роботизированная система «Walking Robot» позволяет восстанавливать функцию ходьбы у пациентов с разной степенью ее нарушения благодаря возможности выбора оптимальной программы из множества заложенных в памяти робота. Начиная с минимального участия в моделируемом роботом процессе ходьбы, пациенты после инсульта, страдающие ДЦП, последствиями черепно-мозговых и спинальных травм, в процессе многократных тренировок значительно расширяют свои возможности, и в итоге приобретают способность передвигаться самостоятельно;
- аппарат «Antigravity Treadmill» (антигравитационная беговая дорожка) снижает силу притяжения, действующую на нижнюю половину тела. Поэтому тренировки по восстановлению ходьбы становятся доступны пациентам со слабостью мышц ног или несросшимися переломами костей;
- подвижная стабилографическая платформа для восстановления координации движений и функции равновесия у пациентов после инсультов, черепно-мозговых травм, ампутации конечности – для обучения пользования протезом;
- компьютеризированный аппарат «ReStep» для имитации при ходьбе разных типов поверхностей. Применяется для выработки навыков балансировки и стимуляции рецепторов глубокой, в том числе пространственной, чувствительности стоп;
- компьютеризированная система «Smart step» (дословно – «умный шаг») способна оптимально перераспределять вес пациента с учетом анатомических особенностей его нижних конечностей, облегчает формирование правильного стереотипа ходьбы;
- компьютеризированная «перчатка» «Meditouch» для восстановления тонкой целенаправленной моторики кисти и пальцев;
- аппараты «Ness» для верхних и нижних конечностей с функцией электростимуляции их мышц после повреждения периферических нервов. Частичное замещение дефектной иннервации искусственной стимуляцией нивелирует слабость соответствующих мышц. В результате у пациентов улучшается качество ходьбы или точность и сила движений в руках;
- система «Rewalk», представляющая собой компьютеризированный «внешний скелет» для пациентов с нижней параплегией (параличом ног) – последнее достижение реабилитационных технологий из разряда адаптационных приспособлений. Надев его, пациенты с обездвиженными нижними конечностями могут ходить, садиться на стул и вставать с него, преодолевать ступени и другие небольшие препятствия;
- технология «Head or eye control mouse» (управление компьютерной мышью движениями глаз или головы) позволяет пациентам с минимальными двигательными возможностями самостоятельно пользоваться компьютером, а значит, читать, работать, слушать музыку, писать, смотреть фильмы, играть.
В этих и многих других тренажерах заложена функция обратной биологической связи (БОС). Это – одна из важнейших для реабилитации опций, ставшая возможной с развитием новых технологий. Ее суть заключается в регистрации системой результатов пациента во время тренировки и трансформации их для него в реальном времени в наглядные зрительные, графические, звуковые образы. Так становятся заметны даже минимальные достижения, монотонность тренировки и необходимость многократно повторять стереотипные действия перестает раздражать, а в буквальном смысле видимые успехи мотивируют работать еще упорнее. Кроме того, функция БОС помогает выработать правильный, физиологически обоснованный стереотип движений, так как результаты ошибочных действий тоже наглядно демонстрируются пациенту мониторе.
Ведущие центры реабилитации:
Реабилитация детей, страдающих ДЦП, перенесших различные травмы, ампутации или другие тяжелые заболевания и операции, имеет свою специфику и отличается большой сложностью. С одной стороны, пластичность детского организма предполагает большой реабилитационный потенциал, с другой, принудить ребенка монотонно и многократно повторять движения, дающиеся с трудом или причиняющие боль, практически невозможно. Поэтому новые технологии, появившиеся в детской реабилитации, внесшие в тренировки элементы игры и вызывающие у маленьких пациентов заинтересованность, существенно повысили ее эффективность. В первую очередь, это всевозможные интерактивные методики. Суть таких тренингов с использованием цвета, звука, графических изображений заключается в том, что определенными действиями, движениями, усилиями ребенок может достигать желаемых изменений в предлагаемой ему виртуальной реальности. Яркие, подвластные ему, мультяшные персонажи на экране, создаваемые его рукой светящиеся фигуры на интерактивной доске, разлетающиеся «брызги воды» от шлепанья по «лужам» интерактивного пола – все это вызывает у детей неподдельный интерес. В создании этих и многих других занимательных для него эффектов ребенок принимает активное участие, в игровой форме тренируя и развивая необходимые навыки. А разнообразие средств и их комбинаций позволяет реабилитологу моделировать практически любые ситуации для более увлекательного, качественного, продуктивного и целенаправленного восстановления нарушенных функций.
Активное применение новых технологий в области реабилитации в огромной степени повышает ее эффективность. Они обеспечивают точное соответствие тренировок возможностям пациента и усиливают его мотивацию, способствуют формированию и закреплению физиологически верных стереотипов, задают особые физические параметры, позволяющие проводить тренировки, невозможные в обычной обстановке, а в случае безвозвратной утраты функций в значительной степени замещают их. И это означает, что огромное число людей, перенесших тяжелые заболевания или травмы, благодаря высокотехнологичной реабилитации смогут жить полноценно и качественно.
ТОП-5 ведущих реабилитационных центров мира
Бурное развитие медицинских технологий в начале нынешнего века открыло исключительные возможности в лечении самой сложной кардиологической, неврологической, ортопедической, травматологической, онкологической и другой патологии. Применение трансплантационных, внутрисосудистых, эндоскопических, микрохирургических, рентгенхирургических и других современных методов позволяет сегодня сохранять жизнь миллионам ранее неизлечимых пациентов. В этих условиях особенно остро встает вопрос их реабилитации, которая призвана обеспечить достойное качество жизни, вернув или компенсировав утраченные функции.
За рубежом реабилитация начинается сразу после стабилизации состояния тяжелобольного пациента в отделении, где проводились первые этапы лечения, а затем продолжается в специализированных отделениях и центрах. Современная реабилитация – это сложный, многосторонний, научно обоснованный и технически обеспеченный процесс поэтапного функционального восстановления. Лучшие реабилитационные центры мира:
- реализуют восстанавливающие программы для пациентов любой тяжести, в том числе, находящихся в коме;
- работают с соблюдением всех мировых стандартов медицинской помощи;
- гарантируют своим пациентам индивидуальный подход и насыщенную реабилитационную программу, направленную на достижение максимального восстановления функций;
- обеспечивают комплексную реабилитацию благодаря слаженной работе большого коллектива высококвалифицированных специалистов – реабилитологов, психологов, эрготерапевтов, физиотерапевтов, арттерапевтов, специалистов по протезированию, логопедов, рефлексотерапевтов, кинезитерапевтов;
- оснащены современными, регулярно обновляющимися аппаратами и тренажерами, включая лучшие компьютеризированные системы для реабилитации;
- сотрудничают с профильными научно-исследовательскими учреждениями, поэтому имеют возможность быстро вводить в клиническую практику новые эффективные методики. Кроме того, многие специалисты реабилитационных центров сами занимаются их разработкой.
Список ведущих реабилитационных центров мира возглавляют:
Реабилитационный центр «Левинштейн» (Израиль)
Неврологическая, ортопедическая и травматологическая реабилитация – основные направления деятельности этого крупнейшего ближневосточного специализированного центра. Международная экспертная комиссия оценила его как лучший по стандартам «JCI», что означает высочайшие качество медицинской помощи, безопасность и комфорт. Его пациенты – израильтяне и иностранцы из разных уголков мира, начиная с трехлетнего до самого преклонного возраста, перенесшие:
- тяжелые травмы головы;
- повреждения конечностей различной степени тяжести, вплоть до ампутации;
- ишемические и геморрагические инсульты;
- заболевания и повреждения спинного мозга с нарушением функции всех или только нижних конечностей и тазовых органов;
- хирургические вмешательства на мозге и конечностях в связи с онкологическими и другими заболеваниями.
Пациенты могут постоянно находиться в центре, или посещать его только для прохождения процедур, если позволяет самочувствие. Среди нескольких десятков стационарных подразделений клиники Левинштейн функционируют отделения:
- интенсивной терапии, принимающее пациентов с угнетением сознания, иногда до степени комы;
- нейрогенных урологических нарушений;
- для пациентов спинального профиля;
- детской реабилитации, многие пациенты которого страдают детским церебральным параличом (ДЦП).
Центр «Левинштейн» оборудован:
- десятками разновидностей современных тренажеров;
- бассейнами;
- залом мультисенсорной стимуляции;
- разнообразными физиотерапевтическими аппаратами;
- роботизированными системами для восстановления самостоятельного передвижения;
- антигравитационным тренажером для облегчения произвольных действий у пациентов с мышечной слабостью.
В центре «Левинштейн» работает более полутысячи сотрудников. Многие из них являются авторами новых реабилитационных программ, способов восстановления чувствительности, речи, мышления, функции тазовых органов. Здесь разработаны принятые теперь во всем мире универсальные системы оценки различных функций и тесты для исследования высшей нервной деятельности. Всемирно известны:
- профессор Амирам Кац, возглавляющий центр «Левинштейн» и отделение для пациентов спинального профиля в нем;
- доктор Шарон Шаклай – главный специалист центра по реабилитации детей;
- доктор Вадим Блувштейн – ведущий специалист по устранению нейроурологических расстройств.
Благодаря их усилиям к 70% пациентов, поступивших в коме из-за травмы мозга, возвращается сознание, 50% перенесших инсульт становятся самостоятельными в быту, 50% людей с повреждением спинного мозга начинают ходить без посторонней помощи, 60% пациентов, восстановившись после разнообразных тяжелых травм, возвращаются к своей прежней профессии.
Центр физиотерапии и реабилитации «Romatem» (Турция)
«Romatem» – это целая сеть медицинских центров, специализирующихся на восстановительной терапии пациентов с самым широким спектром нарушений. Крупнейший центр этой сети находится в Стамбуле и работает в почти полусотне направлений с пациентами всего мира. Самые главные из них:
- кардиологическая реабилитация, включая восстановление пациентов с постинфарктным состоянием;
- педиатрическая реабилитация, в первую очередь, реабилитация детей с ДЦП;
- неврологическая реабилитация, включая пациентов, перенесших инсульты и травмы головы;
- реабилитация спинальных нарушений после травм, сопровождающихся нарушением опорных функций, парезами и параличами конечностей, расстройством функции тазовых органов.
Индивидуальный подход и персонализированные реабилитационные программы – принцип работы специалистов центра «Romatem». Для реализации этого подхода здесь выполняется более 30 видов исследований и диагностических тестов при поступлении, на протяжении лечения и для оценки итогового результата.
Высокий уровень оснащения роботизированной и компьютеризированной реабилитационной аппаратурой – еще одна характерная черта центра «Romatem». Большинство пациентов лечатся с помощью:
- системы «Amadeo», облегчающей восстановление тонкой моторики кисти и каждого ее пальца;
- уникального терапевтического костюма «Therasuit», помогающего формировать физиологический стереотип движений, нормализующего мышечный тонус, облегчающего контроль над ослабленными и спастичными мышцами, что особенно актуально для детей, страдающих ДЦП и пациентов, перенесших травмы и сосудистые мозговые катастрофы;
- роботизированного комплекса «Armeo» для восстановления движений в плечевом поясе;
- систем спинальной декомпресии с антигравитационными режимами;
- устройства «Walking robot» («Шагающий робот»), позволяющего восстановить навыки самостоятельной ходьбы пациентам с ДЦП, перенесшим спинальные, черепно-мозговые травмы и инсульты.
В реабилитационных клиниках сети «Romatem» трудятся сотни высококвалифицированных специалистов. Среди них:
- доктор Эмре Эрден – специалист в области неврологической, ортопедической реабилитации, эксперт международного класса по мануальной терапии и восстановлению после спортивных травм;
- доктор Чигдем Гюлерман – специалист по восстановлению пациентов с речевыми расстройствами и нарушением глотания;
- доктор Левент Текин – реабилитолог широкого профиля, блестяще владеющий методами восстановления произвольных движений, в том числе с помощью иглорефлексотерапии, физиотерапии, электростимуляции.
Реабилитационный центр «Вивантес» (Германия)
Реабилитационный центр «Вивантес» входит в структуру крупнейшего медицинского концерна Европы, насчитывающего более ста клиник и специализированных центров, в которых трудится не менее полутора тысяч врачей. Центр реабилитации «Вивантес» – одна из структур концерна, обеспечивших ему в мире отличную репутацию. Он удостоен высшего балла по системе EFQM – европейской модели оценки качества.
Каждого пациента курирует группа специалистов по индивидуально составленной программе, учитывающей его общее состояние и степень нарушения функций. Благодаря такому подходу пациенты существенно повышают свои возможности не только в быту, но и в социальной и профессиональной сферах.
Основные направления деятельности центра «Вивантес»:
- кардиологическая реабилитация;
- неврологическая реабилитация;
- ортопедическая реабилитация;
- онкологическая реабилитация.
Здесь широко применяются:
- все виды физиотерапии, включая тренировки в бассейне;
- механизированные и компьютеризированные тренажеры;
- роботизированные реабилитационные системы;
- кинезиотерапия;
- логопедические тренинги, в том числе для пациентов длительно находившихся на искусственном дыхании и имевших трахеостому;
- различные виды массажа;
- все варианты рефлексотерапии;
- психотерапия;
- эрготерапия;
- музыкотерапия;
- анималотерапия с привлечением собак;
- реконструктивная пластическая хирургия.
Лучшие специалисты реабилитационного центра «Вивантес» известны не только в своей стране:
- профессор Йорг Виссель – руководитель отделения неврологии. Эксперт международного уровня в реабилитации пациентов после инсультов и травм головного и спинного мозга, страдающих паркинсонизмом и другими заболеваниями, сопровождающимися нарушением мышечного тонуса. Отлично владеет ботулинотерапией, эндолюмбальной терапией баклофеном, глубокой стимуляцией мозга;
- профессор Петер Бройнинг – специалист по лечению посттравматических стрессовых расстройств;
- доктор Сюзанне Копп – крупный специалист по реконструктивной хирургии и лечению последствий ожогов.
Отделения реабилитации клиники «Самсунг» (Южная Корея)
Медицинский центр «Самсунг» – лучшая южнокорейская многопрофильная клиника, уверенно занимающая место среди лидеров в ряду крупнейших клиник Израиля, Германии и других развитых стран. Практически каждое медицинское направление в нем представлено соответствующим реабилитационным отделением или клиникой. Например, в числе пяти отделений Центра кардиологии и цереброваскулярной патологии функционирует клиника реабилитации, в которой пациенты восстанавливаются после инсультов, инфарктов, операций на сосудах сердца и головного мозга. Реабилитация детей с ДЦП и пациентов, страдающих рассеянным склерозом, является приоритетным направлением деятельности реабилитационного отделения Центра неврологии.
Спектр заболеваний, с которыми обращаются к специалистам-реабилитологам клиники «Самсунг» из разных стран мира, очень широк. В ее структуре существует более десяти клиник реабилитации. Среди них – центры:
- спортивных травм;
- неврологических заболеваний;
- хронической боли;
- болезней спинного мозга и нервно-мышечных заболеваний;
- детского церебрального паралича и задержки психического развития;
- когнитивных (связанных с нарушением сознания, мышления и познания) расстройств;
- ортопедических заболеваний;
- нарушений мышечного тонуса.
Здесь широко используются самые современные восстановительные методики, в том числе с использованием компьютеризированных аппаратов и роботизированных систем, например:
- последняя модификация «Lumbar Machine» (дословно – «Аппарат для поясницы») позволяет устранить многие проявления травм позвоночника и последствия перенесенных на нем операций;
- система «Huber» для коррекции сколиоза и других деформаций позвоночника, в том числе связанных с нервно-мышечными заболеваниями;
- система «Un-Weighting System», пришедшая в реабилитационную медицину из профессионального спорта, позволяющая с помощью системы подвесов создавать условия, более или менее приближенные к невесомости. Это облегчает восстановление нормальных движений у пациентов с ослабленными и дистоничными мышцами.
Кроме того, реабилитологи клиники «Самсунг» широко применяют традиционные для восточной медицины рефлексотерапию, гирудотерапию, фитотерапию.
Конечно, определяющую роль в успехе реабилитации играют врачи клиники «Самсунг», такие как:
- доктор Сунг Дук Хен – специалист по реабилитации с более чем 30-летним опытом. Специализируется на неврологической и ортопедической реабилитации;
- профессор Ли Кванг Хо, известный невролог и специалист по реабилитации после инсульта.
Реабилитационные центры группы частных клиник «Hirslanden» (Швейцария)
Две крупнейших клиники «Hirslanden» находятся в Цюрихе. В числе их основных специализаций – кардиология, ортопедия и неврология. В этих же приоритетных направлениях работают и ее реабилитационные центры. Наряду с высочайшим уровнем медицинской помощи их отличает особо комфортабельная среда для пациентов как внутри, так и на окружающей территории. Максимальное удобство помещений и чудесная природа являются дополнительным восстанавливающим фактором для людей с последствиями тяжелых болезней и травм.
Ведущие направления реабилитации в клинике «Hirslanden»:
- ампутации конечностей;
- сердечно-сосудистая патология;
- ортопедия и травматология, в том числе спортивная;
- неврологические заболевания, включая состояния после ишемического и геморрагического инсультов, черепно-мозговых травм, повреждений спинного мозга и периферических нервов.
Комплексные реабилитационные программы, учитывающие индивидуальные особенности пациентов, включают все эффективные реабилитационные методики, а современные механизированные, автоматизированные и компьютеризированные тренажеры помогают в их реализации. Занятия с эрготерапевтом, кинезиотерапевтом, логопедом, психологом, сеансы массажа, гидротерапии, остеопатии, лимфодренажа, криотерапии и другие реабилитационные мероприятия в различных комбинациях составляют интенсивный ежедневный план пациентов. Его координируют руководители соответствующих отделений, например:
- доктор Милос Савсис – известный специалист по кардиологической реабилитации и медицине внутренних органов;
- доктор Томас-Оливер Шнайдер – один из лучших ортопедов-травматологов.
Каждый второй пациент после реабилитации в клинике «Hirslanden» полностью восстанавливает качество жизни, а подавляющее большинство остальных существенно улучшают его.
Курсы восстанавливающей терапии, полученные пациентами в ведущих реабилитационных центрах мира, повышают эффективность ранее проведенных этапов лечения и создают все условия для максимально полноценной жизни в дальнейшем.
терапия — метод реабилитации и лечения для взрослых с заболеваниями нервной системы. Арт-терапия в Москве в Юсуповской больнице
Арт – терапия представляет собой одно из направлений психотерапии искусством. Врачи предлагают пациентам рисовать тематические картины или делать раскраски по своему желанию. Так психологи Юсуповской больницы определяют степень заболевания. В то же время арт-терапия для взрослых даёт пациенту сконцентрироваться на процессе. Это является естественной формой коррекции эмоционального состояния.
Психологи Юсуповской больницы используют и другие виды творчества: скульптуру, шитьё, поэзию, вокал, песочную арт-терапию. Благодаря своей эффективности, доступности в применении и простоте внедрения процедуры, арт-терапия заняла значительное место в лечении неврологических и психических заболеваний.
Роль арт-терапии в психологии и неврологии
Множество неврологических и психологических заболеваний у взрослых и детей часто имеют одну черту – пациент, по причине сложности вербального общения предпочитает уходить в себя. Социализация и реабилитация таких пациентов заключаются в процедурах, которые направлены на их активное участие в деятельности. Арт терапия в Москве применяется в составе комплексного лечения пациентов с поражениями центральной нервной системы:
- инсультом;
- последствия черепно-мозговой травмы;
- объёмными образованиями головного мозга.
Все они ощущают подавленность, сонливость, тревожность, чувство страха. Процедуры и упражнения арт – терапии стабилизируют состояние пациентов, и они в короткие сроки становится более уравновешенным. С помощью арт-терапии корригируются психосоматические нарушения, стабилизируется состояние покоя, повышается интеграция личности в общественную жизнь. Благодаря лечению искусством улучшаются и физические показатели пациента. Речь и мелкая моторика становятся более обдуманными, пациенты заметно меньше раздражаются в случае, если у них недостаточно точно получается задуманное.
Пациенты, которые проходят курс восстановительной терапии после инсультов, тяжело переживают моменты, когда простые движения, которые они повторяли в течении жизни (взять ложку, завязать шнурки или застегнуть пуговицу) оказываются сложнейшими процедурами. Заинтересовавшись арт – терапией, они не воспринимают её в качестве лечения, а считают времяпровождением, а при правильной подаче врача и близких –значительной помощью. Это делает труд больного значимым и кропотливым. Мелкая моторика влияет на деятельность мозга как запускающий механизм. Положительная динамика наблюдается при групповых занятиях, на которых врач предлагает сравнивать произведения друг друга и обсуждать процесс.
Арт-терапия как метод реабилитации
Большинство людей, которые перенесли неврологические заболевания, сталкиваются с одинаковой проблемой – их физическое состояние не позволяет вести полноценный образ жизни. После того, заканчивается медикаментозное лечение, и пациент готов вернуться к прежней, привычной жизнедеятельности, он обнаруживает, что не все функции может выполнять как прежде. Это ухудшает настроение, сказывается на желании вернуться в активную жизнь общества.
Пережив тяжёлую болезнь, долгое время находясь в непривычной ситуации, пациент ещё больше «закрывается» от общения. В связи со сложностями с полноценной социализацией происходят изменения в нервной системе. В этих случаях, арт – терапия решает сразу несколько задач, которые являются основополагающими для того, чтобы пациент восстановил свои функции. Сеансы реабилитации стабилизируют эмоциональное состояние, дают возможность вернуть координационные навыки, улучшают мелкую моторику.
Методы арт-терапии несут в себе следующие функции:
- коммуникативно -рефлексивную – в результате занятий корригируются личностная оценка, формируются навыки общения и терпение к своему состоянию, появляется желание добиться больших результатов и гордость за своё упорство, что формирует общий положительный фон для выздоровления;
- катарсистическую, или опустошающую – в этот сложный период пациенту важно освободиться от негативных мыслей, что удаётся благодаря ощущению внутренней гармонии;
- регулятивную (снятие напряжения) – положительное психоэмоциональное состояние моделируется благодаря улучшению общего окружения и сосредоточенности пациента на процессе.
Пациент, проходящий реабилитацию в Юсуповской больнице, в которую включена системная арт – терапия, в течение достаточно короткого времени приходит в гармонию со своим внутренним состоянием. Он переживает положительные эмоции, в результате чего формируется новое отношение к ситуации. Пациент находит возможности выхода из неё. Внутренний конфликт прорабатывается посредством вынесения его в виде скульптур, рисунков, мелодий. Некоторые люди открывают в себе тягу к живописи или музыке, которые остаются любимым занятием на будущую жизнь.
Методы и виды арт – терапии
Существует множество видов искусства, на которые психологи Юсуповской больницы опираются для качественной реабилитации пациентов. Больной и врач выбирают наиболее интересную сферу для обсуждения и занятий. Пациент сам должен сделать выбор из предложенных психотерапевтом вариантов: заниматься живописью или песочной арт-терапией, обсуждать полотна художников или заниматься самостоятельно. Пациент, который склонен к живописи и готовый обсуждать эту тематику, делиться своими наблюдениями и интересующийся комментариями к своим работам – это отличный результат работы психотерапевта.
Лепка из всевозможных материалов: глины, пластилина, специального теста – даёт возможность развить мелкую моторику рук, учит концентрироваться на процессе и приводит к общему расслаблению. Пение, прослушивание классической музыки и игра на музыкальных инструментах в значительной мере действуют расслабляющее и позволяют избавиться от дефектов речи. После сеансов арт-терапии пациент чувствует радость от возможности проявить себя. Чтение всегда действует отвлекающее, заставляет окунуться в мир фантазии, другого места и времени. Сочинение небольших стихов, миниатюр, юморесок позволяет врачу понять глубину переживаний и проблем пациента, а в дальнейшем корректировать этими же методами его внутреннее состояние.
В Юсуповской больнице психотерапевты применяют методику групповых и индивидуальных занятий. Оптимальным вариантом являются групповые занятия. Они решают основную проблему – ограничение общения с социумом. Интерактивная группа является результатом качественной работы специалиста. В ходе групповых занятий арт – психотерапевт даёт задание на общую тему или предлагает к обсуждению одно из произведений пациента. Тем самым он формирует умение оценивать, уйти от зажатости и стеснения.
Индивидуальные программы реабилитации направлены на вывод пациента из состояния глубокого погружения в себя. Психотерапевт находит интересную для обсуждения тему, много рассказывает и вызывает пациента на диалог. Правильно проведенные индивидуальные занятия в дальнейшем переходят к групповым.
Специалисты клиники реабилитации Юсуповской больницы структуру занятия, состоящую из трёх частей. Во вводной части психолог анализирует состояние пациентов, их настроение, шутит с ними и этим агитирует на активное участие. В основной части участники занятия выбирают занятие, решают, будет оно индивидуальным или групповым. Они обсуждают результаты, делятся ощущениями и впечатлением.
В заключительной части занятия участники процесса подводят итоги, оценивают себя, сравнивают свои прежние результаты с настоящими. Психотерапевт анализирует текущее состояние пациентов, наблюдает изменения и принимает решения о следующих работах. Для того чтобы пройти курс арт-терапии в кинике реабилитации звоните по телефону Юсуповской больницы.
Реабилитационная терапия | Физическая медицина и реабилитация Johns Hopkins
Мы здесь и готовы оказать вам безопасную помощь
В Johns Hopkins Medicine ваше здоровье и безопасность являются нашими высшими приоритетами. Мы готовы заботиться о вас и вашей семье в наших больницах, хирургических центрах, а также в личных клиниках и онлайн-видеовстречах. Узнайте, как мы обеспечиваем вашу безопасность и защиту, чтобы вы могли получить необходимое лечение.
Посмотрите наши варианты личных встреч и видеовстреч.
Как мы обеспечиваем вашу безопасность
Чтобы предотвратить распространение COVID-19, наши врачи и медицинские бригады принимают дополнительные меры предосторожности, чтобы сделать ваш визит максимально безопасным.
Тестирование и проверка
Маски и защитное оборудование
Очистка
Физическое дистанцирование
Узнайте больше о наших мерах предосторожности в отношении COVID-19.
Как записаться на прием
Личные визиты
Если вы уже являетесь пациентом и у вас была отложенная встреча, наши офисы могут связаться с вами, чтобы перенести ее.Вы также можете позвонить в офис своего врача или отправить сообщение через MyChart, чтобы обсудить свои медицинские потребности, чтобы мы могли определить наиболее подходящее время приема. Если вы новый пациент, позвоните нам по телефону 443-997-5476, чтобы назначить личное посещение для оказания первичной или специализированной помощи.
Узнайте больше о личных визитах.
Процедуры
Если у вас уже была запланирована процедура, которую пришлось отложить, мы свяжемся с вами, чтобы перенести ее. Если это новая процедура, свяжитесь с нами по телефону 443-997-5476, чтобы назначить консультацию.
Узнайте больше о подготовке к встрече.
Видеовещания (телемедицина)
Многие новые и существующие пациенты Johns Hopkins имеют возможность записаться на видеовстречу (телемедицина) со своим поставщиком медицинских услуг, в зависимости от их медицинских потребностей. Если у вас нет устройства для видеовещания, вы и ваш поставщик услуг можете решить, что телефонный звонок будет соответствовать вашим потребностям.
О видео посещениях | Часто задаваемые вопросы о терапевтической телемедицине
* Новых пациентов ранее не посещал поставщик в отделении физиотерапии и реабилитации.
** Существующие пациенты были осмотрены отделением в прошлом. У существующих пациентов должна быть учетная запись MyChart, чтобы записаться на прием через Интернет, в противном случае им может потребоваться позвонить. Вы можете зарегистрироваться в MyChart, чтобы управлять встречами, общаться со своим поставщиком медицинских услуг, получать результаты тестов и запрашивать продление рецептов.
Руководство по различным типам реабилитационной терапии
Если вы получили серьезную травму, перенесли операцию или перенесли инсульт, ваш врач может порекомендовать вам реабилитацию, которая поможет вам выздороветь.Реабилитационная терапия предлагает контролируемую медицинскую среду, которая помогает вашему телу исцеляться, пока вы восстанавливаете силы, заново осваиваете утраченные навыки или находите новые способы выполнять действия, которые сейчас могут быть трудными.
Мы попросили Скотта Энтони из INTEGRIS рассказать о различных типах реабилитационной терапии и о том, как каждый из них может быть полезен тем, кто получил различные травмы или состояния.
Знакомьтесь, Скотт Энтони
Скотт Энтони — лицензированный физиотерапевт и административный директор INTEGRIS Jim Thorpe Rehabilitation.Он является практикующим терапевтом с 1998 года и работал в различных сферах, включая амбулаторную реабилитацию, стационарную реабилитацию и неотложную физиотерапию. На своей нынешней должности он курирует амбулаторные и стационарные операции Джима Торпа в различных центрах метро Оклахома-Сити, а также в сельской местности.
Энтони сначала заинтересовался физиотерапией после того, как спортивная травма помешала его спортивным занятиям. «Работа с терапевтом позволила мне быстро восстановиться и без боли вернуться на поле», — говорит он.«Способность положительно влиять на жизнь человека, помогая ему вернуться к тому, что для него важно, будь то спорт, работа или основные повседневные функции, — очень полезная и обычная вещь для большинства терапевтов».
Виды реабилитации
Три основных типа реабилитационной терапии: производственная, физическая и речевая. Каждая форма реабилитации служит уникальной цели, помогая человеку достичь полного выздоровления, но все они имеют общую цель — помочь пациенту вернуться к здоровому и активному образу жизни.
Реабилитационная терапия может использоваться для лечения широкого спектра травм или состояний. «Обычно лечатся ортопедические и скелетно-мышечные травмы, такие как растяжения / растяжения / разрывы или послеоперационная реабилитация, неврологические травмы, такие как инсульт, травма головного или спинного мозга, или множественные травмы в результате несчастных случаев», — говорит Энтони. «Мы также лечим менее распространенные состояния, такие как генетические нарушения, дегенеративные заболевания и другие специализированные состояния. Мы лечим людей всех возрастов, от новорожденных до самого старшего пациента, которому сейчас 104 года! »
Цель реабилитационной терапии варьируется от человека к человеку.«Мы спрашиваем каждого пациента, каковы его цели реабилитации, и разрабатываем план», — говорит он. «Это может включать в себя различные виды терапии, такие как физическая, профессиональная, речевая, музыкальная или развлекательная, и может включать различные методы лечения, такие как терапевтические упражнения, мануальная терапия, неврологическое перевоспитание или методы обезболивания, и это лишь некоторые из них. много возможных стратегий лечения ».
Стационарные и амбулаторные реабилитационные методы лечения
Во-первых, важно определить разницу между стационарной и амбулаторной реабилитационной терапией.Стационарная реабилитация — это лечение или терапия, которую вы получаете в больнице или клинике до выписки. Пациентам, перенесшим ампутацию, перенесшим черепно-мозговую травму или инсульт, перенесшим ортопедическую травму или травму спинного мозга или получившую трансплантат, может потребоваться стационарное лечение для восстановления до состояния, при котором они могут безопасно вернуться домой.
Амбулаторная реабилитационная терапия — это лечение, полученное без госпитализации или госпитализации. Центры амбулаторной терапии предлагают комплекс услуг физиотерапевтов, эрготерапевтов, логопедов и психологов.Амбулаторные реабилитационные центры, как правило, предлагают лечение широкого спектра состояний, включая рак, неврологические расстройства, боли в шее и спине, проблемы с речью, психологические расстройства, дородовые и послеродовые проблемы и многое другое.
Трудотерапия
Трудотерапевты проводят процедуры трудотерапии (ОТ), чтобы помочь людям, которым требуется специализированная помощь для участия в повседневной деятельности или «занятиях». Род занятий относится не только к работе или вашей работе, но также может относиться к практике ухода за собой, повседневным задачам и развлечениям.Цель трудотерапии — помочь людям участвовать в том, что они хотят и должны делать, чтобы вести независимый и приносящий удовлетворение образ жизни.
Эрготерапевты помогают, внося изменения в то, что мешает кому-либо выполнять такие задачи, как прием пищи, одевание, чистка зубов, выполнение школьных заданий и работа. Модификации могут включать изменение подхода к задаче, изменение среды, в которой выполняется задача, или помощь человеку в развитии навыков, необходимых для выполнения определенных задач.
Кому нужна трудотерапия?
Трудотерапия может понадобиться людям любого возраста, от новорожденных до пожилых людей. Этим людям может помочь трудотерапия бесчисленным множеством способов, например:
- Детям с ограниченными физическими возможностями может потребоваться психотерапевт, который поможет им развить координацию, необходимую для того, чтобы кормить себя, пользоваться компьютером или улучшать почерк.
- Взрослым, страдающим депрессией, могут потребоваться рекомендации терапевта, чтобы они постепенно возвращались к повседневной деятельности таким образом, чтобы максимально увеличить их шансы на успех.
- Человек, который потерял способность держать вилку из-за травмы, может работать с терапевтом, чтобы восстановить силу захвата и изменить движения, чтобы они могли самостоятельно есть.
- Пожилым людям с ограниченными физическими возможностями может потребоваться помощь терапевта, чтобы они могли заниматься любимыми видами деятельности новыми и модифицированными способами.
- Тем, кто получил травму спинного мозга, может потребоваться вмешательство терапевта, чтобы помочь им избежать движений или поведения, которые могут усугубить их травмы.
- Корпоративные специалисты могут работать с терапевтом для создания оптимального баланса между работой и личной жизнью, предназначенного для снижения стресса и максимального улучшения здоровья или изменения своей рабочей среды на основе эргономических принципов.
- Человеку, который пережил черепно-мозговую травму и потерял когнитивные функции, может потребоваться терапевт для помощи в решении таких задач, как поступление на работу или подача заявления в колледж.
Физиотерапия
Физиотерапевты предоставляют лечение тем, кто испытывает боль или трудности в функционировании, движении или нормальной жизни.
Физиотерапия обычно используется для облегчения боли, улучшения движений, обеспечения реабилитации после инсульта, травмы или операции, помощи в восстановлении после родов, помощи в восстановлении после травм, связанных со спортом, обучения людей использованию таких устройств, как ходунки и т. Д. трости, лечить хронические заболевания, такие как болезни сердца или артрит, и многое другое.
Если врач рекомендует физиотерапию, терапевт сначала оценит вашу подвижность, равновесие, сердцебиение, осанку и то, насколько хорошо вы можете ходить или подниматься по ступенькам.После этого терапевт разработает план облегчения симптомов и поможет вам восстановить функциональность или подвижность. Общие методы лечения включают:
- Специальные упражнения и растяжки для снятия боли, улучшения подвижности или восстановления сил
- Массаж, тепловая или холодовая терапия или ультразвук для облегчения мышечной боли и спазмов
- Реабилитация и упражнения, которые помогут вам научиться пользоваться протезом
- Тренировка с использованием приспособлений, которые помогают двигаться или удерживать равновесие, например трости, костылей, ходунков или инвалидных кресел
- Переобучение равновесия и походки
- Обезболивание
- Укрепление сердечно-сосудистой системы
- Литье, шинирование, уход за ожогами или использование ортопедических изделий (скобы или шины)
Логопед
Логопеды (или логопеды) лечат тех, у кого проблемы с речью.Логопедия может помочь в лечении широкого спектра проблем, включая речь, общение, голос, глотание и беглость речи. Для новорожденных логопед может помочь при таких состояниях, как церебральный паралич, расщелина неба или синдром Дауна, которые вызывают трудности с питьем, глотанием или общением.
Детям с проблемами речи, такими как заикание или шепелявость, могут помочь упражнения на общение под руководством терапевта. Взрослым с трудностями в обучении или другим заболеванием, таким как инсульт, рак шеи или головы, болезнь Паркинсона или деменция, также может помочь помощь логопеда.
Цель логопеда — объединить механику, связанную с речью, с использованием языка. Конечный результат — помочь пациенту общаться более полезными и функциональными способами.
Обычная тактика, используемая логопедами, включает языковые интервенции (языковые упражнения для отработки коммуникативных навыков), артикуляционную терапию (демонстрацию того, как двигать языком для создания определенных звуков), а также терапию кормления и глотания (упражнения для языка, губ и челюстей, предназначенные для укрепления мышцы рта и горла).
Состояния или болезни, при которых может потребоваться помощь логопеда, включают:
- Дислексия — трудности с чтением точно и бегло
- Диспраксия — трудности с контролем мышечной функции при движении, координации, языке или речи
- Афазия — потеря способности понимать или выражать речь из-за повреждения мозга
- Дисфагия — затруднение глотания
- Проблемы с артикуляцией — Проблемы с четкостью речи и ошибки в звуках
- Проблемы с беглостью — Проблемы с речью, например заикание
- Резонанс или проблемы с голосом — Проблемы с высотой голоса, громкостью и качеством
- Проблемы с оральным кормлением — Проблемы с едой, глотанием или слюнотечением
- Болезнь Паркинсона
- Детский церебральный паралич
- Волчья пасть
- Синдром Дауна
- Рассеянный склероз
- Болезнь Хантингтона
- Рак головы, шеи или горла
Реабилитация Джима Торпа
INTEGRIS
Реабилитация Джима Торпа предлагает как стационарные, так и амбулаторные
реабилитационные услуги с 1985 года.Команда врачей, медсестер,
психологи, терапевты, диетологи, социальные работники и кураторы
часть одной из крупнейших и наиболее уважаемых систем реабилитации
в США
INTEGRIS Jim Thorpe Rehabilitation оказывает неотложную помощь
терапевтические услуги, стационарные
реабилитация и амбулаторно
реабилитация в нескольких местах в районе метро Оклахома-Сити
и по всему штату.
«Джим Торп уникален тем, что у нас есть внутренняя клиническая
отдел развития, посвященный поддержанию самого современного лечения
стратегии для наших пациентов », — говорит Энтони.«Мы можем предоставить
специализированные инновационные методы лечения, такие как сухая игла для нервно-мышечно-скелетной
боли и двигательные нарушения, терапия тазового дна при моче или каловых массах
недержание мочи, электростимуляция VitalStim при проблемах с глотанием, PWR UP! Терапия
для пациентов с болезнью Паркинсона и множества других услуг, не
можно найти в традиционных программах реабилитации ».
INTEGRIS Jim Thorpe Rehabilitation аккредитован
Совместная комиссия, Комиссия по аккредитации реабилитационных учреждений
(CARF) и является единственным реабилитационным центром в Оклахоме, получившим три
аккредитация больниц по специальности при инсульте, травмах головного и спинного мозга
программа.«Наши большие размеры позволяют нам иметь специализированное оборудование, такое как
Бионический экзоскелет Lokomat и Ekso для помощи пациентам в движении и
«передвижение», которые являются одними из двух в штате, — говорит он.
Если вы или ваш любимый человек получили травму
травма головного мозга, инсульт, опухоль головного мозга, травма спинного мозга, ампутация или
ортопедическая травма, INTEGRIS Jim Thorpe Rehabilitation готова помочь.
«От незначительных проблем до травм, которые могут изменить жизнь, — мы здесь, чтобы
понимать потребности наших пациентов и помогать им пройти реабилитацию
процесс для достижения желаемых целей, вернув их к жизни », — говорит
Энтони.«Восстановление после травмы или болезни, серьезной или незначительной, может быть
устрашающе и сложно. Наша команда стремится помочь всем нашим пациентам
быть лучшими, какими они могут быть. Мы предлагаем беспрецедентный спектр терапий,
технологии и эксперты, которые помогут каждому пациенту достичь своих целей ».
Если у вас есть вопросы или вы хотите назначить лечение,
пожалуйста, свяжитесь с INTEGRIS Jim Thorpe Rehabilitation.
·
Амбулаторные вопросы или направления: (405)
945-4500
·
Вопросы по стационарному лечению или направления: (405) 644-5356
·
Общие вопросы по электронной почте: JTinquiries @ integrisok.com.
Подпишитесь на блог INTEGRIS On Your Health
Подпишитесь на регулярные электронные письма с полезной и интересной информацией о здоровье и благополучии, связанной с Оклахомой, от врачей и экспертов в области здравоохранения INTEGRIS.
Что такое реабилитационная терапия? (с иллюстрациями)
Реабилитация, или реабилитационная терапия, относится к терапевтическому лечению, которое пациент получает после болезни или травмы.Болезнь или травма могут быть раком, инсультом, автомобильной или лыжной аварией. Медикаментозная реабилитационная терапия — это лечение, которое получают наркоманы, чтобы помочь им научиться жить без зависимости от наркотиков, чтобы быть в лучшем физическом, эмоциональном и умственном состоянии. Все формы реабилитационной терапии направлены на то, чтобы помочь людям оправиться от трудностей или проблем и действовать с максимальной отдачей.
Терапия может включать массаж.
Физическая терапия направлена на укрепление мышц и облегчение боли. Процедуры физической реабилитации часто включают массаж и упражнения. Если пациент слишком слаб, чтобы выполнять упражнения самостоятельно, квалифицированный физиотерапевт может осторожно пошевелить руками или ногами пациента, чтобы укрепить его. Пациенты с большей физической силой могут поднимать тяжести для наращивания мышечной массы, в то время как другим, получившим травму в результате несчастного случая, может понадобиться трость или другое приспособление, чтобы помочь им ходить. Пациентов в инвалидных колясках часто учат выполнять упражнения, которые они делают в инвалидной коляске в рамках физиотерапии.
Больному инсультом может потребоваться физиотерапия.
Реабилитационная терапия помогает пациентам, перенесшим инсульт, и другим людям с проблемами речи заново научиться общаться.Речевая реабилитация также помогает тем, у кого были нарушения языковых навыков, например некоторым пациентам с черепно-мозговой травмой. Пациенты, которые испытали потерю памяти, могут иметь трудности с логическими способностями, необходимыми для формирования связного языка. Квалифицированный логопед может помочь пациентам с потерей памяти и другими состояниями улучшить их способность четко говорить с помощью материалов для понимания прочитанного и других обучающих устройств.
Пациенты, привыкшие к протезированию конечности, могут пройти курс лечения у реабилитолога.
Медикаментозная реабилитационная терапия может включать несколько компонентов, таких как консультирование и лечение. Стационарные программы реабилитации от наркозависимости могут быть краткосрочными или долгосрочными. Центры лечения наркозависимости обычно предлагают стационарную реабилитационную терапию на срок от месяца до года. Амбулаторная реабилитация от наркозависимости обычно следует за пребыванием в стационаре в лечебном центре и продолжает попытки помочь людям справиться с жизнью и избежать злоупотребления психоактивными веществами.Еженедельное консультирование, которое может быть индивидуальным или групповым, часто является значительной частью амбулаторной реабилитации от наркозависимости.
Вернувшимся ветеранам, получившим ранения в боях, может быть предложено реабилитационное лечение.
Одному человеку могут потребоваться разные виды реабилитационной терапии.Например, человеку, страдающему от злоупотребления психоактивными веществами, который попал в аварию на мотоцикле, может потребоваться реабилитация от наркозависимости и физиотерапия. Пациенту с инсультом, у которого парализовано лицо и другие части тела, может потребоваться как физическая, так и логопедическая терапия. Терапевты-реабилитологи могут вместе работать над случаем пациента, чтобы координировать эффективную терапевтическую программу.
Обезболивающие могут быть частью программы реабилитационной терапии.Реабилитационная терапия может помочь гериатрическим пациентам сохранить подвижность.
Реабилитационная терапия может помочь людям восстановить способность выполнять повседневные задачи за себя.
Реабилитационная терапия может помочь кому-то привыкнуть к инвалидной коляске.
Искусство может помочь в эмоциональной реабилитации человека.
Реабилитационная медицина, профессиональная и физиотерапия
Перейти к основному содержанию
Мемориальный онкологический центр им. Слоуна Кеттеринга
Институт Слоана Кеттеринга
Давать
Локации
Врачи
Назначения
Связаться с нами
Поиск
Закрыть поиск
Меню
Закрыть меню
- Взрослые пациенты
▼- Обзор взрослых пациентов
- Лечение рака
- Типы рака
- Оценка рисков и скрининг
- Диагностика и лечение
- Клинические испытания
- Ваш опыт
- Стать пациентом
- Поддержка пациентов
- Поддержка опекунов
- Наше местонахождение
- Нью-Джерси
- Город Нью-Йорк
- Штат Нью-Йорк
- Страхование и помощь
- Информация о страховании
- Финансовая помощь
- Найти врачаЗаписаться на приемИнформация для посетителейMyMSK
- Пациенты-дети и подростки
▼- Обзор пациентов-детей и подростков
Физическая терапия и реабилитация (открытый доступ)
Оригинальное исследование Открытый доступ
Витор Феррейра, Леандро Мачадо, Рита Симойнс, Пауло Рориз
Физическая терапия и реабилитация 7 : 10
История болезни Открытый доступ
Димитриос Литрас, Иоаннис Мирогианнис
Физическая терапия и реабилитация 7 : 9
Оригинальное исследование Открытый доступ
Walker L Asprey, Brittany M. Foley, Justin L Makovicka, Donald L. Dulle, Kyle Williams, Jessica Ginn, Anikar Chhabra
Физическая терапия и реабилитация 7 : 8
Оригинал Исследование Открытый доступ
Энтони Фелан, Кейт Фелан, Мишель Фоли
Физическая терапия и реабилитация 7 : 7
История болезни Открытый доступ
Роландо Т. Лазаро, Майкл С. Кастильо
Физическая терапия и реабилитация 7 : 6
Оригинальное исследование Открытый доступ
Sabrina F Stocker, Monique A Samrani, Colton Rapp , Натан В. Сондерс, Меган Д. Сальваторе
Физическая терапия и реабилитация 7 : 5
Оригинальное исследование Открытый доступ
Ади Халили
Физическая терапия и реабилитация 7 : 4
Оригинальное исследование Открытый доступ
Джошуа Пралл , Майкл Росс
Физическая терапия и реабилитация 7 : 3
Оригинальное исследование Открытый доступ
Шон Варреккия, Кэрол А. Мариц
Физическая терапия и реабилитация 7 : 2
История болезни Открытый доступ
Thomas A Koc , Тимоти Маршалл, Габриэлла Фама, Джинал Патель, Дженна Такер
Физическая терапия и реабилитация 7 : 1
История болезни Открытый доступ
Джанель Чокла
Физическая терапия и реабилитация 6 : 15
Оригинальное исследование Открыто Доступ
Мелинда Стоски, Джоди Эванс
Физическая терапия и реабилитация n 6 : 14
Оригинальное исследование Открытый доступ
Kazuya Okazawa, Hiroshi Katoh
Физическая терапия и реабилитация 6 : 13
Оригинальное исследование Открытый доступ
Lara A Thompson
Физическая терапия и реабилитация 6 : 12
Оригинальное исследование Открытый доступ
Дейн Торн, Андрей Диакон, Лукас Аннабель, Энн-Мари Бойз, Эндрю Хардидж
Физическая терапия и реабилитация 6 : 11
История болезни Открытый доступ
Марсела Фишер де Алмейда , Андреа Обрехт, Татьяна Яворски де Са Риечи, Марис Буэно Зонта, Ана Кристина Криппа
Физическая терапия и реабилитация 6 : 10
Оригинальное исследование Открытый доступ
Кристофер Китинг, Кэмерон Хуэй, Джерард Смит, Тингтинг Жан
и реабилитация 6 : 9
Оригинальное исследование Открытый доступ 9 0037 Мустафа С. Али, Фатен Х Абдель-Азим, Айя Ахмед Али
Физическая терапия и реабилитация 6 : 8
Оригинальное исследование Открытый доступ
Амира М. Абд-Эльмонем, Валаа Абд Эль-Набие
Физическая терапия и Реабилитация 6 : 7
Оригинальное исследование Открытый доступ
Abeer Mahmoud Yousef, Shaimaa Elghareb Ali, Samah Alsaid Ahmed
Физическая терапия и реабилитация 6 : 6
Оригинальное исследование Открытый доступ
Walaa Abd El-hakiem Абд Эль-Набие, Амира Махмуд Абд Эль-Монем
Физическая терапия и реабилитация 6 : 5
Оригинальное исследование Открытый доступ
Дженив Геварра, Рэйчел Велбель, Альфред С. Геллхорн
Физическая терапия и реабилитация 6 : 4
Оригинальное исследование Открытый доступ
Naglaa A Zaky, Nahed S Thabet, Michael B Banoub
Физическая терапия и реабилитация 6 : 3
Оригинальное исследование Открытый доступ
Naglaa A Zaky, Nahed S Thabet, Michael B Banoub
Физическая терапия и реабилитация 6 : 2
Оригинальное исследование Открытый доступ
Intsar S Waked, Marwa M Eid
Physical Терапия и реабилитация 6 : 1
История болезни Открытый доступ
Такуя Осада, Масахиро Исияма, Рюичи Уэно
Физическая терапия и реабилитация 5 : 21
Оригинальное исследование Открытый доступ
Мона Х Эль Лайти, Халед Z Fouda
Физическая терапия и реабилитация 5 : 20
Исходное исследование Открытый доступ
Меган Д. Сальваторе, Кеннади М. Миллер, Наташа Л. Грин, Брианна Дж. Гассман, Камбиз Газинур, Эмиль Ширима, Натан В. Сондерс
Физическая терапия и Реабилитация 5 : 19
Исходное исследование Открытый доступ
Susan L. Whitney, Gergory F Marchetti, R olf G Jacob, Joseph M Furman
Физическая терапия и реабилитация 5 : 18
Оригинальное исследование Открытый доступ
Эндрю Кафф, Джо Л. Палмер, Мелани Линдли
Физическая терапия и реабилитация 5 : 17
Оригинальное исследование Открытый доступ
Алисса К. Браун, Меган Э. Хесс, Уриэль Ибарра-Морено, Меган Д. Сальваторе, Натан В. Сондерс
Физическая терапия и реабилитация 5 : 16
Оригинальное исследование Открытый доступ
Инсар С. Вакед, Мохамед К. Сейям
Физическая терапия и реабилитация 5 : 15
Оригинальное исследование Открытый доступ
Марва Шафик Мустафа Салех, Nagwa Ibrahim Rehab, Мусса Абдель Фаттах Шараф
Физическая терапия и реабилитация 5 : 14
Оригинальное исследование Открытый доступ
Марк Робертсон, Роберт Грегори
Физическая терапия и реабилитация 5 : 13
9003 7 Оригинальное исследование Открытый доступ
Justin T. Mierzwicki, Tyler A Good, Derrick C. Reed, Collin D. Greer
Физическая терапия и реабилитация 5 : 12
Оригинальное исследование Открытый доступ
Marwa Abd-El Rahman, Azza Barmoud Нашед, Мона Мохамед Таха, Амир Габр
Физическая терапия и реабилитация 5 : 11
Оригинальное исследование Открытый доступ
Макото Сохмия, Наоки Вада, Коичи Окамото, Кенджи Ширакура
Физическая терапия и реабилитация 5 : 10
Оригинальное исследование Открытый доступ
Rabab A Mohamed, Abeer M Yousef, Hanaa K Ata
Физическая терапия и реабилитация 5 : 9
Оригинальное исследование Открытый доступ
Ghada Ismail Mohamed, Wael Salah Shendy
Физическая терапия и реабилитация 5 : 8
Исходное исследование Открытый доступ
Асмаа М. Эль-Бандрави, Азза Бармуд Нашед, Хассан О Гариб
Физическая терапия и реабилитация 5 : 7
История болезни Открытый доступ
Пабло Млезива, Лилиан Джанетт Млезива, Эрик Гленн Джонсон
Физическая терапия и реабилитация 5 : 6
Оригинальное исследование Открытый доступ
Л.C Ku, M Ramli, AMZ Abidin, AANizam Zulkifli, NI Manaf, NAM Roshini, MF Isa
Физическая терапия и реабилитация 5 : 5
История болезни Открытый доступ
Court Zollinger, Alex Urfer, Derek Gerber
Physical Терапия и реабилитация 5 : 4
История болезни Открытый доступ
Итан Гриффель, Алекс Урфер, Джеймс Ральфс
Физическая терапия и реабилитация 5 : 3
Оригинальное исследование Открытый доступ
Робберт Нимал ван Амстел, Питер Ваес, Шон Мэлоун
Физическая терапия и реабилитация 5 : 2
История болезни Открытый доступ
Морин Романоу Паскаль, Дайна Элерс, Ребекка Хиндман
Физическая терапия и реабилитация 5 : 1
Оригинальное исследование Открытый доступ
Рабаб А Мохамед, Гада А Абдаллах, Хеба А Абдин, Айман А Нассиф
Физическая терапия и реабилитация 4 : 17
Оригинальное исследование Открытый доступ
Шрина Чопра, Кристин Догерти, Мэллори Джонстон, Джина Карран, Кэрол А. Мариц
Физическая терапия и реабилитация 4 : 16
Оригинальное исследование Открытый доступ
Iakovidis T Paris, Markopoulos Nikolaos, Коттарас Ставрос, Мавромустакос Саввас, Апостолоу Томас, Каллистратос Илиас, Такидис Иоаннис
Физическая терапия и реабилитация 4 : 15
Оригинальные исследования Открытый доступ
Кэрол Маритц, Карин Граваре Зильбернагель Физическая терапия и реабилитация
: 14
Оригинальное исследование Открытый доступ
Меган Д. Сальваторе, Александра М. Колачино, Меган Э. Хесс, Сэмюэл Тодд, Натан В. Сондерс
Физическая терапия и реабилитация 4 : 13
Оригинальное исследование Открытый доступ
Марк Робертсон, Роберт Грегори
Физическая терапия и реабилитация 4 : 12
Обзор Открытый доступ
Риад Хабаш, Мара Хабаш, Мишель Эль-Хаге
Физическая терапия и реабилитация 4 : 11
Оригинальное исследование Открытый доступ
Йоитиро Сато, Кеничи Мураками, Хироюки Фудзисава
Физическая терапия и реабилитация 4 : 10
Оригинальное исследование Открытый доступ
Константинос Пападопулос, Рассел Кабир, Димитрис Стасинопулос
Физическая терапия и реабилитация 4 : 9
Оригинальное исследование Открытый доступ
Сигн Дженсен, Элькьер Йоханнсен
Физическая терапия и реабилитация 4 : 8
Оригинальное исследование Открытый доступ
Тарек Аммар
Физическая терапия и реабилитация 4 : 7
Обзор Открытый доступ
Мэри Робертс, Дэвид Монжон, Франсуа Принц
Физическая терапия и реабилитация 4 : 6 9000 5
Оригинальное исследование Открытый доступ
Heba Embaby, Salwa Elgendy, Marwa Esmael Hasanin
Физическая терапия и реабилитация 4 : 5
Оригинальное исследование Открытый доступ
Ghada Ebrahim El-Refaye, Hany Farid Eid Morsy Elsisi
Physical Терапия и реабилитация 4 : 4
Оригинальное исследование Открытый доступ
Абдель Р. Эльнель, Клэр Робертсон, Албан Киллингбэк, Филип Дж. Добавляет
Физическая терапия и реабилитация 4 : 3
История болезни Открытый доступ
Эрик Дж. Джонсон, Четан Аккуур Чанне Гауда, Ахмад А. Альхарби
Физическая терапия и реабилитация 4 : 2
Оригинальное исследование Открытый доступ
Джо Л. Палмер, Эндрю В. Кафф, Мелани Линдли
Физическая терапия и реабилитация 4 : 1
Оригинальное исследование Открытый доступ
Virginia G Thistle, Allison L Basskin, Eric Shamus, Re в девичестве Джеффрис-Хейл
Физическая терапия и реабилитация 3 : 7
Исходное исследование Открытый доступ
Элизабет Норрис, Эмили Хаббух, Эйприл Форд, Уитни Аллен
Физическая терапия и реабилитация 3 : 6
Обзор Открыть Access
Milad Vazirian, Linda Van Dillen, Babak Bazrgari
Физическая терапия и реабилитация 3 : 5
История болезни Открытый доступ
Abby E Linford, Joseph C Wegley, Kathryn Blackadar, Geraldine Brunner-Lam, Rolando T. Lazaro
Физическая терапия и реабилитация 3 : 4
Оригинальное исследование Открытый доступ
Лори Мария Уолтон, Адислен Коста, Донна ЛаВантюр, Сара Макилрат, Бриттни Стеббинс
Физическая терапия и реабилитация 3 : 3
История болезни Открыть Access
Алексис Мильке, Роландо Лазаро, Гейл Уайденер
Физическая терапия и реабилитация 3 9001 5: 2
Оригинальное исследование Открытый доступ
Дана Аляхья, Эрик Дж. Джонсон, Ноха С. Дахер, Шилпа Б. Гайквад, Сукрут Дешпанде, Тим К. Кордетт, Лиза Зидек
Физическая терапия и реабилитация 3 : 1
Оригинал Исследование Открытый доступ
Дарио Сантос, Фернандо Масса, Франко Симини
Физическая терапия и реабилитация 2 : 3
Обзор Открытый доступ
Джорджио Ферриеро, Сильвия ди Карло, Александр Ферриеро, Людовит Салгович, Элизабетта Браворини, Франческо Сартини Стефано Верчелли
Физическая терапия и реабилитация 2 : 2
Оригинальное исследование Открытый доступ
Лори Мария Уолтон, Кристин Абреу, Элиена Джеффус, Эми Траутвейн, Шенья Ксавье
Физическая терапия и реабилитация 2 : 1
Оригинал Исследование Открытый доступ
Наоки Вада, Макото Сохмия, Масаюки Тадзава, Йоко Ибе, Коичи Окамото, Кендзи Сиракура
Физическая терапия и реабилитация 1 : 5
Оригинальное исследование Открытый доступ
Нашва Сайед Хамед, Невин Ахмад Латиф Абдель Рауф
Физическая терапия и реабилитация 1 : 4
Оригинальное исследование Открытый доступ
Адель Альшахрани, Эрик Г.Джонсон, Тим К. Кордетт
Физическая терапия и реабилитация 1 : 3
Оригинальное исследование Открытый доступ
Адель Альмангуш, Ли Херрингтон, Ричард Джонс
Физическая терапия и реабилитация 1 : 2
Оригинальное исследование Открыть Access
Аля Х. Бдаиви, Ли Херрингтон, Адель Альмангуш, Таня Энн Маккензи, Стюарт Б. Портер
Физическая терапия и реабилитация 1 : 1
Просмотреть все статьи..
.


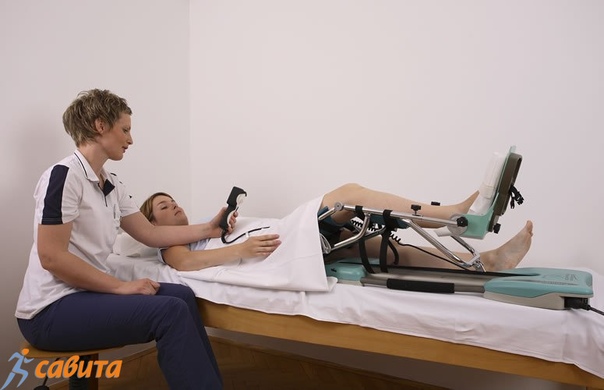 А., Макарова Е.В.
А., Макарова Е.В. Полиневропатии подразделяются на первично аксональные и первично демиелинизирующие. Независимо от типа полинейропатии ее клиническая картина характеризуется развитием мышечной слабости и атрофии, снижением сухожильных рефлексов, различными нарушениями чувствительности (парестезиями, гипо- и гиперестезией), возникающими в дистальных отделах конечностей, вегетативными расстройствами. Важным диагностическим моментом при установлении диагноза полиневропатии является определение причины ее возникновения. Лечение полинейропатии носит симптоматический характер, основной задачей является устранение причинного фактора или компенсация основного заболевания.
Полиневропатии подразделяются на первично аксональные и первично демиелинизирующие. Независимо от типа полинейропатии ее клиническая картина характеризуется развитием мышечной слабости и атрофии, снижением сухожильных рефлексов, различными нарушениями чувствительности (парестезиями, гипо- и гиперестезией), возникающими в дистальных отделах конечностей, вегетативными расстройствами. Важным диагностическим моментом при установлении диагноза полиневропатии является определение причины ее возникновения. Лечение полинейропатии носит симптоматический характер, основной задачей является устранение причинного фактора или компенсация основного заболевания. Первично аксональными являются большинство токсических полиневропатий, аксональный тип СГБ, НМСН II типа. К первично демиелинизирующим полиневропатиям относятся классический вариант СГБ, ХВДП, парапротеинемические полиневропатии, НМСН I типа.
Первично аксональными являются большинство токсических полиневропатий, аксональный тип СГБ, НМСН II типа. К первично демиелинизирующим полиневропатиям относятся классический вариант СГБ, ХВДП, парапротеинемические полиневропатии, НМСН I типа. Демиелинизирующее поражение нерва клинически проявляется развитием мышечной слабости, ранним выпадением сухожильных рефлексов без развития мышечных атрофий. Наличие атрофий указывает на дополнительный аксональный компонент. Демиелинизация нервов может быть вызвана аутоиммунной агрессией с образованием антител к различным компонентам белка периферического миелина, генетическими нарушениями, воздействием экзотоксинов. Повреждение аксона нерва может быть обусловлено воздействием на нервы экзогенных или эндогенных токсинов, генетическими факторами.
Демиелинизирующее поражение нерва клинически проявляется развитием мышечной слабости, ранним выпадением сухожильных рефлексов без развития мышечных атрофий. Наличие атрофий указывает на дополнительный аксональный компонент. Демиелинизация нервов может быть вызвана аутоиммунной агрессией с образованием антител к различным компонентам белка периферического миелина, генетическими нарушениями, воздействием экзотоксинов. Повреждение аксона нерва может быть обусловлено воздействием на нервы экзогенных или эндогенных токсинов, генетическими факторами. ).
). Для аксональных и наследственных полиневропатий характерно дистальное распределение мышечной слабости (чаще в нижних конечностях), которая более выражена в мышцах-разгибателях, чем в мышцах-сгибателях. При выраженной слабости перонеальной группы мышц развивается степпаж (т. н. «петушиная походка»).
Для аксональных и наследственных полиневропатий характерно дистальное распределение мышечной слабости (чаще в нижних конечностях), которая более выражена в мышцах-разгибателях, чем в мышцах-сгибателях. При выраженной слабости перонеальной группы мышц развивается степпаж (т. н. «петушиная походка»).

 Уремическая полиневропатия возникает, как правило, на фоне хронического заболевания почек (ХПН). При развитии сенсорно-вегетативной полиневропатии, характеризующейся жжением, дизестезиями, на фоне резкого уменьшения массы тела необходимо исключить амилоидную полиневропатию.
Уремическая полиневропатия возникает, как правило, на фоне хронического заболевания почек (ХПН). При развитии сенсорно-вегетативной полиневропатии, характеризующейся жжением, дизестезиями, на фоне резкого уменьшения массы тела необходимо исключить амилоидную полиневропатию. При вегетативных полиневропатиях возможны как явления выпадения, так и раздражение вегетативных нервных волокон. Для вибрационной полиневропатии типичны гипергидроз, нарушения сосудистого тонуса кистей, для диабетической полиневропатии, напротив, сухость кожных покровов, трофические нарушения, вегетативная дисфункция внутренних органов.
При вегетативных полиневропатиях возможны как явления выпадения, так и раздражение вегетативных нервных волокон. Для вибрационной полиневропатии типичны гипергидроз, нарушения сосудистого тонуса кистей, для диабетической полиневропатии, напротив, сухость кожных покровов, трофические нарушения, вегетативная дисфункция внутренних органов.
 Один из важных аспектов немедикаментозного лечения — лечебная физкультура, направленная на поддержание мышечного тонуса и предупреждение контрактур. В случае развития дыхательных нарушений при дифтерийной полиневропатии может потребоваться проведение ИВЛ. Эффективного медикаментозного лечения наследственных полиневропатий не существует. В качестве поддерживающей терапии используют витаминные препараты и нейротрофические средства. Впрочем, эффективность их до конца не доказана.
Один из важных аспектов немедикаментозного лечения — лечебная физкультура, направленная на поддержание мышечного тонуса и предупреждение контрактур. В случае развития дыхательных нарушений при дифтерийной полиневропатии может потребоваться проведение ИВЛ. Эффективного медикаментозного лечения наследственных полиневропатий не существует. В качестве поддерживающей терапии используют витаминные препараты и нейротрофические средства. Впрочем, эффективность их до конца не доказана.

 Поражение нескольких нервов носит название полиневрит.Диагностика неврита осуществляется неврологом в ходе осмотра и проведения специфических функциональных проб. Дополнительно проводится электромиография, электронейрография и исследование ВП. Лечение неврита включает этиотропную терапию (антибиотики, противовирусные, сосудистые препараты), применение противовоспалительных и противоотечных средств, терапию неостигмином, физиопроцедуры, массаж и ЛФК.
Поражение нескольких нервов носит название полиневрит.Диагностика неврита осуществляется неврологом в ходе осмотра и проведения специфических функциональных проб. Дополнительно проводится электромиография, электронейрография и исследование ВП. Лечение неврита включает этиотропную терапию (антибиотики, противовирусные, сосудистые препараты), применение противовоспалительных и противоотечных средств, терапию неостигмином, физиопроцедуры, массаж и ЛФК. Большинство периферических нервов состоит из нервных волокон разного типа: чувствительных, двигательных и вегетативных. Поражение волокон каждого типа дает следующие симптомы, характерные для любого неврита:
Большинство периферических нервов состоит из нервных волокон разного типа: чувствительных, двигательных и вегетативных. Поражение волокон каждого типа дает следующие симптомы, характерные для любого неврита:
 Если неврит развивается в нижней 1/3 плеча или верхней части предплечья, то невозможно разгибание кисти и пальцев, чувствительность страдает только на тыльной стороне кисти.
Если неврит развивается в нижней 1/3 плеча или верхней части предплечья, то невозможно разгибание кисти и пальцев, чувствительность страдает только на тыльной стороне кисти.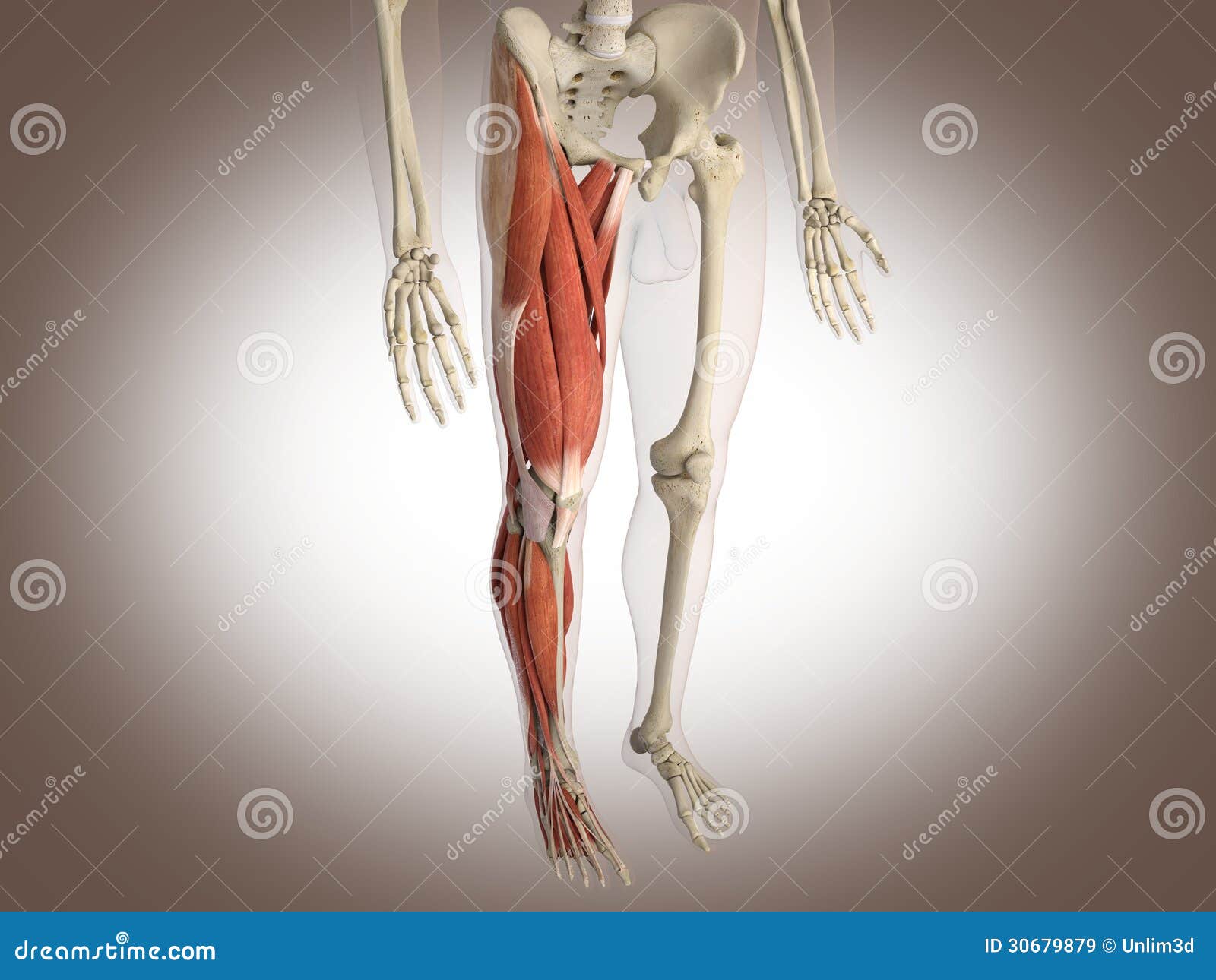 Нарушается чувствительность на половине ладони, соответствующей I-III пальцам, на ладонной поверхности I-III и половине IV пальцев, на тыльной поверхности конечных фаланг II-IV пальцев. Пациент не может повернуть руку ладонью вниз, согнуть кисть в лучезапястном суставе, согнуть I-III пальцы. При неврите срединного нерва ярко выражена мышечная атрофия возвышения большого пальца, сам палец становится в одну плоскость с остальными пальцами кисти и кисть становится похожа на «обезьянью лапу».
Нарушается чувствительность на половине ладони, соответствующей I-III пальцам, на ладонной поверхности I-III и половине IV пальцев, на тыльной поверхности конечных фаланг II-IV пальцев. Пациент не может повернуть руку ладонью вниз, согнуть кисть в лучезапястном суставе, согнуть I-III пальцы. При неврите срединного нерва ярко выражена мышечная атрофия возвышения большого пальца, сам палец становится в одну плоскость с остальными пальцами кисти и кисть становится похожа на «обезьянью лапу». Отмечается слабость противопоставления большого пальца и возникновение парестезий при постукивании в области запястного канала. Характерен признак Фалена — усиление парестезий при двухминутном сгибании кисти.
Отмечается слабость противопоставления большого пальца и возникновение парестезий при постукивании в области запястного канала. Характерен признак Фалена — усиление парестезий при двухминутном сгибании кисти. Для неврита седалищного нерва характерны симптомы натяжения нерва: возникновение или усиление боли при растяжении нерва во время подъема прямой ноги в положении лежа на спине (симптом Ласега) или при приседании. Отмечается болезненность в точке выхода седалищного нерва на ягодице.
Для неврита седалищного нерва характерны симптомы натяжения нерва: возникновение или усиление боли при растяжении нерва во время подъема прямой ноги в положении лежа на спине (симптом Ласега) или при приседании. Отмечается болезненность в точке выхода седалищного нерва на ягодице.

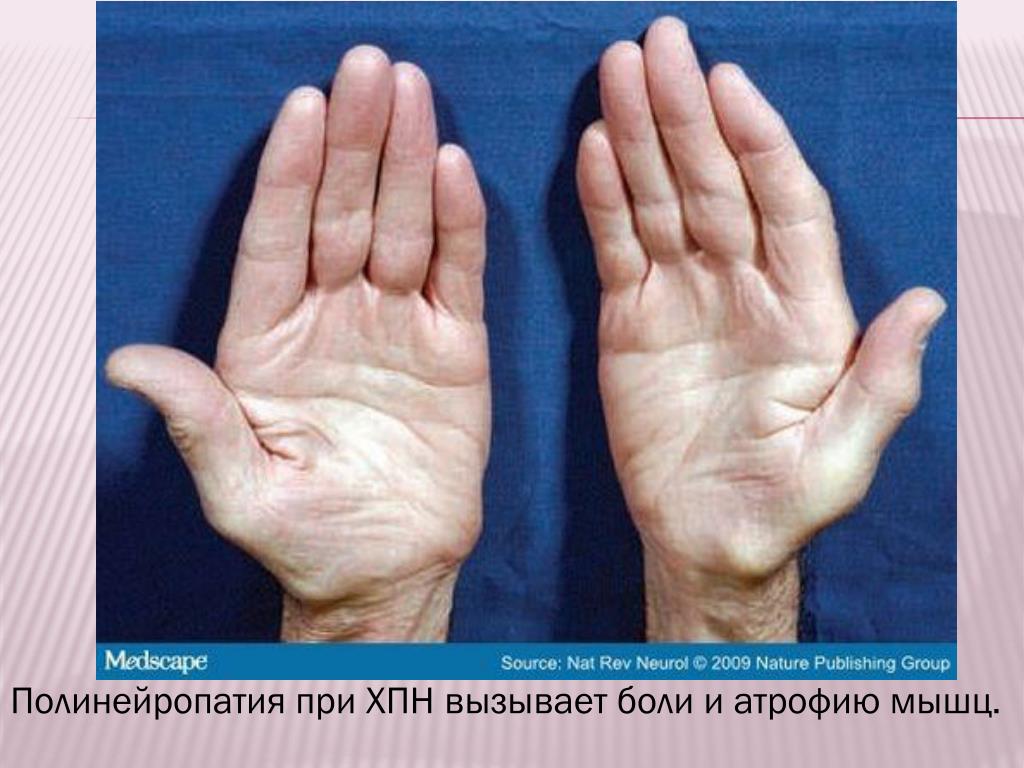 Применяют противовоспалительные средства (индометацин, ибупрофен, диклофенак), анальгетики, витамины группы В и проводят противоотечную терапию (фуросемид, ацетазоламид). В конце второй недели к лечению подключают антихолинэстеразные препараты (неостигмин) и биогенные стимуляторы (алоэ, гиалуронидаза).
Применяют противовоспалительные средства (индометацин, ибупрофен, диклофенак), анальгетики, витамины группы В и проводят противоотечную терапию (фуросемид, ацетазоламид). В конце второй недели к лечению подключают антихолинэстеразные препараты (неостигмин) и биогенные стимуляторы (алоэ, гиалуронидаза). При отсутствии признаков восстановления нерва или появлении признаков его перерождения также показано оперативное лечение, которое заключается в сшивании нерва, в некоторых случаях может потребоваться пластика нерва.
При отсутствии признаков восстановления нерва или появлении признаков его перерождения также показано оперативное лечение, которое заключается в сшивании нерва, в некоторых случаях может потребоваться пластика нерва.
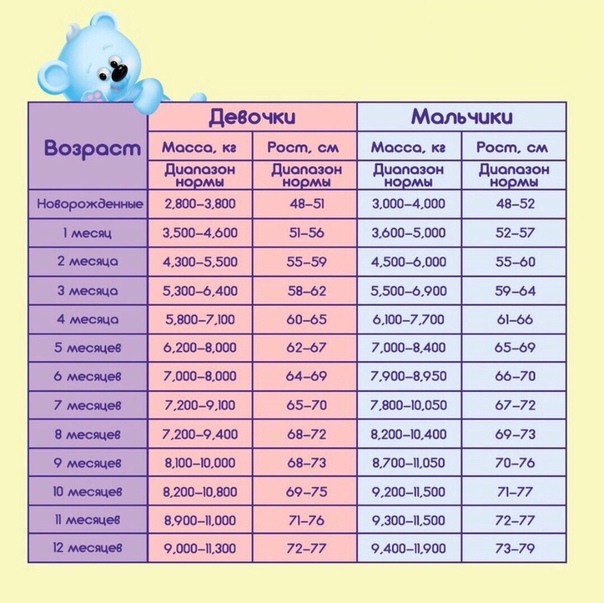
 Вот только кому нужно — это вопрос.
Вот только кому нужно — это вопрос. А весы — ну если очень хочется, возьмите у подруг. А покупать их заранее точно не стоит, это далеко не самая необходимая вещь в уходе за малышом.
А весы — ну если очень хочется, возьмите у подруг. А покупать их заранее точно не стоит, это далеко не самая необходимая вещь в уходе за малышом. Ведь материнская грудь – не прозрачная бутылочка с миллилитровой шкалой измерения, и достоверно понять, сколько пищи получает малыш, невозможно. Поэтому взвешивания помогают понять, хватает ли ребенку грудного молока. На первый взгляд, все просто: взвесил до, накормил, взвесил после – и вот оно, поглощенное молоко в граммах рассчитано с помощью весов (перевести в миллилитры – дело второстепенное). Но все не так-то просто!
Ведь материнская грудь – не прозрачная бутылочка с миллилитровой шкалой измерения, и достоверно понять, сколько пищи получает малыш, невозможно. Поэтому взвешивания помогают понять, хватает ли ребенку грудного молока. На первый взгляд, все просто: взвесил до, накормил, взвесил после – и вот оно, поглощенное молоко в граммах рассчитано с помощью весов (перевести в миллилитры – дело второстепенное). Но все не так-то просто! Да и мама, привычная к домашней обстановке при кормлении, может занервничать, что скажется на количестве выделяемого из желез молока. И что делать?
Да и мама, привычная к домашней обстановке при кормлении, может занервничать, что скажется на количестве выделяемого из желез молока. И что делать?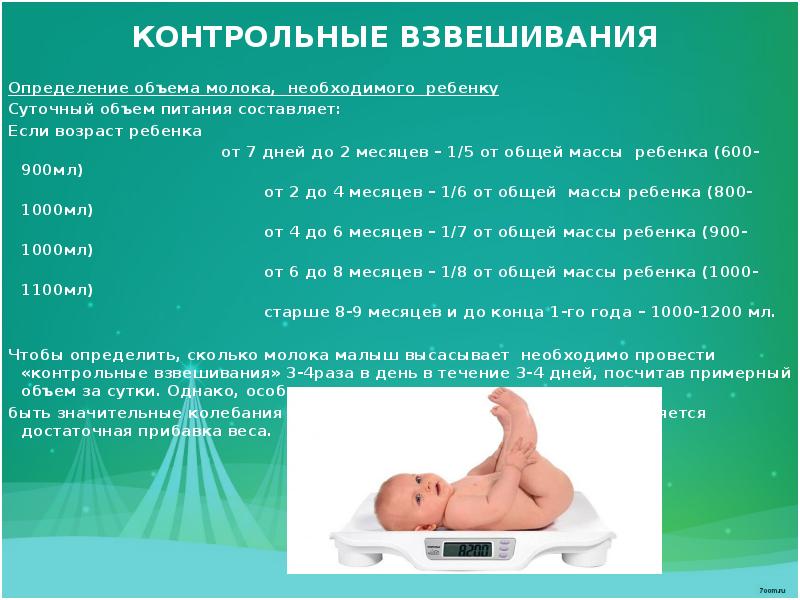

 Сейчас он может съесть 30г, через час 70, через полчаса еще 45 и в итоге съест свою дневную норму (хотя это понятие тоже очень спорное).
Сейчас он может съесть 30г, через час 70, через полчаса еще 45 и в итоге съест свою дневную норму (хотя это понятие тоже очень спорное). Его проводят по назначению врача, в тех случаях, если плановое взвешивание показало явный недобор веса либо есть подозрения, что ребенку не хватает грудного молока. Для контрольных взвешиваний мы рекомендуем использовать весы Саша. Это клиническое оборудование, которое покажет вес малыша с точностью до 1г. Обычные 5-граммовые весы для контрольных взвешиваний бесполезны. Они не покажут объективную картину.
Его проводят по назначению врача, в тех случаях, если плановое взвешивание показало явный недобор веса либо есть подозрения, что ребенку не хватает грудного молока. Для контрольных взвешиваний мы рекомендуем использовать весы Саша. Это клиническое оборудование, которое покажет вес малыша с точностью до 1г. Обычные 5-граммовые весы для контрольных взвешиваний бесполезны. Они не покажут объективную картину. Но обычно это серьезные патологии, протокол лечения которых утвержден документально, и дай Бог, нам с ними не сталкиваться.
Но обычно это серьезные патологии, протокол лечения которых утвержден документально, и дай Бог, нам с ними не сталкиваться. С такой дискретностью взвешивают в быту только кухонные весы, но вот досада, на маленькие чаши этих весов мы никак не сможем уложить новорожденного. Так же, как и точно взвесить его на напольных весах. Просто потому, что на обычных напольных весах шаг измерения, как правило, составляет 100 г.
С такой дискретностью взвешивают в быту только кухонные весы, но вот досада, на маленькие чаши этих весов мы никак не сможем уложить новорожденного. Так же, как и точно взвесить его на напольных весах. Просто потому, что на обычных напольных весах шаг измерения, как правило, составляет 100 г.
 И это чудесно. Потому что к нему обязательно нужно как можно больше прикасаться. Затем это нужно, чтобы понимать, какой необходим размер для того, чтобы приобрести детскую одежду. А главное, чтобы видеть, как он формируется и тут же начинать беспокоиться, если что-то происходит не так, как обычно.
И это чудесно. Потому что к нему обязательно нужно как можно больше прикасаться. Затем это нужно, чтобы понимать, какой необходим размер для того, чтобы приобрести детскую одежду. А главное, чтобы видеть, как он формируется и тут же начинать беспокоиться, если что-то происходит не так, как обычно. Причем в самый первый месяц жизни вес становится больше примерно на 500 грамм. В конце второго достигает почти 1 кг. После 6 месяцев начинает ежемесячно увеличиваться на 300 грамм. И уже к году имеет вес от 9 до 13 кг. А если еще и применять специальную таблицу набора веса для новорожденного ребенка, то можно будет видеть, как ребенок развивается: правильно либо нет. И стоит ли обращаться за помощью к специалистам.
Причем в самый первый месяц жизни вес становится больше примерно на 500 грамм. В конце второго достигает почти 1 кг. После 6 месяцев начинает ежемесячно увеличиваться на 300 грамм. И уже к году имеет вес от 9 до 13 кг. А если еще и применять специальную таблицу набора веса для новорожденного ребенка, то можно будет видеть, как ребенок развивается: правильно либо нет. И стоит ли обращаться за помощью к специалистам. Причем на них следует заранее обнулить вес предмета.
Причем на них следует заранее обнулить вес предмета. Взвешивая ребенка до и после кормления, она легко определит, съел ли он норму, переел, либо не доел. Также, при помощи весов, она может наблюдать и общую динамику набора веса.
Взвешивая ребенка до и после кормления, она легко определит, съел ли он норму, переел, либо не доел. Также, при помощи весов, она может наблюдать и общую динамику набора веса.

 Новорожденного следует кормить грудью из родильного отделения. Когда секреции молока достаточно, рекомендуется прикладывать ребенка к одной груди при каждом кормлении и давать ему сосать в течение 15-20 минут. Количество молока, которое новорожденный принимает при каждом кормлении, является предметом тщательной оценки. Двойное взвешивание заключается во взвешивании новорожденного до и после кормления: разница в массе тела — это предполагаемое количество молока.В первые сутки жизни новорожденный должен за каждое кормление сосать по 10 г молозива или молока. Затем, начиная со второго дня жизни, предполагаемое количество молока должно быть увеличено на 10 г / кубик в течение первой недели.
Новорожденного следует кормить грудью из родильного отделения. Когда секреции молока достаточно, рекомендуется прикладывать ребенка к одной груди при каждом кормлении и давать ему сосать в течение 15-20 минут. Количество молока, которое новорожденный принимает при каждом кормлении, является предметом тщательной оценки. Двойное взвешивание заключается во взвешивании новорожденного до и после кормления: разница в массе тела — это предполагаемое количество молока.В первые сутки жизни новорожденный должен за каждое кормление сосать по 10 г молозива или молока. Затем, начиная со второго дня жизни, предполагаемое количество молока должно быть увеличено на 10 г / кубик в течение первой недели. , касается оси гипоталамус-гипофиз-надпочечники.Гипоталамус вырабатывает гормон высвобождения кортикотропина, который стимулирует выработку адренокортикотропина гипофизом. Адренокортикотропин стимулирует секрецию глюкокортикоидов, таких как кортизол, с помощью стимулятора
, касается оси гипоталамус-гипофиз-надпочечники.Гипоталамус вырабатывает гормон высвобождения кортикотропина, который стимулирует выработку адренокортикотропина гипофизом. Адренокортикотропин стимулирует секрецию глюкокортикоидов, таких как кортизол, с помощью стимулятора Грудное молоко легко переваривается, поэтому его нужно кормить по мере необходимости.
Грудное молоко легко переваривается, поэтому его нужно кормить по мере необходимости. Младенцы со слабой силой сосания нуждаются в более длительном кормлении. Недоношенные дети и дети с низкой массой тела обычно протекают медленнее, чем другие.
Младенцы со слабой силой сосания нуждаются в более длительном кормлении. Недоношенные дети и дети с низкой массой тела обычно протекают медленнее, чем другие. Если у вашего ребенка низкий вес при рождении или он родился преждевременно, вам нужно будить его каждые два часа для кормления.
Если у вашего ребенка низкий вес при рождении или он родился преждевременно, вам нужно будить его каждые два часа для кормления. Покормите ее перед этим.
Покормите ее перед этим.
 К тому же у младенцев меньше того, что им предлагают.
К тому же у младенцев меньше того, что им предлагают.




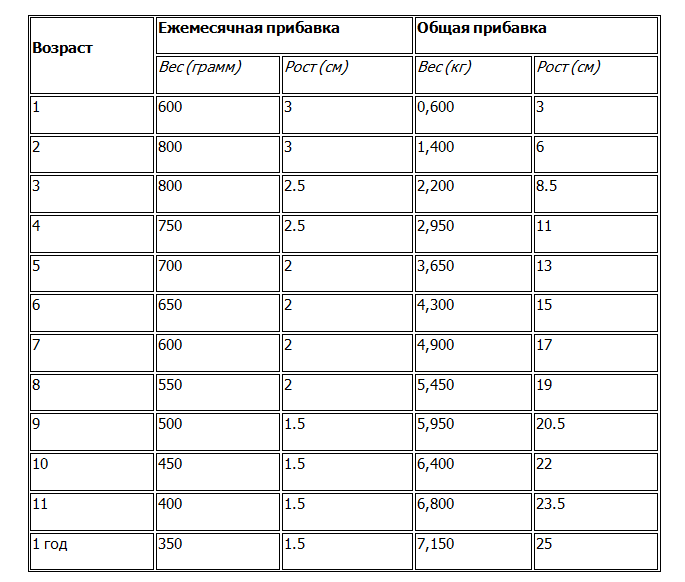 Вполне возможно.Это выполнимо. Матери всего мира делают это каждый день.
Вполне возможно.Это выполнимо. Матери всего мира делают это каждый день. Я называю это частое кормление всем вместе «кластерное кормление случайно».
Я называю это частое кормление всем вместе «кластерное кормление случайно». Вы можете отслеживать кормление ребенка с помощью этого ежедневного журнала, но знайте, что график кормления новорожденного может быть гибким, но всегда должен включать полноценные кормления.
Вы можете отслеживать кормление ребенка с помощью этого ежедневного журнала, но знайте, что график кормления новорожденного может быть гибким, но всегда должен включать полноценные кормления.











 Они являются одной из форм талассемии , вызванные снижением или полным отсутствием синтеза бета — цепей из гемоглобина , которые приводят к переменным результатам , начиная от тяжелой анемии клинически бессимптомных лиц. Ежегодная заболеваемость во всем мире оценивается в 1 случай на 100 000. Бета-талассемия возникает из-за нарушения функции бета-субъединицы гемоглобина или HBB. Степень тяжести заболевания зависит от характера мутации.
Они являются одной из форм талассемии , вызванные снижением или полным отсутствием синтеза бета — цепей из гемоглобина , которые приводят к переменным результатам , начиная от тяжелой анемии клинически бессимптомных лиц. Ежегодная заболеваемость во всем мире оценивается в 1 случай на 100 000. Бета-талассемия возникает из-за нарушения функции бета-субъединицы гемоглобина или HBB. Степень тяжести заболевания зависит от характера мутации.
 Основные сердечные аномалии, наблюдаемые в результате талассемии и перегрузки железом, включают систолическую и диастолическую дисфункцию левого желудочка, легочную гипертензию, вальвулопатию, аритмии и перикардит. Повышенное всасывание железа в желудочно-кишечном тракте наблюдается при всех степенях бета-талассемии, а повышенное разрушение эритроцитов селезенкой из-за неэффективного эритропоэза дополнительно высвобождает дополнительное количество железа в кровоток .
Основные сердечные аномалии, наблюдаемые в результате талассемии и перегрузки железом, включают систолическую и диастолическую дисфункцию левого желудочка, легочную гипертензию, вальвулопатию, аритмии и перикардит. Повышенное всасывание железа в желудочно-кишечном тракте наблюдается при всех степенях бета-талассемии, а повышенное разрушение эритроцитов селезенкой из-за неэффективного эритропоэза дополнительно высвобождает дополнительное количество железа в кровоток .
 Это тяжелая микроцитарная гипохромная анемия. Без лечения он вызывает анемию, спленомегалию и серьезные деформации костей. До 20 лет заболевание прогрессирует до смерти. Лечение заключается в периодическом переливании крови ; спленэктомия при спленомегалии и хелатирование перегрузки железом, связанной с переливанием крови.
Это тяжелая микроцитарная гипохромная анемия. Без лечения он вызывает анемию, спленомегалию и серьезные деформации костей. До 20 лет заболевание прогрессирует до смерти. Лечение заключается в периодическом переливании крови ; спленэктомия при спленомегалии и хелатирование перегрузки железом, связанной с переливанием крови. Это происходит потому, что мутация стирает границу между интронной и экзонной частями матрицы ДНК. Поскольку все кодирующие участки могут все еще присутствовать, может образовываться нормальный гемоглобин, а добавленный генетический материал, если он вызывает патологию, вместо этого нарушает регуляторные функции в достаточной степени, чтобы вызвать анемию. Каждая нормальная альфа- и бета-субъединица гемоблогина имеют железосодержащую центральную часть (гем), которая позволяет белковой цепи субъединицы складываться вокруг нее. Нормальный взрослый гемоглобин содержит 2 альфа и 2 бета субъединицы. Талассемии обычно влияют только на мРНК для производства бета-цепей (отсюда и название). Поскольку мутация может быть изменением только одного основания ( однонуклеотидный полиморфизм ), текущие усилия направлены на поиск генных терапий для внесения этой единственной коррекции.
Это происходит потому, что мутация стирает границу между интронной и экзонной частями матрицы ДНК. Поскольку все кодирующие участки могут все еще присутствовать, может образовываться нормальный гемоглобин, а добавленный генетический материал, если он вызывает патологию, вместо этого нарушает регуляторные функции в достаточной степени, чтобы вызвать анемию. Каждая нормальная альфа- и бета-субъединица гемоблогина имеют железосодержащую центральную часть (гем), которая позволяет белковой цепи субъединицы складываться вокруг нее. Нормальный взрослый гемоглобин содержит 2 альфа и 2 бета субъединицы. Талассемии обычно влияют только на мРНК для производства бета-цепей (отсюда и название). Поскольку мутация может быть изменением только одного основания ( однонуклеотидный полиморфизм ), текущие усилия направлены на поиск генных терапий для внесения этой единственной коррекции. Диаграмму наследования вверху страницы) того, что мутировавший ген унаследуется потомством. Даже если у ребенка нет большой или промежуточной бета-талассемии, он все равно может быть носителем, что может привести к тому, что будущие поколения их потомков будут иметь бета-талассемию.
Диаграмму наследования вверху страницы) того, что мутировавший ген унаследуется потомством. Даже если у ребенка нет большой или промежуточной бета-талассемии, он все равно может быть носителем, что может привести к тому, что будущие поколения их потомков будут иметь бета-талассемию.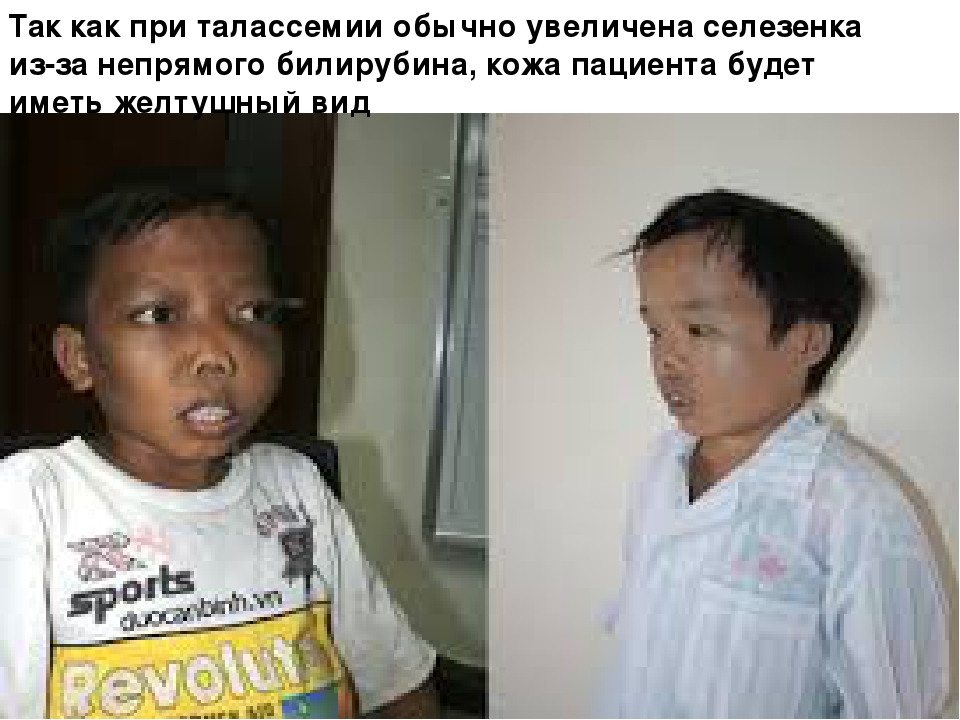 На основании симптомов назначаются анализы для дифференциальной диагностики . Эти анализы включают полный анализ крови ; электрофорез гемоглобина ; трансферрин сыворотки , ферритин , общая железосвязывающая способность ; мочи уробилина и urobilogen; мазок периферической крови , который может показать кодоциты или клетки-мишени; гематокрит ; и билирубин сыворотки. Ожидаемый рисунок на электрофорезе гемоглобина у людей с бета-талассемией является повышенным уровнем гемоглобина А2 и незначительно увеличился гемоглобин F .
На основании симптомов назначаются анализы для дифференциальной диагностики . Эти анализы включают полный анализ крови ; электрофорез гемоглобина ; трансферрин сыворотки , ферритин , общая железосвязывающая способность ; мочи уробилина и urobilogen; мазок периферической крови , который может показать кодоциты или клетки-мишени; гематокрит ; и билирубин сыворотки. Ожидаемый рисунок на электрофорезе гемоглобина у людей с бета-талассемией является повышенным уровнем гемоглобина А2 и незначительно увеличился гемоглобин F . Этот тест используется для исследования делеций и мутаций в генах, продуцирующих альфа- и бета-глобин. Семейные исследования могут быть проведены для оценки статуса носителя и типов мутаций, присутствующих у других членов семьи. ДНК-тестирование не является рутинным, но может помочь диагностировать талассемию и определить статус носителя. В большинстве случаев лечащий врач использует предварительный клинический диагноз для оценки симптомов анемии: утомляемости, одышки и плохой переносимости физических нагрузок. Дальнейший генетический анализ может включать ВЭЖХ, если рутинный электрофорез окажется затруднительным.
Этот тест используется для исследования делеций и мутаций в генах, продуцирующих альфа- и бета-глобин. Семейные исследования могут быть проведены для оценки статуса носителя и типов мутаций, присутствующих у других членов семьи. ДНК-тестирование не является рутинным, но может помочь диагностировать талассемию и определить статус носителя. В большинстве случаев лечащий врач использует предварительный клинический диагноз для оценки симптомов анемии: утомляемости, одышки и плохой переносимости физических нагрузок. Дальнейший генетический анализ может включать ВЭЖХ, если рутинный электрофорез окажется затруднительным. Пациенты с диагнозом бета-талассемия имеют MCH ≤ 26 пг и RDW <19. Из 10 148 пациентов у 1739 пациентов был фенотип гемоглобина и RDW, соответствующие бета-талассемии. После сужения числа пациентов уровень HbA2 был протестирован на 77 пациентах с бета-талассемией. Эта процедура скрининга оказалась нечувствительной в популяциях западноафриканского происхождения из-за высокой распространенности показателей альфа-талассемии. В странах есть программы распространения информации о репродуктивных рисках, связанных с носителями гемоглобинопатий. Программы скрининга носителей талассемии включают образовательные программы в школах, вооруженных силах и через средства массовой информации, а также консультирование носителей и пары носителей. Скрининг показал снижение заболеваемости; к 1995 г. распространенность в Италии снизилась с 1: 250 до 1: 4000, а в этом регионе — на 95%. Снижение заболеваемости принесло пользу больным талассемией, поскольку потребность в крови снизилась, что улучшило предложение лечения.
Пациенты с диагнозом бета-талассемия имеют MCH ≤ 26 пг и RDW <19. Из 10 148 пациентов у 1739 пациентов был фенотип гемоглобина и RDW, соответствующие бета-талассемии. После сужения числа пациентов уровень HbA2 был протестирован на 77 пациентах с бета-талассемией. Эта процедура скрининга оказалась нечувствительной в популяциях западноафриканского происхождения из-за высокой распространенности показателей альфа-талассемии. В странах есть программы распространения информации о репродуктивных рисках, связанных с носителями гемоглобинопатий. Программы скрининга носителей талассемии включают образовательные программы в школах, вооруженных силах и через средства массовой информации, а также консультирование носителей и пары носителей. Скрининг показал снижение заболеваемости; к 1995 г. распространенность в Италии снизилась с 1: 250 до 1: 4000, а в этом регионе — на 95%. Снижение заболеваемости принесло пользу больным талассемией, поскольку потребность в крови снизилась, что улучшило предложение лечения.
 Трансплантация костного мозга — единственное лекарство, которое показано пациентам с тяжелой формой большой талассемии. Трансплантация может устранить зависимость пациента от переливаний. При отсутствии подходящего донора с помощью преимплантационной генетической диагностики (ПГД) можно зачать брата-спасителя, свободного от заболевания, а также соответствующего лейкоцитарному антигену человека (HLA) реципиента .
Трансплантация костного мозга — единственное лекарство, которое показано пациентам с тяжелой формой большой талассемии. Трансплантация может устранить зависимость пациента от переливаний. При отсутствии подходящего донора с помощью преимплантационной генетической диагностики (ПГД) можно зачать брата-спасителя, свободного от заболевания, а также соответствующего лейкоцитарному антигену человека (HLA) реципиента . Пациенты с гиперспленизмом склонны иметь меньшее количество здоровых клеток крови в своем теле, чем обычно, и у них обнаруживаются симптомы анемии. Пациентам, богатым железом, необходима спленэктомия, чтобы снизить вероятность перегрузки железом. Различные хирургические методы — это открытый и лапароскопический метод. Лапароскопический метод требует более длительного времени операции, но более короткого периода восстановления без хирургического рубца. Если нет необходимости удалять всю селезенку, может потребоваться частичная спленэктомия; этот метод сохраняет часть иммунной функции, снижая при этом вероятность гиперспленизма. Хирурги, выбравшие лапароскопическую спленэктомию, должны провести соответствующую иммунизацию как минимум за две недели до операции. На операционном столе пациент должен находиться в положении от 30 ° до 40 °, при этом его левая рука должна быть поднята над головой, чтобы правильно сделать разрез. Камера вводится вместе с четырьмя другими троакарами: один размещается в левой подреберной области, один вставляется в средней точке между первым и третьим, один на 4 см справа от средней линии, а четвертый расположен по средней линии для втягивания селезенки.
Пациенты с гиперспленизмом склонны иметь меньшее количество здоровых клеток крови в своем теле, чем обычно, и у них обнаруживаются симптомы анемии. Пациентам, богатым железом, необходима спленэктомия, чтобы снизить вероятность перегрузки железом. Различные хирургические методы — это открытый и лапароскопический метод. Лапароскопический метод требует более длительного времени операции, но более короткого периода восстановления без хирургического рубца. Если нет необходимости удалять всю селезенку, может потребоваться частичная спленэктомия; этот метод сохраняет часть иммунной функции, снижая при этом вероятность гиперспленизма. Хирурги, выбравшие лапароскопическую спленэктомию, должны провести соответствующую иммунизацию как минимум за две недели до операции. На операционном столе пациент должен находиться в положении от 30 ° до 40 °, при этом его левая рука должна быть поднята над головой, чтобы правильно сделать разрез. Камера вводится вместе с четырьмя другими троакарами: один размещается в левой подреберной области, один вставляется в средней точке между первым и третьим, один на 4 см справа от средней линии, а четвертый расположен по средней линии для втягивания селезенки.
 Пациенты с аллергическими реакциями на переливание крови или необычными антителами к эритроцитам должны получать «промытые эритроциты» или «криоконсервированные эритроциты». Из промытых эритроцитов были удалены белки плазмы, которые могли стать мишенью для антител пациента, что позволило безопасно провести переливание крови. Криоконсервированные эритроциты используются для поддержания запаса редких донорских единиц для пациентов с необычными антителами к эритроцитам или отсутствием общих антигенов эритроцитов. Доступные программы переливания включают регулярное переливание крови на протяжении всей жизни, чтобы поддерживать уровень гемоглобина перед переливанием выше 9-10 г / гл. Ежемесячные переливания крови способствуют нормальному росту, физической активности, подавляют активность костного мозга и сводят к минимуму накопление железа. Было объявлено о начале первого клинического испытания CRISPR / Cas9 в Европе в 2018 году.
Пациенты с аллергическими реакциями на переливание крови или необычными антителами к эритроцитам должны получать «промытые эритроциты» или «криоконсервированные эритроциты». Из промытых эритроцитов были удалены белки плазмы, которые могли стать мишенью для антител пациента, что позволило безопасно провести переливание крови. Криоконсервированные эритроциты используются для поддержания запаса редких донорских единиц для пациентов с необычными антителами к эритроцитам или отсутствием общих антигенов эритроцитов. Доступные программы переливания включают регулярное переливание крови на протяжении всей жизни, чтобы поддерживать уровень гемоглобина перед переливанием выше 9-10 г / гл. Ежемесячные переливания крови способствуют нормальному росту, физической активности, подавляют активность костного мозга и сводят к минимуму накопление железа. Было объявлено о начале первого клинического испытания CRISPR / Cas9 в Европе в 2018 году. Хелатирование железа — это лекарственная терапия, позволяющая избежать осложнений, связанных с перегрузкой железом. Перегрузку железом можно устранить с помощью деферазирокса, перорального хелатора железа, который оказывает дозозависимое влияние на содержание железа. Каждая единица перелитой крови содержит 200–250 мг железа, и в организме нет естественного механизма для удаления лишнего железа. Деферасирокс — жизненно важный компонент для здоровья пациентов после переливания крови. Во время нормального гомеостаза железа циркулирующее железо связано с трансферрином, но при перегрузке железом способность трансферрина связывать железо превышается и образуется железо, не связанное с трансферрином. Он представляет собой потенциально токсичную форму железа из-за его высокой склонности индуцировать формы кислорода и отвечает за повреждение клеток. Профилактика перегрузки железом защищает пациентов от заболеваемости и смертности. Основная цель заключается в связывании и удалении железа из организма со скоростью, равной скорости поступления железа при переливании или большей, чем поступление железа.
Хелатирование железа — это лекарственная терапия, позволяющая избежать осложнений, связанных с перегрузкой железом. Перегрузку железом можно устранить с помощью деферазирокса, перорального хелатора железа, который оказывает дозозависимое влияние на содержание железа. Каждая единица перелитой крови содержит 200–250 мг железа, и в организме нет естественного механизма для удаления лишнего железа. Деферасирокс — жизненно важный компонент для здоровья пациентов после переливания крови. Во время нормального гомеостаза железа циркулирующее железо связано с трансферрином, но при перегрузке железом способность трансферрина связывать железо превышается и образуется железо, не связанное с трансферрином. Он представляет собой потенциально токсичную форму железа из-за его высокой склонности индуцировать формы кислорода и отвечает за повреждение клеток. Профилактика перегрузки железом защищает пациентов от заболеваемости и смертности. Основная цель заключается в связывании и удалении железа из организма со скоростью, равной скорости поступления железа при переливании или большей, чем поступление железа.
 Незначительное часто сосуществует с другими состояниями, такими как астма, и может вызывать перегрузку печени железом, а у пациентов с неалкогольной жировой болезнью печени — к более тяжелым исходам.
Незначительное часто сосуществует с другими состояниями, такими как астма, и может вызывать перегрузку печени железом, а у пациентов с неалкогольной жировой болезнью печени — к более тяжелым исходам.
 Детская больница Окленда сформировала международную сеть по борьбе с талассемией. «Это наиболее распространенное генетическое заболевание крови в мире, и его число быстро растет». 7% населения мира являются носителями, и ежегодно 400 000 детей рождаются с этим признаком. Если сразу не начать переливание крови, это обычно приводит к летальному исходу в младенчестве.
Детская больница Окленда сформировала международную сеть по борьбе с талассемией. «Это наиболее распространенное генетическое заболевание крови в мире, и его число быстро растет». 7% населения мира являются носителями, и ежегодно 400 000 детей рождаются с этим признаком. Если сразу не начать переливание крови, это обычно приводит к летальному исходу в младенчестве. ; Брэддок, Деметриос Т .; Зальцман, В. Марк; Ly, Danith H .; Глейзер, Питер М. (26 октября 2016 г.). «Коррекция in vivo анемии у β-талассемических мышей с помощью γPNA-опосредованного редактирования генов с доставкой наночастиц» . Nature Communications . 7 : 13304. Bibcode : 2016NatCo … 713304B . DOI : 10.1038 / ncomms13304 . ISSN 2041-1723 . PMC 5095181 . PMID 27782131 .
; Брэддок, Деметриос Т .; Зальцман, В. Марк; Ly, Danith H .; Глейзер, Питер М. (26 октября 2016 г.). «Коррекция in vivo анемии у β-талассемических мышей с помощью γPNA-опосредованного редактирования генов с доставкой наночастиц» . Nature Communications . 7 : 13304. Bibcode : 2016NatCo … 713304B . DOI : 10.1038 / ncomms13304 . ISSN 2041-1723 . PMC 5095181 . PMID 27782131 .
 До сих пор причина столь разных нарушений двигательной активности остается сегодня неизвестной. вероятно, клиническая картина специфических двигательных расстройств определяется от комбинации изменений т степени нагрузки и паттернов , синхронизирующих необходимую для нее активность и в определенной степени зависит от индивидуальных особенностей моторных субнейронных сетей. Гипокинетические расстройства характеризуются нарушением инициации двигательной активности ( акинезия) , редукцией амплитуды и скорости свободных движений ( брадикинезия) , мышечной ригидностью ( усиливающейся резистентностью или сопротивлением при пассивных движениях ) и 4-6 Гц тремором покоя, а также согнутым положением тела. Гиперкинетические расстройства, напротив характеризуются насильственными движениями , такими как хорея ( случайные фрагментарные движения отдельных частей тела) , баллизмом ( движениями большой амплитуды , особенно в проксимальных отделах конченостей ), а также дистонией ( замедленные скручивающие движения и сохранением аномальной позы).
До сих пор причина столь разных нарушений двигательной активности остается сегодня неизвестной. вероятно, клиническая картина специфических двигательных расстройств определяется от комбинации изменений т степени нагрузки и паттернов , синхронизирующих необходимую для нее активность и в определенной степени зависит от индивидуальных особенностей моторных субнейронных сетей. Гипокинетические расстройства характеризуются нарушением инициации двигательной активности ( акинезия) , редукцией амплитуды и скорости свободных движений ( брадикинезия) , мышечной ригидностью ( усиливающейся резистентностью или сопротивлением при пассивных движениях ) и 4-6 Гц тремором покоя, а также согнутым положением тела. Гиперкинетические расстройства, напротив характеризуются насильственными движениями , такими как хорея ( случайные фрагментарные движения отдельных частей тела) , баллизмом ( движениями большой амплитуды , особенно в проксимальных отделах конченостей ), а также дистонией ( замедленные скручивающие движения и сохранением аномальной позы).
 Простые генетические мутации могут также предрасполагать к возникновению паркинсонизма.
Простые генетические мутации могут также предрасполагать к возникновению паркинсонизма.  Результаты этих исследований говорят о наличии в базальных ганглиях доменов связанных с поведением пациентов и роли этих структур в аномальной моторной и не моторной активности.
Результаты этих исследований говорят о наличии в базальных ганглиях доменов связанных с поведением пациентов и роли этих структур в аномальной моторной и не моторной активности.  Функциональное нейровизуализационное исследование пациентов с обсессивно — компульсивным расстройством демонстрирует нарушение активности в базальныг ганглиях — таламокортикальных лимбических нейронных связях , которые направляют свои волокна в орбиофронтальный и передний цингулярный ( поясной) кортекс. Наиболее значительные изменения в вентральном стриатуме , особенно в прилежащих ядрах и вентромедиальном хвостатом ядре и среднем мозге здесь играют активную роль. Позитивные результаты нейрохирургического лечения , направленные на лимбические нейронные связи , такие как разрез или стимуляция переднего лимба внутренней капсулы и вентрального стриатума или перерезка волокон , выходящих из орбитофронтального или переднего цингулярного кортекса , вероятно, обяъсняет роль этих структур в генезе обсессивно — компульсивного расстройства. Синдром Туретта , при котором обсессивно — компульсивные расстройства связаны с тиками и вокализмами также характеризуется отклонениями в лимбических нейронных связях ( кругах).
Функциональное нейровизуализационное исследование пациентов с обсессивно — компульсивным расстройством демонстрирует нарушение активности в базальныг ганглиях — таламокортикальных лимбических нейронных связях , которые направляют свои волокна в орбиофронтальный и передний цингулярный ( поясной) кортекс. Наиболее значительные изменения в вентральном стриатуме , особенно в прилежащих ядрах и вентромедиальном хвостатом ядре и среднем мозге здесь играют активную роль. Позитивные результаты нейрохирургического лечения , направленные на лимбические нейронные связи , такие как разрез или стимуляция переднего лимба внутренней капсулы и вентрального стриатума или перерезка волокон , выходящих из орбитофронтального или переднего цингулярного кортекса , вероятно, обяъсняет роль этих структур в генезе обсессивно — компульсивного расстройства. Синдром Туретта , при котором обсессивно — компульсивные расстройства связаны с тиками и вокализмами также характеризуется отклонениями в лимбических нейронных связях ( кругах). Препараты, блокирующие рецепторы дофамина подавляют тики вызванные нарушением базальных ганглиев. Дополнительные изменения в активности некоторых областей коры мозга, связанными с особенно моторным кортексом и с моторными функциями и добавочными моторными областями также влияют на двигательные расстройства. Хроническая стимуляция моторных и лимбических связей между нейронами на паллидарном и таламическом уровнях сегодня применяется для лечения резистетных к терапии вариантов синдрома Туретта.
Препараты, блокирующие рецепторы дофамина подавляют тики вызванные нарушением базальных ганглиев. Дополнительные изменения в активности некоторых областей коры мозга, связанными с особенно моторным кортексом и с моторными функциями и добавочными моторными областями также влияют на двигательные расстройства. Хроническая стимуляция моторных и лимбических связей между нейронами на паллидарном и таламическом уровнях сегодня применяется для лечения резистетных к терапии вариантов синдрома Туретта. 
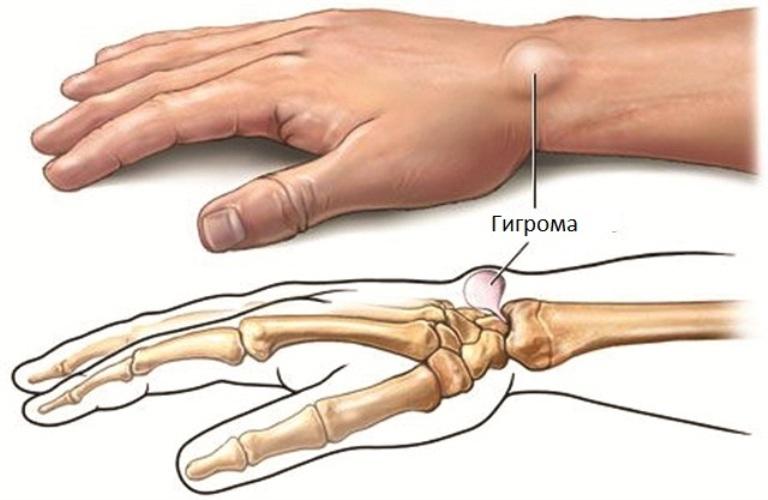

 Самая поздняя стадия, третичный сифилис, диагностируется очень редко, через одно-два десятилетия после заражения, и протекает преимущественно с поражением спинного мозга. Эта патология и носит названия «спинная сухотка» или «сухотка спинного мозга», а также табес дорсалис.
Самая поздняя стадия, третичный сифилис, диагностируется очень редко, через одно-два десятилетия после заражения, и протекает преимущественно с поражением спинного мозга. Эта патология и носит названия «спинная сухотка» или «сухотка спинного мозга», а также табес дорсалис.
 Изменения могут происходить также и в черепных нервах (чаще зрительном, реже слуховом), а также в спинномозговых узлах.
Изменения могут происходить также и в черепных нервах (чаще зрительном, реже слуховом), а также в спинномозговых узлах.
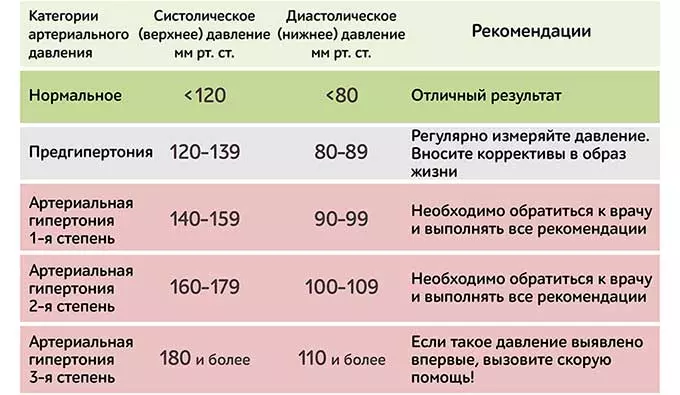 Она со временем не справляется с нагрузкой, что проявляется скачками давления.
Она со временем не справляется с нагрузкой, что проявляется скачками давления.
 Выделяют следующие:
Выделяют следующие: Патология проявляется отеками различной степени выраженности и изменениями в моче. В этой ситуации важно своевременно провести диагностику. При отсутствии помощи состояние осложняется преэклампсией. Женщина отмечает быстрое ухудшение самочувствия, присоединяется нарушение зрения, боль в голове и нервные расстройства. В результате все может закончиться развитием судорог, которые угрожают жизни и здоровью матери и плода.
Патология проявляется отеками различной степени выраженности и изменениями в моче. В этой ситуации важно своевременно провести диагностику. При отсутствии помощи состояние осложняется преэклампсией. Женщина отмечает быстрое ухудшение самочувствия, присоединяется нарушение зрения, боль в голове и нервные расстройства. В результате все может закончиться развитием судорог, которые угрожают жизни и здоровью матери и плода. Гипертония беременных лечится весь период вынашивания ребенка. Часто все симптомы исчезают после его появления на свет. Сначала будущей маме рекомендуется обратиться к кардиологу. Обследование, которое он назначит, будет проводиться по следующей схеме:
Гипертония беременных лечится весь период вынашивания ребенка. Часто все симптомы исчезают после его появления на свет. Сначала будущей маме рекомендуется обратиться к кардиологу. Обследование, которое он назначит, будет проводиться по следующей схеме: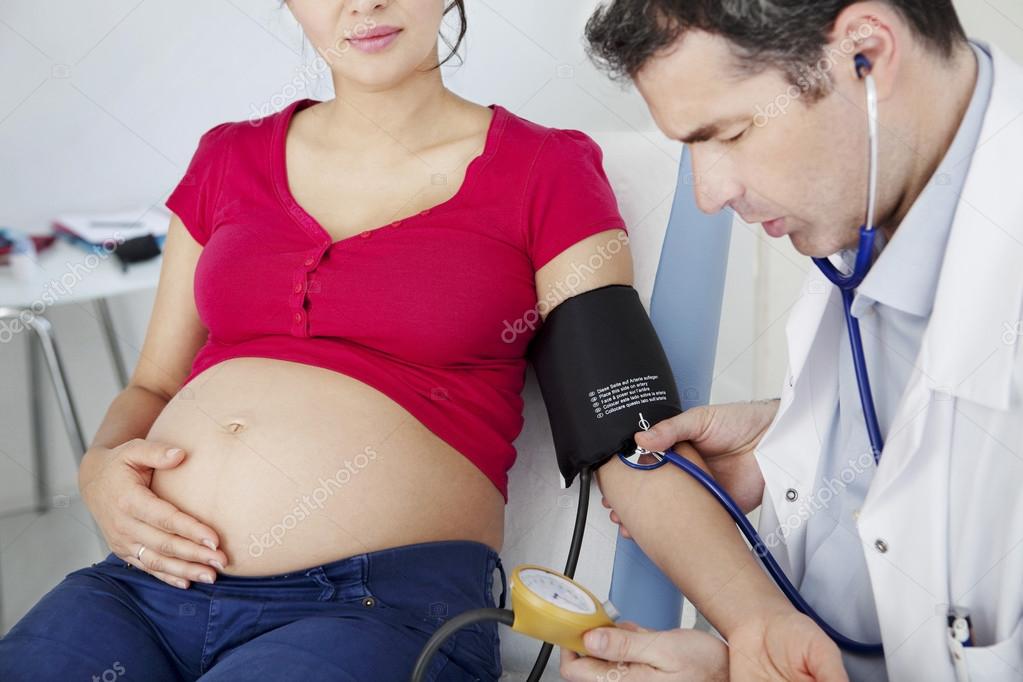
 Кушать лучше всего дробно, но часто (до 5 раз в сутки). Рекомендуется ограничить калорийную пищу. Повышенное давление при беременности наблюдается и после приема некоторых напитков или продуктов питания. Чтобы избегать этого, будущим мамам рекомендовано отказаться от кофе, какао, шоколада. Лучше всего пить не крепкий чай с лимоном или каркаде.
Кушать лучше всего дробно, но часто (до 5 раз в сутки). Рекомендуется ограничить калорийную пищу. Повышенное давление при беременности наблюдается и после приема некоторых напитков или продуктов питания. Чтобы избегать этого, будущим мамам рекомендовано отказаться от кофе, какао, шоколада. Лучше всего пить не крепкий чай с лимоном или каркаде. Запрещено выполнять упражнения, где необходимы наклоны и повороты туловища. Полезна физиотерапия для стабилизации давления. Гипертония и беременность часто сочетаются, и поэтому, в качестве способа лечения без приема медикаментов, прописывают физиотерапию. Применяют следующие ее виды:
Запрещено выполнять упражнения, где необходимы наклоны и повороты туловища. Полезна физиотерапия для стабилизации давления. Гипертония и беременность часто сочетаются, и поэтому, в качестве способа лечения без приема медикаментов, прописывают физиотерапию. Применяют следующие ее виды: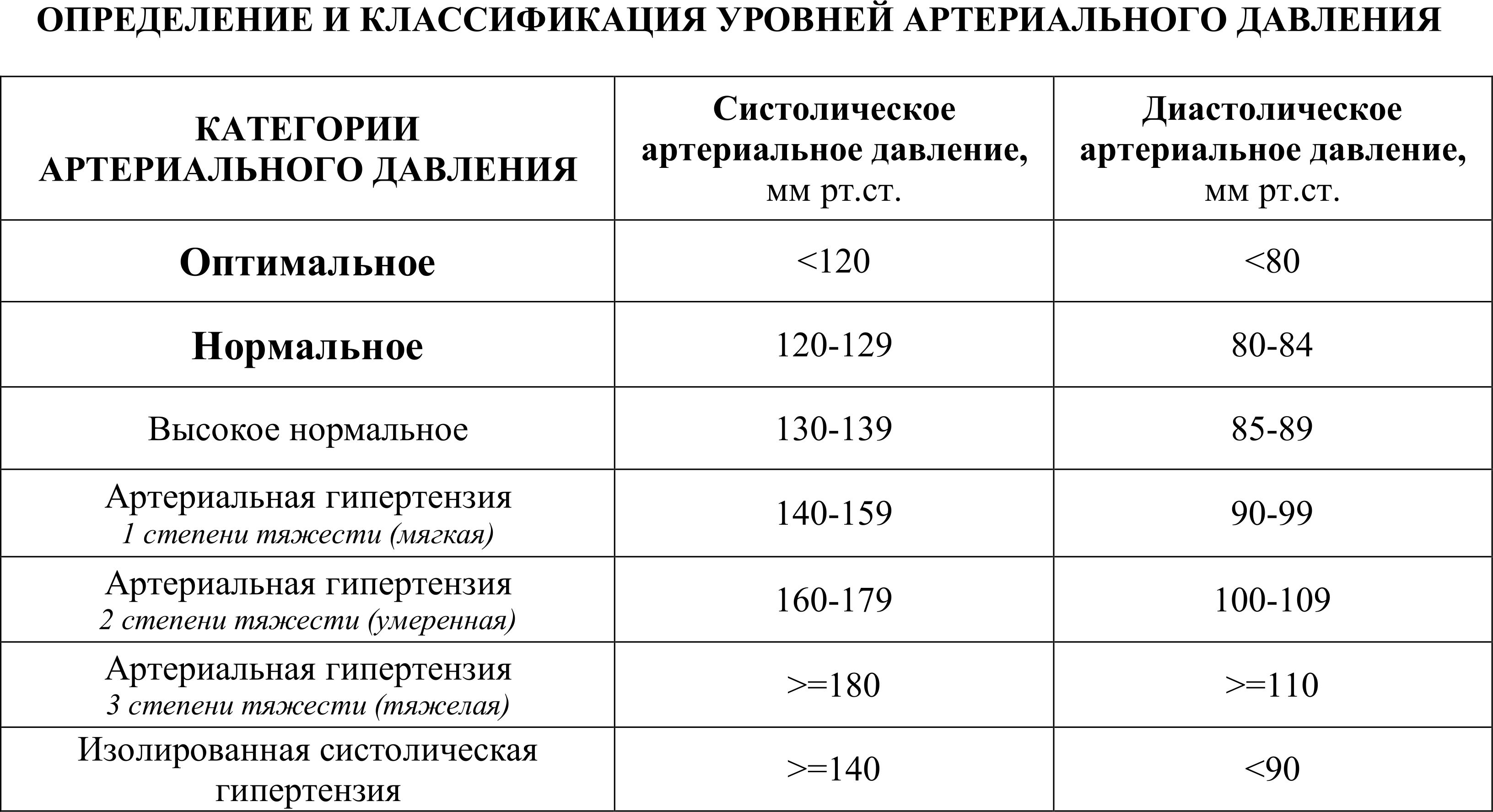 Температура ее не более 35˚С. Механизм воздействия углекислого газа заключается в расширении сосудов и снижении повышенного давления. Курс лечебных ванн должен составлять 10-15 процедур. Этот вид физиотерапии проводят исключительно после обширного сбора анализов, и только под наблюдением врача.
Температура ее не более 35˚С. Механизм воздействия углекислого газа заключается в расширении сосудов и снижении повышенного давления. Курс лечебных ванн должен составлять 10-15 процедур. Этот вид физиотерапии проводят исключительно после обширного сбора анализов, и только под наблюдением врача. Препарат не оказывает отрицательного воздействия на кровообращение в плаценте и не несет угрозы для нормального развития плода. «Метилдопа» начинает действовать на артериальное давление при беременности уже в течение 2 часов после принятия средства
Препарат не оказывает отрицательного воздействия на кровообращение в плаценте и не несет угрозы для нормального развития плода. «Метилдопа» начинает действовать на артериальное давление при беременности уже в течение 2 часов после принятия средства Наиболее безопасным для плода считается «Гипотиазид». Использование данной группы лекарств ограничено за счет снижения кровотока в плаценте.
Наиболее безопасным для плода считается «Гипотиазид». Использование данной группы лекарств ограничено за счет снижения кровотока в плаценте. Из числа овощей чаще всего женщины употребляют в пищу свеклу, тыкву, морковь, шпинат и капусту.
Из числа овощей чаще всего женщины употребляют в пищу свеклу, тыкву, морковь, шпинат и капусту.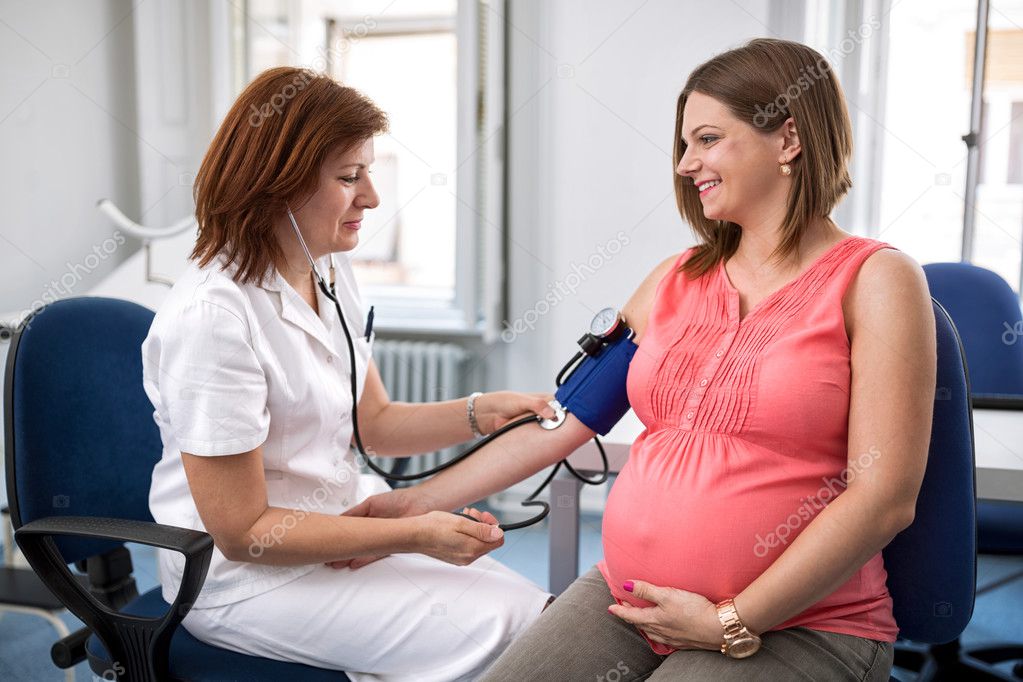
 Однако для домашнего использования нужно выбрать обычный, так как он дает более точные результаты, потому что измеряет давление по самой крупной из возможных артерии.
Однако для домашнего использования нужно выбрать обычный, так как он дает более точные результаты, потому что измеряет давление по самой крупной из возможных артерии.


 У каждой двадцатой пациентки гипертензия становится причиной опасного состояния — преэклампсии.
У каждой двадцатой пациентки гипертензия становится причиной опасного состояния — преэклампсии. В частности, меняется структура гена, ответственного за синтез ангиотензиногена и ангиотензинпревращающего фермента. Эти вещества активно поддерживают уровень артериального давления. Такие генетические изменения не влияют на риск развития собственно гипертонической болезни. Они могут проявиться лишь во время беременности.
В частности, меняется структура гена, ответственного за синтез ангиотензиногена и ангиотензинпревращающего фермента. Эти вещества активно поддерживают уровень артериального давления. Такие генетические изменения не влияют на риск развития собственно гипертонической болезни. Они могут проявиться лишь во время беременности. Гиповолемия (уменьшение объема крови) приводит к развитию гестоза, патологии плаценты и даже к преждевременным родам.
Гиповолемия (уменьшение объема крови) приводит к развитию гестоза, патологии плаценты и даже к преждевременным родам.
 ст.), поражении сосудов мозга, почек, сердца, сетчатки глаза.
ст.), поражении сосудов мозга, почек, сердца, сетчатки глаза.
 В линейке препаратов этого профиля популярными являются Магне B6 и Магнерот.
В линейке препаратов этого профиля популярными являются Магне B6 и Магнерот.
 В настоящее время применяются специализированные таблетки нескольких фармакологических групп.
В настоящее время применяются специализированные таблетки нескольких фармакологических групп.
 Благодаря двойному действию расширяет сосуды без уменьшения сердечного выброса и рефлекторной тахикардии. Кроме того, не ухудшает почечный кровоток.
Благодаря двойному действию расширяет сосуды без уменьшения сердечного выброса и рефлекторной тахикардии. Кроме того, не ухудшает почечный кровоток. Препарат не вызывает задержку внутриутробного развития плода. Однако не применяется в ранние сроки беременности. По назначению врача таблетки используются со II триместра.
Препарат не вызывает задержку внутриутробного развития плода. Однако не применяется в ранние сроки беременности. По назначению врача таблетки используются со II триместра. Таблетки улучшают самочувствие пациентов, уменьшают интенсивность болей при стенокардии.
Таблетки улучшают самочувствие пациентов, уменьшают интенсивность болей при стенокардии. Таблетки используются в комплексном лечении гипертонической болезни. При изолированном диастолическом давлении назначаются как самостоятельные средства лечения. Беременные женщины принимают по 1 таблетке в сутки, на протяжении 3-5 дней.
Таблетки используются в комплексном лечении гипертонической болезни. При изолированном диастолическом давлении назначаются как самостоятельные средства лечения. Беременные женщины принимают по 1 таблетке в сутки, на протяжении 3-5 дней.
 Гинеколог назначил таблетки Допегит 2 раза в день. Эффективный препарат нормализовал показатель через неделю.
Гинеколог назначил таблетки Допегит 2 раза в день. Эффективный препарат нормализовал показатель через неделю. Этот препарат держит 130/80 мм.рт.ст.
Этот препарат держит 130/80 мм.рт.ст.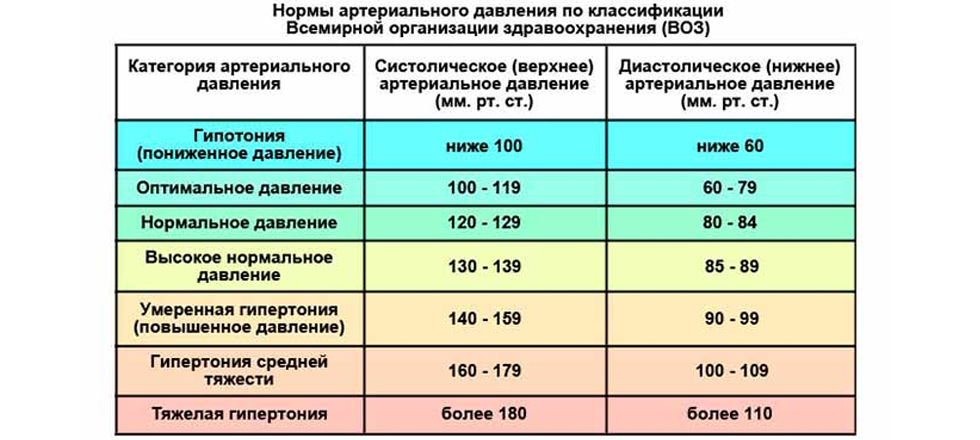
 Также он имеет мочегонный эффект и выводит лишнюю жидкость, что является актуальным для беременных в 3 триместре, если у женщины наблюдается отечность. Можно добавлять в зеленый напиток мед.
Также он имеет мочегонный эффект и выводит лишнюю жидкость, что является актуальным для беременных в 3 триместре, если у женщины наблюдается отечность. Можно добавлять в зеленый напиток мед. Применяя вышеприведенные советы и рекомендации, вы с легкостью сможете нормализовать его, тем самым улучшить свое самочувствие
Применяя вышеприведенные советы и рекомендации, вы с легкостью сможете нормализовать его, тем самым улучшить свое самочувствие

 Ими удобно измерять АД самостоятельно. Причем такие аппараты также проводят замеры пульса, отмечают аритмические сбои и пр. Такие аппараты достаточно легки в эксплуатации, запоминают результаты, которые мамочка должна сообщить доктору. Чтобы получить максимально достоверные результаты, нужно соблюдать некоторые правила:
Ими удобно измерять АД самостоятельно. Причем такие аппараты также проводят замеры пульса, отмечают аритмические сбои и пр. Такие аппараты достаточно легки в эксплуатации, запоминают результаты, которые мамочка должна сообщить доктору. Чтобы получить максимально достоверные результаты, нужно соблюдать некоторые правила: Также к факторам риска относят лишний вес, эндокринные патологии, мочевыделительные и сердечно-сосудистые заболевания. Если показатели давления сильно разнятся с нормой, то возникает необходимость круглосуточного мониторинга АД. Каждый час у беременной женщины проводятся измерения, что помогает выявить внезапные скачки АД в течение суток.
Также к факторам риска относят лишний вес, эндокринные патологии, мочевыделительные и сердечно-сосудистые заболевания. Если показатели давления сильно разнятся с нормой, то возникает необходимость круглосуточного мониторинга АД. Каждый час у беременной женщины проводятся измерения, что помогает выявить внезапные скачки АД в течение суток.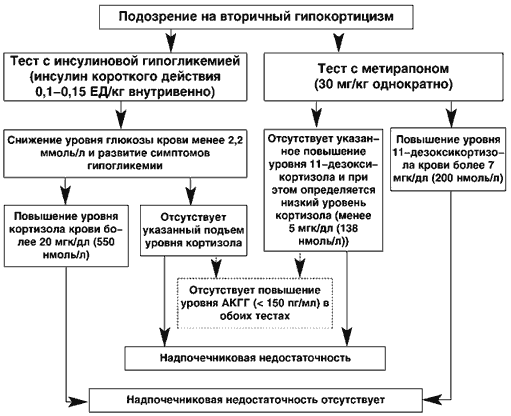 Туберкулезный процесс в надпочечниках часто сочетается с поражением мочеполовой системы. При отсутствии туберкулезного процесса в других органах туберкулиновые пробы позволяют исключить или подтвердить хронический инфекционный процесс в надпочечниках. Из-за медленного развития туберкулезной инфекции в надпочечниках симптомы надпочечниковой недостаточности развиваются постепенно, медленно, в течение нескольких лет и становятся клинически выявляемыми при почти полном разрушении коры надпочечников.
Туберкулезный процесс в надпочечниках часто сочетается с поражением мочеполовой системы. При отсутствии туберкулезного процесса в других органах туберкулиновые пробы позволяют исключить или подтвердить хронический инфекционный процесс в надпочечниках. Из-за медленного развития туберкулезной инфекции в надпочечниках симптомы надпочечниковой недостаточности развиваются постепенно, медленно, в течение нескольких лет и становятся клинически выявляемыми при почти полном разрушении коры надпочечников. Для определения их в крови больных используются реакции связывания комплемента, пассивной гемагглютинации, преципитации; непрямой иммунофлюоресцентный метод, который обладает наибольшей чувствительностью. Он основан на взаимодействии антигена (ткань надпочечника) с антителом (сыворотка больного) с образованием комплекса антиген-антитело, который при дальнейшем взаимодействии с антигаммаглобулином (меченным флюоресцентным красителем) дает на срезах надпочечников специфическое свечение. Если оно обнаруживается, реакция считается положительной.
Для определения их в крови больных используются реакции связывания комплемента, пассивной гемагглютинации, преципитации; непрямой иммунофлюоресцентный метод, который обладает наибольшей чувствительностью. Он основан на взаимодействии антигена (ткань надпочечника) с антителом (сыворотка больного) с образованием комплекса антиген-антитело, который при дальнейшем взаимодействии с антигаммаглобулином (меченным флюоресцентным красителем) дает на срезах надпочечников специфическое свечение. Если оно обнаруживается, реакция считается положительной.

 К ним относятся определение содержания АКТГ, кортизола, альдостерона в плазме крови у больных в течение суток; исследование экскреции с мочой 17-ОКС, 17-КС до и после назначения АКТГ. Повышение уровня АКТГ в плазме — важный диагностический признак первичной надпочечниковой недостаточности. Нарушается ритм секреции АКТГ: увеличивается уровень АКТГ как утром, так и ночью. Но дальнейшая стимуляция АКТГ путем пролонгированного введения кортиколиберина не вызывает увеличения продукции гормона.
К ним относятся определение содержания АКТГ, кортизола, альдостерона в плазме крови у больных в течение суток; исследование экскреции с мочой 17-ОКС, 17-КС до и после назначения АКТГ. Повышение уровня АКТГ в плазме — важный диагностический признак первичной надпочечниковой недостаточности. Нарушается ритм секреции АКТГ: увеличивается уровень АКТГ как утром, так и ночью. Но дальнейшая стимуляция АКТГ путем пролонгированного введения кортиколиберина не вызывает увеличения продукции гормона. Для кратковременной пробы используют препарат АКТГ — синактен (фирма «Sandos», Швейцария), внутривенно. С целью длительной стимуляции коры надпочечников назначают внутримышечно суспензию цинк-кортикотропина или синактен-депо. Кратковременная проба с внутривенным введением позволяет определить реакцию коры надпочечников на стресс и дифференцировать глюко- и минералокортикоидную недостаточность по уровню кортизола и альдостерона в плазме, определяемому через 30 и 60 мин после быстрого внутривенного введения 25 ЕД (0,25 мг) синактена, растворенного в 5 мл физиологического раствора. Считается, что при нормальной функции коры надпочечников минимальное увеличение концентрации кортизола и альдостерона в плазме под влиянием препарата должно составить не менее 200 %. Если уровень гормонов при данной пробе не повышается, то это свидетельствует об отсутствии наличных резервов коры надпочечников. Нормальный подъем содержания кортизола и альдостерона в результате пробы не исключает надпочечниковую недостаточность, так как этот тест не выявляет потенциальных резервов.
Для кратковременной пробы используют препарат АКТГ — синактен (фирма «Sandos», Швейцария), внутривенно. С целью длительной стимуляции коры надпочечников назначают внутримышечно суспензию цинк-кортикотропина или синактен-депо. Кратковременная проба с внутривенным введением позволяет определить реакцию коры надпочечников на стресс и дифференцировать глюко- и минералокортикоидную недостаточность по уровню кортизола и альдостерона в плазме, определяемому через 30 и 60 мин после быстрого внутривенного введения 25 ЕД (0,25 мг) синактена, растворенного в 5 мл физиологического раствора. Считается, что при нормальной функции коры надпочечников минимальное увеличение концентрации кортизола и альдостерона в плазме под влиянием препарата должно составить не менее 200 %. Если уровень гормонов при данной пробе не повышается, то это свидетельствует об отсутствии наличных резервов коры надпочечников. Нормальный подъем содержания кортизола и альдостерона в результате пробы не исключает надпочечниковую недостаточность, так как этот тест не выявляет потенциальных резервов.
 Таким образом, при сохранении наличных резервов секреции гормонов корой надпочечников имеется отсутствие потенциальных резервов. Напротив, при вторичной надпочечниковой недостаточности в первые дни стимуляции АКТГ может не произойти увеличения секреции гормонов, а в последующие 3-5 сут содержание их может достичь нормальных значений. Важным моментом для постановки диагноза хронической надпочечниковой недостаточности является правильная оценка данных, полученных во время проведения тестов с АКТГ. Необходимо учитывать исходный уровень гормонов и степень их увеличения после нагрузочной пробы в процентах.
Таким образом, при сохранении наличных резервов секреции гормонов корой надпочечников имеется отсутствие потенциальных резервов. Напротив, при вторичной надпочечниковой недостаточности в первые дни стимуляции АКТГ может не произойти увеличения секреции гормонов, а в последующие 3-5 сут содержание их может достичь нормальных значений. Важным моментом для постановки диагноза хронической надпочечниковой недостаточности является правильная оценка данных, полученных во время проведения тестов с АКТГ. Необходимо учитывать исходный уровень гормонов и степень их увеличения после нагрузочной пробы в процентах.
 Необходимо помнить о наследственной, национальной пигментации и индивидуальной чувствительности к солнечным лучам. Дифференциальная диагностика с гипотонической болезнью несложна и проводится с помощью лабораторных тестов.
Необходимо помнить о наследственной, национальной пигментации и индивидуальной чувствительности к солнечным лучам. Дифференциальная диагностика с гипотонической болезнью несложна и проводится с помощью лабораторных тестов. Наибольшая концентрация препарата в крови определяется через 1-2 ч после введения, а через 8-10 ч почти не определяется. Большей эффективностью, чем кортизон, обладает 9а-фторкортизол — уже через 30 мин после приема его уровень в крови значительно увеличивается, достигая максимума спустя 6-8 ч.
Наибольшая концентрация препарата в крови определяется через 1-2 ч после введения, а через 8-10 ч почти не определяется. Большей эффективностью, чем кортизон, обладает 9а-фторкортизол — уже через 30 мин после приема его уровень в крови значительно увеличивается, достигая максимума спустя 6-8 ч.

 А тем, кто носит ортодонтические пластинки, капы, элайнеры, нужно обязательно снимать эти конструкции перед едой.
А тем, кто носит ортодонтические пластинки, капы, элайнеры, нужно обязательно снимать эти конструкции перед едой. Стоматологи (и не только они) рекомендуют максимально снизить количество потребляемого сахара, отказаться от выпечки, фаст-фуда, сладкой газировки. Последняя к тому же содержит опасные кислоты – например, ортофосфорную.
Стоматологи (и не только они) рекомендуют максимально снизить количество потребляемого сахара, отказаться от выпечки, фаст-фуда, сладкой газировки. Последняя к тому же содержит опасные кислоты – например, ортофосфорную. ,
, Излишнее давление, равно как и агрессивные химические вещества, повреждают эмалевый слой. Поэтому, если приходится использовать такие средства, то не забывайте об укреплении эмали при помощи реминерализации.
Излишнее давление, равно как и агрессивные химические вещества, повреждают эмалевый слой. Поэтому, если приходится использовать такие средства, то не забывайте об укреплении эмали при помощи реминерализации. Да, боль, возможно, пройдет, но кариес будет только углубляться.
Да, боль, возможно, пройдет, но кариес будет только углубляться. ч. детям, пожилым, беременным и кормящим женщинам). Так восстанавливается природный цвет эмали и происходит оздоровление полости рта – бактерии ведь тоже удаляются при профессионально чистке.
ч. детям, пожилым, беременным и кормящим женщинам). Так восстанавливается природный цвет эмали и происходит оздоровление полости рта – бактерии ведь тоже удаляются при профессионально чистке. С самого детства привыкла полоскать рот после еды, меня тоже приучила к этому)) Всегда она вовремя к своему зубному ходит, пломбы ставит. А чтобы она то-то не могла прожевать – орехи или мясо, я такого от нее не слышала никогда. В общем, правильно врачи говорят, что все зависит от нашего отношения. Как мы к зубам, так и они к нам».
С самого детства привыкла полоскать рот после еды, меня тоже приучила к этому)) Всегда она вовремя к своему зубному ходит, пломбы ставит. А чтобы она то-то не могла прожевать – орехи или мясо, я такого от нее не слышала никогда. В общем, правильно врачи говорят, что все зависит от нашего отношения. Как мы к зубам, так и они к нам». Так удаляются возможные «провокаторы» ослабления эмали. А вообще, стоматологи рекомендуют пользоваться щеткой до завтрака, т.к. за ночь в полости рта увеличивается число вредных бактерий – и лучше их «вычистить» до еды, чем проглатывать внутрь.
Так удаляются возможные «провокаторы» ослабления эмали. А вообще, стоматологи рекомендуют пользоваться щеткой до завтрака, т.к. за ночь в полости рта увеличивается число вредных бактерий – и лучше их «вычистить» до еды, чем проглатывать внутрь. По этой логике вполне можно нарастить зуб самому себе. Но не тут-то было! Давайте обратимся к фактам, которые нам предоставляет наука биология.
По этой логике вполне можно нарастить зуб самому себе. Но не тут-то было! Давайте обратимся к фактам, которые нам предоставляет наука биология.
 Примерно такие: ешьте мел, измельченные в пыль кости и зубы животных. Также рекомендуют полоскать рот спиртовой настойкой прополиса и корня аира, употреблять больше молока и рыбы, добавлять в пищу измельченную скорлупу куриных яиц. Если применять весь этот комплекс, тогда якобы зубы будут медленно, но расти.
Примерно такие: ешьте мел, измельченные в пыль кости и зубы животных. Также рекомендуют полоскать рот спиртовой настойкой прополиса и корня аира, употреблять больше молока и рыбы, добавлять в пищу измельченную скорлупу куриных яиц. Если применять весь этот комплекс, тогда якобы зубы будут медленно, но расти.
 Это поможет сохранить зубы здоровыми, но нарастить их таким способом не получится.
Это поможет сохранить зубы здоровыми, но нарастить их таким способом не получится.
 «Эксперты» на полном серьезе рассуждают о том, как клеить нарощенный зуб в домашних условиях. Результат самодеятельности будет тот же — под приклеенной дома коронкой будет развиваться инфекция, и уже через пару месяцев зуб начнет разрушаться.
«Эксперты» на полном серьезе рассуждают о том, как клеить нарощенный зуб в домашних условиях. Результат самодеятельности будет тот же — под приклеенной дома коронкой будет развиваться инфекция, и уже через пару месяцев зуб начнет разрушаться.
 При поедании природных продуктов, даже сладких, слюна справляется с активностью вредных бактерий. Сахар, содержащийся в сладостях – продукт человеческой цивилизации, не встречающийся в природе в такой концентрации. Иммунная система не в состоянии противостоять такой мощной «сладкой» атаке.
При поедании природных продуктов, даже сладких, слюна справляется с активностью вредных бактерий. Сахар, содержащийся в сладостях – продукт человеческой цивилизации, не встречающийся в природе в такой концентрации. Иммунная система не в состоянии противостоять такой мощной «сладкой» атаке.
 Если пациент болен туберкулезом, то не исключено появление углового кифоза. Для этого типа характерно выпячивание груди, появление горба. Если же кифоз дугообразный, то деформируется весь грудной отдел позвоночника, образовывается C-образный дефект.
Если пациент болен туберкулезом, то не исключено появление углового кифоза. Для этого типа характерно выпячивание груди, появление горба. Если же кифоз дугообразный, то деформируется весь грудной отдел позвоночника, образовывается C-образный дефект.
 Кифоз может быть нормальным, с увеличенным или уменьшенным углом. Если больному диагностировали усиленный кифоз, то уже определяется его степень:
Кифоз может быть нормальным, с увеличенным или уменьшенным углом. Если больному диагностировали усиленный кифоз, то уже определяется его степень:
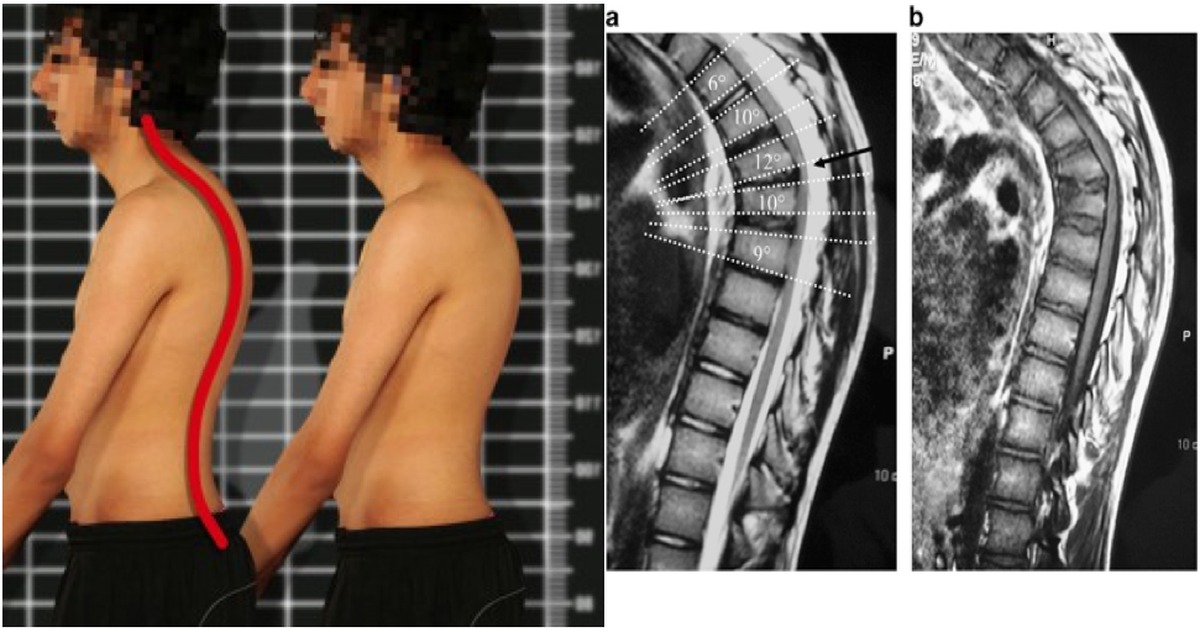 Не во всех ситуациях подобные травмы приводят к кифозу, все зависит от уровня тяжести, характера повреждений, травмы. Также посттравматический кифоз может быть результатом неврологического нарушения. Лечится в основном при помощи оперативного вмешательства, но все зависит от возраста пациента, его общего состояния.
Не во всех ситуациях подобные травмы приводят к кифозу, все зависит от уровня тяжести, характера повреждений, травмы. Также посттравматический кифоз может быть результатом неврологического нарушения. Лечится в основном при помощи оперативного вмешательства, но все зависит от возраста пациента, его общего состояния.
 Только после получения полной картины назначается лечение.
Только после получения полной картины назначается лечение.
 Ракурс может быть разным, даже нестандартным – это все для того, чтобы доктор мог получить полную картину, спрогнозировать дальнейшее развитие заболевания и назначить максимально эффективное лечение.
Ракурс может быть разным, даже нестандартным – это все для того, чтобы доктор мог получить полную картину, спрогнозировать дальнейшее развитие заболевания и назначить максимально эффективное лечение.
 К основным показаниям для оперативного вмешательства относят:
К основным показаниям для оперативного вмешательства относят:
 Если организм не воспринимает их как инородное тело, то простоять конструкция, фиксирующая позвоночник, может несколько лет.
Если организм не воспринимает их как инородное тело, то простоять конструкция, фиксирующая позвоночник, может несколько лет.

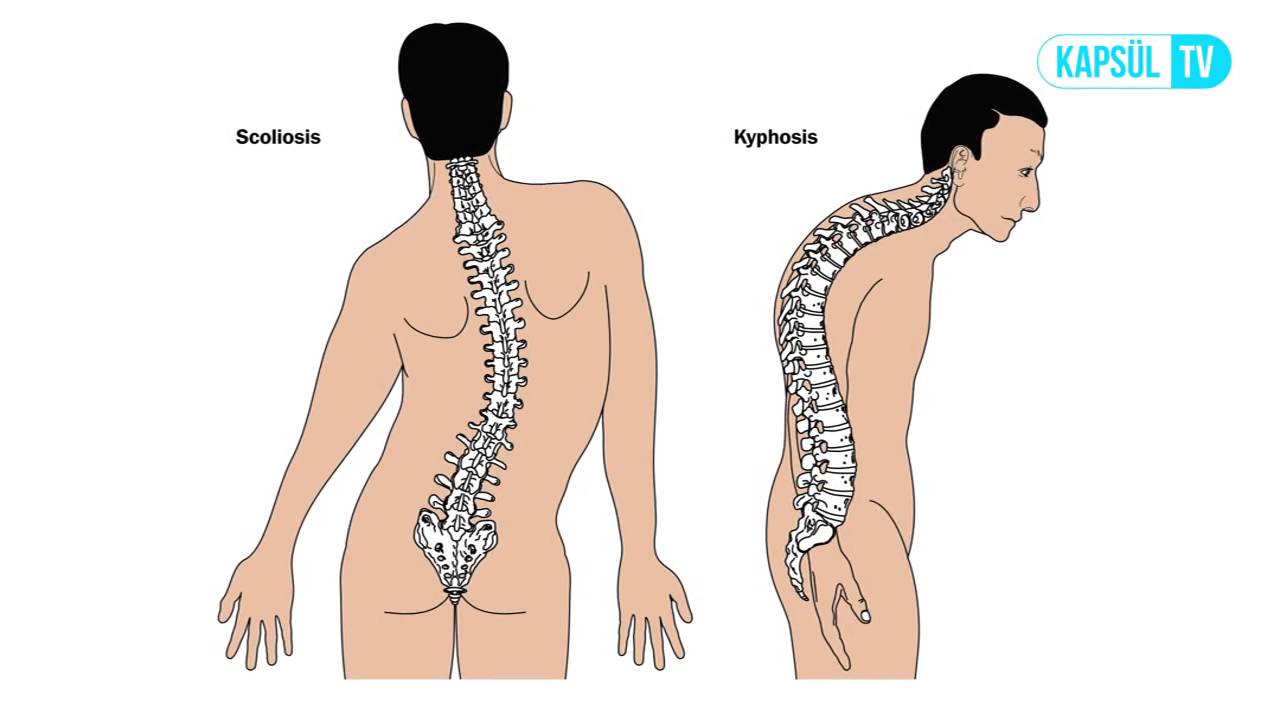 Эти прогибы формируются на уровне грудного и крестцового отделов. Для того чтобы позвоночник компенсировал прогибы кифоза, в нём образуются два прогиба, которые называются лордозами, которые расположены в обратном направлении, то есть вперёд. Находятся они в области шеи и поясницы. Когда говорят о том, что кифоз сохранен, то подразумевают, что взаимодействие всех структур в позвоночном столбе находится в пределах нормы, сохранена подвижность всех позвонков относительно друг друга.
Эти прогибы формируются на уровне грудного и крестцового отделов. Для того чтобы позвоночник компенсировал прогибы кифоза, в нём образуются два прогиба, которые называются лордозами, которые расположены в обратном направлении, то есть вперёд. Находятся они в области шеи и поясницы. Когда говорят о том, что кифоз сохранен, то подразумевают, что взаимодействие всех структур в позвоночном столбе находится в пределах нормы, сохранена подвижность всех позвонков относительно друг друга.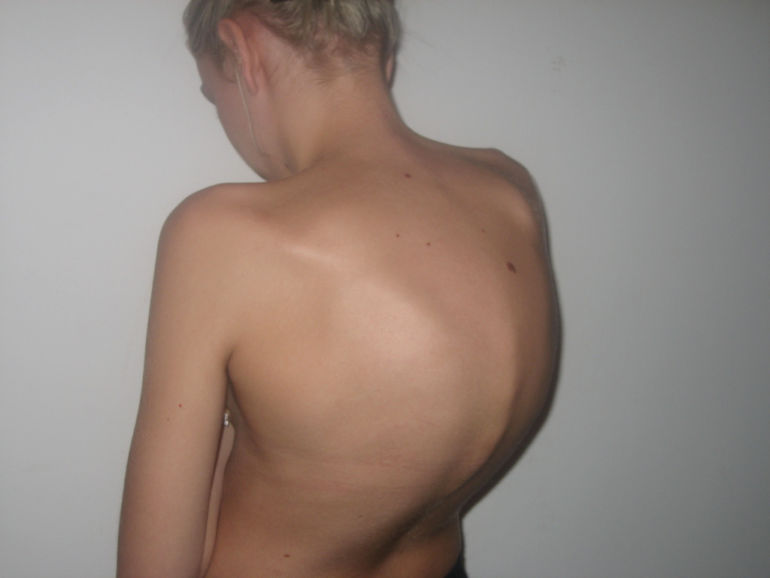 На начальных этапах – это просто сутулость, которая впоследствии при прогрессировании заболевания переходит в горб. На всем периоде течения болезни происходят ухудшения в работе практически всех внутренних органов и жизненно важных систем организма. Это вызвано тем, что искривленный позвоночный столб деформирует спинной мозг. А это влияет на нарушение кровообращения и на передачу нервных сигналов от мозга ко всем остальным частям тела.
На начальных этапах – это просто сутулость, которая впоследствии при прогрессировании заболевания переходит в горб. На всем периоде течения болезни происходят ухудшения в работе практически всех внутренних органов и жизненно важных систем организма. Это вызвано тем, что искривленный позвоночный столб деформирует спинной мозг. А это влияет на нарушение кровообращения и на передачу нервных сигналов от мозга ко всем остальным частям тела.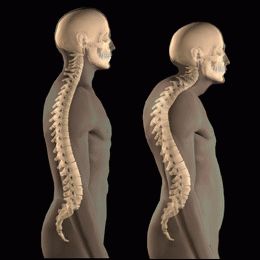
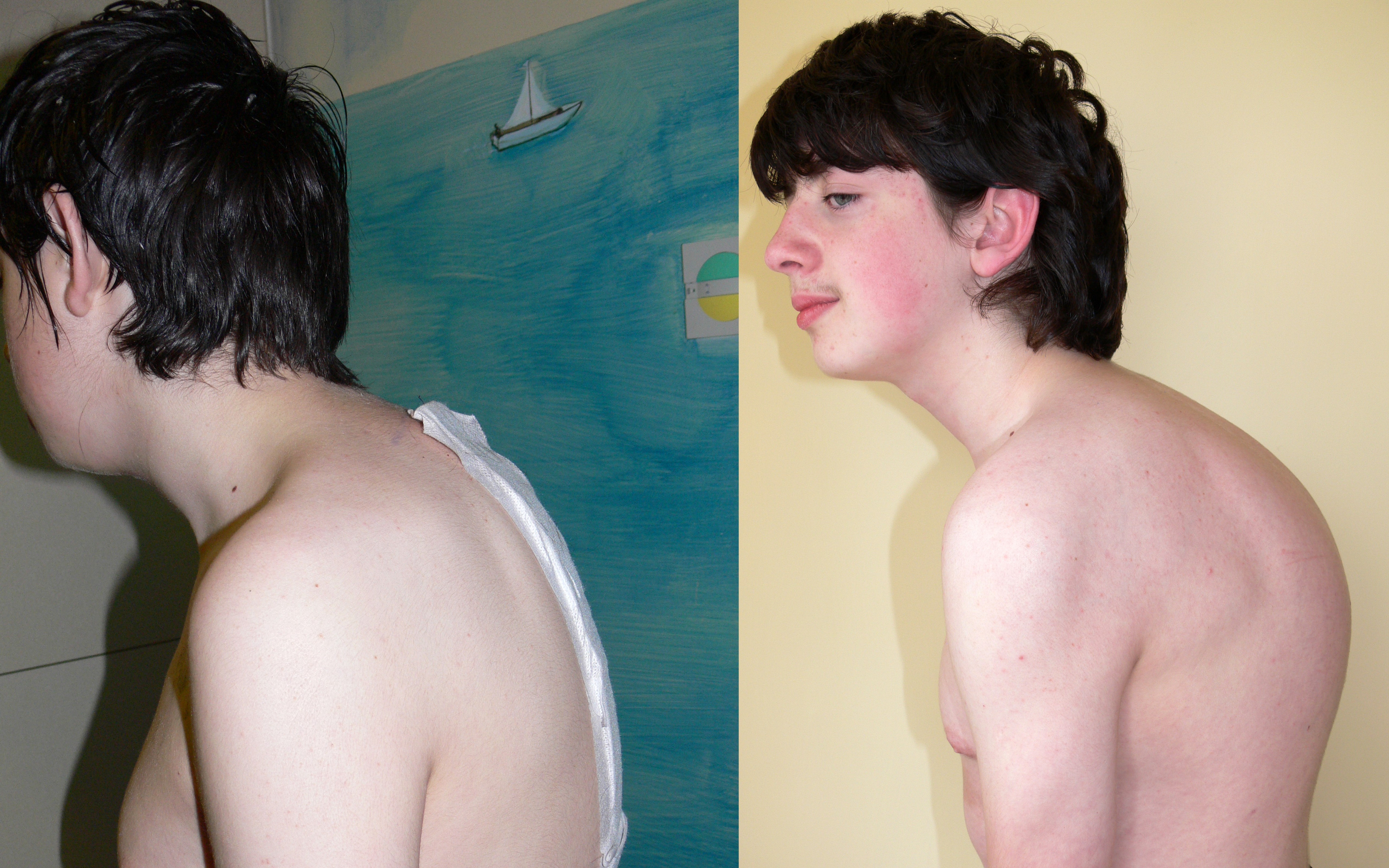
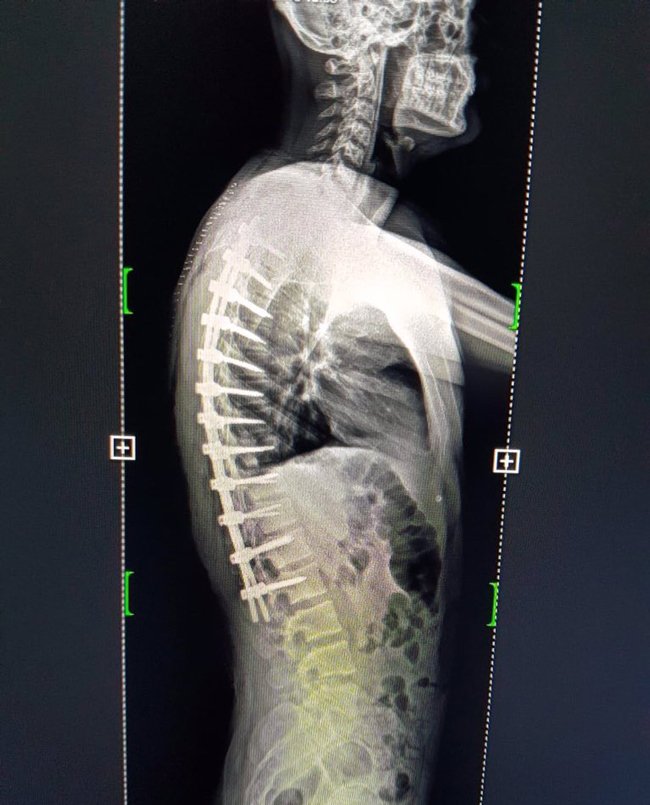
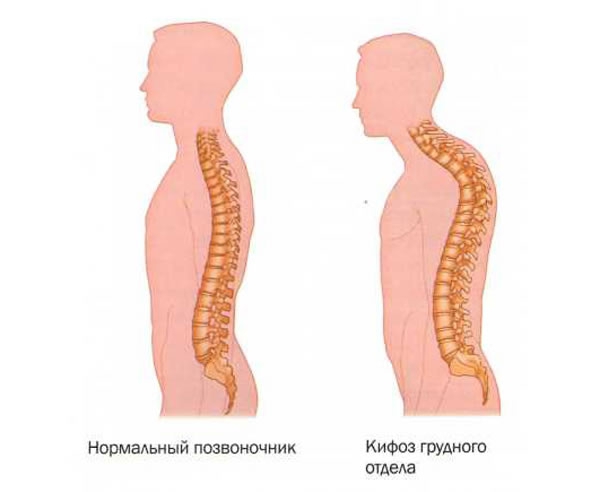 Затем сутулость наблюдается в осанке и во время ходьбы. Потом такое состояние является постоянным и присутствует на протяжении всего периода времени. Далее, при развитии заболевания, сутулость переходит в горбатость.
Затем сутулость наблюдается в осанке и во время ходьбы. Потом такое состояние является постоянным и присутствует на протяжении всего периода времени. Далее, при развитии заболевания, сутулость переходит в горбатость.
 И упускают самое лучшее время для эффективного лечения. В большинстве случаев из-за этого кифоз 1 степени переходит во вторую.
И упускают самое лучшее время для эффективного лечения. В большинстве случаев из-за этого кифоз 1 степени переходит во вторую.
 При таком угле сгиба позвоночника возникает кифоз позиционный.
При таком угле сгиба позвоночника возникает кифоз позиционный.


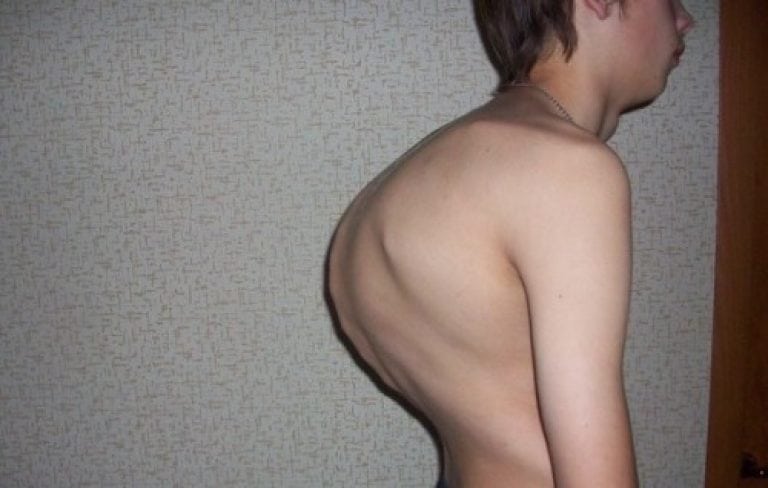

 Они призваны устранить неприятные ощущения, связанные с болевым синдромом. В качестве обезболивающих могут быть применены лекарства в пероральной форме, мази, пластыри и уколы, так называемые, блокады.
Они призваны устранить неприятные ощущения, связанные с болевым синдромом. В качестве обезболивающих могут быть применены лекарства в пероральной форме, мази, пластыри и уколы, так называемые, блокады. Иначе лечение будет малоэффективным.
Иначе лечение будет малоэффективным.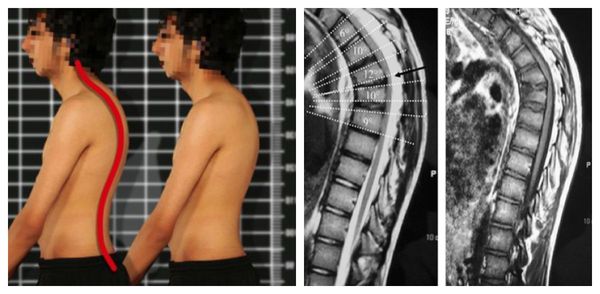 Для поддержания здорового состояния достаточно 5–6 сеансов в течение 1 месяца.
Для поддержания здорового состояния достаточно 5–6 сеансов в течение 1 месяца. Этот тип массажа может быть проведён после хирургического вмешательства в восстановительный период. В этом случае он призван зафиксировать установленные элементы в позвоночнике. Периостальный массаж хорошо справляется с предотвращением дальнейшего искривления в позвоночном столбе.
Этот тип массажа может быть проведён после хирургического вмешательства в восстановительный период. В этом случае он призван зафиксировать установленные элементы в позвоночнике. Периостальный массаж хорошо справляется с предотвращением дальнейшего искривления в позвоночном столбе. Призвана такая техника усилить кровообращение и разогреть ткани.
Призвана такая техника усилить кровообращение и разогреть ткани.

 Связано это с повышенными физическими нагрузками и длительным статическим положением в одной позе — сильно наклонившись над столом.
Связано это с повышенными физическими нагрузками и длительным статическим положением в одной позе — сильно наклонившись над столом.
 Поднятие рук из положения вниз в положение вверх. При этом поднимать руки можно как перед собой, так и разводя их по сторонам.
Поднятие рук из положения вниз в положение вверх. При этом поднимать руки можно как перед собой, так и разводя их по сторонам. Дали попеременно поднимать верхнюю и нижнюю конечность в перекрестном направлении. То есть на счёт 1 поднимается левая рука и правая нога. На счёт 2 они опускаются на пол. На счёт 3 поднимается правая рука и левая нога. На счёт 4 они кладутся на пол. Далее, всё повторяется в такой же последовательности.
Дали попеременно поднимать верхнюю и нижнюю конечность в перекрестном направлении. То есть на счёт 1 поднимается левая рука и правая нога. На счёт 2 они опускаются на пол. На счёт 3 поднимается правая рука и левая нога. На счёт 4 они кладутся на пол. Далее, всё повторяется в такой же последовательности.
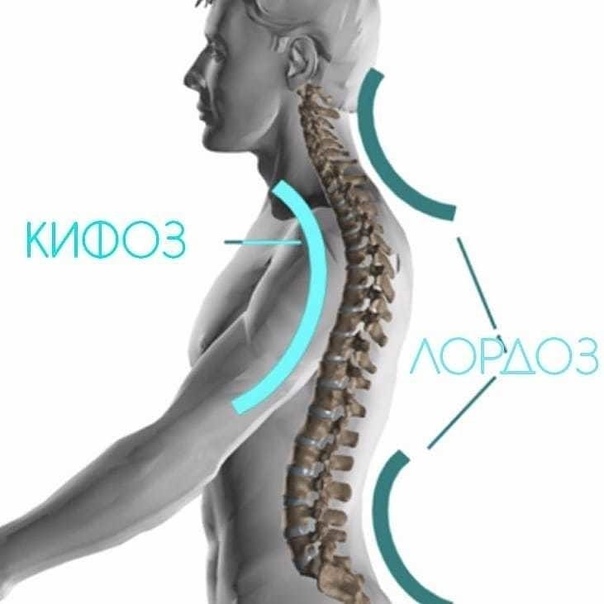
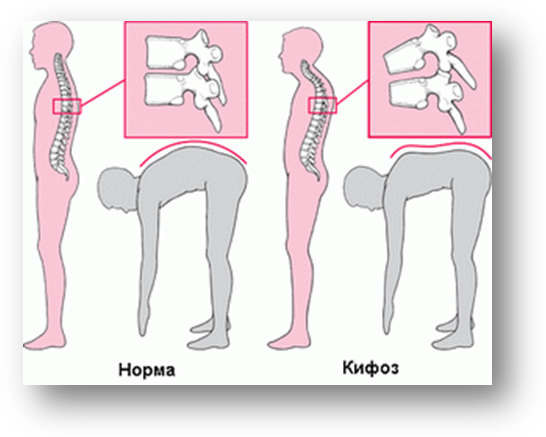 Также их используют для лечения уже сформировавшегося заболевания и в послеоперационный период.
Также их используют для лечения уже сформировавшегося заболевания и в послеоперационный период.

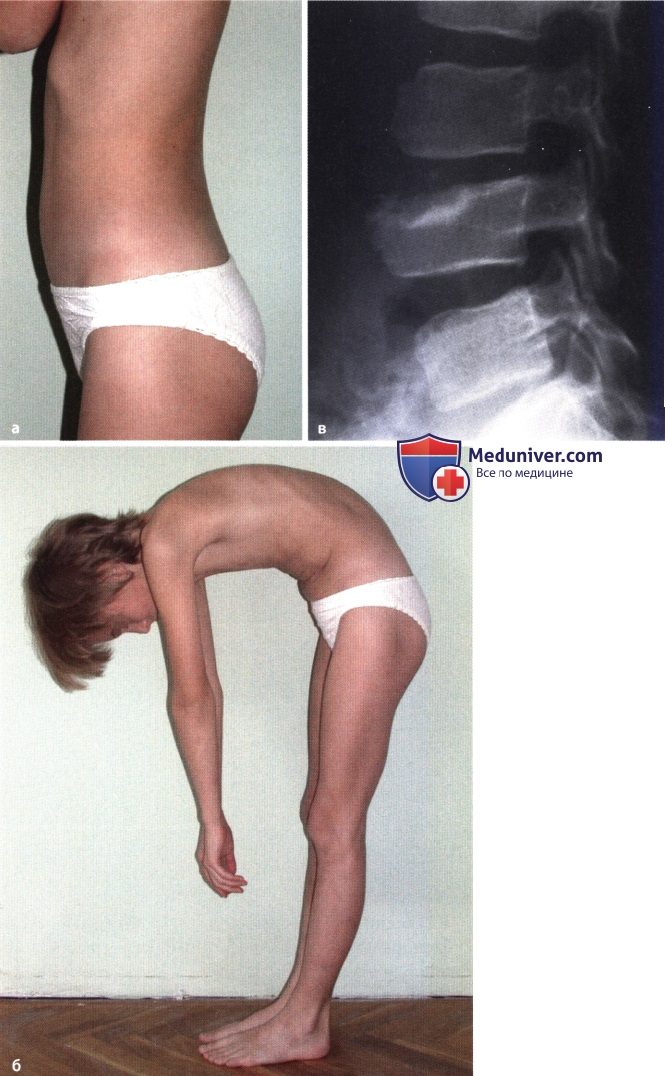
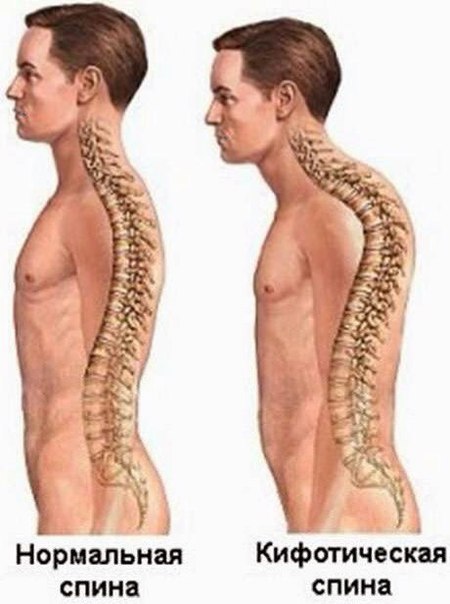 И конечно вы не понаслышке знаете, что такое:
И конечно вы не понаслышке знаете, что такое: Чаще всего им страдают девушки и молодые женщины. Вызван этот тип кифоза слабостью мышечного корсета в области грудной клетки.
Чаще всего им страдают девушки и молодые женщины. Вызван этот тип кифоза слабостью мышечного корсета в области грудной клетки.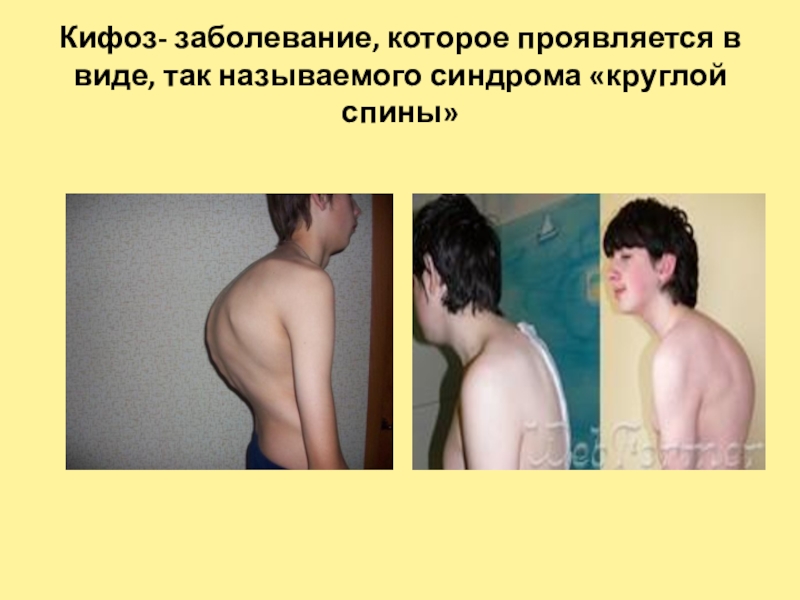 Результатом чего становится искривление позвоночника.
Результатом чего становится искривление позвоночника.